Анатомия человека : Сапин М. Р., Билич Г. Л. учебник в 3 т. - изд. 3-е испр. 2007. - Т. 1, Т. 2, Т. 3.
|
|
|
|
Скелет вместе с мышцами выполняет функции опоры и движения благодаря тому, что все кости соединены между собой и образуют подвижные костные рычаги. Кости вместе с соединениями представляют пассивную, а мышцы - активную часть опорно-двигательного аппарата. Характер соединений зависит от строения и функций того или иного костного звена.
В онтогенезе человека большинство соединений костей проходят две стадии развития: сначала соединения непрерывные, часть из них в дальнейшем преобразуется в прерывные (суставы). В мезенхиме, соединяю- щей зачатки костей, на 6-й неделе эмбрионального развития формируются щель, затем суставной хрящ, капсула и связки.
В теле человека все соединения костей делятся на 3 большие группы: 1) непрерывные; 2) полусуставы, или симфизы, и 3) прерывные, или синовиальные (суставы) (табл. 22).
Непрерывные соединения (synarthroses) - это соединения костей с помощью различных видов соединительной ткани. Щели или полости между соединяющимися костями нет. Непрерывные соединения весьма прочны, но подвижность ограничена или вообще отсутствует. В зависимости от характера ткани, соединяющей кости, различают фиброзные, хрящевые и костные соединения (рис. 95).
В прочных фиброзных соединениях (juncturae fubrosae) кости соединены между собой плотной волокнистой соединительной тканью. К ним относятся синдесмозы, швы и «вколачивание».
Синдесмоз (syndesmosis) - это соединения костей с помощью связок, мембран, коллагеновые волокна которых срастаются с надкостницей, переходят в нее без четкой границы. Связки (ligamenta) представляют
Таблица 22. Типы соединений костей
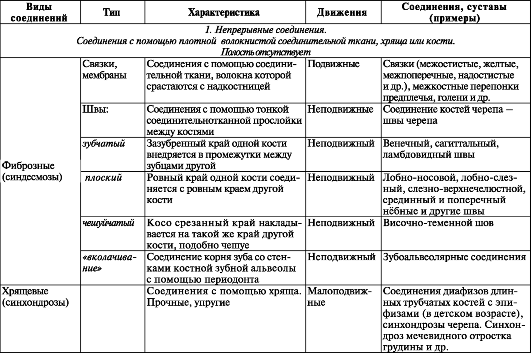
Окончание таблицы 22.
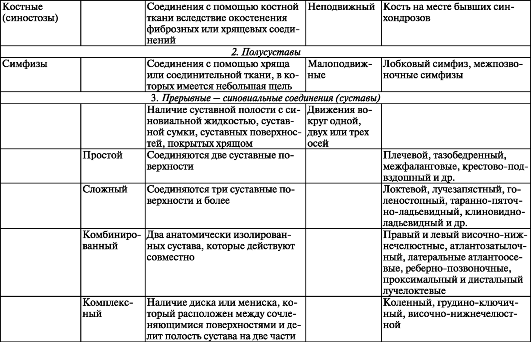
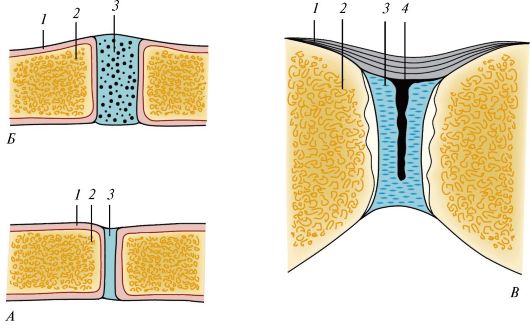
Рис. 95. Различные виды непрерывного соединения костей: А - синдесмоз: 1 - надкостница; 2 - кость; 3 - волокнистая соединительная ткань; Б - синхондроз: 1 - надкостница; 2 - кость; 3 - хрящ; В - симфиз (гемиартроз): 1 - надкостница; 2 - кость; 3 - межлобковый диск; 4 - щель в межлобковом диске
собой толстые пучки или пластины, образованные плотной волокнистой соединительной тканью, которые перекидываются от одной кости к другой, укрепляя соединения костей и ограничивая их движения. Большинство связок образовано пучками коллагеновых волокон. Однако встречаются связки, образованные эластическими волокнами, например, желтые связки, натянутые между дугами позвонков. Они растяги- ваются при сгибании позвоночного столба и благодаря своей эластичности вновь укорачиваются, способствуя разгибанию позвоночника.
Межкостные перепонки (membranae interosseae) представляют собой соединительнотканные пластины, натянутые между диафизами длинных трубчатых костей предплечья и голени. Они прочно удерживают одну кость возле другой, служат местом начала многих мышц. Межкостные перепонки сформированы параллельными пучками коллагеновых волокон, образующих слои, направленные от одной кости к другой.
Швы (suturae) - это соединения краев костей крыши черепа между собой с помощью тонких прослоек волокнистой соединительной ткани. С возрастом коллагеновые волокна кальцифицируются и волокнистая соединительная ткань превращается в ретикулофиброзную (грубоволокнистую) костную ткань. Надкостница, не прерываясь, покрывает линию шва. В зависимости от конфигурации краев соединяющихся костей различают зубчатый, плоский и чешуйчатый швы. У зубчатого шва (sut. serrata) зазубренный край одной кости входит в промежутки ана- логичного края другой кости (например, между теменными, лобной и теменными, теменными и затылочной костями). Плоский, или гармоничный, шов (sut. plana), образован ровными (плоскими) краями двух соединяющихся костей (между костями лицевого отдела черепа). У чешуйчатого шва (sut. squamosa) косо срезанные поверхности краев плоских костей, соединяющихся между собой, накладываются друг на друга в виде чешуи (например, соединение чешуи височной кости с теменной).
Разновидностью фиброзного соединения является «вколачивание» (gomphosis), или зубоальвеолярное соединение (articulatio dentoalveolaris), - соединение корня зуба с костной тканью зубной альвеолы с помощью периодонта - тонкой прослойки соединительной ткани. Швы, а также «вколачивание» представляют собой прочные, эластичные, малоподвиж- ные, даже практически неподвижные соединения костей черепа.
Хрящевые соединения, или синхондрозы (synchondrosis), - это соединения костей с помощью волокнистой хрящевой ткани. Волокнистый хрящ, подобно хрящу других типов, состоит из небольшого количества хондроцитов и межклеточного вещества. Хондроциты расположены в узких лакунах. Межклеточное вещество образовано пучками коллагеновых волокон, состоящих из коллагена I (около 90%) и II (около 10%) типов, имеющих весьма упорядоченное строение, которое определяется направлением сил натяжения и сжатия. Соединительнотканные волокна и образованные ими пучки ориентированы параллельно друг другу. Наиболее крупные пучки толщиной 40-70 нм соединяются тонкими волокнами, а количество аморфного вещества волокнистого хряща не- велико.
Синхондрозы отличаются прочностью, упругостью и малой подвижностью, объем и амплитуда которой зависят от толщины и структуры хрящевой прослойки между костями. Крайне редко хрящ между соеди- няющимися костями сохраняется в течение всей жизни. Такие синхондрозы являются постоянными (например, межпозвоночные и реберные хрящи).
У большинства синхондрозов хрящевая прослойка между костями сохраняется лишь до определенного возраста (например, клиновидно- затылочный синхондроз), после чего хрящ замещается костной тканью. Костные соединения - синостозы (synostosis) появляются по мере окостенения синхондрозов между отдельными костями основания черепа, костями, составляющими тазовую кость, и др.
Симфизы (от греч. symphysis - срастание) также представляют собой хрящевые соединения, лишенные суставной капсулы. Однако в толще хряща имеется небольшая щелевидная полость, заполненная синовиальной жидкостью. К ним относятся межпозвоночные симфизы, лобковый симфиз. Соединяющиеся кости связаны волокнистым хрящом, образованным переплетающимися между собой S-образно изог- нутыми пучками коллагеновых волокон, которые вплетаются в надкостницу и в гиалиновый хрящ, покрывающий обращенные друг к другу симфизиальные поверхности. Между волокнами залегают хрящевые клетки.
Суставы, или синовиальные соединения (articulationes synoviales), представляют
собой прерывные соединения костей, у которых между соединяющимися
костями всегда имеется «прерывность» - суставная полость (рис. 96).
Каждый сустав имеет: 1) суставные поверхности костей, покрытые
суставным хрящом; 2) сустав- ную капсулу; 3) суставную полость; 4)
синовиальную жидкость. Суставные поверхности покрыты, как правило, гиалиновым хрящом. Лишь у височнонижнечелюстного и грудино-ключичного суставов хрящ волокнистый. Толщина хряща колеблется в пределах от 0,2 до
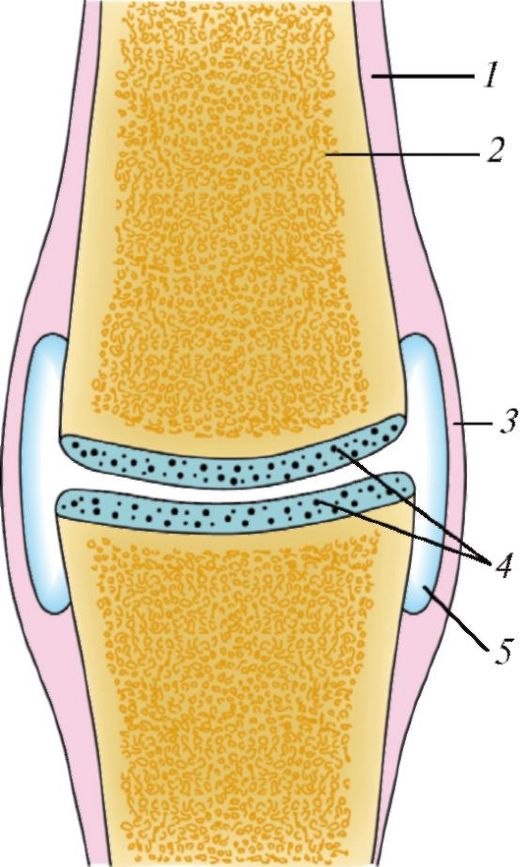
Рис. 96. Схема строения сустава: 1 - надкостница; 2 - кость; 3 - суставная капсула; 4 - суставной хрящ; 5 - суставная полость
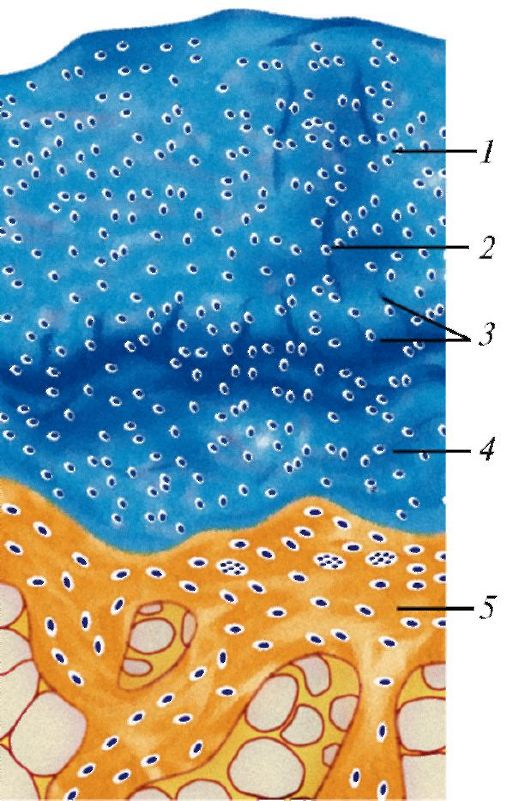
Рис. 97. Строение суставного хряща на поперечном разрезе сустава:
1 - поверхностный слой; 2 - хрящевое основное вещество; 3 - глубокий слой (группы хондроцитов); 4 - хрящ, пропитанный солями кальция; 5 - кость
коллаген, соединенный с протеогликанами. Через межклеточное вещество путем диффузии из синовиальной жидкости в хрящ свободно проникают вода, питательные вещества и т. д. В суставном хряще различают 3 зоны: поверхностную, промежуточную и базальную (рис. 97).
Поверхностная зона (толщиной от 200 до 600 мкм) обращена в полость сустава и не покрыта надхрящницей. Поверхностная зона содержит пучки коллагеновых волокон толщиной 30- 32 мкм, параллельные поверхности хряща, плотно прилежащие друг к другу. Благодаря этому давление на суставной хрящ равномерно распределяется по его поверхности. Между пучками волокон в лакунах залегает небольшое количество удлиненных отростчатых хондроцитов с крупными овальными ядрами и небольшим количеством цитоплазмы, бедной органеллами.
Промежуточная зона сформирована переплетающимися между собой толстыми коллагеновыми волокнами,
образующими вокруг хрящевых лакун «околоклеточные корзины», защищающие хондроциты. Здесь же имеются пучки коллагеновых волокон, проникающих в нижележащую базальную зону. Крупные высокоактивные секретирующие хондроциты II и III типов образуют изогенные группы, число которых наиболее велико в верхней части промежуточной зоны, прилегающей к поверхностной. Глубже изогенные группы располагаются в виде колонок, перпен- дикулярных поверхности хряща, как и коллагеновые волокна.
Базальная зона суставного хряща состоит из двух слоев. Непосредствен- но к кости прилежит слой хряща, пропитанного солями кальция, - это зона кальцификации. Над ней расположена собственно базальная зона. Над зоной кальцификации проходит так называемая базофильная зона, или пограничная линия, которая содержит большое количество белков,
фосфолипидов, гликозаминогликанов и ферментов. Бедная клетками базофильная зона образована толстыми пучками радиально ориентированных коллагеновых волокон (толщиной 80-100 мкм), вплетающихся в кость. Через пограничную линию осуществляется транспорт веществ из кости в хрящ. Над пограничной линией располагаются колонки крупных гипертрофированных хондроцитов.
Основную роль в питании хряща играет синовиальная жидкость (synovia). Наряду с этим питание хряща осуществляется также в результате диффузии из капилляров подлежащей субхондральной костной плас- тинки.
Суставной хрящ отделен от кости извилистой электронноплотной линией, образующей множество выпячиваний, направленных в сторону хряща, в которые проникают синусоидные кровеносные капилляры. При этом в норме всегда между хрящом и кровеносными капиллярами кости находятся пластинки остеоидной ткани.
Суставной хрящ защищает суставные концы кости от механических воздействий, уменьшает давление и равномерно распределяет его по поверхности кости. Деформация хряща, возникающая при движениях в сус- таве, обратима. Так, при давлении меняется взаиморасположение коллагеновых волокон и агрегатов протеогликанов, хрящ уплощается. При этом чем больше в хряще протеогликанов, которые удерживают воду, тем меньше возможность сжатия хряща. Способность суставного хряща возвращаться в исходное состояние после сжатия наиболее выражена в его поверхностной зоне. С возрастом упругие свойства суставного хряща уменьшаются.
Суставная капсула (capsula articularis), прикрепляющаяся вблизи краев суставных поверхностей сочленяющихся костей или отступя на некоторое расстояние от них, прочно срастается с надкостницей, образуя замкнутую суставную полость. Капсула состоит из двух слоев. Наружный слой представлен толстой фиброзной мембраной (membrana fibrosa), образованной волокнистой соединительной тканью, коллагеновые волокна которой направлены преимущественно продольно от одной кости к другой. Местами фиброзная мембрана образует утолщения - связки (ligamenta), укрепляющие суставную капсулу. Связки могут располагаться в толще капсулы (капсульные связки) или вне ее (внекапсульные связки). Кроме того, встречаются внутрикапсульные связки, расположенные в глубине сустава, покрытые снаружи синовиальной мембраной. Толщина и форма связок зависят от особенностей строения сустава и действу- ющей на него силы тяжести. Связки не только укрепляют сустав, но и направляют, а также ограничивают движения. Они чрезвычайно прочны.
Так, например, прочность на разрыв подвздошно-бедренной связки достигает
Подобно надкостнице, суставная капсула богата сосудами и нервными окончаниями, особенно пластинчатыми тельцами (Фатера-Пачини) и колбами Краузе. Нервные окончания проникают в синовиальный слой.
Внутренний слой суставной капсулы образован тонкой гладкой блестящей синовиальной мембраной [membrana synovialis (stratum sinoviale)], которая выстилает изнутри фиброзную мембрану и продолжается на поверхность кости, не покрытую суставным хрящом. Сино- виальная мембрана состоит из плоской и ворсинчатой частей. Ворсинчатая часть имеет множество небольших выростов, обращенных в полость сустава - синовиальные ворсинки, очень богатые кровеносными сосудами. Разветвленные ворсинки значительно увеличивают поверхность синовиальной мембраны. Количество ворсинок и складок синовиальной оболочки прямо пропорционально степени подвижности сустава. Через ворсинки осуществляются ультрафильтрация из крове- носного русла в полость сустава суставной жидкости (синовии) и резорбция веществ из нее. Лимфатические сосуды не проникают в ворсинки, они располагаются в плоской части синовиальной мембраны, образуют сплетения, заканчивающиеся расширенными лакунами. Собственная (плоская) пластинка синовиальной мембраны похожа на базальную мембрану, образована тонкими ретикулярными и коллагеновыми волокнами и прерывистым слоем основного вещества.
Если сочленяющиеся поверхности не очень соответствуют друг другу (инконгруэнтны), синовиальная мембрана обычно образует различные синовиальные складки (plicae sinoviales). В наиболее крупных складках, например, у коленного сустава, в складках имеются скопления жировой ткани.
Синовиальная мембрана выстилает выпячивания - дивертикулы суставов, синовиальные сумки, окружает внутрисуставные связки и сухожилия. Наряду с коллагеновыми волокнами в синовиальной мембране имеется множество эластических волокон.
Синовиальная жидкость, имеющаяся в небольшом количестве в полости суставов, содержит 95% воды, остальная часть - белки, мукополисахариды и соли, глюкоза, мочевина. Содержание белка в синовиальной жидкости значительно колеблется в различных суставах. Синовиальная жидкость тонкой протекторной пленкой покрывает пластинку поверхностной зоны суставного хряща. Синовиальная жидкость смачивает
покрытые хрящом суставные поверхности, устраняет их трение друг о друга и одновременно осуществляет трофику суставного хряща. Количество и состав смазочного вещества - синовии, а также толщина протекторной пленки зависят от функциональной нагрузки на сустав. Даже у таких крупных суставов, как коленный или тазобедренный, ее количество не превы- шает 2-4 мл. Давление в полости сустава ниже атмосферного.
В норме у живого человека суставная полость представляет собой узкую щель, расположенную между покрытыми хрящом суставными поверхностями и ограниченную синовиальной мембраной. Форма сус- тавной полости зависит от формы сочленяющихся поверхностей, наличия или отсутствия внутри сустава вспомогательных образований (синовиальных складок, суставного диска или мениска) либо внутрикапсульных связок.
Суставные поверхности редко полностью соответствуют друг другу по форме. Для достижения конгруэнтности (от лат. congrluens - согласный между собою, соответствующий) в суставах имеется ряд вспомогательных образований - хрящевых дисков, менисков, губ (рис. 98). Так, например, в височно-нижнечелюстном суставе имеется хрящевой диск, сращенный с капсулой по наружному краю. Суставной диск, как правило, разделяет суставную полость на два этажа. Суставные мениски - это хрящевые или соединительнотканные пластинки полулунной формы, расположенные между суставными поверхностями. В коленном суставе имеются полукольцевые медиальный и латеральный мениски, которые расположены между суставными поверхностями бедренной и большеберцовой костей.
Диски и мениски состоят из волокнистого (коллагенового) хряща, содержащего упорядоченные пучки коллагеновых волокон, которые ориентированы соответственно направлению сил натяжения и давления. Волокна в дисках, менисках построены преимущественно из коллагена I типа (90%), но присутствует и коллаген II типа (до 10%). Количество аморфного вещества невелико. Оно богато сульфатированными гликозаминогликанами. В поверхностных сдоях хряща лежат удлиненные хондроциты, заключенные в базофильные двулучепреломляющие капсулы. Центральная часть менисков и дисков состоит из толстых параллельных пучков коллагеновых волокон, разделенных сухожильными клетками со множеством плоских крыловидных отростков. Диски и мениски способ- ны смещаться при движениях. Они сглаживают неровности сочленяющихся поверхностей, делают их конгруэнтными, амортизируют сотрясения и толчки при передвижении.
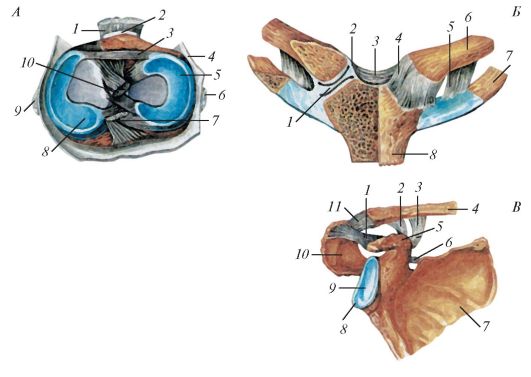
Рис. 98. Различные виды суставов, имеющих вспомогательные образования: А - коленный сустав, правый; на горизонтальном разрезе видны суставная капсула и крестообразные связки (отрезаны), а также проксимальный эпифиз большеберцовой кости с менисками: 1 - связка надколенника; 2 - поднадколенниковая сумка; 3-поперечная связка колена; 4 - суставная капсула; 5 - латеральный мениск; 6 - малоберцовая коллатеральная связка (перерезана); 7 - задняя крестообразная связка; 8 - медиальный мениск; 9 - большеберцовая коллатеральная связка (перерезана); 10 - передняя крестообразная связка; Б - грудино-ключичный сустав (правый сустав вскрыт), вид спереди: 1 - суставной диск; 2 - суставная капсула; 3 - межключичная связка;
4 - передняя грудино-ключичная связка; 5 - реберно-ключичная связка; 6 - ключица; 7 - I ребро; 8 - рукоятка грудины; В - акромиально-ключичный сустав (правый), связки лопатки: 1 - клювовидно-акромиальная связка; 2 - трапециевидная связка; 3 - коническая связка; 4 - акромиальный конец ключицы;
5 - клювовидный отросток; 6 - верхняя поперечная связка лопатки; 7 - лопатка; 8 - суставная губа; 9 - суставная впадина лопатки; 10 - акромион; 11 - акроми-
ально-ключичный сустав, видна акромиально-ключичная связка
Суставная губа (labrum articulare), расположенная по краю вогнутой суставной поверхности, дополняет и углубляет ее. Она прикреплена своим основанием к краю суставной поверхности, а внутренней вогнутой поверхностью обращена в сторону полости сустава. Так, по краю полулунной суставной поверхности вертлужной впадины тазовой кости имеется вертлужная губа, благодаря которой суставная поверхность тазобедренного сустава углубляется и больше соответствует шаровидной головке
бедренной кости. Суставные губы имеют строение, аналогичное менискам, но в них преобладает плотная оформленная коллагеновая (волокнистая) ткань, напоминающая по строению сухожилие.
Классификация суставов. В зависимости от количества суставных поверхностей и их взаимоотношений между собой суставы делятся: на простые две сочленяющиеся кости, сложные суставы (articulatidnes composlitae), у которых более двух костей, комбинированные и комплексные (анатомическая классификация суставов). Если два анатомически самостоятельных сустава или более функционируют совместно, то они называются комбинированными (например, оба височно-нижнечелюстных сустава). В комплексных суставах между сочленяющимися поверхностями имеются диск или мениски, разделяющие полость сустава на два отдела.
Суставы подразделяют также по форме их суставных поверхностей и по числу осей вращения, вокруг которых выполняются движения в этих суставах (биомеханическая классификация суставов).
Форма сочленяющихся поверхностей обусловливает число осей, вокруг которых может совершаться движение. В зависимости от этого суставы делятся на одно-, двух- и многоосные (рис. 99, табл. 23). Для удобства форму суставной поверхности сравнивают с отрезком тела вращения, при этом каждая форма сустава имеет то или иное число осей вращения. Так, к одноосным суставам относятся цилиндрические и блоковидные суставы. При вращении прямой линии вокруг параллельной ей прямой оси возникает цилиндрическое тело вращения. У цилиндрического сустава (articuldtio cylindrica) одна суставная поверхность выпуклая, представляет собой отрезок цилиндра, другая суставная поверхность вогнутая, по форме соответствует цилиндру. Цилиндрические суставы - это срединный атлантоосевой, проксимальный и дистальный лучелоктевые. У блоковидного сустава (ginglymus) блок представляет собой цилиндр с бороздой или гребнем, расположенными перпендикулярно оси цилиндра. На другой суставной поверхности имеется соответствующее углубление или выступ. Примерами блоковидных суставов служат межфаланговые суставы кисти. Разновидностью блоковидного сустава является винтооб- разный сустав. Отличие винта от блока в том, что борозда расположена не перпендикулярно оси вращения, а ориентирована по спирали. Примером винтообразного сустава может служить плече-локтевой сустав.
Двуосными суставами являются эллипсовидный, мыщелковый и седловидный суставы. Суставные поверхности эллипсовидного сустава (articullatio ellipsoidlea) имеют форму эллипса в виде выпуклости
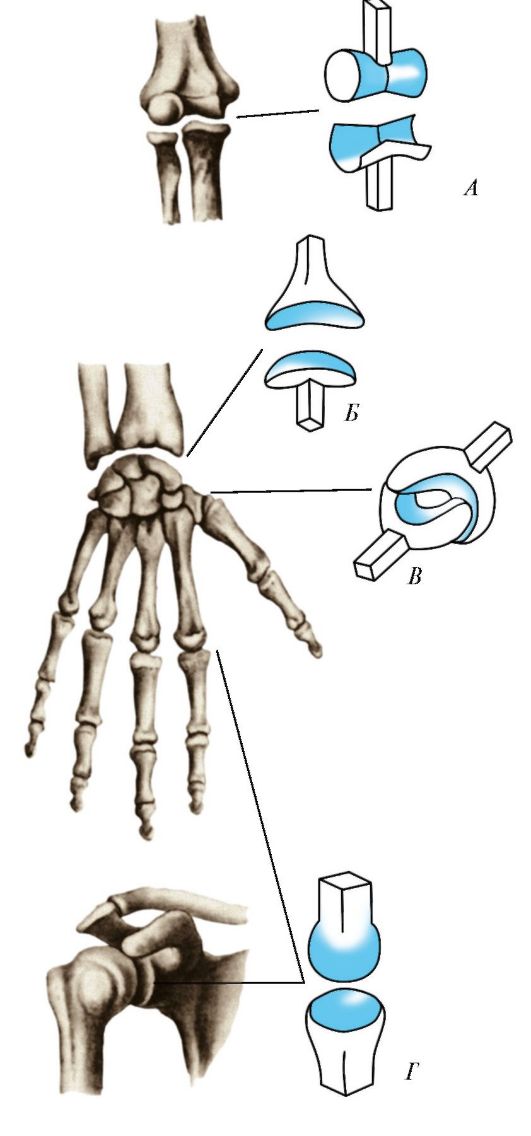
Рис. 99. Схематическое изображение суставных поверхностей у суставов различной формы: А - блоковидный; Б - эллипсоидный; В - седло- видный; Г - шаровидный
Таблица 23. Классификация суставов по форме суставных поверхностей и по количеству осей вращения
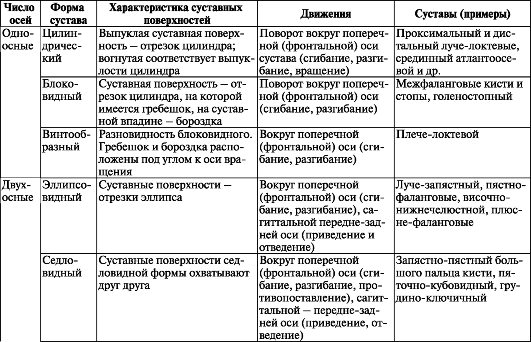
Окончание табицы 23.

(суставной головки) и вогнутости (суставной ямки). Вращение в эллипсовидном суставе происходит вокруг двух взаимно перпендикулярных осей. Примером эллипсовидного сустава служит лучезапястный сустав. Мыщелковый сустав (articulatio bicondylaris) по форме близок и к блоковидному, и к эллипсовидному. Его суставная головка имеет форму эллипса, но, в отличие от блоковидного, его суставная поверхность располагается на мыщелке. Например, коленный и атлантозатылочный суставы являются мыщелковыми (первый является также комплексным, второй - комбинированным).
У седловидного сустава (articuldtio selldris) суставные поверхности представляют собой два «седла», сидящих одно на другом с пересекающимися под прямым углом осями. Седловидным является запястно-пястный сустав большого пальца, который характерен только для человека и обусловливает противопоставление большого пальца кисти остальным. Преобразование сустава в типично седловидный связано с трудовой деятельностью.
Шаровидный сустав (articulatio spheroidda) - многоосный. У шаровидного сустава выпуклая суставная поверхность имеет форму отрезка шара и представляет собой суставную головку. Вогнутая суставная поверхность (суставная ямка) на другой кости соответствует выпуклости. Однако поверхность суставной головки обычно больше, чем у суставной ямки, поэтому движения в шаровидных суставах имеют большой объем. Примером могут служить движения в шаровидном плечевом суставе.
Движения в шаровидных суставах совершаются вокруг фронтальной, сагиттальной и продольной осей. Вокруг фронтальной оси выполняются сгибание, при котором угол между сочленяющимися костями умень- шается, и разгибание, при котором угол в суставе между костями увеличивается до 180?, конечность выпрямляется. Вокруг саггитальной оси выполняются приведение, при котором одна из сочленяющихся костей приближается к срединной плоскости (к туловищу), и отведение, при котором кость удаляется от нее. При вращении кость вращается вокруг своей продольной оси в ту или другую сторону.
Круговое движение - это последовательное движение вокруг всех осей, при котором свободный конец движущейся кости или конечности (например, кисть руки) описывает окружность. Чем больше разность угловых величин (в угловых градусах) сочленяющихся поверхностей, тем больше размах (объем) движений. При почти равной протяженности суставных поверхностей объем движений в суставах незначителен. На объем движений в суставах влияют также число и расположение связок,
укрепляющих сустав, положение и растяжимость мышц, окружающих сустав.
Разновидностью шаровидного сустава является так называемый чашеобразный сустав (articuldtio cotylica). У чашеобразного сустава очень глубокая суставная ямка, которая охватывает более половины поверхности шаровидной головки, поэтому разность между угловыми размерами шаровидной головки и суставной ямки (впадины) мала. Движения в чашеобразном суставе ограничены. Примером чашеобразного сустава, который называют также ореховидным, служит тазобедренный сустав.
К шаровидным суставам относятся также плоские суставы (articuldtio plana). Суставные поверхности плоских суставов напоминают участки поверхности шара большого диаметра. Движения в плоских суставах выполняются вокруг трех взаимно перпендикулярных осей. Однако размах движений ограничен, так как форма суставных поверхностей плоская и разность угловых размеров таких суставных поверхностей невелика. Примером плоских суставов служат межзапястные, предплюсне-плюсневые суставы. Таким образом, объем движений в любом суставе зависит от его строения и разности угловых размеров суставных поверхностей.
СОЕДИНЕНИЯ КОСТЕЙ ЧЕРЕПА
Кости черепа соединены между собой в основном при помощи непрерывных соединений - швов и синхондрозов. Лишь нижняя челюсть образует с височной костью парный височно-нижнечелюстной сустав.
Височно-нижнечелюстной сустав (articulatio tdmporomandibularis) образован нижнечелюстной ямкой височной кости и головкой мыщелкового отростка нижней челюсти (рис. 100). Впереди ямки находится суставной бугорок. Между суставными поверхностями имеется двояковогнутый суставной диск (ddiscus articuldaris) овальной формы. Диск образован волокнистым хрящом, который разделяет полость сустава на два отдела: верхний и нижний. В верхнем этаже суставная поверхность височной кости сочленяется с верхней поверхностью суставного диска. Синовиальная мембрана этого этажа (membrdna synovidlis supdrior) покрывает внутреннюю поверхность капсулы и прикрепляется по края суставного хряща. В нижнем этаже сочленяются головка нижней челюсти и нижняя поверхность суставного диска. Синовиальная мембрана нижнего этажа (membrdna synovidlis inferior) покрывает не только капсулу, но и заднюю поверхность шейки мыщелкового отростка, находящуюся внутри капсулы. Свободная суставная капсула на височной кости прикрепляется
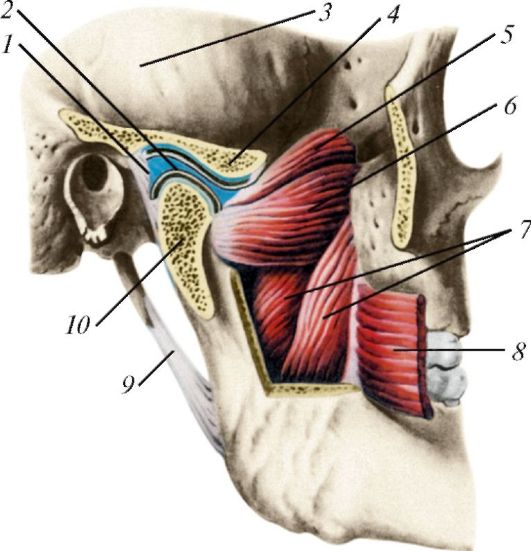
Рис. 100. Височнонижнечелюстной сустав, правый. Вид с латеральной
стороны, скуловая дуга удалена, суставная капсула вскрыта: 1 - суставная капсула; 2 - суставный диск; 3 - чешуйчатая часть височной кости; 4 - суставный бугорок; 5 - верхняя головка латеральной крыловидной мышцы; 6 - нижняя головка латеральной крыловидной мышцы; 7 - медиальная крыловидная мышца; 8 - щечная мышца; 9 - шилонижнечелюстная связка;10 - головка нижней челюсти
кпереди от
суставного бугорка, а сзади - на уровне каменисто-барабанной щели. На
мыщелковом отростке суставная капсула крепится спереди по краю головки,
а сзади на
Капсула спереди тонкая, а сзади утолщается, она усилена несколькими связками. Латеральная связка (lig. laterale) веерообразной формы, усиливающая капсулу сустава с латеральной стороны, начинается от ос- нования скулового отростка височной кости. Волокна этой связки идут кзади и книзу и прикрепляются на задне-латеральной поверхности шейки мыщелкового отростка. Клиновидно-нижнечелюстная связка (lig. sphenomandibulare) начинается на ости клиновидной кости и прикрепляется к язычку нижней челюсти. Эта связка находится с медиальной стороны от сустава. Шило-нижнечелюстная связка (lig. stylomandibulare) начинается от шиловидного отростка височной кости и прикрепляется к внутренней поверхности заднего края ветви нижней челюсти вблизи ее угла. Связка располагается медиально и кзади от височно-нижнечелюстного сустава. Обе эти внесуставные связки отделены от суставной капсулы жировой клетчаткой.
Височно-нижнечелюстной сустав эллипсовидный, комплексный, двухосный, комбинированный. Правый и левый суставы функционируют совместно, совершая движения вокруг вертикальной и фронтальной осей. Вокруг фронтальной оси нижняя челюсть поднимается и опускается,
вокруг вертикальной оси нижняя челюсть совершает боковые движения вправо и влево. Благодаря обширной суставной поверхности на височной кости суставные отростки вместе со всей нижней челюстью сдвигаются вперед и назад. Суставные отростки нижней челюсти при движении нижней челюсти вперед смещаются на суставные бугорки, а при движении челюсти назад возвращаются в исходное положение - в суставные ямки.
При
опускании нижней челюсти подбородочный выступ движется книзу и
несколько кзади, описывая дугу, обращенную вогнутостью кзади и кверху. В
этом движении можно выделить 3 фазы. В первой фазе (незначительное
опускание нижней челюсти) движение вокруг фронтальной оси происходит в
нижнем этаже сустава, суставной диск остается в суставной ямке. Во
второй фазе (значительное опускание нижней челюсти) на фоне
продолжающегося шарнирного движения суставных головок в нижнем этаже
сустава хрящевой диск вместе с головкой суставного отростка скользит
вперед и выходит на суставной бугорок. Мыщелковые отростки нижней
челюсти перемещаются вперед приблизи- тельно на
При дальнейшем сильном открывании рта возможны соскальзывание головки нижней челюсти с суставного бугорка кпереди, в подвисочную ямку, и вывих в височно-нижнечелюстном суставе. Механизм под- нятия нижней челюсти повторяет в обратном порядке этапы ее опускания. Если нижняя челюсть смещается вперед, движение происходит только в верхнем этаже сустава. Суставные отростки вместе с суставными дисками скользят вперед и выходят на бугорки как в правом, так и в левом височно-нижнечелюстном суставе.
При боковом смещении нижней челюсти движения в правом и левом височно-нижнечелюстном суставах неодинаковы. Так, при движении нижней челюсти вправо в левом височно-нижнечелюстном суставе суставная головка вместе с диском скользит кпереди и выходит на суставной бугорок, т. е. происходит скольжение в верхнем этаже сустава. В это время в суставе правой стороны суставная головка вращается вокруг вертикальной оси, проходящей через шейку мыщелкового отростка. При движении нижней челюсти влево скольжение головки вместе с суставным диском вперед происходит в правом суставе, а поворот вокруг вертикальной оси - в левом.
Опускание нижней челюсти происходит при сокращении парных двубрюшной, челюстно-подъязычной и подъязычных мышц. Поднимание
челюсти выполняется также парными височной, жевательной и медиальной крыловидной мышцами. Нижнюю челюсть выдвигают вперед латеральные крыловидные мышцы и передние пучки жевательных мышц, возвращают в исходное положение нижние (задние) пучки височных мышц. Боковые движения нижней челюсти вправо и влево выполняет при одностороннем сокращении латеральная крыловидная мышца противоположной стороны.
Капсула височно-нижнечелюстного сустава кровоснабжается ветвями верхнечелюстной артерии, венозная кровь оттекает в венозную сеть, оплетающую сустав, и далее в занижнечелюстную вену. Лимфа оттекает в глубокие околоушные, а затем в глубокие шейные лимфатические узлы. Иннервацию осуществляет ушно-височный нерв (ветвь нижнечелюстного нерва).
Непрерывные соединения костей черепа представлены фиброзными соединениями - швами у взрослого человека и межкостными перепонками (синдесмозами) у новорожденных. В области основания черепа имеются синхондрозы.
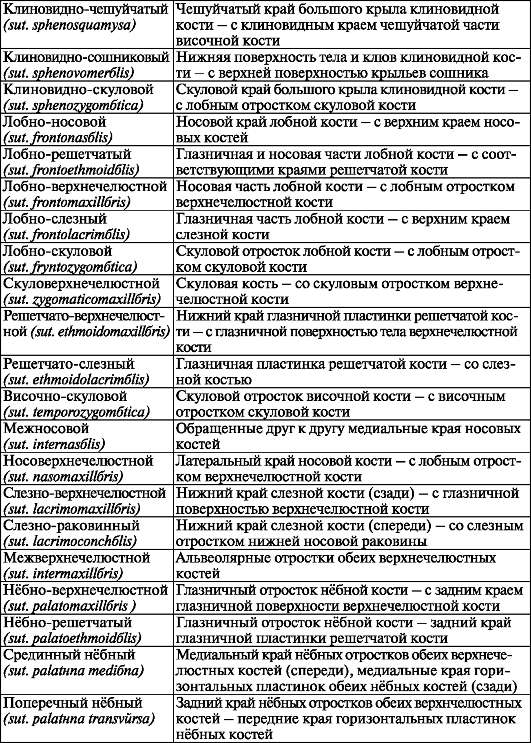
Кости крыши черепа соединяются между собой посредством зубчатых и чешуйчатых швов. Так, медиальные края теменных костей соединены друг с другом зубчатым сагиттальным швом (sut. sagittalis). Передние края теменных костей соединяются с задним краем лобной кости зубчатым венечным швом (sut. coronalis). Задние края теменных костей образуют с передним краем затылочной кости зубчатый ламбдовидный шов (sut. lambdoidea). Чешуя височной кости соединяется с теменной костью и большим крылом клиновидной кости при помощи чешуйчатого шва (sut. squamosa). В области лицевого отдела черепа швы ровные, плоские, или гармоничные (табл. 24).
Таблица 24. Плоские швы черепа (парные)

Окончание таблицы 24
У черепа имеются также непостоянные (временные) швы, образующиеся в результате позднего сращения или несращения отдельных точек окостенения. Так, например, иногда верхняя часть затылочной чешуи отделена поперечным швом целиком или частично от остальной части затылочной кости. Иногда не срастаются обе половины лобной кости. В этих случаях сагиттальный шов (так называемый метопический) начинается от глабеллы или несколько выше. При наличии межчелюстной, или резцовой, кости образуется резцовый шов. При удвоении теменной кости имеется межтеменной шов. Кроме того, встречаются чешуйчатососцевидный, клиновидно-челюстной (между крыловидным отростком клиновидной кости и телом верхнечелюстной кости) непостоянные швы.
Во второй половине жизни человека большинство швов полностью или частично зарастают. При этом соединительнотканная пластинка между костями черепа замещается костной тканью.
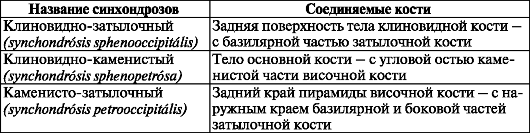
Хрящевые соединения, или синхондрозы, черепа (табл. 25) располагают- ся в области его основания, они образованы волокнистым хрящом. Обычно с возрастом у человека хрящевая ткань замещается костной. На месте клиновидно-затылочного синхондроза к 20 годам образуется синостоз.
Таблица 25. Синхондрозы черепа
СОЕДИНЕНИЯ КОСТЕЙ ТУЛОВИЩА. ПОЗВОНОЧНИК КАК ЦЕЛОЕ
Позвоночный столб, или позвоночник (columna vertebralis), образо- ван лежащими друг на друге позвонками, которые связаны между собой с помощью различного вида соединений: межпозвоночных дисков и симфизов, суставов и связок (табл. 26, рис. 101 и 102). По данным Л.К. Семеновой, Б.В. Сермеева (1991), у позвоночника имеются 122 сустава, 365 связок и 26 хрящевых соединений. Позвоночник выполняет опорную функцию, является гибкой осью туловища, участвует в образовании задней
Таблица 26. Суставы туловища
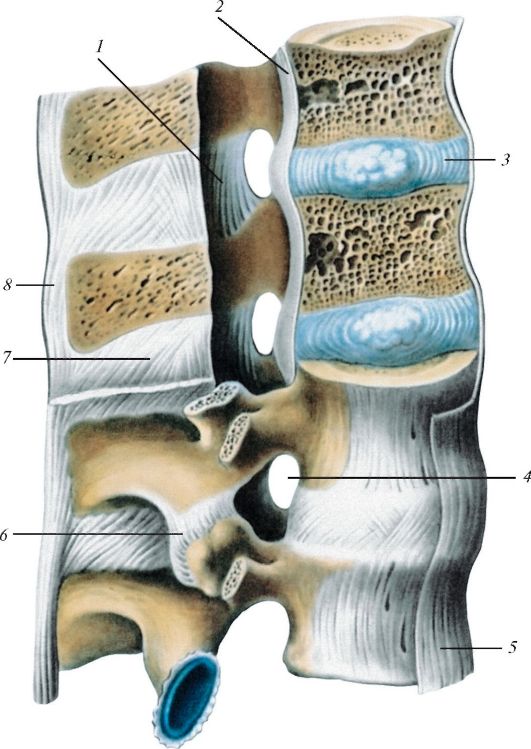
Рис. 101. Соединения позвонков, вид сбоку. Поясничный отдел, часть позвоночного канала вскрыта: 1 - желтая связка; 2 - задняя продольная связка; 3 - межпозвоночный диск; 4 - межпозвоночное отверстие; 5 - передняя продольная связка; 6 - дугоотросчатый сустав; 7 - межостистая связка; 8 - надостистая связка
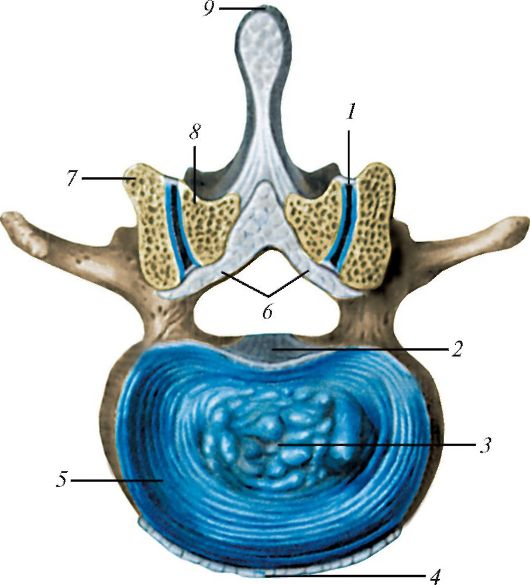
Рис. 102. Межпозвоночный диск и дугоотростчатые (межпозвоночные) суставы. Горизонтальный распил между XII грудным и I поясничным позвонками, вид сверху: 1 - дугоотростчатый сустав (вскрыт); 2 - задняя продольная связка; 3 - студенистое ядро; 4 - передняя продольная связка; 5 - фиброзное кольцо; 6 - желтая связка (разрезана); 7 - нижний суставной отросток III грудного позвонка; 8 - верхний суставной отросток IV поясничного позвонка; 9 - надостистая связка
стенки грудной, брюшной полостей, таза, служит вместилищем и защитой для спинного мозга, расположенного в позвоночном канале (canalis vertebralis).
Позвоночные отверстия, накладываясь одно на другое, формируют позвоночный канал, площадь сечения которого у взрослого человека составляет от 2,2 до 3,2 см2. Канал наиболее узкий в грудном отделе позвоночника, где имеет округлую форму, наиболее широкий в поясничном отделе, где его сечение приближается к треугольному. Позвоночные вырезки выше- и нижележащего позвонков образуют симметричные межпозвоночные отверстия, в которых залегают спинномозговые узлы, проходят соответствующие спинномозговые нервы и кровеносные
сосуды. В позвоночном канале залегает спинной мозг, покрытый оболочками, с отходящими от него передними и задними корешками спинномозговых нервов, венозные сплетения и жировая ткань. Мышцы, при- крепляющиеся к позвонкам, сокращаясь, изменяют положение позвоночного столба в целом или его отдельных частей. При этом отдельные позвонки играют роль костных рычагов.
Соединения тел позвонков. Межпозвонковые симфизы (synchondroses columnae vertebralis, symphyses intervertebrales). Между телами позвонков имеются межпозвоночные диски (disci intervertebrales), толщина которых колеблется от 3-4 мм в грудном отделе до 5-6 мм в шейном и 10-12 мм в поясничном. Первый диск расположен между телом осевого и III шейного позвонков, последний - между телами V поясничного и I крестцового позвонков. Каждый диск напоминает двояковыпуклую линзу. Он состоит из расположенного в центре студенистого ядра (остатка хорды, nucleus pulposus), окруженного фиброзным кольцом (anulus fibrosus), образованным волокнистым хрящом. Внутри студенистого ядра часто имеется горизонтальная щель, что позволяет называть такие соединения полусуставами, или межпозвоночными симфизами. Поскольку диаметр межпозвоночного диска больше диаметра тел позвонков, межпозвоночные диски выступают за пределы краев тел соединяемых им соседних позвонков.
Фиброзное кольцо прочно срастается с телом позвонков. Оно состоит из упорядоченных пластин, образованных преимущественно коллагеном I и II типов (Павлова В.Н. и др., 1988), расположенных параллельно поверхности тел позвонков. Толстые коллагеновые волокна (толщиной около 70 нм) соседних слоев, пересекающихся между собой под углом 60?, проникают в гиалиновый хрящ и в надкостницу позвонков. Наряду с коллагеном в основном веществе фиброзного кольца имеются и другие макромолекулы (эластин, протеогликаны, гиалуроновая кислота). Малочисленные хондроциты фиброзного кольца лежат между пучками коллагеновых волокон в виде изогенных групп. Они заключены в узких лакунах, отграниченных хорошо выраженной стенкой, образованной коллагеновыми микрофибриллами. Эллипсоидной формы хондроциты диаметром 15-20 мкм имеют шаровидное ядро, хроматин которого частично конденсирован. В хондроцитах развиты зернистая эндоплазматическая сеть и комплекс Гольджи, имеется умеренное количество митохондрий, множество гранул, окрашиваемых рутениевым красным (агрегаты протеогликанов).
Студенистое ядро, лишенное сосудов, образовано хрящевой тканью, бедной клетками. Количество коллагеновых волокон в нем (коллаген II типа)
увеличивается от центра к периферии. В центре ядра имеется небольшое количество волокнистых элементов без четкой ориентации. По периферии эти концентрически расположенные коллагеновые волокна проходят непосредственно в ткань фиброзного кольца. Благодаря боль- шому количеству протеогликанов, находящихся в неагрегированном состоянии, студенистое ядро богато водой, что и обусловливает его студенистую консистенцию. Клетки, расположенные по периферии студенистого ядра, - типичные хондроциты, строение которых описано выше. В центре ядра находятся клетки двух типов. Одни клетки мелкие, отростчатые, бедные органеллами, со светлой цитоплазмой и небольшим ядром, содержащим, в основном, деконденсированный хроматин. Другие клетки округлые, большие, с крупным ядром, богатым конденсированным хроматином, расположенным по периферии. В этих клетках хорошо развиты зернистая эндоплазматическая сеть, комплекс Гольджи, множество рибосом и полирибосом. Именно эти клетки секретируют белки и протеогликаны. Питание студенистого ядра осуществляется путем диффузии.
Структура межпозвоночного диска идеально приспособлена для выполнения функций подвижности и амортизации. Диски упруги, а соединяемые ими позвонки обладают некоторой подвижностью.
Соединенные друг с другом тела позвонков укреплены прочными связками. Передняя и задняя продольные связки, образованные плотной волокнистой оформленной соединительной тканью, укрепляют соединения тел позвонков спереди и сзади. Передняя продольная связка (lig. longitudindle anterius) проходит по передней поверхности тел позвонков, прочно срастается с межпозвоночными дисками, начиная от глоточного бугорка затылочной кости и переднего бугорка передней дуги атланта до 2-3-й поперечных линий тазовой поверхности крестца. Между атлантом и затылочной костью передняя продольная связка утолщена и образует переднюю атлантозатылочную мембрану, прикрепляющуюся к переднему краю большого затылочного отверстия вверху и передней дуге атланта внизу. От последней к телу II шейного позвонка проходит прочная атланто-эпистрофейная мембрана. Задняя продольная связка (lig. longitudindale postderius) проходит вдоль задней поверхности тел позвонков в позвоночном канале. От нижнего края ската затылочной кости она проходит через сочленения I и II шейных позвонков и далее вниз до I копчикового позвонка. Связки срастаются с хрящами межпозвоночных дисков, но с телами позвонков они соединены непрочно. На уровне срединного атлантоосевого сустава задняя продольная связка срастается
с пучками крестообразной связки атланта, которая расположена кпереди от нее, а кверху продолжается в покровную мембрану.
Соединения дуг позвонков. Дуги позвонков соединены между собой прочными желтыми связками (ligg. flava), которые располагаются в промежутках между дугами позвонков. Эти связки образованы эластической соединительной тканью, которая имеет желтоватый цвет. Желтые связки состоят из параллельных эластических волокон, между которыми находятся оплетающие их ретикулярные и коллагеновые микрофибриллы и небольшое количество фиброцитов. Эти связки противодействуют чрезмерному сгибанию позвоночного столба вперед. Их эластическое сопро- тивление противостоит силе тяжести, стремящейся наклонить туловище кпереди, а также способствует разгибанию позвоночного столба.
Соединения отростков позвонков. Суставные отростки соседних позвонков соединены между собой дугоотростчатыми соединениями (junctdrae zygapophysiales). Обращенные друг к другу суставные поверхности одноименных отростков, в том числе V поясничного позвонка и I крестцового, покрыты суставным хрящом. Суставная капсула прикреплена по периферии суставного хряща и усилена тонкими пучками соединительнотканных волокон. Эти суставы плоские, многоосные, малоподвижные. В них осуществляются сгибание, разгибание позвоночника, его наклоны вправо и влево и вращение вокруг вертикальной оси.
Остистые отростки позвонков соединены межостистыми и надостистой связками. Межостистые связки (ligg. interspinalia), образованные плотной оформленной соединительной тканью, очень тонкие в шейном отделе позвоночного столба и значительно толще в поясничном. Надостистая связка (lig. supraspindale) представляет собой длинный фиброзный тяж, прикреп- ляющийся к верхушкам остистых отростков всех позвонков. Прочная верхняя часть надостистой связки, натянутая между наружным гребнем затылочной кости и остистыми отростками шейных позвонков, называют выйной связкой (lig. nuchae). Это прочная соединительнотканная треугольная пластинка, которая у человека в связи с прямохождением утратила свою важную функцию поддержания головы. Поперечные отростки соединены между собой межпоперечными связками (ligg. intertransversdalia), которые натянуты между верхушками поперечных отростков соседних позвонков. Эти связки отсутствуют в шейном отделе позвоночного столба.
Соединения крестца с копчиком. Верхушка крестца соединена с I копчиковым позвонком с помощью межпозвонкового диска, а также ряда связок. В межпозвонковом диске, как правило, имеется щель, зарастающая у людей старше 50 лет. У этого соединения парная латеральная крестцово-коп-
чиковая связка (lig. sacrococcdgeum laterdle) начинается на нижнем крае латерального крестцового гребня и прикрепляется к рудименту поперечного отростка I копчикового позвонка. Эта связка по происхождению и положению является аналогом межпоперечных связок позвоночного столба. Вентральная крестцово-копчиковая связка (lig. sacrococcdgeum ventrdale), расположенная на передней поверхности соединения крестца с копчиком, является продолжением передней продольной связки. Поверхностная задняя крестцово-копчиковая связка (lig. sacrococcdgeum postdrius superficidle; lig. sacrococcdgeum dorsdle superficidle), начинающаяся от краев щели крестцового канала и прикрепляющаяся к задней поверхности копчика, соответствует надостистой и желтой связкам. Она почти полностью закрывает отверстие крестцовой щели. Глубокая задняя крест- цово-копчиковая связка (lig. sacrococcdgeum postdrius profdndum; lig. sacrococcdygeum dorsdale profdundum), расположенная на задней поверхности тел I копчикового и V крестцового позвонков, аналогична задней продольной связке. Крестцовые и копчиковые рога соединены друг с другом при помощи синдесмозов. Подвижность в крестцово-копчиковых соединениях хорошо выражена в молодом возрасте, когда в них имеется щелевидная полость, а также у женщин (особенно при беременности), что позволяет копчику отклоняться кзади во время родов.
Соединения позвоночного столба с черепом. Позвоночный столб со- единен с черепом атлантозатылочными, срединными и латеральными атлантоосевыми суставами, которые укреплены связками (рис. 103, 104).
Парный комбинированный атлантозатылочный сустав (articuldtio atlantooccipitdalis) образован суставными поверхностями мыщелков затылочной кости и верхними суставными ямками атланта. Каждый сустав окружен широкой суставной капсулой. Обе капсулы укреплены перед- ней и задней атлантозатылочными мембранами. Передняя атлантозатылочная мембрана (membrdana atlantooccipitdalis antderior) натянута между базилярной частью затылочной кости и верхним краем передней дуги атланта. Задняя атлантозатылочная мембрана (membrdana atlantooccipitdalis postderior) тонкая, но более широкая, чем передняя. Она натянута между задней полуокружностью большого (затылочного) отверстия и верхним краем задней дуги атланта. Через эту мембрану в позвоночный канал проходит позвоночная артерия, направляющаяся в полость черепа для кровоснабжения головного мозга. Каждый сустав эллипсоидный (мы- щелковый), движения в этих суставах происходят вокруг фронтальной и сагиттальной осей: сгибание до 20?, разгибание до 30?, наклоны головы в сторону до 15-20?.
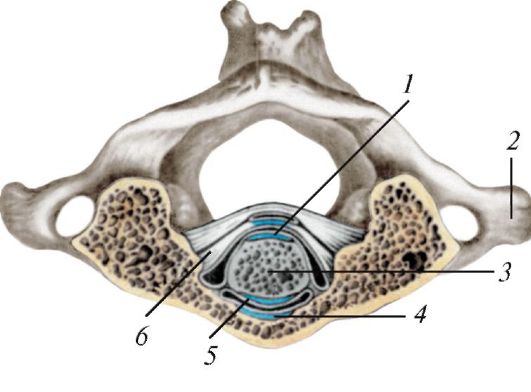
Рис. 103. Соединения атланта с зубом осевого позвонка, вид сверху: 1 - задняя суставная поверхность зуба; 2 - поперечный отросток атланта;3 - зуб (горизонтальный распил); 4 - ямка зуба; 5 - передняя суставная поверхность зуба; 6 - поперечная связка атланта
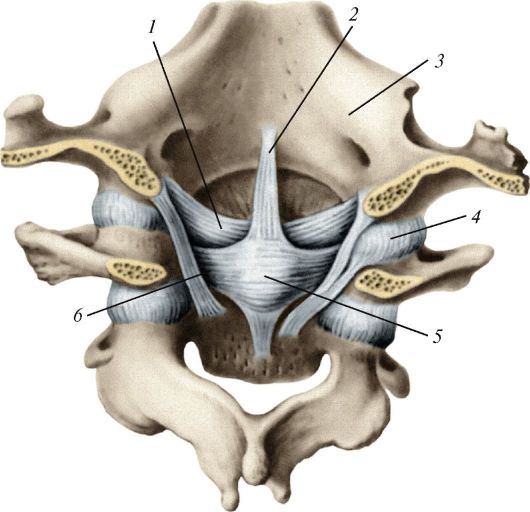
Рис. 104. Связки и суставы шейных позвонков и затылочной кости. Вид сзади,
со стороны позвоночного канала: 1 - крыловидная связка; 2 - продольные пучки; 3 - затылочная кость; 4 - ат- лантозатылочный сустав; 5 - крестообразная связка; 6 - поперечная связка
атланта
Срединный атлантоосевой сустав (articuldtio atlantoaxialis medidna) включает два самостоятельных сустава, образованных передней и задней суставными поверхностями зуба II шейного позвонка. В образовании переднего из этих суставов участвует ямка на задней стороне дуги атланта. Задний сустав образован задней поверхностью зуба и ямкой на передней поверхности поперечной связки атланта (lig. transvdersum atldantis). Эта связка натянута позади зуба осевого позвонка между внутренними поверхностями латеральных масс атланта. Переднее и заднее сочленения зуба имеют собственные суставные полости и ограничивающие их суставные капсулы. Связка верхушки зуба (lig. dpicis ddntis), непарная, тонкая, натянута между задним краем передней окружности большого (затылочного) отверстия и верхушкой зуба. Две прочные крыловидные связки (ligg. aldria) ограничивают чрезмерное вращение головы вправо и влево в срединном атлантоосевом суставе. Каждая связка начинается на боковой поверхности зуба и идет косо вверх кнаружи и прикрепляется к внутренней поверхности соответствующего мыщелка затылочной кости. Срединный атлантоосевой сустав цилиндрический по форме, одноосный. В нем совершаются повороты атланта вокруг зуба на 30-40? в каждую сторону вокруг продольной (вертикальной) оси.
Парный комбинированный многоосный латеральный атлантоосевой сустав (articuldatio atlantoaxidalis laterdalis) образован нижними суставными ямками атланта и верхними суставными поверхностями осевого позвонка. Правый и левый суставы имеют отдельные суставные капсулы. Суставы укреплены крестообразной связкой атланта (lig. crucifdorme atldantis), которая образована поперечной связкой атланта и фиброзными продольными пучками, идущими кверху и книзу от поперечной связки атланта. Верхний пучок располагается позади связки верхушки зуба и заканчивается на передней полуокружности большого (затылочного) отверстия. Нижний пучок направляется вниз, где прикрепляется к задней поверхности тела осевого позвонка. Сустав малоподвижный, в нем осуществляются скользящие движения с небольшим смещением суставных поверхностей относительно друг друга.
Сзади, со стороны позвоночного канала, срединный и латеральноосевые суставы с их связками покрыты широкой, прочной фиброзной пластинкой - покровной мембраной (membrdna tectdria). Эта мембрана на уровне тела осевого позвонка продолжается в заднюю продольную связ- ку, а вверху перекидывается через передний край большого затылочного отверстия и заканчивается на внутренней поверхности базилярной части затылочной кости (в области ската).
Движения в правом и левом латеральных атлантоосевых суставах осуществляются совместно с движением в срединном атлантоосевом суставе. Одновременно с поворотами головы в срединном атлантоосе- вом суставе происходит только скольжение со смещением суставных поверхностей относительно друг друга. Зуб осевого позвонка во время поворотов удерживается в своем положении прочными связками: связка верхушки зуба (lig. dapicis dentis), крыловидные связки (ligg. aldaria), крестообразная связка атланта (lig. crucifdorme atldantis).
Соединения позвоночного столба кровоснабжаются в шейном отделе ветвями позвоночной артерии. В грудном отделе к позвоночнику подходят ветви задних межреберных артерий, в поясничном - ветви поясничных артерий, в крестцовом - ветви боковых крестцовых артерий. Кровь от позвоночника оттекает в венозное позвоночное сплетение, из него - в одноименные артериям вены. Отток венозной крови осуществляется соответственно в затылочные, заушные, глубокие шейные, межреберные, поясничные и крестцовые вены. Иннервация соединений, связок позвоночника осуществляется от задних ветвей соответствующих спинномозговых нервов.
Возрастные особенности позвоночника. Длина позвоночного столба у новорожденного составляет 40% длины всего тела. В первые 2 года его длина увеличивается почти в 2 раза. До 1,5 лет все отделы позвоночника растут интенсивно, особенно заметен рост в ширину. От 1,5 до 3 лет несколько замедляется рост позвонков в шейном и верхнегрудном отделах. В возрасте от 3 до 5 лет наиболее интенсивно растут поясничный и нижнегрудной отделы позвоночного столба, а рост шейного и осталь- ных грудных позвонков замедляется. В возрасте от 5 до 10 лет весь позвоночник медленно, но равномерно растет и в длину, и в ширину. От 10 до 17 лет быстро растет весь позвоночник, но преимущественно поясничный и нижнегрудной отделы. Грудные позвонки особенно заметно растут в ширину. Наконец, в возрасте от 17 до 24 лет рост шейного и грудного отделов позвоночника замедлен, а рост поясничного и нижнегрудного отделов ускорен. До 16-17 лет поясничные позвонки растут главным образом в ширину и лишь после 17 лет становится активным и рост в высоту (Струков А.И., 1936). Развитие позвоночника завершается примерно к 23-25 годам.
У
взрослого человека позвоночный столб примерно в 3,5 раза длиннее, чем у
новорожденного, и достигает у взрослого мужчины 60-75 см, у женщин -
от 60 до
примерно на
У новорожденного, по сравнению с детьми и взрослыми, межпозвоночные диски имеют относительно большие размеры. Хорошо выражены суставные отростки позвонков, а тела позвонков, поперечные и ос- тистые отростки развиты относительно слабо. Межпозвоночные диски у детей относительно толще, чем у взрослых. Хрящевой слой, покрывающий верхнюю и нижнюю поверхности межпозвоночных дисков, у детей также толще, чем у взрослых. Фиброзное кольцо хорошо развито, четко отграничено от студенистого ядра. Межпозвоночные диски детей обильно кровоснабжаются. Проникающие в межпозвоночные диски артериолы анастомозируют между собой в толще диска, а по его периферии - с артериолами надкостницы. Окостенение краевой зоны по- звонков в подростковом и юношеском возрасте ведет к регрессу кровеносных сосудов межпозвоночных дисков. С возрастом толщина межпозвоночных дисков, так же как и высота тел позвонков, уменьшается, они становятся менее эластичными. К 50 годам студенистое ядро уменьшается. Внутренняя часть фиброзного кольца, окружающая студенистое ядро, никогда не окостеневает. Периферические зоны фиброзного кольца частично замещаются хрящом и даже окостеневают. В пожилом и старческом возрастах эластичность межпозвоночных дисков резко снижается, появляются очаги обызвествления в зонах сращения передней продольной связки с передним краем позвонка.
Изгибы позвоночного столба. Позвоночник человека имеет изгибы, которые называют физиологическими (см. рис. 54). Выпуклости позвоночного столба, обращенные вперед, называются лордозами, выпуклости назад - кифозами, выпуклости вправо и влево - сколиозами. Шейный лордоз переходит в грудной кифоз, который сменяется поясничным лордозом, затем крестцово-копчиковым кифозом. Грудной кифоз и поясничный лордоз выражены у женщин больше, чем у мужчин. Физиологические лордозы и кифозы являются постоянными образованиями, а аортальный сколиоз, встречающийся в 30% на уровне III-V грудных позвонков в виде небольшой выпуклости вправо, вызван расположением на этом уровне грудного отдела аорты. Функциональная роль изгибов
очень велика. Благодаря им толчки и сотрясения, передающиеся позвоночнику при различных движениях, падении, ослабляются и не достигают черепа, а главное - мозга. В горизонтальном положении тела изгибы позвоночного столба несколько распрямляются, в вертикальном положении они более выражены, а при увеличении нагрузки увеличи- ваются пропорционально тяжести. Утром после ночного сна изгибы позвоночника выражены несколько меньше, а его длина больше. Вечером кривизна изгибов увеличивается, а длина позвоночного столба уменьшается. Осанка человека влияет на характер и выраженность изгибов позвоночника. При согнутой голове и сутулости увеличивается грудной кифоз, а шейный и поясничный лордозы уменьшаются. В старческом возрасте увеличивается грудной кифоз (старческий горб).
Позвоночный столб человеческого эмбриона и плода имеет форму дуги, обращенной выпуклостью кзади. У новорожденного позвоночник изгибов не имеет, они развиваются постепенно в связи с положением тела и тягой мышц. Шейный лордоз возникает, когда ребенок начинает держать голову (около 3 мес), грудной кифоз - когда ребенок начинает садиться (около 6 мес), поясничный лордоз - когда ребенок начинает стоять (9-12 мес). При этом центр тяжести тела перемещается кзади. Окончательное развитие изгибов происходит к 6-7 годам.
Позвоночный столб в рентгеновском изображении. На рентгенограммах в передне-задней проекции в области тел позвонков видны сужения («талия»). Верхние и нижние края тел позвонков имеют форму углов с закругленными краями. На фоне крестца видны крестцовые отверстия. На месте межпозвоночных дисков имеются промежутки. Ножки позвоночных дуг видны в форме овалов, наслаивающихся на тела позвонков. На изображения тел позвонков накладываются также дуги позвонков. Остистые отростки, лежащие в сагиттальной плоскости, имеют вид падающей капли на фоне тел позвонков. Изображения нижних суставных отростков накладываются на контуры верхних отростков. На поперечные отростки грудных позвонков наслаиваются головка и шейка соответствующего ребра. На рентгенограммах в боковой проекции видны дуги I шейного позвонка, зуб осевого позвонка, контуры атлантозатылочного и атлантоосевого суставов. В других отделах позвоночного столба определяются дуги позвонков, остистые и суставные отростки, суставные щели, межпозвоночные отверстия.
Движения позвоночного столба. Позвоночный столб человека обладает большой подвижностью. Этому способствуют упругие толстые межпозвоночные диски, строение позвонков, их суставных отростков, связочного
аппарата и мышц. Отдельные незначительные по объему движения между позвонками суммируются, что позволяет позвоночному столбу производить обширные движения, которые осуществляются вокруг трех осей:
1) вокруг поперечной (фронтальной) оси осуществляется сгибание позвоночника вперед (флексия) и разгибание назад (экстензия). Амплитуда этих движений достигает 170-245?. При сгибании туловища тела позвонков наклоняются вперед, остистые отростки удаляются друг от друга. Передняя продольная связка позвоночного столба расслабляется, а зад- няя продольная, желтые, межостистые и надостистая связки, натягиваясь, препятствуют этому движению. При разгибании позвоночного столба все его связки, кроме передней продольной, расслабляются. Передняя продольная связка, натягиваясь, ограничивает разгибание позвоночного столба. Толщина межпозвоночных дисков при сгибании и разгибании уменьшается на стороне наклона позвоночного столба и увеличивается на противоположной стороне;
2) вокруг сагиттальной оси выполняется боковое сгибание вправо и влево, общий размах движений около 165?. Эти движения происходят главным образом в поясничном отделе. При этом желтые, межпоперечные связки, а также капсулы дугоотростчатых суставов, расположенные на противоположной стороне, натягиваются, что ограничивает движение;
3) вокруг продольной (вертикальной) оси происходят вращательные движения (ротация), общий размах около 120?. При вращении студенистое ядро межпозвоночных дисков как бы выполняет роль суставной головки, фиброзные кольца межпозвоночных дисков и желтые связки, натягиваясь, ограничивают это движение;
4) круговое движение вокруг продольной (вертикальной) оси. Точка опоры находится на уровне пояснично-крестцового сочленения, верхний конец позвоночного столба, свободно перемещаясь в пространстве, описывает окружность, а весь позвоночный столб описывает конус.
Объем и направление движений в каждом из отделов (шейный, грудной, поясничный) позвоночного столба неодинаковы. В шейном и поясничном отделах размах движений наибольший. Объем движений в шей- ном отделе составляет при сгибании - 70-75?, при разгибании - 95-105?, при вращении - 80-85?. В грудном отделе подвижность ограничена ребрами и грудиной, тонкостью межпозвоночных дисков и частично направленными косо вниз остистыми отростками. Сгибание, разгибание и боковые сгибания здесь невелики: сгибание - до 35?, разгибание - до 50?, вращение - до 20?. В поясничном отделе толстые межпозвоночные диски способствуют большей подвижности (сгибание до 60?, разгибание до
45-50?). Строение суставных отростков у поясничных позвонков задерживает ротацию и боковые движения.
Подвижность во всех отделах позвоночника максимальная в конце подросткового возраста. Наибольший размах движений в шейном, наименьший - в нижнегрудном отделе. После 50-60 лет подвижность по- звоночного столба снижается. Как мы указывали ранее, подвижность позвоночника зависит в первую очередь от строения межпозвоночных дисков. С возрастом происходит увеличение количества и укрупнение пучков коллагеновых волокон фиброзных колец. Нарушается их архитектура, пучки деформируются, многие коллагеновые волокна разрушаются и гиалинизируются. Одновременно изменяются и эластические волокна, они утолщаются, становятся извилистыми, фрагментируются. Вместе с тем в студенистом ядре, начиная с 5-6-летнего возраста, появляются хондроциты, образуются коллагеновые волокна, количество которых постепенно увеличивается.
СОЕДИНЕНИЯ РЕБЕР И ГРУДИНЫ. ГРУДНАЯ КЛЕТКА
Грудная клетка является скелетом стенок грудной полости (cdvitas thoracis), в которой расположены внутренние органы (сердце, легкие, трахея, пищевод, крупные кровеносные сосуды и др.).
Грудная клетка (compdges thordcis) образована соединенными между собой грудными позвонками, ребрами и грудиной. Ребра сочленяются с позвонками с помощью реберно-позвоночных суставов, а также с грудиной (табл. 27, рис. 105).
Сустав головки ребра (articuldatio cdapitis cdostae) образован суставными поверхностями головки ребра и реберными полуямками II-X грудных позвонков. Суставная капсула прикрепляется по краям суставных поверхностей. В каждом из суставов головок II-X ребер имеется внутрисуставная связка головки ребра (lig. cdapitis cdostae intraarticuldare), которая начинается на гребешке головки ребра и прикрепляется к межпозвоночному диску, разделяющему суставные полуямки выше- и нижележащего позвонков. Суставы I, XI и XII ребер внутрисуставных связок не имеют, так как они образованы головками этих ребер и целыми ямками на телах I, XI и XII грудных позвонков. Снаружи капсула каждого сустава головки ребра ук- репляется лучистой связкой головки ребра (lig. cdapitis cdostae radidatum), кото- рая начинается на передней поверхности головки ребра и прикрепляется к межпозвоночному диску и телам прилежащих позвонков.
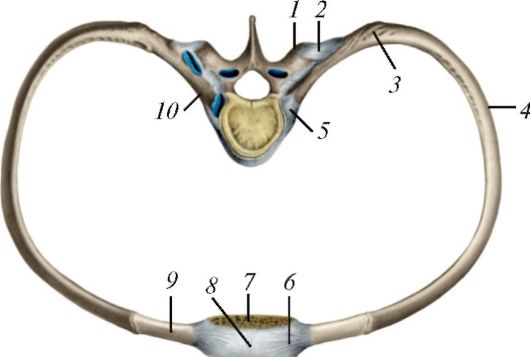
Рис. 105. Соединения ребер с позвоночным столбом и грудиной: 1 - поперечный отросток; 2 - реберно-поперечный сустав; 3 - угол ребра; 4 - тело ребра; 5 - суставная капсула сустава головки ребра; 6 - лучистые груди- но-реберные связки; 7 - тело грудины; 8 - мембрана грудины; 9 - хрящ ребра;
10 - шейка ребра
Таблица 27. Соединения ребер с позвоночным столбом и грудиной
Реберно-поперечный сустав (articulatio costotransversaria) образован сус- тавными поверхностями бугорка ребра и реберной ямкой поперечного отростка I-Х ребер. Капсулы этих суставов укрепляют три связки. Это реберно-поперечная связка (lig. costotransversarium), которая соединяет дорсальную часть шейки ребра с вентральной частью соответствующего поперечного отростка. Вторая связка - верхняя реберно-поперечная связка (lig. costotransversarium superius), соединяющая шейку ребра с вышележащим поперечным отростком. Третьей связкой реберно-поперечного сустава является латеральная реберно-поперечная связка (lig. costotransversarium laterale), соединяющая бугорок ребра с концом поперечного отростка.
Сустав головки ребра и реберно-поперечный сустав вместе образуют комбинированный одноосный сустав. Ось вращения ребра проходит через оба сустава. При движении в этих суставах поднимаются и опускаются ребра.
Грудино-реберные суставы (articulatidnes sternocostales) образованы передними концами хрящей II-VII ребер и реберными вырезками грудины. Хрящ I ребра срастается с грудиной, образуя синхондроз. Капсулы грудино-реберных суставов являются продолжением надхрящницы реберных хрящей, переходящей в надкостницу грудины. Лучистые груди- но-реберные связки (lig. sternocostalia radiata) укрепляют суставную капсу- лу на передней и задней поверхностях суставов. Спереди лучистые грудино-реберные связки срастаются с надкостницей грудины, образуя плотную мембрану грудины. В суставе II ребра имеется внутрисуставная грудино-реберная связка (lig. sternocostale intraarticulare).
Хрящи VIII-X ребер с грудиной непосредственно не соединяются. Они срастаются между собой и с хрящами вышележащего (VII) ребра, образуя реберную дугу (drcus costdlis). Иногда между хрящевыми концами нижних ребер имеются межхрящевые суставы (articulatidnes interchondrdles), суставной сумкой которых является надхрящница.
Передние концы всех ребер соединены друг с другом при помощи наружной межреберной мембраны (membrdna intercostdlis extdrna), волокна которой направлены сверху вниз и вперед. Между задними концами ребер натянута внутренняя межреберная мембрана (membrdana intercostdalis intdrna), волокна которой идут снизу вверх и назад. Благодаря суставам и межхрящевым соединениям грудная клетка обладает подвижностью.
При вдохе и выдохе происходит вращение задних концов ребер в реберно-позвоночных суставах. Одновременно поднимаются или опускаются и ребра, и грудина. При вдохе передние концы ребер и грудина под- нимаются, межреберные промежутки расширяются. При выдохе передние концы ребер и грудина опускаются.
Соединения ребер с позвонками кровоснабжаются из задних межреберных артерий. Кровь оттекает в венозное позвоночное сплетение, а из него - в межреберные вены. Лимфа оттекает в межреберные лимфатические узлы, расположенные вблизи от позвоночника. Иннервация осуществляется от задних ветвей грудных спинномозговых нервов. Грудино-реберные соединения кровоснабжаются ветвями внутренней грудной артерии, кровь оттекает в одноименные вены. Лимфа оттекает в окологрудинные и глубокие шейные лимфатические узлы. Иннервация осуществляется передними ветвями межреберных нервов.
Грудная клетка. Грудная клетка человека по форме напоминает не- правильной формы бочку, которая расширена в поперечном направлении и уплощена в передне-заднем. В зависимости от типа телосложения выделяют 3 формы грудной клетки. У людей брахиморфного типа телосложения грудная клетка имеет форму конуса, нижняя часть которого значительно шире верхней. Подгрудинный угол тупой, ребра мало наклонены книзу, а передне-задний и поперечный размеры почти равны. У людей долихоморфного типа телосложения грудная клетка плоская, она уплощена в передне-заднем направлении, ребра сильно наклонены книзу, подгрудинный угол острый. У людей мезоморфного типа телосложения грудная клетка имеет цилиндрическую форму.
Грудная клетка имеет четыре стенки и две апертуры. Передняя стенка образована грудиной и реберными хрящами, боковые - ребрами, задняя - грудными позвонками и задними концами ребер. Ребра отделены друг от друга межреберными промежутками - межреберьями (spdatium intercostdale), в которых залегают межреберные мышцы и связки, проходят сосуды и нервы. Верхняя апертура грудной клетки (apertdra thoracis supdrior) ограничена I грудным позвонком, 1-й парой ребер и верхним краем грудины. Через эту апертуру проходят трахея, пищевод, крупные кровеносные и лимфатические сосуды, нервы. Плоскость верхней апертуры грудной клетки наклонена вперед и вниз, так как ее передний край опущен книзу соответственно ходу ребер. Яремная вырезка грудины расположена на уровне межпозвоночного диска между II и III грудными позвонками. Нижняя апертура грудной клетки (apertdra thdracis infdrior) ограничена XII грудным позвонком, нижними ребрами, реберными хрящами и мечевидным отростком грудины. Эта апертура закрыта диафрагмой, через отверстия которой проходят аорта, пищевод, нижняя полая вена, лимфатические сосуды и нервы.
Правая и левая реберные дуги ограничивают с боков открытый книзу подгрудинный угол (dangulus infrasterndalis), вершиной которого на уровне
IX грудного позвонка является мечевидный отросток. Грудная клетка спереди несколько короче, чем сзади, а грудина короче грудного отдела позвоночника. С дорсальной стороны в грудную полость вдаются тела грудных позвонков, разделяющие грудную полость на правую и левую половины, в которых помещаются легкие. С обеих сторон от грудного отдела позвоночника расположены ориентированные вертикально глубокие впадины - легочные борозды (sulci pulmones), в которых находятся задние края легких.
Движения грудной клетки обусловлены процессом вдоха и выдоха, т.е. дыхательными движениями. Поскольку ребра своими передними концами соединены с грудиной, то при вдохе перемещаются и ребра, и грудина. Поднимание передних концов ребер и грудины при вдохе ведет к увеличению поперечного и сагиттального (передне-заднего) размеров грудной клетки, расширению межреберных промежутков. Это вызывает увеличение объема грудной полости. При выдохе, наоборот, передние концы ребер и грудина опускаются, значительно уменьшается переднезадний размер грудной клетки, межреберные промежутки суживаются, что ведет к уменьшению объема грудной полости.
Опускание ребер происходит не только при работе специальных мышц, опускающих ребра (см. «Мышцы груди»), но и вследствие эластичности реберных хрящей, тяжести грудной клетки.
Форма и размеры грудной клетки подвержены значительным возрастным и индивидуальным колебаниям. В табл. 28 приведены средние размеры грудной клетки у взрослых мужчин.
У человеческого эмбриона грудная клетка сжата с боков, ее переднезадний размер больше поперечного. У новорожденного она по форме напоминает колокол. Размеры грудной клетки новорожденного мальчика
Таблица 28. Размеры грудной клетки (при спокойном дыхании)

на 0,5-1 см больше, чем девочки. Окружность груди у мальчика на уровне VI-VII ребер равна 30-35 см, передне-задний размер - 7,5-10,5 см, поперечный - 7-11 см. Величина подгрудинного угла колеблется в широких пределах - от 75 до 120?. Плоскость, проведенная через верхнюю апертуру грудной клетки, почти горизонтальная (у взрослого человека она наклонена вниз и вперед). Яремная вырезка грудины у новорожденного проецируется на уровне I грудного позвонка. Длинная, тонкая реберная дуга сформирована хрящами VIII и IX ребер, у взрослого человека - VIII-Х ребер (Бобрик И.И., Минаков В.И., 1990).
На I году жизни ребенка поперечный размер грудной клетки несколько увеличивается вследствие опускания ребер, межреберные промежутки расширяются, подгрудинный угол уменьшается до 85-90?. До 7-летнего возраста грудная клетка удлиненная. К концу периода раннего детства переднезадний и поперечный размеры грудной клетки становятся одинаковыми, увеличивается угол наклона ребер, подгрудинный угол уменьшается до 60-70?. Яремная вырезка грудины проецируется на уровне II грудного позвонка. Только к концу периода второго детства (8-12 лет) поперечный размер грудной клетки преобладает над передне-задним. В подростковом возрасте происходит окончательное формирование грудной клетки, уровень яремной вырезки соответствует III грудному позвонку. К 15 годам увеличивается поперечный размер грудной клетки, после чего клетка медленно растет, достигая окончательной формы к 17-20 годам. Окостенение реберных хрящей в пожилом и старческом возрасте приводит к уменьшению упругости и амплитуды движений грудной клетки. У стариков грудная клетка уплощена в передне-заднем направлении и удлинена. У женщин грудная клетка короче, чем у мужчин.
К моменту рождения ребенка суставы грудной клетки уже сформированы, но их развитие продолжается и в постнатальном периоде. В грудном и раннем детском возрастах формируются суставные поверхности, развиваются суставная капсула и связки. Суставы достигают дефинитивного состояния в подростковом возрасте.
Свойственная взрослому человеку форма грудной клетки может изменяться под влиянием условий труда, заболеваний, физкультуры и спорта. Так, например, при рахите грудина резко выступает вперед вследствие увеличения передне-заднего размера («куриная грудь»). Музыканты, играющие на трубе, стеклодувы имеют широкую и выпуклую грудную клетку. У гребцов подвижность грудной клетки в среднем и нижнем отделах на 1-1,5 см больше, чем у не занимающихся спортом (ГладышеваА.А., 1977).
СОЕДИНЕНИЯ КОСТЕЙ ВЕРХНЕЙ КОНЕЧНОСТИ
Кости пояса верхних конечностей соединены между собой и с грудиной с помощью различного вида суставов, обеспечивающих большую подвижность плеча, предплечья и кисти (табл. 29).
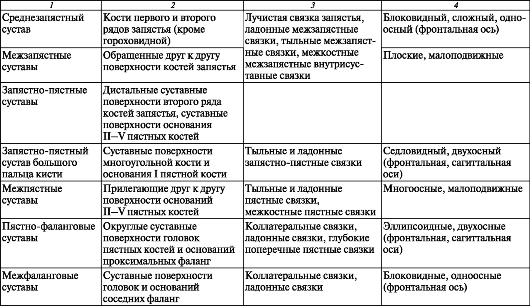
Грудино-ключичный сустав (articulatio sternoclaviculalis) плоский, комплексный, многоосный, образован суставной поверхностью грудинного конца ключицы и ключичной вырезкой рукоятки грудины (рис. 106). Внутрисуставной диск (discus articularis) этого сустава срастается с капсулой и делит суставную полость на две камеры. Тонкая капсула прикрепляется по краям суставных поверхностей. Сустав укрепляют несколько связок. Это передняя и задняя грудино-ключичные связки (ligg. ster- noclavicularia anterius et posterius), которые вплетаются в надкостницу грудины. Межключичная связка (lig. interclavicular) соединяет грудинные концы правой и левой ключиц. Реберно-ключичная связка (lig. costoclaviculare) короткая, широкая, соединяет нижнюю поверхность грудинного конца ключицы с хрящом и костной частью I ребра.
Акромиально-ключичный сустав (articulatio acromioclaviculare) плоский, многоосный, образован суставной поверхностью акромиона и акромиальной суставной поверхностью ключицы. В 1/3 случаев между этими суставными поверхностями располагается внутрисуставной диск. Тонкая су- ставная капсула прикрепляется по краям суставных поверхностей. Сустав укрепляют акромиально-ключичная связка (lig. acromioclaviculare), которая соединяет конец акромиона и лопаточный конец ключицы, и мощная клювовидно-ключичная связка (lig. coracoclaviculare). Клювовидно-ключичная связка состоит из двух пучков волокон, начинающихся на основании клювовидного отростка лопатки и прикрепляющихся к конусовидному бугорку и трапециевидной линии нижней поверхности акромиального
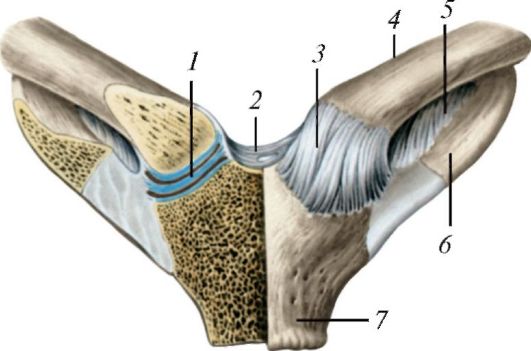
Рис. 106. Грудино-ключичный сустав, вид спереди. Правый сустав вскрыт фронтальным
разрезом: 1 - суставный диск; 2 - меж- ключичная связка; 3 - передняя грудино-ключичная связка; 4 - ключица; 5 - реберноключичная связка; 6 - I ребро; 7 - рукоятка грудины
Таблица 29. Суставы верхней конечности
Окончание таблицы 29
конца ключицы. Более медиально находится трапециевидная связка (lig. trapezoideum), а латеральнее от нее - конусовидная связка (lig. conoideum).
Различные участки лопатки соединены между собой внесуставными и собственными связками лопатки. Клювовидно-акромиальная связка (lig. coracoacromiale) представляет собой треугольную пластинку, натянутую между вершиной акромиона и клювовидным отростком лопатки в виде свода над плечевым суставом. Эта связка защищает плечевой сустав сверху и ограничивает движение плечевой кости кверху при отведении плеча. Вторая из этих связок - верхняя поперечная связка лопатки (lig. transversum scapulae superius) располагается над вырезкой лопатки, превращая ее в отверстие. Нижняя поперечная связка лопатки (lig. transversum scapulae inferius) натянута между основанием акромиона и задним краем суставной впадины лопатки. Эта связка расположена на задней поверхности лопатки.
Акромиально-ключичному и грудино-ключичному суставам принадлежит важная роль при движениях плечевого пояса. Так, поднятие руки до горизонтальной линии осуществляется в плечевом суставе. Выше горизон- тальной линии рука поднимается за счет поднятия ключицы при ее движениях вокруг сагиттальной оси в грудино-ключичном суставе и повороте лопатки в акромиально-ключичном суставе. Если ключица совершает движения вокруг передне-задней оси, то плечевой пояс смещается вверх или вниз. Если ключица движется вокруг вертикальной оси, плечевой пояс смещается вперед или кзади. Размах движений лопатки вокруг передне-задней оси достигает 30-35?, отведение - 15-20? (Семенова Л.К., Орлов Б.В., 1991).
Суставы соединяют кости свободной части верхней конечности между собой, а также с лопаткой. Свободную часть верхней конечности соединяет с плечевым поясом (поясом верхних конечностей) плечевой сустав.
Плечевой сустав (articulatio humeri, articulatio glenohumeralis) шаровидный, многоосный, образован уплощенной суставной впадиной лопатки и головкой плечевой кости (рис. 107), которая почти в 3 раза толще поверхности суставной впадины.
Благодаря хрящевой суставной губе (labrum glenoidale) суставная впадина углублена. Тонкая свободная суставная сумка, особенно широкая в нижнем отделе, прикрепляется на наружной поверхности суставной губы и частично по краю суставной впадины лопатки. Более широкая часть капсулы прикрепляется к анатомической шейке плечевой кости, пере- кидываясь в виде мостика над верхней частью межбугорковой борозды. Единственной связкой этого сустава является клювовидно-плечевая связка (lig. coracohumerale), укрепляющая верхнюю часть капсулы. Эта связка начинается у наружного края и основания клювовидного отростка
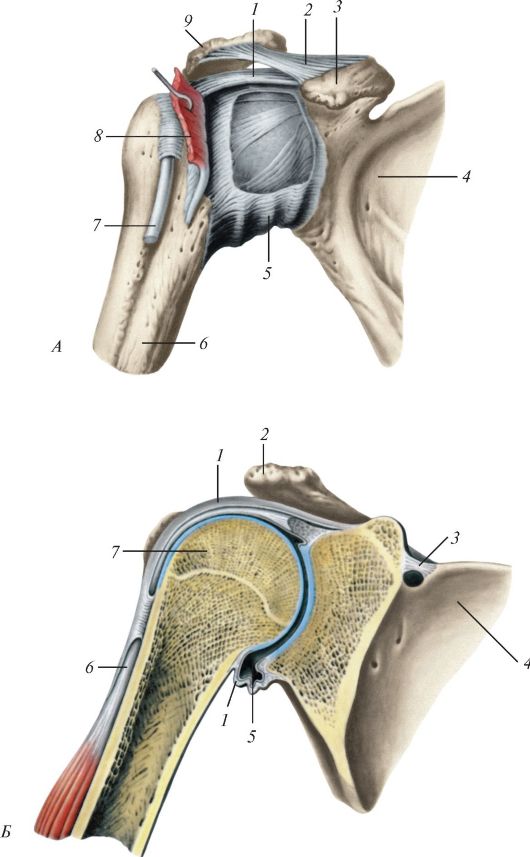
Рис. 107. Плечевой сустав, правый, вид спереди: А - капсула и связки сустава: 1 - клювовидно-плечевая связка; 2 - клювовидно-акромиальная связка; 3 - клювовидный отросок; 4 - лопатка; 5 - суставная капсула; 6 - плечевая кость; 7 - сухожилие длинной головки двуглавой мышцы плеча; 8 - сухожилие подлопаточной мышцы; 9 - акромион; Б - сустав вскрыт фронтальным распилом: 1 - суставная капсула; 2 - акромион; 3 - верхняя поперечная связка лопатки; 4 - лопатка; 5 - суставная полость; 6 - сухожилие двуглавой мышцы плеча (длинная головка); 7 - головка плечевой кости
лопатки и, пройдя кнаружи и вниз, прикрепляется к верхней части анатомической шейки плечевой кости.
Синовиальная мембрана суставной капсулы плечевого сустава образует межбугорковое синовиальное влагалище (vagina synovialis intertubercularis), окутывает сухожилие длинной головки двуглавой мышцы плеча, проходящее через сустав над головкой плечевой кости. Подсухожильная сумка подлопаточной мышцы (bursa subtendinea m. subscapularis), также образованная синовиальной мембраной, располагается у основания клювовидного отростка лопатки, под сухожилием подлопаточной мышцы. Вблизи плечевого сустава располагается поддельтовидная и другие синовиальные сумки, не сообщающиеся с его полостью.
Плечевой сустав шаровидный, в нем совершаются движения вокруг трех осей: сагиттальной, фронтальной и вертикальной. Вокруг сагиттальной оси производятся отведение верхней конечности (до горизонтального уровня) и ее приведение к туловищу, вокруг фронтальной оси в плечевом суставе происходят сгибание (до горизонтального уровня) и разгибание, вокруг вер- тикальной - повороты плеча кнаружи и кнутри. Кроме того, в плечевом суставе производится круговое движение (циркумдукция). Движения верхней конечности выше горизонтального уровня осуществляются за счет лопатки, которая укреплена только мышцами. Двигаясь в грудино-ключичном суставе, ключица тянет за собой лопатку, направляя ее движения.
У новорожденного суставная впадина лопатки плоская, овальной формы, суставная губа невысокая, а хрящевая головка плечевой кости шаровидная. Натянутая суставная капсула срастается с короткой и хорошо развитой клювовидно-плечевой связкой, что ограничивает объем движений в суставе. В возрасте 1-3 лет сустав энергично растет, суставная впадина приобретает форму, типичную для взрослого человека. Суставная капсула становится более свободной, клювовидно-плечевая связка удлиняется.
Плечевой сустав кровоснабжается ветвями грудоакромиальной артерии, передней и задней артерий, огибающих плечевую кость. Кровь оттекает в одноименные вены, впадающие в подмышечную вену. Лимфа
оттекает в подмышечные лимфатические узлы. Сустав иннервируется ветвями подмышечного и надлопаточного нервов.
Соединения костей предплечья. Кости предплечья соединяются с плечевой костью посредством локтевого сустава и между собой двумя суставами (проксимальным и дистальным луче-локтевыми), а также фиброзной межкостной перепонкой предплечья. Эта перепонка натянута между межкостными краями лучевой и локтевой костей. В составе межкостной перепонки книзу от проксимального луче-локтевого сустава проходит толстый пучок коллагеновых волокон - косая хорда.
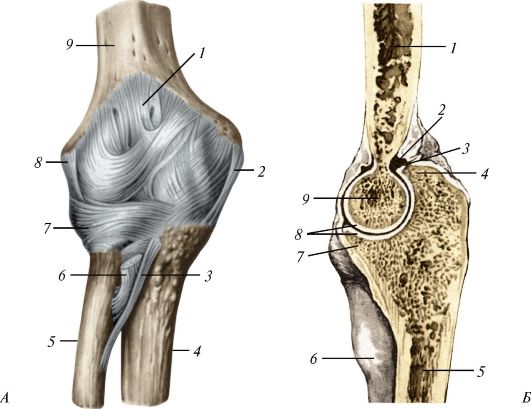
Рис. 108. Плече-локтевой сустав, правый: А - капсула и связки локтевого сустава: 1 - суставная капсула; 2 - локтевая коллатеральная связка; 3 - косая хорда; 4 - локтевая кость; 5 - лучевая кость; 6 - сухожилие двуглавой мышцы плеча; 7 - кольцевая связка лучевой кости; 8 - лучевая коллатеральная связка; 9 - плечевая кость; Б - сустав вскрыт сагиттальным разрезом, вид с медиальной стороны: 1 - плечевая кость; 2 - суставная полость; 3 - суставная капсула; 4 - локтевой отросток; 5 - локтевая кость; 6 - лучевая кость; 7 - венечный отросток; 8 - суставной хрящ; 9 - блок плечевой
кости
Локтевой сустав (articulatio cubiti) образован соединением плечевой кости с локтевой и лучевой костями. Это сложный по строению сустав, он состоит из трех суставов: плече-локтевого, плече-лучевого и проксимального луче-локтевого (рис. 108).
Блоковидный одноосный плече-локтевой сустав (articulatio humeroulnaris) образован блоком плечевой кости и блоковидной вырезкой локтевой кости. Шаровидный плече-лучевой сустав (articulatio humeroradialis) образован головкой мыщелка плечевой кости и суставной ямкой головки лучевой кости. Цилиндрический одноосный проксимальный луче-локтевой сустав (articulatio radioulnaris proximalis) образован суставной окружностью лучевой кости и лучевой вырезкой локтевой кости.
Суставная капсула, общая для трех суставов, свободная, слабо натянутая, более толстая по бокам, чем спереди и сзади. На уровне ямки локтевого отростка она особенно тонкая. Капсула прикрепляется к плечевой кости над венечной и локтевой ямками плечевой кости, оставляя их в полости сустава. Суставная капсула укреплена связками. Локтевая коллатеральная связка (lig. collaterale ulnare) начинается на основании медиального надмыщелка плечевой кости, расширяется книзу и прикрепляется к медиальному краю блоковидной вырезки локтевой кости. Лучевая коллатеральная связка (lig. collaterale radiale) толстая, прочная, начинается на латеральном надмыщелке плечевой кости. Спускаясь к головке лучевой кости, она делится на два пучка. Передний пучок идет кпереди, прикрепляется у передне-наружного края блоковидной вырезки локтевой кости. Задний пучок проходит позади шейки лучевой кости, охватывает ее в виде петли и вплетается в кольцевую связку лучевой кости. Кольцевая связка лучевой кости (lig. anulare radii) охватывает шейку лучевой кости и прикрепляется у переднего и заднего краев лучевой вырезки локтевой кости, удерживая ее у латеральной поверхности локтевой кости. Квадратная связка (lig. quadratum) соединяет дистальный край лучевой вырезки локтевой кости с шейкой лучевой кости.
В области сустава имеется несколько слизистых сумок. Это подкожная локтевая слизистая сумка, которая расположена между локтевым отростком локтевой кости и кожей. Подсухожильная сумка трехглавой мышцы плеча находится между сухожилием трехглавой мышцы и локтевым отростком. Двуглаволучевая сумка занимает место у места прикрепления дистального сухожилия двуглавой мышцы плеча к бугристой лучевой кости.
В локтевом суставе осуществляются движения вокруг фронтальной и продольной осей. Сгибание и разгибание предплечья вокруг фронтальной оси выполняется с размахом до 170?. При сгибании предплечье не- сколько отклонено в медиальную сторону, кисть ложится на грудь. При
максимальном разгибании локтевой отросток упирается в ямку локтевого отростка плечевой кости, и плечо с предплечьем находятся почти на одной прямой. Сгибание и разгибание предплечья происходит в плече-локтевом и плече-лучевом суставах. В плече-лучевом суставе, в проксимальном и дистальном луче-локтевых суставах выполняется поворот лучевой кости вокруг продольной оси. Эти движения называются пронация и супинация.
У новорожденного локтевая и лучевая коллатеральные связки сращены с туго натянутой суставной капсулой, кольцевая связка лучевой кости слабая. Окончательное формирование капсулы и связок локтевого сустава происходит к началу подросткового периода.
Локтевой сустав кровоснабжается ветвями, отходящими от плечевой, локтевой и лучевой артерий. В образовании локтевой артериальной сети участвуют верхняя и нижняя локтевые коллатеральные арте- рии (из плечевой артерии), средняя и лучевая коллатеральные артерии (из глубокой артерии плеча), возвратная лучевая артерия (из лучевой артерии), возвратная межкостная артерия (из задней межкостной артерии), локтевая возвратная артерия (из локтевой артерии). Отток крови осуществляется по одноименным венам в глубокие лучевые, локтевые и плечевые вены. Отток лимфы происходит в локтевые лимфатические узлы. Иннервацию локтевого сустава осуществляют ветви срединного, локтевого и лучевого нервов.
Дистальный луче-локтевой сустав (articulatio radioulnaris distalis) цилиндрический, одноосный, образован суставной окружностью локтевой кости и локтевой вырезкой лучевой кости. Свободная суставная капсула прикрепляется по краю суставных поверхностей. Имеется проксимально направленное между дистальными частями костей предплечья выпячивание суставной капсулы этого сустава, получившее название мешковидного углубления (recessus sacciformis). Между локтевой вырезкой лучевой кости и шиловидным отростком локтевой кости располагается суставной диск (discus articularis) в виде треугольной фиброзно-хрящевой пластинки. Он отделяет дистальный луче-локтевой сустав от луче-запястного сустава и представляет собой своеобразную суставную ямку для головки локтевой кости. Суставная капсула дистального луче-локтевого сустава свободна и прикрепляется по краю суставных поверхностей и суставного диска.
Движения в проксимальном и дистальном луче-локтевых суставах совершаются одновременно (комбинированный сустав). При поворотах лучевой кости вокруг локтевой проксимальный эпифиз лучевой кости поворачивается на месте, так как его головка удерживается кольцевой связкой лучевой кости у лучевой вырезки. При этом дистальный эпифиз
лучевой кости скользит по суставной окружности локтевой кости, описывая дугу вокруг неподвижной головки локтевой кости. Так как лучевая кость соединяется с кистью, при вращении лучевой кости вместе с нею поворачивается кисть. Максимальный размах движения предплечья в проксимальном и дистальном луче-локтевых суставах внутрь (пронация) и кнаружи (супинация) достигает 180?.
Суставы кисти. Кости кисти сочленяются с костями предплечья, обра- зуя луче-запястный сустав, и между собой с помощью ряда суставов (рис. 109).
Луче-запястный сустав (articulatio radiocarpea) сложный, эллипсоидный, комплексный, двухосный. Он образован запястной суставной поверхностью лучевой кости и внутрисуставным диском, а также проксимальными поверхностями первого ряда костей запястья (ладьевидной, полулунной, трехгранной). Внутрисуставной диск (discus articularis), представляющий собой треугольную фиброзно-хрящевую пластинку, прикреплен к шиловидному отростку локтевой кости, а латерально - к дис- тальному краю локтевой вырезки лучевой кости. Этот диск отделяет лу- чезапястный сустав от дистального луче-локтевого сустава.
Тонкая, особенно сзади, суставная капсула прикрепляется по краям суставных поверхностей сочленяющихся костей. Капсула луче-запястного сустава укреплена связками. Лучевая коллатеральная связка запястья (lig. collaterale carpi radiale) натянута между шиловидным отростком лучевой кости и ладьевидной костью. Локтевая коллатеральная связка (lig. collaterale carpi ulnare) располагается между шиловидным отростком локтевой кости, с одной стороны, трехгранной и гороховидной костями - с другой. Ладонная луче-запястная связка запястья (lig. radiocarpale palmare) начинается на переднем крае суставной поверхности лучевой кости и прикрепляется отдель- ными пучками к костям первого ряда запястья и к головчатой кости. Тыльная луче-запястная связка (lig. radiocarpeum dorsale) начинается на лучевой кости и прикрепляется к первому ряду костей запястья.
В луче-запястном суставе осуществляются движения вокруг сагиттальной и фронтальной осей: сгибание и разгибание кисти - около 70?, приведение кисти - около 40?, отведение кисти - около 15?.
Луче-запястный сустав кровоснабжается из суставной сети, в образовании которой принимают участие лучевая, локтевая, передняя и задняя межкостные артерии. Венозная кровь оттекает в одноименные вены. Лимфа оттекает в локтевые лимфатические узлы. Иннервация осуществляется ветвями локтевого, срединного и лучевого нервов.
Среднезапястньш сустав (articulatio mediocarpalis) образован первым и вторым рядами костей запястья, кроме гороховидной кости. Суставная
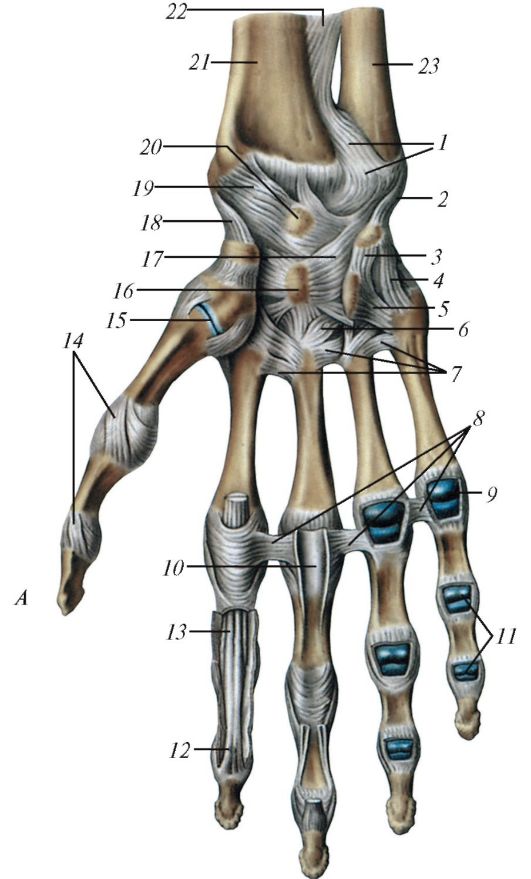
Рис. 109. Суставы и связки кисти: А - вид спереди: 1 - дистальный лучелоктевой сустав; 2 - локтевая коллатеральная связка запястья; 3 - гороховидно-крючковая связка; 4 - гороховиднопястная связка; 5 - крючок крючковидной кости; 6 - ладонные запястно-пястные связки; 7 - ладонные пястные связки; 8 - глубокие поперечные пястные связки; 9 - пястно-фаланговый сустав (вскрыт); 10 - фиброзное влагалище III пальца кисти (вскрыто); 11 - межфаланговые суставы (вскрыты); 12 - сухожилие мышцы - глубокого сгибателя пальцев кисти; 13 - сухожилие мышцы - поверхностного сгибателя пальцев кисти; 14 - коллатеральные связки; 15 - запястно-пястный сустав большого пальца кисти (вскрыт); 16 - головчатая кость; 17 - лучистая связка запястья; 18 - лучевая коллатеральная связка запястья; 19 - ладонная лучезапястная связка; 20 - полулунная кость; 21 - лучевая кость; 22 - межкостная перепонка предплечья; 23 - локтевая кость;
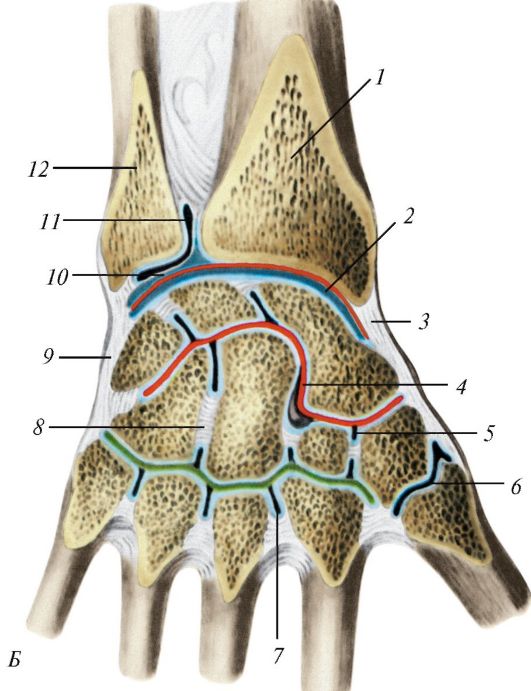
Б - фронтальный распил левого луче-запястного сустава и суставов костей запястья), вид спереди: 1 - лучевая кость; 2 - луче-запястный сустав; 3 - лучевая коллатеральная связка запястья; 4 - среднезапястный сустав; 5 - межзапястный сустав; 6 - запяст- но-пястный сустав; 7 - межпястный сустав; 8 - межзапястная связка; 9 - коллатеральная локтевая связка запястья; 10 - суставный диск; 11 - дистальный лучелоктевой сустав; 12 - локтевая кость
щель имеет S-образную форму. У сустава имеются как бы две головки. Одна из них образована ладьевидной костью, которая сочленяется с костью-трапецией и трапециевидной костью. Другую головку составляют головчатая и крючковидная кости, которые соприкасаются с трехгран- ной, полулунной и ладьевидной костями. Суставная капсула относительно свободная и очень тонкая с тыльной стороны, прикрепляется по краю суставных поверхностей. Блоковидный одноосный среднезапястный сустав функционально связан с луче-запястным суставом и участвует в сгибании и разгибании кисти.
Межзапястные суставы (articulatiщnes intercarpales, articulatiщnes carpi) плоские, малоподвижные, образованы обращенными друг к другу поверхностями костей запястья. Полости среднезапястного и межзапяст- ных суставов сообщаются между собой. Тонкая суставная капсула этих
суставов прикрепляется по краям суставных поверхностей. Капсула укреплена короткими ладонными и тыльными межзапястными связками (ligg. intercarpalia palmaria et dorsalia), а также лежащей более поверхностно лучистой связкой запястья (lig. carpi radiatum). Волокна лучистой связки на ладонной стороне радиально расходятся от головчатой кости к соседним костям. У межзапястных суставов имеются также внутрисуставные межкостные межзапястные связки (ligg. intercarpalia interossea intraarticularia). Гороховидная кость образует самостоятельный сустав с трехгранной костью, который подкреплен гороховидно-крючковой и го- роховидно-пястной связками (lig. pisohamatum et lig. pisometacarpale). Горо- ховидно-пястная связка прикрепляется к основаниям IV-V пястных костей. Обе эти связки являются продолжением сухожилия локтевого сгибателя запястья, которое прикрепляется к гороховидной кости, а часть его волокон продолжается в указанные выше связки.
Объем движений одновременно в луче-запястном и межзапястных суставах при сгибании и разгибании составляет около 85?, при отведении и приведении - 25-30?. Круговое движение в этих суставах является результатом сложения последовательных движений вокруг сагиттальной и фронтальной осей. Концы пальцев кисти описывают при этом круг.
Запястно-пястные суставы пальцев кисти II-V (articulationes carpometacarpales II-V) плоские по форме, малоподвижные, образованы дистальными суставными поверхностями второго ряда костей запястья и суставными поверхностями оснований II-V пястных костей. Общая суставная щель представляет собой поперечную ломаную линию, которая соединяется с полостями и межзапястных, и среднезапястного суставов. Тонкая, общая для всех четырех запястно-пястных суставов, суставная капсула туго натянута. Ее укрепляют прочные ладонные и тыльные запястно-пястные связки (lig. carpometacarpal palmaria et dorsalia).
Запястно-пястный сустав большого пальца кисти (articulatio carpometacarpalis pollicis), седловидный по форме, анатомически изолирован от других одноименных суставов. Он образован суставными поверхностями кости-трапеции и основания I пястной кости. Этот сустав имеет свободную суставную капсулу, он обладает большой подвижностью, имеет две оси вращения: фронтальную и сагиттальную. Вокруг фронтальной оси выполняются сгибание и разгибание. Поскольку фронтальная ось расположена под углом по отношению к фронтальной плоскости, при сгибании большой палец наклоняется в сторону ладони, противопоставляется остальным пальцам кисти. Вокруг сагиттальной оси большой палец приводится (приближается) к указательному (II) пальцу.
При сочетании движений вокруг фронтальной и сагиттальной осей в запястно-пястном суставе большого пальца кисти возможно круговое движение.
Межпястные суставы (articulationes intermetacdrpeae) образованы прилегающими друг к другу поверхностями оснований II-V пястных костей. Их капсулы общие с капсулой запястно-пястных суставов. Эти суставы укреплены ладонными и тыльными пястными связками (ligg. metacarpalia palmdria et dorsalia), которые располагаются поперечно и соединяют основания соседних пястных костей.
В движениях кисти относительно предплечья принимают участие луче-запястный, среднезапястный, запястно-пястные суставы, а также межзапястные суставы. Все эти суставы, объединенные единой функцией, клиницисты нередко называют кистевым суставом. Общий объем движений кисти является суммой движений этих суставов.
Пястно-фаланговые суставы (articulatidnes metacarpophaldngeae) эллипсоидные, двухосные, образованы округлыми суставными поверхностями головок пястных костей и эллипсоидными основаниями проксимальных фаланг. Свободные суставные капсулы прикрепляются по краям суставных поверхностей. Эти суставы укрепляются натянутыми между основаниями основных фаланг и головками пястных костей боковыми коллатеральными связками (ligg. collaterdalia) и ладонными связками (ligg. palmdria). Пястно-фаланговые суставы II-V пальцев укреплены также поперечно расположенными между головками пястных костей глубокими поперечными пястными связками (ligg. metacarpdlia transversa profunda). В пястно-фаланговых суставах возможны движения вокруг фронтальной и сагиттальной осей. Сгибание и разгибание вокруг фронтальной оси производится в пределах 90?. Отведение и приведение вокруг сагиттальной оси совершаются на 45-50?. В пястно-фаланговых суставах возможны также круговые движения.
Межфаланговые суставы (articulatidnes interphalangeae manus) образованы основаниями и головками соседних фаланг. Это типичные блоковидные суставы, суставные капсулы которых подкреплены боковыми коллатеральными связками (ligg. collateralia). Ладонная сторона этих капсул укреплена ладонными связками (ligg.palmaria). Движения вокруг фронтальной оси (сгибание, разгибание) в этих суставах возможно в пределах 90?.
Кости запястья прочно соединены между собой многочисленными связками. Тыльные связки более слабые, чем ладонные. Кости, расположенные в дистальном ряду запястья (кость-трапеция, трапециевидная, головчатая, крючковидная), соединенные между собой и с II-V пястными
костями суставами, формируют твердую и очень прочную основу кисти (В.Н. Тонков).
Особенно важен седловидный двухосный запястно-пястный сустав большого пальца кисти. Противопоставление большого пальца остальным играет большую роль в трудовой деятельности.
У новорожденного фиброзная мембрана капсулы луче-запястного сустава тонкая. Местами между отдельными пучками ее волокон имеются промежутки, заполненные рыхлой клетчаткой. Суставной диск луче-за- пястного сустава непосредственно переходит в хрящевой дистальный эпифиз лучевой кости. Движения в луче-запястном суставе и суставах кисти ограничены вследствие недостаточного соответствия суставных поверхностей сочленяющихся костей (угловатая форма хрящевых закладок). Лишь после окончательного окостенения костей кисти заканчивается формирование суставных поверхностей, капсул и связок ее суставов.
Суставы кисти кровоснабжаются артериями, отходящими от глубокой артериальной дуги кисти, ладонной и тыльной сетей кисти; отток венозной крови происходят в одноименные вены, отток лимфы - в локтевые лимфатические узлы по лимфатическим сосудам. Иннервация осу- ществляется ветвями локтевого, срединного и лучевого нервов.
Рентгеноанатомия суставов верхней конечности. Если верхняя конечность прижата к туловищу, в передне-задней проекции видна головка плечевой кости, суставная впадина лопатки, дугообразная рентгеновская суставная щель. В нижней части сустава суставная головка наслаивается на суставную впадину лопатки.
У локтевого сустава в прямой проекции суставная поверхность плечевой кости имеет вид изогнутой линии. На суставную щель локтевого сустава, имеющую зигзагообразную форму и ширину 2-3 мм, накладывается изображение суставного отростка локтевой кости. Видна также суставная щель проксимального луче-локтевого сустава. В боковой проекции, когда предплечье в локтевом суставе образует прямой угол с плечевой костью, видна суставная щель между мыщелком плечевой кости и блоковидной вырезкой локтевой кости, а также головкой лучевой кости.
На рентгенограммах кисти видны сочленяющиеся друг с другом кости и рентгеновские суставные щели между ними. У луче-запястного сустава рентгеновская суставная щель узкая возле лучевой кости и широкая возле головки локтевой кости из-за «прозрачности» суставного диска. «Тень» гороховидной кости накладывается на трехгранную кость. Рент- геновские суставные щели запястно-пястных суставов слегка изогнуты, щели пястно-фаланговых суставов выпуклые в дистальном направлении.
У межфаланговых суставов, блоковидных по форме, рентгеновская суставная щель соответствует контурам суставных поверхностей сочленяющихся фаланг.
СОЕДИНЕНИЯ КОСТЕЙ НИЖНЕЙ КОНЕЧНОСТИ
Кости нижней конечности соединяются при помощи суставов, строение которых соответствует функции опоры и передвижения (табл. 30). Суставы нижней конечности имеют большие размеры, чем суставы верх- ней, размах движений большинства из них ограничен. Соединения костей стопы приспособлены для выраженной рессорной функции.
Соединения костей таза. Крестцово-подвздошный сустав (articuldtio sacroiliaca), парный, плоский, практически неподвижный, образован ушковидными поверхностями подвздошной кости и крестца. Толщина суставного хряща больше на ушковидной поверхности крестца, чем на тазовой кости. Сильно натянутая и очень прочная суставная капсула срастается с надкостницей крестца и тазовой кости и со связками, укрепляющими этот сустав. Тонкие передние крестцово-подвздошные связки (ligg. sacroilidaca anteridora) идут поперечно и косо от тазовой поверхности крестца к подвздошной кости. Межкостная крестцово-подвздошная связка (lig. sacroilidaca interdossea) самая прочная, она срастается с задней поверхностью капсулы сустава и заполняет щель между крестцовой и подвздошной бугристостями. Задняя крестцово-подвздошная связка (lig. sacroilidaca posteridora) начинается на верхней и нижней задних подвздошных остях и прикрепляются к латеральному гребню крестца. Они при- крывают сзади межкостные связки (рис. 110).
Подвздошно-поясничная связка (ligg. iliolumbale) начинается на попе- речных отростках IV-V поясничных позвонков и прикрепляется к гребню подвздошной кости и ее бугристости.
У крестцово-подвздошного сустава крестец, вклиниваясь между двумя тазовыми костями, представляет собой, по образному выражению П.Ф. Лесгафта, «ключ тазового кольца». Сила тяжести туловища не может сместить основание крестца вниз и вперед в крестцово-подвздошных суставах, которые прочно укреплены связками. Крестцово-подвздошный сустав кровоснабжается ветвями поясничной, подвздошно-поясничной и боковой крестцовой артерий. Венозная кровь оттекает в одноименные вены. Отток лимфы осуществляется по глубоким лимфатическим сосудам в крестцовые и поясничные лимфатические узлы. Ветви поясничного и крестцового сплетений иннервируют капсулу сустава.
Таблица 30. Суставы нижней конечности
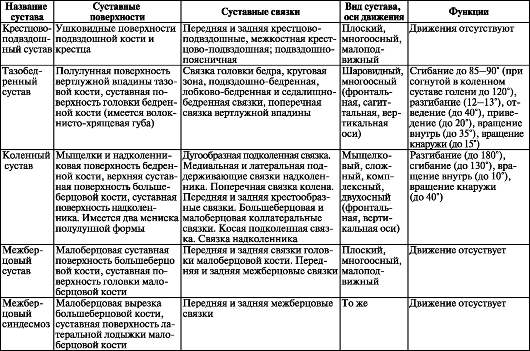
Окочание таблицы 30.
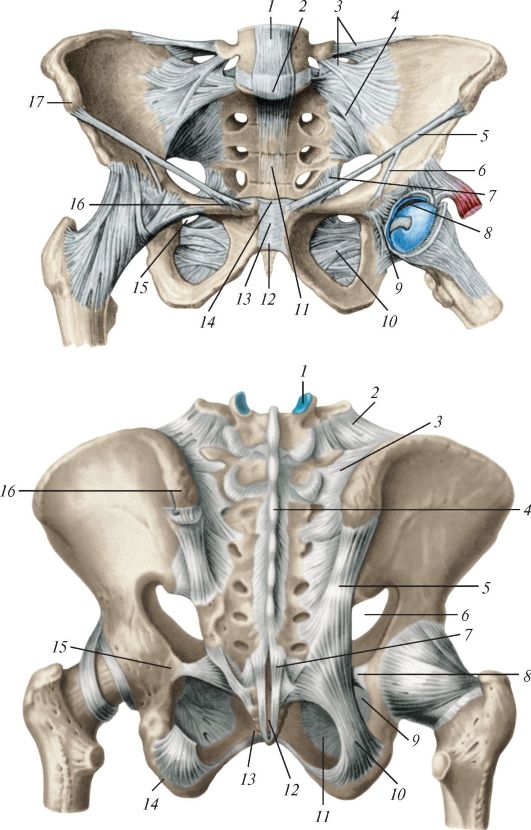
Рис. 110. Соединения костей пояса нижних конечностей: А - вид спереди: 1 - передняя продольная связка; 2 - мыс; 3 - подвздошнопоясничная связка; 4 - передняя крестцово-подвздошная связка; 5 - паховая связка; 6 - подвздошно-гребенчатая дуга; 7 - крестцово-остистая связка; 8 - ямка вертлужной впадины; 9 - поперечная связка вертлужной впадины; 10 - запирательная мембрана; 11 - крестец; 12 - дугообразная связка лобка; 13 - лобковый симфиз; 14 - верхняя лобковая связка; 15 - запирательный канал; 16 - лакунарная связка; 17 - верхняя передняя подвздошная ость; Б - вид сзади: 1 - верхний суставной отросток крестца; 2 - подвздошно-поясничная связка; 3 - задняя крестцово-подвздошные связка; 4 - надостистая связка; 5 - задняя крестцово-подвздошная связка; 6 - большое седалищное отверстие; 7 - поверхностная задняя крестцово-копчиковая связка; 8 - крестцовоостистая связка; 9 - малое седалищное отверстие; 10 - крестцово-бугорная связка; 11 - запирательная мембрана; 12 - глубокая задняя крестцово-копчиковая связка; 13 - лобковый симфиз; 14 - седалищный бугор; 15 - седалищная ость; 16 - верхняя задняя подвздошная ость
Лобковый симфиз (symphysis pubica) соединяет
обращенные друг к другу симфизальные поверхности лобковых костей,
покрытые хрящом и сращенные между собой посредством
волокнисто-хрящевого межлобкового диска (discus interpubicum), внутри
которого находится расположенная в сагиттальной плоскости щелевидная
полость. Лобковый симфиз также укреплен связками. Толстая верхняя лобковая связка (lig. pubicum superius), расположенная над симфизом, соединяет лобковые кости в поперечном направлении. Дугообразная связка лобка (lig. arcuatum pubis) - широкая (до
Таз (pelvis) у человека широкий и короткий (высотно-широтный указатель составляет 70-85), крылья подвздошных костей широкие. Расположенные между крестцом и тазовой костью вне сустава мощные крестцовобугорная и крестцово-остистая связки углубляют полость таза, укрепляют его и, замыкая седалищные вырезки, превращают их в большое и малое седалищное отверстия, через которые проходят мышцы, сосуды и нервы.
Крестцово-бугорная связка (lig. sacrotuberale) начинается на седалищ- ном бугре седалищной кости и, веерообразно расширяясь, прикрепляется к латеральному краю крестца и копчика. Вверху часть волокон этой связки переходит в пучки задней крестцово-подвздошной связки и вместе с ней прикрепляется к нижней задней подвздошной ости. Продолжением крестцово-бугорной связки кпереди и книзу является серповидный отросток, прикрепляющийся к ветви седалищной кости. Крестцово-остистая связка (lig. sacrospinale), расположенная кпереди
и сверху от крестцово-бугорной, начинается на седалищной ости и прикрепляется к латеральной части крестца и боковой поверхности копчика.
Пограничная линия, образованная дугообразной линией подвздошной и гребнями лобковых костей, сзади - мысом крестца, спереди - верхним краем лобкового симфиза, разделяет таз на два отдела - большой таз и малый таз. Большой таз (pelvis major) образован крыльями подвздошных костей и телом V поясничного позвонка. Спереди большой таз не имеет костных стенок. Полость большого таза является нижней частью брюшной полости.
Малый таз (pelvis minor) представляет собой суженную книзу костную полость, ограниченную лобковым симфизом и ветвями лобковых костей (спереди), внутренней поверхностью тазовых костей ниже пограничной линии, крестцово-бугорной и крестцово-остистой связками (по бокам), тазовой поверхностью крестца и передней поверхностью копчика (сзади). Запирательное отверстие, расположенное на боковой стенке таза, закрыто фиброзной запирательной мембраной (membrana obturatoria), которая, перекидываясь через запирательную борозду, образует отверстие-канал. Запирательный канал (canalis obturatorius) длиной 2-2,5 см, расположенный в пределах верхнего края запирательного отверстия, образован запирательной бороздой лобковой кости и верхним краем внутренней запирательной мышцы. Наружное отверстие канала расположено под гребенчатой мышцей. Через канал выходят запирательные артерия и нерв из полости таза к приводящим мышцам бедра.
На боковой стенке малого таза находятся также упомянутые большое и малое седалищные отверстия, через которые из полости таза в ягодичную область проходят мышцы, сосуды и нервы. Большое седалищное отверстие (for. ischiadicum majus) ограничено крестцово-остистой связкой и большой седалищной вырезкой, малое седалищное отверстие (for. ischiadicum minus) - крестцово-бугорной и крестцово-остистой связками и малой седалищной вырезкой. Через большое седалищное отверстие проходят грушевидная мышца, верхние ягодичные артерия и нерв, одноименные вены, седалищный нерв, нижние ягодичные артерия и нерв, задний кожный нерв бедра, половой нерв и внутренняя половая артерия, одноименные вены. Через малое седалищное отверстие проходят внутренняя запирательная мышца, внутренняя половая артерия и половой нерв, а также вены. Вход в малый таз - верхняя апертура таза (apertura pelvis superior) ограничен упомянутой пограничной линией. Выход из малого таза - нижняя апертура таза (apertura pelvis inferior) образован сзади копчиком, по бокам - крестцово-бугорными связками,
седалищными буграми, ветвями седалищных костей, нижними ветвями лобковых костей, а спереди - лобковым симфизом.
При вертикальном положении тела человека верхняя апертура таза наклонена кпереди и вниз, образуя с горизонтальной плоскостью острый угол 45-50?. Степень наклона таза варьирует у одного и того же человека в зависимости от возраста и положения тела. Так, в раннем дет- стве угол наклона таза составляет 50-60?, с возрастом угол наклона таза уменьшается. При сидении этот угол значительно уменьшается и плоскость входа в малый таз расположена почти горизонтально, в вертикальном положении он увеличивается до максимума.
Таз взрослого человека имеет четко выраженные половые различия. Особенности женского таза сводятся в основном к его большим размерам, большему объему и увеличению нижней апертуры (рис. 111). Это связано с функцией - таз является вместилищем развивающегося плода, который во время родов выходит через нижнюю апертуру таза. У женщин таз шире и ниже, все его размеры больше, чем у мужчин. Кости женского таза тоньше, чем у мужского. Крестец мужчины более узкий и вогнутый, а мыс выдается вперед. У женщин крестец шире и уплощен, мыс выражен меньше, чем у мужчин, поэтому верхняя апертура женского таза более округлая, чем мужского. Подлобковый угол, под которым соединяются нижние ветви лобковых костей, у мужчин острый (около 50-60?), у женщин приближается к прямому или даже тупому (75-100?), его вершина более закруглена, а ограничивающие его ниж- ние ветви лобковых костей образуют лобковую дугу (arcus pubis). Лобко- вый симфиз имеет наиболее выраженные половые особенности строения. У женщин симфиз короче (по высоте), межлобковый диск более толстый, чем у мужчин. Небольшие движения в лобковом симфизе у женщин возможны во время родов, у мужчин движения отсутствуют.
Седалищные бугры и крылья подвздошных костей у женщин расположены дальше друг от друга. Так, расстояние между обеими верхними передними подвздошными остями у женщин составляет 25-27 см, у мужчин - 22-23 см. Нижняя апертура женского таза шире, она имеет форму поперечного овала (у мужчин - продольного овала), а объем таза больше. Наклон таза (угол между плоскостью пограничной линии и горизонтальной плоскостью) также больше у женщин (55-60?), чем у мужчин (50-55?).
Большое значение в акушерской практике имеют размеры входа в малый таз и выхода из него. Знание этих размеров необходимо для предсказания течения и планируемой тактики родов. Так, истинная, или гинекологическая, конъюгата (conjugata vera, s. conjugata gynecologica),
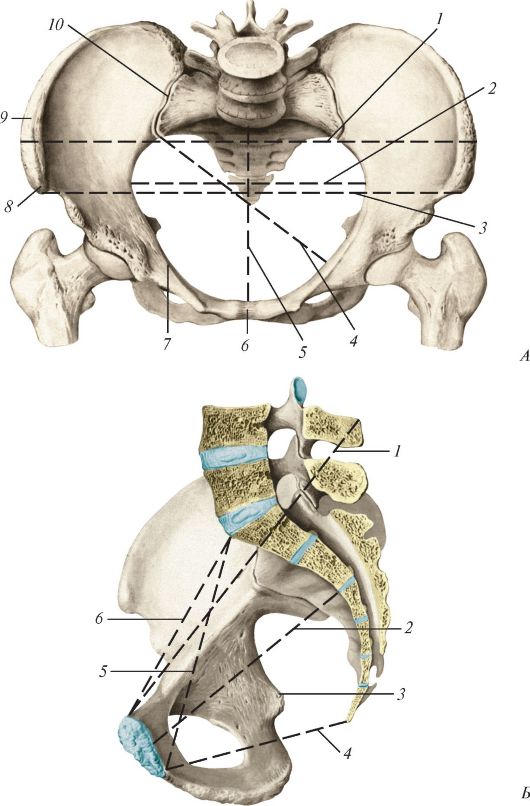
Рис. 111. Таз женский. Размеры большого и малого таза: А - вид сверху: 1 - расстояние между гребнями подвздошных костей (дист. «cristarum»); 2 - поперечный размер входа в малый таз; 3 - расстояние между передними верхними остями; 4 - косой размер входа в малый таз; 5 - прямой размер (истинная конъюгата); 6 - лобковый симфиз; 7 - подвздошно-лобковое возвы- шение; 8 - верхняя передняя подвздошная ость; 9 - крыло подвздошной кости; 10 - крестцово-подвздошное сочленение; Б - сагиттальный распил, вид изнутри (со стороны полости таза): 1 - наружная конъюгата; 2 - прямой размер (полости таза); 3 - ось тазовой кости; 4 - прямой размер (выхода из полости таза); 5 - диагональная конъюгата; 6 - истинная (гинекологическая) конъюгата
представляющая собой расстояние между лобковым симфизом и мысом, равна 10,5-11 см. Поперечный диаметр (diameter transversa) - расстояние между наиболее удаленными точками входа в малый таз составляет
Прямой размер (диаметр) выхода из малого таза представляет собой расстояние между верхушкой копчика и нижним краем симфиза (9-11 см). Поперечный размер (диаметр) выхода из малого таза (расстояние между внутренними краями седалищных бугров) равен 10,5-11 см.
Большое практическое значение в акушерской и гинекологической практике имеют межостный размер (distantia interspinosa) - расстояние между передними верхними остями, равный у женщин 25-27 см, меж- гребневый размер (distantia cristarum) - расстояние между наиболее удаленными точками крыльев подвздошных костей, равное 28-30 см, и межвертельный размер (distantia intertrochanterica) - расстояние между большими вертелами бедренных костей, равное 30-31 см.
Таз новорожденного значительно отличается от таза взрослого человека. Таз новорожденного имеет воронкообразную форму, его переднезадний диаметр больше поперечного. Крестцовый мыс выражен слабо, пограничная линия имеет округлую форму. Подвздошная кость расположена более вертикально. Крестец новорожденного относительно большой, он занимает около 30% окружности таза (у взрослого человека около 26%) и менее глубоко вклинен между тазовыми костями. Некоторые половые отличия выражены уже у новорожденных. Так, у мальчиков тазовые кости более массивны, крылья подвздошных костей более прямые, крестец шире, лонный угол острее, а форма таза более воронкообразная, чем у девочек. Форма входа в полость малого таза у мальчиков приближается к треугольной, у девочек - к овалу, лонный угол у мальчиков (66-67?)
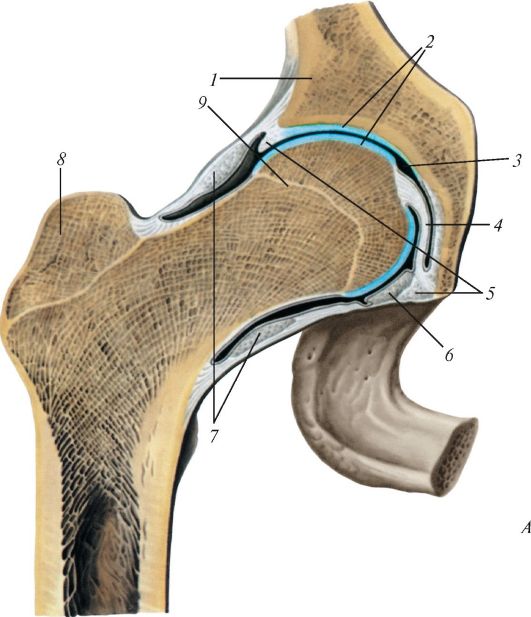
Рис. 112. Тазобедренный сустав, правый: А - фронтальным распилом вскрыта полость тазобедренного сустава: 1 - тазовая кость; 2 - суставный хрящ; 3 - полость сустава; 4 - связка головки бедренной кости; 5 - вертлужная губа; 6 - поперечная связка вертлужной впадины; 7 - связка - круговая зона; 8 - большой вертел; 9 - головка бедренной кости; Б - связки сустава, вид спереди: 1 - нижняя передняя подвздошная ость; 2 - подвздошно-бедренная связка; 3 - суставная капсула; 4 - лобково-бедренная связка; 5 - запирательный канал; 6 - запирательная мембрана; 7 - малый вертел;
8 - бедренная кость; 9 - большой вертел
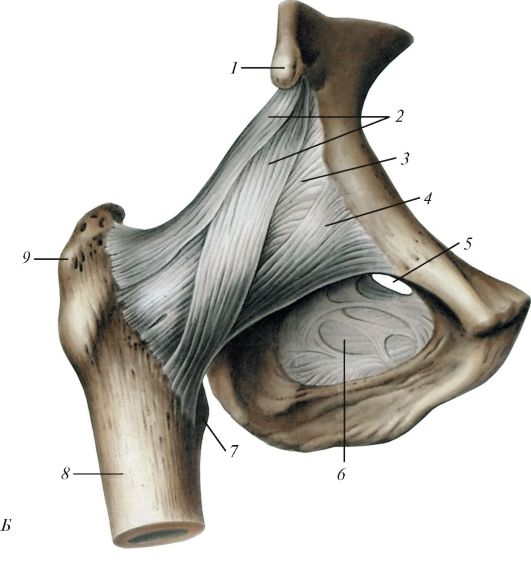
меньше, чем у девочек (77-78?). После рождения форма и величина таза по мере увеличения возраста постепенно изменяются. Седалищные бугры отодвигаются латерально, запирательные отверстия увеличиваются и располагаются косо, малый таз принимает цилиндрическую форму. С ростом тазовой кости в толщину и формированием края вертлужной впадины (в возрасте 1-3 лет) головка бедренной кости глубже погружается в полость сустава, круговая зона смещается в сторону шейки бедренной кости. В 8-10 лет начинают появляться половые различия таза, особенно быстрый рост таза происходит в препубертатном периоде.
В течение жизни человека таз претерпевает существенные изменения. В пожилом и старческом возрасте таз наклоняется кзади, крылья подвздошных костей также занимают более наклонное положение, крылья и
гребни подвздошных костей, седалищные бугры, ветви седалищных и лонных костей истончаются.
Тазобедренный сустав (articulatio сoхае) шаровидный, многоосный, образован полулунной поверхностью вертлужной впадины тазовой кости и суставной поверхностью головки бедренной кости (рис. 112). Волокнисто-хрящевая вертлужная губа (labrum acetabulare), сращенная с краем вертлужной впадины, углубляет последнюю. Суставная капсула на тазовой кости прикрепляется по окружности вертлужной впадины, оставляя вертлужную губу внутри полости сустава. На бедренной кости капсула прикрепляется спереди вдоль межвертельной линии, сзади - немного отступя кнутри от межвертельного гребня. Таким образом, шейка бедра находится внутри суставной полости. Связка головки бедренной кости (lig. capitis femoris), окутанная синовиальной мембраной, с одной стороны прикрепляется к ямке головки бедренной кости, с другой - к тазовой кости в области вырезки вертлужной впадины и к поперечной связке вертлужной впадины (lig. transversum acetabuli). Таким образом, связка головки бедра внутрисуставная. Она препятствует чрезмерному приведению и наружной ротации бедра. Кроме этой внутрисуставной связки тазобедренный сустав укреплен несколькими толстыми, прочными связками, расположенными в толще капсулы этого сустава или на ее поверхности (см. рис. 112)
Поперечно ориентированная связка - круговая зона (zona orbicularis), проходящая в толще фиброзной мембраны тазобедренного сустава, представляет собой пучок круговых волокон, которые охватывают шейку бедренной кости в виде петли и прикрепляются к подвздошной кости под нижней передней подвздошной остью.
Подвздошно-бедренная связка (lig. iliofemorale) мощная (толщиной до
на теле седалищной кости, идет почти горизонтально кнаружи и прикрепляется к вертикальной ямке большого вертела. Связка препятствует чрезмерному разгибанию бедра, его ротации кнутри и приведению. Волокна всех трех связок прочно сращены с фиброзной мембраной капсулы тазобедренного сустава и надежно его укрепляют. Посредством тазобед- ренных суставов тяжесть тела передается на нижние конечности.
В тазобедренном суставе осуществляются движения вокруг фронтальной, сагиттальной и вертикальной осей: сгибание - до 85-90? (при согнутом коленном суставе голени до 120?), разгибание (до 12-13?), отведение (до 40?), приведение (до 20?), поворот кнутри (до 35?), поворот кнаружи (до 15?). Мощная подвздошно-бедренная связка тормозит разгибание.
Морфологические особенности тазобедренного сустава существенно изменяются в течение жизни человека. У новорожденного вертлужная впадина уплощенная, имеет овальную форму. Бóльшая часть головки бедра практически находится вне ее. Суставная капсула тонкая, связочный аппарат развит слабо. В период раннего детства углубляется вертлужная впадина, формируется ее край, головка бедренной кости входит в глубь впадины, а круговая зона смещается в направлении шейки бедренной кости. Лишь у подростков круговая зона полностью окружает шейку бедренной кости.
Тазобедренный сустав кровоснабжается ветвями медиальной и латеральной артерий, огибающих бедренную кость (из глубокой артерии бедра) и запирательной артерии. Кровь оттекает в глубокие вены таза и бедра. Лимфа оттекает в глубокие паховые лимфатические узлы. Иннервация осуществляется ветвями запирательного, бедренного и седалищного нервов.
Коленный сустав (articuldtio genus) самый
крупный у человека, сложный, комплексный, двухосный, мыщелковый,
образован мыщелками и надколенниковой поверхностью бедренной кости,
верхней суставной поверхностью большеберцовой кости и суставной
поверхностью надко- ленника (рис. 113 и 114). В суставе имеются два
фиброзно-хрящевых мениска полулунной формы, на разрезе они треугольные.
Это медиальный мениск (meniscus medialis), узкий, и латеральный мениск (meniscus lateralis), более широкий и толстый (до
Наружный
толстый край каждого мениска сращен с капсулой, а истонченный обращен
внутрь сустава. Мениски прикреплены своими концами к межмыщелковому
возвышению большеберцовой кости, передние концы менисков соединены поперечной связкой колена (lig. transversum genus). Тонкая, свободная, широкая суставная капсула прикрепляется на бедренной кости, отступя на
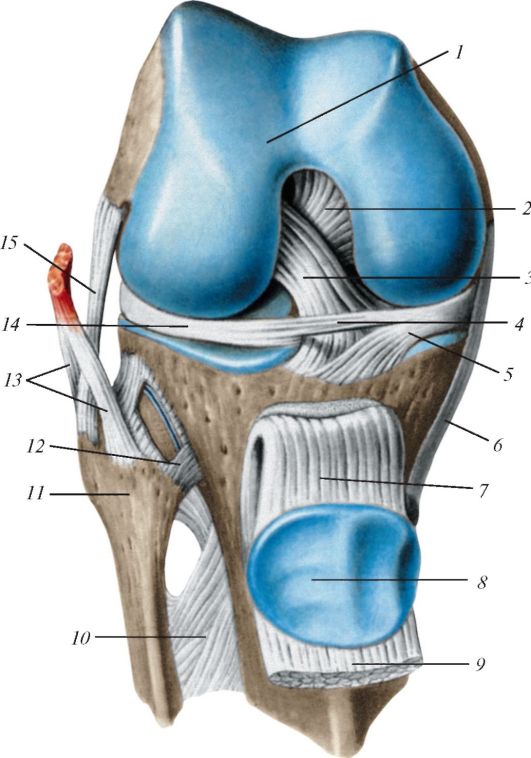
Рис. 113. Коленный сустав, правый, вид спереди (суставная капсула удалена,
сухожилие четырехглавой мышцы бедра с надколенником оттянуто вниз): 1 - надколенниковая поверхность; 2 - задняя крестообразная связка; 3 - передняя крестообразная связка; 4 - поперечная связка колена; 5 - медиальный мениск; 6 - коллатеральная большеберцовая связка; 7 - надколенниковая связка; 8 - суставная поверхность надколенника; 9 - сухожилие четырехглавой мышцы бедра; 10 - межкостная перепонка голени; 11 - головка малоберцовой кости; 12 - передняя связка головки малоберцовой кости; 13 - сухожилие двуглавой мышцы бедра; 14 - латеральный мениск; 15 - коллатеральная малоберцовая связка
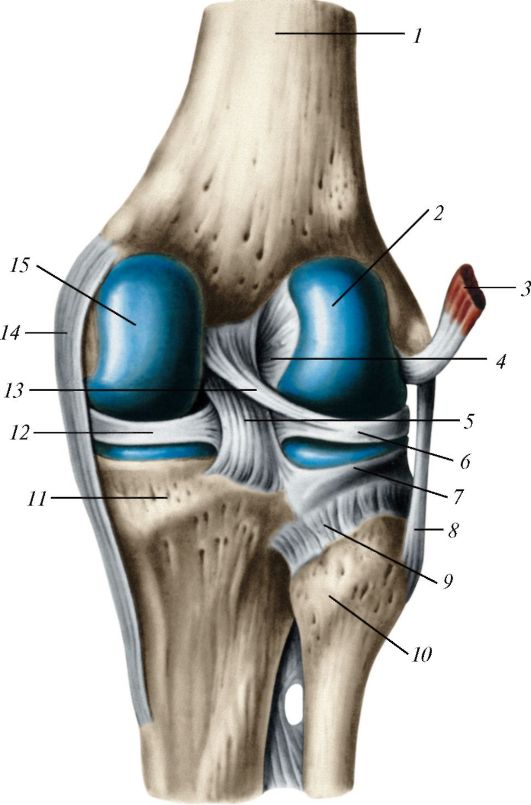
Рис. 114. Коленный сустав, вид сзади (суставная капсула удалена): 1 - бедренная кость; 2 - латеральный мыщелок; 3 - сухожилие подколенной мышцы; 4 - передняя крестообразная связка; 5 - задняя крестообразная связка; 6 - латеральный мениск коленного сустава; 7- латеральный мыщелок большеберцовой кости; 8 - коллатеральная малоберцовая связка; 9 - задняя связка головки малоберцовой кости; 10 - головка малоберцовой кости; 11- медиальный мыщелок большеберцовой кости; 12 - медиальный мениск; 13 - задняя менискобедренная связка; 14 - коллатеральная большеберцовая связка; 15 - медиальный мыщелок (бедренной кости)
На большеберцовой кости и на надколеннике капсула крепится по краям их суставных поверхностей, срастается с наружными краями обеих менисков. Синовиальная мембрана образует многочисленные складки, содержащие жировую клетчатку. Это парные крыловидные складки (plicae alares), расположены книзу и по бокам от надколенника, они внедряются в полость сустава между сочленяющимися костями; непарная поднадколенниковая синовиальная складка (plica synovialis infrapatellaris) идет от надколенника вниз, к переднему межмыщелковому полю, разделяя полость сустава на левую и правую части.
Большое число внутри- и внесуставных связок укрепляют коленный сустав. Малоберцовая коллатеральная связка (lig. collaterale fibulare), толщиной около
Связка надколенника (lig. patellae) - толстый широкий фиброзный тяж, расположенный между надколенником и бугристостью большеберцовой кости, является частью сухожилия четырехглавой мышцы бедра. Медиальная и латеральная поддерживающие связки надколенника (retinaculum patellae mediale et retinaculum patellae laterale) являются внутренними и наружными пучками сухожилия четырехглавой мышцы бедра, перекидывающимися от надколенника к латеральному и медиальному надмыщелкам бедра. Внутри коленного сустава расположены две крестообразные связки.
Передняя крестообразная связка (lig. cruciatum anterius) начинается на ме- диальной поверхности латерального мыщелка бедренной кости и прикрепляется к переднему межмыщелковому полю большеберцовой кости. Задняя крестообразная связка (lig. cruciatum posterius) начинается на латеральной поверхности медиального мыщелка, идет кзади и книзу и прикрепляется к заднему межмыщелковому полю большеберцовой кости. Внутрисуставные крестообразные связки, покрытые синовиальной мембраной, ограничивают сгибание, разгибание и вращение голени внутрь.
Коленный сустав имеет несколько синовиальных сумок (рис. 115). Наднадколенниковая сумка (bursa suprapatellaris) расположена между дистальным эпифизом бедренной кости и сухожилием четырехглавой мышцы бедра (выше надколенника). Глубокая поднадколенниковая сумка (bursa infrapatellaris profunda) залегает между связкой надколенника и проксимальным эпифизом большеберцовой кости. Подкожная преднадколенниковая сумка (bursa subcutanea prepatellaris) находится на передней поверхности коленного сустава, на уровне надколенника в слое подкожной клетчатки.
Движения в коленном суставе совершаются вокруг фронтальной оси - разгибание (до 180?), сгибание (до 130?) и вокруг продольной (вертикальной) оси при согнутом коленном суставе - повороты внутрь (до 10?), кнаружи (до 40?). При сгибании в коленном суставе расслабляются коллатеральные связки, создаются возможности для вращательных движений вокруг продольной оси. При этих движениях мениски скользят по суставной поверхности большеберцовой кости. Крестообразные связки ограничивают поворот внутрь, а коллатеральные связки тормозят движение кнаружи. При разогнутом суставе коллатеральные связки натягиваются, мыщелки бедренной кости упираются в проксимальный эпифиз большеберцовой кости, бедро и голень составляют единую прочную опору.
Возрастные особенности коленного сустава значительны. Медиальный и латеральный мыщелки бедренной кости новорожденного почти одинакового размера. Суставная капсула натянута, плотная, связки не сформированы, а мениски представляют собой тонкие соединительнотканные пластинки. Короткие крестообразные связки коленного сустава значительно ограничивают размах движений в суставе. В течение первых 5 лет жизни мениски интенсивно растут. В подростковом возрасте они достигают формы и размеров взрослого человека. Начиная с юношеского возраста эластичность суставного хряща постепенно уменьшается. В возрасте 8-12 лет мыщелки бедренной кости принимают форму, типичную для взрослого человека. Надколенниковая сумка у новорожденного не сообщается с полостью сустава, она формируется в течение
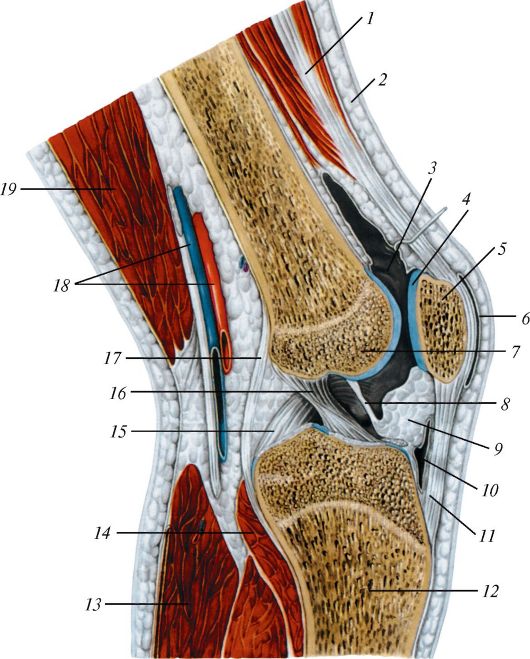
Рис. 115. Синовиальные сумки и связки коленного сустава. Сагиттальный распил: 1 - сухожилие четырехглавой мышцы бедра; 2 - кожа; 3 - поднадколенниковая сумка; 4 - суставная поверхность надколенника; 5 - надколенник; 6 - подкожная преднадколенниковая сумка; 7 - медиальный мыщелок бедренной кости; 8 - поднадколенниковая синовиальная складка; 9 - крыловидные складки; 10 - глубокая поднадколенниковая сумка; 11 - связка надколенника; 12 - большеберцовая кость; 13 - икроножная мышца (латеральная головка); 14 - подколенная мышца; 15 - задняя крестообразная связка; 16 - передняя крестообразная связка; 17 - суставная капсула; 18 - подколенные сосуды; 19 - двуглавая
мышца бедра
первых лет жизни, но в 6% случаев эта сумка и у взрослого человека не связана с полостью коленного сустава. На рентгенограммах коленного сустава вследствие наличия менисков рентгеновская суставная щель имеет большую высоту. Примерно в средней части суставная щель изогнута над межмыщелковым возвышением большеберцовой кости. Четко видны на снимках не только бедренная и большеберцовой кости, но и надколенник. Последний наслаивается на дистальный эпифиз бедренной кости. Между медиальным и латеральным мыщелками находится более светлый участок, соответствующей межмыщелковому возвышению. Мениски видны только при специальном исследовании.
Коленный сустав кровоснабжается из суставной сети, образованной артериями латеральной и медиальной верхними и нижними коленными и средней коленной (из подколенной артерии), нисходящей коленной (из глубокой артерии бедра), передней и задней большеберцовыми воз- вратными артериями (из передней большеберцовой артерии). Кровь оттекает в глубокие вены: передние большеберцовые, подколенную и бедренную. Отток лимфы осуществляется по лимфатическим сосудам в подколенные лимфатические узлы. Капсула иннервируется ветвями большеберцового и общего малоберцового нервов.
Соединения костей голени. У голени имеются прерывные и непрерывные соединения. Соединения между большеберцовой и малоберцовой костями практически неподвижны, это связано с опорной функцией голени и участием малоберцовой кости в образовании голеностопного сустава. Между межкостными краями большеберцовой и малоберцовой костей натянута толстая межкостная перепонка голени (membrana interossea cruris). В верхней и нижней частях перепонки имеются отверстия, через которые проходят сосуды и нервы.
Соединения костей голени представлены межберцовым суставом и межберцовым синдесмозом. Межберцовый сустав (articulatio tibiofibularis) плоский, малоподвижный, образован малоберцовой суставной поверхностью большеберцовой кости и суставной поверхностью головки ма- лоберцовой кости. Туго натянутая суставная сумка прикрепляется по краям суставных поверхностей. Передняя и задняя связки головки мало- берцовой кости (ligg. capitis fibulae anterius et posterius) укрепляют капсулу сустава спереди и сзади. Межберцовый синдесмоз (syndesmosis tibiofibularis) плоский, малоподвижный, образован малоберцовой вырезкой большеберцовой кости и суставной поверхностью латеральной лодыжки мало- берцовой кости. В синдесмоз часто впячивается синовиальная мембрана голеностопного сустава, превращая его в нижний межберцовый сустав. Передняя и задняя межберцовые связки (ligg. tibiofibularia), расположенные
между латеральной лодыжкой и большеберцовой костью, укрепляют это соединение.
Соединение костей стопы. Стопа как целое. Стопа несет на себе всю тяжесть тела, являясь органом опоры и передвижения. Это накладывает существенный отпечаток на ее строение и характер соединения костей. Все суставы стопы можно разделить на группы: 1) сочленения стопы с голенью; 2) сочленения костей предплюсны между собой; 3) сочленения между костями предплюсны и плюсны; 4) сочленения костей пальцев. Все эти суставы укреплены прочными связками (рис. 116).
Голеностопный (надтаранный) сустав (articulatio talocruralis) сложный, блоковидный, одноосный, образован суставными поверхностями обеих лодыжек, нижней суставной поверхностью большеберцовой кости и блоком таранной кости. Суставная капсула на передней поверхности костей голени и на таранной кости прикрепляется на 5-8 мм кпереди от суставного хряща, кзади и с боков - по линии суставного хряща. По бокам сустава капсула прочная и толстая, спереди и сзади - тонкая, образует складки.
Суставная капсула укреплена прочными связками. Толстая медиальная (дельтовидная) связка (lig. mediale, s. deltoideum) начинается на медиальной лодыжке, спускается вниз и прикрепляется своим расширенным концом к ладьевидной, таранной и пяточной костям. Связка состоит из четырех частей: большеберцово-ладьевидной, большеберцово-пяточной, передней и задней большеберцово-таранных связок. Тонкая, короткая, четырехугольная передняя таранно-малоберцовая связка (lig. talofibulare anterius) соединяет наружную поверхность латеральной лодыжки с шейкой таранной кости. Задняя таранно-малоберцовая связка (lig. tabofibulare posterius) начинается на латеральной лодыжке, направляется кзади и прикрепляется к заднему отростку таранной кости. Пяточно -малоберцовая связка (lig. calcaneofibulare) начинается на латеральной лодыжке, идет вниз и прикрепляется к наружной поверхности пяточной кости.
В голеностопном суставе осуществляется тыльное и подошвенное сгибание вокруг фронтальной оси (общий объем 60-70?). При подошвенном сгибании могут совершаться незначительные боковые движения, так как при этом узкая часть таранной кости входит в широкий промежуток между лодыжками.
Кровоснабжение голеностопного сустава осуществляется от медиальной и латеральной артериальных лодыжковых сетей, которые образованы лодыжковыми ветвями передней и задней большеберцовых и малоберцовой артерий. Кровь оттекает в одноименные глубокие вены. Лимфа оттекает в подколенные лимфатические узлы. Капсула сустава иннервируется ветвями большеберцового и глубокого малоберцового нервов.
Рис. 116. Связки и суставы стопы, правой, вид сверху и справа: 1 - большеберцовая кость; 2 - медиальная (дельтовидная) связка; 3 - пяточноладьевидная связка; 4 - пяточно-кубовидная связка; 5 - тыльные клиноладьевидные связки; 6 - межкостные плюсневые связки; 7 - тыльные предплюснеплюсневые связки; 8 - тыльная клинокубовидная связка; 9 - тыльная пяточнокубовидная связка; 10 - латеральная таранно-пяточная связка; 11 - пяточномалоберцовая связка; 12 - латеральная лодыжка; 13 - передняя таранно-малоберцовая связка; 14 - передняя межберцовая связка; 15 - межкостная перепонка голени; 16 - медиальная лодыжка
Межплюсневые суставы. Подтаранный сустав (articulatio subtalaris) цилиндрический, одноосный, образован задней пяточной суставной поверхностью таранной кости и задней таранной суставной поверхностью пяточной кости. Тонкая, свободная суставная капсула прикрепляется по краям суставных поверхностей. Таранно-пяточно-ладьевидный сустав (articulatio talocalcaneonavicularis) шаровидный, образован ладьевидной, передней и средней пяточными суставными поверхностями таранной кости, передней и средней таранными суставными поверхностями пяточной кости и задней суставной поверхностью ладьевидной кости. Суставная поверхность пяточной кости дополняется поверхностью подошвенной пяточно-ладьевидной связки. В зоне ее контакта с головкой таранной кости в толще связки имеется слой волокнистого хряща. Движения в суставе возможны только вокруг сагиттальной оси, которая проходит через медиальную часть головки таранной кости и выходит на латеральной поверхности пяточной кости. Этот сустав совместно с подтаранным функционирует как комбинированный сустав. Объем движения в этих суставах ограничен. Суставная капсула, прикрепляющаяся по краям суставных поверхностей, укреплена связками. Очень прочная межкостная таранно-пяточная связка (lig. talocalcaneum interosseum), расположенная в пазухе предплюсны, соединяет обращенные друг к другу поверхности борозд пяточной и таранной костей. Подошвенная пяточно-ладьевидная связка (lig. calcaneonaviculare plantare), натянутая между нижнемедиальным краем опоры таранной кости, пяточной костью и нижней поверхностью ладьевидной кости, поддерживает головку таранной кости. При ее растяжении головка таранной кости опускается и стопа уплощается. Таранно-ладье- видная связка (lig. talonaviculare) начинается на тыльной поверхности шейки таранной кости и прикрепляется к ладьевидной кости.
Поперечный сустав предплюсны (шопаров сустав) (articulatio tarsi transversa) образован двумя суставами: пяточно-кубовидным и таранноладьевидным. Последний по существу является частью таранно-пяточ- но-ладьевидного сустава. Суставные полости этих двух суставов образуют S-образную линию, идущую поперек длинной оси стопы.
Пяточно-кубовидный сустав (articulatio calcaneocuboidea) образован кубовидной суставной поверхностью пяточной кости и задней суставной поверхностью кубовидной кости. Суставная полость обычно изолирована от других суставов, иногда сообщается с полостью таранно- пяточно-ладьевидного сустава. Суставная капсула с медиальной стороны толстая и туго натянутая, с латеральной - тонкая, свободная. Короткая, прочная подошвенная пяточно-кубовидная связка (lig. calcaneocuboideum
plantare) соединяет подошвенные поверхности обеих костей. Длинная подошвенная связка (lig. plantare longum) - самая мощная связка стопы, начинается на нижней поверхности пяточной кости и, веерообразно расширяясь, прикрепляется к основаниям II-V плюсневых костей (рис. 117). Перекидываясь на кубовидной кости через борозду сухожилия малоберцовой мышцы, она превращает борозду в канал.
Рис. 117. Подошвенные связки стопы:
1 - фиброзное влагалище сухожилия большого пальца стопы; 2 - подошвенные связки; 3 - первый предплюсне-плюсневый сустав; 4 - сухожилие длинной малоберцовой мышцы; 5 - подошвенные клиноладьевидные связки; 6 - сухожилие передней большеберцовой мышцы; 7 - подошвенная кубовидно-ладьевидная связка; 8 - сухожилие задней большеберцовой мышцы; 9 - подошвенная пяточно-ладьевидная связка; 10 - сухожилие длинного сгибателя пальцев; 11 - сухожилие длинного сгибателя большого пальца стопы; 12 - длинная подошвенная связка; 13 - сухожилие длинной малоберцовой мышцы; 14 - сухожилие короткой малоберцовой мышцы; 15 - подошвенные плюсневые связ- ки; 16 - коллатеральные связки;
17 - плюсне-фаланговый сустав;
18 - межфаланговый сустав стопы;
19 - капсула сустава (третьего пальца)
Таранно-ладьевидный сустав (articulatio talonaviculare) шаровидный, являющийся частью поперечного сустава предплюсны, образован суставной поверхностью головки таранной кости и проксимальной суставной поверхностью ладьевидной кости.
Кроме связок, укрепляющих пяточно-кубовидный и пяточно-ладьевидный суставы по отдельности, имеется раздвоенная связка (lig. bifurcatum), общая для этих двух суставов. Эта связка начинается на верхнем крае пяточной кости и делится на два пучка: это пяточно-ладьевидная связка (lig. calcaneonaviculare), которая прикрепляется на задне-латераль- ном крае ладьевидной кости, и пяточно-кубовидная (lig. calcaneocuboideum), прикрепляющаяся на тыльной поверхности кубовидной кости. Раздвоенную связку называют ключом Шопарова сустава, так как при ее рассечении поперечный сустав предплюсны легко расчленяется.
Клино-ладьевидный сустав (articulatio cuneonavicularis) плоский, малоподвижный, образован задними суставными поверхностями клиновидных костей и дистальной суставной поверхностью ладьевидной кости. Суставная щель продолжается между клиновидными костями, иногда она посредством этих выпячиваний сообщается с полостью предплюс- не-плюсневых суставов. Суставная капсула, прикрепленная по краю суставных хрящей сочленяющихся поверхностей, укреплена связками: тыльными и подошвенными клино-ладьевидными (ligg. cueonavicularia dorsalia et plantaria), межкостными межклиновидными (ligg. intercuneiformia interossea) и тыльными (ligg. intercuneiformia dorsalia), а также тыльными и подошвенными межклиновидными (ligg. intercuneiformia dorsalia et plantaria).
В межплюсневых суставах совершаются сочетанные движения: повороты пяточной кости вместе с ладьевидной и передним концом стопы вокруг косой сагиттальной оси. При повороте стопы внутрь (пронация) латеральный край стопы приподнимается, при повороте кнаружи (су- пинация) приподнимается медиальный край, тыльная поверхность стопы поворачивается в латеральную сторону (общий объем движения вокруг сагиттальной оси не превышает 55?).
Предплюсно-плюсневые суставы (articulationes tarsometatarseae - лисфранков сустав) плоские, малоподвижные, сформированы суставными площадками дистальных поверхностей трех клиновидных и кубовидной костей и основаниями пяти плюсневых костей. При этом образуются 3 изолированных сустава: 1) сочленение медиальной клиновидной и I плюсневой кости; 2) сочленение II и III плюсневых костей с промежуточной и латеральной клиновидными костями; 3) сочленение кубовидной кости с IV и V плюсневыми костями. Капсулы суставов, прикрепленные
по краям суставных поверхностей, укреплены тыльными и подошвенными предплюсне-плюсневыми (ligg. tarsometatarsea dorsalia et plantaria) и межкостными клино-плюсневыми связками (ligg. cuneometatarsea interossea). Из последних медиальная связка, соединяющая медиальную клиновидную кость со II плюсневой, называется ключом лисфранкова сустава.
Межплюсневые суставы (articulationes intermetatarseae) образованы обращенными друг к другу поверхностями плюсневых костей. Их суставные капсулы, прикрепляющиеся по краям суставных поверхностей, укреплены тыльными и подошвенными плюсневыми связками (ligg. metatarsea dorsalia et plantaria), которые направлены поперечно, и меж- костными плюсневыми связками (ligg. metatarsea interossea), соединяющими обращенные друг к другу поверхности плюсневых костей.
Плюсне-фаланговые суставы (articulationes metatarsophalangeae) эллип- соидные, двухосные, образованы суставными поверхностями головок плюсневых костей и оснований проксимальных фаланг. Очень тонкая и свободная суставная капсула прикрепляется по краям суставных поверхностей. Суставы укреплены несколькими связками. Это латеральные и медиальные коллатеральные связки (ligg. collateralia mediales et lateralis) (латеральные более толстые и прочные), подошвенные связки (ligg. plantaria), глубокая поперечная плюсневая связка (lig. metatarseum transversum profundum), которая идет поперечно от головки I до головки V плюсневой кости, срастаясь с капсулами плюснефаланговых суставов и соединяя головки всех плюсневых костей. В плюсне-фаланговых суставах осуществляется сгибание и разгибание пальцев (общий объем - до 90?), их незначительное приведение и отведение.
Межфаланговые суставы стопы (articulationes interphalangeae pedis) блоковидные, одноосные, образованы головками и основаниями соседних фаланг. Они аналогичны суставам кисти, но менее подвижны. Суставные сумки прикрепляются по краям суставных поверхностей. Они укреплены коллатеральными (ligg. collateralia) и подошвенными связками (ligg. plantaria). В межфаланговых суставах осуществляются сгибание и разгибание. Движения большого пальца более разнообразны, чем у остальных.
Суставы стопы кровоснабжаются ветвями подошвенной дуги и глубокой подошвенной ветви тыльной артерии стопы. Кровь оттекает в глубокие вены: малоберцовую, передние и задние большеберцовые. Отток лимфы осуществляется по лимфатическим сосудам в подколенные лим- фатические узлы. Иннервация ветвями медиальных и латеральных подошвенных нервов (от большеберцового нерва), поверхностного и глубокого малоберцовых нервов.
Своды стопы. Кости стопы значительно менее подвижны, чем кости кисти, так как стопа человека, утратив хватательную функцию, приспособилась для выполнения функции опоры и передвижения. В состав твердой основы стопы входит 10 костей: это ладьевидная, 3 клиновидные, кубовидная и 5 плюсневых костей, соединенных между собой при помощи суставов, укрепленных мощными связками. Стопа человека представлена пятью продольными и одним поперечным сводами (дугами), которые обращены выпуклостью кверху. Каждый продольный свод (рис. 118) начинается от одной и той же точки (бугра) пяточной кости и включает кости предплюсны и соответствующую плюсневую кость. В образовании первого свода участвуют I плюсневая, медиальная клиновидная кости, медиальная часть ладьевидной, таранная и пяточная кости. Наиболее длинным
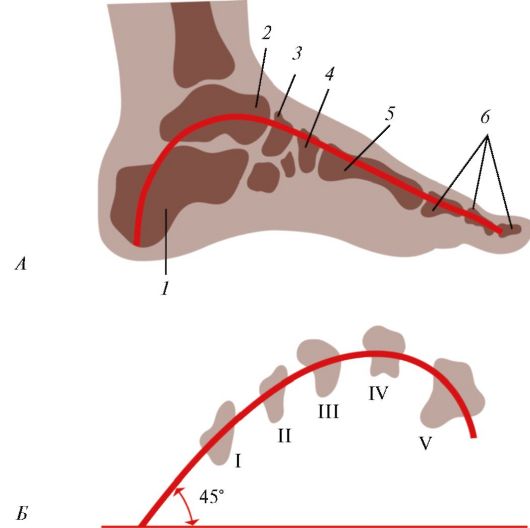
Рис. 118. Строение сводов стопы: А - продольный свод (вторая дуга): 1 - пяточная кость; 2 - таранная кость; 3 - ладьевидная кость; 4 - промежуточная клиновидная кость; 5 - II плюсневая кость; 6 - фаланги II пальца; Б - поперечный свод: I - V - поперечный распил
плюсневых костей
и высоким является второй продольный свод, а наиболее низким и коротким - пятый. Каждый продольный свод имеет две точки опоры: пяточный бугор и головку плюсневой кости. Однако стопа в целом имеет 3 точки опоры: пяточный бугор и головки I и V плюсневых костей.
У ребенка младшего возраста (особенно 1-го года жизни) стопа находится в супинированном положении, поэтому при ходьбе ребенок ставит стопу на латеральный край, а не на всю подошву. С возрастом происходит опускание медиального края стопы (пронирование стопы). В поперечном направлении все 5 сводов стопы имеют неодинаковую высоту. Продольные своды, соединенные в своих передних отделах на уровне наиболее высоких точек, образуют поперечный свод стопы. В его формировании принимают участие ладьевидная, клиновидная и кубовидная кости. Сводчатая конструкция стопы у живого человека поддерживается благодаря форме костей, прочности связок (пассивные «затяжки» стопы) и тонусу мышц (активные «затяжки»).
Для укрепления продольных сводов стопы особенно важны длинная подошвенная связка, подошвенная пяточно-ладьевидная связка и подошвенный апоневроз. Для укрепления поперечного свода стопы служат поперечные связки подошвы: глубокая поперечная плюсневая, межкостные плюсневые и др. Продольно расположенные мышцы и их сухожилия, прикрепляющиеся к фалангам пальцев, укрепляют ее продольные своды, а поперечно лежащие мышцы и их сухожилия укрепляют ее поперечный свод. При расслаблении активных и пассивных «затяжек» своды стопы опускаются, стопа уплощается, развивается плоскостопие.
Благодаря сводчатому строению стопы тяжесть тела равномерно распределяется на всю стопу. При ходьбе, беге, прыжках своды выполняют роль амортизаторов. Своды также помогают приспособлению стопы к ходьбе и бегу по неровной поверхности.
Голеностопный сустав и суставы стопы имеют выраженные возрастные особенности строения. Капсула голеностопного сустава новорожденного очень тонкая, связки, особенно дельтовидная, развиты слабо. Линия поперечного сустава предплюсны почти прямая (у взрослого - S-образная).
По мере того, как ребенок начинает стоять, ходить, а также с окостенением костей стопы суставные поверхности укрепляются и окончательно формируются связочный аппарат и своды стопы. У ребенка младшего возраста (особенно 1-го года жизни) стопа находится в супинированном положении, поэтому при ходьбе ребенок ставит стопу
на латеральный край, а не на всю подошву. С возрастом происходит опускание медиального края стопы (пронирование стопы).
Рентгеноанатомия суставов нижних конечностей. У тазобедренного сустава видна округлая головка бедренной кости, на медиальной поверхности которой видно углубление с неровными краями - ямка головки. Рентгеновская суставная щель имеет полулунную форму. На рентгенограмме можно провести линию, соединяющую переднюю верхнюю подвздошную ость и седалищный бугор (линия Нелатона-Розера).
Коленный сустав имеет широкую рентгеновскую суставную щель (из-за наличия менисков), которая изогнута кверху над межмыщелковым возвышением большеберцовой кости. Надколенник наслаивается на дистальный эпифиз бедренной кости. Межмыщелковая ямка обусловливает более «светлый» участок, расположенный между медиальным и латеральным мыщелками бедренной кости.
РАЗВИТИЕ СОЕДИНЕНИЙ КОСТЕЙ ЧЕЛОВЕКА В ОНТОГЕНЕЗЕ
В онтогенезе человека сначала формируются непрерывные соединения костей, а в дальнейшем из них образуются суставы.
В случае образования непрерывных соединений сочленяющиеся между собой хрящевые модели будущих костей постепенно сближают- ся, а толщина интерзоны уменьшается. Затем этот слой замещается фиброзной или хрящевой тканью.
При развитии суставов в центре интерзоны на 6-й неделе эмбрионального развития начинает формироваться суставная щель.
Движения играют ведущую роль в образовании суставной полости.
Суставный хрящ образуется из мезенхимы, прилежащей к будущей кости. Очень рано также из мезенхимы, окружающей будущий сустав, формируются связки сустава. Образование связок начинается тогда, ког- да суставная щель еще не сформирована. Глубокий слой первичной капсулы сустава образует синовиальную мембрану. В зонах закладки некоторых суставов, например коленного, грудино-ключичного, височно-нижнечелюстного, образуются две суставные щели, а расположенный между ними слой мезенхимы превращается в суставной диск. Хрящевая суставная губа формируется из внутрисуставного хряща, в котором резорбируется его центральная часть, а периферические отделы прирастают к краю суставной поверхности кости.
При образовании симфизов (полусуставы) из мезенхимной прослойки между соединяющимися костями образуется хрящевая прослойка, в толще которой на месте среднего слоя появляется небольшая щель.
Суставные капсулы новорожденного туго натянуты, а большинство связок недостаточно дифференцированы. Тонкая неровная синовиальная оболочка формирует короткие складки, небольшое количество простых неразветвленных ворсинок с широкопетлистыми капиллярными сетями. Количество и размеры складок и ворсинок по мере усложнения и интенсификации движений ребенка увеличиваются, ворсинки разветвляются. Начиная с 5-6-летнего возраста появляются ворсинки 2-го и 3-го порядков. В подростковом возрасте формирование синовиальной оболочки завершается, и к 18-20 годам она достигает типичных для взрослого человека параметров. В ней хорошо развиты складки, ворсинки, сосудистые сети.
Одновременно с изменениями синовиальной оболочки происходят и преобразования фиброзного слоя капсулы - ее коллагенизация, в течение первых 6-7 лет жизни в ней увеличивается количество эластических волокон. К 12-13 годам полностью дифференцируются нервные элементы. Количество и строение рецепторов зависит от морфофункциональных особенностей сустава. Процессы перестройки суставного хряща продолжаются в течение первых 12-14 лет жизни ребенка, после чего хрящ приобретает строение дефинитивного гиалинового хряща. Формирование суставных поверхностей, капсулы и связок завершается в основном в подростковом возрасте (13-16 лет).
У детей в возрасте от 3 до 8 лет размах и точность движений во всех суставах увеличиваются. Подвижность суставов больше у детей и молодых людей, у женщин она больше, чем у мужчин. С возрастом подвиж- ность суставов уменьшается. Это связано со склерозированием фиброзной мембраны, ослаблением мышечной активности и инволютивными изменениями суставных хрящей и суставных концов костей. Развивается их остеохондроз, наступает истончение кортикального слоя кости, увеличиваются размеры ячеек губчатого вещества, в связи с чем оно становится крупнопетлистым. Суставная щель суживается, контуры суставных поверхностей становятся неровными, происходят разволокнение межклеточного вещества суставных концов, дегенерация поверхностного слоя хряща, в нем образуются трещины. Все эти изменения происходят в первую очередь в суставах позвоночника и межфаланговых суставах, затем в коленных, плечевых и тазобедренных суставах. Лучшее средство для достижения высокой подвижности суставов и профилактики возрастных изменений - постоянные физические упражнения.