Акушерство. Клинические лекции : учебное пособие / Под ред. проф. О.В. Макарова. - 2007. - 640 с. :
|
|
|
|
ЛЕКЦИЯ 21 ДИАГНОСТИКА, ТАКТИКА ВЕДЕНИЯ И ЛЕЧЕНИЕ БЕРЕМЕННЫХ С ГЕСТОЗОМ
Факторы и группы риска развития гестоза
• Возраст старше 30 лет.
• Первородящие.
• Многоплодная беременность.
• Женщины, страдающие соматической патологией.
• Наследственная предрасположенность.
• Внебрачная, нежеланная беременность.
• Развитие беременности на фоне психоэмоционального стресса, стрессовых ситуаций.
• Студентки и женщины с высшим образованием. Предположить данное осложнение беременности возможно при наличии совокупности следующих клинических симптомов.
1. Установление стойкой артериальной гипертензии.
2. Наличие протеинурии (экскреция не менее 0,3 г белка с мочой
за 24 ч).
3. Снижение ОЦК происходит в основном за счет ОЦП, в меньшей степени - за счет глобулярного объема, следствием чего является повышение гематокритного числа, концентрации гемоглобина и вязкости крови.
4. Генерализованная вазоконстрикция с увеличением ОПСС, уменьшением минутного объема.
5. Хроническая плацентарная недостаточность, хроническая гипоксия плода.
6. Нарушение функции почек, характеризующееся уменьшением почечного кровотока, следствием чего является снижение концентрационной (изогипостенурия) и фильтрационной способности почек со снижением суточного диуреза, нарастанием в крови концентраций креатинина, мочевины и мочевой кислоты.
7. Нарушение функции печени, приводящее к дисфункции белкового, липидного, пигментного и других видов обмена. Характерные прояв-
ления тяжелого гестоза - гипо- и диспротеинемия, гипоальбуминемия. Следствие этого - снижение коллоидно-осмотического давления. Для гестоза характерно снижение в крови концентрации липопротеидов высокой и повышение - липопротеидов низкой плотности, увеличение общего билирубина.
8. Повышение уровней ЛДГ, АЛТ, АСТ.
9. Изменения в системе гемостаза: повышение агрегации тромбоцитов с АДФ, коллагеном и ристомицином, тромбоцитопения и несколько реже - выявление дефицита антитромбина III.
10. Выявление клинической картины повышения внутричерепного давления, нарушения мозгового кровообращения, острого отека мозга, приводящих к ишемическому и геморрагическому повреждению структур головного мозга.
11. Возникновение судорог.
Ведущий симптом гестоза - артериальная гипертензия.
Критерии диагностики артериальной гипертензии у беременных следующие. Повышение артериального давления до 135/85 мм рт.ст. (в 1-й половине беременности), 140/90 мм рт.ст. (во 2-й половине беременности) и выше, измеренного по крайней мере два раза с интервалом 4-6 ч, или однократный подъем систолического артериального давления до 170 мм рт.ст. и (или) диастолического артериального давления до 110 мм рт.ст. (Sibai, 1992, Stimpel, 1996). При наличии до беременности артериальной гипотензии повышенным считается увеличение систолического давления на 30, диастолического - на 15 мм рт.ст.
Второй наиболее частый симптом гестоза - протеинурия. Протеинурией принято считать потерю белка с мочой 0,3 г и более за 24 ч, или содержание белка 1 г/л и более в двух случайных порциях мочи, собранных через 6 ч и более.
Рядом исследователей отмечено появление протеинурии как симптома гестоза после установившегося гипертензионного синдрома. Появление протеинурии без артериальной гипертензии - чаще всего проявление заболевания почек (гломерулонефрит, пиелонефрит и т.д.). Протеинурия, как правило, является поздним симптомом гестоза.
Протеинурия не только служит дополнительным основанием для постановки диагноза гестоза, но и свидетельствует о более неблагоприятном прогнозе (как для матери, так и для ребенка), чем в той ситуации, когда ее признаки отсутствуют.
Генерализованные отеки и патологически прибавка веса 2 кг за 1 нед и более могут быть симптомами гестоза. Изолированные отеки одинаково часто встречаются как у здоровых, так и у беременных с гестозом.
Дополнительный патогенетический метод дифференциальной диагностики - определение параметров центральной гемодинамики.
Дифференциальная диагностика эссенциальной гипертензии и гестоза
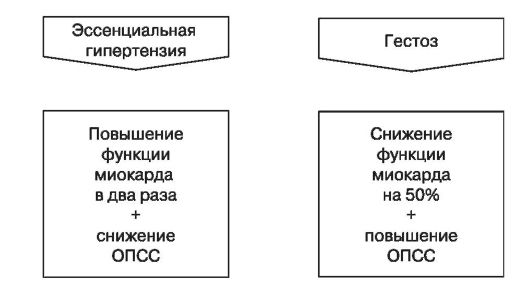 Гемодинамический
профиль при гипертонической болезни характеризуется гиперкинетическими
показателями (увеличены минутный объем и работа сердца при слегка
повышенном ОПСС). Тяжелый гестоз - это всегда гипокинетический
гемодинамический профиль (значительно снижены минутный объем и работа
сердца при высоком ОПСС).
Гемодинамический
профиль при гипертонической болезни характеризуется гиперкинетическими
показателями (увеличены минутный объем и работа сердца при слегка
повышенном ОПСС). Тяжелый гестоз - это всегда гипокинетический
гемодинамический профиль (значительно снижены минутный объем и работа
сердца при высоком ОПСС).
При подозрении на гестоз беременную необходимо госпитализировать для выяснения возможности дальнейшего пролонгирования беременности, определения степени тяжести болезни, назначении плана обследования и лечения.
После установления диагноза гестоза необходимо выяснить степень тяжести заболевания.
Степени тяжести гестоза. I степень (средняя степень тяжести) - лечение возможно (беременность пролонгируется); II степень (тяжелая степень): родоразрешение - единственное возможное лечение; допустимо незначительное пролонгирование беременности с целью проведения профилактики респираторного дистресс-синдрома и коррекции гиповолемических и метаболических нарушений.
Тяжелая степень диагностируется в том случае, если наблюдается один или несколько следующих симптомов (О.В. Макаров, Н.Н. Николаев, Е.В. Волкова)
Критерии тяжелой степени гестоза
• Повышение АД 160/110 мм рт.ст. по результатам двух замеров с 6-часовым перерывом.
• Протеинурия более 2 г/м2/ сут (3-5 г/л в сутки).
• Гипоальбуминемия < 18 г/л.
• Олигурия 30 мл/ч или 400 мл/24 ч.
• Тромбоцитопения (<100 000 10/л).
• Задержка роста плода на 4 нед и более.
• Тяжелые формы гестоза (преэклампсия, эклампсия, острый жировой гепатоз, HELLP-синдром, острая почечная недостаточность, отек легких).
Наличие этих критериев может привести к резкому повышению частоты тяжелых осложнений со стороны матери и плода!
Ведение беременных с гестозом тяжелой степени сводится к подготовке для родоразрешения.
Тактика ведения беременных с гестозом тяжелой степени (подготовка к родоразрешению)
• Применение транквилизаторов и нейролептиков.
• По возможности коррекция гиповолемин (нормализация белкового и водно-электролитного баланса), свертывающей системы (свежезамороженная плазма и др.).
• Введение сернокислого магния (суточная доза - 24 г сухого вещества) под контролем диуреза, частоты дыхания и рефлексов.
• Применение препаратов, улучшающих органный кровоток (трентал, эуфилин, винпоцетин и т.д.).
• Проведение антигипертонической терапии при чрезмерном повышении АД (АДс 170 мм рт.ст. и/или АДд 110 мм рт.ст. и выше), а также при более низких цифрах АД при появлении симптомов гипертонической энцефалопатии, отека легких, ишемии миокарда и других симптомов гипертонического криза.
Тактика ведения беременных с гестозом средней степени тяжести зависит от гестационного срока
При доношенной или почти доношенной беременности (после 36 нед) степень тяжести заболевания значения уже не имеет, ибо дальнейшее пролонгирование беременности теряет смысл. Гестоз представляет собой единственное осложнение беременности (не считая преждевременного излития околоплодных вод), оказывающее стрессорное воздействие на плод и приводящее к ускоренному созреванию его легких.
При гестационном сроке менее 36 нед у беременных с гестозом средней степени тяжести возможность пролонгирования беременности зависит от эффективности проводимой терапии. В данной ситуации осуществляется жесткое динамическое наблюдение за клиническими и лабораторными данными пациентки в течение 24-48 ч. При ухудшении клинических или лабораторных показателей больной, состояния плода (невзирая на срок беременности) необходимо родоразрешение. При положительной динамике за время наблюдения беременность возможно пролонгировать. При этом продолжается динамический контроль за беременной и плодом в стационаре.
Динамическое наблюдение беременных с гестозом, не говоря уже о лечении, необходимо проводить в стационаре. Оно включает в себя следующее.
• Полупостельный или постельный режим.
• Измерение артериального давления 5-6 раз в день (обязательно утреннее и вечернее измерение).
• Контроль веса 1 раз в 4 дня.
• Ежедневный контроль водного баланса.
• Контроль протеинурии 1 раз в 2-3 дня.
• Суточная протеинурия 1 раз в 5 дней.
• Клинический анализ крови 1 раз в 5 дней.
• Клинический анализ мочи 1 раз в 5 дней.
• Консультация офтальмолога (при необходимости - повторный осмотр).
• Седативная фитотерапия, мочегонные сборы.
• Оценка функционального состояния плода - возможна ежедневно.
• Инфузионная терапия используется только для лечения ФПН (если таковая имеется) или гипертонических кризов (в объеме не более 800 мл в сутки).
• Введение плазмозаменяющих растворов и сернокислого магния по показаниям.
Патогенетическая инфузионная терапия показана лишь при II степени тяжести гестоза. Препараты выбора - растворы гидроксиэтилированного крахмала. Противосудорожная терапия - сульфат магния (1,5-2 г/ч).
Лечение гестоза отражено в табл. 35 и 36.
В основе современного лечения гестоза лежат принципы В.В. Строганова.
1. Создание лечебно-охранительного режима (седативные, наркотические средства, нейролептики).
2. Поддержание функций жизненно важных органов, нормализация микроциркуляции и окислительно-восстановительных процессов, снижение АД (антиоксиданты, мембраностабилизаторы, витаминотерапия, антиагреганты, антигипертензивная терапия и т.д.).
3. Терапия плацентарной недостаточности, улучшение состояния плода.
4. Быстрое, но бережное родоразрешение.
Таблица 35
Лечение гестоза I степени тяжести (средней тяжести)
Лечебно-охранительный режим | 1. Госпитализация. 2. Нормализация сна, воздействие на ЦНС - седативная терапия (настой валерианы, пустырника, новопассит, тозепам 1 таблетка - 1-2 раза в день, реланиум - 2 мл внутримышечно на ночь) |
Медикаментозная терапия | 1. Нормализация микроциркуляции (курантил 75 мг 3 раза в день, трентал 200 мг 3 раза в день, эуфилин 0,15-0,3 г 2-3 раза в день). 2. Мембраностабилизаторы - эссенциале форте 2 капли 3 раза в день, хофитол 1-2 таблетки 3 раза в день. 3. Улучшение окислительно-восстановительных процессов (витамин Е 400 мг/сут, фолиевая кислота 0,005 2 раза в день. 4. Инфузионная терапия у беременных с гестозом I степени тяжести проводится строго по показаниям (плацентарная недостаточность, гипертонический криз) |
Таблица 36
Лечение гестоза II степени тяжести (тяжелое течение)
Лечебно-охранительный режим | 1. Госпитализация в палату интенсивной терапии. 2. Постельный режим. 3. Противосудорожная терапия (сернокислый магний, суточная доза 24 г сухого вещества). 4. Седативная терапия - дроперидол 10 мг внутривенно, реланиум 2 мл внутримышечно |
Медикаментозная терапия | 1. Для нормализации волемии и микроциркуляции проводится инфузионная терапия в объеме 800-1200 мл, следующими средствами: коллоидные растворы (гидроксиэтилированный крахмал 6%); кристаллоидные растворы (раствор Рингера, трисоль, дисоль, физиологический раствор). альбумин 10%, 20%. 2. Нормализация микроциркуляции и лечение плацентарной недостаточности (трентал 10 мл, актовегин 6 мл, раствор эуфилина 2,4-10% внтуривенно. 3. Мембраностабилизаторы - эссенциале форте 5 мл |
Необходимо отметить, что применение препаратов, улучшающих плацентарный кровоток и повышающих онкотическое давление в центральном русле, в сочетании с магнезиальной терапией, как правило, способствует снижению АД. Поэтому антигипертензивные препараты должны применяться только при отсутствии эффекта от предыдущей терапии.
Лекарственные препараты, используемые для гипотензивной терапии у беременных.
1. Препарат выбора - допегит. Суточная доза 2 г.
2. Нифедипин. Суточная доза 40 мг.
3. Клофелин. Суточная доза 0,3-0,45 мг (4-6 таблеток по 0,075 мг).
4. При гиперкинетическом типе кровообращения (гипертериозе) возможно применение кародиоселективных β-адреноблокаторов: локрен (20 мг), атенолол (100 мг).
5. При хронической артериальной гипертензии с диагностированной гиперволемией и гиперкинетическим типом кровообращения - применение диуретических средств.
При критических значениях АД или появлении симптомов гипертонической энцефалопатии при более низких его значениях необходимо проведение адекватной антигипертензивной терапии.
Самое главное правило при лечении гипертонических кризов - это осторожное и контролируемое снижение АД. Слишком агрессивное лечение может привести к падению перфузионного давления ниже минимального уровня, необходимого для нормального функционирования органов. Это вызовет дальнейшее повреждение структур головного мозга, миокарда или почек, снижение плацентарного кровообращения, отслойку плаценты и гипоксию плода.
При проведении антигипертензивной терапии следует иметь в виду, что снижение АД на первом этапе должно быть не более 20% от исходного. Значительное снижение АД может привести к нарушению маточно-плацентарного кровообращения и гипоксии плода.
В своей практике для лечения гипертонического криза или тяжелого гестоза, сопровождающегося симптомами гипертонического криза, мы используем ганглиоблокатор - пентамин 5% 1 мл в изотоническом растворе хлорида натрия внутривенно. Вводить его следует медленно, под контролем АД.
Кроме того, из парентеральных препаратов используют: клофелин - 0,01% 1мл раствора вводят внутривенно медленно в 20 мл изотонического раствора хлорида натрия, нитроглицирин - 1 мл (1 мг) и изокет - 0,1% - 1 мл в 400 мл NaCl медленно (1-2 мг/ч, максимальная скорость введения 8-10 мг/ч).
Из пероральных препаратов для лечения гипертонических кризов используют нифедипин - 5-20 мг и апрессин (гидролазин) - 10 мг сублингвально.
Диуретики приводят к дополнительному уменьшению уже сниженного объема плазмы, вызывая нарушения плацентарного кровообращения. Возможно их применение при сольчувствительной форме артериального гипертензии, для лечения критических состояний (отек легких, нефротический синдром).
Единственные общепринятые показания для диуретической терапии во время беременности - отек легких и застойная сердечная недостаточность. Использование диуретиков возможно после восстановления ОЦК или тенденции к гиперволемии.
Седативные, спазмолитические, противосудорожные, наркотические препараты обладают в той или иной степени гипотензивным свойством и нашли свое применение в лечении гестоза, гипертонической болезни и гипертонических кризов, но они не являются антигипертензивными средствами. Однако, на наш взгляд, их применение целесообразно в связи с их пролонгирующих действием в отношении антигипертензивных средств.
Недопустимо приступать к родоразрешению беременных с тяжелым гестозом на фоне высокого АД, анурии или олигурии, судорог или судорожной готовности.
Экстренное или срочное родоразрешение независимо от срока гестации
1. Тяжелые формы гестоза (преэклампсия, эклампсия, экламптическая или постэкламптическая кома, острая жировая дистрофия печени, HELLP-синдром, почечная недостаточность - олигурия, анурия, отек легких).
2. Преждевременная отслойка нормально расположенной плаценты.
3. Отслойка или угрожающая отслойка сетчатки.
4. Усугубление лабораторных показателей (гипоальбуминемия <18 г/л, тромбоцитопения <100 000х109/л, протеинурия >2 г/м2/сут).
5. Ухудшение функционального состояния плода.
6. Злокачественная гипертензия, не поддающаяся медикаментозной коррекции.
Общие принципы ведения родов у беременных с тяжелым гестозом
• Лечебно-охранительный режим, все манипуляции производят под наркозом.
• Максимальное обезболивание. Широкое применение седативных, спазмолитических, противосудорожных наркотических препаратов. Роды, как правило, проводятся на фоне эпидуральной анестезии.
• Несмотря на адекватное обезболивание, АД остается 105 мм рт.ст.; показана антигипертензивная терапия.
• В родах показана ранняя амниотомия (при открытии маточного зева 3-4 см) и при прорезывании головки плода - эпизиотомия.
• При систолическом и (или) диастолическом АД 170 мм рт. ст. и 110 мм рт.ст. и выше соответственно применяется управляемая нормотония (пентамином 5% 1 мл).
• При гестозе инфузионаая терапия в родах должна быть ограничена вследствие высокого риска возникновения отека легких в послеродовом периоде.
• В родах продолжается противосудорожная терапия сульфатом магния (1 г/ч внутривенно).
При сроке беременности до 34 нед с целью снижения риска развития респираторного дистресс-синдрома плода, если позволяет состояние беременной, необходимо провести курс стероидной терапии (дексаметазон по 4 мг внутримышечно через каждые 6 ч; курсовая доза - 20 мг). Если позволяет ситуация, то экспозиция препарата должна составлять 48 ч.
Повышение АД, требующее применения антигипертензивных средств, анурия или олигурия должны служить показанием не для назначения лекарственной терапии, а для родоразрешения.