Акушерство: учебник для вузов / Савельева Г.М., Шалина Р.И., Сичинава Л.Г., Панина О.Б., Курцер М.А. - М. 2009. - 656 c
|
|
|
|
ГЛАВА 08. ВЕДЕНИЕ БЕРЕМЕННОСТИ
АМБУЛАТОРНОЕ НАБЛЮДЕНИЕ ЗА БЕРЕМЕННОЙ
При первом обращении женщины в консультацию по поводу беременности врач знакомится с общим и акушерско-гинекологическим анамнезом, обращая особое внимание на наследственность, перенесенные в детстве и зрелом возрасте соматические и гинекологические заболевания, особенности менструального цикла и репродуктивной функции. Выявляют в анамнезе инфекции, передаваемые половым путем (генитальный герпес, сифилис, гонорея, хламидиоз, уреаплазмоз, микоплазмоз, ВИЧ/СПИД, гепатит В и С), использование контрацептивных средств.
Выясняют возраст и состояние здоровья мужа, группу его крови и резус-принадлежность, а также профессиональные вредности и вредные привычки, социально-экономический статус семьи.
При первом осмотре беременной оценивают ее телосложение, уточняют сведения об исходной массе тела до беременности (избыточная или недостаточная), что имеет значение для рекомендаций по питанию во время беременности. У беременной измеряют массу тела, артериальное давление на обеих руках, обращают внимание на цвет кожных покровов и слизистых оболочек, выслушивают тоны сердца, легкие, пальпируют щитовидную железу, молочные железы, регионарные лимфатические узлы; оценивают состояние сосков. При акушерском осмотре определяют наружные размеры таза, размеры диагональной конъюгаты и пояснично-крестцового ромба. Во второй половине беременности измеряют высоту стояния дна матки и окружность живота, используя наружные приемы акушерского обследования (приемы Леопольда), определяют предлежание плода, его позицию, вид, отношение к малому тазу.
Производится влагалищное исследование с обязательным осмотром шейки матки и стенок влагалища в зеркалах, а также области промежности и ануса. У женщин с физиологическим течением беременности при отсутствии изменений в области влагалища и шейки матки влагалищное исследование осуществляется однократно, а в дальнейшем по показаниям.
При первом посещении женщины на основании опроса и данных объективного обследования уточняют срок беременности и предполагаемых родов.
После осмотра акушером-гинекологом беременную направляют на лабораторное обследование, а также к специалистам: терапевту, который осматривает ее в течение физиологически протекающей беременности дважды (после первого осмотра акушером-гинекологом и в сроке 30 нед беременности), стоматологу, офтальмологу и оториноларингологу.
Результаты первого клинико-лабораторного обследования позволяют выделить и оценить факторы риска, угрожающие нормальному течению беременности. К факторам риска перинатальной патологии относятся социально-биологические (возраст матери до 18 лет или старше 35 лет, профессиональные вредности, табакокурение, алкоголизм, наркомания); отягощенный акушерско-гинекологический анамнез (высокий паритет родов, неоднократные или осложненные аборты, оперативные вмешательства на матке и придатках, бесплодие, невынашивание беременности, мертворождение; рождение детей с врожденными и наследственными заболеваниями, осложненное течение предыдущей беременности); экстрагенитальные заболевания (сердечно-сосудистые: пороки сердца, гипер- и гипотензивные расстройства, заболевания мочевых путей, болезни крови, печени, легких, нарушение гемостаза); осложнения настоящей беременности (угроза прерывания беременности, гестоз, многоводие, плацентарная недостаточность, анемия, резус- и АВ0-изосенсибилизация, неправильное положение плода, переношенная беременность), а также многоплодие и беременность, наступившая в результате использования вспомогательных репродукций технологий.
При физиологическом течении беременности практически здоровой женщине рекомендуют повторно посетить акушера-гинеколога с результатами анализов и заключениями врачей через 7-10 дней после первого обращения, а затем 1 раз в месяц в сроки до 28 нед, после 28 нед - 2 раза в месяц, после 37 нед - каждые 7-10 дней. При каждом повторном посещении врач контролирует АД, во второй половине беременности измеряет высоту стояния дна матки и окружность живота, оценивает прибавку массы тела беременной. Еженедельная прибавка массы не должна превышать 250-300 г. Общая прибавка массы тела при одноплодной беременности составляет в среднем 10-12 кг, при многоплодной - 20-22 кг.
Лабораторное обследование в течение физиологической беременности включает троекратный клинический анализ крови (при первом посещении, в сроки 20 и 30 нед); анализ мочи при каждом посещении; двукратное микроскопическое исследование отделяемого влагалища (при первом осмотре и в сроке 30 нед); определение группы крови и резус-принадлежности (при резус-отрицательной крови беременной нужно обследовать мужа на резус-принадлежность и определить группу его крови). Реакцию Вассермана и анализ крови на ВИЧ делают три раза (при первом посещении, в срок 30 нед и за 2-3 нед до родов). Биохимический анализ крови, включая определение уровня сахара, проводится при первом посещении и в 30 нед беременности.
При первом посещении рекомендуется также обследование на возбудители TORCH-комплекса и носительство вирусов гепатита В и С (тест на гепатит В и С повторяют в III триместре).
Все результаты обследования заносят в специальную обменную карту, которую выдают на руки пациентке в 23 нед беременности.
С целью диагностики врожденной и наследственной патологии плода всем беременным три раза проводят УЗИ (в сроки 10-14, 20-24 и 32-34 нед). Биохимический скрининг на врожденную и наследственную патологию плода предполагает исследование крови беременной на РАРР-А и b-ХГ в 10-13 нед, a-фетопротеин, b-ХГ в 16-20 нед.
Помимо диагностики врожденной и наследственной патологии, при УЗИ определяют локализацию и состояние плаценты, показатели роста плода, количество околоплодных вод, состояние шейки матки. В конце беременности УЗИ проводят с целью уточнения предлежания плода и определения его предполагаемой массы. Кратность УЗИ во время беременности определяется индивидуально с учетом состояния матери и плода. Допплерометрию кровотока в системе мать-плацента-плод для прогнозирования и диагностики плацентарной недостаточности проводят с конца I триместра беременности.
После 20 нед беременности при каждом посещении женщины выслушивают сердцебиение плода, регистрируют основные результаты клинического и лабораторного обследования. С 32 нед исследование сердечной деятельности плода проводится с помощью кардиотокографии.
Всех беременных группы риска по показаниям направляют на консультацию к соответствующим специалистам для решения вопроса о пролонгировании беременности и составляют индивидуальный план дальнейшего ведения с уточнением сроков дородовой госпитализации и определением стационара для родоразрешения. Беременной разъясняют необходимость обследований и госпитализации по показаниям.
В особом наблюдении нуждаются курящие беременные, употребляющие алкоголь или наркотические средства. В таких случаях беременную следует убедить обратиться к психиатру-наркологу по месту жительства в интересах сохранения своего здоровья и здоровья будущего ребенка. Дальнейшее наблюдение за течением беременности, а также после родов осуществляет акушер-гинеколог с выполнением рекомендаций психиатра-нарколога.
Беременные, инфицированные ВИЧ, наблюдаются акушером-гинекологом женской консультации совместно с инфекционистом, который назначает курсы соответствующей терапии по согласованию с территориальным центром по профилактике и борьбе со СПИДом и определяет стационар для родоразрешения.
Предоставление листка нетрудоспособности беременным и родильницам. Беременные в нашей стране пользуются многими льготами. С момента установления беременности женщины не допускаются к работе в неблагоприятных условиях, в ночное время. Беременные женщины с 4-го мес беременности не привлекаются к сверхурочной работе.
При переводе на облегченную работу за беременной сохраняется заработная плата из расчета последних 6 мес.
Предоставляемые льготы способствуют правильному течению беременности и развитию плода в благоприятных условиях. Полное использование беременными всех указанных льгот зависит от своевременного и правильного определения срока беременности.
Листок нетрудоспособности выдают с 30 нед беременности единовременно продолжительностью 140 календарных дней. При многоплодной беременности листок нетрудоспособности по беременности и родам выдается с 28 нед беременности, при этом общая продолжительность дородового и послеродового отпуска составляет 180 дней.
При осложненных родах женщинам, в том числе и иногородним, листок нетрудоспособности выдается дополнительно на 16 календарных дней лечебно-профилактическим учреждением, где произошли роды. В этих случаях общая продолжительность дородового и послеродового отпуска составляет 156 календарных дней.
При родах, наступивших до 30 нед беременности, и рождении живого ребенка листок нетрудоспособности по беременности и родам выдается лечебно-профилактическим учреждением, где произошли роды, на 156 календарных дней, а в случае рождения мертвого ребенка или его смерти в течение 7 дней после родов - на 86 календарных дней.
Листок нетрудоспособности на дородовой отпуск продолжительностью 90 календарных дней выдается женщинам, проживающим в населенных пунктах, подвергшихся радиоактивному загрязнению. Общая продолжительность отпуска по беременности и родам составляет 160 дней.
Женщине, усыновившей новорожденного, листок нетрудоспособности выдает стационар по месту его рождения на 70 календарных дней со дня рождения.
При экстракорпоральном оплодотворении и "переносе эмбриона" листок нетрудоспособности выдают на период госпитализации до установления беременности.
ОСНОВЫ РАЦИОНАЛЬНОГО ПИТАНИЯ БЕРЕМЕННЫХ
Ведение беременности подразумевает и рекомендации по рациональному питанию, которое является одним из условий благоприятного течения и исхода беременности, родов, развития плода и будущего ребенка.
Принципы рационального питания беременных заключаются в преимущественном потреблении белков, достаточного количества жиров и в ограничении углеводов. Рацион составляют индивидуально с учетом исходной массы тела и течения беременности. При избыточной массе тела энергетическую ценность пищи уменьшают за счет углеводов и жиров. Беременным с пониженной массой тела следует, наоборот, увеличить энергетическую ценность рациона с сохранением правильных соотношений основных ингредиентов.
Если в первой половине беременности режим питания может быть относительно свободным, то во второй половине к нему необходимо подходить более строго. Во второй половине беременности приемы пищи должны быть более частыми (5-6 раз в день).
Из продуктов, содержащих белки и незаменимые аминокислоты, предпочтительны нежирное отварное мясо, курица, рыба, молочнокислые продукты (кефир, творог, сыр), молоко, яйца. Следует исключить из рациона жареное мясо, острые блюда с пряностями, копчености, мясные супы. Количество овощей и фруктов не ограничивают, они позволяют безболезненно уменьшить потребление поваренной соли (до 8 г против обычных 12-15 г).
В начале беременности количество жидкости (вода, супы, компоты, чай, соки, молоко, кисели) не ограничивают. Во второй половине беременности можно употреблять только до 1,5 л жидкости в сутки во избежание развития отеков.
Во время беременности, особенно во второй половине, возрастает потребность в кальции (кальций расходуется на построение скелета и мягких тканей плода). В связи с этим у некоторых женщин повышается вероятность развития кариеса. Суточная доза кальция в первой половине беременности составляет 1 г, в дальнейшем - 1,5 г, а в конце беременности - 2,5 г в день. Как правило, рациональное питание с включением кальцийсодержащих продуктов (сыр, яичный желток, молоко) обеспечивает потребность беременной в кальции.
В пище должно быть достаточно железа, ежедневная потребность в котором во время беременности составляет 7 мг. Без экзогенного дополнения практически ни одна беременная не может считаться обеспеченной необходимым количеством железа, недостаток которого приводит к железодефицитной анемии. Беременным рекомендуется употребление продуктов, богатых железом: печени, красного мяса, бобов, зеленых овощей, сухофруктов, зернового хлеба.
Во время беременности примерно в два раза возрастает потребность в витаминах, которые необходимы как для физиологического течения обменных процессов у матери, так и для правильного развития плода. Высокая потребность в витаминах удовлетворяется, помимо продуктов питания, дополнительным назначением препаратов витаминов и микроэлементов, особенно зимой и весной. Особое значение дополнительный прием витаминов имеет для беременных при многоплодии, для курящих пациенток. Строгим вегетерианцам назначают витамин В12.
Рекомендуется также профилактика йоддефицитных состояний.
Дополнительный прием фолиевой кислоты (до наступления беременности и в ее ранние сроки) снижает риск аномалий развития ЦНС плода (дефекты нервной трубки).
РЕЖИМ И ЛИЧНАЯ ГИГИЕНА БЕРЕМЕННЫХ
Беременность представляет собой физиологический процесс, требует изменения режима работы и соблюдения правил гигиены. В соответствии с законодательством беременные освобождаются от работы в ночное время, связанной с подъемом и перемещением тяжестей, вибрацией, воздействием высокой температуры, повышенной радиации или химических веществ, способных оказывать вредное влияние на плод. Рекомендуется также временно ограничить занятия теми видами спорта, которые связаны с тяжелой физической нагрузкой.
Малоподвижный образ жизни (гиподинамия) также может неблагоприятно сказаться на течении беременности и родов, в связи с чем беременным рекомендуется в любое время года совершать прогулки на свежем воздухе. Продолжительность и темп ходьбы следует соразмерять со степенью тренированности, возрастом и состоянием здоровья беременной.
Очень важен спокойный сон продолжительностью не менее 8 ч в хорошо проветренном помещении. Применение снотворных средств нежелательно, по показаниям назначают препараты пустырника и валерианы.
Заслуживают внимания вопросы половой гигиены. Следует ограничить половую жизнь в первые 2-3 мес и в последние месяцы беременности. Более строгие ограничения касаются пациенток с угрозой прерывания беременности и с осложненным акушерским анамнезом.
Беременная должна избегать контакта с больными инфекционными заболеваниями. Необходимо устранить все очаги инфекции, возникшие до и во время беременности (тонзиллит, кариес и другие воспалительные заболевания стоматологического профиля, кольпит, фурункулез и др.)
Уход за кожей во время беременности имеет очень большое значение. Для обеспечения сложных функций кожи необходимо следить за ее чистотой (душ, обтирания). Это способствует выделительной, дыхательной и другим функциям кожи, благотворно действует на сосудистую и нервную систему, регулирует сон и другие виды деятельности организма. Следует избегать интенсивного действия солнечных лучей. Для предотвращения возникновения рубцов беременности на животе и молочных железах рекомендуется использовать специальные кремы.
Профилактика трещин сосков и мастита состоит в ежедневном обмывании молочных желез водой комнатной температуры с последующим обтиранием махровым полотенцем. При сухой коже за 2-3 нед до родов полезно ежедневно смазывать кожу молочных желез, включая ареолу, нейтральным кремом (детский крем и др.). Воздушные ванны для молочных желез проводят по 10-15 мин несколько раз в день. При плоских и втянутых сосках рекомендуется массаж, которому женщину обучает врач или акушерка.
Одежда беременной должна быть комфортной, не нарушающей дыхательную, выделительную, терморегулирующую и другие функции кожи. Следует носить удобные бюстгальтеры, не стесняющие грудную клетку. Во избежание застойных явлений молочные железы должны находиться в приподнятом положении. Во второй половине беременности рекомендуется ношение специального дородового бандажа.
ПРИНЦИПЫ ПОДГОТОВКИ БЕРЕМЕННЫХ К РОДАМ
Физиопсихопрофилактическая подготовка включает индивидуальные беседы и лекции (психопрофилактическая подготовка); занятия специальной гимнастикой; использование природных факторов (свет, воздух, вода) для укрепления здоровья и применение средств физической терапии.
Психопрофилактическая подготовка направлена на устранение отрицательных эмоций и формирование положительных условнорефлекторных связей - снятие страха перед родами и родовыми болями, привлечение к активному участию в родовом акте.
Психопрофилактическая подготовка значительно уменьшает родовые боли, оказывает многостороннее, в частности организующее, влияние на женщину, способствует благоприятному течению беременности и родов.
Метод абсолютно безвреден для матери и плода, поэтому нет противопоказаний к его массовому применению. Недостатком является необходимость кропотливой и длительной индивидуальной работы с пациенткой.
Метод психопрофилактической подготовки был предложен в нашей стране И.З. Вельвовским и К.И. Платоновым (1940). Позже метод был усовершенствован G.D. Read (1944), F. Lamaze (I970) и нашел широкое распространение во многих странах мира.
Основные цели психофизиологической подготовки беременных к родам:
• выработать сознательное отношение к беременности, научить воспринимать роды как физиологический процесс;
• создать хороший эмоциональный фон и уверенность в благоприятном течении беременности и завершении родов;
• научить мобилизовать свою волю для преодоления страха перед родами.
При первой встрече с беременной необходимо выяснить ее отношение к беременности, взаимоотношения в семье, образование, профессию, психические травмы, установить представление беременной о родах (страх перед родами, боязнь боли). Важно выяснить характерологические особенности беременной, ее эмоциональные и волевые качества. Беременных с психологическими проблемами можно направить на консультацию к медицинскому психологу или психотерапевту.
Наряду с индивидуальной психопрофилактической работой, которую акушер-гинеколог проводит при каждом посещении беременной, рекомендуют групповые занятия по психопрофилактической подготовке к родам.
Интерьер кабинета для групповых занятий должен создавать у пациентки психологический комфорт. В кабинете должны быть кушетка или удобные кресла, набор наглядного материала (рисунки, таблицы, слайды, фильмы) для разъяснения родового акта.
Для занятий по психопрофилактической подготовке формируют группы по 6-8 человек, желательно с учетом психоэмоционального статуса пациенток.
Занятия начинают с 33-34 нед беременности, проводят еженедельно в течение месяца (4 занятия по 25-30 мин). Первое занятие может продолжаться около часа.
Первое занятие состоит из вводной и основной частей. Во вводной части останавливаются на управлении активностью в родах путем волевого усилия. Можно обучить аутогенной тренировке и пальцевому самомассажу определенных областей (крестец, низ живота). Применение пальцевого самомассажа в родах способствует снятию психоэмоционального напряжения и уменьшению родовой боли.
В основной части сообщают краткие сведения о строении женских половых органов, развитии плода, системе мать-плацента-плод. Подчеркивают, что матка является окружающей средой для плода. Необходимо представить роды как естественный физиологический акт, объяснить периоды родов, обратить внимание беременных на умение распределять свои силы в родах, выполнять указания медицинского персонала.
Для закрепления полученных навыков беременным рекомендуется повторять занятия дома в течение 7-10 мин.
На втором занятии врач объясняет физиологию первого периода родов. Излагают механизм схваток, которые способствуют раскрытию шейки матки. Беременным предлагают приемы для уменьшения болезненности схваток, объясняют, как правильно дышать во время схваток и снимать мышечное напряжение между схватками (поглаживание нижних отделов живота ладонями от средней линии в стороны; при положении на боку надавливать большими пальцами на крестец; при положении на спине большие пальцы заводить спереди за гребни тазовых костей).
На третьем занятии беременных знакомят с течением второго периода родов. Объясняют, что такое потуги и как способствовать правильному рождению ребенка. Информируют о последовом и раннем послеродовом периоде, о кровопотере в родах. Убеждают, что важно выполнять рекомендации акушерки в процессе родов, проводят тренировки с задержкой дыхания и, наоборот, с частым поверхностным дыханием. Рассказывают, как нужно тужиться.
На четвертом занятии кратко повторяют весь курс предыдущих занятий и закрепляют приобретенные навыки и приемы.
Физические упражнения рекомендуется проводить с ранних сроков беременности. Эти упражнения направлены на тренировку дыхания и группы мышц, которым предстоит особо напряженная работа во время родов (брюшной пресс, мышцы тазового дна). Занятия по физической подготовке проводят под руководством инструктора по лечебной физкультуре.
ПРЕНАТАЛЬНАЯ ДИАГНОСТИКА
Пренатальная диагностика направлена на выявление врожденных пороков развития и хромосомных заболеваний плода в сроки беременности до 22 нед. Пренатальная диагностика включает медико-генетическое консультирование, неинвазивные (УЗИ, изучение биохимических сывороточных маркеров в I, II триместрах) и инвазивные (биопсия хориона, амниоцентез, кордоцентез, плацентоцентез) методы обследования, а также преимплантационную диагностику при экстракорпоральном оплодотворении.
При формировании группы риска в отношении врожденных аномалий развития плода необходимо учитывать следующие факторы:
- возраст матери старше 35 лет;
- наличие в семье ребенка с врожденной патологией;
- наследственные заболевания в семье, кровное родство супругов;
- профессиональные и экологические вредности;
- алкоголизм, наркоманию;
- бесплодие, замершую беременность, самопроизвольные выкидыши в анамнезе;
- угрозу прерывания, прием тератогенных препаратов, вирусные инфекции в I триместре данной беременности.
Приблизительно у 13% беременных, не входящих в группу риска, рождаются дети с врожденными аномалиями, поэтому показаны скрининговые исследования в ранние сроки беременности.
К скрининговым (неинвазивным) методам пренатальной диагностики относятся: УЗИ в 10-13 и 20-22 нед; определение уровня РАРР-А (плазменный протеин, связанный с беременностью) и b-ХГ в 10-13 нед, a-ФП и b-ХГ в 16-20 нед).
При УЗИ в 10-13 нед доступны визуализации грубые пороки развития ЦНС (анэнцефалия, менингоцеле, объемные спинно-мозговые грыжи, агенезия органов, крупные скелетные аномалии). Эхографическими маркерами хромосомной патологии в I триместре беременности служат неиммунная водянка плода, омфалоцеле, агенезия или аплазия носовой кости, мегацистик (увеличенный мочевой пузырь), несоответствие (уменьшение) копчико-теменного размера эмбриона сроку гестации. Большое значение придается увеличению толщины воротникового пространства (рис. 8.1) - эхонегативной зоны между кожей плода и мягкими тканями шейного отдела позвоночника.
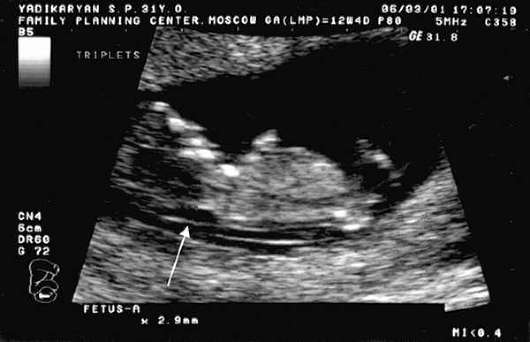
При УЗИ во II триместре беременности (20-22 нед) возможна диагностика практически всех аномалий развития плода. Спектр маркеров хромосомной патологии плода, выявляемых во II триместре, намного шире, чем в I триместре. К ним относятся кисты сосудистых сплетений боковых желудочков головного мозга, избыточная шейная складка, вентрикуломегалия, аномальные формы черепа ("клубника", "лимон") и мозжечка ("банан"), пиелоэктазия, кистозная гигрома шеи, гиперэхогенность кишечника, неиммунная водянка плода, симметричная форма задержки роста плода (рис. 8.2).
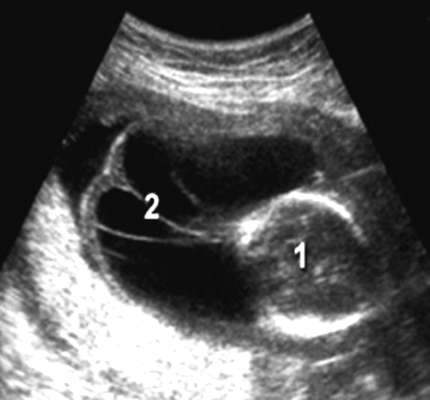
Выявление пороков развития в I и II триместрах служит основанием для прерывания беременности. Эхомаркеры хромосомной патологии определяют показания к кариотипированию плода.
К скрининговым методам диагностики врожденной и наследственной патологии плода относится также определение уровня биохимических сывороточных маркеров в крови матери (РАРР-А, a-ФП, b-ХГ). Уровни РАРР-А и b-ХГ определяют в 10-13 нед, a-ФП и b-ХГ - в 16-20 нед.
При беременности плодом с синдромом Дауна уровень РАРР-А и ниже, а уровень b-ХГ выше нормы для соответствующих гестационных сроков.
Повышение концентрации a-ФП и снижение уровня b-ХГ в крови матери могут указывать на пороки развития ЦНС (анэнцефалия, энцефалоцеле, спинномозговая грыжа), передней брюшной стенки (омфалоцеле, гастрошизис), лица (расщепление верхней губы и твердого неба). Снижение уровня a-ФП сопряжено с повышенным риском синдрома Дауна у плода.
Отклонения от нормы уровней РАРР-А, a-ФП и b-ХГ не являются абсолютно специфичными для врожденной патологии плода. На уровни биохимических маркеров влияют:
- патология плаценты: гипо- и гиперплазия, кисты, опухоли, участки отслойки;
- масса тела беременной;
- сахарный диабет, заболевания печени, гестоз;
- резус-конфликт;
- многоплодие, замершая беременность, угроза выкидыша, внутриутробная гибель плода.
По факторам риска, а также по результатам скринингового обследования (УЗИ в 10-13 и 20-22 нед, РАРР-А и b-ХГ в 10-13 нед, a-ФП и b-ХГ в 16-20 нед) формируют показания к инвазивным методам пренатальной диагностики.
Эффективность диагностики хромосомной патологии повышается при использовании компьютерных программ, рассчитывающих индивидуальный риск наследственного заболевания плода. Эти программы учитывают возраст пациентки, срок беременности, толщину воротникового пространства, а также уровни биохимических сывороточных маркеров. Риск хромосомной патологии плода более 1 на 250 считается высоким (пороговое значение) и является показанием к инвазивной пренатальной диагностике с целью кариотипирования плода.
К инвазивным методам пренатальной диагностики, позволяющим провести цитогенетическое исследование тканей плодового происхождения, относятся биопсия хориона (8-12 нед), амниоцентез (16-22 нед, в том числе ранний в 13-14 нед), кордоцентез (с 22 нед), плацентоцентез (II триместр), биопсия тканей плода (II триместр). Выбор метода инвазивного вмешательства зависит от срока беременности и от технических возможностей лаборатории.
Показания к использованию инвазивных методов пренатальной диагностики: эхомаркеры хромосомной патологии плода, изменения уровней биохимических маркеров в сыворотке крови беременной, а также рассчитанный программой высокий риск рождения ребенка с хромосомной патологией (более 1 на 250).
Инвазивные методы пренатальной диагностики позволяют диагностировать все формы хромосомной патологии плода, определить пол плода, а также провести молекулярную диагностику ряда распространенных наследственных болезней (гемофилия, фенилкетонурия, муковисцидоз, миодистрофия Дюшенна и др.).
Преимплантационная генетическая диагностика. В последние годы при проведении экстракорпорального оплодотворения проводится преимплантационная генетическая диагностика.
Хромосомные дефекты выявляют путем биопсии эмбриона на стадии 6-8 бластомеров (рис. 8.3) или полярного тельца (рис. 8.4).
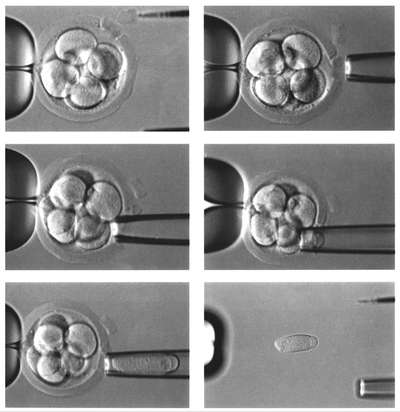
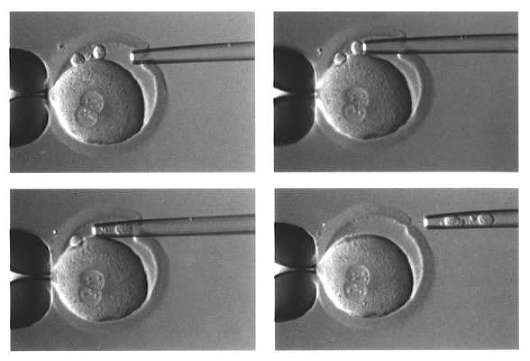
Преимплантационная диагностика при экстракорпоральном оплодотворении позволяет предотвратить перенос эмбрионов с генетическими заболеваниями.