Урология : учебник / Б. К. Комяков. - 2012. - 464 с.: ил.
|
|
|
|
Глава 6. ГИДРОНЕФРОТИЧЕСКАЯ ТРАНСФОРМАЦИЯ
ГИДРОНЕФРОТИЧЕСКАЯ ТРАНСФОРМАЦИЯ
Гидронефротическая трансформация - патологическое состояние, при котором происходит постепенное расширение чашечно-лоханочной системы почки с уменьшением количества функционирующей паренхимы в результате нарушения оттока мочи по мочеточнику. В зависимости от уровня расположения препятствия по ходу мочеточника различают гидронефроз, когда сужен лоханочно-мочеточниковый сегмент, и гидроуретеронефроз, когда обструкция локализуется в нижележащих отделах мочеточника и он расширяется вместе с чашечно-лоха-ночной системой почки.
6.1. ГИДРОНЕФРОЗ
Гидронефроз (греч. hydor - вода, nephros - почка) - заболевание почки, обусловленное обструкцией лоханочно-мочеточникового соустья различного гене-за, приводящее к нарушению оттока мочи и расширению чашечно-лоханочной системы почки. Увеличение внутрилоханочного давления приводит к постепенному сдавливанию паренхимы почки, нарушению в ней микроциркуляции, развитию фиброзной ткани с исходом в атрофию органа.
Эпидемиология. Гидронефроз встречается с частотой 3 случая на 100 000 населения, а среди заболеваний почек занимает 6-е место. Он чаще наблюдается у женщин, преимущественно в возрасте от 25 до 35 лет, и в большинстве случаев носит односторонний характер.
Этиология и патогенез. Различают врожденный (первичный) и приобретенный гидронефроз. Врожденный гидронефроз развивается в результате аномалии лоханки, мочеточника и сосудов почки. Основными причинами его являются стриктуры лоханочно-мочеточникового сегмента, формирующиеся в результате его сегментарной гипоплазии или аплазии, эмбриональные спайки, приводящие к сдавливанию мочеточника, образованию его фиксированных перегибов, и нижнеполярные сосуды. Последние могут располагаться по отношению к лоханке и мочеточнику спереди (вентрально) или сзади (дорсально).
Вызывающие гидронефроз нижнеполярные сосуды почки всегда располагаются вентрально. Однако сдавливание мочеточника при такой сосудистой аномалии происходит не всегда. На вероятность развития такого рода обструкции влияют величина нижнеполярных артерий и вен, уровень их отхождения от аорты и полой вены, месторасположение и близость их к лоханочно-мочеточниково-му сегменту. Обструкция лоханочно-мочеточникового сегмента возникает в результате непосредственной компрессии ими мочеточника или постоянного воздействия на него пульсирующей артерии. В ряде случаев врожденные стриктуры
лоханочно-мочеточникового сегмента сочетаются с аномальными сосудами почки или являются следствием их постоянного механического воздействия на данную область.
Таким образом, рубцовые сужения лоханочно-мочеточникового сегмента и сдавливание мочеточника извне вентрально расположенными по отношению к нему нижнеполярными сосудами почки, а также их сочетание являются основными причинами развития врожденного гидронефроза.
Приобретенный гидронефроз является осложнением таких заболеваний, как мочекаменная болезнь, опухоль лоханки и мочеточника, повреждения мочевых путей и др. В патогенезе его развития одну из основных ролей играет периуре-терит со сдавливанием лоханочно-мочеточникового сегмента. Особенно характерен этот механизм для больных, страдающих нефролитиазом. Камни лоханки или лоханочно-мочеточниковый сегмент, кроме функциональных нарушений, приводят к развитию морфологических изменений, появляющихся вследствие воздействия камня на стенку лоханки и мочеточника. Рубцовые сужения мочеточника возникают также после эндоскопических и открытых оперативных вмешательств в данной области. Склеротические изменения не только суживают просвет мочеточника, но и вызывают образование его фиксированных перегибов, увеличивающих степень обструкции.
Возникшая обструкция лоханочно-мочеточникового сегмента вначале приводит к пиелоэктазии. Лоханка за счет своей эластичности расширяется и тем самым в течение определенного, иногда длительного времени может компенсировать повышение внутрилоханочного давления. На начальных стадиях развития гидронефроза лоханка, расширяясь, служит буфером, защищая почку от нарастающего давления в ее полостной системе. В дальнейшем компенсаторная гипертрофия мышечных элементов лоханки переходит в гипотрофию с переносом процесса на чашечки и ткань почки. Нарушение эвакуации мочи при продолжающейся ее секреции приводит к еще большему увеличению внутри-лоханочного давления и влиянию его на сосочки, форникальные зоны и паренхиму. В дальнейшем происходит атрофия гладких мышц лоханки и чашечек, значительное их расширение, истончение почечной паренхимы с полным замещением нефронов соединительной тканью. Такая почка представляет собой соединительнотканный мешок, иногда достигающий огромных размеров (рис. 61, см. цв. вклейку), содержащий 5 л и более жидкости, отдаленно напоминающей мочу.
Классификация. В настоящее время существует несколько классификаций гидронефроза. В нашей стране наибольшее распространение получила классификация, предложенная Н. А. Лопаткиным (1969). Согласно ей выделяют три стадии гидронефроза:
I - начальная - наблюдается расширение только лоханки (пиелоэктазия);
II - выраженных проявлений - расширение лоханки и чашечек в сочетании со снижением функции почки;
III - терминальная - атрофия почечной паренхимы, резкое снижение функции почки или ее отсутствие.
Симптоматика и клиническое течение. Заболевание часто протекает бессимптомно и выявляется при случайном обследовании. Больные, несмотря
на наличие у них выраженного гидронефроза, длительное время считают себя здоровыми. Встречаются пациенты, которые в связи с болевым синдромом в пояснице долго лечились по поводу радикулита или пояснично-крестцового остеохондроза. Клиническая картина гидронефроза отличается разнообразием. Проявления заболевания значительно варьируют и зависят не только от стадии, но и от причины обструкции лоханочно-мочеточникового сегмента. Характерными симптомами являются боли в поясничной области, пальпируемое в подреберье опухолевое образование, изменения со стороны мочи.
Больные жалуются на боли различного характера в соответствующей поясничной области. Интенсивность их может варьировать в широких пределах: от тупых ноющих до сильных приступообразных по типу почечной колики. Причиной болей является постепенное повышение внутрилоханочного давления и нарушение микроциркуляции почечной паренхимы. У больных с гидронефрозом, имеющих вторичные камни в полостной системе почки, могут наблюдаться приступы почечной колики, обусловленные обструкцией лоханочно-мочеточ-никового сегмента камнем. Для врожденного гидронефроза характерны тупые боли или тяжесть в области почки, что связано с медленным и постепенным расширением лоханки и чашечек. При вторичных стриктурах лоханочно-мочеточникового сегмента, особенно обусловленных мочекаменной болезнью, боли могут значительно усиливаться и даже приобретать характер почечной колики в результате смещения камня и обтурации им лоханочно-мочеточникового сегмента. В редких случаях при гидронефрозе может иметь место макрогематурия, обусловленная разрывами форниксов на фоне резкого повышения внутрилоха-ночного давления. Присоединение вторичной инфекции может сопровождаться усилением боли, повышением температуры тела с ознобом. Двусторонний гидронефроз ведет к развитию хронической почечной недостаточности с соответствующей клинической симптоматикой.
Диагностика. Подробно собранный анамнез, характер жалоб больного и данные объективного исследования позволяют заподозрить гидронефротическую трансформацию. Пальпаторное определение почки возможно при ее больших размерах у лиц астенического телосложения. В ряде случаев гидронефроз мо-
жет достигать огромных размеров, занимая весь соответствующий фланг живота, а иногда распространяться на противоположную сторону (рис. 6.1). Макропрепарат удаленной почки - терминальный гидронефроз (рис. 61, см. цв. вклейку).
Изменения в анализах мочи при асептическом гидронефрозе отсутствуют. Гематурия регистрируется при разрывах форниксов на фоне повышения внутрилоханочного давления. Лейкоцитурия является следствием присоединения вторичной инфекции.
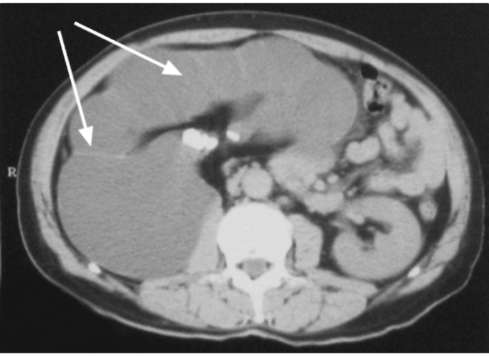
Рис. 6.1. КТ почек. Огромных размеров терминальный гидронефроз справа (стрелки)
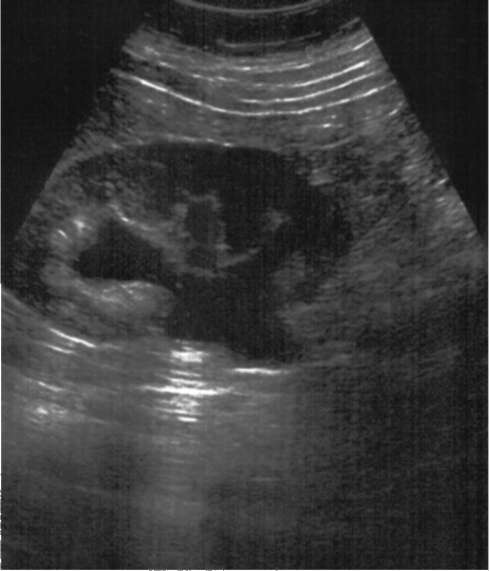
Рис. 6.2. Сонограмма. Гидронефроз
Сонография при гидронефрозе - самый доступный, эффективный и малоинвазивный метод исследования. Благодаря ее широкому распространению бессимптомно протекающий гидронефроз стал выявляться значительно чаще и на более ранних стадиях своего развития. Характерными сонографическими признаками гидронефроза являются увеличение размеров почки, разной степени выраженности расширение лоханки и чашечек с истончением паренхимы органа (рис. 6.2).
Обзорная и экскреторная урография и КТ с контрастированием мочевых путей являются основными методами диагностики гидронефроза, которые позволяют выявить его причину, стадию заболевания и состояние противо-
положной почки. Наблюдается замедленное выделение контрастного вещества пораженной почкой. Визуализация мочевых путей происходит поэтапно с удлиненным временным интервалом: сначала контраст появляется в различных
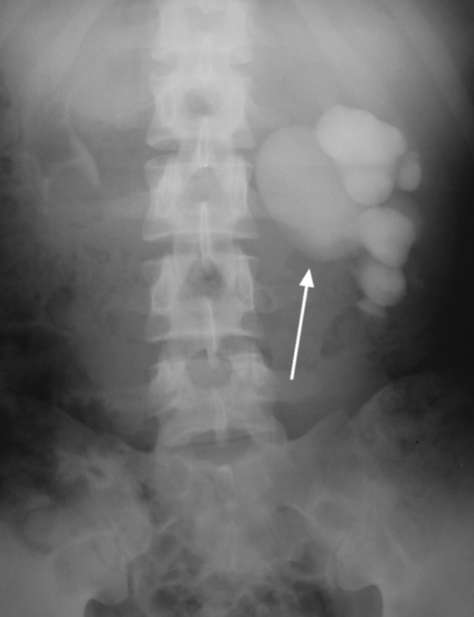
Рис. 6.3. Экскреторная урограмма. Левосторонний гидронефроз (стрелка)
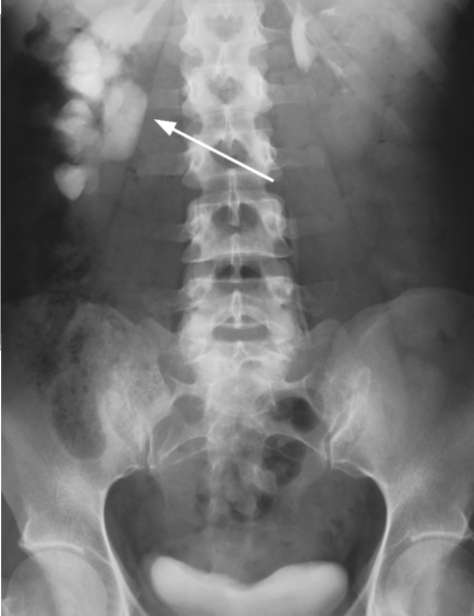
Рис. 6.4. Экскреторная урограмма. Правосторонний гидронефроз. Краевой psoas-симптом (стрелка)
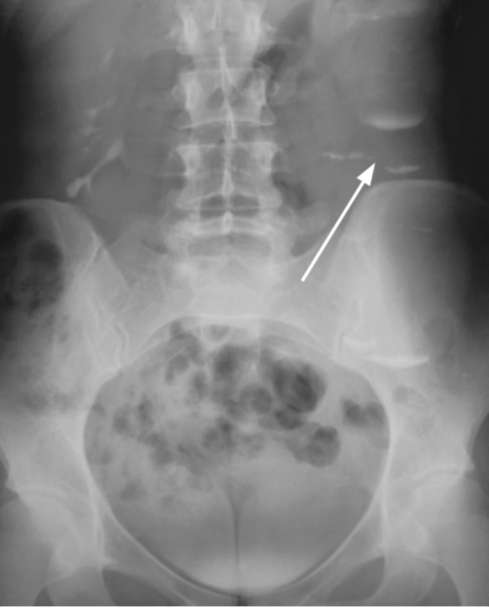
Рис. 6.5. Экскреторная урограмма. Множественные горизонтальные уровни контрастного вещества в расширенных чашечках левой почки. Гидронефроз III степени слева (стрелка)
группах чашечек, затем заполняет часть лоханки, и только к 40-60-й минуте, а иногда и позже появляется отчетливое контрастирование расширенной чашечно-лоханочной системы. Мочеточник ниже места обструкции слабо контрастирован или вовсе не определяется (рис. 6.3). В тех случаях, когда тень его отчетлива, в пиелоуретеральном сегменте может выявляться поперечный дефект наполнения, обусловленный нижнеполярным сосудистым пучком. На определенном этапе расширения лоханка становится отдавленной прилежащей к ней т. psoas major, что проявляется линейным уплощением ее медиального края в соответствии с ходом поясничной мышцы (положительный psoas-симптом) (рис. 6.4). Дальнейшее увеличение и большее напряжение лоханки приводят к исчезновению данного симптома. Признаками гидронефроза III стадии являются значительные размеры почки, крайне
запоздалое выделение контрастного вещества с образованием горизонтальных уровней в шарообразно расширенных чашечках (рис. 6.5).
Терминальный гидронефроз с атрофией почечной ткани характеризуется отсутствием выделения контрастного вещества на стороне поражения. При
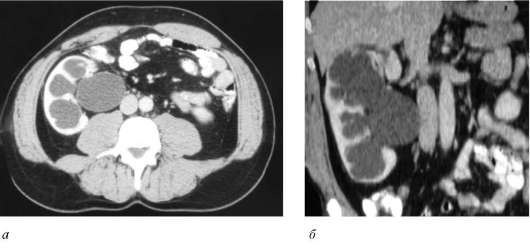
Рис. 6.6. Мультиспиральная КТ.
Правосторонний гидронефроз: а - аксиальная проекция; б - фронтальная проекция
вторичном гидронефрозе может быть выявлено вызвавшее его заболевание (тень конкремента, дефект наполнения в результате опухоли и др.).
В сомнительных случаях при отсутствии выраженного расширения чашеч-но-лоханочной системы: почки по данным сонографии и экскреторной урогра-фии целесообразно их выполнение с предварительным введением диуретиков. Это исследование, называемое фармакосоноили урография, позволяет получить более тугое заполнение лоханки и установить или исключить диагноз гидронефроза.
Определить локализацию и протяженность сужения мочеточника позволяет мультиспиральная КТ (рис. 6.6), в том числе с трехмерной реконструкцией изображения (рис. 6.7), и ретроградная уретеропиелография.
Кроме того, цистоскопия и ретроградная уретеропиелография позволяют исключить любую другую патологию мочеточника и его устья. Однако данное исследование является инвазивным и таит в себе опасность развития прежде всего инфекционных осложнений вследствие избыточного введения контрастного вещества, приводящего к повышению внутрилоханочного давления и возникновению лоханочно-почечных рефлюксов. Поэтому цистоскопию и ретроградную уретеропиелографию следует производить на операционном столе непосредственно перед выполнением пластической операции по поводу гидронефроза. По окончании исследования в мочеточник может быть установлен стент, который в послеоперационном периоде будет моделировать лоханочно-мочеточниковый анастомоз и дренировать почку.
Антеградная пиелоуретерография при гидронефрозе выполняется редко. К ней следует прибегать при отсутствии функции почки по данным экскреторной урографии и в тех случаях, когда у больного уже имеется нефростоми-ческий дренаж.
Аортография и почечная артерио-графия позволяют оценить состояние сосудистой системы почки и выявить аномальные почечные сосуды, прежде всего, идущие к нижнему полюсу почки и являющиеся причиной гидронефроза (рис. 6.8, 6.9). Данное исследование в фазе экскреции контрастного вещества позволяет обнаружить расширенные чашечки и лоханку, проецирующуюся на место прохождения нижнеполярной почечной артерии. Артериография дает информацию об ангиоархитектони-ке почки, особенно если планируется расширенная пластическая операция с возможной ее резекцией, по ее результатам можно также судить о степени обеднения сосудистого русла при терминальном гидронефрозе при решении вопроса о возможном удалении почки.
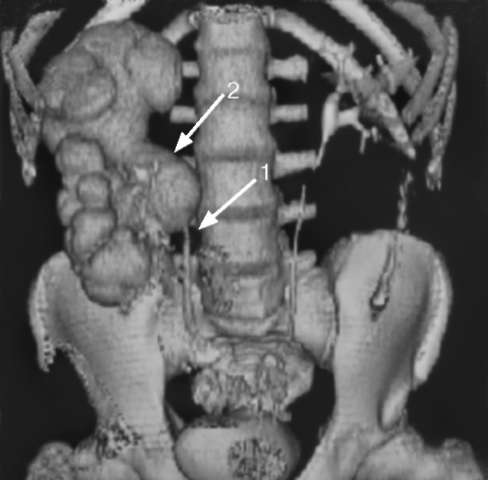
Рис. 6.7. Мультиспиральная КТ с трехмерной реконструкцией. Сужение лоханочно-мочеточникового сегмента справа (1), гидронефроз (2)
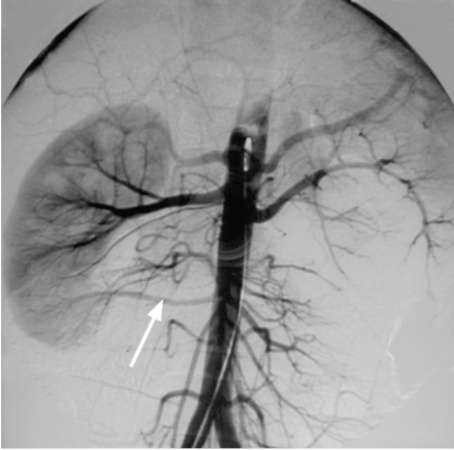
Рис. 6.8. Трансфеморальная аортограмма.
Нижнеполярная артерия справа (стрелка)
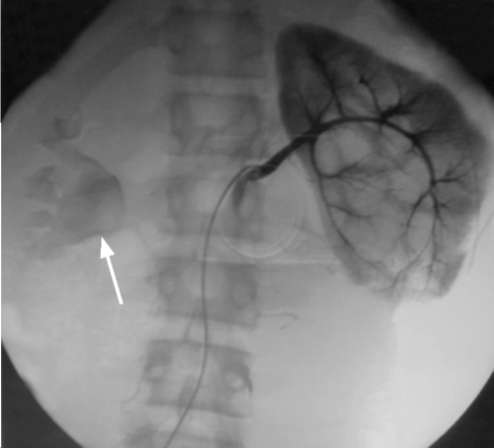
Рис. 6.9. Почечная артериограмма. Фаза экскреции контрастного вещества справа. Гидронефроз (стрелка), вызванный нижнеполярной почечной артерией
МРТ также позволяет оценить состояние верхних мочевых путей. При исследовании в обычном режиме можно уточнить степень расширения чашечно-лоханочной системы и толщину ее паренхимы. МРТ является высокоинформативным методом, позволяющим оценить функцию почек и получить четкое изображение мочевых путей (рис. 6.10).
МРТ можно выполнить в разных режимах, в том числе не только получить изображение почек и их сосудов, но и произвести виртуальную уретеропиело-скопию.
Функциональное состояние почек и верхних мочевых путей можно уточнить с помощью радиоизотопныx исследований (ренография, динамическая
и статическая сцинтиграфия, непрямая почечная ангиография), позволяющих оценить степень секреции радиофармпрепарата в почках и экскреции его по верхним мочевым путям, сохранность почечной паренхимы и состояние ее кровоснабжения. Чаще применяется динамическая сцинтиграфия. При начальных стадиях гидронефроза, когда функция почки сохранена или незначительно снижена, наблюдается только нарушение экскреции радиофармпрепарата. На сцинтиграмме определяется обструктивный тип кривой (рис. 6.11).
При значительном нарушении оттока мочи экскреторная фаза может
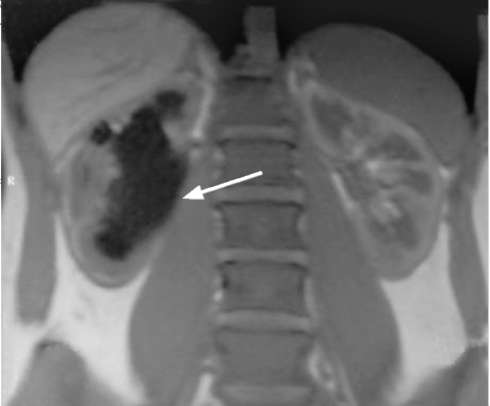
Рис. 6.10. МРТ.
Сужение лоханочно-мочеточникового сегмента справа, гидронефроз (стрелка)
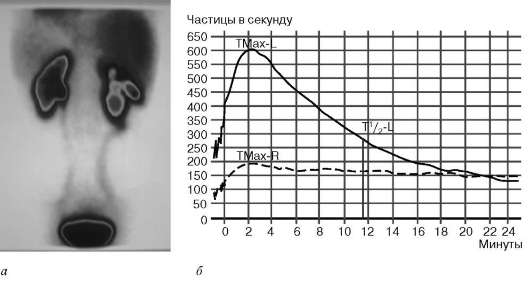
Рис. 6.11. Сцинтиграмма почек (а), ренограмма (б). Обструктивный тип кривой справа. Гидронефроз
отсутствовать. По мере снижения функции почки изменения происходят и в секреторной фазе, а при терминальной стадии гидронефроза над почкой регистрируется афункциональная кривая.
Для оценки состояния почечных сосудов, определения их резервных возможностей выполняется непрямая почечная ангиография, которая позволяет сравнить гемодинамические нарушения почек с уродинамическими изменениями.
Дифференциальная диагностика. Дифференциальную диагностику гидронефроза следует проводить прежде всего с аномалиями, опухолями, кистами почек. Правильно установить диагноз позволяют УЗИ, экскреторная урография и мультиспиральная КТ с контрастированием. Наибольшие сложности возникают при дифференциальной диагностике гидронефроза и парапельвикальных кист. В обоих случаях при УЗИ определяются жидкостные образования в области почечного синуса, что может быть как расширенной почечной лоханкой, так и парапельвикальной кистой. Экскреторная урография, КТ почек с контрастированием и МРТ позволяют установить правильный диагноз. На урограммах при гидронефрозе визуализируются туго заполненные контрастным веществом расширенные чашечки и лоханка. При парапельвикальных кистах чашечки и лоханка не расширены, в ряде случаев может определяться полукруглая деформация контуров лоханки в результате сдавливания ее кистой.
Лечение. Лечение гидронефроза оперативное. Консервативная терапия является его составляющей и направлена на предупреждение и купирование инфекционно-воспалительных осложнений, улучшение функции почки и результатов операции. Выжидательная тактика допустима только при начальных стадиях заболевания, когда имеется небольшое расширение лоханки (пиелоэк-тазия) с нормальным тонусом чашечек.
Больным с обострением хронического пиелонефрита, анурией, обусловленной двусторонним процессом или стриктурой мочеточника единственной
почки, а также с целью определения резервных возможностей почки при поздних стадиях гидронефроза предварительно выполняется чрескожная пункци-онная нефростомия.
Восстановление проходимости лоханочно-мочеточникового сегмента можно осуществить посредством эндоскопической реканализации суженного участка или путем реконструктивно-пластической операции, которая в последнее время все чаще производится эндовидеохирургическим способом, в том числе с применением роботассистированной техники.
Эндоскопическая коррекция сужения лоханочно-мочеточникового сегмента выполняется в рентген-операционной и включает: баллонную дилатацию, эндоуретеротомию и стентирование патологического участка лоханочно-мо-четочникового сегмента специальными расширяющими просвет мочеточника стентами. К преимуществам эндоскопических вмешательств относится их малая травматичность, однако они не являются радикальными, так как рубцовые ткани при их выполнении полностью не удаляются. Это делает показания к ним ограниченными, а эффективность сомнительной. Эндоскопические вмешательства показаны при коротких (менее 0,5 см), прежде всего послеоперационных сужениях лоханочно-мочеточникового сегмента, небольших размерах лоханки, особенно при наличии в ней камня. Эндоуретеротомию можно выполнить из ретроградного (трансуретрального) или антеградного (чрескожного) доступа. В первом случае производится уретероскопия, а во втором - нефроскопия. Антеградный доступ является более предпочтительным, так как суженный участок мочеточника при таком подходе наиболее доступен, а значительно большие размеры нефроскопа по сравнению с уретероскопом расширяют возможности операции и облегчают ее проведение. Ее осуществляют под ультразвуковым и/или рентгенологическим контролем и начинают с чрескожной пункции лоханки через верхнюю или нижнюю чашечку. Затем свищевой ход бужируют и по нему вводят нефроскоп. Производят осмотр чашечно-лоханочной системы, оценивают степень сужения лоханочно-мочеточникового сегмента. Имеющиеся в лоханке камни разрушают, а их фрагменты удаляют через тубус нефроскопа. Через суженный участок проводят направляющую струну, по которой холодным ножом, реже электродом, рассекают рубцово суженный участок мочеточника. Рассечение производят по задней или заднелатеральной поверхности мочеточника до парауретеральной жировой клетчатки. В дополнение может быть выполнена баллонная дилатация лоханочно-мочеточникового сегмента. Операция заканчивается установкой расширяющего мочеточник эндоуретеротомического стента. Эндоуретеротомию следует выполнять с особой осторожностью при наличии рядом расположенных нижнеполярных сосудов во избежание их повреждения.
Реконструктивно-пластические операции при сужении лоханочно-моче-точникового сегмента применяются в течение более 100 лет. За данный период многие из них стали достоянием истории. Проверку временем выдержали только наиболее эффективные, отвечающие следующим основным условиям:
радикальное иссечение рубцово измененного участка лоханочно-мочеточ-никового сегмента и окружающих фиброзных тканей;
создание широкого анастомоза между неизмененными участками верхних мочевыводящих путей;
нивелирование обструктивного действия нижнеполярных сосудов почки с сохранением их целостности.
В настоящее время резекция пиелоуретерального сегмента по Андерсену-Хайн-су с антевазальной транспозицией пиело-уретерального анастомоза является операцией выбора при гидронефрозе, так как наиболее полно отвечает вышеуказанным требованиям. Это подтверждается многолетним опытом применения ее во всем мире при высокой эффективности полученных результатов.
Операцию по Андерсену-Хайнсу выполняют как открытым, так и эндови-деохирургическим доступом. При открытой операции производится люмбото-мия под XII ребром или в вышележащих межреберьях, обнажается забрюшин-ное пространство, брюшина отслаивается и отводится медиально. Выделяется нижняя половина почки, лоханка и верхняя треть мочеточника, а также (при его наличии) аккуратно мобилизуется и отделяется от лоханки нижнеполярный сосудистый пучок. Осуществляется резекция измененного лоханочно-мочеточ-никового сегмента и части расширенной лоханки. На введенном заранее или во время операции в мочеточник стенте формируется лоханочно-мочеточни-ковый анастомоз узловыми викриловыми швами 4/0 (рис. 49, см. цв. вклейку). При наличии вентрально расположенного нижнеполярного сосудистого пучка анастомоз выполняется антевазально, то есть кпереди от него. Перевязка нижнеполярных почечных сосудов допустима только при значительных изменениях паренхимы нижнего полюса почки, требующих его резекции. Операция заканчивается дренированием послеоперационной раны и ее послойным ушиванием. В ряде случаев дренирование почки дополняется установкой нефростомы.
Значительно реже, при более протяженных сужениях прилоханочного отдела мочеточника или рецидивных стриктурах, применяется пластика мочеточника лоскутом из лоханки по Кальп-де Вирду (рис. 50, см. цв. вклейку) или уретерокаликоанастомоз по Нейверту (рис. 51, см. цв. вклейку).
Все большее распространение во всем мире при оперативном лечении гидронефроза приобретают эндовидеохирургические вмешательства, в том числе с использованием робота. Они могут выполняться из ретроперитонеально-го или трансперитонеального доступа. Последний ввиду лучших технических возможностей используется чаще. Этапы выполнения пластических операций аналогичны этапам при открытом доступе. Преимуществами данного подхода являются значительно меньшая травматичность, хороший косметический эффект и быстрая реабилитация больных.
Нефрэктомия при гидронефрозе выполняется только при атрофии паренхимы и отсутствии функции почки. В настоящее время она преимущественно производится эндовидеохирургическим способом, в том числе с применением роботассистированной техники.
Прогноз. Благоприятный при своевременной диагностике и лечении гидронефроза. Технически правильно и вовремя выполненная операция позволяет остановить процесс разрушения почки и сохранить ее функцию. Бессимптомно длительно протекающий гидронефроз нередко приводит к гибели почки. Прогноз сомнительный при двустороннем процессе или гидронефрозе единственной почки и зависит от степени сохранности паренхимы на момент выполнения пластической операции.
6.2. ГИДРОУРЕТЕРОНЕФРОЗ
Гидроуретеронефроз - заболевание, возникающее в результате обструкции мочеточника на любом его уровне и характеризующееся расширением мочеточника и чашечно-лоханочной системы почки. В отличие от гидронефроза, в ретенционный патологический процесс при гидроуретеронефрозе вовлекается и мочеточник, развивается гидроуретер. Чем ниже располагается сужение, тем протяженнее участок вовлеченного в обструктивный процесс расширенного мочеточника.
Этиология и патогенез. Гидроуретеронефроз развивается в результате врожденной или приобретенной обструкции мочеточника. К первым относятся врожденные стриктуры, нейромышечная дисплазия мочеточника и аномалии его расположения (ретрокавальный и ретроилиакальный мочеточник) (рис. 43, см. цв. вклейку). Наиболее частой причиной гидроуретеронефроза являются приобретенные стриктуры, облитерации и мочеточниковые свищи. Их можно разделить на посттравматические, послеоперационные, постлучевые, пост-воспалительные и вызванные обструкцией мочеточника извне. Преобладают послеоперационные рубцовые сужения, возникающие после эндоскопических и открытых операций на мочеточнике, а также в результате его ятрогенных повреждений при гинекологических и хирургических оперативных вмешательствах. Нередки также случаи постлучевых сужений мочеточников. Воспалительные стриктуры мочеточников делятся на неспецифические (уретерит, болезнь Ормонда) и специфические (туберкулезные, бильгарциозные). Сдавливание мочеточников с развитием гидроуретеронефроза могут вызывать растущие опухоли рядом расположенных органов: матки, яичника, прямой кишки и др.
Патогенез заболевания тот же, что и при гидронефрозе, с той лишь разницей, что в обструктивный процесс, в том числе и в первую очередь, вовлекается мочеточник.
Симптоматика и клиническое течение. Гидроуретеронефроз проявляется болями ноющего характера в соответствующей поясничной области, которые, как и сам процесс, чаще носят односторонний характер. Двусторонние стриктуры образуются в результате лучевого воздействия. В таких случаях, как и при сужениях мочеточника единственной почки, развивается хроническая почечная недостаточность или такое грозное осложнение, как постренальная анурия. Одним из симптомов травмы мочеточника является развитие мочевого свища. Чаще образуются мочеточниково-кож-ные и мочеточниково-влагалищные свищи. Последние возникают при незамеченном повреждении мочеточников во время гинекологических
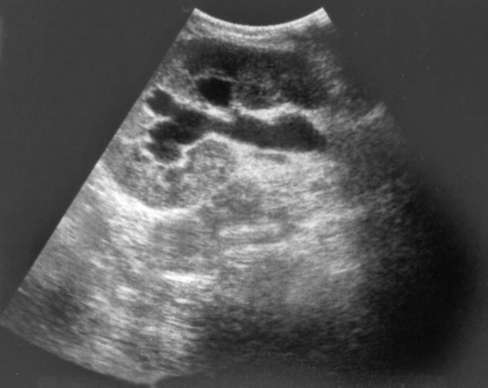
Рис. 6.12. Трансабдоминальная сонограмма. Гидроуретеронефроз
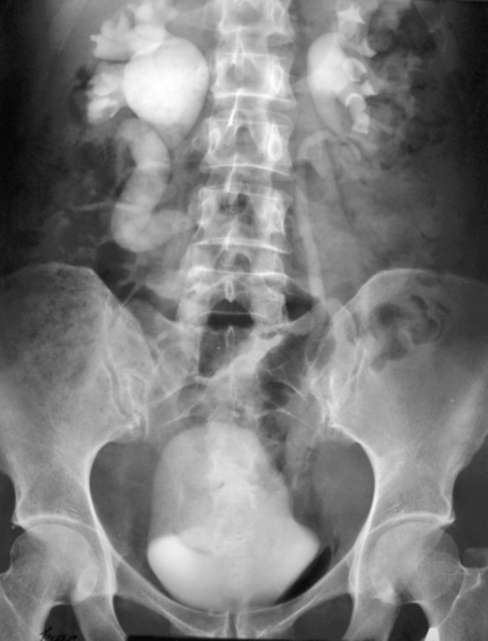
Рис. 6.13. Экскреторная урограмма. Правосторонний гидроуретеронефроз
операций. Для них характерно постоянное подтекание мочи из влагалища (недержание мочи) при сохраненном акте мочеиспускания.
Хроническое нарушение оттока мочи приводит к развитию хронического пиелонефрита, вторичного нефросклероза и хронической почечной недостаточности, что является причиной нефрогенной артериальной гипертензии. Она наблюдается у 0-12 % больных.
Диагностика. Обструкции мочеточников диагностируются на основании анамнестических данных (ранее выполненные операции, облучение и др.), клинической картины и данных объективного исследования. В анализах может отмечаться лейкоцит- и эритроцитурия. Повышение в крови содержания мочевины, креатинина и остаточного азота выявляется у больных с гидроуретеро-
нефрозом единственной почки или с двусторонним процессом, осложненных хронической почечной недостаточностью. Диагноз устанавливается на основании ультразвуковых (рис. 6.12), рентгенологических, радионуклидных и эндоскопических методов исследования (рис. 27, см. цв. вклейку), а также МРТ. С помощью экскреторной урографии можно выявить наличие обструкции, ее локализацию, характер, протяженность, степень расширения мочеточника, чашечно-лоханочной системы и количество функционирующей паренхимы, а также функцию противоположной почки (рис. 6.13).
Если по данным экскреторной урографии не удается определить локализацию и протяженность сужения, выполняют антеградную (рис. 6.14) или ретроградную пиелоуретерографию, а при необходимости их сочетают (рис. 6.15).
Мультиспиральная КТ с контрастированием (рис. 6.16) и трехмерным изображением (рис. 6.17) дает хорошее представление о степени расширения мочеточника и чашечно-лоханочной системы почки, локализации и протяженности сужения (рис. 56, см. цв. вклейку).
МРТпоказана больным с непереносимостью рентгеноконтрастных веществ. В некоторых случаях можно выполнить магнитно-резонансную урографию, которая помогает выявить зону сужения мочеточника и оценить состояние окружающих тканей (рис. 6.18).
Радиоизотопные методы исследования при гидроуретеронефрозе направлены на уточнение функционального состояния почек и верхних мочевых путей. Они позволяют определить количество секреции почками радиофармакологического препарата, прохождение его по мочевыводящим путям, а также оце-
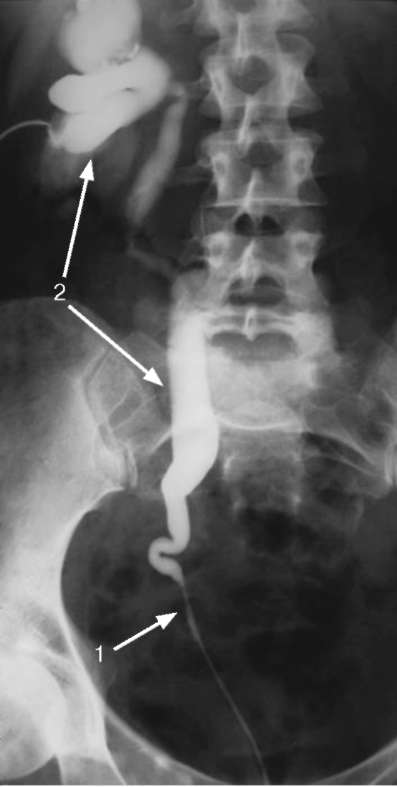
Рис. 6.14. Антеградная пиелоуретерограмма справа. Стриктура тазового отдела мочеточника (1). Гидроуретеронефроз (2)
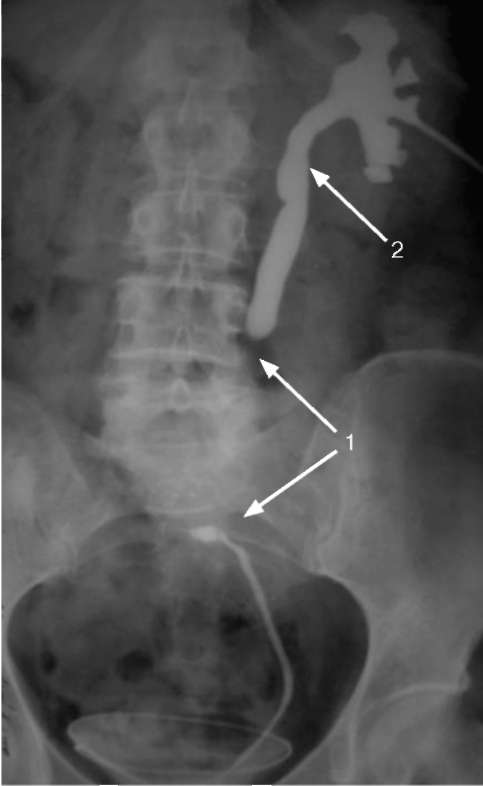
Рис. 6.15. Анте- и ретроградная уретерограмма слева. Протяженная облитерация мочеточника (1). Гидроуретеронефроз (2)
нить состояние почечной паренхимы. Если функция почки нормальная или незначительно снижена, то при радиоизотопной ренографии и динамической сцинтиграфии выявляется обструктивный тип кривой, а при терминальном гидроуретеронефрозе - афункциональная кривая.
Лечение. Лечение гидроуретеронефроза хирургическое. Оно состоит в ликвидации причины обструкции и восстановлении адекватной проходимости мо-чевыводящих путей. С этой целью применяются малоинвазивные эндоскопические и открытые реконструктивные операции. Эндоскопические операции выполняются при коротких сужениях мочеточника (до 0,5 см) (рис. 27, см. цв. вклейку) и включают трансуретральную оптическую эндоуретеротомию, баллонную дилатацию суженного участка с установкой эндоуретеротомического стента. Преимущество эндоскопических операций - малая травматичность, позволяющая сократить сроки госпитализации и реабилитации больного. Однако они не являются радикальными и требуют дальнейшего динамического наблюдения за пациентом.
При протяженных и рецидивных стриктурах мочеточников показаны радикальные реконструктивно-пластические операции. В зависимости от локализации
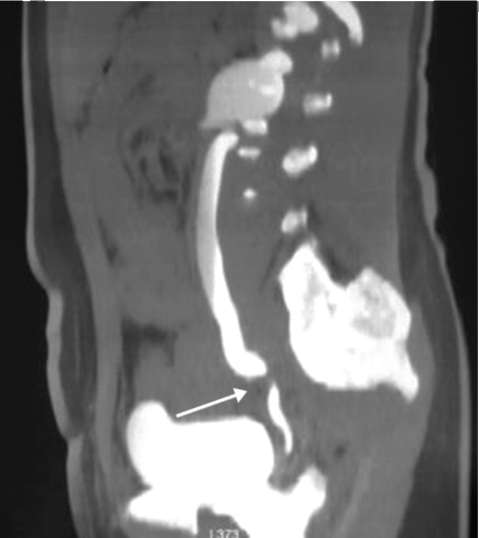
Рис. 6.16. Мультиспиральная КТ с контрастированием. Стриктура тазового отдела мочеточника (стрелка). Гидроуретеронефроз
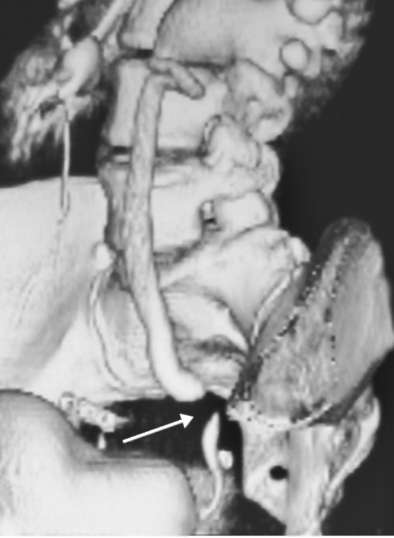
Рис. 6.17. Мультиспиральная КТ с трехмерным построением изображения. Стриктура тазового отдела левого мочеточника (стрелка). Гидроуретеронефроз
и протяженности сужения после резекции патологически измененной части мочеточника производятся различные виды пластических операций. При образовавшихся дефектах мочеточника не более 3-4 см может быть выполнено сшивание его концов между собой (уретероуретероанастомоз) или его проксимального конца с мочевым пузы-
рем (прямой уретероцистоанастомоз). Имплантация мочеточника в мочевой пузырь осуществляется по антиреф-люксной методике с образованием субмукозного тоннеля по Политано- Лидбеттеру (рис. 52, см. цв. вклейку).
Вследствие преимущественной локализации сужений, облитераций и свищей мочеточника в его тазовом отделе и образовании протяженных дефектов после их иссечения, наибольшее распространение в клинической урологии получила операция Боари (непрямой уретероцистоанастомоз). Она заключается в выкраивании хорошо кровоснабжаемого, с широким основанием пирамидального лоскута из стенки мочевого пузыря. Лоскут откидывается вверх по направлению к мо-
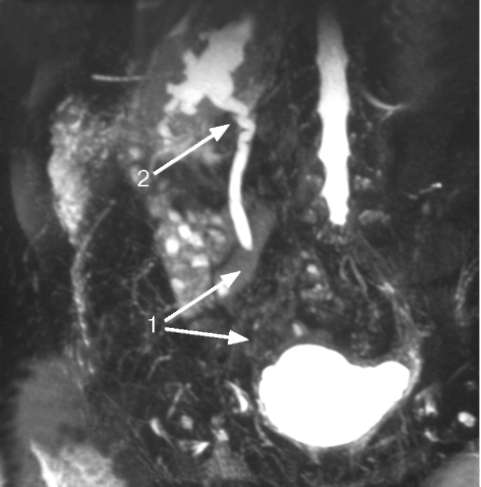
Рис. 6.18. Магнитно-резонансная урограмма. Облитерация тазового отдела правого мочеточника (1). Гидроуретеронефроз (2)
четочнику, боковые части его сшиваются между собой с образованием трубки, которая сшивается с проксимальным концом мочеточника. Таким образом за счет свернутой в виде трубки части стенки мочевого пузыря ликвидируются дефекты мочеточника длиной до 12 см (рис. 53, см. цв. вклейку). При более протяженных сужениях мочеточника или двустороннем процессе, которые часто возникают после лучевой терапии, выполняется односторонняя (рис. 54, см. цв. вклейку) или двусторонняя кишечная пластика мочеточников (рис. 55, см. цв. вклейку). В редких случаях может быть осуществлена аутотрансплантация почки.
Гидроуретеронефроз, вызванный обструкцией тазовых отделов мочеточника растущей опухолью женских половых органов, прямой кишки или лучевыми рецидивными стриктурами мочеточников у соматически тяжелых больных, требует отведения мочи путем чрескожной пункционной нефростомии. В настоящее время альтернативой ей являются современные методы реканализации мочевых путей: стентирование, эндопротезирование мочеточника и нефро-везикальное обходное подкожное шунтирование. Они могут быть выполнены с одной или с двух сторон.
Стентирование мочеточника - введение в его просвет до лоханки специально изготовленных дренажных трубочек - стентов, с помощью которых восстанавливается отток мочи из лоханки в мочевой пузырь (рис. 6.19; рис. 22, см. цв. вклейку).
Эндопротезирование мочеточника - введение в его просвет специальных металлических конструкций - эндопротезов. Они представляют собой плотно
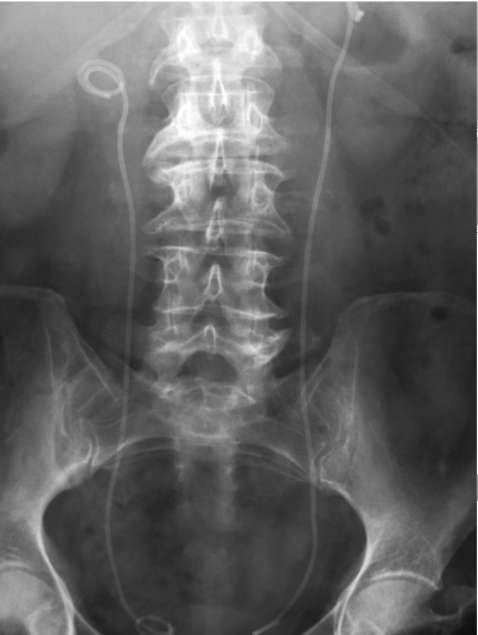
Рис. 6.19. Обзорная рентгенограмма мочевых путей. Двустороннее стентирование мочеточников
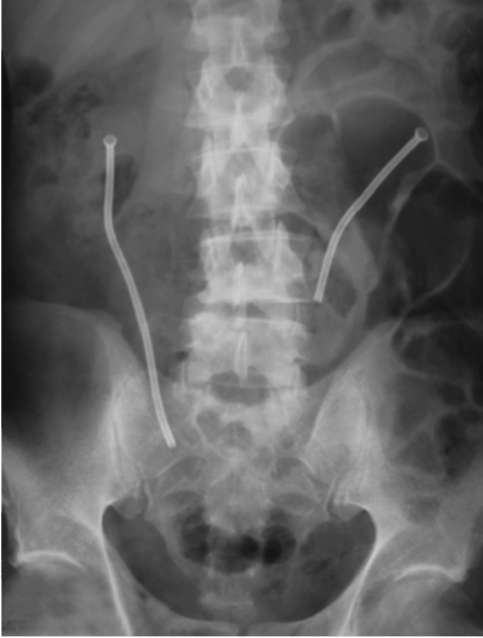
Рис. 6.20. Обзорная рентгенограмма мочевых путей. Двустороннее эндопротезирование мочеточников
Рис. 6.21. Нефровезикальное подкожное шунтирование
свернутые пружинки, которые в процессе уретероскопии под контролем зрения заводятся в измененный участок мочеточника и, расправляясь в нем, плотно фиксируются к стенке, удерживая просвет мочеточника (рис. 6.20). Длина их подбирается в зависимости от протяженности суженного участка.
Нефровезикальное шунтирование заключается в подкожном проведении гофрированной дренажной трубки (шунта) в обход сдавленного мочеточника из лоханки в мочевой пузырь (рис. 6.21).
Эти малотравматичные методы внутреннего дренирования позволяют восстановить отток мочи из почки, избавить больного от наружного мочевого свища и значительно улучшить качество его жизни.
Прогноз. Благоприятный при своевременной диагностике гидроуретероне-фроза и радикальном устранении вызвавшей его обструкции мочеточника.
Контрольные вопросы
1. Изложите этиологию и патогенез гидронефроза.
2. Каковы основные методы диагностики гидронефротической трансформации?
3. С какими заболеваниями дифференцируют гидронефроз?
4. Какие существуют показания к эндоскопической коррекции гидронефроза?
5. Расскажите о видах пластических операций при гидронефрозе.
6. Изложите причины гидроуретеронефроза и методы его оперативного лечения.
7. Перечислите показания к эндопротезированию и нефровезикальному шунтированию мочеточника.
Клиническая задача 1
Больная, 28 лет, госпитализирована с жалобами на боли в правой поясничной области. Тупые боли в пояснице отмечает в течение последних трех лет, по поводу чего лечилась у невропатолога. Ввиду неэффективности терапии выполнено УЗИ, а затем экскреторная урография (рис. 6.22), подтвердившая выявленные при сонографии изменения. Анализы мочи и крови в норме.
Что вы видите на экскреторной урограмме? Каков диагноз? Необходимо ли дополнительное обследование? Какой должна быть тактика лечения?
Клиническая задача 2
Больной, 50 лет, госпитализирован в клинику урологии в плановом порядке с жалобами на тупые боли в пояснице справа, слабость. Из анамнеза известно, что
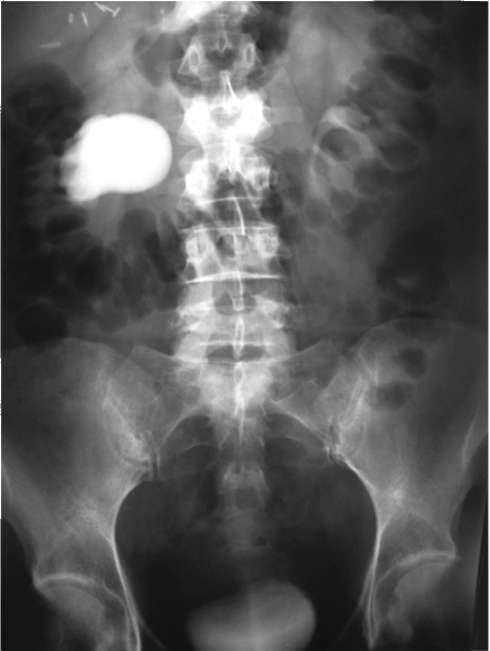
Рис. 6.22. Экскреторная урограмма больной 28 лет
больной в течение многих лет страдает мочекаменной болезнью. 10 лет назад перенес нефрэктомию слева по поводу гнойного пиелонефрита. Дважды оперирован на тазовом отделе правого мочеточника по поводу камней. Выполнялись уретеролитотомия и контактная уретеролитотрипсия. Два года назад стали беспокоить боли в правой поясничной области, на фоне которых отмечал снижение суточного диуреза. В лабораторных анализах обращает внимание лейкоцитурия, повышение креатинина до 187 мкмоль/л, мочевины до 10,1 ммоль/л, клубочковая фильтрация снижена до 54,4 мл/мин. УЗИ выявило резкое расширение полостной системы единственной правой почки с уменьшением слоя функционирующей паренхимы. Аналогичные изменения получены при выполнении мультиспиральной КТ контрастированием (рис. 6.23).
Оцените данные КТ и поставьте диагноз. Какой будет тактика лечения?
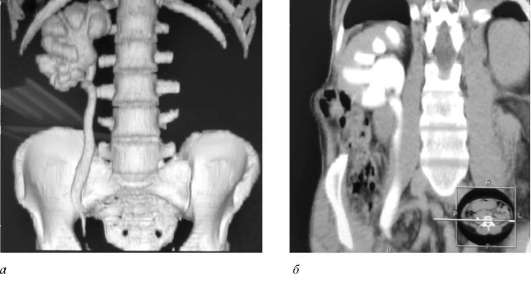
Рис. 6.23. Мультиспиральная КТ обследуемого больного с трехмерным построением (а) и с внутривенным контрастированием мочевых путей (б)