Урология : учебник / Б. К. Комяков. - 2012. - 464 с.: ил.
|
|
|
|
Глава 4. ДИАГНОСТИКА УРОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ
4.1. ОБЩЕКЛИНИЧЕСКИЕ МЕТОДЫ ОБСЛЕДОВАНИЯ
Общеклиническое обследование, несмотря на наличие современных высокоинформативных методов диагностики, остается базовым в построении плана обследования больного.
Симптомы урологических заболеваний чрезвычайно разнообразны. Доверительная беседа с пациентом, выяснение его жалоб на момент осмотра и тщательный сбор анамнеза являются важнейшими моментами урологической диагностики. Правильно собранный анамнез позволяет избежать ненужных методов обследования и сокращает путь к установке диагноза.
При расспросе больного следует выяснить время начала болезни, изучить особенности ее развития. Некоторые урологические заболевания, например мочекаменная болезнь, длительное время протекают бессимптомно, а затем внезапно манифестируют (почечная колика). Так, определенное время единственным клиническим проявлением опухолей мочевых путей может быть появление крови в моче, что пациенты могут связывать с приемом пищевых продуктов и т. д.
Следует собрать сведения обо всех предшествующих методах лечения и характере проведенных операций, желательно при этом ознакомиться с имеющимися медицинскими документами. В случае приема пациентом каких-либо лекарственных препаратов (особенно антибактериальных) необходимо выяснить характер и продолжительность предшествующей терапии.
При общении с пациентом следует соблюдать этику и тактичность. От способности врача войти в контакт с больным зависит достоверность полученных сведений, определяющих диагноз заболевания и успешность назначенной терапии.
Осмотр больного является очень важным этапом диагностического процесса. Нередко уже при первичном осмотре удается обнаружить внешние проявления болезни. Визуальное обследование пациента не должно ограничиваться лишь областью вероятного заболевания. При осмотре поясничной области оценивают ее симметричность, наличие следов повреждений, припухлостей, гиперемии. Воспалительный процесс в почке и/или паранефральной жировой клетчатке вызывает заметный сколиоз на пораженной стороне, что объясняется вовлечением в процесс m. psoas.
При осмотре передней брюшной стенки может обнаружиться ее выбухание над лоном, что наблюдается при развитии острой или хронической задержки мочи (при аденоме, раке предстательной железы, стриктурах уретры и др.) (рис. 4.1).
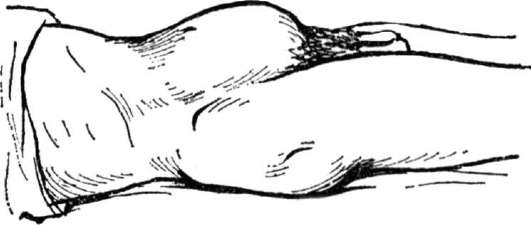
Рис. 4.1. При осмотре определяется выступающий внизу живота, перерастянутый мочой увеличенный мочевой пузырь
При осмотре полового члена обращают внимание на наличие высыпаний и кондилом. Обнажают препуциальный мешок, осматривают головку полового члена, внутреннюю поверхность крайней плоти, наружное отверстие мочеиспускательного канала, которое в норме находится на верхушке головки полового члена. При гипоспадии (дистопии наружного отверстия уретры) мочеиспускательный канал открывается на вентральной поверхности полового члена, в мошонке или на промежности. При эписпадии наблюдается полное или частичное отсутствие передней стенки мочеиспускательного канала.
Затруднение или невозможность обнажения крайней плоти свидетельствует об ее сужении - фимозе. Следствием фимоза может быть парафимоз - состояние, при котором суженная крайняя плоть смещается за головку и обратно не вправляется. При этом происходит ущемление головки полового члена крайней плотью, что в случае отсутствия оказания экстренной помощи приводит к нарушению кровообращения и некрозу тканей.
Осмотр мошонки проводят в вертикальном положении больного. Оценивают состояние кожного покрова, симметричность обеих половин мошонки. Увеличение ее наблюдается при скоплении жидкости между оболочками яичка, опухолях органов мошонки, генерализованных отеках (при сердечной недостаточности). При выраженном варикоцеле визуально могут определяться расширенные вены семенного канатика. Гиперемия кожи может быть признаком острых воспалительных заболеваний органов мошонки.
Пальпация - основной метод общеклинического обследования.
Почки пальпируют в положении больного на спине, на боку и стоя (рис. 4.2- 4.4). Пальпацию их лучше производить бимануально: врач одну руку подводит под спину больного, а другой глубоко пальпирует живот под краем реберной дуги. Почку пальпируют в момент глубокого вдоха, при ее максимальном смещении вниз. У здорового человека чаще всего почка пальпаторно не определяется, за исключением пациентов астенического телосложения. Почка пальпируется, если она смещена (дистопия, нефроптоз) или увеличена.
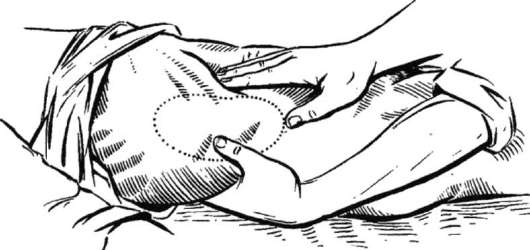
Рис. 4.2. Пальпация почки в положении больного на спине
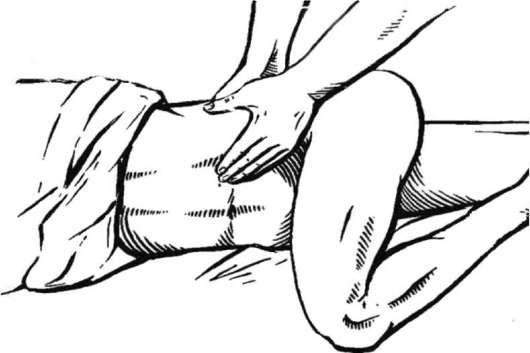
Рис. 4.3. Пальпация почки в положении больного на боку
Увеличение в размерах почки может быть обусловлено аномалией развития или следствием целого ряда приобретенных заболеваний (опухоль, киста, гидронефроз и др.). Такая почка может прощупываться в виде увеличенного бугристого образования различной плотности. Оно может быть подвижно или малосмещаемо.
Обязательным методом общеклинического обследования является определение симптома Пастернацкого . Для этого в положении больного стоя или сидя ребром ладони осуществляют легкие постукивания в реберно-поясничном углу. Наблюдаемая при этом болезненность может быть обусловлена воспалением или растяжением капсулы почки. Симптом бывает положительным при многих воспалительных и невоспалительных заболеваниях почек и паранефральной клетчатки.
Мочевой пузырь пальпируется в виде шаровидного образования эластической консистенции. Обнаружить мочевой пузырь с помощью физикального обследования удается при условии наличия в нем не менее 150 мл мочи. Наря-
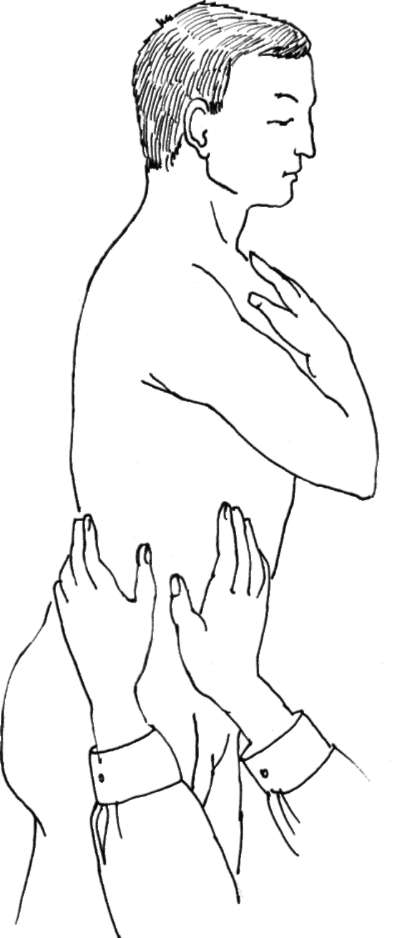
Рис. 4.4. Пальпация почки в вертикальном положении больного
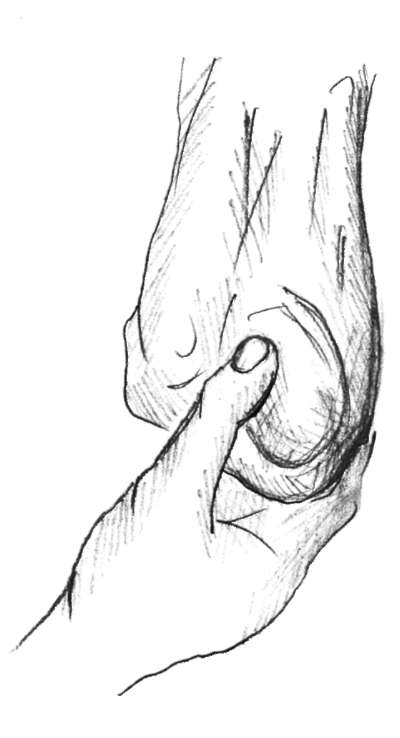
Рис. 4.5. Пальпация органов мошонки
ду с обычной пальпацией мочевого пузыря через переднюю брюшную стенку пользуются и бимануальным пальцевым исследованием: у женщин - через влагалище, у мужчин - через прямую кишку.
При пальпации полового члена оценивают консистенцию пещеристых тел. Определяемые при этом уплотнения в белочной оболочке кавернозных тел, нередко сочетающиеся с жалобами на искривление полового члена и ослабление эрекции, говорят о болезни Пейрони (фибропластическая индурация полового члена).
При пальпации мочеиспускательного канала оценивают состояние и консистенцию уретры, парауретральных тканей. При хроническом уретрите или стриктурах мочеиспускательного канала можно прощупать его уплотнение, а при мочекаменной болезни - камни, застрявшие в передней уретре.
Пальпация органов мошонки производится в следующей последовательности: яички, придатки, семенной канатик, область наружного пахового кольца (рис. 4.5).
При пальпации обращают внимание на наличие обоих яичек, оценивают их симметричность, размеры и консистенцию (в норме - плотно-эластичная). Левое яичко, как правило, находится ниже правого. Придаток яичка расположен на его задней поверхности. В нем различают головку, тело и хвост.
Увеличение мошонки и наличие при пальпации дополнительных образований требует проведения дифференциальной диагностики заболеваний органов мошонки методом диафаноскопии (рис. 84, см. цв. вклейку). Для этого в темном помещении источник света подводят со стороны задней поверхности мошонки. Просвечивание содержимого оболочек яичка говорит в пользу гидроцеле - скопления жидкости между листками влагалищной оболочки яичка. Отсутствие просвечивания указывает на новообразование яичка, скопление крови между листками вышеуказанной оболочки или в тканях мошонки.
Сперматоцеле - кистозное образование в области придатка яичка - пальпируется в виде эластичного шаровидного образования. Пальпируемое утолщение семенного канатика и наличие в мошонке множественных извитых вен системы лозовидного сплетения характерно для варикоцеле. Половина мошонки, в которой находится варикоцеле, бывает опущена. Исследование следует производить в положении больного стоя и лежа. Наличие у больного правостороннего варикоцеле или варикоцеле с любой стороны, не исчезающего в горизонтальном положении (проба Вальсальвы), особенно в зрелом возрасте, может свидетельствовать о новообразовании почки.
При пальпации области наружного пахового кольца можно обнаружить паховые и бедренные грыжи. С помощью указательного пальца оценивают размеры наружного отверстия пахового канала, после чего просят больного покашлять: о наличии грыжи свидетельствует положительный симптом кашлевого толчка (при кашле происходит повышение внутрибрюшного давления). При криптор-

Рис. 4.6. Пальпация предстательной железы через прямую кишку в положении больного на правом боку с согнутыми ногами
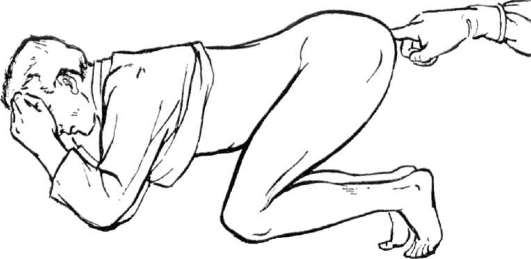
Рис. 4.7. Пальпация предстательной железы через прямую кишку в коленно-локтевом положении больного
хизме (врожденном отсутствии одного или обоих яичек в мошонке) в области паховой связки нередко удается пропальпировать эктопированное яичко.
Оценка состояния предстательной железы включает проведение пальцевого трансректального исследования. Осмотр проводится в положении больного на боку (рис. 4.6) или в коленно-локтевом положении (рис. 4.7). Для исключения заболеваний прямой кишки следует пальпировать не только предстательную железу, но и внутреннюю поверхность rectum.
Указательным пальцем правой руки, введенной в прямую кишку, определяют величину простаты (рис. 4.8). Нормальная предстательная железа имеет размеры 2,5-4,5 см в поперечном направлении и 2,5-3,5 см - в продольном, эластическую консистенцию. Посередине железы определяется бороздка, разделяющая ее на симметричные доли. При исследовании простаты оце-
нивают также смещаемость над ней слизистой оболочки прямой кишки, наличие или отсутствие в предстательной железе плотных узлов, очагов флюктуации, инфильтратов в окружающих тканях.
Наиболее частой причиной увеличения предстательной железы является доброкачественная гиперплазия (аденома) простаты, при которой определяется увеличение железы в размерах, сглаженность срединной междолевой бороздки с последующим ее исчезновением. При раке простаты определяется один или несколько плотных узлов преимущественно в периферических ее отделах.
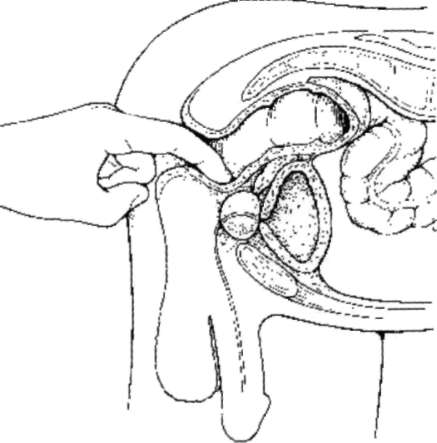
Рис. 4.8. Пальпаторное исследование предстательной железы через прямую кишку
При остром простатите железа увеличена, резко болезненна. При абсцессе простаты возможно наличие очагов флюктуации. При хроническом воспалительном процессе предстательная железа незначительно увеличена в размере, имеет неравномерную консистенцию.
Семенные пузырьки при ректальном исследовании удается прощупать достаточно редко (при их воспалении или увеличении в результате обструкции выводных протоков). Пальпаторно оценивают их величину, границы, болезненность и консистенцию.
Перкуссия и аускультация. Почки при перкуссии у здоровых людей не определяются вследствие особенностей их топографического расположения. Лишь при их значительном увеличении можно получить тупой звук при перкуссии над областью XI-XII грудных и II-III поясничных позвонков по обе стороны от позвоночника. Аускультация сосудов почек дает возможность выявить систолический шум в проекции почечных артерий, обусловленный их стенозом. Перкуссия при наполненном мочевом пузыре позволяет определить притупление над лобком, что помогает в установлении границ органа.
Тщательный сбор жалоб, анамнеза и объективное обследование больного являются ключевыми моментами постановки диагноза и должны предшествовать специальным методам урологического обследования.
4.2. ЛАБОРАТОРНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Исследование крови. Общий анализ крови при воспалительных заболеваниях органов мочеполовой системы сопровождается лейкоцитозом со сдвигом лейкоцитарной формулы влево, увеличением скорости оседания эритроцитов (СОЭ). При злокачественных новообразованиях может наблюдаться значительное повышение СОЭ, развитие анемии.
Биохимическое исследование крови включает оценку суммарной азотвыдели-тельной функции почек: значений креатинина, мочевины, мочевой кислоты (эти показатели повышаются при почечной недостаточности); состояния го-меостаза (электролиты - Na, К, Cl, С02). Обязательным является определение показателей функции печени - ферментов аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ). Повышение глюкозы в сыворотке крови может говорить о наличии у больного сахарного диабета.
Исследование крови на простатический специфический антиген (ПСА). У мужчин старше 45 лет и при подозрении на рак предстательной железы обязательным является определение уровня ПСА в сыворотке крови - особого гликопро-теина, вырабатываемого секреторным эпителием простаты и обеспечивающего разжижение эякулята. Основное его количество находится в протоках предстательной железы, тогда как в сыворотке крови в отсутствии заболеваний предстательной железы его концентрация невелика. Общепринятая норма ПСА в сыворотке крови - от 0 до 4 нг/мл.
Определение ПСА - важнейший компонент скрининга рака предстательной железы. Больные с повышенным значением ПСА подлежат дальнейшему обследованию. Для верификации диагноза применяется мультифокальная биоп сия простаты.
ПСА является органоспецифическим, но не опухольспецифическим маркером и может повышаться в силу ряда других причин: доброкачественной гиперплазии простаты, острого и хронического простатита, после различных инструментальных исследований (катетеризация, цистоскопия, биопсия), при острой и хронической задержке мочи, после эякуляции, езды на велосипеде, массажа предстательной железы; пальцевого ректального исследования.
Анализ мочи. Исследование мочи играет большую роль в распознавании заболеваний почек, мочевых путей и половых органов. Общий анализ мочи включает определение ее цвета, прозрачности, запаха, реакции, относительной плотности, наличия и степени концентрации в моче глюкозы и белка, подсчет форменных элементов крови, клеток эпителия мочевых путей, цилиндров, солей и бактерий. Для исследования следует брать свежевыпущен-ную мочу, так как длительное стояние мочи сопровождается изменением ее первоначального состава (вследствие разрушения форменных элементов, размножения микробов, изменения рН) и, следовательно, ведет к недостоверности результатов анализа.
Правила сбора мочи. Для анализа берется средняя порция мочи. После туалета наружных половых органов женщина раздвигает половые губы и собирает в контейнер среднюю порцию мочи. При сомнениях в чистоте собранной мочи у женщин следует осуществить ее забор путем катетеризации мочевого пузыря. Мужчинам необходимо сдвинуть крайнюю плоть и провести туалет головки полового члена. Больной начинает мочиться в унитаз, а затем подставляет стерильный контейнер.
Исследование мочи по Stamey-Mears. Общепринятым стандартом в топической диагностике воспалительных заболеваний нижних мочевых путей у мужчин считается порционное микроскопическое исследование мочи. Для микроскопического исследования и посева берутся четыре пробы (рис. 4.9). Первая - это первые 5-10 мл мочи, смешанной с содержимым уретры. Вторая проба представляет собой среднюю порцию мочи. Третья - секрет предстательной железы, который получают после трансректального массажа органа. Четвертая проба - это смесь пузырной мочи и секрета предстательной железы. Бактериологически первая проба мочи характеризует микрофлору мочеиспускательного канала, вторая - мочевого пузыря, а секрет предстательной железы (третья проба) и четвертая проба мочи - микрофлору предстательной железы. Таким образом, данное исследование позволяет локализовать патологический процесс (уретрит, простатит, цистит и т. д.) и выбрать оптимальную лечебную тактику в каждом конкретном случае.
Количество мочи. У здорового человека суточное количество мочи зависит от ряда факторов (физическая активность, количество принятой жидкости и др.) и в среднем составляет 1500 мл.
Цвет мочи зависит от концентрации в ней пигментов (преимущественно, урохрома). В норме моча прозрачная, соломенно-желтого цвета. Изменение цвета мочи может быть обусловлено характером питания, лекарственными препаратами, имеющимися заболеваниями. Интенсивность окраски мочи уменьшается при обильном ее выделении (вплоть до прозрачной) и, соответственно, усиливается при олигоурии.
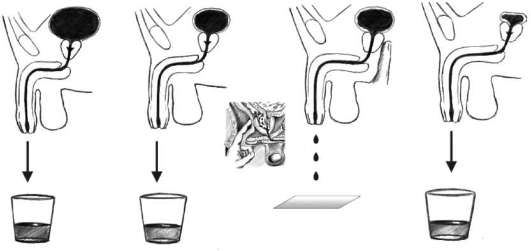
Рис. 4.9. Четырехпорционное исследование мочи и секрета предстательной железы по Stamey-Mears
Относительная плотность мочи в течение суток может колебаться и зависит от количества выпитой жидкости и диуреза. В норме суточные колебания относительной плотности мочи находятся в диапазоне от 1020 до 1026. Низкая плотность мочи, определяемая при повторных исследованиях, может свидетельствовать о снижении концентрационной способности почек (у больных с хроническим пиелонефритом и хронической почечной недостаточностью). Высокая плотность мочи отмечается при нефротическом синдроме, у больных сахарным диабетом.
Для оценки концентрационной функции почек используется проба Зимницкого.
Для этого мочу собирают в течение суток через каждые 3 часа. В каждой порции определяют относительную плотность мочи. При сохранении способности почек к осмотическому разведению и концентрированию наблюдается значительное колебание объема мочи и относительной плотности в отдельных порциях. Низкая относительная плотность с незначительными колебаниями расценивается как гипоизостенурия, которая свойственна поздней стадии хронической почечной недостаточности.
Реакция мочи. pH мочи в норме слабокислая и колеблется от 4,5 до 8,0. Реакция мочи обусловлена содержанием в ней свободных ионов водорода. Щелочная реакция может наблюдаться при загрязнении мочи, размножении в ней бактерий.
Запах мочи. Нормальная моча обладает слабым специфическим запахом, при длительном стоянии у нее появляется запах аммиака. У больных сахарным диабетом моча может приобретать запах гнилых яблок (ацетонурия).
Протеинурия - выделение белка с мочой. Протеинурия может быть ложной и истинной. Ложная (внепочечная) протеинурия обусловлена наличием в моче форменных элементов, влагалищных выделений и др. Истинная (почечная) протеинурия наблюдается при различных первичных и вторичных заболеваниях почек (амилоидоз, гломерулонефрит и др.), сопровождающихся нарушением фильтрации белка почечными клубочками. Концентрация белка в норме не превышает 0,033 г/л.
Лейкоцитурия и пиурия - наличие гноя в моче - характерный симптом воспалительного процесса в мочевой системе. Выраженная пиурия видна макроскопически. При наличии свыше 6-8 лейкоцитов в поле зрения при микроскопии осадка мочи говорят о лейкоцитурии. Она может наблюдаться как при специфических (туберкулез), так и при неспецифических (уретрит, простатит, цистит, пиелонефрит) воспалительных заболеваниях мочевой системы. В случае лейкоцитурии целесообразно произвести бактериологическое исследование мочи, позволяющее установить вид возбудителя воспаления и чувствительность к антибактериальным препаратам.
Бактериурия - наличие в моче бактерий. Нормальная моча считается стерильной, так как при правильно взятом посеве роста микробов на средах не бывает. Как и лейкоцитурия, бактериурия сопровождает воспалительные заболевания органов мочеполовой системы.
Наличие в моче бактерий при отсутствии жалоб расценивается как бессимптомная бактериурия. Определяется как изолированное появление определенного количества бактерий в образце мочи, полученном в условиях, исключающих контаминацию, при отсутствии симптомов мочевой инфекции. В настоящее время наибольшее распространение в диагностике бактериурии получил нитратный тест. Однако данный тест может быть негативным, если микроорганизмы не восстанавливают нитраты (Enterococci, S. saprophyticus, Acinetobacter и др.). В связи с этим единственно достоверным методом выявления бактери-урии является бактериологическое исследование мочи.
Диагноз бессимптомной бактериурии устанавливается:
■ у женщин без клинической симптоматики - выявление в двух последовательно взятых образцах мочи одного и того же штамма микроорганизмов в количестве ≥ 103 КОЕ/мл мочи;
■ у мужчин при однократном заборе мочи - рост одного вида микроорганизмов в количестве ≥ 103 КОЕ/мл мочи;
■ образцы мочи, взятые катетером, - определение одного вида микроорганизмов в количестве ≥ 102 КОЕ/мл при однократном заборе мочи.
Гематурия - присутствие в моче эритроцитов (3 и более в поле зрения). Гематурия может быть микроскопической (эритроцитурия) и макроскопической (определяемой визуально). Моча, содержащая большую примесь крови, может иметь различную окраску: цвета клюквенного морса, мясных помоев.
Гематурия - чрезвычайно важный симптом, наблюдаемый при ряде урологических заболеваний. Особенно должна настораживать врача так называемая «безболевая» макрогематурия, нередко являющаяся симптомом злокачественных заболеваний органов мочевой системы. Следует помнить, что примесь крови в моче может быть обусловлена также приемом различных лекарственных препаратов (антикоагулянты), пищевых продуктов, заболеваниями крови и т. д.
Для выяснения местонахождения патологического процесса, вызвавшего гематурию, применяется трехстаканная проба. Больной мочится в три контейнера. Наличие крови в первой порции мочи (инициальная гематурия) говорит о локализации патологического процесса в мочеиспускательном канале (уретрит, рак, камень уретры). При патологии шейки мочевого пузыря и предстательной железы наблюдается терминальная гематурия - в конце мочеиспускания.
Равномерное окрашивание всех порций мочи может свидетельствовать о патологии мочевого пузыря и верхних мочевых путей (опухолях почки, почечной лоханки, мочевого пузыря, специфическом воспалительном процессе, мочекаменной болезни и др.). Характер кровяных сгустков также позволяет предположить источник кровотечения: червеобразные сгустки говорят о кровотечении из верхних мочевых путей, бесформенные образуются в мочевом пузыре.
В клинической практике также пользуются методами количественного подсчета форменных элементов в суточном объеме мочи (Каковского-Аддиса), в 1 мл мочи (Нечипоренко) и за 1 мин (Амбюрже). При исследовании форменных элементов крови методом Каковского-Аддиса производят подсчет форменных элементов в суточной моче (в норме количество лейкоцитов не превышает 2 х 106; эритроцитов - 1 х 106, цилиндров - 2 х 104). Метод Амбурже предполагает исследование мочи, собранной в течение 3 часов. Более распространенным является подсчет форменных элементов крови в моче методом Нечипоренко. Количество эритроцитов и лейкоцитов определяют в 1 мл мочи. Мочу для исследования берут из средней порции. В нормальном анализе мочи в 1 мл обнаруживают не более 2000 лейкоцитов и 1000 эритроцитов, цилиндры отсутствуют.
При гемоглобинурии моча имеет красноватую, иногда буро-коричневатую окраску вследствие содержания в ней свободного гемоглобина, метгемоглоби-на. Гемоглобинурия может наблюдаться при отравлениях, ожогах, переливании несовместимой крови.
Миоглобинурия - характеризуется наличием в моче миоглобина, придающего ей красноватую окраску. Миоглобинурия наблюдается при синдроме длительного сдавления.
Клетки эпителия. Наличие в моче нормальных эпителиальных клеток обычно не имеет диагностического значения. Это клетки либо почечного эпителия, либо слизистой оболочки мочевого пузыря, почечной лоханки. Обилие клеток плоского эпителия говорит о неправильно собранном анализе мочи. Диагностическое значение имеет нахождение в свежевыделенной моче атипичных клеток, что служит сигналом к проведению комплексного урологического обследования больного.
Цилиндрурия - наличие в моче цилиндров из белка или клеточных элементов, образующихся в просвете почечных канальцев. Выделяют зернистые, гиалиновые, восковидные, эпителиальные, эритроцитарные и лейкоцитарные цилиндры. Их обнаружение в моче говорит о наличии патологии почек.
В моче могут быть обнаружены сперматозоиды; обычно их находят в моче, собранной вскоре после эякуляции, или при сперматорее. Сперматозоиды в моче могут быть следствием ретроградной эякуляции, наблюдаемой после оперативных вмешательств на предстательной железе.
Пневматурия - наличие газа в моче; наблюдается при кишечно-пузырном свище, газообразующей инфекции мочевых путей, после инструментальных вмешательств на мочевом пузыре.
Исследование мочи на PCA 3. Новым перспективным методом диагностики является исследование мочи на PCA 3 - специфический генный маркер рака предстательной железы. По сравнению с сывороточными значениями ПСА уровень РСА 3 в моче оказался более специфичным в диагностике рака простаты. В отличие от ПСА крови уровень РСА 3 в моче менее подвержен влиянию таких
факторов, как доброкачественная гиперплазированная предстательная железа, простатит, использование ингибиторов 5-α-редуктазы и др.
Метод основан на обнаружении данного маркера с помощью полимераз-ной цепной реакции в осадке мочи, полученном после массажа органа. Анализ считается позитивным при значении PCA 3 (соотношение PCA 3/ПСА) ≥ 35, негативным при значении < 35. У мужчин со значением PCA 3 ≥ 35 вероятность обнаружения рака простаты при биопсии может достигать 62 %.
Исследование функции почек. Особое значение в исследовании функции почек придают определению в сыворотке крови уровня креатинина. В норме содержание его в крови не превышает 0,088 ммоль/л (0,044-0,088 ммоль/л). В отличие от мочевины, уровень которой при сохраненной функции почек может меняться как в большую, так и в меньшую сторону, креатинин - более стабильный во времени показатель. Содержание креатинина в крови - наиболее достоверный критерий, отражающий состояние азотвыделительной функции почек.
Для определения клубочковой фильтрации и канальцевой реабсорбции используется проба Реберга. Для этого собирают суточное количество мочи и по ней определяют средний клиренс эндогенного креатинина. У здорового взрослого человека клиренс эндогенного креатинина колеблется от 80 до 180 мл/мин, составляя в среднем 100-120 мл/мин.
Клиренс эндогенного креатинина вычисляют по формуле:
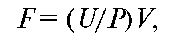
где F - клубочковая фильтрация; U - концентрация креатинина в моче; V- минутный диурез в первой порции мочи; Р - концентрация креатинина в плазме крови.
Пробы Фольгарда (пробы на разведение и концентрацию) позволяют выявить нарушения концентрационной функции почек.
Проба на разведение - водная функциональная проба, выполняемая натощак после опорожнения мочевого пузыря. После водной нагрузки (обследуемый за 15-30 мин выпивает 1,5 л воды) в течение 4 часов каждые полчаса определяют количество выделившейся мочи и ее относительную плотность. В нормальных условиях количество выделившейся за период исследования мочи должно приблизительно соответствовать количеству выпитой жидкости, а ее относительная плотность в последних порциях должна быть ниже 1003.
Проба на концентрацию отражает способность канальцевого эпителия к факультативной реабсорбции воды из первичной мочи и довольно точно отражает состояние канальцевого эпителия, особенно при диффузных тубулопатиях. Может проводиться через 4 часа после водной нагрузки. В течение 12 часов больной соблюдает постельный режим и полностью воздерживается от приема жидкости. Моча собирается каждые 2 часа в течение 8 часов. Показателем нормальной концентрационной способности является максимальная относительная плотность к концу исследования, равная 1030 или выше. Если относительная плотность мочи не превышает 1020, это является признаком нарушения концентрационной способности канальцевого эпителия.
Раздельная функция почек. В урологии нередко возникает необходимость оценить не только суммарную, но и раздельную функцию почек (например, при определении хирургической тактики у больных с патологией почек и, особенно,
при решении вопроса об удалении одной из них). Для изучения раздельной функции почек традиционно широко использовалась хромоцистоскопия, катетеризация одного или обоих мочеточников с раздельным сбором мочи из каждой почки. Получить информацию о структуре и функции каждой почки позволяет экскреторная урография. При этом на пораженной стороне контрастирование полостной системы почки не происходит или оно замедленно. Более точно раздельную функцию почек можно проверить с помощью радиоизотопных методов (см. «Радиоизотопные методы исследования»), преимуществами которых являются высокая информативность и малоинвазивность исследования.
Анализ выделений из мочеиспускательного канала и секрета предстательной железы. Исследование выделений из мочеиспускательного канала позволяет установить характер патологического процесса в уретре. Выделения могут различаться по цвету и консистенции, носить скудный или обильный характер.
Гнойные или слизистые выделения из мочеиспускательного канала возникают при его воспалении - уретрите. Подтвердить наличие воспалительного процесса помогает микроскопия соскоба со слизистой уретры, анализ первой порции мочи по Stamey-Mears. Забор выделений для микроскопического исследования лучше производить перед утренним мочеиспусканием, когда за время большого ночного интервала между мочеиспусканиями накапливается достаточное количество отделяемого уретры. Материал собирают на предметное стекло, высушивают и отправляют в лабораторию. Наличие лейкоцитов, слизи и уретральных нитей (участков некротизированной слизистой оболочки уретры) свидетельствует о воспалении мочеиспускательного канала, обилие лейкоцитов и амилоидных телец говорит о простатите.
При подозрении на воспалительный процесс в уретре следует произвести обследование на инфекции, передающиеся половым путем (ИППП). Для этого помимо микроскопических могут применяться серологические тесты, имму-ноферментный анализ, а также получивший широкое распространение метод полимеразной цепной реакции (ПЦР). Это высокочувствительный тест, позволяющий определить возбудителя по наличию нуклеиновых кислот.
Секрет простаты получают путем массажа предстательной железы. Его собирают на предметное стекло и отправляют на анализ в лабораторию. Показатели нормального секрета предстательной железы представлены в табл. 4.1.
Таблица 4.1. Показатели нормального секрета предстательной железы

Воспаление предстательной железы сопровождается появлением в секрете лейкоцитов и бактерий, уменьшением количества лецитиновых зерен.
Исследование спермы. Это решающий метод оценки функционального состояния половых желез и фертильности у мужчин. Сперму получают путем мастурбации, собирая ее в стерильный контейнер, и исследуют в ближайшие 10-15 мин, так как при более длительном сроке хранения изменяются ее физико-химические свойства и снижается информативность исследования. При отсутствии спермы и наличии оргазма выполняется исследование осадка пост-коитальной мочи для выявления в ней сперматозоидов. Наличие их свидетельствует о ретроградной эякуляции. Относительно высокая стабильность показателей сперматогенеза для каждого индивидуума позволяет ограничиться одним анализом спермы при условии нормоспермии. При патоспермии анализ спермы выполняется дважды, через 7-21 день, и с половым воздержанием не менее 2 и не более 7 дней. Показатели нормального эякулята представлены в табл. 4.2.
Таблица 4.2. Показатели нормального эякулята
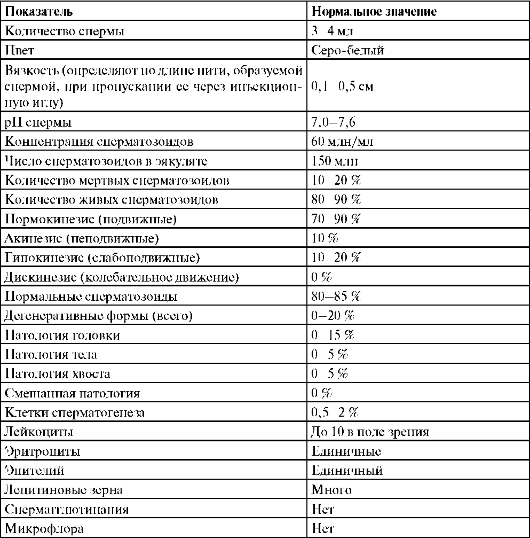
При оценке эякулята основными критериями его оплодотворяющей способности являются количество спермиев в 1 мл, процент активно подвижных и морфологически нормальных форм.
4.3. УЛЬТРАЗВУКОВЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Ультразвуковое исследование (УЗИ, сонография) является наиболее широко используемым методом визуализации в медицинской практике, что обусловлено его значительными преимуществами: отсутствием лучевой нагрузки, не-инвазивностью, мобильностью и доступностью. Метод не требует применения контрастных веществ, и его результативность не зависит от функционального состояния почек, что имеет особое значение в урологической практике.
В настоящее время в практической медицине используются ультразвуковые сканеры, работающие в режиме реального времени, с построением изображения в серой шкале. В действии приборов реализуется физический феномен эхолокации. Отраженная ультразвуковая энергия улавливается сканирующим датчиком и преобразуется в электрическую, которая опосредованно формирует визуальный образ на экране ультразвукового прибора в палитре серых оттенков как в двух-, так и в трехмерном изображении.
При прохождении ультразвуковой волны через гомогенную жидкостную среду отраженная энергия минимальна, поэтому на экране формируется изображение в черном цвете, что носит название анэхогенной структуры. В том случае, когда жидкость содержится в замкнутой полости (киста), дальняя от источника ультразвука стенка визуализируется лучше, а непосредственно за ней формируется эффект дорсального усиления, являющийся важным признаком жидкостного характера исследуемого образования. Высокая гидрофильность тканей (зоны воспалительного отека, опухолевая ткань) также приводит к формированию изображения в оттенках черного или темно-серого цвета, что связано с малой энергией отраженного ультразвука. Такая структура носит название гипоэхоген-ной. В отличие от жидкостных структур гипоэхогенные образования не имеют эффекта дорсального усиления. С увеличением импеданса исследуемой структуры мощность отраженной ультразвуковой волны возрастает, что сопровождается формированием на экране структуры все более светлых оттенков серого цвета, называемых гиперэхогенными. Чем более значительной эхоплотностью (импедансом) обладает исследуемый объем, тем более светлыми оттенками характеризуется сформированное на экране изображение. Наибольшая отраженная энергия формируется при взаимодействии ультразвуковой волны и структур, содержащих кальций (камень, кость) или воздух (газовые пузыри в кишечнике).
Наилучшая визуализация внутренних органов возможна при минимальном содержании газов в кишечнике, для чего УЗИ выполняют натощак или с использованием специальных методик, приводящих к уменьшению метеоризма. Локация органов малого таза трансабдоминальным доступом возможна только при тугом заполнении мочевого пузыря, который в данном случае играет роль акустического окна, проводящего ультразвуковую волну от поверхности тела пациента до исследуемого объекта.
В настоящее время в работе ультразвуковых сканеров используют датчики трех модификаций с различной формой лоцирующей поверхности: линейные, конвексные и секторные - с частотой локации от 2 до 14 МГц. Чем выше частота локации, тем большей разрешающей способностью обладает датчик и тем крупнее масштаб полученного изображения. При этом датчики с высокой разрешающей способностью пригодны для исследования поверхностно расположенных структур. В урологической практике это наружные половые органы, поскольку мощность ультразвуковой волны по мере увеличения частоты существенно падает.
Задача врача при проведении УЗИ-диагностики - получить четкое изображение объекта исследования. С этой целью используют различные сонографи-ческие доступы и специальные модифицированные датчики. Сканирование, проводимое через кожные покровы, носит название транскутанное. Транску-танное ультразвуковое сканирование органов живота, малого таза традиционно называется трансадбоминальной сонографией.
Кроме транскутанного исследования часто используются эндокорпоральные способы сканирования, при которых датчик помещается в тело человека через физиологические отверстия. Наиболее широкое применение имеют трансвагинальные и трансректальные датчики, служащие для исследования органов малого таза. При проведении трансвагинального УЗИ визуализации доступны мочевой пузырь, внутренние половые органы, средне- и нижнеампулярные отделы толстой кишки, Дугласово пространство, частично уретра и дистальные отделы мочеточников. При трансректальном УЗИ визуализируются внутренние половые органы вне зависимости от пола обследуемого пациента, мочевой пузырь, уретра на всем ее протяжении, пузырно-мочеточниковые сегменты и тазовые отделы мочеточников.
Трансуретральный доступ не получил широкого распространения ввиду значительного перечня противопоказаний.
В настоящее время все чаще используются ультразвуковые сканеры, оснащенные миниатюрными датчиками высокого разрешения и вмонтированные в проксимальный конец гибкого уретероскопа. Данный метод, носящий название эндолюминальная сонография, позволяет провести исследование всех отделов мочевыводящих путей, что привносит ценную диагностическую информацию при заболеваниях мочеточника, чашечно-лоханочной системы почки.
УЗИ сосудов различных органов возможно благодаря эффекту Доплера, который основан на регистрации мелких перемещающихся частиц. В клинической практике данный метод был использован в 1956 году Satomuru при УЗИ сердца. В настоящее время применяются несколько ультразвуковых методик для исследования сосудистой системы, в основе которых лежит использование эффекта Доплера,- цветное доплеровское картирование, энергетический доплер. Данные методики дают представление о сосудистой архитектонике обследуемого объекта. Спектральный анализ позволяет оценивать распределение сдвига до-плеровских частот, определять количественные скоростные характеристики сосудистого кровотока. Сочетание серошкального ультразвукового изображения, цветного доплеровского картирования и спектрального анализа носит название триплексное сканирование.
Доплеровские методики в практической урологии применяются для решения широкого круга диагностических вопросов. Наиболее распространена методика цветного доплеровского картирования. Определение хаотичных сосудистых структур в тканевом объемном образовании почки в большинстве случаев свидетельствует о его злокачественном характере. При выявлении асимметричного увеличения кровоснабжения патологических гипоэхогенных участков в простате значительно возрастает вероятность ее злокачественного поражения.
Спектральный анализ кровотока используется в дифференциальной диагностике вазоренальной гипертензии. Изучение скоростных показателей на различных уровнях сосудов почек: от основной почечной артерии до аркуатных артерий - позволяет определить причину артериальной гипертензии. Спектральный доплеровский анализ применяется в дифференциальной диагностике эректильной дисфункции. Данная методика проводится с использованием фармакологической пробы. Методическая последовательность включает определение скоростных показателей кровотока по кавернозным артериям и тыльной вене полового члена в состоянии покоя. В дальнейшем, после интракаверноз-ного введения препарата (папаверин, кавердэскт и др.), проводится повторное измерение пенильного кровотока с определением индексов. Сопоставление полученных результатов позволяет не только установить диагноз вазогенной эректильной дисфункции, но и дифференцировать наиболее заинтересованное сосудистое звено - артериальное, венозное. Описано также применение табле-тированных препаратов, вызывающих состояние тумесценции.
В соответствии с диагностическими задачами виды УЗИ подразделяются на скрининговые, инициальные и экспертные. Скрининговые исследования, направленные на выявление доклинических стадий заболеваний, относятся к превентивной медицине и проводятся здоровым людям, составляющим группу риска по каким-либо заболеваниям. Инициальное (первичное) УЗИ проводится пациентам, обратившимся за медицинской помощью в связи с возникновением определенных жалоб. Цель его - установить причину, анатомический субстрат имеющейся клинической картины. Диагностической задачей экспертного УЗИ является не только подтверждение диагноза, но в большей степени установле-
ние степени распространенности и стадии процесса, вовлечение других органов и систем в патологический процесс.
УЗИ почек. Основным доступом при локации почек является кособо-ковое расположение датчика по средней подмышечной линии. Данная проекция дает изображение почки, сопоставимое с изображением при рентгенологическом исследовании. При сканировании по длинной оси органа почка имеет вид овального образования с четкими, ровными контурами (рис. 4.10).
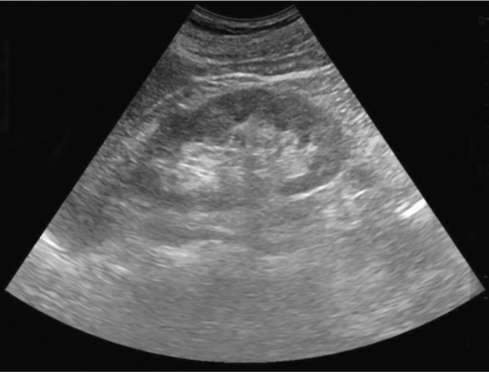
Рис. 4.10. Сонограмма. Нормальное строение почки
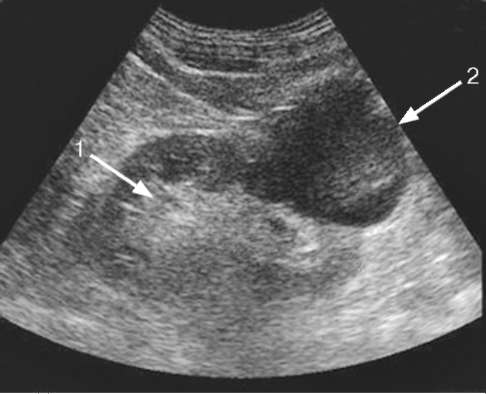
Рис. 4.11. Сонограмма. Солитарная киста почки:
1 - нормальная почечная ткань; 2 - киста
Полипозиционное сканирование с последовательным перемещением плоскости сканирования позволяет получить информацию обо всех отделах органа, в котором дифференцируются паренхима и центрально расположенный эхокомплекс. Кортикальньгй слой имеет равномерную, несколько повышенную по сравнению с мозговым веществом эхогенность. Мозговое вещество, или пирамиды, на анатомическом препарате почки имеют вид треугольных структур, обращенных основанием к контуру почки и вершиной к полостной системе. В норме видимая при УЗИ часть пирамиды составляет около трети от толщины паренхимы.
Центрально расположенный эхокомлекс характеризуется значительной эхоплотностью по сравнению с другими отделами почки. В формировании изображения центрального синуса принимают участие такие анатомические структуры, как элементы полостной системы, сосудистые образования, лимфатическая дренажная система, жировая ткань. У здоровых людей в отсутствие водной нагрузки элементы полостной системы, как правило, не дифференцируются, возможна визуализация отдельных чашек до 5 мм. В условиях водной нагрузки иногда визуализируется лоханка, как правило, она имеет форму треугольника размером не более 15 мм.
Представление о состоянии сосудистой архитектоники почки дает цветное доплеровское картирование (рис. 35, см. цв. вклейку).
Характер очаговой патологии почки определяется сонографичес-кой картиной выявленных изменений - от анэхогенного образования с дорсальным усилением до гиперэхо-геннего образования, дающего акустическую тень. Анэхогенное жидкостное образование в проекции почки по своему происхождению может быть кистой (рис. 4.11) или расширением чашечек и лоханки - гидронефрозом
(рис. 4.12).
Очаговое образование низкой плотности без дорсального усиления в проекции почки может свидетельствовать о локальном повышении гидрофильности ткани. Такие изменения могут быть обусловлены ли-
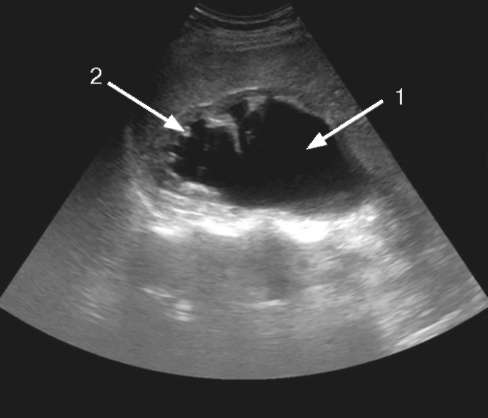
Рис. 4.12. Сонограмма. Гидронефроз: 1 - выраженное расширение лоханки и чашечек со сглаживанием их контуров; 2 - резкое истончение паренхимы почки
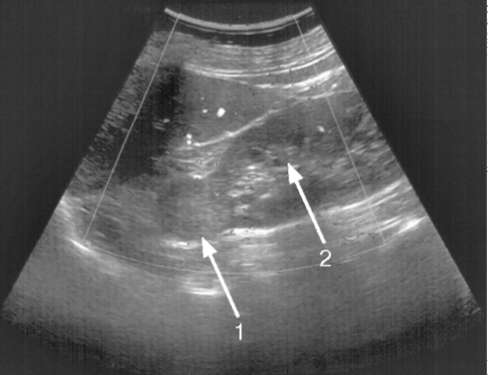
Рис. 4.13. Сонограмма. Опухоль почки: 1 - опухолевый узел; 2 - нормальная почечная ткань
бо воспалительными изменениями (формирование карбункула почки), либо наличием опухолевой ткани
(рис. 4.13).
Картина эхоплотного образования без дорсального усиления характерна для наличия тканевой структуры с высокой отражающей способностью, такой как жир (липома), фиброзная ткань (фиброма) или смешанная структура (ангиомио-липома). Эхоплотная структура с формированием акустической тени свидетельствует о наличии кальция в выявленном образовании. Локализация такого образования в по-
лостной системе почки или мочевыводящих путях говорит о имеющемся камне (рис. 4.14).
УЗИ мочеточника. Инспекция мочеточника проводится при продвижении датчика по месту его анатомической проекции. При трансабдоминальном доступе наилучшими для визуализации местами являются пиелоуретеральный сегмент и место пересечения мочеточника с подвздошными сосудами. В норме мочеточник, как правило, не визуализируется. Тазовый отдел его оценивается при трансректальном УЗИ, когда возможна визуализация пузырно-мочеточни-кового сегмента.
УЗИ мочевого пузыря возможно только при его адекватном наполнении мочой, когда складчатость слизистого слоя уменьшается. Визуализация мочевого пузыря возможна трансабдоминальным (рис. 4.15), трансректальным (рис. 4.16) и трансвагинальным доступом.
В урологической практике предпочтительной является комбинация трансабдоминального и трансректального доступов. Первый позволяет судить о
состоянии мочевого пузыря в целом. Трансректальный доступ дает ценную информацию о нижних отделах мочеточников, уретре, половых органах.
При УЗИ стенка мочевого пузыря имеет трехслойное строение. Средний гипоэхогенный слой представлен срединным слоем детру-зора, внутренний гиперэхогенный слой является единым изображением внутреннего слоя детрузора и уротелиальной выстилки, наружный гиперэхогенный слой - изображением наружного слоя детрузора и адвентиции.
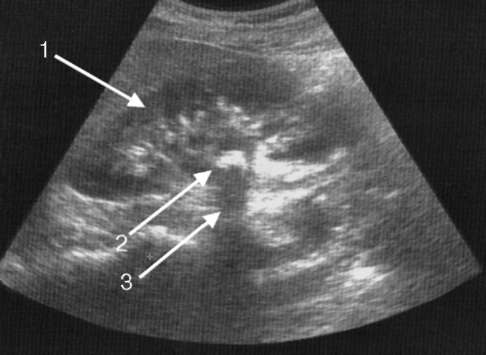
Рис. 4.14. Сонограмма. Камень почки:
1 - почка; 2 - камень; 3 - акустическая
тень от камня
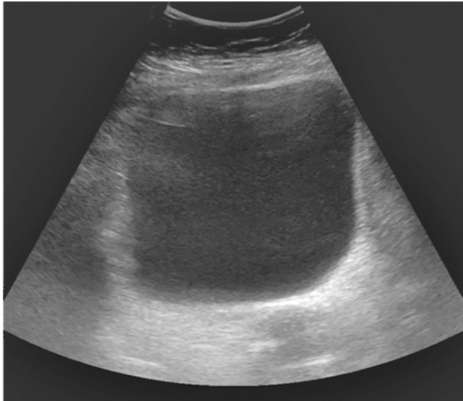
Рис. 4.15. Трансабдоминальная сонограмма мочевого пузыря в норме
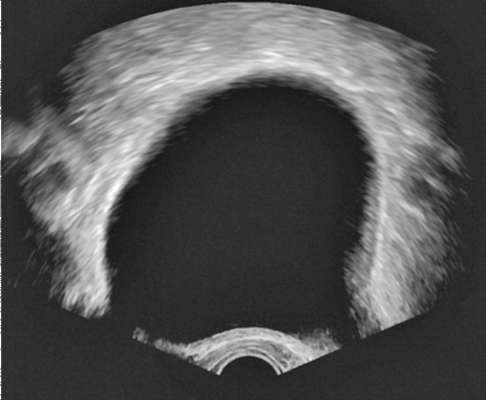
Рис. 4.16. Трансректальная сонограмма мочевого пузыря в норме
При адекватном наполнении мочевого пузыря различают его анатомические отделы - дно, верхушку и боковые стенки. Шейка мочевого пузыря имеет вид неглубокой воронки. Моча, находящаяся в мочевом пузыре, является полностью анэхогенной средой, без взвеси. Иногда можно наблюдать поступление болюса мочи из устья мочеточников, что связано с возникновением турбулентного потока (рис. 4.17).
При трансректальном сканировании лучше визуализируется нижний сегмент мочевого пузыря. Пузырно-мочеточниковый сегмент представляет собой структуру, состоящую из юкставезикального, интрамурального отделов мочеточника и зоны мочевого пузыря рядом с устьем (рис. 4.18). Устье мочеточника определятся в виде щелевидного образования, несколько возвышающегося над внутренней поверхностью мочевого пузыря. При прохождении болюса мочи устье приподнимается, открывается, и струя мочи поступает в полость мочевого пузыря. По данным трансректального УЗИ можно оценивать моторную функцию пузырно-мочеточникового сегмента. Частота сокращений мочеточника в норме составляет 4-6 в минуту. При сокращении мочеточника его стенки полностью смыкаются, при этом диаметр юкставезикального
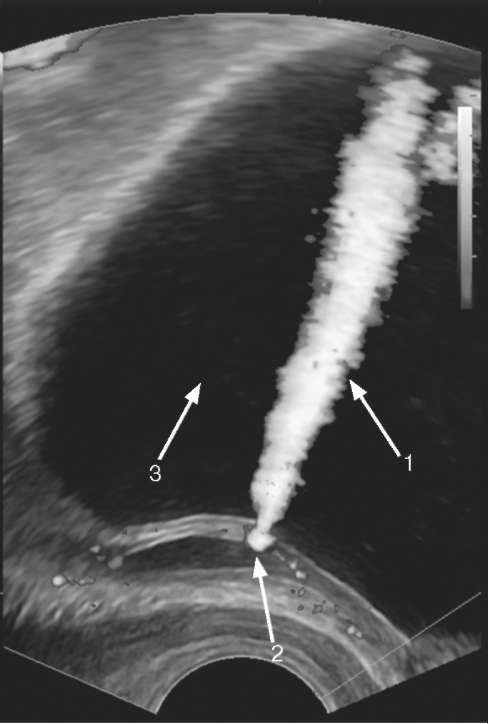
Рис. 4.17. Трансректальная сонограмма. Выброс мочи (1) из устья мочеточника (2) в мочевой пузырь (3)
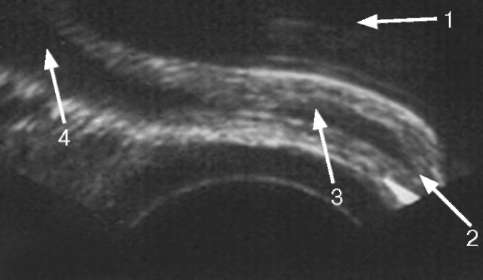
Рис. 4.18. Трансректальная сонограмма пузырно-мочеточникового сегмента в норме: 1 - мочевой пузырь; 2 - устье мочеточника;
3 - интрамуральный отдел мочеточника;
4 - юкставезикальный отдел мочеточника
отдела не превышает 3,5 мм. Сама стенка мочеточника лоцируется в виде эхоплотной однородной структуры шириной около 1,0 мм. В момент прохождения болюса мочи мочеточник расширяется и достигает 3-4 мм.
УЗИ предстательной железы. Визуализация предстательной железы возможна при использовании как трансабдоминального (рис. 4.19), так и трансректального (рис. 4.20) доступа. Предстательная железа в поперечном скане представляет собой образование овальной формы, при сканировании в сагиттальном скане имеет форму треугольника с широким основанием и заостренным апикальным концом.
Периферическая зона является преобладающей в объеме простаты и лоци-руется в виде однородной эхоплотной ткани в заднелатеральной части простаты от основания до верхушки. Центральная и периферическая зоны обладают меньшей эхоплотностью, что позволяет дифференцировать эти отделы простаты. Переходная зона располагается кзади от уретры и охватывает простатическую часть семявыбрасывающих протоков. Суммарное изображение этих отделов простаты в норме составляет около 30 % объема железы.
Визуализация сосудистой архитектоники предстательной железы осуществляется с помощью ультразвукового доплеровского исследования (рис. 4.21).
Асимметричное увеличение кровоснабжения гипоэхогенных участков в простате значительно повышает вероятность ее злокачественного поражения.
УЗИсеменных пузырьков и семявыносящих протоков. Семенные пузырьки и се-мявыносящие протоки лоцируются кзади от простаты. Семенные пузырьки в зависимости от плоскости сканирования имеют вид конусообразных или овальных образований, прилежащих непосредственно к задней поверхности простаты
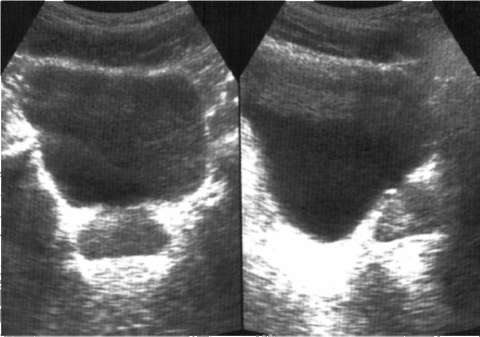
Рис. 4.19. Трансабдоминальная сонограмма. Предстательная железа в норме
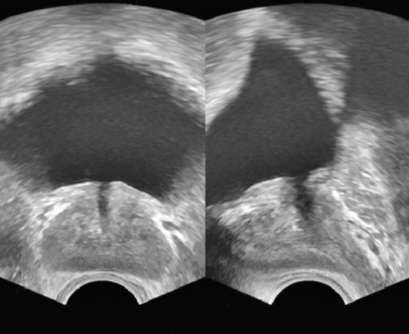
Рис. 4.20. Трансректальная сонограмма. Предстательная железа в норме
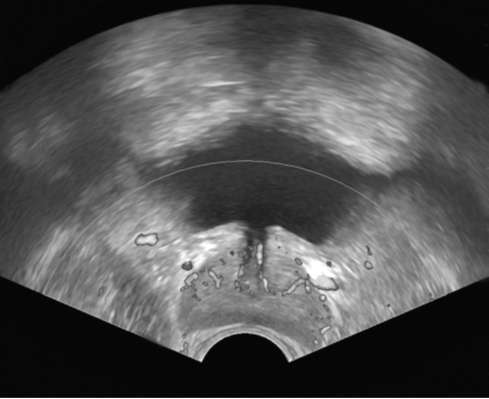
Рис. 4.21. Сонодоплерограмма предстательной железы в норме
(рис. 4.22). В норме их размер составляет около 40 мм по длиннику и 20 мм в поперечнике. Семенные пузырьки характеризуются однородной структурой низкой плотности.
Семявыносящие протоки лоци-руются в виде эхоплотных трубчатых структур диаметром 3-5 мм от места впадения в простату вверх до физиологического изгиба на уровне тела мочевого пузыря, когда проток меняет направление от внутреннего отверстия пахового канала к простате.
УЗИ мочеиспускательного канала. Мужская уретра представлена протяженной структурой от шейки мочево-
го пузыря в направлении верхушки и имеет неоднородную структуру низкой эхоплотности. Место впадения семявыбрасывающего протока в простатическую уретру соответствует проекции семенного бугорка. За пределами простаты уретра продолжается в направлении мочеполовой диафрагмы в виде вогнутой по большому радиусу дуги. В проксимальных отделах, в непосредственной близости от верхушки простаты, уретра имеет утолщение, соответствующее раб-
досфинктеру. Ближе к мочеполовой диафрагме кзади от уретры определяются парные периуретральные (ку-перовы) железы, имеющие вид симметричных округлых гипоэхогенных образований диаметром до 5 мм.
УЗИ органов мошонки. При УЗИ органов мошонки используют датчики высокой разрешающей способности, от 5 до 12 мГц, что позволяет хорошо видеть мелкие структуры и образования. В норме яичко определяется в виде гиперэхогенного образования овальной формы с четкими, ровными контурами (рис. 4.23).
Структура яичка характеризуется как однородная гиперэхогенная ткань. В центральных отделах его определяется линейная структура высокой плотности, ориентированная по длиннику органа, что соответствует изображению средостения яичка. В краниальных отделах яичка хорошо визуализируется головка при-
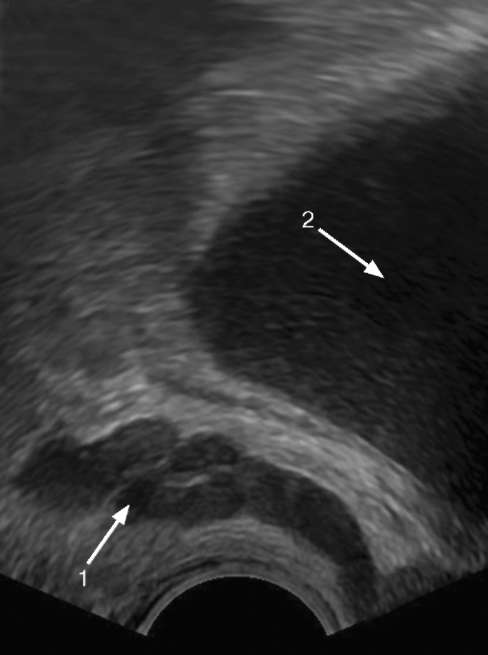
Рис. 4.22. Трансректальная сонограмма: семенные пузырьки (1) и мочевой пузырь (2) в норме
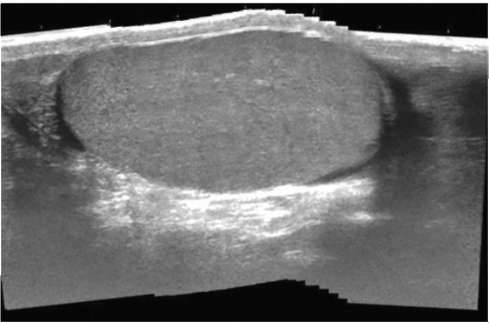
Рис. 4.23. Сонограмма мошонки. Яичко в норме
датка, имеющая форму, близкую к треугольной. К каудальному отделу яичка прилежит хвост придатка, повторяющий форму яичка. Тело придатка визуализируется неотчетливо. По своей эхогенности придаток яичка близок к эхогенности самого яичка, однороден, имеет четкие контуры. Межоболочечная жидкость анэхоген-ная, прозрачная, в норме определяется в виде минимальной прослойки от 0,3 до 0,7 см преимущественно в проекции головки и хвоста придатка.
Малоинвазивные диагностические и оперативные вмешательства под соно-графическим контролем. Внедрение ультразвуковых сканеров позволило значительно расширить арсенал малоинвазивных методов в диагностике и лечении урологических заболеваний. К ним относятся:
диагностические:
■ пункционная биопсия почки, предстательной железы, органов мошонки;
■ пункционная антеградная пиелоуретерография; лечебные:
■ пункция кист почки;
■ пункционная нефростомия;
■ пункционное дренирование гнойно-воспалительных очагов в почке, за-брюшинной клетчатке, предстательной железе и семенных пузырьках;
■ пункционная (троакарная) эпицистостомия.
Диагностические пункции по способу получения материала подразделяются на цитологические и гистологические. Цитологический материал получают при проведении тонкоигольной аспирационной биопсии. Более широкое применение имеет гистологическая биопсия, при которой забираются участки (столбики) ткани органа. Таким образом взятый полноценный гистологический материал может быть использован для постановки морфологического диагноза, проведения иммуногистохимического исследования и определения чувствительности к химиопрепаратам.
Способ получения диагностического материала определяется расположением интересующего органа и возможностями ультразвукового прибора. Пункции образований почек, забрюшинных объемных образований выполняются с использованием трансабдоминальных датчиков, которые позволяют визуализировать всю зону пункционного вмешательства. Пункция может проводиться по методике «свободная рука», когда врач совмещает траекторию иглы и зоны интереса, работая пункционной иглой без фиксирующей направляющей насадки. В настоящее время преимущественно используют методику с фиксацией биоп-сийной иглы в специальном пункционном канале. Направляющий канал для пункционной иглы предусмотрен либо в специальной модели ультразвукового датчика, либо в специальной пункционной насадке, которая может крепиться к обычному датчику. Пункция органов и патологических образований малого
таза осуществляется в настоящее время только с использованием трансректальных датчиков со специальной пункционной насадкой. Специальные функции ультразвукового прибора позволяют наилучшим образом совмещать зону интереса с траекторией пункционной иглы.
Объем пункционного материала зависит от конкретной диагностической задачи. При диагностической пункции простаты в настоящее время используют веерную технологию с забором не менее 12 трепан-биоптатов. Данная методика позволяет распределить зоны забора гистологического материала равномерно по всем отделам простаты и получить адекватный объем исследуемого материала. При необходимости объем диагностической биопсии расширяют - увеличивают число трепан-биоптатов, биопсируют близлежащие органы, в частности семенные пузырьки. При повторных биопсиях простаты число трепан-биоптатов, как правило, удваивают. Такая биопсия носит название са-турационной. При подготовке биопсии простаты осуществляют профилактику воспалительных осложнений, кровотечений, подготавливают ампулу прямой кишки. Анестезию выполняют с помощью ректальных инстиллятов, применяют проводниковую анестезию.
Лечебные пункции под сонографическим контролем используются для эвакуации содержимого из патологических полостных образований - кист, абсцессов. В зависимости от конкретной задачи в освобожденную от патологического содержимого полость вводят лекарственные препараты. При кистах почек применяют склерозанты (этиловый спирт), что приводит к уменьшению объема кистозного образования вследствие повреждения его внутренней выстилки. Использование данного метода возможно только после проведения кистографии, позволяющей убедиться в отсутствии связи кисты с чашечно-ло-ханочной системой почки. Применение склеротерапии не исключает рецидива заболевания. После пункции абсцесса любой локализации пункционный канал расширяют, гнойную полость опорожняют, промывают растворами антисептиков и дренируют.
Сонографический контроль при выполнении чрескожной нефростомии позволяет с максимальной точностью пунктировать чашечно-лоханочную систему почки и установить нефростомический дренаж.
4.4. РЕНТГЕНОЛОГИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ
В диагностике болезней почек и мочевых путей рентгенологические методы играют ключевую роль. Они широко применяются в клинической практике, вместе с тем некоторые из них в связи с внедрением более информативных методов диагностики в настоящее время утратили свое значение (рентгеновская томография, пневморен, пресакральный пневморетроперитонеум, пневмопе-рицистография, простатография).
Качество рентгенологического исследования во многом зависит от правильной подготовки пациента. Для этого накануне процедуры из рациона обследуемого исключают продукты, способствующие газообразованию (углеводы, овощи, молочные продукты), проводят очистительную клизму. Если клизма
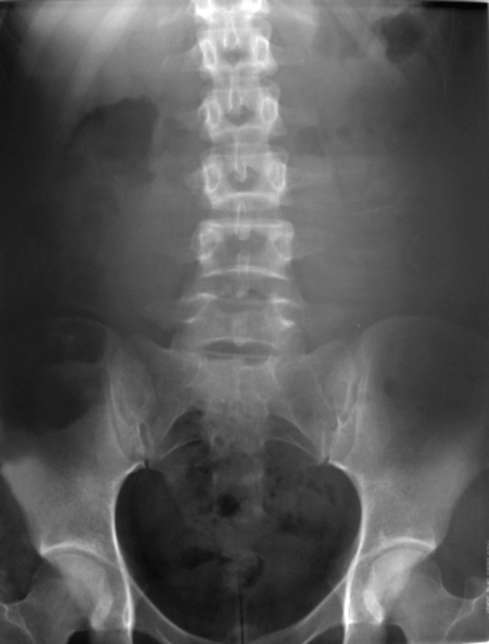
Рис. 4.24. Обзорная рентгенограмма почек и мочевых путей в норме
невозможна, назначают слабительные средства (касторовое масло, форт-ранс), а также препараты, уменьшающие газообразование (активированный уголь, симетикон). Во избежание накопления «голодных» газов утром перед исследованием рекомендуется легкий завтрак (например, чай с небольшим количеством белого хлеба).
Обзорный снимок. Рентгенологическое обследование урологического больного всегда следует начинать с обзорного снимка почек и мочевыводя-щих путей. Обзорный снимок мочевых путей должен охватывать область расположения всех органов мочевой системы (рис. 4.24). Обычно используется рентгеновская пленка размерами 30 х 40 см.
При интерпретации рентгенограммы, прежде всего, изучают состояние костного скелета: нижних грудных и поясничных позвонков, ребер и
костей таза. Оценивают контуры m. psoas, исчезновение или изменение которых может свидетельствовать о патологическом процессе в забрюшинном пространстве. Недостаточная видимость объектов забрюшинного пространства может быть обусловлена метеоризмом, то есть скоплением кишечных газов.
При хорошей подготовке больного на обзорном снимке можно увидеть тени почек, которые располагаются: справа - от верхнего края I поясничного позвонка до тела III поясничного позвонка, слева - от тела XII грудного до тела II поясничного позвонка. В норме их контуры ровные, а тени гомогенные. Изменение размеров, формы, расположения и контуров позволяет заподозрить аномалию или заболевание почек. Мочеточники на обзорной рентгенограмме не видны.
Мочевой пузырь при тугом наполнении концентрированной мочой может определиться в виде округлой тени в проекции тазового кольца.
Камни почек и мочевых путей визуализируются на обзорном снимке в виде рентгеноконтрастных теней (рис. 4.25). Оценивают их локализацию, размеры, форму, количество, плотность. Симулировать конкременты в мочевых путях могут обызвествленные стенки аневризматически расширенных сосудов, ате-росклеротические бляшки, камни желчного пузыря, каловые камни, обызвест-вленные туберкулезные каверны, фиброматозные и лимфатические узлы, а также флеболиты - венные кальцифицированные отложения, имеющие округлую форму и просветление в центре.
Только по обзорной рентгенограмме нельзя с точностью судить о наличии уроли-тиаза, однако любая тень в проекции почек и мочевыводящих путей должна тракто-
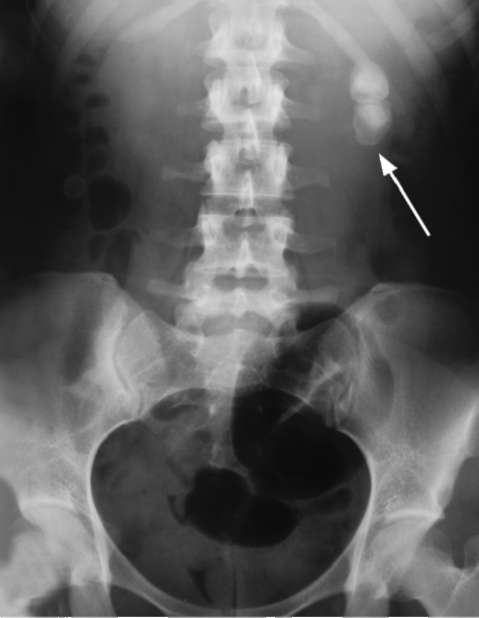
Рис. 4.25. Обзорная рентгенограмма почек и мочевыводящих путей. Камни левой почки (стрелка)
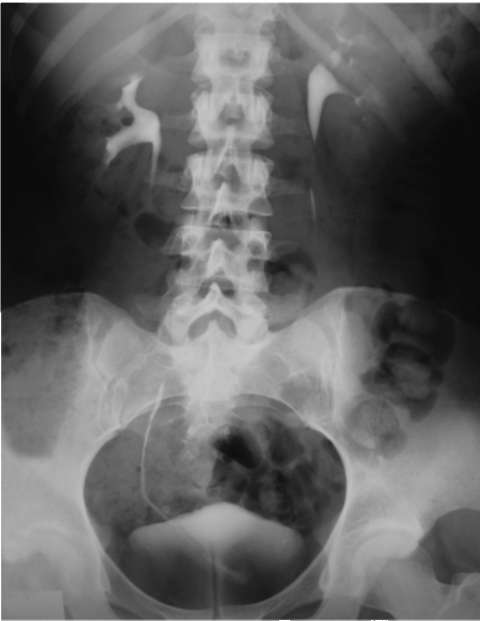
Рис. 4.26. Экскреторная урограмма в норме
ваться как подозрительная на конкремент, пока с помощью рентгеноконтрастных методов исследования диагноз не будет исключен или подтвержден.
Экскреторная урография - один из ведущих методов исследования в урологии, основанный на способности почек выделять рентгеноконтрастное вещество. Данный метод позволяет оценить функциональное и анатомическое состояние почек, лоханок, мочеточников и мочевого пузыря (рис. 4.26). Обязательным условием для выполнения экскреторной урографии является достаточная функция почек. Для исследования применяют рентгеноконт-растные препараты, содержащие йод (урографин, уротраст и др.). Существуют также современные препараты с низкой осмолярностью (омнипак). Расчет дозы контрастного вещества производится с учетом массы тела, возраста и состояния больного, наличия сопутствующих заболеваний. При удовлетворительной функции почек внутривенно обычно вводят 20 мл контрастного вещества. При необходимости исследование проводят с 40 или 60 мл контраста.
После внутривенного введения рентгеноконтрастного вещества, через 1 мин, на рентгенограмме выявляется изображение функционирующей почечной паренхимы (фаза нефрограммы). Через 3 мин контраст определяется в мочевых путях (фаза пиелограммы). Обычно производятся несколько снимков на 7, 15, 25, 40-й минуте, позволяющих оценить состояние верхних мочевых путей. При отсутствии выделения контрастного вещества почкой делают отсроченные снимки, которые могут быть выполнены через 1-2 часа. При заполнении контрастом мочевого пузыря получают его изображение (нисходящая цистограмма).
При интерпретации урограмм обращают внимание на размеры, форму, положение почек, своевременность выделения контрастного вещества, анатомическое строение чашечно-лоханочной системы, наличие дефектов наполнения и препятствий для пассажа мочи. Следует оценивать насыщенность тени контрастного вещества в мочевыводящих путях, время появления его в мочеточниках и мочевом пузыре. При этом ранее видимая на обзорном снимке тень конкремента может отсутствовать.
На экскреторной урограмме тень рентгенопозитивного камня пропадает вследствие наслоения ее на рентгеноконтрастное вещество. Она появляется на поздних снимках по мере оттока контраста и импрегнации им конкремента. Рентгенонега-тивный камень создает дефект наполнения контрастного вещества.
При отсутствии на рентгенограмме теней контрастного вещества можно предположить врожденное отсутствие почки, блок почки камнем при почечной колике, гидронефротическую трансформацию и другие заболевания, сопровождающиеся угнетением почечной функции.
Нежелательные реакции и осложнения при внутривенном введении рент-геноконтрастных препаратов чаще наблюдаются при использовании гипе-росмолярных рентгеноконтрастных веществ, реже - низкоосмолярных. Для профилактики подобных осложнений следует тщательно выяснить аллерголо-гический анамнез и с целью проверки чувствительности организма к йоду ввести внутривенно 1-2 мл контрастного вещества, а затем, не удаляя иглу из вены, при удовлетворительном состоянии пациента через 2-3-минутный интервал медленно ввести весь объем препарата.
Введение контрастного вещества должно производиться медленно (в течение 2 мин) в присутствии врача. При возникновении побочных явлений следует тут же медленно ввести в вену 10-20 мл 30% раствора тиосульфата натрия. Незначительными побочными эффектами могут быть тошнота, рвота, головокружение. Гораздо опаснее аллергические реакции на контрастные вещества (крапивница, бронхоспазм, анафилактический шок), которые развиваются примерно в 5 % случаев. При необходимости проведения экскреторной урографии у больных с аллергическими реакциями на гиперосмолярные контрастные препараты применяют только низкоосмолярные вещества и предварительно проводят премедикацию глюкокортикоидами и антигистаминными препаратами.
Противопоказаниями к проведению экскреторной урографии являются шок, коллапс, тяжелые заболевания печени и почек с выраженной азотемией, гипертиреоидизм, сахарный диабет, гипертоническая болезнь в стадии декомпенсации и беременность.
Ретроградная (восходящая) уретеропиелография. Данное исследование основано на заполнении мочеточника, лоханки и чашечек рентгеноконтрастным веществом путем ретроградного введения его через предварительно установленный в мочеточник катетер. Для этой цели используют жидкие контрастные вещества (урографин, омнипак). Газообразные контрасты (кислород, воздух) в настоящее время применяют крайне редко.
В настоящее время показания к проведению данного исследования значительно сузились в связи с появлением более информативных и менее инвазив-
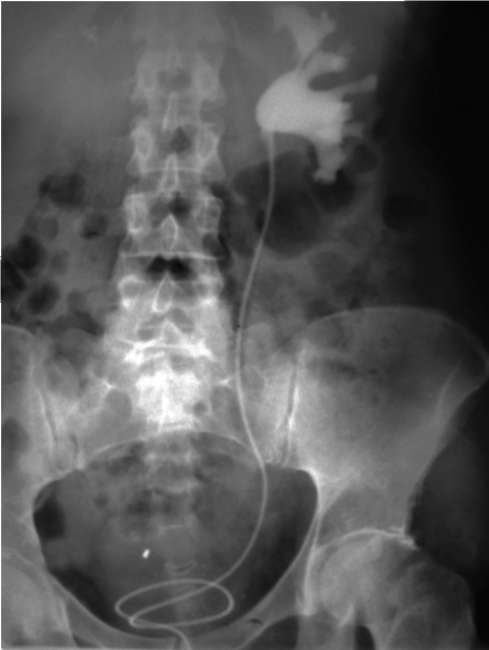
Рис. 4.27. Ретроградная уретеропиелограмма слева
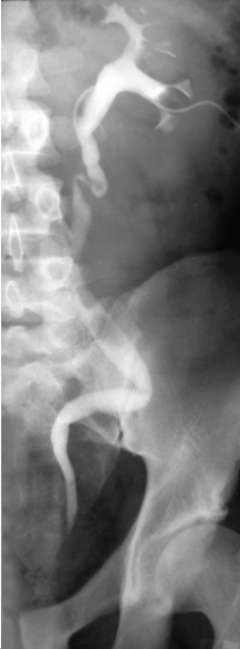
Рис. 4.28. Антеградная пиелоуретерограмма слева. Стриктура тазового отдела мочеточника
ных методов диагностики, таких как сонография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ретроградная уретеропиелография (рис. 4.27) используется в случаях, когда экскреторная урография не дает отчетливого изображения верхних мочевыводящих путей или невыполнима из-за выраженной азотемии, аллергических реакций на контрастное вещество. К проведению данного исследования прибегают при сужениях мочеточников различного генеза, туберкулезе, опухолях верхних мочевых путей, рентгенонегативных камнях, аномалиях мочевой системы, а также при необходимости визуализации культи мочеточника удаленной почки. Для выявления рентгенонегативных камней используются растворы контрастного вещества низкой концентрации или пневмопиелография.
Ретроградная уретеропиелография противопоказана при массивной гематурии, активном воспалительном процессе в мочеполовых органах, невозможности выполнения цистоскопии.
Проведение ретроградной уретеропиелографии начинается с цистоскопии, после чего в устье соответствующего мочеточника вводят катетер на высоту 20-25 см (или при необходимости в лоханку). Затем делают обзорный снимок мочевых путей для контроля расположения катетера. Медленно вводят рент-геноконтрастное вещество (обычно не более 3-5 мл) и выполняют снимки. Во избежание инфекционных осложнений не следует производить ретроградную уре-теропиелографию одновременно с двух сторон.
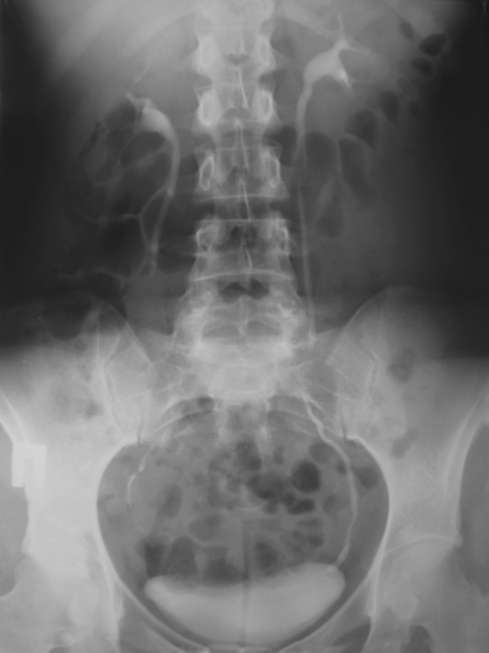
Рис. 4.29. Экскреторная урограмма с нисходящей цистограммой в норме
Осложнениями ретроградной уре-теропиелографии являются развитие пиелоренального рефлюкса, сопровождающегося лихорадкой, ознобом, болью в поясничной области; обострение пиелонефрита; перфорация мочеточника.
Антеградная (нисходящая) пиело-уретерография - метод исследования, основанный на визуализации верхних мочевых путей путем введения контрастного вещества в почечную лоханку с помощью чрескожной пункции либо по нефростомическо-му дренажу (рис. 4.28).
Антеградная чрескожная пиело-уретерография показана больным с обструкцией мочеточников различного генеза (стриктура, камень, опухоль и др.), когда другие методы диагностики не позволяют установить правильный диагноз. Исследование помогает определить характер и уровень непроходимости мочеточников.
Антеградную пиелоуретерографию используют для оценки состояния верхних мочевыводящих путей у больных с нефростомой в послеоперационном периоде, особенно после пластических операций на лоханке и мочеточнике.
Противопоказаниями к выполнению антеградной чрескожой пиелоурете-рографии являются: инфекции кожи и мягких тканей в поясничной области, а также состояния, сопровождающиеся нарушением свертываемости крови.
Цистография - метод рентгенологического исследования мочевого пузыря путем предварительного наполнения его контрастным веществом. Цистогра-
фия может быть нисходящей (во время экскреторной урографии) и восходящей (ретроградной), которая, в свою очередь, подразделяется на статическую и микционную (во время мочеиспускания).
Нисходящая цистография - это стандартное рентгенологическое исследование мочевого пузыря в процессе выполнения экскреторной урографии (рис. 4.29). Целенаправленно она применяется для получения информации о состоянии мочевого пузыря при невозможности его катетериза-
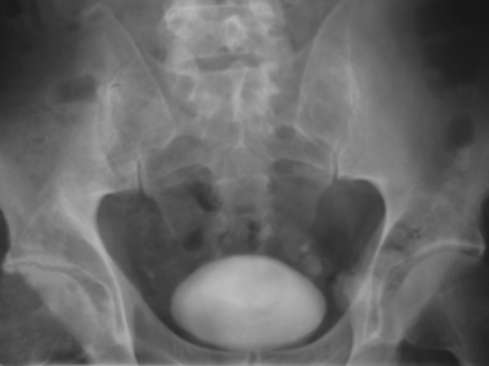
Рис. 4.30. Ретроградная цистограмма в норме
ции из-за непроходимости уретры. При нормальной функции почек отчетливая тень мочевого пузыря появляется через 30-40 мин после введения в кровоток контрастного вещества. Если контрастирование недостаточное, производят более поздние снимки, через 60-90 мин.
Ретроградная цистография - метод рентгеноидентификации мочевого пузыря путем введения в его полость жидких или газообразных (пневмоцисто-грамма) контрастных веществ по установленному по уретре катетеру (рис. 4.30). Исследование производится в положении больного на спине при отведенных и согнутых в тазобедренных суставах бедрах. С помощью катетера в мочевой пузырь вводится 200-250 мл контрастного вещества, после чего выполняется рентгеновский снимок. Нормальный, мочевой пузырь при достаточном наполнении имеет округлую (преимущественно у мужчин) или овальную (у женщин) форму и четкие ровные контуры. Нижний край его тени располагается на уровне верхней границы симфиза, а верхний - на уровне III-IV крестцовых позвонков. У детей мочевой пузырь расположен выше над симфизом, чем у взрослых.
Цистография - основной метод диагностики проникающих разрывов мочевого пузыря, позволяющий определить затеки рентгеноконтрастного вещества за пределы органа (см. гл. 15.3, рис. 15.9). С ее помощью можно также диагностировать цистоцеле, мочепузырные свищи, опухоли и камни мочевого пузыря. У больных с доброкачественной гиперплазией предстательной железы на цистограмме может отчетливо определяться обусловленный ею округлый дефект наполнения по нижнему контуру мочевого пузыря (рис. 4.31). Дивертикулы мочевого пузыря выявляются на цистограмме в виде мешкообразных выпячиваний его стенки.
Противопоказаниями к проведению ретроградной цистографии являются острые воспалительные заболевания нижних мочевых путей, предстательной железы и органов мошонки. У больных с травматическим повреждением мочевого пузыря предварительно убеждаются в целостности мочеиспускательного канала путем уретрографии.
Большинство предложенных ранее модификаций цистографий в связи с появлением более информативных методов исследования в настоящее время утратили свое значение. Проверку временем выдержала только микционная цистография (рис. 4.32) - рентгенография, выполняемая во вре-

Рис. 4.31. Экскреторная урограмма с нисходящей цистограммой. Определяется большой округлый дефект наполнения по нижнему контуру мочевого пузыря, обусловленный доброкачественной гиперплазией предстательной железы (стрелка)
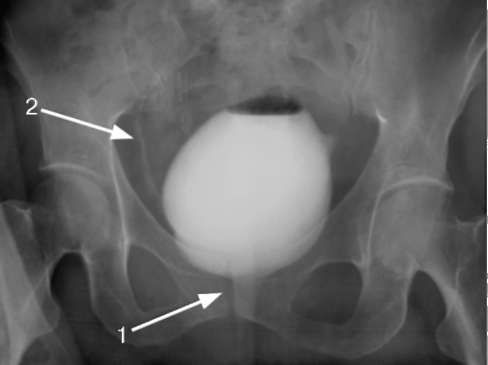
Рис. 4.32. Микционная цистограмма. В момент мочеиспускания контрастируется задняя уретра (1), определяется правосторонний пузырно-мочеточниковый рефлюкс (2)
мя освобождения мочевого пузыря от контрастного вещества, то есть в момент мочеиспускания. Микционная цистография широко применяется в детской урологии для выявления пузыр-но-мочеточникового рефлюкса. Также к данному исследованию прибегают при необходимости визуализировать задние отделы мочеиспускательного канала (антеградная уретрография) у больных со стриктурами и клапанами уретры, эктопией устья мочеточника в уретру.
Генитография - рентгенологическое исследование семявыносящих путей посредством их контрастирования. Используется в диагностике заболеваний придатка яичка (эпидидимография) и семенных пузырьков (вези-кулография), оценке проходимости семявыносящего протока (вазография).
Исследование заключается во введении рентгеноконтрастного вещества в се-мявьшосящий проток путем его чрескожной пункции или вазотомии. В связи с инвазивностью данного исследования показания к нему строго ограничены. Генитография используется в дифференциальной диагностике туберкулеза, опухолей придатка яичка, семенных пузырьков. Вазография позволяет выявить причину бесплодия, вызванного нарушением проходимости семявыносящих протоков.
Противопоказанием к выполнению данного исследования является активный воспалительный процесс в органах мочеполовой системы.
Уретрография - метод рентгеновского исследования мочеиспускательного канала путем его предварительного контрастирования. Различают нисходящую (антеградную, микционную) и восходящую (ретроградную) уретрографию.
Антеградную уретрографию выполняют в момент мочеиспускания после предварительного заполнения мочевого пузыря рентгеноконтрастным веществом. При этом получается хорошее изображение простатического и мембраноз-ного отделов мочеиспускательного канала, поэтому это исследование применяется прежде всего для диагностики заболеваний данных отделов уретры.
Значительно чаще выполняют ретроградную уретрографию (рис. 4.33). Ее обычно производят в косом положении больного на спине: ротированный таз образует с горизонтальной плоскостью стола угол 45°, одна нога согнута в тазобедренном и коленном суставах и поджата к туловищу, вторая вытянута. В таком положении уретра проецируется на мягкие ткани бедра. Половой член вытягивают параллельно согнутому бедру. Контрастное вещество с помощью шприца с резиновым наконечником медленно (во избежание уретровенозного рефлюкса) вводят в уретру. В процессе введения контраста делают рентгеновский снимок.
Уретрография - основной метод диагностики повреждений и стриктур мочеиспускательного канала. Характерным рентгенологическим признаком проника-

Рис. 4.33. Ретроградная уретрограмма в норме
ющего разрыва уретры является распространение контрастного вещества за ее пределы и отсутствие его поступления в вышележащие отделы мочеиспускательного канала и мочевой пузырь (см. гл. 15.4, рис. 15.11). Показанием к ней также являются аномалии, новообразования, девертикулы и свищи мочеиспускательного канала. Уретрография противопоказана при остром воспалении нижних мочевых путей и половых органов.
Почечная ангиография - метод исследования почечных сосудов путем их предварительного контрастирования. С развитием и совершенствованием лучевых методов диагностики ангиография в определенной степени утратила свое прежнее значение, так
как визуализация магистральных сосудов и почек с помощью мультиспираль-ной КТ и МРТ более доступна, информативна и менее инвазивна.
Метод позволяет изучить особенности ангиоархитектоники и функциональную способность почек в тех случаях, когда другими методами исследования сделать это не удается. Показаниями к проведению данного исследования являются гидронефроз (в особенности при подозрении на наличие вызывающих обструкцию мочеточника нижнеполярных почечных сосудов), аномалии строения почек и верхних мочевых путей, туберкулез, опухоли почки, дифференциальная диагностика объемных образований и кист почек, нефрогенная артериальная гипертензия, опухоли надпочечников и др.
В зависимости от способа введения контрастного вещества почечная ангиография производится транслюм-бальным (пункция аорты со стороны поясничной области) и трансфемо-ральным (после пункции бедренной артерии катетер проводится по ней до уровня почечных артерий) доступом по Seldinger. В настоящее время транслюмбальная аортография применяется чрезвычайно редко, только в тех случаях, когда пунктировать бедренную артерию и провести катетер по аорте технически невозможно, например при выраженном атеросклерозе.
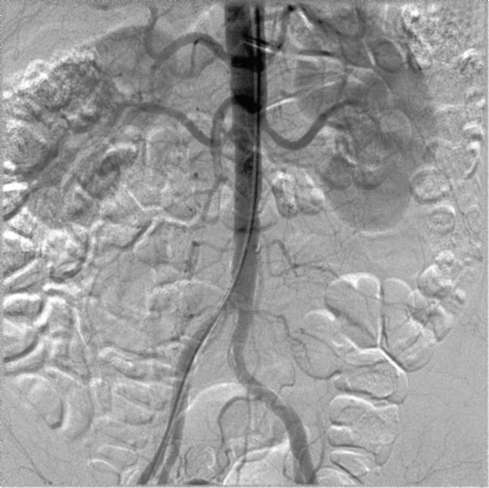
Рис. 4.34. Трансфеморальная почечная артериограмма
Повсеместное распространение получила трансфеморальная аортография и артериография почек (рис. 4.34).
При почечной ангиографии выделяют следующие фазы контрастирования органа: артериографическую - контрастирование аорты и почечных артерий; нефрографическую - визуализацию паренхимы почки; венографическую - определяются почечные вены; фазу экскреторной урографии, когда происходит выделение контрастного вещества в мочевыводящие пути.
Кровоснабжение почки осуществляется по магистральному или по рассыпному типу. Рассыпной тип кровоснабжения характерен тем, что кровь к почке приносят два и более артериальных ствола. Питая соответствующий участок органа, они не имеют анастомозов, поэтому каждый из них является для почки основным источником кровоснабжения. У одного пациента могут наблюдаться сразу оба эти вида кровоснабжения.
В ряде случаев заболевания почек характеризуются специфической ангиогра-фической картиной. При гидронефрозе отмечается резкое сужение внутрипочеч-ных артерий и уменьшение их количества. Для кисты почки характерно наличие бессосудистого участка. Новообразования почки сопровождаются нарушением архитектоники почечных сосудов, односторонним увеличением диаметра почечной артерии, скоплением контрастной жидкости в области опухоли.
Получить подробное изображение интересующего участка позволяет метод селективной почечной артериографии (рис. 4.35). При этом с помощью трансфе-морального зондирования аорты, почечной артерии и ее ветвей удается получить избирательную ангиограмму одной почки или ее отдельных сегментов.
Почечная ангиография - высокоинформативный метод диагностики различных заболеваний почек. Вместе с тем данное исследование является достаточно ин-вазивным и должно иметь ограниченные и конкретные показания к применению.
Одним из перспективных методов исследования является цифровая суб-тракционная ангиография - метод контрастного исследования сосудов с пос-
ледующей компьютерной обработкой. Преимуществом его является возможность получить изображение только объектов, содержащих контрастный препарат. Последний можно вводить внутривенно, не прибегая к катетеризации крупных сосудов, что менее травматично для пациента.
Венография, в том числе почечная, - метод исследования венозных сосудов путем их предварительного контрастирования. Ее выполняют посредством пункции бедренной вены, через которую проводят катетер в нижнюю полую и почечную вены.
Развитие ангиографии способствовало становлению новой отрасли - рентгенэндоваскулярной хирургии.
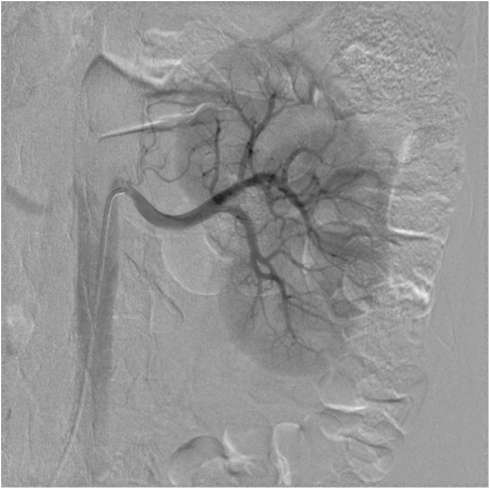
Рис. 4.35. Селективная почечная артериограмма в норме
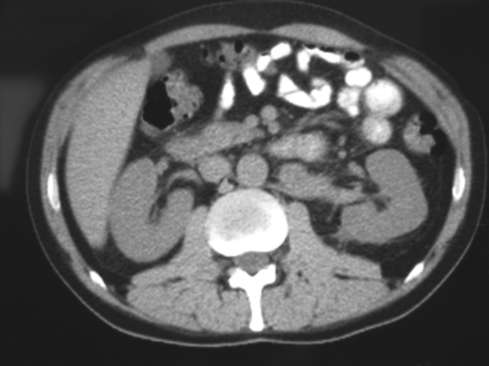
Рис. 4.36. Мультиспиральная КТ в норме. Аксиальный срез на уровне почечных ворот
В урологии наибольшее распространение получили такие ее методики, как эмболизация, баллонная дилатация и стентирование сосудов.
Эмболизация - введение различных веществ для селективной окклюзии кровеносных сосудов. Применяется для остановки кровотечения у больных с травмой или опухолями почек и в качестве малоинвазивного метода лечения варикоцеле. Баллонная ангиопластика и стентирование почечных сосудов подразумевают эн-доваскулярное введение специального баллона, который затем раздувает-
ся и восстанавливает проходимость сосуда. Для сохранения вновь приданной артерии формы производят установку специального саморасширяющегося сосудистого эндопротеза - стента.
Компьютерная томография. Это один из наиболее информативных методов диагностики. В отличие от обычной рентгенографии КТ позволяет получить снимок поперечного (аксиального) среза человеческого тела с послойным шагом в 1-10 мм.
Метод основан на измерении и компьютерной обработке разности ослабления рентгеновского излучения различными по плотности тканями. При помощи подвижной рентгеновской трубки, движущейся вокруг объекта под углом 360°, осуществляют аксиальное послойное с миллиметровым шагом сканирование тела пациента. Кроме обычной КТ существует спиральная КТ и более совершенная мультиспиральная КТ (рис. 4.36).
Для улучшения дифференцировки органов друг от друга используются различные методики усиления с применением перорального или внутривенного контрастирования.
При спиральном сканировании одновременно выполняются два действия: вращение источника излучения - рентгеновской трубки и непрерывное движение стола с пациентом вдоль продольной оси. Наилучшее качество изображения обеспечивает мультиспиральная КТ. Преимуществом мультиспирального исследования является большее количество воспринимающих детекторов, что позволяет получить более качественную картину с возможностью трехмерного изображения исследуемого органа при меньшей лучевой нагрузке на пациента (рис. 4.37). Кроме того, данный метод позволяет получить мультипланарные, трехмерные и виртуальные эндоскопические изображения мочевыводящих путей.
КТ является одним из ведущих методов диагностики урологических заболеваний; вследствие более высокой информативности и безопасности по сравнению с другими рентгенологическими методами она получила самое широкое распространение во всем мире.
Мультиспиральная КТ с внутривенным контрастным усилением и трехмерной реконструкцией изображения в настоящее время является одним из самых
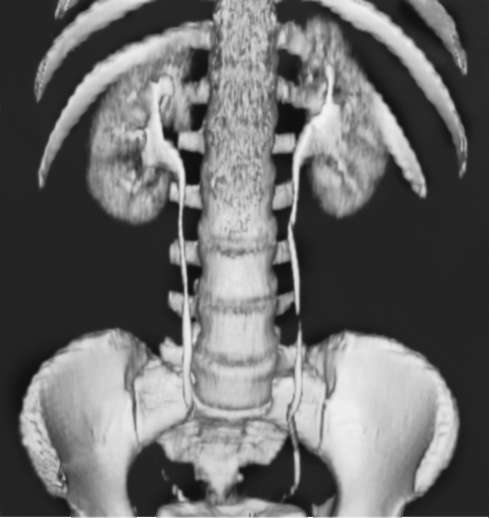
Рис. 4.37. Мультиспиральная КТ. Мультипланарная реформация во фронтальной проекции. Экскреторная фаза в норме
совершенных методов визуализации в современной урологии (рис. 36, см. цв. вклейку). Показания к выполнению данного метода исследования в последнее время значительно расширились. Это дифференциальная диагностика кист, новообразований почек и надпочечников; оценка состояния сосудистого русла, регионарных и отдаленных метастазов при опухолях мочеполовой системы; туберкулезное поражение; травмы почек; объемные образования и гнойные процессы забрюшинного пространства; ретроперитонеальный фиброз; мочекаменная болезнь; заболевания мочевого пузыря (опухоли, дивертикулы, конкременты и т. д.) и предстательной железы.
Позитронно-эмиссионная томография (ПЭТ) - радионуклидный томографический метод исследования.
В основе его лежит возможность при помощи специального детектирующего оборудования (ПЭТ-сканера) отслеживать распределение в организме биологически активных соединений, меченных позитрон-излучающими радиоизотопами. Наибольшее распространение метод получил в онкоурологии. ПЭТ позволяет получить ценную информацию у больных с подозрением на рак почки, мочевого пузыря, предстательной железы, опухоли яичка.
Наиболее информативными являются позитронно-эмиссионные томографы, комбинированные с компьютерными томографами, позволяющие одновременно изучать анатомические (КТ) и функциональные (ПЭТ) данные.
4.5. МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ
Магнитно-резонансная томография - томографический метод исследования внутренних органов и тканей с использованием явления ядерного магнитного резонанса. Метод магнитно-ядерного резонанса позволяет изучать организм человека на основе насыщенности его тканей водородом и особенностей их магнитных свойств, связанных с нахождением в окружении разных атомов и молекул. Суть явления заключается в том, что ядра атомов водорода, находясь в постоянном магнитном поле, способны поглощать энергию, а по прекращении действия магнитного поля - испускать ее в виде радиосигнала (резонансное выделение энергии). Полученная информация подвергается цифровой обработке и представляется на экране компьютера в виде анатомических срезов изучаемой области.
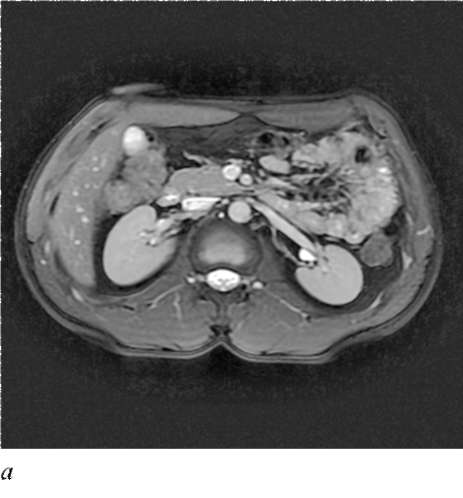
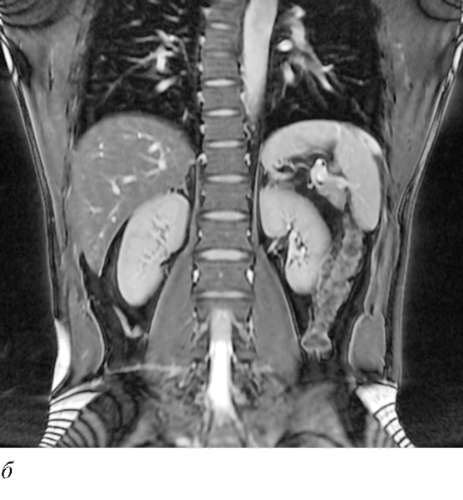
Рис. 4.38. МРТ почек в норме: а - аксиальная проекция; б - фронтальная проекция
МРТ позволяет получать изображения в трех взаимно перпендикулярных проекциях - поперечной (аксиальной), фронтальной (корональной) и сагиттальной, а также в косых (наклонных) проекциях (рис. 4.38, 4.39).
Показаниями к МРТ в урологии являются:
■ опухоли, кисты почек и новообразования забрюшинного пространства;
■ специфические и неспецифические заболевания почек;
■ визуализация мочевых путей без использования контрастных препаратов (МР-уротомография);
■ аномалии и патологии сосудов почек;
■ болезнь Ормонда;
■ мочекаменная болезнь;
■ опухоли мочевого пузыря (преимущества перед КТ - в более точной оценке степени инвазии опухоли в стенку мочевого пузыря);
Рис. 4.39. МРТ малого таза в норме: а - фронтальная проекция; б - сагиттальная проекция
■ состояния регионарных лимфатических узлов;
■ рак предстательной железы с определением стадии и распространенности опухолевого процесса.
К преимуществам МРТ по сравнению с другими методами лучевой диагностики относятся безопасность (отсутствие ионизирующего излучения), возможность визуализации томограмм в любых плоскостях, четкое изображение анатомических структур за счет естественного контрастирования тканей.
Противопоказания к проведению МРТ: наличие в организме больного различных металлических конструкций (протезы суставов, кардиостимуляторы), клаустрофобия и относительное противопоказание - беременность на ранних (до 3 месяцев) сроках.
МРТ является наиболее информативным, безопасным и перспективным методом исследования. Она значительно улучшила выявление урологических заболеваний, заменив целый ряд рентгенологических методов, сопровождающихся лучевой нагрузкой.
4.6. РАДИОИЗОТОПНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
За последние десятилетия в урологию широко вошли радиоизотопные, или ра-дионуклидные, методы исследования, которые позволяют количественно оценить состояние кровообращения в исследуемом органе, а также изучить состояние тканевого метаболизма в нем. Радионуклидная диагностика базируется на введении в организм короткоживущих радиоактивных изотопов и контроле их распределения и выведения. Для оценки метаболических нарушений используется радиофармпрепарат, состоящий из молекулы-вектора, непосредственно участвующей в тканевом метаболизме, и сцепленной с нею радиоактивной меткой.
Радионуклидные исследования разделяют на две группы: динамические и статические. Динамические исследования проводятся с целью изучения динамики распределения и накопления радиофармпрепарата в том или ином органе (рис. 37, см. цв. вклейку). Они состоят из серии кадров, которые записываются с момента внутривенной инъекции радиофармпрепарата в течение некоторого времени. Затем с помощью компьютерных программ производятся обработка данных и построение кривых распределения радиофармпрепарата. Статические исследования используются для определения пространственного распределения радиофармпрепарата в тканях организма (рис. 38, см. цв. вклейку).
Указанные методы позволяют получить информацию о характере протекающего патологического процесса, степени его распространенности, наличии очаговых поражений и образований (опухолей, кист, инфаркта почки). Полученные данные могут использоваться для дифференциальной диагностики между различными заболеваниями, но, как правило, они констатируют наличие и локализацию нарушений, не уточняя их этиологии.
Противопоказания к радиоизотопным исследованиям отсутствуют, имеются лишь ограничения для проведения исследований in vivo, сопряженных с лучевой нагрузкой, регламентированные рекомендациями Министерства здравоохранения.
В урологической практике наиболее распространены следующие динамические исследования: непрямая радиоизотопная реноангиография, радиоизотопная ренография, сцинтиграфия почек.
Непрямая радиоизотопная реноангиография позволяет оценить клубочковую фильтрацию, канальцевую секрецию, уродинамику, состояние паренхимы, кровоснабжение и топографию органа. Принцип метода основан на исследовании процесса прохождения меченого соединения через сосудистую систему почек. Методика исследования заключается во внутривенном введении технеция 99 (99mTс) или 131I-альбумина и непрерывной регистрации радиоактивности над почками в течение 30-60 сек. Получаемая в результате исследования кривая называется непрямой радиоизотопной реноангиограммой и состоит из двух участков: восходящего (артериального) и нисходящего (венозного). Первый отражает процесс заполнения препаратом артериального русла, второй - выведения препарата по венозным коллекторам после внутрипочечной циркуляции по капиллярному руслу.
Типичная семиотика нарушений укладывается в три формы:
■ снижение скорости кровенаполнения сосудистого русла;
■ замедление процесса выведения препарата из сосудистого русла;
■ комбинированное нарушение всех этапов прохождения меченого препарата через сосудистое русло почки.
Радиоизотопная ренография - функциональный метод исследования, графически изображающий процесс секреции радиоактивного вещества и его выделение из полостной системы почек. Регистрация радиоактивного сигнала в поясничной области над почками производится с помощью радиоциркулографа. Используется либо тубулотропный препарат - гиппуран, меченый 131I или 123I, либо гломерулотропное соединение - комплекс 99mTc- или 113mIn-ДТПА (ди-этилтриаминопентоуксусная кислота). Почки выделяют 80 % гиппурана в результате секреции его в проксимальных отделах канальцев и лишь 20 % - путем клубочковой фильтрации. Получаемый график при нормальной функции почки имеет восходящий (секреторный) и нисходящий (экскреторный) участки. При компьютерной обработке кривых (радиоизотопных ренограмм) можно количественно определить скорость канальцевой секреции, время прохождения изотопа через паренхиму почки и скорость его экскреции, а также вычислить почечный клиренс. Ренограммы правой и левой почек считаются симметричными, если разница между кривыми по отдельным показателям не превышает 20 %.
Сцинтиграфия почек. При данном методе исследования пациенту вводится радиофармпрепарат, состоящий из молекулы-вектора и радиоактивного маркера. Молекула-вектор поглощается почечной паренхимой. Радиоактивная метка служит «передатчиком»: испускает гамма-лучи, которые регистрируются гамма-камерой. При этом воспроизводится изображение различных этапов прохождения меченых изотопов через почки.
В норме изображение почечной паренхимы появляется уже к 3-5-й минуте после введения меченого гиппурана, затем контрастность снижается, а радиофармпрепарат заполняет чашечно-лоханочную систему, уже к 10-15-й минуте контрастируется мочевой пузырь. Основным показанием к проведению данного исследования является необходимость изучения функциональной активности различных участков почечной паренхимы.
Наличие аваскулярного «немого» очага позволяет предположить кисту почки, зону инфаркта почечной ткани. Для опухолей почки характерно резкое возрастание и убывание накопления радиофармпрепарата. У больных с хронической почечной недостаточностью различного генеза изотопная диагностика дает возможность получить важную информацию о количестве функционирующей почечной паренхимы, определить прогноз заболевания и тактику лечения. Радионуклидные методы исследования могут применяться в трансплантологии для оценки состояния пересаженной почки. С помощью сцинтиграфии можно провести дифференциальную диагностику перекрута яичка и острого эпидиди-мита, идентифицировать яичко у больного с крипторхизмом.
Радиоизотопная диагностика в онкоурологии имеет особенно важное значение, так как позволяет диагностировать метастатическое поражение других органов и тканей. С этой целью могут использоваться следующие методы диагностики: непрямая лимфосцинтиграфия, непрямая радиоизотопная нижняя венокавография, радиоизотопная остеосцинтиграфия, ПЭТ.
Чаще остальных во врачебной практике используется радионуклидная сцин-тиграфия костей скелета, которая позволяет выявить метастазы остеоблас-тического характера, что проявляется гиперфиксацией радиофармпрепарата в пораженных участках. Однако следует учитывать, что патологическое накопление радиофармпрепарата может отмечаться и при последствиях переломов костей и выраженном периостите.
Радиоизотопное исследование при нефросклерозе определяет наиболее пораженные участки почки и ее размеры. При аномалиях взаимоотношения и расположения почек оно может выявить подковообразную, L-образную или дистопированную почку. В дифференциальной диагностике характера объемного образования радиоизотопное исследование позволяет определить аваску-лярные участки, свойственные кистам и ишемическим поражениям (инфаркту) почки или гиперваскулярные области, свидетельствующие о наличии опухоли. Оно информативно при оценке сохранности почечной ткани при гидронефрозе, подозрении на реноваскулярную гипертензию, тромбозе почечной вены.
Регистрация радиоизотопного препарата после его внутривенного введения и накопления над областью мочевого пузыря называется радиоизотопной цис-тографией, а сочетание ее с радиоизотопным исследованием почек - радиоизотопной реноцистографией. С помощью данного исследования можно выявить пузырно-мочеточниковый рефлюкс, когда графическая регистрация радиоактивности снижается над областью мочевого пузыря во время мочеиспускания и одновременно повышается над почками. По регистрации радиоактивности над мочевым пузырем после мочеиспускания можно определить наличие и количество в нем остаточной мочи.
4.7. ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Катетеризация мочевого пузыря. Катетеры - это специально изготовленные трубки для введения в мочевыводящие пути человека. Катетеры делятся на уретральные и мочеточниковые.
Уретральные катетеры применяются для введения в мочевой пузырь с диагностической или лечебной целью. Катетеры различаются по материалу, жесткости, строению и конфигурации. Катетеры бывают металлические и эластичные (из латекса, силикона). Калибр катетера определяется по шкале Шаррьера (существует 30 градаций) и соответствует длине его окружности в миллиметрах: № 1 в диаметре равен 0,3 мм, а его окружность - 1 мм. Длина катетеров составляет от 24 до 36 см. Как правило, короткие катетеры используют у женщин, длинные - у мужчин. Как и большинство урологических инструментов, катетеры имеют клюв (прямой или изогнутый), тело и павильон (задняя часть - служит для соединения с системой, через которую происходит дренирование мочевых путей, введение контрастного вещества и лекарственных препаратов).
Наиболее распространены в клинической практике следующие виды катетеров (рис. 4.40):

Рис. 4.40. Виды катетеров:
а - 1 - катетер Нелатона; 2 - катетер Тимана; 3 - катетер Пеццера; 4 - катетер Малеко;
5 - катетер Фолея;
6 - эластические катетеры: 1 - Нелатона; 2 - Фолея; 3 - Пеццера; в - металлические катетеры - женский (сверху) и мужской
■ катетер Нелатона (конический с одним отверстием) - используется в тех случаях, когда нет необходимости в постоянном катетере;
■ катетер Тиммана, или Мерсье, имеет загнутый вверх конец (клюв), облегчающий его проведение по мочеиспускательному каналу;
■ катетер Фолея - имеет двойной просвет: большее отверстие предназначено для отведения мочи, меньшее - для заполнения баллона, служащего для фиксации катетера в мочевом пузыре (емкость баллона от 5 до 70 мл);
■ трехходовой катетер Фолея. Катетеры этого типа имеют тройной просвет: помимо двух вышеуказанных каналов существует специальный канал для ирригации жидкости. Эти катетеры широко применяются для послеоперационного дренирования и орошения полости мочевого пузыря антисептическими растворами у пациентов, перенесших операции на мочевом пузыре и предстательной железе;
■ катетер Пеццера - самофиксирующийся, который используется для чрес-кожного надлобкового дренирования мочевого пузыря (эпицистостомия). Этот катетер вместо клюва имеет расширенный конец в виде шляпки и вводится в мочевой пузырь при помощи металлического зонда. Шляпка позволяет ему удерживаться в мочевом пузыре. В настоящее время чаще для этой цели стали использовать баллонный катетер Фолея.
Катетеры Фолея являются наиболее совершенными и универсальными как для катетеризации, так и для дренирования мочевого пузыря по уретре или через сформированное в нем отверстие в надлобковой области.
Катетеризацию мочевого пузыря мягким (эластичным) катетером проводят следующим образом. Наружное отверстие мочеиспускательного канала обрабатывают антисептиком. Катетер смазывают инстиллагелем (гель в смеси с анестетиком и антисептиком). Головку полового члена удерживают двумя пальцами левой руки, а правой рукой вводят конец клюва в наружное отверстие уретры и аккуратно продвигают катетер по направлению к мочевому пузырю. Одновременно левой рукой натягивают кверху половой член (при этом расправляются складки слизистой оболочки уретры). Если используется катетер Фолея, перед заполнением баллона убеждаются, что клюв катетера находится в мочевом пузыре (по катетеру выделяется моча). После раздувания баллона катетер подтягивают в дистальном направлении так, чтобы баллон оказался на уровне шейки мочевого пузыря.
Катетеризация мочевого пузыря у мужчин с помощью ригидного (металлического) катетера производится в три этапа и требует определенных навыков и осторожности (рис. 4.41). При трудностях, возникающих при катетеризации мочевого пузыря у больных с инфравезикальной обструкцией, не следует пытаться насильственно провести катетер. Это может привести к травматическому повреждению уретры или увеличенной предстательной железы с образованием ложного хода. Следует извлечь катетер, заменить его на меньший по диаметру или выполнить процедуру под контролем зрения (уретроскопия).
Следует помнить, что катетеризация мочевого пузыря противопоказана при остром воспалительном процессе в предстательной железе, уретре, органах мошонки, при травме мочеиспускательного канала.
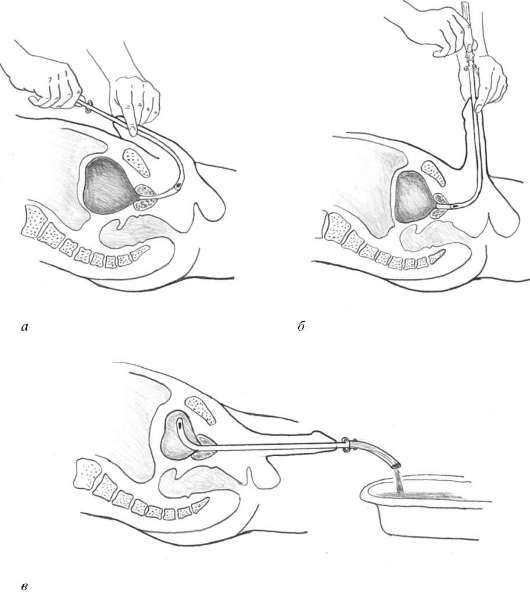
Рис. 4.41. Этапы катетеризации мочевого пузыря металлическим катетером у мужчин: а - катетер располагают вдоль средней линии живота клювом вниз и вводят до перепончатого отдела мочеиспускательного канала;
б - павильон катетера приподнимают, при этом его клюв проходит через перепончатый отдел мочеиспускательного канала, достигая наружного сфинктера мочевого пузыря; в - катетер проведен в мочевой пузырь, началось выделение мочи
Бужирование уретры. Бужирование (от франц. bougie - зонд, буж) - введение специальных ригидных распирающих инструментов (бужей) в мочевыво-дящие пути или свищевые каналы. В урологической практике бужирование применяется с диагностической целью (определение локализации и степени сужения мочеиспускательного канала), при калибровке уретры перед различными манипуляциями и в качестве метода лечения сужений уретры различной этиологии.

Рис. 4.42. Бужи уретральные металлические изогнутые. Номера по шкале Шарьера 16-27
Уретральные бужи - металлические инструменты различной формы и размеров (рис. 4.42). Их калибруют, как и катетеры, по шкале Шаррьера.
Для улучшения скольжения бужей и уменьшения болевых ощущений у мужчин в уретру вводят специальный гель с анестетиком (инстилла-гель). Бужирование начинают инструментами небольших размеров (№ 12-14 по шкале Шаррьера), постепенно увеличивая их диаметр. Суженный участок уретры надо попытаться преодолеть очень легким давлением. Бужирование следует производить очень осторожно, иначе возможен разрыв мочеиспускательного канала.
При выраженных стриктурах используют нитевидные зонды и навинчивающиеся бужи. Вначале используют нитевидный зонд небольшого размера. При попадании последнего в мочевой пузырь на выступающий конец зонда навинчивают буж и вводят его в мочевой пузырь.
Катетеризация и стентирование мочеточников. Катетеризация мочеточника - введение в его просвет специально изготовленных тонких трубочек - мочеточниковых катетеров (рис. 4.43).
К катетеризации мочеточников прибегают в диагностических (раздельное получение мочи, определение проходимости мочеточника, выполнение ретроградной уретеропиелографии) и лечебных (устранение обструкции) целях. Введение мочеточниковых катетеров в устье и их дальнейшее проведение осуществляют с помощью катетеризационного цистоскопа, имеющего для этой цели один или два канала (рис. 21, см. цв. вклейку). Мочеточниковый катетер проводят, ориентируясь на нанесенные на нем деления. Если его продвижение затруднено, то возможными препятствиями могут быть складка слизистой оболочки, конкремент, опухоль или стриктура мочеточника. В таких случаях прилагать усилия не следует, надо подтянуть катетер назад, изменить положение цистоскопа, а затем аккуратными винтообразными движениями возобновить попытки продвинуть его по мочеточнику.
Стентирование мочеточника - введение в его просвет до лоханки специально изготовленных дренажных трубочек - стентов с целью восста-
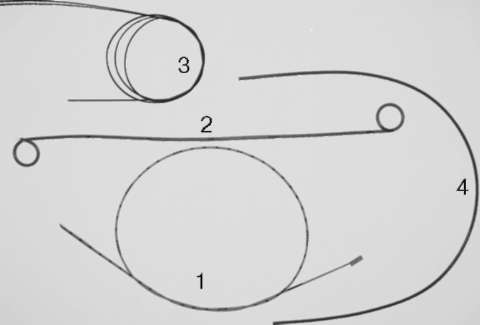
Рис. 4.43. Мочеточниковый катетер (1), мочеточниковый стент (2), струна для его проведения (3) и трубка-толкатель (4)
новления адекватного оттока мочи из почки (рис. 22, см. цв. вклейку). Стент представляет собой катетер, самоудерживающийся за счет двух завитков на пузырном и почечном концах (см. рис. 4.43, поз. 2). Длительность нахождения стента в мочеточнике может варьировать от нескольких часов до 6-8 недель.
Стентирование мочеточника показано при его обструкции различной этиологии (камень, стриктура, опухоль и др.), необходимости визуализации мочеточника при хирургических вмешательствах (предоперационное стентирование), а также с целью шинирования мочеточника при операциях на верхних мочевых путях.
4.8. УРОДИНАМИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ
За последние годы уродинамические методы диагностики в клинической урологии стали неотъемлемой частью обследования нижних мочевых путей. Функциональные исследования мочевого пузыря и мочеиспускательного канала получили широкое распространение не только в урологии, но и в гинекологии, неврологии, педиатрии, гериатрии и общей хирургии.
Уродинамические методы исследования включают в себя урофлоуметрию, простую (ретроградную) и микционную цистометрию (исследование давление - поток), профилометрию уретры, определение давления в точке подтекания (Valsalva Leak Point Pressure), электромиографию и ректоманометрию.
Урофлоуметрия - метод прямой графической регистрации динамики объемной скорости потока мочи при свободном мочеиспускании. Урофлоуметрия отражает процесс мочеиспускания, состоящий из сокращения детрузора, открытия шейки мочевого пузыря и проходимости мочеиспускательного канала. Это, в свою очередь, определяется сократительной способностью детрузора, внутрибрюшным давлением, состоянием наружного и внутреннего сфинктеров, наличием препятствия в области шейки мочевого пузыря и мочеиспускательного канала.
Урофлоуметрия выполняется как первичное исследование. Она неинвазив-на, однако не дает точной локализации подозреваемой дисфункции. Для более точной интерпретации результатов урофлоуметрию необходимо выполнять не менее двух раз, причем непосредственно перед исследованием не следует производить катетеризацию или эндоскопические исследования (уретроскопия, цистоскопия). Пациенты не должны принимать препаратов, влияющих на функциональное состояние мочевых путей (альфа-блокаторы, М-холинолити-ки, мелипрамин и т. д.) в течение не менее 3 дней до исследования. Наполнение мочевого пузыря перед исследованием должно быть адекватным, а пациенту следует создать условия максимального психологического комфорта.
Основные показатели урофлоуметрии следующие.
Максимальная скорость мочеиспускания - определяется сократительной активностью детрузора и проходимостью уретры. Уменьшение этого показателя наблюдается при заболеваниях, вызывающих снижение сократительной активности детрузора или нарушение проходимости уретры, то есть при увеличении уретрального сопротивления потоку мочи. Норма в зависимости от возраста и пола определяется по специальным графикам - номограммам (табл. 4.3).
Таблица 4.3. Нормальные значения максимальной скорости мочеиспускания в зависимости от пола и возраста

Время мочеиспускания - зависит от максимальной скорости мочеиспускания и объема выделенной мочи. Как и скорость мочеиспускания, определяется по специальным номограммам.
Время задержки - время от готовности совершить акт мочеиспускания до фактического его начала. В норме этот показатель не превышает 10 сек. Увеличение его наблюдается в случае повышения уретрального сопротивления.
Характер кривой - позволяет заподозрить то или иное нарушение. В норме кривая имеет колоколообразный вид с эксцентрично смещенной влево серединой (рис. 4.44).
Объем мочеиспускания - параметр, который определяет скорость мочеиспускания: чем больше объем мочеиспускания, тем выше скорость потока. Урофлоу-метрия наиболее информативна при объеме мочеиспускания 200-400 мл; при объеме менее 150 мл результаты считаются недостоверными.
Цистометрия (цистоманометрия) - методисследования, основанныйнарегист-рации изменений внутрипузырного давления в процессе заполнения мочевого пузыря и при мочеиспускании. Суть методики заключается в заполнении мочевого пузыря жидкостью (обычно физиологическим раствором) при одновременной регистрации внутрипузырного, детрузорного и абдоминального давлений. Давление исчисляется в сантиметрах водного столба - см вод. ст. (см Н2О).
Цистометрия отражает: 1) сенсорные характеристики мочевого пузыря; 2) адаптационные свойства детрузора (то есть его способность к сохранению
низкого внутрипузырного давления при заполнении и отсутствие незаторможенных сокращений); 3) динамику внутрипузырного давления при мочеиспускании. 2-й и 3-й пункты показывают возбудимость нервно-рефлекторной дуги.
Перед исследованием пациент должен помочиться, необходимо также исключить прием каких-либо се-дативных или влияющих на функцию нижних мочевых путей препаратов за сутки до исследования.
Мочевой пузырь заполняют через стерильный катетер, введенный трансуретрально. Скорость заполне-
Рис. 4.44. Общий вид и показатели урофлуограммы
ния может быть медленной (менее 10 мл/мин), средней (10-100 мл/мин) и быстрой (более 100 мл/мин). Заполнение можно производить в положениях стоя, сидя и лежа. Температура среды заполнения должна соответствовать температуре тела пациента. Перед тем как начать заполнение, измеряют количество остаточной мочи. В течение фазы заполнения пациента необходимо попросить потужиться, подвигаться или покашлять для того, чтобы спровоцировать незаторможенные сокращения мочевого пузыря, чтобы проверить правильность установки манометрических систем.
Пациент находится в положении на спине. В уретру введен двухходовой катетер (ходы 2 и 3). От помпы, которая нагнетает жидкость в мочевой пузырь, отходит инфузионная система 1, подключенная к ходу 2 уретрального катетера. От датчиков давления отходят манометрические проводники 4 и 5, которые подключены к ходу 3 уретрального катетера и ректальному манометрическому катетеру б (рис. 4.45).
Графическое отображение изменений внутрипузырного давления при заполнении называется цисто-метрограммой (рис. 4.46).
На графике цистометрограммы определяются следующие компоненты:
кривая внутрибрюшного (абдоминального) давления Pabd;
кривая пузырного давления Pves;
кривая детрузорного давления Pdet, которая вычисляется автоматически, путем вычитания из значения пузырного давления значения абдоминального давления: Pves - PM = Pdet.
К наиболее значимым относятся следующие параметры цистометрии.
1. Остаточная моча - ее количество не должно превышать 50 мл или 10 % от объема мочевого пузыря. Увеличение количества остаточной мочи может быть обусловлено ослаблением сократительной активности детрузора или нарушением его координированного сокращения.
2. Ощущение первого позыва характеризует функцию нейросенсорных путей. В нормальном мочевом пузыре ощущение первого позыва появляется при заполнении не менее 150 мл, но не более 350 мл.
3. Максимальная емкость мочевого пузыря - объем, при котором пациент
Рис. 4.45. Схема выполнения цистометрии: 1 - инфузионная система для заполнения мочевого пузыря; 2 - уретральный катетер: ход для заполнения мочевого пузыря; 3 - уретральный катетер: ход для регистрации внутрипузырного давления; 4 - датчик для определения пузырного давления; 5 - датчик для определения ректального давления; 6 - катетер для ректальной манометрии
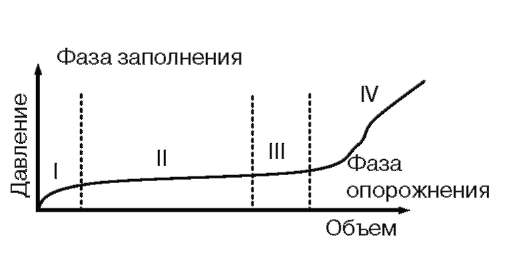
Рис. 4.46. Фазы нормальной цистометрограммы:
I - инициальное повышение внутрипузыр-ного давления до момента достижения давления покоя; II - тонический изгиб кривой, отражающий вязкоэластические свойства стенки мочевого пузыря; III - структуры стенки мочевого пузыря достигают максимального растяжения, и повышение давления обусловлено дополнительным заполнением; IV - фаза мочеиспускания, которая определяет сократительную активность детрузора
не может далее откладывать мочеиспускание. Максимальная емкость зависит от скорости заполнения, функции сенсорных нервных путей и функции детрузора. При быстром заполнении (более 100 мл/мин) емкость мочевого пузыря обычно составляет около 2/3 емкости при средней скорости заполнения. В норме максимальная емкость - 500-600 мл. При декомпенсации детрузора емкость составляет 1000 мл и более, при сморщенном мочевом пузыре - 100 мл и менее. Если нарушена передача сенсорного сигнала, то максимальную емкость мочевого пузыря определить невозможно.
Существует понятие функциональная емкость мочевого пузыря. Она определяется из функциональных дневников мочеиспускания и представляет собой наибольший объем мочеиспускания.
4. Давление при первом позыве составляет обычно от 0 до 5 см вод. ст. в положении лежа и от 20 до 50 см вод. ст. в положении стоя и в большинстве случаев зависит от массы внутренних органов
5. Растяжимость (комплаентность) мочевого пузыря рассматривается как изменение детрузорного давления при определенном изменении объема заполнения. Растяжимость высчитывается по формуле:
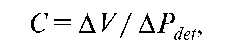
где С - растяжимость стенки мочевого пузыря; AV - изменение объема, APdet - изменение давления детрузора в момент изменения объема. Измеряется растяжимость в мл/см вод. ст. В норме растяжимость должна быть более 10 мл/см вод. ст. при объеме до 100 мл и более 25 мл/см вод. ст. при объеме до 500 мл. Если растяжимость низкая (что обычно наблюдается при резком нарастании давления при небольшом изменении объема), то это неблагоприятно для состояния верхних мочевых путей.
6. Давление в мочевом пузыре в фазу заполнения (имеется в виду детрузор-ное давление Pdet) - нормальный мочевой пузырь способен адаптироваться к быстрому изменению объема от 0 до максимальной емкости; при этом давление в мочевом пузыре повышается незначительно. Например, при первом позыве давление в мочевом пузыре в среднем составляет 0-5 см вод. ст., а при максимальной емкости - 10-15 см вод. ст. При этом растяжимость мочевого пузыря остается на нормальном уровне. При сморщенном мочевом
пузыре или гиперактивности детрузора давление возрастает резко и до значительных цифр. Субъективно это сопровождается болью и чувством неудержимого позыва, нередко - недержанием мочи. При гиперрефлексии детру-зора повышение давления обусловлено незаторможенными сокращениями детрузора, несмотря на попытки пациента подавлять их. Незаторможенные сокращения детрузора можно вызвать при кашле, натуживании, изменении положения тела.
7. Нестабильность/стабильность мочевого пузыря - характеристика контроля центральной нервной системы над функцией мочевого пузыря. При гиперактивности мочевого пузыря в фазу заполнения на кривой внутрипузыр-ного и детрузорного давления цистометрограммы спонтанно или при провокации появляются незаторможенные сокращения детрузора, которые пациент безуспешно пытается подавить. Эти сокращения характеризуются повышением давления, иногда до значительных цифр. Раньше считалось, что критерий гиперактивности мочевого пузыря - это повышение давления более чем на 15 см вод. ст., однако сейчас этот критерий не рассматривается как основной. Гиперактивность мочевого пузыря появляется при различных патологических состояниях центральной нервной системы, а также при нарушении местных пузырно-уретральных взаимоотношений. Необходимо помнить, что этиологию этого нарушения нельзя оценить по данным цистометрии.
Микционная цистометрия - исследование давление-поток, состоящее из двух фаз: фазы заполнения (такой же, как фаза заполнения при простой цис-тометрии) и фазы опорожнения. В фазе опорожнения производятся одновременная регистрация внутрипузырного Pves и абдоминального Pabd давлений, определение скорости мочеиспускания и электромиография сфинктера. Де-трузорное давление Pdet определяется автоматически как Pves - Pabd. Данное исследование дает нам информацию о состоянии детрузора и его сократительной способности, наличии или отсутствии инфравезикальной обструкции, скорости мочеиспускания и количестве остаточной мочи, участии мышц передней брюшной стенки в мочеиспускании, координации работы сфинктера и детрузора.
Выполняется микционная цистометрия в положении стоя или сидя. Подготовка пациента и условия выполнения такие же, как при ретроградной цисто-метрии.
В фазе заполнения одновременно с регистрацией внутрипузырного, абдоминального и детрузорного давления производится оценка электрической активности поперечно-полосатой мускулатуры тазового дна. Оцениваются те же показатели, что и в фазу заполнения простой цистометрии, однако при достижении максимальной цистометрической емкости автоматически начинается регистрация фазы опорожнения.
Оцениваются такие параметры фазы опорожнения, как пузырное давление при максимальной скорости потока мочи (см вод. ст.), давление открытия шейки мочевого пузыря (см вод. ст.), детрузорное давление (см вод. ст.) - максимальное и в точке максимальной скорости потока. Автоматически выстраивается график зависимости скорости мочеиспускания от детрузорного давления. Таким образом можно выявить препятствие оттоку мочи.
Таким образом, фазу опорожнения характеризуют следующие важные параметры.
1. Пузырное давление при максимальной скорости потока (Pves at Max flow). Давление в мочевом пузыре - это движущая сила мочеиспускания. Если пузырное давление при максимальной скорости потока превышает 100 см вод. ст., это может указывать на наличие инфравезикальной обструкции даже при нормальных цифрах скорости мочеиспускания.
2. Давление открытия (Pvesat open). Пузырное давление в начале мочеиспускания, отражает устойчивость открытия выходного отдела мочевого пузыря. Давление открытия - важный параметр в оценке наличия инфравезикальной обструкции. Если оно превышает 80 см вод. ст., это указывает на обструктив-ный характер мочеиспускания.
3. Детрузорное давление. Сокращение детрузора должно поддерживаться, пока мочевой пузырь не опорожнится полностью. Нормально функционирующий мочевой пузырь адаптируется к подъему давления внутри него соответственно уретральному сопротивлению. Если выходной отдел мочевого пузыря блокирован, сокращения детрузора достигают максимальной интенсивности (изометрическое сокращение); при открытом выходном отделе сила сокращений значительно ниже (изотоническое сокращение). По специальным номограммам, предложенным W. Schafer и P. Abrams, можно оценить сократительную силу детрузора и степень инфравезикальной обструкции (рис. 4.47).
4. Скорость мочеиспускания, остаточная моча, объем мочеиспускания (см. уро-флоуметрию).
5. Абдоминальное давление. В норме при мочеиспускании оно составляет 10- 15 см вод. ст. и в момент мочеиспускания зачастую уменьшается. При наличии обструкции абдоминальное давление может повышаться, иногда до значительных цифр, за счет натуживания, однако при этом скорость мочеиспускания увеличивается весьма незначительно.
Электромиография - регистрация электрической активности поперечнополосатой мускулатуры тазового дна, отвечающей за удержание мочи. Данный метод позволяет получить информацию о произвольном контроле за мышцами тазового дна, координации функционирования детрузора и мускулатуры тазо-
вого дна во время заполнения мочевого пузыря и при его опорожнении. У большинства людей уретральный и анальный сфинктеры работают синхронно. Изучая характер функционирования анального сфинктера, можно сделать вывод о деятельности уретрального.
Потенциалы с мышц могут регистрироваться при помощи игольчатых или поверхностных электродов. Имеются также электроды в виде муфты, в центре которой располагается отверстие для прохождения ректального
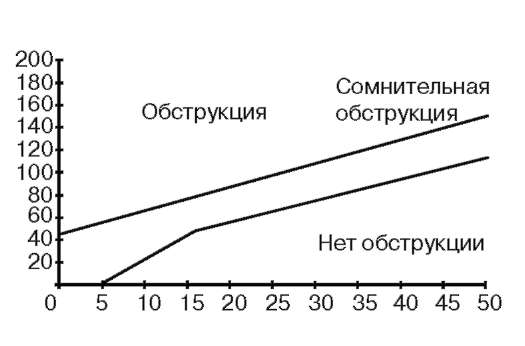
Рис. 4.47. Номограмма определения инфравезикальной обструкции
катетера. Игольчатые электроды вводятся непосредственно в толщу мышцы и обеспечивают более точную информацию.
Поверхностные электроды накладываются после тщательной обработки спиртом и высушивания области анального отверстия при раздвинутых ягодицах следующим образом (рис. 4.48): два электрода устанавливаются на 3 и 9 часах, как можно ближе к слизистой прямой кишки, третий электрод устанавливается на внутреннюю поверхность бедра (заземление). Женщинам электроды вводятся на глубину около 1 см вдоль края наружного отверстия уретры на 1 и 11 часах. Мужчинам электроды устанавливаются между основанием мошонки и прямой кишкой, параллельно последней, на глубину около 2-3 см.
Оценивается способность пациента сокращать и расслаблять мускулатуру сфинктера по просьбе исследователя, наличие или отсутствие рефлекторной релаксации сфинктера во время сокращения мочевого пузыря. Исходя из этого выделяют следующие состояния: норма, детрузорно-сфинктерная диссинер-гия, неконтролируемая релаксация сфинктера.
Норма. При пустом мочевом пузыре может быть продемонстрировано произвольное сокращение и расслабление мускулатуры сфинктера. При заполнении мочевого пузыря наблюдается постепенное увеличение активности сфинктера по мере накопления жидкости, особенно после первого позыва. При возникновении непроизвольного сокращения детрузора (при его подавлении) отмечается значительное увеличение активности сфинктера, что подтверждает способность пациента произвольно подавлять мочеиспускание. Полное расслабление сфинктера наблюдается при произвольно вызванном сокращении детрузора (то есть при мочеиспускании).
Детрузорно-сфинктерная диссинергия. Характеризуется отсутствием рефлекторного расслабления сфинктера во время сокращения детрузора (то есть в момент мочеиспускания). На электромиограмме определяется постепенное увеличение электромагнитной активности сфинктера по мере заполнения мочевого пузыря, которое не прерывается при рефлекторном сокращении детрузора.
Рис. 4.48. Установка электродов при электромиографии женщинам (а) и мужчинам (б): 1 - клитор; 2 - уретральный сфинктер; 3 - уретра; 4 - влагалище
Эта активность сфинктера не подавляется рефлекторно (как при мочеиспускании). Данный симптом наблюдается при повреждениях спинного мозга и обусловливает спастическое сокращение сфинктера.
Неконтролируемое расслабление сфинктера. Характеризуется внезапным расслаблением наружного (поперечно-полосатого) сфинктера. Клинически данное состояние проявляется в виде внезапно возникающих эпизодов подтекания мочи. Обычно это наблюдается у неврологических больных (рассеянный склероз).
Уретропрофилометрия - измерение профиля уретрального давления - относится к методам оценки состояния выходного отдела мочевого пузыря. Она представляет собой регистрацию внутреннего давления, которое создается боковыми стенками мочеиспускательного канала по всей его длине. При этом возможно определить, каким образом происходит распределение давления внутри просвета уретры на разных уровнях.
Исследование проводится в положении лежа, в мочевой пузырь трансуретрально вводится двухили трехходовой катетер диаметром 8-10 по шкале Шарьера. Катетер для регистрации уретрального давления имеет боковое отверстие, расположенное на расстоянии около 4 см от его конца. Предварительно мочевой пузырь заполняют 150-200 мл жидкости с температурой 37 °С, затем начинают извлекать катетер специальным ретрактором со скоростью 2 мм/сек. Пациент в этот момент находится в состоянии покоя, без напряжения мышц промежности. Одновременно в боковое отверстие подается жидкость со скоростью 2 мл/мин. Уретральное давление определяется сопротивлением, которое оказывает вытекающей из бокового отверстия жидкости стенка мочеиспускательного канала. Профиль уретрального давления регистрируют в покое, затем пациента просят напрячь мышцы тазового дна. Выполняют также регистрацию уретрального давления при натуживании и кашле (стрессовый профиль) в зоне максимального уретрального давления - для выявления стрессового недержания мочи или нестабильности уретры.
Для нормального удержания мочи в мочевом пузыре необходимо, чтобы давление в уретре превышало давление внутри мочевого пузыря, то есть уретрально-пузырный градиент (PuraDif) был положительным. Это обеспечивается нормальной работой замыкательного аппарата мочевого пузыря, который составляют гладкомышечный и поперечно-полосатый сфинктеры. В период наполнения адаптация детрузора к увеличивающемуся объему мочи обеспечивает низкое внутрипузырное давление, тогда как сила сокращения сфинктеров высокая.
Основными являются следующие показатели профилометрии.
1. Максимальное уретральное давление (Maximal Urethral Pressure) - максимальное давление измеряемого профиля уретры. Оно зависит от тонического сокращения гладкой и поперечно-полосатой мускулатуры, кровотока в уретральных артериях и венах, выраженности складок слизистой оболочки, фиброэластичес-кого напряжения стенок. Нормальные цифры максимального уретрального давления представлены в табл. 4.4. У женщин при старении наблюдается уменьшение максимального уретрального давления с 60-80 см вод. ст. в возрасте 30 лет до 35-40 см вод. ст. в возрасте 70 лет. Существует формула для эмпирического определения нормальных показателей уретрального давления Pura у женщин:
Pura, см вод. ст. = 92 - возраст, годы.
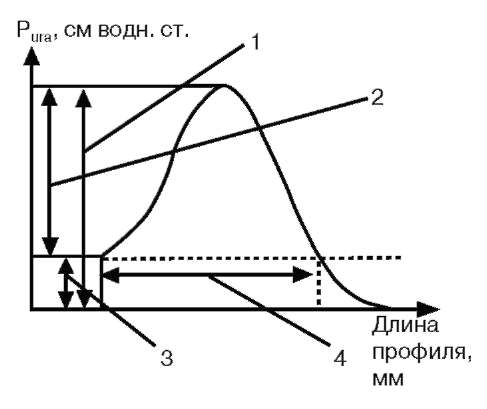
Рис. 4.49. Профиль уретрального давления Pura у женщин: 1 - максимальное уретральное давление; 2 - давление закрытия; 3 - пузырное давление; 4 - функциональная длина уретры
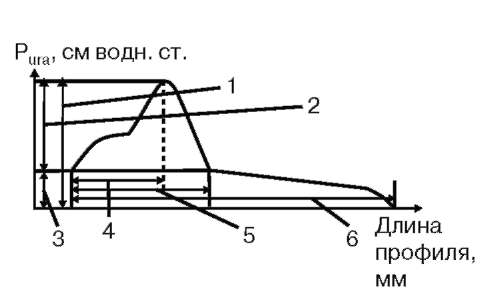
Рис. 4.50. Профиль уретрального давления Pura у мужчин:
1 - максимальное уретральное давление;
2 - уретральное давление закрытия;
3 - пузырное давление; 4 - длина простатической части; 5 - функциональная длина уретры; 6 - общая длина профиля
Максимальное уретральное давление закрытия (Maximal Closure Pressure) - разница между максимальным уретральным давлением и давлением в мочевом пузыре, другими словами, это наибольшее значение уретрально-пузырного градиента. Для нормального состояния удержания оно должно быть больше 0. В норме максимальное давление закрытия составляет приблизительно 55- 60 см вод. ст. (см. табл. 4.4), снижаясь при патологических состояниях, проявляющихся недержанием мочи.
На рис. 4.49, 4.50 изображены нормальные профили уретрального давления у мужчин и женщин.
3. Функциональная длина уретры, мм, - длина участка мочеиспускательного канала, на протяжении которого внутриуретральное давление превышает внут-рипузырное (то есть Pura >Pves). Функциональная длина уретры у мужчин и женщин различается (см. табл. 4.4). У мужчин расстояние от внутреннего отверстия уретры до точки максимального уретрального давления зависит от длины простатического отдела уретры (что определяется размерами простаты).
Таблица 4.4. Нормальные значения основных показателей профилометрии в зависимости от пола

При стрессовом недержании мочи III типа имеется истинная недостаточность сфинктера; при этом максимальное уретральное давление составляет менее 30 см вод. ст.
4.9. ЭНДОСКОПИЧЕСКИЕ МЕТОДЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ УРОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЙ
Внедрение эндоскопической техники и необходимого эндоурологического инструментария для диагностики и лечения заболеваний мочевыводящих путей привело к становлению целого раздела современной урологии - эндоуроло-гии. Эндоскопические методы исследования сегодня порой играют ключевую роль в постановке диагноза заболеваний почек и мочевых путей. Не менее широкое распространение получили и эндоскопические операции на мочевыво-дящих путях. С помощью современных ригидных и гибких эндоскопов можно осуществить диагностическую и лечебную уретроскопию, цистоскопию, урете-роскопию, уретеропиелоскопию и нефроскопию.
Уретроскопия - метод эндоскопического исследования мочеиспускательного канала с помощью специального оптического прибора - уретроскопа. Осмотр мочеиспускательного канала производят по мере продвижения по нему эндоскопа в постоянном токе орошающей жидкости (ирригационная уретроскопия). Передняя уретра у мужчин по мере поступления жидкости растягивается и выглядит в виде округлого, уходящего вдаль канала (рис. 1, см. цв. вклейку), в заднем отделе которого определяются семенной бугорок и доли предстательной железы (рис. 2, см. цв. вклейку). Уретроскоп используется для диагностики пороков развития, стриктур (рис. 3, см. цв. вклейку), свищей, инородных тел, камней, дивертикулов и новообразований уретры. В клинической практике осмотр мочевого пузыря и мочеиспускательного канала нередко выполняют одновременно (уретроцистоскопия). Для уретроскопии используются оптические системы с углом обзора 0° и 12°.
Цистоскопия - метод эндоскопического исследования мочевого пузыря с помощью специального оптического прибора - цистоскопа.
Цистоскоп - это инструмент, предназначенный для осмотра уретры, мочевого пузыря и проведения диагностических и лечебных манипуляций. Его используют для промывания мочевого пузыря, катетеризации мочеточников, взятия биопсии, коагуляции, извлечения инородных тел и т. д.
Ригидный цистоскоп (рис. 4.51) состоит из тубуса, обтуратора, телескопического мостика и оптической системы с осветителем. Тубус инструмента имеет ирригационный канал, по которому поступает жидкость, обеспечивающая хорошую визуализацию. Мостик служит для соединения оптической системы и тубуса и позволяет провести мочеточниковые катетеры, щипцы для биопсии и различных манипуляций. В зависимости от цели исследования (диагностической или лечебной) могут применяться смотровой или катетеризационный цистоскоп. Последний имеет специальный механизм - подъемник Альбаррана, облегчающий проведение эндоурологических вмешательств, таких как катетеризация мочеточников и др.
Цистоскопия позволяет оценить состояние слизистой оболочки мочевого пузыря, устьев мочеточников, определить наличие конкрементов, опухолей, инородных тел и др. Необходимость в проведении исследования может возникнуть в гинекологической или хирургической практике (для исключения инвазии опухоли женских половых органов, толстой кишки). Цистоскопия является

Рис. 4.51. Ригидные цистоскопы:
1 - смотровой; 2 - катетеризационнный; 3 - катетеризационный с механизмом - подъемником Альбаррана
неотъемлемой частью таких методов диагностики, как хромоцистоскопия, катетеризация мочеточников, ретроградная уретеропиелоскопия и уретеропиелог-рафия. В процессе цистоскопии выполняются различные эндоурологические операции: биопсия уротелия, цистолитотрипсия, электрокоагуляция доброкачественных опухолей, рассечение устья мочеточника, уретероцеле, уретероли-тоэкстракция и др.
Противопоказаниями к выполнению цистоскопии являются острые воспалительные заболевания мочеполовых органов и повреждения уретры.
Цистоскопия выполняется в положении больного лежа на спине с разведенными ногами. У мужчин исследование проводят под наркозом или местной анестезией, вводя в уретру инстиллагель. Эндоскоп вводят в наружное отверстие уретры и при постоянной ирригации жидкости, постепенно продвигаясь, осматривают передние отделы мочеиспускательного канала (уретроскопия). При приближении к лобковому симфизу окуляр ригидного цистоскопа направляют вниз и, проходя через задние отделы уретры, попадают в мочевой пузырь. После наполнения мочевого пузыря приступают к его осмотру. Исследование начинают с передней стенки и верхушки мочевого пузыря, где определяется своеобразный ориентир - пузырек воздуха (рис. 11, см. цв. вклейку). Далее изучают боковые, заднюю стенки и дно мочевого пузыря. Особенно тщательно следует осматривать область мочепузырного треугольника (треугольник Лье-то), где наиболее часто располагаются патологические процессы. Мочепузыр-ный треугольник ограничен устьями мочеточников и внутренним отверстием уретры. Слизистая оболочка мочевого пузыря в норме бледно-розового цвета, с умеренно развитым сосудистым рисунком, усиливающимся в проекции треугольника Льето, и характерным блеском. Устья мочеточников располагаются симметрично на обоих концах межмочеточниковой складки, имеют щеле-видную форму (рис. 12, см. цв. вклейку). Если представить цистоскопическую картину осмотра мочевого пузыря в виде циферблата часов, то расположение
воздушного пузырька соответствует 12 часам, правого мочеточника - 7, а левого - 5 часам.
Цистоскопическая картина при различных патологических изменениях имеет характерные особенности. При аплазии почки соответствующее устье мочеточника отсутствует. В ряде случаев можно обнаружить удвоение устьев мочеточников. Уретероцеле определяется в виде шаровидного выпячивания, покрытого неизмененной слизистой мочевого пузыря. При цистите отмечаются гиперемия и усиление сосудистого рисунка слизистой оболочки (рис. 19, см. цв. вклейку). Длительная инфравезикальная обструкция сопровождается тра-бекулярными изменениями стенки мочевого пузыря с образованием в его полости ложных дивертикулов (рис. 20, см. цв. вклейку) и конкрементов (рис. 17, см. цв. вклейку). С помощью цистоскопии можно наблюдать картину туберкулезного поражения мочевых путей.
Крайне важную информацию данный метод несет в диагностике опухолей мочевого пузыря (рис. 23, 24, см. цв. вклейку).
Значительно повысить информативность исследования позволяет метод флюоресцентной диагностики. Он основан на избирательном накоплении протопорфирина IX в клетках опухоли после внутрипузырной инсталляции 5-аминолевулиновой кислоты. При освещении мочевого пузыря сине-фиолетовым светом возникает флюоресценция протопорфирина, концентрация которого в опухоли значительно выше, чем в здоровой слизистой оболочке (рис. 26, см. цв. вклейку). Это дает возможность улучшить визуализацию новообразований, которые не видны при обычном освещении, взять биопсию из флюоресцирующих участков или удалить их. Характерна цистоскопическая картина при открытом пионефрозе, сопровождающаяся выделением гноя из устья мочеточника. При гематурии определяется выделение крови из устья мочеточника на стороне поражения (рис. 13, см. цв. вклейку).
Хромоцистоскопия - осмотр мочевого пузыря с определением раздельной функции почек и мочевыводящих путей. Метод заключается в проведении
Рис. 4.52. Уретеропиелоскопы: 1 - гибкий; 2 - ригидный
цистоскопии с одновременным внутривенным введением 1-3 мл 0,4% раствора индигокармина. В норме индигокармин выделяется из устьев мочеточников с мочой окрашенной в синий цвет струей через 4-6 мин после его поступления в кровяное русло (рис. 14, см. цв. вклейку). Отсутствие выделения инди-гокармина с одной из сторон в течение 10-12 мин указывает на значительное снижение функции почки или нарушение оттока мочи по мочеточнику.
Уретероскопия - метод эндоскопического исследования мочеточника и полостной системы почки (уретеропиелоскопия) с помощью специального оптического прибора - уретероскопа (уретеропиелоскопа).
Различают ригидные, полуригидные и гибкие уретероскопы (рис. 4.52). Преимуществом современных фиброволоконных (гибких) уретероскопов является подвижность головной части, что позволяют преодолевать сужения, расширения и изгибы мочеточников.

Рис. 4.53. Чрескожные ригидные нефроскопы

Рис. 4.54. Чрескожные гибкие нефроскопы
Уретеропиелоскоп дает возможность осмотреть мочеточник, лоханку и чашечки и в процессе осмотра выявить их повреждения, сужения (рис. 27, см. цв. вклейку), камни (рис. 28, см. цв. вклейку), опухоли (рис. 29, см. цв. вклейку), а также выполнить биопсию, контактную литотрипсию, уретеролитоэкст ракцию и др.
Нефроскопия - метод эндоскопического исследования почечной лоханки и чашечек с помощью специального оптического прибора - нефроскопа, вводимого через сформированный чрескожный ход в поясничной области. Существуют ригидные (рис. 4.53) и гибкие (рис. 4.54) нефроскопы.
Перкутанную нефроскопию осуществляют под ультразвуковым и/или рентгенологическим контролем. Через небольшой разрез кожи специальной иглой пунктируют полостную систему почки. По струне-проводнику формируют свищевой ход от кожи до почечной лоханки и расширяют его с помощью бужей до размеров нефроскопа. Далее по созданному каналу вводят нефроскоп и осматривают чашечно-лоханочную систему почки.
Нефроскопию выполняют с диагностической (распознавание патологического процесса в чашечно-лоханочной системе почки и мочеточнике) и лечебной целью.
Эндоскопические операции в урологии
С помощью современного эндоскопического оборудования можно не только хорошо диагностировать, но и эффективно лечить целый ряд урологических заболеваний. Эндоурологические вмешательства менее травматичны, чем открытые операции, они уменьшают длительность пребывания больных в стационаре и сокращают период реабилитации. Все эндоскопические операции можно разделить на вмешательства, выполняемые на нижних (уретра, предстательная железа, мочевой пузырь) и верхних (почки и мочеточники) мочевых путях.
Операции, выполняемые на нижних мочевых путях
Внутренняя оптическая уретротомия применяется при стриктурах уретры. С помощью специального оптического инструмента - уретроскопа - холодным ножом производят рассечение рубцово-измененного суженного участка уретры (рис. 4, см. цв. вклейку).
В настоящее время трансуретральная эндоскопическая хирургия предстательной железы и мочевого пузыря включает: электроинцизию, электрорезекцию, электровапоризацию, роторезекцию, биполярную электроэнуклеацию простаты (TUEB), игольчатую аблацию, лазерную коагуляцию и вапоризацию. Наибольшее распространение среди них приобрела трансуретральная электрорезекция предстательной железы (ТУР), которая может быть использована при любых заболеваниях этого органа. В первую очередь она является основным методом лечения доброкачественной гиперплазии простаты.
Электрорезекция патологически измененной ткани предстательной железы производится петлей резектоскопа с помощью высокочастотного переменного тока при постоянной ирригации специально приготовленными стерильными растворами (9% раствор маннитола, 3% раствор мочевины, 7,5% раствор
глюкозы и др.) (рис. 5, 6, см. цв. вклейку). Орошающие жидкости позволяют поддерживать хорошую видимость операционного поля за счет быстрой эвакуации примеси крови, мелких сгустков, слизи, участков ткани и др. В процессе операции последовательно срезают небольшие участки ткани простаты, а кровоточащие сосуды коагулируют (рис. 7, 8, см. цв. вклейку). Резецированные кусочки с током жидкости попадают в мочевой пузырь (рис. 9, см. цв. вклейку) и откуда через тубус резектоскопа вымываются наружу. Если при этом удаляется вся гиперплазированная ткань до хирургической капсулы, операция называется трансуретральная аденомэктомия (рис. 10, см. цв. вклейку). После ее окончания, убедившись, что гемостаз хороший и все кусочки резецированной ткани простаты удалены из мочевого пузыря, резектоскоп извлекают и по уретре мочевой пузырь дренируют трехходовым катетером Фолея. Через катетер в ближайшие несколько дней после операции проводится постоянное орошение полости мочевого пузыря антисептическими растворами.
Трансуретральная электровапоризация простаты осуществляется с помощью специальных электродов (вапартродов) различных конфигураций, которыми производят выпаривание тканей предстательной железы с одновременным их подсушиванием и коагуляцией. Особенность биполярной электроэнуклеации простаты (TUEB) заключается в том, что первоначально производят эндоскопическое электровылущивание (энуклеацию) аденоматозных узлов единым блоком в просвет мочевого пузыря. После чего выполняют их марцеляцию (размельчение) и удаляют через тубус резектоскопа.
Трансуретральная электрорезекция стенки мочевого пузыря - основной метод лечения поверхностных (без инвазии в мышечный слой) опухолей мочевого пузыря (рис. 25, см. цв. вклейку). Выполнение операции после введения в мочевой пузырь 5-аминолевулиновой кислоты (ТУР под флюоресцентным контролем) позволяет удалить все, в том числе невидимые при обычной цистоскопии участки опухоли (рис. 26, см. цв. вклейку).
ТУР используется также при лечении других заболеваний мочевых путей - трансуретральная электрорезекция уретероцеле, биопсия стенки мочевого пузыря, участков инвазивного рака, рассечение входа в дивертикул и др.
Эндоскопическая контактная цистолитотрипсия - метод разрушения камней мочевого пузыря с помощью подведенных к ним источников энергии или механического воздействия. В первом случае через цистоскоп к камню подводится зонд, несущий электрогидравлическую, ультразвуковую, пневматическую или лазерную энергию, которая под визуальным контролем разрушает камень. Во втором используется специальный механический цистолитотрип-тор. Он представляет собой эндоскоп, механическая часть которого состоит из двух браншей. После введения в мочевой пузырь бранши раскрываются, под контролем зрения между ними зажимается камень, затем бранши сжимают и камень разрушается. Образовавшиеся в результате дробления осколки камня вымываются с помощью шприца Жане через тубус цистоскопа.
Эндоскопические операции на верхних мочевых путях
Их производят с помощью специально разработанных гибких или жестких эндоскопов - уретеропиелоскопа и нефроскопа.
Уретеропиелоскопия позволяет выполнить следующие эндоскопические оперативные вмешательства: биопсию уротелия, рассечение сужений мочеточника, дробление и извлечение камней, электрорезекцию поверхностных опухолей мочеточника и лоханки (рис. 27-30, 34, см. цв. вклейку).
Наибольшее распространение приобрела контактная уретеролитотрип-сия - дробление камней мочеточников и уретеролитоэкстракция - извлечение их с помощью специально сконструированных экстракторов. Уретероскопию выполняют антеградно, в процессе нефроскопии, или ретроградно, трансуретрально. Ретроградную уретероскопию производят путем проведения уретеропи-елоскопа под контролем зрения по уретре в мочевой пузырь, а затем через устье в мочеточник. После обнаружения конкремента по рабочему каналу эндоскопа с целью предотвращения его смещения в лоханку за камень заводится специально сконструированное устройство в виде металлической сетчатой полусферы («шапочка»). К камню подводится зонд, несущий один из видов энергии: электрогидравлическую, ультразвуковую, пневматическую или лазерную. Разрушенные фрагменты камня удаляются с помощью различных экстракторов, наибольшее распространение из них приобрела петля (корзинка) Дормиа. Если размеры камня невелики (< 0,5 см), его можно извлечь без предварительной литотрипсии (уретеролитоэкстракция). По окончании операции в мочеточник с целью дренирования почки на несколько дней устанавливается стент.
Эндоскопические операции через чрескожный доступ в поясничной области (нефроскопия) включают вмешательства на чашечно-лоханочной системе и верхней трети мочеточника. Нефроскопия позволяет произвести экстракцию камней (рис. 31, см. цв. вклейку), литотрипсию (рис. 33, см. цв. вклейку), антеградное стентирование мочеточника (рис. 32, см. цв. вклейку), биопсию уротелия, электрорезекцию поверхностных опухолей (рис. 34, см. цв. вклейку), антеградное рассечение стриктур мочеточника, уретеролитотрипсию и уретеролитоэкстракцию.
Наибольшее распространение получила нефролитотрипсия (рис. 33, см. цв. вклейку). Операция начинается с чрескожной пункции лоханки под ультразвуковым и/или рентгеновским контролем. В ее просвет по специальной игле вводят струну-проводник, по которой расширяют пункционный канал до размеров нефроскопа. Выполняют нефроскопию, обнаруживают камень и в потоке используемой при этом промывной жидкости осуществляют его контактное дробление с одновременным вымыванием осколков. Виды энергии, используемые для дробления, те же, что и при трансуретральной уретероли-тотрипсии. Крупные осколки удаляют с помощью специальных щипцов, операцию заканчивают установкой нефростомического дренажа.
Антеградная эндоуретеротомия - метод реканализации верхних отделов мочеточника, заключающийся в рассечении его рубцово-измененной стенки. При рецидивных сужениях мочеточника или сдавливании его просвета извне данную операцию дополняют эндопротезированием, то есть установкой в зону обструкции специально сконструированных спиралевидных устройств, которые, плотно прилегая к стенкам мочеточника, сохраняют его необходимый просвет.
Антеградную уретеролитотрипсию и уретеролитоэкстракцию осуществляют после проведения уретероскопа из лоханки в мочеточник в той же последовательности, как и из ретроградного доступа.
4.10. БИОПСИЯ ОРГАНОВ МОЧЕПОЛОВОЙ СИСТЕМЫ
Биопсия - метод исследования, при котором производится прижизненный забор тканей из организма с целью их микроскопического исследования. В настоящее время диагностические возможности биопсии значительно расширились. Этому способствовало появление ультразвуковых, рентгенологических и эндоскопических методов контроля процедуры.
Показаниями к проведению биопсии почки являются: 1) верификация опухолей; 2) диагностика диффузных и очаговых заболеваний, выбор наиболее рациональной терапии у данной категории больных и контроль за ее эффективностью; 3) диагностика хронического гломерулонефрита, нефротического синдрома, поражения почек при диффузных заболеваниях соединительной ткани, системных васкулитах, сахарном диабете и др.
Основными способами биопсии почки являются открытый и закрытый (путем чрескожной пункции). При открытом способе операционным путем (люм-ботомия) обнажается почка и пункционной иглой берется кусочек почечной ткани для гистологического исследования. При закрытой (чрескожной) биопсии пункционная игла вводится в ткань почки через прокол кожи. Чрескож-ная биопсия, получившая наибольшее распространение в силу малой травма-тичности, выполняется под местной анестезией с помощью ультразвукового или рентгенологического контроля.
Биопсия мочевого пузыря используется для диагностики и стадирования его опухолей и дифференциальной диагностики других патологических процессов в нем (туберкулез, интерстициальный цистит). Осуществить забор ткани можно с помощью специальных щипцов, вводимых через эндоскоп («холодная» биопсия), либо посредством трансуретральной резекции подозрительных участков стенки мочевого пузыря (ТУР-биопсия). Преимуществом «холодной» биопсии является отсутствие термических повреждений исследуемых тканей, недостатком - малая глубина забора ткани. Более точно определить глубину инвазии опухоли в стенку мочевого пузыря, а соответственно стадию и прогноз заболевания, позволяет ТУР-биопсия.
Показаниями к биопсии предстательной железы являются повышение уровня ПСА, а также наличие подозрительных участков в ткани простаты при ректальном пальцевом осмотре или УЗИ.
Наиболее распространена пункционная биопсия предстательной железы, которая выполняется трансректальным доступом под ультразвуковым наведением. Забор образцов ткани производится как минимум из 12 участков предстательной железы, однако в ряде случаев (например, у больных с большим размером органа) может потребоваться выполнение сатурационной (24 и более столбика ткани) биопсии простаты. У больных с невозможностью трансректального исследования (патология прямой кишки) альтернативой может быть промежностная (трансперинеальная) биопсия предстательной железы. Она имеет минимальное число осложнений и выполняется амбулаторно без обезболивания или под местной анестезией. После нее могут наблюдаться кровотечения из прямой кишки, уретры, гемоспермия, которые, как правило, купируются в скором времени самостоятельно.
Биопсия полового члена преимущественно используется для диагностики злокачественных новообразований. Возможно также морфологическое исследование тканей белочной оболочки и пещеристых тел с целью диагностики эректильной дисфункции (оценка состояния гладких мышц, выстилающих трабекулы) и определения тактики лечения этих больных. Биопсия при этом может проводиться как интраоперационно (открытый метод), так и в качестве самостоятельной диагностической процедуры (при помощи пункционной биопсийной иглы).
Биопсия яичка применяется для диагностики мужского бесплодия и позволяет в точности оценить состояние сперматогенеза. Показаниями для ее проведения являются аспермия, азооспермия, олигозооспермия III степени, мужское бесплодие неясного генеза, гипогонадизм и крипторхизм. Биопсия яичка может быть открытой (иссечение небольшого участка ткани яичка) и закрытой (пункционной).
Контрольные вопросы
1. Каково значение физикальных методов исследования в выявлении урологических заболеваний?
2. Как выполняется четырехстаканное исследование мочи и секрета простаты?
3. Каковы методы определения суммарной и раздельной функции почек?
4. Назовите нормальные показатели эякулята.
5. Перечислите виды УЗИ. Каково его значение в диагностике урологических заболеваний?
6. Какие малоинвазивные операции выполняют под сонографическим контролем?
7. Каково значение обзорной и экскреторной урографии при урологических заболеваниях?
8. Что служит показаниями к выполнению микционной цистографии? Опишите ее технику выполнения.
9. Каковы возможности КТ и МРТ в диагностике урологических заболеваний?
10. Что является показаниями к динамическим и статическим радионуклид-ным методам исследований?
11. Какие виды катетеров существуют? Как выполняется катетеризация мочевого пузыря?
12. Каковы методы исследования функционального состояния нижних мочевых путей? Каковы параметры урофлуограммы?
13. Перечислите показания и противопоказания кцистоскопии и хромоцисто-скопии.
14. Какие виды эндоскопических операций существуют в урологии?
15. При подозрении на какие заболевания показана биопсия почки и предстательной железы?
Клиническая задача 1
Больной, 64 года, обратился к урологу с жалобами на частое затрудненное мочеиспускание, ослабление струи мочи, необходимость вставать 3-4 раза ночью для совершения акта мочеиспускания. Подобные жалобы с тенденцией к ухудшению отмечает в течение 3 лет. За последние годы стали беспокоить боли над лоном с иррадиацией в головку полового члена, возникающие при движении и перемене положения тела. Во время мочеиспускания стал отмечать
прерывание (закладывание) струи мочи. В анализе мочи эритроциты - 30-40 и лейкоциты - 10-15 в поле зрения.
Какое заболевание можно заподозрить? Какие методы обследования помогут установить диагноз?
Клиническая задача 2
Больная, 24 года, обратилась к урологу с жалобами на частое болезненное мочеиспускание, боли в надлобковой области, выделение капель крови в конце мочеиспускания. Из анамнеза известно, что вышеуказанные жалобы появились около 2 дней назад после переохлаждения. Температура тела не повышалась. Принимала но-шпу, анальгин без особого эффекта.
Анализ мочи: цвет мочи - желтая; прозрачность - мутная; относительная плотность - 1020; pH 8,0; белок - 0,09 г/л; сахар отсутствует; кетоновые тела отсутствуют; лейкоциты покрывают все поле зрения; эритроциты - 20-40 в поле зрения; эпителий плоский +; бактерии - +++; кристаллы отсутствуют; цилиндры отсутствуют; слизь - +.
Каков предварительный диагноз?Какие методы обследования необходимы для его подтверждения?
Клиническая задача 3
Больной, 68 лет, обратился в клинику урологии с жалобами на частое затрудненное мочеиспускание, разбрызгивание струи мочи, чувство неполного опорожнения мочевого пузыря. Вышеуказанные жалобы появились около 6 месяцев назад после оперативного вмешательства - трансуретральной резекции аденомы предстательной железы.
Какова наиболее вероятная причина нарушения мочеиспускания? Какие методы обследования позволят установить диагноз?
Клиническая задача 4
Больной, 47 лет, обратился с жалобами на постепенное увеличение в течение двух лет правой половины мошонки. На момент обращения она достигла значительных размеров, причиняя сильный дискомфорт пациенту. При осмотре правая половина мошонки резко увеличена, определяется округлое мягко-эластическое безболезненное образование. Кожа над ним обычного цвета, легко смещается, складчатость ее сглажена.
Какое заболевание можно заподозрить? Какие методы исследования помогут установить диагноз? На основании каких методов и с какими заболеваниями следует проводить дифференциальную диагностику?
Клиническая задача 5
Больной, 72 года, обратился с жалобами на присутствие крови в моче в течение последних 4 месяцев. Моча окрашена кровью во время всего акта мочеиспускания. Периодически отмечает отхождение сгустков крови червеобразной формы. Неделю назад после очередного эпизода гематурии появились сильные боли в правой поясничной области, которые прошли самостоятельно после от-хождения с мочой сгустков крови.
Какое заболевание следует заподозрить? Каков план обследования больного?