Атлас по физиологии. В двух томах. Том 1: учеб. пособие / А. Г. Камкин, И. С. Киселева - 2010. - 408 с. : ил.
|
|
|
|
Глава 5. Нервная система
Отделы ЦНС
У ЦНС много функций. Она собирает и перерабатывает поступающую от ПНС информацию об окружающей среде, формирует рефлексы и другие поведенческие реакции, планирует (подготавливает) и осуществляет произвольные движения.
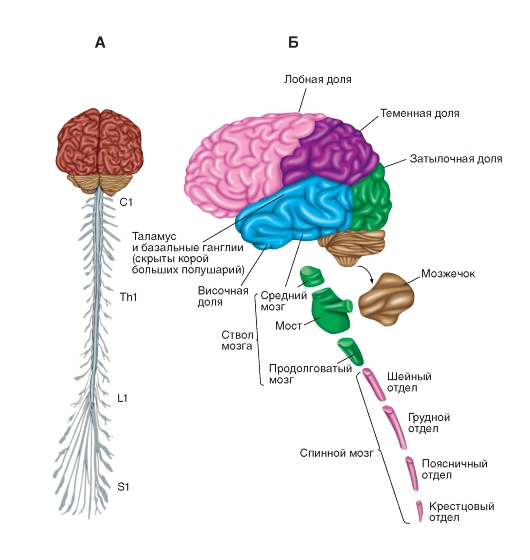
Кроме того, ЦНС обеспечивает, так называемые, высшие познавательные (когнитивные) функции. В ЦНС происходят процессы, связанные с памятью, обучаемостью и мышлением. ЦНС включает спинной мозг (medulla spinalis) и головной мозг (encephalon) (рис. 5-1). Спинной мозг подразделяется на последовательные отделы (шейный, грудной, поясничный, крестцовый и копчиковый), каждый из которых состоит из сегментов.
На основе сведений о закономерностях эмбрионального развития головной мозг подразделяют на пять отделов: myelencephalon (продолговатый мозг), metencephalon (задний мозг), mesencephalon (средний мозг), diencephalon (промежуточный мозг) и telencephalon (конечный мозг). В головном мозге взрослого myelencephalon (продолговатый мозг)
включает продолговатый мозг (medulla oblongata, от medulla), metencephalon (задний мозг) - варолиев мост (pons Varolii) и мозжечок (cerebellum); mesencephalon (средний мозг) - midbrain; diencephalon (промежуточный мозг) - таламус (thalamus) и гипоталамус (hypothalamus), telencephalon (конечный мозг) - базальные ядра (nuclei basales) и кору большого мозга (cortex cerebri) (рис. 5-1 Б). В свою очередь, кора каждого полушария состоит из долей, которые названы так же, как соответствующие кости черепа: лобная (lobus frontalis), теменная (l. parietalis), височная (l. temporalis) и затылочная (l. occipitalis) доли. Полушария соединены мозолистым телом (corpus callosum) - массивным пучком аксонов, пересекающих среднюю линию между полушариями.
На поверхности ЦНС лежат несколько слоев соединительной ткани. Это мозговые оболочки: мягкая (pia mater), паутинная (arachnoidea mater) и твердая (dura mater). Они защищают ЦНС. Подпаутинное (субарахноидальное) пространство между мягкой и паутинной оболочками заполнено цереброспинальной (спинно-мозговой) жидкостью (ЦСЖ).
Рис. 5-1. Строение центральной нервной системы.
А -головной и спинной мозг со спинальными нервами. Обратите внимание на относительные размеры компонентов центральной нервной системы. C1, Th1, L1 и S1 - первые позвонки шейных, грудных, поясничных и крестцовых отделов соответственно. Б - основные компоненты центральной нервной системы. Показаны также четыре главные доли коры больших полушарий: затылочная, теменная, лобная и височная
Отделы головного мозга
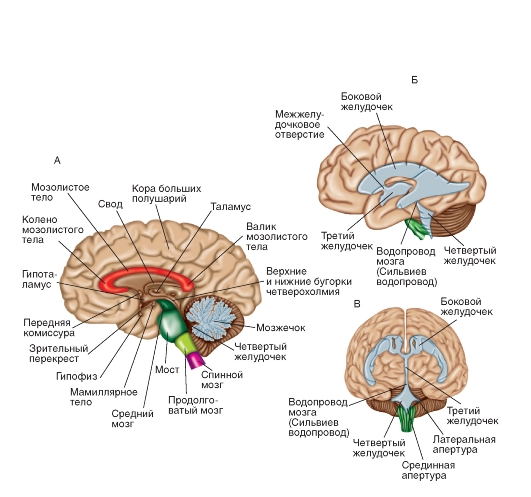
Основные структуры головного мозга представлены на рис. 5-2 А. В ткани головного мозга есть полости - желудочки, заполненные ЦСЖ (рис. 5-2 Б, В). ЦСЖ оказывает амортизирующее действие и регулирует внеклеточную среду около нейронов. ЦСЖ образуется главным образом сосудистыми сплетениями, которые выстланы специализированными клетками эпендимы. Сосудистые сплетения находятся в боковых, третьем и четвертом желудочках. Боковые желудочки расположены по одному в каждом из двух больших полушарий мозга. Они соединяются с третьим желудочком через межжелудочковые отверстия (монроевы отверстия). Третий желудочек лежит на средней линии между двумя половинами промежуточного мозга. Он соединен с четвертым желудочком посредством водопровода мозга (сильвиев водопровод), пронизывающего средний мозг. «Дно» четвертого желудочка образуют мост и продолговатый мозг, а «крышу» - мозжечок. Продолжением четвертого желудочка в каудальном направлении является центральный канал спинного мозга, обычно закрытый у взрослого человека.
ЦСЖ поступает из желудочков моста в субарахноидальное (подпаутинное) пространство через три отверстия в крыше четвертого желудочка: срединную апертуру (отверстие Мажанди) и две латеральные апертуры (отверстия Лушки). Вышедшая из системы желудочков ЦСЖ циркулирует в субарахноидальном пространстве, окружающем головной и спинной мозг. Расширения этого пространства названы субарахноидальными (подпаутинными)
цистернами. Одна из них - люмбальная (поясничная) цистерна, из которой получают путем люмбальной пункции пробы ЦСЖ для клинических анализов. Значительная часть ЦСЖ всасывается через снабженные клапанами арахноидальные ворсинки в венозные синусы твердой мозговой оболочки.
Общий объем ЦСЖ в желудочках мозга - примерно 35 мл, тогда как подпаутинное пространство содержит около 100 мл. Каждую минуту образуется примерно 0,35 мл ЦСЖ. При такой скорости обновление ЦСЖ происходит приблизительно четыре раза в сутки.
У человека в положении лежа давление ЦСЖ в спинно-мозговом субарахноидальном пространстве достигает 120-180 мм вод.ст. Скорость образования ЦСЖ относительно независима от давления в желудочках и в субарахноидальном пространстве, а также от системного кровяного давления. В то же время скорость обратного всасывания ЦСЖ прямо связана с давлением ЦСЖ.
Внеклеточная жидкость в ЦНС непосредственно сообщается с ЦСЖ. Следовательно, состав ЦСЖ влияет на состав внеклеточной среды вокруг нейронов головного и спинного мозга. Основные компоненты ЦСЖ в поясничной цистерне перечислены в табл. 5-1. Для сравнения приведены концентрации соответствующих веществ в крови. Как показано в данной таблице, содержание К+, глюкозы и белков в ЦСЖ ниже, чем в крови, а содержание Na+ и Cl- - выше. Кроме того, в ЦСЖ практически нет эритроцитов. Благодаря повышенному содержанию Na+ и Cl- обеспечивается изотоничность ЦСЖ и крови, несмотря на то, что в ЦСЖ относительно мало белков.
Таблица 5-1. Состав цереброспинальной жидкости и крови

Рис. 5-2. Головной мозг.
А - среднесагиттальный срез головного мозга. Обратите внимание на относительное расположение коры больших полушарий, мозжечка, таламуса и ствола мозга, а также различных комиссур. Б и В - система желудочков мозга in situ - вид сбоку (Б) и спереди (В)
Организация спинного мозга
Спинной мозг лежит в позвоночном канале и у взрослых представляет собой длинный (45 см у мужчин и 41-42 см у женщин) несколько сплюснутый спереди назад цилиндрический тяж, который вверху (краниально) непосредственно переходит в продолговатый мозг, а внизу (каудально) оканчивается коническим заострением на уровне II поясничного позвонка. Знание этого факта имеет практическое значение (чтобы не повредить спинной мозг при поясничном проколе с целью взятия спинно-мозговой жидкости или с целью спинно-мозговой анестезии, надо вводить иглу шприца между остистыми отростками III и IV поясничных позвонков).
Спинной мозг на своем протяжении имеет два утолщения, соответствующих нервным корешкам верхней и нижней конечностей: верхнее из них называется шейным утолщением, а нижнее - поясничным. Из этих утолщений обширнее поясничное, но дифференцированнее шейное, что связано с более сложной иннервацией руки как органа труда.
В межпозвоночных отверстиях вблизи места соединения обоих корешков задний корешок имеет утолщение - спинно-мозговой узел (ganglion spinale), содержащий ложно-униполярные нервные клетки (афферентные нейроны) с одним отростком, который делится затем на две ветви. Одна из них, центральная, идет в составе заднего корешка в спинной мозг, а другая, периферическая, продолжается в спинно-мозговой нерв. Таким образом,
в спинно-мозговых узлах отсутствуют синапсы, так как здесь лежат клеточные тела только афферентных нейронов. Этим названные узлы отличаются от вегетативных узлов ПНС, так как в последних вступают в контакты вставочные и эфферентные нейроны.
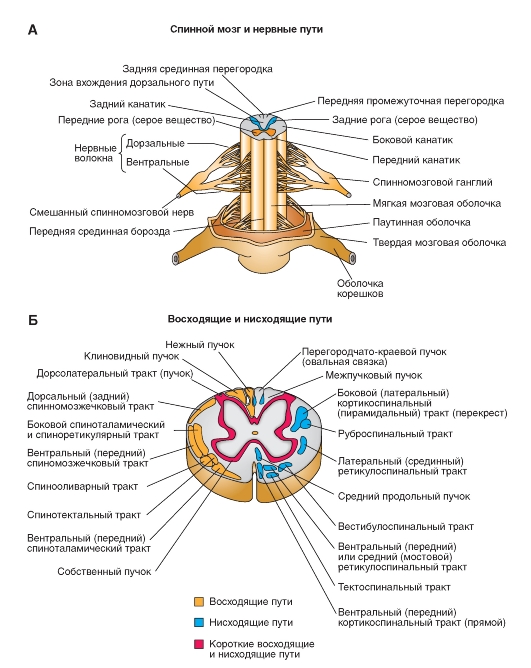
Спинной мозг состоит из серого вещества, содержащего нервные клетки, и белого вещества, слагающегося из миелиновых нервных волокон.
Серое вещество образует две вертикальные колонны, помещенные в правой и левой половине спинного мозга. В середине его заложен узкий центральный канал, содержащий спинно-мозговую жидкость. Центральной канал представляет собой остаток полости первичной нервной трубки, поэтому вверху он сообщается с IV желудочком головного мозга.
Серое вещество, окружающее центральный канал, носит название промежуточного вещества. В каждой колонне серого вещества различают два столба: передний и задний. На поперечных разрезах эти столбы имеют вид рогов: переднего, расширенного, и заднего, заостренного.
Серое вещество состоит из нервных клеток, группирующихся в ядра, расположение которых в основном соответствует сегментарному строению спинного мозга и его первичной трехчленной рефлекторной дуге. Первый чувствительный нейрон этой дуги лежит в спинно-мозговых узлах, периферический отросток его идет в составе нервов к органам и тканям и связывается там с рецепторами, а центральный проникает в спинной мозг в составе задних чувствительных корешков.
Рис. 5-3. Спинной мозг.
А - нервные пути спинного мозга; Б - поперечный срез спинного мозга. Проводящие пути
Строение нейрона
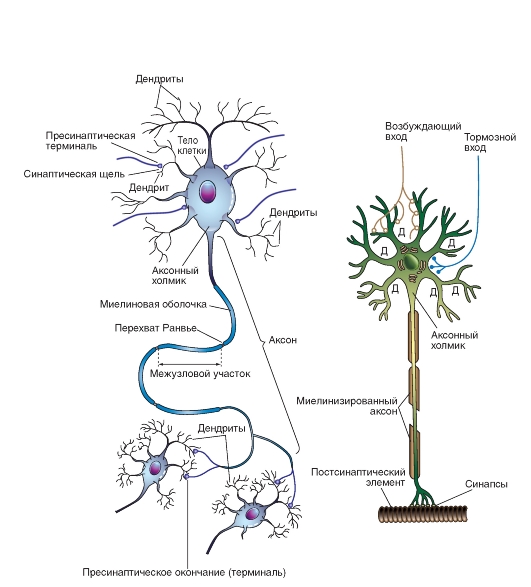
Функциональная единица нервной системы - нейрон. Типичный нейрон обладает воспринимающей поверхностью в виде клеточного тела (сомы) и нескольких отростков - дендритов, на которых находятся синапсы, т.е. межнейронные контакты. Аксон нервной клетки образует синаптические связи с другими нейронами или с эффекторными клетками. Коммуникативные сети нервной системы складываются из нейронных цепей, образованных синаптически взаимосвязанными нейронами.
Сома
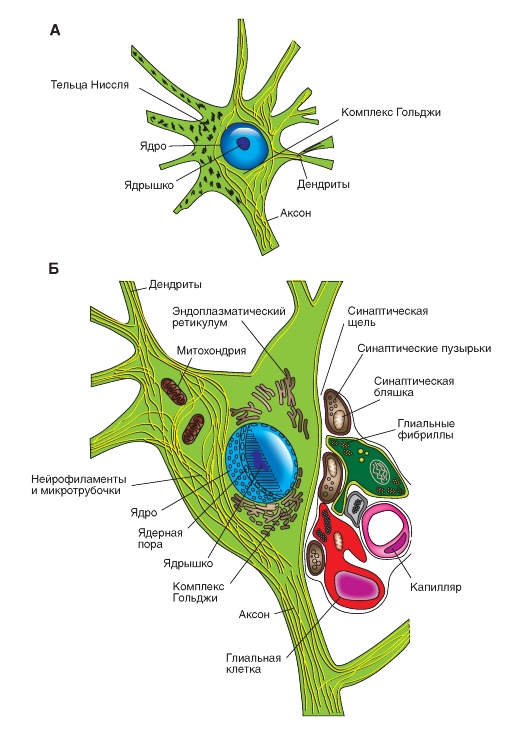
В соме нейронов находятся ядро и ядрышко (рис. 5-4), а также хорошо развитый аппарат биосинтеза, который производит компоненты мембран, синтезирует ферменты и другие химические соединения, необходимые для специализированных функций нервных клеток. К аппарату биосинтеза в нейронах относятся тельца Ниссля - плотно прилегающие друг к другу сплюснутые цистерны гранулярного эндоплазматического ретикулума, а также хорошо выраженный аппарат Гольджи. Кроме того, сома содержит многочисленные митохондрии и элементы цитоскелета, в том числе нейрофиламенты и микротрубочки. В результате неполной деградации мембранных компонентов образуется пигмент липофусцин, накапливающийся с возрастом в ряде нейронов. В некоторых группах нейронов ствола мозга (например, в нейронах черной субстанции и голубого пятна) заметен пигмент мелатонин.
Дендриты
Дендриты, выросты клеточного тела, у некоторых нейронов достигают длины более 1 мм, и на их долю приходится более 90% площади поверхности нейрона. В проксимальных частях дендритов (ближе к клеточному телу)
содержатся тельца Ниссля и участки аппарата Гольджи. Однако главные компоненты цитоплазмы дендритов - микротрубочки и нейрофиламенты. Было принято считать дендриты электрически не возбудимыми. Однако теперь известно, что дендриты многих нейронов обладают потенциалуправляемой проводимостью. Часто это обусловлено присутствием кальциевых каналов, при активации которых генерируются кальциевые потенциалы действия.
Аксон
Специализированный участок тела клетки (чаще сомы, но иногда - дендрита), от которого отходит аксон, называется аксонным холмиком. Аксон и аксонный холмик отличаются от сомы и проксимальных участков дендритов тем, что в них нет гранулярного эндоплазматического ретикулума, свободных рибосом и аппарата Гольджи. В аксоне присутствуют гладкий эндоплазматический ретикулум и выраженный цитоскелет.
Нейроны можно классифицировать по длине их аксонов. У нейронов 1-го типа по Гольджи аксоны короткие, оканчивающиеся, так же как дендриты, близко к соме. Нейроны 2-го типа по Гольджи характеризуются длинными аксонами, иногда более 1 м.
Нейроны сообщаются друг с другом с помощью потенциалов действия, распространяющихся в нейронных цепях по аксонам. Потенциалы действия поступают от одного нейрона к следующему в результате синаптической передачи. В процессе передачи достигший пресинаптического окончания потенциал действия обычно запускает высвобождение нейромедиаторного вещества, которое либо возбуждает постсинаптическую клетку, так что в ней возникает разряд из одного или нескольких потенциалов действия, либо тормозит ее активность. Аксоны не только передают информацию в нейронных цепях, но и доставляют путем аксонального транспорта химические вещества к синаптическим окончаниям.
Рис. 5-4. Схема «идеального» нейрона и его основных компонентов.
Большинство афферентных входов, поступающих по аксонам других клеток, оканчиваются синапсами на дендритах (Д), но некоторые - синапсами на соме. Возбуждающие нервные окончания чаще располагаются дистально на дендритах, а тормозные нервные окончания чаще находятся на соме
Органеллы нейрона
На рисунке 5-5 представлена сома нейронов. В соме нейронов показаны ядро и ядрышко, аппарат биосинтеза, который производит компоненты мембран, синтезирует ферменты и другие химические соединения, необходимые для специализированных функций нервных клеток. В него входят тельца Ниссля - плотно прилегающие друг к другу сплюснутые цистерны гранулярного
эндоплазматического ретикулума, а также хорошо выраженный аппарат Гольджи. Сома содержит митохондрии и элементы цитоскелета, в том числе нейрофиламенты и микротрубочки. В результате неполной деградации мембранных компонентов образуется пигмент липофусцин, накапливающийся с возрастом в ряде нейронов. В некоторых группах нейронов ствола мозга (например, в нейронах черной субстанции и голубого пятна) заметен пигмент мелатонин.
Рис. 5-5. Нейрон.
А - органеллы нейрона. На схеме типичные органоиды нейрона показаны такими, какими они видны в световой микроскоп. Левая половина схемы отражает структуры нейрона после окрашивания по Нисслю: ядро и ядрышко, тельца Ниссля в цитоплазме сомы и проксимальных дендритах, а также аппарат Гольджи (неокрашенный). Обратите внимание на отсутствие телец Ниссля в аксонном холмике и аксоне. Часть нейрона после окрашивания солями тяжелых металлов: видны нейрофибриллы. При соответствующем окрашивании солями тяжелых металлов можно наблюдать аппарат Гольджи (в данном случае не показан). На поверхности нейрона находятся несколько синаптических окончаний (окрашены солями тяжелых металлов). Б - Схема соответствует электронно-микроскопической картине. Видны ядро, ядрышко, хроматин, ядерные поры. В цитоплазме видны митохондрии, шероховатый эндоплазматический ретикулум, аппарат Гольджи, нейрофиламенты и микротрубочки. На наружной стороне плазматической мембраны - синаптические окончания и отростки астроцитов
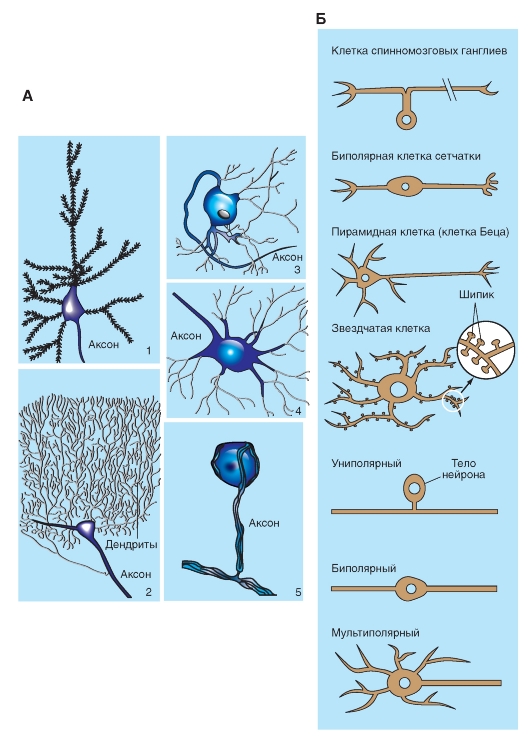
Типы нейронов
Нейроны очень разнообразны. Нейроны разного типа выполняют специфичные коммуникативные функции, что отражается на их строении. Так, нейроны ганглиев задних корешков (спинальных ганглиев) получают информацию не путем синаптической передачи, а от сенсорных нервных окончаний в органах. Клеточные тела этих нейронов лишены дендритов (рис. 5-6 А5) и не получают синаптических окончаний. Выйдя из клеточного тела, аксон такого нейрона разделяется на две ветви, одна из которых (периферический отросток)
направляется в составе периферического нерва к сенсорному рецептору, а другая ветвь (центральный отросток) входит в спинной мозг (в составе заднего корешка) либо в ствол мозга (в составе черепного нерва).
Нейроны другого типа, такие, как пирамидные клетки коры больших полушарий и клетки Пуркинье коры мозжечка, заняты переработкой информации (рис. 5-6 А1, А2). Их дендриты покрыты дендритными шипиками и характеризуются обширной поверхностью. Они имеют огромное количество синаптических входов.
Рис. 5-6. Типы нейронов
А - нейроны разнообразной формы: 1 - нейрон, напоминающий пирамиду. Нейроны такого типа, называемые пирамидными клетками, характерны для коры больших полушарий. Обратите внимание на отросткишипики, усеивающие поверхность дендритов; 2 - клетки Пуркинье, названные по имени впервые описавшего их чешского нейроанатома Яна Пуркинье. Они находятся в коре мозжечка. У клетки грушевидное тело; по одну сторону от сомы располагается обильное сплетение дендритов, по другую - аксон. Тонкие ветви дендритов покрыты шипиками (на схеме не показаны); 3 - постганглионарный симпатический мотонейрон; 4 - альфа-мотонейрон спинного мозга. Он, так же как постганглионарный симпатический мотонейрон (3), мультиполярный, с радиальными дендритами; 5 - сенсорная клетка спинального ганглия; не имеет дендритов. Ее отросток разделяется на две ветви: центральную и периферическую. Поскольку в процессе эмбрионального развития аксон образуется в результате слияния двух отростков, эти нейроны считаются не униполярными, а псевдоуниполярными. Б - типы нейронов
Виды ненейронных клеток
Еще одна группа клеточных элементов нервной системы - нейроглия (рис. 5-7 А), или поддерживающие клетки. В ЦНС человека число нейроглиальных клеток на порядок больше, чем число нейронов: 1013 и 1012 соответственно. Нейроглия не принимает прямого участия в краткосрочных коммуникативных процессах в нервной системе, но способствует осуществлению этой функции нейронами. Так, нейроглиальные клетки определенного типа образуют вокруг многих аксонов миелиновую оболочку, значительно увеличивающую скорость проведения потенциалов действия. Это позволяет аксонам быстро передавать информацию к удаленным клеткам.
Типы нейроглии
Глиальные клетки поддерживают деятельность нейронов (рис. 5-7 Б). В ЦНС к нейроглии относят астроциты и олигодендроциты, а в ПНС - шванновские клетки и клетки-сателлиты. Кроме того, центральными глиальными клетками считаются клетки микроглии и клетки эпендимы.
Астроциты (получившие название благодаря своей звездчатой форме) регулируют микросреду вокруг нейронов ЦНС, хотя контактируют они только с частью поверхности центральных нейронов (рис. 5-7 А). Однако их отростками окружены группы синаптических окончаний, которые в результате изолированы от соседних синапсов. Особые отростки - «ножки» астроцитов образуют контакты с капиллярами и с соединительной тканью на поверхности ЦНС - с мягкой мозговой оболочкой (рис. 5-7 А). Ножки ограничивают свободную диффузию веществ в ЦНС. Астроциты могут активно поглощать К+ и нейромедиаторные вещества, затем метаболизируя их. Таким образом, астроциты играют буферную роль, перекрывая прямой доступ для ионов и нейромедиаторов во внеклеточную среду вокруг нейронов. В цитоплазме астроцитов находятся глиальные
филаменты, выполняющие в ткани ЦНС механическую опорную функцию. В случае повреждения отростки астроцитов, содержащие глиальные филаменты, подвергаются гипертрофии и формируют глиальный «рубец».
Другие элементы нейроглии обеспечивают электрическую изоляцию нейронных аксонов. Многие аксоны покрыты изолирующей миелиновой оболочкой. Это многослойная обертка, спирально намотанная поверх плазматической мембраны аксонов. В ЦНС миелиновую оболочку создают мембраны клеток олигодендроглии (рис. 5-7 Б3). В ПНС миелиновая оболочка образована мембранами шванновских клеток (рис. 5-7 Б2). Немиелинизированные (безмякотные) аксоны ЦНС не имеют изолирующего покрытия.
Миелин увеличивает скорость проведения потенциалов действия благодаря тому, что ионные токи во время потенциала действия входят и выходят только в перехватах Ранвье (областях прерыва между соседними миелинизирующими клетками). Таким образом, потенциал действия «перескакивает» от перехвата к перехвату - так называемое сальтаторное проведение.
Кроме того, в состав нейроглии входят клеткисателлиты, инкапсулирующие нейроны ганглиев спинальных и черепных нервов, регулируя микросреду вокруг этих нейронов наподобие того, как это делают астроциты. Еще один вид клеток - микроглия, или латентные фагоциты. В случае повреждения клеток ЦНС микроглия способствует удалению продуктов клеточного распада. В этом процессе участвуют другие клетки нейроглии, а также фагоциты, проникающие в ЦНС из кровотока. Ткань ЦНС отделена от ЦСЖ, заполняющей желудочки мозга, эпителием, сформированным эпендимными клетками (рис. 5-7 А). Эпендима обеспечивает диффузию многих веществ между внеклеточным пространством мозга и ЦСЖ. Специализированные эпендимные клетки сосудистых сплетений в системе желудочков секретируют значительную
долю ЦСЖ.
Рис. 5-7. Ненейронные клетки.
А - схематическое представление ненейронных элементов центральной нервной системы. Изображены два астроцита, ножки отростков которых заканчиваются на соме и дендритах нейрона, а также контактируют с мягкой мозговой оболочкой и/или капиллярами. Олигодендроцит формирует миелиновую оболочку аксонов. Показаны также клетки микроглии и клетки эпендимы. Б - разные типы клеток нейроглии в центральной нервной системе: 1 - фибриллярный астроцит; 2 - протоплазматический астроцит. Обратите внимание на астроцитарные ножки, контактирующие с капиллярами (см. 5-7 А); 3 - олигодендроцит. Каждый из его отростков обеспечивает формирование одной или более межперехватных миелиновых оболочек вокруг аксонов центральной нервной системы; 4 - клетки микроглии; 5 - клетки эпендимы
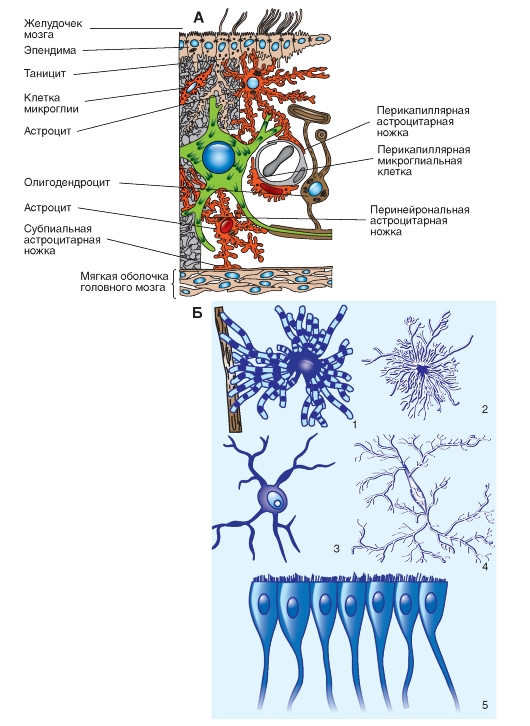
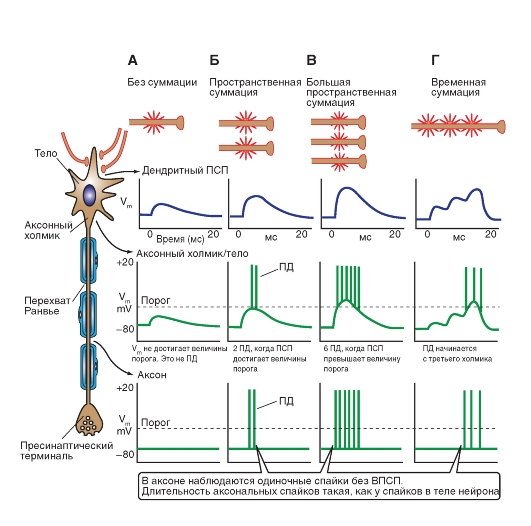
Схема распространения информации по нейрону
В зоне синапса локально образовавшийся ВПСП распространяется пассивно электротонически по всей постсинаптической мембране клетки. Это распространение не подчиняется закону «все или ничего». Если большое число возбуждающих синапсов возбуждаются одновременно или почти одновременно, то возникает явление суммации, проявляющееся в виде возникновения ВПСП существенно большей амплитуды, что может деполяризовать мембрану всей постсинаптической клетки. Если величина этой деполяризации достигает в области постсинаптической мембраны определенного порогового значения (10 мВ или больше), то на аксонном холмике нервной клетки молниеносно открываются потенциалуправляемые №+-каналы, и клетка генерирует потенциал действия, проводящийся вдоль ее аксона. При обильном освобождении трансмиттера постсинаптический потенциал может появиться уже через 0,5-0,6 мс после пришедшего в пресинаптическую область потенциала действия. От начала ВПСП до образования потенциала действия проходит еще около 0,3 мс.
Пороговый стимул - самый слабый стимул, надежно различаемый сенсорным рецептором. Для этого стимул должен вызывать рецепторный потенциал такой амплитуды, которая достаточна для активации хотя бы одного первичного афферентного волокна. Более слабые стимулы могут вызвать подпороговый рецепторный потенциал, однако они не приведут к возбуждению центральных сенсорных нейронов и, следовательно, не будут восприняты. Кроме того, количество
возбужденных первичных афферентных нейронов, необходимое для сенсорного восприятия, зависит от пространственной и временной суммации в сенсорных путях (рис. 5-8 Б, Г).
Взаимодействуя с рецептором, молекулы АЦХ открывают неспецифические ионные каналы в постсинаптической мембране клетки так, что повышается их способность к проводимости одновалентных катионов. Работа каналов ведет к базовому входящему току положительных ионов, и, следовательно, к деполяризации постсинаптической мембраны, которая применительно к синапсам называется возбуждающим постсинаптическим потенциалом.
Ионные токи, участвующие в возникновении ВПСП, ведут себя иначе, нежели токи натрия и калия во время генерации потенциала действия. Причина заключается в том, что в механизме генерации ВПСП участвуют другие ионные каналы с другими свойствами (лигандуправляемые, а не потенциалуправляемые). При потенциале действия активируются потенциалуправляемые ионные каналы, и с увеличивающейся деполяризацией открываются следующие каналы, так что процесс деполяризации усиливает сам себя. В то же время проводимость трансмиттеруправляемых каналов (лигандуправляемых) зависит только от количества молекул трансмиттера, связавшихся с молекулами рецептора (в результате чего открываются трансмиттеруправляемые ионные каналы) и, следовательно, от числа открытых ионных каналов. Амплитуда ВПСП лежит в диапазоне от 100 μВ до в некоторых случаях 10 мВ. В зависимости от вида синапса, общая продолжительность ВПСП у некоторых синапсов находится в диапазоне от 5 до 100 мс.
Рис. 5-8. Информация течет от дендритов к соме, к аксону, к синапсу.
На рисунке представлены типы потенциалов в разных местах нейрона в зависимости от пространственной и временной суммации
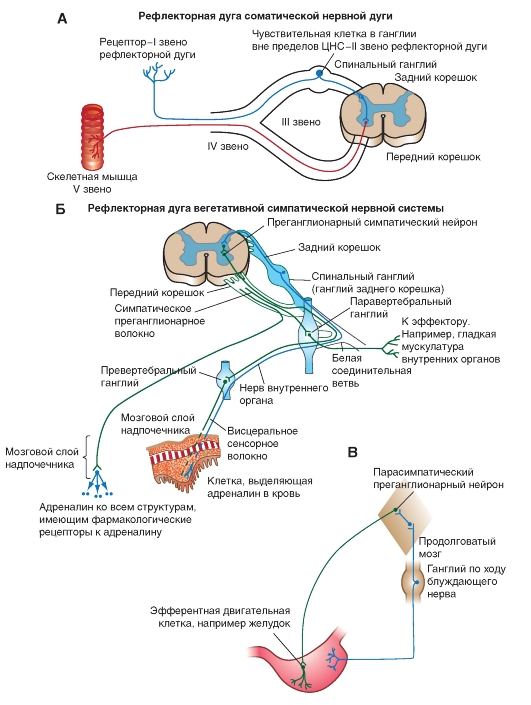
Рефлекс - это ответная реакция на специфичный стимул, осуществляющаяся при обязательном участии нервной системы. Нейронная цепь, обеспечивающая конкретный рефлекс, называется рефлекторной дугой.
В наиболее простом виде рефлекторная дуга соматической нервной системы (рис.5-9 А), как правило, состоит из сенсорных рецепторов определенной модальности (первое звено рефлекторной дуги), информация с которых поступает в центральную нервную систему по аксону чувствительной клетки, расположенной в спинальном ганглии вне пределов центральной нервной системы (второе звено рефлекторной дуги). В составе заднего корешка спинного мозга аксон чувствительной клетки входит в задние рога спинного мозга где образует синапс на вставочном нейроне. Аксон вставочного нейрона идет не прерываясь в передние рога, где образует синапс на α-мотонейроне (вставочный нейрон и α-мотонейрон, как структуры, находящиеся в центральной нервной системе, являются третьим звеном рефлекторной дуги). Аксон α-мотонейрона выходит из передних рогов в составе переднего корешка спинного мозга (четвертое звено рефлекторной дуги) и направляется в скелетную мышцу (пятое звено рефлекторной дуги), образуя мионевральные синапсы на каждом мышечном волокне.
Наиболее простая схема рефлекторной дуги вегетативной симпатической нервной системы
(рис. 5-9 Б), обычно состоит из сенсорных рецепторов (первое звено рефлекторной дуги), информация с которых поступает в центральную нервную систему по аксону чувствительной клетки, расположенной в спинальном или другом чувствительном ганглии вне пределов центральной нервной системы (второе звено рефлекторной дуги). Аксон чувствительной клетки в составе заднего корешка входит в задние рога спинного мозга, где образует синапс на вставочном нейроне. Аксон вставочного нейрона идет в боковые рога, где образует синапс на преганглионарном симпатическом нейроне (в грудном и поясничном отделах). (Вставочный нейрон и преганглионарный симпатический
нейрон - это третье звено рефлекторной дуги). Аксон преганглионарного симпатического нейрона выходит из спинного мозга в составе передних корешков (четвертое звено рефлекторной дуги). Дальнейшие три варианта путей этого типа нейрона объединены на схеме. В первом случае аксон преганглионарного симпатического нейрона уходит в паравертебральный ганглий где образует синапс на нейроне, аксон которого идет к эффектору (пятое звено рефлекторной дуги), например, к гладкой мускулатуре внутренних органов, к секреторным клеткам и др. Во втором случае аксон преганглионарного симпатического нейрона уходит в превертебральный ганглий, где образует синапс на нейроне, аксон которого идет к внутреннему органу (пятое звено рефлекторной дуги). В третьем случае, аксон преганглионарного симпатического нейрона уходит в мозговой слой надпочечников, где образует синапс на специальной клетке, выделяющей адреналин в кровь (все это - четвертое звено рефлекторной дуги). В этом случае, адреналин через кровь поступает ко всем структурам - мишеням, имеющим к нему фармакологические рецепторы (пятое звено рефлекторной дуги).
В наиболее простом виде рефлекторная дуга вегетативной парасимпатической нервной системы (рис. 5-9 В) состоит из сенсорных рецепторов - первое звено рефлекторной дуги (расположенных, например. в желудке), которые посылают информацию в центральную нервную систему по аксону чувствительной клетки, расположенной в ганглии, находящемся по ходу блуждающего нерва (второе звено рефлекторной дуги). Аксон чувствительной клетки передает информацию напрямую в продолговатый мозг, где образуется синапс на нейроне, аксон которого (также в пределах продолговатого мозга) образует синапс на парасимпатическом преганглионарном нейроне (третье звено рефлекторной дуги). От него аксон, например в составе блуждающего нерва, возвращается в желудок и образует синапс на эфферентной клетке (четвертое звено рефлекторной дуги) аксон которой ветвится по ткани желудка (пятое звено рефлекторной дуги), образуя нервные окончания.
Рис. 5-9. Схемы основных рефлекторных дуг.
А - Рефлекторная дуга соматической нервной системы. Б - Рефлекторная дуга вегетативной симпатической нервной системы. В - Рефлекторная дуга вегетативной парасимпатической нервной системы
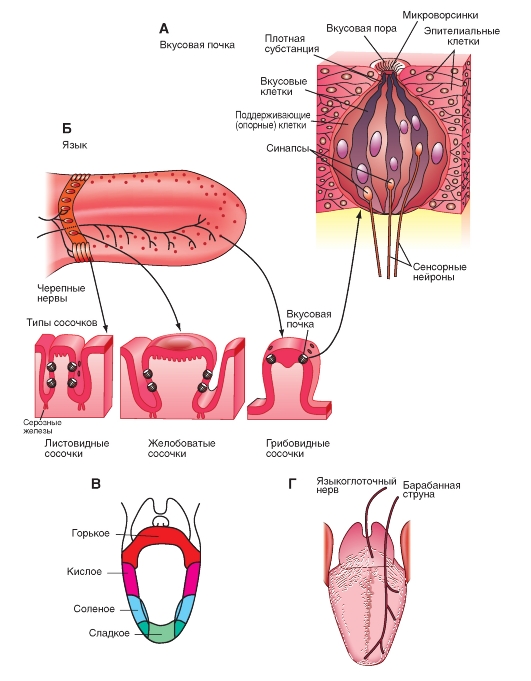
Вкусовые рецепторы
Знакомые всем нам вкусовые ощущения на самом деле представляют собой смеси четырех элементарных вкусовых качеств: соленого, сладкого, кислого и горького. Особенно эффективно вызывают соответствующие вкусовые ощущения четыре вещества: хлорид натрия (NaCl), сахароза, соляная кислота (НС1) и хинин.
Пространственное распределение и иннервация вкусовых почек
Вкусовые почки содержатся во вкусовых сосочках разного типа на поверхности языка, нёба, глотки и гортани (рис. 5-10 А). На передней и боковой части языка расположены грибовидные и листовидные
сосочки, а на поверхности корня языка - желобоватые. В состав последних может входить несколько сотен вкусовых почек, общее число которых у человека достигает нескольких тысяч.
Специфическая вкусовая чувствительность не одинакова в разных зонах поверхности языка (рис. 5-10 Б, В). Сладкий вкус лучше всего воспринимается кончиком языка, соленый и кислый - боковыми зонами, а горький - основанием (корнем) языка.
Вкусовые почки иннервируются тремя черепными нервами, два из которых показаны на рис. 5-10 Г. Барабанная струна (chorda tympani - ветвь лицевого нерва) снабжает вкусовые почки передних двух третей языка, языкоглоточный нерв - задней трети (рис. 5-10 Г). Блуждающий нерв иннервирует некоторые вкусовые почки гортани и верхней части пищевода.
Рис. 5-10 Химическая чувствительность - вкус и его основы.
А - вкусовая почка. Организация вкусовых почек в сосочках трех типов. Показана вкусовая почка с вкусовым отверстием на вершине и отходящими снизу нервами, а также хеморецепторные клетки двух типов, поддерживающие (опорные) и вкусовые клетки. Б - представлены три типа сосочков на поверхности языка. В - распределение зон четырех элементарных вкусовых качеств на поверхности языка. Г - иннервация двух передних третей и задней трети поверхности языка лицевым и языкоглоточным нервами
Вкусовая почка
Вкусовые ощущения возникают при активации хеморецепторов во вкусовых почках (вкусовых луковицах). Каждая вкусовая почка (calicilus gustatorius) содержит от 50 до 150 сенсорных (хеморецептивных, вкусовых) клеток, а также включает поддерживающие (опорные) и базальные клетки (рис. 5-11 А). Базальная часть сенсорной клетки образует синапс на окончании первичного афферентного аксона. Есть два типа хеморецептивных клеток, содержащих разные синаптические пузырьки: с электронно-плотным центром либо круглые прозрачные пузырьки. Апикальная поверхность клеток покрыта микроворсинками, направленными к вкусовой поре.
Хеморецепторные молекулы микроворсинок взаимодействуют со стимулирующими молекулами, попадающими во вкусовую пору (вкусовое отверстие) из жидкости, омывающей вкусовые почки. Эта жидкость частично продуцируется железами между вкусовыми почками. В результате сдвига мембранной проводимости в сенсорной клетке возникает рецепторный потенциал, и высвобождается возбуждающий нейромедиатор, под влиянием которого в первичном афферентном волокне развивается генераторный потенциал и начинается импульсный разряд, передаваемый в ЦНС.
Кодирование четырех первичных вкусовых качеств не основывается на полной избирательности сенсорных клеток. Каждая клетка отвечает на стимулы более чем одного вкусового качества, однако наиболее активно, как правило, только на одно. Различение вкусового качества зависит от пространственно упорядоченного входа от популяции сенсорных клеток. Интенсивность стимула кодируется количественными характеристиками вызванной им активности (частотой импульсов и количеством возбужденных нервных волокон).
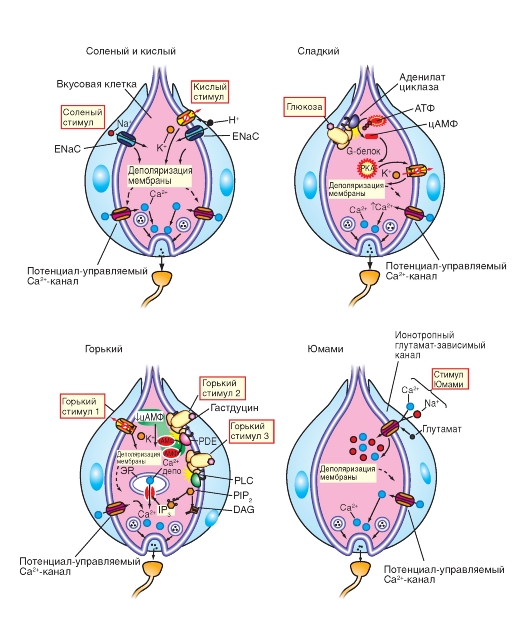
На рис. 5-11 показан механизм работы вкусовых почек, включающийся на разные по вкусу вещества.
Клеточные механизмы восприятия вкуса сводятся к различным способам деполяризации мембраны клетки и дальнейшему открытию потенциал управляемых кальциевых каналов. Вошедший кальций делает возможным освобождение медиатора, что приводит к появлению генераторного потенциала в окончании чувствительного нерва. Каждый стимул деполяризует мембрану разными путями. Соленый стимул взаимодействует с эпителиальными натриевыми каналами (ENaC), открывая их для натрия. Кислый стимул может самостоятельно открыть ENaC или же благодаря снижению pH закрыть калиевые каналы, что также приведет к деполяризации мембраны вкусовой клетки. Сладкий вкус возникает за счет взаимодействия сладкого стимула с чувствительным к нему рецептором, связанным с G-белком. Активированный G-белок стимулирует аденилатциклазу, которая повышает содержание цАМФ и далее активирует зависимую протеинкиназу, которая, в свою очередь, фосфорилируя калиевые каналы, закрывает их. Все это также приводит к деполяризации мембраны. Горький стимул может деполяризовать мембрану тремя путями: (1) закрытием калиевых каналов, (2) путем взаимодействия с G-белком (гастдуцином) активировать фосфодиэстеразу (PDE), тем самым, снижая содержание цАМФ. Это (по не совсем понятным причинам) вызывает деполяризацию мембраны. (3) Горький стимул связывается с G-белком, способным активировать фосфолипазу С (PLC), в результате увеличивается содержание инозитол 1,4,5 трифосфат (IP3), который приводит к освобождению кальция из депо.
Глютамат связывается с гютаматрегулиру- емыми неселективными ионными каналами и открывает их. Это сопровождается деполяризацией и открытием потенциал управляемых кальциевых каналов.
(PIP2) - фосфатидил инозитол 4,5бифосфат (DAG) - диацилглицерол
Рис. 5-11. Клеточные механизмы восприятия вкуса
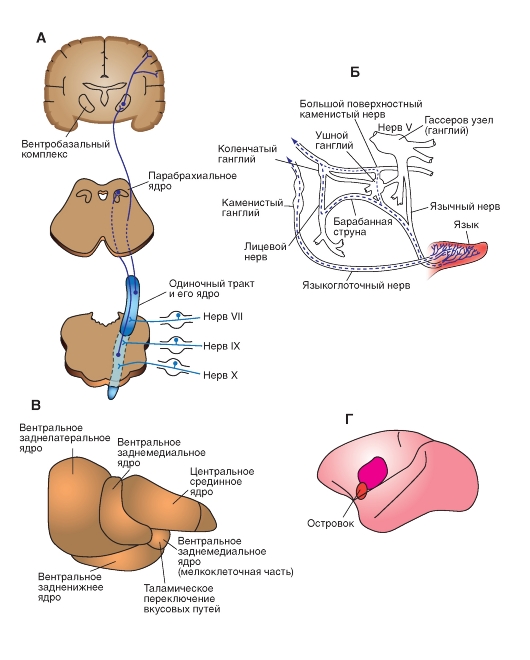
Центральные вкусовые пути
Тела клеток, которым принадлежат вкусовые волокна VII, IX и Х черепных нервов, находятся соответственно в коленчатом, каменистом и узловатом ганглиях (рис. 5-12 Б). Центральные отростки их афферентных волокон входят в продолговатый мозг, включаются в состав одиночного тракта и оканчиваются синапсами в ядре одиночного тракта (nucleus solitarius) (рис. 5-12 А). У ряда животных, в том числе некоторых видов грызунов, вторичные вкусовые нейроны ядра одиночного тракта проецируются рострально к ипсилатеральному парабрахиальному ядру.
В свою очередь, парабрахиальное ядро посылает проекции к мелкоклеточной (правоцеллюлярной) части вентрального заднемедиального (ВЗМмк) ядра (МК - мелкоклеточная часть ВЗМ) таламуса (рис. 5-12 В). У обезьян проекции ядра одиночного тракта к ВЗМмк-ядру являются прямыми. ВЗМмк-ядро связано с двумя разными вкусовыми областями коры мозга. Одна из них - часть лицевого представительства (SI), другая находится в островковой доле (insula - островок) (рис. 5-12 Г). Центральный вкусовой путь необычен в том отношении, что его волокна не переходят на другую сторону мозга (в отличие от соматосенсорных, зрительных и слуховых путей).
Рис. 5-12. Пути проводящие вкусовую чувствительность.
А - окончание вкусовых афферентных волокон в ядре одиночного тракта и восходящие пути к парабрахиальному ядру, вентробазальному таламусу и коре большого мозга. Б - периферическое распределение вкусовых афферентных волокон. В и Г - вкусовые области таламуса и коры большого мозга обезьян
Обоняние
У приматов и человека (микросматов) обонятельная чувствительность развита гораздо хуже, чем у большинства животных (макросматов). Поистине легендарна способность собак находить след по запаху, также как привлечение насекомыми особей другого пола с помощью феромонов. Что касается человека, то у него обоняние играет роль в эмоциональной сфере; запахи эффективно способствуют извлечению информации из памяти.
Обонятельные рецепторы
Обонятельный хеморецептор (сенсорная клетка) - это биполярный нейрон (рис. 5-13 В). Его апикальная поверхность несет неподвижные реснички, реагирующие на пахучие вещества, растворенные в покрывающем их слое слизи. От более глубоко расположенного края клетки отходит немиелинизированный аксон. Аксоны объединяются в обонятельные пучки (fila olfactoria), проникающие в череп через отверстия в решетчатой пластинке (lamina cribrosa) решетчатой кости (os ethmoidale). Волокна обонятельного нерва оканчиваются синапсами в обонятельной луковице, а центральные обонятельные структуры находятся в основании черепа сразу под лобной долей. Обонятельные рецепторные клетки входят в состав слизистой оболочки специализированной обонятельной зоны носоглотки, общая поверхность которой с двух сторон составляет примерно 10 см2 (рис. 5-13 А). У человека около 107 обонятельных рецепторов. Так же как вкусовые рецепторы, обонятельные рецепторы имеют короткую продолжительность жизни (около 60 дней) и непрерывно замещаются.
Молекулы пахучих веществ попадают к обонятельной зоне через ноздри при вдохе или из ротовой полости во время еды. Нюхательные движения усиливают поступление этих веществ, временно соединяющихся с обонятельным связывающим белком слизи, секретируемой железами слизистой оболочки носовой полости.
Первичных обонятельных ощущений больше, чем вкусовых. Насчитываются запахи, по крайней мере, шести классов: цветочный, эфирный (фруктовый), мускусный, камфарный, гнилостный и едкий. Примерами их природных источников могут служить соответственно роза, груша, мускус, эвкалипт, тухлые яйца и уксус. В обонятельной слизистой оболочке еще находятся рецепторы тройничного нерва. При клиническом тестировании обоняния следует избегать болевых или температурных раздражений этих соматосенсорных рецепторов.
Несколько молекул пахучего вещества вызывают в сенсорной клетке деполяризующий рецепторный потенциал, запускающий разряд импульсов в афферентном нервном волокне. Однако для поведенческой реакции необходима активация некоторого числа обонятельных рецепторов. Рецепторный потенциал, по-видимому, возникает в результате повышения проводимости для Na+. Вместе с тем активируется G-белок. Следовательно, в обонятельном преобразовании (трансдукции) участвует каскад вторичных посредников.
Обонятельное кодирование имеет много общего с вкусовым. Каждый обонятельный хеморецептор отвечает на запахи более чем одного класса. Кодирование конкретного качества запаха обеспечивается ответами многих обонятельных рецепторов, а интенсивность ощущения определяется количественными характеристиками импульсной активности.
Рис. 5-13. Химическая чувствительность - обоняние и его основы.
АиБ - схема расположения обонятельной зоны слизистой оболочки в носоглотке. Вверху находится решетчатая пластинка, а над ней - обонятельная луковица. Обонятельная слизистая оболочка распространяется и на боковые стороны носоглотки. В и Г - обонятельные хеморецепторы и поддерживающие клетки. Г - обонятельный эпителий. Д - схема процессов в обонятельных рецепторах
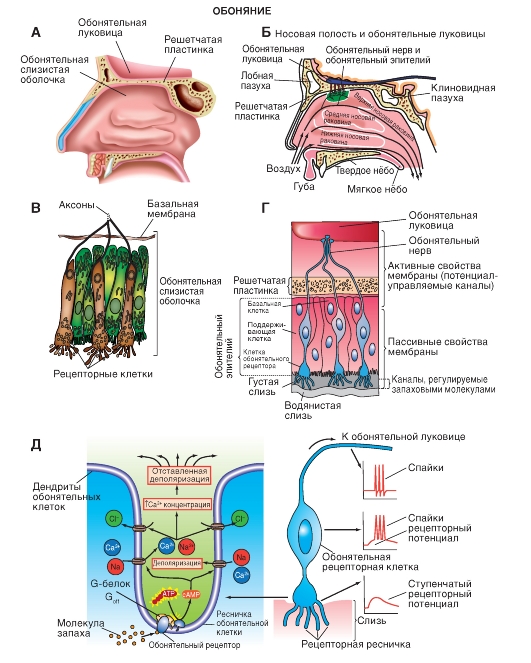
Центральные обонятельные пути
Обонятельный путь первый раз переключается в обонятельной луковице, относящейся к коре мозга. Эта структура содержит клетки трех типов: митральные клетки, пучковатые клетки и интернейроны (клетки-зерна, перигломерулярные клетки) (рис. 5-14). Длинные разветвляющиеся дендриты митральных и пучковатых клеток образуют постсинаптические компоненты обонятельных гломерул (клубочков). Обонятельные афферентные волокна (идущие от обонятельной слизистой оболочки к обонятельной луковице) ветвятся около обонятельных клубочков и оканчиваются синапсами на дендритах митральных и пучковатых клеток. При этом происходит значительная конвергенция обонятельных аксонов на дендритах митральных клеток: на дендрите каждой митральной клетки находится до 1000 синапсов афферентных волокон. Клетки-зерна (гранулярные клетки) и перигломерулярные клетки - это тормозные интернейроны. Они образуют реципрокные дендродендритные синапсы с митральными клетками. При активации митральных клеток происходит деполяризация контактирующих с ней интернейронов, вследствие чего в их синапсах на митральных клетках высвобождается тормозной нейромедиатор. Обонятельная луковица получает входы не только через ипсилатеральные обонятельные нервы, но и через контралатеральный обонятельный тракт, идущий в передней комиссуре (спайке).
Аксоны митральных и пучковатых клеток покидают обонятельную луковицу и входят в состав обонятельного тракта (рис. 5-14). Начиная с этого участка, обонятельные связи очень усложняются. Обонятельный тракт идет через переднее обонятельное ядро. Нейроны этого ядра получают синаптические связи от нейронов обонятельной
луковицы и проецируются через переднюю комиссуру к контралатеральной обонятельной луковице. Подойдя к переднему продырявленному веществу на основании мозга, обонятельный тракт разделяется на латеральную и медиальную обонятельные полоски. Аксоны латеральной обонятельной полоски оканчиваются синапсами в первичной обонятельной области, включая пре-грушевидную (препириформную) область коры, а у животных - грушевидную (пириформную) долю. Медиальная обонятельная полоска дает проекции к миндалине и к коре базального переднего мозга.
Следует отметить, что обонятельный путь это единственная сенсорная система без обязательного синаптического переключения в таламусе. Вероятно, отсутствие такого переключения отражает филогенетическую древность и относительную примитивность обонятельной системы. Однако обонятельная информация все же поступает в заднемедиальное ядро таламуса и оттуда направляется в префронтальную и орбитофронтальную кору.
При стандартном неврологическом исследовании проверку обоняния обычно не производят. Однако восприятие запахов можно тестировать, предложив испытуемому понюхать и идентифицировать пахучее вещество. Одномоментно исследуют одну ноздрю, другую нужно закрыть. При этом нельзя применять такие сильные стимулы, как нашатырь, поскольку они активируют и окончания тройничного нерва. Нарушение обоняния (аносмия) наблюдается, когда повреждено основание черепа или же одна или обе обонятельные луковицы сдавлены опухолью (например, при менингиоме обонятельной ямки). Аура неприятного запаха, часто запаха жженой резины, возникает при эпилептических припадках, генерируемых в области ункуса.
Рис. 5-14. Схема сагиттального среза через обонятельную луковицу, показывающая окончания обонятельных хеморецепторных клеток на обонятельных клубочках и на нейронах обонятельной луковицы.
Аксоны митральных и пучковатых клеток выходят в составе обонятельного тракта (направо)
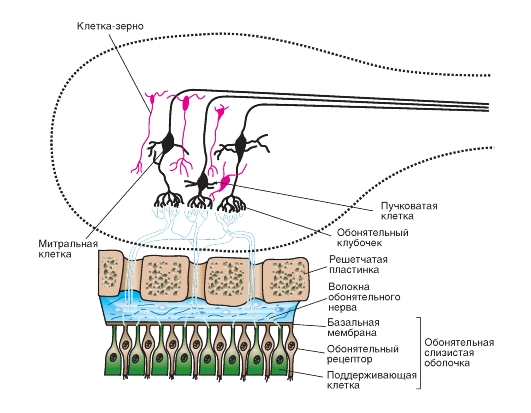
Строение глаза
Стенка глаза состоит из трех концентрических слоев (оболочек) (рис. 5-15 А). Наружный опорный слой, или фиброзная оболочка, включает в себя прозрачную роговицу с ее эпителием, конъюнктиву и непрозрачную склеру. В среднем слое, или сосудистой оболочке, находятся радужная оболочка (радужка) и собственно сосудистая оболочка (choroidea). В радужной оболочке присутствуют радиальные и кольцевые гладкие мышечные волокна, образующие дилататор и сфинктер зрачка (рис. 5-15 Б). Сосудистая оболочка (хороид) богато снабжена кровеносными сосудами, питающими внешние слои сетчатки, а также содержит пигмент. Внутренний нервный слой стенки глаза, или сетчатка, содержит палочки и колбочки и выстилает всю внутреннюю поверхность глаза, за исключением «слепого пятна» - диска зрительного нерва (рис. 5-15 А). К диску сходятся аксоны ганглиозных клеток сетчатки, образуя зрительный нерв. Наиболее высокая острота зрения в центральной части сетчатки, так называемом желтом пятне (macula lutea). Середина желтого пятна вдавлена в виде центральной ямки (fovea centralis) - зоны фокусирования зрительных изображений. Внутренняя часть сетчатки питается за счет ветвей ее центральных сосудов (артерий и вен), которые входят вместе со зрительным нервом, затем в области диска разветвляются и расходятся по внутренней поверхности сетчатки (рис. 5-15 В), не задевая желтое пятно.
Кроме сетчатки, в глазу есть и другие образования: хрусталик - линза, фокусирующая свет на сетчатке; пигментный слой, ограничивающий рассеяние света; водянистая влага и стекловидное тело. Водянистая влага - это жидкость, составляющая среду передней и задней камер глаза, а стекловидное тело заполняет внутреннее пространство глаза за хрусталиком. Оба вещества способствуют поддержанию формы глаза. Водянистая влага секретируется ресничным эпителием задней камеры, затем циркулирует через зрачок в переднюю камеру, а оттуда
попадает через шлеммов канал в венозный кровоток (рис. 5-15 Б). От давления водянистой влаги (в норме оно ниже 22 мм рт.ст.) зависит внутриглазное давление, которое не должно превышать 22 мм рт.ст. Стекловидное тело - это гель, состоящий из внеклеточной жидкости с коллагеном и гиалуроновой кислотой; в отличие от водянистой влаги, оно заменяется очень медленно.
Если поглощение водянистой влаги нарушается, внутриглазное давление возрастает и развивается глаукома. При повышении внутриглазного давления затрудняется кровоснабжение сетчатки и глаз может ослепнуть.
Ряд функций глаза зависит от деятельности мышц. Наружные глазные мышцы, прикрепленные вне глаза, направляют движения глазных яблок к зрительной мишени. Эти мышцы иннервируются глазодвигательным (nervus oculomotorius), блоковым (n. trochlearis) и отводящим (n. abducens) нервами. Есть также внутренние глазные мышцы. Благодаря мышце, расширяющей зрачок (дилататор зрачка), и мышце, суживающей зрачок (сфинктер зрачка), радужка действует как диафрагма и регулирует диаметр зрачка аналогично устройству отверстия фотокамеры, контролирующему количество входящего света. Дилататор зрачка активируется симпатической нервной системой, а сфинктер - парасимпатической нервной системой (через систему глазодвигательного нерва).
Форма хрусталика тоже определяется работой мышц. Хрусталик подвешен и удерживается на своем месте позади радужки с помощью волокон цилиарного (ресничного, или циннова) пояска, прикрепленных к капсуле зрачка и к цилиарному телу. Хрусталик окружен волокнами цилиарной мышцы, действующей как сфинктер. Когда эти волокна расслаблены, натяжение волокон пояска растягивает хрусталик, уплощая его. Сокращаясь, цилиарная мышца противодействует натяжению волокон пояска, что позволяет эластичному хрусталику принять более выпуклую форму. Цилиарная мышца активируется парасимпатической нервной системой (через систему глазодвигательного нерва).
Рис. 5-15. Зрение.
А - схема горизонтального сечения правого глаза. Б - строение передней части глаза в области лимба (соединения роговицы и склеры), цилиарного тела и хрусталика. В - задняя поверхность (дно) глаза человека; вид в офтальмоскоп. Ветви центральных артерии и вены выходят из области диска зрительного нерва. Недалеко от диска зрительного нерва с височной его стороны находится центральная ямка (ЦЯ). Обратите внимание на распределение аксонов ганглиозных клеток (тонкие линии), сходящихся в диске зрительного нерва.
На дальнейших рисунах дана детализация строения глаза и механизмов работы его структур (пояснения на рисунках)
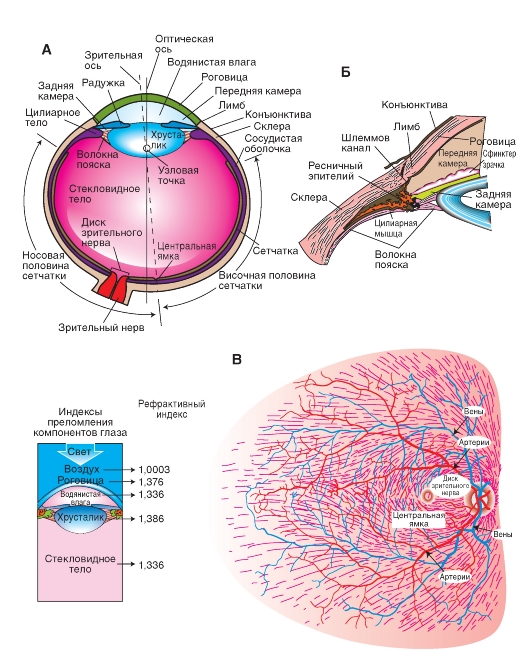
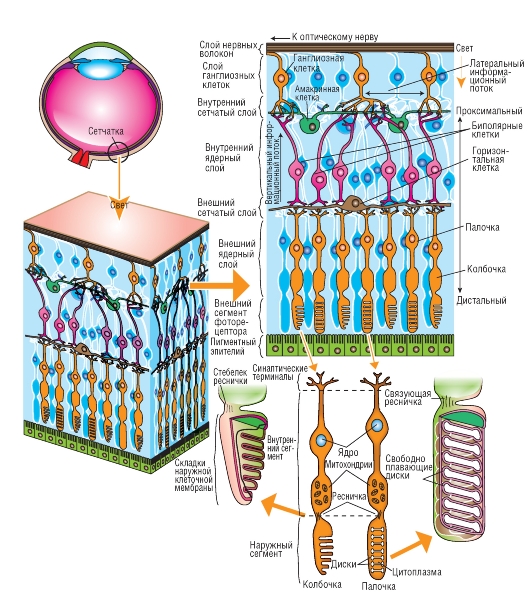
Рис. 5-15.2.
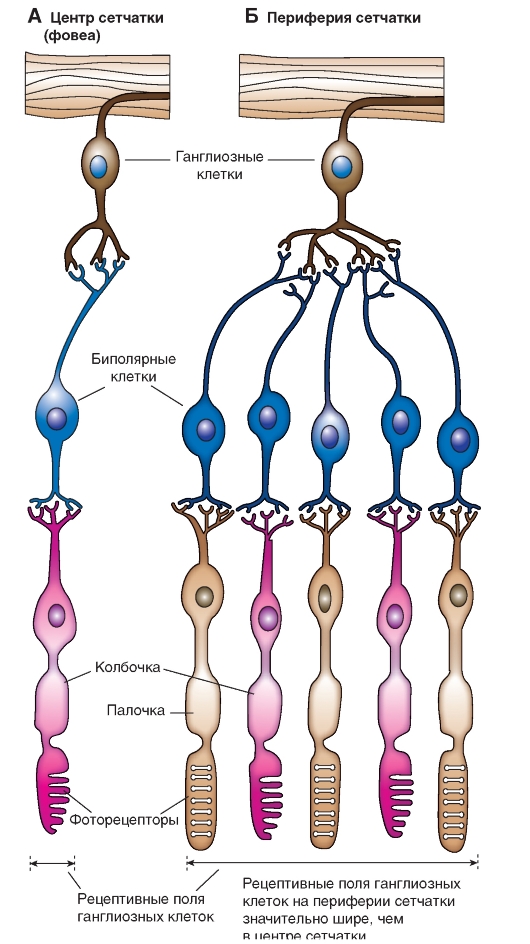
Рис. 5-15.3.
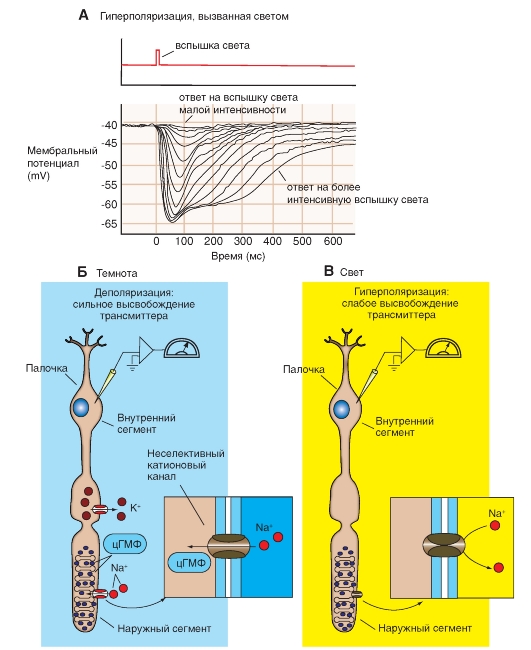
Рис. 5-15.4.
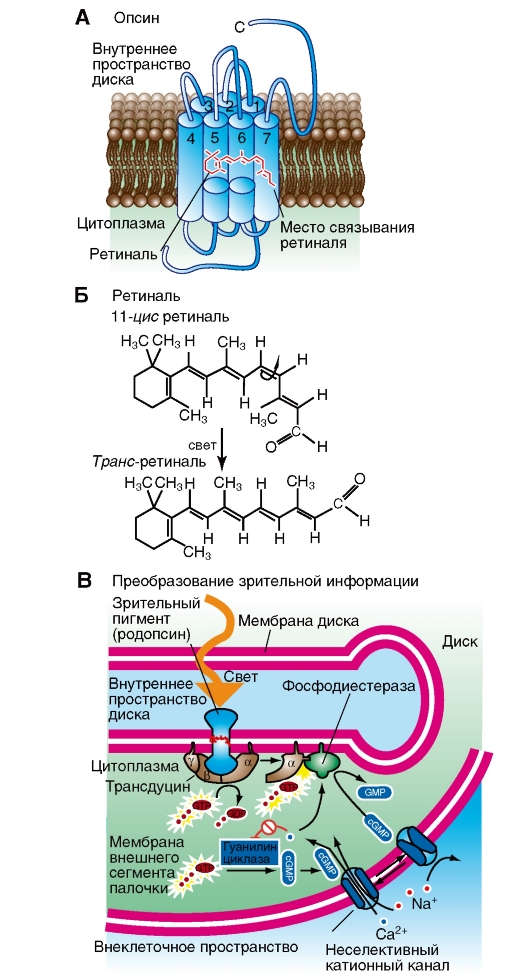
Рис. 5-15.5.
Оптическая система глаза
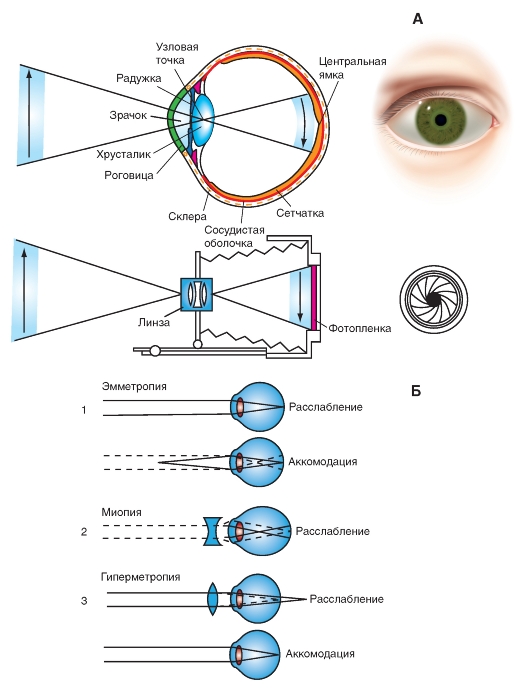
Свет входит в глаз через роговицу и проходит через последовательно расположенные прозрачные жидкости и структуры: роговицу, водянистую влагу, хрусталик и стекловидное тело. Их совокупность называется диоптрическим аппаратом. В нормальных условиях происходит рефракция (преломление) лучей света от зрительной мишени роговицей и хрусталиком, так что лучи фокусируются на сетчатке. Преломляющая сила роговицы (основного рефракционного элемента глаза) равна 43 диоптриям * [«Д», диоптрия, - единица преломляющей (оптической) силы, равная обратной величине фокусного расстояния линзы (хрусталика), заданного в метрах]. Выпуклость хрусталика может изменяться, и его преломляющая сила варьирует между 13 и 26 Д. Благодаря этому хрусталик обеспечивает аккомодацию глазного яблока к объектам, находящимся на близком или на далеком расстоянии. Когда, например, лучи света от удаленного объекта входят в нормальный глаз (с расслабленной цилиарной мышцей), мишень оказывается в фокусе на сетчатке. Если же глаз направлен на ближний объект, лучи света сначала фокусируются позади сетчатки (т.е. изображение на сетчатке расплывается), пока не произойдет аккомодация. Цилиарная мышца сокращается, ослабляя натяжение волокон пояска, кривизна хрусталика увеличивается, и в результате изображение фокусируется на сетчатке.
Роговица и хрусталик вместе составляют выпуклую линзу. Лучи света от объекта проходят через узловую точку линзы и образуют на сетчатке перевернутое изображение, как в фотоаппарате. Сетчатка обрабатывает непрерывную последовательность изображений, а также посылает в мозг сообщения о перемещениях зрительных объектов, угрожающих признаках, периодической смене света и темноты и другие зрительные данные о внешней среде.
Хотя оптическая ось человеческого глаза проходит через узловую точку хрусталика и через точку сетчатки между центральной ямкой и диском зрительного нерва, глазодвигательная система ориентирует глазное яблоко на участок объекта, называемый точкой фиксации. От этой точки луч света идет через узловую точку и фокусируется в центральной ямке. Таким образом луч проходит вдоль зрительной оси. Лучи от остальных участков объекта фокусируются в области сетчатки вокруг центральной ямки (рис. 5-16 А).
Фокусирование лучей на сетчатке зависит не только от хрусталика, но и от радужки. Радужка играет роль диафрагмы фотоаппарата и регулирует не только количество света, поступающего в глаз, но, что еще важнее, глубину зрительного поля и сферическую аберрацию хрусталика. При уменьшении диаметра зрачка глубина зрительного поля возрастает, и лучи света направляются через центральную часть зрачка, где сферическая аберрация минимальна. Изменения диаметра зрачка происходят автоматически, т.е. рефлекторно, при настройке (аккомодации) глаза на рассматривание близких предметов. Следовательно, во время чтения или другой деятельности глаз, связанной с различением мелких объектов, качество изображения улучшается с помощью оптической системы глаза. На качество изображения влияет еще один фактор - рассеяние света. Оно минимизируется путем ограничения пучка света, а также его поглощения пигментом сосудистой оболочки и пигментным слоем сетчатки. В этом отношении глаз снова напоминает фотоаппарат. Там рассеяние света тоже предотвращается посредством ограничения пучка лучей и его поглощения черной краской, покрывающей внутреннюю поверхность камеры.
Фокусирование изображения нарушается, если размер глаза не соответствует преломляющей силе диоптрического аппарата. При миопии (близорукости) изображения удаленных объектов фокусируются впереди сетчатки, не доходя до нее (рис. 5-16 Б). Дефект корректируется с помощью вогнутых линз. И наоборот, при гиперметропии (дальнозоркости) изображения далеких предметов фокусируются позади сетчатки. Чтобы устранить проблему, нужны выпуклые линзы (рис. 5-16 Б). Правда, изображение можно временно сфокусировать за счет аккомодации, но при этом утомляются цилиарные мышцы и глаза устают. При астигматизме существует асимметрия между радиусами кривизны поверхностей роговицы или хрусталика (а иногда сетчатки) в разных плоскостях. Для коррекции применяют линзы со специально подобранными радиусами кривизны.
Упругость хрусталика постепенно снижается с возрастом. В результате падает эффективность его аккомодации при рассматривании близких предметов (пресбиопия). В молодом возрасте преломляющая сила хрусталика может меняться в широком диапазоне, вплоть до 14 Д. К 40 годам этот диапазон уменьшается вдвое, а после 50 лет падает до 2 Д и ниже. Пресбиопия корректируется выпуклыми линзами.
Рис. 5-16. Оптическая система глаза.
А - сходство между оптическими системами глаза и фотоаппарата. Б - аккомодация и ее нарушения: 1 - эмметропия - нормальная аккомодация глаза. Лучи света от удаленного зрительного объекта фокусируются на сетчатке (верхняя схема), а фокусирование лучей от близкого объекта происходит в результате аккомодации (нижняя схема); 2 - миопия; изображение удаленного зрительного объекта фокусируется впереди сетчатки, для коррекции нужны вогнутые линзы; 3 - гиперметропия; изображение фокусируется позади сетчатки (верхняя схема), для коррекции требуются выпуклые линзы (нижняя схема)
Орган слуха
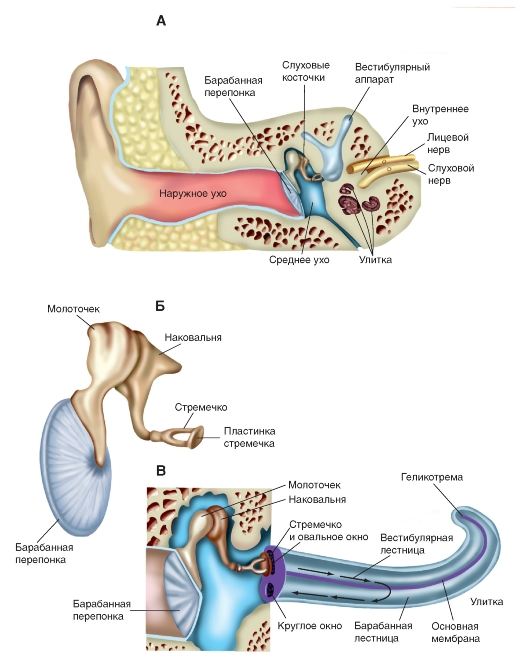
Периферический слуховой аппарат, ухо, подразделяется на наружное, среднее и внутреннее ухо
(рис. 5-17 А). Наружное ухо
Наружное ухо состоит из ушной раковины, наружного слухового прохода и слухового канала. Церуминозные железы стенок слухового канала секретируют ушную серу - воскообразное защитное вещество. Ушная раковина (по крайней мере, у животных) направляет звук в слуховой канал. По слуховому каналу звук передается к барабанной перепонке. У человека слуховой канал имеет резонансную частоту примерно 3500 Гц и ограничивает частоту звуков, достигающих барабанной перепонки.
Среднее ухо
Наружное ухо отделено от среднего барабанной перепонкой (рис. 5-17 Б). Среднее ухо заполнено воздухом. Цепочка косточек соединяет барабанную перепонку с овальным окном, открывающимся во внутреннее ухо. Недалеко от овального окна расположено круглое окно, тоже соединяющее среднее ухо с внутренним (рис. 5-17 В). Оба отверстия затянуты мембраной. Цепочка слуховых косточек включает молоточек (malleus), наковальню (incus) и стремя (stapes). Основание стремени в виде пластинки плотно входит в овальное окно. За овальным окном находится заполненное жидкостью преддверие (vestibulum) - часть улитки (cochlea) внутреннего уха. Преддверие составляет единое целое с трубчатой структурой - лестницей преддверия (scala vestibuli - вестибулярная лестница). Колебания барабанной перепонки, вызываемые волнами звукового давления, передаются по цепочке косточек и толкают пластинку стремени в овальное окно (рис. 5-17 В). Движения пластинки стремени сопровождаются колебаниями жидкости в лестнице преддверия. Волны давления распространяются по жидкости и передаются через основную (базилярную) мембрану улитки к
барабанной лестнице (scala tympani) (см. ниже), заставляя перепонку круглого окна выгибаться в сторону среднего уха.
Барабанная перепонка и цепочка слуховых косточек осуществляют согласование импеданса. Дело в том, что ухо должно различать звуковые волны, распространяющиеся в воздухе, тогда как механизм нервного преобразования звука зависит от перемещений столба жидкости в улитке. Следовательно, нужен переход от колебаний воздуха к колебаниям жидкости. Акустический импеданс воды гораздо выше, чем таковой воздуха, поэтому без специального устройства для согласования импедансов происходило бы отражение большей части звука, поступающего в ухо. Согласование импедансов в ухе зависит от:
• соотношения площадей поверхности барабанной перепонки и овального окна;
• механического преимущества рычажной конструкции в виде цепочки подвижно сочлененных косточек.
Эффективность механизма согласования импедансов соответствует улучшению слышимости на 10-20 дБ.
Среднее ухо выполняет и другие функции. В нем находятся две мышцы: мышца, напрягающая барабанную перепонку (m. tensor tympani - иннервируется тройничным нервом), и стременная мышца
(m. stapedius - иннервируется лицевым нервом). Первая прикреплена к молоточку, вторая - к стремени. Сокращаясь, они уменьшают перемещения слуховых косточек и снижают чувствительность акустического аппарата. Это способствует защите слуха от повреждающих звуков, но только если организм ожидает их. Внезапный взрыв может повредить акустический аппарат, поскольку рефлекторное сокращение мышц среднего уха запаздывает. Полость среднего уха соединена с глоткой посредством евстахиевой трубы. Благодаря этому проходу уравнивается давление в наружном и среднем ухе. Если при воспалении в среднем ухе скапливается жидкость, просвет евстахиевой трубы может закрыться. Создающаяся при этом разность давлений между наружным и средним ухом вызывает боль из-за натяжения барабанной перепонки, возможен даже разрыв последней. Разность давлений может возникать в самолете и во время ныряния.
Рис. 5-17. Слух.
А - общая схема наружного, среднего и внутреннего уха. Б - схема барабанной перепонки и цепочки слуховых косточек. В - схема поясняет, каким образом при смещении овальной пластинки стремени происходит движение жидкости в улитке и выгибается круглое окно
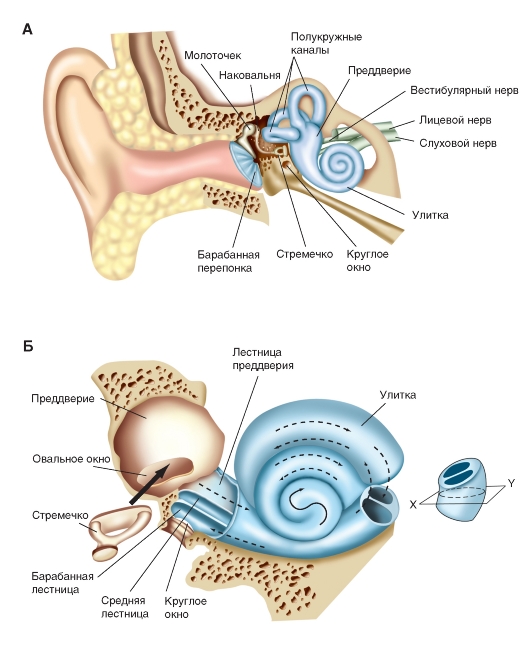
Внутреннее ухо
В состав внутреннего уха входят костный и перепончатый лабиринты. Они образуют улитку и вестибулярный аппарат.
Улитка - это трубка, закрученная в виде спирали. У человека спираль имеет 21/2 оборота; трубка начинается широким основанием и заканчивается суженной верхушкой. Улитка образована ростральным концом костного и перепончатого лабиринтов. У человека верхушка улитки расположена в латеральной плоскости (рис. 5-18 А).
Костный лабиринт (labyrinthus osseus) улитки включает в себя несколько камер. Пространство около овального окна называется преддверием (рис. 5-18 Б). Преддверие переходит в лестницу преддверия - спиральную трубку, которая продолжается к верхушке улитки. Там лестница преддверия соединяется через отверстие улитки (геликотрему) с барабанной лестницей; это еще одна спиральная трубка, которая спускается назад по улитке и заканчивается у круглого окна (рис. 5-18 Б). Центральный костный стержень, вокруг которого закручены спиральные лестницы, называется стержнем улитки (modiolus cochleae).
Рис. 5-18. Строение улитки.
А - относительное расположение улитки и вестибулярного аппарата среднего и наружного уха человека. Б - соотношение между пространствами улитки
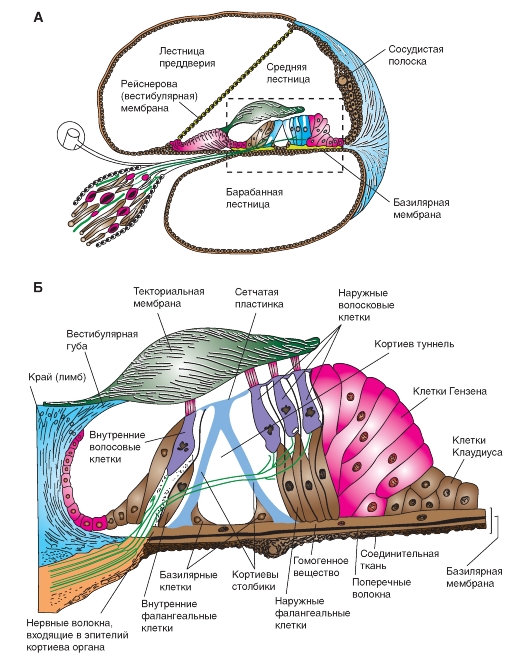
Кортиев орган
Перепончатый лабиринт (labyrinthus membranaceus) улитки иначе называют средней лестницей (scala media) или улитковым протоком (ductus cochlearis). Это перепончатая сплющенная спиральная трубка длиной 35 мм между лестницей преддверия и барабанной лестницей. Одна стенка средней лестницы образована базилярной мембраной, другая - рейснеровой мембраной, третья - сосудистой полоской (stria vascularis) (рис. 5-19 А).
Улитка заполнена жидкостью. В лестнице преддверия и барабанной лестнице находится перилимфа, близкая по составу к ЦСЖ. Средняя лестница содержит эндолимфу, которая значительно отличается от ЦСЖ. В этой жидкости много К+ (около 145 мМ) и мало Na+ (около 2 мМ), так что она сходна с внутриклеточной средой. Поскольку эндолимфа обладает положительным зарядом (около +80 мВ), волосковые клетки внутри улитки имеют высокий трансмембранный градиент потенциала (около 140 мВ). Эндолимфу секретирует сосудистая полоска, а дренирование происходит через эндолимфатический проток в венозные синусы твердой мозговой оболочки.
Нервный аппарат преобразования звука носит название «кортиева органа» (рис. 5-19 Б). Он лежит на дне улиткового хода на базилярной мембране и состоит из нескольких компонентов: трех рядов наружных волосковых клеток, одного ряда внутренних волосковых клеток, желеобразной текториальной (покровной) мембраны и поддерживающих (опорных) клеток нескольких типов. В кортиевом органе человека 15 000 наружных и 3500 внутренних волосковых клеток. Опорную структуру кортиева органа составляют столбчатые клетки и ретикулярная пластинка (сетчатая мембрана). Из верхушек волосковых клеток выступают пучки стереоцилий - ресничек, погруженных в текториальную мембрану.
Кортиев орган иннервируют нервные волокна улитковой части восьмого черепного нерва. Эти волокна (у человека 32 000 слуховых афферентных аксонов) принадлежат сенсорным клеткам спирального ганглия, заключенного в центральном костном стержне. Афферентные волокна входят в кортиев орган и оканчиваются у оснований волосковых клеток (рис. 5-19 Б). Волокна, снабжающие наружные волосковые клетки, входят через кортиев туннель - отверстие под столбчатыми клетками.
Рис. 5-19. Улитка.
А - схема поперечного разреза через улитку в ракурсе, показанном на врезке рис. 5-20 Б. Б - строение кортиева органа
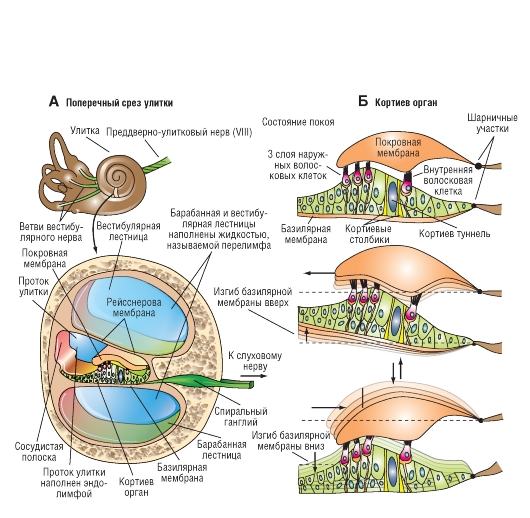
Преобразование (трансдукция) звука
Кортиев орган преобразует звук следующим образом. Достигая барабанной перепонки, звуковые волны вызывают ее колебания, которые передаются жидкости, заполняющей лестницу преддверия и барабанную лестницу (рис. 5-20 А). Гидравлическая энергия приводит к смещению базилярной мембраны, а вместе с ней и кортиева органа (рис. 5-20 Б). Сдвиговое усилие, развиваемое в результате смещения базилярной мембраны относительно текториальной мембраны, заставляет сгибаться стереоцилии волосковых клеток. Когда стереоцилии сгибаются в сторону самой длинной из них, волосковая клетка деполяризуется, когда они сгибаются в противоположную сторону - гиперполяризуется.
Такие изменения мембранного потенциала волосковых клеток обусловлены сдвигами катионной проводимости мембраны их верхушки. Градиент потенциала, определяющий вход ионов в волосковую клетку, складывается из потенциала покоя клетки и положительного заряда эндолимфы. Как отмечалось выше, суммарная трансмембранная разность потенциалов составляет примерно 140 mV. Сдвиг проводимости мембраны верхней части волосковой клетки сопровождается значительным ионным током, создающим рецепторный потенциал этих клеток. Показателем ионного тока является внеклеточно регистрируемый микрофонный потенциал улитки - колебательный процесс, частота которого соответствует характеристикам акустического стимула. Этот потенциал представляет собой сумму рецепторных потенциалов некоторого числа волосковых клеток.
Так же как фоторецепторы сетчатки, волосковые клетки высвобождают при деполяризации возбуждающий нейромедиатор (глутамат или аспартат). Под действием нейромедиатора возникает генераторный потенциал в окончаниях улитковых афферентных волокон, на которых волосковые клетки образуют синапсы. Итак, преобразование звука завершается тем, что колебания базилярной
мембраны приводят к периодическим разрядам импульсов в афферентных волокнах слухового нерва. Электрическую активность многих афферентных волокон можно зарегистрировать внеклеточно в виде составного потенциала действия.
Оказалось, что на звук определенной частоты отвечает только небольшое число улитковых афферентов. Возникновение ответа зависит от расположения афферентных нервных окончаний вдоль кортиева органа, поскольку при одной и той же частоте звука амплитуда смещений базилярной мембраны не одинакова в разных ее участках. Это отчасти обусловлено различиями ширины мембраны и ее напряжения вдоль кортиева органа. Раньше считалось, что разница резонансной частоты в разных участках базилярной мембраны объясняется различиями ширины и напряжения этих участков. Например, у основания улитки ширина базилярной мембраны 100 μm, а у верхушки - 500 μm. Кроме того, у основания улитки напряжение мембраны больше, чем у верхушки. Следовательно, участок мембраны около основания должен вибрировать с более высокой частотой, чем участок у верхушки, подобно коротким струнам музыкальных инструментов. Однако эксперименты показали, что базилярная мембрана колеблется как единое целое, по ней следуют бегущие волны. При высокочастотных тонах амплитуда волнообразных колебаний базилярной мембраны максимальна ближе к основанию улитки, а при низкочастотных - у верхушки. В действительности базилярная мембрана действует как частотный анализатор; стимул распределяется по ней вдоль кортиева органа таким образом, что волосковые клетки разной локализации отвечают на звуки разной частоты. Это заключение составляет основу теории места. Кроме того, расположенные вдоль кортиева органа волосковые клетки, настроены на разную частоту звука вследствие их биофизических свойств и особенностей стереоцилий. Благодаря этим факторам получается так называемая тонотопическая карта базилярной мембраны и кортиева органа.
Рис. 5-20. Кортиев орган
Периферический отдел вестибулярной системы
Вестибулярная система воспринимает угловое и линейное ускорения головы. Сигналы этой системы запускают движения головы и глаз, обеспечивающие стабильное зрительное изображение на сетчатке, а также коррекцию позы тела для поддержания равновесия.
Строение вестибулярного лабиринта
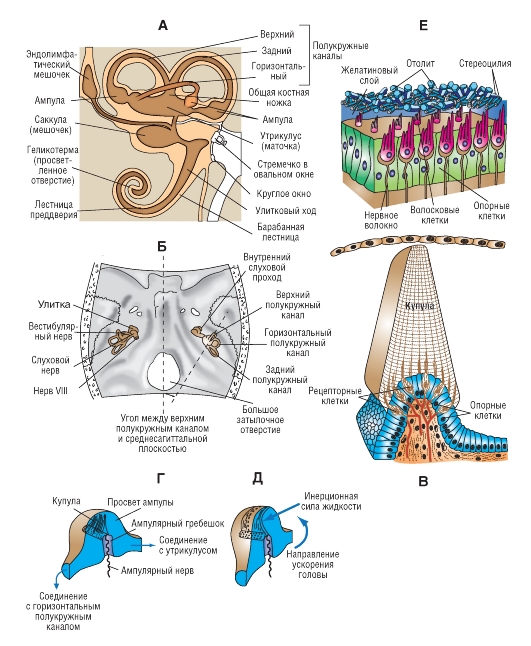
Так же как улитка, вестибулярный аппарат представляет собой перепончатый лабиринт, находящийся в костном лабиринте (рис. 5-21 А). На каждой стороне головы вестибулярный аппарат образован тремя полукружными каналами [горизонтальным, вертикальным передним (верхним) и вертикальным задним] и двумя отолитовыми органами. Все эти структуры погружены в перилимфу и заполнены эндолимфой. В состав отолитового органа входят утрикулус (utriculus - эллиптический мешочек, маточка) и саккулус (sacculus - сферический мешочек). Один конец каждого полукружного канала расширен в виде ампулы. Все полукружные каналы входят в утрикулус. Утрикулус и саккулус сообщаются между собой через соединяющий проток (ductus reuniens). От него берет начало эндолимфатический проток (ductus endolymphaticus), заканчивающийся эндолимфатическим мешком, образующим соединение с улиткой. Через это соединение в вестибулярный аппарат поступает эндолимфа, секретируемая сосудистой полоской улитки.
Каждый из полукружных каналов одной стороны головы расположен в той же плоскости, что и соответствующий ему канал другой стороны. Благодаря этому корреспондирующие участки сенсорного эпителия двух парных каналов воспринимают движения головы в любой плоскости. На рисунке 5-21 Б показана ориентация полукружных каналов по обе стороны головы; обратите внимание, что улитка находится рострально от вестибулярного аппарата и что верхушка улитки лежит латерально. Два горизонтальных канала по обе стороны головы образуют пару, так же как два вертикальных передних и два вертикальных задних канала. У горизонтальных каналов есть интересная особенность: они
находятся в плоскости горизонта при наклоне головы на 30°. Утрикулус ориентирован почти горизонтально, а саккулус - вертикально.
Ампула каждого полукружного канала содержит сенсорный эпителий в виде так называемого ампулярного гребешка (crista ampullaris) с вестибулярными волосковыми клетками (схема разреза через ампулярный гребешок представлена на рис. 5-21 В). Они иннервируются первичными афферентными волокнами вестибулярного нерва, составляющего часть VIII черепного нерва. Каждая волосковая клетка вестибулярного аппарата, подобно аналогичным клеткам улитки, несет на своей верхушке пучок стереоцилий (ресничек). Однако, в отличие от клеток улитки, вестибулярные волосковые клетки еще имеют одиночную киноцилию. Все реснички ампулярных клеток погружены в желеобразную структуру - купулу, которая располагается поперек ампулы, полностью перекрывая ее просвет. При угловом (вращательном) ускорении головы купула отклоняется; соответственно сгибаются реснички волосковых клеток. У купулы такой же удельный вес (плотность), как у эндолимфы, поэтому на нее не влияет линейное ускорение, создаваемое силой тяжести (гравитационное ускорение). На рисунке 5-21 Г, Д представлено положение купулы до поворота головы (Г) и во время поворота (Д).
Сенсорный эпителий отолитовых органов это пятно эллиптического мешочка (macula utriculi) и пятно сферического мешочка (macula sacculi) (рис. 5-21 Е). Каждая макула (пятно) выстлана вестибулярными волосковыми клетками. Их стереоцилии и киноцилия, так же как реснички волосковых клеток ампулы, погружены в желеобразную массу. Отличие желеобразной массы отолитовых органов в том, что она содержит многочисленные отолиты (мельчайшие «каменистые» включения) - кристаллы карбоната кальция (кальцита). Желеобразная масса вместе с ее отолитами называется отолитовой мембраной. За счет присутствия кристаллов кальцита удельный вес (плотность) отолитовой мембраны примерно в два раза выше, чем у эндолимфы, поэтому отолитовая мембрана легко сдвигается под действием линейного ускорения, создаваемого силой тяжести. Угловое ускорение головы к такому эффекту не приводит, поскольку отолитовая мембрана почти не выступает в просвет перепончатого лабиринта.
Рис. 5-21. Вестибулярная система.
А - строение вестибулярного аппарата. Б - вид сверху на основание черепа. Заметна ориентация структур внутреннего уха. Обратите внимание на пары контралатеральных полукружных каналов, находящиеся в одной плоскости (по два горизонтальных, верхних - передних и нижних - задних канала). В - схема разреза через ампулярный гребешок. Стереоцилии и киноцилия каждой волосковой клетки погружены в купулу. Положение купулы до поворота головы (Г) и во время поворота (Д). Е - строение отолитовых органов
Иннервация сенсорного эпителия вестибулярного аппарата
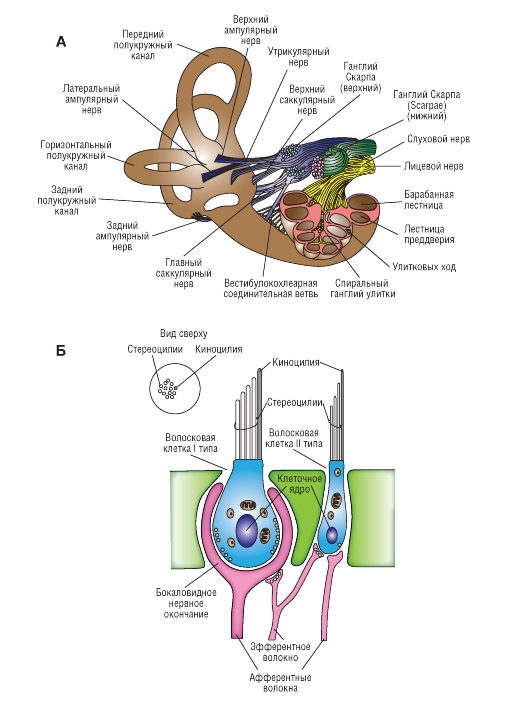
Тела клеток первичных афферентных волокон вестибулярного нерва располагаются в ганглии Scarpaе. Так же как нейроны спирального ганглия, это биполярные клетки; их тела и аксоны миелинизированы. Вестибулярный нерв посылает отдельную ветвь к каждой макуле сенсорного эпителия (рис. 5-22 А). Вестибулярный нерв идет вместе с улитковым и лицевым нервами во внутреннем слуховом проходе (meatus acusticus internus) черепа.
Вестибулярные волосковые клетки делят на два типа (рис. 5-22 Б). Клетки I типа имеют форму колбы и образуют синаптические соединения с бокаловидными окончаниями первичных аффе-
рентов вестибулярного нерва. Клетки II типа цилиндрические, их синаптические контакты находятся на тех же первичных афферентах. Синапсы вестибулярных эфферентных волокон расположены на окончаниях первичных афферентов клеток I типа. С клетками II типа вестибулярные эфферентные волокна образуют прямые синаптические контакты. Такая организация аналогична рассмотренной выше при описании контактов афферентных и эфферентных волокон улиткового нерва с внутренними и наружными волосковыми клетками кортиева органа. Присутствием эфферентных нервных окончаний на клетках II типа может объясняться нерегулярность разрядов в афферентах этих клеток.
Рис. 5-22.
А - иннервация перепончатого лабиринта. Б - вестибулярные волосковые клетки I и II типов. На врезке справа: вид сверху на стереоцилии и киноцилии. Обратите внимание, где находятся контакты афферентных и эфферентных волокон
Преобразование (трансдукция) вестибулярных сигналов
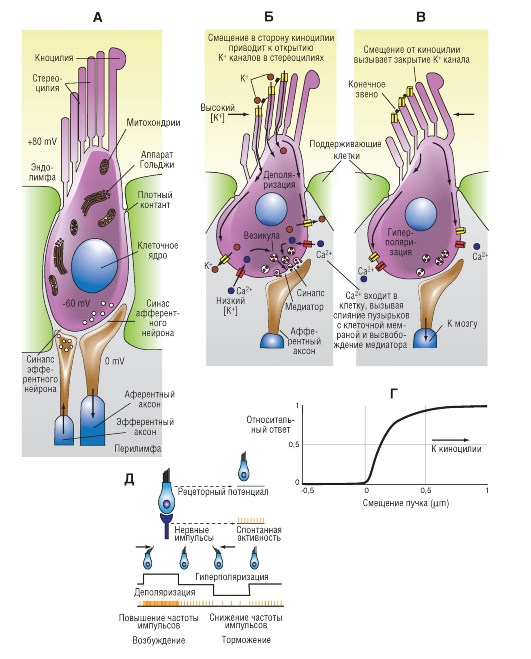
Так же как у волосковых клеток улитки, мембрана вестибулярных волосковых клеток функционально поляризована. Когда стереоцилии сгибаются в сторону самой длинной реснички (киноцилии), возрастаеткатионнаяпроводимость мембраны верхушки клетки, и вестибулярная волосковая клетка деполяризуется (рис. 5-23 В). И наоборот, при наклоне стереоцилий в противоположную сторону происходит гиперполяризация клетки. Из волосковой клетки тонически (постоянно) высвобождается возбуждающий нейромедиатор (глутамат либо аспартат), так что афферентное волокно, на котором эта клетка образует синапс, генерирует импульсную активность спонтанно, при отсутствии сигналов. При деполяризация клетки увеличивается высвобождение нейромедиатора, и частота разряда в афферентном волокне возрастает. В случае гиперполяризации, наоборот, высвобождается меньшее количество нейромедиатора, и частота разряда снижается вплоть до полного прекращения импульсации.
Полукружные каналы
Как уже говорилось, при поворотах головы волосковые клетки ампулы получают сенсорную информацию, которую они направляют в
головной мозг. Механизм этого явления заключается в том, что угловые ускорения (повороты головы) сопровождаются сгибанием ресничек на волосковых клетках ампулярного гребешка и как следствие сдвигом мембранного потенциала и изменением количества высвобождаемого нейромедиатора. При угловых ускорениях эндолимфа в силу своей инерции смещается относительно стенки перепончатого лабиринта и давит на купулу. Сдвиговое усилие заставляет реснички сгибаться. Все реснички клеток каждого ампулярного гребешка ориентированы в одинаковом направлении. В горизонтальном полукружном канале реснички обращены к утрикулусу, в ампулах двух других полукружных каналов - от утрикулуса.
Изменения разряда афферентов вестибулярного нерва под действием углового ускорения можно обсудить на примере горизонтального полукружного канала. Киноцилии всех волосковых клеток обычно обращены к утрикулусу. Следовательно, при сгибании ресничек к утрикулусу частота афферентного разряда повышается, а при их сгибании от утрикулуса - снижается. При повороте головы налево эндолимфа в горизонтальных полукружных каналах смещается вправо. В результате реснички волосковых клеток левого канала сгибаются в сторону утрикулуса, а в правом канале - от утрикулуса. Соответственно частота разряда в афферентах левого горизонтального канала повышается, а в афферентах правого - уменьшается.
Рис. 5-23. Механические преобразования в волосковых клетках.
А - Волосковая клетка;
Б - Положительная механическая деформация; В - Отрицательная механическая деформация; Г - Механическая чувствительность волосковой клетки;
Д - функциональная поляризация вестибулярных волосковых клеток. При сгибании стереоцилий по направлению к киноцилии волосковая клетка деполяризуется и в афферентном волокне возникает возбуждение. При сгибании стереоцилий в сторону от киноцилии волосковая клетка гиперполяризуется и афферентный разряд ослабевает или прекращается
Мышечные рецепторы растяжения
Несколько важных спинальных рефлексов активируются мышечными рецепторами растяжения - мышечными веретенами и сухожильным аппаратом Гольджи. Это мышечный рефлекс на растяжение (миотатический рефлекс) и обратный миотатический рефлекс, нужные для поддержания позы.
Другой значимый рефлекс - сгибательный, вызывается сигналами от различных сенсорных рецепторов кожи, мышц, суставов и внутренних органов. Афферентные волокна, вызывающие этот рефлекс, часто называют афферентами сгибательного рефлекса.
Строение и функции мышечного веретена
Структура и функции мышечных веретен очень сложны. Они присутствуют в большинстве скелетных мышц, но их особенно много в мышцах, требующих тонкой регуляции движений (например, в мелких мышцах кисти). Что касается крупных мышц, то мышечных веретен больше всего в мышцах, содержащих много медленных фазических волокон (волокон I типа; slow twitch fibers).
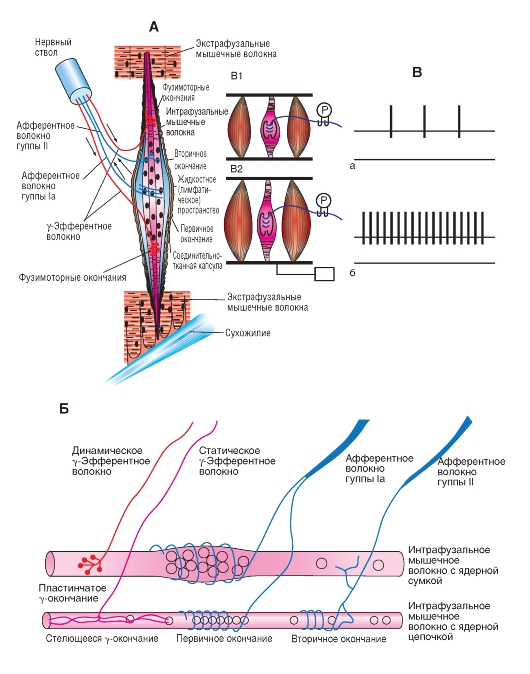
Веретено состоит из пучка модифицированных мышечных волокон, иннервируемых и сенсорными, и двигательными аксонами (рис. 5-24 А). Диаметр мышечного веретена равен примерно 100 цм, длина - до 10 мм. Иннервированная часть мышечного веретена заключена в соединительнотканную капсулу. Так называемое лимфатическое пространство капсулы заполнено жидкостью. Мышечное веретено сво бодно располагается между обычными мышечными волокнами. Дистальный его конец прикреплен к эндомизию - соединительнотканной сети внутри мышцы. Мышечные веретена лежат параллельно обычным поперечнополосатым мышечным волокнам.
Мышечное веретено содержит модифицированные мышечные волокна, называемые интрафузальными мышечными волокнами, в отличие от обычных - экстрафузальных мышечных волокон. Интрафузальные волокна гораздо тоньше, чем экстрафузальные, и слишком слабы, чтобы участвовать в сокращении мышцы. Различают два типа интрафузальных мышечных волокон: с ядерной сумкой и с ядерной цепочкой (рис. 5-24 Б). Их названия связаны с организацией клеточных ядер. Волокна с ядерной сумкой крупнее, чем волокна с
ядерной цепочкой, и их ядра плотно упакованы в средней части волокна наподобие сумки с апельсинами. В волоконах с ядерной цепочкой все ядра расположены в один ряд.
Мышечные веретена получают сложную иннервацию. Сенсорная иннервация состоит из одного афферентного аксона группы Ia и нескольких афферентов группы II (рис. 5-24 Б). Афференты группы Ia относят к классу сенсорных аксонов наибольшего диаметра со скоростью проведения от 72 до 120 м/с; аксоны группы II имеют промежуточный диаметр и проводят импульсы со скоростью от 36 до 72 м/с. Афферентный аксон группы Ia образует первичное окончание, спирально обвивающее каждое интрафузальное волокно. Первичные окончания есть на интрафузальных волокнах обоих типов, что важно для деятельности этих рецепторов. Афференты группы II образуют вторичные окончания на волокнах с ядерной цепочкой.
Двигательную иннервацию мышечных веретен обеспечивают два типа γ-эфферентных аксонов (рис. 5-24 Б). Динамические γ-эфференты оканчиваются на каждом волокне с ядерной сумкой, статические γ-эфференты - на волокнах с ядерной цепочкой. γ-Эфферентные аксоны тоньше, чем α-эфференты экстрафузальных мышечных волокон, поэтому они проводят возбуждение с меньшей скоростью.
Мышечное веретено реагирует на растяжение мышцы. На рисунке 5-24 В показано изменение активности афферентного аксона при переходе мышечного веретена от укороченного состояния во время сокращения экстрафузальных волокон к состоянию удлинения при растяжении мышцы. Сокращение экстрафузальных мышечных волокон заставляет мышечное веретено укорачиваться, поскольку оно лежит параллельно экстрафузальным волокнам (см. выше).
Активность афферентов мышечных веретен зависит от механического растяжения афферентных окончаний на интрафузальных волокнах. При сокращении экстрафузальных волокон мышечное волокно укорачивается, расстояние между витками афферентного нервного окончания уменьшается, и частота разряда в афферентном аксоне падает. И наоборот, когда вся мышца подвергается растяжению, мышечное веретено тоже удлиняется (потому что его концы прикреплены к соединительнотканной сети внутри мышцы), и растягивание афферентного окончания повышает частоту его импульсного разряда.
Рис. 5-24. Сенсорные рецепторы, ответственные за вызывание спинальных рефлексов.
А - схема мышечного веретена. Б - интрафузальные волокна с ядерной сумкой и ядерной цепочкой; их сенсорная и двигательная иннервация. В - изменения частоты импульсного разряда афферентного аксона мышечного веретена во время укорочения мышцы (при ее сокращении) (а) и во время удлинения мышцы (при ее растяжении) (б). В1 - во время сокращения мышцы нагрузка на мышечное веретено уменьшается, поскольку оно расположено параллельно обычным мышечным волокнам. В2 - при растяжении мышцы мышечное веретено удлиняется. Р - регистрирующая система
Мышечные рецепторы растяжения
Известен способ влияния афферентов на рефлекторную активность - через их взаимодействие с интрафузальными волокнами с ядерной сумкой и волокнами с ядерной цепочкой. Как упомянуто выше, есть два типа γ-мотонейронов: динамические и статические. Динамические двигательные γ-аксоны оканчиваются на интрафузальных волокнах с ядерной сумкой, а статические - на волокнах с ядерной цепочкой. При активации динамического γ-мотонейрона усиливается динамический ответ афферентов группы Ia (рис. 5-25 А4), а при активации статического γ-мотонейрона возрастают статические ответы афферентов обеих групп - Iа и II (рис. 5-25 А3), и одновременно может снижаться динамический ответ. Разные нисходящие пути оказывают предпочтительное влияние на динамические либо на статические γ-мотонейроны, изменяя таким образом характер рефлекторной активности спинного мозга.
Сухожильный аппарат Гольджи
В скелетных мышцахестьеще одинтипрецепторов растяжения - сухожильный аппарат Гольджи (рис. 5-25 Б). Рецептор диаметром около 100 μм и длиной примерно 1 мм образован окончаниями афферентов группы Ib - толстых аксонов с такой же скоростью проведения импульса, как и у афферентов группы Ia. Эти окончания обертываются вокруг пучков коллагеновых нитей в сухожилии мышцы (или в сухожильных включениях внутри мышцы). Чувствительное окончание сухожильного аппарата организовано по отношению к мышце последовательно, в отличие от мышечных веретен, лежащих параллельно экстрафузальным волокнам.
Благодаря своему последовательному расположению сухожильный аппарат Гольджи активируется или при сокращении, или при растяжении мышцы (рис. 5-25 В). Однако сокращение мышцы - более эффективный стимул, чем растяжение, поскольку стимулом для сухожильного аппарата служит сила, развиваемая сухожилием, в котором находится рецептор. Таким образом, сухожильный аппарат Гольджи - датчик силы, в отличие от мышечного веретена, подающего сигналы о длине мышцы и скорости ее изменения.
Рис. 5-25. Мышечные рецепторы растяжения.
А - влияние статических и динамических γ-мотонейронов на ответы первичного окончания при растяжении мышцы. А1 - временной ход растяжения мышцы. А2 - разряд аксона группы Ia при отсутствии активности γ-мотонейрона. А3 - ответ во время стимуляции статического γ-эфферентного аксона. А4 - ответ во время стимуляции динамического γ-эфферентного аксона. Б - схема расположения сухожильного аппарата Гольджи. В - активация сухожильного аппарата Гольджи во время растяжения мышцы (слева) или сокращения мышцы (справа)
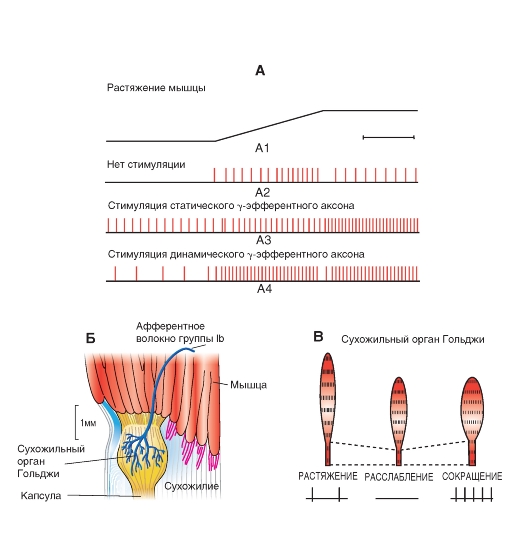
Функционирование мышечных веретен
Частота разряда в афферентах группы Ia и группы II пропорциональна длине мышечного веретена; это заметно как во время линейного растяжения (рис. 5-26 А, слева), так и при расслаблении мышцы после растяжения (рис. 5-26 А, справа). Такую реакцию называют статическим ответом афферентов мышечного веретена. Однако первичные и вторичные афферентные окончания отвечают на растяжение по-разному. Первичные окончания чувствительны и к степени растяжения, и к его скорости, тогда как вторичные окончания реагируют преимущественно на величину растяжения (рис. 5-26 А). Эти различия определяют характер активности окончаний двух типов. Частота разряда первичного окончания достигает максимума во время растяжения мышцы, а при расслаблении растянутой мышцы разряд прекращается. Реакцию такого типа называют динамическим ответом афферентных аксонов группы Ia. Ответы в центре рисунка (рис. 5-26 А) - это примеры динамических ответов первичного окончания. Постукивание по мышце (либо по ее сухожилию) или синусоидальное растяжение более эффективно вызывают разряд в первичном афферентном окончании, чем во вторичном.
Судя по характеру ответов, первичные афферентные окончания сигнализируют как о мышечной длине, так и о скорости ее изменения, а вторичные окончания передают информацию только о длине мышцы. Эти различия в поведении первичных и вторичных окончаний зависят в основном от разницы механических свойств интрафузальных волокон с ядерной сумкой и с ядерной цепочкой. Как указывалось выше, первичные и вторичные окончания есть на волокнах обоих типов, тогда как вторичные окончания расположены преимущественно на волокнах с ядерной цепочкой. Средняя (экваториальная) часть волокна с ядерной сумкой лишена сократительных белков из-за скопления клеточных ядер, поэтому эта часть волокна легко растягивается. Однако сразу после растяжения средняя часть волокна с ядерной сумкой стремится вернуться к своей исходной длине, хотя концевые части волокна удлиняются. Феномен, который
называется «оползание», обусловлен вязкоупругими свойствами этого интрафузального волокна. В результате наблюдается вспышка активности первичного окончания с последующим ослаблением активности до нового статического уровня частоты импульсов.
В отличие от волокон с ядерной сумкой, у волокон с ядерной цепочкой длина изменяется в более близком соответствии с изменениями длины экстрафузальных мышечных волокон, потому что средняя часть волокон с ядерной цепочкой содержит сократительные белки. Следовательно, вязкоупругие характеристики волокна с ядерной цепочкой более однородны, оно не подвержено оползанию, и его вторичные афферентные окончания генерируют только статические ответы.
До сих пор мы рассматривали поведение мышечных веретен только при отсутствии активности γ-мотонейронов. Вместе с тем эфферентная иннервация мышечных веретен чрезвычайно значима, поскольку она определяет чувствительность мышечных веретен к растяжению. Например, на рис. 5-26 Б1 представлена активность афферента мышечного веретена во время постоянного растяжения. Как уже говорилось, при сокращении экстрафузальных волокон (рис. 5-26 Б2) мышечные веретена перестают испытывать нагрузку, и разряд их афферентов прекращается. Однако влиянию разгрузки мышечного веретена противодействует эффект стимуляции γ-мотонейронов. Такая стимуляция заставляет мышечное веретено укорачиваться вместе с экстрафузальными волокнами (рис. 5-26 Б3). Точнее, укорачиваются только два конца мышечного веретена; срединная (экваториальная) его часть, где находятся клеточные ядра, не сокращается из-за отсутствия сократительных белков. В результате срединная часть веретена удлиняется, так что афферентные окончания растягиваются и возбуждаются. Этот механизм очень важен для нормальной деятельности мышечных веретен, так как в результате нисходящих двигательных команд от головного мозга происходит, как правило, одновременная активация α- и γ-мотонейронов и, следовательно, сопряженное сокращение экстрафузальных и интрафузальных мышечных волокон.
Рис. 5-26. Мышечные веретена и их работа.
А - ответы первичного и вторичного окончания на разнообразные виды изменений длины мышцы; продемонстрированы различия динамических и статических ответов. Верхние кривые показывают характер изменений мышечной длины. Средний и нижний ряд записей - импульсные разряды первичных и вторичных нервных окончаний. Б - активация γ-эфферентного аксона противодействует эффекту разгрузки мышечного веретена. Б1 - импульсный разряд афферента мышечного веретена при постоянном растяжении веретена. Б2 - афферентный разряд прекратился во время сокращения экстрафузальных мышечных волокон, поскольку с веретена снята нагрузка. Б3 - активация γ-мотонейрона вызывает укорочение мышечного веретена, противодействующее эффекту разгрузки
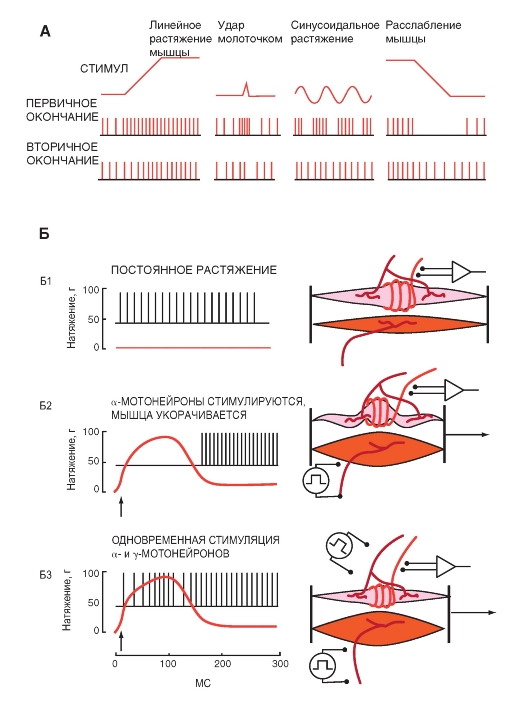
Миотатический рефлекс, или рефлекс на растяжение
Рефлексу на растяжение принадлежит ключевая роль в поддержании позы. Кроме того, его изменения участвуют в реализации двигательных команд от головного мозга. Патологические нарушения этого рефлекса служат признаками неврологических заболеваний. Рефлекс проявляется в двух формах: фазический рефлекс на растяжение, запускается первичными окончаниями мышечных веретен, а тонический рефлекс на растяжение зависит как от первичных, так и от вторичных окончаний.
Фазический рефлекс на растяжение
Соответствующая рефлекторная дуга показана на рис. 5-27. Афферентный аксон группы Ia от мышечного веретена прямой мышцы бедра входит в спинной мозг и разветвляется. Его ветви поступают в серое вещество спинного мозга. Некоторые из них оканчиваются непосредственно (моносинаптически) на α-мотонейронах, посылающих двигательные аксоны к прямой мышце бедра (и к ее синергистам, таким, как промежуточная широкая мышца бедра), разгибающей ногу в колене. Аксоны группы Ia обеспечивают моносинаптическое возбуждение α-мотонейрона. При достаточном уровне возбуждения мотонейрон генерирует разряд, вызывающий сокращение мышцы.
Другие ветви аксона группы Ia образуют окончания на тормозных интернейронах группы Ia (такой интернейрон показан черным на рис. 5-27). Эти тормозные интернейроны оканчиваются на α-мотонейронах, иннервирующих мышцы, которые соединены с подколенным сухожилием (в том числе полусухожильную мышцу), - антагонистические мышцы-сгибатели колена. При возбуждении тормозных интернейронов Ia подавляется активность мотонейронов мышц-антагонистов. Таким образом, разряд (стимулирующая активность) афферентов группы Ia от мышечных веретен прямой мышцы бедра вызывает быстрое сокращение этой же мышцы и
сопряженное расслабление мышц, соединенных с подколенным сухожилием.
Рефлекторная дуга организована так, что обеспечивается активация определенной группы α-мотонейронов и одновременное торможение антагонистической группы нейронов. Это называется реципрокной иннервацией. Она свойственна многим рефлексам, но не единственно возможная в системах регуляции движений. В некоторых случаях двигательные команды вызывают сопряженное сокращение синергистов и антагонистов. Например, при сжимании кисти в кулак мышцыразгибатели и мышцы-сгибатели кисти сокращаются, фиксируя положение кисти.
Импульсный разряд афферентов группы Ia наблюдается, когда врач наносит неврологическим молоточком легкий удар по сухожилию мышцы, обычно четырехглавой мышцы бедра. Нормальная реакция - кратковременное мышечное сокращение.
Тонический рефлекс на растяжение
Этот вид рефлекса активируется пассивным сгибанием сустава. Рефлекторная дуга такая же, как у фазического рефлекса на растяжение (рис. 5-27), с той разницей, что участвуют афференты обеих групп - Ia и II. Многие аксоны группы II образуют моносинаптические возбуждающие связи с α-мотонейронами. Следовательно, тонические рефлексы на растяжение - в основном моносинаптические, так же как фазические рефлексы на растяжение. Тонические рефлексы на растяжение вносят вклад в мышечный тонус.
γ-Мотонейроны и рефлексы на растяжение
γ-Мотонейроны регулируют чувствительность рефлексов на растяжение. Афференты мышечных веретен не оказывают прямого влияния на γ-мотонейроны, которые активируются полисинаптически только афферентами сгибательного рефлекса на спинальном уровне, а также нисходящими командами из головного мозга.
Рис. 5-27. Миотатический рефлекс.
Дуга рефлекса на растяжение. Интернейрон (показан черным) относится к тормозным интернейронам группы Ia
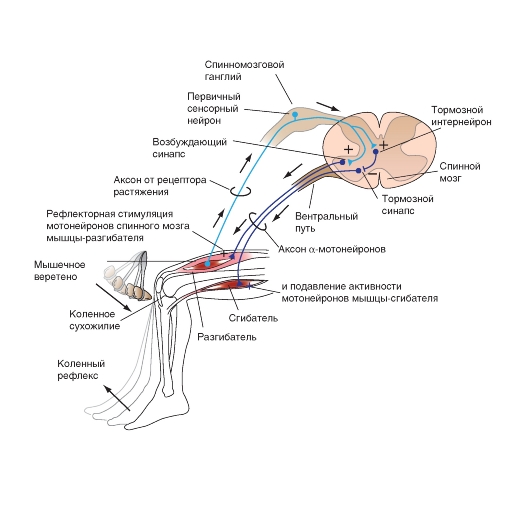
Обратный миотатический рефлекс
Активация сухожильного аппарата Гольджи сопровождается рефлекторной реакцией, которая на первый взгляд противоположна рефлексу на растяжение (на самом деле эта реакция дополняет рефлекс на растяжение). Реакцию называют обратным миотатическим рефлексом; соответствующая рефлекторная дуга представлена на рис. 5-28. Сенсорные рецепторы этого рефлекса - сухожильный аппарат Гольджи в прямой мышце бедра. Афферентные аксоны входят в спинной мозг, разветвляются и образуют синаптические окончания на интернейронах. Путь от сухожильного аппарата Гольджи не имеет моносинаптической связи с α-мотонейронами, а включает в себя тормозные интернейроны, подавляющие активность α-мотонейронов прямой мышцы бедра, и возбуждающие интернейроны, которые вызывают активность α-мотонейронов мышц-антагонистов. Таким образом, по своей организации обратный миотатический рефлекс противоположен рефлексу на растяжение, откуда и произошло название. Однако в действительности обратный миотатический рефлекс функционально дополняет рефлекс на растяжение. Сухожильный аппарат Гольджи служит датчиком силы, развиваемой сухожилием, с которым он соединен. Когда при поддержании стабильной
позы (например, человек стоит в положении «смирно») прямая мышцы бедра начинает утомляться, прилагаемая к коленному сухожилию сила уменьшается и, следовательно, снижается активность соответствующих сухожильных рецепторов Гольджи. Поскольку обычно эти рецепторы подавляют активность α-мотонейронов прямой мышцы бедра, ослабление импульсных разрядов от них приводит к повышению возбудимости α-мотонейронов, и сила, развиваемая мышцей, возрастает. В итоге происходит координированное изменение рефлекторных реакций с участием как мышечных веретен, так и афферентных аксонов сухожильного аппарата Гольджи, сокращение прямой мышцы усиливается, и поза сохраняется.
При чрезмерной активации рефлексов можно наблюдать рефлекс «складного ножа». Когда сустав пассивно сгибается, сопротивление такому сгибанию сначала увеличивается. Однако по мере дальнейшего сгибания сопротивление внезапно падает, и сустав резко переходит в свое конечное положение. Причина этого - рефлекторное торможение. Раньше рефлекс складного ножа объясняли активацией сухожильных рецепторов Гольджи, поскольку считалось, что у них высокий порог реакции на мышечное растяжение. Однако теперь рефлекс связывают с активацией других высокопороговых мышечных рецепторов, находящихся в мышечной фасции.
Рис. 5-28. Обратный миотатический рефлекс.
Дуга обратного миотатического рефлекса. Участвуют как возбуждающие интернейроны, так и тормозные
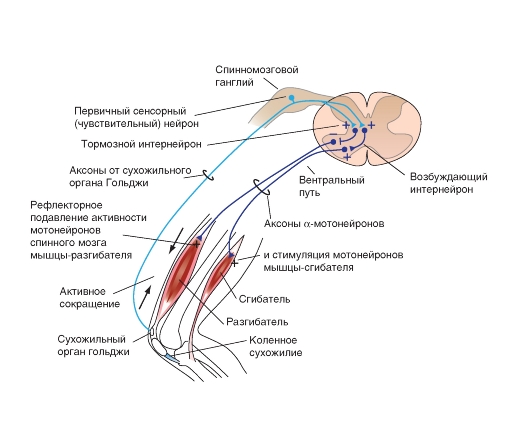
Сгибательные рефлексы
Афферентное звено сгибательных рефлексов начинается от нескольких типов рецепторов. При сгибательных рефлексах афферентные разряды приводят к тому, что, во-первых, возбуждающие интернейроны вызывают активацию α-мотонейронов, снабжающих мышцы-сгибатели ипсилатеральной конечности, и, во-вторых, тормозные нейроны не позволяют активироваться α-мотонейронамантагонистических мышц-разгибателей (рис. 5-29). Вследствие этого один или несколько суставов сгибаются. Кроме того, комиссуральные интернейроны вызывают функционально противоположную активность мотонейронов на контралатеральной стороне спинного мозга, так что осуществляется разгибание мышцы - перекрестный разгибательный рефлекс. Такой контралатеральный эффект помогает поддерживать равновесие тела.
Есть несколько типов сгибательных рефлексов, хотя характер соответствующих им мышечных сокращений близок. Важный этап локомоции - фаза сгибания, которую можно рассматривать как сгибательный рефлекс. Он обеспечивается главным образом нейронной сетью спинного
мозга, называемой генератором локомоторного
цикла. Однако под влиянием афферентного входа локомоторный цикл может адаптироваться к сиюминутным изменениям опоры конечностей.
Самый мощный сгибательный рефлекс - это сгибательный рефлекс отдергивания. Он преобладает над другими рефлексами, в том числе локомоторными, видимо, по той причине, что предупреждает дальнейшее повреждение конечности. Этот рефлекс можно наблюдать, когда идущая собака поджимает пораненную лапу. Афферентное звено рефлекса образовано ноцицепторами.
При этом рефлексе сильный болевой стимул заставляет конечность отдернуться. На рисунке 5-29 представлена нейронная сеть конкретного сгибательного рефлекса для коленного сустава. Однако в действительности при сгибательном рефлексе происходит значительная дивергенция сигналов первичных афферентов и интернейронных путей, благодаря которой в рефлекс отдергивания могут вовлекаться все основные суставы конечности (бедренный, коленный, голеностопный). Особенности сгибательного рефлекса отдергивания в каждом конкретном случае зависят от природы и локализации стимула.
Рис. 5-29. Сгибатеый рефлекс
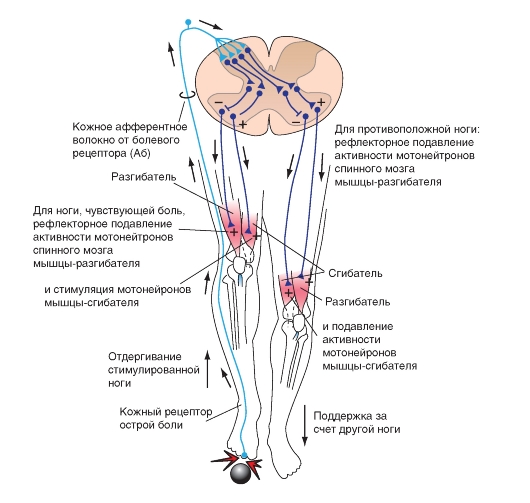
Симпатический отдел вегетативной нервной системы
Тела преганглионарных симпатических нейронов сосредоточены в промежуточном и боковом сером веществе (интермедиолатеральном столбе) грудных и поясничных сегментов спинного мозга (рис. 5-30). Некоторые нейроны обнаружены в сегментах С8. Наряду с локализацией в интермедиолатеральном столбе обнаружена локализация преганглионарных симпатических нейронов также в боковом канатике, промежуточной области и пластине Х (дорсальнее центрального канала).
У большинства преганглионарных симпатических нейронов тонкие миелинизированные аксоны - B-волокна. Однако некоторые аксоны относятся к немиелинизированным С-волокнам. Преганглионарные аксоны покидают спинной мозг в составе переднего корешка и через белые соединительные ветви входят в паравертебральный ганглий на уровне того же сегмента. Белые соединительные ветви имеются только на уровнях T1-L2. Преганглионарные аксоны оканчиваются синапсами в этом ганглии или, пройдя через него, входят в симпатический ствол (симпатическую цепочку) паравертебральных ганглиев либо во внутренностный нерв.
В составе симпатической цепочки преганглионарные аксоны направляются рострально либо каудально к ближайшему или удаленному превертебральному ганглию и там образуют синапсы. Выйдя из ганглия, постганглионарные аксоны идут к спинальному нерву обычно через серую соединительную ветвь, которая есть у каждого из 31 пары спинальных нервов. В составе периферических нервов постганглионарные аксоны поступают к эффекторам кожи (пилоэректорным мышцам, кровеносным сосудам, потовым железам), мышц, суставов. Как правило, постганглионарные аксоны немиелинизированы (С-волокна), хотя есть исключения. Различия между белыми и серыми соединительными ветвями зависят от относительного содержания
в них миелинизированных и немиелинизированных аксонов.
В составе внутренностного нерва преганглионарные аксоны часто идут к превертебральному ганглию, где образуют синапсы, либо они могут проходить через ганглий, оканчиваясь в более удаленном ганглии. Некоторые преганглионарные аксоны, идущие в составе внутренностного нерва, оканчиваются непосредственно на клетках мозгового вещества надпочечников.
Симпатическая цепочка тянется от шейного до копчикового уровня спинного мозга. Она выполняет функцию распределительной системы, позволяя преганглионарным нейронам, расположенным только в грудных и верхних поясничных сегментах, активировать постганглионарные нейроны, снабжающие все сегменты тела. Однако паравертебральных ганглиев меньше, чем спинальных сегментов, так как некоторые ганглии сливаются в процессе онтогенеза. Например, верхний шейный симпатический ганглий состоит из слившихся ганглиев С1-С4, средний шейный симпатический ганглий - из ганглиев С5-С6, а нижний шейный симпатический ганглий - из ганглиев С7-С8. Звездчатый ганглий образован слиянием нижнего шейного симпатического ганглия с ганглием Т1. Верхний шейный ганглий обеспечивает постганглионарную иннервацию головы и шеи, а средний шейный и звездчатый ганглии - сердца, легких и бронхов.
Обычно аксоны преганглионарных симпатических нейронов распределяются к ипсилатеральным ганглиям и, следовательно, регулируют вегетативные функции на той же стороне тела. Важное исключение - двусторонняя симпатическая иннервация кишечника и органов таза. Так же как двигательные нервы скелетных мышц, аксоны преганглионарных симпатических нейронов, относящиеся к определенным органам, иннервируют несколько сегментов. Так, преганглионарные симпатические нейроны, обеспечивающие симпатические функции областей головы и шеи, находятся в сегментах С8-Т5, а относящиеся к надпочечникам - в Т4-Т12.
Рис. 5-30. Вегетативная симпатическая нервная система.
А - основные принципы. Рефлекторную дугу см. на рис. 5-9 Б
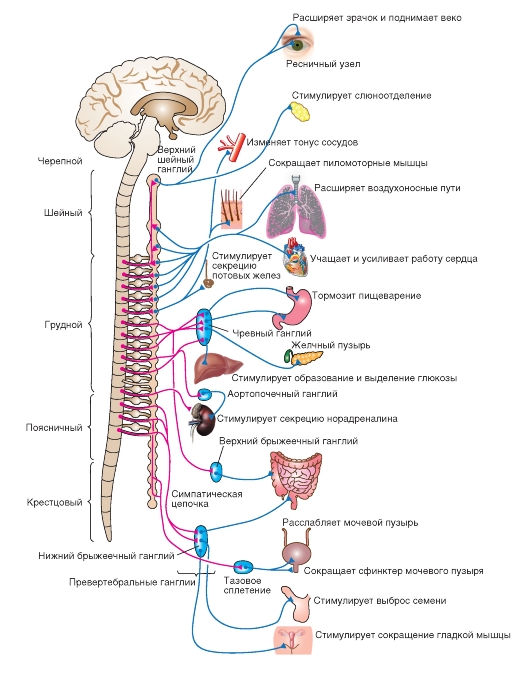
Парасимпатический отдел вегетативная нервной системы
Преганглионарные парасимпатические нейроны лежат в стволе мозга в нескольких ядрах черепных нервов - в глазодвигательном ядре Вестфаля-Эдингера (III черепной нерв), верхнем (VII черепной нерв) и нижнем (IX черепной нерв) слюноотделительных ядрах, а также дорсальном ядре блуждающего нерва (nucleus dorsalis nervi vagi) и двойном ядре (nucleus ambiguus) Х черепного нерва. Кроме того, такие нейроны есть в промежуточной области крестцовых сегментов S3-S4 спинного мозга. Постганглионарные парасимпатические нейроны находятся в ганглиях черепных нервов: в ресничном узле (ganglion ciliare), получающем преганглионарный вход от ядра Вестфаля-Эдингера; в крылонёбном узле (ganglion pterygopalatinum) и поднижнечелюстном узле (ganglion submandibulare) с входами от верхнего слюноотделительного ядра (nucleus salivatorius superior); в ушном узле (ganglion oticum) с входом от нижнего слюноотделительного ядра (nucleus salivatorius inferior). Цилиарный ганглий иннервирует мышцу-сфинктер зрачка и цилиарные мышцы глаза. От крылонёбного ганглия идут аксоны к слезным железам, а также к железам носовой и ротовой части глотки. Нейроны поднижнечелюстного ганглия проецируются к подчелюстной и подъязычной слюнным железам и железам ротовой полости. Ушной ганглий снабжает околоушную слюнную железу и ротовые железы
(рис. 5-31 А).
Другие постганглионарные парасимпатические нейроны расположены поблизости от внутренних органов грудной, брюшной и тазовой полости либо в стенках этих органов. Некоторые клетки энтерального сплетения тоже можно рассматривать
как постганглионарные парасимпатические нейроны. Они получают входы от блуждающего или тазового нервов. Блуждающий нерв иннервирует сердце, легкие, бронхи, печень, поджелудочную железу и весь желудочно-кишечный тракт от пищевода до селезеночного изгиба толстой кишки. Остальная часть толстой кишки, прямая кишка, мочевой пузырь и половые органы снабжаются аксонами крестцовых преганглионарных парасимпатических нейронов; эти аксоны распределяются через посредство тазовых нервов к постганглионарным нейронам тазовых ганглиев.
Преганглионарные парасимпатические нейроны, дающие проекции к внутренним органам грудной полости и части брюшной, расположены в дорсальном двигательном ядре блуждающего нерва и в двойном ядре. Дорсальное двигательное ядро выполняет главным образом секретомоторную функцию (активирует железы), тогда как двойное ядро - висцеромоторную функцию (регулирует деятельность сердечной мышцы). Дорсальное двигательное ядро снабжает висцеральные органы шеи (глотку, гортань), грудной полости (трахею, бронхи, легкие, сердце, пищевод) и брюшной полости (значительную часть желудочно-кишечного тракта, печень, поджелудочную железу). Электрическое раздражение дорсального двигательного ядра вызывает секрецию кислоты в желудке, а также секрецию инсулина и глюкагона в поджелудочной железе. Хотя проекции к сердцу анатомически прослежены, их функции не ясны. В двойном ядре различают две группы нейронов:
- дорсальную группу, активирует поперечнополосатые мышцы мягкого нёба, глотки, гортани и пищевода;
- вентролатеральную группу, иннервирует сердце, замедляя его ритм.
Рис. 5-31. Вегетативная парасимпатическая нервная система.
А - основные принципы
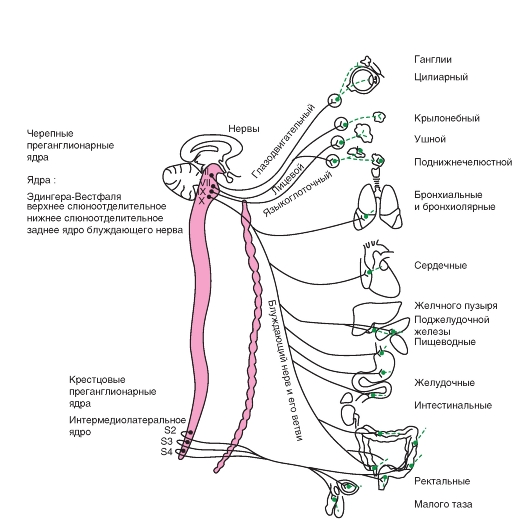
Вегетативная нервная система
Вегетативную нервную систему можно рассматривать как часть двигательной (эфферентной) системы. Только вместо скелетных мышц эффекторами вегетативной нервной системы служат гладкая мускулатура, миокард и железы. Поскольку вегетативная нервная система обеспечивает эфферентное управление висцеральными органами, ее часто в зарубежной литературе называют висцеральной или автономной нервной системой.
Важный аспект деятельности вегетативной нервной системы - содействие в поддержании постоянства внутренней среды организма (гомеостаза). Когда от висцеральных органов поступают сигналы о необходимости отрегулировать внутреннюю среду, ЦНС и ее вегетативный эффекторный участок посылают соответствующие команды. Например, при внезапном повышении системного кровяного давления активируются барорецепторы, в результате чего вегетативная нервная система запускает компенсаторные процессы и восстанавливается нормальное давление.
Вегетативная нервная система участвует и в адекватных координированных реакциях на внешние стимулы. Так, она помогает регулировать величину зрачка в соответствии с освещенностью. Чрезвычайный случай вегетативной регуляции - ответ «борьба или бегство», возникающий при активировании симпатической нервной системы угрожающим стимулом. При этом включаются разнообразные реакции: высвобождение гормонов из надпочечников, повышение сердечного ритма и артериального давления, расширение бронхов, угнетение кишечной моторики и секреции, усиление метаболизма глюкозы, расширение зрачков, пилоэрекция, сужение кожных и висцеральных кровеносных сосудов, расширение сосудов скелетных мышц. Следует учесть, что ответ «борьба или бегство» нельзя считать рядовым, он выходит за рамки обычной деятельности симпатической нервной системы при нормальном существовании организма.
В периферических нервах вместе с вегетативными эфферентными волокнами следуют афферентные волокна от сенсорных рецепторов висцеральных органов. Сигналами от многих из этих рецепторов запускаются рефлексы, но активация некоторых рецепторов вызывает
ощущения - боль, голод, жажду, тошноту, чувство наполнения внутренних органов. К висцеральной чувствительности можно еще отнести химическую чувствительность.
Вегетативную нервную систему обычно подразделяют на симпатическую и парасимпатическую.
Функциональная единица симпатической и парасимпатической нервной системы - двухнейронный эфферентный путь, состоящий из преганглионарного нейрона с клеточным телом в ЦНС и постганглионарного нейрона с клеточным телом в автономном ганглии. В состав энтеральной нервной системы входят нейроны и нервные волокна миоентерального и подслизистого сплетений в стенке желудочно-кишечного тракта.
Симпатические преганглионарные нейроны находятся в грудном и верхнем поясничном сегментах спинного мозга, поэтому о симпатической нервной системе иногда говорят как о тораколюмбальном отделе автономной нервной системы. Иначе устроена парасимпатическая нервная система: ее преганглионарные нейроны лежат в стволе мозга и в крестцовом отделе спинного мозга, так что иногда ее называют краниосакральным отделом. Симпатические постганглионарные нейроны обычно расположены в паравертебральных или превертебральных ганглиях на расстоянии от органа-мишени. Что касается парасимпатических постганглионарных нейронов, то они находятся в парасимпатических ганглиях вблизи от исполнительного органа или непосредственно в его стенке.
Регулирующее влияние симпатической и парасимпатической нервной системы у многих организмов часто описывается как взаимно антагонистическое, однако это не совсем верно. Точнее будет рассматривать эти два отдела системы автономной регуляции висцеральных функций как действующие координированно: иногда - реципрокно, а иногда - синергично. Кроме того, не все висцеральные структуры получают иннервацию от обеих систем. Так, гладкие мышцы и кожные железы, а также большинство кровеносных сосудов иннервируются только симпатической системой; парасимпатическими нервами снабжаются немногие сосуды. Парасимпатическая система не иннервирует сосуды кожи и скелетных мышц, а снабжает лишь структуры головы, грудной и брюшной полости, а также малого таза.
Рис. 5-32. Вегетативная (автономная) нервная система (табл. 5-2)
Таблица 5-2. Реакции эффекторных органов на сигналы от вегетативных нервов *

Окончание табл. 5-2.
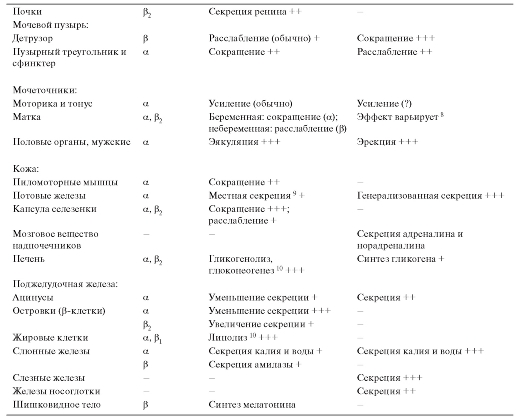
1 Прочерк означает, что функциональная иннервация органа не обнаружена.
2 Значки «+» (от одного до трех) указывают, насколько важна активность адренергических и холинергических нервов в регуляции конкретных органов и функций.
3 In situ преобладает расширение, обусловленное метаболической авторегуляцией.
4 Физиологическая роль холинергической вазодилатации в указанных органах спорна.
5 В диапазоне физиологических концентраций адреналина, циркулирующего в крови, у сосудов скелетной мускулатуры и печени преобладает опосредуемая β-рецепторами реакция расширения, а у сосудов других органов брюшной полости - реакция сужения, опосредуемая α-рецепторами. В сосудах почек и брыжейки есть, кроме того, специфические дофаминовые рецепторы, опосредующие расширение, которое, однако, не играет большой роли во многих физиологических реакциях.
6 Холинергическая симпатическая система вызывает вазодилатацию в скелетной мускулатуре, но этот эффект не участвует в большинстве физиологических реакций.
7 Существует предположение, что адренергическими нервами снабжаются тормозные β-рецепторы в гладких мышцах
и тормозные α-рецепторы на парасимпатических холинергических (возбуждающих) ганглионарных нейронах сплетения Ауэрбаха.
8 В зависимости от фазы менструального цикла, от концентрации в крови эстрогена и прогестерона, а также от других факторов.
9 Потовые железы ладоней и некоторых других областей тела («адренергическое потоотделение»).
10 Типы рецепторов, опосредующих определенные метаболические ответы, существенно варьируют у животных разных видов.