Фармакология : учебник. - 10-е изд., испр., перераб. и доп. - Харкевич Д. А. 2010. - 752 с.
|
|
|
|
ГЛАВА 22 СРЕДСТВА, ПРИМЕНЯЕМЫЕ ПРИ ГИПЕРЛИПОПРОТЕИНЕМИИ (ПРОТИВОАТЕРОСКЛЕРОТИЧЕСКИЕ СРЕДСТВА)
Одним из важных компонентов в комплексе медикаментов, применяемых для профилактики и лечения атеросклероза и его осложнений (ишемической болезни сердца, инсульта и др.), являются антигиперлипопротеинемические (гиполипидемические) средства. Их основной эффект заключается в снижении повышенного содержания в плазме крови атерогенных липопротеинов. Желательно также повышение содержания антиатерогенных липопротеинов. Эти принципы действия основаны на том, что, как известно, дислипопротеинемия атерогенного характера является одним из основных факторов развития атеросклероза.
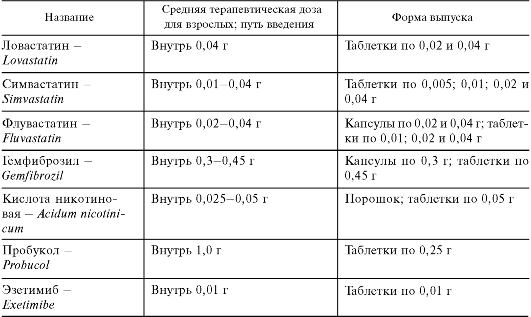
Циркулирующие в плазме липопротеины состоят из липидов и белков. Эти частицы имеют различную величину и плотность. Последняя определяется соотношением в них белков и липидов. Выделяют следующие группы липопротеинов (рис. 22.1; 22.2). Самыми крупными частицами (с наименьшей плотностью) являются хиломикроны (ХМ). Образуются они в клетках эпителия тонкой кишки. Содержат в основном экзогенные (пищевые) триглицериды, в отношении которых выполняют транспортные функции, а также холестерин. Из триглицеридов ХМ при воздействии липопротеинлипазы эндотелия сосудов высвобождаются жирные кислоты и глицерин. Свободные жирные кислоты либо поглощаются миокардом и скелетными мышцами, где происходит их окисление и они служат источником энергии, либо участвуют в ресинтезе триглицеридов в жировой ткани с их последующим депонированием. Остатки хиломикронов, со- держащие холестерин, связываются с липопротеиновыми рецепторами печени и затем катаболизируются в гепатоцитах (см. рис. 22.2). Липопротеины очень низкой плотности (ЛПОНП; пре-β-липопротеины) включают главным образом эн- догенные три-глицериды. Образуются они в печени. Под влиянием липопроте- инлипазы эндотелия сосудов происходит расщепление части триглицеридов ЛПОНП и они превращаются в «короткоживущие» липопротеины промежуточной плотности (ЛППП). Клиренс последних на 50% происходит за счет их захвата (эндоцитоза) печенью, регулируемого ЛПНП-рецепторами. Они также подвергаются липолизу и быстро переходят в липопротеины низкой плотности (ЛПНП; β -липопротеины). В ЛППП холестерин и триглицериды находятся примерно в равных количествах (триглицеридов - 40%, холестерина - 30%). В крови здоровых людей они обычно не обнаруживаются. ЛПНП содержат в большом количестве холестерин (в основном в виде сложных эфиров) и в меньшем - триглицериды. Из циркулирующей крови в основном выводятся путем взаимодействия с
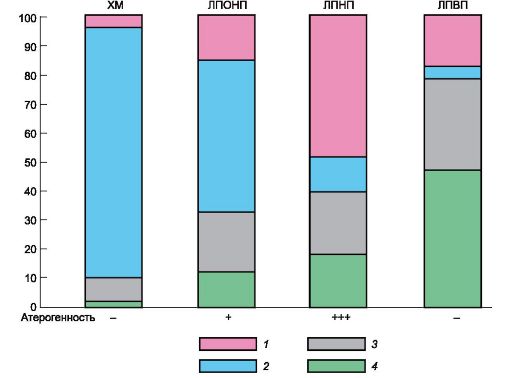
Рис. 22.1. Состав и атерогенность липопротеинов.
ХМ - хиломикроны, ЛПОНП - липопротеины очень низкой плотности, ЛПНП - липопротеины низкой плотности, ЛПВП - липопротеины высокой плотности; 1 - холестерин, 2 - триглицериды, 3 - фосфолипиды, 4 - протеины.
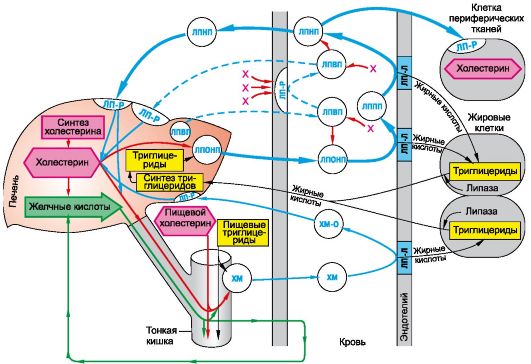
Рис. 22.2. Пути превращения липопротеинов.
ЛПОНП - липопротеины очень низкой плотности; ЛППП - липопротеины промежуточной плот- ности; ЛПНП - липопротеины низкой плотности; ЛПВП - липопротеины высокой плотности; ХМ - хиломикроны; ХМ-О - осколки хиломикронов; ЛП-Р - рецептор липопротеинов; ЛП-Л - липопротеинлипаза; Х - холестерин.
ЛПНП-рецепторами печени. При повышенном содержании ЛПНП могут откладываться в виде холестерина (или его эфиров) в стенке сосудов1, сухожилиях, коже. По размеру ЛПОНП и ЛПНП занимают промежуточное место между хиломикронами и липопротеинами высокой плотности (ЛПВП; α-липопротеинами). ЛПВП являются самыми мелкими частицами из рассматриваемых липопротеинов. По сравнению с другими липопротеинами они содержат значительно бóльшую часть сложных эфиров холестерина с полиненасыщенными жирными кислотами (линолевой, арахидоновой), а также фосфолипидов и специфического белка. Образуются ЛПВП в основном в печени, кроме того, в кишечнике и в результате катаболизма ХМ и ЛПОНП. Способствуют выведению холестерина из тканей (с помощью специального транспортера) и крови.
В ЛПВП из холестерина образуются его сложные эфиры, которые транспортируются к печени самими ЛПВП или передаются с помощью специального транспортного белка в ЛПОНП, ЛППП, ЛПНП и осколки хиломикронов, и в конечном итоге эти ЛП также поступают к печени, где происходит их эндоцитоз.
Кроме указанных липопротеинов, был выделен липопротеин(а) - ЛП(а). Он содержит эфиры холестерина. Атерогенен. Функция его изучена недостаточно.
1 ЛПНП становятся атерогенными после их окисления (под влиянием О2-радикалов тканей). Макрофаги захватывают модифицированные ЛПНП и в дальнейшем происходит образование из них пенистых клеток, содержащих очень большие количества холестерина. Затем пенистые клетки гибнут и в интиму сосудов поступает холестерин, вызывающий образование фиброзной бляшки, т.е. развивается атеросклеротическое поражение сосудов.
Очевидно, он принимает участие в обеспечении холестерином синтеза клеточных мембран при их повреждении. Описана семейная ЛП(а)-гиперлипопротеинемия, при которой повышена вероятность развития атеросклероза.
Таким образом, регуляция содержания в плазме крови большинства липопротеинов в значительной степени осуществляется ЛПНП-рецепторами1 печени, а также других тканей. Лигандами этих рецепторов являются апопротеины2 Е и В-100. Липопротеины захватываются путем эндоцитоза и затем утилизируются посредством химических превращений всех их компонентов.
Есть данные, что на макрофагах ретикулоэндотелиальной системы имеются специальные рецепторы (так называемые рецепторы-«уборщики»3), распознающие окисленные ЛПНП, благодаря чему в макрофагах накапливаются высокие концентрации холестерина.
Кроме того, захват холестерина из циркулирующих в крови ЛПНП осуществляется многими тканями и без участия рецепторов.
Атерогенностью обладают ЛПНП, ЛППП, ЛПОНП и ЛП(а)4 (см. рис. 22.1). ЛПНП связываются с липопротеиновыми рецепторами тканей и, метаболизируясь, высвобождают свободный холестерин и другие соединения. Холестерин в виде сложных эфиров откладывается в тканях. Хиломикроны неатерогенны. Однако осколки хиломикронов могут проникать через эндотелий сосудов и способствовать развитию атеросклеротической бляшки. ЛПВП неатерогенны. Более того, повышение концентрации ЛПВП снижает риск атеросклеротического поражения сосудов (антиатерогенное действие). Таким образом, с практической точки зрения основная задача профилактики и лечения атеросклероза и его осложнений заключается в снижении содержания в плазме крови повышенного уровня атерогенных липопротеинов и повышении - антиатерогенных ЛПВП. Из этого следует также, что определение общего содержания холестерина и триглицеридов в плазме крови недостаточно информативно. Необходимо располагать данными о содержании атерогенных и антиатерогенных липопротеинов.
Гиполипидемические средства (антигиперлипопротеинемические средства) можно классифицировать следующим образом.
1. Средства, понижающие содержание в крови преимущественно холестерина (ЛПНП)
А. Ингибиторы синтеза холестерина (ингибиторы 3-гидрокси-3- метилглутарил коэнзим А-редуктазы; статины)
Ловастатин Мевастатин Правастатин
Флувастатин Симвастатин
1 Выделяют разновидность рецепторов, близкую к ЛПНП-рецепторам (LDL-receptor related protein), которая распознает только аполипопротеин Е. Имеются и другие типы рецепторов, с которыми взаимодействуют липопротеины.
2 Апопротеины являются важнейшей составной частью липопротеинов. Они необходимы для растворения и транспорта липидов (холестерина, сложных эфиров холестерина, триглицеридов, фосфолипидов).
Основные функции апопротеинов:
1. Для сохранения структуры липопротеинов.
2. Для связывания с рецепторами липопротеинов в печени и других тканях (для удаления липопротеинов из крови и их последующего катаболизма).
3. Являются кофакторами ферментов (липопротеинлипазы, лецитин-холестерин-ацилтрансферазы), участвующих в метаболизме циркулирующих липопротеинов.
3 Scavenger receptors; scavenger (англ.) - уборщик мусора.
4 Кроме того, установлено, что для развития атеросклероза имеет значение появление модифицированных («патологических») липопротеинов.
Б. Ингибиторы всасывания холестерина из кишечника Эзетимиб
В. Средства, повышающие выведение из организма желчных кислот и холестерина (секвестранты желчных кислот)
Холестирамин Колестипол Г. Разные препараты
Пробукол
2. Средства, понижающие содержание в крови преимущественно триглицеридов (ЛПОНП)
Производные фиброевой кислоты (фибраты) Гемфиброзил Безафибрат Фенофибрат
3. Средства, понижающие содержание в крови холестерина (ЛПНП) и тригли-
церидов (ЛПОНП)
Кислота никотиновая
Лечение нарушений липидного обмена начинают с назначения диеты и, если это оказывается неэффективным, применяют гиполипидемический препарат или сочетание препаратов на фоне продолжения диетотерапии. Выбор диеты и гиполипидемического средства зависит от типа гиперлипопротеинемии (табл. 22.1).
Выделенные типы гиперлипопротеинемий могут быть первичными (наследственного характера или следствием диетических нарушений) и вторичными, сопутствующими ряду заболеваний (диабету, гипотиреозу, болезням печени, почек и др.), а также возникшими в результате длительного приема некоторых лекарственных препаратов. Следует учитывать, что успешное лечение основного заболевания может привести к существенному снижению гиперлипопротеинемии атерогенного характера.
Таблица 22.1. Лекарственная терапия основных типов первичных гиперлипопротеинемий
Примечание: ↑ - повышение содержания ЛП.
Гиполипидемические препараты могут иметь следующую направленность действия:
• ингибирование биосинтеза липидов и липопротеинов в печени;
• активация захвата (эндоцитоза) липопротеинов печенью за счет стимуляции синтеза ЛПНП-рецепторов печени;
• ингибирование всасывания холестерина и желчных кислот из кишечника;
• активация катаболизма холестерина, в том числе его превращения в желчные кислоты;
• стимуляция активности липопротеинлипазы эндотелия сосудов;
• ингибирование синтеза жирных кислот в печени и их высвобождения из жировой ткани (ингибирование липолиза);
• повышение содержания циркулирующих антиатерогенных ЛПВП.
Высокой гиполипидемической эффективностью обладают средства, избирательно ингибирующие синтез холестерина в печени, получившие общее название «статины». К ним относятся биогенные вещества - ловастатин (мевакор), полученный из культур Monascus ruber и Aspergillus terreus, и мевастатин (компактин), являющийся метаболитом Penicillium citricum и Penicillium brevicompactum. Созданы полусинтетические (симвастатин, правастатин) и синтетические (флувастатин) вещества с таким типом действия. Эти препараты понижают синтез холестерина в печени благодаря ингибированию фермента 3-гидрокси-3-ме- тилглутарил коэнзим А-редуктазы (рис. 22.3). Компенсаторно увеличивается число ЛПНП-рецепторов в печени, что сопровождается снижением содержания ЛППП и ЛПНП в плазме крови1, так как возрастает их эндоцитоз и катаболизм.
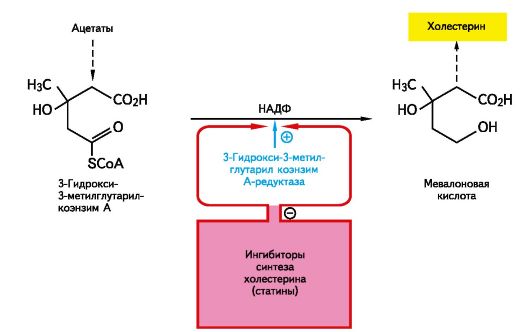
Рис. 22.3. Локализация действия ингибиторов 3-гидрокси-3-метилглутарил коэнзим А-редуктазы.
1 Во всех случаях, когда указывается изменение в содержании липопротеинов, имеют в виду содержание основных липидов в этих частицах (например, холестерина в ЛПНП), а также изменение концентрации этих липопротеинов в плазме крови.
Препараты этой группы уменьшают также абсорбцию пищевого холестерина. Кроме того, ингибируется синтез в печени ЛПОНП; в небольшой степени повышается содержание в плазме ЛПВП (табл. 22.2).
Таблица 22.2. Влияние некоторых гиполипидемических средств на содержание липидов и липопротеинов в плазме крови
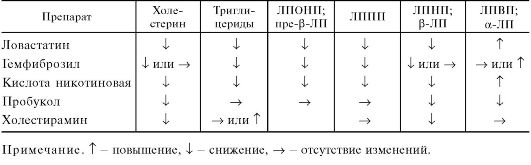
Гиполипидемическое действие веществ проявляется быстро и выражено весьма существенно. Еще больший эффект наблюдается при сочетании этих препаратов с холестирамином (см. ниже).
За последние годы высказывается предположение, что противоатеросклеротический эффект статинов связан не только с их гиполипидемическим действием, но и с непосредственным влиянием на сосуды. Последнее приводит к улучшению функции эндотелия, подавлению воспалительного процесса, повышению стабильности атеросклеротической бляшки и, возможно, некоторому регрессу ее, к уменьшению вероятности тромбообразования. В основе этих изменений, по экспериментальным данным, участвуют многие процессы: угнетение миграции и пролиферации миоцитов артерий, угнетение роста моноцитов/макрофагов и уменьшение накопления в них холестерина, снижение продукции макрофагами металлопротеиназ, повышение образования в эндотелии NO-синтазы, угнетение продукции эндотелина-1, снижение адгезии и агрегации тромбоцитов и т.д.
Наиболее значителен опыт клинического применения ловастатина. Он является пролекарством. Его активный метаболит образуется в печени. Назначают ловастатин внутрь 1 раз в сутки перед сном. Биодоступность низкая (табл. 22.3). Значительная часть препарата и его метаболитов связывается с белками плазмы крови. Биотрансформация ловастатина происходит в печени. Выделяются ловастатин и его метаболиты в основном кишечником и в меньшей степени почками.
Переносится препарат хорошо. Побочные эффекты возникают относительно редко (диспепсические расстройства, головная боль, кожная сыпь, миопатия). У 2% больных наблюдается повышение уровня печеночной трансаминазы, которое, однако, не сопровождается какими-либо патологическими явлениями. Повышается уровень мышечной креатинфосфокиназы (у 10-11% пациентов), что может сопровождаться мышечными болями, редко - миопатией1 и возможным повреждением мышечной ткани2 (если не прекратить прием препарата). Ловастатин противопоказан при беременности, активно текущих заболеваниях пече-
1 Патологическое состояние скелетных мышц, сопровождающееся их слабостью, снижением двигательной активности, атрофией (от греч. mys - мышца, pathos - страдание).
2 Эту патологию называют рабдомиолизом (возникает некроз скелетных мышц, что может привести к смертельному исходу).
Таблица 22.3. Фармакокинетика некоторых статинов
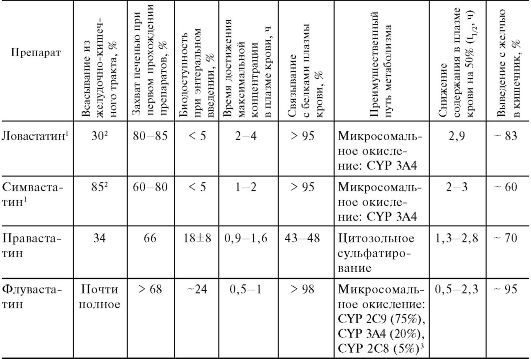
1 Пролекарства; в стенке кишки, в печени и в небольшой степени в плазме крови под влиянием карбоксиэстераз из них образуются соответствующие β-гидроксикислоты.
2 Определяли у животных, так как у людей эти вещества быстро гидроксилируются.
3 В скобках указан % флувастатина, метаболизируемый определенным изоэнзимом.
ни, холестазе, миопатии, при повышенной чувствительности к нему. Не рекомендуется давать препарат детям.
Другие статины по фармакодинамике аналогичны ловастатину. Однако имеются фармакокинетические различия (см. табл. 22.3). Так, максимальная концентрация в плазме крови флувастатина (лескол) и правастатина (липостат) накапливается быстрее, чем ловастатина и симвастатина (зокор). Очень важной характеристикой является степень захвата статинов печенью при первом пассаже через нее (см. табл. 22.3). В данном случае это не следует оценивать как потерю вещества, так как именно в гепатоцитах данные вещества ингибируют биосинтез холестерина. Биодоступность является лишь дополнительной характеристикой этого процесса. Ловастатин и симвастатин, являясь высоколипофильными соединениями, хорошо проникают через гематоэнцефалический барьер и плаценту. Флувастатин и правастатин практически не проходят через эти барьеры (хотя флувастатин в 40 раз более липофилен, чем правастатин).
Пути метаболизма для разных препаратов неодинаковы, и это имеет существенное практическое значение. Большинство статинов метаболизируется за счет ферментной системы цитохрома P-450 как в печени, так и в стенке кишечника. При этом могут участвовать разные изоэнзимы P-450 (см. табл. 22.3). Для ловастина и симвастатина это CYP 3А4, а для флувастатина - в основном CYP 2С9, но также CYP 3А4 и CYP 2С8. Правастатин претерпевает другой путь биотрансформации. При участии сульфотрансферазы в печени происходит цитозольное сульфатирование правастатина. Эти данные важны в связи с возможностью развития побоч-
ных эффектов, особенно таких серьезных, как миопатия, которая в отдельных случаях может приводить к рабдомиолизу, иногда со смертельным исходом. Частота таких осложнений зависит от концентрации статинов в крови. Поэтому если одновременно применяют вещества, блокирующие ферменты, которые метаболизируют определенные статины, риск миопатий существенно возрастает. Известны многие ингибиторы CYP 3А4, играющего основную роль в метаболизме ряда статинов (ловастатина, симвастатина, аторвастатина и др.). К таким ингибиторам относятся иммунодепрессант циклоспорин А, антибиотик эритромицин, противогрибковое средство итраконазол, ингибиторы протеаз ретровирусов, например ритонавир и др. Естественно, что сочетание указанных статинов с такими препаратами нецелесообразно. Флувастатин в этом отношении более безопасен, так как в его биотрансформации основную роль играет другой изоэнзим - CYP 2С9. Еще более благоприятна ситуация для правастатина, основной путь метаболизма которого отличается от других статинов.
Вместе с тем следует иметь в виду, что и другие гиполипидемические вещества также могут вызывать миопатию, например фибраты (гемфиброзил и др.), кислота никотиновая. Поэтому сочетание с ними статинов, как правило, нежелательно или требует тщательного наблюдения за пациентами.
Ловастатин, симвастатин и флувастатин примерно в 2 раза больше связываются с белками плазмы крови, чем правастатин.
Выделяются все препараты в основном с желчью через пищеварительный тракт.
Назначают препараты внутрь 1 раз в сутки перед сном. Если их комбинируют с препаратами типа холестирамина, то принимают за 1ч до или через 4 ч после приема холестирамина. Это связано с тем, что последний нарушает абсорбцию статинов.
Побочные эффекты приведенных статинов аналогичны таковым для ловастатина.
Созданы вещества, ингибирующие всасывание холестерина в кишечнике. Первым препаратом такого типа является эзетимиб. Химически - это производное 2-азетидинона. Механизм действия его заключается в ингибировании транспортера холестерина в энтероцитах кишечника. Это приводит к снижению всасывания холестерина примерно на 50%. При этом содержание холестерина в хиломикронах и их осколках, утилизируемых печенью, понижается.
Падает также содержание холестерина за счет ЛПНП и ЛПОНП (на 20-25%). Одновременно повышается экспрессия ЛПНП-рецепторов печени, что увеличивает клиренс ЛПНП. Содержание ЛПВП незначительно повышается. В итоге развивается гиполипидемия.
Эзетимиб хорошо всасывается из кишечника. В энтероцитах большая часть его превращается в глюкуронид, который по ингибирующей активности в отношении транспортера холестерина равноценен эзетимибу. Оба соединения в основном содержатся в энтероцитах. В плазму циркулирующей крови попадают в небольших количествах. Из венозной крови они захватываются печенью и затем выводятся с желчью в кишечник, откуда вновь всасываются. Возникает кишечно-печеночная рециркуляция, обеспечивающая длительное действие эзетимиба и его метаболита (t1/2 ~ 22 ч). Выделяется эзетимиб в основном кишечником, а его глюкуронид - почками.
Назначают эзетимиб 1 раз в сутки. Максимальное действие развивается через 2 недели. Из побочных эффектов возможны боли в области живота, диарея, головная боль, аллергические реакции. Эзетимиб и его глюкуронид не влияют на систему Р-450 и поэтому мало взаимодействуют с другими лекарственными средствами. Всасывание жирорастворимых витаминов не нарушается. Эзетимиб часто комбинируют со статинами.
Иной принцип гиполипидемического действия характерен для холестирамина. Это хлорид основной анионообменной смолы, содержащей четвертичные аммониевые группировки. Из желудочно-кишечного тракта не всасывается, пищеварительными ферментами не разрушается. Связывает в кишечнике желчные кислоты (за счет четвертичных аммониевых группировок). Образовавшийся комплекс выводится с экскрементами (рис. 22.4; 22.5). Поэтому вещества такого типа часто называют секвестрантами1 желчных кислот. При этом всасывание из кишечника холестерина понижается. Уменьшение абсорбции желчных кислот (на 85-90%) и холестерина сопровождается компенсаторным увеличением синтеза холестерина в печени. Однако в плазме крови содержание холестерина снижается, так как его выведение преобладает над синтезом. В ответ на понижение уровня холестерина в плазме и тканях для повышения его биосинтеза в печени образуются новые ЛПНП-рецепторы. Они способствуют еще более интенсивному удалению соот-
1 От англ. sequestrate - удалять. Применение их существенно сокращено в связи с получением препарата эзетимиба. Применявшийся в РФ холестирамин исключен из Государственного реестра лекарственных средств.
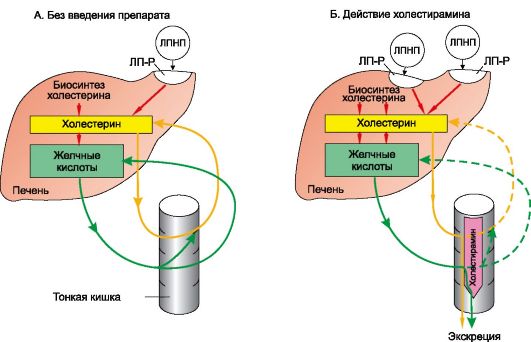
Рис. 22.4. Принцип действия холестирамина. Обозначения те же, что на рис. 22.2.
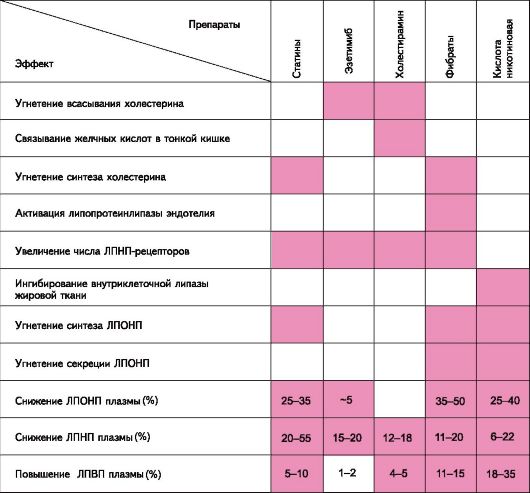
Рис. 22.5. Основные эффекты ряда гиполипидемических средств.
ЛПОНП - липопротеины очень низкой плотности; ЛПНП - липопротеины низкой плотности; ЛПВП - липопротеины высокой плотности.
ветствующих липопротеинов из плазмы. Содержание ЛПНП в плазме снижается. Отмечено также увеличение катаболизма ЛПНП и холестерина в печени. Концентрация ЛПОНП и триглицеридов сначала повышается, а затем, в процессе лечения, приходит к исходному уровню. Содержание в плазме крови ЛПВП не изменяется или несколько повышается.
Принимают препарат внутрь. Из побочных эффектов наиболее типичны запор, тошнота, рвота.
Кроме холестирамина, в качестве желчного секвестранта применяется также другая высокомолекулярная ионообменная смола - колестипол (сополимер диэтилпентамина и эпихлоргидрина). Он обладает более приятными вкусовыми качествами, чем холестирамин, при примерно одинаковой эффективности.
Всасыванию холестерина в кишечнике препятствует также бета-ситостерин (стероидное соединение растительного происхождения). У человека практически не всасывается из неповрежденного кишечника, однако при нарушении его барьерной функции обнаруживается в крови и может приводить к образованию ксантом. Препятствует абсорбции эндогенного и экзогенного холестерина. Последний эффект объясняется взаимодействием бета-ситостерина с желчными кислотами, которые необходимы для всасывания холес- терина. Бета-ситостерин образует также комплексы с холестерином, вследствие чего с экскрементами выделяются повышенные количества холестерина. Уменьшаются содержание в плазме холестерина и триглицеридов, а также концентрация ЛПНП, хотя синтез холестерина в печени компенсаторно усиливается.
Эффективность препарата невысокая. Стоимость значительная. Переносится препарат хорошо. Возможны побочные эффекты: понос, иногда тошнота и рвота.
К числу веществ, способствующих экскреции и катаболизму холестерина, относятся полиненасыщенные (полиеновые) жирные кислоты (линолевая, линоленовая и арахидоновая). Они увеличивают содержание холестерина в желчи и экскрементах, а также интенсивность его катаболизма в печени. В медицинской практике применяют препараты линетол и арахиден (содержат смеси этиловых эфиров ненасыщенных жирных кислот). Линетол получают из льняного масла, а арахиден - из липидов поджелудочной железы и надпочечников крупного рогатого скота. Оба препарата применяют как один из компонентов в комплексной терапии гиперлипопротеинемии II-V типа. Вводят их энтерально.
Пробукол (лорелко) по химическому строению относится к бисфенолам (напоминает токоферол). Механизм гиполипидемического действия пробукола недостаточно ясен. Он уменьшает содержание в плазме крови ЛПНП, стимулирует захват печенью ЛПНП (без участия рецепторов). На уровень триглицеридсодержащих липопротеинов практически не влияет. Показано, что он обладает антиоксидантной активностью, благодаря чему угнетает окисление ЛПНП, снижая их атерогенность.
Недостатком пробукола является то, что он снижает содержание в крови ЛПВП.
Назначают препарат внутрь. Всасывается не полностью (около 10%) и медленно. t1/2 ~ 1 мес. После прекращения приема обнаруживается в крови в течение 3- 5 мес. При этом гиполипидемический эффект сохраняется до 3-6 нед. Выделяется преимущественно с желчью в кишечник, откуда выводится с экскрементами.
Максимальный эффект развивается через 1-3 мес. Переносится препарат хорошо. Из побочных эффектов наиболее часты тошнота, диарея, боли в области живота.
Ряд важных препаратов относится к группе фибратов - производных фиброевой кислоты (гемфиброзил, безафибрат, фенофибрат, ципрофибрат). Они повышают активность липопротеинлипазы эндотелия, увеличивают число ЛПНП-
рецепторов и стимулируют эндоцитоз ЛПНП печенью. Уменьшают также синтез в печени и поступление в кровь ЛПОНП. Кроме того, в небольшой степени ингибируют синтез холестерина в печени (в основном на стадии образования мевалоновой кислоты). В итоге в крови снижается содержание ЛПОНП, в меньшей степени - ЛПНП (см. табл. 22.1).
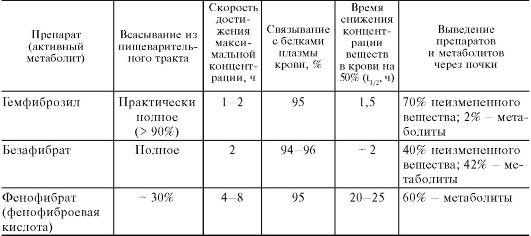
По эффективности гемфиброзил, безафибрат, фенофибрат и ципрофибрат (липанор) сходны. Имеются некоторые различия в их фармакокинетике (табл. 22.4). Наиболее длительно действуют фенофибрат (20-25 ч) и ципрофибрат (> 48 ч). Максимальный клинический эффект развивается медленно (для гемфиброзила через 4 нед).
Таблица 22.4. Фармакокинетика некоторых фибратов
Из побочных эффектов возможны тошнота, диарея, сонливость, кожные высыпания, лейкопения, холецистит, образование холестериновых желчных камней, аритмии, снижение либидо, иногда сосудистые нарушения1.
Кислота никотиновая (ниацин) уменьшает содержание в плазме крови ЛПОНП, в меньшей степени ЛПНП и ЛППП. Уровень триглицеридов начинает снижаться раньше (через 1-4 дня), чем холестерина (на 5-7-й день). Кислота никотиновая угнетает липолиз в жировой ткани (благодаря активации фосфодиэстеразы уменьшается содержание цАМФ, что понижает активность внутриклеточной липазы). При этом содержание в крови жирных кислот и их поступление к печени снижаются. Естественно, это сказывается на биосинтезе триглицеридов и ЛПОНП2. Содержание ЛПОНП и ЛПНП в плазме уменьшается. При длительном применении кислота никотиновая повышает уровень ЛПВП.
Она хорошо и быстро всасывается из желудочно-кишечного тракта. Выделяется с мочой, в основном в виде неизмененного вещества и частично - его метаболитов.
Принимается в высоких дозах (примерно в 100 раз выше доз кислоты никотиновой, назначаемой в качестве витамина).
1 Имеются данные, что на фоне длительного применения первого препарата из группы фибратов - клофибрата увеличивается смертность, не связанная с патологией сердечно-сосудистой системы. Кроме того, отмечена тенденция повышения частоты опухолей пищеварительного тракта и печени. Поэтому в настоящее время его применяют редко.
2 По данным ряда авторов кислота никотиновая ингибирует синтез холестерина.
Применение кислоты никотиновой ограничивают ее побочные эффекты: гиперемия кожи, зуд, рвота, диарея, возможны образование пептических язв желудка, дисфункция печени, гипергликемия, гиперурикемия и др.
Для снижения выраженности побочного действия кислоты никотиновой синтезированы ее малорастворимые соли, эфиры, амиды, медленно гидролизующиеся до кислоты, но длительно поддерживающие определенный ее уровень в крови. Наиболее эффективными из них оказались пиридилкарбинол (роникол), холексамин. Кроме того, нашли применение такие производные кислоты никотиновой, как ксантинола никотинат и инозитолникотинат.
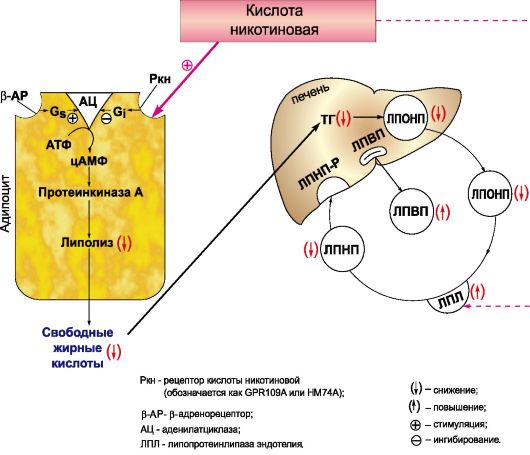
Рис. 22.6. Механизм гиполипидемического действия кислоты никотиновой. ТГ - триглицериды.
Определенное значение в профилактике развития атеросклероза и его осложнений придается также антиоксидантам (токоферола ацетат, кислота аскорбиновая и др.), влияющим на перекисные механизмы развития атеросклероза. Основной принцип их действия заключается в ингибировании свободнорадикального окисления липидов молекулярным кислородом.
Необходимо учитывать, что об эффективности и безопасности противоатеросклеротических препаратов или их сочетаний можно судить только на основании длительных клинических исследований на большом контингенте больных.
Препараты