Информатика для медиков : учебное пособие / Г. А. Хай. - 2009. - 223 с.
|
|
|
|
ГЛАВА 14. ИНФОРМАЦИОННЫЕ ОСНОВЫ ДИАГНОСТИЧЕСКОГО ПРОЦЕССА
Диагностика - это процесс установления характера заболевания. В традиционном понимании - формулировка названия заболевания, т. е. отнесение его к некоторому установленному классу патологических явлений, хотя никакая, даже самая лучшая классификация не исчерпывает всех индивидуальных сложностей и особенностей такого многогранного патологического явления, как болезнь. Тем не менее это явление должно быть названо, ипо-этому нужен хотя бы формальный общепринятый диагноз. Процесс диагностики является необходимым условием назначения правильного, т. е. научно обоснованного лечения, и, по сути, носит чисто информационный характер. Таким образом, процесс диагностики включает получение информации о характере заболевания и интерпретацию полугенных сведений.
Что касается методов полугения диагностической информации, то я даже не буду касаться этого вопроса, поскольку, пожалуй, не существует ни одного метода, даже относящегося к области ненаучно-фантастических, который когда-либо не был бы испробован для диагностики каких-либо заболеваний. Если хорошенько порыться в литературе (не обязательно медицинской) и в собственной памяти, то можно будет обнаружить все, что угодно. Это обстоятельство свидетельствует, во-первых, о том, что объективная потребность в новых, более точных и совершенных методах в со-
временной диагностической науке чрезвычайно высока и далеко не удовлетворена; а во-вторых, что существует масса людей, в том числе и весьма далеких от профессиональной медицины, которые с радостью и энтузиазмом бескорыстно предлагают свои идеи и измышления "на пользу" благородному делу избавления человечества от всевозможных страданий.
Что касается интерпретации полученных сведений, то прежде чем перейти к методам их логической обработки, необходимо остановиться на реально существующих, хотя и не всегда логически "прозрачных" способах установления диагноза.
Предпочтения этих методов сугубо индивидуальны,ияне могу привести здесь какую-либо статистику. Очевидно, что каждый врач в той или иной ситуации использует разные методы. В общем виде их можно распределить на крайние группы, хотя нельзя утверждать, что эти "крайности" так уж "чисты" и независимы. По-видимому, нередко используется смешанная методика, когда ведущий метод подкрепляется другими.
Одним из наиболее "экзотических" и наименее расшифровываемых методов является инсайт (постижение). При этом для врача аргументация диагноза как будто бы и не нужна - он видит диагноз весь и сразу. Вероятно, глубинный мыслительный процесс такого быстрого умозаключения, такого узнавания заболевания имеет в основе большой практический опыт, отложивший в профессиональной памяти врача достаточное число различных верифицированных наблюдений, позволяющий сопоставить всю клиническую картину, выявленную у данного пациента, с эталонным образом такого же заболевания, наблюдавшегося им ранее. Или же этот "образ" сложился в результате получения опосредованной информации, например, на основании чтения литературы либо рассказа коллеги о подобном наблюдении.
В любом случае процесс сопоставления эталонной и фак-тигеской симптоматики минует видимую аналитическую часть сознания врача и происходит, как это принято говорить, подсознательно. Надо заметить, что в таких случаях врач вначале формулирует диагноз, а уже потом его обосновывает.
К этому методу тесно прилегает другой - интуитивный диагноз. Интуицией называют неосознанный опыт, который, в свою очередь, играет роль эталонного образа, однако диагноз по интуиции предполагает некое не полное соответствие клинической картины заболевания этому эталону, а лишь определенную меру правдоподобия данного диагностического предположения. Нередко врач говорит: "Я не могу доказать, но я думаю (чувствую), что это так".
Достаточно широко распространен диагноз "по аналогии". Известно, что аналогия не является доказательством, здесь работает та же система использования сходства части симптоматики данного больного и пациента, у которого диагноз был верифицирован. Диагноз по аналогии в любом случае формально является предположительным, хотя нередко он оказывается верным.
Наиболее широко распространен классический симптоматический метод диагностики. На этом, казалось бы, бесспорном доказательном пути диагностического процесса, в связи с его безусловной неоднозначностью, следует остановиться подробнее.
Что такое симптом? Под симптомом понимают такое отклонение от среднестатистической нормы течения самых разнообразных физиологических процессов (или их последствий), которые являются следствием того или иного заболевания и могут быть выявлены данным врачом в конкретных условиях.
Значительная часть симптомов не являются прямым доказательством наличия того или иного заболевания, поскольку сами симптомы свойственны различным типовым патологическим процессам. Следует заметить, что чем "тоньше" сам процесс диагностики, тем большее число различных отклонений от нормы, а следовательно и различных симптомов удается выявить.
Из этого следуют два вывода:
- чисто теоретически симптом не является специфическим проявлением заболевания в целом, хотя практически специфические симптомы различных заболеваний описаны и широко используются в диагностике;
- целый ряд фактов, используемых в диагностике (данные анамнеза, эндо- и экзогенные характеристики пациента и условий возникновения заболевания и др.), не являются признаками заболевания, а следовательно не являются симптомами и несут иную смысловую нагрузку.
Среди многообразных классификаций подкупает своей простотой классификация симптомов, предложенная в 1951 г. И. Н. Оси-повым и П. В. Копниным. Авторы делят все симптомы на специфические и неспецифические, постоянные и непостоянные. Таким образом, возникают четыре основные группы симптомов:
Специфические:
- постоянные;
- непостоянные.
Неспецифические:
- постоянные;
- непостоянные.
Специфические постоянные симптомы свойственны только данному заболеванию (они для него специфичны) и наблюдаются у всех больных (они постоянны). Это детерминированные симптомы. Таким образом, если у больного выявлен специфический постоянный симптом, то практически вся дополнительная симптоматика для установления диагноза утрачивает информационный смысл. Это значит, что у пациента имеет место только данное (искомое) заболевание.
К сожалению, такой "подарок судьбы" встречается достаточно редко. Чаще врачу приходится иметь дело с симптомами, относящимися к менее определенным информационным группам, что существенно усложняет диагностическую ситуацию.
Специфические непостоянные симптомы также свойственны только данному заболеванию, однако они наблюдаются не у всех больных. Если врачу "повезло" и такой симптом у больного наличествует и выявлен, то, как и при специфических постоянных симптомах, этого достаточно для уверенной формулировки диагноза. Если же такой симптом отсутствует, или не выявляется, то это не дает врачу права только на этом основании отвергнуть данную диагностическую гипотезу. Для этого необходимы другие аргументы, позволяющие либо подтвердить, либо окончательно отвергнуть данное диагностическое предположение.
Неспецифические постоянные симптомы свойственны не единственному, а нескольким заболеваниям (вполне определенному их ряду), и при них наблюдаются у всех больных. Данное обстоятельство очерчивает круг заболеваний, внутри которого надо проводить дальнейшую дифференциальную диагностику.
И, наконец, последняя группа - неспецифические непостоянные симптомы. Пожалуй, это самая "неприятная" разновидность симптомов, создающая наибольшие трудности в диагностике. Помимо того, что они свойственны различным заболеваниям, эти симптомы выявляются (наблюдаются) далеко не у каждого больного. Надо заметить, что среди заболеваний самых разных классов именно эти симптомы часто являются преобладающими.
Именно в таких обстоятельствах возникает большой соблазн использовать статистическую процедуру распознавания, основанную на подсчете частоты наблюдения тех или иных симптомов при тех или иных заболеваниях. Эта методика достаточно широко распространена, она применяется как на интуитивном уровне, так и в рамках научной теории "вычислительной диагностики", у нее много апологетов (которые, кстати, как правило, не являются клиницистами), однако она имеет один существенный содержательный недостаток.
Дело в том, что статистика, являющаяся наукой, изучающей количественные закономерности массовых процессов, в основе своей игнорирует причинно-следственные связи, порождающие эти процессы. Как уже говорилось выше, она просто не приспособлена для решения этих задач, и тем более для решения индивидуальной диагностической задачи, которая должна дать не вероятностный, а определенный ответ на вопрос: что является причиной возникновения конкретного симптома (совокупности симптомов), наблюдаемых у данного больного?
Вышесказанное не значит, что статистические методы вообще не должны использоваться в диагностическом процессе. Они занимают в нем вспомогательное место, но отнюдь не ведущее. Они применимы в тех случаях, когда возможности доказательной детерминистской диагностической логики, вследствие разных причин оказываются исчерпанными.
В связи с этим считаю необходимым сослаться на великолепную работу Т.В.Зарубиной и соавт. (2007). Им удалось решить труднейшую задачу содержательной интерпретации совокупности очень большого числа результатов лабораторных исследований, производимых у одного больного, что непосильно для нормальной головы нормального клинициста. Однако при этом авторы использовали не только аппарат математической статистики, но и эвристические модели экспертных систем.
Я не считаю нужным развертывать дискуссию о ценности методов "вычислительной диагностики". Достаточно того, что я вы-сказалсвое к ним отношение. Эта позиция подтверждается словами талантливого математика М. М. Бонгарда: " Некоторым ученым показалось, что никакой проблемы узнавания нет, а все сводится к традиционной статистике".
Следует только добавить, что развитая математическая теория распознавания образов, доказавшая свою практическую полезность в самых разных направлениях, очень часто оказывается недостаточной для решения многих специфических проблем клинической диагностики, которые должны решаться на уровне индивидуального узнавания, индивидуальной идентификации заболевания, а не только на уровне его статистической классификации.
Вернемся назад. Все, что было сказано выше, касалось обсуждения классического метода симптоматической диагностики. В какой же мере данный метод, во-первых, универсален, а во-вторых, действительно рационален? Даже приведенная классификация свидетельствует о его, мягко говоря, несовершенстве. Есть ли альтернатива простому перебору обнаруженных симптомов и решению вопроса, достаточным ли является сформировавшийся "на-
бор симптомов" для описанной в руководствах клинической картины заболевания? Попробуем рассмотреть эту проблему не с формальных, а с содержательных, системных позиций.
Как уже говорилось, симптом - это отклонение от среднестатистической нормы. Отклонение может касаться как структурных, так и функциональных характеристик организма и различных структурно-функциональных системных его уровней - молекулярного, клеточного, тканевого, органного и т. д.
Существуют симптомы нарушения обмена веществ, выявляемые с помощью тонких биохимических методов, и симптомы последствий этих нарушений, проявляющиеся грубыми деформациями органов и тканей (например, деформацией суставов).
Существуют выявляемые только на ЭКГ симптомы нарушения сердечного ритма и грубая клиническая симптоматика недостаточности кровообращения.
Существуют симптомы нарушения секреции и симптомы нарушения моторики желудка, симптомы язвы и симптомы рака этого органа. Таких примеров бесчисленное количество.
Сформулируем вопрос таким образом: насколько удобно для диагностики различных заболеваний использовать собирание необходимого набора симптомов, который дает достаточно оснований для уверенной формулировки диагноза именно этого заболевания? По-видимому, если бы каждое заболевание имело четко выраженную специфическую неизменную и полную клиническую картину, такой подход былбы оптимальным. Однако, как известно, дело обстоит далеко не так.
Любое заболевание является сложным динамическим процессом, в который в той или иной мере вовлечен весь организм. Задача практической диагностики - выявить преимущественные и наиболее выраженные отклонения от физиологической нормы, часто весьма локальные, составляющие тот комплекс, который и дает свое имя - нозологическую форму данного заболевания, имеющего сходные проявления, т. е. общие черты.
По сути, болезнь является одной из форм существования данного организма в данной среде, в данных условиях. Области и границы заболеваний часто четко не очерчены, что также создает определенные диагностические трудности. Границы нормы и патологии весьма условны, что дает основание сформулировать концепцию предболезни - состояния, при котором имеются структурные и функциональные отклонения от среднестатистической нормы, но еще нет очерченной клинической картины.
Особое место занимают патологические состояния, связанные с адаптацией организма к различным условиям существования.
Таблица 14.1
Соотношения нормы и патологии

С одной стороны, адаптация является естественным биологическим процессом, с другой - адаптационные механизмы выводят организм далеко за пределы "физиологической нормы". Где здесь симптомы заболевания?
Возможные соотношения "нормы" и "патологии" представлены в табл. 14.1.
Все это имеет не только сугубо теоретическое значение, но и прямо относится к тому, что мы рассматриваем как компенсаторные процессы, выход которых за пределы физиологической нормы по сути является симптомом заболевания. Всегда ли эта граница достаточно очевидна? Всегда ли можно уверенно сказать, что "приспособление к хроническому дефекту" служит актом компенсации, или же оно должно рассматриваться как симптом самостоятельного заболевания? Причинно-следственные связи в жизнедеятельности организма далеко не очевидны.
Недаром, такой основополагающий документ, как МКБ, содержит массу внутренних противоречий. Здесь можно увидеть и этиологический диагноз (например, "Инфекционные заболевания"), и патогенетический диагноз (например, "Травмы") и локалисти-ческий диагноз (например, "Заболевания нервной системы").
Внешними свидетельствами каких по сути процессов являются отдельно взятые симптомы заболеваний? Правомерно ли говорить о симптоматической диагностике вообще, игнорируя причинно-следственные связи между различными группами причин и их многообразными проявлениями?
Эти вопросы не являются риторическими. Если проанализировать логику даже неявных врачебных диагностических рассуждений, становится очевидным, что простой подбор симптомов, необходимых для полного диагностического ассортимента, оказывается здесь далеко не определяющим. Определяющими в диагностических рассуждениях мыслящего врача являются ответы на вопросы о причинах возникновения обнаруженных симптомов, о значении их совокупностей, об их взаимосвязях, т. е. на вопросы о целостной многогранной клинической картине заболевания, которой
нужно найти соответствующее ее содержанию наименование. Эти вопросы относятся к разным явлениям, разным событиям. Наиболее полно они могут быть сформулированы как причина заболевания, механизм патологического процесса, преимущественная локализация, наиболее вовлеченные органы и системы, степень выраженности, опасность, тенденции дальнейшего развития.
Что касается опасности и тенденций развития заболевания, то ответы на эти вопросы относятся к области клинического прогнозирования и решаются статистическими методами. Здесь они не рассматриваются. Адресую читателя к специальным исследованиям, посвященным данной теме.
Вопросы этиологии заболеваний прекрасно освещены в фундаментальной монографии И. В. Давыдовского "Проблемы причинности в медицине".
Для ответа же на собственно диагностические вопросы существенным обстоятельством является содержание необходимой и достаточной диагностической информации, поскольку полная клиническая картина наблюдается далеко не всегда.
Приведу простой пример.
Классическими симптомами воспалительного процесса являются: rubor, tumor, calor, dolor, functio laesa. Причины этих симптомов различны. Далеко не всегда они выявляются в полной совокупности, особенно при небольших по объему воспалительных процессах внутренних органов. Можно ли сформулировать необходимое и достаточное сочетание меньшего числа выявленных симптомов, которое позволило бы уверенно говорить именно о воспалительном процессе? Я думаю, что это возможно, и оставляю формулировку вариантов ответа на этот вопрос читателю.
Заболевание является системным событием. В качестве его элементов следует рассматривать такие же системные события частного порядка, которые характеризуются совокупностями взаимосвязанных симптомов, называемых клиническими синдромами.
Включение клинических синдромов в процесс распознавания расчленяет традиционный путь "от симптома к заболеванию" на несколько этапов, которые позволяют обосновать сделанные врачом умозаключения,ивтожевремя дают ему возможность, отказавшись от слепого перебора симптомов, использовать более экономный путь доказательной диагностики. В основу такого подхода, в котором принципиально нет ничего нового, положено не что иное, как клиническая семиотика заболеваний. В свою очередь, синдромы делятся на несколько содержательно различных групп.
Одной из важнейших является группа патогенетических синдромов. Эти синдромы свидетельствуют о качественном харак-
тере процесса, независимо от пораженного органа или области. Установленный патогенетический синдром дает ответ на вопрос: "что случилось?".
Существование патогенетических синдромов обусловлено тем, что организм обладает ограниченным числом типовых реакций (ответов) на самые разнообразные экзо- и эндогенные "повреждения". К этой группе синдромов относятся, например, воспалительный, геморрагический, интоксикационный, перфоративный, окклюзионный и др. Каждому патогенетическому синдрому соответствует свойственный только ему комплекс взаимосвязанных симптомов, отображающий его качественные характеристики, его содержательный смысл. Таким образом, симптомы синдромов являются не простой их совокупностью (кучей), а взаимосвязанными элементами системного процесса (события), которое и называется синдромом.
Пример совокупности симптомов местного воспалительного синдрома приведен выше. Однако в данную классическую характеристику воспалительного процесса включено и его следствие - нарушение функции органа или ткани, где разыгрывается этот процесс. Нарушение функции - это уже другое событие, которое, строго говоря, в необходимую и достаточную характеристику самого процесса воспаления не входит.
Для диагностики выраженного острого геморрагического синдрома необходимым и достаточным проявлением можно считать сочетание ранее не наблюдавшейся анемии с известными нарушениями гемодинамики (тахикардия, снижение АД и т. п.). Бледность кожи и слизистых оболочек, входящие в эту симптоматику, могут считаться дополнительными аргументами, а при отсутствии данных об уровне гемоглобина - основными (необходимыми) в сочетании с соответствующими нарушениями гемодинамических показателей. Следует считать принципиальным то обстоятельство, что геморрагический синдром является самостоятельным событием, что он не зависит от причины и источника кровотечения, что это взаимосвязанные клинические проявления "типового ответа" организма на острую кровопотерю как при наружном, так и при внутреннем или смешанном кровотечении.
Наличие лихорадки в сочетании с характерными изменениями в картине белой крови (гиперлейкоцитоз со сдвигом лейкоцитарт-ной формулы влево) дает основания диагностировать общий воспалительный синдром, независимо от органа или области, где преимущественно протекает этот процесс.
Схваткообразные боли в животе позволяют заподозрить окклю-зионный синдром (синдром закупорки), а в сочетании с локальной
болезненностью и увеличением объема вышележащего отдела полого органа - подтвердить его, независимо от причины окклюзии.
Существуют и другие патогенетические синдромы, имеющие специфическую клиническую картину, описываемую своими "симптоматическими портретами". Важно, что патогенетические синдромы не зависят и от клинической дисциплины, они одинаково проявляются в разных врачебных специальностях.
Другая важнейшая группа - дисфункциональные синдромы. Каждый орган (или система органов) обладает свойственными только ему (ей) нормальными физиологическими функциями, поэтому, что бы ни случилось, ответом данного органа на любое воздействие может быть нарушение только тех функций, которыми он располагает.
Так, например, если считать, что желудок обладает только двумя основными функциями - эвакуация и переваривание, - то какова бы ни была причина (и механизм) заболевания желудка, он может ответить на это либо нарушением эвакуации, либо нарушением переваривания, либо нарушением переваривания и эвакуации, либо не ответить никак.
Дисфункциональные синдромы свидетельствуют о нарушении функций конкретного органа или системы органов, независимо от причин нарушений. Логика распознавания дисфункциональных синдромов аналогична таковой для диагностики патогенетических синдромов. Установленный дисфункциональный синдром указывает на пораженный орган.
Например, наличие дисфагии дает основания диагностировать дисфункциональный пищеводный синдром, но не дает права сформулировать диагноз заболевания. Наличие тенезмов и примеси слизи к каловым массам свидетельствует о дисфункции прямой кишки, но не о причине заболевания.
В принципе дисфункциональных синдромов существует столько же, сколько органов и систем, однако для решения конкретных задач в той или иной клинической дисциплине они могут быть в большей или в меньшей мере дифференцированы.
Так, например, можно выделить и описать кишечный синдром, а можно дифференцировать его на тонкокишечный, толстокишечный и прямокишечный. Можно дифференцировать общий церебральный синдром и грубо объединить почечный, лоханочно-моче-точниковый и мочепузырный синдромы.
Дисфункциональные синдромы широко используются в ряде клинических дисциплин в качестве традиционного инструмента диагностики (например, корешковые или оболочечные синдромы в неврологии).
Локальные синдромы свидетельствуют о патологическом процессе в той или иной области тела, независимо от характера процесса и пораженного органа. Основаниями для формулировки локальных синдромов являются "представительство" болевых ощущений от областей тела в центральной нервной системе, знание источников иррадиации боли и т. п.
Клинически эти синдромы в основном проявляются локализацией и иррадиацией болевых или иных ощущений, болезненностью (прямой или непрямой), гиперэстезией, напряжением мышц брюшной стенки и симптомом Щеткина-Блюмберга, локализацией патологического образования в брюшной полости (независимо от его характера) и некоторыми другими симптомами. При наличии хотя бы двух из перечисленных симптомов в одной и той же области можно считать соответствующий локальный синдром установленным. Локальных синдромов в принципе существует столько же, сколько значимых для каждой специальности анатомических областей.
В диагностике заболеваний органов брюшной полости выделяют истинные абдоминальные синдромы и ложные - торако-абдоминальный, ретроперитонеальный, брюшностеночный и др. Абдоминоторакальный синдром является ложным торакальным синдромом.
Болезненность при пальпации (перкуссии) и симптом Щетки-на-Блюмберга, определяемые в правой подвздошной области даже при отсутствии жалоб на боли, - необходимые и достаточные свидетельства соответствующего локального абдоминального синдрома, но не диагноза заболевания.
Локализация болевых ощущений в подреберье в сочетании с иррадиацией в надключичную область дает основания диагностировать только локальный поддиафрагмальный синдром и т. д. Наличие только одного из перечисленных выше симптомов в какой-либо области дает право лишь заподозрить соответствующий синдром.
И локальные, и дисфункциональные, и патогенетические синдромы при отсутствии комплекса необходимой и достаточной симптоматики могут оказаться только заподозренными.
Самостоятельную проблему составляет динамика синдромов в рамках развития того или иного заболевания.
Пример: прободная язва двенадцатиперстной кишки. Какова примерная последовательность возникновения и исчезновения синдромов различных групп при прогрессирующем прободном перитоните?
Патогенетические синдромы: перфоративный - воспалительный местный - воспалительный общий - интоксикационный.
Локальные синдромы: эпигастральный - поддиафрагмальный - правый боковой - мезентериальный - тазовый - общий абдоминальный.
Дисфункциональные синдромы: гастродуоденальный - брюшинный - кишечный - почечный - печеночный - сердечный.
Мне представляется, что динамика клинической картины данного заболевания, описываемая именно таким образом, выгодно отличается от описания с помощью перечисления множества симптомов, возникающих и исчезающих в процессе прогрессирования этого тяжелого заболевания. Анализ динамики синдромов позволяет эффективнее осуществить ретроспективную (анамнестическую) диагностику при далеко зашедшем процессе и надежнее прогнозировать тенденции развития заболевания до появления очерченной клинической картины очередной его стадии или фазы.
Каким же образом осуществляется синдромный этап диагностики?
Рассмотрим приведенный выше и другие примеры.
• У больного диагностированы: перфоративный патогенетический синдром, локальный эпигастральный и дисфункциональные желудочный и брюшинный синдромы.
Очевидно, предварительный диагноз перфорации желудка не вызовет возражений. Однако только по этой информации судить о причине прободения нельзя. Диагноз перфоративной язвы желудка не имеет достаточных оснований. Для такого заключения нужны дополнительные аргументы.
• У больного диагностированы окклюзионный патогенетический синдром, локальный левый подвздошно-паховый и дисфункциональный толстокишечный синдромы.
Очевидный предварительный диагноз: "непроходимость сигмовидной кишки". Говорить о причине и характере непроходимости оснований недостаточно.
• У больного диагностированы правый подвздошно-паховый локальный синдром и патогенетический неспецифический болевой синдром. Другой информации не получено.
Конечно, это дает основания заподозрить острый аппендицит, но на самом деле здесь могут оказаться самые различные заболевания.
• У больного заподозрены патогенетический воспалительный синдром, дисфункциональный плевролегочный и установлен правосторонний торакальный синдром.
Эта информация дает право только лишь заподозрить правостороннюю крупозную пневмонию.
Надо заметить, что установленные патогенетические и дисфункциональные синдромы нередко являются достаточными основаниями для постановки предварительного диагноза.
В то же время установленные локальный и патогенетический синдромы дают основания заподозрить пораженный орган из числа располагающихся в данной области, а также характер заболевания.
Таким образом, на этом этапе диагностики имеется возможность установить предварительный, а иногда и окончательный клинический диагноз либо заподозрить его, сформулировав несколько обоснованных диагностических предположений - диагностических альтернатив.
Основаниями для более четкой диагностики являются некоторые дополнительные симптомы, не входящие в круг основных, из которых формируются сами синдромы, и не служащие главными диагностическими аргументами.
Например, симптомы Ровзинга, Ситковского, Воскресенского и др., так называемые аппендикулярные симптомы, сами по себе не дают права установить диагноз аппендицита.
В первую очередь, это симптомы, оценивающие количественные характеристики или степень выраженности синдромов или самих симптомов.
Например:
- слабая, либо сильная, либо очень сильная боль;
- субфебрильная либо фебрильная температура тела;
- умеренный, либо выраженный нейтрофильный лейкоцитоз;
- нерезко, либо резко выраженный местный воспалительный синдром;
- незначительно, либо резко выраженный корешковый синд-ромит.д.
Надо заметить, что точные количественные характеристики тех или иных данных безусловно важны, но при логической их интерпретации, при оценке значимости этих изменений на первый план выступает их качественная, интервальная оценка.
К дополнительным относятся некоторые симптомы, часто названные по имени описавшего их автора (эпонимизация симптомов), которые не входят в обязательные "симптоматические портреты синдромов".
В качестве примера выборочно привожу некоторые из них по И. Р. Лазовскису (1981):
Симптом Александрова - признак туберкулезного артрита: утолщение захватываемой пальцами кожной складки на пораженной конечности.
Вне комплекса синдромов, позволяющих установить диагноз, например подострого левостороннего гонита, сам по себе симптом Александрова не имеет диагностического значения, а в сочетании
с этим комплексом позволяет клинически достаточно уверенно до проведения рентгенографии говорить о туберкулезной этиологии заболевания.
Симптом Блинова - возможный признак тромбоэмболии брыжеечных сосудов: значительное повышение артериального давления.
Повышение АД при пальпации опухоли в подреберье является важным диагностическим симптомом феохромоцитомы. Понятно, что без соответствующего этим заболеваниям комплекса синдромов временная артериальная гипертензия не дает оснований для постановки таких диагнозов, а в сочетании с ними позволяет сделать обоснованное заключение о характере патологического процесса и пораженном органе.
Следующая группа симптомов, которые можно считать дополнительными, относится к анамнестическим симптомам.
Так, в приведенном выше примере перфорации желудка необходимым и достаточным дополнением для постановки диагноза прободной язвы будет четкий предшествующий перфорации язвенный анамнез. Перфоративная язва возможна и без такого анамнеза, бывают так называемые немые язвы, может наступить прободение острой язвы, но тогда на уровне клинической диагностики этот диагноз останется только предположительным. В то же время проглоченный перед абдоминальной катастрофой острый предмет дает основания считать причиной прободения именно это.
Особую группу дополнительных симптомов составляют данные инструментальных и аппаратных исследований, нередко позволяющие уверенно уточнить диагноз. Строго говоря, их не всегда следует относить к дополнительным симптомам в клиническом понимании, если говорить о логике чисто клинической диагностики, которая с расширением вспомогательных методов обследования больного никак не должна отходить на второй план.
Надо отметить большое число описанных разными авторами самостоятельных синдромов, которые в принципе исчерпывают полную клиническую картину различных заболеваний и не относятся прямо к трем основным группам перечисленных выше синдромов. По сути, это самостоятельные нозологические формы, механизм возникновения и этиология которых недостаточно изучены. Значительная часть из них связана с генетическими аномалиями.
Нередко существенное диагностическое значение имеет четкое отсутствие какого-либо симптома или синдрома.
Так, отсутствие травматического синдрома при диагностированном переломе кости позволяет даже до проведения рентгенографии поставить диагноз патологического перелома, а отсутствие бо-
левых ощущений при обтурационной желтухе и увеличенном подвижном желчном пузыре (симптом Курвуазье) - заподозрить опухоль головки поджелудочной железы или большого сосочка двенадцатиперстной кишки (фатерова соска).
Установление причинно-следственных отношений (связей) между патологическим процессом и его проявлениями в виде клинических синдромов, а при необходимости и дополнительных симптомов относится к детерминистскому, т. е. к доказательному этапу диагностики.
Следующим шагом диагностического процесса является логико-вероятностный этап.
Если синдромы только заподозрены, либо отсутствуют необходимые дополнительные симптомы, и детерминированный диагноз невозможен, но сформулированы несколько обоснованных альтернатив, то диагностический процесс переходит на следующий этап. На данном этапе оценивается мера правдоподобия (вероятность) каждой альтернативы. Основанием для того, чтобы отдать предпочтение одной из них, служат факторы предрасположенности, распределенные по своему значению. Сами по себе факторы предрасположенности аргументом для установления какого бы то ни было диагноза не являются. К ним относятся эндогенные патологические (наследственные и перенесенные заболевания и операции, сопутствующая патология), физиологические (пол, возраст, конституция) и экзогенные или провоцирующие факторы (предшествующие острому заболеванию, эпидемиологическая обстановка, время года).
Ни один из них не является симптомом заболевания. Любое заболевание, особенно острое, может наступить при отсутствии этих факторов и при наличии предрасположенности к другой патологии.
Например:
- аппендицит на фоне желчнокаменной болезни;
- язвенное кровотечение при онкологическом анамнезе у пациента старческого возраста;
- инфаркт почки при почечнокаменной болезни;
- ревматоидный полиартрит при наследственной предрасположенности к гипертонической болезни;
- болезнь Крона на фоне эпидемии кишечных инфекций;
- пищевая токсикоинфекция после явного переохлаждения ит.п.
Использование факторов предрасположенности в качестве равноценного аргумента наряду с симптомами и синдромами - грубая логическая ошибка.
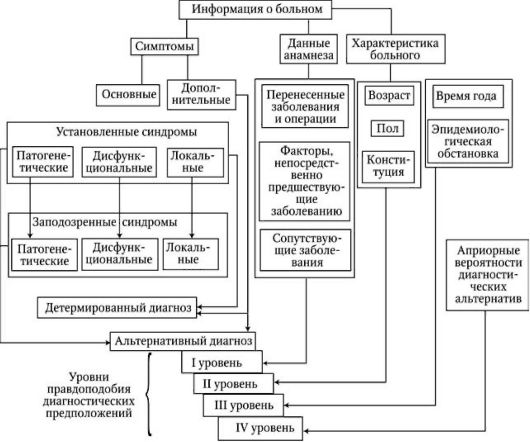
Схема 14.1. Последовательные этап диагностического процесса
Так появляются диагнозы: "рак печени" при обтурационной желтухе желчнокаменного происхождения и "кишечная форма гриппа" при гангренозном аппендиците.
Порядковое значение различных факторов предрасположенности в виде "уровня правдоподобия диагностических предположений" показано на схеме 14.1 так, как мне представляется наиболее верным. При этом в случае перехода на логико-вероятностный этап диагностики ни одна из альтернатив, сформулированных на детерминистском этапе, не отбрасывается, им только приписывается большая или меньшая степень правдоподобия.
Если выявляются факторы предрасположенности к нескольким альтернативам на одном уровне, то их степень правдоподобия на данном уровне признается равной. При установлении более высокого уровня правдоподобия дальнейшим рассмотрением факторов предрасположенности можно пренебречь.
Последний шаг вероятностной диагностики - в тех случаях, когда факторы предрасположенности всех уровней правдоподобия
отсутствуют, - это использование априорных вероятностей
диагностических альтернатив, т. е. отбор наиболее часто встречающегося заболевания из числа заподозренных, которое и признается наиболее вероятным. Это самый слабый аргумент, завершающий логическую последовательность диагностического процесса.
Так, например, известно, что наиболее часто встречающимся заболеванием из группы "острого живота" является острый аппендицит. Использование при подозрении на "острый живот" априорного вероятностного подхода приводит к тому, что у всех таких больных наиболее правдоподобным диагнозом будет: "аппендицит?".
При большом числе аналогичных наблюдений частота подтвердившихся диагнозов аппендицита будет наиболее высокой, что не исключает индивидуальных ошибок. По сути, это не обоснованная хоть как-то диагностика, а вероятное "угадывание" диагноза, однако полностью пренебрегать такой "последней соломинкой", по-видимому, также не следует.
Если результаты детерминистского этапа диагностики являются определенными, то они, как правило, позволяют назначить адекватное лечение.
Результаты логико-вероятностного этапа являются неопределенными (математики считают более корректной формулировку "не однозначно определенными").
Это обстоятельство существенно затрудняет выбор врачебной тактики. Существенную помощь при этом могут оказать методы формальной теории принятия оптимальных решений при недостаточной информации. Элементам данного подхода посвящена следующая глава. Прежде чем перейти к ней, нужно ответить еще на один вопрос.
В какой мере необходима степень точности диагноза? Казалось бы, вопросов здесь нет: чем точнее установлен диагноз, тем лучше. Однако для чисто практических нужд высокая степень точности диагноза оказывается необходимой тогда, когда за этим следует выбор различных методов лечения. Если же такого выбора практически нет, то формулировка диагноза может быть более общей, менее дифференцированной. В первую очередь это зависит от уровня медицинской помощи.
Пример. При травме на улице диагноз закрытого перелома, например, диафиза бедра является необходимым и достаточным, чтобы наложить транспортную шину или обеспечить временную иммобилизацию с помощью подручных средств и транспортировку пострадавшего в ближайший травматологический стационар.
Если для этого прибыла "скорая помощь", то решается вопрос о наличии или отсутствии травматического шока в связи с возможностями проведения противошоковых мероприятий. В стационаре же следует решить комплекс вопросов: о характере и сроках лечения, возможной предоперационной подготовке, сопутствующих заболеваниях, степени операционного риска, выборе бригады и т. п.
В связи с тем, что решения и тактика могут различаться в зависимости от характера полученной информации, диагноз основного и сопутствующих заболеваний здесь должен быть предельно детализирован.
Таким образом, необходимая степень точности диагноза зависит от перечня возможных вариантов лечения, от так называемого числа стратегий врача. Степень точности диагноза должна обеспечить выбор единственной стратегии из числа имеющихся в его распоряжении в данное время и в данных условиях.
Такая степень точности диагноза называется стратегической. Она имеет чисто практическое значение. В общем виде стратегическая классификация заболеваний и травм приведена в прил. 1.