Кожные и венерические болезни : учебник. Скрипкин Ю.К., Кубанова А.А., Акимов В.Г. - 2011. - 544 с. : ил.
|
|
|
|
13. МИКОЗЫ
13.1. Общие сведения
В дерматологической заболеваемости дерматомикозы занимают второе место после пиодермитов.
Грибы широко распространены в природе, но только небольшая их часть патогенна для животных или человека. Они обитают в почве, на растениях, паразитируют на животных и человеке. Грибы разделяются на монопатогенные, вызывающие заболевание только у животных (зоофильные) или у человека (антропофильные), и полипатогенные, способные поражать тех и других (зооантропофильные или антропозоо-фильные). Патогенные для человека грибы, поражающие кожу, называют еще дерматофитами, а заболевания - дерматомикозами.
Грибы относят к низшим растениям, но у грибов нет хлорофилла и они не способны ассимилировать углекислоту.
Основную группу патогенных грибов составляют низшие растительные микроорганизмы, образующие ветвящиеся двухконтурные нити мицелия (длиной от 4 до 50 мкм и более, толщиной от 1 до 6 мм) и размножающиеся спорами. Они паразитируют в почве, на растениях, у животных и человека. Грибы этого рода подразделяют на антропофильные и зооант-ропофильные. К первой группе относят, например, фиолетовый и крате-ровидный трихофитоны - возбудители поверхностной и хронической трихофитии, ржавый микроспорум, вызывающий «ржавую» микроспорию, ахорион Шенлейна - возбудитель фавуса, ко второй - гипсо-видный и фавиформный трихофитоны, вызывающие у телят, мышей и других животных трихофитию, а у человека - инфильтративно-нагно-ительную форму трихофитии, пушистый микроспорум, вызывающий заболевание как у собак и кошек, так и у человека.
Особую группу составляют дрожжеподобные патогенные грибы рода кандида. Они не образуют спор, размножаются почкованием, а образуемые ими нити не имеют настоящего ветвления, поэтому их называют псевдомицелием.
Эпидемиология. Инфицирование происходит двумя путями. Прямой путь передачи инфекции возможен при контакте с почвой, растениями, больными животными или больным человеком, непрямой - при соприкосновении с различными вещами и предметами, бывшими в употреблении у больных, а также через предметы ухода за животными.
Некоторыми грибковыми заболеваниями (поверхностная трихофития, микроспория и др.) болеют преимущественно дети дошкольного и школьного возраста, другими (эпидермофития, рубромикоз, глубокие системные микозы и др.) - преимущественно взрослые. У отдельных грибковых заболеваний отмечается сезонность заражения (например, заражение «пушистой» микроспорией осенью, зоофильной трихофитией летом) и обострения (например, эпидермофития стоп обостряется весной и летом). На распространение дерматомикозов влияют климатические и почвенные условия. Кроме того, в последнее время стали отмечать цикличность (ритмы) подъемов и снижения заболеваемости микозами. Все это приходится учитывать при разработке методов борьбы с дерма-томикозами в различных областях и республиках.
Патогенез. Восприимчивость к грибковой инфекции обусловлена состоянием иммунной системы, нейроэндокринными и метаболическими нарушениями, состоянием кожи, сопутствующими заболеваниями. Возраст, пол, профессиональные факторы также имеют значение. Детская кожа с недостаточной плотностью и компактностью рогового слоя, эпидермиса и волос, измененным химизмом пота и водно-липидной мантии особенно благоприятна для внедрения патогенных грибов и для перехода сапрофитирующей грибковой флоры в патогенную.
Инфекционные и хронические заболевания, снижая реактивность организма, изменяя химизм пота, состояние кожи, волос, способствуют переходу сапрофитирующей грибковой флоры (например, дрожжепо-добных грибов рода кандида) в патогенную.
Классификация. Общепризнанной классификации дерматомикозов не существует, так как разные авторы учитывают разнообразные факторы (морфологические свойства патогенных для человека грибов, отношение к питательным средам, особенности клинической картины и течения дерматомикозов и т.д.). С дидактической целью в нашей стране пользуются современной классификацией микозов, предложенной А.М. Ариевичем, измененной и уточненной Н.Д. Шеклаковым (1976). В настоящее время грибковые болезни кожи подразделяют на 5 больших групп.
I. Кератомикозы.
1. Разноцветный лишай. Возбудитель Malassezia furfur.
2. Узловатая трихоспория (пьедра). Возбудители Trichosporon Beigelii, Piedraia hortai.
II. Дерматомикозы.
1. Эпидермофития паховая. Возбудитель Epidermophyton floccosum.
2. Эпидермомикоз стоп. Возбудитель T. mentagrophytes var. interdig-itale.
3. Рубромикоз. Возбудитель T. rubrum.
4. Трихофития:
а) поверхностная трихофития гладкой кожи;
б) поверхностная трихофития волосистой части головы;
в) хроническая трихофития, включая трихофитию ногтей. Возбудители этих форм трихофитии T. violaceum, T. tonsurans;
г) инфильтративно-нагноительная трихофития. Возбудители T. verrucosum, T. mentagrophytes var. gypseum, T. simii, T. erinacei;
д) фавус. Возбудитель T. schonleinii;
е) черепитчатый микоз (токело). Возбудитель T. concentricum.
5. Микроспория (микроспороз):
а) обусловленная антропофильными грибами M. audouinii, M. fer-rugineum;
б) обусловленная зоофильными грибами M. canis, M. distortum;
в) обусловленная геофильными грибами M. gypseum, M. nanum.
III. Кандидоз.
1. Поверхностный кандидоз слизистых оболочек, кожи, ногтевых валиков и ногтей.
2. Хронический генерализованный (гранулематозный) кандидоз.
3. Висцеральный кандидоз различных органов.
IV. Глубокие микозы.
1. Бластомикозы:
а) криптококкоз. Возбудитель Cryptococcus neoformans;
б) бластомикоз североамериканский. Возбудитель Blastomyces dermatitidis;
в) бластомикоз южноамериканский. Возбудитель Paracoccidi-oides brasiliensis.
2. Гистоплазмоз. Возбудитель Histoplasma capsulatum.
3. Кокцидиоидоз. Возбудитель Coccidioides immitis.
4. Споротрихоз. Возбудитель Sporotrichum schenckii.
5. Мукороз. Возбудители - различные виды родов Absidia, Mucor, Rhizopus.
6. Аспергиллез. Возбудители Aspergillius fumigatus, A. flavus и др.
7. Пенициллиоз. Возбудители Penicillium crustaceum, P. notatum и др.
8. Хромомикоз. Возбудители Phialophora verrucosa, P. pedrosoi и др.
9. Риноспоридиоз. Возбудитель Rhinosporidium seeberi.
10. Цефалоспориоз. Возбудители - различные виды Cephalospo-rium Corda.
11. Кладоспориоз. Возбудитель Cladosporium trichoides.
12. Келоидный микоз. Возбудитель Loboi loboi.
13. Мицетомы грибковой этиологии. Возбудители Madurelle myce-tomi, M. grisea и др.
V. Псевдомикозы.
Поверхностные псевдомикозы.
1. Эритразма. Возбудитель - Corynebacterium minutissimun.
2. Подкрыльцовый трихонокардиоз. Возбудитель - Nocardia tenuis Castellani.
Глубокие псевдомикозы.
1. Актиномикоз. Возбудитель - чаще Actinomyces Israeli.
2. Нокардиоз. Возбудитель - чаще Nocardia asteroides.
13.2. Кератомикозы
Кератомикозы поражают только роговой слой эпидермиса, очень мало контагиозны и не вызывают выраженных воспалительных явлений. К керато-микозам относят разноцветный лишай и узловатую трихофитию (пьедру) - заболевание, встречающееся преимущественно в странах Центральной и Южной Америки.
13.2.1. Отрубевидный, или разноцветный, лишай
Этиология и патогенез. Возбудитель - Pityrosporum orbiculare или Malassezia furfur - располагается в роговом слое эпидермиса и устьев фолликулов. При микроскопировании пораженных чешуек гриб имеет вид коротких, довольно толстых изогнутых нитей мицелия и расположенных гроздьями скоплений круглых спор с двухконтурной оболочкой. Получение культуры гриба крайне затруднительно и удавалось в единичных случаях. В патогенезе заболевания определенное значение имеют повышенная потливость, химический состав пота, нарушение физиологического шелушения рогового слоя, индивидуальная предрасположенность. Чаще болеют молодые мужчины и женщины. У детей, особенно до 7 лет, отрубевидный лишай встречается редко. Он может быть у ослабленных детей, страдающих сахарным диабетом, туберку-
лезом, вегетоневрозом с повышенной потливостью в препубертатном и пубертатном периодах.
Контагиозность заболевания незначительна.
Клиника и течение. На пораженных участках кожи образуются невоспалительные желтовато-коричневато-розовые пятна, начинающиеся с устьев волосяных фолликулов и постепенно увеличивающиеся в размерах. Сливаясь между собой, они занимают значительные участки кожи. Пятна имеют микрофестончатые края. Постепенно цвет пятен становится темновато-бурым, иногда они принимают цвет «кофе с молоком». Эта смена оттенков цвета послужила основанием к названию болезни («разноцветный лишай»). Пятна не выступают над уровнем кожи, обычно субъективно не беспокоят (иногда бывает незначительный зуд), сопровождаются муковидным шелушением (отсюда и другое название - отрубевидный лишай), легко выявляемым при поскабливании.
Пятна разноцветного лишая располагаются обычно без всякой симметрии. Излюбленная локализация - кожа груди и спины, реже элементы отмечают на коже шеи, живота, боковых поверхностях туловища, наружной поверхности плеч. В последнее время при использовании для диагностики заболевания ртутно-кварцевой лампы с увиолевым стеклом (лампа Вуда, см. ниже) пятна разноцветного лишая стали довольно часто (особенно при распространенном процессе) обнаруживать и на коже волосистой части головы, но без поражения волос. Возможно, это одна из причин частых рецидивов заболевания, несмотря на кажущуюся успешность терапии. У детей в дошкольном возрасте или у подростков в период полового созревания разноцветный лишай обширно распространяется на шее, груди, в подмышечных впадинах, на животе, спине, в области верхних и нижних конечностей, на коже волосистой части головы. Течение заболевания длительное (месяцы и годы). После клинического излечения нередко наступают рецидивы. Солнечные лучи могут приводить к быстрому излечению; тогда на местах бывших высыпаний разноцветного лишая кожа не загорает и выявляются белые пятна (псевдолейкодерма).
Диагностика затруднений не представляет. При затруднении в диагностике прибегают к вспомогательным методам. Используют йодную пробу Бальцера: при смазывании кожи 5% спиртовым раствором йода пораженные места, где роговой слой разрыхлен, окрашиваются более интенсивно, чем здоровые участки кожи. Вместо йода иногда применяют 1-2% растворы анилиновых красителей. Можно пользоваться феноменом «стружки» (симптом Бенье): при поскабливании пятен предметным
стеклом в результате разрыхления рогового слоя верхние слои чешуек отслаиваются. Для выявления клинически скрытых очагов поражения пользуются ртутно-кварцевой лампой, лучи которой пропускают через стекло, импрегнированное солями никеля (фильтр Вуда). Исследование проводят в затемненной комнате, где пятна отрубевидного лишая флюоресцируют темно-коричневым или красновато-желтым светом. Обнаружение клинически бессимптомных очагов поражения, в том числе на коже волосистой части головы, позволяет проводить более рациональное лечение и в ряде случаев предотвратить рецидивы. Диагноз можно также подтвердить обнаружением элементов гриба при микроскопическом исследовании чешуек, обработанных 20-30% раствором едкой щелочи (КОН или NaОН).
Отрубевидный лишай иногда приходится дифференцировать с сифилитической розеолой (розеола розового цвета, не шелушится, исчезает при надавливании; учитывают другие симптомы сифилиса и положительные серологические реакции), розовым лишаем Жибера (розовые пятна располагаются по линиям натяжения кожи Лангера, имеют ромбовидную или слегка удлиненную форму и в центре своеобразно шелушатся наподобие папиросной бумаги - «медальоны»). Образующуюся после лечения отрубевидного лишая вторичную, или ложную, лейкодерму дифференцируют с истинной сифилитической лейкодермой, при которой не образуются сливные гипопигментированные пятна, поражение имеет вид кружевной сеточки, располагается в основном на коже шеи, подмышечных впадин и боковых поверхностях туловища при положительных серологических реакциях в крови и других проявлениях вторичного рецидивного сифилиса.
Лечение разноцветного лишая основано на применении кератолити-ческих и противогрибковых препаратов. При ограниченных формах используют наружные антимикотические средства: кетоконазол, бифо-назол, клотримазол, тербинафин и др. Нанесения этих препаратов в виде крема или мази 1-2 раза в сутки в течение 5 дней обычно достаточно для разрешения клинических проявлений. Спрей тербинафин наносят на участки, пораженные разноцветным лишаем, и прилегающие здоровые ткани в течение 1 нед по 2 раза в день. После терапии тербинафином (1% кремом или спреем) нет необходимости в назначении других средств. Альтернативными, но менее эффективными методами являются втирания 20% раствора бензил-бензоата взрослым и 10% раствора детям 1 раз в сутки в течение 3-5 дней, или 10% серно-салициловой мази, или 60% водного раствора гипосульфита натрия в очаги поражения
кожи с последующей их обработкой 6% раствором соляной кислоты (метод Демьяновича).
При распространенных формах и отсутствии эффекта от местной терапии назначают системные антмикотики: итроконазол по 100 мг/сут после еды в течение 15 дней или по 200 мг/сут в течение 7 дней. Флуко-назол назначают по 150 мг 1 раз в неделю в течение 4-8 нед.
Профилактика. Необходимо осмотреть всех членов семьи больного разноцветным лишаем, в частности с использованием люминесцентной ламы. Рекомендуется не носить нижнее белье из синтетических тканей, смазывать 1 раз в неделю кожу 1-3% салициловым спиртом. Проводится лечение повышенной потливости.
Во время лечения необходимо проводить дезинфекцию нательного и постельного белья, одежды больного кипячением в 2% мыльно-содовом растворе и проглаживанием утюгом с пароувлажнителем. Головные уборы достаточно прогладить с изнанки утюгом с пароувлажнителем.
С целью профилактики летнего рецидива рекомендуется с марта по май 1 раз в месяц в течение 3 дней подряд обрабатывать кожу шампунем кетоконазол. Его наносят на влажную кожу на 5 мин, а затем смывают под душем.
13.3. Дерматомикозы
Это большая группа грибковых заболеваний, поражающих не только кожу, но и ее придатки (волосы и ногти). Все грибы группы дерматомикозов обладают большей или меньшей контагиозностью, широко распространены в природе. Для некоторых из них (зоофильные трихофитоны и пушистый микроспорум), по-видимому, почва является резервуаром. Изучение дерматомикозов имеет большое эпидемиологическое значение, а борьба с ними относится к социальным проблемам.
13.3.1. Эпидермофития
Эпидермифития - контагиозное грибковое заболевание поверхностных слоев гладкой кожи и ногтевых пластинок, вызываемое грибами рода эпи-дермофитонов. Волосы не поражаются. Различают эпидермофитию крупных складок, или паховую, и эпидермофитию стоп.
Эпидермофития крупных складок, или эпидермофития паховая Этиология. Возбудитель - гриб Epidermophyton inguinale Sabouraud (E. bloccosum).
Эпидемиология. Заражение происходит в банях, при пользовании общей ванной, мочалками. Возбудитель может попадать к человеку
через общее белье, клеенки, подкладные судна, термометры, полотенца, губки. В спортзалах - через маты и спортивный инвентарь.
Патогенез. Заболеванию способствуют повышенная потливость пахо-во-бедренных складок и подмышечных впадин, особенно у тучных людей и больных диабетом, увлажнение кожи компрессами. Чаще болеют мужчины, дети и подростки болеют редко.
Клиника и течение. Очаги поражения локализуются в бедренно-мошо-ночных складках, на внутренней поверхности бедер, лобке, в подмышечных впадинах. Иногда патологический процесс может распространяться на кожу груди, живота (между складками кожи у тучных лиц), на кожу под молочными железами у женщин и т.д. Сначала появляются красные воспалительные шелушащиеся пятна диаметром до 1 см. В результате их периферического роста образуются крупные овальные очаги с гипере-мированной, мацерированной поверхностью и приподнятым отечным краем, иногда покрытым пузырьками, корками и чешуйками (рис. 32). В дальнейшем очаги могут сливаться друг с другом, образуя обширные, имеющие «географические» очертания участки поражения до 10 см и более. Центр очагов постепенно бледнеет и слегка западает. По краям имеется бордюр из отслаивающегося мацерированного эпидермиса. Больных беспокоит легкий зуд, который в периоды обострения усиливается. Начинается заболевание, как правило, остро, но затем принимает хроническое течение и может длиться многие месяцы и годы с периодическими обострениями (особенно в жаркое время года и при сильном потоотделении). В прошлом авторы по сходству клинической картины с экземой называли это заболевание «окаймленной экземой» (eczema marginatum).
Диагностика. Диагноз устанавливают на основании типичной клинической картины, локализации процесса, острого начала, хронического
течения, нахождения нитей септи-рованного мицелия при микроско-пировании соскоба с поверхности очагов (для исследования лучше брать отслаивающийся эпидермис по периферии поражения). С эрит-размой дифференцируют на основании разницы в клинической картине и течении. Хроническая трихофития гладкой кожи обычно в складках не локализуется. Пове-
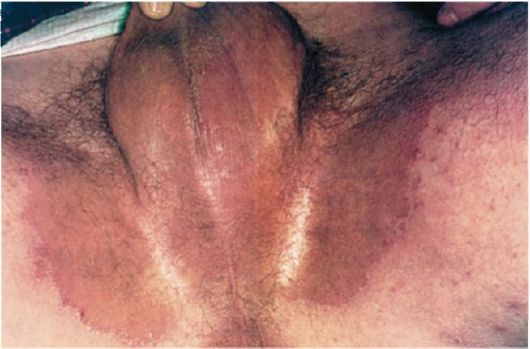
Рис. 32. Паховая эпидермофития
рхностные дрожжевые поражения, имеющие сходную клиническую картину, отличают по данным микроскопии соскоба с поверхности очагов, а рубромикоз - по данным культурального исследования.
Лечение. Применяют кремы кетоконазол, клотримазол, оксикона-зол, тербинафин, эконазол, циклопирокс и др. 2 раза в сутки в течение 3-5 нед. При острых воспалительных явлениях целесообразно использование комбинированных мазей, состоящих или противогрибковых и кортикостероидных препаратов: микозолон, травокорт и др.
Профилактика заключается в соблюдении правил личной гигиены, устранении повышенной потливости, дезинфекции белья и одежды.
13.3.2. Микоз стоп
Термин «микоз стоп» объединяет грибковые заболевания стоп с частым поражением ногтевых пластинок, вызванные различными возбудителями микоза (Trichophyton rubrum, T. mentagrophytes var. interdigitale, T. tonsurans, T. violaceum, плесневые грибы, реже - Epidermophyton floccosum). Термин «эпидермофития стоп» применяется только в отношении микоза, вызванного Epidermophyton floccosum. Учитывая их клиническое сходство, мы даем описание микозов стоп вместе, отмечая особенности течения этиологически различных форм.
Микоз стоп - очень распространенное заболевание, встречающееся во всех странах мира. Среди некоторых групп населения (пловцы, работники бань, душевых, спортсмены, рабочие горячих цехов, угольных шахт и т.п.) процент болеющих высок и, по данным разных авторов, достигает 60-80. Сельское население поражено меньше, чем городское. Дети болеют относительно редко (3,9% обследованных до 15 лет). Однако в возрасте 16-18 лет заболеваемость уже достигает 17,3%.
Эпидемиология. Болезнь заразительна и передается от больных здоровым в банях, бассейнах, душевых, на пляжах через инфицированные коврики, подстилки, настилы, тазы, скамейки. Заразительны обувь, чулки, носки, которыми пользовались больные, поэтому опасно ношение общей обуви. Нити мицелия и споры гриба в большом количестве находятся в чешуйках рогового слоя эпидермиса, которые больные обильно «теряют». Спортсмены настолько часто подвержены микозу стоп, что в зарубежной литературе (во французской, в частности) это заболевание называется «стопа атлета».
Патогенез. Переходу гриба из сапрофитирующего в патогенное состояние способствуют повышенная потливость стоп, плоскостопие, тесные межпальцевые складки, неправильно подобранная обувь (одна из
причин вспышек эпидермофитии в армии среди новобранцев), потертости, опрелости, анатомно-физиологические особенности кожи, свойственные каждому возрасту, химизм пота и сдвиг pH пота в щелочную сторону. Из эндогенных факторов развитию эпидермофитии стоп благоприятствуют нарушения функции центральной и периферической нервной и эндокринной систем, различные ангиопатии, акроцианоз и другие нарушения сосудистого аппарата нижних конечностей, ихтио-зиформные поражения кожи, гиповитаминозы. Имеют также значение механические и химические травмы кожи стоп, неблагоприятные метеорологические условия, высокая температура окружающей среды. Следует учитывать вирулентность и патогенность штамма грибов.
Клиника и течение. Основные возбудители микоза стоп - T. rubrum и T. interdigitale. Первый из них поражает кожу и ногти стоп и кистей, а также другие участки кожного покрова, второй - только кожу и ногтевые пластинки стоп. Микоз, обусловленный T. rubrum, начинается с кожи межпальцевых складок, после чего в процесс может вовлекаться кожа стоп (подошвенная, боковая и тыльная).
Различают сквамозную, интертригинозную, дисгидротическую клинические разновидности микоза стоп. Деление микоза стоп на формы условно, так как нередко наблюдается сочетание нескольких клинических разновидностей, а также возможны переходы одной формы в другую.
Сквамозная форма. В области сводов стоп обнаруживают нерезко выраженное шелушение на слегка гиперемированной коже. Шелушение может ограничиваться небольшими участками или занимать обширные поверхности. Иногда больные отмечают непостоянный и незначительный зуд. Довольно часто эта форма остается незаметной для больного, поэтому она особенно опасна в эпидемиологическом отношении. При обострении процесса сквамозная форма может переходить в дисгидро-тическую и наоборот, дисгидротическая форма может заканчиваться сквамозной. В начале заболевания процесс всегда бывает односторонним, затем может поражать и вторую стопу.
Интертригинозная форма - наиболее частый клинический вариант микоза стоп. Может возникать самостоятельно, но чаще развивается при нерезко выраженной сквамозной форме. Процесс начинается в межпальцевых складках, чаще между IV и V, реже III и IV пальцами стоп. Иногда заболевание распространяется на другие межпальцевые складки и переходит на сгибательные поверхности пальцев, тыл стопы. В межпальцевых складках возникают трещины, окруженные по периферии белесоватым
отслаивающимся роговым слоем эпидермиса. Появляются мокнутие, зуд, различной интенсивности, иногда (при эрозиях) болезненность.
Очень часто процесс длится долго, затихая зимой и обостряясь в теплое время года. Разрыхление рогового слоя при интертригинозной форме способствует проникновению стрептококковой инфекции и развитию хронической рецидивирующей рожи голеней, тромбофлебита.
Дисгидротическая форма протекает более остро и сопровождается образованием в области свода стопы группы пузырьков, напоминающих разваренные саговые зерна, диаметром от 2 до 6-8 мм (рис. 33). Пузырьки сливаются, образуя многокамерные пузыри, на месте которых возникают эрозированные поверхности с бортиком мацерированного эпидермиса по периферии. Процесс может распространяться на наружную и внутреннюю боковые поверхности стопы, образуя единый патологический очаг с интертригинозной формой. Субъективно отмечаются зуд и болезненность. При присоединении инфекции содержимое пузырьков мутнеет, после их вскрытия выделяется гной, могут развиться лимфангит и лимфаденит. По мере стихания воспалительной реакции ссадины эпителизируются и очаг поражения становится сквамозным. Обычно процесс односторонний. Эта форма имеет длительное, торпидное течение, склонность к рецидивам и обострениям, в основном весной и летом.
При микозе стоп, обусловленном T. interdigitale, наблюдаются сходные с руброфитией клинические проявления, но из-за большей аллергизи-рующей способности гриба заболевание сопровождается воспалительными явлениями, напоминающими экзему (рис. 34). Описанные впервые О.Н. Подвысоцкой обострение и осложнение вторичной пиогенной инфекцией дисгидро-тического (реже интертригиноз-ного) микоза стоп проявляются большим количеством везикулез-но-буллезных высыпаний на подошвах и пальцах стоп; кожа стоп становится отечной, припухает. Острый микоз стоп сопровождается общим недомоганием, головной болью, лихорадкой, паховым лимфаденитом и появлением микидов (фитидов) - вторичных генерали-
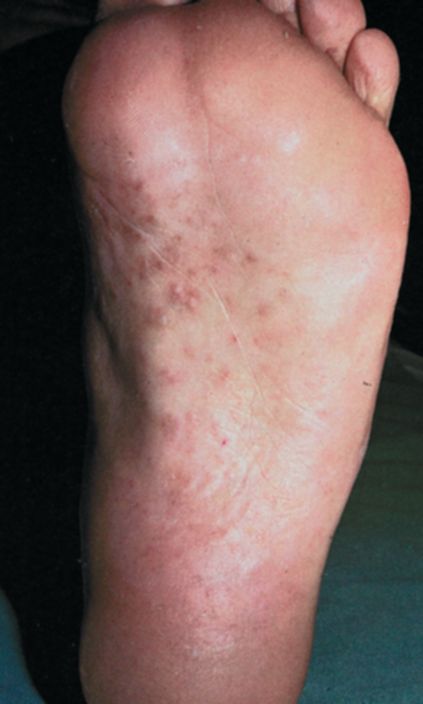
Рис. 33. Микоз стоп
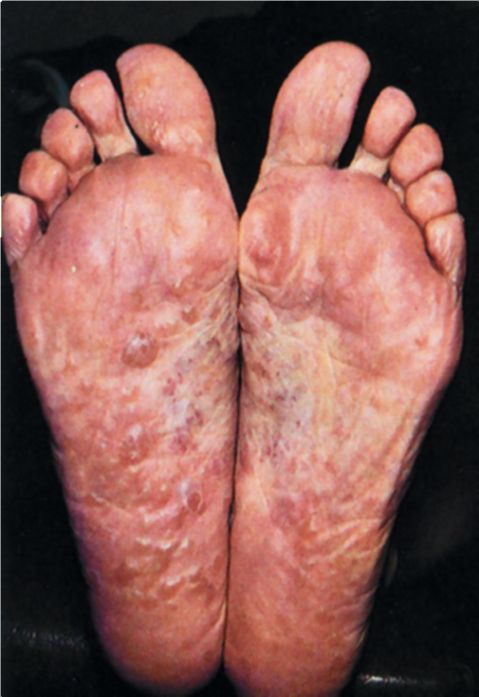
Рис. 34. Микотическая экзема
зованных аллергических высыпаний. Заболевание продолжается около 1-2 мес и сравнительно легко поддается терапии, хотя возможны рецидивы.
Поражения ногтей (онихоми-коз). Начальные изменения образуются у свободного ногтевого края в виде желтых пятен, полос. Затем при гипертрофической форме вся пластинка утолщается, приобретает желтый или охряно-желтый цвет, легко крошится, ломается, под ней наблюдаются скопления роговых масс (подног-тевой гиперкератоз). При атрофи-
ческой форме ногти разрушаются со свободного края, ногтевое ложе обнажается и покрывается сухими и рыхлыми роговыми массами. В некоторых случаях пластинка истончается и отторгается от ногтевого ложа (онихолизис). Чаще поражаются ногтевые пластинки I и V пальцев стоп. Ногти пальцев кистей вовлекаются в процесс только при заражении T. rubrum. Гриб T. interdigitale обычно поражает кожу III-IV межпальцевых складок стоп, подошвенную поверхность, боковые поверхности стоп. Ногти I и V пальцев стоп поражаются у 25-30% больных, чаще по нормотрофическому типу. Конфигурация ногтевой пластинки долго не меняется, но в ней появляются полосы или пятна желтого цвета.
Онихомикоз, обусловленный плесневыми грибами, обычно бывает вторичным, развивается на фоне ониходистрофии, вызванной различными причинами. Цвет ногтевой пластинки может быть зеленым, желтым, черным, коричневым, нередки паронихии.
13.3.3. Генерализованный рубромикоз
У большинства больных генерализованный рубромикоз развивается после более или менее длительного существования ограниченного поражения кожи стоп (иногда и кистей), а также ногтевых пластинок. К диссеминации процесса предрасполагают патология внутренних органов, нарушения кровообращения, трофические изменения кожи, длительное применение антибиотиков, стероидных и цитостатических препаратов. В этих случаях не исключено лимфогенно-гематогенное
распространение процесса со скоплением элементов гриба в лимфатических узлах.
Клиника и течение. Клинически картина заболевания весьма разнообразна и ее условно можно подразделить на эритематозно-сквамозные (поверхностные), фолликулярно-узловатые (глубокие), экссудативные формы и поражение типа эритродермии.
Эритематозно-сквамозные очаги рубромикоза могут располагаться на любых участках кожного покрова, сопровождаются выраженным зудом и напоминают атопический дерматит, парапсориаз, кольцевидную гранулему, некоторые формы экзем, чешуйчатый лишай и др. Клинически заподозрить микоз помогают склонность очагов к группировке, к образованию колец, дуг, полудуг и гирлянд, гиперпигментация и легкое шелушение в центре. Особое значение в диагностике придают фестончатости очертания очагов и отечному, прерывистому валику по периферии. Течение процесса хроническое с тенденцией к обострению в теплое время года. Решающее значение в диагностике имеет микроскопия чешуек и пушковых волос (последние, будучи клинически неизмененными, могут содержать элементы гриба). От поверхности и инфильтративно-наг-ноительной трихофитии гладкой кожи эритематозно-сквамозный руб-ромикоз отличает культуральная диагностика.
Фолликулярно-узловатая (глубокая) форма рубромикоза чаще всего поражает голени, ягодицы и предплечья. Ее элементы склонны образовывать фигуры и клинически могут напоминать узловатую эритему, инду-ративную эритему Базена, узловатый васкулит, папулонекротический туберкулез (на месте очагов часто остаются рубчики). При локализации этой формы на коже лица приходится проводить дифференциальную диагностику с эритематозом и туберкулезной волчанкой.
Паховые, межъягодичные складки, кожа под молочными железами поражены довольно часто. Поверхность очагов желтовато-красного или бурого цвета, они нерезко инфильтрированы, шелушатся. Края возвышаются, имеют прерывистый фестончатый валик, на котором располагаются мелкие папулы и корочки. Такие очаги рубромикоза дифференцируют с кандидозом крупных складок и микробной экземой, при которых по краям основного очага имеется большое количество так называемых дочерних элементов (отсевов). При кандидозе очаг более мацерирован, мокнет, а при микробной экземе наблюдается полиморфизм первичных элементов с преобладанием микровезикул, пустул, а также «серозных колодцев», местами есть наслоения желтоватого цвета гнойных корочек.
При рубромикозной эритродермии очаги поражения насыщенно-красного цвета с синюшным оттенком, сливаются между собой, захватывая большие поверхности кожи. Экссудативные проявления микоза относительно редки и могут возникать в складках кожи и на конечностях.
Описанные выше поражения гладкой кожи при рубромикозе могут сочетаться, что облегчает клиническую диагностику, особенно при одновременных поражениях кожи стоп, ладоней и ногтевых пластинок.
Диагностика. Многообразные формы рубромикоза диагностируются на основании клинической симптоматики и локализации процесса. Диагноз рубромикоза подтверждается с помощью микроскопического исследования и культурального анализа. Руброфитию дифференцируют с эпидермофитией, трихофитией, кандидозом, микробной экземой, псориазом, эпидермофитией ногтей и стоп, интертригинозным канди-дозом, дисгидротической экземой. Фолликулярно-узловатую форму рубромикоза приходится отличать от глубоких пиодермитов (фурункул, глубокий фолликулит), инфильтративно-нагноительной трихофитии, узловатых глубоких васкулитов, индуративного туберкулеза кожи (Базе-на), папулонекротического туберкулеза. Эритродермическую форму генерализованного рубромикоза следует отличать от экземы, псориати-ческой эритродермии, эритродермий при Т-лимфомах кожи.
Микроскопическая диагностика. Для исследования следует брать маце-рированный отслаивающийся эпидермис по периферии очагов. У пузырьков и пузырей исследуют покрышки, срезаемые стерильными ножницами. При сквамозной форме исследуют чешуйки, соскабливаемые с очагов. Роговые массы ногтевых пластинок соскабливают скальпелем, отрезают ножницами по свободному краю ногтя либо собирают на предметное стекло после обработки бормашиной. Патологический материал замачивают в 20-30% растворе едкой щелочи (КОН или NaOH). Накрыв препарат покровным стеклом, его осторожно подогревают над пламенем горелки и микроскопируют сухой системой микроскопа под большим увеличением.
Элементы гриба имеют вид различной длины двухконтурных нитей мицелия и круглых или квадратных спор (артроспоры). Мицелий патогенного гриба в чешуйках следует дифференцировать с так называемым мозаичным грибом (считают, что это продукт распада холестерина), который располагается по границам эпителиальных клеток в виде петель, состоит из неравномерных члеников (полиморфизм члеников), которые в щелочи постепенно растворяются, а элементы гриба со временем становятся лучше видимыми. Микроскопическое исследование позволяет
отличить вызванные мицелием грибов микозы от кандидозных поражений, при которых в препарате видны почкующиеся дрожжевые клетки. Однако нити мицелия разных видов грибов под микроскопом выглядят идентично, их различают с помощью культуральной диагностики.
Патологический материал помещают на питательную среду Сабуро (пептон - 10,0 г, мальтоза или глюкоза - 40,0 г, агар-агар - 20,0 г, водопроводная вода - 1 л) в специальных бактериологических лабораториях. Для подавления сопутствующей бактериальной флоры добавляют левоми-цетин по 100 ЕД на 1 мл среды; для подавления плесневой флоры - акти-дион или дезертомицин по 0,1 мг на 1 мл среды. Рост культуры наступает на 4-5-й день. Через 1-2 нед определяется ряд отличий по цвету нижней стороны колонии (малиновая или ярко-красная при T. rubrum и коричневая при T. interdigitale), а также по морфологическим признакам мицелия.
Диагностика не представляет затруднений при характерной клинической картине и нахождении под микроскопом нитей мицелия гриба. Вид возбудителя можно определить при культуральном исследовании. Нередко встречается гипердиагностика, когда пузырные высыпания в области стоп и мацерацию (дисгидроз, экзема стоп, кандидозные поражения межпальцевых складок, опрелость и др.) принимают за инте-ртригинозную или дисгидротическую форму микоза, а псориатические высыпания, eczema tiloticum, различные нерезко выраженные гиперкератозы и др. - за сквамозную форму микоза стоп.
Сухой пластинчатый дисгидроз (dishydrosis lamellosa sicca) отличается от сквамозной эпидермофитии симметричностью поражения, отсутствием воспалительных явлений и нитей мицелия гриба в чешуйках. Псориатические папулы и бляшки значительно инфильтрированы, очертания очагов поражения резкие, шелушение крупнопластинчатое и есть проявления псориаза на других участках тела. Папулы вторичного периода сифилиса в стадии разрешения могут напоминать сквамозную эпидермофитию, но они расположены изолированно или образуют фигуры (кольца, гирлянды), имеют плотно-эластическую консистенцию и сопровождаются другими проявлениями инфекции (алопеция, лейкодерма, розеолезно-папулезные высыпания на коже туловища, конечностей, в полости рта, на половых органах, полиаденит, положительный результат серологических исследований).
При интертригинозной экземе и интертригинозном кандидозе в отличие от интертригинозной эпидермофитии значительно преобладают везикуляция, мокнутие, мацерация. Результаты микроскопического исследования на Candida albicans при кандидозе положительны.
Дисгидротическая экзема отличается от дисгидротической эпидермофитии двусторонностью поражения, распространением воспалительных явлений на боковые поверхности и тыл стопы.
Лечение. Лечение микоза гладкой кожи проводится наружными средствами. При сквамозной форме применяют кремы или мази: кетокона-зол, клотримазол, нафтифин, тербинафин, эконазол или салицилово-серной (3 и 10% соответственно). Сроки лечения индивидуальны и зависят от времени разрешения клинических проявлений болезни. При гиперкера-тотической форме перед началом лечения специфическими средствами производят отслойку рогового слоя эпидермиса следующим составом:
Rp: Ac. salicylici
Ac lactici - 10,0
Resorcini 2,5
Collodii 50,0
M.D.S. Смазывать кожу подошв 1 раз в день 5-6 дней подряд.
Затем на ночь под компрессную бумагу накладывают 2-5% салициловую мазь, а после ее снятия утром делают теплую мыльно-содовую ванну, размягчающую роговые наслоения, что позволяет их легко удалить.
Особого внимания требует лечение острого микоза стоп со вторичными аллергическими высыпаниями. В основном применяют являются гипосенсибилизирующие антигистаминные средства (кальция глюко-нат, натрия тиосульфат, магния сульфат; диазолин, кларотадин в течение 10-15 дней). Дозы и длительность применения зависят от выраженности отечной эритемы и течения заболевания. Кальция хлорид применять не рекомендуется из-за раздражения интрорецепторов сосудов и обострения воспаления.
При присоединении вторичной инфекции показаны антибиотики, не активирующие грибковой инфекции (эритромицин, тетрациклины, линкомицин, фузидин-натрий и др.), или сульфаниламидные средства.
На первом этапе лечения микоза с острыми воспалительными явлениями применяют примочки с 2% раствором борной кислоты (или пер-манганата калия 1 : 6000, или 0,5% раствора резорцина) 2-3 раза в сутки в течение 1-2 дней.
Наружно назначают антисептические, бактерицидные препараты типа фукорцина, 2% спиртовые растворы анилиновых красителей, 0,25-0,5% растворы нитрата серебра. После уменьшения воспалительных симптомов, прекращения мокнутия присоединяют мазевую терапию с наложением противогрибковых паст и мазей. К ним относятся 2-3% серно-салици-ловая, 5% дегтярная, 2-5% борно-нафталановая мази, паста Теймурова
в течение 5-7 дней, или мази, содержащие противогрибковые и глюко-кортикоидные лекарственные средства (натамицин + неомицин + гидрокортизон или мазипредон + миконазол) 2 раза в сутки в течение 7-10 дней. При вторичной бактериальной инфекции используют мази, содержащие антибиотики, кортикостероиды и антимикотики (акридерм ГК, тридерм, пимафукорт) 2 раза в сутки в течение 3-5 дней.
При отсутствии эффекта от наружной терапии назначают антимикоти-ческие препараты системного действия: итраконазол (по 200 мг/сут после еды ежедневно в течение 7 дней, затем по 100 мг/сут еще 14 дней); или тер-бинафин (также внутрь после еды по 250 мг/сут в течение 3-4 нед); или флуконазол (по 150 мг 1 раз в неделю в течение 4 нед); или низорал (по 0,2 г 2 раза в день первые 2 дня, а затем по 1 таблетке 1 раз в день до или во время еды, курс - от 2 до 6 нед). У подростков сначала производят нежное отшелушивание мазью Уайтфилда, а у взрослых - мазью Ариевича.
Rp: Ac. salicylici
Ac. benzoici aa 2,0
Vаselini 30,0
M. f. ung.
D.S. Наружное. Мазь Уайтфилда
Rp: Ac. salicylici 12,0 Ac. benzoici 6,0 Vaselini 82,0 M.D.S. Мазь Ариевича
После отслойки на молодой ороговевающий эпидермис накладывают гризеофульвиновую мазь, мази канестен, кремы тербинафин, кандид, клотримазол.
Гризеофульвиновая мазь.
Rp:
Ac. Salicylici 1,0 Griseofulvin-forte 1,5
Vaselini 30,0
M.D.S. Наружное. Наносить на очаги поражения 2 раза в день Салициловые мази, растворы борной кислоты в виде примочки детям
применять не рекомендуется из-за токсического действия вследствие
абсорбции.
При поражениях единичных ногтей с дистальных или боковых краев, не превышающих 1/3 или половины площади ногтя, возможно излечение с помощью наружных средств и чисток.
Предложено несколько схем лечения (Ж.В. Степанова).
Схема 1. Крем или раствор кетоконазола (или клотримазол, нафти-фин, тербинафин, оксиконазол, циклопироксоламин) 2 раза в сутки до отрастания здоровых ногтей. Чистки проводят с помощью кератолити-ческих средств. После удаления инфицированныъх участков ногтей на очищенное ногтевое ложе применяют один из противогрибковых препаратов (тербинафин, кандид и др.).
Схема 2. Аморолфин, 5% лак. Наносят 1-2 раза в неделю в течение 9-12 мес при поражении ногтей на стопах и в течение 6-8 мес при поражении ногтей на кистях.
8% лак циклопирокс наносят через день в течение 1-го месяца, 2 раза в неделю в течение 2-го, 1 раз в неделю в течение 3-го месяца и далее до отрастания здоровых ногтей, но не менее 6 мес.
Схема 3. Лекарственная форма микоспор-крем в наборе для лечения ногтей. В набор входят 10 г крема, в 1 г которого содержится 0,01 г бифо-назола и 0,4 г мочевины, а также ланолин, белый воск и белый вазелин, устройство для дозирования препарата, 15 полосок водонепроницаемого лейкопластыря и пилка. Крема и пластырей в одной упаковке достаточно в среднем на 30 процедур. Микоспор-крем вызывает растворение ногтя с помощью мочевины и позволяет безболезненно удалить инфицированную ногтевую пластинку.
При использовании этого крема одновременно происходят удаление размягченной ногтевой пластинки и противогрибковое лечение.
При тотальном или множественном поражении ногтей лечение проводят антимикотиками системного действия после обследования больного (функция печени). Назначают следующие препараты (дозы для взрослых):
- итраконазол по 200 мг 2 раза в сутки в течение 7 дней с перерывом 3 нед, всего 3-4 курса;
- тербинафин по 250 мг (1 таблетке) 1 раз в сутки после еды в течение 2 мес при онихомикозе кистей и 3-6 мес при онихомикозе стоп. Детям с массой тела менее 20 кг назначают тербинафин по 1/4 таблетки (62,5 мг/сут), детям с массой тела от 20 до 40 кг - по 1/2 таблетки (125 мг). После 40 кг назначают дозы для взрослых;
- флуконазол 150 мг (детям по 5-8 мг/кг) внутрь после еды 1 раз в неделю в фиксированный день до полного отрастания здоровых ногтей;
- кетоконазол по 200 мг (детям с массой тела от 15 до 30 кг 100 мг/сут, более 30 кг - 200 мг/сут) ежедневно до отрастания здоровых ногтей; в первый день взрослым и детям дают двойную дозу;
- гризеофульвин 12,5 мг/(кгсут), но не более 1 г/сут взрослым в 2-3 приема в течение 1-го месяца, через день в течение 2-го и далее 2 раза в неделю до отрастания здоровых ногтей. Детям 16 мг/(кгсут) по той же схеме.
Местная терапия онихомикоза основана на разрушении и удалении пораженных ногтей с последующим использованием различных фун-гицидных средств до отрастания здоровых ногтей. Применяется следующая методика. Первые 1-2 дня на ногти накладывают размягчающую мазь:
Rp: Ac. salicylici
Ac. benzoici a-a 5,0
Jodi puri crist. 0,2
Dimexidi 2,3
Cerae flavi 27,5
Lanolini anhydrici 10,0
M.D.S. Наружное
На 3-й день снимают пластырь и делают чистку ногтей с последующим наложением 20% бензойно-салициловой кислоты в димексиде (БСКД):
Rp: Ac. salicylici
Ac. benzoici a-a 10,0
Dimexidi 30,0
M.D.S. По 1 капле наносить на ногтевое ложе в течение 4 дней На 7-й день делают горячую мыльно-содовую ванну в течение 40 мин, повторную чистку ногтей и смазывают ногтевое ложе 3% спиртовой настойкой йода. С 8-го по 12-й день на ногтевое ложе и оставшиеся участки ногтей наносят 20% раствор БСКД по 1 капле 2 раза в день, на 13-14-й день повторно накладывают БСКД под лейкопластырь на 2 дня. На 15-й день проводят заключительную чистку ногтевого ложа и смазывают его 3% спиртовой настойкой йода.
Существует более быстрый способ удаления ногтей с применением мочевины. Кератолический пластырь - уреапласт, содержащий 20% мочевины, 50% салициловой кислоты, 10% трихлоруксусной кислоты и 20% основы, накладывают на пораженные ногти толстым слоем под лейкопластырь на 3-5 сут, защищая окружающую кожу лейкопластырем. Затем делают ванночку (39-40 °С) с чисткой ногтевого ложа и смазыванием фунгицидными жидкостями - фукорцином, 3-5% спиртовой настойкой йода, нитрофунгином, 1% спиртовым раствором октицила и др. После этого применяют серно-дегтярную, гризеофульвиновую, бифо-
назоловую мази, афунгил и др. Лечение ногтевого ложа продолжается 4-5 мес до отрастания здоровых ногтей (лечение ногтей на пальцах ног более продолжительное, чем на пальцах рук).
В период лечения ногтевых пластинок с целью улучшения трофики ногтевых фаланг назначают препараты, улучшающие периферическую микроциркуляцию (галидор, компламин, пармидин, никошпан, трен-тал, ангиотрофин).
13.3.4. Трихомикозы
Трихомикозы включают трихофитии, микроспорию и фавус.
Трихофитии (trichophytiae). В группу трихофитий включены поверхностная трихофития (волосистой части головы, ногтей и гладкой кожи), хроническая трихофития с поражением волос, гладкой кожи и ногтей и инфильтративно-нагноительная трихофития.
Этиология. Возбудители поверхностной и хронической трихофитии - антропофильные грибы, поражающие гладкую кожу, волосы и ногти. На коже воспалительные явления нерезко выраженные, а при попадании возбудителя на волосистую часть головы поражаются волосы. Грибы располагаются в сердцевине волоса, поэтому они называются Trichophyton endothrix. По росту на питательной среде грибы распознаются как Tr. violaceum и Tr. tonsurans (crateriforme). Инфильтративно-нагно-ительную трихофитию вызывают грибы, паразитирующие на человеке и животных, т.е. зооантропофильные. Они классифицируются как Tr. mentagraphytes (var. gipseum) и Tr. verrucosum (var. faviforme). Tr. ectothrix располагается по наружной поверхности волоса и образует как бы чехол вокруг него. В зависимости от величины спор и их биологических особенностей выделяют мелкоспоровую разновидность Tr. ectothrix microides, паразитирующую у мелких домашних животных, мышей, крыс, кроликов, морских свинок. Крупноспоровая разновидность - Tr. ectothrix megasporon - обитает у крупных домашних животных - лошадей, коров, телят, овец.
Эпидемиология. Инфицирование антропофильными грибами Tr. en-dothrix происходит при непосредственном контакте больных со здоровыми (прямой путь) или через предметы, бывшие в употреблении у больных. В городе заболевают в основном дети. Заболевание, обусловленное зо-офильными грибами, наблюдается, как правило, в сельских местностях или городских условиях при общении с лошадьми и другими крупными животными в процессе работы на ипподромах, в цирке, зоопарке, ветеринарных учреждениях. Инфицирование также возможно прямым пу-
тем при непосредственном контакте или косвенно через предметы, зараженные животными, например чешуйки, шерсть, оставляемые животными на сене, почве, кормах. «Гипсовая» мелкоспоровая трихофития, поражающая крыс, мышей и других грызунов, передается человеку не только прямым путем, но и через посредников - крупных животных, которые в стойлах на фермах загрязняются спорами грибов.
13.3.5. Поверхностная трихофития
Поверхностной трихофитией чаще болеют школьники, хотя заболевание встречается в любом возрасте. Около 40-50% больных детей заражаются поверхностной трихофитией от взрослых. Это не только «школьная», как считали раньше, но и «семейная» инфекция. Противоэпидемические мероприятия проводят не только в детских учреждениях (ясли, детский сад, школа), но и в семье (квартире) больного ребенка.
Клиника и течение. Различают поверхностную трихофитию волосистой части головы, гладкой кожи и ногтей.
Поверхностная трихофития волосистой части головы может быть мелкоочаговой и крупноочаговой. После короткого инкубационного периода (6-7 дней) возникают очаги без резких воспалительных явлений, с неровными, нечеткими границами, неправильной округлой формы, покрытые белесоватыми отрубевидными чешуйками. По периферии очагов иногда могут располагаться пузырьки, пустулы, корочки. Пораженные волосы в очагах вовлекаются в процесс не сплошь, а как бы редеют. Некоторые волосы очень коротко обломаны (на 1-2 мм над уровнем кожи) и имеют вид запятых, крючков, вопросительных знаков; их называют «пеньками» (рис. 35). Обычно на голове несколько очагов поражения, но могут быть и единичные очажки. Субъективных жалоб больные не предъявляют. Без лечения заболевание может длиться годами и переходить в хроническую трихофитию (у женщин) или самоизлечиваться (чаще у мужчин). У взрослых мужчин возможно развитие поверхностной трихофитии в области бороды и усов, клинически идентичной таковой на волосистой части головы.
Поверхностная трихофития гладкой кожи чаще возникает на коже лица, шеи, предплечий и туловища, хотя может наблюдаться и на любых других участках кожи. Очаги хорошо очерчены, несколько приподняты над уровнем кожи, округлых или овальных очертаний, имеют по краям небольшой пятнистый или узелковый валик, на котором могут быть мелкие пузырьки и корочки (рис. 36). В центре очага происходит разрешение патологического процесса, поэтому он более бледно окрашен
и шелушится. Сливаясь между собой, очаги образуют причудливый рисунок. Субъективно возможен нерезкий зуд. В процесс могут быть вовлечены пушковые волосы, что затягивает излечение. Поверхностной трихофитией гладкой кожи болеют преимущественно дети.
Трихофития ногтей. Ногтевые пластинки (чаще пальцев кистей) при поверхностной трихофитии вовлечены в процесс у 2-3% больных. Поражение начинается со свободного края ногтевой пластинки, реже - с области луночки и за несколько месяцев распространяется на всю пластинку, которая утолщается, становится рыхлой, крошится, приобретает серовато-грязный цвет. Отмечается подногтевой гиперкератоз. Обычно поражено несколько ногтевых пластинок. Без лечения процесс тянется годами.
13.3.6. Трихофития хроническая
Этиология. Микоз вызывается теми же антропофильными грибами, что и поверхностная трихофития.
Патогенез. Заболевание начинается в детстве и сначала протекает как поверхностная трихофития, но затем приобретает у девочек черты хронической («черноточечной») трихофитии; у большинства мальчиков к возрасту полового созревания наступает спонтанное излечение. Иногда заболевание уже в детском возрасте принимает «черноточечную» форму, поэтому сейчас из названия болезни изъято слово «взрослых» (ранее болезнь называлась «хроническая трихофития взрослых»). В патогенезе имеют значение нарушение функции эндокринной системы (заболевания половых желез, болезнь Иценко-Кушинга), вегетативной нервной системы (явления акроцианоза), гиповитаминоз (недостаток витамина А) и т.д. В 80% случаев болеют взрослые женщины, нередко являясь источником заражения для своих детей. Больные хронической трихофитией составляют не менее 30% всех пораженных трихофитией волосистой части головы.
Клиника и течение. Различают хроническую трихофитию волосистой части головы, гладкой кожи и ногтей.
Хроническая трихофития волосистой части головы локализуется преимущественно в затылочной и височных областях, где могут отмечаться небольшие бледно-красноватые очажки с синюшным оттенком, диффузное или мелкоочаговое шелушение и атрофические плешинки (рис. 37). Волосы обломаны на одном уровне с гладкой кожей и напоминают комедоны (черные точки). Заболевание часто называют «черното-чечной трихофитией». Иногда заболевание проявляется только несколь-
кими черными точками, которые трудно обнаружить, особенно у женщин с густыми волосами на голове. В течение многих лет, а иногда и десятилетий «черното-чечная трихофития» может оставаться нераспознанной, хотя больные служат источником заражения детей, у которых развивается поверхностная форма трихофитии. В связи с этим в каждом случае заболевания ребенка необходимо тщательно обследовать мать, бабушку, няню, соседок на предмет исключения хронической трихофитии (в основном волосистой части головы).
Хроническая трихофития гладкой кожи по клинической картине, локализации и течению значительно отличается от поверхностной трихофитии. Очаги располагаются на коже голеней, ягодиц, в области коленных суставов, предплечий и реже на лице и туловище. Очаги не имеют резких границ, постепенно переходят в нормальную кожу, застойно-синюшного цвета, на разных участках покрыты чешуйками, чем напоминают очаги хронической экземы. Длительное и вялое течение хронической трихофитии может быть обусловлено низкой иммунной реактивностью организма. Отмечаются поражение пушковых волос в очагах, а также сочетанное поражение волосистой части головы и ногтей (диссеминированный процесс).
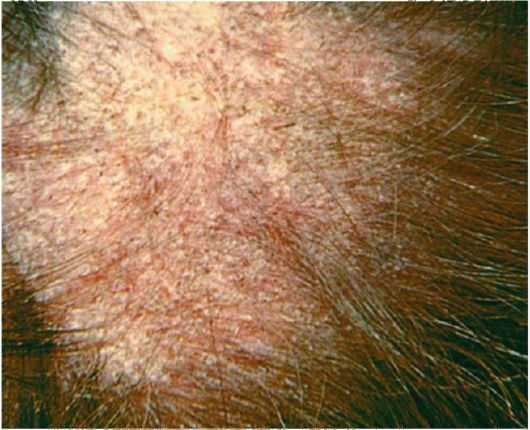
Рис. 35. Трихофития волосистой части головы
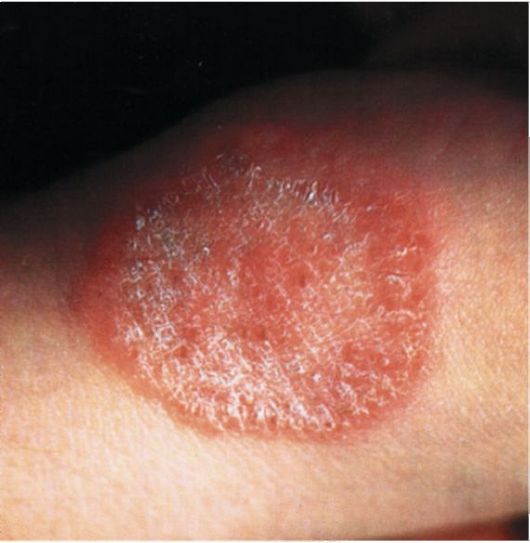
Рис. 36. Трихофития гладкой кожи
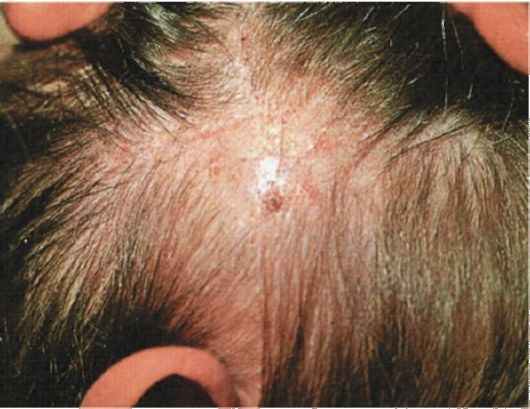
Рис. 37. Хроническая трихофития волосистой части головы
Субъективные расстройства отсутствуют либо проявляются легким зудом. При хронической трихофитии кожи ладоней и подошв на фоне гиперкератоза отмечается пластинчатое шелушение по типу так называемого сухого дисгидроза с частым поражением ногтевых пластинок и с нерезко выраженными воспалительными явлениями.
Ногти поражаются у 1/3 больных хронической трихофитией. Ногтевые пластинки утолщаются, становятся грязно-серыми, бугристыми, легко крошатся и ломаются; свободный край ногтя отстает от ногтевого ложа.
13.3.7. Инфильтративно-нагноительная трихофития (зооантропофильная трихофития)
Вызывается зоофильными трихофитонами T. gypseum и T. verrucosum. Инкубационный период составляет от 1 до 2 мес.
Во многих странах отмечают рост заболеваемости инфильтративно-нагноительной трихофитией. В ряде районов нашей страны больные этой формой трихофитии составляют более половины больных поверхностной трихофитией, микроспорией и фавусом, вместе взятых. Увеличивается роль гипсовидного трихофитона по сравнению с фавиформным. В эпидемиологии этой трихофитии, кроме животных, определенную роль могут играть насекомые (в частности, кузнечики). Возможно развитие зооантропофильных грибов в соломе, кукурузных стеблях.
Клиника и течение. Различают несколько клинических форм ин-фильтративно-нагноительной трихофитии.
Инфильтративно-нагноительная трихофития волосистой части головы. При типичном течении образуются единичные крупные очаги поражения, резко очерченные, гиперемированные, значительно инфильтрированные, покрытые большим количеством сочных гнойных корок. После снятия этих корок нередко можно обнаружить, что гной выделяется из каждого фолликула в отдельности, хотя на первый взгляд у больного всего один большой и глубокий абсцесс. В связи с этим имеется другое название заболевания - «фолликулярный абсцесс». Гной, выделяющийся из каждого фолликула, очень напоминает мед, выделяющийся из сот. Отсюда третье часто встречающееся название заболевания - kerion Celci (медовые соты Цельзия). При инфильтратив-но-нагноительной трихофитии в области бороды и усов (sycosis para-sitaria) образуются множественные, но не столь крупные, как на голове, очаги поражения, сходные по другим клиническим симптомам с поражением на голове.
При глубокой зоофильной трихофитии пальпация инфильтрата сопровождается значительной болезненностью. Часто отмечают общие явления (недомогание, лихорадка, головная боль), увеличение и болезненность регионарных лимфатических узлов. Без лечения заболевание разрешается через несколько месяцев, оставляя рубцы или, чаще, рубцовую атрофию. Однако далеко не у всех больных нагноительная (зоо-фильная) трихофития имеет описанные симптомы. Она может сопровождаться гиперемией очагов и инфильтрацией без образования фолликулярного нагноения (приблизительно у 1/5 больных) или (примерно 1/3 больных) оставаться поверхностной (гиперемированные, слегка инфильтрированные очаги с нерезким валиком по периферии и пластинчатым шелушением).
При инфильтративно-нагноительной трихофитии гладкой кожи образуется гиперемированная бляшка, резко отграниченная от окружающей здоровой кожи, округлых очертаний, инфильтрированная, покрытая отрубевидными или пластинчатыми чешуйками; на ее поверхности много фолликулярных пустул и гнойных корочек. Увеличиваясь по периферии, она достигает крупных размеров (диаметром 5 см и более), а через несколько недель самопроизвольно разрешается, оставляя гиперпигментацию, а иногда и рубцовую атрофию. Однако воспалительные явления и инфильтрация при зоофильной трихофитии гладкой кожи, как и волосистой части головы, могут варьировать от резко выраженной (глубокая форма) до малозаметной поверхностной формы.
Диагностика и дифференциальная диагностика. Поверхностную трихофитию волосистой части головы приходится дифференцировать прежде всего с микроспорией и фавусом волосистой части головы. Решающими в диагностике трихофитии являются низко обломанные волосы («пеньки»), значительное количество сохранившихся волос в очагах, отсутствие склонности очагов к слиянию, а также расположение спор гриба внутри волоса (endothrix). Себорейная экзема и себорея кожи головы отличаются отсутствием ограниченных очагов, не сопровождаются поражением волос, как трихофития, вызывают зуд и более выраженные воспалительные явления.
Дифференцировать поверхностную трихофитию гладкой кожи с микроспорией гладкой кожи по клиническим проявлениям практически невозможно, так как воспалительная реакция и конфигурация очагов однотипны. Диагностике способствуют картина поражения волос (если одновременно поражены волосы головы), анамнез (больная кошка в семье, квартире, доме), выяснение эпидемиологической обстановки
в детском учреждении, результаты культуральной диагностики и др. Точная диагностика возможна при посеве после прорастания культуры.
Диагностика поверхностной трихофитии волосистой части головы и микроспории этой же локализации основывается на длине обломанных волос, асбестовидном наслоении чешуек и отсутствии сохранившихся здоровых волос при микроспории. Диагноз микроспории подтвер-ждает зеленая люминесценция в лучах лампы Вуда пораженных волос при микроспории. Поверхностная трихофития контрастно отличается от фавуса отсутствием скутул, «амбарного» запаха, а также выраженной атрофии на месте отторгшихся скутул. Инфильтративно-нагноительную трихофитию дифференцируют с глубокихми пиодермическими процессами - глубокими фолликулитами, фурункулом, карбункулом, хронической язвенной пиодермией.
Диагноз легко установить при исследовании пораженных волос микроскопически с помощью люминесценции, а также культурально.
Поражение на гладкой коже приходится дифференцировать с розовым лишаем, себорейной экземой, кольцевидными формами псориаза. При трихофитии границы очагов резкие, четкие, по периферии есть отечный гиперемированный валик с пузырьками и корочками на нем, нити мицелия гриба.
Диагностика хронической трихофитии волосистой части головы основана на выявлении «черных точек», атрофических плешинок в затылочной и височных областях и поражении ногтевых пластинок. Очаги на гладкой коже приходится отличать от эритематозно-сквамозных дерматозов (рубромикоз, каплевидный парапсориаз, псориаз и др.).
Трихофитию ногтей дифференцируют с рубромикозом, фавусом и другими заболеваниями ногтей. Дифференциальную диагностику инфильтратив-но-нагноительной трихофитии проводят с инфильтративно-на-гнои-тельной формой микроспории, которая вызывается пушистым микроспорумом и встречается относительно редко. При локализации очагов на коже лица у мужчин поражение дифференцируют с вульгарным (стафилококковым) сикозом, который обычно длительный, без бурных воспалительных явлений. Фолликулярное поражение и острота позволяют отличить зоофильную трихофитию от хронической пиодермии и глубоких микозов (споротрихоза, глубоких бластомикозов и др.).
Лечение больных трихофитией можно проводить как в стационаре, так и амбулаторно. При отсутствии противопоказаний назначают гризе-офульвин внутрь из расчета 12,5 мг/(кг•сут) (но не более 1 г) взрослым или 18 мг/(кгсут) детям. Антибиотик принимают ежедневно 3 раза
в день с чайной ложкой растительного масла до первого отрицательного анализа на грибы, затем в той же дозе 2 нед через день и еще 2 нед 2 раза в неделю. Гризеофульвин можно заменить на тербинафин (внутрь после еды по 250 мг/кг взрослым в течение 5-6 нед) или на итраконазол по 100 мг/сут в течение 4-6 нед.
Наружно для гладкой кожи или волосистой части головы (ее бреют 1 раз в неделю) применяют кремы или мази (кетоконазол, бифоназол, клотримазол, оксиконазол или чередование аппликаций серно-салици-ловой мази* с 2% спиртовой настойкой йода - утром смазывание йодом, вечером мазью). Лечение обычно продолжается от 4 до 6 нед.
При хронической форме поверхностной трихофитии волосистой части головы 2-3 раза с интервалом 10 дней проводят отслойку рогового слоя эпидермиса.
При инфильтративно-нагноительной форме трихофитии лечение начинают с противовоспалительных средств в виде примочек (раствор перманганата калия 1:6000, риванола 1:1000, фурацилина 1:5000 2-3 раза в сутки в течение 1-2 дней). Затем переходят на 10% серно-дегтярную мазь до разрешения инфильтрации, после чего продолжают лечение кремами или мазями с антимикотиками.
13.3.8. Микроспория
Среди дерматофитий микроспория является наиболее распространенным заболеванием, так как ее возбудитель обладает значительной вирулентностью и широко распространен в почве, на растениях и у животных.
Этиология. Грибы, вызывающие микроспорию, принадлежат к ант-ропофильному и зооантропофильному видам. Этим обусловлены две клинические разновидности - поверхностная и инфильтративно-наг-ноительная микроспория.
К антропофильным грибам, паразитирующим на коже и ее придатках у человека и формирующим поверхностную микроспорию, принадлежат Microsporum ferrugineum (ржавый микроспорум) и Microsporum Audonii (микроспорум Одуэна). В нашей стране наибольшее распространение (до 99%) имеют зоофильные грибы - M. canis (собачий микроспо-
* Rp: Sulfuris pp 10,0 Ac. salicylici 3,0 Vaselini ad 100,0 M. f. ung.
D.S. Наносить на пораженную кожу.
рум) и M. folineum (кошачий микроспорум), вызывающие инфильтра-тивно-нагноительную разновидность.
Эпидемиология. Заражение антропофильными микроспорумами происходит при непосредственном контакте с больными или через вещи и предметы обихода, инфицированные грибами. Ржавый микроспорум является самым контагиозным из всех известных патогенных грибов. При появлении больного в детском коллективе многие дети оказываются инфицированными и наблюдается вспышка заболеваний, требующая интенсивных организационных и противоэпидемических мероприятий.
Зооантропофильным микроспорумом (пушистым) в 80-85% случаев заражаются от больных котят, кошек и собак.
Заражение может произойти и через вещи, предметы (игрушки, наволочки, косынки, шапки и др.), инфицированные грибом. В последнее время установлена возможность миконосительства у кошек. Возбудитель микроспории исключительно устойчив к факторам внешней среды: вне животного возбудитель в чешуйках может сохранять жизнеспособность до 7 лет, а в шерсти животных - до 10 лет.
Микроспорией болеют в основном дети. К возрасту полового созревания заболевание может самоизлечиваться. При заболевании взрослых отмечают поражение только гладкой кожи. Ногтевые пластинки мик-роспорумы, как правило, не поражают. В последние годы установлены случаи заражения детей грибковой флорой, сапрофитирующей в почве и на растениях. Инкубационный период длится от 2-3 нед до 2-3 мес.
Патогенез. Преимущественные заболевания микроспорией детей объясняются дисбалансом гуморально-клеточных факторов иммунитета, недостаточной концентрацией бактерицидных компонентов сыворотки крови и снижением уровня фунгистазы в волосяных фолликулах у детей до 14-15 лет.
Клиническая картина. При инфильтративно-нагноительной микроспории на волосистой части головы возникают крупные единичные отеч-но-инфильтративные очаги с четкими границами округлой или овальной формы, окруженные несколькими мелкими (дочерними) очажками вследствие аутоинокуляции (рис. 38). На очагах поражения все волосы обломаны на уровне 6-8 мм. На обломках видны муфточки или чехлики, состоящие из спор гриба и плотно покрывающие остатки обломанных волос. Кожа вокруг обломков застойно-гиперемирована, часто покрыта значительным количеством плотно прилегающих серых асбестовидных чешуек или чешуйко-корок. Глубокая нагноительная микроспория типа kerion сопровождается лихорадкой, недомоганием, лимфаденитом.
Поражение гладкой кожи проявляется эритематозно-сквамозными высыпаниями правильно округлой или овальной формы с четкими границами. На валикообразно приподнятых краях с более выраженной отечностью можно видеть папуловезикулы, пустулы, серозно-гнойные корки, чешуйки. Центр очагов всегда несколько менее гиперемирован, часто в стадии разрешения. В этих случаях очаги приобретают кольцевидную форму. В период обострения процесса в центре очагов воспаление активизируется, и тогда возникают ирисоподобные формы вписанных друг в друга окружностей. При множественном распространении очаги сливаются (рис. 39). Поражение пушковых волос и фолликулов гладкой кожи проявляется лихеноидными папулами с гиперкератозом устьев фолликулов.
На гладкой коже очаги хорошо контурируются, нередко образуя фигуры причудливых очертаний. Ржавый микроспорум нередко поражает изолированно гладкую кожу с поражением пушковых волос, что затрудняет излечение.
Поверхностная микроспория обусловлена антропонозным грибом M. ferrugineum. На волосистой части головы процесс проявляется эритематозно-шелушащимися очагами неправильных очертаний с нечеткими краями. Волосы обламываются высоко, на разных уровнях, но на поверхности очагов сохраняется значительное количество видимо здоровых волос. Обломки волос окружены плотно прилегающим футляром из спор гриба. Вокруг материнского очага вследствие отсева всегда видны мелкие элементы в виде розовато-ливидных мелких фолликулярных лихеноидных папул или эритема-тозно-сквамозных пятен.
При раздражении первичных очагов микоза нерациональной те-
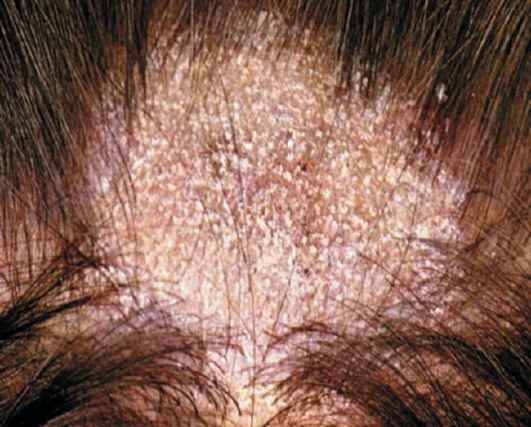
Рис. 38. Микроспория волосистой части головы
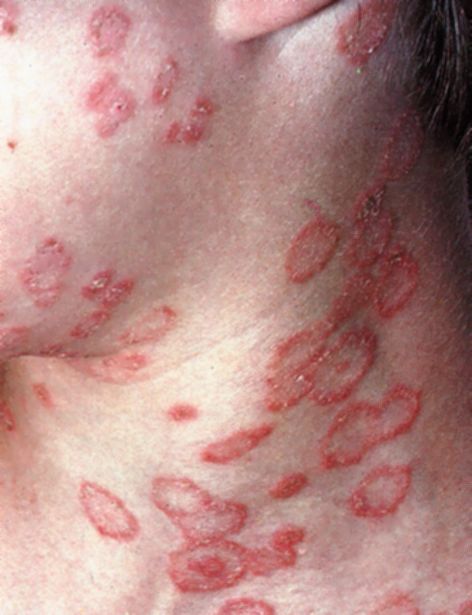
Рис. 39. Микроспория гладкой кожи
рапией или при повышенной реактивности организма на внедрение грибов могут появляться вторичные аллергические высыпания - микиды.
Чаще микиды наблюдаются при трихофитии и микроспории, когда заболевание обусловлено зооантропофильными грибами. Микиды могут быть поверхностными (лихеноидными, эритематозными, эритемато-сквамозными, везикулезными) и более глубокими (узловатыми). Они локализуются как вблизи от очагов микоза, так и на большом отдалении. Во вторичных высыпаниях обнаружить элементы гриба не удается. Клинико-морфологически дерматомикиды могут напоминать скарла-тино- и кореподобную сыпь, парапсориаз, розовый лишай и т.д. Появление дерматомикидов может сопровождаться головной болью, недомоганием, слабостью, повышением температуры и др.
Диагностика. Поражение гладкой кожи и волосистой части головы при всех формах микроспории выявляется на основе клинической симптоматики с учетом результатов микологического микроскопического исследования, а также с использованием флюоресценции в лучах лампы Вуда.
Лечение. Наиболее эффективным средством лечения больных микроспорией остается фунгистатический антибиотик гризеофульвин. Его назначают внутрь из расчета 22 мг/(кг•сут) 3 раза в день с чайной ложкой растительного масла до первого отрицательного анализа на грибы, затем в той же дозе 2 нед через день и еще 2 нед 2 раза в неделю.
При лечении детей до 2-3 лет таблетки гризеофульвина заменяют на суспензию, в 1 мл которой содержится 0,015 г препарата.
Одновременно с приемом антибиотика внутрь проводится наружное лечение: волосы на голове сбривают 1 раз в неделю. Применяют кремы или мази (кетоконазол, бифоназол, клотримазол, оксиконазол или чередование аппликаций 10% серно-3% салициловой мази со смазыванием очагов 2% спиртовой настойкой йода). Лечение обычно продолжается от 4 до 6 нед.
При хронической форме поверхностной трихофитии волосистой части головы 2-3 раза с интервалом 10 дней проводят отслойку рогового слоя эпидермиса.
При инфильтративно-нагноительной форме лечение начинают с противовоспалительных средств в виде примочек (раствор перманганата калия 1:6000, риванола 1:1000, фурацилина 1:5000 2-3 раза в сутки в течение 1-2 дней), после чего продолжают лечение кремами или мазями с антимикотиками.
13.3.9. Фавус
Этиология. Заболевание вызывается антропофильным грибом Trichophyton Schonleinii, который находится внутри волоса в виде булавовидных спор, располагающихся по прямой линии. Инкубационный период точно не установлен. По данным различных авторов, он варьирует от 2-3 нед до 6-12 мес.
Эпидемиология. Заражение происходит при прямом контакте с больными или через инфицированные предметы. В отличие от микроспории - чрезвычайно контагиозного заболевания - для заражения фаву-сом необходим длительный контакт. Возбудитель поражает гладкую кожу, волосистую часть головы, ногти и внутренние органы.
Патогенез. Определяющее значение при попадании грибов фавус (парши) в макроорганизм имеет состояние человека, его иммунная реактивность. Заболевают люди с хроническими астенизирующими заболеваниями (сахарный диабет, гипотрофия, колиты, язвенная болезнь, хронический гепатохолецистит и др.). Инфицированию способствуют отсутствие элементарных гигиенических условий быта, несоблюдение санитарно-гигиенических правил.
Клиническая картина. В соответствии с клиническими проявлениями заболевание подразделяют на типичную (скутулярную), атипичную (сквамозную) и импетигинозную разновидности.
При скутулярной форме болезни основным элементом является ску-тула (фавозный щиток), представляющая собой чистую культуру гриба в эпидермисе. Поражение волосистой части головы проявляется эрите-матозно-инфильтративными очагами, в которых наряду с чешуйками располагаются фавозные щитки - скутулы в виде желтовато-серых округлых образований с центральным вдавлением. Волосы, пораженные грибом Tr. Schonleinii, тусклые, атрофичные, безжизненные, ломкие, похожие на волосы старых париков. При скутулярной форме от больного исходит специфический «амбарный», или «мышиный» запах, зависящий от присутствия в скутулах сопутствующих микроорганизмов. На месте отторгающихся скутул всегда остается рубцовая атрофия. Типичные ску-тулярные элементы на гладкой коже располагаются группами. После выздоровления остаются атрофические рубцы. Одновременно с гладкой кожей поражаются и пушковые волосы.
Сквамозная (питириоидная) форма сопровождается пятнистыми высыпаниями, напоминающими себорейную экзему. При локализации на волосистой коже головы волосы приобретают внешний вид, сходный со скутулярной разновидностью, а на месте себореевидных пятен после
исчезновения инфекции остаются атрофические рубчики. Такие же симптомы наблюдаются при поражении гладкой кожи с вовлечением в процесс пушковых волос.
Импетигинозная форма отличается образованием пустул, похожих на вульгарное импетиго, вместо скутул. Пустулы даже при поверхностном расположении разрешаются рубцовой атрофией. Поражение гладкой кожи в изолированном виде практически не наблюдается, а если случается, то только у лиц с тяжелыми истощающими хроническими заболеваниями, находящихся в плохих санитарно-гигиенических условиях.
Фавус ногтей чаще поражает кисти, ногти стоп поражаются редко и лишь при генерализованных формах болезни. Скутулы формируются в толщине ногтевой пластинки, поэтому ранним симптомом поражения становится изменение окраски ногтя с постепенным развитием деформации и образованием подногтевого гиперкератоза.
Фавозные висцеральные поражения возможны в любом возрасте в результате гематогенного метастазирования возбудителя. Описаны фавозные пневмонии, менингиты, поражения желудочно-кишечного тракта, костей. В период острого прогрессирующего течения фавуса возможно появление вторичных аллергических высыпаний (фавидов), которые морфологически очень разнообразны. Они могут быть псориа-зиформными, уртикарными, эритематозно-сквамозными, лихеноидны-ми и даже везикулопустулезными.
Диагностика. При типичной, скутулярной форме фавуса диагностика несложна и основывается на внешнем виде скутул и поражения волос. При атипичных формах фавуса установить диагноз намного сложнее. В таких случаях о фавусе заставляет думать поражение волос - они тусклые, как бы запыленные, лишенные естественного блеска, истонченные, но не обломанные. В отличие от сквамозной формы фавуса, при себорейной экземе отмечаются яркая окраска очагов, их значительная отечность и серозные корки. При вульгарном импетиго и остиофоллику-литах в отличие от импетигинозной формы фавуса очаги окружены островоспалительным отечным венчиком и нет столь длительного хронического течения, как при фавусе. Окончательно вопрос решают на основании результатов микроскопического, а при необходимости и куль-турального исследования.
Лечение. При всех формах фавуса лечение должно быть комплексным: системный антимикотик внутрь и противогрибковые средства на пораженную кожу.
Гризеофульвин назначают в дозах 12,5 мг/(кг•сут) взрослым или 18 мг/(кг•сут) детям в 3 приема во время еды с чайной ложкой растительного масла для лучшей резорбции препарата в тонкой кишке. Гризео-фульвин принимают ежедневно до первого отрицательного анализа на грибы (т.е. в течение 15-25 дней). Анализы на грибы делают каждые 3 дня. После первого отрицательного анализа на грибы препарат принимают через день на протяжении 2 нед. После троекратных отрицательных анализов на грибы гризеофульвин принимают в той же дозе, но 2 раза в неделю еще 2 нед. Лечение гризеофульвином осуществляют под контролем анализов мочи и крови 1 раз в 7-10 дней. При возникновении побочных явлений назначают антигистаминные препараты, аскорбиновую кислоту, кальция лактат, а при выраженных проявлениях гризеофульвин заменяют на другой системный антимикотик.
Гризеофульвин может снижать неспецифический иммунитет, изменять порфириновый обмен, синтез витаминов группы В, поэтому при лечении гризеофульвином рекомендуется принимать поливитамины на протяжении всего курса.
Альтернативой гризеофульвину являются тербинафин и итракона-зол. Тербинафин назначают внутрь после еды по 250 мг/сут (взрослым и детям с массой тела более 40 кг). Детям с массой тела от 20 до 40 кг назначают 125 мг/сут, детям с массой тела до 20 кг - по 62,6 мг/сут в течение 5-6 нед.
Итраконазол - по 100 мг/сут назначается 1 раз в день взрослым внутрь в течение 4-6 нед.
Одновременно проводят местное лечение. Утром голову ежедневно моют с мылом и смазывают 2-5% спиртовым раствором йода, вечером втирают противогрибковую мазь (мазь Вилькинсона, 1% мазь бифоно-зола, мазь с 3% содержанием салициловой кислоты и 10% содержанием серы, а также мази микозолон, микосептин, клотримазол, батрафен, эконазола нитрат). Можно использовать гризеофульвиновую мазь с ди-мексидом:
Rp: Ac. salicylici
Griseofulvini-forte - 1,5
Dimexidi per se 5 ml
Vaselini 30,0
M. f. ung. D.S. Наружное
Используют также мазь, содержащую салициловую кислоту, серу и деготь по прописи, в течение 2-3 нед.
Rp: Ac. salicylici 30,0 Sulfur praec. Picis liquidae - 10,0 Vaselini ad 100,0 M.f. ung.
D.S. Наружное. Наносить на очаги поражения 2 раза в день
Затем в качестве поддерживающей терапии назначают смазывания пораженных участков 2% спиртовым раствором йода 2 раза в день ежедневно или через день в течение 3-4 нед.
Пораженные пушковые волосы удаляют мазью Ариевича или проводят отслойку с применением коллодийной пленки, содержащей салициловую и молочную кислоты.
Rp: Ac salicylici
Ac. lactici a-a 10,0
Collodii 80,0
M.D.S. Наружное
Пленку накладывают на 2-3 дня, затем поверх нее наносят 2-5% салициловую мазь под целлофан и вату, после чего пленку вместе с пушковыми волосами легко удаляют. Если отслойка оказалась неполной, то процедуру повторяют или используют 5% гризеофульвиновый пластырь.
Rp: Griseofulvini-forte aa 5,0
Ac. salicylici
Ol. ricini aa 3,0
Lanolini 22,0
Cerae flavae 7,0
Emplastri plumbi 60,0
M.D.S. Наружное
Пластырь накладывают на очаг на 3-4 дня с последующей ручной эпиляцией волос. Процедуры повторяют до получения отрицательного анализа на грибы (Ж.В. Степанова).
Профилактика. Вещи, бывшие в употреблении у больных, дезинфицируют. При заболевании микроспорией осматривают всех членов семьи больного, а также имеющихся в доме животных 1 раз в неделю с помощью люминесцентной лампы на протяжении 1,5-2 мес. Регулярно осматривают детей в организованных коллективах (карантин 3-6 нед), проводят мероприятия по санитарному просвещению. Показана дву-кратная санитарно-противоэпидемическая обработка помещений (первичная и заключительная). Проводится дезинфекция постельных принадлежностей, одежды.
13.4. Кандидоз
Кандидоз - поражение кожи, слизистых оболочек, ногтевых пластинок и внутренних органов, вызванное дрожжеподобными грибами рода Candida.
В настоящее время возрастает распространение условно-патогенных дрожжеподобных грибов рода Candida (Monilia) среди больных и здоровых людей, а также наблюдается рост заболеваемости кандидозом людей разного возраста.
Этиология. Дрожжеподобные грибы рода Candida (Monilia) относятся к несовершенным грибам - дейтеромицетам (анаскоспоровым) и представляют самостоятельный род. Наиболее распространен в качестве возбудителя вид C. albicans.
Дрожжеподобные грибы Candida albicans - одноклеточные микроорганизмы относительно большой величины, овальной, округлой, иногда овально-вытянутой формы. Они образуют псевдомицелий (нити из удлиненных клеток), бластоспоры (клетки почки, сидящие на перетяжках псевдомицелия) и споры с двойной оболочкой. Грибы рода Candida отличаются от истинных дрожжей псевдомицелием, отсутствием аско-спор (спор в сумках внутри клеток) и биохимическими особенностями.
Эпидемиология. Грибы рода Candida нередко попадают в организм в первые часы и дни жизни ребенка, а также внутриутробно. Возможность внутриутробного инфицирования плода подтверждается обнаружением грибов в околоплодной жидкости, плаценте, оболочках пуповины. В дальнейшем заражение новорожденных возможно при прохождении через родовые пути, со слизистой оболочки рта, с кожи соска при кормлении, с кожи рук при уходе. Возбудители кандидоза выделяются в среднем у каждого 3-го человека из кишечника, гениталий, бронхиального секрета (Ж.В. Степанова). Грибы рода Candida могут попадать в организм человека с предметов домашнего обихода, посуды, а также с пищей. Выявлено значительное обсеменение этими грибами сырого мяса, молочных продуктов, особенно творожных сырков, творога, сметаны, а также овощей и фруктов. Источником кандидозной инфекции, помимо носителей и больных кандидозом людей, могут быть домашние животные, особенно молодняк: телята, котята, жеребята, а также домашняя птица.
Патогенез. Весь род Candida относится к условно-патогенным грибам, поэтому в патогенезе кандидозной инфекции решающее значение принадлежит не столько возбудителю, сколько состоянию макроорганизма. Патогенность грибов также играет определенную роль в развитии
заболевания. К факторам патогенности у грибов рода Candida относятся секреция протеолитических ферментов и гемолизинов, дерматонекро-тическая активность и адгезивность (способность прикрепляться к клеткам эпителия). Установлено, что штаммы Candida albicans усиливают свои патогенные свойства при различных изменениях гомеостаза макроорганизма. Активизации вирулентности условно-патогенных грибов Candida способствуют факторы окружающей среды (экзогенные), помогающие проникновению грибов в организм; эндогенные факторы, вызывающие снижение сопротивляемости микроорганизма; вирулентные свойства самих грибов, обеспечивающие их патогенность. Среди неблагоприятных факторов окружающей среды следует выделить температуру, способствующую потоотделению и мацерации кожи, воздействие на кожу и слизистые оболочки профессиональных вредностей (кислот, щелочей, цемента, растворителей), повышенное содержание в воздухе спор грибов на кондитерских производствах, в гидролизных цехах по синтезу белка; травмы кожи, особенно на консервных производствах, где сырье обсеменено этими грибами; нерациональный гигиенический режим.
Кандидозу подвержены работники кондитерской и консервной промышленности, у которых происходит мацерация кожи сахаристыми веществами и фруктовыми соками, а также щавелевой, яблочной, лимонной, молочной кислотами и щелочами. Вирулентность дрожжей повышается в хорошей питательной среде (у работников бань, купален, бассейнов, мойщиц пищевого блока). У домохозяек, продавцов также происходит мацерация кожи.
Эндогенные факторы еще более многочисленны. На первый план выступают иммунодефициты, болезни обмена (сахарный диабет, дис-протеинемии, язвенные колиты, дисбактериоз, ожирение). Заболеванию способствуют хронические инфекционные процессы, болезни системы крови, новообразования, микседема, тиреотоксикоз, болезнь Иценко-Кушинга, вегетодистонии с повышенной потливостью, авитаминозы. У детей 1-го года жизни значительная роль в патогенезе канди-доза принадлежит снижению активности сывороточной фунгистазы крови, которая угнетает жизнедеятельность дрожжевой флоры, а также физиологической недостаточности слюноотделения и сниженной проти-водрожжевой активности лизоцима слюны. Развитию кандидоза у детей 1-го года жизни способствуют частые срыгивания с забросом кислого содержимого желудка в полость рта, что создает благоприятную среду для роста грибов рода Candida.
Применение антибиотиков, особенно широкого спектра действия, способствует дисбактериозу кишечника, что может обусловить возникновение тяжелых системных кандидозов. К таким же результатам может привести использование оральных противозачаточных средств, кортикостероидных гормонов, цитостатических препаратов (иммуно-супрессантов), вызывающих гормональные сдвиги и снижение сопротивляемости организма. Вследствие этого увеличивается заболеваемость кандидозом не только кожи и слизистых оболочек, но и внутренних органов (системный кандидоз), особенно у детей и лиц пожилого возраста.
Клиническая картина. Многочисленные клинические варианты дрожжевых поражений разделяют на кандидозы поверхностные (канди-доз гладкой кожи и слизистых оболочек, кандидозные онихии и парони-хии) и системные, или висцеральные. Хронический генерализованный (гранулематозный) кандидоз некоторые авторы считают промежуточной формой между поверхностным и висцеральным кандидозом. Отдельно выделяются кандидамикиды - вторичные аллергические сыпи.
Поверхностный кандидоз включает поражение гладкой кожи, слизистых оболочек, онихии и паронихии. Заболевание гладкой кожи чаще начинается с поражения крупных складок (интертригинозный канди-доз), где сначала формируются эритематозно-отечные очаги с везикулами, серопапулами, пустулами, эрозиями с мокнутием (рис. 40). Участки поражения имеют четкие фестончатые края, окаймленные подрытым венчиком отслаивающегося эпидермиса. Поверхность эрозий гладкая, блестящая, местами мацерированная с белесоватым налетом. По периферии основных очагов в результате аутоинокуляции рассеяны отдельно расположенные, ограниченные отечно-эритематозные пятна, се-ропапулы, везикулы, пустулы. При распространении воспаления с крупных складок на прилегающие участки возникает кандидоз гладкой кожи. Выделяют эритематоз-ную и везикулезную формы. Преобладание эритематозно-отечных очагов застойно-ливидной окраски с эрозивными участками, мок-нутием свойственно эритематоз-ной форме. Преобладание серопа-
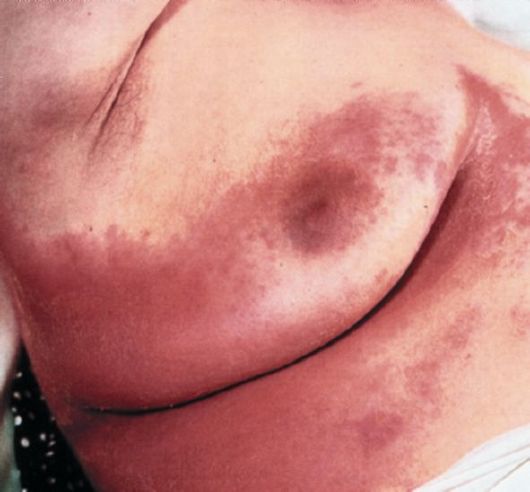
Рис. 40. Кандидоз гладкой кожи
пул, везикул, пузырей, пустул на фоне отечно-эритематозной, воспаленной кожи свойственно везикулезной форме кандидоза.
Межпальцевые дрожжевые эрозии кистей или стоп между III и IV или IV и V пальцами кистей и/или стоп наблюдаются у детей школьного возраста и взрослых. В группу риска входят работники кондитерских производств или имеющие контакт с овощами и фруктами. У них возникают очаги мацерации с отечно-застойной гиперемированной кожей, окаймленные подрытым отслоившимся ободком эпидермиса. По периферии основного очага наблюдаются отсевы в виде серопапул и везикул.
Кандидоз слизистых оболочек формируется в полости рта, на гениталиях. Клинические варианты процесса соответствуют особенностям локализации. Кандидоз слизистых оболочек полости рта (молочница) проявляется белесоватым «творожистым» налетом, крошковатой или легко снимающейся пленкой. После их удаления иногда выявляется эритема, в редких случаях - эрозивная поверхность. Поражение слизистой оболочки рта может сочетаться с поражением языка, углов рта, красной каймы губ, миндалин.
Кандидоз углов рта (кандидозная заеда) и кандидозный хейлит нередко сочетаются с дрожжевым поражением слизистой оболочки рта, кан-дидозным глосситом, но могут формироваться и самостоятельно. Процесс чаще возникает у детей и лиц пожилого возраста (заниженный прикус). Глубокая складка в углах рта и постоянная мацерация этих участков кожи слюной у детей, жующих жевательную резинку, и сниженный прикус у лиц, имеющих зубные протезы, создают благоприятные условия для возникновения дрожжевой заеды. Кожа в углах рта становится воспаленной, мацерированной, влажной, покрытой белым, легко снимающимся налетом, после удаления которого обнажается красная гладкая эрозированная поверхность.
Дрожжевые паронихии и онихии чаще сочетаются с поражением гладкой кожи или слизистых оболочек, но возможно и изолированное поражение. Паронихии проявляются отеком, инфильтрацией, гиперемией валиков ногтя, отсутствием надногтевой кожицы (эпонихиум). Околоногтевой валик как бы надвигается на поверхность ногтя. Нередко паро-нихии и онихии существуют одновременно. Внедрение грибов происходит с боковых участков околоногтевого валика, поэтому свободный край ногтя остается непораженным. Боковые края ногтя деформируются: они как бы срезаны. Поверхность ногтя также деформируется, имеет неодинаковую толщину. В острой стадии заболевания процесс сопровождается болезненностью, иногда зудом.
Кандидозный вульвовагинит, баланит и баланопостит развиваются изолированно или вместе с другими формами кандидоза. У девочек вуль-виты и вульвовагиниты сочетаются с уретритом, у мальчиков возможны баланиты и баланопоститы. При развитии кандидозного вульвита или вульвовагинита появляются диффузные отечно-гиперемированные очаги с белым точечным крошковатым налетом. Налет легко удаляется, и под ним обнажается эрозивная поверхность с серозным или серозно-гемор-рагическим отделяемым. Заболевание сопровождается зудом и болезненностью, особенно выраженными при мочеиспускании.
Кандидамикиды - вторичные аллергические высыпания, свидетельствующие о значительной сенсибилизации к возбудителю и продуктам его жизнедеятельности. Они обычно появляются при нерациональном лечении основных очагов, а также при применении антибиотиков, кортико-стероидных гормонов, цитостатиков. Морфологически кандидамикиды полиморфны, как и все аллергиды. В большинстве случаев кандидамики-ды возникают в виде эритематозно-сквамозных отечных пятен или микровезикул, но возможны уртикарные и буллезные высыпания. Появлению кандидамикидов сопутствуют субфебрилитет, недомогание, усиление воспалительных явлений в основных очагах. Кандидамикиды, или левуриды (от франц. levures - дрожжи), быстро исчезают при адекватной терапии.
Хронический генерализованный (гранулематозный) кандидоз формируется в результате истощающих заболеваний у лиц с врожденным или приобретенным иммунодефицитом, тяжелыми эндокринными расстройствами. Переходу дрожжевой инфекции в хроническую форму способствуют лечение антибиотиками, длительное применение корти-костероидных гормонов, иммуносупрессоров.
На коже лица, волосистой части головы, туловище и конечностях возникают округлые, неправильных очертаний, гиперемированные и инфильтрированные шелушащиеся пятна, которые постепенно превращаются в гранулирующие бляшки. В углах рта появляются бородавчатые разрастания с массивными серозно-гнойными корками. На волосистой части головы, коже туловища и конечностей образуются бугристые узловатые вегетирующие разрастания с гнойным отделяемым, подсыхающим в слоистые, медового вида корки. Подобные необычные проявления глубокого кандидоза объясняются присоединением стафилококковой инфекции. Хронический генерализованный гранулематозный кандидоз протекает тяжело, с анемией, астенизацией, субфебрилитетом, остеопо-розом длинных трубчатых костей, рецидивирующими бронхитами, пневмониями, желудочно-кишечными диспепсическими расстройства-
ми. По разрешении процесса на гладкой коже остается рубцовая атрофия, а на волосистой части головы - стойкое облысение.
13.4.1. Кандидоз висцеральный (системный)
Случаи распространенных комбинированных кандидозов с поражением внутренних органов, с развитием дрожжевого сепсиса стали регистрировать во всех странах в связи с широким применением антибиотиков. Высказывают мнение, что в патогенезе висцеральных кандидозов имеет значение дисбактериоз с угнетением жизнедеятельности грамотрица-тельных палочек и кокков. В организме здорового человека антагонисты дрожжеподобных грибов рода Candida сдерживают их развитие. Наибольшее значение в развитии дисбактериоза придают антибиотикам широкого спектра действия и особенно их комбинациям. Антибиотики нарушают витаминный баланс (например, подавляют жизнедеятельность кишечной палочки, принимающей активное участие в синтезе различных витаминов), а витаминная недостаточность способствует развитию кандидоза. Возможно, антибиотики непосредственно стимулируют развитие дрожжеподобных грибов. Определенную роль отводят кортикостероидам и цитостатикам, хотя механизм их действия, приводящий к кандидозу, изучен недостаточно. По-видимому, в патогенезе висцеральных кандидозов в одних случаях преобладает дисбактериоз, в других - витаминная недостаточность и т.д.
Клиника и течение. При висцеральных кандидозах наиболее часто поражены слизистые оболочки дыхательных путей, желудочно-кишечного тракта, мочеполовых органов. Описаны дрожжевые поражения сердечно-сосудистой и нервной систем, почек, печени, селезенки, бронхов и легких (пневмония), мозговой ткани, мышцы сердца, кровеносных сосудов и других органов. Висцеральный кандидоз может привести к септическому состоянию, которое иногда возникает и без предшествующего поражения внутренних органов. Эти поражения, как правило, возникают у ослабленных и истощенных больных тяжелыми хроническими инфекциями или тяжелыми общими заболеваниями, а также при лечении таких больных антибиотиками, кортикостероидами или цито-статиками. Специфических клинических симптомов висцеральных кандидозов нет или очень мало. О дрожжевом поражении внутренних органов следует думать тогда, когда заболевание принимает затяжное, вялое течение (пневмония, энтерит, колит, миокардит и др.), отмечается субфебрильная температура, неэффективны обычные методы лечения, состояние ухудшается при применении антибиотиков. Заподозрить вис-
церальный кандидоз нередко помогает дрожжевое поражение видимых слизистых оболочек (особенно полости рта), ногтевых валиков и ногтевых пластинок, которое часто сопровождает поражения внутренних органов. Реже в этих случаях поражаются различные участки кожного покрова. Окончательно вопрос решается на основании результатов лабораторных исследований.
Диагностика. Кандидоз диагностируют путем обнаружения дрожже-подобных грибов в материале из очага поражения.
Лечение. При всех формах кандидоза следует прежде всего устранить факторы, способствующие возникновению заболевания. Лечение должно быть комплексным и включать противогрибковые препараты системного и наружного действия, общеукрепляющие средства, а также санитарно-гигиенические мероприятия. При поражении гладкой кожи и складок проводят общее лечение противокандидозными препаратами.
Из антимикотиков системного действия наиболее эффективным (и наиболее токсичным) остается амфотерицин В. Лечение начинают с внутривенного введения амфотерицина в дозе 100 ЕД/кг на 5% растворе глюкозы, затем дозу повышают до 250 ЕД/кг, а при хорошей переносимости - и выше, даже до 1000 ЕД/кг.
Дифлюкан (флюконазол) назначают взрослым по 400 мг/сут в 1-й день лечения и по 200 мг в последующие дни, детям - по 3-6 мг/(кг/сут).
Итроконазол дают взрослым по 100-200 мг ежедневно во время еды.
Пимафуцин - полиеновый антибиотик из группы макролидов. Применяется в таблетках по 100 мг 4 раза в день (от 10 дней до нескольких месяцев).
Анкотил (флуцитозин) назначают внутрь и внутривенно в суточной дозе 37,5-50 мг/кг 6 ч, суточная доза составляет 150-200 мг/кг.
Нистатин или леворин назначают внутрь в зависимости от возраста пациента: до 1 года - 1-2 млн ЕД, от 1 до 3 лет - 2-4 млн ЕД в день, от 4 до 6 лет - 5 млн ЕД, после 7 лет и взрослым - 6-10 млн ЕД в течение 4 нед. Леворин из-за токсичности детям до 3 лет желательно не назначать.
Низорал применяется также с учетом возраста и массы тела: детям до 2 лет с массой тела до 20 кг - 25-30 кг/сут однократно, до 6 лет с массой тела 20-30 кг - 50 мг/сут и после 6 лет при массе тела 30-40 кг - 100 мг/сут.
Для местного лечения рекомендуют производные азоловых соединений - клотримазол, кетоконазол, миконазол, изоконазол и др. в виде кремов или мазей. Из наружных средств лечения также эффективны
5-10% или 20% растворы натрия тетрабората в глицерине, разведенный раствор Люголя*, бриллиантовая зелень или метиленовая синь (спиртовые растворы). Применяют также мази: 0,5-2% декаминовую, 0,05-1% нитрофуриленовую, нистатиновую или левориновую (в 1 г основы содержится 50 000 ЕД антибиотика). При острых воспалительных явлениях с мокнущими эрозивными высыпаниями необходимо до применения противодрожжевых средств назначить примочки 1% раствором танина, 0,25-0,5% раствором нитрата серебра, 2-3% раствором натрия тетрабо-рата или гидрокарбоната с последующим использованием фукорцина, 1-2% спиртовых растворов анилиновых красителей, взбалтываемой взвеси с нистатином или леворином по прописи Ариевича:
Rp: Levorini 2,0
Zinci oxydi 15,0
Talci veneti 10,0
Glycerini 10,0 мл
Sol. ac. borici 2% 58 мл
M.D.S. Наружное
При мокнутии можно накладывать на очаги пасту Лассара пополам с левориновой, микогептиновой или другими противодрожжевыми мазями.
При поражении слизистых оболочек рта назначают взрослым 20%, детям 10% раствор тетрабората натрия (буры) в глицерине, 1-2% водные и спиртовые растворы анилиновых красителей. Можно применять лево-рин в таблетках для сосания, содержащих 250 000-500 000 ЕД антибиотика.
Кандидамикотические вульвовагиниты часто представляют трудности для лечения из-за склонности к рецидивам, особенно при предрасполагающих факторах (сахарный диабет, хронические заболевания половых органов, гипофункция половых желез).
Важными условиями успешного лечения любой формы кандидоза являются правильный гигиенический режим, рациональное питание с достаточным количеством овощей, фруктов, кисломолочных продуктов, прием витаминов группы В, аевита, аскорбиновой кислоты, микроэлементов, фосфора, железа, кальция.
Профилактика предусматривает проведение санитарно-гигиенических мероприятий, выявление профессиональных дрожжевых поражений у работников овощных баз, кондитерских производств, в сельском хо-
* Rp: Iodi puri 5,0 Kalii iodati 10,0 Ag. destillatae 200 мл M.D.S. Раствор Люголя. Наружно
зяйстве и быту. Профилактика кандидоза у детей заключается в выявлении и лечении дрожжевых поражений у беременных, кормящих матерей, сотрудников детских учреждений, родильных домов, детских больниц.
Своевременное выявление и лечение дрожжевых поражений, особенно слизистых оболочек полости рта, у детей и обслуживающего персонала является профилактикой массовых кандидозов в детских коллективах (молочница, заеда, дрожжевой дерматит новорожденных). У новорожденных предупреждение молочницы связано с санацией беременных и кормящих матерей, с недопущением к уходу за детьми лиц с дрожжевыми поражениями. Больных детей надо изолировать от здоровых. В профилактике кандидоза у детей большее значение придают рациональному питанию, гигиеническому уходу, дезинфекции предметов ухода и белья. Антибиотики и кортикостероиды следует применять совместно с витаминными препаратами, тщательно и регулярно следить за полостью рта, так как появление белых налетов часто бывает первым сигналом развития висцерального кандидоза.
Контроль за соблюдением технологии производства является мерой профилактики межпальцевых дрожжевых эрозий кистей у работников консервных и плодоовощных производств, где следует исключать мацерацию эпидермиса водой, кислотами, фруктовыми сиропами, проводить борьбу с травматизацией.
Лечение диабета и ожирения у лиц с нарушенным обменом веществ, заболеваний желудочно-кишечного тракта, вегетоневроза, общеукрепляющая терапия ослабленных больных, лиц, перенесших тяжелые инфекции, устранение нарушений витаминного баланса - все это является профилактикой поверхностного и системного кандидоза. Этим больным с целью профилактики кандидоза рекомендуют витамины, особенно группы В, а получающим большие дозы антибиотиков и кор-тикостероидов - нистатин.
13.4.2. Профилактика и меры борьбы с микозами
Значительная распространенность микозов стоп и гладкой кожи, особенно среди городского населения, объясняет необходимость проведения как общественных, так и личных мер профилактики этих заболеваний. Профилактика предполагает учет заболеваемости (среди разных групп населения, на различных производствах и т.п.), ее анализ, активное выявление и своевременное лечение больных, включая пациентов со стертыми формами болезни. Особому контролю подлежат работники
бань, душевых, плавательных бассейнов, а также лица, занимающиеся водными видами спорта.
Меры профилактики на предприятиях зависят от вида производства. Например, в каменноугольной и горнорудной промышленности следует бороться с запыленностью, повышенной влажностью, в металлургической и текстильной - с перегреванием организма и т.д. Обувь дезинфицируют раствором формалина (25%) или уксусной кислоты (40-70%). С помощью смоченного дезинфицирующим раствором тампона протирают внутреннюю поверхность обуви, затем каждую пару помещают в полиэтиленовый пакет, плотно завязывают его и оставляют на сутки, затем проветривают обувь в течение нескольких дней. Такую дезинфекцию постоянно носимой больным обуви следует проводить 1 раз в месяц, пока у больного не отрастут здоровые ногти.
Диспансерное наблюдение за больными проводится в течение 1 года с осмотрами 1 раз в квартал. Во время лечения проводится двукратная санитарная обработка с предварительной и заключительной дезинфекцией жилых помещений. Систематически проводятся обследование и лечение лиц, работающих в детских учреждениях, бассейнах, душевых и банях. Профилактика включает гигиеническое содержание и регулярную дезинфекцию бань (полы, коврики, деревянные решетки, настилы, скамейки, тазы), душевых (очистка стоков воды), бассейнов. Для личной профилактики необходимы уход за кожей рук, ног, ношение только своей обуви, пользование банной обувью, устранение повышенной потливости. Больной должен иметь отдельное полотенце для ног, тщательно вытирать им межпальцевые складки кожи, кипятить в мыльно-содовом растворе белье, иметь отдельные ножницы для подстригания ногтей.
13.5. Поверхностные псевдомикозы 13.5.1. Эритразма
Этиология и патогенез. Эритразму рассматривали в группе кератомико-зов, хотя в настоящее время установлено, что возбудитель заболевания Corynebacterium minutissimum не имеет никакого отношения к грибам, а само заболевание - псевдомикоз. Коринебактерии находятся только в роговом слое эпидермиса, волосы и ногти не поражают. При микроскопическом исследовании чешуек с пораженных участков кожи можно обнаружить тонкие извилистые нити различной длины, напоминающие мицелий и кокковидные клетки (в виде кучек или цепочек круглых спор). В патогенезе заболевания имеют значение индивидуальные осо-
бенности организма, повышенное потоотделение, влажность и высокая температура воздуха, изменение pH кожи в щелочную сторону, мацерация, трение. Возбудитель сапрофит, обладает небольшой вирулентностью. В обычных условиях он выявляется на непораженной коже и у здоровых людей. Возможна передача инфекции через белье, ванну, при половом сношении.
Клиника и течение. Невоспалительные очаги светло-коричневого или кирпично-красного цвета, сливаясь, образуют более крупные очаги с четкими, иногда фестончатыми или дугообразными очертаниями. Поверхность пятен гладкая или покрыта нежными отрубевидными чешуйками. Иногда по краю очагов виден слегка возвышающийся валик, а в центре происходит побледнение очага или образуется буроватая пигментация. Как правило, субъективные расстройства отсутствуют, но иногда заболевание сопровождается легким зудом. Он может появиться и летом, когда при повышенной потливости и отсутствии надлежащего ухода на поверхности очагов развивается воспаление. Эритразма локализуется в крупных складках кожи, у мужчин - в пахово-бедренно-мошоночной области, у женщин - в подмышечных впадинах, в складках под молочными железами, вокруг пупка. У детей эритразма встречается крайне редко. Течение заболевания хроническое с частыми рецидивами, особенно у потливых, тучных, неопрятных людей. Отсутствие субъективных нарушений часто приводит к тому, что заболевание остается незамеченным, и его обнаруживают лишь при врачебном осмотре.
У больных диабетом, ожирением, повышенной потливостью эрит-разма может осложняться экзематизацией, опрелостью. В этих случаях возникают зуд, жжение, которые при неосложненной эритразме отсутствуют.
Диагностика основана на клинической симптоматике и характерной локализации. Диагноз подтверждается микроскопическим исследованием, при котором обнаруживают тонкие извилистые септированные нити и кокковидные клетки, расположенные сгруппированно или цепочками.
Широко используют люминесцентную диагностику: ртутно-квар-цевую лампу с фильтром Вуда, в лучах которой очаги флюоресцируют кораллово-красным или кирпично-красным светом, так как возбудитель болезни выделяет водорастворимые порфирины. При паховой эпидермофитии наблюдаются валикообразные края, бордюр мацерированного эпидермиса по периферии очагов, пузырьки, воспалительные явления, зуд. От рубромикоза в пахово-бедерных складках эритразму отличает
сплошной край очага, тогда как при рубромикозе имеются прерывистый воспалительный валик очагов, как правило, поражение кожи стоп и ногтей, а также зуд. От разноцветного лишая эритразма отличается локализацией и цветом очагов, а также свечением под люминесцентной лампой. При опрелости выражены островоспалительные явления и очагах.
Лечение. Участки поражения обрабатывают 2 раза в день октицилом, 1-2% спиртовым раствором йода, 2-3% салициловым или резорциновым спиртом, фукорцином, 5-10% эритромициновой или 5% серно-2% салициловой мазью в течение 7 дней. Если высыпания полностью не разрешились, то после 3-дневного перерыва лечение повторяют или переходят на антимикотические кремы: клотримазол, бифоназол, изоконазол, тербинафин 2 раза в сутки в течение 2 нед.
С профилактической целью поражения смазывают 1-2 раза в неделю 1-2% салициловым или камфорным спиртом в течение 3 нед.