Кожные и венерические болезни : учебник. Скрипкин Ю.К., Кубанова А.А., Акимов В.Г. - 2011. - 544 с. : ил.
|
|
|
|
ЧАСТЬ II. ЧАСТНАЯ ДЕРМАТОЛОГИЯ. 8. ПИОДЕРМИТЫ - ГНОЙНИЧКОВЫЕ ЗАБОЛЕВАНИЯ КОЖИ
Гнойничковые заболевания кожи, или пиодермиты (от греч. руоп - гной), занимают первое место среди всех дерматозов. На долю пиодермитов приходится около половины всех случаев нетрудоспособности, обусловленной заболеваниями кожи. Встречаясь довольно часто у всех людей, гнойничковые заболевания кожи относительно чаще регистрируются у работающих в строительной, металлургической, горной промышленности, на транспорте и др., где они являются уже профессиональными заболеваниями. В этом плане борьба с гнойничковыми заболеваниями кожи имеет государственное значение и представляет социальную проблему.
Этиология. Возбудителями пиодермитов чаще всего являются различные виды стафилококков и стрептококков. Гнойное воспаление кожи могут вызвать также синегнойная палочка, вульгарный протей, кишечная палочка, грибы, пневмококки, гонококки и многие другие микроорганизмы. Значительная распространенность стафилококков и стрептококков в природе (в одежде, жилье, помещениях предприятий и учреждений, в уличной пыли и т.д.), а также на коже больных, на слизистых оболочках и коже у здоровых людей (бациллоносители составляют от 20 до 75% обследованных), возможность при известных условиях перехода непатогенных форм в патогенные на поверхности кожи объясняют широкое распространение пиодермитов.
Стафилококки почти всегда находятся на коже здоровых людей (чаще всего в устьях волосяных мешочков и в протоках сальных желез), но лишь у 10% обнаруженные штаммы являются патогенными. У болеющих или переболевших стафилодермией этот процент возрастает до 90. Частота нахождения стрептококков на коже здоровых людей значительно ниже (до 6-10%). Они локализуются преимущественно в области кожных складок.
Патогенез. Для возникновения пиодермита имеют значение не только патогенность и вирулентность штамма кокков, но и разнообразные экзогенные и эндогенные предрасполагающие причины, изменяющие защитные функции кожи, снижающие, в частности, ее способность сопротивляться развитию пиодермита.
Развитию пиодермитов наиболее часто способствуют поверхностные травмы кожи (микротравматизм) - порезы, ссадины, расчесы, ожоги и т.п.; у детей они могут возникнуть вследствие мацерации; загрязнение кожи (следует особо выделить профессиональное загрязнение углем, известью, цементом, смазочными маслами и др., а также загрязнение кожи при плохом уходе за детьми, особенно грудными); переохлаждение и перегревание в быту и на производстве; у детей из-за несовершенства терморегуляции.
Так же многообразны эндогенные факторы, из которых необходимо отметить нарушение углеводного обмена (гипергликемия), эндокринные расстройства (гиперандрогения и диабет), щитовидной железы, функциональные нарушения деятельности нервной системы (вегетативные неврозы), нарушения питания (дефицит полноценных белков - гипопротеинемия, особенно низкое содержание гамма-глобулинов), гиповитаминозы (особенно А и С), острые и хронические истощающие заболевания, болезни желудочно-кишечного тракта (кишечные интоксикации), наследственные факторы. Большая роль принадлежит ослаблению иммунных механизмов защиты, особенно снижению содержания CD4.
У детей развитию пиодермитов способствуют несовершенство физиологических барьеров, в частности повышенная влажность, рыхлость и нежность рогового слоя эпидермиса.
Классификация. В зависимости от этиологического фактора все гнойничковые заболевания подразделяют на стафилококковые, стрептококковые и смешанные. По глубине расположения процесса различают поверхностные и глубокие пиодермиты, по течению - острые и хронические.
Стафилодермии поверхностные:
- остиофолликулит;
- фолликулит;
- вульгарный сикоз.
Стафилодермии глубокие:
- глубокий фолликулит;
- декальвирующий фолликулит;
- фолликулит и перифолликулит абсцедирующий и подрывающий Гофмана;
- фурункул;
- карбункул;
- гидраденит.
Стрептодермии поверхностные:
- импетиго стрептококковое;
- сухая стрептодермия (простой лишай лица).
Стрептодермии глубокие:
- рожа;
- эктима.
Стрептостафилодермии поверхностные:
- импетиго вульгарное и смешанное.
Стрептостафилодермии глубокие:
- хроническая язвенно-вегетирующая пиодермия;
- шанкриформная пиодермия.
При стафилококковых пиодермитах процесс развивается преимущественно в устьях волосяных фолликулов, в сальных и потовых железах. Гнойнички имеют коническую или полушаровидную форму, их стенки толстые, напряженные, гной густой, желто-зеленый; в центре гнойничка часто имеется пушковый волос. У детей стафилококки вызывают образование поверхностных пузырей, не связанных с сально-волосяными фолликулами и потовыми железами.
При стрептококковых пиодермитах сально-волосяные фолликулы и потовые железы в процесс не вовлекаются. Поражение преимущественно поверхностное, гнойнички плоской формы, их стенки тонкие, дряблые (фликтены), экссудат серозно-гнойный. Эти гнойнички имеют наклонность к периферическому росту.
Поверхностные пиодермиты (фликтены) находятся в пределах эпидермиса и оставляют после себя временную пигментацию. Глубокие пиодермиты захватывают дерму и нередко подкожную клетчатку, оставляя рубцы или рубцовую атрофию.
Вторичная пиодермия развивается тогда, когда различные кожные заболевания осложняются кокковой инфекцией.
8.1. Стафилококковые пиодермиты (стафилодермии)
Среди стафилококковых пиодермитов различают остиофолликулит, сикоз, глубокий фолликулит, фурункул, карбункул, гидраденит. Патогенные стафилококки располагаются преимущественно в устьях волосяных фолликулов, потовых и сальных желез, что определяет клинические особенности стафилококковых пустул.
8.1.1. Остиофолликулит или стафилококковое импетиго Остиофолликулит - гнойное воспаление волосяного фолликула, вызываемое чаще золотистым стафилококком, реже - псевдомонозной ин-
фекцией. Остиофолликулит представляет собой фолликулярную пустулу величиной 1-2 мм, расположенную в центре волосяного фолликула и окруженную узким островоспалительным гиперемированным венчиком. Остиофолликулиты располагаются то ограниченно, занимая небольшой участок кожного покрова, то рассеянно; в последнем случае их много. Остиофолликулит начинается с покраснения и некоторой болезненности вокруг устья фолликула или сальной железы. Затем быстро образуется полушаровидное или конусообразное припухание с гнойничком в центре, покрышка которого имеет желтоватый цвет из-за гноя, скопившегося под ней. Через несколько дней содержимое пустулы подсыхает, образуется корочка, воспаление вокруг пустулы стихает и процесс заканчивается, не оставляя никаких следов или оставляя легкую пигментацию. Тенденции к распространению по периферии остиофол-ликулиты не имеют, если их много, то они располагаются группами, вблизи друг от друга, никогда не сливаясь.
Иногда отдельные остиофолликулиты разрастаются до 1 см, обычно они пронизаны в центре пушковым волосом. В этом случае говорят о так называемом стафилококковом импетиго Бокхарта, часто наблюдаемом на тыльной поверхности кистей как осложнение чесотки.
Наиболее частая локализация остиофолликулитов - кожа лица, шеи, предплечий, голеней, бедер. Возникновению остиофолликулитов способствуют механическое раздражение кожи (бритье, трение, мацерация кожи под компрессами), постоянное воздействие на кожу вредных агентов (керосин, бензин, смазочные масла, деготь и др.). В последнем случае фолликулиты считают профессиональным заболеванием, они возникают в значительном количестве и часто бывают глубокими.
8.1.2. Глубокий фолликулит
При глубоком фолликулите патогенные стафилококки проникают в фолликул глубже, чем при остиофолликулите, вызывая воспаление всего фолликула или его большей части. В начале процесса появляются болезненные узелки красного цвета, в дальнейшем превращающиеся в пустулы, пронизанные волосом. Через несколько дней секрет пустулы ссыхается в корочку или происходит дальнейшее нагноение и вызывает некроз соединительной ткани. При обычном течении через 5-6 дней на месте глубокого фолликулита на коже остаются маленькие точечные рубчики. Изолированные глубокие фолликулиты чаще встречаются на волосистой части головы и задней поверхности шеи, хотя возможна различная локализация.
8.1.3. Сикоз
Сикоз стафилококковый (вульгарный) является хроническим рецидивирующим пиодермитом и наблюдается преимущественно у мужчин. Начавшись как остиофолликулиты и фолликулиты в области усов и бороды, реже на внутренней поверхности крыльев носа, в области бровей, подмышечных впадин, по краю век, на лобке, процесс распространяется. Единичные остиофолликулиты имеют склонность захватывать все большие участки кожи. Вокруг остиофолликулитов развивается воспалительный инфильтрат, вследствие чего пораженный участок уплотняется, становится синюшно-красным, иногда болезненным. Вовлечение в процесс новых фолликулов приводит к медленному расширению очага поражения, в котором может располагаться множество остиофолли-кулитов, образующих целый конгломерат пустул (рис. 24). После того как покрышка пустул вскрывается, гной ссыхается в грязно-желтые корочки, которые склеиваются с волосами. Если удалить (эпилировать) волос в очаге поражения, то в его корневой части можно обнаружить желатиноподобную муфту; это эпителиальное влагалище волоса, пропитанное гноем.
Сикоз обычно существует долго (годы), периодически обостряется, что угнетает психику больного, особенно при локализации на лице. В одних случаях заболевание протекает без субъективных расстройств, в других сопровождается чувством жжения, легкого зуда или покалывания. Дифференциальную диагностику проводят с инфильтративно-нагноительной трихофитией («паразитарный сикоз») с более острым течением, образованием плотных и более глубоких узлов, склонностью к самоизлечению и элементами гриба (из группы эктотрикса) в волосах по периферии очагов (при лабораторном исследовании). Если происходит экзематизация сикоза (распространение гиперемии за пределы основного очага, появление экссу-дативных папул), то клиническая картина может напоминать экзему, осложненную пиодермией. Диагностике подобных случаев помогают отсутствие истинного полиморфизма, который свойствен экземе, и остиофолликулиты.
Патогенез. Несмотря на то, что этиология непаразитарного сикоза давно известна (стафилококко-

Рис. 24. Остиофолликулиты
вая флора), патогенез, а особенно механизмы длительного, часто рецидивирующего течения до конца не выяснены. В настоящее время ведущими факторами считают снижение иммунитета и нейроэндокринные расстройства. Из экзогенных факторов, способствующих развитию сикоза, имеют значение травматизация кожи во время бритья, мацерация кожи верхней губы при длительном насморке. Эти и некоторые другие экзогенные факторы в сочетании с патогенными стафилококками, проникшими в фолликулы, приводят к развитию упорного сикоза.
8.1.4. Фурункул, фурункулез
Фурункул - одно из частых гнойничковых заболеваний кожи. Это стафилококковое острое гнойно-некротическое воспаление волосяного фолликула и окружающей его соединительной ткани.
Этиология. Возбудитель фурункула - золотистый, реже белый стафилококк.
Патогенез. Фурункул может образоваться на неизмененной до заболевания коже и может быть осложнением уже имеющейся поверхностной или глубокой стафилодермии. Помимо вирулентности и патогенности штамма возбудителя, в возникновении фурункула и фурункулеза большую роль играют экзогенные и эндогенные предрасполагающие факторы. К экзогенным факторам относят мелкие механические травмы частицами пыли, угля, металла, создающие входные ворота для инфекции, трение одеждой (на шее, пояснице, ягодицах), что способствует повторному внедрению (пассированию) стафилококков и тем самым переходу сапрофитов в патогенные формы; расчесы ногтями (при экземе, ней-родерматозах, чесотке). Среди эндогенных факторов имеют значение истощение организма, болезни обмена (диабет, ожирение), желудочно-кишечного тракта, малокровие, гиповитаминозы, заболевания нервной и эндокринной систем, алкоголизм, постоянные переохлаждения или перегревания и др., приводящие к снижению общей иммунобиологической реактивности организма. Весной и осенью фурункулы возникают чаще. Дети болеют реже, чем взрослые, мужчины - чаще, чем женщины.
Различают одиночный фурункул, рецидивирующие одиночные фурункулы (рецидивы возникают через короткие промежутки времени - дни, недели) и фурункулез (одни фурункулы появляются за другими).
Клиника и течение. В развитии фурункула различают стадию развития инфильтрата; стадию нагноения и некроза; стадию заживления.
Сначала вокруг волосяного фолликула появляется возвышающийся твердый инфильтрат ярко-красного цвета с нерезкими границами, он
сопровождается ощущением покалывания или незначительной болезненностью. Постепенно инфильтрат приобретает форму плотной опухоли, которая расширяется, становится более болезненной; окружающие ткани отекают (в области век, щек, губ отечность может быть резко выраженной). На 3-4-е сутки наступает вторая стадия: диаметр фурункула достигает 1-3 см, в его центре формируется гнойно-некротический стержень с пустулой на поверхности. Фурункул приобретает форму конусообразной опухоли с гладкой, лоснящейся кожей (рис. 25). В этот период боли становятся резкими, температура может повыситься до 37-38 °С, могут появиться симптомы интоксикации (общее недомогание, разбитость, головные боли и др.). Далее покрышка пустулы вскрывается и из фурункула выделяется гнойное содержимое, иногда с примесью крови, а затем желто-зеленая некротическая «пробка» (некротический стержень). После удаления или отторжения стержня отечность, инфильтрация и боли исчезают, остающийся кратер фурункула выполняется грануляциями и в течение 2-3 дней рубцуется. Рубец сначала синевато-красный, постепенно становится белым, иногда едва заметным. При обычном течении процесса развитие фурункула занимает 8-10 дней.
При стертом течении образуется болезненный инфильтрат без нагноения и некроза. При небольших размерах фурункул отличает от фолликулита образование небольшого центрального некротического стержня. У ослабленных больных, истощенных другими заболеваниями, или при нерациональном лечении фурункул может трансформироваться в абсцесс (абсцедирующий или флег-монозный фурункул).
Фурункулы могут локализоваться на любом участке кожного покрова, кроме кожи ладоней и подошв, где нет волосяных фолликулов. Одиночные фурункулы особенно часто возникают на затылке, коже предплечий, поясницы, живота, ягодиц, нижних конечностей. Фурункулы наружного слухового прохода весьма болезненны, а фурункул верхней губы очень опасен из-за возможности
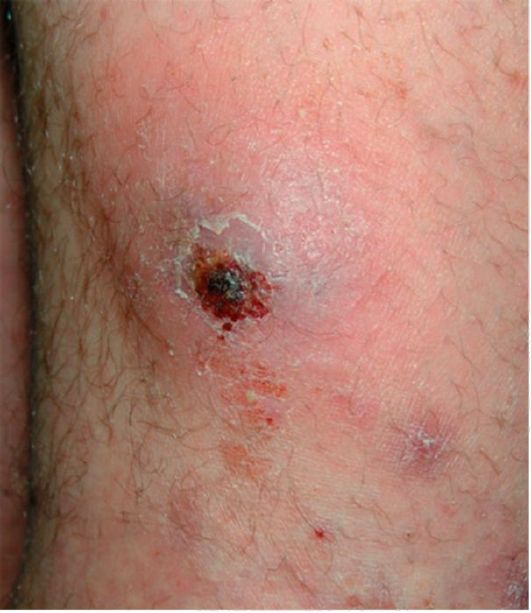
Рис. 25. Фурункул
тромбоза лимфатических и венозных путей с образованием септических флебитов мозговых сосудов и общим сепсисом. При локализации фурункула на шее, груди, бедре, вблизи лимфатических узлов могут развиться острый стволовый лимфангит и лимфаденит. При фурункулах могут наблюдаться метастазы в печень, почки и другие внутренние органы. Все эти осложнения делают фурункулы в некоторых случаях весьма серьезным заболеванием. Осложнениям фурункула могут способствовать попытка его выдавливания, травмирование при бритье, нерациональное местное лечение и локализация на коже лица, в носогубном треугольнике, на коже и слизистых оболочках носа.
О фурункулезе говорят при множественном (хотя это бывает не всегда) и рецидивирующем высыпании фурункулов. По течению фурункулез бывает острым (продолжается от нескольких недель до 1-2 мес с появлением большого количества фурункулов) и хроническим (небольшое количество фурункулов появляется с короткими интервалами или непрерывно на протяжении ряда месяцев).
Диагностика в типичных случаях затруднений не представляет. Следует дифференцировать с сибирской язвой, гидраденитом, глубокой трихофитией. Сибирская язва сначала проявляется папуло-везикулой, которая покрывается буровато-черным струпом, с выраженным инфильтратом дермы и гиподермы, сопровождается резкими болями и значительным нарушением общего состояния. Гидраденит - гнойное воспаление апокринных желез (подмышечные впадины, паховые складки, область грудных сосков, анального отверстия), не имеет центрального некротического стержня. Трихофитийная гранулема чаще локализуется на волосистой части головы и бороды. Для диагностики имеют значение анамнез (контакт с животными), отсутствие выраженных болевых ощущений и гнойно-некротического стержня, грибы в патологическом материале при его микроскопировании. Иногда приходится проводить дифференциальную диагностику с узловатой эритемой и скрофулодермой (см. соответствующие разделы).
Гистопатология. Гнойное воспаление захватывает весь волосяной фолликул, потовую железу и окружающую соединительную ткань (глубокий фолликулит с перифолликулярным инфильтратом). Гистопатоло-гическая картина сначала аналогична картине при остиофолликулите, затем отмечается некроз всего сально-волосяного аппарата и близлежащих тканей с обильным лейкоцитарным инфильтратом по периферии. В окружающей соединительной ткани множество расширенных кровеносных сосудов, значительный отек коллагена. В очаге поражения элас-
тические и коллагеновые волокна полностью разрушены. Коллагенизи-рованные пучки волокон толстым кольцом окружают очаг поражения, затрудняя проникновение инфекции из очага поражения в организм, поэтому выдавливание фурункула может привести к прорыву инфекции через защитное «кольцо».
Прогноз при одиночных фурункулах (кроме фурункулов лица) всегда хороший. При хроническом фурункулезе, особенно у пожилых людей, у истощенных и больных диабетом, осложненных фурункулах и сепсисе прогноз серьезный.
8.1.5. Карбункул
Карбункул представляет собой разлитое гнойно-некротическое воспаление глубоких слоев дермы и гиподермы с вовлечением в процесс нескольких соседних волосяных фолликулов. При карбункуле гнойно-некротический инфильтрат занимает большую площадь и распространяется в более глубоких слоях дермы и гиподермы, чем при фурункуле.
Слово «карбункул» происходит от латинского слова carbo - уголь, так как образующиеся в процессе гнойно-некротического воспаления крупные участки некроза имеют темный цвет.
Излюбленная локализация - задняя поверхность шеи, спина, поясница.
Возбудитель - золотистый стафилококк, реже - другие виды стафилококка.
В патогенезе играют роль истощение (вследствие хронического недоедания или тяжелого общего заболевания), нарушение иммунитета и обмена веществ, особенно углеводного (сахарный диабет).
Клиника и течение. В начале развития карбункула в коже обнаруживается несколько отдельных плотных узелков, которые сливаются в один инфильтрат. Инфильтрат увеличивается, иногда достигая 10 см в диаметре. Его поверхность приобретает полушаровидную форму, кожа становится напряженной, в центре инфильтрата синюшной, выражена местная болезненность. Это первая стадия развития инфильтрата, которая длится 8-12 дней. Затем в области инфильтрата формируются пустулы, покрышки которых вскрываются. Образуется несколько отверстий, придающих карбункулу вид, напоминающий решето (рис. 26). Через эти отверстия выделяются гной и некротические массы зеленого цвета с примесью крови. Постепенно все большие участки центра карбункула подвергаются некрозу. Отторгшиеся массы образуют обширный дефект ткани - формируется глубокая язва, иногда доходящая до мышц. Вторая
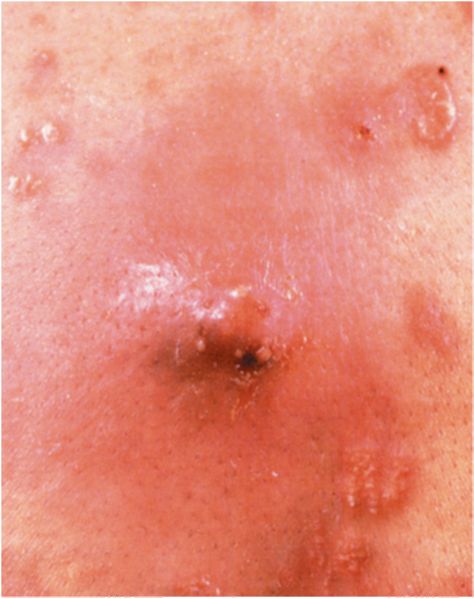
Рис. 26. Карбункул
стадия - стадия нагноения и некроза - длится от 14 до 20 дней. Далее язва заполняется грануляционной тканью и образуется, как правило, грубый глубокий рубец, спаянный с подлежащими тканями. Крупные рубцы остаются и после оперативного вмешательства по поводу карбункула.
Карбункулы обычно бывают одиночными. Их развитие сопровождается высокой температурой, мучительными рвущими, дергающими болями, ознобом, недомога-
нием. Злокачественное течение карбункула возможно в старческом возрасте, у истощенных больных тяжелым диабетом. В этих случаях появляются невралгические боли, бред или глубокая прострация, септическая лихорадка. Смерть может наступить от профузного кровотечения из крупного сосуда и от сепсиса. При локализации карбункула в области носа, верхней губы возможны тяжелые менингеальные осложнения.
Диагностика не представляет затруднений. Следует помнить о сибиреязвенном карбункуле, при котором более резко выражен отек тканей; в области пустулы образуется черный струп, напоминающий уголь (anthrax), и обнаруживается специфический возбудитель - аэробная грамположительная сибиреязвенная палочка. От фурункула карбункул легко отличить на основании описанной выше клинической картины.
8.1.6. Гидраденит
Гидраденит - гнойное воспаление апокринных потовых желез в подмышечных впадинах (обычно одностороннее), паховых складках, реже - вокруг сосков, в области больших половых губ, мошонки и ануса.
Этиология. Возбудитель - преимущественно золотистый стафилококк, который через устье волосяного фолликула внедряется в выводной проток апокринных желез.
Патогенез. К заболеванию предрасполагают общее ослабление организма, повышенная потливость, щелочная реакция пота в области подмышек, паховых складок, ануса, особенно при несоблюдении правил гигиены, мацерации, микротравмы, порезы при бритье, расчесы вследствие зудящих дерматозов (диабет, дисфункция половых желез). Апо-
кринные потовые железы развиваются лишь в период полового созревания (у девочек раньше, чем у мальчиков). У женщин их больше, чем у мужчин. К старости функция этих желез угасает, поэтому у стариков гидраденит не встречается; у женщин он бывает чаще, чем у мужчин.
Одним из провоцирующих факторов является систематическое употребление перспирантов, закрывающих протоки потовых желез и тем самым создающих благоприятные условия для размножения оставшихся там анаэробов.
Клиника и течение. В начале заболевания при пальпации определяют одиночные небольшие плотные холмообразные узлы, располагающиеся в толще дермы или гиподерме. В этом периоде больные ощущают легкий зуд или небольшую болезненность. Узлы быстро увеличиваются, спаиваются с кожей, приобретают грушевидную форму и выбухают в виде сосков, напоминая «сучье вымя»; кожа становится сине-красной, появляется отек тканей, болезненность значительно усиливается. Нередко изолированные узлы сливаются, размягчаются, появляется флюктуация, после чего наступает их самопроизвольное вскрытие с выделением сметанообразного гноя с примесью крови. Некротический стержень не образуется. Иногда возникает разлитой плотный, доскообразный инфильтрат, напоминающий флегмону. В этом случае болезненность возникает не только при движении, но и в покое, делая больного нетрудоспособным. «Созревание» гидраденита сопровождается, как правило, общим недомоганием, умеренным повышением температуры, выраженной болезненностью. После вскрытия узлов уменьшаются чувство напряжения и боль, через несколько дней происходит рубцевание язв (процесс рассасывания инфильтрата более длительный). Однако рецидивы болезни нередки и придают процессу затяжное течение. Гид-раденит подмышечных впадин чаще всего односторонний, но может быть и двусторонним. Гидраденит продолжается в среднем 10-15 дней, но чаще отмечается длительное рецидивирующее течение (особенно у тучных, страдающих гипергидрозом, диабетом и уделяющих недостаточное внимание гигиене кожи).
Диагностика не представляет затруднений из-за своеобразной локализации процесса и клинической картины. Отсутствие некротического стержня отличает гидраденит от фурункулов. Колликвативный туберкулез имеет более длительное течение, начинается с поражения лимфатических узлов. При туберкулезе поражения безболезненны, возникают обширные язвенные поверхности, множество свищей, заживающих с образованием мостовидных рубцов.