Лучевая диагностика: учебник для студентов педиатрических факультетов / Васильев А.Ю., Ольхова Е.Б., - 2008. - 688 с. : ил.
|
|
|
|
ГЛАВА 12. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА У ДЕТЕЙ. МЕТОДЫ ЛУЧЕВОГО ОБСЛЕДОВАНИЯ. ПОКАЗАНИЯ
Заболевания и повреждения органов опорно-двигательного аппарата у детей чрезвычайно разнообразны не только по своей этиологии, но и по структуре вовлеченных в патологический процесс тканей, что определяет многообразие применяемых в диагностической практике лучевых методик.
Общими показаниями к проведению лучевого исследования органов опорно-двигательного аппарата являются:
• травматический анамнез, в том числе подозрение на наличие инородных тел;
• болевой синдром;
• наличие деформации;
• наличие пальпируемых образований;
• локальные изменения цвета и структуры кожных покровов;
• локальная гипертермия, отек.
Традиционный рентгенологический метод, безусловно лидирующий в классической травматологии и ортопедии, когда главное значение придается нарушению целости костных структур оказывается малоин- формативным при повреждениях и воспалительных заболеваний мягких тканей. Его использование затруднено также у младенцев, когда значительные фрагменты костей представлены хрящевой тканью и не могут быть визуализированы рентгенологически.
Таким образом, показаниями к применению рентгенологического метода является подозрение на повреждения и/или заболевания костных структур, а при подозрении на заболевания и повреждения мягкотканых и хрящевых фрагментов используют преимущественно УЗИ. При трав- матических повреждениях и заболеваниях конечностей традиционно производят рентгеновские снимки в двух проекциях; при повреждениях шеи, головы, челюстей - выполняют снимки в специальных проекциях. Достаточно часто при травматических повреждениях расположение конечности в классической проекции невозможно, что подчас затрудняет интерпретацию рентгенограмм. При наличии сложных поврежде- ний, преимущественно локализованных в области крупных суставов со
сложными нарушениями целости суставных поверхностей, а также при заболеваниях позвоночника и таза применяют КТ. МРТ органов опорнодвигательного аппарата у детей применяют очень редко1 . Показаниями к радиоизотопному исследованию в детской практике являются в основном воспалительные и подозрительные на опухолевый процесс заболе- вания.
ТЕСТОВЫЕ ВОПРОСЫ
(здесь и далее необходимо выбрать единственный правильный ответ)
1. Общими показаниями к лучевому обследованию органов опорно-двигательного аппарата являются:
А - травматический анамнез, в том числе - подозрение на наличие инородных тел;
Б - болевой синдром; наличие деформации; наличие пальпируемых образований;
В - локальные изменения цвета и структуры кожных покровов; отек; Г - все перечисленные показания.
2. Ведущим лучевым методом диагностики заболеваний и повреждений костей у детей является:
А - рентгенологический; Б - УЗИ;
В - КТ;
Г - радиоизотопный.
3. Стандартное рентгенологическое исследование у детей с переломами костей конечностей - это:
А - рентгеновский снимок в прямой проекции;
Б - рентгеновский снимок в боковой проекции;
В - рентгеновские снимки в положениях «прямо и боком»;
Г - рентгеноконтрастное исследование с бариевой взвесью.
4. При наличии или подозрении на патологию мягкотканых и хрящевых структур применяют:
А - рентгенологическое исследование; Б - УЗИ;
В - КТ;
Г - радиоизотопный метод.
5. При повреждении крупных суставов, позвоночника, челюстно-лицевой области максимально информативным является:
1 Как правило, в специализированных ортопедических стационарах при поражении, в частности, крупных суставов.
А - рентгенологическое исследование; Б - УЗИ;
В - КТ;
Г - радиоизотопный метод.
6. Радиоизотопное исследование опорно-двигательного аппарата в детской практике проводят: А - при травмах;
Б - при аномалиях развития скелета;
В - при опухолевых и воспалительных заболеваниях;
Г - не проводится никогда.
Правильные ответы: 1 - Г; 2 - А; 3 - В; 4 - Б; 5 - В; 6 - В.
12.1. Возрастная лучевая анатомия
опорно-двигательной системы у детей ■■■
Принципиальной особенностью детского возраста является незавершенный к моменту рождения процесс оссификации костной ткани.
Первичные кости, проходящие в своем развитии только две фазы-мезен- химальную и костную, - представлены у человека костями свода черепа, лицевого скелета и ключицей. К моменту рождения краевые участки этих костей еще не окостенели, благодаря чему в черепе младенца сохраняются «роднички» и швы. Все остальные кости, проходящие 3 этапа (мезенхимальный, хрящевой и костный), называются вторичными. К моменту рождения диафизы костей уже представлены костной тканью, а среди эпифизов ядра окостенения наблюдаются только в дистальном эпифизе бедренной кости и в проксимальном эпифизе большеберцовой кости. Все остальные суставы к моменту рождения сформированы только неоссифицированными фрагментами костей и не могут быть визуа- лизированы рентгенологически. Сроки появления ядер окостенения в эпифизах костей различны, точные сведения о них представлены в приложении.
Рост трубчатой кости в длину осуществляется за счет метафизарной области-границы между эпифизом и диафизом. Сначала ядро окостенения имеет малые размеры, постепенно оно увеличивается и к опреде- ленному возрасту происходит слияние эпифиза с диафизом, с исчезновением хрящевой ткани в метафизарной зоне. Для верхней конечности примерно 2/3 роста ее в длину происходит за счет проксимального отдела плеча и дистального отдела предплечья. Для нижней конечности 2/3 роста ее в длину обеспечивается дистальным отделом бедренной кости и проксимальным отделом большеберцовой. Учитывая эти анато-
мические особенности, становится ясно, что повреждения в указанных анатомических областях могут иметь отдаленные последствия в виде нарушения роста кости, а следовательно, конечности в длину.
Хрящевые эпифизы и метафизарные зоны определяют весьма своеобразный вид костей у детей раннего возраста на рентгеновском снимке и при ультразвуковом исследовании. Рентгенологически области суставов у новорожденных и грудных детей практически не визуализируются, и получить представление о конгруэнтности суставных поверхностей практически невозможно. Как пример на рис. 12.1.1 представлены рентгенограммы костей таза здоровых детей различных возрастов. Четко прослеживается увеличение с возрастом размеров костной части эпифиза бедра, только у 10-летнего ребенка определяется окостенение большого вертела. Суставная щель у маленьких детей выглядит широкой за счет толстого слоя эпифизарного хряща.
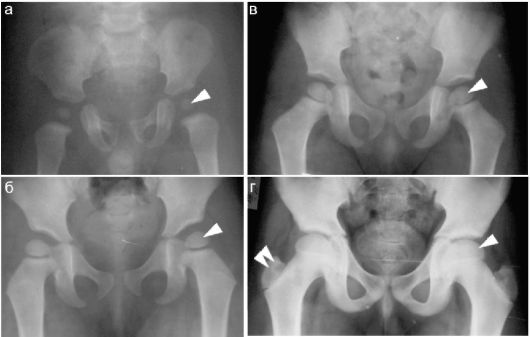
Рис. 12.1.1. Рентгенограммы неизмененных костей таза у детей различного
возраста: стрелками показано ядро окостенения в головке бедренной кости,
двойной стрелкой - в апофизе (большой вертел);
а - ребенок 10 месяцев;
б - ребенок 3 лет;
в - ребенок 7 лет;
г - ребенок 10 лет
Апофизы у младенцев отсутствуют, ядра окостенения в них появляются относительно поздно и окончательно синостозируются с костью только к 18-20 годам. До этого возраста апофизы отделены от кости рентгенонегативным слоем хряща, что создает определенные трудности в дифференцировке их от переломов.
На рентгенограммах неизмененных коленных суставов также прослеживаются характерные для разных возрастных групп особенности рентгенологической анатомии костей. У новорожденного определяются только небольших размеров округлой формы ядра окостенения в эпифизах бедренной и большеберцовой костей, у 8 летнего ребенка сохранены только тонкие метафизарные зоны роста костей (рис. 12.1.2).
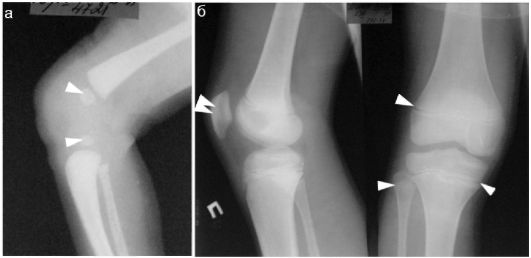
Рис. 12.1.2. Рентгенограммы неизмененных коленных суставов у новорожденного (а) и ребенка 8 лет (б):
а - у новорожденного определяются только ядра окостенения в эпифизах костей, образующих сустав (стрелки). Надколенник рентгенологически не визуализируется;
б - у 8-летнего ребенка определяются сохраненные зоны роста (стрелки) на границе эпифизом и метафизов. Надколенник определяется четко (двойная стрелка)
Рентгенологическое исследование запястья применяется, в частности, для определения костного возраста детей. Необходимость в таком определении возникает в случаях значительного нарушения темпов физического развития, при некоторых эндокринологических заболеваниях, а также при проведении судебно-медицинской экспертизы.
У младенца ядра окостенения в эпифизах пястных костей и фалангах пальцев отсутствуют. Сомнительно определяются малых размеров ядра окостенения в головчатой и крючковатой костях. У 6-летнего ребенка ядра окостенения имеются во всех костях запястья, за исключением гороховидной, которой нет и в 10 лет. В то же время рентгенологическая форма костей запястья к этому возрасту еще не сформирована: кости представлены только округлыми или овальными ядрами окостенения. Дистальный эпифиз локтевой кости еще не оссифицирован. К 10 годам жизни кости запястья приобретают рентгенологические очертания, характерные для взрослого человека. Одновременно прослеживается костная часть дистального эпифиза локтевой кости (рис. 12.1.3).
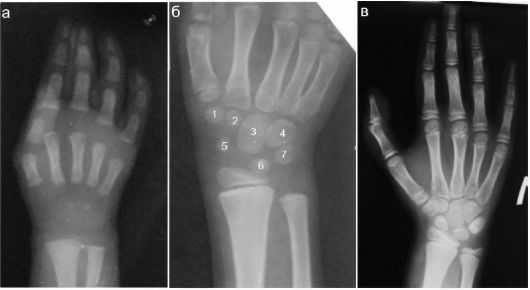
Рис. 12.1.3. Рентгенограмма неизмененной кисти и запястья: 1 - трапеция, 2 - трапециевидная, 3 - головчатая, 4 - крючковатая, 5 - ладьевидная, 6 - полулунная, 7 - трехгранная; а - ребенок 4 месяцев жизни; б - ребенок 6 лет жизни; в - ребенок 10 лет жизни
Аналогичные возрастные изменения имеют место со стороны всех костей. Соответственно знание возрастной лучевой анатомии необходимо для правильной интерпретации результатов лучевых методов иссле- дования. Аналогичные возрастные особенности определяются и при УЗИ, когда широкие хрящевые зоны выглядят анэхогенными. При этом
суставы у детей младшего возраста имеют вид, совершенно отличный от такового у старших детей и взрослых людей (рис. 12.1.4).
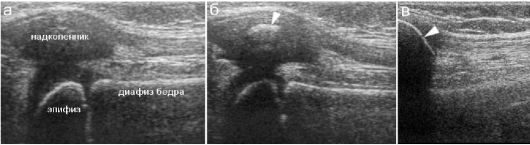
Рис. 12.1.4. Эхограммы неизмененных коленных суставов у детей различных возрастов, продольное сканирование по передней поверхности бедра: а - новорожденный. Надколенник чисто хрящевой, через него четко визуализируется ядро окостенения в дистальном эпифизе бедра, толстый слой эпифизарного хряща;
б - ребенок 16 месяцев. Ядро окостенения в надколеннике (стрелка);
в - ребенок 11 лет. Надколенник имеет костную структуру (стрелка), дис-
тальный эпифиз бедра экранирован
ТЕСТОВЫЕ ВОПРОСЫ
1. Рентгеновская оценка суставов у детей раннего возраста затруднена, так как:
А - ребенок имеет малые размеры тела; Б - ребенок имеет малую массу тела; В - неоссифицированы эпифизы; Г - неоссифицированы диафизы.
2. Рентгенологически ядра окостенения у доношенного новорожденного определяются:
А - во всех эпифизах;
Б - в проксимальных эпифизах бедренной и плечевой костей;
В - в дистальном эпифизе бедренной и проксимальном эпифизе большебер-
цовой костей;
Г - в дистальных эпифизах костей конечностей.
3. Хрящевые фрагменты костей при УЗИ: А - определяются достоверно;
Б - не визуализируются;
В - экранированы подкожной клетчаткой;
Г - не дифференцируются от диафизов.
Правильные ответы: 1 - В; 2 - В; 3 - А.
12.2. Травматические повреждения
Травматические повреждения опорно-двигательного аппарата в детской практике занимают очень важное место, составляя значительный процент пациентов хирургического профиля. Подвижный образ жизни детей, отсутствие навыков самостоятельного передвижения у малышей определяют огромное количество травматических повреждений. К счастью, невысокий рост детей, относительно толстый слой подкожной клетчатки в раннем возрасте, небольшая масса тела у дошкольников и высокие эластические свойства костной ткани в значительной степени защищают детей от переломов костей. Кроме того, наличие незакрытых метафизарных зон определяет нетипичные для взрослых варианты переломов именно по этой линии, а также относительно невысокий процент вывихов.
12.2.1. Повреждения костей ■■■
Основными рентгенологическими признаками перелома трубчатых и плоских костей являются линия перелома (щель) и смещение отломков. Линия перелома рентгенологически имеет вид светлой полоски с неров- ными - зазубренными - краями. В детском возрасте относительно часто линия перелома проходит по ростковому хрящу, при этом происходит отрыв эпифиза от метафиза - эпифизеолиз. Прохождение линии перелома возможно не только целиком по ростковой зоне, но и с отрывом и части метафиза-остеоэпифизеолиз. Еще одной разновидностью переломов, присущей только детскому возрасту, является перелом по типу «зеленой веточки», когда толстая надкостница остается неповреж- денной (рис. 12.2.1.1).
Характер смещения костных отломков определяется при рентгеновском снимке в двух взаимно перпендикулярных плоскостях. Различают смещение по ширине (боковое); по длине (с захождением, с расхождением, с вклинением отломков); по оси (угловое) и ротационное (рис. 12.2.1.2). Величину продольного смещения определяют в сантиметрах, бокового - в сантиметрах или реже - в долях от диаметра кости (полное, неполное и пр.). Угловое и ротационное смещения измеряют в градусах.
Различные варианты смещений костных отломков показаны на рис. 12.2.1.3.
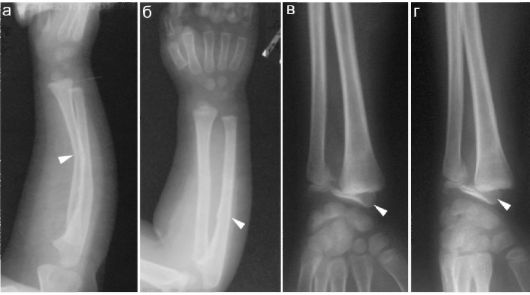
Рис. 12.2.1.1. Переломы, присущие детскому возрасту:
а, б - перелом обеих костей предплечья (стрелки) по типу «зеленой веточки» у ребенка 2 лет;
в, г - эпифизеолиз лучевой кости у ребенка 9 лет (стрелки).
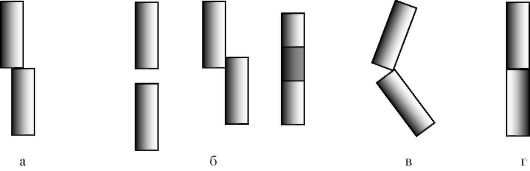
Рис. 12.2.1.2. Варианты смещения костных отломков: а - по ширине;
б - по длине: с расхождением, с захождением, с вклинением отломков;
в - угловое смещение;
г - ротационное смещение
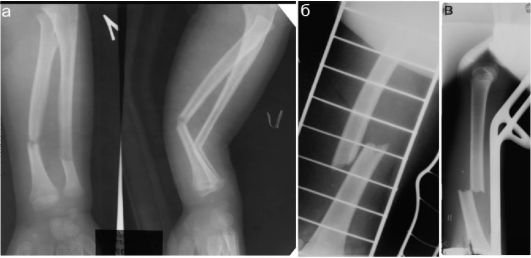
Рис. 12.2.1.3. Различные варианты смещений при переломах: а - значительное угловое смещение при диафизарном переломе обеих костей предплечья. Примечательно, что смещение достоверно определяется только в боковой проекции;
б - перелом диафиза бедра с полным поперечным смещением и захождением отломков;
в - перелом диафиза бедра с полным поперечным смещением
Смещения отломков подлежат устранению, которое производят в зависимости от конкретных ситуаций консервативным методом или-оперативно, иногда с применением различных вариантов металло- остеосинтеза. После репозиции, каким бы методом она ни была проведена, выполняется контрольное рентгенологическое исследование. Если после репозиции была наложена гипсовая лонгета, то рентгеновский снимок выполняется непосредственно в гипсовой лонгете (рис. 12.2.1.4). Качество изображения при этом безусловно снижается.
На этапах лечения проводят периодический рентгенологический контроль как с целью своевременной диагностики вторичного смещения отломков, так и для оценки формирующейся костной мозоли
(рис. 12.2.1.5).
Кроме положения отломков костей рентгенологическому контролю подлежит положение фиксирующих приспособлений (аппарат Илизарова, спицы, шурупы и пр.). Обладая естественной рентгено- контрастностью, металлические конструкции, применяемые в качестве фиксаторов, не нуждаются в дополнительном контрастировании
(рис. 12.2.1.6).
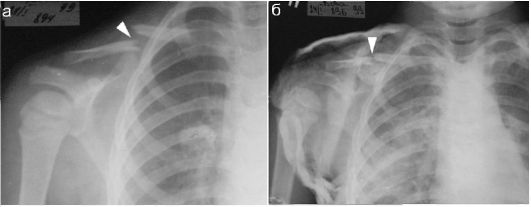
Рис. 12.2.1.4. Рентгенологический контроль после репозиции перелома ключицы:
а - перелом с полным поперечным смещением (стрелка);
б - после репозиции: смещение устранено полностью (стрелка)
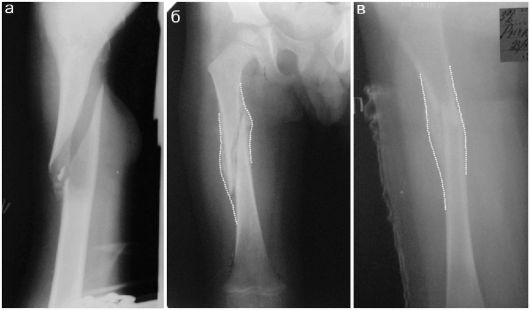
Рис. 12.2.1.5. Формирование костной мозоли: а - перелом диафиза бедра с ротационным смещением; б - тот же ребенок, смещение устранено, костная мозоль (пунктир) на этапах лечения;
в - другой ребенок: плотная костная мозоль (пунктир)
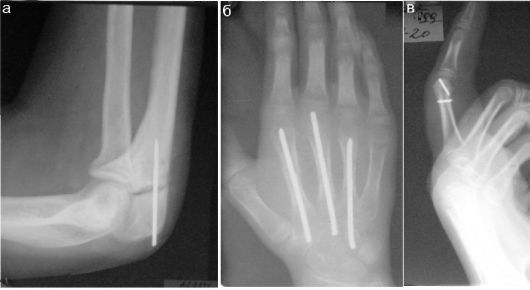
Рис. 12.2.1.6. Варианты металлоостеосинтеза спицами:
а - фиксация локтевого отростка;
б - фиксация переломов диафизов пястных костей;
в - фиксация перелома головки и диафиза пястной кости
Рентгенологический контроль проводят не только на этапах лечения травматических повреждений костей и консолидации переломов, но и при планировании реконструктивных операций и оценки их результатов. При этом оценивают имеющиеся структурные повреждения, явления остеопороза, оценка сохраненных фрагментов костей (рис. 12.2.1.7).
В сложных случаях, при повреждениях суставных поверхностей крупных костей, наряду с традиционным рентгеновским исследованием применяют КТ, при необходимости дополняемую трехмерной реконструкцией. Исследование проводят в основном у детей старшего возраста, что сопровождается относительно высокой лучевой нагрузкой, но позволяет, как никакой другой метод, представить пространственное взаимо- расположение отломков, что необходимо для оптимального проведения репозиции (рис. 12.2.1.8).
В некоторых случаях рентгенологическое исследование в традиционных укладках практически неинформативно, и для выявления повреждений приходится применять как нетрадиционные укладки для рентгеновского исследования, так и другие лучевые методы: УЗИ, КТ. УЗИ целесообразно применять только при подозрении на поверхностно расположенное структурное повреждение (рис. 12.2.1.9).
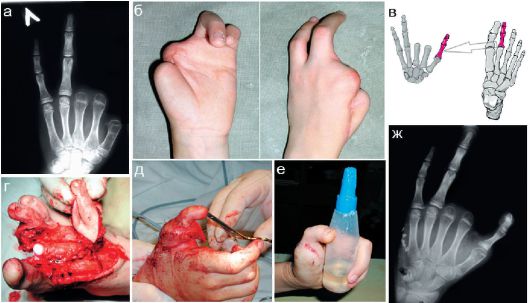
Рис. 12.2.1.7. Рентгенологическое исследование на этапах пересадки пальца со стопы на кисть у ребенка 10 лет после минно-взрывного ранения кисти: а, б - рентгеновский снимок и вид кисти до операции. Сохранены только IV и V пальцы;
в - схема операции: в качестве I пальца кисти планируется использовать
II палец стопы;
г, д - этапы операции;
е - после операции - функция захвата сохранена; ж - рентгеновский снимок после операции
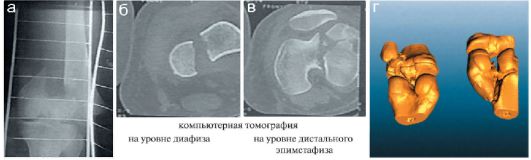
Рис. 12.2.1.8. Сложный перелом дистального метаэпифиза бедра: а - прямая рентгенограмма в транспортной шине; б, в - КТ на разных уровнях исследуемой области; г - 3-мерная реконструкция зоны повреждения
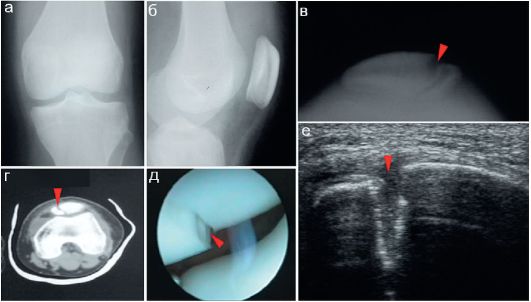
Рис. 12.2.1.9. Перелом надколенника:
а, б - прямая и боковая рентгенограммы области коленного сустава: достоверных признаков повреждения надколенника не определяется; в - рентгенограмма надколенника в специальной укладке: стрелкой показан перелом;
г - перелом (стрелка) надколенника, четко видимый на КТ; д - артроскопия. Стрелкой показан перелом надколенника; е - УЗИ по передней поверхности надколенника, стрелкой показан перелом
Характерным для детского возраста заболеванием является подвывих I шейного позвонка (другие названия: ротационное смещение атланта; приобретенная кривошея; болезнь Гризеля). В этиологии заболевания помимо травматического момента (резкое движение головой) имеет место воспалительный процесс в зеве, носоглотке, позадиглоточных лимфоузлах. Изменений со стороны кивательных мышц не выявляется. Диагноз подтверждается при рентгенологическом обследовании: выполняется рентгеновский снимок в специальном положении пациента: лежа на животе, с широко открытым ртом. Через открытый рот оптимально визуализируется атланто-эпистрофейный отдел позвоночника. Затем рентгенограмма подвергается обработке: проводят горизон- тальную линию через латеральные края нижней суставной ямки атланта и вертикальную ось через зуб эпистрофея. Образующиеся углы в норме составляют 900, при болезни Гризеля смежные углы становятся острыми и тупыми. Должны быть одинаковыми также расстояния между телами I
и II позвонков справа и слева (зеленые точки) и между зубом эпистрофея и латеральными массами атланта (красные точки), которые при подвывихе также становятся асимметричными (рис. 12.2.1.10).
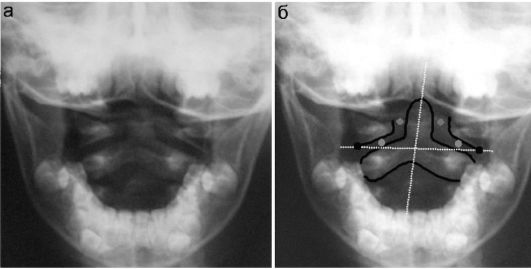
Рис. 12.2.1.10. Подвывих I шейного позвонка:
а, б - рентгенограмма и ее схема с разметкой (см. текст)
Компрессионные переломы тел позвонков являются наиболее частым вариантом повреждений позвоночника у детей. Травма происходит в основном при падении с высоты на ноги, на ягодицы или на спину. Дети не всегда могут точно локализовать свои болевые ощущения и достаточно часто при травме позвоночника жалуются на боли в животе, что осложняет диагностику. Лучевое обследование заключается в выполнении рентгеновских снимков в 2 проекциях. Область наибольшей болезненности маркируется рентгеноконтрастной меткой для того, чтобы врач-рентгенолог видел зону интереса. Часто повреждаются несколько позвонков. Рентгенологически чаще всего определяется клиновидная деформация тела позвонка или сползание замыкательной пластины с образованием клиновидного выступа, остальные варианты встречаются редко (рис. 12.2.1.11). В диагностически сложных случаях выполняются КТ или МРТ.
Переломы костей таза у детей встречаются преимущественно при падении с высоты или при сильном прямом ударе (в большинстве случаев - автотравма). Диагностика рентгенологическая: выполняют рентгенограмму в прямой проекции, при необходимости - КТ. Повреждаться могут все отделы костей таза как изолированно, так и в сочетании
(рис. 12.2.1.12). Возможны повреждения с или без нарушения целостности тазового кольца. При тяжелых повреждениях, а также - в неясных случаях целесообразно использование КТ, при которой возможна оценка как костных повреждений, так и травмы внутренних органов.
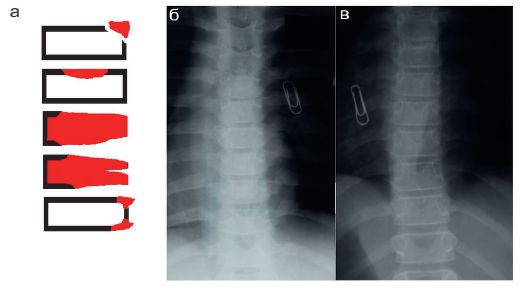
Рис. 12.2.1.11. Компрессионные переломы позвонков: а - схема различных вариантов;
б, в - рентгенограммы с маркировкой области интереса
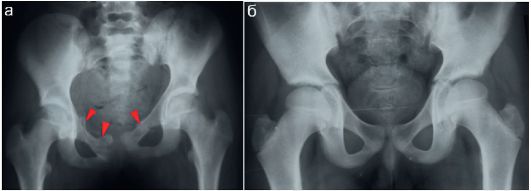
Рис. 12.2.1.12. Переломы костей таза:
а - переломы лонных костей у подростка;
б - рентгенограмма неповрежденного таза у подростка
В наиболее тяжелых случаях возможны сочетанные повреждения тазовых органов: разрывы уретры у мальчиков, разрывы кишки. Часто переломы костей таза сопровождаются массивными кровоизлияниями в клетчатку таза. Эти повреждения нуждаются в применении других методов диагностики, в частности рентгеноконтрастных исследований (рис. 12.2.1.13).
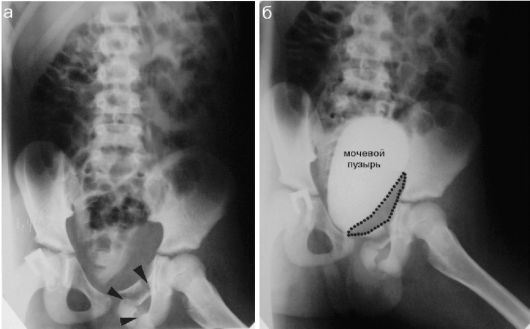
Рис. 12.2.1.13. Переломы костей таза с массивным кровоизлиянием: а - рентгенограмма в прямой проекции, переломы показаны стрелками; б - при проведении экскреторной урографии определяется смещение мочевого пузыря крупной гематомой, контуры которой показаны пунктиром
Вывихи у детей встречаются редко. Это объясняется анатомическими особенностями строения костей и суставов у детей, а именно - высокой эластичностью и прочностью связочно-капсульного аппарата суставов и наличием ростковых зон в метаэпифизарных зонах костей. В результате под воздействием силы, которая у взрослого пациента вызвала бы вывих в суставе, у ребенка вероятнее произойдет эпифизеолиз - отделение эпифиза по ростковой зоне. При вывихе нарушается только правильность конфигурации сустава, исчезает конгруэнтность суставных поверхностей, но целость костей, формирующих сустав, не нарушается. Диагностика повреждений рентгенологическая. В раннем детском воз-
расте, когда эпифизы еще хрящевые, рентгенологическая диагностика вывихов и особенно подвывихов резко затруднена, например практически невозможно рентгенологически дифференцировать подвывих головки лучевой кости, который типичен для детей 1-2 лет жизни.
Чаще всего в детской практике встречается вывих костей предплечья, вывих I пальца кисти. Относительно часто вывих головки лучевой кости наблюдается при сочетанном повреждении локтевой кости: при ее переломе в среднем отделе травма носит название повреждение Монтеджи, при переломе локтевой кости в области проксимального метаэпифиза в сочетании с вывихом головки луча - переломовывих Брехта (рис. 12.2.1.14). После вправления вывиха обязателен рентгенологический контроль.
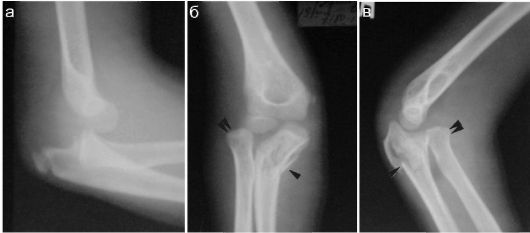
Рис. 12.2.1.14. Вывихи и переломовывихи: а - вывих костей предплечья;
б, в - переломовывих Брехта в прямой и боковой проекцииях. Стрелка - перелом метафиза локтевой кости, двойная стрелка - вывих головки лучевой кости
ТЕСТОВЫЕ ВОПРОСЫ
1. Основными рентгенологическими признаками перелома трубчатых костей являются:
А - болезненность и деформация конечности; Б - вынужденное положение конечности; В - линия перелома и смещение отломков; Г - все перечисленные признаки.
2. Рентгенологически различают следующие виды смещения отломков: А - боковое;
Б - угловое;
В - ротационное;
Г - все перечисленные варианты.
3. На этапах лечения перелома рентгенологический контроль проводится для:
А - подтверждения наличия перелома;
Б - обнаружения вторичного смещения отломков и оценки костной мозоли;
В - выявления компрессии нервных стволов гематомой в зоне перелома; Г - по желанию родителей или опекунов ребенка.
4. При подозрении на ротационный подвывих атланта выполняют:
А - рентгеновские снимки в двух проекциях с маркировкой области интереса рентгеноконтрастной меткой; Б - рентгеновский снимок «через открытый рот»; В - УЗИ;
Г - все перечисленные исследования.
5. При подозрении на компрессионный перелом позвонков выполняют:
А - рентгеновские снимки в двух проекциях с маркировкой области интереса рентгеноконтрастной меткой; Б - рентгеновский снимок «через открытый рот»; В - УЗИ;
Г - все перечисленные исследования.
6. Металлические конструкции, применяемые для металлоостеосинтеза, не нуждаются в дополнительном контрастировании, так как:
А - обладают естественной рентгеноконтрастностью;
Б - имеют удельный вес выше плотности воды;
В - содержат ядра радиоактивных элементов (стронций, полоний);
Г - справедливы все перечисленные причины.
7. Подвывих головки лучевой кости у ребенка 1 года жизни рентгенологически не виден, так как:
А - размеры костей слишком малы в таком возрасте; Б - нет ядра окостенения в головке лучевой кости; В - диафиз лучевой кости полностью хрящевой; Г - справедливы все перечисленные причины.
Правильные ответы: 1 - В; 2 - Г; 3 - Б; 4 - Б; 5 - А; 6 - А; 7 - Б.
12.2.2. Повреждения мягких тканей ■■
Повреждения мягких тканей не всегда являются причиной проведения лучевых методов исследования, поскольку большинство из них относительно быстро и легко заживают без осложнений и последствий, не требуя проведения хирургических вмешательств. Тем не менее круп-
ные разрывы мягких тканей могут представлять собой значительные проблемы как в плане диагностики, так и в определении тактики ведения пациентов, особенно при наличии тяжелых преморбидных заболе- ваний. Основным методом исследования повреждений мягких тканей является УЗИ.
Ушибы подкожной клетчатки на УЗИ выглядят как нечетко отграниченные участки повышения эхогенности без жидкостного содержимого
(рис. 12.2.2.1).
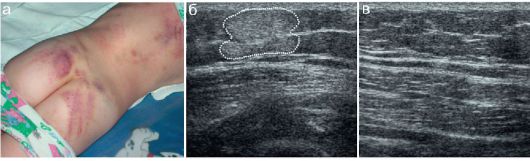
Рис. 12.2.2.1. Ушиб подкожной клетчатки:
а - вид пациента (4 года, избит ремнем);
б - участок ушиба подкожной клетчатки (пунктир) на ягодице; в - контралатеральная неповрежденная сторона
Разрыв подкожной клетчатки на УЗИ выглядит как область понижения эхогенности неправильной формы на фоне повышения эхогенности окружающей части подкожной клетчатки. Удается четко проследить подлежащий неповрежденный мышечный апоневроз и собственно мышечную ткань с сохраненной структурой. Клинически разрыв подкожной клетчатки может сопровождаться выраженным болевым синдромом, значительными внешними и физикальными изменениями области повреждения (рис. 12.2.2.2).
Крупные гематомы могут возникать в подкожной клетчатке у детей с тяжелыми хроническими заболеваниями, сопровождающиеся нарушениями свертывающей системы крови, например, у детей с гематологи- ческими заболеваниями, с болезными, требующими назначения антикоагулянтов. Крупные кровоизлияния в подкожную клетчатку имеют неровные контуры, гетерогенную структуру, иногда - жидкостные фрагменты (рис. 12.2.2.3).
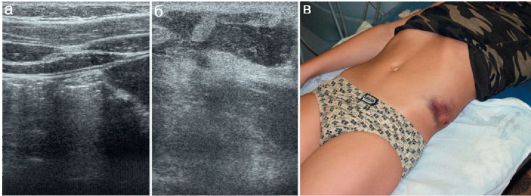
Рис. 12.2.2.2. Разрыв подкожной клетчатки:
а - неповрежденная боковая поверхность брюшной стенки;
б - кровоизлияние в подкожной клетчатке, значительное повышение эхо-
генности по периферии собственно разрыва;
в - вид пациента (12 лет, получил повреждение на тренировке)
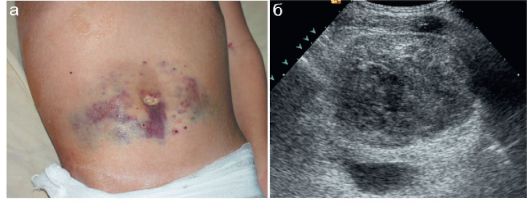
Рис. 12.2.2.3. Гематома передней брюшной стенки у ребенка с терминальной хронической почечной недостаточностью, получающего антикоагулянты: а - вид передней брюшной стенки пациента (следы от инъекций гепарина); б - гематома
Разрывы мышц у детей встречаются нечасто, обычно - в подростковом возрасте при сильном прямом ударе. Клиническая картина достаточно тяжелая: значительная припухлость, деформация конечности в области повреждения, резкая болезненность, отсутствие самостоятельных движений. При рентгенологическом исследовании костно-травматических повреждений не выявляется. Эхографически можно четко определить, какая порция мышцы повреждена, примерные размеры очага поврежде-
ния, наличие или отсутствие чисто жидкостного содержимого. Обычно имеются значительные структурные изменения поврежденной мышцы с отсутствием ее типичного строения. В средней части крупных гематом определяется гипоанэхогенное содержимое, периферическая часть травмированной мышцы имеет повышенную эхогенность (рис. 12.2.2.4).
Рис. 12.2.2.4. Разрыв прямой порции четырехглавой мышцы бедра:
а - продольное сканирование, область повреждения обведена пунктиром;
б - поперечное сканирование;
в - фрагмент гематомы при УЗИ высокочастотным датчиком
Повреждение крупных сухожилий в детской практике также встречается нечасто - в основном у подростков. При УЗИ неизмененного сухожилия четко определяется его структура в виде мелких, параллельно направленных тяжей. При разрыве сухожилия его контуры становятся неровными, нечеткими, вместо типичной тяжистой структуры определяется гетерогенная масса неравномерно пониженной эхогенности (рис. 12.2.2.5).
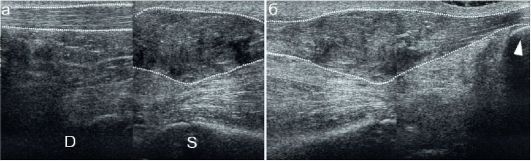
Рис. 12.2.2.5. Разрыв ахиллова сухожилия у подростка:
а - нормальное и поврежденное сухожилия (контуры показаны пунктиром); б - продольная реконструкция поврежденного сухожилия на протяжении от пяточной кости (стрелка) до перехода в мышечную часть
Также ультразвуковой диагностике подлежат повреждения мягкотканых компонентов крупных суставов. Подавляющее большинство УЗИ суставов при повреждениях приходится на коленные суставы, при этом основное значение имеет диагностика гемартроза и повреждений менисков. Эхографически кровь в полости сустава выглядит различно в зависимости от стадии свертывания крови и ретракции сгустка. Свежая кровь в суставе имеет вид мелкодисперсной взвеси и скапливается в первую очередь в верхнем завороте. Через несколько дней кровь может выглядеть как жидкость с осадком или - с септами. При формировании сгустка дифференцировать его от структур сустава сложнее, поскольку сгусток имеет такую же эхогенность, как и мягкотканые компоненты сустава (рис. 12.2.2.6).
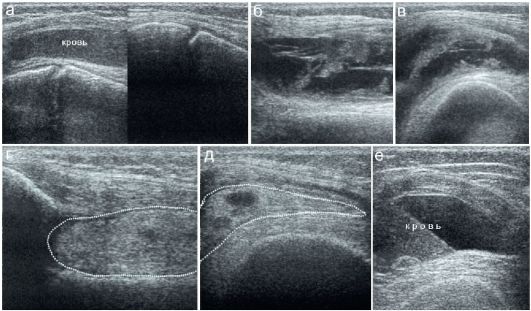
Рис. 12.2.2.6. Эхографические варианты гемартрозов:
а - свежая кровь в верхнем завороте сустава (сравнение с контралатеральной стороной);
б, в - продольное и поперечное сканирование над верхним заворотом у ребенка с гемартрозом;
г, д - сгусток крови (пунктир) в верхнем завороте сустава при продольном и поперечном сканировании
е - кровь в латеральном завороте имеет вид жидкости с осадком
Повреждения менисков максимально точно диагностируются на МРТ, но в детской практике это исследование практически не проводится. Ультразвуковая диагностика повреждений мениска весьма рас- пространена, но точность ее не абсолютна. Типичны нарушение правильности и четкости контура мениска, увеличение размеров мениска, наличие дефекта, отек окружающих тканей и минимальное скопление жидкости около поврежденного мениска. Характерны также утолщение, повышение эхогенности и нарушение четкости структур мягких тканей около мениска, что обычно соответствует травме латеральных связок сустава (рис. 12.2.2.7).
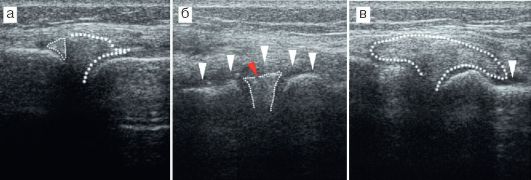
Рис. 12.2.2.7. Повреждения менисков:
а - фрагмент мениска сохранен (мелкий пунктир), остальная часть визуализируется нечетко (крупный пунктир);
б - нарушение целостности контура мениска показано красной стрелкой, белыми - отек окружающих тканей;
в - мениск увеличен (пунктир), контуры его нечеткие, стрелкой показано минимальное скопление жидкости около мениска
ТЕСТОВЫЕ ВОПРОСЫ
1. Основным методом лучевой диагностики повреждений мягких тканей у детей является:
А - рентгенологический;
Б - УЗИ;
В - КТ;
Г - все перечисленные методы.
2. Эхографически можно визуализировать:
А - ушибы и разрывы подкожной клетчатки; гематомы, ушибы, разрывы мышц;
Б - повреждения крупных сухожилий;
В - повреждения мягкотканых компонентов суставов; Г - все перечисленные варианты повреждений.
Правильные ответы: 1 - Б; 2 - Г.
12.3. Инородные тела опорно-двигательного аппарата ■■
Инородные тела опорно-двигательного аппарата у детей встречаются относительно часто. В большинстве случаев наблюдаются мелкие, чаще-металлические инородные тела стоп и ягодиц, когда дети наступают босыми ногами или садятся на острые предметы. Обнаружение металлических инородных тел не представляет значительных проблем, поскольку они легко определяются рентгенологически (рис. 12.3.1).
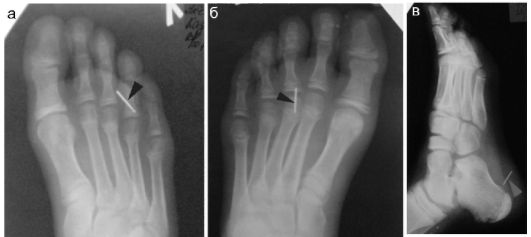
Рис. 12.3.1. Инородные тела (фрагменты иголок) мягких тканей стоп у детей. Инородные тела показаны стрелками
Рентгенонегативные инородные тела во многих случаях могут быть визуализированы на УЗИ. Всегда четко дифференцируются деревянные и текстильные включения. Они определяются как структуры высокой эхогенности с четкой акустической тенью. Стеклянные и пластмассовые инородные тела определяются хуже (рис. 12.3.2).
Также эхографически могут быть достоверно дифференцированы дренажи в мягких тканях, что бывает необходимо как для контроля их положения, так и для оценки состояния воспаленных мягких тканях,
наличия жидкостных скоплений и пр. (рис. 12.3.3). Дренажи при продольном сканировании определяются в виде трубчатой структуры, которая имеет стенки определенной толщины и анэхогенный просвет.
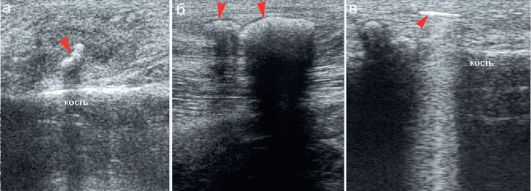
Рис. 12.3.2. Инородные тела мягких тканей:
а - текстильное инородное тело малых размеров;
б - инородное тело (смола) в мягких тканях бедра у ребенка, леченного народными средствами от остеомиелита;
в - пластмассовый осколок в мягких тканях пальца у подростка
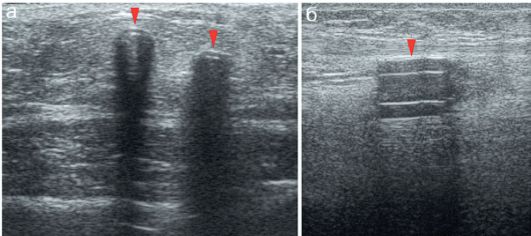
Рис. 12.3.3. Дренажи в мягких тканях:
а - 2 дренажные трубки (стрелки) в подкожной клетчатке передней брюшной стенки у ребенка 10 лет, поперечное сечение;
б - фрагмент дренажа в мягких тканях у ребенка 14 лет с остеомиелитом бедра, продольное сечение
ТЕСТОВЫЕ ВОПРОСЫ
1. Основным методом лучевой диагностики металлических инородных тел является:
А - рентгенологический; Б - УЗИ;
В - КТ;
Г - все перечисленные методы.
2. На УЗИ мягких тканей можно визуализировать: А - нерентгеноконтрастные инородные тела;
Б - дренажные трубки;
В - гематомы, скопления жидкости в мягких тканях; Г - все перечисленные объекты.
Правильные ответы: 1 - А; 2 - Г.
12.4. Гнойно-воспалительные заболевания
Гнойно-воспалительные заболевания опорно-двигательного аппарата у детей встречаются достаточно часто; для их диагностики используют весь спектр лучевых методик, традиционно применяемых в детской практике: в первую очередь рентгенологическое исследование (костные структуры), затем - УЗ (мягкие ткани), нечасто - КТ. Именно воспалительные заболевания являются показанием к применению радиоизотопной диагностики.
12.4.1. Гнойно-воспалительные заболевания костей ■■■
Лучевая диагностика гнойно-воспалительных заболеваний костей достаточно сложна в силу особенностей течения воспалительного процесса: начинаясь в костном мозге, воспалительный процесс распространяется из глубины кости на периферию и только после этого на окружающие мягкие ткани. Это и определяет сложность применения физикальных методов исследования. Кроме того, макроструктурные изменения кости при остеомиелите, которые могут быть зафиксированы рентгенологически, появляются обычно в сроки не ранее 2 нед от начала заболевания, на более ранних сроках собственно деструкция кости не может быть доказана рентгенологически. Поэтому в ранние сроки от начала заболевания может быть использовано УЗИ, при котором определяется нечеткость границы кортикальной пластины, отек надкостницы, иногда - минимальное параоссальное скопление жидкости. Характерны также утрата четкости строения параоссальных мягких тканей, исчезновение четкости визуализации мышечного фасциального футляра, возможны мелкие плоские скопления жидкости в толще мягких тканей (рис. 12.4.1.1).
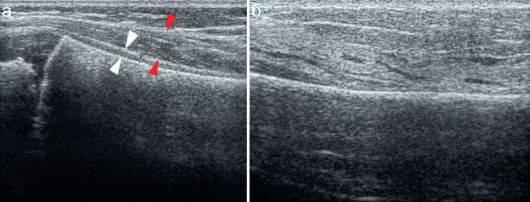
Рис. 12.4.1.1. Ранние эхографические признаки остеомиелита: а - норма: гипоэхогенный слой между белыми стрелками - надкостница, при этом глубокая стрелка указывает на кортикальную пластину, а поверхностная - на мышечную фасцию; между красными стрелками - мышца, выше - подкожная клетчатка;
б - остеомиелит: четкость строения мягких тканей утрачена, дифференцировки слоев мягких тканей нет, в толще мышцы - минимальные жидкостные прослойки
В более позднее сроки, когда гнойный процесс распространяется за пределы кости, возможно формирование поднадкостничной флегмоны, когда под отслоенной надкостницей скапливается гной, иногда - в значительном количестве (рис. 12.4.1.2).
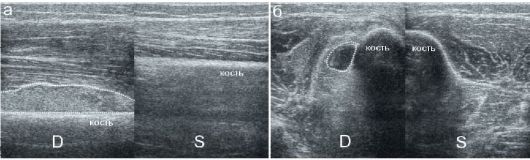
Рис. 12.4.1.2. Поднадкостничная флегмона при остеомиелите большеберцовой кости:
а - продольное сканирование. На стороне поражения (D) определяется значительное утолщение мягких тканей и поднадкостничное скопление гетерогенного бесструктурного содержимого (гной), показанное пунктиром; б - поперечное сканирование, аналогичные изменения
Позднее происходит нарушение целости надкостницы, и гной распространяется в мягкие ткани. В это время уже могут иметь место рентгенологические изменения в виде периостальной реакции и нарушения структуры кости (рис. 12.4.1.3).
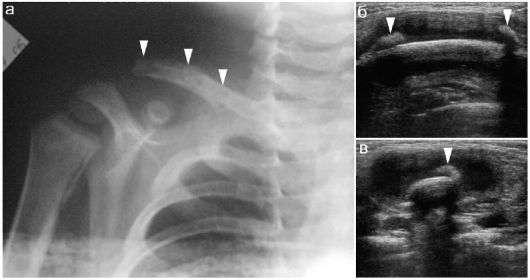
Рис. 12.4.1.3. Остеомиелит ключицы у ребенка 16 месяцев: а - рентгенологическая картина: костные изменения показаны стрелками; б, в - УЗИ, продольный и поперечный сканы. Определяются отслойка и нарушение целостности надкостницы (стрелки), периоссальное скопление жидкостного содержимого (интраоперационно - жидкий гной)
Ведущим методом лечения остеомиелита в детском возрасте, за исключением периода новорожденности, является хирургический, при котором выполняются остеоперфорации в месте поражения кости с установкой внутрикостного лаважа. Рентгенологически и эхографически можно проследить состояние кости на этапах лечения (рис. 12.4.1.4).
При неблагоприятном течении процесса возможно гнойное расплавление значительной части кости, образование костных секвестров. Наиболее часто в детском возрасте такое течение заболевания имеет место при поражении костей голени, в частности при посттравматическом остеомиелите. Однако возможно образование костных секвестров при поражении любых костей (рис. 12.4.1.5).
Тяжелое течение эпифизарного остеомиелита может приводить к формированию патологических состояний суставов: анкилозиро- ванию, вывиху. На практике чаще всего встречается патологический
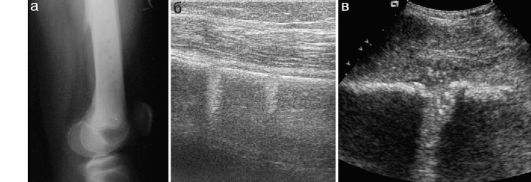
Рис. 12.4.1.4. Остеоперфорации при остеомиелите: а - рентгенограмма после остеоперфораций; б - тот же пациент, эхограмма;
в - эхограмма дефекта кости у другого пациента с остеомиелитом
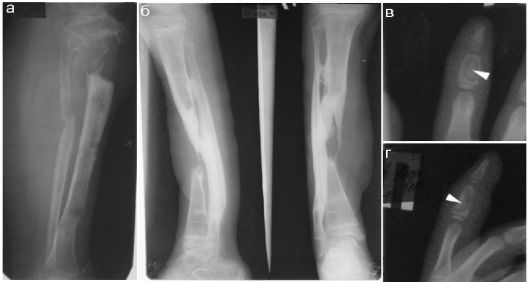
Рис. 12.4.1.5. Рентгенологические варианты тяжелого течения остеомиелита: а - субтотальное поражение малоберцовой кости, тотальное остеомиелитические поражения большеберцовой кости с дефектом в области проксимального метафиза, резко выраженный остеопороз (подросток); б - прямая и боковая рентгенограммы у ребенка с посттравматическим остеомиелитом костей голени, дефектом большеберцовой кости, деформацией и остеосклерозом малоберцовой кости (подросток); в, г - прямая и боковая проекции II пальца: остеомиелит с формированием секвестра (стрелка) у ребенка 1,5 лет
вывих тазобедренного сустава после эпифизарного остеомиелита бедра. Заболевание чаще поражает детей раннего возраста. Для исследования тазобедренного сустава применяют рентгеновское исследование в положении Лаунштейна - с максимальным разведением бедер. Это положение позволяет зафиксировать минимальные смещения головки (рис. 12.4.1.6).
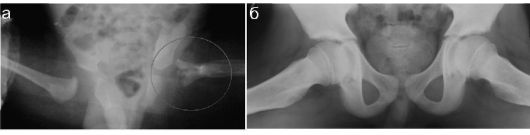
Рис. 12.4.1.6. Рентгеновские снимки по Лаунштейну:
а - ребенок 5 месяцев после эпифизарного остеомиелита бедра слева, патологический вывих бедра (зона интереса показана красным контуром); б - норма (12 лет)
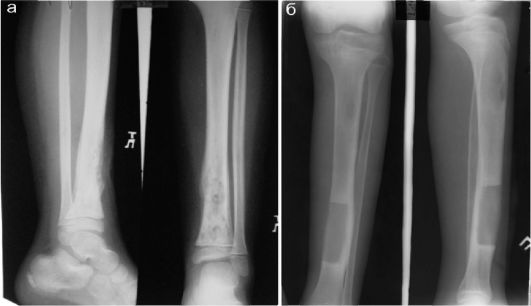
Рис. 12.4.1.7. Контроль лечения остеомиелита: а - остеомиелит нижней трети большеберцовой кости; б - другой ребенок с аналогичным заболеванием: состояние после корытообразной резекции кости
Формирование секвестров при остеомиелите требует проведения хирургического вмешательства - секвестрэктомии. В ряде случаев выполняют корытообразную резекцию кости в пределах здоровых тканей (рис. 12.4.1.7).
Туберкулезное поражение крупных суставов занимает особое значение в структуре воспалительных заболеваний костей.
По данным разных авторов, костная форма занимает 2-4-е место по частоте всех случаев внелегочного туберкулеза. В течении туберкулеза костно-суставной системы выделяют три фазы:
I фаза - преартритическая: развитие первичного остита;
II фаза - артритическая: разрушение суставного хряща с последующим развитием вторичного артрита;
III фаза - постартритическая: фаза последствий перенесенного специфического остеомиелита.
Процесс начинается в костном мозге. Излюбленной локализацией являются эпифизы костей, образующие тазобедренный (туберкулезный коксит) и коленный (туберкулезный гонит) суставы. Диафизы поражаются редко. Синовиальные оболочки вовлекаются в процесс вторично при переходе его с эпифиза кости на ткани сустава. С кости специфический процесс распространяется на прилежащие к суставам мягкие ткани, что ведет к появлению натечных абсцессов и свищей.
Во II фазу очаг деструкции распространяется по направлению к поверхности кости и либо наружу, либо в полость близлежащего сустава; образуются свищи, перифокальные и натечные абсцессы и ряд других осложнений основного туберкулезного очага разрушения. Распадающиеся массы очень быстро занимают обширные участки кости.
В постартритической фазе приостанавливается дальнейшее разрушение суставных поверхностей, увеличивается плотность губча- того и компактного отделов кости, в промежутках между костными балками образуется фиброзная ткань, а не костный мозг. Вокруг очагов специфического воспаления появляется соединительнотканная капсула с отграничением от окружающей ткани. Возможно также их полное рубцевание и отложение в творожистых массах солей кальция. Как осложнение возможны формирование патологических переломов, костных анкилозов, грубые деформации костных компонентов суставов.
На рисунке 12.4.1.8 представлены рентгенограммы детей с туберкулезным кокситом на различных стадиях заболевания.
В оценке мягкотканых компонентов суставов может быть использовано и УЗИ, однако основным методом, определяющим как тяжесть
поражения, так и необходимость оперативной коррекции, является рентгеновское исследование (рис. 12.4.1.9).
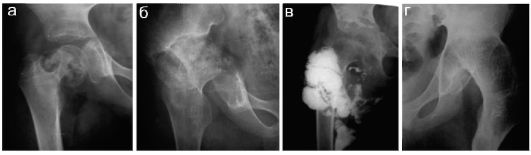
Рис. 12.4.1.8. Туберкулезный коксит:
а - преартритическая стадия, множественные секвестры и ободок склероза вокруг зоны деструкции;
б - артритическая стадия: разрушение головки бедра и дна вертлюжной впадины;
в - артритическая стадия. Фистулография мягких тканей: контрастирована крупная полость абсцесса, определяются очаги деструкции в подвздошной кости, атрофия головки бедренной кости;
г - постартритическая стадия: костный анкилоз. Сохраняются остаточные уплотненные казеозные включения
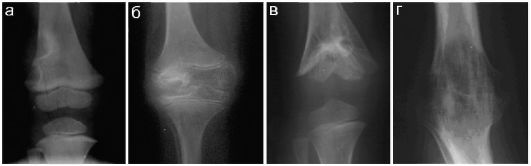
Рис. 12.4.1.9. Туберкулезный гонит:
а - преартритическая стадия: ободок склероза вокруг зон деструкции в метафизарной зоне бедренной кости;
б - артритическая стадия: контактная деструкция суставных поверхностей в наружной зоне, крупный очаг деструкции в наружном мыщелке бедренной кости с прорывом в сустав:
в - постартритическая стадия: остеосклероз метаэпифиза и деформация дистального эпифиза бедренной кости;
г - постартритическая стадия: костный анкилоз коленного сустава
ТЕСТОВЫЕ ВОПРОСЫ
1. Рентгенологические признаки деструкции костной ткани при остеомиелите возникают:
А - в продромальном периоде заболевания;
Б - в первые часы заболевания;
В - на 2-е сутки заболевания;
Г - через 2 нед от начала заболевания.
2. Косвенные эхопризнаки остеомиелита появляются: А - раньше рентгенологических;
Б - позже рентгенологических;
В - одновременно с рентгенологическими;
Г - возможен любой из вариантов.
3. Ранними косвенными эхопризнаками остеомиелита являются:
А - нечеткость контуров надкостницы, ее утолщение; утолщение мягких тканей;
Б - нечеткость контура кортикального слоя кости, минимальные параоссальные жидкостные скопления;
В - исчезновение четкости визуализации мышечного фасциального футляра;
Г - все перечисленные эхографические изменения.
4. При распространении гнойного процесса за пределы кости на УЗИ выявляются:
А - поднадкостничные скопления гноя или выпота;
Б - нарушение целости надкостницы с формированием гнойников в мягких тканях;
В - значительное утолщение и нарушение структурности мягких тканей; Г - возможны все перечисленные варианты.
5. Лучевой контроль состояния кости при остеомиелите проводится в основном:
А - рентгенологически; Б - с помощью УЗИ; В - с помощью КТ; Г - не проводится.
Правильные ответы: 1 - Г; 2 - А; 3 - Г; 4 - Г; 5 - А.
12.4.2. Гнойно-воспалительные заболевания суставов и мягких тканей ■■■
Гнойно-воспалительные заболевания мягких тканей и суставов редко являются показаниями к проведению лучевого исследования. В основном проводят рентгенологические исследование для исключения деструктивных или травматических повреждений костных фрагментов в области поражения. В большинстве случаев никаких костных изменений не выявляется, но проведение исследования необходимо, поскольку анамнез заболевания у детей зачастую весьма спутан и исключить в первую очередь травму бывает очень сложно.
Для оценки собственно мягких тканей целесообразно использовать УЗИ. Инфильтраты определяются как нечетко отграниченные участки повышения эхогенности, абсцессы могут выглядеть по-разному в зависимости от консистенции гноя. Жидкий гной может быть анэхогенным, густой - выглядеть как бесструктурное содержимое пониженной или средней эхогенности. Окружающие мягкие ткани всегда утолщены, повышенной эхогенности, четкость их структуры снижена или утрачена
(рис. 12.4.2.1)
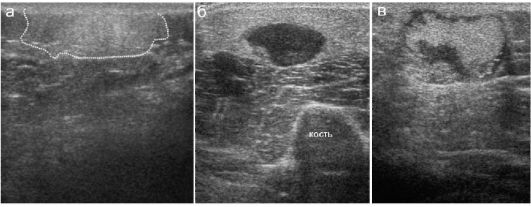
Рис. 12.4.2.1. Воспалительные изменения мягких тканей: а - инфильтрат (контуры обведены пунктиром); б, в - различные варианты абсцессов
Эхографически дифференцировать флегмону бывает достаточно сложно: гноевидные или некротические массы, как и подкожная клетчатка, имеют среднюю эхогенность и гетерогенную структуру. Четких границ патологический процесс не имеет. Зафиксировать сосудистый рисунок в здоровой подкожной клетчатке эхографичес-
ки практически невозможно, так что его отсутствие не может служить дифференциальным признаком. Характерными изменениями подкожной клетчатки при флегмоне следует считать ее утолщение, исчезновение четкости ее структуры (обязательно следует сравнить со структурой контралатеральной непораженной стороны) и появление тонких анэхогенных (жидкостных) прослоек в толще клетчатки
(рис. 12.4.2.2).
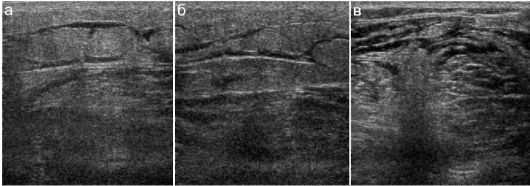
Рис. 12.4.2.2. Различные эхографические варианты флегмон (операционное подтверждение)
Воспалительные заболевания суставов эхографически дифференцируются легко и достоверно. Чаще всего поражаются крупные суставы нижних конечностей - тазобедренный и коленный. Клиническая диагностика коксита у детей, особенно первых лет жизни, достаточно сложна: дети плохо локализуют боль, не могут четко сформулировать жалобы. Отека и гиперемии области сустава часто не наблюдается. Внешние проявления: контрактуры в тазобедренном и коленном суставах, отсутствие или резкое ограничение самостоятельных движений в конечности в совокупности с негативной реакцией детей на осмотр не позволяют достоверно судить о локализации патологического процесса.
Максимально информативно исследование по передней поверхности тазобедренного сустава: капсула сустава здесь прикрыта минимальным мышечным слоем и скопление жидкостного содержимого происходит именно здесь. При банальном коксите на УЗИ определяются увеличение шеечно-капсульного промежутка, утолщение суставной капсулы и появление небольшого количества жидкостного содержимого в полости сустава (рис. 12.4.2.3).
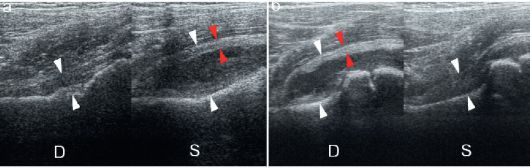
Рис. 12.4.2.3. УЗИ при коксите:
а - коксит слева: определяется увеличение шеечно-капсульного промежутка (между белыми стрелками, сравнить с контралатеральной стороной), утолщение капсулы сустава (между красными стрелками), небольшое количество выпота в полости сустава;
б - коксит справа, аналогичные изменения и обозначения
При гоните внешние изменения сустава обычно сводятся к его отеку, иногда - гиперемии и гипертермии. УЗИ коленного сустава проводится по всем его поверхностям, поскольку воспалительные изменения могут локализоваться в разных анатомических структурах сустава. В первую очередь выпот и отек синовиальной оболочки определяется в области верхнего заворота, при значительном количестве выпота в суставе он может накапливаться в парапателлярных заворотах. Значительно реже наблюдаются воспалительные изменения со стороны синовиальных сумок m. semimembranosus и m. semitendinosus.
Большое значение имеет качественный эхографический анализ выпота: в начале заболевания выпот чаще чисто жидкостной, затем появляются тонкие нити фибрина, сгустки, возможно неравномерное, выраженное утолщение синовиальной оболочки. При допплеровском исследовании удается зафиксировать усиление сосудистого рисунка в синовиальной оболочке (рис. 12.4.2.4).
Сходная с гонитом клиническая картина может наблюдаться при препателлярных бурситах, флегмонах области коленного устава. УЗИ в таких случаях позволяет четко дифференцировать наличие или отсутствие заинтересованности структур сустава в воспалительном процессе
(рис. 12.4.2.5).
Кисты Беккера у детей встречаются нечасто, локализуются в под- коленной ямке и имеют разнообразную форму и размеры. Проследить соединение полости кисты с полостью коленного сустава при УЗИ обычно не удается (рис. 12.4.2.6).
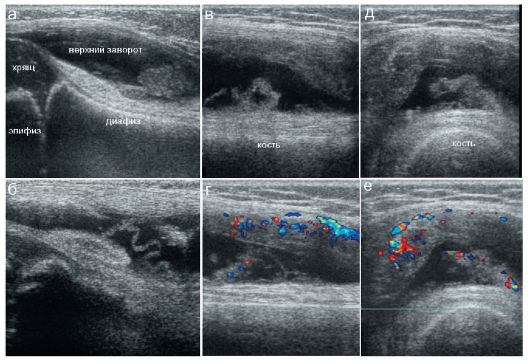
Рис. 12.4.2.4. УЗИ при гоните:
а - выпот в верхнем завороте сустава;
б - сгустки фибрина в полости сустава и неравномерное утолщение синовиальной оболочки при гоните;
в, г - гиперемия синовиальной оболочки (продольный скан); д, е - те же изменения (поперечный скан)
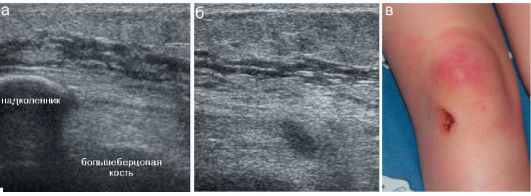
Рис. 12.4.2.5. Препателлярный бурсит у ребенка 11 лет:
а, б - изменения препателлярных мягких тканей по передней поверхности сустава; в - внешний вид зоны поражения
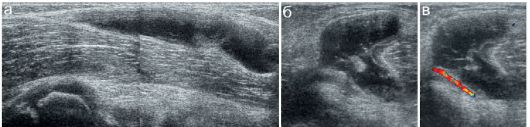
Рис. 12.4.2.6. Киста Беккера:
а - продольный скан в подколенной области;
б, в - другой ребенок, киста Беккера небольших размеров
Теносиновиты эхографически визуализируются достоверно: опреде- ляется небольшое скопление жидкости в синовиальном влагалище сухожилия (рис. 12.4.2.7).
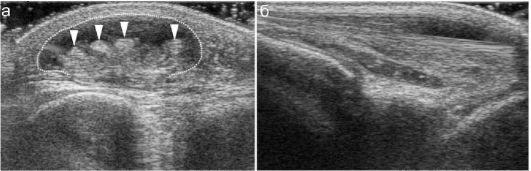
Рис. 12.4.2.7. Теносиновит сгибателей пальцев, сканирование на уровне запястья:
а - поперечное сканирование: синовиальное влагалище с жидкостным содержимым показано пунктиром, сухожилия - стрелками; б - продольный скан
ТЕСТОВЫЕ ВОПРОСЫ
1. Основным лучевым методом диагностики гнойно-воспалительных заболеваний мягких тканей является: А - рентгенологический; Б - УЗИ;
В - КТ;
Г - лучевая диагностика гнойно-воспалительных заболеваний мягких тканей у детей невозможна.
2. Характерными эхографическими признаками коксита являются: А - увеличение шеечно-капсульного расстояния;
Б - утолщение синовиальной оболочки сустава; В - жидкостное содержимое в полости сустава; Г - совокупность всех перечисленных признаков.
3. При банальном коксите у детей рентгенологически: А - изменений не определяется;
Б - имеется изменение шеечно-диафизарного угла;
В - имеется снижение высоты головки бедренной кости;
Г - имеется сглаженность контуров суставной впадины.
4. При гоните у детей на УЗИ может быть выявлено:
А - наличие жидкостного содержимого в полости сустава и синовиальных сумках;
Б - утолщение синовиальной оболочки сустава;
В - наличие включений, сгустков, нитей фибрина в полости сустава;
Г - все перечисленные изменения.
Правильные ответы: 1 - Б; 2 - Г; 3 - А; 4 - Г.
12.4.3. Остеосцинтиграфия в детской практике. Радионуклидная визуализация опорно-двигательного аппарата ■
Показания к исследованию:
1) подозрение на опухолевый процесс в костях;
2) выявление метастазов злокачественных опухолей в кости (особенно при болевом синдроме) ;
3) дифференциальная диагностика между злокачественными и доброкачественными новообразованиями;
4) клиническая оценка динамики опухолевых процессов на стадиях лечения;
5) воспалительные заболевания костей и суставов (для топической диагностики патологических очагов);
6) контроль процесса консолидации костной ткани при переломах.
Техническое обеспечение исследования базируется на изобретении Н.О. Anger гамма-камеры (
Современные аппараты с компьютерным обеспечением могут накладывать томографические срезы на компьютерно-томографические или
магнитно-резонансные срезы и совмещать анатомическую информацию с функциональной.
Сцинтиграфия скелета в диагностике первичных опухолей и костных метастазов.
I. РФП, накапливающиеся в тканях, поврежденных неспецифическим изменениям со стороны опухоли. Ткани, окружающие костную опухоль, реагируют повышением остеобластической активности. Препараты - фосфатные соединения, меченные 99мТС : пирофосфат, метилендифосфонат, полифосфат и др. - накапливаются (гиперфиксация, аккумуляция) в остеобластах. Повышенное накопление остеотропных препаратов в патологических очагах (по данным Г.А. Зубовского) отмечено в 96% случаев - «горячие» очаги, и только в 4% случаев накопление было снижено. Метод обладает высокой чувствительностью и низкой специфичностью.
II. РФП, проникающие в опухолевые клетки. Радионуклиды таллия 199Т1, 201Т1 локализуются в митохондриях, накапливаются в тканях с интенсивным энергетическим обменом. В настоящее время в онкологической практике применяются комплексы технеция -
Остеосцинтиграфия - эффективный метод выявления метастазов злокачественных опухолей в кости. Метастазы визуализируются в виде очагов повышенного накопления РФП - «горячие» очаги. Достоверным считается преобладание накопления РФП в очаге над симметричным здоровым участком на 30-40%.
Радионуклидный метод значительно опережает (на 2-4 мес и даже до 6 мес) появление рентгенологических признаков поражения костей, так как они появляются лишь при деминерализации не менее чем на 25%. Чаще метастазы локализуются в позвоночнике и ребрах, реже в костях таза, грудине, черепе, трубчатых костях. На сцинтиграфии визуализируются до 98% «горячих» очагов и около 2% «холодных» очагов. При остеосцинтиграфии выявляются очаги повышенного накопления РФП у больных с остеобластической формой остеогенной саркомы, хондросаркомой, ретикулосаркомой; неостеогенная опухоль - саркома Юинга.
К недостаткам сцинтиграфии костей при первичных опухолях относится то, что и злокачественные, и доброкачественные новообразования визуализируются как области повышенного накопления РФП - так называемые «горячие» очаги (рис. 12.4.3.1).
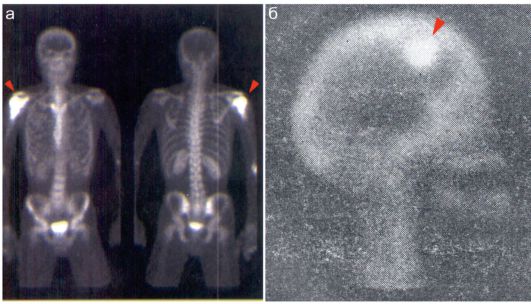
Рис. 12.4.3.1. Сцинтиграммы детей с опухолевыми поражениями скелета: а - сцинтиграмма в передней и задней проекциях мальчика 15 лет с осте- областической формой остеогенной саркомой. Определяется «горячий» очаг накопления РФП - 99m Тс-пирофосфат, через 4 часа после внутривенного введения в головке плечевой кости справа (стрелки). РФП накопился и в мочевом пузыре;
б - боковая сцинтиграмма черепа мальчика 10 лет с эозинофильной гранулемой; определяется «горячий» очаг (стрелка)
Сцинтиграфия костей в диагностике неопухолевых заболеваний основана на визуализации процесса и выражается в повышенном накоплении РФП (фосфатные комплексы, меченные 99мТС) на остеосцинтиграммах - «горячие» очаги.
Оптимальные РФП для выявления воспалительных заболеваний:
• при остеомиелите аксиального скелета: 67Gа-цитрат, 99мТС - человеческие иммуноглобулины;
• при остеомиелите периферического скелета: 99мТС-ГМПАО (гексаметилпропиленаминоксим), 99мТС-антитела к гранулоцитам.
Метод эффективен даже в начальных стадиях процесса при отсутствии грубых морфологических изменений (рис. 12.4.3.2).
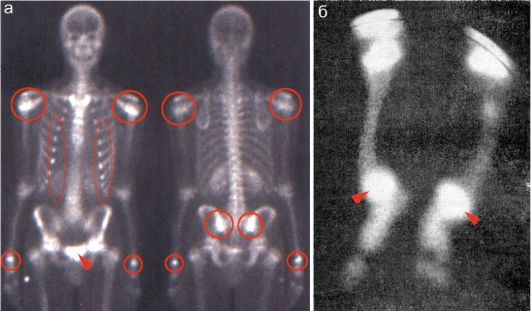
Рис. 12.4.3.2. Сцинтиграфия скелета при воспалительных заболеваниях: а - сцинтиграмма скелета в передней и задней проекции мальчика 14-ти лет с остеомиелитом лонной кости. Визуализируется «горячий» очаг в области лонной кости (стрелка), повышенное накопление РФП в области плечевых и лучезапястных суставов, в области грудиноключичных и крестцово-подвздошных сочленений (красный контур), а также в области хондрокостальных границ (тонкий контур);
б - сцинтиграмма нижних конечностей мальчика 6-ти лет с фосфат-диабетом. Эпифизы трубчатых костей имеют почти шаровидную форму. В метафизах накопление РФП (99m Тс-пирофосфат) незначительное. Накопление РФП в проекции голеностопных суставов резко выражено (стрелки)
Остеосцинтиграфия проводится при подозрении на перелом при отсутствии рентгенологического подтверждения; осуществляется контроль за процессом консолидации костной ткани (рис. 12.4.3.3).
Для исследования применяют РФП - фосфатные комплексы, меченные 99мТС: 99мТС-пирофосфат и 99мТС-технефор. Через 24 ч после введения в 95 % случаев отмечается накопление РФП в зоне травмы, кото- рое визуализируется на сцинтиграммах в виде «горячего» очага. РФП в костной мозоли сохраняется около 2 лет после перелома.
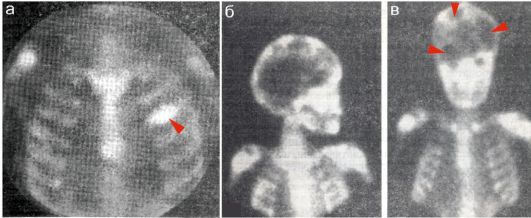
Рис. 12.4.3.3. Сцинтиграфия при различных заболеваниях: а - сцинтиграмма грудной клетки в передней проекции у мальчика 7 лет на пятый день после травмы. Определяется повышенное накопление 99m Тспирофосфата в области IV ребра слева - «горячий» очаг (стрелка); б, в - сцинтиграмма верхней половины скелета в боковой и прямой проекциях у девочки 5 лет с ксантофибромой. В области черепа определяются множественные «холодные» очаги (стрелки, наблюдение Г.А. Зубовского и Ю.Н. Смирнова)
В норме на сцинтиграммах визуализируются кости с относительно симметричной фиксацией РФП. Некоторое увеличение накопления индикатора отмечается в акромеально-ключичных, грудиноключичных, подвздошно-крестцовых сочленениях и в проекции лопаток.
Как уже отмечалось, накопление РФП называется «горячим» очагом, а отсутствие накопления РФП - «холодным» очагом. Эти изменения неспецифичны и могут наблюдаться при заболеваниях различной природы.
12.5. Прочие заболевания ■
Одним из наиболее частых заболеваний опорно-двигательного аппарата в детском возрасте является сколиоз. Сколиозами называют все виды стойкого бокового искривления позвоночника, сочетающиеся с его торсией. Причинами врожденного сколиоза являются аномалии развития позвоночника и ребер (добавочные позвонки, полупозвонки и ребра, синостоз позвонков и ребер и пр.). Приобретенные сколиозы развиваются как следствие различных заболеваний. Статические сколиозы возникают при укорочении нижней конечности, вывихе, анкилозе,
контрактурах в коленном и тазобедренном суставах и пр.; неврогенные и миогенные сколиозы встречаются при рахите, мышечной дистонии, полиомиелите, болезни Литтля, сирингомиелии и пр. Известны сколиозы вследствие массивных послеожоговых рубцов тела, после массивного фибриноторакса. Идиопатический сколиоз, причина которого до настоящего времени не вполне ясна, является самой частой разновидностью патологии в детском возрасте.
Величина искривления позвоночника определяется двумя способами. По способу Фергюссона определяются центр позвонка на вершине искривления и центры нейтральных позвонков выше и ниже дуги искривления. Эти точки соединяют прямыми линиями, угол между которыми и является углом искривления. По методу Кобба на рентгенограмме проводят линии, параллельные верхней и нижней поверхностям нейтральных позвонков соответственно выше и ниже дуги искривления. Пересечение перпендикуляров к этим линиям формирует угол, равный величине искривления (рис. 12.5.1). В настоящее время более широко используется определение угла искривления по Коббу. Обязательным компонентом сколиоза является ротационное смещение позвонков (определяется по наличию смещения остистых отростков позвонков). Без него можно говорить о «круглой спине» как о нарушении осанки ребенка.
В сложных случаях перспективным является использование МРТ.
Второе по частоте место среди всей патологии опорно-двигательного тракта занимает плоскостопие - деформация, проявляющаяся уплощением свода стопы. Чаще происходит уплощение продольного вида, реже - поперечного или их сочетание. Возможно также сочетание плоскостопия с другими деформациями стопы. Различают врожденное и приобретенное плоскостопие. Преобладает второй вариант, а точнее - его статическая разновидность, которая развивается у детей школьного возраста при несоответствии тонуса мышц статической и динамической нагрузке на стопу (рис. 12.5.2).
Диагностика заболевания основана на клиническом осмотре, который дополняется рентгеновским исследованием стоп. На профильной рентгенограмме проводят две линии:
- от середины блока таранной кости по его суставной поверхности до точки опоры пяточного бугра;
- от той же точки таранной кости до головки I плюсневой кости. В норме угол, образованный этими прямыми, составляет 90?, при
плоскостопии он увеличивается, а при полном уплощении стопы достигает 120?.
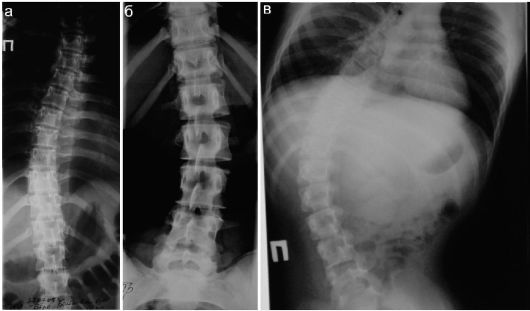
Рис. 12.5.1. Сколиозы:
а - S-образный сколиоз грудопоясничного отдела позвоночника. Основная дуга Th6-Th11 отклонена вправо с патологической ротацией тел позвонков влево 2 степени. Угол по Коббу-13?. Дуга Th2-Th6 отклонена влево с патологической ротацией тел позвонков 2 степени вправо. Угол по Коббу - 11?. Определяется боковая левосторонняя клиновидность тел Th8-Th9 на высоте основания дуги;
б - левосторонний сколиоз поясничного отдела с дугой TH12-L4 с патологической ротацией тел позвонков вправо. Угол по Коббу 9?. Косвенные признаки торсии L1- L2;
в - вторичная деформация позвоночника и грудной клетки у ребенка с тяжелым детским церебральным параличом
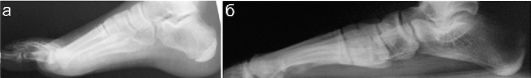
Рис. 12.5.2. Рентгенограмма нормальной (а) и плоской (б) стоп
Воронкообразная деформация грудной клетки является наиболее частым вариантом ее деформации. Диагноз ставят при внешнем осмотре пациента, рентгенологическое исследование имеет дополнительное
значение. На прямой рентгенограмме возможно зафиксировать смещение средостения (чаще - влево), по боковой рентгенограмме определяется вдавление грудины (рис. 12.5.3). Заболевание часто сочетается с малыми аномалиями сердца, редко - с тяжелыми пороками сердца, поэтому в план обследования детей обязательно должно быть включено исследование сердца - ЭКГ и ЭхоКГ. Воронкообразная деформация грудной клетки часто развивается у детей с синдромальной формой патологии: при марфаноподобных синдромах, в частности синдроме Элерса-Данлоса. Проявления соединительнотканной недостаточности затрагивают в таких случаях не только хрящевую часть ребер, но и сердце (пролапс митрального клапана - необходимость ЭхоКГ), и стенку сосудов (риск кровотечения).
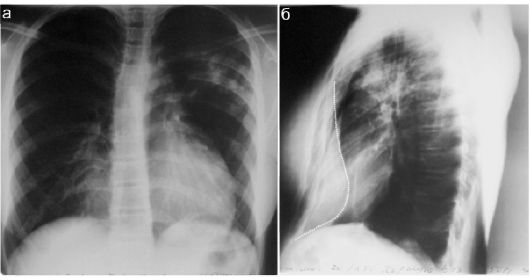
Рис. 12.5.3. Воронкообразная деформация грудной клетки:
а - прямая рентгенограмма. Сердце несколько смещено влево;
б - боковая рентгенограмма. Пунктиром показана деформация грудины
Лечение воронкообразной деформации грудной клетки хирургическое. Чаще всего выполняют резекцию измененных фрагментов ребер и устанавливают загрудинно металлическую пластину, положение которой контролируют рентгенологически. Состояние резецированного хряща при необходимости можно контролировать эхографически (рис. 12.5.4)
Болезнь Пертеса чаще возникает у мальчиков в возрасте 6-10 лет. Диагностика и оценка стадийности процесса основана на рентгенологи-
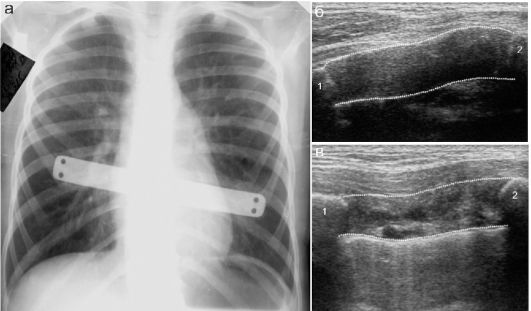
Рис. 12.5.4. Состояние после коррекции воронкообразной деформации грудной клетки: а - рентгенограмма; б - неизмененный реберный хрящ; в - ткань после резекции хряща
ческой картине. Рентгенологически различают начальную стадию, стадию перелома, стадию образования секвестроподобных теней и стадию восстановления структуры.
В начальной стадии определяются остеопороз головки и шейки бедренной кости, изменение формы головки (уплощение), расширение суставной щели. Затем происходит уплощение, уплотнение и нарушение структуры головки бедра - стадия импрессионного перелома. Типичные изменения развиваются в следующей стадии: очаговые некротические изменения в головке бедра придают ей вид, рентгенологически схожий с образованием секвестров. Одновременно шейка бедра утолщается вследствие периостальных наслоений. Возможно формирование подвывиха бедра. В стадии восстановления структуры головка бедра постепенно приобретает нормальную структуру, но форма ее полностью не восстанавливается.
Основной метод диагностики болезни Пертеса - рентгенологический. В последние годы стали применять КТ, которая позволяет более детально оценить костную структуру головки бедра (рис. 12.5.5).
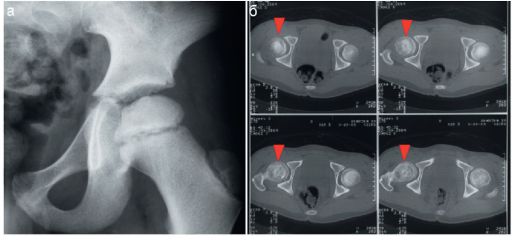
Рис. 12.5.5. Болезнь Пертеса:
а-рентгенограмма: высота головки бедренной кости уменьшена, контуры ее неровные, плотность неравномерно повышена;
б-КТ, серия срезов: структура головки бедра на стороне поражения (стрелка) резко изменена, плотность кости неравномерно снижена, головка деформирована
Костные кисты у детей подчас выявляются «случайно», когда рен- тгеновский снимок выполняют при подозрении на травматическое повреждение кости. Возможен и патологический перелом кости в месте локализации кисты. Рентгенологически наблюдаются перестройка костной ткани, «вздутие» контура кости и разряжение ее структуры (рис. 12.5.6). Всегда должна иметь место онкологическая настороженность: кистозный вид может иметь и злокачественная опухоль кости.
Перестройка костной ткани может иметь место при различных заболеваниях, каждое из которых требует самостоятельного обсуждения и может иметь множество разнообразных клинико-рентгенологических проявлений. Некоторые заболевания представлены на рис. 12.5.7.
Среди объемных образований мягких тканей у детей относительно часто встречаются липомы. На УЗИ липомы обычно имеют нечеткие границы и выглядят просто как области утолщения подкожной клетчатки без значительного изменения ее структуры. Иногда может наблюдаться тотальное или очаговое повышение эхогенности ткани липомы (рис. 12.5.8).
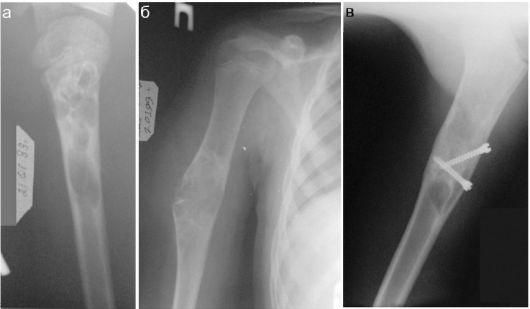
Рис. 12.5.6. Варианты костных кист. Металлические шурупы введены в кисту для ее излечения
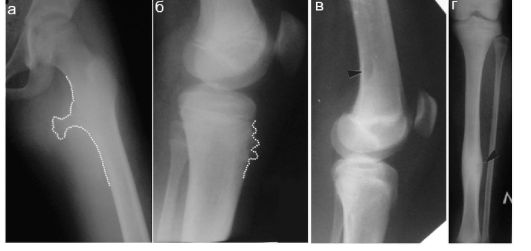
Рис. 12.5.7. Различные варианты перестройки костной ткани: а - экзостоз бедра (пунктир);
б - болезнь Шляттера (пунктиром показана пораженная бугристость боль-
шеберцовой кости);
в - кортикальный дефект (стрелка);
г - остеоид-остеома (стрелка)
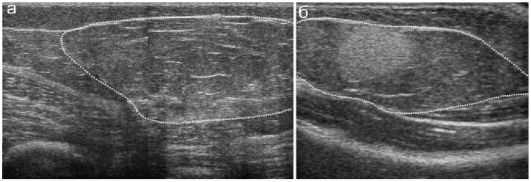
Рис. 12.5.8. Липомы у детей (контуры показаны пунктиром). Эхографические варианты
Гемангиомы мягких тканей в зависимости от их размеров могут визуализироваться по-разному: либо как образования пониженной эхогенности, либо (при крупных размерах) - как совокупность жидкостьсодержащих полостей. При допплеровском исследовании возможно зафиксировать кровоток в мелких сосудах гемангиомы и в питающей ножке (рис. 12.5.9).
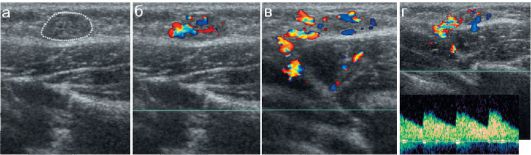
Рис. 12.5.9. Гемангиома мягких тканей спины:
а - УЗИ, В-режиме (контур обведен пунктиром);
б - кровоток в сосудах гемангиомы;
в - питающая ножка;
г - кровоток в питающей артерии
Оссифицирующий миозит в детском возрасте встречается редко. Заболевание имеет неспецифическую клиническую симптоматику и требует обязательной морфологической верификации, в первую очередь с опухолями костей. Применяют весь комплекс методов лучевой диагностики, в первую очередь рентгеновское исследование и УЗИ, при необходимости - КТ (рис. 12.5.10).
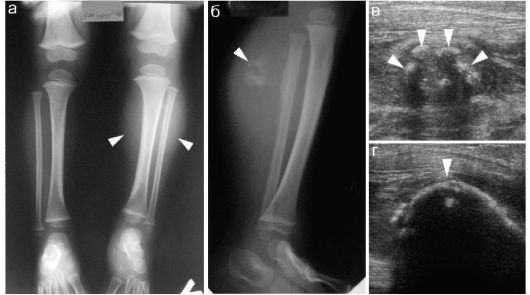
Рис. 12.5.10. Оссифицирующий миозит у ребенка 16 месяцев жизни:
а - рентгеновский снимок на 14 сутки заболевания. Стрелками показано
утолщение мягких тканей голени на стороне поражения;
б - через 8 суток - четко определяется кальцификат в икроножной мышце
(стрелка);
в - на 14 сутки заболевания при УЗИ в толще мышечной массы определяется кальцификат, состоящий из отдельных фрагментов (стрелки); г - через 8 суток кальцификат значительно увеличился, его отдельные фрагменты слились в один крупный очаг (стрелка)
ТЕСТОВЫЕ ВОПРОСЫ
1. Основным лучевым методом диагностики сколиоза является: А - рентгенологический;
Б - УЗИ;
В - КТ;
Г - изотопы.
2. Анализ рентгеновского снимка у ребенка со сколиозом проводится методами:
А - по Оберсту-Лукашевичу; Б - по Фергюссону и Коббу; В - по Papile и Levene; Г - по Лаунштейну.
3. Липомы мягких тканей можно визуализировать: А - рентгенологически;
Б - на УЗИ;
В - при изотопном исследовании; Г - всеми перечисленными методами.
4. При воронкообразной деформации грудной клетки лучевое исследование должно быть дополнено: А - УЗИ желчного пузыря; Б - ЭхоКГ;
В - рентгенограмма стоп и кистей; Г - рентгеновский снимок черепа.
Правильные ответы: 1 - А; 2 - Б; 3 - Б; 4 - Б.
12.6. Заболевания опорно-двигательного аппарата у новорожденных
Лучевая диагностика заболеваний опорно-двигательного аппарата у новорожденных имеет ряд особенностей, связанных с уникальностью возраста пациентов: наличие неоссифицированных эпиметафизарных зон определяет сложности использования рентгенологического метода и преимущества применения эхографии. Это в первую очередь видно на примере исследования тазобедренных суставов: современная лучевая диагностика степени зрелости суставов и наличия их диспластических изменений основана на использовании УЗИ. Другие особенности применения лучевых методов исследования определяются наличием характерных для периода новорожденности заболеваний: системных поражений скелета, особенностями типов переломов и пр. Лучевая диагностика гнойно-воспалительных заболеваний органов опорно-двигательного аппарата основана на применении УЗИ при поражении мягких тканей и комбинированном применении рентгенологического метода и УЗИ при остеомиелитах.
12.6.1. УЗИ тазобедренных суставов у новорожденных ■■■
Возрастная особенность тазобедренного сустава, заключающаяся в хрящевом строении головки бедра, определяет возможности эхографии в оценке его состояния. Огромное число младенцев с патологией тазобедренных суставов, высокая информативность и возможности неоднократного выполнения УЗИ определяют широчайшее внедрение метода в практику и дальнейшие перспективы его использования. Во многих европейских странах введена государственная программа ультразвукового скрининга тазобедренных суставов у всех новорожденных в возрасте
около 1 мес жизни независимо от наличия или отсутствия клинических данных. Этот возраст младенца можно считать оптимальным для проведения скринингового УЗИ тазобедренных уставов.
При отсутствии скрининговой программы показаниями к УЗИ тазобедренных суставов являются:
• ограничение отведения бедер;
• асимметрия кожных складок;
• асимметрия длины нижних конечностей;
• неблагоприятный семейный анамнез;
• тазовое предлежание;
• недоношенность;
• наличие других ортопедических заболеваний;
• наличие стигм дизэмбриогенеза, синдромальной патологии. Нормальная УЗ-анатомия тазобедренного сустава новорожденного
представлена на рис. 12.6.1.1. Расположенная рядом рентгенограмма показывает, что собственно область тазобедренного сустава у новорожденного может быть оценена только по косвенным признакам, посколь- ку ни головка бедра, ни края суставной впадины рентгенологически не видны. При УЗИ хрящевая головка бедра визуализируется достоверно в виде округлой структуры низкой эхогенности, что типично для гиалинового хряща. В центре головки даже у месячного ребенка может иметься эхогенная зона - ядро окостенения (см. рис. 12.6.1.1). Обязательным считается появление ядра окостенения в головке бедра к 6 мес жизни ребенка.
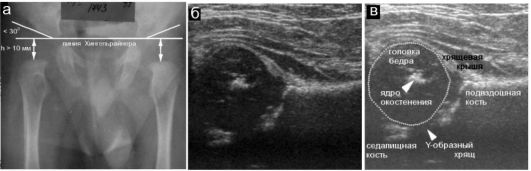
Рис. 12.6.1.1. Нормальный тазобедренный сустав новорожденного в рентгеновском и ультразвуковом изображении:
а - рентгенограмма с разметкой для оценки состояния сустава; б, в - эхограмма и ее схема с обозначением структур сустава
Обязательным условием корректного выполнения УЗИ тазобедренного сустава является его количественная оценка (рис. 12.6.1.2). При этом проводятся 3 линии:
I - основная линия, проведенная строго горизонтально через подвздошную кость;
II - линия, проведенная через промонториум подвздошной кости и Y-образный хрящ;
III - линия, проведенная через промонториум и хрящевую крышу вертлужной впадины.
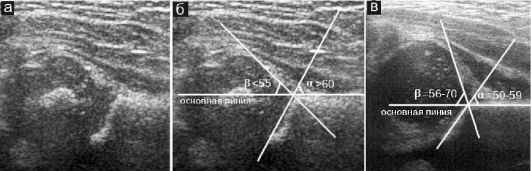
Рис. 12.6.1.2. Схема эхографической оценки тазобедренного сустава у новорожденного:
а - эхограмма неизмененного «зрелого» сустава; б - тот же сустав, схема оценки;
в - эхограмма «незрелого» тазобедренного сустава с разметкой
Соответственно приведенной схеме видно, что корректная оценка сустава возможна только при условии четкой визуализации Y-образного хряща. Когда ядро окостенения в головке бедра становится достаточ- но большим, оно экранирует эту область и проведение УЗИ становится неинформативным. Таким образом, для проведения УЗИ тазобедренного сустава с целью оценки его зрелости существуют возрастные ограничения: метод рассчитан на детей первого полугодия жизни. В некоторых случаях при задержке оссификации эпифизов возможно обследование и более старших детей.
При дисплазии и подвывихе тазобедренного сустава определяется значительное уплощение вертлужной впадины, при этом если при дисплазии головка бедренной кости находится в проекции вертлужной впадины, то при подвывихе - смещена кнаружи (рис. 12.6.1.3). Смещение может быть непостоянным, а определяться только при проведении провокационной пробы - в положении приведения и внутренней ротации бедра.
Примечательно, что в большинстве случаев при этой патологии имеется задержка появления ядра окостенения в головке бедренной кости.
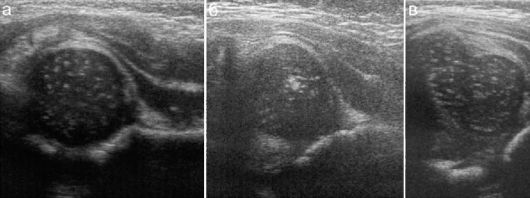
Рис. 12.6.1.3. Дисплазия (а) и подвывих (б, в) тазобедренного сустава
При вывихе тазобедренного сустава головка бедра смещена не только кнаружи от вертлужной впадины, но и вообще определяется выше нее. Собственно впадина в большинстве случаев резко уплощена, край (промонториум) бывает скруглен и определяется нечетко. Претерпевает изменения и хрящевая крыша: она может быть «подвернута» в полость сустава и располагаться между костной частью вертлужной впадины и головкой бедра. Это значительно затрудняет восстановление нормального положения головки бедра. Кроме того, структура собственно хрящевой крыши сустава значительно изменяется, происходит ее фиброзирование, что существенно осложняет лечение (рис. 12.6.1.4). Характерным является также более позднее появление ядра окостенения в проксимальном эпифизе (головке) бедренной кости.
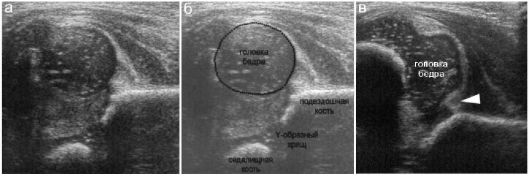
Рис. 12.6.1.4. Вывих тазобедренного сустава:
а, б - тазобедренный сустав и его схема при врожденном вывихе;
в - хрящевая крыша (стрелка) деформирована, смещена и зажата между
головкой бедра и костным краем вертлужной впадины
Рентгенологические признаки врожденного вывиха бедра у новорожденных не слишком демонстративны, поскольку проксимальные эпифизы бедренных костей еще не имеют ядер окостенения и область тазобедренного сустава практически не видна на рентгенограмме: ори- ентироваться приходится косвенно по расположению диафиза бедра и форме костной составляющей вертлужной впадины. После 1 года жизни рентгенологическая картина вывиха бедра гораздо представительнее: наряду со смещением проксимальной части бедра и уплощением вертлужной впадины определяется характерная задержка окостенения эпифиза (рис. 12.6.1.5).
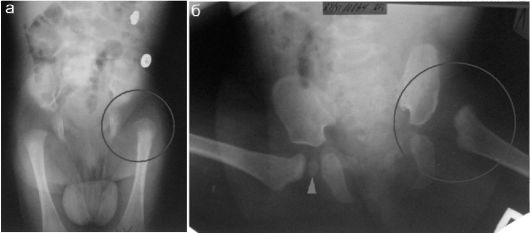
Рис. 12.6.1.5. Врожденный вывих бедра: область интереса - в красном контуре;
а - новорожденный: проксимальный конец бедренной кости смещен кверху и латерально;
б - вертлужная впадина не сформирована; проксимальный конец бедренной кости смещен вверх и латерально, находится вне полости сустава. Ядро окостенения в эпифизе бедра на стороне поражения не определяется, на контралатеральной - показано стрелкой
Особое место занимает патологический вывих бедра, возникновение которого связано с перенесенным в неонатальном периоде остеомиелитом проксимального отдела бедренной кости. Остеомиелитический процесс, поражая в первую очередь метаэпифизарную область, приводит к значительной деструкции головки бедра и ее выраженному смещению. Рентгенологические изменения фиксируют только собственно смещение проксимального отдела бедра и деструктивные изменения, распространяющиеся и на диафизарную область бедренной кости
(рис. 12.6.1.6).
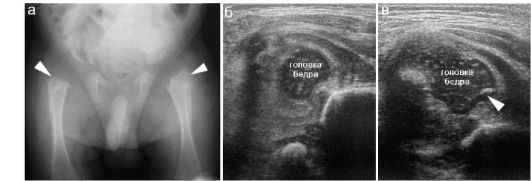
Рис. 12.6.1.6. Патологический вывих бедра после остеомиелита: а - рентгенограмма: имеются деструктивные изменения проксимальных отделов бедренных костей (стрелки), латеральное смещение бедер и снижение высоты h слева;
б - эхограмма: головка бедра деформирована, смещена кнаружи, окружающие ткани значительно изменены, глубина вертлужной впадины сохранена; в - головка бедра деформирована и смещена кверху и латерально, имеется очаг деструкции эпифиза (стрелка), суставная впадина уплощена, окружающие ткани значительно изменены
ТЕСТОВЫЕ ВОПРОСЫ
1. Показаниями к проведению УЗИ тазобедренных суставов у новорожденных являются:
А - ограничение отведения бедер; асимметрия кожных складок; асимметрия длины нижних конечностей;
Б - неблагоприятный семейный анамнез; тазовое предлежание; недоношенность;
В - наличие других ортопедических заболеваний; наличие стигм дизэмбриогенеза, синдромальной патологии; Г - все перечисленные показания.
2. УЗИ тазобедренных суставов в режиме скрининга целесообразно проводить в возрасте:
А - в первые 3 сут жизни ребенка (в роддоме);
Б - около 1 мес;
В - около 3 мес;
Г - в возрасте 1 года.
3. Головка бедра у новорожденного:
А - рентгенологически - видна, эхографически - видна; Б - рентгенологически - видна, эхографически - не видна; В - рентгенологически - не видна, эхографически - видна; Г - рентгенологически - не видна, эхографически - не видна.
4. Для зрелого тазобедренного сустава эхографические характеристики следующие:
А - угол ά-более 90?, β - менее 45?; Б - угол ά-более 60?, β - менее 55?; В - угол ά-менее 60?, β - более 55?; Г - угол ά-менее 90?, β - более 45?.
5. При врожденном вывихе бедра у ребенка 1 года рентгенологически определяется:
А - уплощение вертлужной впадины;
Б - смещение бедра кнаружи и вверх, пребывание его вне полости сустава; В - задержка сроков окостенения проксимального эпифиза; Г - сочетание всех перечисленных изменений.
6. При патологических изменениях тазобедренного сустава эхографически определяется:
А - уплощение костной части вертлужной впадины; Б - расширение хрящевой крыши сустава;
В - смещение головки бедра латерально и в краниальном направлении; Г - возможны все перечисленные изменения и их сочетания.
Правильные ответы: 1 - Г; 2 - Б; 3 - В; 4 - Б; 5 -Г; 6 - Г
12.6.2. Травматические повреждения опорно-двигательного
аппарата у новорожденных ■■■
Повреждения костей черепа у новорожденных встречаются относительно нечасто, в подавляющем большинстве случаев - при бытовой черепно-мозговой травме, когда неумелые родители оставляют новорожденного без присмотра на горизонтальной поверхности (пеленальный стол, кровать и пр.) и непроизвольно двигающийся ребенок перемещается и падает с высоты, обычно головкой вниз. Чаще всего происходят переломы теменных костей, много реже - лобной и затылочной. Линия перелома выглядит как полоска просветления между фрагментами кости. При отеке вещества головного мозга у новорожденных легко возникает значительное расхождение отломков (рис. 12.6.2.1).
Определенная сложность в рентгенодиагностике травматических повреждений костей черепа у новорожденных состоит в необхо- димости дифференцировки линии перелома от швов между костями черепа. Могут обнаруживаться также особенности строения костей черепа младенцев в виде добавочных костей, которые иначе называются костями инков. Встречаются они редко, обычно - на стыке костей
(рис. 12.6.2.2).
Рис. 12.6.2.1. Перелом теменной кости у младенцев. Стрелкой показана линия перелома. Вариант а - без расхождения отломков, б - с незначительным, в - с выраженным расхождением
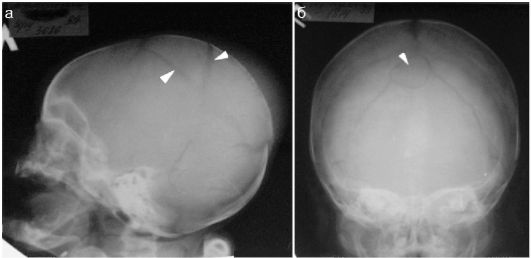
Рис. 12.6.2.2. Травматические повреждения теменной кости (а) и добавочная кость (б) черепа новорожденного
Редким вариантом перелома костей черепа, типичным только для периода новорожденности, является вдавленный перелом, или - перелом по типу целлулоидного мячика. Генез таких переломов не всегда ясен: возможна травма - падение на угол твердого предмета, однако бывает, что такое повреждение выявляется уже при рождении. В таких случаях их возникновение связывают с длительным стоянием головки плода в полости материнского таза вследствие локального давле-
ния выступающего вовнутрь фрагмента таза на мягкую кость головки
(рис. 12.6.2.3)..
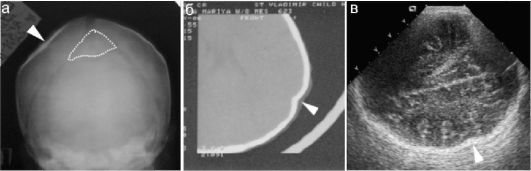
Рис. 12.6.2.3. Вдавленный перелом черепа у новорожденных: а - рентгенограмма, перелом показан стрелкой; пунктирной линией показана добавочная кость; б - КТ: вдавление показано стрелкой; в - эхограмма: вдавление показано стрелкой
Кефалогематомы у новорожденных чаще являются следствием под- надкостничного кровоизлияния в родах и редко являются показанием к лучевому обследованию. Обычно необходимость в рентгеновском снимке возникает при значительных размерах кефалогематомы, подозрении на переломы теменных костей (бытовая травма) и/или - на обызвествление кефалогематом при позднем обращении пациента. Для интранатально возникших кефалогематом повреждения костей черепа нехарактерны, при бытовой травме, наоборот, наличие кефалогематомы кости всегда является маркером перелома кости свода черепа (рис. 12.6.2.4).
При УЗИ можно более четко оценить структуру содержимого гематом, дифференцировать наличие сгустков крови и жидкостного компонента, что определяет возможности пункционного метода лечения
(рис. 12.6.2.5).
Типичным только для периода новорожденности является повреждение кивательной мышцы, которое обычно происходит в родах при значительном повороте головки младенца. При этом происходит надрыв мышцы обычно в ее среднем фрагменте и кровоизлияние в нее. Впоследствии происходят рубцовые изменения в зоне повреждения, что приводит к укорочению мышцы, вынужденному положению головки новорожденного, неустранение которого грозит в дальнейшем развитием асимметрии лица, стойким вынужденным положением головы ребенка, нарушением осанки и проблемами со зрением.
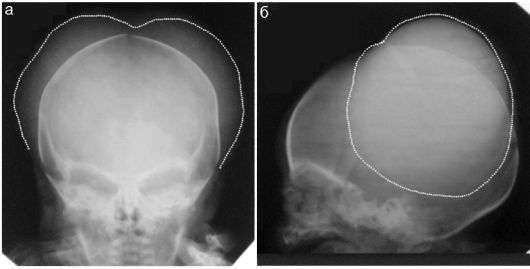
Рис. 12.6.2.4. Массивные кефалогематомы теменных областей у новорож- денного
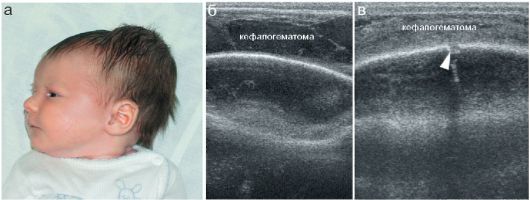
Рис. 12.6.2.5. Кефалогематома: а - внешний вид ребенка;
б - кефалогематома с преимущественно жидкостным содержимым; в - кефалогематома у новорожденного с переломом теменной кости (стрелка). Содержимое гематомы средней эхогенности (плотный сгусток)
Исследование кивательной мышцы у младенцев проводят эхографически. Показаниями к исследованию являются:
• вынужденное фиксированное положение головки ребенка;
• асимметрия шейки ребенка;
• пальпируемое образование по переднебоковой поверхности шеи.
В норме кивательная мышца при УЗИ визуализируется как сужающееся на концах цилиндрическое образование толщиной около 5-7 мм с хорошо дифференцируемой структурой мышечных волокон. При мышечной кривошее (перенесенная травма мышцы с посттравматическим рубцовым процессом) имеются значительные структурные изменения в виде веретенообразного утолщения мышцы, чаще в ее среднем фрагменте, с грубым нарушением правильности ее структуры в области утолщения. Особенно демонстративны эти изменения при сопоставлении контралатеральных сторон (рис. 12.6.2.6).
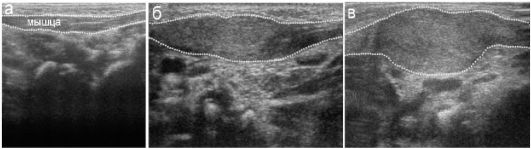
Рис. 12.6.2.6. Мышечная кривошея у новорожденных: а - неизмененная кивательная мышца (пунктир) новорожденного; б, в - варианты эхографических изменений кивательной мышцы при кривошее
Наиболее частым вариантом травматических повреждений у новорожденных являются интранатальные переломы ключицы, при этом иногда возникает существенное смещение отломков. Эти переломы срастаются всегда, несмотря на смещение, репозиция таких переломов не выполняется, а лечение осуществляется методом фиксации ручки повязкой Дезо (рис. 12.6.2.7).
Вторым по частоте среди родовых переломов является перелом плечевой кости, когда значительное смещение является показанием к репозиции. Фиксация перелома чаще проводят в гипсовой лонгете (рис. 12.6.2.8). Третье место по частоте среди родовых переломов занимают переломы бедренной кости, повреждения остальных трубчатых костей являются казуистической редкостью.
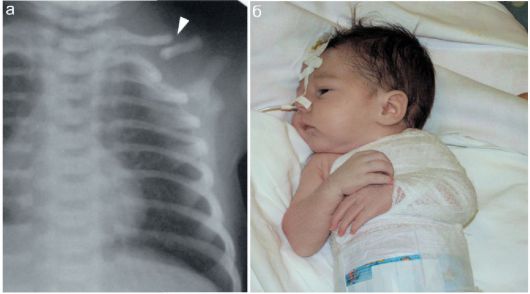
Рис. 12.6.2.7. Перелом ключицы у новорожденного: а - рентгенограмма (перелом показан стрелкой); б - вид пациента на лечении
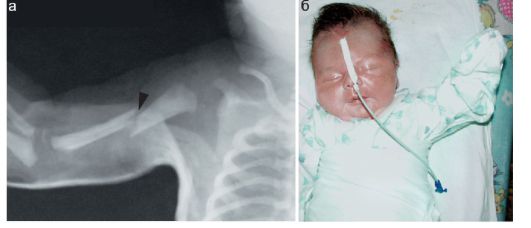
Рис. 12.6.2.8. Родовой перелом плеча у новорожденного: а - рентгенограмма (перелом показан стрелкой); б - вид пациента на лечении
При консолидации переломов у новорожденных часто образуются значительные по размерам костные мозоли, при этом даже в случаях неполного устранения смещения переломы консолидируются быстро,
а деформация устраняется самостоятельно. Основной способ контроля консолидации перелома - рентгенологический, но возможна и ультразвуковая визуализация костной мозоли (рис. 12.6.2.9).
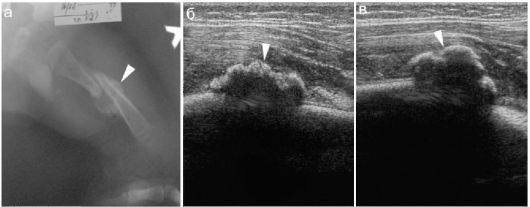
Рис. 12.6.2.9. Консолидированный перелом бедра у новорожденного, костная мозоль показана стрелкой: а - рентгенограмма; б, в - эхограммы
ТЕСТОВЫЕ ВОПРОСЫ
1. Переломы костей у новорожденных диагностируются: А - рентгенологически;
Б - на УЗИ;
В - при изотопном исследовании; Г - всеми перечисленными методами.
2. Линии перелома костей черепа у новорожденных необходимо дифференцировать от:
А - швов между костями черепа, в том числе-добавочных; Б - от контура родовой опухоли; В - от кожных складок; Г - от линии роста волос.
3. Исследование кивательной мышцы при кривошее у новорожденных проводят:
А - рентгенологически;
Б - методом УЗИ;
В - при изотопном исследовании;
Г - всеми перечисленными способами.
Правильные ответы: 1 - А; 2 - А; 3 - Б.
12.6.3. Аномалии развития опорно-двигательного аппарата
у новорожденных ■■
Уникальным заболеванием периода новорожденности являются тератомы. В большинстве случаев они локализуются в ягодичной и крестцово-копчиковой области. Диагноз ставится при внешнем осмотре ребенка, лучевое исследование направлено на оценку структуры опухоли, а также ее локализации - распространения в полость малого таза. В редких случаях, при сопутствующих явлениях кишечной непроходимости, проводят специальные рентгенологические исследования. При банальном рентгенологическом исследовании в большинстве случаев тератома выглядит как мягкотканое образование (рис. 12.6.3.1).
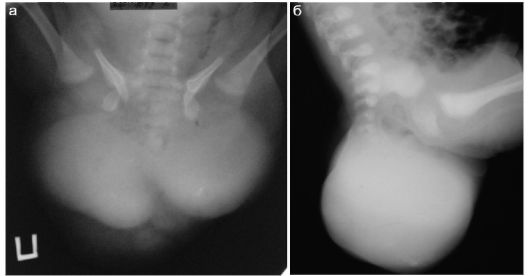
Рис. 12.6.3.1. Рентгенограммы тератом крестцово-копчиковой области. Опухоль имеет мягкотканое строение
Изредка в структуре тератомы рентгенологически выявляются костные фрагменты, которые могут даже формировать фрагменты суставов. Преимущественная локализация тератом в крестцово-копчиковой области определяет также и частую необходимость лучевого исследования тазобедренных суставов, поскольку порочное положение нижних конечностей может как приводить, так и определяться суставной патологией (рис. 12.6.3.2).
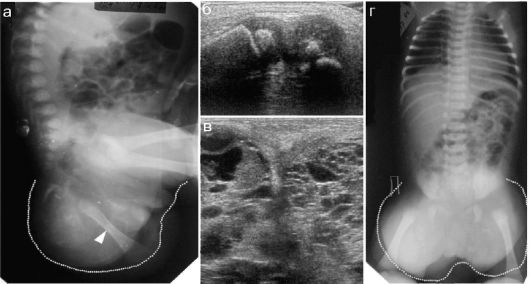
Рис. 12.6.3.2. Различные по структуре тератомы:
а, б, в - рентгенограмма и эхограммы новорожденного с тератомой крестцово-копчиковой области, в структуру которой входит рудимент коленного сустава, эхограммы показывают неоднородность мягкотканого компонента тератомы;
г - ребенок с массивной тератомой крестцово-копчиковой области, вывихом правого тазобедренного сустава
Применение УЗИ позволяет получить более полное представление о структуре опухоли. В подавляющем большинстве случаев опухоль представлена мягкотканым компонентом с кистозными включениями неправильной формы и разных размеров. При сканировании со спины паравертебрально в крестцово-копчиковой области можно дифференцировать содержимое малого таза: смещены ли туда фрагменты опухоли или они находятся только снаружи (рис. 12.6.3.3).
В некоторых случаях изменения опорно-двигательного аппарата возникают вследствие других аномалий развития. Так, у новорожденных с экстрофией мочевого пузыря имеет место аномальное строение таза- расхождение лонного симфиза. В норме у новорожденных лонные кости соединены между собой хрящевой тканью - синхондроз. При экстро- фии расхождение лонных костей может достигать
В редких случаях встречаются множественные, даже внутриутробные переломы костей, возникающие вследствие незавершенного осте-
огенеза (так называемые «стеклянные» дети). Количество переломов может исчисляться десятками, а неправильная консолидация приводит в формированию выраженной деформации конечностей. Поражаются в основном длинные трубчатые кости конечностей и ребра (рис. 12.6.3.5). Легкость возникновения переломов трубчатых костей требует, подчас, длительного фиксированного положения ребенка в специальных лонгетах.
Множественные аномалии развития скелета наблюдаются, в частности, при синдромальной форме патологии. Патологические изменения затрагивают позвоночник, ребра, кости таза и конечностей. Диагностику проводят при рентгенологическом обследовании: выполняют рентгеновский снимок всего скелета (рис. 12.6.3.6).
Рис. 12.6.3.3. Крестцово-копчиковая тератома: а - внешний вид пациента;
б, в - датчик установлен непосредственно на тератому. Структура опухоли представлена кистосодержащей тканью с небольшим количеством кровеносных сосудов;
г - при сканировании со спины видно, что опухоль не распространяется в полость малого таза (крестцово-копчиковый отдел позвоночника показан пунктиром);
д, е - другой ребенок, тератома имеет крупнокистозную структуру и распространяется в полость малого таза
Рис. 12.6.3.4. Экстрофия мочевого пузыря: а - внешний вид пациента;
б - УЗИ лонной области: диастаз между лонными костями (стрелки) достигает
в - УЗИ лонной области здорового новорожденного. Синхондроз обведен пунктиром
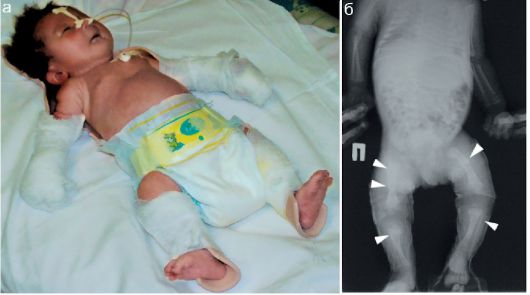
Рис. 12.6.3.5. «Стеклянный» ребенок:
а - положение пациента в специальной «лонгете» из полигапа;
б - тот же ребенок, рентгенограмма. Стрелками показаны переломы
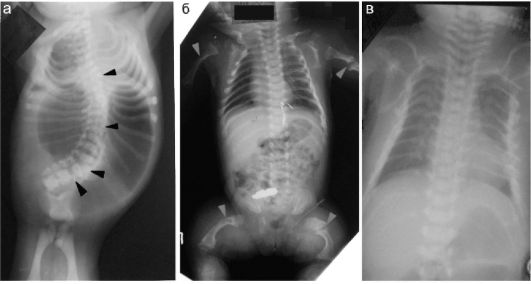
Рис. 12.6.3.6. Тяжелые поражения скелета у новорожденных: а - младенец с синдромом каудальной регрессии: множественные клиновидные позвонки (стрелки), вызывающие резкую деформацию позвоночника, аномалия ребер справа, резкое недоразвитие костей таза, бедренных костей;
б - незавершенный остеогенез у новорожденного. Множественные срастающиеся переломы конечностей, множественные переломы ребер слева; в - другой «стеклянный» ребенок - множественные переломы ребер с обеих сторон
Относительно частой аномалией развития скелета является полиили синдактилия. Эти аномалии относительно часто наблюдаются при синдромальных формах патологии, сочетаются с другими стигмами дизэмбриогенеза. Собственно диагностика порока не представляет собой никаких сложностей: диагноз ставится при внешнем осмотре пациента. Лучевое обследование в объеме рентгеновских снимков в двух проекциях детям с полидактилией выполняется при необходимости дифференцировать костные аномалии: добавочные пальцы, соединенные с кистью только кожным «мостиком» удаляются в младенчестве, более сложные костные формы подлежат коррекции в возрасте нескольких лет (рис. 12.6.3.7).
Возможны и значительно более сложные варианты аномалий строения кистей и стоп, возникающие, в частности, на фоне амниотических перетяжек, которые приводят к ампутации фрагментов конечностей (рис. 12.6.3.8). Данная аномалия также часто встречается у детей с мно- жественными или синдромальными пороками развития.
Рис. 12.6.3.7. Полидактилия у младенца:
а - внешний вид ребенка (обратите внимание на кисть и на форму и расположение ушной раковины); б - рентгенограмма в прямой проекции
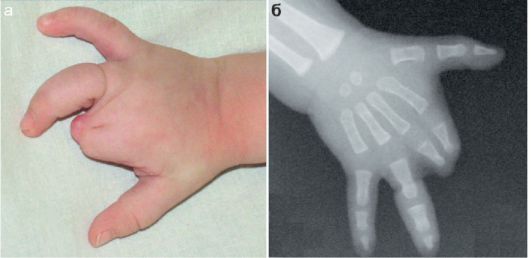
Рис. 12.6.3.8. Порок развития кисти у младенца с экстрофией мочевого пузыря, крипторхизмом единственного яичка, пороком стоп
ТЕСТОВЫЕ ВОПРОСЫ
1. При тератомах у новорожденных рентгенологически определяется: А - наличие костных включений в тератоме;
Б - наличие сочетанных аномалий скелета;
В - наличие некоторых сочетанных пороков развития;
Г - все перечисленные изменения.
2. При тератомах у новорожденных на УЗИ определяется: А - структура собственно тератомы;
Б - наличие сочетанных аномалий внутренних органов;
В - наличие сочетанных заболеваний и повреждений внутренних органов;
Г - все перечисленное.
3. У «стеклянных» детей основной лучевой метод диагностики повреждений:
А - рентгенологический; Б - УЗИ;
В - КТ;
Г - радиоизотопный;
Правильные ответы: 1 - Г; 2 - Г; 3 - А.
12.6.4. Гнойно-воспалительные заболевания опорно-двигательного аппарата у новорожденных ■■■
Лучевая диагностика гнойно-воспалительных заболеваний опорно-двигательного аппарата у новорожденных до последнего времени включала в себя практически только рентгенографическое исследование при остеомиелитах различной локализации. Для неонатального периода характерно осте- омиелитическое поражение проксимального отдела плечевой кости, прок- симального и дистального отделов бедренной кости. Остеомиелит другой локализации встречаются очень редко. Достоверные рентгенологические признаки остеомиелита выявляются обычно не ранее 10 сут от начала заболевания и проявляются в виде деструкции участка кости (рентгенологически визуализируется пораженный метафиз, состояние эпифиза оценить бывает невозможно) и периостальных наслоений. При поражении проксимального отдела бедренной кости часто имеет место патологический вывих бедра
(рис. 12.6.4.1).
На ранних этапах заболевания, когда костные изменения рентгенологически не определяются, большое значение имеет оценка близ- лежащего сустава, для чего в последние годы стали использовать УЗИ. В отличие от детей старшего возраста, когда артриты достаточно часто встречаются как самостоятельное заболевание, у новорожденных арт-
рит почти всегда является следствием остеомиелитического поражения фрагментов костей, образующих данный сустав. Так, при коксите у новорожденных, как и у детей старшего возраста, определяется увеличение шеечно-капсульного расстояния, отек синовиальной оболочки сустава и иногда жидкостное содержимое в полости сустава (рис. 12.6.4.2).
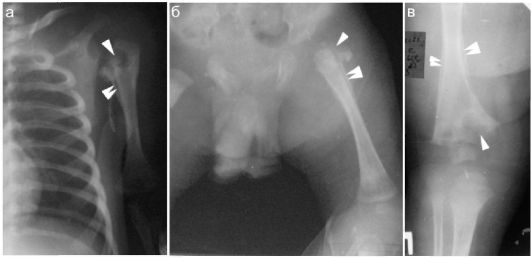
Рис. 12.6.4.1. Остеомиелит у новорожденных: двойными стрелками показаны наиболее выраженные периостальные наслоения; а - деструкция проксимального метафиза плеча (стрелка); б - деструкция проксимального метафиза бедренной кости (стрелка), патологический вывих бедра;
в - деструкция дистального метафиза бедренной кости (стрелка)
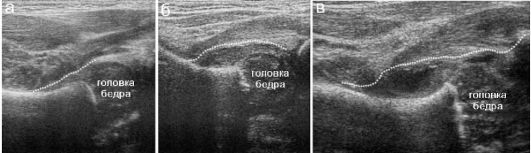
Рис. 12.6.4.2. Коксит у новорожденных (капсула сустава показана пунктиром):
а - нормальный тазобедренный сустав при сканировании по передней поверхности;
б - увеличение шеечно-капсульного расстояния; в - жидкостное содержимое в полости сустава
Гониты у новорожденных возникают на ранних сроках остеомиелитического поражения дистальных отделов бедренной или, значительно реже, проксимальных отделов большеберцовой кости. Хрящевое строение надколенника и толстый хрящевой слой дистального эпифиза бедра определяют необычный эхографический вид сустава, когда гиалиновый хрящ напоминает жидкость (рис. 12.6.4.3). Скопление патологического содержимого определяется в первую очередь в супрапателлярной синовиальной сумке.
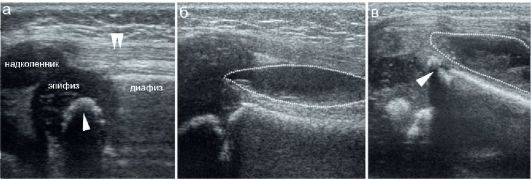
Рис. 12.6.4.3. Гониты у новорожденных:
а - эхограмма неизмененного коленного сустава у новорожденного; стрелкой показано ядро окостенения в дистальном эпифизе бедренной кости; б, в - гониты. Патологическое содержимое в супрапателлярной синовиальной сумке обведено пунктирной линией. Деструкция фрагмента метафиза (в) показана стрелкой
В поздние сроки заболевания эхографически удается дифференцировать как очаги деструкции костной ткани, так и периостальные наслоения, поражение хрящевых частей эпифизов, изменения параартикулярных мягких тканей, нарушение конгруэнтности сустава. Наибольшие проблемы представляет собой остеомиелит проксимального отдела бедра, когда используется вся совокупность диагностических методик
(рис. 12.6.4.4).
Остеомиелит костей таза у новорожденных встречается крайне редко, и лучевая диагностика его очень сложна. Рентгенологические изменения могут отсутствовать, а клиническая симптоматика весьма неясна. При вовлечении в процесс подвздошных костей присоединяются явления псоита, коксита на стороне поражения. Наиболее информативно УЗИ, при котором определяются значительное утолщение и нарушение структуры подвздошной части подвздошно-поясничной мышцы, эхопризнаки коксита. Возможно выявление мелких костных фрагментов, не дифференцируемьгх рентгенологически (рис. 12.6.4.5).
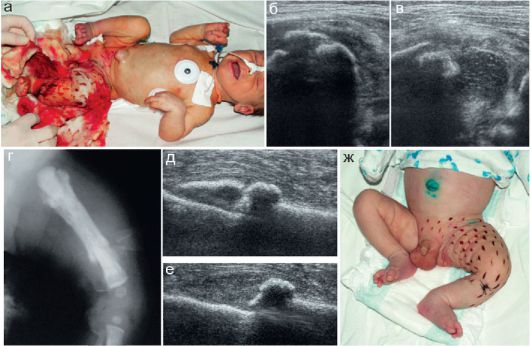
Рис. 12.6.4.4. Остеомиелит проксимального фрагмента бедра у ребенка с пупочным сепсисом, флегмоной новорожденного: а - вид пациента на 8 сутки жизни, флегмона вскрыта; б, в - эхограмма проксимального отдела бедра в возрасте около 1 мес: резкая деформация, деструкция метафизарной зоны, отек мягких тканей, патологический вывих;
г - рентгенограмма в возрасте 1 мес: грубые периостальные наслоения,
патологический вывих, деструкция метафизарной зоны;
д, е - УЗИ диафиза в возрасте 1 мес: грубые периостальные наслоения;
ж - вид пациента в возрасте около трех недель жизни. Заживление насечек,
бедро деформировано
Чаще гнойный псоит развивается у новорожденных на фоне остеомиелитического поражения проксимальных отделов бедра, когда воспалительный процесс распространяется по ретроперитонеальной клетчатке. В тропических странах гнойный псоит встречается у младенцев с ави- таминозом как самостоятельное заболевание - «тропический миозит». Диагностика в основном эхографическая: подвздошно-поясничная мышца значительно увеличена в толщину, структура ее нарушена, возможны участки бесструктурного содержимого; почка на стороне поражения оттеснена (рис. 12.6.4.6).
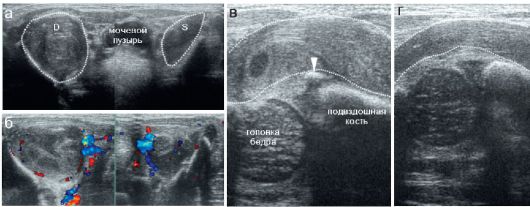
Рис. 12.6.4.5. Остеомиелит подвздошной кости справа у ребенка 1 месяца жизни:
а, б - поперечное сканирование над лоном: правая подвздошная мышца значительно утолщена (пунктир, D) относительно контралатеральной (пунктир, S);
в - продольное сканирование над стороной поражения, подвздошная мышца обведена пунктиром, костный фрагмент (секвестр?) показан стрелкой;
г - контралатеральная непораженная сторона, те же обозначения
Гнойно-воспалительные заболевания мягких тканей нечасто являются показаниями для лучевого обследования. В сложных случаях целесообразно проведение УЗИ. Как и у старших детей, абсцессы мягких тканей выглядят как нечетко отграниченная область повышения эхогенности и утолщения подкожной клетчатки с неправильной формы жидкостным участком (рис. 12.6.4.7).
У маловесных, недоношенных детей могут возникать постинъекционные осложнения, которые достоверно дифференцируются эхографически. Плотные инфильтраты и абсцессы подкожной клетчатки могут вызывать некоторую деформацию подлежащей мышечной ткани и апоневроза. При выполнении инъекций в четырехглавую мышцу бедра у новорожденных возможны осложнения в виде кровоизлияний в ткань мышцы с последующей организацией гематомы, а иногда и с рубцеванием фрагмента мышцы (рис. 12.6.4.8).
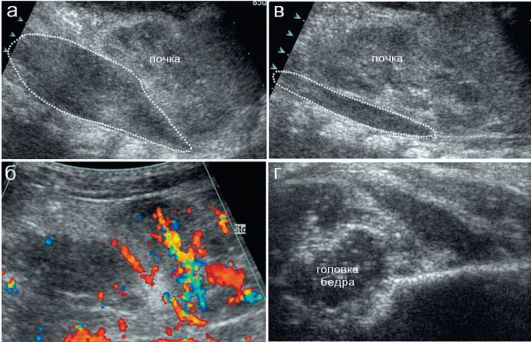
Рис. 12.6.4.6. Псоит у новорожденного с остеомиелитом проксимального отдела бедра:
а, б - подвздошная мышца (пунктир) значительно утолщена, бесструктурная; почка оттеснена, кровоток в ней сохранен;
в - неизмененная подвздошная мышца (пунктир) на контралатеральной стороне;
г - деструкция проксимальной метаэпифизарной области бедра на стороне поражения
ТЕСТОВЫЕ ВОПРОСЫ
1. При остеомиелите проксимального отдела бедра у новорожденного максимально информативно:
А - рентгенологическое исследование; Б - УЗИ;
В - сочетание рентгенологического исследования и УЗИ; Г - радиоизотопное исследование.
2. При псоите у новорожденного при УЗИ мышца: А - увеличена в толщину;
Б - имеет диффузно пониженную эхогенность и нарушение структуры;
В - может оттеснять почку;
Г - характерно все перечисленное.
3. Кокситы и гониты у новорожденных визуализируются: А - рентгенологически; Б - эхографически;
В - при КТ;
Г - не визуализируются никакими лучевыми методами. Правильные ответы: 1 - В; 2 - Г; 3 - Б.
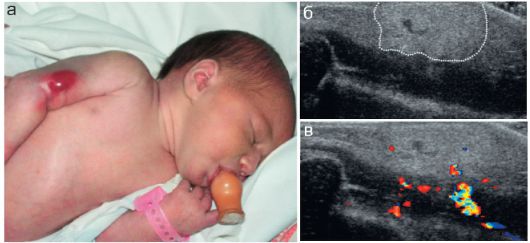
Рис. 12.6.4.7. Абсцесс локтевой области у новорожденного: а - внешний вид пациента; б, в - эхограммы
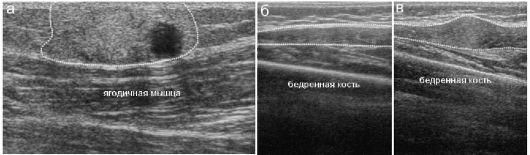
Рис. 12.6.4.8. Постинъекционные осложнения у новорожденных: а - абсцесс (пунктир) ягодицы: видна деформация апоневроза мышцы; б, в - организация гематомы бедра (в) по сравнению с неповрежденной контралатеральной стороной (б)
ПРИЛОЖЕНИЯ
Нормальные размеры некоторых фрагментов ликворных путей и пространств:
• передние рога боковых желудочков - до
• тела боковых желудочков - до
• затылочные рога боковых желудочков - до 12-16 мм,
• височные рога - в норме сомкнуты;
• III желудочек -
• IV желудочек - до
• большая цистерна - до
• отверстие монро - до
• субарахноидальное пространство - до 1-2 мм (может быть сомкнуто);
• межполушарная щель - до
• ширина полости прозрачной перегородки - до
• сосудистые сплетения - до
Приложение к главе 8
Данные о возрастных нормативах размеров внутренних органов брюшной полости.
Размеры печени*: правая доля новорожденного-около 50-55 мм, в 1 год - около
Размеры желчного пузыря* в детском возрасте очень вариабельны. Ориентировочно можно пользоваться следующими данными:
• новорожденный - длина 22-35 мм, ширина - 8-15 мм;
• грудной возраст - длина 30-50 мм, ширина - 10-20 мм;
• 1-3 года - длина 35-60 мм, ширина 10-15 мм;
• 4-7 лет - длина 40-80 мм, ширина - 15-25 мм;
• 8-13 лет - длина 50-90 мм, ширина - 15-25 мм.
Приложение к главе 4
Размеры поджелудочной железы у детей*
Возраст/ размеры | Головка, мм | Тело, мм | Хвост, мм |
новорожденный | 6 | 6 | 6 |
1 год | 9 | 7 | 10 |
3 года | 10 | 7 | 11 |
5 лет | 11 | 8 | 12 |
7 лет | 12 | 8 | 13 |
10 лет | 14 | 10 | 15 |
14 лет | 18 | 12 | 18 |
Размеры селезенки у детей*
Возраст/ размеры | Длина, мм | Толщина, мм |
новорожденный | 45 | 20 |
1 год | 52 | 25 |
3 года | 65 | 30 |
5 лет | 75 | 35 |
7 лет | 90 | 40 |
10 лет | 105 | 50 |
14 лет | 130 | 55 |
* Индивидуальные колебания допустимы в пределах 10 % от возрастной нормы. Если размеры ребенка резко выше или ниже возрастной нормы, внутренние органы могут иметь размеры, соответствующие долженствующему на реальный вес возрасту ребенка.
Пример: масса тела ребенка в 2 года составляет
Приложение к главе 9
Показатели артериальной ренальной гемодинамики у детей различных возрастов
Приложение к главе 11
Данные о возрастных нормативах размеров внутренних гениталий и яичек у детей: в норме у новорожденной девочки шеечно-маточный угол не выражен, толщина тела и шейки матки практически одинаковая и граница между ними видна нечетко, соотношение длины тела матки к шейке-около 1:2. «Гипертрофированная» матка новорожденной в течение 1-3 мес подвергается инволюции и в дальнейшем выглядит примерно одинаково как в 1 год, так и в 3, и в 6 лет. В этом возрасте суммарная длина матки с шейкой составляет около
Размеры яичников у девочек нейтрального периода небольшие, составляют около 15x10 мм, могут дифференцироваться отдельные мелкие (до 3-4 мм) фолликулы. К 7-8 годам в яичниках увеличивается количество фолликулов, размеры яичников достигают 20-25 мм в длину,
Размеры яичек:
• новорожденные и до 1 года-около 10-12 χ 5-6 мм;
• к 3-5 годам-около 15-17 χ 7-8 мм;
• к 7-10 годам-около 18-22 χ 10-12 мм;
• в период полового созревания (12-16 лет в зависимости от индивидуальных особенностей ребенка) яички быстро увеличиваются в размерах, достигая 40-15 χ 20-26 мм.
Для детей раннего возраста характерно наличие небольшого количества жидкостного содержимого в оболочках яичек, в других возрастных группах могут прослеживаться в норме только следы жидкостного содер- жимого в оболочках.
Приложение к главе 12
Сроки появления ядер окостенения в эпифизах и апофизах конечностей у детей
Название анатомической области | Возраст появления ядра окостенения | Возраст синотозирования | |
1 | 2 | 3 | |
Область плеча | Проксимальный эпифиз плечевой кости | 4-6 мес | 20-22 года |
Акромиальный отросток ключицы | 16-18 лет | ||
Клювовидный отросток | 7-12 мес | 16-18 лет | |
Область локтевого сустава | Головка лучевой кости | 5-7 лет | 17-19 лет |
Головчатое возвышение плечевой кости | 11-24 мес | 19 лет | |
Блок плечевой кости | 9-11 лет | ||
Латеральный надмыщелок плечевой кости | 9-12 лет | ||
Медиальный надмыщелок плечевой кости | 6-9 лет | ||
Локтевой отросток локтевой кости | 9-11 лет | 17-19 лет | |
Область запястья и кисти | Дистальный эпифиз лучевой кости | 7-36 ме | 21-23 года |
Дистальный эпифиз локтевой кости | 6-7 лет | 19-21 год | |
Кости запястья | 2-7 лет | ||
Эпифизы основных фаланг и головок пястных костей | 2-3 года | ||
Сессамовидные кости | 13-14 лет | ||
Область тазобедренного сустава | Проксимальный эпифиз бедренной кости | 3-6 (10) мес | 18-20 лет |
Большой вертел | 2-4 (7) года | 20 лет | |
Малый вертел | 8-10 лет | 18 лет | |
1 | 2 | 3 | |
Область коленного сустава | Дистальный эпифиз бедренной кости | Внутриутробно | 20-23 года |
Проксимальный эпифиз большеберцовой кости | Внутриутробно | ||
Головка малоберцовой кости | 3-4 года | 21-23 года | |
Надколенник | 4-5 лет | ||
Кость голеностопного сустава и стопы | Дистальный эпифиз большеберцовой кости | 10-24 мес | 16-19 лет |
Дистальный эпифиз малоберцовой кости | 2 года | ||
Пяточная, таранная, кубовидная кости | Внутриутробно | 17-21 год | |
Медиальная клиновидная кость | 3-4 мес | ||
Остальные кости предплюсны | 3-7 лет | ||
Пяточный бугор | 6-9 лет | ||
Эпифизы основных фаланг и головок плюсневых костей | 3 года | 16-20 лет | |
Сессамовидные кости | 12-14 лет | ||