Военно-полевая хирургия : рук. к практ. занятиям : учеб. пособие под ред. М. В. Лысенко. - 2010. - 576 с. : ил.
|
|
|
|
1.1. ПРЕДМЕТ, ЦЕЛЬ И ЗАДАЧИ ВОЕННО-ПОЛЕВОЙ ХИРУРГИИ
Цель: изучить этапы развития хирургии ранений и повреждений, становления военно-полевой хирургии как подлинно научной дисциплины; узнать структуру военно-медицинской службы, виды медицинской помощи и различные объемы хирургической помощи; знать четкую и правильную организацию оказания хирургической помощи раненым на этапах медицинской эвакуации согласно военно-полевой хирургической доктрине.
Вопросы для подготовки к занятию
1. Особенности военно-полевой хирургии как дисциплины: сортировка раненых, определение рационального объема оказываемой хирургической помощи в зависимости от тактической и медицинской обстановки.
2. Периоды развития военно-полевой хирургии.
3. Роль Я.В. Виллие и Ж.Д. Ларрея в зарождении военно-полевой хирургии как системы оказания помощи раненым на войне, Н.И. Пирогова - как основоположника научной военно-полевой хирургии, В.А. Оппеля - системы этапного лечения раненых.
4. Особенности военно-полевой хирургии в период Великой Отечественной войны (1941-1945) и в послевоенный период.
5. Виды медицинской помощи: первая, доврачебная, первая врачебная, квалифицированная и специализированная хирургическая помощь.
6. Изменение объема медицинской помощи на этапах медицинской эвакуации в зависимости от тактической и медицинской обстановки.
7. Боевая хирургическая травма, ее классификация и общая характеристика.
Тестовый контроль исходного уровня знаний студентов
Выберите один или несколько правильных ответов.
1. Военно-полевая хирургия изучает:
а) онкологические заболевания;
б) боевые повреждения;
в) острые хирургические заболевания;
г) организацию оказания хирургической помощи раненым и пораженным на этапах медицинской эвакуации;
д) структуру медицинских учреждений МЗ.
2. Особенностями военно-полевой хирургии являются:
а) массовость работы;
б) приоритет организации работы;
в) постоянная готовность полевых медицинских учреждений к передислокации;
г) зависимость объема хирургической помощи от боевой и медико-тактической обстановки;
д) единое руководство всей хирургической работой.
3. Н.И. Пирогов впервые применил на войне:
а) наркоз;
б) гипсовую повязку;
в) лестничную шину;
г) антибиотики;
д) антисептические препараты.
4. Военно-полевая хирургическая доктрина включает положения:
а) все огнестрельные раны первично бактериально загрязненные;
б) метод профилактики раневой инфекции - ранняя хирургическая обработка раны;
в) в ранней хирургической обработке нуждается большая часть раненых;
г) прогноз и исход ранения наилучший, если операция выполнена в ранние сроки;
д) объем помощи и эвакуация раненых зависят от боевой и медицинской обстановки.
5. Неотложные мероприятия первой врачебной помощи:
а) остановка кровотечения;
б) устранение асфиксии;
в) лапароцентез;
г) введение обезболивающих средств и выполнение новокаиновых блокад;
д) введение антибиотиков.
6. Мероприятия квалифицированной хирургической помощи по срочности делятся:
а) на первичные;
б) неотложные;
в) срочные;
г) отсроченные;
д) сокращенные.
Определение и общие вопросы темы
Военно-полевая хирургия - составная часть военной медицины и раздел хирургии, изучающий организацию оказания хирургической помощи раненым на войне, современную боевую патологию и особенности лечения раненых в зависимости от характера боевых действий. Предмет военно-полевой хирургии - изучение вопросов лечения раненых на войне. Ранение - травма, возникающая в результате воздействия на организм ранящих агентов. Человек, получивший боевую хирургическую травму, называется раненым. К боевой хирургической травме относятся огнестрельные и неогнестрельные ранения, взрывные, механические, термические травмы, комбинированные поражения.
Из истории становления, формирования и развития системы лечебно-эвакуационных мероприятий
Лечебно-эвакуационные мероприятия являются важнейшей составляющей в системе медицинского обеспечения вооруженных сил. По существу они включают розыск, сбор, вынос (вывоз) раненых и больных, оказание им медицинской помощи (всех ее видов), их эвакуацию, лечение и медицинскую реабилитацию. Основная цель лечебно-эвакуационных мероприятий - сохранение жизни и быстрейшее восстановление бое- и трудоспособности у возможно большего числа выбывших из строя в результате боевого поражения или заболевания военнослужащих, что в условиях современной войны является наиболее эффективным способом восполнения боевых потерь личного состава воинских формирований.
Лечебно-эвакуационные мероприятия впервые стали приобретать организационные формы и элементы системы во второй половине
XVII - начале XVIII века. До XV века забота государства о раненых воинах выражалась лишь в выдаче денег «на лечбу ран» в размере от 1 до 5 рублей, при этом легкораненые, как правило, оставались и лечились при войске, а тяжелораненые находили приют и лечение в монастырях, крайне переполнявшихся во время войн.
В XVII веке в войсках Российского государства появились лекари. Однако системы оказания медицинской помощи, лечения и организованной эвакуации по-прежнему не существовало.
Распространению медицины в России способствовала страсть Петра I к анатомии и хирургии (рис. 1, 2). Великий монарх всегда имел при себе две готовальни с инструментами: одну с математическими, другую - с хирургическими, в которой находились два ланцета, шнепер для кровопускания, анатомический нож, пеликан и щипцы для удаления зубов, лопатка, ножницы, катетер и др. (рис. 3, 4).
В XVIII веке при Петре I формирование новой постоянной национальной русской армии сопровождалось совершенствованием ее медицинской организации, наличие лекарей в воинских формированиях стало правилом. Основные задачи медицинской службы определял «Устав воинский», который регламентировал руководство госпиталями, организацию медицинской службы в войсках (дивизиях, полках, ротах), управление медицинским обеспечением, порядок развертывания и работы лазаретов. В этот период вынос раненых с поля боя во время сражения категорически запрещался. Уже после боя раненых доставляли в дивизионный лазарет, где им оказывали медицинскую помощь, и затем их отправляли в места расквартирования и в постоянные или временные госпитали. Так сформировалась система лечения на месте, когда раненые оставались до полного излечения при армии и при армейских госпиталях (лазаретах).
Серьезное влияние на развитие военно-полевой хирургии во время наполеоновских войн оказали известные французские хирурги П. Перси (1754-1825), хирург Рейнской армии Наполеона, и участник всех ее походов Ж.Д. Ларрей (1766-1842). По инициативе первого во французской армии были введены «передовые подвижные хирургические отряды», предназначенные для оказания хирургической помощи на поле боя. Основной заслугой Ларрея было приближение квалифицированной хирургической помощи к полю боя. Для этой цели им были созданы специальные медицинские формирования. Оба хирурга являлись сторонниками рассечения огнестрельных ран. Вместе с тем они считали, что ранняя ампутация конечности при ее

Рис. 1. Петр I - основатель военной, а также всей российской хирургической науки (1706)

Рис. 2. Петр I перевязывает раненого под Азовом (1696)

Рис. 3. Набор хирургических инструментов Петра I

Рис. 4. Походная аптечка Петра I
огнестрельном ранении и переломе костей предупреждает тяжелые септические осложнения. В период Бородинского сражения Ларрей лично ампутировал более 200 конечностей.
В 1806 г. Я.В. Виллие, действительный тайный советник, баронет и сир, лейб-медик, доктор медицины и хирургии, президент Медикохирургической академии, издал «Краткое наставление о важнейших хирургических операциях». Это было первое отечественное руководство по военно-полевой хирургии, в котором описывались способы лечения огнестрельных ран. Виллие был выдающимся организатором помощи раненым во время Отечественной войны 1812 г., являлся медицинским инспектором русской армии. Он считал, что огнестрельные раны зашивать нельзя, так как при этом нарушается отток из раны, что способствует развитию «раздражения» тканей, т.е. нагноения. При участии Виллие в русской армии была разработана прогрессивная система оказания медицинской помощи раненым, изложенная в «Положении для временных военных госпиталей при большой действующей армии». В 1823 г. он основал «Военномедицинский журнал».
В XIX веке система лечения на месте уступила место дренажной эвакуационной системе, когда ввиду невозможности лечения большого количества раненых и больных на одном театре военных действий создавались три типа военных госпиталей: развозные, подвижные и главные военно-временные, куда последовательно поступали все раненые и больные (рис. 5).
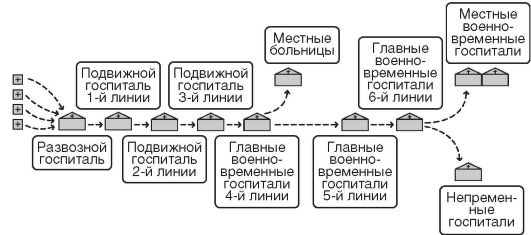
Рис. 5. Принципиальная схема «дренажной» эвакуационной системы
В пределах территории России раненые частично эвакуировались в постоянные госпитали, которых к 1811 г. насчитывалось 33, и их общая коечная емкость составляла 20 140 коек на армию численностью 733 104 человека (1 койка на 35-36 человек). К 1826 г. в России было 95 военных госпиталей.
В дальнейшем в начале XIX века дренажная система лечебноэвакуационных мероприятий уступила место системе рассеивания раненых, идеологом и вдохновителем которой был Н.И. Пирогов
(рис. 6-8).
Она характеризовалась тенденцией к рассеиванию раненых по лечебным учреждениям в тылу страны, отказом от временных госпитальных коллекторов ввиду скученного размещения и возможного развития инфекций среди раненых, а также максимального использования постоянных стационарных лечебных учреждений, в которых раненый мог находиться на лечении до определившегося исхода ранения или заболевания.
Рис. 6. Николай Иванович Пирогов

Рис. 7. Инструменты Н.И. Пирогова, которые он использовал в период кавказской войны
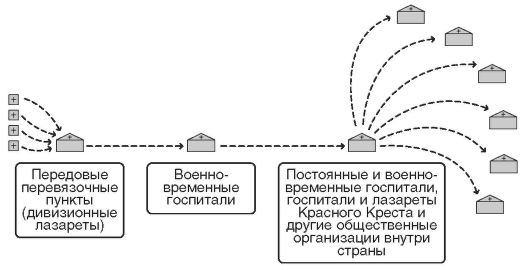
Рис. 8. Схема системы лечебно-эвакуационных мероприятий по типу «рассеивания раненых»
Н.И. Пирогов с точки зрения военно-полевого хирурга ввел определение войны как «травматической эпидемии» и охарактеризовал условия деятельности медицинской службы во время боевых действий, которые оказывают влияние на организацию медицинского обеспечения армии и в особенности на организацию лечебноэвакуационных мероприятий. Основным является утверждение Н.И. Пирогова, что «не медицина, а администрация играет главную роль в деле лечения раненых и больных» и что каждый военный врач должен, умело распоряжаясь, правильно организовать помощь раненым.
По сведениям С.А. Семеки, в конце ХVII века медицинский состав находился в районе войскового обоза, раненые следовали самостоятельно или доставлялись к обозу с поля боя и оставались здесь на лечение. Негодные к дальнейшей службе сразу отпускались по домам, а остальные следовали в обозе за войсками до окончания боевых действий.
Особое значение имеют положения Н.И. Пирогова о предупреждении массового скопления раненых в начале войны и проведение медицинской сортировки, которые определяют тактику военного хирурга. По словам Н.И. Пирогова, сортировка «есть главное средство для оказания правильной помощи», он предложил разделять раненых на группы:
• безнадежные, оставленные на месте на попечение сестер и священников;
• нуждающиеся в неотложных операциях оперируются на перевязочном пункте;
• те, которым оперативное пособие может быть отложено на 1-2 дня, направляются в госпиталь;
• легкораненые, отправляемые обратно в часть после перевязки.
Во время Кавказской войны Н.И. Пирогов впервые ввел неподвижные повязки (крахмальную, гипсовую), что позволило сократить количество ранних ампутаций, применил эфир для наркоза, полагая, что «анестезия играет самую важную роль при оказании хирургических пособий» и должна применяться не только при операциях, но и как болеутоляющее средство при наложении гипсовых повязок. Изучение ранений привели его к мысли, что размеры входного и выходного отверстий раны различны в зависимости от повреждения кости, он стал хирургическим путем расширять входное и выходное отверстия пулевых ранений, убеждаясь в последующем в полезности этого способа.
Н.И. Пироговым была доказана целесообразность организации полевых подвижных госпиталей емкостью 200 коек, готовых к выполнению разнообразных задач в зависимости от места, которое они занимают в общей системе лечебно-эвакуационных мероприятий.
В 1869 г. согласно «Положению о врачебных заведениях на военное время» армия во время войны обеспечивалась следующими типами (видами) медицинских учреждений:
• войсковыми лазаретами, состоящими при полках, за счет которых во время боя развертывались передовые перевязочные пункты;
• дивизионными лазаретами, состоявшими из двух отделений, которые во время боя развертывали главный перевязочный пункт и имели штатную роту носильщиков для выноса раненых;
• военно-временными госпиталями, состоявшими из трех отделений на 210 мест каждое;
• постоянными военными госпиталями, существовавшими и в мирное время (рис. 9).
Впервые в истории русской военной медицины во время русскотурецкой войны (1877-1878) для эвакуации раненых и больных использовали железнодорожный транспорт.
Практический опыт организации лечебно-эвакуационных мероприятий в русской армии показал, что необходимость эвакуации раненых и больных из зоны боевых действий в тыл, где сосредоточивался основной объем оказания медицинской помощи, сформулиро-
вали эвакуацию как систему. Вместе с тем система лечения на месте (т.е. без эвакуации в тыл) и эвакуационная система (когда раненые и больные эвакуировались из зоны боевых действий) в чистом виде в практике не встречались и обычно находили параллельное применение. В одних условиях преобладало лечение раненых и больных на месте, в других организовывалась их эвакуация в тыл. Тесная взаимосвязь и переплетение этих систем стали особенно актуальными и значимыми в войнах и локальных вооруженных конфликтах XX века.
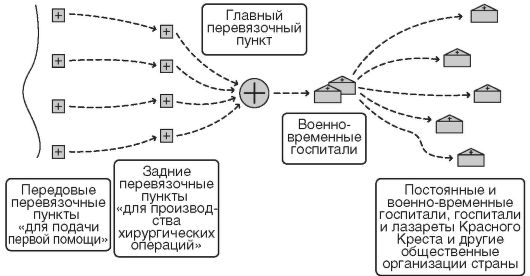
Рис. 9. Схема системы лечебно-эвакуационных мероприятий в русской армии в 1869 г.
К началу русско-японской войны (1904-1905) система организации лечебно-эвакуационных мероприятий продолжала развиваться. Интенсивность огня, активность боевых действий, маневренность и мобильность войск определяли необходимость сосредоточивать раненых в укрытиях, получивших название «гнезда раненых» (рис. 10).
На передовых перевязочных пунктах перевязывали раненых, накладывали шины и выполняли неотложные операции, после чего в зависимости от обстановки раненых направляли в главные перевязочные пункты, полевые госпитали или на погрузку в военносанитарные поезда. Подвижные госпитали развертывали в крупных населенных пунктах и железнодорожных узлах, образуя путем объединения так называемые сводные госпитали. Во время Русскояпонской войны (1904-1905) впервые появились специализированные
госпитали, т.е. госпитали, укомплектованные соответствующими врачами-специалистами, располагающие специальным оснащением и предназначенные для оказания специализированной медицинской помощи и лечения определенных категорий раненых и больных1.
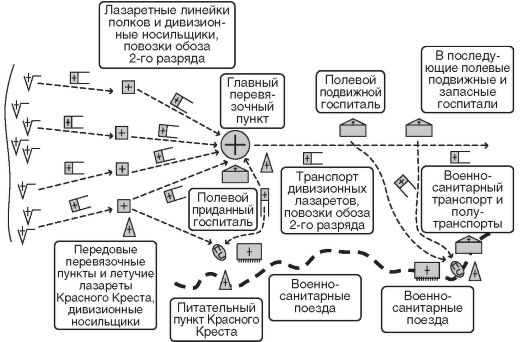
Рис. 10. Схема системы лечебно-эвакуационных мероприятий в русской армии в период русско-японской войны (1904-1905)
Опыт Русско-японской войны во многом показал несостоятельность и несовершенство системы медицинского обеспечения, и в том числе организации лечебно-эвакуационных мероприятий.
В 1916 г. В.А. Оппель (рис. 11) впервые попытался практически увязать лечение с эвакуацией и предложил усовершенствованную систему лечебно-эвакуационных мероприятий, получившую название «этапное лечение». Он писал: «...Под этапным лечением я понимаю такое лечение, которое не нарушается эвакуацией и в которое она входит как непременная слагаемая часть». Основным принципом системы этапного лечения были максимально воз-
1 Эти госпитали были организованы только в тылу в Харбине, являвшемся тогда по своему положению центральным распределителем, и в Чите: хирургический, инфекционный, психиатрический, венерологический, офтальмологический и отоларингологический.

Рис. 11. Владимир Андреевич Оппель
можное приближение квалифицированной помощи к раненому, а также сочетание лечения с эвакуацией. Сущность системы этапного лечения состоит в расчленении (эшелонировании) медицинской помощи и последовательном ее оказании на этапах медицинской эвакуации (медицинских пунктах и лечебных учреждениях). При этом важнейшая особенность системы этапного лечения состояла в том, что лечебные мероприятия проводятся с учетом дальнейшей эвакуации, а эвакуация осуществляется с учетом фактического состояния раненых и нуждаемости их в лечебных мероприятиях.
Выдвинутые В.А. Оппелем принципы этапного лечения при всей их прогрессивности, к сожалению, не были своевременно реализованы на практике, чему способствовали социально-экономическое положение в России, низкий уровень здравоохранения и крайне слабая техническая оснащенность военно-медицинской службы.
В 1917 г. согласно «Инструкции по организации помощи раненым на фронте» в системе лечебно-эвакуационных мероприятий предусматривалось рациональное использование всех сил и средств медицинской службы, т.е. в первой четверти ХХ века в системе лечебно-эвакуационных мероприятий появились новые важные и перспективные элементы. Прежде всего это повышение хирургической активности в передовых медицинских подразделениях, создание подвижных хирургических групп (резервов), а также начальные элементы оказания специализированной медицинской помощи и специализации госпиталей. Этому также способствовало применение автомобильного санитарного транспорта и военно-санитарных поездов, что положительно сказалось на эффективности эвакуационных мероприятий (рис. 12).
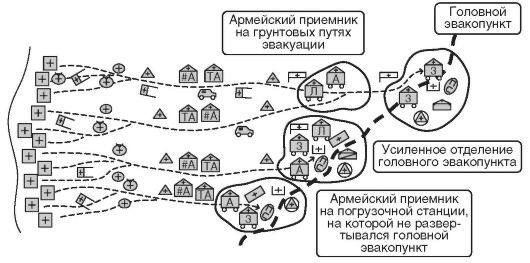
Рис. 12. Схема лечебно-эвакуационных мероприятий в русской армии в 1917 г.
В 1918 г. в ведение военной медицины было передано руководство эвакуацией, что позволило объединить лечение и эвакуацию в единый и неразрывный процесс и разработать руководящие документы2, регламентирующие систему лечебно-эвакуационных мероприятий.
По итогам первой мировой войны (1914-1918) изменилось соотношение потерь ранеными и больными, т.е. количество раненых значительно увеличилось на фоне уменьшения удельного веса больных, что отразилось на дальнейшем развитии системы лечебноэвакуационных мероприятий (табл. 1).
Таблица 1. Раненые и больные в русской армии в различные войны, %
2 10 сентября 1918 г. утверждены «Временная инструкция учреждениям, ведающим эвакуацией», «Инструкция по эвакуации от линии боя до головного эвакопункта», «Инструкция начальника эвакопунктов» и др.
В дальнейшем этапное лечение в Красной Армии строилось по дренажному типу, когда раненые и больные последовательно перемещались общим потоком через все этапы медицинской эвакуации вне зависимости от характера оказанного медицинского пособия и специальной помощи, в которой они нуждались. Развитие медицинской науки обогатило военно-медицинскую службу новыми методами диагностики, оказания помощи и лечения раненых, что повлекло за собой техническое переоснащение частей и учреждений медицинской службы и привело к существенным изменениям в дальнейшем развитии системы лечебно-эвакуационных мероприятий. Потребовалась организация операционных и перевязочных по всем правилам асептики и антисептики, противошоковых и реанимационных палат, госпитальных отделений для оперированных, изоляторов для инфицированных больных, диагностических лабораторий и физиотерапевтических кабинетов в госпиталях. Эти перемены подчеркивали необходимость перестройки всей системы этапного лечения на основе эвакуации раненых и больных по назначению и создания специализированных госпиталей или отделений, начиная с армейских лечебных учреждений.
В 1933 г. при разработке «Устава военно-санитарной службы РККА» была сделана первая попытка к изменению порядка проведения лечебно-эвакуационных мероприятий в войсках и к построению этапного лечения с эвакуацией в соответствии с медицинскими показаниями, т.е. по назначению. Однако провозглашенный в этом уставе принцип эвакуации по назначению не был тогда еще должным образом реализован.
Необходимость создания сети специализированных лечебных учреждений в качестве важнейшего условия, обеспечивающего возможность эвакуации по назначению, была наглядно подтверждена во время боевых действий Советской Армии (1938-1939) против Японии и в советско-финляндском вооруженном конфликте (1939-1940). Основываясь на опыте медицинского обеспечения войск во время этих боевых столкновений, Е.И. Смирнов3 указывал: «...С тех пор, как выделились в самостоятельные дисциплины - челюстно-лицевая хирургия, нейрохирургия, лечение поражений костей конечностей и грудной полости, перестало существовать то положение для госпи-
3 Ефим Иванович Смирнов (1904-1976) - академик АМН СССР, Герой Социалистического Труда, генерал-полковник медицинской службы, начальник Главного военносанитарного управления Советской Армии в 1939-1945 гг., Министр здравоохранения СССР в 1947-1953 гг. (рис. 13).
таля, когда каждый врач-хирург был врачом для всех раненых, а всякий раненый был пациентом врача-хирурга».
В ходе Великой Отечественной войны (1941-1945) началось практическое осуществление мероприятий по совершенствованию системы лечебно-эвакуационных мероприятий на основе принципа эвакуации по назначению. Была создана сеть специализированных лечебных учреждений, начиная с госпитальной базы армии, т.е. возникла более совершенная организация лечебно-эвакуационных мероприятий - система этапного лечения с эвакуацией по назначению. Лечебно-эвакуационные мероприятия предусматривали последовательное развертывание от фронта в тыл этапов медицинской эвакуации (медицинских пунктов и лечебных учреждений), в которых оказывали определенные виды медицинской помощи. На полковых медицинских пунктах оказывалась первая врачебная помощь, на дивизионных медицинских пунктах и в хирургических полевых подвижных госпиталях первой линии - квалифицированная медицинская помощь. Для оказания специализированной медицинской помощи раненых и больных эвакуировали по назначению в специализированные госпитали (отделения) госпитальных баз армии и фронта (рис. 14).
Принятая система этапного лечения с эвакуацией по назначению полностью себя оправдала во время Великой Отечественной войны - 72,3% раненых и 90,6% больных были возвращены в строй4.
4 Авторы труда «Медицинское обеспечение Советской Армии в операциях Великой Отечественной войны 1941-1945 гг.» отмечают, что общее число всех возвращенных в строй раненых и больных за годы войны составило около 17 млн. человек. При этом в ходе Великой Отечественной войны вся Красная (Советская) Армия насчитывала от 3 млн 394 тыс. по состоянию на 1 декабря 1942 г. до 6 млн 700 тыс. человек к 1 января 1945 г. Это говорит о том, что война практически была выиграна в значительной степени солдатами и офицерами, возвращенными в строй здравоохранением страны.

Рис. 13. Ефим Иванович Смирнов
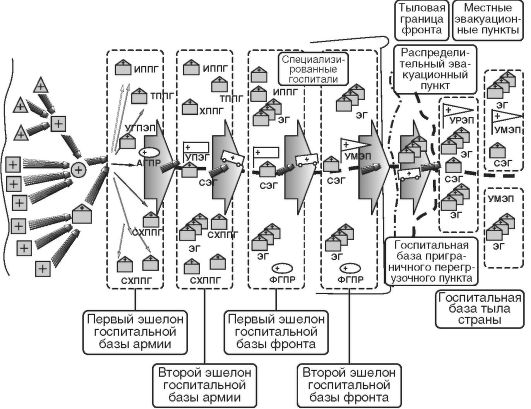
Рис. 14. Схема системы лечебно-эвакуационных мероприятий в ходе Великой Отечественной войны
Однако при всей своей прогрессивности система этапного лечения с эвакуацией по назначению на начальных этапах своего становления имела определенные недостатки, к которым можно отнести:
• необходимость повторного оказания хирургической помощи раненым из-за невозможности проведения исчерпывающих хирургических вмешательств на дивизионных медицинских пунктах (ДМП) и ХППГ первой линии ввиду условий обстановки, недостаточной подготовленности хирургов и отсутствия необходимого оснащения, а также надежных медикаментозных средств, сдерживающих развитие инфекции в ране, своевременное применение которых позволяло выполнять отсроченную хирургическую обработку в специализированных лечебных учреждениях;
• многоэтапность, выражающаяся в том, что большинство раненых и больных последовательно проходили все этапы медицинской эвакуации: полковой медицинский пункт - ПМП, ДМП, ХППГ
первой линии, эшелоны госпитальных баз армии и фронта, что было обусловлено недостатком санитарно-транспортных средств, особенно санитарных самолетов и исключало возможность эвакуации тяжелораненых. Огромное значение для практической реализации и успешного функционирования системы лечебно-эвакуационных мероприятий имела военно-медицинская доктрина, озвученная в докладе Е.И. Смирнова на V пленуме ученого медицинского совета Главного военного санитарного управления (ГВСУ) Красной Армии (26-28 февраля 1942 г.):
• единое понимание происхождения и развития болезни, единое понимание принципов хирургической и терапевтической работы в полевой медицинской службе;
• преемственность в лечении раненых и больных на различных этапах эвакуации;
• обязательное наличие краткой, четкой и последовательной медицинской документации, позволяющей осуществлять полноценную сортировку раненых и больных и обеспечивающей единую систему лечения, равно как и последовательность ее на различных этапах эвакуации;
• наличие единой школы и единого взгляда на методы профилактики и лечения раненых и больных на разных этапах медицинской эвакуации одного эвакуационного направления.
В решениях V пленума ученого медицинского совета (УМС) ГВСУ Красной Армии отмечалось, что в военно-полевой медицинской деятельности хирургия играет доминирующую роль. Именно эта область медицины приобретает в военное время особое значение, поскольку на ней лежит ответственность за возвращение в кратчайший срок в армию боеспособных людей, а народному хозяйству - трудоспособных из тех, кто не годен к военной службе.
В решениях пленума было записано: «Своевременное этапное лечение и единая военно-полевая медицинская доктрина в области военно-полевой хирургии основываются на следующих положениях:
• все огнестрельные раны первично инфицированы;
• единственно надежный метод борьбы с инфекцией ран - их своевременная первичная хирургическая обработка;
• большинство ран нуждается в ранней хирургической обработке;
• произведенная в первые часы хирургическая обработка раны дает основание поставить наилучший прогноз;
• в условиях полевой медицинской службы объем работы и выбор методов хирургического вмешательства и лечения чаще определяются не столько медицинскими показаниями, сколько положением дел на фронте, количеством поступающих раненых и больных и их состоянием, количеством врачей, особенно хирургов, на данном этапе. А также наличием автотранспортных средств полевых санитарных учреждений и медицинского оснащения, временем года и состоянием погоды». Значимость указанных принципов сохранилась до настоящего времени. При этом важнейшим итогом Великой Отечественной войны явилось то, что лечебно-эвакуационные мероприятия стали формироваться как сложная высокоорганизованная система и получили дальнейшее развитие.
Организация оказания медицинской помощи раненым и больным и их лечение в современной системе лечебноэвакуационных мероприятий
Медицинская помощь, оказываемая медицинской службой в военное время, подразделяется на отдельные виды. При этом на каждом последующем этапе оказания медицинской помощи, начиная от медицинского пункта батальона, если он развернут, как правило, медицинская помощь оказывается более квалифицированно и в более широком объеме, т.е. возможности для ее расширения возрастают от фронта к тылу.
По существу содержание лечебно-профилактических мероприятий при оказании медицинской помощи раненым и больным определяют два элемента - вид и объем медицинской помощи.
Под видом медицинской помощи следует понимать перечень (комплекс) лечебно-профилактических мероприятий, проводимых личным составом медицинской службы и войск на поле боя и на этапах медицинской эвакуации. Конкретный вид медицинской помощи определяется местом оказания, уровнем подготовки лиц, ее оказывающих, и наличием необходимого оснащения и медико-тактической обстановкой.
Объем медицинской помощи - это совокупность лечебнопрофилактических мероприятий в границах конкретного вида медицинской помощи, выполняемых на этапах медицинской эвакуации в отношении определенных раненых и больных по медицинским показаниям и в соответствии с боевой и медицинской обстановкой.
В соответствии с решениями XXXVI пленума ученого совета Главного военно-медицинского управления (ГВМУ) Минобороны России в настоящее время определены следующие виды медицинской помощи раненым и больным:
• первая помощь;
• доврачебная медицинская помощь;
• первая врачебная помощь;
• квалифицированная медицинская помощь;
• специализированная медицинская помощь;
• медицинская реабилитация.
Организация оказания помощи раненым (пораженным и больным) на поле боя (первой помощи) - это комплексная задача, решение которой достигается путем проведения как собственно медицинских, организационных, специальных и других, например технических, мероприятий, направленных на спасение жизни пострадавших. Она не может быть успешно решена только усилиями медицинской службы, какие бы организационные структуры ни создавались для этой цели. В то же время эффективная организация мероприятий по розыску раненых, извлечению их из труднодоступных мест, оказанию неотложной медицинской помощи, выносу и вывозу с поля боя решающим образом влияет на развитие благоприятных исходов лечения раненых и больных на этапах медицинской эвакуации.
Первая помощь - это комплекс мероприятий, направленных на временное устранение причин, угрожающих жизни раненого (больного) и предупреждение развития тяжелых осложнений. Первая помощь оказывается в порядке само- и взаимопомощи, а также младшими медицинскими специалистами (санитарами, санитарными инструкторами) на поле боя (в очаге поражения) или в ближайшем укрытии с использованием преимущественно средств индивидуальной медицинской защиты и оснащения. Ответственность за организацию оказания первой помощи, а также проведение мероприятий розыска, выноса и вывоза раненых (больных) с поля боя возлагается на командира подразделения.
Основной задачей личного состава медицинской службы роты и батальона является обеспечение оказания раненым и пораженным высокоэффективной доврачебной помощи, которая по своему содержанию представляет начальное реанимационное пособие. Сам термин «доврачебная помощь» отражает уровень достаточности профессиональной подготовки медицинского специалиста, необходи-
мый для оказания этого вида помощи. В зависимости от конкретных условий боевой и медицинской обстановки доврачебная помощь может оказываться врачом.
Доврачебная помощь - это комплекс медицинских мероприятий, направленных на поддержание жизненно важных функций организма и предупреждение тяжелых осложнений. Она оказывается, как правило, фельдшерами и санитарными инструкторами в пунктах сбора раненых, на медицинских постах рот, в медицинских пунктах батальонов с использованием преимущественно штатного медицинского оснащения. Оптимальные сроки оказания доврачебной помощи 1-1,5 ч с момента ранения. Основное содержание доврачебной помощи: устранение всех видов асфиксий, борьба с кровопотерей. В этой связи мероприятия доврачебной помощи должны включать обязательное проведение инфузионной терапии тяжелораненым при кровопотере и искусственной вентиляции легких (ИВЛ) с ингаляцией кислорода при асфиксии, а также ряда других мероприятий, которые ранее относились к первой врачебной помощи.
К примеру, по опыту оказания медицинской помощи раненым в 40-й армии в Афганистане, среди пострадавших, которым на догоспитальном периоде инфузионная терапия не проводилась, летальность составляла 67%. При ее проведении в полном объеме этот показатель снижался до 25%. Также из-за отсутствия ингаляций кислорода при нарушениях функций внешнего дыхания летальность достигала 30%. Среди тех, кому она была проведена в течение первого часа после ранения, не умер ни один пострадавший, при выполнении ее в сроки до 4 ч погибли 4,9%, а при более позднем проведении - 11,5%.
Первая врачебная помощь - это комплекс общеврачебных мероприятий, направленных на ослабление и по возможности устранение последствий ранений (заболеваний), угрожающих жизни раненого (больного), предупреждение развития осложнений или снижение их тяжести и подготовку нуждающихся к дальнейшей эвакуации. Оптимальные сроки оказания первой врачебной помощи 4-5 ч от момента ранения. Оказание первой врачебной помощи обеспечивается силами и средствами личного состава медицинской службы на медицинских пунктах, в медицинских ротах, отдельных медицинских батальонах, отрядах и военных госпиталях.
Мероприятия первой врачебной помощи по срочности выполнения делятся на две группы:
1) неотложные мероприятия, проводимые при состояниях, угрожающих жизни раненого (больного);
2) мероприятия, выполнение которых может быть отсрочено.
При рассмотрении вопроса о первой врачебной помощи необходимо помнить, что на данном этапе медицинской эвакуации раненые умирают преимущественно от травматического шока и кровопотери. Следовательно, главной задачей врача медицинского пункта или медицинской роты является обязательное оказание неотложной медицинской помощи. В 30-е годы XX века Н.Н. Бурденко требовал готовить каждого врача по хирургическому минимуму, который предполагал, что врач обязан уметь наложить повязку на рану с соблюдением правил асептики, знать антисептические средства для ран, уметь наложить иммобилизующую повязку, произвести инфузию или гемотрансфузию. Сегодня значение и роль этих требований возрастают в связи с определенным расширением возможностей неотложной медицинской помощи.
Практическая работа медицинской службы при организации медицинского обеспечения объединенной группировки войск в ходе контртеррористической операции в Чеченской республике показала, что усиление хирургами и анестезиологами медицинских пунктов и медицинских рот частей, участвующих в боевых действиях, смогло обеспечить качественное выполнение не только установленного объема первой врачебной помощи, но и ряда мероприятий неотложной квалифицированной хирургической помощи: интубации трахеи, переливания кровезамещающих препаратов и др.
Опыт показал, что оказание первой врачебной помощи, приведение раненого в транспортабельное состояние и быстрая его эвакуация являются более важными мероприятиями, чем неоправданное лечение при недостатке средств и возможностей. При этом большое значение приобретает медицинская сортировка раненых. Врач должен определить прогноз на выживание; какие жизненно важные органы у раненого повреждены; приоритетность оказания медицинской помощи по жизненным показаниям; объем лечебных мероприятий, которые следует осуществить немедленно и при любых условиях.
Прогноз на выживание - далеко не самоцель, а основа для принятия обоснованного решения. Диагноз устанавливается, исходя из оценки как морфологического, так и функционального компонента травмы. Только подобный подход позволит судить об истинной тяжести поражения. Поэтому оценку травмы необходимо проводить
с выделением ведущего синдромного состояния: кома, острая дыхательная недостаточность, шок, продолжающееся кровотечение и др.
Квалифицированная медицинская помощь - это комплекс хирургических, терапевтических и реанимационных мероприятий, направленных на устранение угрожающих жизни раненого (больного) последствий ранений, поражений и заболеваний, предупреждение развития осложнений и подготовку к эвакуации по назначению. Оказание квалифицированной медицинской помощи обеспечивается силами и средствами отдельных медицинских батальонов дивизий, отдельных медицинских отрядов армейской медицинской бригады и передовых полевых лечебных учреждений. Оптимальные сроки оказания квалифицированной медицинской помощи 8-12 ч от момента ранения.
В данном определении подчеркивается приоритетное значение мероприятий, угрожающих жизни раненого, включая предупреждение развития осложнений, и мероприятий по подготовке раненых и больных к эвакуации по назначению.
Согласно решениям XXXVI пленума УМС ГВМУ Минобороны России, целесообразно сохранить три группы срочности мероприятий квалифицированной хирургической помощи: неотложные, срочные и отсроченные.
В группу неотложных мероприятий целесообразно включить:
• операции при ранениях магистральных сосудов (лигирование, шунтирование, формирование сосудистого шва);
• груди (торакоцентез при гемопневмотораксе, открытом или напряженном пневмотораксе, торакотомия при продолжающемся кровотечении - свыше 300 мл/ч);
• головы (декомпрессионная трепанация черепа при сдавлении головного мозга);
• конечностей (ампутация при отрывах и массивных разрушениях конечностей);
• брюшной полости (чревосечение при повреждении органов брюшной полости) и др.
Группа срочных включает мероприятия, которые при необходимости могут быть отложены на какое-то время. Сюда относятся хирургические вмешательства, отказ от выполнения которых на данном этапе медицинской эвакуации угрожает развитием тяжелых осложнений, причем их опасность в случае отсрочки хирургического вмешательства не может быть существенно уменьшена проведением
каких-либо других мероприятий. Примером таких вмешательств могут служить операции по поводу ранений кровеносных сосудов при отсутствии кровотечения и достаточном кровоснабжении конечности, формирование надлобкового свища при ранении уретры и противоестественного заднего прохода при внебрюшном повреждении прямой кишки.
К группе отсроченных относят мероприятия, которые могут быть отложены на какое-то время, это хирургические вмешательства, отказ от выполнения которых на данном этапе медицинской эвакуации не влечет неизбежного развития тяжелых осложнений. При этом опасность возникновения осложнений может быть существенно уменьшена применением различных лекарственных средств (антибиотиков, кровезамещающих растворов и пр.) или другими лечебными мерами. Примером вмешательства третьей группы могут служить первичная хирургическая обработка ран мягких тканей, кроме ран, не подлежащих хирургической обработке при отсутствии явного загрязнения, первичная обработка ожогов, наложение пластиночных швов при лоскутных ранениях лица, лигатурное связывание зубов при переломах нижней челюсти.
Деление квалифицированной медицинской помощи на группы по срочности ее оказания позволяет осуществлять маневр объемом помощи в зависимости от складывающейся обстановки, т.е. управлять конкретной ситуацией.
Хорошо известно, что сокращение объема квалифицированной медицинской помощи считается вынужденным решением, обусловленным массовым поступлением раненых и больных. С современных позиций такой маневр объемом помощи следует рассматривать прежде всего во взаимодействии с возможностями и уровнем организации эвакуации, в частности применения авиационных средств.
Недопустимо задерживать раненых и больных, дожидаясь всего объема квалифицированной медицинской помощи, если имеется реальная возможность после проведения абсолютно необходимых подготовительных мероприятий эвакуировать их в специализированные учреждения. Поэтому вынужденным решением следует считать расширение оказания квалифицированной медицинской помощи дополнительного объема (работа отдельного медицинского батальона ОМедБ или отдельного медицинского отряда ОМО на изолированном направлении, задержка эвакуации и пр.). В этом случае этап медицинской эвакуации может быть усилен группой специалистов для каче-
ственного выполнения всего установленного перечня мероприятий. Такой подход соответствует принципу раннего рассредоточения эвакуационных потоков по назначению и способствует реализации новой современной концепции - ранней специализированной помощи.
До 60% хирургов работают на этапах медицинской эвакуации, где должна оказываться квалифицированная хирургическая помощь. Если в Советской Армии ОМедБ дивизии рассматривался как основная операционная войскового района, то в Вооруженных Силах НАТО данный этап оказания медицинской помощи предназначается для начального реанимационного лечения. Следовательно, хирурги данного этапа медицинской эвакуации должны знать основы реаниматологии и противошоковой терапии.
Знание патофизиологических процессов, возникающих при огнестрельных ранениях в организме, необходимо каждому врачу, особенно начинающему хирургу, так как, не владея еще навыками полостных операций, он может эффективно помочь раненому, используя сберегательный подход, обеспечивающий сохранение жизни пострадавшему на раннем этапе. Такую тактику Н.И. Пирогов назвал азбукой хирургии. В этой связи военный хирург должен владеть приемами лечения острой кровопотери и шока, знать основные положения о сочетанных ранениях и травматической болезни, хорошо представлять опасности, сопутствующие огнестрельным ранениям в первые часы (раневая инфекция, сепсис, септический шок).
В связи с тем что удельный вес тяжелой шокогенной боевой травмы возрос с 10-12 до 20-25%, для лечения тяжелых форм боевой патологии в полевых госпиталях все шире используются достижения современной клинической хирургии и анестезиологии - реаниматологии.
Наибольшие перспективы совершенствования хирургической помощи связаны с усилением лечебных учреждений, в которых оказывается специализированная хирургическая помощь - этап окончательного лечения. Оптимальные сроки оказания специализированной медицинской помощи 24 ч с момента ранения.
Согласно принятой терминологии, понятие специализированной медицинской помощи и лечения включает три обязательных компонента:
• участие высококвалифицированного медицинского специалиста;
• использование специального оборудования и оснащения;
• лечение в специализированном лечебном учреждении (отделении) до определившегося исхода.
Важно учитывать еще одно обстоятельство - нуждаемость раненых и больных в специализированной медицинской помощи по срокам ее оказания и в соответствии с характером ранения. Если, например, раненый поступил в специализированный стационар и при этом не нуждается в проведении сложных лечебно-диагностических процедур и специального обследования, то объем необходимых мероприятий по своему содержанию может соответствовать любому другому виду медицинской помощи.
Также, если стоматолог оказывает раненому в челюстно-лицевую область медицинскую помощь в медицинском пункте полка - МПП (медицинской роте) или ОМедБ (отдельном медицинском отряде), и она носит исчерпывающей характер, то это и есть первая врачебная или квалифицированная медицинская помощь. Такой же вид помощи обеспечивается раненому, нуждающемуся в специализированной помощи.
Таким образом, при рассмотрении возможности приближения специализированной медицинской помощи к раненому (больному), во внимание принимаются прежде всего те пораженные, которым для спасения жизни или предупреждения тяжелых осложнений уже на этапе первого хирургического (терапевтического) вмешательства требуется участие узкого специалиста.
Во время боевых действий в Чечне раненые с множественными и сочетанными повреждениями составили свыше 30%, в том числе около 10% с повреждениями тяжелой и крайне тяжелой степени. В последние годы, как показывает опыт медицинского обеспечения войск в локальных войнах и вооруженных конфликтах, имеется устойчивая тенденция к росту тяжелых множественных и сочетанных ранений в структуре современной боевой хирургической травмы. По данным различных публикаций, показатель множественных и сочетанных ранений колеблется от 25 до 62% от общего количества раненых. Следовательно, приближение специализированной медицинской помощи к раненым с такими повреждениями является единственно возможным организационным решением для спасения их жизни.
Опыт работы медицинской службы в локальных войнах и вооруженных конфликтах конца ХХ - начала XXI века показал, что на базе стационарного гарнизонного военного госпиталя или развернутого
полевого военно-медицинского учреждения, например медицинского отряда специального назначения, можно развернуть специализированный многопрофильный госпиталь, для которого устанавливается определенный объем специализированной медицинской помощи. Кроме того, лечение раненых в специализированном стационаре до определившегося исхода нельзя рассматривать в качестве обязательной характеристики понятия «специализированная медицинская помощь». Хотя в зависимости от условий оперативно-тыловой и медицинской обстановки определенная часть раненых и больных в ходе операции в ее классическом варианте будут поступать непосредственно в лечебные учреждения госпитальной базы фронта первого, второго и третьего эшелонов, что в настоящее время называют фланговыми потоками раненых и больных. В такой ситуации допускается применение маневра объемом специализированной медицинской помощи в целях ее сокращения до проведения неотложных мероприятий, как и маневра объемом любых других видов медицинской помощи.
В организации медицинского обеспечения воинских формирований разработаны принципиальные схемы маневра объемом и видом медицинской помощи, которые предусматривают ее сокращение в интересах повышения пропускной способности этапов медицинской эвакуации (МПП, медицинская рота, ОМедБ). Вместе с тем в условиях локальной войны или вооруженного конфликта появилась возможность приблизить специализированную медицинскую помощь к передовому району на основе маневра ее объемом. Теоретической основой такого маневра должно быть разделение определенного вида медицинской помощи на группы мероприятий по срочности их проведения. Следовательно, неотложную специализированную медицинскую помощь нужно рассматривать не как самостоятельный вид помощи, а как группу неотложных мероприятий специализированной медицинской помощи.
Специализированная медицинская помощь - это комплекс диагностических, лечебных и восстановительных мероприятий, проводимых в отношении раненых и больных с применением сложных методик, использованием специального оборудования и оснащения в соответствии с характером, профилем и тяжестью ранения (поражения или заболевания). Оказание специализированной медицинской помощи обеспечивается врачами-специалистами в специально предназначенных для этой цели лечебных учреждениях (отделениях). Специализированная медицинская помощь в установленном объеме
может оказываться в передовых стационарных или полевых учреждениях, усиленных для этой цели группами специалистов и оснащенных необходимым имуществом и оборудованием.
Таким образом, принцип специализации медицинской помощи, обоснованный богатым опытом Великой Отечественной войны, развивается в направлении поиска и введения в лечебно-эвакуационный процесс новых организационных форм его применения в различных условиях современных локальных войн и вооруженных конфликтов.
Приближение специализированной медицинской помощи к раненому (больному) способствует достижению наиболее благоприятных результатов лечения, сокращению его сроков и, в конечном счете, реализации основной цели системы лечебно-эвакуационных мероприятий - скорейшему возвращению в строй и к труду большинства раненых и больных.
Наряду с обеспечением качества медицинской помощи и лечения для решения этой конечной задачи весьма большое значение имеет организация медицинской реабилитации.
Изначально организация и порядок медицинской реабилитации основывались на том, что в условиях крупномасштабной войны с применением всех средств массового поражения раненые и больные, поступающие в госпитальные базы, подразделяются на два потока: легкораненые, направляемые непосредственно в военные полевые госпитали для легкораненых (ВПГЛР) - центры реабилитации госпитальных баз фронта (ЦР ГБФ), и остальные раненые и пораженные, поступающие вначале в специализированные военные полевые госпитали, а после проведенного там лечения - в ВПГЛР и ЦР ГБФ. Этим достигается раннее высвобождение дорогостоящих специализированных коек для вновь поступающих раненых и больных.
В современных локальных войнах и вооруженных конфликтах необходимо обеспечить специализированное лечение и реабилитацию раненых и больных до полного восстановления временно утраченных или ослабленных функций именно в тех специализированных учреждениях, куда они поступили по назначению с прогнозом восстановления боеспособности (трудоспособности) в условиях данного лечебного учреждения, т.е. в военное время целесообразно обеспечить функционирование системы восстановительного лечения, которая состоит из двух этапов: госпитального, на котором большая часть раненых (больных) восстанавливает свою боеспособность и возвращается в строй, и санаторного, который необходим в отно-
шении больных (раненых), нуждающихся в более продолжительном восстановительном лечении.
Учитывая современные взгляды на характер возникновения и развития локальных войн и вооруженных конфликтов, система медицинской реабилитации должна развиваться прежде всего на основе организационных принципов мирного времени. В условиях крупномасштабной войны (в ее начальный период) она станет организационной базой для развертывания системы восстановительного лечения раненых и больных, эвакуируемых за пределы фронта. В целом медицинская реабилитация, включающая комплекс организационных, лечебных, медико-психологических и военно-профессиональных мероприятий, представляет собой относительно самостоятельную систему оказания помощи военнослужащим на театре войны. С этих позиций медицинская реабилитация может рассматриваться как вид медицинской помощи раненым и больным.
Этап медицинской эвакуации в системе лечебно-эвакуационных мероприятий. Медицинская сортировка и медицинская эвакуация раненых и больных по назначению
Медицинская помощь раненым и больным, кроме первой и доврачебной помощи, и их лечение осуществляются на медицинских пунктах и в лечебных учреждениях, развернутых в определенной последовательности от фронта к тылу и получивших наименование этапов медицинской эвакуации. Этап медицинской эвакуации - это силы и средства медицинской службы, развернутые на путях эвакуации для приема, медицинской сортировки раненых и больных, оказания им медицинской помощи, лечения и подготовки к дальнейшей эвакуации нуждающихся в ней.
Основными этапами медицинской эвакуации являются:
• медицинский пункт батальона - МПБ, если он развертывается в обороне силами медицинского взвода батальона;
• медицинский пункт полка (бригады), развертываемый силами медицинской роты полка (бригады);
• отдельный медицинский батальон дивизии (отдельная медицинская рота) или отдельный медицинский отряд армейской медицинской бригады, медицинский отряд специального назначения;
• лечебные учреждения (военные полевые специализированные госпитали) госпитальных баз фронта;
• тыловые госпитали здравоохранения России.
Вне зависимости от роли и места в современной системе лечебноэвакуационных мероприятий и медицинского обеспечения вооруженных сил, других войск, воинских формирований и органов Российской Федерации этапы медицинской эвакуации практически выполняют общие для каждого из них основные задачи: прием, регистрацию, медицинскую сортировку, санитарную обработку раненых и больных, оказание медицинской помощи, стационарное или амбулаторное лечение, размещение, эвакуацию.
В составе этапа медицинской эвакуации развертываются функциональные подразделения (сортировочно-эвакуационные, операционно-перевязочные, лечебные отделения, изоляторы), которые обеспечивают выполнение основных задач по оказанию медицинской помощи и лечению раненых и больных в ходе боевых действий, а также подразделения, обеспечивающие руководство и материальнотехническое обеспечение всех сторон деятельности (управление, рентгеновский кабинет, аптека, лаборатория, кухня, места для размещения личного состава и т.д.).
Одним из высокозначимых для военно-полевого хирурга и важнейших организационных мероприятий, обеспечивающих наиболее эффективную реализацию принципов системы лечебноэвакуационных мероприятий, является медицинская сортировка, которая представляет собой распределение раненых и больных на этапах медицинской эвакуации на группы нуждающихся в однородных лечебно-профилактических и эвакуационных мероприятиях с определением очередности и места оказания им медицинской помощи, а также направления, очередности и способа эвакуации.
«Мысль о сортировании раненых мне пришла именно тогда, когда пришлось иметь дело с тысячами раненых... Польза, приносимая в известных случаях ранними операциями, не окупает вреда, происходящего от неравномерного распределения помощи для большей части случаев», - писал Н.И. Пирогов. В настоящее время многие рекомендации Н.И. Пирогова о порядке проведения медицинской сортировки полностью сохранили свое значение:
• медицинская сортировка возможна только на основании «правильного научного диагноза», в связи с чем к медицинской сортировке должны привлекаться «наиболее опытные врачи»;
• для проведения медицинской сортировки необходимо иметь специальное место, «складочное место», где раненые и больные
должны быть размещены с оставлением проходов, позволяющих со всех сторон к ним подойти;
• медицинская сортировка должна начинаться и «при первом приеме и разборе» раненых специально выделенным медицинским персоналом и проводиться, «не трогая» первоначальной повязки;
• прежде всего следует отделить легкораненых от «трудных и лежачих»;
• для своевременного выполнения сортировочных заключений следует иметь достаточное количество «вспомогательного персонала», отдельные места для сосредоточения раненых и больных каждой категории и др.
Опыт Великой Отечественной войны, а также локальных войн и вооруженных конфликтов убедительно доказал, что медицинская сортировка должна осуществляться на всех этапах медицинской эвакуации и в каждом функциональном подразделении.
Медицинская сортировка имеет два вида:
• внутрипунктовую, определяющую порядок прохождения ранеными (больными) функциональных подразделений данного этапа медицинской эвакуации, очередность и место оказания им помощи на данном этапе;
• эвакотранспортную, определяющую порядок направления раненых (больных) за пределы данного этапа медицинской эвакуации, очередность, способ их эвакуации и эвакуационное назначение.
При медицинской сортировке выделяют следующие основные группы раненых и больных:
• представляющие опасность для окружающих: инфекционные больные, зараженные отравляющими веществами, имеющие загрязнение кожного покрова и обмундирования радиоактивными веществами с мощностью доз излучения, превышающей безопасные, в состоянии резкого психомоторного возбуждения, а также подлежащие частичной или полной санитарной обработке;
• нуждающиеся в оказании медицинской помощи на данном этапе медицинской эвакуации;
• подлежащие дальнейшей эвакуации без оказания медицинской помощи на данном этапе медицинской эвакуации;
• получившие ранения или поражения, несовместимые с жизнью, и нуждающиеся в симптоматической терапии (агонирующие);
• подлежащие возвращению в строй после получения соответствующей медицинской помощи и кратковременного отдыха.
Медицинская сортировка проводится на основе определения диагноза ранения (заболевания) и его прогноза, при этом важно определить специализацию и профиль лечебного учреждения (отделения), в которое следует направить раненого или больного по назначению для дальнейшего оказания ему медицинской помощи и лечения.
Значение и актуальность медицинской сортировки состоят в том, что ее необходимо проводить не только в военное время в ходе боевых действий вне зависимости от их размаха (широкомасштабная война или локальный вооруженный конфликт), но и при оказании медицинской помощи в результате стихийных бедствий и техногенных катастроф в мирное время.
Особое место при медицинской сортировке уделяется группе легкораненых, к которым относятся лица, получившие легкую механическую, термическую, радиационную или иную травму, временно утратившие бое- и трудоспособность, но сохранившие способность к самостоятельному передвижению и самообслуживанию. Лечение этой группы пострадавших может быть завершено в течение 2 мес. Все они после лечения заведомо годны к строевой службе. В эту группу не следует относить раненых, имеющих признаки проникающих ранений полостей, включая глазное яблоко и крупные суставы, переломы длинных трубчатых костей, травмы магистральных кровеносных сосудов и крупных нервных стволов, а также ожоги I-II степени более 10% поверхности тела. При комбинированных радиационных поражениях в группу легкораненых следует включать только тех, у которых механические и термические повреждения легкой степени сочетаются с поражениями проникающей радиацией в дозе не более 1,5 Гр.
В структуре боевой хирургической травмы легкораненые могут составить до 50% общего числа санитарных потерь. Около 2/3 случаев приходится на изолированные и 1/3 - на множественные ранения. Преобладают повреждения конечностей, ранения мягких тканей головы составляют до 20%, другой локализации - 17%.
Наиболее частым осложнением легких ранений является раневая инфекция (10-20%). Значительно реже возникают другие осложнения: пневмония, контрактуры, анкилозы, нейродистрофический синдром.
В структуре легкой закрытой травмы преобладают изолированные повреждения (до 80%), множественные и сочетанные составляют 20%. Из всех повреждений более 2/3 приходится на травмы головы, среди которых наиболее часто встречаются ушибы мягких тканей,
реже - закрытые переломы челюсти и скуловой кости. Закрытые повреждения конечностей характеризуются растяжением связочного аппарата, вывихами, ушибами мягких тканей и переломами костей кисти и стопы.
Объем помощи на этапах медицинской эвакуации
Организация помощи легкораненым включает:
• выделение потока легкораненых и организация им помощи с того этапа медицинской эвакуации, где это возможно;
• осуществление рационального распределения легкораненых по этапам медицинской эвакуации в соответствии с возможными сроками их возвращения в строй;
• оказание легкораненым ранней специализированной хирургической помощи, что обеспечивает наилучшие функциональные результаты лечения;
• проведение медицинской и социальной реабилитации с первых дней лечения раненых.
Первая врачебная помощь легкораненым. На медицинском пункте в ходе сортировки выделяется группа раненых, нуждающихся в амбулаторном лечении у фельдшера батальона. Они с соответствующими рекомендациями возвращаются в часть. Некоторые легкораненые с поверхностными ссадинами кожи, ушибами мягких тканей с ограниченными подкожными гематомами могут быть задержаны в МПП для лечения на срок не более 5 сут. Остальным легкораненым врачебная помощь оказывается в условиях сортировочной или эвакуационной палатки. Она включает введение ненаркотических анальгетиков, антибиотиков, столбнячного анатоксина, наложение и исправление повязок, транспортную иммобилизацию табельными средствами.
Квалифицированная хирургическая помощь. В ОМедБ (ОМО, медицинский отряд специального назначения - МОСН) легкораненые выделяются в отдельный поток, для чего развертываются специальные функциональные подразделения.
На сортировочном посту санинструктором выделяется группа ходячих раненых, которая сразу направляется в сортировочную палатку для легкораненых. Как правило, эти раненые составляют половину всего потока легкораненых. Вторая половина поступает из сортировочной для тяжелораненых.
В сортировочной палатке для легкораненых предусматривается следующий порядок работы: выделяются раненые со жгутами на конечностях, сбившимися или обильно промокшими кровью
повязками, выраженным болевым синдромом. Они направляются в перевязочную для легкораненых в первую очередь. Затем определяются целесообразность и очередность поступления в перевязочную остальных раненых.
В перевязочной для легкораненых пострадавших осматривают со снятием повязок и последующим оказанием им квалифицированной хирургической помощи. В ходе хирургической сортировки выделяют следующие группы раненых.
• Ходячие раненые, но не относящиеся к категории легкораненых: с переломами костей предплечья, признаками повреждения магистральных сосудов и нервов, проникающими ранениями глаз и т.д. Они направляются в функциональные подразделения для тяжелораненых.
• Легкораненые, нуждающиеся в квалифицированной хирургической помощи: первичной хирургической обработке ран, окончательной остановке наружного кровотечения, удалении поверхностно расположенных инородных тел глаза, вправлении вывихов. У раненых с локализацией ран на голове, кистях и стопах осуществляется только остановка кровотечения. Эти категории раненых нуждаются в ранней специализированной нейрохирургической и травматологической помощи.
• Легкораненые, подлежащие возвращению в строй после оказания им медицинской помощи.
• Легкораненые со сроками лечения до 10 сут, которые остаются в команде выздоравливающих с последующим направлением в воинские подразделения. К данной группе относятся раненые, имеющие поверхностные кожные раны и ссадины, не нуждающиеся в хирургической обработке; ушибы мягких тканей без выраженных подкожных гематом; повреждения связочного аппарата, не препятствующие активным движениям; поверхностные ожоги туловища и конечностей (до 5% площади тела) I и II степени и отморожения I степени функционально неактивных областей; легкие повреждения органа зрения (поверхностные непроникающие ранения глаз).
Лечение легкораненых в команде выздоравливающих осуществляется при госпитальном отделении. Размещение казарменное, непосредственно на территории отделения. Внутренний распорядок устанавливается применительно к строевой части. Ответственным за лечение назначается один из хирургов. Лечение предусматрива-
ет оказание полного объема квалифицированной хирургической помощи и профессиональную реабилитацию легкораненых. С этой целью лечение сочетается с боевой и физической подготовкой, трудотерапией (в качестве внештатных санитаров). Сокращение сроков лечения легкораненых в команде выздоравливающих и достижение хороших функциональных результатов обеспечиваются комплексным лечением с применением хирургических методов, простейших физиотерапевтических процедур и лечебной гимнастики.
Специализированная хирургическая помощь оказывается в ВПГЛР, который предназначен для лечения легкораненых и легкобольных до полного их выздоровления, реабилитации и возвращения в строй. Контингенты раненых госпиталя формируются за счет первичного потока легкораненых, а также за счет вторичного потока, который выявляется в других специализированных госпиталях. Это связано с тем, что при оказании квалифицированной медицинской помощи не всегда представляется возможность выделить легкораненых, например нейрохирургического профиля, из-за объективных трудностей диагностики боевой нейротравмы. Только после осмотра раненого в условиях диагностической перевязочной специалистами нейрохирургического госпиталя можно исключить повреждения головного и спинного мозга или установить факт легкой черепномозговой травмы. Поэтому из нейрохирургического госпиталя после обследования будет переводиться в ВПГЛР до 70% раненных в мягкие ткани головы, до 50% - в челюстно-лицевую область, часть раненых (15-20%) с повреждением ЛОР-органов.
Основной принцип оказания медицинской помощи в ВПГЛР - организация и проведение специализированной хирургической помощи легкораненым. Выполнение этого принципа возможно при условии развертывания многопрофильного лечебного учреждения в составе:
- хирургических отделений, в которых должны работать нейрохирург, ЛОР-врач, окулист, комбустиолог и общие хирурги;
- травматологических отделений, одно из которых должно специализироваться на лечении ранений кисти и стопы;
- стоматологического отделения с зуботехнической лабораторией, включающего в штат челюстно-лицевых хирургов и стоматологов-ортопедов;
- гинекологического отделения;
- анестезиологического отделения.
Лечение раненых в ВПГЛР должно быть комплексным с учетом одновременного или последовательного применения методов хирургического, физиотерапевтического лечения, лечебной физкультуры (ЛФК), боевой, физической и специальной подготовки. Хирургическое лечение предусматривает проведение по показаниям хирургической обработки ран (первичной, повторной, вторичной), лечение осложнений раневого процесса, применение всех методов лечебной иммобилизации конечностей. Допустимо более широкое применение первичных, первично-отсроченных швов и первичной кожной пластики.
Лечебные отделения госпиталя формируются по принципу строевых подразделений, которые состоят из взводов, комплектующихся в соответствии с анатомической локализацией травмы, и из строевых отделений согласно срокам заживления ран или выздоровления раненых. Это создает возможности для одновременного массового применения лечебных и реабилитационных мероприятий. Временный госпитальный режим легкораненым назначается только по медицинским показаниям. Для нуждающихся в постельном режиме в каждом лечебном отделении создаются палаты, стационары.
Другой важнейшей составляющей в общей системе лечебноэвакуационных мероприятий является медицинская эвакуация - система мероприятий, предусматривающих вывоз раненых и больных из районов возникновения санитарных потерь на этапы медицинской эвакуации в целях своевременного и полного оказания медицинской помощи, лечения и реабилитации.
Медицинская эвакуация проводится с целью быстрейшей доставки раненых и больных на этапы медицинской эвакуации, где могут быть оказаны необходимая медицинская помощь и лечение, а также обеспечена достаточная маневренность подразделений, частей и учреждений медицинской службы.
Успешная организация медицинской эвакуации достигается заблаговременным выделением санитарного транспорта и наличием его резерва, четкой организацией медицинской сортировки, особенно эвакуационно-транспортной, на этапах медицинской эвакуации, наличием медицинской документации, а также устойчивым управлением всеми силами и средствами (медицинской, дорожнокомендантской, инженерной служб, тыла), осуществляющими медицинскую эвакуацию.
Эвакуация раненых и больных, начиная с этапа оказания квалифицированной медицинской помощи (ОМедБ дивизии, ОМО), проводится по назначению в лечебные учреждения (военные полевые специализированные госпитали) госпитальных баз фронта с учетом нуждаемости в том или ином виде специализированной помощи. При этом за организацию эвакуации раненых и больных в госпитальные базы фронта отвечает начальник медицинской службы (военномедицинского управления) фронта. В госпитальных базах фронта эвакуация раненых и больных может проводиться внутри госпитальной базы фронта - из военного полевого сортировочного госпиталя (ВПСГ) в другой военный полевой специализированный госпиталь, а также в другую госпитальную базу фронта или в тыловой госпиталь здравоохранения.
По существу эвакуация пострадавших представляет комплекс организационных и специальных медицинских мероприятий по отбору и подготовке раненых и больных к эвакуации, доставке их до мест погрузки в транспортные средства и погрузке в последние, оказанию медицинской помощи в пути следования, выгрузке из транспортных средств в пунктах назначения и доставке по назначению в соответствующие лечебные учреждения, а также оформлению эвакуационных и медицинских документов.
Основные принципы и сущность организации лечебно-эвакуационных мероприятий в современной системе медицинского обеспечения Вооруженных Сил, других войск, воинских формирований и органов Российской Федерации
В настоящее время под системой лечебно-эвакуационных мероприятий принято понимать свойственную определенному историческому этапу развития военного дела и военной медицины совокупность взаимосвязанных принципов организации оказания медицинской помощи, лечения, эвакуации, реабилитации раненых и больных во время войны и предназначенных для этих целей сил и средств и принципов их использования.
Основополагающими принципами системы этапного лечения с эвакуацией по назначению являются:
• эшелонирование медицинской помощи;
• максимальное приближение медицинской помощи к раненым и пораженным;
• специализация медицинской помощи;
• эвакуация раненых и пораженных по назначению.
Сущность современной системы этапного лечения с эвакуацией по назначению заключается в последовательном и преемственном проведении у раненых и больных необходимых лечебных мероприятий на поле боя (в очагах массовых потерь) и на этапах медицинской эвакуации в сочетании с их эвакуацией до лечебных частей и учреждений, обеспечивающих оказание исчерпывающей медицинской помощи и полноценное лечение.
На XXXV пленуме ученого совета ГВМУ были рассмотрены и приняты организационные основы построения современной системы медицинского обеспечения воинских формирований и органов, составной частью которых является организация лечебноэвакуационных мероприятий, а также на основе анализа результатов медицинского обеспечения боевых действий сформулированы организационные принципы построения современной системы медицинского обеспечения Вооруженных Сил, других войск, воинских формирований и органов Российской Федерации. К ним относятся.
• Соответствие системы медицинского обеспечения Вооруженных Сил, других войск, воинских формирований и органов Российской Федерации задачам, организационной структуре, стратегии и тактике действий войск.
• Историческая преемственность в развитии форм и методов медицинского обеспечения на основе сохранения (уточнения) фундаментальных положений действующей системы медицинского обеспечения применительно к современным условиям и особенностям строительства военной организации государства.
• Приближение медицинской помощи к раненому (больному) на основе переоснащения и технического перевооружения медицинской службы, рационального использования ее сил и средств, исходя из особенностей военного конфликта, условий обстановки, - принцип развития форм и методов медицинского обеспечения на основе повышения качества оказания медицинской помощи раненым и больным в войсковом и армейском районах без существенного увеличения ее объема (трудоемкости процедур) и усиления роли санитарной авиации. Углубление и расширение специализации медицинской помощи, внедрение в практику концепции неотложной специализированной помощи, а также ранней первичной специализированной помощи.
• Принцип взаимозависимости отдельных элементов системы медицинского обеспечения.
• Реорганизация штатных формирований медицинской службы на основе оптимизации и сбалансированности их по составу основных (функциональных) подразделений тыла, технического обеспечения, охраны и связи, а также укомплектования их высокопрофессиональными кадрами - принцип комплектности и целостности элементов системы.
• Техническое перевооружение медицинской службы на основе оснащения ее высоко проходимой техникой (перемещение частей и учреждений одним рейсом), создания специальных функциональных модулей на автомобильной базе, укомплектование современной аппаратурой и оборудованием, внедрение новых медицинских технологий (повышение эффективности лечебнодиагностического процесса - принцип соответствия технического оснащения другим элементам системы).
• Формирование специального «комплекта» сил и средств медицинской службы постоянной готовности для обеспечения войск в локальных войнах, вооруженных конфликтах и миротворческих операциях, участия в ликвидации последствий экстремальных ситуаций и в других условиях - принцип специфичности построения системы.
• Реорганизация инфраструктуры медицинской службы военных округов с учетом развития военной инфраструктуры и оперативного оборудования территорий планируемого мобилизационного и оперативного развертывания войск и их перегруппировки потребностям решения задач мирного времени, включая обеспечение войск при возникновении кризисных ситуаций - принцип территориальности построения системы.
• Построение системы управления медицинской службой на основе строгой иерархичности и централизации (устранение межведомственной разобщенности и параллелизма), четкого разграничения функций, эффективного взаимодействия и относительной самостоятельности - принцип оптимизации управления системой.
Особенности построения современной системы лечебно-эвакуационных мероприятий
Классические положения военно-медицинской доктрины, сложившиеся в период Великой Отечественной войны, явились теоретической основой развития не только системы лечебно-эвакуационных мероприятий, но и всех сфер военной медицины и строительства военно-медицинской службы в послевоенный период. Этот про-
цесс проходил, с одной стороны, на фоне относительной стабильности мирного сосуществования сверхдержав, а с другой - под влиянием гонки вооружений. Вместе с тем в последние десятилетия значительно возросло количество локальных войн и вооруженных конфликтов5, которые отличаются широким разнообразием форм и способов ведения боевых действий, характером и интенсивностью вооруженной борьбы. В этих условиях от медицинской службы потребовалось отойти от традиционных взглядов на построение системы лечебно-эвакуационных мероприятий и принятия стандартных решений, которые, как показал практический опыт работы медицинской службы, не всегда соответствовал классической схеме организации медицинского обеспечения воинских формирований и органов в ходе боевых действий.
Это послужило предпосылкой к тому, что в конце 90-х годов ХХ века во взглядах на организацию и проведение лечебноэвакуационных мероприятий в ходе боевых действий обозначились две противоположные точки зрения.
Первая точка зрения сводится к тому, что особенности и специфика условий ведения боевых действий в локальных войнах и вооруженных конфликтах требуют принципиально новых основ построения современной системы лечебно-эвакуационных мероприятий.
Альтернативная точка зрения состоит в том, что в период войны проводятся четко определенные виды боевых действий (наступление, оборона, бои, операции) и масштаб вооруженного конфликта существенного значения не имеет, при этом зону боевых действий можно условно разделить на три основных района:
• войсковой (на глубину построения боевого порядка дивизии, в обороне ~ 30-40 км, в наступлении ~ 15-20 км);
• армейский или корпусной (ограниченный тыловой границей армии или корпуса, в обороне ~ 80-100 км, в наступлении ~ 40- 60 км);
• фронтовой (до тыловой границы фронта, в обороне ~ 250-300 км, в наступлении ~ 120-150 км).
В условиях же локальных войн и вооруженных конфликтов условного деления по элементам боевого порядка или оперативного построения войск может не быть, однако, несмотря на это, эшелонирова-
5 После 1945 г. в мире произошло 175 локальных войн и вооруженных конфликтов. В них погибло более 25 млн человек. Некоторые из них продолжаются и в настоящее время.
ние медицинской помощи должно быть обеспечено. Следовательно, принципы организации лечебно-эвакуационных мероприятий, разработанные для условий крупномасштабной войны, в равной степени могут быть применимы для боевых действий (операций) в современных локальных войнах и вооруженных конфликтах.
Практический опыт работы военно-медицинской службы в ходе локальных войн и вооруженных конфликтов (Афганистан 1979- 1991 гг., Чечня 1994-1996, 1999-2002 гг., грузино-абхазский и грузиноосетинский конфликты, Приднестровский район Республики Молдова, международное присутствие по безопасности в Союзной Республике Югославии в Косово, в Республике Таджикистан) показал, что эшелонирование специализированной медицинской помощи может быть обеспечено в следующем варианте построения системы лечебно-эвакуационных мероприятий:
• первый эшелон составляют лечебные учреждения, расположенные на границе зоны боевых действий. К ним относятся МОСН и региональный гарнизонный военный госпиталь, усиленные группами оказания специализированной медицинской помощи;
• второй эшелон составляют территориальные базовые лечебные учреждения военного округа, на территории которого ведутся боевые действия, или территориальные базовые лечебные учреждения смежных военных округов;
• третий эшелон составляют главные и центральные лечебные учреждения (главные и центральные военные госпитали Минобороны, ФСБ, МВД России, а также клиники Военномедицинской академии).
В лечебных учреждениях второго и третьего эшелонов осуществляются лечение осложнений ранений, восстановление структуры функций поврежденных органов и систем организма. И вполне закономерно, что удельный вес неотложных мероприятий снижается до 15%, срочных - до 5%, отсроченных - до 9%, но возрастает удельный вес плановых операций до 40%, и операций, выполненных по вторичным показаниям (по поводу осложнений), до 23%.
В соответствии с классической схемой организации лечебноэвакуационных мероприятий в условиях крупномасштабной войны специализированная медицинская помощь оказывается в эшелонах госпитальной базы фронта.
В качестве примера построения системы лечебно-эвакуационных мероприятий в условиях современной локальной войны или воору-
женного конфликта можно привести схему организации медицинского обеспечения объединенной группировки войск в ходе контртеррористической операции в Чеченской республике в 1994-1996 и 1999-2002 гг. (рис. 15).
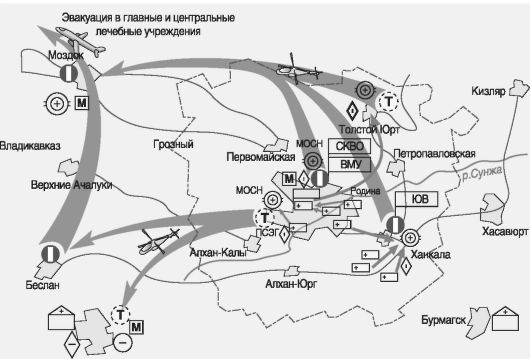
Рис. 15. Схема организации медицинского обеспечения объединенной группировки войск в ходе контртеррористической операции в Чеченской республике
Таким образом, в настоящее время базовую основу современной системы лечебно-эвакуационных мероприятий составляет система этапного лечения с эвакуацией по назначению с тремя ее основными принципами: специализацией медицинской помощи, эвакуацией раненых и больных по назначению и эшелонированием медицинской помощи.
Решение клинических задач
Клиническая задача № 1
Лейтенант доставлен в госпиталь через 1,5 ч после того, как получил множественные пулевые ранения живота и конечностей. В МПП: АД 100/60 мм рт.ст., пульс 110 в минуту. Внутримышечно
введен 1 мл 2% раствора промедола, внутривенно - 400 мл полиглюкина. Выполнена иммобилизация правой нижней конечности двумя лестничными шинами. На рану левого плеча наложена повязка. При поступлении в госпиталь состояние тяжелое, заторможен, но на вопросы отвечает. АД 85/50 мм рт.ст., пульс 120 в минуту. На передней поверхности живота слева от пупка округлой формы рана размером 1x1 см с пояском осаднения вокруг, из которой вытекает кишечное содержимое. Шумы кишечной перистальтики не выслушиваются. В средней трети правого бедра по передненаружной поверхности имеется округлая рана размером 1x2 см с пояском осаднения вокруг. Из раны незначительное кровотечение. Определяется патологическая подвижность правого бедра. В верхней трети левого плеча по передней и задней поверхности имеется 2 огнестрельные раны размером 1 x1 см. Патологической подвижности левого плеча нет. Задание
1. Установите и обоснуйте диагноз.
2. Определите тактику обследования и лечения раненого на этапе специализированной хирургической помощи.
Клиническая задача № 2
В медицинскую роту полка самостоятельно прибыл военнослужащий, который 6 ч назад был ранен пулей. Состояние удовлетворительное. АД 115/60 мм рт.ст., пульс 88 в минуту. На передненаружной поверхности верхней трети правой голени рана размером 1x0,6 см, на задневнутренней поверхности на том же уровне вторая рана размером 2x2,5 см. Кровотечения из ран нет. Стопа свисает. Иммобилизация отсутствует. Опороспособность на раненую конечность сохранена.
Задание
1. Сформулируйте диагноз.
2. Примите решение по медицинской сортировке раненого в медицинской роте полка.
3. Перечислите мероприятия квалифицированной медицинской помощи.
Клиническая задача № 3
В МПП через 1,5 ч после ранения доставлен военнослужащий. При взрыве гранаты ранен в голову. Сознание не терял, обстоятельства ранения помнит. Была однократная рвота. На момент осмотра состояние удовлетворительное. Зрачки одинаковые. Жалуется на
головную боль, тошноту, слабость. АД 115/80 мм рт.ст., пульс 76 в минуту. В правой височной, теменной и теменно-затылочной области 5 ран размером от 0,2x0,5 до 0,5x1 см. Сухожильный шлем не поврежден, кровотечения нет.
Задание
1. Сформулируйте диагноз.
2. Примите решение по медицинской сортировке раненого в МПП.
3. Перечислите необходимые мероприятия первой врачебной помощи.
Клиническая задача № 4
В МПП доставлен военнослужащий, который 5 ч назад был извлечен из горящего танка. Горевшее обмундирование потушено при оказании взаимопомощи. Состояние тяжелое. Жалуется на жгучие боли в области верхних конечностей, туловища и лица, боли в горле, осиплость голоса, слабость, жажду. Волосы опалены, лицо покрыто копотью, отечно. Следы копоти и гиперемия ротоглотки, отечность мягкого нёба. На верхних конечностях и туловище повязки, промокшие на верхних конечностях экссудатом. Сквозь сбившиеся повязки видны гиперемированная кожа, эпидермальные пузыри, беловатые мокнущие участки кожи. Дыхание поверхностное, 24 в минуту, пульс 110 в минуту, напряженный. АД 100/75 мм рт.ст.
Задание
1. Сформулируйте диагноз.
2. Примите решение по медицинской сортировке раненого в МПП и ОМедБ дивизии.
3. Перечислите необходимые мероприятия первой врачебной и квалифицированной хирургической помощи.
Клиническая задача № 5
В МПП доставлен майор, который 1,5 ч назад был ранен осколком гранаты в грудь. Состояние тяжелое. Бледен. Губы синюшные. Стремится занять полусидячее положение. АД 90/70 мм рт.ст., пульс 110 в минуту. Дыхание поверхностное, 28 в минуту. На правой половине груди в четвертом межреберье по среднеподмышечной линии рана размером 2x3 см, прикрытая сбившейся повязкой из индивидуального пакета перевязочного. Кровотечение из раны незначительное, при дыхании через рану поступает воздух с пеной.
Задание
1. Сформулируйте диагноз.
2. Примите решение по медицинской сортировке в МПП.
3. Перечислите необходимые мероприятия первой врачебной помощи.
Тесты рейтинг-контроля знаний студентов
Выберите один или несколько правильных ответов.
1. Вклад в развитие военно-полевой хирургии внесли:
а) Я.В. Виллие;
б) Н.И. Пирогов;
в) А.А. Вишневский;
г) Ж.Д. Ларрей;
д) А.Н. Беркутов.
2. Военно-полевая хирургическая доктрина включает положения:
а) после обработки огнестрельные раны ушиваются наглухо;
б) методом профилактики раневой инфекции является хирургическая обработка раны;
в) в ранней хирургической обработке нуждается небольшая часть раненых;
г) исход ранения не зависит от сроков операции;
д) объем помощи и эвакуация раненых зависят в большей степени от боевой и медицинской обстановки.
3. Неотложные мероприятия первой врачебной помощи:
а) отсечение конечности, висящей на лоскуте;
б) устранение недостатков транспортной иммобилизации;
в) наложение герметичных повязок;
г) внутривенная инфузия кровезаменителей или эритроцитной массы;
д) пункция плевральной полости или торакоцентез.
4. Неотложные хирургические вмешательства на этапе квалифицированной хирургической помощи включают:
а) трахеостомию;
б) торакоцентез, ушивание раны грудной стенки;
в) торакотомию;
г) лапаротомию, резекцию (удаление) поврежденного органа;
д) эпицистостомию.
5. Специализированная хирургическая помощь складывается из мероприятий:
а) мгновенных;
б) неотложных;
в) срочных;
г) отсроченных;
д) плановых.
6. Этапами медицинской эвакуации являются:
а) медицинский пункт полка;
б) медицинская рота бригады;
в) отдельный медицинский батальон дивизии;
г) медицинский отряд специального назначения;
д) лечебные учреждения армии и тыла.
7. Видами медицинской помощи являются:
а) первая помощь;
б) доврачебная;
в) первая врачебная;
г) квалифицированная и специализированная;
д) реабилитация.
8. Первая помощь оказывается:
а) сослуживцем;
б) санитаром;
в) фельдшером;
г) врачом;
д) хирургом.
9. В медицинской роте объем первой врачебной помощи может быть расширен до:
а) интубации трахеи с проведением ИВЛ;
б) катетеризации центральных и магистральных вен;
в) троакарной эпицистостомии;
г) инфузионно-трансфузионной терапии;
д) трепанации черепа.
10. Срочные мероприятия квалифицированной хирургической помощи выполняются при следующих боевых травмах:
а) при ранениях и разрывах мочевого пузыря и прямой кишки;
б) проникающих ранениях грудной клетки без асфиксии;
в) ранениях магистральных сосудов;
г) обширных разрушениях мягких тканей, длинных трубчатых костей и крупных суставов;
д) ранах с признаками анаэробной инфекции или ишемическим некрозом конечности.
11. Первичная медицинская карточка заполняется на этапе:
а) первой помощи;
б) доврачебной помощи;
в) первой врачебной помощи;
г) квалифицированной хирургической помощи;
д) специализированной хирургической помощи.
Ответ на клиническую задачу № 1
Диагноз. Тяжелое сочетанное огнестрельное ранение живота, конечностей. Проникающее пулевое ранение живота с повреждением органов брюшной полости. Слепое пулевое ранение правого бедра, огнестрельный переломом правой бедренной кости, сквозное пулевое ранение мягких тканей левого плеча в верхней трети. Продолжающееся внутрибрюшное кровотечение. Перитонит. Острая массивная кровопотеря. Шок II степени.
Тактика и лечение. Проводят противошоковую и антибактериальную терапию, параллельно рентгенографию органов брюшной полости, правого бедра. Выполняют лапаротомию, остановку кровотечения, ревизию органов брюшной полости, устраняют повреждения полых и паренхиматозных органов, осуществляют декомпрессию кишечника (назоинтестинальная интубация полифункциональным зондом), санацию и дренирование брюшной полости. ПХО раны бедра + остеосинтез. Первичная хирургическая обработка (ПХО) раны плеча, гипсовая иммобилизация левой верхней конечности.
Ответ на клиническую задачу № 2
Диагноз. Огнестрельное пулевое сквозное ранение мягких тканей правой голени с повреждением нервного пучка.
Тактика и лечение. Раненый относится к легкораненым. Направляется в перевязочную во вторую очередь, в которой выполняют ПХО раны, вводят антибиотики, обезболивающие препараты, столбнячный анатоксин, накладывают асептическую повязку, осуществляют иммобилизацию правой голени гипсовой лангетой. Эвакуируют в госпиталь для легкораненых во вторую очередь.
Ответ на клиническую задачу № 3
Диагноз. Множественные осколочные ранения мягких тканей головы, сотрясение головного мозга.
Тактика и лечение. Раненый относится к легкораненым. Направляется в перевязочную во вторую очередь, в которой выполняют
туалет раны, накладывают асептическую повязку, вводят столбнячный анатоксин и антибиотики. Эвакуируют в госпиталь для легкораненых во вторую очередь.
Ответ на клиническую задачу № 4
Диагноз. Ожог пламенем верхних конечностей, туловища, лица и верхних дыхательных путей. Шок II степени.
Тактика и лечение. Пострадавший относится к тяжелораненым. Направляется в перевязочную в первую очередь, в которой проводят противошоковую терапию, выполняют туалет ран и накладывают асептические повязки, вводят антибиотики, столбнячный анатоксин, обезболивающие препараты. Верхние конечности иммобилизируют. В ОМедБ дивизии формируют трахеостому. Эвакуируют в госпиталь для обожженных в первую очередь.
Ответ на клиническую задачу № 5
Диагноз. Огнестрельное осколочное проникающее слепое ранение правой половины грудной клетки с повреждением легкого. Правосторонний открытый пневмоторакс. Шок II степени.
Тактика и лечение. Пострадавший относится к тяжелораненым, нуждается в неотложных мероприятиях первой врачебной помощи. Направляется в перевязочную в первую очередь, в которой проводят противошоковую терапию, выполняют туалет раны, накладывают герметичную повязку (при клапанном пневмотораксе выполняют пункцию плевральной полости или торакоцентез), вводят антибиотики, обезболивающие препараты, столбнячный анатоксин. Эвакуируют в госпиталь в первую очередь.
Эталоны ответов
