Общественное здоровье и здравоохранение: учебник / О. П. Щепин, В. А. Медик. - 2011. - 592 с.: ил. - (Послевузовское образование).
|
|
|
|
Глава 6. Экономические основы здравоохранения в Российской Федерации
6.1. ОБЩИЕ ПОЛОЖЕНИЯ
Здоровье не имеет рыночной цены, не представляет собой товар, продаваемый и приобретаемый на рынке, но в то же время обладает высшей ценностью для общества и индивидуума. На сохранение, укрепление и восстановление здоровья государству приходится затрачивать огромные ресурсы. Здоровье, таким образом, обладает стоимостью, что позволяет рассматривать его в опосредованной форме как категорию экономическую.
В здравоохранении широко сочетается товарно-материальная и духовно-информационная деятельность. В этом смысле здравоохранение можно называть «отраслью сохранения и производства здоровья», в которой используется большой арсенал медицинских, экономических методов и средств.
С учетом сказанного закономерно встают следующие вопросы:
• стоимостная оценка здоровья как важнейшей составляющей национального богатства и фактора экономического роста государства;
• цена отдельной медицинской услуги и стоимость медицинской помощи в целом;
• оценка ресурсного потенциала здравоохранения и поиск новых источников его формирования;
• оценка эффективности функционирования здравоохранения в условиях рыночных отношений;
• оценка экономического ущерба от заболеваемости, инвалидизации и преждевременной смертности.
Ответы на эти и другие вопросы дает наука - экономика здравоохранения.
Экономика здравоохранения - это отраслевая экономическая наука, которая исследует действие объективных экономических зако-
нов, влияющих на удовлетворение потребностей населения в сохранении и укреплении здоровья.
Организации здравоохранения в рамках законодательства осуществляют экономическую деятельность - производство и реализацию медицинских товаров и услуг, направленных на сохранение и укрепление здоровья населения, используя при этом различные финансовые, материальные, трудовые, информационные и другие ресурсы.
Обеспечение системы здравоохранения необходимыми финансовыми ресурсами для оказания населению качественной и доступной медицинской помощи остается ключевой проблемой политики государства в области охраны здоровья граждан.
По оценкам специалистов ВОЗ, затраты общества на здравоохранение должны быть не менее 6% ВВП. В ряде стран с социально ориентированной рыночной экономикой (Швейцария, США, Бельгия, Франция, Германия) этот показатель находится в пределах 7-12% ВВП. Государственные расходы на здравоохранение в России в 2008 г. составили 3,6% ВВП.
В расчете на душу населения в год эти расходы на здравоохранение составили в России 250, во Франции - 3298, США - 3953, Германии - 2937 долларов США.
В структуре консолидированного бюджета здравоохранения средства бюджетов всех уровней составляют 60%, системы ОМС - 34%, 6% - другие предусмотренные законодательством источники.
Прежде чем перейти к вопросам финансирования здравоохранения, рассмотрим следующие базовые понятия.
Финансовая система - это совокупность законов, правил, норм, регулирующих финансовую деятельность и финансовые отношения государства. Финансовая система включает в себя: финансы предприятий, организаций, отраслей; бюджетную, кредитно-банковскую, страховую системы, а также фондовый рынок.
Финансирование - это обеспечение физического или юридического лица финансовыми средствами для безвозвратного расходования на определенные цели: медицинские, хозяйственные, бытовые, управленческие и др.
Все это в равной степени имеет отношение к системе здравоохранения, которая в сегодняшних условиях бюджетно-страховой модели имеет многоканальное финансирование.
6.2. ИСТОЧНИКИ ФИНАНСИРОВАНИЯ
ЗДРАВООХРАНЕНИЯ
В настоящее время в системе здравоохранения Российской Федерации действуют две экономические формы оказания гражданам медицинской помощи. Первая - бесплатная, за счет средств бюджетов всех уровней, обязательного медицинского страхования и других поступлений. Вторая - платная, за счет средств граждан, предприятий и других источников.
В соответствии с Конституцией РФ (ст. 41 п. 1), в Российской Федерации медицинская помощь в государственных и муниципальных учреждениях здравоохранения оказывается гражданам бесплатно за счет средств соответствующего бюджета, страховых взносов, других поступлений. Следует также подчеркнуть, что в государственных и муниципальных учреждениях здравоохранения оказываются платные услуги, составляющие (по экспертным оценкам) около 30% всего объема медицинской помощи. Последние годы отмечается лавинообразный, неуправляемый рост платных услуг, которые стали частично замещать медицинскую помощь, предусмотренную программой государственных гарантий.
Для обеспечения конституционных прав граждан в получении бесплатной медицинской помощи в условиях социального и имущественного расслоения общества, роста социально обусловленных болезней (алкоголизма, наркоманий, туберкулеза, заболеваний, передающихся половым путем, ВИЧ-инфекции и др.), в Российской Федерации, начиная с 1998 г., ежегодно принимается Программа государственных гарантий оказания гражданам РФ бесплатной медицинской помощи (подробнее см. главу 7).
Кроме того, согласно той же Конституции РФ (ст. 41 п. 2), в Российской Федерации принимаются меры и для развития частной системы здравоохранения, в которой медицинская помощь оказывается на платной основе.
В связи с этим закономерно встает принципиально важный вопрос об оптимальном соотношении платной и бесплатной медицинской помощи в здравоохранении в контексте реализации конституционных прав граждан.
Безусловно, соотношение объемов платной и бесплатной медицинской помощи имеет не только политическое значение, но и, прежде всего, характеризует уровень социально-экономического раз-
вития общества. Анализ состояния здравоохранения развитых стран позволяет утверждать, что для государств с социально ориентированной экономикой объем бесплатной медицинской помощи населению должен быть не менее 90-95%, а соответственно платные услуги не должны превышать 5-10% общего объема медицинской помощи, причем платные медицинские услуги населению должны осуществляться не взамен, а сверх программы государственных гарантий.
Основные источники, которые обеспечивают финансирование организаций здравоохранения при оказании медицинской помощи населению на бесплатной и платной основе, представлены на рис. 6.1. Эти источники имеют различное происхождение, а также направления и способы расходования финансовых средств.
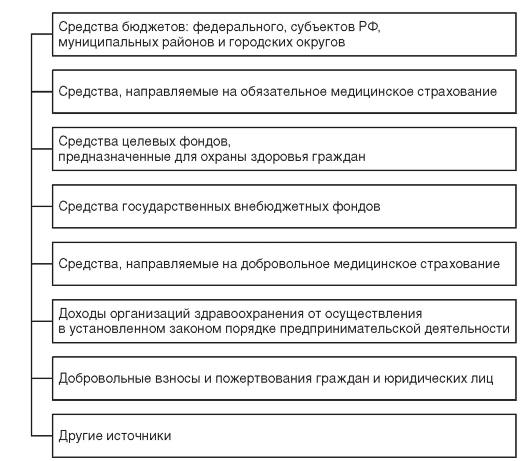
Рис. 6.1. Источники финансирования здравоохранения в РФ
Большинство организаций здравоохранения представлены бюджетными учреждениями, т.е. государственными (муниципальными) учреждениями, финансовое обеспечение которых, в том числе по оказанию государственных (муниципальных) заданий, осуществляется за счет средств соответствующих бюджетов. Особенность большинства бюджетных организаций здравоохранения состоит в том, что они финансируются как непосредственно из бюджета собственника (Российской Федерации, субъекта РФ, муниципального образования), так и за счет бюджетов государственных внебюджетных фондов (Федерального и территориального фондов ОМС, Фонда социального страхования РФ, Пенсионного фонда РФ). Однако, к сожалению, приходится констатировать, что средства, выделяемые из бюджетов всех уровней на нужды здравоохранения, остаются крайне недостаточными. С переходом на принципы медицинского страхования и рыночные отношения бюджетные ресурсы перестали быть ведущим источником финансирования организаций здравоохранения, составляя, тем не менее, значительную часть общего объема ассигнований.
Важный источник финансирования здравоохранения - средства обязательного медицинского страхования и добровольного медицинского страхования (см. главу 8).
Определенную роль в финансировании здравоохранения играет Фонд социального страхования РФ - специализированное финансово-кредитное учреждение при Правительстве РФ. Основные задачи Фонда социального страхования - обеспечение гарантированных государством пособий по временной нетрудоспособности, беременности и родам, по уходу за ребенком, санаторно-курортному лечению, реализации государственных программ охраны здоровья работающих, национального проекта «Здоровье» и др.
Роль Фонда социального страхования в финансировании мероприятий по охране здоровья населения за годы реформ неоднократно менялась с учетом экономической ситуации в стране. В настоящее время за счет средств социального страхования оплачиваются санаторно-курортное лечение участников ликвидации последствий аварии на Чернобыльской атомной электростанции, медицинская реабилитация пострадавших в результате несчастных случаев на производстве, санаторно-курортное лечение детей, долечивание больных, перенесших острый инфаркт миокарда, острое нарушение мозгового кровообращения, операции по поводу аортокоронарного шунтирования и других заболеваний в специализированных сана-
ториях (отделениях). С 2006 г. из средств фонда социального страхования финансируются родовые сертификаты, являющиеся источником дополнительного финансирования акушерской службы, а также углубленные медицинские осмотры работников промышленных предприятий, связанных с вредными условиями труда.
Наряду с ассигнованиями, выделяемыми из бюджетов всех уровней и государственных внебюджетных фондов, бюджетные учреждения здравоохранения имеют дополнительные источники доходов (внебюджетные средства), которые они получают от разных предприятий, организаций, учреждений, граждан за выполнение различных видов медицинских услуг. Привлечение этих источников, как правило, является инициативным делом руководителя организации здравоохранения.
Согласно действующему законодательству, в финансовохозяйственной деятельности бюджетной организации здравоохранения выделяют четыре вида внебюджетных средств.
1. Средства от оказания платных услуг - основной источник внебюджетных средств бюджетных организаций, включают доходы, получаемые от производства и реализации медицинских товаров и платных медицинских услуг. По этим средствам составляется смета доходов и расходов, которая подписывается руководителем и главным бухгалтером бюджетной организации здравоохранения.
2. Депозитные - денежные средства, поступающие во временное хранение бюджетным учреждениям с обязательством возврата по требованию владельца. К ним относятся залоги (при проведении аукционов), денежные средства больных, находящихся на стационарном лечении в больничных учреждениях, заработная плата работников, находящихся в командировке и т.д.
3. Безвозмездные поступления от физических и юридических лиц, от международных организаций и правительств иностранных государств, в том числе добровольные пожертвования, - к ним относятся денежные средства, получаемые бюджетными учреждениями от предприятий, учреждений и организаций. Например, суммы благотворительной помощи, добровольные пожертвования, стоимость имущества, безвозмездно переданного учреждениям здравоохранения, и др.
4. Средства от иной приносящей доход деятельности - денежные средства, не входящие в предыдущие группы (плата за боль-
ничное общежитие, пансионат, оплата за сервисные услуги, не относящиеся к платным медицинским услугам, и др.).
В отношении этих видов внебюджетных средств права руководителей бюджетных учреждений ограничены. Так, распорядители бюджетных кредитов не имеют права даже временно использовать денежные средства из сумм по поручениям и депозитов на текущие потребности своего учреждения. Депозитные средства возвращаются по первому требованию владельца.
Государственные и муниципальные медицинские учреждения могут оказывать платные услуги населению при наличии лицензии. При этом медицинские учреждения обязаны обеспечивать соответствие предоставляемых населению платных медицинских услуг (сверх гарантированного объема бесплатной медицинской помощи) требованиям федеральных или региональных медико-экономических стандартов.
Медицинские учреждения обязаны обеспечить граждан бесплатной, доступной и достоверной информацией, включающей в себя сведения о местонахождении учреждения (месте его государственной регистрации), режиме работы, перечне платных медицинских услуг с указанием их стоимости, об условиях предоставления и получения этих услуг, включая сведения о льготах для отдельных категорий граждан, а также сведения о квалификации и сертификации специалистов.
Предоставление платных медицинских услуг (сверх гарантированного объема бесплатной медицинской помощи) оформляется договором, которым регламентируются условия и сроки их получения, порядок расчетов, права, обязанности и ответственность сторон. Оплата за медицинские услуги производится в учреждениях банков или в медицинском учреждении. Расчеты с населением за предоставление платных услуг осуществляются медицинскими учреждениями с применением контрольно-кассовых машин. Медицинские учреждения обязаны выдать потребителю кассовый чек или копию соответствующего документа, подтверждающие прием наличных денег.
Пациенты, пользующиеся платными медицинскими услугами (сверх гарантированного объема бесплатной медицинской помощи), вправе требовать предоставления информации о наличии лицензии, сертификатов специалистов, методики расчета стоимости оказанной услуги и т.п.
6.3. ПЛАНИРОВАНИЕ И РАСХОДОВАНИЕ ФИНАНСОВЫХ СРЕДСТВ ОРГАНИЗАЦИЯМИ ЗДРАВООХРАНЕНИЯ
Планирование потребности в финансовых средствах организаций здравоохранения осуществляется на основании составляемых смет. Существует следующий порядок составления смет затрат организаций здравоохранения. Первоначально эти сметы составляются на уровне конкретной организации здравоохранения, затем разрабатываются сводные проектные сметы расходов на здравоохранение как составная часть проекта соответствующего бюджета.
В основу построения индивидуальных смет расходов организации здравоохранения закладываются статистические нормативные показатели, характеризующие объем деятельности подразделений данной организации в виде оперативно-сетевых показателей: среднегодового количества больничных коек, койко-дней, числа должностей медицинского и административно-хозяйственного персонала, количества поликлинических посещений, выездов скорой медицинской помощи и др.
Расходование финансовых средств организациями здравоохранения производится на основании бюджетных смет.
Бюджетная смета - это документ, устанавливающий в соответствии с классификацией расходов бюджета соответствующего уровня лимиты бюджетных обязательств в бюджетных учреждениях. Существуют общие требования к порядку составления, утверждения и ведения бюджетной сметы бюджетного учреждения, которая утверждается главным распорядителем средств бюджета (министром здравоохранения и социального развития РФ, руководителем органа управления здравоохранением субъекта РФ, главным врачом учреждения здравоохранения).
Смета бюджетополучателя (подведомственного учреждения) составляется на основании разработанных и установленных главным распорядителем средств бюджета на соответствующий финансовый год, расчетных показателей, характеризующих деятельность учреждения, и доведенных лимитов бюджетных обязательств. К представленной на утверждение смете прилагаются обоснования (расчеты) плановых сметных показателей, использованных при формировании сметы.
На основе представленных смет учреждений здравоохранения, главным распорядителем бюджетных средств составляется сводная
бюджетная роспись в разрезе распорядителей и получателей. На основании бюджетной росписи и лимитов бюджетных обязательств формируется кассовый план по расходам бюджета, под которым понимается прогноз кассовых поступлений в бюджет и кассовых выплат из бюджета в текущем финансовом году. Он представляется как документ с поквартальной детализацией.
В бюджетных учреждениях здравоохранения предусматриваются следующие виды расходов:
• заработная плата;
• командировочные расходы;
• расходы на материальное обеспечение учреждений;
• расходы на медикаменты и расходные материалы;
• расходы на питание пациентов;
• расходы на приобретение оборудования;
• затраты на капитальный и текущий ремонт зданий и сооружений;
• расходы на содержание имущества;
• оплата коммунальных услуг, электроэнергии и др.
Ранее в бюджетной классификации финансирование и расходы учреждений осуществлялись по одному разделу «Здравоохранение». С 1 января 2008 г. расходы осуществляются по подразделам: «Стационарная медицинская помощь», «Амбулаторная помощь», «Скорая медицинская помощь» и т.д.
Показатели сметы, лимитов бюджетных обязательств, кассового плана формируются в разрезе кодов бюджетной классификации Российской Федерации с последующей детализацией до кодов: разделов, статей, видов расходов, операций сектора государственного управления, дополнительной классификации.
Например, расходы на приобретение продуктов питания в больнице будут осуществляться по следующей классификации.
• Код главного распорядителя средств областного бюджета - 055 - «Комитет по охране здоровья населения области».
• Код раздела, подраздела - 0901 - «Стационарная медицинская помощь».
• Код целевой статьи - 4709900 - «Обеспечение деятельности подведомственных учреждений».
• Код вида расходов - 001 - «Выполнение функций бюджетными учреждениями».
• Код операции сектора государственного управления - 340 - «Увеличение стоимости материальных запасов».
• Код дополнительной классификации - 810 - «Питание».
В результате такой кодификации, в смете расходов, лимитах бюджетных обязательств, кассовом плане данная строка будет выглядеть следующим образом: 055 0901 4709900 001 340 810 - с указанием конкретной суммы.
6.4. ОПЛАТА ТРУДА В ЗДРАВООХРАНЕНИИ
Особое место в экономике здравоохранения занимает проблема оплаты труда. Это одна из самых трудноразрешимых проблем в экономике любой отрасли, поскольку она не только экономическая, но и, прежде всего, социальная, политическая.
Оплата труда - главный источник формирования денежных доходов работника. Работодатель обязан компенсировать затраты умственного и физического труда работающего путем денежной выплаты в виде заработной платы. При этом одна из вечных проблем - в какой сумме компенсировать затраты труда работающего, чтобы заработная плата не только возмещала трудовые затраты работника, но и стимулировала его интерес к качественному и производительному труду.
Две главные составляющие, которые определяют размер заработной платы работников здравоохранения: первая - форма оплаты труда, вторая - общая сумма денежных средств, которыми располагает организация здравоохранения для оплаты труда своих работников. Каждая организация здравоохранения ежегодно, ежеквартально, ежемесячно формирует фонд оплаты труда исходя из имеющихся в наличии и планируемых денежных поступлений с учетом налоговых отчислений.
Финансовые средства организаций здравоохранения распределяются на две составляющие: первая - фонд оплаты труда с начислениями во внебюджетные государственные фонды, вторая - средства, направляемые на содержание и развитие организаций здравоохранения. В последующем эти средства подлежат распределению между подразделениями организации здравоохранения, а в рамках подразделений - между сотрудниками с учетом квалификационных групп и достигнутых показателей объема и качества выполненной работы.
Фонд оплаты труда - суммарные денежные средства организации здравоохранения, израсходованные в течение определенного периода времени на заработную плату, премиальные выплаты, доплаты работникам, а также компенсирующие выплаты.
На первом этапе планирования фонда оплаты труда определяется число должностей медицинского персонала. Причем здесь возможно два подхода: первый - в соответствии со штатными нормативами, которые в настоящее время носят рекомендательный характер, второй - исходя из объема работы организации здравоохранения и ее подразделений. На практике, как правило, встречается сочетание того и другого подходов.
Штаты административно-хозяйственного и прочего персонала устанавливаются в соответствии с типовыми штатами, утвержденными для данного типа организаций с учетом особенностей и объема работы. На основании штатного расписания составляются тарификационные списки должностей работников, которые служат основными документами для определения должностных окладов работников здравоохранения.
Наименование должностей из числа врачебного, фармацевтического и среднего медицинского персонала должно соответствовать Номенклатуре специалистов с высшим и средним медицинским и фармацевтическим образованием, которая утверждается МЗиСР Российской Федерации.
Должностные оклады и другие виды оплаты медицинских работников определяются исходя из занимаемой должности, стажа непрерывной работы, образования, квалификации и других условий, предусмотренных в соответствии с приказом, определяющем порядок оплаты соответствующих должностей.
Основные формы оплаты труда медицинских работников:
• повременная;
• сдельная;
• контрактная.
При повременных формах оплата производится за определенное количество отработанного времени независимо от объема выполненной работы.
Сдельная форма оплаты труда основывается на установлении заработной платы в зависимости от объема выполненной работы за определенный период времени (чаще - за месяц).
Достоинство сдельной формы оплаты труда состоит в том, что величина заработной платы непосредственно связана с количеством затраченного труда, который измеряется объемом выполненной работы.
Однако в здравоохранении трудно измерить объем выполненных работ, услуг в натуральном исчислении. К тому же если выполненная работа носит коллективный характер, то приходится либо выде-
лять долю объема работ, выполненных каждым работником, либо исчислять сдельную заработную плату в расчете на весь коллектив, а затем делить ее между членами коллектива в соответствии с мерой их участия в труде, определяемой так называемым коэффициентом трудового участия (КТУ).
Контрактная форма оплаты труда позволяет достаточно объективно учесть объем и качество выполненной работы. В настоящее время данная форма считается наиболее прогрессивной.
С 1 декабря 2008 г. осуществлен переход на новую систему оплаты труда работников бюджетной сферы, в том числе здравоохранения. Введение данной системы позволит отказаться от ранее существовавшего директивного подхода к формированию заработной платы работников здравоохранения (на основе Единой тарифной сетки) и учитывать специфику медицинского труда.
Новая система оплаты труда предусматривает следующие составляющие, которые будут учитываться при исчислении заработной платы конкретного медицинского работника:
• базовый оклад;
• компенсационные выплаты;
• стимулирующие выплаты.
Базовый должностной оклад (базовая ставка заработной платы) -
минимальный должностной оклад работника государственного или муниципального учреждения, входящего в соответствующую профессиональную квалификационную группу, без учета компенсационных, стимулирующих и социальных выплат.
Профессиональная квалификационная группа устанавливается в соответствии с методическими рекомендациями органа управления здравоохранением.
Компенсационные выплаты - доплаты и надбавки компенсационного характера, в том числе за работу в условиях, отклоняющихся от нормальных (например, за работу в особых климатических условиях и на территориях, подвергшихся радиоактивному загрязнению).
Стимулирующие выплаты - доплаты и надбавки стимулирующего характера, премии и иные поощрительные выплаты (например, выплаты за интенсивность и высокие результаты работы, за качество выполняемых работ, за стаж непрерывной работы, выслугу лет, премиальные выплаты по итогам работы).
Механизм реализации этой системы оплаты труда состоит в заключении трудовых договоров с каждым работником организации здравоохранения.
6.5. ФИНАНСОВЫЙ КОНТРОЛЬ
В ЗДРАВООХРАНЕНИИ
Финансовый контроль в системе здравоохранения - это контроль за целевым использованием финансовых средств системы здравоохранения, а также за соблюдением действующего финансового законодательства.
Объектом финансового контроля в здравоохранении служит финансово-хозяйственная деятельность организаций здравоохранения.
Важнейшая задача финансового контроля - реализация единой финансовой политики, а также контроль за целевым и эффективным использованием финансовых средств в системе здравоохранения.
Финансовый контроль осуществляется в виде предварительного, текущего и последующего контроля.
Предварительный контроль, например, на стадии составления, рассмотрения проекта территориальной Программы государственных гарантий оказания гражданам РФ бесплатной медицинской помощи на очередной финансовый год осуществляется органом управления здравоохранением, финансовыми органами субъекта РФ, ТФОМС.
Текущий и последующий контроль в процессе реализации Программы осуществляется:
• органом управления здравоохранением;
• финансовыми органами;
• контрольно-ревизионным управлением Министерства финансов
РФ;
• Государственной налоговой инспекцией;
• Счетной палатой;
• Федеральным казначейством.
ТФОМС также принимает участие в осуществлении финансового контроля в системе здравоохранения субъекта РФ.
Организации, осуществляющие финансовый контроль в системе здравоохранения, действуют в пределах своей компетенции в соответствии с законодательством. Они взаимодействуют между собой и с органами местного самоуправления. Координацию их деятельности может осуществлять орган управления здравоохранением субъекта РФ в соответствии с заключенными соглашениями о взаимодействии. На основе соглашений для проведения комплексных ревизий и тематических проверок разрабатываются и утверждаются совместные планы-графики.
Организации, осуществляющие финансовый контроль в системе здравоохранения субъекта РФ, в пределах своих полномочий имеют следующие права и обязанности:
• проводить проверки и ревизии;
• давать указания по устранению выявленных нарушений и, в случае их невыполнения, направлять материалы проверок в исполнительные органы государственной власти по лицензированию медицинской и фармацевтической деятельности для приостановления или отзыва лицензии организации здравоохранения;
• проверять соблюдение финансового законодательства;
• осуществлять контроль за прохождением финансовых средств в сфере денежного обращения;
• осуществлять контроль за целевым и эффективным расходованием финансовых средств в организациях здравоохранения;
• направлять материалы о выявленных нарушениях в адрес правоохранительных органов.
Финансовый контроль в системе здравоохранения осуществляется в следующих организационных формах:
• ревизии и тематические проверки;
• экспертные оценки и аналитические расчеты;
• проверка документов и сведений;
• проверка системы учета и внутреннего контроля;
• инвентаризация денежных средств и материальных ценностей;
• анализ бухгалтерской и финансовой отчетности.
Таким образом, обеспечение постоянного финансового контроля в системе здравоохранения позволяет более эффективно использовать финансовые ресурсы, выделяемые государством для оплаты оказываемой населению медицинской помощи.
6.6. АНАЛИЗ ЭКОНОМИЧЕСКОЙ ДЕЯТЕЛЬНОСТИ
ОРГАНИЗАЦИЙ ЗДРАВООХРАНЕНИЯ
Финансовые и материальные ресурсы являются основными видами ресурсов, используемыми организациями здравоохранения в процессе экономической деятельности.
Финансовые ресурсы здравоохранения - это совокупность всех видов денежных средств (российская и иностранная валюта, ценные бумаги, платежные карты и денежные документы), находящихся в
распоряжении органов управления здравоохранением, ФОМС, организаций здравоохранения, страховых медицинских организаций, предназначенные для обеспечения функционирования и развития системы здравоохранения.
Материальные ресурсы здравоохранения - это совокупность зданий, сооружений, оборудования, транспорта, горюче-смазочных материалов, лекарственных средств и изделий медицинского назначения, расходных материалов, запасных частей, инструментария, мягкого инвентаря, хозяйственных товаров, сырья и других материальных ценностей, которые находятся в распоряжении организаций здравоохранения и используются для производства медицинских товаров и услуг.
Универсальным документом, отражающим состояние финансовых и материальных ресурсов организации здравоохранения, результаты ее финансово-хозяйственной деятельности, является бухгалтерский баланс. Этот документ представляет собой двустороннюю таблицу, в которой левая сторона называется активом баланса, правая сторона - пассивом баланса.
Данные баланса отражают финансовое положение организации здравоохранения, ее платежеспособность и доходность. Поскольку бухгалтерский баланс содержит информацию о финансовых и материальных ресурсах организации (активы), ее денежных обязательствах, капитале и резервах (пассивы), в его основу положено основное
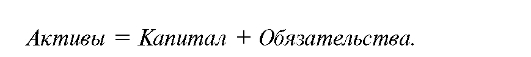
Таким образом, бухгалтерский баланс отражает равновесие или равенство активов и пассивов, т.е. ресурсов, находящихся в распоряжении организации, и источников денежных средств, за счет которых сформированы эти ресурсы.
Из этого следует вывод, что активов в организациях здравоохранения не может быть больше, чем источников, за счет которых они образуются.
Активы бухгалтерского баланса организации здравоохранения -
это часть бухгалтерского баланса, отражающая в денежном выражении совокупность финансовых, материальных и нематериальных ресурсов организации. Таким образом, активы представляют собой экономический ресурсный потенциал, который прямо или косвенно может быть трансформирован в денежный поток для осу-
ществления финансово-хозяйственной деятельности организации здравоохранения.
Пассивы бухгалтерского баланса - это часть бухгалтерского баланса, отражающая совокупность источников денежных средств и обязательств организации, за счет которых сформированы ее активы.
Пассив показывает возможное погашение организацией в будущем требований ее учредителей и кредиторов и стоимость этих требований.
Одно из важнейших свойств активов организаций здравоохранения - их ликвидность.
Ликвидность активов - это способность финансовых, материальных, нематериальных ресурсов быстро и легко реализовываться для погашения денежных обязательств организации.
Оценка ликвидности имеет принципиальное значение для анализа деятельности коммерческой организации здравоохранения, особенно в случаях невыполнения денежных обязательств, что может быть проявлением ее неплатежеспособности и привести к банкротству.
Большую часть материальных ресурсов в здравоохранении составляют основные средства.
Основные средства в здравоохранении (основной капитал, основные фонды, основные ресурсы) - одна из составных частей активов организаций здравоохранения, которые длительное время используются для производства медицинских товаров и услуг, постепенно перенося на них свою стоимость.
В здравоохранении к основным средствам относятся: здания, сооружения, оборудование, транспорт, измерительные приборы и устройства, вычислительная техника и другие объекты бухгалтерского учета и отчетности в соответствии с «Общероссийским классификатором основных фондов» со сроком полезного использования более 12 мес.
Статистика основных средств включает в себя следующие группы показателей:
• показатели стоимости и состояния основных средств;
• показатели движения основных средств;
• показатели использования основных средств.
Показатели стоимости и состояния основных средств
Общий объем основных средств может быть определен только в денежном выражении. Для этого анализируют их балансовую стоимость и рассчитывают показатель среднегодовой балансовой стоимости основных средств.
В процессе работы основные средства подвергаются физическому и моральному износу.
Физический износ - это утрата основными средствами своей потребительской стоимости, в результате чего они становятся непригодными для дальнейшего использования. Физический износ основных средств может быть следствием их эксплуатации, влияния внешних (природных) факторов, чрезвычайных обстоятельств (пожар, наводнение и др.). Физический износ представляет собой материальную основу амортизации.
Для оценки физического износа рассчитывается коэффициент физического износа объекта основных средств. Достижение этим показателем значения, равного 1, служит основанием для принятия решения о прекращении эксплуатации объекта основных средств или проведении его модернизации.
Моральный износ - это уменьшение стоимости основных средств на фоне научно-технического прогресса и роста производительности труда. Первое обстоятельство приводит, например, к появлению на рынке более современного диагностического оборудования, и это становится фактором снижения полезности действующих диагностических комплексов. Второе - к удешевлению вновь создаваемого оборудования по сравнению с действующим. Степень морального износа основных средств определяется экспертно и должна учитываться при определении сроков их службы, норм амортизации, при переоценке.
Своевременная и объективная оценка физического и морального износа основных средств, прежде всего диагностического и лечебного медицинского оборудования, в здравоохранении имеет принципиальное значение. От технических и эксплуатационных характеристик, к примеру, рентгенодиагностических комплексов, оборудования для лучевой терапии зависят здоровье и безопасность не только пациентов, но и обслуживающего персонала. Именно поэтому основные средства в здравоохранении (здания, сооружения, медицинское и бытовое оборудование, транспорт) должны подвергаться постоянной реновации.
Реновация - это процесс замещения выбывающих в результате физического и морального износа основных средств новыми. Реновация служит необходимым условием обеспечения качества и безопасности производимых медицинских товаров и услуг и должна осуществляться в пределах амортизационного фонда за счет амортизационных отчислений.
Показатели движения основных средств
Принимая участие в процессе производства медицинских товаров и услуг, перенося на них часть своей стоимости, основные средства находятся в постоянном движении: поступают, обновляются, ликвидируются, выбывают, заменяются.
Коэффициент обновления основных средств характеризует процесс постоянного обновления зданий, сооружений, оборудования, транспорта и других объектов бухгалтерского учета организаций здравоохранения как обязательного условия повышения качества медицинской помощи. Рекомендуемое значение этого показателя не менее 0,5.
Коэффициент выбытия основных средств дополняет предыдущий показатель и характеризует своевременность вывода (списание) объектов основных средств из эксплуатации по достижении ими нормативного срока работы. Рекомендуемое значение этого показателя не менее 0,25.
Показатели использования основных средств
Один из важнейших разделов статистики основных средств - расчет и анализ показателей их использования.
Показатель фондоотдачи применяется для анализа эффективности использования основных средств. Соответствует тому, сколько медицинских товаров и услуг (в стоимостном выражении) производится на единицу стоимости основных средств. Положительная динамика этого показателя свидетельствует об эффективном использовании основных средств организацией здравоохранения.
Показатель фондоемкости является обратным к показателю фондоотдачи и характеризует величину основных средств, необходимую для производства продукции (медицинских товаров и услуг) стоимостью в 1 рубль. Уменьшение этого показателя в динамике также свидетельствует об эффективном использовании основных фондов организации здравоохранения.
Показатель фондовооруженности характеризует уровень материально-технического обеспечения медицинского персонала организаций здравоохранения, участвующих в процессе производства медицинских товаров и услуг. Положительная динамика этого показателя - одно из условий улучшения качества медицинской помощи.
Другую часть материальных и финансовых ресурсов составляют оборотные средства.
Оборотные средства в здравоохранении (оборотный капитал, оборотные фонды, оборотные ресурсы) - одна из частей активов организации здравоохранения, необходимых, в дополнение к основным средствам, для производства медицинских товаров и услуг.
В здравоохранении к оборотным средствам относятся: готовая продукция, дебиторская задолженность (менее 1 года), ценные бумаги и прочие краткосрочные финансовые вложения, денежные средства на банковских и прочих счетах, товарные запасы лекарственных средств и изделий медицинского назначения, белье и постельные принадлежности, расходы будущих периодов. Использование их осуществляется в рамках одного производственного цикла (лечебной, диагностической, реабилитационной процедуры) или в течение относительно короткого периода времени, не превышающего 12 мес.
Для статистического анализа оборотных средств применяется ряд показателей.
Коэффициент оборачиваемости оборотных средств характеризует скорость оборота ресурсов (в разах) за определенный период времени и показывает величину реализованной продукции, приходящуюся на 1 рубль оборотных средств. Увеличение показателя в динамике - свидетельство о повышении эффективности работы организации здравоохранения. Уменьшение - свидетельство об ухудшении ее финансового состояния.
Коэффициент закрепления оборотных средств является обратным предыдущему показателю и показывает среднюю стоимость ресурсов, необходимых для производства продукции стоимостью 1 рубль. Уменьшение значения этого показателя в динамике свидетельствует об улучшении финансового состояния организации здравоохранения.
Завершающим этапом анализа экономической деятельности организаций здравоохранения служит оценка их финансовых результатов.
Финансовые результаты организации здравоохранения - итог экономической деятельности организации за определенный период времени (месяц, квартал, год), который выражается в показателях прибыли или убытков и определяется как разница между выручкой от реализации и полной себестоимостью продукции.
Прибыль - экономическая категория, комплексно отражающая финансовые результаты деятельности организации здравоохранения и выражающаяся в превышении доходов от реализации медицинских товаров и (или) услуг над затратами по производству и реа-
лизации этой продукции. В общем виде прибыль исчисляется как разность между валовым (совокупным) доходом и валовыми затратами. В процессе формирования прибыли отражаются все основные составляющие управленческой и экономической деятельности организации: менеджмент, маркетинг, прогнозирование и планирование, ценообразование. Она является собственным источником для расширенного воспроизводства основных и пополнения оборотных средств (капитализация прибыли). Каждая организация стремится к получению максимальной прибыли от реализации продукции. При этом принципиально важно знать, при каком объеме производства (реализации) и цене на продукцию можно получить максимальную величину прибыли.
Поскольку одна из главных составляющих в оценке финансовых результатов организации это затраты на производство и реализацию продукции, необходимо уточнить структуру и систему их учета.
Затраты (издержки) - это расход материальных, финансовых, информационных и других ресурсов в стоимостном выражении, используемых в процессе производства медицинских товаров и (или) услуг.
Выделяют:
• переменные затраты;
• постоянные затраты.
Переменные затраты - издержки на производство и реализацию продукции, величина которых изменяется пропорционально объему этой продукции. К ним относятся: заработная плата персонала, непосредственно занятого в производстве, стоимость потребленных материальных ресурсов (материалы, сырье, энергоносители, тара и другие), расходы на рекламу, на налоги (налог на добавленную стоимость), платежи, зависящие от объема производства, и др.
Постоянные затраты - издержки на производство и реализацию продукции, размер которых не зависит от объема производства. К ним относятся: амортизация основных средств, заработная плата управленческого персонала, налоговые отчисления, платежи во внебюджетные фонды, арендная плата, ставка банковского процента по кредитам и др.
Сумма переменных и постоянных затрат составляет валовые затраты.
При увеличении объема производства валовые затраты снижаются за счет неизменности постоянных затрат, что приводит к увеличению прибыльности организации. И наоборот, сокращение объема про-
изводства, опять же при неизменности постоянных затрат, ведет к снижению его прибыльности.
Все затраты на производство и реализацию продукции составляют полную себестоимость продукции.
В анализе экономической деятельности для оценки финансовых результатов организаций здравоохранения рассчитывают показатели валовой и чистой прибыли.
Показатель валовой (маржинальной) прибыли комплексно отражает финансовые результаты деятельности организации здравоохранения и характеризует превышение доходов от реализации медицинских товаров и (или) услуг над затратами по производству и реализации этой продукции.
Показатель чистой прибыли отражает объем прибыли, оставшейся в распоряжении организации здравоохранения, после уплаты налогов и других платежей в бюджет и внебюджетные фонды.
Для эффективно работающих организаций здравоохранения значения этих показателей должны быть положительны и иметь тенденцию к росту.
Организации самостоятельно определяют направления, объемы и характер использования чистой прибыли. Она идет на формирование различных фондов: накопления, развития производства, социального развития, материального поощрения, резервного (рискового) фонда.
Наряду с абсолютными показателями валовой и чистой прибыли в статистике экономической деятельности организаций здравоохранения применяется относительный показатель общей рентабельности. Рекомендуемое значение этого показателя не менее 20%.
Кроме того, рассчитывается специальный показатель рентабельности (рентабельность продаж) как процентное отношение чистой прибыли к общему объему выручки от реализации медицинских товаров и (или) услуг. Рекомендуемое значение этого показателя - 15-20%.
6.7. МЕДИЦИНСКАЯ, СОЦИАЛЬНАЯ И ЭКОНОМИЧЕСКАЯ ЭФФЕКТИВНОСТЬ
ЗДРАВООХРАНЕНИЯ
Под понятием эффективность в здравоохранении понимают отношение результатов медицинской и экономической деятельности,
выраженных в определенных показателях, к произведенным затратам. Кроме того, выделяют социальную эффективность здравоохранения.
Развитие здравоохранения, рост материальных, финансовых, трудовых и информационных затрат на медицинскую помощь ставят перед экономикой здравоохранения задачу не только оценки эффективности этой отрасли, но и требуют поиска новых путей достижения максимального эффекта при минимальных затратах всех видов ресурсов. При этом понятие эффективности медицинской помощи не следует отождествлять с общепринятой в сфере материального производства категорией эффективности. В здравоохранении, даже при применении самого квалифицированного труда и использовании современной медицинской техники, можно получить нулевой и даже отрицательный результат (отсутствие положительной динамики в состоянии больного, смерть пациента).
Показатели эффективности деятельности медицинских учреждений служат критерием социальной и экономической значимости здравоохранения в обществе. В целом эффективность здравоохранения выражается силой воздействия его на сохранение и улучшение здоровья населения, в повышении производительности труда, сокращении расходов по социальному страхованию и социальной защите и в итоге увеличением валового внутреннего продукта.
Эффективность системы здравоохранения, отдельных медицинских учреждений измеряется совокупностью статистических показателей, каждый из которых характеризует какую-либо сторону медицинской деятельности. Результаты деятельности здравоохранения, реализации национального проекта «Здоровье», медико-социальных программ анализируются с позиций медицинской, социальной и экономической эффективности, между которыми существует тесная взаимосвязь и взаимообусловленность.
Медицинская эффективность характеризуется степенью достижения ожидаемых результатов в профилактике, диагностике, лечении, диспансеризации, реабилитации больных. В отношении конкретного больного это выздоровление или улучшение состояния здоровья, восстановление утраченных функций отдельных систем и органов. На уровне учреждений или системы здравоохранения в целом медицинская эффективность может оцениваться степенью изменения во времени, например, следующих показателей здоровья: показателей первичной заболеваемости болезнями системы кровообращения,
злокачественными новообразованиями, заболеваемости с временной утратой трудоспособности и др. В данном случае медицинская эффективность характеризуется статистическими показателями наглядности.
Одним из показателей оценки медицинской эффективности работы диагностических служб (рентгенологической, эндоскопической, ультразвуковой, цитологической и других) может быть показатель доли больных с стадиями злокачественных новообразований
(ЗНО). Этот показатель рассчитывается как процентное отношение числа больных с впервые в жизни установленным диагнозом ЗНО в I-II стадиях к общему числу онкологических больных с впервые в жизни установленным диагнозом.
Медицинская эффективность лечения больных, страдающих социально значимыми заболеваниями, например, алкоголизмом и наркоманией, может характеризоваться показателями удельного веса больных алкоголизмом (наркоманией) с ремиссией более 1 года. Эти показатели рассчитываются как процентное отношение пациентов с продолжительностью ремиссии более 1 года к среднегодовому числу диспансерных больных, страдающих алкоголизмом (наркоманией).
Также в анализе медицинской эффективности важнейшей составляющей является оценка результатов динамического наблюдения диспансерных больных, которая выражается показателем эффективности диспансеризации. Этот показатель рассчитывается как процентное отношение числа больных, состоящих на диспансерном учете и у которых на конец отчетного периода отмечался один из возможных исходов (улучшение, без изменений, ухудшение), к общему числу больных, состоящих на диспансерном учете по поводу данного заболевания.
Медицинскую эффективность проводимых реабилитационных мероприятий среди лиц со стойкой нетрудоспособностью (инвалидов) можно оценивать показателем полной медицинской и профессиональной реабилитации инвалидов. Этот показатель рассчитывается как процентное отношение числа инвалидов, признанных трудоспособными, к общему числу повторно освидетельствованных в бюро медико-социальной экспертизы (МСЭ) инвалидов.
Социальная эффективность. Анализ социальной эффективности системы здравоохранения1 основывается на выборе эмпирических
1 По материалам д-ра соц. наук, проф. А.М. Осипова.
индикаторов, позволяющих оценивать функционирование здравоохранения в социальной сфере общественной жизни.
Государства с развитой экономикой ориентируют здравоохранение на предоставление различным социальным группам и слоям населения равного доступа к качественной медицинской помощи в объеме социальных гарантий, предусмотренных законодательством. В таком случае одним из основных критериев социальной эффективности выступает показатель доступности медицинской помощи, который может измеряться с точки зрения реальных временных и материальных затрат различных социальных групп населения при получении гарантированной (бесплатной) медицинской помощи.
Объективными индикаторами доступности здравоохранения в случае, например, с сельским населением (как особой социальной группой) могут служить показатели средней удаленности местных учреждений здравоохранения от получателей медицинской помощи или среднего времени, затрачиваемого сельскими жителями на получение медицинской помощи. Причем это время должно включать в себя не только проезд, но и вынужденное ожидание пациентов в очередях медицинских учреждений.
К субъективным, но оттого не менее значимым, индикаторам доступности медицинской помощи относится состояние общественного мнения, которое может репрезентативно оцениваться в масштабе локального сообщества (населения муниципального района, городского округа, субъекта РФ) или конкретной социальной группы. Для расчета этого показателя также применимы методы стандартизированного (в том числе анкетного) опроса. В качестве примера приведем фрагмент такой анкеты.
• Насколько доступна для вас лично качественная и своевременная медицинская помощь?
1. Такая помощь мне вообще недоступна.
2. Такая помощь бывает редко доступной.
3. Такая помощь бывает часто доступной.
4. Такая помощь бывает доступной всегда.
5. Затрудняюсь ответить.
Показатель доступности медицинской помощи целесообразно применять дифференцированно к ее отдельным видам: первичной медико-санитарной, специализированной, скорой и др. По результатам многолетнего мониторинга медико-социальной ситуации, про-
водимого в Новгородской области, значение показателя доступности медицинской помощи остается в целом стабильным, но при этом отмечаются различия по ее видам: если доступность первичной медико-санитарной помощи критично оценивает лишь каждый девятый взрослый, то о затруднениях в отношении доступности специализированной помощи говорит каждый третий взрослый.
Другим существенным индикатором социальной эффективности здравоохранения служит индекс информированности населения об имеющихся заболеваниях. Для расчета этого показателя, наряду с обычно доступными для исследователя данными о заболеваемости по обращаемости, используются данные, полученные при помощи стандартизированного (анкетного) опроса.
В стандартизированных опросах пациентов для измерения информированности рекомендуется использование открытого вопроса с неограниченным для респондента количеством вариантов ответа, например:
• Сообщите, пожалуйста, об имеющихся у вас заболеваниях, установленных вам диагнозах, или каких органов, частей тела касаются эти заболевания.
1. 2.
3.
Как правило, информированность населения об имеющихся заболеваниях (установленных диагнозах) неполная, что связано отчасти с психологическими особенностями индивидов (памятью, избирательностью восприятия и ценностным отношением к здоровью), но в немалой степени - с социальным качеством информационных процессов и социальных коммуникаций в системе здравоохранения. На практике типичным недостатком таких коммуникаций оказывается то, что медицинские работники не в полном объеме информируют пациентов о состоянии здоровья, сопутствующих рисках или недостаточно мотивируют пациентов относительно правильного поведения при болезни.
Уровень информированности отдельных социальных групп населения об имеющихся заболеваниях определяется на основе индекса информированности населения о заболеваниях как отношения числа известных пациентам заболеваний к числу заболеваний, установленных при обращении в организации здравоохранения.
Значение этого показателя варьирует от 0 до 1,0 и существенно различается в социальных (возрастных, поселенческих и профессиональных) группах населения, а также в группах пациентов с теми или иными заболеваниями. Недостаточная информированность о заболеваниях, как правило, дезориентирует пациента в отношении собственного здоровья и выбора оптимальных моделей поведения. Низкий уровень информированности населения об имеющихся заболеваниях служит основанием для усиления информационной деятельности организаций здравоохранения среди населения.
Общим эмпирическим индикатором социальной эффективности здравоохранения служит индекс удовлетворенности населения деятельностью местной системы здравоохранения. Измерение удовлетворенности населения (равно как и отдельных социальных групп) широко применяется в медико-социологических исследованиях, и полученные результаты бывают весьма важными для управления системой здравоохранения.
Измерение общей удовлетворенности деятельностью местной системы здравоохранения также может опираться на методы стандартизированного (в том числе анкетного) опроса. Ниже приводится фрагмент анкеты для расчета этого показателя.
• Удовлетворены ли вы в целом тем, как действует местная система здравоохранения?
а) да, вполне;
б) скорее да;
в) затрудняюсь ответить;
г) скорее нет;
д) совсем нет.
Обработка этих данных позволяет вскрыть реальный баланс в оценке населением деятельности местной системы здравоохранения. В частности, могут быть установлены соотношение позитивных и негативных оценок в разных социальных группах населения и сопутствующие этим оценкам социальные обстоятельства (благосостояние, уровень образования, ценностное отношение индивидов к своему здоровью и др.).
Значения индекса удовлетворенности населения деятельностью местной системы здравоохранения варьируют от 0 до 100. По результатам медико-социального мониторинга, в Новгородской области этот показатель составил 49,0.
Экономическая эффективность в здравоохранении рассматривается в двух аспектах: внутренний аспект - эффективность использования различных видов ресурсов в системе здравоохранения; внешний - влияние здравоохранения на развитие экономики страны.
Исходя из понимания, что высшая ценность в обществе - здоровье и жизнь человека, экономическая эффективность не может быть определяющей в принятии решений о выделении необходимых ресурсов для проведения тех или иных лечебнопрофилактических мероприятий. Главными критериями здесь должны быть показатели медицинской и социальной эффективности. Однако анализ экономической эффективности деятельности системы здравоохранения необходим в обосновании потребности в тех или иных ресурсах и разработке механизмов их рационального использования.
Экономическая эффективность - важнейший показатель оценки экономической деятельности системы здравоохранения в целом, отдельных организаций, специализированных служб, а также результатов медико-социальных программ. Этот показатель рассчитывается как отношение полученного экономического эффекта к затратам.
Экономический эффект в здравоохранении - один из результатов деятельности организации здравоохранения, который выражается в показателях прибыли или убытков и определяется как разница между доходами и затратами.
Расчет экономической эффективности связан с поиском путей наиболее рационального использования имеющихся в здравоохранении ресурсов.
Особенность оценки экономической эффективности в здравоохранении заключается в том, что нередко медицинские мероприятия профилактической, лечебной, реабилитационной направленности могут быть экономически невыгодны, однако медицинская и социальная эффективность от их реализации достаточно высока. Так, например, при оказании медицинской помощи пожилым людям с хроническими и дегенеративными заболеваниями, больным с умственной отсталостью достигается определенная медицинская и социальная эффективность - человеку сохраняется и продлевается жизнь, в то же время экономическая эффективность будет отрицательной - он может стать инвалидом, лишиться возможности заниматься производственной деятельностью, что повлечет за собой экономический ущерб.
Или другой пример: выздоровление пациента трудоспособного возраста будет означать уменьшение экономических потерь, связанных с объемом непроизведенной и нереализованной продукции в период нахождения его на больничном листе, т.е. принесет значительный экономический эффект. В то же время выздоровление нетрудоспособного пенсионера и инвалида не принесет ожидаемого экономического эффекта, более того, будет означать дополнительные экономические потери в связи с выплатами пенсии по старости или пособия по инвалидности.
6.8. РОЛЬ ЗДРАВООХРАНЕНИЯ В ПРЕДОТВРАЩЕНИИ ЭКОНОМИЧЕСКОГО УЩЕРБА
Как было сказано ранее, здравоохранение представляет собой «отрасль сохранения и производства здоровья» и в определенной степени влияет на экономическую ситуацию в стране в целом и на макроэкономические показатели в частности. Поэтому, говоря о роли здравоохранения в экономике страны, необходимо, прежде всего, иметь в виду предотвращенный экономический ущерб (экономический эффект) вследствие реализации мер по снижению заболеваемости, инвалидизации и смертности населения.
Различают прямой и косвенный экономический ущерб.
Прямой экономический ущерб - это затраты материальных, финансовых, информационных и других ресурсов (в стоимостном выражении), которые используются в процессе оказания населению медицинской помощи.
Косвенный экономический ущерб - это экономические потери, связанные с выплатами пособий по временной утрате трудоспособности, пенсий по инвалидности, числом непрожитых трудоспособных лет жизни (в стоимостном выражении), уменьшением производства ВВП и др.
Наиболее ощутим экономический ущерб среди трудоспособного населения вследствие временной или стойкой нетрудоспособности. Работники, утратившие трудоспособность, не принимают участие в производстве ВВП, а государство затрачивает средства на оказание им медицинской помощи, оплату больничных листов, пенсий по инвалидности, обучение инвалидов в связи с переквалификацией и различного рода других льгот социального характера.
Экономический ущерб вследствие заболеваемости (в расчете на одного человека) находится по следующим формулам: для работающего:
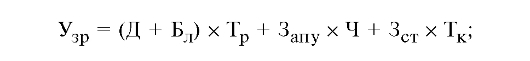
для неработающего:
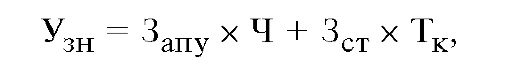
где Д - стоимость продукции, производимой в расчете на одного работающего за один рабочий день;
Бл - среднедневной размер пособия по временной нетрудоспособности одного работника;
Тр - длительность лечения в рабочих днях;
Запу - стоимость затрат на 1 посещение амбулаторно-поликлинического учреждения;
Ч - число посещений амбулаторно-поликлинического учреждения;
Зст - стоимость затрат на 1 койко-день;
Тк - длительность лечения в календарных днях.
Экономический ущерб от инвалидности (в расчете на одного инвалида) находится по следующей формуле:
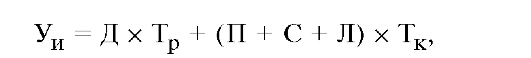
где Д - стоимость продукции, недопроизведенной в результате инвалидности (за один рабочий день);
Тр - число рабочих дней, потерянных по инвалидности; П - размер пенсии по инвалидности в день; С - размер социальных льгот в день;
Л - затраты на медицинское обслуживание инвалида в день; Тк - число календарных дней, проведенных на инвалидности.
Расчет экономического ущерба на одного работающего и неработающего инвалидов имеет отличия, связанные, прежде всего, с необходимостью учета дополнительных затрат на профессиональную переподготовку и подбор соответствующей профессии для работающего инвалида, разности стоимости продукции, производимой на прежней и новой работе и др.
Экономический ущерб от смертности в трудоспособном возрасте в расчете на одного человека) находится по следующим формулам: для мужчин:
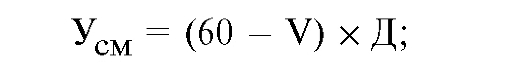
для женщин:
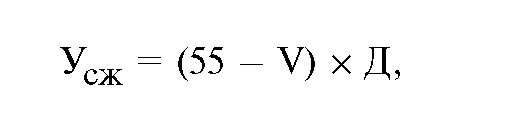
где V - возраст умершего;
Д - среднегодовая стоимость продукции, недопроизведенной в результате преждевременной смертности.
Для определения суммарного экономического ущерба (У) от заболеваемости, инвалидности и смертности в трудоспособном возрасте в разрезе отдельных групп населения, учреждений, предприятий, административных территорий применяются более сложные расчеты.
Рассчитав суммарный экономический ущерб вследствие заболеваемости, инвалидности, смертности в трудоспособном возрасте, можно найти экономический эффект (предотвращенный экономический ущерб) деятельности системы здравоохранения, который рассчитывается как разность суммарного экономического ущерба до и после реализации комплекса медицинских и санитарноэпидемиологических мероприятий:
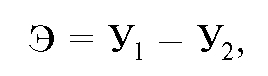
где У1 - суммарный экономический ущерб до реализации комплекса медицинских и санитарно-эпидемиологических мероприятий; У2 - суммарный экономический ущерб после реализации комплекса медицинских и санитарно-эпидемиологических мероприятий.
6.9. ФОРМИРОВАНИЕ РЫНОЧНЫХ ОТНОШЕНИЙ
В ЗДРАВООХРАНЕНИИ
Действуя в условиях рыночной экономики, здравоохранение, как и любая другая отрасль в определенной степени, подчиняется законам рынка.
В обыденной жизни рынок чаще всего ассоциируется с местом, где можно купить продукты, одежду, хозяйственные товары и т.д. Это самая древняя форма рынка - традиционное место, где покупатели и продавцы совершают сделки. С точки зрения экономики рынок отражает взаимоотношения, которые складываются между производителями, продавцами, посредниками и потребителями товаров и услуг. Существует множество определений рынка, но все они сводятся к тому, что рынок представляет собой совокупность экономических отношений, проявляющихся в сфере обмена товаров и услуг, в результате которых формируются спрос, предложение и цена в условиях конкуренции.
Рынок медицинских товаров и услуг - это сегмент рынка, предоставляющий медицинские товары и услуги для сохранения и улучшения здоровья населения. Он дает возможность получать и оказывать медицинские услуги, гарантирует их необходимый объем и соответствующий уровень качества.
Рынок в здравоохранении включает в себя целую систему взаимосвязанных рынков: медицинских услуг, лекарственных препаратов, труда медицинского персонала, научных разработок, медицинских технологий, медицинского оборудования и др.
Различают следующие основные понятия рынка:
• спрос;
• предложение;
• услуга;
• цена;
• конкуренция;
• маркетинг.
Спрос - это одно из фундаментальных понятий рыночной экономики. Применительно к здравоохранению спрос (потребность) - это количество медицинских товаров и услуг, которое желает и может приобрести общество (отдельные пациенты) в данный период времени по определенной цене.
Различают следующие виды спроса на рынке медицинских товаров и услуг.
• Отрицательный спрос: на прививки, прием к врачам отдельных специальностей, болезненные, дорогостоящие процедуры и др.
• Скрытый спрос. Когда отдельные пациенты могут испытывать потребность, которую невозможно удовлетворить с помощью имеющихся на рынке медицинских товаров и услуг, например: услуги семейного врача, одноразовые изделия медицинского
назначения, сервисные услуги, индивидуальное питание в стационаре и др.
• Падающий спрос. Например, в последнее время упал спрос на шприцы, системы переливания крови многоразового использования, гипотензивные препараты отечественного производства, поэтому рынок отреагировал повышенным предложением на шприцы и системы переливания крови одноразового использования, импортные лекарственные препараты.
• Нерегулярный спрос. Это сезонные временные колебания. Например, спрос на санаторно-курортное лечение выше в весеннелетний период, чем в осенне-зимний. Обращения к отдельным врачам-специалистам зависят от сезонности некоторых заболеваний (грипп, язвенная болезнь, вирусный гепатит и др.).
• Чрезмерный спрос. В здравоохранении наблюдается чрезмерный спрос на ургентную медицинскую помощь в праздничные и послепраздничные дни, когда больные, страдающие хроническими заболеваниями, нарушают диету, режим, злоупотребляют алкоголем; возрастает уровень травматизма.
Спрос на медицинские услуги можно рассчитать по следующей формуле:
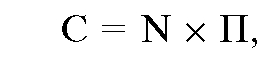
где С - спрос на медицинские услуги; N - число пациентов;
П - показатель обращаемости населения за медицинскими услугами.
Следующее основополагающее понятие рынка - предложение. Величина предложения определяется количеством товаров и услуг, которое производитель (продавец) желает и может продать по данной цене в определенный период времени.
Применительно к здравоохранению предложение - это количество медицинских товаров и услуг, которое производители могут оказать за определенный период времени населению. Предложение, при прочих равных условиях, также меняется в зависимости от изменения цены: по мере роста цен производители (продавцы) предлагают пациентам большее количество товаров и услуг. При падении цены их заинтересованность уменьшается и соответственно уменьшается объем производимых ими товаров и услуг.
Медицинская услуга - это структурный элемент профилактической, лечебно-диагностической, реабилитационной, санаторнокурортной, санитарно-эпидемиологической, лекарственной, протезноортопедической и других видов помощи, имеющий определенную стоимость.
Наиболее сложный объект стандартизации в здравоохранении - медицинские услуги. Необходимость стандартизации медицинских услуг определяется потребностями населения в получении доступной и качественной медицинской помощи, а также появлением принципиально новых медицинских технологий, лекарственных средств, изделий медицинского назначения, оборудования.
Медицинские услуги подразделяют на:
• простые;
• комплексные.
По своему функциональному назначению медицинские услуги подразделяют на:
• профилактические;
• диагностические;
• лечебные;
• восстановительно-реабилитационные;
• сервисные.
Манипуляции, исследования и процедуры как отдельные медицинские мероприятия, направленные на оказание медицинской помощи, но не имеющие самостоятельного законченного профилактического, диагностического, лечебного или реабилитационного значения, являются вспомогательными элементами медицинских услуг. Так, например, изъятие органа у донора, аутопсия и др.
По условиям и месту оказания медицинские услуги можно разделить на оказываемые на дому, в амбулаторно-поликлинических, больничных, санаторно-курортных и других учреждениях здравоохранения. Под простой медицинской услугой понимается неделимая услуга, например диагностическая манипуляция, осмотр врача и др.
Комплексная услуга может быть представлена как совокупность простых услуг, отражающих сложившийся в каждом конкретном учреждении технологический процесс оказания медицинской помощи при данной болезни.
Кроме того, различают стандартные и индивидуальные медицинские услуги.
Стандартные медицинские услуги в основном оказываются по унифицированной технологии для подавляющего большинства пациентов и имеют относительно устойчивое ценообразование.
Индивидуальные медицинские услуги обладают широким спектром манипуляций диагностических, лечебных процедур, большим набором лекарственных средств и изделий медицинского назначения. Они имеют дифференцированные прейскуранты цен, максимально учитывающие индивидуальность затрат при их выполнении.
Специфические особенности медицинских услуг:
• неосязаемость;
• несохраняемость;
• вариабельность качества;
• неоднозначность в оценке результата;
• медицинская услуга это продукт не только производителя (медицинского работника), но и потребителя (пациента).
Неосязаемость
Медицинскую услугу невозможно увидеть, услышать, потрогать, осязать до момента ее потребления. Ни одному пациенту никогда не удастся заранее узнать абсолютно все о потребительских свойствах оказываемых ему услуг. Любая информация об этом, даже исходящая от лечащего врача, всегда будет иметь вероятностный характер. Оценка потребительских свойств медицинских услуг проводится, как правило, на уровне субъективного восприятия их результативности (полезного эффекта и побочных действий), ощущений и эмоциональных переживаний пациентов.
Несохраняемость
В отличие от товаров как медицинского, так и немедицинского предназначения, которые сначала производятся, затем какое-то время могут храниться на складе или стоять в магазине с целью продажи, медицинская услуга характеризуется тем, что процесс ее производства совпадает с процессом реализации. Медицинские услуги не подлежат хранению и накоплению с целью последующей реализации. Нельзя, например, воспользовавшись возросшим спросом на тот или иной вид медицинских услуг, вначале накопить, а затем мгновенно «выбросить» их со склада на рынок.
Вариабельность качества
Медицина - это творческий процесс, который отличается высокой индивидуальностью и нестандартностью профессионального подхода к пациенту, а в итоге, порой, непредсказуемостью результатов. Несмотря на строгую регламентацию медицинской деятельности, в здравоохранении не может быть единого, обезличенного подхода к лечению больных даже с одной и той же патологией, поэтому в диагностическом и прогностическом аспектах качество медицинских услуг может колебаться в широких пределах. Оно зависит, прежде всего, от квалификации медицинского работника, оснащенности лечебно-профилактического учреждения, доступности медицинской помощи, времени и места оказания услуги, от того, кто является ее потребителем, и многих других факторов.
Неоднозначность в оценке результата
Медицинскую услугу не всегда можно оценить только положительно. Например, при ампутации ноги пациенту мы получим положительный медицинский эффект: больной остался жив и сможет выполнять какую-либо работу в специально созданных условиях, но он стал инвалидом, и это отрицательный социальный эффект.
Медицинская услуга - это продукт не только производителя (медицинского работника), но и потребителя (пациента)
Качество медицинской услуги формируется в результате согласованных действий медицинского работника и желания пациента получить пользу. Результат лечения будет во многом зависеть от того, насколько точно больной выполняет рекомендации и назначения. Несвоевременное обращение за медицинской помощью также может стать причиной неблагоприятного исхода, что не зависит ни от уровня квалификации медицинского персонала, ни от характера его действий.
Медицинские товары и услуги, как и любой товар, обладают стоимостью, денежным выражением которой является цена. На рынке медицинских товаров и услуг цена занимает центральное место в конкурентном обмене и служит одним из инструментов регулирования этого рынка.
Цена - это та сумма денег, за которую «покупатель» может купить, а «продавец» готов продать этот товар или медицинскую услугу. Цена - это своего рода компромисс экономических интересов участников рынка.
Цены представляют собой мощный и в то же время гибкий рычаг управления экономикой.
С учетом того, что цена органично связана с предложением и со спросом, выделяют следующие понятия:
• цена спроса;
• цена предложения;
• цена равновесия.
Цена спроса - это такая рыночная цена при таком состоянии спроса и предложения, когда складывается рынок покупателя. По этой цене «покупатель» способен купить медицинскую услугу или товар. Выше этого предела цена подняться не может, так как у пациентов не будет возможности ее приобрести.
Цена предложения - это рыночная цена при таком состоянии спроса и предложения, когда складывается так называемый рынок продавца. Это цена, по которой «продавец» предлагает свою услугу или товар. При этом цена предложения должна окупить затраты на производство медицинского товара и услуги.
При равенстве спроса и предложения на рынке устанавливается так называемая цена равновесия. При снижении цены спрос увеличивается, так как люди хотят приобрести больше товаров или услуг, и, наоборот, при увеличении цены спрос может пойти на спад.
Таким образом, рыночный механизм обеспечивает динамическое равновесие между спросом и предложением. Рынок в данном случае действует как саморегулирующаяся система, эффективный механизм взаимодействия спроса, предложения и конкуренции по формированию цен, объемов производства и продаж, а также уровня потребления товаров и услуг. Кроме того, он обеспечивает повышение эффективности производства, качества продукции. Однако рыночное саморегулирование не имеет всеобщего характера и должно дополняться механизмами государственного регулирования, что представляется основополагающей идеей совершенствования рыночных механизмов в социально значимых областях экономики. Особенно это актуально для рынка товаров и услуг в здравоохранении.
Главное звено рыночного механизма - конкуренция.
Конкуренция - это состязание между экономическими субъектами, борьба за рынки сбыта товаров и услуг с целью получения более высоких доходов, других выгод.
Конкурентная борьба за экономическое выживание и процветание - закон рыночной экономики. На рынке товаров и услуг здравоохранения конкурентными участниками могут быть:
• государственные, муниципальные учреждения здравоохранения - по реализации государственного (муниципального) задания на конкурсной основе;
• организации, производящие аналогичные товары и услуги для нужд здравоохранения;
• частнопрактикующие врачи и фармацевтические работники, предоставляющие аналогичные медицинские товары или услуги медицинского назначения.
Изучение конкурентов, выделение их сильных и слабых сторон крайне важны для завоевания определенной доли рынка медицинских услуг. Сравнив свои услуги с услугами конкурентов, можно определить свои конкурентные преимущества, позиции на рынке.
Конкурентные преимущества - это уникальные, особенные черты медицинских организаций, которые отличают их от других. Именно они помогают получить прибыль выше, чем другие, производящие и оказывающие одинаковые медицинские товары и услуги. Определяя конкурентные преимущества, важно ориентироваться на пациентов, на их потребности и быть уверенным, что эти преимущества воспринимаются ими как таковые. Можно выделить следующие конкурентные преимущества:
• высокая репутация организации здравоохранения;
• высокое качество оказываемых медицинских товаров и услуг;
• ориентация на пациента, его запросы и пожелания;
• достаточная материально-техническая база, высококвалифицированный персонал, современное оборудование, устойчивое финансовое обеспечение;
• уникальность предлагаемых медицинских товаров и услуг;
• приемлемые для пациентов цены, не превышающие или ниже цен на аналогичные медицинские товары и услуги других участников рынка.
Конкурентные преимущества следует рассматривать как основу стратегии поведения участников на рынке медицинских товаров и услуг, что особенно важно в условиях развития обязательного и добровольного медицинского страхования.
Для эффективной организации производства и реализации медицинских товаров и услуг необходимы знания основ медицинского маркетинга.