Общественное здоровье и здравоохранение: учебник / О. П. Щепин, В. А. Медик. - 2011. - 592 с.: ил. - (Послевузовское образование).
|
|
|
|
Глава 4. Организационные основы здравоохранения в Российской Федерации
4.1. ОРГАНИЗАЦИОННО-ПРАВОВЫЕ
АСПЕКТЫ ФУНКЦИОНИРОВАНИЯ СИСТЕМЫ
ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
В соответствии сп. 2 ст. 41 Конституции РФ, ст. 12-14 Основ законодательства РФ об охране здоровья граждан, в РФ выделяют три системы здравоохранения:
1) государственную;
2) муниципальную;
3) частную.
К государственной системе здравоохранения относятся федеральные органы исполнительной власти и органы исполнительной власти субъектов РФ в области здравоохранения, Российская академия медицинских наук, а также находящиеся в государственной собственности лечебно-профилактические, научно-исследовательские, образовательные, аптечные, санитарно-профилактические учреждения и некоторые другие предприятия, учреждения, организации.
К муниципальной системе здравоохранения относятся органы местного самоуправления, уполномоченные на осуществление управления в сфере здравоохранения, и находящиеся в муниципальной собственности медицинские, фармацевтические и аптечные организации.
К частной системе здравоохранения относятся лечебнопрофилактические и аптечные учреждения, имущество которых находится в частной собственности, а также лица, занимающиеся частной медицинской практикой и фармацевтической деятельностью.
В то же время по сложившейся практике в Российской Федерации действует единая система здравоохранения, которая представляет собой совокупность федеральных органов управления здравоохранением, органов исполнительной власти субъектов Российской
Федерации, органов местного самоуправления, подведомственных им организаций, а также субъектов частной медицинской практики и частной фармацевтической деятельности, функционирующих в целях сохранения и укрепления здоровья граждан.
Организационно-функциональная структура системы здравоохранения РФ представлена на рис. 4.1.
Возникает вопрос, не противоречит ли Конституции РФ функционирование в России единой системы здравоохранения, ввиду того, что п. 2 ст. 41 Конституции РФ предусматривается автономное существование государственной, муниципальной и частной систем здравоохранения? Если создание единой системы здравоохранения РФ не противоречит Конституции, то можно ли рассматривать эту единую систему в качестве конституционного института? Несмотря на отсутствие прямых норм, Конституция дает основания считать, что единая система здравоохранения РФ функционирует в правовом поле. Согласно подпункту «ж» п. 1 ст. 72 Конституции координация вопросов здравоохранения отнесена к вопросам совместного ведения Российской Федерации и субъектов РФ. Исходя из понимания того, что координация осуществляется для обеспечения определенного единства функционирования обособленных элементов системы, то выделение, таким образом, в Конституции вопросов координации здравоохранения в качестве предмета совместного ведения следует расценивать как необходимость системного подхода в охране здоровья граждан, что невозможно без создания единой системы здравоохранения. Такая цель может быть достигнута при формировании единой системы здравоохранения, состоящей из трех иерархически упорядоченных подсистем:
1) здравоохранение федерального уровня;
2) здравоохранение уровня субъектов РФ;
3) здравоохранение уровня муниципальных образований. Координацию деятельности этих подсистем как составляющих
единой системы здравоохранения РФ должен осуществлять федеральный орган исполнительной власти в сфере здравоохранения.
На уровне каждой из перечисленных подсистем соответствующим органом управления здравоохранением должно осуществляться управление деятельностью организаций здравоохранения государственной и муниципальной форм собственности, входящих в эту подсистему.
Субъекты частной системы здравоохранения вправе, наряду с государственными и муниципальными учреждениями здравоохра-
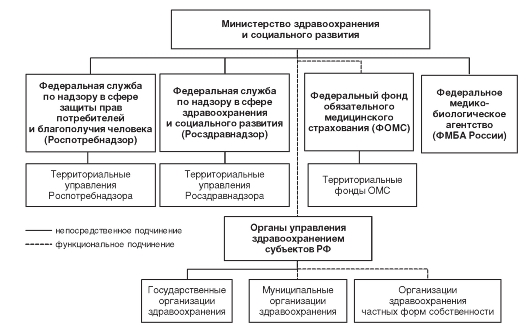
Рис. 4.1. Организационно-функциональная структура системы здравоохранения Российской Федерации
нения, участвовать в реализации государственной политики в сфере здравоохранения, формировании рынка медицинских услуг, решении задачи обеспечения граждан квалифицированной медицинской помощью. Деятельность частных организаций здравоохранения должна основываться на принципах применения единых в сфере здравоохранения нормативно-правовых актов, стандартов медицинской помощи и этических норм.
Только в этом случае может быть обеспечена эффективная деятельность федерального органа исполнительной власти в сфере здравоохранения, соответствующих органов управления здравоохранением субъектов РФ и муниципальных образований в решении задач по сохранению и улучшению здоровья населения Российской Федерации.
Для обеспечения легитимности функционирования единой системы здравоохранения РФ необходимо закрепление данного положения в Основах и его конкретизация соответствующими федеральными подзаконными актами и правовыми актами субъектов РФ.
4.2. ВИДЫ МЕДИЦИНСКОЙ ПОМОЩИ
Учреждения, входящие в систему здравоохранения РФ, оказывают населению различные виды медицинской помощи. Существует несколько принципов классификации медицинской помощи населению. Согласно ст. 37.1-42 Основ выделяют:
• первичную медико-санитарную помощь;
• скорую медицинскую помощь;
• специализированную медицинскую помощь;
• медико-социальную помощь гражданам, страдающим социально значимыми заболеваниями;
• медико-социальную помощь гражданам, страдающим заболеваниями, представляющими опасность для окружающих.
Наиболее массовый вид медицинской помощи - первичная медико-санитарная помощь (ПМСП). Первичная медико-санитарная помощь - это основной, доступный и бесплатный для каждого гражданина вид медицинского обслуживания, включающий лечение наиболее распространенных болезней, а также травм, отравлений и других неотложных состояний, проведение санитарно-гигиенических и противоэпидемических мероприятий, медицинской профилактики
важнейших заболеваний, санитарно-гигиеническое образование, проведение мер по охране семьи, материнства, отцовства и детства, других мероприятий, связанных с оказанием медико-санитарной помощи гражданам по месту жительства.
ПМСП оказывается жителям муниципального района и городского округа учреждениями муниципальной системы здравоохранения и предоставляется населению в рамках территориальной Программы государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи. В оказании ПМСП могут участвовать учреждения государственной и частной систем здравоохранения, индивидуальные предприниматели, имеющие соответствующую лицензию на данный вид деятельности.
С учетом номенклатуры учреждений здравоохранения, а также стоящих перед ними задач выделяют следующие виды медицинской помощи:
• амбулаторно-поликлиническую (внебольничную) медицинскую помощь;
• больничную (стационарную) медицинскую помощь;
• скорую медицинскую помощь;
• санаторно-курортную медицинскую помощь.
Кроме того, медицинскую помощь с учетом этапов ее оказания и уровня специализации можно классифицировать следующим образом:
• первая;
• доврачебная;
• первая врачебная;
• скорая;
• специализированная;
• высокотехнологичная.
4.3. СРАВНИТЕЛЬНАЯ ХАРАКТЕРИСТИКА ОСНОВНЫХ ОРГАНИЗАЦИОННО-ПРАВОВЫХ ФОРМ
ОРГАНИЗАЦИЙ ЗДРАВООХРАНЕНИЯ
В системе здравоохранения Российской Федерации действуют некоммерческие и коммерческие организации здравоохранения. Основной формой некоммерческих организаций здравоохранения служат учреждения.
Номенклатура учреждений здравоохранения утверждается федеральным органом управления здравоохранением. В настоящее время действует Единая номенклатура государственных и муниципальных учреждений здравоохранения, утвержденная приказом Министерства здравоохранения и социального развития РФ от 7 ноября 2005 г. № 627, в основу которой заложены юридические и функциональные признаки учреждений здравоохранения. Можно использовать и другие подходы для классификации учреждений здравоохранения:
• по форме собственности: государственные, муниципальные, частные;
• по территориально-административной подчиненности: федеральные, субъектов РФ, муниципальные;
• по ведомственной принадлежности: системы МЗиСР, Министерства обороны, Министерства внутренних дел, Министерства юстиции, Российской академии медицинских наук и др.;
• по месту расположения учреждений: городские и сельские;
• по организационно-функциональной структуре: объединенные и необъединенные;
• по специализации: многопрофильные и специализированные;
• по возрастному признаку: детские, взрослые, гериатрические и др.;
• по степени интенсивности лечения: интенсивного, восстановительного, паллиативного лечения и др.
Можно выделить и другие характеристики, по которым разделяются организации здравоохранения, однако каждая из них, как правило, включает в себя несколько признаков, относясь с учетом решаемых задач к той или иной номенклатурной группе учреждений здравоохранения.
Кроме того, к некоммерческим организациям здравоохранения относятся некоммерческие партнерства, автономные некоммерческие организации и автономные учреждения. Сравнительная характеристика некоммерческих организаций здравоохранения представлена в табл. 4.1.
К основным формам коммерческих организаций здравоохранения относятся государственные и муниципальные унитарные предприятия, а также хозяйственные товарищества (полные и коммандитные) и хозяйственные общества (акционерные, с ограниченной или дополнительной ответственностью), сравнительная характеристика которых представлена в табл. 4.2.
Таблица 4.1. Сравнительная характеристика основных организационно-правовых форм некоммерческих организаций здравоохранения
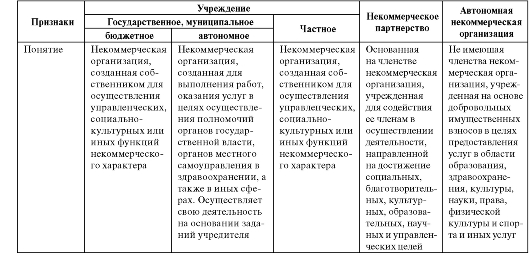
Продолжение табл. 4.1
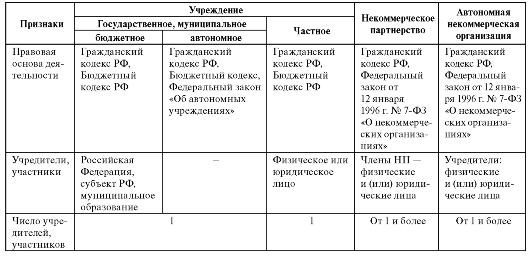
Продолжение табл. 4.1
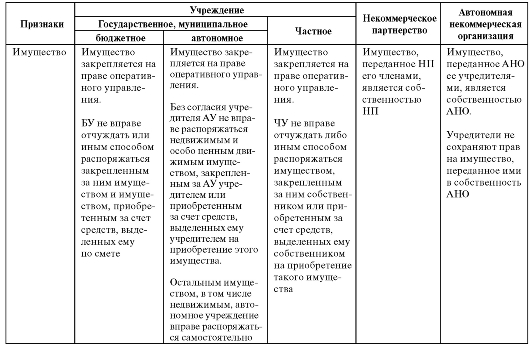
Продолжение табл. 4.1
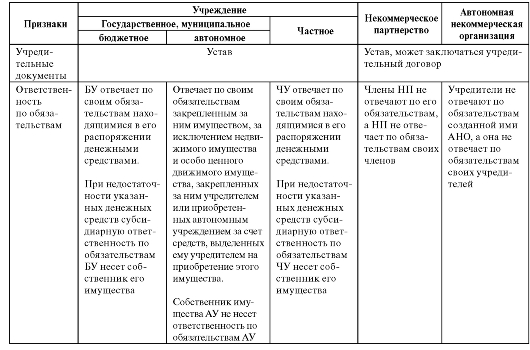
Продолжение табл. 4.1
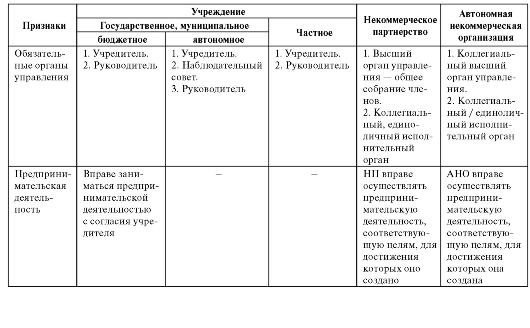
Окончание табл. 4.1
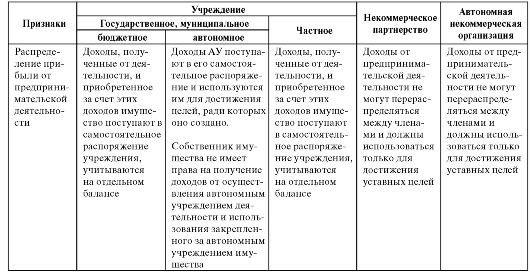
НП - некоммерческое партнерство; БУ - бюджетное учреждение; АУ - автономное учреждение; ЧУ - частное учреждение; АНО - автономная некоммерческая организация.
Таблица 4.2. Сравнительная характеристика основных организационно-правовых форм коммерческих организаций здравоохранения
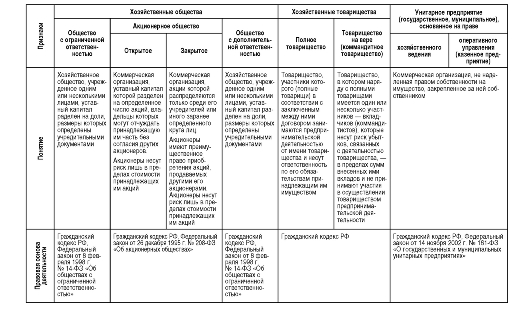
Продолжение табл. 4.2
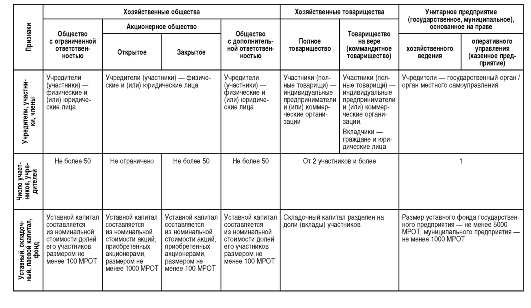
Продолжение табл. 4.2
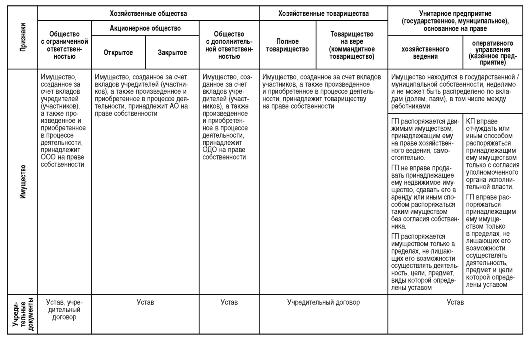
Продолжение табл. 4.2
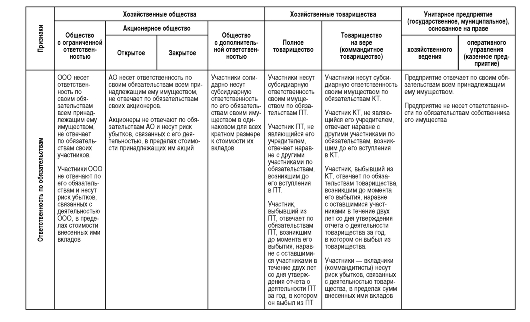
Продолжение табл. 4.2
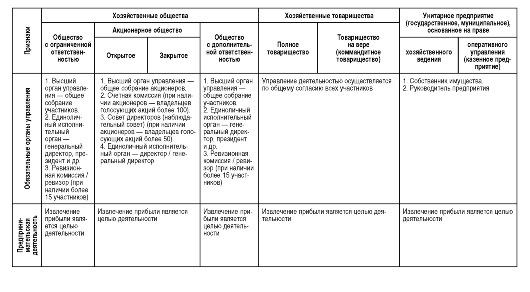
Окончание табл. 4.2
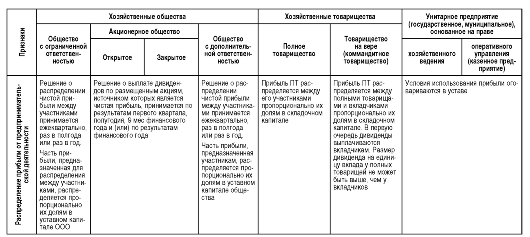
МРОТ - минимальный размер оплаты труда; ООО - Общество с ограниченной ответственностью; АО - акционерное общество; ОДО - Общество с дополнительной ответственностью; ПТ - Полное товарищество; КТ - Коммандитное товарищество; ГП - Государственное предприятие; КП - Казенное предприятие.
4.4. ОПЫТ ОРГАНИЗАЦИИ ЗДРАВООХРАНЕНИЯ В ЗАРУБЕЖНЫХ СТРАНАХ
4.4.1. Социально-экономические модели здравоохранения
Несмотря на большое разнообразие национальных и исторических особенностей, имеющих место в различных странах мира, выделяют пять устойчиво функционирующих моделей здравоохранения:
1) модель здравоохранения без государственного регулирования;
2) модель здравоохранения с государственным регулированием программ обязательного медицинского страхования для отдельных категорий граждан;
3) модель здравоохранения с государственным регулированием программ обязательного медицинского страхования для большинства граждан;
4) монопольная государственная модель здравоохранения;
5) модель здравоохранения на основе всеобщего государственного медицинского страхования.
Эти модели принципиально отличаются друг от друга: во-первых, степенью участия государства в финансировании здравоохранения; во-вторых, формами собственности производителей медицинских услуг; в-третьих, степенью охвата населения программами государственной поддержки; в-четвертых, источниками финансирования здравоохранения.
Условно первые две модели можно отнести к негосударственным (частным), а последние три - к государственным моделям здравоохранения. В странах с неустойчивыми политическими системами и переходной экономикой могут встречаться промежуточные формы (переходные модели), включающие элементы разных моделей.
Модель здравоохранения без государственного регулирования
Эта модель основана на простых законах потребительского рынка. Виды и объем медицинской помощи формируются путем саморегулирования спроса и предложения на медицинские услуги. Неимущие слои населения не имеют доступа к квалифицированной медицинской помощи. Для такой модели характерно отсутствие существенной государственной поддержки малоимущих категорий граждан. Производители медицинских услуг представлены врачами частной практики. Участие государства сводится к обеспечению необходимых противоэпидемических мероприятий и минимальных санитарных
условий в общественных местах. Государство также берет на себя обязанность по изоляции и лечению больных, представляющих опасность для общества (инфекционных, психиатрических и т.п.).
В этой системе здравоохранения оплата медицинской помощи осуществляется непосредственно потребителями медицинских услуг - пациентами. Для нее характерны следующие признаки:
• основной источник финансирования медицинской помощи - личные средства граждан;
• свободные (нерегулируемые) цены на медицинские услуги;
• свободный выбор врача;
• высокие доходы врачей;
• ограниченная доступность медицинской помощи большинству граждан.
Такая модель здравоохранения существует в ряде стран Азии и Африки.
Модель здравоохранения с государственным регулированием программ обязательного медицинского страхования для отдельных категорий граждан
Эта модель здравоохранения возникла в эпоху раннего капитализма. Ее появление было связано с развитием сложных медицинских технологий (полостная хирургия, наркоз, рентген и т.п.), потребовавших больших дополнительных материальных и финансовых затрат. Это, в свою очередь, поставило перед населением проблему оплаты дорогостоящего лечения.
Одним из решений проблемы стали создание больничных касс, развитие частного медицинского страхования. Страховые компании использовали принцип общественной солидарности, при котором богатый платит за бедного, молодой - за старого, здоровый - за больного. Это оказалось удобно для большинства пациентов. Механизм страхового дела оттачивался в течение десятилетий. Формировалась юридическая база для правового регулирования отношений между страхователями, пациентами, страховыми компаниями, частными производителями медицинских услуг, адвокатскими конторами, которые регулировали спорные вопросы, и т.д.
В этот период стала постепенно усиливаться роль государства в формировании правовой базы, начали вводиться отдельные элементы обязательного медицинского страхования для отдельных категорий граждан (программы для неимущих и инвалидов в США). Таким
образом, появилась государственная поддержка отдельных категорий граждан в получении медицинской помощи. Однако эта поддержка государства не носила всеобщего характера.
При этой модели взаимоотношения между производящими, финансирующими, контролирующими и потребляющими субъектами основываются на свободном выборе, независимости и двусторонних договорных обязательствах. Для нее характерны следующие признаки:
• основной источник финансирования медицинской помощи - личные средства граждан и прибыль (доход) юридических лиц;
• большой выбор медицинских учреждений, врачей, создающих конкурентную среду на рынке медицинских услуг;
• свободное (нерегулируемое) ценообразование на медицинские услуги;
• высокие доходы врачей, других медицинских работников;
• высокая стоимость медицинских услуг, ограниченная доступность медицинской помощи для широких слоев населения;
• недостаточное внимание к помощи на дому и профилактике, приоритет в лечении «легких» заболеваний;
• неэффективное использование ресурсов, преобладание затратных хозяйственных механизмов;
• гипердиагностика, выполнение значительной доли дорогостоящих процедур и вмешательств без достаточных медицинских показаний;
• государственная поддержка отдельных категорий граждан. Такая модель характерна для здравоохранения США, ряда арабских, африканских и латиноамериканских стран.
Модель здравоохранения с государственным регулированием программ обязательного медицинского страхования для большинства граждан
Более прогрессивная и совершенная модель обязательного медицинского страхования зародилась в конце XIX в. в Германии и получила развитие в период после Первой мировой войны в большинстве европейских стран. Основная характеристика такой модели состоит в том, что государство с целью обеспечения гарантированной медицинской помощью большинства населения (за исключением самых богатых) обязывает всех работодателей и самих граждан отчислять часть дохода на медицинскую страховку в рамках государственных нормативов по программе обязательного медицинского страхования (ОМС). Работодатели перечисляют деньги в страховые компании, те,
в свою очередь,- в лечебные учреждения, которые оказывают медицинскую помощь населению.
Основная роль государственных органов управления здравоохранением при этом сводится к выполнению функции экспертноаналитических, арбитражных служб и контроля над санитарноэпидемиологическим благополучием в стране.
Для этой модели здравоохранения с государственным регулированием программ всеобщего ОМС характерны следующие положительные стороны:
• наличие нескольких основных источников финансирования (средства бюджетов, обязательные платежи по страхованию, осуществляемые как работодателями, так и самими работниками);
• высокая доля национального дохода, выделяемого на здравоохранение;
• наличие централизованной системы финансирования, основанной на независимых специализированных организациях (фондах, страховых компаниях);
• большое внимание со стороны финансирующих организаций к контролю качества медицинской помощи и объемам расходов при оказании медицинских услуг;
• регулируемое ценообразование на медицинские услуги, многообразие форм и способов оплаты медицинской помощи;
• обеспечение высокого, гарантированного государством уровня качества оказания медицинской помощи.
Основной недостаток - неполный охват населения программами обязательного медицинского страхования.
В настоящее время данная модель наиболее развита в Германии и Франции и называется регулируемой системой страхования здоровья.
Монопольная государственная модель здравоохранения
После Октябрьской революции (1917) в СССР была создана монопольная государственная модель здравоохранения. Она была ориентирована на высокий уровень централизации управления отраслью. Организация материально-технического и лекарственного обеспечения производится на основе государственного заказа и фондового снабжения по фиксированным ценам. Формирование и развитие медицинских учреждений осуществляется в соответствии с государственными нормативами по штатам, ресурсам, заработной плате и т.п. Монопольная государственная модель здравоохранения имеет ряд неоспоримых преимуществ:
• высокую степень социальной защищенности граждан путем установления всеобщих гарантий предоставления бесплатной медицинской помощи;
• строгий государственный контроль за условиями оказания медицинской помощи;
• воздействие на заболеваемость управляемыми инфекциями путем иммунизации населения;
• высокую степень мобилизационной готовности при чрезвычайных ситуациях.
В то же время к существенным недостаткам этой модели следует отнести:
• низкоэффективную бюрократическую систему управления;
• недостаток дополнительных платных и сервисных услуг и отсутствие конкурентной среды;
• низкую заработную плату медицинских работников;
• отсутствие экономических стимулов в работе медицинского персонала;
• отсутствие системы независимого контроля над качеством медицинской помощи;
• диспропорции развития стационарной и амбулаторно-поликлинической помощи;
• низкую эффективность использования ресурсов в здравоохранении.
Эта модель, несомненно, сыграла положительную роль в эпоху политических кризисов и войн в обществах с устойчивыми и традиционными представлениями о медицине как о социальном благе, в равной степени доступном и бесплатном для всех граждан. Однако развитие рыночных отношений, а также эволюция потребностей граждан в пользу получения все более разнообразных и качественных медицинских услуг приводят к тому, что государство оказывается не в состоянии эффективно финансировать и управлять национальной системой здравоохранения.
Основным отрицательным фактором монопольной государственной модели здравоохранения служит то, что финансирование медицинской деятельности осуществляется исключительно из госбюджета по остаточному принципу.
В этой модели не предусмотрено использование принципов ни обязательного, ни добровольного медицинского страхования.
Модель здравоохранения на основе всеобщего государственного медицинского страхования
После Второй мировой войны ряд ведущих стран мира (Италия, Испания, Япония, Канада) заимствовали у Советского Союза положительные стороны монопольной государственной модели здравоохранения и построили новые страховые модели, которые существенно отличаются от предыдущих частных моделей обязательного медицинского страхования и которые можно охарактеризовать как модели государственного медицинского страхования.
Для этой модели здравоохранения, основанной на всеобщем государственном медицинском страховании, характерно то, что государство непосредственно координирует работу всех медицинских учреждений и само обеспечивает производство медицинских услуг всему населению страны. Система государственного страхования это наиболее экономичная и рациональная модель организации медицинского обслуживания населения. Фактически это модель XXI в. для стран, которые стремятся ограничить расходы, не потеряв эффективность и качество медицинской помощи.
Такие модели не допускают отделения государства от управления, управления от финансирования, финансирования от ответственности за производство услуг и качество обслуживания населения. В функции государственных органов управления входит также ответственность за сбор средств, управление финансами, формирование госзаказа и установление цен на медицинские услуги.
Действующая в настоящее время в Российской Федерации система здравоохранения, которая в основном базируется на принципах государственного и всеобщего обязательного медицинского страхования, наиболее приближена к этой модели.
4.4.2. Всемирная организация здравоохранения
Всемирная организация здравоохранения (ВОЗ) - это крупнейшая международная медицинская организация, основная цель деятельности которой - достижение народами всех стран возможно высшего уровня здоровья. В уставе ВОЗ впервые на международном уровне было провозглашено право каждого человека на здоровье, утвержден принцип ответственности правительств за здоровье своих народов.
ВОЗ была создана после Второй мировой войны. В 1946 г. в НьюЙорке была созвана международная конференция по здравоохра-
нению, на которой был разработан устав ВОЗ, вступивший в силу 7 апреля 1948 г. Этот день ежегодно отмечается как Всемирный день здоровья.
В числе стран-учредителей ВОЗ, активно участвовавших в разработке ее устава, был Советский Союз, правопреемником которого в этой организации стала Российская Федерация.
С самого начала ВОЗ создавалась как поистине всемирная организация: прием в ее ряды открыт для всех государств, независимо от их социально-политического строя и уровня экономического развития. Все государства - члены ВОЗ наделены одинаковыми правами. Сегодня это одна из самых крупных и авторитетных международных организаций, объединяющая в своих рядах около 200 государств мира.
В качестве своих официальных языков организация использует шесть наиболее распространенных языков мира, в том числе русский, на нем издаются публикации ВОЗ, он используется при проведении международных совещаний.
Высший орган ВОЗ - Всемирная ассамблея здравоохранения, которая состоит из делегатов, представляющих государства - члены ВОЗ. Сессии Ассамблеи созываются ежегодно. Между сессиями высшим органом ВОЗ служит исполком, который собирается на очередные сессии 2 раза в год. Центральным административным органом ВОЗ является секретариат, возглавляемый генеральным директором, который избирается Ассамблеей сроком на 5 лет. Штабквартира секретариата находится в Женеве. У генерального директора есть шесть помощников, один из них - представитель Российской Федерации. Структурно секретариат ВОЗ состоит из пяти отделов:
1) отдел гигиены окружающей среды и отдел санитарной статистики;
2) отдел укрепления служб здравоохранения и охраны здоровья семьи;
3) отдел неинфекционных болезней, развития кадров здравоохранения и лекарственных средств;
4) отдел административного руководства и персонала;
5) отдел бюджета и финансов.
Для оказания государствам адекватной помощи, с учетом специфических для данной страны вопросов здравоохранения, в рамках ВОЗ создано 6 региональных организаций. Каждая такая организация имеет региональный комитет, который состоит из представи-
телей государств-членов ВОЗ, входящих в данный географический район. Исполнительными органами этих организаций служат региональные бюро, которые находятся в следующих странах:
• Европейское - в Копенгагене (Дания);
• Американское - в Вашингтоне (США);
• Восточно-Средиземноморское (Средиземноморское) - в Алексан дрии (Египет);
• Юго-Восточной Азии (Азиатское) - в Дели (Индия);
• Западной части Тихого океана (Тихоокеанское) - в Маниле (Филиппины);
• стран Африки южнее Сахары (Африканское) - в Браззавиле (Конго).
Ежегодный бюджет ВОЗ составляет более 550 млн долларов. Он формируется за счет взносов стран-членов.
Основные направления деятельности ВОЗ - это:
• укрепление и совершенствование национальных служб здравоохранения;
• предупреждение и борьба с неинфекционными и инфекционными заболеваниями;
• охрана и оздоровление окружающей среды;
• охрана здоровья матери и ребенка;
• подготовка медицинских кадров;
• разработка международных стандартов, номенклатуры и классификации болезней;
• развитие медико-биологических исследований.
ВОЗ сотрудничает с большинством неправительственных международных организаций, в том числе с Лигой обществ Красного Креста, Международным обществом реабилитации, Всемирной медицинской ассоциацией, Советом международных медицинских научных организаций, Всемирной федерацией помощи слепым и др.