Лучевая диагностика: учебник для студентов педиатрических факультетов / Васильев А.Ю., Ольхова Е.Б., - 2008. - 688 с. : ил.
|
|
|
|
ГЛАВА 7. ЛУЧЕВАЯ ДИАГНОСТИКА ЗАБОЛЕВАНИЙ СЕРДЦА И КРУПНЫХ СОСУДОВ У ДЕТЕЙ
Лучевая диагностика заболеваний сердца и крупных сосудов у детей в настоящее время основана на сочетанном применении нескольких методов, основное значение среди которых принадлежит УЗИ с доппле- ровской оценкой кровотока. Традиционное рентгеновское исследование имеет малую специфичность и применяется в основном для оценки малого круга кровообращения при пороках сердца. Дополнительные рентгенологические проекции сердца, широко применявшиеся до клинического распространения УЗИ, в настоящее время в значительной степени утратили свою актуальность. Ангиография в исследовании периферических сосудов и сердца также в значительной, а точнее сказать - в огромной степени с успехом заменены допплеровским УЗИ и при- меняется в настоящее время только в сердечно-сосудистой хирургии, имея одновременно не только диагностическое, но и лечебное значение. В последние годы также исключительно в практике кардиохирургов стали применять высокотехнологичные методы визуализации - КТ и МРТ с 3-мерной реконструкцией и использованием контрастных методик.
7.1. Показания к лучевому исследованию сердца
и основные методы ■■■
Основную массу тяжелого контингента педиатрических кардиологических пациентов составляют дети с врожденными пороками сердца (ВПС). За последние 20 лет в связи с широким внедрением в клиническую практику метода эхокардиографии (ЭхоКГ) тактика лучевого обсле- дования сердца у детей претерпела существенные изменения. Раньше диагностику пороков сердца на начальном этапе проводили на основании рентгенографического обследования: выполняли рентгеновские снимки сердца во фронтальной, боковой и специальных проекциях. Лишь на заключительных этапах диагностики в кардиохирургии применяли инвазивные исследования (ангиография в различных модификациях).
В настоящее время рентгеновские снимки специально с целью диагностики именно пороков сердца применяют относительно редко, в основном только в специализированных медицинских учреждениях по
специальным методикам. Основная масса диагностических обследований представлена ЭхоКГ, которая может выполняться детям всех возрастных групп без ограничения по кратности и частоте исследования. Основными показаниями к проведению ЭхоКГ являются:
- аускультативная картина (шум);
- жалобы ребенка на утомляемость, одышку, боли в грудной клетке;
- цианоз, бледность;
- плохая прибавка массы тела;
- артериальная гипертензия;
- частые простудные заболевания;
- кашель без признаков респираторной инфекции;
- изменения на рентгенограмме: нетипичная конфигурация сердца, атипичный легочный рисунок и пр.
В режиме скрининга ЭхоКГ целесообразно выполнить в возрасте около года. Целесообразно также выполнить ЭхоКГ перед любым планируемым оперативным вмешательством, перед направлением ребенка в детские учреждения, спортивные секции и пр.
7.2. Рентгеновские методы исследования сердца, основные рентгеновские синдромы ■■
Исторически именно рентгенологическому методу принадлежит первенство в диагностике врожденных пороков сердца на основании как анализа собственно положения и конфигурации сердца, так и легочного рисунка, позволяющего судить о наличии или отсутствии патологических изменений со стороны легочного кровотока. Безусловно, следует помнить, что при обзорной рентгенографии могут быть выявлены только такие пороки, которые приводят к изменению строения сердца и/или патологии малого круга кровообращения. Принципиальными достоинствами метода являются возможность его выполнения практически в любом медицинском учреждении и одновременное получение информации как о строении сердца, так и о состоянии легких и малого круга кровообращения (рис. 7.2.1).
Малые аномалии развития сердца (МАРС) и даже пороки, не сопровождающиеся значимыми изменениями внутрисердечной гемодинамики, при обзорной и полипозиционной рентгенографии сердца не могут быть диагностированы.
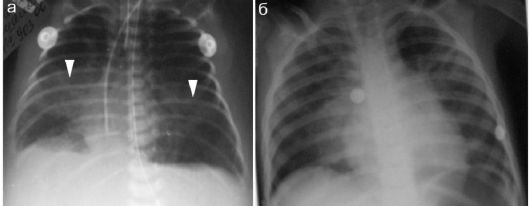
Рис. 7.2.1. Рентгенологические признаки отека легких у детей: а - новорожденный, стрелками показаны «крылья бабочки»; б - ребенок 2 лет
Основные данные о рентгеноанатомии сердца в норме представлены на рис. 7.2.2.
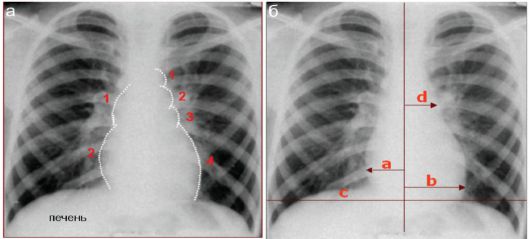
Рис. 7.2.2. Нормальная рентгеноанатомия сердца в прямой проекции: а - дуги сердца по правому и левому контурам;
б - измерения для расчетов кардиоторакального индекса и индекса Мура
На правом контуре выделяют 2 дуги: верхняя образована восходящей аортой или верхней полой веной (1), нижняя - боковой стенкой правого предсердия (2). Между ними, на середине высоты сердечной тени, находится атриовазальный угол. Смещение его вверх свидетельствует об увеличении правого предсердия, вниз - о расширении и удлинении восходящей аорты (рис. 7.2.2).
На левом контуре сердца визуализируется 4 дуги: первая (1) - дуга аорты; вторая (2) - дуга легочной артерии; третья дуга (3) - ушко левого предсердия; четвертая дуга (4) - боковая стенка левого желудочка, которая не должна выступать в левое легочное поле за срединно-ключичную линию (рис. 7.2.2).
Для определения размеров сердца используют кардиоторакальный индекс - отношение поперечника сердца к внутреннему диаметру грудной клетки (на уровне правого купола диафрагмы):
кардиоторакальный индекс = (a + b) : с х 100 % и составляет в норме не более 50 %.
Степень расширения легочной артерии определяется индексом Мура:
d : 1/2c
и составляет в норме не более 0,25.
Ранее в специализированных отделениях широко применялись рентгеновские снимки сердца в косых проекциях. Их трактовка более сложна, зачастую такие снимки выполняли на фоне контрастирования пищевода: его отклонение имеет большое значение, в первую очередь для оценки гипертрофии левого предсердия.
В последние годы ведущие клиники практически отказались от использования рентгенографии сердца в косых проекциях и ограничиваются качественно выполненными снимками в прямой проекции иногда с контрастированием пищевода.
В основу большинства классификаций врожденных пороков сердца (ВПС) положен принцип группировки пороков по гемодинамике малого круга кровообращения и наличию или отсутствию цианоза. Практически на тех же принципах основана классификация ВПС, принятая рентгенологами. В ней присутствует два типа пороков: «бледные» (без цианоза) и «синие» (цианотические). В каждом из них выделены по две группы в зависимости от характера изменений легочного кровотока, которые при ближайшем рассмотрении практически соответствуют упомянутым выше формам.
Далее представлены классические рентгенологические симптомы отдельных ВПС. На рис. 7.2.3 показаны до- и послеоперационные рентгенограммы в прямой проекции с характерными признаками бледных врожденных пороков сердца с гиперволемией малого круга кровообра- щения и сбросом крови слева направо. Обращают на себя внимание не только изменение конфигурации сердца, но и динамика легочного рисунка после коррекции пороков.
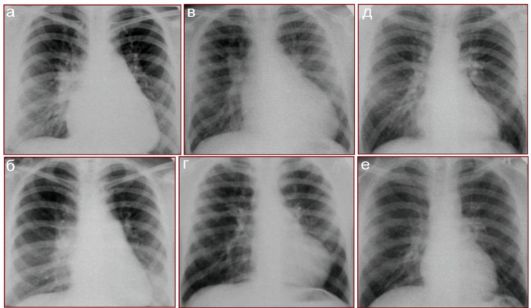
Рис. 7.2.3. Прямые рентгенограммы детей с врожденными пороками сердца: а, б - дефект межпредсердной перегородки до и после операции; в, г - дефект межжелудочковой перегородки до и после операции; д, е - дефект аортолегочной перегородки до и после операции
Среди гиповолемических ВПС с гиповолемией малого круга наиболее полно освещены в литературе тетрада Фалло и атрезия легочной артерии с дефектом межжелудочковой перегородки. Это сложные пороки со сбросом крови справа налево обусловленным наличием внутрисердечного шунта (межжелудочкового дефекта) и препятствием на пути кровотока в легкие. Для обоих случаев характерно обеднение легочного рисунка и подчеркнутость талии сердца. Верхушка сердца приподнята и закруглена (рис. 7.2.4).
Рентгенологические признаки ВПС с неизмененным легочным кровотоком или нормоволемией малого круга кровообращения представлены на рис. 7.2.5.
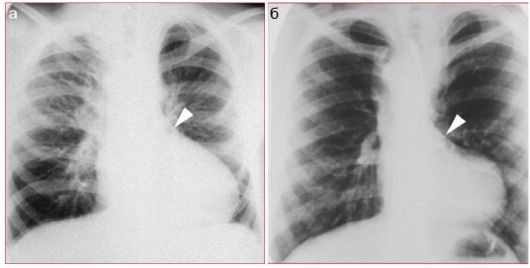
Рис. 7.2.4. Рентгенографическое изображение пороков сердца «синего» типа с гиповолемией малого круга кровообращения:
а - атрезия легочной артерии с дефектом межжелудочковой перегородки; б - тетрада Фалло
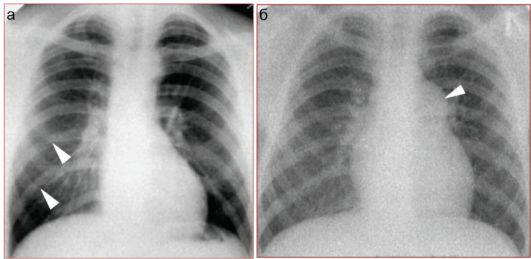
Рис. 7.2.5. Рентгенологические признаки пороков сердца с нормоволемией малого круга кровообращения:
а - нормоволемия малого круга, определяются узуры по нижнему краю VII и VIII ребер справа (стрелки) у ребенка с коарктацией аорты; б - клапанный стеноз легочной артерии (выбухание контура легочной арте- рии показано стрелкой)
Следует отметить, что нормальный легочный рисунок при этих пороках наблюдается только при неосложненном и/или изолированном течении заболевания. При нарушении оттока крови из легких (митральный стеноз или надклапанная мембрана в левом предсердии, снижение сократительной функции левого желудочка при стенозе и/или коарктация аорты и при митральной недостаточности) будут регистрироваться проявления венозного застоя в малом круге кровообращения, а при наличии сопутствующих внутрисердечных шунтов возможны нарушения гемодинамики как гипер-, так и гиповолемического характера.
Врожденная патология дуги аорты и бифуркации легочной артерии может встречаться изолированно или в сочетании с другими ВПС, а также сопровождаться симптомами дисфагии и трахеальной обструкции. Диагностика этих аномалий основана на выявлении деформации контрастированного пищевода, являющейся косвенным признаком наличия аберрантного или аномального сосуда, проходящего через средостение. Для этого проводят специальное обследование (ангиокардиография при катетеризации камер сердца), разработанные прицельно для диагностики этих состояний (рис. 7.2.6).
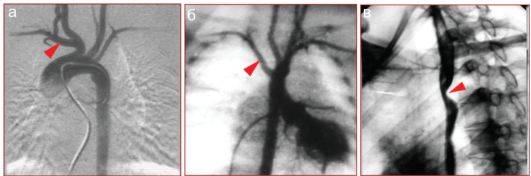
Рис. 7.2.6. Левая дуга аорты с аберрантной правой подключичной артерией: а - субтракционная аортограмма с нормальным отхождением правой под- ключичной артерии от брахеоцефального ствола (стрелка); б - антеградная аортограмма: аберрантное отхождение правой подключичной артерии от нисходящей аорты (стрелка);
в - фрагмент рентгенограммы во II косой проекции с контрастированием пищевода: определяется его деформация на уровне пересечения с аберрантной правой подключичной артерией (стрелка)
У детей раннего возраста относительно часто тяжелые пороки сердца ассоциируются со стенозами главных бронхов из-за сдавления последних между дилатированными фрагментами сосудов. Кроме того,
сложность интерпретации традиционных рентгенограмм определяется частыми вентиляционными нарушениями легких за счет пневмопатий и ателектазов, что в совокупности с возрастными особенностями сердца (относительно большее значение кардиоторакального индекса) определяет необходимость поиска новых диагностических методик. Одним из таких методов в последние годы стала мультиспиральная компьютерная томография легких и сердца на фоне внутривенного болюсного контрастирования. Метод позволяет одномоментно визуализировать как крупные сосуды, так и главные бронхи и оценивать их взаиморасположение. Применение метода ограничено специализированными стационарами
(рис. 7.2.7).
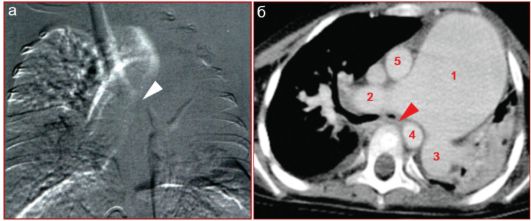
Рис. 7.2.7. Ребенок 1,5 месяцев с открытым артериальным протоком: 1 - легочная артерия; 2 - правая ветвь легочной артерии; 3 - левая ветвь легоч- ной артерии; 4 - нисходящая аорта; 5 - восходящая аорта; а - дигитальная субтракционная рентгенография. Определяется нарушение проходимости главного левого бронха (стрелка);
б - компьютерная томоангиография с контрастированием: сдавление левого главного бронха (стрелка) между дилатированной легочной артерией и нисходящей аортой
Нарушения проходимости пищевода и трахеи у детей с пороками сердца и крупных сосудов, представляющие значительные диагностические трудности, также могут быть достоверно визуализированы с использованием комплекса современных лучевых методик (рис. 7.2.8).
Новые возможности интерпретации результатов компьютерной томографии появились с развитием 3-мерной реконструкции изображе- ния. В первую очередь пространственное изображение сердца позволи-
ло хирургам принципиально точнее представить себе анатомию порока (рис. 7.2.9).
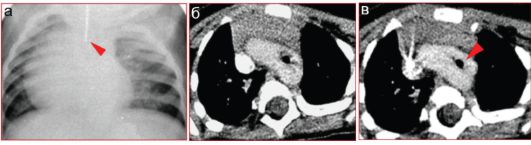
Рис. 7.2.8. Ребенок с двойной дугой аорты:
а - задержка прохождения контраста в пищеводе (стрелка) на уровне дуги аорты;
б, в - компьютерная томоангиография с контрастированием: сдавление просвета трахеи (стрелка) сосудистым кольцом, образованным двойной дугой аорты
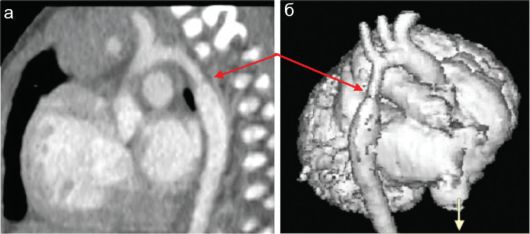
Рис. 7.2.9. Компьютерная томоангиография: трехмерная реконструкция: а, б - коарктация аорты (стрелки) на компьютерной томоангиографии и трехмерная реконструкция изображения
Приобретенные пороки сердца у детей встречаются относительно редко. Причинами их являются:
- ревматизм;
- инфекционный эндокардит;
- дегенеративно-дистрофические изменения соединительной ткани (синдром Марфана, синдром Элерса-Данлоса);
- миксоматозная трансформация створок (синдром Барлоу);
- ишемическая болезнь сердца и ее осложнения, атеросклероз (у детей - казуистически редко).
Наиболее часто поражается митральный клапан, при этом формируются пороки с преобладанием как стеноза, так и недостаточности (рис. 7.2.10).
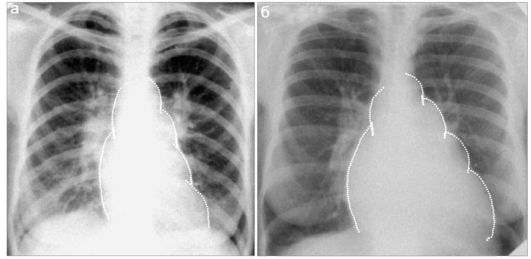
Рис. 7.2.10. Приобретенные митральные пороки сердца (прямые рентгенограммы, пунктирными линиями показаны дуги сердца): а - с преобладанием стеноза;
б - с преобладанием недостаточности. Значительное расширение правого предсердия (2 дуга справа), легочной артерии (2 дуга слева), ушка правого предсердия (3 дуга слева)
Состояние левого предсердия по прямым рентгенограммам оценить невозможно. Для его исследования выполняют снимки в косых проекциях, а левое предсердие оценивают по состоянию ретрокардиального пространства и контрастированного пищевода. При малом радиусе кривизны отклонения пищевода имеет место изометрическая гипертрофия левого предсердия, при большом радиусе кривизны - изотоническая гипертрофия (рис. 7.2.11).
Аортальные и смешанные митрально-трикуспидальные пороки встречаются реже и также имеют характерные рентгенологические признаки, заключающиеся в типичном изменении конфигурации сердца
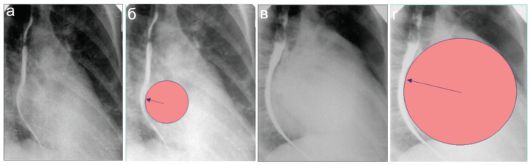
Рис. 7.2.11. Митральные пороки сердца (рентгеновские снимки в косых проекциях):
а, б - митральный порок с преобладанием стеноза - изометрическая гипертрофия левого предсердия;
в, г - митральный порок с преобладанием недостаточности - изотоническая гипертрофия левого предсердия
(рис. 7.2.12). При аортальных пороках сердце принимает типичную «аортальную» конфигурацию с подчеркнутой талией и выбуханием аорты (I дуга по левому контуру сердца). При этом аортальная недостаточность сопровождается расширением тени сердца влево за счет выраженного увеличения левого желудочка (IV дуга по левому контуру). Митральнотрикуспидальные пороки сопровождаются значительным расширением тени сердца, в том числе вправо за счет увеличения размеров правого предсердия (II дуга по правому контуру).
ТЕСТОВЫЕ ВОПРОСЫ
1. Малые аномалии развития сердца (МАРС) при обзорной рентгенографии: А - не могут быть диагностированы;
Б - могут быть диагностированы у детей старше 2 лет;
В - могут быть диагностированы при артериальном давлении выше 80/50 мм рт.ст.;
Г - могут быть диагностированы при частоте пульса мене 80 ударов в 1 мин.
2. При рентгенограмме сердца в прямой проекции по его правому контуру различают:
А - 1 дугу; Б - 2 дуги; В - 3 дуги; Г - 4 дуги.
3. При рентгенограмме в прямой проекции по левому контуру сердца различают:
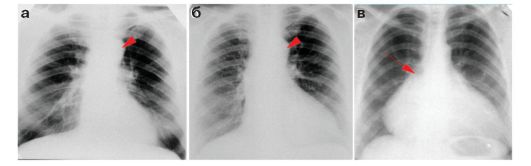
Рис. 7.2.12. Различные приобретенные пороки сердца:
а - аортальные стеноз, выбухание I дуги по левому контуру показано стрелкой;
б - аортальная недостаточность, выбухание I дуги по левому контуру показано стрелкой;
в - митрально-трикуспидальный порок. Сердце значительно увеличено в размерах, резкое выбухание II дуги справа (увеличение правого предсердия, стрелка)
А - 1 дугу; Б - 2 дуги; В - 3 дуги; Г - 4 дуги;
4. По правому контуру сердца различают:
А - верхнюю дугу, образованную восходящей аортой или верхней полой веной;
Б - нижнюю дугу, образованную боковой стенкой правого предсердия; В - между дугами на середине тени сердца - атриовазальный угол; Г - справедливо все перечисленное.
5. По левому контуру сердца дуги образованы:
А - первая - дугой аорты, вторая - дугой легочной артерии;
Б - третья - ушком левого предсердия;
В - четвертая - боковой стенкой левого желудочка;
Г - справедливо все перечисленное.
6. Четвертая дуга по левому контуру сердца не должна выступать в левое легочное поле:
А - за среднеключичную линию; Б - за переднеподмышечную линию; В - за среднеподмышечную линию; Г - справедливо все перечисленное.
7. Нарушения проходимости пищевода и трахеи у детей с врожденными пороками сердца оптимально визуализируются:
А - при обзорной рентгенографии органов грудной клетки;
Б - при ЭхоКГ;
В - при специальных КТ и МРТ-методиках; Г - при радиоизотопном исследовании.
Правильные ответы: 1 - А; 2 - Б; 3 - Г; 4 - Г; 5 - Г; 6 - А; 7 - В.
7.3. Эхокардиография в диагностике заболеваний сердца. Основные методики ■■■
Как уже говорилось, основным лучевым методом визуализации сердца у детей является эхокардиография (ЭхоКГ). Метод неинвазивный, высокоинформативный, не имеет ограничений по кратности и частоте проведения. Необходимо снова подчеркнуть, что при УЗИ сердца, как и любого другого органа, в одном единственном скане, в одной плоскости невозможно визуализировать все фрагменты органа. Для изучения этого сложнейшего с анатомической точки зрения органа используют множество различных доступов и проекций и множество режимов. Основными доступами проведения ЭхоКГ являются следующие:
- парастернальные (по длинной и по короткой осям сердца и др.);
- верхушечные (четырех-, пяти- и двухкамерные позиции);
- субксифоидный;
- югулярный.
В специализированных кардиохирургических учреждениях широко используются транспищеводные доступы. В данном учебном пособии продемонстрированы лишь наиболее простые для зрительного восприятия эхографические изменения строения сердца.
Основными режимами сканирования при проведении ЭхоКГ являются:
- В-режим: визуализация сердца в режиме реального времени из различных доступов. Используется для визуальной оценки анатомии сердца, его расположения, сокращений, наличия дефектов, патологических включений и пр. (рис. 7.3.1). Собственно качество визуализации сердца в кардиологических режимах несколько уступает качеству визуализации внутренних органов. Это связано с необходимостью очень высокого разрешения по времени, необходимого для ЭхоКГ, что достигается путем некоторого снижения пространственного разрешения;
- М-режим обычно в современных аппаратах включается параллельно В-режиму. Это одномерное сканирование в режиме реального времени (рис. 7.3.2). Максимально точно позволяет провести измерения различных анатомических структур,
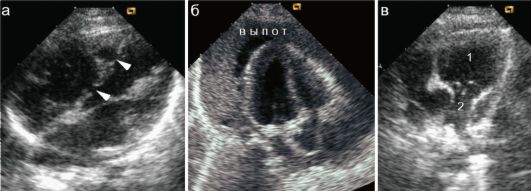
Рис. 7.3.1. ЭхоКГ в В-режиме: 1 - полость правого желудочка; 2 - ствол легочной артерии:
а - два дефекта межжелудочковой перегородки (стрелки);
б - значительное количество гнойного выпота в перикарде;
в - гипоплазия ствола легочной артерии (расширен правый желудочек)
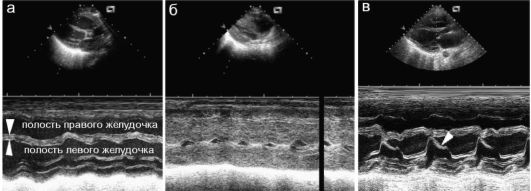
Рис. 7.3.2. ЭхоКГ в М-режиме:
а - снижение сократительной способности левого желудочка (между стрелками - межжелудочковая перегородка);
б - ранний кардит, резкая гипертрофия миокарда, полость желудочков
резко уменьшена (сравнить с изображением «а»);
в - движения створки митрального клапана (стрелка)
оценить сократительную активность миокарда в различных отделах, полноту смыкания и амплитуду расхождения створок клапанов и пр.;
- цветовой допплеровский режим. Этот метод совершил своего рода революцию в возможностях визуальной оценки внутри- сердечных потоков в режиме реального времени (рис. 7.3.3).
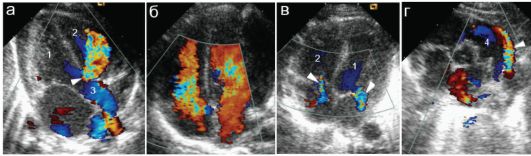
Рис. 7.3.3. ЭхоКГ в режиме цветового допплера: 1 - полость левого желудочка; 2 - полость правого желудочка; 3 - аорта; 4 - легочная артерия; а - крупный дефект межжелудочковой перегородки с массивным сбросом крови слева направо (стрелка);
б - нормальные трансмитральный и транстрикуспидальный потоки окрашены в красный цвет;
в - регургитационные потоки на митральном и трикуспидальном клапанах (стрелки). Цвет регургитационных потоков - в синем спектре; г - открытый артериальный (боталлов) проток: высокоскоростной ретрог- радный поток (стрелка) в стволе легочной артерии
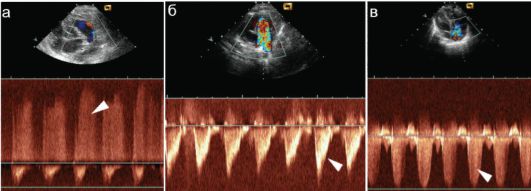
Рис. 7.3.4. ЭхоКГ в режиме постоянно волнового допплера (стрелками показаны компоненты допплеровских кривых, характеризующие порок): а - открытый артериальный (боталлов) проток; б - стеноз легочной артерии; в - регургитация на трикуспидальном клапане
Особенно это касается небольших по размерам септальных дефектов, зафиксировать наличие которых другими методами очень сложно. Аномальные потоки крови при цветовом исследовании имеют обычно более яркую окраску, поскольку
скорость их весьма велика из-за малого диаметра отверстия. Их отличительной чертой является также изменение направ- ления: регургитационные потоки на клапанах окрашиваются в противоположный нормальному току крови через данный клапан цвет, т.е. этот метод позволяет «увидеть» внутрисердечные потоки крови, оценить их направление и интенсивность; - допплеровская оценка в режиме постоянно волнового допплера, позволяющая количественно оценить скорость потока как на клапанах сердца, так и через дефекты (рис. 7.3.4). Специальные формулы расчетов внутрисердечной гемодинамики на основании полученных скоростных характеристик потоков дают возможность оценить давление в полостях сердца. Нельзя обойти вниманием тот факт, что проведение ЭхоКГ у детей может быть значительно затруднено или невозможно при беспокойном поведении ребенка, а также при эмфизематозном вздутии легочной ткани, при пневмомедиастинуме, при смещении средостения. Значительно затруднены также возможность визуализации структур сердца и оценка внутрисердечной гемодинамики при выраженной тахикардии (более 150 в мин).
ТЕСТОВЫЕ ВОПРОСЫ
1. Проведение ЭхоКГ ограничено:
А - по кратности - не более 5 раз в год; Б - по частоте - не чаще 1 раза в неделю; В - по возрасту пациента - не младше 1 мес; Г - ограничений у метода ЭхоКГ нет.
2. При проведении ЭхоКГ используются доступы: А - парастернальный;
Б - субксифоидный;
В - верхушечный;
Г - все перечисленные и другие.
3. При ЭхоКГ в В-режиме производится:
А - визуальная оценка сердца и его сокращений, анатомии, наличие дефектов, включений и пр.;
Б - большинство измерений: определение сократительной способности и толщины миокарда, полнота смыкания и расхождения створок клапанов и
пр.;
В - визуальная оценка внутрисердечных потоков, наличие патологических потоков;
Г - количественная оценка внутрисердечных потоков и косвенно - давление в полостях сердца.
4. При ЭхоКГ в М-режиме производится:
А - визуальная оценка сердца и его сокращений, анатомии, наличия дефектов, включений и пр.;
Б - большинство измерений: определение сократительной способности, толщины миокарда, полнота смыкания и расхождения створок клапанов и
пр.;
В - визуальная оценка внутрисердечных потоков, наличие патологических потоков;
Г - количественная оценка внутрисердечных потоков и косвенно - давление в полостях сердца.
5. При ЭхоКГ в цветовом допплеровском режиме производится:
А - визуальная оценка сердца, его сокращений, анатомии, наличия дефектов, включений и пр.;
Б - большинство измерений: определение сократительной способности, толщины миокарда, полнота смыкания и расхождения створок клапанов и пр.; В - визуальная оценка внутрисердечных потоков, наличие патологических потоков;
Г - количественная оценка внутрисердечных потоков и косвенно - давление в полостях сердца;
6. При ЭхоКГ в постоянноволновом допплеровском режиме производится: А - визуальная оценка сердца и его сокращений, анатомии, наличия дефектов, включений и пр.;
Б - большинство измерений: определение сократительной способности и толщины миокарда, полноты смыкания и расхождения створок клапанов и пр.;
В - визуальная оценка внутрисердечных потоков, наличие патологических потоков;
Г - количественная оценка внутрисердечных потоков и косвенно - давление в полостях сердца;
7. Проведение ЭхоКГ у ребенка может быть затруднено или невозможно при:
А - беспокойном поведении ребенка;
Б - эмфизематозном вздутии легочной ткани, пневмомедиастинуме;
В - смещении средостения;
Г - во всех перечисленных случаях.
Правильные ответы: 1 - Г; 2 - Г; 3 - А; 4 - Б; 5 - В; 6 - Г; 7 - Г
7.4. Малые аномалии сердца ■■■
Именно методу ЭхоКГ принадлежит ведущая роль в достоверной диагностике малых аномалий развития сердца (МАРС), которые составляют огромное количество всех педиатрических пациентов, направлен-
ных на ЭхоКГ с «функциональными» сердечными шумами. Наиболее частыми вариантами МАРС являются:
- аномально расположенные трабекулы и хорды в полости левого желудочка;
- пролапс митрального клапана;
- удлиненный евстахиев клапан;
- открытое овальное окно;
- аневризма межпредсердной перегородки. МАРС требуют динамического ЭхоКГ-контроля, который при отсутствии сочетанных кардиологических изменений следует проводить с частотой примерно раз в год.
Хорды и трабекулы левого желудочка встречаются очень часто и на ЭхоКГ визуализируются в виде нитевидной формы структур, имеющих различное направление и локализацию. В большинстве случаев хордами называют нити, отходящие от папиллярных мышц, но не связанные со створками клапанов, а трабекулами - тяжи, соединяющие свободные стенки желудочка. Чаще всего встречаются диагонально расположенные трабекулы. Наиболее «шумными» являются хорды, расположенные в выходном тракте левого желудочка. Быстрый поток крови обусловливает их вибрацию и характерный систолический шум, который усиливается, в частности, на фоне гипертермии любого генеза из-за гипердинамического типа нарушений центральной гемодинамики (рис. 7.4.1).
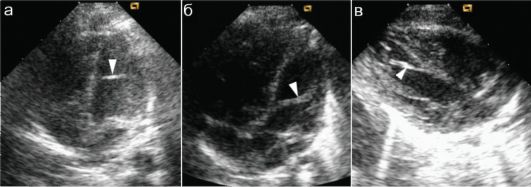
Рис. 7.4.1. Хорды и трабекулы в левом желудочке: 1 - правый желудочек; 2 - правое предсердие; 3 - левый желудочек; 4 - левое предсердие; а - поперечная трабекула (стрелка); б, в - диагональные хорды (стрелки)
Пролапс митрального клапана встречается очень часто, преимущественно у детей астенического типа телосложения, почти у всех детей и подростков с вегетососудистой дистонией. В В-режиме видно «проги- бание» передней створки митрального клапана. Почти всегда пролапс митрального клапана присутствует у пациентов с проявлениями соединительнотканной недостаточности (в частности, при марфаноподобных синдромах). Частой находкой является также пролапс трикуспидального клапана (чаще септальной створки), который во многих случаях сопровождается регургитацией на клапане, хорошо различимой в режиме цветового допплера (рис. 7.4.2).
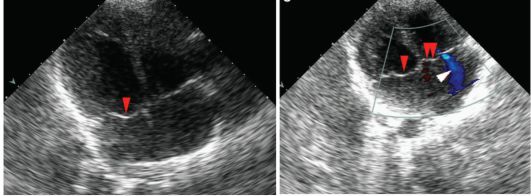
Рис. 7.4.2. Малые аномалии клапанов:
а - пролапс митрального клапана (стрелка);
б - пролапс митрального (стрелка) и трикуспидального (двойная стрелка) клапанов, регургитационный поток (белая стрелка) на трикуспидальном клапане
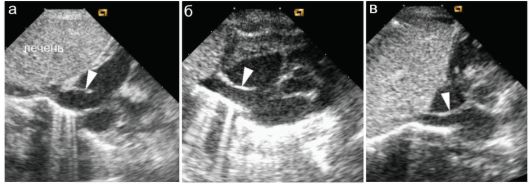
Рис. 7.4.3. Удлиненный евстахиев клапан (стрелки) у разных детей раннего возраста
Удлиненный евстахиев клапан встречается в основном у детей раннего возраста и до 1 года жизни обычно даже не расценивается как МАРС. Иногда его длина такова, что правое предсердие кажется разделенным тонкой перемычкой (рис. 7.4.3).
Открытое овальное окно является компонентом нормальной внутрисердечной гемодинамики во внутриутробном периоде. Собственно говоря, именно открытое овальное окно в совокупности с открытым артериальным (боталловым) протоком и функционирующим аранциевым протоком обеспечивает нормальное фетальное кровообращение. Оксигенированная кровь у плода через пупочную вену поступает вместе с кровью левой печеночной вены (аранциев проток может впадать как в нижнюю полую вену, так и в левую печеночную вену) через аранциев проток в правое предсердие. Оттуда через овальное окно кровь поступает в левое предсердие и в системный кровоток, практически минуя правое предсердие и минимально смешиваясь с венозной кровью из системы нижней и верхней полых вен (этому способствует длинный евстахиев клапан), т.е. для новорожденного ребенка существование открытого овального окна является физиологической нормой. Диаметр его не должен превышать
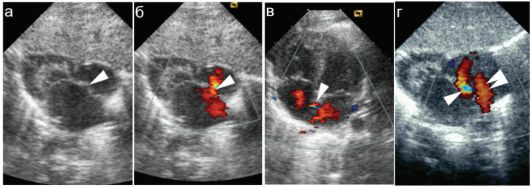
Рис. 7.4.4. Открытое овальное окно у младенцев:
а - в В-режиме (стрелка); б, в - в режиме цветового допплера (стрелки) при ЭхоКГ в различных позициях;
г - поток крови через открытое овальное окно (стрелка) и поток крови из верхней полой вены (двойная стрелка)
В некоторых случаях закрытие овального окна происходит с формированием аневризмоподобного выпячивания межпредсердной перегородки. В этом истонченном месте может сохраняться и небольшое отверстие, через которое продолжается минимальный лево-правый сброс крови (рис. 7.4.5).
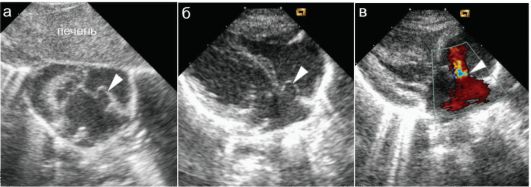
Рис. 7.4.5. Аневризма межпредсердной перегородки: а, б - в В-режиме у младенца и ребенка 4 лет жизни; в - в цветовом допплеровском режиме
ТЕСТОВЫЕ ВОПРОСЫ
1. Какие аномалии относятся к МАРС:
А - открытое овальное окно и аневризма межпредсердной перегородки; Б - хорды и трабекулы левого желудочка;
В - удлиненный евстахиев клапан, пролапс митрального клапана; Г - все перечисленные.
2. Основным методом диагностики МАРС является: А - ЭхоКГ;
Б - ангиография;
В - МРТ;
Г - КТ с 3-мерной реконструкцией изображения.
3. Диаметр открытого овального окна не должен превышать: А -
Б -
4. У большинства детей овальное окно закрывается: А - к 1 часу жизни;
Б - к 1 суткам жизни; В - к 1 месяцу жизни; Г - к 1 году жизни.
5. С какой частотой следует проводить ЭхоКГ детям с МАРС: А - 1 раз в неделю; Б - 1 раз в месяц; В - 1 раз в год; Г - 1 раз в 10 лет.
Правильные ответы: 1 - Г; 2 - А; 3 - Б; 4 - Г; 5 - В.
7.5. Пороки и заболевания сердца ■■■
Врожденные пороки сердца (ВПС) у детей составляют до 30% от общего числа всех врожденных пороков и в значительной степени определяют перинатальную смертность. Частота ВПС составляет от 3 до 10 случаев на 1000 живорожденных младенцев.
Только основных видов ВПС насчитывается, по данным разных авторов, около 100, а ведь каждый порок может иметь различные степени тяжести. Часто встречаются также и сочетания различных пороков, наиболее устойчивые из которых имеют собственные названия (всем известна, например, тетрада Фалло).
В клинической практике до настоящего времени пользуются классификацией, основанной на связи между большим и малым кругами кровообращения и позволяющей классифицировать порок по внешнему виду пациента:
- пороки бледного типа: сброс крови слева направо (т.е. артериовенозный): дефекты межпредсердной и межжелудочковой перегородок, открытый артериальный проток; дефект аортоле- гочной перегородки; частичный аномальный дренаж легочных вен и пр.;
- пороки синего типа: сброс крови справа налево (т.е. веноартериальный): транспозиция магистральных сосудов; тетрада Фалло; тотальный аномальный дренаж легочных вен; атрезия трикуспидального клапана и др.;
- ВПС без шунта, но с наличием препятствия выбросу крови из желудочков сердца: стеноз легочной артерии; стеноз аорты; коарктация аорты и пр.
В данном учебнике нет возможности да и смысла представлять все варианты пороков сердца: ультразвуковая визуализация заболеваний сердца - это колоссальный по своему объему раздел современной луче- вой диагностики. На сегодняшнем этапе знакомства с этой областью знаний целесообразно только получить некоторое представление об основных принципах визуализации порока сердца, а главное - о возможностях
метода и о тактике его использования в детской практике. В связи с этим группы пороков (и заболеваний сердца) будут представлены именно с точки зрения особенностей их эхографической визуализации.
Относительно легко могут быть визуализированы септальные пороки. Этим термином обозначают пороки межжелудочковой и межпред- сердной перегородок. Их отличительными особенностями являются достаточно легкая визуализация уже в В-режиме и максимально четкая визуализация при использовании цветового допплера. Принципиально важно исследовать сердце из нескольких доступов, что позволяет более точно определить размер дефекта и скорость сброса крови. Последний показатель очень важен для расчета градиента давления между полостями сердца, что имеет принципиальное значения для прогнозирования течения порока. Кроме визуализации собственно дефекта принципиальное значение имеет оценка дилатации полостей сердца - вторичных изменений, возникающих при массивном сбросе крови. На рисунке 7.5.1. представлены крупные дефекты межпредсердной перегородки, четко различимые в В-режиме.
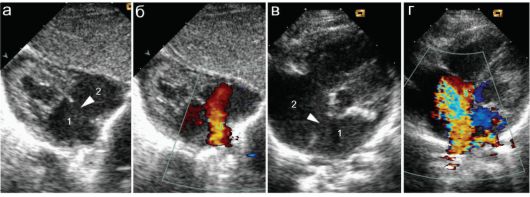
Рис. 7.5.1. Дефект межпредсердной перегородки (стрелки): 1 - левое предсердие; 2 - правое предсердие;
а, б - «длинная ось сердца» - одно из стандартных положений исследования. Крупный дефект межпредсердной перегородки, через который идет массивный сброс крови из левого предсердия в правое (артериовенозный сброс, порок бледного типа);
в, г - аналогичный порок у другого ребенка, сканирование в «четырехкамерной» позиции. Крупный дефект межпредсердной перегородки с массивным артериовенозным сбросом крови вызывает дилатацию полости правого предсердия
Дефекты межжелудочковой перегородки могут быть самыми различными по локализации, размерам, массивности сброса крови. Возможно наличие нескольких дефектов одновременно. Если размеры дефекта небольшие, то визуализировать его в В-режиме крайне сложно; достоверно такой дефект может быть прослежен только при использовании цветового допплера (рис. 7.5.2). Такие дефекты чаще наблюдаются в мышечной части межжелудочковой перегородки, их размеры определяются по ширине потока крови в допплеровском режиме. Примечательно, что скорость потока крови, проходящего через узкий участок (дефект перегородки), значительно возрастает, этот поток при допплеровском исследовании выглядит ярким и мозаичным в отличие от более темного и относительно ламинарного потока крови в полостях сердца.
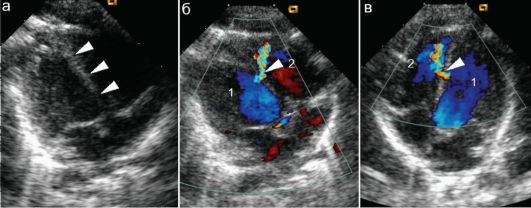
Рис. 7.5.2. Небольшой дефект межжелудочковой перегородки: 1 - левый желудочек; 2 - правый желудочек;
а - в В-режиме межжелудочковая перегородка (стрелки) прослеживается на всем протяжении без перерывов;
б, в - при полипозиционном сканировании определяется малых размеров дефект межжелудочковой перегородки со сбросом крови через него слева направо (стрелка)
Если давление в желудочках одинаковое (что встречается у новорожденных, особенно при наличии сочетанной легочной патологии и пр.), то сброса крови может не наблюдаться; соответственно и в цветовом режиме такой дефект может не определяться.
Крупные дефекты межжелудочковой перегородки отчетливо визуализируются как в допплеровском, так и в В-режиме, относительно часто они могут входить в состав комбинированных пороков (рис. 7.5.3).
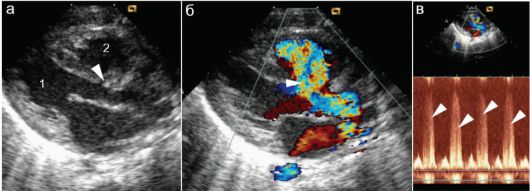
Рис. 7.5.3. Крупный дефект межжелудочковой перегородки: 1 - левый желудочек; 2 - правый желудочек; а - В-режим, дефект показан стрелкой;
б - режим цветового допплера, сброс крови через дефект показан стрелкой; в - в режиме постоянно волнового допплера фиксируется высокоскоростной поток крови через дефект (стрелки)
Типичная для открытого артериального (боталлова) протока ЭхоКГкартина также включает в себя высокоскоростной поток крови, который направлен против основного потока в легочной артерии (рис. 7.5.4). Это один из самых частых ВПС. Боталлов проток, необходимый во внутриутробном периоде, может в норме функционировать у младенцев первых суток жизни; его существование у детей после 3 мес жизни однозначно трактуется как порок сердца.
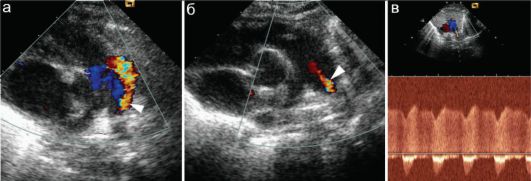
Рис. 7.5.4. Открытый артериальный (боталлов) проток:
а, б - вид потока крови в режиме цветового допплера (стрелки);
в - высокоскоростной поток крови через проток в постоянно волновом
режиме
Одним из наиболее частых ВПС, поражающих магистральные сосуды, является стеноз легочной артерии. В зависимости от локализации зоны поражения выделяют клапанный стеноз легочной артерии, инфундибулярный и надклапанный стенозы, стеноз выходного отдела правого желудочка, атрезию легочной артерии и ее ветвей. Для стеноза легочной артерии характерно также утолщение миокарда правого желудочка с сужением его просвета. В стволе легочной артерии при цветовом исследовании определяется яркий, иногда разноцветный поток соответственно значительному повышению скорости потока крови (рис. 7.5.5). При атрезии легочной артерии поток крови в ней не определяется (если нет сочетанных аномалий).
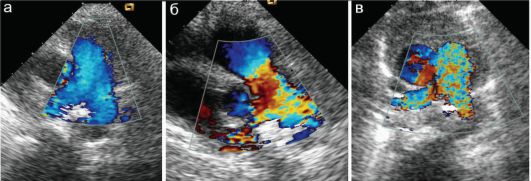
Рис. 7.5.5. Стеноз легочной артерии:
а - поток крови в легочной артерии в норме;
б, в - стеноз легочной артерии (разные дети). Поток крови в сосуде намного ярче соответственно повышению скорости потока
Частым ВПС является коарктация аорты - врожденное сужение, локализующееся чаще всего в области перешейка аорты. На первом году жизни ребенка на долю коарктации аорты приходится до 15% от всех ВПС. Порок часто сочетается с другими аномалиями сердца. При критической коарктации аорты степень ее сужения может быть настолько выраженной, что кровоток в брюшной аорте практически не определяется. Коарктацию аорты не всегда легко визуализировать в В-режиме, значительно проще порок определяется при использовании цветового допплера: резкое нарастание скорости потока крови на участке стеноза приводит к появлению в этом месте яркого цветового пятна. В режиме постоянного волнового допплера однозначно определяется резкое нарастание скорости потока крови на участке стеноза (рис. 7.5.6)
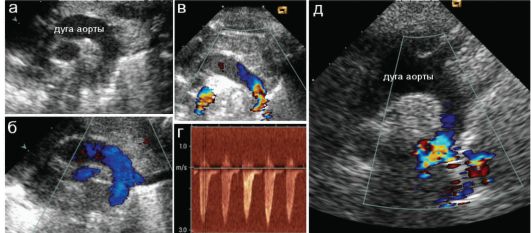
Рис. 7.5.6. Коарктация аорты в типичном месте:
а, б - неизмененная дуга аорты у новорожденного в разных режимах. Поток крови равномерно окрашен в синий цвет;
в, г - коарктация аорты у новорожденного. В месте стеноза поток имеет яркую разноцветную окраску, скорость потока в месте стеноза достигает 3 м/с при норме до 1,5 м/с; д - коарктация аорты у ребенка 11 лет
Реже встречаются стенозы аорты, врожденная недостаточность и/или стеноз аортального клапана. При недостаточности аортального клапана в цветовом допплеровском режиме визуализируется регургитационный поток в полость левого желудочка, при стенозе поток крови в аорте имеет яркую разноцветную окраску соответственно высокоскоростному
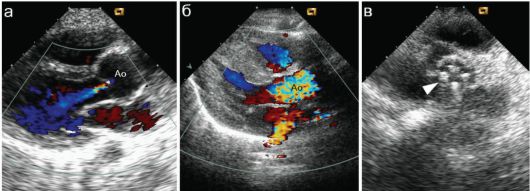
Рис. 7.5.7. Заболевания аортального клапана: Ао - аорта; а - недостаточность аортального клапана; б - стеноз аорты; в - протез аортального клапана (стрелка)
турбулентному потоку (рис. 7.5.7). Если поражение клапана выражено настолько, что определяет декомпенсацию функции сердца, то проводят протезирование клапана даже в детском возрасте. Положение клапана и его функция также подлежат ЭхоКГ-контролю.
Комбинированные пороки сердца чаще диагностируются еще в младенческом возрасте, поскольку сопровождаются достаточно выраженными гемодинамическими нарушениями и клиническими проявлениями. Наиболее известным среди них является тетрада Фалло, которая включает в себя соответственно названию 4 составляющие части: стеноз выходного отдела правого желудочка; субаортальный дефект межжелудочковой перегородки; декстрапозицию корня аорты и гипертрофию правого желудочка. Как и во всех других случаях комбинированных пороков, увидеть все его компоненты одновременно при ЭхоКГ невозможно, т.е. для оценки порока требуются исследование сердца из многих доступов и получение множества изображений, комплексная оценка которых позволяет полностью оценить порок. Выраженность и вариан-
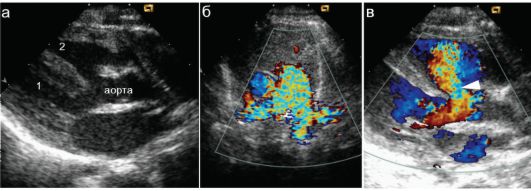
Рис. 7.5.8. Тетрада Фалло: 1 - левый желудочек; 2 - правый желудочек; а - сканирование по «длинной оси» сердца. Определяется утолщение стенки правого желудочка. Аорта располагается над обоими желудочками одно- временно («декстрапозиция корня аорты»), что определяет поступление в нее смешанной крови;
б - стеноз легочной артерии - кровоток в ней имеет типичную, ярко-мозаичную окраску;
в - крупный субаортальный дефект межжелудочковой перегородки со сбросом крови слева направо (стрелка): поток направлен «к датчику» и окрашен в яркие цвета красного отдела спектра
ты каждого компонента порока могут быть различными, что определяет значительное разнообразие и тяжесть клинических проявлений порока:
от манифестирующих в первые дни жизни форм до скрытых, протекающих латентно в течение многих лет (рис. 7.5.8).
Значительно реже встречается общий открытый атриовентрикулярный канал - порок сердца, при котором имеется сообщение между всеми четырьмя камерами сердца благодаря первичному дефекту межпредсер- дной перегородки, высокому дефекту межжелудочковой перегородки и аномальному атриовентрикулярному клапану, единому для обоих желудочков (рис. 7.5.9). Частота порока достигает 5 % от всех ВПС. Порок часто сочетается с другими аномалиями сердца и может входить в состав синдромальных форм.
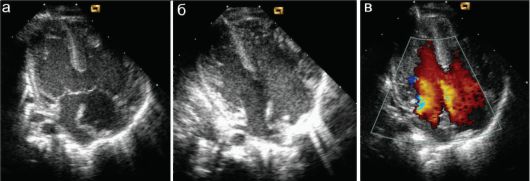
Рис. 7.5.9. Общий открытый атриовентрикулярный канал, верхушечная позиция:
а - единый атриовентрикулярный клапан закрыт, четко видны дефекты межжелудочковой и межпредсердной перегородок;
б, в - клапан открыт. Все камеры сердца соединяются друг с другом, в цветовом режиме видно слияние потоков
Достоверная эхографическая оценка работы клапанного аппарата сердца является важной составляющей частью любого ЭхоКГ-исследования.
Наибольшее клиническое значение имеет недостаточность митрального клапана, причем способы оценки степени клапанной недостаточ- ности разработаны именно для него. Таких способов много, использование большинства из них требует специальной подготовки. Наиболее простые способы основаны на визуализации регургитационного потока в режиме цветового допплера:
• I степень (+, или незначительная) - регургитацонный поток распространяется от створок клапана до фиброзного кольца, или
отношение площади струи регургитации к площади левого предсердия менее 20 %;
• II степень (++, или умеренная) - регургитацонный поток распространяется до половины полости левого предсердия, или отношение площади струи регургитации к площади левого предсердия составляет 20-40 %;
• III - степень (+++, или значительная) - регургитацонный поток распространяется более чем на половину полости левого предсердия, или отношение площади струи регургитации к площади левого предсердия составляет 40-80 %;
• IV степень (++++, или тяжелая) - регургитацонный поток распространяется на всю полость левого предсердия и доходит до уровня легочных вен, или отношение площади струи регургитации к площади левого предсердия составляет более 80 %.
Незначительная (+) регургитация на трикуспидальном клапане и на клапане легочной артерии может иметь место и у здоровых детей. Регургитация (+) на митральном и трикуспидальном клапанах может появляться при любых заболеваниях, сопровождающихся интоксикацией, гипертермией и пр. (рис. 7.5.10).
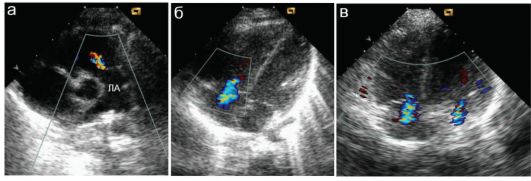
Рис. 7.5.10. Минимальная регургитация на клапанах сердца: ЛА - легочная артерия;
а, б - регургитация (+) на клапане легочной артерии и на трикуспидальном клапане является вариантом нормы;
в - регургитация (+) на трикуспидальном и митральном клапанах у ребенка 4 лет с пневмонией, гипертермией, выраженной интоксикацией
Случаи значительной и тяжелой регургитации на атриовентрикулярных клапанах (+++ или ++++) требуют к себе пристального внимания,
поскольку могут являться следствием ревматического поражения сердца или других заболеваний (инфекционный эндокардит, миксоматоз, наследственная недостаточность соединительной ткани и пр.). В таких случаях ЭхоКГ обязательно включает в себя количественную оценку трансмитрального и транстрикуспидального потоков с определением их точных количественных характеристик. Проводится также изучение движения створок клапанов в М-режиме, когда можно точно измерить ширину открытия клапанов, смыкание или несмыкание створок, нарушения движения хорд и пр. (рис. 7.5.11).
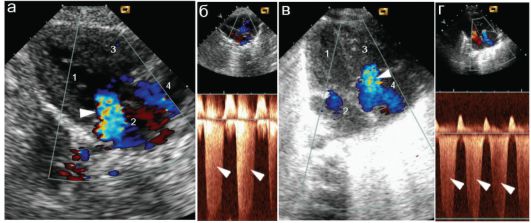
Рис. 7.5.11. Тяжелая (+++) недостаточность атриовентрикулярных клапанов: 1 - левый желудочек; 2 - левое предсердие; 3 - правый желудочек; 4 - правое предсердие;
а - недостаточность митрального клапана (+++, стрелка); регургитационный поток направлен из желудочка в предсердие, «от датчика», окрашен в яркие цвета синей части спектра;
б - тот же ребенок, постоянно волновой допплер; регургитационный поток показан стрелками;
в - недостаточность трикуспидального клапана (+++, стрелка), митрального клапана (+);
г - тот же ребенок, регургитационный поток показан стрелками
Тяжелая недостаточность (несколько реже - стеноз) трикуспидального клапана встречается при аномалии Эпштейна: ВПС, при котором имеется смещение трикуспидального клапана в полость правого желудочка. Определяются дилатация фиброзного кольца клапана, смещение створок обычно происходит неравномерно: задняя и септальная створки смещаются, а передняя может быть увеличена в размерах. Соответственно
правое предсердие вместе с частью правого желудочка, оказавшейся над клапаном (атриализированная часть правого желудочка), образует единую полость, которая в крайних степенях выраженности порока у взрослых пациентов может содержать до
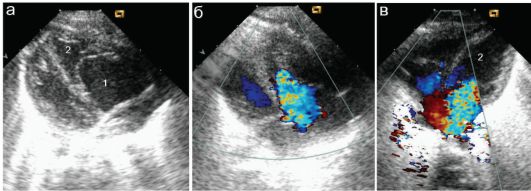
Рис. 7.5.12. Аномалия Эпштейна и изолированная врожденная недостаточность трикуспидального клапана: 1 - правое предсердие; 2 - правый желудочек;
а - аномалия Эпштейна, В-режим. Трикуспидальный клапан смещен в правый желудочек;
б - тот же ребенок, недостаточность трикуспидального клапана +++ (яркий голубой поток);
в - изолированная врожденная недостаточность трикуспидального клапана +++ (яркий голубой поток), при том клапан расположен типично
При изолированной врожденной недостаточности трикуспидального клапана он находится на своем месте. Порок достаточно часто сочетается с другими ВПС, что определяет многообразие его клинических форм. Среди приобретенных пороков сердца в детском возрасте преобладают пороки митрального клапана: чаще всего недостаточность, реже - стеноз или сочетание недостаточности и стеноза. Поражение клапана чаще ревматическое, возможны также миксоматоз, поражение при склеродермии, наследственных заболеваниях соединительной ткани (марфаноподобные синдромы). Достаточно быстро развивается объемная перегрузка правых отделов сердца. Ревматическое поражение сердца может в детском возрасте развиваться быстро - в течение нескольких месяцев, при этом створки клапанов значительно изменяются: утолщаются, теряют подвижность и пр. (рис. 7.5.13).
Большую группу заболеваний сердца представляют кардиомиопатии. Их генез далеко не всегда бывает ясен, течение крайне разнообразное:
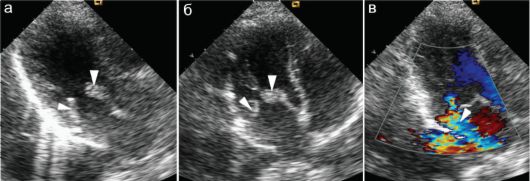
Рис. 7.5.13. Ревматическое поражение сердца у ребенка 6 лет (2 месяца после ангины):
а, б - створки митрального клапана при его открытии и закрытии (стрелки); в - регургитация (++++) на митральном клапане
от прогрессирующих с первых суток жизни форм до латентно протекающих в течение многих лет. Выделяют 2 большие группы кардиомиопатий: дилатационные и гипертрофические соответственно преобладающим морфологическим изменениям сердца. При дилатационной кардиомиопатии при ЭхоКГ определяется значительное увеличение размеров полостей сердца при нормальной или уменьшенной толщине миокарда.
Гипертрофическая кардиомиопатия также имеет характерное ЭхоКГпредставительство в виде значительного симметричного или асиммет-
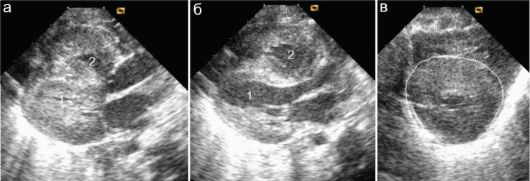
Рис. 7.5.14. Гипертрофическая кардиомиопатия у младенца: 1 - левый желудочек; 2 - правый желудочек;
а - вид сердца в систолу желудочков; б - вид сердца в диастолу желудочков; в - поперечное сечение левого желудочка (пунктир), полость желудочка резко уменьшена в размерах
ричного утолщения миокарда с уменьшением размеров полостей сердца (рис. 7.5.14).Перикардиоциты в детской практике встречаются относительно редко и чаще имеют инфекционную этиологию. При выпотном перикардите в полости перикарда определяется жидкостное содержимое, количество которого у подростков может достигать
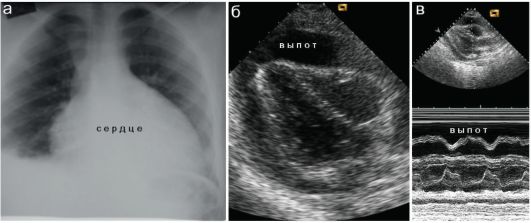
Рис. 7.5.15. Перикардит у ребенка 13 лет:
а - рентгенограмма грудной клетки (ребенок поступил с подозрением на пневмонию);
б - при ЭхоКГ в В-режиме жидкость в полости перикарда окутывает все сердце;
в - в М-режиме можно четко фиксировать толщину слоя жидкости в перикарде.
Тромбы в полостях сердца возникают обычно на фоне проведения массивной инфузионной терапии через катетеры, установленные в центральные вены. Образования имеют среднюю эхогенность, в подавляющем большинстве случаев локализуются в полости правого предсердия и отчетливо визуализируются в В-режиме при ЭхоКГ (рис. 7.5.16).
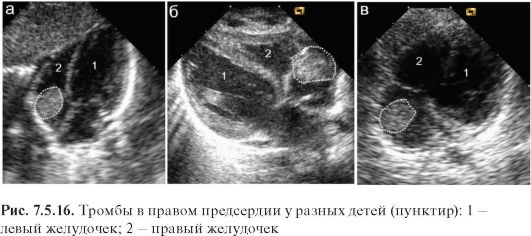
ТЕСТОВЫЕ ВОПРОСЫ
1. Врожденные пороки сердца в детской практике диагностируются в основном при:
А - обзорной рентгенографии грудной клетки; Б - при ЭхоКГ;
В - при КТ;
Г - при радиоизотопном исследовании.
2. Выпотной перикардит может быть визуализирован:
А - при обзорной рентгенографии органов грудной клетки; Б - при ЭхоКГ;
В - при КТ органов грудной клетки; Г - всеми перечисленными методами.
3. Тромбы в полостях сердца визуализируются:
А - при обзорной рентгенографии грудной клетки;
Б - при ЭхоКГ;
В - при флюорографии;
Г - всеми перечисленными методами.
Правильные ответы: 1 - Б; 2 - Г; 3 - Б.
7.6. Лучевая диагностика заболеваний крупных сосудов у детей ■
Заболевания собственно крупных сосудов, не входящих в состав пороков сердца, у детей встречаются очень редко. Собственно васкулярная патология включает в себя аномалии развития артериальной и венозной систем с поражением преимущественно нижних конечностей и представ-
лена заболеваниями типа Паркс-Вебера, болезни Клиппеля-Треноне и т.д., которые требуют госпитализации в специализированные отделения сосудистой хирургии. Чрезвычайно распространенная у взрослых паци- ентов варикозная болезнь вен нижних конечностей у детей практически не встречается. Редким вариантом являются также псевдоаневризмы и другие мальформации сосудов (рис. 7.6.1). Диагностику в подавляющем большинстве случаев проводят методом УЗИ с допплеровской оценкой кровотока. Только на этапе госпитализации в профильные отделения для предстоящего оперативного лечения выполняют ангиографию.
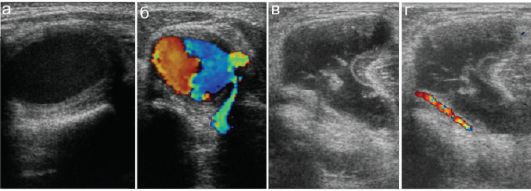
Рис. 7.6.1. Мальформация подколенных сосудов: а, б - мальформация подколенных сосудов;
в, г - клинически схожее выбухание в подколенной ямке при УЗИ идентифицировано как киста Беккера (тонкостенное бессосудистое включение)
В детской общехирургической и общепедиатрической практике поражения крупных сосудов чаще всего представлены тромботическими осложнениями при проведении интенсивной терапии. В большинстве своем эти осложнения встречаются у наиболее тяжелого контингента педиатрических больных, требующих длительной инфузионной терапии и реанимационных мероприятий, в том числе - у новорожденных.
Неонатологам достаточно хорошо известны проблемы, возникающие при введении препаратов, используемых для реанимации новорожденных, не в пупочную вену, а в пупочную артерию. Длительный вазоспазм и тромботическое поражение подвздошной артерии, тяжелая регионарная ишемия приводят подчас к некротическим изменениям тканей в пострадавшем сосудистом бассейне. При этом объем поражения зависит от многих факторов: количества и качества введенных препаратов, своевременного распознавания осложнения и адекватности оказанной помощи,
тяжести преморбидного состояния ребенка и особенностей сосудистого русла у конкретного пациента (варианты строения и анастомозирования сосудистых бассейнов). В типичном случае ишемические нарушения затрагивают область ягодицы и бедра вплоть до развития глубоких и обширных некрозов. Значительно реже некротические изменения наблюдаются в стенке мочевого пузыря, фрагментах кишечника.
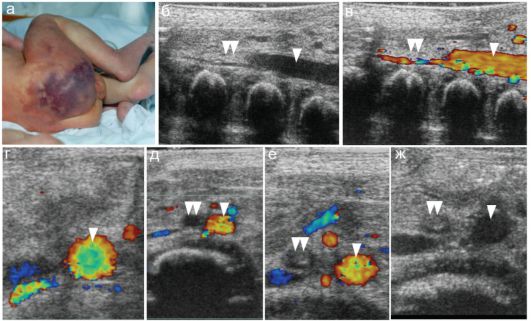
Рис. 7.6.2. Тромбоз правой общей подвздошной артерии у новорожденного: а - внешний вид ребенка;
б, в - сканирование в продольном направлении: просвет брюшной аорты и кровоток в нем сохранен (стрелка), в просвете правой общей подвздошной артерии имеется фиксированное гетерогенное содержимое (тромб), кровоток только пристеночный (двойные стрелки);
г - непосредственно над бифуркацией кровоток в брюшной аорте сохранен (стрелка);
д - непосредственно ниже бифуркации аорты кровоток в левой общей подвздошной артерии сохранен (стрелка), в правой не определяется (двойная стрелка);
е, ж - на
При УЗИ можно точно установить место нарушения кровотока и уровень поражения сосудистого русла, поскольку это определяет возможный объем ишемических нарушений не только в мягких тканях конечности, но и во внутренних органах (кишечник, мочевой пузырь). Тромбы в просвете сосудов выглядят как массы средней эхогенности, сосуд не компримируется, кровоток в нем при допплеровском исследовании не определяется (рис. 7.6.2).
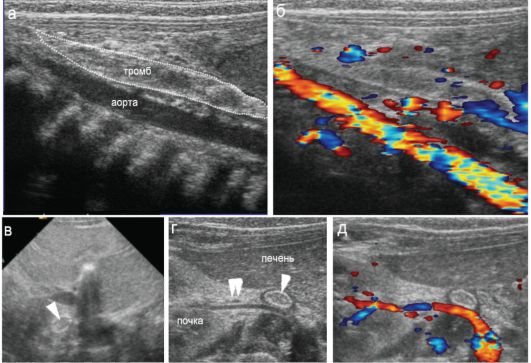
Рис. 7.6.3. Тромбоз нижней полой вены и почечной вены у новорожденного после инфузий в вены пуповины:
а, б - крупный тромб в нижней полой вене (пунктир), проходимость брюшной аорты сохранена;
в - при поперечном сканировании тромб выглядит как кольцевидная структура с гипоэхогенной центральной частью (стрелка);
г, д - кровоток в аорте и магистральной почечной артерии справа сохранен, магистральная почечная вена прослеживается как гиперэхогенный тяж (двойная стрелка), идущий от тромба в просвете нижней полой вены (стрелка)
Редким вариантом нарушения проходимости магистральных сосудов у новорожденных является тромбоз нижней полой вены. Генез тромбообразования окончательно не ясен. Вероятно, имеет место сочетание фак-
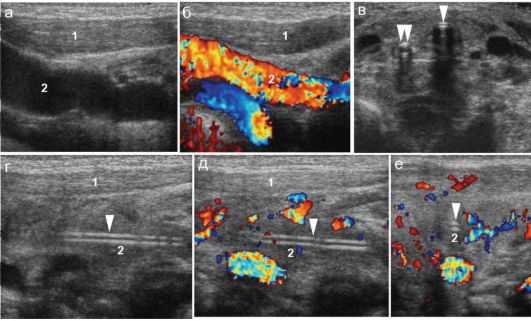
Рис. 7.6.4. Тромбоз яремной вены новорожденного: 1 - кивательная мышца; 2 - просвет неизмененной яремной вены;
а, б - неизмененная яремная вена новорожденного, продольное сканирование;
в - поперечное сканирование шеи младенца: просвет крупных сосудов шеи свободен, определяется интубационная трубка в трахее (стрелки), зонд в пищеводе (двойная стрелка);
г, д, е - продольное (г, д) и поперечное (е) сканирование тотального тромбоза яремной вены. Вокруг внутривенного катетера (стрелка) в просвете яремной вены - содержимое средней эхогенности, кровоток в яремной вене не определяется
торов: коагулопатия, сепсис, перенесенная гипоксия. Специфических клинических проявлений тромбоза нижней полой вены может не быть, его обнаружение возможно как «случайная находка». Наблюдение в динамике позволяет фиксировать лизис тромба с восстановлением просвета нижней полой вены либо развитие каких-либо осложнений. Как вариант тромбоз нижней полой вены может развиваться при прогрессирующем тромбозе почечных вен, который начинается с мелких интраренальных сосудов (рис. 7.6.3). Почка при этом чаще подвергается сморщиванию с необратимой утратой функции.
Учитывая, что подавляющее большинство новорожденных с неотложной патологией нуждаются в проведении инфузионной терапии,
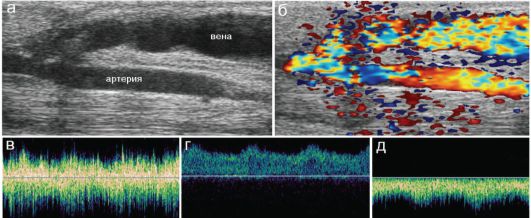
Рис. 7.6.5. Артериовенозный диализный шунт:
а, б - изображение серошкальном и цветовом допплеровском режимах; в, г, д - спектральные характеристики кровотока собственно в шунте, в приносящей артерии и в уносящей вене соответственно
подчас длительной, возможно развитие осложнения - тромбоза вены (рис. 7.6.4). При этом просвет сосуда заполнен содержимым средней эхогенности, стенка вены практически не прослеживается. При легкой компрессии просвет вены, заполненной тромботическими массами, не спадается. Разветвленная сосудистая сеть позволяет в большинстве случаев избежать выраженных клинических проявлений тромбоза при поражении какого-либо отдела венозной системы.
У детей старшего возраста тяжелые тромботические осложнения встречаются редко и, как правило, на фоне значительных нарушений гомеостаза, длительно проводимой массивной инфузионной терапии. Особое место занимают дети с сосудистыми шунтами, наложенными для проведения диализа. Несмотря на все принимаемые меры, тромбозы шунтов до сих пор встречаются достаточно часто и определяют значительные сложности ведения этой группы больных. Собственно артериовенозный шунт в зависимости от техники его создания выглядит как ярко окрашенная в допплеровском режиме петля с турбулентным кровотоком, при этом в приносящей артерии определяется низкорезистивный артериальный, а в уносящей вене - пропульсивный венозный тип кровотока со скоростью потока до 0,5-1,0 м/с и выше. Именно такой массивный поток крови и позволяет проводить диализ. Диаметр уносящей вены постепенно, в течение нескольких недель, увеличивается - фистула «созревает» под воздействием значительного увеличения количества протекающей по этой вене крови (рис. 7.6.5).
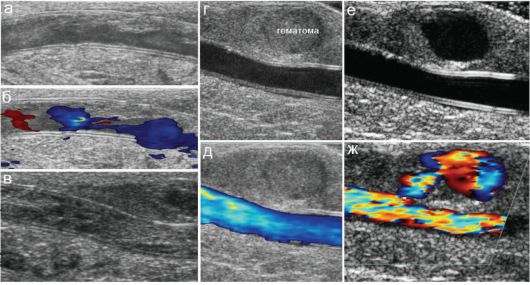
Рис. 7.6.6. Синтетический артериовенозный шунт у ребенка с терминальной хронической почечной недостаточностью, осложнения: а, б - пристеночный тромбоз шунта; в - полный тромбоз шунта; г, д - гематома около шунта;
е, ж - псевдоаневризма около шунта из-за его точечного дефекта после пункции
В последние годы появились синтетические материалы, из которых изготавливают длительно стоящие сосудистые шунты, которые вшивают между артерией и веной; проведение диализа возможно через этот синтетический сосуд без дополнительной травматизации собственных сосудов ребенка.
Среди осложнений чаще всего встречаются паравазальные кровоизлияния и гематомы, которые при значительных размерах могут сдавливать фистулы. Возможен и тромбоз собственно фистулы с исчезнове- нием в ней тока крови и появлением гетерогенных сгустков в просвете (рис. 7.6.6).