Лучевая диагностика: учебник для студентов педиатрических факультетов / Васильев А.Ю., Ольхова Е.Б., - 2008. - 688 с. : ил.
|
|
|
|
ГЛАВА 6. ЛУЧЕВАЯ ДИАГНОСТИКА В ДЕТСКОЙ ПУЛЬМОНОЛОГИИ И ТОРАКАЛЬНОЙ ХИРУРГИИ. МЕТОДЫ ЛУЧЕВОГО ОБСЛЕДОВАНИЯ. ПОКАЗАНИЯ
Диагностика заболеваний органов грудной полости у детей основана на преимущественном использовании рентгенологических методов. Наиболее часто выполняют рентгеновские снимки в двух проекциях - прямой и боковой. Реже используют контрастные методики, в частности с введением контрастных препаратов в бронхиальное дерево. Применение КТ в детской практике ограничено в основном онкологическими или подозрительными на онкологию случаями, объемными поражениями другой этиологии и изредка тяжелыми воспалительными процессами неясной локализации. В последнее время стали шире использовать ультразвуковые методики в основном для оценки плевральных полостей и деструктивных пневмоний. Вилочковая железа у детей раннего возраста визуализируется преимущественно эхографически.
Показаниями к рентгенологическому исследованию органов грудной клетки являются:
• длительный кашель, одышка неясного генеза;
• боли в грудной клетке;
• травма органов грудной клетки;
• неясная гипертермия, немотивированное снижение массы тела;
• изменения в анализах крови неясного генеза;
• подготовка к плановой операции (индивидуально).
6.1. Нормальная лучевая анатомия грудной клетки и легких у детей ■■■
У новорожденного грудная клетка относительно короткая и широкая. Конфигурация грудной клетки определяется отношением ее ширины к высоте при анализе рентгеновского снимка. У взрослого и подростка это соотношение составляет 1,02, а у новорожденного - 1,5-1,8. Диафрагма у новорожденного располагается примерно на одно ребро выше, чем у подростка: на уровне примерно VIII грудного позвонка справа и IX - слева. Расположение ребер у новорожденных более горизонтальное,
чем в старшем возрасте, а невидимая рентгенологически хрящевая часть ребер относительно шире, чем у взрослых (рис. 6.1.1).
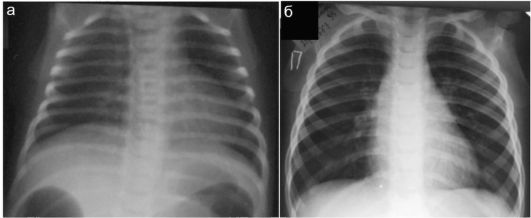
Рис. 6.1.1. Нормальная рентгенанатомия грудной клетки и легких у новорожденного (а) и ребенка 3 лет (б)
Ультразвуковое исследование нормальной легочной ткани невозможно: УЗ-волны отражаются от поверхности воздушного легкого с наличием характерного акустического артефакта в виде «хвоста коме- ты». Соответственно при сохранении воздушности поверхностных отделов легких судить о состоянии глубжерасположенных участков легочной ткани при УЗИ не представляется возможным. При положении датчика поперек ребер можно либо получить типичные акустические тени от их костных частей, либо визуализировать эхонегативные реберные хрящи (рис. 6.1.2). Жидкостного содержимого в плевральных полостях в норме нет.
ТЕСТОВЫЕ ВОПРОСЫ
1. Основным лучевым методом оценки состояния легких является:
А - рентгенологический; Б - УЗИ; В - КТ; Г - МРТ
2. Показаниями к рентгенологическому исследованию органов грудной клетки у детей являются:
А - длительный кашель, одышка неясного генеза;
Б - боль в грудной клетке; травма органов грудной клетки;
В - гипертермия неясного генеза, подготовка к операции; Г - все перечисленные показания.
Правильные ответы: 1 - А; 2 - Г.
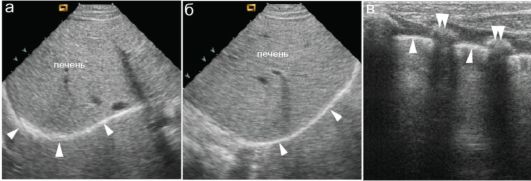
Рис. 6.1.2. УЗ-изображение границы неизмененной легочной ткани (стрелки):
а - фронтальный скан; б - сагиттальный скан;
в - межреберный доступ. Двойной стрелкой показаны ребра. Одинарными стрелками показана граница воздушной легочной ткани
6.2. Пневмонии и их осложнения ■■■
Пневмонии - одни из самых частых заболеваний легких в детской практике и причина огромного количества рентгенологических исследований. Именно рентгенологическое исследование является основным лучевым методом исследования при подозрении на пневмонию у детей. При банальных бактериальных пневмониях на рентгеновских снимках определяются зоны инфильтрации легочной ткани («затемнение») с понижением ее воздушности. Обязательно выполнение рентгенограмм в двух проекциях - прямом и боковом. Боковой снимок выполняют со стороны поражения. Сообразно делению легких на доли и сегменты рентгенологически можно точно установить локализацию воспалитель- ного процесса (рис. 6.2.1). Сегментарная пневмония рентгенологически имеет вид затемнения неправильно-треугольной формы соответственно пораженному сегменту легкого, при этом основание треугольника обращено к наружной поверхности легкого, а верхушка - к корню. При выраженной воспалительной инфильтрации сосудистый рисунок в зоне поражения не прослеживается и структура корня легкого в месте пораженного участка не дифференцируется.
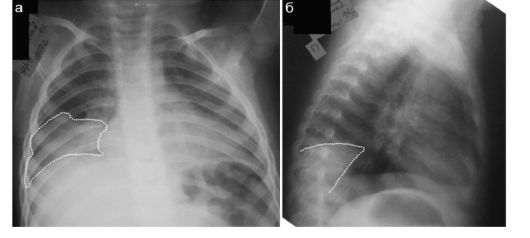
Рис. 6.2.1. Пневмония у ребенка 10 лет, пораженный участок легочной ткани (X сегмент) указан пунктиром: а - прямая рентгенограмма; б - боковая рентгенограмма
Воздушная легочная ткань для ультразвуковых волн непроходима, а безвоздушные участки легочной ткани четко визуализируются при УЗИ: они имеют неровные контуры, среднюю эхогенность, неправильную форму. Если для рентгенологического исследования пневмонии существуют стандартные позиции - укладки пациента, то при УЗИ могут быть использованы все возможные доступы в зависимости от локализации патологического очага: из субоксифоидных и эпигастральных доступов хорошо визуализируются пневмонические очаги в нижних долях легких, по межреберным промежуткам - практически все отделы, в подлопаточных областях - средние доли. Используют также над- и подключичные, парастернальные и паравертебральные доступы. Существенным ограничением применения УЗИ при пневмониях является то, что пневмонический участок может быть визуализирован только в том случае, если он имеет поверхностное расположение (рис. 6.2.2).
Прикорневые очаги пневмонической инфильтрации покрыты с поверхности воздушными участками легочной ткани и не могут быть исследованы эхографически.
При полисегментарном поражении четко визуализируется междолевая плевра.
На фоне безвоздушной паренхимы легкого определяются линейной и «ветвистой» формы фрагменты воздухсодержащих бронхов - так назы-
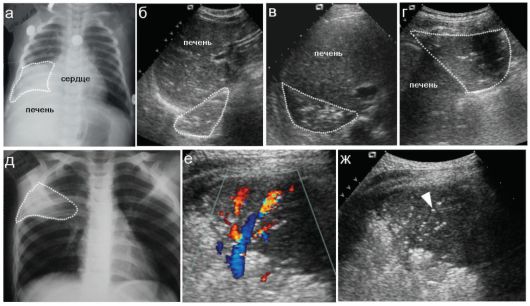
Рис. 6.2.2. Рентгенологическое и эхографическое обследование детей с пневмонией:
а - правосторонняя нижнедолевая пневмония на рентгенограмме (пунктир);
б, в, г - тот же ребенок при УЗИ из разных доступов: эпигастрального, межреберного, паравертебрального. Пневмонический участок показан пунктиром;
д - правосторонняя верхнедолевая пневмония (пунктир); е, ж - тот же ребенок, УЗИ. Четко виден сосудистый рисунок в очаге пневмонии, стрелкой показаны мелкие пузырьки газа в бронхах: феномен «воз- душной бронхограммы»
ваемый феномен «воздушной бронхограммы». При этом воздух определяется в виде отдельных мелкоточечных включений по ходу бронхов, малые размеры включений воздуха определяют отсутствие типичного феномена «хвоста кометы». Рентгенологически мелкие воздухсодержащие бронхи в очаге пневмонии не прослеживаются.
При допплеровском исследовании в цветовом режиме в паренхиме безвоздушного фрагмента легкого четко определялся сосудистый рисунок. При фонации ребенка соответственно сохраненной бронхиальной проводимости происходит интенсивное разноцветное окрашивание по ходу бронхов за счет движения воздуха.
В динамике заболевания по мере разрешения воспалительного процесса инфильтрат уменьшается в размерах, восстанавливается бронхи-
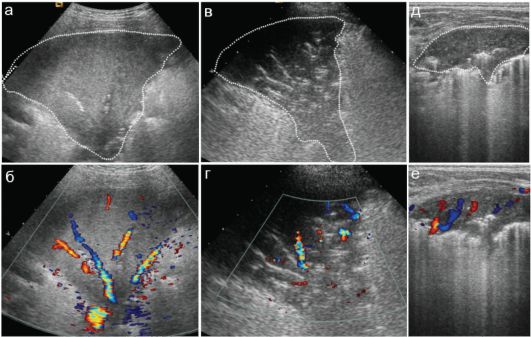
Рис. 6.2.3. Динамика пневмонии при УЗИ:
а, б - в дебюте заболевания пневмонический очаг 10x8 см (пунктир), воздушная бронхограмма выражена минимально, сосудистый рисунок обеднен;
в, г - через 7 суток пневмонический участок 6x8 см, воздушная бронхограмма выражена значительно сильнее;
д, е - еще через 10 суток - остаточные проявления пневмонии. Безвоздушный участок 4*1,5 см
альная проводимость, о чем свидетельствует большая интенсивность феномена «воздушной бронхограммы». Клинически в это время появляется влажный кашель. Рентгенологически феномен «воздушной брон- хограммы» не дифференцируется, при этом определяются только уменьшение размеров пневмонического очага и снижение интенсивности затемнения легочной ткани (рис. 6.2.3).
Пневмонии у детей часто сопровождаются плевральными осложнениями. В начале заболевания выпот в плевральную полость бывает серозным, затем возможен его гнойный характер, и тогда можно говорить о пиотораксе. По мере течения заболевания возможно формирование фибриноторакса с выпадением значительного количества фибрина и организацией плеврального выпота. Массивный фибриноторакс может рассасываться в течение длительного времени, приводя даже к сколиозу, особенно у детей дошкольного возраста.
Жидкостной выпот (как серозный, так и гнойный) в плевральной полости рентгенологически определяется в виде однородного затемнения нижнего отдела легочного поля с направленной косо вверх верхней границей (линия Домуазо). Организованный выпот чаще фиксирован по латеральной поверхности легкого, но достоверно судить о характере плеврального содержимого рентгенологически невозможно. Невозможно также достоверно судить о наличии и характере плеврального выпота при массивном или тотальном затемнении легочного поля (рис. 6.2.4). Одновременно возникает проблема в оценке состояния легочной ткани на стороне массивного плеврального выпота.
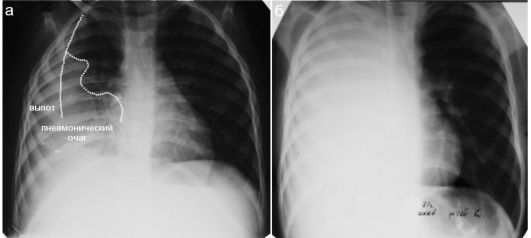
Рис. 6.2.4. Рентгенологические варианты плевропневмоний у детей: а - полисегментарная пневмония справа (пунктир), плевральный выпот справа (пунктир). Пневмонический очаг и плевральный выпот в нижнем отделе (в синусе) не дифференцируются друг от друга; правый контур средостения в нижних отделах не прослеживается;
б - тотальное затемнение легочного поля справа. Достоверно судить о наличии плеврального выпота и о состоянии легочной ткани не представляется возможным
При УЗИ более четко определяется даже минимальное количество выпота в плевральной полости, кроме того, можно точнее, чем при рентгенологическом исследовании, оценить его характер: чисто жидкостной выглядит как анэхогенное содержимое; мутный, гноевидный или геморрагический - как мелкодисперсная взвесь. При появлении множественных плоскостных структур (нити фибрина) в толще жидкостного содержимого можно говорить о фибринотораксе (рис. 6.2.5). Значительная организация выпота приводит к возникновению харак-
терного ультразвукового рисунка этого выпота в виде «сетки» (рис. 6.2.5 е, ж). То есть при рентгенологическом обнаружении выпота в плевральной полости характер его целесообразно уточнить на УЗИ.
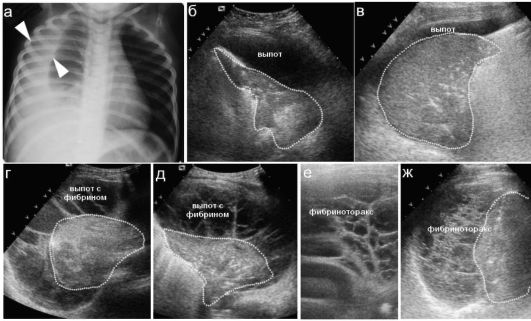
Рис. 6.2.5. Содержимое плевральной полости рентгенологически и при УЗИ: пневмонический очаг обведен пунктиром;
а - рентгенограмма. Организованный плевральный выпот между стрелками; б, в - жидкостное содержимое в плевральной полости - серозный выпот; г, д - выпот с выпадением нитей фибрина;
е, ж - фибриноторакс. Характерная «сетчатая» структура содержимого
У детей раннего возраста, в основном до 3 лет жизни, тяжелые пневмонии часто сопровождаются развитием деструктивных изменений легочной ткани. Мелкие очаги деструкции (преимущественно - субплевральной локализации), не имеющие сообщения с бронхиальным деревом, рентгенологически не визуализируются. В принципе они могут быть визуализированы при КТ, но проведение этого исследования у детей младшего возраста требует обездвиживания пациента (наркоз), что весьма нежелательно при тяжелой пневмонии. Кроме того, малые размеры очагов определяют необходимость применения спиральной КТ, поскольку «шаговый» метод не зафиксирует мелкие очаги деструкции, особенно принимая во внимание высокую частоту дыхания маленьких детей.
При УЗИ такие зоны деструкции определяются как неправильной формы гипоили анэхогенные участки на фоне инфильтрированной легочной ткани. Иногда определяются множественные, сливающиеся мелкие зоны деструкции. Сосудистый рисунок собственно в зонах деструкции легочной ткани не определяется, в окружающих участках легкого бывает обеднен. Обычно такие изменения легочной ткани сопровождаются плевральным выпотом (рис. 6.2.6).
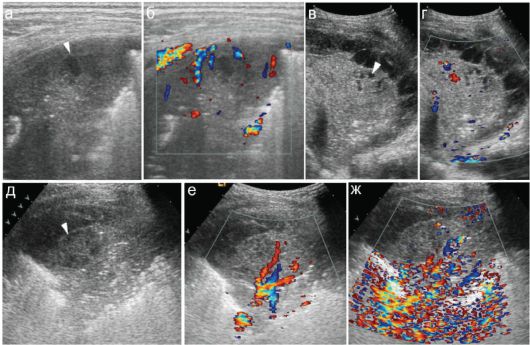
Рис. 6.2.6. Мелкоочаговая деструкция легочной ткани при пневмонии:
а, б - субкортикальный мелкий (
в нем нет;
в, г - другой ребенок: субкортикально расположенный конгломерат мелких деструктивных очагов (стрелка); плевральный выпот с нитями фибрина; д, е, ж - аваскулярный субкортикальный очаг деструкции (стрелка). При фонации ребенка (ж) бронхиальной проводимости в зоне деструкции нет
Крупные очаги деструкции легочной ткани также могут не иметь четкой рентгенологической картины до тех пор, пока не происходит их трансбронхиального дренирования и не появляется типичный уровень жидкости в полости абсцесса. Характерны выраженное затемнение легочного поля в проекции абсцесса и «провисание» его нижнего
контура (рис. 6.2.7). В то же время при УЗИ недренированные абсцессы визуализируются отчетливо в виде очагов неправильно-округлой формы с гипоанэхогенным бесструктурным аваскулярным содержимым. Чаще деструктивные изменения наблюдаются в 6-м сегменте (рис. 6.2.8).
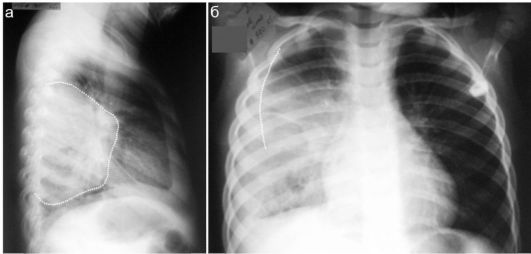
Рис. 6.2.7. Недренированный абсцесс легкого в рентгеновском изображении: а - на боковой рентгенограмме отчетливо определяется интенсивное затемнение (пунктир) без достоверной дифференцировки полости абсцесса; б - на прямой рентгенограмме пневмонический очаг отграничен не так четко, прослеживается выпот в плевральной полости (пунктир)
После чрезбронхиального дренирования, когда в полости абсцесса уже содержится воздух, лидирующее место в диагностике и контроле состояния легкого занимает рентгенологический метод: воздух является помехой для УЗИ. Рентгенологически дренированные абсцессы легкого имеют характерный вид полости с уровнем жидкости. Чем больше жидкости в полости абсцесса, тем хуже он дренирован. После чрезбронхиальной санации абсцесса легкого рентгенологический контроль однозначно фиксирует уменьшение содержания жидкости и увеличение содержания воздуха в полости абсцесса (рис. 6.2.9).
Очень похожая рентгенологическая картина развивается при нагноении кисты легкого. Собственно говоря, диагноз кисты легкого у детей и ставят в большинстве случаев при ее нагноении, развитии клинической картины пневмонии. При этом на рентгеновском снимке определяется картина, аналогичная абсцессу легкого. До чрезбронхиального дренирования, когда в полости нагноившейся кисты нет воздуха, она рентгено-
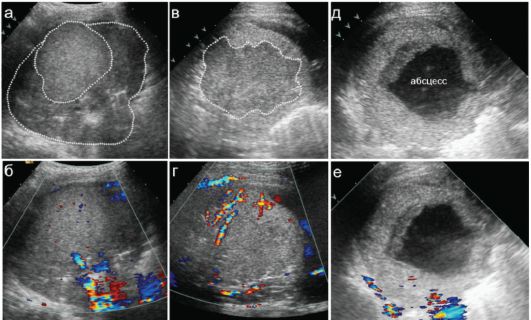
Рис. 6.2.8. Динамика формирования абсцесса легкого на УЗИ: а, б - 1 сутки пребывания в стационаре (10 сутки заболевания); аваскулярный инфильтрат (внутренний пунктир) на фоне пневмонического очага (внешний пунктир) в легком;
в, г - через 3 суток сформировалась аваскулярная зона понижения эхогенности (пунктир) с неровными контурами - деструктивные изменения паренхимы легкого;
д, е - еще через 4 суток сформировался крупный абсцесс (его рентгеновские снимки в тот же день представлены на рис. 6.2.7)
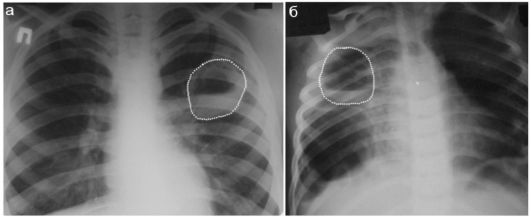
Рис. 6.2.9. Дренированный абсцесс легкого у детей (пунктир) выглядит как отграниченная полость с уровнем жидкости
логически выглядит как тень неправильно округлой формы. При УЗИ в этой фазе заболевания нагноившаяся киста определяется как округлой формы образование, содержащее детрит. Вокруг нагноившейся кисты может определяться безвоздушная паренхима легкого. Еще раз необходимо подчеркнуть, что ультразвуковая визуализация нагноившейся кисты возможна только при ее поверхностном расположении: если она находится в глубине ткани легкого и в поверхности «прикрыта» воздушной легочной тканью, при УЗИ обнаружить ее не удается.
После чрезбронхиального дренирования рентгенологически определяется типичная полость с уровнем жидкости, а при УЗИ - воздух на фоне пневмонического очага (рис. 6.2.10).
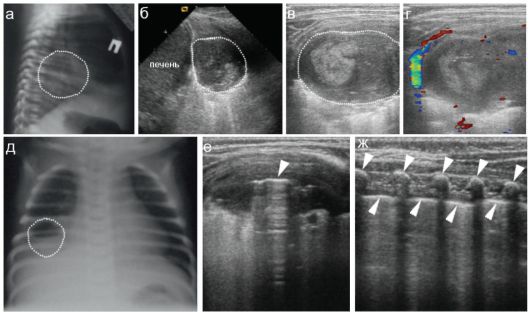
Рис. 6.2.10. Нагноившаяся киста легкого у младенца:
а - рентгенограмма: определяется округлой формы затемнение (пунктир); б, в, г - УЗ-сканы в различных плоскостях: определяется полость с гетерогенным бессосудистым содержимым (пунктир);
д - рентгенограмма после чрезбронхиальной санации: полость с уровнем жидкости (пунктир);
е - та же воздухсодержащая полость при УЗИ: скопление воздуха (стрелка) в кисте на фоне сохраняющихся по бокам от нее участков безвоздушной легочной ткани; ж - УЗИ контралатеральной здоровой стороны: верхний ряд стрелок показывает ребра (от них идут акустические тени), нижний ряд стрелок указывает на границу воздушной легочной ткани: дифференциро- вать структуру нижележащих участков легочной паренхимы невозможно
Одним из самых тяжелых осложнений деструктивной пневмонии у детей является развитие бронхоплевральных осложнений. Возникают они преимущественно у детей раннего возраста, часто на фоне субкортикальных деструктивных очагов. Рентгенологически возникновение бронхоплевральных осложнений характеризуется развитием пневмоторакса или пиопневмоторакса в зависимости от особенностей течения заболевания в конкретном случае. Массивное продувание воздуха может привести даже к синдрому внутригрудного напряжения со смещением средостения в здоровую сторону и резким ухудшением состояния ребенка (рис. 6.2.11). Лечение таких осложнений включает в себя дренирование плевральной полости с рентгенологическим контролем стояния дренажа, а при массивном продувании воздуха производят окклюзию бронхиального свища при бронхоскопии на сроки около 10 сут.
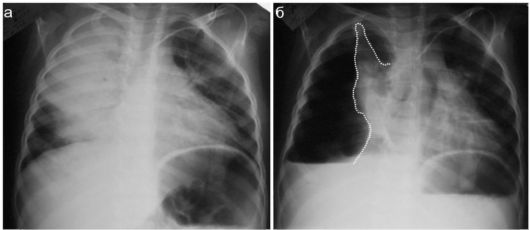
Рис. 6.2.11. Девочка 2 лет, рентгенограммы на 10 (а) и 19 (б) сутки заболевания:
а - определяется массивное затемнение верхней и средней долей справа; б - внезапное резкое ухудшение состояния. Рентгенологически: массивный пиопневмоторакс справа (коллабированное легкое показано пунктиром), смещение средостения влево
Ультразвуковая диагностика возникших бронхоплевральных осложнений очень сложна, поскольку дифференцировать газ в плевральной полости от воздушной легочной ткани крайне сложно. При наличии большого количества жидкостного содержимого в плевральной полости газ скапливается в верхней точке грудной клетки, эхографически определяется как эхогенная полоса с феноменом «хвоста кометы», по бокам которого прослеживается жидкость (рис. 6.2.12).
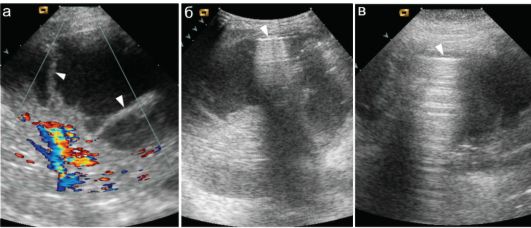
Рис. 6.2.12. Пиопневмоторакс при УЗИ:
а - газ в плевральной полости вне скана: в безвоздушной части легкого прослеживается сосудистый рисунок, в плевральной полости - большое количество выпота с грубыми нитями фибрина (стрелки);
б, в - тот же ребенок, разные сканы при расположении датчика на верхней поверхности грудной клетки: газ в плевральной полости (стрелки) с феноменом «хвоста кометы», по бокам от него плевральный выпот
Максимальный риск развития бронхоплевральных осложнений при пневмониях наблюдается у детей раннего возраста при субкортикальных очагах деструкции. Достоверно предсказать риск возникновения таких осложнений можно на УЗИ: если рядом с субкортикальным очагом деструкции имеется проходимый бронх, то при фонационной пробе в допплеровском режиме будет зафиксировано яркое мерцающее цветовое пятно (рис. 6.2.13). Иногда удается зафиксировать минимальное количество воздуха собственно в очаге деструкции уже в режиме серой шкалы и яркое мерцающее пятно в его проекции при фонационной пробе.
Очень высокая частота развития пневмоторакса отмечается при пневмониях смешанной, вирусно-бактериальной этиологии у детей любого возраста, включая подростковый период. Клиническое течение таких пневмоний обычно очень тяжелое, характерно двустороннее поражение, при этом рентгенологически отмечаются резкое усиление легочного рисунка во всех отделах легких и наличие множественных «разбросанных» очагов инфильтративных изменений разных размеров. Пневмоторакс у таких пациентов часто бывает двусторонним рецидивирующим (рис. 6.2.14).
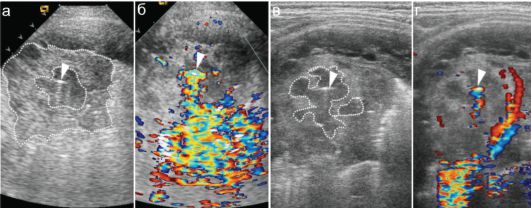
Рис. 6.2.13. Допплеровская оценка риска развития бронхоплевральных осложнений:
а - на фоне безвоздушного фрагмента легочной ткани (внешний пунктир) прослеживается субкортикально расположенный очаг деструкции (внутренний пунктир) с признаками минимального наличия воздуха (стрелка); б - при фонационной пробе в зоне деструкции - яркое мерцающее пятно (стрелка);
в, г - тот же ребенок, исследование высокочастотным датчиком. Четко прослеживается мультифокальный характер очага деструкции (пунктир)
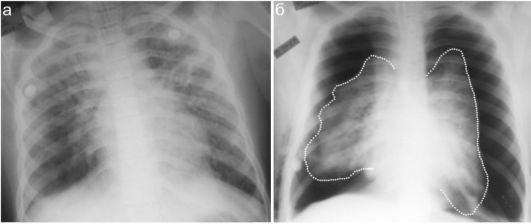
Рис. 6.2.14. Вирусно-бактериальная пневмония у ребенка 2,5 лет с болезнью Дауна, состояние крайней тяжести:
а - 1 сутки пребывания в стационаре, 10 сутки заболевания; б - через 5 суток - 2-сторонний пневмоторакс
В некоторых случаях после тяжелых пневмоний в легких формируются буллы - кистоподобные тонкостенные воздухосодержащие полости,
диагностика которых только рентгенологическая (рис. 6.2.15). Похожую рентгенологическую картину имеют врожденные кисты легких, течение которых может быть бессимптомным до момента воспаления кисты. Буллы, формирующиеся после перенесенной пневмонии, в отличие от врожденных бронхогенных кист легких имеют тенденцию к самоизлечению в сроки 2-3 мес.
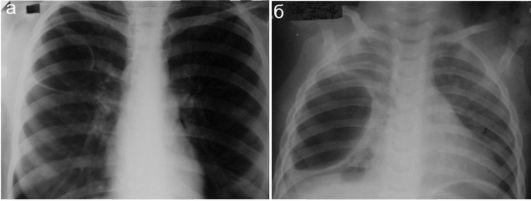
Рис. 6.2.15. Крупные буллы, сформировавшиеся после перенесенной пневмонии
После перенесенной тяжелой пневмонии в течение длительного времени могут сохраняться остаточные проявления фибриноторакса. Организация значительного количества выпота в плевральной полости приводит даже к формированию транзиторного сколиоза с изгибом позвоночника и сужением межреберных промежутков на стороне поражения. Фибриноторакс рентгенологически прослеживается как отграниченное или распространенное пристеночное скопление содержимого в плевральной полости. Одновременно характерно понижение прозрачности легочного поля на стороне поражения за счет плевральных наложений. Значительную помощь в оценке остаточных проявлений фибриноторакса оказывает УЗИ: эхографическая визуализация остающихся фибринозных наложений позволяет избежать многократных рентгеновских исследований (рис. 6.2.16). Возможна также визуализация остаточных пневмонических участков в виде мелких, поверхностно располо- женных очагов пониженной пневматизации легочной ткани.
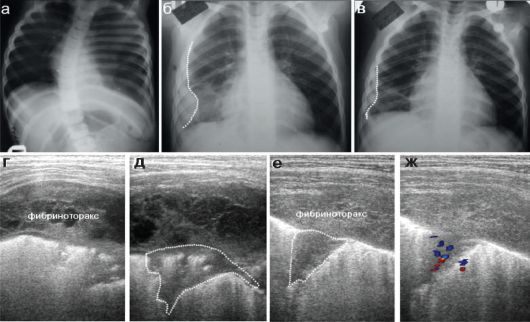
Рис. 6.2.16. Остаточные проявления плевропневмонии у детей: а - деформация грудной клетки при фибринотораксе, умеренное тотальное понижение прозрачности левого легочного поля, сужение межреберных промежутков слева;
б, г, д - остаточные рентгенологические проявления фибриноторакса (б, пунктир) при выписке пациента и эхографические (г, д) изменения в тот же день: фибриноторакс и малых размеров участок пониженной пневматизации легочной ткани;
в, е, ж - через 2 недели амбулаторного долечивания определяется уменьшение фибриноторакса рентгенологически, исчезновение его жидкостного компонента при УЗИ
ТЕСТОВЫЕ ВОПРОСЫ
1. Пневмонический участок на рентгенограмме определяется как: А - просветление;
Б - затемнение;
В - зона повышения эхогенности; Г - зона понижения эхогенности.
2. Поверхностно расположенный пневмонический участок на УЗИ выглядит как:
А - участок средней эхогенности с неровными контурами; Б - сосудистый рисунок в пневмоническом очаге сохранен; В - имеется феномен «воздушной бронхограммы» соответственно проходимым бронхам;
Г - совокупность всех перечисленных признаков.
3. Неорганизованный плевральный выпот рентгенологически выглядит как: А - участок просветления легочного поля в нижних его отделах;
Б - однородное затемнение нижнего отдела легочного поля с направленной косо вверх верхней границей;
В - участок затемнения округлой формы на фоне легочного поля; Г - возможен любой из перечисленных вариантов.
4. Неорганизованный реактивный плевральный выпот эхографически выглядит:
А - анэхогенным;
Б - гипоэхогенным с мелкодисперсной взвесью и отдельными плотными включениями;
В - гетерогенным с большим количеством тонких нефиксированных септ; Г - возможен любой из перечисленных вариантов.
5. Преимуществами УЗИ при пневмониях у детей являются:
А - возможность точной характеристики качества плеврального выпота;
Б - возможность раннего выявления мелких недренированных очагов
деструкции;
В - совокупность А и Б;
Г - исследования пневмонии при УЗИ у детей невозможно.
6. Дренированный абсцесс легкого рентгенологически выглядит как: А - отграниченное просветление в легочной ткани;
Б - диффузное затемнение легочного поля;
В - отграниченная полость с уровнем жидкости;
Г - однородное затемнение округлой формы в легком.
7. Буллы после пневмонии рентгенологически имеют вид: А - округлой формы затемнения;
Б - округлой или неправильной формы просветления с тонкой границей; В - множественных округлой формы затемнений в прикорневых отделах легких;
Г - затемнения нижнего отдела легочного поля с направленной косо вверх границей.
Правильные ответы: 1 - Б; 2 - Г; 3 - Б; 4 - А; 5 - В; 6 - В; 7 - Б.
6.3. Другие заболевания легких (кисты, бронхоэктатическая болезнь, инородные тела, эмфизема легких, отек легких) ■■
Крупные округлые образования в легких, имеющие характер кистозных с жидкостным содержимым и разнородными включениями, определяются при паразитарном поражении - эхинококкозе легких. В боль-
шинстве случаев диагноз ставят при рентгенологическом исследовании ребенка с подозрением на пневмонию. Рентгенологически определяется участок затемнения легочной ткани, однако уточнить локализацию, размеры и характер содержимого бывает непросто: обызвествление кисты в детском возрасте встречается очень редко, а интенсивность тени кисты соответствует интенсивности тени средостения (рис. 6.3.1).
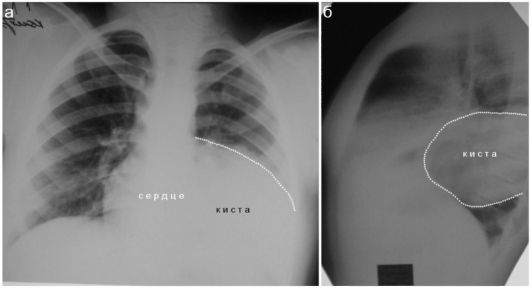
Рис. 6.3.1. Рентгенологическое исследование ребенка 11 лет с эхинококковой кистой левого легкого. Прямая и боковая рентгенограммы
Для более точной диагностики локализации кисты и оценки ее содержимого целесообразно использовать КТ, применение которой в этой ситуации абсолютно показано. Если паразитарная киста располагается на поверхности легкого, то кроме рентгенологического метода диагностики и КТ может быть использовано УЗИ, при котором точно визуализируется паразитарная полость и достоверно дифференцируется содержимое кисты (рис. 6.3.2). При подозрении на паразитарную природу обнаруженной кисты необходимы как проведение специфи- ческих лабораторных проб, так и полное ультразвуковое исследование внутренних органов ребенка, в первую очередь печени, для исключения эхинококковых кист другой локализации. Эхографически структура паразитарной кисты может быть различной: в одних случаях киста имеет тонкую стенку и гомогенное содержимое в виде мелкодисперсной взвеси, в других - киста имеет двухконтурную стенку до 6-9 мм
толщиной и гетерогенное содержимое, включающее жидкостный компонент, взвесь, включения линейной и изогнутой формы (фрагменты хитиновой оболочки).
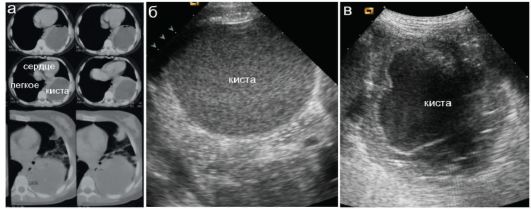
Рис. 6.3.2. Эхинококк легкого:
а - КТ - фрагмент исследования;
б, в - разные эхинококковые кисты при УЗИ
Длительное рецидивирующее течение гнойного бронхита и пневмоний может сопровождаться развитием бронхоэктатической болезни. Диагностика ее основана на рентгенологических методах. При обзорной рентгенографии определяются участки пониженной воздушности легочной ткани («затемнение»), что позволяет заподозрить пневмосклероз. Точно установить диагноз можно при проведении бронхографии, когда контрастный препарат выполняет деформированные, дилатированные бронхи (рис. 6.3.3). Детям раннего возраста бронхографию выполняют под наркозом. Другие методы лучевой диагностики бронхоэктатической болезни у детей обычно не применяют.
Отдельную диагностическую проблему составляют инородные тела дыхательных путей, при которых могут встречаться как ателектазы, так и эмфизематозно вздутые участки легочной ткани. Не все инородные тела могут быть визуализированы рентгенологически, поэтому подозрение на инородное тело может быть высказано как при наличии ателектаза, так и при эмфизематозном вздутии легочной ткани на фоне типичного анамнеза и клинической картины. Основную часть нерентгеноконтрастных инородных тел составляют инородные тела растительного происхождения (семена, горошины), которые при набухании могут полностью обтурировать просвет бронха. Металлические инородные тела линей-
ной формы (иголки, булавки) обычно не вызывают нарушения бронхиальной проводимости и четко идентифицируются рентгенологически (рис. 6.3.4).
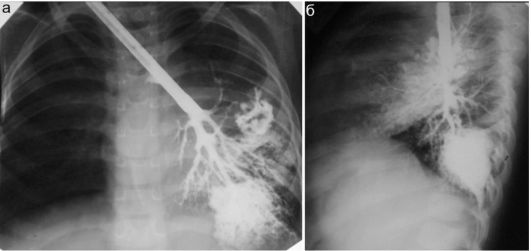
Рис. 6.3.3. Бронхоэктатическая болезнь у детей: при бронхографии определяются расширенные, деформированные бронхи, которые на уровне II-III генераций заканчиваются формированием мешотчатых ателектазов. Углы расхождения бронхов уменьшены из-за сближения бронхов
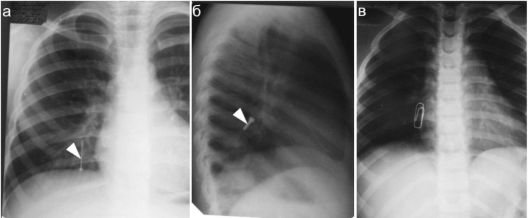
Рис. 6.3.4. Инородное тело дыхательных путей:
а, б - булавка в просвете бронха на прямой и боковой рентгенограмме (стрелки);
в - скрепка как метка зоны интереса при подозрении на компрессионный перелом позвонка. Не путать с инородным телом
Эмфизематозное вздутие легочной ткани у детей наблюдается нередко. Мелкие эмфизематозные очаги характерны при бронхитах и бронхиолитах, особенно в раннем возрасте. Как самостоятельное заболевание существует врожденная долевая эмфизема, при которой чаще всего поражается верхняя доля левого легкого или средняя доля правого легкого. Обычно заболевание диагностируется уже в раннем возрасте, рентгенологически определяется синдром внутригрудного напряжения со смещением средостения в здоровую сторону. Двустороннее эмфизематозное вздутие легочной ткани часто наблюдается у детей, страдающих бронхиальной астмой. При этом определяются повышение прозрачности легочных полей, обеднение легочного рисунка на периферии вплоть до его полного исчезновения и изменение формы грудной клетки: она становится «бочкообразной», ребра расположены почти горизонтально (рис. 6.3.5). Вздутие одного легкого возможно при инородных телах дыхательных путей, когда имеет место клапанный механизм нарушения бронхиальной проводимости.
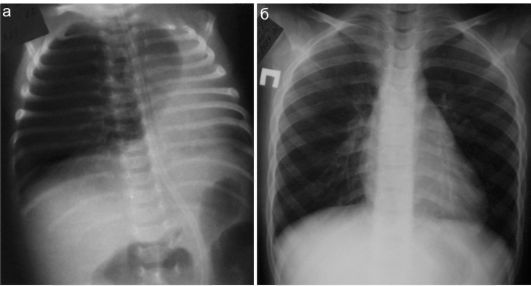
Рис. 6.3.5. Эмфизематозное вздутие легочной ткани:
а - врожденная правосторонняя лобарная эмфизема у новорожденного;
б - грудная клетка ребенка 8 лет с бронхиальной астмой
Диффузное понижение прозрачности легочных полей возникает при отеке легких. Этиология отека легких у детей разнообразна и включает как острые воспалительные процессы, так и токсикозы различного
генеза, тяжелые водно-электролитные нарушения различной природы, острую сердечную недостаточность и пр. Рентгенологически определяются симметричные по размерам очаговые тени преимущественно в медиальных отделах легочной ткани (рисунок, напоминающий классические «крылья бабочки», у детей, особенно в раннем возрасте, встречается нечасто), сосудистые тени становятся широкими и нечеткими (рис. 6.3.6). Примечательно, что на фоне адекватной терапии рентгенологическая картина может разительно меняться в течение нескольких часов. Клиническая и рентгенологическая картины требуют дифференциальной диагностики от пневмоний (особенно вирусно-бактериальной этиологии).
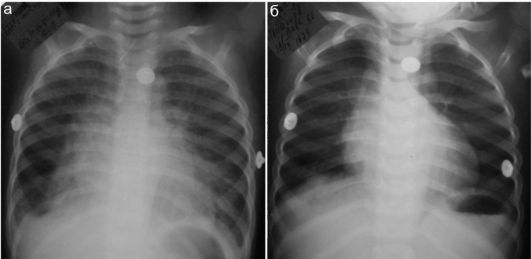
Рис. 6.3.6. Отек легких у ребенка с острой почечной недостаточностью: рентгеновские снимки сделаны до и после сеанса гемодиализа с интервалом в 8 часов
Туберкулезное поражение легких в настоящее время встречается чаще, чем 10-15 лет назад, что связано в основном с социальными проблемами. Среди всего многообразия клинических форм легочного туберкулеза наиболее специфическую рентгенологическую картину имеет острый диссеминированный туберкулез легких (так называемый милиарный туберкулез), который характерен для раннего детского возраста. Рентгенологически выявляется двустороннее симметричное поражение легочной ткани в виде множественных (без счета), мелких, по 2-3 мм в диаметре, однотипных очагов. Структурность легочного поля и четкость корня легкого снижается (рис. 6.3.7).

Рис. 6.3.7. Милиарный туберкулез у детей ясельного возраста (рентгенограммы любезно предоставлены сотрудниками каф. туберкулеза РГМУ): а - ребенок 13 месяцев жизни с врожденным комбинированным пороком сердца;
б - ребенок 15 месяцев жизни
ТЕСТОВЫЕ ВОПРОСЫ
1. При эхинококкозе легких могут быть использованы: А - рентгенологический метод;
Б - КТ;
В - УЗИ;
Г - все перечисленные лучевые методы.
2. Для диагностики бронхоэктатической болезни максимально информативна:
А - обзорная рентгенография; Б - бронхография; В - ангиопульмонография; Г - КТ
3. Для рентгенологической оценки инородного тела в просвете дыхательных путей применяют рентгеновские снимки:
А - в прямой проекции; Б - в 2 проекциях; В - в 3 проекциях; Г - в 4 проекциях.
4. Рентгенологическое повышение воздушности легочной ткани с обеднением легочного рисунка может наблюдаться:
А - при врожденной долевой эмфиземе;
Б - при бронхиальной астме, бронхитах, бронхиолитах у детей раннего возраста;
В - при инородных телах дыхательных путей; Г - во всех перечисленных случаях.
5. При отеке легких имеет место рентгенологический симптом:
А - «головы акулы»;
Б - «мишени»;
В - «крыльев бабочки»;
Г - «слоеного пирога».
Правильные ответы: 1 - Г; 2 - Б; 3 - Б; 4 - Г; 5 - В.
6.4. Заболевания вилочковой железы ■■
Средостением анатомически называется пространство, ограниченное с латеральных сторон медиастинальной плеврой, спереди - грудиной и ребрами, сзади - позвонками, снизу - диафрагмой, сверху - верхним грудным отверстием. Трахея и главные бронхи делят средостение на переднее и заднее. В переднем средостении находятся: сердце, вилочковая железа, восходящая аорта, верхняя полая вена и диафрагмальный нерв. В заднем средостении расположены: пищевод, нисходящая аорта, грудной лимфатический проток, непарная и полунепарная вены, нервные стволы. Чаще всего расширение тени средостения в раннем детском возрасте связано с увеличением размеров вилочковой железы.
В раннем возрасте гиперплазия вилочковой железы встречается достаточно часто и потребность в ее оценке относительно велика. Основным лучевым методом исследования вилочковой железы у детей первых месяцев жизни является УЗИ. Достоверная визуализация вилочковой железы при УЗИ наверняка возможна в первые 4-6 мес, у большинства детей - до 1 года жизни. Позднее наступает окостенение грудины, что затрудняет визуализацию железы. Кроме того, периферические отделы вилочковой железы прикрываются воздушной легочной тканью, что не позволяет достоверно оценивать размеры железы и, соответственно, делает невозможным корректную оценку ее размеров.
Основными показаниями к УЗИ вилочковой железы у детей раннего возраста являются:
• неясные аллергические проявления;
• подготовка к проведению операций или прививок;
• атипично большая масса тела ребенка;
• перенесенные тяжелые заболевания и/или их атипичное течение;
• рентгенологически выявленное расширение тени средостения;
• случаи синдрома внезапной смерти в детском возрасте среди родственников ребенка.
В старшем возрасте гиперплазия вилочковой железы практически не встречается, поэтому проведение с профилактической целью рентгеновского исследования в предоперационном периоде нецелесообразно1 .
Железу во время УЗИ измеряют в 3 направлениях. При двухдолевом строении органа предпочтительны измерение обеих долей и расчет суммарного объема аналогично измерению щитовидной железы, но с другим поправочным коэффициентом:

Часто вилочковая железа имеет атипичное расположение и значительную асимметрию размеров долей. Эти варианты не имеют принципиального значения и должны быть расценены как индивидуальная особенность ребенка. Если при УЗИ выявляется, что железа имеет однодолевое строение, то эту единственную долю измеряют в 3 направлениях и используют тот же поправочный коэффициент (рис. 6.4.1).
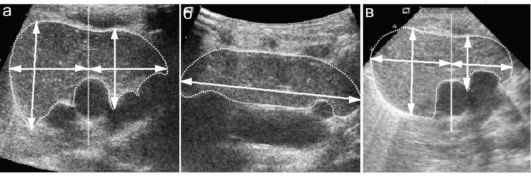
Рис. 6.4.1. УЗИ неизмененной вилочковой железы у новорожденных: а - фронтальный скан, поперечное сечение железы (контур обведен пунктиром). Вертикальной пунктирной линией показана условная граница долей, стрелками - измерения; б - парасагиттальный скан, продольное сечение одной из долей (пунктир). Стрелкой показано измерение длины доли; в - неизмененная железа с выраженной асимметрией долей
По клиническим показаниям возможно проведение КТ или МРТ
Условно считая плотность железы равной 1,0, ориентировочной нормой должно быть отношение объема железы (V) к массе тела менее 0,3%. Этой величины показатель обычно достигает у детей 3-6 мес (у ряда здоровых детей показатель достигает 0,4 %), после чего постепенно снижается.
На прямой рентгенограмме у здоровых новорожденных тень вилочковой железы обычно формирует правый контур средостения в его верхних отделах и лишь незначительно выступает за контур позвоночного столба (рис. 6.4.2). Иногда и левый контур средостения в верхних отделах представлен тенью вилочковой железы.
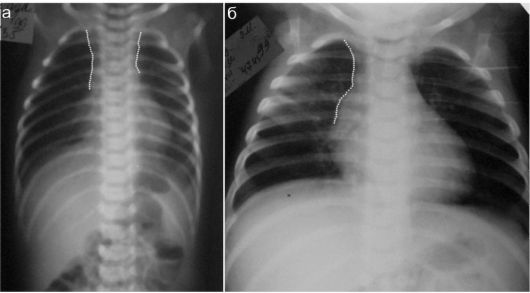
Рис. 6.4.2. Неизмененная вилочковая железа у новорожденных в рентгеновском изображении на прямых рентгенограммах. Контуры железы показаны пунктиром
Наиболее частой патологией вилочковой железы у детей является тимомегалия, которая может встречаться как самостоятельное заболевание или сопровождать течение других болезней. Рентгенологически определяется расширение контуров верхнего средостения (рис. 6.4.3).
Рентгенологическая картина не всегда позволяет однозначно диагностировать тимомегалию. Атипичное строение и расположение железы может рентгенологически симулировать увеличение ее размеров; для точной дифференцировки состояния железы необходимо использовать УЗИ либо применять рентгенологическое исследование в боковых проекциях, возможно КТ (рис. 6.4.4).
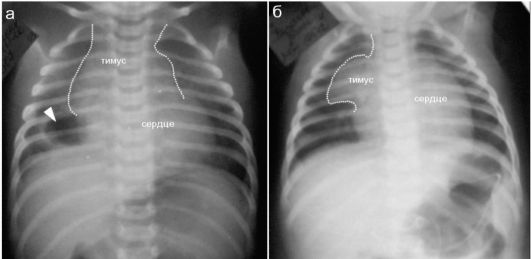
Рис. 6.4.3. Тимомегалия (пунктир) у новорожденных на фоне тяжелых заболеваний:
а - тимомегалия у новорожденного с 2-сторонней пневмонией, кистой (стрелка) правого легкого;
б - тимомегалия у ребенка с 2-сторонним мегауретером, врожденным пороком сердца, почечной недостаточностью

Рис. 6.4.4. Сложности рентгенологической диагностики тимомегалии:
а - ребенок с эхографически подтвержденной тимомегалией; отношение веса
тимуса к весу ребенка - 3 %, что в 10 раз превышает долженствующее;
б - ребенок с атипичным строением и расположением неизмененной вилоч-
ковой железы по данным УЗИ (однодолевое строение, расположен справа от
грудины) поступил в стационар с подозрением на ателектаз верхней доли
правого легкого
В редких случаях при тяжелых заболеваниях септического характера происходит инволюция вилочковой железы, когда она резко уменьшается в размерах и ее паренхима становится более эхоплотной. Первичная гипоплазия вилочковой железы встречается очень редко, иногда у младенцев с синдромальной формой патологии и требует углубленного исследования иммунного статуса ребенка. Иногда, чаще на фоне тимомегалии, наблюдается атипичное строение паренхимы железы в виде появления мозаичности ее структуры (рис. 6.4.5).
При анализе рентгенограммы новорожденного с подозрением на тимомегалию необходимо учитывать не только собственно изображе- ние, но и анализировать анамнез заболевания, а также использовать другие лучевые методы (рис. 6.4.6).
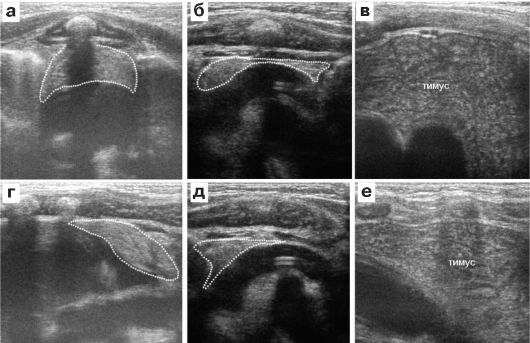
Рис. 6.4.5. УЗИ вилочковой железы при ее патологических изменениях:
а, б - гипоплазия тимуса у младенца с генетической патологией;
в, г - инволюция тимуса у новорожденного с хирургическим сепсисом;
д, е - атипичное строение железы у ребенка 3 месяцев с бессимптомной
тимомегалией
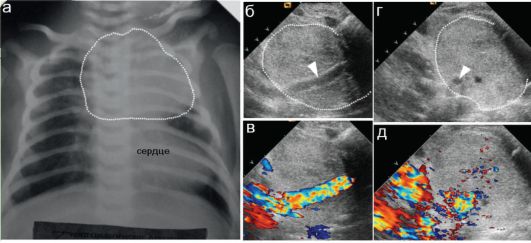
Рис. 6.4.6. Младенец 1,5 месяцев жизни, перенесший операцию на сердце, поступил с подозрением на пневмонию (?), тимомегалию (?), опухоль сре- достения (?):
а - прямая рентгенограмма. Затемнение в верхних отделах левого гемиторакса, средостение не смещено;
б, в - продольное, г, д - поперечное сечение объемного образования. Гетерогенное бессосудистое образование без жидкостного содержимого содержит в своей структуре крупный синтетический шунт между легочной артерий и левой подключичной веной (стрелки) после паллиативной опера- ции. Окончательный диагноз: организованная гематома переднего средостения, состояние после кардиохирургического вмешательства
ТЕСТОВЫЕ ВОПРОСЫ
1. Основной метод визуализации вилочковой железы у детей первого года жизни - это:
А - рентгенологическое исследование; Б - УЗИ;
В - КТ;
Г - изотопное исследование.
2. Показаниями к УЗИ вилочковой железы у детей первого года жизни являются:
А - неясные аллергические реакции и/или атипично большая масса тела ребенка;
Б - перенесенные тяжелые заболевания и/или их атипичное течение;
В - подготовка к операции или прививке, рентгенологическое выявление
расширения тени средостения;
Г - все перечисленные показания
3. Суммарная масса железы должна быть в пределах: А - 0,03 % от массы тела ребенка; Б - 0,3 % от массы тела ребенка; В - 3 % от массы тела ребенка; Г - 13 % от массы тела ребенка.
Правильные ответы: 1 - Б; 2 - Г; 3 - Б.
6.5. Объемные образования средостения ■■
Опухоли легких у детей встречаются казуистически редко. В подавляющем большинстве случаев развиваются опухоли средостения, достигая подчас гигантских размеров (рис. 6.5.1). Отсутствие специфической клинической картины и четких жалоб со стороны ребенка определяет позднюю диагностику: первичное обращение к врачу обычно происходит уже при значительных размерах опухоли. В большинстве случаев такие дети поступают в стационар с подозрением на пневмонию, и диагноз устанавливают при обзорной рентгенографии грудной клетки. Для более точной оценки распространенности опухоли, ее структуры, взаиморасположения внутренних органов выполняют КТ. Широко применяют УЗИ, во время которого может быть визуализирована опухоль (чаще фрагментарно), а также подробно оценены наличие и характер плеврального выпота. При необходимости оценки смещения внутренних органов дополнительно выполняют рентгеноконтрастные исследования, в частности контрастирование пищевода.
Примечательно, что при опухолях средостения ведущим рентгенологическим симптомом может являться наличие плеврального выпота, а собственно опухоль лишь немного выходит на контуры средостения, несколько расширяя и деформируя его. При УЗИ возможна визуализация как выпота в плевральных полостях, так и собственно опухоли, однако наиболее информативным методом является КТ, позволяющая точно оценить взаиморасположение органов средостения, опухоли, выпота, визуализировать и оценить легочную ткань (рис. 6.5.2).
ТЕСТОВЫЕ ВОПРОСЫ
1. Для диагностики объемных образований грудной полости у детей используют:
А - рентгенографию;
Б - КТ; В - УЗИ;
Г - все перечисленные методы.
2. У детей чаще развивается:
А - центральный рак легкого;
Б - периферический рак легкого;
В - опухоли средостения;
Г - все перечисленные варианты опухолей.
Правильные ответы: 1 - Г; 2 - В.
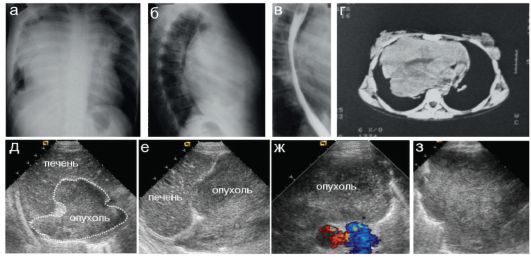
Рис. 6.5.1. Гигантская лимфосаркома переднего средостения у ребенка 13 лет. Первые жалобы (кашель, одышка) появились за 2 месяца до обраще- ния в стационар:
а, б - обзорная рентгенограмма в прямой и боковой проекциях. Огромных
размеров объемное образование переднего средостения;
в - при контрастировании пищевода определяется его оттеснение кзади;
г - на КТ четко видна локализация опухоли в переднем средостении;
д, е - полипозиционное сканирование в эпигастрии: определяется резкое
смещение и деформация печени огромной опухолью;
ж - поперечное сканирование парастернально: огромных размеров опухоль; з - сканирование по V межреберью справа: огромная опухоль, оттесняющая легкое
6.6. Медиастинит □
Сходная рентгенологическая картина в виде расширения тени средостения может быть и при медиастините. Сложности дифференциальной диагностики определяют необходимость как комплексного исполь-
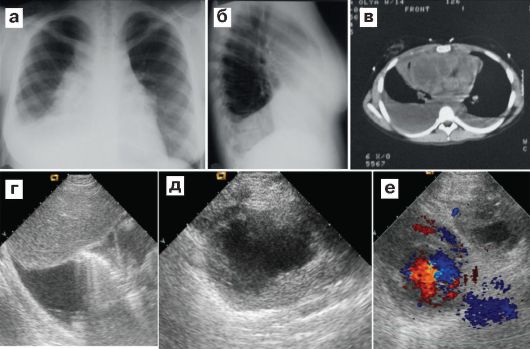
Рис. 6.5.2. Лимфосаркома переднего средостения у ребенка 12 лет. Жалобы на кашель в течение последних 2 недель, поступила с подозрением на пнев- монию:
а - прямая рентгенограмма: расширение средостения (контуры показаны пунктиром), выпот в плевральных полостях (больше - справа); б - правая боковая рентгенограмма: четко определяется выпот в плевраль- ной полости;
в - на КТ видна крупная опухоль, содержащая жидкостной компонент, выпот в плевральных полостях (больше - справа);
г - УЗИ: выпот в правой плевральной полости, легочная ткань воздушна; д - УЗИ: справа парастернально определяется объемное образование неправильной формы с жидкостным содержимым в центральной части; е - УЗИ: слева парастернально фрагмент опухоли прилежит непосредственно к перикарду
зования лучевых методов, так и совместной работы врачей различных специальностей (педиатров, детских хирургов, онкологов). Заболевание является крайне редким в детском возрасте, чаще наблюдается у детей раннего возраста, имеет неспецифические клинические проявления и всегда бывает сложным для диагностики (рис. 6.6.1). Наиболее результативным является сочетанное использование рентгенологического мето-
да и КТ как на этапах постановки диагноза, так и в ходе динамического контроля течения заболевания. Контролировать положение дренажа в переднем средостении можно и при УЗИ, но в оценке собственно течения медиастинита метод неинформативен.
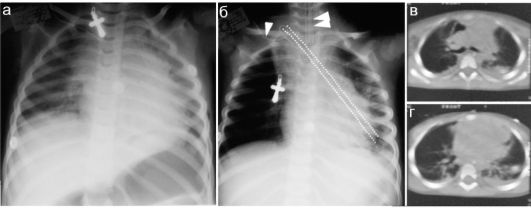
Рис. 6.6.1. Медиастинит у ребенка 2 лет:
а - рентгенограмма при поступлении: резкое расширение тени средостения, контуры его неровные, нечеткие;
б - на этапах лечения: пунктиром показан дренаж в переднем средостении, стрелкой - подключичный катетер, двойной стрелкой - интубационная трубка;
в, г - на КТ определяется затемнение и расширение переднего средостения
6.7. Заболевания органов грудной полости у новорожденных
Особенностями лучевой диагностики заболеваний органов грудной полости у новорожденных является высокая частота экстренных состояний, требующих неотложного проведения лучевых исследований «на месте»: т.е. большое число рентгеновских снимков выполняют на мобильной аппаратуре. В первую очередь это относится к недоношенным детям и новорожденным, находящимся в критическом состоянии. В последние годы стали шире использовать УЗИ. КТ применяется редко.
6.7.1. Нарушения пневматизации легочной ткани ■■■
Расправление легочной ткани у новорожденного происходит не мгновенно, этот процесс занимает несколько часов, по мнению неко- торых ученых, до нескольких недель. Правый главный бронх несколько шире и короче левого, процесс расправления правого легкого обычно происходит несколько быстрее, чем левого. Немного раньше расправляются передние отделы легочной ткани. Соответственно возможны и нарушения процесса пневматизации легочной ткани.
У детей периода новорожденности, преимущественно у недоношенных детей, относительно частой патологией легких являются ателектазы - фрагменты спавшейся легочной ткани. Рентгенологическая картина бывает типичной и заключается в визуализации безвоздушного участка легочной ткани, размеры которого зависят от объема пораженной паренхимы легкого. При крупных ателектазах (доля, легкое) всегда наблюдается смещение средостения в пораженную сторону. При тотальном ателектазе легкого тень средостения бывает резко смещена и может практически не дифференцироваться на фоне безвоздушной легочной ткани (рис. 6.7.1.1).
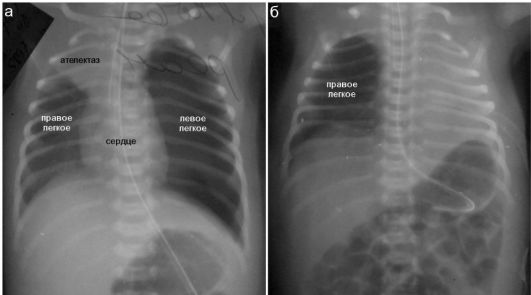
Рис. 6.7.1.1. Ателектазы легочной ткани у новорожденных:
а - ателектаз верхней доли справа. Средостение умеренно смещено вправо;
б - тотальный ателектаз левого легкого, тень средостения на его фоне не
дифференцируется
При отсутствии воздушности легкого и смещения средостения в пораженную сторону может возникнуть необходимость дифференцирования ателектаз легкого от его агенезии. Раньше дифференциальный диагноз был возможен только путем проведения контрастирования бронхолегочного дерева, в последние годы появилась возможность ответить на вопрос о наличии безвоздушной легочной ткани без использования инвазивных процедур - при УЗИ. Эхографически ателектазированный фрагмент легкого определяется как фрагмент безвоздушной легочной ткани, обычно без воздушной бронхограммы, с сохраненным сосудистым рисунком (рис. 6.7.1.2).
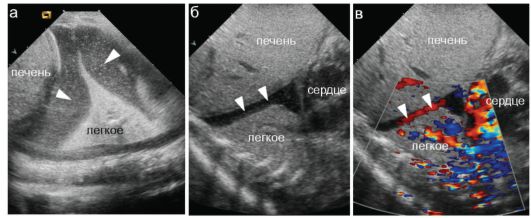
Рис. 6.7.1.2. Ателектаз легкого у новорожденного:
а - сканирование по IV межреберью: спавшаяся ткань легкого четко дифференцируется на фоне выпота (стрелки) в плевральной полости; б - другой ребенок: аналогичные изменения;
в - сосудистый рисунок в безвоздушном легком сохранен, в допплеровском режиме плевральный выпот (стрелки) окрашен из-за его движения при экскурсии грудной клетки
Гипо- и аплазия легкого является редкой патологией. Заболевание может протекать как с клиникой тяжелой дыхательной недостаточности, так и без четкой клинической симптоматики, и выявляться случайно при рентгенологическом обследовании. Определяются уменьшение легочного поля на стороне поражения и смещение средостения в сторону поражения. Для уточнения диагноза может быть выполнена бронхография, на которой определяется гипоплазированное бронхиальное дерево (рис. 6.7.1.3).

Рис. 6.7.1.3. Гипоплазия правого легкого:
а - на обзорной рентгенограмме определяется уменьшение размеров правого легкого, смещение средостения вправо;
б - при бронхографии определяется гипоплазированное бронхиальное дерево справа
У новорожденных достаточно часто встречаются менее выраженные нарушения пневматизации легочной ткани, когда крупных ателектазов не возникает, но имеются мелкие, неравномерно распределенные по легочным полям участки понижения воздушности паренхимы легких. Такие изменения возможны и как самостоятельные заболевания, и как «случайные находки» при рентгенологическом исследовании младенцев первых суток жизни с патологией органов брюшной полости и другими заболеваниями. Безусловно, такие участки гиповентиляции угрожаемы по развитию пневмонии, хотя в большинстве случаев такие изменения являются прогностически благоприятными и относительно быстро поддаются лечению (рис. 6.7.1.4).
Классическая рентгенологическая картина отека легких у новорожденных встречается нечасто и представлена участками понижения воздушности в средних отделах легочных полей по типу «крыльев бабочки». На УЗИ в таких случаях можно визуализировать понижение воздушности легочной ткани с сохраненным сосудистым рисунком (рис. 6.7.1.5).
Недоношенность и незрелость у младенцев проявляются целым комплексом нарушений функционального состояния различных органов и систем. Большую группу патологических изменений легких у этого кон- тингента больных объединяют названием «пневмопатии новорожденных».
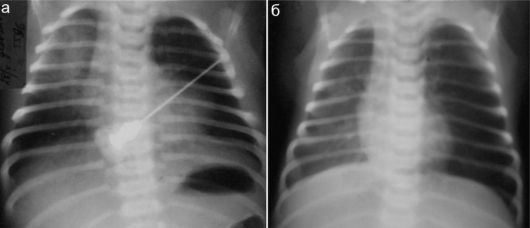
Рис. 6.7.1.4. Участки гиповентиляции легочной ткани: а - гиповентиляция верхней доли правого легкого;
б - понижение пневматизации всего правого легкого. Невыраженное смещение тени средостения вправо
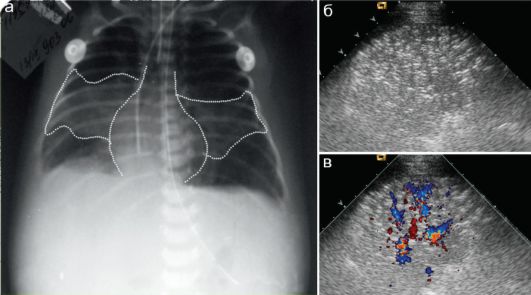
Рис. 6.7.1.5. Отек легких у новорожденного с острой почечной недостаточностью, анасаркой:
а - прямая рентгенограмма, пунктиром показана картина «крыльев бабочки»;
б, в - УЗИ - участок понижения воздушности легочной ткани с сохраненным сосудистым рисунком
Диагностика пневмопатий рентгенологическая. Определяют различной степени выраженности неравномерное снижение пневматизации легочной ткани, иногда тень средостения может быть дифференцирована с трудом. Длительное течение заболевания, продолженная (недели, месяцы) искусственная вентиляция легких приводят к развитию бронхолегочной дисплазии, когда определяется практически тотальное снижение воздушности легочных полей. В тяжелых случаях структура легочной ткани может приобретать «ячеистый» характер, тень средостения практически не дифференцируется (рис. 6.7.1.6).
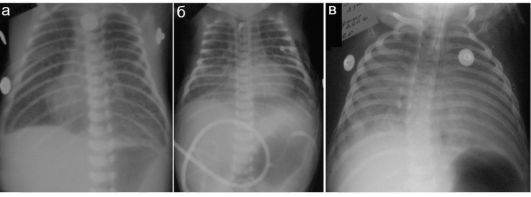
Рис. 6.7.1.6. Пневмопатии и бронхолегочная дисплазия у младенцев: а, б - дети первого месяца жизни с пневмопатиями, оперированы по поводу пороков развития желудочно-кишечного тракта, в обоих случаях - продленная искусственная вентиляция легких;
в - ребенок 3 месяцев жизни с бронхолегочной дисплазией, перенес несколько операций, длительная искусственная вентиляция легких.
ТЕСТОВЫЕ ВОПРОСЫ
1. При одностороннем ателектазе легкого у новорожденного рентгенологически определяется:
А - смещение средостения в пораженную сторону;
Б - отсутствие воздушной легочной ткани на стороне поражения;
В - сохранение воздушности контралатерального легкого;
Г - совокупность всех перечисленных изменений.
2. При ателектазе доли легкого рентгенологически: А - средостение смещено в сторону поражения;
Б - средостение смещено в сторону здорового легкого; В - средостение не смещено;
Г - возможен любой из перечисленных вариантов.
3. Ателектаз легкого или доли на УЗИ:
А - имеет вид кистозного включения в проекции зоны поражения; Б - выглядит как участок ткани средней эхогенности с сохраненным сосудистым рисунком;
В - не может быть дифференцирован эхографически; Г - возможен любой из перечисленных вариантов.
Правильные ответы: 1 - Г; 2 - А; 3 - Б.
6.7.2. Пневмоторакс ■■■
У новорожденных развитие напряженного пневмоторакса является относительно частым осложнением течения тяжелых пневмопатий, особенно при проведении искусственной вентиляции легких у недоно- шенных детей. Рентгенологическая диагностика этого состояния основана на следующем комплексе симптомов:
- наличие воздуха в плевральной полости;
- визуализация компримированного легкого;
- смещение средостения в сторону, противоположную поражению.
Именно смещение средостения в сторону, противоположную стороне поражения, является рентгенологическим критерием синдрома внутригрудного напряжения.
При значительном внутригрудном напряжении возможно образование медиастинальной грыжи за счет резкого оттеснения тени средостения воздухом. Одновременно определяются уплощение купола диафрагмы и расширение межреберных промежутков на стороне поражения (рис. 6.7.2.1).
Лечение пневмоторакса проводят как пункционным методом, так и различными вариантами дренирования. При неадекватном дренировании может возникать подкожная эмфизема за счет прохождения воздуха из плевральной полости по дренажу в подкожную клетчатку. После выполнения плевральной пункции и эвакуации воздуха или после постановки плеврального дренажа состояние легкого и положение дренажа контролируют рентгенологически. При адекватном дренировании воздух в плевральной полости отсутствует, легочная ткань воздушна, легкое расправлено (рис. 6.7.2.2).
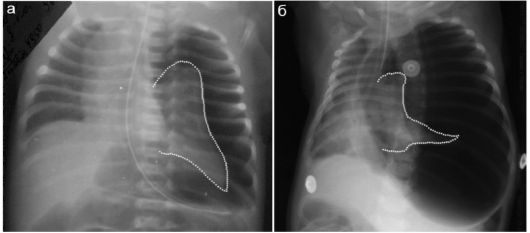
Рис. 6.7.2.1. Напряженный пневмоторакс:
а - напряженный пневмоторакс слева: слева определяется компримированное легкое (пунктир), к периферии от которого в плевральной полости содержится воздух. Купол диафрагмы слева уплощен. Средостение смещено слева направо; б - напряженный пневмоторакс слева: резко компримировано левое легкое (пунктир), огромное количество воздуха в плевральной полости слева с формированием медиастинальной грыжи. Резкое смещение средостения слева направо, правое легкое компримировано. Резкое оттеснение книзу левого купола диафрагмы, расширение межреберных промежутков слева
ТЕСТОВЫЕ ВОПРОСЫ
1. Напряженный пневмоторакс рентгенологически представлен:
А - наличием воздуха в плевральной полости на стороне поражения; Б - наличием компримированного легкого на стороне поражения; В - смещением средостения в здоровую сторону; Г - совокупностью перечисленных признаков.
2. При напряженном пневмотораксе рентгенологически межреберные промежутки на стороне поражения:
А - расширены;
Б - сужены;
В - не изменены;
Г - возможен любой из перечисленных вариантов.
3. При напряженном пневмотораксе рентгенологически купол диафрагмы на стороне поражения:
А - смещен вверх; Б - смещен вниз; В - не смещен;
Г - возможен любой из перечисленных вариантов.
4. Рентгенологическим критерием синдрома внутригрудного напряжения является:
А - наличие свободного газа в плевральной полости; Б - наличие жидкости в плевральной полости; В - смещение средостения в сторону поражения;
Г - смещение средостения в сторону, противоположную стороне поражения.
5. При дренировании плевральной полости у новорожденного с пневмотораксом рентгеновское исследование помогает определить:
А - расположение дренажа;
Б - наличие или отсутствие воздуха в плевральной полости и компрессии легкого;
В - осложнения в виде, например, подкожной эмфиземы и пр.; Г - все перечисленное.
Правильные ответы: 1 - Г; 2 - А; 3 - Б; 4 - Г; 5- Г.

Рис. 6.7.2.2. Дренирование плевральной полости:
а - несмотря на наличие дренажа в плевральной полости (дренаж обведен), легкое остается компримированным (пунктир), определяется значительных размеров подкожная эмфизема (стрелки), в правом легком ткани формируется булла;
б - эффективное дренирование правой плевральной полости (дренаж обведен): легкое расправлено
6.7.3. Диафрагмальная грыжа ■■■
Диафрагмальная грыжа новорожденных клинически проявляется в первую очередь дыхательной недостаточностью. В клинической прак-
тике детского возраста заболевания диафрагмы представлены почти исключительно диафрагмальными грыжами различной локализации и размеров. Диафрагмальные грыжи делятся на истинные и ложные. Истинными называют грыжи, имеющие грыжевой мешок, который является истонченным фрагментом диафрагмы. Ложными называют грыжи, не имеющие грыжевого мешка, т. е. через имеющийся дефект диафрагмы органы брюшной полости перемещаются в грудную полость. Дефекты диафрагмы возникают не произвольно, а в так называемых слабых местах - на стыке мышечных порций (вертебральных, реберных, грудинных), берущих начало от соответствующих анатомических образований. Чаще всего ложные диафрагмальные грыжи у новорожденных локализуются слева, а дефектом является щель Бохдалека - промежуток между реберной и поясничной частями диафрагмы (рис. 6.7.3.1).
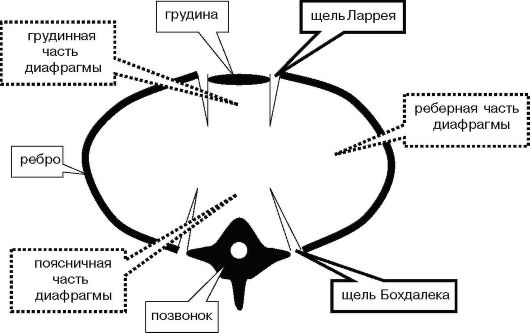
Рис. 6.7.3.1. Схема строения диафрагмы
В грудную клетку перемещаются обычно петли кишечника и селезенка, которые вызывают резкое смещение средостения в здоровую сторону с компрессией здорового легкого и резко выраженный синдром внутригрудного напряжения (рис. 6.7.3.2). Легкое на стороне поражения обычно бывает гипоплазированным. Дефект в диафрагме может иметь различные размеры, возможна даже аплазия купола диафрагмы, но это выясняется только на операции.
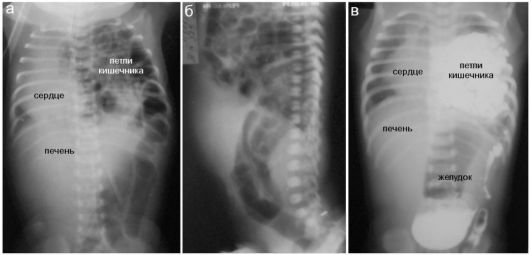
Рис. 6.7.3.2. Ложная левосторонняя диафрагмальная грыжа у новорожденных:
а, б - рентгенограммы: прямая и боковая. Определяется смещение петель кишечника в левую половину грудной клетки, резкое смещение средостения слева направо. Минимальные размеры воздушной легочной ткани справа; в - рентгеноконтрастное исследование желудочно-кишечного тракта у младенца с диафрагмальной грыжей: в брюшной полости контрастирован только желудок, петли кишечника находятся в левой половине грудной клетки
В комплекс обследования младенцев с диафрагмальными грыжами в обязательном порядке входит УЗИ, при котором можно оценить содержимое грыжи, в частности четко видна не дифференцируемая при рентгенологическом исследовании селезенка (рис. 6.7.3.3). В обязательном порядке осматриваются также органы брюшной полости, забрюшинного пространства, сердце. Последнее обстоятельство имеет принципиальное значение: у младенцев с диафрагмальной грыжей часто встречаются сочетанные аномалии сердца.
После оперативной коррекции (лапаротомия, пластика диафрагмы) в ранние сроки часто происходит скопление некоторого количества выпота в плевральной полости слева. Это более четко дифференциру- ется на УЗИ, поскольку рентгенологически дифференцировать плевральный выпот на фоне гипоплазии левого легкого бывает сложно. Одновременно эхографически проще оценить наличие или отсутствие ателектаза гипоплазированного левого легкого (рис. 6.7.3.4). В сроки 2-3 мес после операции даже при благоприятном течении послеоперационного периода рентгенологически часто сохраняется значительная асимметрия легочных полей и смещение средостения влево.

Рис. 6.7.3.3. Ложная левосторонняя диафрагмальная грыжа у новорожденного:
а - рентгенограмма;
б, в - поперечное сканирование по межреберьям;
г - продольное сканирование. Стрелками показаны акустические тени от ребер
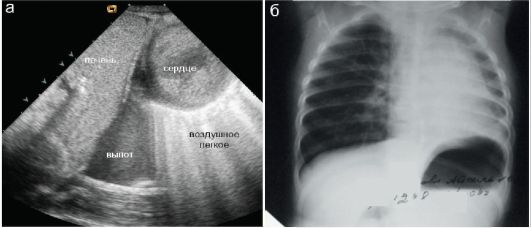
Рис. 6.7.3.4. Состояние после операции по поводу левосторонней ложной диафрагмальной грыжи у новорожденных:
а - ребенок 6 суток жизни, 4 сутки после операции. В левой плевральной полости умеренное количество выпота, левое легкое воздушно; б - ребенок 2 месяцев, 7 недель после операции. Сохраняется значительное смещение средостения влево и асимметрия легочных полей
Истинные диафрагмальные грыжи встречаются реже и зачастую представляют значительные диагностические трудности. В зависимости от локализации содержимым грыжи являются различные органы. Так, при локализации грыжи в передних отделах диафрагмы (грыжа Ларрея) справа ее содержимым будет фрагмент печени. Клинически столь тяжелой дыхательной недостаточности, как это бывает при ложных диа- фрагмальных грыжах, обычно не наблюдается, а рентгенологическая картина может быть совсем не столь демонстративной: смещенный в грудную полость фрагмент паренхиматозного органа на рентгенограмме выглядит как тень, однозначно расценить которую не всегда просто (рис. 6.7.3.5). Кишечные петли перемещаются в грудную полость при правосторонних грыжах очень редко.
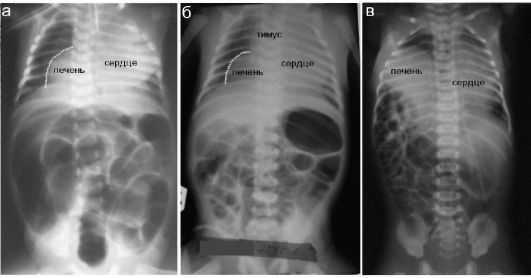
Рис. 6.7.3.5. Рентгенологические варианты истинных правосторонних диафрагмальных грыж
Для уточнения характера грыжевого содержимого показано проведение УЗИ. В подавляющем большинстве случаев в грыжевом мешке находится фрагмент печени, который может по переднеправому контуру сердца соприкасаться с нижним отделом вилочковой железы
(рис. 6.7.3.6).
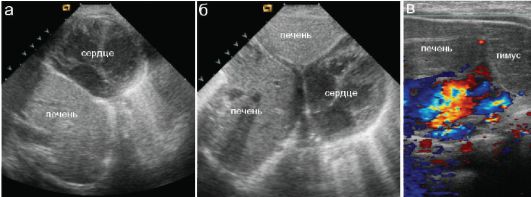
Рис. 6.7.3.6. УЗИ при правосторонней истиной диафрагмальной грыже. Печень на значительном протяжении прилежит к сердцу (а), имеет атипичное, дольчатое строение (б), соприкасается с нижним фрагментом вилочковой железы (в)
ТЕСТОВЫЕ ВОПРОСЫ
1. Рентгенологически при ложной левосторонней диафрагмальной грыже средостение:
А - смещено вправо; Б - смещено влево; В - не смещено;
Г - возможен любой из перечисленных вариантов.
2. Рентгенологически при левосторонней ложной диафрагмальной грыже у младенца определяется:
А - смещение средостения вправо; Б - отсутствие визуализации легочной ткани слева; В - наличие кишечных петель в левом гемитораксе; Г - сочетание всех перечисленных проявлений.
3. При ложной левосторонней диафрагмальной грыже на УЗИ можно определить:
А - наличие кишечных петель, желудка и селезенки в левом гемитораксе; Б - наличие или отсутствие легкого слева; В - наличие или отсутствие пороков сердца; Г - все перечисленные изменения.
4. Смещение селезенки в левый гемиторакс при ложной левосторонней диафрагмальной грыже определяется:
А - рентгенологически;
Б - на УЗИ;
В - пальпаторно;
Г - определить невозможно.
5. В диагностически сложных случаях у новорожденных с диафрагмальной
грыжей применяют:
А - рентгеноконтрастное исследование пищеварительного тракта;
Б - бронхографию;
В - ангиопульмонографию;
Г - спленопортографию.
6. Для диагностики истинной диафрагмальной грыжи целесообразно использовать:
А - рентгенологический метод; Б - УЗИ;
В - сочетание рентгенологического и ультразвукового исследований; Г - радиоизотопное исследование.
Правильные ответы: 1 - А; 2 - Г; 3 - Г; 4 - Б; 5 - А; 6 - В.