Поликлиническая терапия. - Сторожаков Г.И., Чукаева И.И., Александров А.А. - 2009.- 704 с.
|
|
|
|
ГЛАВА IV БОЛЕЗНИ ОРГАНОВ ПИЩЕВАРЕНИЯ
4.1. ФУНКЦИОНАЛЬНАЯ ДИСПЕПСИЯ
«Иной раз хочется подойти к незнакомому человеку и спросить: ну как, братишка, живешь?Доволен ли ты своей жизнью? Былоли в твоей жизни счастье?Ну-ка, окинь взглядом все прожитое. С тех пор как открылся у меня катар желудка, я у многих об этом спрашиваю...»
М. Зощенко, «Счастье»
Синдром диспепсии - ощущение боли или дискомфорта (тяжесть, переполнение, раннее насыщение), локализованное в подложечной области по средней линии.
Распространенность
Диспепсические расстройства относятся к числу наиболее распространенных жалоб гастроэнтерологических больных и служат причиной 4-5% всех обращений к врачам общей практики. Но к врачу обращается лишь каждый 4-й или 5-й больной с синдромом диспепсии.
Классификация
Различают органическую диспепсию (33-40%) и функциональную диспепсию (ФД), составляющую до 60-67% всех случаев.
Для характеристики функциональных заболеваний ЖКТ в 1999 г. в Риме была разработана классификация функциональных заболеваний, в которой представлены критерии диагностики Функциональной диспепсии и выделены ее варианты.
По Римским критериям II ФД относится к группе В - «Функциональные гастродуоденальные нарушения».
Варианты функциональной диспепсии:
1. Язвенноподобный вариант диспепсии
Ведущим симптомом является боль в центральной части верхней половины живота.
2. Дискинетический вариант диспепсии
Ведущим симптомом является дискомфорт (неприятная или причиняющая беспокойство неболевая чувствительность) в центральной части верхней половины живота. Дискомфорт может быть ассоциирован с чувством переполнения в верхней половине живота, ранней насыщаемостью, вздутием или тошнотой.
3. Неспецифический вариант, когда нет четких критериев для включения в одну из групп.
Выделение вариантов ФД помогает при выборе медикаментозного лечения.
Патогенез ФД изучен недостаточно.
1. Доказанным патогенетическим фактором в развитии ФД считают нарушения моторики желудка и двенадцатиперстной кишки. Существует корреляция между некоторыми видами нарушений двигательной функции желудка и 12-перстной кишки и клиническими проявлениями (табл. 44).
2. У больных с ФД может наблюдаться висцеральная гиперчувствительность (повышенная чувствительность рецепторного аппарата стенки желудка к растяжению), которая проявляется чувством переполнения, болями в эпигастральной области. Нередко выраженность болей у больных с ФД превосходит интенсивность болей у больных язвенной болезнью.
Таблица 44. Корреляция между нарушениями двигательной функции желудка и двенадцатиперстной кишки и клиническими проявлениями
Вид нарушения моторики | Симптомы |
Нарушение аккомодации (после приема пищи проксимальный! отдел желудка должен расслабляться) | Чувство раннего насыпцения |
Гастропарез (ослабление моторики антрального отдела и последующее расширение антрального отдела) | Чувство переполнения после еды, тошнота и рвота |
Нарушения ритма перистальтики желудка | Тахигастрия, брадигастрия, смешанная дисритмия |
Нарушения антродуоденальной координации | Нет |
3. У части больных ФД наблюдается гиперсекреция соляной кислоты с клиническими проявлениями язвенноподобного варианта ФД.
4. Курение повышает риск развития ФД более чем в 2 раза.
5. Хотя Helicobacter pylori не признан этиологическим фактором ФД, эрадикация Н. pylori приводит к исчезновению симптомов у некоторых больных.
6. Нервно-психические стрессы могут вызвать симптомы ФД. У больных с ФД выявлены более высокий уровень тревожности, депрессии, невротические и ипохондрические реакции. Качество жизни больных с ФД снижено.
Запомните! Отсутствует какая-либо связь между изменениями в слизистой оболочке желудка и наличием у пациента диспепсических жалоб.
Клиника
В табл. 45 дан перечень симптомов, встречающихся при синдроме диспепсии, и дано их определение.
Таблица 45. Спектр диспепсических симптомов и их рекомендуемые определения (по N.J. Talley et al., 1999)
Симптом | Определение |
Боль в подложечной области по срединной линии | Боль относится к субъективным неприятным ощущениям; некоторые больные могут чувствовать «повреждение тканей». Пациентов могут беспокоить другие симптомы, но они не определяют их как боль. При расспросе больного необходимо различать боль и дискомфорт |
Дискомфорт в подложечной области по срединной линии | Неприятное субъективное ощущение, которое больной не интерпретирует как боль и которое при полной оценке может включать какой-либо из нижеперечисленных симптомов |
Раннее насыщение | Ощущение переполнения желудка сразу после начала еды независимо от количества принятой пищи, в результате которого прием пищи не может быть завершен |
Чувство переполнения | Неприятное ощущение задержки пищи в желудке, которое может быть связано или не связано с приемом пищи |
Вздутие в эпигастральной области | Чувство распирания в подложечной области, которое необходимо отличать от видимого вздутия живота |
Тошнота | Ощущение дурноты или приближающейся рвоты |
Пациенты могут предъявлять жалобы на неустойчивое настроение, нарушения сна, связь симптомов с психоэмоциональной нагрузкой.
При осмотре состояние удовлетворительное, нет признаков истощения, витаминной недостаточности, кожные покровы и видимые слизистые обычной окраски.
При пальпации может наблюдаться болезненность у мечевидного отростка.
Диагностика
Критерии диагностики ФД
1. Наличие болей или дискомфорта в центральной части верхней половины живота не менее 12 нед на протяжении 12 мес.
2. Нет доказательств органического заболевания, которые объясняли бы имеющиеся симптомы.
3. Нет связи диспепсии с дефекацией или с изменением частоты стула или его формы (то есть исключен синдром раздраженного кишечника). Важно при опросе и осмотре больного целенаправленно выявлять
«симптомы тревоги», позволяющие усомниться в функциональном характере заболевания:
- дисфагия;
- рвота с кровью;
- мелена;
- лихорадка;
- немотивированное похудание;
- анемия;
- лейкоцитоз;
- повышение СОЭ и др.
При наличии симптомов тревоги проводится:
- анализ кала на скрытую кровь;
- УЗИ органов брюшной полости;
- суточное мониторирование внутрипищеводного рН;
- рентгенологическое исследование пищевода и желудка.
Дополнительные методы обследования:
- ЭГДС при неэффективности эмпирической терапии;
- диагностика HP при неэффективности эмпирической терапии.
Запомните! Диагноз функциональной диспепсии - диагноз исключения.
Примеры формулировки диагноза:
1. Функциональная диспепсия, язвенноподобный вариант.
2. Функциональная диспепсия, дискинетический вариант.
Дифференциальная диагностика
Возможные причины диспепсии (J.E. Richter, 1991)
1. Органические гастроэнтерологические заболевания:
- язвенная болезнь желудка или двенадцатиперстной кишки;
- ГЭРБ;
- заболевания билиарного тракта;
- панкреатит;
- карцинома желудка, поджелудочной железы, толстой кишки;
- инфильтративное поражение желудка;
- заболевания, протекающие с синдромом мальабсорбции;
- заболевания сосудов.
2. Лекарственные средства:
- НПВП (включая специфические ингибиторы циклооксигеназы);
- антибиотики;
- теофиллин;
- препараты наперстянки;
- препараты калия, железа.
3. Алкоголь.
4. Разные причины:
- эндокринные заболевания (сахарный диабет, гиперили гипофункция щитовидной железы, гиперпаратиреоидный синдром);
- электролитные нарушения;
- ИБС;
- заболевания соединительной ткани;
- заболевания печени.
Лечение
Общие мероприятия:
- объяснить пациенту функциональное происхождение симптомов;
- для снятия напряжения (нередко страдают канцерофобией) необходимо обсуждение результатов обследования (показать отсутствие данных за органическую патологию);
- объяснить пациенту важность отказа от вредных привычек (курения, злоупотребления кофе), соблюдения режима питания.
При лечении могут использоваться «Основной вариант стандартной диеты», при выраженном синдроме диспепсии - «Вариант диеты с механическим и химическим щажением».
Диета характеризуется физиологическим содержанием белков, жиров и углеводов, обогащена витаминами, минеральными веществами, умеренно ограничены химические и механические раздражители слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта.
Режим питания дробный, 5-6 раз в день, порции небольшие. При ограниченном объеме рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи. По мере улучшения самочувствия количество прием пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение. Блюда готовятся в отварном виде или на пару, запеченные. Каши, супы - протертые, мясо - в виде котлет, фрикаделей, кнелей.
Исключаются жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день.
Рекомендуемая температура пищи - от 15 °С до 60-65 °С. Свободная жидкость - 1,5-2 л в сутки.
При улучшении самочувствия, исчезновении симптомов рекомендуется «Основной вариант диеты», в котором рацион расширяется, блюда не протираются (мясо дается куском, каши - рассыпчатые), фрукты и овощи даются в свежем виде.
Лекарственная терапия зависит от варианта ФД. При язвенноподобном варианте назначают:
- антисекреторные препараты (антагонисты Н2-рецепторов гистамина, ингибиторы протонной помпы);
- антациды;
- при выявлении хеликобактерной инфекции рекомендуется антихеликобактерная терапия (схема лечения: 2 раза в день амоксициллин 1 г + кларитромицин 0,5 г + ингибитор протонной помпы, например
париет 20 мг и/или де-нол 240 мг в течение 7 дней). Согласно Маастрихтскому консенсусу II, функциональная диспепсия является показанием к проведению антихеликобактерной терапии. При дискинетическом варианте:
- прокинетики (домперидон по 10 мг 3 раза в день за 15 мин до еды в течение 3-4 нед).
Новые направления в лечении ФД:
- агонисты к-рецепторов;
- антагонисты 5-НТ3-рецепторов (ондансетрон);
- агонисты 5-НТ4-рецепторов (тегасерод);
- антагонисты рецепторов холецистокинина А (локсиглумид);
- агонисты гонадотропного гормона (леупролид);
- трициклические антидепрессанты и селективные ингибиторы обратного захвата серотонина.
Психотерапия проводится по показаниям.
Ведение больных с ФД
Пациентам моложе 45 лет при отсутствии «симптомов тревоги» можно назначить эмпирическую терапию без проведения фиброэзофагогастродуоденоскопии (ФЭГДС) в зависимости от варианта диспепсии (антисекреторные препараты, антациды, прокинетики), при выявлении хеликобактерной инфекции - антихеликобактерную терапию с последующим контролем эрадикации.
При неэффективности эмпирической терапии, наличии симптомов тревоги больного направляют на ФЭГДС.
Пациентам старше 45 лет, а также при наличии «симптомов тревоги», отягощенного анамнеза необходимо провести ФЭГДС. При отсутствии органических заболеваний проводится лечение в зависимости от варианта диспепсии.
Течение и прогноз
Прогноз для жизни благоприятный. При функциональной диспепсии в ряде случаев наблюдается снижение качестве жизни, однако при соблюдении рекомендаций по лечению, изменению образа жизни возможно устранение симптомов и повышение качества жизни.
4.2. ХРОНИЧЕСКИЙ ГАСТРИТ
Каким заболеванием страдает большинство населения? Какой диагноз чаще всего ставят в поликлиниках?Вы не ошибетесь, если скажете, что это хронический гастрит. Дискомфорт и боли в желудке, тошнота, отрыжка - и поставлен диагноз «Гастрит». Но достаточно ли этого для постановки диагноза?
Хронический гастрит - хроническое воспаление слизистой оболочки желудка, проявляющееся ее клеточной инфильтрацией, нарушением физиологической регенерации и вследствие этого атрофией железистого эпителия, кишечной метаплазией, расстройством секреторной, моторной и нередко инкреторной функции желудка.
Распространенность
Частота хронического гастрита в развитых странах - 15-30%, по некоторым данным - более 50%.
Классификация по МКБ-10: K29 Гастрит и дуоденит K29.2 Алкогольный гастрит K29.3 Хронический поверхностный гастрит K29.4 Хронический атрофический гастрит K29.5 Хронический гастрит неуточненный K29.6 Другие гастриты K29.7 Гастрит неуточненный
Этиология и патогенез
В мировой практике используется модифицированная классификация Сиднейской системы (1996). Согласно этой классификации, хронические гастриты делятся на неатрофические, атрофические и особые формы (имеются отличия от использующейся в нашей стране МКБ-10). Атрофические гастриты делятся на аутоиммунные и мультифокальные (табл. 46).
Согласно Сиднейской системе, морфологические изменения оцениваются полуколичественно (по визуально-аналоговой шкале): слабые, умеренные, выраженные.
Таблица 46. Модифицированная классификация (Сиднейская система)
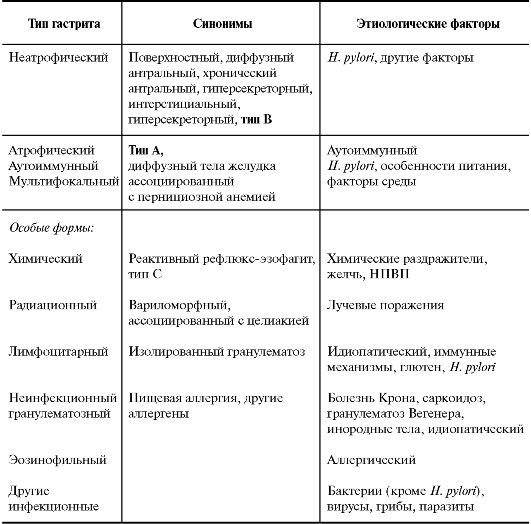 Полуколичественно оцениваются:
Полуколичественно оцениваются:
1. Обсеменение H. pylory (по числу микробных тел в поле зрения (объектив увеличением в 40 крат): слабая (+) - до 20 микроорганизмов в поле зрения, умеренная (++) - от 20 до 50, выраженная (+++) - свыше 50, микроорганизмы образуют скопления).
2. Инфильтрация слизистой оболочки лейкоцитами (это основной показатель активности хронического гастрита, чувствительный показатель наличия H. pylory и эффективности эрадикационной терапии). Нейтрофилы могут инфильтрировать собственную пластинку, эпителий, заполнять просветы желез.
Выделяют 3 степени активности: слабая - умеренная лейкоцитарная инфильтрация собственной пластинки; умеренная - более выраженная и захватывает помимо собственной пластинки поверхностно-ямочный эпителий, нередко с лейкопедезом немногочисленных нейтрофилов в просвет желудка; высокая - наряду с выраженной инфильтрацией наблюдаются и внутриямочные абсцессы.
3. Хроническое воспаление (наличие 1-2 плазмоцитов в поле зрения уже свидетельствует о хроническом воспалении).
4. Атрофия.
5. Кишечная метаплазия (также должна оцениваться и качественно, то есть нужно указать тип метаплазии - тонкокишечная, толстокишечная). Гастрит типа А (аутоиммунный) встречается редко. Обычно в процесс вовлечены дно и тело желудка, в антральном отделе изменения незначительны. Часто встречается у больных В12-дефицитной анемией.
При этом заболевании в 9% случаев обнаруживаются антитела к париетальным клеткам и к Н+-К+-АТФазе, в 60% случаев - антитела к фактору Кастла, в 50% случаев - антитиреоидные антитела.
При аутоиммунном гастрите разрушаются железы желудка, содержащие обкладочные клетки, и в результате снижается секреция соляной кислоты. Так как обкладочные клетки секретируют и внутренний фактор Кастла, то нарушается всасывание цианокобаламина (витамина В12), развивается мегалобластная анемия.
При выраженной атрофии фундальных желез клинически наблюдаются гиперплазия G-клеток, гипергастринемия в ответ на ахилию.
У лиц с аутоиммунным гастритом в 3-10 раз выше риск возникновения рака желудка, чем в популяции.
Гастрит типа В (антральный) - наиболее распространенная форма хронического гастрита вызывается H. pylori.
В России около 80% взрослого населения инфицированы H. pylori.
Заражение H. pylori происходит чаще всего в детском возрасте, и без лечения персистенция микроорганизма становится пожизненной.
Исходы инфекции H. pylori различны:
- бессимптомное течение гастрита;
- развитие язвенной болезни;
- развитие рака желудка.
Исход инфекции H. pylori зависит от:
- вирулентных свойств H. pylori;
- генетических особенностей макроорганизма.
Несомненна связь H. pylori с редкой формой злокачественной опухоли желудка - лимфомой, исходящей из лимфоидной ткани, ассоциированной со слизистыми оболочками (лимфомы).
H. pylori считают независимым фактором риска рака желудка.
Морфологическая картина неатрофического гастрита. В биоптате слизистой оболочки желудка выявляют плотный хронический воспалительный инфильтрат в собственной пластинке слизистой и проникновение нейтрофилов в эпителий.
Хроническая инфекция, вызванная H. pylori, приводит к атрофическому гастриту и метаплазии желудочного эпителия. При тяжелой атрофии H. pylori становится мало, или они не выявляются.
Гистологические изменения исчезают после антибактериальной терапии.
У молодых больных поражается антральный отдел, а через 15-20 лет изменения распространяются на весь желудок.
При длительном инфицировании H. pylori слизистой оболочки желудка распространение патологического процесса идет из антрального отдела в тело желудка.
Гастрит типа С обусловлен химическим повреждением. Одним из проявлений является рефлюкс-гастрит, развивающийся у больных с резецированным желудком и связанный с воздействием кишечного сока, желчи на слизистую оболочку желудка при рефлюксе.
Лимфоцитарный гастрит характеризуется выраженной лимфоцитарной инфильтрацией эпителия желудка (Т-лимфоцитами), собственная пластинка слизистой инфильтрирована плазматическим клетками. Иногда сочетается с целиакией.
Эозинофильный гастрит характеризуется выраженной инфильтрацией стенки желудка эозинофилами, обычно в сочетании с эозинофилией. Чаще поражается антральный отдел. У большинства эффективны глюкокортикоиды.
Гранулематозный гастрит может быть проявлением системных заболеваний. При болезни Крона наблюдается изъязвление слизистой, гранулемы, рубцовые стриктуры. Обычно при этом имеется поражение тонкой кишки. Иногда причиной бывают инфекции: гистоплазмоз, сифилис, туберкулез.
Клиника
Хронический гастрит длительное время может не проявляться клинически.
Жалобы, с которыми больной обращается к врачу, относятся к синдрому диспепсии: чувство тяжести, полноты в подложечной области, чувство раннего насыщения, тупая боль в подложечной области без иррадиации, снижение аппетита, неприятный привкус во рту, тошнота, воздушная отрыжка, неустойчивый стул.
Отсутствует связь между выраженностью симптомов диспепсии и характером морфологических изменений в слизистой оболочке желудка.
При осмотре возможно локальное напряжение брюшной стенки и болезненность при пальпации в пилородуоденальной зоне при антральном гастрите, диффузное напряжение брюшной стенки и умеренная болезненность в эпигастральной области при фундальном и пангастрите.
Диагностика
Тщательный опрос больного, выявление «симптомов тревоги», анализ данных истории болезни, наследственности, осмотр больного. «Гастрит» - наиболее часто выставляемый диагноз. Как правило, основанием для этого служит наличие диспепсических симптомов. Но это заблуждение!
Диагноз «гастрит» - диагноз морфологический. В соответствии с требованиями Сиднейской системы, для того чтобы правильно интерпретировать состояние слизистой оболочки желудка, необходимо минимум 5 биоптатов: 2 - из антрального отдела на расстоянии 2-3 см от привратника по большой и малой кривизне, 2 - из тела желудка на расстоянии 8 см от кардии по большой и малой кривизне, 1 - из угла желудка.
«Золотым стандартом» диагностики H. pylori считается морфологический метод.
Обязательные лабораторные исследования:
- общий анализ крови;
- анализ кала на скрытую кровь;
- гистологическое исследование биоптата;
- цитологическое исследование биоптата;
- 2 теста на H. pylori;
- общий белок и белковые фракции;
- общий анализ мочи.
Обязательные инструментальные исследования:
- эзофагогастродуоденоскопия с прицельной биопсией и щеточным цитологическим исследованием;
- УЗИ печени, желчных путей и поджелудочной железы. Дополнительные исследования и консультации специалистов по показаниям (зависят от проявлений основного и сопутствующих заболеваний).
Формулировка диагноза
1. По типу хронического гастрита (согласно модифицированной Сиднейской системе, 1996 г.):
- неатрофический (антральный);
- атрофический (тела желудка);
- особые формы: химический, радиационный, лимфоцитарный, неинфекционный гранулематозный, эозинофильный, другие инфекционные.
2. По этиологии (согласно модифицированной Сиднейской системе, 1996 г.):
- хеликобактерный;
- аутоиммунный;
- аллергический;
- лекарственный;
- химический;
- лучевой;
- инфекционный и др.
3. По локализации:
- фундальный;
- антральный;
- пангастрит.
4. По морфологической картине.
4.1. По наличию атрофии:
- неатрофический;
- атрофический (атрофия слабая, умеренная, выраженная).
4.2. По степени выраженности хронического воспаления:
- слабое;
- умеренное;
- выраженное.
4.3. По степени активности (инфильтрация нейтрофилами):
- слабая;
- умеренная;
- выраженная.
4.4. По выраженности кишечной метаплазии: слабая, умеренная, выраженная; также кишечная метаплазия должна оцениваться и качественно, то есть нужно указать тип метаплазии - тонкокишечная, толстокишечная.
4.5. По степени обсемененности H. pylori: слабая, умеренная, выраженная.
5. По состоянию секреторной функции желудка:
- с повышенной секреторной функцией;
- с нормальной секреторной функцией;
- с секреторной недостаточностью.
Примеры формулировки диагноза:
1. Хронический очаговый атрофический гастрит антрального отдела низкой активности со сниженной секреторной функцией.
2. Хронический атрофический гастрит антрального отдела желудка высокой активности с явлениями очаговой кишечной метаплазии эпителия, ассоциированный с H. pylori (++), с наличием эрозий в антральном отделе и теле желудка. Хронический дуоденит умеренной активности с наличием эрозий в луковице двенадцатиперстной кишки. Дуоденогастральный рефлюкс.
3. Хронический неатрофический гастрит, ассоциированный с H. pylori (+++), высокой степени активности.
4. Хронический аутоиммунный пангастрит с преобладанием тяжелой атрофии в фундальном отделе с секреторной недостаточностью.
Дифференциальная диагностика
Заболевание дифференцируется со следующей патологией:
- язвенная болезнь желудка и двенадцатиперстной кишки;
- опухоли желудка;
- редкие формы гастритов;
- функциональная диспепсия.
Течение и прогноз
Течение заболевания хроническое, зависит от типа гастрита. У больных с хеликобактер-ассоциированным гастритом в 20-25% случаев развивается язвенная болезнь двенадцатиперстной кишки, язвенная болезнь желудка с локализацией язвы в дистальном отделе желудка, в 3% случаев - рак желудка.
При эффективной эрадикации, особенно на ранних стадиях гастрита, прогноз благоприятный. У больных с аутоиммунным гастритом развивается В12-дефицитная анемия, но опухоли желудка развиваются крайне редко.
Лечение
Цель лечения - достижение полной ремиссии, то есть устранение клинических проявлений, эндоскопических и гистологических признаков активности воспаления и инфекционного агента.
Общие мероприятия:
- изменение образа жизни;
- регулярное сбалансированное питание;
- устранение вредных привычек (табакокурение, алкоголь);
- устранение воздействия вредных профессиональных факторов, раздражающих слизистую оболочку желудка веществ (НПВП, глюкокортикоидов и др.).
Диетотерапия
При выраженном обострении рекомендован «Вариант диеты с механическим и химическим щажением». Диета характеризуется физиологическим содержанием белков, жиров и углеводов, обогащена витаминами, минеральными веществами; умеренно ограничены химические и механические раздражители слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта.
Режим питания дробный, 5-6 раз в день, порции небольшие. При ограниченном объеме рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи.
По мере улучшения самочувствия количество приемов пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение. Блюда готовятся в отварном виде или на пару, запеченные. Каши, супы - протертые, мясо - в виде котлет, фрикаделей, кнелей.
Исключаются жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день. Рекомендуемая температура пищи - от 15 °С до 60-65 °С. Свободная жидкость - 1,5-2 л/сут.
При исчезновении симптомов рекомендуется «Основной вариант диеты», в котором рацион расширяется, блюда не протираются (мясо дается куском, каши - рассыпчатые), фрукты и овощи даются в свежем виде.
Медикаментозное лечение
При гастритах (и гастродуоденитах), ассоциированных с H. pylori, лекарственное лечение включает одну из следующих эрадикационных схем (более подробно см. раздел «Язвенная болезнь»).
Назначаются ингибиторы протонной помпы (омепразол или рабепразол и другие аналоги) 20 мг 2 раза в день с кларитромицином по 500 мг 2 раза в день и амоксициллином по 1000 мг 2 раза в день.
В «Стандартах (протоколах) диагностики и лечения больных с заболеваниями органов пищеварения» (1998) указаны следующие схемы:
1. Пилорид (ранитидин висмут цитрат) 400 мг 2 раза в день с кларитромицином (клацидом) 250 мг 2 раза в день.
2. Тетрациклин 500 мг 2 раза в день или амоксициллин 1000 мг 2 раза в день с метронидазолом (трихополом) 500 мг 2 раза в день. По современным представлениям не следует применять одновременно кларитромицин и метронидазол.
3. Фамотидин (гастросидин, квамател, ульфамид) 20 мг 2 раза в день или ранитидин 150 мг 2 раза в день с де-нолом 240 мг 2 раза в день.
4. Вентрисол - 240 мг 2 раза в день с тетрациклина гидрохлоридом 500 мг в таблетках 2 раза в день с едой или амоксициллином 1000 мг 2 раза в день.
При аутоиммунном (атрофическом) гастрите с мегалобластной анемией, подтвержденной исследованием костного мозга и сниженным уровнем витамина В12 (меньше 150 нг/л), лекарственное лечение включает:
- оксикобаламин (1000 мкг) 0,1% 1 мл внутримышечно в течение 6 дней, далее - в той же дозе в течение месяца препарат вводится 1 раз в неделю, а в последующем длительно (пожизненно) 1 раз в 2 мес.
При всех других формах гастрита (гастродуоденита) проводится симптоматическое лечение:
- ранитидин по 150 мг 2 раза в день в течение 2 нед (или фамотидин по 20 мг 2 раза в день в течение 2 нед);
- прокинетики (домперидон, метоклопрамид по 10 мг 3 раза в день за 20 мин до еды);
- обволакивающие (маалокс, гастал, фосфалюгель);
- ферментные препараты (мезим-форте, креон, пензитал).
Ведение больных
Амбулаторно-поликлиническое лечение
В основном лечение должно проводиться в амбулаторно-поликлинических условиях с участием самого больного (рациональный образ жизни и режим питания).
Стационарное лечение
Длительность стационарного лечения - 10 дней, но с учетом этиологии и выраженности клинико-морфологических проявлений болезни сроки стационарного лечения могут быть изменены.
Показания к госпитализации:
- выраженное обострение заболевания;
- угроза осложнений (эрозивные поражения желудка);
- затруднения в дифференциальной диагностике (особые формы хронического гастрита, злокачественные новообразования желудка).
Экспертиза трудоспособности
В период обострения заболевания временная нетрудоспособность составляет:
- при легкой форме гастрита - 3-4 дня;
- при среднетяжелой форме - 6-7 дней;
- при тяжелой форме - 16-18 дней;
- при эрозивной форме гастрита - 4-5 нед.
Диспансеризация
Больные активным гастритом (гастродуоденитом), ассоциированным с H. pylori и аутоиммунным гастритом, подлежат диспансерному наблюдению, цель которого - обеспечение ремиссии заболевания.
Наблюдение проводится пожизненно, лечение и обследование - «по требованию» (если изменение режима питания не устраняет симптомы). Периодичность наблюдения - 1 раз в год.
Назначаются: общий анализ крови, общий анализ мочи, исследование желудочной секреции, рентгенологическое исследование желудка и двенадцатиперстной кишки, ФЭГДС, по показаниям - дуоденальное зондирование, ректороманоскопия.
При аутоиммунном гастрите периодичность наблюдения - 2 раза в год, также с проведением лабораторно-инструментальных исследований, ФЭГДС с прицельной биопсией - каждые 6 мес.
4.3. ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
«Худой, изможденный мужчина, испытывающий сезонные боли в эпигастральной области, - наиболее распространенный образ больного язвенной болезнью. Думаете, это так? Ошибаетесь: болеть язвенной болезнью могут и худые, и полные, и мужчины, и женщины, и даже дети. Обострения возникают не только весной и осенью, но и зимой, и летом. И что наиболее опасно - так это бессимптомное течение болезни».
Язвенная болезнь желудка и двенадцатиперстной кишки - хроническое рецидивирующее заболевание, характерным признаком которого является воспаление и образование язв слизистой оболочки желудка и двенадцатиперстной кишки.
Распространенность
Язвенную болезнь выявляют у 5-10% взрослого населения. Язвенная болезнь двенадцатиперстной кишки встречается чаще, чем язвенная болезнь желудка. В более молодом возрасте (до 40 лет) язвенная болезнь желудка наблюдается реже, а с возрастом частота ее развития повышается. Язвенная болезнь примерно в 4 раза чаще встречается у мужчин, чем у женщин.
Этиология и патогенез
Общепринятой теории возникновения нет. Считают важными факторами:
- наследственность;
- нарушение равновесия между факторами агрессии (соляная кислота, пепсин, желчные кислоты) и защиты (устойчивость слизистой к воздействию агрессивных факторов, слизь, хорошее кровоснабжение);
- инфицированность бактериями H. pylori.
Классификация
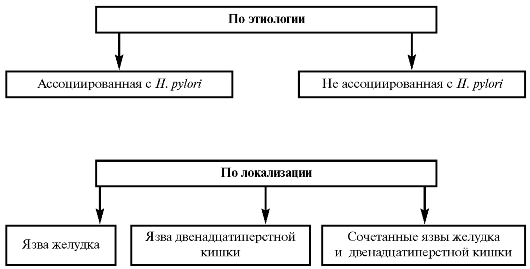
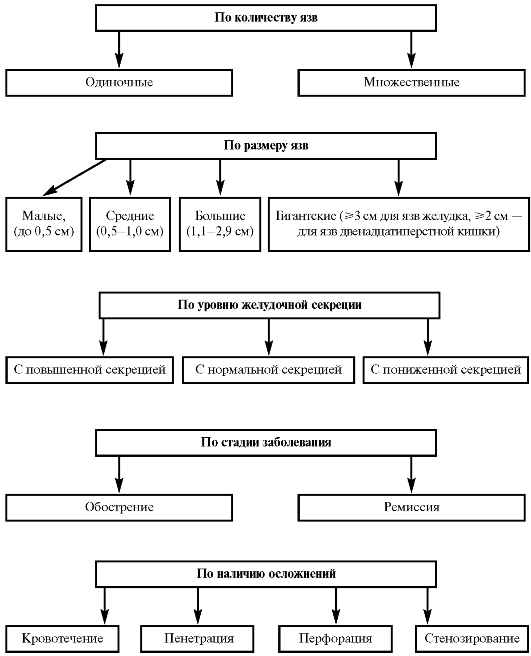 Рис. 24. Классификации язвенной болезни желудка и двенадцатиперстной кишки
Рис. 24. Классификации язвенной болезни желудка и двенадцатиперстной кишки
Клиника
Клиническая картина зависит от:
- локализации язвенного дефекта (желудок, двенадцатиперстная кишка);
- размеров язвенного дефекта;
- секреторной функции желудка;
- возраста больного;
- развития осложнений.
Боль - ведущий симптом при язвенной болезни, она может быть ноющей, давящей, сверлящей, достигать значительной интенсивности.
Ранние боли возникают через 30-60 мин после еды, характерны для локализации язвы в желудке.
Поздние боли - через 1,5-2 ч после еды, ночные, «голодные» боли в эпигастральной области, проходящие после еды, приема антацидных и антисекреторных препаратов, характерны для локализации язвы в двенадцатиперстной кишке, но могут наблюдаться и при язве пилорического отдела желудка.
На высоте болей может быть рвота кислым содержимым, которая приносит облегчение. Также могут беспокоить отрыжка, тошнота, изжога. Аппетит сохранен.
Для типичного течения язвенной болезни характерна сезонность, связь болевого синдрома с приемом пищи. Однако нередко встречаются случаи нетипичного течения, когда отсутствует сезонность обострений, четкая связь с приемом пищи, «немое» течение.
Локализация болей в типичных случаях:
- боли в области мечевидного отростка характерны для язвы проксимальных отделов желудка;
- в эпигастральной области слева от срединной линии - для язв тела желудка;
- в эпигастральной области справа от срединной линии - для язв пилорического отдела желудка.
Появление иррадиирующих болей обычно указывает на развитие осложнений (пенетрация в поджелудочную железу, присоединение панкреатита, холецистита).
Во время обострения заболевания 30% больных отмечают появление запоров.
При физикальном обследовании могут наблюдаться локальное мышечное напряжение при поверхностной пальпации и локальная болезненность в проекции пораженного органа при глубокой пальпации.
Диагностика
Тщательный опрос больного, выявление связи с приемом пищи, характером пищи, приемом препаратов, анализ данных истории болезни, жизни, наследственности, осмотр пациента.
Обязательные лабораторные исследования:
- общий анализ крови (при отклонении от нормы исследование повторять 1 раз в 10 дней);
- группа крови;
- резус-фактор;
- анализ кала на скрытую кровь;
- общий анализ мочи;
- железо сыворотки крови;
- ретикулоциты;
- сахар крови;
- гистологическое исследование биоптата;
- цитологическое исследование биоптата;
- уреазный тест (CLO-тест и др.).
Диагностика наличия H. pylori проводится инвазивными и неинвазивными методами.
Инвазивные методы заключаются во взятии биоптатов при проведении ЭГДС. Рекомендуется взятие не менее 5 кусочков: из антрального и фундального отделов по 2 биоптата, из области угла желудка - один.
Морфологический метод - «золотой стандарт» диагностики H. pylori, позволяет также оценить особенности слизистой оболочки желудка, степень атрофии, наличие кишечной метаплазии.
Биохимический метод (уреазный тест) заключается в помещении биоптата в специальный раствор, который при наличии бактерий H. pylori меняет свой цвет.
Гистологический метод - после окраски по Романовскому-Гимзе, толуидиновым синим гистологические срезы исследуются на предмет присутствия бактерий.
Цитологический метод - как в предыдущем методе, окрашиваются мазки-отпечатки биоптатов.
Бактериологический метод - посев биоптата слизистой оболочки желудка на специальные среды.
ПЦР-диагностика - биоптаты слизистой оболочки желудка исследуются с применением полимеразной цепной реакции.
Неинвазивные методы
Дыхательный тест - при наличии живых культур HP в желудке уреаза бактерий расщепляет принятую больным меченую мочевину, в результате чего в выдыхаемом воздухе появляется меченый изотоп углерода.
ПЦР-диагностика - используются фекалии больного, в которых при наличии живых культур бактерий обнаруживаются антигены бактерий.
Иммунологические методы выявляют наличие антител к H. pylori.
Для подтверждения эрадикации рекомендуется повторное исследование через 5 нед (не раньше) после проведенной терапии.
Обязательные инструментальные исследования:
- однократно - УЗИ печени, желчных путей и поджелудочной железы;
- двукратно - ФЭГДС с прицельной биопсией и щеточным цитологическим исследованием.
Дополнительные исследования проводятся при:
- подозрении на злокачественную язву;
- при наличии осложнений;
- при наличии сопутствующих заболеваний.
Консультации специалистов производятся по показаниям (при подозрении на наличие осложнений - консультация хирурга, онколога и др.).
Формулировка диагноза
1. По этиологии:
- ассоциированная с H. pylori;
- не ассоциированная с H. pylori.
2. По локализации:
- язва желудка;
- язва двенадцатиперстной кишки;
- сочетанные язвы желудка и двенадцатиперстной кишки.
3. По количеству язв:
- одиночные;
- множественные.
4. По размеру язв:
- малые (до 0,5 см);
- средние (0,5-1,0 см);
- большие (1,1-2,9 см);
- гигантские (э= 3 см для язв желудка, э= 2 см - для язв двенадцатиперстной кишки).
5. По стадии заболевания:
- обострение;
- затухающее обострение;
- ремиссия.
6. По течению:
- впервые выявленная;
- легкое течение (1 раз в 2-3 года);
- средней тяжести (1-2 раза в год);
- тяжелое (непрерывно рецидивирующее, с развитием осложнений).
7. По стадии развития язвы:
- активная;
- рубцующаяся;
- «красного» рубца;
- «белого» рубца;
- длительно нерубцующаяся.
8. По наличию осложнений:
- кровотечение;
- пенетрация;
- перфорация;
- стенозирование;
- малигнизация.
Примеры формулировки диагноза:
1. Язвенная болезнь 12-перстной кишки, язва луковицы 1,5 см на передне-нижней стенке в стадии обострения, тяжелого течения. Деформация пилоробульбарной зоны.
2. Язвенная болезнь 12-перстной кишки, рубцующаяся язва верхней стенки луковицы 0,3 см, в стадии обострения, течение средней тяжести. Деформация пилоробульбарной зоны. Хронический H. pylori - ассоциированный неатрофический гастрит высокой степени активности.
3. Язвенная болезнь желудка в стадии обострения, язва проксимального отдела желудка размером 2 см, тяжелого течения. Атрофический пангастрит, ассоциированный с H. pylori - инфекцией.
Дифференциальная диагностика
Прежде всего необходимо решить, имеется ли язвенная болезнь, или язва является симптоматической.
При симптоматических язвах имеется упоминание о:
- предшествующей травме, операции;
- обострении сопутствующих заболеваний;
- отсутствует «язвенный» анамнез;
- отсутствует типичная клиническая картина, сезонность;
- нет отягощенной наследственности;
- чаще всего язвы множественные, локализуются в желудке. Необходимо установить локализацию язвы: желудок, двенадцатиперстная кишка.
Чаще всего язвенную болезнь приходится дифференцировать с:
- хроническим гастритом;
- рефлюкс-эзофагитом;
- раком желудка;
- холециститом;
- панкреатитом.
Течение и прогноз
Течение характеризуется сезонностью, периоды обострений (2-4 нед) чередуются с периодами ремиссии (в зависимости от тяжести течения ремиссия может длиться от 1-2 мес до нескольких лет). Своевременное эффективное лечение, при котором достигнута эрадикация бактерий H. pylori, способствует значительному удлинению сроков ремиссии.
При неэффективном лечении, а также при отсутствии лечения (такие случаи встречаются) могут развиться осложнения:
- внезапные, опасные для жизни кровотечения, перфорация;
- медленно развивающиеся в виде пенетрации язвы в другие органы, стенозирование желудка и двенадцатиперстной кишки.
Лечение
Цели лечения: эрадикация H. pylori, заживление язв, профилактика обострений и осложнений.
Рекомендации больному в отношении режима питания и образа жизни с учетом диагностированного заболевания:
- прекратить курение;
- не употреблять крепкие алкогольные напитки;
- принимать пищу 4-5 раз в день в небольших количествах, исключить из рациона копчености и консервированные продукты;
- пунктуально выполнять рекомендации по режиму, образу жизни и медикаментозному лечению.
Диетотерапия
При обострении рекомендован «Вариант диеты с механическим и химическим щажением».
Диета характеризуется физиологическим содержанием белков, жиров и углеводов, обогащена витаминами, минеральными веществами; умеренно ограничены химические и механические раздражители слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта.
Режим питания дробный, 5-6 раз в день, порции небольшие. При ограниченном объеме рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи. По мере улучшения самочувствия количество приемов пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение. Блюда готовятся в отварном виде или на пару, запеченные. Каши, супы - протертые, мясо - в виде котлет, фрикаделей, кнелей.
Исключаются жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день.
Рекомендуемая температура пищи - от 15 °С до 60-65 °С. Свободная жидкость - 1,5-2 л.
При исчезновении симптомов рекомендуется «Основной вариант диеты», в котором рацион расширяется, блюда не протираются (мясо дается куском, каши - рассыпчатые), фрукты и овощи даются в свежем виде.
Лекарственное лечение
Лекарственное лечение гастродуоденальных язв, ассоциированных с H. pylori (используется одна из схем эрадикации), выглядит следующим образом. 1. Семидневные схемы:
1.1. Терапия 1-й линии: ингибитор протонного насоса (омепразол 20 мг, лансопразол 30 мг, рабепразол 20 мг, эзомепразол 20 мг 2 раза в день (утром и вечером, не позже 20 ч, с обязательным интервалом в 12 ч) с кларитромицином 500 мг 2 раза в день и амоксициллин 1000 мг, или метронидазол (трихопол и другие аналоги) 500 мг 2 раза в день в конце еды, или пилорид (ранитидин висмут цитрат) 400 мг 2 раза в день в конце еды совместно с кларитромицином (клацидом) 500 мг, или тетрациклин 500 мг, или амоксициллин 1000 мг 2 раза в день совместно с метронидазолом (трихополом и другими аналогами) 500 мг, или тинидазол 500 мг 2 раза в день с едой.
Сочетание кларитромицина с амоксициллином предпочтительнее, чем кларитромицина с метронидазолом. Согласно Маастрихстскому соглашению-3, кларитромицин используется при условии, что первичная резистентность к препарату в популяции ниже 15-20%; метронидазол - с резистентностью ниже 40% (в России первичная резистентность к метронидазолу наблюдается более чем у половины населения).
1.2. Терапия 2-й линии назначается при неэффективности препаратов 1-й линии.
Ингибитор протонного насоса (омепразол 20 мг, лансопразол 30 мг, рабепразол 20 мг, эзомепразол 20 мг 2 раза в день (утром и вечером, не позже 20 ч, с обязательным интервалом в 12 ч).
Совместно с коллоидным субцитратом висмута (вентрисол, де-нол и другие аналоги) 120 мг 3 раза за 30 мин до еды и 4-й раз спустя 2 ч после еды перед сном, метронидазолом 500 мг 3 раза в день после еды, тетрациклином по 500 мг 4 раза в день после еды.
Частота эрадикации достигает 95%. Согласно Маастрихстскому со- глашению-3, возможно использование терапии 2-й линии в качестве терапии 1-й линии. Также подчеркивается, что эффективность 14-днев- ной терапии выше, чем 7-дневной.
После окончания комбинированной эрадикационной терапии продолжить лечение еще в течение 5 нед при дуоденальной и 7 нед - при желудочной локализации язв с использованием одного из антисекреторных препаратов (ингибиторов протонного насоса, блокаторов Н2-рецепторов гистамина).
Запомните! При использовании антихеликобактерной терапии:
- не следует повторять те схемы лечения, которые не привели к эрадикации H. pylori;
- если использование двух разных схем лечения не привело к эрадикации, то следует определить чувствительность H. pylori к антибиотикам;
- появление H. pylori через год после лечения следует рассматривать как рецидив заболевания, а не как реинфекцию;
- при рецидиве инфекции следует использовать более эффективные схемы лечения.
2. Лекарственное лечение гастродуоденальных язв, неассоциированных с H. pylori.
Цель лечения: купировать симптомы болезни и обеспечить рубцевание язвы.
Лекарственные комбинации и схемы (используется одна из них):
- ингибиторы протонной помпы - омепразол 20 мг, лансопразол 30 мг, рабепразол 20 мг, эзомепразол 20 мг 2 раза в день;
- блокаторы Н2-рецепторов гистамина: фамотидин 20 мг 2 раза в день, ранитидин 150 мг 2 раза в день;
- при необходимости - антациды (маалокс, ремагель и др.) в качестве симптоматического средства, цитопротекторы. Сукральфат (вентер, сукрат гель) - 4 г в сутки, чаще 1 г за 30 мин до еды и вечером спустя 2 ч после еды в течение 4 нед, далее 2 г/сут в течение 8 нед. Эффективность лечения при язве желудка и гастродуоденальной
язве контролируется эндоскопически через 8 нед, а при дуоденальной язве - через 4 нед.
Ведение больных язвенной болезнью
Амбулаторно-поликлиническое лечение
Обследование и лечение больных ЯБ может проводиться в амбулаторно-поликлинических условиях.
Цель лечения - достижение полной ремиссии, то есть купирование клинических и эндоскопических проявлений болезни с двумя отрицательными тестами на H. pylori (гистологический и уреазный), которые проводятся не раньше 4 нед после отмены лекарственного лечения.
- При частичной ремиссии (имеется не зарубцевавшаяся язва) необходимо оценить правильность и полноту выполнения рекомендаций больным, при необходимости внести изменения и продолжить лекарственную терапию.
- При отсутствии язвенного дефекта (рубцевание язвы), но сохранении инфицированности слизистой оболочки H. руlory и наличии активного гастродуоденита следует признать отсутствие полной ремиссии. Необходимо продолжить лечение, включая эрадикационную терапию.
Стационарное лечение
Показания к стационарному лечению:
- осложненное течение язвенной болезни;
- впервые выявленная язва желудка;
- выраженный болевой синдром, рвота или не купируемый в течение 3 дней лечения болевой синдром;
- язвенная болезнь с тяжелыми сопутствующими заболеваниями;
- язвенная болезнь тяжелого течения, ассоциированная с HP, не поддающаяся эрадикации;
- гигантские нерубцующиеся язвы;
- невозможность организации лечения и эндоскопического контроля в амбулаторных условиях.
Длительность стационарного лечения зависит от объема исследований и интенсивности лечения. При язве желудка и гастродуоденальной язве - 20-30 дней, при язве двенадцатиперстной кишки - 10 дней.
Показания к хирургическому лечению:
Наличие осложнений ЯБ в виде перфорации, пенетрации, малигнизации, кровотечения, стеноза.
Экспертиза трудоспособности
При язве двенадцатиперстной кишки острой, без кровотечения или прободения сроки временной нетрудоспособности составляют
16-25 дней. При язве двенадцатиперстной кишки хронической, без кровотечения или прободения сроки временной нетрудоспособности - 20-28 дней. При язве желудка хронической без кровотечения или прободения сроки временной нетрудоспособности - 21-25 дней.
Диспансеризация
Цели диспансеризации: обеспечить безрецидивное течение ЯБ (стабильную ремиссию), предупредить развитие осложнений. Диспансеризация проводится:
- 2 раза в год при среднетяжелом течении;
- 3-4 раза в год при развитии осложнений;
- 4 раза в год при тяжелом течении.
Назначаются: общий анализ крови, мочи, анализ кала на скрытую кровь, диагностика НР-инфекции неинвазивными методами, рентгенологическое исследование ЖКТ, по показаниям - ЭГДС, консультация специалистов (при тяжелом течении, длительно нерубцующейся язве, каллезной язве - консультация хирурга 1 раз в год).
При проведении диспансеризации необходимо:
- обращать внимание больных на нормализацию образа жизни;
- проводить эрадикационную терапию при выявлении H. pylori. Если у больного в течение 5 лет нет обострений заболевания, его
можно снять с диспансерного учета.
Профилактика
Первичная: выявление лиц, которым угрожает развитие язвенной болезни: имеются гастрит и дуоденит, ассоциированные с H. pylori.
Вторичная: для профилактики обострений и их осложнений рекомендуются 2 типа терапии: непрерывная и терапия «по требованию».
Непрерывная (в течение месяцев и даже лет) поддерживающая терапия антисекреторным препаратом в половинной дозе: ежедневно вечером по 150 мг ранитидина или по 20 мг фамотидина (гастросидин, квамател, ульфамид).
Показания к непрерывной терапии:
- неэффективность проведенной эрадикационной терапии;
- осложнения (язвенное кровотечение или перфорация);
- наличие сопутствующих заболеваний, требующих применения нестероидных противовоспалительных препаратов;
- сопутствующий эрозивно-язвенный рефлюкс-эзофагит;
- больные старше 60 лет с ежегодно рецидивирующим течением болезни, несмотря на адекватную курсовую терапию. Профилактическая терапия «по требованию», предусматривающая
при появлении симптомов, характерных для обострения ЯБ, прием одного из антисекреторных препаратов в полной суточной дозе в течение 2-3 дней, а затем в половинной - в течение 2 нед: ранитидин 150 мг, фамотидин 20 мг, омепразол 20 мг.
Показания к терапии «по требованию»: появление симптомов болезни после успешной эрадикации H. pylori.
Если после такой терапии полностью исчезают симптомы обострения, то терапию следует прекратить. Если симптомы не исчезают или рецидивируют, то необходимо провести эзофагогастродуоденоскопию и другие исследования, как это предусмотрено данными стандартами при обострении.
Прогрессирующее течение язвенной болезни с рецидивом язвы в желудке или в двенадцатиперстной кишке чаще связано с неэффективностью эрадикационной терапии и реже - с реинфекцией, то есть с повторным инфицированием слизистой оболочки H. pylori.
4.4. ГАСТРОЭЗОФАГЕАЛЬНЫЙ РЕФЛЮКС (РЕФЛЮКС-ЭЗОФАГИТ)
«...мучительное жжение за грудиной - и думаешь, как можно быстрее добраться до спасительной соды, которая снимет этот «пожар», но, к сожалению, ненадолго. <...>Мой отец пил соду, и его отец пил соду...»
Из жалоб больного
Изжога - чувство жжения, возникающее за грудиной и обычно поднимающееся из подложечной области вверх.
Гастроэзофагеальный рефлюкс (рефлюкс-эзофагит) - воспалительный процесс в дистальной части пищевода, который возникает при гастроэзофагеальном рефлюксе вследствие действия на слизистую оболочку пищевода желудочного сока, желчи, ферментов панкреатического и кишечного секретов.
Распространенность
Установить действительное количество страдающих достаточно сложно, так как большинство больных к врачам не обращаются. Считается, что лишь 25% больных обращаются к врачам.
Этиология и патогенез
Заброс содержимого из желудка в пищевод происходит вследствие:
- снижения тонуса нижнего пищеводного сфинктера;
- нарушения моторики пищевода и желудка;
- снижения резистентности слизистой оболочки пищевода;
- снижения перистальтики пищевода (пищеводный клиренс).
Запомните! Знание нижеперечисленных факторов позволяет составить правильную программу лечения.
Провоцирующие факторы:
- переполнение желудка (обильная еда, стеноз привратника, гиперхлоргидрия);
- наклоны вперед, положение лежа после еды;
- повышение внутрижелудочного давления (ожирение, беременность, асцит, тесная одежда);
- курение;
- прием лекарственных средств, которые снижают давление нижнего пищеводного сфинктера (β-адреноблокаторы, нитраты, антагонисты Са2+, антихолинэргические препараты, теофиллин, седативные средства);
- прием некоторых продуктов (цитрусовые, шоколад, кофе, жиры, томаты, алкоголь).
В норме рН в дистальном отделе пищевода 5,5-7,0. При рефлюксэзофагите в течение длительного времени рН < 4,0.
В литературе в последние годы получил признание термин «гастроэзофагеальная рефлюксная болезнь» (ГЭРБ).
Она делится на эндоскопически негативную (при ЭГДС нет признаков эзофагита) и с эндоскопическими проявлениями различной степени выраженности (эрозии пищевода, язвы).
Клиника
Различают рефлюкс-эзофагит без клинических проявлений (то есть больной не жалуется на изжогу, боли, а при ЭГДС находят признаки воспаления пищевода) и рефлюкс-эзофагит с клиническими проявлениями.
Они настолько разнообразны, что их делят на:
- пищеводные проявления;
- внепищеводные проявления.
Пищеводные проявления:
- наиболее характерным симптомом является изжога;
- жжение за грудиной после еды, наклонов туловища, физической нагрузки;
- отрыжка кислым, горьким;
- боль в эпигастральной области (у мечевидного отростка) после еды, усиливается при наклонах.
Внепищеводные проявления:
- кардиальные (появление болей за грудиной, напоминающих боли при стенокардии);
- бронхолегочные (кашель, особенно в ночное время, приступы бронхиальной астмы);
- ларинго-фарингеальные (чувство кома в горле, избыточное слизеобразование в гортани, охриплость голоса).
Классификация
Классификация по эндоскопическим признакам (Savary и Miller, 1993 г.)
Нулевая степень - нормальная слизистая оболочка;
Первая степень - катаральные изменения в дистальной трети пищевода, возможно наличие единичных несливающихся эрозий, занимающих до 10% поверхности слизистой оболочки;
Вторая степень - продольные сливающиеся эрозии, занимающие 50% поверхности дистальной трети пищевода;
Третья степень - циркулярные сливающиеся эрозии, занимающие практически всю поверхность пищевода;
Четвертая степень - наличие осложнений в виде язвенных поражений, стриктур пищевода, пищевода Баррета, аденокарциномы пищевода.
Осложнения:
- кровотечение из язв пищевода;
- стриктура пищевода;
- пищевод Баррета (замещение многослойного плоского эпителия пищевода метаплазированным кишечным эпителием, что повышает риск развития аденокарциномы пищевода).
Диагностика
Тщательный опрос больного, анализ жалоб, истории болезни, жизни, осмотр больного.
Обязательные лабораторные исследования:
- общий анализ крови (при отклонении от нормы исследование повторять 1 раз в 10 дней);
- группа крови;
- резус-фактор;
- анализ кала на скрытую кровь;
- общий анализ мочи;
- железо сыворотки крови.
Обязательные инструментальные исследования:
- ЭКГ (однократно);
- ЭГДС (до и после лечения).
Дополнительные инструментальные и лабораторные исследования проводятся в зависимости от сопутствующих заболеваний и тяжести основного заболевания (суточное мониторирование рН верхних отделов пищеварительного тракта, УЗИ органов брюшной полости и др.), консультации специалистов - по показаниям.
Формулировка диагноза
1. По эндоскопическим признакам (по Savary и Miller, 1993 г.).
2. По осложнениям.
Примеры формулировки диагноза:
1. Гастроэзофагеальный рефлюкс с эзофагитом 1-й степени.
2. Гастроэзофагеальный рефлюкс с эзофагитом 2-й степени. Грыжа пищеводного отверстия диафрагмы. Хронический неатрофический гастрит, ассоциированный с НР в стадии обострения.
3. Гастроэзофагеальный рефлюкс с эзофагитом 4-й степени, язва в нижней трети пищевода размером 0,5 см.
Дифференциальный диагноз
Ахалазия кардии (вследствие денервации нервно-мышечных сплетений отсутствует расслабление нижнего пищеводного сфинктера). Рак пищевода.
Заболевания, при которых могут появляться иррадиирующие боли в центральной части эпигастральной области: язвенная болезнь желудка и двенадцатиперстной кишки, желчнокаменная болезнь.
Наибольшие трудности возникают при появлении внепищеводных проявлений, когда необходимо исключать ИБС, бронхиальную астму, ларингит, фарингит.
Проведению дифференциального диагноза помогает внутрипищеводная рН-метрия, которая позволяет выявить связь между появлением внепищеводных симптомов ГЭРБ с эпизодами рефлюкса.
Также полезно использовать рабепразоловый тест: после приема 20 мг рабепразола (париета) в течение первых суток наблюдается исчезновение симптомов (изжоги, болей в грудной клетке, бронхолегочных проявлений).
Течение и прогноз
Течение заболевания хроническое рецидивирующее. Прогрессирование заболевания сопровождается развитием осложнений, которые и определяют прогноз заболевания. Мероприятия, направленные на предотвращение развития пищевода Баррета, ориентированы и на предотвращение развития рака пищевода.
Лечение
Цели лечения:
- устранение симптомов;
- нормализация эндоскопической картины;
- профилактика обострений;
- профилактика осложнений;
- повышение качества жизни.
Врач должен объяснить пациенту, что хорошего эффекта в лечении можно достичь лишь при четком выполнении рекомендаций, особенно в части изменения образа жизни. Пожалуй, это наиболее трудный момент в лечении, и требуется время и, конечно же, терпение, чтобы изменился стиль жизни больного, режим питания, пищевые предпочтения и т.д.
Рекомендации по изменению стиля жизни:
- спать с приподнятым не менее чем на 15 см головным концом кровати;
- избегать наклонов, физической нагрузки, горизонтального положения тела после еды (в течение 1,5 ч);
- избегать приемов пищи перед сном;
- ограничить прием пищи, богатой жирами;
- исключить курение;
- избегать тесной одежды, тугих поясов;
- добиться снижения массы тела при ожирении;
- избегать приемов лекарственных средств, негативно влияющих на моторику пищевода и тонус нижнего пищеводного сфинктера (пролонгированные нитраты, антагонисты кальция, теофиллин), повреждающих слизистую оболочку пищевода (ацетилсалициловая кислота и другие НПВП) и др.
Рекомендации по диетотерапии:
При выраженном обострении рекомендован «Вариант диеты с механическим и химическим щажением».
Диета характеризуется физиологическим содержанием белков, жиров и углеводов, обогащена витаминами, минеральными веществами; умеренно ограничены химические и механические раздражители слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта.
Режим питания дробный, 5-6 раз в день, порции небольшие. При ограниченном объеме рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи. По мере
улучшения самочувствия количество приемов пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение. Блюда готовятся в отварном виде или на пару, запеченные. Каши, супы - протертые, мясо - в виде котлет, фрикаделей, кнелей.
Исключаются жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день.
Рекомендуемая температура пищи - от 15 °С до 60-65 °С. Свободная жидкость - 1,5-2 л.
При исчезновении симптомов рекомендуется «Основной вариант диеты», в котором рацион расширяется, блюда не протираются (мясо дается куском, каши - рассыпчатые), фрукты и овощи даются в свежем виде.
Медикаментозное лечение
Пациентам моложе 45 лет без проведения ФЭГДС могут быть назначены блокаторы Н2-рецепторов гистамина, ингибиторы протонного насоса или антациды. При отсутствии эффекта в течение 3 нед, возобновлении симптомов рекомендуется проведение ФЭГДС.
При гастроэзофагеальном рефлюксе без эзофагита (есть симптомы рефлюксной болезни, но отсутствуют эндоскопические признаки эзофагита) в течение 7-10 дней:
1) домперидон (мотилиум и другие аналоги) по 10 мг 3 раза в день;
2) антацид (маалокс и др.) по 1 дозе через 1 ч после еды 3 раза в день и 4-й раз - перед сном.
При рефлюкс-эзофагите I и II ст. тяжести в течение 6 нед внутрь:
1) ранитидин 150-300 мг 2 раза в день или фамотидин 20-40 мг 2 раза в день (интервал в 12 ч);
2) маалокс (ремагель и другие аналоги) - 15 мл через 1 ч после еды и перед сном, то есть 4 раза в день на период симптомов.
Через 6 нед лекарственное лечение прекращается, если наступила ремиссия.
При рефлюкс-эзофагите III и IV ст. тяжести: 1) ингибиторы протонного насоса (омепразол 20 мг 2 раза в день, рабепразол 20 мг 2 раза в день утром и вечером в течение 8 нед);
2) маалокс в течение 4 нед;
3) домперидон (мотилиум) 10 мг 4 раза в день за 15 мин до еды в течение 4 нед.
При рефлюкс-эзофагите V ст. тяжести - операция.
Ведение больных с рефлюкс-эзофагитом
Амбулаторно-поликлиническое лечение
В основном лечение проводится в амбулаторно-поликлинических условиях. Если достигнута ремиссия, то больной находится под диспансерным наблюдением.
Если достигнута лишь частичная ремиссия, то необходимо:
- проанализировать дисциплинированность пациента;
- продолжить лекарственное лечение, предусмотренное для рефлюкс-эзофагита III-IV ст. тяжести в течение 4 нед (при этом исключается сопутствующая патология, отягощающая течение основного заболевания). Если не достигнута ремиссия в течение 8 нед адекватного лечения,
то показано стационарное лечение. Если имеются осложнения, то показано стационарное лечение.
Стационарное лечение
Показания:
- неэффективность адекватной терапии на протяжении 8 нед;
- наличие осложнений.
При I-II ст. тяжести длительность стационарного лечения - 8-10 дней, при III-IV ст. тяжести - 2-4 нед.
Экспертиза трудоспособности
Временная нетрудоспособность составляет 12-21 день, при развитии осложнений длительность периода нетрудоспособности может увеличиться.
Диспансеризация
Больные с рефлюкс-эзофагитом подлежат диспансерному наблюдению с проведением комплекса инструментально-лабораторного обследования при каждом обострении.
Цели диспансерного наблюдения - обеспечение клинико-эндоскопической ремиссии болезни. Наличие грыжи пищеводного отверстия
диафрагмы и недостаточности нижнего пищеводного сфинктера (недостаточности кардии) не исключает ремиссию ГЭРБ.
Больные хроническим эзофагитом осматриваются терапевтом 2-3 раза в год, язвенным эзофагитом - 3-4 раза в год.
Назначается общий анализ крови, ЭГДС. Рентгенологическое обследование - по показаниям. 1-2 раза в год больные направляются к гастроэнтерологу, онколог - по показаниям.
Медикаментозная терапия проводится по требованию, то есть при возврате симптомов (изжога, срыгивание, чувство жжения за грудиной и др.).
Терапия «по требованию» проводится в объеме, рекомендуемом при рефлюксе без эзофагита или с эзофагитом 1-й степени, или прием ингибиторов протонной помпы 1 раз в день в 15 ч в течение 2 нед (омепразол 20 мг, рабепразол 20 мг, лансопразол 30 мг).
При исчезновении симптомов больной в дальнейшем обследовании и лечении не нуждается.
При рецидивировании симптомов следует поступать так, как это предусмотрено при первичном обследовании.
Контрольные эндоскопические исследования верхних отделов пищеварительного тракта проводятся только больным, у которых либо не наступила ремиссия, либо был диагностирован пищевод Баррета.
4.5. СИНДРОМ РАЗДРАЖЕННОГО КИШЕЧНИКА
«Боль в боку все томила, все как будто усиливалась, становилась постоянной, вкус во рту становился все страннее, ему казалось, что пахло чем-то отвратительным у него изо рта, и аппетит и силы все слабели. Нельзя было себя обманывать: что-то страшное, новое и такое значительное, чего значительнее никогда в жизни не бьло с Иваном Ильичом, совершалось в нем. И он один знал про это, все же окружающие не понимали или не хотели понимать и думали, что все на свете идет по-прежнему... И с сознанием этим, да еще с болью физической, да еще с ужасом надо бьло ложиться в постель и часто не спать от боли большую часть ночи. А наутро надо было опять вставать, одеваться, ехать в суд, говорить, писать, а если и не ехать, дома быть с теми же двадцатью четырьмя часами в сутках, из которых каждый был мучением. И жить так на краю погибели надо было одному, без одного человека, который бы понял и пожалел его».
Л.Н. Толстой, «Смерть Ивана Ильича»
Согласно принятой в мире классификации функциональных заболеваний, известной как «Римские критерии II», синдром раздраженного кишечника (СРК) имеет следующее определение.
Синдром раздраженного кишечника - совокупность хронических и/или рецидивирующих функциональных расстройств дистальных отделов кишечника продолжительностью не менее 12 нед на протяжении последних 12 мес, которая проявляется болью и/или дискомфортом в животе, проходящими после дефекации и сопровождающимися изменениями частоты или консистенции стула.
Эпидемиология
Частота СРК среди населения стран Европы составляет 15-20%. Наибольшая распространенность в возрасте от 30 до 40 лет. К врачу обращается лишь каждый 3-й больной с СРК. У женщин СРК встречается чаще, чем у мужчин (2:1).
Социально-экономическая значимость проблемы связана с тем, что число обращений к врачу и продолжительность временной нетрудоспособности больных СРК за год в 3,5 раза выше, чем у здоровых лиц. Качество жизни «пациентов» с СРК в отношении питания, сна, отдыха, сексуальной активности, семейного и социального положения значительно снижено.
Этиология и патогенез
Этиология и патогенез СРК до конца не изучены. Имеют значение:
- наследственная предрасположенность;
- психоэмоциональный стресс (физическое или сексуальное насилие, развод и др.);
- формирование синдрома висцеральной гиперчувствительности, которая может проявляться снижением порога восприятия боли или появлением чувства боли при неболевых воздействиях (болевые ощущения возникают при малом раздражении, например при раздувании воздухом).
В формировании висцеральной гиперчувствительности участвуют кишечная инфекция, психосоциальный стресс, физическая травма и др.
СРК отражает расстройство регуляции между ЦНС и автономной энтеральной нервной системой. Нарушения двигательной активности кишечника могут проявляться усиленной перистальтикой, замедлен-
ной перистальтикой. При этом могут появляться спастические боли (вплоть до колики), атонические боли (тупые, распирающие).
Клиника
Боли локализуются обычно в подвздошных областях, но могут отмечаться в правом и левом подреберье (область печеночного и селезеночного изгибов ободочной кишки), мезогастрии.
Характер болей:
- ноющие, тупые, жгучие, схваткообразные (вплоть до интенсивных - кишечная колика);
- не иррадиируют;
- усиливаются после приема пищи, эмоционального напряжения;
- уменьшаются после акта дефекации или отхождения газов (иногда бывает усиление болей);
- не возникают в ночное время. Нарушения стула (рис. 25).
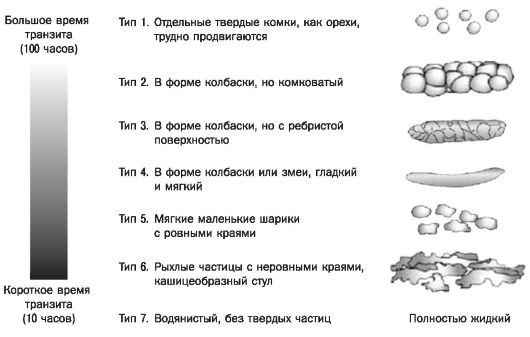 Рис. 25. Бристольская шкала форм кала
Рис. 25. Бристольская шкала форм кала
Запоры могут быть постоянными или периодическими, могут прерываться короткими эпизодами диареи. Стул скудный, сухой, часто в виде «овечьего кала» или «орешков», не приносящий облегчения.
Диарея:
- отсутствует в ночное время;
- возникает обычно утром после завтрака;
- позывы часто носят императивный характер;
- частота стула - 2-4 раза в день (первые порции могут быть плотными, последующие - более жидкими);
- позывы в течение короткого времени с небольшими интервалами;
- при первом акте дефекации стул нередко оформленный, при последующих - кашицеобразный или жидкий;
- общая масса кала в течение суток не превышает 200 г.
Также больные могут жаловаться на появление вздутия живота, урчание, чувство неполного опорожнения кишечника, примесь слизи в кале. Такие симптомы могут наблюдаться как при запорах, так и при диарее.
Для СРК характерно наличие внекишечных симптомов.
Внекишечные симптомы:
- головные боли, чувство кома при глотании, неудовлетворенность вдохом, невозможность спать на левом боку из-за появления неприятных ощущений в области сердца, зябкость пальцев рук;
- частое сочетание СРК с проявлениями функциональной диспепсии (25%);
- сочетание с синдромом раздраженного мочевого пузыря (30%);
- сочетание с сексуальными нарушениями.
Психические особенности
У 15-30% больных выявляются психопатологические расстройства: фобии, депрессия, синдром тревоги, истерия, панические атаки, ипохондрия и др. Для больных характерно «погружение» в роль больного, фиксация на болезненных ощущениях, склонность к избыточной эмоциональной напряженности, низкая устойчивость к стрессовым воздействиям.
Таким образом, для СРК характерны клинические симптомы:
1. Стул реже 3 раз в неделю.
2. Стул чаще 3 раза в сутки.
3. Твердая консистенция кала («овечий»).
4. Жидкий или кашицеобразный кал.
5. Напряжение при акте дефекации.
6. Императивные позывы на дефекацию.
7. Ощущение неполного опорожнения кишечника.
8. Выделение слизи при дефекации.
9. Ощущение вздутия и переполнения в животе.
Для варианта СРК с диареей характерно сочетание признаков 2, 4, 6 при отсутствии признаков 1, 3, 5.
Для варианта СРК с преобладанием запоров характерно сочетание признаков 1, 3, 5 при отсутствии признаков 2, 4, 6.
При осмотре, как правило, отмечается хорошее общее состояние больных.
При СРК с запорами, как правило, наблюдается повышенная масса тела (ИМТ - более 25 кг/м2).
При СРК с диареей в ряде случаев может быть снижение массы тела. Это объясняется тем, что пациенты, боясь появления диареи, начинают ограничивать рацион вплоть до использования в качестве основного питания лишь овсяной каши. Поэтому обязательно нужно расспрашивать пациента о характере и количестве съеденной пищи.
При пальпации может быть выявлена болезненность различных отделов ободочной кишки, спазмированные участки толстой кишки (чаще сигмовидной кишки), урчание (в норме небольшое урчание может наблюдаться при пальпации слепой кишки).
Диагностика
Объем исследований определяется индивидуально в каждом конкретном случае, зависит от возраста (первое появление симптомов СРК в пожилом возрасте делает этот диагноз сомнительным), пола.
Оценка клинической симптоматики, характера болей, их связь с опорожнением, характером стула, наличие слизи. Оценка данных анамнеза болезни, выявление стрессовых ситуаций в жизни больного, данных семейного анамнеза (наличие у родственников воспалительных и опухолевых заболеваний кишечника), данных диетанамнеза (достаточно ли овощей, фруктов, зерновых содержится в рационе,
факт злоупотребления жирными, жареными блюдами, переносимость молока и др.).
Обязательные лабораторные исследования:
- общий анализ крови (без отклонений от нормы);
- общий анализ мочи (без отклонений от нормы);
- общий билирубин крови (не изменен);
- АсАТ, АлАТ (не изменены);
- ЩФ, ГГТП (не изменены);
- копрограмма (отсутствие креато-, амило-, липореи);
- кал на дисбактериоз (может быть снижение содержания лакто- и бифидобактерий, повышение содержания условно-патогенной и патогенной микрофлоры);
- анализ кала на скрытую кровь (не обнаруживается).
Обязательные инструментальные исследования:
- ректороманоскопия (отсутствие изменений слизистой);
- ирригоскопия (признаки гипоили гипермоторой дискинезии толстой кишки);
- УЗИ органов брюшной полости и малого таза;
- ЭКГ;
- ФЭГДС;
- колоноскопия с биопсией (отсутствие признаков воспаления).
Обязательная консультация колопроктолога
Консультация специалистов по показаниям: гинеколога, уролога, физиотерапевта, невропатолога.
При обследовании пациента с предполагаемым диагнозом «СРК» необходимо выявлять «симптомы тревоги», наличие которых делает диагноз СРК сомнительным.
«Симптомы тревоги»:
- появление первых симптомов СРК в пожилом возрасте;
- лихорадка;
- примесь свежей крови в кале;
- возникновение кишечных расстройств в ночное время;
- немотивированное похудание;
- прогрессирующее течение заболевания;
- анемия;
- лейкоцитоз;
- ускорение СОЭ;
- стеаторея и полифекалия.
Запомните! Диагноз СРК - диагноз исключения.
В связи с тем, что диагноз СРК - диагноз исключения, процесс диагностики СРК протекает в 5 этапов.
- на 1-м этапе ставится предварительный диагноз;
- на 2-м этапе выделяется доминирующий симптом и, соответственно, клиническая форма синдрома;
- на 3-м этапе исключаются «симптомы тревоги» и проводится дифференциальный диагноз;
- на 4-м этапе завершается скрининг органического заболевания при выполнении оптимума диагностических тестов, который включает клинический и биохимический анализы крови, копрологическое исследование с анализом кала на яйца глистов, ЭГДС, УЗИ органов брюшной полости и малого таза, сигмоили колоноскопию и ирригоскопию;
- на 5-м этапе назначают первичный курс лечения не менее чем на 6 нед, по результатам которого вновь обращаются к оценке диагноза.
При эффективности лечения может быть установлен окончательный диагноз «СРК», при неэффективности лечения проводится дополнительное обследование.
Формулировка диагноза
Диагноз формулируется по ведущему синдрому:
- наличие диареи;
- наличие запора;
- без диареи.
Примеры формулировки диагноза:
1. Синдром раздраженного кишечника с запором. Личность с чертами эмоциональной неустойчивости пограничного типа, реакция дезадаптации по тревожно-депрессивному типу.
2. Синдром раздраженного кишечника без диареи. Соматоформная вегетативная дисфункция.
Дифференциальная диагностика
Органические заболевания:
- воспалительные заболевания кишечника;
- микроскопические колиты;
- инфекционные и паразитарные заболевания;
- синдром избыточного роста бактерий;
- опухоли кишечника;
- дивертикулез кишечника с явлениями дивертикулита;
- ишемический колит;
- хронический панкреатит;
- врожденные ферментопатии (лактазная и дисахаридазная недостаточность).
Эндокринные заболевания (заболевания щитовидной железы, гастриномы, карциноидный синдром и др.).
Гинекологические заболевания (эндометриоз и др.).
Прием лекарственных средств, имеющих побочные эффекты в виде запоров или диареи (нитраты, антибиотики, препараты железа, калия, желчных кислот).
При дифференциальной диагностике следует исключить простейшие причины раздражения кишечника:
- пищевые раздражители: жирная и обильная пища, алкогольные напитки, кофе, газообразующие продукты (бобовые, черный хлеб, белокочанная капуста), напитки (газированные, вино), изменения привычного питания в командировках и путешествиях;
- лекарственные препараты: слабительные, антибиотики, препараты калия, железа, желчных кислот, калия, мезопростол и др.
С симптомами СРК могут протекать физиологические состояния женщин (предменструальный период, беременность, климакс), дли-
тельное психоэмоциональное перенапряжение (быстро проходят после отдыха и разрешения стрессовой ситуации).
Различные ферментопатии (например, лактазная и дисахаридазная недостаточность) сопровождаются проявлениями СРК. Простейшим способом диагностики является исключение из рациона молока и молочных продуктов, сорбитола (входит в состав жевательной резинки).
Лечение
Большое значение в лечении больных имеет изменение образа жизни, поскольку симптомы СРК могут возобновляться.
Общие мероприятия:
- «образование» больных и снятие напряжения, то есть с пациентом необходимо обсудить результаты обследования, объяснить ему причины появления симптомов, указать на отсутствие неизлечимого (канцерофобия!) заболевания, что позволяет успокоить больного;
- диета назначается в зависимости от ведущего симптома - запоров или диареи. Важно обсуждение индивидуальных привычек питания, выявление связи приема отдельных продуктов с появлением симптомов (может быть полезным ведение пищевого дневника);
- выработка позыва на дефекацию (для больных с запорами);
- физическая активность.
Диетотерапия
Диета с физиологическим содержанием белков, жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой (овощи, фрукты): белки 85-90 г/сут, из них 40-45 г животного происхождения, жиры 70-80 г/сут (в том числе растительные 25-30 г), углеводы 300-330 г/сут (рафинированные углеводы ограничиваются до 30-40 г в день), энергетическая ценность рациона - 2170-2400 ккал/сут.
Режим питания: дробное питание 4-5 раз в сутки небольшими порциями. При ограничении объема принимаемой пищи в течение одного приема пищи рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи. По мере улуч-
шения самочувствия количество приемов пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Технология приготовления блюд. Блюда готовятся в отварном виде или на пару, запеченные.
Ограничиваются азотистые экстрактивные вещества (мясные, рыбные, грибные бульоны), поваренная соль (6-8 г в день), продукты, богатые эфирными маслами (лук, чеснок, редька, редис). Исключаются острые приправы, шпинат, щавель, копчености, плохо переносимые продукты и напитки (белокочанная капуста, черный хлеб, молоко и др.).
Для больных с запорами важно обратить внимание на содержание пищевых волокон в рационе. В рационе должно содержаться не менее 20 г пищевых волокон в 1 сут за счет повышенного содержания в рационе овощей (морковь, свекла, кабачки, тыква, цветная капуста, брокколи, огурцы, помидоры, листовой салат, зелень укропа, петрушки), фруктов и ягод (яблоки, чернослив, курага, сливы, малина, клубника и др.), использования блюд из круп (гречневой, овсяной, нешлифованного риса), хлеба из зерна грубого помола. При плохой переносимости повышенного количества богатых клетчаткой продуктов их количество ограничивается.
В рационе больных с диареей количество овощей и фруктов в период обострения ограничено, по мере улучшения самочувствия рацион расширяется за счет включения овощей и фруктов. Достаточное содержание жидкости в рационе: 1,5-2,0 л/сут.
Медикаментозная терапия
1. Миотропные спазмолитики:
- мебеверин (дюспаталин) - 200 мг 2 раза в день за 20 мин до еды. Мебеверин не накапливается в организме, для пожилых пациентов не требуется коррекции дозы. Используется для купирования боли как при запорах, так и при диарее;
- пинаверия бромид (дицетел) по 50 мг 3-4 раза в день во время еды;
- отилония бромид - 20-40 мг 2-3 раза в день перед едой. Миотропные спазмолитики используются для курсового лечения. Для снятия острой боли используются но-шпа или папаверин 0,04 г,
или бускопан 10 мг 3-4 раза в день.
2. При диарее:
- лоперамид, доза подбирается индивидуально, в среднем 2 капсулы (4 мг) в сутки.
- цитомукопротектор смекта (1 пакет 3 раза в день после еды);
- буферные алюминийсодержащие антациды (маалокс, гастал, протаб и др.) по 1 дозе 3-4 раза в день через 1 ч после еды.
3. При избыточном бактериальном росте (микробная контаминация, дисбактериоз) назначаются три 5-7-дневные курса кишечных антисептиков широкого спектра действия: интетрикс 2 капсулы 3 раза вдень, фуразолидон 0,1 г 3 раза в день, нифураксазид (эрсефурил) 0,2 г 3 раза в день (капсулы, сироп), сульгин 0,5 г 4 раза в день, энтерол 1-2 капсулы или пакетик 2 раза в день с последующим курсом пробиотиков (бифиформ 1 капсула 2 раза в день, линекс 2 капсулы 2-3 раза в день и др.).
4. Препараты, увеличивающие объем каловых масс (концентраты пищевых волокон): мукофальк по 5 г 1-3 раза в день, запить 1 стаканом воды.
5. Слабоабсорбируемые ди- и олигосахариды: дюфалак (активное действующее вещество - лактулоза, синтетический дисахарид из лактозы). Доза подбирается индивидуально: 15-60 мл/сут.
6. Слабительные различных групп:
- бисакодил 1-3 драже (0,005-0,015 г) однократно перед сном, или гутталакс 10-12 капель перед сном, или калифиг 1-2 столовые ложки перед сном, или кафиол 1 брикет и др.;
- слабительные препараты для введения per rectum: свечи с глицерином (утром после завтрака), свечи «Бисакодил».
7. Средства, снижающие висцеральную гиперчувствительность (антагонисты рецепторов тахикинина, противосудорожные препараты, аналоги соматостатина, трициклические антидепрессанты в низких дозах).
Также проводится рациональная психотерапия.
Требования к результатам лечения
Ремиссия:
- купирование болевого и диспептического синдромов;
- нормализация стула;
- нормализация лабораторных показателей (ремиссия). Частичная ремиссия:
- улучшение самочувствия без существенной положительной динамики объективных данных.
Экспертиза трудоспособности
Возможно временное освобождение от работы на короткий срок (3-5 дней) при выраженном обострении заболевания, при СРК с диареей - 18-20 дней.
В ряде случаев больных направляют на МСЭ для решения вопроса о трудоустройстве (освобождение от ночной работы, командировок и др.).
Диспансеризация
Ежегодный диспансерный осмотр и обследование в амбулаторнополиклинических условиях. Наблюдают участковый терапевт совместно с психиатрами, психотерапевтами, неврологами.
Прогноз
Прогноз заболевания благоприятный. Несмотря на хроническое, рецидивирующее течение болезни, нет признаков прогрессирования. СРК не осложняется кровотечением, перфорацией, стриктурами, свищами, кишечной непроходимостью, синдромом мальабсорбции. Что касается риска развития воспалительных заболеваний кишечника и колоректального рака у больных СРК, то он такой же, как и в общей популяции. Поэтому необходимости в частом проведении колоноскопии нет.
Прогноз жизни при СРК благоприятный. Большинство пациентов после обследования больше к врачу не обращаются, но 10-15% пациентов продолжают обследование и поиск тяжелого заболевания. Несмотря на длительный анамнез, выраженность жалоб, они имеют хороший внешний вид, нормальные показатели результатов обследования.
4.6. ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
Хронический панкреатит (ХП) - прогрессирующее заболевание поджелудочной железы, характеризующееся появлением во время обострения признаков острого воспалительного процесса, постепенным замещением паренхимы органа соединительной тканью и развитием недостаточности экзо- и эндокринной функции железы.
Патоморфологическая основа - сочетание деструкции ацинарного аппарата с прогрессирующим воспалительным процессом, приводящим к атрофии, фиброзу и нарушениям в протоковой системе поджелудочной железы, преимущественно за счет развития микро- и макролитиаза (приказ МЗ РФ ? 125 от 1998 г.).
Распространенность
Частота выявления хронического панкреатита составляет 4 случая на 100 000 населения в год. 11% больных панкреатитом переходят на инвалидность. Хронический панкреатит представляет собой серьезную медицинскую и социальную проблему, требующую немалых затрат.
Этиология и патогенез
1. Употребление алкоголя (более 20 г/сут чистого этанола, что соответствует 50 мл водки, 200 мл вина, 400 мл пива) - наиболее частая причина ХП у мужчин.
2. Обструкция протока поджелудочной железы (стеноз, конкременты, опухоли). Наличие камней в желчном пузыре и холедохе - наиболее частая причина ХП у женщин.
3. Наследственный панкреатит.
4. Лекарственный (азатиоприн, индометацин, фуросемид, гипотиазид, ранитидин, ацетилсалициловая кислота, кортикостероиды, тетрациклин, метилдопа и др.).
5. Врожденные аномалии поджелудочной железы.
6. Дивертикулы двенадцатиперстной кишки.
7. Гиперпаратиреоз.
8. Аутоиммунный панкреатит.
Классификация
Выделяют:
1. Обструктивный ХП.
2. Кальцифицирующий ХП.
3. Паренхиматозный ХП.
Хронический обструктивный панкреатит развивается при: - обструкции главного панкреатического протока опухолью поджелудочной железы;
- воспалении дуоденального сосочка или его стенозе;
- дуодените вследствие болезни Крона;
- закрытой травме живота;
- хирургических операциях в пилородуоденальной зоне;
- наличии псевдокист поджелудочной железы, врожденной аномалии (pancreas divisum).
Основные причины хронического обструктивного панкреатита: желчнокаменная болезнь и холедохолитиаз, дисфункция сфинктера Одди.
Повышение давления в протоковой системе ведет к повреждению ткани поджелудочной железы и активизации ферментов, в результате чего происходит «самопереваривание» железы, развитие активного воспаления и фиброза.
Хронический панкреатит как следствие желчнокаменной болезни (ЖКБ), холедохолитиаза чаще встречается у женщин в возрасте 50-60 лет. Как правило, наблюдаются признаки метаболического синдрома: ожирение, гиперлипидемия, склонность к АГ, ИБС, нарушение толерантности углеводов, гиперурикемия и/или гиперурикозурия и т.д.
Кальцифицирующие панкреатиты:
- алкогольный панкреатит;
- панкреатит, развивающийся при воздействии органических растворителей, некоторых химических соединений, лекарств;
- панкреатит, начавшийся вследствие гиперлипидемии, гиперкальциемии при гиперпаратиреозе, хронических вирусных инфекциях, в том числе при хроническом гепатите С (HCV) и В (HBV);
- панкреатит, связанный с врожденными изменениями протоков поджелудочной железы (удвоение панкреатического протока - pancreas divisum).
В протоках поджелудочной железы происходит отложение белковых преципитатов (комплекс белка липостатина с кальцием), что приводит к повышению давления в протоках и постепенной атрофии ацинарных клеток.
Дополнительным фактором риска развития ХП является курение.
Паренхиматозный панкреатит. Отсутствует поражение протоков, нет кальцификатов в поджелудочной железе, но паренхима поджелудочной железы замещается участками фиброза.
Клиника
1. Абдоминальная боль (80-95%) - наиболее частый симптом. Характеристика боли:
- рецидивирующая или постоянная;
- может быть ноющей или «жгучей», усиливаясь до очень интенсивной (отек поджелудочной железы, растяжение ее капсулы);
- спастического характера (при спазме сфинктеров);
- локализуется в левой верхней половине живота, в подложечной области;
- появляется или усиливается после еды (через 30-40 мин), особенно после жирной, жареной, острой пищи, приема алкоголя, может сопровождаться тошнотой, рвотой;
- иррадиирует в спину, в левую половину поясничной области или приобретает опоясывающий характер, возможна иррадиация в левую руку, ключицу, под левую лопатку;
- проходит при голодании (у пациентов может быть боязнь приема пищи), при наклоне вперед.
2. Стеаторея связана с развитием внешнесекреторной недостаточности вследствие замещения функциональной ткани поджелудочной железы фиброзной тканью.
3. Диарея (50%). Стул неоформленный, большого объема (более 500 мл), с неприятным запахом, плохо смывающийся (стеаторея).
4. Уменьшение массы тела (80%), особенно характерно для поздних стадий ХП при развитии внешнесекреторной недостаточности.
5. Тошнота и рвота (не приносит облегчения).
6. Симптомы сахарного диабета.
При осмотре больного могут выявляться:
- на коже груди и живота - «красные капельки», не исчезающие при надавливании;
- желтушность кожи и видимых слизистых (нарушение проходимости общего желчного протока);
- признаки нарушения обмена витаминов, минеральных веществ и микроэлементов: сухость и шелушение кожи, бледность кожи и видимых слизистых оболочек, тусклые, сухие, тонкие, легко выпадающие волосы, ломкие ногти, трещины в углах рта, гладкий, увеличенный в размерах язык с отпечатками зубов по краям;
- синдром нарушенного пищеварения и всасывания сопровождается снижением массы тела, уменьшением объема мышечной массы.
Необходимо рассчитать индекс массы тела. В норме он составляет 20-24,9 кг/м2. При снижении его менее 19 следует более детально оценивать состояние питания пациента.
При пальпации живота выявляется болезненность в эпигастральной области, левом подреберье.
При поражении:
- головки поджелудочной железы - болезненность отмечается в точке Дежардена, зоне Шоффара;
- хвоста - болезненность на границе верхней и средней трети биссектрисы левого угла, образованного горизонтальной линией через пупок и срединной линией живота;
- болезненность при пальпации в точке на границе верхней и средней трети линии, соединяющей пупок с серединой левой реберной дуги (точка Мейо-Робсона).
При перкуссии может быть выявлено притупление перкуторного звука в боковых отделах вследствие асцита.
Диагностика
Тщательный опрос больного, выявление связи болей и симптомов диспепсии с приемом пищи, характер стула, динамика массы тела, оценка данных истории болезни, жизни, наследственности, осмотра.
Обязательные лабораторные исследования:
- общий анализ крови (повышение СОЭ, нейтрофильный лейкоцитоз со сдвигом влево);
- общий анализ мочи (наличие билирубина, отсутствие уробилина при псевдотуморозном варианте, повышение диастазы при обострении);
- общий билирубин и фракции (повышение прямого билирубина при обструкции);
- АсАТ, АлАТ;
- ЩФ, ГГТП (повышены при обструкции);
- амилаза крови (повышается при выраженном обострении);
- липаза крови (повышение при обострении);
- копрограмма (креаторея, стеаторея, амилорея при внешнесекреторной недостаточности);
- сахар крови (гипергликемия при нарушении внутрисекреторной функции поджелудочной железы);
- кальций крови (снижен при нарушении всасывания);
- общий белок и фракции (снижение содержания общего белка, альбумина при синдроме мальабсорбции).
Обязательные инструментальные исследования:
1. Обзорный рентгеновский снимок брюшной полости (камни в желчном пузыре, ПЖЖ).
2. УЗИ органов брюшной полости. Оцениваются форма, размеры поджелудочной железы, очаговое или диффузное увеличение, четкость контуров, эхогенность поджелудочной железы, наличие расширения вирсунгова протока, наличие псевдокист (при увеличении размеров железы, выраженной неоднородности структуры, сдавлении селезеночной вены, отеке парапанкреатической клетчатки, наличии жидкости в полости малого сальника, брюшной полости необходима консультация хирурга для решения вопроса о госпитализации).
3. Эндоскопическая ретроградная панкреатохолангиография (изменения в протоковой системе: расширение или стриктуры вирсунгова протока, камни в протоках и др.).
4. Двукратно выполняется УЗИ поджелудочной железы.
Дополнительные исследования - по показаниям:
- лапароскопия с прицельной биопсией поджелудочной железы;
- КТ поджелудочной железы (диагностика очаговых процессов, участков обызвествления, некроза, кисты);
- коагулограмма;
- сахар крови после приема глюкозы (сахарная кривая);
- внутривенная холецистохолангиография (для выявления поражения желчных путей);
- селективная ангиография (для диагностики очаговых изменений);
- дуоденография в условиях искусственной гипотонии (при увеличении головки поджелудочной железы отмечается развернутость дуги двенадцатиперстной кишки, деформация внутреннего контура нисходящей части двенадцатиперстной кишки).
Обязательные консультации специалистов: хирурга, эндокринолога. Для диагностики степени выраженности экзокринной недостаточности поджелудочной железы используется метод определения эластазы 1 в кале.
Обратите внимание, что в данном случае чем больше значение показателя, тем лучше:
- норма - от 200 до 500 и более мкг/г кала;
- экзокринная недостаточность поджелудочной железы средней и легкой степени тяжести - 100-200 мкг/г;
- экзокринная недостаточность поджелудочной железы тяжелой степени - менее 100 мкг/г.
Исследование не зависит от приема больным ферментных препаратов. Формулировка диагноза
1. Основные формы ХП (Марсельско-Римская классификация воспалительных заболеваний поджелудочной железы 1988 г.):
- обструктивный (обструкция опухолью поджелудочной железы, при воспалении дуоденального сосочка или его стенозе, дуодените вследствие болезни Крона, закрытой травме живота, хирургических операциях в пилородуоденальной зоне, наличии псевдокист поджелудочной железы, врожденной аномалии (pancreas divisum);
- кальцифицирующий (алкогольный, при воздействии органических растворителей, некоторых химических соединений, лекарств, гиперлипидемии, гиперкальциемии, хронических вирусных инфекциях);
- паренхиматозный (встречается редко, отсутствует поражение протоков, нет кальцификатов в поджелудочной железе, но паренхима поджелудочной железы замещается участками фиброза).
2. По этиологии:
- алкогольный;
- билиарнозависимый;
- дисметаболический;
- инфекционный;
- лекарственный;
- идиопатический.
3. По морфологическим признакам:
- интерстициально-отечный - по данным УЗИ и КТ умеренное увеличение размеров поджелудочной железы, структура неоднородная,
встречаются участки как повышенной, так и пониженной плотности. По мере стихания обострения размеры ПЖ становятся нормальными, контуры - четкими. У большинства больных выраженных изменений системы протоков не обнаружено;
- паренхиматозный - по данным УЗИ и КТ размеры и контуры поджелудочной железы существенно не изменены, отмечается равномерное уплотнение железы. Изменений протоков у большинства больных не выявляется. Заболевание характеризуется значительной продолжительностью, чередованием периодов обострения и ремиссий. Боли менее выражены, амилаза повышается реже. У большинства больных фиксируются симптомы внешнесекреторной недостаточности поджелудочной железы;
- фиброзно-склеротический - по данным УЗИ и КТ размеры поджелудочной железы уменьшены, паренхима значительно уплотнена, эхогенность повышена, контуры четкие, неровные, нередко выявляются обызвествления. У части больных отмечается расширение протоковой системы железы;
- гиперпластический (псевдотуморозный) - по данным УЗИ и КТ поджелудочная железа или отдельные части ее резко увеличены;
- кистозный - по данным УЗИ и КТ поджелудочная железа увеличена, есть жидкостные образования, участки фиброза и обызвествления. Протоки, как правило, расширены. Обострения частые и не всегда имеют видимую причину.
4. По клиническим проявлениям:
- хронический рецидивирующий (болевая форма) - наиболее часто встречающийся (выраженный болевой синдром, повышение амилазы, изменения при УЗИ);
- псевдотуморозный (признаки механической желтухи, болевой синдром, поражение головки поджелудочной железы при УЗИ);
- латентный, или безболевая форма (болей нет или слабо выражены, часто диспепсия, снижение аппетита, поносы, нарушения внешне- и внутрисекреторной функции поджелудочной железы).
5. По изменению функции:
- нарушение внешнесекреторной функции;
- нарушение внутрисекреторной функции.
6. По течению:
- легкое течение (обострения 1-2 раза в год, быстро купируются, умеренно выраженный болевой синдром, нет нарушений функции под-
желудочной железы, нет снижения массы тела, изменений в копрограмме);
- средней степени тяжести (обострения 3-4 раза в год, болевой синдром длительный, имеется гиперферментемия, нарушение функции поджелудочной железы в виде стеатореи, креатореи, амилореи, снижение массы тела);
- тяжелой степени (обострения частые, длительные, упорный болевой и диспепсический синдром, панкреатогенные поносы, выраженные нарушения функции поджелудочной железы, снижение массы тела, сахарный диабет, наличие кист, псевдокист).
7. По фазе заболевания:
- обострение;
- затухающее обострение;
- ремиссия.
8. По наличию осложнений:
- обструкция протоков;
- псевдокисты;
- гастродуоденальные язвы;
- хроническая дуоденальная непроходимость;
- подпеченочная форма портальной гипертензии;
- узловатые эритемоподобные поражения кожи;
- полиартропатия;
- инфекционные осложнения (инфильтраты, холангит, сепсис, пневмония);
- рак поджелудочной железы (при 10-летнем анамнезе ХП риск развития рака поджелудочной железы - 1,8%, при 20-летнем - 4%. В каждом случае хронического панкреатита нужно проводить дифференциальный диагноз с раком поджелудочной железы).
Примеры формулировки диагноза:
1. Хронический панкреатит алкогольный, кальцифицирующий, безболевая форма, с внешнесекреторной недостаточностью, средней тяжести, фаза обострения. Недостаточность питания средней степени тяжести.
2. Хронический панкреатит обструктивный, билиарнозависимый, болевая форма, тяжелого течения. ЖКБ. Холецистэктомия в 1998 г. Рубцовая стриктура общего желчного протока.
3. Хронический панкреатит алкогольный, псевдотуморозный, с явлениями преходящей механической желтухи, нарушением внешне- и внутрисекреторной функции, средней степени тяжести.
Дифференциальная диагностика
1. Заболевания, сопровождающиеся болевым синдромом в верхней половине живота:
- гастрит;
- дуоденит;
- язвенная болезнь;
- желчнокаменная болезнь;
- дискинезия желчевыводящих путей;
- ИМ.
2. Заболевания, сопровождающиеся болевым синдромом и диареей:
- синдром раздраженного кишечника (боль имеет распирающий характер, чаще всего локализуется в нижней части живота, боковых отделах, связана с дефекацией - уменьшается после отхождения газов или опорожнения, нет признаков нарушения внешне- и внутрисекреторной функции поджелудочной железы).
3. Заболевания, сопровождающиеся синдромом нарушенного пищеварения и всасывания:
- энтеропатии различного генеза.
4. Рак поджелудочной железы. Осложнения хронического панкреатита:
- обструкция протоков;
- псевдокисты;
- нарушение всасывания, стеаторея;
- вторичный сахарный диабет;
- узловатые эритемоподобные поражения кожи;
- полиартропатия;
- инфекционные осложнения (инфильтраты, холангит, сепсис, пневмония);
- рак поджелудочной железы (при 10-летнем анамнезе ХП риск развития рака поджелудочной железы - 1,8%, при 20-летнем - 4%. В каждом случае хронического панкреатита нужно проводить дифференциальный диагноз с раком поджелудочной железы).
Течение и прогноз
ХП длительное время может протекать бессимптомно.
На ранних этапах заболевания беспокоят боль и диспепсия, периоды обострения чередуются с периодами ремиссии.
На более поздних болевой синдром становится менее выраженным, а на 1-й план выходят симптомы экзокринной недостаточности (нарушенного пищеварения и всасывания, стеаторея, снижение массы тела) и эндокринной недостаточности (сахарный диабет), болевой синдром становится менее выраженным.
При прогрессировании ХП возможно развитие состояний, связанных с нарушениями структуры поджелудочной железы: холестаз (сдавление общего желчного протока), тромбоз селезеночной вены и формирование варикозного расширения вен пищевода, формирование псевдокист, кальцификация, стеноз двенадцатиперстной кишки, развитие рака поджелудочной железы.
Лечение
1. Устранение этиологического фактора: алкоголя, лекарственных препаратов, обструкции и др.
2. Купирование болевого синдрома.
3. Коррекция экзокринной и эндокринной недостаточности.
4. Лечение осложнений.
Купирование болевого синдрома осуществляется:
- назначением строгой диеты (см. ниже) или голода (в зависимости от выраженности симптомов);
- приемом анальгетиков (парацетамол по 0,5 г 3 раза в день (не вызывает гастропатии, не снижает клубочковую фильтрацию, не повышает АД);
- приемом спазмолитиков (дюспаталин, дротаверин НС по 2 мл внутримышечно не менее 2 раз в день в течение 5-7 дней, платифиллин гидротартрат по 1 мл подкожно, ревалгин в таблетках);
- назначением ферментных препаратов (креон по 1 капсуле во время еды или в период голодания по 2 капсулы 4 раза в день, или мезим-форте, панкреатин, то есть ферментные препараты без желчных кислот);
- приемом ингибиторов протонной помпы (омепразол, рабепразол 20 мг 2 раза в день не менее 2 нед) или Н2-блокаторов (ранитидин, гастросидин 150 мг 2 раза в день не менее 2 нед);
- назначением ингибиторов секреторной активности поджелудочной железы (сандостатин по 50-100 мкг 2 раза в день подкожно);
- приемом буферных антацидов (маалокс, альмагель по 1 дозе через 1 ч после еды и на ночь или в течение дня 4-5 раз).
Коррекция экзокринной недостаточности
Ферментные препараты панкреатин, мезим-форте 10 000, креон 10 000, 25 000, пензитал, панзинорм форте.
Рекомендуемая для лечения внешнесекреторной панкреатической недостаточности разовая доза ферментов должна содержать не менее
20 000-40 000 ед. липазы.
Почему обращают внимание на липазу?
Дефицит липазы развивается раньше, она быстрее разрушается желудочным содержимым. Необходимо принимать 2-4 капсулы препарата при основных приемах пищи и 1-2 капсулы - при приемах небольшого количества пищи.
Коррекция эндокринной недостаточности осуществляется как при лечении сахарного диабета (отличается склонностью к гипогликемии).
При диспепсических расстройствах:
- прокинетики (домперидон, метоклопрамид по 10 мг 3 раза в день в течение 2-3 нед).
После купирования обострения хронического панкреатита необходимо провести деконтаминацию тонкой и толстой кишки в связи с часто развивающимся синдромом избыточного бактериального роста: назначаются ципрофлоксацин, эрсефурил на 5-7 дней, затем пробиотики (бифидумбактерин, бифидумбактерин форте, линекс, бифиформ).
Диетотерапия
При выраженном обострении назначается полное голодание на 2-3 дня.
При умеренно выраженном обострении рекомендован «Вариант диеты с механическим и химическим щажением». Необходим отказ от приема алкоголя.
Диета характеризуется физиологическим содержанием белков, жиров и углеводов, обогащена витаминами, минеральными веществами; уме-
ренно ограничены химические и механические раздражители слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта.
Режим питания дробный, 5-6 раз в день, порции небольшие. При ограниченном объеме рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи. По мере улучшения самочувствия количество приемов пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение. Блюда готовятся в отварном виде или на пару, запеченные. Каши, супы - протертые, мясо - в виде котлет, фрикаделей, кнелей.
Исключаются жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день.
Рекомендуемая температура пищи - от 15 °С до 60-65 °С. Свободная жидкость - 1,5-2 л.
При исчезновении симптомов рекомендуется «Основной вариант диеты», в котором рацион расширяется, блюда не протираются (мясо дается куском, каши - рассыпчатые), фрукты и овощи даются в свежем виде.
При наличии недостаточности питания (синдром мальабсорбции) показан «Вариант диеты с повышенным количеством белка» («Высокобелковая диета»), дополнительный прием смесей для энтерального питания: «Берламин модуляр», «Нутризон», «Нутриэн стандарт», «МД мил Клинипит», «Клинутрен оптима», «Нутрикомп стандарт». При выраженном синдроме мальабсорбции - прием гидролизованных смесей, содержащих олигопептиды: «Пептамен», «Нутриэн элементаль».
Питательные смеси сбалансированы по составу, содержат основные нутриенты (белки, жиры, углеводы в рекомендуемом соотношении), витамины, минеральные вещества, микроэлементы; принимаются в виде коктейлей в промежутках между основными приемами пищи.
Ведение больных хроническим панкреатитом
Амбулаторно-поликлиническое лечение
При умеренном обострении хронического панкреатита проводится лекарственная терапия с назначением обезболивающих, антисекретор-
ных, спазмолитических, ферментных препаратов, антацидов, прокинетиков на фоне соблюдения диетических рекомендаций.
Стационарное лечение
Показания для госпитализации:
- выраженный, не купирующийся болевой синдром;
- выраженные изменения по результатам УЗИ (отек поджелудочной железы, наличие жидкости в полости малого сальника, брюшной полости и др.), формирование псевдокист;
- выраженный синдром мальабсорбции.
Длительность стационарного лечения - 28-30 дней (при отсутствии осложнений).
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности определяются тяжестью течения. Критерием окончания является клиническая ремиссия.
Длительность временной нетрудоспособности составляет:
- при обострении легкой степени тяжести - 10-12 дней;
- средней степени тяжести - 14-21 день;
- при тяжелом течении - 30-40 дней.
Диспансеризация
Больные с хроническим панкреатитом подлежат диспансерному наблюдению.
При легком течении повторный осмотр и обследование в амбулаторно-поликлинических условиях дважды в год. Назначаются 2 раза в год:
- клинический анализ крови;
- общий анализ мочи;
- определение амилазы, липазы в сыворотке крови;
- копрограмма.
УЗИ желчевыводящей системы, поджелудочной железы 1 раз в 2 года. При течении средней тяжести осмотры проводятся 3 раза в год, необходима консультация гастроэнтеролога.
Назначаются 2раза в год и при обострении:
- клинический анализ крови;
- общий анализ мочи;
- определение глюкозы, амилазы, липазы, билирубина, трансаминазы в сыворотке крови;
- копрограмма.
УЗИ желчевыводящей системы и поджелудочной железы - 1 раз в год.
Проводится терапия «по требованию»: больной сам при появлении жалоб принимает ферментные, антисекреторные препараты, спазмолитики на фоне соблюдения диеты.
В период ремиссии возможно СКЛ.
При тяжелом течении ХП больной наблюдается участковым терапевтом и гастроэнтерологом 4-6 раз в год.
Объем исследований как при ХП средней тяжести, а также анализ суточной мочи на сахар.
По показаниям - консультация эндокринолога, хирурга.
При стойкой ремиссии - осмотр терапевтом 1 раз в год, гастроэнтеролог - по показаниям.
Прогноз
Прогноз при ХП определяется возможностью устранения причины развития ХП, выраженностью изменений поджелудочной железы, наличием осложнений, общим состоянием больного, адекватностью терапии.
4.7. СИНДРОМЫ ОПЕРИРОВАННОГО ЖЕЛУДКА
«Теперь вы можете есть все», - говорит большинство хирургов после операций на желудке. Пациент пытается «есть все» и не понимает, почему внезапно после еды наваливается резкая слабость, так что нужно сразу прилечь, часто бьется сердце, прошибает пот...
Синдромы оперированного желудка - последствия желудочной хирургии, включающие функциональные и структурные нарушения после резекции желудка и различньж вариантов ваготомии и анастомозов, проявляющиеся астено-вегетативньм, диспептическим и нередко болевьм синдромами.
Распространенность
Постгастрорезекционные расстройства развиваются у 35-40% больных, перенесших резекцию желудка. 1,5% всех инвалидов составляют больные, перенесшие резекцию желудка.
Классификация
Постгастрорезекционные синдромы
Органические:
- рецидив язвы культи желудка или 12-перстной кишки;
- язва в области анастомоза;
- рак культи желудка;
- синдром приводящей петли механической природы. Функциональные:
- демпинг-синдром;
- синдром гипогликемии;
- синдром приводящей петли функциональной природы;
- постваготомические расстройства;
- нарушение функции поджелудочной железы;
- нарушение функции гепатобилиарной системы;
- нарушение функции тонкой кишки, в том числе синдром мальабсорбции.
Сочетанные нарушения
Демпинг-синдром (dumpingозначает «сброс») - наиболее распространенное расстройство.
Патогенез
Наиболее обоснованными являются осмотическая и нейро-рефлекторная теории развития. Пища, находящаяся в желудке, отличается повышенной осмолярностью. Содержимое тонкой кишки изоосмотично.
Осмолярность выравнивается в двенадцатиперстной кишке, по мере поступления небольших объемов из желудка.
Если же желудок опорожняется ненормально (резекция желудка - сброс содержимого), то в 12-перстную кишку попадают большие объе-
мы химуса повышенной осмолярности. Гиперосмолярная пища быстро продвигается в тонкую кишку. Вода пассивно переходит из плазмы в гиперосмолярную среду кишечника, вызывая гиповолемию, стимуляцию моторики и выделения вазоактивных веществ, вызывающих вазодилатацию.
Специальные исследования установили, что объем циркулирующей плазмы у больных с тяжелой формой демпинг-синдрома снижается на 20%.
Провоцируют приступы прием сладкой и молочной пищи, жидкой пищи (чай, суп, кисель, компот, жидкие каши), горячей пищи.
Клиника
После еды (особенно после сладких и молочных блюд) появляются:
- слабость, которая длится от 30 мин до 3-4 ч;
- потливость;
- тахикардия;
- ортостатическая гипотензия;
- чувство быстрого насыщения;
- тошнота;
- боли в животе;
- диарея;
- вздутие живота;
- обморочное состояние.
Ускоренная абсорбция приводит к гипергликемии, гиперинсулинемии, быстрой утилизации глюкозы плазмы и развитию гипогликемии с соответствующей клинической симптоматикой через 1-2 ч после еды (потливость, сердцебиение, слабость, спутанность сознания).
Легкая степень - приступы возникают нечасто, иногда только после обильного приема пищи, а также углеводистой пищи, сопровождаются легкими вазомоторными и кишечными симптомами, длятся 10-15 мин. Трудоспособность не нарушена.
Средняя степень - приступы возникают ежедневно, длятся 30-40 мин, сопровождаются выраженными вазомоторными нарушениями (сердцебиение, чувство жара, сухость во рту, потливость, слабость до полного изнеможения, обмороки), кишечными симптомами (чувство тяжести и давления в подложечной области, тошнота, рвота, понос). Трудоспособность нарушена.
Тяжелая степень - приступы возникают после каждого приема пищи, часто с обмороками, длятся 1,5-2 ч, больные вынуждены лежать после еды. Трудоспособность резко снижена или потеряна.
При осмотре отмечается пониженное питание, уменьшение толщины подкожно-жировой клетчатки, уменьшен объем мышечной массы, присутствуют явления гиповитаминоза, анемии, могут быть периферические отеки.
Гипогликемический синдром (поздний демпинг-синдром)
Внезапно наступают:
- приступы сильной слабости через 2-2,5 ч после еды;
- потемнение в глазах;
- головокружение;
- сердцебиение;
- потливость;
- познабливание;
- чувство голода;
- иногда с кратковременной потерей сознания.
Основная помощь - введение глюкозы (при потере сознания - внутривенно 40-процентный раствор глюкозы).
При сочетании с демпинг-синдромом рекомендуется реконструктивная операция.
Синдром приводящей петли (СПП)
Встречается только после операций гастроэнтеростомии и по Биль- рот-II, СПП связан с нарушением эвакуации пищеварительных секретов из приводящей петли анастомоза. Различают СПП органической и функциональной природы.
Механическими причинами могут быть перегибы приводящей петли, фиксация ее к соседним органам сращениями в порочном положении, технические погрешности (высокое расположение угла приводящей петли, что затрудняет эвакуацию).
Функциональными причинами могут быть нарушения моторики 12-пер- стной кишки (стаз, дискинезия).
Различается по степени выраженности.
Легкая степень тяжести - периодически, 1-2 раза в месяц, появляются распирающие боли в области правого подреберья, рвота, срыгива-
ние желчью, приносящие облегчение. Иногда тошнота, чувство тяжести в эпигастрии после еды, отрыжка пищей. Трудоспособность сохранена.
Средняя степень тяжести - появление 2-3 раза в неделю болей в правом подреберье, проходящих после рвоты желчью, уменьшение массы тела. Трудоспособность снижена.
Тяжелая степень тяжести - несколько раз в день приступы болей с обильной рвотой желчью, истощение. Больные нетрудоспособны. При рентгеновском исследовании наблюдаются расширение и гипотония приводящей петли, задержка бария в ней (стаз). При эндоскопии обнаруживаются раздражение слизистой анастомоза, пищевода, развитие эрозивно-язвенного эзофагита.
Пептическая язва анастомоза
Характерно появление боли в эпигастральной области, которая уменьшается или исчезает после еды. Опасна развитием осложнений (кровотечение, пенетрация в соседние органы).
Течение и прогноз
У большинства больных демпинг-синдром развивается в 1-й год после операции. Со временем (через 1-5 лет) его проявления становятся реже.
После операции по Бильрот-II в культе 12-перстной кишки наблюдается избыточный рост бактерий, которые поглощают кобаламин и снижают его всасывание в тонкой кишке.
После резекции желудка также развиваются:
- нарушение переваривания пищи (вследствие выключения 12-перстной кишки нарушается нормальная регуляция процессов пищеварения, уменьшается количество выделяемой желчи и панкреатического сока);
- нарушение обмена железа (вследствие снижения выработки соляной кислоты нарушается переход железа из трехвалентного состояния в двухвалентное и выключения 12-перстной кишки, где происходит основное всасывание железа);
- нарушение функции поджелудочной железы;
- ферментативная недостаточность слизистой оболочки тонкой кишки (у большинства больных наблюдается непереносимость лактозы, прежде всего молока), сопровождающаяся диареей;
- снижение резервуарной функции желудка, что способствует ускорению продвижения пищи и ухудшению всасывания железа.
После гастрэктомии указанные нарушения могут быть выражены в большей степени, так как нарушается выработка внутреннего фактора и снижается абсорбция витамина В12.
В первые несколько лет после частичной резекции желудка недостаточность витамина В12 развивается редко. При развитии в культе атрофического гастрита развивается поздняя В12-дефицитная анемия.
Диагностика
Тщательный анализ жалоб больного, истории болезни, жизни, осмотр, выявление недостаточности питания (снижение объема мышечной массы, расчет ИМТ), нарушений белкового, жирового, витаминного и минерального обменов.
Обязательные лабораторные исследования:
- общий анализ крови;
- общий анализ мочи;
- гематокрит;
- ретикулоциты;
- сывороточное железо;
- общий билирубин;
- сахар крови и сахарная кривая;
- общий белок и белковые фракции;
- холестерин, натрий, калий и кальций крови;
- копрограмма;
- диастаза мочи;
- ЩФ;
- гистологическое исследование биоптата;
- кал на дисбактериоз.
Обязательные инструментальные исследования:
- ФЭГДС с биопсией;
- ректороманоскопия;
- УЗИ печени, желчного пузыря и поджелудочной железы;
- ЭКГ.
Обязательные консультации специалистов: хирург, эндокринолог.
Осложнения:
- кровотечения из язвы анастомоза;
- пенетрация язвы.
Формулировка диагноза
1. По виду постгастрорезекционного расстройства.
2. По тяжести течения.
3. По наличию осложнений.
Пример формулировки диагноза:
Синдром оперированного желудка: демпинг-синдром средней степени тяжести. Операция: резекция желудка по Бильрот-П по поводу язвенного кровотечения в 1998 г.
Лечение
Рациональное питание и образ жизни
Диетотерапия. Используется «Вариант диеты с повышенным количеством белка» (высокобелковый вариант диеты).
Диета характеризуется повышенным содержанием белка, нормальным количеством жиров, сложных углеводов и ограничением легкоусвояемых углеводов. При назначении диеты больным после резекции желудка с демпинг-синдромом рафинированные углеводы (сахар) исключаются. Режим питания дробный, 4-6 раз в день.
Блюда готовят в отварном, тушеном, запеченном, протертом и не протертом виде, на пару. Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение.
Исключаются жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день. Температура пищи - от 15 °С до 60-65 °С.
Свободная жидкость - 1,5-2 л. Жидкость принимается между приемами пищи, а не во время еды.
Большую помощь в обеспечении больного адекватным количеством белка и энергии оказывают смеси для энтерального питания, кото-
рые легко готовить, дозировать и принимать: «Берламин модуляр», «МД мил Клинипит», «Клинутрен», «Нутризон», «Нутрикомп», «Нутриэн».
Эффективно применение при демпинг-синдроме питательных смесей, применяемых при сахарном диабете: «Нутрикомп диабет», «Клинутрен диабет», «Нутриэн диабет».
Смеси для энтерального питания могут применяться в качестве основного питания, а по мере улучшения самочувствия и постепенного расширения рациона - в качестве дополнительного питания (между основными приемами пищи).
Медикаментозное лечение:
- домперидон 10 мг 3-4 раза в день перед едой, или дебридат 100-200 мг 3 раза в день, или эглонил (сульпирид) 50 мг 3 раза в день за 30 мин до еды;
- имодиум (лоперамид) по 2-4 мг после диарейного стула, но не более 12 мг в сутки;
- креон 10 000 или мезим-форте по 1 дозе во время еды 4-5 раз в день;
- маалокс, или протаб, или фосфалюгель, или другой антацидный препарат, или сукральфат (вентер, сукрат гель) по 1 дозе через 40 мин после еды 3 раза в день и на ночь;
- витамины В1 (1 мл), В6 (1 мл), никотиновая кислота (2 мл), фолиевая кислота (10 мг), аскорбиновая кислота (500 мг), оксикобаламин (200 мкг) ежедневно по 1 дозе.
Для лечения синдрома приводящей петли используются реконструктивные операции.
Требования к результатам лечения:
1. Клинико-эндоскопическая и лабораторная ремиссия с восстановлением до нормы всех параметров.
2. Неполная ремиссия или улучшение состояния, при котором симптомы болезни остаются, но выраженность их уменьшается. Например, адекватным лечением тяжелого демпинг-синдрома не удается добиться полной и стойкой ремиссии, но на какой-то период времени состояние больного улучшается.
Ведение больных после операций на желудке
1. В амбулаторных условиях проводится постоянная поддерживающая терапия:
- диетический режим;
- полиферментные препараты (креон, или панцитрат, или мезим, или панкреатин);
- антацидные средства (маалокс, ремагель и др.) и цитопротекторы (вентер, сукрат гель);
- профилактические поливитаминные курсы;
- курсы антибактериальной терапии для деконтаминации тонкой кишки дважды в год.
2. Стационарное лечение, длительность - 21-28 дней.
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности:
- демпинг-синдром средней тяжести - 14-21 день;
- демпинг-синдром тяжелой формы - 43-52 дня с возможным направлением на МСЭК с учетом условий труда.
При экспертизе трудоспособности учитываются:
- характер течения заболевания;
- степень тяжести демпинг-синдрома;
- наличие других осложнений;
- сопутствующие заболевания;
- возраст больного;
- характер и условия труда.
Больные могут быть признаны трудоспособными при демпинг-синдроме легкой и средней степени тяжести при условии, что их труд связан с незначительным физическим и нервно-психическим напряжением, они имеют возможность соблюдать режим питания.
При наличии значительного физического и нервно-психического напряжения, отсутствии возможности соблюдать режим питания признается ограниченная трудоспособность.
Больные с демпинг-синдромом средней и тяжелой степени тяжести, особенно при наличии значительного физического напряжения, признаются нетрудоспособными.
Диспансеризация
Больные после резекции желудка (переведенные от хирурга) осматриваются терапевтом 1-2 раза в год, гастроэнтерологом, хирургом, онкологом - по показаниям. Назначается клинический анализ крови, обследование - по показаниям.
Больные после резекции желудка (в стадии компенсации) осматриваются терапевтом 1 раз в год, гастроэнтерологом, хирургом, онкологом - по показаниям, исследования - по показаниям.
4.8. ХРОНИЧЕСКИЕ ЗАБОЛЕВАНИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
4.8.1. Хронический холецистит
Хронический холецистит - воспалительное заболевание, вызывающее поражение стенки желчного пузыря, образование в нем камней и моторнотонические нарушения билиарной системы.
Распространенность
Для этого заболевания, особенно для бескаменной формы, характерна гипердиагностика. Многие исследователи считают бескаменный холецистит редким явлением, а симптомы, приписываемые холециститу, часто объясняются дискинезией желчного пузыря, сфинктера Одди.
Этиология и патогенез
Чаще всего холецистит связан с наличием камней. Бескаменный холецистит встречается в 1-10% случаев холецистэктомий, выполненных по поводу острого холецистита, может развиться у больных после травмы, хирургических вмешательств, в критических ситуациях, при ВИЧ-инфекции.
Воспалительный процесс в стенке желчного пузыря могут вызывать:
- эндогенная инфекция из нижележащих отделов ЖКТ;
- вирусная инфекция (вирусный гепатит, энтеровирусы, аденовирусы);
- гельминты;
- грибковая инфекция;
- асептическое поражение связано с воздействием желудочного и панкреатического соков вследствие рефлюксов.
Определенную роль как этиологический фактор развития хронического холецистита играет острый холецистит.
Клиника:
- боли в виде периодических приступов желчной колики, иногда постоянные боли в правом подреберье, их появление провоцируют жирная, острая пища, физическая нагрузка, инфекция, боли иррадиируют под правую лопатку, иногда в область сердца;
- рвота, не приносящая облегчения;
- вздутие живота.
При осмотре обращают внимание на:
- наличие явлений неспецифической интоксикации: слабости, головных болей, вегетативной и психоэмоциональной нестабильности;
- положение больного (при колике больной беспокоен);
- температуру тела;
- наличие симптомов раздражения брюшины, участков мышечной защиты;
- наличие положительных «пузырных» симптомов:
1. Курвуазье (увеличенный желчный пузырь);
2. Ортнера-Грекова (болезненность при поколачивании ребром ладони по правой реберной дуге по сравнению с левой);
3. Кера (боль при вдохе во время пальпации правого подреберья);
4. Образцова-Мерфи (равномерно надавливая большим пальцем руки на область желчного пузыря, предлагают больному сделать глубокий вдох; при этом у него захватывает дыхание и отмечается значительная боль в этой области);
5. Василенко (болезненность при поколачивании в точке желчного пузыря при задержке дыхания на высоте вдоха);
6. Мюсси-Георгиевского (болезненность при надавливании между ножками грудино-ключично-сосцевидной мышцы справа - «френикус-симптом»).
При УЗИ обращают внимание на наличие конкрементов в полости желчного пузыря, холедохе, размеры холедоха, признаки воспаления желчного пузыря (увеличение желчного пузыря в размерах, наличие фиксированного конкремента в шейке пузыря, отечность стенок желчного пузыря - «двойной контур», наличие хлопьев и взвеси в просвете желчного пузыря), признаки вовлечения поджелудочной железы (размеры, контуры, ширина вирсунгова протока).
Диагностика
Тщательный опрос больного, выявление связи с приемом пищи, характером пищи, приемом препаратов, анализ данных истории болезни, жизни, наследственности, осмотр пациента.
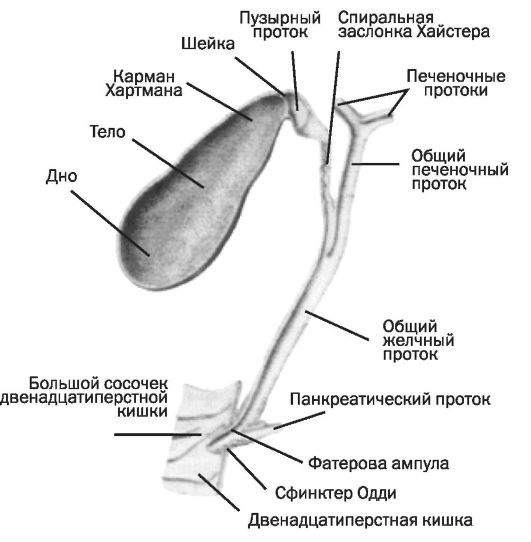 Рис. 26. Бристольская шкала форм кала
Рис. 26. Бристольская шкала форм кала
Обязательные лабораторные исследования
Однократно:
- холестерин крови;
- амилаза крови;
- сахар крови;
- группа крови и резус-фактор;
- копрограмма;
- бактериологическое, цитологическое и биохимическое исследование дуоденального содержимого.
Двукратно:
- общий анализ крови (при развитии обострения - лейкоцитоз, палочкоядерный сдвиг формулы, повышение СОЭ);
- общий анализ мочи (при развитии механической желтухи - темная моча, наличие желчных пигментов);
- билирубин и его фракции (обычно не изменены);
- АсАТ, АлАТ (обычно не изменены);
- ЩФ, ГГТП (обычно не изменены, при наличии обструкции желчевыводящих путей повышаются);
- общий белок и белковые фракции;
- С-реактивный белок.
Обязательные инструментальные исследования Однократно:
- УЗИ печени, желчного пузыря, поджелудочной железы;
- дуоденальное зондирование (ЭХДЗ или другие варианты);
- эзофагогастродуоденоскопия;
- рентгеновское исследование грудной клетки. Дополнительные исследования проводятся по показаниям. Обязательные консультации специалистов: хирург.
Формулировка диагноза
1. По наличию камней:
- бескаменный;
- калькулезный.
2. По этиологии (если установлена):
- колибациллярный;
- энтерококковый;
- стрептококковый;
- стафилококковый;
- пневмококковый;
- сальмонеллезный;
- дизентерийный и др.
3. По течению:
- латентный;
- редко рецидивирующий (1 раз в 1-2 года);
- часто рецидивирующий (2 и более раз в году).
4. По фазе заболевания:
- обострение;
- стихающее обострение;
- ремиссия.
5. По наличию осложнений:
- без осложнений;
- с осложнениями:
- панкреатит;
- перихолецистит;
- гепатит;
- холангит;
- абсцесс желчного пузыря;
- прочие.
Примеры формулировки диагноза:
1. Хронический калькулезный холецистит, редко рецидивирующий, в фазе обострения.
2. Хронический калькулезный холецистит, часто рецидивирующий, в фазе обострения. Хронический обструктивный билиарнозависимый панкреатит в стадии обострения.
3. Сахарный диабет, тип II, тяжелое течение, стадия декомпенсации. Сухая гангрена дистальных фаланг II и IV пальцев левой стопы. Ампутация голени слева. Бескаменный холецистит в стадии обострения.
Дифференциальный диагноз
Функциональные расстройства билиарного тракта. Нарушение синхронности в работе желчного пузыря и сфинктеров - основная причина функциональных расстройств билиарного тракта.
По МКБ-10 выделяют: К 82.8 Дискинезия пузырного протока или желчного пузыря К 83.4 Спазм сфинктера Одди
Согласно международной классификации (Римские критерии-2), выделяют:
Е. Функциональные расстройства билиарного тракта и поджелудочной железы Е1. Дисфункция желчного пузыря Е2. Дисфункция сфинктера Одди
Дисфункция желчного пузыря. Эпизоды серьезных постоянных болей в эпигастрии или правом верхнем квадранте.
1. Длительность 30 мин и более с безболевыми интервалами.
2. Симптомы возникали один и более раз за предыдущие 12 мес.
3. Боль постоянная и прерывает дневную активность или требует консультации врача.
4. Отсутствуют признаки структурных нарушений, которые могли бы объяснить симптомы, и имеются нарушения функционирования желчного пузыря, имеющие отношение к опорожнению. Дисфункция сфинктера Одди. Эпизоды серьезных постоянных болей,
локализующихся в эпигастрии и правом верхнем квадранте.
1. Эпизоды симптома в течение 30 мин и более с безболевыми интервалами.
2. Один и более случаев возникновения симптомов за предыдущие 12 мес.
3. Боль постоянная и прерывает дневную активность или требует консультации врача.
4. Отсутствуют признаки структурных нарушений, которые могли бы объяснить симптомы.
Натощак сфинктер Одди сокращен, что препятствует забросу содержимого из двенадцатиперстной кишки в холедох и проток поджелудочной железы.
Сокращение желчного пузыря (и расслабление при этом сфинктера Одди) происходит вследствие воздействия холецистокинина, выделяемого при поступлении пищи в двенадцатиперстную кишку.
Также дифференциальный диагноз проводится со следующими заболеваниями:
- панкреатит;
- язвенная болезнь;
- дуоденит;
- обострение хронического гастрита;
- неспецифический мезаденит;
- глистная инвазия и др.
Осложнения калькулезного холецистита:
- холедохолитиаз;
- холангит;
- хронический билиарный панкреатит;
- отключенный (сморщенный) желчный пузырь;
- фарфоровый желчный пузырь;
- стриктуры холедоха;
- свищи;
- рак желчного пузыря.
Лечение
Медикаментозное лечение
Антибактериальная терапия (варианты антибактериального лечения с использованием одного из них):
1) ципрофлоксацин внутрь по 500-750 мг 2 раза в день в течение 10 дней;
2) доксициклин внутрь или в/в капельно. В 1-й день назначают 200 мг/сут, в последующие дни по 100-200 мг/сут в зависимости от тяжести заболевания. Продолжительность приема препарата - до 2 нед. Курс лечения, в зависимости от тяжести инфекции, - 7-14 дней. Препарат принимают за 1 ч до еды или через 2-3 ч после еды;
3) септрин (бактрин, бисептол, сульфатон) - по 480-960 мг 2 раза в сутки с интервалом 12 ч. Курс лечения - 10 дней;
4) цефалоспорины для приема внутрь, например цефуроксим аксетил (зиннат) по 250-500 мг 2 раза в сутки после еды. Курс лечения -
10-14 дней. Возможна коррекция терапии в зависимости от клинического эффекта и результатов исследования дуоденального содержимого.
Симптоматическая лекарственная терапия (используется по показаниям):
1. Домперидон (мотилиум) 10 мг 3-4 раза в день или дебридат (тримебутин) 100-200 мг 3-4 раза в день, или метеоспазмил по 1 капсуле 3 раза в день. Продолжительность курса - не менее 2 нед.
2. Хофитол по 2-3 таблетки 3 раза в день перед едой, или аллохол по 2 таблетки 3-4 раза в день после еды, или другие препараты, усиливающие холерез и холекинез. Продолжительность курса - не менее 3-4 нед.
3. Дигестал, или фестал, или креон, или панзинорм, или другой полиферментный препарат, принимаемый в течение 3 нед перед едой по 1-2 дозы в течение 2-3 нед.
4. Маалокс, или фосфалюгель, или ремагель, или протаб, или другой антацидный препарат, принимаемый по 1 дозе спустя 1,5-2 ч после еды.
Требования к результатам лечения: ремиссия заболевания состоит в устранении симптомных проявлений заболевания с восстановлением функции желчного пузыря и двенадцатиперстной кишки.
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности:
1) холецистит хронический (без упоминания о камнях) - 14-20 дней;
2) ЖКБ с хроническим холециститом:
- легкая форма - 8-12 дней;
- средней тяжести - 20-23 дня;
- тяжелая форма - 45-55 дней.
Диспансеризация
Диспансерному наблюдению подлежат больные хроническим некалькулезным холециститом с частыми обострениями, хроническим холециститом без частых обострений.
Хронический некалькулезный холецистит с частыми обострениями - осмотр терапевтом, гастроэнтерологом 2-3 раза в год, хирург - по показаниям. Назначается клинический анализ крови, по показаниям - холецистография, ферменты поджелудочной железы, биохимический анализ крови.
Хронический некалькулезный холецистит без частых обострений - осмотр терапевтом 1 раз в год, гастроэнтеролог, хирург - по показаниям. Клинический анализ крови при обострении, по показаниям - обследование.
Течение и прогноз
В большинстве случаев благоприятны.
4.8.2. Желчнокаменная болезнь
Желчнокаменная болезнь - это заболевание гепатобилиарной системы, обусловленное нарушением обмена холестерина и (или) билирубина и характеризующееся образованием камней в желчном пузыре и (или) в желчных протоках.
Распространенность
ЖКБ - одна из самых распространенных хирургических патологий. Распространенность в России составляет 13-20%, в 2 раза чаще встречается у женщин по сравнению с мужчинами. В последние годы отмечено увеличение заболеваемости ЖКБ среди лиц молодого возраста и у мужчин.
Среди лиц старше 60 лет у 25% обнаруживаются камни желчного пузыря, частота их выявления растет с возрастом, однако у подавляющего большинства больных течение бессимптомное. В России число холецистэктомий превышает 110 тыс. - 2-е место среди всех операций на органах брюшной полости.
Этиология и патогенез
Различают холестериновые камни, коричневые и черные пигментные камни, а также смешанные (при обызвествлении любых камней).
Наиболее часто встречаются холестериновые и смешанные камни
(80%).
Пигментные камни чаще всего образуются у жителей восточных стран, больных гемолитическими анемиями, алкогольным циррозом печени, хроническими инфекциями желчных путей.
Образованию холестериновых камней способствуют следующие факторы:
1. Пересыщение желчи холестерином вследствие:
- избыточной секреции холестерина с желчью (часто при ожирении, высококалорийном рационе, приеме некоторых препаратов);
- снижения секреции желчных кислот и фосфолипидов, что повышает литогенность желчи (врожденные нарушения обмена веществ, нарушения кишечно-печеночной циркуляции при резекции подвздошной кишки).
2. Повышение литогенности желчи (ускорение образования зародышей кристаллизации - кристаллов моногидрата холестерина).
3. Нарушение моторики желчного пузыря, приводящее к неполному опорожнению желчного пузыря и застою желчи.
Факторы риска:
- женский пол;
- пожилой возраст;
- ожирение;
- беременность;
- быстрое снижение массы тела;
- парентеральное питание;
- прием лекарственных препаратов (эстрогены, оральные контрацептивы, клофибрат, октреотид, цефтриаксон);
- заболевания подвздошной кишки или ее резекция.
Классификация в соответствии с МКБ-10
К 80 Желчнокаменная болезнь (холелитиаз) К 80.0 Камни желчного пузыря с острым холециститом К 80.2 Камни желчного пузыря без холецистита (холецистолитиаз) К 80.3 Камни желчного протока (холедохолитиаз) с холангитом (не первичный склерозирующий)
К 80.4 Камни желчного протока с холециститом (любые варианты)
(холедохо- и холецистолитиаз) K 80.5 Камни желчного протока без холангита или холецистита K 80.8 Другие формы холелитиаза
Клиника
Типичным симптомом ЖКБ считается желчная колика:
- сильные боли в правом подреберье или эпигастральной области различной интенсивности и длительности (от 15 мин до 5 ч);
- появляются вечером или ночью, чаще после приема обильной еды, жирной пищи, физической нагрузки, тряской езды;
- иррадиируют под правую лопатку, в правое плечо, реже в область сердца (холецистокоронарный симптом - симптом Боткина);
- часто сопровождаются тошнотой и рвотой с примесью желчи, не приносящей облегчения;
- может быть учащение пульса, но АД, как правило, не меняется. Такие симптомы, как метеоризм, тошнота, непереносимость жирной пищи, не специфичны и встречаются и у здоровых лиц.
Нет повышения температуры, озноба (так как нет воспаления). У 60-80% больных нет никаких клинических проявлений - «камненосители».
При осмотре: больной беспокоен, не может найти положение, чтобы прекратить боль, температура тела при отсутствии осложнений нормальная.
При пальпации - болезненность в области проекции желчного пузыря (точка пересечения правой реберной дуги и наружного края правой прямой мышцы живота).
Диагностика
Анализ жалоб больного, данных истории болезни, жизни, данных осмотра.
Обязательные лабораторные исследования Однократно:
- холестерин крови (при ожирении, сопутствующей гиперлипидемии повышен);
- амилаза крови (не изменена);
- сахар крови;
- копрограмма;
- группа крови;
- резус-фактор;
- бактериологическое исследование дуоденального содержимого. Двукратно:
- общий анализ крови (при отсутствии осложнений лейкоцитоза нет);
- общий анализ мочи (изменения при обструкции);
- общий билирубин и его фракции (повышение при обострении не более 85 мкмоль/л, при обтурации более высокие показатели);
- АсАТ, АлАТ, ЩФ, ГГТП (повышаются при развитии осложнений);
- общий белок и белковые фракции;
- С-реактивный белок (при обострении повышается).
Обязательные инструментальные исследования
Однократно:
- рентгенография брюшной полости;
- рентгеновское исследование грудной клетки;
- УЗИ печени, желчного пузыря, поджелудочной железы и селезенки (УЗИ желчного пузыря - надежный метод диагностики ЖКБ (камень представляет собой гиперэхогенную структуру в пределах желчного пузыря, отбрасывающую акустическую тень, видны камни от 2 мм);
- эндоскопическая ретроградная холангиопанкреатография (по показаниям);
- электрокардиография.
Дополнительные исследования проводятся в зависимости от предполагаемого диагноза и осложнений.
Обязательные консультации специалистов: хирург.
Запомните! Непродолжительными считаются боли длительностью до 6 ч. При интенсивных болях более 6 ч необходима консультация хирурга. Для желчной колики нехарактерны изменения лабораторных показателей. Риск развития повторной атаки.
Формулировка диагноза
1. По стадии заболевания:
- физико-химическая (литогенная желчь, камней нет);
- латентная (имеются камни в желчном пузыре, но клинических проявлений нет - бессимптомное камненосительство).
- с клиническими проявлениями.
2. По фазе заболевания:
- обострение;
- затухающее обострение;
- ремиссия.
3. По наличию осложнений:
- без осложнений;
- с осложнениями:
- острый холецистит;
- хронический холецистит;
- билиарный панкреатит;
- эмпиема;
- паравезикальный абсцесс;
- холангит с последующим развитием абсцесса;
- стриктуры желчных путей;
- билиарный цирроз (вторичный);
- билиодигестивные свищи.
Примеры формулировки диагноза:
1. Ожирение II ст., экзогенно-конституциональная форма. Гиперлипидемия. Желчнокаменная болезнь, латентная стадия.
2.) Желчнокаменная болезнь с наличием камней в желчном пузыре в стадии обострения. Хронический калькулезный холецистит, редко рецидивирующий, в стадии затухающего обострения.
3. Желчнокаменная болезнь с наличием камней в общем желчном протоке, хронический холецистит в стадии обострения.
4. Желчнокаменная болезнь с наличием камней в общем желчном протоке, острый холангит.
Дифференциальный диагноз:
- мочекаменная болезнь (почечная колика);
- аппендицит;
- опухоли терминального отдела холедоха, головки поджелудочной железы (постепенное безболевое развитие желтухи, снижение веса);
- панкреатит;
- язвенная болезнь;
- гепатит;
- опухоль правых отделов толстой кишки;
- правосторонняя нижнедолевая крупозная пневмония.
Осложнения:
- острый холецистит - у пожилых людей имеется несоответствие между клиническими проявлениями острого холецистита и выраженностью воспалительных изменений в желчном пузыре (необходимо динамическое наблюдение);
- хронический холецистит;
- билиарный панкреатит;
- эмпиема желчного пузыря;
- паравезикальный абсцесс;
- холангит с последующим развитием абсцесса;
- стриктуры желчных путей;
- билиарный цирроз (вторичный);
- билиодигестивные свищи.
Течение и прогноз
При бессимптомном течении - выжидательная тактика, профилактическая холецистэктомия неоправданна (при сохранении функции желчного пузыря). Вероятность клинических проявлений заболевания выше у молодых, чем у пациентов старше 60 лет.
Считают, что с момента образования камней до клинической манифестации заболевания проходит 10-12 лет.
Лечение
Диетотерапия. Непосредственного влияния на уже существующие камни диетотерапия не оказывает. Использование механически, химически и термически щадящей пищи способствует созданию более комфортных условий для работы пищеварительной системы - «Вари-
ант диеты с механическим и химическим щажением» (см. раздел «Язвенная болезнь»).
Больным ожирением рекомендуется снижение массы тела. Однако следует помнить, что резкое снижение массы тела увеличивает риск камнеобразования. Оптимальной считается снижение массы тела на 2-3 кг в месяц.
Ограничение содержания жира в рационе способствует улучшению реологических свойств желчи, что имеет значение при лечении холестериновых камней, а также после литотрипсии в целях профилактики образования камней.
Плановая холецистэктомия является методом выбора у пациентов с клиническими симптомами желчнокаменной болезни. Существуют следующие виды операций: традиционная открытая холецистэктомия, холецистэктомия из мини-доступа и лапароскопическая холецистэктомия.
Экстракорпоральная ударно-волновая литотрипсия.
Пероральная литолитическая терапия препаратами желчных кислот: урсодезоксихолевая кислота внутрь (УДХК) 10 мг/кг массы тела одновременно всю дозу вечером, или хенодезоксихолевая кислота (ХДХК) внутрь 15/кг массы тела одновременно всю дозу вечером, или УДХК 7-8 мг/кг массы тела с ХДХК 7-8 мг/кг массы тела одновременно всю дозу вечером длительно в течение 6-24 мес под контролем УЗИ каждые 3-6 мес.
Первые 3 мес - контроль АлАТ, АсАТ, ГГТП.
Этот метод лечения применим у ограниченного числа пациентов: на ранних стадиях, при наличии холестериновых камней, неосложненном течении ЖКБ, при размерах конкрементов не более 15 мм, при сохраненной функции желчного пузыря.
Требования к результатам лечения
Обеспечить купирование симптомов болезни в послеоперационном периоде - устранение нарушений холекинеза и активного воспаления в билиарном тракте (ремиссия). При отсутствии ремиссии - см. главу «Постхолецистэктомический синдром».
Ведение больных ЖКБ осуществляется в амбулаторно-поликлинических условиях. При развитии осложнений - госпитализация в хирургический стационар.
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности:
- ЖКБ с хроническим холециститом легкая форма - 8-12 дней, средней тяжести - 20-23 дня, тяжелая форма - 45-55 дней;
- ЖКБ без холецистита (колика) - 2-3 дня;
- холангит - 38-50 дней.
Диспансеризация
Диспансерному наблюдению подлежат больные желчно-каменной болезнью без обострения. Осматриваются терапевтом или гастроэнтерологом 2 раза в год. Хирург - по показаниям. В комплекс лечения входят диетотерапия, лекарственная терапия. Назначается клинический анализ крови при обострении. По показаниям - холецистография.
Также под наблюдением находятся больные, которым отложено хирургическое вмешательство.
4.8.3. Постхолецистэктомический синдром
Постхолецистэктомический синдром (ПХЭС) - условное обозначение различных нарушений, рецидивирующих болей и диспептических проявлений, возникающих у больньж после холецистэктомии.
Холецистэктомия - эффективная операция, позволяющая устранить симптомы желчнокаменной болезни у 75-90% больных. В России производится более 100 тысяч холецистэктомий в год. Примерно у 1% больных развиваются осложнения желчнокаменной болезни.
Причинами сохранения прежних симптомов чаще всего служат:
1. Недиагностированные заболевания других органов: рефлюкс-эзофагит, язвенная болезнь, панкреатит, синдром раздраженной кишки и др.
2. Патология внепеченочных желчных путей (именно эти состояния объединяются под названием «постхолецистэктомический синдром»):
- стриктуры желчных протоков (неликвидированный во время операции рубцовый стеноз большого сосочка 12-перстной кишки или
вновь возникший стеноз, посттравматическая рубцовая стриктура общего желчного протока);
- оставленные камни желчных протоков;
- длинная культя пузырного протока;
- стеноз фатерова соска.
3. Функциональные расстройства сфинктера Одди (дисфункция сфинктера Одди билиарного типа, панкреатического типа и смешанного типа).
В понятие «Постхолецистэктомический синдром» входят лишь состояния, связанные с техническими погрешностями операции.
Запомните! Симптомы, остающиеся после холецистэктомии, чаще всего связаны с дисфункцией сфинктера Одди.
По МКБ-10 шифр К 91.5 - «Постхолецистэктомический синдром».
Клиника
Рецидивирующие коликообразные боли, преимущественно в правом верхнем квадранте живота, чувство тяжести в эпигастрии, тошнота, горечь во рту, непереносимость жира, часто диарея, вздутие живота (при отсутствии холедохолитиаза, стриктуры желчного протока, психосоматических причин или негепатобилиарных заболеваний).
Причины появления симптомов:
- изменение состава желчи (нарушение реологических свойств желчи - текучести);
- нарушение поступления желчи в двенадцатиперстную кишку, ведущее к нарушению процессов пищеварения;
- синдром избыточного бактериального роста, деконъюгация желчных кислот (вследствие заселения бактериями тонкой кишки происходит деконъюгация желчных кислот, что ведет к раздражению слизистой оболочки и развитию дуоденита).
Диагностика
Тщательный опрос больного, анализ жалоб, истории болезни, жизни, данные осмотра.
Обязательные лабораторные исследования
Однократно:
- общий анализ крови;
- общий анализ мочи;
- АсАТ, АлАТ;
- ЩФ, ГГТП;
- исследование порций А и С дуоденального содержимого, включая бактериологическое исследование;
- копрограмма, кал на дисбактериоз и гельминты.
Обязательные инструментальные исследования Однократно:
- ФЭГДС;
- ЭРХПГ;
- дуоденальное зондирование с получением порций А и С;
- УЗИ органов брюшной полости (комплексное);
- ректороманоскопия.
Обязательные консультации специалистов: хирурга, колопроктолога.
Примеры формулировки диагноза:
1. Постхолецистэктомический синдром: рубцовая стриктура общего желчного протока.
2. Холецистэктомия в 2000 г. по поводу калькулезного холецистита.
Лечение
Цели:
- восстановление нормального поступления желчи и панкреатического сока в двенадцатиперстной кишке;
- обеспечение стерильности желчи и дуоденального содержимого;
- устранение симптомов мальдигестии и мальабсорбции. Диетотерапия в зависимости от сроков послеоперационного периода, клинических проявлений, массы тела. При наличии диспептических явлений, диареи назначается «Вариант диеты с механическим и химическим щажением».
Диета с физиологическим содержанием белков, жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной клетчаткой (овощи, фрукты). Ограничиваются азотистые экстрактивные вещества, поваренная соль (6-8 г/сут), продукты, богатые эфирными маслами. Белки 85-90 г/сут (в том числе животные - 40-45 г/сут), жиры - 70-80 (в том числе растительные - 25-30), углеводы - 300-330 (в том числе моно- и дисахариды - 30-40). Энергетическая ценность - 2170-2480 ккал.
- Исключаются острые приправы, шпинат, щавель, копчености.
- Блюда готовятся в отварном виде или на пару, запеченные.
- Температура пищи - от 15 до 60-65 °С.
- Ритм питания дробный, 4-6 раз в день.
- Свободная жидкость - 1,5-2,0 л.
По мере улучшения самочувствия, уменьшения выраженности симптоматики диета становится менее щадящей: блюда не протираются, могут вводиться сырые измельченные овощи и фрукты. Назначается «Основной вариант стандартной диеты».
При сопутствующем ожирении этапом лечения может быть назначение «Варианта диеты с пониженной калорийностью (Низкокалорийной диеты)».
Медикаментозное лечение
1. Антибактериальная терапия для санации желчевыводящих протоков и разрешения дуоденальной гипертензии: фромилид внутрь по 250 мг 3 раза в сутки в течение 7-10 дней, или ципрофлоксацина гидрохлорид, ципролет внутрь по 250 мг 3-4 раза в сутки в течение 7 дней, или клафоран по 1000 мг внутримышечно 2 раза в сутки 7 дней, или цефазолина натриевая соль по 1000 мг внутримышечно 2 раза в сутки 7 дней.
2. Спазмолитическая терапия: внутрь дюспаталин, дротаверин, ношпа форте по 1 таблетке 3 раза в сутки, дротаверин НС - 2 мл 2-про- центного раствора внутримышечно 2 раза в сутки или платифиллина гидротартрат 1,0 внутримышечно 2 раза в сутки.
3. Прокинетики: домперидон 10 мг 3-4 раза в день, или дебридат 100-200 мг 3-4 раза в день в течение 2 нед.
4. Ферментные препараты: внутрь, во время еды от 2 до 4 нед мезимфорте 10 000 по 1-2 таблетки 3 раза в сутки, или креон (10 000, 25 000) по 1 драже 3 раза в сутки, пензитал.
5. Невсасывающиеся антациды: маалокс, или ремагель, или гастерин гель, или фосфалюгель по 15 мл 4 раза в день через 1,5-2 ч после еды в течение 4 нед.
По показаниям - хирургическое лечение.
Требования к результатам лечения:
- исчезновение болевого и диспепсического синдромов;
- отсутствие изменений лабораторных показателей (ремиссия);
- уменьшение клинических проявлений болезни;
- восстановление трудоспособности.
Ведение больных с ПХЭС
Амбулаторно-поликлиническое лечение. В основном лечение симптоматическое, должно проводиться в амбулаторно-поликлинических условиях.
Стационарное лечение. Длительность стационарного лечения - 10 дней. Показания к экстренной госпитализации - выраженный болевой и диспепсический синдром.
Показания к плановой госпитализации:
- изменения биохимических показателей крови, свидетельствующих о наличии синдромов холестаза или цитолиза;
- расширение общего желчного протока более 0,8 см.
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности:
- ХЭС (забытые рецидивирующие камни желчных протоков) - 25-35 дней;
- ПХЭС (воспалительная стриктура желчных протоков) - 40-55 дней;
- ПХЭС (ятрогенное повреждение желчных протоков) - 40-60 дней с возможным направлением на МСЭ с учетом условий труда;
- ПХЭС (стенозы большого дуоденального соска) - 25-35 дней с возможным направлением на МСЭ с учетом особенностей условий труда.
Диспансеризация
Диспансерному наблюдению подлежат больные после холецистэктомии, переведенные от хирурга и в стадии компенсации.
4.9. ЗАБОЛЕВАНИЯ ПЕЧЕНИ
«Между прочим, я лечил... женщину лет тридцати;
у нее была дизентерия. Дело шло хорошо, и больная уже поправлялась, как вдруг однажды утром у нее появились сильнейшие боли в правой стороне живота... Я исследовал больную: весь живот был при давлении болезнен, область же печени была болезненна до того, что до нее нельзя было дотронуться; желудок, легкие и сердце находились в порядке, температура была нормальна. Что это могло быть?» В.В. Вересаев, «Записки врача»
Основные лабораторные синдромы при заболеваниях печени:
- синдром цитолиза;
- синдром холестаза;
- синдром печеночно-клеточной недостаточности;
- синдром порто-кавального шунтирования;
- синдром иммунного воспаления;
- синдром регенерации или опухолевого роста.
Синдром цитолиза
Развивается при нарушении структуры гепатоцитов вследствие воздействия:
- прямого повреждающего действия (вирусы, алкоголь, лекарственные средства);
- вовлечения иммунных механизмов;
- повышенного давления в печеночных венах;
- недостаточного кровоснабжения (шок);
- недостаточности питания;
- опухолевого роста. Лабораторные показатели
- Для печеночно-клеточного поражения характерно повышение активности АЛТ (показатель повреждения паренхимы). Менее специфичным показателем является повышение активности АСТ.
При алкогольном гепатите наблюдается повышение активности АСТ при нормальном или умеренно повышенном уровне АЛТ.
При остром вирусном гепатите АСТ/АЛТ меньше 1, при хроническом поражении печении это соотношение более 1, а при алкогольном поражении печени АСТ/АЛТ - более 2.
- При синдроме цитолиза также может наблюдаться повышение
ГГТП, ЩФ (до 3 норм).
- Железо - повышение показателя при некрозе гепатоцитов.
Синдром холестаза
Характеризуется нарушением синтеза, секреции и тока желчи. Различают:
1. Внутрипеченочный холестаз (его виды можно диагностировать только морфологически):
- внутридольковый (воздействие вирусов, алкоголя, лекарственных средств);
- междольковый (патологические процессы развиваются в портальных трактах - при ПБЦ, туберкулезе, саркоидозе, лимфогранулематозе и др.).
2. Внепеченочный холестаз, развивающийся вследствие нарушения оттока желчи:
- опухоль, конкременты в протоках;
- стриктуры, склероз протоков;
- сдавление протоков опухолью печени, поджелудочной железы, отечной головкой поджелудочной железы при остром и обострении хронического панкреатита;
- изменения в двенадцатиперстной кишке (дивертикулы, парафателлярный дивертикул, воспалительные и опухолевые изменения большого дуоденального сосочка).
Выделяют острую, хроническую, а также желтушную и безжелтушную формы холестаза.
Клиника холестаза Избыточное поступление компонентов желчи в кровь проявляется:
- кожным зудом;
- обесцвеченным стулом;
- темной мочой;
- ксантомами;
- ксантелазмами (на веках).
- системными поражениями: острая почечная недостаточность, острые эрозии и язвы желудка, риск развития септических осложнений.
Желтушность кожных покровов появляется при уровне билирубина более 3 мг/дл.
При нарушении поступления желчи в кишечник появляются:
- стеаторея;
- синдром мальабсорбции;
- дефицит жирорастворимых витаминов.
При избытке компонентов желчи в гепатоците развиваются:
- некроз гепатоцитов;
- печеночно-клеточная недостаточность (через 3-5 лет существования холестаза развивается цирроз печени).
Лабораторные показатели:
- повышение общего и прямого билирубина;
- повышение ЩФ (более 3N) и ГГТП (изолированное повышение ЩФ может быть связано с патологией костной ткани);
- повышение холестерина (неинформативно при недостаточности синтетической функции печени);
- повышение содержания меди (выделяется с желчью);
- может наблюдаться повышение АЛТ и АСТ (не более 2-2,5 норма);
- появление билирубина в моче;
- появление уробилиногена в моче;
- отсутствие стеркобилина в кале.
Инструментальное обследование При УЗИ выявляется расширение желчных протоков.
Синдром печеночно-клеточной недостаточности
Развивается вследствие уменьшения количества клеток печени. Нарушение синтетической функции печени проявляется снижением содержания в крови альбумина, протромбина, других факторов свертывания крови. Нарушение обезвреживающей функции проявляется повышением содержания в крови аммиака, фенолов, ароматических аминокислот, что способствует появлению печеночной энцефалопатии.
Клиника:
- общие симптомы (слабость, быстрая утомляемость, может быть истощение);
- желтуха (нарушение преобразования билирубина вследствие снижения массы клеток);
- лихорадка;
- печеночный запах (напоминает запах фекалий или мышиный запах);
- асцит;
- кожные проявления: сосудистые звездочки («паучки») выявляются чаще всего в зоне декольте, на лице, предплечьях, тыльной стороне кистей, реже на слизистой оболочке носа, ротоглотки; при надавливании на центральную часть она бледнеет. Пальмарная эритема (печеночные ладони) - ладони имеют красный цвет (особенно тенар, гипотенар, подушечки пальцев), кисти теплые, могут наблюдаться белые ногти (непрозрачность ногтевого ложа);
- нарушения свертывания крови (снижение синтеза белков свертывающей системы, ингибиторов свертывания);
- печеночная энцефалопатия (симптомокомплекс нарушений деятельности ЦНС, возникающий при печеночной недостаточности) проявляется нарушениями ритма сна, сонливостью, нарушениями поведения, настроения, спутанностью сознания, в тяжелых случаях - комой;
- снижение либидо и потенции.
Лабораторные показатели
- Повышение прямого билирубина.
- Уменьшение концентрации альбумина.
- Уменьшение синтеза протромбина.
- Уменьшение холестерина.
Синдром порто-кавального шунтирования
Состояние, при котором вещества, поступающие по воротной вене в печень и преобразующиеся в ней, в печень не поступают, а попадают в общий кровоток (аммиак, фенолы, ароматические аминокислоты метионин, фенилаланин, тирозин, триптофан).
Наиболее важные порто-кавальные анастомозы:
- соединяющие сосуды воротной и верхней полой вены через систему непарной вены, располагаются в кардиальном отделе желудка и абдоминальном отделе пищевода;
- соединяющие бассейны воротной и нижней полой вен посредством верхних геморроидальных вен со средними и нижними геморроидальными венами;
- воротная вена с нижней полой веной посредством соединения вен органов ЖКТЮ забрюшинных и медиастинальных вен;
- ветви воротной вены с венами передней брюшной стенки и диафрагмы.
Клиника портальной гипертензии:
- варикозное расширение вен пищевода, реже желудка и аноректальной зоны;
- асцит;
- гиперспленизм (тромбоцитопения, анемия, лейкопения);
- гастропатия (часто является причиной кровотечений).
Диагностика:
- ЭГДС (расширение вен пищевода);
- УЗИ (увеличение диаметра воротной, селезеночной вен).
Синдром иммунного воспаления
Сопровождается нарушениями клеточного и гуморального иммунитета.
Клиника:
- лихорадка;
- боли в мышцах, суставах;
- васкулиты;
- лимфаденопатия;
- спленомегалия и др.
Лабораторные показатели:
- повышение общего белка;
- повышение 7-глобулина в сыворотке крови;
- повышение тимоловой, сулемовой проб;
- повышение иммуноглобулинов А, М, G, ЦИК;
- появление антигладкомышечньгх, антимитохондриальных, АНА и др.
Синдром регенерации или злокачественного роста:
- повышение содержания АФП и КЭА;
- диагностика - скрининговое определение АФП.
4.9.1. Хронический гепатит
Хронический гепатит (ХГ) - воспалительное заболевание печени продолжительностью более 6 мес.
Распространенность
Около 350 млн. человек в мире являются носителями вируса гепатита В, 500 млн. человек - гепатита С, причем заболевание развивается чаще в молодом, трудоспособном возрасте. Заболеваемость хроническим гепатитом В в России составляет 2-7% (средняя распространенность). Чаще всего в хроническую форму трансформируется гепатит С (50-80%), Д (при суперинфекции у больных хроническим вирусным гепатитом В - в 70-90%). Ежегодно от цирроза печени вирусной этиологии умирает более 1,5 млрд. человек.
Аутоиммунный гепатит встречается значительно реже алкогольного и вирусных гепатитов, в 12 раз чаще развивается у женщин, чем у мужчин, в возрасте до 30 лет или у женщин после менопаузы.
Классификация
См. табл. 47.
Этиология и патогенез
Основные пути передачи вируса гепатита В и D:
- парентеральный, переливание крови и ее компонентов;
- половой;
- от матери плоду.
Основные пути передачи вируса С:
- парентеральный: трансфузии (переливание крови и ее компонентов), трансплантация органов, введение наркотиков;
- нарушения правил дезинфекции и обработки медицинского оборудования;
- половой (актуально лишь для лиц, ведущих беспорядочную половую жизнь, для гомосексуалистов);
- от матери плоду;
- бытовые контакты.
Сам вирус гепатита В не разрушает гепатоциты, их повреждение происходит вследствие иммунного ответа организма на внедрение вируса.
В фазу репликации происходит размножение вируса в печени, а также вне печени (в костном мозге, моноцитах, макрофагах лимфатических узлов и селезенки и др.). Именно внепеченочная репликация вируса гепатита В приводит к развитию системных проявлений.
В фазу интеграции происходит встраивание фрагмента вируса с геном HBsAg в ДНК гепатоцита, что приводит к синтезу HBsAg. Это неактивная фаза заболевания.
Вирус гепатита С обладает прямым цитотоксическим действием на гепатоциты. Повреждение гепатоцитов также происходит вследствие иммунного ответа организма. Особенностью вируса гепатита С является его постоянная изменчивость (изменение антигенной структуры). Иммунная система не успевает реагировать на появление новых антигенов, что является причиной недостаточного иммунологического контроля и формирования хронического гепатита. Репликация вируса гепатита С может происходить в печени, а также вне печени.
Таблица 47. Классификация хронического гепатита (по Ш. Шерлок, Дж. Дули, 2002 г.)
Этиология | Преобладающий пол | Возраст | Ассоциации | Диагностические тесты | Гистологические особенности |
Гепатит В и D | Мужской | Все возрастные группы | Иммигранты с Востока, из Африки и Средиземноморья, медицинские работники, гомосексуалисты, наркоманы, иммунокомпромети- рованные больные | HBsAg (поверхностный антиген гепатита В) HBeAg (антиген вируса гепатита В) Анти-НВе-анти- тела HBV-ДНК Анти-HDV-анти- тела (к дельтавирусу) | Обычно легкие изменения. Матово-стекловидные клетки, орсеинположительные. Дельтаантиген в ядрах гепатоцитов |
Гепатит С | Одинаково часто | Все возрастные группы | Переливание крови, ее компонентов, инъекции наркотиков | Анти-HCV-анти- тела HCV-РНК | Жировая дистрофия, лобулярный компонент, скопление лимфоидных клеток |
Аутоиммунный гепатит | Женский | 14-25 лет и постменопау- зальный период | Мультисистемность поражения (сахарный диабет, артралгии, гемолитическая анемия, нефрит) | АНА положительны у 70% Антитела к гладким мышцам положительны у 70% Высокий уровень сывороточного ^-глобулина | Розетки, плаз- моклеточные инфильтраты. Мостовидные некрозы, пестрота картины |
Лекарственный гепатит | Женский | Средний и старший | Метилдопа, фурантоин, дантроленовые антитиреоидные препараты | Анамнез, гистологическое исследование печени | Эозинофилы, жировая дистрофия, гранулемы |
Болезнь Вильсона | Одинаково часто | 10-30 лет | Отягощенный семейный анамнез, гемолиз, неврологическая симптоматика | Кольцо КайзераФлейшера. Уровень меди, церулоплазмина в сыворотке. Экскреция меди с мочой, содержание меди в печени | Баллонная дистрофия гепатоцитов, гликогенизированные ядра, жировая дистрофия |
Хронический гепатит D вызывает вирус D, способный к размножению только в присутствии вируса гепатита В.
Коинфекция - наличие наряду с вирусом гепатита В вируса гепатита С или вируса гепатита В и D.
Суперинфекция - наличие вируса гепатита С у носителя HBsAg, вируса гепатита D на фоне хронического гепатита В.
Трансформация ОВГВ в хронический - 10-20%, ОВГС - 50-80%, ОВГД - 70-90%.
Этиология аутоиммунного гепатита неизвестна. Нарушение регуляции иммунной системы приводит к появлению лимфоцитов, сенсибилизированных к аутоантигенам печени, что ведет к повреждению гепатоцитов.
Клиника
Больные жалуются на слабость, недомогание, могут быть тошнота, боли в верхней половине живота, боли в мышцах, суставах.
Можно выделить синдромы:
- астеновегетативный;
- диспептический;
- болевой;
- холестатический;
- отечно-асцитический;
- внепеченочных системных проявлений (васкулиты, артралгии, нейропатии, аутоиммунный тиреоидит, поражение почек и др. - 7-12% случаев).
При осмотре обращают внимание на окраску кожных покровов и видимых слизистых (бледность, желтушность, наличие «печеночных ладоней», «сосудистых звездочек», геморрагий, петехий, сыпи), признаки гиповитаминозов, изменения суставов, наличие системных проявлений.
При пальпации выявляют увеличение печени, болезненность при пальпации, консистенция плотно-эластичная, край закруглен, может быт незначительная спленомегалия.
Системные проявления: полимиозит, полимиалгии, васкулиты, полинейропатии, полиартралгии, синовиты, аутоиммунный тиреоидит, фиброзирующий альвеолит, синдром Шегрена, панкреатит, гломерулонефрит и др.
Диагностика
1. Тщательный опрос больного, анализ жалоб, анализ данных истории болезни (острый гепатит в анамнезе, переливание крови и ее компонентов, лечение зубов, оперативные вмешательства, употребление наркотиков), осмотр.
2. Обязательные лабораторные исследования Однократно:
- холестерин крови;
- амилаза крови;
- группа крови;
- резус-фактор;
- копрограмма;
- анализ кала на скрытую кровь;
- гистологические исследования биоптата:
ХГВ: гидропическая (реже баллонная) дистрофия и некроз гепатоцитов, ступенчатые некрозы, воспалительная клеточная инфильтрация, фиброзные изменения в дольках и портальных трактах. Выраженность некроза паренхимы и воспалительной клеточной инфильтрации определяют степень активности ХГ.
ХГС: участки крупнокапельной жировой дистрофии гепатоцитов, агрегация лимфоидных клеток с образованием лимфоидных узелков в портальных трактах, клеточная инфильтрация перипортальной зоны, прогрессирование фиброза.
АИГ: портальный и перипортальный гепатит со ступенчатыми или мостовидными некрозами, инфильтрацией лимфоцитами, плазматическими клетками, моноцитами в портальной и перипортальной зон.
- Цитологические исследования биоптата
- Вирусные маркеры (HBsAg, HBeAg, антитела к вирусу гепатита В, С, А).
Хронический вирусный гепатит В (HBV):
- фаза репликации: HBsAg, HBeAg, ДНК HBV, HBcAbIgM (антитела к ядерному антигену вируса гепатита В из класса иммуноглобулинов М);
- нерепликативная фаза: HBsAg, HBcAbIgG (антитела к ядерному антигену вируса гепатита В из класса иммуноглобулинов G), HBeAb (антитела к ядерному антигену вируса гепатита В).
Хронический вирусный гепатит С (HCV):
- фаза репликации: HCVAbIgM (антитела к ядерному антигену вируса гепатита С из класса иммуноглобулинов М), HCV РНК;
- нерепликативная фаза: HCVAbIgG (антитела к ядерному антигену вируса гепатита С из класса иммуноглобулинов G).
Хронический гепатит D (HDV):
- фаза репликации: HDVAbIgM (антитела к ядерному антигену вируса гепатита D из класса иммуноглобулинов М), HDV РНК;
- нерепликативная фаза: HDVAbIgG (антитела к ядерному антигену вируса гепатита D из класса иммуноглобулинов G). Двукратно:
- общий анализ крови (анемия, лимфопения, ускорение СОЭ);
- ретикулоциты;
- тромбоциты;
- общий белок и белковые фракции (гипергаммаглобулинемия при аутоиммунном гепатите, снижение содержания альбумина при нарушении синтетической функции печени);
- АСТ, АЛТ - показатели степени активности гепатита: высокая активность - повышение АСТ и АЛТ более 10N; умеренная - повышение АСТ и АЛТ 5-10N; минимальная - повышение АСТ и АЛТ до 3N;
- ЩФ, ГГТП;
- общий анализ мочи (обычно без изменений, но при высокой активности могут быть признаки гломерулонефрита, при желтухе - появление билирубина);
- иммуноглобулины крови.
при ЛИТ 1-го типа выявляют АНА и антитела к гладкой мускулатуре;
при ЛИТ 2-го типа выявляют антитела к печеночно-почечным микросомам 1 (liver-kidney-microsomal' antibodies - анти-LKM-T);
при ЛИТ 3-го типа выявляют антитела к растворимому печеночному антигену.
3. Обязательные инструментальные исследования Однократно:
- УЗИ печени, желчного пузыря, поджелудочной железы, селезенки.
Дополнительные исследования проводятся по показаниям в зависимости от предполагаемого заболевания:
- мочевая кислота;
- медь крови, калий и натрий крови;
- антигладкомышечные, антимитохондриальные и АНА (если исследования на вирусные маркеры отрицательные и имеется подозрение на аутоиммунный гепатит и первичный билиарный цирроз печени);
- ферритин крови;
- церулоплазмин;
- медь мочи (24-часовая экскрекция меди при подозрении на болезнь Вильсона-Коновалова);
- α-фетопротеин крови (при подозрении на гепатому);
- парацетамол и другие токсические вещества в крови по показаниям;
- коагулограмма (при геморрагическом синдроме, сопутствующем эрозивном гастродуодените);
- эзофагогастродуоденоскопия;
- чрескожная биопсия печени;
- ЭРХПГ;
- компьютерная томография.
4. Консультации специалистов по показаниям: окулиста, уролога, гинеколога, хирурга.
Формулировка диагноза
В структуре диагноза учитываются: этиология, степень активности и стадия заболевания.
1. По этиологии:
- вирусный;
- токсический;
- аутоиммунный;
- метаболический;
- лекарственный.
2. По степени активности:
- минимальная;
- низкая;
- умеренная;
- высокая.
Для оценки тяжести хронического гепатита наиболее широко используется индекс гистологической активности Кноделя, имеющий
4 компонента, каждый из которых оценивается по балльной системе (табл. 48). Суммарный индекс при оценке трех первых компонентов определяет гистологическую активность (табл. 49).
Таблица 48. Оценка индекса гистологической активности
Компоненты индекса | Пределы баллов |
1. Перипортальные некрозы с или без мостовидных некрозов 2. Внутридольковая дегенерация и фокальные некрозы 3. Портальное воспаление 4. Фиброз | 0-10 0-4 0-4 0-4 |
Таблица 49. Корреляция индекса гистологической активности (без учета фиброза) и активности, отражаемой в диагнозе
Индекс гистологической активности | Активность, отражаемая в диагнозе |
1-3 4-8 9-12 13-18 | Минимальная Слабовыраженная Умеренная Высокая |
Таблица 50. Соответствие индекса гистологической активности прежней классификации хронического гепатита
Индекс | Определение | Прежняя терминология |
1-3 | Минимальный хронический гепатит | Неспецифичный реактивный гепатит; ХЛГ; ХПГ |
4-8 | Слабовыраженный хронический гепатит | Тяжелый ХЛГ, ХПГ; мягкий ХАГ |
9-12 | Умеренный хронический гепатит | Умеренный ХАГ |
13-18 | Тяжелый хронический гепатит | Тяжелый ХАГ с мостовидными некрозами |
Примечание:
ХЛГ - хронический лобулярный гепатит. ХПГ - хронический персистирующий гепатит. ХАГ - хронический активный гепатит.
В некоторых случаях (проведение пункционной биопсии невозможно) диагноз ХВГ с определением степени активности и стадии заболевания устанавливается без морфологического исследования печеночного биоптата, исходя из клинико-биохимических данных.
Активность трансаминаз может быть использована для ориентировочной оценки степени поражения печени:
- низкая - менее 3-кратного превышения нормы;
- умеренная - до 10-кратного превышения нормы;
- высокая - более 10-кратного превышения нормы. 3. По стадии заболевания:
4-й компонент табл. 48 (отсутствие или наличие фиброза) характеризует стадию заболевания (табл. 51).
Таблица 51. Стадии хронического гепатита
 Для аутоиммунного гепатита
Для аутоиммунного гепатита
В зависимости от выявления тех или иных аутоантител выделяют 3 основных типа аутоиммунных гепатитов:
- Первого типа - при наличии АНА, антител против волокон гладкой мускулатуры и актина;
- Второго типа - при наличии анти-LKM-l;
- Третьего типа - при наличии антител к растворимому печеночному антигену.
Окончательный диагноз предполагает обязательное обнаружение при гистологическом исследовании ступенчатых некрозов с лобулярным гепатитом (или без такового) или мостовидными некрозами (или без таковых).
Уровни общего глобулина, g-глобулина или иммуноглобулина G должны превышать нормальные значения не менее чем в 1,5раза.
Сывороточные титры антигладкомышечных, антиядерных антител и антител к микросомам 1-го типа печени и почек должны быть выше 1:80.
Любые изменения уровня аминотрансфераз в сыворотке крови, если они являются доминирующими, считаются совместимыми с диагнозом.
В анамнезе не должно быть фактов переливания крови и ее компонентов, недавнего приема гепатотоксических препаратов или злоупотребления алкоголем (< 35 г/сут для мужчин и 25 г/сут для женщин).
Недопустимо присутствие патологии, свидетельствующей о возможном наличии другого заболевания (например, повреждения желчных протоков, гранулемы, отложения меди и т.д.).
При аутоиммунном гепатите не должны обнаруживаться серологические маркеры активного гепатита А, В и С, а также поражения печени вирусом Эпштейна-Барра или цитомегаловирусом. Уровни а1-антитрипсина, меди и церулоплазмина в сыворотке крови должны иметь вариант нормы.
Аутоиммунный гепатит в качестве предполагаемого диагноза оправдан у больных с аналогичными находками, но менее выраженным отклонением от нормы уровня гамма-глобулина в сыворотке крови, более низкими титрами аутоантител, наличием в анамнезе злоупотребления алкоголем (в вышеуказанных дозах) или недавнего приема гепатотоксичных препаратов, недиагностированными отклонениями от нормы концентраций меди и церулоплазмина в сыворотке, а также с ложноположительными результатами исследований, направленных на выявление гепатита С.
Примеры формулировки диагноза:
1. Хронический гепатит C с минимальной активностью, со слабовыраженным фиброзом, вне фазы репликации НСУ.
2. Хронический гепатит С слабовыраженной активности, без фиброза, в фазе репликации НСУ.
3. Хронический вирусный гепатит В без дельта-агента (НВеАg-пози- тивный) умеренной активности, со слабовыраженным фиброзом, в фазе репликации НВУ.
4. Хронический гепатит С (анти-НСУ+, РНК НСУ+) умеренной активности, без фиброза.
При невозможности проведения пункционной биопсии печени:
5. Хронический гепатит В (HBsAg +, анти-НВсIgМ+), клинико-биохимически умеренной активности.
6. Хронический гепатит С (анти-НСV+, РНК HCV+), клинико-биохимически низкой активности.
7. Аутоиммунный гепатит I типа с трансформацией в цирроз печени, с системными поражениями (лихорадка, лимфаденопатия).
Дифференциальная диагностика:
- острый вирусный гепатит;
- аутоиммунный гепатит;
- лекарственный гепатит;
- гепатозы;
- холангит;
- опухоли печени;
- абсцессы.
Течение и прогноз
Естественное течение ХГ характеризуется медленной прогрессией, в 20-25% случаев происходит формирование цирроза печени в сроки 20-25 лет от начала инфицирования. Наличие отягощающих факторов значительно ускоряет этот процесс.
Естественное течение ХГВ определяется состоянием иммунной системы человека, свойствами и характеристикой вируса.
Усугубляют тяжесть течения и ухудшают прогноз прием алкоголя, наличие вируса гепатита С и D. При хроническом инфицировании вирусом гепатита В 70-80% становятся бессимптомными носителями, у 10-30% формируется хронический гепатит, возможно самостоятельное разрешение хронической HBV-инфекции.
ХГС чаще всего течет бессимптомно, проявляясь уже циррозом печени, за что получил прозвище - «ласковыйубийца». Пациенты представляют группу риска развития:
- цирроза печени (через 20-50 лет);
- гепатоцеллюлярной карциномы (период - около 30 лет).
Усугубляет тяжесть течения и ухудшает прогноз прием алкоголя.
При суперинфекции вирусом гепатита D у носителя HBsAg риск хронизации очень высокий (90%).
При наличии активности вирусов гепатита В и D наблюдается быстрое прогрессирование заболевания и развитие печеночной недостаточности.
Аутоиммунный гепатит. 60% больных умирают в течение 5 лет, среди леченных умирают 15%.
Лечение
I. Диетотерапия определяется фазой заболевания (обострение, ремиссия), состоянием функции печени (прежде всего наличием печеночной энцефалопатии), сопутствующими заболеваниями. В период обострения назначается «Вариант диеты с механическим и химическим щажением».
Диета характеризуется физиологическим содержанием белков, жиров и углеводов, обогащена витаминами, минеральными веществами, умеренно ограничены химические и механические раздражители слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта.
Режим питания дробный, 5-6 раз в день, порции небольшие. При ограниченном объеме рекомендуется более частое питание, что способствует более качественному перевариванию и усвоению пищи. По мере улучшения самочувствия количество приемов пищи сокращается до рекомендуемого рациональным питанием 4-разового режима питания.
Особенностями технологии приготовления блюд является механическое, химическое, термическое щажение. Блюда готовятся в отварном виде или на пару, запеченные. Каши, супы - протертые, мясо - в виде котлет, фрикаделей, кнелей.
Исключаются алкоголь, жареные блюда, наваристые бульоны, острые закуски, приправы, копчености, богатые эфирными маслами продукты (лук, чеснок, редька, редис, шпинат, щавель), ограничивается поваренная соль до 6-8 г в день.
Рекомендуемая температура пищи - от 15 °С до 60-65 °С.
Свободная жидкость - 1,5-2 л.
При исчезновении симптомов рекомендуется «Основной вариант диеты» (включает диеты 1, 2, 3, 5, 6, 7, 9, 10, 13, 14, 15 старой номерной системы), в котором рацион расширяется, блюда не протираются (мясо дается куском, каши - рассыпчатые), фрукты и овощи даются в свежем виде.
II. Медикаментозное лечение
Хронический вирусный гепатит В, вирус в фазе репликации - ДНК HBV+, HBeAg+
1. а-интерферонотерапия
Оптимальная схема - а-интерферон (интрон-А, веллферон, роферон и другие аналоги) внутримышечно 5 000 000 МЕ 3 раза в неделю в течение 4-6 мес или а-интерферон 10 000 000 МЕ 3 раза в неделю в течение 4-6 мес или Ламивудин 100 мг в день в течение 12 мес и более.
В отсутствие HBeAg-антигена:
- а-интерферон 10 000 000 МЕ 3 раза в неделю в течение 12 мес или
- ламивудин внутрь по 100 мг в день в течение 12 мес и более.
2. Базисная терапия на 7-10 дней: внутривенно капельно гемодез 200-300 мл в течение 3 дней, внутрь лактулозу - 30-40 мл в сутки в течение месяца.
Дозы и схемы лечения зависят от:
- активности процесса;
- уровня сывороточной ДНК HBV;
- препарата и многих других факторов.
При отсутствии эффекта после перерыва можно продолжить лечение а-интерфероном в вышеуказанных дозах после предварительного лечения преднизолоном в течение 4 нед (см. специальную литературу).
Проблемы в лечении ХГВ связаны с мутациями вируса при проведении противовирусной терапии, развитием лекарственной резистентности, наличием экстрапеченочных резервуаров вирусной инфекции в организме больного.
Хронический вирусный гепатит С
Вирус гепатита С с генотипом 1b:
1. Внутримышечно α-интерферон (интрон-А, веллферон, роферон и другие аналоги) по 3 000 000 МЕ 3 раза в неделю на протяжении 12 мес. или
Пегилированные интерфероны (соединение интерферона с молекулой полиэтиленгликоля):
Пег (40 а2а-интерферон подкожно по 180 мкг 1 раз в неделю 12 мес
или
Пег (12 а2b-интерферон 0,5-1,5 мкг/кг 1 раз в неделю 12 мес или
Пег (12 а2b-интерферон 0,5-1,5 мкг/кг подкожно 1 раз в неделю 12 мес
+ Рибавирин 0,8-1,2 г/сут 12 мес.
Вирус гепатита С с другим генотипом
Внутримышечно α-интерферон (интрон-А, веллферон, роферон и другие аналоги) по 3 000 000 МЕ 3 раза в неделю 6 мес или
Пег (40 а2-а-интерферон подкожно по 180 мкг 1 раз в неделю 6 мес или
Пег (12 а2-b-интерферон 0,5-1,5 мкг/кг 1 раз в неделю или
Пег (12 а2-b-интерферон 0,5-1,5 мкг/кг подкожно 1 раз в неделю в течение 6 мес
+ Рибавирин 0,8-1,2 г/сут 6 мес. 2. В случаях наличия в сыворотке крови анти-HCV и PHK-HCV в возрасте до 50 лет - базисная терапия на 7-10 дней: внутривенно капельно гемодез 200-300 мл в течение 3 дней, внутрь лактулозу 30-40 мл в сутки в течение 1 мес.
Хронический вирусный гепатит дельта (D), наличие в сыворотке крови HbsAgb и PHK HDV)
1. Внутримышечно α-интерферон (интрон-А, веллферон, роферон и другие аналоги) по 10 000 000 МЕ 3 раза в неделю продолжительностью 12 мес.
2. Базисная терапия на 7-10 дней: внутривенно капельно гемодез 200-300 мл в течение 3 дней; внутрь лактулозу 30-40 мл в сутки в течение 1 мес.
Хронический аутоиммунный гепатит
1. Преднизолон 30 мг в сутки в течение 1 мес., далее суточную дозу уменьшают на 5 мг ежемесячно, до уровня поддерживающей дозы (10 мг в сутки), которая остается на несколько лет.
2. Лзатиоприн - первоначально 50 мг в сутки, поддерживающая доза (в течение нескольких лет) - 25 мг в сутки.
3. Симптоматическое лечение включает полиферментные препараты поджелудочной железы (креон, панцитрат) по 1 капсуле перед едой 3 раза в день в течение 2 нед ежеквартально (ориентироваться на состояние больного).
Другие виды терапии назначаются с учетом вариантов течения болезни.
Требования к результатам лечения
Обеспечить ремиссию болезни
Первичная ремиссия - нормализация АСТ и АЛТ в ходе лечения, подтвержденная повторными исследованиями с интервалом в 1 мес.
Стабильная ремиссия - нормальный уровень АСТ и АЛТ удерживается в течение 6 мес после лечения.
Длительная ремиссия - нормальный уровень АСТ и АЛТ удерживается в течение 2 лет после лечения.
Отсутствие ремиссии - случаи, при которых положительная динамика в отношении АСТ и АЛТ отсутствует в ходе 3-месячного лечения.
Рецидив - повторное повышение уровня АСТ и АЛТ после наступления ремиссии.
Ведение больных хроническим гепатитом
1. Амбулаторно-поликлиническое лечение
При первичном обнаружении НВsАg в крови (при диспансеризации или в процессе планового обследования по поводу каких-либо жалоб):
- осмотр врачом-инфекционистом;
- при наличии желтухи, симптомов интоксикации (рвота, потеря аппетита, головокружение и т.д.) пациент госпитализируется в инфекционный стационар;
- при отсутствии клинических симптомов заболевания амбулаторно дважды исследуются биохимические показатели крови с интервалом в 2-3 нед. Дальнейшее обследование (вирусологическое и морфологическое), уточняющее характер и степень поражения печени, фазу процесса, проводится в плановом порядке амбулаторно, в консультативных гепатологических центрах или в инфекционном стационаре. Необходимо выявить признаки поражения печени, предположить
этиологию (алкогольная, вирусная), стадию поражения (гепатит, цирроз). Амбулаторные больные направляются из поликлиники в специализированный гепатологический центр.
Показания к госпитализации в многопрофильный стационар:
- обострение хронического заболевания печени;
- тяжелое состояние пациента (при впервые выявленном циррозе печение в стадии декомпенсации, кровотечении из варикозно расширенных вен пищевода).
При остром начале заболевания, наличии желтухи - госпитализация в инфекционный стационар для исключения острого вирусного гепатита.
2. Стационарное лечение показано пациентам в репликативную фазу вирусного ХГ.
Продолжительность стационарного лечения - от 3 до 4 нед. В условиях стационара в основном проводится первичное обследование и интенсивное лечение, а все остальные виды терапии и контрольные исследования осуществляются в амбулаторно-поликлинических условиях.
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности:
- алкогольный гепатит - 26-35 дней (требуется трудоустройство в зависимости от условий труда);
- хронический активный гепатит - 40-45 дней (требуется трудоустройство в зависимости от условий труда);
- хронический персистирующий гепатит - 25-30 дней;
- хронический гепатит неуточненный (обострение) - 25-35 дней.
Диспансеризация
Организация диспансеризации зависит от нозологической формы, последствий заболевания.
Проводятся регулярные осмотры больных, контроль биохимических показателей (активности процесса), маркеров вирусной репликации не реже 1 раза в полгода. План диспансеризации составляется индивидуально.
Больные активным хроническим гепатитом осматриваются терапевтом, гастроэнтерологом 3-4 раза в год. Контролируются билирубин, АЛТ, АСТ, щелочная фосфатаза, общий белок и его фракции, холестерин, осадочные пробы 2-3 раза в год. Невропатолог - по показаниям.
При снижении степени активности - осмотр 1 раз в год с проведением биохимического анализа крови 1 раз в год.
При выраженной активности и гормональной терапии - осмотр 1 раз в 6 мес. Эндокринолог - по показаниям. Назначается общий анализ крови с подсчетом тромбоцитов, биохимический анализ крови 4 раза в год и, по показаниям, чаще. Содержание сахара в крови и моче - ежемесячно.
Прогноз
Зависит от этиологии ХГ, проводимой терапии. Важно предупредить пациента о недопустимости появления других неблагоприятных для нормальной работы печени факторов: приема алкоголя, приема лекарственных гепатотоксичных препаратов.
ХГD в большинстве случаев имеет быстропрогрессирующее течение с развитием цирроза.
4.9.2. Жировая дистрофия печени
Дозы алкоголя больные занижают в 5 раз. Как можно выявить скрытую зависимость от алкоголя? Достаточно ответить на 4 вопроса.
Тест на толерантность к алкоголю (CAGE-СОВУ): положительный ответ на любой вопрос из перечисленных свидетельствует о скрытой зависимости.
С = Ощущали ли вы когда-либо потребность Сократить употребление алкоголя?
О = Раздражают ли вас замечания Окружающих о том, что вы злоупотребляете спиртным?
В = Ощущали ли вы когда-либо чувство Вины из-за употребления алкоголя?
У = Трудно ли вам проснуться на следующее Утро после приема алкоголя?
Алкоголизм развивается при ежедневном употреблении более 80 мл чистого этанола (200 мл водки, 800-1000 мл вина или более 2000 мл пива).
Жировая дистрофия печени (жировой гепатоз, стеатоз печени, ЖД) - поражение печени, характеризующееся накоплением жира в гепатоцитах.
Распространенность
У лиц, употребляющих более 60 г этанола в день, стеатоз встречался в 46% случаев, у лиц с ожирением - в 76% случаев, при сочетании алкоголя и ожирения - в 95%, в то время как в контрольной группе - в 16% случаев.
Большое значение в практической деятельности имеет вьявление больных с признаками неалкогольной болезни печени, характеризующейся развитием жировой дистрофии печени у больных, не употребляющих алкоголь (у больных с избыточной массой тела, сахарным диабетом, гиперлипидемией и др.).
Частота выявления неалкогольного стеатогепатита по результатам гистологического исследования печени в странах Западной Европы и США составляет 7-9%.
Этиология и патогенез
Токсическое воздействие на печень токсических веществ, прежде всего алкоголя (гепатотоксичная доза - более 20 г этанола в сутки). В России уровень потребления алкоголя составляет 13-14 л на человека в год (50-60 л без учета детей, частично женщин и не выпивающих мужчин). Существует прямая зависимость между степенью злоупотребления ал-
коголем и тяжестью болезни печени. При этом вид напитка значения не имеет - важно количество употребляемого этанола и длительность приема алкоголя.
Увеличение поступления жира или жирных кислот с пищей. Выраженность стеатоза соответствует увеличению массы тела.
Усиление синтеза жирных кислот или угнетение их окисления в митохондриях.
Нарушение выведения триглицеридов из гепатоцитов.
Поступление избыточного количества углеводов в печень.
Считается, что стеатоз предшествует стеатогепатиту, при котором выявляются признаки воспаления.
Сам по себе жир не повреждает гепатоциты, но свободные жирные кислоты, выступая субстратом перекисного окисления липидов, преобразуются в вещества, вызывающие повреждение клеточных структур и мембран. Развивающиеся при этом процессы могут привести к развитию воспаления, то есть к развитию стеатогепатита и стеатонекроза.
Классификация по МКБ-10
Шифр К 70.0 Алкогольная жировая дистрофия печени (жирная печень)
Шифр K 76.0 Жировая дегенерация печени, не классифицированная в других рубриках
Диагностика жировой дистрофии печени
Клинико-лабораторные показатели стеатоза печени не специфичны 1. Тщательный опрос больного, анализ жалоб, данных истории болезни, жизни, выявление факторов риска (ожирение, алкоголь, сахарный диабет, подагра, гиперлипидемия, нарушения питания, прием лекарств и др.), данные перенесенных заболеваний, данные наследственности.
Жировой гепатоз может протекать:
- бессимптомно;
- могут быть тошнота, отрыжка;
- тупые боли, тяжесть в правом подреберье.
При развитии гепатита аппетит снижается, появляются тошнота и рвота, недомогание, боль в животе, лихорадка, желтуха, снижение массы тела.
При осмотре оценивается состояние кожи, волос, ногтей, выраженность слоя подкожного жира, его распределение, определяется ИМТ, размеры печени (гепатомегалия), характеристика эластичности печени (при стеатозе - гладкая, плотная), края печени (при стеатозе закруглен, безболезнен), размеры селезенки (обычно не увеличена). 2. Обязательные лабораторные исследования
Однократно:
- общий анализ крови (при ЖД обычно не изменен);
- общий анализ мочи (при ЖД обычно не изменен);
- ретикулоциты;
- общий билирубин и фракции (при ЖД повышаются редко);
- холестерин крови (может быть повышен);
- АСТ, АЛТ, ГГТП (при жировом гепатозе обычно не изменены, при жировой дистрофии печени АСТ/АЛТ обычно < 1, при алкогольном поражении соотношение АСТ/АЛТ >2);
- мочевая кислота в крови;
- креатинин;
- сахар крови;
- кальций крови;
- амилаза крови;
- копрограмма;
- группа крови;
- резус-фактор.
При жировой дистрофии печени изменения, как правило, незначительные.
Запомните! В случае повышения активности печеночных ферментов, билирубина, при появлении желтухи, лихорадки, асцита и др. следует думать о развитии стеатогепатита или цирроза печени.
3. Обязательные инструментальные исследования:
- УЗИ органов брюшной полости (увеличение размеров печени, повышение эхогенности, обеднение сосудистого рисунка).
По данным УЗИ нельзя отличить стеатоз от стеатогепатита.
- эзофагогастродуоденоскопия.
Дополнительные исследования:
Однократно:
- чрескожная биопсия печени;
- гистологическое исследование биоптата печени (морфологически неалкогольный стеатогепатит характеризуется крупнокапельной жировой дистрофией (стеатоз) и внутридольковым воспалением в печени, если алкоголизм исключен. При алкогольном гепатите выявляют тельца Мэллори (алкогольный гиалин);
- электрокардиография;
- лапароскопия;
- иммуноглобулины крови;
- серологические маркеры вируса гепатита А, В, С, D.
4. Обязательные консультации специалистов: нарколога, невропатолога, инфекциониста.
Выделяют алкогольную болезнь печени и неалкогольную болезнь печени.
Алкогольная болезнь печени включает алкогольный стеатоз, стеатогепатит и цирроз печени.
Неалкогольная болезнь печени (развитие жировой дистрофии печени не связано с алкоголем) включает неалкогольный стеатоз, неалкогольный стеатогепатит и неалкогольный цирроз.
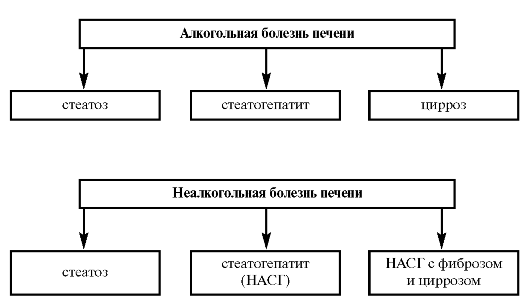 Неалкогольный стеатогепатит (НАСТ) делят на первичный и вторичный. Первичный НАСТ связан
с нарушениями липидного и углеводного обменов. Наиболее высок риск его
развития при ожирении, СД 2, гипертриглицеридемии. Вторичный НАСТ развивается
в результате приема медикаментов (нифедипин, амиодарон,
глюкокортикоиды, эстрогены), синдрома мальабсорбции, полного
парентерального питания.
Неалкогольный стеатогепатит (НАСТ) делят на первичный и вторичный. Первичный НАСТ связан
с нарушениями липидного и углеводного обменов. Наиболее высок риск его
развития при ожирении, СД 2, гипертриглицеридемии. Вторичный НАСТ развивается
в результате приема медикаментов (нифедипин, амиодарон,
глюкокортикоиды, эстрогены), синдрома мальабсорбции, полного
парентерального питания.
Пример формулировки диагноза:
Ожирение II ст. экзогенно-конституциональной формы. Гиперлипидемия. Жировой гепатоз.
Дифференциальная диагностика ЖД печени:
- хронические гепатиты;
- цирроз печени;
- опухоли печени;
- амилоидоз печени;
- заболевания, сопровождающиеся увеличением печени.
Осложнения стеатоза:
- развитие стеатогепатита;
- прогрессирование стеатогепатита в цирроз печени;
- внутрипеченочный холестаз;
- преходящая портальная гипертензия;
- внутрипеченочное сужение печеночных вен и венул с формированием синдрома Бадда-Киари.
При переходе стетоза в стеатогепатит появляются изменения лабораторных показателей.
Лечение
1. Устранение этиологического фактора, прежде всего воздержание от приема алкоголя.
2. Диетотерапия
Назначается «Основной вариант стандартной диеты» (включает диеты 1, 2, 3, 5, 6, 7, 9, 10, 13, 14, 15 старой номерной системы).
Диета с физиологическим содержанием белков, жиров и углеводов, обогащенная витаминами, минеральными веществами, растительной
клетчаткой (овощи, фрукты). Белки 85-90 г/сут (в том числе животные - 40-45), жиры 70-80 (в том числе растительные - 25-30), углеводы 300-330 (в том числе моно- и дисахариды - 30-40), энергетическая ценность - 2170-2400 ккал.
Ограничиваются азотистые экстрактивные вещества, поваренная соль (6-8 г/сут), продукты, богатые эфирными маслами.
- Исключаются острые приправы, шпинат, щавель, копчености.
- Ритм питания дробный, 4-6 раз в день.
- Блюда готовятся в отварном виде или на пару, запеченные.
- Температура пищи - от 15 до 60-65 °С.
- Свободная жидкость - 1,5-2,0 л.
При избыточной массе тела - «Вариант диеты с пониженной калорийностью (Низкокалорийная диета)» (включает диеты 8, 8а, 80, 9а, 10с старой номерной системы), которая характеризуется умеренным ограничением энергетической ценности (до 1300-1600 ккал/день), преимущественно за счет жиров и углеводов.
Химический состав диеты: белки 70-80 г (животные - 40 г), жиры 60-70 г (растительные - 25 г), ограничиваются животные жиры, углеводы 130-150 г (исключаются простые сахара), калорийность - 1340-1550 ккал/сут (ниже энергозатрат пациента).
Ритм питания дробный, 4-6 раз в день.
Пища отварная или готовится на пару, без соли, поваренная соль - 3-5 г/день.
Температура пищи - от 15 до 60-65 °С.
Включаются пищевые волокна (сырые овощи, фрукты, пищевые отруби).
Свободная жидкость - 0,8-1,5 л. 3. Медикаментозное лечение:
- при невозможности исключения действия этиологического фактора;
- при наличии признаков стеатогепатита.
10-дневный курс интенсивной терапии:
а) внутривенное введение 300 мл 10-процентного раствора глюкозы с добавлением в него 10-20 мл эссенциале (1 ампула содержит 1000 мг эссенциальных фосфалипидов), 4 мл 5-процентного раствора пиридоксина или пиридоксальфосфата, 5-10 мл хофитола, 4 мл 5-процентного раствора тиамина (или 100-200 мл кокарбоксилазы), 5 мл 20-процент- ного раствора пирацетама (ноотропила). Курс лечения - 5 дней;
б) внутривенно гемодез 200 мл (или гемодез-Н, или глюконеодез). 3 вливания на курс;
в) витамин В12 (цианокобаламин, оксикобаламин) 1000 мкг внутримышечно ежедневно в течение 6 дней;
г) креон или панцитрат внутрь (капсулы) или другой полиферментный препарат с едой;
д) фолиевая кислота 5 мг в сутки и аскорбиновая кислота 500 мг в сутки внутрь.
Также проводится симптоматическое лечение по поводу возможных осложнений (портальная гипертензия, асцит, кровотечение, энцефалопатия и др.).
После окончания курса интенсивной терапии назначаются:
- эссенциале (2 капсулы 3 раза в день после еды) 3-6 мес. или хофитол (1 таблетка 3 раза в день);
- креон или панцитрат (1 капсула 3 раза в день с едой);
- пикамилон (2 таблетки 3 раза в день). Курс - 2 мес.
Препараты урсодезоксихолевой кислоты (УДХК) оказывают цитопротекторное, мембраностабилизирующее действие. Назначается по 10-15 мг на 1 кг массы тела однократно вечером 1-6 мес.
Также назначается адеметионин внутривенно, внутримышечно, внутрь 400 мг 2 раза в день 1-3 мес.
Требования к результатам лечения
Обеспечить ремиссию (устранение активности гепатита с нормализацией лабораторных показателей) заболевания в условиях воздержания от приема от алкоголя.
Ремиссия включает:
Ведение больных
1. Амбулаторно-поликлиническое лечение
Продолжается курс лечения после выписки больных из стационара. Проводятся регулярные осмотры больных, контроль биохимических
показателей (активность процесса), курсы гепатопротекторов, симптоматическая терапия. 2. Стационарное лечение
В стационаре проводятся обследование и начальное лечение.
Продолжительность стационарного лечения:
- алкогольная дистрофия печени - 5-10 дней;
- алкогольный острый гепатит - 21-28 дней;
- алкогольный хронический гепатит с минимальной активностью - 8-10 дней;
- алкогольный хронический гепатит с выраженной активностью - 21-28 дней;
- алкогольный цирроз печени в зависимости от шкалы тяжести - от 28 до 56 дней.
Диспансеризация
Все больные независимо от диагноза подлежат диспансерному наблюдению в амбулаторно-поликлинических условиях. Больные алкогольной болезнью печени наблюдаются также и наркологом.
Прогноз
У больных с признаками только стеатоза и без воспаления доброкачественное течение процесса. Стеатоз является обратимым процессом при устранении этиологического фактора, особенно алкоголя, соблюдении диеты, снижении массы тела.
Риск развития фиброза печени с исходом в цирроз повышается при ожирении, сахарном диабете, пожилом возрасте, АСТ/АЛТ >1.
4.9.3. Цирроз печени
Шифр К 74 Фиброз и цирроз печени
Шифр К 74.5 Первичный билиарный цирроз печени неуточненный Шифр K 74.4 Вторичный билиарный цирроз
Цирроз печени (ЦП) - диффузный воспалительный процесс в печени, характеризующийся нарушением структуры органа из-за развития фиброза и паренхиматозных узлов.
Распространенность
В странах СНГ ЦП встречается у 1% людей. От ЦП в мире ежегодно умирает около 300 000 человек.
Этиология и патогенез:
- вирусные гепатиты (наиболее циррозогенными являются HCV, HDV);
- злоупотребление алкоголем (опасная доза для мужчин - 80 г этанола в день в течение 5 лет, для женщин - 50 г);
- метаболические нарушения (гемохроматоз, болезнь Коновало- ва-Вильсона, недостаточность a1-антитрипсина и др.);
- заболевания желчных путей (внутри- и внепеченочный холестаз);
- прием лекарственных препаратов (метилдопа, изониазид, ПАСК, метотрекса, стероидные анаболические препараты и др.);
- иммунные нарушения (аутоиммунный гепатит);
- нарушение венозного оттока от печени (синдром Бадда-Киари, веноокклюзионная болезнь);
- криптогенный цирроз.
Наиболее частой причиной являются вирусные гепатиты и злоупотребление алкоголем.
Некрозы вызывают коллапс печеночных долек, диффузное образование фиброзных септ и появление узлов регенерации, что нарушает архитектонику печени и нормальное функционирование печени.
В патогенезе циррозов играют роль активация процессов перекисного окисления липидов, способствующих повреждению гепатоцитов, а также развитие аутоиммунных реакций.
Мелкоузловой цирроз: формируются узлы менее 3 мм в диаметре, расположены регулярно, соединительнотканные септы рассекают печеночную дольку на псевдодольки, характерен для алкогольного цирроза, гемохроматоза.
Крупноузловой цирроз: образуются узлы различного размера, более 3 мм в диаметре, расположены нерегулярно, псевдодольки различной величины, внутри могут сохраняться нормальные дольки, характерен для циррозов вирусной этиологии, первичного билиарного цирроза.
Смешанный цирроз: сочетает черты мелко- и крупноузлового цирроза.
Клиника
Жалобы:
- слабость, утомляемость;
- снижение аппетита;
- тупые боли в правом подреберье, усиливающиеся после острой, жирной пищи, физической нагрузки;
- вздутие живота;
- лихорадка;
- снижение массы тела;
- носовые кровотечения, подкожные кровоизлияния;
- кожный зуд;
- нарушения потенции у мужчин, менструального цикла у женщин и др.
Нередко при ЦП развиваются:
- рефлюкс-эзофагит (отрыжка кислым, изжога, жжение за грудиной);
- гастрит (боли в эпигастрии после еды, тошнота, тяжесть и переполнение в желудке);
- симптоматические язвы (слабо выраженный болевой синдром, склонность к кровотечениям);
- панкреатит (синдром мальабсорбции);
- нарушения углеводного обмена (гиперпродукция глюкагона и соматотропина и снижение чувствительности периферических тканей к инсулину);
- печеночная энцефалопатия (сонливость днем и бессонница ночью, астенизация, снижение памяти, апатия и др.).
При осмотре могут наблюдаться: уменьшение объема мышечной массы, снижение мышечного тонуса и силы, печеночный запах изо рта, желтушность кожных покровов и видимых слизистых оболочек, ладонная эритема, «сосудистые звездочки», контрактура Дюпюитрена, гинекомастия и атрофия яичек у мужчин, периферические отеки, асцит, лакированный красный язык, изменение размеров, консистенции печени (плотная, бугристая), увеличение размеров селезенки, изменения психического статуса (умственная и двигательная заторможенность, нарушение восприятия информации, ухудшение навыков управления автомобилем, спутанность сознания, «хлопающий» тремор рук).
Кроме проявлений основного заболевания, при ЦП наблюдаются синдром печеночноклеточной недостаточности и портальная гипертензия (см. выше).
Диагностика
1. Тщательный опрос, анализ данных истории болезни, жизни, перенесенных заболеваний, наследственности.
2. Обязательные лабораторные исследования Однократно:
- калий и натрий крови;
- группа крови;
- резус-фактор;
- анализ кала на скрытую кровь;
- вирусные маркеры (HBsAg, HBeAg, антитела к вирусу гепатита В, С, D). Двукратно:
- билирубин общий и прямой (повышены при обострении, в стадии декомпенсации, при развитии печеночно-клеточной недостаточности);
- холестерин крови (снижение при обострении и декомпенсации);
- мочевина крови;
- общий анализ крови (анемия при декомпенсации, панцитопения - при синдроме гиперспленизма, лейкоцитоз, ускорение СОЭ при обострении);
- ретикулоциты;
- тромбоциты;
- общий белок и белковые фракции (снижение альбумина);
- АСТ, АЛТ (при компенсированном ЦП - в норме, при обострении, декомпенсации - повышены, в терминальной стадии - снижены);
- ЩФ, ГГТП;
- общий анализ мочи (может наблюдаться протеинурия, цилиндрурия, микрогематурия, особенно при развитии гепаторенального синдрома);
- фибриноген.
3. Обязательные инструментальные исследования:
- УЗИ печени, желчного пузыря, поджелудочной железы, селезенки и сосудов портальной системы;
- эзофагогастродуоденоскопия (по показаниям);
- гистологическое исследование биоптата;
- медь крови;
- церулоплазмин;
- антигладкомышечные, антимитохондриальные и АНА (если исследования на вирусные маркеры отрицательные и имеется подозрение на аутоиммунный и первичный билиарный цирроз);
- α-фетопротеин крови (при подозрении на гепатому);
- парацетамол и другие токсические вещества в крови, по показаниям;
- коагулограмма;
- иммуноглобулины крови;
- биохимическое, бактериологическое и цитологическое исследование асцитической жидкости;
- чрескожная или прицельная (лапароскопическая) биопсия печени;
- параабдоминоцентез.
4. Консультации специалистов по показаниям: окулиста, хирурга, гинеколога, уролога.
Осложнения ЦП:
- асцит;
- спонтанный бактериальный перитонит;
- кровотечение из варикозно расширенных вен пищевода и желудка;
- печеночная энцефалопатия с развитием комы;
- гепаторенальный синдром;
- тромбоз воротной вены.
Выделяют компенсированный, субкомпенсированный и декомпенсированный ЦП (табл. 52).
Таблица 52. Индекс тяжести цирроза печени по Чайлду-Пью
 Примечание:
Примечание:
Класс А, 5-6 баллов - компенсированный. Класс В, 7-9 баллов - субкомпенсированный. Класс С, более 9 баллов - декомпенсированный.
Формулировка диагноза
1. По этиологии:
- вирусные гепатиты;
- злоупотребление алкоголем (опасная доза для мужчин - 80 г этанола в день в течение 5 лет, для женщин - 50 г);
- метаболические нарушения (гемохроматоз, болезнь Коновало- ва-Вильсона, недостаточность a1-антитрипсина и др.);
- заболевания желчных путей (внутри- и внепеченочный холестаз);
- прием лекарственных препаратов;
- иммунные нарушения (аутоиммунный гепатит);
- нарушение венозного оттока от печени (синдром Бадда-Киари, веноокклюзионная болезнь);
- криптогенный цирроз.
2. По морфологии:
- крупноузловой;
- мелкоузловой;
- смешанный.
3. По клиническому течению:
- компенсированный;
- субкомпенсированный;
- декомпенсированный.
Признак декомпенсации - появление печеночно-клеточной недостаточности и портальной гипертензии.
4. По наличию системных проявлений: иммунные и аутоиммунные проявления.
5. По выраженности портальной гипертензии:
- Первая стадия: метеоризм, частый жидкий стул, расширение вен передней брюшной стенки, увеличение диаметра воротной вены (в норме - до 15 мм), увеличение размеров селезенки (при УЗИ);
- Вторая стадия: метеоризм, тупые боли в животе, частый жидкий стул, варикозное расширение вен нижней трети пищевода, увеличение селезенки, гиперспленизм, расширение вен передней брюшной стенки, увеличение диаметра воротной вены;
- Третья стадия: метеоризм, тупые боли в животе, частый жидкий стул, увеличение селезенки, выраженный гиперспленизм, геморрагический синдром, выраженное расширение вен нижней трети пищевода и желудка, кровотечения из варикозно расширенных вен пищевода и желудка, отеки, асцит, энцефалопатия.
6. По осложнениям:
- асцит;
- спонтанный бактериальный перитонит;
- кровотечение из варикозно расширенных вен пищевода и желудка;
- печеночная энцефалопатия с развитием комы;
- гепаторенальный синдром;
- тромбоз воротной вены.
Примеры формулировки диагноза:
1. Вирусный цирроз печени В, макронодулярный, компенсированный (класс А по Чайлду-Пью), портальная гипертензия I ст.
2. Цирроз печени, развившийся в исходе аутоиммунного гепатита (алкогольного, стеатогепатита), декомпенсированный (класс С по Чайлду-Пью, 10 баллов), системные проявления (синдром Рейно, хронический гломерулонефрит), портальная гипертензия III ст., осложненная отечно-асцитическим синдромом, гиперспленизм, печеночная энцефалопатия III ст.
3. Вирусный цирроз печени С, субкомпенсированный (класс В по Чайлду-Пью, 8 баллов), осложненный портальной гипертензией II ст., печеночной энцефалопатией, печеночно-клеточной недостаточностью II ст.
4. Алкогольный цирроз печени, микронодулярный, декомпенсированный (класс С по Чайлду-Пью, 13 баллов), печеночно-клеточная недостаточность и портальная гипертензия III ст.
Лечение
На тактику лечения влияет этиология ЦП, выраженность печеночноклеточной недостаточности и портальной гипертензии.
Цель лечения - предупредить прогрессирование цирроза, развитие осложнений.
1. Этиологическое лечение:
- исключение этиологического фактора (лекарства, алкоголь и т.д.);
- при ЦП вирусной этиологии обсуждается интерферонотерапия;
- купирование аутоиммунных механизмов - пульс-терапия преднизолоном.
2. Замедление фиброгенеза: гепатопротекторы с антифибр-эффектом (силимарин, эссенциале форте, УДХК).
3. Симптоматическая терапия
Базисная терапия включает:
- диетотерапию;
- прием ферментных препаратов;
- прием антибактериальных препаратов и пробиотиков при синдроме избыточного бактериального роста;
- прием лактулозы.
1. Диетотерапия
Для алкогольного цирроза - полное исключение алкоголя.
Питание при циррозе
Принципы диетотерапии как при гепатитах. Физиологическое содержание белка в рационе, если пациент не истощен (1 г белка на 1 кг массы тела больного). При дефиците массы тела, приеме глюкокортикоидов - повышенное содержание белка в рационе (использование смесей для энтерального питания).
При нарастании диспептических явлений - «Вариант диеты с механическим и химическим щажением».
При присоединении энцефалопатии - ограничение белка до 20 г/сут, прежде всего исключается животный белок.
В рационе ограниченное содержание поваренной соли до 6 г/сут (при асците - менее 2 г/сут, то есть пища не солится).
Для всех больных алкогольным циррозом печени характерно нарушение переваривания пищи вследствие:
- снижения количества пищеварительных ферментов (внешнесекреторная недостаточность поджелудочной железы при алкогольном панкреатите, дефицит белка в организме);
- снижения активности ферментов (для больных алкоголизмом характерно гиперацидное состояние, что приводит к закислению дуоденального содержимого и снижению активности панкреатической липазы);
- нарушений моторики тонкой кишки;
- дефицита витаминов и микроэлементов.
2. Медикаментозная терапия
Цирроз печени компенсированный (класс А по Чайлду-Пью - 5-6 баллов: билирубин < 2 мг%, альбумин > 3,5 г%, протромбиновый индекс - 60-80, отсутствуют печеночная энцефалопатия и асцит).
Базисная терапия и устранение симптомов диспепсии
Панкреатин (креон, панцитрат, мезим и другие аналоги) 3-4 раза в день во время еды по одной дозе, курс - 2-3 нед.
Цирроз печени субкомпенсированный (класс Б по Чайлду-Пью - 7-9 баллов: билирубин 2-3 мг%, альбумин 2,8-3,4 г%, протромбиновый индекс - 40-59, печеночная энцефалопатия ст., асцит небольшой транзиторный):
- диета с ограничением белка (0,5 г/кг массы тела) и поваренной соли (менее 2 г/сут);
- спиронолактон (верошпирон) внутрь 100 мг в день постоянно;
- фуросемид 40-80 мг в неделю постоянно и по показаниям;
- лактулоза (нормазе) 60 мл (в среднем) в сутки постоянно и по показаниям;
- неомицин сульфат или ампициллин 0,5 г 4 раза в день, курс - 5 дней каждые 2 мес.
Цирроз печени декомпенсированный (класс С по Чайлду-Пью - более 9 баллов: билирубин > 3 мг%, альбумин 2,7 г% и менее, протромбиновый индекс - 39 и менее, печеночная энцефалопатия III-IV ст., большой торпидный асцит).
1. Десятидневный курс интенсивной терапии:
- терапевтический парацентез с однократным выведением асцитической жидкости и одновременным внутривенным введением 10 г альбумина на 1,0 л удаленной асцитической жидкости и 150-200 мл полиглюкина;
- клизмы с сульфатом магния (15-20 г на 100 мл воды), если имеются запоры или данные о предшествующем пищеводно-желудочно-кишечном кровотечении;
- неомицин сульфат 1,0 г или ампициллин 1,0 г 4 раза в сутки, курс - 5 дней;
- внутрь или через назо-гастральный зонд лактулоза 60 мл в сутки, курс - 10 дней;
- внутривенное капельное введение гепастерила-А 500-1000 мл в сутки, курс - 5-7 инфузий.
2. Курс пролонгированной постоянной терапии
Базисная терапия с устранением симптомов диспепсии:
- ферментный препарат во время еды постоянно;
- спиронолактон (верошпирон) внутрь 100 мг в день постоянно;
- фуросемид 40-80 мг в неделю;
- постоянно внутрь лактулоза (нормазе) 60 мл (в среднем) в сутки;
- постоянно неомицин сульфат или ампициллин 0,5 г 4 раза в день. Курс - 5 дней каждые 2 мес.
Базисная терапия, включая диету, режим и лекарства, предписывается пожизненно, а интенсивная терапия - на период декомпенсации, и, в связи с осложнениями - симптоматическое лечение.
Особенности медикаментозного лечения некоторых форм цирроза печени
Цирроз печени, развившийся в исходе аутоиммунного гепатита
1. Преднизолон 5-10 мг в сутки - постоянная поддерживающая доза.
2. Азатиоприн 25 мг в сутки при отсутствии противопоказаний - гранулоцитопении и тромбоцитопении.
Цирроз печени, развившийся и прогрессирующий на фоне хронического активного вирусного гепатита В или С
α-интерферон (при репликации вируса и высокой активности гепатита).
Первичный билиарный цирроз
1. Урсодеоксихолевая кислота 750 мг в день постоянно.
2.) Холестирамин 4,0-12,0 г в сутки с учетом выраженности кожного зуда.
Цирроз печени при гемохроматозе (пигментный цирроз печени)
1. Дефероксамин (десфераль) 500-1000 мг в сутки внутримышечно наряду с кровопусканиями (500 мл ежедневно до гематокрита менее 0,5 и общей железосвязывающей способности сыворотки крови менее 50 ммоль/л).
2. Инсулин с учетом выраженности сахарного диабета.
Цирроз печени при болезни Вильсона-Коновалова
Пеницилламин (купренил и другие аналоги). Средняя доза - 1000 мл в сутки, постоянный прием (дозу подбирают индивидуально).
Ведение больных с циррозом печени
Тактика ведения (по В.Т. Ивашкину, 2002 г.)
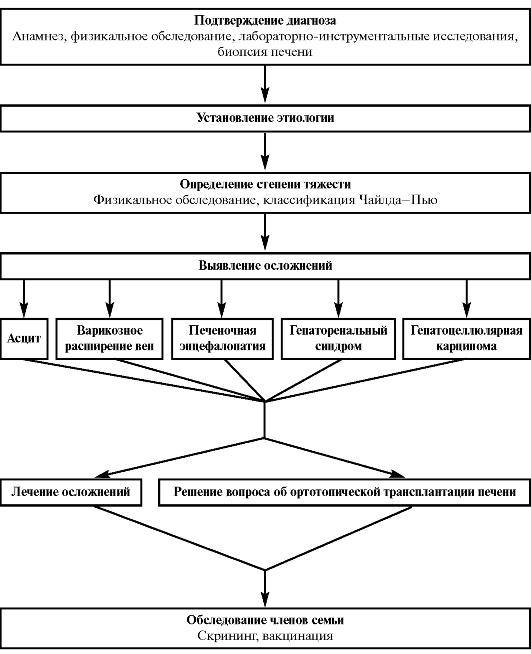 1. Амбулаторно-поликлиническое лечение
1. Амбулаторно-поликлиническое лечение
Больные с компенсированным ЦП. При декомпенсации ЦП, развитии осложнений - госпитализация в терапевтическое отделение, при желудочно-кишечном кровотечении - в хирургическое отделение.
2. Стационарное лечение
Продолжительность стационарного лечения - до 30 дней. Запрещается прием гепатотоксических препаратов (НПВП, психотропные, седативные, желчегонные средства и др.).
Экспертиза трудоспособности
Ориентировочные сроки временной нетрудоспособности - 60-90 дней, направление на МСЭ.
Диспансеризация
Больные с циррозом печени подлежат диспансерному наблюдению. Осмотр больных терапевтом, гастроэнтерологом - 4 раза в год. При отсутствии отрицательной динамики - 2 раза в год.
Назначаются клинический анализ крови с подсчетом тромбоцитов, биохимическое исследование крови - 2-4 раза в год, по показаниям - чаще.
Прогноз
Больные ЦП в стадии компенсации могут прожить долго: 10-летняя выживаемость - 47%.
При декомпенсации выживает в течение 5 лет только 16%.
При возможности устранения этиологического фактора прогноз лучше, чем при спонтанной декомпенсации.
Если через 1 мес лечения в стационаре улучшения не наступает - прогноз неблагоприятный.
Желтуха, стойкая артериальная гипотензия (систолическое АД ниже 100 мм рт. ст.), рефрактерный асцит, снижение альбумина ниже 2,5 г% ухудшают прогноз.
Через 5 лет после установления диагноза среди больных с алкогольным циррозом печени выживает 70% (алкоголь исключен полностью), с вирусным - 30%.
10-летняя выживаемость при аутоиммунном гепатите составляет в среднем 93%.
Контрольные вопросы к главе IV
1. Дайте определение синдрому диспепсии, назовите основные патогенетические механизмы развития.
2. Критерии диагностики функциональной диспепсии.
3. Назовите варианты функциональной диспепсии, особенности лечения в зависимости от варианта ФД.
4. Дифференциальная диагностика ФД.
5. Особенности диетотерапии при ФД.
6. Дайте современную классификацию хронического гастрита.
7. Назовите наиболее распространенную форму гастрита, ее диагностику.
8. Перечислите принципы лечения различных форм гастрита.
9. Назовите исходы хеликобактерного и аутоиммунного гастрита.
10. Назовите принципы диетотерапии больных хроническим гастритом.
11. Укажите возможные этиологические факторы язвенной болезни.
12. Опишите основные клинические симптомы язвенной болезни в зависимости от локализации.
13. Диагностика язвенной болезни.
14. Назовите принципы терапии язвенной болезни, основные схемы эрадикационной терапии.
15. Роль диетотерапии в лечении язвенной болезни.
16. Дайте определение СРК.
17. Назовите этапы диагностики СРК.
18. С какими заболеваниями проводится дифференциальная диагностика СРК?
19. Назовите основные принципы лечения СРК. Роль пациента в лечении СРК.
20. Дайте характеристику диеты, назначаемой пациентам с СРК.
21. Назовите основные проявления болезни оперированного желудка, особенности патогенеза.
22. План обследования больного с демпинг-синдромом средней степени тяжести.
23. Назовите признаки открытия больничного листа больным, имеющим операцию на желудке в анамнезе.
24. Вопросы трудоспособности больных после операций на желудке.
25. Назовите особенности диетотерапии больных с демпинг-синдромом.
26. Наиболее распространенные причины развития хронического панкреатита, классификация ХП.
27. Перечислите методы диагностики ХП.
28. Чем отличается течение ХП на поздней стадии от ранней стадии?
29. Назовите принципы лечения ХП, купирование болевого синдрома.
30. Укажите особенности диетотерапии при ХП.
31. Дайте определение жировой дистрофии печени, назовите основные этиологические факторы.
32. Перечислите клинические и лабораторные отличия стеатоза и стеатогепатита.
33. Когда гепатит считают хроническим, критерии активности гепатита?
34. Назовите маркеры гепатита В, гепатита С.
35. Назовите принципы диетотерапии при хроническом гепатите, жировом гепатозе.
ЗАДАЧИ
Задача 1
Больная Б., 44 лет, обратилась к врачу поликлиники с жалобами на боли в эпигастральной области после еды, тяжесть в желудке после приема небольшого количества пищи, отрыжку, вздутие живота, низкий вес, кашицеобразный стул 2-4 раза в день.
Из истории болезни известно, что боли в эпигастральной области после еды беспокоят около 8 лет, из-за боязни появления болей ограничивает приемы пищи, с чем связывает снижение веса. Неоднократно при ЭГДС в желудке находили эрозии. Принимала но-шпу, альмагель с непродолжительным положительным эффектом. Обследование на хеликобактерную инфекцию не проходила.
При осмотре: состояние удовлетворительное, кожные покровы обычной окраски, тургор, влажность сохранены, видимые слизистые бледно-розовые, ИМТ = 18,8. В легких дыхание везикулярное, хрипов нет, ЧД - 14 в минуту. Тоны сердца ясные, ритмичные, АД - 115/70, ЧСС - 76 уд/мин. Язык влажный, чистый. Живот мягкий, равномерно участвует в акте дыхания, симптомов раздражения брюшины нет, болезненность при пальпации в эпигастральной области, при пальпации сигмовидной кишки. Печень не увеличена, безболезненна при пальпации, область проекции желчного пузыря безболезненна, область проекции поджелудочной железы безболезненна, селезенка не пальпируется. Симптом поколачивания по поясничной области отрицательный. Дизурических явлений нет. Стул - склонность к запорам.
Врачом назначено обследование:
Клинический анализ крови: Hb 126; эр. 4,0; цв. пок. 0,94; лейк. 6,4; п/яд 1; с/яд 57; э 3; б 0; лимф 32; м 7; СОЭ 7 мм/ч.
Биохимический анализ крови: общий белок - 73 г/л (норма 63-87), альбумин 40 г/л (норма 38-50), общий билирубин - 18 ед/л (норма 0-17,0 ед/л), АСТ - 12 ед/л (норма 0-35 ед/л), АЛТ - 9 ед/л (норма 0-35 ед/л), щелочная фосфатаза - 48 IU/L (норма 0-90 IU/L).
Анализ мочи: удельный вес - 1013, реакция - кислая, белок - нет, глюкоза - нет, кетоновые тела - нет, уробилин - нет, эпителий плоский - немного, лейкоциты - 0-1 в поле зрения, эритроциты - нет, соли - немного.
Анализ кала на скрытую кровь - отрицательный.
УЗИ органов брюшной полости:
Печень: левая доля не увеличена, правая не увеличена, контуры ровные, структура однородная, эхогенность нормальная. Желчный пузырь не увеличен, стенка уплотнена, содержимое анэхогенно, конкрементов нет. Об. желчный проток 0,5 см. Поджелудочная железа: головка 2,2, тело - 1,6, хвост - 2,0 см, контуры ровные, четкие, структура однородная, эхогенность нормальная. Селезенка не увеличена, контуры ровные, структура однородная, эхогенность нормальная. Почки не увеличены, контуры ровные, умеренное расширение чашечно-лоханочных комплексов слева.
Дыхательный тест (с 13С) на наличие бактерий HP - отрицательный.
ЭГДС: Стенки пищевода эластичные. Слизистая оболочка пищевода розовая. Розетка кардии постепенно смыкается. Желудок содержит слизь и жидкость. Складки эластичные, извитые. Слизистая оболочка атрофичная, причем атрофия выраженная, прослеживается во всех отделах. На этом фоне имеются точечные ярко-красные эрозии (тело и антральный отдел). Угол дифференцируется. Перистальтика прослеживается. Привратник проходим, зияет. Луковица 12-перстной кишки не деформирована. Слизистая оболочка раздражена. Постбульбарные отделы проходимы. Язвенных дефектов и новообразований не выявлено.
Заключение: Атрофический гастрит (типа пангастрита). Эрозии тела и антрального отдела желудка. Поверхностный дуоденит.
Морфологическое исследование биоптата из желудка: в присланном материале фрагменты слизистой оболочки тела и антрального отдела желудка, покрытые призматическим эпителием. Ямки глубокие, иногда достигают мышечной пластинки. Толщина слизистой снижена. Железы
разной величины, выстланы кубическим и призматическим эпителием с умеренно выраженной толстокишечной метаплазией. Диффузная лимфо-плазмоцитарная инфильтрация с небольшим количеством эозинофилов. Фиброз стромы. НР не обнаружен.
Заключение: Картина атрофического гастрита низкой активности с умеренно выраженной толстокишечной метаплазией железистого эпителия.
Задание:
1. Сформулируйте диагноз.
2. Какие особенности морфологического исследования биоптатов желудка обращают на себя внимание?
3. Какое значение имеют данные морфологического исследования для лечения больной?
Задача 2
Больной Б., 58 лет, обратился к врачу поликлиники с жалобами на сильные боли в верхней половине живота на протяжении 2 нед, уменьшающиеся после приема пищи, ночные боли, тошноту, нестабильное давление: повышение цифр АД до 190/110 мм рт. ст.
Из истории болезни известно, что впервые сильные боли в эпигастрии появились 16 лет назад, обострения ежегодно. Язва желудка впервые выявлена 8 лет назад, по поводу чего получал стационарное лечение в течение 2 мес, выписан на амбулаторное лечение с язвенным дефектом небольших размеров. Неоднократно стационарное лечение. Течение болезни отличается торпидностью.
Назначено обследование:
ЭГДС 23 февраля. Стенки пищевода эластичные. Слизистая оболочка дистального отдела отечная, покрытая слизью. Просвет нормальный. Пищеводно-желудочный переход отечен. Розетка кардии несколько ригидна. Желудок деформирован, особенно в проксимальном отделе. На задней стенке желудка, в проксимальном отделе, вблизи дна, имеется больших размеров (не менее 1,5-2 см) глубокий дефект в виде кратера с приподнятыми краями. На дне - некроз, фибрин. Произведена биопсия, при этом отмечается ригидность, контактная кровоточивость при взятии материала. Окружающая слизистая оболочка инфильтрирована. Слизистая оболочка атрофичная. Складки «обрываются» у дефекта. Угол желудка дифференцируется. Перисталь-
тика прослеживается. Привратник проходим. Луковица 12-перстной кишки не деформирована. Слизистая оболочка осмотренных отделов кишки несколько отечная.
Заключение. Язва проксимального отдела желудка (задняя стенка). Деформация желудка. Сопутствующий атрофический гастрит. Умеренно выраженный дуоденит. Биопсия.
Цитологическое исследование: выявлена 3-я степень обсемененности бактериями НР.
Морфологическое исследование: В присланном материале картина обострения хронической язвы желудка. Заключение: Материал взят, вероятно, из дна и краев язвы.
Клинический анализ крови: Hb 122; эр. 3,8; цв. пок. 0,96; лейк. 7,6; п/яд 3; с/яд 73; э 3; лимф 19; м 2-6; СОЭ 15.
Анализ мочи: 1018, кисл., белок - нет, глюкоза - нет, кет. тела - нет, уробил. - нет, эпит. пл. - немного, лейк. - 0-1 в поле зрения.
Анализ кала на скрытую кровь: отрицательный.
Биохимический анализ крови: общий билирубин - 15,63 Umol/L (норма 0,0-24,0), глюкоза - 5,31 ммоль/л (норма 3,89-6,38), АСТ - 23 IU/L (норма 0,0-40,0), АЛТ - 32 IU/L (норма 0,0-54,0).
Задание:
1. Сформулируйте диагноз.
2. Составьте план лечения.
3. Где следует лечить больного?
4. Диспансерное наблюдение.
Задача 3
Больная И., 25 лет, обратилась к врачу поликлиники с жалобами на запоры 3-4 дня, затруднения при дефекации, сухой, плотный кал, иногда в виде «овечьего», ноющие боли в левой паховой области, проходящие после дефекации, вздутие живота, для стимуляции опорожнения применяет слабительные чаи, также беспокоит избыточный вес, повышение аппетита при стрессах.
Указанные жалобы отмечает более 5 лет, с момента обучения в институте, в последнее время для регуляции стула стала применять слабительные чаи, а также чаи «для похудания». В анамнезе - неоднократный прием антибиотиков.
При осмотре: состояние удовлетворительное, повышенного питания, ИМТ = 27,2 кг/м2, кожные покровы обычной окраски, тургора
и влажности, видимые слизистые бледно-розовые. В легких дыхание везикулярное, хрипов нет, ЧД - 12 в минуту. Тоны сердца ясные, ритмичные, АД - 120/75, ЧСС - 72 уд/мин. Язык влажный, чистый. Живот мягкий, равномерно участвует в акте дыхания, симптомов раздражения брюшины нет, сигмовидная кишка при пальпации болезненна, спазмирована, другие отделы толстой кишки безболезненны. Печень не увеличена, безболезненна при пальпации, область проекции желчного пузыря безболезненна, область проекции поджелудочной железы безболезненна, селезенка не пальпируется. Симптом поколачивания по поясничной области отрицательный. Дизурических явлений нет. Врачом назначено обследование:
Клинический анализ крови: Hb 145; эр. 4,9; цв. пок. 0,88; лейк. 8,4; п/яд 2; с/яд 56; э 0; б 0; лимф 37; м 5; СОЭ 3 мм/ч.
Биохимический анализ крови: общий билирубин - 16 ед/л (норма 0-17,0 ед/л), АСТ - 12 ед/л (норма 0-35 ед/л) , АЛТ - 9 ед/л (норма 0-35 ед/л), щелочная фосфатаза - 48 IU/L (норма 0-90 IU/L).
Анализ мочи: удельный вес - 1023, реакция - кислая, белок - нет, глюкоза - нет, кетоновые тела - нет, уробил. - нет, эпителий плоский - немного, лейкоциты - 0-1 в поле зрения, соли мочевой кислоты - много.
Анализ кала на скрытую кровь: отрицательный.
Копрограмма: мышечные волокна без исчерченности - нет, мышечные волокна переваренные - нет, жир нейтральный - нет, жирные кислоты - немного, мыла - немного, крахмал внеклеточный - нет, крахмал внутриклеточный - немного, йодофильная флора - немного, лейкоциты - нет.
УЗИ органов брюшной полости:
Печень: левая доля не увеличена, правая - 14,6 см, контуры ровные, структура однородная, эхогенность нормальная. Желчный пузырь не увеличен, стенка утолщена, содержимое анэхогенно, конкрементов нет. Об. желчный проток 0,5 см. Поджелудочная железа: головка - 2,4, тело - 1,8, хвост - 2,4 см, контуры ровные, четкие, структура однородная, эхогенность нормальная. Селезенка не увеличена, контуры ровные, структура однородная, эхогенность нормальная. Почки не увеличены, контуры ровные, умеренное расширение чашечно-лоханочных комплексов слева.
Ирригоскопия: Барий свободно, равномерно заполняет все отделы толстой кишки. Расположение отделов обычное. Гаустрация равномер-
ная, выраженная. Деструкция стенок кишки не определяется. Смещаемость отделов сохранена. Часть бария переходит в подвздошную кишку. После опорожнения небольшое количество бария остается в толстой кишке. Слизистая раздражена. В нисходящем отделе рельеф обеднен. Складки сглажены. Задание:
1. Сформулируйте предварительный диагноз. С какими заболеваниями следует проводить дифференциальную диагностику?
2. Где проводится лечение?
3. Нужно ли в данной ситуации открывать больничный лист?
4. Дайте рекомендации по диетотерапии.
Задача 4
Больная Д., 45 лет, врач, обратилась с жалобами на резкую слабость, потливость, сердцебиение, головокружение, подташнивание, тяжесть в эпигастрии после приема пищи, особенно молочных продуктов, вынуждена лежать в течение 30-40 мин после еды; через 1,5-2 ч после еды появляется потливость, тремор пальцев рук, подсасывание в эпигастрии, потливость, одышка, предобморочное состояние, проходящее после приема сладкого; жжение в кончике языка, в эпигастрии перед едой, судороги в икроножных мышцах; общую слабость, снижение работоспособности.
Из истории болезни известно, что со студенческих лет беспокоят боли в желудке, подташнивание. Ухудшение самочувствия наступило после перенесенного гепатита А, когда стали беспокоить боли в правом подреберье, тошнота, рвота, снижение аппетита, снижение веса. В 1985 г. впервые выявлена язва в желудке, лечилась амбулаторно. Ухудшение самочувствия с 1987 г., когда появились постоянные боли в левом и правом подреберье, обесцвеченный стул. Неоднократно стационарное лечение по м/ж без эффекта, выявлено увеличение печени. При рентгеновском исследовании желудка выявлено затруднение пассажа бария по 12-пер- стной кишке (у связки Трейтца), предложена операция. В 1992 г. при оперативном вмешательстве выявлены особенности расположения сосудов, пережимающих 12-перстную кишку, а также эктазированный желудок. Произведена резекция 2/3 желудка по Ру. После еды отмечала резкое головокружение, слабость, потеряла в весе 7-8 кг. В последующем стационарное лечение с проведением парентерального питания в связи с низкими цифрами белка, дефицитом веса, слабостью. Посте-
пенно на фоне диетотерапии явления демпинга немного уменьшились. 2 раза в год проводит лечение амбулаторно. Позднее появилась аллергия на морковь, апельсины, персики, помидоры, баклажаны, перец, ягоды, гречневую крупу, рыбу (скумбрию, голец, красную). Хуже себя чувствует в последние 3 года, стала нарастать слабость, появились вышеуказанные жалобы.
Аллергия: химотрипсин, магнезия, витамины группы В, фестал, мезим-форте, пустырник, продукты - см. выше.
Наследственность: у отца язвенная болезнь 12-перстной кишки, по отцовской линии - рак желудка, печени, пищевода.
При осмотре: Рост 168 см, вес 50 кг, ИМТ = 17,7 кг/м2, объем мышечной массы уменьшен, кожные покровы бледные, сухие, шелушение кожи, больше в области голеней и живота, видимые слизистые бледные, отеков нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичны, АД 150/90, ЧСС - 80 уд/мин. Язык влажный, бледно-розовый, слегка обложен беловатым налетом, кончик языка красный. Живот мягкий, равномерно участвует в акте дыхания, симптомов раздражения брюшины нет. При пальпации умеренная болезненность в эпигастральной области. Печень не увеличена, пальпация безболезненна. Селезенка не пальпируется. Симптом поколачивания по поясничной области отрицательный.
Назначено обследование:
Клинический анализ крови: Hb 106; эр. 3,6; тромб. 198; цв. пок. 0,88; лейк. 4,1; п/яд 4; с/яд 54; э 0; лимф. 36 (структура ядер и цитоплазмы без признаков атипии); м 6; СОЭ 3 мм/ч, гематокрит 35,2.
Анализ мочи: 1032, кислая, белок - нет, глюкоза - нет, кетоновые тела - нет, уробилин. - нет, эпит. пл. немного, лейкоциты - 0-1 в поле зрения, соли - нет.
Биохимический анализ крови: общий белок - 76,1 г/л (норма -
63,0-87,0), альбумин - 47,5 г/л (норма - 38,0-50,0), глобулин - 28,6
г/л (норма - 23,0-35,0), холестерин - 9,19 ммоль/л (норма - 3,39-6,5), общий билирубин - 16,33 IU/l (норма - 0,0-24,0), щелочная фосфатаза - 71 Umol/l (норма - 0,0-90,0), глюкоза 6,35 ммоль/л (норма - 3,89-6,38), кальций 1,96 моль/л (норма - 2,12-2,52), железо
15 (норма 7,2 - 28,6).
ЭГДС - терминальный эзофагит, гастрит культи. УЗИ органов брюшной полости: Печень не увеличена, контуры ровные, структура однородная, эхогенность умеренно повышена, сосудис-
тый рисунок сглажен, диаметр v. рortae - 1,2 см (норма). Желчный пузырь не увеличен, стенка утолщена - 0,4 см, плотная желчь, по задней стенке множество мелких гиперэхогенных образований, не дающих убедительной акустической тени. Об. желчный проток - 0,6 см (норма). Поджелудочная железа не увеличена, контуры ровные, структура однородная, эхогенность повышена. Селезенка не увеличена, контуры ровные, структура однородная, эхогенность нормальная. Почки: контуры ровные, не увеличены, паренхима справа - 1,9 см, слева - 1,9 см, микролиты с обеих сторон, чашечно-лоханочная система не расширена.
Ректороманоскопия: Тубус ректоскопа введен в кишку на 30 см. Ректосигмоидный переход проходим, но момент проведения прибора болезнен. Стенки эластичные. Слизистая оболочка на отдельных участках ранимая. Отмечается незначительно выраженная контактная кровоточивость. Сосудистый рисунок «обеднен». Слизистая оболочка сигмовидной кишки несколько отечная. Анальный канал раздражен. В области ануса - геморроидальный узел, до 1-2 мм, без признаков тромбоза. Наружный сфинктер спазмирован. Эрозий, язвенных дефектов не выявлено.
Заключение. Геморрой. Умеренно выраженный проктосигмоидит. Признаки дискинезии левой половины ободочной кишки. Показано лечение, динамическое наблюдение у проктолога по месту жительства.
ЭКГ: ритм правильный, синусовый. ЭКГ без выраженных изменений.
Задание:
1. Сформулируйте диагноз.
2. Какой вариант диетотерапии нужно назначить?
3. Какие лекарственные препараты необходимо назначить больной?