Дерматовенерология : учебник для студентов высших учебных заведений / В. В. Чеботарёв, О. Б. Тамразова, Н. В. Чеботарёва, А. В. Одинец. -2013. - 584 с. : ил.
|
|
|
|
Глава 17. АЛЛЕРГИЧЕСКИЕ ВАСКУЛИТЫ КОЖИ
Васкулиты (vasculitis) - группа заболеваний, при которых первично развивается неспецифическое воспаление стенок сосудов. При данном заболевании могут поражаться сосуды различного диаметра в любом органе, что становится причиной чрезвычайного многообразия клинических симптомов.
Васкулиты кожи (ангииты) преимущественно относят к васкулитам мелких сосудов дермы и гиподермы, что клинически проявляется высыпаниями на коже. Ангииты могут протекать только с кожной симптоматикой или же в сочетании с патологией внутренних органов.
Васкулиты характерны для пациентов любого возраста, не встречаются только у грудных детей.
Этиология и патогенез
Васкулиты относят к иммунным заболеваниям, при которых происходит формирование иммунных комплексов с последующим отложением их на сосудистой стенке и развитие воспаления. В качестве антигенов или гаптенов могут выступать микроорганизмы, лекарственные вещества, аутоантигены. Наиболее часто васкулиты развиваются на фоне стрептококковых инфекций, туберкулеза, ОРВИ, кишечных инфекций, ВИЧ-инфекции, гепатита В. Провоцирующие факторы в развитии ангиитов - переохлаждение, тепловые процедуры, статические нагрузки, лимфостаз.
В ряде случаев васкулиты бывают симптомом болезней соединительной ткани (системной красной волчанки, дерматомиозита, системной склеродермии), онкологических заболеваний (лимфопролиферативных, миелопролиферативных заболеваний, рака легких, почек и т.д.).
Особенности клинической картины и течения васкулитов
• Признаки воспалительного процесса: болезненность, отек, эритема.
• Характерная локализация - нижние конечности, особенно передняя поверхность голеней, область коленного и голеностопного суставов.
• Симметричность и множественность высыпаний.
• Рецидивирующее течение.
• Провоцируют обострение заболевания переохлаждение, тепловые процедуры, статические нагрузки.
Классификация
Классификация ангиитов профессора О.Л. Иванова основана на глубине залегания пораженных сосудов.
I. Дермальные ангииты:
IA. Полиморфный дермальный ангиит:
- уртикарный тип;
- геморрагический тип;
- папулонодулярный тип;
- пустулезно-язвенный тип;
- язвенно-некротический тип;
- собственно полиморфный тип.
IB. Хроническая пигментная пурпура Шамберга-Майокки.
II. Дермогиподермальные ангииты:
- нодозный ангиит;
- ливедоангиит.
III. Гиподермальные ангииты:
- острая узловатая эритема;
- хроническая узловатая эритема;
- мигрирующая узловатая эритема.
Клиническая картина
Наиболее частые формы ангиитов у детей - полиморфный дермальный ангиит (геморрагический тип, или пурпура Шенляйна-Геноха), хроническая пигментная пурпура Шамберга-Майокки, острая узловатая эритема.
Пурпура Шенляйна-Геноха
Пурпура Шенляйна-Геноха, или геморрагический тип полиморфного дермального ангиита, - васкулит, характеризующийся появлением на коже пальпируемой пурпуры. Пик заболеваемости приходится на 3-5 лет, но может начинаться в возрасте 15-20 лет. Часто сочетается с системными поражениями.
Этиология и патогенез
Развивается после перенесенного инфекционного заболевания верхних дыхательных путей, чаще стрептококковой природы. Возникновение заболевания обусловлено отложением иммунных комплексов в капиллярах дермы, ЖКТ, почек, суставов.
Клиническая картина
Высыпания представлены множественными геморрагическими отечными пятнами - пурпурой (рис. 17-1). Большинство элементов локализовано на нижних конечностях вокруг крупных суставов. У маленьких
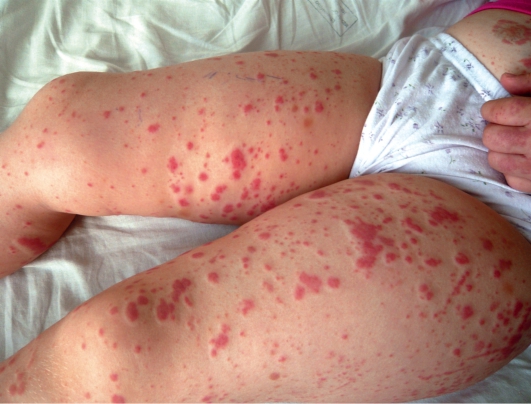
Рис. 17-1. Пурпура Шенляйна-Геноха. Пальпируемая отечная пурпура
детей возникает распространенный характер высыпаний с локализацией крупных геморрагических пятен не только на конечностях, но и на лице, в паховой и ягодичной областях (рис. 17-2). В некоторых случаях на поверхности пятен формируются пузыри с геморрагическим содержимым, в тяжелых случаях возможно развитие некрозов (некротическая пурпура). При доброкачественном течении отечность элементов сохраняется несколько дней, затем пятна уплощаются и меняют цвет («цветут»). В течение заболевания отмечают 2-3 волны подсыпаний новых элементов, которые у маленьких детей часто провоцируются нарушением постельного режима (ортостатическая пурпура).
В большинстве случаев кожные высыпания сочетаются с системными поражениями. Суставной синдром представлен артралгиями и характеризуются болезненностью и отечностью крупных суставов нижних конечностей, которые сохраняются в течение 1-10 дней. У некоторых пациентов развивается абдоминальный синдром, появляются резкие боли в животе, которые самостоятельно проходят в течение 1-5 ч.
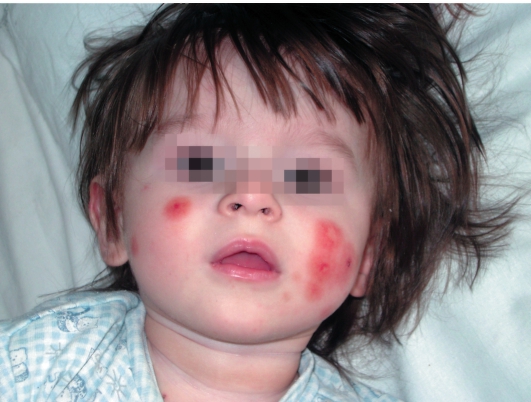
Рис. 17-2. Пурпура Шенляйна-Геноха
Поражение почек развивается на 3-4-й неделе заболевания и характеризуется выраженной гематурией и протеинурией.
Лабораторная диагностика
В крови характерны увеличение титра IgA, повышение СОЭ, высокий уровень С-реактивного белка и титра антистрептолизина О. Для геморрагического васкулита характерен синдром гиперкоагуляции (уменьшение времени свертывания крови, повышение спонтанной агрегации тромбоцитов и т.д.). Количество тромбоцитов в норме.
Диагностика
Диагноз основывают на клинической картине высыпаний, а также их сочетании с системными поражениями.
Дифференциальная диагностика
Заболевание дифференцируют от тромбоцитопенической пурпуры, крапивницы, многоформной экссудативной эритемы, септических васкулитов.
Лечение
Рекомендован строгий постельный режим.
При сочетанном поражении кожи и других органов лечение пациентов проводят в терапевтических стационарах и включает терапию глюкокортикоидными препаратами (преднизолон в дозе 1-2 мг/кг в сутки), плазмаферез, гемосорбцию.
При доброкачественном течении заболевания пациентам назначают нестероидные противовоспалительные средства (ибупрофен в дозе 5-10 мг/кг 2-3 раза в сутки, напроксен в дозе 2,5 мг/кг 2 раза в день, парацетамол в дозе 10-15 мг/кг 2-3 раза в сутки), антигистаминные препараты, дезагреганты [декстран (ср. мол. масса 35 000-45 000), пентоксифиллин], аскорбиновая кислота + рутозид. Показано назначение гепарина натрия в дозе 200-400 ЕД/кг в сутки подкожно на 4 инъекции.
Наружно на отечные элементы назначают глюкокортикоидные средства (мази флуоцинолона ацетонида, преднизолона, метилпреднизолона ацепонат, алклометазон и т.д.), при стихании островоспалительных явлений: мази с фенилбутазоном, гепарином натрия, гель троксерутин и т.д.
Хроническая пигментная пурпура Шамберга-Майокки
Пигментная пурпура - хронический дермальный васкулит (капиллярит), поражающий сосочковые капилляры. Заболевание начинается в
подростковом возрасте и носит хронический характер. Поражение внутренних органов не возникает. Встречается чаще у мужчин.
Этиология и патогенез
Этиология не известна. Возможна наследственная предрасположенность.
Клиническая картина
Для данного заболевания характерно симметричное появление на коже коленей мелкой петехиальной сыпи, которая с течением времени меняет цвет, формируются буровато-желтые пятна гемосидероза (рис. 17-3). Характерен положительный феномен Кебнера (после травматизации появляются новые петехиальные элементы). Субъективные ощущения отсутствуют. На фоне геморрагических высыпаний возможно появление телеангиэктазий, лихеноидных папул, экзематизации.
Диагностика
Диагностику основывают на клинической картине высыпаний, характерной локализации.
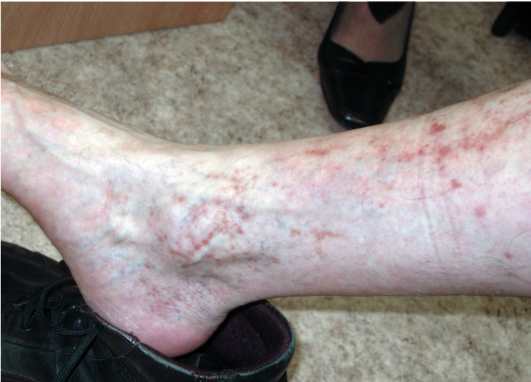
Рис. 17-3. Хроническая пигментная пурпура Шамберга-Майокки
Дифференциальная диагностика
Заболевание дифференцируют от тромбоцитопенической пурпуры, крапивницы, септических васкулитов, пурпуры Шенляйна-Геноха.
Лечение
Назначают курсы терапии сосудистыми препаратами: аскорбиновая кислота + рутозид, троксерутин, тиамин + эсцин, венорутон* и т.д. Наружно назначают гель троксерутин, мазь с гепарином натрия, а также смягчающие питательные средства.
Консультирование
Пациентам рекомендуют избегать тепловых воздействий, длительных статических нагрузок на ноги, инсоляции.
Узловатая эритема
Узловатая эритема - васкулит, вызванный поражением сосудов подкожной жировой клетчатки.
Этиология и патогенез
Узловатая эритема - заболевание полиэтиологической природы, возникающее при различных острых или хронических заболеваниях и интоксикациях. Среди инфекционных факторов большую роль играют стрептококковые заболевания (синуситы, ангины, тонзиллиты), микоплазменная инфекция, туберкулез, кишечные инфекции (сальмонеллез, иерсинеоз и др.), при хронической форме - очаги хронической инфекции или неопластические процессы в органах малого таза.
В патогенезе отмечают реакции гиперчувствительности замедленного типа, развивающиеся в ответ на различные раздражители.
Имеется сезонность: весна и осень.
Клиническая картина
Выделяют острую, хроническую и мигрирующую узловатую эритему. Острая узловатая эритема
Острая узловатая эритема характеризуется появлением болезненных островоспалительных узлов, возвышающихся над поверхностью кожи, плотных на ощупь, расположенных в подкожной жировой клетчатке. Диаметр узлов варьирует от 0,3-0,5 см до 2-3 см, форма их полушаровидная. Узел меняет окраску (характерно «цветение» синяка): от ярко-розового, потом синюшного и, наконец, желто-зеленого. Локализация - передняя поверхность голеней, реже бедро, верхние конечности (рис. 17-4). Развитию заболевания могут предшествовать повышение
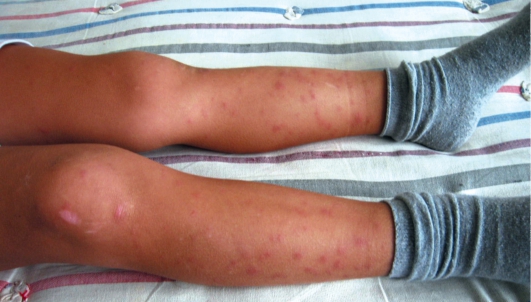
Рис. 17-4. Острая узловатая эритема. Многочисленные мелкие подкожные узлы
температуры тела, артралгии, миалгии. Длительность воспалительного процесса составляет 10-20 дней. Исчезают узлы бесследно.
Данная форма характерна для детского возраста и лиц молодого возраста. Девочки болеют чаще мальчиков, преимущественно в осенний и весенний периоды.
Хроническая узловатая эритема
Хроническая узловатая эритема характеризуется рецидивирующим течением с обострениями в холодное время года. Возникает преимущественно у женщин среднего возраста. Заболевание характеризуется отеком голени и появлением на ее переднебоковой поверхности синюшных плотных болезненных узлов. Течение - длительное.
Мигрирующая узловатая эритема
Мигрирующая узловатая эритема характеризуется появлением на переднебоковой поверхности голени плоского воспалительного узла, склонного к периферическому росту с разрешением в центре. Через 3-6 мес очаг разрешается, оставляя после себя пигментацию.
Особенности течения узловатой эритемы у детей
• Характерно острое течение заболевания.
• У маленьких детей высыпания множественные, размером с горошину, «цветение» синяка не происходит.
• В отличие от взрослых высыпания могут локализоваться не только на голенях, но и на бедрах, лице, верхних конечностях.
• Длительность заболевания - 5-10 дней.
Диагностика
Диагноз основывают на клинической картине.
Дифференциальная диагностика
Заболевание дифференцируют от кольцевидной гранулемы, гуммы.
Лечение
Необходим постельный режим, приподнятое положение нижних конечностей.
Лечение основного инфекционного заболевания - антибиотикотерапия. Рекомендованы нестероидные противовоспалительные препараты (парацетамол, ибупрофен и др.) в виде ректальных свечей, аскорбиновая кислота + рутозид, йодид калия (назначают 3% раствор по 1 чайной ложке 2-3 раза в день).
Наружно применяют компрессы с 10% раствором ихтаммола, 10- 20% ихтаммоловой мазью, сухие согревающие повязки.
Консультирование
Показаны консультация у фтизиатра, оториноларинголога. Необходимо избегать переохлаждения, тепловых воздействий (бани, сауны), длительных статических нагрузок, подъема тяжестей.