Восстановительная медицина: учебник. Епифанов В.А. 2013. - 304 с.: ил.
|
|
|
|
Часть I. ОБЩАЯ ЧАСТЬ. Глава 1. ТЕОРЕТИЧЕСКИЕ И ОРГАНИЗАЦИОННЫЕ ОСНОВЫ ВОССТАНОВИТЕЛЬНОЙ МЕДИЦИНЫ
1.1. Предмет, задачи и основные направления восстановительной медицины
Понятие восстановительная медицина включает систему знаний и практической деятельности, целенаправленных на восстановление функциональных резервов человека, повышение уровня его здоровья и качества жизни, сниженных в результате неблагоприятного воздействия факторов среды и деятельности или болезни (на этапе выздоровления или ремиссии), путем применения преимущественно немедикаментозных методов.
Отличительной ее особенностью является профилактическая направленность, реализуемая путем решения проблем, связанных с повышением адаптивных возможностей человека в целях восстановления и укрепления здоровья, повышения профессиональной надежности и долголетия на основе преимущественного применения природных и искусственных физических факторов, физических упражнений, элементов мануальной терапии, различных видов массажа и факторов традиционной терапии.
Социальное значение данной специальности состоит в реализации нового направления в медицине, ориентированного на создание системы лечения и восстановления здоровья человека в виде комплексных лечебно-профилактических и медико-социальных мероприятий, обеспечивающих поддержание оптимальной работоспособности и качества жизни. Указанный эффект, по данным некоторых авторов, достигается благодаря формированию системы контроля и управления состоянием функциональных резервов человека на всех этапах лечения, профилактики и медицинской реабилитации.
Основные задачи восстановительной медицины
• Разработка теории и организационно-методических принципов восстановительной медицины как нового направления в про-
филактической медицине, ориентированного на формирование системы охраны здоровья человека, профилактику заболеваний и медицинскую реабилитацию.
• Разработка и внедрение в практику здравоохранения современных методов интегральной и посистемной оценки функциональных резервов человека (включая экспресс-методики) как основы разработки индивидуальных оздоровительно-реабилитационных программ и анализа их эффективности.
• Изучение механизмов влияния и разработка способов восстанавливающего воздействия физических факторов и средств традиционной медицины на адаптивную саморегуляцию функций в целях создания новых системно-аналитических, информационных и корригирующих технологий оздоровительно-реабилитационной помощи.
• Улучшение качества жизни хронически больных и инвалидов путем предоставления им условий и применения реабилитационных технологий для реализации имеющегося (остаточного) потенциала здоровья.
В системе практического здравоохранения восстановительная медицина является видом специализированной медицинской помощи и включает:
- оценку функциональных резервов (адаптивных возможностей) организма;
- разработку и реализацию индивидуальных программ оздоровления или медицинской реабилитации на основе комплексного применения медикаментозной терапии и немедикаментозных технологий - физиотерапии, лечебной физкультуры (ЛФК), массажа, лечебного и профилактического питания, мануальной и рефлексотерапии, психотерапии и других технологий традиционной медицины.
Структурно восстановительная медицина как раздел медицины объединяет 2 основных направления здравоохранения.
Первое направление - сохранение здоровья здоровых или практически здоровых людей, а также восстановление здоровья лиц с функциональными нарушениями или предболезненными расстройствами, развившимися в результате неблагоприятного действия факторов среды и вследствие деятельности человека.
Меняются ценности жизни; в современном обществе на первое место выходят здоровье, качество и продолжительность жизни. Все это определяется биологической составляющей социальной значимости личности.
Здоровье - сложная биосоциальная категория, рассматриваемая не только как отсутствие болезней, но и как благополучие граждан в гармонии с окружающей физической, социальной, экономической и культурной средой.
Здоровье индивида - это динамическое состояние (процесс) сохранения и развития его биологических, физиологических и психических функций, оптимальной трудоспособности и социальной активности при максимальной продолжительности активной жизни.
Здоровье популяции - процесс социально-исторического развития психосоциальной и биологической жизнеспособности населения, проживающего на определенной территории, в ряде поколений, повышение его трудоспособности и производительности коллективного труда, роста экономического благосостояния. Мотивация к формированию потребности в здоровье - побуждение индивидуумов к действиям, направленным на укрепление, сохранение и восстановление здоровья, профилактику заболеваний и других нарушений здоровья.
Качество жизни - категория, включающая в себя сочетание условий жизнеобеспечения и состояния здоровья, позволяющих достичь физического, психического и социального благополучия и самореализации.
Из многих предложенных на сегодняшний день моделей самой информативной оказалась модель здоровья, характеризующаяся энергетическим потенциалом системы, в основу которой положены фундаментальные работы В.И. Вернадского и О. Бауэра. Использование данной модели позволило описать целый ряд новых феноменов здоровья, не определяемых при применении других методов диагностики. Наиболее важным из них является феномен, описанный К. Купером, - «безопасный уровень здоровья». Это позволило поставить решение задач первичной профилактики неинфекционных заболеваний на строго научную основу, так как цель любых оздоровительных мероприятий - достижение такого уровня здоровья, при котором не формируются ни эндогенные факторы риска, ни патология. По данным К. Купера, лица, имеющие «безопасный уровень здоровья», вообще ничем не болеют, имеют высокую сопротивляемость аденовирусной инфекции, способны к напряженной жизнедеятельности; эти люди на 20% меньше подвержены риску возникновения онкологических заболеваний.
Различают здоровье населения и здоровье индивидуума.
Здоровье населения рассматривается как понятие статистическое; оно достаточно полно характеризуется комплексом демографических показателей - рождаемостью, смертностью, детской смертностью, уровнем физического развития, заболеваемостью, средней продол-
жительностью жизни, а также данными специальных социальнобиологических исследований. При этом учитывается, что демографические показатели находятся в определенной зависимости от условий существования исследуемых коллективов: характера окружающей среды, условий труда, его интенсивности, продолжительности рабочего дня, санитарного состояния территории, а также от уровня развития здравоохранения.
Понятие «здоровье индивидуума» не является точно детерминированным, что связано с большой широтой индивидуальных колебаний важнейших показателей жизнедеятельности организма, а также многообразием факторов, влияющих на здоровье человека.
Хотя здоровье представляет собой состояние, противоположное болезни, оно не имеет четких границ, так как существуют различные переходные состояния. Здоровье не исключает наличия в организме еще не проявившегося болезнетворного начала или субъективных колебаний в самочувствии человека. В связи с этим возникло понятие практически здоровый человек - когда наблюдающиеся в организме отклонения от нормы не сказываются на самочувствии и не отражаются на работоспособности. Вместе с тем отсутствие объективных проявлений нарушения здоровья еще не указывает на отсутствие болезнетворного состояния, так как перенапряжение защитно-приспособительных механизмов, само по себе не нарушая здоровье, может привести к возникновению болезни при воздействии на организм чрезвычайных раздражителей.
Расстройство адаптации организма к постоянно меняющимся условиям внешней среды является переходным состоянием между здоровьем и болезнью.
Таким образом, здоровье индивидуума можно определить как естественное состояние организма, характеризующееся его полной уравновешенностью с биосферой и отсутствием каких-либо выраженных болезненных изменений.
Организация охраны здоровья отдельных лиц и коллектива людей должна основываться на профилактике, в частности на повышении защитных свойств организма человека, на укреплении наследственной устойчивости к воздействию неблагоприятных факторов, а также на создании условий, предупреждающих возможность контакта человека с различными патогенными раздражителями. Среди профилактических мероприятий одно из главных мест занимают охрана окружающей среды и двигательная активность человека.
Восстановительная технология управления индивидуальным здоровьем предусматривает:
- характеристику управляемого объекта (диагностика здоровья);
- составление программы управления (оздоровления) и ее реализацию;
- оценку адекватности и эффективности (обратная связь). Основное значение и место диагностики индивидуального здоровья в системе восстановительной медицины можно определить следующим образом:
- корректная оценка здоровья больших групп населения, включая детей;
- оперативное разделение обследуемых на 3 основные группы: а) практически здоровые; б) лица с функциональным нарушением здоровья; в) больные;
- получение опорных признаков для составления индивидуальных комплексных программ по коррекции выявленных нарушений здоровья;
- объективная оценка эффективности реабилитационно-восстановительных программ;
- осуществление мониторинга здоровья населения. Известно, что диагностика восстановительной медицины принципиально отличается от нозологической диагностики, используемой в традиционной медицине. Она имеет своей целью не постановку диагноза заболевания, а определение риска его развития путем оценки адаптационных возможностей человека (рис. 1.1).
Диагностику здоровья необходимо проводить во взаимосвязи с основными определяющими здоровье факторами. Согласно современным представлениям они распределяются следующим образом:
- условия и образ жизни - 50-55%;
- состояние окружающей среды - 20-25%;
- генетические факторы - 15-20%;
- деятельность учреждений здравоохранения - 10-15%. Таким образом, условия и образ жизни, качество окружающей среды играют доминирующую роль в состоянии здоровья человека.
Работа специалистов организуется в центрах (отделениях) восстановительной медицины, реабилитационных и оздоровительных центрах, санаториях и профилакториях.
Второе направление представляет медицинская реабилитация больных и инвалидов. Отличительная особенность данного контингента - наличие соматических заболеваний и (или) необратимых морфологических изменений в органах и тканях.
Восстановительные технологии направлены не только на специфическое долечивание больных, но и на:
- увеличение функциональных резервов;
- компенсацию нарушенных функций;
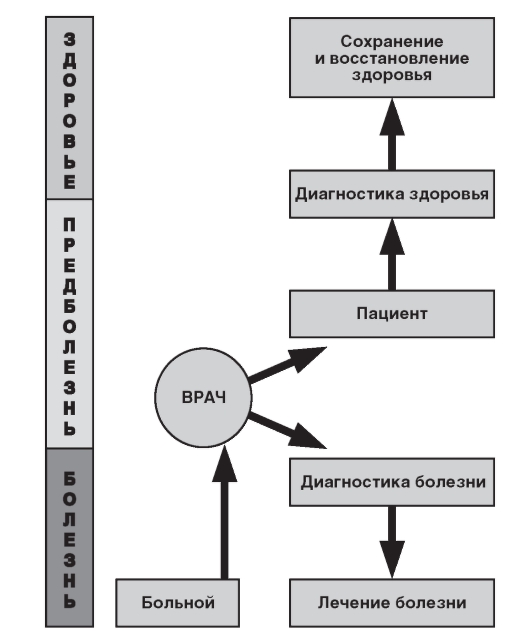
Рис. 1.1. Принципиальная разница между диагностическими технологиями традиционной и восстановительной медицины (по А.А. Соколову)
- вторичную профилактику заболеваний и их осложнений;
- восстановление сниженных трудовых ресурсов или возвращение ограниченной работоспособности на фоне парциальной недостаточности здоровья.
Работа специалистов осуществляется в центрах (отделениях) восстановительного лечения, реабилитационных (физиотерапевтических)
отделениях медицинских учреждений (поликлиника, стационар) и учреждений для санаторно-курортного долечивания.
Выделяют диагностические и корригирующие направления технологий восстановительной медицины.
Корригирующие технологии включают в себя обширный арсенал лечебно-оздоровительных методов: природные и преформированные физические факторы, рационы питания, фито-, арома-, фармтерапию, мануальную, рефлексо-, психотерапию и многие другие. Ведущими среди корригирующих технологий являются оздоровление и лечение движением. Широко известные методики ЛФК позволяют добиться как локального воздействия на патологический процесс на разных этапах реабилитации (стационар-поликлиника-диспансер- реабилитационный центр-санаторий), так и общего оздоровления (за счет воздействия на механизмы адаптации), что в комплексе с другими лечебно-оздоровительными методиками позволяет получить длительную и стойкую ремиссию заболевания, добиться профессиональной и социальной реабилитации.
1.2. Здоровый образ жизни
Здоровье - одна из главных ценностей для любого человека на земле, но у людей западной и восточной культуры разное отношение к самому понятию «здоровье».
Для западной культуры здоровье - средство достижения конкретных целей, для восточной - способ слияния с миром, путь к единству и гармонии. По мере развития индустриальной цивилизации человек слабел физически. О спорте, его спасительной способности возвращать здоровье и молодость европейцы (Германия, Англия, Франция, Испания и др.) вспомнили совсем недавно. В то же время у восточного человека (Китай, Япония, Корея и др.) любовь к самому себе - не защитная реакция от агрессии мира, а проявление любви к миру, частью которого он себя считает. Его тренировки направлены не на наращивание килограммов и преодолеваемых километров, а на слияние с миром. Критерий для него - не объем механической работы, а радость, полученная от занятий.
Оптимальная модель, очевидно, в соединении противоположностей, в объединении разных элементов на всех уровнях:
- на философском - осуществление желаний и отказ от них, стремление покорить мир и слиться с ним, потребность доставлять радость себе и готовность радовать других;
- на методологическом - соединение гармонии и эффективности;
- на физическом - сочетание телесных радостей и работы, напряжения и расслабления.
В настоящее время состояние здоровья приобретает новое значение; оно рассматривается как отражение культуры человека, а также его статуса. Необходимо отметить, что понятие здоровья включает в себя не просто отсутствие физических недостатков или болезней, но высокий физический и психический потенциал.
Для достижения состояния здоровья или его поддержания необходимо формирование у каждого человека культуры здоровья, которая подразумевает теоретические знания о факторах, благоприятствующих здоровью, а также грамотное применение принципов оздоровления в повседневной жизни. Культура здоровья, например, пожилого человека напрямую отражается на его образе жизни. Именно здоровый образ жизни является основой формирования здоровья.
Формирование культуры здоровья
Факторы, оказывающие наибольшее влияние на формирование культуры здоровья у лиц разных возрастных групп:
- социальные и культурные; среди лиц интеллектуальных профессий в 2 раза больше тех, кто занимается оздоровительной физкультурой или имеет другую физическую нагрузку в свободное время, чем среди неквалифицированных рабочих или экономически неактивных людей (возраст - старше 40-45 лет). Безработные мужчины и в некоторой степени женщины (пенсионеры) ведут, как правило, менее подвижный образ жизни, чем работающие пенсионеры;
- педагогические; педагогическое влияние накладывается на образ «культуры здоровья», уже сформированный культурной и социальной средой. Известно, что эффективное образование в области культуры здоровья может привести к изменению образа мыслей, правильной оценке и переоценке негативных жизненных ценностей, появлению необходимых навыков и в результате сформировать или изменить не только поведение, но и стиль жизни в целом. В настоящее время педагогический фактор усиливается влиянием средств массовой информации (телевидение, радио, интернет и др.);
- медико-физиологические; к этим факторам относятся уже существующие, в частности у пожилых людей, режим двигательной активности, режим дня, оздоровительные мероприятия, организация физического воспитания, средства и методы воспитания, т.е. опыт человека в области культуры здоровья и его привычки.
Отличия оздоровления от лечебных мероприятий
Важно подчеркнуть, что оздоровление направлено именно на предотвращение заболеваний, тогда как современная медицина все еще ориентирована на терапевтическую тактику.
Лечение (терапия) - это комплекс мероприятий, направленных на восстановление уже утерянного здоровья. Если лечение есть восстановление утраченной целостности, то оздоровление следует рассматривать как систематическое обеспечение этой целостности. Человек нуждается в лечении в случае, когда произошел срыв адаптации.
Оздоровительные методики направлены на увеличение адаптационных резервов организма и тем самым отменяют необходимость в лечебных мероприятиях либо снижают вероятность потребности в них.
Оздоровление как образ жизни
Становится очевидным, что оздоровление лиц разного возраста возможно только благодаря изменению образа жизни.
Целью здорового образа жизни, по определению Всемирной организации здравоохранения (ВОЗ), является уменьшение риска развития серьезных заболеваний или преждевременной смерти.
Основные факторы образа жизни, влияющие на здоровье человека, представлены на рис. 1.2.
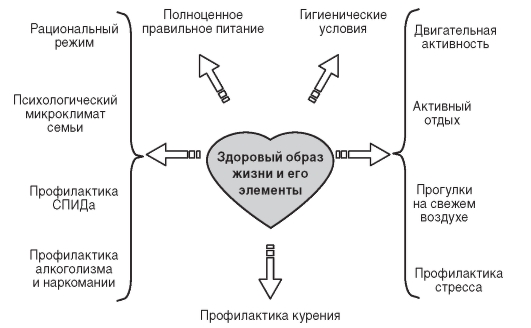
Рис. 1.2. Основные факторы здорового образа жизни, влияющие на здоровье человека (по А.Н. Разумову)
Среди них:
- физическая активность - по данным ВОЗ, физическая активность способствует физическому, психическому и социальному здоровью и улучшает качество жизни пожилого человека. Физическую активность следует рассматривать как непременный элемент профилактики хронических болезней, а также основу здорового образа жизни;
- питание - в настоящее время доказана связь пищевых факторов (особенно низкого потребления фруктов и овощей) с развитием сердечно-сосудистых и онкологических заболеваний;
- вредные привычки - за счет прекращения курения, пересмотра рациона питания и увеличения уровня физической активности можно предупредить, например, не менее 75% случаев ишемической болезни сердца (ИБС);
- стресс - исследования показывают, что стресс связан с большой склонностью к ИБС, гипертоническому состоянию и др. (схема 1.1).
Среди факторов здорового образа жизни трудно выделить главные и второстепенные, так как только в комплексе они могут производить
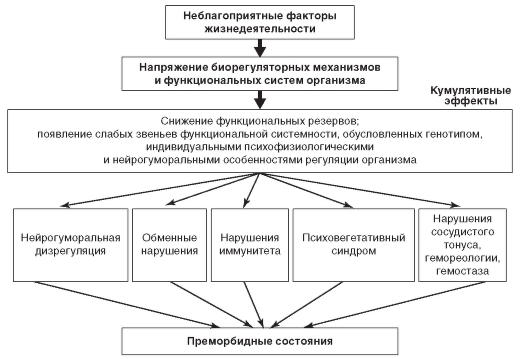
Схема 1.1. Возникновение нарушений здоровья при стрессорных воздействиях (по А.Н. Разумову, В.И. Покровскому)
желаемый оздоровительный эффект, формировать и развивать здоровье человека. Тем не менее нельзя не выделить такой фактор, как двигательная активность человека, его привычный двигательный режим, от особенностей которого в значительной степени зависит здоровье, а именно уровень и гармония физического развития, функциональное состояние организма, и по особенностям которого можно судить о морально-волевых и мотивационных установках.
Физкультура и спорт эффективно способствуют формированию здорового образа жизни, включающего и выполнение правил личной гигиены, и режим двигательной активности, и организацию рационального питания, и отказ от всякого рода вредных привычек. Средства физической культуры усиливают компенсаторные возможности организма, повышают его сопротивляемость. Они хорошо известны: оздоровительный бег, физические упражнения, лыжные и велосипедные прогулки, плавание, туристские походы. Однако следует знать, что эти средства обладают высокой степенью воздействия на организм, и именно интенсивность их влияния требует индивидуального выбора и дозирования нагрузки при оздоровительных занятиях, а также контроля над этим воздействием, чтобы нагрузка не превысила возможности человека и не нанесла таким образом ущерба его здоровью. Особенно это важно, когда речь идет о немолодом и не слишком здоровом человеке.
Общеизвестно, что физические упражнения сохраняют подвижность человека и продлевают жизнь. Как только человек перестает вести активный образ жизни, его начинают преследовать болезни. Люди слишком часто легко мирятся с тем, что активность, как физическая, так и умственная, неизбежно снижается с годами. И молодые, и пожилые проявляют равнодушие к физической активности, больше полагаясь на медикаментозные средства оздоровления, которые помогают создать ощущение благополучия.
Медицина рассматривает физическую активность прежде всего как средство реабилитации организма после перенесенной болезни (например, после инсульта, инфаркта). Вместе с тем мало внимания уделяется использованию оздоровительной физкультуры для сохранения работоспособности организма и предупреждения инвалидности. Это тем более удивительно, что причину большинства болезней в разном возрасте следует прежде всего искать в малоподвижности. Можно уйти на пенсию и оставить службу, но нельзя прекращать вести активный образ жизни, работу, которая поможет поддержать физическую форму. Беда в том, что образ жизни в современном обществе стал нездоровым, и люди в основном полагаются исключительно на технические приспособления, «экономящие труд», которые, в свою
очередь, лишают их физической активности. Вот почему основную причину высокой смертности следует искать в неправильном образе жизни. Когда же, спохватившись, человек хочет что-то предпринять, стремясь изменить образ жизни, он не знает, с чего начать.
Физические упражнения необходимы для развития и нормального функционирования организма в течение всей жизни. Влияние двигательной активности на лиц любого возраста многообразно.
Поддерживать высокую физическую подготовленность помогут регулярно выполняемые 3 основных вида упражнений:
а) аэробные - для развития выносливости, совершенствования работы сердечно-сосудистой системы и органов дыхания;
б) на гибкость - для сохранения и поддержания правильной осанки и подвижности;
в) силовые - для развития отдельных мышечных групп; они помогут выполнять повседневную работу, избежать травматизма и переутомления.
В повседневной жизни человеку необходимы хорошая выносливость и гибкость. К силовым показателям требования не столь высоки. Упражнения на выносливость и гибкость обычно способствуют и развитию силы большинства мышечных групп (за исключением мышц спины и живота, для укрепления которых необходимы дополнительные специальные упражнения). Количество и подбор видов упражнений, необходимых для достижения высокого уровня физической подготовленности, зависят от возраста и физического состояния человека. Последнее определяется предыдущей деятельностью человека, требованиями профессии, тем, как проводит человек досуг, занимался ли ранее регулярно физкультурой.
Активный двигательный режим
Людям, не имеющим хронических заболеваний, рекомендуется аэробная нагрузка (ходьба, бег, плавание, физические упражнения в режиме дня). При выявлении у пациента хронических заболеваний целесообразны легкие аэробные нагрузки: пешие прогулки, спокойное плавание, езда на велосипеде (в спокойном темпе). При этом обязательно нужно следить за частотой сердечных сокращений (ЧСС) до начала (в состоянии покоя) и во время выполнения нагрузки. Допустимое увеличение ЧСС - не более 70% (например, если в состоянии покоя ЧСС составляла 70 в минуту, то во время занятий она не должна превышать 120 в минуту).
Если человек изменяет образ жизни таким образом, что его двигательная активность по необходимости становится высокой, организм должен приспосабливаться к новому состоянию (например, тяжелая физическая работа, регулярные занятия спортом и др.). В этих случа-
ях развивается специфическая адаптация, сводящаяся к перестройке мышечной ткани (точнее, ее массы) в соответствии с повышенной функцией.
В основе этого механизма лежит активация синтеза мышечных белков. Увеличение их функции на единицу массы ткани вызывает изменение активности генетического аппарата, что приводит к увеличению числа рибосом и полисом, в которых происходит синтез белков. В конечном итоге растут объем и количество клеточных белков, повышается масса мышечной ткани; другими словами, возникает гипертрофия. Если человек проводит усиленную тренировку в объеме, превышающем физиологический, структура мышц подвергается особенно выраженным изменениям. Объем мышечных волокон возрастает в такой степени, что кровоснабжение не справляется с задачей столь высокого обеспечения мышц. Это приводит к обратному результату: энергетика мышечных сокращений ослабевает. Такое явление можно считать дезадаптацией.
Оздоровительный бег относится к естественным движениям циклического характера (т.е. когда одинаковые по структуре действия стереотипно повторяются). Такие движения наиболее полезны для организма, они происходят в условиях, благоприятных для дыхания и кровообращения. Благодаря этому человек может выполнять достаточно длительную работу, прекрасно развивающую функциональные системы организма, и прежде всего наиболее жизненно важные - сердечно-сосудистую и дыхательную.
При беге обеспечивается оптимальное чередование периодов работы и отдыха, налаживается четкое функциональное взаимодействие моторного аппарата и внутренних систем, которое, как было установлено М.Р. Могендовичем, осуществляется через нервную систему. При физической нагрузке раздражаются нервные окончания, заложенные в опорно-двигательном аппарате (ОДА), и чувствительные импульсы при этом поступают в ЦНС, в частности в кору головного мозга. Как следствие, из ЦНС импульсы направляются ко всем внутренним органам. Это вызывает активизацию их деятельности (прежде всего сердца и легких) и обеспечивает удовлетворение повышенной потребности мышц в кислороде и питательных веществах. Такое рефлекторное влияние двигательного аппарата и особенно скелетных мышц совершенно необходимо для нормальной работы внутренних органов. Степень изменения их деятельности зависит от интенсивности мышечной работы. При систематических занятиях физическими упражнениями, в том числе и бегом, стимулируется и совершенствуется работа всех внутренних органов и систем, что в целом способствует гармоничному развитию организма.
Практически здоровым людям можно сразу начинать тренировки с медленного бега, постепенно наращивая объем нагрузки за счет увеличения его продолжительности. В первые 2 нед продолжительность бега не должна превышать 3 мин при малой скорости (120 шагов в минуту). В последующие 2 нед длительность бега может увеличиваться до 5-10 мин (в зависимости от функционального состояния и возраста человека). Однако для получения тренирующего и оздоровительного эффекта достаточно и 15-30-минутных пробежек.
Дозировка бега должна проводиться не только по его длительности и скорости, но прежде всего по изменениям величины пульса. При этом следует учитывать, что с возрастом ЧСС при выполнении работы максимальной мощности снижается и способность вырабатывать достаточную высокую частоту импульсов уменьшается. Для лиц до 30 лет можно рекомендовать при занятиях оздоровительным бегом большую часть времени уделять тренировке при пульсе 130-160 в минуту, для лиц в возрасте 31-40 лет - при пульсе 120-150, в возрасте 41-50 лет - при пульсе 120-140 и в возрасте 51-60 лет - при пульсе 120-130 в минуту.
Тренировка при больших величинах ЧСС окажется малоэффективной, так как быстро приведет к утомлению и не будет достаточно длительной, чтобы в полной мере способствовать развитию функциональных способностей сердца.
Ходьба и бег - классические образцы циклической мышечной деятельности, которая с физиологической точки зрения имеет некоторые особенности. Каждый цикл представляет собой целостную функциональную систему движений, обусловленную координированной деятельностью корковых, стволовых и спинальных нервных механизмов. Каждое элементарное движение, входящее в цикл, по механизму цепных рефлексов определяется предыдущим движением и обусловливает последующее. Таким же образом связаны последовательные циклы - конец одного цикла подготавливает и запускает начало другого, что обеспечивает следование одного цикла за другим. В результате многократного повторения динамические двигательные стереотипы при всех циклических упражнениях (в том числе при беге и ходьбе) особенно прочны и автоматизированы.
Физиологическая нагрузка при ходьбе поддается достаточно точной дозировке и зависит от протяженности и рельефа маршрута, темпа, числа и продолжительности остановок для отдыха. Здесь важна интенсивность циклической работы.
Ходьба бывает обычной, ускоренной и дозированной.
• Обычная ходьба улучшает обмен веществ, нормализует работу сердца, усиливает кровообращение, вентиляцию легких и остается одним из самых доступных средств укрепления здоровья.
• Ускоренная ходьба развивает мускулатуру, вырабатывает выносливость, настойчивость и другие волевые качества.
• Дозированная ходьба применяется для профилактики сердечнососудистых и других заболеваний, сопровождается меньшими энергозатратами, чем даже самый медленный бег. При регулярных занятиях дозированной ходьбой физическая работоспособность человека возрастает.
Оздоровительной ходьбе целесообразно уделять ежедневно 30- 45 мин.
Борьба с курением. Рост распространенности табакокурения влечет за собой увеличение заболеваемости болезнями, для которых курение является значимым фактором риска. Фактором риска развития хронических болезней легких, в том числе и обструктивной болезни легких (ХОБЛ), является курение, которое в 80-90% случаев приводит к ежегодному уменьшению объема форсированного выдоха за 1 с (ОФВ1), развитию бронхиальной обструкции и неуклонному прогрессированию заболевания. В основе патогенеза хронического обструктивного бронхита лежит гиперреактивность бронхов. Предложена комплексная программа, включающая использование никотинзаместительной и поведенческой терапии в сочетании с восстановительным лечением бронхолегочной системы (схема 1.2).
При нарушениях бронхолегочной системы рекомендуются физические упражнения в рамках занятий ЛФК: а) дыхательные упражнения статического и динамического характера; б) упражнения тонизирующего характера; в) лечебный массаж; г) подвижные игры.
Профилактические мероприятия предусматривают регулярные занятия физическими упражнениями (в зале, на воздухе), плавание, езду на велосипеде, ходьбу на лыжах, занятия в фитнес-клубах, туристские походы.
Механотренажерное направление представлено следующими медицинскими технологиями: а) вспомогательная искусственная вентиляция легких (ВИВЛ); б) наружное аппаратное компрессионное воздействие на грудную клетку (НАКВ); в) вибрационно-импульсное воздействие на грудную клетку (ВИВ); г) тренировка дыхательной мускулатуры на тренажерах с эластическим, резистентным сопротивлением, с пиковым сопротивлением на вдохе и выдохе; д) сочетанные способы воздействия.
Питание. На смену проблеме нехватки еды пришла другая - переедание, причем она настолько серьезна, что признается причиной
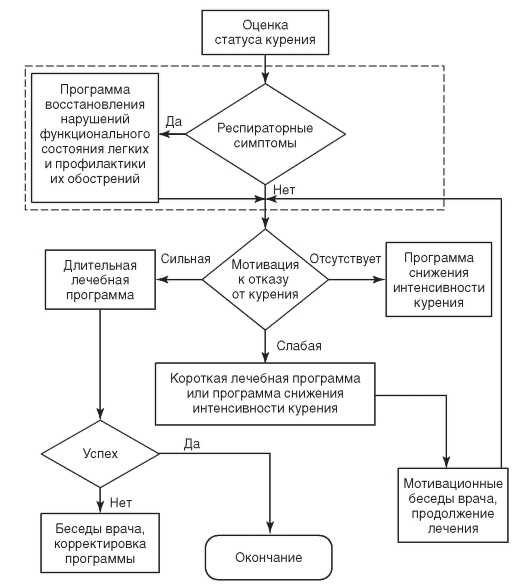
Схема 1.2. Схема восстановительного лечения курящего человека (по С.А. Столяровой)
многих современных болезней (снижение иммунитета, гипертоническая болезнь, диабет и др.). Масса тела является одним из показателей здоровья человека, однако число полных людей постоянно увеличивается. Существуют 2 основные причины этого: а) повышенное потребление высококалорийных продуктов; б) пониженная физическая
активность, уменьшенные энерготраты по сравнению с энергией, поступающей в организм с рационом питания.
Чтобы охарактеризовать массу тела наиболее точно, рассчитывают индекс массы тела (ИМТ) по формуле:
ИМТ = Масса тела, кг/Рост, м2.
Например, рост (1,7 м), возведенный в квадрат, составит 2,89. Разделив массу тела (например, 90 кг) на это число (90:2,89), получим число 31,1; это и есть индивидуальный ИМТ.
В табл. 1.1 приведена оценка индивидуальных значений ИМТ.
Таблица 1.1. Трактовка индивидуального ИМТ (по А.Г. Чучалину, И.Н. Денисову, И.И. Дедову и др.)
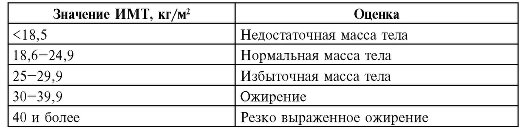
Так, пациенту из представленного выше примера (рост 170 см, масса тела 90 кг; ИМТ равен 31,1 кг/м2) следует поставить диагноз «ожирение», посоветовать изменить рацион питания и расширить физическую активность.
Внимание! Снижение массы тела на 1 кг уменьшает повышенное артериальное давление (АД) на 1 мм рт.ст.
Второй способ предусматривает измерение окружности талии, так как иногда этот показатель дает более наглядное представление о состоянии здоровья, чем масса тела. Итак, окружность талии более 102 см для мужчин и более 88 см для женщин свидетельствует об особом виде ожирения - абдоминальном. Такое ожирение - серьезнейший признак, свидетельствующий о высоком риске развития многих заболеваний сердца и сосудов, а также нарушений обмена веществ (например, сахарного диабета).
Если человек не занимается активным физическим трудом, его энергетические затраты составляют в среднем 2500 килокалорий (ккал) в сутки для мужчин и 2000 ккал в сутки - для женщин. Если человек получает больше калорий, чем тратит, накапливается лишний вес и с годами может развиться ожирение. Таким образом, секрет похудения прост: чтобы уменьшить массу тела, следует меньше получать калорий и больше их тратить (за счет наращивания физической активности). Величину калорийности суточного рациона (Х) вычисляют по соответствующей формуле (табл. 1.2).
Таблица 1.2. Формулы для расчета калорийности суточного рациона питания

Примечание. Полученная величина действительна при низкой физической активности. При умеренной физической активности ее следует умножить на коэффициент 1,2; при высокой - на коэффициент 1,5.
Внимание! Уменьшение калорийности до величины <1200 ккал в сутки опасно для здоровья.
Для предупреждения развития ожирения, помимо рационального питания и занятий физическими упражнениями, необходимо вести в целом здоровый образ жизни. Прежде всего - это разумный режим труда и активный отдых, рациональное питание, достаточный сон, использование для оздоровления природных факторов. И, конечно же, необходимо исключить курение и употребление алкоголя. Обязательным условием успешной профилактики тучности является сочетание физических упражнений с ограничением питания.
Физическая тренировка предусматривает и закаливание организма, повышающее устойчивость к условиям внешней среды. Тренировка и закаливание обязательны для людей с повышенной упитанностью, так как при этом активизируются обменные процессы в организме, препятствуя тем самым развитию ожирения.
Использование умеренной дозированной физической тренировки приобретает особое значение в старшем и пожилом возрасте. Регулярные занятия физическими упражнениями повышают приспособительные и окислительно-восстановительные процессы, противодействуют преждевременному старению и ожирению.
Режим питания предусматривает прежде всего умеренность в еде; переедание - основная причина развития ожирения. Следует соблюдать 4-разовое питание, а после приема пищи не ложиться отдыхать.
Сон - необходимое условие здорового образа жизни. Потребность в нем взрослого человека сугубо индивидуальна, но в среднем он составляет 7-9 ч.
Труд (умственный или физический) не должен вызывать переутомления. В противном случае возможно серьезное расстройство нервной системы, что может привести к нарушению обмена веществ и стать
причиной ожирения. Поэтому отдых в работе должен идти впереди утомления.
Обязательным элементом здорового образа жизни является использование целебных природных факторов. Поэтому для профилактики ожирения необходимо чаще бывать на свежем воздухе, в лесу, у водоемов. Вспомним образное, можно даже сказать «аппетитное» сравнение А.П. Чехова: «Природа - роскошь, так бы и взял и съел ее».
Режим человека (суточный, недельный, годовой) принято рассматривать как обоснованную регламентацию различных видов его деятельности. Человек, привыкший в определенное время работать, принимать пищу, засыпать, отдыхать, заниматься физическими упражнениями, отличается, как правило, крепким здоровьем:
а) в суточном режиме следует предусмотреть чередование труда и отдыха, приема пищи, занятия физическими упражнениями, общественную деятельность, достаточный сон (по силе воздействия физических нагрузок на организм человека условно выделяют: режим № 1 - ограниченной физической нагрузки; режим № 2 - выраженной физической нагрузки; режим № 3 - усиленной физической нагрузки);
б) недельный режим появился вследствие социальных причин и стал необходимым условием жизни современного человека (часто с использованием целебных факторов природы);
в) ежегодный режим преследует цель предупредить хроническое утомление. Необходимо помнить, что работа и отдых - это две стороны единого процесса жизнедеятельности человека, а их чередование - верный путь повышения работоспособности и укрепления здоровья, профилактики тучности.
Промышленное здравоохранение
Производственные факторы, повышающие риски внезапного нарушения здоровья человека, - шум, вибрация, металлы и их соединения, органические и неорганические вещества, ионизирующее излучение, психоэмоциональный стресс, травма, температурный фактор (высокая и низкая температура), электромагнитное излучение.
Промышленное здравоохранение - раздел государственного здравоохранения, представляющий собой комплекс социально-экономических и медицинских мероприятий, направленных на сохранение и укрепление здоровья работников предприятий, сохранение трудового долголетия и повышение надежности человеческого фактора в производственном процессе.
Надежность профессиональной деятельности - это вероятность эффективной и безаварийной работы в течение заданного времени при сохранении здоровья и работоспособности как самого работника,
так и лиц, с которыми он объединен совместной деятельностью. Профессиональная надежность работника предприятия обеспечивается за счет должного уровня состояния здоровья, функциональных резервов и такого же уровня профессионально важных психологических качеств, знаний, навыков и умений.
Цель психофизиологического обследования работников промышленных предприятий - оценка уровня профессионального здоровья и профессионального соответствия персонала, определение профессиональной надежности работников, обеспечение и продление их работоспособности.
Суммируя значения всех показателей психофизиологического и психодиагностического исследования, отражающих актуальное функциональное состояние и психическую адаптацию, всех работников распределяют на 3 класса профессионального здоровья (табл. 1.3).
Таблица 1.3. Распределение работников промышленных предприятий на 3 класса профессионального здоровья (по А.А. Ильину)

Проведенные исследования позволили выделить несколько групп:
- 1-я - признаки нарушений профессионального здоровья отсутствуют или выявлены незначительные его нарушения, не влияющие на надежность профессиональной деятельности;
- 2-я - выявлены признаки нарушения профессионального здоровья, которые могут привести к снижению надежности профессиональной деятельности;
- 3-я - выявлены выраженные признаки нарушений профессионального здоровья, не допускающие продолжения ответственных видов профессиональной деятельности.
Для работников, вошедших в 1-ю группу, рекомендуются мероприятия по ведению здорового образа жизни: активный двигательный
режим, физические упражнения, производственная гимнастика (на рабочем месте), рациональное использование труда и отдыха.
Работники, вошедшие во 2-ю группу, составляют так называемую группу риска; им показаны восстановительные мероприятия: а) упражнения, направленные на релаксацию мышечных групп (локальная и общая релаксация), способствующие повышению нервнопсихической устойчивости к воздействию стресса; б) упражнения на развитие внимания, выдержки, инициативности мышления; в) упражнения тонизирующего характера; г) социально-психологическая адаптация (психокоррекция в кабинетах психологической разгрузки); д) по показаниям - медикаментозная терапия и применение физических факторов; е) восстановительное лечение в условиях профилактория или санаторно-курортное лечение.
1.3. Медицинская реабилитация
Согласно определению экспертов ВОЗ и Международной организации труда (Прага, 1967), реабилитация - это система государственных, социально-экономических, медицинских, профессиональных, педагогических, психологических мероприятий, направленных на предупреждение развития патологических процессов, приводящих к временной или стойкой утрате трудоспособности, и на эффективное и раннее возвращение больных и инвалидов (детей и взрослых) в общество, к общественно полезной жизни.
В этом определении на 1-е место выдвигаются восстановление трудовых функций и навыков, возможность участия в общественной жизни и производственной деятельности как средства достижения больными и инвалидами экономической независимости и самостоятельности, снижения расходов на их содержание, т.е. реабилитация преследует не только сугубо экономические цели, но не в меньшей мере и социальные.
Заболевание (инвалидность) изменяет социальное положение больного и выдвигает перед ним новые проблемы (например, приспособление к дефекту, изменение профессии и др.). Эти проблемы сопряжены со значительными трудностями для больного, и содействие в их преодолении является одной из важнейших задач реабилитационной медицины, требующей активного участия как медицинских работников, психологов, так и органов социального обеспечения и других государственных служб.
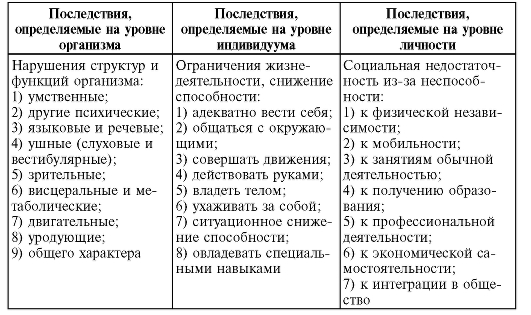
К 1970 г. при участии специалистов разных стран было сформулировано понятие последствий заболеваний как основного предмета науки и практики медико-социальной реабилитации:
а) нарушение структур и функций организма человека;
б) ограничение его жизнедеятельности как индивидуума;
в) социальная недостаточность человека как личности.
В 1980 г. ВОЗ была рекомендована систематика последствий заболеваний, представленная в форме международной классификации ICIDH, как инструмент анализа и решения проблемы жизнеобеспечения людей, связанной с состоянием их здоровья. Важно помнить, что при хронических формах заболевания меняется в человеке буквально все: и состояние его организма, в котором возникает морфологический и функциональный дефицит, и способности к жизнедеятельности, определяющие его развитие как личности, т.е. все параметры, представляющие собой социально-детерминированное и социально значимое качество человека. Человек меняет отношение к себе и к миру, в котором живет, он ограничен в сферах деятельности, привязан к определенным средствам жизнеобеспечения, т.е. формируется особый тип поведения хронически больного человека. Это определяет иные средства и методы врачебной помощи больному, требующие привлечения к этому специалистов других областей знания и практики. В одном из комментариев ICIDH, поступивших в адрес Комитета экспертов ВОЗ, концепция ICIDH расценивается как «ключ к рациональному управлению хронической болезнью».
В настоящее время все последствия заболеваний классифицированы по уровням: на биологическом (уровень организма); психологическом (уровень индивидуума); социальном (уровень личности). Это 3 основных класса последствий заболевания (табл. 1.4).
Медико-социальное направление реабилитации предполагает сохранение и укрепление здоровья как отдельного индивидуума, так и всего населения. Поэтому в системе реабилитационных мероприятий необходимо учитывать 2 этапа:
- 1-й - профилактический: способствует сохранению активной трудоспособности и предупреждает развитие заболевания;
- 2-й - заключительный (завершающий): возвращение ранее нетрудоспособных людей к полноценной общественно-трудовой и личной жизни.
Следовательно, реабилитацию на 1-м этапе целесообразно рассматривать в тесной взаимосвязи с первичной профилактикой - основным направлением медицины.
В международной классификации нарушений (МКН) были введены 3 критерия оценки: а) повреждение; б) инвалидность; в) увечье. Во 2-м пересмотре классификации, а также в версии нового пересмотра - Международной классификации функционирования, ограничений жизнедеятельности и здоровья (ICF) были добавлены такие кри-
Таблица 1.4. Международная классификация последствий заболеваний и травм (International Classification of Impairments, Disabilities and Handicaps, 1980)
терии последствий болезней, как ограничение активности и участия, влияния факторов окружающей среды, призванные характеризовать социальные изменения.
Повреждение (impairment) - это любая утрата или отклонение от нормы анатомических, физиологических или психических структур или функций организма.
Инвалидность или нарушение навыков (disability) - любое ограничение или утрата способности (как следствие повреждения) проявлять активность таким образом или в таком объеме, которые считаются для человека нормальными.
Увечье или социальная недостаточность (handicap) проявляется в результате повреждения или нарушения навыков с ущербом для пострадавшего индивидуума, которые ограничивают или уменьшают ту роль, которая для этого индивидуума в его окружении является нормальной.
Среди наиболее важных аспектов реабилитации следует указать на медицинский, физический, психологический, профессиональный и социальный.
К медицинским аспектам относятся вопросы ранней диагностики и своевременной госпитализации больных, возможно более раннего применения патогенетической терапии и др.
Физический аспект, являющийся частью медицинской реабилитации, предусматривает всевозможные мероприятия по восстановлению работоспособности больных с применением средств ЛФК, физических факторов, мануальной и рефлексотерапии, а также проведением нарастающих по интенсивности физических тренировок в течение более или менее продолжительного времени.
Психологический (психический) аспект предусматривает преодоление отрицательных реакций со стороны психики больного, возникающих в связи с болезнью и обусловленным ею изменением материального и социального положения.
Профессиональный и социально-экономический аспекты затрагивают вопросы приспособления больного к соответствующему виду труда по специальности или его переквалификации, что предоставляет больному возможность материального самообеспечения в связи с самостоятельностью в трудовой деятельности. Таким образом, профессиональный и социально-экономический аспекты реабилитации относятся к области, связанной с трудоспособностью, трудоустройством, взаимоотношением больного и общества, больного и членов его семьи и т.д.
Медицинский аспект реабилитации. Основное содержание данного аспекта - это вопросы лечебного, лечебно-диагностического, лечебно-профилактического плана. Например, при инфаркте миокарда (ИМ) и других формах ИБС значение лечебных мероприятий велико на всем протяжении реабилитации, но наибольшее значение они приобретают при самых ранних сроках болезни - на догоспитальном и госпитальном (стационарном) этапах острого процесса. Стремление к восстановлению здоровья и трудоспособности больного немыслимо без борьбы за сохранение его жизни. Нетрудно представить, что позднее оказание медицинской помощи, включая и госпитализацию, ведет к распространению очага некроза, появлению всевозможных осложнений, т.е. усугубляет течение болезни. Существует весьма тесная связь между тяжестью ИМ и исходом заболевания (включая также показатели эффективности реабилитации). Установлено, что чем меньше серьезных осложнений и чем доброкачественнее течение заболевания, тем больше больных и в более короткие сроки возвращаются к трудовой деятельности. Следовательно, предупреждение осложнений, своевременное и правильное лечение имеют решающее значение в эффективности реабилитационных мероприятий.
Физический аспект реабилитации - это восстановительное лечение, включающее все вопросы, относящиеся к применению физических факторов, средств ЛФК, мануальной и рефлексотерапии, психотерапии, а также методы исследования, отражающие реакцию организма на проводимые реабилитационные мероприятия.
Основное значение использования средств физической реабилитации - это всемерное повышение физической работоспособности больных, лимитированной при заболевании или травматических повреждениях. Физическая работоспособность может возрастать и под влиянием только медикаментозного лечения, но наш опыт, а также опыт, накопленный отечественными и зарубежными авторами в изучении этого вопроса, указывает на особенное значение реабилитационных мероприятий в повышении физической работоспособности. Во всяком случае эффект одного дополняется другим. Разница заключается лишь в том, что, будучи узконаправленными по механизму специфического действия, медикаментозные средства действуют на 1-2 звена в патогенетической цепи (например, ИБС), в то время как средства реабилитации, как правило, оказывают более широкое воздействие не только на сердечно-сосудистую систему, но и на легочную систему, тканевое дыхание, свертывающую и противосвертывающую системы и др.
Пренебрежительное отношение к физическому аспекту в прошлом приводило к весьма неблагоприятным последствиям - неоправданно затягивались сроки постельного режима, стационарного лечения и временной нетрудоспособности больных. Значительная часть пациентов не была в состоянии в течение 1-го года болезни вернуться к трудовой деятельности (например, после перенесенного ИМ, инсульта, травм ОДА и др.). У больных развивалась фобия активных движений, а также другие соматические расстройства, связанные с гиподинамией, что значительно снижало эффективность проводимой терапии.
Основными задачами физической реабилитации являются: а) ускорение восстановительных процессов; б) предотвращение или уменьшение опасности инвалидизации. Невозможно обеспечить функциональное восстановление, если не учитывать естественное стремление организма к движению (кинезофилия). Поэтому средства ЛФК должны стать основным звеном в восстановительном лечении больных.
Основные и наиболее общие принципы применения средств ЛФК как метода физической реабилитации в клинической практике сводятся к следующим.
• Целенаправленность методик ЛФК, предопределяемая конкретным функциональным дефицитом в двигательной, чувствительной, вегетативно-трофической сфере, сердечно-сосудистой и дыхательной системах.
• Дифференцированность методик ЛФК в зависимости от типологии функционального дефицита, а также от степени его выраженности.
• Адекватность нагрузки ЛФК возможностям конкретного больного, оцениваемым по общему состоянию, состоянию сердечно-
сосудистой системы и органов дыхания, локомоторного аппарата и по резервным возможностям дефицитарной функциональной системы на конкретном этапе заболевания, с целью достижения тренирующего эффекта.
• Своевременность применения методик ЛФК на раннем этапе заболевания или послеоперационного периода с целью максимально возможного использования сохранных функций для восстановления нарушенных, а также для наиболее эффективного и быстрого развития приспособления при невозможности полного восстановления функционального дефицита.
• Последовательная стимуляция активных воздействий путем расширения средств ЛФК, возрастания тренировочных нагрузок и тренирующего воздействия на определенные функции и на весь организм больного.
• Функционально оправданная комбинированность применения различных средств в зависимости от периода заболевания (повреждения), функционального дефицита, степени его выраженности, прогноза восстановления функций и присоединения осложнений (контрактуры, синкинезии, боли, трофические нарушения и др.), а также этапа реабилитации пациента.
• Комплексность применения методик ЛФК (в сочетании с другими методами - медикаментозной терапией, физио- и рефлексотерапией, мануальной и психотерапией и др.).
Перечисленные принципы применения средств ЛФК являются обязательными как при построении лечебного комплекса на конкретный сеанс и курс, так и при выработке программы реабилитации для данного пациента или группы одноплановых больных.
Разнородность формирования реакций целостного организма на лечебные физические факторы различной природы позволяет в каждом конкретном случае прогнозировать те или иные специфические лечебные эффекты, а также выделить конкретный физический фактор и метод его использования из имеющегося множества и определяет присущие только ему лечебные эффекты. Универсальные механизмы организации ЦНС обеспечивают единство процессов развития приспособительных реакций организма к данному фактору, особенно при продолжительном воздействии.
Целесообразность применения массажа вытекает из его физиологической сущности: положительное его действие связано с раздражением нервных окончаний в коже, мышцах, стенках сосудов, вызывающим рефлекторные реакции как отдельных органов, так и высших отделов головного мозга. Эти реакции сопровождаются расширением
сосудов, ускорением крово- и лимфотока, улучшением регенерации и питания тканей и др.
Эрготерапия (трудотерапия) является элементом физического воздействия на организм, элементом физического аспекта реабилитации. Средства эрготерапии способствуют восстановлению физической работоспособности, оказывая и благоприятное психологическое воздействие на больного. Эрготерапия проводится в период выздоровления и, таким образом, может длиться не более 2-3 мес. Это объясняет, почему задачей эрготерапии при различных заболеваниях (особенно при ИМ и инсульте) не является освоение новой профессии. Переквалификация, являющаяся частью профессионального аспекта реабилитации, - задача органов социального обеспечения.
Применение средств физической реабилитации, например в остром периоде ИМ, способствует сокращению сроков лечения, т.е. уменьшению экономических затрат при восстановительном лечении. Установлено благоприятное воздействие, например, интенсивных тренировок при ХИБС на психический статус больных. Высокая физическая работоспособность зависит от хорошего состояния здоровья и является необходимым условием сохранения профессиональной активности.
Таким образом, физический аспект связан и с другими аспектами реабилитации - экономическим и психическим. Все это указывает на условный характер выделения отдельных аспектов реабилитации, в том числе физического. Тем не менее такое разделение полезно как в дидактических, так и в практических целях.
Психологический аспект реабилитации. Конечной целью любых реабилитационных программ является восстановление личностного и социального статуса больного. Для достижения этой цели необходим комплексный, интегральный подход к больному с учетом не только клинико-функциональных закономерностей заболевания, но и психосоциальных факторов, особенностей личности пациента и окружающей его среды. Почти в половине случаев психические изменения и психические факторы являются основной причиной, препятствующей возвращению больного к труду после ряда заболеваний (например, ИМ, инсульта, черепно-мозговой травмы и др.). Депрессия, «уход в болезнь», страх перед физическим напряжением, уверенность в том, что возвращение на работу может причинить вред сердцу, вызвать повторный ИМ, - все эти психические изменения могут свести на нет усилия кардиолога и специалиста-реабилитолога, стать непреодолимым препятствием для восстановления трудоспособности и решения вопросов трудоустройства.
Важнейшими задачами психической реабилитации являются:
- всемерное ускорение нормального процесса психологической адаптации к изменившейся в результате болезни (травмы) жизненной ситуации;
- профилактика и лечение развивающихся патологических психических изменений.
Решение этих задач возможно лишь на основе глубокого изучения всего диапазона психических изменений в динамике на всех этапах заболевания, природы этих изменений, анализа «внутренней картины болезни», включая динамику доминирующих переживаний, исследование факторов, в частности социально-психологических, определяющих психическое состояние больного в разные сроки от начала болезни. Основными методами являются различные психотерапевтические воздействия и фармакотерапия.
Профессиональный аспект реабилитации. Профилактика потери трудоспособности включает в себя различные элементы - правильную экспертизу трудоспособности, рациональное трудоустройство, систематическое дифференцированное медикаментозное лечение основного заболевания (травмы), а также выполнение программы, направленной на повышение физической и психической толерантности больных. Таким образом, успешное восстановление и сохранение трудоспособности является производным многих факторов. Восстановление трудоспособности зависит от реабилитационных мероприятий и является наиболее ярким критерием эффективности реабилитации. В докладе комитета экспертов ВОЗ (1965) указывалось, что целью восстановления трудоспособности является не только стремление вернуть больного к прежнему состоянию, но и развить его физические и психические функции до оптимального уровня. Это означает:
- вернуть больному самостоятельность в повседневной жизни;
- вернуть больного к прежней работе или, если это возможно, подготовить его к выполнению другой работы с полным рабочим днем, соответствующей его физическим возможностям;
- подготовить больного к работе с неполным рабочим днем, или в специальном учреждении для инвалидов, или, наконец, к неоплачиваемой работе.
Важную роль в профессиональном аспекте реабилитации играют социальное законодательство, деятельность врачебно-трудовых комиссий. Работа этих комиссий определяется не только существующими инструкциями, но и зачастую - установившимися субъективными представлениями о той или иной болезни.
Социальный аспект реабилитации. В социальный аспект входят многочисленные вопросы - влияние социальных факторов на раз-
витие и последующее течение болезни, на эффективность лечебных и реабилитационных мероприятий, социальное обеспечение инвалидов и вопросы трудового, пенсионного законодательства, взаимоотношения больного и общества, больного и производства и т.д. Этот аспект предусматривает и применение социальных методов воздействия на больного для успешного восстановления личности как социальной категории путем организации соответствующего образа жизни, устранения воздействия социальных факторов, мешающих успешной реабилитации, восстановления или усиления социальных связей.
Резюмируя, можно сказать, что социальный аспект реабилитации изучает влияние социальных условий на болезнь, выявляет механизм их действия, что дает возможность устранять причины, мешающие эффективному восстановлению личности в обществе.
Сформулированы основные принципы реабилитации, которые наряду с теоретическим значением являются практическим ориентиром для составления конкретных реабилитационных программ.
• Принцип партнерства предусматривает сотрудничество пациента и врача при руководящей и направляющей роли последнего. Соблюдение этого условия позволяет осуществлять целенаправленную психологическую подготовку к восстановительному лечению, успех которого в значительной мере зависит от активности самого больного.
• Принцип разносторонности усилий. Осуществляется учет всех направлений реабилитации для каждого больного. Его основу составляет реализация медико-педагогических и лечебно-восстановительных задач при условии перестройки отношений личности больного в необходимом для реабилитационных задач направлении.
• Принцип единства психосоциальных и биологических методов воздействия - предполагает комплексность применения лечебновосстановительных мероприятий. При этом обеспечивается патогенетическое воздействие не только на дефектную функцию, но и на лежащий в ее основе патологический процесс, а также на личность больного с целью мобилизации ее ресурсов для коррекции патологических реакций и вторичных нервно-психических нарушений. Понимание патофизиологической сущности болезни позволяет оказывать регулирующее влияние на процессы восстановления, адаптации и компенсации.
• Принцип ступенчатости (переходности) воздействий основан на поэтапном назначении восстановительных мероприятий с учетом динамики функционального состояния больного, его возраста и
пола, стадии заболевания и толерантности к возрастающей физической нагрузке. Различают 3 уровня реабилитации.
• Наиболее высоким является 1-й - уровень восстановления, при котором нарушенная функция возвращается или приближается к исходному состоянию.
• 2-й уровень - компенсация, основанная на функциональной перестройке сохранных образований и систем мозга, направленной на восстановление нарушенной функции.
• 3-й уровень - реадаптация, приспособление к дефекту; отмечается, например, при значительных повреждениях мозга, исключающих возможность компенсации. Задачи реабилитационных мероприятий на этом уровне ограничиваются мерами социального приспособления.
Внимание! Первые два уровня относятся к медицинской реабилитации.
Соответственно с предлагаемой классификацией уровней реабилитации среди методов восстановительного лечения различают: а) методы, воздействующие на нарушенную функцию, т.е. применяемые при медицинской реабилитации; б) методы, влияющие на взаимоотношения больного с окружающей средой или применяемые для социальной реабилитации.
Назначение реабилитационных мероприятий
При назначении реабилитационных мероприятий необходимо выяснить:
- способность больного к реабилитации;
- наиболее показанные терапевтические мероприятия;
- форму лечения (стационарное или поликлиническое);
- продолжительность лечения;
- наличие угрозы снижения трудоспособности пациента;
- вид и объем снижения трудоспособности;
- ожидаемое улучшение трудоспособности.
Решающее значение имеет коллективная работа персонала. В этом плане хорошо себя зарекомендовала британская модель организации реабилитационных мероприятий, основанная на принципе работы мультидисциплинарной бригады (МДБ). МДБ объединяет разных специалистов, осуществляющих всестороннюю помощь в лечении и реабилитации больных, работающих не по отдельности, а как единая команда (бригада) с четкой согласованностью и координированностью действий; тем самым обеспечивается проблемный и целенаправленный подход, который отличается от традиционного.
Состав бригады представлен на схеме 1.3.
Возглавляет бригаду, как правило, лечащий врач, прошедший специальную подготовку. Некоторые специалисты могут не быть постоянными членами бригады, а осуществлять при необходимости консультацию (кардиолог, ортопед, офтальмолог и др.).
МДБ - не просто наличие определенных специалистов; принципиально важен не столько состав МДБ, сколько распределение функциональных обязанностей между членами бригады и тесное их сотрудничество. Работа МДБ обязательно включает:
- совместное проведение осмотра и оценку состояния больного, степени нарушения функций;
- создание адекватной окружающей среды для больного в зависимости от его специальных потребностей;
- совместное обсуждение больных не реже 1 раза в неделю;
- совместное определение целей реабилитации и плана ведения больного (при необходимости - с участием самого пациента и его близких), включая связь с поликлинической службой, которая будет помогать больному дома.
МДБ играет важную роль на всех этапах лечения, начиная с момента поступления больного в стационар, при этом характер и интенсивность работы каждого специалиста на разных стадиях инсульта различаются.
Внимание! Если МДБ не функционирует, исход реабилитации предвидеть сложно.
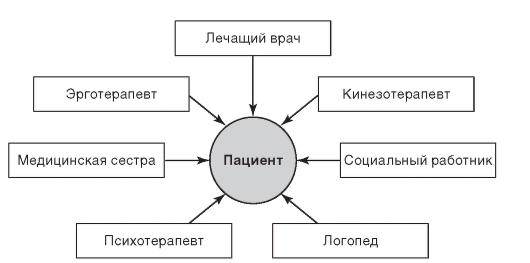
Схема 1.3. Состав МДБ
Социально-медицинская оценка и назначение профессиональной реабилитации
К моменту завершения пребывания в реабилитационной клинике (отделении) предусматривается объем дальнейших мероприятий по проблемам социальной, бытовой и профессиональной сфер деятельности пациента.
По результатам социально-медицинской оценки проводится сравнение профиля индивидуальных возможностей пациента с конкретными требованиями на его рабочем месте. Выписная документация клиники содержит в обязательном порядке социально-медицинскую оценку, которая юридически приравнена к социально-медицинской экспертизе.
Таким образом, объединение медицинской, психологической, социальной и профессиональной моделей в системной концепции реабилитации является особой методологической установкой, позволяющей получить максимальный эффект.
Вопросы для самоконтроля
1. Дайте определение дисциплины «восстановительная медицина», укажите ее основные задачи.
2. Назовите основные направления восстановительной медицины в практическом здравоохранении и кратко охарактеризуйте каждое из них.
3. Дайте краткую характеристику понятия «модель здоровья»; что представляют собой понятия «здоровье», «здоровье индивида» и «здоровье популяции»?
4. Определите принципиальную разницу между диагностическими технологиями традиционной и восстановительной медицины.
5. Определите факторы, оказывающие влияние на формирование культуры здоровья различных возрастных групп.
6. В чем заключаются отличия «оздоровления» от лечебных мероприятий?
7. Перечислите основные факторы здорового образа жизни, дайте краткую характеристику каждого из них.
8. В чем заключается медико-социальное направление реабилитации?
9. Перечислите основные аспекты реабилитации и кратко охарактеризуйте каждый из них.
10. Перечислите основные принципы реабилитации.