Гинекология : учебник / Б. И. Баисова и др. ; под ред. Г. М. Савельевой, В. Г. Бреусенко. - 4-е изд., перераб. и доп. - 2011. - 432 с. : ил.
|
|
|
|
Глава 16. ЗАБОЛЕВАНИЯ ЯИЧНИКОВ
К наиболее часто встречающимся заболеваниям яичников относятся опухолевидные образования и опухоли, реже встречаются гнойные процессы (см. главу "Воспалительные заболевания женских половых органов").
Опухолевидные образования представляют собой кисты, жидкое содержимое которых растягивает стенки без пролиферации клеточных элементов. При истинных опухолях яичника наблюдается пролиферация клеток.
16.1. Опухолевидные образования придатков матки
К опухолевидным образованиям относятся ретенционные кисты яичников: фолликулярные (73%), кисты желтого тела (5%), текалютеиновые (2%), эндометриоидные (10%), параовариальные (10%).
Кисты не способны к пролиферации, образуются в результате задержки избыточной жидкости в преформированных полостях и обусловливают значительное увеличение яичника. Они могут образовываться из фолликула, желтого тела, параовария (эпиоофорона), эндометриоидных гетеротопий, имгшантированных на поверхность яичника (см. "Эндометриоз").
Кисты наблюдаются в основном в репродуктивном периоде, но возможны в любом возрасте, даже у новорожденных. Частота кист в постменопаузе составляет 15%.
Образованию кист яичника способствуют дисгормональные, воспалительные и другие процессы, приводящие к застойной гиперемии органов малого таза.
Фолликулярные кисты возникают вследствие скопления жидкости в кистозно-атрезирующем фолликуле в результате гормональных нарушений.
Фолликулярные кисты возникают у женщин с эндокринно-обменными нарушениями, способствующими развитию гиперэстрогении и хронической ановуляции (однофазный менструальный цикл). Они встречаются в основном в репродуктивном возрасте, в редких случаях могут возникать в постменопаузе, еще реже - у плодов и новорожденных. Признаком перехода физиологического процесса созревания фолликула в патологическую фолликулярную кисту служит диаметр жидкостного образования более 30 мм. Жидкость накапливается в полости кисты в результате транссудации из кровеносных сосудов либо вследствие продолжающейся секреции ее гранулезным эпителием.
Морфологически фолликулярная киста - тонкостенное жидкостное образование, стенка которого состоит из нескольких слоев фолликулярного эпителия. Кнаружи от фолликулярного эпителия располагается фиброзная соединительная ткань. По мере увеличения кисты фолликулярный эпителий претерпевает дистрофические изменения, истончается, слущивается и подвергается атрофии. Стенка кисты может состоять лишь из соединительной ткани, выстланной изнутри плоскими или кубическими клетками; в большинстве наблюдений эти кисты однокамерные. В яичнике могут возникать одновременно несколько кист, которые, постепенно увеличиваясь, сливаются между собой, в связи с чем создается впечатление многокамерного образования.
Макроскопически фолликулярные кисты представляют собой небольшие (диаметром 50-60 мм), гладко- и тонкостенные образования, содержащие прозрачную светло-желтую жидкость.
Клинически фолликулярные кисты в большинстве наблюдений ничем не проявляются. В ряде случаев отмечается задержка менструации, возможны боли различной интенсивности внизу живота. Обычно боли появляются в период образования кисты.
К осложнениям следует отнести перекрут ножки кисты, разрыв стенки кисты или кровоизлияние в полость образования. Клинически эти осложнения проявляются сильными болями внизу живота, сопровождающимися тошнотой, рвотой. Перекрут ножки кисты приводит к увеличению образования в результате нарушения венозного кровообращения, отека ткани и кровоизлияния (см. главу 17 "Острый живот" в гинекологии").
При гинекологическом исследовании фолликулярная киста пальпируется сбоку или кпереди от матки, эластической консистенции, чаще односторонняя, округлая, с гладкой поверхностью, диаметром 5-6 см, подвижная, малоболезненная. Двусторонние фолликулярные кисты часто бывают следствием гиперстимуляции яичников при лечении бесплодия.
Диагноз кисты яичника устанавливают на основании клинической картины и динамического УЗИ с ЦДК и лапароскопией.
Фолликулярные кисты на эхограммах представляют собой однокамерные образования округлой формы, расположенные в основном сбоку или кзади от матки. Внутренняя поверхность кисты ровная, гладкая, ее стенка тонкая (до 2 мм), содержимое анэхогенное, с высоким уровнем звукопроводимости. Нередко у пациенток активного репродуктивного возраста на стороне фолликулярной кисты визуализируется участок интактной яичниковой ткани. Позади образования всегда отмечается акустический эффект усиления. Диаметр кист варьирует от 2,5 до 6 см (рис. 16.1).
Динамическое УЗИ позволяет дифференцировать фолликулярную кисту от гладкостенной серозной цистаденомы.
При ЦДК в фолликулярной кисте выявляют единичные участки кровотока, располагающиеся исключительно по периферии образования, с невысокой скоростью и средней резистентностью (ИР - 0,4 и выше).
При неосложненной кисте показаны наблюдение больной в течение 6-8 нед и противовоспалительная или (по показаниям) гормональная тера-
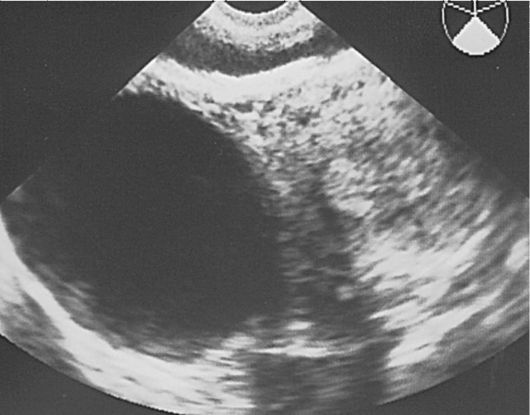
Рис. 16.1. Фолликулярная киста яичника. УЗИ
пия. Фолликулярные кисты подвергаются постепенной регрессии и обычно исчезают в течение 1-2, реже - 3 менструальных циклов.
При неэффективности консервативного лечения или возникновении осложнения показано оперативное лечение. При фолликулярных кистах методом выбора является лапароскопический доступ, при котором, если не изменена сохранившаяся ткань яичника, вылущивают кисту или удаляют опухолевидное образование (рис. 16.2).
После оперативного лечения рекомендуются терапия, направленная на нормализацию менструальной функции, циклическая витаминотерапия (фолиевая кислота, аскорбиновая кислота, витамин Е), препараты группы ноотропов (пирацетам) и контрацептивные препараты в течение 3 мес. В перименопаузальном периоде удаляют придатки матки на стороне кисты.
Прогноз благоприятный.
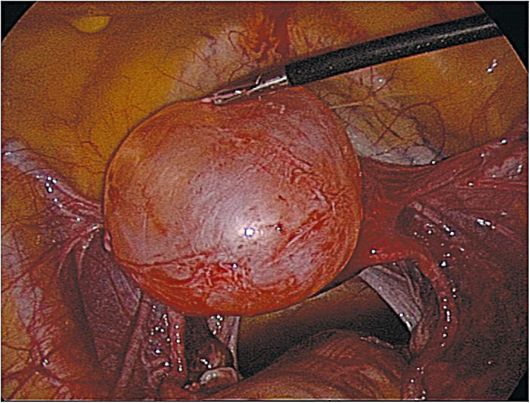
Рис. 16.2. Фолликулярная киста яичника. Лапароскопия
Киста желтого тела возникает вследствие скопления жидкости в месте лопнувшего фолликула, иногда может содержать кровь. Такие кисты возникают только при двухфазном менструальном цикле. Полагают, что эти кисты образуются в результате нарушения лимфо- и кровообращения в желтом теле; встречаются они в возрасте от 16 до 45 лет.
Микроскопически в стенке кисты желтого тела выявляют лютеиновые и текалютеиновые клетки.
Клинически киста обычно ничем себя не проявляет. Редко нарушается менструальный цикл. Специфические клинические признаки отсутствуют. В отдельных наблюдениях в момент возникновения кисты могут отмечаться боли внизу живота.
Наиболее частое осложнение - кровоизлияние в полость кисты, чаще в стадии развития желтого тела. Кровотечение может быть интенсивным и сопровождаться клинической картиной "острого живота".
В большинстве наблюдений кисты желтого тела претерпевают обратное развитие. Слой лютеиновых клеток постепенно замещается соединительной тканью, и образование может превратиться в кисту, внутренняя поверхность которой лишена эпителиальной выстилки.
Диагноз кисты желтого тела устанавливают на основании анамнестических данных, результатов клинического обследования, УЗИ и ЦДК, лапароскопии.
При двуручном влагалищно-абдоминальном исследовании киста желтого тела располагается в основном сбоку или кзади от матки. Она округлой формы, подвижная, с гладкой поверхностью, эластической консистенции, диаметром от 3 до 8 см, может быть чувствительной при пальпации.
Эхографическая картина кист желтого тела весьма разнообразна. Структура кисты может быть полностью однородной и анэхогенной или иметь мелкоили среднесетчатое строение, причем указанные структуры выполняют всю кисту или незначительную ее часть. В полости кисты определяются множественные перегородки неправильной формы, смещаемые при перкуссии ультразвуковым датчиком образования. В ряде наблюдений в полости кисты визуализируются плотные включения повышенной эхогенно-сти - сгустки крови. На сканограммах определяются пристеночно расположенные включения диаметром до 1 см, неправильной формы, в единичных наблюдениях плотное образование находится во взвешенном состоянии в полости кисты. Иногда вся полость кисты заполнена эхогенным содержимым (кровью), вследствие чего эхографическое изображение напоминает опухоль. Несмотря на существенные различия внутреннего строения кист желтого тела их звукопроводимость всегда высокая (рис. 16.3).
ЦДК позволяет исключить точки васкуляризации во внутренних структурах кист желтого тела и таким образом провести дифференциальную диагностику с опухолями яичников.
В кисте желтого тела имеется интенсивный кровоток по периферии (так называемый коронарный) с низким сосудистым сопротивлением (ИР <0,4), что нередко напоминает злокачественную неоваскуляризацию (рис. 16.4).
Для исключения ошибок необходимо динамическое УЗИ с ЦДК в 1-ю фазу очередного менструального цикла. При кисте желтого тела показано наблюдение в течение 1-3 менструальных циклов, так как не исключено ее обратное развитие. В противном случае показано оперативное лечение -
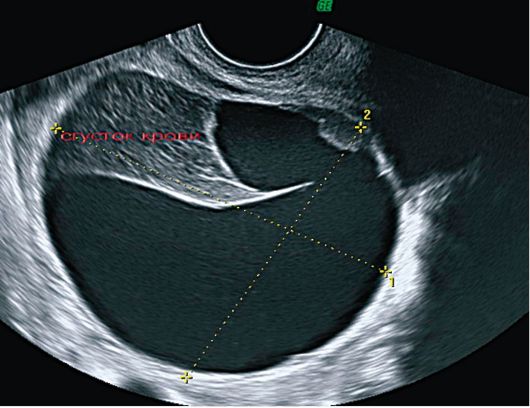
Рис. 16.3. Киста желтого тела с кровоизлиянием в полость. УЗИ
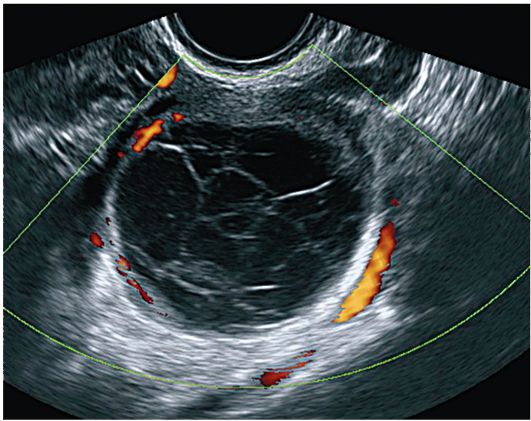
Рис. 16.4. Киста желтого тела. УЗИ, энергетический допплер
удаление (энуклеация) кисты в пределах здоровой ткани яичника лапароскопическим доступом. Ретенционные кисты обычно небольшие, с тонкой прозрачной стенкой, через которую просвечивает гомогенное содержимое. При лапароскопии может быть видно несколько небольших кист. При боковом освещении ретенционные образования приобретают равномерный голубоватый оттенок.
Данные УЗИ с ЦДК, КТ, МРТ при ретенционных образованиях в описании их формы, величины, структуры и расположения одинаковы. При использовании методик с контрастированием ретенционные образования не накапливают контрастное вещество, и это является дифференциально-диагностическим признаком кисты, свидетельствующим о ретенционном объемном образовании.
Прогноз благоприятный.
Параовариальные кисты располагаются между листками широкой связки матки. Они возникают из зачатков мезонефрального протока, оофорона, также из целомического эпителия. Параовариальные кисты составляют от 8 до 16,4% всех образований яичников. Указанные кисты диагностируются в основном в возрасте от 20 до 40 лет, но могут встречаться у девочек, а также в пубертатном возрасте. В детском и юношеском возрасте параовариальные кисты иногда имеют папиллярные разрастания на внутренней поверхности. Кисты могут быть как небольшими (5-6 см), так и гигантскими, занимающими всю брюшную полость.
Макроскопически параовариальная киста имеет округлую или овальную форму, тугоэластическую консистенцию, с прозрачным жидкостным содержимым. Образование обычно однокамерное, располагается в основном сбоку и выше матки. Стенка параовариальной кисты тонкая (1-2 мм), прозрачная, с сосудистой сетью, состоящей из сосудов брыжейки маточной трубы и стенки кисты. По верхнему полюсу образования, как правило, располагается удлиненная, деформированная маточная труба. Яичник находится у задненижнего полюса кисты, иногда по ее нижней поверхности. Содержимое кисты в основном однородное - прозрачная водянистая жидкость. Стенка состоит из соединительной ткани и мышечных пучков, изнутри киста выстлана цилиндрическим мерцательным, кубическим и плоским однорядным или многорядным эпителием.
Небольших размеров параовариальная киста сначала не имеет "ножки", но при ее росте происходит выпячивание одного из листков широкой связки матки и формируется ножка кисты. В состав такой "ножки" может входить маточная труба, иногда и собственная связка яичника.
Клинически параовариальные кисты часто ничем не проявляются. По мере роста кисты пациентки жалуются на боли внизу живота, увеличение живота. Редко отмечаются нарушение менструального цикла и бесплодие.
Осложнением параовариальной кисты может быть перекрут ее "ножки" с развитием клинической симптоматики "острого живота".
Верификация параовариальной кисты представляет значительные трудности. При двуручном гинекологическом исследовании сбоку и выше матки определяется образование диаметром от 5 до 15 см, эластической консистенции, ограниченно подвижное, безболезненное, с гладкой ровной поверхностью.
Основным и практически единственным ультразвуковым признаком параовариальных кист является визуализация отдельно расположенного яичника (рис. 16.5). Параовариальная киста круглая или овальная, стенка тонкая (около 1 мм). Образование всегда однокамерное. Содержимое кист в основном однородное и анэхогенное, в отдельных наблюдениях может определяться мелкодисперсная взвесь.
В единичных наблюдениях на внутренней поверхности стенки кисты визуализируются пристеночные разрастания. При ЦДК параовариальные кисты аваскулярны.
Поскольку параовариальные кисты наблюдаются у молодых пациенток, для предотвращения спаечного процесса предпочтительна оперативная лапароскопия. При неосложненной кисте операция сводится к ее энуклеации
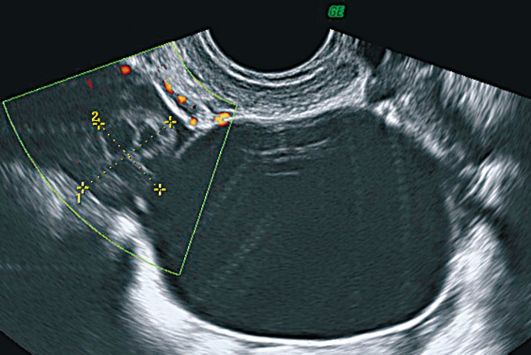
Рис. 16.5. Параовариаль-ная киста. УЗИ
с рассечением листка широкой связки матки (лучше спереди). При этом яичник и маточная труба сохраняются. Маточная труба сокращается и восстанавливает прежнюю форму. Рецидивов не отмечается. Прогноз благоприятный.
Об эндометриоидных кистах - см. в главе 13 "Эндометриоз".
16.2. Опухоли яичников
По данным разных авторов, частота опухолей яичников среди всех опухолей половых органов за последние 10 лет увеличилась с 6-11 до 19-25%. Большинство опухолей яичников доброкачественные (75-87%).
Морфология опухолей яичников весьма разнообразна. Это обусловлено в первую очередь тем, что яичники (в отличие от других органов) состоят не из двух компонентов - паренхимы и стромы, а из многих элементов различного гистогенеза. Выделяют много вариантов ткани, обеспечивающих основные функции этого органа: созревание половых клеток и выработку половых гормонов (покровный эпителий, яйцеклетка и ее эмбриональные и зрелые производные, гранулезные клетки, текаткань, хилюсные клетки, соединительная ткань, сосуды, нервы и т.д.). В происхождении опухолей яичников немаловажную роль играют рудименты, сохранившиеся с периода эмбриогенеза. Многие опухоли развиваются из постнатальных участков эпителия, разрастаний, подверженных метаплазии и параплазии, в частности из эпителия маточных труб и матки, который может имплантироваться на поверхности яичника.
Некоторые опухоли яичника развиваются из эпителия, который способен к погружному росту, из него образуются опухоли полового тяжа: грану-лезоклеточные опухоли, текомы, из остатков мужской части гонады андро-генпродуцирующие опухоли (андробластомы).
Факторы риска в отношении возникновения опухолей яичников определяют пути профилактики этого заболевания. К ним относятся: раннее или позднее менархе, позднее (после 50 лет) наступление менопаузы, нарушения менструального цикла. С риском возникновения опухолей яичников
связаны пониженная репродуктивная функция женщины, бесплодие, не-вьнашивание. Хронические воспалительные заболевания придатков матки могут формировать преморбидный фон опухолевого процесса.
Большое значение в этиологии и патогенезе опухолей яичников придается генетическим факторам, нейрогуморальным и эндокринным нарушениям.
В связи с многообразием клеточных элементов опухолей яичников существует множество классификаций, из которых наиболее приемлемы основанные на микроскопии яичникового образования. В современной гинекологии используется гистологическая классификация опухолей яичников (ВОЗ, 1973). В клинической практике можно использовать упрощенную схему наиболее часто встречающихся вариантов яичниковых образований. Схема основана на микроскопической характеристике опухолей с учетом клинического течения заболевания. В зависимости от клеточного состава яичниковые образования делятся на:
• эпителиальные опухоли;
• опухоли стромы полового тяжа;
• герминогенные опухоли;
• редко встречающиеся опухоли;
• опухолевидные процессы.
Все варианты опухолей подразделяются на доброкачественные, пограничные (опухоли яичников низкой степени злокачественности) и злокачественные. В классификации учтена одна из важнейших особенностей опухолей яичника - нередко рак развивается на фоне предшествующих доброкачественных яичниковых опухолей.
Варианты наиболее часто встречающихся опухолей яичников
I. Опухоли поверхностного эпителия и стромы яичников (цистаденомы).
• Серозные опухоли:
- простая серозная цистаденома;
- папиллярная (грубососочковая) серозная цистаденома;
- папиллярная цистаденома.
• Муцинозные опухоли:
- псевдомуцинозная цистаденома.
• Эндометриоидные опухоли (см. главу 13 "Эндометриоз").
• Опухоли Бреннера.
• Рак яичников.
II. Опухоли полового тяжа и стромы яичника.
• Гранулезостромально-клеточные опухоли:
- гранулезоклеточная опухоль;
- текома;
- фиброма.
• Андробластомы.
III. Герминогенные опухоли.
• Дисгерминома.
• Тератомы:
- зрелые;
- незрелые.
Эпителиальные опухоли яичников
Наибольшую группу доброкачественных эпителиальных опухолей яичников представляют цистаденомы (прежнее название - кистомы). В зависимости от строения эпителиальной выстилки и внутреннего содержимого цистаденомы подразделяют на серозные и муцинозные.
Серозные опухоли составляют 70% всех эпителиальных новообразований яичников. Они подразделяются на простые серозные (гладкостенные) и сосочковые (папиллярные).
Простая серозная цистаденома (гладкостенная цилиоэпителиальная ци-стаденома, серозная киста; рис. 16.6) - истинная доброкачественная опухоль яичника. Серозная цистаденома покрыта низким кубическим эпителием, под которым располагается соединительнотканная строма. Внутренняя поверхность выстлана реснитчатым эпителием, напоминающим трубный, способным к пролиферации.
Микроскопически определяется хорошо дифференцированный эпителий, напоминающий таковой в маточной трубе и способный становиться индифферентным, уплощенно-кубическим в растянутых содержимым образованиях. Эпителий на отдельных участках может терять реснички, а местами даже отсутствовать, иногда он подвергается атрофии и слущиванию. В подобных ситуациях морфологически гладкостенные серозные цистаде-номы трудно отличить от функциональных кист. По внешнему виду такая цистаденома напоминает кисту и называется серозной. Макроскопически поверхность опухоли гладкая, опухоль располагается сбоку от матки или
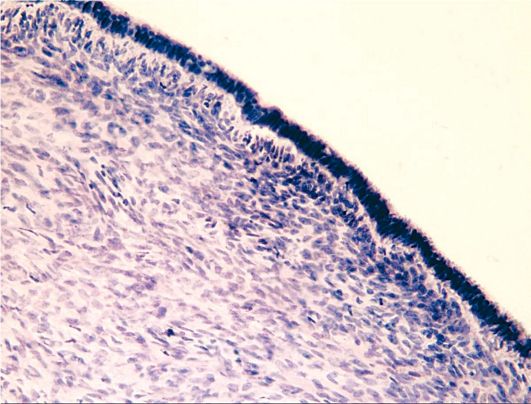
Рис. 16.6. Гладкостенная (простая серозная) цистаденома яичника. Окраска гематоксилином и эозином, χ 400. Фото О.В. Зайратьянца
в заднем своде. Чаще опухоль односторонняя, однокамерная, овоидной формы, тугоэластической консистенции. Цистаденома не достигает больших размеров, подвижная, безболезненная. Обычно содержимое опухоли представлено прозрачной серозной жидкостью соломенного цвета. Простая серозная цистаденома переходит в рак крайне редко.
Папиллярная (грубососочковая) серозная цистаденома - морфологическая разновидность доброкачественных серозных цистаденом, наблюдается реже, чем гладкостенные серозные цистаденомы. Составляет 7-8% всех опухолей яичников и 35% всех цистаденом. Опухоль имеет вид одноили многокамерного кистозного новообразования, на внутренней поверхности которого имеются единичные или многочисленные плотные сосочковые вегетации на широком основании, белесоватого цвета.
Структурную основу сосочков составляет мелкоклеточная фиброзная ткань с малым количеством эпителиальных клеток, нередко с признаками гиалиноза. Покровный эпителий сходен с эпителием гладкостенных ци-лиоэпителиальных цистаденом. Грубые сосочки являются важным диагностическим признаком, так как подобные структуры встречаются в серозных цистаденомах и никогда не отмечаются в неопухолевых кистах яичников. Грубососочковые папиллярные разрастания с большой долей вероятности позволяют исключить возможность злокачественного опухолевого роста уже при внешнем осмотре операционного материала. Дегенеративные изменения стенки могут сочетаться с появлением слоистых петрификатов (псаммомных телец - рис. 16.7).
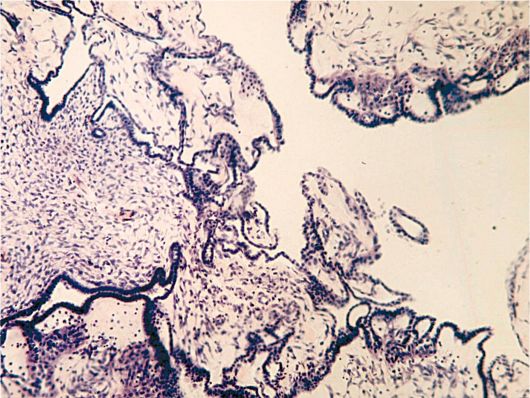
Рис. 16.7. Папиллярная серозная цистаденома. Окраска гематоксилином и эозином, χ 120. Фото О.В. Зайратьянца
Папиллярная серозная цистаденома имеет наибольшее клиническое значение в связи с выраженным злокачественным потенциалом и высокой частотой развития рака. Частота малигнизации достигает 50%.
Существенным отличием папиллярной серозной цистаденомы от гру-бососочковой является способность покровного эпителия оживленно про-лиферировать, создавая более или менее зрелые структуры. Сосочковые разрастания мягковатой консистенции нередко сливаются между собой и располагаются неравномерно на стенках отдельных камер. Сосочки могут формировать крупные узлы, инвертирующие опухоли. Множественные сосочки могут заполнить всю капсулу опухоли, иногда прорастают через капсулу на наружную поверхность. Опухоль приобретает вид цветной капусты, вызывая подозрение на злокачественный рост.
Папиллярные цистаденомы могут распространяться на большом протяжении, диссеминировать по брюшине, приводить к асциту.
Опухоль ограниченно подвижная, с короткой ножкой, нередко двусторонняя, иногда расположена интралигаментарно. Возникновение асцита связано с разрастанием сосочков по поверхности опухоли, по брюшине и нарушением резорбтивной способности брюшины маточно-прямокишечного пространства. Эвертирующие папиллярные цистаденомы гораздо чаще бывают двусторонними; в этом случае течение заболевания более тяжелое. При данной форме в 2 раза чаще встречается асцит. Все это позволяет считать эвертирующую папиллярную опухоль в клиническом отношении более тяжелой, чем инвертирующую.
Пограничная папиллярная цистаденома (низкой степени злокачественности) имеет более обильные сосочковые разрастания с формированием обширных полей. Микроскопически определяются ядерный атипизм и повышенная митотическая активность. Основной диагностический критерий - отсутствие инвазии в строму, но могут определяться глубокие инва-гинаты без прорастания базальной мембраны и без выраженных признаков атипизма и пролиферации.
Самым серьезным осложнением папиллярной цистаденомы становится ее малигнизация - переход в рак.
Муцинозная цистаденома (псевдомуцинозная цистаденома) занимает второе место по частоте (после цилиоэпителиальных опухолей) и представляет собой доброкачественное новообразование яичника (прежнее название - псевдомуцинозная опухоль)
Опухоль выявляется во все периоды жизни, чаще - в постменопаузаль-ном. Она покрыта низким кубическим эпителием. Подлежащая строма в стенке муцинозных цистаденом образована фиброзной тканью различной клеточной плотности, внутренняя поверхность выстлана высоким призматическим эпителием со светлой цитоплазмой, что в целом очень сходно с эпителием цервикальных желез.
Муцинозные цистаденомы почти всегда многокамерные. Камеры заполнены слизистым содержимым, представляющим собой муцин, содержащий гликопротеиды и гетерогликаны. Истинным муцинозным цистаденомам не свойственны папиллярные структуры. Размеры муцинозной цистаденомы обычно значительные, встречаются и гигантские, диаметром 30-50 см. На-
ружная и внутренняя поверхности стенок гладкие. Стенки большой опухоли истончены и даже могут просвечивать вследствие значительного растяжения. Содержимое камер слизистое или желеобразное, желтоватого, реже - бурого цвета, геморрагическое.
Эпителий, выстилающий пограничные цистаденомы, характеризуется полиморфизмом и гиперхроматозом, а также повышенной митотической активностью ядер (рис. 16.8). Пограничная муцинозная цистаденома отличается от муцинозного рака отсутствием инвазии опухолевого эпителия.
К редко встречающимся эпителиальным яичниковым образованиям относятся псевдомиксома яичника и брюшины, опухоль Бреннера.
Псевдомиксома яичника и брюшины - разновидность муцинозной опухоли, происходящая из муцинозных цистаденом, цистаденокарцином, а также из дивертикулов червеобразного отростка. Развитие псевдомиксомы связано с разрывом стенки муцинозной опухоли яичника либо с пропитыванием всей толщи стенки камеры опухоли без видимого разрыва. В большинстве наблюдений заболевание встречается у женщин старше 50 лет. Характерных симптомов нет, до операции заболевание почти не диагностируется. По сути, говорить о злокачественном или доброкачественном варианте псевдомиксом можно, так как они не инфильтрируют и не прорастают в ткани.
Муцин распространяется в брюшной полости между петлями кишок. При микроскопическом исследовании с трудом находят отдельные эпителиальные клетки. Псевдомиксома нередко приводит к истощению организма и к смерти.
Лечение оперативное, заключается в удалении муцина, но процесс часто рецидивирует, и муцин накапливается снова.
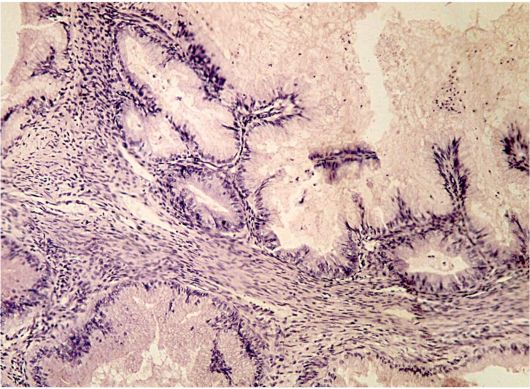
Рис. 16.8. Муцинозная цистаденома яичника. Окраска гематоксилином и эозином, χ 120. Фото О.В. Зайратьянца
Опухоль Бреннера (фиброэпителиома, мукоидная фиброэпителиома) - фи-
броэпителиальная опухоль, включающая клетки стромы яичника.
В последнее время все более обосновывается происхождение опухоли из покровного целомического эпителия яичника и из хилуса. Частота доброкачественной опухоли Бреннера составляет около 2% всех опухолей яичника. Встречается как в раннем детском возрасте, так и у женщин старше 50 лет. Опухоль имеет солидное строение в виде плотного узла, поверхность разреза серовато-белая, с мелкими кистами.
Макроскопически могут быть как кистозные, так и кистозно-солидные структуры. На разрезе кистозная часть опухоли представлена множественными камерами с жидким или слизистым содержимым. Внутренняя поверхность может быть гладкой или с тканью, напоминающей сосочковые разрастания, местами рыхлой.
Микроскопическая картина опухоли Бреннера представлена эпителиальными гнездами, окруженными тяжами веретенообразных клеток. Клеточный атипизм и митозы отсутствуют. Опухоль Бреннера нередко сочетается с другими опухолями яичника, особенно муцинозными цистаденомами и кистозными тератомами. Не исключаются возможность развития проли-феративных форм опухоли Бреннера и малигнизация.
Величина опухоли - от микроскопической до размеров головы взрослого человека. Опухоль односторонняя, чаще левосторонняя, округлой или овальной формы, с гладкой наружной поверхностью. Капсула обычно отсутствует. По внешнему виду и консистенции опухоль нередко напоминает фиброму яичника.
Смешанные эпителиальные опухоли характеризуются сочетанием серозных и муцинозных эпителиальных структур.
Макроскопически смешанные опухоли представляют собой многокамерные образования с различным содержимым. Встречаются серозное, муци-нозное содержимое, реже участки солидного строения, иногда напоминающие фиброму или сосочковые разрастания.
Клиническая симптоматика эпителиальных опухолей яичников. Доброкачественные опухоли яичников независимо от строения в клинических проявлениях имеют много сходных черт. Опухоли яичников чаще возникают бессимптомно у женщин старше 40-45 лет. Специфически достоверных клинических симптомов какой-либо опухоли не существует. Однако при направленном расспросе пациентки можно выявить жалобы на тупые, ноющие боли различной выраженности внизу живота, в поясничной и паховых областях. Боли нередко иррадиируют в нижние конечности и пояснично-крестцовую область, могут сопровождаться дизурическими явлениями, обусловленными, по-видимому, давлением опухоли на мочевой пузырь, увеличением живота. Как правило, боли не связаны с менструальным циклом. Приступообразные или острые боли обусловлены перекрутом ножки опухоли (частичным или полным) или перфорацией капсулы опухоли (см. "Острый живот" в гинекологии").
При папиллярных серозных цистаденомах боли возникают раньше, чем при других формах опухолей яичников. По-видимому, это обусловлено анатомическими особенностями папиллярных опухолей яичника (двусторонний процесс, папиллярные разрастания и спаечный процесс в малом тазу).
При папиллярных цистаденомах, чаще двусторонних, возможен асцит. Самым серьезным осложнением папиллярной цистаденомы остается ма-лигнизация.
При больших опухолях (чаще муцинозных) возникает ощущение тяжести внизу живота, сам живот увеличивается, нарушается функция соседних органов (появляются запор, дизурические явления). Репродуктивная функция нарушена у каждой 5-й обследуемой (первичное или вторичное бесплодие).
Второй по частоте является жалоба на нарушение менструального цикла; оно возможно с момента менархе или возникает позднее.
Диагностика эпителиальных опухолей яичника. Несмотря на технический прогресс, диагностическое мышление на основе влагалищно- и рек-тоабдоминального исследования не утратило важности. При двуручном гинекологическом осмотре можно выявить опухоль и определить ее величину, консистенцию, подвижность, чувствительность, расположение по отношению к органам малого таза, характер поверхности опухоли. Пальпируется опухоль, достигшая определенных размеров (когда за счет опухоли увеличивается объем яичника). При малых размерах опухоли и (или) при гигантских опухолях и нетипичном расположении образования бимануальное исследование малоинформативно. Особенно трудно диагностировать опухоли яичников у тучных женщин и у пациенток со спаечным процессом в брюшной полости после ранее перенесенных чревосечений. Не всегда по данным пальпации можно судить о характере опухолевого процесса. Бимануальное исследование дает лишь общее представление о патологическом образовании в малом тазу. Исключению злокачественности помогает ректо-вагинальное исследование, при котором можно определить отсутствие "шипов" в заднем своде, нависание сводов при асците, прорастание слизистой оболочки прямой кишки.
При двуручном влагалищно-абдоминальном исследовании у пациенток с простой серозной цистаденомой в области придатков матки определяется объемное образование кзади или сбоку от матки, округлой, чаще овоидной формы, тугоэластической консистенции, с гладкой поверхностью, диаметром от 5 до 10 см, безболезненное, подвижное при пальпации.
Папиллярные цистаденомы чаще бывают двусторонними, располагаются сбоку или кзади от матки, с гладкой и (или) неровной (бугристой) поверхностью, округлой или овоидной формы, тугоэластической консистенции, подвижные или ограниченно подвижные, чувствительные или безболезненные при пальпации. Диаметр новообразований колеблется от 7 до 15 см.
При двуручном гинекологическом исследовании муцинозная цистадено-ма определяется кзади от матки. Образование с бугристой поверхностью, неравномерной, чаще тугоэластической консистенции, округлой формы, ограниченной подвижности, диаметр от 9 до 20 см и более, опухоль чувствительна при пальпации.
При двуручном влагалищно-абдоминальном исследовании у пациенток с верифицированным диагнозом опухоли Бреннера сбоку и кзади от матки определяется объемное образование овоидной или (чаще) округлой формы, плотной консистенции, с гладкой поверхностью, диаметром 5-7 см, под-
вижное, безболезненное. Опухоль Бреннера нередко напоминает субсерозную миому матки.
Одно из ведущих мест среди методов диагностики опухолей малого таза занимает УЗИ благодаря относительной простоте, доступности, неинвазив-ности и высокой информативности.
Эхографически гладкостенная серозная цистаденома имеет диаметр 6-8 см, округлую форму, толщина капсулы обычно 0,1-0,2 см. Внутренняя поверхность стенки опухоли гладкая, содержимое цистаденом однородное и анэхогенное, могут визуализироваться перегородки, чаще единичные. Иногда определяется мелкодисперсная взвесь, легко смещаемая при перкуссии образования. Опухоль располагается обычно кзади и сбоку от матки
(рис. 16.9).
Папиллярные серозные цистаденомы имеют неравномерно расположенные на внутренней поверхности капсулы сосочковые разрастания в виде пристеночных структур различной величины и повышенной эхогенности. Множественные очень мелкие папиллы придают стенке шероховатость или губчатость. Иногда в сосочках откладывается известь, на сканограммах она повышенной эхогенности. В некоторых опухолях папиллярные разрастания заполняют всю полость, создавая видимость солидного участка. Папиллы могут прорастать на наружную поверхность опухоли. Толщина капсулы папиллярной серозной цистаденомы составляет 0,2-0,3 см. Папиллярные серозные цистаденомы определяются как двусторонние округлые, реже овальные образования диаметром 7-12 см, однокамерные и (или) двухкамерные. Они располагаются сбоку или кзади от матки, иногда визуализируются тонкие линейные перегородки (рис. 16.10).
Муцинозная цистаденома имеет множественные перегородки толщиной 0,2-0,3 см, часто на отдельных участках кистозных полостей. Взвесь визуализируется только в относительно больших образованиях. Муцинозная цистаденома чаще большая, диаметром >20 см, (иногда - до 50 см), почти всегда многокамерная, располагается в основном сбоку и сзади от матки,
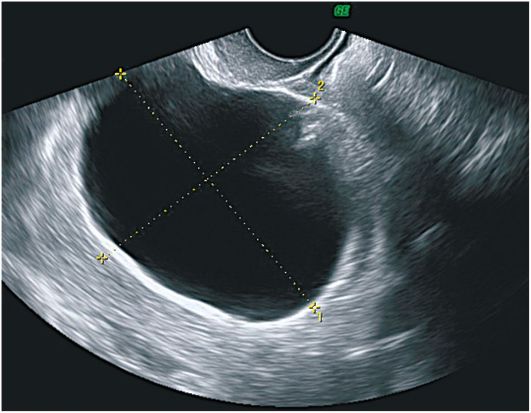
Рис. 16.9. Простая серозная цистаденома яичника.
УЗИ
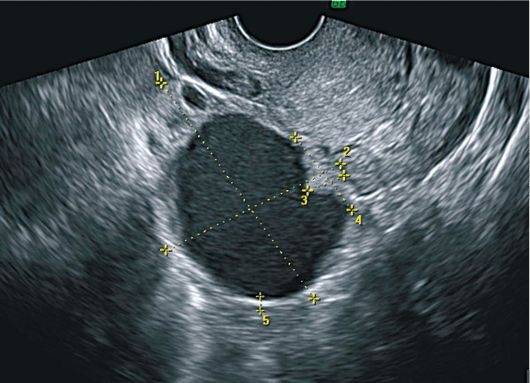
Рис.16.10.Папиллярнаясе-
розная цистаденома яичника. УЗИ
округлой или овоидной формы. В полости визуализируется мелкодисперсная несмещаемая при перкуссии ультразвуковым датчиком взвесь средней или высокой эхогенности. Содержимое некоторых камер может быть однородным (рис. 16.11).
Опухоль Бреннера, смешанные, недифференцированные опухоли дают неспецифическое изображение в виде образований неоднородного солидного или кистозно-солидного строения.
ЦДК помогает более точно дифференцировать доброкачественные и злокачественные опухоли яичников. По кривым скоростей кровотока в яичниковой артерии, индексу пульсации и ИР можно заподозрить малигнизацию опухолей, особенно на ранних стадиях, поскольку злокачественным опухолям присуща активная васкуляризация, а отсутствие зон васкуляризации более типично для доброкачественных новообразований. При ЦДК добро-
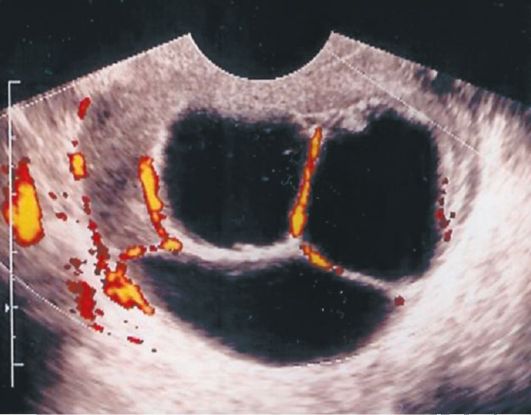
Рис. 16.11. Муцинозная цистаденома яичника. УЗИ, энергетический доп-плер
качественным эпителиальным опухолям яичников свойственна умеренная васкуляризация в капсуле, перегородках и эхогенных включениях. ИР не превышает 0,4.
Использование ультразвуковых сканнеров, обеспечивающих трехмерную реконструкцию (3D) акустической картины, дает возможность более детально визуализировать сосудистое русло яичникового образования, оценить глубину и пространственное соотношение нормальных и патологических структур.
Для диагностики опухолей яичников используют РКТ и МРТ.
Эндоскопические методы исследования (лапароскопия) широко используются для диагностики и лечения опухолей яичников. Хотя лапароскопия не всегда позволяет определить внутреннюю структуру и характер образования, с ее помощью можно диагностировать небольшие опухоли яичника, не приводящие к объемной трансформации яичников, "непальпируемые яичники" (рис. 16.12).
Лапароскопическая интраоперационная диагностика опухолей яичников имеет большую ценность. Точность лапароскопической диагностики опухолей составляет 96,5%. Применение лапароскопического доступа не показано у пациенток со злокачественными яичниковыми образованиями, что определяет необходимость исключения малигнизации до операции. При выявлении злокачественного роста во время лапароскопии целесообразно перейти к лапаротомии (конверсии), так как при лапароскопическом удалении цистаденомы со злокачественным перерождением возможны нарушение целостности капсулы опухоли и обсеменение брюшины, могут возникать сложности при удалении сальника (оментэктомия).
В диагностике опухолей яичников большое место отводят определению специфических биологических веществ биохимическими и иммунологическими методами. Наибольший интерес представляют многочисленные ассоциированные с опухолью маркеры - опухольассоциированные антигены (СА-125, СА-19.9, СА-72.4).
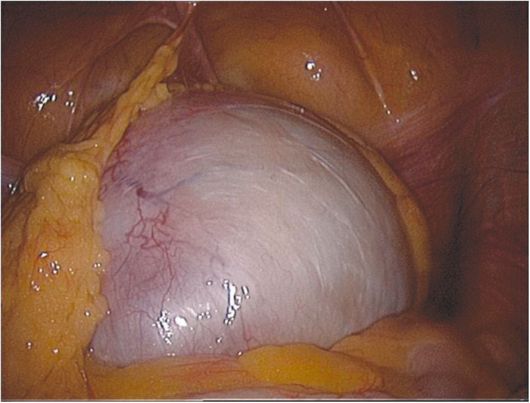
Рис. 16.12. Простая серозная цистаденома. Лапароскопия
Концентрация этих антигенов в крови позволяет судить о процессах в яичнике. СА-125 обнаруживается у 78-100% больных раком яичников, особенно при серозных опухолях. Его уровень превышает норму (35 МЕ/мл) только у 1% женщин без опухолевой патологии яичников и у 6% больных с доброкачественными опухолями. Опухолевые маркеры используют при динамическом наблюдении за больными со злокачественными опухолями яичников (до, в процессе лечения и после его окончания).
При двустороннем поражении яичников для исключения метастатической опухоли (Крукенберга) выполняют рентгенологическое исследование желудочно-кишечного тракта, при необходимости применяются эндоскопические методы (гастроскопия, колоноскопия).
Дополнительные методы исследования у больных с объемными образованиями яичников позволяют не только определить оперативный доступ, но и составить мнение о характере объемного образования, от чего зависит выбор метода оперативного лечения (лапароскопия-лапаротомия).
Лечение эпителиальных опухолей оперативное. Объем и доступ оперативного вмешательства зависят от возраста больной, величины и злокачественности образования, а также от сопутствующих заболеваний.
Объем оперативного лечения помогает определить срочное гистологическое исследование. При простой серозной цистаденоме в молодом возрасте допустимо вылущивание опухоли с оставлением здоровой ткани яичника. У женщин более старшего возраста удаляют придатки матки на пораженной стороне. При простой серозной цистаденоме пограничного типа (низкой степени злокачественности) у женщин репродуктивного возраста удаляют опухоль на пораженной стороне с биопсией коллатерального яичника и оментэктомией. У пациенток пременопаузального возраста выполняют надвлагалищную ампутацию матки и (или) экстирпацию матки с придатками и оментэктомию.
Папиллярная цистаденома вследствие выраженности пролиферативных процессов требует более радикальной операции. При поражении одного яичника, если папиллярные разрастания располагаются лишь на внутренней поверхности капсулы, у молодой женщины допустимы удаление придатков на пораженной стороне и биопсия другого яичника (рис. 16.13). При поражении обоих яичников производят надвлагалищную ампутацию матки с обоими придатками.
Если папиллярные разрастания обнаруживаются на поверхности капсулы, в любом возрасте осуществляют надвлагалищную ампутацию матки с придатками или экстирпацию матки и удаление сальника.
Можно использовать лапароскопический доступ у пациенток репродуктивного возраста при одностороннем поражении яичника без прорастания капсулы опухоли с применением эвакуирующего мешочка-контейнера.
При пограничной папиллярной цистаденоме односторонней локализации у молодых пациенток, заинтересованных в сохранении репродуктивной функции, допустимы удаление придатков матки на пораженной стороне, резекция другого яичника и оментэктомия (рис. 16.14).
У пациенток перименопаузального возраста выполняют экстирпацию матки с придатками с обеих сторон и удаляют сальник.
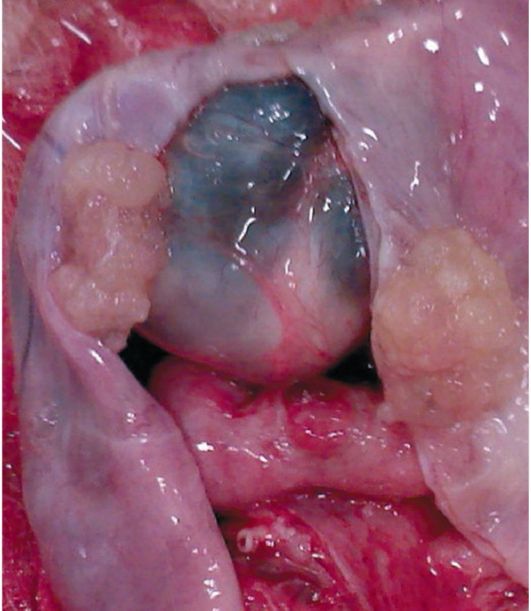
Рис. 16.13. Папиллярная серозная цистаденома яичника. Папиллярные разрастания по внутренней поверхности капсулы
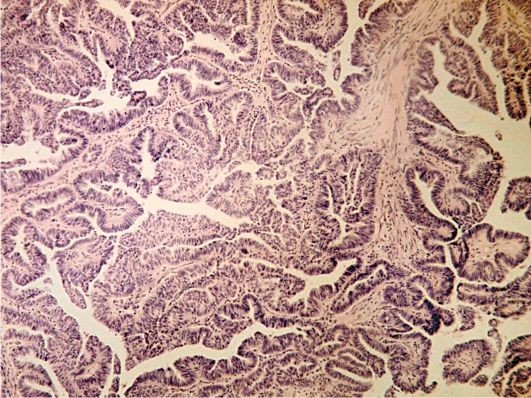
Рис. 16.14. Пограничная опухоль яичника (серозная пограничная цистаденопапил-лома). Окраска гематоксилином и эозином, χ 200. Фото О.В. Зайратьянца
Лечение муцинозной цистаденомы оперативное: удаление придатков пораженного яичника у пациенток репродуктивного возраста. В пре- и пост-менопаузальном периодах необходимо удаление придатков с обеих сторон вместе с маткой.
Небольшие муцинозные цистаденомы можно удалять с помощью хирургической лапароскопии с применением эвакуирующего мешочка. При больших опухолях необходимо предварительно удалить содержимое электроотсосом через небольшое отверстие.
Независимо от морфологической принадлежности опухоли до окончания операции ее следует разрезать и осмотреть внутреннюю поверхность опухоли.
Показаны также ревизия органов брюшной полости (червеобразного отростка, желудка, кишечника, печени), осмотр и пальпация сальника, пара-аортальных лимфатических узлов, как и при опухолях всех видов.
Прогноз при оперативном лечении цистаденом благоприятный.
Лечение опухоли Бреннера оперативное. У молодых пациенток показано удаление придатков матки на пораженной стороне. В перименопаузе выполняют надвлагалищную ампутацию матки с придатками. При пролифе-рирующей опухоли показаны надвлагалищная ампутация матки с придатками и тотальное удаление сальника.
Опухоли полового тяжа яичника и стромы (гормонально-активные)
К опухолям стромы полового тяжа относятся гранулезостромально-клеточные опухоли (гранулезоклеточная опухоль и группа теком-фибром) (рис. 16.15) и андробластомы, опухоли, которые происходят из гранулезных клеток, текаклеток, клеток Сертоли, клеток Лейдига и фибробластов стромы яичников. Гормонально-зависимые опухоли разделяются на феминизирующие (гранулезоклеточные и текома) и маскулинизирующие (андробластома).
Большинство новообразований содержат клетки овариального типа (гранулезостромально-клеточные опухоли). Меньшая часть представлена производными клеток тестикулярного типа (Сертоли - стромально-клеточные опухоли). При невозможности дифференцировать женские и мужские разновидности опухолей можно использовать термин "некласси-фицируемые опухоли полового тяжа и стромы яичника".
Опухоли стромы полового тяжа составляют около 8% всех овариальных образований.
Феминизирующие опухоли встречаются в любом возрасте: гранулезокле-точная - чаще у детей и в молодом возрасте, текома - в пре- и постменопаузе и крайне редко у детей.
Гранулезоклеточная опухоль составляет от 1 до 4% гормонпродуцирующих новообразований яичников, развивается из гранулезной ткани, сходной по строению с зернистым эпителием зреющего фолликула; чаще встречается в подростковом и репродуктивном периодах. Текома состоит из клеток, похожих на текаклетки атретических фолликулов и, как правило, наблюдается в период пери- и менопаузы. Гранулезоклеточные опухоли составляют 1-2% всех новообразований яичника. Текомы встречаются в 3 раза реже.
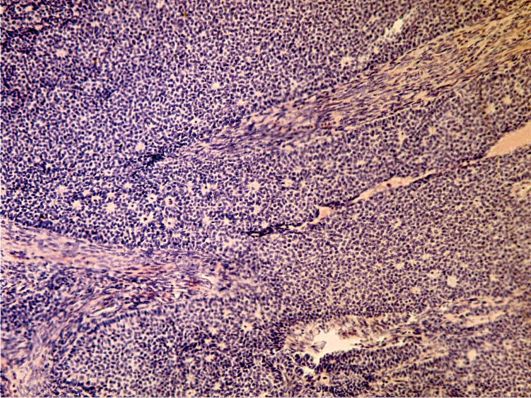
Рис. 16.15. Гранулезоклеточная опухоль яичников. Окраска гематоксилином и эозином, × 200. Фото О.В. Зайратьянца
Клинические проявления связаны с гормональной активностью феминизирующих опухолей. Гранулезоклеточная опухоль "ювенильного типа" обусловливает преждевременное половое созревание, которое правильнее считать ложным в связи с отсутствием овуляции. У девочек появляются нерегулярные кровянистые выделения из половых путей при незначительном развитии вторичных половых признаков; определяются черты эстрогенного влияния - симптом "зрачка", цианотичность вульвы, складчатость влагалища, увеличение тела матки. Соматическое развитие не ускорено. Костный возраст соответствует календарному. В репродуктивном возрасте возможны дисфункциональные маточные кровотечения.
Феминизирующие опухоли в пожилом возрасте проявляются, как правило, метроррагией, что служит особенно значимым симптомом новообразования. В постменопаузальном периоде повышен уровень эстрогенных гормонов с "омоложением" пациентки. В эндометрии могут выявляться пролиферативные процессы: железисто-кистозная гиперплазия, нередко с атипией различной степени, полипы эндометрия, возможно развитие аде-нокарциномы эндометрия.
Диагноз устанавливают на основании выраженной клинической картины, данных общего осмотра и гинекологического исследования, тестов функциональной диагностики, уровня гормонов, УЗИ с ЦДК, лапароскопии.
Феминизирующие опухоли яичника при двуручном влагалищно-абдоминальном исследовании определяются как односторонние образования диаметром от 4 до 20 см (в среднем 10-12 см), плотной или тугоэластиче-
ской консистенции (в зависимости от доли фиброзной или текаматозной стромы), подвижные, гладкостенные, безболезненные.
Гранулезоклеточная опухоль имеет четкую капсулу, на разрезе -выраженную дольчатость и желтый цвет, очаговые кровоизлияния и поля некроза. У текомы капсула обычно отсутствует: на разрезе видно солидное строение, ткань с желтоватым оттенком вплоть до интенсивного желтого цвета. Очаги кровоизлияния, кисты не типичны. В большинстве случаев текомы односторонние и редко малигнизируются. Диаметр колеблется от 5 до 10 см.
На эхограммах феминизирующие опухоли визуализируются в виде одностороннего образования округлой формы с преимущественно эхопозитив-ным внутренним строением и эхонегативными включениями, нередко множественными. Диаметр опухоли 10-12 см.
Опухоль может иметь кистозные варианты; в таких случаях она напоминает цистаденому яичников. Звукопроводимость опухолей обычная. Сопоставление анамнестических данных, эхографической картины с визуализируемой патологией эндометрия (особенно в постменопаузальном возрасте) помогает установить правильный диагноз.
При ЦДК визуализируются множественные зоны васкуляризации как в самой опухоли, так и по ее периферии. Внутренние структуры образования имеют вид пестрой мозаики с преобладанием венозного кровотока. В режиме спектрального допплеровского исследования кровоток в опухолях яичника имеет невысокую систолическую скорость и низкую резистентность (ИР <0,4). Точность диагностики при УЗИ с ЦДК составляет 91,3% (рис. 16.16, 16.17)
Феминизирующие опухоли могут быть доброкачественными (80%) и злокачественными. Злокачественность определяется метастазами и рецидивами. Метастазы возникают преимущественно в серозном покрове органов брюшной полости, на париетальной брюшине и в сальнике. Злокачественной чаще бывает гранулезоклеточная опухоль, крайне редко - текома.
Лечение феминизирующих опухолей только оперативное. Объем и доступ (лапаротомия-лапароскопия) зависят от возраста больной, величины
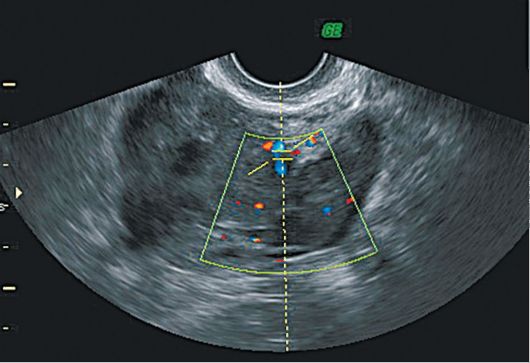
Рис. 16.16. Текома яичника. УЗИ, ЦДК
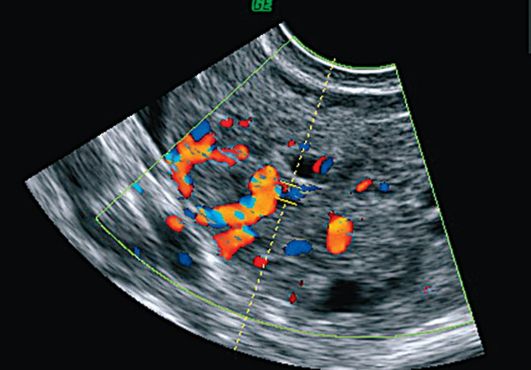
Рис. 16.17. Гранулезо-клеточная опухоль. УЗИ,
ЦДК
образования, состояния другого яичника и сопутствующей генитальной и экстрагенитальной патологии.
Во время операции проводят срочное гистологическое исследование, ревизию брюшной полости, тщательно осматривают коллатеральный яичник. При его увеличении показана биопсия, пытаются определить состояние па-рааортальных лимфатических узлов.
У девочек при доброкачественной гранулезоклеточной опухоли удаляют только пораженный яичник, у пациенток репродуктивного периода показано удаление придатков матки на пораженной стороне. В пери- и пост-менопаузальном возрасте выполняют надвлагалищную ампутацию матки с придатками или экстирпацию матки с придатками (в зависимости от изменений в эндометрии). Небольшие опухоли можно удалить путем хирургической лапароскопии.
При злокачественной опухоли (по результатам срочного гистологического заключения) показаны экстирпация матки с придатками с обеих сторон и удаление сальника.
Фиброма яичника занимает особое место среди фибром-теком и развивается из соединительной ткани. По существу это гормонально-неактивная текома. Структура опухоли представлена переплетающимися пучками веретенообразных клеток, продуцирующих коллаген.
Фиброма яичника - относительно редкая доброкачественная опухоль. Фибромы составляют от 2,5 до 4% всех опухолей, встречаются в любом возрасте (чаще - в 40-60 лет), размеры опухоли - от 3 до 15 см. До периода полового созревания фиброма яичника не встречается. У больных отмечается неблагоприятный преморбидный фон с частыми нарушениями менструальной и генеративной функций. Возможно, эти нарушения обусловлены тем же этиологическим фактором, который вызвал опухоль.
Фиброма яичника нередко сочетается с миомой матки. Не исключаются и фиброма, и киста в одном и том же яичнике. При сочетании с другими заболеваниями клиническая картина определяется совокупностью их симптомов.
Фиброму яичника часто обнаруживают случайно, во время операции. Рост фибромы медленный, но при дистрофических изменениях опухоль может быстро увеличиваться в размерах.
Опухоль не выделяет стероидные гормоны, но в 10% наблюдений может сопровождаться синдромом Мейгса (асцит в сочетании с гидротораксом и анемией). Развитие этих процессов связывают с выделением отечной жидкости из ткани опухоли и попаданием ее из брюшной в плевральные полости через люки диафрагмы. На разрезе ткань фибром обычно плотная, белая, волокнистая, иногда с зонами отека и кистозной дегенерации, возможно обызвествление, иногда диффузное. Опухоль локализуется в одном яичнике в виде четко очерченного узла.
При увеличении митотической активности опухоль относят к пограничным с низким злокачественным потенциалом.
Фиброму яичника диагностируют на основании клинического течения заболевания и данных двуручного влагалищно-абдоминального исследования. Опухоль приходится дифференцировать от субсерозного миоматозного узла на ножке, а также от опухолей другого строения. При гинекологическом исследовании сбоку или позади матки определяется объемное образование диаметром 5-15 см, округлой или овоидной формы, плотной, почти каменистой консистенции, с ровной поверхностью, подвижное, безболезненное. Фиброма яичника нередко сопровождается асцитом, поэтому ее иногда принимают за злокачественное новообразование.
Диагностике помогает УЗИ с ЦДК. На эхограммах видно округлое или овальное образование с четкими ровными контурами. Внутреннее строение преимущественно однородное, эхопозитивное, средней или пониженной эхогенности. Иногда выявляются эхонегативные включения, указывающие на дегенеративные изменения. Непосредственно за опухолью определяется выраженное звукопоглощение. При ЦДК сосуды в фибромах не визуализируются, опухоль аваскулярна. Чувствительность и специфичность МРТ и РКТ в диагностике фибромы яичника равноценны таковым УЗИ.
При лапароскопии фиброма яичника округлая или овоидная, со сглаженным рельефом поверхности и скудной васкуляризацией. Капсула обычно белесоватая, сосуды определяются только в области маточной трубы. Возможен и белесовато-розовый оттенок окраски капсулы. Консистенция опухоли плотная.
Лечение фибромы оперативное. Объем и доступ оперативного вмешательства зависят от величины опухоли, возраста пациентки и сопутствующих гинекологических и экстрагенитальных заболеваний. Как правило, удаляют придатки матки на пораженной стороне при отсутствии показаний для удаления матки у пациенток репродуктивного возраста. При небольшой опухоли используют лапароскопический доступ.
Прогноз благоприятный.
Стромально-клеточные опухоли (андробластома, опухоль Сертоли). Ан-
дробластома относится к гормонально-активным маскулинизирующим опухолям и составляет около 1,5-2% всех новообразований яичников. Это маскулинизирующая гормонпродуцирующая опухоль, содержащая клетки Сертоли-Лейдига (хилюсные и стромальные). Образующиеся в избытке ан-
дрогены угнетают функцию гипофиза, и в организме снижается выработка эстрогенов. Опухоль преимущественно доброкачественная. Андробластома встречается у пациенток до 20 лет и у девочек, в этих наблюдениях нередко отмечается изосексуальное преждевременное половое созревание. Диаметр образования от 5 до 20 см. Капсула часто четко выражена, строение нередко дольчатое, на разрезе опухоль солидная, желтоватого, оранжевого или оранжево-серого цвета. Сохранившийся другой яичник всегда атрофичен, фиброзно изменен, как у женщин в постменопаузе.
Основное клиническое проявление опухоли - вирилизация. На фоне общего здоровья возникает аменорея, отмечается бесплодие, уменьшаются молочные железы (дефеминизация), позднее появляются признаки маскулинизации - грубеет голос, развивается оволосение по мужскому типу (гирсутизм), повышается либидо, уменьшается толщина подкожной жировой клетчатки, возникает гипертрофия клитора, контуры тела и лица приобретают мужские черты. Симптомы заболевания обычно развиваются постепенно.
Клинические проявления в основном зависят от возраста. В репродуктивном периоде пациентка обращается к врачу, как правило, по поводу аменореи и бесплодия. В период климактерия и постменопаузы в большинстве наблюдений клинические признаки считают возрастными явлениями и лишь при развитии маскулинизации пациентки обращаются к врачу. Опухоль развивается медленно, поэтому более раннее обращение к врачу обычно связано с болями внизу живота (при осложнениях).
Диагноз устанавливают на основании клинической картины и данных двуручного влагалищно-абдоминального исследования, а также УЗИ с ЦДК.
При гинекологическом исследовании опухоль определяется сбоку от матки, она односторонняя, подвижная, безболезненная, диаметром от 5 до 20 см, овальной формы, плотной консистенции, с гладкой поверхностью. При УЗИ выделяют солидный, кистозный и кистозно-солидный типы. Эхографическая картина показывает неоднородное внутреннее строение с множественными гиперэхогенными участками и гипоэхогенными включениями.
Допплерография не имеет определенного значения в определении морфологической структуры опухоли, но иногда помогает обнаружить опухоль.
Лечение вирилизирующих опухолей яичника оперативное, применяют как лапаротомический, так и лапароскопический доступ. Объем и доступ при оперативном лечении зависят от возраста больной, величины и характера объемного образования. При андробластоме у девочек и пациенток репродуктивного возраста достаточно удалить придатки матки на пораженной стороне. У больных в постменопаузе выполняют надвлагалищную ампутацию матки с придатками. После удаления опухоли функции организма женщины восстанавливаются в такой же последовательности, в какой развивались симптомы заболевания. Облик женщины меняется очень быстро, восстанавливаются менструальная и репродуктивная функции, но огрубение голоса, гипертрофия клитора и гирсутизм могут оставаться на всю жизнь. При подозрении на злокачественную опухоль показаны пангистерэктомия и удаление сальника.
Прогноз при доброкачественной опухоли благоприятный.
Герминогенные опухоли
Герминогенные новообразования возникают из первичных половых клеток эмбриональных гонад и их производных, из трех зародышевых листков - эктодермы, мезодермы и эндодермы.
Дисгерминома (семинома яичника) - злокачественная опухоль яичника, обладает выраженным сходством с соответствующей тестикулярной опухолью. Дисгерминомы составляют около 1-2% опухолей яичников и около 3% всех злокачественных опухолей. Наиболее часто выявляются в возрасте от 10 до 30 лет (примерно в 5% наблюдений до 10 лет и очень редко после 50 лет).
Дисгерминома представляет собой самую частую злокачественную опухоль при беременности. Состоит из клеток, морфологически сходных с примордиальными фолликулами. Считают, что дисгерминомы происходят из первичных герминогенных элементов. В норме к моменту рождения все половые клетки находятся в составе примордиальных фолликулов, половые клетки, не образующие фолликулов, погибают. Если этого не происходит, то половые клетки приобретают способность к бесконтрольной пролиферации и дают начало опухоли. Дисгерминома возникает у подростков и молодых женщин при общем и генитальном инфантилизме с поздним менархе. Часто наблюдаются аномалии наружных половых органов. Опухоль, как правило, односторонняя.
Типичная дисгерминома представлена солидной опухолью округлой или овоидной формы с гладкой белесоватой фиброзной капсулой. Опухоль может достигать значительных размеров, полностью замещая ткань яичника, дисгерминома при небольших узлах имеет различную консистенцию.
На разрезе ткань опухоли желтоватая, бледно-бурая с розовым оттенком. Большие опухоли обычно пестрые из-за кровоизлияний и очагов некроза различной давности.
Клинические проявления не имеют специфических признаков. Гормональная активность дисгерминоме не свойственна.
Жалобы больных неспецифические, иногда появляются тупые тянущие боли внизу живота, общее недомогание, дизурические явления, слабость, сонливость, утомляемость, нередко нарушен менструальный цикл: длительная аменорея может сменяться маточными кровотечениями. Дисгерминома склонна к быстрому росту, метастатическому распространению и прорастанию в соседние органы. Метастазирование обычно происходит лимфо-генным путем с поражением лимфатических узлов общей подвздошной артерии, дистальной части брюшной аорты и надключичных лимфатических узлов. Гематогенные метастазы встречаются в терминальной стадии заболевания, чаще в печени, легких, костях. Проявления метастазов дисгермино-мы сходны с картиной первичной опухоли.
Диагноз устанавливают на основании клинического течения заболевания, данных двуручного гинекологического исследования, УЗИ с ЦДК и морфологического исследования удаленного макропрепарата. При гинекологическом исследовании опухоль располагается обычно позади матки, чаще односторонняя, округлая, с нечеткими контурами, плотная, бугри-
стая, диаметром от 5 до 15 см (чаще достигает больших размеров), в начальной стадии подвижная, безболезненная.
Большую помощь оказывают УЗИ с ЦДК. На эхограммах опухоль имеет эхопозитивное средней эхогенности, часто дольчатое строение. Внутри новообразования нередки участки дегенеративных изменений, контуры неровные, форма неправильная.
При допплерометрическом исследовании определяются множественные участки васкуляризации как по периферии, так и в центральных структурах опухоли: с низким ИР (<0,4).
Лечение дисгерминомы только хирургическое с последующей лучевой терапией. Целесообразно использовать лапаротомический доступ. При односторонней опухоли без признаков распространения за пределы пораженного яичника у молодых женщин, планирующих иметь в дальнейшем детей, можно ограничиться удалением придатков матки на пораженной стороне. У пациенток перименопаузального возраста выполняют экстирпацию матки с придатками, удаляют сальник. Во время операции не следует нарушать целостность капсулы, поскольку это значительно ухудшает прогноз.
При распространении опухоли за пределы яичника показана более радикальная операция - удаление матки с придатками и сальника с последующей рентгенотерапией. Увеличенные лимфатические узлы подлежат удалению, а их область - рентгенотерапии. Как первичная опухоль, так и метастатические узлы хорошо поддаются рентгенотерапии. Чистые формы дисгермином высокочувствительны к лучевой терапии, что и определяет относительно благоприятный прогноз заболевания.
При правильном лечении возможно полное выздоровление. В настоящее время 5-летняя выживаемость больных с односторонней инкапсулированной дисгерминомой без метастазов достигает 90%. В прогностическом плане неблагоприятны метастазы и прорастание за пределы яичника, большие размеры и двусторонняя локализация дисгерминомы.
Тератомы. Зрелая тератома относится к герминогенным опухолям. В зависимости от дифференцировки тканей тератомы делят на зрелые (дер-моидная киста) и незрелые (тератобластома).
Зрелые тератомы подразделяются на солидные (без кист) и кистозные (дермоидная киста). Выделяют и монодермальные тератомы - струму яичника и карциноид яичника; их строение идентично обычной ткани щитовидной железы и кишечным карциноидам.
Зрелая кистозная тератома - одна из наиболее распространенных опухолей в детском и юношеском возрасте; может встречаться даже у новорожденных, что косвенно свидетельствует о ее тератогенном происхождении. Зрелая тератома встречается в репродуктивном возрасте, в постменопаузальном периоде (как случайная находка). Она состоит из хорошо дифференцированных производных всех трех зародышевых листков с преобладанием эктодер-мальных элементов (отсюда термин "дермоидная киста"). Опухоль является однокамерной кистой (многокамерное строение наблюдается редко), всегда доброкачественная и лишь изредка проявляет признаки малигнизации. В структуру дермоидных кист включен так называемый дермоидный бугорок, в котором выявляются зрелые ткани и рудиментарные органы.
Капсула дермоидной кисты плотная, фиброзная, различной толщины, поверхность гладкая, блестящая. Тератома на разрезе напоминает мешок, содержащий густую массу, состоящую из сала и волос, в виде клубков или прядей различной длины, нередко встречаются и хорошо сформированные зубы. Внутренняя поверхность стенки выстлана цилиндрическим или кубическим эпителием. При микроскопическом исследовании определяются ткани эктодермального происхождения - кожа, элементы невральной ткани - глия, нейроциты, ганглии. Мезодермальные производные представлены костной, хрящевой, гладкомышечной, фиброзной и жировой тканью. Производные эндодермы встречаются реже и обычно включают бронхиальный и гастроинтестинальный эпителий, ткань щитовидной и слюнной желез. Объектом особо тщательного гистологического исследования должен быть дермоидный бугорок с целью исключения ма-лигнизации.
Симптоматика дермоидных кист мало отличается от таковой доброкачественных опухолей яичников. Дермоидная киста не обладает гормональной активностью, редко обусловливает жалобы. Общее состояние женщины, как правило, не страдает. Болевой синдром отмечается в небольшом числе наблюдений. Иногда появляются дизурические явления, ощущение тяжести внизу живота. В ряде случаев происходит перекрут ножки дермоидной кисты, возникает симптоматика "острого живота", требующая экстренного оперативного вмешательства.
Дермоидная киста нередко сочетается с другими опухолями и опухолевидными образованиями яичников. Чрезвычайно редко при зрелой тератоме возникает злокачественный процесс, в основном плоскоклеточный рак.
Диагноз устанавливают на основании клинического течения заболевания, двуручного гинекологического исследования, применения УЗИ с ЦДК, лапароскопии.
При гинекологическом исследовании опухоль располагается в основном кпереди от матки; она округлой формы, с гладкой поверхностью, имеет длинную ножку, подвижная, безболезненная, плотной консистенции. Диаметр зрелой тератомы - от 5 до 15 см.
Дермоидная киста с включением костных тканей - единственная опухоль, которую можно определить на обзорном рентгеновском снимке брюшной полости. Эхография способствует уточнению диагноза зрелых тератом (выраженный акустический полиморфизм).
Зрелые тератомы имеют гипоэхогенное строение с солитарным эхо-генным включением, с четкими контурами. Непосредственно за эхоген-ным включением располагается акустическая тень. Зрелые тератомы могут иметь нетипичное внутреннее строение. Внутри опухоли визуализируются множественные небольшие гиперэхогенные включения. В ряде случаев за мелкоштриховыми включениями визуализируется слабый эффект усиления - "хвост кометы". Возможно кистозно-солидное строение с плотным компонентом с высокой эхогенностью, округлой или овальной формы, с ровными контурами. Полиморфизм внутреннего строения опухоли нередко создает сложности в трактовке эхографических картин (рис. 16.18).
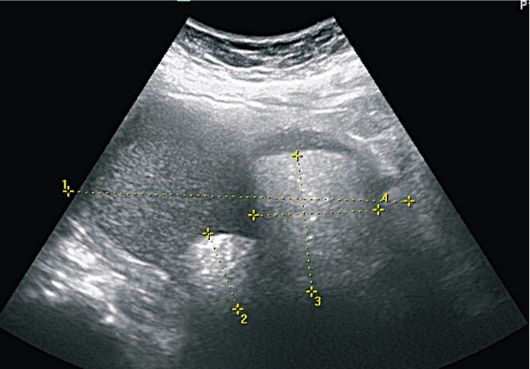
Рис. 16.18. Зрелая тератома. УЗИ
При ЦДК в зрелых тератомах практически всегда отсутствует васкуляри-зация, кровоток может визуализироваться в прилегающей к опухоли ткани яичника, ИР - в пределах 0,4.
В качестве дополнительного метода в диагностике зрелых тератом после применения УЗИ возможно использовать КТ.
При лапароскопии дермоидная киста неравномерного желтовато-белесоватого цвета, при пальпации манипулятором консистенция плотная. Определенное дифференциально-диагностическое значение имеет расположение кисты в переднем своде, в отличие от опухолей других видов, обычно располагающихся в маточно-прямокишечном пространстве. Ножка дермоидной кисты обычно длинная, тонкая, на капсуле могут быть мелкие кровоизлияния.
Лечение зрелых тератом хирургическое. Объем и доступ оперативного вмешательства зависят от величины объемного образования, возраста пациентки и сопутствующей генитальной патологии. У молодых женщин и девочек следует по возможности ограничиться частичной резекцией яичника в пределах здоровой ткани (кистэктомия). Предпочтительно использовать лапароскопический доступ с применением эвакуирующего мешочка. У пациенток перименопаузального возраста показана надвлагалищная ампутация матки с придатками с обеих сторон. Допустимо удаление придатков матки с пораженной стороны, если матка не изменена.
Прогноз благоприятный.
Тератобластома (незрелая тератома) относится к злокачественным новообразованиям яичника. Опухоль чрезвычайно незрелая, дифференциров-ка низкая. Незрелая тератома встречается гораздо реже, чем зрелая. Опухоль имеет тенденцию к быстрому росту и может достигать значительных размеров. При микроскопическом исследовании определяется сочетание производных всех 3 зародышевых слоев. Поверхность разреза обычно пестрая, от бледно-серого до темно-бурого цвета. При осмотре определяются кости, хрящи, волосы, опухоль содержит жировые массы.
Опухоль обычно располагается сбоку от матки. Она односторонняя, неправильной формы, неравномерно мягкой, местами плотной консистенции - в зависимости от преобладающего типа тканей и некротических изменений, большого размера, с бугристой поверхностью, малоподвижная, чувствительная при пальпации. При прорастании капсулы имплантируется в брюшину, дает метастазы в забрюшинные лимфатические узлы, легкие, печень, головной мозг. Метастазы незрелой тератомы, как и основная опухоль, обычно состоят из различных тканевых элементов с наиболее незрелыми структурами.
Больные жалуются на боли внизу живота, общую слабость, вялость, повышенную утомляемость, снижение трудоспособности. Менструальная функция чаще не нарушена. В анализе крови отмечаются изменения, присущие злокачественным опухолям. При быстром росте клиническая картина из-за интоксикации, распада и метастазирования опухоли схожа с таковой при общесоматических заболеваниях. Это часто обусловливает неадекватное лечение. К моменту распознавания опухоль уже бывает запущенной.
Применение эхографии с ЦДК способствует уточнению диагностики. Эхографические картины отражают смешанное, кистозно-солидное строение незрелой тератомы с неровными нечеткими контурами. Подобно всем злокачественным вариантам опухолей незрелая тератома имеет хаотическое внутреннее строение с выраженной неоваскуляризацией. При ЦДК визуализируется выраженная мозаичная картина с турбулентным кровотоком и преимущественно центрально расположенными артериовенозными шунтами. Индекс периферического сопротивления снижен (ИР <0,4).
Лечение хирургическое. Допустимы надвлагалищная ампутация матки с придатками и удаление сальника. Незрелые тератомы малочувствительны к лучевой терапии, но иногда могут реагировать на комбинированную химиотерапию. Прогноз неблагоприятный.
16.3. Рак яичников
Ранняя диагностика и лечение рака яичников остается одной из самых сложных проблем онкологии. За последнее 10-летие как в России, так и во всем мире наметилась отчетливая тенденция к росту заболеваемости раком яичников. Он стабильно занимает 2-е место в структуре опухолей гинекологической локализации (после рака шейки матки), а по смертности остается на 1-м месте.
В настоящее время этиологические факторы злокачественных опухолей яичников достоверно не определены. Существуют три основные гипотезы. Согласно первой, опухоли яичников возникают в условиях гиперактивности гипоталамо-гипофизарной системы, результатом чего становится хроническая гиперэстрогения. Эстрогены непосредственно не приводят к опухолевой трансформации клетки, но создают условия, при которых повышается вероятность возникновения рака в эстрогенчувствительных тканях. Другая гипотеза основана на представлениях о "непрекращающейся овуляции" (раннее менархе, поздняя менопауза, малое число беременностей, укорочение лактации). Постоянные овуляции приводят к поврежде-
нию эпителия коркового слоя яичника, что, в свою очередь, увеличивает вероятность возникновения аберрантных повреждений ДНК с одновременной инактивацией опухольсупрессирующих генов. Согласно третьей, генетической гипотезе, к категории лиц высокого риска относятся члены семей с аутосомно-доминантным раком молочной железы и яичников.
По данным мировой литературы, наследственные формы рака яичников обнаруживают только у 5-10% больных. Успехи генной инженерии позволили выявить ряд онкогенов, экспрессия которых ассоциирована с семейными формами рака яичников.
Существует зависимость между частотой опухолей различных морфологических типов и возрастом пациенток. Пик заболеваемости раком яичников отмечается между 60 и 70 годами жизни, но в последнее время он фиксируется на 10-летие раньше.
Рак яичников бывает первичным, вторичным и метастатическим.
Удельная частота первичного рака составляет не более 5%. При первичном раке опухоль формируется из покровного эпителия яичника, следовательно, в ней отсутствует смешение доброкачественных и злокачественных элементов. Первичным раком называют злокачественные опухоли, первично поражающие яичник. По гистологическому строению первичный рак яичников - это злокачественная эпителиальная опухоль железистого или папиллярного строения (рис. 16.19).
Вторичный рак яичников (цистаденокарцинома) встречается наиболее часто и составляет 80-85% всех форм рака яичников; развивается на фоне
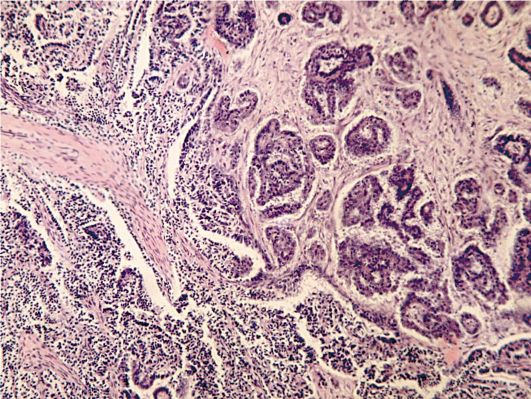
Рис. 16.19. Серозный папиллярный рак яичника (серозная цистаденокарцинома). Окраска гематоксилином и эозином, × 200. Фото О.В. Зайратьянца
доброкачественных или пограничных опухолей. Наиболее часто вторичный рак яичников возникает в серозных папиллярных, реже - в муцинозных цистаденомах. К вторичным поражениям яичников относится также эндо-метриоидная цистаденокарцинома.
Метастатический рак яичников (опухоль Крукенберга) представляет собой метастаз из первичного очага, который чаще всего располагается в желудочно-кишечном тракте, желудке, молочной железе, щитовидной железе, матке. Метастазы из злокачественных опухолей желудочно-кишечного тракта распространяются гематогенным, ретроградно-лимфогенным и им-плантационным путями. Метастазы обычно двусторонние. В 60-70% наблюдений возникает асцит. Опухоль растет очень быстро. Макроскопически метастатическая опухоль белесоватая, бугристая, на разрезе нередко волокнистая. Может быть плотной или тестоватой консистенции, что зависит от соотношения стромы и паренхимы опухоли, а также от вторичных изменений в виде отека или некроза. Микроскопически при метастатическом раке определяют перстневидные круглые клетки, наполненные слизью.
В настоящее время принята Единая международная классификация, которая отражает как стадию процесса, так и гистологический тип опухоли.
Стадию опухолевого процесса устанавливают на основании данных клинического обследования и во время операции.
Классификация рака яичников
- Стадия I - опухоль ограничена одним яичником.
- Стадия II - опухоль поражает один или оба яичника с распространением на область таза.
- Стадия III - распространение на один или оба яичника с метастазами по брюшине за пределы таза и (или) метастазы в забрюшинных лимфатических узлах.
- Стадия IV - распространение на один или оба яичника с отдаленными метастазами.
Клиническая картина. Многообразие морфологических форм - одна из причин неоднородности клинического течения рака яичников. Патогномо-ничных признаков нет. Локализованные формы рака яичников, как правило, остаются бессимптомными, у молодых пациенток иногда возникает болевой синдром вплоть до выраженной картины "острого живота" (22%) в связи с возможностью перекрута ножки или перфорацией капсулы опухоли. У остальных пациенток симптоматика появляется в связи с распространенностью опухолевого процесса: интоксикация, похудение, общая слабость, недомогание, повышенная утомляемость, снижение и извращение аппетита, повышение температуры, нарушение функции желудочно-кишечного тракта (тошнота, рвота, ощущение распирания в подложечной области, тяжесть внизу живота, запор, чередующийся с поносом, дизурические явления). Живот увеличивается из-за асцита. Может быть выпот в одной или обеих плевральных полостях. Появляются признаки сердечно-сосудистой и дыхательной недостаточности, отеки на нижних конечностях.
Диагностика злокачественной опухоли может быть затруднена из-за отсутствия патогномоничных симптомов на ранних стадиях заболевания. Злокачественные новообразования не имеют явных клинических признаков,
отличающих их от доброкачественных опухолей. В связи с этим особого внимания требуют пациентки группы высокого риска по развитию опухолей яичника. Это женщины с нарушением функции яичников, длительно наблюдающиеся по поводу тубоовариальных воспалительных образований, рецидивирующих гиперпластических процессов эндометрия в постменопаузе, ранее оперированные по поводу доброкачественных опухолей яичников, пациентки с нарушением фертильной функции.
При двуручном гинекологическом исследовании чаще определяются двусторонние опухоли овальной или неправильной формы, с бугристой поверхностью, плотной консистенции, различной величины, ограниченно подвижные и (или) неподвижные. За маткой пальпируются плотные безболезненные выступающие в прямую кишку образования - "шипы".
При раке яичников, как правило, выражен асцит. Ректовагинальное исследование необходимо для определения инвазии ракового процесса в па-раректальную и параметральную клетчатку.
Современная диагностика злокачественных опухолей яичников включает трансвагинальную эхографию с применением акустических излучателей, обладающих высокой разрешающей способностью, и ЦДК, которое позволяет визуализировать кровоток органа. Измерение кровотока в систолу и диастолу позволяет судить о резистентности кровотока путем вычисления показателей периферического сосудистого сопротивления.
Эхографически выявляется объемное образование значительных размеров, нередко двустороннее, неправильной формы, с толстой, неровной капсулой, с множественными папиллярными разрастаниями и перегородками (рис. 16.20, 16.21). Перегородки, как правило, неодинаковой величины, в малом тазу и в брюшной полости определяется свободная жидкость (асцит).
При цветовой допплерографии в злокачественных опухолях яичника определяют множество сосудов (зоны неоваскуляризации) как по периферии, так и в центральных структурах опухоли на перегородках и в папиллярных разрастаниях с низкой резистентностью кровотока (ИР <0,4) (рис. 16.22,
16.23).
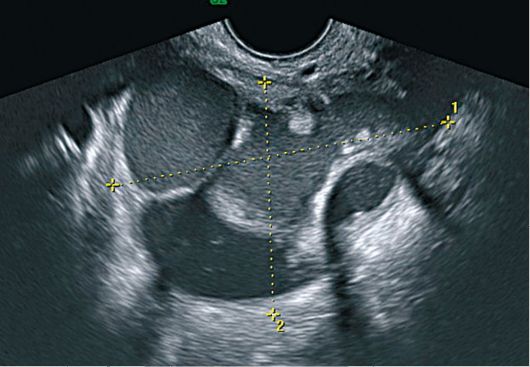
Рис. 16.20. Рак яичников.
УЗИ
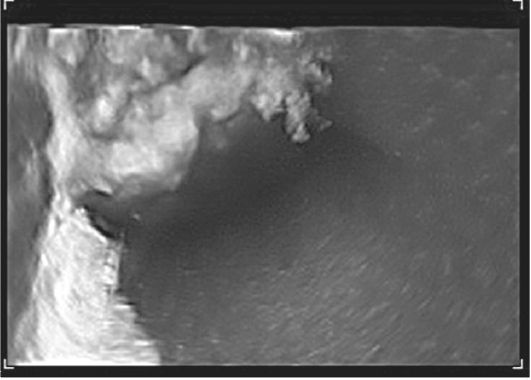
Рис. 16.21. Рак яичников. Разрастания по внутренней стенке. Трехмерная реконструкция
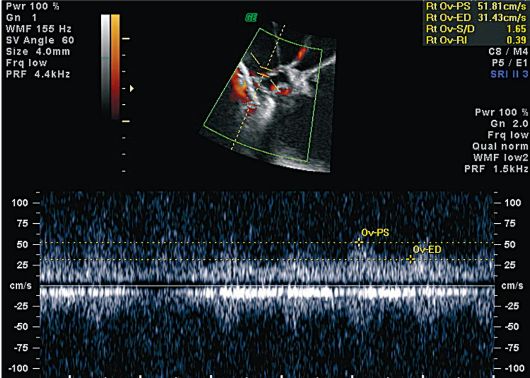
Рис. 16.22. Рак яичников. УЗИ, ЦДК
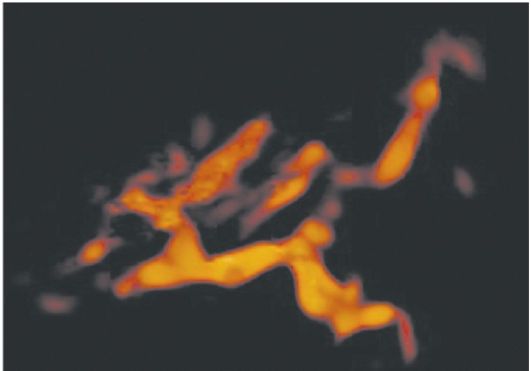
Рис. 16.23. Рак яичников. Трехмерная реконструкция новообразованного сосудистого русла
КТ и МРТ. На компьютерных томограммах злокачественные новообразования визуализируются как объемные образования, с неровными, бугристыми контурами, неоднородной внутренней структурой (участки жидкостной и мягкотканной плотности), утолщенной капсулой с внутренними перегородками неодинаковой толщины. КТ позволяет определить четкие границы между маткой, мочевым пузырем и кишечником и тем самым выявить спаечный процесс в малом тазу.
Лапароскопия дает возможность произвести биопсию с морфологическим исследованием гистиотипа материала и цитологическое исследование перитонеальной жидкости.
Содержание опухолево-ассоциированных антигенов в сыворотке крови больных коррелирует с течением заболевания. Наибольшее значение имеют маркеры СА-125, СА-19.9, СА-72.4. СА-125, которые обнаруживаются у 78-100% больных раком яичников. Уровень СА-125 превышает норму (35 МЕ/мл). При начальных формах опухолевого процесса специфичность СА-125 невысока, поэтому опухолевый маркер нельзя использовать в качестве скрининг-теста. Большую ценность СА-125 представляет в качестве контроля эффективности лечения распространенных форм заболевания и при последующем мониторинге. У 80-85% пациенток диагноз можно установить с помощью перечисленных методов, хотя в ряде случаев окончательный диагноз возможен во время лапаротомии (рис. 16.24).
Алгоритм обследования пациенток с подозрением на рак яичника:
1) двуручное влагалищное и ректовагинальное исследование;
2) УЗИ органов малого таза с ЦДК;
3) УЗИ яичникового образования в режиме 3D;
4) УЗИ брюшной полости, щитовидной железы, молочной железы;
5) РКТ;
6) МРТ;
7) маммография;
8) рентгеноскопия, гастроскопия, ирригоскопия, колоноскопия;
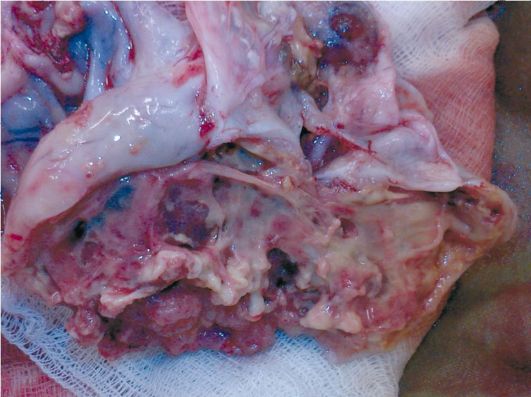
Рис. 16.24. Рак яичников. Макропрепарат
9) рентгеноскопия органов грудной клетки;
10) хромоцистоскопия.
Целесообразно произвести рентгеноскопию органов грудной клетки для исключения метастазов.
Стадию злокачественного процесса, кроме перечисленных методов, позволяет уточнить хромоцистоскопия (особенно при больших неподвижных опухолях яичника). Больных с диагностированной или подозреваемой опухолью яичника (независимо от стадии) необходимо оперировать.
Лечение. При выборе тактики лечения больных раком яичников следует учитывать стадию процесса, морфологическую структуру опухоли, степень дифференцировки, потенциальную чувствительность данного гистиотипа опухоли к химиотерапии и лучевому лечению, отягощающие факторы, возраст больной, иммунный статус, хронические заболевания как противопоказание к проведению того или иного метода лечения.
Лечение рака яичников всегда комплексное. Ведущим, хотя и не самостоятельным, методом остается хирургический: экстирпация матки и придатков и экстирпация больного сальника. При чревосечении используют нижнесрединную лапаротомию. Это обеспечивает выведение опухоли в рану без нарушения ее капсулы, создает условия для тщательной ревизии органов брюшной полости, дает возможность при необходимости выполнить операцию в полном объеме.
У некоторых больных (ослабленных, пожилых, с выраженной экстраге-нитальной патологией) можно ограничиться надвлагалищной ампутацией матки с придатками и субтотальной резекцией большого сальника. Большой сальник обязательно удаляют и подвергают морфологическому исследованию. Удаление сальника предотвращает развитие в последующем асцита (рис. 16.25).
У больных молодого возраста со злокачественными новообразованиями допустимы удаление придатков матки на пораженной стороне, резекция другого яичника и субтотальная резекция большого сальника. Подобные
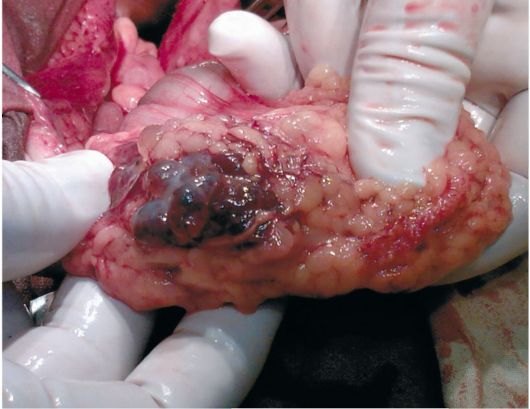
Рис. 16.25. Рак яичников. Метастаз в сальник
операции можно выполнять только больным со злокачественной трансформацией яичника I стадии. При II стадии рака яичников производят радикальную операцию, которая предусматривает экстирпацию матки с придатками и резекцию сальника.
Точно установить стадию заболевания можно только при тщательной ревизии брюшной полости. Обязательно исследуют перитонеальную жидкость, производят ревизию парааортальных лимфатических узлов. Увеличенные лимфатические узлы пунктируют или осуществляют их биопсию для цитоморфологического исследования. При сомнении в операбельности больной хирургическое вмешательство целесообразно выполнить на 2-м этапе, после химиотерапии, которая повышает радикальность оперативного лечения в последующем.
Контрольные вопросы
1. Приведите классификацию опухолей яичников.
2. Эпителиальные опухоли яичников. Каковы их диагностика и тактика ведения?
3. Опухоли стромы полового тяжа. Каковы их диагностика и тактика ведения?
4. Герминогенные опухоли яичника. Каковы их диагностика и тактика ведения?
5. Опухолевидные образования яичников. Каковы их этиология, патогенез, диагностика и тактика ведения?
6. Пограничные опухоли яичников. Каковы их классификация и тактика ведения пациенток?
7. Рак яичников. Каковы их классификация и тактика ведения?
8. Назовите методы обследования пациенток с яичниковыми образованиями.