Дерматовенерология : учебник для студентов высших учебных заведений / В. В. Чеботарёв, О. Б. Тамразова, Н. В. Чеботарёва, А. В. Одинец. -2013. - 584 с. : ил.
|
|
|
|
Глава 7. БОЛЕЗНИ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Данные дерматозы характеризуются дезорганизацией соединительной ткани кожи.
7.1. КРАСНАЯ ВОЛЧАНКА
Красная волчанка (lupus erythematodes) - аутоиммунное заболевание соединительной ткани с неясной этиологией, проявляющееся на коже эритемой, гиперкератозом и атрофией. В общей структуре болезней кожи этот дерматоз регистрируют в 1-1,5% случаев. Девочки болеют красной волчанкой значительно чаще, чем мальчики.
Этиология и патогенез
В патогенезе красной волчанки основную роль отводят развитию аутоиммунных реакций, возникших на клеточные компоненты соединительной ткани (ДНК - дезоксирибонуклеиновая кислота, РНК - рибонуклеиновая кислота, нуклеопротеиды), отложении иммунных комплексов на границе эпидермиса и дермы, фиксирующих комплемент с образованием мембраноповреждающего комплекса. Провоцирующий фактор - УФО.
Клиническая картина
Клинические формы
Различают четыре клинические разновидности хронической красной волчанки: дискоидную, диссеминированную, центробежную эритему Биетта и глубокую форму Капоши-Ирганга.
Дискоидная форма
Для дискоидной формы характерна триада симптомов: эритема, гиперкератоз, атрофия. Очаги локализуются чаще всего на лице в виде бабочки, захватывающей крылья носа и щеки (рис. 7-1). Могут поражаться открытые участки кожного покрова: ушные раковины, верхняя часть кожи грудной клетки, волосистая часть головы (рис. 7-2).
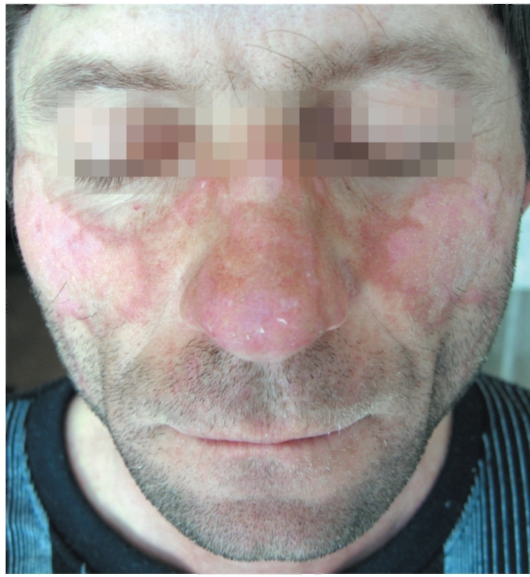
Рис. 7-1. Красная волчанка. Симптом бабочки
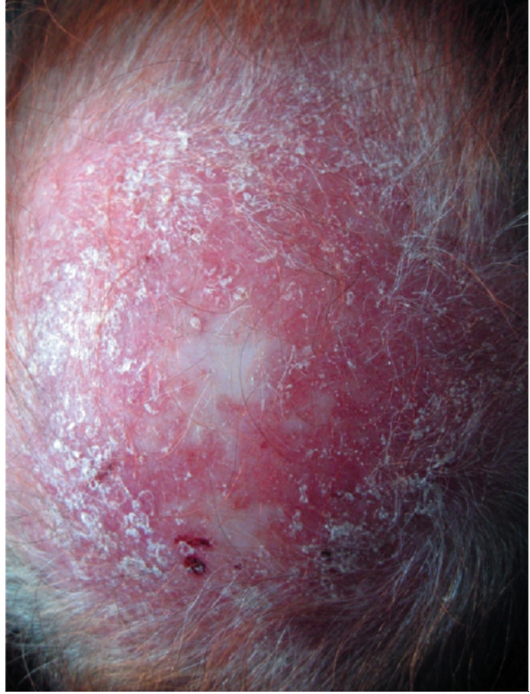
Рис. 7-2. Красная волчанка. Поражение волосистой части головы
Вначале появляется гиперемированное пятно, увеличивающееся в размере и инфильтрирующееся в бляшку с приподнимающейся каем-
кой по периферии и шелушением в центре. На фоне эритемы возникают телеангиэктазии, формируется фолликулярный гиперкератоз. При снятии чешуйки (болезненность) на ее внутренней поверхности видны шипики - симптом «дамского каблучка». В дальнейшем возникает гиперкератоз по всей поверхности очага (рис. 7-3). Разрешение очагов происходит вначале в центральной части, затем по периферии. Формируется рубцовая атрофия.
Диссеминированная форма
Появляются множественные эритематозные очаги диаметром до 2 см, на их поверхности - теле-
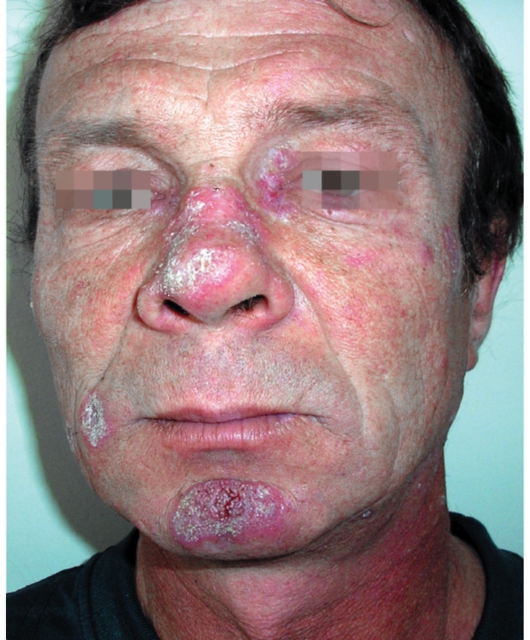
Рис. 7-3. Красная волчанка
ангиэктазии, мелкопластинчатые чешуйки. Очаги имеют четкие границы, форма их овальная, кольцевидная. Локализация - чаще на верхней поверхности туловища, волосистой части головы, кожи лица, на кистях (рис. 7-4, а). При этой форме отсутствует фолликулярный кератоз и рубцевание.
Центробежная эритема Биетта
Центробежная эритема Биетта проявляется ограниченным эритематозным пятном синюшного цвета, округлых очертаний с четкими границами, которое распространяется центробежно. Отсутствуют субъективные расстройства, гиперкератоз и атрофия. Локализация - асимметричная, поражаются чаще лоб и скуловая часть щек.
Глубокая форма
Глубокая форма красной волчанки формируется под бывшими дискоидными очагами или самостоятельно. В подкожной клетчатке возникают глубокие узлы, неспаянные с окружающими тканями, болезненные. Кожа узлов вишневого цвета. Узлы могут изъязвляться, оставляя втянутые рубцы (рис. 7-4, б). Помимо указанной локализации, узлы бывают на бедрах, ягодицах.
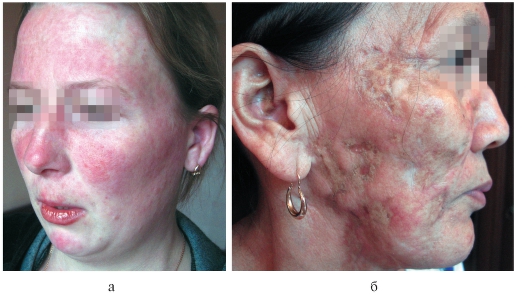
Рис. 7-4. Красная волчанка: а - диссеминированная форма; б - глубокая форма
Особенности течения красной волчанки у детей
• Наиболее характерно подострое течение кожной формы красной волчанки. Ограниченные кожные формы не типичны для детского возраста.
• Чаще, чем у взрослых, встречаются везикулобуллезные элементы.
• Характерна выраженная фоточувствительность.
• При системной форме у детей возникают лихорадка, повышенная утомляемость, мышечная слабость, потеря массы тела, ночная потливость, артралгия, лимфаденопатия, синдром Рейно, а также имеют место плевриты, поражения сердца, почек.
• Особая форма - волчаночный синдром новорожденных - характерен для новорожденных и детей первых месяцев жизни. Развитие данного заболевания связано с проникновением через плаценту антител к антигенам Ro/SS-A и La/SS-B от матерей, страдающих аутоиммунным заболеванием (более чем в 50% случаев выявляют подострую форму красной волчанки, системную красную волчанку или синдром Шегрена). Характерны изолированные или сочетанные кожные высыпания и поражение сердца. Высыпания на коже имеют кольцевидную форму, покрыты чешуйками, расположены на лице, вокруг глаз (симптом «очков»), волосистой части головы (рис. 7-5). К 6-12 мес жизни высыпания проходят самостоятельно,
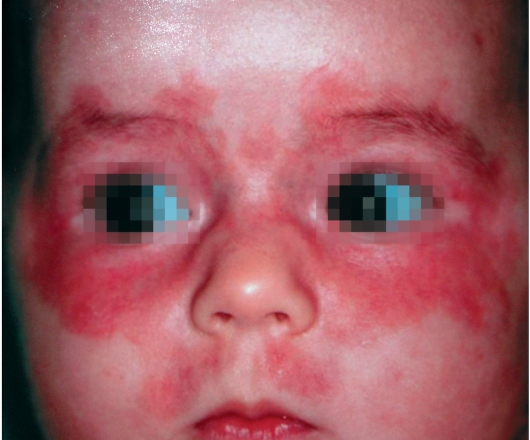
Рис. 7-5. Волчаночный синдром новорожденных
не оставляя рубцов. Волчаночный синдром - самая частая причина врожденной АВ-блокады. Возможно поражение печени.
Диагностика
Диагностический ключ: типичная клиническая картина, болезненность при снятии чешуек (симптом Бенье-Мещерского; симптом «дамского каблучка»); при диссеминированной форме - обнаружение клеток LE (волчаночные клетки).
Дифференциальная диагностика
Дифференциальную диагностику проводят с псориазом, солнечным кератозом, красными угрями, красным плоским лишаем.
Лечение
Назначают хлорохин по 250 мг 2-3 раза в сутки, в течение 10 дней с 5-дневным перерывом или гидроксихлорохин по 200 мг по этой же схеме. Проводят 2-3 цикла. При диссеминированной форме заболевания после 10-дневного курса с перерывами в 5 дней в течение 1-1,5 мес назначают 1 таблетку в сутки.
Для гидроксихлорохина начальная доза составляет 400-800 мг/сут, поддерживающая доза - 200-400 мг/сут. Иногда препарат комбинируют с приемом глюкокортикоидов (преднизолон 15-20 мг/сут).
Параллельно назначают ксантинола никотинат, иммунокорригирующие препараты.
Наружно назначают глюкокортикоидные кремы, мази (метилпреднизолона ацепонат, алклометазон, гидрокортизон, мометазон) и фотозащитные кремы.
Консультирование
Пациента следует информировать о провоцирующих факторах, способствующих обострению патологического процесса (очаги хронической инфекции, лекарственные средства - вакцины, антибиотики, сульфаниламиды, стрессы, гормональные изменения, инсоляция и
др.).
7.2. СКЛЕРОДЕРМИЯ
Склеродермия (sclerodermia) - группа диффузных заболеваний соединительной ткани с выраженным развитием фиброза и склероза в коже, поражением внутренних органов, сосудистой патологией. Заболевание встречается в любом возрасте. Женщины болеют в 5-10 раз чаще мужчин.
Этиология и патогенез
Склеродермия - мультифакториальное заболевание, в основе которого лежит нарушение синтеза соединительной ткани фибробластами. При данном заболевании фибробласты синтезируют большое количество незрелого коллагена, что приводит к поражению мелких сосудов, развитию гипоксии тканей и фибротических изменений.
В патогенезе заболевания важную роль играют иммунные факторы: дефект Т-клеточного и гуморального звеньев иммунитета (гиперглобулинемия, появление антинуклеарных антител, антител к РНК, ДНК, коллагену).
Провоцирующие факторы в развитии склеродермии - травмы, переохлаждения, гормональные нарушения, боррелиоз, онкологические заболевания, хроническая интоксикация.
Клиническая картина
Различают ограниченную и системную склеродермию.
Ограниченная склеродермия
При ограниченной форме единственное проявление заболевания - склероз кожи. Клинически в течение ограниченной склеродермии выделяют 3 стадии: отек, уплотнение, атрофии.
• I стадия (воспалительного отека). Появляется пятно бледнорозового или розово-лилового цвета, увеличивающееся в размерах до 5-10 см в диаметре. Постепенно окраска бледнеет, оставаясь лишь на периферии в виде сиреневого ободка, а участок поражения становится отечным.
• II стадия (уплотнения). Отек уплотняется, иногда до деревянистой плотности. Кожа над уплотнением становится беловато-желтоватого цвета, напоминает цвет слоновой кости, блестящая, не собирается в складку, волос на ней нет, в очаге нарушается чувствительность.
Фиолетовый венчик исчезает. На поверхности бляшки могут развиться петехии, телеангиэктазии, пузыри. • III стадия (атрофии). Уплотнение начинает постепенно рассасываться, кожа истончается, формируется рубцовая атрофия, более выраженная в центральной части бляшки. Возникает гипоили гиперпигментация.
Существуют несколько разновидностей ограниченной склеродермии: бляшечная, линейная, глубокая. Отдельно выделяют склероатрофический лихен и идиопатическую атрофодермию Пазини-Пьерини.
Бляшечная склеродермия (морфеа)
Бляшечная склеродермия (морфеа) - наиболее часто встречаемая форма. Характеризуется длительным рецидивирующим течением. Излюбленная локализация очагов - туловище. Высыпания представлены округлыми или овальными бляшками. Четко прослеживается стадийность воспалительного процесса на коже (рис. 7-6). Преимущественно развивается у женщин 40-60 лет.
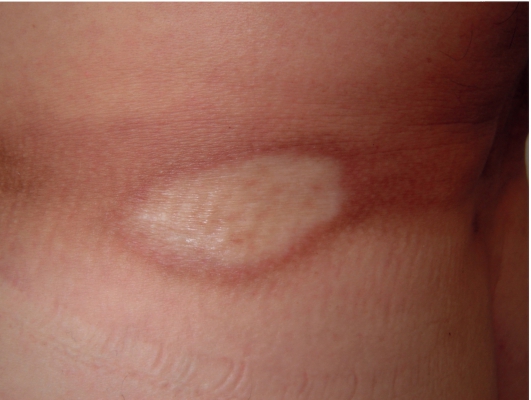
Рис. 7-6. Бляшечная склеродермия
Линейная форма склеродермии
Линейная форма склеродермии отличается от бляшечной формы глубиной поражения и конфигурацией очага. Для данной формы характерно линейно расположенные высыпания по длине конечности (по ходу сосудисто-нервного пучка) или, напоминая рубец от удара саблей, на лице (от волосистой части головы вниз до переносицы и подбородка) (рис. 7-7). При линейной форме атрофический процесс распространяется не только на кожу, но и на фасции, мышцы, кости, нарушая рост конечностей и вызывая развитие контрактур (рис. 7-8), а при локализации в области лица - нарушение зрения, артикуляции, деформацию лица.
Линейная форма чаще манифестирует в детском возрасте (3-10 лет). Без лечения заболевание длительное время прогрессирует.
Глубокая форма
Глубокая форма - редкая разновидность, характеризующаяся появлением в глубоких слоях кожи плотных, нередко возвышающихся над ней узлами округлой или продолговатой формы. Кожа над образованиями не изменена. Разрешение узлов сопровождается формированием рубцовой атрофии в подкожной жировой клетчатке и западением кожи.
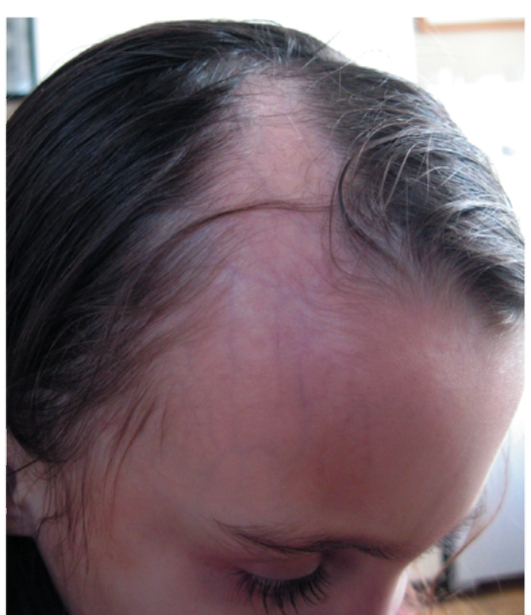
Рис. 7-7. Склеродермия. Линейная форма
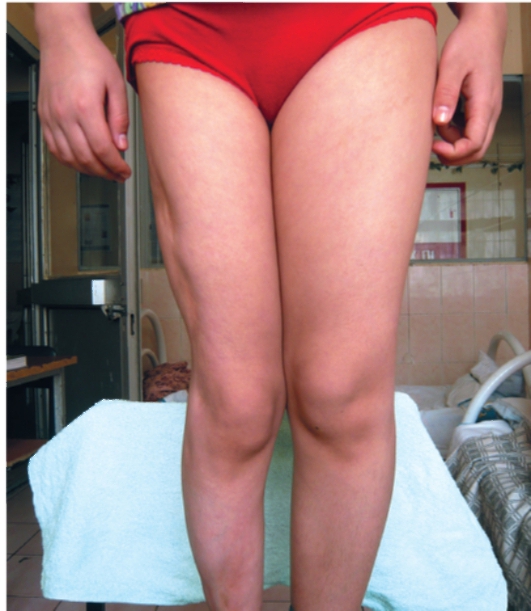
Рис. 7-8. Линейная форма склеродермии
Склероатрофический лихен
Склероатрофический лихен (болезнь «белых пятен») - особая поверхностная мелкоочаговая форма склеродермии. Чаще болеют женщины (10:1). Различают два возрастных пика заболеваемости: в детском (3-5 лет) и зрелом возрасте (45-55 лет). Для каждой возрастной группы характерна своя излюбленная локализация высыпаний. В детском возрасте поражаются преимущественно аногенитальная область, а в зрелом - грудь и спина.
Клинически заболевание характеризуется появлением на коже мелких лихеноидных блестящих папул, которые впоследствии уплощаются, а их поверхность становится атрофичной, напоминая папиросную бумагу (рис. 7-9). Исход заболевания - множественные мелкие (диаметром от 2 до 10 мм) атрофичные белые пятна с фарфоровым оттенком (болезнь «белых пятен»).
Для детского возраста наиболее характерно аногенитальное расположение высыпаний, где появляются четко ограниченные участки белесого цвета (атрофия) с эритемой по периферии очага (рис. 7-10). В осложненных случаях на поверхности очага появляются пузыри, эрозии, возможно присоединение вторичной инфекции. У девочек высыпа-
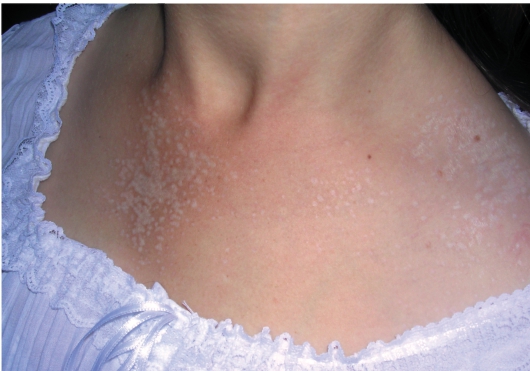
Рис. 7-9. Склероатрофический лихен
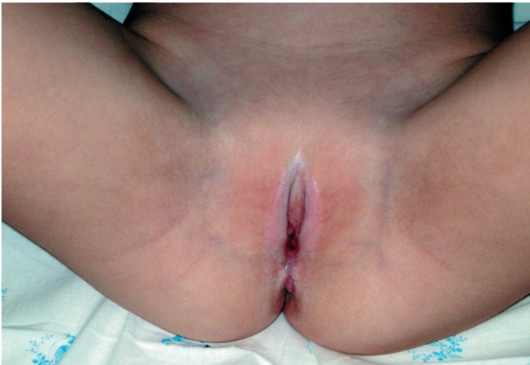
Рис. 7-10. Склероатрофический лихен у ребенка
ния чаще всего локализуются вокруг влагалища и анального отверстия, создавая очертания песочных часов или цифры 8. У мальчиков высыпания при склероатрофическом лихене локализуются на крайней плоти и могут осложниться рубцовым фимозом.
Атрофодермия идиопатическая Пазини-Пьерини
Атрофодермия идиопатическая Пазини-Пьерини - редкая форма склеродермии, характеризующаяся первично возникающей атрофией на коже (отсутствует стадийность воспалительного процесса). Отличительная особенность данной формы: появление атрофичных пятен сиренево-коричневого цвета, преимущественно на коже спины вдоль позвоночника, медленное прогрессирование процесса и резистентность к проводимому лечению (рис. 7-11). В детском возрасте не встречается.
Системная склеродермия
Системная склеродермия - тяжелое прогрессирующее заболевание соединительной ткани, характеризующееся склеротическим поражением кожи и внутренних органов, а также распространенными вазоспастическими нарушениями по типу синдрома Рейно.
Наиболее часто при системной склеродермии поражаются легкие, сердечно-сосудистая система, ЖКТ, почки, суставы, мышцы.
При лабораторном исследовании выявляют антинуклеарные тела, ревматоидный фактор, эозинофилию.
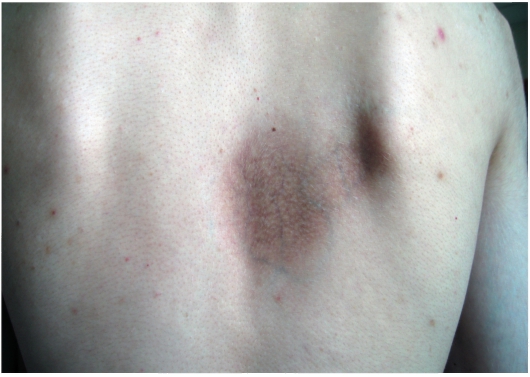
Рис. 7-11. Атрофодермия идиопатическая Пазини-Пьерини
Диффузная (генерализованная) форма
Диффузная (генерализованная) форма протекает остро или подост с поражением всего кожного покрова. Вначале развивается плотн отек (при надавливании ямка не образуется), кожа спаивается с под жащими органами, развивается атрофия подкожной жировой клетчат и мышц, движения затрудняются (рис. 7-12). Лицо становится амими ным, нос заостряется, губы истончаются, ограничивается подвижно языка, кисть напоминает птичью лапу.
Акросклеротическая форма
Акросклеротическая форма протекает чаще хронически и начина! ся обычно с синдрома Рейно. Наиболее значимые склеротические п ражения кожи развиваются на лице и дистальных отделах конечност с формированием склеродактилии. Вариант акросклеротической фо мы - CREST-синдром (C - кальциноз кожи, R - синдром Рейно, E эзофагит, S - склеродактилия, T - телеангиэктазии).
Особенности течения склеродермии у детей
• У детей провоцирующими факторами бывают ОРВИ и травмы.
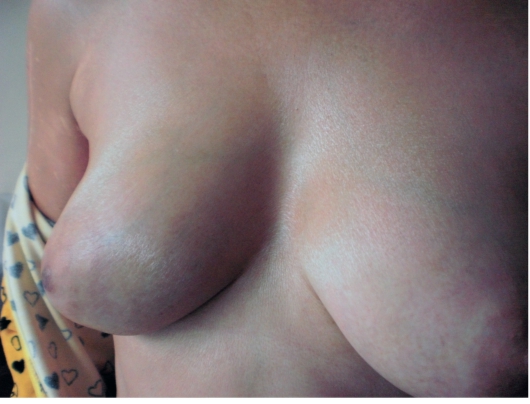
Рис. 7-12. Диффузная склеродермия
• При линейной форме быстрее, чем у взрослых, развиваются глубокие поражения тканей с формированием контрактур, укорочением конечности, деформаций лица. При локализации процесса на лице развивается неврологическая симптоматика (нарушение слуха, зрения).
• При склероатрофическом лихене прогноз у девочек очень хороший - заболевание проходит самостоятельно, оставляя легкую атрофию. У мальчиков может развиться рубцовый фимоз.
Диагностика
Диагностика основывается на типичной клинической картине.
Дифференциальная диагностика
В зависимости от клинических форм заболевание дифференцируют от атрофической формы красного плоского лишая, красной волчанки, витилиго и др.
Лечение
Основные принципы лечения:
• раннее начало (особенно у детей при линейной форме);
• длительное лечение;
• этапно-курсовое лечение: курс терапии 1,5-3 мес с перерывом на 3-6 мес.
Общее лечение
Общее лечение традиционно начинают с пенициллинотерапии: бензилпенициллин внутримышечно по 500 тыс. ЕД 4 раза в сутки в течение 10 дней (общая доза на курс лечения составляет 20 млн ЕД). Бензилпенициллин обладает выраженным противовоспалительным и коллагенстабилизирующим действием. Возможно назначение пеницилламина, метотрексата, циклоспорина.
Проводят курс гиалуронидазы: по 32-64 ЕД внутримышечно через день до 15 инъекций.
В комплексной терапии склеродермии применяют вазоактивные препараты (пентоксифиллин, дипиридамол, никотиновую кислоту и др.), витамины А и Е, алоэ древовидного листья, трифосаденин.
Лечение системной склеродермии проводят в терапевтических стационарах врачи-ревматологи.
Физиотерапию не назначают при выраженной воспалительной реакции в очагах. В стационарную и регрессивную стадии проводят электроили фоноферез гиалуронидазы, химотрипсина, глюкокортикоидов, аппликации парафина, грязелечение. Массаж и лечебную гимнастику рекомендуют при двигательных нарушениях.
Наружное лечение
В стадии отека (I) наружно назначают нефторированные глюкокортикоидные кремы (метилпреднизолона ацепонат, мометазон, гидрокортизон и т.д.), нестероидные противовоспалительные средства (мази с фенилбутазоном, диклофенаком). Во II стадии на очаги назначают гиалуронидазу в растворе диметилсульфоксида или 33% раствор диметилсульфоксида в виде ежедневных аппликаций, средства с гепарином натрия, комплексные противофибротические средства (контрактубекс*, медерма*, мадекассол*). В III стадии показаны смягчающие средства, препятствующие развитию трофических нарушений.
При склероатрофическом лихене наружно на аногенитальную область назначают глюкокортикоидные средства на 2-4 нед, рекомендуют
обязательное использование смягчающих питательных кремов в качестве ежедневного ухода (мягкие цинковые пасты, крем с оксидом цинка, вазелиновое масло и т.д.). У мальчиков при развитии фимоза показано круговое обрезание или рассечение крайней плоти.
Консультирование
Необходимо обратить внимание пациента на роль триггерных факторов (переохлаждение, инсоляция, лекарственные препараты и др.) в развитии и обострении кожного процесса. При склероатрофическом лихене в аногенитальной области необходимо избегать травматизации (например, при занятиях велосипедным спортом и т.д.).
7.3. ДЕРМАТОМИОЗИТ
Дерматомиозит (dermatomyositis) - системное заболевание соединительной ткани, протекающее с преимущественным поражением мышц и кожных покровов, а также с развитием висцеральной патологии.
Заболевание может возникнуть в любом возрасте, чаще встречается у женщин. Характерен высокий уровень летальности (около 10%).
Различают первичный (идиопатический) и вторичный (симптоматический, или параонкологический) дерматомиозит, развивающийся при раке внутренних органов (выявляют у 15-25% больных). Отдельно выделяют ювенильный дерматомиозит (вариант первичного дерматомиозита), встречающийся в детском и подростковом возрасте.
Этиология и патогенез
Этиология и патогенез дерматомиозита до конца не ясны. Предполагают, что в развитии заболевания ведущую роль играют иммунные нарушения, проявляющиеся на фоне наследственной (генетической) предрасположенности. Характерна повышенная фоточувствительность.
Клиническая картина
Для клинической картины дерматомиозита характерны интоксикация, поражение кожи и слизистых оболочек, развитие полимиозитов, поражение внутренних органов.
Заболевание начинается с общей слабости, адинамии, повышения температуры тела, тахикардии, потери массы тела.
Наиболее ранние симптомы дерматомиозита - кожные изменения. В типичных случаях развиваются отеки и лиловая эритема в периорбитальной области - симптом «очков»: патогномоничный признак заболевания. Почти у всех больных выявляют симметричные эритематозно-лиловые отечные высыпания, преимущественно на открытых участках тела и над разгибательными поверхностями суставов. Отечная кожа утрачивает складки, становится плотной и болезненной на ощупь (рис. 7-13). Нередко на фоне эритемы находят телеангиэктазии, явления дисхромии и атрофии, формирующие картину пойкилодермии. Характерные поражения кожи при дерматомиозите - лихеноидные папулы над проксимальными межфаланговыми суставами (симптом Готтрона). При тяжелом течении заболевания развивается кальциноз кожи (отложение солей кальция в коже в виде плотных папул и узлов различного размера).
Почти у всех больных выявляют поражение слизистой оболочки полости рта: хейлиты, гингивиты, стоматиты.
Поражение мышц - главная особенность дерматомиозита, которое проявляется одновременно или после развития кожного симптома.
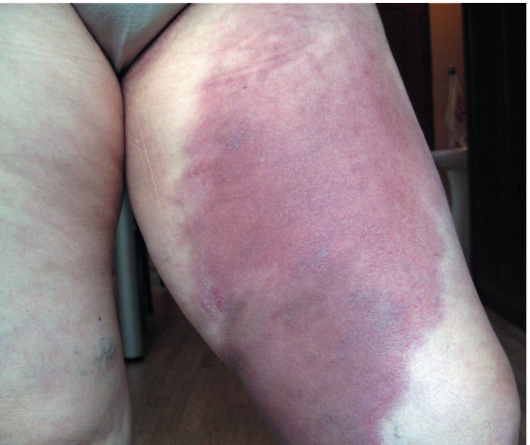
Рис. 7-13. Дерматомиозит
Больные отмечают слабость в проксимальных мышцах конечностей, передних группах мышц шеи. Пациентам трудно подниматься по лестнице, снимать рубашку, поднимать руки при расчесывании. При вовлечении мышц зева, глотки и гортани появляются дисфагия, дисфония, поперхивание и гнусавость голоса, а при поражении диафрагмы - дыхательная недостаточность.
Также при дерматомиозите могут развиться миокардиты, перикардиты, артриты, эрозивно-язвенные поражения ЖКТ, поражение нервной системы.
Диагностика
Диагностику основывают на характерной клинической картине и лабораторных данных: повышении активности ферментов мышечного происхождения в крови (креатинфосфокиназы, лактодегидрогеназы, альдолазы, АСТ, АЛТ) и увеличении креатининурии, а также на основании данных гистологического исследования и характерных отклонениях, обнаруживаемых при электромиографии.
Дифференциальная диагностика
Дифференциальную диагностику проводят с миозитами и миопатиями, развивающимися при системных заболеваниях соединительной ткани.
Особенности течения дерматомиозита у детей
• Наиболее часто развивается у детей в возрасте 5-10 лет.
• Развитие ювенильного дерматомиозита не связано с онкологическими заболеваниями.
• Кальциноз кожи чаще возникает в детском возрасте, чем у взрослых. Диагноз подтверждают рентгенологическим исследованием. При значительной распространенности заболевание может приводить к инвалидизации.
• Частый клинический признак дерматомиозита у детей - поражение мышц шеи, глотки, дыхательных мышц.
• Несмотря на высокую летальность при дерматомиозите, заболевание у детей протекает легче и прогноз более благоприятен, чем у взрослых.
Лечение
При дерматомиозите показан постельный режим. При поражении дыхательных мышц интенсивную терапию проводят в условиях реанимационного отделения (ИВЛ, кормление через зонд и т.д.).
Основное терапевтическое средство при данном заболевании - глюкокортикоидные препараты. Преднизолон назначают в дозе 1-2 мг/ кг в сутки длительное время с постепенным снижением дозы. Также в терапии используют иммунодепрессанты (азатиоприн, метотрексат), которые применяют самостоятельно или в сочетании с гормонами. В тяжелых случаях показан плазмаферез.
Наружно применяют топические глюкокортикоиды, а также топические ингибиторы кальциневрина (пимекролимус, такролимус).
Физиотерапевтические мероприятия включают лечебную гимнастику и массаж, которые по возможности (при отсутствии болевого синдрома) необходимо начинать как можно раньше и проводить длительными курсами. Показано санаторно-курортное лечение.
Консультирование
Больным дерматомиозитом рекомендуют защиту от солнечного излучения.
Показаны систематические занятия лечебной гимнастикой, регулярное наращивание физической нагрузки, легкий массаж.
7.4. КОЛЬЦЕВИДНАЯ ГРАНУЛЕМА
Кольцевидная гранулема (granuloma anulare) - часто встречаемый доброкачественный гранулематозный дерматоз. Заболевание протекает без субъективных ощущений и разрешается самостоятельно. Часто развивается у детей раннего возраста.
Этиология и патогенез
Причина развития кольцевидной гранулемы не известна. Предполагают, что гранулематозные изменения кожи возникают как реакция иммунной системы на туберкулезную инфекцию (БЦЖ-вакцинацию, постановку туберкулиновой пробы), аутоиммунный тиреоидит, сахарный диабет, злокачественные новообразования. Кольцевидная гранулема может развиться на местах травм, а также укусов насекомых, татуировок, рубцов.
Клиническая картина
Наиболее типичная форма - локализованная кольцевидная гранулема. Характерны высыпания в виде кольцевидной бляшки с выраженным западением в центре или С-образно сгруппированные папулы, розоватые, красноватые или цвета нормальной кожи, локализованные на тыльных поверхностях кистей и стоп, голенях (рис. 7-14). Очаги могут распространяться по периферии, самостоятельно разрешаться или рецидивировать в тех же местах. Поверхность высыпаний - гладкая, без шелушения. Субъективные ощущения отсутствуют.
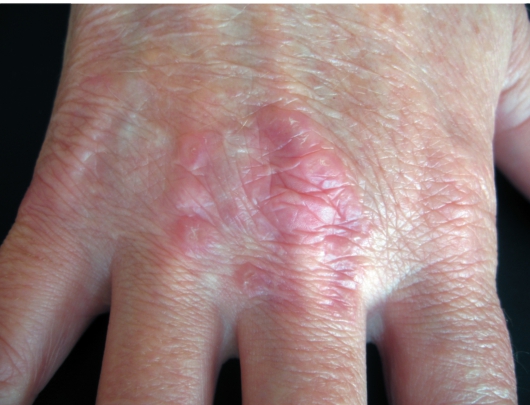
Рис. 7-14. Кольцевидная гранулема кисти
Подкожная кольцевидная гранулема развивается только у детей и проявляется единичными или множественными глубокими подвижными узлами, локализованными на голенях, предплечьях, волосистой части головы (рис. 7-15).
Диссеминированная форма и перфорирующая кольцевидная гранулема встречаются значительно реже.
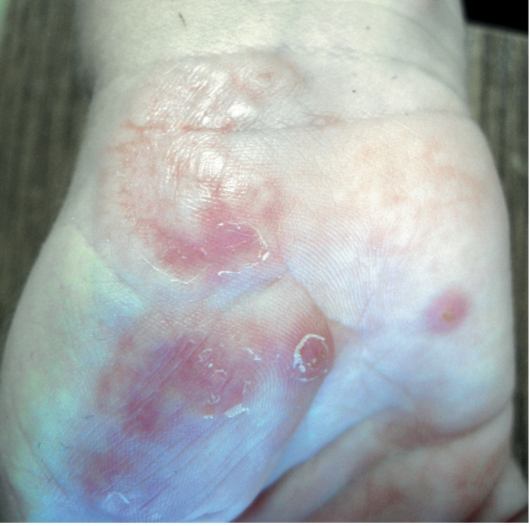
Рис. 7-15. Подкожная кольцевидная гранулема у ребенка
Особенности течения у детей
• Кольцевидная гранулема часто встречается у детей младшего возраста, у девочек - в 2 раза чаще, чем у мальчиков.
• Подкожную кольцевидную гранулему наблюдают только у детей в возрасте до 6 лет. Особую сложность представляет диагностика глубоких узлов на волосистой части головы. В ряде случаев необходимо проведение биопсии.
• При выявлении многочисленных гранулем у детей рекомендуют консультацию у фтизиатра.
Диагностика
Диагноз устанавливают клинически, в некоторых случаях необходимо проведение биопсии.
Дифференциальную диагностику проводят с микозом, узловатой эритемой, псориазом, липоидным некробиозом, лимфомой кожи, красным плоским лишаем.
Лечение
Необходимо установить возможную причину заболевания и по возможности ее устранить.
На очаги назначают наружную терапию, заключающуюся в применении глюкокортикоидных препаратов (мометазон, метилпреднизолона ацепонат, алклометазон и др.), рассасывающих средств (5% борно-дегтярной пасты, 10% ихтиоловой мази, 10% мази с нафталанской нефтью). В некоторых случаях применяют раздражающие методики: поверхностную скарификацию (насечки на поверхность очага), наложение лейкопластыря на гранулему. Иногда биопсия приводит к спонтанному регрессу элементов.
Консультирование
Прогноз благоприятный. Заболевание не нарушает общее состояние больного. У 75% больных очаги самостоятельно регрессируют в течение двухлетнего периода. Для кольцевидной гранулемы характерно рецидивирующее течение (наблюдают более чем у 40% больных).