Дерматовенерология : учебник для студентов высших учебных заведений / В. В. Чеботарёв, О. Б. Тамразова, Н. В. Чеботарёва, А. В. Одинец. -2013. - 584 с. : ил.
|
|
|
|
Глава 6. ЗАБОЛЕВАНИЯ, ПРОЯВЛЯЮЩИЕСЯ ПАПУЛЕЗНО-СКВАМОЗНОЙ СЫПЬЮ
6.1. ПСОРИАЗ
Псориаз (psoriasis) - хроническое заболевание кожи мультифакториальной природы с доминирующим значением генетических факторов в его развитии, характеризующееся гиперпролиферацией эпидермальных клеток, нарушением кератинизации, воспалительной реакцией в дерме.
Псориазом страдает около 2% населения мира. Заболевание может возникнуть у новорожденных и детей грудного возраста.
Этиология и патогенез
Различают 2 типа псориаза.
• Псориаз 1-го типа в 60-65% ассоциирован с наследственностью: для него типично раннее проявление заболевания, пик заболеваемости - в 16-21 год. Характерны большая площадь поражения, торпидность течения и частые рецидивы. Выявлена связь заболевания с антигенами HLA-B13, HLA-B17, HLA-Bw57, HLA-Cw6.
• Псориаз 2-го типа не связан с системой HLA, характерны поздние проявления болезни, пик приходится на 50 лет. Связь с наследственностью выявлена в 1%.
Псориаз имеет аутоиммунную природу заболевания с первичным вовлечением в процесс Т-лимфоцитов и вторичной активацией и пролиферацией кератиноцитов (их деление ускорено в 10 раз). Активация СD4-лимфоцитов индуцирует целый ряд иммунологических реакций, в том числе повышение активности макрофагов, синтезирующих широкий спектр провоспалительных медиаторов, прежде всего цитокинов (ФНО-α), ИЛ-1.
Пусковыми механизмами развития псориаза нередко становятся хронические очаги инфекции (тонзиллит, гайморит и др.). Заболевание может возникнуть после механического повреждения кожи, приема лекарственных препаратов (особенно тетрациклинов).
У детей дошкольного возраста псориаз нередко появляется после психоэмоционального перенапряжения, в период выраженных вегетоневротических реакций в результате испуга.
Различают зимнюю, летнюю и внесезонную формы псориаза.
Клиническая картина
Наиболее часто встречающаяся форма псориаза - вульгарная (бляшечная). Она характеризуется появлением папул, которые вследствие периферического роста образуют бляшки, покрытые чешуйками (рис. 6-1).
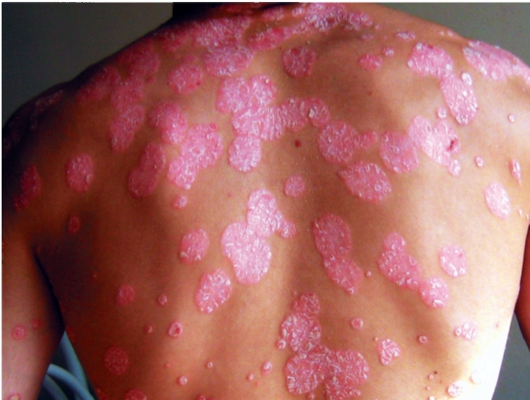
Рис. 6-1. Псориаз вульгарный
Различают 3 стадии течения псориаза - прогрессирующую, стационарную и регрессирующую.
• В прогрессирующую стадию появляются новые элементы, иногда каплевидные, увеличивающиеся в диаметре, покрытые серебристо-белого цвета чешуйками в центре папул (рис. 6-2, 6-3). По периферии выявляют ярко-красный ободок роста. Возможен зуд, особенно при локализации высыпаний на волосистой части головы, положительный феномен Кебнера (рис. 6-4).
• В стационарную стадию свежие элементы не образуются, прежние не растут по периферии, чешуйки покрывают всю поверхность папул, но вокруг папул появляется псевдоатрофический ободок Воронова шириной 4-7 мм с нежной складчатостью рогового слоя.
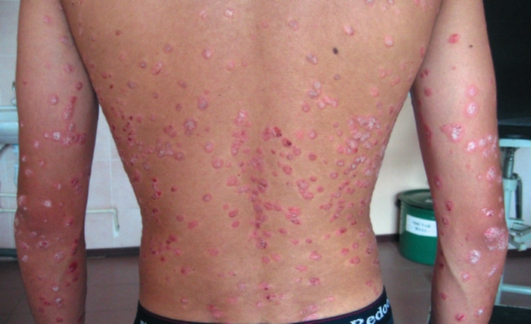
Рис. 6-2. Псориаз. Прогрессивная стадия
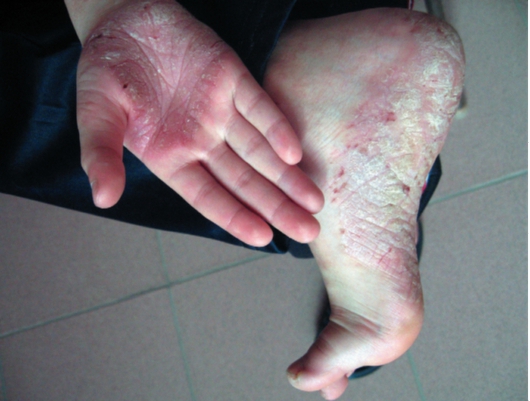
Рис. 6-3. Псориаз ладоней и подошв
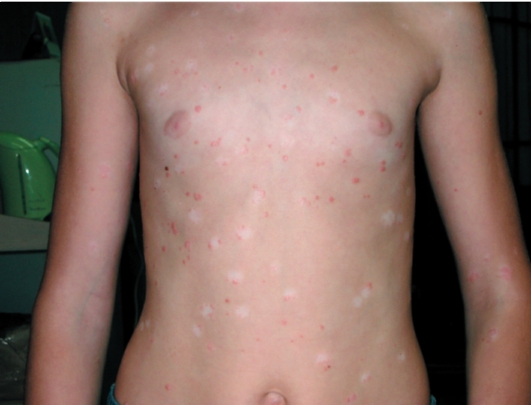
Рис. 6-4. Поствоспалительная депигментация
• В регрессирующую стадию прекращается шелушение, папулы уплощаются и исчезают, оставляя иногда дисхромию (рис. 6-5).
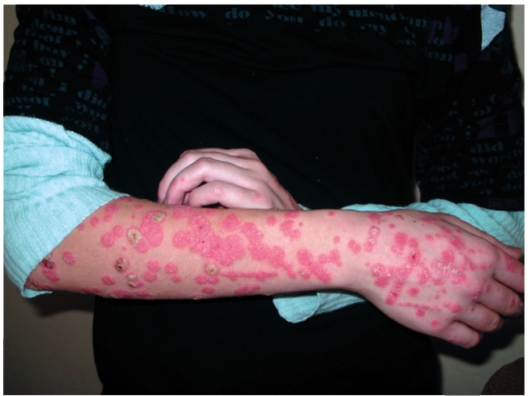
Рис. 6-5. Псориаз. Феномен Кебнера
У больных псориазом возможно поражение ногтевых пластинок по типу «наперстка», «масляного пятна», подногтевого гиперкератоза, деформации ногтевых пластинок (рис. 6-6-6-8).
У детей грудного возраста в клинической картине заболевания преобладают не папулезные, а эритематозно-пятнистые эффлоресценции, сопровождаемые мацерацией. Чаще чем у взрослых поражается лицо
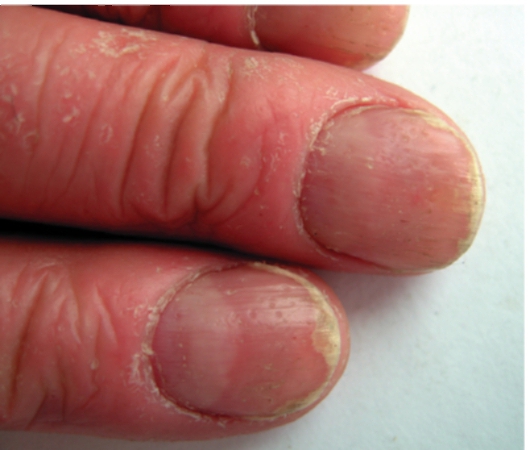
Рис. 6-6. Псориаз ногтей (симптом наперстка)
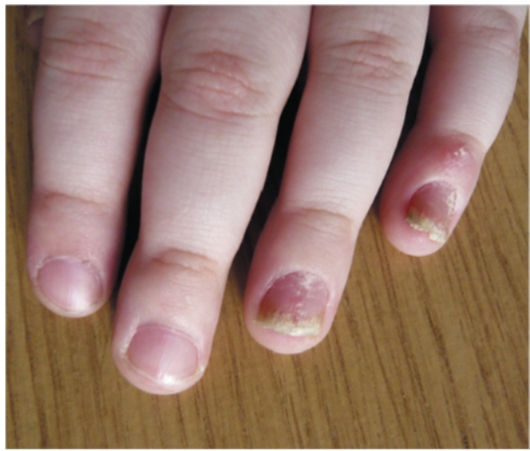
Рис. 6-7. Псориатическое поражение ногтей
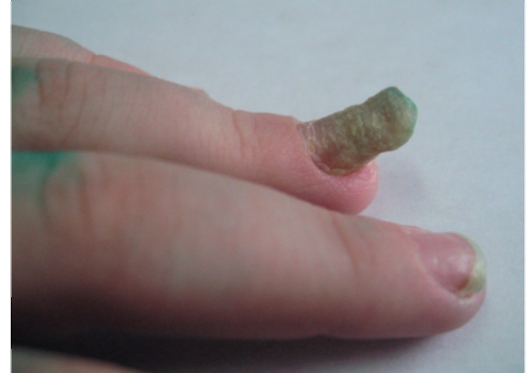
Рис. 6-8. Псориаз ногтей (онихогифоз)
(папуловезикулезные элементы), ягодичная область, крупные складки кожи.
Для псориаза характерна псориатическая триада, отчетливо представленная в прогрессирующей стадии.
• Феномен «стеаринового пятна» - обильное шелушение серебристо-белыми чешуйками.
• Феномен терминальной пленки - появление после удале-
ния чешуек влажной, розово-красной, «полированной» поверхности.
• Феномен точечного кровотечения возникает при дальнейшем поскабливании поверхности папулы.
Тяжелые формы псориаза
К тяжелым формам псориаза относят поражение суставов (псориатический артрит), эритродермию, пустулезный псориаз, экссудативную форму.
Псориатический артрит
При псориатическом артрите поражаются как крупные (коленные), так и мелкие (кисти, стопы) суставы (рис. 6-9). В процесс вовлекается
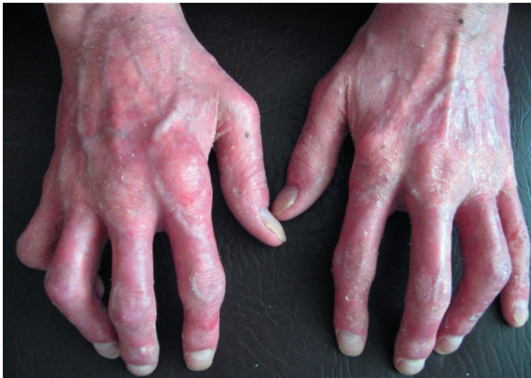
Рис. 6-9. Псориатический артрит
позвоночник, илеосакральное сочленение. Больные жалуются на сильные спонтанные боли в суставах, усиливающиеся при движении. Область пораженных суставов в 1-й период заболевания отечна вследствие растяжения синовиальной оболочки серозной жидкостью, горяча на ощупь. Страдает общее состояние больных: характерны вечерние подъемы температуры тела, уменьшение аппетита. Относительно быстро эти явления стихают, и процесс переходит в подострую и хроническую фазы, периодически сопровождаясь обострением артропатии и кожного процесса. Рентгенологически даже при отсутствии деформации суставов можно видеть сужение межсуставных щелей, признаки остеопороза. В дальнейшем развиваются узурации, анкилоз суставов.
Псориатическая эритродермия
Псориатическая эритродермия развивается под влиянием нерациональной наружной терапии, избыточной инсоляции и других факторов, постепенно занимая весь кожный покров. Кожа ярко-красного цвета, покрыта крупными и мелкими белыми легко отделяющимися чешуйками (рис. 6-10). Кожа лица, ушных раковин и волоситой части головы создает впечатление посыпанной мукой. Кожа инфильтрирована, отечна, горяча на ощупь. Больные испытывают выраженный зуд и чувство стягивания кожи.
В начале развития эритродермии общее состояние больного нарушено: температура тела повышается до 38-39 °С, озноб, нередко увеличиваются лимфатические узлы (паховые, бедренные и др.).
Пустулезный псориаз
Пустулезный псориаз характеризуется появлением на фоне яркой эритемы и отечности кожи туловища и конечностей мелких поверхностных пустул, сопровождающихся жжением и болезненностью (рис. 6-11). Характерны повышение температуры тела, озноб, недомогание, разбитость, лимфоаденопатия.
Экссудативная форма
При экссудативной форме псориатические элементы покрываются серовато-желтыми рыхлыми чешуйкокорками (рис. 6-12).
Особенности течения псориаза у маленьких детей
• У детей грудного возраста в клинической картине заболевания преобладают не папулезные, а эритематозно-пятнистые эффлоресценции, сопровождаемые мацерацией (рис. 6-13). Инфильтрация выражена слабо.
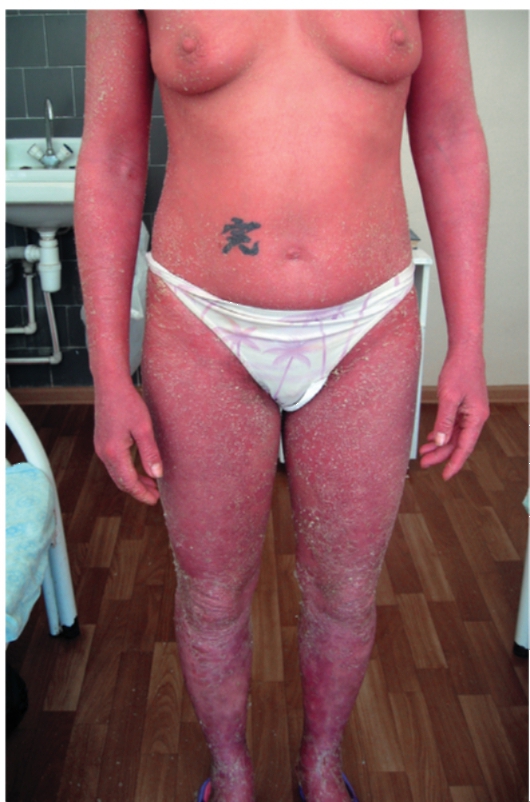
Рис. 6-10. Псориатическая эритродермия
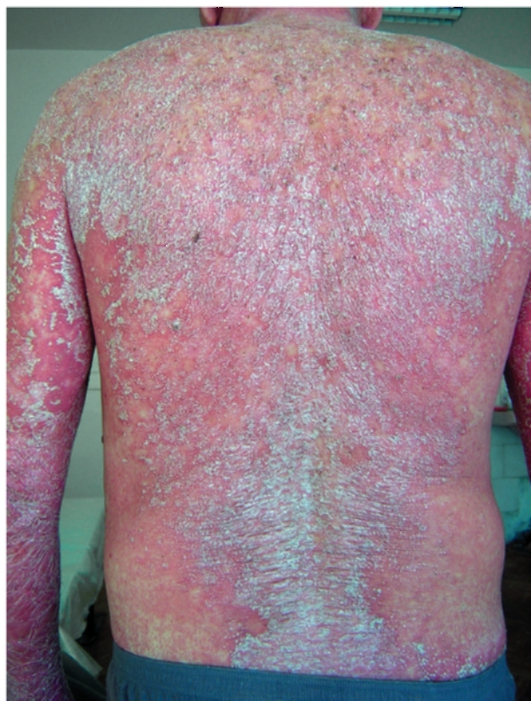
Рис. 6-11. Псориаз. Пустулезная форма, эритродермия
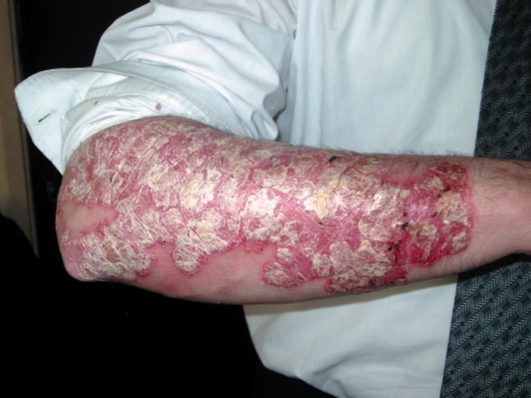
Рис. 6-12. Псориаз. Экссудативная форма
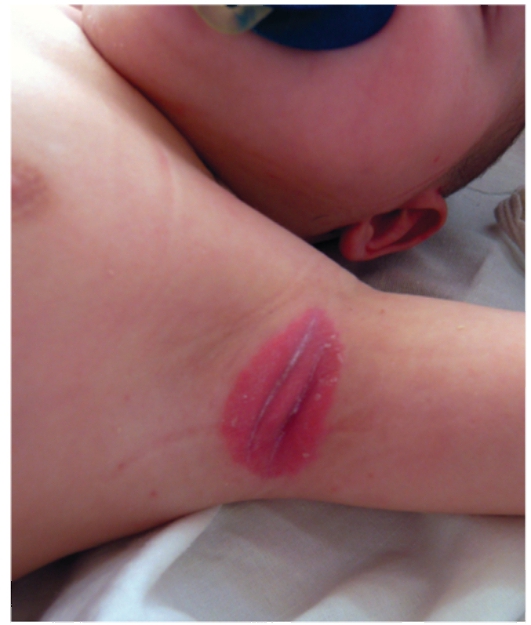
Рис. 6-13. Псориаз у грудного ребенка. Поражение складок
• Чаще чем у взрослых, поражается лицо, пупочная и ягодичная области, крупные складки кожи (рис. 6-14, 6-15). На лице и волосистой части головы высыпания представлены эритематозно-сквамозными элементами, напоминающими проявления себорейного дерматита (рис. 6-16). В аногенитальной области высыпания сходны с проявлениями пеленочного дерматита и кандидоза и проявляются четко отграниченными мацерированными эритематозными пятнами с отслойкой рогового слоя по периферии.
• У детей возможно быстрое развитие эритродермий.
• Детей чаще, чем взрослых, беспокоит зуд.
• Для подросткового возраста наиболее характерна каплевидная форма псориаза, которая развивается после перенесенных инфекционных заболеваний верхних дыхательных путей, ветряной оспы и т.д. (рис. 6-17).
• Редко поражаются ногти и суставы.
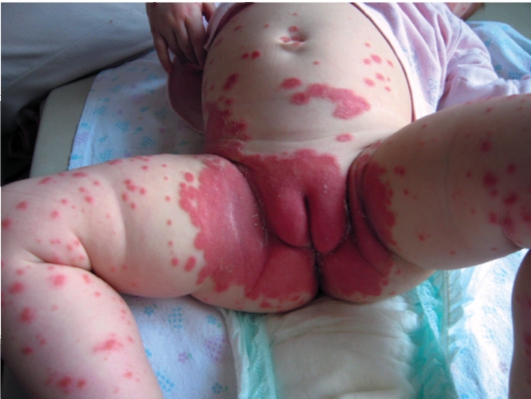
Рис. 6-14. Псориаз у грудных детей. Высыпания в аногенитальной зоне
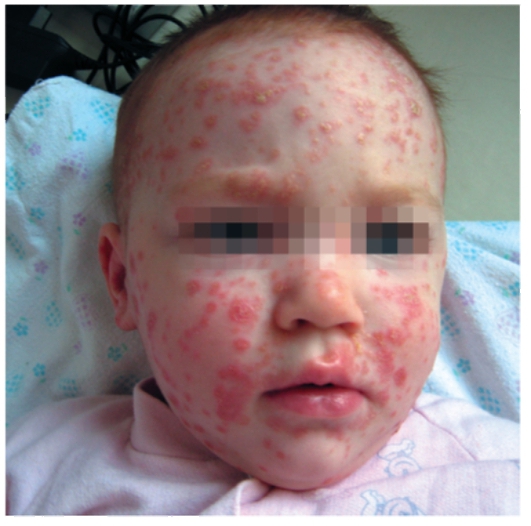
Рис. 6-15. Псориаз у грудных детей. Высыпания на лице
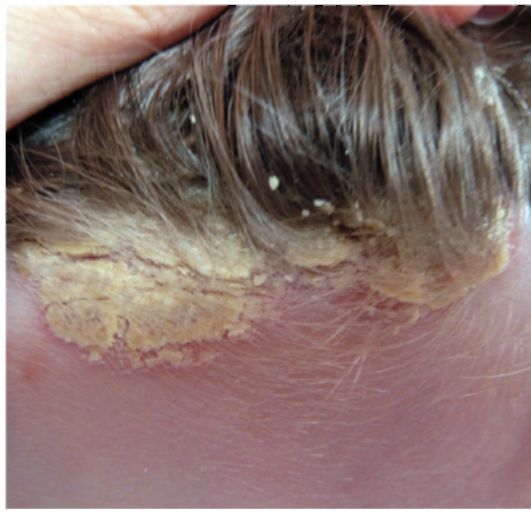
Рис. 6-16. Псориаз волосистой части головы
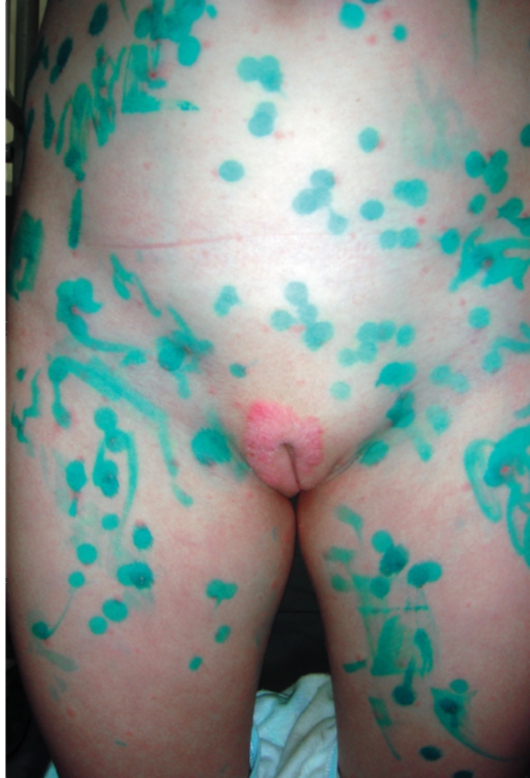
Рис. 6-17. Вульгарный псориаз. Ветряная оспа
Диагностика
При диагностике учитывают клиническую картину, псориатическую триаду.
Дифференциальная диагностика
Дифференциальную диагностику проводят со следующими заболеваниями: красный плоский и розовый лишай, папулезный сифилис, себорейный дерматит, парапсориаз;
Тяжелые формы псориаза соответственно клинической картине дифференцируют от артритов другой этиологии, эритродермий, себорейной экземы, герпетиформного импетиго Гебры.
Лечение
Поскольку заболевание неизлечимо, то основные усилия необходимо направить на предотвращение обострений псориаза и на их своевременное лечение.
В соответствии с патогенезом псориаза терапия направлена:
• на устранение воспаления;
• подавление пролиферации кератиноцитов;
• нормализацию дифференцировки кератиноцитов. При лечении необходимо учитывать:
• стадию развития заболевания;
• распространенность очагов поражения;
• локализацию процесса;
• клинические формы;
• общее состояние пациента;
• эффективность предыдущего лечения;
• склонность к сезонным рецидивам.
Общее лечение
Общая терапия рекомендована при поражении кожи более чем на 20%.
Современные препараты при распространенной тяжелой форме псориаза - инфликсимаб, который представляет собой моноклональные антитела к фактору некроза опухолей, и циклоспорин, обеспечивающий связывание кальцинейрина, подавление ядерных факторов в активированных Т-лимфоцитах, а также подавление ранних этапов активации Т-лимфоцитов. Несмотря на высокую эффективность данных препаратов, их редко используют у детей, так как резервируются для более тяжелых резистентных случаев заболевания.
При обычном течении псориаза и у детей в период прогрессирования заболевания рекомендована противовоспалительная и гипосенсибилизирующая терапия: 10% раствор глюконата кальция внутримышечно (1 мл на каждый год жизни, но не более 10 мл) курсом 10-15 инъекций, 30% раствор тиосульфата натрия внутривенно 5-10 мл, гемодез*, антигистаминные препараты.
При тяжелых, торпидных формах показано длительное назначение цитостатиков (метотрексат, азатиоприн). У подростков и взрослых пациентов эффективны фототерапия с УФ-В, ПУВА-терапия (сочетанное воздействие длинноволнового УФО и фотосенсибилизатора), а также Ре-ПУВА-терапия (сочетание фотохимиотерапии с приемом внутрь
ароматических ретиноидов). В качестве дезинтоксикационной терапии пациентам назначают 200-500 мл раствор гемодеза* внутривенно капельно. Для коррекции реологических нарушений показана инфузионная терапия с декстраном (ср. мол. масса 35 000-45 000) (10-15 мл/кг массы тела), пентоксифиллином, солкосерилом*, гепарин-натрием.
При каплевидном псориазе, развивающемся на фоне сопутствующих стрептококковых инфекций, назначают антибиотикотерапию: бензилпенициллин по 300-500 тыс. ЕД 4 раза в день, эритромицин 30-50 мг/ кг на 3-4 приема и т.д.
При заболеваниях печени назначают гепатопротекторы: фосфолипиды, ЛИВ.52*, тиоктовая кислота и др. Необходимо строгое соблюдение диеты: ограничение животных жиров, копченых продуктов, маринадов, орехов, помидоров, шоколада, цитрусовых.
Наружное лечение
Базовая терапия псориаза включает обязательное использование пациентами смягчающих ожиривающих средств (эмолентов) и кератопластических мазей, содержащих 1-2% салициловой кислоты или 2-5% мочевины, в виде ежедневного ухода за «дежурными бляшками». Детям до 3 лет не рекомендуют назначать препараты с салициловой кислотой.
При прогрессирующей стадии необходимо избегать раздражающих средств и применять противоспалительные препараты: традиционные препараты, содержащие низкие концентрации 2-5% нафталанской нефти, березового дегтя, жидкости АСД (3-я фракция)*; глюкокортикоидные средства - бетаметазон, гидрокортизон, клобетазол, метилпреднизолона ацепонат, флуметазон, мометазон, алклометазон и комбинированные препараты, содержащие глюкокортикоид и салициловую кислоту (бетаметазон + салициловая кислота, мометазон + салициловая кислота). При поражении волосистой части головы назначают лосьоны (бетаметазон + салициловая кислота и др.), шампунь с пиритионом цинка (активированный кетоконазол + пиритион цинка и др.). Назначают аэрозоль или мазь с пиритионом цинка.
При стационарной и регрессивной стадиях применяют средства, обладающие противовоспалительным, отшелушивающим и рассасывающим действиями. Эффективные противовоспалительные средства в лечении псориаза - препараты-аналоги витамина D3 - кальципотриол и топические ретиноиды. Традиционные препараты - 2-5% мази с салициловой кислотой, а также средства, содержащие 5-10% нафталанской нефти, березового дегтя, жидкости АСД*, ихтиола.
Курортное лечение
Курортное лечение: солнечные ванны, морские купания, сероводородные, радоновые ванны, грязелечение в регрессирующей стадии (детям старше 8 лет). Традиционно в лечении псориаза выделяют классическую триаду рекомендаций «солнце + вода + деготь».
Консультирование
Пациентам необходимо объяснить неизлечимость заболевания, но возможность удлинения его ремиссии при регулярном лечении, соблюдении диеты, важность проведения противорецидивной терапии, курортного лечения.
6.2. КРАСНЫЙ ПЛОСКИЙ ЛИШАЙ
Красный плоский лишай (lichen ruber planus) - хронический зудящий дерматоз, характеризующийся мономорфными полигональными папулезными высыпаниями на коже и слизистых оболочках. Данное заболевание не характерно для детского возраста, чаще встречается у пациентов в возрасте 30-50 лет.
Этиология и патогенез
Этиология и патогенез красного плоского лишая до конца не изучены.
В развитии заболевания могут принимать участие следующие факторы: инфекционные (вирусные), нейроэндокринные, генетические, иммунные, токсико-аллергические, аутоинтоксикационные (заболевания ЖКТ, поджелудочной железы, нарушение функции печени). Наиболее значимы расстройства неврогенного характера, связанные со стрессами, психическими перегрузками, нейровегетативными нарушениями. Также у больных с красным плоским лишаем отмечают выраженные нарушения иммунной системы (уменьшение Т-супрессоров и увеличение Т-хелперов в популяции Т-лимфоцитов, увеличение циркулирующих в крови иммунных комплексов и т.д.).
Клиническая картина
По распространенности процесса при красном плоском лишае выделяют несколько форм.
• Локализованная форма характеризуется высыпаниями на ограниченных участках кожного покрова.
• Диссеминированная форма характеризуется множественными симметричными высыпаниями, которые сопровождаются сильным зудом.
• Генерализованная (эритродермическая) форма проявляется распространенной эритемой, отеком и шелушением кожи, а также с нарушением общего состояния больного.
Различают несколько клинико-морфологических разновидностей красного плоского лишая: типичную и атипичные [гипертрофическая (веррукозная), фолликулярная, атрофическая, буллезная, пигментная, синдром Литтла-Лассюэра].
Типичная форма
Типичная форма характеризуется появлением мелкой мономорфной сыпи, сопровождающаяся сильным зудом. Преобладают папулы полигональной формы с четкими границами и плоской поверхностью. Величина элементов - диаметром 1-2 мм. В центральной части папулы имеется пупкообразное вдавление. Цвет высыпаний - синюшнокрасный. Высыпания имеют склонность к группировке с образованием бляшек и формированию поверхностной исчерченности (сетка Уикхема). Излюбленная локализация - сгибательная поверхность конечностей (запястья, предплечья), кожа нижней части живота, половые органы, поясница (рис. 6-18, 6-19).
При красном плоском лишае прослеживается 3 стадии заболевания - прогрессирующая, стационарная, регрессирующая.
• В прогрессирующей стадии на месте травм и расчесов появляются свежие морфологические элементы (изоморфная реакция Кебнера), выражен зуд, элементы яркие, сочные.
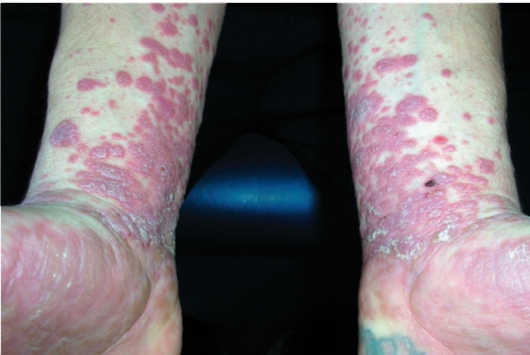
Рис. 6-18. Красный плоский лишай на предплечье
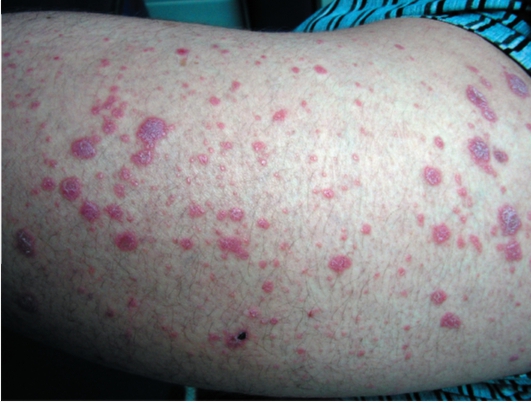
Рис. 6-19. Красный плоский лишай на плече
• В стационарной стадии отмечают уплощение эффлоресценций, побледнение, уменьшение зуда.
• В регрессирующей стадии на месте папулезных элементов (бляшек) остаются пигментные пятна желтоватого или коричневого цвета.
При типичной форме красного плоского лишая клиническая картина описывается 5 «П»:
1) папулы;
2) плоские;
3) полигональные;
4) пурпурно-красные;
5) пруритические (зудящие).
Атипичные формы красного плоского лишая
• Гипертрофическая форма характеризуется появлением крупных папулезно-узловатых элементов темно-синюшного цвета с неровной шелушащейся поверхностью хрящевой плотности. Высыпания могут иметь неправильные очертания, чаще всего локализуются на передней поверхности голеней и сопровождаются очень сильным зудом (рис. 6-20).
• Фолликулярная форма сопровождается появлением на коже множественных остроконечных фолликулярных папул ярко-красного цвета.
• Атрофическая форма оставляет после себя на коже атрофические рубчики полигональной формы, окруженные венчиком гиперпигментации (рис. 6-21).
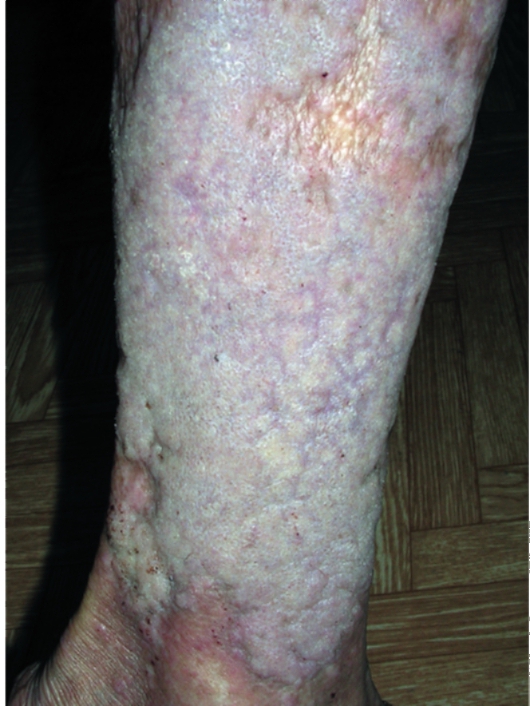
Рис. 6-20. Красный плоский лишай. Гипертрофическая форма
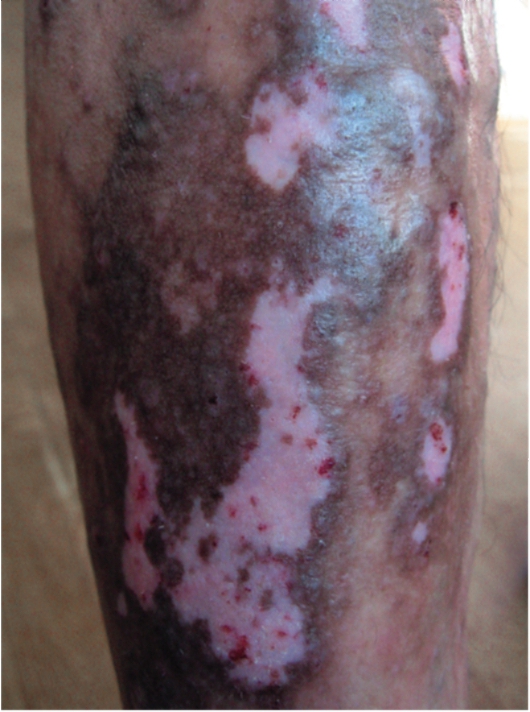
Рис. 6-21. Красный плоский лишай. Атрофическая форма
• Буллезная форма характеризуется появлением на типичных папулезных элементах везикул с серозно-геморрагическим содержимым. В полости рта появляются эрозивно-язвенные очаги.
• Пигментную форму отличает появление гиперпигментных пятен с еле заметными папулезными элементами (рис. 6-22).
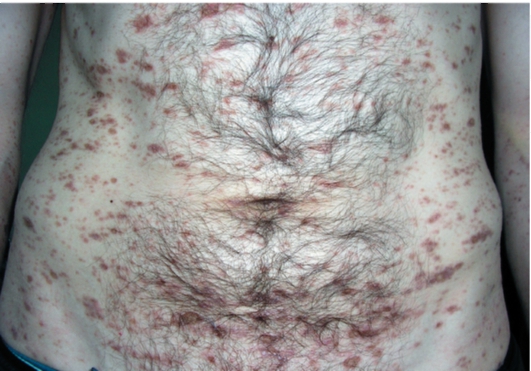
Рис. 6-22. Красный плоский лишай. Пигментная форма
• Синдром Литтла-Лассюэра включает фолликулярные папулезные высыпания, сочетающиеся с рубцовой алопецией волосистой части головы и нерубцовой алопецией подмышечных впадин и лобка.
Поражения слизистых оболочек
При красном плоском лишае часто поражается слизистая оболочка полости рта - внутренняя поверхность щек, язык (рис. 6-23, 6-24). Высыпания характеризуются мелкими плоскими, многоугольными узелками серовато-белого цвета, размером с булавочную головку. Аналогичные высыпания могут быть на слизистых оболочках половых органов.
Встречаются несколько разновидностей поражения слизистых оболочек при красном плоском лишае:
• типичная;
• экссудативно-гиперемическая;
• эрозивно-язвенная;
• буллезная;
• инфильтративно-перигландулярная. Поражения ногтей
При хронических распространенных формах нередко отмечают поражение ногтей, иногда сочетанно и на верхних и на нижних конечностях (симптом дистрофии 20 ногтей). Типичное поражение ногтей включает проксимально-дистальные линейные вдавления на ногтевой пластин-
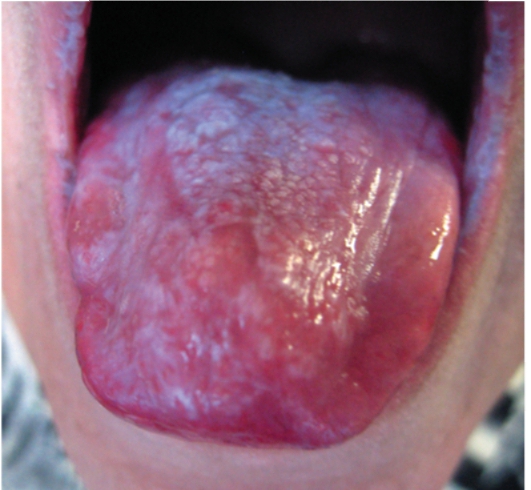
Рис. 6-23. Красный плоский лишай. Эрозивно-язвенная форма с поражением языка
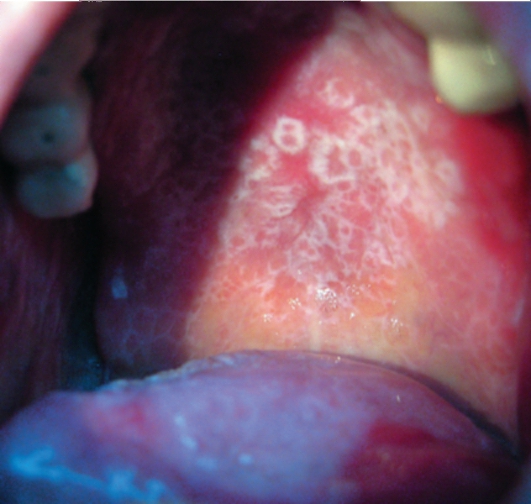
Рис. 6-24. Красный плоский лишай. Поражение твердого нёба, языка
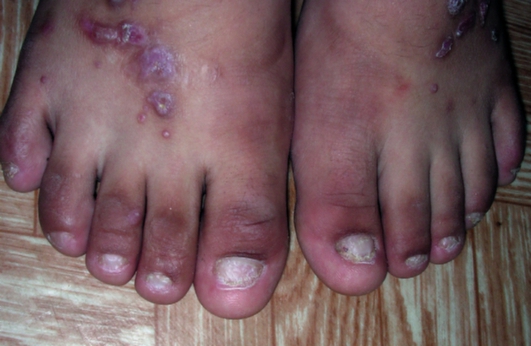
Рис. 6-25. Красный плоский лишай с поражением ногтевых пластинок
ке, а также формирование на месте матрикса ногтевой пластинки рубца (рис. 6-25). У детей поражение ногтей практически не возникает.
Особенности течения у детей
У детей красный плоский лишай встречается очень редко, в основном при метаболических нарушениях (изменение глюкозотолерантного теста, выраженный сахарный диабет). В клинической картине выражен экссудативный компонент, что способствует возникновению буллезной формы красного плоского лишая.
Диагностика
Диагностика основывается на клинической картине: правило пяти «П», поражение слизистых оболочек и ногтей, типичной локализации высыпаний, положительном феномене Кебнера, сильном зуде.
Назначают обследование пациента с целью выявить провоцирующие факторы: очаги хронической инфекции, поражение нервной системы, эндокринопатии и т.д.
Дифференциальная диагностика
Дифференциальную диагностику проводят с токсикодермией, псориазом, папулезным сифилисом, атопическим дерматитом.
Лечение
Соблюдение гипоаллергенной диеты: исключить консервы, сыры, шоколад, цитрусовые, алкоголь. Ограничить прием лекарств.
Лечение включает антигистаминные препараты 1-го поколения с седативным эффектом (хлоропирамин, хифенадин, дифенгидрамин и т.д.), гипосенсибилизирующие препараты (30% раствор тиосульфата натрия внутривенно, 10% раствор глюконата кальция внутривенно), нейротропные препараты (нейролептики, снотворные, седативные средства). При распространенных формах применяют препараты хинолинового ряда (хлорохин, гидроксихлорохин), глюкокортикоидные препараты (преднизолон, бетаметазон), комбинированный препарат - пресоцил*, в состав которого входят преднизолон, хлорохин и ацетилсалициловая кислота. Такжевлечении используютретиноиды (витамин Е + ретинол), цитостатики, препараты сульфонового ряда (дапсон).
Наружно на высыпания назначают сильные глюкокортикоидные кремы, мази (бетаметазон, клобетазол, метилпреднизолона ацепонат, мометазон, триамцинолон и т.д.). На слизистые оболочки назначают дезинфицирующие растворы, 1% водный раствор метиленового синего, облепиховое масло.
Физиолечение: ПУВА, лазеропунктура, электросон, ультразвук, фонофорез глюкокортикоидных мазей на очаги высыпаний (при бородавчатой форме).
При гипертрофической форме назначают глюкокортикоидные мази под окклюзионную повязку, проводят деструкцию очагов жидким азотом, лазером, диатермокоагуляцией.
Консультирование
Следует обратить внимание пациента на незаразность заболевания, необходимость устранения возможной причины длительного течения дерматоза, коррекцию психоэмоциональных расстройств. При поражении слизистой оболочки у взрослых рекомендуют убрать разнородные металлы на зубных протезах.
6.3. РОЗОВЫЙ ЛИШАЙ
Розовый лишай (pityriasis rosea) - инфекционно-аллергический незаразный дерматоз, характеризующийся симметричными высыпаниями слегка шелушащихся эритематозных пятен.
Этиология и патогенез
Этиология и патогенез неизвестен. Возможно, это реакция гиперчувствительности на вирусную или стрептококковую инфекции. Наблюдается сезонность: осенне-зимний период.
Клиническая картина
По линиям Лангера на туловище появляются мелкие пятна округлых или овальных очертаний, розового цвета, в дальнейшем подвергающиеся периферическому росту диаметром до 1-2 см. Через 3-5 дней в центральной части пятен цвет кожи становится буроватым, роговой слой сморщивается (симптом папиросной бумаги), появляется отрубевидное шелушение (рис. 6-26). По периферии - цвет розовый (медальоны). Половина пациентов отмечает, что за 1-2 нед до появления мелких пятен образуется одиночное крупное материнское пятно (рис. 6-27). Иногда возникают недомогание, небольшое повышение температуры тела.
У детей розовый лишай чаще возникает в возрасте 4-15 лет после простудных заболеваний, ангины. В клинической картине отмечают экссудацию элементов, склонность к экзематизации, наличие уртикарных
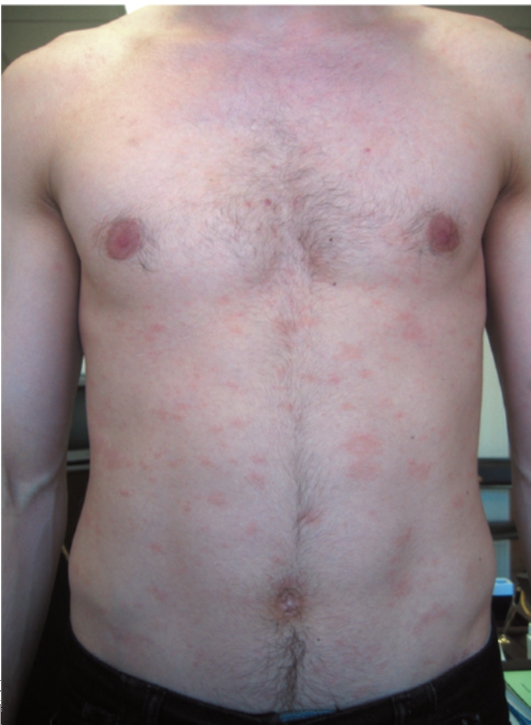
Рис. 6-26. Розовый лишай
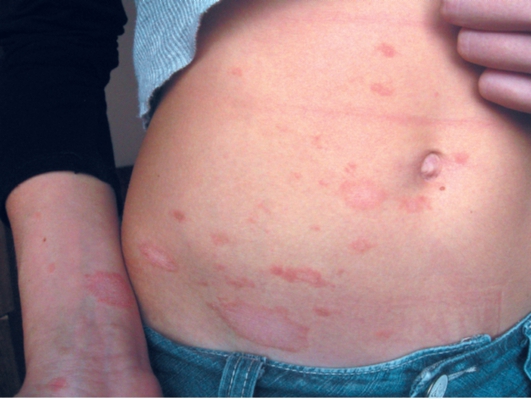
Рис. 6-27. Розовый лишай, материнская бляшка
и везикулярных элементов, сопровождаемых зудом. Высыпания бывают на лице и волосистой части головы. При прогрессировании процесса, нерациональном уходе могут развиться эритродермия, полиаденит.
Диагностика
Диагностика основывается на клинической картине: материнское пятно (бляшка), медальоны, локализация по линиям Лангера.
Дифференциальная диагностика
Дифференциальную диагностику проводят с сифилитической розеолой, псориазом, дерматомикозами.
Лечение
При развитии заболевания на фоне острой респираторной вирусной инфекции (ОРВИ) назначают соответствующие препараты и антигистаминные средства. При отсутствии общих симптомов показано наружное лечение: индифферентные взбалтываемые взвеси, на ограниченные участки глюкокортикоидные кремы с антибиотиками (гидрокортизон + окситетрациклин, клиохинол + флуметазон и др.).
Консультирование
Необходимо пациента поставить в известность, что необходимо исключить воздействие на кожу синтетической и шерстяной одежды, прекратить водные процедуры: ванны, душ, баня (за исключением гигиенических), вызывающих резкое обострение кожного процесса, вплоть до эритродермии. Избегать воздействия солнечных лучей, раздражающих наружных лекарственных средств: паст, мазей, содержащих деготь, серу, салициловую кислоту.