Дерматовенерология : учебник для студентов высших учебных заведений / В. В. Чеботарёв, О. Б. Тамразова, Н. В. Чеботарёва, А. В. Одинец. -2013. - 584 с. : ил.
|
|
|
|
Глава 2. МЕТОДИКА ОБСЛЕДОВАНИЯ БОЛЬНОГО ДЕРМАТОЛОГИЧЕСКОГО И ВЕНЕРОЛОГИЧЕСКОГО ПРОФИЛЯ. ОБЩИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
2.1. МЕТОДИКА ОБСЛЕДОВАНИЯ ДЕРМАТОЛОГИЧЕСКИХ БОЛЬНЫХ
Особенности обследования дерматологических больных
При обследовании дерматологического больного обязателен осмотр всего кожного покрова и слизистых оболочек. Обследование больного проводят в теплом помещении, желательно при дневном освещении. Необходимо соблюдать определенный план обследования взрослых дерматологических больных.
План обследования
• Сбор анамнеза заболевания, анамнеза жизни, перенесенных и сопутствующих заболеваний.
• Общий осмотр больного.
• Клиническое исследование пораженных участков кожи (выявление морфологических элементов, использование диагностических приемов исследования и проб), осмотр придатков кожи, слизистых оболочек.
• Диагностические лабораторные исследования (микологические, бактериологические, исследование биоптата, анализы мочи и крови, специальные методы диагностики и т.д.).
Сбор анамнеза
Сбор анамнеза начинают с выявления жалоб больного, которые излагают в порядке их значимости. Большинство больных жалуются на зуд, боль, чувство стягивания кожи, ощущение жара и т.д. Интенсивность жалоб зависит от характера и остроты заболевания, а также от индивиду-
альных особенностей больного - его восприимчивости, мнительности. Зуд является основной жалобой при чесотке, атопическом дерматите; чувство жара - при розовых угрях, болезненность - при трофических язвах, пиодермиях, опоясывающем герпесе; анестезия и гипостезия - при лепре, сирингомиелии и т.д.
Для диагностики важны сроки начала заболевания и его течение (внезапное или постепенное развитие, обострения и ремиссии, сезонность, зависимость от физиологических состояний, воздействия раздражающих факторов и т.д.). Так, для рожи характерно внезапное начало, а для онихомикозов - постепенное; опоясывающий лишай, розовый лишай, детские инфекции у большинства пациентов не повторяются, а для псориаза, атопического дерматита, контактно-аллергических дерматозов характерно рецидивирующие течение; сезонность характерна для герпетической инфекции, чесотки, фотодерматозов и т.д. Зависимость от физиологических состояний наблюдают при заболеваниях кожи у беременных, при развитии акне у подростков в пубертатном периоде; информация о воздействиях раздражающих факторов важна при контактных, в том числе профессиональных, дерматитах, атопическом дерматите и т.д. Особое внимание уделяют аллергическим проявлениям (пищевой, лекарственной аллергии) у больных крапивницей, экземой, многоформной экссудативной эритемой, строфулюсом. В ряде случаев при опросе больного можно получить сведения о семейном характере заболевания, что важно при наследственных заболеваниях, чесотке, микозах, пиодермиях.
Сбор анамнеза жизни включает сведения об условиях жизни, работы, семейном положении, контакте с детьми, пребывании в эндемических очагах, половых контактах и т.д. При диагностике кожных заболеваний важно знать возраст пациента. Так, потница развивается у маленьких детей, вульгарные акне возникают у подростков, розовые угри характерны для лиц среднего возраста, а пемфигоид Левера - для лиц пожилого возраста. Информация о сопутствующих и перенесенных заболеваниях важна при диагностическом поиске, например, при параонкологических заболеваниях, сифилисе, туберкулезе, а также при выборе лечения.
Общий осмотр больного
Собирая анамнез больного, врач внимательно осматривает пациента, обращая внимание на его внешний вид, конституцию, отмечает наличие диспластических изменений и дистрофических стигм, навязчивых движений, адекватность пациента.
Оценивая внешний вид пациента, необходимо обращать внимание на выражение лица (страдающее, радостное, безучастное и т.д.), цвет кожных покровов (желтушность при болезнях печени, бледность при анемии, гиперпигментация при эндокринопатиях, цианотичность при заболеваниях сердечно-сосудистой системы и т.д.), а также определить тип (сухая при ихтиозах и атопическом дерматите, жирная при себорее) и фоточувствительность кожи (розовые угри, солнечное лентиго характерны для лиц с 1 и 2-м типами фоточувствительности). Особое внимание при осмотре уделяют ногтям, изменения которых достаточно часто дают дополнительную информацию о заболевании. Так, отполированные ногти подтверждают жалобы больного на интенсивный хронический зуд; деформирванные, с продольными бороздами и воспалительным валиками, обкусанные ногти - проявление навязчивых движений, патомимии, что свидетельствует о психопатичности пациента. Поражения ногтей могут иметь специфический вид, характерный для конкретного заболевания. Так, для псориаза характерны «масляные» пятна, наперстковидная истыканность, онихолизис; при кератодермиях, болезни Девержи - подногтевой гиперкератоз; у больных, перенесших болевые или токсические шоки, на ногтях появляются линии Бо.
Особое внимание следует уделять конституции больного. У пациентов гиперстенического типа сложения, особенно с ожирением, чаще развиваются тяжелые формы псориаза, длительно незаживающие трофические язвы на фоне хронической венозной недостаточности, фолликулиты. Стрии характерны для больных с гипоталамо-гипофизарным синдромом. У пациентов с астеническим типом телосложения с эрозивно-язвенными заболеваниями ЖКТ часто выявляют множественные фолликулиты, афтозный стоматит и т.д.
При осмотре у больного можно выявить признаки внутриутробного дисгенеза: вялая кожа, обилие невусов, гамартомы, необычные кожные складки (птеригиумы), скелетные аномалии, дисморфические синдромы (синдром Дауна). Разнообразны стигмы и дистрофии у больных врожденным сифилисом: олимпийский лоб, диастема Гоше, аксифоидия, «готическое нёбо» и т.д.
При общении с больным необходимо обращать внимание на имеющиеся навязчивые движения: облизывание губ, онихофагия (кусание ногтей), трихотилломания (выдергивание и прокручивание волос), щечное кусание и тому подобное являются проявлениями психопатичности пациента.
Во время сбора анамнеза врач должен оценить адекватность больного: соответствие жалоб больного и клинических проявлений, реакцию
на осмотр врача, общее поведение. Больные с тяжелыми психопатиями, эндогенными и органическими психозами, бредовыми или галлюцинаторными переживаниями нередко приходят на прием к дерматовенерологу с самыми необычными жалобами и клиническими проявлениями кожного процесса. Наиболее сложны для дифференциальной диагностики патомимии, группы искусственных повреждений кожи и ее придатков, вызываемых самим больным с целью эмоциональной разрядки и ослабления тягостных ощущений.
Описание непораженной кожи включает:
• цвет кожи (бледно-розовая, смуглая, покрасневшая, желтушная);
• состояние сальных и потовых желез;
• растяжимость и эластичность, тургор тканей;
• дермографизм (белый, красный, смешанный, уртикарный);
• состояние подкожной жировой клетчатки;
• определение типа фоточувствительности кожи и наличие пигментных образований;
• наличие и характер рубцов;
• состояние видимых слизистых оболочек, ногтей, волос;
• чувствительность кожи (болевая, температурная, тактильная);
• мышечно-волосковый рефлекс.
Клиническое исследование пораженных участков кожи
Морфологические элементы сыпи выявляют при внимательном осмотре и пальпации (ощупывании, поглаживании) пораженных кожных покровов и придатков кожи. При необходимости используют различные диагностические приемы и пробы.
Осмотр и пальпация
Поражение кожи и слизистых оболочек - дерматологический статус (status localis) рекомендуют описывать последовательно, придерживаясь определенной схемы.
В начале описания целесообразно указать, имеют ли высыпания воспалительный или невоспалительный характер. Большинство кожных заболеваний носят воспалительный характер и могут быть островоспалительными (преобладает экссудативный компонент воспаления) и неостровоспалительными (с преобладанием пролиферативного характера воспаления).
Далее описывают распространенность кожного процесса, который может быть ограниченным, диссеминированным, генерализованным, универсальным, а также симметричным и несимметричным.
Описывая топографические особенности расположения элементов сыпи, учитывают излюбленную локализацию, т.е. расположение сыпи типично для данной нозологической формы, и инверсную (обратную) локализацию - при противоположном расположении элементов. Так, для псориаза, пруриго характерны элементы на разгибательных поверхностях конечностей, а для розовых угрей, акне, периорального дерматита - высыпания на лице, трофические язвы, васкулиты - на нижних конечностях и т.д. При описании кожного процесса необходимо обратить внимание на различные участки кожного покрова, объединенные общими особенностями. Так, на коже человека выделяют себорейные зоны, богатые сальными железами, где локализуются высыпания при заболеваниях сальных желез (себорейный дерматит, акне, себорейная пузырчатка) и, наоборот, не типичны высыпания, например, при чесотке у взрослых. Необходимо обращать внимание на открытые участки кожного покрова, доступные инсоляции. Поражение этих зон характерно для дискоидной красной волчанки, веснушек, солнечного лентиго, пигментной ксеродермы.
Далее следует описание первичных и вторичных морфологических элементов. При описании первичных элементов обращают внимание на цвет, размеры, границу, форму, очертания (конфигурацию), поверхность, консистенцию, взаимоотношение элементов сыпи.
• Опытный дерматолог различает не только цвет, но и оттенки, что имеет немаловажное диагностическое значение. Так, краснокирпичный цвет характерен для эритразмы, синюшный оттенок - для многоформной экссудативной эритемы, лососевый цвет ладоней - для болезни Девержи и т.д.
• Размеры элементов могут быть различными и измеряться в стандартных единицах (миллиметрах, сантиметрах) или традиционно их сравнивают с размерами просяного зерна (milium), чечевицы или гороха (lenticula), монеты (nummus).
• Границы элементов могут быть четкими и нечеткими. Например, четкие границы сыпи характерны для контактных дерматитов, псориаза, очагов склеродермии, а нечеткие - для хронических аллергодерматозов (атопический дерматит, экзема, контактноаллергические дерматиты).
• Описывая папулезные элементы, важно отметить форму папул, которая может быть плоской при псориазе, плоской с вдавлениями при красном плоском лишае, конусовидной (конической) при болезни Девержи, полушаровидной при пруриго. При характеристике
пустулезных элементов большое значение уделяют форме пустул, которая может быть конической (фолликулярной), характерной для стафилодермий, и плоской, характерной для стрептодермий. Форма пузырей напрямую зависит от глубины залегания пузыря и может быть плоской, с вялой покрышкой, например, при листовидной и вульгарной пузырчатках, а может быть полусферической формы, напряженная, с плотной покрышкой, как при буллезном пемфигоиде, герпетиформном дерматите Дюринга. На покрышке пузыря иногда отмечают пупковидное вдавление, характерное для пузырей при герпесвирусной инфекции.
• По конфигурации элементы бывают правильных и неправильных очертаний. Правильные очертания могут быть округлыми (псориаз), овальными (розовый лишай), полигональными или полициклическими (красный плоский лишай), мелкоили крупнофестончатыми.
• Консистенцию элементов при пальпации описывают как мягкую (папилломы), тестоватую (липома), плотноватую (псориаз, красный плоский лишай), плотную (пруриго), деревянисто-плотную (элементы при гипертрофической форме плоского лишая).
• Поверхность элементов может быть гладкой, блестящей, шероховатой, бугристой, покрытой чешуйками и т.д.
Для диагностики важно взаимоотношение элементов между собой.
• При фокусном расположении элементы изолированы друг от друга (при фурункулезе, контагиозном моллюске), а при сливном - склонны к слиянию (псориаз).
• Если сыпь по своей локализации напоминает круги, дуги, овалы и т.д., то говорят о правильной группировке сыпи.
• Экзантемный тип распространения характеризуется повсеместным, часто внезапным распространением сыпи по всему кожному покрову в виде мелких пятен или папул (при каплевидном псориазе, детских инфекциях).
• Концентрические элементы в виде 2 колец или более (иногда), часто разного цвета, называют кокардной сыпью, характерной для многоформной экссудативной эритемы, микроспории, кольцевидной гранулемы.
• Серпигинирующая (змеевидная) сыпь представлена дугообразными участками, распространяющими по периферии или в одну сторону (при крапивнице, серпигинозном бугорковом сифилиде).
• Коримбиформное расположение сыпи описывают в тех случаях, когда вокруг более крупного элемента располагаются более мелкие (дочерние) элементы.
• Линейное расположение сыпи часто повторяет направление сосудисто-нервного пучка и характерно для опоясывающего герпеса, врожденных невусов. Линейное расположение элементов характерно для симптома Кебнера. В данном случае сыпь возникает после травматизации кожи, часто на местах ссадин.
После описания первичных элементов приступают к описанию вторичных элементов, учитывая их характерные особенности: цвет, размер, форму и т.д.
Если при осмотре пораженного участка кожного покрова не находят первичные элементы, а вторичные представлены эрозивно-язвенными элементами, геморрагическими корками, экскориациями, то необходимо исключить патомимию.
После подробной характеристики элементов следуют описать симптомы и феномены, выявленные у данного больного.
Использование специальных приемов и методик
Не все детали высыпных элементов удается различить при визуальном осмотре в обычных условиях. Для более детального обследования дерматологического больного необходимо применение специальных диагностических приемов и методик (табл. 2-1).
• Дермоскопия - осмотр с помощью увеличительного стекла (лупы или дерматоскопа) - необходима для обнаружения чесоточных ходов при чесотке, исследовании невусов.
• Трансиллюминация - осмотр в затемненном помещении под косыми лучами света - для определения кожного рельефа, придатков кожи.
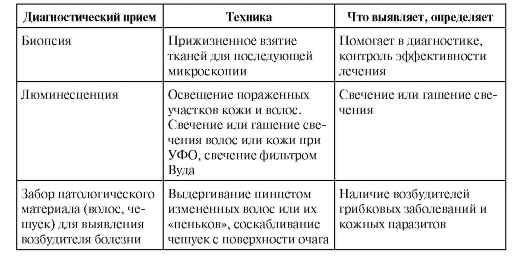
• Люминесценция - исследование кожи и волос с помощью лампы Вуда при микозах, витилиго.
• Диаскопия - исследование элементов с помощью стекла, надавливание которого на кожу способствует исчезновению гиперемии и определению истинного оттенка кожи (позволяет выявить геморрагические, сосудистые, пигментные пятна на гиперемированном фоне; феномен «яблочного желе» - при туберкулезной волчанке и т.д.).
• Граттаж (поскабливание) выявляет скрытое шелушение при псориазе, серозные колодцы при экземе, отек и набухание пигментных пятен при мастоцитозе (симптом Дарье-Унны).
• Исследование пуговчатым зондом применяют для выявления бугорков с некрозом (при люпоме зонд легко проваливается в ткань бугорка - феномен Поспелова).
• Пункцию полостных элементов иглой осуществляют для забора содержимого пузыря, пустулы для дальнейшего его исследования (микроскопии при пиодермиях, буллезных дерматозах и др.).
Таблица 2-1. Диагностические приемы обследования дерматологического больного
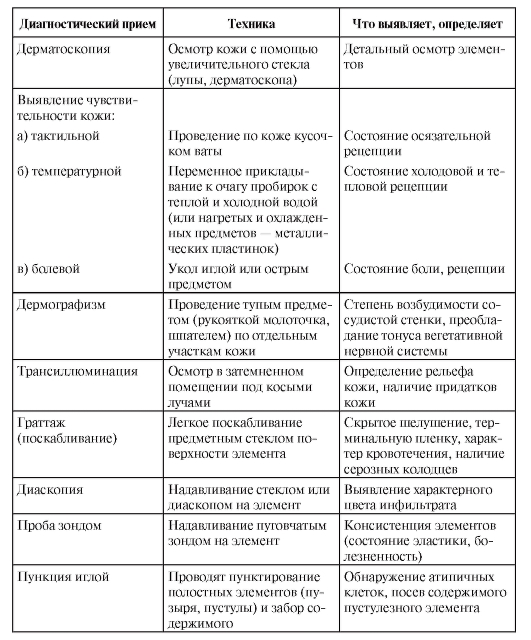
Окончание табл. 2-1
Осмотр слизистых оболочек включает осмотр красной каймы губ, десен, твердого и мягкого нёба, слизистой оболочки полости рта, языка, а также наружных половых органов и ануса. В некоторых случаях поражения слизистой оболочки бывают изолированными (актинический хейлит, хроническая трещина губы) или сочетанными с поражением кожи (красный плоский лишай, многоформная экссудативная эритема, атопический дерматит). В описании патологического процесса слизистой оболочки ротовой полости различают те же морфологические элементы, что и при кожном процессе. Поверхностный эрозивный дефект слизистой оболочки полости рта называют афтой, а белесую пленку, состоящую из слущенного эпителия, фибринозной пленки и микроорганизмов, - налетом.
Обязателен осмотр периферических лимфатических узлов. Описывают их величину, подвижность, болезненность, спаянность с кожей. При таких заболеваниях, как атопический дерматит, краснуха, лимфомы, сифилис и другие, возникает лимфоаденопатия.
Далее следует осмотр придатков кожи: ногтей, волос, сальных и потовых желез. В дерматологическом статусе их описывают только при наличии изменений.
• При осмотре ногтей (на руках и на ногах) отмечают сохранность, цвет, прозрачность, толщину ногтевой пластинки, наличие поперечных и продольных борозд, состояние ногтевых валиков. Поражения ногтей редко бывают изолированными, часто сочетаются с
кожными проявлениями (псориаз, буллезный эпидермолиз, красный плоский лишай). При описании изменений ногтей используют специальные термины: онихогрифоз (увеличение, утолщение и искривление ногтя, напоминающего коготь птицы), онихорексис (повышенная ломкость), онихолизис (отслоение ногтевой пластинки от ногтевого ложа) и т.д.
• Исследование волос начинают с осмотра кожи волосистой части головы, состояния волос, правильности их роста (наличие «черных точек» при трихофитии, «пеньков» при микроспории, волос различной длины при трихотилломании). Скрытое выпадение волос выявляют при их легком потягивании. При необходимости осуществляют эпиляцию волос, осмотр корней под микроскопом (для диагностики микозов, определения трихограммы при алопеции). При некоторых дерматозах обращают внимание на пушковые волосы гладкой кожи: нарушается рост волос при универсальной алопеции, склеродермии, красной волчанке.
• Оценить состояние потовых и сальных желез можно визуально (оценивают блеск кожи, наличие трихосмазки, расширение протоков сальных желез), пальпаторно (влажность, сухость кожных покровов), а также с помощью различных проб. Для определения повышенного потоотделения используют пробу Минора с крахмалом и йодом (при лепре, гипергидрозе ладоней и подошв). При болезни Дарье можно с помощью лупы увидеть на подушечках пальцев расширенные поры потовых желез. Оценить функцию сальных желез можно, используя прикладывание папиросной бумаги к себорейному участку или себометром.
Клиническое исследование пораженной кожи заканчивают выявлением характерных симптомов и феноменов, специфичных для тех или иных заболеваний (табл. 2-2).
Таблица 2-2. Основные симптомы и феномены при кожных заболеваниях

Продолжение табл. 2-2
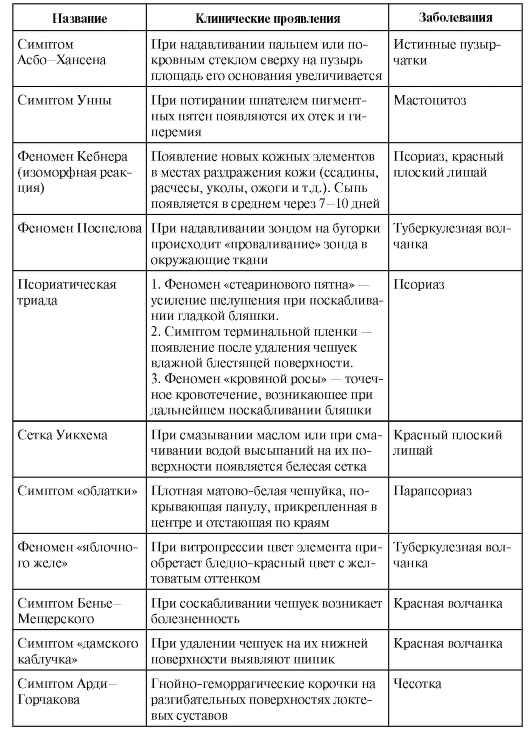
Окончание табл. 2-2
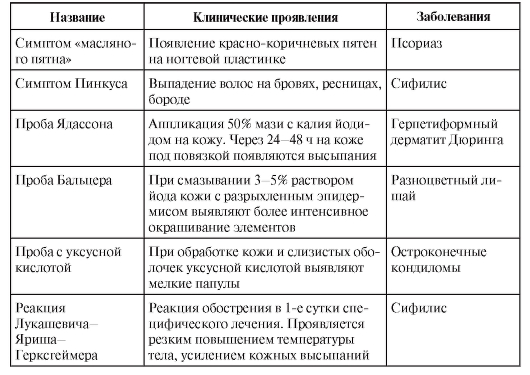
Диагностические лабораторные исследования
Диагностические лабораторные исследования включают специальные методы исследования, позволяющие подтвердить правильность диагноза.
• Патоморфологическое исследование: микроскопия биоптата и определение характера патологического процесса, типа клеток, проведение иммунофлюоресценции, иммунофенотипирования, использование специальных методов окраски и т.д.
- При некоторых заболеваниях гистологическое исследование бывает решающим (опухоли кожи, ретикулез, саркоидоз и т.д.). В некоторых случаях биопсию проводят для контроля эффективности лечения.
- В ряде случаев в диагностике используют мазки-отпечатки для определения атипичных клеток (опухолевых при длительно незаживающих язвах, акантолитических - при пузырчатках и т.д.).
• Микроскопическое исследование чешуек кожи, корок, экссудата, волос, ногтей.
- Грибы: препарат обрабатывают 10% раствором КОН; посев на специальные среды.
- Бактерии: окраска мазка по Граму, бактериологическое исследование, определение чувствительности к антибиотикам.
- Вирусы: мазок содержимого везикул (проба Тцанка), вирусологическое исследование (полимеразная цепная реакция - ПЦР).
- Спирохеты: микроскопия в темном поле.
- Паразиты: определение чесоточного клеща, клеща Demodex folliculorum при микроскопировании.
• Исследование крови: общий анализ крови, биохимический анализ крови, определение гормонального профиля, исследование крови на стерильность, определение антител к инфекционным агентам, уровень антинуклеарных антител, проведение аллерготестов, серологических реакций и т.д.
• Исследование мочи: общий анализ мочи, моча в лучах лампы Вуда - оранжево-красный цвет при поздней порфирии.
• Люминесцентная диагностика с помощью лампы Вуда кожи, волос.
• Аллергические кожные пробы (аппликационные, скарификационные и внутрикожные).
• Инструментальные методы: ультразвуковое исследование (УЗИ), рентгенография, компьютерная томография (КТ), магнитнорезонансная томография (МРТ) и др.
Особенности обследования больного венерическим заболеванием
Особенности сбора анамнеза заболевания: выяснение сроков инфицирования, источника заражения, бытовых и половых контактов. Обязателен осмотр всего кожного покрова, слизистых оболочек и волосистой части головы.
Симптомокомплекс больного сифилисом соответствует таковому при кожном процессе. У больных гонореей и негонококковым вульвовагинитом при выяснении субъективных симптомов обращают внимание на наличие выделений, зуда, жжения, боли при мочеиспускании, частоту мочеиспускания. При объективном осмотре обращают внимание на характер выделений из влагалища, уретры (гнойные, слизистые, слизисто-гнойные), их обильность (обильные, скудные).
Для диагностики венерических заболеваний используют общеклинические, бактериоскопические, бактериологические, молекулярные (ПЦР) методы. Наиболее тонкими диагностическими методами являются серологические реакции: микропреципитации (РМП), прямой гемагглютинации (РПГА), иммуноферментный анализ (ИФА).
Особенности обследования детей
На приеме больного дерматозом ребенка или при поступлении его в стационар врач сталкивается с известными трудностями, связанными с выяснением жалоб и сбором анамнеза.
Приемы обследования детей несложны, но включают ряд обязательных правил.
• Необходимо, чтобы с больным ребенком приходили лица, которые проводят с ним большую часть времени и обладают наблюдательностью, так как, во-первых, от точности их ответов нередко зависит, в каком направлении пойдет клиническое мышление врача; во-вторых, обследование близких родственников может подтвердить правильность некоторых инфекционно-паразитарных заболеваний (чесотки, пиодермии и т.д.), а также ряда наследственных болезней.
• Знание точного возраста ребенка способствует более точной постановке диагноза, так как существует зависимость клинических проявлений дерматозов от возраста ребенка (атопический дерматит, чесотка, псориаз и др.), а некоторые заболевания кожи вообще не характерны для детского возраста (пузырчатка, пемфигоид, розовые угри).
• Начать прием лучше с опроса родителей, прежде всего для получения общей информации о ребенке, а также для того, чтобы ребенок привык к врачу - «оценил» его со стороны. Лучше, чтобы маленький ребенок во время разговора был на руках у родителей, где ему привычнее и спокойнее.
• Прямое общение с ребенком хорошо начинать со знакомства (имя, возраст), предложения поиграть с игрушками, находящимися в кабинете, разговором на «интересные» темы (питомцы, игры, школа и т.д.). Общение с ребенком лучше проводить на уровне с ним, чем стоять «над ним», что его отпугивает.
• При осмотре нельзя торопиться. Начать следует с визуального осмотра и только затем переходить к пальпации.
• Необходимо помнить, что дети, особенно маленькие, не могут правильно отвечать на сложные вопросы, поэтому их надо адаптировать к возрасту ребенка, делая вопросы более доступными и понятными.
Собирая у родителей anamnesis morbi (болезни) ребенка первого года жизни, врач пытается установить связь кожных проявлений с питанием и уходом.
Анамнез жизни (anamnesis vitae) выясняют по следующей схеме.
• Беременность: какая по счету, течение ее 1 и 2-й половины. Питание матери во время беременности, соблюдение ею режима дня, частота и длительность прогулок. Заболевания во время беременности и примененная терапия. Использование отпуска по беременности. Регулярность наблюдения в женской консультации и результаты консультаций у других специалистов.
• Роды: какие по счету, на какой неделе беременности. Длительность родов (1 и 2-й периоды), их характеристика. Применение стимуляции или акушерских пособий. Крик ребенка. Применялось ли оживление. Характеристика новорожденного (масса тела, рост, окружность головы), оценка его состояния по шкале Апгар. Когда отпала пуповина и как быстро зажила пупочная рана. Когда ребенка выписали из родильного дома, масса тела при выписке.
• Вскармливание: 1-е прикладывание к груди, докорм, прикорм, их состав и сроки введения. Аппетит ребенка. Стул.
• Уход: кто ухаживает, выполнение гигиенических правил (купание, умывание, туалет глаз, слизистых оболочек носа, половых органов), обработка и хранение детского белья, наличие в доме домашних животных.
• Развитие ребенка: прибавка массы тела на первом году жизни, рост ребенка, развитие статических и психических функций, прорезывание зубов и т.д.
• Перенесенные заболевания: характер их течения и терапии. Сделанные прививки (БЦЖ, АКДС, введение коревой и полиомиелитной вакцин) и их переносимость.
Для детского дерматолога необходимо знание условий быта ребенка. При сборе анамнеза учитывают заболевания, перенесенные как ребенком, так и его родителями (длительные хронические инфекции - туберкулез, сифилис и др.; хронические интоксикации - химическими веществами, алкоголем, наркотиками и др.; хронические дерматозы с наследственным характером течения - атопический дерматит, псориаз, ихтиоз и др.).
Дерматологический осмотр и описание локального статуса производят по тем же правилам, что и у взрослых. У детей особое внимание уделяют ладоням и подошвам, так как в раннем детском возрасте некоторые кожные и венерические заболевания наиболее выражены в этой области (сифилитическая пузырчатка, чесотка и др.), осмотру волосистой части головы (педикулез, грибковые инфекции).
Осмотр новорожденных
Кожа здорового доношенного новорожденного - нежная, эластичная, бархатистая на ощупь. При попытке собрать ее в складку моментально расправляется. Имеется некоторая сухость кожных покровов, связанная с низкой функциональной активностью потовых желез.
Некоторые особенности кожи новорожденных, ее придатков, половых органов отмечены в табл. 2-3. Эти проявления характерны только для периода новорожденности и не встречаются позже.
Таблица 2-3. Особенности кожи новорожденных, ее придатков, половых органов
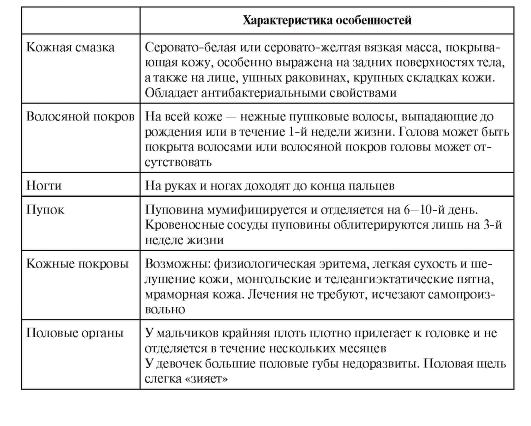
Кожа ребенка после рождения нередко покрыта творожистой смазкой (vernix caseosa), которую во избежание инфицирования необходимо нежно удалить из естественных складок.
Цвет кожных покровов здорового новорожденного зависит от его возраста. В первые минуты после рождения возможен общий цианоз или акроцианоз (рук и ног). Реже ребенок рождается розовым. После проведения первого туалета или через несколько часов после рождения кожные покровы у большинства детей приобретают ярко-розовый оттенок, что обусловлено дилатацией сосудов и парезом прекапиллярных сфинктеров. Данное состояние адаптации носит название физиологической эритемы. У доношенных детей она держится 1-2 сут, а у недоношенных - 1-1,5 нед. Эритема может закончиться легким поверхностным шелушением, проходящим самостоятельно через 5-7 дней.
Нередко у новорожденных возникает мраморная кожа, проявляющаяся симметричными сетчатыми пятнами бледно-розовой и синюшной окраски, возникающими на изменение внешней температуры. Данное состояние представляет сосудистую реакцию и связано с недоразвитием вегетативной нервной системы, может длиться до годовалого возраста.
На 3-и сутки жизни более чем у 1/2 детей кожа приобретает иктеричный оттенок, развивается желтуха новорожденных. Желтушное окрашивание появляется прежде всего на лице и в межлопаточных областях, затем на туловище и конечностях. Склеры, слизистые оболочки, кожа кистей и стоп остаются нормальной окраски. Длительность желтухи составляет 5-10 дней. Эти проявления относят к пограничным состояниям и связаны с особенностями билирубинового обмена у новорожденных.
Желтоватое окрашивание кожных покровов при рождении иногда встречается у детей, перенесших тяжелую внутриутробную гипоксию, которая возникает вследствие прокрашивания кожи меконием и часто исчезает после гигиенической ванны.
При осмотре новорожденного можно выявить особенности кожных покровов, не относящиеся к патологии.
• Сальные кисты (milia) и расширенные поры сальных желез формируются вследствие гипертрофии и гиперсекреции сальных желез. Их усиленное развитие стимулируют материнскими гормонами (эстрогенами) и сохраняется в течение первых месяцев жизни. Наиболее характерная локализация: кончик носа, крылья носа, периорбитальная область. Сальные кисты обычно самостоятельно
вскрываются, при воспалении могут оставлять после себя точечные атрофические рубчики.
• Телеангиэктазии - сосудистые невоспалительные пятна неправильной формы и разной величины, красного цвета, образованные вследствие телеангиэктатического расширения капилляров. Располагаются преимущественно в области затылка (пятно Унны, «укус аиста»), бровей, лба. При надавливании краснота исчезает (этим отличается от гемангиомы), но затем цвет вновь восстанавливается, усиливаясь при плаче. Лечение не требуется, исчезают самостоятельно в течение 1-1,5 лет жизни.
• Монгольские пятна - врожденные пигментные пятна сине-серого цвета. Как правило, локализуются в области поясницы и крестца, реже - в области лопаток и на ягодицах. Размер пятен различен и может доходить до 10 см и более. Не исчезают при надавливании. Регрессируют самостоятельно к 4-7 годам. У некоторых детей остаются едва заметные пятна на всю жизнь. Среди детей монголоидной расы встречаются в 90% случаев.
• Родимые пятна - врожденные пигментные пятна, а также врожденные меланоцитарные невусы. Возможна любая локализация, разные размеры пятен. Цвет колеблется от бледно-коричневого (пятна цвета «кофе с молоком») до черно-коричневого. Остаются на всю жизнь. Существует наследственная предрасположенность.
• Младенческие пушковые волосы (lanugo) могут локализоваться на спине, плечах, коже спины. Обычно выявляют у недоношенных детей. С возрастом младенческие волосы выпадают и заменяются на взрослые пушковые волосы.
• Необильные петехиальные кровоизлияния и отек мягких тканей кожи предлежащей во время родов части тела (голова, ягодицы) связаны с повышенной проницаемостью сосудов и появляются в процессе родов. Кровоизлияния в склеры могут свидетельствовать о травматичности родового акта. Проходят самостоятельно.
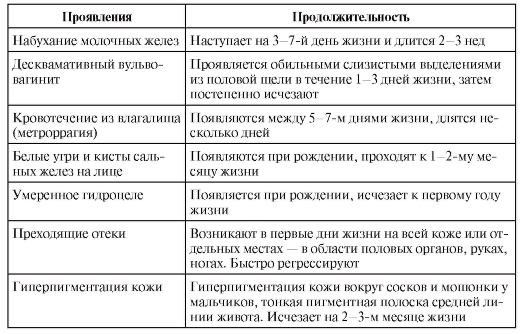
Гормональный криз у новорожденных (малый пубертат) может появиться у большинства новорожденных; обусловлен циркулирующими в крови ребенка гормонами матери, переданными трансплацентарно. Проявления гормонального криза (табл. 2-4) наблюдают у 2/3 новорожденных (чаще у девочек). У недоношенных детей и детей, рожденных с малой массой тела, гормональный криз встречается редко и выраженность его невелика.
Таблица 2-4. Проявление гормонального криза у новорожденных
2.2. ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ДЕРМАТОЛОГИЧЕСКИХ БОЛЬНЫХ
• Полноценная диагностика и точный диагноз - важнейшая предпосылка к успешной терапии.
• Эффективное лечение остро протекающего и особенно хронического дерматоза может быть назначено только после всестороннего обследования больного.
• Лечение должно быть индивидуальным с учетом пола, возраста пациента, выявленной висцеральной патологии, стадии и формы дерматоза, проводимой ранее терапии, переносимости препаратов.
• Назначаемая терапия должна иметь комплексный, целенаправленный характер и учитывать фармакодинамику всех применяемых медикаментов. Включать основные направления терапии, а также режим, диету, психотерапию, физиотерапию, хирургическое, косметологическое, санаторно-курортное лечение.
• Для дерматологических больных большую роль играет наружная терапия, которую подбирают в зависимости от вида заболевания, его распространенности, формы и стадии.
• Выбирая план лечения и конкретный лекарственный препарат, врач должен соизмерить реальную пользу и возможный вред от предстоящей терапии.
Основы терапии кожных болезней
При лечении кожных болезней следует учитывать, что большинство поражений кожи не является изолированным местным патологическим процессом, а в определенной степени связаны с общими изменениями, происходящими в организме или в отдельных его органах и системах.
В связи с этим в лечении дерматозов нельзя ограничиваться только наружной терапией пораженных ее участков, необходимо применять и общее лечение.
Разновидности общей терапии больных дерматозами
При большинстве дерматозов применяют общую и местную терапию. Выбор средств зависит от этиологии и патогенеза заболеваний кожи. Дерматозы условно можно разделить на заболевания с выясненной этиологией (инфекционно-паразитарная группа, а также заболевания, вызванные известными раздражающими факторами). Существуют дерматозы с недостаточно ясными этиопатогенетическими факторами (псориаз, аллергодерматозы, новообразования и т.д.) и наследственные заболевания кожи (генодерматозы).
При установленной причине назначают этиотропную терапию, которая наиболее действенна и способствует полному выздоравлению.
Патогенетическая терапия направлена на коррекцию механизмов течения и развития патологического процесса, выявленных нарушений со стороны органов и систем, с которыми может быть связано заболевание кожи (при полиорганных синдромах). Патогенетическая терапия в большинстве случаев приводит только к ремиссиям, но не к исчезновению заболевания.
Симптоматическая терапия включает средства, уменьшающие проявления ведущего симптома заболевания - зуда, боли, жжения и т.д. В настоящее время симптоматической терапии отводят меньшую роль, чем этиотропной и патогенетической терапии, но она является хорошим к ним дополнением. Например, при наследственных заболеваниях используют только патогенетическую и симптоматическую терапию.
Кроме того, важно лечить сопутствующие дерматозу заболевания, выявленные при сборе анамнеза и обследовании больного. Сопутствующие заболевания изменяют реактивность организма, ограничивают
возможности компенсаторных и приспособительных реакций, могут существенно изменять клиническую картину дерматозов, а также способствовать частым его обострениям и хроническому течению.
При комплексном лечении пациентов необходимо помнить о лекарственных взаимодействиях. Не следует назначать антигистаминные препараты 1-го поколения вместе со снотворными и транквилизаторы, сульфаниламиды и пероральные противодиабетические препараты, а также глюкокортикоиды - с вакцинами и т.д.
Основные препараты общей терапии
Учитывая этиологию и патогенез дерматозов, становится ясно, что для их общего лечения применяют почти весь арсенал лекарственных средств. В связи с этим рассмотрим лишь некоторые условно разделенные группы препаратов общей терапии, наиболее часто назначаемые при различных кожных болезнях.
Средства воздействия на нервную систему
Следует помнить, что даже функциональные нарушения нервной системы играют весьма важную роль в развитии кожных патологических процессов. С учетом этого назначают различные седативные средства: препараты брома (натрия бромид), валерианы, афобазол*, транквилизаторы (хлорпромазин, диазепам и др.). Показание к их назначению - состояние повышенной возбудимости, часто обнаруживаемое у больных, страдающих выраженными субъективными расстройствами, в особенности зудом.
Применяют соли кальция (хлорид, глюконат, лактат и др.), влияющие на вегетативную (симпатическую) нервную систему. Препараты кальция оказывают и нормализующее действие на проницаемость, «уплотняя» стенки кровеносных и лимфатических капилляров. В связи с этим они особенно показаны при лечении различных островоспалительных заболеваний кожи.
Препараты кальция чаще назначают внутривенно (10% водный раствор кальция хлорида или глюконата). Оказывая, помимо фармакологического, раздражающее действие на ангиорецепторы, способствуют рефлекторной стимуляции ЦНС, влияя на нормализацию измененной реактивности организма - неспецифическая гипосенсибилизирующая терапия (аллергодерматозы).
Эти же состояния - показание к применению внутривенных инъекций 10-30% водного раствора тиосульфата натрия, обладающего также и антитоксическим действием.
Внутримышечно назначают 10-20% раствор магния сульфата, оказывающего гипосенсибилизирующее, успокаивающее действие, умеренно понижающее артериальное давление.
Антигистаминные средства
В патогенезе большинства кожных заболеваний, преимущественно аллергических, важную роль играют гистамины и вещества гистаминоподобного действия. Основные проявления гистаминной реакции - эритема и отек, обусловленные расширением сосудов и повышением их проницаемости, а также появление резкого зуда. Эти симптомы снимают назначением антигистаминных препаратов 1 или 2-го поколений, к которым относят дифенгидрамин, назначаемый 2-3 раза в день по 0,03-0,05 г в таблетках или по 1 мл 1% раствора внутримышечно; прометазин - по 0,025 г в таблетках (после еды) или по 1 мл 2,5% раствора внутримышечно; хлоропирамин - по 0,025 г в таблетках (во время еды) или по 1 мл 2% раствора внутримышечно; мебгидролин - по 0,05-0,1 г в таблетках (после еды), дезлоратадин, левоцетиризин по 1 таблетке в сутки, средняя продолжительность лечения - 5-14 дней.
Стимулирующая терапия
Сущность стимулирующей терапии заключается в повышении физиологических функций органов и систем, в активировании защитных механизмов организма (повышение титра иммунных тел, фагоцитарного индекса).
К методам стимулирующей терапии относят лихорадочную (пирогенную) терапию, осуществляемую путем введения пирогенных веществ, в частности пирогенала*. Пирогенал* вводят внутримышечно в дозе от 50 до 1000 МПД, с промежутками в 2-3 дня.
К методам неспецифической терапии следует отнести и лечение биогенными стимуляторами (инъекции жидкого экстракта алоэ*).
Витамины
Витамины играют значительную роль в терапии кожных болезней. У них имеется прямое показание при кожных поражениях, которые развиваются в результате недостатка в организме соответствующих витаминов (авитаминозы и гиповитаминозы). Многие из витаминов в силу присущих им фармакологических свойств с успехом применяют и при их нормальном балансе.
Терапевтическое значение витамина С (аскорбиновой кислоты) заключается в его способности повышать сопротивляемость организма
инфекциям, регулировать окислительно-восстановительные процессы, оказывать детоксицирующее и гипосенсибилизирующее действие. Кроме того, витамин С улучшает функцию кроветворения, повышает свертываемость крови, влияет на состояние соединительной ткани, а также оказывает задерживающее влияние на образование кожного пигмента - меланина. Показания к его применению - инфекционные, токсические, аллергические заболевания кожи и ее поражения, характеризующиеся геморрагическими явлениями и повышенным образованием пигмента. Аскорбиновую кислоту назначают внутрь по 0,1-0,3 г 3 раза в день в форме настоя плодов шиповника или пищи, богатой этим витамином (свежие овощи, ягоды, фрукты). Препарат используют внутримышечно или внутривенно по 1-2 мл 5% раствора ежедневно или через день.
Витамин Р нормализует проницаемость и ломкость стенок кровеносных сосудов. Препарат (рутозид) применяют при лечении кожных заболеваний, патогенетически связанных с повышением проницаемости и ломкостью сосудов (геморрагический синдром); назначают внутрь по 0,05 г 3 раза в день.
Витамины группы В. Широкое применение в терапии кожных заболеваний имеют витамины В1 и PP. Витамин В1 (тиамин) обладает противоневротическим, обезболивающим действием и уменьшает зуд, снижает воспалительную реакцию кожи. Назначают внутрь в дозах 0,01-0,02 г 2-3 раза в день или внутримышечно по 0,5-1 мл 5% водного раствора.
Витамин РР (никотиновая кислота), помимо специфического этиотропного лечебного действия при пеллагроидных состояниях, являющихся клиническим выражением авитаминоза или гиповитаминоза РР, оказывает разнообразное фармакологическое действие. Наиболее важны сосудорасширяющий и противозудный эффекты никотиновой кислоты. В связи с этим ее назначают при кожных заболеваниях, характеризующихся спастическим состоянием артериальных сосудов и зудящих дерматозах внутрь по 0,05-0,1 г 2-3 раза в день после еды (прием натощак нередко вызывает чрезмерную общую сосудистую реакцию) или внутривенно по 2-5 мл 1% раствора.
Другие витамины группы В, в частности витамин В2 (рибофлавин), B6 (пиридоксин), B12 (цианокобаламин), фолиевую кислоту и другие применяют в дерматологической практике лишь по частным показаниям.
Витамин А (ретинол) оказывает нормализующее действие на состояние эпидермиса, в частности, регулирует процесс рогообразования. В связи с этим он показан при кожных поражениях, характеризующих-
ся гиперкератозом. Ретинол назначают внутрь в форме концентрата из расчета 50 000-100 000 ME/сут. Суточную дозу делят на 2 равные разовые дозы. Лечение проводят на протяжении 2-3 мес.
Антибиотики
Для лечения кожных заболеваний инфекционной этиологии назначают антибиотики пенициллинового ряда (бензилпенициллин, бензатин бензилпенициллин); тетрациклинового ряда (доксициклин и др.), а также макролиды (рокситромицин, азитромицин, джозамицин и др.); цефалоспорины (цефтриаксон, цефиксим, цефотаксим и др.). При резистентности микрофлоры к пенициллину эффективны его полусинтетические препараты, например оксациллин. При лечении заболеваний, вызванных грибами, назначают гризеофульвин, тербинафин, итраконазол, флуконазол и др.
При лечении кожных заболеваний используют также фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин, гемифлоксацин
и др.).
Гормонотерапия
Гормональные препараты используют или как средства для проведения заместительной терапии, когда непосредственной причиной или предрасполагающим фактором развития кожного поражения является гипофункция той или иной железы внутренней секреции, или как средства, обладающие специфическими фармакодинамическими свойствами:
• эпинефин (гормон мозгового вещества надпочечников) повышает тонус симпатической нервной системы и оказывает сосудосуживающее действие;
• мерказолил, тирозол (гормон щитовидной железы) способствуют повышению интенсивности обменных процессов: белкового, жирового и водного;
• гормоны мужских и женских половых желез и др.
В терапии некоторых тяжелых кожных заболеваний используют гормоны коры надпочечников - глюкокортикоиды (синтетические аналоги гидрокортизона и кортизона): преднизолон, триамцинолон, дексаметазон.
Глюкокортикоиды обладают разносторонним действием и, в частности, противовоспалительным и противоаллергическим. Они дают возможность при ряде тяжелых заболеваний быстро улучшать общее
состояние больного и в короткий срок выводить его из состояния непосредственной опасности. Однако в большинстве случаев оказываемый ими терапевтический эффект бывает временным и с прекращением введения препаратов состояние больного вновь ухудшается. Вследствие этого, достигнув стабилизации болезненного процесса, приходится длительное время назначать больным поддерживающие дозы.
Наряду с положительным терапевтическим эффектом, при длительном применении больших доз возникает и отрицательный эффект, выражающийся в ряде осложнений.
Глюкокортикоиды влияют на углеводный, белковый и отчасти жировой обмен. Они способствуют накоплению углеводов в печени, повышают содержание глюкозы в крови, увеличивают выделение азота с мочой. Под их влиянием изменяется картина белой крови: развивается эозинопения, лимфопения и нейтропения. При длительном применении отмечают повышение свертываемости крови и протромбинового индекса, что может привести к тромбозу сосудов, в частности, головного мозга. Со стороны нервной системы иногда наблюдают эйфорию.
Часто развиваются следующие осложнения.
• Нарушения обмена: уменьшение выделения воды и ионов натрия, хлора, что приводит к образованию отеков и увеличению выделения ионов калия. В связи с этим рекомендуют во время лечения глюкокортикоидами назначать больным диету с низким содержанием поваренной соли и вводить соли калия (10% раствор калия хлорида по 1 столовой ложке 3 раза в день).
• Повышение концентрации глюкозы в крови и появление ее в моче (диабетогенное действие).
• Развитие синдрома Иценко-Кушинга, характеризующегося увеличением массы тела и избыточным содержанием жира на лице (лунообразное лицо), над ключицами, на верхней части спины.
• Артериальная гипертензия (АГ).
• Развитие пептических язв желудка и двенадцатиперстной кишки, прободение их и желудочные кровотечения.
• Остеопороз.
Показано, что лечение глюкортикортикоидами необходимо проводить с осторожностью, тщательно наблюдая больных и проводя соответствующие исследования. Следует также иметь в виду, что глюкокортикоиды, угнетая выработку антител (на чем основано их антиаллергическое действие), а также снижая фагоцитарную активность лейкоцитов и продукцию глобулинов, понижают сопротивляемость
организма к инфекции и при длительном применении могут вызвать активизацию латентных инфекций или возникновение новых, нередко протекающих с маловыраженной клинической симптоматикой. Особенно надо быть настороженным по отношению к туберкулезной инфекции.
Необходимо помнить о том, что длительное лечение глюкокортикоидами может привести к угнетению функции коры надпочечников. Это состояние является временным и обратимым, но восстановление функции наступает медленно. Поэтому лечение глюкокортикоидами нельзя прекращать быстро, обрывая его на больших дозах, а лишь постепенно снижая количество вводимых больному препаратов.
Средняя суточная доза для преднизолона составляет 60-80 мг. Однако при некоторых тяжелых кожных заболеваниях лечение начинают с более высоких («ударных») доз - 80-120 мг преднизолона и даже больше. По мере улучшения процесса дозы постепенно снижают до минимальной поддерживающей, индивидуальной для каждого больного (5-15 мг преднизолона).
При назначении глюкокортикоидов и вычислении необходимой дозы следует учитывать следующие сравнительные показатели их фармакологической активности - 1 таблетка преднизолона (5 мг) по активности соответствует 1 таблетке триамцинолона (4 мг) и 1 таблетке дексаметазона (0,75 мг).
Противопоказания к применению глюкокортикоидов: АГ, сахарный диабет, язва желудка и двенадцатиперстной кишки, болезнь Иценко- Кушинга, нервно-психические заболевания органического и функционального характера, тромбоэмболическая болезнь.
Диетотерапия
Возникновение ряда кожных заболеваний может быть связано с нарушением обмена веществ, заболеваниями органов пищеварения, пищевыми интоксикациями, а иногда и с повышенной чувствительностью к отдельным пищевым продуктам. При таких заболеваниях нередко применяют диетотерапию.
Диету назначают по индивидуальным показаниям, в зависимости от характера заболевания органов пищеварения или нарушений обмена веществ, а иногда и при отсутствии патологических изменений обмена веществ или органов пищеварения. Так, при аллергических заболеваниях рекомендуют диету с ограничением углеводов, обладающую гипосенсибилизирующим действием. При острых воспалительных
процессах, особенно экссудативных, благоприятное действие оказывает бессолевая диета. При заболеваниях, сопровождающихся зудом, больным запрещают употребление в пищу консервов, копченостей, мясных бульонов, жареного мяса и других блюд, богатых экстрактивными веществами, а также пряностей, шоколада, крепкого кофе, чая, алкогольных напитков. Больным, склонным к полноте, с целью повышения обменных процессов при хронически протекающих у них воспалительных поражениях кожи, назначают разгрузочные дни (1-2 раза в неделю). При подозрении на то, что кожное поражение является проявлением пищевой аллергии, применяют так называемую «исключающую» диету, при которой последовательно выключают из пищевого рациона отдельные продукты. Это нередко позволяет установить аллерген и, устранив его, излечить больного. При установлении связи кожного заболевания с кишечной интоксикацией рекомендуют, помимо диеты, лоперамид, энтеросорбенты (активированный уголь, белый уголь* и др.); для нормализации флоры кишечника - лактулоза + лигнин гидролизный, йогулакт* и др.
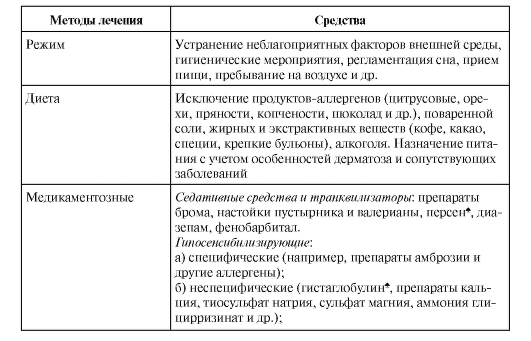
В табл. 2-5 суммированы методы и средства общей терапии дерматологических больных.
Таблица 2-5. Методы и средства общей терапии дерматологических больных
Продолжение табл. 2-5

Окончание табл. 2-5

Наружная терапия дерматозов
При лечении дерматозов широко применяют наружную (местную) терапию, как в комплексном лечении, так и в качестве монотерапии. Средства для наружного лечения оказывают не только местное (т.е. непосредственно воздействуют на кожу), но и общее воздействие на организм посредством резорбции (всасывания) в системный кровоток веществ, попавших на кожу, а также путем воздействия на нервнорецепторный аппарат кожи.
Задачи наружной терапии
Задачи наружной терапии следующие.
• Устранение причины заболевания, т.е. этиотропная терапия (например, при чесотке, педикулезе, микозах, пиодермиях и т.д.), а также использование прижигающих средств, приводящих к деструкции высыпаний.
• Защита пораженных участков кожи от воздействия внешних факторов (инсоляции, низких температур, воды, бытовых химических средств и т.д.).
• Устранение развившихся на коже патологических изменений или неприятных субъективных ощущений (например, использование противозудных средств, анилиновых красителей, глюкокортикоидных и иных препаратов).
• Восстановление водно-липидной мантии.
Состав средств наружной терапии
Успех лечения зависит от правильного подбора средств с учетом действующего вещества и основы.
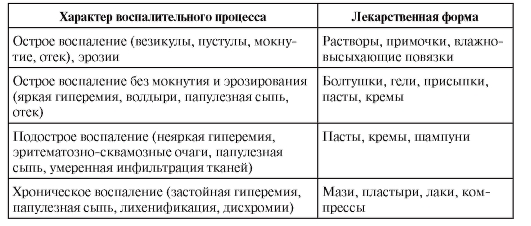
• Основу, как правило, составляет индифферентное вещество, воздействующее на кожу благодаря своим физическим свойствам. К ним относятся вода, химически нейтральные порошкообразные вещества, масла, жиры, жироподобные вещества, гели, коллодии. Правильный выбор лекарственной формы для наружной терапии во многом определяет ее эффективность. При этом следует помнить, что выбор лекарственных форм определяется не этиологией, а степенью остроты воспаления, локализацией поражения и его распространенностью (табл. 2-6). Чем острее кожный воспалительный процесс, тем более поверхностной и щадящей должна быть наружная терапия. Действие лекарственной формы тем глубже, чем сильнее она задерживает испарение влаги с поверхности кожи. К наиболее часто используемым лекарственным формам относят растворы, присыпки, взвеси, гели, пасты, кремы, мази, пластыри, лаки, мыла, шампуни.
• Действующие вещества - средства, обладающие определенными фармакологическими свойствами. В зависимости от действия на кожу их подразделяют на несколько групп (табл. 2-7).
Таблица 2-6. Применение лекарственных форм в зависимости от выраженности воспалительного процесса
Формы наружных лекарственных средств
Наружное лечение дерматологических больных преследует различные цели. В одних случаях оно может быть направлено на устранение непосредственной причины заболевания (например, назначение дезинфицирующих средств при поверхностных инфекционных и паразитарных поражениях кожи), в других - на защиту пораженных участков
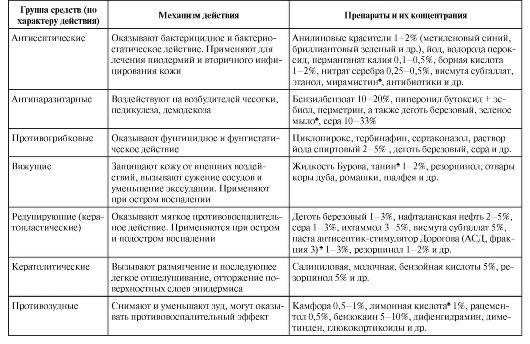
Окончание табл. 2-7
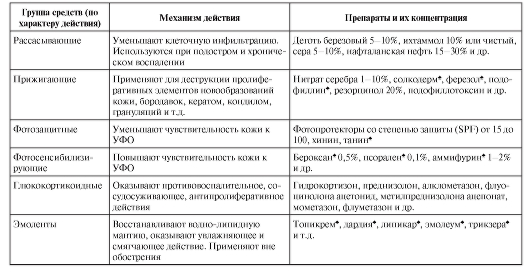
кожи от внешних раздражающих влияний. Чаще всего наружную терапию, которая направлена на устранение и разрешение развившихся в коже патологических изменений или сопутствующих им субъективных расстройств, применяют симптоматически.
Фармакологические средства для наружного лечения кожных заболеваний применяют в разнообразных лекарственных формах, позволяющих, с одной стороны, использовать различные концентрации действующих веществ, с другой, благодаря присущим каждой из этих форм особым физическим свойствам, регулировать глубину проникновения веществ в кожу. Выбор той или иной формы определяет, прежде всего, стадия воспалительного процесса (острый, подострый, хронический). Имеют значение распространенность кожного поражения и его локализация (лицо, волосистая часть головы и т.д.).
Для получения эффекта от наружной терапии необходимо правильно выбрать лекарственное средство, его концентрацию и форму применения.
Наиболее часто назначают следующие формы наружного применения лекарственных веществ: растворы (водные и спиртовые), пудру, взбалтываемую взвесь, пасту, эмульсию, крем, мазь, пластырь, лак, гель.
Растворы
Лекарственные вещества, обладающие противовоспалительным, вяжущим и дезинфицирующим свойствами, применяют в форме водных или спиртовых растворов.
• При назначении лекарственных веществ в виде водных растворов действие фармакологических средств во многом зависит от способа их применения. Чаще их рекомендуют в виде примочки, влажновысыхающей повязки или согревающего компресса.
- При назначении примочек на пораженный участок кожи накладывают сложенный в 4-5 слоев кусок марли или другой мягкой ткани, смоченной в охлажденном (холодном) растворе (слегка отжать). Через каждые 5-10 мин примочки меняют. Такую процедуру продолжают в течение 1-1,5 ч, после чего делают перерыв на 2-3 ч. Вследствие испарения воды примочки резко охлаждают кожу и вызывают сужение кровеносных сосудов. Учитывая это, их назначают при островоспалительных поражениях кожи, характеризующихся активной гиперемией, отеком, мокнутием.
- Влажновысыхающую повязку применяют следующим образом: сложенную в 6-8 слоев марлю, смоченную в соответствующем
растворе (комнатной температуры), накладывают на пораженный участок кожи и фиксируют бинтом (2-3 тура). Смену повязки производят по мере ее высыхания, обычно через 3-4 ч. Медленно испаряющаяся жидкость вызывает охлаждение кожи и тем самым, как и примочка, но менее активно, способствует стиханию симптомов воспаления. Влажновысыхающие повязки показаны при лечении подострых воспалительных процессов, сопровождающихся умеренным мокнутием, застойной гиперемией. Влажновысыхающие повязки назначают и при остром воспалительном процессе, сопровождаемым пиококковой инфекцией, а также при локализации очага на груди, спине у детей и пожилых лиц (избегать переохлаждения, которое могла бы вызвать примочка).
- Rp: Sol. аcidi borici 2% - 500 ml
- D.S. Раствор для примочек.
- Согревающие компрессы воздействуют на кожу влажным теплом. Их применяют главным образом при лечении хронических воспалительных процессов. Вызывая активную гиперемию, они повышают обменные процессы в пораженном участке кожи и способствуют разрешению воспалительного инфильтрата.
• Спиртовые растворы преимущественно назначают как дезинфицирующие (например, анилиновые краски - туширование) и противозудные средства, в виде смазываний, обтираний. Растворы готовят на 70° спирте. Следует иметь в виду, что спирт сам по себе оказывает на кожу дезинфицирующее, противозудное, обезжиривающее и высушивающее действие.
Пудра
В качестве пудр применяют минеральные или растительные химически нейтральные порошкообразные вещества.
Из минеральных веществ в состав пудр вводят тальк - силикат магния (Talcum) и окись цинка (Zinci oxydum); из растительных - крахмал, чаще всего пшеничный (Amylum tritici). Нередко сочетают несколько порошков.
• Rp: Zinci oxydi
- Talci
- Amyli tritici aa 25,0
- M. f. pulvis
- D.S. Индифферентная присыпка.
Благодаря своей гигроскопичности нанесенная на кожу пудра высушивает и обезжиривает ее. Чаще пудры применяют с целью профилактики грибковой инфекции (межпальцевые складки стопы), профилактики опрелости у детей (паховые, межъягодичные, подмышечные складки), а также при повышенной потливости (стопы, подмышечная область). В других местах нанесение пудры на кожу приводит к ее осыпанию, что неудобно.
Противопоказание к назначению пудры - островоспалительные процессы, сопровождающиеся мокнутием: смешиваясь с экссудатом, пудра образует корки, раздражающие кожу и усиливающие воспалительный процесс.
Взбалтываемые взвеси
Значительно удобнее пользоваться взбалтываемыми взвесями, или «болтушками», которые состоят из тех же порошков, но взвешенных в воде с глицерином - водные. Нанесенные на кожу порошки после испарения воды отлагаются на ней тонким равномерным слоем и благодаря глицерину удерживаются на протяжении многих часов. Действие взбалтываемых взвесей и показания к их применению те же, что и для пудр - островоспалительный процесс, не сопровождающийся мокнутием.
• Rp.: Zinci oxydi
- Talci
- Glycerini aa 20,0
- Aq. destillatae 40,0
- M.D.S. Наружное. Перед применением взбалтывать. Взбалтываемые взвеси могут быть водно-спиртовьми, они оказывают
охлаждающий, противозудный эффект.
• Rp.: Zinci oxydi
- Talci veneti aa 30,0
- Glycerini
- Sp. vinirectif. 96°aa 25,0
- Aq. destillatae ad 200,0
- M.D.S. Наружное. Перед применением взбалтывать. Масляные болтушки состоят из порошкообразных веществ и масляной основы (подсолнечное и другие масла). Масляные болтушки смягчают кожу, уменьшают чувство напряжения, помогают удалить чешуйки и корки.
• Rp.: Zinci oxydi 30,0
- Ol. helyanthi 70,0
- M.D.S. Наружное. Перед применением взбалтывать.
Паста
Паста представляет собой смесь жировых или жироподобных веществ с индифферентными порошками (окись цинка, тальк, крахмал и др.) в равных весовых частях. Официнальная цинковая паста (Pasta Zinci) имеет следующую пропись:
• Rp.: Zinci oxydi
- Amyli tritici aa 10,0
- Vaselini 20,0
- M. f. pasta
- D.S. Цинковая паста.
Уменьшая количество порошков, можно изготавливать мягкие пасты. Обладая благодаря наличию порошков гигроскопичностью, паста высушивает кожу, понижает ее температуру и вызывает сужение сосудов, а благодаря наличию жировых веществ - смягчает роговой слой и делает его более проницаемым для лекарственных веществ. Однако фармакологические средства, применяемые в пасте, оказывают поверхностное действие. Их следует назначать для лечения подострых воспалительных процессов кожи вслед за примочками или влажновысыхающими повязками.
Благодаря густой консистенции паста хорошо удерживается на коже и защищает ее пораженные участки от внешних раздражающих воздействий.
Удаление наложенной на кожу пасты производят ватой, смоченной растительным маслом.
Гель
Гель представляет собой коллоидную лекарственную форму. Для изготовления гелей используют гидрофильные вещества (желатин, гуммиарабик и др.), разбухающие в воде с образованием коллоидной системы. В них добавляют различные фармакологические средства (глюкокортикоидные, антибактериальные и др.), которые быстро проникают в кожу. Гели применяют при остром воспалении без мокнутия и эрозирования (яркая гиперемия, волдыри, папулезная сыпь, отек).
Эмульсия
Эмульсия - лекарственная форма, в которой нерастворимые в воде тела удерживаются в состоянии мельчайшего раздробления с помощью сгущающегося вещества. Применяют эмульсии типа «масло в воде» (где капли жира распределены в жидкости) и эмульсии типа «вода в масле», которые образуются в результате дисперсии воды в жировой среде. Эмульсии применяют при острых и подострых воспалениях, при отсут-
ствии мокнутия. Если эмульсия содержит топический глюкокортикоид (например, метилпреднизолона ацепонат), то ее можно назначать при небольшом мокнутии очага поражения.
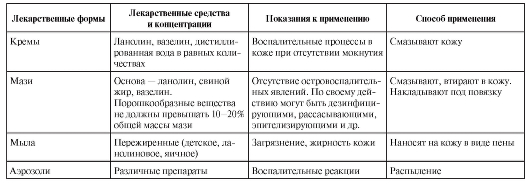
Крем
Крем представляет собой смесь жировых веществ и воды в равных количествах. За счет наличия воды крем охлаждает кожу, не раздражает ее, мацерирует роговой слой эпидермиса. Лекарственные вещества, входящие в состав крема, проникают в более глубокие слои кожи. Крем применяют при подострых и хронических воспалениях, при отсутствии выраженного мокнутия.
• Rp: Prednizoloni 0,3
- Vaselini
- Lanolini
- Aq. destill. аа 20,0
- M.D.S. 0,5% преднизолоновый крем.
Мазь
Мазь представляет собой соединение действующего лекарственного вещества с жировой основой. В качестве основы применяют животные жиры, жироподобные вещества, а также сложные смеси из плотных жировых веществ (воск, спермацет) и растительных масел. Жировые и жироподобные вещества должны быть химически нейтральными, чтобы не вызывать раздражения кожи, и обладать мягкой, эластичной консистенцией, которая не изменялась бы под влиянием температуры тела. При этих условиях мазь равномерно распределяется на поверхности кожи, образуя нежный защитный покров. Из животных жиров в качестве мазевой основы наиболее подходит свиное сало (Axungia porci), однако его из-за быстрой прогоркаемости применяют редко. Значительно чаще используют ланолин (Lanolinum) - жировое вещество, добываемое из овечьей шерсти, обладающее густой консистенцией. В качестве мазевой основы ланолин применяют в смеси с вазелином (Vaselinum).
Вазелин - жироподобное вещество (углеводород), получаемое при перегонке нефти. В медицинской практике применяют лишь очищенные сорта вазелина.
• Rp: Dermatoli 5,0
- Lanolini
- Vaselini аа 50,0
- M. f. unguentum
- D.S. 5% дерматоловая мазь.
Физические свойства мазевой основы таковы, что, будучи нанесенной на кожу, она препятствует испарению с ее поверхности воды, уменьшает теплоотдачу и, согревая кожу, вызывает расширение сосудов. Накапливающаяся под слоем мази влага мацерирует роговой слой эпидермиса и делает его более проницаемым для лекарственных веществ, входящих в ее состав. Кроме того, мазевая основа размягчает корки и чешуйки, способствуя их механическому удалению с поверхности пораженных участков кожи.
Мази следует применять при хронических воспалительных процессах с явлениями застойной гиперемии и инфильтрации.
В настоящее время все более широкое применение находят мазевые основы из новых синтетических веществ, которые легче проникают в кожу и освобождаются от включенных в них лекарственных средств. К ним относят полимеры этиленоксидов, производные целлюлозы, высших жирных кислот и др. Эти синтетические мазевые основы не окисляются и не разлагаются, хорошо переносятся кожей, легко удаляются с ее поверхности.
Мази применяют в форме мазевых повязок, смазываний кожи, иногда наносят под окклюзионную повязку.
Пластырь
Пластырь представляет собой густую липкую массу, изготавливаемую путем сплавления в тех или иных вариантах жиров, окиси свинца, канифоли, воска, смол, каучука и других веществ. Намазанная тонким слоем на ткань и слегка размягченная подогреванием пластырная масса прилипает к коже и плотно на ней удерживается. Индифферентный пластырь (липкий пластырь - Emplastrum adhaesivum) широко используют для фиксации на коже небольших повязок. Включением в пластырную массу лекарственных средств изготавливают лечебные пластыри (например, салициловый и др.). Физическое действие пластыря аналогично действию мази. Герметически прикрывая соответствующий участок кожи, пластырь задерживает испарение воды, повышает температуру кожи, расширяет сосуды, усиливает кровоток и, вызывая мацерацию рогового слоя, способствует более глубокому проникновению в кожу входящих в его состав фармакологических средств.
Лак
Лак - жидкость, быстро высыхающая на поверхности кожи с образованием тонкой пленки. В качестве лака чаще применяют коллодий (раствор пироксилина в смеси спирта и эфира), в который вводят раз-
личные лекарственные вещества. Физическое действие лака аналогично действию пластыря. Он также способствует глубокому проникновению лекарственных веществ в кожу. • Rp: Ac. salicylici
- Ac. lactici
- Resorcini aa 5,0
- Ol. ricini 1,5
- Collodii 50,0
- M.D.S. Лак для ногтей.
Применение пластыря и лака показано при необходимости воздействовать на ограниченные поражения кожи сильнодействующими фармакологическими средствами.
При назначении новых наружных средств препарат наносят на ограниченный участок кожного покрова для определения индивидуальной переносимости. Также следует учитывать различную чувствительность участков кожного покрова к препарату (так, кожа лица и складок более чувствительна, чем кожа стоп и ладоней).
Лекарственные средства необходимо периодически менять: вопервых, с учетом динамики кожного процесса необходимо начинать со средств более поверхностного действия и заканчивать препаратами глубокого действия, а также переходить от менее концентрированных к более концентрированным; во-вторых, чтобы избежать привыкания, которое может развиться даже при их хорошей переносимости и благоприятном клиническом эффекте.
Наружное лечение необходимо проводить до полного исчезновения симптомов болезни и возвращения кожи в нормальное состояние.
Следует учитывать возможность общего токсического воздействия наружных средств на организм, особенно при нанесении препарата на большую площадь поверхности кожи и эрозивные поверхности, а также при использовании средств с выраженным резорбтивным эффектом (борная кислота, деготь березовый и т.д). При назначении наружной терапии необходимо знать о местных побочных действиях препаратов, которые напрямую зависят от концентрации действующего вещества, места нанесения и длительности применения, а также о возможностях развития аллергических реакций на данное средство.
В табл. 2-8 представлены лекарственные формы, вещества и их концентрация при наружном лечении.
Таблица 2-8. Лекарственные формы, вещества и их концентрация при наружном лечении
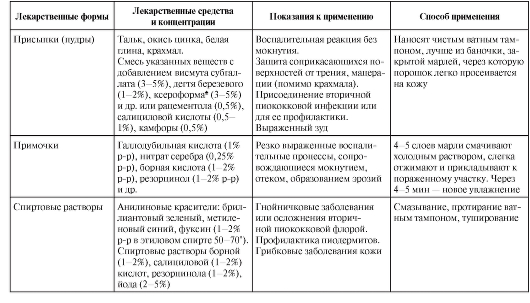
Продолжение табл. 2-8
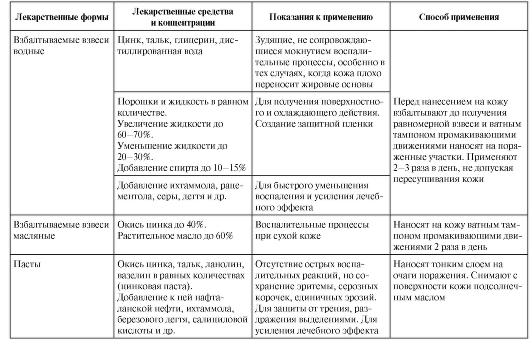
Окончание табл. 2-8
Применение наружных глюкокортикоидных препаратов
Наружные глюкокортикоидные средства на сегодняшний день являются уникальными препаратами, применяемыми при лечении разных дерматозов. В организме человека глюкокортикоидные гормоны играют важную роль, являясь естественными антистрессовыми факторами. Рациональное и своевременное применение наружных глюкокортикоидных средств в ряде случаев является незаменимой частью терапии, а также может в значительной степени повысить эффективность лечения при многих заболеваниях кожи. Основные свойства топических глюкокортикоидных препаратов - противовоспалительный эффект, сосудосуживающее и антипролиферативное действия.
• Противовоспалительное действие глюкокортикоидов осуществляется за счет подавления активности клеток Лангерганса и тучных клеток, увеличения связывания гистамина и серотонина в коже, уменьшения чувствительности нервных окончаний к нейропептидам и гистамину, торможения миграции эозинофилов, пролиферации Т-лимфоцитов и синтеза противовоспалительных цитокинов, а также уменьшения проницаемости капилляров и их сужения (сосудосуживающее действие).
• Антипролиферативное действие связано с торможением синтеза нуклеиновых кислот в клетках эпидермиса и дермы и, соответственно, подавлением митоза и снижением секреции коллагена, эластина, основного вещества.
Благодаря данным свойствам наружные глюкокортикоидные препараты являются сильнейшими противовоспалительными средствами, незаменимыми при лечении многих аллергических дерматозов.
При лечении дерматологических заболеваний используют топические глюкокортикоиды. Наиболее сильным действием обладают галогенизированные препараты, особенно фторированные. По степени активности топические глюкокортикоидные средства подразделяют на 4 группы.
• Слабые: гидрокортизоновая мазь.
• Средней силы: преднизолоновая мазь, алклометазон и др.
• Сильные: метилпреднизолона ацепонат, мометазон, флуметазон, триамцинолон, флуоцинолона ацетонид и др.
• Очень сильные: клобетазол.
При длительном использовании глюкокортикоидных препаратов возможно развитие побочных действий и осложнений, которые являются «продолжением» лечебного эффекта.
К местным побочным действиям относят:
• местную атрофию кожи, замедление регенерации (медленное заживление ран), телеангиэктазии, гипертрихоз (усиление роста пушковых волос и изменение угла наклона волосяного фолликула в дерме), появление стрий, умеренной гипопигментации кожи, связанные с длительным антипролиферативным воздействием;
• обострение имеющейся и присоединение вторичной инфекции, развитие периорального дерматита, акнеформной сыпи, герпетиформной экземы Капоши и других инфекционных состояний, связанных с подавлением иммунных кожных реакций.
К системным побочным действиям при выраженном общерезорбтивном эффекте относят развитие синдрома Иценко-Кушинга, атрофии коры надпочечников, АГ, задержку роста (у маленьких детей).
Во избежание побочных эффектов и осложнений местной глюкокортикоидной терапии необходимо придерживаться определенных правил использования топических стероидов.
• Не применять на большой площади поверхности кожи (до 20% поверхности тела).
• При наличии инфекционного процесса на коже использовать только в сочетании с антибиотиками или антимикотиками.
• При отсутствии положительной динамики в течение 5-7 дней применения препарата следует пересмотреть тактику лечения.
• Не наносить сильнодействующие препараты на лицо, веки, складки.
• Окклюзионные повязки следует применять только на непродолжительное время.
• Выбирать лекарственную форму глюкокортикоидных препаратов соответственно остроте воспаления (лосьон, крем, мазь).
Особенности терапии у детей, страдающих дерматозами
В терапии у детей, страдающих дерматозами, важная роль отведена следующим мероприятиям: уходу за кожей, соблюдению санитарногигиенических норм и особенно защите кожи ребенка от воздействия неблагоприятных раздражающих факторов.
Уход за кожей
Уход за кожей предусматривает мягкое очищение кожи с использованием воды, нейтральных шампуней и мыл с последующим нанесением на кожу эмолентов (увлажняющих и смягчающих наружных средств), предотвращающих сухость кожи и препятствующих раздражению, тре-
нию и мацерации. Детям не рекомендуют длительное купание в ванной (более 10-15 мин), а также использование жестких губок и мочалок, которыми можно поранить чувствительную кожу. После купания кожу и складки насухо вытирают (но не растирают!), при необходимости у маленьких детей на аногенитальную область под подгузники (памперсы) и в складки наносят присыпки или специальные защитные кремы.
При некоторых заболеваниях купание детей ограничивают (аллергодерматозы), а при других полностью запрещают (пиодермии, микозы, розовый лишай и т.д.).
Важную роль в уходе за детьми с различными дерматозами уделяют выбору одежды. Чем младше ребенок, тем менее травматичной должна быть его одежда: без тонких завязок, давящих резинок, острых кнопок и застежек. Одежда должна быть из мягких натуральных «дышащих» материалов (хлопок, шелк, шерсть). Особое значение выбор комфортной одежды имеет для детей, страдающих буллезным эпидермолизом, при солнечных ожогах, токсикодермиях и т.д. Маленьких детей нельзя перегревать, так как это может привести к развитию потницы, мацераций и септических состояний. Родители детей с аллергодерматозами должны также уделять особое внимание одежде, исключив синтетические, шерстяные (мохеровые) вещи из гардероба детей.
Во время прогулок в зимнее время маленьким детям, особенно с аллергодерматозами, на кожу лица следует наносить специальные мази, защищающие кожу от воздействия низких температур, ветра, повышенной влажности, а на руки надевать непромокаемые варежки или перчатки.
В детском возрасте следует избегать излишней инсоляции, ограничивая пребывание детей на солнце, использовать фотозащитные средства с максимальной степенью защиты. Особое внимание необходимо уделять детям младшего возраста и пациентам с фоточувствительными дерматозами (красная волчанка, порфирия и другие фотодерматозы), а также с множественными пигментными невусами.
Дети с поражениями кожи, общее состояние которых оценивают как удовлетворительное, должны придерживаться обычного распорядка дня (прогулки, занятия в школе, физические нагрузки и т.д.). Строгий постельный режим назначают детям с универсальным воспалительным поражением кожи, при нарушении общего состояния (эритродермиях, диффузных заболеваниях соединительной ткани и т.д.), а также при возможности обострения кожного процесса при ортостатических нагрузках (васкулиты).
Диетотерапия
Диетотерапия больных дерматозами детей зависит от нозологической формы заболевания. Однако надо помнить, что в острую стадию любого заболевания следует соблюдать гипоаллергенную диету и ограничивать потребление легкоусвояемых углеводов, поваренной соли, жидкости. Строгую диету необходимо соблюдать при аллергодерматозах, герпетиформном дерматите Дюринга, буллезных дерматозах и т.д.
У детей грудного и раннего возраста алиментарный фактор играет основную роль в развитии аллергических дерматозов (например, при атопическом дерматите, крапивнице, строфулюсе). Именно поэтому врач-дерматолог в беседе с родителями большое внимание уделяет питанию ребенка и матери при грудном вскармливании.
Общая терапия
Общую терапию у детей с дерматологическими заболеваниями начинают с выбора лекарственного препарата, учитывая возраст разрешения использования у детей, дозу и сочетаемость лекарственных средств друг с другом, отраженные в инструкции к препарату.
Наружная терапия
Наружная терапия в лечении дерматозов у детей имеет ряд особенностей.
• Все наружные средства для детей должны иметь меньшие концентрации действующих веществ по сравнению с препаратами для взрослых. Так, например, для лечения чесотки у маленьких детей 20% эмульсию бензилбензоата, а также 33% серную мазь разводят дистиллированной водой до 10%.
• С осторожностью следует назначать примочки детям 1-го полугодия жизни ввиду возможного переохлаждения ребенка и сложности выполнения процедуры (его активность).
• Не рекомендуют применять растворы борной кислоты и резорцинола у детей грудного возраста, обильно наносить на кожу анилиновые красители, так как они могут вызвать интоксикацию. В отдельных случаях применения их концентрация не должна превышать 1%. Растворы йода у детей не применяют, так как могут вызвать контактный дерматит (исключение составляет наружное применение 2% раствора йода при микозах гладкой кожи).
• При сухой коже спиртовые растворы противопоказаны. У грудных детей их назначают лишь на ограниченных участках.
• Маленьким детям ограничивают назначение препаратов салициловой кислоты и препаратов березового дегтя из-за высокого резорбтивного эффекта данных веществ и возможного развития токсического воздействия на организм. Концентрация салициловой кислоты в средствах не должна превышать 1%, березового дегтя - не больше 2%. Препараты назначают на ограниченные участки кожи.
• Учитывая склонность нормальной детской кожи к экссудативным реакциям и ее высокую гидрофильность, с целью профилактики экссудации у детей назначают такие формы лекарственных веществ, как присыпки. У грудных детей применяют в основном присыпки минерального происхождения (тальк, окись цинка) и не используют крахмал, который является хорошей питательной средой для размножения бактериальной и дрожжевой флоры.
• Особое внимание при уходе за кожей у маленьких детей уделяют применению защитных кремов под подгузники (памперсы) - мягкие пасты, минеральные масла, которые не только снимают раздражение аногенитальной области, но и оказывают барьерную функцию, предотвращая контакт кожи с влагой.
• Применение топических глюкокортикоидных препаратов у детей ограничено. Предпочтительны негалогенизированные препараты (гидрокортизоновая мазь, метилпреднизолона ацепонат, мометазон, алклометазон и т.д.); при острых аллергических процессах рекомендуют короткий курс терапии с использованием препаратов сильного действия (метилпреднизолона ацепонат, мометазон и т.д). Применение топических глюкокортикоидов не рекомендуют продолжать более 7-10 дней. У маленьких детей наружные глюкокортикоидные препараты не назначают под окклюзионные повязки и с осторожностью наносят на лицо, складки и аногенитальную область.