Дерматовенерология : учебник для студентов высших учебных заведений / В. В. Чеботарёв, О. Б. Тамразова, Н. В. Чеботарёва, А. В. Одинец. -2013. - 584 с. : ил.
|
|
|
|
Глава 20. ИНФЕКЦИИ, ПЕРЕДАВАЕМЫЕ ПОЛОВЫМ ПУТЕМ
20.1. ГОНОКОККОВАЯ ИНФЕКЦИЯ
Гонорея - общее инфекционное заболевание человека, вызываемоегонококком (Neisseria gonorrhoeae).
Этиология
Гонококки - специфические паразиты человека, грамотрицательные диплококки, имеют бобовидную форму, не образуют спор. Срокразмножения - 2 ч (поперечное деление). Наружная полисахариднаякапсула, присущая некоторым штаммам (30-40%), защищает гоно-кокки от фагоцитоза лейкоцитами и сохраняет их жизнеспособность(эндоцитобиоз). Источник заражения - больной гонореей, чаще с ма-лосимптомной или хронической формой.
Основной путь заражения - половой. Инкубационный период со-ставляет в среднем 5-7 дней, может удлиняться до 2 нед и более. Неполо-вой путь инфицирования чаще бывает у детей (через общую с больнымпостель, ночные горшки, предметы личной гигиены). Заражение но-ворожденного может произойти при прохождении через родовые путибольной матери.
Гонококки поражают слизистые оболочки мочеиспускательного ка-нала, прямой кишки, влагалища, полости рта, носа, гортани, конъюн-ктивы.
Процесс может распространяться на парауретральные железы, маткуи ее придатки.
Клиническое течение
Приказом Минздрава РФ от 20.08.2000 г. № 415 утвержден «Про-токол ведения больных "гонококковая инфекция"». В нем определенспектр диагностических и лечебных вмешательств, оказываемых боль-ным гонореей, объединенных следующими моделями:
• гонококковая инфекция локализованная;
• гонококковая инфекция с системными проявлениями.
Гонококковая инфекция локализованная
Гонококковая инфекция локализованная включает поражение сли-зистой оболочки нижних отделов мочеполовой системы без абсцедиро-вания парауретральных и придаточных желез или ротоглотки, прямойкишки.
• У мужчин появляются гнойные выделения из уретры, зуд, жжение,болезненность при мочеиспускании (рис. 20-1).
• У женщин - гнойные или слизисто-гнойные выделения из поло-вых органов и(или) уретры, зуд, жжение, болезненность при моче-испускании, иногда дискомфорт в нижней части живота.
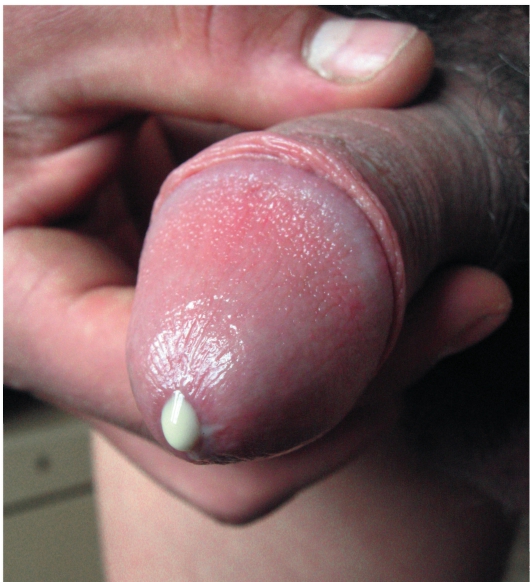
Рис. 20-1. Гонорея
• У лиц обоего пола локализация процесса в области анального отвер-стия приводит к болезненным позывам к дефекации, болям при ис-пражнениях, гнойным выделениям с примесью крови, вторичномузапору, субфебрильной температуре. У 50-60% больных аноректаль-ной гонореей имеют место объективные симптомы в виде гипере-мии, гнойного отделяемого в складках анального отверстия.Гонококковый фарингит чаще протекает бессимптомно, но иногдапациенты предъявляют жалобы на ощущение сухости в глотке и боль,усиливающуюся при глотании.
В последние десятилетия гонорея чаще характеризуется субъективноасимптомным течением (особенно у женщин), что влечет позднее обраще-ние за медицинской помощью и широкое распространение в популяции.
Гонококковая инфекция с системными проявлениями
Гонококковая инфекция с системными проявлениями включает по-ражение с одной или несколькими локализациями: нижних отделов мо-чеполовой системы с абсцедированием парауретральных и придаточныхжелез, верхних отделов мочеполовой системы, структур глаз с осложне-ниями.
Гонококковое поражение верхних отделов мочеполовой системыпредставлено эндометритом, сальпингоофоритом, пельвиоперитони-том в различных комбинациях.
Проникновение гонококков в полость матки и развитие эндометри-та могут проявляться симптомами интоксикации организма, больюв нижней части живота с иррадиацией в область крестца. Выделенияиз влагалища и цервикального канала бывают обильными, жидкими,гнойными, иногда - сукровичного характера. У многих больных повы-шается СОЭ при нормальном количестве лейкоцитов крови.
У мужчин нередко развивается эпидидимит: резкая болезненность вобласти придатка яичка и паховой области. Иногда вовлекаются в вос-палительный процесс яичко (эпидидимоорхит) и предстательная же-леза - боль в промежности иррадиирует в прямую кишку, мошонку,нижнюю часть живота.
При диссеминированной гонорее могут развиться менингит, синовит,артрит, пневмония, перитонит, сепсис и др.
Диагностика
Диагностика основана на данных анамнеза, оценке субъективных иобъективных симптомов заболевания и обнаружении N. gonorrhoeae при
лабораторных исследованиях: микроскопия препарата, окрашенного поГраму, культуральное исследование. Забор материала для исследованияиз уретры производят не менее чем через 3 ч после мочеиспускания.
Лечение
Лечение проводится согласно «Протокола».
Локализованная гонококковая инфекция
Используют один из предложенных препаратов:
• цефтриаксон: 250 мг однократно внутримышечно;
• ципрофлоксацин: 500 мг однократно внутрь;
• офлоксацин: 400 мг однократно внутрь;
• спектиномицин: 2,0 г однократно внутримышечно;
• бензилпенициллина натриевая и калиевая соли: начальная доза600 000 ЕД внутримышечно, последующие по 400 000 ЕД каждые3 ч, на курс - 3 400 000 ЕД.
Использование бензилпенициллина и фторхинолонов возможнотолько при доказанной чувствительности гонококка к нему.
Гонококковая инфекция с системными проявлениями
Препараты и схемы лечения:
• цефтриаксон: 1,0 г внутримышечно или внутривенно каждые 24 ч;
• цефатаксим: 1,0 г внутривенно каждые 8 ч;
• спектиномицин: 2,0 г внутримышечно каждые 12 ч;
• ципрофлоксацин: 500 мг внутривенно каждые 12 ч.Внутривенную или внутримышечную терапию необходимо прово-дить одним из указанных препаратов не менее 7 сут.
Патогенетическое, симптоматическое лечение осуществляют в соот-ветствии с общими симптомами и топическим диагнозом.
Обязательному обследованию и лечению подлежат все половыепартнеры больных с симптомами, если они имели половой контакт сбольными за последние 14 дней, или обследуется и лечится последнийполовой партнер, если контакт был ранее.
При отсутствии симптомов у больного гонореей обследованию и ле-чению подлежат все половые партнеры за последние 60 дней.
При невозможности проведения диагностики урогенитальной хлами-дийной инфекции все схемы лечения гонококковой инфекции целесо-образно сопровождать назначением противохламидийных препаратов.Препарат выбора - азитромицин: при гонококковой инфекции лока-
лизованной - 2,0 г однократно внутрь; с системными поражениями -по 1,0 г в 1-й, 7-й и 14-й дни.
При неустановленном источнике инфицирования рекомендуют по-вторное серологическое обследование на сифилис через 3 мес; на ВИЧ,гепатиты В и С - через 3 и 6 мес.
Установление клинико-микробиологических критериев излеченно-сти гонококковой инфекции проводят через 2 и 14 дней после оконча-ния лечения (дальнейшие исследования по показаниям).
20.2. УРОГЕНИТАЛЬНАЯ ТРИХОМОНАДНАЯ ИНФЕКЦИЯ
Урогенитальная трихомонадная инфекция - инфекционное заболе-вание, передаваемое половым путем, вызываемое простейшим микро-организмом T. vaginalis.
Этиология
Влагалищная трихомонада - одноклеточный простейший организмизменчивой формы.
Наиболее часто встречается грушевидная форма простейшего. Опи-саны также амебоидные, почкующиеся, округлые и другие формы.
Влагалищные трихомонады обладают выраженной подвижностью,что позволяет быстро передвигаться среди клеточных элементов.
Простейшие не устойчивы к большинству факторов: сразу наступаетгибель при температуре 60 °С, в дистиллированной воде, под действием2% раствора хозяйственного мыла, 1% хлорамина.
Установлен факт проникновения в цитоплазму возбудителей, сохра-няющих жизнеспособность.
Заражение, как правило, происходит половьм путем. Инкубацион-ный период в среднем равен 7-10 дням с колебаниями от 3 дней до 1 меси более (в среднем - 5-7 дней).
Простейшие при попадании на слизистую оболочку мочеполовыхорганов вызывают воспалительные явления на месте инокуляции, а вдальнейшем распространяются по слизистой оболочке уретры, прида-точных половых желез, также вызывая воспаление.
Следует помнить, что не всегда попадание трихомонад в мочеполо-вые органы приводит к развитию воспаления, иногда возникает трихо-монадоносительство.
Состояние слизистых оболочек мочеполовых органов влияет на раз-витие воспалительного процесса. Его возникновению способствует на-
личие другой инфекции, особенно гонококковой, которая «вспахивает»слизистую оболочку, облегчая внедрение трихомонад.
Клиническое течение
Поражение может быть острым, подострым, торпидным. При дли-тельности инфицирования более 2 мес принято говорить о хроническойинфекции. Для последней характерны периодические обострения, обу-словленные снижением сопротивляемости организма, инфицировани-ем другими инфекциями, передаваемыми половым путем.
Клиническая картина по основным признакам у мужчин и женщинкак неосложненного, так и осложненного воспалительного процесса со-ответствует гонококковой инфекции. Однако вагинальные выделения уженщин серовато-желтого цвета, нередко пенистые, с неприятным за-пахом. У мужчин - слизистые, слизисто-мутные выделения из уретры,скудные. Не исключены эрозивно-язвенные поражения головки поло-вого члена, а у женщин - слизистой оболочки наружных половых ор-ганов.
Диагностика
Диагностика основывается на непосредственном обнаруженииT. vaginalius в нативных мазках, взятых со слизистой оболочки уретры,цервикального канала, свода влагалища, бартолиновых и парауретраль-ных желез (темное поле) или окрашенных (1% метиленовым синим илипо Граму).
Повышает диагностику культуральный метод исследования (чув-ствительность - 95%).
Лечение
Лечение проводится согласно «Протокола ведения больных "Уроге-нитальный трихомониаз"», утвержденного 14 января 2005 г. Минздрав-соцразвития РФ.
Урогенитальный трихомониаз (без осложнений)
Используют один из предложенных препаратов:
• метронидазол - 2,0 г внутрь однократно или по 500 мг внутрь каж-дые 12 ч в течение 7 дней;
• тинидазол - 2,0 г внутрь однократно;
• орнидазол - по 500 мг внутрь каждые 12 ч в течение 5 дней.
Лечение урогенитального трихомониаза (осложненного илирецидивирующего)
Используют один из рекомендуемых препаратов:
• метронидазол - 2,0 г внутрь 1 раз в сутки в течение 3-5 дней или по500 мг внутрь 3 раза в сутки в течение 7 дней;
• орнидазол - по 500 мг внутрь каждые 12 ч в течение 10 дней;
• тинидазол - 2,0 г внутрь 1 раз в сутки в течение 3-5 дней.Возможно одновременное применение местнодействующих проти-
стоцидных препаратов: метронидазол по 500 мг вагинальная таблетка1 раз в сутки в течение 6 дней.
20.3. ХЛАМИДИЙНАЯ ИНФЕКЦИЯ
Урогенитальная хламидийная инфекция
Урогенитальная хламидийная инфекция - распространенное заболе-вание, передаваемое половым путем.
Этиология
Возбудитель - Chlamydia trachomatis. Биологические свойства возбуди-теля тесно связаны с облигатным внутриклеточным паразитом. C. tracho-matis - прокариоты, но их репродукция находится в тесной зависимостиот клетки хозяина. Для хламидий характерен уникальный цикл развитияв эукариотических клетках хозяина. Основные морфологические формыC. trachomatis - элементарные тельца (ЭТ) и ретикулярные тельца (РТ).В цикле развития определяются также промежуточные тельца.
ЭТ - инфекционная форма хламидий. РТ - неинфекционная (вегета-тивная) форма, образующаяся в процессе размножения микроорганизмовв клетке хозяина. Промежуточные тельца - переходная стадия от ЭТ к РТ.
Цикл развития хламидий занимает 48-72 ч. Именно это определяетдлительность приема антихламидийных препаратов. Необходимо такжеучитывать, что существующие антихламидийные препараты воздейству-ют на РТ в период их наибольшей метаболическеой активности.
На течение урогенитальной хламидийной инфекции оказываютвлияние многие факторы. Установлены нарушения иммунной системы,выявлены особенности распределения НLA-антигенов у больных. Опре-деленное значение в первичном взаимодействии хламидии и клеткихозяина имеет снижение процентного содержания ненасыщенных жир-ных кислот, влекущее модификацию мембран клеток, что способствуетадгезии и рецепции хламидийных элементарных телец.
Особое внимание следует уделить развитию аутоиммунных воспа-лительных процессов, осложняющих течение хламидийной инфекциивследствие наличия иммунных реакций к общему хламидийному белкутеплового шока - КД 60, на 50% идентичного человеческому гомологу.
Основной путь передачи инфекции - половой. Инкубационный пери-од - 1-3 нед (возможно, его удлинение до нескольких месяцев). Заболе-вание проявляется клинической симптоматикой торпидно протекающеговоспалительного процесса (у 60-70% лиц), субъективно-асимптомньмтечением (у 15-30%) либо острым, подострьм (у 5-15%).
Клиническая картина
Клиническая картина соответствует проявлениям, наблюдаемыму больных гонококковой и трихомонадной инфекцией. Осложненныепроцессы нарушают репродуктивную функцию как у мужчин, так и уженщин.
Диагностика
Используют следующие методы лабораторной диагностики:
• ПЦР;
• ПИФ - должна быть подтверждена ПЦР;
• ИФА - только для скрининга при подозрении на восходящий про-цесс.
Лечение
Препараты выбора для взрослых:
• азитромицин: внутрь 1,0 г однократно при неосложненном про-цессе и азитромицин по 1,0 г 1 раз в неделю в течение 3 нед прихламидийной инфекции верхних отделов мочеполовой системы,органов малого таза;
• доксициклин: внутрь по 0,1 г каждые 12 ч в течение 7 дней (припоражении верхних отделов мочеполовой системы, органов малоготаза и других органов - 14-21 сут);
• джозамицин: внутрь по 500 мг 3 раза в сутки в течение 7 дней; приосложненной форме - 14-21 сут.
Альтернативные препараты:
• офлоксацин: внутрь по 0,3 г каждые 12 ч, 7 дней;
• левофлоксацин: по 0,5 г внутрь 1 раз в сутки, 7 дней;
• рокситромицин: внутрь по 0,15 г каждые 12 ч, 7 дней;
• эритромицин: внутрь по 0,5 г 4 раза в сутки, 7 дней.
При хламидийной инфекции верхних отделов мочеполовой систе-мы, органов малого таза и других органов курс лечения альтернативны-ми препаратами составляет 14-21 день.
Юридическим документом лечения беременных с урогенитальнойхламидийной инфекцией является пособие для врачей «Инфекции вакушерстве и гинекологии: диагностика и антимикробная химиотера-пия» (М., 2006), утвержденное приказом Минздравсоцразвития РФ от19.05.2006 г. №16/171.-16-3.
Рекомендуемые схемы:
• азитромицин: внутрь 1 г однократно;
• амоксициллин: внутрь по 500 мг 3 раза в сутки, 7 дней;
• эритромицин: внутрь по 500 мг 4 раза в сутки, 7 дней.Альтернативные схемы:
• джозамицин: внутрь по 750 мг 2 раза в сутки, 7 дней;
• эритромицин: внутрь по 250 мг 4 раза в сутки, 14 дней.
Болезнь Рейтера
C. trachomatis играет роль в развитии болезни Рейтера.
Болезнь Рейтера характеризуется сочетанным поражением моче-половых органов в форме негонококкового (неспецифического) уре-тропростатита, воспалением глаз и суставов по типу асимметричногореактивного артрита. Возникает, как правило, вследствие инфициро-вания хламидиями половым путем у лиц с генетической предрасполо-женностью, большей частью у носителей антигена гистосовместимостиHLA-B27.
Этиология и патогенез
Развитию болезни Рейтера предшествует урогенитальная хламидий-ная инфекция. Имеют определенное значение в развитии болезни Рей-тера также микоплазмы (Ureaplasma urealyticum, Mycoplasma genitalium,Mycoplasma hominis).
Болеют преимущественно молодые мужчины 20-25 лет, хотя описа-ны случаи у детей, подростков, пожилых мужчин и женщин.
В течении болезни можно выделить 2 стадии:
• I - инфекционно-токсическая, когда формируется первичный очагинфекции в мочеполовых органах;
• II - аутоиммунная, при которой формируются персистирующиеили рецидивирующие очаги иммунного воспаления в суставах и
других органах, на первый план выходят иммунопатологическиереакции.
Клиническая картина
Классическая картина болезни Рейтера состоит из уретрита, конъ-юнктивита и артрита. Возможно поражение кожи и слизистых оболочекполовых органов и полости рта.
Поражение мочеполовых органов проявляется в виде подострого илиторпидного уретрита, который часто осложняется простатитом, вези-кулитом.
Поражаются коленные суставы, голеностопные, реже - мелкие. По-ражения обычно асимметричные. Быстро прогрессирует мышечнаяатрофия.
Поражение глаз протекает в форме двустороннего конъюнктивита.
Среди кожных поражений и поражений слизистых оболочек следуетучитывать цирцинарный и ксеротический баланит, кератодермию ладо-ней и подошв, псориазиформные эритематозно-сквамозные высыпанияна коже туловища (рис. 20-2, 20-3), болезненные эрозии на слизистойоболочке рта.
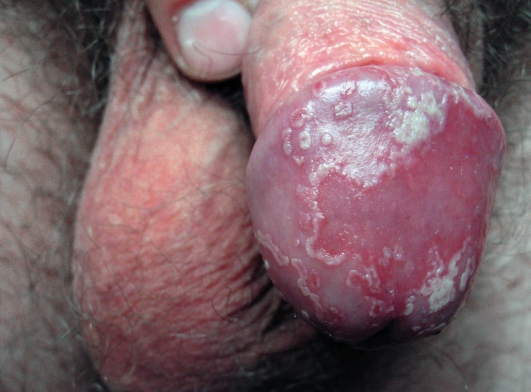
Рис. 20-2. Баланопостит цирцинарный
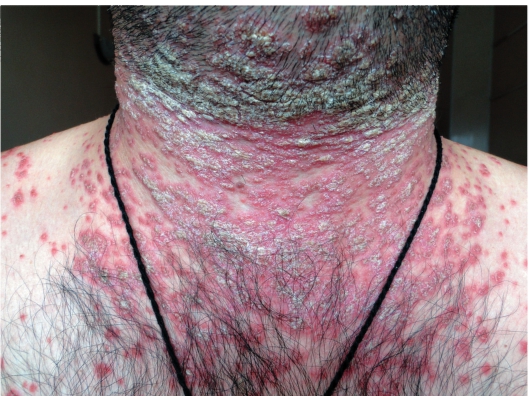
Рис. 20-3. Болезнь Рейтера. Эритематозно-сквамозные очагиДиагностика
В диагностике имеют значение обнаружение хламидий в урогени-тальном очаге, наличие антигена HLA-B27.
Лечение
В I стадии заболевания назначают антибактериальную (доксициклин,азитромицин), гипосенсибилизирующую терапию (гемодез*, унитиол* идр.), нестероидные противовоспалительные препараты (фенилбутазон).Это лечение сочетают с осторожной местной терапией урогенитальногоочага инфекции. Во II стадии болезни Рейтера наряду с антибактери-альной терапией назначают иммунодепрессивные средства (глюкокор-тикоиды, цитостатики).
Консультирование
Лица, перенесшие болезнь Рейтера, должны находиться под дина-мическим наблюдением у венеролога и ревматолога. Половые партнерыбольных должны быть обследованы.
20.4. УРОГЕНИТАЛЬНАЯ МИКОПЛАЗМЕННАЯИНФЕКЦИЯ
К урогенитальной микоплазменной инфекции относят заболеваниемочеполовой системы, вызываемое микоплазмами.
Этиология
Возбудители - микоплазмы, являются отдельным классом микро-организмов. Они относятся к классу Mollicutes, семейству Mycoplasma-taceae, в состав которого входят 2 рода: Mycoplasma (около 100 видов) иUreaplasma (3 вида).
Три вида микоплазм названы генитальными: M. genitalium, U. urealyt-icum, M. hominis.
Преобладает взгляд на M. hominis как на нормальных представите-лей сапрофитной флоры, которые подобно другим микроорганизмам сусловно-патогенными потенциями могут стать причиной воспаленияуретры и цервикального канала лишь при особых обстоятельствах, еслиих количество более 104 КОЕ/мл, что отвечает критериям их патогеннойпотенции.
Считают, что U. urealyticum играют более существенную роль в раз-витии патологии уретры, цервикального канала, чем M. hominis, M. geni-talium признана патогеном.
Патогенное действия микоплазм на человека может быть связано смалыми размерами клетки и ее генома, отсутствием клеточной стенкии сходством строения клеточной мембраны с мембранами организма-хозяина.
Продукты обмена микоплазм оказывают цитопатическое влияниена клетки организма-хозяина, а обмен антигенами с клетками хозяинаприводит к аутоиммунизации.
Клиническая картина
Микоплазменная инфекция может способствовать развитию уре-трита, вагинита, цервицита. Обнаруживают микоплазмы в сочетаниис другими возбудителями (хламидии, трихомонады, гонококки) приосложненных процессах (эндометрит, сальпингоофорит). Колонизацияурогенитальной системы генитальными микоплазмами нередко ассо-циирована с бактериальным вагинозом, что накладывает отпечаток насубъективные и объективные симптомы клинической картины.
Диагностика
Молекулярно-биологический метод - ПЦР. При ее положительномрезультате назначают ПЦР в реальном времени (ПЦР Real Time), по-зволяющий установить концентрации микоплазм.
Культуральный (микробиологический метод) - бактериологическоеисследование содержимого из уретры на специальные питательные сре-ды для микоплазм (M. hominis, U. urealyticum). Концентрация микоплазмв количестве выше 104 КОЕ/мл может свидетельствовать об их патоген-ной потенции.
Диагноз заболевания устанавливают при наличии клинической кар-тины уретрита, вульвовагинита и других и концентрации M. hominis.,U. urealyticum 104 КОЕ/мл и более.
При обнаружении M. genitalium лечение проводят и при отсутствииклинических проявлений со стороны мочеполовых органов.
Лечение
Рекомендуемые схемы лечения
• Для M. genitalium:
- доксициклин по 100 мг 2 раза в сутки в течение 10 дней, или
- джозамицин по 500 мг 3 раза в сутки в течение 10 дней, или
- азитромицин по 500 мг в 1-й день, далее по 250 мг/сут в течение4 дней.
• Для U. urealyticum, M. hominis - доксициклин по 100 мг 2 раза в сут-ки в течение 10 дней.
Джозамицин по 500 мг 3 раза в сутки в течение 10 дней.
Критерий излеченности
Критерий излеченности определяют через 1 мес после окончания те-рапии той же методикой, какой устанавливали диагноз.
20.5. ВУЛЬВОВАГИНИТЫ И ДРУГИЕ ПОРАЖЕНИЯМОЧЕПОЛОВЫХ ОРГАНОВ И СИСТЕМ У ДЕВОЧЕК
Влагалищные выделения (fluor - «бели») - явление, характерное нетолько для женщин любого возраста, но и детского, начиная с периодановорожденности.
Выделения из половых путей представляют собой смесь различныхбиологических жидкостей: лимфы, транссудата плазмы, цервикальнойи маточной слизи, отделяемого вестибулярных и парауретральных же-лез, жидкости из брюшной полости, а также различных клеток: эпите-лиальных, клеток крови, микроорганизмов и других составляющих.
В зависимости от источника возникновения бели делят на влагалищ-ные, вестибулярные, цервикальные, маточные, трубные. Влагалищныевыделения подразделяют на физиологические и патологические.
• При наличии у девочек физиологических белей отсутствуют объек-тивные симптомы воспаления со стороны урогенитального тракта.
• Патологические бели (как правило, обильные с примесью гноя,крови, с неприятным запахом) чаще всего сопровождают вульвова-гинит.
Общая характеристика вульвовагинитов
Вульвовагиниты остаются ведущей гинекологической патологиейдетского возраста, занимая 1-е место в структуре заболеваний урогени-тального тракта у девочек.
Различают 2 основных группы вульвовагинитов: инфекционные ипервично-неинфекционные.
• К причинам первично-неинфекционных вульвовагинитов относятналичие инородного тела во влагалище, глистные инвазии и энте-робиоз, химические и термические факторы.
• К инфекционным вульвовагинитам относят неспецифический бак-териальный вульвовагинит, а также кандидозный, гонорейный,трихомонадный, хламидийный, микоплазменный и герпетический.
Неспецифический бактериальный вульвовагинит
У преобладающего числа девочек этиологией неспецифическогобактериального вульвовагинита (НБВ) являются Staphylococcus epider-mudis, aureus; Streptococcus viridans pyogenes; Enterococcus faecalis, Esheri-chia coli; Proteus mirabilis; Klebsielea и другие микроороганизмы. Причи-ной НБВ чаще всего становятся нарушение гигиенического ухода.
Клиническая картина
Клинически НБВ характеризуется острым течением, внезапнымначалом, жалобами на появление обильных или реже умеренныхслизисто-гнойных выделений из половых путей, болезненностью примочеиспускании, жжением, реже зудом.
Диагностика
Для диагностики неспецифического вульвовагинита достаточномикроскопии влагалищных выделений, при которой выявляют повы-шенное число лейкоцитов с выраженной фагоцитарной активностью,эпителиальных и дегенеративно-измененных клеток. Флора бываетлибо смешанной, либо с преобладанием кокков и палочек.
Лечение
Тактика терапевтических мероприятий при НБВ после проведениядиагностической микроскопии влагалищных выделений заключаетсяв назначении местных процедур: влагалищных ванночек с антисепти-ческими растворами (нитрофурала 1:5000, риванола* 1:5000, 2-3% рас-твора пероксида водорода, 1-2% раствора эвкалипта листьев экстракт),с 1-2% раствором лизоцима*, 5% раствором химотрипсина, 0,01% рас-твором хлоргексидина, разведенным 2:1 физиологическим раствором.
Кроме того, назначают сидячие ванночки с настоями трав: ромашки,шалфея, эвкалипта, календулы, зверобоя. На область вульвы тонким сло-ем наносят мази, содержащие антибиотики широкого спектра действия:гентамициновая или 1% крем с метронидазолом, крем нифурател.
Кандидозный вульвовагинит
Вульвовагинит, вызванный грибами рода Candida, в последние годыв детском возрасте стал встречаться чаще. Немаловажным фактором вразвитии кандидозной инфекции урогенитального тракта в настоящеевремя считают нижеследующее.
• Неправильный гигиенический уход за ребенком: частое мытье вванной или подмывание половых органов с применением шампу-ней, гелей, пены, недостаточное полоскание нижнего белья девочкипосле стирки синтетическими моющими средствами.
• Излишнее укутывание, приводящее к перегреванию и гипергидрозув области наружных половых органов.
• Прием антибиотиков по поводу простудных и иных заболеваний.
Клиническая картина
Клиническое течение кандидозного вульвовагинита укладывается вследующие основные формы: острая, хроническая, рецидивирующая,кандидоносительство.
Диагностика
Диагностика кандидозного вульвовагинита в типичных случаяхтрудностей не представляет. Подтверждением диагноза при характер-
ной клинической картине, помимо анамнестических данных, являетсяобнаружение при микроскопии влагалищных выделений (нативногоили окрашенного анилиновыми красителями, или по Граму препарата)псевдомицелия и почкующихся клеток гриба.
Лечение
Для лечения острого вагинального кандидоза у детей рекомендуютфлуконазол в дозе 1-2 мг/кг массы тела перорально однократно.
Гонококковый вульвовагинит
Новорожденная может инфицироваться при прохождении через ро-довые пути больной матери.
Девочки младшего возраста могут заразиться при нарушении правилличной гигиены и ухода за детьми (заражение в семье, яслях, садикахи т.д.).
Более старшие дети инфицируются при прямом половом контакте(возможно изнасилование).
Клиническая картина
У новорожденных симптомы гонококковой инфекции появляютсяна 2-5-е сутки жизни и чаще всего включают офтальмию новорожден-ных и вульвовагинит.
В детском и подростковом возрасте процесс манифистирует вагини-тами и эктопией шейки матки. У девочек отмечают многоочаговость по-ражения, склонность к рецидивам и постгонорейным осложнениям.
Клинически вульвовагинит проявляется обильными слизисто-гнойными выделениями из половых органов; зудом и жжением, гипе-ремией кожных покровов и слизистых оболочек наружных половыхорганов (рис. 20-4).
При возникновении уретрита возникает болезненность при моче-испускании.
Гонококковая инфекция структур глаза, как правило, сопрово-ждается резкой болезненностью, слезотечением, припухлостью век,светобоязнью, появлением обильного гнойного отделяемого в углах по-раженного глаза.
Диагностика
Обнаружение гонококка при микроскопии препарата, окрашен-ного по Граму, должно быть подтверждено культуральным исследо-ванием.
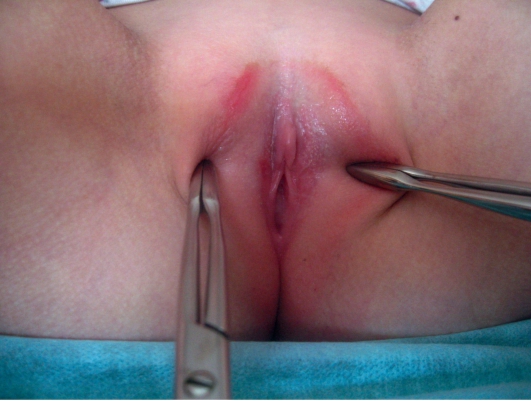
Рис. 20-4. Гонококковый вульвовагинитЛечение детей
При локализованной гонококковой инфекции назначают цефтриак-сон 125 мг однократно внутримышечно или спектиномицин в дозе 40 мгна 1 кг массы тела (не более 2,0 г) однократно внутримышечно.
При гонококковой инфекции с системными проявлениями: дозы те же.
Лечение новорожденных: цефтриаксон в дозе 125 мг однократновнутримышечно.
Лечение офтальмии новорожденных: цефтриаксон по 25-50 мг на1 кг массы тела (не более 125 мг) 1 раз в сутки внутримышечно или вну-тривенно в течение 2-3 дней.
При заболевании детей обследуют родителей и лиц, ухаживающих заребенком. Если ребенок из организованного коллектива, то обследуютобслуживающий персонал и детей данной группы.
Профилактика
Профилактику офтальмии у новорожденных осуществляют в соот-ветствии с приказом Минздравсоцразвития РФ от 05.05.2000 г. №149.Профилактику проводят во время первичного туалета новорожденногозакапыванием в конъюнктивальный мешок однократно одной капли 2%
раствора нитрата серебра или троекратно с интервалом 10 мин по однойкапле 20% раствора сульфацила натрия (глазные капли) или заклады-ванием за нижнее веко с помощью стеклянной палочки однократно 1%тетрациклина или эритромицина 10 000 ЕД в 1 г (глазная мазь, полоскадлиной от 0,5 до 1,0 см).
Кроме того, допускается закапывание в конъюнктивальный мешокоднократно одной капли 1% раствора протаргола* или 1% раствора кол-ларгола* (глазные капли).
Трихомонадный вульвовагинит
Пути инфицирования не отличаются от гонококковой инфекции.
Клиническая картина
У девочек проявлениями трихомонадной инфекции, помимо вуль-вовагинита, могут быть цервицит и уретрит. Клинически отмечаютдиффузную гиперемию, отечность области наружных половых органов,обильные свободные вагинальные выделения серо-желтого цвета с не-приятным запахом.
В области вульвы, гименального кольца, влагалища и наружногоотверстия мочеиспускательного канала возможно возникновение эро-зий.
Лечение
Орнидазол 25 мг на 1 кг массы тела однократно перед сном или метро-нидазол 10 мг на 1 кг массы тела внутрь 3 раза в сутки в течение 5 дней.
Хламидийный вульвовагинит
Пути инфицирования: трансплацентарный при прохождении черезродовые пути матери, бытовой - нарушение правил личной гигиеныи ухода за детьми. Дети старшего возраста заражаются половым путем(чаще при изнасиловании). Описано инфицирование детей, купающих-ся в открытом городском бассейне.
Клиническая картина
У детей основные клинические проявления - незначительные сли-зистые или слизисто-гнойные выделения из уретры или цервикальногоканала, гиперемия и отечность наружного отверстия уретры, гиперемияслизистой оболочки вульвы, влагалища, а также лейкоцитоз при микро-скопическом исследовании материала из цервикального канала.
Хламидийный цервицит может приводить к восходящему процессус поражением эндометрия. Эндометрит сопровождает скудное кровоте-
чение, боли внизу живота. В дальнейшем возникают сальпингит и саль-пингоофорит. Осложнением последнего могут быть пельвиоперитонит,бесплодие.
У новорожденных нередко возникает конъюнктивит.Лечение
Лечение детей с массой тела менее 45 кг и в возрасте до 8 лет:
• азитромицин в суточной дозе 10 мг на 1 кг массы тела 1 раз в сутки втечение 3 дней, или
• джозамицин 50 мг на 1 кг массы тела в 3 приема в течение 10 дней,или
• эритромицин в суточной дозе 50 мг на 1 кг массы тела, разделеннойна 4 приема, внутрь в течение 10-14 дней.
Консультирование
При указанной в разделе 20 патологии необходимо информироватьо путях заражения ИППП взрослых, детей и новорожденных, правилахгигиены, необходимости лечения, обследования половых партнеров иопределения контроля излеченности.