Дерматовенерология : учебник для студентов высших учебных заведений / В. В. Чеботарёв, О. Б. Тамразова, Н. В. Чеботарёва, А. В. Одинец. -2013. - 584 с. : ил.
|
|
|
|
Глава 10. КОНТАКТНЫЕ ДЕРМАТИТЫ. ТОКСИКОДЕРМИИ
Контактные дерматиты представляют собой воспалительное поражение кожи, возникающее в результате непосредственного воздействия на нее внешних факторов.
Возникают у лиц любого возраста и пола, на любых участках кожного покрова и слизистых оболочках.
Среди внешних агрессивных факторов выделяют облигатные и факультативные. Облигатные факторы вызывают дерматит у любого человека; факультативные факторы - только у лиц, имеющих повышенную чувствительность к определенному аллергену.
Различают простой контактный дерматит и аллергический контактный дерматит.
10.1. ПРОСТОЙ КОНТАКТНЫЙ ДЕРМАТИТ
Простой контактный дерматит (dermatitis contacta) - воспалительное заболевание, которое вызывается воздействием на кожу облигатных раздражающих факторов, вызывая ее повреждение.
Этиология и патогенез
Облигатные факторы:
• химические раздражители (кислоты, щелочи, детергенты, растворители и др.);
• механические раздражители (давление, трение);
• высокие и низкие температуры;
• УФ- и ионизирующие излучения;
• биологические раздражители (растения - молочай, лютик и др.; гусеницы, некоторые насекомые);
• вода (при длительном воздействии на кожу), слюна, моча, кал и т.д. Условно внешние агрессивные факторы можно разделить на 2 группы: факторы с выраженным раздражающим действием (сильные ир-
ританты) и факторы, обладающие слабым раздражающим действием (слабые ирританты).
• К сильным ирритантам относят концентрированные кислоты и щелочи, высокие и низкие температуры, ионизирующее излучение, электрический ток и т.д.
• Слабые ирританты - вода, биологические жидкости (моча, кал, слюна и т.д.), мыла и другие детергенты, слабые растворы кислот и щелочей, холодный ветер, повышенная или пониженная влажность воздуха, температурные перепады, а также трение и давление.
В зависимости от силы и частоты воздействия раздражающего фактора, а также его природы, воздействие на кожу может быть различным. При воздействии слабого раздражающего фактора разрушается кожный эпидермальный барьер и формируется подострая или хроническая воспалительная реакция, вызванная проникновением в эпидермис антигенов. В случае воздействия на кожу сильных агрессивных внешних факторов происходит разрушение клеток эпидермиса, дермы, а также глубжележащих тканей, формирование некрозов. Течение острое.
Клиническая картина
Воздействие слабых раздражителей
Ирритантный дерматит кистей
Ирритантный дерматит кистей развивается при длительном воздействии на кожу рук горячей воды, мыла и других детергентов, мясного и овощного сока, рассолов и т.д. («руки прачки», «руки кухарки»), а также при воздействии влаги и холода, сухого горячего воздуха и т.д. Клинически характеризуется эритемой, эритематозно-сквамозными очагами, мелкими трещинами, сухостью кожи.
Потертости
Потертости возникают при длительном воздействии механических факторов (трения, давления) и развиваются в местах трения обуви, инструментов, ремней и т.д. Приводят к формированию на коже гиперкератотических очагов - мозолей.
Опрелости
Опрелости, или интертриго, развиваются вследствие трения соприкасающихся поверхностей кожи в крупных и мелких складках. У младенцев причиной опрелостей может стать недостаточное просушивание кожных складок после купания.
При воздействии на кожу сильных агрессивных внешних факторов характерна четкая стадийность развития клинических симптомов.
• I стадия (степень) характеризуется поверхностным поражением клеток и развивается при небольшой силе и кратковременном воздействии облигатного раздражителя, поэтому воспаление проявляется эритемой и незначительным отеком.
• II стадия характеризуется необратимыми повреждениями клеток эпителия, клинически протекающими с образованием крупных пузырей, заполненных серозным или серозно-геморрагическим содержимым (рис. 10-1, 10-2).
• III стадия развивается при повреждении клеток эпидермиса и дермы и при формировании некрозов.
• IV стадия характеризуется повреждением всех слов кожи (эпидермиса, дермы и гиподермы), а также глубжележащих тканей.
Воздействие сильных раздражителей Ожоги
Ожоги (combustio) возникают при воздействии на кожу высоких температур.
Выделяют 4 степени ожогов. Прогноз зависит не только от степени ожога, общего состояния организма больного, присоединения вторичной инфекции, но и от площади поражения.
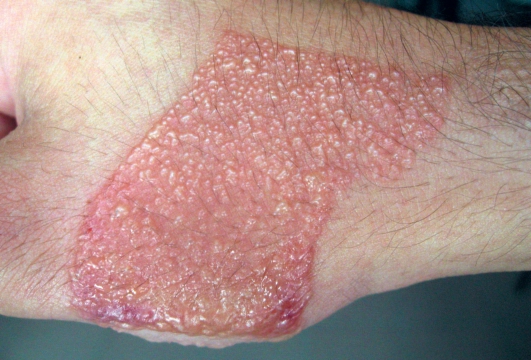
Рис. 10-1. Простой дерматит
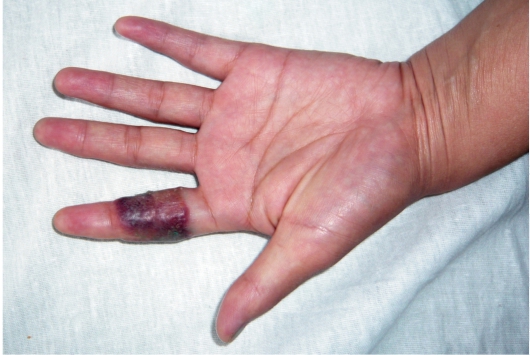
Рис. 10-2. Простой контактный дерматит - реакция на лейкопластырь Отморожение
Отморожение (congelatio) развивается при воздействии на кожу низких температур и приводит к повреждению тканей холодом. Чаще всего отморожение наступает на открытых и дистальных участках тела (пальцы кистей и стоп, ушные раковины, нос, щеки, лоб). Благоприятствуют отморожению повышенная влажность воздуха, ветер, тесная обувь, снижение сопротивляемости организма, которые могут приводить к развитию отморожений даже при плюсовой температуре (5-7 °С).
Солнечный дерматит
Солнечный дерматит развивается при длительном пребывании на солнце или при облучении искусственными источниками облучения вследствие воздействия на кожу УФ-излучения. Выделяют 3 степени тяжести дерматита, которые прямо пропорциональны интенсивности и времени воздействия УФ-излучения на кожу, а также зависят от фототипа кожи (наиболее чувствительны к УФО лица с 1 и 2-м типами). Солнечный дерматит развивается через 4-6 ч после воздействия солнца и только на тех участках, на которые действовал солнечный свет. Границы ожога четкие, часто по форме одежды или линии нанесения солнцезащитного крема.
Лучевые дерматиты
Лучевые дерматиты возникают при воздействии на кожу ионизирующей радиации (α-, β-, γ-нейтронное и рентгеновское излучение). Наиболее часто развивается при проведении лучевой терапии онкологических больных, при взрывах атомного оружия, авариях на атомных реакторах и т.д. При острых поражениях характерна стадийность (3 степени облучения): эритема с голубоватым оттенком, отек, выпадение волос, буллы, некроз, нарушение общего состояния. Исход острого лучевого дерматита - атрофия кожи, алопеция, пойкилодермия («пестрая» кожа), рубцы.
Химические дерматиты
Химические дерматиты вызываются воздействием на кожу сильных кислот, щелочей, окислителей и других веществ [яд животных (медуз, рыб, гусенец), растений и т.д.]. Развитие дерматита преимущественно обусловлено прямым деструктивным действием химических веществ на клетки кожи (рис. 10-3). Выделяют 4 степени поражения.
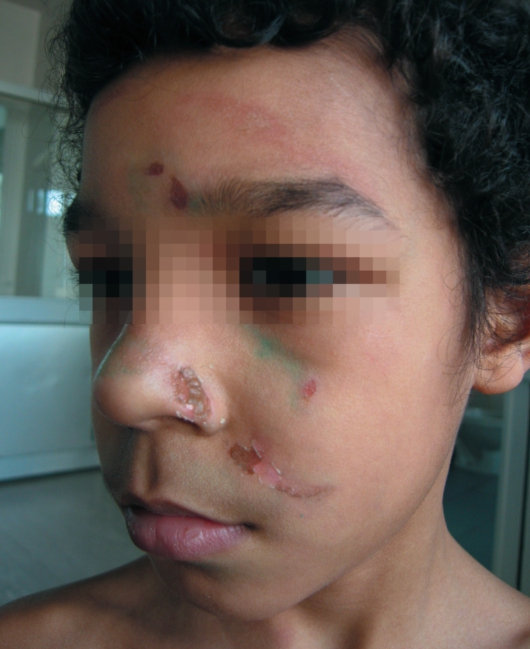
Рис. 10-3. Контактный фитодерматит - реакция на сок растений
Химический дерматит может развиться при наружном использовании лекарственных средств в завышенной концентрации, а также при их длительной экспозиции у грудных и маленьких детей. Наиболее типичны дерматиты при применении йодных настоек, эфира, спирта и т.д.
Воздействие электрического тока
Воздействие электрического тока на кожу характеризуется развитием коагуляции ткани и дегенеративными изменениями в кровеносных сосудах и нервах. На коже в местах входа и выхода тока появляются возвышающиеся над уровнем кожи струпы - «знаки тока». Заживление длительное с формированием рубцов.
10.2. АЛЛЕРГИЧЕСКИЙ КОНТАКТНЫЙ ДЕРМАТИТ
Аллергический контактный дерматит (dermatitis allergica) представляет собой воспалительную иммунную реакцию, развивающуюся в коже непосредственно в месте контакта с аллергеном. Редко встречается у детей до года.
Этиология и патогенез
Аллергенами могут быть самые разнообразные химические вещества, которые встречаются в быту, производстве, природе.
Патогенез дерматита включает фазу первичного контакта с аллергеном (сенсибилизация) и фазу повторного воздействия аллергена на кожу с развитием клинических проявлений (дерматита) на всех участках кожного покрова, когда-либо сенсибилизированных данным аллергеном. Является результатом клеточно-опосредованной аллергии замедленного типа (реакция 4-го типа) с характерным участием эпидермиса - формированием аллергической реакции экзематозного типа. Время сенсибилизации колеблется от нескольких дней до нескольких месяцев и лет. Антигены с низкой молекулярной массой (гаптены), проникают через роговой слой эпидермиса, образуют в соединении с белками комплекс, захватываемый клетками Лангерганса и превращаемый в полный антиген, презентируемый Т-хелперами, что завершается выработкой медиаторов. Т-клетки попадают в лимфатические узлы, продуцируют клетки памяти - Т-эффекторы, циркулирующие в крови. Повторный контакт с аллергеном обусловлен цитотоксическим эффектом Т-клеток или высвобождением цитокинов, что приводит к развитию клинической картины дерматита.
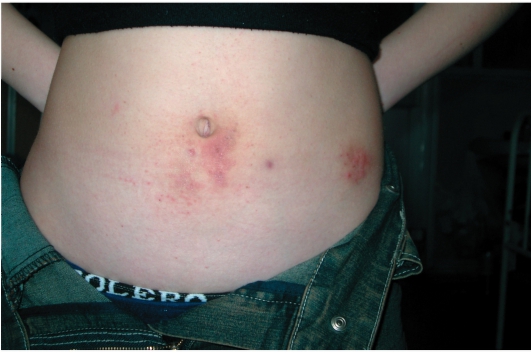
Рис. 10-4. Контактно-аллергический дерматит - реакция на металлические застежки
Наиболее часто встречаемые аллергены, вызывающие контактный аллергический дерматит, следующие.
• Никель - самый частый аллерген, выявляемый при проведении кожных аллергических проб (у женщин в 30% случаев). Дерматит развивается от ношения сережек, кулонов, цепочек, браслетов, часов, а также на животе в месте контакта кожи с заклепками джинсов, пряжками ремней (рис. 10-4).
• Растения: ядовитый плющ, дуб, сумах, а также борщевик, примула, бархатцы, хризантема и т.д.
• Косметика (кремы, духи, дезодоранты, помады, тушь, лаки и т.д.).
• Наружные лекарственные средства, содержащие ланолин, неомицин и другие антибактериальные средства, формальдегиды, бензокаин и т.д. (рис. 10-5).
• Средства для обработки кожи, компоненты обуви: краски, резина, хроматы и альдегиды и другие часто становятся причиной развития обувного дерматита. Наиболее типично поражение дорсальной поверхности стопы.
• Бытовая химия. Чаще поражаются кисти, нередко встречается у женщин.
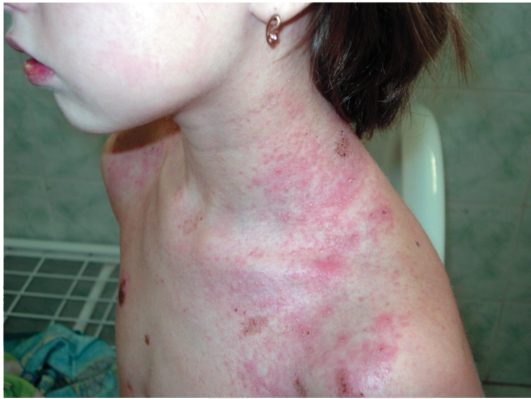
Рис. 10-5. Контактно-аллергический дерматит - реакция на серную мазь
Клиническая картина
На месте контакта с аллергеном развивается эритема, формируются везикулы, при вскрытии образующие эрозии, покрывающиеся корочками. Высыпания возникают при повторных контактах.
У пастозных детей, склонных к аллергическим реакциям, диссеминированные высыпания трансформируются в эритродермию (рис. 10-6). Субъективно беспокоят зуд и жжение.
Диагностика
Кожные аллергические пробы - диагностическая процедура, цель которой - выявление у пациентов аллергии на вещества, контактирующие с кожей. Методика заключается в нанесении на кожу небольшого количества разведенных аллергенов, которые оставляют на коже в течение 2 дней. Если у пациента имеется аллергия на какое-либо из этих веществ, то в течение 2 дней у него развивается реакция гиперчувствительности замедленного типа в виде участка дерматита в месте нанесения аллергена.
При аллергическом контактном дерматите необходимо обратить внимание пациента, что при дальнейшем контакте с аллергеном возможны хронизация процесса, развитие поливалентной аллергии, а также формирование экземы.
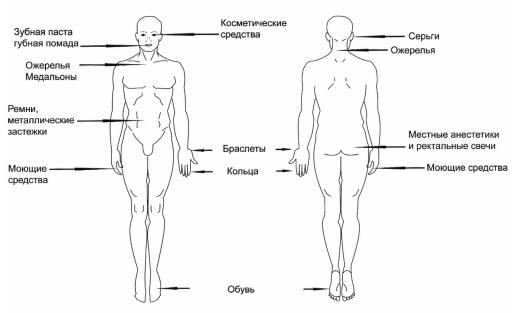
Рис. 10-6. Локализация контактно-аллергического дерматита
Особенности течения дерматитов у детей
У детей очень часто встречается простой дерматит, вызванный воздействием слабых раздражителей.
Аммиачный дерматит
Аммиачный дерматит (пеленочный дерматит) представляет собой опрелости в аногенитальной области, вызванные мацерацией, повышенной влажностью, окклюзией и раздражением кожи мочой и калом. Кожа на этих участках гиперемирована, ярко-красного цвета, блестящая, «лакированная», в складках возникают эрозии, по периферии очагов происходит шелушение.
Ограниченный вариант аммиачного дерматита - перианальный дерматит, который развивается в межъягодичной складке.
Дерматит, вызванный сосанием пальца
Дерматит, вызванный сосанием пальца, часто встречается у маленьких детей (до 2-3 летнего возраста). Наиболее часто поражается большой палец одной руки, возможно присоединение вторичной инфекции.
Ожоги
Младенцы и дети младшего возраста наиболее подвержены развитию солнечного дерматита из-за возрастной несостоятельности меланоцитарной системы. Считают, что солнечные ожоги, перенесенные в детстве, являются фактором риска развития злокачественной меланомы во взрослом возрасте.
У детей в возрасте до 3 лет наиболее распространенная причина термических ожогов - ошпаривание горячей водой.
У маленьких детей поражение кожи может проявиться при купании их при температуре более 40 °С.
Ирритативный дерматит
Ирритативный дерматит часто развивается у маленьких детей, которые любят играть с водой, и у подростков, не одевающих зимой перчатки.
Особая разновидность холодового поражения кожи у детей-ознобление. Данное состояние развивается при воздействии внешних факторов (низкие температуры, высокая влажность, ветер) на фоне повышенной чувствительности детской кожи к холодовым раздражителям, обусловленной большим содержанием пальмитиновой и стеариновой кислот в подкожной жировой клетчатке, несовершенством вегетативной иннервации сосудистой системы. Клинически характеризуется приступообразным появлением на щеках, ушных раковинах, пальцах рук не резко ограниченных отечных папул и бляшек цианотично-красного цвета, сопровождающихся зудом и жжением. Повышенная чувствительность к холоду у данных пациентов приводит к частым рецидивам заболевания, особенно в холодное время года. С возрастом заболевание постепенно проходит.
Простой хейлит
Простой хейлит развивается вследствие постоянного облизывания губ, чаще в зимное время года, наиболее часто встречается у детей младшего возраста и подростков. Данное заболевание характерно для больных атопическим дерматитом и ксерозом кожи, при которых пациент на сухость реагирует постоянным их облизыванием, а при сильном зуде даже кусанием губ. Клинически хейлит характеризуется сухими растрескавшимися губами, покрытыми мелкими чешуйками, сопровождается сильным зудом.
Аллергический контактный дерматит у маленьких детей может возникнуть при использовании при стирке бытовой химии, некоторых
наружных лекарственных средств. У детей старшего возраста - от ношения обуви, а также от других экзогенных причин.
Диагностика
В диагностике имеют значение анамнез, клиническая картина.
Кожные аллергические пробы - диагностическая процедура, цель которой - выявление у пациентов аллергии на вещества, контактирующие с кожей. Методика заключается в нанесении на кожу небольшого количества разведенных аллергенов, которые оставляют на коже в течение 2 дней. Если у пациента имеется аллергия на какое-либо из этих веществ, то в течение 2 дней у него развивается реакция гиперчувствительности замедленного типа в виде участка дерматита в месте нанесения аллергена.
Дифференциальный диагноз
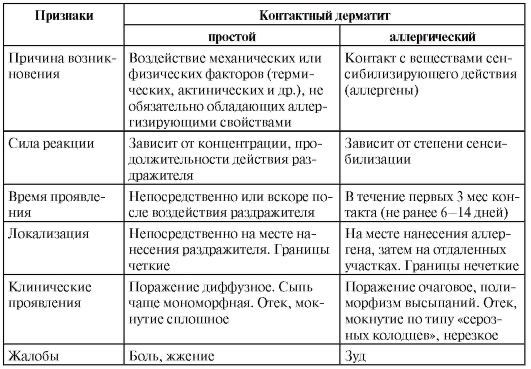
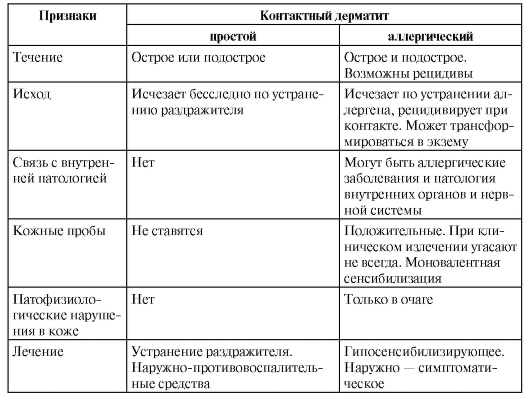
Заболевание дифференцируют от экземы, токсикодермии. Различия простого контактного и аллергического дерматита представлены в табл. 10-1.
Таблица 10-1. Характеристика контактных (простого и аллергического) дерматитов
Окончание табл. 10-1
Лечение
Основное мероприятие - устранение вызвавших дерматит факторов.
При простом контактном дерматите чаще всего назначают наружное лечение, определяемое клинической картиной. При эритеме - глюкокортикоидные кремы, при мокнутии - аэрозоли, лосьоны, эмульсии с глюкокортикоидами, примочки, влажновысыхающие повязки.
При химических ожогах очаги промывают большим количеством воды. При ожогах применяют охлаждающие примочки, холод. Пузырные элементы прокалывают стерильной иглой так, чтобы неповрежденная покрышка сохранилась в качестве естественной повязки. Покрышку обрабатывают дезинфицирующими растворами, анилиновыми красителями.
При язвенно-некротических дерматитах показана некрэктомия, наружно назначают ферменты, антибактериальные препараты, средства, стимулирующие регенеративные процессы.
При распространенных дерматитах (при ожогах, если поражено более 9% поверхности), особенно 2-й степени и более показано проведение противошоковой терапии (глюкокортикоиды и наркотические
обезболивающие препараты (тримепередин, фентанил), бензодиазепины (диазепам), а также назначение антигистаминных, антибактериальных препаратов, проведение инфузионной терапии, проведение плазмафереза.
Консультирование
Следует избегать контакта с раздражающими факторами. При контактном аллергическом дерматите для выявления аллергена помогает проведение кожных аллергических проб.
При аллергическом контактном дерматите необходимо обратить внимание пациента, что при дальнейшем контакте с аллергеном возможны хронизация процесса, развитие поливалентной аллергии, а также формирование экземы.
10.3. ТОКСИКОДЕРМИИ. ЛЕКАРСТВЕННЫЕ ПОРАЖЕНИЯ КОЖИ И СЛИЗИСТЫХ ОБОЛОЧЕК (МЕДИКАМЕНТОЗНЫЕ ТОКСИКОДЕРМИИ)
Токсикодермии (toxicodermia) - поражения кожи и слизистых оболочек, вызванные гематогенно попавшими в нее аллергенами или токсинами. Они проникают в кровь при внутривенных, внутримышечных, подкожных, внутрикожных инъекциях; введении ректальным путем, пероральном, через дыхательные пути, слизистые оболочки (глаз, носа, уретры, влагалища).
Поражения кожи и слизистых оболочек лекарствами привлекают внимание ввиду их частоты и диагностической значимости. Они составляют до 19% всех осложнений медикаментозной терапии и служат причиной госпитализации до 3% пациентов. Клиническая картина поражения проявляется практически всеми первичными (пятно, папула, пузыри и др.) и вторичными (эрозии, чешуйки и др.) морфологическими элементами. Их сочетание может иметь сходство с некоторыми дерматозами (псориаз, красный плоский лишай, многоформная экссудативная эритема и др.) и синдромами (Стивенса-Джонсона, Лайелла).
Дерматологическая симптоматика лекарственных поражений кожи и слизистых оболочек (ЛПКС) в основном неспецифична, т.е. не дает в большинстве случаев указаний на вызвавший поражение медикамент. С другой стороны, ее манифестность, некоторые клинические особенности, субъективные ощущения, анамнез позволяют своевременно
подтвердить медикаментозное поражение и назначить полноценное лечение.
Этиология и патогенез
Помимо общих механизмов развития ЛПКС имеются и некоторые особенности, зависящие от медикаментов. В патогенезе медикаментозных токсикодермий (МТ) чаще всего участвуют аллергический, токсический механизмы и их сочетание.
Некоторые медикаменты, попавшие в организм, являются гаптенами (небелковыми субстанциями) и могут вызвать аллергические реакции только после соединения с белками ткани организма. Аллергический механизм токсикодермий осуществляется через В- и Т-клеточные звенья иммунитета, вызванные сенсибилизацией, идиосинкразией, парааллергией.
Токсический механизм может быть связан с побочным действием лекарств на структурные элементы кожи, приводящих к образованию аутоаллергенов и аутоаллергизации. Повреждаются мембраны клеток организма, следствием чего является выброс биологически активных веществ: цитокинов, гистамина, ацетилхолина, ферментов. Токсический эффект иногда наступает при генетически обусловленном пониженном пороге переносимости медикамента. Могут нарушаться абсорбция, обмен и выведение лекарственных средств из организма (при нарушении функции почек, печени, ЖКТ).
Длительный прием некоторых лекарств приводит к кумулятивному эффекту (антималярийные, препараты золота, витамины А, В2 и др.).
Передозировка препарата, истекший срок годности, нарушение правил хранения, полипрагмазия также могут быть причинами медикаментозной токсикодермии.
Следует помнить и о парааллергических реакциях, обусловленных, например, наличием микоза стоп (грибы имеют общие антигены с пенициллином и другими медикаментами), УФО (фототоксические реакции).
Клинические разновидности
Условно клинические разновидности ЛПКС разделяют на локализованные, генерализованные кожные реакции и токсико-аллергические синдромы.
Локализованные и генерализованные кожные реакции Локальные формы
Фиксированная лекарственная эритема возникает чаще при приеме сульфаниламидных препаратов, метамизола натрия, салицилатов. Появляется пятно диаметром от 2 до 8 см, синюшного цвета, иногда в центре возникает пузырь.
Локализация - чаще на половых органах, слизистой оболочке полости рта, коже кисти и стоп. При повторном приеме препарата эритема рецидивирует на этих же местах, появляется выраженная пигментация.
Локальные индуцированные пигментации возникают под воздействием солнечных лучей на щеках, вокруг глаз у лиц, получавших антибиотики тетрациклиновой группы, фторхинолоны (рис. 10-7).
Узловатые высыпания (по типу узловатой эритемы) могут быть при приеме сульфаниламидов, салицилатов, вакцин и др.
Везикулобуллезные, локализующиеся на кистях, стопах и т.д., бывают вызваны приемом ацетилсалициловой кислоты, атропина, хинина и других медикаментов.
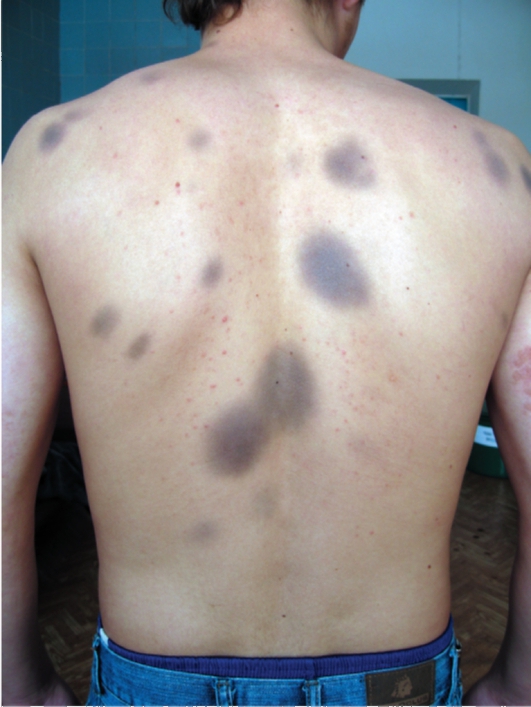
Рис. 10-7. Фиксированная лекарственная токсикодермия
Пурпурозные (геморрагические) высыпания связаны с поражением стенок малых сосудов (салицилаты, сыворотки, барбитураты и др.), соединительной ткани (глюкокортикоиды). Иногда пурпуру сопровождает кореподобная или скарлатиноподобная сыпь.
Гиперкератозы. Поражается кожа ладоней и подошв. Их появлению способствует длительный прием препаратов мышьяка, золота.
Атрофии. Редкие проявления МТ. Могут возникнуть при глюкокортикоидной терапии (чаще диффузная атрофия в области груди).
Пустулезные изменения. На коже лица появляется угревидная сыпь, иногда изъязвления с втянутым центром. Возникают при приеме препаратов йода и брома, которые выделяются через отверстия фолликулов волос и сальных желез, а также на фоне глюкокортикоидной терапии.
Генерализованные формы
Зуд - симптом при большинстве МТ, при этом он может быть единственным субъективным расстройством. Это относится к приему никотиновой кислоты, витамина В1, кофеина и др.
Эритема в виде множественных пятен, чаще в области лица, предплечий, спины, но может быть и в виде эритродермии, появляется после назначения препаратов пенициллинового ряда и некоторых других - чаще всего сочетается с зудом и жжением в области высыпаний. Эритема имеет синюшный оттенок (рис. 10-8).
Волдыри (крапивница), отек Квинке развиваются при приеме различных лекарственных препаратов, в частности, пенициллинового ряда (рис. 10-9). Помимо волдырей, имеющих розовый цвет с синюшным оттенком, нередко возникает отек Квинке, чаще на коже лица, веках и губах. В 20-30% случаев отек может затронуть слизистые оболочки полости рта, глотки и гортани. Больные отмечают выраженный зуд, чувство натяжения кожи. Вызываются эти проявления многими медикаментами, в том числе антигистаминными препаратами.
Токсикоаллергические синдромы
Синдром Стивенса-Джонсона
На коже имеются высыпания по типу многоформной экссудативной эритемы, геморрагических пятен и мелких пузырей, сопровождаемые общим недомоганием, повышением температуры тела до 39-40 °С, головными и костно-мышечными болями.
На слизистой оболочке губ, полости рта, языка, иногда и зева возникает отечность, появляются эрозии, язвы, покрытые грязноватосероватого цвета налетами.
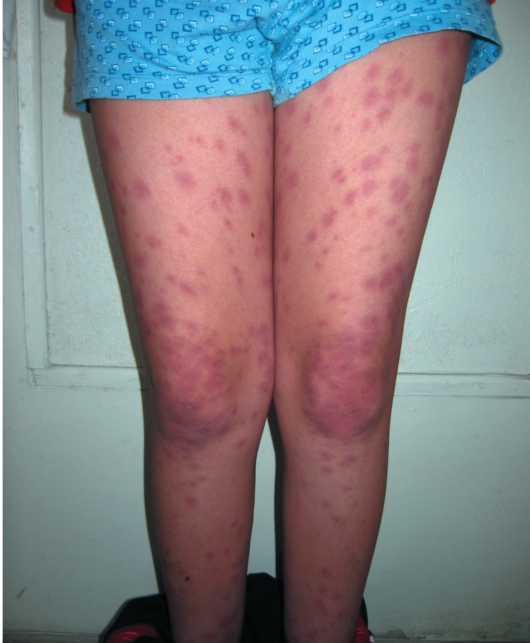
Рис. 10-8. Лекарственная токсикодермия
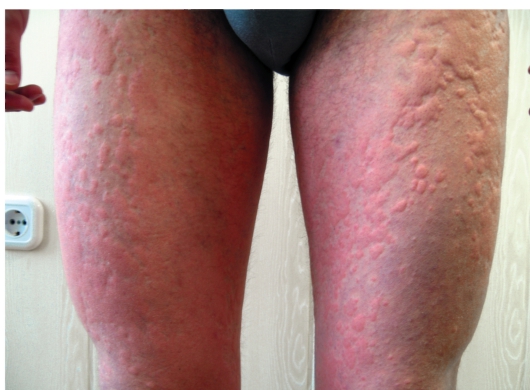
Рис. 10-9. Распространенная крапивница
Буллезные высыпания захватывают слизистую оболочку носа, глаз, половых органов, наступает быстрое изъязвление.
Многие лекарства могут вызвать эти поражения, но чаще описаны при лечении барбитуратами, сульфаниламидами.
Синдром Лайелла (токсический эпидермальный некролиз)
Признаки заболевания появляются в 1-е сутки или через 2-3 дня после приема лекарства. Вначале возникает конъюнктивит, воспаление слизистых оболочек рта, полости носа и половых органов, сопровождаемые болезненностью. Чаще процесс развивается внезапно с повышения температуры тела до 38-41°С, с тяжелого общего состояния, прострации. Возникает эритема на коже лица и конечностей, которая через несколько часов превращается в генерализованную, появляются пузыри с тонкой дряблой покрышкой. На фоне эритемы или видимо здоровой кожи эпидермис отслаивается с образованием обширных цианотичнокрасных, кровоточащих и резко болезненных эрозий. Кожа напоминает вид ошпаренной кипятком (рис. 10-10, 10-11). В процесс вовлекаются слизистые оболочки гортани, трахеи, бронхов, пищеварительного тракта, мочевого пузыря, мочеиспускательного канала.
На фоне интоксикации выпадают волосы, брови, отделяются ногтевые пластинки. Развивается синдром Лайелла при приеме многих
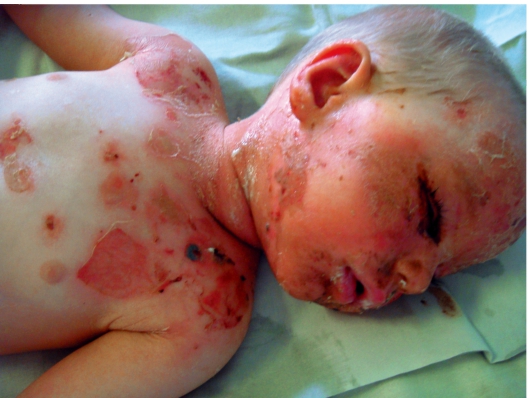
Рис. 10-10. Синдром Лайелла. Поражение кожи головы и туловища
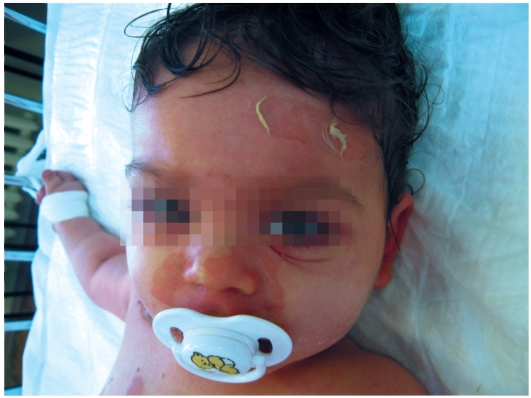
Рис. 10-11. Синдром Лайелла. Поражение кожи головы
препаратов: нестероидных противовоспалительных средств, сульфаниламидов, антибиотиков, барбитуратов и др.
Нарушение слюнной секреции
Чаще происходит угнетение слюнной секреции вплоть до полного ее прекращения. Это может быть при приеме антихолинергических средств, как естественных (атропин и др.), так и синтетических, некоторых препаратов: антигистаминных и психотропных. Угнетение секреции приводит к высыханию слизистой оболочки (ксеростомия) и изменению физиологических функций полости рта: затрудняется жевание, переваривание пищи во рту, глотание, речь, создаются условия для активации условно-патогенной флоры.
Лекарственные поражения, напоминающие клиническую картину типичных кожных заболеваний
При приеме препаратов йода могут возникнуть высыпания по типу дерматита Дюринга; при назначении противомалярийных препаратов, препаратов золота, мышьяка - высыпания по типу красного плоского лишая; при приеме хинина и некоторых других - по типу розового лишая; под влиянием противотуберкулезных препаратов - по типу кольцевидной гранулемы.
Диагностика
При диагностике учитывают анамнез и клиническую картину.
Дифференциальная диагностика
Дифференциальную диагностику проводят с аллергическим дерматитом, крапивницей, вульгарной пузырчаткой и другими дерматозами.
Лечение
Общие принципы лечения медикаментозной токсикодермии
• Отмена используемого лекарственного препарата.
• Проведение детоксикационной терапии: обильное питье, мочегонные препараты, слабительные, энтеросорбенты, внутривенно 25% раствор тиосульфата натрия.
• Противоаллергическая терапия: антигистаминные средства, препараты кальция; в тяжелых случаях используют глюкокортикоидные препараты (внутривенно, внутримышечно или внутрь).
• Симптоматическая наружная терапия, которую назначают с учетом морфологических элементов, фазы воспалительного процесса, распространенности (от примочек до мази). Наружная терапия должна обладать противовоспалительным и противозудным эффектом. Чаще всего используют топические глюкокортикоиды, входящие в состав растворов, аэрозолей, эмульсий.
Имеются особенности лечения отека Квинке, синдромов Стивенса- Джонсона и Лайелла.
Лечение отека Квинке
В неотложную помощь при отеке Квинке на догоспитальном этапе входят:
• подкожное введение 0,5-1 мл 0,1% раствора эпинефина;
• внутривенное введение 2-4 мл 2,5% раствора преднизолона;
• внутривенное введение 2 мл 0,1% раствора клемастина или другого антигистаминного препарата.
Пациент нуждается в срочной госпитализации в терапевтическое отделение.
Лечение синдромов Стивенса-Джонсона и Лайелла
Больным с синдромом Стивенса-Джонсона и Лайелла на догоспитальном этапе внутривенно капельно вводят 5% раствор декстрозы или
изотонический раствор хлорида натрия (дезинтоксикационная терапия) с добавлением 200-300 мг преднизолона. Больных следует госпитализировать в реанимационное отделение.
Лечение контактного дерматита
Лечение контактного медикаментозного дерматита заключается в отмене используемого наружного средства и назначении топических глюкокортикоидов в лекарственной форме, соответствующей фазе воспалительного процесса.
Консультирование
Следует выяснить, какой медикамент послужил причиной токсикодермии. Необходимо отказаться от приема его в будущем. Пациентам нужно объяснить необходимость правильного хранения препаратов, соблюдения сроков их действия.
10.4. ПЕРИОРАЛЬНЫЙ ДЕРМАТИТ
Периоральный дерматит (periorificial dermatitis) - воспалительное заболевание кожи лица, вызванное воздействием на нее экзогенных факторов и размножением условно-патогенной флоры. Часто возникает у детей с аллергическими заболеваниями лица, длительно получавших наружные глюкокортикоидные средства. У женщин и девочек заболевание развивается чаще, чем у лиц мужского пола.
Этиология и патогенез
Основной предрасполагающий фактор, снижающий защитные свойства кожи, - наружное применение глюкокортикоидов. Наиболее часто гормональные препараты назначают на кожу лица в виде кремов и мазей у больных атопическим дерматитом, контактно-аллергическим дерматитом и экземой, что дает возможным рассматривать периоральный дерматит как осложнение глюкокортикоидной терапии при аллергодерматозах. Периоральный дерматит также может развиваться у пациентов при применении глюкокортикоидов в виде ингаляций при лечении бронхиальной астмы и у больных, длительно использующих глазные капли, содержащие глюкокортикоиды. В некоторых случаях развитию заболевания способствуют фторированные зубные пасты, применение жирных окклюзионных мазей на лицо, раздражающих средств.
Перечисленные факторы способствуют подавлению собственных неспецифических защитных сил кожи, развитию дисбиоценоза, который выражается в изменении качественного и количественного состава условно-патогенной микрофлоры кожи лица.
Клиническая картина
Заболевание характеризуется появлением вокруг рта, реже вокруг глаз и крыльев носа, сгруппированных нефолликулярных папул, расположенных на эритематозном фоне, диаметром 1-2 мм, розово-красного цвета, на поверхности которых имеется незначительное шелушение. Папулы чаще располагаются изолированно, не имеют тенденции к росту, не сливаются. Высыпания при данном заболевании локализуются только на коже лица, процесс не переходит на волосистую часть головы, шею и другие части тела. Наиболее часто происходит поражение периоральной области (что нашло отражение в названии заболевания), где в типичных случаях при осмотре выявляют ободок непораженной, более бледной кожи, вокруг красной каймы губ (рис. 10-12).
Диагностика и дифференциальная диагностика
Диагноз устанавливают на основании анамнеза и клинической картины с типичной локализацией.
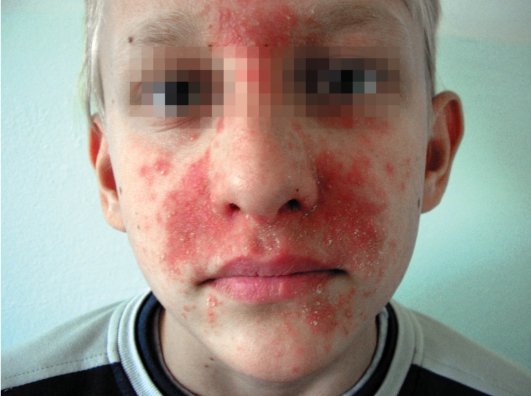
Рис. 10-12. Периоральный дерматит
Дифференциальную диагностику проводят с себорейным дерматитом, вульгарным акне, розацеа, атопическим дерматитом, микробной экземой, пиодермией.
Лечение
Терапию периорального дерматита начинают с прекращения использования пациентом наружных глюкокортикоидных средств. Следует помнить, что через несколько суток развивается обострение кожного процесса - «синдром отмены», характерный для прерывания терапии глюкокортикоидными средствами. Длительность обострения обычно составляет 3-7 дней, в течение которых пациентам рекомендуют назначать гипоаллергенную диету, гипосенсибилизирующие средства, антигистаминные препараты.
При распространенных воспалительных процессах на лице пациентам показана антибактериальная терапия тетрациклином (детям с 8 лет), эритромицином или метронидазолом.
Наружную терапию начинают с применения примочек с настоем трав, 1% раствором танина*, 0,05% раствором хлоргексидина и т.д. В дальнейшем на высыпания назначаются мягкие пасты: 2% ихтиолрезорциноловую, 2% пасту с АСД*, 2% ихтиоловую пасту и др., а также антибактериальные кремы (с фузидовой кислотой, мупироцином, бацитрацином и неомицином, 3% эритромициновый, с метронидазолом
и др.).
Консультирование
Больным периоральным дерматитом противопоказано использование глюкокортикоидных наружных средств на кожу лица, которые у пациентов с аллергодерматозами необходимо заменять традиционными препаратами на основе дегтя, ихтиола, нафталанской нефти и др.