Атлас по детской хирургической стоматологии и челюстно-лицевой хирургии : учеб. пособие / О. З. Топольницкий, А. Ю. Васильев. - 2011. - 264 с. : ил.
|
|
|
|
ГЛАВА 6. ОПУХОЛИ, ОПУХОЛЕПОДОБНЫЕ И ДИСПЛАСТИЧЕСКИЕ ПОРАЖЕНИЯ КОСТЕЙ ЛИЦА У ДЕТЕЙ
Опухоли и дисплазии костей ЧЛО составляют у детей 40 % от всех видов новообразований ЧЛО.
ОСОБЕННОСТИ ОПУХОЛЕЙ ЧЕЛЮСТНЫХ КОСТЕЙ У ДЕТЕЙ
К особенностям, определяющим рост костных опухолей у детей, относятся специфика внутриклеточного обмена, незрелость эндокринной системы и иммунологическая активность, что приводит к выраженному росту новообразований.
Диагностика новообразований челюстных костей у детей представляет значительные сложности. Это связано с разнообразием заболеваний и пороков развития костей лицевого скелета, отсутствием патогномоничных признаков на ранних стадиях заболевания, с анатомо-топографическими особенностями челюстных костей (прорезывание и смена зубов, продолжающийся рост челюстных костей).
Правильная и своевременная клиническая и рентгенологическая диагностика затруднены в связи с необычайным сходством отдельных опухолей и опухолеподобных процессов.
Вариабельность проявления различных патологических процессов в лицевых костях в детском возрасте вызывает необходимость опираться на комплекс данных, полученных при клиническом, рентгенологическом и гистологическом исследовании.
Опухоли челюстных костей подразделяются на следующие группы и отдельные виды новообразований:
I. Новообразования, возникшие из структур одонтогенного аппарата.
А. Доброкачественные. 1. Амелобластома. 2. Обызвествленная эпителиальная одонтоген-ная опухоль. 3. Амелобластическая фиброма. 4. Аденоамелобластома. 5. Кальцифицирующая одонтогенная киста. 6. Дентинома. 7. Амело-
бластическая фиброодонтома. 8. Одонтоамело-бластома. 9. Одонтома. 10. Фиброма (одонтогенная фиброма). 11. Миксома. 12. Цементома. 13. Меланотическая нейроэктодермальная опухоль младенцев (меланоамелобластома).
Б. Злокачественные. 1. Одонтогенный рак: а) злокачественная амелобластома; б) первичный внутрикостный рак; в) другие виды рака, возникшие из одонтогенного эпителия и кист. 2. Одонтогенная саркома: а) амелобластическая фибросаркома; б) амелобластическая одонто-саркома.
II. Новообразования и опухолеподобные процессы, возникшие из кости.
А. Остеогенные опухоли: 1. Оссифицирую-щая фиброма (фиброостеома), остеома, остео-бластома.
Б. Неопухолевые костные поражения: 1. Фиброзная дисплазия. 2. Херувизм. 3. Гигантокле-точная гранулема. 4. Кисты.
6.1. КОСТНЫЕ ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ
Костные опухоли возникают первично в кости и развиваются из соединительнотканных элементов, входящих в ее состав.
Костеобразующие опухоли при своем развитии формируют опухолевую костную ткань.
Остеома. Доброкачественная опухоль из зрелой костной ткани. По структуре опухолевой ткани остеома может быть компактной и губчатой. По локализации они могут иметь центральное и периферическое расположение. Остеомы чаще встречаются на верхней челюсти. В большинстве случаев в процесс вовлекаются околоносовые пазухи. Остеомы растут крайне медленно, однако в единичных случаях темпы их роста варьируют. Клиническая картина мало выражена. Симптоматика определяется
локализацией, размерами и направлением роста опухоли.
Лечение остеом - только хирургическое. Операция показана в тех случаях, когда возникают эстетические и функциональные нарушения. Цитологическое исследование при остеомах неинформативно. При диагнозе остеомы в случае ее бессимптомного течения больной должен находиться под динамическим наблюдением с осмотром каждые 6 месяцев.
Остеобластома и остеоид-остеома - это две опухоли, тесно связанные между собой. Они имеют одинаковое микроскопическое строение и нет специфических микроскопических признаков, их отличающих. Различия между ними проявляются в неодинаковой величине и локализации, различной рентгенологической картине и реакции близлежащих участков кости, различных клинических симптомах и течении. Отличительной особенностью остеобластомы является практически полное отсутствие какой-либо зоны реактивного костеобразования (зона реактивного склероза).
Остеобластома - доброкачественная осте-областическая опухоль, сходная по гистологическому строению с остеоид-остеомой, но отличающаяся в клинических проявлениях. Располагается в губчатом веществе костной ткани и характеризуется большими размерами. Зона реактивного костеобразования в окружающей кости отсутствует. Деформация челюсти и изменения слизистой оболочки полости рта, болевой синдром, как правило, отсутствуют.
Лечение - хирургическое, возможно удаление опухоли путем выскабливания. Морфологически опухоль построена из примитивных остеоидных и слабо обызвествленных балочек, которые формируют беспорядочную сеть. В петлях, образованных этими костными структурами, располагается богато васкуляризированная клеточно-волокнистая фиброзная ткань. Клеточные элементы соединительной ткани представлены фибробластами, многочисленными остеобластами и единичными остеокластами.
Гигантоклеточные опухоли (ГКО) наиболее часто встречаются среди других доброкачественных образований лицевого скелета у детей. Наибольшая частота поражения ГКО отмечается в возрастных группах 4-7 лет и 7-12 лет с преобладанием лиц мужского пола и преимущественной локализацией на нижней челюсти.
Клинико-рентгенологические проявления ГКО многообразны и зависят от морфологиче-
ского строения опухоли и изменений ее структуры (в том числе изменений дистрофического характера), происходящих по мере роста образования.
Цитологическое исследование является достаточно информативным методом. В75% случаев результат цитологического исследования соответствует патоморфологическому диагнозу. Результат цитологического исследования всегда должен интерпретироваться с учетом данных клинико-рентгенологического обследования.
Лечение. Единственным методом, используемым при лечении ГКО любой локализации, должен быть хирургический - удаление образования с резекцией соответствующего фрагмента верхней или нижней челюсти. Выполнение операций типа выскабливания у детей недопустимо. Зубы или зачатки зубов, прилегающие к очагу поражения, необходимо удалять.
Оссифицирующая фиброма. Клиническая картина оссифицирующей фибромы напоминает монооссальную фиброзную дисплазию. Однако в отличие от нее опухоль значительно быстрее растет. Зубы в области расположения опухоли смещаются. Опухоль вызывает вздутие челюсти, смещение и истончение кортикального слоя.
Рентгенологическая картина нехарактерна и в большей степени напоминает картину фиброзной дисплазии. Независимо от размеров и локализации опухоль всегда хорошо отграничена.
Лечение - использование щадящего подхода в лечении (выскабливание) часто дает рецидивы.
Фиброзная дисплазия - порок развития, по биологической сущности близкий к истинным опухолям. Патологические очаги характеризуются автономностью роста, возможностью рецидива при неполном удалении. При морфологическом исследовании патологических очагов у детей выявляются полиморфизм клеточных элементов и повышенная митотическая активность. Часто продолжительное время заболевание протекает бессимптомно. По характеру изменений в кости различают очаговую и диффузную форму. Очаговая форма встречается как в виде одиночного поражения одной из челюстей, так и многоочаговых поражений на одной или разных челюстях.
Херувизм - своеобразная форма фиброзной дисплазии, отличающаяся семейно-наследственным характером поражения. Болезнь передается от одного из родителей не всем детям, в потомстве могут быть здоровые
дети. Поражение встречается в одном или многих поколениях. Половой избирательности в наследовании не отмечается. Один из характерных признаков болезни - симметричное поражение челюстных костей. В отдельные периоды болезни может преобладать более бурное развитие одной из сторон, наступает асимметрия лица. Период наиболее интенсивного роста патологических очагов - 57 лет. С наступлением половой зрелости процесс стабилизируется и отмечается тенденция к интенсивному костеобразованию, заканчивающемуся построением нормальной кости. В клинической картине помимо асимметрии наблюдаются последствия нарушения зубо-образования: адентия, ретенция зубов, дистопия и раннее выпадение зубов.
Морфологически отмечаются разрастания фиброзной ткани (часто с явлениями миксо-матоза) и выраженной остеокластической реакцией.
Лечение. К оперативному вмешательству прибегают при нарушении функции, вызванной ростом патологического очага; социальной дезадаптации ребенка.
Синдром Олбрайта рассматривается большинством исследователей как одна из форм фиброзной дисплазии, заключающейся в сочетании раннего полового созревания с интенсивной пигментацией некоторых участков кожи и рассеянными очагами в костях скелета. Костные поражения являются эмбриональным пороком превращения мезенхимы в костную ткань.
«Коричневая опухоль» гиперпаратиреоидиз-ма. Системное заболевание, развивающееся в результате опухоли паращитовидной железы, выделяющей избыточное количество паратгор-мона. Процесс характеризуется перестройкой кости в виде значительного рассасывания ее и построения примитивных костных балочек. Рассасывание кости преобладает над образованием плотных структур, пролиферация остеогенной ткани ведет к возникновению гигантоклеточных разрастаний, в которых образуются серозные и кровяные кисты. Костные изменения приводят к деформации, искривлению, патологическому перелому. Вследствие усиленного выделения солей кальция возникают изменения во внутренних органах (И.С. Карапетян).
Лечение - хирургическое, у эндокринолога (удаление опухоли паращитовидных желез). При функциональных и эстетических нарушениях - выскабливание патологической ткани в челюстных костях.
Центральная гигантоклеточная репаратив-ная гранулема - опухолевидное образование. Ее важным диагностическим признаком является малоподвижность образования, связанная с наличием широкого основания опухоли. Образование может характеризоваться быстрым ростом, с самого начала своего появления значительной деформацией пораженного участка челюсти, расшатыванием интактных зубов, нарушением прикуса.
Хирургическое лечение данного образования должно проводиться также достаточно радикально, с удалением зубов, находящихся или прилегающих к ткани образования.
6.2. ОДОНТОГЕННЫЕ ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ ЧЕЛЮСТНЫХ КОСТЕЙ
Амелобластома (адамантинома) представляет собой одонтогенную эпителиальную опухоль, строение которой сходно со строением ткани эмалевого органа зубного зачатка. Амелобла-стома обладает способностью к инвазивному росту. В большинстве случаев диагностируется у детей после 10 лет, но может встречаться даже в грудном возрасте. Нижняя челюсть поражается чаще (область больших коренных зубов, угол и ветвь), чем верхняя. Проявления амелобла-стомы малохарактерны. Клинические признаки сходны с таковыми при одонтогенной кисте. Рентгенологическая картина вариабельна. Согласно данным литературы, на основании сопоставления данных рентгенологического и морфологического исследований показано, что ткань опухоли выявляется за пределами границ, определяемых по рентгенограмме. Таким образом, рентгенологический метод не позволяет выявить истинных границ опухоли.
Течение амелобластом неагрессивное. В отдельных случаях амелобластомы проявляются признаками высокой агрессивности - прорастание опухоли в окружающие мягкие ткани.
Наиболее часто встречается поликистозный характер поражения. Крайне редко встречается монокистозное поражение.
Цитологическое исследование малоинформативно, и дифференциальная диагностика на основании пунктата не представляется возможной. Микроскопическая картина строения многообразна не только в разных опухолях, но и в различных участках одной и той же опухоли.
Различают следующие варианты гистологического строения: фолликулярный, плексиформ-ный, акантоматозный, базально-клеточный, зернисто-клеточный.
Ведущим методом лечения является удаление образования с резекцией соответствующего участка челюстной кости.
Амелобластическая фиброма. Клинические и рентгенологические проявления амелобласти-ческой фибромы нехарактерны и напоминают амелобластому. Амелобластические фибромы состоят из низкодифференцированных зубных тканей, которые встречаются только в зубных зачатках. В отличие от амелобластомы, амело-бластические фибромы возникают в период развития и формирования постоянных зубов. Иногда на рентгенограммах в опухоли определяются зубоподобные конгломераты, являющиеся мало-дифференцированными зачатками зубов.
Лечение - хирургическое - резекция пораженного отдела челюсти. При гистологическом исследовании характерно наличие эпителиальных разрастаний, сходных с таковыми при амелобластоме, и рыхлой волокнистой соединительной ткани.
Аденоамелобластома. Редко встречающаяся доброкачественная опухоль. Клинико-рентгенологические проявления соответствуют фолликулярной кисте. Макроскопически оболочка толще, чем при фолликулярных кистах. Постановка диагноза возможна только после проведения патоморфологического исследования биопсийного материала.
Чаще локализуется на верхней челюсти в области клыков. В зоне опухоли выявляются не-прорезавшиеся зубы, чаще клыки. Растет достаточно медленно. Хорошо отграничена от окружающих тканей, инкапсулирована.
Рентгенологически представлена кистопо-добной зоной просветления без четких границ. Склеротический ободок по краю отсутствует. На фоне гомогенного просветления в пристеночной зоне могут определяться кальцификаты.
Кальцифицирующая одонтогенная киста. Согласно данным литературы, опухоль возникает в редуцированном эмалевом эпителии и состоит из нескольких слоев эпителиальных клеток с фокусами минерализации и фиброзной стро-мы. Чаще локализуется в области премоляров и моляров. Может иметь связь с непрорезавши-мися зубами. Дифференциальная диагностика достаточно сложна, и диагноз устанавливается только после морфологического исследования биопсийного материала.
Лечение - из-за частого рецидивирования после кюретажа показаны более радикальные операции.
Одонтоамелобластома. Редко встречающаяся доброкачественная опухоль. Клинико-рентгенологические проявления напоминают амелобластому, отличаясь наличием в опухоли дентино- и эмалеподобных включений. Лечение - хирургическое. Возможно удаление опухоли путем выскабливания с последующей обработкой костной ткани.
Одонтома - порок развития зубных тканей. По структуре выделяют одонтомы простые, составные и сложные. Наиболее часто одонтома проявляется в период прорезывания зубов. Рост одонтомы самоограничен, связан с окончанием формирования и прорезывания зубов. Клинически деформация челюстных костей выявляется редко. Наиболее характерный клинический признак-задержка прорезывания постоянных зубов.
Лечение одонтомы - хирургическое - выскабливание (вместе с капсулой) или резекция. Существуют указания на возможность сохранения зубов или зачатков зубов, смещенных одонтомой. На срезах определяются зубы и мелкие зу-боподобные образования с нормальным топографическим расположением эмали, дентина, цемента и одновременно конгломераты зубных тканей, имеющие извращенное расположение зубных структур. Вокруг опухоли обычно имеется капсула, состоящая из грубоволокнистой фиброзной ткани, иногда с включением зубных тканей.
Фиброма (одонтогенная фиброма). Опухоль, как правило, развивается медленно, боли нехарактерны. В процессе роста опухоли нарушается прорезывание зубов.
Основной отличительный признак одон-тогенной фибромы - наличие остатков зубо-образующего эпителия в соединительнотканной массе опухоли. Клиническая картина неспецифична. Морфологически представлена редкими, мелкими островками зубообразующе-го эпителия среди соединительнотканной массы опухоли.
Миксома (миксофиброма). Редко встречающаяся опухоль челюстных костей. Источником развития ее в челюстных костях служат резервные недифференцированные клетки мезенхимы, местом концентрации которых являются зубные зачатки. Клиническая картина бедна специфичными симптомами. Капсулы у опухоли нет, зона пограничного склероза отсутствует.
Лечение - только хирургическое - резекция в пределах здоровой кости.
Цементома - новообразование, занимающее промежуточное положение между диспластиче-ским процессом (цементодисплазией) и истинной опухолью, исходящей из перицемента прорезывавшихся зубов. Для цементом почти всегда характерны связь с зубами, спокойный характер роста и четкое ограничение очагов поражения от окружающей ткани. Однако в детском возрасте клинико-рентгенологическая картина не укладывается в эти рамки (тенденция к безграничному росту, способность к рецидивам, не всегда обнаруживаемая связь с зубами).
Лечение. Во избежание рецидива цементомы необходимо иссекать вместе с прилежащими участками костной ткани (частичная или полная резекция пораженного участка).
6.3. КИСТЫ ЧЕЛЮСТЕЙ
В Международной гистологической классификации опухолей (МГКО) (серия № 5) кисты рассматриваются в двух разделах: «Неэпителиальные кисты» и «Эпителиальные кисты».
A. Неэпителиальные кисты. 1. Аневризмальная киста. 2. Простая костная киста (травматическая, геморрагическая).
Б. Эпителиальные кисты (результат порока развития). 1. Одонтогенные - первичная киста (кератокиста), гингивальная киста, киста прорезывания, зубосодержащая (фолликулярная киста). 2. Неодонтогенные - киста резцового канала, глобуломаксиллярная, срединная нёбная.
B. Воспалительные корневые кисты. 1. От временного зуба (аникальная и латеральная пе-риодонтальная). 2. От постоянного зуба (ани-кальная и латеральная периодонтальная). 3. Ре-зидуальная.
ЭПИТЕЛИАЛЬНЫЕ КИСТЫ
Эпителиальные кисты связаны с нарушением процесса эмбриогенеза и являются пороком развития зубов и челюстей. Их называют также щелевыми или фиссуральными кистами. Они представляют собой полость, выстланную эпителием. Наиболее часто встречаются глобуло-максиллярная, срединная нёбная и носонёбная (киста резцового канала) кисты.
Глобуломаксиллярная киста развивается в эмбриональном периоде из остатков эпителия в месте слияния резцовой кости и бокового от-
дела альвеолярного отростка верхней челюсти. Может располагаться либо между боковым резцом и клыком, либо между центральным и боковым резцами. Часто протекают бессимптомно, так как отсутствует выбухание кортикальной пластинки в месте их расположения; зубы, прилежащие к кисте, интактны. Киста нередко обнаруживается случайно. Клинически проявляется неправильным положением латерального резца, клыка или ретенцией клыка.
Рентгенологически определяется очаг деструкции костной ткани веретенообразной формы, корни формирующихся зубов охватывают кисту.
Лечение - хирургическое - полное удаление оболочки кисты.
Срединная нёбная и носонёбная кисты (киста резцового канала) образуются из остатков эпителия носонёбного канала; располагаются по линии соединения нёбных отростков верхней челюсти и в области резцового канала.
У детей встречаются редко. Характеризуются медленным, бессимптомным ростом, обнаруживаются при воспалении или часто случайно при рентгенографии, а также при достижении больших размеров, когда коронки центральных резцов смещаются по направлению друг к другу.
Клиническая картина характеризуется наличием эластичного выбухания в переднем отделе твердого нёба, по ходу нёбного шва за центральными резцами. Редко выбухание и истончение кости обнаруживаются и в преддверии полости рта. При пальпации определяется округлой формы образование с зыблением в центре. Киста заполнена жидкостью желтоватого цвета с кристаллами холестерина. Патомор-фологически установлено, что оболочка кисты является эпителиальной выстилкой, состоящей из многослойного плоского эпителия на участках альвеолярного отростка и мерцательного эпителия на участках кисты, прилегающей к полости носа.
Рентгенологически определяется очаг деструкции костной ткани округлой, овальной или грушевидной формы; периодонтальные щели центральных резцов сохранены.
Дифференцируют данные кисты от поднад-костничного абсцесса нёба и кист резцового сосочка.
Лечение - хирургическое - полное удаление оболочки кисты.
Фолликулярная (зубосодержащая) киста развивается из эмалевого органа непрорезавшегося
зуба, наиболее часто нижнего третьего большого коренного зуба или клыка, реже - третьего большого коренного зуба на верхней челюсти. Существует мнение, что фолликулярные кисты возникают в результате воспалительного процесса в периодонте временных зубов, переходящего на постоянный зуб, расположенный в полости кисты и находящийся на одной из стадий развития.
Клиническая картина схожа с проявлением других кист челюстей. Характерно отсутствие одного из зубов в зубном ряду; исключением является развитие кисты из сверхкомплектного зуба. Описаны случаи развития амелобластомы из фолликулярной кисты.
Рентгенологически определяется очаг разрежения костной ткани с ровными и четкими границами, нередко с ободком плотной склерози-рованной кости по краям. Фолликул зуба может быть включен в полость кисты; либо коронка его может быть погружена в кисту до шейки, а корень располагается в костной ткани.
Макроскопически фолликулярная киста представляет собой однокамерную полость, выстланную оболочкой, и содержащую желтоватую прозрачную жидкость с кристаллами холестерина. Микроскопически оболочка кисты определяется в виде тонкого слоя соединительной ткани, покрытого многослойным плоским эпителием.
Дифференцируют фолликулярную кисту от других кист челюстей и амелобластомы.
Лечение - хирургическое - полное удаление оболочки кисты и ретенированного зуба.
Первичная киста (кератокиста). МГКО в 2005 г. перенесла кератокисты в разряд опухолей и рекомендовала термин «кератокистозная одонтогенная опухоль», так как он лучше отражает неопластическую природу опухоли. Кера-токиста является пороком развития зубообразо-вательного эпителия, ее источником могут стать образования, известные под названием железы Серра. Это скопления эпителиальных клеток, оставшиеся под поверхностью десны в виде белесоватых пятнышек и не рассосавшиеся после рождения. Наиболее часто кератокиста развивается в зубосодержащих участках челюсти или позади третьего моляра нижней челюсти с распространением на ветвь. Опухоль обладает агрессивным поведением, способна разрушать окружающие ткани, часто рецидивирует и может озлокачествляться.
Кератокиста развивается незаметно и длительное время не проявляется. При выявляемой не-
значительной деформации челюстных костей киста, как правило, достигает больших размеров.
Кератокиста имеет характерную морфологическую картину, отличающую ее от других кис-тозных поражений челюстных костей. Стенка ее представлена довольно рыхлой волокнистой соединительной тканью, внутренняя поверхность выстлана многослойным плоским эпителием в 3-5 слоев с очень характерным ба-зальным слоем, клетки которого расположены строго вертикально с гиперхромными ядрами, образуя подобие «щеточки».
Активная пролиферация эпителиальной выстилки кератокист, поддерживаемая вторичным воспалением, служит причиной рецидивов кисты, а также может способствовать возникновению в ней одонтогенной опухоли, прежде всего амелобластомы.
Множественные кератокисты входят в состав некоторых синдромов: Горлина-Гольца, синдрома Морфана, синдрома Нунан.
Синдром Горлина-Гольца. Отмечается гипертрихоз в области переносицы, на спинке носа, укорочение верхней трети лица за счет снижения линии роста волос. Синдром сопровождается множественными базально-клеточными невусами. Кроме того, отмечается воронкообразная грудная клетка, гипертелоризм, пороки развития внутренних органов (почки, кишечник).
НЕЭПИТЕЛИАЛЬНЫЕ КИСТЫ
Аневризмальная киста. До выделения в самостоятельную нозологическую форму подобные изменения в костной ткани трактовались как исход гигантоклеточной опухоли. Костное поражение не имеет связи с зубами. Возможно бессимптомное клиническое течение. Во многих случаях больные предъявляют жалобы на зубную боль, реже - на безболезненную деформацию кости. В отдельные возрастные периоды может отмечаться достаточно быстрый рост кист.
Лечение - операция выскабливания дает надежные результаты.
Простая костная киста (травматическая, геморрагическая) встречается на нижней челюсти у детей в период интенсивного роста скелета (12-14 лет). Обнаруживаются случайно при рентгенологическом исследовании, так как не сопровождаются деформацией челюсти. Патогенез изучен недостаточно; считается, что про-
стая костная киста является результатом травмы или интенсивного роста скелета, при котором губчатое вещество кости не успевает перестроиться и образуются не полностью минерализованные костные полости. Киста не имеет оболочки и жидкого содержимого, в ее полости свободно располагаются костные трабекулы; в ряде случаев киста заполнена геморрагическим содержимым.
Рентгенологически определяется очаг просветления без четких границ, распространяется вдоль губчатого вещества кости, имеет овально-вытянутую, с неровными контурами форму; на его фоне проецируются корни зубов. Зубы ин-тактные.
Дифференцируют от воспалительных корневых кист, гигантоклеточной опухоли, амелобла-стомы.
Лечение - хирургическое.
6.4. ВОСПАЛИТЕЛЬНЫЕ КИСТЫ ЧЕЛЮСТНЫХ КОСТЕЙ
Воспалительные корневые кисты челюстных костей - доброкачественные опухолеподобные образования, состоящие из зрелых клеточных элементов. Развиваются из очага хронического воспаления в периапикальных тканях. В 90 % случаев у детей одонтогенные воспалительные кисты локализуются в области временных моляров или первого постоянного моляра.
Возможно бессимптомное течение воспалительных корневых кист, когда они обнаруживаются случайно. Наиболее часто течение сходно с симптомами доброкачественной опухоли. При нагноении кист развиваются симптомы острого гнойного периостита, острого одонтогенного остеомиелита.
Лечение (цистэктомия или цистотомия) зависит от размеров и локализации кисты, возраста ребенка. В период сменного прикуса ци-стотомия является методом выбора, поскольку позволяет сохранить зачатки постоянных зубов, прилежащих к кисте.
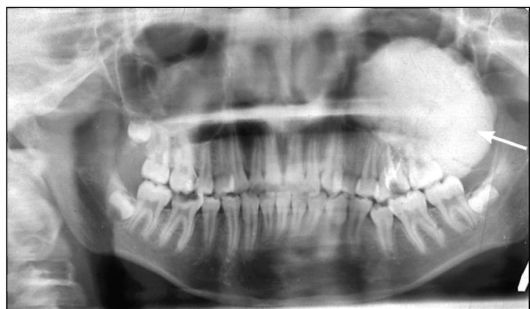
Рис. 6.1. Ребенок 14 лет. Компактная остеома верхней челюсти слева. Ортопантомограмма
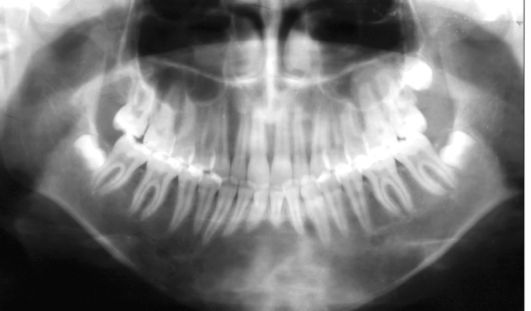
Рис. 6.2. Ребенок 13 лет. Остеобластома нижней челюсти соответственно зубам 36-46. Ортопантомограмма
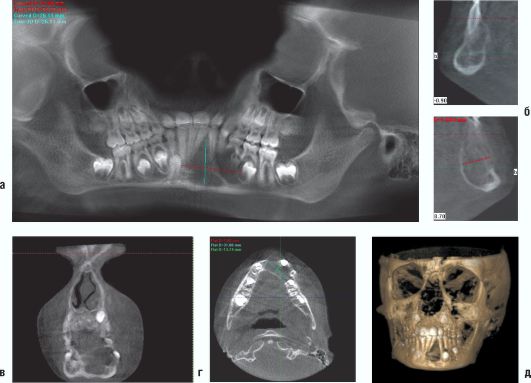
Рис. 6.3. Ребенок 8 лет. Гигантоклеточная опухоль фронтального отдела нижней челюсти Дентальная объемная томограмма: а - панорамная MPR; б - серия кросс-секций; в - MPR в коронарной проекции; г - MPR в аксиальной проекции; д - 3D-реконструкция
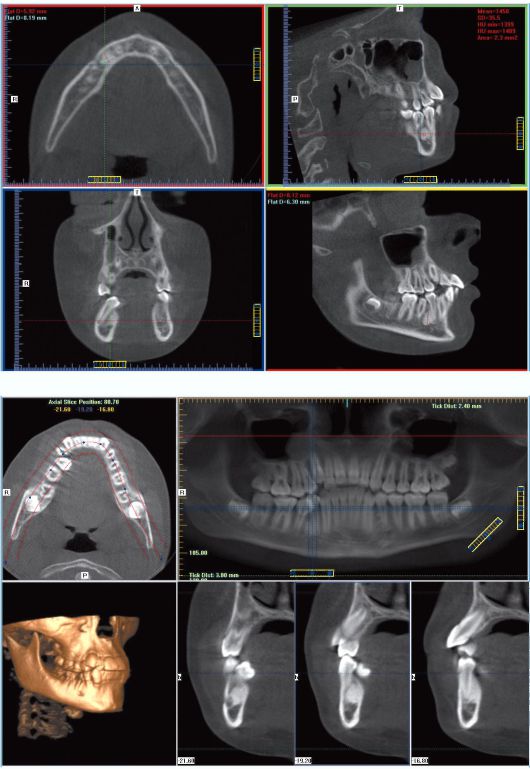
Рис. 6.4. Ребенок 9 лет. Компактная остеома нижней челюсти в области зубов 44 и 45. Дентальная объемная томограмма
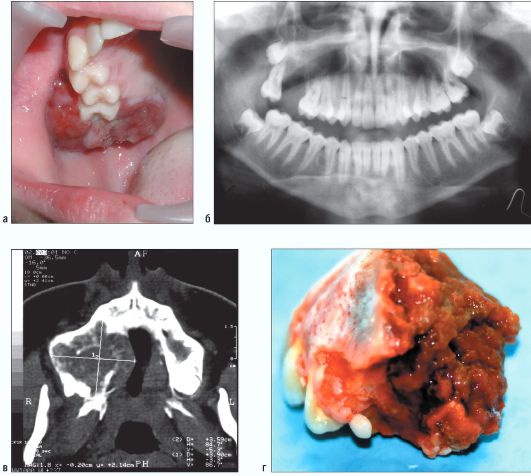
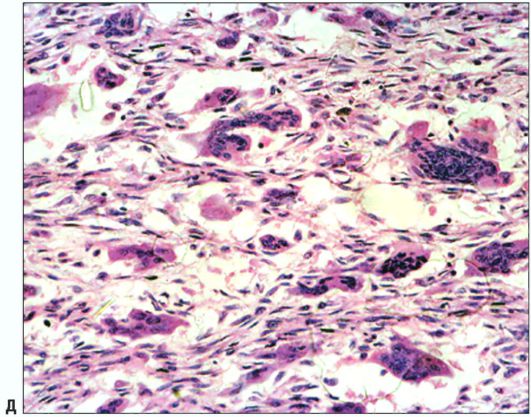
Рис. 6.5. Ребенок 15 лет. Гигантоклеточная опухоль верхней челюсти справа. Изменения в полости рта (а). Ортопантомограмма (б). Компьютерная томограмма (в). Макропрепарат удаленной опухоли (г). Фрагмент опухоли с крупными многоядерными клетками-гигантами. Окраска гематоксилином и эозином. Увеличение x 200 (д)
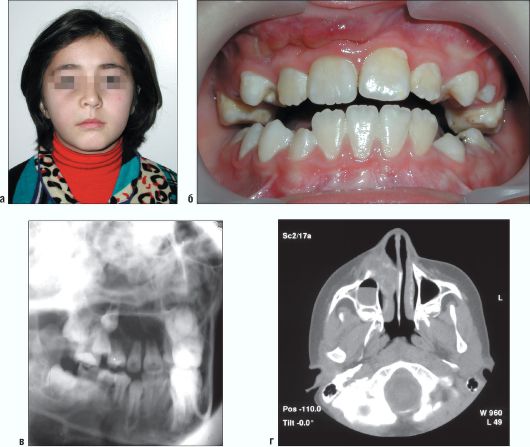
Рис. 6.6. Ребенок 10 лет. Гигантоклеточная опухоль фронтального отдела верхней челюсти. Внешний вид (а) и изменения в полости рта (б). Рентгенограмма верхней челюсти во второй косой проекции справа (в). Выявляется кисто-видный очаг деструкции на уровне зубов 13-21. Компьютерная томограмма, аксиальный срез (г)
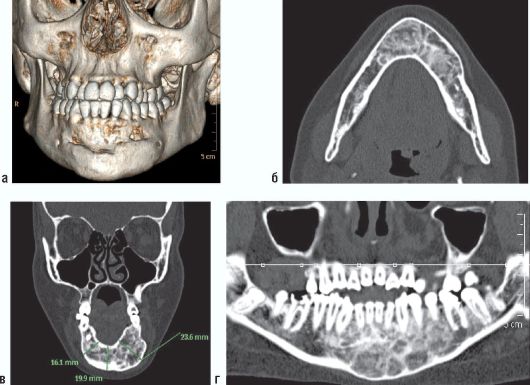
Рис. 6.7. Ребенок 15 лет. Мультиспиральные компьютерные томограммы: а - 3D-реконструкция; б - MPR в аксиальной проекции; в - MPR в коронарной проекции; г - MPR в криволинейной проекции.
Образование тела нижней челюсти с признаками доброкачественности - гигантоклеточная опухоль. На серии томограмм лицевого отдела черепа, начиная от 37 до зуба 46, тело нижней челюсти асимметрично вздуто (больше слева). Максимальные размеры участка вздутия составляют 23,6 χ 54,6 χ 30 мм. Кортикальные пластинки на указанном уровне истончены, непрерывность их нарушена в области тела и левой ветви нижней челюсти у основания альвеолярного отростка по вестибулярной поверхности (на протяжении 20 мм). Структура кости изменена, выглядит ячеистой, содержит множество полных и неполных перегородок, переплетающихся друг с другом. Корни зубов 37-46 погружены в зону деструкции с признаками частичной резорбции корней
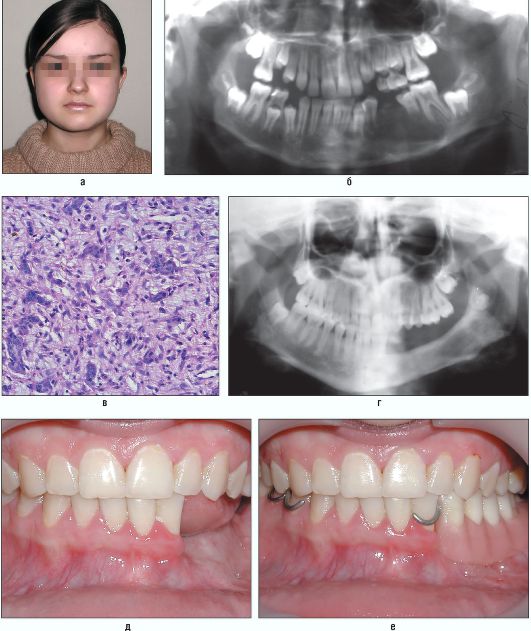
Рис. 6.8. Ребенок 15 лет. Гигантоклеточная опухоль нижней челюсти справа (а). Ортопантомограмма (б). Гистологическое строение удаленной опухоли. Уродливой формы гигантские клетки и поля неактивных клеток типа остеобластов. Окраска гематоксилином и эозином. Увеличение χ 200 (в). Ортопантомограмма ребенка через 5 лет после операции (удаление образования с резекцией тела нижней челюсти слева с одномоментной костной пластикой дефекта аутотрансплантатом из гребня подвздошной кости) (г). Внешний вид ребенка через 5 лет после операции и состояние окклюзии (д, е)
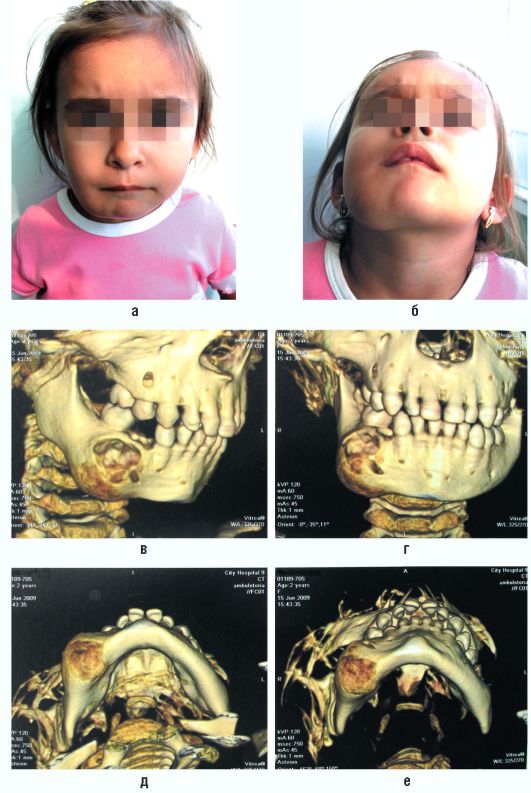
Рис. 6.9. Ребенок 3 лет. Гигантоклеточная опухоль тела нижней челюсти справа. Внешний вид (а, б). Компьютерная томограмма в 3D-реконструкции (в-е)
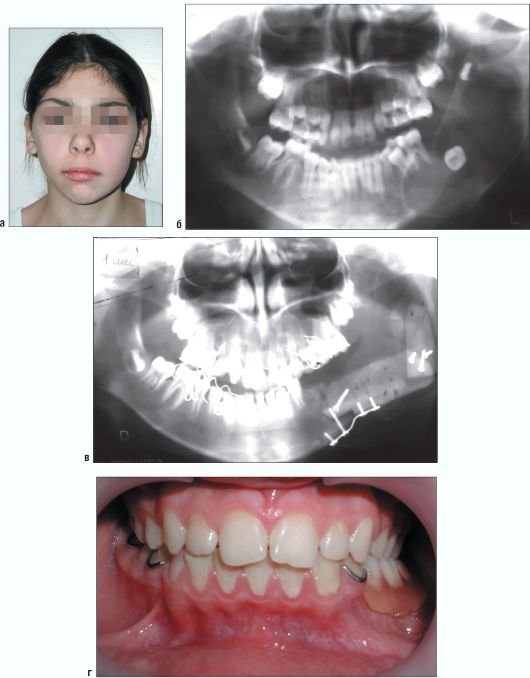
Рис. 6.10. Ребенок 9 лет. Амелобластома дистальных отделов тела, угла и ветви нижней челюсти слева. Внешний вид (а). Ортопантомограмма (б). Ортопантомограмма через 1 месяц после операции (удаление образования с сегментарной резекцией нижней челюсти с одномоментной костной пластикой дефекта комбинированным аутоаллотрансплантатом (в). Состояние окклюзии (г) через 2 года после удаления новообразования
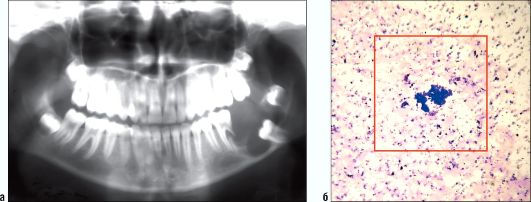
Рис. 6.11. Ребенок 14 лет. Ортопантомограмма (а). Амелобластома дистальных отделов тела, угла и ветви нижней челюсти слева. Цитограмма (б). Определяется группа эпителиальных клеток, наличие которых в пунктате служит диагностическим признаком аме-лобластомы
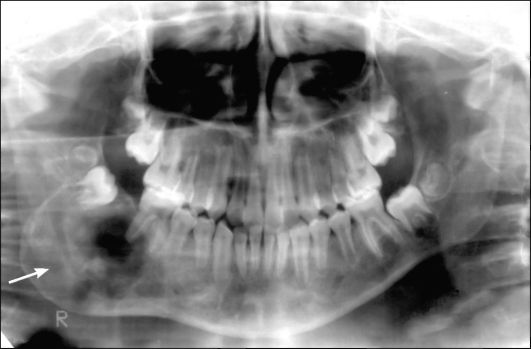
Рис. 6.12. Ребенок 12 лет. Амелобластическая фиброма дистальных отделов тела, угла и ветви нижней челюсти справа. Ортопан-томограмма
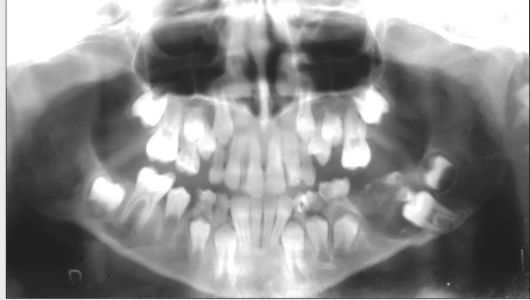
Рис. 6.13. Ребенок 9 лет. Дентинома дистальных отделов угла ветви нижней челюсти слева. Ортопантомограмма
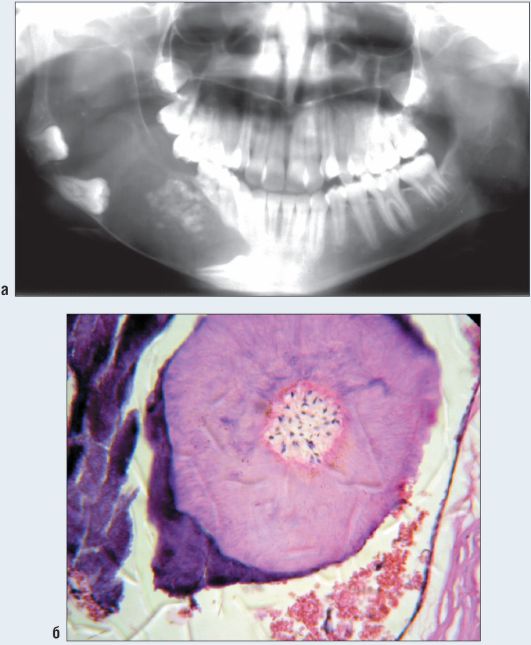
Рис. 6.14. Ребенок 14 лет. Одонтоамелобластома правой половины нижней челюсти. Ортопантомограмма (а). Гистограмма (б). Фрагмент рудиментарного зуба. Окраска гематоксилином и эозином. Увеличение x 200
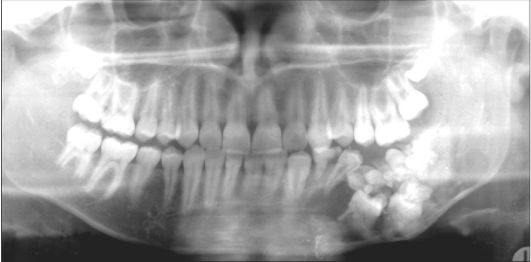
Рис. 6.15. Ребенок 16 лет. Сложная одонтома тела и угла нижней челюсти слева. Ортопантомограмма
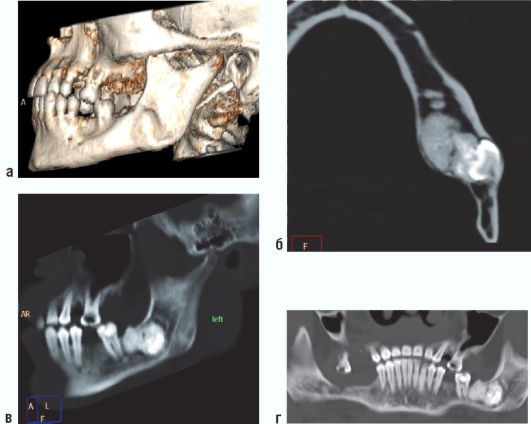
Рис. 6.16. Ребенок 16 лет. Сложная одонтома угла нижней челюсти слева.
Мультиспиральные компьютерные томограммы: а - в 30-реконструкции; б - MPR аксиальный срез; в - MPR в кососагиттальной проекции; г - MPR в криволинейной проекции.
На серии томограмм лицевого отдела черепа в нижней челюсти слева в области угла имеются 2 участка уплотнения (1645-2070 ед. Н) овоидной формы. Контур их четкий, по периферии имеется тонкая полоска просветления, являющаяся отображением мягкотканой капсулы, присутствует мягкотканый компонент. Кнаружи от них определяется зуб. Объем кости на этом уровне увеличен за счет вздутия, кортикальные пластинки резко истончены
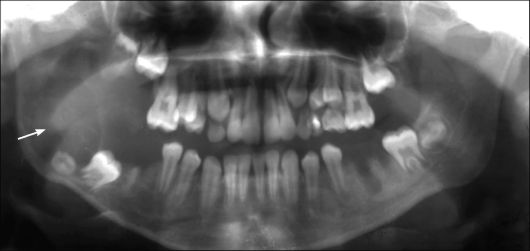
Рис. 6.17. Ребенок 13 лет. Фиброма (одонтогенная фиброма) тела и угла нижней челюсти справа. Правая ветвь нижней челюсти увеличена в объеме, зачаток зуба 48 оттеснен книзу. Ортопантомограмма
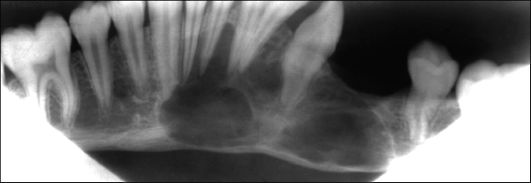
Рис. 6.18. Ребенок 14 лет. Миксома (миксофиброма) от зуба 36 до 44. Полициклический участок разрежения костной ткани с волнистыми контурами, корня зубов погружены в кистозное образование. Увеличенная панорамная рентгенограмма нижней челюсти
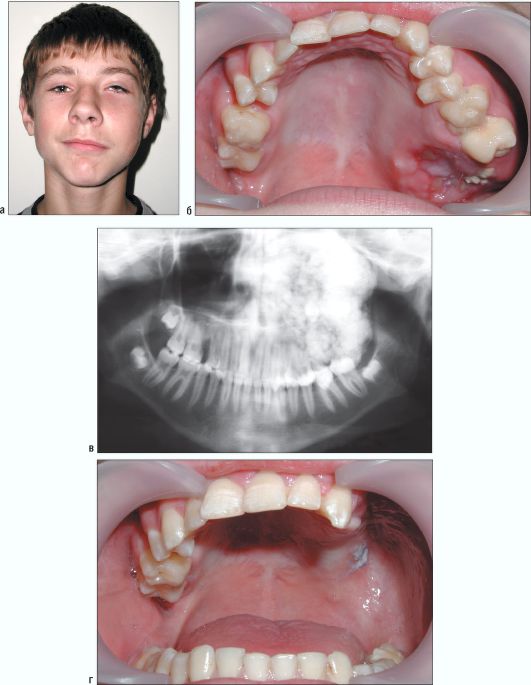
Рис. 6.19. Ребенок 13 лет. Цементома левой половины верхней челюсти: а - внешний вид; б - вид в полости рта; в - ортопантомограмма; г - состояние в полости рта после удаления новообразования
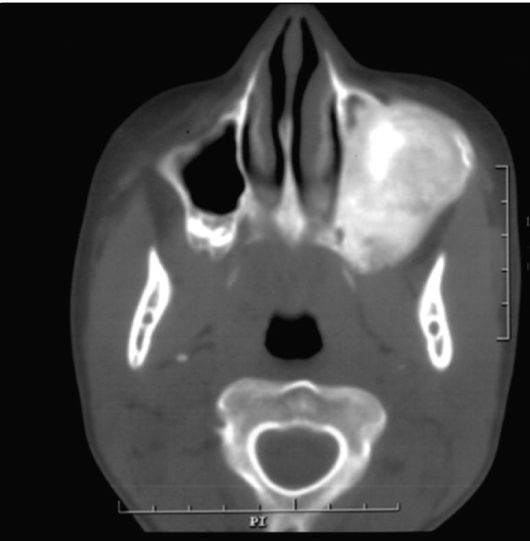
Рис. 6.20. Ребенок 15 лет. Оссифицирующая фиброма верхней челюсти слева. Компьютерная томограмма
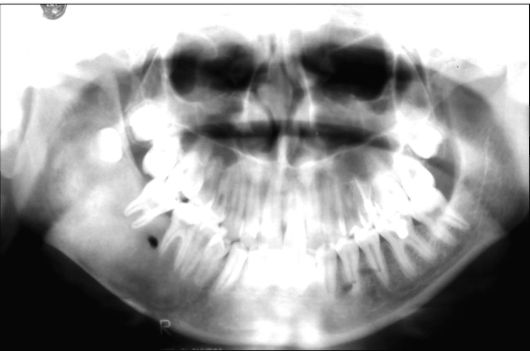
Рис. 6.21. Ребенок 13 лет. Оссифицирующая фиброма нижней челюсти справа. Ортопантомограмма
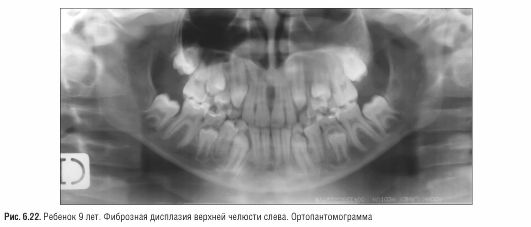
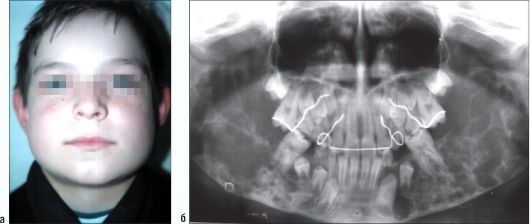
Рис. 6.23. Ребенок 8 лет. Херувизм. Внешний вид пациента (а). Ортопантомограмма (б)
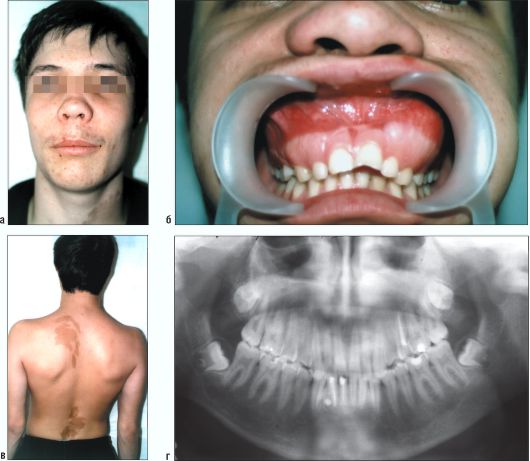
Рис. 6.24. Ребенок 16 лет. Синдромом Олбрайта. Внешний вид (а). Изменения в полости рта, вызванные разрастанием патологической ткани на верхней челюсти (б). Пигментные пятна на коже спины (в). Ортопантомограмма (г)
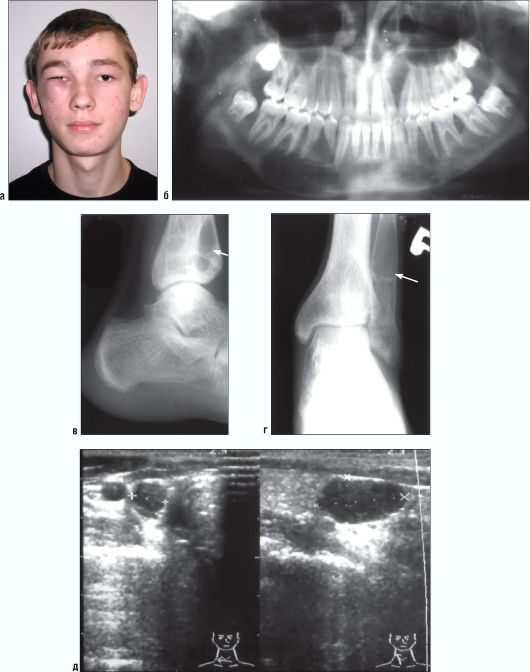
Рис. 6.25. Ребенок 15 лет. Гиперпаратиреоидная остеодистрофия. Отмечается разрастание патологической ткани на верхней челюсти, приводящее к функциональным нарушениям (диплопия) (а). Ортопантомограмма (б). Очаги деструкции костной ткани на верхней и нижней челюстях. Рентгенограммы нижних конечностей (в, г). Аналогичные очаги в периферических костях скелета. УЗИ (д). Опухоль паращитовидной железы, выявленная при УЗИ
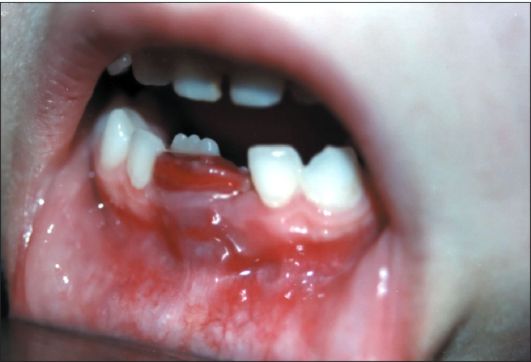
Рис. 6.26. Ребенок 6 лет. Центральная гигантоклеточная репаративная гранулема фронтального отдела нижней челюсти
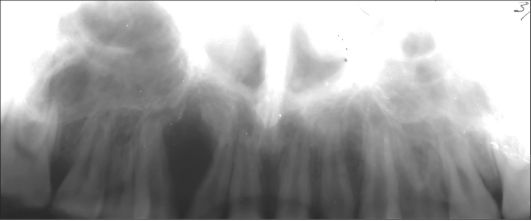
Рис. 6.27. Ребенок 10 лет. Центральная гигантоклеточная репаративная гранулема верхней челюсти. Увеличенная панорамная рентгенограмма
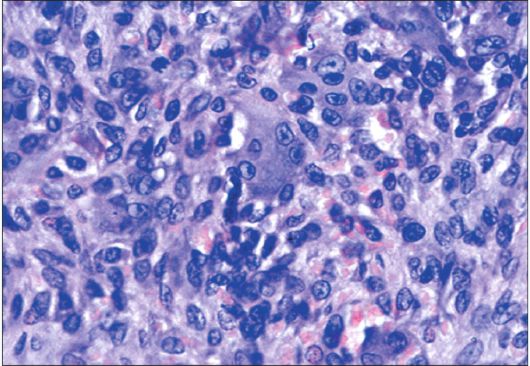
Рис. 6.28. Гистологическое строение центральных гигантоклеточных гранулем (ЦГКГ) имеет отличия от гигантоклеточной опухоли. В ЦГКГ выявлено «узелковое» или «гнездное» строение, при котором гигантские клетки сконцентрированы в группы
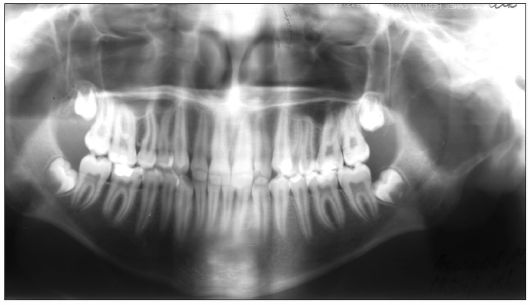
Рис. 6.29. Ребенок 14 лет. Аневризмальная киста левой ветви нижней челюсти. Ортопантомограмма
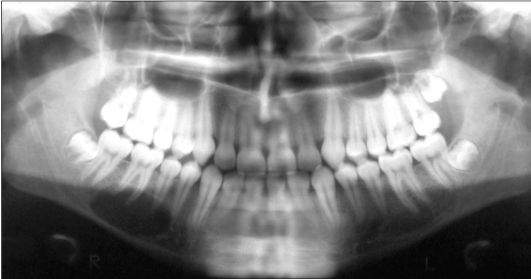
Рис. 6.30. Ребенок 13 лет. Простая костная киста (посттравматическая) нижней челюсти справа. Ортопантомограмма
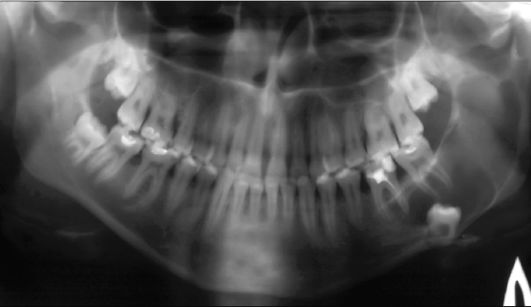
Рис. 6.31. Ребенок 15 лет. Первичная киста (кератокиста) тела, угла и левой ветви нижней челюсти. Ортопантомограмма
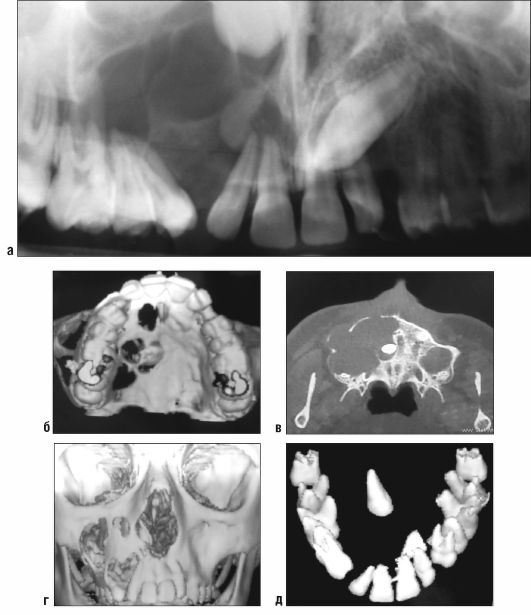
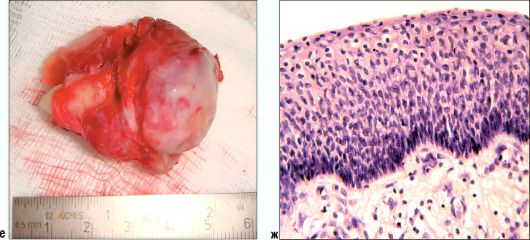
Рис. 6.32. Ребенок 14 лет. Первичная киста (кератокиста) верхней челюсти справа. Увеличенная панорамная рентгенограмма (а). Компьютерные томограммы (б-д). Макропрепарат (е). Микропрепарат (ж)
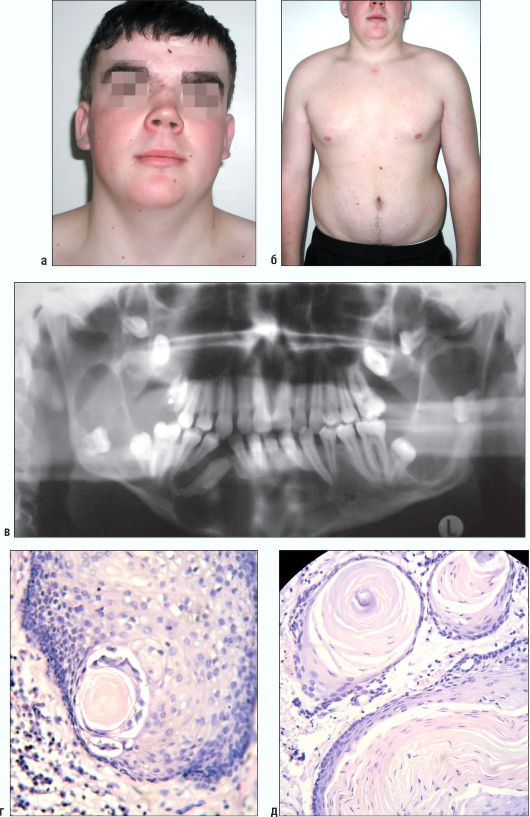
Рис. 6.33. Ребенок 16 лет. Синдром Горлина-Гольца. Внешний вид пациента (а). Множественные базально-клеточные невусы на коже груди, живота, спины (б). Ортопантомограмма (поликистоз верхней и нижней челюстей) (в). Гистологическая картина - фрагмент стенки кератокисты с образованием дочерних кист-«сателлитов». Полости выполнены роговыми массами (г, д)
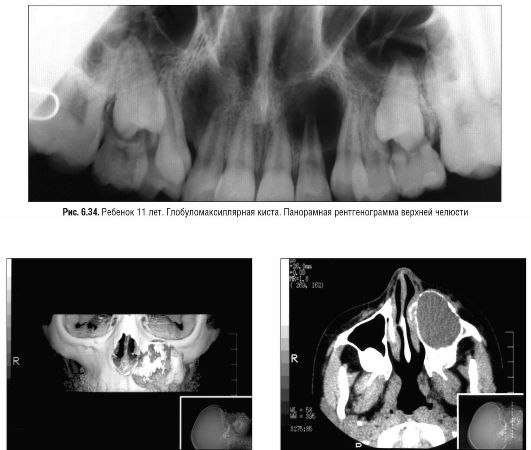
Рис. 6.35. Ребенок 10 лет. Одонтогенная воспалительная киста верхней челюсти слева. Определяется деструкция передненаружной стенки верхней челюсти, нижнеглазничного края
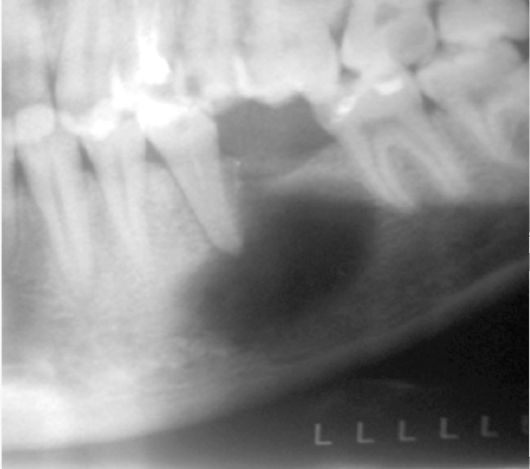
Рис. 6.36. Ребенок 17 лет. Резидуальная киста нижней челюсти слева в области ранее удаленного зуба 36. Фрагмент ортопанто-мограммы
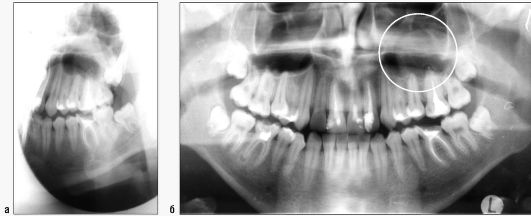
Рис. 6.37. Ребенок 16 лет. а - хронический периодонтит зуба 26. Рентгенограмма костей лицевого скелета во второй косой проекции слева; б - одонтогенная воспалительная киста верхней челюсти слева, оттесняющая верхнечелюстной синус. Ортопантомограмма
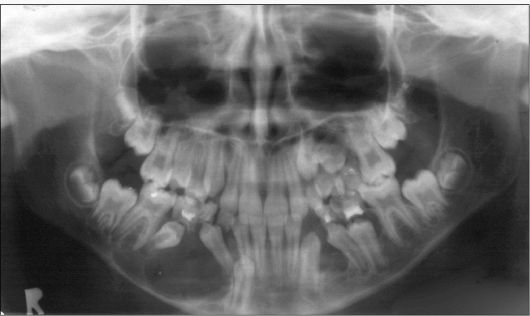
Рис. 6.38. Ортопантомограмма ребенка 10 лет. Хронический периодонтит зубов 74, 75, 84, 85. Зубосо-держащие кисты нижней челюсти с обеих сторон
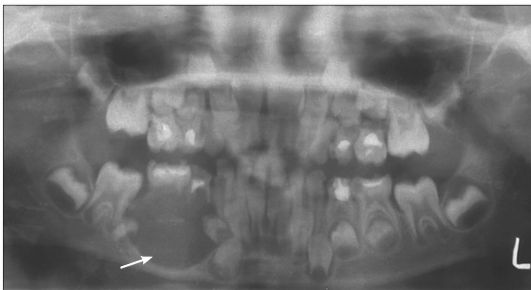
Рис. 6.39. Ортопантомограмма ребенка 6 лет. Хронический периодонтит зубов 84, 85. Одонтогенная воспалительная киста нижней челюсти справа
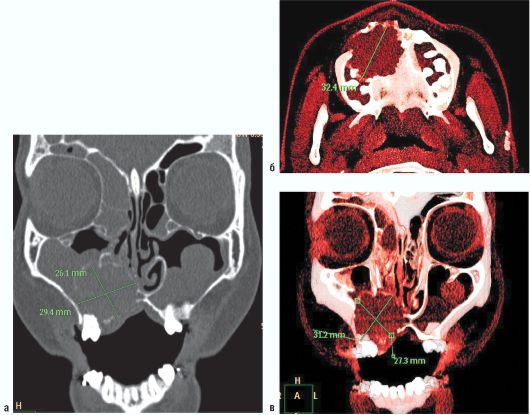
Рис. 6.40. Ребенок 15 лет. Осложненная (нагноившаяся) киста фронтального отдела верхней челюсти справа. Мультиспиральная компьютерная томограмма (а - MPR во фронтальной проекции; б, в - 3D-реконструкция).
На верхней челюсти от 16 до 21 зубов отмечается зона деструкции костной ткани с нечеткими, неровными контурами, неправильной формы, размерами 31,2 χ 27,3 χ 32,4 мм. Объем кости на этом участке увеличен за счет вздутия, часть твердого нёба и прилежащие стенки правого верхнечелюстного синуса оттеснены, резко истончены, местами разрушены. В зоне деструкции визуализируется мягкотканный компонент относительно однородной структуры, плотностью 40-50 ед. Н. Частично разрушены корни 13-15 зубов. Во всех придаточных пазухах носа присутствует выраженное подушкообразное утолщение слизистой от 2 до 23 мм
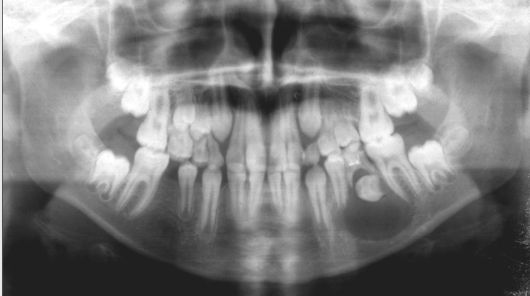
Рис. 6.41. Ортопантомограмма ребенка 9 лет. Хронический периодонтит зуба 75. Зубосо-держащая киста тела нижней челюсти слева
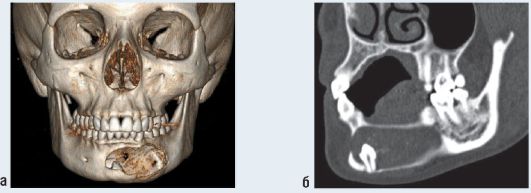
Рис. 6.42. Ребенок 16 лет. Зубосодержащая киста тела нижней челюсти.
Мультиспиральные компьютерные томограммы: а - 3D-реконструкция; б - MPR в кососагиттальной проекции. На снимках имеет место изменение формы нижней челюсти за счет асимметричного вздутия в области ее тела. Отмечается деструкция костной ткани на указанном участке, неоднородной плотности, в полости кисты определяется зачаток постоянного зуба и воздух. Кортикальные пластинки истончены, разрушены, с образованием обширного дефекта по вестибулярной поверхности и множеством мелких дефектов по язычной поверхности. Периостальная реакция отсутствует
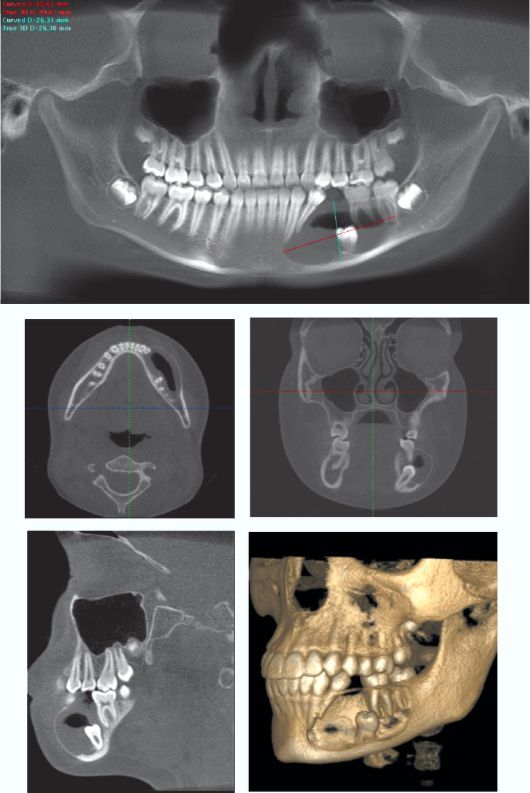
Рис. 6.43. Ребенок 11 лет. Фолликулярная киста нижней челюсти слева. Дентальная объемная томограмма. На сериях томограмм определяется вздутие нижней челюсти слева на уровне зубов 33-37. Отмечается деструкция костной ткани, внутри определяется зачаток постоянного зуба. По альвеолярному гребню определяется дефект кортикального слоя. Периосталь-ной реакции не определяется
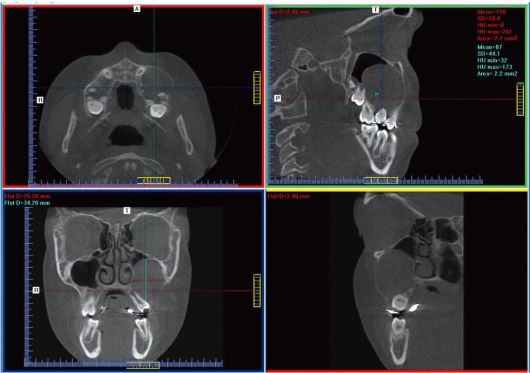
Рис. 6.44. Ребенок 10 лет. Одонтогенная воспалительная киста верхней челюсти слева, проникающая в левый верхнечелюстной синус. Между зубами 25 и 26 визуализируется свищевой ход. Дентальная объемная томограмма