Гистология органов полости рта - С. Л. Кузнецов, В. И. Торбек, В. Г. Деревянко. - 2012. - 136 с. : ил.
|
|
|
|
Глава III. ЗУБЫ
РАЗДЕЛ III A. МОРФОЛОГИЯ ЗУБОВ И ИХ ПОДДЕРЖИВАЮЩЕГО АППАРАТА
1. СТРУКТУРНАЯ ОРГАНИЗАЦИЯ ЗУБОВ
Зубы (dens) - органы, обеспечивающие пережевывание пищи и важны в эстетическом отношении. Они также принимают участие в произношении звуков речи. У человека зубы представлены двумя генерациями: вначале образуются выпадающие или молочные зубы (20), а затем постоянные (32).
Анатомически в каждом зубе выделяют коронку (corona dentis), шейку (cervix dentis) и корень (radix dentis).
Внутри коронки имеется пульпарная полость (cavitas pulparis), которая в области корней переходит в
каналы (canalis radicis dentis). На вершинах корней каналы открываются апикальными отверстиями (рис. 28).
В зубе различают мягкие и твердые части. Твердыми частями зуба являются эмаль, дентин, цемент, мягкой - пульпа, которая заполняет пульпарную камеру коронки и каналы корней. Периодонт соединяет корень зуба с костной альвеолой.
Основную массу зуба составляет дентин, который есть в коронке и корне. Дентин коронки покрыт эмалью, дентин корня - цементом.
Анатомическая шейка - узкий участок соединения эмали с цементом, в области которого коронка переходит в корень. Клинической шейкой является зона плотного прикрепления эпителия десны к зубу.
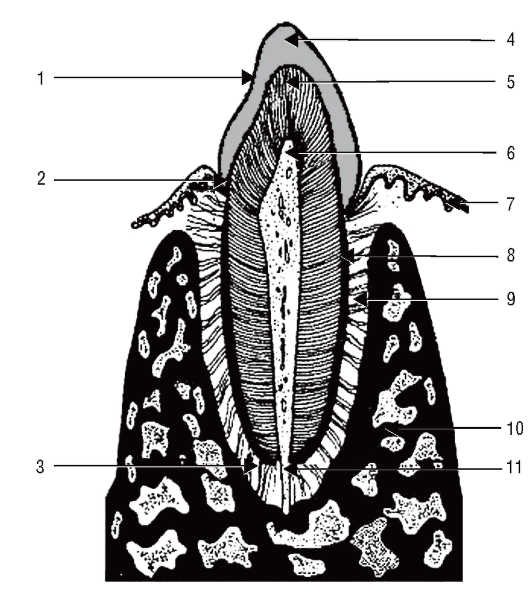
Рис. 28. Схема строения зуба: 1 - коронка; 2 - шейка; 3 - корень; 4 - эмаль; 5 - дентин; 6 - пульпа; 7 - десна; 8 - цемент; 9 - периодонт; 10 - альвеолярная кость; 11 - апикальное отверстие
Обычно в молодом возрасте клиническая шейка соответствует анатомической. В случае выдвижения в полость рта некоторой части корня зуба, область прикрепления эпителия десны (клиническая шейка) смещается.
Таким образом, понятия «анатомическая» и «клиническая» коронка зуба не всегда совпадают.
Особенности гистологического исследования зубов
Твердые ткани зуба изучают на шлифах. Для этого зуб распиливают на части (продольно или поперечно) и шлифуют с помощью абразивного материала до получения тонкой прозрачной пластинки. Шлифы изучают неокрашенными в проходящем или отраженном свете. Для приготовления гистологических срезов зубы подвергают декальцинации в растворах кислот. При этом соли кальция растворяются, а мягкие ткани и органическая основа твердых тканей сохраняется, что позволяет изучать их на окрашенных срезах.
1.1. ЭМАЛЬ ЗУБА 1.1.1. Строение эмали
Эмаль зуба (enamelum, substantia adamantia) - самая твердая его часть. По твердости ее сравнивают с кварцем, однако она достаточно хрупкая. Содержание минеральных солей в эмали достигает 95-97%, на долю органических веществ приходится 1,2%, около 3% составляет вода.
Эмаль называют тканью, хотя по сути она является дериватом эпителия, обызвествленным секретом эпителиальных клеток - энамелобластов.
Эмаль не содержит клеток, сосудов, нервов, она не способна к регенерации. Но это - не статическая ткань, поскольку в ней происходят процессы реминерализации (поступление ионов) и деминерализации (удаление ионов). Указанные процессы зависят от рН полости рта, содержания микро- и макроэлементов в слюне и ряда других факторов.
Цвет эмали зависит от толщины ее слоя. Если слой эмали тонкий, зуб кажется желтоватым из-за просвечивающего сквозь эмаль дентина. Цвет эмали может изменяться при некоторых воздействиях. Так, при избыточном поступлении фтора (флюороз) в эмали появляются пятна белого, желтого, коричневого цвета (крапчатая эмаль).
Эмаль может быть утрачена при беспорядочном употреблении пищи (булемия), избыточном употреблении кислотосодержащих напитков, бактериальных воздействиях и др. Деминерализация эмали приводит к образованию в зубе полости - к кариесу (caries - гниль).
Основной структурной единицей эмали являются эмалевые призмы (prisma enameli) - тонкие удлиненные образования, проходящие радиально через всю толщу эмали (рис. 29). Диаметр призм увеличивается от дентино-эмалевой границы к поверхности зуба примерно в 2 раза. Эмалевые призмы собраны в пучки, и по их ходу образуются волнообразные изгибы (S-образный ход), напоминающие пучки изогнутых прутьев. Такую структурную организацию эмали связывают с функциональной адаптацией, препятствующей образованию радиальных трещин под воздействием окклюзионных сил при жевании.
Эмалевые призмы формируются из органической основы и связанных с ней кристаллов гидроксиапатита.
Органический компонент эмалевых призм (неколлагеновые белки, фосфопротеины) является
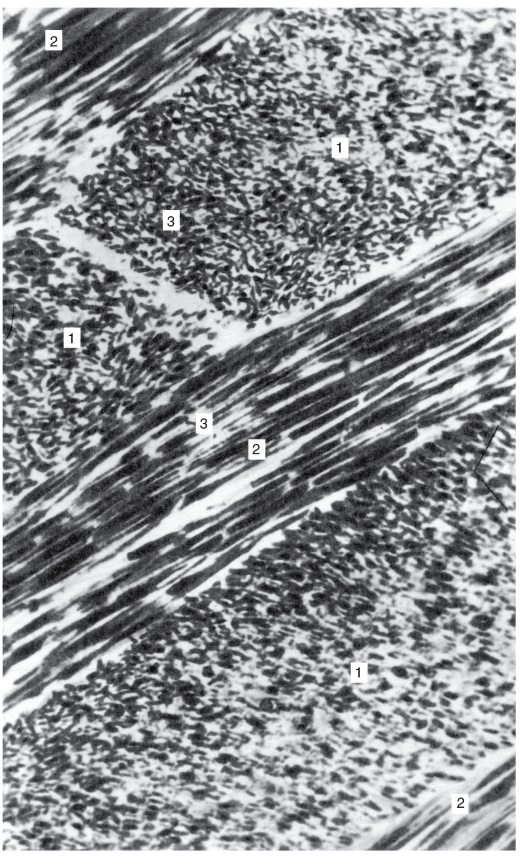
Рис. 29. Электронная микрофотография. Эмалевые призмы
зуба:
1 - поперечные срезы эмалевых призм; 2 - продольные срезы эмалевых призм; 3 - кристаллы гидроксиапатита в эмалевых призмах (по Трэвису Д. и Глимчеру М.; цит. по Афанасьеву Ю.И., 1983)
продуктом секреции энамелобластов. Органическая матрица адсорбирует минеральные вещества, и это приводит к образованию кристаллов. В последующем по мере созревания эмали органическая матрица почти полностью утрачивается.
Форма, размеры и ориентация эмалевых призм во многом определяются особенностями секреции энамелобластов (см. гл. III, раздел Б, 4 ). На поперечном шлифе эмалевые призмы имеют полигональную форму, иногда - форму аркад, похожих на рыбью чешую, и др. Между кристаллами эмали имеются небольшие микропоры, заполненные водой (эмалевой жидкостью), которая участвует в переносе ионов кальция и молекул некоторых веществ. Призмы окружает межпризменное вещество, в котором степень минерализации меньше. В поверхностном слое и в области эмалево-дентинной границы эмаль не имеет призматического строения (апризматическая, беспризменная эмаль).
При изучении продольных шлифов зуба в отраженном свете в структуре эмали видны темные и светлые полосы шириной около 100 мкм, располагающиеся радиально, перпендикулярно поверхности эмали - полосы Гунтера-Шрегера (рис. 30). Наличие полос связывают с тем, что на продольном шлифе зуба одни участки эмалевых призм, имеющих S-образный ход, оказываются срезанными продольно, другие - поперечно. Такие участки по-разному преломляют свет.

Рис. 30. Гистологический препарат. Шлиф зуба. Эмаль. Полосы Гунтера-Шрегера, расположенные перпендикулярно поверхности эмали, и линии Ретциуса, идущие косо от поверхности эмали к дентино-эмалевой границе
Чередование продольно и поперечно сошлифованных участков эмалевых призм на светооптическом уровне приводит к эффекту, выражающемуся в появлении темных и светлых полосок. Пучки призм, рассеченные продольно, выглядят светлыми (паразоны). Если пучки призм рассечены поперечно, возникают темные участки (диазоны).
Второй вид исчерченности эмали - линии Ретциуса. На продольных шлифах они располагаются тангенциально, параллельно поверхности зуба, или имеют вид арок, идущих косо от поверхности эмали к дентино-эмалевой границе. На поперечных шлифах они представляют собой концентрические круги, подобные кольцам роста на стволах деревьев.
Линии Ретциуса - гипоминерализованные участки эмали. По-видимому, они являются отражением определенного метаболического ритма энамелобластов при образовании органической матрицы эмали: активного секреторного периода и последующего неактивного периода (периода покоя). Образование линий Ретциуса связывают также с периодичностью процессов обызвествления эмали. Участки эмали, содержащие разное количество минеральных веществ, по-разному преломляют свет.
Линии Ретциуса наиболее отчетливо выражены в эмали постоянных зубов.
В эмали молочных зубов заметна темная полоска - неонатальная линия. Эта усиленная линия Ретциуса отделяет пренатальную эмаль от постна-
тальной. Таким образом, неонатальная линия как бы маркирует барьер между матриксом эмали, образованным энамелобластами до рождения и после рождения ребенка. Наличие неонатальной линии можно рассматривать как свидетельство высокой чувствительности энамелобластов к воздействиям на организм, в частности к родовому стрессу.
Линии Ретциуса в местах выхода на поверхность зуба образуют циркулярные бороздки (углубления) с наименьшей толщиной. Между бороздками располагаются валики высотой около 2 мкм - перикиматии, которые опоясывают всю окружность зуба. Они визуально заметны в пришеечной области постоянных зубов, а во временных зубах не выражены.
На поперечных шлифах зубов около дентиноэмалевой границы выявляются эмалевые пучки и эмалевые пластинки, являющиеся гипоминерализованными участками эмали.
Эмалевые пучки (fasciculus enameli) по форме напоминают пучки травы (рис. 31).
Эмалевые пластинки (lamella enamelea) имеют радиальное направление, идут от дентино-эмалевого соединения до наружной жевательной поверхности. Эти структуры расценивают как результат нарушения процессов кристаллизации. Эмалевые пластин-
ки могут быть входными воротами для микробов и способствовать развитию кариеса в шейке зуба. В области дентино-эмалевой границы обнаруживаются также эмалевые веретена (fusus enameli) - колбовидные структуры на концах дентинных канальцев, проникающих сюда из дентина (рис. 32). По-видимому, эмалевые веретена играют определенную роль в трофике эмали. Эмалевые веретена, подобно эмалевым пластинкам и эмалевым пучкам, относят к гипоминерализованным участкам эмали.

Рис. 31. Шлиф зуба. Эмалевые пучки:
1 - эмаль; 2 - дентин; 3 - эмалевые пучки (стрелки)
1.1.2. Поверхностные образования эмали
При прорезывании зуба эмаль покрыта кутикулой (cuticula dentis), которая является не постоянным, временным образованием. В кутикуле различают 2 слоя:
• первичная кутикула - оболочка Насмита, являющая последним секреторным продуктом энамелобластов;
• вторичная кутикула, образованная наружным слоем редуцированного эпителия эмалевого органа (см. гл. III, раздел Б, 6).
После прорезывания зуба кутикула стирается на жевательных поверхностях, но частично сохраняется на боковых поверхностях.

Рис. 32. Гистологический препарат. Дентино-эмалевая граница. Эмалевые веретена
В последующем на поверхности зуба образуется органическая пленка - пелликула, покрывающая эмаль. Она появляется в результате преципитации белков и гликопротеинов слюны. При механической очистке поверхности эмали пелликула исчезает, но через несколько часов вновь появляется, т.е. постоянно восстанавливается.
Если пелликулу колонизируют микроорганизмы и слущенные эпителиальные клетки, образуется бактериальная бляшка (зубной налет). Микроорганизмы зубной бляшки выделяют органические кислоты, способствующие деминерализации и разрушению эмали. При отложении в зубную бляшку минеральных веществ образуется зубной камень, с трудом удаляемый с поверхности зуба.
1.2. ДЕНТИНО-ПУЛЬПАРНЫЙ КОМПЛЕКС
Дентин и пульпа - части зуба, которые не видны при осмотре полости рта, если зуб и окружающий его периодонт здоровы. Особенности развития зуба в период эмбриогенеза и морфофункциональная взаимозависимость дентина и пульпы в сформированном зубе свидетельствуют о наличии единого дентино-пульпарного комплекса.
Область дентино-эмалевого соединения (junctio dentinoenameli) имеет фестончатый вид, что способствует прочному соединению этих тканей. Здесь
выявляется наибольшее количество органического вещества в виде фибриллярных структур, проникающих из одной ткани в другую. Эмаль на границе с дентином наименее минерализована и наиболее проницаема.
При электронно-микроскопическом исследовании в области дентино-эмалевого соединения на поверхности дентина выявляются анастомозирующие «гребешки», внедряющиеся в углубления эмали.
1.2.1. Строение дентина
Дентин (dentinum) составляет основную массу зуба в области коронки, шейки и корня. Зрелый дентин в 4-5 раз мягче эмали, но прочнее кости и цемента.
Зрелый дентин представляет собой кристаллизованный материал, в котором содержится 70% неорганических веществ, 20% органических веществ и 10% воды. Кальций гидроксиапатит, являющийся основным неорганическим компонентом дентина, подобен тому, который входит в состав эмали, кости, цемента. В дентине присутствуют также другие минералы (карбонат, флюорид и т.д.).
Дентин построен из обызвествленного межклеточного вещества, пронизанного канальцами (дентинными трубочками), в которых находятся отростки одонтобластов и тканевая жидкость (рис. 33).
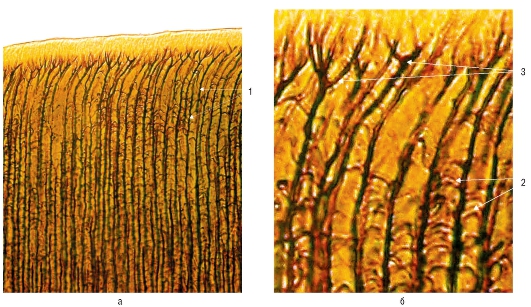
Рис. 33. Гистологический препарат. Дентин: а - среднее, б - большое увеличение: 1 - дентинные трубочки; 2 - боковые ветвления дентинных трубочек; 3 - терминальные ветвления дентинных трубочек
Тела клеток, образующих дентин (одонтобластов или дентинобластов), находятся за его пределами, в периферическом слое пульпы.
По морфофункциональным свойствам дентин похож на грубоволокнистую кость, но отличается от нее отсутствием клеток и большей твердостью. Относительно высокое содержание органического компонента и наличие дентинных трубочек делают эту ткань похожей на губку. Дентин легко адсорбирует некоторые окрашивающие вещества, при этом может становиться более желтым и даже коричневым.
Дентинные трубочки, или канальцы дентина (tubulus dentini, canaliculus dentini), идут в радиальном направлении от пульпы через всю толщу дентина и располагаются в основном веществе вместе с коллагеновыми волокнами. Диаметр трубочек составляет 0,5-3 мкм. На границе с эмалью и цементом они разветвляются и анастомозируют (см. рис. 33). В трубочках находятся отростки одонтобластов (рис. 34, 35). Стенка трубочки образована перитубулярным дентином (dentinum peritubulare), который отличается более высокой степенью минерализации. Между дентинными канальцами располагается интертубулярный дентин (dentinum intertubulare) (рис. 34, а).
Изнутри трубочка покрыта тонкой пленкой органического вещества - мембраной Неймана, которая на электронных микрофотографиях имеет вид мелкозернистого слоя (рис. 34, б).
В периодонтобластическом пространстве, располагающемся между отростком одонтобласта и стенкой дентинной трубочки, содержится дентинная тканевая жидкость, сходная по составу с плазмой крови.
Иногда в дентинных трубочках, расположенных в околопульпарном дентине, обнаруживаются безмиелиновые нервные волокна. Эти зоны отличаются повышенной болевой чувствительностью. Однако, по мнению большинства исследователей, нервные волокна в дентинных трубочках являются эфферентными.
По-видимому, важную роль в возникновении болевой чувствительности при препарировании кариозных полостей играют гидродинамические условия: давление передается через отростки одонтобластов (см. рис. 35) на нервные элементы пульпы.
Межклеточное вещество в дентине представлено коллагеновыми волокнами и основным веществом.
Коллагеновые волокна в наружном (плащевом) дентине идут радиально (волокна Корфа), а во внутреннем, околопульпарном дентине - тангенциально (волокна Эбнера). Волокна Корфа собираются в конусовидно суживающиеся пучки. Такое расположение пучков коллагеновых фибрилл обусловливает значительную прочность дентина.
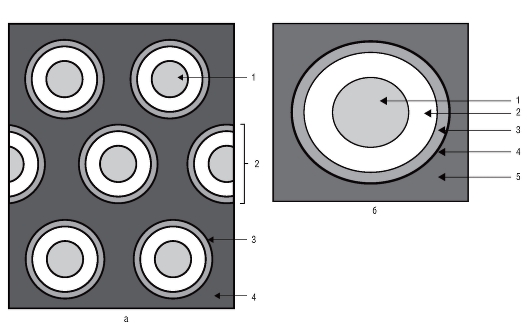
Рис. 34. Схема строения дентина: а - дентинные трубочки, перитубулярный и интертубулярный дентин: 1 - отросток одонтобласта; 2 - дентинная трубочка; 3 - перитубулярный дентин; 4 - интертубулярный дентин; б - строение дентинной трубочки: 1 - отросток одонтобласта; 2 - периодонтобластическое пространство; 3 - мембрана Неймана; 4 - перитубулярный дентин; 5 - интертубулярный дентин
Рис. 35. Гистологический препарат. Дентинные трубочки с отростками одонтобластов в поперечном сечении
Аморфное (основное) вещество дентина образуют гликопротеины и протеогликаны, связанные с кристаллами гидроксиапатита.
Глобулярный и интерглобулярный дентин
Для дентина характерна особая форма отложения кристаллов минеральных солей. В отличие от обызвествления основного вещества кости, в котором минеральные вещества откладываются равномерно, в виде мельчайших кристалликов, в дентине формируются шаровидные структуры - глобулы (globulus mineralis calcospherula) или калькосфериты. Между
глобулами сохраняются участки с необызвествленным или мало обызвествленным основным веществом - интерглобулярнъм дентином.
Процесс минерализации описан в главе III Б. Для общего представления о глобулярном и интерглобулярном дентине сложный процесс минерализации можно условно подразделить на 2 фазы. Минерализацию в 1-й фазе сравнивают с распространением акварельной краски на мокрой бумаге, когда цветовые пятна «бегут» навстречу друг другу и сливаются (хотя в дентине процесс трехмерный). Во 2-й фазе образующиеся новые кристаллы ложатся на перво-
начально образованные, но не объединяются, не «сплавляются» с ними. Этот процесс сравнивают с нанесением акварельной краски на бледно окрашенную, сухую бумагу.
Если прошли обе фазы минерализации, образуется глобулярный дентин (dentinum globulare). В дальнейшем глобулы увеличиваются и сливаются, образуя однородную обызвествленную ткань.
Дентин, в котором прошла только 1-я фаза минерализации, является гипоминерализованным. Участки такого дентина, располагающиеся между глобулами минерализованного дентина, называют интерглобулярным дентином (dentinum interglobulare). Через интерглобулярный дентин проходят дентинные канальцы (так же, как в глобулярном).
Участки гипоминерализованного интерглобулярного дентина в форме неправильных ромбов встречаются в коронке зуба на границе околопульпарного и плащевого дентина. В корне зуба, вдоль границы с цементом, интерглобулярный дентин располагается в виде зерен и формирует зернистый слой Томса (рис. 36). Гипоминерализованным является также предентин, располагающийся между дентином и одонтобластами. Здесь происходит наиболее бы-
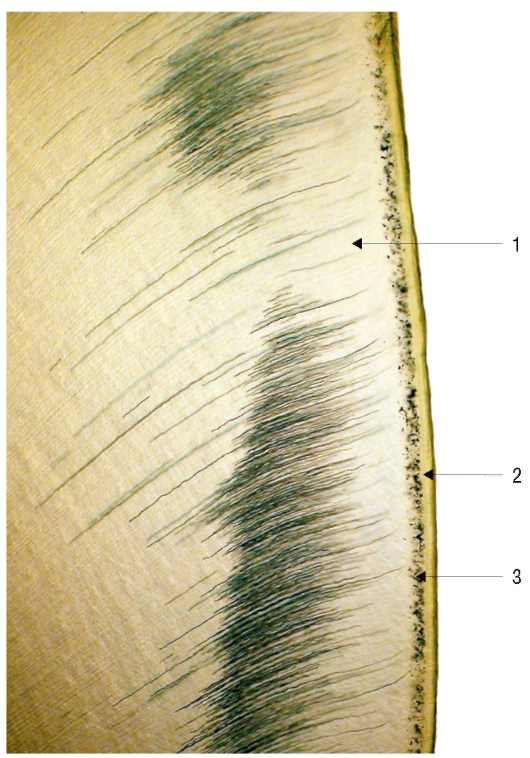
Рис. 36. Шлиф зуба. Зернистый слой Томса в области корня зуба: 1 - дентин; 2 - цемент; 3 - зернистый слой Томса
строе отложение дентина и локализуются наиболее крупные калькосфериты.
При нарушениях дентиногенеза, чаще всего связанных с недостаточностью гормона кальцитонина, происходит увеличение объема интерглобулярного дентина.
Образование дентина не прекращается в зубах взрослого человека всю жизнь, что ведет к постепенному сужению пульпарной камеры.
Перитубулярный и интертубулярный дентин
Интертубулярный дентин, расположенный между дентинными трубочками (см. рис. 34 а, б), образуется в эмбриогенезе раньше, чем перитубулярный. Перитубулярный дентин, формирующий стенку дентинной трубочки, характеризуется более высоким (на 40%) содержанием гидроксиапатита, чем интертубулярный, и низким содержанием органических веществ.
Отложение перитубулярного дентина происходит изнутри дентинных канальцев при активном участии отростков одонтобластов. При декальцинации перитубулярный дентин почти полностью исчезает.
В ходе кариеса перитубулярный дентин разрушается значительно быстрее интертубулярного, что приводит к расширению трубочек и увеличению проницаемости дентина.
Первичный, вторичный и третичный дентин
Необходимость различать дентин, образовавшийся в процессе развития зуба и после его прорезывания, привела к возникновению понятий: первичный и вторичный дентин. Вторичный дентин (физиологический, регулярный), образующийся после прорезывания зуба, характеризуется замедленным темпом роста, узкими дентинными канальцами.
Еще один вид - третичный дентин (dentinum tertiarium) называют также вторичным заместительным, репаративным, иррегулярным. Он образуется при действии на зуб какоголибо раздражителя. Его продукция значительно усиливается при повреждении эмали, кариесе, препарировании полости зуба и т.д.
Третичный дентин откладывается локально, в участке, соответствующем поражению. Он характеризуется меньшей минерализацией, неправильным ходом дентинных канальцев. Репаративный дентин часто вдавливается в пульпарную камеру и изменяет ее конфигурацию. При медленно развивающемся кариесе одонтобласты вырабатывают третичный дентин, который в течение определенного времени препятствует проникновению инфекции в пульпу, т.е. выполняет защитную функцию.
Склерозированный (прозрачный) дентин
В зубах пожилых людей, а также при медленно развивающемся кариесе зуба может образовываться склерозированный (прозрачный) дентин. Склерозирующий дентин возникает в результате постепенного сужения дентинных канальцев, при избыточном отложении перитубулярного дентина это приводит к закрытию (облитерации) просвета группы канальцев. Вследствие пропитывания известью канальцы с их содержимым и межклеточное вещество приобретают одинаковый показатель преломления света. Такой дентин выглядит прозрачным (отсюда и его название). Склерозированный дентин, отличающийся высоким содержанием минералов, защищает пульпу от проникновения инфекции.
Мертвые пути в дентине
На шлифах зубов могут обнаруживаться так называемые мертвые пути. Они возникают при гибели части одонтобластов. Содержимое канальцев дентина при этом подвергается распаду, а полость заполняется воздухом и другими газообразными веществами. На шлифах мертвые пути выглядят черными.
1.2.2. Строение пульпы
Пульпа зуба (pulpa dentis) - специализированная рыхлая соединительная ткань, которая заполняет полость зуба в области коронки и корневых каналов.
Клеточный состав пульпы полиморфен.
Специфическими клетками для пульпы являются одонтобласты (odontoblastus) или дентинобласты (dentinoblastus). Тела одонтобластов локализуются только по периферии пульпы, а отростки направляются в дентин (рис. 37). Одонтобласты образуют дентин в ходе развития зуба и после его прорезывания.
Наиболее многочисленными клетками пульпы являются фибробласты. При воспалении (пульпите) фибробласты принимают участие в образовании фиброзной капсулы, окружающей очаг воспаления.
Макрофаги пульпы способны захватывать и переваривать погибшие клетки, компоненты межклеточного вещества, микроорганизмы, а также участвовать в иммунных реакциях как антигенпредставляющие клетки.
В периферических слоях коронковой пульпы вблизи сосудов располагаются дендритные клетки с большим количеством ветвящихся отростков. Они близки по строению к клеткам Лангерганса кожи и слизистых оболочек. Установлено, что дендритные клетки пульпы поглощают антиген, процессируют его и представляют лимфоцитам при развитии им-
мунных реакций. Встречаются также различные субпопуляции Т-лимфоцитов, В-лимфоциты и плазматические клетки.
Малодифференцированные отростчатые клетки мезенхимной природы в пульпе могут дифференцироваться в одонтобласты и фибробласты. Снижение регенеративной способности с возрастом, вероятно, связано с уменьшением количества этих клеток. В небольшом количестве содержатся гранулоциты, тучные клетки, участвующие в развитии воспалительных и иммунных реакций.
Межклеточное вещество пульпы состоит из коллагеновых волокон, погруженных в основное вещество. Коллаген пульпы относится к I и III типам. Эластических волокон в пульпе нет.
В составе основного (аморфного) вещества выявляются гиалуроновая кислота, хондроитинсульфаты, протеогликаны, фибронектин, вода.
Сосуды и нервы проникают в пульпу через апикальные и добавочные отверстия корня, образуя сосудисто-нервный пучок.
В пульпе хорошо развиты сосуды микроциркуляторного русла: капилляры различных типов, венулы, артериолы, артериоловенулярные анастомозы, осуществляющие прямое шунтирование кровотока.
В состоянии покоя большая часть анастомозов не функционирует, но их деятельность резко возрастает при раздражении пульпы. Активность анастомозов проявляется периодическим сбросом крови из артериального русла в венозное при соответствующих резких перепадах давления в пульпарной камере. Периодичность работы анастомозов влияет на характер боли при воспалении пульпы. Увеличение проницаемости сосудов микроциркуляторного русла при пульпите приводит к отеку. Поскольку объем пульпы ограничен стенками пульпарной камеры, отечная жидкость сдавливает вены и лимфатические сосуды, нарушая отток жидкости. Это приводит к развитию некроза и гибели пульпы.
В пульпе имеются нервные сплетения и большое количество рецепторных нервных окончаний. Рецепторы пульпы воспринимают раздражения любого характера: давление, температурные и химические воздействия и др. В пульпе имеются и эффекторные нервные окончания. Часть нервных волокон из пульпы входит в предентин и внутреннюю зону околопульпарного дентина.
Есть определенные различия в структурной организации коронковой и корневой пульпы, что наиболее отчетливо проявляется в постоянных зубах.
Коронковая пульпа (pulpa coronalis) - очень рыхлая соединительная ткань.
При микроскопическом исследовании в коронковой пульпе различают 3 основных слоя (см. рис. 37):
I - дентинобластный, или одонтобластический (периферический);
II - субдентинобластный (промежуточный);
III - пульпарное ядро (центральный). Периферический слой образован телами одонто-
бластов. Слой одонтобластов толщиной в 1-8 клеток прилежит к предентину. Отростки одонтобластов направляются в дентинные трубочки. Одонтобласты сохраняются в пульпе взрослого человека в течение всей жизни и постоянно осуществляют свою дентинообразующую функцию.
В промежуточном (субдентинобластном) слое принято различать две зоны:
а) наружную, бедную клетками, содержащую сеть нервных волокон (сплетение Рашкова);
б) внутреннюю, богатую клетками, содержащую соединительнотканные клетки и кровеносные капилляры.
Пульпарное ядро находится в центре пульпарной камеры, содержит фибробласты, макрофаги, лимфо-
циты, малодифференцированные клетки мезенхимальной природы, довольно крупные кровеносные и лимфатические сосуды, пучки нервных волокон.
Корневая пульпа (pulpa radicularis) содержит соединительную ткань с большим количеством коллагеновых волокон и обладает значительно большей, чем коронковая, плотностью. В корневой пульпе «слоистость» структур не прослеживается, зоны не выделяют.
В области корня трофика твердых тканей зуба осуществляется не только через пульпу, но и посредством диффузии питательных веществ из периодонта.
Обызвествленные структуры в пульпе (камни пульпы)
С возрастом увеличивается частота формирования в пульпе обызвествленных структур (кальцификатов).
Диффузное отложение кристаллов гидроксиапатита в пульпе называют петрификацией. Петрификаты обычно обнаруживаются в корне зуба по периферии сосудов, нервов или в сосудистой стенке.
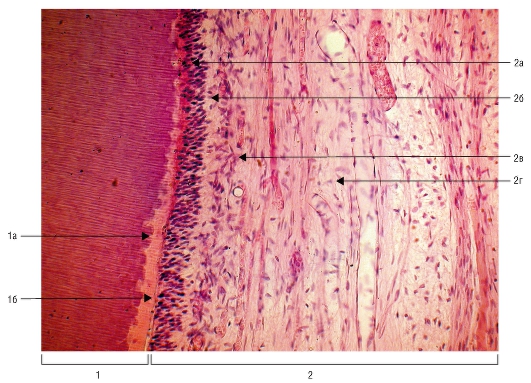
Рис. 37. Гистологический препарат. Пульпа зуба и околопульпарный дентин:
1 - дентин: 1а - калькосфериты; 1б - предентин; 2 - пульпа зуба: 2а - одонтобластический слой (периферический); 2б - зона, бедная клетками, в промежуточном слое пульпы; 2в - зона, богатая клетками, в промежуточном слое пульпы; 2г - центральный слой (пульпарное ядро)
Участки локального обызвествления - дентикли, локализующиеся в пульпе, относят к аномальным дентиноподобным образованиям.
Различают истинные и ложные дентикли. Истинные дентикли состоят из обызвествленного дентина, по периферии они окружены одонтобластами и, как правило, содержат дентинные трубочки. Источником их образования могут быть эктопически расположенные одонтобласты. Ложные дентикли не содержат дентинных трубочек, откладываются обычно вокруг некротизированных клеток и состоят из концентрических слоев обызвествленного материала.
Дентикли могут быть одиночными и множественными. По расположению дентикли подразделяются на свободные (лежащие непосредственно в пульпе), пристеночные (связанные со стенкой зуба), интерстициальные (замурованные в стенке зуба). Сдавливая нервные волокна и сосуды, дентикли и петрификаты могут вызывать расстройства микроциркуляции и боли. Но чаще они развиваются бессимптомно. Заполняя каналы корней, дентикли могут препятствовать их обработке при врачебных манипуляциях.
1.2.3. Функции дентино-пульпарного комплекса
Структурно и функционально дентин и пульпа являются единым комплексом. Дентин, составляющий основную массу зуба, образуется одонтобластами (клетками, лежащими на периферии пульпы) и содержит их отростки, проходящие в дентинных трубочках. Одонтобласты обеспечивают непрерывное отложение дентина. Этот процесс усиливается в качестве защитной реакции при повреждении зуба и формировании третичного дентина. Количество клеток, участвующих в продукции дентина, может увеличиваться, так как камбиальные клетки пульпы способны дифференцироваться в одонтобласты.
Сосудам пульпы принадлежит определяющая роль в трофике дентина. Дентин лишен сосудов и зависит от пульпарной васкуляризации. Содержащаяся в трубочках дентинная жидкость, сходная по составу с плазмой крови, образуется путем транссудации из капилляров пульпы. При кариесе дентинные трубочки служат путями распространения микроорганизмов.
Пульпа выполняет сенсорную функцию вследствие присутствия в ней большого количества нервных окончаний.
Клеточный состав пульпы (нейтрофилы, тучные клетки, макрофаги, лимфоциты) обусловливают возможность развития воспалительных и иммунных реакций.
Повреждения пульпы вследствие глубокого кариеса, неумелого препарирования полости или травматического повреждения приводят к воспалению (пульпиту). Возникающий при пульпите отек сдавливает афферентные нервные окончания и приводит к экстремальной боли. Распространяющийся через апикальное отверстие воспалительный процесс может привести к периапикальному абсцессу или развитию кисты в окружающем периодонте. В процессе эндодонтической терапии пульпа удаляется, а пульпарная камера и каналы корней заполняются инертным материалом. Депульпированный зуб - не живой, он становится хрупким. Однако некоторое время дентин сохраняется как минерализованная ткань, поэтому возможно сохранение зубов (путем лечения каналов), в которых пульпа и одонтобласты были разрушены. С возрастом в пульпе увеличивается количество фибриллярного компонента. Кроме того, в силу отложения вторичного и третичного дентина пульпарная камера становится меньше. Это усложняет стоматологу препарирование зуба и прохождение каналов.
1.3. ПОДДЕРЖИВАЮЩИЙ АППАРАТ ЗУБА (ПАРОДОНТ)
К поддерживающему аппарату зуба относят цемент, периодонт, зубную альвеолу и альвеолярный отросток, зубодесневое соединение и десну.
Все перечисленные структуры называют пародонтом (parodontium).
1.3.1. Цемент
Цемент (cementum) является одной из минерализованных тканей. Основная функция цемента - участие в формировании поддерживающего аппарата зуба. Толщина слоя цемента минимальна в области шейки и максимальна у верхушки зуба. Прочность обызвествленного цемента несколько ниже, чем дентина. В цементе содержится 50-60% неорганических веществ (преимущественно фосфата кальция в виде гидроксиапатита) и 30-40% органических веществ (в основном коллагена).
По строению цемент похож на костную ткань, однако в отличие от кости цемент не подвержен постоянной перестройке и в нем нет кровеносных сосудов (рис. 38-41). Трофика цемента осуществляется за счет сосудов периодонта.
Различают бесклеточный (cementum non cellulare) и клеточный (cementum cellulare) цемент. Употребляемые термины связаны с особенностями развития, отложения цемента и локализацией клеток.
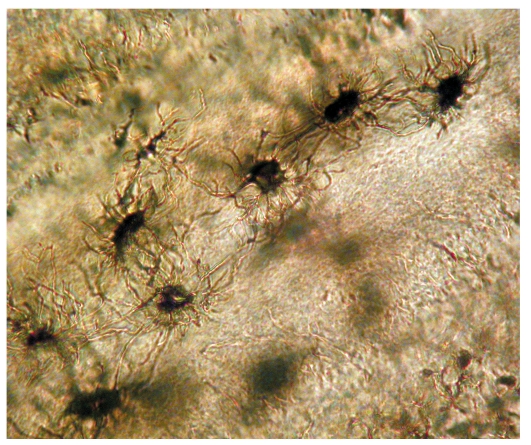
Рис. 38. Гистологический препарат. Отростчатые цементоциты в клеточном цементе на верхушке корня зуба
Бесклеточный цемент (первичный) не содержит клеток и состоит из обызвествленного межклеточного вещества (см. рис. 40). Последнее включает коллагеновые волокна и основное вещество. Цементобласты, синтезирующие компоненты межклеточного вещества при образовании этого вида цемента, отодвигаются кнаружи, в сторону периодонта, где располагаются сосуды. Первичный цемент медленно откладывается по мере прорезывания зуба и покрывает 2/3 поверхности корня, ближайшие к шейке.
Клеточный цемент (вторичный) образуется после прорезывания зуба в апикальной трети корня и в области бифуркации корней многокорневых зубов. Клеточный цемент располагается поверх бесклеточного цемента либо непосредственно прилежит к дентину. Во вторичном цементе цементоциты замурованы в обызвествленном межклеточном веществе. Клетки имеют уплощенную форму, лежат в полостях (лакунах). По строению цементоциты похожи на остеоциты костной ткани. В ряде случаев можно наблюдать контакты между отростками цементоцитов и дентинными трубочками (см. рис. 39).
Функционально активные цементобласты, локализующиеся на периферии цемента, обеспечивают ритмическое отложение новых его слоев. Отложение цемента на поверхности корня зуба продолжается в
течение всей жизни индивидуума, поэтому толщина цементного слоя увеличивается в несколько раз. Это обеспечивает сохранение общей длины зуба при изнашивании эмали. Зуб как бы «выталкивается» в полость рта. Такая компенсаторная реакция, направленная на поддержание размеров клинической коронки путем отложения цемента в области корня зуба, называется пассивным прорезыванием зуба. Усиленное отложение цемента может происходить на верхушке корней зубов, утративших своих антагонистов на противоположной зубной дуге.
В межклеточном веществе цемента различают коллагеновые волокна, образованные клетками самого цемента (собственные), идущие параллельно поверхности корня, а также волокна периодонтальной связки (внешние), ориентированные перпендикулярно к поверхности корня зуба. Они в виде прободающих волокон входят также в состав альвеолярной кости.
Таким образом, цемент играет важную роль в прикреплении к корню и шейке зуба периферических волокон периодонта.
Особое клиническое значение имеет область цементо-эмалевой границы (рис. 42), где в большинстве случаев (60%) цемент покрывает эмаль (рис. 43). Реже цемент и эмаль могут соединяться конец в
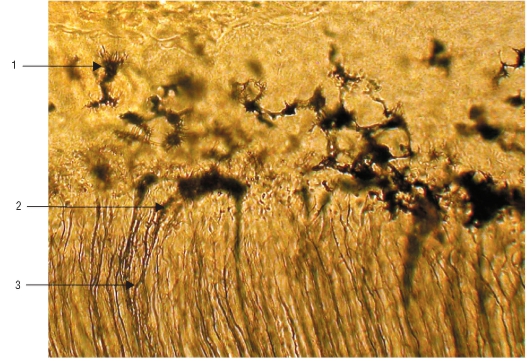
Рис. 39. Шлиф зуба. Контакты отростков цементоцитов с дентинными трубочками: 1 - цементоцит; 2 - дентинные трубочки; 3 - контакты отростков цементоцитов с дентинными трубочками
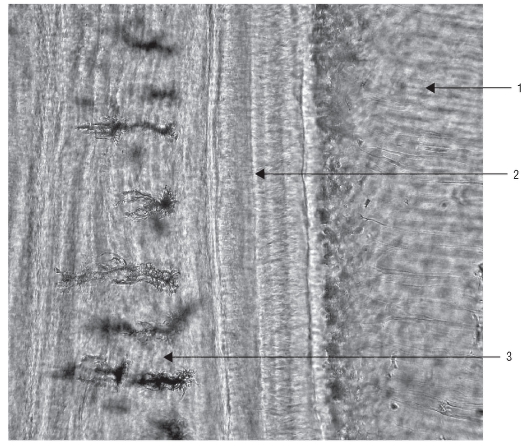
Рис. 40. Гистологический препарат. Цемент: 1 - дентин; 2 - бесклеточный цемент; 3 - клеточный цемент
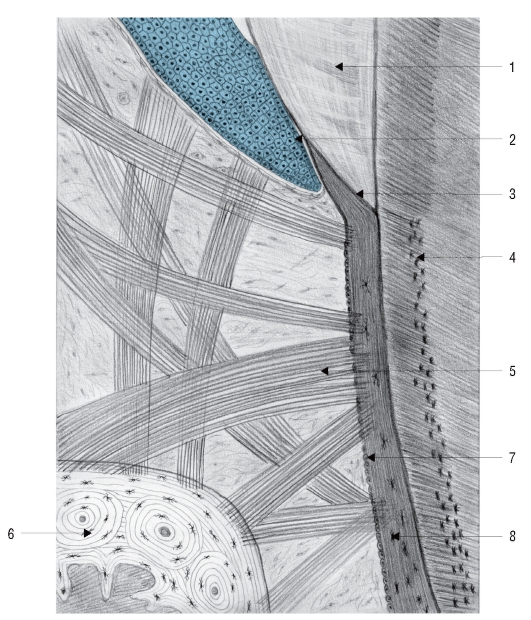
Рис. 41. Цемент зуба и его связь с альвеолярной костью (схема): 1 - эмаль; 2 - эпителий прикрепления; 3 - цементо-эмалевое соединение; 4 - зернистый слой Томса в дентине; 5 - волокна периодонтальной
связки; 6 - альвеолярная кость; 7 - цементобласт; 8 - цементоцит
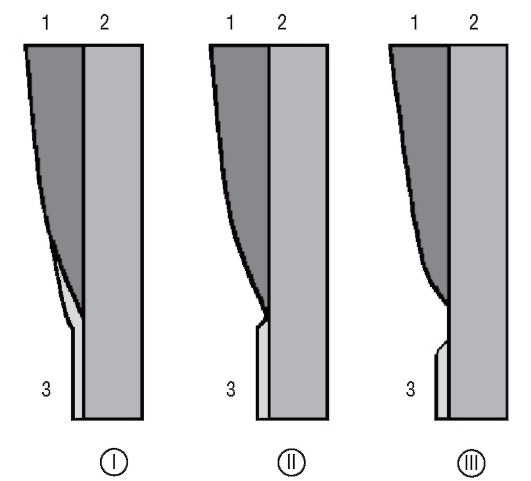
Рис. 42. Варианты цементо-эмалевой границы (схема): I - цемент частично заходит на эмаль; II - цемент стыкуется с эмалью; III - цемент не доходит до эмали; 1 - эмаль; 2 - дентин; 3 - цемент
конец (30%). Эти варианты цементо-эмалевой границы не создают проблем для стоматологов и пациентов.
Но если между цементом и эмалью есть «зазор», расхождение или дентин покрыт очень тонким слоем цемента - обнаруживается гиперчувствительность дентина в области шейки зуба. (Особенно если шейка не плотно прикрыта десной.) Пациенты чувствуют боль при действии струи воздуха, изменении температуры, прикосновении стоматологическими инструментами. Таким образом, цемент защищает дентин корня от повреждающих воздействий.
Активность метаболизма цемента ниже, чем у кости, потому что он не снабжен кровеносными сосудами. Эта особенность позволяет осуществлять перемещение зубов с помощью ортодонтических приспособлений, не вызывая существенной резорбции корня зуба.
В пластинках наружных порций цемента могут абсорбироваться бактериальные токсины (эндотоксины), поэтому, по мнению некоторых клиницистов, чтобы оздоровить дентогингивальные ткани, наружные слои «токсического» цемента следует удалять. При хроническом воспалении в области корня зуба или травме в ряде случаев наблюдается избыточное отложение цемента - гиперцементоз (см. рис. 43).
Гиперцементоз может быть генерализованным (если избыточное отложение цемента происходит во всех зубах) или локальным.
Локальный гиперцементоз приводит к образованию цементиклей - кальцифицированных тел, которые могут прилежать к поверхности цемента корня или лежать свободно в периодонтальной связке. Цементикли возникают в результате того, что цемент откладывается вокруг разрушенных клеток или поврежденных коллагеновых волокон периодонтальной связки. Иногда в области эмалевоцементной границы формируются симметричные сферические образования - цементные шпоры. Их следует отличать от поверхностных образований эмали - зубных камней, которые с трудом удаляются с поверхности зуба.

Рис. 43. Гистологический препарат. Область цементо-эмалевой границы. Цемент покрывает эмаль
1.3.2. Периодонт (периодонтальная связка)
Периодонт (periodontium), или перицемент, несколько условно называют связкой, удерживающей корень зуба в костной альвеоле. Периодонт состоит из большого количества толстых пучков коллагеновых волокон, располагающихся в щелевидном периодонтальном пространстве. Ширина этого пространства составляет в среднем 0,2-0,3 мм, но может сокращаться (при отсутствии функциональной нагрузки) или увеличиваться (при сильных окклюзионных нагрузках на зуб).
В промежутках между пучками коллагеновых волокон плотной соединительной ткани в периодонте имеются прослойки рыхлой соединительной ткани (рис. 44). Около 60% объема периодонтального пространства занимают пучки коллагеновых волокон и 40% - рыхлая соединительная ткань.
В рыхлой соединительной ткани наряду с кровеносными и лимфатическими сосудами, нервными элементами могут располагаться эпителиальные остатки, или островки Малассе (fragmentum epitheliale).
Клеточный состав периодонта включает фибробласты (наиболее часто встречающиеся клетки), цементобласты (локализуются на границе с цементом), остеобласты (выявляются на границе с альвеолярной костью), макрофаги, тучные клетки, все виды лейкоцитов, остеокласты.
Количество фибробластов в периодонте необычайно велико, их относительный объем достигает 50%. На ультраструктурном уровне в цитоплазме фибробластов выявляются многочисленные органеллы, обеспечивающие высокую интенсивность синтеза коллагена. Часть клеток фибробластического ряда - миофибробласты. Они имеют хорошо выраженный сократительный аппарат. Миофибробласты играют важную роль в прорезывании зуба. Фиброкласты содержат лизосомы.
В периодонте содержатся также малодифференцированные клетки мезенхимального происхождения. Они располагаются вблизи кровеносных сосудов и служат источником обновления некоторых клеток периодонта.
Основное вещество периодонта, в котором выявляются гликозаминогликаны, гликопротеины и большое количество воды, представляет собой вязкий гель.
Коллагеновые волокна имеют слегка волнообразный ход, поэтому способны несколько удлиняться при натяжении. Волокна периодонта одним концом вплетаются в цемент, другим - в альвеолярный отросток кости. Их терминальные участки в обеих тканях называют прободающими (шарпеевскими) волокнами.
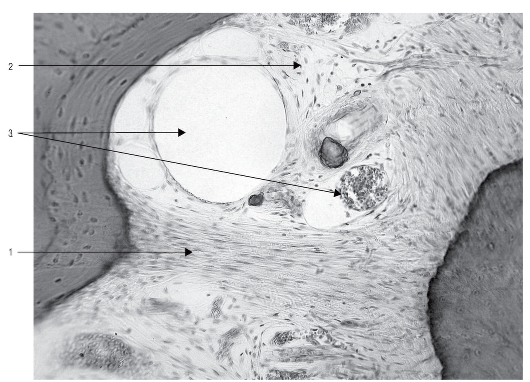
Рис. 44. Гистологический препарат. Периодонт: 1 - пучки коллагеновых волокон; 2 - рыхлая соединительная ткань; 3 - сосуды периодонта
Зрелые эластические волокна в периодонте зуба отсутствуют, но выявляются окситалановые (незрелые эластические).
В периодонтальной щели толстые пучки коллагеновых волокон имеют различное направление: горизонтальное (у краев альвеолы), косое (в боковых отделах щели), радиальное (в области корня зуба) и произвольное (в области верхушки корня). По расположению участков прикрепления и направлению пучков коллагеновых волокон выделяют следующие их группы:
1) волокна альвеолярного гребня - связывают шеечную поверхность зуба с гребнем альвеолярной кости;
2) горизонтальные волокна - располагаются глубже волокон альвеолярного гребня, у входа в периодонтальное пространство; проходят горизонтально (под прямым углом к поверхности корня зуба и альвеолярной кости), образуют циркулярную связку вместе с транссептальными волокнами, связывающими соседние зубы;
3) косые волокна - численно преобладающая группа, занимают средние 2/3 периодонтального
пространства, связывают корень с альвеолярной костью;
4) апикальные волокна - расходятся перпендикулярно от апикальной части корня ко дну альвеолы;
5) межкорневые волокна - в многокорневых зубах связывают корень в области бифуркации с гребнем межкорневой перегородки.
Расположение волокон периодонта способствует тому, что силы, воздействующие на зуб, распределяются в виде тяги на альвеолярную кость. Итак, коллагеновые волокна обеспечивают выполнение основной функции периодонта - удержание зуба в альвеоле и распределение жевательной нагрузки.
Высокая скорость обновления коллагена (в 2 раза выше, чем в десне, и в 4 раза выше, чем в коже) и непрерывная перестройка периодонта способствуют процессам адаптации поддерживающего аппарата зуба к меняющимся нагрузкам. Этим объясняется возможность перемещения зуба при ортодонтическом лечении без нарушения его связи с окружающими тканями.
Для синтеза коллагена необходимы ряд аминокислот, витамин С и др. Недостаток витамина С
в пище приводит к разрушению периодонта и расшатыванию зубов (при цинге). Но чаще всего разрушение периодонта связано с хроническим воспалительным процессом - периодонтитом. Следствием периодонтита является прогрессирующий воспалительный процесс, который захватывает весь поддерживающий аппарат зуба - пародонт. Воспалительно-дистрофическое заболевание пародонта (пародонтит) завершается расшатыванием и выпадением зубов. К сожалению, пародонтит поражает значительную часть населения. При распространении воспалительного процесса из пульпы на область периодонта вокруг верхушки зуба возникают различные виды периапикальных гранулем.
Периодонт характеризуется интенсивным кровоснабжением. Источниками кровоснабжения периодонта являются верхняя и нижняя альвеолярные артерии, а также зубная артерия. Большая часть артериальной крови поступает сюда по артериолам, проникающим из альвеолярного отростка через костные отверстия (прободающие, или фолькмановские, каналы). При этом периодонт обеспечивает питание цемента, лишенного сосудов.
Сосуды периодонта связаны с пульпарными сосудами (через добавочные корневые отверстия), что важно для понимания возможных путей распространения инфекции.
Периодонт иннервирован как афферентными, так и эфферентными нервными волокнами, формирующими в периодонтальном пространстве нервное сплетение. Нервные окончания являются преимущественно механорецепторами и рецепторами, воспринимающими болевые ощущения.
Наличие большого количества рецепторных нервных окончаний позволяет считать периодонт рефлексогенной зоной.
Эпителиальные остатки (островки Малассе), образующиеся в периодонте в период формирования корня зуба, представляют собой небольшие, окруженные базальной мембраной скопления мелких эпителиальных клеток с крупными ядрами. Разрастаясь, эти структуры могут быть источником развития кист и злокачественных опухолей. Вместе с тем высказывается мнение, что эпителиальные клетки островков Малассе способны вырабатывать некоторые биологически активные вещества.
1.3.3. Альвеолярные отростки и зубные альвеолы
Альвеолярными отростками называют части верхней и нижней челюстей, содержащие зубы. Резкой границы между телом челюсти и ее альвеолярным отростком нет. В альвеолярном отростке располагаются зубные альвеолы (лунки).
Альвеолярные отростки имеют 2 стенки: наружную (щечную или губную) и внутреннюю (ротовую или язычную), которые тянутся вдоль края челюсти в виде дуг.
Пространство между стенками в поперечном направлении разделяется костными межзубными перегородками. В альвеолярных отростках принято выделять 2 зоны: 1) стенку зубной альвеолы или собственно альвеолярную кость; 2) поддерживающую альвеолярную кость (рис. 45).
Собственно альвеолярная кость - это тонкая костная пластинка, которая формирует внутреннюю стенку зубной альвеолы, непосредственно окружая корень зуба. Толщина ее составляет 0,1-0,4 мм. Собственно альвеолярная кость образована пластинчатой костной тканью, содержащей остеоны. Собственно альвеолярная кость является опорой для прикрепления периодонтальных связок. Ее прободает большое количество волокон периодонта - шарпеевские волокна (рис. 46).
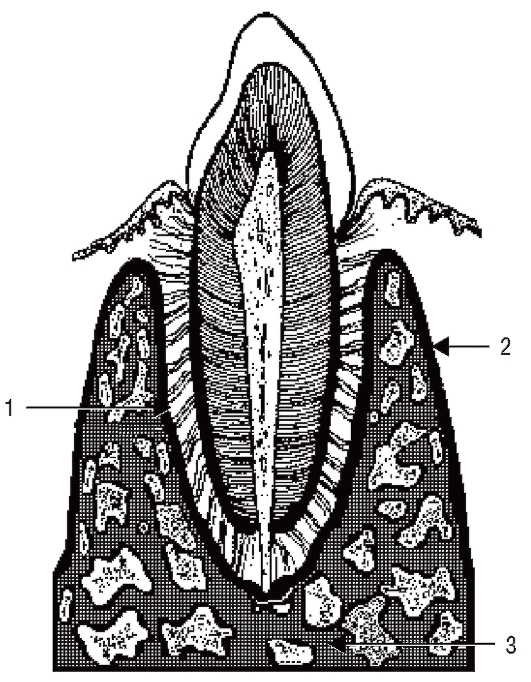
Рис. 45. Альвеолярный отросток (схема): 1 - стенка зубной альвеолы (собственно альвеолярная кость); 2 - компактная костная ткань стенки альвеолярного отростка (кортикальная пластинка); 3 - губчатая костная ткань, располагающаяся между кортикальными пластинками и стенкой зубной альвеолы
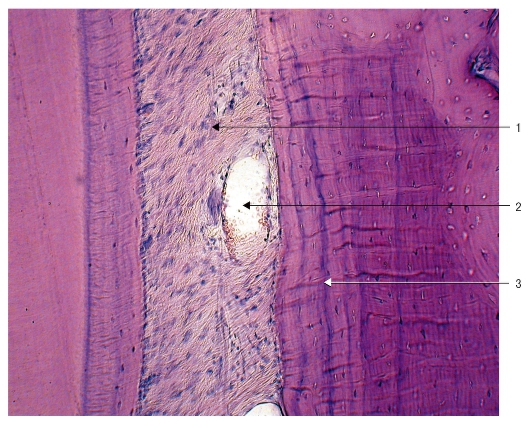
Рис. 46. Гистологический препарат. Собственно альвеолярная кость (стенка зубной альвеолы), пронизанная прободающими (шарпе-
евскими) волокнами:
1 - ядра соединительнотканных клеток периодонта; 2 - сосуды периодонта; 3 - шарпеевские волокна
Поддерживающая альвеолярная кость образована компактной костной тканью и губчатой костной тканью.
Компактная костная ткань локализуется на наружной (щечной) и внутренней (язычной, ротовой) стенках альвеолярного отростка, которые называют также кортикальными пластинками альвеолярного отростка. Кортикальные пластинки несколько тоньше в альвеолярном отростке верхней челюсти, чем нижней.
Губчатая костная ткань заполняет пространства между стенками зубных альвеол (собственно альвеолярной костью) и кортикальными пластинками альвеолярного отростка, а также содержится в межзубных перегородках.
В губчатой костной ткани плоские костные пластинки объединяются в бессосудистые костные трабекулы или балки, имеющие форму дуг. Трабекулы идут в разных направлениях, образуя трехмерную анастомозирующую сеть. Между трабекулами есть ячейки, что придает костному веществу губчатый вид. В ячейках содержатся сосуды, костный мозг. В детском возрасте костный мозг красный, а у взрослых - желтый (рис. 47).
Костная ткань альвеолярного отростка обладает определенной пластичностью. Перманентные про-
цессы резорбции кости остеокластами и ее новообразования остеобластами обеспечивают адаптацию костной ткани зубной альвеолы к меняющимся функциональным нагрузкам. При подвижности зубов (у пожилых людей - физиологической, связанной со стиранием зубов на обращенных друг к другу апроксимальных сторонах) возникает ряд изменений в стенке альвеолы. На стороне альвеолы, в направлении которой зуб смещается и оказывает на нее наибольшее давление, периодонтальная щель суживается. Здесь в стенке альвеолы обнаруживаются признаки резорбции. На противоположной стороне в стенке альвеолы происходит отложение грубоволокнистой костной ткани остеобластами.
Перестройка костной ткани происходит также при ортодонтических вмешательствах, связанных с перемещением зуба. В части стенки альвеолы, испытывающей повышенное давление, происходит резорбция кости, а на стороне тяги - новообразование.
Структура альвеолярной кости зависит от функциональной нагрузки во время жевания. При частичной или полной потере зубов альвеолярная кость подвергается атрофии - костные трабекулы становятся тонкими, а их число снижается.
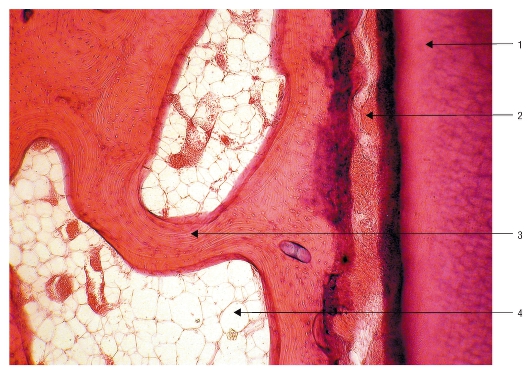
Рис. 47. Гистологический препарат. Губчатая костная ткань в поддерживающей альвеолярной кости. Между костными трабекулами
располагаются пространства, заполненные желтым костным мозгом: 1 - дентин, 2 - периодонт, 3 - костная трабекула, 4 - желтый костный мозг
Процесс резорбции альвеолярной кости может быть усилен у женщин в период менопаузы, когда уменьшается продукция эстрогенов, способствующих сохранению плотности костной ткани. Уменьшение содержания эстрогенов в организме женщин приводит к остеопорозу.
Потеря костных тканей наблюдается также при хронических заболеваниях периодонта. При этом вначале подвергается разрушению альвеолярный отросток. При рентгенологическом и микроскопическом исследовании он выглядит как «изъеденный молью», что связано с повышенной функцией остеокластов. Затем разрушается собственно альвеолярная кость и увеличивается подвижность зубов. Дальнейшую потерю костной ткани необходимо предотвращать активными терапевтическими мероприятиями.
При локальной анестезии стоматолог должен учитывать различную плотность альвеолярной кости и оценивать степень инфильтрации тканей используемым анестезирующим препаратом.
Во время удаления зуба следует определять наиболее подходящие участки для необходимых костных переломов с учетом различий плотности ткани альвеолярного отростка.
После удаления зуба происходят процессы репаративной регенерации, связанные с восстановлением костной ткани и перестройкой участка зубной альвеолы. Вначале дефект альвеолы заполняется кровяным сгустком. За воспалительной инфильтрацией области сгустка следует миграция в альвеолу фибробластов и развитие в ней волокнистой соединительной ткани. Мигрирующие в альвеолу остеогенные клетки-предшественники дифференцируются в остеобласты. С 10-х суток после удаления зуба начинается формирование костной ткани, которая постепенно заполняет альвеолу. Одновременно происходит частичная резорбция ее стенок. Первая, репаративная фаза тканевых изменений завершается через несколько недель. Затем протекает фаза реорганизации. При этом происходит перестройка всех тканей и их приспособление к изменившимся условиям функционирования.
1.3.4. Зубодесневое соединение
Зубодесневое соединение (соединение между поверхностью зуба и тканями десны) включает комплекс структур, состоящий из эпителия прикрепления, эпителия борозды и эпителия десны (рис. 48).
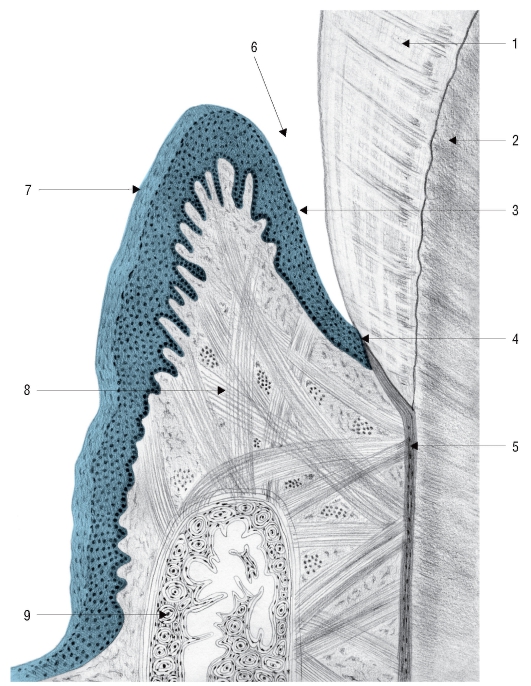
Рис. 48. Взаимоотношения между десной, альвеолярной костью и твердыми тканями зуба (схема): 1 - эмаль; 2 - дентин; 3 - эпителий борозды; 4 - эпителий прикрепления; 5 - цемент; 6 - десневая борозда (щель); 7 - эпителий десны;
8 - волокна периодонтальной связки; 9 - альвеолярная кость
Эпителий десны был описан ранее (см. гл. I, 7). Эпителий борозды (сулькулярный эпителий) не соприкасается с поверхностью зуба и между ними образуется пространство - десневая борозда или десневая щель. Многослойный плоский неороговевающий эпителий борозды является продолжением многослойного ороговевающего эпителия десны.
В норме глубина десневой борозды - около 2 мм. В десневой борозде содержится циркулирующая десневая жидкость, в составе которой есть клетки крови (в основном нейтрофилы), иммуноглобулины (IgG, IgM, сывороточный IgA). Десневая жидкость поступает из десневой борозды в полость рта, где смешивается со слюной.
Эпителий борозды в области дна щели переходит в эпителий прикрепления. Эпителий прикрепления, выстилающий дно десневой борозды, прилежит к поверхности зуба и плотно срастается с кутикулой эмали.
После прорезывания зуба эпителиальное прикрепление располагается в шеечной области анатомической коронки зуба, на уровне эмали. Однако при пассивном прорезывании зуба эта область начинает контактировать с цементом.
При клиническом исследовании глубины десневой борозды стоматолог очень деликатно «скользит» специальным периодонтальным зондом по эпителию борозды и останавливает-
ся в области эпителия прикрепления. Эпителий прикрепления - достаточно мощная структура в здоровой полости рта. Его можно сравнить с пломбой между мягкой тканью десны и твердой поверхностью зуба.
Эпителий прикрепления имеет ряд структурных особенностей. Его внутренняя базальная мембрана, прилежащая к тканям зуба, продолжается в наружную базальную мембрану, под которой располагается собственная пластинка слизистой оболочки. Внутренняя базальная мембрана, или насмитова оболочка, образуется как последний продукт синтеза секреторно-активных энамелобластов в процессе амелогенеза (см. гл. III, раздел Б, 4).
Эпителиальные клетки, располагающиеся на наружной базальной мембране, интенсивно делятся и мигрируют. Они образуют базальный слой. Поверхностные эпителиальные клетки соединены с внутренней базальной мембраной с помощью полудесмосом (рис. 49).
В нескольких слоях клеток, располагающихся между базальным и поверхностным слоями, не выявляются морфологические и биохимические изменения, характерные для созревания эпителиоцитов. Клетки эпителиального прикрепления остаются относительно незрелыми, малодифференцированными.
Особенности эпителия прикрепления, в частности его относительную «незрелость», по-видимому, обу-
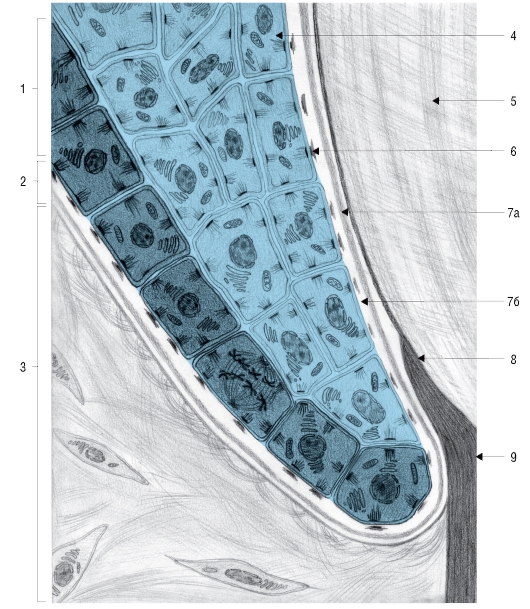
Рис. 49. Эпителий прикрепления (схема): 1 - базальный слой клеток; 2 - наружная базальная мембрана; 3 - собственная пластинка слизистой оболочки; 4 - поверхностные клетки эпителия прикрепления; 5 - эмаль; 6 - полудесмосомы; 7 - внутренняя базальная мембрана: а - темная пластинка, б - светлая пластинка;
8 - цементо-эмалевое соединение; 9 - цемент
словливают определенные цитокины, препятствующие дифференцировке эпителиоцитов. Возможно, цитокины продуцируются клетками собственной пластинки слизистой оболочки.
Отличительной особенностью эпителиального прикрепления является то, что десквамации подвергаются клетки, располагающиеся под поверхностным слоем. Именно они погибают и смещаются в сторону десневой борозды.
На ультраструктурном уровне в эпителии прикрепления выявляется комплекс органелл, свидетельствующий о достаточно высокой метаболической активности клеток. Это важно для образования полудесмосом и обеспечения связи эпителия с поверхностью зуба.
Интенсивность десквамации и скорость обновления эпителия прикрепления высоки. Восстановление эпителиального пласта после его повреждения обычно происходит в течение 5 сут.
Межклеточные промежутки в эпителии прикрепления расширены, поэтому он обладает высокой проницаемостью и обеспечивает транспорт веществ в обоих направлениях. Из крови в эпителий и далее в десневую борозду поступают в основном лейкоциты и иммуноглобулины. Из слюны в ткани внутренней среды могут поступать токсины, бактерии, инициирующие активный воспалительный процесс десны. Гингивит быстро распространяется на соединительную ткань других структур. При этом происходит разрушение коллагеновых фибрилл, наблюдается кровоточивость десен. Глубина десневой борозды, которую измеряют в ходе клинического обследования, может быть показателем заболевания пародонта. Если периодонтальная борозда глубже 3 мм, она называется периодонтальным карманом. В случае воспаления и дезорганизации периодонтальных связок возникает хроническое заболевание - периодонтит.
РАЗДЕЛ III Б. РАЗВИТИЕ, ПРОРЕЗЫВАНИЕ И СМЕНА ЗУБОВ
1. ОБЩАЯ ХАРАКТЕРИСТИКА ОДОНТОГЕНЕЗА
Как уже отмечалось, у человека имеются 2 генерации зубов - временные (молочные) и постоянные. Первая генерация состоит из 20 зубов. Ее заменяет постоянная генерация, состоящая из 32 зубов. Процессы развития зубов обоих генераций сходны: вначале зубы развиваются в передней мандибулярной области, затем - в передней максиллярной, а потом - коренные. Развитие зуба (одонтогенез) - довольно продолжительный процесс. Принято различать несколько стадий одонтогенеза, хотя четких начальных и конечных точек между этими стадиями нет.
Основными периодами одонтогенеза являются:
1) период закладки зубных зачатков (период инициации);
2) период формирования и дифференцировки зубных зачатков (стадии «шапочки» и «колокольчика»);
3) период гистогенеза, образования тканей зуба (стадии аппозиции и созревания).
2. ПЕРИОД ЗАКЛАДКИ ЗУБНЫХ ЗАЧАТКОВ
На 6-й неделе эмбрионального развития, когда длина тела эмбриона составляет 11 мм, стомадеум (первичный рот) выстлан многослойным оральным эпителием эктодермального происхождения. Под эпителием располагается мезенхима (эктомезенхима, содержащая клетки нервного гребня). Эпителий и мезенхиму разделяет базальная мембрана.
Эпителий, выстилающий полость рта, образует вдоль верхнего и нижнего краев первичной ротовой щели утолщение, которое врастает в подлежащую мезенхиму. При этом образуется дугообразная эпителиальная пластинка, которая разделяется на 2 части: переднюю вестибулярную (щечно-губную) и зубную пластинку (рис. 50). Вестибулярная пластинка расщепляется и образует бороздку (щечногубную), отделяющую зачатки губ и щек от будущих
десен. Зубные пластинки вскоре приобретают форму изогнутых дуг, соответственно форме челюстей.
На 8-й неделе эмбриогенеза в каждой зубной пластинке усиливается пролиферация клеток и появляются 10 колбовидных разрастаний эпителия (рис. 51), которые называются зубными почками (status gemmalis). В дальнейшем каждая зубная почка превращается в эпителиальный эмалевый орган (organum enameleum). Участки зубной пластинки, где эпителиальные органы не формируются, в последующем дезинтегрируются.
3. ПЕРИОД ФОРМИРОВАНИЯ И ДИФФЕРЕНЦИРОВКИ ЗУБНЫХ
ЗАЧАТКОВ
На 8-10-й неделе эмбриогенеза эпителиальный эмалевый орган приобретает вид «шапочки» (status galearis), затем - «колокольчика» (status compana-
lis).
Указанный период характеризуется не только интенсивными пролиферативными процессами, но и определенным уровнем дифференцировки клеток эпителия и мезенхимы. В результате морфогенетических процессов происходит впячивание части зубной почки; при этом эпителиальный эмалевый орган становится похожим на шапочку, охватывающую компактное скопление мезенхимных клеток. Внутренняя часть эмалевого органа приобретает форму будущей коронки зуба.
В последующем эмалевый орган, являющийся дериватом эктодермы, будет образовывать эмаль.
Мезенхима, внедряющаяся в область «шапочки», уплотняется и формирует зубной сосочек (papilla dentalis), из которого будут развиваться пульпа и дентин зуба.
Итак, дентин и пульпа - ткани мезенхимного происхождения, эмаль - эктодермальный продукт.
Базальная мембрана, располагающаяся между эмалевым органом и зубным сосочком, является местом будущего дентино-эмалевого соединения.
Мезенхима, окружающая снаружи «шапочку» эмалевого органа, конденсируется, уплотняется, формируя зубной мешочек (saccus dentalis), подобный
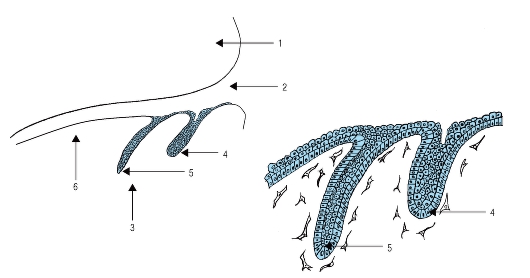
Рис. 50. Образование вестибулярной и зубной пластинок (схема): 1 - закладка верхней челюсти; 2 - стомадеум; 3 - закладкой нижней челюсти; 4 - вестибулярная пластинка; 5 - зубная пластинка; 6 - закладка
языка
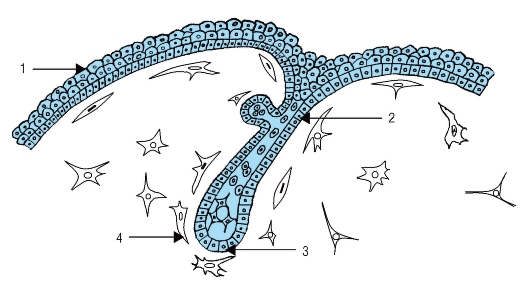
Рис. 51. Начальная стадия образования зубной почки (схема): 1 - эпителий ротовой полости; 2 - зубная пластинка; 3 - зубная почка; 4 - эктомезенхима
капсуле. В будущем зубной мешочек будет образовывать периодонтальную связку, цемент, альвеолярную кость.
Три эмбриональные структуры (эмалевый орган, зубной сосочек, зубной мешочек), объединяясь вместе, образуют зубной зачаток - предшественник зуба (рис. 52).
Уже на 10-й неделе пренатального развития, в стадии «шапочки» около каждого развивающегося зуба 1-й генерации возникает зачаток постоянного зуба.
На 11-12-й неделе эмбриогенеза продолжающиеся морфогенетические процессы (пролиферация, нарастающая дифференцировка и др.) приводят к изменению формы эмалевого органа, который становится похожим на колокольчик. На этой стадии в эмалевом органе различают 4 типа клеток:
1) наружный эмалевый эпителий (epithelium enameleum externum);
2) внутренний эмалевый эпителий (epithelium enamelium internum);
3) звездчатые клетки эмалевого органа (reticulum stellatum, pulpa enameled);
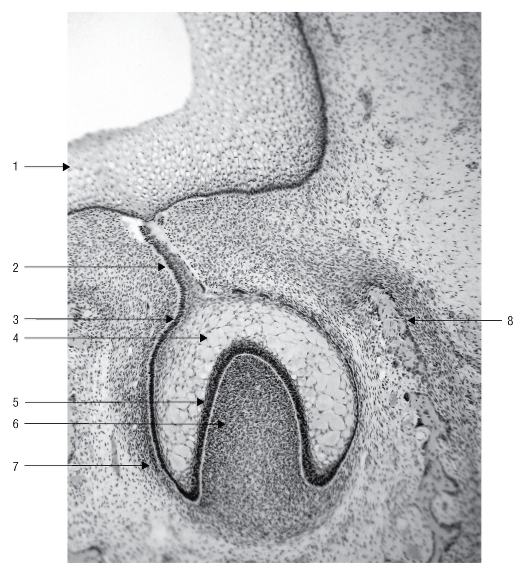
Рис. 52. Гистологический препарат. Зубной зачаток (эмалевый орган, зубной сосочек, зубной мешочек): 1 - эпителий ротовой полости; 2 - зубная пластинка; 3 - наружный эмалевый эпителий; 4 - пульпа эмалевого органа; 5 - внутренний эмалевый эпителий; 6 - зубной сосочек; 7 - зубной мешочек; 8 - формирующиеся костные трабекулы
4) клетки промежуточного слоя эмалевого органа (stratum intermedium).
Клетки наружного эмалевого эпителия в период продукции эмали будут служить в качестве защитного барьера для остатков эмалевого органа.
Призматические клетки внутреннего эмалевого эпителия будут дифференцироваться в преэнамелобласты, затем - в энамелобласты, продуцирующие компоненты эмали.
Между наружными и внутренними эпителиальными клетками эмалевого органа располагаются звездчатые клетки и промежуточный слой. Несколько слоев звездчатых клеток формируют пульпу эмалевого органа (reticulum stellatum, pulpa enamelea). Прилежащий к внутреннему эмалевому эпителию
плотный промежуточный слой образован плоскими или кубическими клетками.
Между внутренним эмалевым эпителием и зубным сосочком сохраняется базальная мембрана.
Клетки зубного сосочка подвергаются дифференцировке. При этом образуются 2 слоя: наружные клетки зубного сосочка (периферические) и центральные клетки зубного сосочка. В будущем наружные клетки зубного сосочки будут дифференцироваться в одонтобласты, образующие дентин. Клетки, расположенные в центре зубного сосочка, являются предшественниками пульпы (рис. 53).
Внутренний эмалевый эпителий соединяется с наружным эмалевым эпителием в области шеечной петли, которая после формирования коронки зуба
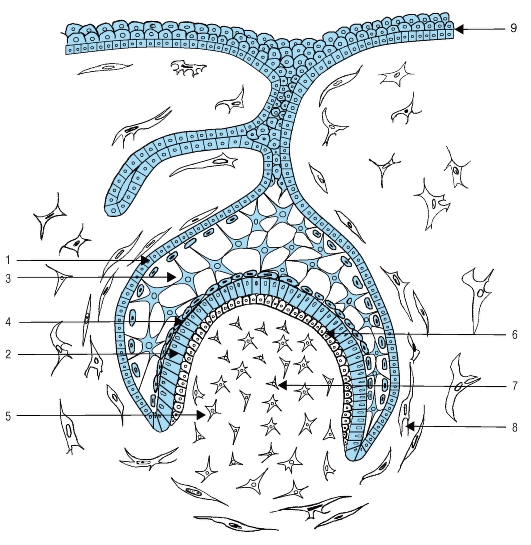
Рис. 53. Начальные этапы гистогенеза зуба. Образование преэнамелобластов и одонтобластов (схема): 1 - наружный эмалевый эпителий; 2 - внутренний эмалевый эпителий, дифференцирующийся в преэнамелобласты; 3 - пульпа эмалевого органа; 4 - промежуточный слой эмалевого органа; 5 - зубной сосочек; 6 - периферические клетки зубного сосочка, дифференцирующиеся в одонтобласты; 7 - клетки зубного сосочка, дифференцирующиеся в клетки пульпы зуба; 8 - зубной мешочек; 9 - эпителий ротовой полости
образует эпителиальное корневое влагалище (vagina epithelialis radicis dentis). Эта структура обусловливает образование корня зуба.
4. ПЕРИОД ГИСТОГЕНЕЗА. АМЕЛОГЕНЕЗ И ДЕНТИНОГЕНЕЗ
В период гистогенеза продукты секреции клеток первоначально образуют некую «строительную конструкцию», которая в дальнейшем подвергается кальцификации. Финальная стадия одонтогенеза достигается, когда ткани зуба последовательно и полностью минерализуются.
Для пролиферации и дифференцировки клеток, обеспечивающих образование указанных частей зу-
ба, необходимы индуцирующие воздействия между эктодермальными клетками эмалевого органа и мезенхимальными клетками зубного сосочка и зубного мешочка. Эти межтканевые взаимодействия и коммуникацию между клетками обеспечивает базальная мембрана.
Вначале формируется коронка зуба, затем - его корень.
Амелогенез (образование эмали) и дентиногенез (образование дентина), происходящие в коронке зуба в определенной последовательности, сопряжены с дифференцировкой клеток и образованием преэнамелобластов, одонтобластов, формированием матрикса дентина, образованием энамелобластов, матрикса эмали и дентино-эмалевого соединения.
Образование преэнамелобластов
Клетки внутреннего эмалевого эпителия, дифференцируясь в преэнамелобласты, увеличиваются в размере и приобретают вытянутую цилиндрическую форму. Ядро каждой клетки перемещается от центра и занимает наиболее отдаленную от базальной мембраны позицию. Такое перемещение ядер клеток внутреннего эмалевого эпителия (реполяризация) является определяющим в трансформации эпителиальных клеток в преэнамелобласты (см. рис. 53).
В последующем преэнамелобласты дифференцируются в энамелобласты, секретирующие матрикс эмали.
Образование преэнамелобластов - важный этап в процессе одонтогенеза.
Преэнамелобласты индуцируют периферические (наружные) клетки зубного сосочка к дифференцировке в одонтобласты.
Образование одонтобластов (дентинобластов) и дентиногенез
Одонтобласты, имеющие мезенхимальное происхождение, также претерпевают реполяризацию, что проявляется в перемещении их ядер от центра к наиболее отдаленной от базальной мембраны позиции. Эти клетки прилежат к базальной мембране в зеркально отраженной ориентации по отношению к преэнамелобластам. Одонтобласты начинают проявлять секреторную активность и образовывать органический матрикс дентина - предентин на стороне, обращенной к базальной мембране (рис. 54, 55). Таким образом, дентин образуется раньше матрикса эмали.
Одонтобласты имеют хорошо выраженный секреторный аппарат, характерный для коллагенпродуцирующих клеток. С началом секреции в апикальной части клеток начинает формироваться отросток - волокно Томса (рис. 56, а). Между одонтобластами формируются десмосомоподобные контакты и плотные соединения, которые как бы разделяют дентинный и пульпарный компартменты формирующегося зуба.
Большая часть белков, секретируемых одонтобластами, подобна секретируемым в кости. Основными органическими компонентами дентина являются коллаген I типа, а также гликопротеины, протеогликаны, гликозаминогликаны.
Однако предентин содержит дентиновый фосфопротеин и дентиновый сиалопротеин. Дентиновый фосфопротеин связывает большое количество кальция. Этот белок в определенной степени инициирует минерализацию и «контролирует» размеры и форму минералов.
В процессе дентиногенеза тела одонтобластов оттесняются образующимся дентином от слоя энамелобластов, а отросток одонтобласта удлиняется. Последний вначале располагается в предентине, а по мере обызвествления - в дентине, внутри формирующейся дентиновой трубочки (рис. 57). «Футляр» трубочки становится высокоминерализованным перитубулярным дентином. Обызвествленный дентин, расположенный между дентинными трубочками, является интертубулярным.
В ходе дентиногенеза сначала вырабатывается матрикс наружного слоя плащевого дентина, затем матрикс околопульпарного дентина. Первый коллаген, синтезируемый одонтобластами, формирует толстые фибриллы и пучки фибрилл - радиальные волокна Корфа. Вместе с аморфным веществом они образуют органический матрикс плащевого дентина. Матрикс околопульпарного дентина образуется позже. Коллаген, выделяемый одонтобластами в этот период, формирует более тонкие фибриллы, которые переплетаются друг с другом, располагаются параллельно поверхности зубного сосочка и образуют тангенциальные волокна Эбнера. Матрикс плащевого дентина при этом оттесняется на периферию.
Обызвествление дентина начинается в конце 5-го месяца внутриутробного развития и осуществляется при участии одонтобластов. Образование органической матрицы дентина опережает его обызвествление, поэтому предентин остается всегда гипоминерализованным.
Полагают, что в плащевом дентине обызвествление осуществляется при участии матриксных пузырьков. Матриксные пузырьки представляют собой мельчайшие округлые структуры размером от 30 нм до 1 мкм, окруженные мембраной, идентичной плазмолемме. Эти образования участвуют в инициации обызвествления. Относительно природы пузырьков высказываются различные предположения. Наиболее вероятно, что они отпочковываются от плазмолеммы отростков клеток. Матриксные пузырьки накапливают кальций и содержат липиды. Для них характерна высокая активность щелочной фосфатазы. (Фосфатаза осуществляет ферментативный гидролиз эфира фосфорной кислоты с образованием ортофосфата, который способен взаимодействовать с кальцием, собранным в пузырьках, что вызывает образование осадка.)
Кристаллы гидроксиапатита растут и разрывают мембраны пузырьков. Агрегаты кристаллов разрастаются в различных направлениях и сливаются. Процесс обызвествления связан с ассоциацией минерального вещества с коллагеновыми фибриллами, расположенными вблизи отростков одонтобластов.
По-видимому, в околопульпарном дентине обызвествление осуществляется одонтобластами без участия матриксных пузырьков. Состав органического матрикса околопульпарного дентина несколько отличается от такового в плащевом дентине. Одонтобласты активизируют секрецию фосфолипидов, фосфопротеинов, которые выделяются в предентин и диффундируют к дентинной стороне, где образуют зернистый материал. В околопульпарном дентине кристаллы гидроксиапатита на поверхности и между коллагеновыми волокнами откладываются в виде округлых масс - глобул или калькосферитов. Глобулы в дальнейшем увеличиваются в размерах и сливаются, образуя однородную обызвествленную ткань.
В периферических участках околопульпарного дентина вблизи плащевого дентина крупные глобулярные массы сливаются не полностью, между ними остаются участки гипоминерализованного интерглобулярного дентина. Дентинные канальцы проходят через интерглобулярный дентин, не прерываясь и не меняя своего хода. Такой характер обызвествления хорошо прослеживается в коронке зуба на границе около пульпарного и плащевого дентина. В области корня зуба участки интерглобулярного дентина образуют зернистый слой Томса (см. рис. 36). Увеличение количества интерглобулярного дентина рассматривается как признак недостаточного обызвествления.
Перитубулярный дентин правильнее называть интратубулярным, так как он образуется внутри трубочки при участии отростков одонтобластов. Перитубулярный дентин со временем уменьшает первоначальный диаметр просвета дентинной трубочки. Минерализация секретируемой органической основы обеспечивается в основном переносом кальция в составе матриксных пузырьков, которые располагаются по периферии цитоплазмы отростков и выделяются во внеклеточное пространство. Перитубулярный дентин отличается от интертубулярного более высоким содержанием гидроксиапатита.
Образование энамелобластов и амелогенез
После дифференцировки одонтобластов из наружных клеток зубного сосочка и образования ими предентина базальная мембрана между преэнамелобластами и одонтобластами дезинтегрируется. Это создает условия для тесного контакта преэнамелобластов с только что образованным предентином и индуцирует их к дальнейшей дифференцировке в энамелобласты, обеспечивающие образование эмали (см. рис. 54).
Первым этапом амелогенеза является образование органического матрикса эмали секреторно-активными энамелобластами (рис. 58). Второй
этап - созревание матрикса эмали - заключается в удалении органического материала и активном включении минеральных веществ в созревающую эмаль энамелобластами стадии созревания. Эти клетки дифференцируются из секреторно-активных энамелобластов и функционируют в основном как транспортный эпителий, осуществляя движение веществ как внутрь созревающей эмали, так и из нее.
Первые секреторно-активные энамелобласты образуются из клеток внутреннего эмалевого эпителия в области верхушки коронки (на месте первичного отложения предентина). Далее волна дифференцировки распространяется по направлению к краю эмалевого органа.
Диаметр энамелобласта - около 4 мкм, высота - 40 мкм. На поперечном сечении клетки гексанальной формы. После реполяризации преэнамелобластов, на стадии энамелобластов на апикальном полюсе каждой клетки образуется отросток, имеющий пирамидную форму (не путать с волокном Томса у одонтобластов!) (см. рис. 56, б).
Отросток Томса является секреторной поверхностью каждой клетки и обращен к области дентиноэмалевого соединения (рис. 59). Ядро и скопления митохондрий локализуются в базальной части клеток. В цитоплазме содержатся развитая эндоплазматическая сеть, комплекс Гольджи, электронноплотные секреторные гранулы (см. рис. 56, б). В базальной и апикальной частях клеток имеются соединительные комплексы. Актиновые филаменты, входящие в состав соединительных комплексов, способствуют перемещению секреторных энамелобластов, сохраняют и поддерживают ориентацию клеток, постепенно отодвигающихся от дентиноэмалевой границы на периферию. Отложение матрикса эмали определяет отросток Томса.
Ранний матрикс эмали - эктодермальный продукт, состоящий главным образом из неколлагеновых белков и небольшого количества кристаллов кальция гидроксиапатита. В формирующейся эмали основными белками являются:
1) амелогенины (гидрофобные белки, подвижные и не связанные с кристаллами);
2) энамелины (протеиназы эмали, обеспечивающие дегенерацию амелогенинов в созревающей эмали);
3) амелобластины (продуцируются энамелобластами от ранней секреторной стадии до поздней стадии созревания, регулируют и направляют процесс минерализации);
4) тафтелины (кислые протеины, локализуются в основном в области дентино-эмалевого соединения и участвуют в образовании кристаллов эмали).
По мере созревания эмали в ней уменьшается содержание белков, что связано с вытеснением амелогенинов из межкристаллических пространств и
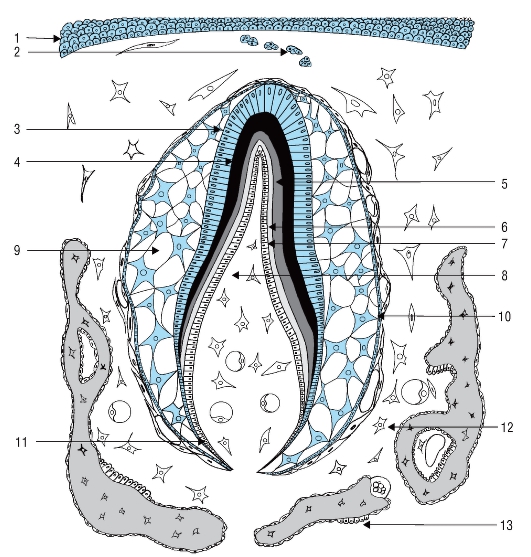
Рис. 54. Стадия гистогенеза зуба (амелогенез и дентиногенез) (схема): 1 - эпителий ротовой полости; 2 - остатки зубной пластинки; 3 - энамелобласты; 4 - эмаль; 5 - дентин; 6 - предентин; 7 - одонтобласты; 8 - пульпа зуба; 9 - пульпа эмалевого органа; 10 - наружный эпителий эмалевого органа; 11 - шеечная петля; 12 - зубной мешочек; 13 - формирующиеся костные трабекулы
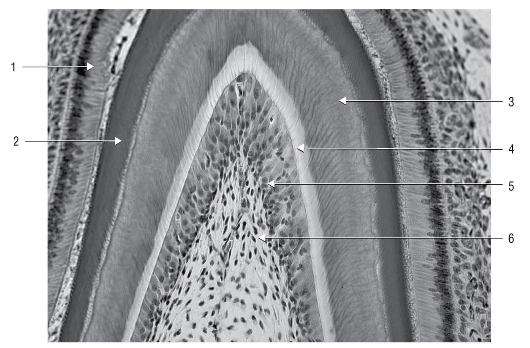
Рис. 55. Гистологический препарат.
Гистогенез зубных тканей: 1 - энамелобласты; 2 - эмаль; 3 - дентин; 4 - предентин; 5 - одонтобласты; 6 - пульпа зуба
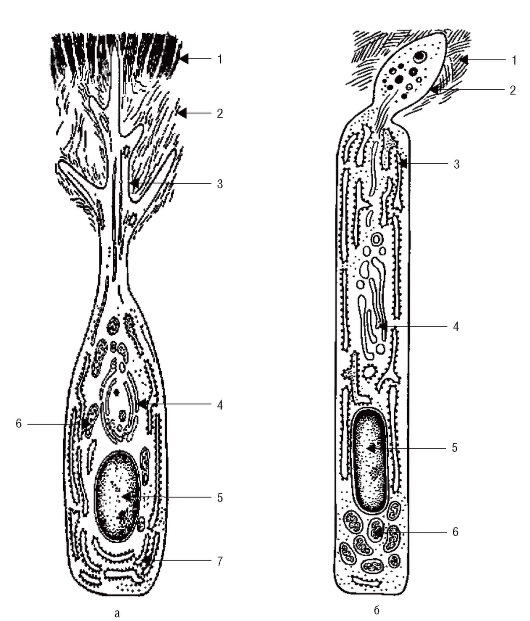
Рис. 56. Ультрамикроскопическое строение одонтобласта и энамелобласта (схема): а - одонтобласт с разветвленным дистальным отростком, располагающимся в предентине и дентине: 1 - дентин; 2 - предентин; 3 - отросток
одонтобласта в дентинной трубочке; 4 - комплекс Гольджи; 5 - ядро; 6 - митохондрия; 7 - эндоплазматическая сеть; б - энамелобласт: 1 - эмаль; 2 - отросток Томса, содержащий секреторные гранулы; 3 - эндоплазматическая сеть; 4 - аппарат Гольджи;
5 - ядро; 6 - митохондрии (по Афанасьеву Ю.И., 1999, с изм.)
расщеплением части белков протеолитическими ферментами. Более зрелая эмаль содержит только энамелины и тафтелины.
Энамелобласты в стадии созревания укорачиваются, утрачивают отростки Томса и некоторые органеллы. Часть энамелобластов гибнет вследствие апоптоза.
Среди энамелобластов стадии созревания обнаруживаются клетки 2 типов, способные к взаимным превращениям. Энамелобласты стадии созревания 1-го типа характеризуются появлением на их апикальной поверхности исчерченного края (см. рис. 58). Эти клетки участвуют в активном транспорте неорганических ионов, которые переносятся через
их цитоплазму и выделяются на апикальной поверхности. Энамелобласты 1-го типа содержат кальцийсвязывающие белки в высокой концентрации.
Энамелобласты стадии созревания 2-го типа имеют гладкую апикальную поверхность (см. рис. 58). Эти клетки участвуют в удалении из эмали органических веществ и воды.
Таким образом, в период созревания эмалевого матрикса энамелобласты активно «накачивают» кальций в уже частично минерализованный матрикс и одновременно «изымают» определенное количество органических веществ.
Отмечают 2 волны минерализации эмали, которые следуют одна за другой в одних и тех же
образцах. Минерализация 1-й волны происходит на жевательных поверхностях будущей коронки, около дентино-эмалевого соединения и движется к будущей наружной эмалевой поверхности; 2-я волна «накрывает» 1-ю и распространяется по направлению к шейке, к формирующемуся цементоэмалевому соединению.
Итак, эмаль, образованная секреторно-активными энамелобластами, является первично минерализованной, незрелой, содержащей 30% органического материала.
В процессе вторичной минерализации, которую обеспечивают энамелобласты стадии созревания, содержание минеральных солей в эмали значитель-
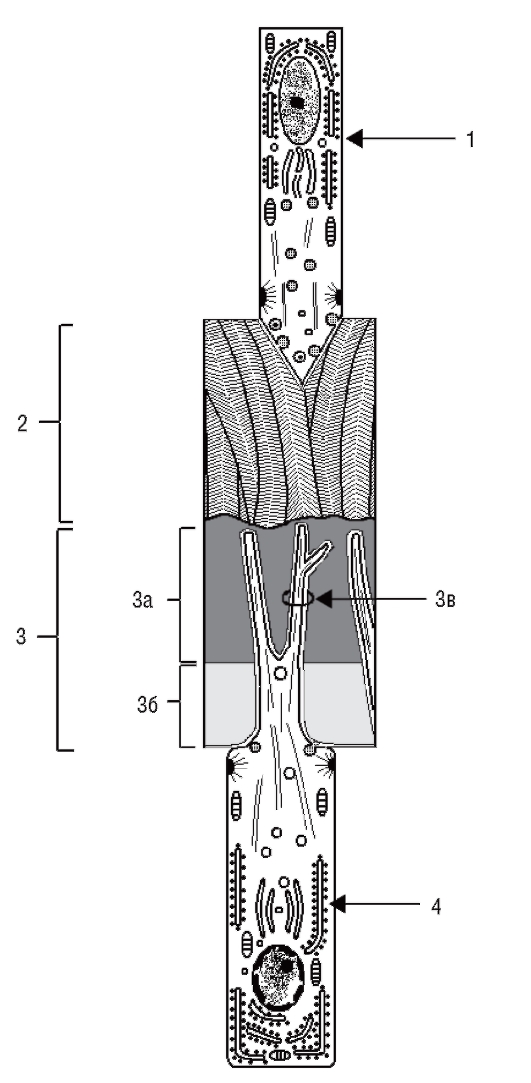
Рис. 57. Амелогенез и дентиногенез (схема): 1 - секреторно-активный энамелобласт; 2 - образующаяся эмаль; 3а - дентин; 3б - предентин; 3в - дентинная трубочка с отростком одонтобласта; 4 - ядросодержащая часть одонтобласта в пульпе зуба
но увеличивается. Это приводит к резкому повышению ее твердости.
Окончательное созревание эмали - третичная минерализация - происходит уже после прорезывания зуба. При этом основным источником неорганических веществ, поступающих в эмаль, является слюна.
Структура эмали зависит от времени ее образования.
Так называемая начальная и конечная эмаль имеет беспризменное строение. К начальной эмали относится внутренний слой у дентино-эмалевой границы, который не содержит призм, так как во время его образования отростки Томса у энамелобластов еще не сформировались.
Конечная эмаль формируется на завершающих этапах секреции эмали, когда энамелобласты подвергаются дегенеративным изменениям и отросток Томса исчезает.
Механизмы формирования призм не совсем ясны.
После отложения первого слоя беспризменной начальной эмали (между дентином и апикальной поверхностью клетки) энамелобласты отодвигаются от поверхности дентина и образуют отростки Томса.
Отложение органических веществ у основания отростка Томса, на уровне соединительных комплексов энамелобластов, приводит к образованию межпризменной эмали, характеризующейся низким уровнем минерализации (рис. 60). При этом возникает ячеистая структура, стенки которой образованы будущей межпризменной эмалью, а внутри ячейки находится отросток Томса. Отростки Томса секре-
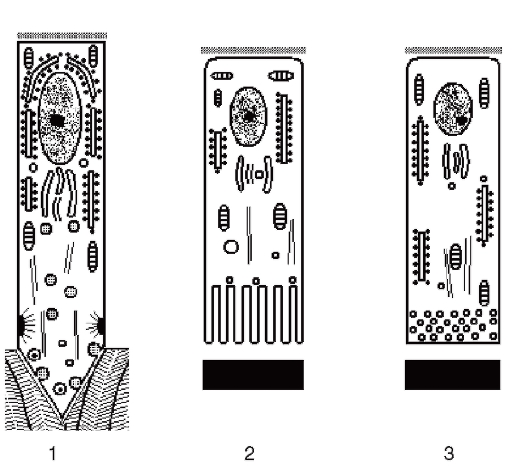
Рис. 58. Морфологические типы энамелобластов (схема): 1 - секреторно-активный энамелобласт; 2 - энамелобласт стадии созревания с исчерченной апикальной поверхностью; 3 - энамелобласт стадии созревания с гладкой апикальной поверхностью
Рис. 59. Гистологический препарат. Одонтобласты и энамелобласты: 1 - пульпа зуба; 2 - одонтобласты; 3 - предентин; 4 - дентин; 5 - отростки одонтобластов в дентине; 6 - эмаль; 7 - отростки энамелобластов;
8 - энамелобласты
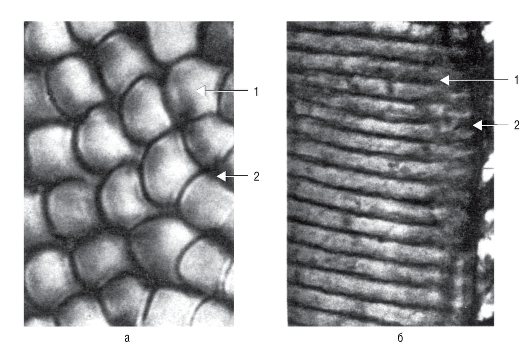
Рис. 60. Эмалевые призмы на поперечном разрезе (а) и в продольном (б) сечении: 1 - призмы; 2 - межпризменное вещество (по Matsumiya Siichi; цит. по Гемонову В.В., Лавровой Э.Н., Фалину И.Н. Развитие и строение органов
ротовой полости и зубов. - М., 2002.)
тируют матрикс эмали, который заполняет ячейки. В органическое вещество откладываются кристаллы гидроксиапатита. Энамелобласты при этом оттесняются новообразованной эмалью на периферию, смещаясь под углом к дентино-эмалевой границе. Отложение органического матрикса эмали происходит как бы вслед за движением энамелобластов. В зрелой эмали ориентация эмалевых пучков является отражением пути, пройденного энамелобластом на секреторной стадии.
На поперечных шлифах или срезах встречаются призмы овальной, неправильной формы, часто они имеют арочную конфигурацию.
В формировании призм арочной конфигурации, по видимому, принимают участие 4 клетки, причем одна из них образует головку призмы (расширенная область), а 3 другие совместно формируют хвост (межпризменная эмаль). Каждый энамелобласт участвует в образовании 4 призм: он формирует головку 1-й призмы и хвосты 3 других (рис. 61). Таким образом, при арочной структуре призм их части находятся в близком контакте друг с другом, а межпризменное вещество практически отсутствует. Роль межпризменного вещества в области головок одних призм играют хвосты других. Внутри головки большинство кристаллов ориентированы параллельно длинной оси. Внутри хвоста кристаллы имеют косую ориентацию. Периферическая
часть каждой призмы состоит из менее минерализованного вещества. Содержание белков здесь выше, чем в остальной части призмы, так как кристаллы расположены менее плотно, а пространства между ними заполнены органическим веществом и водой.
Рост эмалевых призм осуществляется циклически. Определенная (околонедельная) ритмичность образования органической матрицы эмали или ее обызвествления проявляется возникновением ростовых линий Ретциуса.
Поверхностные образования эмали. Последним продуктом синтеза секреторно-активных энамелобластов является материал, образующий структуру, сходную с базальной мембраной. Он откладывается на поверхности эмали, является местом «прикрепления» полудесмосом энамелобластов. Это - первичная кутикула эмали, или насмитова оболочка. После того как энамелобласты завершают процесс созревания эмали, они становятся частью редуцированного наружного эпителия эмалевого органа и наряду с компрессированной пульпой эмалевого органа формируют вторичную кутикулу эмали. После прорезывания зуба кутикула стирается на жевательных поверхностях и частично сохраняется на боковых. В процессе прорезывания зуба энамелобласты утрачиваются.
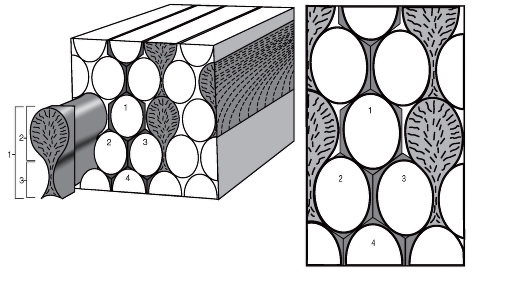
Рис. 61. Строение призм арочной конфигурации и расположения в них кристаллов
гидроксиапатита (схема): 1 - эмалевая призма; 2 - головка эмалевой призмы; 3 - хвост эмалевой призмы (межпризменная эмаль); 6-угольные поля соответствуют участкам расположения отдельных энамелобластов (по Bath-Balogh М., 1997, с изм.)
5. РАЗВИТИЕ КОРНЯ ЗУБА. ОБРАЗОВАНИЕ ДЕНТИНА КОРНЯ, ЦЕМЕНТА, ПЕРИОДОНТА, ПУЛЬПЫ
ЗУБА
Эмалевый орган не только участвует в образовании эмали, но и играет важную роль в формировании корней будущих зубов. Развитие корней происходит позже, чем коронок, и по времени совпадает с прорезыванием зубов.
Структурой, определяющей развитие корня зуба, является шеечная (цервикальная) петля. Она состоит из 2 рядов клеток: внутреннего эпителия и наружного эпителия эмалевого органа (см. рис. 54, рис. 62). Шеечная петля растет, углубляясь в мезенхиму зубного мешочка и отодвигаясь от только что образованной коронки зуба.
Шеечная петля окружает ткани зубного сосочка и формирует эпителиальное корневое влагалище, отделяющее зубной сосочек от зубного мешочка.
При формировании корней в многокорневых зубах края гертвиговского эпителиального влагалища образуют выросты, которые растут навстречу друг другу и после слияния ограничивают область будущих корневых каналов. Таким образом, первоначально единое широкое отверстие подразделяется на 2 или 3 фрагмента.
Развитие дентина корня и цемента
Клетки зубного сосочка в результате индуцирующего влияния эпителиального влагалища дифференцируются в дентинобласты корня, продуцирующие дентин (рис. 63).
Затем эпителиальное влагалище распадается на отдельные фрагменты (эпителиальные остатки Малассе, встречающиеся в периодонте), и клетки внутреннего слоя зубного мешочка входят в контакт с дентином, дифференцируясь в цементобласты (рис. 64).
Эти крупные клетки кубической формы синтезируют белки матрикса цемента (прецемент, цементоид). Цементоид откладывается поверх дентина корня или поверх высокоминерализованного гиалинового слоя Хоупвелла Смита. (По некоторым данным, этот аморфный слой образуется эпителиальными клетками корневого влагалища до его распада.)
Минерализация цементоида происходит путем отложения в него кристаллов гидроксиапатита. При этом цементобласты смещаются на периферию либо замуровываются в нем, превращаясь в цементоциты (рис. 65).
Цемент, не содержащий замурованных в нем клеток, называют бесклеточным, или первичным.
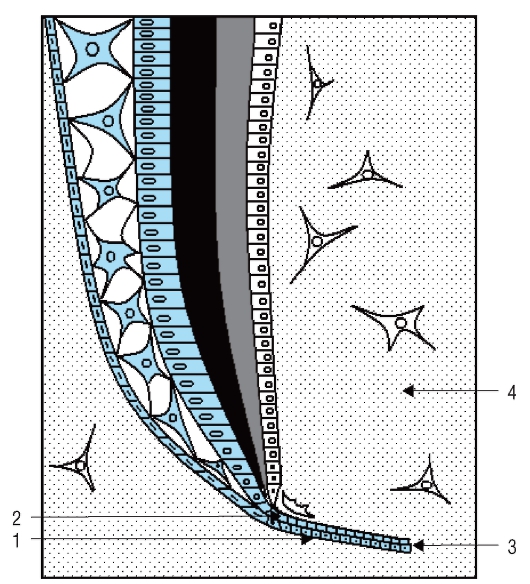
Рис. 62. Образование шеечной петли в развивающемся зубе: 1 - наружный эпителий эмалевого органа; 2 - внутренний эпителий эмалевого органа; 3 - шеечная петля; 4 - зубной сосочек
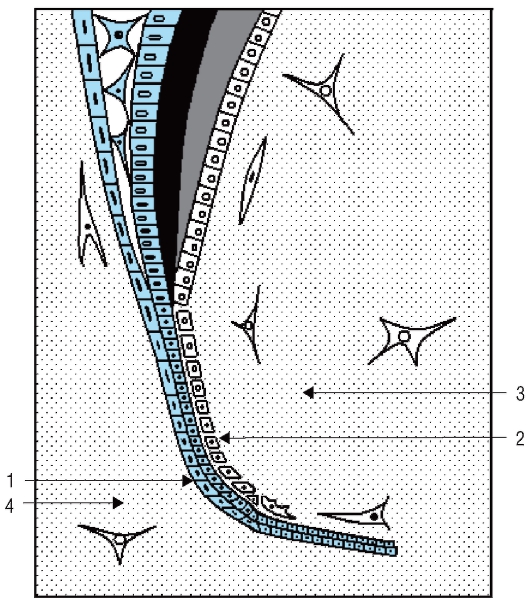
Рис. 63. Формирование эпителиального (гертвиговского) корневого влагалища:
1 - эпителиальное гертвиговское корневое влагалище; 2 - одонтобласты корня зуба; 3 - зубной сосочек; 4 - зубной мешочек
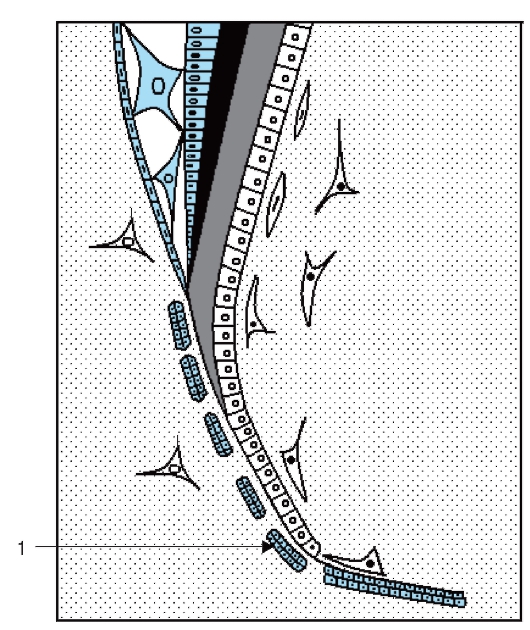
Рис. 64. Образование эпителиальных остатков Малассе: 1 - фрагменты эпителиального гертвиговского влагалища (эпителиальные остатки Малассе)
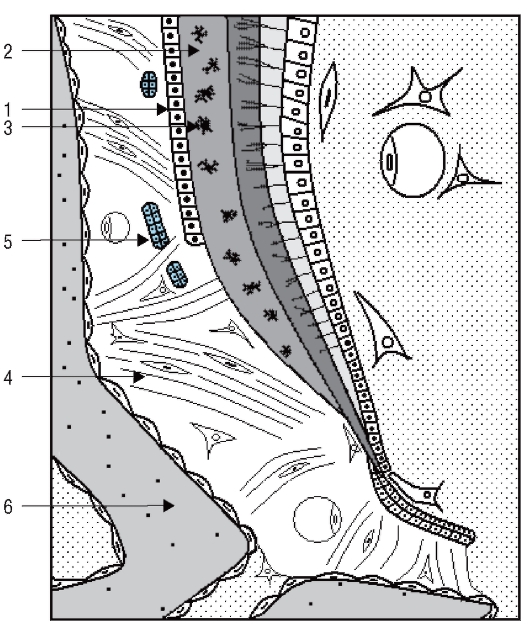
Рис. 65. Развитие корня зуба. Образование цемента и периодонта: 1 - цементобласты; 2 - цемент; 3 - цементоциты; 4 - периодонт; 5 - островки Малассе; 6 - костные трабекулы
Цемент, содержащий расположенные в лакунах клетки, называют клеточным, или вторичным. Клеточный цемент располагается на верхушке и в области бифуркации корня. Матрикс клеточного цемента содержит внутренние (собственные) коллагеновые волокна, образованные цементобластами, и внешние (наружные), проникающие в него из периодонта. Сосудов в цементе нет. С возрастом слой цемента утолщается.
Развитие периодонта
Часть клеток зубного мешочка пролиферирует и дифференцируется в фибробласты, которые начинают образовывать коллагеновые волокна и основное вещество соединительной ткани периодонта (перицемента). Пучки коллагеновых волокон, с одной стороны, проникают между цементобластами и «впаиваются» в матрикс цемента, с другой - проникают в основное вещество строящейся альвеолярной кости. Возможно, образование волокон периодонта осуществляется из 2 источников: со стороны строящегося цемента и со стороны кости альвеолы. Толщина пучков волокон существенно возрастает после прорезывания зуба. Основные группы волокон периодонта формируются в определенной по-
следовательности. В течение жизни человека происходит перестройка периодонта в соответствии с условиями нагрузки.
Развитие пульпы зуба
Пульпа зуба развивается из зубного сосочка, образованного эктомезенхимой (см. рис. 52, 53). В сосочек врастают сосуды. Клетки периферического слоя сосочка превращаются в специфические для пульпы одонтобласты, а большая часть клеток мезенхимы дифференцируется в фибробласты (см. рис. 54, 55). Фибробласты секретируют компоненты межклеточного вещества соединительной ткани. В развивающейся пульпе накапливаются фибриллы, содержащие коллаген 1-го и 3-го типов, причем коллаген 3-го типа присутствует в необычно высокой концентрации. Фибриллы образуют волокнистые структуры. В соединительной ткани пульпы происходит разрастание сосудов, появляются макрофаги, нарастает гетероморфизм клеточных элементов. Первые нервные волокна обнаруживаются на 9-10-й неделе эмбриогенеза. Развитие сосудов сопровождается разрастанием нервных волокон и формированием их сетей (см. схему).
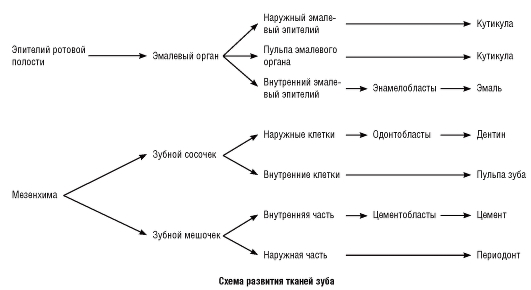
Нарушения развития зубов
Нарушения развития зубов могут наблюдаться на каждой стадии одонтогенеза. Воздействие повреждающих факторов в период закладки зубов, на стадии инициации, могут приводить к отсутствию отдельных или множества зубов - адонтии. Пациенты при этом нуждаются в имплантации зубов.
Очень чувствительны к повреждающим факторам энамелобласты. При эндокринных нарушениях, системных заболеваниях или воздействии радиации уменьшается количество образующейся эмали, наблюдается гипоплазия эмали. Если негативное воздействие приходится на период созревания эмали, нарушается ее минерализация (гипокальцификация эмали).
Несовершенный дентиногенез может носить наследственный характер. При этом заболевании структура эмали не изменена, но соединение ее с дентином непрочно, поэтому эмаль откалывается.
Известны и другие нарушения развития зубов.
6. ПРОРЕЗЫВАНИЕ ЗУБОВ
Прорезывание молочных зубов начинается у ребенка на 6-7-м месяце жизни. К этому времени сформирована только коронка, а формирование корней зубов лишь начинается. Ткани десны атрофируются в том участке, где они испытывают давление со стороны вершины коронки прорезываю-
щегося зуба. Редуцированный эмалевый эпителий внедряется в слизистую оболочку полости рта и создает канал, позволяющий острому кончику эмали прорезываться через слизистую оболочку в полость рта. По окончании прорезывания эпителий десны в области шейки зуба срастается с кутикулой эмали, образуется эпителиальное прикрепление.
В месте прорезывания зуба в собственной пластинке слизистой оболочки десны отмечается лейкоцитарная инфильтрация.
Процесс прорезывания зуба связывают с рядом причин: 1) ростом корня зуба, 2) повышением гидростатического давления в периапикальной зоне или в пульпе зуба, 3) перестройкой костной ткани альвеолярного отростка (резорбция кости и ее аппозиционный рост), 4) тягой периодонта и др.
Формирование корня является важным причинным фактором прорезывания зуба.
При образовании корня эпителиальное корневое влагалище индуцирует дифференцировку мезенхимных клеток с внутренней стороны в одонтобласты, что определяет особенности формы корня. Однако места для развития корня недостаточно. Свободное пространство создается за счет того, что коронка выталкивается наверх, через слизистую оболочку.
В последнее время преобладает мнение о ведущей роли периодонта в механизмах прорезывания зубов. Тяга периодонта может быть обусловлена синтезом коллагена, сопровождающимся укорочением пучков волокон, а также сократительной активностью миофибробластов. Нарушение развития периодонта или его повреждение останавливает прорезывание зуба.
Сроки прорезывания молочных зубов следующие:
• центральные резцы - 6-8 мес;
• боковые резцы - 8-12 мес;
• клыки - 14-20 мес;
• моляры первые - 12-16 мес;
• моляры вторые - 20-30 мес.
Задержка прорезывания зубов (ретенция) может быть связана с нарушениями эндокринных функций, хроническими заболеваниями, авитаминозом.
Встречается неполное прорезывание зуба, когда после появления части коронки процесс прорезывания останавливается. Чаще всего это связано со сращением корня зуба с костной альвеолой.
Развитие и прорезывание постоянных зубов. Закладка постоянных зубов начинается уже на 10-й неделе пренатального развития. Около каждого развивающегося зуба 1-й генерации возникает зачаток постоянного зуба в виде разрастания зубной пластинки в мезенхиму язычной области.
Следует учитывать, что в молочном прикусе ребенка нет премоляров, а есть резцы, клыки и моляры, из которых резцы и клыки заменяются потом соответствующими постоянными зубами (резцами и клыками), а молочные моляры - постоянными премолярами.
При последующем дистальном разрастании зубной пластинки начинают развиваться 6 постоянных моляров. (В молочном прикусе нет места для закладки больших коренных зубов.) Зачаток 1-го большого коренного зуба появляется в середине первого года жизни ребенка, зачаток «зуба мудрости» - на 45 году жизни. Развитие постоянных зубов происходит в той же последовательности, что и молочных.
Прорезывание постоянных зубов у человека начинается в возрасте 6-8 лет, а заканчивается к 2025 годам. При смене зубов вначале зачаток постоянного зуба лежит в общей альвеоле с молочным. Затем между ними появляется костная перегородка (рис. 66). По мере развития постоянного зуба увеличивается его давление на корень молочного зуба.
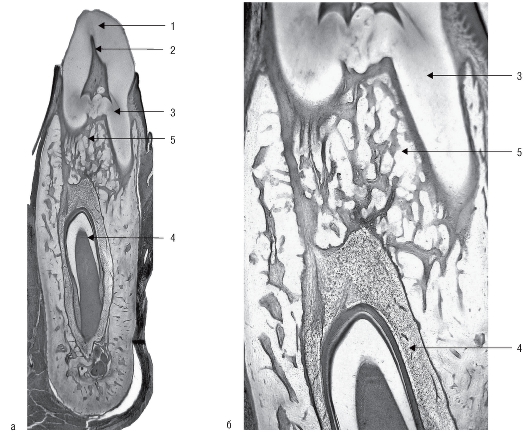
Рис. 66. Гистологический препарат. Срез молочного зуба и закладки постоянного зуба: а - малое увеличение; б - большое: 1 - коронка молочного зуба; 2 - пульпа зуба; 3 - корень молочного зуба; 4 - зачаток постоянного зуба находится в отдельной альвеоле; 5 - костная перегородка между молочным зубом и зачатком постоянного зуба
К тому времени, когда постоянный зуб уже готов к прорезыванию (в 6-7-летнем возрасте), с помощью остеокластов происходит резорбция перегородки и корня молочного зуба (рис. 67, 68). Молочный зуб легко удаляется, а постоянный начинает быстро развиваться.
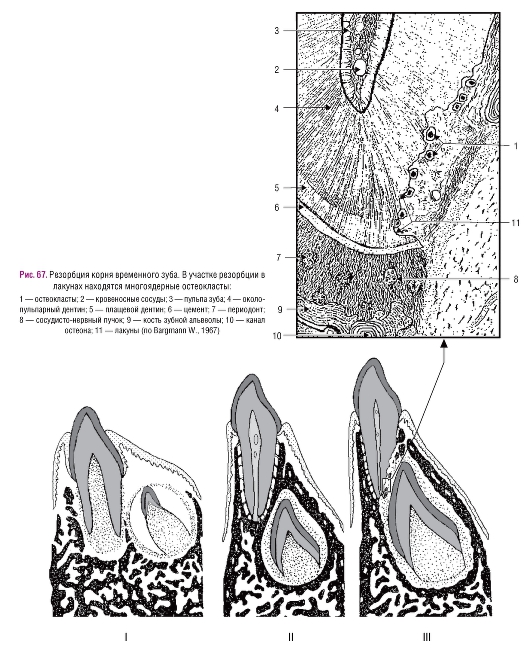
Рис. 68. Развитие и прорезывание временных и постоянных зубов, формирование их костных альвеол. Область нижнего резца ребенка в возрасте 7 месяцев (I), 2,5 лет (II) и 7 лет (III): I - формирование корня временного зуба и его альвеолы; II - завершение формирования корня временного зуба и его альвеолы, зачаток временного зуба находится в отдельной альвеоле; III - прорезывание постоянного зуба, разрушение костной перегородки между альвеолами и начало
резорбции корня временного зуба
7. ОСНОВНЫЕ РАЗЛИЧИЯ В СТРОЕНИИ ВРЕМЕННЫХ И ПОСТОЯННЫХ ЗУБОВ
Несмотря на то что развитие временных и постоянных зубов происходит однотипно, можно отметить ряд различий между полностью сформированными временными и постоянными зубами.
Временные зубы по размерам в 2 раза меньше замещающих их постоянных. Корни временных зубов длиннее, чем постоянных.
Слой эмали тонкий и составляет примерно половину такового в постоянных зубах. Эмаль временных зубов слабее минерализована, в ней много эмалевых пластинок и пучков, имеются микротрещины.
Дентин временных зубов светлее, чем постоянных, более мягкий и однородный. Дентинные трубочки прямые, широкие, перитубулярный дентин выражен слабо.
Пульпа временных зубов заполняет большую пульпарную камеру с широкими корневыми каналами. Различия в строении коронковой и корневой пульпы выражены слабо. В рыхлой соединительной ткани пульпы преобладают многочисленные клетки и аморфное вещество, содержание волокон понижено.
Цемент во временных зубах в основном бесклеточный. Клеточный цемент встречается только в апикальной трети корня.
8. ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ
В СТРОЕНИИ ОРГАНОВ ПОЛОСТИ РТА И ЗУБОВ
В полости рта пожилых людей обнаруживаются многочисленные изменения мягких и твердых тканей. Однако следует иметь в виду, что такие изменения могут быть результатом не только физиологических процессов старения, но и действия неких вторгающихся факторов (болезней, лечения и др.), которые трудно дифференцировать. Например, обвисшая кожа на лице - не только результат изменений в эпителии и подлежащей соединительной ткани, но и действия солнечных лучей. Сравнение участков кожи одного и того же индивидуума, защищенных от действия солнечных лучей и подвергнутых солнечному воздействию, позволяет выявить существенные различия. Кожа, защищенная от солнца, выглядит моложе.
Возрастные изменения слизистой оболочки полости рта
Возрастным изменениям подвержены как эпителий, так и соединительная ткань слизистой оболочки полости рта. Многослойный эпителий истончается, в нем уменьшается количество делящихся клеток. В собственной пластинке слизистой оболочки уменьшаются количество, размеры и активность клеток фибробластического ряда. Пучки коллагеновых волокон утолщаются, количество эластических фибрилл снижается. Процессы заживления ран в слизистой оболочке замедляются, риск травмирования увеличивается.
Вследствие атрофии мышечной ткани нижняя губа отвисает, ротовая щель приобретает форму изогнутой книзу дуги. При потере зубов и нарастании процессов остеопороза снижается высота альвеолярного края челюстей.
Возрастные изменения в слюнных железах
Явления возрастной инволюции слюнных желез наблюдаются после 40 лет. «Сухой рот», или ксеростомия, превалирует в пожилом и старческом возрасте. В слюнных железах часть белковых концевых отделов атрофируется и замещается соединительной тканью. Слизистые отделы при этом могут увеличиваться в объеме и накапливать секрет.
В слюнных железах пожилых людей иногда обнаруживают особые эпителиальные клетки - онкоциты, содержащие в цитоплазме большое количество митохондрий. Происхождение этих клеток требует уточнения, но онкоциты могут являться источником развития опухоли слюнных желез.
При старении объем, занимаемый исчерченными выводными протоками, уменьшается. Междольковые выводные протоки при этом расширяются, в них обнаруживаются мелкие обызвествленные тельца - конкременты. Образование крупных конкрементов может привести к слюннокаменной болезни - сиалолитиазу.
Возрастные изменения в зубах
С возрастом кутикула и эмаль на окклюзионных поверхностях зубов стираются, сглаживаются перикиматии, проницаемость эмали снижается, что связано с уменьшением содержания в ней воды и органического компонента. Лечение флюоридами в этот возрастной период малоэффективно.
При сужении и облитерации дентинных трубочек в области корня или в коронке образуется склерозированный (прозрачный) дентин. Склерозирование дентинных трубочек снижает чувствительность зубов. В результате действия вредных стимулов, приводящих к гибели отростков одонтобластов, в дентине могут образовываться мертвые пути.
Отложение заместительного дентина в ответ на действие раздражающих факторов приводит к уменьшению пульпарной полости вплоть до ее исчезновения. Количество одонтобластов уменьшается. Клетки приобретают кубическую форму, в них уменьшается количество органелл, участвующих в синтетических процессах. Плотность пучков соединительнотканных волокон увеличивается, в результате чего пульпа превращается в фиброзную ткань. Частота формирования в пульпе обызвествленных структур возрастает.
Слой цемента с возрастом утолщается за счет напластовывания и увеличения количества солей (рис. 69). Откладываясь в области верхушки корня, цемент обеспечивает сохранение общей длины зуба, компенсирующее стирание эмали в результате ее изнашивания. Одновременно эпителиальное прикрепление и дно десневой борозды смещаются.
Различают 4 стадии смещения области зубодесневого соединения (пассивного прорезывания зубов):
I стадия - дно десневой борозды находится на уровне эмали (период от момента прорезывания зубов до 20-30 лет);
II стадия - дно десневой борозды смещается до уровня цементо-эмалевой границы (40 лет и позже);
III стадия - область эпителиального прикрепления переходит с коронки зуба на поверхность цемента;
IV стадия - обнажается значительная часть корня зуба, и эпителий перемещается на поверхность цемента.
Если перемещение десневой борозды в область корня идет медленно, это не приводит к преждевременному выпадению зубов и может рассматриваться как физиологическое явление, связанное со старением организма. Однако III и IV стадии пассивного прорезывания зубов могут наблюдаться в молодом и среднем возрасте при патологии, чаще всего при пародонтозе.
Возрастные изменения в периодонте
В периодонтальной связке в норме постоянно происходят процессы синтеза коллагеновых волокон и других компонентов межклеточного вещества, нарушение которых быстро сказывается на состоянии периодонта. С возрастом скорость обновления коллагена в периодонте снижается. Существенным фактором, контролирующим скорость обновления коллагена, является нормальная жевательная нагрузка. В пожилом возрасте утрата зубов-антагонистов и снижение жевательной нагрузки приводят к атрофии периодонта. Проникновение инфекции в периодонт может вызвать в нем хронический воспалительный процесс, который затрагивает весь поддерживающий аппарат зуба.
Рис. 69. Гистологический препарат. Усиленное отложение цемента на верхушке корня зуба в виде пластин