Травматология челюстно-лицевой области. -В.В. Афанасьев 2010. - 256 с.
|
|
|
|
ГЛАВА II МЕТОДЫ ОБСЛЕДОВАНИЯ БОЛЬНОГО С ПОВРЕЖДЕНИЯМИ ЛИЦА.
При обследовании пациентов с повреждениями челюстно-лицевой области используют клинические и инструментальные методы диагностики. Последние применяют для подтверждения или уточнения диагноза.
1. Общие клинические методы обследования.
К ним относятся жалобы, анамнез, осмотр и пальпация.
1.1. Жалобы.
Жалобы могут носить специфический характер, присущий больным с переломами той или иной челюсти, а также могут быть общими для травмы различных костей лицевого скелета и мягких тканей.
Характерными жалобами являются: изменение конфигурации лица за счет припухлости мягких тканей, изменение цвета кожи в этой области, кровотечение изо рта, носа или ушей, самопроизвольная боль в той или иной челюсти, усиливающаяся при попытке открывания рта, смыкания зубов и пережевывания пищи, потере зубов.
Иногда больные жалуются на нарушение зрения, изменение чувствительности кожи (снижение или извращение) особенно в подглазничной, скуловой областях, нижней губы и подбородка. Нередко пациенты отмечают головную боль, головокружение, тошноту и рвоту, повышение температуры тела и общее плохое самочувствие.
Жалобы на боль при открывании рта и пережевывании пищи возникает у больных в том случае, когда происходит нарушение целости костной ткани (ее перелом). При этом возникает смещение отломков, их трение друг о друга, раздражение нервных окончаний в надкостнице и окружающих тканях. Кроме того, боль может возникать в случае развития травматического артрита и без перелома нижней челюсти.
Припухлость мягких тканей беспокоит пациента из-за травматического отека, пропитывания кровью мягких тканей из поврежденных сосудов вследствие образования гематомы. При позднем обращении больного к врачу (спустя трое и более суток) припухание тканей может быть результатом развившегося острого гнойного воспалительного процесса (нагноившаяся гематома, травматический остеомиелит и др.).
Изменение цвета кожи лица происходит из-за разрыва кровеносных сосудов и пропитывания кровью рыхлой клетчатки и кожи или образования подкожной или глубже расположенной гематомы. Кровотечение изо рта или носа при переломе челюстей возникает вследствие разрыва слизистой оболочки, покрывающей сломанную кость. Кровотечение из уха обычно наблюдается при разрыве барабанной перепонки в случае травмы нижней стенки наружного слухового прохода при переломе мыщелкового отростка, переломе пирамиды височной кости и др. Это может быть признаком перелома основания черепа.
Жалобы на невозможность правильно сомкнуть зубы (нарушение прикуса) возникают в случае смещения отломков при переломе нижней (чаще) или верхней челюстей. Причинами смещения отломков являются: тяга жевательных мышц, прикрепляющихся к отломкам челюстей, вес отломка и мышц, к нему прикрепляющихся, а также кинетическая энергия удара, воздействовавшего на кость.
Нередко в результате травмы происходит вывих или перелом зуба, тогда пациента беспокоит отсутствие зуба (полный вывих) или его части (перелом коронки, корня), а также боль в области этого зуба.
Нарушение зрения (двоение в глазах, косоглазие, снижение остроты зрения) возможны у больных с переломом верхней челюсти по верхнему или реже - среднему типам. Эти симптомы могут отмечаться у пациентов с сочетанными повреждениями челюстно-лицевой области и черепно-мозговой травмой.
Нарушение чувствительности кожи в подглазничной, скуловой областях, онемение кожи нижней губы и подбородка нередко отмечается пострадавшими, что связано с ущемлением или разрывом ветвей тройничного нерва.
Головная боль, головокружение, тошнота, нарушение сна, вялость, амнезия могут быть признаками сотрясения или ушиба головного мозга, образования внутричерепных гематом.
1.2. Анамнез.
Анамнез больного с повреждением тканей челюстно-лицевой области имеет большое значение. История болезни, заполненная врачом, довольно часто является основополагающим и определящим юридическим документом в случае возникновения конфликтных ситуаций и необходимости проведения судебно-медицинской экспертизы.
В клинической практике основные анамнестические данные должны содержать ответы как минимум на три следующих вопроса:
- Где произошла травма (место)?
- Причины возникновения повреждений (кто виноват)?
- Время нанесения травмы (когда это произошло)?
Место получения травмы играет роль в определении правовой ответственности того или иного субъекта. Так, если травма произошла на производстве или в пределах одного часа до начала и после окончания работы, оплата больничного листка производится с первого дня нетрудоспособности. Такая травма называется производственной. Кроме того, в случае получения травмы в условиях производства организация будет обязана оплачивать все расходы пострадавшего на необходимое медицинское и реабилитационное обслуживание. В случае инвалидизации сотрудник организации, по вине которой и на территории которой в рабочее время произошла травма, имеет право на дополнительные доплаты к имеющимся тарификационным сеткам пенсионного обеспечения (доплата за увечье).
Непроизводственная (бытовая) травма происходит вне рабочего времени пострадавшего. В настоящее время принят закон, по которому оплата дней нетрудоспособности в случае бытовой травмы, так же как и в случае производственной, производится с первого дня травмы. Однако оплата лекарств и реабилитационных мероприятий осуществляется за счет средств больного. Следует заметить, что расходы по лечению больного осуществляются из фондов бюджетного финансирования, а также обязательной и добровольной медицинской страховок. Нетрудоспособность вследствие травмы, полученной в состоянии алкогольного опьянения, не оплачивается государством.
Причина повреждения (кто виноват?) чаще всего устанавливается со слов больного, иногда - на основании свидетельских показаний и составленного акта. Довольно часто среди пациентов с травмой челюстно-лицевой области встречаются лица, которые по тем или иным причинам скрывают причину (виновника) травмы. Врач - не следователь. Однако он должен объяснить больному, что его рассказ о причинах, повлекших за собой развитие болезни, будет зафиксирован в документе - истории болезни и, в случае возникновения в дальнейшем необходимости юридического расследования произошедшего конфликта, будет являться основным свидетельским показанием. Иногда больные в период лечения могут изменять анамнестические данные, касающиеся причины травмы. В этом случае первая запись в истории болезни может сыграть решающую роль в определении юридического заключения, о чем врач обязан предупредить больного. Тем более, что оплата лечебно-диагностических и реабилитационных мероприятий, иногда довольно длительных (один месяц и более), осуществляется за счет виновной стороны.
Время, прошедшее с момента травмы (когда это произошло?) может играть решающее значение в выборе метода лечения или определении последующей тактики ведения больного. Так, например, если пострадавший обращается в лечебное учреждение в первые часы или сутки после травмы, первичная хирургическая обработка раны производится в самые благоприятные сроки и заканчивается наложением глухих швов, при этом могут быть выбраны любые методы остеосинтеза и т.д.
При обращении пострадавшего в поздние сроки с момента нанесения ему травмы (двое и более суток) выбор методов остеосинтеза сужается, увеличивается комплекс препаратов антимикробного и противовоспалительного ряда, расширяются показания к удалению зубов, находящихся в щели перелома.
Поздние сроки обращения, а следовательно, и поздние сроки иммобилизации, потенциально могут приводить к развитию различных осложнений, таких как: травматические остеомиелит и синусит, замедленная консолидация, ложный сустав и др. Поэтому установление временного фактора весьма существенно для определения тактики лечения больного и прогноза возможного исхода травмы.
Анамнестические данные позволяют установить признаки, указывающие на сотрясение или ушиб головного мозга или другую черепно-мозговую травму. Такие симптомы, как тошнота, рвота, потеря сознания, наступившая сразу вслед за травмой, должны быть оценены врачом как объективные признаки сотрясения или ушиба голового мозга.
Следует заметить, что данная симптоматика может быть также у пациентов с травмой челюстно-лицевой области в момент сильного алкогольного опьянения, но без сотрясения головного мозга. В этом случае данные обследования врачом-невропатологом могут помочь в постановке дифференциального диагноза.
При подозрении на черепно-мозговую травму у больного с повреждением мягких и костных тканей лица стоматолог обязан проконсультировать его у врача-невропатолога для подтверждения своего предположения. До консультации пострадавшего у специалиста рекомендуется проводить временные виды иммобилизации отломков, так как возможно позднее проявление признаков черепно-мозговой травмы со всеми вытекающими отсюда поледствиями (тошнота, рвота и др.), вплоть до летального исхода. Вольного с подозрением на сочетанную черепно-мозговую травму врач не имеет права отпускать домой. Необходимо вызвать специалиста к больному или направить его в другую клинику на машине «скорой помощи» в сопровождении медперсонала, ибо все больные с черепно-мозговой травмой, независимо от степени ее тяжести, подлежат немедленной госпитализации.
Нередко выяснить жалобы и собрать анамнез у пострадавшего с сочетанной травмой челюстно-лицевой области не удается (нахождение больного в бессознательном состоянии или в состоянии сильного алкогольного опьянения). В данной ситуации частичную или полную информацию об обстоятельствах травмы можно получить от сопровождающего медицинского персонала или родственников.
1.3. Осмотр и пальпация.
При осмотре лица пострадавшего в результате травмы обычно обращает на себя внимание припухлость мягких тканей в том или ином отделе челюстно-лицевой области за счет развития травматического отека и гематомы. Эти явления развиваются вслед за выходом из разрушенных тканей биологически активных веществ (гистамина, серотонина, брадикинина), которые усиливают проницаемость стенок капилляров и способствуют быстрому нарастанию отека. Он достигает максимума в конце третьих суток с момента травмы, и его выраженность зависит от объема поврежденных тканей и локализации повреждения тканей (так, например, при переломе верхней челюсти отек наиболее выражен).
Кожа над отечными тканями в первые часы имеет нормальную окраску. На ней могут быть видны царапины, ссадины или раны. В более поздние сроки от момента травмы кожа постепенно приобретает синюшный или фиолетовый цвет, что свидетельствует о
повреждении крупного сосуда и кровоизлиянии в подкожную клетчатку - образование гематомы (рис. 1). По прошествии 3 - 4 дней излившаяся кровь вследствие превращения гемоглобина в гемосидерин окрашивает ткани в зеленый, желто-зеленый и желтый цвета. Обычно на 3-5 сутки с момента травмы, если не проводится соответствующее лечение, возможно образование воспалительного инфильтрата с последующем развитием абсцесса или флегмоны в случае инфицирования тканей, при этом кожа над припухлостью становится розового или красного цвета, лоснится.
Смещение подбородка в сторону от средней линии может наблюдаться при переломе нижней челюсти.
Отек тканей средней зоны лица, что обуславливает его лунообразную форму, а также «симптом очков» (кровоизлияние в области верхнего и нижнего век и конъюнктивы) характерны для перелома верхней челюсти, а также основания черепа.
Кровотечение из носа через 1 - 2 дня после перелома может маскировать истечение ликвора (спинномозговой жидкости) из полости черепа при переломе его основания, разрыве твердой мозговой оболочки и слизистой оболочки носа. Ликвор плохо свертывается, поэтому при ликворее возможна восходящая инфекция и развитие воспалительного процесса в головном мозгу. Выявить ликворею достаточно сложно, поэтому для ее определения используют ряд приемов. В раннем периоде после травмы голову больного наклоняют вперед (вниз) и подносят салфетку или фильтровальную бумагу к носу, на которую падает несколько капель крови. Через несколько минут кровь свертывается, образуя пятно, которое окружено кольцом светло-желтого цвета при наличии ликвора в смеси с кровью. Это так называемый симптом медицинской салфетки или двойного пятна. В поздний период после травмы (5 и более суток) при наклоне головы больного вперед, при натуживании или сдавливании крупных вен шеи пальцами можно наблюдать выделение прозрачного ликвора из носа в виде капель или тонкой струйки. Этот секрет наносят на носовой платок, и если после высыхания платка он остается мягким, эта жидкость является ликвором, а если платок становится накрахмаленным (жестким), то это будет слизистое отделяемое из носа (симптом носового платка).
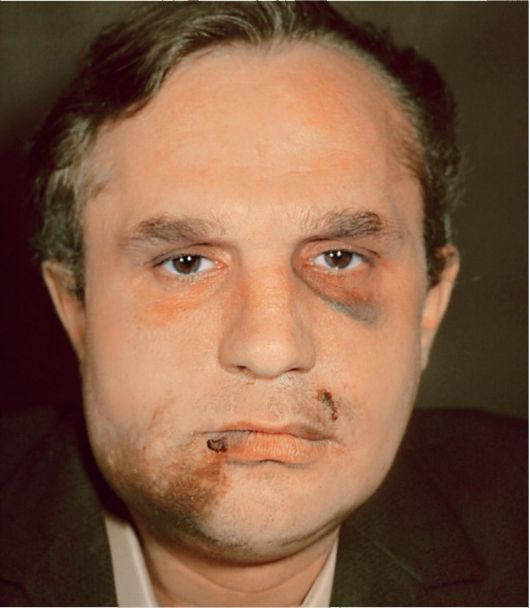 Рис. 1. Гематомы в подглазничной и подбородочной областях, ссадины в области верхней и нижней губ.
Рис. 1. Гематомы в подглазничной и подбородочной областях, ссадины в области верхней и нижней губ.
Скрытый ликвор также определяют с помощью биохимического анализа жидкости. Известно, что в спинномозговой жидкости содержится 10 - 50 мг/% сахара и 20 - 33 мг/% белка, а секрет слизистой оболочки носа сахара не содержит и белка в нем не более 1%. Для биохимического анализа собирают слизистые выделения из носа и проводят исследование на содержание сахара и белка. Этот тест неприемлем, если ликвор находится в смеси с кровью.
Можно проводить тест на скрытый ликвор с помощью индифферентных красителей: эндолюмбально вводят 1 мл 1% раствора урнина, далее в наружные слуховые проходы и обе ноздри больного вставляют ватные тампоны, и если они через час окрашиваются в розовый цвет, то можно говорить о скрытой ликворее.
Кровотечение из уха у больного может наблюдаться при переломе челюстей, а также переломе основания черепа.
При ощупывании мягких тканей определяется травматический отек или воспалительный инфильтрат в области локализации перелома в случае развития, как правило, травматического остеомиелита.
Иногда в мягких тканях подглазничной области при попытке собрать кожу в складку ощущается крепитация, которая обусловлена воздушной эмфиземой, что происходит при переломе стенки воздухоносной пазухи.
Может нарушаться чувствительность кожи в области верхней и нижней губ, подбородка, в подглазничной, скуловой и височной областях. Обычно это происходит из-за травмы подглазничного и скулового нервов - при переломе верхней челюсти, или нижнелуночкового - при повреждении нижней челюсти. Чувствительность кожи можно определить поочередным прикосновением острого и тупого концов инъекционной иглы.
При пальпации костей лица необходимо соблюдать определенную последовательность. Так, верхнюю челюсть ощупывают в области надпереносья, затем внутренний, верхний, наружный и нижний край орбиты (места прохождения щели перелома), скуловую дугу и кость. При обнаружении нарушения анатомической целости кости в этих участках в виде ступенек или углублений и боли можно предположить наличие перелома верхней челюсти или скуловой кости и дуги.
Нижнюю челюсть ощупывают по ходу ее основания, где наиболее часто выявляется нарушение непрерывности кости. Далее пальпируют задний край ветви и мыщелковый отросток. Важно определить степень подвижности (амплитуду) головки мыщелкового отростка, для чего указательные пальцы обеих рук помещают на кожу в области головок или вводят их в наружные слуховые проходы и прижимают к передней стенке. Далее просят больного перемещать нижнюю челюсть вверх-вниз и вправо-влево. При этом амплитуда движения головки на стороне перелома будет снижена (иногда довольно значительно).
Важным диагностическим признаком перелома челюсти является положительный симптом нагрузки, который характеризуется возникновением боли в области перелома при надавливании на отдаленные от него участки челюсти. Обычно в области нижней челюсти симптом нагрузки определяют, надавливая на подбородок, наружную поверхность углов нижней челюсти (по направлению друг к другу) и нижнюю поверхность угла нижней челюсти вверх (рис. 2).
Смещение отломков и травма надкостницы при этом приводят к возникновению болевой реакции в месте локализации перелома. Волевую точку на лице больной показывает пальцем.
Следует заметить, что симптом нагрузки иногда может быть положительным при травматическом артрите височно-нижнечелюстного сустава, что следует учитывать при проведении дифференциальной диагностики.
Для проведения симптома нагрузки в области верхней челюсти вторым и третьим пальцами правой руки надавливают на крючки крыловидных отростков или на последние моляры. Пациент при этом отмечает боль в области верхней челюсти.
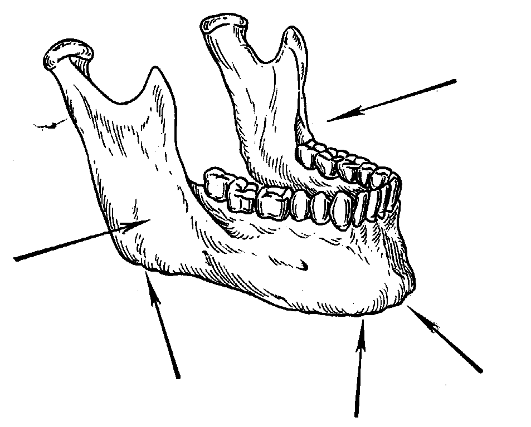 Рис. 2. Симптом нагрузки. Варианты надавливания на нижнюю челюсть пальцем руки для определения локализации перелома.
Рис. 2. Симптом нагрузки. Варианты надавливания на нижнюю челюсть пальцем руки для определения локализации перелома.
М.В. Швырков предложил для выявления направления линии перелома нижней челюсти до осуществления рентгенографии проводить точечную пальпацию нижней челюсти. Для этого указательным пальцем руки через каждые 0,5 см оказывается легкое давление на основание нижней челюсти, перемещая его от безболезненной точки в сторону болезненной, которая отмечается на коже краской. Далее палец перемещают вверх на 1 см, повторяют поиск болезненной точки и отмечют ее краской. Третью точку находят на 1 см выше второй. Эти три точки соединяют линией и тем самым находят проекцию линии перелома на кожу.
Регионарные лимфатические узлы обследуются у больных с переломами челюстей по общепринятой методике.
Далее приступают к осмотру преддверия рта. Максимально разводят губы, щеки и определяют соотношение зубных рядов при сомкнутых челюстях, то есть - прикус. В случае перелома челюстей он нарушается из-за смещения образовавшихся отломков.
При односторонних переломах нижней челюсти смещение отломков подчиняется следующему правилу: больший отломок опускается вниз и смещается в сторону перелома, меньший отломок - вверх и внутрь (рис. 3). Это зависит в основном от тяги жевательных мышц, собственного веса отломка и положения плоскости щели перелома.
В случае травмы зубов (вывих, перелом) положение их коронки становится смещенным по отношению к окклюзионной плоскости, может отсутствовать коронка или ее часть или происходит полный вывих зуба.
Перкуссия зубов, прилежащих к щели перелома, бывает болезненная вследствие развития травматического периодонтита. Однако иногда перкуссия зуба, расположенного кпереди от линии перелома, бывает безболезненной, что является диагностическим признаком повреждения n. alveolaris inferior.
На десне в области перелома возможен отек слизистой оболочки и гематома, распространяющиеся на свод преддверия рта. Иногда отмечается рваная рана, нарушение чувствительности слизистой оболочки губы и десны.
Открывание рта в полном объеме обычно затрудненно, так как при этом смещаются отломки и возникает боль в области перелома. В полости рта иногда можно увидеть губчатую кость альвеолярной части заднего отломка нижней челюсти в случае значительного смещения фрагментов.
Кровоизлияние в тканях подъязычной области, которое наблюдается только при нарушении целости кости, является ценным диагностическим признаком перелома нижней челюсти.
 Рис. 3. Смещение отломков при одностороннем переломе в области тела нижней челюсти.
Рис. 3. Смещение отломков при одностороннем переломе в области тела нижней челюсти.
Кровоизлияние в слизистую оболочку твердого неба, смещение мягкого неба назад и касание язычком мягкого неба корня языка, а также сужение зева свидетельствует в пользу перелома верхней челюсти.
Прямым доказательством перелома челюсти является обнаружение подвижности отломков. Для этого пальцами правой и левой рук фиксируют предполагаемые отломки и производят аккуратное их смещение (покачивание) в нескольких направлениях (рис. 4). В случае перелома происходит изменение величины промежутка между зубами, расположенными в щели перелома.
Для определения подвижности отломков при переломе альвеолярного отростка верхней челюсти производят покачивание отломков двумя пальцами, наложенными на его вестибулярную и небную поверхности.
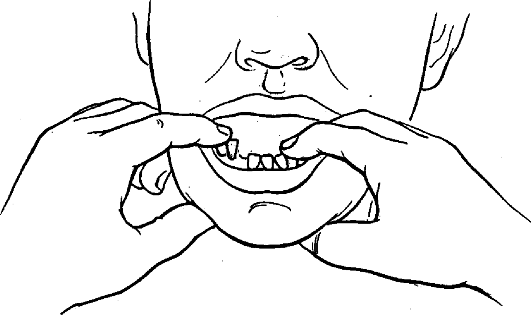 Рис. 4. Определение подвижности отломков нижней челюсти с помощью пальцев двух рук (симптом подвижности отломков).
Рис. 4. Определение подвижности отломков нижней челюсти с помощью пальцев двух рук (симптом подвижности отломков).
2. Инструментальные методы обследования.
Они применяются для уточнения или верификации клинического диагноза, прогноза заболевания, оценки эффективности лечения и реабилитации, а также для проведения научно-исследовательских изысканий.
К ним относятся: рентгенография, ортопантомография, компьютерная томография, мастикациография, гнатодинамометрия, миография, термовизиография, реография.
2.1. Рентгенография.
Это наиболее информативный и широко применяемый метод исследования при повреждении челюстно-лицевой области. В ряде случаев рентгенография может иметь доминирующее значение в постановке диагноза. Наиболее часто проводят внеротовые снимки с помощью дентальных или универсальных рентгеновских аппаратов.
При укладке головы для рентгенографии принято ориентироваться на условные плоскости (рис. 5), из которых основными являются следующие: сагиттальная (проходит спереди назад по сагиттальному шву и делит голову на две симметричные половины), фронтальная (располагается перпендикулярно сагиттальной плоскости, проходит вертикально через наружные слуховые отверстия и делит голову на передний и задний отделы) и горизонтальная (перпендикулярна сагиттальной и фронтальной плоскостям, проходит через наружные слуховые отверстия и нижние края входа в глазницы, разделяет голову на верхний и нижний отделы).
Для рентгенографии нижней челюсти применяют различные укладки. При использовании дентального аппарата (И.А. Шехтер, Ю.И. Воробьев, М.В. Котельников, 1968) наиболее часто употребляются следующие:
1). Рентгенография угла и ветви нижней челюсти: на рентгенограмме хорошо определяется ветвь нижней челюсти с ее элементами: мыщелковый и венечный отростки, угол челюсти, моляры и премоляры.
2) Рентгенография тела нижней челюсти: на рентгенограмме хорошо определяется тело нижней челюсти в пределах клык-моляры.
3) Рентгенография подбородка: на рентгенограмме определяется костная ткань подбородочного отдела нижней челюсти в пределах от клыка до клыка.
4) Рентгенография височно-нижнечелюстного сустава: на рентгенограмме видны отделы височно-нижнечелюстного сустава.
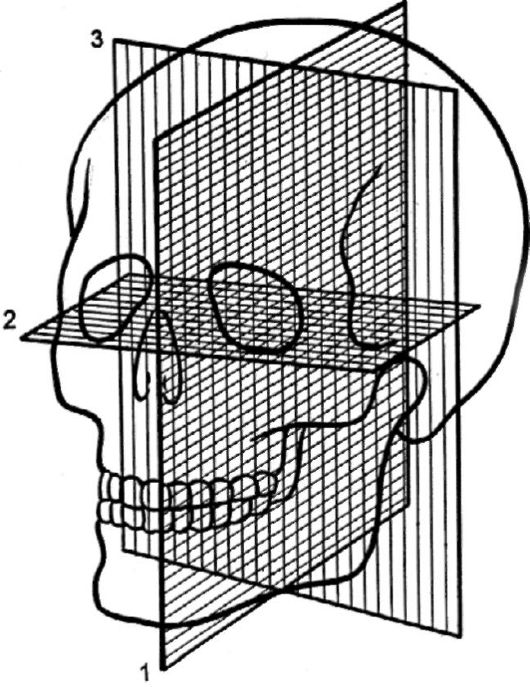 Рис.
5. Плоскости черепа: 1- срединная сагиттальная плоскость; 2 - плоскость
физиологической горизонтали; 3 - фронтальная плоскость (плоскость ушной
вертикали).
Рис.
5. Плоскости черепа: 1- срединная сагиттальная плоскость; 2 - плоскость
физиологической горизонтали; 3 - фронтальная плоскость (плоскость ушной
вертикали).
При использовании универсального рентгеновского аппарата (В.М. Соколов,1971; А.Н. Кишковский и соавт.,1987) эти укладки будут следующие: Для исследования нижней челюсти
1) Рентгенография черепа в носолобной проекции: на снимке хорошо определяется вся нижняя челюсть в прямой проекции, на которую наслаивается изображение шейного отдела позвоночника, кроме того, хорошо видны кости свода черепа, пирамиды височных костей, удовлетворительно видна верхняя челюсть, вход в глазницу, стенки полости носа, нижние отделы верхнечелюстных пазух.
2) Рентгенография нижней челюсти в косой проекции: на снимке хорошо определяется угол и ветвь нижней челюсти, нижние моляры. Иногда в вырезку нижней челюсти проецируется скуловая дуга прилежащей стороны. Эта проекция рекомендуется при переломе нижней челюсти в области ее ветви и тела, иногда - при переломе скуловой дуги соответствующей стороны.
Для исследования верхней челюсти, скуловых костей и носа.
1) Рентгенография черепа в передней полуаксиальной (подбородочной) проекции: на снимке хорошо определяется лицевой скелет (орбита, скуловые кости и дуги, полость носа, границы верхнечелюстной пазухи, удовлетворительно определяются контуры нижней челюсти). Эта проекция рекомендуется при диагностике переломов верхней челюсти, скуловой кости и дуги.
2) Рентгенография скуловой кости в тангенциальной проекции: на снимке хорошо определяются тело скуловой кости, скуловая дуга, передняя стенка верхнечелюстной пазухи. Эта проекция рекомендуется при диагностике перелома скуловой кости и скуловой дуги.
3) Рентгенография турецкого седла (снимок черепа в боковой проекции): на снимке хорошо определяются кости свода и основания черепа, турецкое седло, гипофизарная ямка, лицевой скелет (верхняя и нижняя челюсти в боковой проекции). Проекция рекомендуется при диагностике перелома верхней челюсти по верхнему типу.
4) Рентгенография крыльев клиновидной кости и верхних глазничных щелей: на снимке хорошо определяются крылья основной кости, верхние глазничные щели. Эта проекция рекомендуется при диагностике перелома верхней челюсти по верхнему типу.
5) Рентгенография глазниц в носоподбородочной проекции: на снимке хорошо определяется структура стенок глазницы, малое и большое крыло клиновидной кости, верхние глазничные щели. Эта проекция рекомендуется при диагностике перелома верхней челюсти по верхнему и среднему типам.
2.2. Пантомография.
С помощью этого метода можно на одной рентгенограмме отобразить одновременно две половины нижней челюсти. Костные структуры верхней челюсти визуализируются хуже (рис. 6). Данный метод исследования позволяет довольно точно диагностировать переломы нижней челюсти в области мыщелкового отростка, ветви, тела и подбородка.
2.3. Компьютерная томография костей лица (КТ).
КТ является довольно перспективным методом в диагностике повреждений костных структур челюстно-лицевой области. Особенно ценную информацию КТ позволяет получить при переломах верхней челюсти, клиновидной и решетчатой костей, стенок орбиты, скуловой кости, то есть в участках, не всегда хорошо выявляемых на обычных рентгенограммах. Кроме того, с помощью КТ диагностики можно выявить мягкотканные повреждения, такие как разрыв мышц, наличие и локализацию гематомы, расположение раневого канала, что невозможно определить с помощью обычной рентгенографии.
2.4. Электроодонтодиагностика (ЭОД).
Метод позволяет судить о жизнеспособности пульпы зуба. Показатели ЭОД пульпы здоровых зубов составляют 2 - 6 мкА. При некрозе всей пульпы они увеличиваются ( 100 и более мкА).
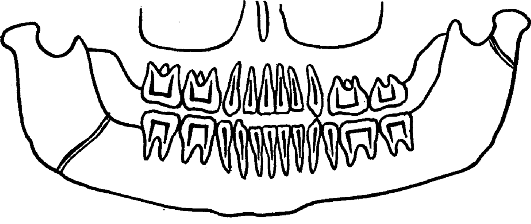 Рис. 6. Ортопантомограмма
Рис. 6. Ортопантомограмма
Особенно важно знать о жизнеспособности пульпы зуба, находящегося в щели перелома. Если пульпа в результате повреждения погибла, а зуб необходимо сохранить, то в ближайшее время удаляют пульпу и пломбируют канал с целью предотвращения развития воспалительных осложнений. Следует заметить, что при первичном исследовании чувствительность пульпы зубов, находящихся в щели перелома снижается. Однако результаты динамического исследования ЭОД (через 2-3 недели после травмы) могут свидетельствовать в пользу восстановления ее жизнеспособности, что позволяет отказаться от вскрытия полости зуба в ранние сроки после травмы.
2.5. Электромиография.
Метод позволяет регистрировать электрический потенциал в скелетных мышцах, судить об их биоэлектрической активности и функциональных возможностях, объективно оценить степень нарушения и восстановления функции жевательной мускулатуры. При повреждении челюстей амплитуда потенциалов жевательных мышц снижается по сравнению с нормой на 50% и более, что является основанием для проведения дополнительной терапии.
2.6. Механоартрография.
Метод позволяет регистрировать суммарный эффект вращательно-скользящих перемещений суставных головок височно-нижнечелюстных суставов в процессе жевания. Используется аппарат Л.С. Персина (1980), с помощью которого одномоментно записываются механоартрографические кривые височно-нижнечелюстных суставов в состоянии покоя и при различных движениях нижней челюсти. Таким образом, можно в динамике исследования судить о восстановлении функциональной способности нижней челюсти после ее перелома в области височно-нижнечелюстного сустава.
2.7. Гнатодинамометрия.
Гнатодинамометрическое исследование позволяет оценить силу жевательной мускулатуры, прочность сращения отломков и опосредовано - степень интенсивности процессов регенерации. Используют гнатодинамометр с воспринимающими давление зубов площадками, которые вводят в рот больного и предлагают сомкнуть зубы максимально сильно. Гнатодинамометр можно использовать и в качестве тренировочного аппарата.
2.8. Мастикациография.
Представляет собой метод графического изображения на кимографе жевательных движений нижней челюсти во время приема пищи от момента введения ее в полость рта до момента проглатывания (жевательный период).
Жевательный период состоит из 5 фаз: состояние покоя, введение пищи в рот, начало жевательной функции (адаптация), основная жевательная функция, формирование пищевого комка и проглатывание. Все эти фазы записываются самописцем в виде кривой (рис. 7). Больному с переломом нижней челюсти дают одинакового размера кусочки пищи возрастающей плотности в зависимости от давности перелома или проведенного метода лечения. Пережевывание длится до проглатывания пищи или ограничивается определенным отрезком времени. По характеру полученной кривой судят о восстановлении фаз жевательной функции в динамике.
2.9. Жевательная проба по Гельману для определения жевательной мощности.
Методика проведения: обследуемому дают 5 г миндаля для разжевывания в течение 50 сек. Миндаль не растворяется в слюне, а склеивается ею. Разжеванный миндаль собирают в лоток, моют, сушат и просеивают через сито с отверстием 2,4 мм. Если весь миндаль просеивается, то эффективность жевательного аппарата принимается за 100%. Количество остатка после просеивания через сито показывает степень потери жевательной эффективности в процентах.
Жевательная проба по Рубинову отличается тем, что пациенту предлагается миндаль весом 800 мг, который он жует на одной стороне до появления рефлекса глотания.
При замедленных сроках консолидации отмечается увеличение размера частиц и возрастание времени жевания до глотания.
2.10. Ультразвуковая остеометрия.
Это метод исследования костной ткани, основанный на определении состояния минерализованного матрикса кости при помощи регистрации скорости прохождения в ней ультразвука. Чем выше скорость прохождения ультразвука по костной ткани, тем больше ее плотность, что зависит от ее минерального состава. Скорость распространения ультразвука в костной ткани колеблется в диапазоне 1600 - 4750 м/с и зависит от вида участка кости и индивидуальных особенностей больного. Положительная динамика увеличения скорости прохождения ультразвука указывает на активное восстановление структуры костной ткани и ее минерализацию. В случае нарушения репаративного процесса эти показатели не изменяются.
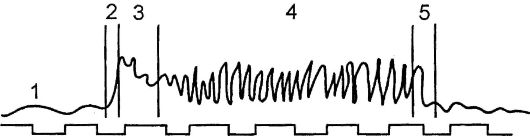 Рис.
7. Мастикациограмма жевательного периода в норме: фаза покоя (1), фаза
введения пищи в рот (2), фаза начальной жевательной функции (3), фаза
основной жевательной функции (4), фаза формирования пищевого комка и
проглатывания (5).
Рис.
7. Мастикациограмма жевательного периода в норме: фаза покоя (1), фаза
введения пищи в рот (2), фаза начальной жевательной функции (3), фаза
основной жевательной функции (4), фаза формирования пищевого комка и
проглатывания (5).