Урология : учебник / [С. Х. Аль-Шукри, В. Н. Ткачук] ; под ред. С. Х. Аль-Шукри и В. Н. Ткачука. - 2011. - 480 с. : ил.
|
|
|
|
Глава 4. АНОМАЛИИ МОЧЕПОЛОВЫХ ОРГАНОВ
Среди аномалий мочеполовых органов выделяют пороки развития почечных сосудов, почек, почечных лоханок и мочеточников, мочевого пузыря, мочеиспускательного канала, полового члена и органов мошонки. Пороки развития мочеполовых органов составляют более 30 % всех врожденных аномалий человека. Существует множество классификаций пороков мочеполовых органов. Из классификаций пороков развития почек чаще всего используют разработанную Н. А. Лопаткиным (1987), согласно которой выделяют следующие группы: 1) аномалии почечных сосудов; 2) аномалии количества почек; 3) аномалии расположения, величины и формы почек; 4) аномалии структуры почки; 5) сочетанные аномалии почек.
4.1. АНОМАЛИИ ПОЧЕЧНЫХ СОСУДОВ
Аномалии артерий и вен почки могут сопутствовать тем или иным аномалиям почки (например, подковообразной почке, поликистозу и др.) или проявляться самостоятельно.
Аномалии почечных артерий. По предложению Н. А. Лопаткина они объединены в четыре группы: аномалии количества, расположения, формы и структуры.
Из аномалий количества наиболее часто встречается добавочная почечная артерия, которая имеет меньший калибр и соединяет с аортой верхний или нижний полюс почки, реже - двойная почечная артерия (обе одинакового размера) и множественные артерии (при дистопии почки).
В зависимости от уровня отхождения от аорты различают поясничную, подвздошную и тазовую дистопии почечной артерии.
К аномалиям формы относят коленообразную почечную артерию, аневризму почечной артерии (иногда обеих артерий).
Клиническое значение эти варианты аномалии почечных артерий приобретают, если они нарушают отток мочи из почечной лоханки, осложняют оперативный доступ к почечной лоханке либо оказываются причиной вазоренальной артериальной гипертензии или кровотечения.
Аномалии почечных вен. Исключительно редко наблюдаются аномалии правой почечной вены. Но при выявлении симптоматического варикоцеле справа следует предположить, что оно может быть следствием нарушенного оттока по правой почечной вене при впадении в нее правой яичковой.
Среди аномалий левой почечной вены практическое значение имеют аномалии количества, формы и расположения.
Из аномалий количества выделяют добавочную почечную и множественные почечные вены. Отличительная черта этого вида аномалий - трудность их выявления при венографии, особенно при тромбозе, так как получаемое изображение создает иллюзию полного заполнения всех почечных вен.
К аномалиям формы и расположения почечных вен относят кольцевидную почечную вену. Поскольку ее задняя ветвь имеет не горизонтальное (как передняя), а косое (вниз) направление и проходит позади аорты, затрудненный отток по ней обусловливает застойную венозную гипертензию в почке. В результате повышается давление и в передней ветви. Именно таким может быть патогенез почечного кровотечения и варикозного расширения вен семенного канатика в некоторых случаях.
Для диагностики аномалии почечных вен необходимо тщательное рентгенологическое исследование бассейна левой подвздошной, нижней полой и почечной вен. Лишь при этом условии можно надеяться, что без внимания не останется ни одна ветвь неправильно развитой почечной вены.
4.2. АНОМАЛИИ ПОЧЕК 4.2.1. Аномалии количества почек
Аномалии количества составляют 31 % всех аномалий почек. К этой группе относят агенезию и аплазию, удвоение почки и добавочную (третью) почку. Чаще всего (более 70 % аномалий количества) встречается удвоение почки.
Следует различать агенезию и аплазию почки: при агенезии почка отсутствует полностью. У каждого четвертого больного агенезия почки сочетается с аномалией мужских половых органов.
При аплазии обнаруживаются рудиментарная сосудистая ножка и комочек паренхимы размером примерно 3×2 см. Такая почка не имеет лоханки и мочу не производит. Однако патологические процессы в об-
ласти нервных окончаний в окружности этой почки могут обусловливать клиническую симптоматику.
И при агенезии, и при аплазии почки общее количество почечной паренхимы бывает таким, каким должно (или могло) быть у конкретного человека при наличии двух почек. Поэтому до присоединения вторичных болезней (чаще всего мочекаменной болезни, хронического пиелонефрита) у этих пациентов не бывает признаков почечной недостаточности.
В то же время агенезия или аплазия обеих почек является пороком развития, несовместимым с жизнью.
Несмотря на отсутствие специфических симптомов, агенезию и аплазию можно заподозрить, а значит, и выявить при отставании в функциональном развитии детей и склонности их к так называемым простудным болезням и необъяснимым повышениям температуры тела. Правильный диагноз может быть установлен при специальном урологическом обследовании.
Характерный симптом аплазии и агенезии почки при цистоскопии - отсутствие устья мочеточника и соответствующей половины мочевого пузыря. Понятно, что на выделительных урограммах увеличена тень не только функционирующей почки, но и почечной лоханки, поскольку через нее проходит удвоенное количество мочи. Методом выбора при распознании агенезии и аплазии почки является ангиография. Впервые с этой целью она была выполнена В. Н. Ткачуком и А. А. Эрлихом в урологической клинике 1-го ЛМИ им. И. П. Павлова в 1965 г.
Удвоение почки может быть полным и неполным. При полном удвоении в каждой из половин почки имеется отдельная чашечно-лоханочная система, причем в нижней она развита нормально, а в верхней - недоразвита. От каждой лоханки отходит мочеточник. Удвоение паренхимы и сосудов почки без удвоения лоханок следует считать неполным удвоением почки.
Удвоение почки - наиболее часто встречающаяся аномалия этого органа. Обычно удвоенная почка имеет больший размер, чем нормальная, причем верхняя ее половина меньше нижней. Удвоение почки может быть одно- и двусторонним.
Жалобы пациента и клиническая симптоматика, как правило, связаны с вторичными болезнями, которые чаще всего возникают в менее развитой верхней половине почки.
Удвоение почки без труда выявляется при экскреторной урографии (рис. 4.1). В сомнительных случаях рекомендуют выполнять селективную почечную артериографию.
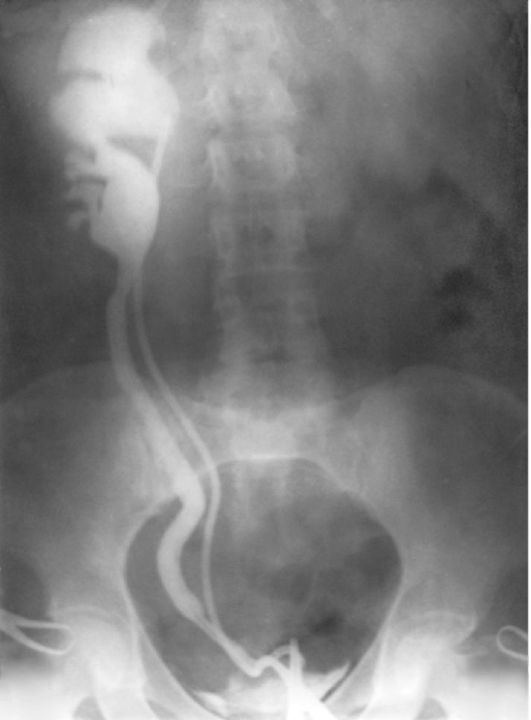
Рис. 4.1. Ретроградная уретеропиело-графия. Удвоение правой почки
Лечение может быть консервативным и оперативным. Поскольку вторичные болезни обычно возникают в верхней половине удвоенной почки, то при оперативном лечении чаще выполняют верхнюю геминефрэктомию.
Добавочная (третья) почка. Располагается добавочная почка отдельно от основной, она меньше нормальной, но функционирует.
Добавочная почка встречается исключительно редко. Ее обнаруживают при обследовании по поводу присоединившихся болезней или случайно - при выделительной урографии, ретроградной пиело-, ангиографии или секционном исследовании. Обычно такую почку при ее болезни удаляют.
4.2.2. Аномалии величины почек
Гипоплазия почки. Полагают, что почка оказывается недоразвитой вследствие уменьшения калибра почечной артерии. Мочу такая почка вырабатывает, но в уменьшенном объеме, поэтому при двусторонней гипоплазии возможны клинические проявления хронической почечной недостаточности даже при отсутствии вторичных болезней. У подобных больных в среднем к 20 годам уже развивается уремия.
Специфических симптомов гипоплазия почки не имеет. Диагностируют ее по результатам выделительной урографии, УЗИ, ретроградной пиелографии. При этом обращают внимание на уменьшение самой почки и ее чашечно-лоханочной системы. В случае трудности дифференциальной диагностики гипоплазии и вторичного сморщивания почки выполняют почечную артериографию, которая показывает постепенное и равномерное уменьшение диаметра почечных сосудов в первом случае, резкое и неравномерное - во втором.
Если болезнь гипоплазированной почки не поддается консервативному лечению, показана нефрэктомия (разумеется, при этом необходимо иметь ясное представление о функции противоположной почки).
4.2.3. Аномалии расположения почки
Частота аномалий расположения (дистопии) почки - 1 на 800 аутопсий. Причину дистопии почек видят в нарушении роста мочеточника и сосудов при продвижении почки к месту обычного расположения в поясничной области. Главная особенность дистопии - неправильное положение почек, взаимное и относительно скелета.
Различают одностороннюю (гомолатеральную) и перекрестную (гетеролатеральную) дистопию. Возможно расположение почек в поясничной или подвздошной области, в полости малого таза. Значительно реже других встречается грудная (торакальная) дистопия. О перекрестной дистопии говорят при смещении почек за среднюю линию туловища.
Соотношение частоты односторонней и перекрестной дистопий 12 : 1. Даже при отсутствии вторичных болезней дистопированная почка
может быть причиной боли из-за нарушения уро- и гемодинамики.
Грудную дистопию чаще всего выявляют при лучевой диагностике органов грудной клетки или ошибочно проведенной операции при подозрении на рак легкого или диафрагмаль-ную грыжу. Установить правильный диагноз и избежать ненужной операции позволяет экскреторная урография или сцинтиграфия почек.
Поясничную дистопию можно заподозрить при пальпации живота. Чтобы исключить новообразование почки или не-фроптоз, показано специальное обследование. На экскреторных урограммах больного ра-
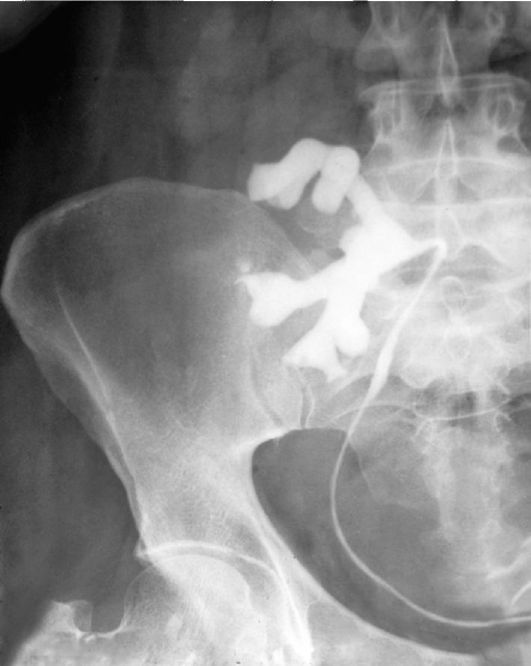
Рис. 4.2. Ретроградная пиелограмма. Подвздошная дистопия правой почки
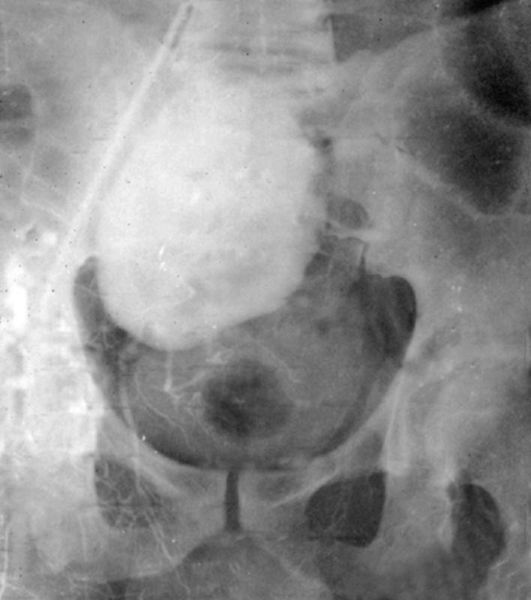
Рис. 4.3. Аортограмма. Подвздошная дистопия правой почки (нефрограмма)
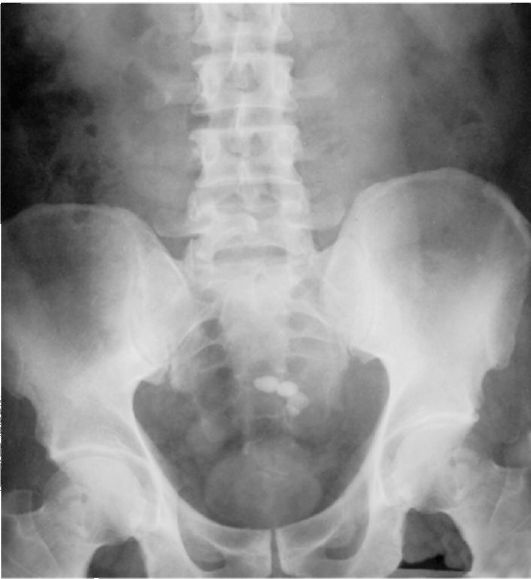
Рис. 4.4. Обзорная урограмма. Тазовая дистопия правой почки. Тени мочевых камней на фоне тени дистопированной почки
ком почки видна характерная деформация чашечно-лоханоч-ной системы. При нефроптозе мочеточник имеет обычную длину, но извилистый ход. При дистопии почки мочеточник короткий, натянутый. В сомнительных случаях выполняют почечную артериографию. Если почечная артерия «заинтересованной» почки отходит от аорты под прямым углом на уровне II-III поясничных позвонков, диагностируют поясничную дистопию почки. При нефроптозе угол отхождения почечной артерии от аорты острый, на уровне I поясничного позвонка.
Подвздошная дистопия чаще проявляется клинически болью в животе вследствие контакта почки с соседними органами, возможна диспепсия. Симптомы становятся более выраженными, если в дистопированной почке возникает вторичная болезнь (гидронефротиче ская трансформация, пиелонефрит, формирование вторичных камней почки и др.). Дистопированная почка легко прощупывается через переднюю брюшную стенку. Поэтому прежде всего необходимо исключить новообразование органов брюшной полости. Основные методы распознавания подвздошной дистопии почки - рентгено-
логические (экскреторная уро-графия, ретроградная пиелография, ангиография) и ультразвуковые. На контрастных рентгенограммах отчетливо видно расположение почки и мочеточника (рис. 4.2), а на ангиограммах - развитый сосудистый аппарат (рис. 4.3).
При тазовой дистопии почки симптоматика наиболее выражена. Пациенты жалуются на приступы сильной боли внизу живота и в области таза. Эти приступы могут сопровождаться тошнотой и рвотой вследствие давления почки на кишечник. При контакте ее с мочевым пузырем больных беспокоят дизурические явления, а если почка давит на матку - дисменорея.
Отек нижних конечностей может быть результатом давления почки на нервы и сосуды. У значительной части больных при тазовой дистопии почек имеют место процессы вторичного камнеобразования и гид-ронефротической трансформации, которые часто сочетаются с хроническим пиелонефритом. Заподозрить тазовую дистопию почки можно при обычной и бимануальной пальпации, но основную роль в диагностике играют рентгенологические методы (рис. 4.4, 4.5) и сцинти-графия. Экскреторная урогра-фия позволяет отличить одно-
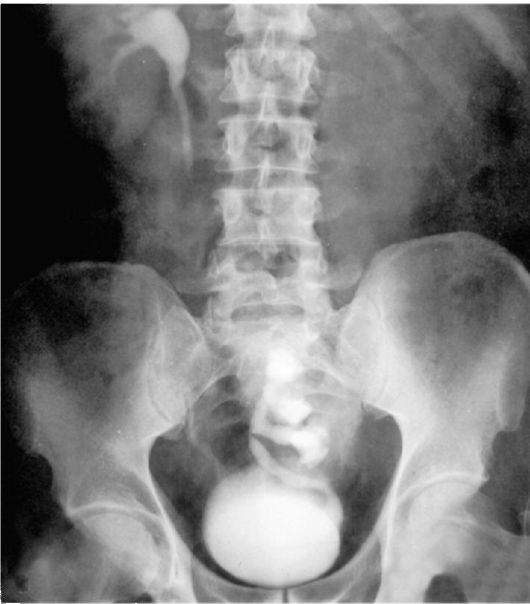
Рис. 4.5. Экскреторная урограмма того же больного. Камни в нижней чашке дистопированной почки
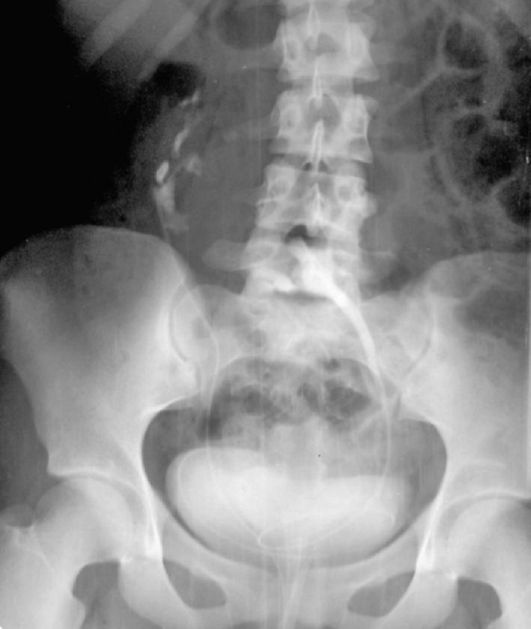
Рис. 4.6. Экскреторная урограмма. Перекрестная дистопия почек
стороннюю дистопию от нефроптоза. Важно, что чем ниже уровень расположения почки, тем короче мочеточник. Лоханка дистопирован-ной почки обычно повернута кпереди, и тем больше, чем ниже уровень дистопии.
На ангиограммах видны аномальные сосуды почки. Их сеть более выражена при тазовой дистопии. Знание ангиоархитектоники дисто-пированной почки помогает при выполнении хирургических вмешательств на ней.
При перекрестной дистопии (встречается очень редко) обе почки располагаются с одной стороны от позвоночника, не будучи сращены между собой. Эту аномалию выявляют при экскреторной урографии (рис. 4.6), ретроградной уретеропиелографии и радиоизотопной сцин-тиграфии почек. Возможности диагностики расширяются при использовании КТ и МРТ.
4.2.4. Аномалии взаимоотношения почек
Среди всех аномалий почки частота аномалий взаимоотношения (сращения) достигает 13 %. Чаще всего почки срастаются нижними полюсами, образуя подковообразную почку. Сращение верхними полюсами наблюдается крайне редко. Если почки срастаются разноименными полюсами, то получается S-образная (лоханки и мочеточники обращены в разные стороны) или L-образная (лоханки и мочеточники обращены в одну сторону) почка. Если почки срастаются по внутреннему ребру, то форму называют галетообразной. Такая почка расположена обычно на уровне входа в малый таз.
Даже при отсутствии присоединившихся болезней аномалии взаимоотношения могут проявляться болью, диспепсией, неврологическими симптомами. Они обусловлены давлением аномальной почки на соседние органы, магистральные сосуды и нервные сплетения. Довольно характерно появление боли в животе при разгибании туловища у лиц с подковообразной почкой (симптом Ровзинга). Его объясняют нарушением гемодинамики и оттока мочи, поскольку подковообразная почка не имеет развитой жировой капсулы и перешеек ее лежит впереди аорты, нижней полой вены и солнечного сплетения непосредственно на позвоночнике.
Ограниченной подвижностью и прямым контактом с позвоночником объясняется и подверженность подковообразной почки травмированию. Наиболее частыми болезнями сращенных почек являются пиелонефрит, вторичные камни, гидронефроз.
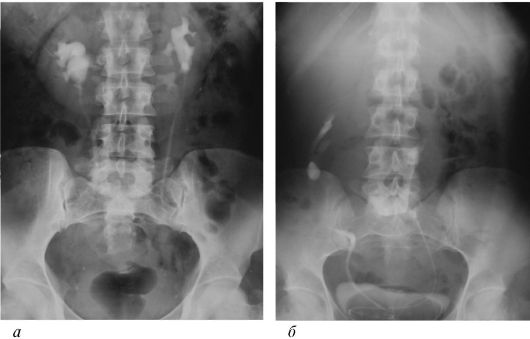
Рис. 4.7. Экскреторные урограммы:
а - подковообразная почка; б - L-образная почка
Диагностика осуществляется при УЗИ почек, экскреторной урогра-фии (рис. 4.7), ретроградной пиелографии, сцинтиграфии и ангиографии почек.
Лечение по поводу вторичных болезней сращенных почек проводят в соответствии с характером и особенностями их течения. Операции на подковообразной почке дополняют рассечением перешейка - истмо-томией, поскольку считается, что это способствует нормализации ее гемо- и уродинамики.
4.2.5. Аномалии структуры почки
Аномалии структуры составляют 16 % всех аномалий почки. Чаще других в клинической практике встречаются поликистоз и одиночная (солитарная) киста почки, значительно реже - губчатая почка, муль-тикистоз, рудиментарная и карликовая почки и др.
Дисплазия почки. Отличительная особенность дисплазии почки - резкое уменьшение ее размеров и ненормальное строение паренхимы, обусловливающее нарушение функции. Различают два варианта этого отклонения от нормы - рудиментарную и карликовую почки.
Рудиментарная почка имеет размер до 1-3 см и содержит недоразвитые канальцы и гладкомышечные волокна. Размеры карликовой почки не превышают 2-5 см. Паренхима такой почки содержит нормально развитые клубочки, но их количество незначительно. В межуточной ткани избыточно развиты фиброзные элементы. Мочеточник может быть облитерирован. Мочу такая почка не производит. Сосудистая сеть развита ненормально, поэтому при карликовой почке нередко имеет место нефрогенная артериальная гипертензия.
Чтобы выявить подобные аномалии, необходимы УЗИ почки, экскреторная урография, радиоренография и сцинтиграфия, селективная почечная артериография. Лечение только оперативное.
Мультикистоз почки. Заболевание характеризуется полным замещением паренхимы разнокалиберными кистами, облитерацией мочеточника в верхней или нижней части, отсутствием почечной артерии. Процесс чаще всего односторонний.
Клинически мультикистоз почки может проявляться болью. Такая почка не функционирует. Понятно, что мультикистоз обеих почек - порок развития, несовместимый с жизнью.
Диагноз устанавливают при аортографии и с помощью
УЗИ.
Лечение оперативное - нефрэктомия.
Губчатая почка. Это двусторонняя аномалия с системными изменениями почечных пирамид, приводящая к формированию мелких, множественных кист. Они и придают почке вид губки на урограммах.
Возможны жалобы пациента на боль в поясничной области, гематурию или помутнение мочи - пиурию. На обзорных урограммах определяется множество мелких очагов обызвествления - петрификатов, в мозговом слое обеих почек (рис. 4.8). Выделительная функция почек при отсутствии вто-
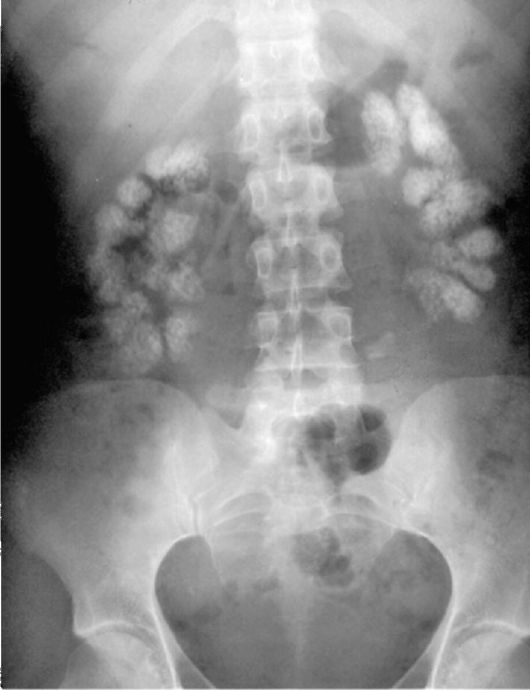
Рис. 4.8. Обзорная урограмма. Губчатая почка
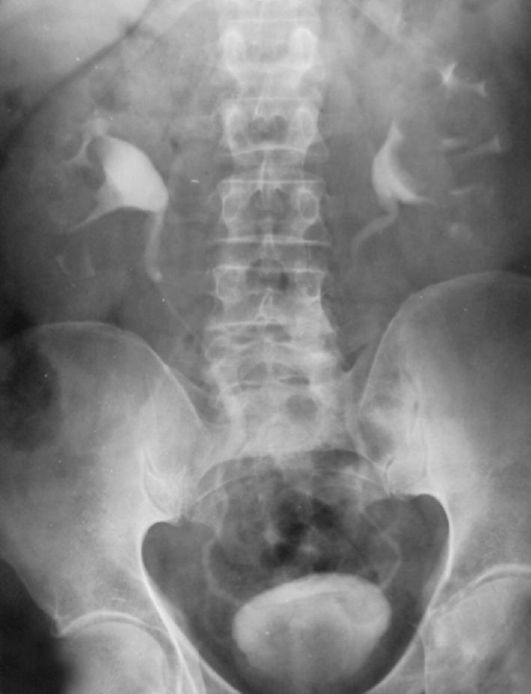
Рис. 4.9. Экскреторная урограмма. Кисты обеих почек
ричных болезней сохраняется. Лечение симптоматическое, консервативное, при неэффективности консервативного лечения может быть показана нефрэктомия.
Простая (солитарная) киста почки. Это одиночное округлое кистозное образование диаметром до 10 см и более на поверхности почки в любой ее части, содержащее прозрачную опалесцирующую или геморрагическую жидкость. Простая киста может проявляться болью, увеличением размеров и большей доступностью почки при пальпации. Возможны разрыв кисты и гематурия, артериальная гипертензия. В некоторых случаях киста малигни-зируется.
Простую кисту можно выявить при ультразвуковом и рентгенологическом обследовании (рис. 4.9).
Наиболее четким бывает ее изображение на чрескожных пункци-онных кистограммах (выполняют редко). На почечной артериограмме киста имеет вид бессосудистого округлого участка, и ее можно без труда дифференцировать от рака почки.
Небольшие кисты обычно лечения не требуют, более крупные (свыше 4-5 см в диаметре) пунктируют, заполняя оставшуюся полость склерозирующим веществом, или иссекают. Содержимое кисты отправляют на цитологическое исследование для исключения малигнизации. Парапельвикальная (окололоханочная) киста, в отличие от интрапа-ренхиматозной, не может быть пунктирована в связи с высоким риском повреждения крупных сосудов и кровотечения. Таким больным рекомендуют открытое или, что более предпочтительно, лапароили люмбоскопическое иссечение кисты.
Дермоидная киста почки. Очень редкая аномалия. Такая киста может содержать кости, волосы, жир.
Специфических клинических симптомов дермоидная киста почки не имеет. Ее обнаруживают, как правило, при операциях, проводимых в случае подозрения на рак или кисту почки.
Дермоидную кисту почки можно заподозрить при обзорной и выделительной урографии, если на снимках удается увидеть тени зубов или костей.
Лечение при дермоидной кисте почки оперативное - кисту вылущивают.
Лоханочная киста (дивертикул почечной лоханки). Редкая аномалия, представляющая собой полость, сообщающуюся узким ходом с чашеч-но-лоханочной системой. Образуется лоханочная киста в результате нарушения нервно-мышечного механизма в зоне сосочка и чашки.
Узость соустья чашечно-лоханочной системы с кистой (дивертикулом) почечной лоханки обусловливает трудность ее опорожнения и легкость присоединения хронического пиелонефрита.
Для установления правильного диагноза необходимы обзорная и экскреторная урографии, однако ее не всегда удается обнаружить на урограммах и правильный диагноз устанавливается лишь в ходе операции.
Лечение при лоханочной кисте оперативное. Обычно ее иссекают, реже выполняют нефрэктомию.
Поликистоз почек. Эта двусторонняя аномалия встречается с частотой 1 на 400 аутопсий и составляет 16 % всех аномалий почки. Поликистоз почек имеет большое клиническое значение, поскольку является одной из самых частых причин хронической почечной недостаточности.
Для поликистоза характерно наличие на поверхности и в обеих почках множества разнокалиберных кист. Между ними сохраняются участки неизмененной паренхимы. Ее оказывается вполне достаточно для удовлетворительной функции почек в течение многих лет, и тогда аномалия может быть обнаружена случайно. Но в 90-95 % случаев поликистоз почек осложняется присоединением хронического пиелонефрита. С его развитием связано появление жалоб и усугубление клинических симптомов. При этом пациенты жалуются на боль в поясничной области, повышение температуры тела, артериальную гипертензию, гематурию. Этому сопутствуют признаки интоксикации, обусловленные усугублением хронической почечной недостаточности.
При физикальном обследовании в обоих подреберьях прощупываются округлой формы плотные, бугристые образования (почки). Масса одной такой почки может достигать нескольких килограммов.
Лабораторные исследования показывают ухудшение азотовыдели-тельной функции почек, проявляющееся прогрессирующим повышением содержания креатинина и мочевины в плазме крови. Параллельно нарастает анемия. Ухудшается также секреторная функция почек, нарушается баланс электролитов.
При УЗИ и урографии хорошо видно увеличение размеров обеих почек. Почечные лоханки сдавлены и вытянуты. Чашки колбообразно расширены, а шейки их удлинены.
Лечение пациентов с поликистозом почек консервативное, симптоматическое. При нагноении кист их вскрывают и опорожняют. Необходимо специальное наблюдение за больными для предупреждения обострений хронического пиелонефрита, своевременного лечения, рационального трудоустройства, а при необходимости и направления на гемодиализ и пересадку почки.
4.3. АНОМАЛИИ ПОЧЕЧНЫХ ЛОХАНОК И МОЧЕТОЧНИКОВ
Удвоение почечной лоханки и мочеточника - часто встречающийся вид аномалии. Удвоение может быть полным и неполным. Нередко полное удвоение лоханки оказывается составной частью удвоения почки. При полном удвоении мочеточников (ureter duplex) они открываются в мочевом пузыре отдельными устьями, предварительно перекрещиваясь по ходу в соответствии с законом Вейгерта-Мейера. В результате устье мочеточника от верхней лоханки оказывается под устьем мочеточника от нижней лоханки. При неполном удвоении мочеточников (ureter fissus) они сливаются, не доходя до мочевого пузыря, и открываются в нем единственным устьем.
Удвоение лоханки не имеет специфических клинических проявлений. Эту аномалию обнаруживают при обследовании по поводу присоединившихся болезней. Вторичные болезни возникают обычно в верхней лоханке. Особенности клинического развития и симптомы присоединившихся болезней определяются их характером. Их выявляют при ультразвуковом и рентгенологическом обследовании (рис. 4.10, а, б).
Лечение болезней при удвоенной лоханке может быть консервативным, но при отсутствии эффекта показано хирургическое вмешательство. Обычно выполняют резекцию почки с верхней лоханкой, поскольку именно в ней возникают вторичные болезни: этому способствует реф-
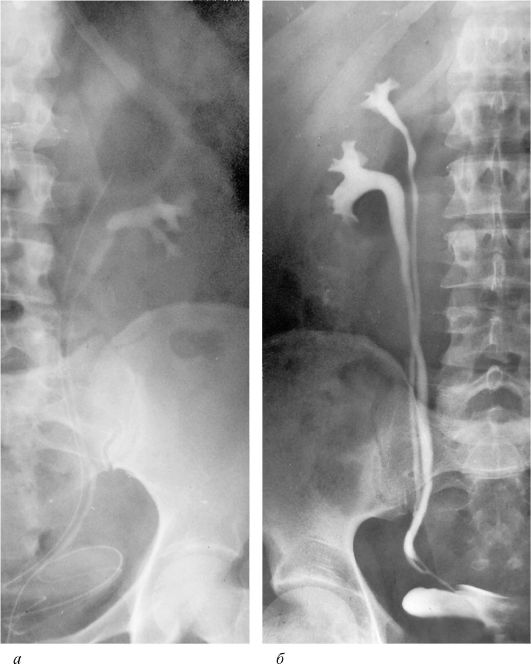
Рис. 4.10. Ретроградные урограммы:
а - полное (ureter duplex) и б - неполное (ureter fissus) удвоение мочеточника
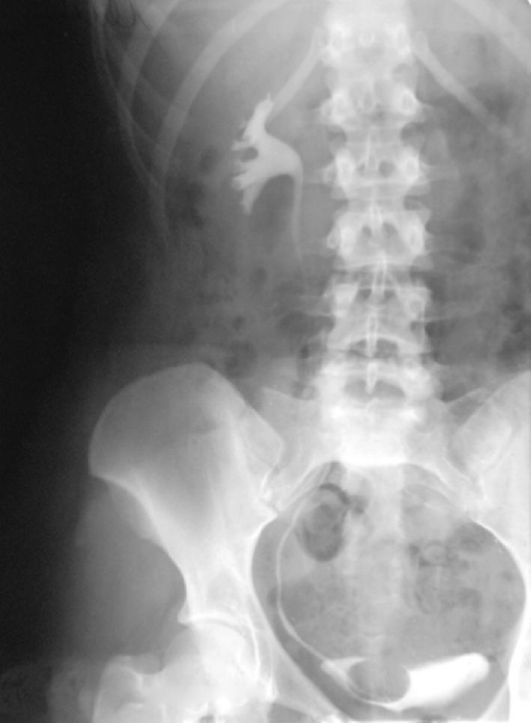
Рис. 4.11. Экскреторная урограмма. Уре тероцеле справа
люкс мочи, присутствующий в соустье верхнего мочеточника и мочевого пузыря. Резекцию верхней половины почки при удвоении лоханки называют верхней геминефрэктомией.
Уретероцеле. Аномалия структуры мочеточника, заключающаяся в выпячивании всех слоев интрамурального отдела мочеточника в мочевой пузырь. Образование уре-тероцеле принято связывать с узостью пузырно-мочеточ-никового соустья, чем обусловлено повышение давления в вышележащих отделах мочеточника для преодоления сопротивления току мочи. В результате избыточно расширяется юкставезикальный отдел мочеточника. У женщин возможно выпадение уретеро-целе через мочеиспускательный канал наружу.
Уретероцеле обычно осложняется хроническим пиелонефритом, поэтому пациенты жалуются на боль в поясничной области, повышение температуры тела. При несвоевременном лечении развивается уретерогидронефроз, а при двусторонней локализации возможно возникновение хронической почечной недостаточности.
Диагностика уретероцеле несложна и осуществляется при цистоскопии, когда легко увидеть в области устья мочеточника покрытое неизмененной слизистой оболочкой шаровидное образование, периодически наполняющееся мочой и опорожняющееся. На выделительных урограммах уретероцеле проявляется в виде дефекта наполнения округлой формы (рис. 4.11).
Лечение оперативное. Показана ТУР или иссечение уретероцеле на вскрытом мочевом пузыре.
Нейромышечная дисплазия мочеточника. Это один из частых пороков мочевых путей, характеризующийся сужением интрамурального отдела и недоразвитием нервно-мышечного аппарата мочеточника
в тазовом отделе. При этом снижается тонус верхних мочевых путей и нарушается отток мочи по мочеточнику.
В своем развитии патологические изменения при нейромышечной дисплазии мочеточника проходят три стадии:
I стадия - ахалазия мочеточников - расширение мочеточников в нижней трети.
II стадия - мегауретер - тотальное расширение мочеточников.
III стадия - гидроуретронефроз - расширение не только мочеточников, но и почечных лоханок.
Стаз мочи в верхних мочевых путях способствует присоединению хронического пиелонефрита и нарастанию хронической почечной недостаточности.
Специфических клинических симптомов нейромышечная диспла-зия мочеточников не имеет, поэтому выявляется лишь после присоединения хронического пиелонефрита и хронической почечной недостаточности.
Диагностика нейромышечной дисплазии мочеточников основана на результатах экскреторной урографии, радиоизотопной рено-
графии, динамической нефро-сцинтиграфии, ретроградной цистографии.
В зависимости от стадии процесса на выделительных урограммах можно наблюдать расширение только нижнего цистоида, всего мочеточника или мочеточника и чашечно-лоханочной системы (гидроуретеронефроз). Радиоренограммы демонстрируют резкое угнетение не только выделительной, но и секреторной функции верхних мочевых путей и почки. На сцинтиграммах, выполненных в динамике диспансерного наблюдения за больным, уменьшается количество функционирующей паренхимы.
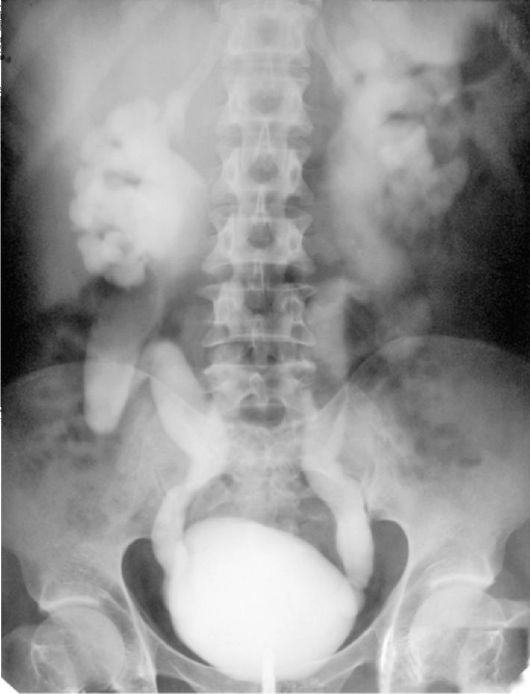
Рис. 4.12. Ретроградная цистограмма. Ахалазия мочеточников
При ретроградной цистографии имеет место заполнение всей полостной системы мочеточника, лоханки и чашек (рис. 4.12).
Консервативное лечение при нейромышечной дисплазии - купирование обострений хронического пиелонефрита - целесообразно на первой стадии патологического процесса. При более выраженных изменениях возникают показания к пластическим операциям, включая кишечную пластику мочеточников.
Ретрокавальный мочеточник. Аномалия положения, при которой часть (чаще средняя) мочеточника (обычно правого) находится позади нижней полой вены и прижимается ею к пояснично-подвздошной мышце. При этом нарушается отток мочи из почки, что способствует возникновению и развитию хронического пиелонефрита, гидронефроза, образованию мочевых камней.
Специфические клинические симптомы при ретрокавальном мочеточнике отсутствуют и бывают обусловлены характером вторичной болезни.
Распознать аномалии положения мочеточника и присоединившуюся болезнь и ее осложнения помогают выделительная урография, ретроградная уретеропиелография и венокавография.
В подобных случаях лечение обычно оперативное. Оно направлено на нормализацию оттока мочи по ретрокавальному мочеточнику и подразумевает восстановление его проходимости, в том числе и путем пересечения и соединения конец в конец впереди нижней полой вены (антекавальный уретеро-уретеро-неоанастомоз). Если же функция почки уже утрачена, ее удаляют.
Эктопия устья мочеточника. Это аномалия положения (расположения) устья мочеточника: устье мочеточника может открываться в заднем отделе мочеиспускательного канала, семенном пузырьке, своде влагалища, матке, преддверии влагалища на промежности, над шейкой мочевого пузыря.
Несравненно чаще эктопия устья мочеточника встречается у женщин. Обычно эта аномалия сочетается с другой - удвоением мочеточника. Отмечена закономерность: эктопированным устьем открывается верхний мочеточник, идущий от менее развитой верхней лоханки.
Эктопия устья мочеточника проявляется постоянным непроизвольным выделением мочи. Одновременно в мочевом пузыре накапливается моча, поступающая в него по обычно расположенным мочеточникам. Раздражение окружающих тканей постоянно подтекающей из эктопи-рованного устья мочой вызывает их мацерацию. Длительная эктопия
устья мочеточника осложняется уретерогидронефрозом и хроническим пиелонефритом.
Правильный диагноз устанавливают при обнаружении эктопиро-ванного устья мочеточника у лиц, страдающих недержанием мочи. Поиск его облегчает предварительное внутривенное введение индиго-кармина. При обследовании подобных больных обязательна экскреторная урография, позволяющая выявить удвоение мочеточника и оценить функцию каждой почки и мочеточника.
Если эктопированное устье мочеточника открывается в задний отдел мочеиспускательного канала, прямую кишку, мочевой пузырь над его шейкой, то недержание мочи отсутствует. В таком случае эктопия устья мочеточника обнаруживается случайно. В лечении подобные пациенты не нуждаются.
При эктопии мочеточника, осложненной недержанием мочи, лечение только оперативное с выполнением уретероцистонеоанастомоза, а при гидронефрозе - нефроуретерэктомии.
Аномалии формы мочеточника. Спиралевидный мочеточник - исключительно редкая аномалия, обусловленная неспособностью мочеточника в период внутриутробного развития совершить поворот вместе с почкой при продвижении из малого таза в поясничную область. Образовавшийся при этом перекрут мочеточника затрудняет опорожнение почечной лоханки, что инициирует развитие хронического пиелонефрита и гидронефроза. Такая аномалия может быть одно- и двусторонней.
Диагностировать спиралевидный мочеточник можно при экскреторной урографии - виден мочеточник, образующий кольцо во фронтальной плоскости, чаще всего в тазовом отделе.
Лечение оперативное, заключается в резекции мочеточника и анасто-мозировании его конец в конец. Проводится при выраженном нарушении динамики опорожнения верхних мочевых путей.
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой заброс мочи в мочеточник из наполненного мочевого пузыря пассивно или при мочеиспускании (активный ПМР). Наиболее частые причины ПМР - короткий интрамуральный отдел мочеточника и подпузырная обструкция (фимоз, контрактура шейки мочевого пузыря).
Отрицательное влияние ПМР на функцию почек дополняется присоединением нефрогенной гипертензии, хронического пиелонефрита и хронической почечной недостаточности.
Для выявления ПМР принимают во внимание результаты любых исследований, показывающих затрудненный отток из верхних мочевых
путей (признаки гидронефроза). В подобных случаях необходимы урет-роцистография и цистоскопия. Последняя дает представление о форме и сократительной активности устьев мочеточников.
При отсутствии клинических признаков хронической почечной недостаточности принята выжидательная тактика, но при ее усугублении показано назначение средств для предупреждения и подавления активности хронического пиелонефрита, стимуляции сократительной активности мочевого пузыря.
Наиболее распространенные методики оперативного лечения при ПМР предполагают создание для интрамурального отдела мочеточника длинного подслизистого канала (операции Политано-Ледбеттера, Коэна), а также введение с этой целью в подслизистую оболочку кол-лагеновых веществ.
4.4. АНОМАЛИИ МОЧЕВОГО ПУЗЫРЯ
Очень редко встречаются такие аномалии мочевого пузыря, как экстрофия (незаращение передней стенки) и удвоение, несколько чаще - дивертикул.
Аномалии мочевого протока (урахуса). Предполагается остановка обратного развития мочевого протока во внутриутробном периоде, в результате не происходит его облитерация после рождения, и пупочный конец урахуса остается незаросшим. Из свища может выделяться гнойная жидкость или моча. Возможно образование кисты.
Для распознавания свища мочевого протока выполняют фисту-лографию и цистографию. Лечение при кисте или свище мочевого протока оперативное - иссечение патологического образования.
Экстрофия мочевого пузыря. При экстрофии отсутствует передняя стенка не только мочевого пузыря, но и брюшной полости. В образовавшемся дефекте передней брюшной стенки и мочевого пузыря видна задняя стенка мочевого пузыря и устья мочеточников, через которые выделяется моча. Одновременно отсутствует и передняя стенка мочеиспускательного канала. Этому сопутствуют отсутствие симфиза и дефект лобковых костей. В результате бедра оказываются повернуты медиально, а выделяющаяся моча омывает кожу бедер и промежности, вызывая ее мацерацию и воспаление.
Экстрофия мочевого пузыря встречается с частотой примерно 1 на 40 000 родов, у мальчиков в два раза чаще.
Распознать экстрофию мочевого пузыря несложно: диагноз устанавливают при осмотре ребенка.
Лечение только оперативное и в раннем детском возрасте (до 2- 3 мес). При этом или закрывают дефект стенки мочевого пузыря местными тканями, или пересаживают имеющуюся часть мочевого пузыря с мочеточниками в прямую или сигмовидную кишку, или пересаживают лоскут мочевого пузыря с устьями мочеточников в сформированный из отрезка сигмовидной кишки артифициальный мочевой пузырь.
К сожалению, ни одна из выполняемых при экстрофии мочевого пузыря операций не является абсолютно надежной. В случае их неэффективности проводятся повторные реконструктивные вмешательства.
Специального внимания требует контроль функции почек в связи с опасностью электролитных нарушений в первые годы после операции. Не менее значима и опасность присоединения вторичных болезней. Такие пациенты подлежат диспансерному наблюдению.
Удвоение мочевого пузыря. При удвоении мочевого пузыря он оказывается разделенным перегородкой на правую и левую половины, каждая с одноименным мочеточником. Удвоение мочевого пузыря встречается очень редко и может быть полным и неполным. Полное удвоение мочевого пузыря подразумевает удвоение его шейки и мочеиспускательного канала. В половине случаев оно сочетается с удвоением прямой кишки или пузырно-влагалищным свищом.
Диагноз удвоения мочевого пузыря устанавливают при цистоскопии или цистографии в ходе обследования по поводу вторичных болезней. Лечение при удвоении мочевого пузыря может быть консервативным и оперативным (по специальным показаниям). Оперативное лечение подразумевает обязательное иссечение перегородки. Восстановление функции мочевого пузыря после такой операции полное.
Дивертикул мочевого пузыря. Это округлой формы выпячивание его стенки. Дивертикулы могут быть истинными и ложными, одиночными и множественными, разной величины (иногда даже больше мочевого пузыря).
Стенка истинного дивертикула состоит из тех же слоев, что и стенка мочевого пузыря. Ложные дивертикулы образуются вследствие подпузырной обструкции и представляют собой выпячивание слизистой оболочки между гипертрофированными пучками детрузора. Обычно они множественные.
Самый яркий симптом истинного дивертикула мочевого пузыря - двухэтапное мочеиспускание, при котором вначале опорожняется
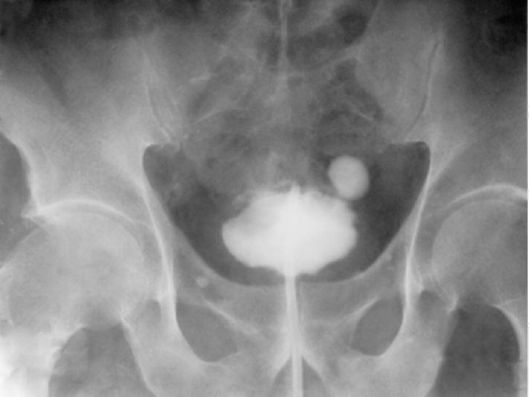
Рис. 4.13. Цистограмма. Дивертикул мо че вого пузыря
мочевой пузырь, а после незначительной паузы - дивертикул (подобно возобновлению истечения песка при перевороте песочных часов). При образовании камня или раковой опухоли в дивертикуле или при его воспалении симптомы будут соответствовать характеру вторичной болезни.
Диагностика дивертикула мочевого пузыря основана на результатах анализа цисто-скопической картины и цис-
тограмм в разных проекциях (рис. 4.13), а также на данных УЗИ мочевого пузыря.
Лечение дивертикула мочевого пузыря оперативное и заключается в его иссечении и ушивании образовавшегося дефекта стенки.
Ликвидации ложных дивертикулов способствует устранение под-пузырной обструкции.
Контрактура шейки мочевого пузыря (болезнь Мариона). Она образуется вследствие развития в подслизистом и мышечном слоях фиброзной ткани. Встречается очень редко.
Нарастание патологоанатомических изменений в шейке мочевого пузыря сопровождается возникновением и усугублением обструктив-ной симптоматики, присоединением хронического пиелонефрита и хронической почечной недостаточности. Естественное в начале развития патологического процесса повышение тонуса детрузора и верхних мочевых путей в ответ на странгурию сменяется их гипотонией, а затем и атонией, хронической полной задержкой мочи и усугублением гидроуретеронефротических изменений.
Для выявления контрактуры шейки мочевого пузыря выполняют цистоскопию и цистографию, урофлоуметрию и цистоманометрию. При этом обращают внимание на высокое стояние дна мочевого пузыря над симфизом и его трабекулярность на цистограммах.
Лечебный эффект в начальном периоде болезни может быть получен при периодическом бужировании мочеиспускательного канала.
При более выраженных нарушениях может быть показана ТУР или «открытая» V-образная пластика шейки мочевого пузыря.
4.5. АНОМАЛИИ МОЧЕИСПУСКАТЕЛЬНОГО КАНАЛА
Клапаны мочеиспускательного канала. Они, подобно диафрагме, суживают просвет мочеиспускательного канала, бывают одиночными и множественными и располагаются выше или ниже семенного бугорка.
Специфических симптомов клапаны мочеиспускательного канала не имеют и проявляются нарастающей странгурией и осложняющими ее хроническими пиелонефритом и почечной недостаточностью.
Диагностика клапанов мочеиспускательного канала осуществляется с помощью цистоуретроскопии, цистоуретрографии, а также бужиро-вания головчатым бужом, при извлечении которого можно получить ощущения препятствия на уровне заднего отдела мочеиспускательного канала. На уретроцистограммах шейка, а также задняя уретра имеют воронкообразное расширение над клапаном, а на уровне клапана - сужение («песочные часы»).
Лечение по поводу клапанов уретры только оперативное. Для устранения препятствия к нормальному мочеиспусканию выполняют внут-риуретральную резекцию клапанов под визуальным контролем.
Гипертрофия семенного бугорка. Встречается довольно редко. При этом бывают увеличены в объеме все ткани семенного бугорка, который может совершенно перекрыть просвет мочеиспускательного канала.
Клинические симптомы этой аномалии обусловлены сопротивлением току мочи гипертрофированным семенным бугорком (подпузыр-ная обструкция). В момент мочеиспускания возможно возникновение болезненной эрекции.
Для установления правильного диагноза выполняют уретроцисто-графию, и тогда на рентгенограмме виден дефект наполнения в соответствии с локализацией семенного бугорка в заднем отделе мочеиспускательного канала. При уретроскопии его можно увидеть непосредственно через инструмент. Косвенным признаком этой аномалии может быть ощущение препятствия в заднем отделе мочеиспускательного канала при катетеризации мочевого пузыря.
Лечение при гипертрофии семенного бугорка оперативное и заключается в эндоуретральной резекции его под контролем зрения.
Врожденное сужение мочеиспускательного канала. Это довольно редкая аномалия. Ее преимущественная локализация - дистальный отдел уретры. Наиболее характерный симптом - странгурия, но возможны также поллакиурия и даже ночное недержание мочи.
Диагноз устанавливают при уретрографии и бужировании мочеиспускательного канала.
Лечение может быть консервативным (бужирование) и оперативным (открытая резекция суженного участка мочеиспускательного канала или эндоскопическая внутренняя оптическая уретеротомия). При сужении его наружного отверстия проводят меатотомию (рассечение наружного отверстия мочеиспускательного канала) и оставляют в канале на несколько дней постоянный катетер.
Гипоспадия . Это частичное или полное отсутствие задней (вентральной) стенки мочеиспускательного канала. В зависимости от уровня расположения наружного отверстия мочеиспускательного канала различают головчатую, стволовую, мошоночную и промежностную гипоспадию.
Более половины всех случаев гипоспадии составляет ее головчатая форма. При этом недоразвит препуциальный мешок, а наружное отверстие мочеиспускательного канала подтянуто к венечной борозде полового члена. Одновременно возможно сужение наружного отверстия канала, затрудняющее мочеиспускание. Однако специфических симптомов, ухудшающих качество жизни, эта форма гипоспадии не имеет.
Стволовую гипоспадию отличают резкое искривление и недоразвитие полового члена. Обязательную при этом его деформацию обусловливает фиброзный тяж (хорда) от головки до наружного отверстия мочеиспускательного канала. У взрослых деформация увеличивается, и это затрудняет половой акт. У подобных больных эрекция может быть болезненной, а эякулят не попадает во влагалище. Это, естественно, становится причиной бесплодия в браке.
При мошоночной и промежностной гипоспадии (по мере удаления эктопированного наружного отверстия мочеиспускательного канала от головки полового члена) искривление и недоразвитие члена становятся еще более выраженными, а мошонка - похожей на большие половые губы, поскольку оба яичка находятся в брюшной полости. В таких случаях половой член похож на клитор. При этих формах гипоспадии больные вынуждены мочиться сидя. Разбрызгивающаяся и попадающая на кожу моча вызывает ее мацерацию.
Диагностика гипоспадии обычно несложная, основана на анализе жалоб больного и результатов осмотра.
При головчатой гипоспадии лечения не требуется. При других формах оно проводится в два этапа, предпочтительно в детском возрасте (до 2-5 лет). Первый этап предполагает выпрямление полового члена, второй - пластику мочеиспускательного канала. Для его формирования чаще всего стараются использовать кожу крайней плоти и нижней поверхности полового члена.
Эписпадия. Под эписпадией понимают незаращение передней (дорсальной) стенки мочеиспускательного канала. Это довольно редкая аномалия, встречающаяся несравненно реже гипоспадии. Различают три варианта эписпадии: головчатую, стволовую и тотальную.
При головчатой эписпадии наружное отверстие мочеиспускательного канала смещено кверху и открывается у венечной борозды. Этому сопутствуют расщепление крайней плоти и незначительно выраженное искривление полового члена.
При стволовой эписпадии половой член настолько деформирован, что это затрудняет половой акт и даже делает его невозможным. Наружное отверстие мочеиспускательного канала открывается под симфизом, а по передней поверхности члена от головки до этого отверстия тянется борозда, имеющая слизистую выстилку. При мочеиспускании моча сильно разбрызгивается.
Тотальная гипоспадия - расщепление не только мочеиспускательного канала, но и шейки мочевого пузыря. Этому сопутствуют резкое искривление и укорочение полового члена, недоразвитие мошонки, гипоплазия яичек, а нередко - крипторхизм, расхождение костей лобкового симфиза и характерное изменение походки. Моча при тотальной гипоспадии постоянно подтекает, вызывая мацерацию кожи и дерматит, а пропитывание мочой белья обусловливает неприятный запах. Диагностика гипоспадии несложная, диагноз ставится при осмотре. Лечение эписпадии, за исключением головчатой формы, оперативное. Операции проводятся в раннем детском возрасте.
4.6. АНОМАЛИИ ПОЛОВОГО ЧЛЕНА
Фимоз. Это самая частая аномалия полового члена, подразумевающая сужение наружного отверстия крайней плоти, затрудняющее обнажение головки и ее туалет. Последнее обстоятельство способствует возникновению баланопостита (воспаление головки и внутреннего листка крайней плоти) и рубцовых изменений, образованию сращений между головкой и внутренним листком крайней плоти. Возможно развитие рака полового члена. Этому способствуют канцерогенные свойства смегмы, скапливающейся в препуциальном мешке.
При более выраженном сужении наружного отверстия крайней плоти затрудняется мочеиспускание, возможна его задержка. Нарастающая странгурия становится одним из главных патогенетических факторов присоединения хронического пиелонефрита.

Рис. 4.14. Круговое иссечение крайней плоти: а-г - этапы операции
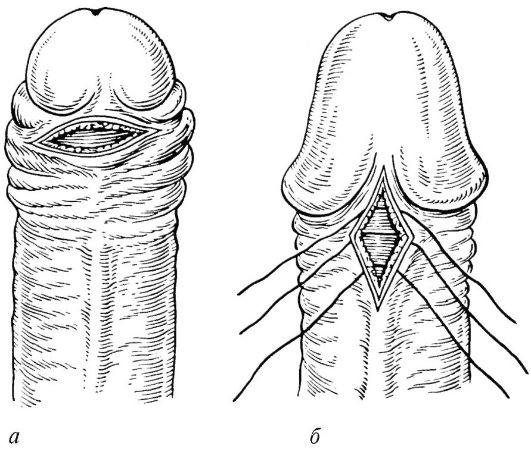
Рис. 4.15. Операция иссечения (а) и удлинения (б) короткой уздечки полового члена
Лечение при сохраняющейся возможности открыть головку члена сводится к ее обнажению с разведением сенехий, туалету и смазыванию вазелиновым маслом. После этого головку вновь закрывают. В случае выраженных рубцовых изменений и баланопостита необходимо круговое иссечение крайней плоти (рис. 4.14). Показанием к операции может быть также осложнение фимоза - парафимоз - ущемление головки узкой крайней плотью.
Короткая уздечка полового члена. Это весьма частая аномалия. Ее клиническое значение заключается не только в искривлении полового члена при эрекции, но и в возможном разрыве уздечки. В подобных случаях возникает кровотечение, обычно настолько значительное, что требует наложения лигатур и ушивания раны.
Диагноз устанавливается при осмотре больного.
Лечение в подобных случаях только оперативное. Чтобы удлинить короткую уздечку полового члена, ее рассекают в поперечном направлении и ушивают в продольном (рис. 4.15).
4.7. АНОМАЛИИ ОРГАНОВ МОШОНКИ
Среди аномалий яичка более часты аномалии положения этого органа (крипторхизм, эктопия), реже встречаются аномалии количества (анорхизм, монорхизм, полиорхизм) и структуры. С аномалиями яичек рождаются 1,5-5 % мальчиков.
Крипторхизм и эктопия яичка. Крипторхизм - порок развития яичка, при котором оно прекращает продвигаться к мошонке, остановившись в животе или в паховом канале. Эктопия яичка - смещение его в сторону от физиологического направления движения по паховому каналу.
Крипторхизм бывает односторонним (чаще справа) и двусторонним. Считают, что односторонний крипторхизм имеет механические причины, а двусторонний - гормональные.
Эктопированное яичко вследствие механических причин изменяет направление движения уже после выхода из пахового канала и останавливается под кожей бедра, промежности и даже в противоположной половине мошонки.
Аномально расположенное яичко подвержено постоянному воздействию более высокой температуры, чем в мошонке. Это определяет развитие в нем склеротических изменений, а также нарушение сперматогенеза. Примерно в половине случаев крипторхизм сочетается с паховой грыжей. Кроме того, примерно в 25 % случаев в неправильно
расположенном яичке возможно развитие злокачественного новообразования.
При неправильном расположении яичка больные чаще всего жалуются на боль в животе. При физикальном обследовании можно обнаружить неопустившееся или эктопированное яичко. В диагностике брюшного крипторхизма показано использование УЗИ и сцинтиграфии.
При аномалиях положения яичка применяется как консервативное, так и оперативное лечение. Консервативное (хорионин гонадотропи-ческий, андрогены) лечение показано в детском возрасте и только при выраженных эндокринных нарушениях. При безуспешности консервативной терапии и отсутствии показаний к его применению целесообразно оперативное вмешательство - низведение яичка в мошонку и его фиксация (рис. 4.16).
Аномалии количества яичек. Анорхизм - отсутствие обоих яичек. Это очень редкая аномалия, проявляющаяся евнухоидизмом. Лечение консервативное, проводится гормонотерапия.
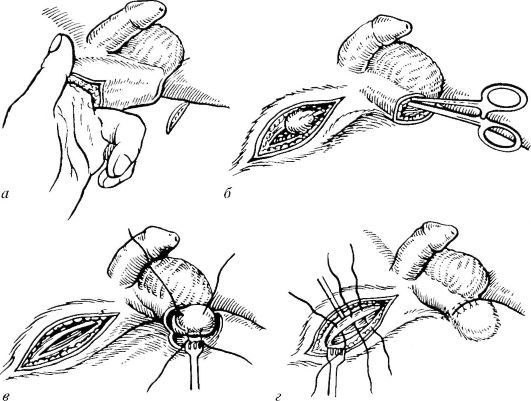
Рис. 4.16. Низведение яичка в мошонку: а-г - этапы операции
При монорхизме отсутствует одно яичко. Специфических симптомов нет при достаточной функции второго яичка. Диагноз может быть установлен при УЗИ и сцинтиграфии. При хорошей функции единственного яичка лечения не требуется.
Полиорхизм - это наличие трех и более яичек. Поскольку добавочное яичко обычно недоразвито и может стать субстратом для развития новообразований, его удаляют.
Гипоплазия яичка. Это аномалия структуры. О ней говорят, если размеры яичка не превышают 1 см. Двусторонняя гипоплазия проявляется признаками гормональной недостаточности и требует проведения постоянной заместительной гормональной терапии.
Контрольные вопросы
1. Какие виды аномалий почки вы знаете?
2. Какие существуют виды аномалий почечных сосудов?
3. Что такое поликистоз почек?
4. Каковы клиническая картина и диагностика эктопии устья мочеточника?
5. Какие виды аномалий уретры вам известны?
6. Что такое фимоз, какова его клиническая картина и в чем заключается лечение?