Урология : учебник / [С. Х. Аль-Шукри, В. Н. Ткачук] ; под ред. С. Х. Аль-Шукри и В. Н. Ткачука. - 2011. - 480 с. : ил.
|
|
|
|
Глава 3. ОБСЛЕДОВАНИЕ УРОЛОГИЧЕСКОГО БОЛЬНОГО
3.1. ОЦЕНКА ЖАЛОБ БОЛЬНОГО И СБОР АНАМНЕЗА
Несмотря на широкое использование современных информативных методов лабораторной, инструментальной, рентгенологической, ультразвуковой, радионуклидной диагностики, внимательная оценка жалоб больного и тщательный сбор анамнеза остаются важнейшим этапом диагностики урологических заболеваний. В одних случаях жалобы пациентов настолько характерны, что позволяют установить предварительный диагноз и наметить план дальнейшего обследования. Например, жалобы на рези в мочеиспускательном канале при мочеиспускании могут указывать на наличие уретрита, а появление болей в поясничной области в момент мочеиспускания - на пузырно-моче-точниковый рефлюкс. В ряде случаев правильная оценка жалоб пациента помогает врачу заподозрить заболевание того или иного органа, но не позволяет предположить причину этих жалоб. В качестве примера можно привести жалобы на боли в поясничной области, характерные для заболеваний почек. Эти боли могут наблюдаться при многих патологических процессах. Иногда жалобы больных очень неопределенные и носят общий характер. Например, слабость, головная боль, потеря аппетита, нарушение сна, похудание, раздражительность не указывают непосредственно на заболевания мочевых или половых органов и часто наблюдаются при болезнях других органов и систем. Сопоставление таких общих проявлений с симптомами, характерными для урологических заболеваний, поможет прийти к правильным выводам. Таким образом, тщательный анализ информации, полученной из жалоб пациента, позволяет правильно выбрать направление диагностического поиска и тем самым существенно сократить диагностический этап и быстрее начать лечение.
Другой важнейший компонент начального этапа диагностики - оценка анамнеза заболевания. Правильный сбор анамнеза позволяет
получить неоценимую информацию о причинах возникновения заболевания, времени его начала, продолжительности, особенностях течения, выявить факторы, способствовавшие его развитию и прогрессиро-ванию. Многие урологические заболевания начинаются с выраженной симптоматики, например острый пиелонефрит и острый цистит. Необходимо учитывать, что для некоторых заболеваний невозможно указать точное время возникновения. Так, гидронефроз протекает практически бессимптомно; то же относится к коралловидным камням почки, которые могут длительное время никак не проявляться. Важную информацию можно получить при анализе эффективности и переносимости примененных ранее методов лечения.
Оценивая клиническое течение болезни, необходимо сопоставлять его с определенными событиями в жизни пациента. Например, зачастую симптомы цистита возникают у женщин после начала половой жизни и усиливаются на фоне беременности и после родов. В этой связи большое значение имеет подробный расспрос о сопутствующих заболеваниях, перемене места жительства, социальных и профессиональных условиях и т. д. Необходимо обязательно спрашивать больного о перенесенных операциях, наличии артериальной гипертензии, заболеваниях нервной и эндокринной систем. Зачастую поражения этих и других систем организма проявляются разными урологическими симптомами. Хронические интоксикации, как профессиональные, так и бытовые, также должны быть выявлены в ходе беседы с больным. В развитии некоторых урологических заболеваний важную роль играет наследственность, поэтому необходимо выяснить семейный анамнез пациента.
Общаясь с пациентом, врач должен быть максимально внимателен и этичен. Это особенно важно при беседе с больными урологического профиля, чьи жалобы могут носить весьма деликатный характер. Известно, что зачастую больные с половыми дисфункциями или недержанием мочи вследствие ложной стыдливости не всегда могут подробно рассказать о своих проблемах. В таких случаях от умения врача найти контакт с пациентом зависит достоверность и полнота полученной информации, что в итоге скажется на правильности постановки диагноза и успешности лечения.
3.2. ОСМОТР
Осмотр пациента - важная составляющая диагностического и лечебного процесса. Общий вид больного, его поведение, осанка,
походка, мимика, особенности речи, жестикуляция могут дать ценную информацию опытному врачу. Беспокойное поведение с попытками найти оптимальное положение тела, облегчающее боль, характерно для почечной колики. Для уменьшения боли при паранефрите пациент обычно принимает вынужденное положение с подведенными к туловищу согнутыми конечностями. Походка больного с паранефритом характеризуется наклоном туловища в сторону пораженной почки. При острых воспалительных заболеваниях органов мошонки характерна медленная, плавная походка с минимальным сгибанием ног в тазобедренных суставах. Больные с острым простатитом чрезвычайно аккуратно садятся на стул, обычно на его край.
Осмотр необходимо проводить в положении лежа и стоя. Оценивают наличие дренажных трубок, послеоперационных рубцов, гематом, следов повреждений кожного покрова. Цвет и состояние кожного покрова также могут дать важную информацию. Бледность кожи и видимых слизистых оболочек наблюдается при анемии, сероватый оттенок характерен для почечной недостаточности. О снижении функции почек свидетельствуют пастозность и отечность лица.
Избыточная масса тела может указывать на нарушение обмена веществ. Недостаточное развитие вторичных половых признаков - проявление гипоандрогенемии. Она может наблюдаться при недостаточной функции яичек. Не соответствующее возрасту оволосение и развитие наружных половых органов характерно для некоторых эндокринных заболеваний, в частности опухолей гипофиза или надпочечников. Достаточно часто у мужчин выявляют гинекомастию - увеличение грудных желез. Причины гинекомастии - гипоандрогенемия, гормонально-активные опухоли надпочечника, врожденная гиперплазия коры надпочечников, заболевания щитовидной железы и сахарный диабет. В случае развития гинекомастии у молодых мужчин необходимо исключить хориокарциному яичка.
При осмотре живота и поясничной области определяют их форму и размер, участие в акте дыхания, наличие повреждений кожного покрова, кровоизлияний. Деформация живота с одной стороны вследствие наличия образования в подреберье или по флангу живота может указывать на большую кисту или опухоль почки, гидронефроз. Односторонняя припухлость в сочетании с покраснением и искривлением туловища в эту сторону характерна для паранефрита. При паранефрите складки постельного белья оставляют на коже долго не исчезающие вдавления.
Наличие округлой выпуклости в надлобковой области указывает на переполнение и перерастяжение мочевого пузыря.
Осмотр наружных половых органов весьма информативен. Исследование необходимо начинать с тщательного осмотра обнаженной головки полового члена и наружного отверстия уретры. При этом можно выявить множество патологических изменений - фимоз, парафимоз, короткую уздечку, сужение наружного отверстия мочеиспускательного канала, наличие добавочных уретральных ходов, эпи- и гипоспадию, опухоль полового члена. При воспалении головки полового члена и внутреннего листка крайней плоти их поверхность будет гиперемированной, со следами гнойного отделяемого. Острый уретрит характеризуется отеком, гиперемией наружного отверстия мочеиспускательного канала, из которого может выделяться гной. Увеличение и покраснение полового члена, сопровождающееся болями, встречается при воспалении пещеристых тел - каверните. Рубцы на половом члене могут свидетельствовать о перенесенном сифилисе. Везикулы и эрозии характерны для генитального герпеса. Большое значение имеет выявление предраковых заболеваний, таких как лейкоплакия, склероатрофи-ческий лишай, остроконечные кондиломы полового члена.
При осмотре мошонки в первую очередь необходимо обратить внимание на ее величину и форму. Мошонка может быть резко увеличена при водянке или опухоли. Иногда можно заметить увеличенные вены семенного канатика при варикоцеле. Гиперемия кожи мошонки в сочетании с ее отеком характерны для воспалительных заболеваний яичка и его придатка; наличие свищей на мошонке - для туберкулеза. При промежностной и мошоночной формах гипоспадии мошонка расщеплена. При нарушении лимфооттока развивается слоновость мошонки. Она может быть эпидемической, вследствие филяриатоза, а может возникать после паховой лимфаденэктомии.
3.3. ПАЛЬПАЦИЯ
Пальпация - основной метод физикального обследования. Перед проведением пальпации врач садится у постели больного так, чтобы видеть его лицо. В начале обследования определяют состояние кожного покрова и толщину подкожной жировой клетчатки. Оценивают степень участия стенки живота в дыхании. При пальпации определяют болезненность и напряженность разных участков передней брюшной стенки.
Почки пальпируют в трех положениях пациента: горизонтальном, на спине и на боку, - а также стоя. Прощупывание почек начинают в положении больного на спине, при этом его голова должна быть несколько
приподнята, руки - на груди или вытянуты вдоль тела. Врач располагается лицом к изголовью пациента, подводит под правую поясничную область кисть левой руки, а кисть правой кладет на переднюю стенку живота. На выдохе больного правой рукой пальпируют почку, а левой несколько поддавливают поясничную область кверху и кпереди, навстречу пальцам правой руки. Для пальпации в положении на боку больной ложится на здоровую сторону и слегка сгибает ноги. В положении стоя можно пальпировать патологически подвижную почку.
В норме почки не прощупываются. Иногда удается пальпировать нижний полюс почки, чаще правой, у астеничных пациентов. Здоровая почка при пальпации имеет гладкую поверхность и эластичную консистенцию, а при дыхании смещается.
Увеличение почки наблюдается при опухолях, поликистозе, гидронефрозе и некоторых других заболеваниях. При опухоли пальпируется увеличенная, бугристая почка. В отличие от новообразований внутрибрюшинных органов, опухоль почки не может быть смещена за среднюю линию живота. На поликистоз почек указывают бугристые образования в поясничной области с двух сторон. При гидронефрозе обычно прощупывается увеличенная безболезненная почка эластической консистенции. При подозрении на нефроптоз почки необходимо пальпировать в положениях как стоя, так и лежа.
Болезненность почки при пальпации отмечается при остром пиелонефрите. Однако пальпация почки в таких случаях чаще всего невыполнима из-за напряжения мышц передней брюшной стенки.
Мочеточники в норме не пальпируются. Их удается прощупать крайне редко у худощавых людей и при значительном утолщении мочеточников.
Пальпация мочевого пузыря возможна при наполнении не менее 150 мл, поскольку при меньшем объеме он будет располагаться за лобковой костью. При переполнении мочевого пузыря, например, в случае острой или хронической задержки мочи, в надлобковой области прощупывается грушевидное плотноэластическое образование. Иногда можно пальпировать мочевой пузырь при наличии в нем большой опухоли. Помимо обычной пальпации при подозрении на опухоль рекомендуется проводить также бимануальное исследование в положении больного на спине или в коленно-локтевом положении. При этом левой рукой врач придавливает область выше лобка к позвоночнику, а указательным пальцем правой руки через прямую кишку надавливает на заднюю стенку мочевого пузыря. У женщин задняя стенка этого органа пальпируется через влагалище. Бимануальное исследование
мочевого пузыря дает возможность выявить не только опухоли, прорастающие стенку пузыря, но также камни и инородные тела.
Мочеиспускательный канал необходимо пальпировать со стороны нижней поверхности полового члена. При хронических уретритах мочеиспускательный канал уплотнен, иногда удается прощупать пара-уретральные инфильтраты. При наличии дивертикула уретры его можно выявить пальпаторно как мягкоэластическое образование, уменьшающееся при надавливании на него. У пациентов с мочекаменной болезнью можно прощупать спустившиеся из мочевого пузыря и застрявшие в мочеиспускательном канале камни.
Пальпация кавернозных тел полового члена позволяет выявить плотные инфильтраты при его фибропластической индурации; диффузные, с нечеткими краями и менее плотные образования в кавернозных телах при каверните, участки размягчения при его абсцессах.
Органы мошонки пальпируют в положении больного лежа или стоя. Правая рука подводится под мошонку так, чтобы последняя располагалась на ладони. Мошонка поднимается несколько кверху и проводится пальпация яичка, его придатка и семенного канатика. При пальпации легко обнаружить отсутствие этих органов или их нахождение в паховом канале.
При пальпации врач должен оценить размеры и консистенцию яичка и придатка яичка. Болезненность при пальпации и увеличение яичка и его придатка характерны для острого орхита и острого эпиди-димита. Выявление флюктуации свидетельствует о наличии гнойного воспалительного процесса в этих органах. Если яичко увеличено, уплотнено, но безболезненно, т. е. подозрение на его новообразование. При водянке оболочек яичка (гидроцеле) определяется увеличение размеров одной половины мошонки. Увеличенные, плотные и бугристые придатки яичка, наряду с четкообразными утолщениями семявыно-сящих протоков и свищами мошонки, являются характерными признаками туберкулеза половых органов. Расширенные вены семенного канатика указывают на варикоцеле. Вены пальпируются в положении стоя, а в положении лежа их объем значительно уменьшается.
Предстательную железу пальпируют через прямую кишку при положениях больного на спине с разведенными и согнутыми ногами, на боку с приведенными к животу нижними конечностями и в коленно-локтевом положении. Последняя позиция наиболее удобна для исследования. Указательный палец правой руки медленно вводят в прямую кишку. Оценивается подвижность стенки прямой кишки над предстательной железой. Затем приступают к исследованию собственно
железы. При пальпации обращают внимание на изменение формы, размеров, консистенции, границ, а также болезненность предстательной железы.
Нормальная предстательная железа по форме и величине напоминает каштан и имеет размеры в поперечном сечении примерно 4 см, а в продольном - около 3 см. Контуры железы четкие, консистенция эластичная. Четко контурируется срединная борозда, разделяющая предстательную железу на две симметричные доли. Пальпация неизмененной предстательной железы безболезненна.
Состояние предстательной железы может изменяться при различных заболеваниях. Увеличение предстательной железы, сглаженность срединной борозды при отсутствии болезненности характерны для доброкачественной гиперплазии. Значительное увеличение предстательной железы, когда она пальпируется в виде одного округлого образования, и выраженная болезненность отмечаются при остром простатите. Симптом флюктуации указывает на развившийся абсцесс предстательной железы. Незначительное увеличение предстательной железы, тестоватая консистенция, умеренная или незначительная болезненность свидетельствуют о застойном хроническом простатите. При раке предстательная железа пальпируется в виде бугристого образования «каменистой» плотности. Мелкоили крупноузелковая бугристость предстательной железы характерна для туберкулезного поражения.
Семенные пузырьки расположены над предстательной железой по обеим сторонам от срединной борозды. Их пальпируют через прямую кишку в положении больного на корточках или в коленно-локтевой позиции. В норме обычно они не прощупываются и определяются только при воспалительном процессе, туберкулезе или опухоли. При пальпации семенной пузырек определяется в виде продолговатой эластической выпуклости или в виде бугристого образования, иногда болезненного при ощупывании.
3.4. ПЕРКУССИЯ И АУСКУЛЬТАЦИЯ
Нормально расположенные и обычных размеров почки перкуторно не определяются. Перкуссия может оказаться полезной для дифференциальной диагностики опухолей почки. Если опухоль исходит из почки, то при перкуссии через брюшную стенку выслушивается тим-панический звук, поскольку перед почкой находится толстая кишка. Если опухоль исходит из внутрибрюшинных органов, то при перкуссии выслушивается тупой звук. Важную роль перкуссия играет при диа-
гностике нарастающей гематомы, когда напряжение мышц передней брюшной стенки ограничивает пальпацию. Для определения болезненности в проекции почек применяют поколачивание по пояснице: в положении больного лежа или стоя легкими ударами кончиками пальцев или ребром ладони по XII ребру или костовертебральному углу выявляют наличие и интенсивность боли.
Перкуссия используется также при определении границ мочевого пузыря и его переполнения. Над заполненным мочевым пузырем выслушивается тупой звук.
Аускультация при диагностике урологических заболеваний используется относительно редко. Ее необходимо проводить при артериальной гипертензии. Стеноз почечной артерии может проявляться легким систолическим шумом, выслушиваемым в подреберных областях живота. Грубый и продолжительный шум может быть вызван выраженным атеросклеротическим поражением аорты, наличием почечной артериовенозной фистулы, стенозом почечной артерии.
3.5. ЛАБОРАТОРНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ 3.5.1. Исследование мочи
Важность исследования мочи в диагностике урологических заболеваний невозможно переоценить. Эти исследования проводят как с диагностической целью, так и для контроля эффективности лечения.
Для лабораторного исследования следует собирать утреннюю мочу в чистую сухую посуду после тщательного туалета наружных половых органов. Исследовать мочу необходимо сразу после сбора, поскольку при длительном хранении изменяются ее химические свойства, разрушаются эритроциты и лейкоциты, размножаются бактерии.
Наиболее подходящей для исследования является средняя порция мочи в связи с вероятностью внешней контаминации начальной порции. В ряде случаев забор мочи из мочевого пузыря выполняют путем его катетеризации или надлобковой пункции. При необходимости исследования мочи отдельно из правой и левой почек ее забор производят при катетеризации мочеточников или через нефростому.
Для выяснения локализации патологического процесса проводят трехстаканную пробу. При этом исследуют три порции мочи: начальную, среднюю и конечную. Наличие изменений в первой порции мочи и их отсутствие в последующих порциях указывает на локализацию патологического процесса в мочеиспускательном канале. При
поражении мочевого пузыря, мочеточника и почки патологические изменения наблюдаются во всех порциях мочи. Забор третьей порции мочи проводят после выполнения массажа предстательной железы. Отсутствие изменений в моче из первых двух порций и их наличие в третьей порции указывает на заболевание предстательной железы. Для женщин достаточно исследовать две порции мочи.
Исследование мочи включает оценку ее физико-химических свойств и микроскопию осадка.
Цвет свежевыпущенной мочи может колебаться от светло-желтого до янтарно-желтого, что обусловлено присутствием в ней различных пигментов. Интенсивность окраски меняется в зависимости от плотности и количества выделенной мочи. При хранении моча темнеет, что связано с окислением билирубиноидов. Окраска мочи меняется при приеме некоторых лекарственных препаратов. Например, при приеме феназопиридина моча может приобретать оранжевый оттенок, нит-рофурантоина - коричневый, метронидазола - красно-коричневый. Моча становится красной не только при гематурии, но и после употребления свеклы и растительных красителей. Окраска мочи меняется также при разных патологических процессах. Так, при гематурии моча имеет цвет мясных помоев, при билирубинурии - оранжево-красный, при гнойных заболеваниях мочеполовой системы - молочно-белый.
Свежесобранная моча здорового человека совершенно прозрачна, поскольку все ее компоненты находятся в растворенном виде. Если моча мутная, это может быть связано с наличием в ней большого количества форменных элементов крови, эпителиальных клеток мочевых путей, жира и микроорганизмов. Однако чаще всего моча мутнеет из-за примесей фосфатов и уратов. Если причиной помутнения являются фосфаты, то моча становится прозрачной при добавлении кислоты, а если ураты - при добавлении щелочи.
Свежевыпущенная моча имеет специфический запах. Резкий запах моча приобретает после употребления хрена, спаржи, валерианы, ментола, алкоголя. У больных сахарным диабетом моча может иметь запах гнилых яблок, зависящий от присутствия кетоновых тел. Гнилостный запах свидетельствует о гнилостном или гангренозном процессе в мочевом пузыре. Каловый запах может указывать на наличие пузырно-рек-тального свища. При циститах может наблюдаться аммиачный запах вследствие разложения микроорганизмами мочевины с образованием аммиака.
В норме реакция мочи у здоровых людей при обычном питании колеблется от 5,0 до 7,0, что связано со способностью почек избира-
тельно экскретировать с мочой кислоты и основания в зависимости от потребностей организма и тем самым участвовать в поддержании его кислотно-основного состояния. При обычных физиологических условиях и смешанной пище в организме образуются главным образом кислые продукты обмена. При употреблении большого количества мясной пищи, богатой белками, моча еще более подкисляется, так как белки служат дополнительным источником кислот. Ограничение белков в питании, употребление растительной пищи, богатой щелочными компонентами, напротив, вызывает сдвиг реакции мочи в щелочную сторону.
Щелочность мочи увеличивается при рвоте, особенно при высокой кислотности желудочного сока, ощелачивающей терапии (введении натрия гидрокарбоната, употреблении щелочных минеральных вод), хронической инфекции мочевыводящих путей, вызванных микроорганизмами, продуцирующими уреазу. Кислотность увеличивается при сахарном диабете, туберкулезе почек, почечной недостаточности. Изменение рН мочи соответствует изменениям рН крови; при алкалозах моча имеет щелочную реакцию, при ацидозах - кислую.
Следует учитывать, что моча всегда будет щелочной, если она получена в первые 2 часа после еды или простояла несколько часов при комнатной температуре.
Относительная плотность мочи характеризует концентрационную функцию почек, т. е. способность к разведению и концентрированию мочи в зависимости от потребностей организма. В обычных условиях этот показатель колеблется от 1005 до 1025 и зависит от концентрации растворенных в ней веществ (белка, глюкозы, мочевины, солей натрия и др.). На относительную плотность мочи влияют количество выпитой жидкости, характер питания, выраженность экстраренальных потерь. Относительная плотность утренней порции мочи, равная или превышающая 1018, свидетельствует о сохранении концентрационной способности почек. Относительная плотность мочи снижается при несахарном диабете, при значительном повреждений почечных канальцев, после черепно-мозговых травм при снижении секреции антидиуретического гормона. Увеличение относительной плотности мочи наблюдается после введения рентгеноконтрастных веществ и кровезаменителей, а также при протеинурии и глюкозурии. Известно, что каждые 3 г белка на 1 л мочи повышают относительную плотность мочи на 0,001, а каждые 5 г глюкозы на 1 л мочи - на 0,002. Необходимо отметить, что небольшая потеря белка с мочой возможна и у здорового человека. В суточной моче в норме может определяться до 60-100 мг белка, однако такое его количество не выявляется в общем анализе мочи.
Для микроскопического исследования осадок мочи получают центрифугированием. Элементы мочевого осадка, видимые под микроскопом, делятся на две группы: организованные и неорганизованные. К неорганизованному осадку относят все соли, осевшие в моче в виде кристаллов. Характер неорганизованного осадка зависит от реакции мочи, так как величина рН влияет на выпадение в осадок разных солей. Различают осадки кислой и щелочной мочи. Организованный осадок включает эпителиальные клетки, эритроциты, лейкоциты, бактерии и цилиндры.
Микроскопическое исследование осадка мочи может проводиться с помощью обычного ориентировочного и количественных методов, а также с использованием специальных методик или окраски клеточных элементов. По ориентировочному методу выполняют обычную микроскопию осадка мочи. Результат исследования выражается в количестве элементов осадка (эритроцитов, лейкоцитов, цилиндров) в поле зрения.
При количественных методах количество эритроцитов, лейкоцитов, цилиндров определяют в счетной камере. Эти методы применяют для распознавания скрытой (не обнаруживаемой при ориентировочной микроскопии осадка) лейкоцитурии, для оценки степени выраженности лейкоцитурии или гематурии и для динамического наблюдения за этими симптомами в процессе лечения.
Существует несколько таких методов. В урологической практике наиболее распространен подсчет количества форменных элементов крови в 1 л мочи (анализ мочи по Нечипоренко). Нормой считается наличие в 1 л мочи менее 4×106 лейкоцитов и менее 2×106 эритроцитов.
При отрицательных результатах количественного исследования лей-коцитурии у пациентов с подозрением на латентно текущий хронический пиелонефрит повторно подсчитывать лейкоциты следует после провокационных тестов. Наибольшее распространение получили пиро-геналовый и преднизолоновый тесты. Внутримышечное введение 10-ти минимальных пирогенных доз пирогенала или внутривенное введение 30 мг преднизолона активирует воспалительный процесс, и возникает лейкоцитурия. Результаты тестов считаются положительными, если количество лейкоцитов в моче возрастает в два раза по сравнению с исходным.
Выявление бактериурии также имеет существенное значение в комплексной диагностике бактериальных воспалительных заболеваний мочеполовой системы. При неспецифическом воспалительном
процессе в посевах мочи выявляют патогенную микрофлору (кишечную палочку, стафилококк, стрептококк, синегнойную палочку, протей и др.).
Для выявления бактериурии и определения степени ее выраженности используют бактериоскопические, бактериологические и химические методы. Во всех случаях мочу для исследования необходимо собирать из средней порции и в стерильную посуду.
Наиболее точные результаты дает бактериологический метод, при котором проводят посев мочи на твердую питательную среду (агар). Этот метод позволяет определить вид возбудителя, подсчитать количество микробов и определить их чувствительность к антибактериальным препаратам. Бактериоскопия мочи позволяет выявить в моче микроорганизмы и подсчитать их. Для экспресс-диагностики или при массовых обследованиях в связи с простотой выполнения и быстротой получения результатов применяют химические методы обнаружения бактериурии - нитратный, тест восстановления трифенилтетразолия хлорида (ТТХ-тест), каталазный тест, основанные на способности вырабатываемых бактериями ферментов восстанавливать некоторые химические вещества и изменять цвет мочи. Так, бесцветный растворимый трифенилтетразолия хлорид при наличии в моче бактерий превращается в красный нерастворимый трифенилформазан.
Микобактерии туберкулеза в моче определяют посредством бактериоскопии, бактериологического исследования и биологической пробы.
Цитологическое исследование осадка мочи достаточно информативно при низко- и умеренно-дифференцированном переходно-клеточном раке. Оно используется в основном для диагностики рака мочевого пузыря, но может применяться и для выявления рака мочеточника и почечной лоханки. В этих случаях мочу необходимо получать с помощью мочеточникового катетера. Цитологические исследования мочи менее информативны при диагностике высокодифференцированных опухолей уротелия. Для их распознавания в последние годы предложено несколько новых лабораторных методик. К ним относятся выявление в моче антигена ВТА (bladder tumor antigen), проба на ком-плементоподобный белок, определение в моче концентрации протеина 22 ядерного матрикса и продуктов деградации фибрина, а также метод проточной цитометрии.
При некоторых заболеваниях необходимо определять концентрацию гормонов в моче. При опухолях коры надпочечников в моче повышается уровень 17-кетостероидов. При феохромоцитоме определяют содержание в моче ванилилминдальной кислоты, адреналина и норадреналина.
У больных с герминогенными опухолями яичка повышается концентрация в моче хорионического гонадотропина.
3.5.2. Исследование функций почек
Исследование азотовыделительной и гомеостатической функций почек. Азотовыделительная функция является одной из важнейших функций почек и состоит в экскреции конечных продуктов азотистого обмена: мочевины, креатинина, мочевой кислоты, пуриновых оснований, индикана. Наибольшее значение для исследования функции почек имеет определение концентрации в крови мочевины и креати-нина. Креатинин образуется в мышечной ткани из креатинфосфата и выводится из организма почками. Скорость образования креатинина постоянна, определяется мышечной массой человека и не зависит от наличия белков в рационе.
Мочевина синтезируется преимущественно в печени в результате распада аминокислот и азотистых оснований. Около 90 % мочевины выводится из организма почками, остальные 10 % - через желудочно-кишечный тракт. Содержание мочевины в крови зависит не только от скорости ее выведения почками, но и от интенсивности белкового обмена и функции печени.
Мочевая кислота - конечный продукт обмена пуриновых оснований. Повышение концентрации мочевой кислоты наблюдается как при почечной недостаточности, так и при экстраренальной патологии (подагра, мочекислый диатез, лейкоз, сепсис и др.). Нарушение азото-выделительной функции почек характеризуется повышением концентрации азотистых шлаков в сыворотке крови. У здорового человека содержание мочевины в сыворотке крови составляет 2,5-9 ммоль/л, а креатинина - 100-180 мкмоль/л.
Под гомеостатической функцией почек понимают поддержание постоянства внутренней среды организма, в частности водно-электролитного баланса и осмотического давления плазмы крови. Эта функция осуществляется благодаря регуляции экскреции воды и электролитов (ионов Na+, K+, Са2+, фосфатов и др.). Почки принимают участие в регуляции кислотно-основного состояния организма. Почки реабсор-бируют в кровь буферные основания (бикарбонаты) и экскретируют ионы Н+, препятствуя тем самым развитию ацидоза.
Исследование концентрационной функции почек. Под концентрационной функцией почек понимают их способность выделять мочу с осмотическим давлением, большим, чем у плазмы крови. Наиболее
простой способ исследования этой функции - измерение относительной плотности мочи. Относительная плотность мочи зависит от концентрации растворенных в ней веществ, в основном мочевины.
В норме в течение суток относительная плотность мочи изменяется в широких пределах - от 1004 до 1030 (обычно от 1012 до 1020). Если относительная плотность мочи в какой-либо из порций, взятой в течение суток, достигает 1018-1020, то это считается признаком сохранности концентрационной функции почек. Для более подробной оценки этой функции в клинической практике наиболее часто используют пробу Зимницкого и пробу на концентрирование.
Проба Зимницкого заключается в сборе мочи через каждые 3 чв течение суток (всего восемь порций) с определением объема и относительной плотности мочи в каждой порции. Оценка пробы Зимницкого проводится по следующим показателям: суммарный суточный диурез и отдельно дневной и ночной, относительная плотность дневной и ночной мочи. При нарушении концентрационной функции почек наблюдается снижение относительной плотности мочи (гипостенурия), а также уменьшение амплитуды колебаний относительной плотности дневной и ночной мочи (изостенурия). В тяжелых случаях относительная плотность мочи снижена и практически одинакова в дневное и ночное время (изогипостенурия).
Одним из методов оценки функции почек является проба на концентрирование (с сухоядением). Во время пробы на концентрирование пациент в течение нескольких часов не пьет и употребляет только продукты с низким содержанием воды. Мочу собирают с интервалом в 2 или 3 ч (в ночное время - одну порцию за 12 ч), определяют относительную плотность мочи и объем каждой порции.
Основное диагностическое значение имеет снижение концентрационной функции - признак поражения почечных канальцев. Так, при развитии хронической почечной недостаточности изостенурия проявляется раньше, чем азотемия, а при некоторых заболеваниях (например, при хроническом пиелонефрите) может обнаруживаться раньше, чем снижение клубочковой фильтрации.
Исследование парциальных функций почек. Изучение парциальных функций почек основано на определении клиренса веществ, которые удаляются из организма только с мочой, не разрушаясь и не синтезируясь в почках и в мочевых путях. Клиренс (англ. clearance - очищение) вещества - это объем плазмы крови, полностью «очищаемый» от этого вещества за минуту. Клиренс пропорционален скорости выведения вещества из крови.
Чаще всего для оценки парциальных функций почек применяют исследование клубочковой фильтрации по эндогенному креатинину с определением коэффициента клиренса (очищения). Для этого определяют концентрацию креатинина в моче (U), в крови (Р) и минутный диурез (V). Коэффициент очищения рассчитывают по формуле: С = UV/ P.
Для оценки скорости клубочковой фильтрации наиболее часто используется проба Реберга.
При проведении пробы Реберга определяют содержание креати-нина в моче, собранной пациентом в течение суток. По окончании сбора мочи производят забор крови из вены и также определяют концентрацию креатинина. Кроме того, рассчитывают минутный диурез. Клиренс эндогенного креатинина, практически равный скорости клу-бочковой фильтрации, определяется по приведенной выше формуле и составляет в норме 80-120 мл/мин.
Скорость клубочковой фильтрации характеризует функцию почечных клубочков. Наибольшее диагностическое значение имеет снижение скорости клубочковой фильтрации - одно из основных проявлений патологических процессов, протекающих с преимущественным поражением клубочков почек (например, гломерулонефрит). В частности, скорость клубочковой фильтрации учитывается при определении стадии хронической почечной недостаточности - исхода многих болезней почек, обусловленного прогрессирующим уменьшением количества функционирующих нефронов. Снижение скорости клубочковой фильтрации может быть вызвано и экстраренальными причинами, прежде всего гиподинамическими нарушениями (гипо-волемией, шоком).
Определение величины почечного кровотока. Наиболее точным из используемых в клинической практике способов измерения величины кровотока в почках является определение клиренса парааминогиппуро-вой кислоты (ПАГ). Это вещество свободно фильтруется в клубочках, не реабсорбируется и интенсивно секретируется в проксимальных канальцах, поэтому клиренс ПАГ практически равен объему плазмы, поступающей в почки за 1 мин.
Клиренс ПАГ характеризует эффективный почечный плазмоток, т. е. количество плазмы, притекающей к клубочкам и проксимальным канальцам коркового вещества почки. Эффективный почечный плаз-моток в норме равен 550-650 мл/мин - около 90 % общего почечного плазмотока. Остальные 10 % плазмы попадают в систему юкстамедул-лярных нефронов, где ПАГ практически не секретируется.
Снижение клиренса ПАГ характерно для состояний, связанных с нарушением функции клубочков: гломерулонефрита, хронического пиелонефрита, острой почечной недостаточности и др. К экстраренальным причинам снижения эффективного почечного плазмотока и эффективного почечного кровотока относят недостаточность кровообращения и водно-электролитные нарушения.
3.5.3. Исследование некоторых лабораторных показателей при диагностике урологических
болезней
Простатический специфический антиген (ПСА) - это гликопротеин с молекулярной массой 34 кДа, обладающий ферментной активностью. В сыворотке крови он содержится в двух формах - свободной (около 15 % общего количества ПСА) и связанной с различными антипро-теазами. Свободная и связанная фракции составляют общий ПСА. Большая часть ПСА связана с антихимотрипсином и доступна для лабораторного определения. Небольшая часть ПСА связана с α2-мак-роглобулином, и ее определение невозможно, так как молекула ПСА находится внутри комплекса.
Определение уровня ПСА применяют для ранней диагностики рака предстательной железы. Анализ крови на ПСА - скрининговый метод обследования. Мужчинам старше 45 лет ежегодно необходимо проводить этот анализ для своевременного обнаружения рака предстательной железы.
Необходимо учитывать, что уровень ПСА в сыворотке крови может повышаться также при ДГПЖ, простатите, эякуляции накануне исследования, механическом воздействии на предстательную железу (массаж и биопсия предстательной железы, цистоскопия, острая задержка мочеиспускания, катетеризация мочевого пузыря, трансуретральная резекция предстательной железы, травма и др.).
В норме уровень ПСА не превышает 4,0 нг/мл. При раке предстательной железы этот антиген присутствует в сыворотке крови в основном в связанном виде, поэтому помимо увеличения уровня общего ПСА уменьшается соотношение свободного и общего ПСА. Весьма характерно для рака предстательной железы снижение этой величины менее 15 %. Уровень ПСА выше 20 нг/мл обычно свидетельствует о диссеминированном раке предстательной железы с поражением костей. После радикальной простатэктомии при раке предстательной железы уровень ПСА снижается до нуля.
Другими важными сывороточными онкомаркерами являются а-фетопротеин (АФП) и человеческий хорионический гонадотропин (ЧХГ), а точнее, его β-субъединица. У 85 % больных с несеминомны-ми герминогенными опухолями яичка повышен хотя бы один из этих показателей.
При опухолях надпочечников исследуют содержание альдостерона и кортизола в сыворотке крови, адреналина и норадреналина в плазме крови. При вазоренальной гипертензии повышается уровень ренина в плазме крови.
Быстрое образование камней при мочекаменной болезни в сочетании с гиперкальциемией может наблюдаться при гиперфункции пара-щитовидной железы. Для диагностики этого состояния необходимо определить содержание паратгормона в сыворотке крови.
3.6. ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
3.6.1. Катетеризация мочевого пузыря
Катетеризация мочевого пузыря - самое распространенное ретроградное вмешательство на мочевых путях. Показания к катетеризации делятся на диагностические и лечебные. С диагностической целью катетеризацию проводят для определения объема остаточной мочи, при выполнении ретроградной цистографии и цистометрии, при взятии мочи на анализ непосредственно из мочевого пузыря, а также для измерения объема диуреза у больных в тяжелом состоянии. Лечебная цель катетеризации - опорожнение мочевого пузыря при острой и хронической задержке мочи и введение в мочевой пузырь лекарственных веществ (инстилляции мочевого пузыря).
Противопоказания к катетеризации мочевого пузыря - острые воспаления и обострения хронических воспалительных заболеваний уретры, яичек и их придатков, предстательной железы, мочевого пузыря, травма мочеиспускательного канала.
Для катетеризации мочевого пузыря применяют резиновые, эластичные и металлические катетеры разных размеров и форм (рис. 3.1). Существуют катетеры мужские, женские и детские.
Размер (калибр) катетеров, как и других урологических инструментов, вводимых по уретре, определяется по шкале Шарьера, состоящей из 30 круглых отверстий, последовательно расположенных по периферии металлической пластинки. Длина окружности первого
отверстия (размер ? 1 по шкале Шарьера) составляет 1 мм, каждого последующего - больше на 1 мм, а последнего (размер ? 30 по шкале Шарьера) - 30 мм. Диаметр любого отверстия приблизительно равен его номеру, деленному на 3.
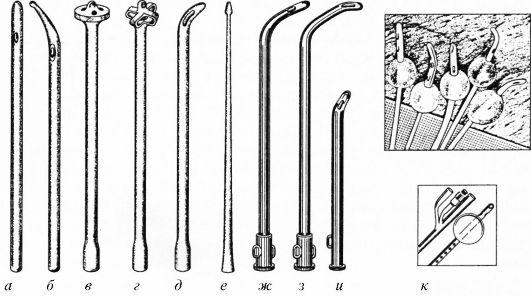
Рис. 3.1. Катетеры для мочевого пузыря:
а - Нелатона; б - Тиммана; в - Петцера; г - Малеко; д - Мерсье; е - Гюйона (инстиллятор); ж, з - мужские металлические; и - женский металлический; к - Фолея
Катетеры весьма разнообразны по форме. Резиновый катетер Нелатона представляет собой полую резиновую трубку с закругленным, слепо заканчивающимся концом с овальным боковым окошком на расстоянии 1-1,5 см от него.
При длительной катетеризации мочевого пузыря используют катетер Фолея с надувным баллоном.
Для дренирования мочевого пузыря через надлобковое отверстие применяют головчатые резиновые катетеры Петцера или Малеко (см. рис. 3.1).
Мужской металлический катетер имеет дугообразный клюв, облегчающий прохождение изгиба уретры в мембранозном и простатическом отделах, тогда как женский катетер имеет короткий, слегка изогнутый клюв. На рукоятке этих катетеров есть гребешок, по которому определяют направление клюва.
Катетеризацию мочевого пузыря проводят с соблюдением всех правил асептики и антисептики.
У женщин ее выполняют в положении на спине с разведенными ногами. Сначала ватным шариком, смоченным антисептическим раствором, обрабатывают наружное отверстие уретры, а затем проводят катетеризацию мочевого пузыря. Для катетеризации мочевого пузыря у женщин используют металлические, резиновые и эластические катетеры.
Введение резиновых катетеров у мужчин обычно не представляет трудностей. После обработки головки полового члена и наружного отверстия уретры антисептическим раствором катетер пинцетом захватывают несколько выше бокового отверстия, а противоположный конец держат между IV и V пальцами. Хорошо смазанный стерильным вазелиновым маслом катетер вводят в мочеиспускательный канал и медленно продвигают, держа половой член в натянутом состоянии для уменьшения складчатости слизистой оболочки мочеиспускательного канала. Появление мочи из катетера свидетельствует о его прохождении в мочевой пузырь.
При катетеризации мочевого пузыря у мужчин металлическим катетером левой рукой натягивают половой член, катетер держат правой рукой, направляя клювом по ходу мочеиспускательного канала вниз, до луковичной части, где ощущается препятствие. Затем свободный конец катетера вместе с половым членом мягко опускают вниз, одновременно с поступательными движениями по направлению к мочевому пузырю. О том, что катетер находится в мочевом пузыре, свидетельствуют выделение мочи и свободные движения клюва катетера в мочевом пузыре при вращательных движениях рукоятки металлического катетера.
При катетеризации мочевого пузыря у мужчин, особенно с помощью металлического катетера, возможны различные осложнения, в частности перфорация мочеиспускательного канала с образованием ложного хода уретры. Поэтому показания к катетеризации мочевого пузыря у мужчин с применением металлического катетера должны быть существенно сужены, а выполнять ее необходимо с особой осторожностью, не прибегая к насильственному проведению инструмента.
3.6.2. Бужирование мочеиспускательного канала
Бужирование заключается во введении бужей в мочеиспускательный канал.
Эта процедура противопоказана при острых воспалениях или обострении хронических воспалительных заболеваний мочеиспускательного

Рис. 3.2. Эластический головчатый буж
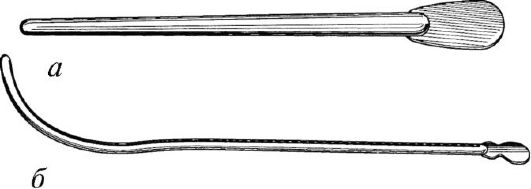
Рис. 3.3. Металлические бужи: а - прямой; б - изогнутый
канала, предстательной железы, яичек и их придатков, при травме уретры.
Бужи делятся на эластические и металлические. Эластические бужи прямые, их конец имеет цилиндрическую, оливообразную, пуговчатую, нитевидную или заостренную форму (рис. 3.2).
Прямые металлические бужи используют для бужиро-вания передней части уретры, а изогнутые - для проведения их по мужской уретре до мочевого пузыря (рис. 3.3). Кривизна центрального участка изогнутых бужей соответствует изгибу мужской уретры. На периферическом конце металлических бужей имеется расширение (павильон), на котором указан номер бужа, соответствующий его размеру по шкале Шарьера.
Бужирование уретры начинают с использования бужей ?? 16-18 по шкале Шарьера. В норме такой буж проходит по уретре свободно, встречая незначительное сопротивление в перепончатом отделе. Если буж встречает непреодолимое препятствие, то отмечают, на каком расстоянии оно находится, и переходят к использованию меньших по диаметру бужей, пока через стриктуру не пройдет буж, размер которого и определит степень сужения.
Прямые бужи используют при расположении стриктуры в переднем отделе уретры, их введение обычно не представляет трудностей. Если стриктуры локализуются в заднем отделе, то используют изогнутые металлические бужи. Изогнутый металлический буж вводят так же, как и металлический катетер в мочевой пузырь.
При невозможности провести металлический буж через значительно суженный участок мочеиспускательного канала используют нитевидные эластические бужи, которыми и преодолевают стриктуру. Затем по ним, как по проводнику, проводят металлические бужи больших размеров.
Для расширения (бужирования) стриктур уретры проводят три-четыре бужа возрастающего размера, и последний буж оставляют в мочеиспускательном канале на 15-30 мин. Бужирование стриктур уретры не является радикальным методом лечения, и его необходимо повторять в среднем 1 раз в месяц.
При бужировании уретры встречаются такие осложнения, как уретральная (резорбтивная) лихорадка, острые воспалительные заболевания нижних мочевых путей и мужских половых органов, повреждения мочеиспускательного канала.
3.7. ЭНДОСКОПИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Эндоскопия (греч. endon - внутри, skopeo - рассматриваю) - визуальный метод исследования мочевых и половых органов с помощью специальных оптико-механических приборов. Это один из ведущих методов в урологии.
Первоначально эндоскопию применяли как диагностический метод, в настоящее время она широко используется для выполнения лечебных манипуляций, включая оперативные вмешательства. Современные эндоскопы позволяют осуществить уретро-, цисто-, уретеропиело- и
нефроскопию.
Все эндоскопические приборы состоят из трех основных частей: тубуса, оптической и осветительной систем. В тубусе, кроме канала для ирригации, может быть канал для проведения инструментов, с помощью которых осуществляются такие манипуляции, как катетеризация мочеточника, извлечение камня петлей, электрорезекция и электрокоагуляция и т. п. Урологические эндоскопические приборы бывают жесткими (ригидными) и гибкими. Тубусы эндоскопов имеют калибровку по шкале Шарьера.
Уретроскопия - осмотр слизистой оболочки мочеиспускательного канала на всем протяжении с помощью уретроскопа или уретроцистоскопа (рис. 3.4). Осмотр слизистой
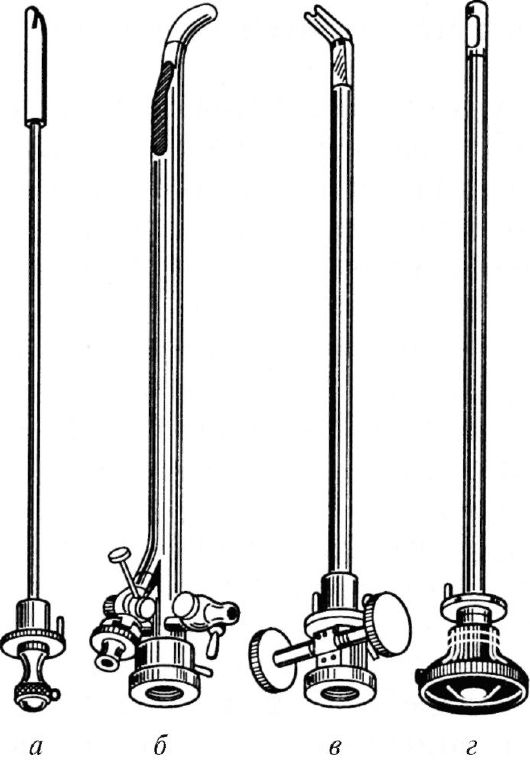
Рис. 3.4. Уретроцистоскопы:
а - обтуратор; б - ствол; в - подъемник;
г - оптическая система
оболочки проводят при медленном извлечении уретроскопа от шейки мочевого пузыря к наружному отверстию уретры.
Уретроскопия может быть сухой или ирригационной. При ирригационной уретроскопии мочеиспускательный канал растягивается циркулирующей промывной жидкостью. Ирригационная уретроскопия позволяет лучше рассмотреть слизистую оболочку мочеиспускательного канала на всем протяжении, но особенно - в заднем отделе.
Показания к уретроскопии: хронические воспалительные заболевания уретры, подозрение на ее клапаны, опухоли, дивертикулы и инородные тела.
Противопоказания к уретроскопии: острые воспалительные заболевания мочеиспускательного канала и половых органов, травмы уретры.
Осмотр уретры проводят при медленном извлечении уретроскопа. Необходимо, чтобы в поле зрения уретроскопа находилась «центральная фигура», т. е. просвет мочеиспускательного канала, куда радиально сходятся продольные складки слизистой оболочки. В области семенного бугорка эти складки прилежат к его верхушке, по бокам которой видны отверстия семявыносящих протоков, а в центре - углубление. Слизистая оболочка уретры нежно-розового цвета, блестящая и гладкая. В радиально расположенных складках видны поверхностные сосуды, выводные протоки желез мочеиспускательного канала (желез Литтре).
Центральная фигура женского мочеиспускательного канала на всем протяжении замкнута и имеет звездчатую форму.
Цистоскопия - осмотр слизистой оболочки мочевого пузыря. Это одно из основных и наиболее распространенных в урологической практике исследований. Для его проведения применяют специальный инструмент - цистоскоп (изобретен М. Нитце в 1877 г.).
Цистоскопы бывают смотровыми, катетеризационными и операционными (рис. 3.5). Для обследования детей применяют детские цистоскопы небольшого диаметра.
Смотровой цистоскоп предназначен для осмотра стенки и полости мочевого пузыря, т. е. собственно цистоскопии. В нем отсутствуют дополнительные каналы для проведения инструментов.
Катетеризационный цистоскоп служит для введения катетера в мочеточник. В его тубусе имеется один или два канала для проведения мочеточникового катетера. Для направления мочеточникового катетера точно в устье мочеточника на конце этого цистоскопа есть специальное устройство (подъемник Альбаррана).
В операционном цистоскопе есть ирригационная система для наполнения мочевого пузыря жидкостью и каналы для проведения

Рис. 3.5. Цистоскопы:
а - смотровой; б - катетеризационный;
в - операционный (резектоскоп)
в мочевой пузырь специальных щипцов для биопсии, электродов для проведения литотрипсии и электрорезекции стенок мочевого пузыря и аденоматозных узлов.
Показания к цистоскопии: макрогематурия, упорная рецидивирующая дизурия, стойкая лейкоцитурия, подозрение на опухоль мочевого пузыря или порок развития мочевого пузыря и мочеточника, наличие инородных тел в мочевом пузыре. Кроме того, цистоскопию проводят при необходимости катетеризации мочеточника или установки стента в мочеточнике.
Хромоцистоскопия может
быть полезна для дифференциальной диагностики почечной колики и острых заболеваний органов брюшной полости, поскольку позволяет исключить обструкцию мочеточников.
Противопоказания к цистоскопии: травма мочеиспускательного канала, острые воспалительные заболевания уретры, предстательной железы, мочевого пузыря, яичек и их придатков, наличие пузырно-мочеточникового рефлюкса.
Цистоскопия возможна лишь при проходимости уретры для цистоскопа. Важное условие проведения этого исследования - достаточное наполнение мочевого пузыря, иначе тщательный осмотр его слизистой оболочки будет невозможен. Жалобы больного на частое мочеиспускание днем и ночью свидетельствуют о малой емкости мочевого пузыря.
При цистоскопии пациент находится в урологическом кресле в положении на спине с приподнятыми и согнутыми ногами. После обработки наружного отверстия уретры стерильным шариком с дезинфицирующим раствором в мочеиспускательный канал (у мужчин) вводят около 10 мл местноанестезирующего раствора. Затем по уретре в мочевой пузырь проводят цистоскоп, предварительно смазанный стерильным глицерином. Из мочевого пузыря выпускают мочу и запол-
няют его прозрачной жидкостью. Обычно цистоскопию выполняют при введении 200 мл жидкости. Если в мочевом пузыре находится мутная моча или сгустки крови, его необходимо отмыть до вытекания прозрачной промывной жидкости. После этого в цистоскоп вводят оптическую систему, подключают источник освещения и приступают непосредственно к осмотру слизистой оболочки мочевого пузыря. Осмотр мочевого пузыря начинают с передней стенки, где легко обнаруживается располагающийся у верхушки пузырек воздуха (рис. 3.6, см. цв. вклейку). После этого цистоскоп несколько вытягивают из мочевого пузыря, поворачивают на 180° и в этом положении находят меж-мочеточниковую складку, имеющую поперечное направление. Затем цистоскоп поворачивают по продольной оси в одну и другую сторону, где на концах межмочеточниковой складки располагаются устья мочеточников. Последние находятся на возвышении валиков, которыми ограничивается межмочеточниковая складка, и могут иметь щелевид-ную, серповидную или точечную форму. Обычно они щелевидной формы, их направление - косое сверху вниз и снаружи внутрь. После нахождения устьев мочеточников осматривают всю область дна мочевого пузыря и мочепузырного треугольника (Льето), а затем - шейку мочевого пузыря и его боковые стенки, мягко поворачивая и выводя цистоскоп. Часто для детального осмотра передней стенки мочевого пузыря приходится надавливать на переднюю брюшную стенку.
Для удобства ориентирования внутреннюю поверхность мочевого пузыря условно делят на зоны, соответствующие циферблату часов: пузырек воздуха соответствует 12, устье правого мочеточника - 7, левого - 5, середина левой боковой стенки - 3, правой - 9.
В норме слизистая оболочка мочевого пузыря розовая, блестящая, с гладкой поверхностью, испещренной ярко-красными мелкими извилистыми сосудами (рис. 3.7, см. цв. вклейку). В области шейки мочевого пузыря и мочепузырного треугольника сосудов больше, и они придают этой зоне более яркую окраску.
Иногда при цистоскопии на месте устья мочеточника можно увидеть кистовидное выпячивание нижнего конца мочеточника (уретеро-целе), покрытое нормальной слизистой оболочкой мочевого пузыря (рис. 3.8, см. цв. вклейку).
При неспецифических воспалительных заболеваниях слизистая оболочка мочевого пузыря имеет диффузную красную окраску, наблюдаются петехиальные кровоизлияния. При хроническом цистите можно обнаружить мелкие подэпителиальные инфильтраты округлой формы (рис. 3.9, см. цв. вклейку), напоминающие фолликулы (фолликулярный
цистит). В ряде случаев можно рассмотреть участки изъязвлений с неровными краями и пленками фибрина на них. Длительный воспалительный процесс ведет к метаплазии уротелия или к образованию грануляций, чаще располагающихся в области шейки мочевого пузыря.
Для туберкулезного цистита характерно наличие вокруг устьев мочеточников мелких туберкулезных бугорков желтоватого цвета, окруженных ярко-красным венчиком. При распаде бугорков на слизистой оболочке мочевого пузыря образуются изъязвления (рис. 3.10, см. цв. вклейку).
Цистоскопия имеет решающее значение в диагностике опухолей мочевого пузыря, которые по особенностям роста делятся на экзофит-ные (внутрипузырные) и солидные (инфильтрирующие).
Экзофитные опухоли при цистоскопии выглядят как нежные ворсинчатые, папиллярные образования на ножках разной длины и толщины бледно-розового или красного цвета. На поверхности опухоли могут быть наложения пленок фибрина, некротические массы или кровоточащие сосуды (рис. 3.11, см. цв. вклейку).
Солидные опухоли мочевого пузыря имеют вид бугристых, неровных, с нечеткими контурами участков слизистой оболочки мочевого пузыря, на поверхности которых могут встречаться отложения фибрина и области некроза. При некоторых заболеваниях почки или мочеточника во время цистоскопии можно увидеть выделение кровянистой мочи (рис. 3.12, а, см. цв. вклейку) или гноя (рис. 3.12, б, см. цв. вклейку) из устья мочеточника.
Хромоцистоскопия - цистоскопия с внутривенным введением красящего вещества - 2-3 мл 0,4 % раствора индигокармина. Этот метод исследования применяется для оценки функции каждой почки в отдельности и для определения проходимости мочеточников.
В норме индигокармин выделяется из устьев мочеточников, окрашивая мочу в интенсивный синий цвет через 3-5 мин после внутривенного введения. Если же индигокармин не выделяется через 10- 12 мин, это указывает на выраженное снижение функции почки или на нарушение оттока мочи по мочеточнику (обтурацию мочеточника камнем, сгустком крови и т. п.).
Хромоцистоскопия не проводится больным в состоянии шока, так как у них артериальное давление ниже фильтрационного и выделения индигокармина не произойдет. Не показана хромоцистоскопия больным с выраженной почечной или печеночной недостаточностью.
Катетеризация мочеточников может быть как диагностической, так и лечебной. Диагностическая катетеризация служит для определения
проходимости мочеточников, раздельного получения мочи из почек, выполнения ретроградной пиелоуретерографии. С лечебной целью катетеризацию применяют для купирования почечной колики или дренирования почки.
Для катетеризации используют специальные мочеточниковые катетеры и катетеризационный цистоскоп с каналами для введения катетера и подъемником Альбаррана.
После обнаружения устья мочеточника, в который предполагается вводить катетер, цистоскоп удерживают неподвижно и продвигают мочеточниковый катетер до его появления в поле зрения. С помощью подъемника Альбаррана направляют конец катетера в устье мочеточника (рис. 3.13, см. цв. вклейку) и мягко продвигают его по мочеточнику.
Струйное отхождение мочи из катетера после преодоления препятствия свидетельствует об обтурации мочеточника. Выделение крови из катетера в момент преодоления препятствия и появление прозрачной мочи после его преодоления (симптом Шевассю) указывают на наличие опухоли мочеточника.
Для выполнения ретроградной уретеропиелографии в мочеточнико-вый катетер вводят 3-5 мл рентгеноконтрастного вещества.
Введенный в лоханку катетер можно оставлять на 2-3 сут для дренирования почки в случае обтурации мочеточников, их сдавления извне патологическими образованиями.
Для длительной катетеризации мочеточника используют самофиксирующийся катетер - стент, концы которого, загнутые в виде петли, фиксируют его в чашечно-лоханочной системе почки и в мочевом пузыре.
При катетеризации мочеточников могут возникать осложнения, но тщательное выполнение всех правил катетеризации почти полностью позволяет их предотвратить.
Перед катетеризацией мочеточников больным должны быть назначены уроантисептики или антибактериальные препараты для профилактики гнойно-воспалительных осложнений.
Уретеропиелоскопия - осмотр слизистой оболочки мочеточника и почечной лоханки с помощью уретеропиелоскопа. Существуют жесткие (ригидные) - 9,5-12,5 по шкале Шарьера, и эластичные (гибкие) уретеропиелоскопы.
После расширения интрамурального отдела мочеточника и введения в мочеточник струны-проводника уретеропиелоскоп под зрительным контролем без значительных усилий продвигают в устье и далее
в мочеточник. Система постоянного орошения обеспечивает расширение стенок мочеточника и его визуализацию при продвижении вверх до лоханки. Преодолевать изгибы мочеточника помогает предварительное проведение в лоханку металлической струны (проводника), вдоль которой снизу вверх продвигают эндоскоп.
Осматривать полостную систему почки можно и антеградно после чрескожной пункции лоханки и введения по пункционному каналу специального инструмента - нефроскопа. Эта манипуляция называется нефроскопией и позволяет диагностировать опухоли лоханки, проводить разрушение и удаление камней почки (контактную литотрипсию).
3.8. УРОДИНАМИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ
3.8.1. Изучение уродинамики верхних мочевыводящих путей
Для определения уродинамики верхних мочевыводящих путей применяют разные методы, позволяющие оценить наличие и выраженность нарушений отведения мочи из почки.
Наиболее часто для оценки уродинамики верхних мочевых путей используют такие методы стандартного урологического обследования, как экскреторная урография, радионуклидная динамическая нефро-сцинтиграфия и УЗИ почек. Они позволяют получить достоверную информацию об имеющихся нарушениях оттока мочи из почки и широко используются в повседневной клинической практике.
Специальные методы оценки уродинамики верхних мочевыводящих путей: пиеломанометрию, телевизионную пиелоуретероскопию, уро-кинематографию, видеоурографию - в основном используют в исследовательских целях и при определении эффективности новых методов лечения.
Измерение колебаний внутрилоханочного давления с помощью пиеломанометрии дает возможность изучить сократительную активность лоханки. С помощью видеопиелоуретероскопии и видеоурогра-фии можно оценить сократительные движения почечной лоханки и мочеточника, а также наличие мочеточниково-лоханочных или пузыр-но-мочеточниковых рефлюксов.
Для оценки уродинамики верхних мочевыводящих путей применяют специальные электрофизиологические методы: электроуретеропие-
лографию (миографию мочеточника) и импедансную уретерографию. Эти исследования позволяют объективно зарегистрировать изменения суммарного электрического потенциала гладкомышечных клеток стенки лоханки и мочеточника в результате их возбуждения и деполяризации их клеточной мембраны.
3.8.2. Изучение уродинамики нижних мочевыводящих путей
В настоящее время обследование, а самое главное, выбор оптимального метода лечения больных с недержанием мочи, нейрогенными расстройствами мочеиспускания, доброкачественной гиперплазией и склерозом предстательной железы невозможны без точной оценки функции нижних мочевых путей. В обычной клинической практике для оценки функционального состояния нижних мочевых путей используют урофлоуметрию, цистометрию и профилометрию мочеиспускательного канала.
Урофлоуметрия. Наиболее простым и распространенным методом исследования уродинамики нижних мочевых путей является урофлоу-метрия - измерение и графическая регистрация объемной скорости мочеиспускания.
При урофлоуметрии определяют максимальную и среднюю объемную скорость мочеиспускания, время достижения максимальной объемной скорости мочеиспускания, продолжительность акта мочеиспускания и объем выделенной мочи.
В настоящее время считают целесообразным проводить урофлоу-метрию как скрининговое исследование при подозрении на любые нарушения функции нижних мочевых путей.
Основное значение при оценке результатов урофлоуметрии придают максимальной объемной скорости мочеиспускания. В норме этот показатель варьирует у мужчин в пределах 15-20 мл/с в зависимости от возраста и объема выделенной мочи. При одинаковом объеме мочеиспускания у женщин максимальная объемная скорость мочеиспускания на 5 мл/с больше, чем у мужчин, и составляет 20-25 мл/с. Считают, что при максимальной объемной скорости мочеиспускания более 15 мл/с инфравезикальной обструкции нет (рис. 3.14, а), а при скорости менее 15 мл/с - есть (рис. 3.14, б).
Максимальная скорость мочеиспускания зависит от количества мочи в мочевом пузыре и поэтому оценивать ее при урофлоуметрии следует при объеме мочи более 150 мл.
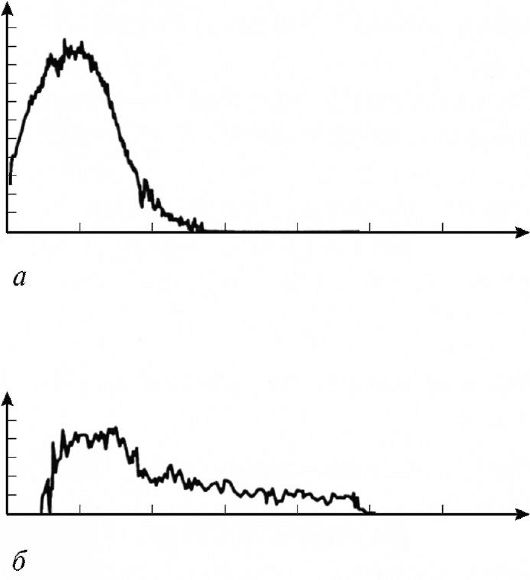
Рис. 3.14. Урофлоуметрия: а - нормальная кривая мочеиспускания; б - инфравезикальная обструкция у больного с доброкачественной гиперплазией предстательной железы
Следует помнить, что объемная скорость мочеиспускания зависит не только от наличия и степени инфраве-зикальной обструкции, но и от сократительной способности детрузора, поэтому урофлоуметрия низкоспецифична. По ее результатам, как правило, невозможно точно определить причину расстройств мочеиспускания и провести дифференциальную диагностику инфравезикальной обструкции и нарушенной сократимости детрузора.
На основе данных уроф-лоуметрии можно обоснованно предположить нарушение функции нижних мочевых путей. Однако во многих случаях для получения полной и
достоверной информации о функциональном состоянии нижних мочевых путей проведения только урофлоуметрии недостаточно.
Урофлоуметрия значительно расширяет возможности определения наличия и степени инфравезикальной обструкции, особенно при комплексной оценке ее результатов и показателей общепринятых клинических исследований. Но вероятность ошибки при распознавании инфра-везикальной обструкции остается высокой, чему способствует отсутствие надежных общепринятых критериев интерпретации урофлоуграмм. Все чаще при обследовании больных используют цистометрию.
Цистометрия - одновременное измерение внутрипузырного и абдоминального (ректального) давления при наполнении мочевого пузыря жидкостью (водная цистометрия) и при мочеиспускании (мик-ционная цистометрия).
При цистометрии проводят катетеризацию мочевого пузыря специальным уродинамическим двухили трехходовым уретральным катетером размером ?? 5-7 по шкале Шарьера. После определения количества остаточной мочи мочевой пузырь наполняют стерильной жидкостью с помощью специальной помпы в положении больного
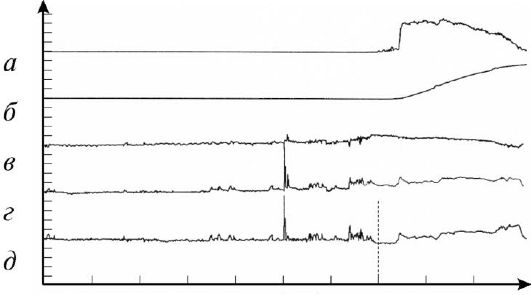
Рис. 3.15. Цистометрия. Нормальная цис-тометрограмма:
а - объемная скорость мочеиспускания, мл/с; б - общий объем выделенной мочи, мл; в - детрузорное давление, см вод. ст.; г - внутрипузырное давление, см вод. ст.; д - абдоминальное давление, см вод. ст.
стоя. При этом автоматически регистрируются давление в мочевом пузыре (внутрипузырное давление) и брюшной полости (абдоминальное давление), а также и объем введенной в мочевой пузырь жидкости (водная цистометрия).
Внутрипузырное давление является суммой двух компонентов - абдоминального и детрузорного. Абдоминальная составляющая обусловлена внутри-брюшным давлением и возрастает при напряжении мышц передней брюшной стенки, при нату-живании, т. е. при повышении внутрибрюшного давления. Детрузорная составляющая создается непосредственно мышечными элементами мочевого пузыря и возрастает при их сокращении. Абдоминальное давление может быть измерено как давление в прямой кишке при помощи ректального датчика давления. Детрузорное давление, наиболее полно отражающее функцию мочевого пузыря, рассчитывается автоматически как разность давления в мочевом пузыре и давления в прямой кишке (рис. 3.15).
При цистометрии в фазу наполнения могут быть выявлены нарушения сократительной активности детрузора, обозначаемые как гиперактивность детрузора. Гиперактивность детрузора диагностируют при повышении детрузорного давления более чем на 5 см вод. ст. в результате непроизвольных сокращений детрузора. Субъективно гиперактивность детрузора проявляется дневной и ночной поллаки-урией, императивными (ургентными) позывами на мочеиспускание вплоть до недержания.
При достижении максимального наполнения мочевого пузыря (при появлении императивного позыва на мочеиспускание) больному предлагают помочиться. В фазу опорожнения мочевого пузыря, наряду с пузырным, абдоминальным и детрузорным давлением, регистрируются объемная скорость мочеиспускания и объем выделенной жидкости (так называемая микционная цистометрия, исследование «давление-поток»).
Наиболее достоверный метод определения степени инфравезикаль-ной обструкции и сократимости детрузора - микционная цистометрия. Это одновременное измерение детрузорного давления и объемной скорости мочеиспускания.
Для нормального акта мочеиспускания характерны невысокое (до 40 см вод. ст.) детрузорное давление и несниженная объемная скорость мочеиспускания. Повышение детрузорного давления при снижении объемной скорости мочеиспускания свидетельствует о наличии инфравезикальной обструкции. Уменьшение и детрузорного давления, и объемной скорости мочеиспускания указывает на снижение сократительной способности детрузора.
Для определения степени инфравезикальной обструкции и степени нарушения сократимости детрузора по данным микционной цистометрии используют специальные номограммы и математические формулы.
Профилометрия уретры. Это исследование применяют для измерения внутриуретрального давления. Профилометрию уретры используют для установления причины недержания мочи.
При измерении профиля уретрального давления из мочевого пузыря кнаружи по уретре с постоянной скоростью (обычно 2 мм/с) двигается специальный трехходовой уродинамический катетер. На катетере одно из отверстий расположено дистально, два других - проксимально на расстоянии 5 см от дистального отверстия. Движение катетера с постоянной заданной скоростью обеспечивается специальным меха-
низмом уродинамической установки - пуллером. При этом регистрируется давление в мочевом пузыре (дис-тальное отверстие катетера), уретра орошается через одно из проксимальных отверстий катетера жидкостью, через другое проксимальное отверстие измеряется внут-риуретральное давление. Автоматически вычисляется давление закрытия уретры - разность между внутриурет-ральным и внутрипузырным давлением.
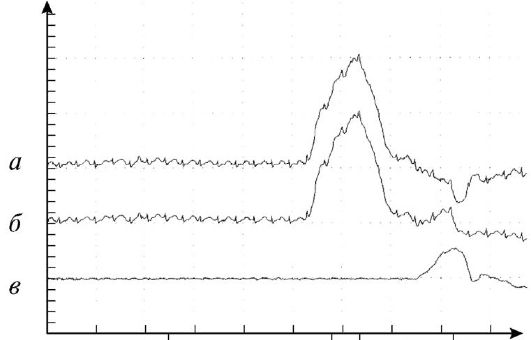
Рис. 3.16. Измерение профиля уретрального давления:
а - давление закрытия уретры, см вод. ст.; б - внутриуретральное давление, см вод. ст.; в - внутрипузырное давление, см вод. ст.
Наиболее важные показатели, определяемые при профилометрии уретры, - максимальное уретральное давление, максимальное давление закрытия уретры и функциональная длина уретры (рис. 3.16).
Профилометрия уретры позволяет достаточно точно оценить функцию сфинктерного аппарата мочевого пузыря и причину недержания мочи.
3.9. БИОПСИЯ
3.9.1. Биопсия почки
Показания к биопсии почки: нефропатии (например, опухоль почки) и нефротический синдром, стойкая протеинурия или гематурия неясного генеза, острая почечная недостаточность невыясненной этиологии, необходимость дифференциальной диагностики морфологических форм гломерулонефрита и т. д.
Существуют два вида биопсии почки - открытый (при помощи люмботомии) и закрытый (чрескожный пункционный).
Открытая биопсия почки - это операция, и перед ее выполнением пациенту необходимо провести комплексное клиническое обследование. Вмешательство проводят поясничным доступом под наркозом или под эпидуральной анестезией. Капсулу почки рассекают, после чего паренхиму иссекают скальпелем или пунктируют биопсийной иглой. По окончании процедуры разрез капсулы и место биопсии прошивают кетгутовыми швами.
Наибольшее распространение получила чрескожная пункционная биопсия как менее травматичный и технически более простой метод. Это исследование выполняют в стационарных условиях, как правило, под местной анестезией при ультразвуковом или рентгенологическом контроле. Пациента укладывают лицом вниз; чтобы приподнять поясничную область, под живот можно подложить валик. Ниже XII ребра делают небольшой разрез кожи, в который вводят биопсийную иглу. Непосредственно перед введением иглы в паренхиму почки пациента просят сделать вдох и задержать дыхание, при этом прекращается дыхательная экскурсия почки и снижается риск избыточного повреждения ее ткани. Биопсийная игла состоит из двух частей: наружного цилиндра с режущей кромкой и внутреннего стержня с выемкой. Последовательное введение этих элементов в почечную паренхиму позволяет вырезать столбик ткани, который извлекают вместе с иглой и отправляют на морфологическое исследование.
3.9.2. Биопсия предстательной железы
Основное показание к биопсии - подозрение на рак предстательной железы после пальцевого ректального исследования, УЗИ или определения уровня ПСА в крови.
В настоящее время наиболее распространена пункционная муль-тифокальная тонкоигольная биопсия, при которой получают 10-12 столбиков ткани для гистологического исследования. Эту процедуру проводят, как правило, в амбулаторных условиях под трансректальным ультразвуковым контролем и местной анестезией.
Пункционная биопсия предстательной железы - сравнительно безопасная процедура. Осложнения: кровотечение в мочевой пузырь и прямую кишку, воспаление предстательной железы и острая задержка мочеиспускания - встречаются редко.
3.9.3. Биопсия мочевого пузыря
Биопсию обычно применяют для дифференциальной диагностики заболеваний мочевого пузыря (новообразований, туберкулеза, интер-стициального цистита и т. д.), а также для определения тканевой принадлежности, глубины инвазии и степени дифференцировки опухолей.
Кусочки стенки мочевого пузыря из подозрительных участков получают при цистоскопии биопсийными щипцами (холодная биопсия) или петлей резектоскопа (трансуретральная резекция - ТУР).
3.9.4. Биопсия яичек
Биопсия яичек показана при подозрении на опухоль яичка и при мужском бесплодии для выявления причины азооспермии и уточнения сохранности сперматогенеза.
Различают открытую и закрытую (пункционную и аспирационную) биопсии яичка. Для выполнения этих вмешательств применяют местную анестезию. При открытой биопсии рассекают все оболочки до белочной оболочки яичка, которую разрезают скальпелем. После легкого надавливания из разреза выступает паренхима яичка, ее иссекают ножницами, после чего оболочки и кожу мошонки послойно ушивают. При пункционной биопсии в яичко чрескожно вводят биопсийную иглу с режущей кромкой, столбик паренхимы остается в просвете и извлекается для последующего анализа. При аспирационной биопсии после введения тонкой иглы в ней создается локальное отрицательное давление. Сперматозоиды и клетки паренхимы попадают в просвет иглы,
извлекаются и изучаются посредством микроскопии нативного материала или цитологического исследования после окрашивания препарата.
3.9.5. Биопсия полового члена
Биопсию полового члена в клинической практике чаще всего проводят при подозрении на злокачественное новообразование. Биопсия кавернозной ткани может выполняться для уточнения сохранности выстилающих трабекулы гладких мышц и определения тактики лечения эректильной дисфункции. Кусочек ткани пещеристого тела может быть получен как открытым способом, так и биопсийной иглой. Кровотечения с последующим образованием гематом - достаточно редкие осложнения этих вмешательств, их профилактика заключается в проведении адекватного интраоперационного гемостаза.
3.10. РЕНТГЕНОЛОГИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ
3.10.1. Подготовка к рентгенологическому исследованию
Перед проведением рентгенологического исследования необходима подготовка кишечника, так как каловые массы и газы отрицательно влияют на качество снимков.
Для подготовки к исследованию в течение 2-3 суток ограничивают употребление пациентом углеводов (черного хлеба, сладостей), овощей, молочных продуктов. Перед исследованием (утром и вечером) ставят очистительную клизму.
При другом методе подготовки кишечника пациент в течение суток принимает активированный уголь, а накануне исследования - слабительные средства (фортранс, магния сульфат и др.).
Если при исследовании рентгеноконтрастное вещество вводят непосредственно в мочевые пути (ретроградная уретеропиелография, антеградная пиелоуретерография, восходящая цистография, уретро-цистография), то в связи с высокой контрастностью получаемого изображения специальная подготовка кишечника не требуется.
3.10.2. Обзорная урография
К обзорной рентгенограмме мочевой системы предъявляют ряд требований. Снимок должен охватывать область всей мочевой системы вне
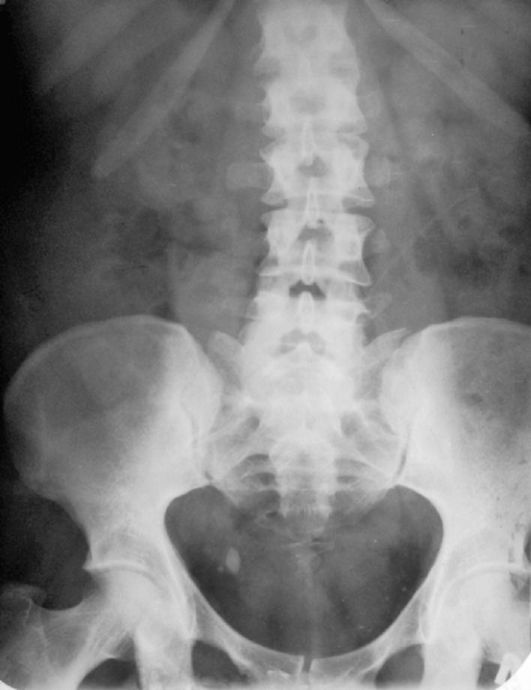
Рис. 3.17. Обзорная рентгенограмма мочевой системы. Камень нижней трети правого мочеточника
зависимости от стороны поражения, от X ребра до нижнего края лобкового сочленения. На снимке должны быть ясно различимы XI и XII ребра, костный скелет, поперечные отростки поясничных позвонков, поясничные мышцы, тень которых на рентгенограмме в норме имеет вид усеченной пирамиды с вершиной на уровне тела XII грудного позвонка (рис. 3.17).
Почки выглядят как две бобовидные тени, расположенные на уровне слева и LI-LII справа. В норме почки располагаются с некоторым наклоном по отношению к оси позвоночника, и медиальный край их проецируется параллельно тени поясничной мышцы. Очертание почек в норме четкое, тень их однородная. Плохо выявляются тени почек у людей с хорошо развитой мускулатурой и у тучных пациентов. В среднем они видны у 70-80 % обследуемых. Мочеточники на обзорной рентгенограмме мочевой системы не видны. Мочевой пузырь, заполненный мочой, может быть причиной овальной или округлой тени в малом тазу. Нормальная предстательная железа на снимках тени не дает.
При изучении обзорного снимка следует обращать внимание на расположение почек, плотность их тени, угол наклона по отношению к позвоночнику, форму, величину, контуры, сохранность тени поясничной мышцы. Изменение контуров или исчезновение тени этих мышц может быть признаком патологического процесса в забрюшин-ном пространстве.
Необходимо обращать внимание на состояние позвоночника (размеры, контуры, очертания позвонков и их отростков, высоту межпозвоночных дисков), костей таза, копчика, ребер. Травмы и заболевания (спондилит, деформирующий спондилез, сколиоз, туберкулез, метастазы опухоли), врожденные аномалии позвоночника и костей таза имеют
четко определенные признаки и могут быть причиной нарушения уродинамики верхних и нижних мочевых путей. Знание патологии позвоночника и костей таза помогает в дифференциальной диагностике заболеваний мочеполовых органов.
Основная цель обзорной урограммы - выявить патологические тени в расположении мочевых путей. За камни почки или мочеточника могут быть ошибочно приняты камни желчного пузыря или поджелудочной железы, каловые камни, петрифицированные лимфатические узлы брыжейки кишечника, обызвествленные лимфатические узлы забрюшинного пространства, обызвествленные каверны туберкулезной почки, инородные тела кишечника и забрюшинного пространства.
Рентгеноконтрастное исследование позволяет точно установить, имеет ли видимая на обзорном снимке тень отношение к мочевым путям.
3.10.3. Экскреторная урография
Экскреторная урография - один из основных рентгенологических методов исследования, выполняемых у больных с заболеваниями моче-выделительной системы, дающий достоверную информацию о состоянии почек и верхних мочевых путей. Экскреторную урографию выполняют для исследования анатомии почек, лоханок, мочеточников, мочевого пузыря, а также для оценки функционального состояния почек.
Экскреторная (внутривенная) урография основана на физиологической способности почек переносить из крови с помощью транспортирующих энзимов йодированные органические соединения, концентрировать их и выделять с мочой. Таким образом, она отражает процесс выделения почками рентгеноконтрастного вещества и последующего его выведения по мочевым путям.
При проведении внутривенной урографии внутривенно вводят 20- 60 мл рентгеноконтрастного вещества. Наиболее часто применяют высокоосмолярные органические контрастные вещества, содержащие три атома йода в молекуле. Эти вещества (триомбраст, урографин, верографин, уротраст и др. в концентрации 60-76 %) при введении в кровь создают высокое осмотическое давление, что может обусловить появление ряда побочных эффектов: гипотензию, головную боль, нефропатию, увеличение проницаемости сосудов, сыпь, тошноту, рвоту и др. Низкоосмолярные препараты (омнипак, ультравист и др.) малотоксичны по сравнению с высокоосмолярными и лучше переносятся больными.
При расчете дозы рентгеноконтрастного вещества у детей учитывают возраст, массу тела, функциональное состояние почек и печени. Для новорожденных и грудных детей дозу определяют из расчета 3-4 мл/кг, а от года до 3-х лет - 2-3 мл/кг. Детям старше 3 лет вводят 1-1,5 мл/кг, но не более 60 мл. Дозу увеличивают до 2 мл/кг только при сниженной относительной плотности мочи. При нарушении функции печени количество вводимого препарата не должно превышать 1 мл/кг.
При введении рентгеноконтрастных препаратов риск развития побочных реакций составляет около 5 %. В большинстве случаев реакции легкие (тошнота, рвота, головокружение, крапивница, сыпь). Из-за риска развития таких серьезных осложнений, как снижение артериального давления, аритмии, отек легких, анафилактические реакции, внутривенная урография проводится только под контролем врача. Показания к проведению экскреторной урографии должны быть четко определены. При развитии побочных реакций следует прекратить введение
рентгеноконтрастного препарата и использовать антидот - натрия тиосульфат - в сочетании с глюкокортикоидными гормонами и антигистаминны-ми препаратами.
Снимки, показывающие экскрецию рентгеноконтраст-ного вещества и позволяющие получить изображение лоханки, мочеточников и мочевого пузыря, выполняют на 5-й, 10-й и 15-й минутах. По показаниям рентгенографию выполняют и позже (через 1-2 ч и более). При проведении экскреторной урографии необходимо учитывать, что у детей до 3-х лет выведение контрастного вещества ускорено, а у пожилых людей - замедлено.
Экскреторная урография позволяет выявить анатомические изменения органов мочеполовой системы, а также
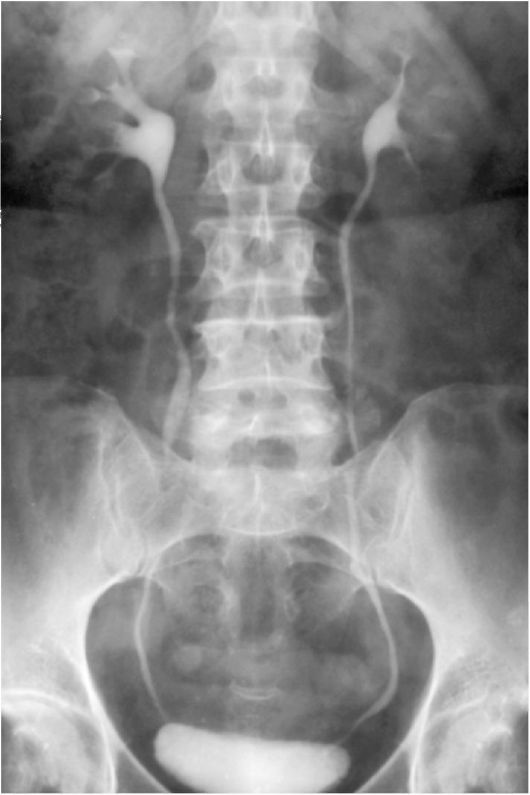
Рис. 3.18. Экскреторная урограмма
оценить функциональное состояние почек по времени контрастирования изображения мочевых путей (рис. 3.18).
Однако отсутствие контрастирования чашечно-лоханочной системы не всегда свидетельствует о «нефункционирующей» почке. Так, при острой окклюзии верхних мочевых путей чашечно-лоханочная система не контрастируется, хотя почка продолжает функционировать, о чем свидетельствует нефрограмма. Объясняется это тем, что в результате резкого повышения внутрилоханочного давления в виде защитной реакции начинают функционировать артериовенозные шунты, и по ним рентгеноконтрастное вещество, поступившее с кровью в почку, быстро выводится из нее.
Необходимо учитывать, что рефлекторное воздействие на почки и мочевые пути, возникающее, например, при боли, приводит к снижению выведения рентгеноконтрастного вещества. При патологии печени также снижается почечная экскреция, вследствие чего тени почек и мочевых путей слабоконтрастны.
Существуют различные модификации экскреторной урографии, которые применяются в зависимости от целей исследования и функционального состояния почек.
При определении подвижности почек (например, при дифференциальной диагностике нефроптоза и дистопии почек) один из снимков выполняют при вертикальном положении больного.
Для четкого заполнения лоханки и чашек рентгеноконтрастным веществом при отсутствии противопоказаний (например, аневризмы аорты или обширной опухоли брюшной полости) можно использовать компрессионную экскреторную урографию путем сдавливания области мочевого пузыря округлым рентгенонеконтрастным предметом (например, резиновым мячиком на рентгеновском столе или специальным рентгенонегативным поясом или шаром), что приводит к стазу рент-геноконтрастного вещества в полостной системе почек. На выполненных через 4-5 мин урограммах получается отчетливое изображение почечных лоханок и мочеточников. Затем компрессию прекращают и делают несколько отсроченных снимков. Однако компрессионная урография не позволяет правильно оценить нарушения уродинамики и функциональную деятельность почек, что снижает ценность этого исследования.
При пониженной экскреторной функции почек в начальной стадии почечной недостаточности применяют инфузионную урографию. Обследуемому внутривенно вводят большое количество рентгеноконт-растного вещества, но меньшей, чем при экскреторной урографии,
концентрации в сочетании с диуретиками. Для этого рентгеноконтраст-ное вещество (80-100 мл) разводят в изотоническом растворе натрия хлорида или в 5 % растворе глюкозы. По ходу введения рентгенокон-трастного вещества делают снимки. Следует подчеркнуть, что при выраженной почечной недостаточности внутривенную урографию не проводят.
Внутривенная урография применяется, как правило, для определения анатомических особенностей мочевой системы, функцию почек позволяет оценить качественно, а не количественно. В этом отношении она значительно уступает радионуклидным методикам.
3.10.4. Ретроградная уретеропиелография
Ретроградная (восходящая) уретеропиелография - инвазивное рентгенологическое исследование, при котором рентгеноконтрастное вещество вводят в мочеточник и чашечно-лоханочную систему через мочеточниковый катетер. После цистоскопии и катетеризации мочеточника обследуемому по катетеру с помощью шприца медленно вводят жидкий рентгеноконтрастный препарат (урографин, верографин, уротраст и др.) в дозе 5-10 мл (в зависимости от формы и объема полостной системы почки). Положение катетера (на высоте 3-5 см при уретрографии, 20 см - при пиелографии) и заполнение полостной системы почки контролируют с помощью электронно-оптического преобразователя, а при его отсутствии - обзорным снимком почек. Возникновение тяжести или болевых ощущений в поясничной области при введении рентгеноконтрастного вещества свидетельствует о перерастяжении лоханки. Введение раствора при этом необходимо прекратить.
Одна из модификаций ретроградной уретеропиелографии - пневмо-уретеропиелография, введение 6-8 см3 газообразного рентгеноконтрас-тного вещества (воздуха, кислорода, реже углекислого газа) в полостную систему почки и мочеточник. В связи с техническими трудностями определения объема введенного в мочеточник и лоханку газа в настоящее время этот метод применяется значительно реже по сравнению с использованием рентгеноконтрастного препарата.
Ограниченное применение ретроградной уретеропиелографии обусловлено необходимостью катетеризации мочевых путей, опасностью их травмирования и инфицирования. Наиболее серьезные осложнения связаны с выраженным повышением внутрилоханочного давления, приводящим к возникновению рефлюксов, и как следствие - к раз-
витию острого пиелонефрита, дискинезии мочевых путей, а также перфорации почки или мочеточника. Имеется и риск травмирования уретры при введении цистоскопа.
Травма слизистой оболочки уретры, лишенной подслизис-того слоя и непосредственно контактирующей с венозными синусами пещеристых тел, может привести к уретрове-нозному рефлюксу с проникновением в кровь инфекции, развитию септицемии, а у мужчин, кроме того, к острому простатиту и эпидидимиту.
Риск, связанный с ретроградной уретеропиелографи-ей, снижается при строгом соблюдении техники выполнения исследования, назначении антибактериальной терапии перед исследованием и в процессе его проведения, при соблюдении правил асептики, четком установлении показаний к исследованию и учете индивидуальных особенностей больного (пол, возраст, состояние мочевых путей, клинические проявления болезни). Проведение одновременной двусторонней ретроградной уретеропиело-графии возможно только по жизненным показаниям.
На полученных рентгенограммах хорошо видны все детали анатомического строе-
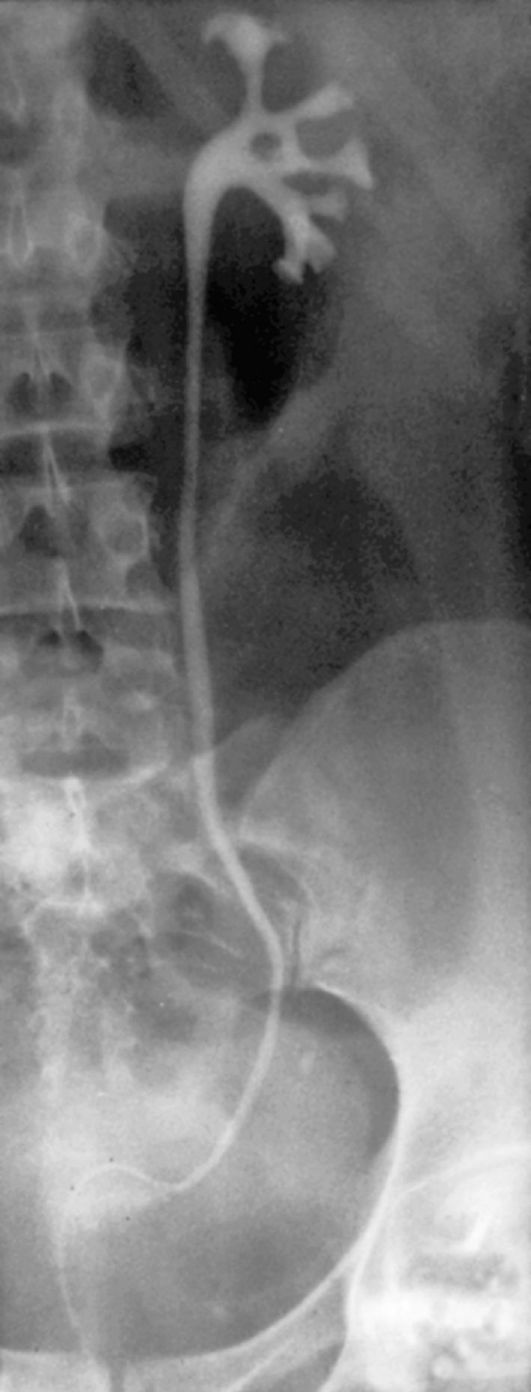
Рис. 3.19. Ретроградная уретеропиело-грамма
ния чашек, лоханки и мочеточника (рис. 3.19). На снимках можно обнаружить даже незначительные изменения их строения.
Ретроградная уретеропиелография противопоказана при острых воспалительных процессах в почках, нижних и верхних отделах мочевых путей, в мужских половых органах, а также при тотальной гематурии.
Для оттока рентгеноконтрастного вещества и мочи после окончания исследования мочеточниковый катетер оставляют в верхних мочевых путях на несколько часов.
В некоторых случаях ретроградная уретеропиелография необходима. Это относится, в первую очередь, к диагностике туберкулеза почек, так как пиелография позволяет выявить ранние деструктивные изменения в чашках.
Показанием к применению этого метода также является диагностика стеноза лоханочно-мочеточникового сегмента, опухоли лоханки, рентгенонегативных камней мочеточника.
Ретроградную уретеропиелографию проводят при неинформативности внутривенной урографии, осложнениях внутривенного введения рентгеноконтрастных препаратов в анамнезе, невозможности выполнения или неинформативности других неинвазивных исследований.
Таким образом, ретроградная уретеропиелография выполняется только в том случае, если с помощью других, безопасных, методов установить диагноз невозможно.
3.10.5. Антеградная уретеропиелография
Антеградная (нисходящая) уретеропиелография - метод рентгенологического исследования, основанный на прямом контрастировании чашечно-лоханочной системы почки, осуществляемый антеградно через нефростому или путем чрескожной пункции почки (рис. 3.20). Чрескожная пункция очень редко выполняется только для проведения антеградной уретеропиелографии и является этапом установки нефро-стомического дренажа для отведения мочи из почки.
Этот вид рентгенологического исследования применяется, если другие методы исследования почек и верхних мочевых путей неинформативны: прежде всего, когда нарушена выделительная функция почки, а проведение ретроградной уретеропиелографии из-за малой емкости мочевого пузыря либо непроходимости уретры или мочеточника (камень, стриктура, облитерация, периуретерит) невозможно.
При наличии уже установленного нефростомического дренажа антеградная уретеропиелография - самый простой и безопасный
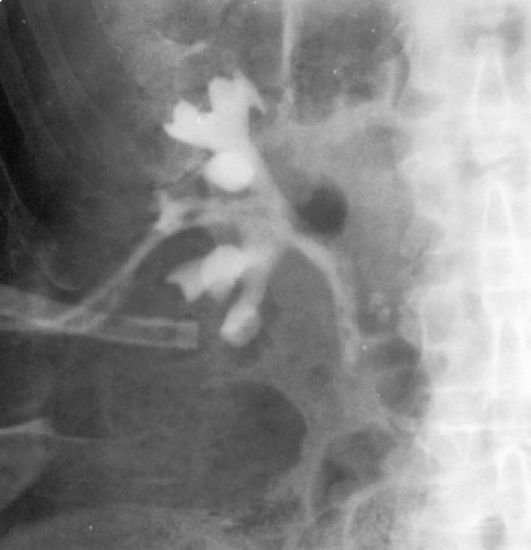
Рис. 3.20. Антеградная уретеропиело-грамма
способ визуализации верхних мочевых путей. Она позволяет в послеоперационном периоде определить проходимость верхних мочевых путей, форму и размеры чашечно-лоханочной системы и их тонус, расположение конкремента, протяженность стеноза мочеточника или решить вопрос о возможности удаления нефростоми-ческого дренажа.
В настоящее время чрес-кожная пункция почки наиболее часто проводится под ультразвуковым контролем. Эта операция выполняется в рент-генооперационной, где разме-
щается и ультразвуковой сканер. Пациента укладывают на рентгено-операционный стол на живот, со стороны вмешательства подклады-вают валик. После определения топографии почки, ее подвижности при дыхании, состояния чашечно-лоханочной системы выбирается оптимальная для пункции почечная чашка (обычно средняя).
Следующий этап интраоперационного ультразвукового сканирования - определение траектории пункции. УЗ-сканер переводится в режим «пункция», и на экране монитора появляется маркерная линия. Изображение почки смещается так, чтобы оно проходило через выбранную для пункции чашку. Маркерная линия, совмещенная с выбранной для пункции чашкой, и будет траекторией пункци-онного введения иглы. Анестезию выполняют введением 40-60 мл 0,5 % раствора новокаина по ходу запланированного пункционного доступа.
Для ограничения подвижности почки пункцию производят при задержке движения. Контролируют на экране ультразвукового монитора прохождение иглы от кожи до полостной системы почки. Проникновение в нее иглы характеризуется появлением яркого отраженного от кончика иглы эхосигнала в проекции чашки на экране дисплея и вытеканием жидкости из иглы после удаления мандрена.
После введения иглы в лоханку ультразвуковой датчик снимают, мандрен извлекают, по игле из чашечно-лоханочной системы вытекает
7-10 мл мочи. Для установки нефростомического дренажа по просвету иглы в чашечно-лоханочную систему вводят струну-проводник.
Дренажную трубку вводят по струне после адекватной дилатации пункционного канала с помощью специальных бужей. После введения дренажа проводник извлекают. Дренаж фиксируют шелковыми швами к коже. Чрескожное дренирование полостной системы почки заканчивают проведением контрольной антеградной пиелографии.
3.10.6. Уротомография
Томография - метод послойного рентгенологического исследования, с помощью которого можно выделить и сохранить на пленке проекцию одного слоя исследуемой области.
Обычная рентгенограмма представляет собой суммарное изображение всей толщи исследуемой части тела, поэтому изображения одних анатомических структур частично или полностью накладываются на изображения других. Это может приводить к диагностическим ошибкам.
Томография за счет разделения суммарного изображения объекта на изображения отдельных его слоев позволяет получить изолированные снимки структур, расположенных в одной плоскости. Этот эффект достигается благодаря непрерывному движению во время съемки двух из трех компонентов рентгеновской системы излучатель-пациент-пленка. Чаще всего это излучатель и пленка, которые двигаются по дуге, прямой или более сложной траектории, но обязательно в противоположных направлениях, тогда как пациент остается неподвижным. В результате такого перемещения резким получается изображение только тех структур, которые находятся на уровне центра вращения системы излучатель-пленка, изображения остальных деталей на рентгенограмме оказываются нечеткими. Для изменения уровня выделяемого слоя необходимо поменять на томографе уровень центра вращения системы излучатель-пленка.
Уровень среза при томографии почек проходит через ворота почки, лоханку и почечную паренхиму. Дополнительные срезы проводят через 0,5-1 см от основного.
Специальной подготовки пациента к томографии не требуется. Выполняют обзорную томографию, сочетая ее с экскреторной урогра-фией и ретроградной пиелографией; пневмоцисто- и пневмоперицис-тографией.
На основании данных обзорной томографии оценивают размеры, форму и расположение почек, наличие дополнительных теней
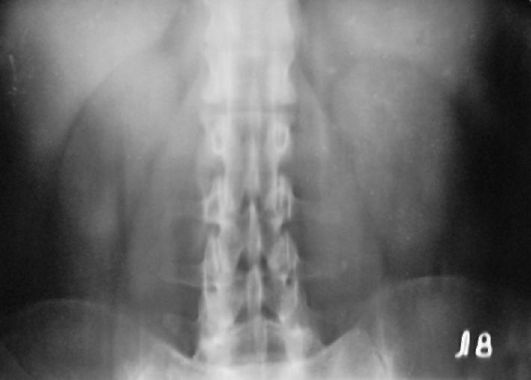
Рис. 3.21. Томограмма почек
(рис. 3.21). При анализе томограмм необходимо учитывать, что почки расположены под углом к фронтальной плоскости тела и находятся на разных уровнях. Левая почка ближе к задней стенке туловища, поэтому, несмотря на то что она больше, чем правая, тень левой почки на томограмме может быть меньше или равной тени правой почки.
Если на томограмме, снятой в положении на спине, нет четкого изображения, то исследование проводят в положении пациента на животе или на боку. Такое исследование называется полипозиционным; по двум и более проекциям можно представить объемное изображение органа.
Обзорная томография позволяет отличить тени камней мочевой системы от теней, напоминающих конкремент, опухоль почки - от опухоли забрюшинного пространства. Введение в кровоток перед томографией рентгеноконтрастного вещества (нефротомография) приводит к более четкому контрастированию почечной паренхимы. Это позволяет улучшить дифференциальную диагностику опухоли почки и солитарной кисты или поликистоза, новообразования почки и забрю-шинного пространства, а также помогает выявить аномалии почки, опухоли или гиперплазию надпочечника.
Сочетание томографии с экскреторной урографией и ретроградной пиелографией дает возможность установить локализацию конкрементов, отличить дивертикул чашки от туберкулезной каверны. Для выявления контуров мочевого пузыря и визуализации опухоли предстательной железы и мочевого пузыря, уточнения расположения опухоли, ее протяженности и степени инвазии томографию комбинируют с пневмоцисто- и пневмоперицистографией.
Необходимо отметить, что толщина выделяемого слоя при томографии зависит от амплитуды движения системы излучатель-пациент-пленка: чем она больше, тем тоньше томографический слой. Обычная величина этого угла от 20° до 50°. Если выбирать очень малый угол перемещения, около 3-5°, то можно получить изображение толстого слоя, по существу целой зоны. Этот вариант томографии получил название зонографии. Большая толщина выделяемого слоя позволяет
получить изображение органов или элементов скелета на зонограм-мах целостным и четким, а мешающие тени становятся «размытыми». Метод используется при исследовании почек и верхних мочевых путей, желчевыводящей системы и некоторых отделов скелета.
При зонографии почек у пациентов с нормальной массой тела уровень среза составляет 7 см от плоскости стола, у худощавых - 6 см, у тучных - 8-9 см. В урологической практике показаниями к зонографии являются трудности интерпретации урограмм из-за мешающих теней, а также необходимость комплексной оценки размеров, формы и контуров почки для определения локализации патологического процесса.
В настоящее время томография выполняется достаточно редко вследствие широкого использования более информативного метода - компьютерной томографии (КТ).
3.10.7. Компьютерная томография
Компьютерная томография - рентгенологическое исследование, в основе которого лежит компьютерная реконструкция изображения, получаемого при круговом сканировании (от англ. scan - бегло просматривать) объекта узким пучком рентгеновского излучения. Проходя через ткани, излучение ослабляется в соответствии с их плотностью и атомным составом. По другую сторону от пациента установлена круговая система датчиков рентгеновского излучения, преобразующих сигнал в цифровой код, поступающий в память компьютера.
При использовании стандартных программ компьютер реконструирует внутреннюю структуру объекта. В результате получается изображение тонкого слоя (обычно около нескольких миллиметров) изучаемого органа, выводимое на дисплей. Одновременно определяют плотность ткани на отдельных участках, которую измеряют в условных единицах Хаунсфилда (ед. Н). КТ выявляет самые незначительные перепады плотности, около 0,4-0,5 %, тогда как обычная рентгенография может отобразить перепад только в 15-20 %. При КТ не ограничиваются получением одного слоя, а выполняют несколько срезов с интервалами 5-10 мм.
Мочеполовую систему у людей любого возраста исследуют без специальной подготовки. КТ значительно расширила рамки неинвазивного анатомического исследования почек, мочевого пузыря и предстательной железы. На томограммах нормальная почка имеет форму неправильного овала с ровными и резкими очертаниями. В переднемедиальном отделе этого овала на уровне LI-LII вырисовывается почечный синус. На этом же уровне видны почечные артерии и вены (рис. 3.22).
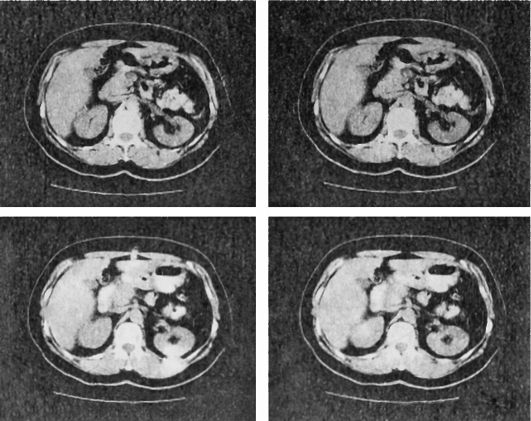
Рис. 3.22. Компьютерная томограмма почек
Компьютерная томография - наиболее информативный метод выявления и дифференциальной диагностики объемных процессов в почке (минимальные размеры выявляемой опухоли почки 2 см, а кистозных образований - до 0,5 см), в мочевом пузыре (минимальные размеры 0,8x0,6x0,5 см), предстательной железе, семенных пузырьках. Этот метод используют для оценки распространенности бластоматоз-ного процесса, степени инвазии опухоли в соседние органы и вовлечения регионарных лимфатических узлов.
КТ применяют для диагностики аномалий почек при их травматическом повреждении, нефролитиазе, гидронефротической трансформации почек. Большое значение компьютерная томография имеет при выявлении опухолей надпочечника, дифференциальной диагностике уратного нефролитиаза и рака почечной лоханки или мочеточника.
КТ органов малого таза позволяет диагностировать заболевания предстательной железы (доброкачественную гиперплазию, хронический простатит, абсцесс и др.), семенных пузырьков, мочевого пузыря.
При спиральной компьютерной томографии сканирующая система движется непрерывно и гораздо быстрее, чем при обычной КТ. Одновременно движется и стол, на котором находится пациент. В результате пучок рентгеновского излучения проходит по спираль-
ной траектории, что позволяет за короткое время получить объемное изображение сканируемого слоя. В последующем он может быть представлен отдельными дискретными слоями. Спиральная КТ позволяет получить изображение на фоне максимальной концентрации рентгено-контрастного препарата в исследуемом органе и выполнять компьютерную ангиографию, в том числе и почечных сосудов.
В настоящее время при исследовании мочеполовой системы применяется и мультиспиральная компьютерная томография. При этом виде исследования используется несколько излучателей, движущихся по спирали, а полное круговое сканирование осуществляется в несколько раз быстрее, чем при обычной спиральной КТ. Это значительно сокращает время исследования, дает возможность проводить исследование большой протяженности (более 1 м) и позволяет получать качественное объемное изображение органов с высоким разрешением (толщиной 1 мм и менее). Данные преимущества мультиспирального сканирования используют для проведения компьютерной ангиографии и диагностики урологических заболеваний (стриктур и клапанов лоханочно-мочеточникового сегмента, опухолей мочеточника, стриктур и опухолей уретры и т. д.).
Введение контрастного вещества при КТ способствует улучшению дифференциальной диагностики кист, опухолей и абсцессов почек, выявления метастазов, проведения компьютерной ангиографии. Следует отметить, что изображение контрастированных участков может наложиться на изображение патологических очагов. В связи с этим сначала всегда выполняется КТ без введения препарата, а затем, при наличии показаний, вводится контрастное вещество.
Значение КТ не ограничивается использованием в диагностике урологических заболеваний. Под ее контролем можно проводить пункцию и прицельную биопсию патологических очагов в почке, предстательной железе. КТ играет важную роль в оценке эффективности консервативного и хирургического лечения урологических больных.
3.10.8. Пневморен, пресакральный пневморетроперитонеум, пневмоперицистография
Эти рентгенологические методы позволяют с помощью дополнительного контрастирования газообразными веществами визуализировать наружные контуры почек, надпочечников, мочевого пузыря и предстательной железы.
Пневморен - рентгенография почек после введения от 150 (детям) до 500 мл (взрослым) кислорода или углекислого газа в околопочечное
пространство путем поясничной пункции околопочечной клетчатки в точке, расположенной по наружному краю длинной мышцы спины, под нижним краем XII ребра. Рентгенографию выполняют спустя 15 мин после окончания введения. Для повышения диагностической ценности пневморен сочетают с другими рентгенологическими исследованиями (экскреторной урографией, ретроградной уретеропиелографией). Риск возникновения тяжелых осложнений (газовой эмболии, коллапса, эмфиземы средостения и др.) после пневморена у детей выше из-за слабости развития околопочечной клетчатки и большей относительной величины почек, особенно у детей раннего возраста, поэтому в детской урологии отдают предпочтение пресакральному пневморетроперитонеуму.
Метод пресакрального пневморетроперитонеума основан на введении газа в рыхлую пресакральную клетчатку, которая связана со всеми слоями ретроперитонеального пространства. Для этого длинной иглой под местной анестезией пунктируют промежность в точке, расположенной на середине линии между анусом и вершиной копчика. Затем под контролем пальца, введенного в прямую кишку, иглу проводят в пресакральную клетчатку на глубину 10-15 см, непрерывно инъецируя раствор новокаина во время продвижения иглы. От 1200 до 1800 мл кислорода медленно под небольшим давлением вводят по игле, после чего пациента осторожно укладывают на живот. Спустя 40-60 мин после инсуффляции кислорода выполняют рентгенографию.
Пневморен и пресакральный пневморетроперитонеум используют для диагностики опухолей надпочечников и при дифференциальной диагностике опухоли почки и забрюшинного пространства.
Пневмоперицистография - рентгенография мочевого пузыря после введения 500-600 мл кислорода в околопузырную клетчатку путем надлобковой или промежностной пункции - применяется для определения поражения паравезикальной клетчатки при раке мочевого пузыря. Для улучшения визуализации стенок мочевого пузыря пнев-моперицистографию сочетают с цистографией.
Противопоказания к описанным выше исследованиям: общее тяжелое состояние больного, сердечно-сосудистая недостаточность, тяжелый атеросклероз и артериальная гипертензия, острые воспалительные процессы в анальной области, пресакральной и забрюшинной клетчатке, варикозное расширение вен прямой кишки.
В связи с инвазивностью этих исследований и внедрением в широкую клиническую практику УЗИ, КТ и магнитно-резонансной томографии (МРТ) пневморен, пресакральный пневморетроперитонеум и пневмоперицистографию в настоящее время выполняют крайне редко.
3.10.9. Ангиография почек
Ангиография почек - рентгеноконтрастное исследование кровеносных сосудов почек, имеет большое значение в диагностике и выборе тактики лечения ряда урологических заболеваний.
Для выполнения рентгеноконтрастного исследования сосудов требуется специальная рентгеновская установка с устройством для получения нескольких моментальных снимков. Для дозированного и быстрого введения рентгеноконтрастного препарата в сосуд необходим автоматизированный инъектор, работающий по заданной программе.
При исследовании артериального русла почки применяют общую аортографию (рис. 3.23) и селективную ангиографию почек. Для контрастирования сосудов брюшной полости и забрюшинного пространства доступ осуществляется через бедренные сосуды по методике Сельдингера. Суть методики заключается в пункции сосуда иглой на 1,5-2 см ниже паховой (пупартовой) связки (бедренной артерии - при артериографии, бедренной вены - при венографии).
После удаления мандрена через пункционную иглу в аорту вводят эластичную струну-проводник до уровня отхождения от аорты почечных артерий (LI). Затем пункционную иглу удаляют и по проводнику вводят ангиографический катетер, через который с помощью инъектора в просвет аорты под давлением вводят 40-60 мл йодсодержащего рент-геноконтрастного препарата и делают серию рентгенограмм.
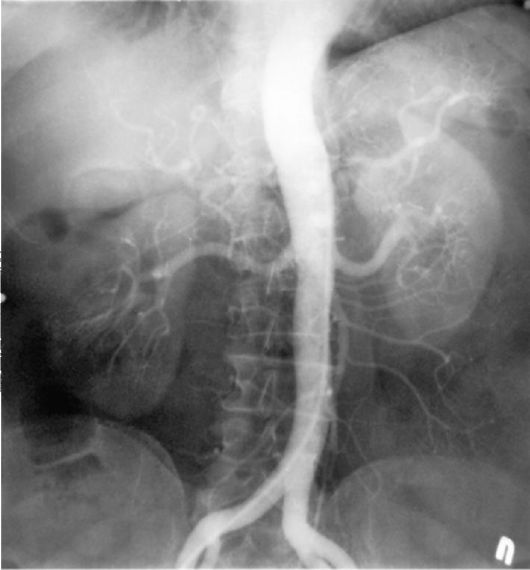
Рис. 3.23. Аортограмма почек
Рентгеноконтрастное вещество, введенное в аорту или селективно в почечную артерию, позволяет выявить при почечной ангиографии состояние артериального русла (артериальная фаза), паренхимы почек (нефрографическая фаза), почечных вен (венозная фаза) и полостной системы (экскреторная или выделительная фаза). Полученные на рентгеновской пленке артерио-, нефро-, вено- и урограммы позволяют диагностировать как морфологические, так и функциональные нарушения почек и верхних мочевых путей.
Почечные артерии отходят от аорты почти под прямым углом на уровне LI. Диаметр стволовой части почечной артерии составляет 1/3 поперечника аорты на этом уровне, длина правой почечной артерии - 5-7 см, левой - 3-6 см. Контуры артерий ровные, тень их однородная и интенсивная. Примерно у25 % людей сосудистая ножка ветвистая, причем число артерий, кровоснабжающих почку, может быть разным (две, три и более). При удвоении почек и других аномалиях строения и положения (подково-, L-, S-образная почка; тазовая, подвздошная дистопия) множественный тип строения сосудистой ножки встречается чаще.
Кровоснабжение почки, в основном, сегментарное, к каждому сегменту ведет одна артериальная ветвь, отходящая от почечной артерии в области ворот почки. Реже встречается магистральный тип кровоснабжения, при котором основной ствол почечной артерии проходит через паренхиму к нижнему полюсу почки, постепенно истончаясь. От него на периферию веером отходят мелкие артерии, питающие паренхиму органа.
Почечная артериография позволяет получить представление о типе магистральных почечных артерий, выявить дополнительный сосуд, определить сохранность почечной паренхимы. Поэтому почечная ангиография показана при нефрогенной гипертензии для установления ее генеза (стеноза, аневризмы, атеросклеротических изменений почечной артерии).
В настоящее время селективную артериографию проводят, как правило, перед эмболизацией почечной артерии, при обследовании перед взятием почки для трансплантации, реже - для дифференциальной диагностики опухоли и кисты почки, для уточнения причин гематурии (артериовенозные шунты). Для рака почки характерны аномальный ход сосудов и обильная васкуляризация. Следует отметить, что в большинстве случаев для дифференциальной диагностики опухоли, кисты и абсцесса почки вполне достаточно проведения УЗИ и КТ. Особое значение приобретает артериография почек, когда необходимо уточнить состояние и архитектонику сосудистого русла при предполагаемой резекции почки (при туберкулезе и раке почки, коралловидном нефро-литиазе или множественных конкрементах чашки).
Почечную артериографию необходимо начинать с обзорной аор-тографии, потому что аортография отражает как патологический процесс в пораженном органе, так и состояние контралатеральной почки. Селективная почечная артериография значительно улучшает изображение мелких ветвей почечной артерии благодаря равномерному распределению рентгеноконтрастного вещества во всех ее ветвях и усилению контрастирования паренхимы.
Интерпретация артериограмм упрощается из-за отсутствия наслоения тени сосудов соседних органов. Однако изображение, получаемое при селективной почечной артериографии, существенно меняется из-за возможного незаполнения одной из сегментарных артерий, что может послужить причиной диагностической ошибки. При селективном введении рентгеноконтрастного вещества могут быть пропущены и патологические процессы в контралатеральной почке. Это важно в тех случаях, когда характер заболевания требует выполнения резекции почки.
Венокавография и почечная венография - контрастирование нижней полой вены и почечных сосудов. Техника проведения сосудистого катетера в бедренную вену аналогична таковой при аорто- и артериографии. При этом следует помнить, что бедренная вена проходит медиальнее и глубже бедренной артерии. Для контрастирования почечной вены достаточно 10-12 мл рентгеноконтрастного вещества.
Рентгенологические исследования нижней полой вены и почечных вен проводят при опухолях почки для определения степени инвазии опухоли в просвет почечной вены и далее в нижнюю полую вену. Это исследование особенно важно перед операцией для уточнения объема вмешательства. Венокавография и почечная венография являются дифференциально-диагностическим тестом при артериальной гипертензии любой этиологии, но особенно при венозной почечной гипертензии. Почечную венографию сочетают с венотонометрией. В норме давление в нижней полой вене составляет 40-100, в почечных венах - 90-140 мм вод. ст.
В настоящее время вместо кавографии и селективной почечной флебографии все чаше проводят КТ и МРТ. Чувствительность ангиографии и МРТ при опухолевых тромбах одинакова, поэтому для определения стадии рака почки предпочитают магнитно-резонансную томографию как наименее инвазивное исследование.
3.10.10. Тазовые артериография и венография. Лимфаденоангиография
Тазовая артериография - контрастное исследование сосудов малого таза (рис. 3.24). Это исследование применяется, прежде всего, для диагностики новообразований малого таза (определения локализации опухоли, степени инвазии стенки мочевого пузыря и других органов малого таза). Техника проведения исследования подобна таковой при аорто- и артериографии.
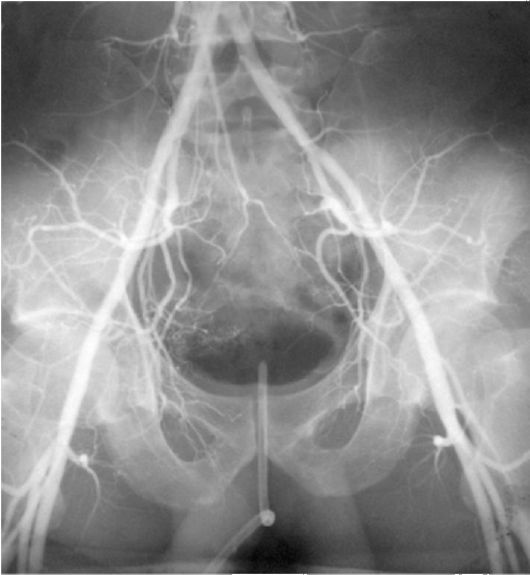
Рис. 3.24. Тазовая артериограмма
Рентгенологическое исследование вен малого таза - тазовую венографию - выполняют с введением контрастного вещества в бедренные, поверхностные, тыльные вены или в вены полового члена либо внутрикостно (в костный мозг горизонтальных ветвей лобковых костей или вертелов бедра). Это позволяет выявить тромб и определить его протяженность в крупных тазовых венах; установить степень инвазии околопузырной клетчатки и органов малого таза при раке мочевого пузыря и предстательной железы, что необходимо для оценки стадии и выбора тактики лечения.
В настоящее время вместо тазовой артерио- и венографии все чаще используют КТ и МРТ.
При злокачественных новообразованиях мочеполовых органов большое значение имеет лимфаденография таза и забрюшинного пространства, позволяющая выявить метастазы в лимфатических узлах, что особенно актуально при опухолях яичка и в тех случаях, когда результаты КТ (МРТ) сомнительны.
Для контрастирования лимфатических узлов вводят маслянистые рентгеноконтрастные препараты (йодолипол, йодатол, йодипин и др.) в лимфатические узлы тыла стопы. Чтобы предупредить осложнения (жировую эмболию легких, лимфангиты и лимфадениты), необходимо вводить препарат медленно, избегая ошибочной пункции венозного сосуда; проводить рентгенографию легких после исследования и профилактически назначать антибиотики.
При интерпретации лимфаденограмм необходимо обращать внимание на размеры, форму и гомогенность тени лимфатического узла. В норме лимфатический узел может иметь разные величину и форму, а тень его гомогенна. Необходимо учитывать, что при острых и хронических процессах в лимфатических узлах достаточно сложно дифференцировать их воспалительные и метастатические изменения.
3.10.11. Цистография
Существуют два основных вида цистографии - нисходящая (выделительная) и восходящая (ретроградная). Нисходящую цистограмму
получают при проведении внутривенной урографии после выделения рентгеноконт-растного вещества почками и последующем заполнении мочевого пузыря.
В случае сохранной функции почек мочевой пузырь хорошо контрастируется, особенно при выполнении отсроченных снимков (через 45- 60 мин после внутривенного введения рентгеноконтрастно-го вещества).
Для более детального изучения состояния мочевого пузыря, при противопоказаниях к внутривенному введению рентгеноконтрастно-го вещества, при почечной недостаточности прибегают к ретроградному (через мочеиспускательный канал) введению: проводят катетеризацию и заполняют мочевой пузырь 200-300 мл разведенного рент-геноконтрастного вещества
(рис. 3.25).
Рентгенологические снимки делают в двух (а иногда и более) проекциях - прямой и полубоковой. Этот вид цисто-графии очень важен в диагностике травм и пороков развития мочевого пузыря. Камни мочевого пузыря, опухоли его
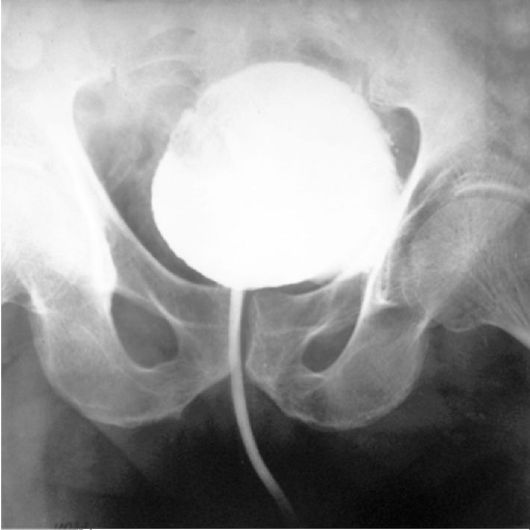
Рис. 3.25. Ретроградная цистограмма
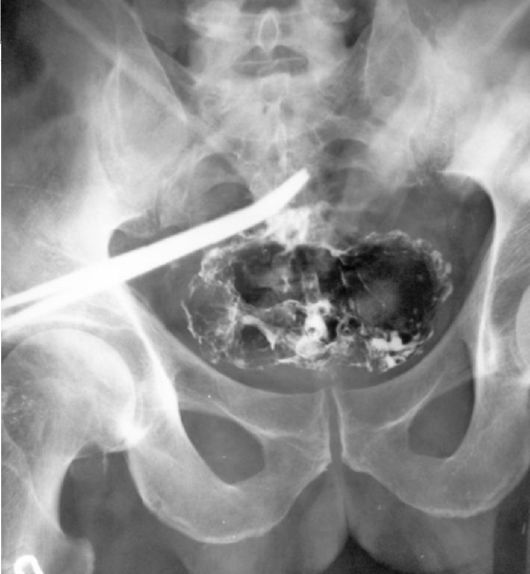
Рис. 3.26. Осадочная цистограмма. Рак мочевого пузыря
стенки, сгустки крови и инородные тела характеризуются появлением на цистограмме дефекта наполнения.
Не всегда с помощью цисто-графии с жидким рентгено-контрастным веществом можно выявить опухоль мочевого пузыря. Для уточнения диагноза в таких случаях проводят осадочную цистографию (рис. 3.26).
На рис. 3.27 представлена пневмоцистограмма.
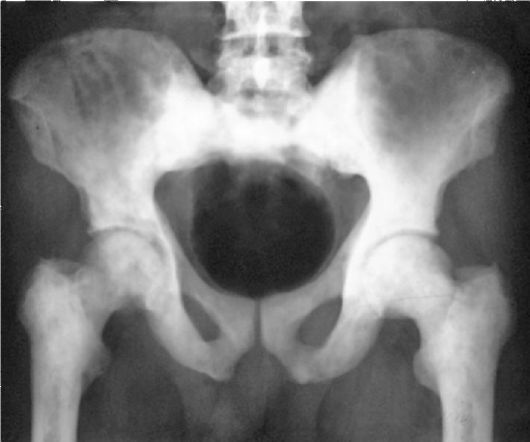
Рис. 3.27. Пневмоцистограмма
Рентгеноконтрастное исследование мочевого пузыря и мочеиспускательного канала во время мочеиспускания называют микцион-ной цистографией. Она позволяет получить информацию о состоянии сфинктерного аппарата мочевого пузыря и установить наличие пузыр-но-мочеточникового рефлюкса.
При острых воспалительных заболеваниях и обострениях хронических заболеваний мочеполовых органов ретроградная цистография противопоказана.
3.10.12. Уретрография
Уретрография - рентгенологическое исследование просвета мочеиспускательного канала (рис. 3.28). Уретрограмма может быть получена при поступлении рентгеноконтрастного вещества из мочевого пузыря в момент мочеиспускания после выполнения цистографии (нисходящая, микционная уретрография) и при ретроградном его введении через наружное отверстие уретры (восходящая, ретроградная уретрография). Желательно использовать для проведения этих исследований электронно-оптический преобразователь.
Микционную цистографию выполняют при подозрении на нарушение функции сфинктерного механизма нижних мочевых путей, клапаны уретры.
Показания к проведению ретроградной уретрографии: травмы, стриктуры и аномалии уретры.
Исследование требует специального положения пациента на рентгенологическом столе для лучшей визуализации уретры. Уретрографию
Рис. 3.28. Восходящая уретроцисто-грамма
выполняют в положении пациента на спине, его левая нога согнута в тазобедренном и коленном суставах и отведена кнаружи, а правая вытянута и слегка отодвинута кзади и кнаружи.
При проведении ретроградной уретрографии врач вытягивает половой член пациента параллельно левому согнутому бедру и шприцем Жане вводит в мочеиспускательный канал рентгеноконтрастное вещество.
Чаще всего ретроградную уретрографию выполняют при стриктурах уретры. Это иссле-
дование позволяет определить локализацию, протяженность и степень выраженности сужений мочеиспускательного канала.
При травмах уретры по результатам ретроградной уретрографии диагностируют степень повреждения: в месте ее полного разрыва рент-геноконтрастное вещество проникает за пределы мочеиспускательного канала, затекая в окружающие ткани.
У больных с рентгенонегативными камнями мочеиспускательного канала на контрастной уретрограмме определяется дефект наполнения, соответствующий размеру и форме камня. При опухоли уретры виден дефект наполнения с неровными краями.
3.10.13. Генитография
Генитография - комбинированное рентгенологическое исследование семявыносящих путей (семенного пузырька, семявыносящего протока и придатка яичка), позволяющее диагностировать сужение или облитерацию семявыносящего протока (вазография), а также состояние придатка яичка (эпидидимография) и семенных пузырьков (везикулография).
Генитография - инвазивный метод, она является диагностической операцией. Выполняются разрез мошонки под местной анестезией, выделение и прокол семявыносящего протока и проведение в его просвет инъекционной иглы или тонкой полихлорвиниловой трубки. В рентгеновском кабинете по ней вводится водорастворимое (веро-
графин, урографин и др.) или маслянистое (йодолипол, йодипин и др.) рентгеноконтрастное вещество.
Изображение придатка яичка получают при введении рентгеноконт-растного вещества по семявыносящему протоку в дистальном направлении. При введении рентгеноконтрастного вещества в проксимальном направлении получают изображение семенных пузырьков.
Генитографию чаще всего проводят при обследовании по поводу бесплодия (секреторная или экскреторная форма) и для дифференциальной диагностики воспаления семенных пузырьков, туберкулеза, рака или саркомы семенных пузырьков.
Противопоказание к проведению генитографии - активный воспалительный процесс в мочеиспускательном канале или в мужских половых органах. Генитография нередко осложняется воспалительным процессом или рубцовым сужением семявыносящего протока, поэтому ее проводят по строгим показаниям.
3.10.14. Простатография
При прямой контрастной простатографии непосредственно в ткань предстательной железы путем трансректальной или трансперинеальной пункции вводят 15-20 мл рентгеноконтрастного вещества. Результат - кратковременная визуализация предстательной железы и ее вен. В связи с инвазивностью и частыми осложнениями это исследование в настоящее время проводят крайне редко и по строгим показаниям.
3.11. ТЕРМОГРАФИЯ
Термография - метод регистрации естественного теплового излучения тела человека в невидимой инфракрасной области электромагнитного спектра. В норме каждая область поверхности тела имеет характерный тепловой рельеф, но при патологических состояниях «тепловая картина» меняется. Регистрация инфракрасного излучения позволяет судить об анатомо-топографических и функциональных изменениях в органах.
Для диагностики урологических заболеваний наиболее часто используют инфракрасную термографию и радиотермографию (СВЧ-термо-графию). Инфракрасная термография позволяет получить на экране термографа (тепловизора) изображение теплового рельефа поверхности тела с точностью до десятых долей градуса. При двустороннем поражении почек наблюдается гипоили гипертермия в поясничной области справа и слева, что может указывать на нарушения кровотока, наличие
воспалительных или онкологических заболеваний. Так, при двустороннем пиелонефрите регистрируется резкая сливная гипертермия в проекции почек. Наличие гипотермии в проекции почек при нефроптозе указывает на нарушение почечной гемодинамики.
Односторонние патологические процессы в почках сопровождаются асимметрией кожной температуры, отражающей тепловое состояние органа. При одностороннем пиелонефрите на стороне пораженного органа возникает негомогенная гипертермия средней линии спины на уровне почек. Гипотермию в проекции почки выявляют при мочекаменной болезни. При заболеваниях предстательной железы изменения инфракрасного излучения регистрируют в основном в ее проекции. Однако для острого простатита характерно обнаружение гипертермии не только в проекции предстательной железы, ноив области I-II крестцовых позвонков. При хроническом простатите можно обнаружить гипотермию в проекции предстательной железы. Для рака предстательной железы характерна резкая негомогенная гипертермия низа живота.
3.12. МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ
Магнитно-резонансная томография в последние годы все чаще применяется для диагностики урологических заболеваний. Она позволяет получить изображение тонких слоев тела человека в любом сечении - фронтальном, сагиттальном, аксиальном, тогда как при рентгеновской КТ (за исключением спиральной) можно визуализировать только аксиальное сечение. Исследование безвредно и не вызывает осложнений.
Этот метод основан на ядерно-магнитном резонансе. При облучении внешним переменным магнитным полем тела, находящегося в постоянном магнитном поле, происходит избирательное (резонансное) поглощение энергии электромагнитного поля. После прекращения воздействия переменного магнитного поля возникает резонансное выделение энергии в виде магнитно-резонансного сигнала.
При МРТ ядра водорода, концентрация которых в человеческом организме высока, под действием магнитного поля генерируют магнитно-резонансные сигналы. Получаемые при МРТ изображения (рис. 3.29) отражают плотность атомов водорода в тканях, их физико-химические свойства и содержание в них воды.
Система для МРТ состоит из сильного магнита, создающего статическое магнитное поле, - туннеля, в котором располагается пациент.
Рис. 3.29. Магнитно-резонансная томограмма
Для радиоволнового возбуждения ядер водорода дополнительно устанавливают высокочастотную катушку, которая одновременно служит и для приема магнитно-резонансного сигнала. Резонансное излучение распространяется во всех направлениях, для уточнения его источника используют градиентные катушки, устанавливаемые внутри главного магнита. Для анализа полученных сигналов магнитно-резонансные установки снабжены мощными компьютерами. Характер магнитно-резонансных изображений определяется тремя факторами: плотностью протонов (т. е. концентрацией ядер водорода), временем продольной, спин-решетчатой, релаксации (Т1) и поперечной, спин-спиновой, релаксации (Т2). Релаксация - процесс возвращения протона в исходное положение после прохождения радиочастотного импульса, сопровождающегося излучением порции энергии; при этом основной вклад в создание изображения вносит анализ времени релаксации, а не протонной плотности. При Т1-взвешенном изображении чем короче Т1, тем сильнее магнитно-резонансный сигнал и светлее данное место изображения на дисплее. При другом способе - Т2-взвешенном изображении, чем короче Т2, тем слабее сигнал и, следовательно, ниже яркость свечения экрана дисплея.
Для искусственного контрастирования тканей при МРТ используют химические вещества, обладающие магнитными свойствами, или же парамагнетики, которые изменяют время релаксации воды и тем самым усиливают контрастность изображения на магнитно-резонансных томограммах. Наиболее часто для этого применяют соединения гадолиния.
Изображение почек при МРТ напоминает получаемое при КТ, но на магнитно-резонансных томограммах лучше видна граница между корковым и мозговым слоями органа. Чашки и лоханки, содержащие мочу, выделяются как образования малой плотности. При введении парамагнитного рентгеноконтрастного вещества значительно увеличи-
вается интенсивность изображения паренхимы, что облегчает выявление опухолевых узлов.
Магнитно-резонансная картина малого таза отличается высоким качеством. Т2-взвешенные изображения, демонстрируя высокую тканевую контрастность, обеспечивают прекрасную анатомическую визуализацию мочевого пузыря, предстательной железы, прямой кишки. Объясняется это уменьшением артефактов и резкой контрастностью органов малого таза по отношению к внутритазовой жировой клетчатке. Сканирование при полном мочевом пузыре улучшает качество изображения, поскольку кишечник при этом вытесняется из полости малого таза.
В предстательной железе определяются капсула и паренхима. Последняя в норме отличается однородностью. В позадипузырной клетчатке рядом с предстательной железой определяются более плотные образования - семенные пузырьки. Для оценки зонального строения предстательной железы наиболее полезны Т2-взвешенные изображения.
На Т1-взвешенных изображениях перипростатическая клетчатка имеет очень высокий сигнал, четко отграничивая собственно железу и другие структуры малого таза, такие как мышцы, нервы, сосуды и лимфатические узлы. Большое значение для оценки стадии и выбора тактики лечения при раке предстательной железы имеют полученные при МРТ данные о наличии опухолевой ткани в нервно-сосудистых узелков, располагающихся справа и слева в жировых треугольниках между прямой кишкой и предстательной железой.
Мочевой пузырь при МРТ визуализируется достаточно четко, в том числе такие его отделы, как дно и верхняя стенка, плохо различимые на компьютерных томограммах. Неизмененная стенка мочевого пузыря на Т2-взвешенных изображениях выглядит четкой, темной, т. е. гипоинтенсивной по сравнению с содержанием пузыря. При распространении на нее опухоли отмечаются потеря четкости, неровность, разорванность контуров стенки с появлением в ней гиперинтенсивных участков.
При поражении лимфатических узлов наблюдаются увеличение их размеров и гипоинтенсивность на Т1-взвешенных изображениях. Поражение тел позвонков выражается в наличии в них зон измененного магнитно-резонансного сигнала: гипоинтенсивных на Т1-взве-шенных изображениях или гиперинтенсивных или гипоинтенсивных на Т2-взвешенных изображениях в зависимости от характера процесса - остеолитического или остеобластического.
На современных томографах можно получать двух- и трехмерное (объемное) изображения сосудистого русла (магнитно-резонансная ангиография), что используется для диагностики поражений сосудов мочеполовой системы (почечной гипертензии, «опухолевых тромбов»), диагностики тромбоэмболических осложнений и др.
При направлении на МРТ следует учитывать некоторые ограничения применения этого метода. Данное исследование не проводят в первые три месяца беременности (в другие сроки беременности - по строгим показаниям) и при наличии металлических инородных тел в тканях организма (металлических клипс после операции, кроме титановых, водителей сердечного ритма, электрических нейростимуляторов и др.).
3.13. РАДИОНУКЛИДНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Радионуклидные (радиоизотопные) исследования широко используются в урологии для диагностики разных болезней. Они физиологичны, относительно просты и могут выполняться повторно в ходе лечения. Лучевая нагрузка при радионуклидных методах значительно меньше, чем при рентгенологическом обследовании. Радиоизотопные соединения могут применяться у больных с повышенной чувствительностью к рентгеноконтрастным веществам.
В урологии применяют различные радионуклидные методы: радиоизотопную ренографию, динамическую и статическую почечную сцин-тиграфию, сцинтиграфию костей скелета.
Методы радионуклидной визуализации и радиографии основаны на регистрации динамики накопления почкой и выделения с мочой радиоизотопных препаратов, обладающих тропностью к почечной ткани. Препараты вводят внутривенно, а уровень радиоактивности измеряют при помощи устанавливаемых над почками датчиков. Введенный препарат поступает в сосуды почки, извлекается из крови, поступает в просвет почечных канальцев и выводится из почек с мочой. Таким образом, радионуклидные исследования позволяют оценить состояние кровоснабжения и экскреторной функции почек, а также функцию верхних мочевых путей.
Для получения радионуклидной визуализации - картины пространственного распределения радиофармацевтического препарата в органах и тканях при введении его в организм - чаще всего используют гамма-камеры. Изображение органов и тканей организма получается путем регистрации излучения, испускаемого радиофармацевтическим препа-
ратом. Для проведения радионуклидных исследований часто используют несколько датчиков, которые устанавливают над поверхностью тела пациента.
При введении в организм радиофармацевтического препарата эти датчики улавливают γ-излучение радионуклеотида и преобразуют его в электрический сигнал, который потом записывается в виде кривых.
Радиоизотопная ренография. Кривая, отражающая изменение уровня радиоактивности над областью почки, называется ренограммой (рис. 3.30). На нормальной ренограмме выделяют три сегмента. Первый сегмент («сосудистый») представляет быстрый подъем кривой вследствие поступления препарата в кровеносные сосуды почки.
Второй сегмент («экскреторный») имеет вид относительного пологого подъема. В этот промежуток времени происходит накопление препарата в почках, так как его поступление в канальцы и интерсти-ций преобладает над выведением. В момент равенства поступления и выведения препарата регистрируется пик кривой; за ним следует нисходящий третий сегмент («эвакуаторный»), отражающий преобладание выведения.
Замедление поступления и накопления препарата (вследствие нарушения перфузии, фильтрации или секреции) приводит к снижению амплитуды кривой и удлинению первых ее двух сегментов.
Замедление выведения препарата (вследствие нарушения оттока мочи) проявляется снижением крутизны и увеличением продолжительности третьего сегмента ренограммы; продолжительность второго
и третьего сегментов при этом увеличивается. При пузырно-мочеточниковом рефлюксе выявляется повторный подъем нисходящего сегмента ренограммы, особенно заметный при мочеиспускании.
Собственного физиологического смысла изолированные сегменты ренограммы не имеют, и нарушение какого-либо из процессов образования мочи отражается в изменениях всей ренограммы в целом. Поэтому целесообразно выделять типы рено-
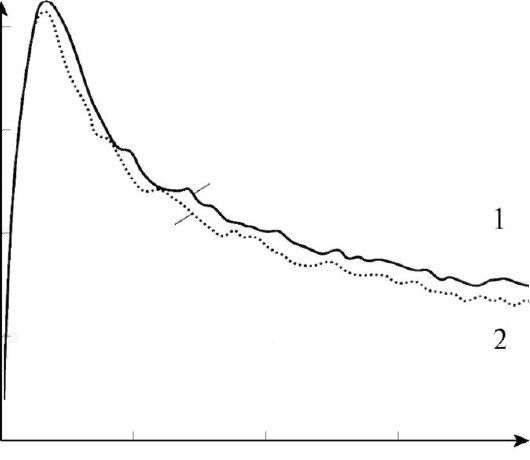
Рис. 3.30. Радиоизотопная ренограмма: 1 - левой почки; 2 - правой почки
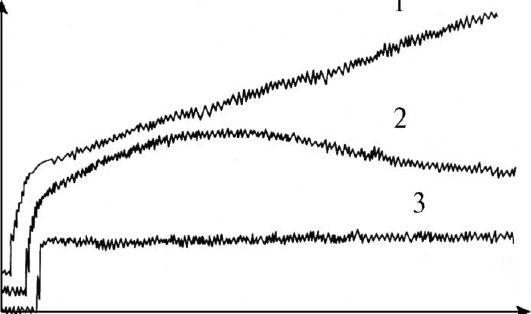
Рис. 3.31. Основные патологические типы радиоизотопных ренограмм: 1 - обструктивный; 2 - паренхиматозный; 3 - афункциональный
графических кривых, соответствующих тем или иным нарушениям функции почки. Как правило, различают три таких патологических типа ренограмм (рис. 3.31).
Обструктивный тип кривой (резкое замедление выведения препарата) характеризуется нормальным или незначительно сниженным сосудистым сегментом, переходящим в постоянно повышающуюся кривую, крутиз-
на которой зависит от функциональной активности почки. Данный тип кривой регистрируется при обтурации мочеточника, сдавлении его опухолью или воспалительным инфильтратом, инфравезикальной обструкции (в этом случае обструктивная кривая фиксируется над обеими почками).
Паренхиматозный тип кривой регистрируется при сочетанном снижении поступления, накопления и выведения препарата. Для рено-граммы этого типа характерны снижение высоты сосудистого сегмента (нарушение почечного кровообращения, уменьшение числа функционирующих нефронов), низкая амплитуда и сглаженность пика, деформация и удлинение второго и третьего сегментов ренограммы (снижение количества мочи, нарушение транспорта в клубочках или в проксимальных канальцах, обструкция канальцев, собирательных трубочек и более крупных коллекторов мочи воспалительным и дистрофическим детритом, слущенными клетками эпителия). Паренхиматозный тип кривой наблюдается преимущественно при хронических заболеваниях почек (гломерулонефрите, пиелонефрите, нефроангиосклерозе, амилоидозе).
Афункциональный тип кривой характеризуется низким сосудистым сегментом, переходящим в горизонтальную прямую. Односторонняя кривая афункционального типа может быть зарегистрирована, например, при врожденном или ятрогенном (нефрэктомия) отсутствии почки или при полной окклюзии почечной артерии атеросклеротической бляшкой. Двусторонние афункциональные кривые регистрируются при атрофии почки любой этиологии с исходом в нефросклероз и развитием хронической почечной недостаточности.
Количественную характеристику ренограммы составляют несколько показателей, определяемых раздельно для левой и правой почек: продолжительность сосудистого сегмента, время достижения максимума кривой (Тшах) и период полувыведения препарата (Т1/2). Продолжительность сосудистого сегмента в норме составляет 20-60 с, величины Ттах - 3-5 мин и Т1/2 - 8-12 мин. Симметричность правой и левой ренограмм оценивают по разности максимальных амплитуд (в норме не более 20 %), а также значений Ттах (не более 1 мин) и Т1/2 (не более 2 мин). Асимметричные изменения ренограмм свидетельствуют о преимущественном поражении одной из почек.
Параллельно с записью ренограмм можно осуществлять регистрацию радиоактивности над областью сердца, что позволяет определить величину тотального клиренса радиофармацевтического препарата. В норме время, за которое уровень радиоактивности над областью сердца уменьшается вдвое (Т1/2 клиренса), составляет не более 5-7 мин. При снижении экскреторной функции почек эта величина повышается. Обработка данных от датчиков, установленных в проекции почек, позволяет определить величину раздельного клиренса для каждой почки. В норме величина тотального клиренса препарата равна сумме клиренсов правой и левой почек. При нарушении очистительной функции почек тотальный клиренс превышает суммарный клиренс обеих почек, что отражает включение экстраренальных факторов элиминации препарата из крови.
Существуют два варианта ренографии, различающихся по механизму экскреции применяемого радиофармацевтического препарата. В первом варианте (наиболее часто используемом в клинике) применяют 1311-гиппуран - «тубулотропный» препарат, который выделяется в мочу в основном путем секреции в проксимальных канальцах. Во втором варианте используют 99Тс - «гломерулотропный» препарат, экскретируемый преимущественно путем фильтрации в клубочках. Соответственно ренограмма будет преимущественно отражать в первом случае функцию канальцев, а во втором - клубочков. Разные варианты ренографии позволяют раздельно оценить парциальные функции левой и правой почек: клиренс 131I-гиппурана количественно характеризует величины канальцевой секреции и эффективного почечного кровотока, а клиренс 99Тс - скорость клубочковой фильтрации.
Радиоизотопная ренография отличается простотой выполнения, хорошей переносимостью и возможностью применения у тяжелобольных. Процедура занимает около 30 мин, поэтому она широко используется при первичном исследовании в качестве скринирующего
теста (например, у больных с артериальной гипертензией) для оценки динамики заболевания и для динамического наблюдения за функцией трансплантируемой почки (распознание реакции отторжения).
Данные о функции противоположной почки, полученные посредством радиоизотопной ренографии, помогают определить объем оперативного вмешательства (в частности, возможность нефрэктомии).
Непрямая радиоизотопная ренография. Эта методика относится к радиографическому методу, основана на исследовании прохождения радиоизотопа через сосудистую систему почек и предназначена для определения почечного кровотока и состояния сосудистого русла почек. Для исследования в большинстве случаев используют 99Тсили 131I-альбумин, которые вводят внутривенно с последующей регистрацией радиоактивности над почками с помощью радиографа или гамма-камеры.
Через 5-7 с после введения в сосудистое русло радиоизотоп попадает в почечную артерию, что фиксируется на реноангиограмме в виде высокого и короткого пика. С 10-12-й секунды начинается спад активности, что отражает попадание радиофармацевтического препарата в венозную систему почки и в нижнюю полую вену. К 30-40-й секунде исследование прекращается, так как первичный цикл циркуляции радиофармацевтического препарата через почки к этому времени заканчивается.
Радиоизотопная цистография. Это графическая регистрация радиоактивности над областью мочевого пузыря в фазе его естественного наполнения после внутривенного введения радиофармацевтического препарата. Как правило, радиоизотопную цистографию сочетают с ре-нографией (радиоизотопная реноцистография), что позволяет выявить расстройства уродинамики мочевых путей, в частности пузырно-моче-точниковый рефлюкс (при этом одновременно регистрируют повышение радиоактивности над почкой и снижение ее над мочевым пузырем).
Сцинтиграфия почек (нефросцинтиграфия). По сравнению с рено-графией она дает более полную информацию, так как позволяет исследовать пространственное распределение радиофармацевтического препарата в ткани почки, а также прицельно изучить функциональное состояние ограниченных областей почки - так называемых зон интереса. Последнее особенно важно в урологической практике, так как отличительной особенностью урологических заболеваний часто является неоднородность изменений почечной паренхимы. Различают статическую и динамическую сцинтиграфию (рис. 3.32).
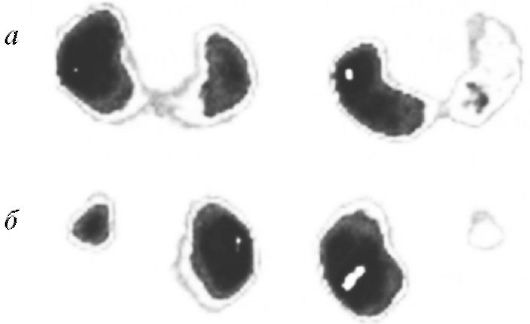
Рис. 3.32. Динамическая нефросцинти-грамма:
а - подковообразная почка; б - гипоплазия левой почки
Для статической нефросцин-тиграфии применяют радиофармацевтические препараты, которые длительно задерживаются в почке, например 99Тс. После достижения максимального накопления препарата в почках (около 2 ч) делают несколько снимков в разных проекциях. По результатам статической сцинтиграфии можно оценить объем функционирующей паренхимы и выявить «холодные очаги» -
участки почки с утраченной функцией, например вследствие опухоли, кисты или абсцесса.
Для динамической нефросцинтиграфии используют препараты, быстро выделяемые в мочу (например, 131I-гиппуран), и осуществляют непрерывную регистрацию радиоактивности над областью почек с получением изображения разных этапов прохождения радиофармацевтического препарата через почки и одновременным построением ренограммы. Динамическая сцинтиграфия позволяет выявить нарушения двух основных типов (тотальных или регионарных): снижение плотности накопления меченых соединений в почечной паренхиме и замедление процесса выведения из почки.
Таким образом, данный вид исследования сочетает возможность статической сцинтиграфии и радиоизотопной ренографии.
Радионуклидная диагностика метастазов опухолей мочеполовых органов. Большое значение в онкоурологии придается диагностике метастазов опухолей мочеполовых органов радионуклидными методами, в основе которых - способность метастатических очагов (скелета, мозга, легких, печени) активно поглощать меченные радиоизотопом соединения.
Радионуклидная диагностика позволяет оценить состояние всего скелета и определить метастатическое поражение в среднем на 4-7 мес раньше, чем другие методы исследования. Для диагностики метастазов используют радиоизотопную остеосцинтиграфию с фосфатными мечеными соединениями. Чувствительность сцинтиграфии костей скелета при метастазах в кости превышает 95 %, что позволяет использовать этот метод не только в диагностике, но и при оценке эффективности
лечения. Однако результаты сцинтиграфии скелета малоспецифичны, поэтому при выявлении патологических очагов накопления необходимо проводить дифференциальную диагностику метастазов и других поражений костей.
3.14. УЛЬТРАЗВУКОВЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Ультразвуковые методы широко используются в урологии. Они позволяют определить положение, форму, величину, структуру органов мочеполовой системы, а также патологические очаги с помощью ультразвуковых волн.
Для проведения УЗИ используют специальные датчики, преобразующие электромагнитные волны в ультразвуковые и наоборот, ультразвуковые в электромагнитные, с помощью пьезоэлектрических кристаллов. Пьезоэлектрические кристаллы под действием электромагнитного поля деформируются и генерируют ультразвуковые волны, а затем преобразуют эти отраженные волны в электрический ток. Датчик является одновременно генератором и приемником ультразвуковых волн. Электрические импульсы обрабатываются компьютером и преобразуются в изображение.
Ультразвуковое изображение - результат поглощения и отражения волн. Жидкость полностью поглощает ультразвук, и жидкостные объекты (киста) на экране выглядят темными (эхонегативная структура). Плотные структуры (камень) отражают ультразвуковые волны и на экране имеют белый цвет (эхопозитивная структура). Тканевые структуры как поглощают, так и отражают ультразвуковые волны.
Из основных методов ультразвуковой диагностики в урологии применяются сонография и допплерография.
Для исследования почек, надпочечников и тазовых органов обычно используют трансабдоминальные датчики. Кроме того, для исследования предстательной железы и проксимальной уретры следует применять трансректальный датчик, а для исследования задней стенки мочевого пузыря у женщин - трансвагинальный датчик. Реже для детальной визуализации стенки мочевого пузыря и мочеиспускательного канала используют уретральный датчик.
Для изучения кровотока в почке, органах малого таза и для диагностики сосудистой импотенции применяют допплерографию. Отражение ультразвуковых волн от движущихся объектов (эритроцитов) дает возможность оценить скорость и направление кровотока.
Допплерография основана на изменении длины волны (или частоты) при движении источника волн относительно принимающего их устройства (эффект Допплера). При проведении допплерографии один пьезокристаллический элемент генерирует ультразвуковые колебания, а другой - регистрирует их отражения. На основании сравнения двух частот ультразвуковых колебаний (направленных на пациента и отраженных от него) судят о скорости кровотока. Полученные данные могут быть представлены в виде кривой или цветного изображения.
Метод ультразвуковой допплерографии (ангиографии) основан на кодировании в цвете среднего значения допплеровского сдвига излучаемой частоты. При этом кровь, движущаяся к датчику, окрашивается в красный цвет, а от датчика - в синий. Интенсивность цвета возрастает с увеличением скорости кровотока.
В настоящее время допплерографию можно выполнять с помощью приборов для двухмерного ультразвукового сканирования, что позволяет изучать как анатомические, так и функциональные параметры. Одновременное проведение УЗИ и цветового допплеровского исследования - дуплексное УЗИ - дает возможность детально изучить строение органа и кровоток в нем.
Достаточно недавно разработан более чувствительный метод оценки кровотока - энергетическое допплеровское исследование. При этом методе изображение тем ярче, чем выше энергия отраженных волн, причем скорость и направление потока значения не имеют.
Сонографию почек (рис. 3.33) проводят в разных проекциях: сагиттальной, фронтальной, косой, поперечной. При УЗИ почек определяют следующие показатели: положение почек, четкость и ровность
контура, длину и ширину в данном срезе, толщину слоя паренхимы, эхогенность почечного синуса, состояние чашечно-лоханочной системы, наличие и локализацию конкрементов, наличие в паренхиме и околопочечном пространстве объемных образований - опухолей, кист, инфильтратов, состояние околопочечной клетчатки (паранефрит, урогематома, метастазы, забрюшинные опухоли).
Рис. 3.33. Ультрасонограмма почки
Рис. 3.34. Ультрасонограмма мочевого пузыря и предстательной железы
Проксимальная часть почечной артерии при соно-графии обычно видна со стороны передней брюшной стенки. Отдельные участки артерий определяются не всегда из-за скопления газа в кишечнике. Однако исчерпывающие сведения о почечном кровотоке можно получить лишь при допплеровском картировании. Мочеточник дистальнее нижнего полюса почки не визуализируется из-за отражения ультразвуковых волн скоплениями газа и содержимым кишечника.
Исследование мочевого пузыря и предстательной железы через переднюю стенку живота проводится при наполненном мочевом пузыре (не менее чем на 100 мл). При данной методике исследования мочевой пузырь определяется на сонограммах как овальное образование с дугообразными четкими контурами, лишенное каких-либо эхоструктур (рис. 3.34).
Опорожненный мочевой пузырь на сонограммах неразличим. Предстательная железа при надлобковом сканировании визуализируется как однородное образование с четкими ровными контурами. Длина железы 2,5-4,5 см, переднезадний размер 1,0-2,3 см, поперечный - 2,2-4,0 см. Эхогенность паренхимы железы близка к таковой печени; структура ее однородная. Капсула железы определяется в виде эхопо-зитивного слоя, равномерно охватывающего предстательную железу.
При внутриполостном УЗИ через прямую кишку достигается более четкое изображение предстательной железы и семенных пузырьков, можно измерить расстояние до железы, ее периметр, размеры, объем (в среднем 30 см3). При необходимости используется устройство, способствующее точному наведению иглы для пункции и биопсии, а также интрапростатическому введению капсул с радиоактивными веществами для лечения рака предстательной железы.
Процедура ультразвуковой диагностики непродолжительна, безболезненна, может быть многократно повторена, противопоказаний к ней нет. Ультразвуковой аппарат компактный, он может использоваться как для обследования, так и для проведения биопсии, чрескож-
ной пункции кисты почки или пункционной нефростомии и других манипуляций.
Контрольные вопросы
1. В чем заключаются особенности сбора анамнеза у урологического больного?
2. Какую роль играют исследования мочи при урологических заболеваниях?
3. Какие методы изучения суммарной и раздельной функции почек Вам известны?
4. Каковы показания к катетеризации мочевого пузыря?
5. Каковы показания и противопоказания к цистоскопии?
6. В чем заключается клиническая значимость хромоцистоскопии?
7. Какие методы изучения уродинамики нижних мочевых путей вы можете перечислить?
8. В каких случаях показана биопсия почки и предстательной железы?
9. Какие патологические состояния могут быть диагностированы с помощью обзорной рентгенографии мочевой системы при урологических болезнях?
10. Каковы показания и противопоказания к выполнению экскреторной урографии?
11. В чем состоит диагностическая значимость компьютерной и магнитнорезонансной томографии?
12. Какова роль аортографии и селективных методов исследования почечных артерий в диагностике заболеваний почек?
13. Какова методика выполнения уретрографии и цистографии?
14. Какие патологические состояния могут быть выявлены с использованием радионуклидных методов исследования и какова техника выполнения этих исследований?
15. Каковы диагностические возможности ультразвуковых методов исследования в урологии?