Урология : учебник / [С. Х. Аль-Шукри, В. Н. Ткачук] ; под ред. С. Х. Аль-Шукри и В. Н. Ткачука. - 2011. - 480 с. : ил.
|
|
|
|
Глава 8. ТУБЕРКУЛЕЗ МОЧЕПОЛОВЫХ ОРГАНОВ
8.1. ЭПИДЕМИОЛОГИЯ, ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Эпидемиология. Туберкулез мочеполовых органов - специфический инфекционно-воспалительный процесс, относящийся к вторичному (органному) туберкулезу. Туберкулез мочеполовых органов занимает второе место по частоте после легочных форм заболевания и первое место среди всех внелегочных локализаций туберкулеза.
К сожалению, до сих пор более 60 % пациентов с туберкулезом мочеполовых органов обращаются к врачу очень поздно, уже имея распространенные кавернозные формы заболевания, когда современные противотуберкулезные препараты оказываются неэффективными. У таких больных обычно выполняют хирургическое вмешательство, и довольно часто - органоуносящие операции.
В последние годы заболеваемость туберкулезом всех локализаций увеличилась в два раза, отмечено и увеличение числа больных с туберкулезом почек и мужских половых органов. Особенно актуальна сегодня проблема выявления лиц, предрасположенных к внелегочно-му туберкулезу, и формирования групп риска, требующих активного и динамического наблюдения. К ним относятся: 1) больные с хроническими неспецифическими заболеваниями мочеполовых органов: хроническим пиелонефритом, хроническим циститом, хроническим эпидидимитом, хроническим простатитом, гематурией неясной этиологии; 2) лица, контактные по туберкулезу; 3) лица, состоящие на диспансерном учете по поводу другой локализации туберкулеза; 4) дети и подростки с виражом туберкулиновых проб или нарастанием гиперчувствительности к туберкулину.
Этиология. Туберкулез мочеполовых органов вызывают микобак-терии туберкулеза, которые были открыты в 1882 г. Робертом Кохом. Из 71 вида микобактерий туберкулез мочеполовых органов чаще всего вызывают микобактерии туберкулеза человеческого типа и очень редко - бычьего типа.
Для микобактерий туберкулеза характерна политропность. В организме человека они способны поражать разные органы и ткани. Широкое внедрение противотуберкулезных препаратов привело к возникновению устойчивости микобактерий туберкулеза, появлению атипичных форм с ослабленной вирулентностью. В настоящее время вторичная лекарственная устойчивость микобактерий туберкулеза составляет 60 % и является одной из основных причин неэффективности химиотерапии этого заболевания.
Патогенез. Туберкулез органов мочеполовой системы, как и других внелегочных локализаций, возникает в результате первичной или вторичной диссеминации микобактерий туберкулеза. Основной путь проникновения микобактерий туберкулеза в почку - гематогенный. Первичные туберкулезные очаги в почке развиваются в зоне сосудистых клубочков. Однако после инфицирования почек у большинства людей появившиеся туберкулезные очаги заживают и в дальнейшем ничем не проявляют себя. Только у некоторых больных при наличии общих и местных неблагоприятных факторов полного заживления очагов не происходит, но они длительно могут оставаться в «затихшем состоянии», и только затем прогрессировать. Обычно с момента инфицирования до развития болезни проходит от 3 до 20 лет.
Большую роль в патогенезе нефротуберкулеза в последние годы отводят местным факторам - нарушению оттока мочи из почки и нарушению в ней микроциркуляции. Установлено, что начальные туберкулезные изменения в почках в большинстве случаев двусторонние, но не имеют деструктивного характера и часто заживают (так называемый субклинический туберкулез). Но «клинический» туберкулез почки бывает двусторонним лишь у 15-30 % больных. Таким образом, нефротуберкулез - в патогенетическом отношении процесс двусторонний - клинически чаще всего бывает односторонним.
В мочевой системе туберкулезом в первую очередь поражается почка, и лишь потом - мочеточник и мочевой пузырь. Изолированного туберкулеза мочеточника или мочевого пузыря без поражения почки не бывает. В половой системе мужчин первичный туберкулезный очаг может локализоваться в предстательной железе.
8.2. ТУБЕРКУЛЕЗ ПОЧКИ И МОЧЕВЫХ ПУТЕЙ
Патологическая анатомия. Патологоанатомически принято различать следующие формы туберкулеза почки: милиарный, очаговый, кавернозный, фиброзно-кавернозный, пионефроз. Начальные пора-
жения локализуются в клубочках коркового слоя, откуда возбудитель переносится в мозговой слой, где и развивается воспаление в почечных сосочках. В стенках чашек развивается язвенный туберкулез, он распространяется на лоханку. В почечной ткани наблюдаются гранулемы с творожистым некрозом, которые при расплавлении некротических масс превращаются в каверны. Стенки последних при активном туберкулезе почек состоят из двух слоев: туберкулезных грануляций и некротических масс. При хроническом течении нефротуберкулеза к этим двум слоям прибавляется слой фиброзной ткани, а в окружности каверны развиваются фиброз и гиалиноз клубочков, атрофия канальцев и облитерация артерий. Возникновение туберкулезных очагов и каверн - типичное проявление специфических изменений, сочетается с параспецифи-ческими изменениями, что приводит к резкой перестройке почечной паренхимы. Одновременно с атрофией канальцев в почке развивается склероз интерстициальной ткани. Каверны могут располагаться в одном из полюсов почки (чаще в верхнем), но возможны и поликавернозный туберкулез почки, и туберкулезный пионефроз.
Поражение мочеточников чаще наблюдается при кавернозном туберкулезе почки. Оно может быть милиарным, язвенным или фиброзным. Поражение туберкулезом мочевого пузыря имеет такую же морфологическую картину и проходит три стадии - инфильтрации, деструкции и склерозирования. При рубцевании измененных тканей мочевыводящих путей возникают сужение мочеточника и сморщивание мочевого пузыря.
Туберкулезный очаг в почке может обызвествляться, однако это не означает его санации, так как в нем могут находиться сохранившие жизнеспособность микобактерии туберкулеза. Обызвествляться может и вся почка (омелотворение почки).
Классификация. В основе всех предложенных классификаций туберкулеза почки лежит принцип деструкции ее ткани - от незначительных инфильтративных изменений в почечной паренхиме до выраженных разрушений почечной ткани (поликавернозного туберкулеза почки или туберкулезного пионефроза). Кроме клинико-рентгенологического определения деструкции почечной ткани (формы заболевания), многие классификации учитывают и активность специфического воспалительного процесса на основании наличия или отсутствия в моче микобак-терий туберкулеза.
Наиболее проста клинико-рентгенологическая классификация туберкулеза почки, предложенная А. Л. Шабадом (1973). Первая стадия - недеструктивный (инфильтративный) туберкулез почки; вто-
рая - начальная деструкция почечной ткани: папиллит или небольшие (диаметром не более 1 см) одиночные каверны; третья стадия - ограниченная деструкция почечной ткани: каверны больших размеров или поликавернозный туберкулез в одном из сегментов почки; четвертая - тотальная или субтотальная деструкция почечной ткани: поликавернозный туберкулез двух сегментов, туберкулезный пионефроз, омелотворение почки.
В Приказе Министерства здравоохранения и медицинской промышленности Российской Федерации ? 324 «О совершенствовании противотуберкулезной помощи населению Российской Федерации» (1995 г.) приведена классификация туберкулеза мочевых и половых органов с определением характеристики туберкулезного процесса, его фазы и осложнений.
Симптоматика и клиническое течение. Симптоматика туберкулеза почки весьма разнообразна и не имеет патогномоничных признаков; специфическим является лишь наличие микобактерий туберкулеза в моче. Нередко заболевание длительно протекает под маской иных поражений органов мочевой системы: хронического пиелонефрита, мочекаменной болезни, поликистоза почки, опухоли почки, цистита и др. У части пациентов субъективные симптомы туберкулеза почки отсутствуют в течение долгого времени.
При туберкулезе почки выделяют общие и местные симптомы заболевания. К общим симптомам относят изменения общего состояния больных, повышение температуры тела и артериальную гипертензию. Местные симптомы подразделяют на субъективные (боли и расстройства акта мочеиспускания) и объективные (физикальные признаки, изменения в моче).
Общее состояние большинства больных с туберкулезом почки остается вполне удовлетворительным. Ухудшение общего состояния имеет место при туберкулезе обеих почек или единственной почки, а также при сочетании нефротуберкулеза с пиелонефритом, и связано с развитием хронической почечной недостаточности. Температура тела обычно субфебрильная, и лишь у некоторых больных при сочетании нефротуберкулеза с обострением неспецифического пиелонефрита повышается до 38-39°С и сопровождается ознобами.
В патогенезе артериальной гипертензии у больных с нефротубер-кулезом существенную роль играет ишемия, вызванная обширным деструктивным процессом в паренхиме почки. Артериальная гипертен-зия чаще наблюдается при двустороннем поликавернозном туберкулезе почек или при туберкулезе единственной почки.
Патогенез болевых ощущений в области поясницы при нефротубер-кулезе связан с растяжением фиброзной капсулы почки в результате увеличения этого органа или с вовлечением в патологический процесс самой капсулы. Кроме того, боли при нефротуберкулезе зависят от нарушения оттока мочи из верхних мочевых путей. Вот почему каверна, расположенная не у поверхности почки и не вовлекшая в воспалительный процесс фиброзную капсулу, не вызывает болевых ощущений. У больных с туберкулезом мочевого пузыря наблюдаются тупые боли в надлобковой области, усиливающиеся во время мочеиспускания.
Учащенное и болезненное мочеиспускание при нефротуберкулезе зависит от поражения мочевого пузыря - образования рассеянных очагов воспаления, специфических туберкулезных язв, грануляций, уменьшения емкости мочевого пузыря в результате частичного замещения мышечного слоя рубцовой тканью и т. д. Эти проявления в последние годы встречаются все реже.
К осложнениям нефротуберкулеза относят хроническую почечную недостаточность, рубцевание почки (рубцово-сморщенную туберкулезную почку), присоединившийся к нефротуберкулезу хронический пиелонефрит и камни почки.
Диагностика. Методы распознавания туберкулеза почки подразделяют на четыре группы: клинические, лабораторные, рентгенологические и инструментально-эндоскопические.
Клиническое обследование больного с подозрением на нефроту-беркулез начинают с выяснения жалоб и анамнеза. Определенное диагностическое значение имеют перенесенные в прошлом заболевания, особенно туберкулез легких, лимфатических узлов, костей и суставов, туберкулезный плеврит и др.
Физикальные методы обследования малоинформативны для распознавания нефротуберкулеза. Они не позволяют установить диагноз, но могут выявить признаки, позволяющие его заподозрить, например уплотнение и бугристость придатка яичка, гнойные свищи мошонки, мелкоочаговые уплотнения в предстательной железе, что может указывать на сочетанное поражение туберкулезом мочевых и половых органов.
Лабораторные методы исследования имеют существенное значение в диагностике туберкулеза почки. Основное внимание должно уделяться выявлению в моче микобактерий туберкулеза. При исследовании мочи обнаруживают характерные для нефротуберкулеза признаки: про-теинурию, лейкоцитурию, эритроцитурию, - но самым ранним объективным симптомом, подтверждающим диагноз, является туберкулезная
микобактериурия. Однако не у всех больных с нефротуберкулезом удается выявить микобактерии туберкулеза в моче даже с применением всех современных методов бактериологического исследования. Используют бактериоскопический метод (обнаружение микобактерий туберкулеза в моче путем микроскопии осадка мочи, окрашенного по Цилю-Нельсену), посевы мочи на специальные среды и биологическую пробу (прививку мочи морской свинке). К преимуществам посева мочи на питательные среды перед биологической пробой относят возможность одновременного определения чувствительности микобакте-рий туберкулеза к лекарственным препаратам. Для успешного распознавания туберкулеза почек и мочевых путей необходимо сочетать все имеющиеся способы выявления возбудителя заболевания, в том числе и метод полимеразной цепной реакции.
При нефротуберкулезе наблюдается так называемое периодическое (интермиттирующее) бактериовыделение, поэтому исследование мочи на микобактерии туберкулеза должно проводиться многократно и только до начала антибактериального лечения.
В последние годы для распознавания туберкулеза почки широко используют провокационный туберкулиновый тест. Проба заключается в подкожном введении туберкулина (проба Коха) с последующей оценкой общей и местной реакций, подсчетом количества лейкоцитов и эритроцитов в 1 мл мочи (или выделяемых за 1 мин) и активных лейкоцитов.
Выполняют и иммуногистохимическое исследование белков мочи (туберкулиноиммунохимическую пробу) - определение очаговой реакции пораженной туберкулезом почки на подкожное введение туберкулина. При обследовании больных с нефротуберкулезом придают большое значение исследованию показателей неспецифической и специфической иммунологической реактивности. Для этого определяют содержание сиаловых кислот и С-реактивного протеина, показатель повреждаемости нейтрофильных гранулоцитов, количество Т- и В-лимфоцитов, титр противотуберкулезных антител по тестам реакции непрямой гемагглютинации и реакции потребления комплемента, реакцию бласттрансформации лимфоцитов и др.
При диагностике туберкулеза почки широко применяют рентгенологические методы: обзорную рентгенографию, ретроградную пиелографию, экскреторную пиелографию в разных ее модификациях, антеградную пиелографию, почечную ангиографию, уротомографию, урокинематографию, рентгенотелеурографию, цистографию и др. Однако основным методом рентгенодиагностики туберкулеза почки является экскреторная урография.
На обзорной рентгенограмме можно обнаружить очаги обызвествления в проекции почек, при этом тени петрификатов отличаются от теней почечных камней неправильной формой и негомогенной структурой.
На экскреторных урограммах при инфильтративном процессе в паренхиме почки в зависимости от его локализации наблюдается сужение и удлинение или расширение и укорочение чашки (чашек), а при дальнейшем увеличении инфильтрата - «отшнурование» чашки. Если в одном из полюсов имеется массивный инфильтрат, то на экскреторной урограмме определяется оттеснение или ампутация чашки. При туберкулезном папиллите характер деструктивного процесса может быть разным, но на урограммах чаще всего отмечается неровность («изъеденность») поверхности почечного сосочка. При кавернозном туберкулезе почки на экскреторных урограммах можно видеть каверны, как сообщающиеся, так и не сообщающиеся с чашечно-лоханочной системой почки. Каверны, как правило, бывают неправильной формы, с «изъеденными» контурами. При сегментарном выключении почки
на урограммах выявляются размеры и форма выключенного полюса, а в большинстве случаев - и уровень линии в виде углубления по наружному краю почки, что более отчетливо выражено на поздних урограммах, выполняемых через 1-2 ч после введения рентгеноконтрастного вещества. На экскреторных урограм-мах с частичным сохранением функции почки можно видеть и множественные каверны (рис. 8.1). При туберкулезе мочевого пузыря на цисто-грамме можно выявить склерозирование («сморщивание») мочевого пузыря (рис. 8.2).
Значительно реже выполняют другие рентгенологические исследования. Ретроградную пиелографию применяют толь-
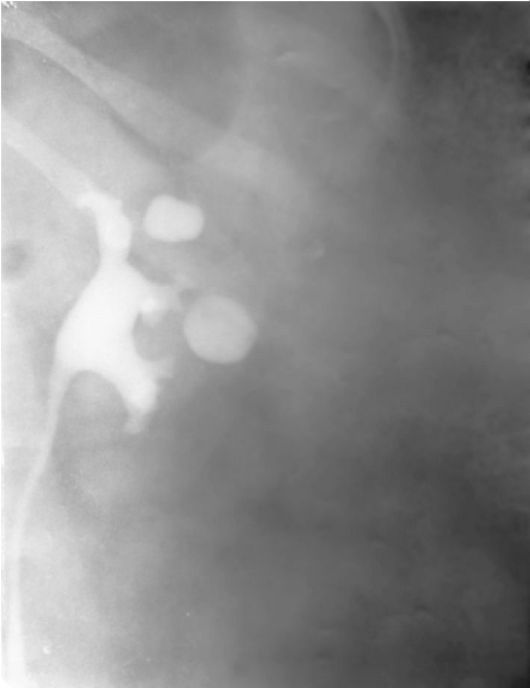
Рис. 8.1. Экскреторная урограмма. Туберкулезные каверны в верхнем и среднем сегменте левой почки
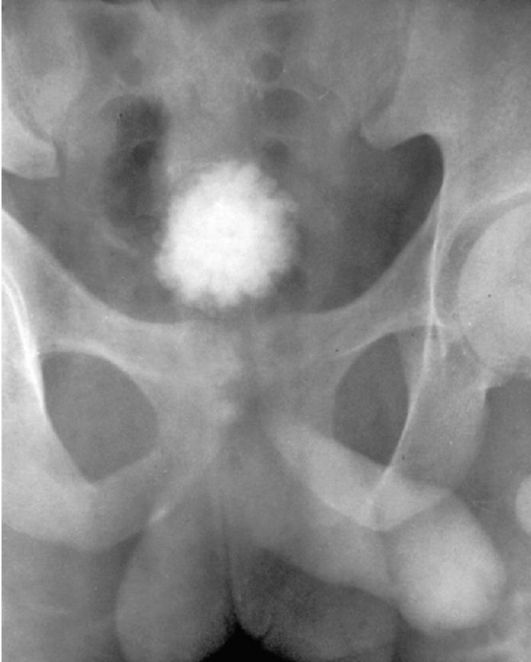
Рис. 8.2. Цистограмма. Малый («сморщенный») мочевой пузырь за счет туберкулезного склерозирования
ко в тех случаях, когда из-за резкого снижения функции почки на экскреторных урограммах четкого изображения получить не удается. Иногда под ультразвуковым контролем выполняют антеградную пиелографию.
Каждый из рентгенологических методов исследования имеет самостоятельную диагностическую ценность, они дополняют друг друга и должны применяться в едином комплексе.
Радионуклидные методы исследования (радиоизотопная ренография, сканирование и сцинтиграфия почек) с каждым годом все шире используются при диагностике нефро-туберкулеза. Радиоизотопная ренография позволяет получить сведения о состоянии функции почек, однако не выявляет характерных для туберкулеза почки изменений. Сканирование и сцинти-графия почек позволяют судить о распространенности деструктивных процессов в почке.
УЗИ почек позволяет судить об анатомическом состоянии чашечно-лоханочной системы и получить информацию о локализации, величине и структуре деструктивных изменений при нефротуберкулезе, а также выявить сопутствующие нефротуберкулезу камни почек и участки обызвествления.
Для более детального суждения о состоянии пораженной почки в настоящее время применяют КТ и МРТ.
План рентгенорадиологического обследования больного с туберкулезом мочевой системы включает:
1) УЗИ почек, мочевого пузыря, предстательной железы, органов мошонки;
2) радионуклидные исследования;
3) обзорную рентгенографию и томографию;
4) экскреторную урографию с нисходящей цистографией;
5) ретроградную пиелографию;
6) чрескожную антеградную пиелографию;
7) восходящую цистографию;
8) КТ или МРТ.
Инструментально-эндоскопические методы исследования при распознании нефротуберкулеза в настоящее время применяют реже. Наиболее часто используют цистоскопию. При ее выполнении можно обнаружить специфические изменения (туберкулезные бугорки и язвы) на слизистой оболочке мочевого пузыря и изменения устьев мочеточников (втяжение и рубцовую деформацию устья, отек и гиперемию устья).
Определенное диагностическое значение имеет катетеризация мочеточников для исследования мочи, полученной из почечной лоханки. Иногда для дифференциальной диагностики во время цистоскопии выполняют и эндовезикальную биопсию.
Дифференциальная диагностика туберкулеза почки проводится с хроническим пиелонефритом, гломерулонефритом, некротическим папиллитом, дивертикулом чашки, опухолью почки, кистой почки, мочекаменной болезнью, поли- и мультикистозом почек, губчатой почкой, гидронефрозом. Большую роль в дифференцировании этих заболеваний играет бактериологическое исследование мочи, так как клинические проявления туберкулеза почки во многом сходны с картиной других урологических заболеваний.
Лечение. За последние 50 лет в лечении больных с нефротуберку-лезом достигнут значительный прогресс благодаря внедрению в клиническую практику современных противотуберкулезных препаратов. Если в доантибактериальный период единственным методом лечения пациентов с туберкулезом почки была нефрэктомия, то в последние годы часто применяется только консервативная терапия.
Выбор метода лечения нефротуберкулеза зависит от стадии заболевания:
- при туберкулезе почечной паренхимы (I стадия) и почечного сосочка (II стадия) проводят консервативную терапию;
- при ограниченном кавернозном туберкулезе почки (III стадия) проводят консервативную терапию или органосохраняющее оперативное вмешательство в сочетании с консервативным лечением;
- при поликавернозном туберкулезе почки или туберкулезном пионефрозе (IV стадия) лечение только оперативное.
Общие принципы лечения больных с туберкулезом почки антибактериальными препаратами соответствуют принципам химиотера-
пии при любой локализации специфического процесса и заключаются в комбинированном, непрерывном и длительном применении антибактериальных средств, выборе препаратов с учетом чувствительности к ним микобактерий туберкулеза и их переносимости, сочетании антибактериальных препаратов с другими средствами комплексной терапии.
В настоящее время все противотуберкулезные препараты, применяемые для лечения пациентов с туберкулезом мочеполовых органов, подразделяют на три группы: 1) изониазид и рифампицин и их фармакологические аналоги; 2) все препараты мицинового ряда (стрептомицин, канамицин, капреомицин, виомицин), а также этамбутол, пиразинамид и фторхинолоны; 3) пара-аминосалициловая кислота (ПАСК) и тибацетазон.
При туберкулезе почки чаще всего применяют препараты первой и второй групп: изониазид, рифампицин, пиразинамид, этамбутол, реже - стрептомицин и другие противотуберкулезные средства. Единой схемы антибактериального лечения пациентов с туберкулезом почек не существует. Для каждого больного необходим выбор индивидуальной комбинации антибактериальных препаратов с учетом стадии процесса, функции почек и печени, переносимости противотуберкулезных средств, наличия сопутствующих заболеваний и т. д.
Выбор оптимальной дозы противотуберкулезных средств зависит от функционального состояния почек, способа выведения препарата из организма и периода его полувыведения. Выбор оптимальной дозы туберкулостатических средств важен для получения терапевтически эффективной их концентрации в моче и особенно в очаге специфического поражения в почке, но при этом следует стремиться избегать кумуляции препаратов в крови и их токсического действия.
Важно учитывать также механизм действия каждого из противотуберкулезных средств, принимая во внимание цели, которые были поставлены перед началом лечения (выключение каверны или ее санация и т. д.). Известно, что стрептомицин способен оказывать быстрое фибропластическое действие, и поэтому в процессе лечения им довольно быстро развивается полное или частичное выключение туберкулезного очага или всей почки. Однако это не означает, что наступила санация или излечение каверны. Наоборот, в таком отключенном очаге создаются условия для торпидного течения болезни, а полноценные репаративные реакции не развиваются.
В отличие от стрептомицина, новые противотуберкулезные средства (рифампицин, этамбутол) обеспечивают более полноценную репарацию, поскольку фибропластические процессы под их влиянием
развиваются позднее, а туберкулезные очаги рассасываются с менее выраженными остаточными изменениями.
Длительность консервативного лечения пациентов с туберкулезом почки зависит от стадии заболевания, оно бывает достаточно продолжительным (до 1,5 лет) и непрерывным. В процессе консервативного лечения больные наблюдаются фтизиоурологом в противотуберкулезном диспансере по месту жительства.
Для контроля эффекта лечения регулярно проводят анализы и посевы мочи на микобактерии туберкулеза и вторичную микрофлору, иммунологические пробы, рентгенологические исследования. Критерием излечения туберкулеза почки считают отсутствие на протяжении трех лет изменений в моче и прогрессирования нарушений, выявляемых на урограммах.
Кроме противотуберкулезных препаратов, в комплекс консервативной терапии необходимо включать витамины (особенно группы В), иммуномодуляторы, санаторно-курортное лечение. Необходимо соблюдение определенного режима и диеты. Выявление заболевания в поздних стадиях не позволяет ограничиться консервативным лечением, несмотря на широкие возможности современной комбинированной химиотерапии. Оперативное лечение до сих пор имеет большой удельный вес в комплексном лечении нефротуберкулеза. Однако возможности специфической химиотерапии изменили методы оперативного лечения. Наряду с выполнением органоуносящей операции (нефрэк-томии) стали широко применяться органосохраняющие вмешательства: резекция почки, кавернотомия, кавернэктомия, а также реконструк-тивно-восстановительные операции при поражении мочеточника и мочевого пузыря.
Прогноз при туберкулезе почки зависит в основном от стадии заболевания. В начальных стадиях, т. е. при туберкулезе почечной паренхимы и туберкулезном папиллите, консервативная терапия приводит к полному излечению. Вполне благоприятен прогноз и после своевременно выполненных органосохраняющих вмешательств (резекции, кавернотомии, кавернэктомии), если к этому времени не развились рубцово-склеротические изменения мочевыводящих путей, затрудняющие отток мочи из почки.
Хорошо известно, что рубцовые сужения мочеточника приводят к прогрессированию гидронефроза и гибели почки даже при полной ликвидации специфических очагов в почечной ткани. После нефрэк-томии прогноз более сомнительный, так как в оставшейся почке может иметься «субклинический» туберкулез, который при неблагоприятных
условиях может прогрессировать и вызвать туберкулезное поражение единственной почки.
8.3. ТУБЕРКУЛЕЗ МУЖСКИХ ПОЛОВЫХ ОРГАНОВ
Патологическая анатомия. При туберкулезе половых органов у мужчин в патологический процесс вовлекаются придатки яичек, предстательная железа и семенные пузырьки. Яички поражаются значительно реже и только вторично в связи с контактным переходом воспаления с прилежащих придатков. Предстательная железа и семенные пузырьки редко поражаются изолированно. Туберкулез мужских половых органов встречается в виде милиарных, очаговых или очагово-деструктивных и свищевых форм. При туберкулезном эпидидимите на ранних стадиях процесс ограничен хвостом, реже головкой придатка, позднее в него вовлекается весь орган. Туберкулезные очаги в придатках яичка имеют склонность к гнойному расплавлению и творожистому перерождению, в результате чего образуются абсцессы и каверны.
Симптоматика и клиническое течение. Начало туберкулезного эпидидимита может быть как острым с резким повышением температуры тела, ознобом, выраженным болевым симптомом, отеком и гиперемией кожи мошонки, так и первично-хроническим, когда больного беспокоят лишь незначительные тянущие боли в увеличенном придатке яичка, а общее состояние остается вполне удовлетворительным. Свищевая форма туберкулезного эпидидимита иногда заканчивается полной секвестрацией пораженного придатка яичка. Обычно единственным следом перенесенного туберкулеза придатка яичка становится рубец на коже мошонки при пальпаторно неопределяемом придатке. У некоторых больных туберкулезный процесс может с придатка распространяться на яичко, в результате образуется бугристый конгломерат, часто сочетающийся с гнойным свищом.
Симптоматика туберкулеза предстательной железы зависит от локализации и объема специфических изменений в этом органе. Выделяют так называемые ректальные формы туберкулеза предстательной железы, в клиническом течении которых преобладают боли в промежности (при дефекации) и в области крестца, и цистоуретральные формы, характеризующиеся дизурией, болезненной эякуляцией, гемосперми-ей, бесплодием.
Диагностика. В основе распознавания туберкулеза мужских половых органов лежат симптоматика заболевания, его анамнез, пальпация органов мошонки и предстательной железы, данные бактериологи-
ческого исследования секрета предстательной железы или эякулята и гнойного отделяемого из свищей на коже мошонки, а также гистологического исследования биоптатов предстательной железы, яичка или его придатка и результаты рентгенологического исследования, включающего везикулографию, генитографию, цистоуретрографию.
При пальпации органов мошонки определяются бугристые изменения в придатке яичка. На коже мошонки могут быть гнойные свищи. При туберкулезе предстательной железы она уплотненная и бугристая.
Патогномоничный признак туберкулеза мужских половых органов - обнаружение микобактерий туберкулеза в эякуляте или секрете предстательной железы, а также в пунктате из яичка или его придатка.
Лечение. При туберкулезе мужских половых органов, как и при туберкулезе почек, применяют специфическую химиотерапию, однако ее эффективность значительно ниже, чем при нефротуберкулезе. Для получения положительного результата лечения необходимы ранняя диагностика и раннее (в стадии инфильтрации) начало противотуберкулезной терапии.
Показания к оперативному лечению больных с туберкулезом органов мошонки должны определяться не раньше, чем через 2-3 мес после непрерывного лечения тремя противотуберкулезными препаратами. При туберкулезе мужских половых органов наиболее распространена эпидидимэктомия. При поражении только хвостовой части придатка яичка рекомендуется ограничиться резекцией придатка, при поражении яичка выполняют его резекцию или удаляют яичко.
Лечение туберкулеза предстательной железы консервативное. Только при наличии абсцесса показано его вскрытие и дренирование.
Прогноз. Туберкулез половых органов может быть одной из причин мужского бесплодия. Обтурация семявыносящих путей с одной стороны не приводит к бесплодию, так как второе яичко при нормальной проходимости семявыносящих путей образует достаточное количество сперматозоидов. При двустороннем процессе клетки сперматогенеза не поступают в эякулят, наступает аспермия.
Контрольные вопросы
1. Какова роль различных факторов в патогенезе нефротуберкулеза?
2. Какие современные методы распознавания и лечения нефротубер-кулеза вы знаете?
3. В чем заключаются особенности клинического течения туберкулеза половых органов у мужчин?