Травматология челюстно-лицевой области. -В.В. Афанасьев 2010. - 256 с.
|
|
|
|
ГЛАВА XX ОКАЗАНИЕ ПОМОЩИ РАНЕННЫМ В ЛИЦО НА ЭТАПАХ МЕДИЦИНСКОЙ ЭВАКУАЦИИ.
Оказание медицинской помощи раненным в военное время производится на основе системы этапного лечения с эвакуацией по назначению.
Эта концепция предполагает расчленение комплекса лечебных мероприятий, в которых нуждаются раненые, на отдельные виды медицинской помощи. Она последовательно оказывается по мере эвакуации раненых и больных от места ранения к месту окончательного лечения.
Вид медицинской помощи - это определенный объем лечебно-профилактических мероприятий, проводимых на поле боя и на этапах медицинской эвакуации.
В настоящее время в Российской армии предусматриваются следующие виды медицинской помощи:
- Первая помощь (оказывается на поле боя). Первая помощь - это комплекс мероприятий, направленных на временное устранение причин, угрожающих жизни раненого, и предупреждение развития тяжелых осложнений.
-Доврачебная помощь (оказывается в медицинском взводе батальона). Эта помощь включает комплекс лечебных мероприятий, направленных на поддержание жизненно важных функций организма, предупреждение тяжелых осложнений и подготовку раненых к эвакуации, в том числе вертолетной.
- Первая врачебная помощь (оказывается в медицинской роте полка). Включает комплекс общеврачебных мероприятий, направленных на ослабление (при возможности - устранение) последствий ранений, угрожающих жизни раненого, предупреждение развития осложнений или уменьшение их тяжести и подготовку нуждающихся к дальнейшей эвакуации, в том числе вертолетной.
- Квалифицированная медицинская помощь (оказывается в отдельном медицинском батальоне - омедб дивизии или в отдельном медицинском отряде - омедо). Она включает комплекс хирургических и реанимационных мероприятий, направленных на устранение угрожающих жизни раненого последствий ранений, поражений и заболеваний, предупреждение развития осложнений, подготовку к эвакуации по назначению.
- Специализированная медицинская помощь (оказывается в специализированных госпиталях госпитальной базы фронта). Представляет собой комплекс диагностических, хирургических и реаниматологических мероприятий, проводимых в отношении раненых и пораженных с применением сложных методик, использованием специального оборудования и оснащения в соответствии с характером, профилем и тяжестью ранения (поражения, заболевания).
Система этапного лечения предполагает преемственность и последовательность в проведении лечебных и профилактических мероприятий, что основано на соблюдении единых принципов лечения, а также своевременности оказания медицинской помощи. Последнее определяется:
- четкой организацией розыска, сбора и вывоза (выноса) раненых с поля боя;
- хорошей подготовкой личного состава;
- приближением этапов медицинской эвакуации к месту санитарных потерь;
- быстрейшей эвакуацией раненых и больных.
Преемственность в оказании помощи и лечении раненых, в том числе в лицо, обеспечивается четким ведением медицинской документации. В медицинских документах
следует отражать локализацию и вид ранения, характер лечебных мероприятий, выполненных на определенном этапе, ориентировочный срок лечения раненого и его дальнейшее эвакуационное предназначение.
Последовательность в оказании перечисленных выше видов медицинской помощи не всегда можно соблюсти, что зависит от условий боевой и медицинской обстановки, наличия средств эвакуации. Раненые не обязательно будут проходить поочередно все этапы медицинской эвакуации. Вполне вероятна эвакуация раненых с передового этапа непосредственно на этап квалифицированной и даже специализированной медицинской помощи, особенно в условиях современных военных конфликтов.
На всех этапах медицинской эвакуации в первую очередь осуществляют мероприятия, направленные на спасение жизни раненого, то есть проводят борьбу с асфиксией, кровотечением, шоком.
1. Первая помощь.
Оказывается на поле боя или в очаге массовых потерь санитаром, санинструктором в виде взаимопомощи, крайне редко при ранениях в лицо - самопомощи.
Эта помощь предполагает устранение осложнений, непосредственно угрожающих жизни раненых. Она включает:
- Предотвращение непосредственной угрозы смерти пострадавшего: освобождение от завалов, тушение горящей одежды, борьбу с асфиксией или ее предупреждение.
- Временную остановку кровотечения и наложение повязки на рану.
- Временную (транспортную) иммобилизацию челюстей.
- Введение обезболивающих средств из шприц-тюбика.
- Дачу таблетированных антибиотиков и противорвотных средств.
- Надевание противогаза при нахождении на загрязненной местности.
- Введение пораженным химическим оружием антидотов.
- Дегазацию зараженных участков кожи и обмундирования жидкостью из индивидуального противохимического пакета.
- Вывод (вынос) раненых с поля боя.
Для восстановления проходимости верхних дыхательных путей необходимо освободить полость рта от рвотных масс, сгустков крови, инородных тел. Для профилактики развития асфиксии раненого следует уложить на бок (на сторону повреждения), что уменьшает опасность попадания крови, слюны в трахею и бронхи, особенно у раненого, находящегося в бессознательном состоянии. В случае ранения нижней челюсти и западения языка следует вывести кончик его изо рта. Затем, отступя кзади на 1,5-2,0 см, проколоть язык в поперечном направлении (горизонтальная плоскость) булавкой, которая находится в индивидуальном перевязочном пакете. К булавке закрепить отрезок бинта, конец которого необходимо зафиксировать вокруг шеи. Язык следует извлечь изо рта до уровня передних зубов. Чрезмерное вытягивание языка кпереди опасно из-за возможности травмы его фронтальными зубами (при их сохранении), кроме того затрудняет акт глотания и способствует пассивному затеканию слюны и крови в дыхательные пути, что может быть причиной развития тяжелой аспирационной пневмонии, реже - аспирационной асфиксии.
Для остановки наружного кровотечения накладывают давящую повязку из индивидуального перевязочного пакета. Следует помнить, что при огнестрельном переломе нижней челюсти давящая повязка может сместить отломки и стать причиной асфиксии вследствие перемещения корня языка кзади. Поэтому, наложив повязку, следует убедиться, что проходимость дыхательных путей не ухудшилась. При подозрении на кровотечение из крупных артериальных сосудов шеи возможно временное пальцевое прижатие общей сонной артерии к поперечному отростку шестого шейного позвонка. Ориентиром для быстрого определения места прижатия сосуда является точка пересечения двух линий - вертикальной, проведенной вдоль переднего края грудинно-
ключично-сосцевидной мышцы, и горизонтальной, проведенной на уровне верхнего края щитовидного хряща. Эта точка соответствует проекции бифуркации общей сонной артерии на кожу шеи.
При выраженном кровотечении из сосудов лица и шеи возможно наложение давящей повязки на шею по методу Каплана: на здоровой стороне рука раненого запрокидывается на голову так, чтобы плечо было параллельно шейному отделу позвоночника. Через эту руку, предотвращающую сдавление сосудистого пучка на здоровой стороне, пропускают туры бинта давящей повязки, которая призвана пережать поврежденные сосуды на противоположной стороне шеи. Способ Микулича предполагает использование эластичного жгута Эсмарха, который сдавливает сосуды шеи на стороне повреждения через валик, наложенный в проекции сосудистого пучка шеи. Для предупреждения асфиксии и пережатия сонной артерии с противоположной стороны к голове и плечу раненого предварительно прибинтовывается шина-дощечка, через которую накладывают жгут. Вместо жгута можно использовать бинтовую давящую повязку.
Временная иммобилизация отломков челюстей правильно наложенной ватно-марлевой повязкой и введение обезболивающего препарата из шприц-тюбика наряду с остановкой наружного кровотечения являются мерами предупреждения развития травматического шока.
Для профилактики раневой инфекции используют таблетированные антибиотики. В случае невозможности проглотить таблетку целиком ее измельчают и разводят водой.
При нахождении на зараженной местности или угрозе заражения надевают специальный противогаз для раненных в голову (шлем для раненных в голову), имеющий рвотоприемник.
При изолированных ранениях в челюстно-лицевую область большинство раненых самостоятельно выходят из очага поражения. Остальных раненых сосредотачивают в относительно безопасных местах - «гнездах» раненых (воронки, овраги, подвалы зданий и т.п). Этих раненых эвакуируют на носилках или специальным санитарным транспортом в положении, которое предупреждает развитие асфиксии: лежа на боку или сидя с наклоненной вниз головой. Очередность эвакуации раненых зависит от тяжести их состояния.
2. Доврачебная помощь.
Доврачебная помощь оказывается фельдшерами в медицинском взводе батальона (МВБ), в отдельных случаях - санинструктором в пункте сбора раненых с использованием преимущественно носимого медицинского оснащения. Медицинский взвод батальона возглавляет фельдшер. В состав МВБ входят: медицинское отделение и три отделения сбора и эвакуации раненых (всего 17 человек). Из них: 2 фельдшера, 5 санитарных инструкторов, 6 санитаров, 3 водителя и 1 механик-водитель.
Для оказания помощи и эвакуации раненых в МВБ имеются:
- комплект «Войсковой фельдшерский» (ВФ);
- сумки медицинские войсковые (СМВ), заменяемые на носимые комплекты медимущества для оказания доврачебной помощи;
- комплект «Перевязочные средства стерильные» и комплект «Шины». В комплекте «Шины» имеются 2 стандартные повязки для транспортной иммобилизации отломков челюстей (жесткие подбородочные пращи);
- аппарат для искусственной вентиляции легких портативный ручной (ДП-10), заменяемый на аппарат ИВЛ АДР-1500/1660;
- ингалятор кислородный (КИ-4), заменяемый на аппарат «Ингалит-В»;
- шлем для раненных в голову (ШРГ);
- лямки санитарные носилочные, носилки санитарные, носилки иммобилизующие вакуумные (НИВ-2), носилки ковшовые НСК-1.
На оснащении МВБ имеются: бронированная медицинская машина на базе МТ-ль, заменяемая на бронированную медицинскую машину БММ на базе БТР-80, и три
санитарных автомобиля УАЗ-452А, заменяемых на бронированные медицинские транспортеры переднего края.
Помощь оказывает фельдшер или санитарный инструктор. Наиболее благоприятные условия для оказания доврачебной помощи складываются при ведении батальоном оборонительных боев. В условиях наступательного боя МВБ работает на коротких остановках, оказывая помощь только по жизненным показаниям.
Для борьбы с асфиксией возможна фиксация языка не только булавкой, но и с помощью шелковой лигатуры, которой прошивают язык в продольном направлении, отступя от кончика его на 1,5-2,0 см. В дальнейшем принцип фиксации языка тот же, что и при использовании булавки. По показаниям может быть введен воздуховод, осуществлена искусственная вентиляция легких ручным дыхательным аппаратом (при остановке дыхания), ингаляция кислородом.
Для борьбы с кровотечением проводят контроль и исправление ранее наложенной ватно-марлевой повязки и подбинтовку повязки, если она пропиталась кровью. Смена повязки проводится в случае, когда она не выполняет свою защитную роль (выраженное промокание, обнажение раневой поверхности). Для борьбы с шоком повторно вводят обезболивающие средства. При введении наркотических анальгетиков дополнительно вводят дыхательный аналептик лобелин или цититон. Вводят внутримышечно сердечнососудистые препараты, утоляют жажду, обогревают раненого, используя спальные мешки, химические грелки. Дают внутрь антибиотики.
Фельдшер устанавливает очередность эвакуации и определяет положение раненого во время дальнейшей эвакуации.
3. Первая врачебная помощь.
Первая врачебная помощь раненным в лицо оказывается в медицинской роте полка (МРП). По функциональному предназначению силы и средства МРП условно подразделяют на три части:
Первая. Предназначена для развертывания и организации работы МРП (врачи, фельдшера, санитарные инструкторы, медицинские сестры).
Вторая. Силы и средства сбора и вывоза раненых из рот и эвакуция из медицинских взводов батальонов в медицинскую роту полка.
Третья. Осуществляет обслуживание раненых и больных (повар, водители-санитары, в нее также входят ответственные за вещевое и хозяйственное имущество).
В МРП имеется грузовой транспорт, ПКВП - подвижный комплекс врачебной помощи с перевязочным и приемно-сортировочным модулем, автоперевязочная, санитарные автомобили, средства сбора и эвакуации раненых, кухня прицепная, автоприцепы, радиостанция, санитарные, в том числе каркасные, надувные палатки, полевая мебель.
Для оказания медицинской помощи в МРП имеются медицинские комплекты:
- «Перевязочные средства стерильные».
- «Шины».
- «Амбулатория - перевязочная».
- «Перевязочная большая» и др.
- Запас индивидуальных перевязочных и противохимических пакетов, кислородные ингаляторы, носилки санитарные, лямки носилочные и др.
Во время ведения боевых действий медицинская рота полка обеспечивает:
- эвакуацию раненых и пораженных из МВБ и очагов массовых санитарных потерь;
- прием, регистрацию, медицинскую сортировку и частичную санитарную обработку раненых и больных;
- оказание первой врачебной помощи и подготовку раненых к эвакуации. В составе МРП развертывают ряд функциональных подразделений:
- приемно-сортировочная с сортировочной площадкой,
- перевязочная;
- противошоковая;
- эвакуационная;
- госпитальная;
- изолятор;
- аптека;
- помещение для кухни и личного состава.
Перед МРП развертывается сортировочный пост (СП). На СП всех раненых и пораженных разделяют на три группы:
Первая группа: зараженные РВ и ОВ, то есть нуждающиеся в предварительной санитарной обработке.
Вторая группа: не нуждающиеся в санитарной обработке.
Третья группа: нуждающиеся в изоляции (при подозрении на инфекционные заболевания).
Для приема первого потока раненых развертывается площадка для специальной обработки (ПСО).
В МРП имеется врач-стоматолог, который имеет в своем распоряжении комплект (зубоврачебный) с комбинированной бормашиной для оказания необходимой зубоврачебной помощи. Врач-стоматолог выполняет функции помощника хирурга при оказании помощи раненым, и в первую очередь - раненным в челюстно-лицевую область. Кроме того, стоматолог осуществляет транспортную иммобилизацию отломков челюстей. При благоприятной боевой и медицинской обстановке может удалить сломанные зубы или провести экстирпацию пульпы этих зубов, также оказать другую стоматологическую помощь. Чаще такая возможность предоставляется в условиях ведения оборонительного боя.
В результате медицинской сортировки, проводимой на сортировочной площадке, выделяют следующие группы раненых и пораженных:
1. Раненые, нуждающиеся в неотложных мероприятиях первой врачебной помощи (наружное кровотечение, признаки асфиксии, шока, тяжелые комбинированные поражения). Им оказывают помощь в перевязочной.
2. Раненые, медицинская помощь которым может быть оказана в сортировочной (ранения мягких тканей лица без признаков наружного кровотечения, закрытые переломы костей лицевого скелета, когда необходима лишь медикаментозная терапия, исправление повязок, утоление жажды). Им оказывают помощь в сортировочной.
3. Раненые, которые без оказания помощи на МРП могут быть направлены в омедб дивизии или омедо (закрытые переломы скуловой кости, дуги, костей носа без наружного кровотечения).
4. Легкораненые, подлежащие возвращению в часть (ушибы тканей лица без гематомы и отека век, перелом коронки зуба и др.).
Полный объем первой врачебной помощи состоит из мероприятий, которые проводятся в неотложном порядке, и мероприятий, которые могут быть отсрочены.
Неотложные мероприятия показаны при состояниях, угрожающих жизни раненых: борьба с асфиксией, кровотечением, шоком.
К мероприятиям, которые могут быть отсрочены, относят устранение недостатков первой и доврачебной помощи (исправление повязок, смена их при заражении раны ОВ, проведение симптоматической терапии).
Эффективная борьба с асфиксией и профилактика ее возобновления во многом зависят от правильного определения причины затрудненного дыхания. Из практических соображений следует руководствоваться классификацией асфиксии, предложенной Г.М. Иващенко. Согласно ей, выделяют: дислокационную, обтурационную, стенотическую, клапанную и аспирационную асфиксии.
Дислокационная асфиксия развивается вследствие смещения языка кзади, когда его корень надавливает на надгортанник, закрывающий вход в гортань, что приводит к нарушению проходимости верхних дыхательных путей. Это наблюдается при отстреле
подбородочного отдела нижней челюсти, при двустороннем или многооскольчатых переломах ее, когда мыщцы языка теряют точку фиксации в области подбородочной ости.
Для устранения этого вида асфиксии следует наложить трахеостому. Возможно использование воздуховода, который располагают между корнем языка и задней стенкой глотки. Временную фиксацию языка осуществляют с помощью прошивания его шелковой лигатурой, если это не было сделано в МВБ. Крайне редко удается устранить этот вид асфиксии, проведя репозицию и иммобилизацию отломков нижней челюсти с помощью стандартных транспортных шин (если это возможно).
Обтурационная асфиксия развивается при наличии в ротоглотке (над голосовыми связками) сгустков крови, рвотных масс и инородных тел. Необходимо освободить полость рта от инородных тел, сгустков крови и слизи. Целесообразно придать раненому положение, исключающее скапливание слюны, крови и слизи в ротоглотке, а также западение языка. Все эти мероприятия восстанавливают проходимость дыхательных путей. При невозможности проведения данных методов лечения или их неэффективности показана трахеостомия.
Стенотическая асфиксия развивается вследствие отека гортани, сдавления трахеи инородным телом, гематомой, эмфиземой. При неэффективности устранения гематомы шеи, а также с помощью противоотечной (дегидратационной) терапии, показана интубация трахеи или наложение трахеостомы. В МРП имеются условия для наложения трахеостомы, что нельзя сделать на предыдущих этапах медицинской эвакуации.
Клапанная асфиксия возможна при наличии лоскутных ран мягкого неба, задней стенки глотки, реже - языка. При вдохе потоком воздуха мягкотканые лоскуты смещаются кзади и закрывают вход в гортань. Устранить ее можно, подшив свисающие лоскуты мягких тканей (задней стенки глотки или мягкого неба) швами к соседним тканям в правильном для них положении. Если сделать это не удается или мягкие ткани нежизнеспособны - лоскуты отсекают.
Аспирационная асфиксия - обусловлена попаданием в трахею и бронхи (то есть ниже голосовых связок) крови, рвотных масс, инородных тел. Для устранения ее необходимо санировать трахеобронхиальное дерево доступом через трахеостому или голосовую щель. Иногда оказываются эффективными приемы, используемые при оказании помощи утопленникам.
Для остановки кровотечения лигируют сосуд в ране или накладывают на кровоточащий сосуд кровоостанавливающий зажим. Если сосуд не удается обнаружить, рану можно туго затампонировать. При выраженном кровотечении из полости рта, когда в ране остановить кровотечение не представляется возможным, показана тугая тампонада глотки и полости рта большими салфетками. Предварительно раненому накладывают трахеостому, а в желудок вводят желудочный зонд для кормления. Возможно наложение зажима Аржанцева на общую сонную артерию (рис. 86).
Для борьбы с шоком применяют все предусмотренное правилами военно-полевой хирургии для данного этапа медицинской эвакуации, вплоть до переливания кровезаменителей, по строгим показаниям - крови. Дают теплое питье из поильника. Вводят обезболивающие препараты, сердечно-сосудистые средства, дыхательные аналептики, согревают раненого.
Раненным в челюстно-лицевую область снимают повязку только тогда, когда она не выполняет своей функции или при необходимости оказания помощи вследствие продолжающегося кровотечения. В остальных случаях повязку лишь подбинтовывают. В связи с тем, что предварительный диагноз ставят при неснятых повязках, то он носит ориентировочный характер.
При переломах челюстей стоматолог проводит транспортную иммобилизацию с помощью стандартной транспортной повязки (жесткой подбородочной пращи Энтина и стандартной опорной шапки). Ее накладывают как давящую (используют 2 - 3 пары резиновых колец) при переломе нижней челюсти за зубным рядом, переломе верхней челюсти. Кроме того, должно быть достаточное количество сохранившихся зубов как на верхней, так и на нижней челюстях. При переломе нижней челюсти в пределах зубного ряда
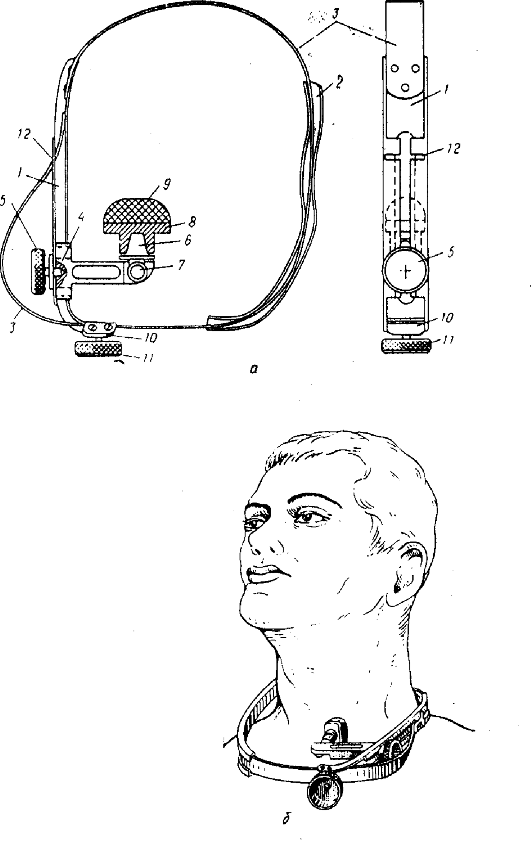 Рис.
86. Зажим Аржанцева для пережатия общей сонной артерии. а - общий вид
зажима; б - зажим, наложенный на шею пострадавшего. 1 - планка; 2 -
щека; 3 - лента; 4 - кронштейн; 5 - винт; 6 - конус; 7 - ось; 8 -
фланец; 9 - упор; 10 - рамка; 11 - винт; 12 - паз планки.
Рис.
86. Зажим Аржанцева для пережатия общей сонной артерии. а - общий вид
зажима; б - зажим, наложенный на шею пострадавшего. 1 - планка; 2 -
щека; 3 - лента; 4 - кронштейн; 5 - винт; 6 - конус; 7 - ось; 8 -
фланец; 9 - упор; 10 - рамка; 11 - винт; 12 - паз планки.
и лоскутных ранах мягких тканей в околочелюстной области ее накладывают как поддерживающую (используют 1-2 пары резиновых колец, с тем чтобы не сместить дополнительно отломки челюсти и не ухудшить проходимость дыхательных путей). Опорную шапку фиксируют так, чтобы она охватывала затылочный бугор, а тесемки были завязаны на лбу. Жесткую подбородочную пращу заполняют ватно-марлевым вкладышем, перекрывая по периметру край пращи.
При переломах челюстей делают блокаду местным анестетиком. Вводят столбнячный анатоксин (0,5 мл), антибиотики.
В зимнее время перед эвакуацией раненых, утепляют повязки с помощью серой ваты, изолируют шею и грудную клетку клеенкой от слюны и раневого отделяемого. При благоприятных условиях в МРП при комбинированных радиационных и химических поражениях проводят промывание желудка, внутримышечно вводят антидоты, дают адсорбенты, осуществляют частичную химическую обработку раны, купируют первичную лучевую реакцию.
На всех раненых заполняют первичную медицинскую карточку. В ней кроме паспортных данных указывают сведения о характере и локализации ранения, объеме оказанной медицинской помощи, указывают вид и способ эвакуации.
Большое значение имеет медицинская сортировка. Иногда ее проводят на машинах. Снимают с машин только тех раненых, которые нуждаются во врачебной помощи по жизненным показаниям. Остальные раненые на том же транспорте эвакуируются в омедб дивизии или омедо. В первую очередь эвакуируют из МРП тех раненных в челюстно-лицевую область, которые нуждаются в квалифицированной хирургической помощи по жизненным показаниям. В первичной медицинской карточке у таких раненых оставляют красную полосу.
4. Квалифицированная медицинская помощь.
Квалифицированная медицинская помощь раненным в челюстно-лицевую область оказывается в отдельном медицинском батальоне дивизии (омедб дивизии) или отдельном медицинском отряде (омедо) хирургами общего профиля, анестезиологами-реаниматологами и врачом-стоматологом.
Омедб дивизии состоит из:
- управления;
- медицинской роты;
- медицинского взвода;
- взвода сбора и эвакуации раненых;
- взвода обеспечения;
- эвакотранспортного отделения;
- отделения медицинского снабжения.
Батальон укомплектован врачами различных специальностей: хирургами, анестезиологами, терапевтами, стоматологом, фельдшерами, медицинскими сестрами, в том числе сестрами-анестезистками, водителями-санитарами, рядовым и сержантским составом.
Основным подразделением омедб дивизии является медицинская рота. Она включает: приемно-сортировочный, операционно-перевязочный, госпитальный взводы, отделение анестезиологии и реанимации, стоматологический кабинет. Командир роты является ведущим хирургом омедб. Штат и оснащение подразделений медицинской отдельной роты позволяют проводить самые разнообразные оперативные вмешательства при любом виде поражений.
Омедб дивизии развертывают на таком удалении от войск, чтобы на доставку раненых и больных из МРП затрачивалось не более 30-40 минут, а квалифицированная помощь им могла быть оказана не позднее 8-12 часов с момента ранения. Во время медицинской сортировки в омедб выделяют следующие группы: 1группа. Раненые, не требующие неотложных мероприятий квалифицированной медицинской помощи, но представляющие опасность для окружающих. Зараженные РВ,
БС, ОВ направляются в отделение специальной обработки, а инфекционные больные - в изолятор.
2 группа. Раненые, нуждающиеся в квалифицированной медицинской помощи по жизненным показаниям (наружное кровотечение, нарушение проходимости дыхательных путей, признаки шока). Их направляют в операционную, перевязочную, реанимационную. Санитарная обработка, если она показана, проводится одновременно с реанимационными мероприятиями.
3 группа. Раненые, которым квалифицированная медицинская помощь по жизненным показаниям на данном этапе не требуется и может быть отсрочена до поступления в госпиталь. Этих раненых направляют в эвакуационную. Проводят контроль состояния повязок, кормят, делают необходимые инъекции, после чего эвакуируют в госпиталь.
4 группа. Раненые, находящиеся в агональном состоянии. Они направляются в госпитальное отделение омедб дивизии.
5 группа. Легкораненые, которые могут быть оставлены для лечения в команде выздоравливающих.
6 группа. Легкораненые, которые после оказания им медицинской помощи могут быть возвращены в строй (ушибы и ссадины лица, переломы коронок зубов без обнажения пульпы и др.)
Все челюстно-лицевые раненые и пораженные должны быть осмотрены врачом-стоматологом в перевязочной при снятых повязках. Это позволяет относительно правильно провести медицинскую сортировку «по назначению», то есть определить место дальнейшего лечения и вид транспорта, на котором должен быть эвакуирован раненый.
Квалифицированная медицинская помощь, оказываемая врачом-стоматологом, предполагает выполнение следующих мероприятий:
- Устранение асфиксии.
- Окончательная остановка кровотечения.
- Борьба с травматическим шоком и его предупреждение.
- Медицинская сортировка.
- Хирургическая обработка ран лица и лечение легкораненых (со сроком лечения до 10 суток).
- Временная иммобилизация челюстей (транспортная иммобилизация).
- Кормление раненых.
При благоприятных условиях боевой и медицинской обстановки объем медицинской помощи может быть полным. При массовом поступлении раненых объем помощи может быть сокращен до помощи только по жизненным показаниям.
Квалифицированная медицинская хирургическая помощь пострадавшим с ранениями и повреждениями челюстно-лицевой области включает в себя следующие мероприятия:
1. Неотложные хирургические вмешательства (по жизненным показаниям), операции с целью устранения асфиксии, остановки кровотечения, комплексная терапия шока.
2. Хирургические вмешательства, выполнение которых может быть отсрочено только при особой необходимости (ПХО зараженных ран при значительных по объему разрушениях, а также при загрязнении ран землей; ПХО раненных с термическими ожогами лица, зараженных РВ и ОВ).
3. Вмешательства, отсрочка которых необязательно ведет к развитию тяжелых осложнений: первичная хирургическая обработка ран пострадавших со сроком лечения до 10 суток, временное закрепление отломков челюстей при нарушении внешнего дыхания.
При ожоге дыхательных путей уменьшению отека способствует двусторонняя вагосимпатическая блокада. Использование ее позволяет в ряде случаев избежать трахеотомии.
В омедб (омедо) необходимо провести окончательную остановку кровотечения перевязкой кровоточащего сосуда в ране или магистрального сосуда на протяжении - чаще наружной сонной артерии на стороне кровотечения. В случае продолжения кровотечения
перевязывают также наружную сонную артерию на противоположной стороне. Общую сонную артерию перевязывают лишь тогда, когда двусторонняя перевязка наружной сонной артерии и другие способы остановки кровотечения не дают эффекта. Иногда кровотечение из крупных сосудов можно остановить, прошивая его вместе с мягкими тканями в местах, где осуществляется пальцевое прижатие лицевой или поверхностной височной артерий. Используют для этого полиамидную нить и инъекционную иглу, которую проводят непосредственно под сосудом. Кровотечение из костной ткани альвеолярного отростка, сосудов твердого и мягкого неба может быть остановлено тугой тампонадой. При этом тампон можно удерживать, используя защитные пластинки, съемные зубные протезы, алюминиевые поддерживающие шины.
При развитии травматического шока на фоне кровотечения из губчатого вещества сломанной кости возможно применение пролонгированной внутрикостной гемостатической блокады по В.А. Полякову. Перед введением готовят раствор, состоящий из 10 мл 5% раствора новокаина, 5 мл 1% раствора викасола и 90 мл 80% раствора желатины. Раствор в количестве 20-40 мл вводят в губчатое вещество кости через иглу для внутрикостной анестезии. Показана проводниковая анестезия ветвей тройничного нерва, трансфузионная терапия, применение анальгетиков, оксигенотерапия и другая терапия в соответствии с достижениями и требованиями военно-полевой хирургии - до окончательного выведения из шока. Обязательна ранняя иммобилизация отломков челюстей.
Всем раненым и пораженным, нуждающимся в иммобилизации отломков челюстей, проводят временное закрепление отломков с помощью стандартной транспортной повязки. Правила ее наложения указаны выше. Иногда (по индивидуальным показаниям) можно использовать межчелюстное лигатурное скрепление по общепринятой методике. Абсолютным противопоказанием к использованию этого метода являются: эвакуация раненого воздушным или водным транспортом; угроза рвоты (травма головного мозга), нарастающий отек языка, бессознательное состояние раненого, кровотечение из полости рта.
Первичную хирургическую обработку ран челюстно-лицевой области в омедб (омедо) проводят в случае:
- неостановленного кровотечения;
- клапанной асфиксии;
- значительного загрязнения и заражения ран ОВ, РВ, БС;
- обширных лоскутных ран;
- ранений, являющихся причиной прогрессирования травматического шока;
- легких ранениях мягких тканей лица без дефекта тканей. Последние раненые после ПХО дальнейшей эвакуации не подлежат, а поступают в команду выздоравливающих со сроком пребывания до 10 дней. Последовательность и содержание первичной хирургической обработки изложена в соответствующей главе.
Всем раненым вводят антибиотики, столбнячный анатоксин. Раненных в челюстнолицевую область обязательно кормят кашицеобразной, полужидкой или жидкой пищей, приготовленной из специальных концентратов. Используют для этого поильник с надетой на его носик резиновой трубкой или реже - шприц Жаннэ.
Раненым, подлежащим дальнейшей эвакуации и у которых выражена саливация, дают 6 - 8 капель настойки белладонны или 2 таблетки аэрона, или вводят подкожно 0,5 - 1,0 мл 0,1% раствор атропина сульфата.
После оказания квалифицированной медицинской помощи, уточнения характера, локализации и тяжести ранения среди раненных в челюстно-лицевую область выделяют следующие группы, подлежащих эвакуации:
1. Раненые с изолированными ранениями мягких тканей и костей лица различной степени тяжести. С легкими ранениями пострадавших эвакуируют в госпитали для легкораненых (ГЛР), с тяжелыми и средней тяжести ранениями - в специализированный нейрохирургический госпиталь (ВПНХГ).
2. Раненые, у которых ранения и повреждения челюстно-лицевой области сочетаются с более тяжелыми ранениями других областей тела, ожогами, лучевой болезнью. В зависимости от характера и локализации ведущего ранения (поражения) раненых эвакуируют в соответствующие специализированные, общехирургические, многопрофильные, терапевтические госпитали.
Кроме того, выделяют группу легкораненых, которые имеют незначительные изолированные ранения мягких тканей лица без дефектов тканей, переломы и вывихи нескольких зубов. Эти раненые не подлежат эвакуации и после оказания помощи или направляются в команду выздоравливающих (временно госпитализируются на срок не более 10 дней), или возвращаются в часть. По опыту Великой Отечественной войны таких раненых было около 5%.
При сортировке определяют, в какую очередь, каким видом транспорта и в каком положении (сидя, лежа) следует эвакуировать пострадавшего по назначению. О всех проведенных мероприятиях по оказанию помощи челюстно-лицевым раненым в омедб дивизии, омедо врач-стоматолог делает запись в первичной медицинской карточке.
5. Специализированная помощь.
Специализированная медицинская помощь челюстно-лицевым раненым оказывается в военном полевом нейрохирургическом госпитале (ВПНХГ), который имеет отделение челюстно-лицевой хирургии на 60 коек. По опыту Великой Отечественной войны доля раненых, которым необходимо оказывать специализированную медицинскую помощь, составляет 95% всех раненных в лицо. Часть из этих раненых может быть отправлена в госпиталь для легкораненных (ВПГЛР).
Специализированное лечение в госпитале проводят до выздоровления раненых со сроком лечения до 3 месяцев. Остальные раненые после восстановления их транспортабельности направляются на лечение в тыл страны.
При оказании специализированной медицинской помощи раненому должно быть окончательно остановлено кровотечение и восстановлено адекватное дыхание, если это не было сделано на предыдущих этапах медицинской эвакуации. Должна быть проведена первичная хирургическая обработка ран (мягких тканей и костей), репозиция и лечебная (постоянная) иммобилизация отломков челюстей, проведено медикаментозное, физио- и другое специализированное лечение, предприняты меры по профилактике и лечению осложнений раневого процесса.
При необходимости (большом количестве раненных в лицо) может быть осуществлена специализация военно-полевого хирургического госпиталя (ВПХГ) путем придания специалистов (нейрохирургическая группа) из отрядов специализированной медицинской помощи (ОСМП), а также путем формирования специализированных эвакуационных госпиталей различного профиля.
Челюстно-лицевые раненые с легкими ранениями, которые не требуют реконструктивных вмешательств (30 - 40% больных), могут быть эвакуированы в госпитали для легкораненых. В этих госпиталях развертываются челюстно-лицевые отделения для оказания специализированной помощи и лечения раненных в лицо. В ГЛР койки для челюстно-лицевых раненых выделяют в составе одного из медицинских отделений. Для работы в этом отделении стоматологу предоставляют отдельную перевязочную или кабинет с перевязочным столом. В случае отсутствия возможности доставить раненых в госпиталь соответствующего профиля их направляют в сортировочный госпиталь, в составе которого имеется стоматологическое отделение. Функция такого отделения - уточнение диагноза, оказание помощи по жизненным показаниям и в дальнейшем - эвакуация раненых в специализированный госпиталь.
Основной поток раненных в лицо будет поступать в военно-полевой нейрохирургический госпиталь. В нем имеется нейрохирург, стоматолог, лор-врач, окулист, средний медицинский персонал, в том числе зубной техник. Эти специалисты снабжены
соответствующим инструментарием, материалами и предметами ухода за ранеными. Стоматолог имеет комплекты ЗВ, УЧ, комбинированную бормашину, зубоврачебное кресло. Хирургические инструменты, перевязочный материал, медикаменты, предметы ухода за ранеными специалистам предоставляет госпиталь, на базе которого они работают.
В ВПНХГ развертывают следующие отделения:
- приемно-сортировочное;
- специальной обработки;
- диагностическое;
- нейрохирургические (два);
- челюстно-лицевое;
- офтальмологическое;
- лор-отделение.
Также имеется лаборатория, аптека, пищеблок, вещевой склад и другие подразделения обслуживания.
В приемно-сортировочном отделении и отделении специальной обработки осуществляется прием, регистрация, сортировка пораженных, а также их мытье и смена белья.
В диагностическом отделении развертывается перевязочная, рентгеновский кабинет и эвакуационная палата.
В челюстно-лицевом отделении развертывается операционная с предоперационной, перевязочная и госпитальные палаты - стационар. Аналогичные подразделения имеют и другие клинические отделения. Челюстно-лицевое отделение имеет 20% коек в стационаре, нейрохирургическое - 60%, глазное и лор-отделение - по 10%.
При сочетанных ранениях лица и глаз, лица и черепа определить ведущее по тяжести ранение в приемном отделении не всегда возможно. В этом случае раненые из приемносортировочного отделения и отделения специальной обработки направляются в диагностическое отделение, где специалисты решают, какое ранение является более тяжелым, что и будет определять профиль отделения, куда поступит раненый. В этом же отделении может быть решен вопрос о проведении ПХО раны одновременно различными специалистами (совместно и одномоментно), либо признают целесообразным хирургическую обработку раны разбить на несколько этапов: сначала ее проводит один специалист, а затем другой.
В челюстно-лицевом отделении операционно-перевязочный блок рационально развертывать совместно с лор-отделением. И челюстно-лицевой хирург, и лор-врач работают в тесном контакте, помогая и консультируя друг друга. Это значительно улучшает качество специализированной помощи, экономит время, что позволяет оказать помощь большему количеству раненых. Операционно-перевязочный блок челюстно-лицевого отделения (как и лор-отделения) состоит из предоперационной и операционной. Его развертывают поблизости от отделения (палатки) интенсивной терапии. В предоперационной проводят санитарно-гигиеническую и медикаментозную подготовку раненого к операции (бритье кожных покровов операционного поля, промывание раны, ирригация полости рта). Оборудуют места для раненых, ожидающих операцию (2 - 3 для носилочных, 3 - 4 для ходячих). В операционной размещают 4 операционных стола - один для лор-раненых и три - для челюстно-лицевых раненых. Кроме того, устанавливают зубоврачебное кресло для осмотра раненых и иммобилизации отломков челюстей. Имеются также столы для стерильных инструментов, операционного белья, перевязочного материала, растворов и др.
В операционной работает челюстно-лицевой хирург, лор-врач и хирург, которого выделяют в помощь из состава госпиталя, а также операционные сестры, зубной техник и санитары. Для работы могут быть созданы 2 хирургические бригады: одна - двуврачебная (стоматолог и хирург), вторая - одноврачебная (стоматолог и медсестра). Опыт Великой Отечественной войны свидетельствует, что на хирургическую обработку
одного раненного в лицо требуется 30 минут - при легком ранении и до 3 часов - при тяжелом ранении. Одна хирургическая бригада двуврачебного состава за 16 часов работы способна провести первичную хирургическую обработку 10-12 раненых. Зубной техник помогает стоматологу в изготовлении назубных шин при переломах челюстей.
Стационар челюстно-лицевого отделения развертывают в 3 палатках, в каждой из которой размещают по 20 кроватей-раскладушек, головными концами к проходу. Это создает оптимальные условия для наблюдения, ухода за прооперированными ранеными и их кормления. В палате имеется пост медицинской сестры, место для умывания и ирригации полости рта, раздачи пищи. Тяжелораненым полость рта промывает медсестра или санитар. В госпитальном отделении работают медсестры и санитары, число которых зависит от количества поступивших раненых и возможностей госпиталя. В стационаре обеспечивается послеоперационный уход за ранеными, питание и профилактика осложнений. В отделении имеется перевязочный материал, инструмент для остановки кровотечения и трахеотомический набор.
В специализированном эвакогоспитале основные функциональные отделения развертываются по такому же принципу, что и в полевом госпитале. Однако челюстно-лицевое отделение специализированного эвакогоспиталя имеет двух зубных техников и имущество зуботехнической лаборатории, большее число медицинских сестер и обслуживающего персонала. Объем и содержание помощи раненным в лицо не отличается от помощи в полевом госпитале.
В госпиталях, куда поступают челюстно-лицевые раненые, должны быть проведены следующие мероприятия:
1. Окончательная остановка кровотечения, восстановление проходимости дыхательных путей и обеспечение полноценного адекватного дыхания (если это не было сделано ранее).
2. Хирургическая обработка ран лица не обработанных в омедб дивизии (омедо) или нуждающихся в повторной обработке. Постоянная (лечебная) иммобилизация отломков челюстей.
3. Проведение пластических операций с использованием местных тканей.
4. Медикаментозное лечение и специальное питание.
5. Профилактика осложнений раневого процесса и лечение в случае их развития.
6. Оказание зубоврачебной (стоматологической) и зуботехнической помощи, челюстно-лицевое протезирование.
На этапах оказания специализированной помощи существенная роль отводится сортировке раненых. Сортировка челюстно-лицевых раненых проводится хирургом. Он должен знать особенности ранений лица. В результате сортировки выделяют следующие потоки раненых:
1. Раненые с продолжающимся кровотечением и признаками затрудненного дыхания. Их направляют в операционную для оказания помощи по жизненным показаниям. Туда же направляют раненых, нуждающихся в хирургической обработке в первую очередь, в частности с комбинированными радиационными поражениями.
2. Раненые с клиническими признаками шока. Их направляют в палатку (отделение) интенсивной терапии единого операционного блока госпиталя, где анестезиологами будет проведена в полном объеме противошоковая терапия.
3. Раненые, которые в данный момент не нуждаются в хирургической помощи. Их направляют сразу в стационар челюстно-лицевого отделения.
Хирург-стоматолог определяет очередность проведения хирургической обработки, руководствуясь сроком, характером и тяжестью ранения, состоянием раны и общим самочувствием раненого.
В первую очередь следует обработать раненых с комбинированными радиационными поражениями в надежде создать условия для эпителизации раны в скрытом периоде до наступления периода разгара острой лучевой болезни.
Во вторую очередь рационально обработать раненых с тяжелыми и легкими ранениями. Это диктуется необходимостью освободить госпиталь от раненых, дальнейшее лечение которых показано или в госпиталях тыла страны (обширные дефекты тканей лица), или в госпиталях для легкораненых.
Таким образом, представляется возможным создать условия в данном специализированном госпитале для последующего лечения основной и самой большой группы раненых и пораженных, излечение которых возможно в сроки до 3 месяцев.
В третью очередь проводят ПХО раны всем остальным раненным в лицо. Лечение челюстно-лицевых раненых в специализированном госпитале проводят с учетом профилактики бронхо-пульмональных осложнений, которые весьма часто встречаются при ранениях данной локализации. Следует предупреждать развитие огнестрельного травматического остеомиелита и гайморита, развитие контрактур и анкилозов, рубцовых деформаций челюстно-лицевой области.
Исключительно важное значение имеет организация правильного ухода за раненными в лицо (гигиеническое содержание полости рта), рационального питания.
После проведения хирургической обработки должен быть решен вопрос о дальнейшем лечении раненого. Как было отмечено выше, раненые с обширными дефектами тканей лица, требующие многоэтапных реконструктивных вмешательств, эвакуируются в госпитали тыла страны. Раненые, не имеющие дефекта мягких тканей или костей, после ПХО раны, репозиции и иммобилизации отломков могут быть переведены для долечивания в госпиталь для легкораненых. Раненые с комбинированными радиационными поражениями, когда произошло заживление раны первичным натяжением и репаративный остеогенез протекает по неосложненному типу, а ведущими в состоянии раненого являются признаки острой лучевой болезни, эвакуируются в терапевтический госпиталь для лечения лучевой болезни. Остальные раненые со сроком излечения до 3 месяцев, при благоприятной боевой и медицинской обстановке остаются в специализированном госпитале до определившегося исхода.
Во время военного конфликта в Афганистане медицинская помощь раненным в челюстно-лицевую область оказывалась преимущественно не по многоэтапной системе, изложенной выше, а по двуэтапной: на догоспитальном и госпитальном этапах. При этом реализовался принцип приближения специализированной помощи к переднему краю, то есть сокращался срок поступления раненого в специализированный госпиталь. На догоспитальном этапе проводили помощь по жизненным показаниям, профилактику осложнений и подготовку раненого к одномоментной эвакуации. Эта помощь оказывалась либо непосредственно на поле боя, либо в медицинских пунктах частей или подразделений, что зависело от характера боевых действий и структуры медицинской службы боевых частей. Залогом осуществления этой системы являлась обязательная эвакуация раненых авиаили другим транспортом с догоспитального этапа на госпитальный.
Госпитальная медицинская помощь оказывалась в специализированных отделениях специализированных или многопрофильных госпиталей.
Однако специализированное хирургическое лечение чаще всего выполнялось в несколько этапов. Двуэтапная система способствовала снижению летальности в 3 - 4 раза по сравнению с летальностью в период Великой Отечественной войны. Частота развития гнойно-инфекционных осложнений оставалась одинаковой и составила 45% (А.В. Лукьяненко, 1996).