Травматология челюстно-лицевой области. -В.В. Афанасьев 2010. - 256 с.
|
|
|
|
ГЛАВА XIII МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ И ФИЗИОТЕРАПИЯ БОЛЬНЫХ С ПЕРЕЛОМАМИ ЧЕЛЮСТЕЙ.
1. Патогенез регенерации костной ткани.
Воспаление в области повреждения тканей является пусковым механизмом регенерации костной ткани и направлено на борьбу с инфекцией, устранение погибших тканей. Из этих тканей выходят биологически активные вещества, под влиянием которых происходит расширение мелких сосудов, ускоряется капиллярный кровоток и повышается проницаемость капилляров. Из расширенных сосудов в окружающие ткани выходит богатый белками транссудат и начинается эмиграция лейкоцитов. Чем продолжительнее период нейтрофильной стадии воспаления, тем хуже для регенерации, так как нейтрофилы фагоцитируют только поврежденные, а не мертвые клетки. Для повреждения микробной клетки нейтрофилы выделяют в окружающую среду цитотоксины, которые способны истребить все пролиферирующие клетки, что замедляет заживление раны и приводит к образованию грубого рубца.
М.Б. Швырков и соавт. (1981,1990) на основании собственных экспериментальных исследований и литературных данных рассматривают процесс регенерации костной ткани следующим образом.
При благоприятном течении раневого процесса примерно через сутки реакция нейтрофилов уменьшается, им на смену приходят лимфоциты и макрофаги, которые образуются из моноцитов крови. Макрофаг превосходит нейтрофил по типу и количеству поглощаемого материала и переваривает как микробы, так и тканевой распад, образовавшийся на месте перелома. Преобладание макрофагальной стадии обусловливает нормотипическую регенерацию, заканчивающуюся морфогенезом, присущим для конкретной ткани.
Макрофаг образует ангиогенный фактор, стимулирующий рост сосудов, играющих роль в восстановлении микроциркуляторного русла.
В конце первой недели образуется аваскулярный участок в области перелома, окруженный сетью новообразованных сосудов, от которых тонкие капилляры направляются в щель перелома. Направление роста костных балочек в периосте и эндосте совпадает с направлением капилляров, что говорит о начале формирования интермедиарной костной мозоли. Концы отломков резорбируются остеокластами, которые, удаляя омертвевшие участки кости, готовят место для регенерации сосудов. Костные осколки окружены грануляционной тканью и подвергаются либо остеокластической резорбции, либо пазушному растворению с образованием «жидкой кости» (А.В. Русаков, 1959). В этот период костный мозг умеренно отечен и инфильтрирован.
Пусковым механизмом репаративной регенерации является резорбция концов отломков и высвобождение остеоиндукторов -морфогенетических белков кости (МБК), которые влияют на индуцибельную систему: полипотентные клетки, перициты. Эти клетки превращаются в препреостеобласты, которые в результате пролиферации создают огромное количество остеобластов, строящих кость на месте повреждения.
Полипотентные клетки могут дифференцироваться по остеогенному, хондрогенному или фиброгенному путям. Дифференцировка в остеогенные клетки прямо зависит от оксигенации тканей, то есть от степени восстановления микроциркуляторной сети в месте перелома. При быстром восстановлении микроциркуляции в зоне перелома костные
балочки энергично растут вдоль капилляров от каждого отломка навстречу друг другу и соединяют их - происходит нормальная консолидация отломков по ангиогенному типу.
Таким образом, при нормальном сращении максимум изменений в отломках происходит в первую неделю, которая и определяет исход перелома челюсти.
Построение новой кости начинается с синтеза остеобластами коллагенового матрикса. Для этого остеобластам, кроме аминокислот, требуется достаточное количество кислорода, витамина С, альфа-кетоглутаровой кислоты и двухпроцентного железа. Быстрое восстановление микроциркуляторной сети позволяет в ближайшее время доставить к месту перелома необходимые органические и минеральные компоненты. Кроме того, с врастанием капилляров появляются новые порции перицитов, которые после трансформации, пополняют пул остеобластов. В течение первых двух недель после перелома происходит восстановление непрерывности сосудистой сети и костной структуры челюсти. Резорбтивная активность остеокластов значительно снижена, а образование костной мозоли происходит столь энергично, что в нее замуровываются костные осколки с погибшими остеоцитами.
Создавая внеклеточный костный матрикс, остеобласты синтезируют не только коллаген и гликозаминогликаны, но и неколлагеновые белки, в том числе костные факторы роста, остеонектин и остеокальцин. Образованный остеонектин запускает следующий этап остеогенеза - минерализацию органического матрикса кости. В результате этого процесса остеобласты замуровываются в кость и превращаются в остеоциты.
Синтезируемый остеобластами остеокальцин повторно стимулирует миграцию и активацию остеокластов на заключительном этапе репаративной регенерации. Остеокласты, резорбируя кость, высвобождают морфогенетический белок кости, который стимулирует остеогенез. В дальнейшем происходит спокойное и планомерное ремоделирование сосудистого и костного регенератов, созданных в экстремальных условиях, придание им органоспецифической архитектоники, свойственной только для челюсти данного субъекта. Ведущим в этом процессе является сосудистый компонент.
М.Б. Швырков и соавт. экспериментальным путем установили, что потенциальная остеоиндуктивная активность кости у разных крыс различна. У 25% животных имеется врожденная сниженная потенциальная остеоиндуктивная активность кости, что является причиной посттравматических осложнений. У 25% животных отмечается врожденная высокая потенциальная остеоиндуктивная активность кости. У этих животных репаративная регенерация проходит без осложнений. И у 50% животных регенерация костной ткани осложняется только при неблагоприятных условиях обитания. Эти экспериментальные данные совпали со статистическими данными, полученными в клинике у больных. Процент осложнений при переломах нижней челюсти колеблется от 15 до 30%.
Подтверждением генетической зависимости характера регенерации являются данные, полученные при сопоставлении психического статуса больного и исхода перелома нижней челюсти. По психическому статусу люди делятся на интравертов и экстравертов. Среди них выделяют лиц с преобладанием эмоциональной устойчивости (стабильных) или лабильных (невротиков). Достоверно установлено, что интраверты более чем в 2 раза чаще подвергаются травме с последующим переломом нижней челюсти, чем экстраверты. У интравертов так же чаще развиваются острые воспалительные процессы в мягких тканях. Травматический остеомиелит возникает у каждого третьего интраверта и только у десятого экстраверта. Среди интравертов остеомиелит в 2 раза чаще встречается у невротиков, а среди экстравертов - в 2 раза чаще у стабильных.
Тканевая регенерация предопределяется генетическим и эпигенетическим факторами. Скорость регенерации тканей генетически лимитирована в небольших пределах: так, на синтез молекулы коллагена требуется от 4 до 11 часов. Если синтез молекулы прекратится раньше, она будет неполноценной и подвергнется разрушению тканевыми протеазами внутри или вне клетки. В настоящее время невозможно выйти за пределы, разрешенные генотипом.
Эпигенетический фактор слагается из таких составляющих, как: гормональный статус, интенсивность резорбции кости, обеспеченность клеток строительным материалом, витамины, кислород, прочность иммобилизации отломков и др. Эпигенетический фактор доступен внешним воздействиям и поэтому имеются возможности создания оптимальных условий для прохождения метаболических процессов в клетке и синтеза ею необходимых веществ в оптимальные сроки, заложенные в генотипе.
Биологически активные вещества принимают участие в сложном процессе регенерации кости. К ним относятся гормоны, витамины, иммуномодуляторы, нестероидные противовоспалительные препараты и др.
Такие гормоны, как паратиреоидин, кальцитрин, ретаболил, играют важную роль в заживлении костной ткани при переломе. Они увеличивают активность остеокластов, повышают концентрацию Са в сыворотке крови, стимулируют дифференцировку полибластов в фибро- и остеобласты, усиливают выработку полипептидных факторов роста.
Немаловажную роль в костной регенерации играют витамины.
Так, витамин А регулирует пролиферацию и дифференцировку клеток, увеличивает остеоиндуктивную активность костного матрикса. Витамин Д стимулирует синтез остеокальцина и морфогенетического фактора, участвует в регуляции клеточной активности кости на разных этапах жизненного цикла клеток. Витамин С увеличивает количество гормонов, обладающих противовоспалительным действием, снижает активность гиалуронидазы, тормозя распад гликозаминогликанов, нормализует проницаемость капилляров и свертываемость крови. Витамин Е из-за высокой антиоксидантной активности обладает выраженным противовоспалительным эффектом.
Нестероидные противовоспалительные препараты, такие как небольшие дозы индометацина (метиндола), стимулируют остеоиндуктивную активность костного матрикса, оказывают влияние на воспалительный процесс, тормозя действие циклооксигеназы и тем самым - синтез простагландинов, уменьшают проницаемость сосудов и миграцию лейкоцитов, являются антагонистом медиаторов воспаления и ингибитором гиалуронидазы.
Иммуномодуляторы (препараты тимуса - тималин, тимарин, тимазин и др.) стимулируют реакцию клеточного иммунитета, регулируют количество Т- и В-лимфоцитов, усиливают фагоцитоз и оптимизируют репаративную регенерацию, оказывая прямое влияние на кость.
2. Оптимизация регенерации нижней челюсти при ее переломах (М.Б. Швырков, Д.Д. Сумароков).
Образование костной мозоли происходит в течение определенного периода, в котором различают несколько этапов.
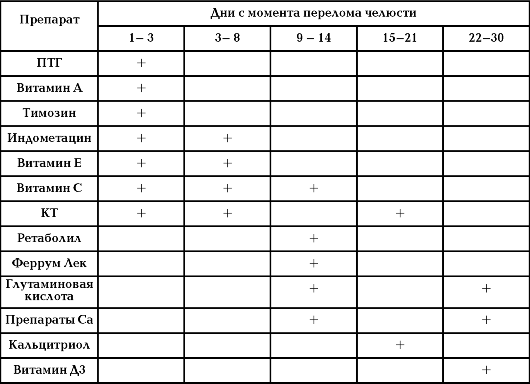
В первые дни после травмы в области перелома развивается воспалительный процесс и происходит резорбция концов отломков. На этом первом этапе, учитывая патогенез травмы, следует проводить стимуляцию остеокластической резорбции и активацию иммунитета. С этой целью: назначают внутримышечные инъекции ПТГ по 1-2 мл 1-2 раза в день и тималина по 30 мг, проводят противовоспалительную терапию с использованием индометацина внутрь по 25 мг 3-4 раза в день, назначают раствор токоферола ацетата в масле (концентрация 5; 10; 30%) по 200 - 300 мг в сутки в течение первых 6-8 дней после перелома. Для дезинтоксикации и увеличения остеоиндуктивной активности матрикса используют витамин С по 1,0 -1,5 г в сутки и назначают внутрь масляный раствор витамин А по 50 000 МЕ 2 раза в день. Для восстановления полностью разрушенной в области щели перелома микроциркуляции назначают дезагреганты (трентал, аспирин по схеме), спазмолитические средства (компламин, но-шпа), антигипоксанты (натрия и лития оксибутират), антикоагулянты (гепарин).
На втором этапе (от 3 до 8 суток с момента травмы) развиваются дегенеративно-воспалительные явления в области перелома и пролиферативная фаза воспаления. В этот период продолжают прием индометацина, витаминов, назначают ежедневные внутримышечные инъекции КТ-тиреокальцитонина по 4 - 5 ЕД для стимуляции пролиферативного процесса.
На протяжении третьего этапа (9 -14-й дни после травмы) активизируется синтез органического матрикса кости. Поэтому для энергичного синтеза коллагена продолжают прием витамина С, назначают внутримышечные инъекции (или внутрь) растворов солей железа, глутаминовую кислоту (1 г 2 - 3 раза в день) или Глутамевит по 2 таблетки 2 раза в день и дважды внутримышечно вводят ретаболил (1 мл 5% масляного раствора - 50 мг, на 9-й и 14-й день с момента перелома. Для оптимизации минерализации внутрь назначают кальция пантотенат или кальция глицерофосфат.
На 4 этапе (15 - 21 сутки) происходит ремоделирование новообразованной кости, грубоволокнистая кость замещается тонковолокнистой, костная мозоль приобретает органотипическое строение. В этот период целесообразно назначать такие регуляторы ремоделирования, как КТ и кальцитриол: КТ инъецируют внутримышечно по 4-5 ЕД 3-4 раза, начиная с 15 дня после перелома, внутрь назначают масляный или спиртовой раствор витамина Д 3 (предшественника кальцитриола) по 50 000 МЕ в день.
На пятом этапе (22 - 30-е сутки с момента травмы) завершается активное ремоделирование костной мозоли (ее строение приобретает черты, близкие к нормальной кости) и построение остеонов. В этот период продолжают прием витамина Д 3, препараты кальция и глутаминовую кислоту (табл.).
7. Схема этапного лечения больных с переломами челюстей
 3. Антимикробная терапия.
3. Антимикробная терапия.
Применение антимикробных препаратов при переломах челюстей должно быть строго обосновано. Если у пострадавшего на 3 - 4-е сутки с момента перелома травматический отек уменьшается, инфильтрация тканей в области перелома не увеличивается, температура тела остается в пределах нормы, не отмечается усиления боли, то антимикробные препараты можно не назначать. Однако назначение антибиотикотерапии не противопоказано, если врач считает целесообразным назначить ее.
В случае развития острого инфекционного воспаления и нарастания клинической симптоматики (увеличение отека и появление инфильтрации тканей в области перелома, появление гиперемии кожи, повышение температуры тела, усиление боли в области перелома) необходимо назначить антибиотики широкого спектра действия (до определения чувствительности к ним микрофлоры) в сочетании с сульфаниламидными препаратами длительного действия. Наиболее целесообразно использовать остеотропные антибиотики: тетрациклин, окситетрациклин, вибрамицин, линкомицин, фузидин натрия и др. Также следует проводить дезинтоксикационную терапию, используя внутривенное капельное введение растворов гемодеза, реополиглюкина, форсированный диарез (лазикс). Назначают обезболивающие, жаропонижающие и десенсибилизирующие препараты. В области локализации инфильтрата рекомендуется проведение курса блокад с 0,5% раствором новокаина, которые вызывают длительную (до 72 часов) гипертермию тканей и оказывают положительное влияние на обменные процессы в тканях, способствуют стиханию серозного воспаления (В.В. Афанасьев, 1975).
В тяжелых случаях острого гнойного воспаления показано внутривенное введение антибиотиков и своевременное оперативное вскрытие гнойников.
4. Физические методы лечения и лечебная гимнастика.
Физические методы лечения и лечебная гимнастика играют большую роль при терапии и реабилитации больного. Их выбор зависит от сроков, прошедших после травмы.
В первые 1-2 дня после травмы для уменьшения отека и инфильтрации тканей, уменьшения боли рекомендуется сочетать гипотермию (пузырь со льдом) и диадинамотерапию на область перелома. В дальнейшем показано проведение УВЧ-терапии или воздействие на очаг инфракрасными лучами, парафиновыми аппликациями: ежедневно 5-7 процедур. УВЧ-терапия приводит к концентрации лекарственных веществ в зоне повреждения и способствует их наиболее полному воздействию. Эту терапию рекомендуется чередовать с УФ-облучением тела пациента, что способствует повышению общего и местного иммунитета, вызывает образование в организме витамина Д.
Для уменьшения боли и воздействия на травмированный нижний луночковый нерв используют импульсные токи, электрофорез анестетиков, дарсонвализацию, ультратонтерапию и др.
После стихания острых воспалительных явлений для усиления кровообращения в зоне повреждения применяют постоянный электрический ток (М.М. Соловьев и соавт.,1978) или вакуумную терапию (Н.И. Янков,1971) на область перелома, что позволяет добиться сокращения сроков нетрудоспособности пациентов.
При инфицированных открытых переломах костей лица рекомендуется использование переменного магнитного поля с частотой 50 Гц в сочетании с контрикалом, биогенными стимуляторами (ФиБС, Алоэ и др.) и антибиотиками. Под влиянием магнитного поля, обладающего противовоспалительным действием, уменьшается посттравматический отек, ускоряется созревание мозоли, восстанавливается трофика тканей в зоне повреждения, повышается бактерицидный эффект антибиотиков. Курс лечения включает 10 процедур по 20 минут каждая.
При удовлетворительном общем состоянии больного через 1-2 дня после травмы показан курс лечебной гимнастики, способствующий быстрой психической адаптации больного, улучшению дыхания и усилению обменных процессов. В первую очередь
уделяется внимание упражнениям для укрепления мышц шеи и плечевого пояса. Местная гимнастика состоит в пальцевом массаже поверхностных мышц лица, напряжении жевательной мускулатуры при неоднократном сжимании зубов, поколачивании пальцами по месту перелома.
Если для иммобилизации отломков использовался остеосинтез или гладкая шинаскоба, больному рекомендуется производить осторожное открывание рта во время приема пищи и совершать движения нижней челюстью без нагрузки на нее, что способствует оптимизации процесса консолидации отломков. При использовании лечебной иммобилизации, осуществляемой с помощью двучелюстных шин с зацепными петлями и резиновых колец, открывание рта можно производить через 3-4 недели после шинирования (время наступления консолидации отломков). В эти сроки обычно отмечается ограничение открывания рта из-за контрактуры в области височно-нижнечелюстных суставов и изменений со стороны жевательных мышц в результате длительного обездвиживания нижней челюсти. Поэтому для разработки движений в суставах, формирования и укрепления молодой костной мозоли рекомендуется проводить лечебную гимнастику, состоящую из разнообразных и повторяющихся движений нижней челюсти. С этой целью также можно использовать резиновые пробки, трубки, распорки, качающиеся ложки А.А. Лимберга, дощечки К.С. Ядровой или роторасширитель, которые вводятся в рот и используются для осуществления насильственных движений нижней челюсти, вплоть до открывания рта в полном объеме.
Некоторые авторы (В.А. Козлов и др.,1978) рекомендуют независимо от локализации перелома временно снимать резиновые кольца (при одиночных переломах на 9 - 11-е сутки, при двойных - на 14 - 16-е сутки после шинирования) на время приема пищи 3 раза в день. Эта методика ведения больных с переломами челюстей позволяет обеспечить достаточную васкуляризацию тканей в зоне перелома, нормализовать процессы минерального обмена, оптимизировать регенерацию костной ткани за счет большего усвоения солей кальция и фосфора в результате раннего функционирования органа.
5. Уход за полостью рта.
Уход за полостью рта, соблюдение основных стоматологических гигиенических мероприятий имеет большое значение при лечении больных с переломами челюстей. В этот период в полости рта из-за наличия различных элементов проволочных шин появляется много дополнительных ретенционных пунктов, где задерживаются остатки пищи, являющейся средой для развития болезнетворных микроорганизмов.
Назубные шины, проволочные или капроновые лигатуры, отсутствие движений нижней челюсти, снижение саливации являются причиной ухудшения самоочищения полости рта и зубов с помощью слюны и твердой пищи, а также местом задержки остатков пищи. Было установлено, что средний показатель индекса гигиены как в период ношения назубных шин, так и спустя 2-3 месяца после их снятия был выше по сравнению со здоровыми пациентами приблизительно в 2 раза. Кроме того, обнаружены значительные изменения со стороны пародонта опорных зубов, использованных для шинирования. В этих условиях дополнительные мероприятия по поддержанию нормальной гигиены полости рта являются обязательными для предотвращения развития пародонтита, стоматита или гингивита.
Гигиенические мероприятия включают специальную обработку полости рта больного врачом или медсестрой во время перевязок и самостоятельное очищение полости рта пациентом.
Врачебная обработка полости рта состоит в тщательной очистке шин и зубов от остатков пищи с помощью орошения и промывания преддверия рта антисептическими растворами (3% раствор перекиси водорода, розовый раствор марганцевокислого калия, растворы хлоргексидина, фурацилина и др.). К этим растворам рекомендуется добавлять питьевую соду (1 столовая ложка на 1 л жидкости) для облегчения смывания жирных ча-
стиц пищи. При использовании марлевых шариков для обработки преддверия рта они цепляются за проволочные лигатуры, поэтому выгоднее проводить манипуляцию с помощью струи антисептика из шприца. После промывания преддверия рта производят очистку шин от остатков пищи, застрявшей между шиной, зубами, десной, проволочными лигатурами и резиновыми кольцами. Делают это с помощью пинцетов или зубочистки. После очистки повторно производится орошение и промывание преддверия рта антисептиками. Съемные шины (ортопедические конструкции) промывают щеткой с мылом после каждого приема пищи и перед сном.
Во время перевязок необходимо контролировать положение шины, ее зацепных петель (крючков) и состояние проволочных лигатур. Если имеются пролежни от крючков в области слизистой оболочки десен, губ или щек, их необходимо отогнуть в соответствующее положение. Ослабленные лигатуры подкручивают и аккуратно подгибают к зубам.
Больного надо обучить уходу за полостью рта.
Во-первых, он должен полоскать рот антисептиками не только после каждого приема пищи, но и в промежутках между едой и перед сном. При нахождении в стационаре больной может самостоятельно несколько раз в сутки производить промывание и орошение полости рта антисептиками с помощью резиновой трубки и кружки Эсмарха (или другого сосуда). Для этого на возвышении устанавливают сосуд с отходящей от него резиновой трубкой и с большим количеством какого-нибудь антисептического раствора. Каждый больной имеет индивидуальный стеклянный наконечник, который, присоединяя к резиновой трубке, может использовать для промывания рта.
Во-вторых, больной должен чистить зубы пастой и зубной щеткой, с помощью зубочистки извлекать оставшиеся после чистки остатки пищи. Кроме того, указательным пальцем пациент должен несколько раз в сутки массировать десны. Отсутствие неприятного запаха изо рта является признаком правильного гигиенического ухода. Надо убедить больного, что его выздоровление зависит от своевременного и правильного проведения гигиенических мероприятий.
6. Организация полноценного питания.
Больной с переломом челюсти не может принимать обычную по консистенции пищу и пережевывать ее. Это затрудняет нормальное протекание репаративных процессов костной ткани в связи с недостаточностью поступления в организм белков, жиров, углеводов, микроэлементов, витаминов, а также нарушает деятельность желудочно-кишечного тракта. Таким образом, организация полноценного питания больных с переломами челюстей является одной из главных задач, от правильного решения которой зависит исход лечения.
Различают несколько способов кормления.
Физиологическое пероральное питание является наилучшим. Если больной может открывать рот, то прием пищи осуществляется обычным способом с использованием столовых приборов. При бимаксиллярном скреплении отломков, а также при повреждениях с органными дефектами (губы, язык и др.) кормление производят с помощью поильника с резиновой трубкой, длинной узкой ложечки или же зонда, введенного обычно через нижний носовой ход в желудок. Резиновая трубка поильника может быть введена через дефект зубной дуги на месте отсутствующего зуба. При наличии всех зубов трубку вводят в ретромолярную щель за зубом мудрости. Пищу из поильника, подогретую до температуры 45 - 50°С, вводят многократно мелкими порциями до чувства насыщения больного. Если при этом не расходуется весь объем пищи, то ее надо скормить больному после небольшого перерыва. Врачу необходимо обучить пациента самостоятельно принимать пищу с помощью поильника или ложечки, так как в дальнейшем после выписки из стационара он будет сам осуществлять трубочное питание. Прием пищи не должен вызывать у больного отвращения или неприязни из-за различных технических сложностей, только в этом случае процесс питания будет эмоционально приятен.
Питание через желудочный зонд осуществляют врачи или средний медперсонал. Как правило, зонд вводят в желудок через нижний носовой ход. Оставшаяся его наружная часть должна быть достаточной длины для фиксации к голове пациента. Пищу небольшими порциями вводят через зонд с помощью шприца или воронки не реже 4 раз в сутки: в 9-13-14-18 часов и за 1 час до сна. При этом ее количество распределяется таким образом: на завтрак рекомендуется прием 30% суточного объема пищи, на обед - 40%, на ужин - 20 - 25% и на второй ужин - 5 - 8% объема (А.Т. Руденко, 1986). Кормление с помощью желудочного зонда производят обычно в течение 10-14 суток, редко - 3-4 недель. Это зависит от состояния больного и тяжести повреждений. После извлечения зонда переходят на кормление больного из поильника. Сначала это делает медицинский персонал, затем - самостоятельно пациент.
Бессознательное состояние больного и затруднение глотания являются показанием для проведения парентерального питания. Для этого используют специальные питательные составы, которые вводят внутривенно капельно.
При невозможности энтерального приема пищи она может вводиться ректально в виде питательных клизм. Однако состав компонентов при этом способе введения резко ограничен из-за отсутствия в толстом кишечнике пищеварительных ферментов. Используют 0,85% раствор поваренной соли, 5% раствор глюкозы, аминопептид, 4-5% раствор очищенного алкоголя (Б.Д. Кабаков, А.Т. Руденко,1977).
Два момента необходимо учитывать при составлении пищевого рациона для пострадавшего: пища должна быть жидкой или кашицеобразной консистенции. Кроме того, она должна содержать полный набор необходимого суточного объема белков, жиров, углеводов и витаминов, богата клетчаткой.
Имеются работы, в которых авторы установили, что длительная иммобилизация нижней челюсти при ее переломе угнетает сократительную функцию желчного пузыря (Н.М. Маслина и др.,1990). Поэтому для стимуляции его моторной функции в пищевой рацион необходимо включать желчегонные продукты: жиры, яйца, желчегонные препараты.
Средняя суточная потребность человека в белках составляет 1,5 г на 1 кг массы тела, суточная потребность в углеводах равняется 300 - 600 г и в жирах- соответственно 0,7 г на 1 кг массы тела.
В настоящее время пищевой рацион больных с челюстно-лицевой травмой в стационарных условиях включает первую и вторую челюстную диеты (стол), отличающиеся по консистенции входящих в нее пищевых компонентов. Первый челюстной стол имеет консистенцию сливок. Его назначают больным с нарушением функции жевания и глотания (двучелюстное шинирование, зондовое питание) на весь срок иммобилизации. Суточная энергетическая ценность первого челюстного стола составляет 3000-4000 калорий. Второй челюстной стол (консистенция густой сметаны) назначают пациентам, у которых используются методы иммобилизации, позволяющие открывать рот во время приема пищи, а также после снятия резиновой тяги и в первые двое суток после снятия шин. Эта диета является как бы переходной к общему столу. В специализированных клиниках имеется специальное меню и суточные раскладки челюстных столов.
В случае необходимости парентерального питания пострадавшего для внутривенного введения используют смеси простейших полипептидов и аминокислот (аминопептид, гидролизин Л-103, гидролизат казеина ЦОЛИПК, Унепит и др.). Дополнительно вводят растворы глюкозы, поваренной соли и витаминные препараты. Суточный объем питательных смесей составляет в среднем 1,0 - 1,5 литра. Их вводят 2 - 3 раза в сутки капельно, очень медленно (20-25 капель в минуту, лучше одновременно с 5% раствором глюкозы). Быстрое введение этих смесей (30 - 50 капель/минуту) очень часто приводит к сильному ознобу, тошноте и рвоте.
Особенно важно обсудить с больным варианты приготовления домашней пищи при выписке пациента из стационара. Пища должна быть жидкой и высококалорийной,
включать белки, жиры, углеводы и витамины. Можно предложить три жидкости, которыми разбавляют (разводят) любую пищу: это (1) молоко, (2) овощной или (3) мясной бульоны. Ими разводят вареные протертые овощи (картофель, морковь, обязательно свеклу, зелень, помидоры, капусту, сладкий перец и др.), протертые макаронные изделия и хорошо разваренные крупы (особенно полезны гречка и овсяные хлопья), творог и другие продукты. Для получения достаточного количества белков в мясном бульоне разводят дважды пропущенное через мясорубку, а иногда (при плотном контакте зубных рядов) еще и протертое через сито вареное мясо.
Кроме этого можно использовать уже готовые к употреблению продукты: сырые яйца, сметану, сливки, молоко, кефир, соки или фруктовое пюре, лучше из свежих фруктов. Некоторые авторы не рекомендуют больным принимать цельное молоко, так как оно вязкое, легко свертывается и делает слюну тягучей. Лучше принимать молоко в смеси с чаем или кофе.
Обязательно употребление растительного масла во всех блюдах, так как оно содержит много ненасыщенных жирных кислот, которые оказывают благотворное влияние на регенерацию костной ткани. При запорах, которые часто случаются у людей физического труда вследствие резкого снижения трудовой активности и отсутствия грубой пищи, можно рекомендовать прием одной столовой ложки растительного масла натощак, свекольный сок и др.
Пищу принимают теплой 5-6 раз в сутки. При плотном контакте зубных рядов пищу вводят поильником с резиновой трубкой в щель за последним зубом. При наличии дефекта зубного ряда его используют для введения пищи через трубку поильника или с помощью ложки. Медикаменты в виде таблеток или драже растирают до порошкообразного состояния и растворяют в столовой ложке теплой воды, вводят через поильник.
Врач должен объяснить и категорически запретить больному прием алкоголя, который при таком скудном питании быстро всасывается, вызывает сильное опьянение и может спровоцировать рвоту. При двучелюстном шинировании больной не в состоянии самостоятельно открыть рот и может захлебнуться своими рвотными массами.