Внутренние болезни: руководство к практическим занятиям по госпитальной терапии: учеб. пособие / [Ананченко В. Г. и др.] ; под ред. профессора Л. И. Дворецкого. -, 2010. - 456 с: ил., вкл. цв. ил. - 12 п.
|
|
|
|
18. ТЕМА ЗАНЯТИЯ: НЕЙРОЦИРКУЛЯТОРНАЯ ДИСТОНИЯ
1. АКТУАЛЬНОСТЬ ТЕМЫ
Термином нейроциркуляторная дистония (НЦД) принято обозначать симптомокомплекс, в основе которого лежат так называемые функциональные расстройства, главным образом со стороны сердечно-сосудистой системы. Существует множество терминов, которыми разные специалисты обозначают данный симптомокомплекс. Наряду с понятием «нейроциркуляторная дистония» встречаются такие термины, как «вегетососудистая дистония», «синдром вегетативной дисфункции», «невроз сердца», «вегетативно-эндокринная миокардиодистрофия», «предменструальный синдром», «функциональная кардиопатия», «гипервентиляционный синдром», «психовегетативный синдром», «паническая атака» и др. В настоящее время подобные функциональные расстройства рассматриваются как соматические проявления (соматоформные расстройства) депрессивных или невротических состояний, диагностика которых в этих ситуациях представляет немалые трудности для врачей общей практики и терапевтов.
Вот что писал о таких больных в 1943 г. М. Блюлер (M. Bleuler), сын знаменитого психиатра О. Блюлера (O. Bleuler): «Нередкой является ситуация, когда больной депрессией приходит на консультацию не только к врачу общей практики или интернисту, но и к хирургу, гинекологу, урологу, офтальмологу или другому специалисту и высказывает жалобы исключительно соматического характера, говоря лишь о телесных феноменах, хотя в то же время признается в наличии подавленного настроения. Больной говорит о сердцебиении, сжатии в груди, потере аппетита, запорах, учащенном мочеиспускании, аменорее и т.д. Только если обратить внимание на его психическое состояние, можно обнаружить, что он высказывает множество ипохондрических идей, затрагивающих различные области тела, а кроме того, депрессивные мысли обнищания и греховности, что весь ход мыслей у него замедлен и депрессия проявляется не только предъявляемыми соматическими жалобами, но и другими телесными симптомами».
Функциональные расстройства сердечно-сосудистой системы встречаются у 20-30 % пациентов, обращающихся за помощью к терапевту. Недостаточная осведомленность терапевтов в этой сфере
приводит к частым диагностическим ошибкам, назначению неадекватного лечения, отрицательным ятрогенным воздействиям. Прежде всего это выражается в распространенной гипердиагностике ИБС, диагноз которой ставится на основании изучения жалоб, анамнеза и интерпретации ЭКГ. Так, ошибочный диагноз острого ИМ ставится 15 % больных, а 20 % больных назначают лечение от стенокардии. Среди больных, поступающих в отделения скорой медицинской помощи по поводу «болей в сердце», доля больных кардионеврозом составляет 70 %. Подобные больные обращаются преимущественно к терапевтам, в связи с чем необходимо знание данной патологии, умение своевременно заподозрить ее, назначить адекватное обследование и лечение.
2. ЦЕЛЬ ЗАНЯТИЯ
Уметь, пользуясь данными клинического обследования, заподозрить нейроциркуляторную дистонию и построить программу диагностического поиска и лечения больного на основе понимания сущности данной патологии, знания клинических симптомов, методов обследования и принципов лечения.
3. ВОПРОСЫ ДЛЯ ПОДГОТОВКИ К ЗАНЯТИЮ
1. Определение НЦД.
2. Психосоматическая концепция НЦД и других функциональных расстройств.
3. Наиболее частые клинические симптомы НЦД.
4. Дифференциальная диагностика кардиалгии при НЦД и стенокардии.
5. Изменения на ЭКГ при НЦД.
6. Диагностика НЦД.
7. Внекардиальные проявления вегетативной дисфункции при
НЦД.
8. Клиническая картина панических атак.
9. Основные лекарственные средства, применяемые для лечения
НЦД.
4. ТЕСТОВЫЕ ЗАДАНИЯ ИСХОДНОГО УРОВНЯ
Выберите один или несколько правильных ответов.
1. Боли в сердце при функциональных расстройствах чаще встречаются:
A. В покое.
Б. При физической нагрузке.
B. Ночью, во время сна.
Г. При волнениях и эмоциональных переживаниях. Д. После приема пищи.
2. Выберите группу пациентов, у которых чаще встречаются симптомы НЦД:
A. Пожилые пациенты. Б. Спортсмены.
B. Молодые женщины.
Г. Больные с артериальной гипертензией. Д. Больные сахарным диабетом.
3. Факторами, влияющими на развитие НЦД, являются:
A. Наследственная предрасположенность. Б. Ятрогенные влияния.
B. Курение.
Г. Профессиональные вредности. Д. Физические перегрузки.
4. Чаще всего НЦД ассоциирована с:
A. Ожирением.
Б. Пролапсом митрального клапана.
B. Гиперхолестеринемией.
Г. Наличием сердечно-сосудистых заболеваний в семье. Д. Гипертрофией миокарда.
5. НЦД чаще сопутствуют следующие нарушения ритма сердца:
A. Синусовая тахикардия. Б. Синусовая брадикардия.
B. Желудочковая экстрасистолия. Г. Мерцательная аритмия.
Д. AV-блокада I степени.
6. К дыхательным расстройствам при НЦД относятся все, кроме:
A. Частого поверхностного дыхания. Б. Одышки при нагрузках.
B. Ощущения «нехватки воздуха». Г. Ощущения «комка» в груди.
Д. Приступа удушья со свистящим дыханием.
7. Больной НЦД может предъявлять следующие жалобы:
A. Шум в ушах.
Б. Ощущение дрожи в теле.
B. Головная боль.
Г. Мелькание мушек перед глазами. Д. Все вышеперечисленное.
8. Жалобы больных НЦД могут быть любыми из нижеперечисленных, кроме:
A. Болей в левой половине грудной клетки. Б. Головных болей.
B. Нарушения сна.
Г. Субфебрильной температуры. Д. Фебрильной температуры.
9. При обследовании больных НЦД могут выявляться:
A. Признаки гипертрофии левого желудочка. Б. Диастолический шум на верхушке.
B. Признаки бронхиальной обструкции. Г. Пролапс митрального клапана.
Д. Парадоксальный пульс.
10. Паническая атака - это:
A. Приступ загрудинных болей с возможным развитием ИМ. Б. Резкое снижение АД с возможным развитием инсульта.
B. Приступ удушья с развитием дыхательной недостаточности. Г. Приступ болей в животе с клиникой «острого живота».
Д. Ничего из вышеперечисленного.
5. ОСНОВНЫЕ ВОПРОСЫ ТЕМЫ
Нейроциркуляторная дистония - заболевание, обусловленное нарушением высших уровней нервной регуляции сосудистого тонуса и сердечной деятельности.
Точные причины развития НЦД не установлены. В качестве одной из основных причин можно считать наследственно-конституционную предрасположенность, так называемую слабость или астению сердечно-сосудистой системы в целом. Как правило, первые симптомы могут появиться еще в детстве - плохая переносимость физических нагрузок, колебаний атмосферного давления, повышенной температуры, душных помещений. Нередко эти особенности реагирования на изменение внешней среды передаются по наследству.
5.1. Клиническая симптоматика
Чаще функциональными расстройствами страдают женщины. Больные НЦД имеют особый склад характера: это чаще всего неуверенные в себе люди, беспокойные, тревожные, недовольные своим здоровьем, окружающими, собой.
У многих пациентов на первом плане стоят «труднопередаваемые страдания», им плохо, «дурно», они «теряют сознание», временами или постоянно чувствуют слабость, которая усиливается в связи с эмоциями, переутомлениями, неблагоприятными погодными условиями или беспричинно. Иногда присоединяются ощущения «дурной головы», онемения, похолодания в конечностях.
Многообразие жалоб создает впечатление разных болезней, так как на первый план выступают то субфебрилитет и слабость, то боль в области сердца, то дыхательные расстройства, то вегетососудистые кризы.
НЦД может проявляться в виде болевых (алгических) синдромов (кардиалгии, абдоминалгии, миалгии), различных сенестопатий (неприятных, дискомфортных ощущений) и вегетативных дисфункций. Среди последних в практике интерниста наибольшее значение имеют вегетативно-дисфункциональные расстройства сердечнососудистой, дыхательной, желудочно-кишечной, мочеполовой сфер. Общими признаками функциональных расстройств при НЦД являются следующие:
• повторяющиеся множественные клинически значимые соматические жалобы в драматизированном изложении;
• появление жалоб в возрасте до 30 лет;
• поиск помощи у врачей разных специальностей;
• стремление к обследованиям, в том числе и инвазивным;
• длительность не менее 2 лет;
• невозможность объяснить жалобы каким-либо имеющимся заболеванием;
• неверие больных в медицину;
• социальная или семейная дезадаптация.
Наряду с проявлениями вегетативной дисфункции различной степени выраженности общим признаком всех функциональных расстройств при НЦД, как уже упоминалось, является наличие у больных симптомов тревоги (тревожно-фобические и другие тревожные расстройства).
Соматическая симптоматика может быть чрезвычайно разнообразной в виде множественных жалоб или моносимптома. Основные проявления при НЦД со стороны органов и систем чаще всего следующие:
• кардиальные (кардиалгии, нарушения ритма);
• сосудистые (артериальная гипертензия (эпизодическая), зябкость пальцев рук, синдром Рейно, головокружения);
• легочные (гипервентиляционный синдром);
• гастроэнтерологические (синдром неязвенной диспепсии, синдром раздраженной кишки);
• ревматологические (первичная фибромиалгия);
• урогенитальные (дизурии, синдром раздраженного мочевого пузыря, сексуальные расстройства);
• прочие (головные боли, слабость, субфебрилитет, нейтропения). Наиболее частое проявление - боли в области сердца. Оттенки
болевых ощущений бывают самые разнообразные: боль может быть ноющая, колющая, ломящая, режущая, грызущая, давящая и т.д. Может быть чувство жжения, горения, «сердца в тисках». Часто больные красочно и образно описывают свои болевые ощущения. Очень важным дифференциально-диагностическим признаком является то, что у 86 % больных одновременно наблюдаются сердечные боли различных видов. Также не менее разнообразна и локализация болей: мигрирующая боль отмечена в 86 % случаев, реже встречается боль в области верхушки сердца, за грудиной. Продолжительность боли составляет от нескольких секунд (прокалывание или прострел) до многих часов ноющей боли. Также разнообразна и иррадиация болей. Появление боли больные связывают обычно с переутомлением, изменением погоды, эмоциональным или физическим перенапряжением. Часто боль возникает у женщин в предменструальный период, после приема горячих напитков.
Обморочные состояния свойственны юношам и девушкам астенической конституции. Основная причина - перераспределение крови в депо брюшной полости из-за несовершенства регуляции венозного тонуса. Развивается кратковременная гипоксия мозга и потеря сознания. Эти обмороки чаще являются ортостатическими и проходят без последствий.
Следует сказать еще об одном важнейшем симптоме. У 1/3 больных НЦД имеется нарушение терморегуляции с длительным субфебрилитетом. Часто это наблюдается после какой-либо вирусной инфекции и
проявляется повышением температуры до 37,2-37,3 °С, которая утром нормальная, но колеблется в течение дня. Больные фиксируют на этом внимание, убеждены, что у них тяжелый воспалительный процесс, и не доверяют врачам. Для уточнения характера субфебрилитета рекомендуется измерять температуру под языком. При СФР происходит центральное нарушение терморегуляции, и температура под языком равна или даже ниже температуры в подмышечной впадине. Обычно температура под языком выше, чем в подмышечной впадине, на 0,2-0,3 °С. Субфебрилитет при НЦД устойчив к действию антибиотиков и жаропонижающих средств.
Более чем у половины больных отмечаются вегетативные кризы (панические атаки), которые могут возникать внезапно, даже ночью во время сна. Проявляются они дрожью, ознобом, головокружением, дурнотой, чувством нехватки воздуха, повышением АД и безотчетным страхом. Длятся они от 20-30 мин до 2 ч. После криза может возникать полиурия. Панические атаки разрешаются самостоятельно.
Несмотря на разнообразие симптомов у больных НЦД, ведущими остаются сердечно-сосудистые, вегетативные и невротические расстройства.
5.2. Данные физикального обследования
Очень скудные: отмечается повышенная потливость ладоней, подмышечных впадин; легко возникающая гиперемия лица или даже нервная крапивница на лице и верхней части груди; похолодание конечностей; иногда заметно поверхностное дыхание. Могут отмечаться зоны кожной гиперестезии в третьем-четвертом межреберье слева; может выслушиваться систолический шум у основания сердца, отмечается наклонность к тахикардии и повышению АД.
Ключевой признак НЦД - несоответствие обилия и многообразия жалоб и данных объективного обследования.
5.3. Изменения на электрокардиограмме
У больных НЦД чаще всего отмечаются следующие нарушения ритма и проходимости: синусовая тахикардия, наджелудочковая и реже - желудочковая экстрасистолия. В отличие от ИБС при НЦД экстрасистолы появляются в покое и при стрессовых ситуациях. Желудочковая экстрасистолия не определяется как опасная по классификации Лауна.
У 1/3 больных на ЭКГ наблюдают отрицательный зубец Т Чаще инверсия зубца Т происходит в правых грудных отведениях. У 10 % больных отрицательный зубец Т обнаруживают во всех отведениях.
Наличие у больных кардиологического синдрома и изменений на ЭКГ требует проведения дифференциального диагноза с ИБС. Для этого применяются ЭКГ-пробы. Наиболее информативной является велоэргометрическая проба. У больных НЦД она отрицательная.
Таким образом, не существует патогномоничных признаков НЦД, диагноз выставляется на основании совокупности симптомов и при исключении органической патологии.
По мнению ряда исследователей, диагностические критерии НЦД (кардионевроза) могут быть сведены к следующим:
• непрерывные, или рецидивирующие (в течение 3 мес и более) симптомы в виде неприятных ощущений или болей в области сердца, сердцебиения, перебоев в работе сердца (экстрасистолия);
• связь симптомов со стрессовыми ситуациями или периодами гормональной перестройки (климакс, беременность);
• признаки вегетативной дисфункции (потливость, похолодание конечностей, стойкий белый дермографизм, лабильность АД, склонность к тахикардии);
• неспецифические изменения конечной части желудочкового комплекса ЭКГ, положительные ЭКГ-пробы с хлоридом калия, β-блокаторами, гипервентиляцией, временная реверсия зубца Т при пробе с нагрузкой;
• панические атаки;
• тревожно-фобические расстройства.
5.4. Принципы лечения
• преимущественно амбулаторное лечение;
• лечение специалистом по внутренним болезням при консультации психиатра;
• сотрудничество специалиста по внутренним болезням и психиатра;
• динамическое наблюдение психиатром;
• малые и средние дозы психотропных препаратов;
• длительность основного курса - не менее 2 мес;
• поддерживающая терапия (месяцы, иногда год и более);
• комплексность терапии (лекарственная и нелекарственная);
• определение симптомов - мишеней лекарственной терапии (тревога, депрессия, сенестопатия и др.).
Кроме того, бытующее отношение со стороны некоторых врачей-интернистов к этим больным как к истерикам, ипохондрикам, симулянтам или агравантам не оправданно и не соответствует современным представлениям о сущности этих расстройств. Врач, особенно интернист, должен отдавать себе отчет в том, что так называемая ипохондрия, функциональные вегетативные расстройства - такое же страдание для пациента, как и любое тяжелое органическое заболевание. Функциональные расстройства переносятся зачастую гораздо хуже, чем органические заболевания сердца.
Лечение больных НЦД с наличием вегетативных дисфункций должно начинаться с рациональной психотерапии, ориентированной на осознание больным связи своих жалоб с психогенными факторами и возможностью их коррекции. Больному необходимо разъяснить в доступной форме сущность возникающих у него симптомов, их благоприятный прогноз, несмотря на тяжесть восприятия и переносимость, важность сотрудничества с врачом и готовность к исполнению всех врачебных назначений.
Наиболее доступным и эффективным способом лечения данной категории пациентов остается медикаментозная терапия, которая обязательно должна сочетаться с немедикаментозными методами (плавание, катание на лыжах, ходьба, иглорефлексотерапия, дыхательная гимнастика). Противопоказаны силовые упражнения, резкие повороты и наклоны в связи с легким возникновением головокружений, а иногда и обмороков.
Лечение больных, в том числе и медикаментозное, следует проводить преимущественно амбулаторно. Возможно по показаниям стационарное лечение в отделениях неврозов и пограничных расстройств. В подавляющем большинстве случаев лечение инициирует и осуществляет на первых этапах психиатр. В последующем лечение может осуществляться интернистом или врачом общей практики по консультации психиатра. Поддерживающая терапия и купирование обострений может проводиться интернистом и врачом общей практики при условии достаточной осведомленности о действии психотропных препаратов, в том числе и побочных эффектах. С этой целью необходимо сотрудничество и конструктивное взаимодействие интерниста и психиатра, совместное обсуждение ими каждой конкретной ситуации, принятие решения о выборе лекарственного пре-
парата с учетом преобладающего синдрома (тревожно-фобического, депрессивного, вегетативной дисфункции). Лечащий врач обязан не только оценивать эффективность назначенного препарата, при необходимости по показаниям изменять дозировку или заменять лекарство, но и тщательно контролировать переносимость, своевременно выявлять побочные эффекты.
6. КУРАЦИЯ БОЛЬНЫХ
Задачи курации:
• формирование навыков опроса и осмотра больных НЦД;
• формирование навыков постановки предварительного диагноза на основании данных опроса и осмотра пациента;
• формирование навыка составления программы обследования больного с предварительным диагнозом НЦД;
• формирование навыка составления плана обследования больного с предварительным диагнозом НЦД;
• формирование навыка назначения лечебных мероприятий, включая режим физической активности и медикаментозные препараты.
Курация больных является самостоятельной работой студента. В ходе занятия группы из 2-3 студентов совместно курируют 1-2 больных с соответствующей патологией, коллегиально формулируют структурированный предварительный диагноз и составляют план обследования и лечения пациента.
Результаты работы учащиеся докладывают всей группе, обсуждают с преподавателем.
7. КЛИНИЧЕСКИЙ РАЗБОР БОЛЬНОГО
К врачу обратилась 36-летняя пациентка, не работающая, с жалобами на периодически возникающие боли в области сердца, сердцебиение, не связанное с физической нагрузкой, чувство нехватки воздуха, головокружение, склонностью к обморочным состояниям, периодически возникающие боли в животе, нарушение функции кишечника (чередование поносов с запорами). Ухудшения состояния часто были связаны с психоэмоциональными факторами, резкой сменой погодных условий, но в то же время возникали и без видимых причин, даже после отдыха во время отпуска.
Пациентка неоднократно обращалась к врачам различных специальностей - терапевтам, кардиологам, неврологам, гастроэнтерологам, эндокринологам с подозрением на соответствующую патологию. Проводились многочисленные обследования, при которых удалось выявить: блокаду правой ножки пучка Гиса, пролапс митрального клапана, гастродуоденит, спастический колит, дисбактериоз. На протяжении болезни и на разных этапах обследования у больной подозревались, а некоторыми врачами ставились такие диагнозы, как ишемическая болезнь сердца, гипертоническая болезнь кризового течения, бронхиальная астма, спастический колит, вертебробазилярная недостаточность, вегетососудистая дистония и ряд других заболеваний и синдромов в зависимости от характера преобладающей симптоматики на момент обращения пациентки к врачу. Больной назначались различные лекарственные препарата, в том числе нитраты, предуктал*, β-блокаторы (анаприлин*, атенолол), транквилизаторы (феназепам*), спазмолитические препараты (но-шпа* и др.), антисекреторные (ранитидин, омепразол), бактериальные препараты (бифидумбактерин*), бронхолитические препараты. Существенного эффекта от назначаемого лечения не наблюдалось. Несколько раз больная была доставлена по неотложным показаниям в стационар с подозрением на инфаркт миокарда, гипертонический криз в связи с обмороками неясной этиологии. Вместе с тем некоторые врачи обращали внимание на такие проявления, как чувство страха, тревоги, активный поиск заболевания, а скорее, точного диагноза, стремление к обследованиям, а также другие поведенческие и психологические особенности. При беседе с родственниками удалось выяснить, что несколько лет назад больная лечилась в клинике неврозов по поводу «расстройств нервной системы». В связи с этим возникло предположение о психогенной природе данного заболевания и необходимости совместного обсуждения больной интернистом и психиатром.
При анализе истории заболевания пациентки обращает внимание то, что на протяжении длительного времени, несмотря на тщательные многочисленные обследования, не удалось верифицировать ни одну из соматических болезней. Важно отметить, что ни тяжесть симптомов, ни их динамика не соответствуют тем заболеваниям, которые подозревались и даже диагностировались у больной. Обращает на себя внимание характер выражения жалоб больной, в частности, затруднения в описания своего состояния, трудности в подборе, чрезмерная экспрессия, образность, излишняя драматизация ситуации.
Заболевание носит волнообразный характер, нередко связанно с психоэмоциональными воздействиями, временем года, необъяснимыми ухудшениями самочувствия после отпусков.
По данным анамнеза, у обсуждаемой пациентки наряду с «кардиальными» симптомами имели место и другие многочисленные жалобы, в том числе и симптоматика со стороны ЖКТ, которая побудила врачей провести эндоскопическое обследование. Кстати, подобные больные обычно охотно соглашаются и даже настаивают на проведении эндоскопических процедур. Выявление же у больной картины хронического гастродуоденита при эзофагогастроскопии и синдрома раздраженного кишечника при колоноскопии отнюдь не означало решения диагностической проблемы и верификации желудочнокишечной патологии.
Важно подчеркнуть, что пациентка получала разнообразную медикаментозную терапию, в том числе вазоактивные препараты, антисекреторные и спазмолитические средства и даже бактериальные препараты с целью лечения дисбактериоза. На фоне проводимой терапии не только не было отмечено клинического эффекта, но имело место усиление симптомов, ухудшение состояния больной, что потребовало повторных исследований у других врачей в других лечебных учреждениях. Начал формироваться тот порочный круг, который так трудно разорвать в подобных ситуациях.
Можно выделить некоторые ключевые признаки, позволяющие заподозрить невротическую природу соматической симптоматики у обсуждаемой пациентки. Прежде всего это форма и окраска изложения больной жалоб, чрезвычайная обеспокоенность своим состоянием, активное стремление к различным, нередко повторным диагностическим исследованиям.
Кроме того, характерно отсутствие объективных данных, позволяющих объяснить симптомы больной и несоответствие результатов обследований ее многочисленным жалобам. Правда, отсутствие объективных клинических или инструментальных данных, разумеется, не позволяет окончательно исключить то или иное соматическое заболевание. При этом может иметь значение уровень обследования, адекватность назначенных методов исследования, грамотная трактовка полученных результатов. Однако в большинстве случаев несоответствие между субъективными ощущениями и объективными данными служит одним из кардинальных признаков, позволяющих заподозрить СМФР.
Наиболее часто диагностические трудности вызывает трактовка сердечно-сосудистой симптоматики, что нашло свое отражение в столь распространенных до настоящего времени в нашей стране диагностических терминах: «вегетососудистая дистония», «нейроциркуляторная дистония», «невроз сердца (кардионевроз)». Эти термины подчеркивают, с одной стороны, ведущую патогенетическую роль нарушений вегетативной нервной системы, а с другой - отражают приоритетность сердечно-сосудистой симптоматики в клинической картине. Диагноз «вегетососудистая дистония» практически отодвинул на второй план все другие вегетативные дисфункции, которые в результате недооценивались, не всегда выявлялись, а следовательно, и не корригировались. Возможно, это связано с тем, что наличие сердечной патологии приобретало важное прогностическое значение, а ее отрицание обусловливало отсутствие адекватной терапии, например, в случаях атипично протекающей ИБС, и было чревато серьезными последствиями.
Основные проявления со стороны сердечно-сосудистой системы - кардиалогический синдром, нарушения ритма (чаще экстрасистолии), а также «сосудистые дисфункции» в виде синдрома Рейно, головокружений и др. Основные диагностические проблемы по-прежнему возникают при дифференциальной диагностике и исключении «органических» заболеваний сердечно-сосудистой системы (ИБС, гипертоническая болезнь, миокардиты, пороки сердца, васкулиты). Со времени описания функциональных нарушений сердечно-сосудистой системы Да Коста (Da Costa, 1920) на протяжении нескольких десятков лет данный диагноз ставился на основании особенностей клинической картины и отсутствии изменений на ЭКГ, которые подтверждали бы диагноз ИБС. Представленной пациентке ставился диагноз ИБС и назначалась соответствующая терапия нитратами, β-блокаторами, хотя объективного подтверждения наличия заболевания получено не было. Клиническая симптоматика, не будучи специфической, по-прежнему остается ведущим критерием в разграничении 2 групп заболеваний. Однако в ряде случаев для исключения ИБС необходимо использовать все методы современного диагностического арсенала, включающего как неинвазивные (нагрузочные пробы, эхокардиография, стресс-ЭхоКГ, сцинтиграфия миокарда), так и инвазивные методы (коронарография). Наличие у больных аускультативной симптоматики (добавочный среднесистолический шум) не исклю-
чает невротическую природу симптомокомплекса, однако требует дополнительного исследования, включая ЭКГ, ЭхоКГ. При эхокардиографическом исследовании у больной был выявлен пролапс митрального клапана (ПМК) без значительной регургитации. ПМК выявляется у 50-65 % больных с ПА, в то время как среди населения в целом ПМК регистрируется лишь в 5 %. В таких ситуациях целесообразно исследование уровня тиреоидных гормонов, поскольку тиреотоксикоз нередко сочетается с ПМК.
Наиболее выраженное и яркое проявление вегетативной дисфункции - ПА, сопровождающиеся состоянием выраженной тревоги, паники, страхом смерти. Для пациентки эти ситуации представляют наибольшие проблемы с точки зрения переносимости симптомов, неизбежно возникающего чувства страха и тревоги, ожидания повторных приступов и наступающей в связи с этим психосоциальной дезадаптацией. Не меньшие сложности испытывает и врач перед больной с подобной симптоматикой, как правило, с выраженной эмоциональной окраской, особенно при недостаточном знакомстве с этими расстройствами и неумением дать адекватную клиническую и прогностическую оценку этим проявлениям. Обсуждаемая больная неоднократно поступала в стационар по «неотложным» показаниям в связи с тяжелой симптоматикой в виде удушья, обморочных состояний, некупирующихся болей в области сердца и т.д. Уместно указать, что проблему ПА активно разрабатывают и освещают в литературе главным образом неврологи и психиатры, причем исследования неврологов касались преимущественно «вегетативной», а психиатров - «фобической» составляющей. Как мы видим, данная проблема носит «междисциплинарный» характер.
Между тем подобные пациенты на разных этапах медицинского обслуживания (скорая помощь, поликлиника, стационар) обращаются именно к терапевтам. Они активно ищут врачебную помощь и привержены к различным исследованиям, в связи с чем имеют «богатый опыт» общения с врачами разных специальностей, подвергаются многочисленным, нередко повторным обследованиям, им назначают разнообразные лекарственные препараты. Таким образом больные становятся «зависимыми» от перманентных диагностических исследований и часто меняющихся врачебных назначений.
Создается ситуация, которую можно характеризовать следующим образом: много жалоб, много врачей-специалистов, много диагнозов, много лекарств.
Так, представленная пациентка длительно наблюдалась врачами различных специальностей, которые назначали ей разнообразную терапию в зависимости от ведущей симптоматики. В то же время практически ни у кого не возникало подозрений о невротической природе заболевания, что дало бы основание направить больную на консультацию к соответствующему специалисту. Такая ситуация довольно типична. Часто больные с невротическими расстройствами обращаются к терапевту в связи с тем, что симптомы имитируют разнообразную патологию внутренних органов (соматическую патологию). В современных классификациях подобные состояния обозначают как соматоформные расстройства (СФР). Под СФР следует понимать состояния, в клинической картине которых на первый план выступают «соматические» или «псевдосоматические» жалобы, а собственно психические нарушения скрываются за «соматическими» проявлениями и «не замечаются» ни больными, ни врачами общей практики, которые обычно наблюдают этих пациентов. Существенной особенностью таких состояний является именно «вторичность» соматических симптомов по отношению к нарушениям психики, в то время как сама психическая природа этих расстройств остается нераспознанной. Иллюстрацией служит история болезни данной пациентки.
СФР были введены в МКБ-10, причем их объединили в одну группу с так называемыми невротическими и стрессовыми расстройствами, исходя из общей «психогенной» этиологии. Общим признаком СФР, согласно этим классификациям, служит «повторяющееся возникновение физических симптомов наряду с постоянными требованиями больных повторных медицинских обследований вопреки отрицательным результатам и заверениям врачей об отсутствии физической основы».
Соматическая симптоматика может быть чрезвычайно разнообразной в виде множественных жалоб или моносимптомов в виде болевых (алгических) синдромов (кардиалгии, абдоминалгии, миалгии), различных сенестопатий (неприятные, дискомфортные ощущения) и вегетативных дисфункций. Среди последних в практике интерниста наибольшее значение имеют вегетативно-дисфункциональные расстройства сердечно-сосудистой, дыхательной, желудочно-кишечной, мочеполовой сфер. Наряду с проявлениями вегетативной дисфункции различной степени выраженности общим признаком всех невротических СФР, как уже упоминалось, является наличие у больных
симптомов тревоги (тревожно-фобические и другие тревожные расстройства).
За последнее время актуальность проблемы СФР для многих стран и регионов значительно выросла. По данным Национальной амбулаторной медицинской службы США, из 90 тыс. обращений к врачам общей практики за 1980-1981 гг. среди 72 % больных с психиатрическим диагнозом основной жалобой служили 1-2 соматических симптома. Среди 4 тыс. пациентов, обследованных в общемедицинской сети, у 30 % соматические расстройства были выявлены в рамках психической патологии в виде тревожно-депрессивных нарушений. В целом считается, что у 30 % больных, обращающихся за медицинской помощью, выявляются психические расстройства, причем в половине случаев отмечаются соматические симптомы.
Для врачей-интернистов важно знать, что СФР могут развиться в качестве проявления аффективных (депрессия) или невротических расстройств, которые не всегда легко дифференцировать и которые нередко могут сочетаться друг с другом.
У больных с депрессивными состояниями на первый план выступают не собственно симптомы депрессий (подавленность, чувство тоски, нежелание жить и др.), а различные соматические проявления. При этом депрессии как бы «одевают на себя маски» различных соматических заболеваний и расстройств, в частности сердечно-сосудистых, что, естественно, вызывает у врачей определенные трудности в диагностике и лечении подобных пациентов. Заподозрить психогенную природу заболевания у таких больных позволяют частая повторяемость и регулярность симптомов, нередко с сезонной зависимостью, полная их обратимость даже без лечения, спонтанные ремиссии, множественность соматических жалоб, отсутствие эффекта от «соматической» терапии и эффективность антидепрессантов. Для больных депрессий характерно плохое самочувствие по утрам в отличие от астенических состояний на фоне тяжелых соматических заболеваний. Большое значение имеют указания в анамнезе на наличие депрессий с типичными проявлениями, как это отмечалось у описанной больной, лечившейся в свое время по поводу «расстройств нервной системы».
Другой тип психических нарушений с соматическими проявлениями представлен невротическими расстройствами (неврозами). Ранее подобные состояния были хорошо известны как органные неврозы (невроз сердца, невроз желудка и др.). В настоящее время кардионевроз рассматривается как самостоятельное психосоматическое рас-
стройство в группе органных неврозов, при котором формируются вегетативные дисфункции, соматоформные расстройства и болевые ощущения (алгии).
По современным представлениям выделяют тревожно-фобические расстройства, которые часто бывают ситуационно обусловленными, в связи с чем пациенты стараются избегать провоцирующих ситуаций. Тревожно-фобические расстройства могут сопровождаться выраженными вегетативными симптомами, вплоть до тяжелых вегетативных кризов (панических атак), что имело место у представленной выше пациентки. Возможно сочетание тревожных расстройств с депрессивными проявлениями (смешанные тревожно-депрессивные расстройства).
Необходимо иметь в виду, что наличие психических расстройств не исключает соматической патологии. Трудности диагностики и ведения пациентов усугубляются при сочетании соматической патологии и некоторых психогенных расстройств. Специалисты по внутренним болезням должны отдавать себе отчет в том, что невозможно (и не нужно) проводить четкую границу между соматической и психической патологией. С учетом этого в реальной клинической практике приходится назначать комбинированную терапию, в том числе психотропные препараты. Например, у больных СРК, относящегося к группе СФР, нередко можно обнаружить аномалии развития и дискинезии желчных путей, признаки дисбактериоза. Альтернативный подход («либо психическое, либо соматическое») оправдан далеко не во всех клинических ситуациях. Это важно для выработки программы комплексной терапии у данной категории пациентов. У больных с паническими расстройствами наряду с анксиолитиками оправдано назначение β-блокаторов.
Пожалуй, наибольшие трудности вызывает ведение пациентов данной категории, в том числе и выбор рациональной медикаментозной терапии. Возникает вопрос, кто должен наблюдать и проводить лечение больных с соматоформными расстройствами. Прежде всего необходимо определить круг вопросов, касающихся лечения: чем лечить? где лечить? кто должен лечить? Общие принципы лечения заключаются в следующем:
• преимущественно амбулаторное лечение;
• лечение специалистом по внутренним болезням при консультации психиатра;
• сотрудничество специалиста по внутренним болезням и психи-
атра;
• динамическое наблюдение психиатром;
• малые и средние дозы психотропных препаратов;
• длительность основного курса - не менее 2 мес;
• поддерживающая терапия (месяцы, иногда год и более);
• комплексность терапии (лекарственная и нелекарственная);
• определение симптомов - мишеней лекарственной терапии (тревога, депрессия, сенестопатии и др.).
Фармакотерапия СФР требует воздействия на патогенетические звенья, имеющиеся симптомы-мишени (тревога, депрессия, сенестопатии, вегетативная дисфункция и др.). В связи с этим лекарственная терапия заключается в назначении препаратов различных классов (анксиолитики, антидепрессанты, седативные, сосудистые, метаболические, вегетотропные и др.):
• вегетотропные препараты (β-блокаторы, α-блокаторы, беллоид®);
• сосудистые средства (кавинтон*, циннаризин);
• метаболические препараты (пирацетам, ноотропил, церебролизин*);
• малые нейролептики (эглонил*, сонапакс*, терален®);
• классические бензодиазепины (диазепам, феназепам*, тофизопам);
• высокопотенциальные бензодиазепины (алпразолам);
• трициклические антидепрессанты (амитриптилин);
• ингибиторы обратного захвата серотонина (тианептин). Наиболее эффективными препаратами в лечении больных НЦД с
различными вегетативными дисфункциями как в рамках депрессий, так и в рамках соматоформных невротических расстройств считаются современные антидепрессанты из группы селективных ингибиторов обратного захвата серотонина. По своему эффекту они не превосходят трициклические антидепрессанты, однако лишены тех побочных эффектов (соматовегетативных - сухость во рту, затруднения мочеиспускания и др.), которые осложняли лечение амитриптиллином и другими препаратами данного класса. Эффективный и безопасный антидепрессант, наиболее часто применяемый врачами общей практики, в том числе специалистами по внутренним болезням, - тианептин. Препарат обладает антидепрессивными, анксиолитическими и транквилизирующими свойствами. Его назначение показано представленной пациентке.
Второй класс препаратов - транквилизаторы. Оправдано назна-
чение анксиолитических антидепрессантов, например алпрозолам (ксанакс®) . Наиболее эффективными, удобными в применении и в связи с этим часто назначаемыми препаратами для купирования тревожных расстройств служат бензодиазепины. Различают классические бензодиазепины (диазепам, феназепам*, мезапам*), а также высокопотенциальные бензодиазепины (алпрозалам). Обладая выраженным анксиолитическим и седативным действием, бензодиазепины применяются с целью профилактики панической атаки, при нарушениях сна. На фоне уменьшения тревожно-фобических симптомов отмечается ослабление различных проявлений вегетативной дисфункции (кардиалгии, нарушения ритма, гипервентиляционный синдром и др.). Бензодиазепины (феназепам*) могут использоваться в качестве средства скорой помощи, например, при панических атаках. При наличии признаков вегетативной дисфункции на фоне тревожных расстройств терапевты часто назначают препарат из группы бензодиазепинов - тофизопам, обладающий не только анксиолитическим, но и отчетливым вегетотропным эффектом, что позволяет рекомендовать его при выраженных проявлениях вегетативной дисфункции, в том числе и при панических атаках.
Препараты следует назначать в минимальной дозе с последующим постепенным ее снижением и, при необходимости, отменой препарата. Бензодиазепины в большинстве случаев не рекомендуется применять свыше 1-2 мес, хотя риск развития зависимости у данной группы препаратов, по-видимому, не очень высок.
Некоторым больным показана сочетанная терапия транквилизаторами и антидепрессантами. При алгических проявлениях СФР, при вегетативных дисфункциях, а также больным с фиксацией на своих ощущениях оправдано лечение мягкими нейролептиками (эглонил* , сонапакс*, терален®), обладающими антидепрессивным действием.
Коррекция вегетативной дисфункции проводится с помощью β-блокаторов (атенолол, метопролол), α-блокаторов (пирроксан*). β-Блокаторы особенно показаны в комплексном лечении больных с наклонностью к артериальной гипертензии, тахикардии, экстрасистолии, при наличии гипервентиляционного синдрома. В последнем случае эффект от назначения β-блокаторов может облегчить проведение дифференциальной диагностики с бронхиальной астмой.
Возможности психотропной терапии расширились за счет препаратов растительного происхождения (гелариум*, препараты зверобоя). Исторически в лечении невротических расстройств препаратом выбо-
ра являлись отвары и настои лекарственных растений, в частности настои валерианы и пустырника. Однако настойка валерианы содержит спирт и ее прием сопряжен с некоторыми неудобствами (отсчет капель, добавление воды в стакан и т.д.). Очевидные преимущества настойки валерианы удалось сохранить и даже усилить, а недостатки нивелировать в препарате персен*, содержащем в своем составе экстракт валерианы (50 мг), экстракт мяты перечной (25 мг) и экстракт мелиссы (25 мг). Наряду с таблетированной формой имеется препарат в капсулах (персен форте*), содержащий 125 мг экстракта валерианы. Все, содержащиеся в препарате активные вещества, усиливают и дополняют друг друга. Персен* имеет очевидные преимущества перед таблетированным препаратом валерианы с точки зрения удобства приема для больного, так как эквивалентное количество валерианы составляет 24 таблетки, что негативно влияет на приверженность больного к лечению.
Врачу важно осознать необходимость длительного контакта с больными, что предполагает реабилитационные аспекты, включающие образовательные программы для пациентов и формирование групп взаимной поддержки.
8. СИТУАЦИОННЫЕ ЗАДАЧИ
Клиническая задача ? 1
Больная М., 40 лет, поступила в отделение с жалобами на ноющие боли в области сердца, которые длятся около часа, усиливаются при волнениях, физических нагрузках, снимаются на некоторое время валокордином, но потом возникают опять. Кроме того, беспокоит чувство тревоги, головные боли, плохой сон.
Считает себя больной в течение года, когда после развода с мужем появились вышеперечисленные жалобы. Обращалась к терапевту в поликлинику, была сделана ЭКГ, на которой обнаружили «ишемические изменения», в связи с чем были назначены нитросорбид* и пре- дуктал*. После 1 мес лечения почувствовала небольшое облегчение состояния, но через некоторое время боли в сердце возобновились. На повторно снятых ЭКГ сохранялись, по словам врача, те же «ишемические изменения». Позже у больной появились головные боли, нарушился сон. Дважды в течение месяца она просыпалась с сильным сердцебиением, ощущением тревоги, болями в области сердца.
Приступ длился больше часа. Валокордин* и нитроглицерин эффекта не оказали. На следующий день после второго приступа пациентка обратилась за помощью в стационар.
При поступлении в стационар патологии в соматическом статусе больной выявлено не было. Отмечалась умеренная синусовая тахикардия до 96 ударов в минуту, АД - 135/85 мм рт.ст.
Со стороны показателей крови, мочи и других лабораторных показателей изменений не было. На ЭКГ, сделанной в приемном отделении, выявлено наличие отрицательного зубца Т в отведениях V1-V4.
1. Проведите дифференциальный диагноз болевого синдрома в грудной клетке со стенокардией.
2. Охарактеризуйте приступы ночных болей у пациентки, сделайте назначение и обоснуйте необходимость дополнительных методов исследования.
3. Оцените изменения на ЭКГ и предложите ЭКГ-пробы для верификации диагноза.
4. Назначьте и обоснуйте лекарственную терапию.
5. В чем заключается ошибка врача-терапевта поликлиники?
Клиническая задача ? 2
Пациент К., 42 года, поступил в стационар с жалобами на колющие боли в левой половине грудной клетки, частое сердцебиение, температуру 37,2 °С, которая держится на протяжении 1 мес. Также его беспокоят головокружение, головная боль, чувство «духоты» в закрытых помещениях.
Из анамнеза известно, что 2 года назад по поводу перелома ноги пациент долго лежал в стационаре, за это время потерял работу, на новом месте службы были конфликты с начальником. Боли в сердце появлялись, когда пациент возвращался домой. Никакими препаратами для купирования болей в сердце не пользовался. Пытался принимать алкоголь. Облегчение не наступало. Месяц назад при измерении температуры тела обнаружил ее повышение до 37,3 °С. Стал регулярно измерять температуру и записывать показатели - ниже 37 °С она не снижалась. Присоединились головные боли. Невролог назначил кавинтон* и ноотропил. Принимал в течение 2 нед, без эффекта.
Последний приступ болей в области сердца сопровождался сильным сердцебиением, дрожью во всем теле, покраснением лица, в связи с чем больной вызвал СМП и был доставлен в стационар.
При поступлении состояние больного удовлетворительное. В соматическом татусе патологии не выявлено. АД - 130/70 мм рт.ст. Пульс - 110 в минуту, ритмичный. На ЭКГ, сделанной в приемном отделении, патологии не выявлено. Отмечается синусовая тахикардия до 110 в минуту.
Врач приемного отделения произвел больному инъекцию наркотического анальгетика. Через 15 мин болевой синдром в грудной клетке был полностью купирован. Пациент был отпущен домой.
Вопросы:
1. С какими заболеваниями следует дифференцировать данное состояние пациента?
2. О чем может свидетельствовать субфебрильная температура у пациента?
3. Мог ли врач приемного отделения отпустить больного домой после купирования болевого синдрома?
4. Обосновано ли применение наркотического анальгетика?
5. Какие обследования необходимо назначить больному?
9. ИТОГОВЫЕ ТЕСТОВЫЕ ЗАДАНИЯ
Выберите один или несколько правильных ответов.
1. Для пациентов с функциональными расстройствами сердечнососудистой системы не характерны жалобы на:
A. Боли в области сердца. Б. Сердцебиение.
B. Жжение за грудиной во время ходьбы, проходящее в покое. Г. Бессонницу.
Д. Чувство нехватки воздуха.
2. На ЭКГ при функциональных расстройствах сердечно-сосудистой системы часто регистрируются следующие изменения:
A. Подъем сегмента ST.
Б. Блокада левой ножки пучка Гиса.
B. Инверсия зубца Т.
Г. Высокий зубец Р во II-III стандартных отведениях. Д. Ничего из вышеперечисленного.
3. У пациента имеются жалобы на похолодание рук, головные боли, ноющие боли в области сердца. Наиболее информативным диагностическим методом исследования является:
А. ЭКГ-проба с физической нагрузкой.
Б. Исследование ФВД.
В. Клинический и биохимический анализы крови. Г. Рентгенография органов грудной клетки. Д. Все вышеперечисленные методы.
4. Характерными клинико-электрокардиографическими признаками НЦД являются:
A. Отсутствие связи болевого синдрома с изменениями конечной части желудочкового комплекса на ЭКГ.
Б. Инверсия зубца Т в нескольких грудных отведениях.
B. Положительная ЭКГ-проба с β-блокаторами. Г. Положительная велоэргометрическая проба. Д. Все вышеперечисленные признаки.
5. У больных НЦД могут отмечаться все нижеперечисленные симптомы, кроме:
A. Неудовлетворенности вдохом. Б. Головокружения.
B. Чувства пульсации в прекардиальной области.
Г. Режущих болей в левой половине грудной клетки, усиливающихся на высоте вдоха.
Д. Периодических подъемов температуры до субфебрильных цифр.
6. Какие изменения на ЭКГ исключают диагноз НЦД:
A. Мерцательная аритмия.
Б. Полная блокада левой ножки пучка Гиса.
B. Неполная блокада правой ножки пучка Гиса. Г. Атриовентрикулярная блокада II степени.
Д. Отрицательный зубец Т в правых грудных отведениях.
7. Показания для назначения психотропных препаратов у больных
НЦД:
A. Возникновение клинических симптомов на фоне стресса. Б. Наличие «панических атак».
B. Наличие тревожных расстройств.
Г. Длительно существующая симптоматика. Д. Все вышеперечисленное.
8. НЦД исключают следующие признаки:
A. Диастолический шум в третьем-четвертом межреберье слева от грудины.
Б. Систолический шум на верхушке.
B. Наджелудочковые экстрасистолы на ЭКГ.
Г. Положительную ЭКГ-пробу с гипервентиляцией
Д. Все вышеперечисленное.
9. Выберите препарат, показанный 30-летней пациентке с тревожно-депрессивными расстройствами, у которой в течение последних 3 лет основной жалобой являются ноющие боли в области сердца длительного характера, не связанные с физической нагрузкой:
A. Нитросорбид*. Б. Бисопролол.
B. Амлодипин. Г. Диклофенак. Д. Тианептин.
10. Какие данные клинико-лабораторного и инструментального исследования не соответствуют диагностическим критериям НЦД?
A. Временная реверсия отрицательного зубца Т во время пробы с физической нагрузкой.
Б. Выявление нарушения продукции гипофизарно-надпочечниковых гормонов.
B. Выявление снижения ФВ левого желудочка на ЭхоКГ.
Г. Выявление гипердинамического состояния кровообращения. Д. Дыхательный алкалоз.
11. Основные причины появления клинических признаков НЦД:
A. Аллергические реакции. Б. Дисфункция яичников.
B. Стрессовые ситуации.
Г. Острое инфекционное заболевание.
Д. Депрессия с соматоформными проявлениями.
12. Одним из патогенетических механизмов развития симптомов НЦД служит избыточная продукция:
A. Катехоламинов.
Б. Стероидных гормонов.
B. Кининов. Г. Эстрогенов.
Д. Ничего из вышеперечисленного.
13. Для купирования симптомов НЦД целесообразно назначать следующие препараты:
A. Антигистаминные.
Б. Нестероидные противовоспалительные средства.
B. Нитраты.
Г. Антидепрессанты. Д. β-блокаторы.
14. У пациентки с «паническими атаками», сопровождающимися повышением АД до 200/100 мм рт.ст., болями в области сердца, признаками гипертрофии левого желудочка при ЭхоКГ в поликлинике был поставлен диагноз НЦД. При каких из перечисленных заболеваний необходимо проведение дифференциальной диагностики?
A. Тиреотоксикоз. Б. Феохромоцитома.
B. Первичный гиперальдостеронизм. Г. ИБС.
Д. Гипертоническая болезнь.
15. Какие клинические признаки могут трактоваться как соматоформное проявление НЦД с наличием тревожно-фобических расстройств?
A. Гипервентиляционный синдром.
Б. СРК.
B. Субфебрилитет.
Г. Боль в области сердца.
Д. Гастроэзофагальный рефлюкс.
16. Среди психотропных препаратов наиболее часто больным НЦД назначают:
А Нейролептики. Б. Антидепрессанты. В. Анксиолитики. Г. Ноотропы. Д. Транквилизаторы.
17. Выберите верные утверждения относительно функциональных
ЭКГ-проб при НЦД:
A. Для НЦД характерна низкая толерантность к физической нагрузке.
Б. Функциональные ЭКГ-пробы показаны при наличии изменений конечной части желудочкового комплекса на ЭКГ.
B. Для НЦД характерна положительная ортостатическая проба. Г. Для НЦД характерна положительная проба с физической
нагрузкой.
Д. Для НЦД характерна положительная ЭКГ-проба с β-блокаторами.
18. У пациентки, 56 лет, с жалобами на длительные давящие боли в левой половине грудной клетки, сердцебиение, головокружение, утомляемость, появилась одышка при ходьбе, проходящая в покое.
Проводится дифференциальная диагностика между НЦД и ИБС. Какие признаки не соответствуют диагнозу НЦД?
A. Наличие отрицательных зубцов Т в правых грудных отведениях Б. Положительная проба с нитроглицерином
B. Гиперхолестеринемия
Г. Положительная нагрузочная проба
Д. Наличие признаков гипертрофии ЛЖ и увеличения его размеров на ЭхоКГ
19. 35-летняя больная жалуется на колющие боли в области сердца, не связанные с нагрузкой, чувство неудовлетворенности вдохом. ЧСС - 88 в минуту. АД - 150/90 мм рт.ст. В связи с выявленными изменениями на ЭКГ (рис. 18-1) произведена проба с анаприлином* (рис. 18-2).
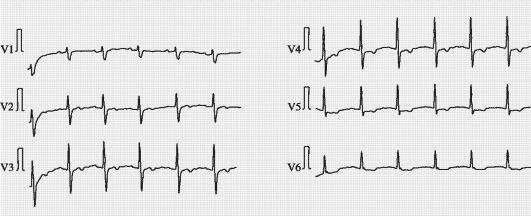 Рис. 18-1. ЭКГ до приема анаприлина*
Рис. 18-1. ЭКГ до приема анаприлина*
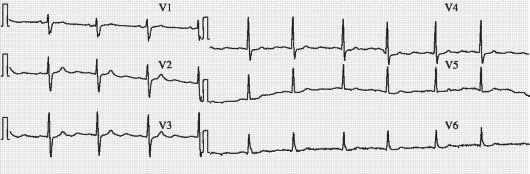 Рис. 18-2. ЭКГ после приема анаприлина*
Рис. 18-2. ЭКГ после приема анаприлина*
Выберите верные утверждения:
A. У больной ИБС.
Б. Результат пробы с β-блокатором позволяет предположить НЦД.
B. Показано проведение пробы с нитроглицерином. Г. Больной показано проведение эхокардиографии.
Д. При отсутствии изменений при эхокардиогафии целесообразно проведение коронарографии.
20. В кардиологическое отделение поступил пациент, 48 лет, с жалобами на ноющие боли в левой половине грудной клетки, появляющиеся при физической нагрузке, иногда в покое, длительностью 10-15 мин, проходящие самостоятельно. В течение последнего года отметил ухудшение переносимости физических нагрузок, повышенную утомляемость, головные боли, головокружения, бессонницу, непереносимость алкоголя. При осмотре - кожные покровы лица гиперемированы, ладони влажные, больной повышенного питания. ЧСС - 100 в минуту. АД - 180/100 мм рт.ст. На ЭКГ - синусовая тахикардия, нормальное положение электрической оси сердца, слабоотрицательный зубец Т в отведениях V5-V6. Какое назначение лечащего врача будет неверным?
A. Конкор* - 5 мг в сутки.
Б. Кардикет* - 20 мг 2 раза в сутки.
B. Проведение ЭхоКГ.
Г. Проведение нагрузочной пробы после нормализации АД. Д. Прием феназепама* на ночь при бессоннице.
10. ЭТАЛОНЫ ОТВЕТОВ
10.1. Ответы на тестовые задания исходного уровня
1. Г.
2. В.
3. А.
4. Б.
5. А.
6. Д.
7. Д.
8. Д.
9. Г.
10. Д.
10.2. Ответы на ситуационные задачи
Клиническая задача ? 1
1. Со стенокардией данные боли следует дифференцировать по характеру (при стенокардии боли сжимающие), длительности (при стенокардии они длятся несколько минуту), эффекту нитратов (при стенокардии эффект развивается очень быстро), локализации (при стенокардии боли за грудиной), связи с физической нагрузкой. По поводу связи с нагрузкой необходимо подробнее расспросить больную.
2. Ночью у больной развивались «панические атаки» или «вегетососудистые пароксизмы». Для проведения дифференциальной диагностики со спонтанной стенокардией следует снять ЭКГ во время приступа. Для спонтанной стенокардии характерно развитие депрессии сегмента ST во время болевого синдрома.
3. Инверсия зубца Т на ЭКГ не является проявлением ишемии. Подтвердить доброкачественность изменений зубца Т может велоэргометрическая проба, которая будет отрицательной у данной больной.
4. Требуется консультация психоневролога или психиатра. Лечение пациентки должно включать психотропные препараты, так как прямым показанием к их назначению являются «панические атаки», возникающие у пациентки.
5. Ошибка врача-терапевта поликлиники заключается в неадекватной трактовке данных ЭКГ и недостаточном сопоставлении клинической симптоматики с изменениями на ЭКГ.
Клиническая задача ? 2
1. Данное состояние следует дифференцировать с острым коронарным синдромом. Возраст больного, мужской пол, боль в грудной клетке требуют исключения ИБС. Следует исследовать кровь на биохимические маркёры острого повреждения миокарда (тропонины, миоглобин), а также провести ЭКГ в динамике.
2. Субфебрильная температура может говорить о нарушении центральной терморегуляции. Следует измерить температуру в ротовой полости и в подмышечной впадине.
3. Врач приемного отделения должен был наблюдать пациента, так как наркотические анальгетики могли купировать боли при любой патологии, в том числе и при ИМ.
4. До применения наркотических анальгетиков можно было попробовать купировать болевой синдром нитратами короткого действия или НПВС.
5. Больному следует провести обследование для уточнения диагноза и исключения стенокардии. Хотя болевой синдром нетипичен для ИБС, при поступлении следовало исследовать маркёры острого инфаркта (тропонины, миоглобин). С учетом наличия болей в грудной клетке необходимо провести холтеровское ЭКГ-мониторирование для регистрации ишемических изменений (сегмента ST) и возможных нарушений ритма сердца.
10.3. Ответы на итоговые тестовые задания
1. В.
2. В.
3. А.
4. А, Б, В.
5. Г.
6. А, Б.
7. Д.
8. А.
9. Д.
10. В.
11. Б, В, Д.
12. А.
13. Г, Д.
14. Б, Д.
15. А, Б, В, Г.
16. Б, В, Д.
17. А, Б, В, Д.
18. Б, В, Г, Д.
19. Б.
20. Б.
ЛИТЕРАТУРА
1. Маколкин В.И. Нейроцируляторная дистония в терапевтической практике. - М., 1995.
2. Смулевич А.Б., Сыркин А.Л., Дробижев М.Ю. и др. Психокардиология. - М., 2005.