Нейрохирургия: учебник. - 2-е изд., перераб. и доп. -С.В. Можаев, А.А. Скоромец, Т.А. Скоромец. 2009. - 480 с. : ил.
|
|
|
|
ГЛАВА 8. ТРАВМЫ НЕРВНОЙ СИСТЕМЫ
ТРАВМЫ ЧЕРЕПА И ГОЛОВНОГО МОЗГА
Эпидемиология
Больные с травмами черепа и головного мозга составляют наибольшую часть пациентов нейрохирургического профиля. Ежедневно врач, работающий на «скорой помощи», осматривает и решает вопрос о госпитализации пострадавших с повреждениями черепа и головного мозга. До 50% обращений в травматологический пункт приходится на больных с черепно-мозговой травмой. Статистические данные показывают, что с развитием промышленности и транспорта увеличивается число и тяжесть черепно-мозговых повреждений. Растёт число сочетанных повреждений головы с опорно-двигательным аппаратом, органами брюшной полости и грудной клетки.
Несмотря на значительные успехи нейротравматологии, нейроанестезиологии и реанимации, летальность среди пострадавших с тяжё- лой черепно-мозговой травмой составляет до 70-85%. Благоприятный исход во многом зависит от экстренной диагностики и своевременного хирургического лечения больных, у которых возникает сдавление головного мозга.
В связи с этим знание клинической картины черепно-мозговых повреждений, симптомов сдавления головного мозга и основных патогенетических механизмов их развития, а также умение диагностировать степень тяжести черепно-мозговой травмы и внутричерепные гематомы, назначать необходимые лечебные мероприятия и выявлять показания к экстренным хирургическим операциям, направленным на ликвидацию сдавления головного мозга, обязательны для врача любой специальности.
Классификация
Для выбора тактики лечения необходимо чёткое знание классификации травм черепа и головного мозга. Различают изолированные,
сочетанные (действие механической энергии вызывает дополнительные внечерепные повреждения) и комбинированные (совокупное воздействие механической энергии и других факторов - температурного воздействия, радиационного, химического поражений и др.) черепно-мозговые травмы.
Черепно-мозговая травма (ЧМТ) может быть закрытой (нет прямой связи полости черепа с внешней средой) и открытой (есть связь полости черепа с внешней средой). Открытые ЧМТ, в свою очередь, бывают непроникающими и проникающими. При проникающей открытой ЧМТ существует повреждение всех покровов, включая твёрдую мозговую оболочку, кость, мягкие ткани на ограниченном участке (огнестрельные ранения, открытые вдавленные переломы и др.). При непроникающей травме повреждение оболочек мозга отсутствует. К открытой черепно-мозговой травме следует относить переломы основания черепа без видимых повреждений мягких тканей, сопровождаемые истечением ликвора из носовых ходов (назорея) или наружного слухового прохода (оторея).
В зависимости от степени тяжести повреждения головного мозга различают сотрясение, ушиб различной степени тяжести (лёгкая, средняя, тяжёлая) и сдавление компримирующими факторами (гематома, гидрома, очаг размозжения, вдавленный перелом, пневмоцефалия, инородное тело). В последние годы выделяют понятие диффузного аксонального повреждения головного мозга.
По тяжести различают три степени ЧМТ:
• лёгкая (сотрясение и ушиб головного мозга лёгкой степени);
• средней тяжести (ушиб головного мозга средней степени);
• тяжёлая (ушиб головного мозга тяжёлой степени, сдавление и диффузное аксональное повреждение головного мозга).
Формы ушиба головного мозга тяжёлой степени:
• экстрапирамидная;
• диэнцефальная;
• мезенцефальная;
• мезенцефалобульбарная;
• цереброспинальная. Сдавление головного мозга:
• внутричерепной гематомой;
• субдуральной гидромой;
• очагами размозжения головного мозга;
• вдавленным переломом костей черепа;
• пневмоцефалией;
• отёком (набуханием) головного мозга.
План обследования пациента с черепно-мозговой травмой
Основной определяющий момент для установления правильного диагноза и выработки адекватной тактики лечения - клинический осмотр, который начинают с уточнения анамнеза, вида и характера воздействия травмирующего агента. Следует помнить, что медицинская документация таких пациентов наиболее часто необходима как юридический документ учреждениям судебно-медицинской экспертизы и правоохранительным органам. Выясняя детали событий травмы, необходимо отмечать самостоятельное поведение пострадавшего (кто был рядом, сам ли встал, вышел из машины, как транспортировали в медицинское учреждение и т.д.). Именно по рассказу об обстоятельствах травмы и подробностях действий самого пострадавшего врач делает заключение о состоянии сознания в первые минуты травмы. На прямой вопрос: «Была ли утрата сознания?» - пострадавший нередко отвечает: «Не было» из-за амнезии. При отсутствии контакта с больным эти сведения можно получить у родственников, свидетелей, медицинских работников. Важной информацией будет длительность утраты сознания, наличие судорожного синдрома, особенности поведения пострадавшего после восстановления сознания. Для оценки уровня нарушения сознания у больного используют шкалу комы Глазго (табл. 8-1).
Таблица 8-1. Шкала комы Глазго
Балльная оценка | Открывание глаз | Словесный ответ (речь) | Двигательный ответ |
6 | - | - | По команде |
5 | - | Развёрнутый | Локализация боли |
4 | Спонтанное | Фразы | Отдёргивание |
3 | На звук | Слова | Патологическое сгибание |
2 | На боль | Бормотание | Патологическое разгибание |
1 | Нет | Нет | Нет |
■ Лёгкая ЧМТ. Сознание ясное или умеренное оглушение (13- 15 баллов):
• сотрясение головного мозга;
• ушиб головного мозга лёгкой степени.
■ ЧМТ средней тяжести. Глубокое оглушение, сопор (8-12 баллов):
• ушиб головного мозга средней степени.
■ Тяжёлая ЧМТ. Кома 1 (4-7 баллов):
• ушиб головного мозга тяжёлой степени;
• диффузное аксональное повреждение;
• острое сдавление головного мозга.
Далее приступают к внешнему осмотру для определения характера местных изменений и исключения сочетанных повреждений (наличие подкожных и подапоневротических гематом, ссадин, ран, деформаций черепа, определение ликвореи, повреждения лицевого скелета, грудной клетки, органов брюшной полости, опорно-двигательного аппарата и т.д.). После оценки состояния витальных функций и их динамики (частота сердечных сокращений, артериальное давление, адекватность внешнего дыхания и его ритма) приступают к тщательному неврологическому осмотру. Обследование больного целесообразно проводить по группам неврологических симптомов: общемозговые, очаговые, менингеальные. Особое внимание необходимо уделять выявлению дислокационных симптомов (степень нарушения сознания, глазодвигательные расстройства, анизокория, реакция зрачков на свет, выраженность роговичных рефлексов, гемипарез, двусторонние патологические стопные знаки, брадикардия, артериальная гипертензия). Далее для уточнения диагноза прибегают к дополнительным методам обследования. Необходимым минимумом служат краниография (обязательно в двух проекциях, а при необходимости - передний или задний полуаксиальные снимки) и эхоэнцефалоскопия (для определения бокового смещения срединных структур головного мозга внутричерепными гематомами, очагами размозжения и т.д.).
В настоящее время наиболее информативные методы обследования нейротравматологических больных - КТ и МРТ. В 96% с помощью этих методов определяют вид и долевую локализацию внутричерепных поражений, состояние желудочковой системы, базальных цистерн, зоны отёка, ишемии и т.д. Метод ЭЭГ для диагностики тяжести поражения мозга в остром периоде ЧМТ обладает значительно меньшими диагностическими возможностями и не обязателен для больных.
Информативный метод диагностики - ПЭТ, однако в связи с дороговизной исследования и отсутствием достаточного количества аппаратов её применение крайне ограничено у больных в остром периоде ЧМТ.
СОТРЯСЕНИЕ ГОЛОВНОГО МОЗГА
Сотрясение головного мозга - наиболее частая форма ЧМТ; для него характерны функционально обратимые изменения в головном мозгу, развившиеся непосредственно после воздействия травмирующего фактора. Клинически сотрясение головного мозга представляет собой единую форму без деления на степени.
В патогенезе происходящих нарушений в головном мозгу при этой форме представлены явления дисфункции и дисциркуляции. Примерно через 2-3 нед, при соблюдении режима больным, эти нарушения исчезают, происходит восстановление нормального функционирования мозга.
Клиническая картина
Для больных с этой степенью тяжести травмы характерна утрата сознания от нескольких секунд до нескольких минут. По восстановлению сознания больные предъявляют основные жалобы на тошноту, головную боль, головокружение, общую слабость, нарушение аппетита. В отдельных случаях жалоб нет. Часто возможно выпадение памяти на короткий период событий во время, до и после травмы (контро-, ретро-, антероградная амнезии). Возможны вегетативные нарушения в виде потливости, чувства прилива крови к голове, чувства сердцебиения, лабильности пульса и артериального давления. В неврологическом статусе нередко определяют мелкоразмашистый нистагм при взгляде в стороны, слабость конвергенции, лёгкую девиацию языка в сторону, незначительную асимметрию глубоких рефлексов, координаторные нарушения. Все эти очаговые проявления, как правило, при сотрясении головного мозга должны исчезнуть к началу вторых суток.
Данные дополнительных методов обследования (краниография, эхоэнцефалоскопия, спинно-мозговая пункция, КТ) патологических изменений не выявляют. Следует отметить, что больным с наличием переломов костей лицевого скелета (костей носа, скуловой кости, верхней и нижней челюсти) следует устанавливать диагноз сотрясения головного мозга, даже при отсутствии чёткой клинической картины заболевания.
Пациентов с сотрясением головного мозга госпитализируют, однако необходимости стационарного лечения в нейрохирургичес-
ком или нейротравматологическом отделении нет, так как лечение этой группы пострадавших носит симптоматический характер и в преобладающем большинстве случаев не требует нейрохирургических манипуляций.
Лечение
Необходимо соблюдение постельного режима в течение 5-7 сут; назначение анальгетиков, седативных, антигистаминных и обязательно - противосудорожных препаратов. Дегидратационную терапию назначают в случаях повышения ликворного давления, которое диагностируют после спинно-мозговой пункции в стационаре. Больным показаны внутривенное введение и последующий приём ноотропных и сосудорасширяющих препаратов в виде курса лечения.
Течение
У больных в течение первой недели наступает полный регресс неврологических симптомов, улучшение общего состояния. Сроки стационарного лечения вариабельны (обычно 7-14 сут) и зависят от возраста больных, сопутствующей патологии, ран мягких тканей головы, сочетанных травм. Полное восстановление трудоспособности происходит в сроки до 3-4 нед с момента получения травмы. Однако возможны остаточные вегетативные проявления еще в течение 1 мес. Целесообразно наблюдение невролога за состоянием больных на период от выписки из стационара до выхода на работу. Как правило, никаких последствий при достоверно установленном диагнозе сотрясения головного мозга, выполнении охранительного режима, соблюдении диеты и адекватном лечении у пациентов не отмечают.
УШИБ ГОЛОВНОГО МОЗГА
Клиническая картина
Характерны функциональные (обратимые) и морфологические (необратимые) изменения. Массивность и распространённость морфологических поражений определяют степень ушиба. Так, при ушибе головного мозга лёгкой степени морфологические повреждения
имеют небольшие размеры, ограничены поверхностными отделами одной или нескольких извилин. При ушибе средней степени участки повреждений локализованы не только в коре, но и белом веществе двух, а иногда трёх долей мозга. Для ушиба головного мозга тяжёлой степени, в отличие от предыдущих двух, характерны повреждения практически всех отделов мозга, в том числе и ствола. В зависимости от уровня повреждения ствола выделяют следующие формы: экстрапирамидную, диэнцефальную, мезенцефальную, мезенцефалобульбарную и цереброспинальную.
Ушиб головного мозга лёгкой степени
Ушиб головного мозга лёгкой степени по клиническим проявлениям схож с симптомами, характерными для сотрясения головного мозга. Однако у больных чаще возникают потеря сознания, рвота, вегетативные расстройства, тахикардия, артериальная гипертензия. Неврологические симптомы представлены лёгким, быстро проходящим клоническим нистагмом, сглаженностью носогубной складки, анизорефлексией, иногда односторонними патологическими стопными знаками, координаторными нарушениями, лёгкими оболочечными симптомами. В отличие от сотрясения головного мозга при спинно-мозговой пункции более чем у половины больных выявляют повышенное ликворное давление (до 200 мм вод.ст.), у остальных - нормотензию или даже выраженную гипотензию. Возможна незначительная примесь крови в ликворе (субарахноидальное кровоизлияние). На краниограммах у 10-15% больных обнаруживают линейные переломы, чаще лобной, височной или теменной костей (рис. 8-1). При КТ-исследовании нередко определяют зоны локального отёка, сужение ликворных пространств.
Больных обязательно госпитализируют (лучше в нейрохирургическое отделение), а при наличии субарахноидального кровоизлияния и/или перелома свода черепа - обязательно в нейрохирургическое отделение на срок около 2 нед. К ранее изложенному медикаментозному лечению добавляют ноотропные препараты (пирацетам), сосудистые средства (винпоцетин, ницерголин, циннаризин), диуретики (только при повышении ликворного давления, по данным спинно-мозговой пункции), седативные препараты, малые транквилизаторы, противосудорожные средства. Последние назначают на ночь. Клиническое улучшение обычно наступает в первые 7-10 сут. Однако ещё длительное время у некоторых больных при неврологи-
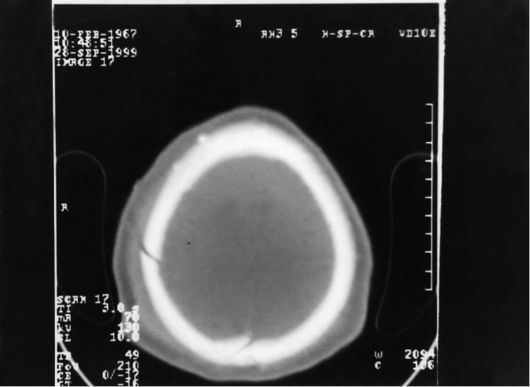 Рис. 8-1. Компьютерная томограмма (в костном окне). Виден перелом правой теменной кости. Подапоневротическая гематома над линией перелома
Рис. 8-1. Компьютерная томограмма (в костном окне). Виден перелом правой теменной кости. Подапоневротическая гематома над линией перелома
ческом обследовании возможно выявление лёгких очаговых симптомов. Восстановление трудоспособности обычно происходит в сроки до 2 мес после травмы.
Ушиб головного мозга средней степени тяжести
Для ушиба головного мозга средней степени тяжести характерны более выраженные локальные деструктивные изменения в мозгу, особенно в полюсно-базальных отделах лобных и височных долей, захватывающие не только кору, но и белое вещество.
У больных выявляют длительную утрату сознания (до нескольких часов), амнезию, многократную рвоту, резкую головную боль, вялость, заторможенность, субфебрилитет. Очаговые неврологические симптомы имеют чёткую зависимость от долевой локализации преобладающих деструктивных изменений. Наиболее часто возникают психические расстройства, эпилептические припадки, глазодвигательные нарушения, пирамидная и экстрапирамидная недостаточность, вплоть до гиперкинезов, нарушения речи, изменения мышечного тонуса. На краниограммах у половины больных выявляют переломы костей свода и основания черепа. При эхоэнцефалоскопии возможно появление смещения срединного М-эхо на 3-4 мм, что
обусловлено наличием контузионного очага и перифокального отёка. У большинства больных с ушибом головного мозга средней степени при спинно-мозговой пункции обнаруживают травматическое субарахноидальное кровоизлияние различной степени выраженности. Данные КТ указывают на локальное поражение в виде чередования зон мелкоочаговых геморрагий с отёком мозговой ткани. Иногда зоны геморрагии не визуализируются.
Пострадавших в обязательном порядке госпитализируют в нейрохирургическое отделение для проведения патогенетического лечения. С первых суток назначают парентеральное введение ноотропных средств, сосудистых и дезинтоксикационных препаратов, а также препаратов, улучшающих реологию крови. При открытой ЧМТ добавляют антибиотики, которые вводят до санации ликвора. В зависимости от степени выраженности субарахноидального кровоизлияния проводят повторные (через 2-3 сут) спинно-мозговые пункции до очищения ликвора. Назначают препараты, улучшающие метаболизм и репаративные процессы [холина альфосцерат (глиатилин*), цереб- ролизин*, актовегин*, солкосерил*]. С профилактической целью, для снижения вероятности развития посттравматической эпилепсии пациенты должны получать противосудорожные препараты под контролем ЭЭГ. Сроки стационарного лечения больных с ушибом головного мозга средней степени тяжести обычно ограничены тремя неделями с последующим восстановительным лечением под наблюдением невролога. При наличии зон локальной геморрагии показана повторная КТ. Возможно полное восстановление трудоспособности, однако пострадавших, занятых на вредном производстве и работающих в ночные смены, переводят в облегчённые условия труда на срок от 6 мес до 1 года.
Ушиб головного мозга тяжёлой степени
Для ушиба головного мозга тяжёлой степени характерны грубые массивные деструктивные изменения в полушариях мозга и обязательное повреждение ствола. Это обусловливает длительную утрату сознания после травмы, преобладание стволовых симптомов, перекрывающих очаговые полушарные симптомы. Как правило, состояние больных тяжёлое или крайне тяжёлое. Отмечают нарушение витальных функций, требующих немедленного реанимационного пособия и в первую очередь внешнего дыхания. Пострадавшие находятся в сопорозном или коматозном состоянии. К признакам
поражения ствола относят плавающие движения глазных яблок, расходящееся косоглазие, разностояние глазных яблок по вертикали (симптом Гертвига-Мажанди), нарушение мышечного тонуса вплоть до горметонии, двусторонние патологические стопные знаки, парезы, параличи и генерализованные эпилептические припадки. Практически во всех наблюдениях определяют выраженные менингеальные симптомы. При отсутствии признаков дислокационного синдрома проводят люмбальную пункцию, при которой, как правило, выявляют массивное субарахноидальное кровоизлияние и часто повышение ликворного давления. На краниограммах у большинства больных обнаруживают переломы костей свода и основания черепа.
Большую помощь в определении долевой локализации и выраженности деструктивных изменений оказывает КТ-исследование, позволяющее выявить очаговые поражения головного мозга в виде зоны неоднородного повышения плотности (свежие сгустки крови и участки отёчной или размозжённой ткани в этой же зоне). Наибольшие изменения чаще всего встречают в полюсно-базальных отделах лобных и височных долей. Нередко обнаруживают множественные очаги деструкции (рис. 8-2).
Практически всех больных госпитализируют в реанимационное отделение, где с первых минут поступления проводят интенсивную терапию (обеспечение адекватного дыхания вплоть до интубации трахеи и искусственной вентиляции лёгких, борьба с ацидозом, поддержание объёма циркулирующей крови, микроциркуляции, введение антибиотиков, протолитических ферментов, дегидратационных препаратов). Пострадавшим необходимо динамическое наблюдение нейрохирурга, так как наличие очагов размозжения - важный фактор, способствующий развитию гипертензионно-дислокационного синдрома, который требует проведения экстренного хирургического вмешательства.
При медикаментозном лечении ушиба головного мозга тяжёлой степени характерно медленное обратное развитие очаговых симптомов. Однако у больных часто остаются различной степени выраженности гемипарезы, афазии, нередко возникает посттравматическая эпилепсия. При КТ в динамике отмечают постепенное рассасывание патологических зон с формированием на их месте атрофических изменений мозга и кист. После окончания стационарного специализированного лечения (обычно 30-40 сут) показано проведение курса
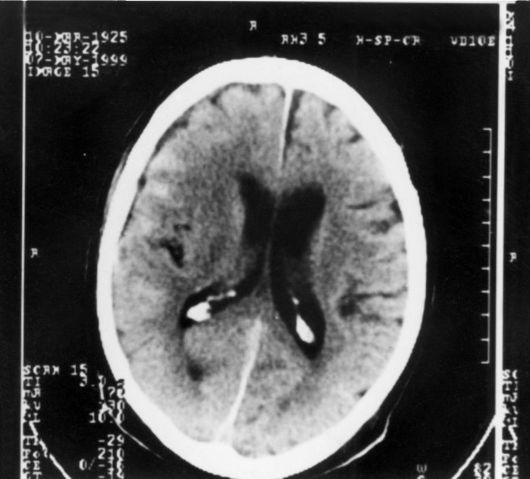 Рис. 8-2. Компьютерная
томограмма головного мозга. Видно конвекситальное субарахноидальное
кровоизлияние над лобной и теменной долями справа с умеренным отёком
правого полушария у больного с признаками преморбидной энцефалопатии
(присутствует расширение желудочковой системы мозга и субарахноидальных
щелей)
Рис. 8-2. Компьютерная
томограмма головного мозга. Видно конвекситальное субарахноидальное
кровоизлияние над лобной и теменной долями справа с умеренным отёком
правого полушария у больного с признаками преморбидной энцефалопатии
(присутствует расширение желудочковой системы мозга и субарахноидальных
щелей)
реабилитации в восстановительных центрах. Как правило, больных, перенёсших ушиб головного мозга тяжёлой степени, переводят на инвалидность.
Диффузное аксональное повреждение головного мозга
В последние годы стали выделять понятие диффузного аксонального повреждения головного мозга, в основе которого лежат натяжение и разрывы аксонов в белом веществе и стволе мозга. Этот вид черепно-мозговой травмы чаще бывает у детей и лиц молодого возраста, пострадавших в дорожно-транспортном происшествии, при падениях с большой высоты (кататравма). Больные длительное время пребывают в коматозном состоянии, возникшем непосредственно после травмы. В неврологическом статусе характерно чёткое преобладание стволовых симптомов: отсутствие окулоцефалического рефлекса, корнеальных рефлексов, тетрапарез, децеребрационная ригидность и горметонии, которые легко могут быть спровоцированы болевыми
раздражениями, менингеальный синдром. Часто возникают вегетативные расстройства в виде стойкой гипертермии, гиперсаливации, гипергидроза. Характерная особенность в случаях выживания больных - переход из комы в стойкое вегетативное состояние, что служит признаком функционального или анатомического разобщения больших полушарий и подкорково-стволовых структур мозга. При КТисследовании видимых очаговых поражений не определяют. Могут быть признаки повышенного внутричерепного давления (сужение или полное исчезновение III желудочка, отсутствие визуализации базальных цистерн). Исследование в динамике показывает раннее развитие диффузного атрофического процесса в головном мозгу. Прогноз у этой группы пострадавших, как правило, неблагоприятный и зависит от длительности и глубины комы и развившегося вегетативного состояния. Летальные исходы чаще обусловлены осложнениями (пневмонии, восходящая мочевая инфекция, пролежни, кахексия).
Сдавление головного мозга
Сдавление головного мозга - экстренная нейрохирургическая патология, требующая проведения хирургического вмешательства. Синдром сдавления при ЧМТ подразумевает наличие дополнительного внутричерепного объёма ткани (сгустки крови, очаги размозжения мозгового вещества, костные отломки вдавленного перелома, ограниченное субдуральное скопление ликвора и др.), которое приводит к механическому смещению мозговых структур по отношению к костным образованиям черепа и выростам твёрдой мозговой оболочки. При этом возникает не только сдавление самого мозга, но также грубые вторичные нарушения ликвороциркуляции и кровообращения, особенно в венозной системе. Отёкший мозг смещается по оси (аксиально) или в сторону (под серп мозга) и ущемляется в естественных отверстиях. Ущемление мозга может происходить в вырезке намё- та мозжечка, в большом затылочном отверстии и под серповидным отростком. Если последний вид смещения эффективно лечат консервативно, то первые два почти всегда требуют оперативного лечения. Клинически эти процессы проявляются нарастанием гипертензионно-дислокационного синдрома. В зависимости от вида сдавления головного мозга гипертензионно-дислокационный синдром имеет особенности неврологических проявлений и различную скорость развития. Наиболее характерные общие черты этого синдрома:
• углубление расстройства сознания (оглушение-сопор-кома);
• психомоторное возбуждение;
• усиление головной боли;
• повторная частая рвота;
• стволовые симптомы (брадикардия, артериальная гипертензия, ограничение взора вверх, анизокория, нистагм, двусторонние патологические стопные знаки и др.);
• углубление очаговых симптомов (афазии, гемипарезы, мнестические нарушения).
Часто развитию гипертензионно-дислокационного синдрома предшествует так называемый светлый промежуток, возникающий через некоторое время после воздействия травмы. Основной признак промежутка - восстановление сознания между первичной и повторной его утратой. Длительность и выраженность светлого промежутка обусловлены не только видом сдавления головного мозга, но также степенью непосредственного первичного повреждения мозга (чем меньше повреждение, тем более выражен светлый промежуток), анатомическими особенностями строения и реактивностью организма пострадавшего.
Анализ клинических симптомов развивающегося сдавления ствола мозга позволил выделить пять патогномоничных симптомов.
■ Светлый промежуток (у 1/3 больных).
■ Анизокория (в 69% наблюдений, причём у 85% больных - со стороны гематомы, у 15% - на противоположной от гематомы стороне).
■ Развитие или нарастание в выраженности гемипареза с гемигипестезией.
■ Наличие или появление эпилептических, чаще первично-генерализованных припадков.
■ Нарастание нарушений гемодинамики:
• 1 этап - брадикардия и гипертония;
• 2 этап - тахикардия и гипотония.
Выявление хотя бы одного из этих симптомов - основание для хирургического вмешательства.
Внутричерепные гематомы (эпидуральные, субдуральные, внутримозговые, внутрижелудочковые) - наиболее частые причины сдавления головного мозга при ЧМТ, далее следуют очаги размозжения, вдавленные переломы, субдуральные гидромы, редко - пневмоцефалия.
Прежде чем приступить к характеристике различных гематом, необходимо обратить внимание на тот факт, что внутричерепные
гематомы, независимо от их вида и источника кровотечения, образуются в своём основном объёме в сроки до 3 ч после травмы, возможно, в течение первых минут или часа. Гематомой считают кровоизлияние, имеющее объём 25-30 мл.
Эпидуральные гематомы встречают в 0,5-0,8% всех ЧМТ, для них характерно скопление крови между внутренней поверхностью костей черепа и твёрдой мозговой оболочкой. Самая «излюбленная» локализация эпидуральных гематом - височная и смежные с ней области. Их развитие происходит в месте приложения травмирующего агента (удар палкой, бутылкой, камнем или при падении на неподвижный предмет), когда сосуды твёрдой мозговой оболочки травмируются костными отломками. Чаще всего страдает средняя оболочечная артерия, особенно участок, проходящий в костном канале, и её ветви, реже повреждаются вены и синусы (рис. 8-3). Разрыв стенки сосуда приводит к быстрому локальному скоплению крови (обычно 80-150 мл) в эпидуральном пространстве. Учитывая сращения твердой мозговой оболочки с костями черепа, особенно в местах черепных швов, эпидуральная гематома приобретает линзообразную форму с максимальной толщиной до 4 см в центре. Это приводит к локальному сдавлению головного мозга, а затем - к яркой клинике гипертензионно-дисло-
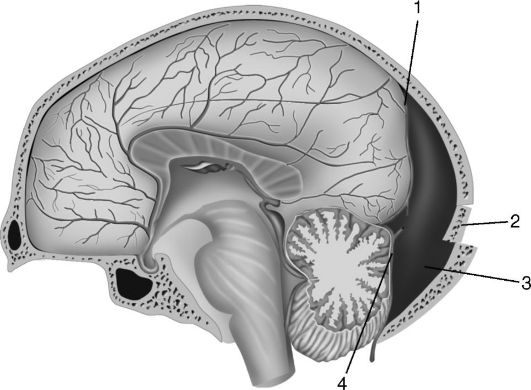 Рис. 8-3. Эпидуральная
гематома в затылочной области и задней черепной ямке, образовавшаяся
при повреждении поперечного синуса: 1 - твёрдая мозговая оболочка; 2 -
перелом затылочной кости; 3 - гематома; 4 - повреждение поперечного
синуса
Рис. 8-3. Эпидуральная
гематома в затылочной области и задней черепной ямке, образовавшаяся
при повреждении поперечного синуса: 1 - твёрдая мозговая оболочка; 2 -
перелом затылочной кости; 3 - гематома; 4 - повреждение поперечного
синуса
кационного синдрома. Довольно часто у больных с эпидуральными гематомами бывает светлый промежуток, во время которого отмечают лишь умеренную головную боль, слабость, головокружение. По мере нарастания компрессии мозга состояние больного нередко внезапно и быстро ухудшается. Часто возникают эпизоды психомоторного возбуждения, многократной рвоты, нестерпимой головной боли, после чего наступает вторичное угнетение сознания от оглушения до комы. Следует отметить, что для больных с эпидуральной гематомой характерно быстрое развитие синдрома сдавления головного мозга, поэтому коматозное состояние может наступить уже через несколько десятков минут после относительно благополучного состояния пострадавшего. Появляется и нарастает брадикардия до 40-50 в минуту, возникают артериальная гипертензия, глазодвигательные нарушения, анизокория, углубляются очаговые симптомы. На краниограммах выявляют переломы височной кости (причём линия перелома пересекает борозду от средней оболочечной артерии, иногда расположена над проекцией сагиттального и поперечного синусов - при переломах затылочной, теменных и лобной костей). При эхоэнцефалоскопии заметно боковое смещение срединных структур до 10 мм и даже больше.
Данные КТ-исследования (если тяжесть состояния больного позволяет провести обследование) указывают на наличие гиперденсной зоны линзообразной формы, прилежащей к кости и оттесняющей твёрдую мозговую оболочку (рис. 8-4).
Каротидная ангиография позволяет диагностировать сдавление головного мозга в 84% наблюдений. К ангиографическим симптомам сдавления мозга относят смещение А2-А3 сегментов передней мозговой артерии в противоположную сторону от локализации гематомы. Наличие «бессосудистого участка» над компремированным полушарием мозга (рис. 8-5).
При установлении диагноза эпидуральной гематомы показано экстренное хирургическое вмешательство. Следует отметить, что у больных с клиникой быстро нарастающего гипертензионно-дислокационного синдрома операция должна быть выполнена в кратчайшие сроки, до развития грубых постдислокационных нарушений кровообращения в стволе головного мозга.
При анестезиологическом пособии нельзя медикаментозно корригировать артериальную гипертензию до удаления гематомы, так как данное повышение артериального давления - компенсаторный защитный механизм мозга от ишемии в условиях внутричерепной
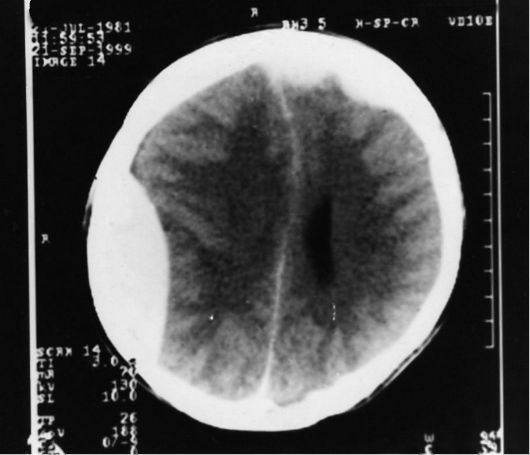 Рис. 8-4. Компьютерная
томограмма головного мозга. Видны множественные эпидуральные гематомы в
виде гиперденсной линзообразной зоны, прилегающей к кости над правой
теменной долей с признаками дислокации желудочковой системы (сдавление
правого бокового желудочка, смещение серпа мозга влево). Над левой
лобной долей определяются две небольшие по объёму эпидуральные гематомы
Рис. 8-4. Компьютерная
томограмма головного мозга. Видны множественные эпидуральные гематомы в
виде гиперденсной линзообразной зоны, прилегающей к кости над правой
теменной долей с признаками дислокации желудочковой системы (сдавление
правого бокового желудочка, смещение серпа мозга влево). Над левой
лобной долей определяются две небольшие по объёму эпидуральные гематомы
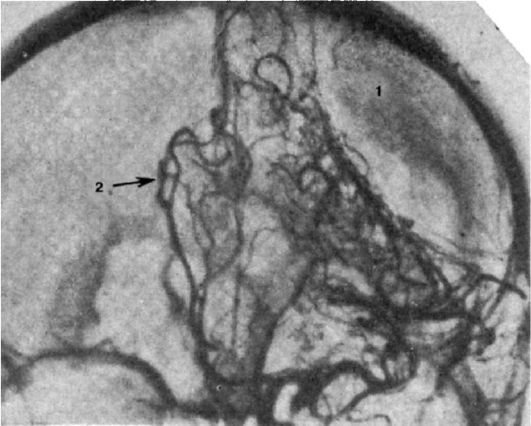 Рис. 8-5. Каротидная
ангиография. Смещение (2) передней мозговой артерии за среднюю линию в
противоположную от гематомы сторону. «Бессосудистая зона» (1) над
компремированным полушарием мозга
Рис. 8-5. Каротидная
ангиография. Смещение (2) передней мозговой артерии за среднюю линию в
противоположную от гематомы сторону. «Бессосудистая зона» (1) над
компремированным полушарием мозга
гипертензии и синдрома компрессии головного мозга. В таких случаях снижение системного артериального давления до «нормального» приведёт к усугублению гипоксии и ишемии мозговой ткани, особенно в стволовых отделах.
В настоящее время предпочтение следует отдавать костно-пластическому варианту трепанации черепа, однако при многооскольчатых переломах проводят резекцию кости с формированием трепанационного окна, достаточного для адекватного удаления гематомы и поиска источника кровотечения (обычно 6-10 см в диаметре). Необходимо помнить, что выявление источника кровотечения, служащего причиной формирования гематомы, значительно уменьшает риск образования повторных гематом в зоне операции. После удаления сгустков крови и её жидкой части выполняют надёжный гемостаз с использованием коагуляции, перекиси водорода, гемостатической губки и воска. Иногда производят подшивание твёрдой мозговой оболочки к надкостнице по краям трепанационного окна. При верифицированной изолированной эпидуральной гематоме, когда отсутствует дислокационный синдром, нет необходимости вскрытия твёрдой мозговой оболочки. Костный лоскут укладывают на место и фиксируют надкостничными швами, оставляя эпидуральный дренаж на 1-2 сут. В случаях экстренной трепанации черепа из-за тяжести состояния больного, обусловленного гипертензионно-дислокационным синдромом, после удаления эпидуральной гематомы делают линейный разрез твёрдой мозговой оболочки длиной 2-3 см и осматривают субдуральное пространство с целью выявления сопутствующих гематом, очагов размозжения головного мозга. Твёрдую мозговую оболочку у больных этой группы не зашивают с целью создания декомпрессии. При своевременном и адекватном хирургическом вмешательстве в послеоперационном периоде у больных отмечают быстрый регресс общемозговых, очаговых и дислокационных симптомов. При оперировании пострадавших с острой эпидуральной гематомой на фоне выраженного дислокационного синдрома исходы значительно хуже, летальность достигает 40% из-за необратимых ишемических постдислокационных изменений в стволе головного мозга. Таким образом, существует чёткая зависимость между результатами лечения больных с эпидуральными гематомами и сроками проведения оперативного вмешательства.
Довольно редко возникают подострые и хронические эпидуральные гематомы, когда длительность светлого промежутка несколько
дней и более. У таких пострадавших гипертензионно-дислокационный синдром развивается медленно, характерно волнообразное течение травматической болезни в связи с улучшением состояния после проведения умеренной дегидратации. В этих случаях практически всегда возможно провести полноценное нейрохирургическое обследование, включая КТ, МРТ, ангиографию, данные которых позволяют чётко определить локализацию и размеры гематомы. Этим пострадавшим показано оперативное лечение - костно-пластическая трепанация черепа, удаление эпидуральной гематомы.
Субдуральные гематомы - наиболее частая форма внутричерепных гематом, они составляют 0,4-2% от всех ЧМТ. Субдуральные гематомы располагаются между твёрдой и паутинной мозговыми оболочками (рис. 8-6). Источники кровотечения в этих случаях - поверхностные мозговые вены в месте их впадения в синусы. Частота образования этих гематом примерно одинаковая как в зоне приложения травмирующего агента, так и по типу противоудара, что нередко обусловливает их развитие с обеих сторон. В отличие от эпидуральных, субдуральные гематомы, как правило, свободно растекаются по субдуральному пространству и имеют более обширную площадь. В большинстве наблюдений объём субдуральных гематом составляет 80-200 мл (иногда достигает 250-300 мл). Классический вариант течения со светлым промежутком возникает крайне редко в связи со значительным повреждением мозгового вещества по сравнению с эпидуральными гематомами. По времени развития дислокационного
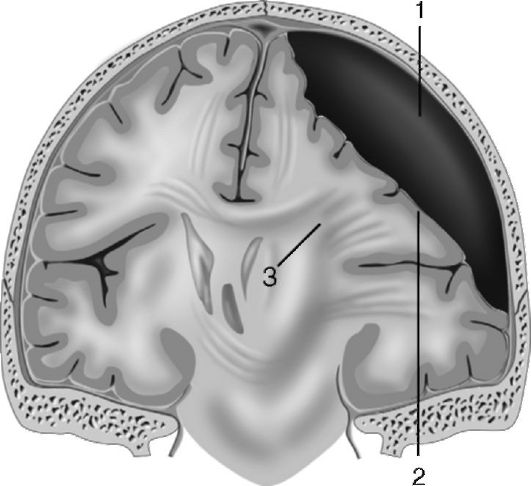 Рис. 8-6. Субдуральная гематома в области левой теменной доли: 1 - твёрдая мозговая оболочка; 2 - гематома; 3 - мозг (теменная доля)
Рис. 8-6. Субдуральная гематома в области левой теменной доли: 1 - твёрдая мозговая оболочка; 2 - гематома; 3 - мозг (теменная доля)
синдрома с компрессией ствола различают острые, подострые и хронические субдуральные гематомы. При острой субдуральной гематоме картина гипертензионно-дислокационного синдрома развивается чаще в сроки до 2-3 сут. Наблюдают угнетение сознания до сопора и комы, нарастает гемипарез, возникают двусторонние стопные знаки, эпилептические припадки, анизокория, брадикардия, артериальная гипертензия, нарушения дыхания. При отсутствии лечения позже присоединяются горметония, децеребрационная ригидность, двусторонний мидриаз; спонтанное дыхание отсутствует. На краниограммах не всегда обнаруживают повреждение костей свода и основания черепа. Данные эхоэнцефалоскопии будут положительными только при латерально расположенных изолированных субдуральных гематомах. При КТ-исследовании выявляют гиперденсную зону серповидной формы, обычно распространяющуюся над двумя-тремя долями головного мозга, компримирующую желудочковую систему, в первую очередь - боковой желудочек этого же полушария (рис. 8-7). Следует
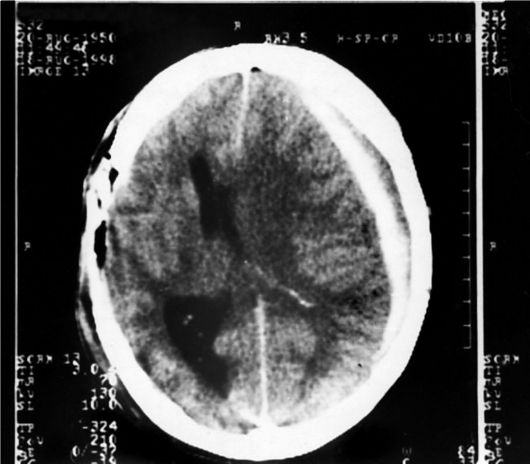 Рис. 8-7. Компьютерная
томограмма головного мозга. Видна субдуральная гематома левой
лобно-теменной локализации (серповидная гиперденсная зона над
поверхностью мозга от передних отделов лобной до задних отделов теменной
доли левого полушария, значительное смещение боковых желудочков в
противоположную сторону). В правой теменной области видны признаки
трепанации черепа
Рис. 8-7. Компьютерная
томограмма головного мозга. Видна субдуральная гематома левой
лобно-теменной локализации (серповидная гиперденсная зона над
поверхностью мозга от передних отделов лобной до задних отделов теменной
доли левого полушария, значительное смещение боковых желудочков в
противоположную сторону). В правой теменной области видны признаки
трепанации черепа
отметить, что отсутствие гиперденсной зоны, по данным КТ, не всегда исключает субдуральную гематому, так как при её эволюции существует фаза, когда плотность гематомы и мозга одинаковы (изоденсная зона). Чаще это бывает к десятым суткам после травмы. В эту фазу о наличии гематомы можно судить лишь косвенно по смещению желудочковой системы или на основании результатов МРТ-исследования. Больным с верифицированными субдуральными гематомами необходимо экстренное хирургическое лечение - костно-пластическая трепанации черепа, удаление гематомы, ревизия мозга. После откидывания костного лоскута выявляют синюшную, напряжённую, не передающую пульсацию головного мозга твёрдую мозговую оболочку. Целесообразно провести подковообразный разрез последней основанием к сагиттальному синусу, что обеспечит адекватный доступ, снизит вероятность грубого рубцово-спаечного процесса в зоне трепанации в послеоперационном и отдалённом периодах. После выявления гематомы приступают к её удалению путём отмывания сгустков и щадящей аспирации. Если источник формирования гематомы выявлен, то его коагулируют и укладывают небольшой фрагмент гемостатической губки на место кровотечения. Выполняют надёж- ный гемостаз и ревизию мозга, особенно полюсно-базальных отделов лобной и височной долей (наиболее частое место локализации очагов размозжения). Обычно при изолированных субдуральных гематомах в случаях своевременного оперативного вмешательства, до развития выраженного гипертензионно-дислокационного синдрома, после удаления сгустков отмечают появление отчётливой пульсации мозга и его расправление (хороший диагностический признак). В стационарах, где отсутствуют специальные нейрореанимационные отделения и нет возможности проведения динамического КТ-исследования, показано удаление костного лоскута с последующей его консервацией в растворе формалина или имплантации в подкожную клетчатку живота, переднебоковой поверхности бедра. Эта тактика создания наружной декомпрессии позволяет уменьшить компримирующее воздействие отёка-набухания мозга, увеличивающегося в первые 4-5 сут после операции. Всегда следует убирать костный лоскут при выявлении сопутствующих очагов размозжения мозга, внутримозговых гематом, сохранении отёка полушария после удаления субдуральной гематомы и его выбухания в трепанационный дефект. Этим больным показана внутренняя декомпрессия за счёт наложения наружного вентрикулярного дренажа по Арендту сроком до 5-7 сут. В послеопе-
рационном периоде пациенты до стабилизации состояния находятся в реанимационном отделении, где им проводят комплексное лечение. Целесообразны возвышенное положение головного конца (положение Фаулера), обеспечение адекватного дыхания и оксигенации (вплоть до продлённой искусственной вентиляции лёгких). В случаях быстрого регресса неврологических симптомов возможна ранняя аутокраниопластика, чаще спустя 3 нед после первичной операции, при отсутствии протрузий мозга. Исходы при субдуральных гематомах во многом зависят от сроков и адекватности оперативного вмешательства, выраженности повреждения мозга, возраста и наличия сопутствующей патологии. При неблагоприятном течении, запоздалом хирургическом вмешательстве летальность достигает 50-60% и существует большой процент глубокой инвалидизации выживших.
Субдуральные гематомы довольно часто (по сравнению с эпидуральными) могут иметь подострое и хроническое течение. Для подострых субдуральных гематом характерно относительно благополучное состояние больных на протяжении до 2 нед от момента травмы. В этот период основая жалоба у больных - упорная головная боль; на первый план выходят очаговые неврологические симптомы, и лишь при угнетении компенсаторных реакций головного мозга возникают стволовые и дислокационные симптомы. Пострадавшие с хронической субдуральной гематомой обычно после «незначительной» травмы головы трудоспособны. Однако их беспокоит периодическая головная боль, слабость, утомляемость, сонливость. Через 1 мес и более возможно появление очаговых симптомов, что часто расценивают как нарушение кровообращения по ишемическому типу (поскольку хронические гематомы чаще возникают у лиц старше 50 лет). Больным назначают патогенетическое лечение, которое, как правило, бывает безуспешным. Только после проведения дополнительных методов обследования (КТ, МРТ, эхоэнцефалоскопия и др.) устанавливают правильный диагноз (рис. 8-8). При выявлении подострой или хронической субдуральных гематом назначают хирургическое лечение в ускоренном порядке. В настоящее время кроме классической костнопластической трепанации существует ещё эндоскопическое удаление гематом через фрезевое отверстие, что значительно уменьшает операционную травму при хороших результатах лечения.
Внутримозговые гематомы встречают примерно в 0,5% ЧМТ, для них характерно травматическое кровоизлияние в мозг с образованием полости, заполненной кровью (возможно с мозговым детритом).
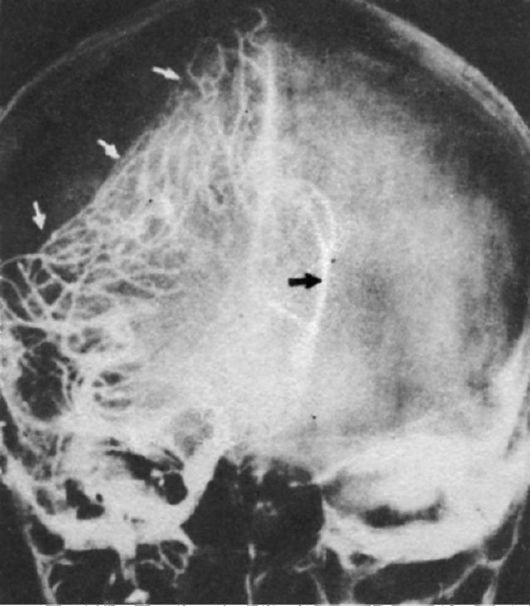 Рис. 8-8. Хроническая
субдуральная гематома. Стрелками указана бессосудистая зона в виде
двояковыпуклой линзы. Передняя мозговая артерия смещена влево
Рис. 8-8. Хроническая
субдуральная гематома. Стрелками указана бессосудистая зона в виде
двояковыпуклой линзы. Передняя мозговая артерия смещена влево
Чаще всего происходит формирование внутримозговых гематом при повреждении мозга по типу противоудара за счёт разрыва внутримозговых сосудов. Гематомы локализованы преимущественно в височной и лобной долях, нередко - на стыке с теменной долей. В затылочной доле они почти не возникают, что объясняют анатомическими особенностями строения - амортизирующей ролью намёта мозжечка. Объём внутримозговых гематом - 30-150 мл, полость гематомы имеет округлую форму. Травматические гематомы расположены в белом веществе полушарий, обычно субкортикально (в отличие от внутримозговых гематом сосудистого генеза, часто расположенных центрально). Возможно формирование внутримозговой гематомы при неблагоприятном развитии сливного очага размозжения (рис. 8-9).
Клинические неврологические проявления внутримозговых гематом различны и зависят от их локализации, объёма, темпа развития гипертензионно-дислокационного синдрома и выраженности сопутствующих мозговых повреждений. Основной их особенностью считают наличие грубых неврологических симптомов. Светлый промежуток обычно стёртый. Часто возникают психомоторное возбуждение, парез мимической мускулатуры, гемианопсия, гемигипестезия, парезы и параличи, больше представленные в руке, афазия, иногда - таламические боли в противоположных конечностях. При локализации гематомы в полюсе лобной доли очаговые симптомы минимальны, и при нарастании синдрома компрессии (обычно аксиальной) на пер-
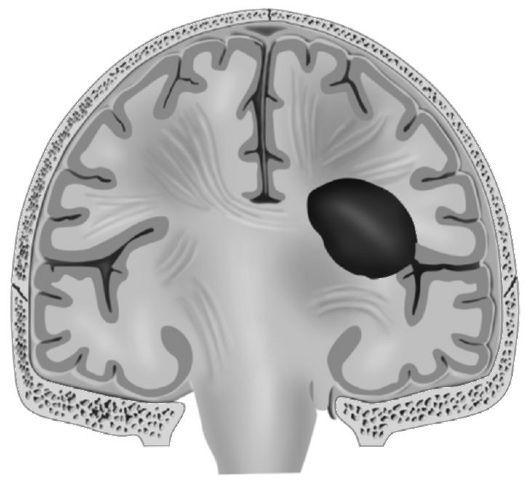 Рис. 8-9. Внутримозговая гематома левого полушария головного мозга
Рис. 8-9. Внутримозговая гематома левого полушария головного мозга
вый план выходят стволовые симптомы и быстро нарастающее угнетение сознания вплоть до комы.
Информативный метод диагностики при локализации внутримозговой гематомы в височной доле - эхоэнцефалоскопия, при которой выявляют боковое смещение срединных структур, иногда визуализируют сигнал от гематомы. Однако в настоящее время ведущий метод исследования - КТ. На томограммах видна зона гомогенно повышенной плотности округлой формы с ровными краями и зоной перифокального отёка (рис. 8-10). При развитии гематомы в зоне очага размозжения её края имеют неровные контуры. Церебральная ангиография весьма ценна в плане диагностики степени выраженности и распространённости ангиоспазма, а также для исключения артериальных аневризм и АВМ, часто приводящих к формированию внутримозговых гематом при разрывах стенок сосудов. Нередко у больных существует сочетание внутримозговых и оболочечных гематом, а также очагов размозжения.
Основной метод лечения внутримозговых гематом - костнопластическая трепанация с последующей энцефалотомией над гематомой, выявленной с помощью пункции мозга мозговой канюлей, эвакуация гематомы, аспирация и отмывание. Медикаментозное лечение этой патологии возможно при диаметре гематомы менее 3 см, отсутствии грубых гипертензионно-дислокационных симптомов, возможности динамического КТ-исследования. При благоприятном течении на фоне проводимого медикаментозного лечения отмечают регресс общемозговых и менингеальных симптомов, а на
компьютерных томограммах появляется изоденсная зона на месте гематомы и уменьшается компрессия желудочков мозга. Наиболее грозное осложнение в клиническом развитии внутримозговых гематом - прорыв последней в желудочковую систему. Прогноз при данной форме ЧМТ зависит от многих факторов (размер и локализация гематомы, выраженность поражения стволовых отделов, возраст больных, наличие сопутствующих оболочечных гематом и очагов размозжения и т.д.). У ряда больных может быть хорошее социальнобытовое восстановление после удаления изолированных внутримозговых гематом.
Для очагов размозжения головного мозга характерно разрушение мозгового вещества и мягкой мозговой оболочки с формированием детрита. Редко возникают изолированные очаги размозжения, чаще они сочетаются с внутричерепными гематомами. Развиваются очаги размозжения по типу противоудара, они локализованы преимущественно в полюсно-базальных отделах лобных и височных долей (что обусловлено анатомическими особенностями строения костей
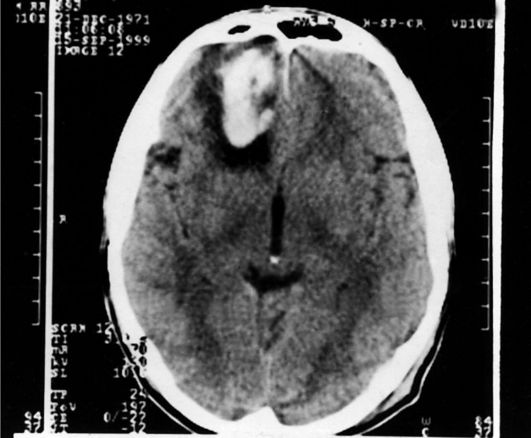 Рис. 8-10. Компьютерная
томограмма головного мозга. Видна формирующаяся внутримозговая гематома
на месте базального очага размозжения правой лобной доли (механизм
повреждения по типу противоудара - падение на левую затылочную область с
высоты роста)
Рис. 8-10. Компьютерная
томограмма головного мозга. Видна формирующаяся внутримозговая гематома
на месте базального очага размозжения правой лобной доли (механизм
повреждения по типу противоудара - падение на левую затылочную область с
высоты роста)
основания черепа). Чаще всего происходят повреждения височной доли (61%), одна лобная доля повреждается в 2 раза реже прилежащих неповреждённых костей. Различают одиночные и множественные очаги размозжения головного мозга. При одиночном очаге происходит повреждение одной из долей. При множественных очагах возникает повреждение двух долей головного мозга и более. В преобладающем большинстве случаев отмечают повреждение лобной и височной долей, теменная доля повреждается в 1/4 наблюдений. Очаги размозжений могут образовываться по механизму противоудара и в месте приложения травмирующего фактора (рис. 8-11).
В первые часы и сутки после травмы клинические проявления очагов размозжения обусловлены объёмом внутричерепной гематомы и представлены в основном общемозговыми и дислокационными симптомами.
При повреждении одной из лобных долей возникает психомоторное возбуждение (в 62% наблюдений), изменяется мышечный тонус, выявляют рефлексы орального автоматизма, иногда возникает моторная афазия. При повреждении височной доли развиваются афатические нарушения, парезы конечностей и анизорефлексия. Такие симптомокомплексы встречают у большинства больных.
Нарастание общемозговых и дислокационных симптомов у больных с очагами размозжения объясняют патофизиологическими процессами, приводящими к расширению зоны поражения мозга. Среди
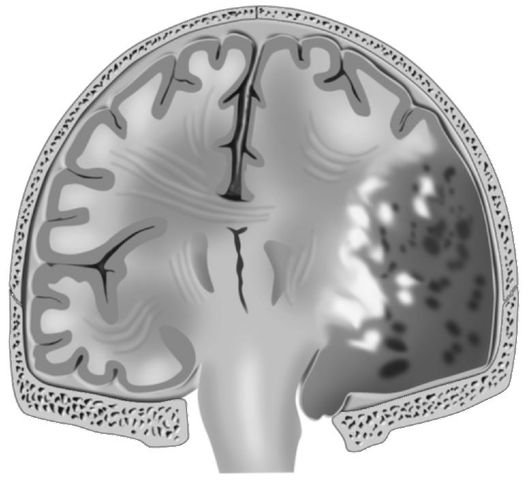 Рис. 8-11. Ушиб-размозжение правой височной доли. Вклинение медиобазальных отделов левой височной доли в отверстие намёта мозжечка
Рис. 8-11. Ушиб-размозжение правой височной доли. Вклинение медиобазальных отделов левой височной доли в отверстие намёта мозжечка
этих процессов ведущее место занимают значительные нарушения гемодинамики, обусловленные отёком, вазоспазмом, микротромбозами, эндогенной интоксикацией. Всё это приводит к некрозу мозгового вещества с геморрагическим пропитыванием (геморрагический инфаркт).
Диагностика очагов размозжения головного мозга включает анализ характера травмы, клинической картины, данных краниографии, эхоэнцефалоскопии, ЭЭГ, осмотра офтальмолога, церебральной ангиографии, КТ и МРТ.
Наиболее информативный и доступный метод диагностики очагов размозжения - КТ, при которой выявляют зоны чередования геморрагий и отёка, которые имеют «мозаичный» рисунок. При неблагоприятном течении очаги размозжения трансформируются во внутримозговые гематомы.
Нейрохирург обнаруживает очаги размозжения в ходе операции после удаления гематомы в случаях их расположения в зоне трепанационного дефекта. Косвенным признаком наличия очагов размозжения в другом полушарии может служить сохранение отёка и пролабирования мозга в трепанационный дефект после удаления гематомы и ревизии мозга в зоне операции.
Проведённые в последние годы исследования показали необходимость радикального удаления очагов размозжения в ходе оперативного вмешательства с целью предотвращения дальнейшего расширения зоны поражения мозгового вещества. Внедрение этой тактики позволило снизить летальность у больных с тяжёлыми ЧМТ почти на 25%. Оперативное вмешательство при небольших изолированных очагах размозжения мозга, особенно с сопутствующей субдуральной гематомой до 30 мл, необходимо проводить незамедлительно при отсутствии эффекта от медикаментозного лечения, появлении и нарастании дислокационного синдрома, трансформации очага размозжения во внутримозговую гематому. Обычно эти сроки наблюдения и медикаментозного лечения должны быть не более 4-6 сут. Предпочтение отдают декомпрессионной костно-пластической трепанации с консервацией костного лоскута. При наличии очагов размозжения и внутричерепных гематом в обоих полушариях выполняют двусторонние трепанации черепа. Показания к удалению костного лоскута:
• тяжёлое состояние больного с наличием дислокационных проявлений перед операцией;
• наличие очагов размозжения и отёка головного мозга, обнаруженных во время операции;
• ушиб головного мозга тяжёлой степени независимо от наличия или отсутствия протрузии мозга в трепанационный дефект.
В послеоперационном периоде, кроме введения сосудистых, ноотропных препаратов, показаны гипербарическая оксигенация, интракаротидная инфузия лекарственных веществ с целью профилактики вторичных сосудистых нарушений и воспалительных проявлений в головном мозгу.
Среди больных с множественными обширными очагами размозжения характерен высокий процент летальных исходов и инвалидизации. Однако при своевременной операции, выполненной в должном объёме до развития грубого дислокационного синдрома, и при положительном клиническом эффекте от медикаментозного лечения у пострадавших отмечают хорошее и удовлетворительное функциональное восстановление. По данным КТ-исследования, в отдалённом периоде на месте очагов размозжения формируются кистозные полости. Для профилактики развития посттравматической эпилепсии таким больным назначают длительное противосудорожное лечение под электрофизиологическим контролем (ЭЭГ). Закрытие дефекта костей черепа можно проводить в сроки от 3 мес со времени получения травмы.
Вдавленные переломы костей черепа - переломы, при которых костные фрагменты смещаются ниже поверхности прилежащей части свода черепа. Различают импрессионные (костные отломки имеют связь с сохранёнными участками свода черепа и расположены под углом к поверхности этих участков) и депрессионные переломы (края костных отломков расположены ниже поверхности неповреждённой кости и утрачивают связь с ними). Вдавленные переломы возникают при нанесении по голове удара предметом с ограниченной поверхностью (топор, молоток, палка и т.д.). Диагностика вдавленного перелома не вызывает затруднений при ревизии раны во время её первичной хирургической обработки. Во всех остальных случаях помогает краниография. Неврологические симптомы чаще соответствуют локализации вдавления. Однако при парасагиттальных локализациях в результате развития нарушений кровообращения (особенно венозного) нередко возникают симптомы выпадения на отдалении. Вдавленный перелом - показание к срочному хирургическому вмешательству, поскольку костные отломки локально раздражают кору
головного мозга и создают его компрессию. Экстренность операции ещё более актуальна при открытых вдавленных переломах черепа, поскольку в рану попадают инородные тела, волосы, что может привести к развитию гнойно-септических осложнений.
Методом выбора оперативного вмешательства при вдавленных переломах должна быть резекция вдавленных отломков из наложенного фрезевого отверстия. Удаление осколков костей посредством их извлечения очень опасно, травматично, поскольку исключает визуальный контроль над действиями хирурга. Особую осторожность необходимо проявлять при обработке переломов над синусами и в парасагиттальной области в связи с частым повреждением костными отломками синусов, лакун и крупных вен. При повреждении твёрдой мозговой оболочки проводят ревизию субдурального пространства, удаляют инородные тела, костные фрагменты, волосы, размозжённые участки мозга. Операционную рану обильно промывают раствором нитрофурана (фурациллина*). Во время операции внутривенно вводят 1-2 г цефтриаксона (роцефина*) или другого антибиотика цефалоспоринового ряда с последующим продолжением курса лечения этим антибиотиком в послеоперационном периоде. При открытой ЧМТ краниопластику необходимо производить только в отдалён- ном посттравматическом периоде. Вопрос о краниопластике решают индивидуально. При закрытых вдавленных переломах первичную краниопластику проводят с помощью аллокости или полиакрилатов. У многих больных с вдавленным переломом отмечают хорошее функциональное восстановление.
Субдуральная гидрома - отграниченное скопление ликвора в субдуральном пространстве в результате разрыва арахноидальной оболочки базальных цистерн, которое вызывает сдавление головного мозга. Субдуральные гидромы могут развиваться при черепно-мозговой травме как изолированно, так и в сочетании с внутричерепными гематомами, очагами размозжения. Это обстоятельство обусловливает полиморфность клинических проявлений. Клиническая картина изолированных субдуральных гидром схожа с таковой при субдуральной гематоме, только при них гипертензионно-дислокационный синдром развивается более медленно и отсутствуют грубые стволовые расстройства. При эхоэнцефалоскопии часто выявляют умеренное смещение срединного эха в противоположную сторону от локализации гидромы. КТ-исследование позволяет верифицировать её по характерной гиподенсной зоне.
Изолированные субдуральные гидромы, приводящие к компрессии головного мозга, подлежат хирургическому лечению. Характер оперативного вмешательства зависит от тяжести состояния больного и выраженности гипертензионно-дислокационного синдрома. Часто бывает достаточно эвакуировать гидрому через фрезевое отверстие, а для профилактики рецидива - установить активное дренирование субдурального пространства на 2-3 сут.
Пневмоцефалия - проникновение воздуха в полость черепа, возникающее чаще всего в результате клапанного механизма при повреждении оболочек и решётчатой кости. Диагноз уточняют с помощью краниограмм (профильный снимок) и при КТ-исследовании. В большинстве случаев небольшое количество воздуха в субдуральном пространстве рассасывается, но возможно развитие синдрома компрессии головного мозга. В таких случаях прибегают к костно-пластической трепанации и закрытию дефекта твёрдой мозговой оболочки. Основную опасность при пневмоцефалии представляют воспалительные осложнения в виде менингита и менингоэнцефалита, что диктует необходимость назначения антибиотиков с первых суток. Прогноз обычно благоприятный.
При лечении пострадавших с тяжёлой черепно-мозговой травмой, всегда сопровождаемой травматическим внутричерепным кровоизлиянием, необходимо учитывать факторы вторичного повреждения головного мозга, непосредственно не связанные с механизмом первичного поражения, но всегда влияющие на течение посттравматического периода и исход. В первую очередь это вторичное гипоксически-ишемическое повреждение мозгового вещества вследствие внечерепных (артериальная гипотензия, гипоксия и гиперкапния в результате обструкции дыхательных путей, гипертермия, гипонатриемия, нарушения углеводного обмена) и внутричерепных (внутричерепная гипертензия из-за оболочечных, внутримозговых и внутрижелудочковых гематом, травматическое субарахноидальное кровоизлияние, эпилептические припадки, внутричерепная инфекция) факторов. Все лечебные мероприятия должны быть направлены на устранение этих причин вторичного поражения головного мозга. При развитии у больного клинической картины гипертензионно-дислокационного синдрома, обусловленного сдавлением мозга внутричерепной гематомой, оперативное вмешательство необходимо проводить в кратчайшие сроки до развития необратимых постдислокационных ишемических расстройств в стволе головного мозга. В случаях отсутствия компрес-
сии головного мозга оболочечной, внутримозговой гематомами, очагами размозжения проводят интенсивную терапию в условиях мониторного контроля внутричерепного давления. В стационарах, где нет возможности круглосуточного мониторирования и динамической КТ, контроль адекватности лечения основан на оценке динамики неврологического статуса (состояние сознания, дыхания, двигательной активности, рефлекторная сфера, изменение зрачков, движение глазных яблок). Тактика интенсивной терапии:
• эндотрахеальная интубация с искусственной вентиляцией лёг- ких в условиях нормовентиляции (РаСО2 = 35 мм рт.ст.);
• восстановление нормального АД (в идеале среднее АД поддерживают на уровне больше 90 мм рт.ст., что обеспечивает адекватное перфузионное давление выше 70 мм рт.ст.);
• восстановление нормальной оксигенации;
• улучшение венозного оттока с помощью возвышенного положения головы (под углом 15-30%), исключение повышения внутрибрюшного и внутригрудного давления (при санации трахеи, кашле, судорогах, десинхронизации с аппаратом) путём углубления седации вплоть до введения миорелаксантов;
• восстановление объёма циркулирующей крови, поддержание нормоволемии;
• введение осмотических диуретиков (маннитол) в начальной дозировке 1 г/кг веса, поддерживающая доза 0,25 г/кг с интервалом 4-6 ч (при осмолярности плазмы более 340 мосмоль/л, гиповолемии, артериальной гипотонии введение осмотических диуретиков противопоказано);
• создание гипотермии (температура не должна превышать 37,5 °С);
• наружный вентрикулярный дренаж (особенно в случаях компрессии сильвиева водопровода или обструкции путей оттока спинно-мозговой жидкости сгустками крови) сроком на 5- 10 сут.
Для борьбы с посттравматическим церебральным вазоспазмом и следующей за ним ишемией головного мозга в последние годы стали применять антагонист кальция - нимодипин (нимотоп*). Препарат вводят внутривенно по 0,5-1,0 мг/ч, при хорошей переносимости дозу увеличивают до 2 мг/ч (внутрь через зонд по 60 мг каждые 4 ч).
Использование гипервентиляции для снижения внутричерепной гипертензии не показано, так как снижение РаСО2 до 25 мм рт.ст.
приводит к развитию вазоконстрикции и значительному снижению мозгового кровотока, что усугубляет вторичную тотальную ишемию головного мозга.
Применение указанных лечебных мероприятий позволяет снизить летальность и уменьшить процент инвалидизации у пациентов с тяжёлой черепно-мозговой травмой.
АБСЦЕССЫ ГОЛОВНОГО МОЗГА
Абсцессом головного мозга называют ограниченное скопление гноя в головном мозгу, окружённое пиогенной оболочкой. Абсцесс отличается от нагноения раневого канала тем, что при последнем нет пиогенной оболочки. По происхождению абсцессы:
• контактные;
• метастатические;
• травматические;
• криптогенные.
Контактные абсцессы головного мозга в мирное время составляют 2/3 всех абсцессов. Они чаще возникают при хроническом гнойном среднем отите. Обычно эпитимпаниты или мезотимпаниты - причины образования абсцессов в височной доле. Мастоидиты дают абсцессы в мозжечке. Проникновение инфекции из отогенного очага в мозг может происходить из поражённого тромбофлебитом сигмовидного синуса. В этом случае абсцесс локализован в мозжечке.
Воспалительные процессы лобных пазух, решётчатых костей могут привести к абсцессам в лобных долях.
Метастатические абсцессы чаще всего возникают при воспалительных процессах в бронхах (бронхоэктазы), в лёгких (при эмпиемах, абсцессах), фурункулах, карбункулах, септикопиемии. При этих гнойных заболеваниях, а также при воспалительных процессах лобных пазух и решётчатых костей абсцессы чаще возникают в лобных долях. Возможно распространение инфекции в полость черепа и в мозг через венозные сплетения позвоночника. В этих случаях абсцессы имеют наиболее агрессивное течение, поскольку при них подавлена способность к капсулообразованию. Метастатические абсцессы в основном бывают множественными и чаще имеют риногенную природу. Травматические метастазы образуются обычно при открытой черепно-мозговой травме, при огнестрельных ранениях. Абсцессы
формируются в периоде «поздних осложнений» и в резидуальном периоде. Они возникают по ходу раневого канала или из нагноившейся гематомы.
Возбудителями абсцесса мозга чаще бывают золотистый стафилококк, гемолитический и другие стрептококки (пневмококк, вульгарный протей, кишечная палочка, менингококк). Редко абсцесс мозга вызывают анаэробная инфекция, туберкулезная палочка, различные виды грибков, дизентерийная амеба. Иногда посев гноя бывает стерильным.
Патоморфология
Патоморфологическая картина развития абсцесса мозга претерпевает следующие изменения по стадиям.
■ I стадия - начальная. При открытой черепно-мозговой травме или при проникновении инфекции в мозг возникает очаг менингоэнцефалита (контактный путь инфекции) или энцефалита (метастазирование). В начале энцефалит носит характер серозного или геморрагического воспаления, который под влиянием антибиотиков ликвидируется или переходит в очаг гнойного энцефалита. Обычно этот период длится около 3 нед.
■ II стадия - латентная. В этот период происходит гнойное расплавление участка поражённого мозга и образование грануляционного вала - пиогенной мембраны. Капсула абсцесса состоит из нескольких слоев. В центре - гной, он омывает внутреннюю стенку, состоящую из некротической ткани. Второй слой представлен аргерофильными волокнами, третий - коллагеновыми. В этом слое содержатся толстостенные сосуды. Четвёртый слой - зона энцефалитического расплавления. Благодаря последней зоне абсцесс может быть извлечён из мозга. Посредством сосудов капсулы абсцесс находится в постоянном взаимодействии с организмом. При благоприятном течении энцефалолитическая зона уменьшается в объёме. Капсула уплотняется и в исключительно редких случаях может наступить самоизлечение за счёт рубцевания и обызвествления абсцесса. Продолжительность латентного периода обычно составляет 2-3 нед. Течение абсцесса идет, как правило, по пути временного уплотнения капсулы с последующей вспышкой воспалительного процесса. Стенка капсулы вновь разрыхляется, часть её подвергается гнойному расплавлению с образованием дочерних абсцессов.
■ III стадия - манифестная (явная). Наступает после увеличения полости абсцесса. Основными проявлениями в этом периоде счи-
тают очаговые симптомы от воздействия абсцесса на прилежащие мозговые структуры и дислокационный синдром. ■ IV стадия - терминальная. В это время абсцесс распространяется на поверхность мозга и его оболочки. Происходит прорыв гноя в желудочки мозга или в субарахноидальное пространство, результатом которого служат вентрикулит или менингоэнцефалит, в большинстве случаев приводящие к летальному исходу. Сроки, необходимые для созревания достаточно плотной капсулы, варьируют от 10-17 сут до нескольких месяцев. Большинство авторов считают, что после 3 нед плотная капсула уже сформирована.
Клиническая картина
Клиническая картина абсцесса головного мозга состоит из симптомов инфекции, внутричерепной гипертензии и очаговых симптомов. Начальная стадия при отогенных абсцессах чаще всего представлена гнойным менингитом или менингоэнцефалитом. При метастатических абсцессах для начальной стадии характерен кратковременный период общего недомогания, простуды, озноба, субфебрилитета, головных болей. При открытых ранениях черепа и головного мозга этот период соответствует самой травме (ранению). В латентный период все явления исчезают и в течение 2-3 нед больные испытывают мнимое благополучие, во время которого, как правило, не обращаются за врачебной помощью. В случаях открытых ранений гной из раны пере- стаёт выделяться и в ране происходит образование «пробки». Больной постепенно становится заторможенным, вяло вступает в контакт, большее время суток спит, утрачивает аппетит (анорексия). Иногда возникает бред, галлюцинации, дыхание может быть учащённым, пульс напряжённый, характерна брадикардия. Менингеальные симптомы отсутствуют. Температура тела нормальная или чаще субфебрильная. В крови изменения отсутствуют, возможно увеличение скорости оседания эритроцитов, небольшой лейкоцитоз со сдвигом влево; ликвор не изменён или слегка увеличено количество белка. Переход в манифестную стадию острый или постепенный, его сопровождают повышение внутричерепного давления и возникновение очаговых симптомов. К ним относят сильные головные боли, рвоту (примерно у половины больных), брадикардию (75%), расстройства психики - оглушённость, истощаемость, нарушение ориентировки, двигательное и речевое возбуждение, галлюцинации. При исследовании глазного дна выявляют
застойные диски зрительных нервов. Температура тела повышена (от субфебрильной до 39 °С) и остаётся постоянной или периодически колеблется. В крови - лейкоцитоз со сдвигом лейкоцитарной формулы влево, в ликворе - плеоцитоз от десятков до сотен и тысяч клеток в 1 мм3 с увеличением белка от 1 г/л до 2 г/л, повышено давление ликвора. Посев ликвора чаще стерилен.
Терминальная стадия - исход III стадии. Для клинической картины возникшего вентрикулита характерны внезапно наступающая нестерпимая головная боль, рвота, расширение зрачков, гиперемия лица, потливость, тахикардия, учащённое дыхание, двигательное возбуждение, сменяемое оглушением. Температура тела поднимается до 39-40 °С. Через 12-36 ч после прорыва абсцесса возникает сопорозное или коматозное состояние, а также клонико-тонические судороги.
Течение
Схематично выделяют три формы течения абсцессов головного мозга.
■ Типичная форма:
• клиническая картина проходит все четыре стадии (продолжительность - от нескольких недель до нескольких месяцев);
• капсула абсцесса плотная.
■ Острая форма:
• острое начало;
• дальнейшее течение по типу энцефалита;
• продолжительность в пределах 1 мес;
• исход неблагоприятный;
• капсула слабо выражена.
■ Хроническая форма:
• медленное нарастание симптомов;
• повышение внутричерепного давления без воспалительных проявлений;
• прогноз более благоприятный по сравнению с предыдущими формами.
Диагностика
Диагностика абсцесса мозга состоит из тщательного анализа анамнестических данных, анализа клинических проявлений, данных лабораторного исследования, дополнительных методов исследова-
ния: каротидной ангиографии (дислокация и деформация сосудов, бессосудистые зоны, контрастирование капсулы абсцесса), КТ и МРТ (выявляют абсцессы головного мозга; рис. 8-12), абсцессографии с воздухом или позитивным контрастом.
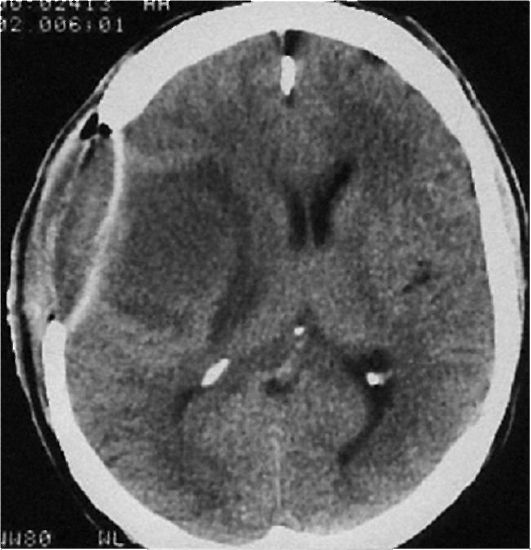 Рис. 8-12. Компьютерная томография. Абсцесс левой височной доли
Рис. 8-12. Компьютерная томография. Абсцесс левой височной доли
Дифференциальную диагностику необходимо проводить с энцефалитом и опухолью головного мозга.
Лечение
Лечебная тактика при абсцессах головного мозга предполагает назначение больших доз антибиотиков широкого спектра действия, желательно последнего поколения, хорошо проникающих через гематоэнцефалический барьер. В первый и второй периоды развития абсцессов мозга, особенно при метастатической их природе, показан интракаротидный путь введения антибиотиков. Эндолюмбальное введение [канамицин, хлорамфеникол (левомицетина сукцинат*) в дозе 200 000-250 000 ЕД в сутки] в основном может быть рекомендовано на I стадии (энцефалитической) формирования абсцесса, при отсутствии застойных явлений на глазном дне. Наряду с этим необходимо вводить и другие антибиотики внутривенным и внутримышечным путями. Как правило, одномоментно применяют 2-4 вида антибиотиков. Весь период медикаментозного лечения контролиру-
ют динамику развития абсцесса с помощью КТ или МРТ. Выявление чёткой пиогенной капсулы - основание для проведения открытого транскраниального оперативного вмешательства. Проводят костнопластическую трепанацию, находят абсцесс мозга и тотально удаляют его в капсуле. В случаях прорыва гноя в желудочки удаляют абсцесс и устанавливают приливно-отливную систему с нитрофуралом [фурацилином*] или изотоническим раствором натрия хлорида и антибиотиком (канамицин, хлорамфеникол) до 10-12 сут.
При отогенном абсцессе оперативное вмешательство лучше проводить совместно с отохирургом.
В запущенных случаях или старческом возрасте возможно стереотаксическое хирургическое лечение.
ТРАВМЫ ПОЗВОНОЧНИКА И СПИННОГО МОЗГА
Эпидемиология
В условиях мирного времени повреждения позвоночника и спинного мозга составляют 1-4% от общего числа всех травм, а по отношению к повреждению костей скелета - 6-9%. Тяжесть спинно-мозговой травмы и высокий процент инвалидизации позволяют отнести эти повреждения к наиболее тяжёлым и социально значимым. В Санкт-Петербурге ежегодно 300-320 человек получают позвоночно-спинномозговые травмы (6-7 случаев на 100 000 жителей).
Классификация
Все травма позвоночника и спинного мозга подразделяют на закрытые (без нарушения целостности кожных покровов и подлежащих мягких тканей) и открытые (с нарушением целостности кожных покровов и подлежащих мягких тканей: возникает опасность инфицирования позвоночника и спинного мозга). Открытые проникающие - это повреждения с нарушением целостности твёрдой мозговой оболочки. Различают неосложнённые (без нарушения функции спинного мозга или его корешков) и осложнённые (с нарушением функции спинного мозга и его корешков) закрытые повреждения позвоночника.
По механизму воздействия травмирующей силы закрытые повреждения позвоночника могут быть следствием:
• сгибания;
• сочетания сгибания с вращением;
• сдавления по длинной оси;
• разгибания.
По характеру закрытых повреждений позвоночника различают:
• ушибы;
• растяжение и разрывы связочного аппарата;
• повреждения межпозвонковых дисков;
• подвывихи и вывихи;
• переломы (тел позвонков, заднего полукольца без повреждения тел, комбинированные переломы тел, дужек, суставных и поперечных отростков, изолированные переломы поперечных и остистых отростков);
• переломо-вывихи, при которых наряду со смещением в области перелома тела позвонка происходит истинное смещение суставных отростков;
• множественные повреждения.
В лечебно-методическом плане большое значение имеет понятие о стабильности и нестабильности повреждённого позвоночника (позвоночного двигательного сегмента). Стабильность повреждённых тел позвонков и предотвращение вторичного смещения при клиновидно-компрессионных и осколочно-компрессионных переломах тел поясничных и шейных позвонков обеспечиваются сохранностью неповреждённых элементов заднего опорного комплекса (надостистые, межостистые, жёлтые связки, сочленения суставных отростков). Нестабильность позвоночника возникает при повреждениях заднего опорного комплекса, что наблюдают при всех видах вывихов и переломо-вывихов. Такие повреждения опасны развитием вторичных смещений отломков и позвоночных сегментов с компрессией спинного мозга, особенно на шейном уровне.
Следует подчеркнуть роль сосудистого фактора в развитии патоморфологических изменений в спинном мозгу при позвоночно-спинно-мозговой травме. В результате компрессии функционирующей корешковой (радикуломедуллярной) артерии возникает инфаркт многих сегментов спинного мозга.
В остром периоде травматического поражения спинного мозга возникает «спинальный шок», обусловленный нарушением тонических
кортикоспинальных влияний на клетки передних рогов спинного мозга и развитием в них парабиоза. Длительность стадии спинального шока от нескольких часов до месяца; при этом характерны вялые пара-, тетраплегии (в зависимости от уровня повреждения спинного мозга), проводниковая анестезия всех видов чувствительности ниже уровня поражения, нарушение функции тазовых органов (в частности - острая задержка мочи).
Клинические синдромы травматического поражения спинного мозга: сотрясение, ушиб, размозжение и сдавление.
Под сотрясением спинного мозга понимают обратимое нарушение его функций при отсутствии видимых морфологических изменений структуры. Регресс неврологического дефицита происходит в первые часы, сутки после травмы без остаточных нарушений.
При ушибе и размозжении спинного мозга выявляют грубые морфологические изменения мозга с очагами геморрагий, разрыва проводящих путей вплоть до полного анатомического перерыва. Ушиб спинного мозга часто сопровождают клинические проявления спинального шока. В связи с этим при неврологическом обследовании в ближайшие часы после травмы необходимо в первую очередь выяснить, есть ли у больного картина полного поперечного поражения спинного мозга или только частичного с неполным выпадением его функций. Сохранность каких-либо элементов двигательной активности или чувствительности ниже уровня повреждения свидетельствует о частичном поражении спинного мозга. Длительный приапизм и ранние трофические расстройства, как правило, характерны для необратимого повреждения мозга. Если при клинической картине полного поперечного поражения в ближайшие часы-сутки после травмы не заметно даже незначительных признаков восстановления - это плохой прогностический признак. После выхода из клинического состояния спинального шока нарастает спинальная рефлекторная активность с возникновением спастических явлений спинального автоматизма. Восстановление рефлекторной активности начинается дистальнее уровня поражения, поднимаясь выше. При присоединении тяжелых инфекционно-септических осложнений (бронхопневмония, уросепсис, интоксикация вследствие пролежней и т.д.) спинальную рефлекторную активность вновь может сменить арефлексия, напоминающая клинические симптомы спинального шока. В случае благоприятного течения посттравматического периода в конечной стадии заболевания наблюдают остаточные явления нарушения функций спинного мозга.
Сдавление спинного мозга, особенно длительное, сопровождают ишемия, а затем и гибель нервных проводников. Клинические признаки его могут возникать в момент травмы (острое сдавление), через несколько часов после неё (раннее сдавление) или через несколько месяцев и даже лет (позднее сдавление). Острое сдавление, как правило, возникает под действием костных краёв позвонков или их отломков, выпавшего диска; связано с механизмом травмы. Раннее сдавление спинного мозга происходит вследствие образования оболочечной (эпи-, субдуральной) или внутриспинно-мозговой (гематомиелия) гематомы либо вторичного смещения костных отломков во время транспортировки, обследования. Позднее сдавление спинного мозга - результат рубцово-спаечного процесса и вторичного нарушения спинального кровообращения. При переломах, вывихах или переломо-вывихах у пострадавших в момент травмы чаще всего возникает неврологическая картина полного нарушения проводимости спинного мозга. Гораздо реже преобладают двигательные (при переднем сдавлении) или чувствительные (при заднем сдавлении) расстройства. Острое образование задней срединной грыжи межпозвонкового диска влечёт за собой синдром переднего сдавления спинного мозга с развитием парезов, параличей, гиперестезией на уровне поражения и с сохранностью глубокой и вибрационной чувствительности. Перкуссия по остистым отросткам болезненна на уровне грыжи, движения в позвоночнике болезненны или невозможны за счёт рефлекторного двустороннего напряжения мышц спины. При боковом смещении дисков часто возникают корешковые боли, сколиоз в сторону грыжи, усиление болей при кашле, чихании. Редко возникает половинное поражение спинного мозга, клиническое проявление этого - синдром Броун-Секара. Проявления сдавления спинного мозга эпидуральной гематомой в результате повреждения эпидуральных вен обычно возникают после светлого промежутка. Характерные черты: нарастание чувствительных, двигательных расстройств, нарушение функции тазовых органов, корешковые боли, рефлекторное напряжение околопозвоночных мышц, оболочечные симптомы. Интрамедуллярная гематома, разрушая серое вещество и сдавливая боковые канатики спинного мозга, обусловливает развитие сегментарных и проводниковых расстройств, диссоциированных расстройств чувствительности.
Клиническая картина
при различных уровнях поражения спинного мозга
Установление уровня поражения спинного мозга основано на определении границ нарушений поверхностной и глубокой чувствительности, локализации корешковых болей, характера двигательных и рефлекторных расстройств. В целом клиническая картина при поражении спинного мозга состоит из периферических парезов соответствующих уровню травмы миотомов, сегментарно-корешковых расстройств чувствительности и проводниковых нарушений движений (спастические парезы), нарушений функций тазовых органов и вегетативно-трофических расстройств ниже травмированных сегментов спинного мозга.
С нейрохирургической точки зрения важно определить как уровень поражения сегментов спинного мозга, так и позвонков с учётом их несовпадения (рис. 8-13).
Клиническая картина при повреждении верхних шейных сегментов спинного мозга на уровне С1-С1у (травма верхних шейных позвонков, рис. 8-14):
спастический тетрапарез (тетраплегия);
паралич или раздражение диафрагмы (икота, одышка); утрата всех видов чувствительности по проводниковому типу; центральные расстройства мочеиспускания (задержка, периодическое недержание); бульбарные симптомы (нарушения глотания, головокружение, нистагм, брадикардия, диплопия и др.);
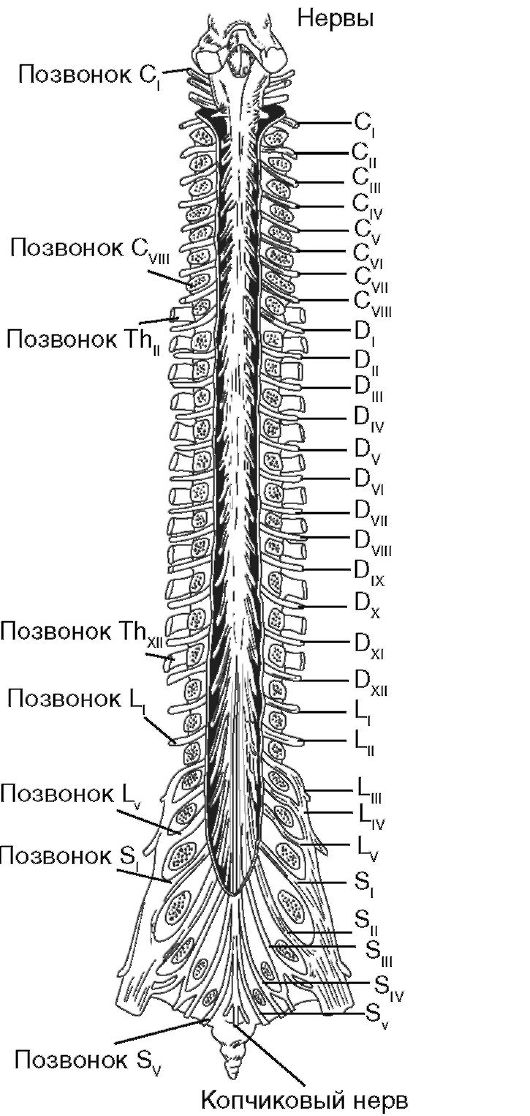 Рис. 8-13. Соотношение сегментов спинного мозга и позвонков
Рис. 8-13. Соотношение сегментов спинного мозга и позвонков
 Рис. 8-14. Магнитно-резонансная томография. Перелом позвонка Сп
Рис. 8-14. Магнитно-резонансная томография. Перелом позвонка Сп
• возможны корешковые боли с иррадиацией в область шеи, затылка, лица.
Клиническая картина при повреждении шейно-грудного отдела спинного мозга (шейное утолщение - СV-DI):
• верхняя вялая параплегия;
• нижняя спастическая параплегия;
• утрата всех видов чувствительности с уровня повреждения книзу по проводниковому типу;
• корешковые боли в руках;
• синдром Бернара-Горнера (в связи с нарушением цилиоспинального центра).
Кроме того, поражение шейного отдела спинного мозга нередко осложняет травматический шок с резким снижением артериального и венозного давления, ранней центральной гипертермией с извращением обычных соотношений аксиллярной и ректальной температур, нарушением сознания. Часто такую клиническую картину наблюдают при травме «ныряльщика» (рис. 8-15).
Клиническая картина при травме грудного отдела спинного мозга - DII-DXII (переломы нижних грудных или верхних поясничных позвонков; рис. 8-16):
• центральный парез ног (нижняя параплегия);
• выпадение брюшных рефлексов;
• сегментарные и проводниковые расстройства чувствительности;
• опоясывающие корешковые боли в области грудной клетки или живота;
• расстройства мочеиспускания по центральному типу.
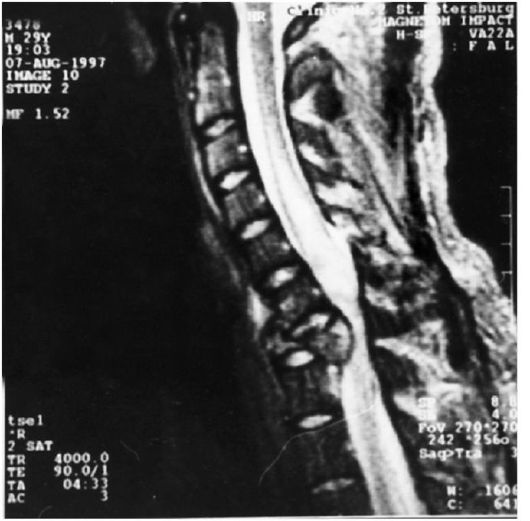 Рис. 8-15. Магнитно-резонансная томография. Перелом позвонка СVп со сдавлением спинного мозга
Рис. 8-15. Магнитно-резонансная томография. Перелом позвонка СVп со сдавлением спинного мозга
 Рис. 8-16. Магнитно-резонансная томография. Перелом позвонка ThXII
Рис. 8-16. Магнитно-резонансная томография. Перелом позвонка ThXII
При повреждении поясничного утолщения (LI-SII), расположенного на уровне X-XII грудных позвонков, возникают:
• периферический паралич ног с исчезновением коленного (LII- L), ахиллова (SI-SII), кремастерного (LI-LII) рефлексов;
• утрата чувствительности с уровня паховой складки, в области промежности;
• задержка мочеиспускания и дефекации. Информативна в данном случае МРТ (рис. 8-17). Проявления сдавления конуса спинного мозга (SIII-SIV-сегменты,
расположенные на уровне позвонков LI-LII):
• вялый нижний парапарез;
• боль и утрата чувствительности в ногах (за счёт сопутствующего сдавления корешков конского хвоста на этом уровне);
• боль и утрата чувствительности в области промежности;
• расстройство мочеиспускания по периферическому типу (истинное недержание мочи).
Клиническая картина при травме конского хвоста:
• периферический паралич ног;
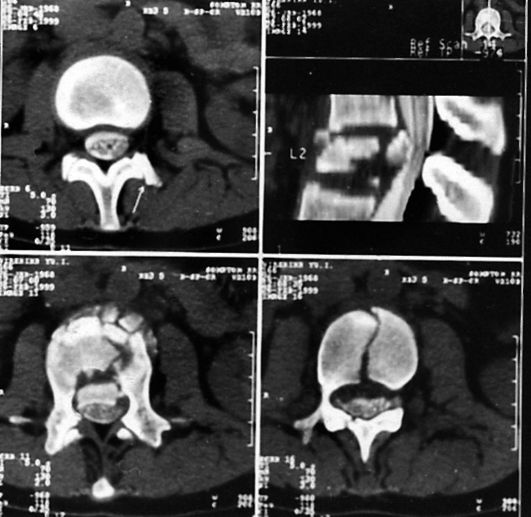 Рис. 8-17. Магнитно-резонансная томография. Перелом позвонка LII
Рис. 8-17. Магнитно-резонансная томография. Перелом позвонка LII
• утрата чувствительности на ногах и в области промежности;
• корешковые боли в ногах;
• расстройства мочеиспускания по типу задержки или истинного недержания мочи.
Для неполного поражения конского хвоста характерна асимметрия симптомов.
Для определения протяжённости поражения (сдавления) спинного мозга по длиннику находят верхнюю и нижнюю границы и выясняют степень поражения спинного мозга по поперечнику. Верхнюю границу определяют по периферическому парезу миотома, уровню корешковых болей, гиперестезии, проводниковой гипо-, анестезии. При этом уровень поражения спинного мозга расположен на 1-2 сегмента выше верхней границы чувствительных расстройств. Нижнюю границу поражения спинного мозга определяют по наличию кожных, глубоких, защитных рефлексов, по уровню сохранности рефлекторного дермографизма и пиломоторных рефлексов.
При выявлении неврологической картины поражения спинного мозга дополнительные методы исследования помогают решить вопросы лечебной тактики, в частности, выбрать метод хирургического вмешательства.
В настоящее время самый распространённый метод дополнительного обследования больных с позвоночно-спинно-мозговой травмой - спондилография, позволяющая оценить различные травматические изменения позвоночника: стабильный и нестабильный переломы, переломо-вывихи, вывихи позвонков (рис. 8-18). Спондилографию целесообразно проводить в двух проекциях для уточнения степени деформации позвоночного канала. В нейрохирургическом стационаре широко используют лечебно-диагностическую люмбальную пункцию для определения субарахноидального кровоизлияния (гематорахис) и проверки проходимости подпаутинного пространства с использованием ликвородинамических проб (Квеккенштедта, Пуссеппа, Стукея). Низкое начальное давление ликвора (ниже 100 мм вод.ст.) может быть одним из признаков нарушения проходимости субарахноидального пространства. Более полное представление о проходимости подпаутинного пространства, уровне и степени компрессии спинного мозга может быть получено при позитивной миелографии с использованием неионных рентгеноконтрастных средств [йогексол (омнипак*), йопромид (ультравист*)]. Для уточнения посттравматических нарушений спинно-мозгового кровообращения возможно использова-
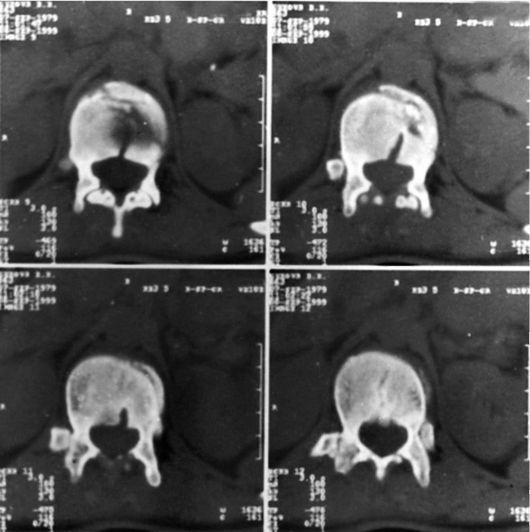 Рис. 8-18. Компьютерная томография. Перелом тела позвонка ThX
Рис. 8-18. Компьютерная томография. Перелом тела позвонка ThX
ние селективной спинальной ангиографии. Важные дополнительные диагностические методы обследования больных с позвоночно-спинно-мозговой травмой в современной нейрохирургической клинике - компьютерная и особенно МРТ, позволяющие неинвазивно в сроки 15-30 мин уточнить характер не только костных повреждений, но и степень страдания спинного мозга, вид компрессии.
Лечение позвоночно-спинно-мозговой травмы
Лечебные мероприятия при позвоночно-спинно-мозговой травме имеют свои особенности. На месте происшествия окружающие не должны оказывать какую-либо помощь больному до прибытия медицинского персонала, так как даже незначительные сгибания или разгибания позвоночника могут привести к смещению отломков или повреждённых сегментов при нестабильных переломах, особенно опасных на шейном уровне. Транспортировку в стационар необходимо проводить на жёстких носилках, досках, щите. При травме шейного отдела спинного мозга следят за адекватностью дыхания.
Перемещение больного в стационаре в процессе обследования проводят щадяще, чтобы не усилить дислокацию повреждённых отделов позвоночника.
Лечение больных с сотрясением или ушибом спинного мозга при отсутствии клинико-инструментальных данных, указывающих на наличие компрессии, - консервативное. Назначают обезболивающие препараты, дегидратацию, витамины группы В. При тяжёлой позвоночно-спинно-мозговой травме в сроки до 8 ч с момента травмы показано введение глюкокортикоидов в первые сутки (30 мг/кг одномоментно с последующим введением 5,4 мг/кг в час сроком до 24 ч после травмы). Лечение больных с вывихом или переломо-вывихом шейных позвонков и повреждением спинного мозга должно быть комплексным. В первые часы после травмы накладывают скелетное вытяжение за теменные бугры металлической скобой или за скуловые дуги лавсаном. Изначально масса груза - 8-12 кг, в течение 12 ч (при отсутствии вправления) её увеличивают до 16 кг. После вправления (около 90% больных) груз уменьшают до 4-6 кг с последующей длительной иммобилизацией на 3-5 мес. При отсутствии вправления показана открытая репозиция со спондилодезом.
В случаях диагностированной компрессии спинного мозга показано раннее хирургическое вмешательство, направленное на устранение сдавления, и проведение стабилизирующих операций. Наиболее полное восстановление функций спинного мозга возможно при проведении оперативного вмешательства через 4-6 ч после травмы, что позволяет предупредить развитие посттравматического отёка спинного мозга и уменьшить сосудистые расстройства, возникшие вследствие сдавления кровоснабжающих спинной мозг сосудов. Существуют три основных доступа к зоне компрессии спинного мозга:
• передний (через тело позвонка или межпозвонковый диск);
• задний (через дугу позвонка);
• комбинированный боковой.
Задний доступ осуществляют путём декомпрессивной ламинэктомии (резецируют дуги 2-5 позвонков). Этот доступ показан на всех уровнях в тех случаях, когда сдавление обусловлено оскольчатым переломом дуг позвонков, при вправлении вывихов и переломо-вывихов. Главный недостаток ламинэктомии - трудность адекватного спондилодеза, что приводит к развитию нестабильности, особенно в шейно-грудном и пояснично-грудном отделах позвоночника.
Передний доступ осуществляют через разрушенное тело позвонка или межпозвонковый диск при передней компрессии спинного мозга, особенно на шейном уровне. После удаления разрушенного межпозвонкового диска проводят инструментальное растяжение межпозвонковой щели в условиях наркоза и миорелаксации. Для более полной декомпрессии спинного мозга и ревизии раны резецируют смежные сегменты тел позвонков корончатой фрезой, другими инструментами. При значительном разрушении тел позвонка показано удаление всех отломков с прилежащими дисками и последующим передним корпородезом костными аутотрансплантатами (рёбра, участок гребня подвздошной кости, малоберцовая кость) или аллотрансплантатами. При вывихах и переломо-вывихах рекомендуют передний трансоральный доступ. Передний подход к телам ThIII-ThX используют редко, так как он сопряжён с необходимостью вскрыть плевральную полость, требует специального инструментария, травматичен.
Боковой доступ в остром периоде травмы имеет свои преимущества перед ламинэктомией на грудном уровне:
• непосредственный визуальный контроль состояния позвоночника и спинного мозга при вправлении переломо-вывихов;
• возможность удаления в полном объёме костных и дисковых фрагментов в передней камере позвоночного канала;
• возможность двойной фиксации позвоночного столба по типу комбинированного спондилодеза.
При выборе хирургической тактики в каждом конкретном случае позвоночно-спинно-мозговой травмы следует достигать максимальной декомпрессии спинного мозга и наиболее полной стабилизации области повреждённых позвоночных сегментов.
В послеоперационном периоде лечение проводят с учётом наличия у больного двигательных и трофических расстройств, нарушений дыхания, кровообращения. Особое внимание необходимо уделять профилактике развития или углубления трофических нарушений, воспалительных местных и общих осложнений. С этой целью применяют антибиотики широкого спектра действия парентерально и эндолюмбально (канамицин), систематическое изменение положения тела, противопролежневые матрасы, дренирование мочевого пузыря (катетеризация, эпицистостомия, приливно-отливная система Монро). Для улучшения проводниковых функций спинного мозга применяют неостигмина метилсульфат (прозерин*),
галантамин, бендазол (дибазол*), витамины группы В, лечебную гимнастику, массаж конечностей. С целью уменьшения спастичности используют толперизон (мидокалм*), тизанидин (сирдалуд*), тепловые процедуры, массаж. В более поздние сроки по показаниям выполняют фронтальную миелотомию или пересечение перед-них спинно-мозговых корешков для перевода спастической параплегии в вялую, при которой легче проводить протезирование и использовать технические приспособления с целью передвижения пациента.
Исходы лечения больных с позвоночно-спинно-мозговой травмой зависят от степени первичного повреждения спинного мозга, выраженности вторичных ишемических расстройств, своевременности и адекватности хирургического вмешательства, течения послеоперационного периода. Следует отметить, что даже при анатомическом перерыве спинного мозга после его хирургической декомпрессии происходит уменьшение трофических расстройств, заживление пролежней, восстановление мочеиспускания по автоматическому типу. Устранение сдавления спинного мозга способствует также и нормализации взаимоотношений между спинным и головным мозгом.
ТРАВМЫ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
Классификация
Различают закрытые и открытые повреждения периферических нервов.
■ Сотрясение.
■ Ушиб.
■ Сдавление.
■ Анатомический перерыв:
• полный;
• частичный;
• внутриствольный.
По характеру повреждения:
• колотые, резаные, рубленные, ушибленные, по типу сдавления, тракционные;
• химические;
• ожоговые;
• радиационные.
Строение нервов
Периферические нервы человека представляют собой продолжение спинно-мозговых корешков. В состав нервов входят аксоны двигательных клеток рогов спинного мозга, дендриты чувствительных клеток спинномозговых узлов и волокна вегетативных нейронов. Снаружи нерв покрыт эпиневрием. В просвете нерва проходят волокна, покрытые эндоневрием. Эти волокна могут соединяться в группы. Эндоневрий отделяет волокна и их группы друг от друга. Третья оболочка, участвующая в строении нерва, - периневрий. Периневрий - соединительная ткань, окружающая пучки нервных волокон, сосуды и выполняющая фиксирующую функцию (рис. 8-19). Периневральные футляры на протяжении нерва могут разделяться, соединяться и вновь делиться, образуя пучковые сплетения нерва. Количество и взаимное расположение пучков в нервном стволе изменяются через каждые 1-2 см, поскольку ход нервных волокон не прямолинейный. Артериальные веточки подходят к крупным нервам через каждые 2-10 см. Вены располагаются в эпи-, эндо- и периневрии. Волокна в периферическом нерве бывают мякотные и безмякотные. В мякотных присутствует миелин, в безмякотных его нет. Скорость проведения импульса по мякотному волокну в 2-4 раза быстрее (60-70 м/с), чем в безмякотном. В мякотном нервном волокне в центре расположен аксон. На его поверхности находятся шванновские клетки, внутри которых расположен миелин. Перехваты
 Рис. 8-19. Строение
периферического нерва (поперечный разрез): 1 - жировая ткань; 2 -
кровеносный сосуд; 3 - безмиелиновые волокна, в основном вегетативные; 4
- миелиновые сегментированные волокна, чувствительные или двигательные;
5 - эндоневральная оболочка; 6 - периневральная оболочка; 7 -
эпиневральная оболочка
Рис. 8-19. Строение
периферического нерва (поперечный разрез): 1 - жировая ткань; 2 -
кровеносный сосуд; 3 - безмиелиновые волокна, в основном вегетативные; 4
- миелиновые сегментированные волокна, чувствительные или двигательные;
5 - эндоневральная оболочка; 6 - периневральная оболочка; 7 -
эпиневральная оболочка
между ними носят название перехватов Ранвье. Питание волокна происходит в основном в этих местах.
Нервная клетка в процессе своего развития и дифференциации со временем теряет способность к регенерации, но может восстанавливать свои утраченные отростки или периферические окончания. Это восстановление морфологической структуры нервной клетки может происходить, если её тело сохраняет свою жизнеспособность, а на пути прорастания повреждённого нерва нет непреодолимых препятствий для роста регенерирующего аксона.
При повреждении периферического нерва происходят изменения как в его проксимальном отрезке, так и в дистальном. В проксимальном направлении этот участок захватывает от нескольких миллиметров до 2-3 см от места повреждения, а в дистальном в процесс вовлечён весь периферический отрезок повреждённого нерва и нервные окончания (моторные пластинки, тельца Фатера-Пачини, Мейсснера, Догеля). Процессы дегенерации и регенерации в повреждённом нерве происходят параллельно, причём дегенеративные изменения преобладают в начальном периоде этого процесса, а регенеративные начинают нарастать после ликвидации острого периода. Дегенеративные проявления возможно выявить через 3 ч после травмы, они представлены фрагментацией осевых цилиндров, аксона и миелина. Образуются гранулы, теряется непрерывность осевых цилиндров. Длительность этого периода составляет 4-7 сут в мякотных волокнах и на 1-2 сут больше - в безмякотных. Шванновские клетки начинают быстро делиться, увеличивается их количество, они захватывают зёрна, глыбки распадающегося миелина, аксонов и подвергают их рассасыванию. В течение этого процесса в периферическом отрезке нерва происходят гипотрофические изменения. Его поперечный срез уменьшается на 15-20%. В этот же период происходят дегенеративные изменения не только в периферическом, но и в центральном отделе периферического нерва. К концу 3 нед периферический отрезок нерва представляет собой туннель из шванновских клеток, называемый бюнгнеровой лентой. Повреждённые аксоны проксимального отрезка периферического нерва утолщаются, возникают выросты аксоплазмы, имеющие различное направление. Те из них, которые проникают в просвет периферического конца повреждённого нерва (в бюнгнерову ленту), остаются жизнеспособными и прорастают дальше на периферию. Те, которые не смогли попасть в периферический конец повреждённого нерва, рассасываются.
После того как выросты аксоплазмы проросли до периферических окончаний, последние создаются вновь. Одновременно регенерируют шванновские клетки периферического и центрального концов нерва. В идеальных условиях скорость прорастания аксона по нерву составляет 1 мм в сутки.
В случаях невозможности прорастания аксоплазмы в периферический конец повреждённого нерва из-за препятствий (гематома, рубец, инородное тело, большое расхождение концов повреждённого нерва) на центральном его конце возникает колбообразное утолщение (неврома). Поколачивание по ней нередко очень болезненно. Обычно боль иррадиирует в зону иннервации повреждённого нерва. Установлено, что после шва нерва в периферический отрезок через 3 мес прорастает 35-60% волокон, через 6 мес - 40-85%, а через год - около 100%. Восстановление функции нерва зависит от восстановления прежней толщины аксона, необходимого количества миелина в шванновских клетках и формирования периферических нервных окончаний. Регенерирующие аксоны не обладают способностью прорастать именно туда, где они находились до повреждения. В связи с этим регенерация нервных волокон происходит гетеротопно. Аксоны врастают не точно туда, где они были ранее и подходят не к тем участкам кожи и мышц, которые они иннервировали раньше. Гетерогенная регенерация означает, что на место двигательных прорастают чувствительные проводники и наоборот. Пока не будут выполнены вышеназванные условия, восстановления проводимости по повреждённому нерву не происходит. Контроль регенерации повреждённого нерва может быть осуществлён с помощью исследования электропроводимости по нему. До 3 нед после травмы электрическая активность поражённых мышц отсутствует. Именно поэтому раньше этого срока исследовать её нецелесообразно. Электрические потенциалы реиннервации обнаруживают за 2-4 мес до появления клинических признаков их восстановления.
Клиническая картина поражений отдельных нервов
Клиническая картина повреждения отдельных нервов состоит из двигательных, чувствительных, вазомоторных, секреторных, трофических расстройств. Выделяют следующие синдромы повреждения периферических нервов.
■ Синдром полного нарушения проводимости нерва. Возникает сразу после повреждения. У больного нарушается функция нерва, развиваются двигательные и чувствительные расстройства, исчезают
рефлексы, возникают вазомоторные нарушения. Боль отсутствует. Спустя 2-3 нед возможно выявление атрофии и атонии мышц конечности, трофических нарушений.
■ Синдром частичного нарушения проводимости по поврежденному нерву. Отмечают различной степени выраженности нарушения чувствительности (анестезия, гиперпатия, гипестезия, парестезии). Спустя некоторое время после травмы возможно появление гипотрофии и гипотонии мышц. Глубокие рефлексы утрачены или снижены. Болевой синдром может быть выраженным или отсутствовать. Признаки трофических или вегетативных расстройств представлены умеренно.
■ Синдром раздражения. Данный синдром характерен для различных этапов повреждения периферического нерва. Возникают боли различной интенсивности, вегетативные и трофические нарушения.
Симптомы поражения плечевого сплетения
При травме первичных стволов плечевого сплетения возникает слабость проксимальных отделов руки (паралич Эрба-Дюшенна). Он развивается при поражении корешков СVи С. Страдают подмышечный, мышечно-кожный, частично - лучевой, лопаточный и срединный нервы. При этом невозможно отведение плеча, его ротация, выпадает функция сгибания предплечья. Рука висит как плеть. Расстроена поверхностная чувствительность по наружной поверхности плеча и предплечья. Поражение СVш-Dп-корешков приводит к парезу дистальных отделов руки (паралич Дежерин-Клюмпке). Нарушена функция локтевого, внутренних кожных нервов плеча, предплечья и частично срединного. Для синдрома характерен паралич мелких мышц, сгибателей кисти и пальцев. Присутствуют расстройства чувствительности по внутреннему краю плеча, предплечья, кисти. Часто выявляют синдром Бернара-Горнера.
Симптомы поражения подмышечного (подкрыльцового) нерва
Невозможно поднятие плеча во фронтальной плоскости до горизонтального уровня. Выявляют атрофию и атонию дельтовидной мышцы. Нарушена чувствительность на коже наружной области плеча (рис. 8-20).
Симптомы поражения кожно-мышечного нерва
Нарушено сгибание предплечья. Выявляют атрофию и атонию двуглавой мышцы плеча, анестезию на наружной поверхности предплечья. Отсутствует рефлекс с сухожилия этой мышцы.
 Рис. 8-20. Зоны нарушения чувствительности при повреждении нервов плечевого сплетения
Рис. 8-20. Зоны нарушения чувствительности при повреждении нервов плечевого сплетения
Симптомы поражения лучевого нерва (верхняя треть предплечья)
Кисть имеет вид «свисающей» - нарушены функции разгибания кисти, пальцев, супинации кисти, отведения первого пальца, выявляют атрофию и атонию разгибателей кисти и пальцев, анестезию на дорсальной поверхности предплечья, частично на кисти (I, II и половина III пальца).
Симптомы поражения локтевого нерва
Кисть имеет «когтистый» вид - отсутствует ладонное сгибание кисти, IV, V и отчасти III пальца, приведение I пальца. Отмечают атрофию и атонию локтевых сгибателей кисти, IV, V пальцев, межкостных и червеобразных (III и IV межкостные промежутки) мышц, мышц гипотенара, анестезию локтевого края кисти, V и медиальной половины IV пальцев.
Симптомы поражения срединного нерва
Кисть имеет форму «обезьяньей» - нарушена пронация кисти, ладонное сгибание кисти и пальцев, разведение I-III пальцев. Отмечают атрофию и атонию сгибателей кисти, пальцев, возвышения тенара, межкостных и червеобразных мышц I-III межпальцевых
промежутков, анестезию на ладонной поверхности I-III и половине IV пальцев. Существуют выраженные трофические нарушения на кисти, особенно в области II пальца.
Симптомы поражения бедренного нерва
Невозможно разгибание голени, характерна атрофия четырёхгла- вой мышцы бедра, утрачен коленный рефлекс, выявляют анестезию на нижней трети передней поверхности бедра и передневнутренней поверхности голени (рис. 8-21).
Симптомы поражения запирательного нерва
Затруднено приведение ноги и поворот её кнаружи. Характерны анестезия на внутренней поверхности бедра, атрофия мышц внутренней поверхности бедра.
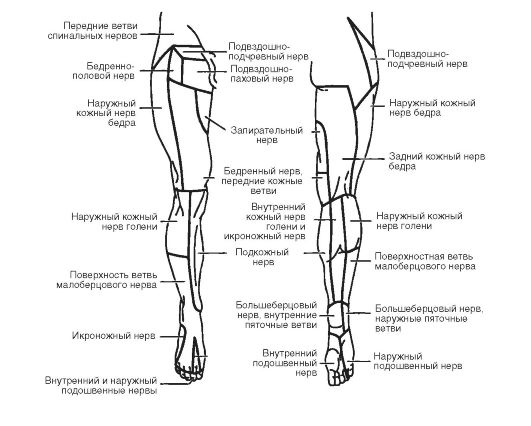
Рис. 8-21. Зоны нарушения чувствительности при повреждении нервов пояснично-крестцового сплетения
Симптомы поражения седалищного нерва
Характерен паралич стопы и пальцев, атрофия и атония мышц стопы и голени, исчезает ахиллов рефлекс. Существует анестезия почти на всей голени и стопе, кроме передневнутренней поверхности голени. Характерны жестокие боли в ноге.
Симптомы поражения малоберцового нерва
Выявляют «свисающую» стопу. Невозможно разгибание стопы и пальцев, а также поворот стопы кнаружи. Атрофированы мышцы перонеальной группы, они атоничны. Характерна анестезия на передненаружной поверхности голени и тыле стопы. Больной не может ходить на пятках.
Симптомы поражения большеберцового нерва
Выявляют «пяточную» стопу. Пальцы резко согнуты. Характерен паралич мышц сгибателей стопы и пальцев, ахиллов рефлекс утрачен, атрофия и атония мышц задней поверхности голени и подошвенной поверхности стопы. Анестезия на задней поверхности голени и подошвенной поверхности стопы. Характерны интенсивные боли.
Лечение травм периферических нервов
При поступлении пациента с подозрением на повреждение периферического нерва ему необходимо тщательное обследование, включающее анализ полученной травмы, выявление двигательных, чувствительных, трофических нарушений. Большое внимание уделяют осмотру, пальпации мест повреждения на шее и конечностях. Возможно использование электромиографии и электродиагностики. Последние методы исследования, как правило, применяют в специализированных учреждениях. При открытых травмах во время первичной хирургической обработки должна быть тщательно осмотрена рана. При выявлении нарушений двигательной и чувствительной функции обращают внимание на соответствие раны и проекции расположения периферического нерва. При артериальном или массивном венозном кровотечении необходим внимательный осмотр тканей в области раны. При иссечении краёв раны учитывают ход периферического нерва. При обнаружении в ране повреждённого нерва наложение первичного шва нерва возможно лишь в следующих случаях:
• отсутствие инфицирования раны;
• знакомство хирурга с техникой наложения эпиневрального шва;
• наличие микрохирургического инструментария и шовного материала 5/00-6/00 и 9/00-10/00.
• наличие ассистента и хорошего освещения операционной раны;
• возможность неторопливой работы.
Различают первичные и отсроченные оперативные вмешательства при повреждении периферических нервов. Последние бывают ранние (от 3 нед до 3 мес) и поздние (позже 3 мес).
Виды операций: невролиз, шов нерва. Под невролизом понимают выделение нерва из окружающих его рубцов или костных мозолей, вызывающих его сдавление и клинически проявляющихся выпадением функций и симптомами раздражения нерва.
Доступы к повреждённому нерву могут быть проекционными, внепроекционными, окольными и угловыми на сгибах. Как правило, операционные разрезы должны быть большими, позволяющими найти центральный и периферический концы повреждённого нерва вне зоны его повреждения. Спускаясь или поднимаясь по обнаруженному нерву, хирург выделяет его из окружающих тканей и подходит к месту его повреждения. При этом необходимо обращать особое внимание на сохранение мышечных ветвей, отходящих от нерва, повреждение которых категорически запрещено. После выделения центрального и периферического концов поражённого нерва их иссекают до уровня рубцово-неизменённых пучков. Срез нерва обязательно проводят в одной перпендикулярной к его оси плоскости. Для достижения такого разреза необходимо под нерв подкладывать марлевый шарик, а верхнюю часть эпиневрия брать на зажим и оттягивать его книзу. Различают два вида шва нерва: эпиневральный и межпучковый. Последний выполняют нитью 10-11/00 под большим (15-20 крат) увеличением. Для преодоления существующего диастаза между концами повреждённого нерва используют следующие приёмы:
• сгибание конечности в суставах;
• мобилизация концов повреждённого нерва;
• этапный шов;
• перемещение нерва;
• резекция кости;
• использование вставок из кожных нервов.
Как правило, вначале необходимо наложить швы на противоположные по поперечнику концы нерва, а затем поэтапно накладывать их сначала на наружную поверхность нерва, а затем после его переворачивания - на заднюю. Обычно накладывают 4-6 швов с каждой сторо-
ны. Швы накладывают до лёгкого соприкосновения периферического и центрального концов нерва, добиваясь герметичности (рис. 8-22).
 Рис. 8-22. Шов
нерва: а - нити проведены на атравматической игле с латеральной и
медиальной стороны ствола нерва; б - расположение вколов и выколов
поперёк нерва; в - наложены дополнительные швы; г - поворачивание нерва
по оси для наложения дополнительных швов на задней поверхности нервного
ствола
Рис. 8-22. Шов
нерва: а - нити проведены на атравматической игле с латеральной и
медиальной стороны ствола нерва; б - расположение вколов и выколов
поперёк нерва; в - наложены дополнительные швы; г - поворачивание нерва
по оси для наложения дополнительных швов на задней поверхности нервного
ствола
Конечность обязательно иммобилизируют гипсовой лонгетой на 3 нед с 2-3 перевязками после операции. После снятия лонгеты проводят курс парафинотерапии, осторожную лечебную физкультуру, электростимуляцию, вводят ноотропные препараты, витамины.