Глазные болезни. Основы офтальмологии: Учебник / Под ред. В. Г. Копаевой. - 2012. - 560 с.: ил.
|
|
|
|
Глава 8. СЛЕЗНЫЕ ОРГАНЫ
Слезы - это немая речь.
Вольтер
Ты плачешь - светятся слезой Ресницы синих глаз. Фиалка, полная росой, Роняет свой алмаз.
Д. Г. Байрон
8.1. Строение и функции слезных органов
Слезные органы являются частью придаточного аппарата глаза, защищающего глаза от внешних влияний и предохраняющего конъюнктиву и роговицу от высыхания. Слезные органы продуцируют и отводят слезную жидкость в полость носа; они состоят из слезной железы, добавочных мел-
ких слезных железок и слезоотводящих путей (рис. 8.1, см. также раздел 3.3.4).
Слезная железа принадлежит к сложнотрубчатым серозным железам; структура ее подобна структуре околоушной железы.
Слезная железа состоит из 2 частей: верхней, или глазничной (орбитальной), части и нижней, или вековой (пальпебральной), части. Они разделены широким сухожилием
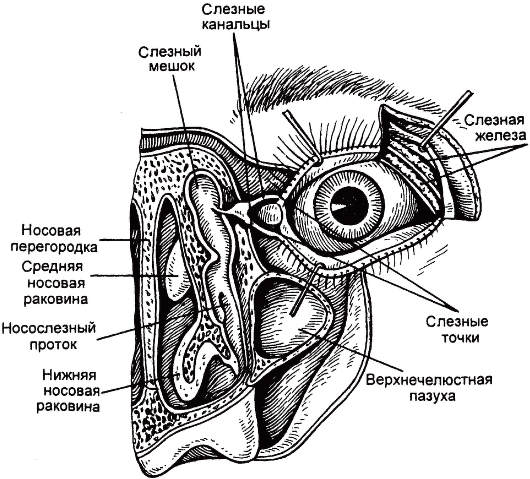
Рис. 8.1. Топография слезных органов.
мышцы, поднимающей верхнее веко. Глазничная часть слезной железы расположена в ямке слезной железы лобной кости на латерально-верхней стенке глазницы. Сагиттальный размер ее 10-12 мм, фронтальный - 20-25 мм, толщина - 5 мм. В норме орбитальная часть железы недоступна наружному осмотру. Она имеет 3-5 выводных канальцев, проходящих между дольками вековой части, открывающимися в верхнем своде конъюнктивы сбоку на расстоянии 4-5 мм от верхнего края тарзальной пластинки верхнего хряща века. Вековая часть слезной железы значительно меньше глазничной, расположена ниже ее под верхним сводом конъюнктивы с темпоральной стороны. Размер вековой части 9-11 х х 7-8 мм, толщина - 1-2 мм. Ряд выводных канальцев этой части слезной железы впадает в выводные канальцы орбитальной части, а 3-9 канальцев открываются самостоятельно. Множественные выводные канальцы слезной железы создают подобие своеобразного «душа», из отверстий которого слеза поступает в конъюнктивальную полость.
Выводные канальцы большего калибра выстланы двухслойным цилиндрическим эпителием, а меньшего калибра - однослойным кубическим эпителием.
Слезную железу удерживают собственные связки, прикрепляющиеся к надкостнице верхней стенки орбиты. Железу укрепляют также связка Локвуда, подвешивающая глазное яблоко, и мышца, поднимающая верхнее веко. Снабжается кровью слезная железа от слезной артерии - ветви глазничной артерии. Отток крови происходит через слезную вену. Слезная железа иннервируется веточками первой и второй ветви тройничного нерва, ветвями лицевого нерва и симпатическими волокнами от верхнего шейного узла. Основная роль в регуляции секреции слезной железы принадлежит парасимпатическим
волокнам, входящим в состав лицевого нерва. Центр рефлекторного слезоотделения находится в продолговатом мозге. Кроме того, имеется еще ряд вегетативных центров, раздражение которых усиливает слезоотделение. Помимо основной слезной железы, имеются мелкие добавочные слезные железки - конъюнктивальные железы Краузе.
Во время бодрствования человека за 16 ч добавочными слезными железками выделяется 0,5-1 мл слезы, т. е. столько, сколько требуется для увлажнения и очистки поверхности глаза; орбитальная и вековая части железы включаются в работу только при раздражении глаза, полости носа, во время плача и т. п. При сильном плаче может выделиться до 2 чайных ложек слезной жидкости.
Слезная жидкость имеет большое значение для нормальной функции глаза, так как увлажняет роговицу и конъюнктиву. Идеальная гладкость и прозрачность роговицы, правильное преломление лучей света у ее передней поверхности обусловлены наряду с другими факторами наличием тонкого слоя слезной жидкости, покрывающей переднюю поверхность роговицы. Слезная жидкость способствует также очищению конъюнктивальной полости от микроорганизмов и инородных тел, предотвращает высыхание поверхности, обеспечивает ее питание.
К моменту рождения слезная жидкость почти не выделяется, так как слезная железа еще недостаточно развита. У 90 % детей лишь ко 2-му месяцу жизни начинается активное слезоотделение.
Слезная жидкость прозрачная или слегка опалесцирующая, со слабощелочной реакцией и средней относительной плотностью 1,008. Она содержит 97,8 % воды, остальную часть составляют белок, мочевина, сахар, натрий, калий, хлор, эпителиальные клетки, слизь, жир, бактериостатический фермент лизоцим.
Слезоотводящие пути начинаются слезным ручьем. Это капиллярная щель между задним ребром нижнего века и глазным яблоком. По ручью слеза стекает к слезному озеру, расположенному у медиального угла глазной щели. На дне слезного озера имеется небольшое возвышение - слезное мясцо. В слезное озеро погружены нижняя и верхняя слезные точки. Они находятся на вершинах слезных сосочков и в норме имеют диаметр 0,25 мм. От точек берут начало нижний и верхний слезные канальцы, которые сначала идут соответственно вверх и вниз на протяжении 1,5 мм, а затем, загибаясь под прямым углом, направляются к носу и впадают в слезный мешок, чаще (до 65 %) общим устьем. На месте их впадения в мешок сверху образуется пазуха - синус Майера; имеются складки слизистой оболочки: снизу - клапан Гушке, сверху - клапан Розенмюллера. Длина слезных канальцев - 6-10 мм, просвет - 0,6 мм.
Слезный мешок располагается позади внутренней связки век в слезной ямке, образованной лобным отростком верхней челюсти и слезной костью. Окруженный рыхлой клетчаткой и фасциальным футляром мешок на 1/3 поднимается над внутренней связкой век своим сводом, а внизу переходит в носослезный проток. Длина слезного мешка 10-12 мм, ширина - 2-3 мм. Стенки мешка состоят из эластических и вплетающихся в них мышечных волокон вековой части круговой мышцы глаза - мышцы Горнера, сокращение которой способствует присасыванию слезы.
Носослезный проток, верхняя часть которого заключена в костный носослезный канал, проходит в латеральной стенке носа. Слизистая оболочка слезного мешка и носослезного протока нежная, имеет характер аденоидной ткани, выстлана цилиндрическим, местами мерцательным эпителием. В нижних отделах носос-
лезного протока слизистая оболочка окружена густой венозной сетью по типу кавернозной ткани. Носослезный проток длиннее костного носослезного канала. У выхода в нос имеется складка слизистой оболочки - слезный клапан Гаснера. Открывается носослезный проток под передним концом нижней носовой раковины на расстоянии 30-35 мм от входа в полость носа в виде широкого или щелевидного отверстия. Иногда носослезный проток проходит в виде узкого канальца в слизистой оболочке носа и открывается в стороне от отверстия костного носослезного канала. Два последних варианта строения носослезного протока могут стать причиной риногенных нарушений слезоотведения. Длина носослезного протока - от 10 до 24 мм, ширина - 3-4 мм.
Около 35 % детей рождаются с закрытым мембраной выходным отверстием носослезного протока. Если в первые недели жизни ребенка она не рассасывается, может развиться дакриоцистит новорожденных, требующий манипуляций для создания проходимости слезы по каналу в нос.
В основе нормального слезоотведения лежат следующие факторы:
• капиллярное засасывание жидкости в слезные точки и слезные канальцы;
• сокращение и расслабление круговой мышцы глаза и мышцы Горнера, создающих отрицательное капиллярное давление в слезоотводящей трубке;
• наличие складок слизистой оболочки слезоотводящих путей, играющих роль гидравлических клапанов.
8.2. Методы исследования слезных органов
Вековая часть слезной железы доступна осмотру. Ее исследуют с помощью пальпации и путем осмотра при вывернутом верхнем веке.
Функциональные исследования слезоотводящих путей включают канальцевую пробу, которую выполняют для проверки присасывающей функции слезных точек, канальцев и мешка, и носовую пробу - для определения степени проходимости всей слезоотводящей системы. В норме 1 капля 3 % колларгола, введенная в конъюнктивальную полость, быстро всасывается (до 5 мин - положительная канальцевая проба) и оказывается в нижнем носовом ходе (до 10 мин - положительная носовая проба), о чем свидетельствует окрашивание введенной в нижний носовой ход ватки, намотанной на зонд. Пассивную проходимость слезоотводящих путей определяют зондированием слезных канальцев и мешка зондом Боумена № 1 и промыванием их через верхнюю или нижнюю слезные точки при помощи канюли и шприца. Голову обследуемого наклоняют немного вперед. В норме жидкость (раствор фурацилина 1:5000, изотонический раствор натрия хлорида и др.) вытекает из соответствующей половины носа.
Дакриоцисторентгенография позволяет получить наиболее ценную информацию об уровне и степени нарушения проходимости слезоотводящих путей (рис. 8.2). Для этого через канюлю, проведенную через слезный каналец и слезный мешок, медленно вводят теплый масляный контрастирующий раствор, обычно 0,5 мл йодолипола. Сразу же после введения выполняют два рентгеновских снимка в окципитофронтальной и битемпоральной проекциях.
Спиральная компьютерная томография позволяет получить более полную информацию о состоянии слезоотводящих путей, в том числе и ниже места препятствия, протяженности этого препятствия, а также об истинном анатомическом взаимоотношении слезоотводящих путей с клетками решетчатого лабиринта и средней носовой раковиной. Это важно для выбора рацио-
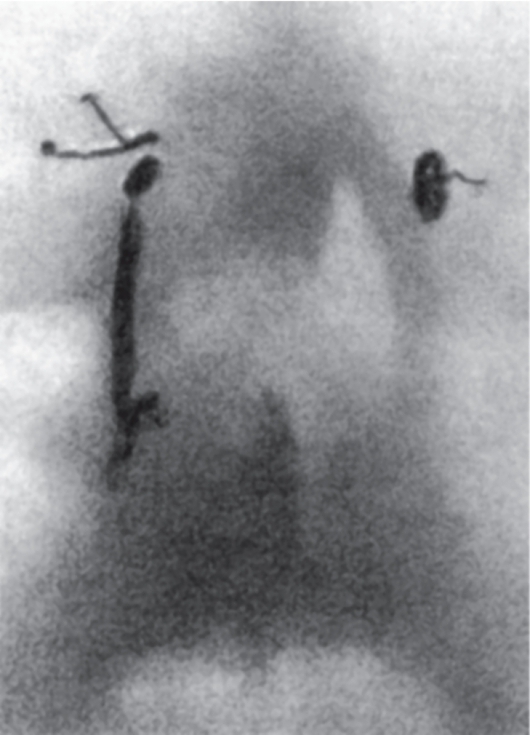
Рис. 8.2. Дакриоцисторентгенограмма, окципитофронтальная проекция.
Справа - нормальные слезоотводящие пути, слева - непроходимость носослезного протока, дакриоцистит.
нального хирургического подхода. Метод особенно ценен при травмах лицевого скелета, онкологической патологии и других неясных ситуациях.
Ринологическое исследование (передняя риноскопия и эндоскопия полости носа с применением риноскопа и монитора) дает возможность выявить разнообразные патологические изменения и анатомические особенности строения полости носа и околоносовых пазух, а также выбрать оптимальный вариант последующего лечения.
8.3. Заболевания и травмы слезных органов
Патология слезных органов может быть следствием аномалий развития, повреждения, заболеваний и
опухолевых разрастаний как слезопродуцирующего, так и слезоотводящего аппарата.
Заболевания слезоотводящих путей - одно из частых страданий придаточного аппарата глаза. Диапазон жалоб - от легкого периодического слезотечения до постоянного непрекращающегося выделения гноя из слезного мешка и флегмоны окружающей его клетчатки, осложняющейся долго не заживающей фистулой.
Слезостояние является косметическим недостатком, а при гнойном воспалении слезоотводящих путей представляет угрозу для самого глаза, в частности для роговицы, с последующим нарушением зрения. Наиболее тяжелое и распространенное хроническое воспаление слезного мешка - дакриоцистит.
8.3.1. Патология слезопродуцирующего аппарата
Пороки развития слезной железы проявляются ее недостаточным развитием, отсутствием и смещением.
Отсутствие или недостаточное развитие слезной железы приводит к тяжелым и часто необратимым изменениям в переднем отрезке глаза - ксерозу и потере зрения. Лечение - хирургическая пересадка в наружный отдел конъюнктивальной полости протока околоушной железы (стенонов проток). Это возможно потому, что биохимический состав слюны и слезы сходен. Смещение слезной железы происходит при ослаблении поддерживающих железу связок. Лечение оперативное - укрепление слезной железы в своем ложе. Прогноз благоприятный.
Повреждения слезной железы редки, наблюдаются обычно при повреждениях глазницы, верхнего века. Хирургическое вмешательство требуется лишь при значительном разрушении железы, выпадении ее в рану.
Острое воспаление слезной железы бывает редко, чаще с одной стороны. Возникает как осложнение общих инфекций - гриппа, ОРЗ, ангины, эпидемического паротита и др. Характеризуется резким припуханием, болезненностью и гиперемией наружной части верхнего века, повышением температуры тела, головной болью, общим недомоганием. Отмечаются гиперемия и отек конъюнктивы глазного яблока. Глаз может быть смещен, подвижность его ограничена. Часто наблюдаются увеличение и болезненность околоушных лимфатических узлов.
Лечение: антибиотики, сульфаниламиды, десенсибилизирующие средства, анальгетики, жаропонижающие препараты; сухое тепло, УВЧ-терапия. При абсцедировании гнойник вскрывают и очаг дренируют.
Новообразования слезной железы встречаются редко. Из доброкачественных чаще обнаруживают смешанные опухоли. Они проявляются односторонним постепенным безболезненным увеличением железы, небольшим смещением глаза кнутри и книзу. Расстройства зрения редки. Смешанные опухоли в 4-10 % случаев перерождаются в злокачественные. В этом случае опухоль прорастает окружающие ткани, фиксирует глазное яблоко, вызывает сильную боль; нарушается зрение, возникают отдаленные метастазы. Лучевое и хирургическое лечение не всегда оказывается успешным, поэтому прогноз всегда серьезен.
Гиперфункция слезных желез проявляется слезотечением при нормальном состоянии слезоотводящего аппарата вследствие различных рефлекторных раздражений. Повышенное слезоотделение (слезотечение, или эпифора) может быть вызвано ярким светом, ветром, холодом (например, раздражение слизистой оболочки носа, конъюнктивы), но может быть вызвано воспалительной реакцией самой железы.
При постоянном слезотечении необходим осмотр оториноларинголога для выявления и лечения специфической патологии в полости носа и его придаточных пазухах. Если слезотечение стойкое и не поддается консервативному лечению, то иногда проводят инъекции спирта в слезную железу, электрокоагуляцию или частичную аденотомию, блокаду крылонебного узла.
Гипофункция слезной железы (синдром Шегрена) является заболеванием с более тяжелыми последствиями. Относится к коллагенозам. Характеризуется гипофункцией слезных, слюнных и потовых желез. Чаще встречается у женщин в климактерическом возрасте, протекает с обострениями и ремиссиями. Клинически проявляется как сухой кератоконъюнктивит. Патология обычно билатеральная. Больных беспокоят зуд, ощущение инородного тела в глазу, светобоязнь, сухость в глотке. Конъюнктива век гиперемирована с сосочковой гипертрофией и тягучим «нитчатым» секретом. Роговица в нижнем отделе матовая, шершавая.
Лечение должно быть комплексным у врача-ревматолога и окулиста. Используют в основном кортикостероиды и цитостатики. Местное лечение сухого кератоконъюнктивита - кортикостероиды, гель Актовегин, заменители слезы - 0,25 % лизоцим, капли Витасик, Гелевые слезы. Предложена блокировка слезных канальцев для удержания слезы в конъюнктивальной полости с помощью пробок Геррика и т. д.
8.3.2. Патология слезоотводящего аппарата
Сужение нижней слезной точки - одна из частых причин упорного слезотечения. О сужении слезной точки можно говорить при ее диаметре менее 0,1 мм. Если не удается расширить диаметр слезной точки
повторным введением конических зондов, то возможна операция - увеличение ее просвета иссечением небольшого треугольного или квадратного лоскута из задней стенки начальной части канальца.
Выворот нижней слезной точки бывает врожденным или приобретенным, может возникнуть при хроническом блефароконъюнктивите, старческой атонии век и т. д. Слезная точка не погружена в слезное озеро, а повернута кнаружи. В легких случаях выворот можно устранить за счет иссечения лоскутов слизистой оболочки конъюнктивы под нижней слезной точкой с последующим наложением стягивающих швов (рис. 8.3). В тяжелых случаях проводят пластические операции.
Непроходимость слезных канальцев развивается чаще вследствие воспаления слизистой оболочки век и канальцев при конъюнктивитах. Небольшие по протяженности (1- 1,5 мм) облитерации можно устранить зондированием с последующим введением с помощью зонда Алексеева в просвет канальца на несколько недель бужирующих нитей и трубочек.
При неустранимом нарушении функции нижнего слезного канальца показана операция - активация верхнего слезного канальца. Суть операции заключается в том, что, начиная от верхней слезной точки, иссекают полоску внутренней стенки канальца до внутреннего угла глазной щели. При этом слеза из слезного озера будет сразу попадать во вскрытый верхний слезный каналец, что позволит предупредить слезостояние.
Воспаление канальца (дакриоканаликулит) чаще возникает вторично на фоне воспалительных процессов глаз, конъюнктивы. Кожа в области канальцев воспаляется. Отмечаются выраженное слезотечение, слизисто-гнойное отделяемое из слезных точек. Для грибковых каналикули-
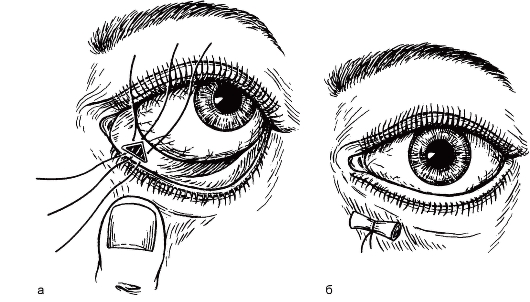
Рис. 8.3. Устранение выворота нижней слезной точки по Шарц.
а - наложение 0вов на края раны; б - завязывание среднего шва на валике.
тов характерно сильное рас0ирение канальца, заполненного гноем и грибковыми конкрементами. Лечение каналикулитов консервативное в зависимости от вызвав0их причин. Грибковые каналикулиты лечат расщеплением канальца и удалением конкрементов с последующим смазыванием стенок вскрытого канальца настойкой йода и назначением нистатина.
Повреждения слезных канальцев возможны при травме внутренней части век. Необходима своевременная хирургическая обработка, иначе возникнет не только косметический дефект, но и слезотечение. Во время первичной хирургической обработки раны сопоставляют края поврежденного нижнего слезного канальца, для чего проводят зонд Алексеева через нижнюю слезную точку и каналец, устье слезных канальцев, верхний слезный каналец и выводят его конец из верхней слезной точки (рис. 8.4, а). После введения в ушко зонда силиконового капилляра зонд извлекают обратным движением и его место в слезоотводящих путях
занимает капилляр. Кососрезанные концы капилляра фиксируют одним 0вом - образуется кольцевая лигатура. На мягкие ткани в месте их разрыва накладывают кожные 0вы (рис. 8.4, б). Кожные 0вы снимают через 10-15 дней, кольцевую лигатуру удаляют через несколько недель.
Врожденный дакриоцистит. Основная его причина состоит в том, что к моменту рождения не открывается (вследствие аномалии развития) носовое устье носослезного протока, которое в таких случаях заканчивается слепым ме0ком. Через несколько дней после рождения появляется незначительное слизисто-гнойное отделяемое из конъюнктивального ме0ка. У детей заболевания слезоотводящих путей часто бывают причиной хронических конъюнктивитов, флегмоны слезного ме0ка и орбиты, поражения роговицы, септикопиемии и др. Неизлеченные дакриоциститы постепенно приводят к необратимым анатомическим изменениям слезных путей, которые со временем ис-
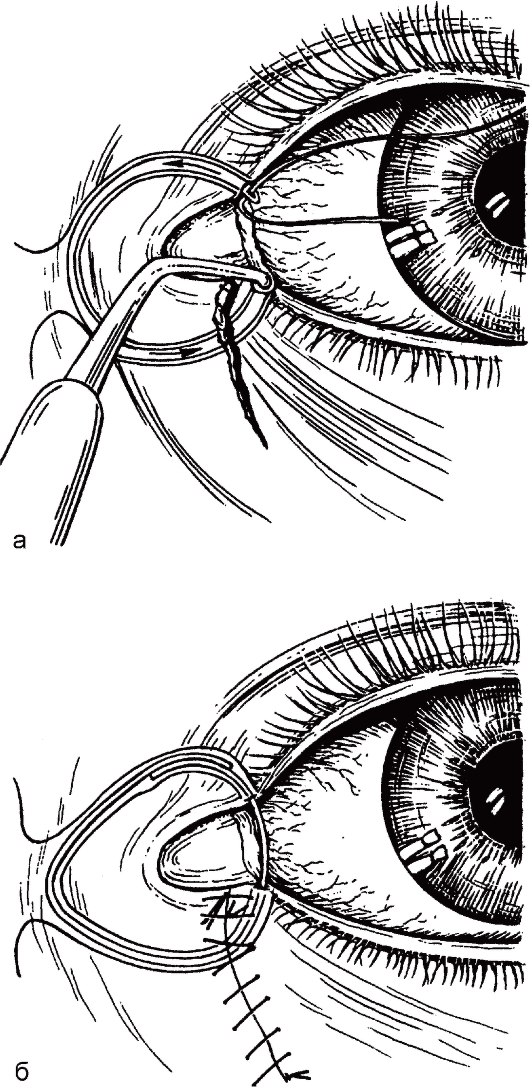
Рис. 8.4. Устранение повреждений нижнего слезного канальца. а - через верхнюю слезную точку зондом Алексеева вводят силиконовый капилляр; б - фиксация капилляра в виде кольцевой лигатуры, швы на кожу.
ключают успех консервативного лечения.
Лечение рекомендуется начинать с энергичного массажа слезного мешка снаружи у внутреннего угла глазной щели сверху вниз. От толчкообразного надавливания на содержимое слезного мешка разрывается мембрана, закрывающая выход из носослезного протока, и восстанавливается проходимость слезоотводящих путей. При отсутствии по-
ложительного эффекта переходят к эндоназальному ретроградному зондированию, которое надо начинать с двухмесячного возраста. Без анестезии под контролем зрения хирургический пуговчатый зонд, изогнутый на конце под прямым углом, вводят до половины длины нижнего носового хода (рис. 8.5) и перфорируют препятствие в устье носослезного протока. Зонд извлекают, промывают слезные пути раствором антибиотика. При отсутствии эффекта повторные зондирования проводят с
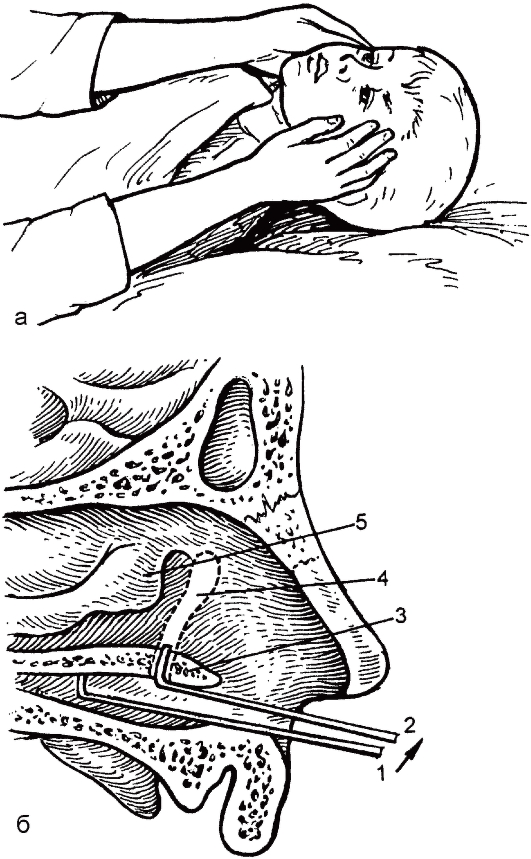
Рис. 8.5. Эндоназальное зондирование при врожденном дакриоцистите. а - положение и фиксация головы ребенка для ретроградного зондирования; б - ретроградное зондирование носослезного протока:
1 - пуговчатый зонд в нижнем носовом ходе;
2 - зонд в устье носослезного протока; 3 - основание нижней носовой раковины; 4 - слезный мешок и проток; 5 - средняя носовая раковина.
интервалом 5-7 дней. Трехкратное зондирование оправдано до 6-месячного возраста. Отсутствие эффекта от ретроградного зондирования заставляет переходить к лечению зондированием снаружи зондом Боумена №0 или №1. После расширения слезной точки коническим зондом вводят горизонтально зонд Боумена по канальцу в мешок, затем переводят его в вертикальное положение и продвигают вниз по носослезному протоку, перфорируя в нижней его части нерассосавшуюся к моменту рождения мембрану. При отсутствии эффекта и от этого лечения детям старше 2 лет производят дакриоцисториностомию (см. ниже).
Острый гнойный дакриоцистит, или флегмона слезного мешка, - это гнойное воспаление слезного мешка и окружающей его клетчатки. Заболевание может развиться и без предшествующего хронического воспаления слезоотводящих путей при проникновении инфекции из воспалительного очага на слизистой оболочке носа или в околоносовых пазухах.
При флегмоне слезного мешка в области внутреннего угла глазной щели и на соответствующей стороне носа или щеки появляются краснота кожи и плотная резко болезненная припухлость. Веки становятся отечными, глазная щель сужается или глаз закрывается полностью. Распространение воспалительного процесса на окружающую мешок клетчатку сопровождается бурной общей реакцией организма (повышение температуры тела, нарушение общего состояния, слабость и др.). В разгар воспаления назначают антибиотики, сульфаниламиды, обезболивающие и жаропонижающие препараты. Постепенно инфильтрат становится мягче, формируется абсцесс. Флюктуирующий абсцесс вскрывают и гнойную полость дренируют. Абсцесс может вскрыться самостоятельно,
после чего воспалительные явления постепенно стихают. Иногда на месте вскрывшегося гнойника остается незаживающий свищ, из которого выделяются гной и слеза. После перенесенного острого дакриоцистита появляется тенденция к повторным вспышкам флегмонозного воспаления. Для того чтобы этого не допустить, в спокойном периоде выполняют радикальную операцию - дакриоцисториностомию (см. ниже).
Хронический гнойный дакриоцистит. Хроническое воспаление слезного мешка (дакриоцистит) развивается чаще вследствие нарушения проходимости носослезного протока. Задержка слезы в мешке приводит к появлению в нем микроорганизмов, чаще стафилококков и пневмококков. Образуется гнойный экссудат. Больные жалуются на слезотечение и гнойное отделяемое. Слезотечение резко усиливается на открытом воздухе, особенно при морозе и ветре, ярком свете. Конъюнктива век, полулунная складка, слезное мясцо гиперемированы. Отмечается припухлость области слезного мешка, при надавливании на которую из слезных точек выделяется слизистогнойная или гнойная жидкость. Постоянное слезотечение и гнойные выделения из слезного мешка в конъюнктивальную полость являются не только болезнью «дискомфорта», но и фактором снижения трудоспособности. Они ограничивают возможность выполнения работы по ряду профессий.
Дакриоциститы нередко приводят к тяжелым осложнениям и инвалидности. Даже малейший дефект эпителия в роговице при попадании соринки может стать входными воротами для кокковой флоры из застойного содержимого слезного мешка. Возникает ползучая язва роговицы, приводящая к стойкому нарушению зрения. Тяжелые осложнения могут возникнуть и в том
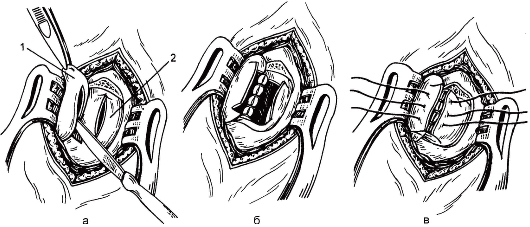
Рис. 8.6. Этапы наружной дакриоцисториностомии в модификации Дюпюи-Дютана.
а - рассечение слизистой оболочки носа и стенки слезного мешка: 1 - слезный мешок, 2 - слизистая оболочка носа; б - наложение швов на задние лоскуты слизистой оболочки носа и слезного мешка; в - наложение швов на передние лоскуты слизистой оболочки носа и слезного мешка.
случае, если гнойный дакриоцистит остается нераспознанным перед полостной операцией на глазном яблоке.
В этиопатогенезе дакриоцистита играют роль многие факторы: профессиональные вредности, резкие колебания температуры окружающего воздуха, заболевания носа и придаточных пазух, травмы, снижение иммунитета, вирулентность микрофлоры, сахарный диабет и др. Закупорка носослезного протока чаще всего возникает в результате воспаления его слизистой оболочки при ринитах. Иногда причиной нарушения проходимости носослезного протока бывает его повреждение при травме, нередко хирургической (при пункции гайморовой пазухи, гайморотомии).
В настоящее время хроническое воспаление слезного мешка лечат в основном хирургическим путем: выполняют радикальную операцию - дакриоцисториностомию, с помощью которой восстанавливают слезоотведение в нос. Суть операции состоит в создании соустья между слезным мешком и полостью носа.
Операцию выполняют с наружным или внутриносовым доступом.
Принцип наружной операции был предложен в 1904 г. ринологом Тоти, позднее она совершенствовалась.
Дакриоцисториностомию производят под местной инфильтрационной анестезией. Выполняют разрез мягких тканей до кости длиной 2,5 см, отступив от места прикрепления внутренней связки век в сторону носа 2-3 мм. Распатором раздвигают мягкие ткани, разрезают надкостницу, отслаивают ее вместе со слезным мешком от кости боковой стенки носа и слезной ямки до носослезного канала и отодвигают кнаружи. Формируют костное окно размером 1,5 х 2 см при помощи механической, электрической или ультразвуковой фрезы. Разрезают в продольном направлении слизистую оболочку носа в костном «окне» и стенку слезного мешка (рис. 8.6, а), накладывают кетгутовые швы сначала на задние лоскуты слизистой оболочки носа и мешка, затем - на передние (рис. 8.6, б, в). Перед наложением передних швов в область соустья
вводят дренаж в сторону полости носа. Края кожи сшивают шелковыми нитями. Накладывают асептическую давящую повязку. В нос вводят марлевый тампон. Первую перевязку
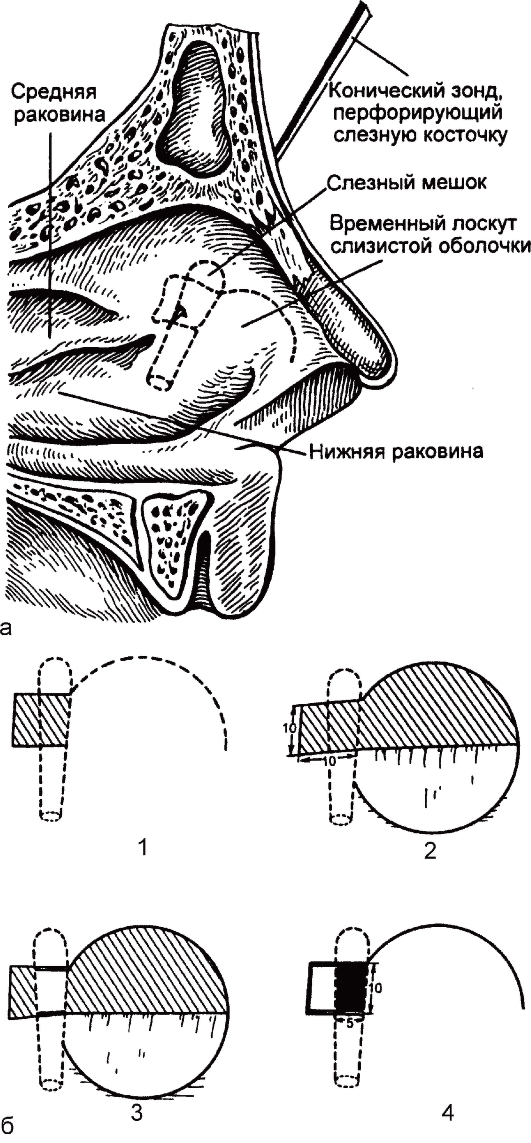
Рис. 8.7. Этапы внутриносовой дакриоцисториностомии в модификации В. Г. Белоглазова.
а - вид сбоку со стороны полости носа; б: 1 - резекция лоскута в месте проекции слезного мешка, 2 - откидывание временного лоскута слизистой оболочки с боковой стенки носа для облегчения обзора, 3 - образование костного окна, 4 - формирование соустья слезного мешка с полостью носа.
производят через 2 дня. Швы снимают через 6-7 дней.
Эндоназальную дакриоцисториностомию также выполняют под местной анестезией. Для правильного ориентирования в положении слезного мешка медиальную стенку слезного мешка и слезную косточку прокалывают зондом, введенным через нижний слезный каналец. Конец зонда, который будет виден в носу, соответствует задненижнему углу слезной ямки (рис. 8.7). На боковой стенке носа, впереди средней носовой раковины, выкраивают соответственно проекции слезной ямки лоскут слизистой оболочки носа размером 1 х 1,5 см и удаляют его. В месте проекции слезного мешка удаляют костный фрагмент, площадь которого 1 х 1,5 см. Выпяченную зондом, введенным через слезный каналец, стенку слезного мешка рассекают в виде буквы «с» в пределах костного окна и используют для пластики соустья. При этом открывается выход для содержимого слезного мешка в полость носа.
Оба способа (наружный и внутриносовой) обеспечивают высокий процент излечения (95-98 %). Они имеют как показания, так и ограничения.
Внутриносовые операции на слезном мешке характеризуются небольшой травматичностью, идеальной косметичностью, сохранением физиологии системы слезоотведения. Одномоментно с основной операцией можно устранить анатомические и патологические риногенные факторы. Такие операции успешно проводят в любой стадии флегмонозного дакриоцистита.
При комбинированных нарушениях проходимости слезных канальцев и носослезного протока разработаны операции с наружным и внутриносовым подходом - каналикулориностомия с введением на длительный срок в слезоотводящие
пути интубационных материалов - трубок, нитей и др.
При полном разрушении или облитерации слезоотводящих путей выполняют лакориностомию - создание нового слезоотводящего пути из слезного озера в полость носа с помощью лакопротеза из силикона или пластмассы, который вводят на длительный срок. После эпителизации стенок лакостомы протез удаляют.
В последние годы разработаны новые методы лечения дакриоциститов: эндоскопическая микрохирургия с применением операционных микроскопов, риноскопов и мониторов, а также трансканаликулярные и внутриносовые лазерные операции.
Операции отличаются от «классических» дакриоцисториностомий меньшей травматичностью и более редким развитием осложнений.
Вопросы для самоконтроля
1. Из чего состоят слезопродуцирующий аппарат и слезоотводящий аппарат?
2. Каковы роль слезной жидкости и ее состав?
3. Каковы причины нарушения слезоотведения?
4. Какие осложнения возможны при хроническом дакриоцистите?
5. С чего начинают лечение дакриоцистита новорожденных?
6. Какие существуют альтернативные методы лечения хронических дакриоциститов?