Гигиена, санология, экология : учебное пособие / под ред. Л. В. Воробьевой. - 2011. - 255 с.
|
|
|
|
Глава 7. ГИГИЕНИЧЕСКИЕ ОСНОВЫ УСТРОЙСТВА И ЭКСПЛУАТАЦИИ ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЙ
Больничная гигиена - отрасль гигиены, изучающая проблемы сохранения здоровья медицинского персонала и более полного восстановления здоровья больных в системе "человек-больничная среда".
Объектом больничной гигиены является человек (медицинский персонал и больной) и больничная среда. Изучение влияния больничной среды на здоровье персонала и больного составляет предмет этой отрасли гигиенических знаний.
Содержательная сущность больничной гигиены состоит в разработке и реализации основных ее положений, осуществляемых при единстве усилий специалистов различного профиля, должностных лиц и всего персонала лечебно-профилактических учреждений (ЛПУ), для обеспечения благоприятных условий пребывания больных и труда медицинских работников, должного качества госпитальной среды, определяющих безопасность и эффективность лечебно-диагностического и оздоровительного процессов в системе "человек-больничная среда".
Больничная среда - это сложная, специфическая и очень динамичная система факторов, среди которых можно выделить:
- объективные - топографические (больницы располагаются на определенной местности); архитектурно-планировочные (система застройки); санитарно-технические; бытовые и др.;
- субъективные: организация питания, водоснабжения; квалификация персонала; укомплектованность кадрами и др.
7.1. ГИГИЕНИЧЕСКИЕ ТРЕБОВАНИЯ К УЧАСТКУ И РАСПОЛОЖЕНИЮ ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЙ
Размещение больниц в черте населенного пункта зависит в первую очередь от профиля.
Современные многопрофильные больницы оказывают медицинскую помощь не только госпитализированным больным, но и проживающему населению, так как имеют в своем составе поликлиническое отделение, отделение экстренной медицинской помощи, родильное отделение. Это диктует необходимость максимально приблизить больницу к обслуживаемому населению.
Согласно СанПиН 2.1.3.2630-10 "Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность", лечебные учреждения должны располагаться в селитебной, зеленой или пригородной зонах в соответствии с генеральным планом населенного пункта.
Женские консультации, стоматологические поликлиники, дневные стационары можно размещать в жилых и общественных зданиях, в пределах пешеходной доступности (1,5-2,0 км), вблизи улиц и дорог с общественным транспортом. При таком размещении помещения ЛПУ должны быть отделены от основного здания капитальной стеной и иметь самостоятельные системы вентиляции канализации и отдельный вход для пациентов. Не допускается размещать в жилых и общественных зданиях дневные стационары дерматовенерологического, психиатрического, инфекционного и туберкулезного профилей.
Специализированные больницы мощностью свыше 1000 коек для длительного пребывания больных, а также стационары с особым режимом (туберкулезные, психиатрические и др.) необходимо располагать в пригородной зоне, по возможности в зеленых массивах, с соблюдением разрывов от селитебной зоны не менее 1000 м.
Место предполагаемого строительства ЛПУ должно максимально соответствовать гигиеническим требованиям. Выбирают и отводят наиболее благоприятные по своим природным условиям участки, расположенные на возвышенном, сухом месте (уровень стояния грунтовых вод не выше -2,0 м). Местность должна иметь уклон, что способствует оттоку ливневых вод.
Участок должен быть удален от промышленных предприятий, крупных транспортных магистралей, аэропортов и других источников шума, пыли и газовых выбросов, с подветренной стороны от промышленных предприятий.
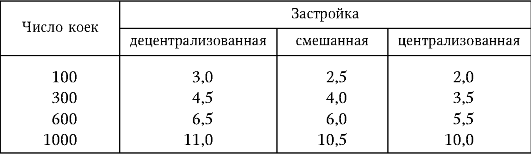
Таблица 7.1
Размеры площади участка больницы в зависимости от системы застройки, га
(Пивоваров Ю. П. [и др.], 2007)
При размещении в черте города лечебные корпуса должны находиться не ближе 30-50 м от жилых и общественных зданий. Не допускается строительство ЛПУ в санитарно-защитной зоне промышленных предприятий, на участках бывших свалок, на территориях, загрязненных радиоактивными и химическими веществами.
Участок должен быть достаточным по размерам. При определении размера участка исходят из назначения больницы, т. е. ее профиля:
- числа коек;
- системы застройки больницы.
Поэтому площадь участка варьирует в больших пределах. Чаще участок выбирают из расчета 120-450 м2/койку (табл. 7.1).
Наиболее рациональной формой больничного участка считается прямоугольник с соотношением сторон 1 : 2 или 1 : 3.
7.2. ГИГИЕНИЧЕСКИЕ ТРЕБОВАНИЯ
К ПЛАНИРОВКЕ И БЛАГОУСТРОЙСТВУ
БОЛЬНИЧНОГО УЧАСТКА
Планировка больничного участка должна обеспечивать наиболее благоприятные условия инсоляции палат и территории, а также максимально защищать здание и палаты от шума. В первую очередь устанавливается общая плотность застройки. Плотность застройки участков больниц и диспансеров со стационарами должна быть в пределах 15-18 %. Площадь под зелеными насаждениями и газонами должна составлять не менее 60 % площади участка. Остальная территория отводится под дороги, площадки для машин,
хозяйственные постройки. По периметру участков больниц и поликлиник предусматривается полоса зеленых насаждений шириной 15 м. Общая же площадь садово-парковой зоны или больничного сада определяется из расчета 25 м2 на одну койку.
На территории участка выделяют несколько функциональных зон:
- административно-поликлиническую;
- лечебных корпусов;
- зону радиологического корпуса;
- садово-парковую;
- хозяйственную;
- патологоанатомическую.
Зоны разделяются между собой полосой зеленых насаждений не менее 15 м.
Зона поликлиники, центрального приемного отделения и административного корпуса размещается ближе к въезду на участок. Желательно иметь отдельный вход на территорию поликлиники.
Зона лечебных корпусов может в свою очередь подразделяться на территорию для соматических и инфекционных больных. Обе части этой зоны должны быть изолированы между собой. Зона инфекционных корпусов должна иметь отдельный въезд, самостоятельное приемное отделение и садово-парковый участок.
Хозяйственная зона (пищеблок, прачечная, дезкамеры, склады, котельная, гараж и т. д.) должна располагаться с подветренной стороны по отношению к лечебным корпусам. На ее территории должна быть оборудована контейнерная площадка с твердым покрытием и подъездом со стороны улицы. Размеры площадки должны превышать площадь основания контейнеров на 1,5 м во все стороны.
Патологоанатомический корпус и дороги к нему должны располагаться так, чтобы их не было видно из окон лечебных учреждений и из садово-парковой зоны. Каждая из зон, сохраняя функциональные связи с другими зонами, должна быть достаточно изолирована полосами зеленых насаждений. Должны соблюдаться санитарные разрывы между зданиями. Разрыв между лечебными корпусами и хозяйственной зоной должен быть не менее 25 м. Радиологическое, инфекционное и патологоанатомическое отделения, мусоросжигательные печи следует размещать на расстоянии не менее 50 м от лечебных корпусов.
На земельном участке больницы должно быть несколько въездов: для лечебных корпусов, где размещаются неинфекционные больные; отдельный въезд для инфекционных больных; а также въезд для патологоанатомического корпуса и хозяйственной зоны.
7.3. СОВРЕМЕННЫЕ СИСТЕМЫ ЗАСТРОЙКИ БОЛЬНИЦ, ИХ ГИГИЕНИЧЕСКАЯ ОЦЕНКА
В настоящее время существует несколько систем застройки больниц: централизованная, децентрализованная (павильонная) и смешанная системы.
Централизованная система застройки характеризуется двумя типами размещения: моноблочным, где все функциональные подразделения лечебных 4учреждений (ЛУ) располагаются в одном корпусе - моноблоке, и централизованно-блочным, при котором часть подразделений находится в главном корпусе, остальные - взда-ниях меньшей этажности (блоках), соединенных с основным корпусом переходами.
Децентрализованная система объединяет в себе павильонный и смешанный типы застройки ЛУ (рис. 5).
Децентрализованная или павильонная система застройки в наибольшей степени отвечает гигиеническим требованиям. При де-
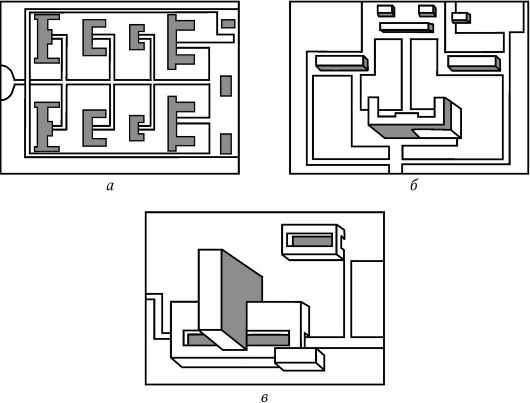
Рис. 5. Системы строительства больниц: а - децентрализованная; б - смешанная; в - централизованная
централизованной системе застройки больница состоит из ряда отдельных 1-3-этажных зданий. Каждое здание имеет свое назначение - терапия, хирургия, физиотерапия, административные службы, хозяйственные и т. д.
Наиболее часто такая система применяется при сооружении детских, инфекционных и туберкулезных больниц, так как при этом достигается полная изоляция больных каждой инфекцией. Децентрализованная система позволяет устроить изолированный сад для каждого отделения, что способствует созданию в больнице тишины и покоя.
Вместе с тем децентрализованная система имеет ряд недостатков. К ним относятся:
- необходимость дублирования во всех лечебных корпусах специальных лечебно-диагностических кабинетов (рентгеновского, физиотерапии, лабораторий и т. д.);
- транспортировка пищи из центральной кухни по наружным дорожкам;
- транспортировка больных из одного приемного покоя;
- увеличение площади участка, а следовательно, и удорожание благоустройства и подземных коммуникаций.
Тем не менее децентрализованная система застройки в свое время сыграла положительную роль в ограничении распространения больничных инфекций и создании более благоприятных условий пребывания больных. В условиях павильонной застройки легче изолировать больных с различными формами заболеваний, можно обеспечить лучший микроклимат, особенно инсоляционный режим в помещениях, световой климат. Больше возможностей для пребывания больных на свежем воздухе.
Первая больница в России была построена на 15 коек в Москве при царе Алексее Михайловиче на пожертвования боярина Федора Ртищева (1654). Энергичное больничное строительство началось при Петре I. Он первый организовал строительство госпиталей. Всего их было построено при нем 10, а к концу XVIII в. уже около 30.
Вполне естественно, что эти больницы строились без соблюдения каких бы то ни было гигиенических требований. Условия пребывания в них были крайне неблагоприятными.
Н. И. Пирогов так описывал гигиенические условия в лефортовском госпитале: "Огромные (на 60-100 человек) палаты его, темные, сырые, без вентиляции, были переполнены больными, которые размещались без учета характера заболеваний, и в госпитале царили внутрибольничные заражения".
Поэтому строительство павильонных больниц, где больных стали размещать с учетом заболеваний, было прогрессивным.
Но с течением времени, с развитием общей и санитарной культуры населения, санитарной техники, средств бытового обслуживания высокая степень разобщения больных потеряла свою актуальность. Использование лифтового обслуживания увеличило транспортные возможности больных и персонала. Поэтому увеличение этажности больничных зданий не создало дополнительных неудобств в обслуживании пациентов.
В последнее время перешли к строительству больниц по централизованной и смешанной системам.
В больницах централизованного типа рациональнее используются коечный фонд, врачебные кадры, медицинская техника, эффективнее и шире применяются современные методы диагностики и лечения. Здесь имеется возможность максимального централизованного использования специализированных лечебно-диагностических и вспомогательных отделений (рентгенодиагностики, клинических лабораторий, отделений функциональной диагностики, а также операционных, родильных и анестезиологических) и отделений интенсивной терапии. Такие больницы легче подключить к внешним коммуникациям, обеспечить бесперебойным теплом, эффективной центральной стерилизацией материалов и инструментария, дезинфекцией постелей и др. При этом значительно сокращаются протяженность транспортных путей и экономические затраты.
Однако и эта система имеет целый ряд серьезных недостатков: концентрация большого числа ослабленных больных и персонала на ограниченной территории многоэтажного здания; трудности в организации и поддержании лечебно-охранительного и санитар-но-противоэпидемического режимов; шумовое загрязнение больничной среды. Все это ухудшает показатели микроклимата помещений; создает опасность распространения микрофлоры по всему зданию из-за активного перемещения воздушных потоков по этажам.
Недостатки децентрализованной и централизованной систем застройки во многом устраняются при смешанной системе застройки.
При этой системе все основные палатные отделения, не требующие изоляции, объединяются в главном корпусе, имеющем 4-5 этажей, а иногда и больше. В главном корпусе устраиваются все централизованные, хорошо оснащенные и оборудованные лечебно-диагностические отделения: рентгенологическое, физиотерапевтическое, клинико-диагностическая лаборатория, приемное отделение.
Отделения, которые требуют обособленного расположения (инфекционное, родильное, детское), при смешанной системе застройки
размещаются в отдельных зданиях с изолированными садово-парковыми участками.
Поликлиника, административно-хозяйственные помещения также располагаются в отдельно стоящих зданиях. Смешанная система застройки широко используется как в нашей стране, так и за рубежом в связи с экономической и санитарно-гигиенической обоснованностью. Более того, ЛПУ, построенные по централизованной системе, всегда имеют признаки (элементы) системы смешанной, имея в своем составе отдельно стоящие здания различного назначения (патологоанатомическое отделение, прачечная, мастерские, хозяйственные службы и др.).
Одной из наиболее прогрессивных систем застройки больниц является централизованно-блочная система. При использовании этой системы различают стационарную часть, где размещаются преимущественно палатные секции, модернизированную часть здания, которая включает диагностический комплекс и операционный блок. При такой системе всегда сохраняется возможность достроить палатный комплекс, модернизировать диагностический, не затрагивая остальные.
Современные решения генпланов больниц, как вновь строящихся, так и реконструируемых, могут отличаться от описанных выше схем, могут использовать комбинации фрагментов разных систем застройки с целью объединения их достоинств и устранения недостатков.
Мощность больниц диктуется местными условиями. Но общая тенденция склоняется сегодня к укрупнению больниц. Если раньше было значительное число больниц на 25-50 коек, то сегодня, с изменением медицинских технологий, считается целесообразным строить больницы на 600-1200 коек. В таких больницах персонал и медицинская техника могут быть использованы более рационально.
7.4. ГИГИЕНИЧЕСКИЕ ТРЕБОВАНИЯ К АРХИТЕКТУРНО-ПЛАНИРОВОЧНЫМ РЕШЕНИЯМ
Планировка и состав функциональных подразделений определяются профилем и коечным фондом, необходимостью централизации и изоляции отдельных структурных подразделений. В основу гигиенических требований к архитектурно-планировочным решениям положены следующие моменты:
- необходимость выделения в отдельные корпуса (блоки) тех функциональных подразделений, к которым предъявляются наибо-
лее строгие гигиенические требования (операционные, реанимационные, инфекционные и другие отделения);
- группировка однородных подразделений и помещений вокруг автономных лестнично-лифтовых узлов в пределах блоков;
- обеспечение прямых связей между операционным блоком, отделением реанимации и интенсивной терапии и палатными отделениями общего профиля;
- разделение "чистых" и "грязных" вертикальных и горизонтальных потоков для персонала, больных и медико-технологического оборудования и т. д.;
- обеспечение раздельного размещения лечебно-диагностических помещений для больных стационара и поликлиники собственными узлами коммуникаций.
Ведущую роль в планировке ЛПУ играют лечебно-диагностические и палатные отделения, доля которых в общем строительном объеме составляет около 80 %.
Здания лечебных учреждений следует проектировать не выше девяти этажей. Целесообразно располагать лечебно-диагностические и служебные помещения в нижних этажах, а палатные секции в верхних этажах. Палатные отделения детских больниц (в том числе палаты для детей до 3 лет с матерями) следует размещать не выше пятого этажа здания, для детей в возрасте до 7 лет и детские психиатрические палаты - не выше второго этажа.
Расположение приемного отделения в структуре больницы зависит от системы застройки:
- при децентрализованной системе приемное отделение располагается в отдельном корпусе;
- при смешанной-вглавном корпусе;
- при централизованной - в общем здании.
Приемное отделение должно иметь определенный набор помещений:
- вестибюль для ожидания с туалетом;
- регистратуру;
- помещения для осмотра, сортировки больных (смотровая, санитарный пропускник);
- диагностические помещения (процедурная; перевязочная для срочной хирургической помощи; рентгеновский кабинет; экстренная операционная; лаборатория для срочных анализов);
- помещения для временной изоляции больных;
- помещения для хранения дезсредств; мини-дезкамеру для обработки вещей педикулезных больных.
Одна из основных функций приемного отделения - предупреждение заноса и распространения внутрибольничных инфекций (ВБИ).
Выполнение этой функции достаточно сложно на территории данного подразделения из-за:
- большого потока больных и посетителей;
- тесного контакта персонала с посетителями, в том числе необследованными, инфекционными больными;
- необходимости в экстренном вмешательстве;
- проведения первичной санитарной обработки;
- пересечения "чистых" и "грязных" потоков.
Прием детей и инфекционных больных производится в индивидуальных приемно-смотровых боксах (рис. 6).
Бокс имеет наружный вход для больного и внутренний - для врача. Площадь бокса - 15 м2, после каждого приема больного должна производиться дезинфекция помещения.
Основной единицей внутренней планировки отделений является палатная секция.
Больничная или палатная секция - это архитектурно-планировочное и функционально-структурное подразделение больницы, которым и определяется внутренняя планировка здания. Палатная секция представляет собой изолированный комплекс палат и вспо-
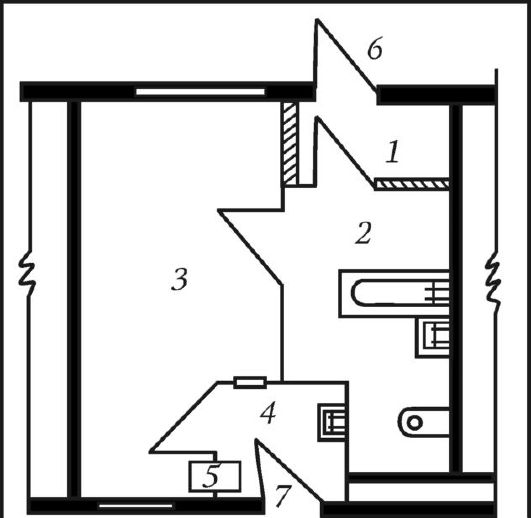
Рис. 6. План бокса:
1 - тамбур на входе; 2 - санитарная комната; 3 - палата; 4 - шлюз на выходе из отделения; 5 - окно передачи; 6 - вход с улицы; 7 - вход из коридора
могательных помещений, предназначенных для больных с однородными заболеваниями. Палатная секция является местом круглосуточного пребывания больных в условиях определенного режима, который принято называть лечебно-охранительным.
Сущность лечебно-охранительного режима заключается в том, чтобы устранить отрицательные факторы внешней среды (шум, температурный дискомфорт, больничные запахи, психологические травмы и т. д.) и мобилизовать положительные стороны, способствующие повышению психологического и соматического тонуса больных, скорейшему восстановлению их здоровья и трудоспособности.
Выполнению этого режима во многом способствует правильная с гигиенической точки зрения внутренняя планировка палатных секций. Палатная секция должна быть непроходимой. Количество коек в секции, кроме инфекционных и психиатрических отделений, должно быть не более 30, для детских отделений (дети в возрасте до 1 года) - 24, инфекционных и психиатрических - по заданию. Палаты каждой секции должны быть не более чем на 4 койки, при этом две палаты должны быть на 1 койку и не менее 2 палат - по 2 койки. Иными словами, в каждой секции на 30 коек рекомендуется 60 % палат на 4 койки, 20 % - на 2 койки и 20 % - на 1 койку.
Транспортные узлы (лифты) располагаются вне секции. Санитарные узлы (туалет, душ, ванна) должны быть максимально приближены к палатам. Должны быть разделены и максимально сокращены потоки грязного и чистого белья, больных и персонала.
Для каждой секции предусматриваются процедурная (перевязочная), пост медицинской сестры, помещения личной гигиены, дневного пребывания, смотровые и санитарные узлы.
Общие помещения (столовая, буфетная, кабинеты персонала и др.) размещаются между секциями в нейтральной зоне. Для профилактики внутрибольничных инфекций при выходе из нейтральной зоны в палатную секцию устанавливаются шлюзы, а в палатах - припалатные вентиляционные шлюзы. Кроме этих архитектурно-планировочных приемов для изоляции больных с инфекционной патологией используются палаты-боксы и полубоксы, имеющие только один вход из коридора.
Бокс является основной структурной единицей палатной секции в инфекционном отделении. Бокс предусматривают на 1 или 2 больных, площадь однокоечного бокса должна составлять 22 м2, двухкоечного - 26 м2. Если в боксированном отделении 25 % коек располагаются в боксах на 1 койку, а остальные - в боксах
на 2 койки, такое отделение может принимать больных с различными инфекциями.
Для операционных блоков главным планировочным требованием является их изоляция при сохранении удобных функциональных связей с остальными подразделениями ЛУ. Операционный блок - это структурное подразделение больницы, состоящее из операционных и комплекса вспомогательных помещений, предназначенных для проведения хирургических операций. Различают два вида операционных блоков в зависимости от специализации хирургических стационаров (отделений): общепрофильные и специализированные - травматологические, кардиохирургические, ожоговые и т. п. При этом в состав блока вводятся дополнительные помещения в зависимости от специализации стационаров.
В многопрофильной больнице должны быть предусмотрены септические и асептические операционные в соотношении 1:3.
Функциональное зонирование операционных блоков предусматривает выделение:
- стерильной зоны (собственно операционной);
- зоны строгого режима (предоперационной, послеоперационной палаты);
- зоны ограниченного режима (стерилизационной, гипсовой, рентгенодиагностической);
- общебольничной зоны, которая отделяется от зоны ограниченного режима шлюзом и санитарным пропускником. Последняя зона включает кабинеты персонала, помещения для хранения крови, гипса и т. д.
Такое строгое зонирование операционного блока предусматривает разделение "грязного" и "чистого" потоков для персонала, больных, инструментов, белья, аппаратуры и т. д. Конечным пунктом "чистых" потоков могут быть только операционные.
В операционной площадью 36 м2 и высотой 3,5 м должен быть размещен только один операционный стол. Операционная такого объема обслуживает хирургическое отделение на 30 коек. В больницах скорой помощи предусматривается одна операционная на 25 коек. Площадь операционной для ортопедических, нейрохирургических отделений - 42 м2, кардиохирургических - 46 м2.
Послеоперационные палаты проектируются из расчета одной кровати на один операционный стол. При планировке палат реанимации и интенсивной терапии необходимо предусмотреть возможность непрерывного наблюдения за каждым больным с поста медицинской сестры и свободный доступ к койке больного со всех сторон.
7.5. ГИГИЕНИЧЕСКИЕ ТРЕБОВАНИЯ К САНИТАРНО-ТЕХНИЧЕСКОМУ ОБОРУДОВАНИЮ
БОЛЬНИЦ
Все палаты должны иметь достаточное естественное освещение и обязательно освещаться прямыми солнечными лучами. Окна палат рекомендуется ориентировать на юг либо юго-восток. При этом койки в палатах целесообразно размещать параллельно светонесу-щей стороне.
Исходя из требований к инсоляции, выделяют три группы больничных помещений. К первой группе относятся помещения, которые должны хорошо инсолироваться и в то же время защищаться от перегрева. Это палаты и помещения дневного пребывания больных. Целесообразна южная и юго-восточная ориентация, для районов севера (55° с. ш.) допускается и юго-западная ориентация.
Вторая группа - это помещения, в которых инсоляция не показана из-за слепящего эффекта (операционные, перевязочные, лаборатории, секционные) или из-за перегрева (морги, пищеблоки). В этих помещениях должна предусматриваться ориентация на север или северо-восток.
К третьей группе относятся помещения, к инсоляции которых не предъявляются особые требования, однако они тоже не должны перегреваться (административные, физиотерапия, подсобные). Ориентация их также предусматривается на север, северо-восток. В основных функциональных помещениях ЛПУ, учитывая значимость естественной освещенности, устанавливаются по сравнению с жилыми и общественными зданиями повышенные значения КЕО (0,8-1,6 %), что достигается при отношении площади остекления к площади пола в палатах 1 : 5, а в операционных - 1 : 3.
Особую значимость в формировании больничной среды имеют системы отопления, водоснабжения, канализации, вентиляции, удаления твердых отходов. Микроклимат определяется тепловым состоянием среды и зависит от температуры, влажности, подвижности воздуха и температуры ограждающих поверхностей. Комфортный микроклимат обеспечивается системами вентиляции и отопления.
Системы отопления должны обеспечить регламентируемую температуру воздуха и равномерное нагревание его в течение суток, исключать загрязнение воздуха и быть удобными для уборки. В стационарах, как правило, предусматривается центральное отопление, водяное с температурой воды в нагревательных приборах не более 85 °С.
В большей степени гигиеническим требованиям отвечают системы лучистого (панельного) отопления. Лучистое отопление рекомендуется для помещений асептических - операционных, родовых, палат для новорожденных, ожоговых, инфекционных и т. д.
Особое гигиеническое значение в ЛУ имеет правильно организованная система вентиляции, так как она обеспечивает удаление избыточного тепла и влаги, вредных газов, аэрозолей, микроорганизмов. Как правило, в ЛПУ используется общеобменная вентиляция с механическим побуждением. Автономные системы вентиляции и кондиционирования устраиваются в операционных, реанимации, палатах интенсивной терапии, рентгенологических отделениях, лабораториях, а также в боксах и полубоксах. Воздух, подаваемый приточными установками, должен быть профильтрован, а в асептических помещениях (операционной) дополнительно очищен в бактериологических фильтрах. В холодное время года воздух должен подогреваться до комнатной температуры. Вентиляция в ЛПУ должна исключать перетекания воздушных масс из "грязных" зон в "чистые".
Так, особые требования предъявляются к организации воздухообмена в операционных блоках. Движение воздушных потоков должно быть организовано из операционной в прилегающие к ней помещения (предоперационные, наркозные и др.), а из этих помещений в коридор. В коридорах необходимо устройство вытяжной вентиляции. Минимальный воздухообмен должен предусматриваться из расчета 80 м3 на 1 койку. Оптимально на одного человека подача воздуха должна составлять 120-180 м3/ч. В операционных предусматривается воздухообмен из расчета не менее 10 м3/ч на 1 м3 помещения. При этом приток минимум на 20 % должен преобладать над вытяжкой, а скорость движения воздуха - не превышать 0,15 м/с. Количество удаляемого воздуха из нижней зоны операционных должно составлять 60 %, из верхней - 40 %. Воздух кондиционеров на выходе также должен быть очищен от пыли на 95 % и полностью от бактерий величиной до 5 мкм. Необходимо предусматривать изолированные системы вентиляции для чистых и гнойных операционных, для родовых блоков, реанимационных отделений, перевязочных, рентгеновских кабинетов.
В ЛУ должно быть централизованное водоснабжение и канализация, горячее водоснабжение. Сточные воды ЛУ должны проходить очистку и обеззараживание на городских канализационных сооружениях. Сточные воды инфекционных и радиологических отделений перед спуском в канализацию обязательно обеззараживаются и дезактивируются.
7.6. ГИГИЕНИЧЕСКАЯ КЛАССИФИКАЦИЯ ОТХОДОВ ЛПУ
Все ЛУ являются источником значительного количества отходов.
Все отходы здравоохранения в соответствии с современной классификацией делятся на:
- опасные (рискованные) отходы здравоохранения (ОРОЗ) - это биологические отходы (анатомические, гистологические), инфекционные, химические, биохимические, токсические, фармацевтические, колющие, режущие, которые требуют по этическим и эпидемиологическим причинам применения мер предосторожности при обращении с ними. К опасным относятся отходы, которые не являются отходами 1-го класса и радиоактивными отходами;
- отходы 1-го класса опасности и другие отходы, обладающие свойствами токсичности. Требуют применения известных специальных технологий в обращении с ними;
- радиоактивные отходы;
- твердые бытовые отходы здравоохранения (ТБОЗ) - это отходы, которые не отнесены к ОРОЗ, не являются радиоактивными и отходами 1-го класса опасности. Они не имеют специфических для здравоохранения признаков, не требуют специфичных для здравоохранения мер предосторожности в обращении с ними и могут удаляться из мест образования в потоке твердых бытовых отходов.
Опасные (рискованные) отходы утилизируются различными методами. Биологические отходы, в частности патологоанатомиче-ские отходы, собираются в специальные контейнеры, которые пломбируют и сжигают в крематории. Трупы лабораторных животных (зараженных) сжигают в печах либо автоклавируют в течение 1 ч при температуре 120 °С, а затем утилизируют в мясокостную муку. Перевязочный материал и инфицированные лабораторные отходы дезинфицируют или автоклавируют и утилизируют в общем потоке твердых бытовых отходов (ТБО).
Химические отходы разбавляют и сплавляют в канализацию. Радиоактивные отходы собирают в специальные контейнеры для сбора радиоактивных отходов и хранят в специальных помещениях. Один раз в год радиоактивные отходы вывозят на переработку на специальные комбинаты.
7.7. КАЧЕСТВО БОЛЬНИЧНОЙ СРЕДЫ,
ЕГО ГИГИЕНИЧЕСКАЯ ОЦЕНКА
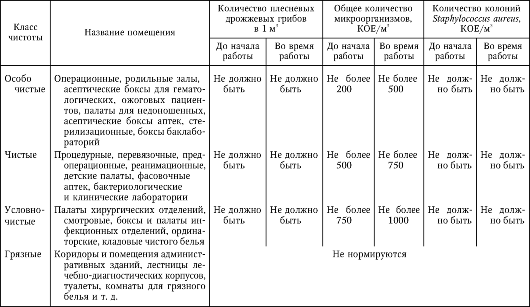
Качество больничной среды характеризуется прежде всего уровнем ее бактериальной обсемененности. Бактериологическому контролю обязательно подлежат отделения хирургического профиля, реанимации, асептические помещения, стерилизационные, аптеки, столовые, пищеблоки. Уровни бактериальной обсеменен-ности воздушной среды регламентируются с учетом функционального назначения помещения и класса чистоты. Все помещения ЛПУ делятся на 4 класса: особо чистые, чистые, условно-чистые и грязные. Качество воздушной среды оценивается по количеству плесневых и дрожжевых грибов в 1 м3 воздуха, общему количеству микроорганизмов и количеству колоний золотистого стафилококка (табл. 7.2).
Уровень бактериальной обсемененности зависит от многих факторов и тесно связан с запыленностью помещения и физическими свойствами воздушной среды. Так, микроорганизмы в пылевой и капельной фазе ведут себя по-разному. В пылевой фазе микроорганизмы погибают быстрее при влажности воздуха более 50 % и температуре выше 25 °С. Ультрафиолетовое облучение в пылевой фазе дает меньший бактерицидный эффект, чем в капельной фазе аэрозоля.
Величина запыленности воздуха помещений ЛУ различается в очень широких пределах от 10-4 до 0,5 мг/м3. Воздух в помещениях ЛУ считается чистым, если концентрация пыли не превышает 0,1 мг/м3, а число пылинок 5 ? 108/м3. Обеспечить это можно только комплексом гигиенических и дезинфекционных мероприятий.
Все помещения, оборудование, медицинский инвентарь должны содержаться в чистоте. Влажная уборка помещений (обработка полов, мебели, оборудования, подоконников, дверей) должна осуществляться не менее 2 раз в сутки, с использованием моющих и дезинфицирующих средств.
Генеральная уборка помещений палатных отделений и кабинетов должна проводиться не реже 1 раза в месяц, с обработкой стен, полов, оборудования, инвентаря, светильников. Генеральная уборка (мойка и дезинфекция) операционного блока, перевязочных, родильных залов, процедурных, манипуляционных, стерилизацион-ных проводится 1 раз в неделю с обработкой и дезинфекцией оборудования, мебели, инвентаря.
Таблица 7.2
Допустимые уровни бактериальной обсемененности воздушной среды помещений лечебных учреждений в зависимости от их функционального назначения и класса чистоты (СанПиН 2.1.3.1375-03)
Смена белья больным должна проводиться по мере загрязнения, регулярно, но не реже 1 раза в 7 дней. Смену постельного белья родильницам следует проводить 1 раз в 3 дня, нательного белья и полотенец - ежедневно. Смена белья больным после операций должна проводиться систематически до прекращения выделения из ран. В операционных, акушерских стационарах (родильных блоках и других помещениях с асептическим режимом, а также в палатах для новорожденных) должно применяться стерильное белье.
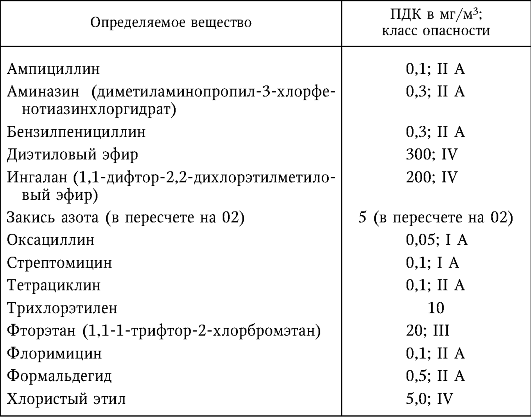
Критериями оценки качества воздуха в помещениях для пребывания больных по химическому составу являются ПДК для атмосферного воздуха. Дополнительно для оценки качества воздуха закрытых помещений ЛУ регламентируется еще ряд химических факторов (табл. 7.3).
Таблица 7.3
Предельно допустимая концентрация и классы опасности лекарственных средств в воздухе помещений лечебных учреждений (СанПиН 2.1.3.1375-03)
Параметры микроклимата нормируются с учетом функционального назначения помещения, сезона года, возрастных и физиологических особенностей пациентов. Так, оптимальной для палат общего профиля является температура воздуха 20 °С, для больных тиреотоксикозом - 15 °С, для палат послеоперационных, реанимации, интенсивной терапии, диализационных, ожоговых, послеродовых - 22 °С, палат для недоношенных и новорожденных детей - 25 °С. Относительная влажность воздуха должна быть 30-45 %, скорость движения воздуха - 0,15 м/с.
Гигиеническими требованиями регламентируется качество любого фактора госпитальной среды, его допустимые пределы воздействия на медицинский персонал и больных, дополнительно определяемые специальными санитарными правилами эксплуатации кабинетов и медицинского оборудования.
7.8. ВНУТРИБОЛЬНИЧНЫЕ ИНФЕКЦИИ И МЕРЫ ИХ ПРОФИЛАКТИКИ
Прямо или косвенно на качество госпитальной среды указывает уровень госпитальной или внутрибольничной инфекции. Согласно определению Всемирной организации здравоохранения (ВОЗ), внутрибольничная инфекция (ВБИ) - это любое клинически выраженное заболевание микробного происхождения, поражающее больного в результате его госпитализации или посещения лечебного учреждения с целью лечения, а также больничный персонал в силу осуществления им деятельности, независимо от того, проявляются или не проявляются симптомы этого заболевания во время нахождения данных лиц в стационаре.
Проблема профилактики ВБИ актуальна в настоящее время для всех стран мира - экономически развитых и развивающихся, с переходной, неустойчивой, отсталой экономикой. Это обусловлено не только недостаточной обеспеченностью лечебных учреждений, но и изменениями механизмов циркуляции микроорганизмов в больничной среде, появлением резистентных штаммов.
Рост ВБИ на каком-то этапе может быть и следствием использования новых диагностических и лечебных препаратов, сложных манипуляций и оперативных вмешательств, применения прогрессивных, но недостаточно изученных методик. Внутрибольничная заболеваемость удлиняет сроки пребывания больных в стационаре, увеличивает процент послеоперационных и послеродовых
осложнений, летальность и влечет значительные материальные потери.
Источниками ВБИ являются больные, посетители, бактерионосители из числа больных и персонала, факторы и элементы больничной среды (вода, пища, инструменты, оборудование и др.). Наибольшую опасность представляет медицинский персонал, относящийся к группе длительных носителей и больных стертыми формами, а также длительно находящиеся в стационаре больные, которые нередко становятся носителями устойчивых внутриболь-ничных штаммов.
Пути и факторы передачи ВБИ весьма разнообразны, что существенно затрудняет поиск причин заболеваний. Это контаминиро-ванный инструментарий, белье, матрацы, поверхности "влажных" объектов (краны, раковины), лекарственные препараты (растворы антисептиков, антибиотиков, дезинфектантов и др.), предметы ухода за больными, перевязочный материал, дренажи, имплантаты, кровь и кровезамещающие жидкости и т. д.
Особо опасными процедурами считаются перфузии крови (сыворотки, плазмы), инъекции (от подкожных до внутрикостных), пересадки органов и тканей, операции, ингаляционный наркоз, катетеризация сосудов, мочевыводящих путей, гемодиализ и др. Указанные манипуляции могут способствовать активизации искусственных путей и механизмов распространения инфекции.
В зависимости от путей и факторов ВБИ классифицируют следующим образом:
- воздушно-капельные (аэрозольные);
- водно-алиментарные;
- контактно-бытовые;
- контактно-инструментальные.
В структуре современных ВБИ ведущее место занимают гнойно-септические инфекции (ГСИ), составляющие до 75-80 % от общего числа ВБИ. Наиболее часто ГСИ регистрируются у больных хирургического профиля, особенно в клиниках неотложной и абдоминальной хирургии, травматологии и урологии. Ведущими путями передачи ГСИ являются контактный и аэрозольный.
Основными факторами риска являются: увеличение числа носителей резистентных штаммов среди персонала; формирование госпитального штамма; микробная обсемененность воздуха, окружающих предметов и рук персонала; несоблюдение санитарно-гигиенического режима.
Кишечные инфекции составляют от 7 до 12 % от общего количества ВБИ. Среди этой категории ВБИ преобладают сальмонел-лезы. Чаще подобные инфекции (до 80 % случаев) регистрируются среди больных хирургических и реанимационных отделений, перенесших обширные полостные операции или имеющих в анамнезе тяжелую соматическую патологию.
В настоящее время существенную часть в структуре ВБИ составляют гемоконтактные вирусные гепатиты B, C, D (до 6-7 %). Риску подвержены хирургические больные с последующей крово-замещающей терапией, с программным гемодиализом, инфузион-ной терапией. От 7 до 24 % стационарных больных являются носителями этих инфекций. Особую категорию риска представляет медицинский персонал, выполняющий хирургические манипуляции и работающий с кровью (хирургические, гематологические, лабораторные, гемодиализные отделения). От 15 до 62 % персонала этих отделений являются носителями маркеров гемоконтакт-ных вирусных гепатитов.
В последние годы резко увеличилась доля больных, заразившихся при внутривенном введении наркотических препаратов. Достаточно большой процент (до 45-48 %) составляют больные гепатитом В, не имеющие в своем анамнезе парентеральных манипуляций.
На долю других инфекций в структуре ВБИ приходится до 5-6 %. К ним относятся грипп и другие респираторные заболевания, энтеровирусные инфекции, дифтерия, туберкулез.
В структуре общей заболеваемости ВБИ особое место занимают вспышки. Вспышки ВБИ характеризуются более тяжелыми последствиями, чем спорадические заболевания. Мероприятия по профилактике ВБИ предусматривают три направления совместной работы врачей-клиницистов и профилактиков. Неспецифическая профилактика снижает риск заражения и включает целый комплекс мероприятий, начиная с архитектурно-планировочных мер, сани-тарно-технического оснащения больниц, кончая организационно-методическими мероприятиями по улучшению работы и повышению квалификации персонала.
Иммунодиагностика и иммунокоррекция могут существенно уменьшить риск заболевания. Специфическая профилактика создает иммунную прослойку среди персонала отделений повышенного риска, снижая вероятность возникновения ВБИ.
Среди мер, направленных на борьбу с носительством возбудителей ВБИ среди медперсонала, важно следующее: выявление носи-
телей при плановом бактериологическом обследовании или по эпидемиологическим показаниям; лечение средствами, оказывающими избирательное действие на выделенные штаммы; выявление заболевших среди медперсонала.
При выявлении (осмотре, опросе в отделении или лабораторных исследованиях) гнойничковых заболеваний, бактериурии, ОРЗ персоналнеобходимо временно отстранять от участия в операциях и контакта с пациентами до полного выздоровления.