Управление и экономика здравоохранения: учебное пособие для вузов / Под ред. А.И. Вялкова.- 3-е издание. - 2009. - 664 с
|
|
|
|
ГЛАВА 7 СТРАТЕГИЧЕСКОЕ УПРАВЛЕНИЕ В ЗДРАВООХРАНЕНИИ
Стратегическое управление - это системный процесс, обеспечивающий создание концепции деятельности организации (стратегии) и ориентирующий всех субъектов системы и все мероприятия на достижение стратегических целей.
Иерархия управления включает 3 уровня:
• стратегический;
• тактический;
• оперативный.
На стратегическом уровне осуществляется формирование стратегии, включающей в себя: анализ; прогноз; планирование; принятие решения о том, что делать. К стратегическому уровню управления в здравоохранении относятся:
• министерство здравоохранения страны;
• органы управления здравоохранением субъектов Федерации и муниципальных образований;
• руководители самостоятельных медицинских организаций. Тактический уровень управления осуществляет руководство реализацией
стратегии, включающее в себя: планирование и принятие решения о том, как делать. К тактическому уровню управления в здравоохранении относятся:
• руководители основных структурных подразделений органов управления здравоохранением федерального, органа субъекта Федерации и муниципального уровня управления;
• заместители руководителя самостоятельных медицинских организаций; руководители медицинских организаций, входящих в состав медицинского объединения (поликлиника в ЦРБ, поликлиника в составе объединенной больницы).
На оперативном уровне управления осуществляется руководство исполнением конкретных мероприятий стратегии, включающее в себя: организацию, регулирование работ; учет, контроль исполнения, анализ полноты выполнения мероприятий.
К оперативному уровню в здравоохранении относятся:
• руководители низовых структурных подразделений органов управления здравоохранением: отдел департамента (управления);
• руководители структурных подразделений (отделений) медицинских организаций.
Стратегическое управление включает:
• системный анализ деятельности организаций;
• стратегическое планирование;
• обеспечение соответствия оперативных планов стратегическим;
• формирование и управление организационными структурами, участвующими в выполнении стратегических планов;
• мониторинг и оценку реализации стратегических планов.
Прежде чем приступать к стратегическому управлению, крайне важно определить цели государственной политики в области развития здравоохранения, отраженной в основных государственных документах: Конституции страны; законодательных актах (законах об охране здоровья); указах Президента страны.
Стратегической целью государственной политики в области здравоохранения в России являются улучшение здоровья людей на основе обеспечения населения доступной качественной медицинской помощью, а также развитие культуры здорового образа жизни и расширение профилактических мероприятий. При этом определяются основные приоритеты и задачи государственной политики.
Основными приоритетами и задачами государственной политики в области здравоохранения являются:
1. Сокращение заболеваний, распространение которых несет особую угрозу здоровью граждан и национальной безопасности:
• Снижение уровня преждевременной смертности:
- от болезней органов кровообращения;
- от несчастных случаев (травм и отравлений);
- от злокачественных новообразований.
• Борьба с заболеваниями, имеющими особую значимость для демографической ситуации в стране (заболеваниями, угрожающими репродуктивному здоровью матери и отца, здоровью новорожденных).
• Борьба с заболеваниями, представляющими особую угрозу для здоровья нации (туберкулез, ВИЧ/СПИД, наркомания, заболевания, передающиеся половым путем).
2. Расширение мер профилактики заболеваемости и укрепления здоровья:
• массовая диспансеризация здоровых;
• развитие системы восстановительной медицины.
• формирование системы самооздоровления населения.
3. Обеспечение доступности населению качественной медицинской помощи:
• Укрепление ПМСП; развитие института врача общей практики;
• Повышение структурной эффективности здравоохранения посредством оптимизации сети медицинских организаций, уменьшение больничных объемов медицинской помощи при одновременном развитии стационарозамещающих технологий.
• Развитие и внедрение в медицинскую практику современных методов профилактики, диагностики и лечения заболеваний, медицинской реабилитации больных.
• Оптимизация финансирования здравоохранения.
• Развитие кадровых ресурсов.
Определив основные цели и задачи государственной политики в области здравоохранения, перейдем к выработке стратегического плана развития здравоохранения.
7.1. СТРАТЕГИЧЕСКОЕ ПЛАНИРОВАНИЕ
В ЗДРАВООХРАНЕНИИ
Планирование является основной функцией управления и стержнем управляющей подсистемы системы здравоохранения.
В широком смысле слова планирование - есть предопределение будущего, построение модели желаемого и намечаемого будущего состояния системы (субъекта) при одновременном установлении путей, способов, средств и сроков достижения этого состояния, конечных рубежей, планируемых действий.
В основе современного подхода к планированию лежит четкое разграничение между планом и программой.
Программа - есть перечень действий субъектов системы (или нескольких систем), необходимых для достижения цели.
Программу нельзя ни перевыполнять, ни недовыполнять, иначе цель достигнута не будет.
Программа всегда должен быть ориентирована на достижение конкретных целей, находящих свое отражение в показателях программы, ее числовых параметрах, фиксирующих меру или степень решения задач продвижения к намеченным целям.
В начале 50-х годов прошлого века в Японии и Германии, а впоследствии и в США ведущими экономистами была существенно доработана методика определения целей программ. В результате этой работы было определено, что цели деятельности субъектов обязательно должны совпадать с целями деятельности системы в целом и носить при этом общественно-значимый характер. Например, целью программы реформы здравоохранения в России должно быть улучшение показателей общественного здоровья, а не, скажем, увеличение зарплаты медиков, поскольку это будет одним из способов достижения общественно-значимой цели.
К концу 60-х годов прошлого века группой японских экономистов, американцем Демингом в теорию планирования было внесено понятие планирование в условиях ограниченных ресурсов. В основе этого понятия лежит аксиома: любое общественно-полезное производство сдерживается ограниченными ресурсами.
Экономистами Японии и США была сформулирована методика определения целей программы с учетом постоянного увеличения эффективности использования ресурсов на основе реализации мер по непрерывному улучшению качества работы.
Таким образом, исходя из сказанного выше, можно определить планирование как основной раздел экономики, который является важнейшим мероприятием в определении действий любого субъекта или системы для достижения цели их деятельности, обязательно определяемо с учетом общественной значимости на условиях эффективного использования ресурсов.
Все программы разделяются по целям:
• стратегические - их достижение планируется на 5 лет;
• тактические (промежуточные в достижении стратегических целей) - их достижение планируется на срок от 1 года до 5 лет;
• оперативные (текущие) в достижении тактических целей) - их достижение планируется на месяц, квартал, как правило, до 1 года.
Все программы подразделяются на простые (если мероприятия программы выполняются субъектами одной системы или коллективом одного субъекта) и сложные (если мероприятия программы выполняются субъектами нескольких систем или коллективами разных субъектов).
В отличие от программы планы являются заданиями вышестоящего уровня управления - нижестоящему, и так до субъекта. Плановые задания обеспечивают выполнение отдельных мероприятий, как правило, текущих программ, и включают в себя 3 группы директивных показателей:
• объемы и качественные параметры услуг и изделий;
• сроки исполнения;
• размеры ресурсного обеспечения для выполнения задания. Приступая к стратегическому планированию отрасли, необходимо опираться на следующие методические и целевые установки:
• равнодоступность здравоохранения для граждан;
• всесторонний анализ долговременных решений;
• взаимосвязанное комплексное планирование;
• подкрепление планов прогнозными разработками;
• проведение мер в целях предотвращения потерь.
Таким образом, стратегическое планирование на основе анализа и выделения приоритетов должно обеспечивать четкую оценку целей и направлений деятельности, определять набор действий и решений для достижения этих целей.
Первостепенной задачей стратегического планирования является обеспечение нововведений и изменений в самой системе здравоохранения. Следует отметить, что при научно обоснованном планировании существует устойчивая положительная корреляция между плановыми и достигнутыми результатами.
Непременным атрибутом планирования должно быть организационное стратегическое предвидение, базирующееся на опыте прошлых стратегических решений и на развитии перспективного мышления управленческих кадров. К сожалению, до 75% средств направляется на решение низкоэффективных, но высокозатратных задач; при этом известно, что даже разовые финансовые инъекции в высокоэффективные цели дают хороший результат.
В этом процессе неоценима роль руководителей; она значительно шире простого инициирования процесса стратегического планирования - необходимо постоянно организовывать, контролировать, анализировать, проводить оценку и вносить адекватные коррективы. А для этого нужны прогрессивно мыслящие и действующие руководители учреждений здравоохранения (управленцы-менеджеры), и здесь простым экономическим всеобучем не обойтись.
Эффективный управленец - это штучный товар, и его надо уметь разглядеть и поддержать, потому что только эффективные менеджеры создают эффективные организации, влияют на уровень работы и результаты, становятся двигателем перемен.
Таким образом, стратегическая политика без управленцев, которые могут ее реализовывать, недостижима, так как это достаточно сложный процесс, требующий квалифицированного управления. На рис. 59 представлены важнейшие компоненты эффективного менеджмента.
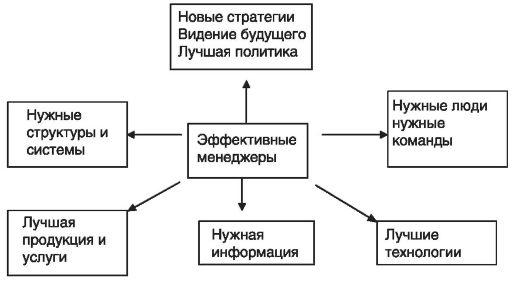 Рис. 59. Компоненты современного менеджмента
Рис. 59. Компоненты современного менеджмента
Стратегия должна представлять собой детальный всесторонний план, разработанный с точки зрения всей перспективы системы, а не отдельных ее элементов, но в то же время иметь четкую адресность. При этом план должен оставаться целостным в течение длительного времени, но обладать достаточной гибкостью, чтобы при необходимости можно было осуществить модификацию и переориентацию отдельных (дополнительных) обстоятельств. Необходимо иметь возможность стратегического маневра и, кроме плана действий, надо держать в резерве и план на случай непредвиденных, дополнительных обстоятельств. Разработка стратегических планов здравоохранения необходима на всех уровнях управления, вплоть до медицинских организаций.
Особое значение приобретает внедрение системы стратегического планирования здравоохранения в крупных городах, выполняющих функции межтерриториальных центров оказания высокотехнологической специализированной медицинской помощи.
Спецификой разработок стратегических планов в условиях крупных населенных пунктов является необходимость определения рациональных потоков больных между медицинскими организациями разной ведомственной и территориальной подчиненности (рис. 60).
Дадим несколько пояснений. Основная общая цель системы - четко выраженная причина ее существования - обозначается как миссия. Цели
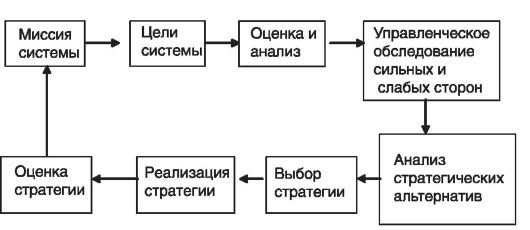 Рис. 60. Принципиальная схема процесса планирования
Рис. 60. Принципиальная схема процесса планирования
вырабатываются для осуществления миссии. Выработанные на основе миссии цели служат в качестве критериев. Цели системы должны быть конкретными и измеримыми, ориентированными во времени (долгосрочные, среднесрочные и краткосрочные), достижимыми и перекрестно поддерживаемыми. Управленческое обследование представляет собой методическую оценку функциональных зон системы, предназначенную для выявления ее стратегически сильных и слабых сторон. Анализ стратегических альтернатив проводится на базе основных вариантов ожидаемых результатов (таких, как рост, ограниченный рост, сокращение, сочетание).
Вслед за управленческим обследованием осуществляется выбор стратегии и способов ее реализации. В рамках стратегического планирования должны осуществляться 3 основных вида управленческой деятельности:
• приоритетное планирование и распределение ресурсов;
• обеспечение адаптации системы к внешней среде;
• своевременная внутренняя координация и перегруппировка системы. При этом изначально следует иметь в виду ряд отличительных особенностей характера стратегического планирования:
• масштабность и нерушимость;
• сложность и двойственность;
• фундаментальность и долгосрочность;
• значимость изменений и зависимость от окружения. Обобщенная модель элементов стратегического планирования представлена на рис. 61.
Ключевой задачей стратегического планирования должно быть определение направлений развития и использования ресурсного потенциала для
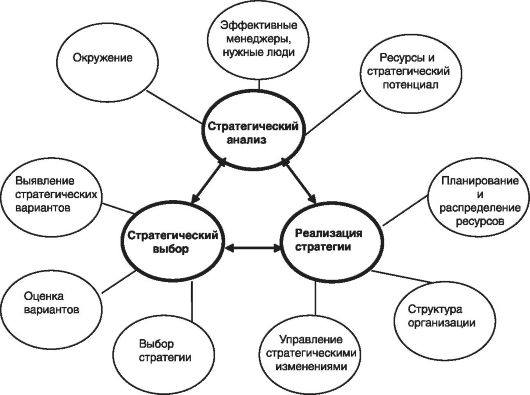 Рис. 61. Взаимосвязи элементов стратегического планирования
Рис. 61. Взаимосвязи элементов стратегического планирования
улучшения состояния здоровья населения. Важнейшим из этих направлений выступают структурные преобразования в здравоохранении, включая реструктуризацию сети медицинских организаций.
Исходя из изложенного выше крайне важным представляется определение базы стратегического планирования в виде сочетания цели, результатов, участников (рис. 62).
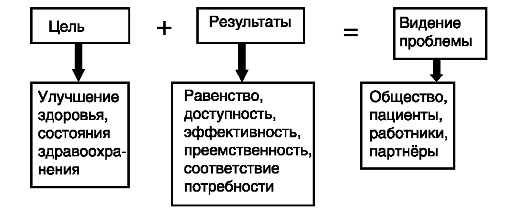 Рис. 62. Схема базы стратегического планирования
Рис. 62. Схема базы стратегического планирования
Для обеспечения согласованности стратегических и текущих планов, разрабатываемых на федеральном, региональном и муниципальном уровнях, необходимо развитие механизмов координации деятельности всех звеньев системы управления здравоохранением, основанных на согласительных процедурах (рис. 63).
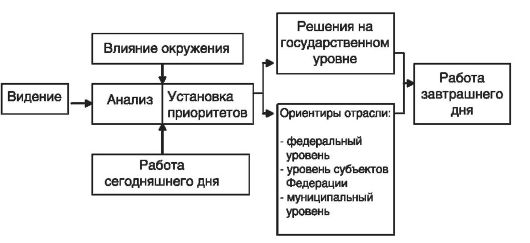 Рис. 63. Схема координации действий в процессе стратегического планирования
Рис. 63. Схема координации действий в процессе стратегического планирования
Для реализации задач в рамках стратегического планирования целесообразно создавать специальные подразделения в системе управления здравоохранением, которые смогут координировать элементы стратегического планирования как по горизонтали, так и по вертикали.
Подобные подразделения, на наш взгляд, должны быть созданы в обязательном порядке в органах управления здравоохранением субъектов Российской Федерации в соответствии с планом действий Минздрава РФ по реализации Программы социально-экономического развития Российской Федерации на среднесрочную перспективу.
В свою очередь, организационная работа стратегических управленческих структур регионального уровня должна опираться на мощные, осна-
щенные техникой, технологиями и квалифицированными кадрами центры медицинской информатики, анализа и прогнозирования.
Для реализации отдельных приоритетных направлений перспективного развития здравоохранения (врач института общей практики, реформа финансирования, оплата труда, реструктуризация и т.д.) предполагается создание на федеральном уровне стратегических групп развития с последующим переносом этой деятельности в федеральные округа.
Таким образом, предстоящая работа по созданию в здравоохранении системы стратегического планирования и управления требует единого понимания, согласованности действий, поддержки властных структур и наличия временного потенциала.
В заключение напомним основные постулаты стратегического планирования:
• стратегическое планирование не может быть оптимальным, но без него движение вперед будет заведомо малоэффективным;
• ничто никогда не идет строго по плану; планы требуют корректировки по ходу дела;
• разнообразие факторов влияния на проблемные ситуации делает разработку стратегий трудной задачей, но вне ее решения нет движения вперед.
Основной принцип стратегического планирования - увязка объемов и структуры медицинской помощи с ожидаемыми финансовыми ресурсами на основе четкого определения государственных гарантий оказания населению медицинской помощи. Планирование финансово-обеспеченных объемов медицинской помощи предполагает поиск наиболее рациональных вариантов ее оказания.
Таким образом, основные задачи планирования здравоохранения в условиях финансовых, социальных и политических ограничений - обеспечить для населения максимально возможный уровень доступности медицинской помощи за счет улучшения использования ресурсов. Конкретные сроки стратегического планирования устанавливают органы исполнительной власти в соответствии с длительностью планируемых перспектив социальноэкономического развития страны.
На федеральном уровне Минздравом РФ разрабатываются и утверждаются в установленном порядке:
• стратегические цели и задачи развития здравоохранения в стране;
• стратегические показатели состояния здоровья населения и деятельности здравоохранения;
• программа государственных гарантий обеспечения населения бесплатной медицинской помощью;
• натуральные нормы и нормативы, социальные стандарты для планирования, методология расчетов территориальных нормативов объемов медицинской помощи и их нормативное финансовое обеспечение;
• федеральные целевые программы, обеспечивающие выполнение стратегических задач, включая мероприятия:
- по развитию правовой базы здравоохранения;
- совершенствованию системы управления и финансирования здравоохранения;
- разработке и внедрению новых организационных и медицинских технологий, повышающих эффективность здравоохранения;
- разработке методологии планирования инвестиций, оценке их эффективности, порядку согласования инвестиционных проектов здравоохранения.
На уровне субъектов Российской Федерации и муниципальных образований в процессе стратегического планирования должны быть решены следующие задачи:
1. Произведена оценка состояния здоровья населения территории, дан прогноз его развития на плановый период.
2. Выполнен анализ состояния здравоохранения территории, степени его соответствия планируемым потребностям, выявлены резервы повышения его эффективности.
3. Установлены цели, задачи и приоритеты развития здравоохранения на плановый период.
4. Определены размеры финансовых ресурсов, выделяемых на реализацию государственных гарантий, и объемов средств, привлекаемых на развитие здравоохранения.
5. Утверждены территориальные нормы и нормативы, необходимые для планирования.
6. Определены стратегические показатели состояния здоровья населения и деятельности здравоохранения.
7. Приняты территориальные программы государственных гарантий обеспечения населения бесплатной медицинской помощью.
8. Приняты программы модернизации сети медицинских организаций территории.
9. Принят комплекс мероприятий, обеспечивающих реализацию разработанной стратегии развития здравоохранения.
10. Установлены приоритеты планирования целевых программ в области здравоохранения.
11. Установлены процедуры организации выполнения стратегических планов и проведения (при необходимости) их корректировки.
Разработка стратегии осуществляется в несколько этапов (рис. 64).
Важнейшим этапом стратегического планирования является анализ системы оказания медицинской помощи населению. При этом проводится оценка соответствия системы оказания медицинской помощи потребностям населения. Анализу подвергаются следующие показатели:
1. Степень доступности для населения медицинской помощи в рамках территориальной программы государственных гарантий. Оценка проводится по всем видам медицинской помощи и населенным пунктам для различных групп населения.
2. Качество медицинской помощи;
• по видам помощи;
• по видам помощи различным категориям населения.
3. Загруженность существующих мощностей медицинских организаций по видам помощи в рамках территориальных образований.
В результате вырабатываются предложения по совершенствованию территориальной программы государственных гарантий.
На этапе анализа системы здравоохранения и его финансирования оценивают эффективность управления и финансирования и вырабатывают предложения по их совершенствованию. В ходе данной работы выявляются:
• соответствие структуры органов управления задачам и реализации государственных гарантий;
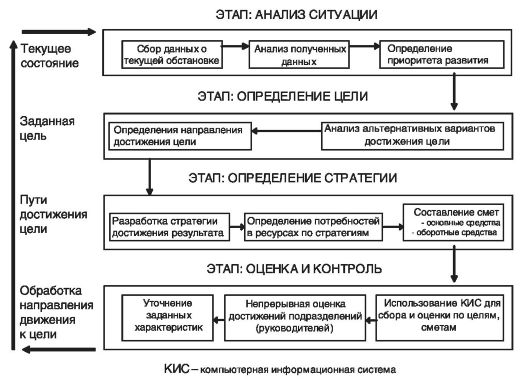 Рис. 64. Этапы разработки стратегической программы
Рис. 64. Этапы разработки стратегической программы
• наличие механизмов проведения единой политики развития здравоохранения между органами управления здравоохранением субъекта Федерации и муниципальных образований;
• возможности существующей системы финансирования для обеспечения эффективного использования ресурсов;
• степень эффективности деятельности территориального фонда ОМС по увеличению сборов страховых платежей;
• возможности оптимизации затрат на содержание системы управления.
На основе глубокого анализа деятельности организации и определения основных проблем разрабатывается концепция, в которой:
• определяются цели, достижимые при устранении имеющихся проблем;
• укрупненно описываются основные мероприятия по преодолению проблем и достижению целей;
• определяется время реализации концепции с указанием временных этапов в выполнении тех или иных мероприятий;
• составляется план реализации концепции, в котором указывается перечень необходимых программ для реализации концепции с указанием ответственных и сроков исполнения;
• содержится перечень нормативно-правовых актов (законов, постановлений органов исполнительной власти, приказов, распоряжений), необходимых для создания условий (правовых, социально-экономических, морально-этических) по формированию и реализации программы с указанием ответственных и сроков исполнения. Как правило, концепция составляется на 10-20 лет.
Выявление данных направлений и способов достижения целей предусматривает обязательное определение критериев необходимости и масштабности вмешательства (проведения изменений) в функционирование системы здравоохранения.
Критерии необходимости вмешательства в здравоохранение:
1. Общественная озабоченность состоянием здоровья (властные структуры, общественные организации, СМИ, население).
2. Эпидемиологические и клинические потребности (смертность, заболеваемость, инвалидность, физиологические показатели).
3. Доступные медицинские технологии (эффективность предполагаемых средств, болезненность, наличие опыта применения, этическая приемлемость, экономические возможности).
4. Создание профессиональных стандартов деятельности (положительные практические результаты, достигнутые в лучших медицинских организациях).
5. Затраты и результаты (прямые затраты на систему здравоохранения).
6. Косвенные затраты (индивидуальные, семейные, общественные).
7. Качество жизни (укрепление и охрана здоровья населения). Установление стандартов деятельности системы здравоохранения основано на критериях определения стандартов.
Критерии определения стандартов в здравоохранении:
1. «Золотой стандарт» - лучшая из существующих технологий, принятых в медицинских организациях, признанных лучшими.
2. Все доступные средства информации (поиск всей информации, необходимой для принятия решения).
3. Мегаанализ - взвешивание имеющейся информации для принятия решения.
4. Решения, основанные на удачных результатах, - идеальное законодательство не всегда достижимо в реальное время.
5. Высокий уровень практики - стандарты, принятые в производстве медикаментов и медицинского оборудования.
6. Высокий уровень здравоохранения - стандарты обслуживания в ведущих медицинских организациях с успешными результатами.
7. Максимально высокое качество - борьба за высокие стандарты в ведущих медицинских организациях и признание исследований в научной среде.
8. Все, что ты можешь сделать, я могу сделать лучше - профессиональная гордость и самоуважение при сравнивании стандартов одной страны (или региона) со стандартами другой.
9. Потребности, затраты, польза и эффективность - приоритеты, бюджетные ограничения, селективность спроса (чтобы потребление ресурсов было эффективным).
Политика в здравоохранении и последующая разработка конкретных программ всегда предполагают определение задач и приоритетов, поскольку в условиях ограниченных ресурсов развитие одного направления неизбежно происходит в ущерб другим. Определение приоритетов, в свою очередь, зависит от оценки состояния здоровья населения и его наиболее проблемных аспектов.
Стратегический план включает перечень:
• задач, конкретизирующих цели и приоритеты концепции;
• результатов и индикаторов достижения поставленных целей;
• мероприятий, обеспечивающих решение задач;
• сроков реализации;
• ответственных за выполнение мероприятий;
• ресурсов (с указанием источников их поступлений), необходимых для реализации запланированных мероприятий.
Разработка концепции и стратегического плана осуществляется по следующим алгоритмам:
1. Создание рабочей группы по разработке стратегии (стратегическая группа); в принципе она должна быть постоянно действующей;
2. Анализ ситуации в здравоохранении с выделением основных проблем в состоянии здоровья и в функционировании системы здравоохранения;
3. Определение причин, порождающих эти проблемы. Построение причинно-следственной диаграммы;
4. Определение и оценка силы влияния данных причин на выявление проблемы (анализ силовых полей);
5. Определение приоритетных причин в зависимости от силы влияния на проблемы;
6. Определение задач для устранения приоритетных причин;
7. Определение способов и механизмов решения поставленных задач;
8. Утверждение критериев, по которым будут выполняться задачи:
• профилактическая направленность;
• равная социальная доступность медицинской помощи;
• соответствие услуг здравоохранения потребностям населения;
• оптимальная территориальная доступность медицинской помощи;
• клиническая эффективность медицинской помощи;
• экономическая эффективность медицинской помощи;
• достаточная финансовая обеспеченность здравоохранения. Все программы имеют обязательную структуру:
• цель, которую предстоит достигнуть, в виде определенных показателей цели;
• перечень мероприятий (действий), с помощью которых будет достигаться цель;
• исполнители мероприятий;
• время, в течение которого исполнители выполняют мероприятия;
• финансовые затраты, необходимые для выполнения мероприятий;
• порядок мониторинга показателей цели. Разработка программы предусматривает следующие этапы:
1. Определение целей;
2. Разработка мероприятий;
3. Определение исполнителей;
4. Определение сроков выполнения мероприятий;
5. Определение размеров затрат на выполнение мероприятий и программы в целом;
6. Экспертиза программы;
7. Согласование программы с исполнителями;
8. Доработка программы;
9. Придание программе правового статуса.
Определение стратегических целей - один из важнейших этапов формирования программы, от которого зависит степень реальности достижения целей. В ходе данного этапа разрабатываются прогнозные показатели целей на основе моделирования проектов конечных результатов изменений.
Исследованиями отечественных ученых Венедиктова Д.Д., Гаспаряна С.А., Денисова В.И., Захарова И.А., Комарова Ю.М., Лисицына Ю.Н., Медика В.А., Меркова А.М., Овчарова В.К., Решетникова А.В., Филатова В.Б., Шигана Е.Н. разработаны основы методологии использования моделирования в здравоохранении, определены обязательные условия формирования стратегии по принципу оценки возможных изменений в перспективе, показана значимость выбора для разных медицинских учреждений и отрасли в целом из множества критериев наиболее информативных, разработаны методики расчетов их прогнозных значений.
К настоящему времени разработано более 100 методов научного прогнозирования. Однако для отрасли здравоохранения, являющейся специфической системой по целям деятельности и способам их достижения, при прогнозировании целей деятельности крайне необходимо определение показателей, характеризующих цель, ибо основным критерием реальности прогнозных значений является тесная корреляция между прогнозными значениями показателей цели и показателей, характеризующих цель. С учетом наличия большого количества показателей, характеризующих цель, реальность прогнозных значений показателей цели в значительной степени будет зависеть от внешних условий, влияющих на показатели, характеризующие цель.
К внешним условиям, активно влияющим на показатели целей системы здравоохранения, относятся:
• политика государства в области охраны здоровья населения;
• отношение населения к собственному здоровью;
• ориентация социальных и экономических программ на сохранение жизненного и трудового потенциала населения.
В связи с этим важнейшим условием для получения достоверных прогнозных значений показателей цели деятельности системы здравоохранения является наличие стабильной политической, экономической и социальной ситуации в стране на весь период оценки прогнозных значений.
Процесс разработки модели здравоохранения состоит из нескольких этапов:
• Формулирование цели.
• Сбор информации для разработки математической модели.
• Разработка математической модели без учета предстоящих изменений.
• Разработка и введение поправочных коэффициентов к показателям разработанной модели с учетом их тесной связи с предполагаемыми изменениями.
• Окончательная разработка модели.
• Использование модели при формировании мероприятий для достижения модельных (стратегических) целей.
В модель системы здравоохранения включаются следующие основные параметры ее функционирования:
• показатели целей деятельности системы;
• показатели структуры системы;
• показатели функционирования (процесса) системы;
• показатели обеспечения функционирующей системы ресурсами (трудовыми, материальными, интеллектуальными, информационными, финансовыми).
На этапе становления стратегических целей и задач в развитии здравоохранения формируются его стратегические направления с целью максимального обеспечения населения медицинской помощью.
На этапе определения стратегических нормативов объемов медицинской помощи определяются территориальные нормативы, обеспечивающие удовлетворение потребностей населения в медицинской помощи. Указанные нормативы рассчитываются на 1000 человек:
• койко-дни лечения в стационаре по уровням и профилям помощи для взрослых и детей;
• посещения амбулаторно-поликлинических учреждений по специальностям;
• вызовы скорой медицинской помощи.
На следующем этапе формируется расчетная модель организаций здравоохранения территории.
На основе сформированной модели сети медицинских организаций рассчитывают необходимые затраты на оказание населению нормативного объема медицинской помощи и территориальные нормативы стоимости медицинской помощи. Определяют затраты, необходимые на обеспечение нормативной потребности населения в медицинской помощи, и территориальные нормативы стоимости (тарифы) единиц медицинской помощи по каждому ее виду (уровень, профиль, специальность).
Проведенные расчеты помогают сформировать предварительные варианты развития сети медицинских организаций и, основываясь на выбранном варианте, рассчитать объемные и стоимостные показатели программы развития организаций здравоохранения.
В результате реализации всех этапов стратегического планирования:
• формируются плановые объемы медицинской помощи в рамках территориальной программы государственных гарантий;
• определяются объемные и финансовые нормативы оказания медицинской помощи, а также основные показатели деятельности медицинских организаций;
• формируется программа модернизации здравоохранения.
Сформировав основную структуру стратегической программы, приступают к определению исполнителей отдельных разделов программы и сроков исполнения.
Подбор исполнителей осуществляется органом управления, ответственным за разработку программы. Исполнителей подбирают с учетом их деловых качеств в соответствии с возложенными на них функциями. Мероприятия программы согласовываются с исполнителями (по степени сложности исполнения, привлечению ресурсов для выполнения мероприятий, времени исполнения), а также с разработчиками (по срокам).
Очень важным этапом является определение экономической эффективности стратегической программы - прямой и косвенной. Прямая экономическая эффективность (ПЭЭ) представляет собой разницу между показателями, определенными на начало и на конец реализации программы по формуле:
ПЭЭ = ЗВУТ + ЗМП + ЗМР + ЗСР,
где ЗВУТ - затраты на выплату средств по временной нетрудоспособности; ЗМП - затраты на оказание медицинской помощи; ЗМР - затраты
на проведение медицинской реабилитации; ЗСР - затраты на проведение социальной реабилитации, в том числе выплаты по стойкой утрате трудоспособности (инвалидности).
Косвенная экономическая эффективность (КЭЭ) представляет собой количество человеко-лет (чл), сохраненных в связи со снижением показателя общей смертности. Этот показатель определяют по формуле:
КЭЭ = Kcont х Кчл ,
cont чл '
где Kcont - коэффициент стоимости единицы общественно полезного труда - стоимость произведенного совокупного общественного продукта одним человеком в год; Кчл - количество сохраненных человеко-лет.
Экспертиза программы осуществляется, как правило, специалистами, не имеющими прямого отношения к формированию и реализации программы.
Различают следующие виды экспертизы:
• профессиональная - для проверки степени реальности выбора цели и мероприятий для ее достижения, а также способности исполнителей осуществить намеченные мероприятия в установленные сроки;
• финансовая - с целью проверки правильности выполненных финансово-экономических расчетов затрат, необходимых для реализации мероприятий программы: сопоставляют размеры затрат, необходимых для реализации программы, с реальными возможностями ее финансирования с учетом планируемой экономической эффективности программы;
• юридическая - проводится на предмет соответствия мероприятий программы действующему законодательству.
В соответствии с замечаниями экспертов осуществляется доработка программы.
На этапе придания программе правового статуса она утверждается нормативно-распорядительным документом в виде указа, постановления, приказа, и с этого момента становится обязательной для исполнения. В нормативно-распорядительном акте:
• указываются лица, органы управления, организации, которые должны содействовать выполнению мероприятий программы, перечень необходимых действий;
• утверждается состав рабочей группы для управления ходом выполнения программы. Руководителем группы назначается, как правило, один из заместителей руководителя органа управления здравоохранением или медицинской организации;
• определяется порядок статистического учета и отчетности показателей цели и характеризующих ее составляющих; устанавливается мониторинг этих показателей;
• определяется порядок проведения информационных мероприятий о ходе выполнения программы;
• устанавливается порядок контроля за ходом реализации программы с указанием главного контролера. Рабочая группа составляет план организационных мероприятий по руководству (управлению) реализацией программы.
Данный план, как правило, составляется на 2 года и содержит:
• перечень заседаний рабочей группы по рассмотрению тех или иных проблем реализации программы;
• перечень совещаний, научно-практических конференций по вопросам хода выполнения программы.
Ход выполнения мероприятий программы ежегодно анализируется на заседаниях коллегиальных органов, организаций, являющихся исполнителями или заказчиками.
Вопросы для повторения
1. Что такое стратегическое управление?
2. Назовите уровни иерархии управления и кратко охарактеризуйте каждый из них.
3. Что включает в себя стратегическое управление?
4. Назовите основные приоритеты и задачи государственной политики в области здравоохранения.
5. Перечислите составляющие, обеспечивающие доступность для населения качественной медицинской помощи.
6. Дайте определение понятия «планирование».
7. Дайте краткую характеристику программы и плана.
8. Назовите основные составляющие процесса стратегического планирования.
9. Кратко охарактеризуйте управленческое обследование.
10. Перечислите элементы стратегического планирования.
11. Охарактеризуйте основной принцип стратегического планирования.
12. Перечислите основные функции федерального уровня управления здравоохранением по разработке стратегии развития здравоохранения.
13. Назовите основные задачи субъектов Федерации и муниципальных образований по разработке стратегии развития здравоохранения.
14. Кратко охарактеризуйте этапы разработки стратегии.
15. Дайте краткую характеристику этапов анализа системы оказания медицинской помощи населению.
16. Назовите структуру концепции стратегии.
17. Перечислите критерии вмешательства в здравоохранение.
18. Перчислите критерии определения стандартов в здравоохраннии.
19. Определите содержание стратегического плана.
20. Рассмотрите алгоритм разработки концепции стратегии и стратегического плана (программы).
21. Определите структуру программы.
22. Укажите этапы разработки программы.
23. Перечислите этапы разработки модели здравоохранения.
24. Как определить прямую и косвенную экономическую эффективность здравоохранения?
25. Кратко охарактеризуйте этап придания программе правового статуса.
7.1.1. Организационное и методологическое обеспечение хода реализации стратегических программ
Одним из первоочередных мероприятий реализации стратегической программы являются разработка и принятие нормативно-правовых документов (актов), необходимых для создания правовых оснований деятельности исполнителей по выполнению программы.
К нормативно-правовым документам (актам) относятся:
• федеральные законы;
• Законы субъектов Федерации;
• Указы Президента Российской Федерации и распоряжения глав исполнительной власти субъектов Федерации и муниципальных образований;
• постановления Правительства Российской Федерации и правительств субъектов Федерации;
• приказы вышестоящих органов управления здравоохранением, руководителей самостоятельных медицинских организаций.
Разработка новых нормативно-правовых актов необходима в целях принятия (внедрения) более эффективных технологий управления, стандартов профилактики, диагностики и лечения пациентов, а также норм использования ресурсов в соответствии с мероприятиями стратегического плана.
Для разработки нормативно-правового акта создается рабочая группа, включающая специалистов по профилю разрабатываемого документа. Состав рабочей группы утверждается руководителем органа управления, утверждающего данный нормативно-правовой документ. Оптимальная численность рабочей группы - 6-8 человек. При рабочей группе создается группа экспертов из числа ведущих специалистов организации. Заседания рабочей группы, как правило, проводятся не реже 1 раза в месяц. Рабочая группа работает по составленному ею плану
Алгоритм работы рабочей группы включает:
• разработку концепции нормативно-правового акта; в концепции обосновывается необходимость принятия указанного акта, описываются основные принципы, которые необходимо отразить в тексте акта; перечисляются проблемы, указываются основные способы их решения и вероятные последствия этих изменений;
• проведение широкого обсуждения концепции среди заинтересованных организаций;
• доработку концепции;
• разработку нормативного акта;
• обсуждение составных частей и всего проекта нормативного акта;
• экспертизу проекта (профессиональную, юридическую, финансовую);
• доработку и согласование проекта;
• внесение проекта нормативного акта на утверждение;
• оповещение СМИ о публикации разъяснений общественности основных положений принятого нормативно-правового акта.
Для успешной реализации принятого стратегического плана требуются активная работа по формированию у руководителей органов государственной власти политической воли; а также создание партнерств, укрепление сотрудничества и взаимодействия как внутри системы здравоохранения, так и между здравоохранением и другими хозяйствующими системами, чья деятельность воздействует на состояние здоровья населения.
Формированием политической воли у руководителей органов государственной власти и местного самоуправления занимаются руководители органов здравоохранения и медицинских организаций.
Для этого необходимо привлекать максимально большее внимание руководителей органов власти к реальному состоянию дел в здравоохранении, существующим проблемам и вероятным последствиям отсрочки их решения. С этой целью рекомендуется:
• инициировать проведение регулярных слушаний в представительных органах власти по проблемам здравоохранения;
• готовить для руководителей органов власти ежегодные отчеты о состоянии здоровья населения и деятельности здравоохранения;
• регулярно вносить на рассмотрение органов власти предложения по решению проблем здоровья и здравоохранения с указанием конкретных вариантов их положительного решения;
• организовывать информационную поддержку деятельности органов власти по решению проблем здравоохранения;
• содействовать повышению доверия у населения к руководителям органов власти в решении ими проблем здоровья населения;
• формировать коалиции сил, заинтересованных участвовать в решении проблем здравоохранения.
Важной составляющей деятельности по реализации стратегических программ является работа по организации сотрудничества и взаимодействия с общественными движениями и организациями. Такими формами сотрудничества могут быть постоянно действующие территориальные советы по развитию здравоохранения, в состав которых входят, помимо руководителей органов управления здравоохранением и ведущих специалистов других отраслей, влияющих на здоровье населения, представители общественных организаций. Возглавляют такие советы, как правило, заместители губернаторов или мэров по социальным вопросам. Деятельность данного Совета позволяет:
• организовать обмен мнениями представителей разных структур о проблемах здравоохранения;
• сблизить различные позиции и выработать согласованные подходы к решению проблем;
• провести совместный анализ состояния здоровья населения и эффективности работы здравоохранения. Выработать план совместных действий, устраняя дублирование в решении вопросов.
Могут быть созданы территориальные советы по решению отдельных социально значимых проблем здравоохранения: по борьбе с наркоманией, болезнями, передающимися половым путем, с туберкулезом, травматизмом, с пьянством и алкоголизмом.
Формирование коалиции (субъектов, заинтересованных в совместном решении задач здравоохранения) включает выполнение следующих требований:
Четкое определение задачи, для разрешения которой необходимо сформировать коалицию.
Определение круга участников предполагаемой коалиции. Выявление степени заинтересованности каждого из участников коалиции в решении сформулированной задачи.
Издание документа, определяющего полномочия коалиции. Обеспечение организационной поддержки деятельности коалиции (условия работы: помещения; средства связи; тиражирование документов и т.п.).
Поддержание постоянного интереса к участию в коалиции:
• морально-этические стимулы;
• формирование политического имиджа (агитационно-пропагандистские);
• материальное стимулирование.
В России данная форма сотрудничества пока широко не распространена, хотя она весьма эффективно используется в здравоохранении экономически развитых стран. Крайне важно активное привлечение населения к решению проблем здравоохранения, чтобы оно выступало осознанным партнером в этой деятельности. С этой целью необходимо:
• предоставлять общественности информацию о стратегии развития здравоохранения и задачах по ее реализации, а также о конечных целях реализации;
• доводить до общественности информацию о состоянии здоровья населения и факторах, влияющих на здоровье;
• информировать общественность о деятельности органов управления здравоохранением и отдельных медицинских организаций;
• осуществлять санитарно-просветительскую работу с населением;
• регулярное проводить социологические опросы населения по вопросам работы учреждений здравоохранения.
Работа с населением должна опираться на следующие методические принципы:
• все работники системы здравоохранения должны участвовать в информировании населения;
• работа с населением нуждается в организационной поддержке;
• должны быть назначены ответственные за работу с населением;
• работа с населением - это постоянный процесс. Данные принципы реализуются следующими основными приемами:
• руководитель органа управления здравоохранением (организации) не реже 1 раза в месяц должен обращаться к населению (выступления на радио, телевидении; публикации в газетах; встречи в трудовых коллективах);
• при органе управления здравоохранением должен быть создан отдел по информационному обеспечению населения (пресс-служба), который разрабатывает план информационного обеспечения населения (помесячно), включая программы на телевидении и радио, газетные публикации, пресс-конференции, «круглые столы», дни здоровья и т.п.;
• руководителям органов управления здравоохранением и медицинских организаций необходимо активно привлекать к решению проблем здравоохранения общественные организации, фонды здоровья, ассоциации больных; донорские организации.
Реально оценить ход реализации программы можно только с помощью создания системы мониторинга, являющейся важнейшей частью деятельности руководителя любого уровня. Проведение мониторинга должно опираться на соответствующую методологию, включающую показатели, позволяющие установить степень достижения поставленных целей и решения задач для их достижения. Среди них:
1. Показатели здоровья населения - стратегические показатели цели (общая смертность, младенческая смертность, ожидаемая продолжительность предстоящей жизни - ОПЖ, материнская смертность, заболеваемость).
2. Показатели состояния окружающей природной среды и условий производственной деятельности:
2.1. Содержание вредных для здоровья химических и биологических веществ:
• в атмосферном воздухе;
• водоемах и источниках питьевой воды;
• почве;
• воздухе производственных помещений.
2.2. Уровень радиоактивности.
2.3. Загрязненность почвы и воды патогенными микроорганизмами.
2.4. Содержание в почве и воде жизненно важных веществ (микронутриентов) - йода, стронция, фтора, меди и др.
3. Показатели качества медицинской помощи.
3.1. Результаты профилактической работы:
• объем проводимой санитарно-просветительской работы (формы этой работы, количество охваченного населения);
• охват населения вакцинацией;
• количество анализов проб воды, воздуха, почвы;
• охват населения профилактическими медицинскими осмотрами - как комплексными, так и целевыми.
3.2. Результаты медицинской помощи:
• удельный вес запущенных форм социально значимых заболеваний, выявленных впервые (онкология, туберкулез, гипертоническая болезнь, ишемическая болезнь сердца);
• госпитальная летальность;
• досуточная летальность от острых состояний;
• % расхождения клинических и патолого-анатомических диагнозов;
• удельный вес пролеченных (с выздоровлением, улучшением, без изменения, с ухудшением);
• удельный вес выявленных отклонений ведения больных от клинических протоколов (стандартов; выявляется как ведомственной, так и вневедомственной экспертизой) от общего числа пролеченных;
• удельный вес врачебных ошибок от числа пролеченных больных;
• удельный вес повторных госпитализаций от их общего числа;
• заболеваемость с временной утратой трудоспособности - количество случаев и дней нетрудоспособности на 100 работающих;
• заболеваемость со стойкой утратой трудоспособности на 100 тыс. населения;
• количество жалоб на КМП на 1 тыс. населения.
4. Показатели результатов функционирования медицинской организации.
4.1. Выполнение (в %) плана объемов медицинской помощи.
4.2. Количество амбулаторных посещений на 1 жителя в год, в том числе посещений, сделанных с профилактической целью.
4.3. Число больных, пролеченных в дневных стационарах, на 100 жителей.
4.4. Количество выездов врача скорой медицинской помощи на 1000 жителей.
4.5. Средняя длительность пребывания больного в стационаре (количество дней).
5. Показатели ресурсного обеспечения здравоохранения:
5.1. Число больничных коек на 10 тыс. населения, в том числе по специальности.
5.2. Мощность амбулаторно-поликлинических учреждений - количество посещений в смену на 10 тыс. населения.
5.3. Число бригад скорой помощи на 10 тыс. населения.
5.4. Число врачей на 10 тыс. населения, в том числе клинических специальностей.
5.5. Число средних медицинских работников на 10 тыс. населения.
5.6. Укомплектованность (в %) медицинскими кадрами.
5.7. Удельный вес медицинских работников к общему числу занятых в здравоохранении.
5.8. Количество медицинских организаций (в %), в которых оснащенность медицинским оборудованием не соответствует стандартам.
5.9. Выполнение плана финансирования, в том числе по источникам финансирования в разрезе исполнения сметы расходов постатейно (в %).
6. Показатели экономической эффективности:
6.1. Число дней работы больничной койки.
6.2. Оборот койки (количество больных на 1 койку).
6.3. Коэффициент использования медицинского оборудования (оптимально - 1).
6.4. Отклонение (в %) расходования материальных ресурсов по видам от нормативных.
6.5. Размеры заработной платы работников здравоохранения (отдельно: врачи; средний медицинский персонал; немедицинский персонал) в расчете на 1 пациента в поликлинике, стационаре, на службе скорой медицинской помощи.
6.6. Коэффициент соотношения объемов заработной платы медицинских и немедицинских работников.
6.7. Размер средств, израсходованных на здравоохранение, на 1 жителя (структура расходов по видам медицинской помощи).
В целях повышения эффективности работ по реализации стратегических программ требуется четкое структурирование органа управления здравоохранением. Основной проблемой существующих организационных структур органов управления здравоохранением является то, что они не ориентированы на решение стратегических задач. Практически повсеместно отсутствуют такие структуры, как стратегическое планирование; мониторинг и анализ; управление медицинской помощью; управление КМП; работа с населением.
Говоря об основных принципах построения организационных структур органов управления здравоохранением, следует подчеркнуть, что их структура должна соответствовать задачам, поставленным системе здравоохранения в положении об органе управления здравоохранением.
Например, системе здравоохранения России определены задачи:
• осуществление мероприятий медицинской профилактики;
• оказание медицинской помощи населению;
• обеспечение системы необходимыми ресурсами (кадровыми и материальными).
Следовательно, структуру органа управления здравоохранением можно подразделить на блоки:
• организации медицинской профилактики;
• организации медицинской помощи;
• обеспечения ресурсами.
Дальнейшая работа по построению организационной структуры органа управления здравоохранением основана на следующих принципах:
Структура следует за стратегией - соответствие структуры стратегическим задачам.
В структуре требуется определить функции, относящиеся к решению стратегических и текущих задач:
• стратегическое планирование и развитие;
• медицинская профилактика;
• организация медицинской помощи населению;
• качество медицинской помощи;
• экономический анализ деятельности;
• обеспечение ресурсами:
- кадровыми;
- лекарствами и медицинскими изделиями;
- интеллектуальными;
- финансовыми;
• работа с населением;
• нормативно-правовое обеспечение деятельности;
• информационно-аналитическое обеспечение деятельности. Выполнение каждой функции должно быть установлено в задачах деятельности структурного подразделения.
Каждое структурное подразделение должно включать в себя блоки:
• управление;
• группы специалистов, решающих функционально связанные задачи. Структура и численность органа управления здравоохранением должна
соответствовать финансовым возможностям и реальному наличию специалистов.
В подчинении руководителя низовой структуры (отдела) должно быть не более 5-6 подчиненных.
Создание стройной организационной структуры органа управления здравоохранением позволяет значительно повысить эффективность управленческих решений, что в конечном итоге будет способствовать успешному выполнению программных мероприятий.
Вопросы для повторения
1. Приведите перечень нормативно-правовых документов (актов).
2. Представьте алгоритм действий по разработке нормативно-правового документа.
3. Перечислите основные направления формирования политической воли у руководителей органов государственной власти.
4. Назовите формы сотрудничества с общественными организациями.
5. Перечислите основные требования к созданию коалиции.
6. Назовите основные направления деятельности по взаимодействию органов управления здравоохранением с населением.
7. Перечислите основные методические принципы работы с населением.
8. Перечислите и кратко охарактеризуйте основные показатели мониторинга стратегической программы в здравоохранении.
9. Укажите основные принципы построения организационных структур органов управления здравоохранением.
7.2. ПЛАНИРОВАНИЕ ДЕЯТЕЛЬНОСТИ МЕДИЦИНСКОЙ ОРГАНИЗАЦИИ
Планирование деятельности любой медицинской организации обязательно предполагает определение целей деятельности и задач для их достижения.
Целью деятельности преобладающего большинства медицинских организаций является снижение заболеваемости и смертности населения. Задачи для достижения цели:
• проведение мероприятий медицинской профилактики;
• восстановление утраченного здоровья.
В зависимости от предназначения медицинских организаций в решении этих задач уточняются и цели их деятельности.
1. Для амбулаторно-поликлинических организаций целью деятельности является снижение заболеваемости прикрепленного населения.
Задачи для достижения цели.
а) Проведение мероприятий медицинской профилактики:
• вакцинация населения;
• диспансеризация населения;
• санитарно-просветительная работа.
б) Восстановление утраченного здоровья в условиях, не требующих круглосуточного медицинского наблюдения за больными.
2. Для больничных (госпитальных) организаций целью деятельности является восстановление утраченного здоровья в условиях, требующих круглосуточного наблюдения за больными.
Задачи для достижения цели:
• применение интенсивных методов диагностики и лечения;
• осуществление постоянного медицинского ухода.
3. Для службы скорой медицинской помощи целью деятельности является устранение синдромов (состояний), угрожающих жизни пострадавшего.
Задачи для достижения цели:
• оказание экстренной медицинской помощи пострадавшему на месте с доставкой в больницу.
Для достижения поставленных целей медицинские организации разрабатывают программу действий. Как правило, в медицинской организации составляются стратегические программы сроком до 5 лет и тактические - на 1 год (календарный).
Целью программы деятельности медицинской организации является выполнение максимально возможных объемов медицинской помощи в условиях соблюдения лицензионных требований к медицинской деятельности.
Формирование стратегической программы деятельности медицинской организации включает следующие этапы:
1. Определение предстоящих объемов медицинской помощи. Единицей объема медицинской помощи является:
• в стационаре - пролеченный больной;
• в амбулаторно-поликлинической службе - пролеченный больной и консультация;
• в службе скорой медицинской помощи - обслуженный вызов.
Предстоящие объемы медицинской помощи определяются на основе анализа использования структуры (основных фондов) с учетом проектной мощности организации и наличия условий для оказания безопасной медицинской помощи (соблюдения лицензионных требований).
Например, проектная мощность больницы - 100 коек. Функция койки (по видам медицинской помощи) - 340 дней в году. С учетом имеющихся лицензионных требований определяем экспертным путем (с использованием клинических рекомендаций, протоколов) среднюю длительность лечения - например, 10 дней (если в больнице ничего не менять). Затем определяем предстоящий объем медицинской помощи (количество пролеченных больных):
(340 дней * 100 коек) : 10 дней = 3400 пациентов.
Так же можно рассчитать предстоящий объем медицинской помощи по каждому отделению.
2. Формирование структуры программы деятельности медицинской организации для выполнения конкретного объема медицинской помощи включает в себя следующие мероприятия:
1) по поддержанию основных фондов:
• перечень ремонтных работ;
• техническая поддержка оборудования в технически исправном состоянии;
• определение объемов потребления тепла, электроэнергии, газа, горючесмазочных материалов, телефонная связь и т.п.
2) по обеспечению материальными ресурсами:
• на основании нормативов определяются объемы всех видов материальных ресурсов (медикаменты, продукты питания, мягкий и твердый инвентарь, инструменты и приборы и др.);
• работа с поставщиками;
• улучшение условий хранения;
• улучшение условий изготовления ресурсов собственными силами;
3) по обеспечению кадровыми ресурсами:
• на основании действующих нормативов определется потребность в работниках всех специальностей, проводится их тарификация;
• подготовка специалистов необходимых профессий, обязательная учеба 1 раз в 5 лет;
• аттестация на соответствие занимаемой должности;
• занятия по правилам техники безопасности, санитарно-гигиеническим правилам, повышению общего уровня знаний по основным проблемам медицины.
4) по обеспечению интеллектуальными ресурсами:
• проведение научно-исследовательских работ и создание условий для их проведения;
• внедрение новых медицинских технологий.
5) по обеспечению финансовыми ресурсами:
• привлечение дополнительных источников финансирования: бюджетных; ОМС и ДМС; средств предприятий, граждан (платные услуги);
• обеспечение сохранности материальных и финансовых ресурсов: проверки, ревизии, инвентаризации.
6) по соблюдению клинических и технических стандартов в процессе оказания медицинской помощи:
• контроль соблюдения клинических и технических стандартов;
• повышение (конкретных) профессиональных знаний работников;
• перераспределение объемов работы (нагрузки) среди работников;
7) по соблюдению экономических стандартов (нормативов):
• контроль расходования ресурсов;
• контроль объемов работы.
Данные мероприятия готовятся руководителями структурных подразделений. Оцениваются экспертным советом учреждения и передаются в экономический отдел для определения затрат на их выполнение.
Определенные финансовые затраты группируются по статьям сметы расходов, которые ложатся в основу финансового плана медицинской организации. Этот финансовый план включает 2 составляющие: смету доходов и смету расходов.
Смета расходов - основной плановый и финансовый документ, определяющий объем, целевое направление и поквартальное распределение средств, выделяемых на содержание медицинских организаций. Предусмотренные в сметах ассигнования - предельные; расходование сверх этих сумм не разрешается. Нельзя производить расходы, не предусмотренные сметой, если нет экономии средств.
Форма сметы, основные показатели, по которым она составляется, нормы и расценки для определения размера расходов сообщаются медицинским организациям вышестоящими органами здравоохранения. Типовая смета, содержащая общие данные для всех бюджетных учреждений здравоохранения, состоит из 3 частей:
1) наименования и адреса учреждений, из бюджетов которых финансируется организация (раздел, параграф бюджетной классификации), и свод расходов по статьям с распределением по кварталам;
2) показатели оперативного плана работы организации по состоянию на начало и конец года, а также среднегодовые;
3) расчеты и обоснования по каждой статье расходов и отдельным ее элементам.
Статьи сметы расходов строятся с учетом специфики отрасли здравоохранения. Расходы организаций здравоохранения подразделяются на капитальные вложения и текущее содержание организации. Текущие расходы состоят из административно-хозяйственных и операционных расходов.
Административно-хозяйственные расходы включают затраты на содержание управленческого аппарата, хозяйственного и вспомогательного персонала, на командировки, приобретение инвентаря и т.д.
Операционные расходы - это затраты, связанные с осуществлением лечебно-диагностической деятельности учреждения (расходы на медицинские изделия, лекарственные средства, питание больных и пр.).
Расчет сумм расходов по смете на планируемый год производится исходя из объема деятельности медицинской организации, определенного планом ее развития, и фактического его исполнения за предшествующий период. Размеры операционных расходов определяются на основании норм расходов, т.е. затрат на расчетную единицу. Установлены материальные (в натуральном выражении) и денежные (стоимостное выражение материальных) нормы расходов.
Обоснованно установленные типовые нормы расходов имеют важное значение для распределения бюджетных ассигнований на здравоохранение по отдельным регионам страны.
При составлении проекта сметы бюджетные учреждения здравоохранения для обоснования требуемых сумм расходов разрабатывают подробную, детальную номенклатуру расходов, выделяя внутри статьи отдельные расходы. Обоснование отдельных сумм расходов по смете приводится в приложении к ней. Сметы расходов, составляемые медицинскими учреждениями по каждому параграфу классификации расходов, принято называть индивидуальными.
При обслуживании учреждения централизованными бухгалтериями практикуется составление общих смет для группы медицинских организаций. В общих сметах расходы планируются в целом по группам учреждений: поликлиник, больниц, диагностических центров. Сводная смета составляется путем суммирования всех расходов, включая индивидуальные, общие расходы и сметы на централизованные мероприятия. Все расходы, включаемые в смету, должны группироваться по видам и целевому назначению. При определении их суммы необходимо строго соблюдать режим экономии.
При утверждении смет проверяют необходимость и целесообразность предусматриваемых расходов, их соответствие объему работы медицинского учреждения, соблюдение норм расходов. Утверждение сметы расходов производится после утверждения соответствующего бюджета, из которого она финансируется. Утвержденная смета определяет сумму средств, которые должны быть выделены из бюджета на содержание медицинского учреждения. Утверждение оформляется подписью руководителя организации, утвердившей смету; указывается дата утверждения и ставится оттиск печати на всех экземплярах сметы.
Грамотно составленные сметы доходов и расходов медицинской организации - одно из важнейших условий ее финансовой стабильности. При планировании расходования средств руководитель медицинской организации обязан соблюдать этапы процедуры - составление, рассмотрение, утверждение и исполнение сметы расходов.
Составление сметы доходов и расходов, получаемых от предпринимательской медицинской деятельности, целевых средств и безвозмездных поступлений осуществляется таким же образом, как это предусмотрено для составления сметы по бюджетным средствам. Основные правила, которые необходимо строго исполнять при составлении сметы расходов по бюджетным средствам, сводятся к следующему. Прежде всего создается рабочая группа по составлению и рассмотрению сметы. В эту группу в обязательном порядке входят: руководитель учреждения, представители плановой и финансовой службы, профессиональной общественности. К этой работе привлекаются практически все хозяйственные службы медицинской организации, с тем чтобы максимально учесть все мероприятия финансовохозяйственной деятельности.
Предварительно оцениваются:
• текущее состояние местного бюджета территории, за счет которого функционирует данное учреждение;
• финансовое состояние медицинской организации (учреждения) на момент составления сметы;
• планируемые изменения в той или иной сфере деятельности организации на предстоящий период.
Анализируется и оценивается работа как структурных подразделений, так и медицинской организации в целом по показателям: объем оказанных услуг; количество врачебных посещений; количество койко-дней, проведенных больными в стационаре; структура оказанной медицинской помощи; количество пролеченных пациентов; стоимость койко-дня; действующие тарифы в системе ОМС и ДМС; объем понесенных материальных затрат.
На основе проведенного анализа:
• определяются внутренние резервы, изучаются причины их образования и намечаются пути их эффективного использования;
• уточняются действующая в стране экономическая классификация расходов, наличие всех нормативных актов для расчетов по каждому виду расходов, наличие запасов по тем или иным видам основных и материально-технических средств по результатам последней инвентаризации.
Смета составляется в строгом соответствии со статьями экономической классификации расходов. Основные статьи сметы с указанием кодов приведены в таблице 31.
Таблица 31. Смета расходов медицинской организации
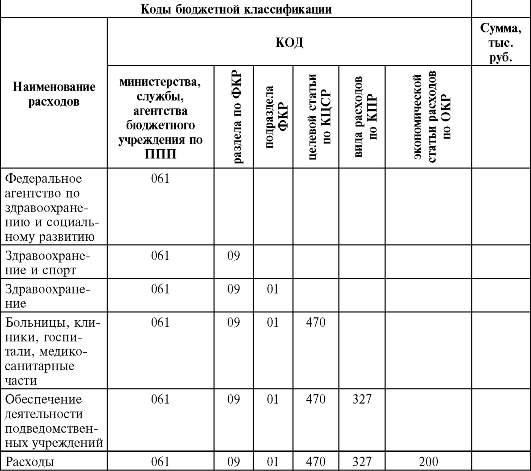 Окончание табл. 31
Окончание табл. 31
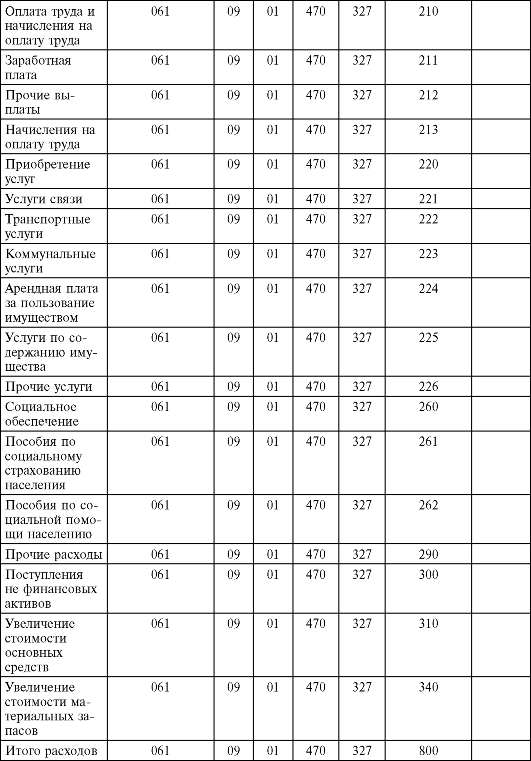 Экономическая классификация расходов бюджетов Российской Федерации
Экономическая классификация расходов бюджетов Российской Федерации
Все расходы здравоохранения из бюджетов Российской Федерации состоят из 2 групп:
• 200 - расходы;
• 300 - поступление нефинансовых активов. В группу 200 включены следующие статьи расходов:
• 210. Оплата труда и начисления на оплату труда.
• 220. Приобретение услуг.
• 260. Социальное обеспечение.
• 290. Прочие расходы.
Ст. 210. Оплата труда и начисления на оплату труда включает в себя подстатьи:
211. Заработная плата:
• выплаты по должностным окладам, тарифным ставкам ЕТС;
• надбавки за почетные звания, особые условия труда;
• выплаты премий и материальной помощи;
• оплата ежегодных отпусков.
212. Прочие выплаты:
• оплата дополнительных выплат по условиям трудового договора;
• пособия при переезде на новое место работы;
• оплата стоимости проезда к месту отпуска и обратно для лиц, проживающих в районах Крайнего Севера;
• суточные расходы при служебных командировках;
• ежемесячные пособия на ребенка.
213. Начисления на оплату труда:
• единый социальный налог - 26,2%, в том числе:
- ОМС - 3,1%;
- обязательное социальное страхование - 2,9%;
- пенсионный фонд - 2,2%;
- федеральный бюджет - 6%;
- налоговые сборы по страхованию от несчастных случаев - 0,2%;
• налог на доходы с физических лиц - 13% (удерживается из начисленной зарплаты).
Ст. 220. Приобретение услуг включает в себя подстатьи:
221. Услуги связи:
• оплата телефонной и телеграфной связи;
• оплата пересылки почтовых отправлений;
• почтовые переводы денежных средств.
222. Транспортные услуги:
• наем и содержание транспортных средств;
• обеспечение работников билетами на проезд в общественном транспорте;
• оплата проезда по служебным командировкам.
223. Коммунальные услуги:
• оплата за отопление, канализацию, водоснабжение, электрообеспечение;
• оплата энергоносителей (газ).
224. Арендная плата за использование имущества:
• оплата аренды помещений и имущества;
• оплата аренды земли.
225. Услуги по содержанию имущества:
• оплата уборки помещений и территории;
• дезинфекция, дезинсекция, дератизация;
• пусконаладочные работы, техническое обслуживание оборудования, транспортных средств;
• капитальный и текущий ремонт зданий, сооружений, помещений.
226. Прочие услуги:
• НИОКР;
• разработка проектной документации на строительство, проведение ремонтных работ зданий, сооружений, помещений;
• вневедомственная и пожарная охрана;
• пожарная сигнализация;
• страхование жизни, имущества;
• изготовление бланков;
• услуги информационных технологий.
Ст. 260. Социальное обеспечение включает подстатьи:
261. Пенсии, пособия и выплаты по пенсионному, социальному и медицинскому страхованию населения:
• выплаты пенсий;
• выплаты по временной нетрудоспособности, беременности и родам;
• выплаты при рождении ребенка, уходу за ребенком до 1,5 лет;
• выплаты на погребение;
• оплата путевок на санаторно-курортное лечение.
262. Пособия по социальной помощи населению:
• выплаты на период трудоустройства в случае увольнения в связи с ликвидацией (реорганизацией) предприятий;
• выплаты ежемесячного пособия на ребенка;
• выплата субсидий на строительство (приобретение жилья).
Группа 300. Поступление нефинансовых активов включает в себя статьи: Ст. 310. Увеличение стоимости основных средств:
• приобретение технологического и медицинского оборудования, транспортных средств.
Ст. 340. Увеличение стоимости материальных запасов. Расходы на приобретение:
• медикаментов и перевязочных средств;
• мягкого инвентаря и спецодежды;
• посуды;
• продуктов питания;
• горюче-смазочных материалов;
• всех видов котельно-печного топлива;
• строительных материалов;
• хозяйственных материалов и канцелярских средств;
• печатной продукции (книги, газеты, журналы).
3. Сформировав смету расходов, приступаем к этапу определения конкретных результатов деятельности медицинской организации. Эти показатели делятся на 3 группы. - Показатели, характеризующие КМП:
• для больницы - летальность, процент расхождения клинических и патолого-анатомических диагнозов; удельный вес больных, выписанных с ухудшением;
• для поликлиники - удельный вес посещений, сделанных с профилактической целью;
• для службы скорой помощи - стандарт времени прибытия на место, летальность на этапе доставки больного в стационар.
- Экономические показатели:
• занятость койки;
• средняя длительность пребывания на койке;
• коэффициент использования медицинского и технологического оборудования.
- Определяются нормативы расходования ресурсов в больнице - на 1 койко-день, в поликлинике - на 1 посещение, на 1 вызов:
• хозяйственные - тепло, электроэнергия, вода, газ, канцелярские товары, телефон;
• на текущий ремонт;
• лекарства и медикаменты;
• питание;
• мягкий инвентарь;
• инструментарий;
• объемов работы персонала.
Все эти показатели определяются как в целом по учреждению, так и по каждому структурному подразделению.
4. После этого формируется проект договоров на оказание медицинской помощи и примерно определяются будущие доходы. Сравниваем с проектом сметы расходов. Если в ходе сравнения отмечено превышение расходов над доходами, необходимо определить мероприятия, направленные:
• на увеличение доходов;
• сокращение расходов;
• повышение эффективности использования имеющихся ресурсов. Эти мероприятия являются составной частью программы и оформляются отдельным разделом.
Мероприятия по увеличению доходов за счет:
• бюджетного источника и средств медицинского страхования;
• платных услуг, которые разделяются на медицинские и немедицинские.
Платные медицинские услуги - это услуги, связанные с оказанием медицинской помощи: продажа лекарств и средств ухода за больными, их доставка на дом.
Немедицинские услуги - это услуги телефонной связи; использование телевизора, холодильника, книг, игр, почты, парикмахерских, ритуальные; платные автостоянки; производство товаров; сдача в аренду помещений; оборудования; услуги транспорта, услуги банковских операций.
Мероприятия по уменьшению расходов включают:
• сокращение расходов, соответственно недобранному по договорам объему медицинской помощи - по всем видам расходов;
• сокращение выявленных в процессе системного анализа непроизводительных расходов.
Планирование мероприятий по повышению эффективности использования ресурсов основано на глубоком анализе деятельности медицинской организации. Эффективность - получение прежнего результата при уменьшении ресурсных затрат либо получение лучшего результата при прежних
ресурсных затратах. Весь вопрос в решении этой проблемы в основном упирается в качество медицинской помощи, оказываемой работниками здравоохранения. Чем выше профессиональный уровень работника, тем меньшими ресурсами он достигает результата. Естественно, что малоквалифицированный работник для достижения того же результата потратит значительно больше ресурсов. Поэтому основными мероприятиями, обеспечивающими эффективность работы, является постоянный профессиональный рост работников и создание должных условий для реализации их профессионального мастерства.
Мероприятия по повышению эффективности использования ресурсов основываются на результатах глубокого клинико-экономического анализа деятельности медицинской организации; методика его проведения представлена в гл. 8. Эффективность медицинской организации определяют с помощью 2 групп показателей: эффективности медицинских вмешательств и экономических.
К критериям эффективности вмешательств относятся:
• изменения показателей здоровья прикрепленного населения;
• снижение частоты осложнений при лечении, сокращение числа повторных госпитализаций;
• показатели клинических исходов лечения;
• показатели выявляемости заболеваний (на ранних стадиях, запущенных). Виды анализа эффективности медицинской помощи изложены также в
гл. 8.
Оценка эффективности деятельности медицинской организации. Оценка эффективности деятельности стационаров
Показатели:
• число дней работы койки в году - ЧД (по санитарной норме - 320-
340 дней);
• средняя длительность пребывания больного на койке - ДП (по сравнению со стандартом);
• оборот койки:
ОК = ЧД / ДП;
• коэффициент рационального использования коечного фонда:
К = ОК1 / ОК2,
где ОК1 - фактический оборот койки, ОК2 - нормативный оборот койки. Показатель считается удовлетворительным в пределах 0,9-1,0.
• величина экономического ущерба вследствие нерационального использования коечного фонда:
ЭУ = СФ (1 - К),
где Ф - сумма финансовых средств, затраченных на содержание коечного фонда, К - коэффициент рационального использования коечного фонда.
Оценка эффективности деятельности поликлиник
Показатели:
• число посещений (ЧП) на 1 жителя в год (сравнение со стандартом):
ЧП = П/Н,
где П - общее число посещений за год, Н - число прикрепленного населения;
• число законченных случаев лечения (ЗС) на 1 жителя в год по сравнению со стандартом:
ЗС = ЧБ / Ч,
где ЧБ - общее число пролеченных больных, Ч - число прикрепленного населения;
• среднегодовая нагрузка врача (НВ):
НВ = П / В,
где П - общее число посещений в год, В - среднегодовое число врачей;
• время на 1 посещение (В); сравнивается со стандартом:
В = ОВ/П,
где ОВ - отработанное время, мин, П - общее число посещений за год; выполнение годового плана посещений (ВП), в %:
ВП = П / ПП * 100,
где П - общее число посещений за год, ПП - плановое число посещений;
• коэффициент интенсивности работы врача (КИ):
КИ = ЧП / ЧП1,
где ЧП - число пролеченных больных за отработанное время, ЧП1 - среднее число пролеченных больных на 1 врачебную должность;
• коэффициент удовлетворенности пациента (КУ):
КУ = ПО / УП,
где ПО - общее число опрошенных (анкет), УП - число удовлетворенных пациентов. Удовлетворительным считается показатель от 0,9
до 1, 0.
Показатели эффективности работы скорой медицинской помощи
Показатели:
• число вызовов станции скорой медицинской помощи (ЧВ) на 1000 жителей в год:
ЧВ = ОВ / Н * 1000,
где ОВ - общее число вызовов, Н - численность обслуживаемого населения. Сравнивается с нормативом по программе госгарантий (300-
320);
• удельный вес (У) необоснованных вызовов:
У = НВ / ОВ *100,
где НВ - общее число необоснованных вызовов, ОВ - общее число вызовов;
• среднегодовая нагрузка на 1 врачебную бригаду (НБ):
НБ = ОВ / Б,
где ОВ - общее число вызовов; Б - среднегодовое число бригад;
• коэффициент времени прибытия к пострадавшему (КВ), рассчитывается еженедельно:
КВ = СВ / ФП,
где СВ - стандартное время прибытия к пострадавшему, ФВ - фактическое время прибытия к пострадавшему.
Показатели эффективности использования финансовых ресурсов в медицинских организациях
Выполнение финансового плана (ВП), в %:
ВП = ФР / ПР * 100%,
где ФР - фактические расходы, ПР - плановые расходы. Невыполнение финансового плана недопустимо:
• баланс доходов и расходов. Перерасходы не допускаются;
• соотношение расходов (СР) на зарплату между медицинскими работниками и техническим (немедицинским) персоналом:
СР = ЗМ / ФО * 100%,
где ЗМ - зарплата медперсонала, ФО - фонд оплаты труда. Удовлетворительным считается показатель 70% и более.
На основе глубокого анализа эффективности деятельности приступим к формированию мероприятий по повышению эффективности работы медицинской организации, которые составляют отдельный раздел программы. В него включаются мероприятия по повышению эффективности использования ресурсов, для улучшения лечебно-диагностического процесса и совершенствования управления медицинской организацией.
В части повышения эффективности использования ресурсов разрабатываются мероприятия, направленные на сокращение расходов на содержание основных фондов (бережливая эксплуатация помещений и оборудования); планируется работа общественных комиссий по бережливой эксплуатации основных фондов.
В разделе повышения эффективности использования кадровых ресурсов разрабатываются мероприятия, определяющие четкое соответствие уровня профессиональной подготовки объему и сложности выполняемой работы; эффективности использования материальных ресурсов - меры, направленные на сокращение сроков доставки и хранения ресурсов, исключающие преждевременное списание; интеллектуальных ресурсов - ориентация на то, что любое внедрение новых технологий и результатов научного исследования должно давать сокращение ресурсных расходов.
Мероприятия по повышению эффективности расходования финансовых ресурсов направлены прежде всего на создание условий по рациональному, целевому использованию денежных средств. В основе данной работы лежат мероприятия по организации контроля за состоянием финансовохозяйственной деятельности медицинской организации.
При осуществлении финансового контроля проверяются соблюдение установленного нормативно-правовыми актами порядка финансовой деятельности, а также экономическая обоснованность распределения и использования финансовых средств. В ходе проверок изучаются:
• соблюдение правил совершения финансовых операций, расчетов и хранения финансовых средств;
• использование финансовых средств, находящихся в хозяйственном ведении организации;
• наличие внутренних резервов и возможностей для более эффективного использования ресурсов;
• состояние работы по предупреждению нарушений правил финансовохозяйственной деятельности.
В зависимости от контролирующих органов финансовый контроль осуществляют:
• представительные органы государственной власти и местного самоуправления;
• контрольные органы исполнительной государственной власти и местного самоуправления;
• ведомственные контрольные органы;
• органы налоговой службы;
• контрольные комиссии организаций;
• аудиторские компании.
Формы и методы государственного и муниципального финансового контроля определены Бюджетным кодексом РФ.
Для осуществления финансового контроля законодательными (представительными) органами субъектов Федерации и муниципальных образований) создаются собственные контрольные органы (Счетная палата Российской Федерации, контрольные палаты, контрольные комиссии), которые проверяют правильность использования бюджетных средств всех уровней исполнительной власти и дают оценку деятельности органов, исполняющих бюджеты.
При этом финансовый контроль, осуществляемый законодательными органами, является обязательным для распорядителей и исполнителей бюджетов (Правительство Российской Федерации, федеральные министерства и ведомства, органы исполнительной власти субъектов Федерации и муниципальных образований, в том числе органы управления здравоохранением всех уровней управления, учреждения).
Законодательные органы государственной власти и муниципальных образований осуществляют следующие формы финансового контроля:
• предварительный контроль - в ходе подготовки проектов бюджетов и их утверждения;
• текущий контроль - в ходе рассмотрения вопросов исполнения бюджетов;
• последующий контроль - в ходе рассмотрения и утверждения отчетов об исполнении бюджетов.
Финансовый контроль, проводимый органами государственной исполнительной власти и муниципальных образований, осуществляют Министерство финансов Российской Федерации, Федеральное казначейство, финансовые органы субъектов Российской Федерации и муниципальных образований, распорядители бюджетных средств.
Министерство финансов Российской Федерации осуществляет финансовый контроль за использованием бюджетных средств распорядителями и получателями бюджетных средств. Федеральное казначейство осуществляет предварительный и текущий контроль за ведением операций с бюджетными средствами распорядителей и получателей бюджетных средств (учреждений). Распорядители бюджетных средств (федеральные министерства и ведомства, в том числе Минздрав России) осуществляют финансовый контроль целевого (в соответствии со сметой расходов) использования бюджетных средств в подведомственных учреждениях, в том числе и учреждениях здравоохранения.
Финансовые органы субъектов Российской Федерации и муниципальных образований осуществляют финансовый контроль за целевым исполь-
зованием бюджетных средств подведомственными учреждениями, в том числе учреждениями здравоохранения. Контролирующие органы используют следующие методы финансового контроля:
• ревизия;
• проверка финансово-хозяйственной документации.
Ревизия является наиболее цельным методом финансово-хозяйственной деятельности организаций. Ревизии подразделяются по объему проверки - на сплошные и выборочные, по организации - на плановые, внеплановые и комплексные (проводимые несколькими контрольными органами).
В ходе проверок финансово-хозяйственной деятельности учреждений здравоохранения изучаются следующие вопросы:
• состояние учета и эффективности использования материальных ресурсов;
• обоснованность приобретения материальных ресурсов;
• обеспечение сохранности материальных ресурсов и финансовых средств;
• правильность начисления и выплаты заработной платы работникам;
• соблюдение правил проведения финансовых операций, соблюдение порядка финансового учета и отчетности.
По окончании проверки контролирующие органы составляют акт проверки, в котором утверждаются меры по устранению выявленных нарушений и их предупреждению впредь, определяются меры по привлечению к дисциплинарной ответственности лиц, виновных в нарушении правил финансово-хозяйственной деятельности.
Финансовый контроль финансово-хозяйственной деятельности коммерческих организаций, в том числе медицинских, осуществляется органами налоговой службы Российской Федерации. Цель финансового контроля органов налоговой службы - выявление сокрытых от налогообложения доходов коммерческой организации. Финансовый контроль с этой же целью осуществляется налоговыми органами учреждений здравоохранения в случае получения ими доходов, помимо бюджетных средств ОМС. Как правило, это относится к доходам, полученным за предоставление медицинских услуг за личный счет граждан.
Важное место при осуществлении внутреннего финансового контроля занимают аудиторские проверки, которые организуются самими организациями для получения объективных данных о состоянии финансовой деятельности. Аудиторские проверки (аудит) проводятся аудиторскими фирмами, имеющими лицензию на право осуществления аудиторской деятельности. Аудит предусматривает проверку имеющейся в организации финансовой отчетности по использованию финансовых средств. Целью аудита служит выявление искажений в финансовой отчетности. По результатам аудиторской фирмой выдается заключение о состоянии бухгалтерской отчетности организации.
Таким образом, финансовый контроль, осуществляемый во всех вышеперечисленных формах, является важной составляющей мероприятий, направленных на повышение эффективности использования ресурсов в организациях здравоохранения.
Одним из существенных разделов повышения эффективности использования ресурсов в медицинской организации являются разработка и реализация мероприятий по улучшению лечебно-диагностического процесса. Данный раздел программы включает:
Меры по улучшению диагностики:
• увеличение коэффициентов использования оборудования;
• внедрение новых методов диагностики. Меры по улучшению лечения:
• обучение персонала (врачей) новым методам лечения;
• внедрение новых методов лечения. Меры по улучшению ухода за больными.
Мероприятия по повышению эффективности управления медицинской организацией направлены прежде всего на улучшение управления медицинской помощью, что позволяет повысить эффективность взаимодействия деятельности отдельных звеньев оказания медицинской помощи не только в отдельно взятой, но и в комплексе медицинских организаций. Для решения этой задачи необходимо сформировать модель управляемой медицинской помощи, которая обеспечивает:
• оптимальное соотношение между службами: амбулаторно-поликлинической; скорой медицинской помощи; стационарной помощи;
• общую систему экономических интересов отдельных звеньев оказания медицинской помощи;
• координацию и преемственность в работе отдельных звеньев;
• выбор экономически наиболее рационального варианта лечения конкретного случая без ущерба для клинических результатов;
• активное участие врачей в поиске ресурсосберегающих технологий. Решение этих вопросов позволяет сбалансировать имеющиеся ресурсы при оказании медицинской помощи с максимально возможным эффектом. Например, при отсутствии сбалансированности большая часть ресурсов может быть направлена на проведение сложнейшей операции с хорошими клиническими результатами, однако в этих условиях можно потерять больного на послеоперационном этапе из-за отсутствия необходимых средств ранней диагностики осложнений или эффективных лекарственных препаратов.
Для реализации принципов и методов управляемой медицинской помощи в составе органов управления здравоохранением и в современных клиниках создаются структурные подразделения по управлению использованием ресурсов (УИР) на этапах медицинской помощи (орган управления здравоохранением) и в структурных подразделениях медицинской организации.
Служба УИР выполняет следующие функции:
1. Сбор информации по объемам потребления и стоимости медицинской помощи на всех этапах ее оказания (полученные данные сравниваются с такими же данными из других аналогичных медицинских организаций с определением причин крайних показателей - наивысших и минимальных).
2. На основе анализа цифр по объемам медицинской помощи сравнение их с контрольными цифрами и выявление причин отклонений.
3. Контроль за соблюдением клинических стандартов и обоснованностью госпитализаций, дорогостоящих исследований и консультаций «узких» специалистов.
4. Осуществление постоянного мониторинга показателей объемов и стоимости медицинской помощи, выявление фактов несоблюдения клинических стандартов.
В своей деятельности служба УИР использует методы:
• Перспективный анализ - рассмотрение случаев лечения до момента госпитализации или до обращения больного в медицинские учреждения. На данном этапе планируется место оказания медицинской помощи. Акцент делается на обеспечение полной готовности больного для стационарного лечения, т.е. все необходимые диагностические исследования проводятся до госпитализации. Принимая решение об обоснованности госпитализации, служба УИР одновременно требует от стационара представления плана ведения больного с предполагаемым набором диагностических и лечебных мероприятий. Оценивается ожидаемая продолжительность лечения. Планируется также послегоспитальная стадия лечения.
• Текущий анализ - оценка хода лечебно-диагностического процесса на его активной стадии. Каждый случай стационарного лечения подвергается ежедневному рассмотрению на предмет рациональности выбранного курса лечения в соответствии с клиническим протоколом (стандартом). Одновременно планируется постгоспитальная, амбулаторная помощь, в том числе с использованием стационарозамещающих технологий.
• Ретроспективный анализ - к нему прибегают после завершения лечения. При этом оцениваются результаты лечения в увязке с оценкой эффективности использования ресурсов. Проводится сравнение показателей деятельности однотипных медицинских организаций и отдельных врачей на основе методов клинико-экономического анализа.
К мерам по повышению эффективности управления медицинской организацией также относятся:
• компьютеризация всей системы управления;
• внедрение систем управления ресурсными потоками и КМП;
• соблюдение уровней управления учреждением;
• повышение профессиональных знаний в сфере управления на основе личных творческих планов;
• регулярная аттестация на соответствие занимаемой должности;
• формирование имиджа, как отдельных работников, так и коллективов: поощрение - материальное, моральное; занесение на Доску почета, вручение грамот, представление работников к почетным званиям, наградам; проведение смотров профессионального мастерства. Празднование памятных дат в жизни учреждения, отдельных работников; издание проспектов, книг, фильмов о коллективе медицинской организации.
5. После разработки мероприятий по повышению эффективности использования ресурсов вносятся коррективы в доходную и расходную части сметы. В соответствии с этим изменяются показатели, характеризующие цель и нормативы расходования ресурсов.
6. Проект программы согласовывается с каждым исполнителем и руководителем структурного подразделения. После согласования каждому структурному подразделению определяется плановое задание на год с поквартальной разбивкой.
1. Плановое задание включает в себя:
2. Объемы предстоящей работы.
3. Показатели, характеризующие состояние производственной услуги.
Экономические показатели:
• использование основных фондов - койка, оборудование;
• нормативы обеспечения ресурсами.
7. После этого программа деятельности медицинской организации утверждается приказом руководителя организации. В приказе определяются:
1) мероприятия (службы управления учреждением - дирекцией) по организации выполнения программы;
• порядок контроля;
• работа медсоветов, комиссий, штабов;
2) руководителям структурных подразделений предписывается разработать собственные мероприятия по выполнению плановых заданий;
3) определяется (или подтверждается) система сбора, обработки и поступления информации о ходе выполнения программы для сравнения полученных результатов с проектными показателями программы.
Вопросы для повторения
1. Назовите цели и задачи деятельности медицинских организаций (поликлиника, стационар, скорая медицинская помощь).
2. Дайте определение целей программы деятельности медицинских организаций.
3. Укажите единицы объемов медицинской помощи.
4. Что входит в структуру программы деятельности медицинской организации?
5. Перечислите перечень расходов, входящих в смету организации здравоохранения.
6. Укажите показатели КМП.
7. Назовите экономические показатели деятельности медицинской организации.
8. Перечислите и кратко охарактеризуйте основные показатели эффективности медицинской организации (стационара, поликлиники, скорой медицинской помощи).
9. Укажите основные цели проверок деятельности медицинских организаций.
10. Назовите основные формы финансового контроля работы медицинских организаций.
11. Какие вопросы изучаются в ходе проверок финансово-хозяйственной деятельности медицинской организации?
12. Какие вопросы изучаются в ходе аудиторской проверки?
13. Укажите мероприятия по улучшению лечебно-диагностического процесса.
14. Перечислите мероприятия по повышению эффективности управления медицинской организацией.
15. Назовите основные меры, применяемые в процессе управления использованием ресурсов медицинской организации.
7.3. СИСТЕМА ГОСУДАРСТВЕННЫХ ГАРАНТИЙ ОБЕСПЕЧЕНИЯ ГРАЖДАН РОССИЙСКОЙ ФЕДЕРАЦИИ БЕСПЛАТНОЙ МЕДИЦИНСКОЙ ПОМОЩЬЮ
Переход к системе ОМС ознаменовал появление принципиально новых экономических взаимоотношений в системе здравоохранения. В результате отрасль перешла от финансирования по принципу «содержания» к принципу «зарабатывания средств» за оказанную медицинскую помощь.
Вместе с тем в отрасли сложился дисбаланс между обязательствами государства по оказанию бесплатной для граждан медицинской помощи и выделяемыми на это финансовыми средствами. Несоответствие составляющих в системе деньги-товар не позволяет реализовать в полном объеме экономический потенциал идеи медицинского страхования.
Для решения этой проблемы и была разработана Программа государственных гарантий обеспечения граждан Российской Федерации бесплатной медицинской помощью, которая определяет минимально необходимые объемы медицинской помощи и финансовые ресурсы их обеспечения не только в системе ОМС, но и всей системы здравоохранения.
Формирование системы государственных гарантий Российской Федерации в части предоставления бесплатной медицинской помощи предусматривает укрепление бюджетно-страховой формы финансирования здравоохранения за счет четкого разделения видов и объемов бесплатно предоставляемой медицинской помощи по адекватным источникам финансирования.
С целью реализации конституционных прав граждан Российской Федерации постановлением Правительства Российской Федерации, начиная с 1998 г., ежегодно утверждается Программа государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощью (далее - Программа).
Целями разработки Программы являются:
• создание единого механизма реализации конституционных прав граждан по получению бесплатной медицинской помощи гарантированного объема и качества на территории всей страны;
• создание единой системы планирования и финансирования медицинской помощи;
• обеспечение соответствия обязательств государства по предоставлению населению бесплатной медицинской помощи и выделяемых для этого финансовых средств;
• повышение эффективности использования ресурсов здравоохранения.
Основные принципы построения Программы включают следующие положения:
• определение требуемых объемов медицинской помощи в соответствии с уровнем заболеваемости населения;
• подушевой расчет вероятности наступления страхового случая (заболевания и/или обращения за медицинской помощью);
• определение общественно необходимых затрат для выполнения соответствующей единицы объема медицинской помощи;
• соответствие гарантируемых объемов бесплатной медицинской помощи гражданам и необходимых для их реализации финансовых ресурсов по их источникам;
• установление обязательств органов исполнительной власти всех уровней по реализации данной Программы;
• введение единой системы планирования расходов на здравоохранение за счет бюджетов всех уровней и средств ОМС.
Программа предусматривает приоритетное развитие амбулаторнополиклинического сектора и повышение эффективности стационарной помощи за счет ее интенсификации.
Программа состоит из 6 разделов и включает в себя перечень видов медицинской помощи, предоставляемой населению бесплатно, базовую программу ОМС, объемы медицинской помощи, порядок формирования подушевых нормативов финансирования здравоохранения, обеспечивающих предоставление гарантированных объемов медицинской помощи.
В разделе «Общие положения» сформулированы принципы и определены источники финансирования Программы. В частности, указывается, что Программа разработана исходя из нормативов объемов медицинской помощи, которые являются основой для формирования расходов на здравоохранение в бюджетах всех уровней и в соответствующих бюджетах фондов ОМС.
В разделе «Перечень видов медицинской помощи» приведены входящие в Программу виды медицинской помощи:
• скорая медицинская помощь при состояниях, угрожающих жизни или здоровью гражданина, или окружающих его лиц, вызванных внезапными заболеваниями, обострениями хронических заболеваний, несчастными случаями, травмами и отравлениями, осложнениями при беременности и родах;
• амбулаторно-поликлиническая медицинская помощь, включая проведение мероприятий по профилактике (в том числе диспансерному наблюдению), диагностике и лечению заболеваний как в поликлинике, так и на дому;
• стационарная помощь при острых заболеваниях и обострениях хронических болезней, отравлениях и травмах, требующих интенсивной терапии, круглосуточного медицинского наблюдения и изоляции по эпидемиологическим показаниям, при патологии беременности, родах и абортах, при плановой госпитализации с целью проведения лечения и реабилитации, требующих круглосуточного медицинского наблюдения.
При оказании скорой медицинской и стационарной помощи осуществляется бесплатная лекарственная помощь. Условия и порядок предоставления медицинской помощи населению определяются Минздравом России по согласованию с Федеральным фондом ОМС.
Гражданам Российской Федерации обеспечиваются следующие условия оказания медицинской помощи.
1. В амбулаторно-поликлинических учреждениях:
• возможность выбора пациентом врача и медицинского учреждения в рамках договоров на предоставление лечебно-профилактической помощи в системе ОМС;
• объем диагностических и лечебных мероприятий для конкретного пациента определяется лечащим врачом;
• возможность наличия очередности пациентов на прием к врачу и проведение диагностических исследований, лечебных процедур. Максимальные сроки ожидания определяются территориальными программами;
• по экстренным показаниям медицинская помощь в поликлинике оказывается с момента обращения пациента;
• направление пациента на госпитализацию в плановом порядке осуществляется медицинским учреждением или органом управления здравоохранением в соответствии с клиническими показаниями.
2. В стационарных учреждениях:
• госпитализация пациентов осуществляется по клиническим показаниям, требующим проведения интенсивных методов диагностики и лечения, а также круглосуточного наблюдения;
• при неотложных состояниях пациент госпитализируется вне очереди;
• возможность наличия очередности на плановую госпитализацию. Максимальные сроки ожидания определяются территориальными программами;
• больные размещаются в палаты на 4 места и более;
• обследование и лечение предоставляются пациенту согласно назначению врача;
• во время нахождения в стационаре пациент получает бесплатно обследование, лечение, лечебное питание в соответствии со стандартами медицинской помощи;
• предоставление возможности одному из родителей или иному члену семьи по усмотрению родителей находиться вместе с больным ребенком в возрасте до 1 года.
В разделе «Базовая программа ОМС» определены виды заболеваний, при которых амбулаторно-поликлиническая и стационарная помощь оказывается за счет средств ОМС. В базовую программу входит лечение инфекционных и паразитарных заболеваний (за исключением заболеваний, передавающихся половым путем, туберкулеза и СПИДа), помощь при новообразованиях, болезнях эндокринной системы, расстройствах питания и нарушениях обмена веществ, болезнях нервной системы, болезнях крови, кроветворных органов и отдельных нарушениях, вовлекающих иммунный механизм, болезнях глаза и его придаточного аппарата, болезнях уха и сосцевидного отростка, болезнях системы кровообращения, болезнях органов дыхания, болезнях органов пищеварения, болезнях мочеполовой системы, болезнях кожи и подкожной клетчатки, болезнях костно-мышечной системы и соединительной ткани, заболеваниях зубов и полости рта, при беременности, родах и в послеродовой период, включая аборты, при травмах, отравлениях и некоторых других последствиях воздействия внешних причин, врожденных аномалиях (пороках развития), деформациях и хромосомных нарушениях у взрослых.
Базовая программа реализуется на основе договоров, заключаемых между участниками (субъектами) медицинского страхования - гражданин Российской Федерации, МСО, территориальный фонд ОМС, медицинская организация.
Медицинская помощь в рамках базовой программы ОМС предоставляется гражданам на всей территории Российской Федерации в соответствии с договорами ОМС.
В разделе «Медицинская помощь, предоставляемая населению за счет бюджетов всех уровней» приведены виды медицинской помощи, предоставляемой гражданам бесплатно за счет бюджетов всех уровней.
За счет средств федерального бюджета гражданам бесплатно предоставляется медицинская помощь, оказываемая в учреждениях здравоохранения федерального подчинения, в том числе высокотехнологичная (дорогостоящая) медицинская, перечень которой утверждается Минздравом России.
За счет средств бюджетов субъектов Российской Федерации и муниципальных образований гражданам предоставляется скорая медицинская помощь, оказываемая станциями (отделениями, пунктами) скорой медицинской помощи. Из этих же источников обеспечивается амбулаторнополиклиническая и стационарная помощь, оказываемая в специализированных диспансерах, больницах (отделениях, кабинетах) при заболеваниях, передающихся половым путем, туберкулезе, СПИДе, психических расстройствах и расстройствах поведения, наркологических заболеваниях, при врожденных аномалиях (пороках развития), деформациях и хромосомных нарушениях у детей, отдельных состояниях, возникающих в перинатальный период, дорогостоящие виды медицинской помощи, перечень которых утверждается органом управления здравоохранением субъекта Российской Федерации.
За счет средств бюджетов всех уровней осуществляются льготное лекарственное обеспечение и протезирование (зубное, глазное, ушное), а также финансирование медицинской помощи, оказываемой фельдшерскоакушерскими пунктами, хосписами, больницами сестринского ухода, лепрозориями, трахоматозными диспансерами, центрами по борьбе со СПИДом, центрами медицинской профилактики, врачебно-физкультурными диспансерами, отделениями и центрами профпатологии, детскими санаториями, домами ребенка, бюро судебно-медицинской экспертизы и патолого-анатомической экспертизы, центрами экстренной медицинской помощи, станциями, отделениями, кабинетами переливания крови, санитарной авиацией.
В разделе «Объемы медицинской помощи» определены нормативы объемов лечебно-профилактической помощи на 1000 чел.
Базовые нормативы объемов медицинской помощи утверждены в целях достижения соответствия государственных гарантий обеспечения населения бесплатной медицинской помощью и финансовых ресурсов (средств бюджетов всех уровней и страховых взносов), выделяемых на их реализацию, повышения эффективности использования финансовых ресурсов за счет совершенствования структуры медицинской помощи.
Показатель объемов амбулаторно-поликлинической помощи выражается в количестве посещений на 1000 чел. и в количестве дней лечения в дневных стационарах, стационарах дневного пребывания и стационарах на дому на 1000 чел.
Показатель объема стационарной помощи выражается в количестве койко-дней на 1000 чел. Этот показатель вычисляется умножением уровня госпитализации на 1000 чел. на среднюю длительность пребывания больного в стационаре.
После интенсивного обследования и лечения пациенты в большинстве случаев должны долечиваться в амбулаторных условиях, прежде всего в дневных стационарах при поликлиниках.
Основные затраты в здравоохранении приходятся на стационарную помощь. Перенос части медицинской помощи в стационарозамещающие технологии (дневные стационары и т.д.) на амбулаторный этап позволит не сокращать объемы и уровень доступности медицинской помощи и реально повысить уровень использования ресурсов здравоохранения. Поэтому сокращение объемов стационарной помощи, предусмотренной в программе, по сравнению с фактически оказываемыми объемами этого вида помощи соответствует увеличению объема дней лечения в дневных стационарах, стационарах дневного пребывания и стационарах на дому.
Показатель объема скорой медицинской помощи выражается в количестве вызовов на 1000 чел.
В разделе «Подушевые нормативы финансирования здравоохранения» приведены понятия и принципы определения этих нормативов.
Подушевыми нормативами финансирования здравоохранения являются показатели, отражающие размеры финансовых средств на компенсацию затрат по предоставлению бесплатной медицинской помощи в расчете на 1 чел.
Подушевые нормативы финансирования здравоохранения формируются органами исполнительной власти субъектов Российской Федерации исходя из определенных ими показателей стоимости медицинской помощи по ее видам.
Выравнивание условий финансирования территориальных программ государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи осуществляется в порядке, установленном бюджетным законодательством и законодательством об ОМС Российской Федерации. В соответствии с действующим порядком бюджеты вышестоящего уровня дотируют бюджеты нижестоящего уровня за счет выделения трансфертов в случае обоснованного дефицита финансовых средств у последних. В системе ОМС Федеральный фонд ОМС выделяет территориальным фондам субвенции. Программа реализуется на уровне субъектов Российской Федерации в соответствии с разрабатываемыми ими территориальными программами государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи, имеющими такую же структуру, как и федеральная программа.
Одним из основных направлений совершенствования управления в отрасли является разработка механизмов перспективного планирования Программы государственных гарантий оказания населению Российской Федерации бесплатной медицинской помощи на среднесрочную перспективу до 5 лет. Переход на систему среднесрочного, а затем и долгосрочного планирования Программы позволит обеспечить качественно иной уровень развития системы, переход от условий ее выживания к интенсификации развития в соответствии с требованиями научно-технического прогресса в здравоохранении XXI в.
Вопросы для повторения
1. Какие причины обусловили разработку Программы?
2. Каковы цели разработки Программы?
3. Какие принципы формирования Программы?
4. Из каких разделов состоит Программа?
5. Какие виды медицинской помощи предоставляются гражданам бесплатно?
6. Какие условия обеспечиваются гражданам при оказании медицинской помощи?
7. Какие нормативы (показатели) объемов медицинской помощи определены в Программе?
8. Что представляют собой «подушевые» объемы финансирования здравоохранения?
7.4. ДОГОВОРЫ НА ОКАЗАНИЕ МЕДИЦИНСКОЙ ПОМОЩИ
В основе рыночных отношений, в отличие от директивного распорядительства, лежат договоры между продавцом и покупателем, заказчиком и исполнителем, наблюдателем и наемным работником. На контрактной основе строятся трудовые отношения, распространена практика договоров на оказание самых разных платных услуг.
Распространение платных услуг в здравоохранении также сопровождается развитием договорных отношений между пациентами, лечебными учреждениями, СМО.
В соответствии с действующим законодательством РФ учреждения здравоохранения вправе оказывать платные медицинские услуги. Порядок осуществления такой деятельности и правила предоставления платных медицинских услуг населению регламентируется специальным постановлением Правительства РФ от 13.01.96 ? 27. В этом постановлении перечислены основные права потребителя, который вправе требовать надлежащее КМП, наличие лицензии на осуществление медицинской деятельности и повторной (обычно бесплатной) услуги при несоблюдении медицинской организацией своих обязательств.
Активность пациента по отстаиванию прав на полноту и своевременность услуги резко повышается при оплате им лечения из собственных средств. В случае недовольства платной медициной пациент на основе Федерального закона «О защите прав потребителей» может требовать (и нередко довольно успешно) не только повторной бесплатной услуги, но и выплаты неустойки в свою пользу. Как свидетельствует судебная практика, опасаясь потерять лицензию, виновная медицинская организация вынуждена выплачивать истцу-гражданину довольно крупные суммы.
При устном характере сделки между пациентом и медицинским учреждением трудно четко определить права и обязательства каждой из сторон. Поэтому указанное выше правительственное постановление требует заключения письменного договора на оказание услуг, которым четко и однозначно регламентированы условия и сроки, порядок расчетов, права, обязанности и ответственность сторон. Заключение письменного договора с пациентом в значительной мере устраняет необоснованные претензии, в то же время медицинский работник четко представляет круг своих обязанностей по каждой услуге, предоставляемой больному.
С 1996 г. заключение такого договора стало обязательным при оказании, например, платных стоматологических услуг. В письменном тексте дого-
вора четко фиксируются права и обязанности, сроки, стоимость и прочие условия взаимоотношения пациента и исполнителя медицинских услуг. Договор представляет собой относительно простой инструмент управления, защищен законом.
В то же время приходится отмечать проявление нежелания сторон вступать в договорные отношения по поводу оказания платных услуг. Необходимо иметь в виду, что налоговые органы, установив факт отсутствия договорных отношений, соответствующих новому ГК РФ, имеют право в судебном порядке признать все поступления от частных услуг незаконными, а доходы взыскивать в бюджет.
Особенность договорных отношений состоит в том, что они часто заключаются между организациями в пользу третьих лиц (граждан) по обеспечению их качественной медицинской помощью. Так, стороны договорных страховых отношений несут ответственность перед застрахованными. Такой механизм является одной из предпосылок развития системы вневедомственного контроля КМП.
Таким образом, договорные отношения обеспечивают, с одной стороны, устойчивость системы обязательного страхования, с другой - четкость при взаимодействии МСО. Кроме того, на основе договоров устанавливаются тарифы и способы оплаты медицинской помощи.
Приведем описание основных элементов, составных частей договора на оказание медицинской помощи. Содержание договора, его условия определяются по усмотрению сторон, кроме случаев, когда содержание соответствующего условия предписано законом или иными правовыми актами (ст. 421 ГК РФ). Таким образом, можно говорить о наличии обязательных условий договоров об оказании платных медицинских услуг и произвольных, устанавливаемых по соглашению сторон.
Казалось бы, наибольшую важность с юридической точки зрения для медицинского учреждения представляет обязательная часть, диктуемая действующими правовыми актами. Однако такой вывод не совсем верен. Содержание пунктов договора, предусмотренных сторонами, например, определяющих конкретную дату или порядок оказания медицинских услуг (виды и очередность выполнения исследований, манипуляций и т.д.), является не менее обязательным для исполнения, чем установленных в соответствии с законодательством.
Так как к обязательным условиям договора относятся положения, диктуемые законодательством, содержание договора должно соответствовать действующему законодательству, не противоречить ему. Однако, если какие-то условия, предписываемые законом, не вошли в договор, это вовсе не означает, что соблюдение этих требований необязательно. В случаях, не предусмотренных договором, используются статьи действующего законодательства. Более того, если статьи договора противоречат положениям законов, то они по суду могут быть призваны недействительными. Все это свидетельствует не в пользу попыток медицинского учреждения обезопасить себя от возможных санкций путем невключения в текст договора невыгодных для него условий или, наоборот, путем внесения выгодных условий, противоречащих законодательству. При судебном разбирательстве подобное дело будет проиграно.
К числу основных законодательных актов, регулирующих оказание платных медицинских услуг (и соответственно определяющих содержание
условий договора), наряду с ГК РФ, относится и Закон РФ «О защите прав потребителей».
Медицинское учреждение обязано довести до сведения пациента данные о своем фирменном наименовании, нахождении (юридический адрес) и режиме работы. Оно обязано также своевременно предоставить потребителю необходимую и достоверную информацию об услугах, обеспечивающую возможность их правильного выбора.
Информация об услугах в обязательном порядке должна содержать:
• обозначения стандартов, обязательным требованиям которых должны соответствовать услуги, если такие стандарты имеются;
• сведения об основных потребительских свойствах услуг, в том числе о противопоказаниях для применения при отдельных видах заболеваний и о возможных неблагоприятных последствиях (вероятность отсутствия благоприятного исхода не по вине учреждения, возможные осложнения и т.д.);
• цену и условия приобретения услуг;
• гарантийный срок, если он установлен нормативными актами;
• правила и условия эффективного и безопасного использования услуг (правила поведения пациента и т.д.).
Кроме того, медицинское учреждение обязано предоставить пациенту информацию о номере лицензии, сроке ее действия, а также об органе, выдавшем эту лицензию.
При заключении договора в форме письменного документа вся указанная информация должна содержаться в договоре, а в случае невозможности краткого изложения (например, сведений об основных потребительских свойствах услуг) в договоре должна быть ссылка на соответствующий источник информации, доступный потребителю (инструкция, вывешенная на доске объявлений и т.д.).
В ряде случаев (особенно если речь идет о сложных и дорогостоящих услугах) целесообразно предложить пациенту ознакомиться под роспись с описанием (в виде приложения к договору) предоставляемой ему платной услуги, способа ее оказания, возможных последствий, характера возмещения убытков.
При рассмотрении требований потребителя о возмещении убытков, причиненных недостоверной или недостаточно полной информацией об услуге, закон требует исходить из предположения об отсутствии у потребителей специальных познаний о свойствах и характеристиках услуги.
Так, общеизвестно, что при прохождении курса лечения антибиотиками нельзя употреблять спиртные напитки. Тем не менее пациент, злоупотребляющий спиртными напитками в процессе лечения, выиграет судебный процесс против медицинского учреждения по поводу отсутствия положительного результата, если будет доказано, что медицинское учреждение не предупредило его о недопустимости употребления спиртного в период прохождения курса лечения.
Медицинское учреждение обязано сообщить пациенту информацию, касающуюся не только услуги как таковой, но и требований, которые необходимо соблюдать для эффективного и безопасного использования результата оказания услуги, а также о возможных для пациента последствиях несоблюдения соответствующих требований. Данная информация может касаться поведения пациента в процессе оказания услуги и после ее завершения - это могут быть режим, диета и другие условия.
Укажем еще на одну ситуацию, когда пациенту должна быть своевременно предоставлена необходимая информация. В соответствии со ст. 716 ГК РФ медицинское учреждение обязано немедленно предупредить пациента и до получения от него указаний приостановить оказание услуги при обнаружении:
• непригодности или недоброкачественности предоставленных им в соответствии с договором медикаментов, предметов медицинского назначения и т.д. при выполнении услуги из материалов заказчика (пациента);
• возможных неблагоприятных для пациента последствий выполнения его указаний о способе исполнения работы;
• иных не зависящих от медицинского учреждения обстоятельств, которые могут повлиять на результат оказания услуги или невозможности ее оказания в срок.
Поскольку трудно заранее предвидеть все виды работ и услуг, которые могут потребоваться при оказании медицинской помощи, пациент должен быть предупрежден о том, что, возможно, понадобятся дополнительные методы диагностики и лечения с соответствующей оплатой. Заказчик обязан оплатить оказанные ему услуги в сроки и в порядке, которые указаны в договоре (ст. 781 ГК РФ).
Согласно ст. 424 ГК РФ исполнение договора оплачивается по цене, установленной соглашением сторон. Однако это не означает, что в каждом индивидуальном договоре с пациентом может устанавливаться различная цена на одну и ту же услугу. Во-первых, в соответствии со ст. 424 и 735 ГК РФ в предусмотренных законом случаях применяются цены (тарифы), устанавливаемые или регулируемые государственными органами. Поэтому если в рамках предоставленных им полномочий государственными (муниципальными) органами установлен определенный уровень цен, то в договоре должны быть указаны именно эти цены.
Во-вторых, оказание платных медицинских услуг подпадает под понятие «публичный договор», по которому цена услуг устанавливается одинаковой для всех потребителей, за исключением официально установленных льгот.
Как отмечено выше, одной из особенностей медицинской помощи является труднопредсказуемость определения всего объема работ, услуг, необходимого для обследования или лечения пациента, что может существенно сказаться на общей стоимости оказываемых услуг. В то же время медицинское учреждение не вправе навязывать пациенту оказание дополнительной услуги, предоставляемой за плату, а также оказывать такие услуги без согласия пациента - он может отказаться от оплаты услуги, не предусмотренной договором. Более того, в соответствии со ст. 32 Основ законодательства Российской Федерации об охране здоровья граждан требуется согласие пациента вообще на любое медицинское вмешательство. Исполнитель (медицинское учреждение) не вправе требовать оплаты выполнения работы и дополнительных расходов, не включенных в твердую цену, если пациент не дал согласие на выполнение такой работы или не поручил ее выполнение.
Иная ситуация имеет место, если в договоре установлена приблизительная цена (смета), которая может быть изменена. Но если возникла необходимость превысить приблизительную цену (смету), медицинское учреждение обязано немедленно предупредить об этом пациента. В этом случае
пациент вправе отказаться от исполнения договора, возместив учреждению расходы за уже выполненную работу. Если же пациент не был предупрежден о превышении приблизительной цены (сметы), учреждение обязано оказать всю услугу в пределах первоначальной цены.
Поэтому в договоре можно использовать, например, такую формулировку: «Цена услуги при отсутствии необходимости выполнения других работ, не предусмотренных в договоре, устанавливается на уровне_руб. и является приблизительной. При возникновении необходимости выполнения дополнительных работ, не предусмотренных договором, они выполняются с согласия пациента с оплатой по утвержденному прейскуранту».
В тех же случаях, когда нет возможности спросить пациента о согласии на дополнительное оплачиваемое медицинское вмешательство в процессе лечения (например, при лечении под наркозом), нужно заранее заручиться его согласием на оказание при необходимости требуемых видов услуг, включив соответствующий пункт в договор. В неотложных случаях дополнительное медицинское вмешательство лицу, находящемуся под наркозом, должно быть осуществлено и без согласия, в этом случае учреждение не вправе требовать за него платы, если таковая не была предусмотрена в договоре.
Медицинское учреждение обязано оказать услуги в срок, установленный правилами оказания отдельных видов работ, услуг или договором. В договоре срок выполнения работы может определяться датой (периодом), к которой должно быть закончено выполнение работы, или (и) датой, к которой учреждение должно приступить к оказанию услуги. В случае если оказание услуг осуществляется по частям, в договоре могут быть установлены частные сроки (этапы) выполнения работ.
Медицинское учреждение вправе не приступать к оказанию услуг в случае нарушения пациентом его обязанностей по договору, препятствующего исполнению учреждением договора. Например, речь может идти о ситуациях, когда пациент не предоставляет результаты исследований, которые должны быть выполнены в другом медицинском учреждении, или не принял необходимые меры по подготовке к процедуре.
Если обусловленное договором исполнение пациентом своих обязанностей не произведено в установленный срок, медицинское учреждение вправе приостановить исполнение своего обязательства либо отказаться от его исполнения и потребовать возмещения убытков.
Если медицинское учреждение своевременно не приступило к оказанию услуги или если во время выполнения работы стало очевидным, что ее оказание не будет осуществлено в срок, пациент вправе по своему выбору:
• назначить новый срок оказания услуги и потребовать уменьшения цены;
• поручить оказание услуги третьим лицам или выполнить ее своими силами и потребовать от медицинского учреждения возмещения понесенных расходов;
• потребовать уменьшения цены за выполнение работы;
• расторгнуть договор об оказании услуги;
• потребовать полного возмещения ущерба.
В случае нарушения медицинским учреждением установленных сроков выполнения работ оно обязано уплачивать пациенту за каждый день (или час, если срок определен в часах) неустойку (пеню) в размере 3% от стои-
мости услуги. Сумма взысканной неустойки (пени) не может превышать цену оказания услуги.
Порядок возмещения вреда, причиненного пациенту, регулируется целым рядом законодательных актов (ст. 66 Основ законодательства Российской Федерации об охране здоровья граждан, ст. 1064-1101 ГК РФ, ст. 14-15 Закона об охране прав потребителей).
Кроме того, в соответствии с Уголовным кодексом РФ устанавливается уголовная ответственность медицинских работников за ненадлежащее исполнение ими своих профессиональных обязанностей. Вред, причиненный жизни, здоровью или имуществу пациента вследствие конструктивных, производственных, рецептурных или иных недостатков услуги, а также вследствие недостоверной или недостаточной информации, подлежит возмещению в полном объеме. Право требовать возмещения вреда, причиненного вследствие недостатка услуги, признается за любым потерпевшим, независимо от того, состоял он в договорных отношениях с исполнителем или нет.
К примеру, жена пациента, заразившаяся от своего мужа, получившего, в свою очередь, инфекционное заболевание в результате нарушений санитарно-эпидемиологического режима в медицинском учреждении в процессе предоставления ему платных медицинских услуг, может потребовать от учреждения возмещения причиненного в результате этого вреда ее здоровью.
Медицинское учреждение несет ответственность за вред, причиненный жизни, здоровью или имуществу пациента в связи с использованием материалов, оборудования, инструментов и иных средств, необходимых для оказания услуги, независимо от того, позволял уровень научных и технических знаний выявить их способность оказывать вредное воздействие или нет. Здесь необходимо выделить два момента:
1. Использование оборудования, инструментов, неисправных по вине изготовителя или обслуживающих организаций, не снимает с медицинского учреждения ответственности за причиненный в результате неисправности вред пациенту. Правда, со своей стороны медицинское учреждение вправе предъявить иск к поставщику или обслуживающей организации с требованием возмещения причиненного ему ущерба.
2. Медицинское учреждение не освобождается от ответственности за причиненный вред не только тогда, когда оно не знало о неисправности оборудования, инструментов и т.д. или их способности причинить вред, но и тогда, когда оно даже не могло этого знать. Так, медицинскому учреждению придется отвечать и в той ситуации, если, например, вдруг обнаружится, что считающиеся безвредными ультразвуковые методы исследований наносят вред, о котором ранее ничего не было известно. Такое положение законодательства требует от медицинских учреждений особой осторожности при использовании даже официально одобренных, но недостаточно опробованных новых технологий диагностики и лечения, а также нетрадиционных методов.
Моральный вред, причиненный медицинским учреждением пациенту в результате нарушения его прав, подлежит компенсации (при наличии вины учреждения) в размере, определяемом судом. Компенсация морального вреда осуществляется независимо от возмещения имущественного вреда и понесенных пациентом убытков.
В то же время медицинское учреждение освобождается от ответственности за неисполнение обязательств или за ненадлежащее их исполнение, если докажет, что это произошло вследствие непреодолимой силы или нарушения потребителем установленных правил, которые он должен соблюдать (режим, диета, выполнение определенных процедур). Поэтому в договоре или иным официальным способом необходимо довести до пациента те требования, которые он должен выполнять для того, чтобы оказанная услуга принесла необходимый результат.
Качество выполненной работы при оказании платных услуг должно соответствовать условиям договора, а при отсутствии или неполноте условий договора - требованиям, обычно предъявляемым к работам соответствующего рода, а также обязательным требованиям, предъявляемым к оказанию медицинской помощи. При обнаружении недостатков выполнения работы (оказанной услуги) пациент вправе по своему выбору потребовать:
• безвозмездного устранения недостатков оказанной услуги;
• соответствующего уменьшения цены оказанной услуги;
• безвозмездного повторного оказания услуги;
• возмещения понесенных им расходов по устранению недостатков оказанной услуги своими силами или третьими лицами;
• расторжения договора и возмещения убытков, если обнаружены существенные недостатки в предоставлении услуги или если в установленный срок недостатки работы не устранены.
Условие договора об освобождении исполнителя (медицинского учреждения) от ответственности за определенные недостатки не освобождает его от ответственности, если будет доказано, что недостатки возникли по его вине.
При возникновении между пациентом и медицинским учреждением спора по поводу недостатков выполненной работы или вызвавших их причин по требованию любой из сторон должна быть назначена экспертиза. Расходы на экспертизу несет исполнитель (медицинское учреждение), за исключением случаев, когда экспертизой установлено отсутствие нарушений медицинским учреждением условий договора или причинной связи между действиями учреждения и обнаруженными недостатками. В указанных случаях расходы за экспертизу несет сторона, потребовавшая назначения экспертизы, а если она назначена по соглашению между сторонами, - обе стороны поровну.
Вопросы для повторения
1. Что лежит в основе договора на получение медицинской помощи?
2. Каково содержание информации о предоставляемых медицинских услугах?
3. В каком случае необходимо приостанавливать оказание медицинской помощи?
4. Перечислите основные права пациента при нарушении договорных сроков оказания медицинской услуги.
5. Укажите виды ответственности медицинской организации за не качественно выполненные услуги.