Онкология: модульный практикум. Учебное пособие. / Давыдов М.И., Ведьшер Л.З., Поляков Б.И., Ганцев Ж.Х., Петерсон С.Б. - 2008.-320 c.
|
|
|
|
МОДУЛЬ 3 ОПУХОЛИ ГОЛОВЫ И ШЕИ
Опухоли головы и шеи составляют более 20% всех опухолей человека. В этой области соприкасаются интересы многих специа- листов - хирургов, стоматологов, эндокринологов, отоларингологов, онкологов.
Цель изучения модуля: приобретение практических умений, необходимых для ранней диагностики злокачественных опухолей губы, слизистых оболочек полости рта, больших и малых слюнных желёз, щитовидной железы.
3.1. РАК ГУБЫ И СЛИЗИСТЫХ ОБОЛОЧЕК
ПОЛОСТИ РТА
Рак нижней губы и слизистых оболочек полости рта составляет 3-7% всех злокачественных новообразований, занимает 9-13-е место в структуре заболеваемости злокачественными опухолями. Среди злокачественных новообразований доля рака органов полости рта в нашей стране невелика.
Рак нижней губы и слизистой оболочки полости рта, относящиеся к визуальным формам, врачи должны выявлять на ранних стадиях. Кроме того, возможна и активная профилактика их возникновения. Часто им предшествуют так называемые предраковые изменения, в ряде случаев носящие характер определённого заболевания. Следует помнить слова Л.М. Шабада о том, что «рак не возникает на здоровой почве, ... каждый рак имеет свой предрак». Предотвратить возникновение рака путём своевременных диагностики и лечения предопухолевых заболеваний - одна из важнейших задач современной медицины. Именно поэтому хорошее знание врачами общего профиля клинических проявлений предраковых изменений красной каймы губ и слизистых оболочек полости рта будет способствовать своевременной диагностике и лечению рака этих локализаций, учитывая, что большинство пациентов первично обращаются к ним.
Общая цель практического занятия
1. На основе знаний анатомии, гистологии, патологической анатомии студент должен:
• представлять анатомическое и гистологическое строение губ, органов полости рта, различать анатомические части и органы полости рта;
• знать патологические изменения, возникающие на нижней губе и слизистой оболочке полости рта.
2. На основе знаний типичных клинических проявлений рака нижней губы и слизистой оболочки полости рта, предопухолевых заболеваний и воспалительных изменений органов этой области студент должен уметь:
• формулировать предварительный диагноз;
• проводить дифференциальную диагностику, формулировать окончательный диагноз и обосновывать его;
• составлять план лечения опухолевых и предопухолевых заболеваний нижней губы и слизистой оболочки полости рта, определять прогноз лечения;
• формулировать задачи санитарно-просветительной работы для профилактики рака указанных локализаций.
3. При подготовке к занятию студент должен повторить и выучить:
• нормальную и патологическую анатомию нижней губы и органов полости рта;
• данные о заболеваемости, вопросы эпидемиологии рака нижней губы и слизистых оболочек полости рта;
• факторы риска и предраковые заболевания;
• патологическую анатомию макроскопических форм рака, микроскопических форм рака; пути и частоту лимфогенного и гематогенного метастазирования;
• симптоматологию предраковых заболеваний и рака нижней губы и слизистых оболочек полости рта;
• диагностику заболеваний указанных локализаций (физикальные методы обследования, биопсия первичной опухоли и регионарных метастазов);
• дифференциальную диагностику рака нижней губы и слизистых оболочек полости рта, предопухолевых и воспалительных заболеваний этих локализаций;
• принципы лечения рака и предраковых заболеваний нижней губы и слизистых оболочек полости рта;
• непосредственные и отдалённые результаты лечения рака указанных локализаций и факторы прогноза.
Методические рекомендации для отработки учебно-целевых вопросов
Для систематизации предопухолевых заболеваний используют следующую классификацию (табл. 3-1).
Необходимо также учитывать хронические язвы, трещины, развивающиеся от пролежней, вызванных протезами при неправильном протезировании, травмирования краями кариозных зубов, многократных прикусываний слизистой оболочки полости рта и др.
Формы роста рака нижней губы и слизистой оболочки полости рта
Рак губы не имеет тенденции к генерализации и характеризуется местными и регионарными изменениями. По сравнению со злока- чественными опухолями слизистой оболочки полости рта рак губы отличает меньшая злокачественность. Ранние формы рака нижней губы протекают почти бессимптомно, их течение в значительной мере определяют предшествующие предопухолевые заболевания.
Формы роста рака нижней губы:
а) папиллярная, чаще всего возникает из продуктивного ограниченного дискератоза или папилломы;
б) язвенная;
в) язвенно-инфильтративная.
Формы роста рака слизистой оболочки полости рта:
а) узловая;
б) папиллярная;
в) язвенная.
Классификация по стадиям заболевания
Определение степени распространённости рака слизистой оболочки полости рта по системе TNM проводят согласно классифика- ции Международного комитета, исходя из следующих анатомических областей и частей.
Таблица 3-1. Предраковые и фоновые заболевания кожи лица, красной каймы губ, слизистой оболочки полости рта
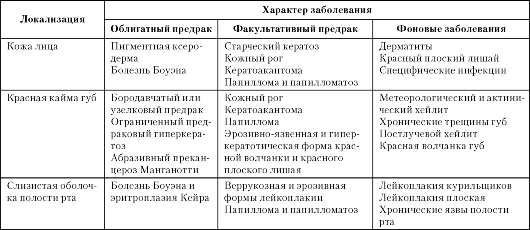
Губа
1. Верхняя губа, красная кайма.
2. Нижняя губа, красная кайма.
3. Углы рта (комиссуры). Полость рта
1. Слизистая оболочка рта:
а) поверхность верхней и нижней губ;
б) поверхность щёк;
в) ретромолярная часть;
г) преддверие рта (верхнее и нижнее).
2. Верхний альвеолярный отросток и десна.
3. Нижний альвеолярный отросток и десна.
4. Твёрдое нёбо.
5. Язык:
а) спинка и боковые края кпереди от валикообразных сосочков (передние две трети);
б) нижняя поверхность.
6. Дно полости рта.
Международная классификация по системе TNM (6-е издание) Т - распространённость первичной опухоли.
Тх - определить распространённость первичной опухоли невозможно.
Tis - преинвазивная карцинома (carcinoma in situ).
T0 - первичная опухоль не определяется.
Т1 - опухоль до
Т2 - опухоль до
Т3 - опухоль больше
Т4 - губа: опухоль распространяется на соседние органы: кость, язык, кожу; полость рта: опухоль распространяется на соседние структуры: кость, глубокие мышцы языка, максиллярный синус, кожу.
Характеристика регионарного метастазирования для всех локализаций злокачественных опухолей в области головы и шеи стандар- тна, исключая опухоли щитовидной железы и кожи.
N - поражение регионарных лимфатических узлов.
Nx - недостаточно данных для оценки регионарных лимфатических узлов.
N0 - нет признаков метастатического поражения регионарных лимфатических узлов.
N1 - метастазы в одном лимфатическом узле на стороне поражения до
N2 - метастазы в одном лимфатическом узле на стороне поражения до
N3 - метастазы в лимфатических узлах более
В прогнозе заболевания большое значение имеет локализация поражённых лимфатических узлов. Эти данные в классификацию не вносят, однако в истории болезни они должны быть отражены. Различают четыре уровня поражения лимфатических узлов шеи (согласно установке Международного противоракового союза):
1-й - лимфатические узлы пальпируются в подчелюстных и (или) подбородочных областях;
2-й - лимфатические узлы пальпируются ниже 1-го уровня и определяются выше кожной складки на уровне или ниже уровня щитовидной выемки;
3-й - лимфатические узлы пальпируются ниже 2-го уровня и определяются в переднем шейном треугольнике, включая глубокие узлы вдоль грудино-ключично-сосцевидной мышцы;
4-й - лимфатические узлы пальпируются ниже 3-го уровня и определяются в заднем шейном треугольнике ниже кожной складки на уровне или ниже уровня щитовидной выемки.
М - наличие отдалённых метастазов.
M0 - признаков метастазов во внутренние органы нет.
M1 - есть отдалённые метастазы (отмечают локализацию метастазов).
Мх - определить наличие отдалённых метастазов невозможно.
Категория M1 может быть дополнена в зависимости от локализации метастазов следующими символами:
PUL - лёгкие, LYM - лимфатические узлы, SKI - кожа, OSS - кости, MAR - костный мозг, OTH - другие, НЕР - печень, PLE - плевра, BRA - головной мозг, PER - брюшина.
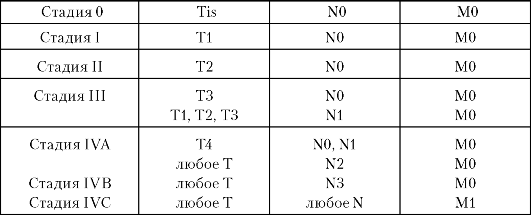
Группировка по стадиям
Показана в табл. 3-2.
Таблица 3-2. Группировка по стадиям заболевания
Гистологическая классификация
Гистологическая структура злокачественных опухолей полости рта и нижней губы эпителиального происхождения в большинстве (90-95%) случаев - плоскоклеточный ороговевающий рак.
Рак нижней губы:
а) плоскоклеточный ороговевающий рак;
б) плоскоклеточный неороговевающий рак;
в) недифференцированный рак.
Рак слизистых оболочек полости рта:
а) интраэпителиальная карцинома;
б) плоскоклеточный рак;
в) разновидности плоскоклеточного рака: веррукозная карцинома; веретеноклеточная карцинома; лимфоэпителиома (опухоль Шминке).
Клиническая картина
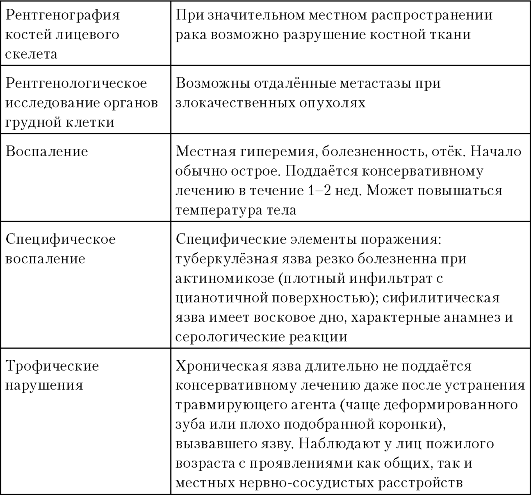
Основные клинические проявления заболеваний нижней губы и органов полости рта, на основании которых проводят диффе- ренциальную диагностику, представлены в табл. 3-3. Клинические признаки складываются из жалоб, анамнеза, осмотра и пальпации, цитологического или гистологического заключения.
Схема ориентировочной основы действия для диагностики заболеваний красной каймы губ и слизистой оболочки полости рта представлена в табл. 3-4.
Таблица 3-3. Клинические проявления заболеваний нижней губы и органов полости рта
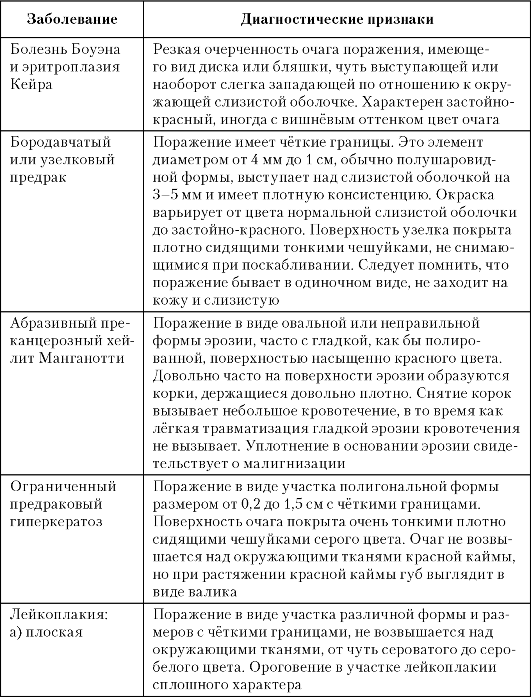
Продолжение табл. 3.3
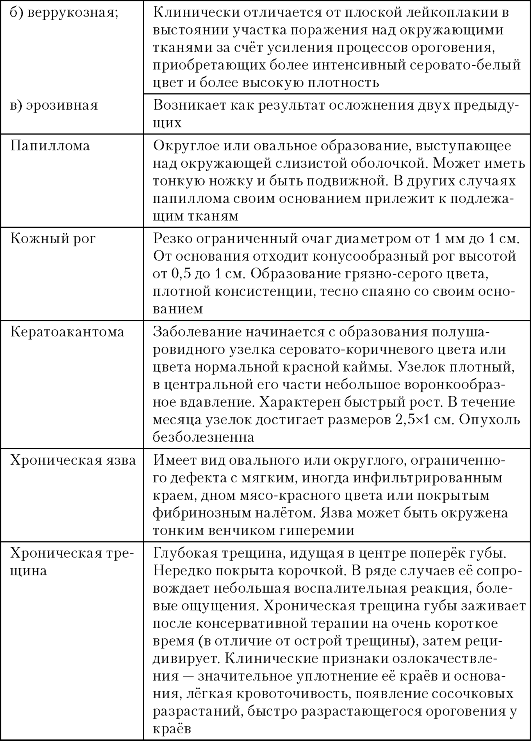
Продолжение табл. 3.3
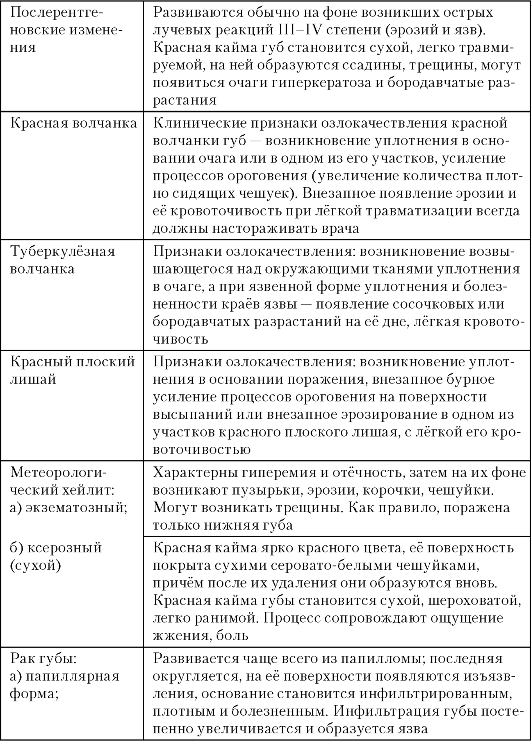
Окончание табл. 3.3

Таблица 3-4. Схема ориентировочной основы действия для диагностики заболеваний красной каймы губ и слизистой оболочки полости рта
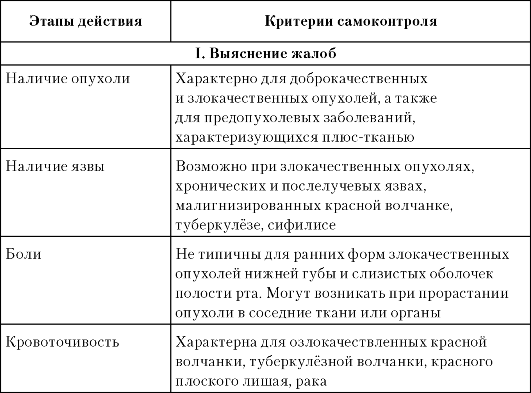
Продолжение табл. 3.4
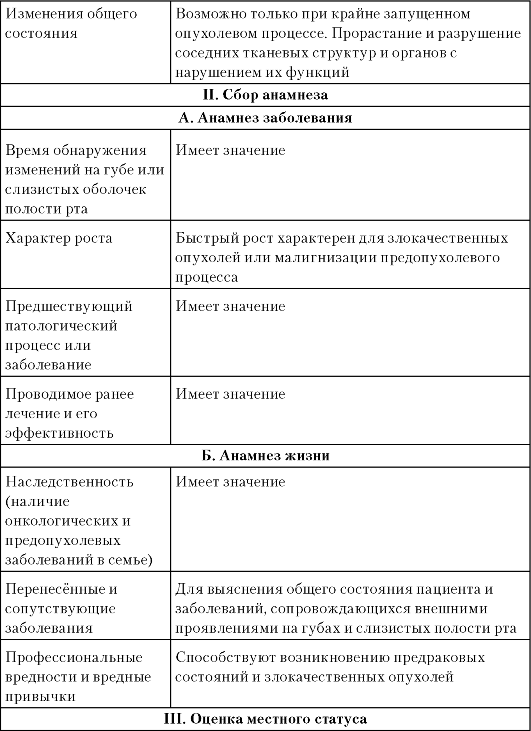
Продолжение табл. 3.4
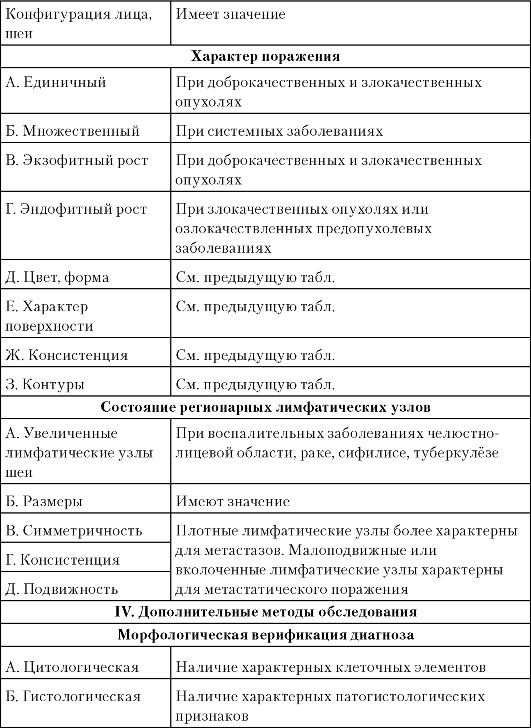
Окончание табл. 3.4
Лечение предопухолевых заболеваний рака нижней губы и слизистой оболочки полости рта
Своевременное выявление и лечение предопухолевых заболеваний нижней губы и органов полости рта служат профилактикой возникновения рака этих локализаций.
Лечение состоит из нескольких этапов.
1. Устранение факторов вредности (санация полости рта, необходимое протезирование, полноценная диета, лечение сопутствующих заболеваний, гигиена труда и быта, устранение вредных привычек).
2. Консервативное лечение очага поражения.
• Аппликация кератопластических средств по 20 мин три раза в день: масляный раствор ретинола, масляный раствор витамина Е, бетакаротен, аекол♠, облепихи масло, шиповника семян масло.
• При выходе на улицу - индифферентные кремы и мази, фотозащитные мази.
• Блокады 2% раствором прокаина - 2 мл с экстрактом алоэ, 8-16 доз по переходной складке.
• Седативные средства и транквилизаторы (3-4 нед). Транквилизаторы: феназепам♠, диазепам. Нейролептики: тиоридазин. β-Адреноблокаторы: пропранолол. Блокаторы периферических холинреактивных систем: белласпон?.
• Ультрафонофорез с глюкокортикоидными мазями.
• Иглорефлексотерапия.
• Лучи Букки.
• Поливитамины с микроэлементами, витамины группы В, никотиновая кислота.
• Пирогенал♠ по схеме: от 50 минимальных пирогенных доз до 100-150 доз, курс лечения составляет 7-10 дней.
• Иммуноглобулин человека или гистаглобулин♠ по 2 мл два раза в неделю, 5-7 доз.
• Антидепрессанты: имипрамин.
• Противомалярийные препараты, глюкокортикоиды.
3. При отсутствии положительной динамики при консервативной лечении проводят хирургическое лечение (методы выбора - крио- или лазерная хирургия) с обязательным гистологическим изучением удалённых тканей.
Лечение рака нижней губы зависит от стадии заболевания и состоит из двух этапов: лечение первичного очага и метастазов. При начальных стадиях заболевания (I, II) без метастазов вылечивают лучевым, криоили лазерным методами (есть возможность выбора). При III стадии заболевания с наличием регионарных метастазов наиболее эффективно комбинированное лечение.
Пациенты с IV стадией, как правило, получают паллиативную лучевую или симптоматическую помощь. У соматически крепких больных с IV стадией рака нижней губы без выявленных отдалён- ных метастазов возможно выполнение широкой электроэксцизии опухоли с резекцией нижней челюсти после предоперационного облучения.
При своевременных диагностике и лечении рака нижней губы прогноз обычно благоприятный. Стойкое излечение обычно достигают в 98% случаев.
При раке органов полости рта наиболее эффективен комбинированный метод. Большинство исследователей разделяют лечение на два этапа: лечение первичной опухоли и лечение регионарных мета- стазов.
Выбор метода лечения зависит от многих факторов: стадии заболевания, гистологической структуры опухоли, её локализации в полости рта, состояния пациента и др. От этих же параметров во многом зависит и прогноз.
ТЕСТОВЫЕ ЗАДАНИЯ
Выберите один правильный ответ
1. Лиц, подвергающихся систематическому воздействию чего из нижеперечисленного, не относят к группе повышенного риска рака нижней губы?
A. Губной помады.
Б. Повышенной инсоляции.
B. Колебаний температуры, ветра. Г. Табака при курении.
Д. Наса при закладывании за губу.
2. Какое заболевание из нижеперечисленных не относят к предраковым заболеваниям губы?
A. Очаговый дискератоз. Б. Лейкоплакию.
B. Папилломы.
Г. Хроническую травму губы. Д. Острую травму губы.
3. Какие лимфатические узлы первыми поражаются при раке губы?
A. Подчелюстные. Б. Подбородочные.
B. Околоушные.
Г. Надключичные. Д. Верно А и Б.
4. Какой из перечисленных методов лечения не используют для радикального лечения первичного очага при раке губы?
A. Хирургический. Б. Лучевой.
B. Химиотерапевтический. Г. Лазерной хирургии.
Д. Комбинированный.
5. Какое из перечисленных заболеваний не относят к предопухолевым заболеваниям слизистой оболочки полости рта?
A. Болезнь Боуэна. Б. Лейкоплакию.
B. Папилломатоз.
Г. Послелучевой стоматит. Д. Кандидозный стоматит.
6. При какой стадии рака нижней губы может быть применено криогенное лечение как самостоятельный метод лечения?
A. I.
Б. II.
B. III.
Г. При всех стадиях.
Д. Правильные ответы А и Б.
7. Где отмечают наибольшую частоту рака слизистой оболочки полости рта?
А. В государствах Балтии. Б. В средней полосе России.
В. В Узбекистане. Г. В Сибири.
Д. В Белоруссии.
8. Какая морфологическая форма злокачественных опухолей слизистой оболочки полости рта наиболее часто встречается?
A. Плоскоклеточный рак. Б. Саркома.
B. Мукоэпидермоидная опухоль. Г. Цилиндрома.
Д. Недифференцированный рак.
9. Где наиболее часто локализован рак слизистой оболочки полости рта?
A. Язык.
Б. Дно полости рта.
B. Мягкое нёбо. Г. Твёрдое нёбо.
Д. Альвеолярный отросток верхней челюсти.
10. В каком качестве может быть применена лучевая терапия при лечении рака слизистой оболочки полости рта?
A. Как самостоятельный радикальный метод. Б. Как паллиативный метод.
B. Как этап комбинированного лечения. Г. Правильные ответы Б и В.
Д. Все ответы правильные.
11. В каком возрасте чаще всего диагностируют рак слизистой оболочки полости рта?
A. До 18 лет. Б. 18-39 лет.
B. 40-65 лет.
Г. 66-75 лет.
Д. Старше 75 лет.
12. Какие лимфатические узлы не являются первичным лимфатическим барьером при раке слизистой оболочки полости рта?
A. Подчелюстные. Б. Околоушные.
B. Поверхностные и глубокие шейные. Г. Заглоточные.
Д. Подключичные.
СИТУАЦИОННЫЕ ЗАДАЧИ
Задача ? 1. У
пациента 56 лет, обратившегося к стоматологу, обнаружен в правой
подчелюстной области плотный, ограниченно подвижный, увеличенный до
ком была небольшая язвочка). В настоящее время при осмотре слизистой оболочки полости рта патологии выявлено не было.
Вопросы
• Поставьте предположительный диагноз.
• Определите тактику, если Вы:
- стоматолог-терапевт;
- стоматолог-хирург;
- онколог.
Задача ? 2. При раке нижней губы III стадии (опухоль занимала более половины нижней губы и инфильтрировала мягкие ткани подбородка) проведена криодеструкция опухоли.
Вопросы
• Правильно ли выбран метод лечения?
• Какой метод лечения Вы бы предложили?
Задача ? 3. У пациента во время контрольного осмотра (спустя год после лучевого лечения по поводу рака языка) обнаружена язва на боковой поверхности языка. При цитологическом исследовании соскоба из области язвы найдены атипичные клетки плоского эпителия.
Вопросы
• Поставьте диагноз.
• К какой клинической группе следует отнести пациента?
Задача ? 4. Пациенту с хронической трещиной нижней губы в течение года проводили лечение с применением мазей с глюкокортикоидами и антибиотиками, новокаиновых блокад, и лучей Букки. Лечение не дало эффекта. Произведённая биопсия позволила исключить озлокачествление трещины губы.
Вопрос
• Предложите дальнейшую тактику лечения данного пациента.
ЭТАЛОНЫ ОТВЕТОВ
Тестовые задания
1. А; 2. Д; 3. Д; 4. В; 5. Д; 6. Д; 7. В; 8. А; 9. А;
Ситуационные задачи
Задача ? 1
1. Метастазы рака слизистой оболочки полости рта в шейные лимфатические узлы.
Необходимы следующие меры:
- направить больного к онкологу;
- возможны УЗИ шейных лимфатических узлов, пункция лимфатического узла с целью цитологического исследования. При подтверждении метастаза направить больного к онкологу;
-выполнитьУЗИшейныхлимфатическихузлов,рентгенологичес- кое исследование органов грудной клетки, пункцию лимфатического узла подчелюстной области, при подтверждении метастаза рака - хирургическое лечение в объеме фасциально-футлярного иссечения клетчатки шеи справа.
Задача ? 2
1. Метод лечения выбран неверно.
2. Возможно проведения комбинированного лечения: на первом этапе дистанционная лучевая терапия в дозе 44-46 Гр, затем хирургическое лечение.
Задача ? 3
1. Наиболее вероятен рецидив рака языка.
2. Клиническая группа II.
Задача ? 4
Отменить применение глюкокортикоидов; продолжить консервативное лечение препаратами, улучшающими репарацию - аппли- кации масляного раствора витамина А, облепихового, шиповникового масел, мазей «Солкосерил», «Актовегин», пероральный прием АЕвита; применение гигиенической губной помады с витаминами А и Е, ограничение воздействия травмирующих факторов, диетические рекомендации.
3.2. НОВООБРАЗОВАНИЯ СЛЮННЫХ ЖЕЛЁЗ
Опухоли слюнных желёз составляют около 1% всех опухолей человека. Чаще всего опухоли локализованы в больших слюнных железах: околоушной (85%), подчелюстной (5%), подъязычной. В 10% случаев они возникают в малых слюнных железах. В структуре общей заболеваемости злокачественные опухоли слюнных желёз составляют менее 0,3%.
Новообразования слюнных желёз отличаются многообразием гистологического строения, это создаёт трудности в их диагностике и выборе метода лечения, так как лечебную тактику необходимо планировать с учётом прежде всего морфологических особенностей их строения. Большинство опухолей слюнных желёз эпителиального происхождения (90-95%).
Причины развития рака слюнных желёз до настоящего времени неизвестны. Возможно, определённое значение имеют алиментар- ные факторы, воспалительные изменения в железе, гормональные нарушения. В группу риска развития рака включают лиц, имеющих доброкачественные опухоли слюнных желёз, поэтому своевременное хирургическое лечение доброкачественных опухолей слюнных желёз служит профилактикой рака.
Клинико-морфологическая классификация опухолей слюнных желёз эпителиального происхождения
I. Доброкачественные опухоли.
1. Плеоморфная аденома (так называемая смешанная опухоль).
2. Мономорфные аденомы (аденолимфома, онкоцитома и др.). II. Раки.
1. Ацинозноклеточная аденокарцинома.
2. Мукоэпидермоидный рак.
3. Аденокистозный рак (цилиндрома).
4. Аденокарцинома.
5. Папиллярная аденокарцинома.
6. Базальноклеточная аденокарцинома.
7. Онкоцитарный рак.
8. Рак слюнного протока.
9. Плоскоклеточный рак.
10. Рак в плеоморфной аденоме.
11. Другие раки.
III. Вторичные метастатические опухоли.
Клиническое течение зависит от морфологического строения опухоли.
Для доброкачественных новообразований как эпителиальных, так и неэпителиальных характерно сходное клиническое течение. Все они растут очень медленно, иногда в течение десятков лет, не вызывая каких-либо субъективных проявлений. Признаков пареза
мимических мышц при доброкачественных опухолях околоушной слюнной железы никогда не наблюдают.
Доброкачественные новообразования составляют 60-70% всех опухолей слюнных желёз. Такие опухоли имеют выраженную фиброзную капсулу, не метастазируют. Наиболее часто среди опухолей этой группы встречают так называемые смешанные опухоли, характеризующиеся полиморфным микроскопическим строением. Особенность строения смешанных опухолей - наличие микроскопических дефектов в капсуле, через которые опухолевые клетки могут проникать в окружающие здоровые ткани, что впоследствии вызывает рецидивирование после вылущивания.
Смешанные опухоли (плеоморфная аденома) возникают как в малых, так и в больших слюнных железах, составляя около 50% всех опухолей слюнных желёз. Чаще всего опухоли обнаруживают в возрасте от 30 до 50 лет. Женщины заболевают почти в три раза чаще, чем мужчины. Для смешанных опухолей характерны медленный рост, плотная консистенция, чёткие границы, хорошая смещаемость и безболезненность.
Правильный цитологический диагноз при смешанных опухолях ставят в 95-97% случаев. Комплексная оценка клинических, рентгенологических, цитологических данных, данных УЗИ позволяет повысить процент правильных дооперационных диагнозов до
98-100%.
Мономорфные аденомы - редкие опухоли слюнных желёз. Они составляют около 0,5% всех новообразований данной локализации и встречаются в больших (в основном в околоушной) слюнных железах. Для аденом характерны медленный рост, округлая форма, гладкая поверхность и хорошая смещаемость опухоли. В отличие от смешанных опухолей, аденомы имеют более мягкую консистенцию. При цитологическом исследовании пунктата аденом обнаруживают группы мономорфного эпителия слюнных желёз. Также возможно наличие пролиферирующего эпителия с некоторым полиморфизмом отдельных ядер, но без признаков атипии.
Аденолимфомы - опухоли слюнных желёз, содержащие эпителиальный и лимфоидный компоненты. Составляют 4,5% всех эпителиальных опухолей. Эти опухоли встречают чаще у мужчин старше 40 лет. В генезе аденолимфом значительная роль принадлежит аутоиммунным реакциям. Аденолимфомы поражают в основном околоушные слюнные железы. Они, как и аденомы, мягкой эластической
консистенции. Иногда аденолимфомы приобретают тестоватую консистенцию. В связи с образованием кист в отдельных частях опухоли может определяться флюктуация. Рост аденолимфомы чаще неравномерный: то сравнительно быстрый, то медленный. Периодически отмечают уменьшение опухоли (возможно связано с наличием кист). В цитологической картине аденолимфомы характерно наличие двух компонентов - лимфоидного и эпителиального.
Злокачественные опухоли (рак и саркома) слюнных желёз характеризуются высокой степенью злокачественности. Классическое течение рака слюнных желёз - быстрый рост опухоли с наличием болей и прорастанием в соседние анатомические образования, возникновение метастазов в лимфатических узлах шеи, а также поражение лицевого нерва при раке околоушной слюнной железы. Комплекс этих симптомов обнаруживают в первые 3-6 мес заболевания у 35% больных, заболевание приводит к смерти в течение 1-2 лет. Наиболее ранний симптом рака - уплотнение в околоушной слюнной железе. Но у 20% больных течение скрытое и первыми симптомами заболевания становятся боли в околоушной области, признаки пареза мимических мышц, метастазы в шейных лимфатических узлах, а лишь через некоторое время обнаруживают уплотнение в околоушной слюнной железе. Отсутствие должной онкологической настороженности врачей общей лечебной сети приводит к постановке у этой группы больных ошибочного первоначального диагноза (артроза, неврита лицевого нерва, лимфаденита) и неправильному лечению. Так, 10% пациентов со злокачественными опухолями околоушной слюнной железы назначают физиотерапевтические процедуры (УВЧ, кварц, диатермию, ионофорез, гальванизацию и др.). При проведении дифференциальной диагностики следует помнить и о вторичных (метастатических) опухолях.
Ацинозноклеточная аденокарцинома составляет 1,5% эпителиальных новообразований слюнных желёз, возникает в околоушных слюнных железах, встречается только у женщин. Ацинозноклеточные аденокарциномы - новообразования из серозных клеток ацинусов слюнных желёз. Строение ацинозноклеточных и некоторых других злокачественных опухолей сходно: они характеризуются наличием светлых клеток (мукоэпидермоидный рак, оксифильные аденомы, светлоклеточные аденомы) и криброзных структур (аденокистозный рак, аденокарциномы). Это создаёт сложности в диагностике ацинозноклеточного рака не только для клинициста, но и патоморфолога.
Ацинозноклеточные аденокарциномы характеризуются инфильтративным ростом, но редко метастазируют, поэтому их относят к опухолям с местнодеструирующим ростом.
Мукоэпидермоидный рак составляет около 11% эпителиальных опухолей слюнных желёз и встречается как в больших, так и в малых слюнных железах. Диагностируют в возрасте 40-60 лет, причем у женщин в три раза чаще, чем у мужчин. Наиболее частая локализация этих опухолей: околоушная слюнная железа, мягкое и твёрдое нёбо. У 60% больных мукоэпидермоидный рак до обнаружения существует уже более 5 лет, по клиническому течению мало отличается от смешанных опухолей. Наличие мукоэпидермоидного рака можно предположить по следующим признакам: отёчность и фиксация кожи или слизистой оболочки над опухолью, отсутствие чётких границ над опухолью. Для хорошо дифференцированного мукоэпидермоидного рака характерно продуцирование слизи опухолью и образование кист, крупные кисты меняют консистенцию опухоли, и поэтому возможен ошибочный диагноз кисты. Таким образом, дифференциальный диагноз мукоэпидермоидного рака сложен. Ясность может внести цитологическое исследование пунктата опухоли, но данные злокачественные новообразования представляют значительные трудности и для цитолога. Часто цитологическое заключение следующее: пунктат получен из кистозной полости, картина воспаления. Наиболее характерно для цитологической картины мукоэпидермоидного рака наличие клеток с пенистой цитоплазмой (слизеобразующие клетки). Подобные цитологические заключения при наличии клинически и рентгенологически доброкачественной опухоли у пациентов молодого и среднего возраста позволяют клиницисту предположить наличие мукоэпидермоидного рака.
Прогностическое значение имеет выделение хорошо и малодифференцированных форм мукоэпидермоидного рака. Опухоли обла- дают инфильтративным ростом, в 25% случаев метастазируют в лимфатические узлы.
Аденокистозный рак (цилиндрома) составляет 13,5% эпителиальных опухолей слюнных желёз и более чем в 60% случаев поражает малые слюнные железы. Рост цилиндром медленный. Длительность анамнеза заболевания у 50% больных превышает 5-10 лет. По клинической картине цилиндромы долго напоминают смешанные опухоли; но в отличие от последних для них характерны боли, наблюдаемые у 40-60% больных. Ускорение роста цилиндром наступает после 3-
6 лет их существования. В эти же сроки возрастает вероятность гематогенного метастазирования цилиндром в лёгкие и кости. Метастазы в регионарные лимфатические узлы наблюдают реже (8%).
Принципы диагностики
Многообразие патологических процессов, встречаемых в слюнных железах, создает трудности в их дифференциальной диагностике не только для клинициста, но и для патоморфолога. Частота диагностических ошибок, особенно при опухолях малых слюнных желёз, достигает 50-90%. В связи с этим необходимо применять комплекс диагностических тестов: изучение жалоб и анамнеза заболевания, оценку возраста и пола больного, клинические, рентгенологические данные, данные УЗИ, КТ. При патологии больших слюнных желёз (опухоли составляют более 95% среди новообразований слюнных желёз) необходимо проводить УЗИ, а по показаниям - КТ. Пункция опухоли с цитологическим исследованием обязательна. При изъязвлённых опухолях показана биопсия с целью проведения гистологического исследования. Для дифференциальной диагнос- тики злокачественных новообразований слюнных желёз большое значение имеют рентгенологические и цитологические исследования. Правильный цитологический диагноз при раке слюнных желёз ставят в 90% и более случаев. В настоящее время изучают метод ДНК-проточной цитометрии, позволяющий судить о тканевой при- надлежности опухоли. Заключительный этап диагностики - определение стадии заболевания.
Принципы лечения доброкачественных опухолей слюнных желёз
Доброкачественные опухоли подлежат хирургическому лечению. Объём оперативного вмешательства определяют локализация и морфологическое строение опухоли. Для аденом допустима энуклеация опухоли. При смешанных опухолях, в связи с особенностями гистологического строения, энуклеацию применять не следует. При локализации смешанной опухоли в околоушной слюнной железе выполняют субтотальную резекцию или паротидэктомию с сохранением ветвей лицевого нерва. При смешанных опухолях других больших слюнных желёз следует удалять опухоль со всей слюнной железой. При удалении доброкачественных опухолей околоушной слюнной
железы хирург обязан гарантировать больному сохранение лицевого нерва и его ветвей, что возможно при выделении нерва и его ветвей в ходе операции. Рассечение ткани слюнной железы необходимо производить только под визуальным контролем за нервом.
Прогноз при своевременном и правильном лечении доброкачественных опухолей слюнных желёз благоприятный. Однако помощь большой группе пациентов с опухолями слюнных желёз оказывают несвоевременно. Так, у 40% пациентов с доброкачественными опухолями околоушной слюнной железы помощь оказывают после трёх и более лет существования опухоли. Причём у 13% больных эти опухоли без специального лечения существуют 10 и более лет. Это, несомненно, повышает вероятность озлокачествления опухолей. Клинические признаки озлокачествления доброкачественных новообразований слюнных желёз: ускорение роста и потеря чётких границ опухоли, возникновение боли, прорастания опухоли в соседние анатомические образования, а при опухолях околоушной слюнной железы - появление признаков поражения лицевого нерва. Реже опухоли после озлокачествления остаются подвижными, с гладкими контурами и проявляются регионарными и отдалёнными метастазами. Лечение озлокачествленных опухолей осуществляется так же, как и злокачественных опухолей.
Принципы лечения злокачественных опухолей слюнных желёз
Лечение злокачественных опухолей слюнных желёз должно быть комбинированным: дистанционная гамматерапия (45-50 Гр) с последующим хирургическим вмешательством на первичном очаге, а при показаниях - иссечение шейной клетчатки. Вопрос о сохранении лицевого нерва при раке околоушной слюнной железы ставят только при небольших размерах опухоли. У большинства больных сохранение лицевого нерва недопустимо, следует производить паротидэктомию. Противоопухолевых препаратов для лечения рака слюнных желёз в настоящее время не существует.
ТЕСТОВЫЕ ЗАДАНИЯ
Выберите один правильный ответ
1. Каков минимальный объём хирургического вмешательства при раке щитовидной железы?
A. Энуклеация узла. Б. Резекция доли.
B. Гемитиреоидэктомия.
Г. Гемитиреоидэктомия с резекцией перешейка. Д. Субтотальная резекция щитовидной железы.
2. Какие морфологические формы рака щитовидной железы встречаются наиболее часто?
A. Папиллярная аденокарцинома.
Б. Фолликулярная аденокарцинома.
B. Медуллярный рак.
Г. Недифференцированный рак. Д. Плоскоклеточный рак.
3. Что подразумевают под понятием «скрытый рак щитовидной железы»?
A. Наличие малых размеров опухоли в ткани щитовидной железы без клинических её проявлений.
Б. Наличие метастазов рака щитовидной железы в лимфатических узлах шеи без клинических признаков первичной опухоли.
B. Все ответы верные.
4. Какие лимфатические узлы наиболее часто поражаются метастазами рака щитовидной железы?
A. Вдоль внутренней яремной вены. Б. Надключичные.
B. Паратрахеальные. Г. Претрахеальные. Д. Загрудинные.
5. Какова частота регионарного метастазирования рака щитовидной железы?
А. От 1 до 5%. Б. От 10 до 20%.
В. От 25 до 35%.
Г. От 40 до 50%.
Д. От 60 до 80%.
6. Больному
55 лет произведена гемитиреоидэктомия с резекцией перешейка по поводу
аденоматоза щитовидной железы. При морфологическом исследовании
операционного материала: в двух узлах - аденомы, в одном (размер
A. Повторную операцию в объёме тиреоидэктомии. Б. Профилактическую лучевую терапию.
B. Профилактическую химиотерапию. Г. Лечение радиоактивным йодом.
Д. Наблюдение.
7. С повреждением какого нерва вероятнее всего связано изменение силы и тембра голоса после выполнения операции на щитовидной железе?
А. Наружная ветвь верхнего гортанного нерва. Б. Внутренняя ветвь верхнего гортанного нерва.
8. Возвратного гортанного нерва. Г. Подъязычного нерва.
Д. Верно В и Г.
8. Какое лечение обязательно потребуется после хирургического вмешательства в объеме тиреоидэктомии при раке щитовидной железы?
A. Полихимиотерапия. Б. Лучевая терапия.
B. Радиойодтерапия.
Г. Полихимиотерапия в сочетании с лучевой терапией. Д. Заместительная терапия тиреоидными гормонами.
9. Каким путём преимущественно метастазируют дифференцированные формы рака щитовидной железы?
A. Лимфогенно. Б. Гематогенно.
B. По фасциально-футлярным структурам. Г. По протяжению.
Д. А-Г одинаково часто.
10. Какова в среднем пятилетняя выживаемость при дифференцированном раке щитовидной железы?
A. 20-25%; Б. 30-35%;
B. 40-45%; Г. 50-55%;
Д.90-95%.
11. Какой из перечисленных методов диагностики необязателен при раке щитовидной железы?
A. Клинический.
Б. Рентгенография органов шеи и грудной клетки.
B. Пневмотиреоидография.
Г. Сканирование щитовидной железы. Д. Цитологическое исследование.
12. Что из перечисленного не является этиологическим фактором в развитии рака щитовидной железы?
A. Наличие неопластических процессов в ткани щитовидной железы.
Б. Ионизирующее излучение.
B. Длительная стимуляция организма повышенным содержанием тиреотропного гормона.
Г. Наличие тиреотоксического зоба. Д. Гипотиреоз.
13. У больной 50 лет папиллярный рак щитовидной железы T2N0M0 с локализацией в правой доле. Какое лечение следует ей провести?
A. Энуклеация опухоли.
Б. Гемитиреоидэктомия с резекцией перешейка щитовидной железы.
B. Комбинированное лечение с предоперационной лучевой терапией.
Г. Комбинированное лечение с послеоперационной лучевой терапией.
Д. Самостоятельная лучевая терапия.
СИТУАЦИОННАЯ ЗАДАЧА
Больная
38 лет поступила с жалобами на слабость, периодическую диарею и
наличие увеличенных лимфатических узлов в правой надключичной области,
принятых врачом за туберкулёзный лимфаденит. В анамнезе: мать умерла
вроде бы от зоба, страдала гипертонической болезнью. При пальпации
изменений в щитовидной железе не выявлено. При УЗИ в правой доле
щитовидной железы определён опухолевый узел повышенной эхогенности
величиной до
Вопросы
• Назовите наиболее вероятный диагноз.
• Перечислите необходимые методы уточняющей диагностики.
• Определите тактику лечения.
ЭТАЛОНЫ ОТВЕТОВ
Тестовые задания
1. Б; 2. А; 3. Б; 4. Б; 5. Б; 6. А; 7. В; 8. А; 9. В; 10. А; 11. В; 12. Б.
Ситуационная задача
• Наиболее вероятный диагноз - рак правой околоушной слюнной железы с метастазами в лимфатических узлах шеи справа Т4N1Мх.
• Для подтверждения диагноза необходимо цитологическое исследование пунктата, полученного из опухоли околоушной области и из шейного лимфатического узла.
• Исследования, позволяющие уточнить стадию процесса, следующие - ультразвуковое исследование околоушной железы, лимфатических узлов шеи, печени; рентгенография органов грудной клетки; компьютерная томография челюстно-лицевой зоны и основания черепа.
3.3. РАК ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Злокачественные опухоли щитовидной железы составляют около 1% всех злокачественных новообразований. Основное место среди них занимают эпителиальные опухоли. Рак щитовидной железы
чаще наблюдают у женщин (66-83%) и наиболее часто диагностируется в возрасте 30-60 лет, однако у 6% пациентов он диагностируется в возрасте до 14 лет. Наиболее часто встречаются больные в возрасте 30-60 лет, однако 6% пациентов находятся в возрасте до 14 лет. Есть данные о развитии радиационно индуцированных опухолей щитовидной железы. Минимальный латентный период развития опухоли после облучения составляет примерно 5 лет, максимальный период не определён. Эффект лучевого воздействия сильнее выражен у детей и подростков, так как у них щитовидная железа более восприимчива к облучению.
По данным ВОЗ, смертность от рака щитовидной железы равна 0,21-1,51 на 100 тыс. мужчин и 0,7-1,91 на 100 тыс. женщин. Диагностика рака щитовидной железы часто весьма затруднительна. Это обусловлено многообразием гистологических форм опухоли и сложностью разграничения доброкачественных и злокачественных новообразований.
Общая цель практического занятия
На основе знаний анатомии, физиологии, патологической физиологии, клинических проявлений заболевания студенты должны научиться диагностировать рак щитовидной железы, освоить методы клинической, морфологической, радиоизотопной, рентгенологической диагностики рака щитовидной железы, уметь сформулировать полный клинический диагноз, выбрать и обосновать метод лечения.
В результате подготовки к занятию студент должен знать:
• анатомию и физиологию щитовидной железы;
• эпидемиологию рака щитовидной железы;
• патологическую анатомию рака щитовидной железы (макро- и микроскопическое строение опухоли, пути лимфогенного и гематогенного метастазирования);
• классификацию рака щитовидной железы по стадиям заболевания;
• клинические проявления заболевания;
• методы диагностики рака щитовидной железы;
• принципы лечения рака щитовидной железы.
Методические рекомендации для отработки учебно-целевых вопросов
Все формы рака щитовидной железы делят на три группы, отличающиеся друг от друга гистологическим строением и клиническим течением.
I группа - высокодифференцированные опухоли из А и В-клеток, отличающиеся низкой степенью злокачественности (папиллярные и фолликулярные аденокарциномы, неинкапсулированная склерози- рующая аденокарцинома), составляют около 85%.
II группа - опухоли со средней степенью дифференцировки клеток (рак из клеток Асканази (Гюртле), опухоль Лангганса, или модулярный рак солидный рак с амилоидозом стромы). По степени злокачественности они занимают промежуточное положение между высокодифференцированными и недифференцированными опухолями составляют 10-12%.
III группа - недифференцированный рак, плоскоклеточный рак. Характерна высокая степень злокачественности. Встречаются в 5% случаев.
Злокачественные опухоли щитовидной железы относят к дисгормональным опухолям. Ведущее значение в их возникновении отводят недостаточности синтеза тиреоидных гормонов, что обусловливает увеличение продукции тиреотропного гормона гипофиза и гиперплазию ткани щитовидной железы - вначале диффузную, а затем очаговую с образованием аденом и опухолей. Озлокачествление тиреотоксического зоба встречают крайне редко.
На развитие рака щитовидной железы влияет и уровень потребления йода. Наличие или отсутствие йодного дефицита не меняет частоту возникновения рака, но может определять его гистологический тип: при йодной профилактике папиллярный рак встречают чаще фолликулярного более чем в 6 раз.
Классификация рака щитовидной железы
Клиническая классификация TNM
Т - распространённость первичной опухоли.
Тх - определить в полной мере распространённость первичной опухоли невозможно.
T0 - первичная опухоль не определяется.
Т1 - опухоль до
Т2 - опухоль до
Т3 - опухоль более
Т4 - опухоль любого размера, распространяющаяся за пределы капсулы щитовидного железы.
Во всех категория выделяют: а) солитарные опухоли; б) многофокусные опухоли (классификация по наибольшему узлу).
N - поражение регионарных лимфатических узлов.
Nx - недостаточно данных для оценки регионарных лимфатических узлов.
N0 - нет признаков метастатического поражения регионарных лимфатических узлов.
N1 - имеется поражение регионарных лимфатических узлов метастазами.
N1a - вовлечены шейные лимфатические узлы на стороне поражения.
N1b - вовлечены шейные лимфатические узлы с обеих сторон, или срединные на противоположной стороне, медиастинальные.
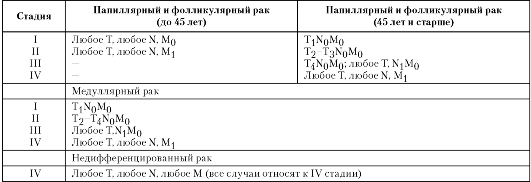
Наиболее объективно соответствие клинического течения и морфологии опухоли отражено в нижеследующей классификации рака щитовидной железы (табл. 3-5).
Клиническая картина
В клинической картине заболевания можно выделить три группы основных симптомов.
1. Местные симптомы: изменение размеров, консистенции, подвижности щитовидной железы.
2. Симптомы, связанные с нарушением функции близлежащих органов.
3. Общие симптомы, обусловленные преимущественно метастазами.
В начальных стадиях развития рака щитовидной железы клиническая картина крайне скудна. Основной местный симптом - появ- ление плотного участка (одного или нескольких) в железе. Если злокачественная опухоль развивается на фоне зоба, то симптомом рака можно считать быстрое увеличение железы и образование уплотнений в каком-нибудь её участке.
Таблица 3-5. Группировка по стадиям
К поздним симптомам относят спаяние железы с трахеей или мышцами (вторая группа симптомов). Кроме этого могут наблюдать изменение голоса, нарушение дыхания, дисфагию.
Нередко, особенно при высоко дифференцированных опухолях, первый признак рака щитовидной железы - метастатическое поражение лимфатических узлов на шее (третья группа симптомов).
Длительность заболевания в основном зависит от морфологического строения опухоли и может исчисляться годами (папиллярный рак) или не превышает 12-18 мес (плоскоклеточный или недифференцированный рак).
Диагностика
Как правило, поставить диагноз на основе жалоб, изучения анамнеза и данных физикального обследования, особенно на ранних стадиях, очень трудно. Правильный диагноз рака до операции устанавливают в среднем у 65% пациентов. Наиболее подозрительны в отношении злокачественного новообразования узлы в верхнем полюсе и области перешейка у молодых пациентов. Цитологическая диагностика позволяет подтвердить диагноз в
91,3-95,5% случаев.
Из дополнительных методов исследования ведущая роль принадлежит УЗИ, позволяющему оценить как состояние щитовидной железы, так и зон регионарного лимфооттока, применяют радиоизотопное исследование (сканирование железы с радиоактивным йодом), рентгенологическое исследование. Большое значение в постановке диагноза играет морфологическое исследование пунктата из опухоли, в том числе полученного под контролем УЗИ при непальпи- руемых опухолях.
Решающее значение в диагностике имеет гистологическое исследование удалённой во время хирургического вмешательства опухоли и лимфатических узлов.
Также необходимо рентгенологическое исследование лёгких, костей, пищевода для выявления возможных метастазов и непосредственного поражения опухолью этих органов.
Лечение
В лечении рака щитовидной железы следует придерживаться принципа индивидуализации, основанного на учёте распространён-
ности опухоли и её клинико-морфологической формы, особенностях течения заболевания, отношении опухоли к радиоактивному йоду и степени чувствительности к лучевой энергии, общего состояния больного и др.
Благоприятные отдалённые результаты достигаются при правильно выполненном хирургическом лечении высокодифференци- рованных форм рака щитовидной железы. Объём оперативного вмешательства зависит от стадии процесса, степени дифференцировки опухоли и возраста больного.
При дифференцированных карциномах, небольших размерах опухоли, не выходящей за пределы доли, отсутствии макроскопических изменений в области перешейка и регионарных метастазов на непоражённой стороне (I и II стадии) молодым пациентам выполняют экстрафасциальное удаление доли с резекцией перешейка. У пожилых пациентов, особенно мужчин, предпочтительна экстрафасциальная субтотальная резекция щитовидной железы. При локализации опухоли в области перешейка, небольшом узле и отсутствии регионарных метастазов удаляют перешеек и медиальные отделы обеих долей. При наличии регионарных метастазов с одной стороны удаляют соответствующую долю, перешеек и медиальный отдел дру- гой доли.
Экстирпация щитовидной железы показана при дифференцированных карциномах и медуллярных раках, если опухоль выходит за пределы доли или есть узлы в противоположной доле, а также при наличии регионарных метастазов с обеих сторон или на противоположной стороне. При обнаружении метастазов в регионарных лимфатических узлах производят шейную лимфаденэктомию: фасциально-футлярное иссечение клетчатки шеи с одной или двух сторон (при одиночных, смещаемых метастазах), либо (реже) операция Крайля при прорастании опухоли во внутреннюю ярёмную вену и грудино- ключично-сосцевидную мышцу.
При недифференцированном раке (всегда IV стадия) хирургическое лечение невозможно и прогноз неблагоприятный.
При рецидивах рака характер повторного оперативного вмешательства зависит от объёма первой операции и чаще всего это тиреоидэктомия с последующей радиотерапией и гормонотерапией.
После экстирпации и субтотальной резекции щитовидной железы всегда необходимо проведение заместительной терапии тиреоидны-
ми гормонами, доза зависит от объёма операции, возраста больного и индивидуальной чувствительности к препарату.
Основные осложнения радикальных экстрафасциальных операций на щитовидной железе: гипотиреоз различной степени (лёгкий, средней тяжести и тяжёлый), парез или паралич возвратного нерва и недостаточность функции околощитовидных желёз - гипопаратиреоз.
Частота рецидивов при раке щитовидной железы составляет 15-30% при дифференцированных и 60-80% при недифференцированных злокачественных новообразованиях. Основной причиной рецидива рака (у 90,6% пациентов) считают нерадикальный характер первичного вмешательства.
При высокодифференцированных опухолях пятилетняя выживаемость составляет 90-95%, при опухолях II группы - 84%, а при низкодифференцированных опухолях прогноз крайне неблагоприятный: более 75% больных погибают в первый год после лечения.
ТЕСТОВЫЕ ЗАДАНИЯ
1. Какое заболевание наиболее часто трансформируется в рак околоушной слюнной железы?
A. Мономорфная аденома. Б. Плеоморфная аденома.
B. Хронический сиаладенит. Г. Слюннокаменная болезнь. Д. Инфекционный паротит.
2. Парез какого нерва является проявлением злокачественных опухолей околоушной слюнной железы?
A. Лицевого.
Б. Добавочного.
B. Подъязычного.
Г. Языкоглоточного. Д. Возвратного.
3. Какой морфологический вариант злокачественных опухолей околоушной слюнной железы встречается чаще?
А. Мукоэпидермоидный.
Б. Аденокистозный.
В. Плоскоклеточный.
Г. Ацинозноклеточная опухоль.
Д. Недифференцированная карцинома.
4. Каков минимальный объем хирургического вмешательства на околоушной слюнной железе при раке?
A. Энуклеация опухолевого узла. Б. Субтотальная резекция.
B. Паротидэктомия.
Г. Паротидэктомия с сохранением ветвей лицевого нерва.
5. Какой план лечения показан при цитологически верифицированной цилиндроме околоушной слюнной железы?
A. Комбинированный с операцией на первом этапе. Б. Комбинированный с облучением на первом этапе.
B. Только хирургическое лечение. Г. Только лучевая терапия.
Д. Химиолучевой метод.
6. Какой морфологический вариант опухоли слюнной железы характеризуется наиболее агрессивным течением?
A. Недифференцированный рак. Б. Рак из плеоморфной аденомы.
B. Ацинозноклеточная опухоль. Г. Плоскоклеточный рак.
Д. Мукоэпидермоидный рак.
7. К обязательным диагностическим исследованиям при раке околоушной слюнной железы не относят.
А. Пункционную биопсию с цитологическим исследованием. Б. Ультразвуковое исследование железы и лимфатических узлов шеи.
В. Контрастную сиалография.
Г. Рентгенографию органов грудной клетки.
8. Ацинозноклеточная опухоль околоушной слюнной железы встречается.
А. Только у женщин.
Б. Только у мужчин.
В. Одинаково часто у мужчин и у женщин.
9. Отдаленными метастазами аденокистозного рака околоушной слюнной железы чаще всего поражаются.
A. Отдаленные лимфатические узлы и кости. Б. Отдаленные лимфатические узлы и легкие.
B. Кости и легкие. Г. Кости и печень.
Д. Отдаленные лимфатические узлы и печень.
10. Для какого морфологического варианта злокачественных опухолей околоушной слюнной железы характерен быстрый рост?
A. Недифференцированный рак. Б. Рак из плеоморфной аденомы.
B. Аденокистозный рак.
Г. Ацинозно-клеточная опухоль. Д. Верно Б и В.
11. При опухолях развивающихся в глоточном отростке околоушной слюнной железы наиболее типичным симптомом является.
A. Асимметрия мимической мускулатуры. Б. Девиация языка.
B. Асимметрия зева.
Г. Нарушение слюноотделения.
12. При злокачественной опухоли околоушной слюнной железы с поражением всех ветвей лицевого нерва показана операция в объеме.
A. Паротидэктомии с сохранением ветвей лицевого нерва. Б. Паротидэктомия без сохранения ветвей лицевого нерва.
B. Субтотальная резекция железы.
СИТУАЦИОННАЯ ЗАДАЧА
Больная 45 лет обратилась с жалобами на внезапно возникшую асимметрию лица с ограничением мимики справа. За несколько месяцев до этого отмечала постепенно нараставшую «припухлость» в области правой щеки. При осмотре - признаки пареза маргиналь-
ной ветви
правого лицевого нерва. В правой околоушно-жевательной области
пальпируется плотно-эластическое, ограниченно-смещаемое образование без
четких контуров до
• Назовите наиболее вероятный диагноз и предположительную стадию заболевания.
• Какие исследования необходимо провести для подтверждения диагноза и уточнения распространенности процесса?
• Каков возможный план лечения?
ЭТАЛОНЫ ОТВЕТОВ
Тестовые задания
Ситуационная задача
• Диагноз - синдром MEN IIб: медуллярный рак щитовидной железы с метастазами в лимфатических узлах правой надключичной области, феохромоцитома левого надпочечника.
• Пункция опухолевого узла в щитовидной железе и узлов правой надключичной области под контролем УЗИ с цитологическим исследованием; определение уровня кальцитонина сыворотки крови; исследование суточной мочи на содержание катехоламинов, генетическое консультирование для подтверждения семейного характера заболевания.
• При верификации предполагаемого диагноза - хирургическое лечение: тиреоидэктомия с фасциально-футлярным иссечением клетчатки шеи справа, левосторонняя адреналэктомия.
СПИСОК ЛИТЕРАТУРЫ
1. Давыдов М.И., Демидов Л.В., Поляков Б.И. Основы современной онкологии: Учебник для студентов высших медицинских учебных заведений. - М., 2002. - С. 78-110.
2. Энциклопедия клинической онкологии / Под ред. М.И. Давыдова. - М., 2004. - С. 140-173.
3. Пачес А.И. Опухоли головы и шеи. - М., 2000.
4. Пачес А.И. Рак щитовидной железы. - М., 2000.
5. Давыдов М.И,, Танцев Ш.Х. Атлас по онкологии. М.: МИА, 2008.