Внутренние болезни в 2-х томах: учебник / Под ред. Н.А. Мухина, В.С. Моисеева, А.И. Мартынова - 2010. - 1264 c.
|
|
|
|
ГЛАВА 28. ОСТРАЯ ДЫХАТЕЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Дыхательная недостаточность - состояние организма, при котором ограничены возможности лёгких обеспечить нормальный газовый состав артериальной крови при дыхании.
Острая дыхательная недостаточность - дыхательная недостаточность, приводящая к тяжёлым и опасным для жизни нарушениям тканевого обмена. Это полиэтиологичный синдром, который может быть обусловлен первичным поражением лёгких (спонтанный пневмоторакс, острая ТЭЛА, тяжёлая пневмония), вторичным поражением лёгких (респираторный ди стресс-синдром взрослых), острым нарушением проходимости дыхательных путей (тяжёлый приступ бронхоспазма, инородные тела дыхательных путей) и состояниями, не связанными с поражением лёгких (недостаток кислорода во вдыхаемом воздухе). Ниже приведено описание основных патологических состояний, способных приводить к острой дыхательной недостаточности. ТЭЛА описана в главе 16 "Тромбоэмболия лёгочной артерии".
28.1. ТЯЖЁЛЫЙ ПРИСТУП БРОНХОСПАЗМА
Тяжёлый приступ бронхоспазма - состояние острой обструктивной дыхательной недостаточности. Встречается у больных бронхиальной астмой среднетяжёлого и тяжёлого течения, а также при вдыхании раздражающих газов (например, хлора) и боевых отравляющих веществ.
КЛИНИЧЕСКАЯ КАРТИНА
Главный клинический признак острого нарушения проходимости дыхательных путей - выраженная экспираторная одышка (затруднение выдоха). Больной принимает вынужденное положение (например, сидит, упираясь грудной клеткой о спинку стула). Выдох существенно удлиняется, становится натужным, свистящим, кряхтящим (ЧДД может не увеличиваться вследствие значительного увеличения продолжительности выдоха). В дыхании участвует вспомогательная мускулатура (на вдохе поднимаются плечи, на выдохе напрягается брюшной пресс), часто наблюдают раздувание крыльев носа. Это приводит к увеличению внутригрудного давления, нарушению венозного возврата из большого круга кровообращения. У больного на выдохе вздуваются вены большого круга, хорошо видимые на шее, висках, лбу пациента. Характерен "тёплый цианоз". Физическая активность больного резко ограничена, его речь прерывиста, ему не хватает воздуха, чтобы сказать всю фразу одномоментно. Характерно выраженное возбуждение, испуг, "дыхательная паника" - у больного возникает страх смерти, психомоторное возбуждение.
Важно быстро собрать анамнез. Опрашивают больного или его родственников о наличии подобных состояний в прошлом, конкретных действиях и препаратах, которые позволили из этого состояния выйти. При пальпации пульса можно обнаружить выраженную тахикардию, часто обнаруживают парадоксальный пульс. При аускультации лёгких можно выслушать обилие сухих хрипов, а при крайне тяжёлом приступе развивается аускультативный феномен "немых лёгких", т.е. над обеими половинами грудной клетки дыхание практически не проводится. Очень информативны инструментальные методы исследования.
• Если состояние не угрожает жизни, то в амбулаторных условиях можно провести пикфлоуметрию.
• В условиях стационара сразу начинают мониторирование газового состава крови и кислотно-щелочного баланса, при возможности - оценку ФВД, а чаще - пульса, ЧДД и насыщения крови кислородом в условиях отделения интенсивной терапии. Для острой дыхательной недостаточности типично снижение ПСВ и ОФВ1 менее 60% от должных величин, гипоксемия (раО2 менее 60 мм рт.ст.), гиперкапния (раCO2 более 45 мм рт.ст.).
ЛЕЧЕНИЕ
Если вовремя не оказана неотложная помощь, может развиться "немое лёгкое", а в дальнейшем - гипоксическая кома и смерть. Залог эффективности лечения - его своевременность. Необходимо обеспечить доступ свежего воздуха - открыть форточку, расстегнуть воротник, ослабить брючный ремень (необходимо иметь ввиду, что если приступ бронхо спазма был обусловлен сезонной астмой, то через открытую форточку может поступить новая порция аллергена), исключить воздействие фактора, спровоцировавшего бронхоспазм.
• Если у больного сохранена видимая амплитуда дыхания, при аускультации нет признаков "немого лёгкого" и из экстренного анамнеза не выявлена передозировка β-адреномиметиков, то применяют ингаляции сальбутамола, фенотерола или комбинированных препаратов - ипра тропия бромид+фенотерол. Оптимальным считают применение масочной ингаляции через небулайзер ежечасно или постоянно до снятия приступа (см. главу 19 "Бронхиальная астма").
• ГК назначают внутрь (преднизолон в дозе 50 мг) или внутривенно (преднизолон в дозе 120-150 мг).
Если приступ полностью не купирован, больного немедленно госпитализируют.
• В дальнейшем назначают ГК внутрь каждые 2 ч из расчёта 30-60 мг в сутки в пересчёте на преднизолон.
• Если больной не получал ранее пролонгированные препараты теофиллина, то вводят 15-20 мл 2,4% раствора аминофиллина в/в капельно (желательно под контролем концентрации в плазме крови).
Состояние пациента угрожающее, он адинамичен, заторможен, не разговаривает, сознание спутанное, аускультативно выявляют "немое лёгкое", брадикардию, при исследовании газового состава артериальной крови - тяжёлую гипоксемию и гиперкапнию. В этом случае необходимо срочно госпитализировать больного в отделение интенсивной терапии для проведения интубации и ИВЛ, оксигенотерапии.
Пациент остаётся в стационаре до полного прекращения приступа. ГК в дозе 30 мг или выше (в пересчёте на преднизолон) внутрь продолжают принимать в течение 3 сут после стабилизации состояния и показателей ФВД.
В дальнейшем необходимо тщательное дообследование больного (аллергологическое, профессиональное) для определения причин и пред отвращения повторного эпизода тяжёлого бронхоспазма (исключение контакта с аллергеном, предупреждение бактериальных обострений).
28.2. СПОНТАННЫЙ ПНЕВМОТОРАКС
Спонтанный пневмоторакс - неотложное состояние, характеризующееся проникновением воздуха в плевральную полость вследствие нарушения целостности плевральных листков в результате образования сообщения с атмосферой через дефекты в лёгочной ткани (например, разрыв буллы), трахее и бронхах или в результате ранения грудной клетки с разрывом париентального листка плевры. В зависимости от патогенеза различают три клинико-рентгенологических варианта спонтанного пневмоторакса - открытый, закрытый и клапанный.
ОТКРЫТЫЙ ПНЕВМОТОРАКС
Если сообщение между плевральной полостью и альвеолярным пространством через дефект висцеральной плевры сохраняется на вдохе и выдохе, это приводит к развитию открытого пневмоторакса - воздух свободно проникает в плевральную полость во время вдоха, во время выдоха выходит. Лёгкое спадается, органы средостения не смещаются.
ЗАКРЫТЫЙ ПНЕВМОТОРАКС
Сообщение между плевральной полостью и альвеолярным простран ством носит временный характер и спонтанно прекращается, поэтому новые порции воздуха в плевральную полость не поступают. Такой пневмоторакс может разрешиться естественным путём (если объём воздуха не превышает 1,5 л). Искусственный лечебный пневмоторакс является закрытым.
КЛАПАННЫЙ ПНЕВМОТОРАКС
Если дефект висцеральной плевры открывается на вдохе и закрывается на выдохе, формируется клапанный (напряжённый, вентильный) пневмоторакс - воздух проникает в плевральную полость во время вдоха, во время выдоха не выходит. При этом после каждого дыхательного цикла увеличивается объём газа в плевральной полости. Внутриплевральное давление нарастает и превышает атмосферное, т.е. становится положительным. Увеличенное давление смещает средостение в здоровую сторону. Если не эвакуировать воздух, то возникают синдромы сдавления, например, крупных сосудов, нервных сплетений и нарушение жизненно важных функций организма.
КЛИНИЧЕСКАЯ КАРТИНА
Клапанный спонтанный пневмоторакс, как и другие его виды, обычно развивается на фоне полного благополучия или удовлетворительного состояния больного. Внезапно возникает боль в грудной клетке, одышка, тахипноэ, тревога и слабость. Характер одышки инспираторный, больной хочет вдохнуть, но не может. При осмотре можно обнаружить асимметрию грудной клетки, особенно при дыхательных движениях, расширение межрёберных промежутков на стороне поражения. Развивается цианоз. На стороне пневмоторакса ослаблено голосовое дрожание, ослаблено или отсутствует дыхание при аускультации, перкуторный звук коробочный или тимпанический. Отмечают смещение перкуторных границ сердца в здоровую сторону. Пульс учащён, АД снижено. Нарастание этих симптомов свидетельствует в пользу клапанного спонтанного пневмоторакса, который становится напряжённым. Закрытый пневмоторакс обычно не создаёт угрозы для жизни пациента и может проявляться инспираторной одышкой, которая самостоятельно проходит по мере рассасывания воздуха.
ДИАГНОСТИКА
Диагноз подтверждают рентгенологически, наиболее достоверно - при динамическом исследовании, для чего достаточна рутинная рентгено грамма (см. рис. 28-1). На рентгеновском снимке отчётливо видна граница поджатого воздухом лёгкого, кнаружи от которого отсутствует лёгочный рисунок. Аналогичную картину наблюдают и при КТ, которая в неотложных ситуациях применяется реже. Для клапанного пневмоторакса характерна отрицательная рентгенологическая динамика в течение нескольких часов после начальных проявлений этого неотложного состояния: объём воздуха в плевральной полости увеличивается, органы средостения смещаются в противоположную сторону.
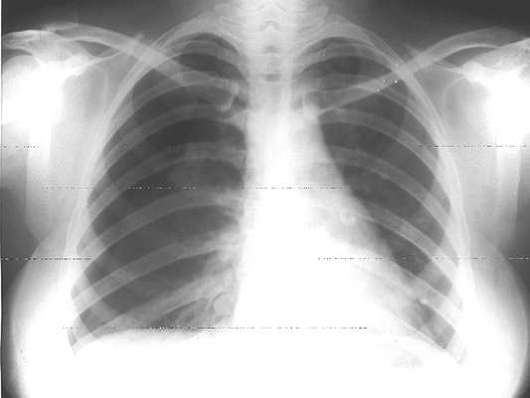
ЛЕЧЕНИЕ
Залог успеха лечения спонтанного пневмоторакса - своевременное оказание квалифицированной медицинской помощи, лучше - в специализированном учреждении.
ДОГОСПИТАЛЬНЫЙ ЭТАП
• При оказании первой помощи больному следует придать полусидячее положение с опорой для спины или положить его, приподняв головной конец, открыть окно, расстегнуть одежду и поясной ремень.
• При клапанном напряжённом спонтанном пневмотораксе важно снизить внутриплевральное давление. Для этого плевральную полость пунктируют и удаляют не менее 500-600 мл воздуха. Аспирационную иглу обычно вводят во II межреберье по среднеключичной линии. Иногда сразу после пункции вводят плевральный микродренаж по Сельдингеру (катетер для подключичной вены), подсоединяют к нему систему для внутривенных инфузий и трубку опускают во флакон с жидкостью (например, фурацилином). При каждом глубоком вдохе и кашле воздух пузырьками проходит через жидкость. При транспортировке флакон располагают ниже уровня спины больного.
• При необходимости вводят анальгетики и аналептики.
ЭТАП СТАЦИОНАРА
• Вводят анальгетики, назначают противокашлевые средства (кодеин).
• При эффективном дренировании полости плевры проводят пассивное расправление с применением водозапорного клапана, в том числе и по Бюлау, особенно при большом объёме воздуха. В качестве активных используют методы, направленные на постоянное или периодическое удаление воздуха и плевральной жидкости, которое может появиться позднее вследствие ответной реакции плевры, с помощью систематических пункций или постоянной активной аспирации аппаратами Гончарова или Лавриновича-Каншина. Для больного со спонтанным пневмотораксом оптимальное место установки активного дренажа - IV-V межреберье по средней подмышечной линии.
• После расправления лёгкого необходимо активное дренирование (подключение к аппарату, создающему отрицательное давление) минимально в течение 2-3 дней для заращения дефекта и возможного слипания листков плевры.
• При сохранении пневмоторакса продолжать аспирацию после 5 сут нецелесообразно из-за риска инфицирования плевральной полости. В этом случае показана открытая торакотомия с ушиванием дефекта висцеральной плевры. К хирургическим методам (5-15% случаев спонтанного пневмоторакса) относят ушивание дефектов лёгочной ткани, разрушение и иссечение сращений и воздушных пузырей, декортикацию лёгкого или париетальную плеврэктомию, а также резекцию поражённого отдела лёгкого.
28.3. РЕСПИРАТОРНЫЙ ДИСТРЕСС-СИНДРОМ ВЗРОСЛЫХ
Респираторный дистресс-синдром взрослых* - острая дыхательная недостаточность, возникающая при различных острых повреждениях лёгких и характеризующаяся некардиогенным отёком лёгких, нарушениями внешнего дыхания и гипоксией. Респираторный дистресс-синдром взрослых характеризуется наличием двусторонней лёгочной инфильтрации на рентгенограмме в сочетании со снижением отношения раО2 к FiO2 ниже 200 и отсутствием повышенного давления заклинивания лёгочных капилляров или давления в левом предсердии. Кардиогенный отёк лёгких описан в главе 11 "Сердечная недостаточность".
* Синонимы респираторного дистресс-синдрома взрослых: синдром шокового лёгкого, постперфузионный лёгочный синдром, синдром влажных лёгких.
ЭТИОЛОГИЯ
Респираторный дистресс-синдром взрослых наблюдают при различных острых процессах, прямо или опосредованно поражающих лёгкие (при бактериальных или вирусных пневмониях, сепсисе, аспирации содержимого желудка, травме грудной клетки, длительном или глубоком шоке, ожогах, жировой эмболии сосудов, утоплении, кислородной интоксикации, остром геморрагическом панкреатите). Избыток механических примесей и биологически активных веществ крови, способных привести к поражению лёгких, наблюдают при массивных инфузиях, искусственном кровообращении, нарушении реологических свойств крови и агрегации тромбоцитов.
ПАТОГЕНЕЗ
Активированные лейкоциты и тромбоциты скапливаются в виде агрегатов в капиллярах лёгких, интерстиции и альвеолах, выделяя цитотоксические вещества, стимулирующие развитие фиброза и изменяющие реактивность бронхов и сосудов. Происходит повреждение эндотелия лёгочных капилляров и эпителия альвеол, пропотевание плазмы и крови в интерстициальное и альвеолярное пространства, что в конечном итоге приводит к заполнению альвеол жидкостью и к их ателектазу (последнему способствует также снижение выработки сурфактанта). Через 72 ч базальная мембрана покрывается пролиферирующими пневмоцитами II типа (синтезирующими сурфактант), cкопление белков плазмы, клеточный детрит и фибрин формируют в интерстициальном пространстве гиалиновые структуры. В последующие 3-10 сут альвеолярная перегородка утолщается в связи с пролиферацией фибробластов и усиленным синтезом коллагена, гиалиновые структуры начинают перестраиваться с формированием фиброза интерстициальной ткани. В дальнейшем происходит быстрое накопление коллагена, что приводит в течение 2-3 нед к тяжёлому интерстициальному фиброзу. Эти патологические изменения обусловливают низкую растяжимость лёгких, лёгочную гипертензию, падение функциональной остаточной ёмкости, неравномерность вентиляционно-перфузионных отношений и гипоксемию.
Звенья патогенеза респираторного дистресс-синдрома взрослых окончательно не установлены, но существует мнение о преобладающем значении активации системы комплемента, привлекающей нейтрофилы в лёгочные капилляры. Адгезия нейтрофилов к эндотелию сосудов вызывает высвобождение токсических субстанций, повреждающих эндотелий.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Первые клинические симптомы появляются через несколько часов после действия повреждающего фактора - возникает одышка с частым поверхностным дыханием, гипоксемия. Развёрнутая картина респираторного дистресс-синдрома становится очевидной в течение 24-48 ч. Возможны цианоз или пятнистость кожи, не всегда исчезающие при ингаляции кислорода. При сборе анамнеза (чаще при опросе родственников) необходимо выявить заболевание или состояние, приведшее к развитию респираторного дистресс-синдрома. К ним относят перенесённую травму, операцию, приём ЛС, гемотрансфузии, сепсис с первичным очагом любой локализации, аспирацию желудочного содержимого, повышение активности печёночных ферментов или уровня креатинина крови, панкреатит.
При аускультации могут выявляться влажные или разнообразные сухие хрипы, но иногда аускультативная картина остаётся нормальной. В условиях ИВЛ исследование больных, находящихся в критическом состоянии, выполнить трудно, и оно может вводить в заблуждение.
ЛАБОРАТОРНЫЕ И СПЕЦИАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
• Для контроля за состоянием пациента необходимо проведение общего анализа крови, определение уровней электролитов плазмы крови, азота, мочевины и креатинина крови. В это время предположительный диагноз можно поставить с помощью срочного анализа газового состава артериальной крови и рентгенографии грудной клетки. Первый метод выявляет вначале острый дыхательный алкалоз: очень низкое pаО2, нормальное или пониженное pаСО2 и повышенный pH. Даже в тех случаях, когда больной вдыхает газовую смесь с высокой концентрацией кислорода, pаО2 нередко остаётся крайне низким.
• Рентгенологически обычно определяют картину диффузной двусторонней инфильтрации альвеол, сходную с острым кардиогенным отёком лёгких, но тень сердца, как правило, остаётся нормальной (см. рис. 28-2). Рентгенологические изменения часто на много часов отстают от функциональных, так что гипоксемия может казаться непропорционально тяжёлой в сравнении с видимым на рентгенограмме грудной клетки отёком.
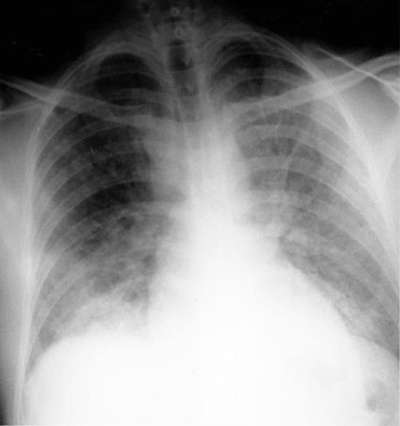
• При подозрении на сердечную недостаточность в специализированном учреждении следует ввести в лёгочную артерию катетер Суона-Ганца для определения давления заклинивания лёгочных капилляров: низкое давление заклинивания лёгочной артерии (менее 15 мм рт.ст.) характерно для респираторного дистресс-синдрома, высокое (более 18 мм рт.ст.) - для сердечной недостаточности (см. главу 11 "Сердечная недостаточность").
ТЕЧЕНИЕ
Выделяют четыре фазы течения респираторного дистресс-синдрома взрослых.
• Фаза острого повреждения - объективные изменения отсутствуют.
• Латентная фаза возникает через 6-48 ч после воздействия причинного фактора, характеризуется тахипноэ, гипоксемией и гипокапнией, респираторным алкалозом. Типично увеличение альвеолярно-капиллярного градиента pаО2.
• Фаза острой лёгочной недостаточности характеризуется тахипноэ, рассеянными влажными мелкопузырчатыми или сухими хрипами. Кроме того, возникает снижение эластичности лёгочной ткани. На рентгено грамме органов грудной клетки - пятнистые диффузные двусторонние облаковидные инфильтраты.
• Фаза внутрилёгочного шунтирования (прохождение крови через капилляры невентилируемых отёчных участков альвеолярной ткани): гипоксемия, неустранимая ингаляцией кислорода, метаболический и респираторный ацидоз, гипоксемическая кома.
ЛЕЧЕНИЕ
Принципы лечения респираторного дистресс-синдрома взрослых не зависят от этиологии синдрома. Больной нуждается в экстренной госпитализации, поскольку состояние считают неотложным.
• На догоспитальном этапе при явной дыхательной недостаточности и отсутствии диагностических данных следует обеспечить дыхание кислородом.
• Даже при сомнениях в диагнозе необходимо устранить угрожающую жизни гипоксемию, используя газовые смеси с высоким содержанием кислорода, и регулярно определять газовый состав артериальной крови для оценки адекватности лечения.
nПри ЧДД 30 в мин показана неотложная интубация для продолжения оксигенотерапии и проведения ИВЛ с положительным давлением в дыхательных путях на выходе. Вместо интубации можно применять методику ИВЛ с постоянным положительным давлением посред ством маски у больных с лёгким или среднетяжёлым течением респираторного дистресс-синдрома. ИВЛ с постоянным положительным давлением с помощью маски не показано больным с нарушенным сознанием из-за опасности аспирации.
nПоказаниями к переводу на самостоятельное дыхание являются устойчивое улучшение лёгочной функции (о чём свидетельствует уменьшение надобности в применении кислорода и положительном давлении в конце выдоха), нормализация рентгенологической картины и исчезновение тахипноэ.
• Часто с началом респираторного дистресс-синдрома совпадает развитие гиповолемии. Несмотря на альвеолярный отёк, показано внутривенное введение жидкости с целью восстановления перфузии периферических органов, нормализации выделения мочи и поддержания АД; крайне важен мониторинг ОЦК (например, по ЦВД). Как гиповолемия, так и гипергидратация очень опасны. Не следует применять вазопрессорные препараты для повышения АД, если одновременно не проводится коррекция гиповолемии.
Крайне важен мониторинг ОЦК.
• Если установлено или можно подозревать, что причиной респираторного дистресс-синдрома взрослых послужил сепсис, то ещё до получения результатов бактериологического исследования (посева) начинают антибиотикотерапию эмпирически подобранными препаратами. Проводят также дренирование и санацию закрытых очагов инфекции. Эффективность применения ГК не доказана, хотя рекомендуется введение высоких доз этих гормонов.
• Целесообразно своевременное удаление мокроты посредством аэрозольной терапии (введение муколитиков посредством маски) и вибрационного массажа.
ПРОГНОЗ И ОСЛОЖНЕНИЯ
Выживаемость в случаях тяжёлого респираторного дистресс-синдрома составляет при правильном лечении 50%. Следует учитывать, что синдром осложняется вторичной бактериальной суперинфекцией лёгких и недостаточностью многих органов и систем (особенно почечной).
• При катетеризации центральных вен и вентиляции с положительным давлением или с положительным давлением в конце вдоха возможно внезапное возникновение напряжённого пневмоторакса. Пневмоторакс может возникать на поздней стадии респираторного дистресс-синдрома взрослых и значительно ухудшать прогноз, так как сочетание пневмоторакса и дистресс-синдрома требует вентиляции под высоким давлением.
• Падение сердечного выброса, связанное со снижением венозного возврата в результате применения методики ИВЛ с положительным давлением в конце выдоха на фоне сохраняющейся гиповолемии, может стать причиной развития недостаточности других органов.