Руководство по кардиологии : Учебное пособие в 3 т. / Под ред. Г.И. Сторожакова, А.А. Горбаченкова. - 2008. - Т. 1. - 672 с. : ил.
|
|
|
|
ГЛАВА 17 ИНФАРКТ МИОКАРДА
Инфаркт миокарда - некроз части сердечной мышцы в результате острой окклюзии коронарной артерии. Наиболее частой причиной прекращения кровотока является тромбоз, развивающийся при повреждении нестабильной атеросклеротической бляшки. В результате длительной ишемии участка сердца развивается некроз кардиомиоцитов с образованием по периферии лейкоцитарного вала. Затем начинается фагоцитоз некротических тканей с образованием рубцового поля к 4-8 неделе заболевания. Развитие инфаркта миокарда может сопровождаться нарушением внутрисердечной, центральной и органной гемодинамики, что обусловливает клинические проявления болезни. Выделяют следующие клинические варианты инфаркта миокарда: ангинальный, астматический, гастралгический, цереброваскулярный, аритмический и малосимптомный. Классификация инфаркта миокарда включает в себя локализацию (поражение передней, нижней стенок и других отделов стенок сердца) и глубину поражения стенки миокарда (Q- и не Q-образующий). Диагностика некроза сердечной мышцы базируется на наличии типичного болевого синдрома, повышении кардиоспецифических ферментов (тропонинов, КФК и ее МВ фракции, миоглобина и др.) и/или изменении электрокардиограммы (элевация и дискордантная депрессия сегмента ST, регистрация патологического зубца Q и др.). Особенно важна ранняя диагностика инфаркта миокарда, так как на первые часы приходится половина летальных исходов и только в первые 6 ч возможнореально ограничить зону некроза и уменьшить риск развития осложнений. В настоящее время к базовой терапии инфаркта миокарда с элевацией сегмента ST относят: обезболивание, восстановление кровотока в окклюзированной артерии с помощью тромболизиса или механической реваскуляризации, назначение дезагрегантов, ингибиторов ангиотензинпревращающего фермента и/или β-адреноблокаторов. Обязательным является соблюдение строгого постельного режима с постепенным расширением двигательной активности. Летальность при неосложненном инфаркте миокарда составляет 3-8%, при
развитии осложнений (сердечная недостаточность, желудочковые аритмии, разрывы миокарда) может достигать 50% и более. Для лечения сердечной недостаточности используют ингибиторы АПФ, при необходимости добавляя нитраты, диуретики, малые дозы β-адреноблокатов и сердечных гликозидов. У части больных требуется проведение оперативного вмешательства на коронарных артериях. При желудочковых аритмиях средством выбора является введение лидокаина, по показаниям - β-адреноблокаторов, амиодарона или сульфата магния. Внутренние и наружные разрывы сердца нуждаются в хирургической коррекции с одномоментным выполнением операции аортокоронарного шунтирования. Развитие ранней постинфарктной стенокардии является прогностически неблагоприятным признаком и также обусловливает проведение прямой реваскуляризации миокарда. Вторичная профилактика заболевания включает в себя физическую реабилитацию, коррекцию нарушений липидного обмена, использование дезагрегантов, ингибиторов АПФ, β-адреноблокаторов.
Ключевые слова: атеросклероз, инфаркт миокарда, тромбоз коронарных артерий, диагностика, дифференциальный диагноз, осложнения, медикаментозное лечение, реваскуляризация миокарда, реабилитация.
введение
Инфаркт миокарда - некроз (омертвение) сердечной мышцы в результате остро возникшего и резко выраженного дисбаланса между потребностью миокарда в кислороде и его доставкой.
Термин инфаркт миокарда (ИМ) ввел в клиническую практику R. Marie в 1896 г.
Типичная клиническая картина острого ИМ была представлена в работах петербургского врача В.М. Кернига (1892, 1904).
Первое систематизированное описание клинических проявлений некроза сердечной мышцы было сделано В.П. Образцовым и Н.Д. Стражеско. В 1909 г. на 1-ом съезде Российских терапевтов они первыми в мире выделили формы инфаркта миокарда: STatus anginosus, STatus gaSTralgicus, STatus aSTmaticus. Авторы доложили о трех случаях наблюдения умерших больных, которым при жизни был поставлен, а затем при патологоанатомическом исследовании подтвержден диагноз некроза мышцы левого желудочка сердца.
В 1911 г. американский врач Y. Herrick также дал подробное описание клинических проявлений заболевания. Диагностические возможности врачей значительно расширились с внедрением в клиническую практику метода электрокардиографии в начале ХХ века.
распространенность
Распространенность ИМ в среднем составляет около 500 на 100 тыс. мужчин и 100 на 100 тыс. женщин. В США происходит около 1,3 млн ИМ в год. Заболеваемость увеличивается с возрастом. Инфаркт миокарда чаще встречается в индустрально развитых странах, у городского населения. Мужчины болеют значительно чаще женщин, разница нивелируется в старческом возрасте (старше 70 лет).
Инфаркт миокарда является одной из самых распространенных причин смертности и инвалидизации населения. Общая смертность при острых сердечных приступах в первый месяц достигает 50% и половина этих смертей приходится на первые 2 часа. С внедрением в практику блоков интенсивной терапии и новых методов лечения
(тромболитики, ингибиторы АПФ, коронароангиопластика) удалось снизить госпитальную летальность, которая при неосложненном течении ИМ не превышает 7-10%.
Основными факторами, предопределяющими летальный исход у больных ОИМ в стационарный период наблюдения, являются возраст, перенесенный инфаркт миокарда, сопутствующие заболевания (сахарный диабет), большая масса некроза, передняя локализация инфаркта миокарда, низкое исходное АД, наличие сердечной недостаточности (СН), рецидивирующее течение заболевания.
ИМ является одной из самых распространенных причин смертности и инвалидизации населения.
этиология, патогенез и патоморфология
Наиболее частая причина инфаркта миокарда - тромботическая окклюзия атеросклеротически измененных венечных артерий (90-95% всех случаев). В данной ситуации ИМ рассматривается в рамках одной из форм коронарной болезни сердца. В остальных случаях инфаркт миокарда является синдромом - осложнением других нозологических форм и заболеваний.
Причины синдрома инфаркта миокарда
1. Аномалии развития коронарных артерий.
2. Эмболия (вегетациями, частями пристеночного тромба или тромба на искусственном клапане, частями опухоли).
3. Коронариит (тромбангиит, стеноз, аневризма, разрыв артерии, дисфункция эндотелия).
4. Расслаивание восходящего отдела аорты с образованием гематомы около устья коронарной артерии.
5. ДВС-синдром с тромбозом коронарной артерии (интоксикация, генерализованная инфекция, гиповолемия, шок, злокачественные новообразования, эритремия, тромбоцитоз и т.п.).
6. Первичные опухоли сердца (некроз опухоли из-за тромбоза сосудов, эмболизации коронарной артерии).
7. Прорастание и метастазы экстракардиальных опухолей.
8. Спазм венечных артерий (в том числе вследствие употребления кокаина, амфетамина).
9. Механическая травма.
10. Электротравма.
11. Ятрогения (катетеризация коронарной артерии, травматизация при пересадке аортального клапана).
Клинические проявления инфаркта миокарда как осложнения других патологических состояний, его диагностика и методы лечения мало отличаются от таковых при развитии ИМ в результате атеросклеротического поражения коронарных артерий.
Патогенез
В развитии ИМ на сегодняшний день главное значение придают тромбозу коронарной артерии, располагающегося над разрывом атеросклеротической бляшки различной глубины (75-80%) или дефектом покрышки бляшки. К числу нестабильных бляшек относятся:
• эксцентрично расположенные бляшки;
• бляшки с тонкой покрышкой;
• богатые липидами молодые бляшки;
• бляшки с покрышками, инфильтрированными пенистыми клетками.
Разрыв покрышки атеросклеротической бляшки может быть обусловлен разными причинами или их сочетанием:
• механическая «усталость» капсулы из-за гемодинамических ударов крови;
• спазм коронарной артерии вследствие дисфункции эндотелия;
• разрушение коллагена в покрышке бляшки из-за активизации металлопротеиназ и других энзимов.
ИМ развивается в результате тромбоза коронарной артерии над поврежденной, нестабильной атеросклеротической бляшкой.
Повышенная активность ферментов (коллагеназы, желатиназы, стромелизина и др.) у части больных обусловлена воспалительным процессом, который может провоцироваться различными инфекционными агентами, в частности Clamidia pnevmoniae и Helicobacter pilori.
Повреждение или разрыв покрышки атеросклеротической бляшки приводит к контакту субэндокардиальных структур и липидно-
го ядра бляшки с протекающей кровью. Взаимодействие адгезивных белков (коллагена, фактора Виллебранда, фибронектина и др.) с гликопротеиновыми рецепторами мембран тромбоцитов (рецепторы GP Ia/IIa, GPIb, IIb/ IIIa) сопровождается образованием монослоя тромбоцитов на месте повреждения стенки сосуда. Адгезированные тромбоциты выделяют тромбоксан А2, АДФ, серотонин и другие биологически активные вещества, способствующие агрегации тромбоцитов и активации системы свертывания крови, спазму сосуда и образованию тромбоцитарного тромба. Параллельно из поврежденной бляшки выделяется тканевой фактор, образующий комплекс с VII/V/VIIa фактором свертывания крови, что, в свою очередь, способствует образованию тромбина, полимеризации фибриногена и формированию полноценного тромба, окклюзирующего просвет коронарной артерии.
У части больных возможно развитие ИМ вследствие спазма коронарной артерии, обусловленного выбросом эндотелинов из эндотелиальных клеток, субэндотелиального пространства и ослабления эндотелий-зависимой вазодилатации из-за имеющейся дисфункции эндотелия.
Патоморфология
В развитии морфологических изменений при остром инфаркте миокарда выделяют четыре периода:
1. Острейший - от момента развития критической ишемии до возникновения морфологических признаков некроза - от 30 мин до 2 ч.
2. Острый - формирование участка некроза и миомаляции - 2-10 дней.
3. Подострый - полное замещение некротических масс грануляционной тканью и завершение начальных процессов формирования рубца - 4-8 недель.
4. Постинфарктный - консолидация рубца и адаптация сердца к новым условиям функционирования - до 6 мес.
Макроскопические изменения в сердце обнаруживаются через 20-24 ч от начала заболевания. Участки некроза имеют глинистый цвет, дряблые на ощупь.
Через двое суток зона ИМ приобретает серо-желтый цвет. При сформировавшемся рубцовом поле находят истончение стенки желудочка, ее повышенную плотность. У части больных в первые дни болезни находят фибринозные отложения на листках перикарда.
Световая микроскопия позволяет обнаружить признаки некроза через 6-8 ч ИМ. Отмечается стаз крови в капиллярах, нейтрофильная инфильтрация, отек интерстиция. В последующие часы теряется поперечная исчерченность кардиомиоцитов, в них наблюдается деформация или исчезновение ядер. По периферии некроза скопления полиморфно-ядерных лейкоцитов образуют демаркационную зону между погибшей и живой тканью. На 3-4 сутки ИМ начинается фагоцитоз некротических масс, инфильтрация лимфоцитами и фибробластами. На 8-10 день начинается замещение участка некроза соединительной тканью с большим содержанием коллагена и формированием полноценного рубца к 4-8 неделе.
Появление новых очагов некроза в первые 24-72 ч рассматривается как расширение зоны ИМ, в последующий месяц в качестве рецидива заболевания, в более поздние сроки - повторный инфаркт миокарда.
функциональные изменения миокарда и гемодинамика
Изменения миокарда
Острая ишемия миокарда приводит не только к некрозу сердечной мышцы, но и к структурно-функциональным изменениям в жизнеспособном миокарде.
В настоящее время выделяют следующие ишемические синдромы:
• оглушенный миокард;
• гибернирующий миокард;
• постинфарктный ишемический синдром (ремоделирование). Оглушенный миокард - постишемическое состояние миокарда,
которое характеризуется в первую очередь снижением сократительной функции миокарда после кратковременной (5-15 мин) окклюзии венечной артерии с последующим восстановлением коронарного кровотока. Это нарушение сохраняется в течение нескольких часов, редко - дней.
Гибернирующий («спящий») миокард - постоянное ослабление функции ЛЖ в условиях хронического снижения коронарного кровотока.
И оглушенный, и гибернирующий миокард представляют собой кардиомиоциты без гистологических признаков повреждения. Функции этих клеток нормализуются после восстановления адекватной коронарной перфузии.
Ремоделирование сердца - процесс нарушения структуры и функции сердца в ответ на перегрузку или потерю части жизнеспособного миокарда. Процесс ремоделирования включает в себя гипертрофию интактного миокарда, дилатацию полостей сердца, изменение геометрии сокращения желудочков. Повышение инотропной функции неповрежденных кардиомиоцитов, расширение полостей желудочков носят компенсаторный характер, так как препятствуют падению ударного и сердечного выброса. К сожалению, гипертрофия миокарда, повышение давления в полостях сердца, интрамиокардиального напряжения увеличивают потребность миокарда в кислороде и способствуют расширению зоны некроза, развитию дистрофических процессов в кардиомиоцитах с последующим формированием СН.
Изменения гемодинамики
Уменьшение массы функционирующего миокарда, дилатация полостей желудочков, изменения нейрогуморальной регуляции работы сердца и сосудистого тонуса влекут за собой изменения показателей внутрисердечной и центральной гемодинамики (табл. 17.1). Интегральным показателем функции сердца как насоса является сердечный выброс (СВ), который, в свою очередь, зависит от ряда факторов:
• преднагрузка - величина венозного притока в желудочки сердца;
• посленагрузка - сопротивление выбросу крови в выносящие тракты желудочков;
• сократимость миокарда - сила и скорость сокращения миофибрилл;
• частота сердечных сокращений;
• синергия сокращения миокарда.
В нормально функционирующем сердце увеличение преднагрузки (закон Франка-Старлинга), сократительной способности миокарда, сердечного ритма сопровождается приростом ударного и минутного объемов, увеличение посленагрузки и развитие асинергии - падением уровня сердечного выброса.
Таблица 17.1
Варианты гемодинамических нарушений у больных острым инфарктом миокарда
Варианты гемодинамики | Давление заклинивания, мм рт.ст. | Сердечный индекс, л/мин/м2 | Примечание |
Нормокинетический | <18 | 2,8-4,5 | Нормальное АД, ЧСС |
Гиперкинетический | <18 | >4,5 | Артериальная гипертензия, тахикардия |
Застойный | >18 | 2,8-4,5 | Застой в малом круге кровообращения |
Гипокинетический | >18 | <2,8 | Застой в малом круге кровообращения, отек легких |
Кардиогенный шок | >25 | <2,1 | Артериальная гипотензия, тахикардия, гипоперфузия тканей |
Гиповолемический | <8 | <2,1 | Артериальная гипотензия, тахикардия |
Величину преднагрузки на миокард оценивают по уровню конечного диастолического давления в ЛЖ сердца, размеру или объему левого желудочка в диастолу, косвенно - по значению центрального венозного давления. Внедрение в клиническую практику плавающих катетеров Swan-Ganz для зондирования сосудов показало, что давление заклинивания в легочной артерии (ЛА) (передаточное давление с закупоренных раздутым баллончиком мелких артериол ЛА) при отсутствии пороков сердца соответствует диастолическому давлению в ЛЖ и в норме не превышает 8-12 мм рт.ст. У 75-80% больных инфарктом миокарда увеличение давления заклинивания более 18 мм рт.ст. сопровождается появлением одышки и застойных влажных хрипов в легких.
Сердечный индекс (минутный объем сердца, деленный на площадь поверхности тела) и фракция выброса (отношение ударного объема к конечному диастолическому объему желудочка) дают пред-
ставление о сократительной способности миокарда. В норме величина сердечного индекса колеблется в пределах 2,8-4,5 л/мин/м2 поверхности тела.
В остром периоде инфаркта миокарда наблюдается нарушение систолической и диастолической функций миокарда, вазоконстрикция и вазодилатация, что в конечном счете и определяет тип гемодинамических изменений.
Уменьшение массы функционирующего миокарда в результате ИМ приводит к нарушению внутрисердечной и центральной гемодинамики.
изменения других органов и систем
У больных инфарктом миокарда могут встречаться нарушение функционирования практически всех систем и организма. Наиболее часто отмечают нарушение газообмена в легких вследствие повышения давления в ЛА при снижении насосной функции сердца, а также увеличения артериовенозного шунтирования в легких (в норме сброс крови не превышает 5% от минутного объема сердца). Снижение сердечного выброса, артериальная гипотензия могут приводить к падению мозгового кровотока с появлением различных церебральных нарушений. Уменьшение перфузии почек может сопровождаться олигурией, электролитными расстройствами. Активация симпатоадреналовой системы с повышением уровня катехоламинов в крови и тканях увеличивает потребность миокарда в кислороде, провоцирует развитие угрожающих жизни желудочковых аритмий, гипергликемии, способствует поддержанию высокого тромбогенного потенциала крови, повышению агрегационной способности форменных элементов крови. Повышенная продукция ангиотензина II приводит к системной вазоконстрикции, задержке жидкости, способствует процессу ремоделирования сердца. Более чем у половины больных ИМ выявляют изменения со стороны центральной нервной системы: тревога, раздражительность, депрессивные реакции, в 1-5% случаев - острые психозы. Некроз сердечной мышцы приводит к нарушениям в иммунной системе организма, что проявляется в изменении коли-
чества Т- и В-лимфоцитов, их функционального состояния, регистрации в крови циркулирующих иммунных комплексов, активации системы комплемента, обнаружении противокардиальных антител. Иммунные нарушения могут способствовать развитию постинфарктного синдрома, ухудшению микроциркуляции, формированию тромбоза и, возможно, рецидиву ИМ.
классификация и клиника инфаркта миокарда
Международная статистическая классификация болезней и проблем, связанных со здоровьем (ВОЗ, 1995 г.), выделяет следующие формы острого инфаркта миокарда:
• острый инфаркт миокарда (продолжительность менее 4 недель после возникновения острого начала);
• острый трансмуральный инфаркт передней стенки миокарда;
• острый трансмуральный инфаркт нижней стенки миокарда;
• острый трансмуральный инфаркт других уточненных локализаций;
• острый трансмуральный инфаркт неуточненной локализации;
• острый субэндокардиальный инфаркт миокарда;
• острый инфаркт миокарда неуточненный.
В настоящее время трансмуральный (QS по данным ЭКГ) и крупноочаговый (Q по данным ЭКГ) объединили в понятие Q-образующий инфаркт миокарда или Q-инфаркт. Не Q-инфаркт является синонимом субэндокардиального (мелкоочагового) инфаркта миокарда.
ИМ подразделяются на ИМ с зубцом Q (крупноочаговый, трансмуральный) и ИМ без зубца Q (мелкоочаговый, субэндокардиальный).
Клиническое течение инфаркта миокарда
Развитию инфаркта миокарда у 70-83% госпитализированных больных предшествуют появление или прогрессирование стенокардии напряжения, присоединение болей в покое. Возникновение ангинозных приступов в предутренние и утренние часы также является прогностическим признаком, указывающим на возможное развитие
некроза сердечной мышцы. Имеется определенная сезонность частоты развития ИМ - максимальный пик заболеваемости отмечается в ноябре - марте.
Клиническая картина ИМ разнообразна, что послужило причиной выделения клинических вариантов начала заболевания.
• Ангинальный вариант - типичная форма заболевания, которая проявляется интенсивной давящей или сжимающей болью за грудиной продолжительностью более 30 мин, не купирующейся приемом таблетированных или аэрозольных форм нитроглицерина. Достаточно часто отмечается иррадиация болей в левую половину грудной клетки, челюсть, спину, левую руку. Данный симптомокомплекс встречается у 75-90% больных. Часто болевой синдром сопровождается чувством тревоги, страхом смерти, слабостью, обильным потоотделением.
• Астматический вариант - заболевание манифестирует появлением одышки или удушья, положением ортопноэ, сердцебиением. Болевой компонент мало выражен или отсутствует. При тщательном расспросе больной может отметить, что боль была и даже предшествовала развитию одышки. Частота развития астматического варианта достигает 10% в старших возрастных группах и при повторных инфарктах миокарда.
• Гастралгический (абдоминальный) вариант - атипичная локализация боли в области мечевидного отростка или верхних квадрантах живота, которая, как правило, сочетается с диспепсическим синдромом (икота, отрыжка, тошнота, повторная рвота), динамической непроходимостью кишечника (вздутие живота, отсутствие перистальтики), редко отмечается диарея. Иррадиация болей чаще происходит в спину, лопатки. Гастралгический вариант чаще наблюдается у больных нижним ИМ и частота не превышает 5% всех случаев болезни.
• Аритмический вариант - главной жалобой больного является сердцебиение, перебои в работе сердца, «замирание» сердца. Боли отсутствуют или не привлекают внимания больного. Одновременно возможно развитие резкой слабости, синкопального состояния или других симптомов ухудшения мозгового кровотока из-за снижения АД. У части больных отмечается появление одышки вследствие падения насосной функции сердца. Частота аритмического варианта колеблется в пределах 1-5% случаев.
• Цереброваскулярный вариант - на первое место в клинической картине заболевания выходят симптомы ишемии головного мозга: головокружение, дезориентация, обморок, тошнота и рвота центрального происхождения. Появление очаговой неврологической симптоматики может полностью замаскировать клинические признаки ИМ, который удается диагностировать только с помощью ЭКГ. У части больных ухудшение кровоснабжения головного мозга может быть связано с развитием пароксизмальных тахикардий, брадиаритмий, побочными явлениями проводимой терапии (введение наркотических анальгетиков, гипотензивных препаратов, передозировка нитроглицерина). Частота развития цереброваскулярного варианта ИМ увеличивается с возрастом, не превышая 5-10% от общего числа.
• Малосимптомный вариант - случайное обнаружение перенесенного ИМ при электрокардиографическом исследовании. Однако при ретроспективном анализе 70-90% больных указывают на появление предшествующей немотивированной слабости, ухудшение настроения, появление дискомфорта в грудной клетке или учащение приступов стенокардии, преходящую одышку, перебои в работе сердца или другие симптомы, которые, впрочем, не заставили больных обратиться к врачу. Такая ситуация чаще отмечается у пациентов старших возрастных групп, страдающих сахарным диабетом. В целом, малосимптомные формы инфаркта миокарда встречаются с частотой от 0,5 до 20%.
Типичной формой острого ИМ является ангинальная.
Выделение различных форм развития заболевания увеличивает вероятность постановки правильного диагноза и оказания адекватного лечения.
объективное исследование и стадии инфаркта миокарда
При неосложненном инфаркте миокарда данные физикального исследования не являются патогномоничными для данного заболе-
вания. Отмечается бледность кожных покровов, повышенное потоотделение. К концу первых - началу вторых суток поднимается температура тела, как правило, до субфебрильных цифр, сохраняющаяся в течение 2-3 дней. В рамках стрессовой ситуации возможна незначительная одышка, тахикардия, преходящее повышение АД. В случае развития нижнего ИМ часто регистрируется брадикардия. У больных с артериальной гипертензией в остром периоде возможно повышение АД или его снижение вследствие уменьшения сердечного выброса. Аускультация сердца позволяет выявить приглушение I тона на верхушке, появление трехчленного ритма (при отсутствии тахикардии III тон не является признаком сердечной недостаточности), мягкого убывающего систолического шума из-за растяжения кольца митрального клапана при дилятации полости ЛЖ. При трансмуральном инфаркте миокарда может наблюдаться отложение фибрина на листках перикарда (эпистенокардический перикардит), что проявляется грубым систолическим, редко систоло-диастолическим шумом, выслушиваемым на ограниченном участке в первые 24-72 часа заболевания. В целом, симптоматика ОИМ зависит от объема поражения сердца, наличия осложнений и сопутствующих заболеваний.
В течении Q-образующего инфаркта миокарда выделяют четыре стадии:
• Острейшая - развитие необратимой ишемии миокарда и начало формирования участка некроза. Продолжительность стадии от 30 мин до 2 часов. На ЭКГ наблюдается элевация сегмента ST, соответствующая зоне поражения, и депрессия сегмента ST в контрлатеральных отведениях.
• Острая - окончательное формирование некротического участка, развитие процесса миомаляции. У части больных расширение зоны некроза. Продолжительность стадии до 7-10 дней. На ЭКГ регистрируется появление патологического зубца Q, QS, регресс зубца R, постепенное уменьшение элевации и дискордантной депрессии сегмента ST, формирование двухфазного зубца T
• Подострая - замещение участков некроза богатой сосудами соединительной тканью с большим содержанием коллагена. Процесс продолжается 4-6 недель. На ЭКГ сегмент ST возвращается к изоэлектрической линии, в зоне инфаркта миокарда зубцы Т становятся отрицательными.
• Хроническая (постинфарктная, рубцовая) - консолидация и уплотнение рубцового поля продолжается до полугода. На ЭКГ динамика может отсутствовать.
диагноз инфаркта миокарда
Верификация острого инфаркта миокарда
По рекомендации экспертов ВОЗ диагноз инфаркта миокарда правомочен при наличии двух признаков из трех.
• Типичная загрудинная боль продолжительностью более 30 мин, не купирующаяся повторным приемом нитроглицерина. При атипичных формах заболевания эквивалентом болевого синдрома могут быть атипичная локализация боли, одышка и др. (см. клинические варианты инфаркта миокарда).
• Типичные изменения на ЭКГ.
• Гиперферментемия.
Диагноз ИМ ставится на основании клиники, типичных изменений на ЭКГ и гиперферментемии.
Электрокардиограмма при инфаркте миокарда
Метод ЭКГ является основным методом, позволяющим уточнить диагноз ИМ, который дает врачу возможность судить о локализации инфаркта, его обширности, давности, а также наличии осложнений в виде различных нарушений сердечного ритма и проводимости.
В современной литературе в зависимости от наличия или отсутствия патологического зубца Q на ЭКГ принято разделение инфаркта миокарда на ((-образующий1 и Q-необразующий2.
Q-образующий инфаркт миокарда
На ЭКГ при инфаркте миокарда выделяют несколько зон: зону некроза, прилегающую к ней зону ишемического повреждения, кото-
1 Крупноочаговый или трансмуральный инфаркт миокарда.
2 Мелкоочаговый (субэндокардиальный, субэпикардиальный, интрамуральный).
рая в свою очередь переходит в зону ишемии. Зона некроза на электрокардиограмме выражается изменениями комплекса QRS, зона ишемического повреждения - смещением интервала ST (RT), зона ишемии - изменениями зубца Т (рис. 17.1-17.6).
Для Q-образующего ИМ на ЭКГ характерны следующие изменения.
• Подъем (элевация) сегмента ST выше изоэлектрической линии в ЭКГ отведениях, соответствующих месту некроза.
• Снижение (депрессия) сегмента ST ниже изоэлектрической линии в ЭКГ отведениях, противоположных месту некроза (реципрокные или дискордантные изменения сегмента ST).
• Появление патологических зубцов Q, комплексов QS.
• Уменьшение амплитуды зубца R.
• Двухфазность или инверсия зубцов T.
• Появление блокады левой ножки пучка Гиса.
Если рассматривать ЭКГ с точки зрения хронологии событий, происходящих в миокарде, то сначала на ЭКГ будет регистрироваться ишемия миокарда, проявляющаяся снижением сегмента ST, в последующем переходящая в повреждение миокарда, которое характеризуется на ЭКГ дугообразным подъемом сегмента ST над изоэлектрической линией, заканчивающееся формированием патологического зубца Q над местом некроза.
С практической точки зрения наиболее ранним признаком инфаркта миокарда на ЭКГ является элевация интервала ST, которая предшествует появлению зубца Q. Ишемия миокарда, характеризующаяся снижением интервала ST, может быть зарегистрирована в первые 15-30 минут развития заболевания, обычно бригадой СМП, что уменьшает вероятность регистрации подобных изменений в стационаре.
Главным электрокардиографическим признаком Q-образу- ющего инфаркта миокарда является появление широкого (более 0,04 с) и глубокого (больше 25% амплитуды зубца R) зубца Q.
Для ИМ характерны не только появления зубца Q, изменения сегмента ST и зубца Т, но и определенная динамика, последовательность изменений электрокардиограмм.
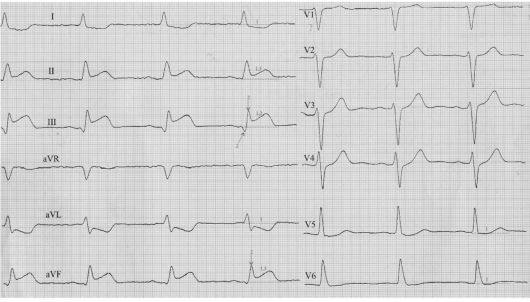 Рис. 17.1. Развивающийся крупноочаговый инфаркт миокарда нижней стенки ЛЖ
Рис. 17.1. Развивающийся крупноочаговый инфаркт миокарда нижней стенки ЛЖ
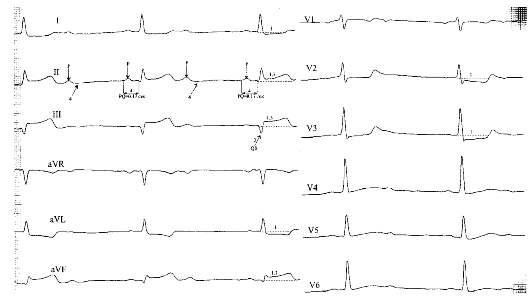 Рис. 17.2. Острый трансмуральный инфаркт миокарда нижней стенки ЛЖ, осложненный АВ блокадой степени II типа
Рис. 17.2. Острый трансмуральный инфаркт миокарда нижней стенки ЛЖ, осложненный АВ блокадой степени II типа
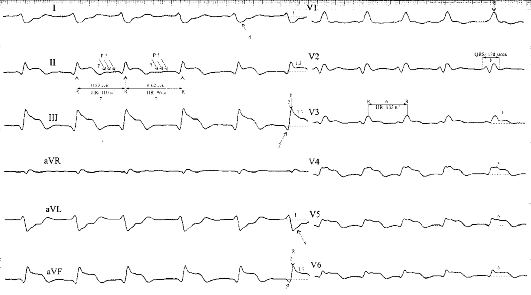 Рис. 17.3. Острый
крупноочаговый инфаркт миокарда нижней стенки ЛЖ с переходом на
перегородку и верхушку сердца, боковую стенку ЛЖ, осложненный
мерцательной тахиаритмией и блокадой правой ножки пучка Гиса
Рис. 17.3. Острый
крупноочаговый инфаркт миокарда нижней стенки ЛЖ с переходом на
перегородку и верхушку сердца, боковую стенку ЛЖ, осложненный
мерцательной тахиаритмией и блокадой правой ножки пучка Гиса
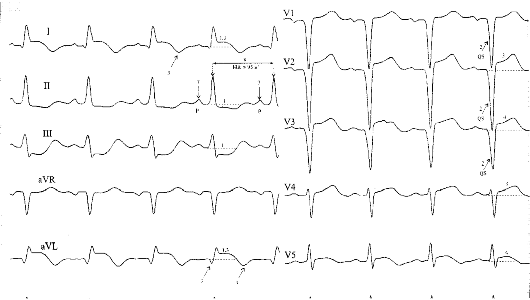 Рис. 17.4. Острый трансмуральный передне-перегородочный инфаркт миокарда с возможным переходом на верхушку сердца
Рис. 17.4. Острый трансмуральный передне-перегородочный инфаркт миокарда с возможным переходом на верхушку сердца
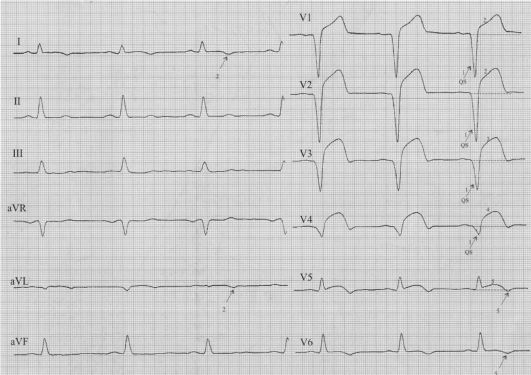 Рис. 17.5. Трансмуральный передне-перегородочно-верхушечный инфаркт миокарда с переходом на боковую стенку ЛЖ
Рис. 17.5. Трансмуральный передне-перегородочно-верхушечный инфаркт миокарда с переходом на боковую стенку ЛЖ
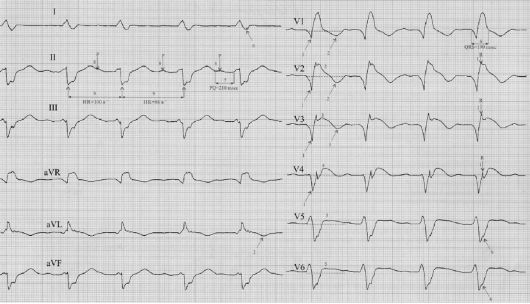 Рис. 17.6. Крупноочаговый
передне-перегородочно-верхушечно-боковой инфаркт миокарда, осложненный
полной блокадой правой ножки пучка Гиса, АУ блокадой I степени и
синусовой аритмией
Рис. 17.6. Крупноочаговый
передне-перегородочно-верхушечно-боковой инфаркт миокарда, осложненный
полной блокадой правой ножки пучка Гиса, АУ блокадой I степени и
синусовой аритмией
Элевация сегмента ST появляется на ЭКГ в первые часы заболевания, держится 3-5 суток, после чего постепенно происходит возвращение сегмента ST к изоэлектрической линии, заканчивающееся, как правило, формированием глубокого, отрицательного зубца Т. При обширных ИМ элевация сегмента ST может выявляться на ЭКГ в течении нескольких недель. Длительная элевация сегмента ST может быть отражением сопутствующего эпистенокардитического перикардита или являться признаком аневризмы сердца («застывшая ЭКГ»).
После 3-4 ч от начала заболевания на ЭКГ начинается формирование зубца Q. Формирование зубца Q наблюдается в отведениях, в которых уже регистрируется подъем сегмента ST, что и соответствует области инфаркта миокарда. В это же время в противоположных отведениях регистрируется реципрокная (дискордантная) депрессия сегмента ST, которая почти всегда свидетельствует об остром процессе в миокарде. Зубец Q, появившийся спустя несколько часов от начала инфаркта миокарда, уже в последующие сутки может стать более глубоким и в дальнейшем на протяжении многих месяцев, а иногда и до конца жизни регистрироваться в 1-2 отведениях ЭКГ.
Зубец Qявляется стойким признаком перенесенного инфаркта миокарда.
В некоторых случаях зубец Q на ЭКГ может уменьшиться или исчезнуть по истечении нескольких месяцев, а чаще лет, что может быть связано с компенсаторной гипертрофией мышечных волокон, окружающих очаг некроза или рубца.
Для ИМ характерно формирование на ЭКГ глубокого, отрицательного, симметричного, коронарного зубца Т. Формирование отрицательного зубца Т начинается на 3-5 сутки заболевания в ЭКГ отведениях, соответствующих месту некроза, и происходит параллельно возвращению к изоэлектрической линии сегмента ST.
Сформировавшийся отрицательный зубец Т сохраняется на ЭКГ несколько месяцев, а иногда и лет, однако в последующем он становится положительным у большинства пациентов, что не позволяет расценивать этот признак как стойкий признак перенесенного ИМ.
Важно помнить, что для ИМ характерны не только вышеперечисленные изменения, но и определенная динамика, последователь-
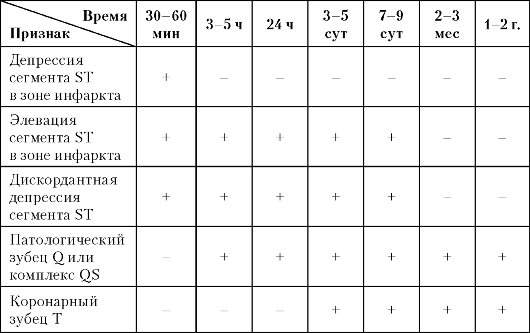
ность этих изменений, что требует для ЭКГ-диагностики инфаркта миокарда повторных регистраций электрокардиограмм (табл. 17.2). Сопоставление ЭКГ в динамике дает возможность врачу иметь представление о течении заболевания, ходе процессов рубцевания, состоянии процессов репарации в миокарде.
Таблица 17.2
Динамика изменений ЭКГ при Q-образующем инфаркте миокарда
 Для
топической диагностики ИМ наиболее простым и информативным методом
является регистрация ЭКГ в 12 общепринятых отведениях. Если ЭКГ
изменения локализуются в отведениях II, III, AVF - принято говорить о
нижнем ИМ (см. ЭКГ на рис. 17.1), в старых пособиях по ЭКГ данная
локализация обозначалась как задний инфаркт миокарда. Если в отведениях
I, AVL, V1, V2 - о переднем инфаркте миокарда. Изменения ЭКГ в отведении
V3 свидетельствуют о вовлечении в процесс межжелудочковой перегородки, в
отведении V4 - верхушки сердца, V5 и V6 - боковой стенки левого желудочка (см. ЭКГ на рис. 17.2).
Для
топической диагностики ИМ наиболее простым и информативным методом
является регистрация ЭКГ в 12 общепринятых отведениях. Если ЭКГ
изменения локализуются в отведениях II, III, AVF - принято говорить о
нижнем ИМ (см. ЭКГ на рис. 17.1), в старых пособиях по ЭКГ данная
локализация обозначалась как задний инфаркт миокарда. Если в отведениях
I, AVL, V1, V2 - о переднем инфаркте миокарда. Изменения ЭКГ в отведении
V3 свидетельствуют о вовлечении в процесс межжелудочковой перегородки, в
отведении V4 - верхушки сердца, V5 и V6 - боковой стенки левого желудочка (см. ЭКГ на рис. 17.2).
Почти всегда в процесс вовлекаются смежные области ЛЖ, поэтому ЭКГ изменения, характерные для ИМ, наблюдаются в нескольких
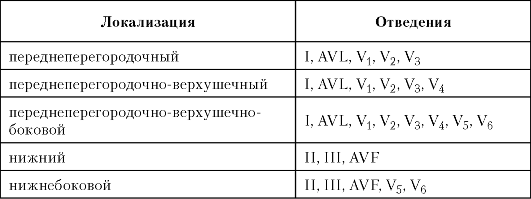
отведениях, соответствующих различным областям левого желудочка. Наиболее часто встречаются следующие локализации инфаркта миокарда.
Таблица 17.3
Локализация ИМ и диагностические отведения ЭКГ
 В
некоторых случаях на ЭКГ выявляются признаки поражения и передней, и
нижней стенки ЛЖ. В таком случае принято говорить о циркулярном инфаркте
миокарда (см. ЭКГ на рис. 17.3). Подобная ЭКГ картина может быть
зарегистрирована и при повторном ИМ с локализацией, отличной от первого
инфаркта.
В
некоторых случаях на ЭКГ выявляются признаки поражения и передней, и
нижней стенки ЛЖ. В таком случае принято говорить о циркулярном инфаркте
миокарда (см. ЭКГ на рис. 17.3). Подобная ЭКГ картина может быть
зарегистрирована и при повторном ИМ с локализацией, отличной от первого
инфаркта.
ЭКГ в большинстве случаев дает возможность оценить размеры, локализацию и давность ИМ.
Электрокардиографическая диагностика повторных ИМ бывает затруднительна, особенно в случаях, когда повторный инфаркт миокарда имеет ту же локализацию, что и первичный. ЭКГ-критериями повторного ИМ в таких случаях могут быть следующие признаки:
• псевдонормализация ЭКГ (появление положительного зубца Т вместо негативного или возвращение к изоэлектрической линии ранее сниженного интервала БТ);
• появление или усугубление существующей ранее элевации сегмента БТ;
• реципрокные (дискордантные) изменения сегмента БТ;
• появление новых или увеличение старых зубцов Q;
• появление блокады левой ножки пучка Гиса.
Очень часто инфаркт миокарда на ЭКГ невозможно диагностировать при блокаде левой ножки пучка Гиса, которая может ему предшествовать или появляться одновременно. Диагностика ИМ в этих случаях должна основываться на клинической картине заболевания, данных ферментодиагностики и ЭКГ-динамики.
До постановки окончательного диагноза пациент с острой блокадой левой ножки пучка Гиса на ЭКГ должен расцениваться как пациент с острым инфарктом миокарда.
Определенные диагностические трудности при регистрации ЭКГ в 12 стандартных отведениях возникают при заднебазальном (собственно заднем) ИМ. Для данной локализации характерно появление лишь реципрокных изменений: высокого зубца R, возможно зубца Т, в отведениях V1 и V2, депрессии сегмента ST в отведениях I, V1, V2, У3. Дополнительную информацию при задней локализации ИМ, можно получить при регистрации отведений V7, V8 и V9, где можно выявить патологический зубец Q и характерную динамику сегмента ST и зубца Т. Следует иметь в виду, что и у здоровых лиц в этих отведениях может регистрироваться достаточно глубокий зубец Q (до V3 амплитуды R). Патологическим считается зубец Q V7, V8 и V9, продолжительность которого превышает 0,03 с. Регистрации дополнительных отведений ЭКГ требует и высокая передняя (боковая) локализация инфаркта миокарда. При данной локализации инфаркта изменения на стандартной ЭКГ выявляются только в отведении AVL (реже в I). Расположение грудных электродов V4, V5 и Vб выше на 2 ребра, на уровне второго-третьего межреберий, позволяет выявить типичные для инфаркта миокарда изменения ЭКГ.
Важно помнить, что при регистрации ЭКГ в 12 стандартных отведениях практически не выявляются признаки ИМ правого желудочка (ПЖ). Изолированный ИМ правого желудочка крайне редок, чаще поражение правого желудочка происходит при нижних ИМ левого желудочка. В некоторых случаях при диагностике ин-фаркта миокарда правого желудочка может помочь регистрация грудных отведений справа от грудины. При этом на ЭКГ в первые сутки заболевания может регистрироваться патологический зубец Q и элевация сегмента ST. Окончательный диагноз должен основываться на особенностях показателей внутрисердечной гемодинамики и данных эхокардиографии.
Инфаркт миокарда предсердий не бывает изолированным. ЭКГ диагностика основывается на изменении конфигурации зубца Р, элевации (более 0,5 мм) или депрессии (более 1,2 мм) сегмента Р-Q от изоэлектрической линии, появлению предсердных нарушений ритма и проводимости.
Инфаркт сосочковых мышц не имеет четких ЭКГ-критериев. Основное место в диагностике данного состояния придается аускультации (появление грубого систолического шума на верхушке сердца) и эхокардиографии (нарушение движения створок митрального клапана и митральная регургитация).
Локализация ИМ зависит от местоположения тромбоза, гораздо реже коронарного спазма или эмбола, в той или иной коронарной артерии. В подавляющем большинстве случаев кровоснабжение миокарда осуществляется из двух основных коронарных артерий.
Левая коронарная артерия делится на:
'переднюю межжелудочковую артерию, которая кровоснабжает переднюю часть межжелудочковой перегородки, верхушку и, частично, нижнедиафрагмальную стенку левого желудочка; *огибающую артерию, которая кровоснабжает передневерхние,
боковые и заднебазальные отделы. Правая коронарная артерия - кровоснабжает правый желудочек, заднюю часть межжелудочковой перегородки, нижнедиафрагмальную стенку ЛЖ, частично-заднебазальные отделы.
При окклюзии передней межжелудочковой артерии ЭКГ изменения регистрируются в отведениях I, AVL, V1-V4 реже V5 и Vб, огибающей артерии в I, AVL, V4, V5, Vб, правой коронарной артерии - II, III, AVF, реже V5, Vб, V7, V8 и V9. Обширность инфаркта миокарда зависит от многих факторов:
• места окклюзии коронарной артерии,
• наличия коллатерального коронарного кровотока,
• проводимого лечения.
Как было сказано ранее, регистрация ЭКГ позволяет врачу диагностировать различные варианты нарушения ритма и проводимости сердца, осложнившие течение ИМ (см. ЭКГ на рис. 17.3).
Q-необразующий инфаркт миокарда
В зависимости от локализации некроза в толще миокарда принято выделять следующие разновидности Q-необразующего (мелкоочагового) инфаркта миокарда:
• субэндокардиальный (при локализации некроза ближе к эндокарду);
• субэпикардиальный (при локализации некроза ближе к эпикарду);
• интрамуральный (при локализации некроза в толще миокарда). Основным ЭКГ отличием Q-необразующего ИМ от Q-образующе-
го является отсутствие на ЭКГ патологического зубца Q (см. ЭКГ на рис. 17.7 и 17.8).
Для Q-необразующего инфаркта миокарда на ЭКГ характерны следующие изменения:
• изменения сегмента ST (элевация при субэпикардиальном, депрессия при субэндокардиальном);
• изменения зубца Т (двухфазность, инверсия);
• уменьшение амплитуды зубца R (не всегда).
Большое значение в ЭКГ диагностике Q-необразующего инфаркта миокарда имеет возможность сопоставления ЭКГ с ЭКГ предынфарктного периода. В таких случаях удается выявить уменьшение амплитуды зубца R в соответствующих отведениях, убедиться в отсутствии на предыдущих ЭКГ изменений сегмента ST и зубца Т. Определенное значение имеет регистрация ЭКГ в динамике. При этом наблюдается постепенное возвращение сегмента ST к изоэлектрической линии, усугубление инверсии зубца Т.
При Q-необразующем ИМ на ЭКГ имеются изменения сегмента ST и зубца Т.
Подъемы и депрессии сегмента ST, изменения формы и конфигурации зубца Т, а также уменьшение амплитуды зубца R могут выявляться на ЭКГ, кроме ИМ и при других состояниях, таких, как: острый перикардит, острое легочное сердце, синдром ранней реполяризации желудочков, миокардиты, кардиомиопатии, анемии, гипертрофия миокарда ЛЖ, насыщение сердечными гликозидами, электролитные и эндокринные нарушения и т.д.
В диагностике Q-необразующего инфаркта миокарда особое значение отводится другим лабораторно-инструментальным методам исследования, таким как: ферментодиагностика, Эхо-КГ, ПЭТ и другие.
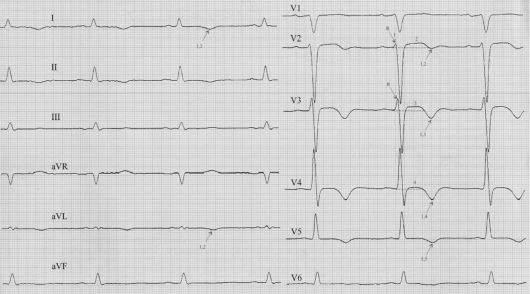 Рис. 17.7. Мелкоочаговый передне-перегородочно-верхушечный инфаркт миокарда с переходом на боковую стенку ЛЖ
Рис. 17.7. Мелкоочаговый передне-перегородочно-верхушечный инфаркт миокарда с переходом на боковую стенку ЛЖ
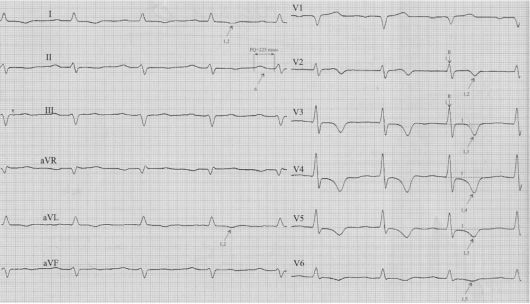 Рис. 17.8. Мелкоочаговый передне-перегородочно-верхушечно-боковой инфаркт миокарда ЛЖ, АУ блокада I степени
Рис. 17.8. Мелкоочаговый передне-перегородочно-верхушечно-боковой инфаркт миокарда ЛЖ, АУ блокада I степени
Лабораторная диагностика
В соответствии с рекомендациями ВОЗ основное значение в диагностике ОИМ наряду с клинической картиной заболевания и изменениями электрокардиограммы придают исследованию кардиоспецифичных маркеров. В настоящее время известно достаточное количество маркеров гибели миоцитов, имеющих разную специфичность в отношении миоцитов миокарда. Диагностическая ценность лабораторной диагностики ИМ существенно возрастает при повторных инфарктах миокарда, мерцательной аритмии, наличии искусственного водителя ритма сердца, т.е. в ситуациях, когда бывает затруднена ЭКГ диагностика.
В клинической практике наиболее часто исследуют концентрацию креатинфосфокиназы (КФК), аспартатаминотрансферазы (АСТ), лактатдегидрогеназы (ЛДГ). Кроме вышеперечисленных, к маркерам гибели миоцитов относятся гликогенфосфорилаза (ГФ), миоглобин (Мг), миозин и кардиотропонин Т и I. Специфичными для поражения только кардиомиоцитов (но не миоцитов скелетных мышц) являются изоферменты КФК-МВ и ЛДГ-1, иммунохимическое определение КФК-МВ, массы ГФ-ВВ, изоформы изофермента КФК-МВ и кардитропонины I и Т.
Критериями диагностической эффективности того или иного маркера является:
• диапазон диагностической значимости, т.е. период времени, в течение которого определяется повышенный, «патологический» уровень определяемого маркера;
• степень его увеличения относительно уровня нормальных значений, как правило, относительно верхней границы этого уровня.
Сравнительная характеристика кардиальных маркеров в сыворотке крови представлена в табл. 17.4.
Диагностическая ценность вышеперечисленных маркеров зависит от сроков и частоты их определения в динамике развития ОИМ. Патогномоничным для инфаркта миокарда является повышение активности ферментов не менее чем в 1,5-2 раза с последующим снижением до нормальных значений. Если же в динамике не прослеживается закономерного снижения того или иного маркера, то врач должен искать другую причину его столь длительного повышения.
Таблица 17.4
Изменение кардиальных маркеров при остром инфаркте миокарда
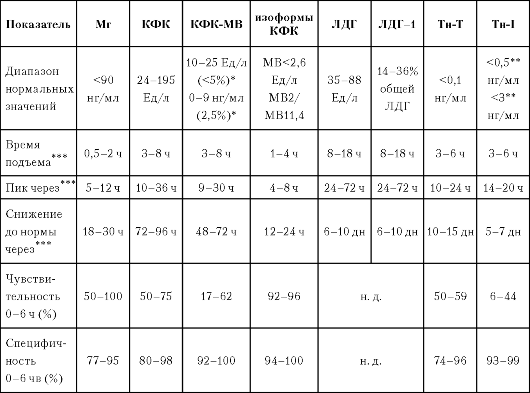 Примечание: * процент или соотношение КФК-МВ/общ. КФК; ** зависит от метода; *** время от начала болевого приступа; н. д. - нет данных.
Примечание: * процент или соотношение КФК-МВ/общ. КФК; ** зависит от метода; *** время от начала болевого приступа; н. д. - нет данных.
Однократное исследование миокардиальных маркеров у больных с подозрением на ОИМ является неприемлемым и практически полностью обесценивает диагностическую значимость данного метода диагностики.
Абсолютно специфичных маркеров повреждения кардиомиоцитов не найдено. В табл. 17.5 представлены состояния, при которых может выявляться повышение тех или иных маркеров, применяемых в диагностике острого инфаркта миокарда.
Таблица 17.5
Повышение кардиальных маркеров при других заболеваниях
Маркер | Основные заболевания и состояния |
АСТ и ЛДГ | Заболевания и повреждения скелетной мускулатуры (прогрессирующая мышечная дистрофия, травмы, ожоги, физическая нагрузка, дерматомиозит), заболевания печени (хронические гепатиты, циррозы печени, токсические повреждения), заболевания кроветворной системы, внутрисосудистый гемолиз, оперативные вмешательства с применением искусственного кровообращения, шок, гипоксия, гипертермия, отек легких, алкогольная интоксикация, инфекционный мононуклеоз и т.д. |
КФК | Воспалительные и дистрофические поражения мышечной ткани (дистрофия всех типов, миопатии, дерматомиозиты, рабдомиолиз), любые оперативные вмешательства, травмы, ушибы мягких тканей, ранения, ожоги, интенсивная мышечная нагрузка, шок, гипоксия, кома, миоглобинурия, в/м инъекции, гипертермия и гипотермия, в/в введение мышечных релаксантов, отек легких, генерализованные судороги, беременность, гипокалемия, ЭИТ, коронарография, реанимационные мероприятия и т.д. |
КФК-МВ | Воспалительные, дистрофические и некротические процессы в скелетной мускулатуре, кардиохирургические операции с применением искусственного кровообращения, шок, острая гипоксия, гипотермия и гипертермия, передозировка или длительное применение теофиллина, амитриптилина, изопротенерола, салицилатов, иногда при уремии, гипотериозе и т.д. |
Миоглобин | Дистрофические и воспалительные процессы в скелетных мышцах, любые оперативные вмешательства, травмы, ушибы мягких тканей, ранения, термические ожоги, артериальная окклюзия с ишемией мышц, шок, острая гипоксия, выраженная почечная недостаточность, в/м инъекции, чрезмерная физическая активность, генерализованные судороги, применение миорелаксантов, ловастатина, клофибрата, гипотиреоз, вторичная токсическая миоглобинурия (болезнь Хаффа) и т.д. |
Наибольшей специфичностью на сегодняшний день обладают тропонины Т и I, однако из-за высокой стоимости метода данный метод получил широкое распространение в очень немногих клиниках экономически развитых стран мира. В стадии коммерческой разработки и клинической апробации находятся такие новые маркеры, как α-актин и белок, связывающий жирные кислоты. В случае обнаружения «идеального маркера» он должен удовлетворять следующим условиям:
• абсолютная специфичность для кардиомиоцитов;
• высокая клиническая чувствительность;
• возможность дифференцировать необратимые изменения в миокарде от обратимых;
• реальное представление о размере ИМ и его прогнозе;
• одинаково высокая достоверность при диагностике ИМ в ранние и поздние сроки;
• дешевизна метода;
• отсутствие маркера в крови здоровых людей.
Исследование динамики кардиоспецифических маркеров некроза в крови имеет важное значение в диагностике ИМ.
У многих больных ОИМ отмечается повышение температуры тела до субфебрильных цифр, которое может сохраняться в течение нескольких дней. Одним из ранних признаков ОИМ может быть нейтрофильный лейкоцитоз до 12-14-109/л, который выявляется уже в первые часы заболевания и сохраняется на протяжении 3-6 сут от начала болевого синдрома. По мере уменьшения лейкоцитоза, на 3-4 сут от начала заболевания, в периферической крови определяется ускоренное СОЭ, которое может оставаться повышенной 1-2 недели. Для ОИМ также характерно увеличение уровня фибриногена и положительная реакция С-реактивного белка.
Регистрация указанных изменений не является специфичной, однако имеет определенную ценность при диагностике Q-необразу- ющего ИМ и при отсутствии возможности определения активности других маркеров.
Таблица 17.6
Динамика некоторых показателей при остром инфаркте миокарда
Изменения Показатель | Субфебрилитет | Лейкоцитоз | СОЭ |
Повышение | первые часы | первые часы | 3-4 сут |
Снижение | 3-5 сут | 3-6 сут | 10-14 сут |
дифференциальный диагноз
Интенсивная боль в грудной клетке может быть обусловлена патологическим процессом в различных органах и системах.
I. Заболевания сердца и сосудов.
• Ишемическая болезнь сердца.
• Гипертрофическая кардиомиопатия.
• Острый миокардит.
• Острый перикардит.
• Расслаивающая аневризма аорты.
• Тромбоэмболия легочной артерии.
II. Заболевания легких и плевры.
• Острая пневмония с плевритом.
• Спонтанный пневмоторакс.
III. Заболевания пищевода и желудка.
• Грыжа пищеводного отверстия диафрагмы.
• Эзофагит.
• Язвенная болезнь желудка.
• Острый панкреатит.
IV. Заболевания опорно-двигательного аппарата.
• Остеохондроз шейно-грудного отдела позвоночника.
• Миозит.
• Межреберная невралгия.
V. Вирусная инфекция.
• Опоясывающий лишай.
Затянувшийся приступ стенокардии во многом напоминает инфаркт миокарда: длительностью, интенсивностью, кратковременным или полным отсутствием эффекта от нитроглицерина. На ЭКГ
может регистрироваться депрессия сегмента ST и инверсия зубца Т, что заставляет предположить мелкоочаговый ИМ. В данной ситуации решающее значение принадлежит ферментной диагностике: отсутствие повышения активности кардиоспецифических ферментов в 2 раза больше верхней границы нормы свидетельствует в пользу стенокардии. При динамическом наблюдении за больным положительные сдвиги на ЭКГ также исключают формирование некроза сердечной мышцы.
Вариантная стенокардия по клиническим и электрокардиографическим критериям наиболее близка к ОИМ. Появление интенсивного болевого синдрома в покое, часто в ночные и предрассветные часы, сопровождающегося у половины больных нарушениями ритма сердца, соответствует клинике коронарного тромбоза. На ЭКГ, снятой во время болей, регистрируется элевация сегмента ST с дискордантной его депрессией в контрлатеральных отведениях, что также характерно для острейшей стадии ИМ. В данной ситуации исключить развитие некроза сердечной мышцы позволяет нормализация электрокардиографической картины после купирования болевого синдрома, отсутствие гиперферментемии. Ультразвуковое исследование сердца, проведенное после стабилизации состояния больного, также не выявляет нарушения локальной сократимости миокарда (гипо- и/или акинез) в зоне, соответствующей элевации сегмента ST.
Гипертрофическая кардиомиопатия в 30% случаев характеризуется болями стенокардического характера, что при затянувшемся болевом синдроме требует исключить развитие ИМ. При асимметричной гипертрофии сердца (преимущественно межжелудочковой перегородки) на ЭКГ регистрируют зубцы Q и изменения конечной части желудочкового комплекса, которые также позволяют заподозрить инфаркт миокарда. В данной ситуации отсутствие лейкоцитоза, гиперферментемии указывают на отсутствие инфаркта сердца, а ультразвуковое исследование подтвердит диагноз гипертрофической кардиомиопатии: асимметричная гипертрофия межжелудочковой перегородки, уменьшение полости ЛЖ, систолическое движение вперед митрального клапана, нарушение диастолической функции миокарда, у части больных - признаки обструкции выносящего тракта ЛЖ (подклапанный стеноз).
Острый миокардит редко протекает с выраженным болевым синдромом. Для него более характерно наличие умеренных болей
в грудной клетке в сочетании с симптомами СН и/или нарушениями ритма сердца, что позволяет заподозрить соответствующие варианты течения ОИМ. При объективном исследовании выявляется расширение границ сердца, глухость тонов, желудочковые аритмии, что возможно при обоих заболеваниях. В пользу миокардита будет свидетельствовать появление данных симптомов после переохлаждения, перенесенной вирусной инфекции, ангины. Может оказаться мало информативной ЭКГ при наличии полной блокады ножек пучка Гиса, когда отсутствуют достоверные признаки ИМ. В то же время выявление тахикардии, желудочковых аритмий, нарушений атрио-вентрикулярного проведения возможно при том и другом заболевании. Изменения в крови в виде лейкоцитоза, ускорения СОЭ, повышения уровня ферментов, белков острой фазы закономерно встречаются при воспалительных процессах в миокарде и гибели кардиомиоцитов вследствие ишемии. Динамическое исследование ферментов, показывающее быструю нормализацию их значений, свидетельствуют в пользу ИМ, длительно сохраняющееся «плато» - в пользу миокардита. В случае отсутствия достоверных ЭКГ-признаков некроза миокарда ведущую роль занимает ультразвуковое исследование сердца как метод, позволяющий оценить нарушения сократительной способности сердечной мышцы. Для миокардита характерно диффузное снижение инотропной функции обоих желудочков, в то время как при инфаркте отмечают сегментарное нарушение сократимости миокарда. Окончательно поставить диагноз можно при выполнении коронарографии, радиоизотопной вентрикуло- и сцинтиграфии миокарда.
Острый перикардит редко приходится дифференцировать с инфарктом миокарда, так как для первого характерно развитие клинических признаков на фоне основного заболевания (пневмония, туберкулез, диффузные заболевания соединительной ткани, ревматизм, хроническая почечная недостаточность и т.п.), четкая связь болевого синдрома с положением тела, актом дыхания. Выслушивание характерного систолического или систоло-диастолического шума над областью сердца свидетельствует в пользу перикардита. На ЭКГ может регистрироваться элевация сегмента ST без дискордантной депрессии, другие признаки синдрома ранней реполяризации желудочков, что не характерно для коронарного тромбоза. Повышение активности ферментов при остром перикардите наблю-
дается за счет основного заболевания (миокардит, дерматомиозит и т.п.). Ультразвуковое исследование сердца подтверждает поражение перикарда (утолщение, сепарация листков) и отсутствие нарушения сегментарной сократимости сердца, характерной для ИМ.
Расслаивающая аневризма аорты начинается с внезапного появления интенсивных болей в грудной клетке с иррадиацией в спину, руки. В случае распространения расслаивания на брюшной отдел аорты боль иррадиирует в поясничную или брюшную область. Боли не купируются нитроглицерином, даже наркотическими анальгетиками, что делает их похожими на болевой синдром при ИМ. Указания на наличие в анамнезе артериальной гипертензии не помогает проведению дифференциального диагноза, так как повышение АД наблюдается при поражении сосудов сердца и аорты. Накапливающаяся в стенке аорты гематома может приводить к нарушению кровотока в артериях, отходящих от аорты. Появление нарушения сознания, очаговой неврологической симптоматики, требует исключить церебро-васкулярный вариант ОИМ, развитие артериальной гипотензии, олигурии - кардиогенный шок. В этой ситуации помогает рентгенологическое исследование грудной клетки, выявляющее расширение тени аорты. На ЭКГ изменения отсутствуют или обнаруживается депрессия сегмента ST и инверсия зубца Т, нарушения ритма сердца, что не дает права исключить мелкоочаговый ИМ. В данном случае приходится ориентироваться на уровень ферментов крови: нормальные значения тропонина, миоглобина или креатинфосфокиназы позволяют отвергнуть диагноз некроза сердечной мышцы. Подтверждение расслаивания стенки аорты достигается применением ультразвукового исследования, аортографии.
Тромбоэмболия легочной артерии сопровождается развитием болевого синдрома, одышкой, диффузным цианозом или серым цветом кожных покровов при артериальной гипотензии, тахикардией, нарушениями ритма сердца, что заставляет врача думать в первую очередь о сердечной катастрофе. Первые сомнения в правильности диагноза ИМ возникают при выявлении у больного факторов риска тромбоэмболии легочной артерии: наличие недавно перенесенной травмы, операции, длительный постельный режим, указания в анамнезе на острое нарушение мозгового кровообращения с плегией конечностей, флеботромбоз глубоких вен голеней, прием больших доз диуретиков и т.д. В пользу патологии легких говорит появление
у больного сухого кашля, кровохарканья (30%), аускультативных признаков поражения легких и плевры. Рентгенологическое исследование подтверждает локальное уменьшение легочного кровотока и повышение давления в легочной артерии: обеднение легочного рисунка, «хаотический» легочный рисунок, высокое стояние купола диафрагмы и уменьшение объема корня на стороне поражения, выбухание ствола легочной артерии. Через сутки возможно выявление инфарктной пневмонии, плеврита, расширения правых отделов сердца. Обычно информативна ЭКГ, на которой обнаруживают признаки перегрузки и гипертрофии правого предсердия и желудочка в виде остроконечного высокоамплитудного (более 2,5 мм) зубца Р, поворота оси сердца вправо, появления непатологического Q в III отведении, увеличения амплитуды R и появления депрессии сегмента ST в правых грудных отведениях, смещения переходной зоны влево. У части больных появляются глубокие (более 5 мм) зубцы S в V5-6, блокада правой ножки пучка Гиса. Ферментная диагностика выявляет увеличение активности трансаминаз при нормальных уровнях МВ-КФК, тропонинов. Окончательно диагноз тромбоэмболии легочной артерии верифицируют данные вентиляционно-перфузионной сцинтиграфии легких или ангиопульмонографии.
Острая пневмония с плевритом может протекать под маской ИМ, осложнившегося сердечной недостаточностью: боль, сухой кашель, одышка, артериальная гипотензия, тахикардия. В таких случаях заподозрить патологию легких, а не сердца, позволяет начало заболевания с лихорадки, очевидная связь болей с дыханием, быстрое появление гнойной мокроты. При объективном исследовании выявляется притупление перкуторного звука и звонкие влажные хрипы в зоне легочной инфильтрации, шум трения плевры, что не характерно для застоя в малом круге кровообращения. Характерная рентгенологическая картина подтверждает диагноз пневмонии.
Спонтанный пневмоторакс имеет схожие клинические проявления: внезапная боль, кашель, одышка, цианоз, сердцебиение. Однако перкуторные и аускультативные признаки нахождения воздуха в плевральной полости в сочетании с данными рентгенологического исследования легких, отсутствие изменений на ЭКГ позволяют исключить заболевание сердца.
Ущемление диафрагмальной грыжи может вызвать появление острой боли в нижней части грудной клетки с иррадиацией в левую
половину груди или верхние отделы живота. Расспрос больного позволяет установить, что ранее боли за грудиной возникали после приема пищи. В горизонтальном положении возникали отрыжка воздухом или съеденной пищей, могла беспокоить изжога и тошнота при сопутствующем рефлюкс-эзофагите. Отсутствие изменений ЭКГ и данные рентгенологического исследования желудка позволяют поставить правильный диагноз.
Эзофагит и язвенная болезнь желудка могут симулировать клинику ИМ нижней локализации (абдоминальный вариант). Анамнестические указания на заболевание пищевода или желудка, связь болей с приемом пищи, элементы кислотной диспепсии заставляют сомневаться в патологии сердца. При объективном исследовании обращает на себя внимание болезненность и напряжение мышц в эпигастрии, в то время как для инфаркта более характерно вздутие живота. При электрокардиографическом исследовании не находят характерных признаков ОИМ, в крови отсутствует повышение кардиоспецифических ферментов.
Острый панкреатит может начинаться с постепенно усиливающихся болей в верхних отделах живота с иррадиацией в спину, левую руку, лопатку. Болевой синдром, тошнота, рвота, бледность кожных покровов в сочетании с артериальной гипотензией, тахикардией позволяют заподозрить абдоминальный вариант ОИМ. Повышение температуры тела, лейкоцитоз в крови присущи обоим заболеваниям. Электрокардиографическое исследование при панкреатите может выявить депрессию сегмента ST и инверсию зубца Т, что наблюдается при инфаркте миокарда без зубца Q. В такой ситуации может помочь исследование сывороточных ферментов: при панкреатите в первые часы выявляется повышение аминотрансфераз, амилазы, лактатдегидрогеназы при нормальных значениях креатифосфокиназы и ее МВ-фракции, тропонинов. Для ИМ характерно повышение в крови уровня тропонинов и креатинфософокиназы в первые 6-12 ч заболевания с последующим нарастанием активности трансфераз и лактатдегидрогеназы. Ультразвуковое исследование сердца и поджелудочной железы позволяет окончательно уточнить поражение органов.
Миозит, межреберная невралгия и остеохондроз позвоночника часто сопровождаются интенсивными болями в грудной клетке. Болевой синдром сохраняется долго, не купируется нитратами, имеет четкую связь с переохлаждением, дыханием, поворотами
туловища. При миозите пальпируются уплотненные болезненные участки мышцы, при поражении нервных пучков имеется локальная болезненность в соответствующих зонах.
Опоясывающий лишай. Болевой синдром при этом заболевании может быть очень интенсивным, что делает его похожим на боли при инфаркте миокарда, особенно при наличии ИБС в анамнезе. Однако отсутствие ишемических изменений на ЭКГ, гиперферментемии позволяет исключить некроз сердечной мышцы. Появление через несколько дней типичных кожных высыпаний по ходу межреберных промежутков подтверждает диагноз опоясывающего лишая.
Интенсивная боль в грудной клетке может быть обусловлена не только ИМ, но и другими заболеваниями сердца, а также патологией легких, желудочно-кишечного тракта и позвоночника.
лечение
Все больные с подозрением на ИМ должны быть немедленно госпитализированы в блок интенсивной терапии в связи с высокой летальностью в первые сутки заболевания.
Терапия ИМ складывается из нескольких направлений:
• купирование болевого синдрома;
• восстановление кровотока в инфарктсвязанной артерии;
• профилактика и лечение осложнений;
• реабилитация.
Купирование болевого синдрома
Как правило, большинство больных принимают нитроглицерин или другие нитраты для купирования загрудинной боли до приезда бригады «Скорой медицинской помощи». Можно повторить прием 0,5 мг нитроглицерина под язык или 0,4 мг препарата в виде аэрозоля. Отсутствие эффекта требует введения наркотических анальгетиков, так как сохранение болевого синдрома активирует симпатическую нервную систему, что проявляется тахикардией, артериальной гипертензией, увеличением потребности миокарда в кислороде и может
способствовать расширению зоны некроза. Морфина сульфат вводят внутривенно струйно в дозе 2 мг каждые 2-5 мин до купирования болей или появления побочных явлений. Общая доза препарата не должна превышать 20 мг. При развитии тошноты и рвоты показано внутривенное введение 10-20 мг метоклопрамида. Угнетение дыхания можно устранить введением 0,1-0,2 мг налоксона. Брадикардию ликвидируют внутривенным введением 0,5-1 мг атропина. У части больных отмечается артериальная гипотензия, которая иногда требует назначения симпатомиметиков. У лиц пожилого и старческого возраста возможна замена морфина на промедол в эквивалентной дозировке - 1:2. Если остается тревога, страх смерти, то дополнительно вводят 10 мг диазепама.
В случае сохранения болевого синдрома на фоне применения наркотических анальгетиков следует назначить нитраты или β-адреноблокаторы внутривенно для уменьшения потребности миокарда в кислороде. Нитроглицерин вводят внутривенно капельно с начальной скоростью 5 мкг/мин под контролем ЧСС и уровня АД. Прирост ЧСС не должен превышать 10-15 уд./мин, а снижение систолического АД до 100 мм рт. ст. или на 30% у больных с артериальной гипертензией. Скорость инфузии нитроглицерина увеличивают каждые 5 мин на 15-20 мкг/мин до купирования боли или достижения максимальной дозы препарата - 400 мкг/мин. Изосорбида динитрат вводят внутривенно капельно 2 мг/ч с последующим увеличением скорости инфузии аналогично нитроглицерину.
β-Адреноблокаторы особенно показаны при наличии у больных тахикардии и артериальной гипертензии. Препараты назначают внутривенно струйно. Пропранолол вводят по 1 мг каждые 5 мин до урежения ритма сердца в пределах 55-60 уд./мин. Через 1-2 ч препарат назначают в таблетированной форме по 40 мг. Атенолол вводят внутривенно однократно в дозе 5-10 мг, затем через 1-2 ч по 50-100 мг/сут перорально. Метопролол назначают внутривенно по 5 мг каждые 5 мин до суммарной дозы 15 мг. Через 30-60 мин следует прием 50 мг per os каждые 6-12 ч. Эсмолол применяют внутривенно болюсно 0,5 мг/кг, затем капельно с начальной скоростью инфузии 0,1 мг/мин/кг. Увеличивают скорость введения препарата на 0,05 мг/мин/кг каждые 10-15 мин под контролем ЧСС и АД. Максимальная доза не превышает 0,3 мг/мин/кг.
Противопоказания к назначению β-адреноблокаторв при остром инфаркте миокарда.
• Интервал Р-Q > 0,24 с.
• ЧСС < 50 уд./мин.
• Систолическое АД <90 мм рт.ст.
• Атриовентрикулярная блокада II-III степени.
• Выраженная сердечная недостаточность.
• Обструктивные заболевания легких.
Сохранение интенсивного болевого синдрома после введения наркотических анальгетиков, нитратов или β-адреноблокаторов требует проведения масочного наркоза с закисью азота в смеси с кислородом (соотношение 1:4 с последующим увеличением концентрации закиси азота).
Оксигенотерапия
Назначение кислорода показано всем больным первые часы ИМ и является обязательным при наличии сердечной недостаточности, кардиогенного шока и дыхательной недостаточности, обусловленной тромбоэмболией легочной артерии или сопутствующей патологией органов дыхания.
Антиагрегантная терапия
К базовым мероприятиям при лечении ИМ относятся назначения аспирина в дозе не менее 150 мг (предварительно разжевать) независимо от давности заболевания. Противопоказания к приему препарата являются общими для всех нестероидных противовоспалительных средств.
Восстановление кровотока по инфаркт-связанной артерии
В настоящее время с помощью многоцентровых исследований доказано, что восстановление кровотока в тромбированной артерии в первые 12 ч инфаркта ограничивает зону некроза, уменьшает частоту развития аритмий, дисфункции и ремоделирования желудочков сердца, сердечной недостаточности и позволяет спасти от 30 до 50 жизней на 1000 больных.
Способы разрушения тромба.
• Разрушение нитей фибрина с помощью тромболитических препаратов.
• Механическое разрушение тромба и атеросклеротической бляшки с помощью проводника и катетера при чрескожной коронарной ангиопластике.
• У части больных восстановление кровотока в окклюзированной артерии не удается ни с помощью тромболитиков, ни механически. В данном случае возможно создание обходного пути - подшивание венозного или артериального шунта ниже места тромбирования сосуда - операция аортокоронарного шунтирования.
Тромболитическая терапия
Механизм действия тромболитиков различен, но принципиально заключается в активации плазминогена с образованием плазмина, способного разрушить фибрин и вызвать лизис тромба.
Показаниями к проведению тромболитической терапии служат наличие болевого синдрома более 30 мин, стойкая элевация сегмента 57, впервые выявленная блокада левой ножки пучка Гиса, появление новых зубцов Q у больных, перенесших ранее ИМ и временной фактор - проведение лечения не позднее 12 ч от момента появления симптомов заболевания. Осуществление тромболитической терапии в более поздние сроки возможно при наличии признаков расширения зоны некроза, рецидива ИМ или появлении осложнений: ранней постинфарктной стенокардии, острой сердечной недостаточности, кардиогенного шока и т.п. Желательно введение тромболитиков начинать на догоспитальном этапе.
Наибольшая эффективность тромболитической терапии отмечается в первые 100 мин от начала заболевания.
Абсолютные противопоказания к тромболизису:
• перенесенный геморрагический инсульт;
• ишемический инсульт, перенесенный менее 1 г. назад;
• злокачественные опухоли;
• подозрение на расслаивающую аневризму аорты;
• активное внутреннее кровотечение.
Относительные противопоказания:
• артериальная гипертензия >180/110 мм рт.ст. при поступлении;
• преходящее нарушение мозгового кровообращения (<6 мес);
• травма или операционное вмешательство в последние 4 нед;
• пункция неприжимаемых сосудов в последние 2 нед;
• лечение непрямыми антикоагулянтами;
• обострение язвенной болезни;
• для стрептокиназы - ее применение в течение последних 2 лет;
• указания на идиосинкразию к тромболитикам в анамнезе.
Стрептокиназа
Препарат вводится внутривенно капельно в дозе 1,5 млн МЕ на 100 мл 0,9% физиологического раствора в течение 30-60 мин, причем половину дозы рекомендуют вводить в течение первых 10-15 мин. Одновременно больной принимает первую дозу аспирина. В настоящее время считается, что применение гепарина при лечении стрептокиназой не обязательно. Однако было показано, что назначение низкомолекулярного гепарина (эноксопарина) вызывает снижение риска смерти и повторных ИМ в первые 30 дней заболевания.
Во время тромболизиса продолжается активная выработка тромбина, что обосновало добавление к тромболитической терапии прямого ингибитора тромбина - гирулога. Гирулог (бивалирудин) представляет собой синтетический пептид, который непосредственно ингибирует тромбин как циркулирующий (свободный), так и фиксированный в тромботических массах. Гирулог в большей степени, чем нефракционированный гепарин, снижает риск развития реинфарктов в первый месяц болезни. Рекомендуется внутривенное болюсное введение препарата из расчета 0,25 мг/кг с последующим капельным введением в течение 48 ч. Доза гирулога подбирается таким образом, чтобы АЧТВ удлинилось до 50-120 с. Средняя скорость инфузии препарата составляет 0,25-0,5 мг/кг/ч.
Анистреплаза (комплекс стрептокиназы и плазминогена) применяется внутривенно болюсом 30 ЕД в течение 2-5 мин. Гепарин можно использовать по 12 500 ЕД подкожно 2 раза в сутки в течение 5-7 дней.
Тканевой активатор плазминогена (альтеплаза) используют по различным схемам, но общим для них является болюсное и капельное введение препарата в суммарной дозе 100 мг. Обычно струйно
вводят 15 мг альтеплазы, затем в течение 30 мин капельно из расчета 0,75 мг/кг и следующие 60 мин продолжают инфузию 0,5 мг/кг. Одновременно внутривенно капельно назначают гепарин в течение 2 сут с таким расчетом, чтобы величина АЧТВ составляла 50-75 с.
Урокиназа (фермент из культуры клеток почек человека) может вводиться болюсом 2 000 000 ЕД или 1 500 000 ЕД струйно и 1 500 000 ЕД капельно в течение 60 мин, также 48 ч внутривенно назначается гепарин.
Восстановление кровотока в окклюзированной артерии: тромболитик + ацетилсалициловая кислота + гепарин
Эффективность тромболитического лечения
Восстановление кровотока в инфаркт-связанной артерии наблюдается примерно у 70% больных по данным коронарографического исследования. Косвенно о восстановлении перфузии миокарда можно судить по динамике сегмента ST уменьшение элевации сегмента ST на 50% и более через 3 ч от начала тромболитической терапии свидетельствует о восстановлении кровоснабжения ишемизированной ткани. Также неинвазивным методом эффективности терапии является появление реперфузионных аритмий после проведения тромболизиса: желудочковых аритмий, ускоренного идивентрикулярного ритма, блокад проведения импульса по атриовентрикулярному соединению.
Осложнения
Пирогенная и/или аллергическая реакции встречаются в 1% случаев. Также редко отмечается преходящая артериальная гипотензия при быстром введении стрептокиназы Наиболее частое осложнение тромболитической терапии - реперфузионные аритмии, развитие которых обусловлено повышенным образованием свободных радикалов, свободных жирных кислот, перегрузка ишемизированных кардиомиоцитов Са, что вызывает нарушения образования и проведения импульса по миокарду. Наиболее часто (90-95%) встречается желудочковая экстрасистолия, которая может купироваться самостоятельно или перейти в желудочковую тахикардию и даже фибрилляцию сердца. Другим нарушением ритма является ускоренный желудочковый ритм. Диагностика и лечение проводятся по стандартной методике. В 20-25% случаев регистрируются синусовая
брадикардия, атриовентрикулярные блокады степени, что
требует использования атропина или временной эндокардиальной стимуляции сердца.
Наиболее тяжелым осложнением тромболитической терапии остается развитие инсульта в среднем у 4 из 1000 больных. К факторам риска острого нарушения мозгового кровообращения относятся: возраст старше 65 лет, стойкая артериальная гипертония в анамнезе, атеросклероз сосудов головного мозга, сахарный диабет, масса тела менее 70 кг, использование тканевого активатора плазминогена.
Другое проявление геморрагического синдрома - кровотечения из мест пункции сосудов, образование гематом, внутренние кровотечения. Серьезные кровотечения, требующие переливания компонентов крови встречаются в 3-8% случаев, хотя часть из них, по-видимому, обусловлена применением антикоагулянтов.
Чрескожная транслюминальная ангиопластика
В настоящее время считается, что первичная или «прямая» баллонная ангиопластика (проводится до фибринолитической терапии) не уступает и даже превосходит по эффективности системный тромболизис, снижает частоту осложнений и смертность в остром периоде инфаркта миокарда. Наибольший успех достигается при проведении коронароангиопластики в первый час от развития ИМ. Ограничением для широкого применения экстренной ангиопластики является обязательное наличие обученного персонала, дорогостоящего оборудования и возможности выполнить операцию аортокоронарного шунтирования при неэффективности эндоваскулярной процедуры. Вторым недостатком коронароангиопластики является быстрое развитие рестеноза дилатированной артерии, что требовало повторного вмешательства на сосудах сердца у каждого пятого больного в течение 6 мес после перенесенного ИМ. Устранить формирование рестеноза удалось с помощью стентов - металлических эндопротезов, устанавливаемых в месте стеноза коронарной артерии после предварительного баллонирования суженного участка сосуда. Коронарная ангиопластика с использованием стентов у больных ОИМ в 95% случаев позволяет восстановить коронарный кровоток в тромбированной артерии, уменьшает развитие повторных ИМ, отдаляет сроки повторной реваскуляризации миокарда. На сегодняшний день коронарная ангиопластика (с применением стентов или без)
может использоваться как самостоятельный метод лечения больных ОИМ или в случаях невозможности проведения тромболитической терапии повторной окклюзии коронарной артерии, или развитии осложнений заболевания: ранней постинфарктной стенокардии, кардиогенного шока.
Аортокоронарное шунтирование
Операция аортокоронарного шунтирования в остром периоде инфаркта миокарда выполняется по следующим показаниям:
• неэффективность первичной коронароангиопластики,
• окклюзия сосуда или эндопротеза после эндоваскулярных вмешательств,
• кардиогенный шок,
• наружные и внутренние разрывы сердца.
Лечение ИМ в первую очередь должно быть направлено на устранение боли и восстановление кровотока в тромбированной коронарной артерии.
Другие немедикаментозные методы лечения
В последние годы были получены результаты, указывающие на благоприятное воздействие лазерного излучения и электромагнитных волн миллиметрового диапазона на клиническое течение у больных с хроническими формами ИБС, что проявлялось антиишемическим, антиангинальным и в меньшей степени антиаритмическим эффектами. Применение лазеротерапии и ЭМИ-терапии в комплексном лечении ОИМ показало безопасность методик, выявило их нормализующее действие на процессы перекисного окисления липидов, способность подавлять агрегационную способность тромбоцитов, улучшать реологические свойства крови, иммунный статус организма. Рекомендовать широкое применение данных методов лечения ИМ можно будет после проведения рандомизированных исследований.
инфаркт миокарда правого желудочка
Инфаркт миокарда правого желудочка может быть изолированным (0,1%) или наблюдаться одновременно (до 4%) с поражением ЛЖ. При трансмуральном некрозе межжелудочковой перегородки у пациентов с переднеперегородочным или нижнеперегородочным ИМ можно говорить и о вовлечении в процесс ПЖ, так как межжелудочковая перегородка с одинаковой степенью относится как к левому, так и к правому желудочку. Однако специально об инфаркте миокарда ПЖ говорят в тех случаях, когда некрозу подвергается его свободная стенка, что обусловливает изменение клинической картины заболевания. ИМ правого желудочка обычно сочетается с нижним инфарктом миокарда, распространяясь с нижней стенки ЛЖ на нижнюю стенку правого желудочка. В некоторых случаях некроз с нижней стенки ПЖ переходит на боковую и даже на переднюю стенку ПЖ. По клиническим данным, о распространении инфаркта на правый желудочек можно думать в тех случаях, когда у больных острым нижним инфарктом миокарда появляются признаки острой правожелудочковой недостаточности: набухание шейных вен, усиливающееся при вдохе, увеличение печени, отеки. Очень часто поражение правого желудочка сопровождается артериальной гипотензией, которая наряду с увеличенным давлением в яремных венах и отсутствием хрипов при аускультации легких составляет классическую триаду симптомов ИМ правого желудочка.
Диагностика ИМ правого желудочка остается для специалистов крайне важной и трудной задачей, в силу изменений в тактике лечения подобных пациентов. По данным разных патологоанатомических исследований, поражение ПЖ встречается у 10-43% всех больных нижним ИМ. Данных о прижизненной диагностике ИМ правого желудочка найдено не было.
На стандартной электрокардиограмме наряду с изменениями, присущими нижнему ИМ может выявляться подъем сегмента ST в отведение V1, реже V2, что не является строго специфичным признаком инфаркта миокарда ПЖ. При подозрении на вовлечение в процесс ПЖ определенную помощь оказывает регистрация грудных отведений ЭКГ, справа от грудины. При поражении нижней стенки правого желудочка в отведениях V3R, V4R, V5R, V6R может выявляться патологический зубец Q (QS), подъем сегмента ST и
отрицательный зубец T с обычной для ИМ динамикой. В случае некроза боковой и передней стенок ПЖ эти же изменения регистрируются при наложении электродов V3R, V4R, V5R, V6R на 2 ребра выше. Примерно в 30% случаев ИМ правого желудочка сопровождается мерцанием предсердий и в 50% - АВ-блокадой.
При диагностике ИМ правого желудочка немаловажная роль отводится эхокардиографическому исследованию сердца и катетеризации сердца. При ЭхоКГ выявляют дисфункцию правого желудочка, а при катетеризации сердца - увеличение давления в правом предсердии 10 мм рт. ст. и 80% от давления заклинивания легочных капилляров, что считается весьма характерным признаком ИМ правого желудочка.
Распространение инфаркта миокарда с левого на правый желудочек ухудшает прогноз заболевания. Смертность достигает 25 35%.
Лечение инфаркта миокарда правого желудочка
При наличии артериальной гипотензии необходимо увеличение преднагрузки на правый желудочек, что достигается внутривенным введением жидкости. Для этого используют 0,9% раствор натрия хлорида, который вводят по следующей схеме:
200 мл за 10 мин 1-2 л в течение 2-3 ч 200 мл/ч до нормализации гемодинамики.
Если добиться адекватной гемодинамики не удается, вводят добутамин. Следует избегать назначения нитратов, диуретиков, опиоидов, ингибиторов АПФ в связи с уменьшением преднагрузки на миокард под действием препаратов этих лекарственных групп. Появление мерцания предсердий требует как можно более быстрого восстановления синусового ритма, поскольку уменьшение вклада правого предсердия в наполнение ПЖ является одним из важных моментов в патогенезе правожелудочковой недостаточности. При появлении АВ-блокады II-III степени необходима незамедлительная электрокардиостимуляция.
осложнения инфаркта миокарда
Диагностика, профилактика, лечение
Осложнения инфаркта миокарда можно условно разделить на ранние, появившиеся в первые 10 суток заболевания, и поздние (табл. 17.7). При своевременном лечении ранних осложнений, в отличие от поздних, они существенно не ухудшают прогноза заболевания.
Таблица 17.7
Осложнения инфаркта миокарда и их выявляемость
Ранние осложнения, первые 10 сут | Поздние осложнения, после 10 сут |
Нарушения ритма и проводимости сердца 80-100% Острая сердечная недостаточность 35-50% Перикардит 6-11% Аневризма сердца 20-25% Разрывы сердца 5-7% Тромбэндокардит 10-15% Тромбоэмболические осложнения 10-20% Острые эрозии и язвы ЖКТ 3-5% Острые психические расстройства 6-8% | Нарушения ритма и проводимости сердца 30-40% Хроническая сердечная недостаточность 12-15% Подострая аневризма сердца 15-20% Постинфарктный синдром Дресслера 1-3% Тромбоэмболические осложнения 5-7% |
Сердечная недостаточность
Одним из наиболее тяжелых осложнений инфаркта миокарда является острая сердечная недостаточность (табл. 17.8). В зависимости от выраженности клинических проявлений, по классификации Киллип (Killip), выделяют четыре функциональных класса острой сердечной недостаточности:
I класс - отсутствие клинических проявлений сердечной недостаточности.
II класс - хрипы в легких при аускультации, выслушиваемые на площади менее 50% легочных полей или наличие тахикардии в сочетании с III тоном при аускультации сердца «ритм галопа».
III класс - хрипы в легких при аускультации, выслушиваемые на площади более 50% легочных полей, в сочетании с «ритмом галопа».
IV класс - признаки кардиогенного шока.
Таблица 17.8
Сердечная недостаточность и смертность при инфаркте миокарда
ФК по Киллип | Встречаемость | Смертность |
I класс | 40-50% | 5-10% |
II класс | 30-40% | 15-20% |
III класс | 10-15% | 30-40% |
IV класс | 5-20% | 50-90% |
Достоверную информацию о состоянии кровообращения дают показатели центральной гемодинамики, измеренные инвазивным методом. Показатели центральной гемодинамики у больных инфарктом миокарда по R. Pasternak и соавт. представлены в табл. 17.9.
Таблица 17.9
Изменение центральной гемодинамики при сердечной недостаточности
Сердечная недостаточность ФК по Киллип | Среднее давление в легочной артерии, мм рт. ст. | Среднее давление заклинивания, мм рт.ст. | Сердечный индекс л/(мин/м2) | |||
N | N | N | ||||
II класс | >22 | <15 | >18-22 | <11* | <2,5 | 2,5- 3,5* |
III класс | >25 | >22 | <1,8 | |||
IV класс | >22 | >18 | <1,8 | |||
Примечание: * Зависит от варианта гемодинамики.
Кроме инвазивных исследований, немаловажную роль в ранней диагностике сердечной недостаточности играют повторная аускультация легких, рентгенография органов грудной клетки, эхокардиография. Проведение ЭхоКГ позволяет выявить ранние изменения сократительной функции ЛЖ и начальные проявления ремоделирования миокарда.
Характерные клинические проявления СН наблюдаются при достаточно выраженной степени недостаточности кровообращения, когда ее «легче диагностировать, чем лечить». К группе риска по сердечной недостаточности можно отнести пациентов с распространенным передним ИМ, повторными инфарктами миокарда, АВ-блокадами II-III степени, мерцательной аритмией, выраженными желудочковыми нарушениями сердечного ритма, внутрижелудочковой проводимости. К группе повышенного риска относятся также больные со сниженной до 40% и менее фракцией выброса.
Если через 24-48 часов от начала инфаркта миокарда находят снижение фракции выброса левого желудочка менее 40%, требуется назначение ингибиторов АПФ.
На сегодняшний день ингибиторы АПФ являются наиболее эффективными препаратами в предупреждении ремоделирования миокарда ЛЖ, которое, как правило, предшествует клиническим проявлениям СН.
Наиболее распространенным ингибитором АПФ, при лечении которым получено достоверное снижение летальности при инфаркте миокарда, осложненном сердечной недостаточностью, является каптоприл. В разных исследованиях (SAVE, ISIS-4) снижение летальности при назначении каптоприла достигало 21-24%. Начальная доза каптоприла не должна превышать 18,75 мг/сут (6,25 мг 3 раза в день). Последующее увеличение дозы должно осуществляться плавно, с учетом возможных побочных эффектов до 75-100 мг/сут. Все большее распространение получают ингибиторы АПФ второго поколения, такие, как рамиприл, эналаприл, лизиноприл.
Рамиприл (тритаце). В исследовании АШЕ у больных ИМ с сердечной недостаточностью при лечении рамиприлом удалось добиться снижения 30-суточной летальности на 27%. Еще более значительным (на 35%) оказалось снижение летальности через 5 лет в исследова-
нии AIREX. Препарат назначали со 2-9 суток заболевания в дозе 2,5-5 мг/сут. Достоверное снижение летальности у больных ОИМ подтверждено в исследовании SOLVD при назначении эналаприла (ренитека) в дозе 5 мг/сут. и в исследовании GISSI-3 при назначении лизиноприла.
Чрезмерно активное лечение ингибиторами АПФ не всегда оправдано. В исследовании CONSENSUS-II при внутривенном введении эналаприла с первых часов ИМ отмечена тенденция к увеличению госпитальной летальности.
При сердечной недостаточности II ФК по Киллип, кроме ингибиторов АПФ, используют нитраты (в/в капельно) и мочегонные препараты. На этом этапе важно не «перелечить» пациента, т.е. не вызвать чрезмерного снижения давления заполнения ЛЖ.
Наиболее неблагоприятными для прогноза инфаркта миокарда являются III (отек легких) и IV (кардиогенный шок) функциональные классы острой сердечной недостаточности.
Одним из наиболее тяжелых осложнений ИМ является сердечная недостаточность с отеком легких и кардиогенный шок.
Отек легких
Отек легких разделяют на интерстициальный и альвеолярный, которые нужно рассматривать как две стадии одного процесса. Интерстициальный отек легких (сердечная астма) - отек легочной паренхимы без выхода транссудата в просвет альвеол, сопровождающийся одышкой и кашлем без отделения мокроты. Объективно находят увеличение числа дыхательных движений до 26-30 в минуту, ослабление дыхания в нижних отделах легких с единичными, влажными хрипами, при рентгенографии - перераспределение легочного рисунка в верхние отделы легких. При отсутствии адекватной терапии (табл. 17.10) и увеличении давления заклинивания легочных капилляров более 25 мм рт. ст. развивается альвеолярный отек легких, характеризующийся пропотеванием плазмы в просвет альвеол. Альвеолярный отек легких сопровождается выраженной одышкой, вплоть до удушья, кашлем с обильным отделением пенистой, розовой мокроты, тревогой, страхом смерти. Объективно находят выраженное увеличение числа дыхательных движений (более 30 в минуту), шумное дыхание, циа-
ноз, холодную влажную кожу, ортопноэ. При аускультации над всей поверхностью легких выслушивается большое количество влажных, разнопузырчатых хрипов, участки афонии. Хрипы могут носить дистанционный характер, т.е. выслушиваться на расстоянии нескольких метров. При рентгенографии выявляются резкие признаки застоя в малом кругу кровообращения, размытый легочный рисунок, наличие сливных теней, плохо дифференциируемые корни легких.
Таблица 17.10 Алгоритм лечебных мероприятий при отеке легких

 Летальность при инфаркте миокарда, осложненном отеком легких достигает 25%.
Летальность при инфаркте миокарда, осложненном отеком легких достигает 25%.
Кардиогенный шок
Шок - критическое нарушение кровообращения с артериальной гипотензией и признаками острого нарушения кровообращения органов и тканей.
В возникновении кардиогенного шока основное значение имеет резкое снижение сердечного выброса. Как правило, шок возникает при обширном переднем ИМ, на фоне многососудистого поражения коронарных артерий, при некрозе более 40% массы миокарда ЛЖ. По разным данным, кардиогенный шок наблюдается у 5-20% больных инфарктом миокарда. Летальность при истинном кардиогенном шоке достигает 90%.
В патогенезе кардиогенного шока решающее значение имеют следующие факторы, усугубляющие ишемию миокарда.
• Активация симпатической нервной системы вследствие падения сердечного выброса и снижения АД, что приводит к учащению сердечного ритма и увеличению потребности миокарда в кислороде.
• Задержка жидкости из-за снижения почечного кровотока и увеличение ОЦК, что увеличивает преднагрузку на миокард, способствуя отеку легких и гипоксемии.
• Усиление вазоконстрикции, что увеличивает постнагрузку на миокард, повышая потребности миокарда в кислороде.
• Диастолическая дисфункция ЛЖ, приводящая к увеличению давления в ЛП, способствующая застою крови в малом кругу кровообращения.
• Метаболический ацидоз вследствие длительной гипоперфузии органов и тканей.
Об истинном кардиогенном шоке следует думать при наличии следующих синдромов:
• Артериальная гипотензия - систолическое АД ниже 90 мм рт.ст. или на 30 мм рт.ст. ниже обычного уровня в течение 30 мин и более.
• Олигурия менее 20 мл/ч с переходом в анурию.
• Метаболический ацидоз - снижение рН крови менее 7,4. Кроме перечисленного, для клинической картины кардиогенного
шока характерна слабость, заторможенность, бледность и повышенная влажность кожных покровов, тахикардия.
До установления диагноза кардиогенного шока необходимо исключить другие причины гипотонии, такие, как гиповолемия, вазовагальные реакции, нарушение баланса электролитов, аритмии сердца.
Если диагноз истинного кардиогенного шока не вызывает сомнений, то основной целью проводимой терапии должна стать попытка повышения артериального давления. Из медикаментозных методов лечения рекомендуется инфузия прессорных аминов и коррекция ацидоза. Согласно рекомендациям АКК/ААС препаратом выбора при снижении систолического давления менее 90 мм рт.ст. является допамин. Начальная скорость инфузии препарата равна 2-10 мкг/(кг-мин). Увеличение скорости инфузии возможно каждые
5 мин до скорости 20-40 мкг/(кг-мин), однако в случаях, когда АД не нормализуется при скорости инфузии 20 мкг/(кг-мин), необходимо введение норадреналина. Начальная доза норадреналина гидротартрата составляет 2-4 мкг/мин, с постепенным повышением дозы до 15 мкг/мин. Не следует забывать, что норадреналин, наряду с усилением сократимости миокарда, значительно увеличивает периферическое сопротивление, что может приводить к усугублению ИМ. В остальных случаях предпочтение следует отдать добутамину, который вводится со скоростью 2,5-10 мкг/(кг-мин). Для коррекции ацидоза применяют бикарбонат натрия, трисаминол. Первое введение бикарбоната натрия (до 40 мл 5-7,5% раствора) может быть произведено до определения рН крови и других показателей, характеризующих состояние окислительно-восстановительных процессов.
Кроме медикаментозного лечения, при наличии соответствующего оборудования желательно проведение внутриаортальной баллонной контрпульсации, суть которой заключается в механическом нагнетании крови в аорту во время диастолы, что способствует увеличению кровотока в коронарных артериях. На фоне контрпульсации проводится коронарография и осуществляется попытка реваскуляризации миокарда путем коронарной ангиопластики или коронарного шунтирования. По некоторым данным, подобная «агрессивная» тактика позволяет снизить смертность при кардиогенном шоке до 30-40%, однако она целесообразна лишь в первые 8-10 ч от начала заболевания, что наряду с техническими трудностями снижают ее практическую значимость.
При лечении кардиогенного шока рекомендуется постоянный контроль АД, ЧСС, диуреза (по катетеру), давления заклинивания легочных капилляров (баллонный катетер в легочной артерии), а также контроль сердечного выброса с помощью эхокардиографии.
При развернутой картине кардиогенного шока вероятность выжить практически равна нулю при любом способе лечения, смерть наступает в пределах 6-10 часов.
Разрывы сердца
Разрывы сердца встречаются у 3-10% больных ОИМ и занимают третье место среди причин летальности заболевания - 5-30%.
Различают разрывы наружние (свободной стенки желудочка) и внутренние (межжелудочковой перегородки, сосочковой мышцы), медленнотекущие и одномоментные, а также ранние и поздние. Частота наружных разрывов составляет 85-90% всех разрывов сердца. Примерно у половины больных разрывы развиваются в первые сутки ИМ на границе здоровой и некротизированной ткани, в более поздние сроки в области истонченной стенки в центральной зоне инфаркта, часто образующей аневризматическое выбухание.
Факторы риска возникновения разрыва сердца в остром периоде инфаркта миокарда:
• первый инфаркт миокарда;
• пожилой и старческий возраст;
• женский пол;
• Q- или QS-инфаркт миокарда передней локализации;
• замедленная динамика (отсутствие) возвращения сегмента ST к изолинии;
• повышение внутрижелудочкового давления:
- артериальная гипертензия;
- сердечная недостаточность;
- нарушение постельного режима;
- рвота;
- дефекация.
Одномоментный разрыв наружной стенки левого желудочка
клинически протекает в виде внезапной остановки кровообращения, приводящей к смерти больного. В случаях медленно протекающего разрыва у больных отмечают рецидивирование интенсивного болевого синдрома, прогрессирующее снижение АД с развитием кардиогенного шока. При осмотре иногда удается отметить расширение границ сердца, глухость тонов, тахикардию, другие признаки тампонады сердца. На ЭКГ могут появиться признаки рецидива ИМ. Срочное ультразвуковое исследование подтверждает наличие жидкости (крови) между листками перикарда. Смерть больного наступает чаще всего при явлениях электромеханической диссоциации - отсутствие пульса и АД на крупных артериях при сохраняющейся электрической активности миокарда, чаще всего в виде синусовой брадикардии или медленного идиовентрикулярного ритма. В редких случаях возможно медленное поступление небольших объемов крови в полость перикарда с отграничением части сердечной
сорочки за счет тромбирования. В этом случае формируется ложная аневризма сердца. Лечение больных с наружным разрывом хирургическое: ликвидация разрыва с одновременным выполнением реконструктивной операции на коронарных сосудах.
Разрыв межжелудочковой перегородки встречается в 1-2% случаев. Как правило, развивается интенсивный болевой синдром в сочетании с артериальной гипотензией, застоем в малом круге кровообращения. При аускультации сердца выслушивается грубый пансистолический шум, который проводится вправо от грудины, редко - в межлопаточную область. В дальнейшем присоединяются явления правожелудочковой недостаточности: боли в правом подреберье, отеки ног, увеличение печени, асцит. На ЭКГ регистрируются признаки гипертрофии правых отделов сердца, блокада правой ножки пучка Гиса. Ультразвуковое исследование сердца выявляет увеличение размеров полости ПЖ, а в допплеровском режиме - разрыв миокарда со сбросом крови из левого желудочка в правый. При зондировании правых отделов сердца с помощью плавающих катетеров Сван-Ганза определяется повышенный уровень оксигенации крови в ПЖ, что подтверждает наличие сообщения между желудочками сердца.
Лечение больных с разрывом межжелудочковой перегородки хирургическое. При нестабильной гемодинамике показана экстренная операция аортокоронарного шунтирования с одномоментным наложением заплатки на дефект. Возможно подключение вспомогательного кровообращения и выполнение оперативного вмешательства в более поздние сроки, что уменьшает послеоперационную летальность в 1,5-2 раза.
Разрыв (отрыв) сосочковых мышц встречается у 0,5-1% больных ИМ, преимущественно нижней локализации. Клиническая картина выражается в быстром нарастании застоя в малом круге кровообращения с одышкой, влажными хрипами в легких, тахикардией и артериальной гипертензией. Иногда развивается отек легких, рефрактерный к терапии и быстро приводящий к смерти больного. При аускультации сердца выявляется грубый пансистолический шум, проводящийся в левую подмышечную область, обусловленный митральной регургитацией. Эхо-КГ обнаруживает значительноерасширение полостей ЛПи желудочка, свободноперемещающуюся («молотящую») створку митрального клапана, допплеро-
графия - митральную регургитацию. Лечение хирургическое, включающее в себя протезирование митрального клапана в сочетании с аортокоронарным шунтированием.
Лечение разрывов сердца хирургическое: устранение разрыва + аортокоронарное шунтирование.
Митральная недостаточность
Недостаточность митрального клапана регистрируется у 25-50% больных в первую неделю ИМ. Причинами митральной регургитации являются дилатация полости ЛЖ, дисфункция или разрыв сосочковых мышц, вследствие их ишемии или некроза. Клиническая картина недостаточности митрального клапана зависит от объема сброса крови из ЛЖ в предсердие: при небольшой степени митральной регургитации можно выявить у больного появление короткого неинтенсивного систолического шума на верхушке и основании мечевидного отростка, проводящегося в левую подмышечную область. При митральной регургитации II-IV степени область выслушивания, интенсивность и продолжительность шума в сердце увеличиваются, присоединяются симптомы застоя в легких, вплоть до развития сердечной астмы и альвеолярного отека легких. Диагноз и степень митральной регургитации устанавливают с помощью ультразвуковой допплерографии.
Лечение митральной регургитации с симптомами сердечной недостаточности проводят с помощью препаратов, уменьшающих посленагрузку на миокард и тем самым величину возврата крови в предсердие: ингибиторов АПФ или нитропруссида натрия. Возможно использование внутриаортальной баллонной контрапульсации, при необходимости - протезирование митрального клапана.
Аневризма левого желудочка
Под аневризмой сердца понимают локальное выбухание стенки ЛЖ в систолу. Аневризма состоит из некротизированной или рубцовой ткани и не участвует в сокращении, ее полость у части больных может быть заполнена пристеночным тромбом. Аневризма сердца чаще встречается при трансмуральном обширном поражении миокарда и обнаруживается у 7-15% больных ИМ. Наиболее часто
аневризма формируется в передней стенке, области верхушки, реже в задней стенке, межжелудочковой перегородке и крайне редко - в стенках ПЖ. Аневризмы бывают острые, подострые и хронические, а также диффузные и мешотчатые, с пристеночным тромбозом и без.
Клиническая диагностика аневризмы сердца часто затруднена, так как симптомом, указываюшим на ее образование, является появление пульсации слева от грудины или разлитого верхушечного толчка. Данный признак регистрируется при аневризме передней или верхушечной локализации. Расширение границ сердца, ослабление I тона, систолический шум могут указывать как на аневризму сердца, так и формирование митральной регургитации. Развитие застойной СН, стойких желудочковых аритмий, тромбоэмболического синдрома указывает на наличие аневризмы сердца, но также возможно у больных ИМ без наличия у них аневризмы левого желудочка. Заподозрить аневризму можно на основании данных ЭКГ: сохранение элевации сегмента ST в зоне ИМ, несмотря на исчезновение дискордантной его депрессии. Окончательно верифицируют наличие аневризмы с помощью Эхо-КГ, радиоизотопной или рентгенконтрастной вентрикулографии. Чреспищеводная эхокардиография позволяет выявить тромб в полости аневризмы более чем в 90% случаев.
Лечение аневризмы направлено на ликвидацию дисфункции миокарда и симптомов СН, устранение угрожающих жизни желудочковых нарушений ритма сердца и профилактику развития тромбоэмболий. Если медикаментозное лечение не эффективно, то выполняют операцию аортокоронарного шунтирования с аневризмэктомией.
При аневризме сердца часто развивается сердечная недостаточность, желудочковые аритмии и тромбоэмболии.
Постинфарктный синдром
Постинфарктный синдром или синдром Дресслера развивается у 4-10% больных ИМ и связан с иммунным ответом организма на продукты аутолиза некротизированных кардиомиоцитов. Постинфарктный синдром может проявиться через несколько дней от начала заболевания, но у большинства больных отмечается через 2-6 недель. Данный синдром включает в себя клинические признаки перикардита, плеврита и/или пневмонита. Некоторые авторы относят к синдрому Дресслера также симптомокомплекс передней груд-
ной клетки, который проявляется болями в левом плечевом суставе, грудино-реберных сочленениях.
Классический вариант постинфарктного синдрома характеризуется появлением интенсивных болей за грудиной или в левой половине грудной клетки, усиливающихся при дыхании, поворотах туловища и носящих постоянный характер. Боли не купируются антиишемическими препаратами, а уменьшаются после применения анальгетиков и нестероидных противовоспалительных средств. Одновременно с болью появляется лихорадка, чаще субфебрильная. При аускультации сердца выслушивается разной степени интенсивности систолический шум, который усиливается в сидячем положении больного, при наклонах туловища вперед или запрокидывании головы (сухой перикардит). При накоплении жидкости в перикарде шум исчезает, но может отмечаться расширение границ сердца, глухость тонов и другие симптомы выпотного перикардита. Присоединение плеврита и пневмонита дополняет клиническую картину полного варианта постинфарктного синдрома. В периферической крови отмечается незначительный лейкоцитоз, ускорение СОЭ, у 30-50% больных - эозинофилия. Рентгенологическое исследование подтверждает наличие выпота в плевральной полости, эхокардиографическое - в полость перикарда. В настоящее время признаки полисерозита встречаются редко. На ЭКГ может регистрироваться конкордантный подъем сегмента ST, что в сочетании с болевым синдромом может быть расценено как рецидив ИМ.
Лечение постинфарктного синдрома заключается в отмене антикоагулянтов и назначении нестероидных противовоспалительных средств или увеличении суточной дозы аспирина до 650-750 мг. При затянувшемся течении постинфарктного синдрома дополнительно назначают преднизолон 20 мг/сут на 3-7 дней с последующим постепенным уменьшением дозы.
Постинфарктный синдром обычно включает в себя перикардит, плеврит или пневмонит, лихорадку.
Тромбоэмболические осложнения
Тромбоэмболии диагностируют у 10-15% больных ИМ, хотя среди умерших больных тромбоэмболические осложнения встречаются в 40-50% случаев. Источниками артериальной тромбоэмболии
являются пристеночные тромбы в полости ЛП или желудочка (тромбоз ушка предсердия, тромбэндокардит, тромбоз полости аневризмы), в систему легочной артерии - тромбы в нижних конечностях. Факторами повышенного риска развития тромбоэмболии являются обширный передний ИМ, аневризма сердца, выраженная СН, нарушения ритма сердца, неадекватная антикоагулянтная и антиагрегантная терапия, длительный постельный режим, форсированный диурез.
Нарушение перфузии сосудов головного мозга клинически проявляется общемозговыми симптомами, парезами конечностей. Тромбоэмболия сосудов нижних конечностей сопровождается болью в пораженной ноге, бледностью и похолоданием кожи ниже окклюзии. Закупорка почечных артерий приводит к артериальной гипертензии, появлению протеин- и гематурии, редко - к острой почечной недостаточности. Следствием нарушение кровотока в мезентериальных сосудах является интенсивная боль в животе, парез кишечника, при развитии гангрены кишки - клиническая картина перитонита.
Профилактика тромбоэмболий заключается в ликвидации факторов риска, а при верификации внутрисердечного тромбоза или флеботромбоза глубоких вен ног - назначении прямых антикоагулянтов (низкомолекулярные гепарины) на 5-10 дней с переходом на прием непрямых антикоагулянтов (варфарин) в течение 6 мес.
нарушения ритма сердца
У больных инфарктом миокарда встречаются любые нарушения образования и проведения импульса, которые могут приводить к внезапной смерти, способствовать развитию СН, тромбоэмболических осложнений.
Синусовая брадикардия
Появление синусовой брадикардии характерно для больных с нижней локализацией и абдоминальной формой ИМ. Причиной брадикардии является повышение тонуса парасимпатической нервной системы. У части больных урежение ритма может быть ятрогенной этиологии: использование морфина, β-адреноблокаторов, антагонис-
тов кальция. Лечения требует синусовая брадикардия, приводящая к ухудшению показателей центральной гемодинамики - артериальной гипотензии, уменьшению сердечного выброса. В этой ситуации применяют атропин, только внутривенно, в дозе 0,5 мг, при недостаточном эффекте - повторно.
Синусовая тахикардия
Синусовая тахикардия встречается в 25-30% случаев инфаркта миокарда.
Причины синусовой тахикардии
• Активация симпатоадреналовой системы (боль, стресс).
• Лихорадка.
• Гиповолемия.
• Сердечная недостаточность.
• Перикардит.
• Ятрогения (кровотечения на фоне трмболитической и антикоагулянтной терапии, применение холинолитиков, периферических вазодилататоров и т.п.).
Лечение синусовой тахикардии зависит от причины, ее вызвавшей. При повышенном тонусе симпатической нервной системы показано назначение β-адреноблокаторов, при гиповолемии - увеличение объема циркулирующей крови. Если синусовая тахикардия является симптомом дисфункции ЛЖ, то назначают ингибиторы АПФ, диуретики и т.д.
Мерцание (трепетание) предсердий
Мерцание предсердий в 15-20% случаев осложняет течение ИМ и является плохим прогностическим признаком, так как часто свидетельствует о тяжелом поражении ЛЖ сердца. У части больных мерцание предсердий предшествует появлению СН. Высокая частота сокращений желудочков способствует расширению зоны некроза.
При хорошей переносимости пароксизма и отсутствии тахиаритмии от антиаритмической терапии можно воздержаться, так как у 40-50% больных происходит самостоятельное восстановление синусового ритма в течение часов или нескольких дней. При частоте сокращений желудочков более 120 в мин, неустойчивой гемодинамике, развитии СН показано назначение антиаритмичес-
ких препаратов с целью нормализации ритма или урежения частоты сокращений желудочков менее 100 в мин. Средством выбора является внутривенное струйное введение 300 мг амиодарона. При отсутствии желаемого эффекта можно дополнительно капельно назначить амиодарон в дозе 900 - 1200 мг в сутки. При наличии сердечной недостаточности и тахиаритмии применяют болюсно дигоксин 1-1,5 мг/сут. Альтернативой медикаментозной терапии является синхронизированная с зубцом R электрокардиограммы электроимпульсная терапия разрядом 50-200 Дж. Перед проведением медикаментозного или электроимпульсного лечения необходимо провести коррекцию электролитных расстройств (гипокали- и/или гипомагниемии).
Желудочковые нарушения ритма
Желудочковая экстрасистолия отмечается у 90-96% больных острым инфарктом миокарда, желудочковая тахикардия и фибрилляция желудочков - в 5-10% случаев.
Желудочковая экстрасистолия и эпизоды неустойчивой желудочковой тахикардии, которые не сопровождаются неприятными субъективными ощущениями и расстройствами гемодинамики, не требуют специального лечения. В других случаях рекомендуется болюсное введение лидокаина 1 мг/кг (не менее 50 мг) с последующей инфузией под мониторным наблюдением за ритмом сердца. Возможно использование новокаинамида, амиодарона или мексилитина по стандартным схемам.
Развитие острой остановки кровообращения вследствие фибрилляции желудочков требует проведения сердечно-легочной реанимации. Проводится непрямой массаж сердца, вспомогательное дыхание и удар кулаком по грудине. При сохранении фибрилляции сердца проводится электрическая дефибрилляция, при необходимости повторно с увеличение величины разряда. Одновременно получают доступ к крупным венам и осуществляют введение щелочных растворов для коррекции ацидоза, симпатомиметиков (адреналин или норадреналин) для ликвидации гемодинамических расстройств. В случае восстановления синусового ритма в сочетании с желудочковой аритмией показано введение лидокаина или амиодарона, других антиаритмических средств. При развитии асистолии болюсно вводят атропин 1 мг в сочетании с адреналином в дозе 1 мг, при ее сохране-
нии - повторно 1 мг атропина с 3 мг адрена лина, затем осуществляют временную электрокардиостимуляцию сердца.
Прогностическое значение желудочковых нарушений ритма сердца велико, так как часть больных (до 50%) ОИМ погибает от аритмий еще до обращения к врачу (внезапная смерть) или на догоспитальном этапе. Однако известно, что фибрилляция желудочков, развившаяся в первые 48 ч заболевания, мало влияет на дальнейший исход. С другой стороны, поздние желудочковые аритмии резко повышают риск внезапной коронарной смерти больных в постинфарктном периоде.
Желудочковые аритмии в постинфарктном периоде повышают риск внезапной смерти.
Для профилактики в этом случае рекомендуют пожизненный прием β-адреноблокаторов, выполнение операций прямой реваскуляризации миокарда или установки программируемых кардиостимуляторов - дефибрилляторов.
Атриовентрикулярные блокады
Атриовентрикулярная блокада I степени лечения не требует. Показаниями к лечению атриовентрикулярных блокад II-III степени служат:
• артериальная гипотензия, аритмический шок;
• синкопальное состояние (приступ Морганьи-Адамса-Стокса);
• сердечная недостаточность;
• брадизависимые тахикардии и тахиаритмии. Атриовентрикулярная блокада II степени с периодикой
Самойлова-Венкебаха корригируется назначением парентеральных инъекций атропина 0,5-1 мг или ипратропиумбромида по 5-15 мг 3 раза в день перорально.
Атриовентрикулярная блокада II степени Мобитц II, полная поперечная блокада сердца, би- и трифасцикулярные блокады ножек пучка Гиса при наличии показаний требуют проведения временной трансвенозной эндокардиальной стимуляции сердца
реабилитация больных острым инфарктом миокарда
Реабилитация представляет собой широкий комплекс мероприятий, включающих в себя адекватное лечение заболевания и его осложнений, адекватную физическую активность пациента, коррекцию нарушений психического статуса и возвращение больного к трудовой деятельности.
Физическая реабилитация при ИМ заключается в постепенном расширении двигательного режима. Первые сутки больной соблюдает строгий постельный режим в блоке интенсивной терапии при постоянном мониторировании основных жизненных функций. При отсутствии осложнений на вторые сутки болезни можно садиться и вставать с постели, проводить занятия по лечебной физкультуре под контролем пульса и артериального давления. На третьи-четвертые сутки больной переводится в отделение и ему разрешается пользоваться палатным туалетом. Перед выпиской проводится тест с дозированной физической нагрузкой для оценки толерантности к ней больного и выявления возможной ишемии миокарда, нарушений ритма сердца. В США больной с неосложненным инфарктом миокарда на 7-9 день выписывается из стационара, в России - на 16-21 сут. При наличии осложнений, положительной пробе с нагрузкой, активизацию больного замедляют. Продолжение реабилитации больного возможно в условиях санатория кардиологического профиля.
Изменения в психологическом статусе встречаются у 25-30% больных ОИМ, включая в себя нарушение сна, тревогу и депрессивные реакции (45-60%), острые психозы (1-5%). Поэтому большинству пациентов требуется наблюдение психолога/психиатра и назначение снотворных, седативных препаратов или антидепрессантов.
Перед выпиской из стационара необходимо дать больному рекомендации о режиме двигательной активности, возможности возвращения к трудовой деятельности.
Постинфарктная реабилитация включает медикаментозный, физический, психологический, социальный и профессиональный аспекты.
вторичная профилактика ибс
Вторичная профилактика ИБС включает мероприятия, направленные на стабилизацию атеросклеротической бляшки, предупреждение повторных ишемических эпизодов, снижение смертности. Больные, перенесшие ИМ, должны соблюдать диету, определенную физическую активность и получать медикаментозное лечение.
Диета
Основным требованием к диете является низкое содержание насыщенных жиров и холестерина с добавлением морепродуктов. Этим требованиям отвечает Средиземноморская диета, включающая обязательное ежедневное употребление свежих фруктов, зеленых овощей, замену мяса животных рыбой и мясом домашней птицы. Сливочное масло следует заменить маргарином, чаще использовать растительные масла (оливковое).
Физическая активность
В настоящее время разработаны различные программы дозированных физических нагрузок в постинфарктном периоде, которые позволяют улучшить психологическую и социальную адаптацию больных, уменьшают ЧСС и АД, обладают гиполипидемическим эффектом, нормализуют реологические свойства крови. Тренинг проводится под наблюдением медицинского персонала, затем самостоятельно в домашних условиях. Объем физических нагрузок определяется по результатам теста с ДФН. Тренировки проводятся 3 раза в неделю в виде гимнастических упражнений, занятий на велотренажере, бегущей дорожке или в плавательном бассейне.
Медикаментозное лечение
Всем больным, перенесшим ИМ, рекомендуется прием гиполипидемических средств, антиагрегантов, ингибиторов АПФ и β-адреноблокаторов.
Гиполипидемические препараты
Клинические исследования 4S, LIPID, CARE, MIRACL продемонстрировали эффективность статинов (симвастатин, правастатин, аторвастатин) в плане снижения риска развития повторных инфарктов миокарда и общей смертности у больных стенокардией напряжения, нестабильной стенокардией и постинфарктным кардиосклерозом. Такой результат был достигнут за счет снижения уровня холестерина плазмы, холестерина липопротеидов низкой плотности, что сопровождалось уменьшением дисфункции эндотелия, воспалительных и тромботических процессов в области атеросклеротического поражения сосудов. В настоящее время рекомендуется снижать уровень холестерина липопротеидов низкой плотности до 2,6 ммоль/л.
Антиагреганты
Аспирин вызывает снижение на 25% частоты повторных ишемических атак, развития сердечно-сосудистых осложнений и смертельных исходов, что требует постоянного приема препарата. Рекомендуемая доза аспирина составляет от 75 до 325 мг/сут. Альтернативным аспирину препаратами являются тиклопидин (500 мг/сут) или клопидогрель (75 мг/сут).
Ингибиторы АПФ
Ингибиторы АПФ показаны больным ИМ с фракцией выброса менее 40% и/или клиническими проявлениями СН. Как правило, ингибиторы АПФ больной начинает получать в остром периоде заболевания и в последующем остается вопрос достижения оптимальной дозировки препарата.
β-Адреноблокаторы
β-Адреноблокаторы снижают риск развития повторного ИМ, внезапной смерти (на 32%) и общей летальности (23%) и показаны всем больным, перенесшим ИМ при отсутствии противопоказаний. Препаратами выбора являются пропраналол, метопролол, тимолол, бисопролол и карведилол.
Антиагреганты, статины, ингибиторы АПФ и β-адреноблокаторы улучшают прогноз в постинфарктном периоде.