Неврология и нейрохирургия / под ред. А.Н. Коновало- ва, А.В. Коз лова ; Е.И. Гусев, А.Н. Коновалов, В.И. Скворцова : учебник : в 2 т. - т. 2. 2009. - 420 с.
|
|
|
|
ГЛАВА 9. ОПУХОЛИ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Любая опухоль головного мозга, развивающаяся в ограниченном пространстве черепа, по мере роста приводит к несовместимому с жизнью конфликту - сдавлению мозга, нарушению его функции и гибели больного. В связи с этим общепринятые понятия доброкачественности или злокачественности опухоли применительно к мозгу имеют условное значение.
Другими особенностями, приводящими к своеобразному протеканию опухолевых заболеваний ЦНС, являются наличие так называемого гематоэнцефалического барьера, ограничивающего проникновение многих веществ (в том числе лекарственных) из крови в ткань мозга, и определенная иммунная привилегированность ЦНС.
Принципы радикального, абластичного удаления многих опухолей ЦНС, особенно развивающихся из ткани самого мозга, в большинстве случаев неосуществимы.
Эти и ряд других особенностей определяют своеобразие терапевтических подходов при онкологических заболеваниях ЦНС.
Общие принципы нейроонкологии
Полость черепа и позвоночный канал представляют собой замкнутое пространство, ограниченное со всех сторон практически нерастяжимой ТМО, костями и связками. Соответственно после заращения швов черепа и родничков развитие внутричерепной опухоли практически неизбежно вызывает сдавление прилежащих мозговых структур и повышение внутричерепного давления.
Симптомы опухоли ЦНС делятся на местные (локальные), «симптомы на отдалении» и общемозговые.
Местные симптомы обусловлены сдавлением или разрушением прилежащего к опухоли вещества мозга или черепных нервов. В зависимости от локализации такими симптомами могут быть судорожные припадки, парезы, нарушения чувствительности, расстройства речи, поражение тех или иных черепных нервов.
«Симптомы на отдалении» связаны со смещением мозга и возникают обычно на поздних, угрожающих жизни, стадиях заболевания. К ним относятся, например, так называемый четверохолмный синдром (парез взора вверх, нарушение конвергенции) и парез глазодвигательного нерва, возникающие при сдавлении среднего мозга в отверстии мозжечкового намета; боль в шее; «ригидность мышц затылка»; пароксизмы брадикардии; рвота; нарушение сознания и дыхания при дислокации миндалин мозжечка в большое затылочное отверстие.
Общемозговые симптомы (головная боль, тошнота и рвота, снижение памяти, критики, ориентировки, нарушение сознания, застойные диски зрительных нервов) обусловлены внутричерепной гипертензией. Развитие последней в нейроонкологии связано: 1) с наличием в полости черепа так называемого «ограничивающего пространство процесса» - опухоли; 2) с перитуморозным отеком; 3) с нарушением оттока ликвора из желудочков мозга вследствие либо непосредственной окклюзии опухолью ликворных путей (например, III или IV желудочков, водопровода мозга), либо вторичной их окклюзии при дислокации мозга в тенториальное или большое затылочное отверстия. Повышение внутричерепного давления приводит к затруднению венозного оттока, что, в свою очередь, усугубляет внутричерепную гипертензию и формирует «порочный круг».
Классификация. Различают первичные опухоли ЦНС, развивающиеся из клеток головного и спинного мозга, нервов и окружающих их структур, и вторичные - метастазы расположенных в других органах злокачественных новообразований (рак, саркома); к вторичным также относят опухоли, исходящие из окружающих череп и позвоночник тканей и врастающие в полость черепа или позвоночный канал.
Существует много классификаций первичных опухолей ЦНС. Принципиальное значение имеют отношение к мозгу, локализация и гистологическая характеристика опухоли.
По отношению к мозгу опухоли делятся на внутримозговые (происходящие из клеток мозга) и внемозговые, возникающие из
оболочек мозга, нервов, сосудов и участков эмбриональной ткани, не прошедших нормальное развитие (дизэмбриогенетические опухоли). К внемозговым относят также опухоли гипофиза.
По локализации выделяют внутричерепные опухоли ЦНС (90%) и спинальные (10%). Очень редко (менее чем в 1% случаев) встречаются опухоли, расположенные в полости как черепа, так и позвоночного канала - «краниоспинальные».
Спинальные опухоли в зависимости от их отношения к спинному мозгу подразделяются на интрамедуллярные и экстрамедуллярные, в зависимости от расположения по отношению к ТМО - на интрадуральные и экстрадуральные. Локализацию спинальной опухоли уточняют по телу позвонка, на уровне которого она находится.
Внутричерепные внутримозговые опухоли классифицируются по пораженным долям или более мелким структурам мозга, а внемозговые - по месту исходного роста в мозговых оболочках или нервах.
С хирургической точки зрения особо выделяются «труднодоступные» опухоли, расположенные в глубинных отделах мозга (III желудочек, подкорковые узлы, ствол мозга) или в медиальных отделах основания средней и задней черепных ямок.
Согласно используемой в настоящее время гистологической классификации ВОЗ, опухоли ЦНС делятся на: 1) опухоли, развивающиеся из нейроэпителиальной ткани; 2) опухоли нервов; 3) опухоли мозговых оболочек; 4) лимфомы и другие опухоли кроветворной ткани; 5) опухоли из зародышевых клеток (герминогенные); 6) кисты и опухолевидные поражения; 7) опухоли области турецкого седла; 8) опухоли, врастающие в полость черепа; 9) метастазы; 10) неклассифицируемые опухоли. В рамках каждой из этих групп существуют подгруппы и варианты.
Заболеваемость первичными опухолями ЦНС составляет примерно 14 случаев на 100 тыс. населения в год. Число вторичных (в первую очередь - метастатических) опухолей ЦНС - 15-16 на 100 тыс. населения в год.
Классификации стадии развития заболевания из-за существенного субъективизма в их определении признания в нейроонкологии не получили. Классификация TNM используется только при злокачественных опухолях, вторично врастающих в полость черепа. Объясняется это тем, что первичные злокачественные опухоли ЦНС обычно не могут быть удалены радикально [т.е. относятся к
T4 стадии, но практически никогда не метастазируют - ни в лимфатические узлы (N0), ни за пределы ЦНС (M0)].
Диагностика. Появление и прогрессивное нарастание выраженности тех или иных неврологических симптомов (эпилептических припадков, парезов, нарушений чувствительности, речи, функции черепных нервов, координации, признаков внутричерепной гипертензии и т.д.) являются безусловным основанием для предположительного диагноза опухоли ЦНС и направления больного на консультацию к нейрохирургу.
Первым этапом диагностического поиска является неврологическое исследование, при котором ставят предположительный диагноз и формулируется программа дальнейшего обследования. Существенное значение имеет исследование зрительной функции и глазного дна. Нечеткость границ диска зрительного нерва, его отечность, выступание («проминенция») в стекловидное тело, расширение сосудов и диапедезные кровоизлияния на глазном дне - характерные признаки высокого внутричерепного давления; такие изменения глазного дна часто называют «застойным диском (или соском) зрительного нерва».
Следует подчеркнуть, что недооценка особенностей неврологической симптоматики даже при использовании самой современной техники может вести к серьезным диагностическим ошибкам. Помимо постановки топического диагноза, важно оценить тяжесть состояния больного, что существенно для определения сроков операции и назначения соответствующего медикаментозного лечения.
Основным методом диагностики опухолей ЦНС является МРТ, позволяющая выявлять даже небольшие (2-3 мм в диаметре) новообразования головного и спинного мозга. Помимо многочисленных характеристик опухоли, часто включающих в себя и предположительный гистологический диагноз, МРТ дает возможность оценить наличие и выраженность перитуморозного отека, смещение мозговых структур и желудочковой системы, помогает уточнить степень кровоснабжения опухоли и ее отношение к магистральным сосудам (особенно при использовании специальной программы - магнитно-резонансной ангиографии). Внутривенное введение препаратов гадолиния повышает разрешающую способность МРТ. Благодаря специальным методикам МРТ можно изучить взаимоотношения опухоли с функционально значимыми
зонами мозга (речевыми, двигательными, чувствительными центрами), с проводящими путями, с высокой степенью вероятности высказаться о гистологическом диагнозе и степени злокачественности опухоли и даже (с помощью магнитно-резонансной спектроскопии) исследовать обмен веществ в ее ткани.
Рентгеновская КТ обычно дополняет МРТ, поскольку обеспечивает лучшую визуализацию костных структур. Трехмерная спиральная КТ позволяет уточнить топографические соотношения опухоли с магистральными сосудами, мозгом и структурами черепа. Если КТ применяется в качестве первичного метода диагностики внутричерепной опухоли, исследование необходимо производить после внутривенного введения водорастворимого рентгеноконтрастного вещества (повышает четкость изображения, поскольку многие опухоли хорошо накапливают контрастное вещество).
При необходимости (определяемой уже нейрохирургом) в диагностический комплекс могут включаться селективная ангиография мозговых сосудов, электрофизиологические исследования (электроэнцефалография, электрокортикография, исследование слуховых, зрительных, соматосенсорных и других вызванных потенциалов), определение опухолевых маркеров (альфа-фетопротеина и хорионического гонадотропина при опухолях области шишковидной железы) и некоторые другие методы.
Рентгенография черепа, рентгеноконтрастное исследование желудочков мозга и радиоизотопные методы в современной нейроонкологии применяются редко.
Современные методы нейровизуализации, в первую очередь - МРТ, во многих случаях позволяют с достаточной уверенностью высказаться о гистологической природе опухоли и соответственно определить тактику комплексного лечения. В сомнительных случаях производится биопсия опухоли. Для биопсии внутричерепных опухолей используется так называемый стереотаксический метод («стереотаксическая биопсия»), обеспечивающий высокую точность получения образцов ткани из любых структур мозга, в том числе - из глубокорасположенных.
Лечение. Главной особенностью хирургии опухолей головного и спинного мозга является невозможность в подавляющем большинстве случаев применять в ходе операции принципы онкологической абластики. Чтобы избежать повреждения прилежащих к опухоли функционально (а часто - и жизненно) важных структур,
удаление ее производится путем фрагментирования различными инструментами (пинцетами, кусачками, вакуумным отсосом, ультразвуковым дезинтегратором и т.д.), причем не во всех случаях удается осуществить даже макроскопически полное удаление новообразования.
Более того, в большинстве случаев злокачественные внутримозговые опухоли изначально отличаются инфильтративным ростом, и во внешне неизмененном веществе мозга на значительном отдалении от основного опухолевого узла могут быть обнаружены опухолевые клетки, распространяющиеся по проводящим путям и периваскулярным пространствам. В таких случаях лечение не может ограничиваться только удалением основной массы опухоли и должно включать в себя лучевую и химиотерапию.
В большинстве случаев после установления (предположительного или верифицированного биопсией) гистологического диагноза производится удаление опухоли. При ограниченных доброкачественных опухолях, которые могут быть удалены практически полностью, другое лечение не требуется, такие опухоли обычно не рецидивируют. При не полностью удаленных доброкачественных опухолях дальнейшая тактика определяется индивидуально. После удаления злокачественных опухолей независимо от макроскопической радикальности обычно используются лучевое лечение и при показаниях - химиотерапия.
Иногда схема комплексного лечения меняется. Так, во многих случаях злокачественных опухолей основания черепа, распространяющихся на лицевой скелет и придаточные пазухи носа, после биопсии производятся предоперационное облучение и по показаниям - химиотерапия, затем - удаление опухоли с последующим продолжением лучевого и медикаментозного лечения. При некоторых опухолях (например, лимфомах и герминомах) прямое хирургическое вмешательство не улучшает прогноз, поэтому после установления гистологического диагноза (с помощью стереотаксической биопсии либо на основании набора косвенных признаков) проводится лучевая и химиотерапия. Наконец, развивающиеся в последние годы радиохирургические методы - стереотаксически ориентированное облучение сфокусированными пучками лучевой энергии (гамма-нож, линейный ускоритель, пучок протонов) - становятся альтернативой собственно хирургическому вмешательству как при злокачественных, так и при некоторых доброкаче-
ственных опухолях, особенно расположенных в труднодоступных отделах мозга и основания черепа.
В случаях инкурабельных опухолей возможны вмешательства, направленные на уменьшение внутричерепной гипертензии (шунтирующие операции на ликворной системе; имплантация устройств для периодической аспирации содержимого опухолевых кист; изредка - декомпрессивная трепанация черепа). Среди нехирургических методов лечения на 1-м месте стоит назначение глюкокортикоидов (обычно - дексаметазона), уменьшающих перитуморозный отек мозга. Эффект глюкокортикоидов обусловлен преимущественно их способностью существенно (в 3-4 раза) снижать выработку опухолью фактора роста эндотелия сосудов и, возможно, других онкогенов, которые вызывают отек мозга у нейроонкологических больных.
Частные вопросы нейроонкологии
Опухоли из нейроэпителиальной ткани (глиомы)
Глиомы составляют свыше 50% опухолей ЦНС. Возникают они из клеток мозговой паренхимы: астроцитов (астроцитомы), олигодендроцитов (олигодендроглиомы), клеток эпендимы желудочков мозга (эпендимомы). Генетические аномалии, приводящие к возникновению глиом, разнообразны. Наиболее характерна (наблюдающаяся примерно в 40% астроцитом) утрата генетического материала в коротком плече 17-й хромосомы с повреждением гена-супрессора пролиферации клетки p53; в 70% глиобластом наблюдается моносомия по 10-й хромосоме.
Выделяют 4 степени злокачественности глиомы.
Глиомы I и II степеней злокачественности рассматриваются обычно вместе и называются глиомами низкой степени злокачественности (low grade gliomas). К ним относятся пилоцитарная (пилоидная) астроцитома (I степень злокачественности), фибриллярная, протоплазматическая, гемистотическая и плеоморфная ксантоастроцитома, а также эпендимома (II степень злокачественности).
При КТ такие опухоли выглядят как зона измененной (чаще - пониженной) плотности; при МРТ в режиме Т1 они также характеризуются пониженным сигналом, а в режиме Т2 - повышенным
(рис. 9.1).
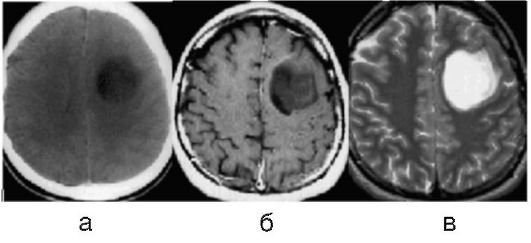 Рис. 9.1. Доброкачественная
глиома (пилоидная астроцитома) левой заднелобной области: а - КТ с
контрастным усилением, опухоль не накапливает контрастное вещество; б -
тот же больной, МРТ с контрастным усилением, Т1-взвешенные изображения - опухоль выглядит как зона сигнала низкой интенсивности; в - тот же больной, МРТ, Т2-взвешенные изображения - опухоль выглядит как зона гиперинтенсивного сигнала
Рис. 9.1. Доброкачественная
глиома (пилоидная астроцитома) левой заднелобной области: а - КТ с
контрастным усилением, опухоль не накапливает контрастное вещество; б -
тот же больной, МРТ с контрастным усилением, Т1-взвешенные изображения - опухоль выглядит как зона сигнала низкой интенсивности; в - тот же больной, МРТ, Т2-взвешенные изображения - опухоль выглядит как зона гиперинтенсивного сигнала
Глиомы характеризуются длительным (годы) развитием. При наличии четкой границы могут быть радикально удалены, вероятность рецидива в этом случае не превышает 20% при 10-летнем сроке наблюдения. При рецидивировании 70% первично доброкачественных астроцитом становятся злокачественными (обычно - анапластическими астроцитомами), что оправдывает стремление к максимальной радикальности в ходе первой операции. Однако при инвазивном росте опухоли в окружающие ткани, особенно в функционально значимых зонах мозга, операция ограничивается частичным удалением новообразования. В отдельных случаях при распространенных диффузно растущих опухолях оправдано проведение стереотаксической биопсии и в зависимости от ее результатов - лучевой терапии или динамического наблюдения. Химиотерапия наиболее эффективна при олигодендроглиомах, при других глиомах низкой степени злокачественности применяется реже.
Глиомы III и IV степеней злокачественности называются глиомами высокой степени злокачественности (high grade gliomas) или просто злокачественными. К ним относятся анапластическая астроцитома (III степень) и глиобластома (IV степень). Злокачественные глиомы быстро прогрессируют, срок от момента появления первых симптомов до обращения к врачу обычно исчисляется месяцами или даже неделями.
Анапластические астроцитомы составляют около 30% всех глиом, характеризуются инфильтративным ростом, бывают первичными или возникают вследствие малигнизации глиомы низкой
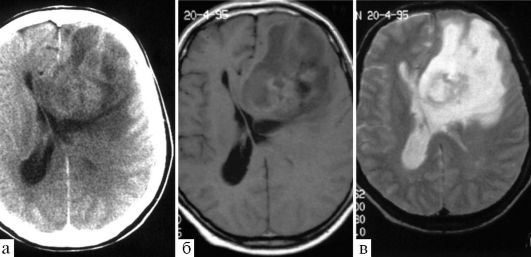 Рис. 9.2. Злокачественная глиома (анапластическая астроцитома) левой лобной доли: а - КТ; б, в - МРТ, Т1 и Т2-взвешенные изображения; опухоль выглядит как зона гетерогенного сигнала с кистами в структуре
Рис. 9.2. Злокачественная глиома (анапластическая астроцитома) левой лобной доли: а - КТ; б, в - МРТ, Т1 и Т2-взвешенные изображения; опухоль выглядит как зона гетерогенного сигнала с кистами в структуре
степени злокачественности. При КТ и МРТ во всех стандартных режимах опухоль выглядит как зона гетерогенно измененной плотности, часто - с кистами (рис. 9.2).
Лечение заключается в максимально возможном (не приводящем к инвалидизации больного) удалении опухолевой ткани с последующей лучевой (в суммарной очаговой дозе - 55-60 Гр) и химиотерапией (обычно по схеме PCV: прокарбазин, ломустин - CCNU - и винкристин или монотерапия темозоломидом). При рецидивах возможно повторное удаление опухоли с продолжением химиотерапии. Медиана продолжительности жизни больных при условии комплексного лечения - около 3 лет для лиц моложе 40 лет, 2 года - для лиц от 40 до 60 лет и менее 1 года - для лиц старшего возраста.
Глиобластомы составляют около 50% всех глиом. Отличаются от анапластических астроцитом наличием очагов некроза (необходимый дифференциально-диагностический критерий) и более бурным темпом роста (рис. 9.3). Бывают первичными (характеризуются худшим прогнозом) или возникают вследствие дальнейшей малигнизации анапластических астроцитом. Глиобластома может поражать любые отделы мозга, но чаще располагается в лобной или височной долях. Нередко она распространяется на мозолистое
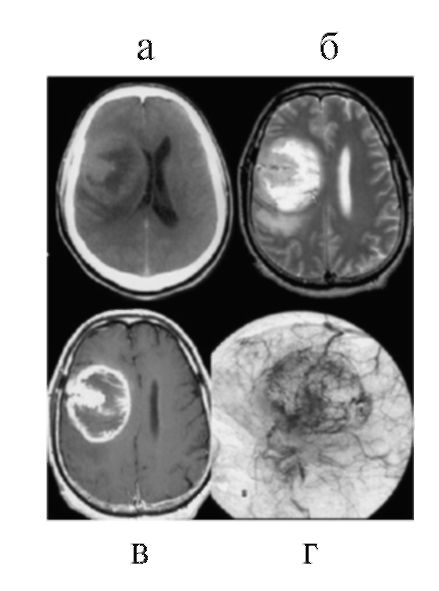 Рис. 9.3. Злокачественная
глиома (глиобластома) правой височно-теменной области: а - КТ с
контрастным усилением, опухоль выглядит как область гетерогенной
плотности; б - МРТ, Т2-взвешенные изображения, опухоль выглядит как зона гетерогенно повышенного сигнала; в - МРТ, Т1-взвешенные
изображения с контрастным усилением; видно накопление контраста по
периферии опухоли, в зоне ее активного роста и в проекции краев
сильвиевой борозды; г - каротидная ангиография; определяется усиленное
кровоснабжение опухоли в периферических отделах и в проекции краев
сильвиевой борозды
Рис. 9.3. Злокачественная
глиома (глиобластома) правой височно-теменной области: а - КТ с
контрастным усилением, опухоль выглядит как область гетерогенной
плотности; б - МРТ, Т2-взвешенные изображения, опухоль выглядит как зона гетерогенно повышенного сигнала; в - МРТ, Т1-взвешенные
изображения с контрастным усилением; видно накопление контраста по
периферии опухоли, в зоне ее активного роста и в проекции краев
сильвиевой борозды; г - каротидная ангиография; определяется усиленное
кровоснабжение опухоли в периферических отделах и в проекции краев
сильвиевой борозды
тело и противоположное полушарие мозга (рис. 9.4). При КТ и МРТ в стандартных режимах выглядит как гетерогенное образование с участками некроза, кистами и кровоизлияниями различной давности. При внутривенном введении препарата гадолиния на МРТ контрастируется расположенная в основном по периферии опухоли зона ее активного роста (см. рис. 9.3).
Лечение, как и при анапластических астроцитомах, заключается в максимально возможной резекции опухоли с последующей лучевой терапией. Химиотерапия менее эффективна, сегодня чаще применяют монотерапию темозоломидом. Повторные операции возможны, но эффективность их невелика. Медиана продолжительности жизни для больных моложе 40 лет - около 16 мес, для остальных - менее 1 года.
Олигодендроглиомы составляют 5% глиом. Обычно это доброкачественные, медленно растущие опухоли. Отличительная их черта - наличие участков обызвествления (петрификатов) в строме опухоли, хорошо видимых при КТ (рис. 9.5).
При озлокачествлении олигодендроглиомы возникает опухоль III степени злокачественности - анапластическая олигодендроглиома. Лечение заключается в максимально возможном удалении
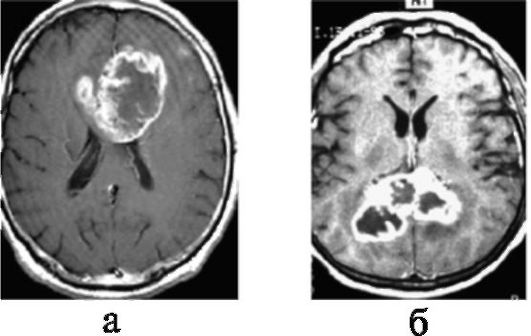 Рис. 9.4. Распространение
глиобластомы на противоположное полушарие мозга через передние (а) и
задние (б) отделы мозолистого тела; МРТ с контрастным усилением (Т1- взвешенные изображения)
Рис. 9.4. Распространение
глиобластомы на противоположное полушарие мозга через передние (а) и
задние (б) отделы мозолистого тела; МРТ с контрастным усилением (Т1- взвешенные изображения)
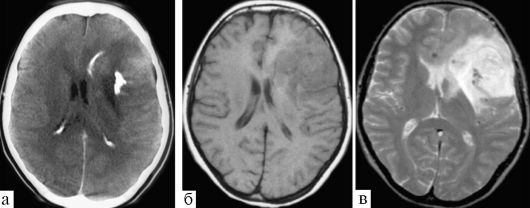 Рис. 9.5. Олигодендроглиома: а - КТ, хорошо виден расположенный в структуре опухоли петрификат; б, в - МРТ, Т1 и Т2-взвешенные изображения
Рис. 9.5. Олигодендроглиома: а - КТ, хорошо виден расположенный в структуре опухоли петрификат; б, в - МРТ, Т1 и Т2-взвешенные изображения
опухоли с последующей лучевой и химиотерапией (в режиме PCV или темозоломидом). Следует отметить высокую эффективность химиотерапии при олигодендроглиомах, что в ряде случаев позволяет использовать ее как самостоятельный метод лечения опухолей, расположенных в функционально значимых зонах мозга. Медиана продолжительности жизни больных с олигодендроглиомами - около 6 лет.
Доля эпендимом в общем количестве глиом - около 3%; в большинстве случаев они полностью или частично располагаются в желудочках мозга (рис. 9.6). Чаще встречаются у детей. В отличие от других глиом в большинстве случаев (60%) располагаются в задней черепной ямке. Большинство эпендимом - доброкачественные опухоли, но встречаются и анапластические эпендимомы (III степени злокачественности). Лечение - хирургическое. Лучевая и химиотерапия при эпендимомах менее
эффективны. Прогноз определяется в первую очередь радикальностью операции, даже гистологическая злокачественность опухоли имеет меньшее значение. 5-летняя выживаемость больных с
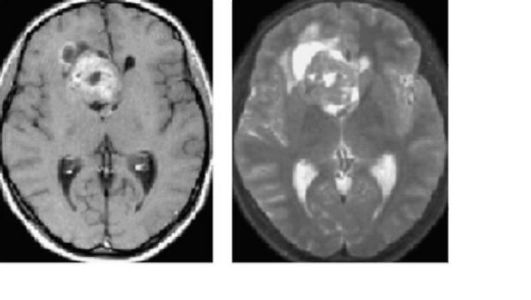
Рис. 9.6. Эпендимома переднего рога правого бокового желудочка. МРТ: а - Т1 - с контрастным усилением; б - Т2-взвешенное изображение
эпендимомами превышает 50% для детей старше 3 лет и 70% - для взрослых.
Опухоли мозговых оболочек
По частоте опухоли мозговых оболочек находятся на 2-м месте после глиом. Подавляющее большинство этих опухолей (свыше 95%) составляют менингиомы, значительно реже встречаются гемангиоперицитома, фиброзная гистиоцитома, меланома, диффузный саркоматоз мозговых оболочек и др.
Менингиомы составляют около 20% опухолей ЦНС. Возникают из клеток арахноэндотелия, находящихся в толще ТМО, реже - в сосудистых сплетениях (отсюда устаревшее название - арахноэндотелиома). Этиологическими факторами могут быть травма головы, рентгеновское и радиоактивное облучение, пищевые нитриты. Генетический дефект в клетках большинства менингиом находится в 22-й хромосоме, в локусе 22q12.3-qter, неподалеку от гена нейрофиброматоза 2 (НФ2).
По степени злокачественности менингиомы делятся на 3 группы. К 1-й относятся типичные менингиомы, подразделяемые на 9 гистологических вариантов. Около 60% внутричерепных менингиом относятся к менинготелиальным (менинготелиоматозным), 25% - к переходным («смешанного строения») и 12% - к фиброзным (фибробластическим); остальные гистологические варианты встречаются редко. Среди спинальных менингиом преобладают псаммоматозные (содержащие кальцинаты в виде песчинок). Ко II степени злокачественности относятся атипические менингиомы (отличаются повышенной митотической активностью) и к III - анапластические (злокачественные), ранее называвшиеся менингосаркомами.
На КТ менингиомы выглядят обычно как округлой формы образования, связаны с ТМО (рис. 9.7). При МРТ в режиме Т1 сигнал от менингиомы часто сходен с таковым от мозга, в режиме Т2 большинство менингиом характеризуются в той или иной степени гиперинтенсивным сигналом, при этом часто выявляется перитуморозный отек мозга (рис. 9.8). В большинстве случаев менингиома прорастает оба листка ТМО и по гаверсовым каналам распространяется в прилежащую кость, при этом вследствие стимуляции остеобластов и роста опухоли происходит разрастание костной
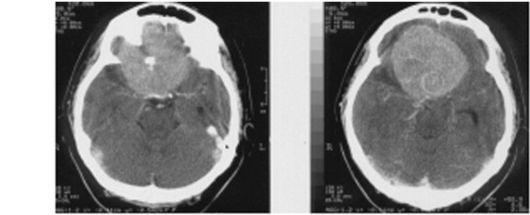 Рис. 9.7. Менингиома
передней и средней черепных ямок; КТ с контрастным усилением; опухоль
выглядит как зона гомогенно повышенной плотности, широко прилежащая к
ТМО основания черепа
Рис. 9.7. Менингиома
передней и средней черепных ямок; КТ с контрастным усилением; опухоль
выглядит как зона гомогенно повышенной плотности, широко прилежащая к
ТМО основания черепа
ткани - гиперостоз, иногда достигающий гигантского размера
(рис. 9.9).
Менингиомы характеризуются длительным развитием, достаточно часто наблюдаются судорожные припадки или их эквиваленты. В ряде случаев первым симптомом заболевания может быть пальпируемый гиперостоз свода черепа. Опухоль обычно отграничена от мозга арахноидальной капсулой, но встречаются и инфильтративные формы.
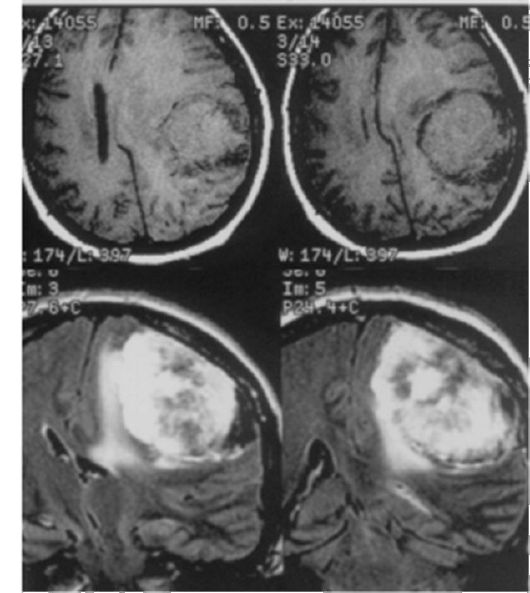 Рис. 9.8. Менингиома левой теменной области, МРТ без контрастного усиления; на Т1-взвешенных изображениях (вверху) сигнал от опухоли сходен с таковым от мозга; на Т2-взвешенных изображениях (внизу) менингиома гиперинтенсивна и окружена зоной гиперинтенсивного отека мозговой ткани
Рис. 9.8. Менингиома левой теменной области, МРТ без контрастного усиления; на Т1-взвешенных изображениях (вверху) сигнал от опухоли сходен с таковым от мозга; на Т2-взвешенных изображениях (внизу) менингиома гиперинтенсивна и окружена зоной гиперинтенсивного отека мозговой ткани
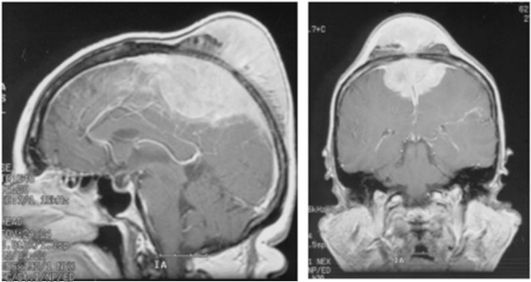 Рис. 9.9. Парасагиттальная
менингиома средней и задней третей верхнего сагиттального синуса с
большим гиперостозом и интракраниальным узлом; МРТ с контрастным
усилением
Рис. 9.9. Парасагиттальная
менингиома средней и задней третей верхнего сагиттального синуса с
большим гиперостозом и интракраниальным узлом; МРТ с контрастным
усилением
Чаще всего (в 30% наблюдений) менингиомы локализуются вдоль верхнего сагиттального синуса и большого серповидного отростка, такие менингиомы называются парасагиттальными. В 25% случаев встречаются менингиомы выпуклой поверхности полушарий мозга - конвекситальные, они подразделяются на опухоли лобной, теменной, височной и затылочной областей; 20% менингиом локализуются в области основания передней, 15% - средней и 10% - задней черепных ямок.
Методом выбора в лечении менингиом является радикальное хирургическое удаление. Резецируются не только опухолевый узел, но и прилежащая ТМО и кость (обычно производится одномоментная пластика местными тканями и/или искусственными трансплантатами). Вероятность рецидива полностью удаленной доброкачественной менингиомы - не более 5% в течение 15 лет. Если удалить опухоль полностью не удается (при вовлечении функционально значимых структур), к 15 годам рецидивы наблюдаются у 50% больных. В этих ситуациях, а также при злокачественных менингиомах применяется лучевое лечение, что обеспечивает контроль роста даже злокачественных менингиом в течение не менее 5 лет.
При невозможности (без ущерба для здоровья больного) радикального удаления небольшой менингиомы (расположенной, например, в кавернозном синусе), альтернативой прямому вмешательству является радиохирургия.
Химиотерапия при менингиомах в клинике не применяется, ведутся экспериментальные исследования.
Множественные менингиомы встречаются в 2% клинических наблюдений, но среди случайно выявленных менингиом доля множественных составляет 10%. Множественные менингиомы могут возникать после лучевой терапии; раньше часто наблюдались после рентгеноэпиляции по поводу стригущего лишая. Если опухоль не проявляет себя клинически и не сопровождается перитуморозным отеком, оптимальной тактикой является наблюдение, поскольку подавляющее большинство (около 90%) таких менингиом не прогрессируют. В остальных случаях производится удаление опухолей, при возможности - одномоментное.
Опухоли области турецкого седла представлены преимущественно аденомами гипофиза и краниофарингиомами; изредка встречаются менингиомы, герминомы, лимфомы и некоторые другие опухоли.
Аденомы гипофиза составляют 10% внутричерепных новообразований. Практически всегда доброкачественные, они возникают преимущественно из клеток передней доли гипофиза. Опухоли менее 1 см в максимальном измерении называют микроаденомами. По мере роста опухоли она вызывает увеличение размеров турецкого седла, затем распространяется в полость черепа, сдавливает хиазму и зрительные нервы, что проявляется нарушениями остроты и полей зрения (чаще - по типу битемпоральной гемианопсии). При распространении опухоли в кавернозный синус появляются глазодвигательные нарушения, при сдавлении III желудочка - внутричерепная гипертензия. Помимо неврологических, как правило, выявляются эндокринные нарушения - гипопитуитаризм (как результат снижения выработки гормонов сдавленным или разрушенным опухолью гипофизом) той или иной степени выраженности, часто - в сочетании с проявлениями гиперпродукции того или иного гормона клетками опухоли.
Диагноз опухоли гипофиза устанавливается на основании МРТ. Большинство аденом характеризуются низким сигналом в Т1 и высоким - в Т2-режимах МРТ (рис. 9.10). Микроаденомы лучше визуализируются после внутривенного введения препарата гадолиния.
Опухоли гипофиза подразделяются в зависимости от вырабатываемого гормона, и 30% из них - гормонально не активные.
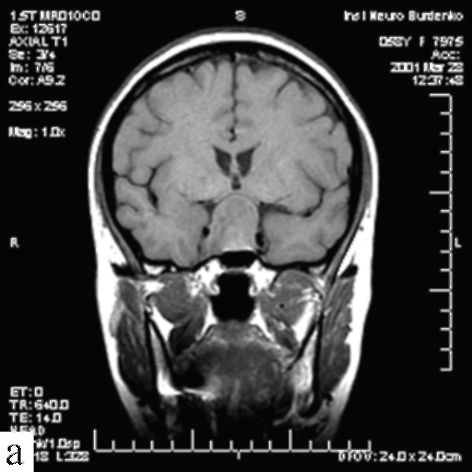
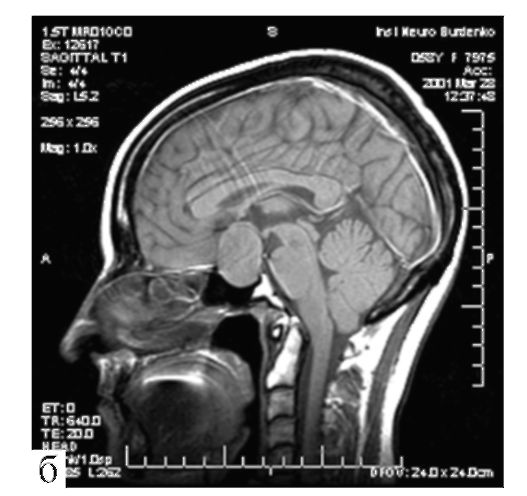
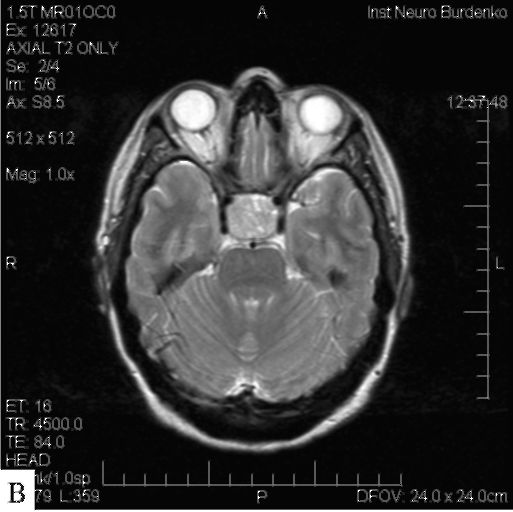 Рис 9.10. Аденома гипофиза (пролактинома) средних размеров: МРТ; а, б - Т1-взвешенные изображения, фронтальная и сагиттальная проекции; в - Т2-взвешенное изображение, аксиальная проекция
Рис 9.10. Аденома гипофиза (пролактинома) средних размеров: МРТ; а, б - Т1-взвешенные изображения, фронтальная и сагиттальная проекции; в - Т2-взвешенное изображение, аксиальная проекция
Чаще всего встречаются пролактиномы, клетки которых секретируют пролактин. Первые их проявления у женщин представлены аменореей и галактореей, диагноз устанавливается обычно на стадии микроаденомы. У мужчин пролактиномы вызывают снижение либидо, затем - импотенцию и гинекомастию, но поводом для обращения к врачу обычно бывают нарушения зрения, т.е. на момент диагностики пролактиномы у мужчин достигают больших размеров.
Диагноз пролактиномы устанавливается на основании повышения уровня пролактина в сыворотке до величины >200 нг/мл. Уровень пролактина от 25 до 200 нг/мл делает диагноз пролактиномы предположительным.
Тактика лечения определяется размерами опухоли. При микроаденомах вначале назначают агонисты дофамина (бромокриптин, каберголин и др.), которые нормализуют уровень пролактина и обычно обеспечивают стабилизацию или уменьшение размеров опухоли. При неэффективности или непереносимости консерва-
тивного лечения, а также при опухолях больших размеров, вызывающих зрительные нарушения и внутричерепную гипертензию, пролактиному удаляют с последующим назначением тех же препаратов (обычно - в меньшей, лучше переносимой дозе). При противопоказаниях, а также при отказе больного от операции возможно радиохирургическое лечение. Дистанционная гамма-терапия (и особенно рентгенотерапия) малоэффективна и применяться не должна. Цитостатики неэффективны.
Соматотропиномы выраба-
тывают гормон роста, гиперпродукция которого вызывает акромегалию (рис. 9.11) или (при развитии заболевания в периоде роста) гигантизм. Поскольку изменения нарастают медленно, большинство больных обращаются к нейрохирургу в развернутой стадии заболевания. Диагностическое значение имеет повышение уровня соматотропина в сыворотке крови до величин >5 нг/мл. При его уровнях <5 нг/мл, но выше 2 нг/мл проводится сахарная нагрузка; если на этом фоне уровень соматотропина не снижается, следовательно, его вырабатывают клетки опухоли. Опухоли обычно не достигают
больших размеров и не вызывают неврологической симптоматики. Без лечения большинство больных с соматотропиномами погибают в возрасте до 60 лет от сердечно-сосудистых осложнений.
В целях консервативного лечения может использоваться аналог соматостатина октреотид, но необходимость парентерального введения препарата в течение многих лет ограничивает его применение. Хирургическое лечение - оптимальньгй метод, при условии полного удаления опухоли он обеспечивает нормализацию уровня соматотропина и тем самым останавливает развитие акромегалии (обратного ее развития не происходит, но уменьшение отечности
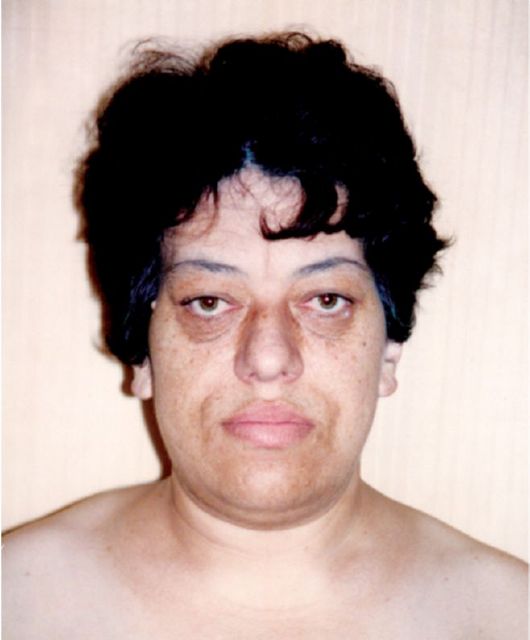 Рис. 9.11. Внешний вид больной с акромегалией
Рис. 9.11. Внешний вид больной с акромегалией
тканей дает определенный косметический эффект). Радиохирургия также эффективна, но уровень соматотропина снижается медленно, в срок до 4-6 мес, в течение которого продолжается прогрессирование акромегалии. Традиционная лучевая терапия малоэффективна, цитостатики неэффективны.
Адренокортикотропиномы вырабатывают адренокортикотропный гормон (АКТГ), что ведет к гиперпродукции кортизола и развитию синдрома Иценко-Кушинга (ожирение, лунообразное лицо, пурпурные стрии, артериальная гипертензия, гипергликемия, глюкозурия и остеопороз) (рис. 9.12). Информативно повышение содержания АКТГ в сыворотке крови до величины >60 нг/мл (но следует иметь в виду, что очень высокие уровни - >120 нг/мл - могут наблюдаться при некоторых злокачественных опухолях: бронхогенном мелкоклеточном раке легких, тимоме, феохромоцитоме, раке щитовидной железы, являющихся источником эктопической секреции АКТГ).
Хирургическое лечение - удаление адренокортикотропиномы - осуществляется обычно с использованием трансназосфеноидального доступа (см. ниже). Альтернативой является радиохирургия, эффект последней развивается в течение месяцев.
В период повышенной секреции АКТГ (во время подготовки к операции, в первые месяцы после радиохирургического лечения, а также при неэффективности операции или радиохирургии) показано назначение препаратов, подавляющих синтез кортизола в надпочечниках, - кетоконазола (препарат выбора), метирапона, аминоглутетимида
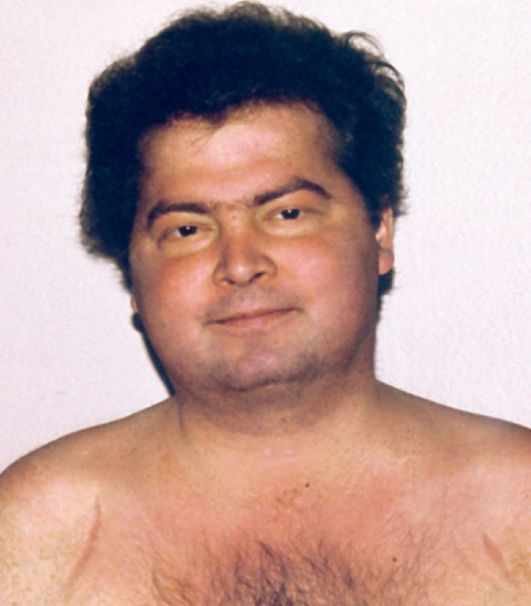 Рис. 9.12. Внешний вид больного с адренокортикотропиномой (болезнь Иценко-Кушинга)
Рис. 9.12. Внешний вид больного с адренокортикотропиномой (болезнь Иценко-Кушинга)
или, в тяжелых случаях, - митотана. В резистентных ко всем перечисленным способам лечения случаях возникают показания для адреналэктомии.
Гормонально-неактивные аденомы вызывают вторичные эндокринные нарушения (гипопитуитаризм); но обычно поводом для обращения к нейрохирургу служат зрительные нарушения, т.е. на момент диагностики опухоли достигают существенных размеров. Оптимальным методом лечения является удаление опухоли.
Хирургическое лечение опухолей гипофиза осуществляется либо из трансназосфеноидального доступа (через основную пазуху), либо из транскраниального. Первый доступ является методом выбора при микроаденомах и опухолях большего размера, расположенных преимущественно в полости турецкого седла, второй - при больших опухолях с преимущественно интракраниальным распространением.
При трансназосфеноидальном доступе со стороны полости носа специальными инструментами производят трепанацию нижней стенки основной пазухи, затем резецируют ее верхнюю стенку, являющуюся дном турецкого седла, и оказываются в его полости. Сразу после рассечения ТМО становится видна опухоль, которую постепенно отделяют от стенок турецкого седла, от сохранной ткани гипофиза и удаляют. Радикальность операции увеличивается при использовании эндоскопа, позволяющего осуществить обзор всех отделов ложа опухоли. После удаления опухоли основная пазуха тампонируется фрагментами слизистой оболочки носа, при необходимости - жировой тканью, фиксируемыми с помощью фибрин-тромбиновых композиций. В большинстве случаев больной после палаты пробуждения переводится сразу в клиническое отделение, на следующий день после операции разрешают ходить, выписка из стационара осуществляется на 5-6-е сутки.
При транскраниальном доступе производят трепанацию в лобновисочной области, доступ к опухоли осуществляют, приподнимая лобную долю. Достоинством транскраниального доступа являются визуализация зрительных нервов, магистральных сосудов и возможность удаления больших внутричерепных узлов опухоли; при удалении остатков опухоли из полости турецкого седла большую помощь оказывает интраоперационная эндоскопия. Срок пребывания больного после операции в стационаре - обычно 7-8 сут, из них 1-е - в отделении реанимации и интенсивной терапии.
Независимо от доступа к опухоли после операции возможно (обычно временное) нарастание выраженности гормональных нарушений, что требует своевременной коррекции. Поэтому хирургическое лечение больных с опухолями гипофиза должно осуществляться в специализированном нейрохирургическом стационаре.
Краниофарингиомы составляют до 4% внутричерепных опухолей. Считается, что их возникновение связано с нарушением эмбриогенеза - неполной резорбцией эмбрионального эпителия кармана Ратке (выпячивания первичной ротовой трубки, из которого на ранних стадиях эмбриогенеза формируются передняя доля и воронка гипофиза). Встречаются чаще у детей 5-10 лет, могут располагаться в полости турецкого седла, воронке гипофиза и в III желудочке (рис. 9.13).
Доброкачественная опухоль часто содержит кисты, петрификаты и продукты деградации эпителия. Растет медленно, но в случаях кистообразования возможно быстрое нарастание симптомов. Вызывает грубые эндокринные нарушения (гипопитуитаризм, несахарный диабет), обычно временно усугубляющиеся после операции.
Методом выбора является хирургическое лечение. В связи с расположением опухоли вблизи крупных сосудов, зрительных путей, гипоталамической области удаление краниофарингиомы представляет значительные трудности. Операция относится к наиболее сложным и должна выполняться только в высокоспециализированных клиниках.
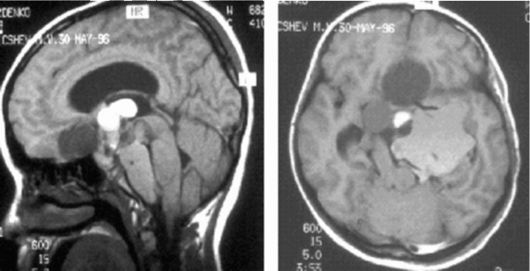 Рис. 9.13. Краниофарингиома:
МРТ с контрастным усилением; опухоль неоднородной структуры, содержит
как участки накопления контрастного вещества, так и кисты и петрификаты
Рис. 9.13. Краниофарингиома:
МРТ с контрастным усилением; опухоль неоднородной структуры, содержит
как участки накопления контрастного вещества, так и кисты и петрификаты
Опухоли нервов
На долю опухолей нервов приходится около 8% нейроонкологической патологии. Гистологически чаще всего встречаются шванномы (невриномы, неврилеммомы) - доброкачественные новообразования, возникающие из шванновских клеток оболочки нервов, чаще - чувствительных. Этиология неясна, генетический дефект находится обычно в 22-й хромосоме в зоне гена НФ2 и в 95% случаев является следствием соматической мутации. В остальных 5% случаев шванномы представляют собой проявление НФ 2-го типа (НФ2) или реже - НФ 1-го типа (НФ1). Не связанные с НФ2 шванномы обычно не инфильтрируют нерв, из которого исходят, поэтому при опухолях умеренного размера основная часть нервных волокон может быть сохранена. Шванномы у больных с НФ2 характеризуются инфильтративным ростом, практически никогда не озлокачествляются.
Примерно в 10% случаев встречаются нейрофибромы - также доброкачественные опухоли. Генетический дефект локализуется в хромосоме 17 (ген НФ1), причем большинство нейрофибром встречается именно у больных с НФ1. Нейрофибромы обычно инфильтрируют нерв, в связи с чем сохранение всех его волокон в ходе операции, как правило, невозможно. Внутричерепные и спинальные нейрофибромы озлокачествляются редко, периферические (в первую очередь - плексиформные) - в 5% случаев; при этом возникает злокачественная опухоль оболочек периферического нерва, ранее называвшаяся нейрофибросаркомой и относящаяся к IV степени злокачественности; лечение - комбинированное: операция, лучевая и химиотерапия.
В отечественной нейрохирургической литературе часто не дифференцируют шванномы и нейрофибромы, называя обе опухоли невриномами (поскольку тактика их лечения принципиально не различается).
Клиника опухолей черепных нервов определяется локализацией процесса.
Вестибулярные шванномы (невриномы вестибулярной порции VIII нерва, часто также называются невриномами слухового нерва) составляют 90% внутричерепных неврином и нейрофибром. Заболеваемость - 1 случай на 100 тыс. населения в год. Опухоль исходит из вестибулокохлеарного нерва, точнее, из его вестибулярной порции. Первый симптом - снижение слуха на стороне
расположения опухоли (чаще всего обнаруживаемое больным при разговоре по телефону), затем появляется шум в ухе. Помимо снижения слуха характерные неврологические симптомы - выпадение вестибулярной возбудимости, определяемое при калорической пробе (клинически не проявляется), и выпадение вкуса на передних 2/3 языка на стороне опухоли (последнее обусловлено поражением проходящей вместе с лицевым нервом барабанной струны). Сам лицевой нерв устойчив к сдавлению, поэтому даже при опухолях большого размера функция его обычно не страдает. По мере увеличения размеров опухоли присоединяются болевая гипестезия на половине лица, нарушения координации, походки, признаки внутричерепной гипертензии, иногда - нарушения глотания и фонации.
При МРТ опухоль лучше визуализируется в режиме Т2, где обычно выглядит как зона повышенного сигнала, прилежащая к пирамиде височной кости (рис. 9.14).
Метод выбора - радикальное удаление опухоли. Операцию чаще всего производят из ретросигмовидного доступа со стороны задней черепной ямки. Выполняют костно-пластическую или резекционную трепанацию затылочной кости, затем заднелатеральные отделы полушария мозжечка оттесняют шпателем, что позволяет обнажить заднюю поверхность опухоли. Первоначально производят интракапсулярное удаление опухоли; следующий этап - трепанацию задней стенки внутреннего слухового прохода - осуществляют с помощью фрез с алмазным напылением. Это позволяет обнаружить лицевой нерв и отделить его от опухоли. На заключительном этапе капсулу опухоли с соблюдением максимальной осторожности отделяют от прилежащих отделов мозжечка, ствола мозга, VII, VIII, IX, X черепных нервов и по возможности удаляют целиком. При опухолях большой величины оправдано только интракапсулярное удаление новообразования.
Несмотря на существенный прогресс нейрохирургии, после операции
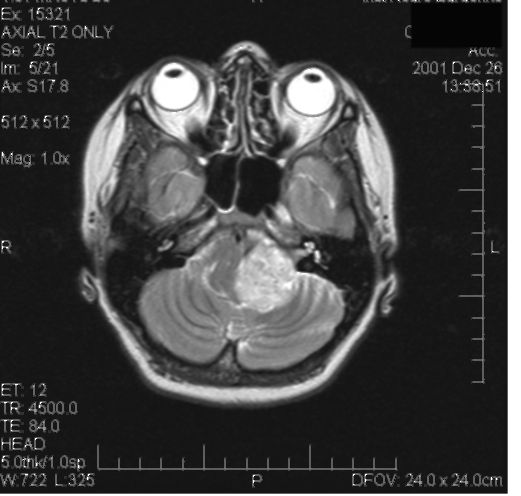 Рис. 9.14. Невринома VIII нерва слева. МРТ: Т2- взвешенное изображение
Рис. 9.14. Невринома VIII нерва слева. МРТ: Т2- взвешенное изображение
может развиваться парез или паралич лицевого нерва, обусловленный либо хирургической травмой, либо (чаще) нарушением кровообращения в лабиринтной артерии. При параличе лицевого нерва производится его реконструкция (обычно - путем анастомоза с подъязычным нервом или нисходящей ветвью шейной петли). После удаления небольших опухолей (до 2 см) функцию лицевого нерва удается сохранить в большинстве случаев. Имевшийся до операции слух сохраняется менее чем в 50% случаев.
Альтернативой прямому вмешательству при небольших опухолях и противопоказаниях к операции является радиохирургия. Традиционная лучевая и химиотерапия не используются.
Опухоли тройничного нерва (невриномы гассерова узла). Заболеваемость - 0,1 на 100 тыс. населения в год. Встречаются как шванномы, так и нейрофибромы, часто ассоциированные с НФ1. В число типичных клинических проявлений входят гипестезия на соответствующей половине лица, снижение роговичного рефлекса, гипотрофия жевательных мышц; при распространении опухоли в кавернозный синус развиваются глазодвигательные нарушения. Опухоли большой величины могут сопровождаться внутричерепной гипертензией. Тригеминальный болевой синдром наблюдается редко.
Лечение - хирургическое. Радикальное удаление не всегда возможно, особенно при распространении опухоли в кавернозный синус. Тем не менее рецидивы наблюдаются редко. Радиохирургия в отношении неудаленных остатков опухоли применяется только при прогрессировании заболевания.
Шванномы и нейрофибромы других (чаще всего - чувствительных) черепных нервов встречаются редко, принципы диагностики и лечения не отличаются от вышеизложенных.
Наконец, 1% шванном и нейрофибром - спинальные, возникающие из чувствительного корешка и характеризующиеся вначале корешковым болевым синдромом; затем присоединяются симптомы поражения других корешков и спинного мозга. Лечение - только хирургическое, прогноз благоприятный, рецидивы являются казуистикой.
Лимфомы и другие опухоли кроветворной ткани
Первичная лимфома ЦНС - единственная опухоль, заболеваемость которой за последние десятилетия достоверно выросла при-
мерно в 3 раза и составляет 0,6 на 100 тыс. населения в год. Этиология первичных лимфом ЦНС неясна, предполагается их связь с носительством вируса Эпштейна-Барр, коллагенозами и с врожденными или приобретенными иммунодефицитными состояниями (СПИД, иммуносупрессия после трансплантации органов). Среди больных СПИДом лимфомы ЦНС встречаются в 3% случаев, причем часто представляют собой первое проявление ВИЧ-инфекции. Однако заболеваемость первичными лимфомами возросла и среди лиц с нормальным иммунитетом.
Помимо первичных лимфом на поздних стадиях заболевания системными лимфомами у 5% больных выявляется поражение мозга.
98% первичных лимфом ЦНС - B-клеточные. Это высокозлокачественные, быстро прогрессирующие опухоли. Медиана продолжительности жизни больного без лечения - около 2 месяцев. Каких-либо клинических симптомов, позволяющих отличить лимфому от глиомы или метастаза, не существует. При КТ и МРТ в стандартных режимах лимфома выглядит обычно как зона повышенной плотности с умеренным перитуморозным отеком. Подозрение на лимфому может быть высказано при наличии множественных очагов (что встречается в 20% случаев), расположенных вблизи боковых желудочков. Единственным характерным МРТ или КТ-признаком является уменьшение или исчезновение опухоли после нескольких дней лечения дексаметазоном.
Диагноз верифицируется посредством стереотаксической биопсии. Удаление опухоли не улучшает прогноз. Лучевая терапия (облучение всего мозга - суммарная очаговая доза около 50 Гр) приводит к временному уменьшению размера опухоли и клиническому улучшению практически в 100% случаев, но медиана продолжительности жизни составляет около 1 года. Полихимиотерапия (предусматривающая в некоторых схемах введение метотрексата в боковые желудочки мозга через специально имплантируемое устройство) позволяет в ряде случаев добиться ремиссии продолжительностью до 3 лет и более. Рецидивы опухоли наблюдаются в 80% случаев, чаще - после года; в этих случаях схема химиотерапии может изменяться и дополняться лучевой терапией.
Опухоли из зародышевых клеток (герминогенные)
Герминогенные опухоли (герминома, эмбриональная карцинома, хориокарцинома и опухоль желточного мешка) возникают из эктопических зародышевых клеток. Чаще всего локализуются в области шишковидной железы.
Герминома - самая распространенная опухоль этой группы. Составляет примерно 0,5% внутричерепных опухолей у европейцев и (по непонятным пока причинам) 3% у жителей Юго-Восточной Азии. Чаще всего встречается у мальчиков в период полового созревания. Опухоль злокачественная, часто метастазирует в гипоталамическую область и по ликворным пространствам, чаще - по эпендиме боковых желудочков. Гистологически аналогична семиноме яичка.
Локализация основного узла в области шишковидной железы ведет к сдавлению четверохолмия (проявляется глазодвигательными нарушениями, наиболее характерен парез взора вверх - симптом Парино) и вторично - водопровода мозга с развитием окклюзионной гидроцефалии и внутричерепной гипертензии.
Диагноз устанавливается при МРТ и КТ, верифицируется стереотаксической биопсией. Опухолевые маркеры абсолютного диагностического значения не имеют (альфа-фетопротеин при герминомах отсутствует, хорионический гонадотропин выявляется в 10% случаев).
Удаление опухоли не улучшает прогноз. Основной метод лечения - лучевая терапия; проводится облучение не только опухолевого узла, но и всего головного мозга, а часто - и спинного мозга. Ремиссия достигается практически в 100% случаев, излечение - у большинства больных. Альтернативой лучевому лечению (особенно у детей моложе 4-х лет) является химиотерапия.
Остальные герминативные опухоли (эмбриональная карцинома, хориокарцинома и опухоль желточного мешка) встречаются очень редко. Являются высокозлокачественными, быстро метастазируют по ликворным пространствам. Вырабатывают онкопротеины (эмбриональная карцинома и опухоль желточного мешка - альфафетопротеин, хориокарцинома - хорионический гонадотропин). Помимо исследования онкопротеинов обычно производится стереотаксическая биопсия. При окклюзии водопровода мозга производят шунтирующую операцию.
Лечение - лучевая и химиотерапия. Прогноз неблагоприятный (только у 5% больных продолжительность жизни достигает 2 лет).
Метастазы
В нейроонкологической клинике число больных с метастатическим поражением головного (и очень редко - спинного) мозга составляет менее 20%. Реальная заболеваемость метастазами в ЦНС существено (в 6-7 раз) выше, однако онкологических больных в IV стадии заболевания даже при наличии соответствующей симптоматики к нейрохирургам обычно не направляют. Тем не менее даже в этих случаях внутричерепные метастазы могут являться наиболее существенной причиной тяжести состояния и в конечном счете - смерти больного, а адекватное нейрохирургическое лечение позволяет улучшить качество и увеличить продолжительность жизни.
Заподозрить метастатическое поражение головного мозга у онкологического больного позволяет появление неврологической симптоматики. Диагноз подтверждается при МРТ, причем для визуализации небольших метастазов исследование целесообразно выполнять сразу с контрастированием препаратом гадолиния. Обычно метастазы выглядят как зоны повышенного сигнала как в Т1-, так и Т2-режимах МРТ (рис. 9.15). 50% метастазов - множественные, чаще всего локализуются в толще мозгового вещества больших полушарий. Обычно сопровождаются перитуморозным отеком (иногда - резко выраженным). Следует иметь в виду, что метастаз(ы) в головной мозг в 15% случаев - первый клинический признак онкологического заболевания. Многие метастазы утрачивают характерную для первичного очага гистологическую структуру, что затрудняет диагностику (т.е. по гистологии церебрального метастаза часто трудно установить локализацию первичного очага).
У взрослых в 40% случаев встречаются метастазы рака легкого (чаще - мелкоклеточного), затем идут метаста-
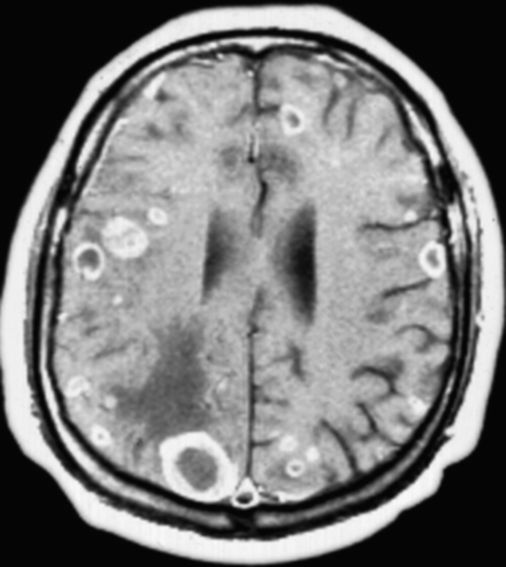 Рис. 9.15. Множественные метастазы рака в головной мозг. МРТ: Т1-взвешенное изображение с контрастным усилением
Рис. 9.15. Множественные метастазы рака в головной мозг. МРТ: Т1-взвешенное изображение с контрастным усилением
зы рака молочной железы (10%), почечноклеточного рака (7%), рака желудочно-кишечного тракта (6%) и меланомы (от 3 до 15% в разных странах, в Европе - около 5%). У детей чаще всего наблюдаются метастазы нейробластомы, рабдомиосаркомы и опухоли Вильмса (нефробластомы).
Медиана продолжительности жизни у больных с диагностированными метастазами в ЦНС - в среднем менее 3 мес, но при условии комплексного лечения превышает 2 года.
Рекомендуется следующий алгоритм лечения. При выявлении солитарного метастаза в головной или спинной мозг показано его удаление с последующей лучевой терапией и при показаниях - химиотерапией. Наличие метастазов в другие органы не является абсолютным противопоказанием к операции, при принятии решения учитывают тяжесть состояния больного и возможность дальнейшего комплексного лечения. В качестве альтернативы рассматривают радиохирургию (чаще применяется гамма-нож или линейный ускоритель).
При выявлении 2 или 3 метастазов, расположенных в поверхностных отделах полушарий мозга, также возможно хирургическое вмешательство (одномоментное или многоэтапное).
При множественных или расположенных в области жизненно важных структур метастазах оптимальный метод лечения - радиохирургия. В качестве паллиативного средства назначается дексаметазон.
Опухоли, врастающие в полость черепа
На долю этих опухолей приходится около 1% всех злокачественных новообразований. Чаще они развиваются из эпителия придаточных пазух носа (рак), встречаются саркомы (чаще - хордомы и хондросаркомы), нейроэпителиомы и злокачественные опухоли оболочек периферического нерва, плазмоцитомы и гистиоцитомы. Распространение опухоли в полость черепа происходит как при разрушении кости, так и по ходу черепных нервов.
Опухоль на ранних стадиях развития протекает под маской хронических воспалительных процессов, диагностируется обычно в запущенной (Т3-4, N1-2, M0-x) стадии. Диагноз устанавливается при помощи МРТ и радионуклидной лимфографии. Обязательно проводится предоперационная биопсия опухоли (открытая или эндо-
скопическая, иногда - пункционная). В зависимости от гистологического диагноза применяются следующие алгоритмы лечения:
• при раке - предоперационная химиотерапия, канцеростатическая доза лучевой терапии, удаление опухоли, лучевая терапия, повторные курсы химиотерапии;
• при саркоме - хирургическое лечение с послеоперационным курсом лучевой терапии; при хордоме и хондросаркоме удаляют опухоль в пределах возможного с последующим радиохирургическим лечением;
• при злокачественной опухоли оболочек периферического нерва - хирургическое лечение, после операции - курс лучевой терапии, затем - поддерживающие курсы химиотерапии;
• при плазмоцитоме и гистиоцитоме - лучевая терапия в сочетании с химиотерапией при признаках генерализации процесса.
Показания к хирургическому лечению основываются на локализации новообразования и стадии онкологического процесса. Распространение опухоли на основание черепа не является противопоказанием для операции, как и наличие местных гнойновоспалительных процессов, обусловленных распадом опухоли.
Оптимальный метод лечения - блок-резекция опухоли с окружающими тканями, в число которых могут входить основная, решетчатая и верхнечелюстная пазухи, орбита, основание передней и средней черепных ямок, верхняя челюсть, суставной и венечный отростки нижней челюсти, пирамида височной кости. В блок включаются пораженная ТМО, а также регионарные лимфатические узлы. В конце операции производится многослойная пластика образовавшегося дефекта местными и перемещенными тканями. Косметические и функциональные последствия блокрезекции корригируются пластическими операциями, иногда - многоэтапными.
Паллиативные операции состоят в частичном удалении опухоли и эмболизации афферентных сосудов при неконтролируемых кровотечениях из новообразования.
Кисты и опухолевидные поражения
Эти образования к нейроонкологии относятся косвенно (поскольку являются объемными образованиями неопухолевого генеза). Бывают врожденными (коллоидные кисты III желудочка,
кисты межжелудочковой перегородки и арахноидальные) и приобретенными (посттравматические, постинсультные и послеоперационные). Если киста вызывает клиническую симптоматику, производится хирургическое вмешательство (иссечение, фенестрация стенок или шунтирование), часто - с использованием эндоскопической техники.
Особенности нейроонкологии детского возраста
Заболеваемость детей опухолями ЦНС составляет примерно 3 случая на 100 тыс. населения в год. Доля опухолей ЦНС среди всех онкологических заболеваний детского возраста - 20%, в структуре детской онкологической заболеваемости они занимают 2-е место после лейкозов. У детей 1-го года жизни в полости черепа чаще встречаются злокачественные опухоли (обычно тератомы). У детей старше года в структуре нейроонкологической заболеваемости преобладают доброкачественные опухоли - астроцитомы низкой степени злокачественности (35%) и эпендимомы (15%). Специфичными для детского возраста злокачественными новообразованиями являются примитивные нейроэктодермальные опухоли (primitive neuroectodermal tumor - PNET); их удельный вес среди всех опухолей мозга у детей старше 1 года - 20%.
Типичные клинические проявления опухоли ЦНС у детей младшего возраста - задержка психомоторного развития, увеличение размеров головы, нарушение аппетита, судорожные припадки.
Диагностика и принципы лечения астроцитом и эпендимом аналогичны таковым у взрослых.
Примитивные нейроэктодермальные опухоли - медуллобластома, пинеобластома и некоторые другие. Все опухоли высокозлокачественные, рано метастазируют по ликворным путям и в случае установки больному вентрикулоперитонеального шунта могут метастазировать в брюшную полость. Самым частым вариантом такой опухоли в полости черепа является медуллобластома.
Медуллобластомы чаще встречаются в мозжечке у детей первых 10 лет жизни, в 2 раза чаще - у мальчиков. Проявляются нарушениями походки, координации движений, симптомами воздействия на ствол мозга и признаками внутричерепной гипертензии.
При МРТ выглядят как участок негомогенно повышенного сигнала, расположенный по средней линии задней черепной ямки и тампонирующий IV желудочек (рис. 9.16).
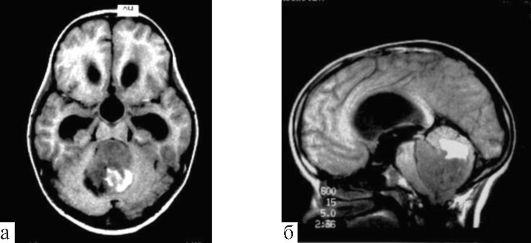 Рис. 9.16. Медуллобластома. МРТ: Т1-взвешенное
изображение: а - аксиальная проекция; б - сагиттальная проекция;
опухоль больших размеров тампонирует полость IV желудочка
Рис. 9.16. Медуллобластома. МРТ: Т1-взвешенное
изображение: а - аксиальная проекция; б - сагиттальная проекция;
опухоль больших размеров тампонирует полость IV желудочка
Лечение - удаление опухоли с последующей лучевой (краниоспинальное облучение - суммарная очаговая доза 35-40 Гр и дополнительно 10-15 Гр на ложе опухоли) и химиотерапией (обычно - винкристин и ломустин). При условии комплексного лечения 10-летняя выживаемость достигает 50%.
Особенности опухолей спинного мозга и позвоночника
Интрамедуллярные (внутримозговые) опухоли составляют менее 10% спинальных опухолей. Представлены в основном астроцитомами и эпендимомами. При наличии границ могут быть радикально удалены, при инфильтративных и злокачественных формах после операции проводится лучевая и химиотерапия.
На долю экстрамедуллярных интрадуральных опухолей приходится около 40% спинальных опухолей; представлены они преимущественно доброкачественными новообразованиями - невриномами и менингиомами. Лечение - хирургическое, прогноз благоприятный.
Более 50% спинальных опухолей являются экстрадуральными. В основном это метастазы (в порядке убывания частоты - рака легкого, молочной железы, предстательной железы, почки, меланомы и системной лимфомы). Реже встречаются экстрадуральные менингиомы, нейрофибромы и опухоли остеогенной природы - остеомы, остеобластокластомы, аневризматические костные кисты, гемангиомы и хордомы. При злокачественных опухолях проводится комплексное лечение, включающее в себя при необхо-
димости удаление пораженных структур позвоночника с одномоментной стабилизацией. При системном раке возможна перкутанная вертебропластика - введение быстротвердеющего полимера в разрушенный метастазом позвонок, что обеспечивает стабильность позвоночника и приводит к уменьшению или исчезновению болевого синдрома.
Наследственные синдромы в нейроонкологии
Некоторые наследственные заболевания ведут к возникновению опухолей ЦНС, что требует нейроонкологической настороженности. Чаще встречаются НФ 1-го и 2-го типов (НФ1 и НФ2) и болезнь Гиппеля-Линдау.
НФ1 - самое распространенное наследственное заболевание, предрасполагающее к возникновению опухолей у человека. Устаревшие названия - болезнь Реклингаузена, периферический нейрофиброматоз. Является аутосомно-доминантным заболеванием, встречается с одинаковой частотой у мужчин и женщин; определяется у 1 из примерно 3500 новорожденных. В 50% случаев является наследственным, в 50% случаев - результатом спонтанной мутации. Генетический дефект локализуется в зоне 11.2 хромосомы 17, при этом нарушается синтез белка-супрессора роста клетки, названного нейрофибромином.
Диагноз НФ1 устанавливается в случае выявления 2 из нижеперечисленных факторов и более:
• 6 пятен цвета «кофе с молоком» и более на коже более 5 мм в диаметре у ребенка или 15 мм у взрослого, видимых при обычном комнатном освещении;
• 2 нейрофибром любого типа и более;
• гиперпигментации подмышек или паховой области;
• глиомы зрительных нервов;
• 2 и более узелков Лиша (пигментированных гамартом радужной оболочки глаза);
• костных аномалий (истончение кортикального слоя трубчатых костей, ложных суставов, недоразвитие крыльев основной кости);
• наличия прямого родственника с НФ1.
Вследствие нарушения регуляции клеточного роста при НФ1 возникают ряд ассоциированных состояний, в том числе опухолей. К ним относятся:
• шванномы или нейрофибромы любого нерва (но не двусторонние вестибулокохлеарного) и множественные кожные нейрофибромы;
• внутричерепные опухоли (чаще - астроцитомы, затем - единичные или множественные менингиомы);
• феохромоцитомы.
Вероятность возникновения ассоциированной с НФ1 злокачественной опухоли превышает таковую в популяции в сотни раз. Чаще встречаются злокачественная опухоль оболочек периферического нерва, ганглиоглиома, саркома, лейкемия, нефробластома.
НФ2 встречается у 1 из 50 000 новорожденных. Ранее назывался центральным нейрофиброматозом и рассматривался как вариант болезни Реклингаузена. Ген НФ2 локализуется в 22-й хромосоме и кодирует синтез мерлина (или шванномина), менее значимого в процессе регуляции клеточного роста.
Возникающие при НФ2 опухоли являются доброкачественными. Вероятность развития ассоциированных злокачественных опухолей у больных с НФ2 увеличивается незначительно.
Для установления клинического диагноза НФ2 необходимо выявление.
• Либо двусторонних неврином VIII нерва (абсолютный диагностический критерий, рис. 9.17).
• Либо (обязательно при наличии прямого родственника с НФ2).
• Либо односторонней невриномы VIII нерва.
• Либо 2 из следующих опухолей: о нейрофибромы (1 или нескольких); о менингиомы (одной или нескольких);
о глиомы (1 или нескольких); о шванномы, включая спинальную
(1 или нескольких); о ювенильной задней субкапсулярной лентикулярной катаракты или помутнения хрусталика. Пятна цвета «кофе с молоком» наблюдают примерно у 80% больных НФ2, но
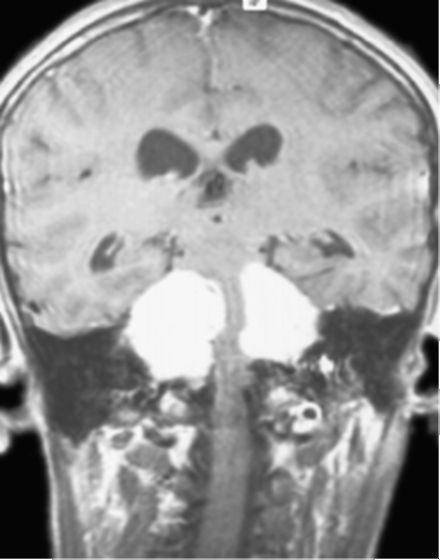 Рис. 9.17. НФ2. Двусторонние невриномы VIII нерва. МРТ: Т1-взвешенное изображение с контрастным усилением; фронтальная проекция
Рис. 9.17. НФ2. Двусторонние невриномы VIII нерва. МРТ: Т1-взвешенное изображение с контрастным усилением; фронтальная проекция
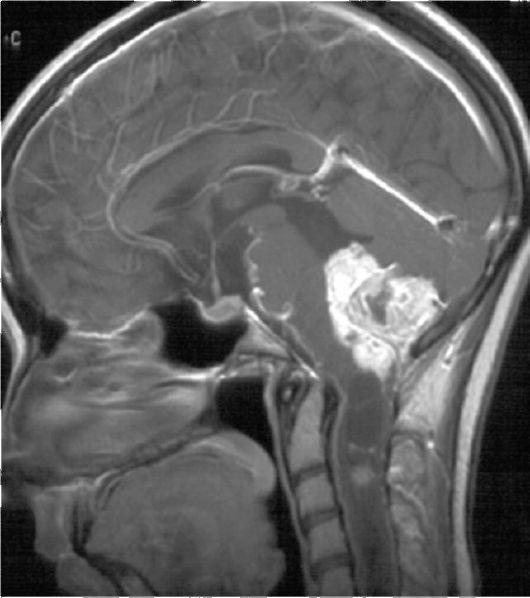 Рис. 9.18. Гемангиобластоматоз. МРТ: Т1-взвешенное изображение с контрастным усилением; большая опухоль мозжечка, кисты и небольшие опухолевые узлы в спинном мозге
Рис. 9.18. Гемангиобластоматоз. МРТ: Т1-взвешенное изображение с контрастным усилением; большая опухоль мозжечка, кисты и небольшие опухолевые узлы в спинном мозге
диагностического значения они не имеют.
Болезнь Гиппеля-Линдау в
последнее время часто называют гемангиобластоматозом. При этом заболевании возникают множественные опухоли различных органов и систем: гемангиобластомы ЦНС и сетчатки; феохромоцитомы надпочечников и иногда других органов; рак почек; опухоли поджелудочной железы; кисты почек, поджелудочной железы, придатка яичка и других органов.
Болезнь Гиппеля-Линдау встречается у 1 из примерно 35 000 новорожденных. Является аутосомно-доминантным заболеванием.
По генетике болезнь Гип- пеля-Линдау сходна с НФ2. Генетический дефект локализуется в 3-й хромосоме (в локусе 3p25- p26). Вероятность развития ассоциированных злокачественных опухолей (кроме рака почки) увеличивается незначительно. Озлокачествления гемангиобластом не бывает.
Для постановки диагноза болезни Гиппеля-Линдау необходимо выявление 2 гемангиобластом ЦНС и более (рис. 9.18), либо 1 гемангиобластомы ЦНС в сочетании с гемангиобластомой или ангиомой сетчатки.
Часто встречаются, но не имеют абсолютного диагностического значения вышеупомянутые опухолевые или кистозные поражения внутренних органов, наличие прямых родственников с болезнью Гиппеля-Линдау и полицитемия (точнее, эритроцитемия за счет выработки эритропоэтина клетками гемангиобластомы).