Оториноларингология: учебник для вузов / В. Т. Пальчун, М. М. Магомедов, Л. А. Лучихин. - 2-е изд., испр. и доп. - 2008. - 656 с. : ил.
|
|
|
|
ГЛАВА 3 ЗАБОЛЕВАНИЯ ГЛОТКИ
Labor recedet, bene factum non abscedet. Трудности уйдут, а благое дело останется.
3.1. КЛИНИЧЕСКАЯ АНАТОМИЯ ГЛОТКИ
Глотка (pharynx) представляет собой начальную часть пищеварительной трубки, расположенной между полостью рта и пищеводом. В то же время глотка является частью дыхательной трубки, по которой воздух проходит из полости носа в гортань.
Глотка простирается от основания черепа до уровня VI шейного позвонка, где она, суживаясь, переходит в пищевод. Длина глотки у взрослого человека составляет 12-14 см и располагается кпереди от шейного отдела позвоночного столба.
В глотке можно выделить верхнюю, заднюю, переднюю и боковые стенки.
• Верхняя стенка глотки - свод (fornixpharyngis) - прикрепляется к наружной поверхности основания черепа в области базилярной части затылочной кости и тела клиновидной кости.
• Задняя стенка глотки прилегает к предпозвоночной пластинке (laminaprevertebralis) шейной фасции и соответствует телам пяти верхних шейных позвонков.
• Боковые стенки глотки находятся вблизи с внутренней и наружной сонной артериями, внутренней яремной веной, блуждающим, подъязычным, языкоглоточным нервами, симпатическим стволом, большими рогами подъязычной кости и пластинками щитовидного хряща.
• Передняя стенка глотки в верхнем отделе в области носоглотки посредством хоан сообщается с полостью носа, в среднем отделе сообщается с полостью рта.
В полости глотки различают три отдела (рис. 3.1):
• верхний - носовая часть, или носоглотка (pars nasalis, epipharynx);
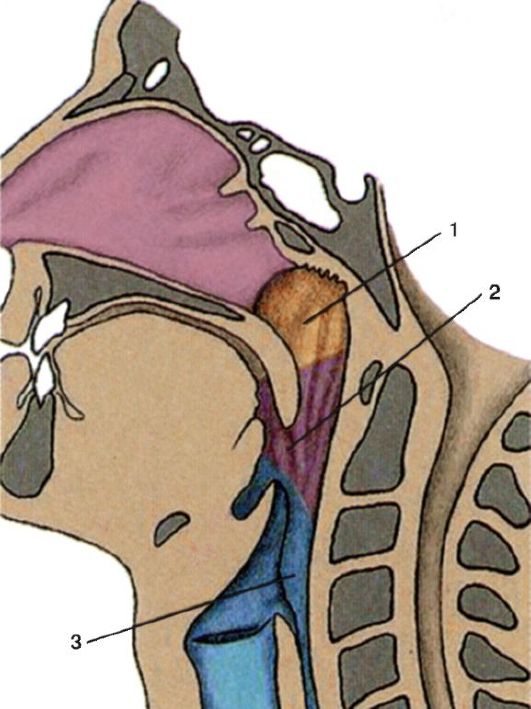 Рис. 3.1. Отделы глотки: 1 - носоглотка; 2 - ротоглотка; 3 - гортаноглотка
Рис. 3.1. Отделы глотки: 1 - носоглотка; 2 - ротоглотка; 3 - гортаноглотка
• средний - ротовая часть, или ротоглотка (pars oralis, mesopharynx);
• нижний - гортанная часть, или гортаноглотка (pars laryngea, hypopharynx).
Носоглотка (nasopharyngs, epipharyngs) - располагается от свода глотки до уровня твердого нёба. Переднезадний ее размер нередко уменьшен за счет выступа I шейного позвонка (атланта). Ее передняя стенка занята хоанами (choanae), сообщающими ее с полостью носа. На боковой стенке с каждой стороны на уровне задних концов нижних носовых раковин находятся воронкообразной формы глоточные отверстия слуховой трубы, сообщающие глотку с барабанной полостью. Сверху и сзади эти отверстия ограничены трубными валиками, образованными выступающими хрящевыми стенками слуховых труб. Кзади от трубных валиков и устья слуховой трубы на боковой стенке носоглотки имеется углубление - глоточный карман (fossa Rosenmulleri), в котором имеется скопление лимфаденоидной ткани. Эти лимфаденоидные образования носят название трубных миндалин. На задневерхней стенке носоглотки находится III, или глоточная (носоглоточная), миндалина. Гипертрофия этой миндалины (аденоидные разрастания) может частично или полностью прикрыть хоаны, вызывая затруднение носового дыхания, или устья слуховых труб, нарушая их функцию. Глоточная миндалина хорошо развита только в детском возрасте; с возрастом, после 14 лет, она атрофируется. Границей между верхней и средней частями глотки является мысленно продленная кзади плоскость твердого нёба.
Ротоглотка (oropharyngs, mesopharyngs) простирается от уровня твердого нёба до уровня входа в гортань. Задняя стенка этого отдела соответствует телу III шейного позвонка. Спереди ротоглотка посредством зева сообщается с полостью рта. Зев (fauces) ограничива-
ется сверху мягким нёбом, снизу - корнем языка и с боков - нёбноязычными (передними) и нёбно-глоточными (задними) дужками.
Мягкое нёбо (palatum molle) - продолжение твердого нёба, представляет собой подвижную пластинку, которая в спокойном состоянии свешивается вниз к основанию языка. Мягкое нёбо образовано в основном мышцами и апоневрозом сухожильных пучков. Задняя часть мягкого нёба, направляющаяся косо назад и вниз, вместе с корнем языка ограничивает отверстие зева (isthmus faucium). Удлиненный в виде отростка по средней линии свободный конец мягкого нёба носит название язычка (uvula).
С каждой стороны нёбная занавеска переходит в две дужки. Одна (передняя) направляется к корню языка - нёбно-язычная (arcus palatoglossus), другая (задняя) переходит в слизистую оболочку боковой стенки глотки - нёбно-глоточная (arcus palatopharyngeus). От задней поверхности нёбно-язычной дужки отходит выраженная в различной степени тонкая треугольная складка слизистой оболочки (plica triangularis), или складка Гиса. Под покровом слизистой оболочки мягкое нёбо содержит апоневротическую пластинку, а также ряд мышц, играющих важную роль в акте глотания:
*мышца, натягивающая мягкое нёбо (m. tensor veli palatini), растягивает передний отдел мягкого нёба и глоточный отдел слуховой трубы;
*мышца, поднимающая нёбную занавеску (m. levator veli palatini), поднимает мягкое нёбо, суживает просвет глоточного отверстия слуховой трубы;
*нёбно-язычная мышца (m.palatoglossus) находится в нёбно-язычной дужке, прикрепляется к боковой поверхности языка и при напряжении суживает зев, сближая передние дужки с корнем языка;
• нёбно-глоточная мышца (m. palatopharyngeus) находится в нёбноглоточной дужке, прикрепляется к боковой стенке глотки, при напряжении сближает нёбно-глоточные дужки и подтягивает вверх нижнюю часть глотки и гортань. Между нёбными дужками с каждой стороны глотки имеется углубление треугольной формы - тонзиллярная ниша (миндаликовая ямка или бухта), (fossa tonsillaris), дно которой образовано верхним сжимателем глотки и глоточной фасцией. В тонзиллярных нишах расположены самые крупные скопления лимфоидной ткани - I и II или нёбные миндалины (tonsilae palatinae) (рис. 3.2).
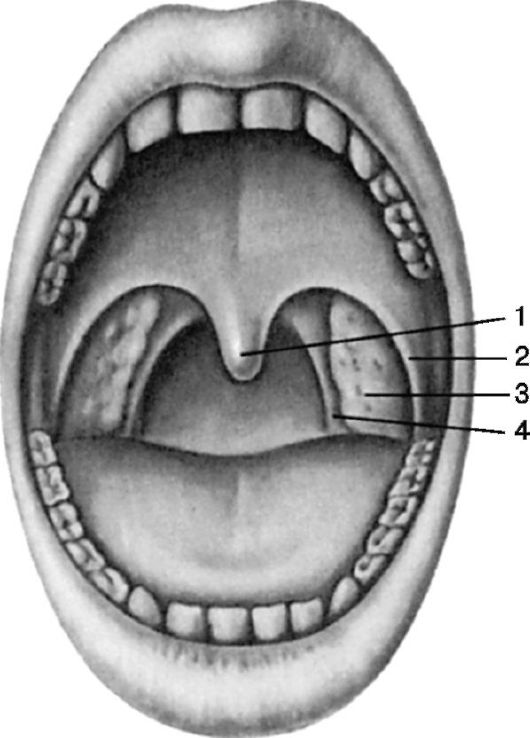 Рис. 3.2. Ротоглотка: 1 - язычок; 2 - нёбно-язычная (передняя) дужка; 3 - нёбные миндалины; 4 - нёбно-глоточная (задняя) дужка
Рис. 3.2. Ротоглотка: 1 - язычок; 2 - нёбно-язычная (передняя) дужка; 3 - нёбные миндалины; 4 - нёбно-глоточная (задняя) дужка
• Различают зевную (внутреннюю) и боковую (наружную) поверхности нёбных миндалин, верхний и нижний ее полюса. Зевная поверхность обращена в полость глотки и содержит 16-18 глубоких, извилистых каналов, называемых криптами, которые пронизывают толщу миндалины и имеют ответвления первого, второго, третьего и даже четвертого порядка (рис. 3.3). Наружные (зевные) отверстия крипт выглядят в виде углублений - лакун, в которых иногда скапливается небольшое эпидермальное содержимое. Покровный эпителий стенок крипт миндалин на большом протяжении контактирует с лимфоидной тканью. Крипты более развиты в области верхнего полюса миндалин, просвет их содержит слущенный эпителий, лимфоциты, лейкоциты, бактерии, пищевые остатки. • Боковая поверхность нёбных миндалин покрыта плотной фиброзной соединительнотканной оболочкой, называемой псевдокапсулой (ложная капсула), толщина которой достигает 1 мм. Она образована пересечением пластинок шейной фасции. От псевдокапсулы в толщу миндалин отходят соединительнотканные волокна - трабекулы. Трабекулы ветвятся и образуют в паренхиме миндалины густопетлистую сеть, в которой находится масса лимфоцитов, окружающих шаровидные скопления разной степени зрелости лимфоцитов, называемые фолликулами. Кроме того, имеются и другие клетки - тучные, плазматические. Между боковой стенкой глотки и псевдокапсулой миндалины располагается паратонзиллярная клетчатка, более развитая в верхнем полюсе нёбной миндалины. Псевдокапсула отсутствует в нижнем полюсе и на зевной поверхности миндалины.
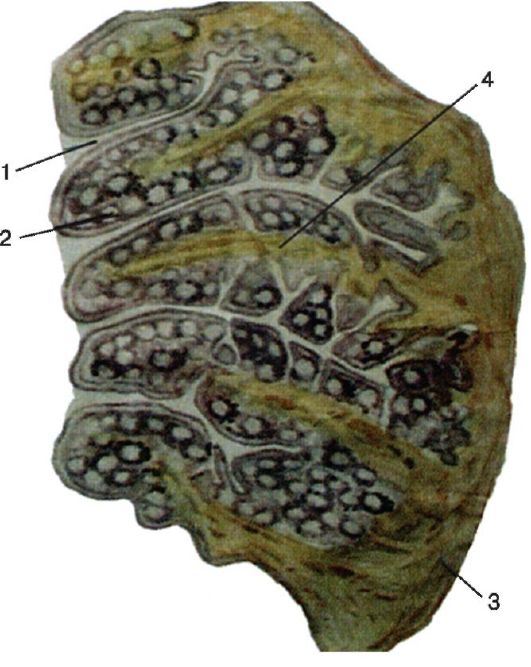 Рис. 3.3. Строение нёбной миндалины:
Рис. 3.3. Строение нёбной миндалины:
1 - лакуна; 2 - фолликул; 3 - соединительнотканная капсула (псевдокапсула); 4 - трабекула
• В области верхнего полюса миндалины иногда имеется углубление треугольной формы, в котором располагаются лимфоидные образования - синус Туртуаля, который может продолжаться в виде добавочной доли миндалины в мягкое нёбо (рис. 3.4). Большая глубина и извилистость лакун в верхнем полюсе часто способствуют возникновению воспалительного процесса и очагов латентной гнойной инфекции. На расстоянии около 2,8 см от верхнего полюса миндалины располагается внутренняя сонная артерия, а наружная сонная отстоит примерно на 4,1 см.
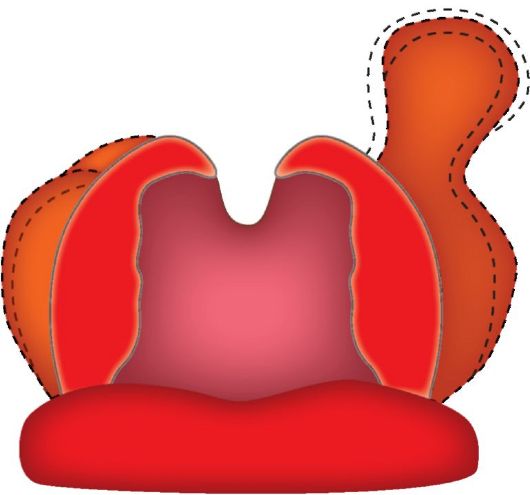 Рис. 3.4. Долька нёбных миндалин, расположенная в толще мягкого нёба (синус Туртюаля)
Рис. 3.4. Долька нёбных миндалин, расположенная в толще мягкого нёба (синус Туртюаля)
• Нижний полюс миндалины свисает над корнем языка, плотно спаян с боковой стенкой и сравнительно трудно отсепаровывается при тонзиллэктомии. От нижнего полюса миндалины на расстоянии 1,1-1,7 см находится внутренняя сонная артерия, а наружная сонная располагается на расстоянии 2,3-3,3 см. Важным с точки зрения патологии фактором является то, что опорожнение глубоких и древовидно разветвленных крипт легко нарушается из-за их узости, глубины и разветвленности, а также из-за рубцовых сужений устий крипт (лакун), часть которых в передненижнем отделе нёбной миндалины прикрыта складкой слизистой оболочки - складкой Гиса.
Эти анатомо-топографические особенности нёбных миндалин наряду с расположением нёбных миндалин в области перекреста пищеводного и дыхательного путей создают благоприятные условия для возникновения в этих миндалинах хронического воспаления.
Следует отметить, что анатомическая структура крипт, кроме нёбных миндалин, больше нигде не представлена.
Гортаноглотка (laryngopharyngs, hypopharyngs) - начинается на уровне верхнего края надгортанника и корня языка, суживается книзу в виде воронки и переходит в пищевод. Гортаноглотка лежит кзади от гортани и кпереди от IV, V и VI шейных позвонков. Это самая узкая часть глотки. В начальном отделе гортаноглотки на корне языка расположена IV, или язычная миндалина (tonsilla lingvalis) (рис. 3.5).
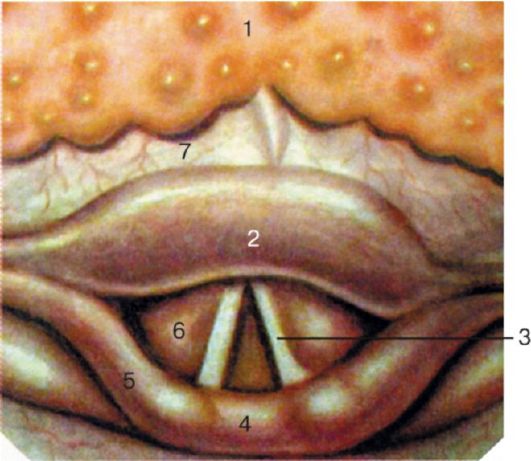 Рис. 3.5. Язычная
миндалина: 1 - язычная миндалина; 2 - надгортанник; 3 - голосовая
складка; 4 - межчерпаловидное пространство, 5 - черпалонадгортанная
складка, 6 - вестибулярная складка, 7 - валекула
Рис. 3.5. Язычная
миндалина: 1 - язычная миндалина; 2 - надгортанник; 3 - голосовая
складка; 4 - межчерпаловидное пространство, 5 - черпалонадгортанная
складка, 6 - вестибулярная складка, 7 - валекула
Ниже прикрепления надгортанника гортаноглотка переходит в гортань. По бокам от входа в гортань, между стенкой гортани и боковыми стенками глотки, сверху вниз справа и слева идут конусовидные сужения глотки, которые называются грушевидными карманами (recessus piriformis) - по ним пища направляется в пищевод. Спереди вход в гортань ограничен надгортанником, с боков - черпалонадгортанными складками.
Стенка глотки образована четырьмя оболочками:
• фиброзной (tunica fibrosa);
• соединительнотканной (tunica adventitia); • мышечной (tunica muscularis);
• слизистой (tunica mucosa).
Между мышечной и слизистой оболочками находится подслизистый слой, характеризующийся наличием в нем фиброзной ткани, поэтому этот слой получил название фиброзной оболочки. Снаружи мышцы, в свою очередь, покрыты более тонким соединительнотканным слоем - адвентицией, на которой лежит рыхлая соединительная ткань, допускающая подвижность глотки по отношению к окружающим анатомическим образованиям.
Слизистая оболочка глотки является продолжением слизистой оболочки полости носа и рта и внизу переходит в слизистую оболочку гортани и пищевода. В верхней части глотки возле хоан слизистая оболочка покрыта многорядным мерцательным эпителием, в средней и нижней частях - плоским многорядным эпителием. В слизистой оболочке глотки содержится много слизистых желез, а на задней стенке имеются мелкие скопления лимфоидной ткани в виде бугорков на слизистой оболочке размером 1-2 мм - лимфоидные гранулы. Слизистая оболочка здесь плотно сращена с мышечной оболочкой и не образует складок.
Мышечный слой глотки состоит из поперечно-полосатых волокон и представлен циркулярными и продольными мышцами, сжимающими и поднимающими глотку.
Сжимают глотку три констриктора: верхний, средний и нижний. Эти мышцы расположены сверху вниз в виде пластинок, черепицеобразно прикрывающих друг друга.
• Верхний сжиматель глотки (m. constrictor pharyngis superior) имеет форму четырехугольной пластинки, начинается спереди от клиновидной кости и нижней челюсти. Мышечные пучки идут горизонтально по боковой стенке глотки на заднюю и соединяются
с пучками мышц противоположной стороны, образуя верхнюю часть срединного шва глотки.
• Средний сжиматель глотки (m. constrictorpharyngis medius) начинается от рогов подъязычной кости, идет кзади веерообразно ко шву глотки, частично прикрывая верхний сжиматель, а внизу находится под нижним сжимателем.
• Нижний сжиматель глотки (m. constrictor pharyngis inferior) начинается от наружной поверхности перстневидного хряща, от нижнего рога и заднего края щитовидного хряща, идет кзади и по средней линии глотки формирует своим прикреплением глоточный шов.
Продольные мышцы поднимают глотку. К ним относятся две мышцы: шилоглоточная (m. stylopharyngeus) и нёбно-глоточная (m. pharyngopalatinus).
Боковые и задняя стенки глотки граничат с окологлоточным пространством (spatium parapharyngeum), в котором различают заглоточное пространство и боковое окологлоточное пространство.
• Заглоточное пространство (spatium retropharyngeum) (рис. 3.6) расположено кпереди от шейных позвонков, покрывающих их мышц и предпозвоночной пластинки шейной фасции; оно
представляет собой узкую
щель, которая заполнена рыхлой соединительной тканью. Это пространство сзади ограничено предпозвоночной пластинкой шейной фасции (lamina praevertebralis), спереди - соединительнотканным покровом и слизистой оболочкой, а с боков фасцией и клетчаткой - окружающей область больших сосудов и нервов шеи. Клетчатка заглоточ-
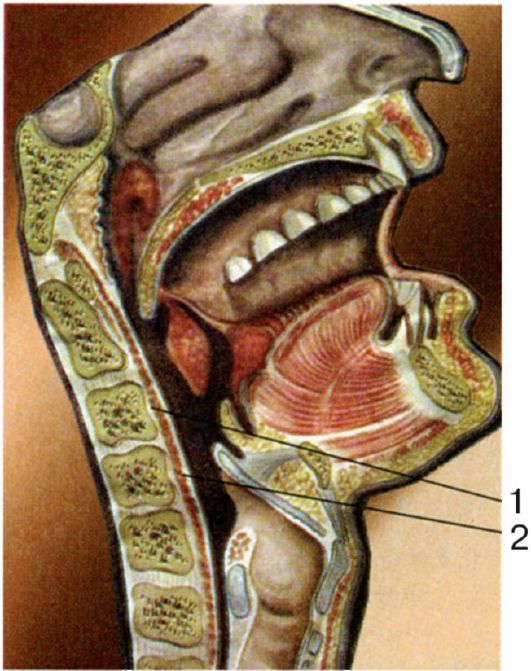 Рис. 3.6. Заглоточное пространство:
Рис. 3.6. Заглоточное пространство:
1 - предпозвоночная пластинка шейной фасции; 2 - клетчатка заглоточного пространства
• ного пространства, начинаясь от основания черепа и спускаясь вниз по задней стенке глотки, переходит в позадипищеводную клетчатку и далее - в заднее средостение. Боковое окологлоточное пространство (spatium lateropharyngeum) (рис. 3.7) выполнено рыхлой соединительной тканью, спереди ограничено внутренней поверхностью ветви нижней челюсти, с внутренней стороны - медиальной крыловидной мышцей, сзади
- предпозвоночной пластинкой шейной фасции, латерально
- глубоким листком фасции околоушной слюнной железы. Боковое окологлоточное пространство делится шилоглоточной мышцей на передний и задний отделы. Боковое окологлоточное пространство простирается от основания черепа вниз, где переходит в средостение.
Кровоснабжение глотки осуществляется из системы наружной сонной артерии и щитошейного ствола (рис. 3.8).
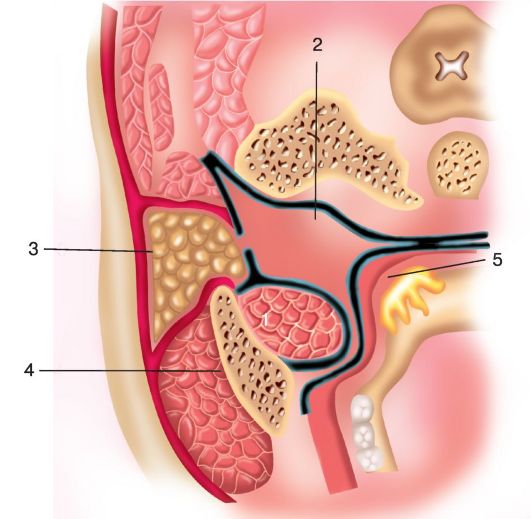 Рис. 3.7. Боковое окологлоточное пространство:
Рис. 3.7. Боковое окологлоточное пространство:
1 - медиальная крыловидная мышца; 2 - предпозвоночная пластинка шейной фасции; 3 - околоушная железа; 4 - нижняя челюсть; 5 - нёбная миндалина
 Рис. 3.8. Кровоснабжение глотки:
Рис. 3.8. Кровоснабжение глотки:
1 - нисходящая нёбная артерия; 2 - верхнечелюстная артерия; 3 - наружная сонная артерия; 4 - общая сонная артерия; 5 - язычная артерия; 6 - восходящая нёбная артерия; 7 - лицевая артерия; 8 - верхняя щитовидная артерия
• Восходящая глоточная артерия (a. pharyngea ascendens) - медиальная ветвь наружной сонной артерии, обеспечивает кровоснабжение верхнего и среднего отдела глотки.
• Восходящая нёбная артерия (a.palatina ascendens) - ветвь лицевой артерии (a. facialis), которая также берет начало от наружной сонной артерии.
• Нисходящая нёбная артерия (a. palatina descendens) - ветвь верхнечелюстной артерии, являющейся конечной ветвью наружной сонной артерии.
• Нижние отделы глотки обеспечиваются кровью за счет глоточных ветвей нижней щитовидной артерии (a. thyreoidea inferior) - ветви щитошейного ствола. Нёбную миндалину снабжает кровью: восходящая глоточная артерия (a. pharyngea ascendens), восходящая нёбная артерия (а. palatina ascendens) и миндаликовая ветвь лицевой артерии (r. tonsillaris a. facialis) (рис. 3.8).
Вены глотки образуют переднее и заднее глоточные сплетения (plexus pharyngeus anterior et posterior), располагающиеся в мягком нёбе и на наружной поверхности задней и боковой стенок глотки соответственно, кровь из них собирается во внутреннюю яремную вену (v. jugularis interna).
Отток лимфы из глотки происходит в глубокие и задние шейные лимфатические узлы. Заглоточные лимфатические узлы разделяются на боковые и срединные, которые встречаются, как правило, только у детей. Лимфаденоидные образования глотки, в том числе все миндалины глотки, приводящих сосудов не имеют.
Иннервация глотки. Верхнечелюстной нерв (вторая ветвь тройничного нерва), языкоглоточный нерв, добавочный нерв, блуждающий нерв и симпатический ствол участвуют в образовании глоточного нервного сплетения (plexus pharyngeus), которое расположено на задней и боковой стенках глотки. Это сплетение обеспечивает двигательную и чувствительную иннервацию глотки.
Двигательной иннервацией верхний отдел глотки обеспечивается в основном за счет языкоглоточного нерва (n. glossopharyngeus), средний и нижний отделы - возвратного гортанного нерва (n. laryngeus reccurens), ветви блуждающего нерва.
Чувствительная иннервация верхнего отдела глотки осуществляется второй ветвью тройничного нерва, среднего - ветвями языкоглоточного нерва и нижнего - внутренней ветвью верхнегортанного нерва из системы блуждающего нерва.
3.2. КЛИНИЧЕСКАЯ ФИЗИОЛОГИЯ ГЛОТКИ
Глотка, являясь частью пищепроводного и дыхательного путей, участвует в следующих жизненно важных функциях: акт приема пищи (сосание и глотание), дыхательной, защитной, резонаторной и речевой.
Прием пищи в первые месяцы жизни ребенка возможен лишь с помощью двигательного акта сосания. При сосании органами полости рта создается отрицательное давление в пределах 100 мм рт.ст., благодаря чему жидкость втягивается в полость рта. Мягкое нёбо в момент сосания оттягивается книзу и сближается с корнем языка, закрывая полость рта сзади, что позволяет дышать носом. После насасывания жидкости в ротовую полость прерывается сосание и дыхание и происходит акт глотания, затем возобновляется дыхание,
и жидкость вновь насасывается в полость рта. У взрослых после пережевывания формируется пищевой комок в области корня языка. Возникающее при этом давление на корень языка вызывает акт глотания - сжиматели глотки сокращаются в виде перистальтики, мышцы мягкого неба и нёбных дужек. Глотание - сложный координированный рефлекторный акт, обеспечивающий продвижение пищи из полости рта в пищевод. В акте глотания участвуют мышцы языка, глотки и гортани, движение которых происходит согласованно и в определенной последовательности. В акте глотания различают три фазы, следующие одна за другой без перерыва: ротовую - произвольную, глоточную - непроизвольную (быструю) и пищеводную - непроизвольную (медленную).
Первая фаза акта глотания произвольная - подъемом языка пищевой комок продвигается за передние дужки - находится под контролем коры головного мозга и осуществляется благодаря импульсам, идущим из коры к глотательному аппарату. Вторая фаза - продвижение пищевого комка по глотке к входу в пищевод - непроизвольная, является безусловным рефлексом, возникающем при раздражении рецепторов мягкого нёба и глотки. Поражение рецепции слизистой оболочки верхнего отдела глотки может нарушить акт глотания, так как прерывается рефлекторная дуга. Такое явление можно наблюдать при сильной анестезии слизистой оболочки глотки. В начале второй фазы гортань поднимается, надгортанник прижимается к корню языка и опускается, закрывая вход в гортань; черпаловидные хрящи сближаются, так же как и вестибулярные складки, суживая вестибулярный отдел гортани. В результате сокращения мышц нёб- ных дужек, верхнего сжимателя глотки пищевой комок продвигается в среднюю часть глотки. В этот же момент мягкое нёбо поднимается и оттягивается назад, прижимается к задней стенке глотки, тем самым отделяя носоглотку от ротоглотки. В среднем отделе глотки средний и нижний сжиматели охватывают пищевой комок и продвигают его книзу. Благодаря подъему гортани, подъязычной кости и глотки продвижение пищевого комка облегчается. Третья фаза - непроизвольная, длительная - приближение пищевого комка к входу в пищевод вызывает рефлекторное открытие входа в пищевод и активное продвижение комка по пищеводу благодаря перистальтическому сокращению его мускулатуры. После освобождения глотки от пищевого комка восстанавливается исходное положение. Продолжительность акта глотания 6-8 с. Акт приема пищи воздействует на многие
физиологические функции в организме: дыхание, кровообращение, газообмен.
Механизм проглатывания жидкости несколько иной. Благодаря сокращению мышц дна полости рта, языка и мягкого нёба в полости рта создается настолько высокое давление, что жидкость впрыскивается в расслабленный верхний отдел пищевода и достигает входа в желудок без участия сжимателей глотки и мышц пищевода. Этот процесс длится 2-3 с.
На передней и задней поверхностях слизистой оболочки мягкого нёба, задней стенке глотки, язычной поверхности надгортанника имеются рассеянные вкусовые рецепторы, благодаря которым глотка выполняет вкусовую функцию. Имеется четыре вида вкусовых ощущений: 1) сладкий, 2) кислый, 3) соленый и 4) горький. Вкусовые раздражения передаются барабанной струной (chorda tympani), языкоглоточным (n. glossopharyngeus) и блуждающим (n. vagus) нервами. У детей поверхность распространения вкусовых ощущений более обширна, чем у взрослых.
Речевая функция глотки состоит в резонировании звуков, возникающих в гортани. Формирование тембра голоса происходит в полостях гортани, глотки, носа, околоносовых пазух и рта. Гортань создает звук определенной высоты и силы. Образование гласных и согласных звуков происходит в основном в ротовой и в меньшей степени в глоточной полостях. При произнесении гласных звуков мягкое нёбо отгораживает носоглотку от полости рта, согласные звуки произносятся при опущенном мягком нёбе.
Высота голоса и его тембровая окраска зависят не только от подвижной части резонаторов. Во многом эти свойства определяются формой и размерами твердого нёба.
Врожденные дефекты твердого нёба, возникновение в полости носа и носоглотки патологических процессов (аденоиды, полипы, новообразования, отек слизистой оболочки, парезы и параличи мягкого нёба и др.) приводят к патологическому изменению тембра голоса - гнусавости (rhinolalia) и искаженному произнесению звуков речи. Различают два вида гнусавости - открытую (rhinolalia aperta) и закрытую (rhinolalia clausa). При открытой гнусавости носоглотка и ротоглотка полностью не разобщаются, и между ними образуется широкая щель, через которую основная струя воздуха направляется в полость носа. Открытая гнусавость наблюдается при врожденных
незаращениях твердого и мягкого нёба, дефектах твердого и мягкого нёба, укорочении мягкого нёба, парезах и параличах мягкого нёба.
При выключении носового резонатора развивается закрытая гнусавость. Она наблюдается при аденоидах, рубцовом сращении мягкого нёба с задней стенкой глотки, новообразованиях, хоанальных полипах.
В дыхательной функции глотки участвуют все ее отделы.
При спокойном дыхании через нос нёбная занавеска свободно свисает вниз, касаясь корня языка, в результате чего ротовая полость отделяется от полости глотки. Однако при нарушении проходимости носа дыхание происходит через рот, нёбная занавеска поднимается, язык уплощается и опускается, пропуская воздушную струю.
Расслабление во время сна мускулатуры глотки, мягкого нёба и языка является основной причиной храпения (ронхопатии), которое обычно наблюдается у лиц с утолщенным мягким нёбом и удлиненным нёбным язычком, при отсутствии глоточного рефлекса и резком снижении тонуса мышц нёбного язычка и мягкого неба, а также у лиц, употребляющих алкоголь и много курящих.
Возникновению храпа способствует нарушение носового дыхания, например вследствие образования полипов носа, при аденоидах, искривлении перегородки носа, повышении массы тела у людей с короткой и толстой шеей и др.
Защитная функция глотки выражается в том, что при попадании в нее инородного тела или резко раздражающих веществ (химические и термические воздействия) происходит рефлекторное сокращение мускулатуры глотки, просвет ее суживается, что задерживает более глубокое проникновение раздражающего вещества. Одновременно расслабляются мышцы, расположенные выше инородного тела, что способствует его выталкиванию наружу.
В глотке воздух продолжает после полости носа согреваться и очищаться от пыли, которая прилипает к слизи, покрывающей стенки глотки, и вместе с ней удаляется отхаркиванием или проглатывается и обезвреживается в желудочно-кишечном тракте. В слизи и слюне содержатся лизосомальные и пищеварительные ферменты, медиаторы, антитела, микроэлементы, витамины. Защитную роль играют также лейкоциты и лимфоциты, проникающие в полость рта и глотки из кровеносных сосудов слизистой оболочки и лимфаденоидной ткани.
3.3. ФИЗИОЛОГИЯ ЛИМФАДЕНОИДНОГО ГЛОТОЧНОГО КОЛЬЦА
Лимфаденоидная (лимфатическая, лимфоидная) ткань представлена тремя структурными видами: (1) массой зрелых лимфоцитов, среди которых относительно редко находятся (2) фолликулы, представляющие собой шаровидной (овальной) формы с четкими границами скопления различной степени зрелости лимфоцитов и (3) ретикулярная соединительная ткань в виде клеточной системы трабекул, поддерживающей массу лимфоцитов.
Лимфатические структуры организма делят на три группы:
• лимфатическая ткань селезенки и костного мозга, находящиеся на пути общего тока крови; ее относят к лимфокровяному барьеру;
• лимфатические узлы, лежащие на пути тока лимфы; их относят к лимфоинтерстициальному барьеру. В лимфоузлах происходит выработка антител при инфицировании;
• миндалины наряду с лимфоидными гранулами глотки и гортани, пейеровыми бляшками и солитарными фолликулами кишечника относят к лимфоэпителиальному барьеру, где происходит лимфоцитопоэз и образование антител, а также осуществляется тесный контакт между внутренней и внешней средой организма.
Лимфоидный аппарат в глотке расположен кольцеобразно, в связи с чем он получил название «лимфаденоидного глоточного кольца» Вальдейера-Пирогова. Образуют его две нёбные миндалины (I и II), одна глоточная или носоглоточная (III), одна язычная (IV) и две трубные (V-VI) (рис. 3.9).
Встречаются скопления лимфоидной ткани на задней и боковых стенках глотки, в грушевидных синусах и в области желудочков гортани.
Имеется ряд признаков, отличающих нёбные миндалины от других лимфоидных образований глотки, что позволяет нёбным миндалинам занять особое место в физиологии и патологии лимфаденоидного глоточного кольца. Эти признаки следующие.
• В нёбных миндалинах имеются лакуны, переходящие в крипты, которые древовидно разветвляются до 4-5 порядка и распространяются на всю толщу миндалины, в то время как в язычной и глоточной миндалинах имеются не крипты, а борозды или расщелины без разветвлений.
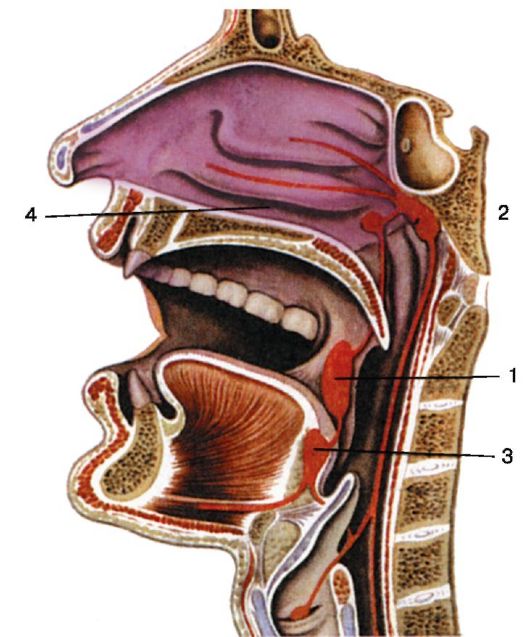 Рис. 3.9. Схема
лимфаденоидного глоточного кольца: 1 - нёбные миндалины; 2 - глоточная
миндалина (аденоиды); 3 - язычная миндалина; 4 - трубные миндалины
Рис. 3.9. Схема
лимфаденоидного глоточного кольца: 1 - нёбные миндалины; 2 - глоточная
миндалина (аденоиды); 3 - язычная миндалина; 4 - трубные миндалины
• Лимфоэпителиальный симбиоз имеет свои особенности: во всех миндалинах, кроме нёбных, он распространяется только на их поверхность. В нёбных миндалинах лимфоидная масса контактирует с эпителием на большой поверхности стенок крипт.
Эпителий здесь легко проницаем для лимфоцитов и антигена в обратную сторону, что стимулирует выработку антител.
• Нёбные миндалины окружены капсулой - плотной соединительнотканной оболочкой, покрывающей миндалину с латеральной стороны. Нижний полюс и зевная поверхность миндалины свободны от капсулы. Глоточная и язычная миндалины капсулы не имеют.
• В паратонзиллярной клетчатке верхнего полюса нёбных миндалин иногда располагаются слизистые железы Вебера, которые не сообщаются с криптами.
• Лимфаденоидная ткань с течением времени подвергается обратному развитию. Глоточная миндалина претерпевает инволюцию, начиная с 14-15 лет, язычная миндалина максимального развития достигает к 20-30 годам. Инволюция нёбных миндалин начинается также в 14-15 лет и сохраняется до преклонного возраста.
Основной функцией миндалин, как и других лимфатических органов - лимфатических узлов, селезенки, пейеровых бляшек кишечника и др., - является образование лимфоцитов - лимфопоэз. Лимфопоэз происходит в центрах фолликулов (зародышевые центры), затем при созревании лимфоциты оттесняются к периферии
фолликулов, отсюда они попадают в лимфатические пути и общий ток лимфы, а также на поверхность миндалин. Кроме фолликулов, образование лимфоцитов может происходить и в окружающей фолликулы лимфоидной ткани.
Изучение иммунологической роли нёбных миндалин доказало их участие в формировании иммунитета (образование антител), особенно в молодом возрасте. Этому способствует тот факт, что расположение нёбных миндалин на пути основных входных ворот для различных инфекционных возбудителей и токсических продуктов обеспечивает тесный контакт слизистой оболочки миндалин с бактериальным агентом, а это, в свою очередь, лежит в основе формирования иммунитета. Само строение крипт - их узость и извилистость, большая общая поверхность их стенок - способствует длительному контакту антигенов и лимфоретикулярной ткани миндалины.
Необходимо отметить, что, являясь иммунным (антителообразующим) органом, нёбные миндалины в физиологических условиях не приводят к значительной перманентной иммунизации организма. Нёбные миндалины составляют лишь незначительную часть лимфоэпителиального аппарата, расположенного в других органах. Способность нёбных миндалин образовывать антитела наиболее выражена в период до половой зрелости. Однако и у взрослых ткань миндалины может сохранять эту функцию.
Нёбные миндалины выполняют элиминационную функцию, участвуя в выведении лишнего количества лимфоцитов. Большая площадь соприкосновения лимфаденоидной ткани с эпителием в криптах играет важную роль в миграции лимфоцитов через поверхность слизистой оболочки миндалин, сохраняя постоянный уровень лимфоцитов в крови.
Многие исследователи признают ферментативную функцию миндалин глоточного кольца, в частности нёбных миндалин. Биохимические анализы позволили обнаружить в ткани миндалин, а также в мигрирующих лимфоцитах различные ферменты - амилазу, липазу, фосфатазу и др., содержание которых возрастает после приема пищи. Этот факт подтверждает участие нёбных миндалин в оральном пищеварении.
Лимфаденоидное глоточное кольцо имеет тесную связь с эндокринными железами - с тимусом, щитовидной железой, поджелудочной железой, корой надпочечников. Хотя нёбные миндалины не обладают эндокринными функциями, однако имеется тесная взаи-
мосвязь в системе гипофиз - кора надпочечников - лимфатическая ткань, особенно до периода полового созревания.
3.4. ОСТРЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ГЛОТКИ
Ежегодно, по данным ВОЗ, среди взрослого населения наблюдается от 5 до 8% острых воспалений верхних дыхательных путей, большей частью легкого течения. В больших городах заболеваемость выше, чем в сельской местности, что объясняется частотой контактов, воздействием вредных экзогенных факторов. Воспалительные заболевания верхних дыхательных путей могут вызвать более 300 различных микроорганизмов, специфическую защиту от которых - антитела - человек приобретает в течение всей жизни; уровень антител ко многим возбудителям со временем снижается, делая человека вновь восприимчивым к ним.
3.4.1. Острый фарингит
Острый фарингит (Pharyngitisacuta) - острое воспаление слизистой оболочки глотки. Как самостоятельное заболевание встречается при непосредственном воздействии инфекционного возбудителя, различных раздражителей (длительное ротовое дыхание, курение, алкоголь, громкий разговор на холоде, алиментарное раздражение и др.). Острый фарингит часто возникает и как сопутствующее заболевание при воспалении верхних дыхательных путей, инфекционных заболеваниях, заболеваниях желудочно-кишечного тракта и др.
Этиология - вирусная (аденовирус, энтеровирусы, вирусы гриппа и др.) и бактериальная инфекция (Haemophilus influenzae; Moraxella catarrhalis; Corynebacterium diphtheriae; стрептококки группы А, С, G; диплококки; гонококки; Mycoplasma pneumoniae; Chlamydia pneumoniae и др.). Вирусная этиология острого фарингита встречается в 70% случаев, бактериальная в 30%. Предрасполагающими факторами являются общее и местное переохлаждение организма; патология полости носа, околоносовых пазух и носоглотки; общие инфекционные заболевания; дисбактериоз; курение и злоупотребление алкоголем; заболевания желудочно-кишечного тракта.
Патоморфологические изменения характеризуются отеком и инфильтрацией слизистой оболочки, расширением и инъецирован-
ностью сосудов, десквамацией эпителия. Воспалительный процесс может распространяться на слизистую оболочку слуховых труб. Реакция со стороны слизистой оболочки больше выражена в местах скопления лимфоидной ткани - на задней стенке глотки, на боковых валиках за нёбно-глоточными дужками. Фолликулы задней стенки отекают, близлежащие сливаются между собой, образуя крупные гранулы - гранулезный фарингит (рис. 3.10).
Диагностика не представляет сложностей, однако необходимо учитывать, что аналогичную клиническую картину могут давать дифтерия, катаральная ангина и другие инфекционные заболевания. Микробиологическое исследование мазка с поверхности задней стенки глотки и миндалин наряду с данными анамнеза и фарингоскопической картиной позволяет уточнить диагноз.
Клиника. Жалобы на ощущение жжения, сухости, саднения, на першение и дискомфорт в горле, осиплость, заложенность в ушах. Иногда больной описывает симптоматику как «ощущение инородного тела в глотке». Болевая симптоматика может усилиться при глотании, иррадиировать в ухо. Температура тела, как правило, не повышена или субфебрильная. Однако выраженные формы воспаления могут сопровождаться повышением температуры тела, увеличением регионарных лимфоузлов, головной болью.
При фарингоскопии слизистая оболочка глотки гиперемирована, отечна, местами видны слизисто-гнойные налеты. Процесс может распространяться на слизистую оболочку нёбных миндалин, дужек, устья слуховых труб. Часто на задней и боковой стенках глотки можно
наблюдать отдельные фолликулы в виде округлых ярко-красных возвышений - гранул (гранулезный фарингит).
Лечение, как правило, местное: назначение полоскания антисептическими препаратами (настоем шалфея, ромашки, хлорофиллиптом и др.); пульверизация глотки различными
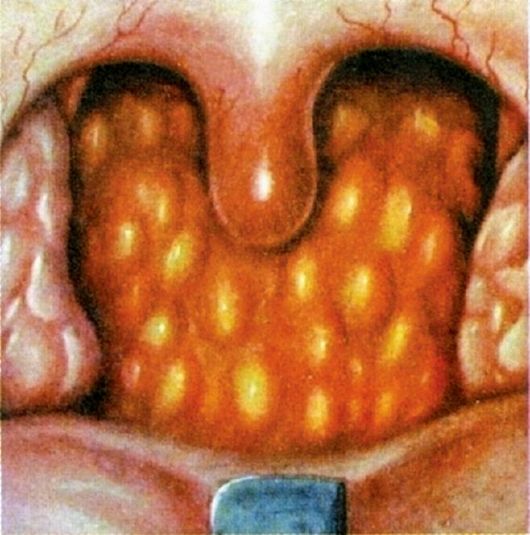 Рис. 3.10. Гранулезный фарингит
Рис. 3.10. Гранулезный фарингит
аэрозолями, в состав которых входят препараты, обладающие антибактериальными и противовоспалительным действием (биопарокс, стопангин, гексаспрей и др.); антигистаминные препараты; парацетамол; теплые щелочные ингаляции; средства, повышающие резистентность организма (ИРС-19, имудон, тонзиллгон и др.). Необходимо исключить раздражающую (горячую, холодную, кислую, острую, соленую и др.) пищу, воздействие никотина, алкоголя, соблюдать щадящий голосовой режим.
При повышении температуры тела показаны антибактериальные средства как с целью профилактики гнойных осложнений, нисходящей инфекции, так и для снижения риска ревматических осложнений. Препаратом выбора в таких случаях является пенициллин (феноксиметилпенициллин) как наиболее чувствительный препарат к стрептококкам группы А.
3.4.2. Ангина
Ангина - общее острое инфекционно-аллергическое заболевание, проявляющееся острым местным воспалением нёбных миндалин. Ангина других миндалин бывает в редких случаях, поэтому во врачебной практике принято под термином «ангина» подразумевать острое воспаление нёбных миндалин, при этом, соответственно, выделяют язычную, гортанную, ретроназальную ангины. Термин «ангина» происходит от латинского слова «ango» - сжимать, душить, однако оно не является точным. Острое воспаление миндалин, как правило, не сопровождается признаками удушья. Однако этот термин широко распространен среди населения и вошел в номенклатуру.
Ангина - распространенное заболевание и занимает одно из первых мест, уступая только гриппу и острым респираторным вирусным инфекциям; может вызывать тяжелые осложнения, вести к возникновению и ухудшению течения многих заболеваний, в том числе сердечно-сосудистой системы. Среди взрослых заболевание встречается в 4-5% случаев, а среди детей - более 6%. Характерны сезонные подъемы заболевания - как правило, в весенний и осенний периоды.
Этиология и патогенез. В большинстве случаев основная роль в возникновении ангин принадлежит р-гемолитическому стрептококку группы А. Этот возбудитель, по данным многих авторов, обнаруживается при ангине более чем в 80%, по сведениям других - в 50-70% случаев. Бактериологические исследования последних лет
показывают превалирование сочетанной флоры - р-гемолитический стрептококк в ассоциации с гемолизирующим стафилококком, грибами и др. Кроме того, возбудителями ангин могут быть золотистый стафилококк, пневмококки, аденовирусы, спирохеты полости рта и веретенообразная палочка, грибы, а также их ассоциации микроорганизмов.
Различают следующие основные формы ангин (по Б.С. Преображенскому):
1) эпизодическая - возникающая как аутоинфекция при ухудшении условий внешней среды, чаще всего в результате местного и общего охлаждения;
2) эпидемическая - в результате заражения от больного человека;
3) как обострение хронического тонзиллита.
Наиболее частой формой возникновения ангин является обострение хронического тонзиллита.
Инфицирование организма может происходить экзогенным или эндогенным путем. Проникновение экзогенного возбудителя в слизистую оболочку миндалин может происходить воздушно-капельным или алиментарным путем. При эндогенном механизме возникновения ангин играет роль либо ослабление естественных защитных механизмов организма, либо повышение патогенности сапрофитирующей или условно-патогенной микрофлоры, носителем которой является человек. Чаще всего аутоинфицирование происходит при хроническом тонзиллите.
В патогенезе ангин определенную роль могут играть пониженные адаптационные способности организма к холоду, резкие сезонные колебания условий внешней среды (температура, влажность, загазованность и др.). Алиментарный фактор - однообразная белковая пища с недостатком витаминов С и группы В также может способствовать возникновению ангин. Предрасполагающим фактором может быть травма миндалин, конституциональная склонность к ангинам (например, у детей с лимфатико-гиперпластической конституцией), состояние центральной и вегетативной нервной системы, хронические воспалительные процессы в полости рта, носа и околоносовых пазух, нарушение носового дыхания и др.
Таким образом, для возникновения ангины недостаточно носительства патогенных микроорганизмов, а должно быть одномоментное воздействие экзогенных, эндогенных факторов в сочетании со снижением резистентности макроорганизма.
Развитие ангины происходит по типу аллергически-гиперергической реакции. Предполагается, что богатая микрофлора в криптах миндалин и продукты белкового распада в них могут действовать в качестве субстанций, способствующих сенсибилизации организма. В сенсибилизированном организме различные моменты экзогенной или эндогенной природы играют роль пускового механизма в развитии ангин. Кроме того, аллергический фактор может служить предпосылкой для возникновения таких осложнений, как ревматизм, острый нефрит, неспецифический инфекционный полиартрит и другие заболевания, имеющие инфекционно-аллергический характер.
Классификация ангин. Существуют различные классификации ангин, в основу которых положены различные критерии - морфологические, патофизиологические, этиологические и др. (Миньковский А.Х., Луковский Л.А., Воячек В.И. и др.). В практике наибольшее распространение получила классификация Б.С. Преображенского (1970), несколько видоизмененная нами (табл. 3.1).
Для банальных ангин, которые встречаются чаще других, характерно наличие общих признаков отличающих их от других форм:
1 - имеются признаки общей интоксикации организма;
2 - имеются клинико-патологические изменения в обеих нёбных миндалинах;
3 - длительность протекания воспалительного процесса в пределах 7 дней;
4 - первичным фактором в этиологии банальных ангин является бактериальная или вирусная инфекция.
Патоморфологические изменения, возникающие при ангине, характеризуются резко выраженным расширением мелких кровеносных и лимфатических сосудов в паренхиме миндалины, тромбозом мелких вен и стазом в лимфатических капиллярах.
При катаральной форме ангины миндалины гиперемированы, слизистая оболочка набухшая, пропитана серозным секретом. Эпителиальный покров миндалин на зевной поверхности и в криптах густо инфильтрирован лимфоцитами и лейкоцитами. В некоторых местах эпителий разрыхлен и десквамирован. Гнойных налетов нет.
При фолликулярной форме морфологическая картина характеризуется более глубокими изменениями в паренхиме миндалины. Возникают лейкоцитарные инфильтраты в фолликулах, в некоторых из них появляется некроз. Фолликулы просвечивают через эпителий
Таблица 3.1. Классификация ангин
Форма | Вид | Признаки |
Банальные (вульгарные) ангины | Катаральная | Характерно двустороннее поражение миндалин. Имеются признаки общей интоксикации организма. Длительность в течение 7 дней. Бактериальной или вирусной этиологии |
Фолликулярная | ||
Лакунарная | ||
Смешанная | ||
Отдельные формы ангин (атипичные) | Симановского-Венсана | Одностороннее поражение |
Герпетическая | Двустороннее поражение | |
Флегмонозная | Чаще одностороннее | |
Грибковая | Одно- и двусторонее | |
Смешанные формы | Двусторонее | |
При инфекционных заболеваниях | Дифтеритическая | Двустороннее поражение |
Скарлатинозная | ||
Коревая | ||
Сифилитическая | Одно- и двустороннее поражение | |
При ВИЧ-инфекции | ||
При заболеваниях крови | Агранулоцитарная | Двустороннее поражение |
Моноцитарная | Иногда одностороннее увеличение лимфатических узлов | |
Ангина при лейкозах |
миндалин в виде желтых просяных точек, которые хорошо определяются при фарингоскопии.
При лакунарной форме характерно скопление в лакунах вначале серозно-слизистого, а затем гнойного отделяемого. Последнее состоит из лейкоцитов, лимфоцитов, слущеного эпителия и фибрина. Налеты из устьев лакун склонны распространяться и соединяться с соседними, образуя более широкие сливные налеты.
При герпетической ангине серозный экссудат образует подэпителиальные небольшие пузырьки, которые, лопаясь, оставляют дефекты эпителиальной выстилки. Одновременно такие же пузырьки могут появляться на слизистой оболочке нёбно-язычной и нёбноглоточной дужек, мягкого нёба.
При флегмонозной ангине (интратонзиллярный абсцесс) нарушается дренаж лакун, паренхима миндалины вначале отечная, затем инфильтрируется лейкоцитами, некротические процессы в фолликулах, сливаясь, образуют гнойник внутри миндалины, давая соответствующую клиническую картину. Такой абсцесс может локализоваться близко к поверхности миндалины и опорожниться в полость рта.
Язвенно-некротические изменения при некоторых ангинах характеризуются распространением некроза на эпителий и паренхиму миндалины. На миндалинах, а нередко и на нёбных дужках и стенках глотки возникают язвенные дефекты с грязно-серым налетом.
3.4.2.1. Клинические формы банальных ангин
Катаральная ангина (рис. 3.11) - наиболее легкая форма заболевания. Воспалительный процесс ограничен поражением только слизистой оболочки нёбных миндалин. Заболевание начинается остро, в горле появляется ощущение жжения, сухости, першение, а затем незначительные боли, усиливающиеся при глотании. Больного беспокоит недомогание, разбитость, головная боль. Температура тела обычно субфебрильная, у детей может подниматься до 38 °С. Реакция со стороны крови незначительная - нейтрофильный лейкоцитоз до 7-9х109/л, незначительный палочкоядерный сдвиг влево, СОЭ до 18-20 мм/ч.
Фарингоскопически определяется разлитая гиперемия слизистой оболочки миндалин с распространением на края нёбных дужек, миндалины несколько увеличены, отечны, сосуды инъецированы. Мягкое нёбо и слизистая оболочка задней стенки глотки не измене-
ны, что позволяет дифференцировать эту форму ангины от фарингита. Язык сухой, обложен налетом. Часто имеется незначительное увеличение регионарных лимфатических узлов. Продолжительность заболевания 3-5 дней.
Фолликулярная ангина (рис. 3.12). Более тяжелая форма воспаления, протекающая с вовлечением в процесс не только слизистой оболочки, но и самих фолликулов. Болезнь начинается обычно с повышения температуры тела до 38-39 °С. Появляется выраженная боль в горле, усиливающаяся при глотании, часто иррадиирует в ухо. Выражена и общая реакция организма - интоксикация, головная боль, общая слабость, лихорадка, озноб, иногда боли в пояснице и суставах.
У детей нередко развиваются более тяжелые симптомы - наряду с фебрильной температурой часто возникает рвота, могут быть явления менингизма, помрачнение сознания.
В крови отмечается нейтрофильный лейкоцитоз 12-15х109/л, умеренный палочкоядерный сдвиг влево, СОЭ может доходить до 30 мм/ч.
Как правило, увеличены и болезненны при пальпации регионарные лимфатические узлы, особенно ретромандибулярные.
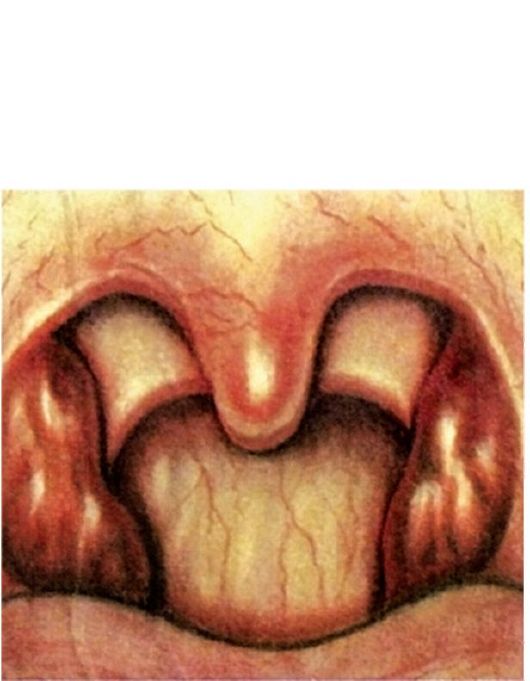 Рис. 3.11. Катаральная ангина
Рис. 3.11. Катаральная ангина
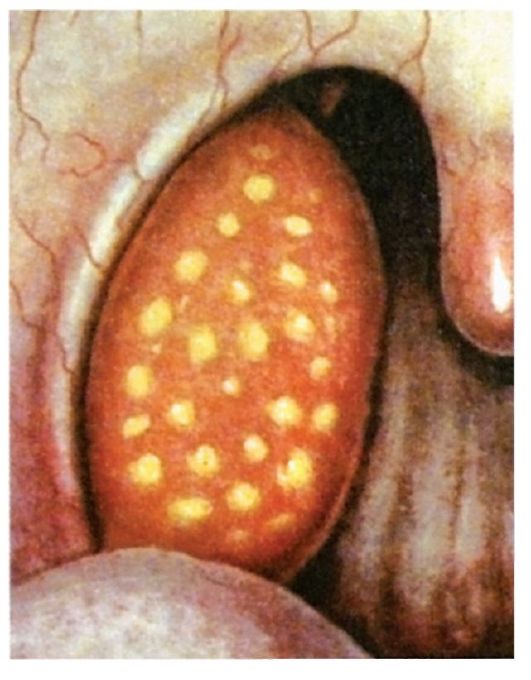 Рис. 3.12. Фолликулярная ангина
Рис. 3.12. Фолликулярная ангина
Фарингоскопически определяется разлитая гиперемия, инфильтрация, отечность нёбных миндалин с распространением на мягкое нёбо и дужки. На поверхности миндалин видны многочисленные округлые, несколько возвышающиеся над поверхностью желтовато-белые точки величиной 1-3 мм. Эти образования представляют собой просвечивающие через слизистую оболочку нагноившиеся фолликулы миндалин, которые вскрываются на 2-4-й день болезни с образованием быстро заживающего дефекта слизистой - эрозии.
Продолжительность заболевания 6-8 дней.
Лакунарная ангина (рис. 3.13) характеризуется развитием гнойно-воспалительного процесса в устьях лакун с дальнейшим их распространением на поверхности миндалин. Начало воспаления и клиническое течение практически такие же, как и при фолликулярной форме ангины, однако лакунарная ангина может протекать более тяжело. При ангине воспаление развивается, как правило, в обеих миндалинах, но интенсивность и особенности его могут быть разными; у одного и того же больного можно одновременно наблюдать признаки фолликулярной и лакунарной ангины.
Фарингоскопическая картина характеризуется появлением на гиперемированной поверхности слизистой оболочки миндалин в области устьев лакун некроза и слущивания эпителия в виде островков желтовато-белого налета. Отдельные участки фибринозного налета сливаются и покрывают всю или большую часть миндалины, не выходя за ее пределы. Налет легко снимается шпателем без повреждения подлежащего слоя.
Продолжительность заболевания 6-8 дней; при осложнениях может затягиваться на более длительный срок.
Лечение проводится, как правило, амбулаторно на дому с изоляцией больного и вызова врача
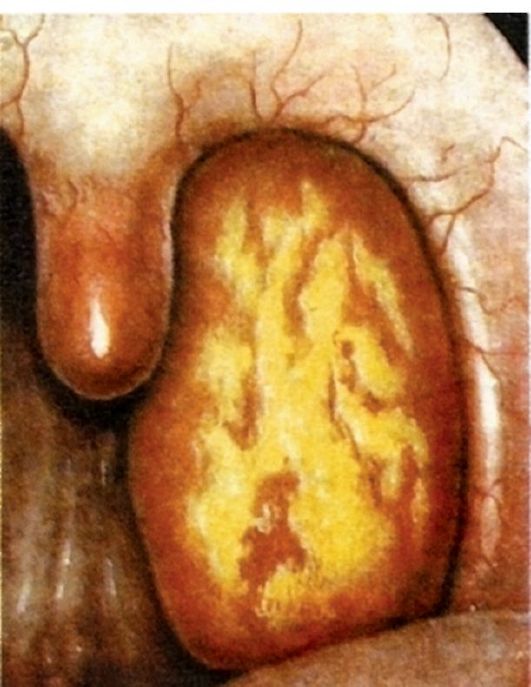 Рис. 3.13. Лакунарная ангина
Рис. 3.13. Лакунарная ангина
на дом. В тяжелых случаях показана госпитализация в инфекционное отделение. Необходимо соблюдать строгий постельный режим в первые дни заболевания, а затем - домашний, с ограничением физических нагрузок, что необходимо как при лечении самого заболевания, так и для профилактики осложнений. Больному выделяют отдельную посуду и предметы ухода; дети как более восприимчивые к ангине к больному не допускаются. Назначают нераздражающую, мягкую пищу, преимущественно растительно-молочную, витамины, обильное теплое питье.
Основу этиотропной терапии при лечении ангин в течение многих лет составляют препараты пенициллиновой группы, к которой наиболее чувствительны стрептококки. Препаратом выбора является феноксиметилпенициллин по 1,0-1,5 млн МЕ 3 раза в сут за 1 ч до еды. Необходимо принимать антибиотики - не менее 10 сут.
Довольно частое обнаружение резистентных к пенициллину штаммов диктует необходимость использовать другие антимикробные препараты, в частности пенициллины, устойчивые к р-лактамазам (аугментин, амоксиклав). При непереносимости пенициллинов применяют другие группы антибиотиков, в частности макролиды и цефалоспорины I и II поколений. Из группы макролидов чаще используют азитромицин (сумамед) по 500 мг 1 раз день в течение 3-5 дней. На третьем месте по частоте назначения - антибиотики цефалоспоринового ряда (цефатоксим, цефураксим).
Целесообразно также назначение антигистаминных препаратов: супрастин, тавегил, фенкарол, кларитин, телфаст и др. Рекомендовано обильное теплое питье.
Местно назначают ингаляцию биопароксом - ингаляционный антибиотик, обладающий одновременно антибактериальной и противовоспалительной активностью. Ингаляции производятся 3-4 раза в день по 4 дозы в течение 8-10 дней. В первые дни после начала заболевания эффективно использование перлингвальных таблеток: фарингосепт (3-4 таблетки в сут) - держать во рту до полного рассасывания или грамицидин (2 таблетки в сут) - до полного рассасывания. После приема таблеток необходимо воздержаться от приема пищи и питья 1,5-2 ч. Назначаются также полоскание глотки теплыми отварами трав (шалфей, ромашка, календула и др.), растворами соды, фурацилина, согревающие компрессы на подчелюстную область.
Назначение салицилатов (ацетилсалициловой кислоты, парацетамола, панадола и др.) обосновывается их анальгезирующим, жаропо-
нижающим и противоревматическим действием. Симптоматическая терапия включает назначение анальгетиков, муколитиков, иммуностимулирующих препаратов, поливитаминов. Рекомендован постельный режим 7-8 дней.
Срок нетрудоспособности больного в среднем равен 10-12 дням.
Смешанные формы ангин встречаются редко и характеризуются сочетанием признаков, присущих различным, описанным выше формам ангин.
3.4.2.2. Ангины при инфекционных заболеваниях
При некоторых острых инфекционных заболеваниях развивается воспаление компонентов лимфаденоидного глоточного кольца - чаще нёбных миндалин, которое может быть одним из первых признаков болезни. Изменения в глотке могут носить самый разнообразный характер, начиная от катаральных и кончая некротическими. Поэтому при возникновении любых форм ангины необходимо иметь в виду, что она может явиться начальным симптомом какого-либо инфекционного заболевания, особенно в детском возрасте.
Ангина при дифтерии. Дифтерия - острое инфекционное заболевание, протекающее с общей интоксикацией, развитием воспаления в миндалинах, сопровождающееся образованием фибринозной (крупозной) пленки на их поверхности и слизистой оболочке ротоглотки.
Этиология. Заболевание вызывается устойчивой во внешней среде дифтерийной палочкой вида Corynebacterium diphteriae. Инфицирование происходит преимущественно воздушно-капельным или контактным путем. Инкубационный период длится 2-7 дней. Встречается чаще в детском возрасте. В результате активной иммунизации детей и подростков заболеваемость дифтерией снизилась практически во всех странах, однако последние несколько лет отмечается тенденция к подъему заболеваемости дифтерией с высокой летальностью.
Клиника. Заболевание начинается остро с подъемом температуры. Клиническое течение болезни широко варьирует в отношении как тяжести, так и разнообразия симптомов. Различают следующие формы заболевания:
'локализованная, с разновидностями: пленчатая, островчатая, катаральная;
'распространенная, с поражением глотки, носа, гортани;
• токсическая, с разновидностями: геморрагическая и гангренозная.
Локализованная форма - самая распространенная форма дифтерийной инфекции, составляет 70-80% от всех случаев дифтерии. Процесс протекает ограниченно, общая интоксикация проявляется головной болью, недомоганием, снижением аппетита, адинамией, болями в суставах и мышцах. С первых часов беспокоит боль в горле, которая значительно усиливается на вторые сутки. Речь у больного невнятная, изо рта характерный противно сладковатый запах. Несмотря на повышенную температуру, кожа лица бледная, в то время как у больных с банальной лакунарной или фолликулярной ангиной имеется лихорадочный румянец на щеках, яркие сухие губы. Регионарные лимфатические узлы умеренно увеличены и слегка болезненны.
При фарингоскопии отмечается отечность миндалин и нёбных дужек, неяркая гиперемия с цианотичным оттенком. В области лакун (при островчатой форме) и на зевной поверхности миндалин (при пленчатой форме) имеются налеты. При катаральной форме ангины налеты отсутствуют.
Распространенная форма дифтерии глотки встречается реже (3- 5%). Для нее характерно появление обширных налетов с тенденцией к распространению на окружающую слизистую оболочку носоглотки, носа, гортани, трахеи. Может развиться клиническая картина так называемого нисходящего крупа.
Явления интоксикации более выражены, температура тела повышается до 39 °С, беспокоят боли в горле, усиливающиеся при глотании. Наблюдаются тахикардия, аритмия, заторможенность, падение артериального давления.
Токсическая форма дифтерии может возникать с начала заболевания или быть продолжением другой формы. Характерно острое начало заболевания, повышение температуры до 40 °С, раннее появление отека в глотке и подкожно-жировой клетчатке шеи. Беспокоит боль в горле, которая усиливается при глотании, слюнотечение, голос гнусавый, дыхание затруднено. Регионарные лимфатические узлы увеличены и сопровождаются отеком парафарингеальной, подчелюстной и шейной клетчатки, который может распространяться книзу до ключицы и ребер.
В некоторых случаях в клинической картине могут доминировать симптомы геморрагического диатеза (геморрагическая дифтерия), которые характеризуются кровотечением из носа, верхних дыхательных путей и подкожными кровоизлияниями.
Диагностика. Все виды ангин следует считать подозрительными на дифтерию, тем более при наличии налетов. Типичный дифтеритический налет в виде пленки серовато-белого или желтовато-серого цвета появляется к концу 2 сут болезни. Пленка толстая, удаляется с трудом, не растирается на предметном стекле, опускается на дно сосуда с жидкостью - тонет. После удаления пленка повторно формируется на месте снятой.
Температура тела при дифтерии чаще ниже, чем при банальной ангине, в то время как общее состояние тяжелое, прогрессивно ухудшается.
Диагноз можно подтвердить бактериологическим исследованием мазков, взятых из участков поражения. Мазок или лучше кусочек пленки следует брать с периферических отделов налета, где обсемененность выше. Высеваемость дифтерийных палочек в среднем 75-80%, поэтому отсутствие бактериологического подтверждения не является основанием для отмены клинического диагноза дифтерии.
Осложнения при дифтерии возрастают параллельно тяжести болезни. Самым частым и опасным является миокардит. Периферические параличи мягкого нёба за счет поражения глоточных ветвей блуждающего и языкоглоточного нервов могут быть одноили двустороннего характера. Реже наблюдаются параличи мышц нижних конечностей, а также паралич диафрагмы.
Из других осложнений наиболее опасно развитие стенозирования дыхательных путей, особенно в детском возрасте (дифтеритический круп), требующего интубации или трахеотомии.
Лечение. Больные с дифтерией или с подозрением на дифтерию подлежат незамедлительной госпитализации в инфекционный стационар, а в санэпидстанцию направляется экстренное извещение. Вводить сыворотку в амбулаторных условиях опасно из-за возможных тяжелых токсических, аллергических, сердечно-сосудистых осложнений.
Специфическое лечение противодифтерийной антитоксической сывороткой рассчитано на нейтрализацию токсина как в очаге его образования, так и свободно циркулирующего в крови. Токсин, связанный с клетками, уже не может быть нейтрализован антитоксической сывороткой, поэтому особое значение имеет раннее применение сыворотки.
Сыворотку вводят по способу Безредки. За 1 ч до введения полной лечебной дозы для предотвращения анафилактической реак-
ции подкожно вводят 0,5 мл сыворотки. Далее при локализованной форме дифтерии вводят 10 000-30 000 АЕ, затем через 1-2 дня еще 5000 АЕ.
При распространенной форме первая доза 30 000-40 000 АЕ, вторая - 10 000 АЕ.
При токсической форме общая доза равняется 100 000- 200 000 АЕ.
Назначают витаминотерапию, детоксикационные и симптоматические средства. Для профилактики вторичных осложнений используют антибиотикотерапию, антигистаминные средства.
В настоящее время для лечения применяют очищенную от белков и обработанную ферментами сыворотку «диаферм», которая дает минимальные побочные осложнения.
Большинство больных после перенесенного заболевания освобождаются от носительства дифтерийных бацилл, однако 5-10% из них остаются бациллоносителями, хотя без каких-либо клинических проявлений, но опасными для окружающих. Свободными от бациллоношения можно считать лиц после 3-кратного отрицательного анализа слизи из носа и зева.
Ангина при скарлатине. Скарлатина - одна из клинических форм стрептококкового инфекционного заболевания, протекающая остро с симптомами общей интоксикации, ангиной и характерной мелкоточечной сыпью на коже.
Воспалительные изменения в глотке возникают обычно до появления сыпи, часто одновременно с рвотой и сопровождаются головной болью, повышением температуры до 38-40 °С. Уже в первые часы заболевания отмечается резкая гиперемия слизистой оболочки глотки, распространяющаяся на твердое нёбо, где иногда наблюдается резкая ограничительная линия; к 3-4 дню язык становится ярко-красным с выступающими сосочками (малиновый). В последующем процесс локализуется на нёбных миндалинах, где наблюдается воспалительная реакция в широком диапазоне - от катаральной до гнойно-геморрагической ангины. Нёбные миндалины отечны, покрыты серовато-грязным налетом, который в отличие от такого при дифтерии не носит сплошной характер и легко снимается. Налеты могут распространяться на нёбные дужки, мягкое нёбо, язычок, носоглотку. Наблюдается увеличение и болезненность регионарных лимфатических узлов, мелкоточечная сыпь и шелушение на коже, носогубный треугольник Филатова (бледная кожа без сыпи).
Ангина при скарлатине чаще наблюдается у детей и протекает бурно, с выраженной интоксикацией, могут наблюдаться судороги, потеря сознания.
Лечение. Применяют массивные дозы антибиотиков группы пенициллина внутрь или парентерально, в возрастной дозировке 5-7 дней. Одновременно назначают симптоматические средства: анальгетики, антигистаминные препараты, полоскания полости рта и глотки антисептиками.
Ангина при кори. Корь - острое высококонтагиозное инфекционное заболевание, возникающее обычно у детей, протекающее с интоксикацией, воспалением слизистой оболочки дыхательных путей и лимфаденоидного глоточного кольца, конъюнктивитом, пятнистопапулезной сыпью на коже.
Поражение глотки при кори может наблюдаться как в продромальном периоде, так и в стадии высыпаний. В начале заболевания на фоне умеренной интоксикации возникают катаральные явления со стороны верхних дыхательных путей, а также явления конъюнктивита.
Патогномичным признаком кори, наблюдающимся за 3- 4 дня до появления высыпаний на коже, являются пятна Филатова-Коплика, возникающие на внутренней поверхности щек. Это беловатые пятнышки величиной 1-2 мм, окруженные красным ободком; в количестве 10-20 штук, не сливаются друг с другом и исчезают 2-3 дня спустя.
При фарингоскопии слизистая оболочка полости рта, ротоглотки, мягкого нёба гиперемирована, умеренно отечна, отмечаются красные, разнообразной величины пятна, которые склонны сливаться (коревая энантема). Поражение нёбных миндалин напоминает картину лакунарной или фолликулярной ангины.
В стадии высыпаний, наряду с усилением катарального воспаления верхних дыхательных путей, наблюдается общая гиперплазия лимфаденоидной ткани глоточного кольца, увеличение регионарных лимфатических узлов, что может сопровождаться повышением температуры.
В стадии реконвалесценции в результате снижения общей сопротивляемости организма могут развиться вторичные инфекции, изъязвления слизистой оболочки десен, языка, губ, тяжелый ларингит с ранним и поздним крупом.
Лечение в основном симптоматическое и включает уход и полноценное питание больного, витаминотерапию, полоскание полости рта антисептиками.
Предупреждению заболевания корью способствует противокоревая вакцина, которую вводят под кожу однократно в дозе 0,5 мл.
При возникновении осложнений показана антибактериальная терапия.
Герпетическая ангина - острое инфекционное заболевание, патогномичным признаком которого являются склонные к изъязвлению везикуло-папуллезные высыпания на задней стенке глотки или на мягком нёбе и миндалинах.
Вызывается заболевание аденовирусами, вирусом гриппа, вирусом Коксаки и др., чаще носит спорадический характер и наблюдается в основном у детей младшего возраста. Больные высококонтагиозны, инфекция передается воздушно-капельным путем, через руки.
Клиника. Герпетическая ангина начинается остро, появляется лихорадка, температура повышается до 38-40 °С, возникают боли в горле, усиливающиеся при глотании, головная боль, слабость. Важным симптомом при этой форме ангины является наличие одностороннего конъюнктивита. В редких случаях, особенно у детей младшего возраста, могут отмечаться симптомы серозного менингита.
При фарингоскопии в первые часы заболевания определяется диффузная гиперемия слизистой оболочки. В области мягкого нёба, язычка, на нёбных дужках, миндалинах и задней стенке глотки видны небольшие красноватые пузырьки. Через 3-4 дня пузырьки лопаются или рассасываются, слизистая оболочка приобретает нормальный вид. Увеличение и болезненность регионарных лимфоузлов, выраженные в начале болезни, уменьшаются, температура тела нормализуется.
Лечение носит симптоматический характер. При назначении лечения учитывается неэффективность антибактериальной терапии. Полагают, что если в течение 24 ч от начала применения антибиотиков существенного улучшения не наступает, то, скорее всего, не бактериальная, а гриппозная ангина.
3.4.2.3. Патология глотки при системных заболеваниях крови
Системные заболевания крови часто сопровождаются воспалительными и некротическими изменениями в области миндалин и слизистой оболочки полости рта и глотки, которые служат одним из
важных и характерных симптомов, часто проявляющихся уже в первом периоде заболевания. Наличие богатой бактериальной флоры глотки при уменьшении количества лейкоцитов в крови, а следовательно и снижении их защитной роли, создает предпосылки для развития здесь воспалительных процессов, обусловленных вторичной инфекцией.
Моноцитарная ангина (инфекционный мононуклеоз, болезнь Филатова, доброкачественный лимфобластоз и др.) - острая инфекционная болезнь с преимущественно воздушно-капельным путем передачи возбудителя, характеризующаяся поражением системы макрофагов и протекающая с лихорадкой, тонзиллитом, полиаденитом, гепатоспленомегалией, лейкоцитозом с преобладанием базофильных мононуклеаров.
Причина инфекционного мононуклеоза окончательно не известна. Имеются две теории по вопросу этиологии заболевания - бактериальная и вирусная.
Бактериальнаятеория приписываетрольвозбудителябактерии - B. monocytogenes homines, принадлежащей к роду Listerella, которая была выделена из крови больного инфекционным мононуклеозом.
Согласно вирусной теории возбудителем заболевания является особый лимфотропный вирус - Эпштайна-Барр. Считают, что заражение происходит воздушно-капельным или контактным путем, а входными воротами является полость носа и глотки.
Клиника. Для заболевания характерна клиническая триада симптомов: лихорадка, ангиноподобные изменения в глотке, аденогепатоспленомегалия и гематологические изменения - лейкоцитоз с большим количеством атипичных мононуклеаров (моноцитов и лимфоцитов). Характерно раннее увеличение региональных (шейных, подчелюстных, затылочных); а затем и отдаленных лимфатических узлов - подмышечных, паховых, абдоминальных и др. Заболеванию предшествует инкубационный период, обычно длящийся 4-5, а иногда до 10 дней. В продромальной стадии отмечается общее недомогание, нарушение сна, потеря аппетита. Заболевание начинается с высокой температуры тела - до 39-40 °С, которая может носить как постоянный, так и скачкообразный характер.
Важным и постоянным симптомом заболевания являются возникновение острых воспалительных изменений в глотке, главным образом в области нёбных миндалин. Вначале картина может напоминать изменения при простых формах ангин, однако налеты грязно-
серого характера могут оставаться на нёбных миндалинах в течение нескольких недель и даже месяцев. В дальнейшем налеты переходят на слизистую оболочку нёбных дужек, язычка, глотки, напоминая при этом картину дифтерии.
Одним из наиболее характерных признаков при мононуклеозе является появление в крови большого количества (60-80%) измененных мононуклеаров, которые достигают максимума к 6-10-му дню, затем их число медленно снижается. Со стороны красной крови патологии, как правило, не определяется. СОЭ обычно повышена до 20-30 мм/ч.
Другой особенностью течения инфекционного мононуклеоза, особенно в раннем возрасте, является значительное увеличение нёбных миндалин. Набухшие и увеличенные, они нередко сходятся по средней линии и препятствуют дыханию. В связи с нарастающей одышкой и цианозом возникает необходимость срочной трахеотомии.
В редких случаях заболевание сопровождается геморрагическим диатезом, дегтеобразным стулом, повторными кровотечениями из слизистой оболочки, поражениями центральной и периферической нервной системы.
В ряде случаев встречается стертая форма заболевания, когда общая и местная симптоматика выражены умеренно или даже слабо. Выраженным признаком заболевания в таких случаях остается значительный моноцитоз в формуле крови.
Диагностика при типичном течении болезни с увеличением лимфатических узлов, печени, селезенки, ангиноподобными явлениями в глотке, характерными изменениями периферической крови не вызывает затруднений. Заболевание необходимо дифференцировать от дифтерии, агранулоцитарной ангины, острого лейкоза, ангины Симановского-Венсана; в настоящее время весьма актуальным является необходимость дифференцировать с ранними проявлениями ВИЧ-инфекции.
Лечение. Специфических лечебных средств не существует. Рекомендуется постельный режим, калорийная, богатая витаминами пища и симптоматическое лечение. При неосложненном течении заболевания применяют местное лечение: полоскание ротоглотки антисептиками, туширование пораженных участков слизистой оболочки 10% р-ром нитрата серебра (ляписом), тепловые процедуры и УВЧ-терапия на область лимфоузлов. Учитывая противовоспалительный эффект, для подавления лимфоцитарной
реакции назначают кортикостероидную терапию (преднизолон, гидрокортизон и др.). С целью профилактики вторичных осложнений назначают антибактериальную терапию (пенициллины, цефалоспорины).
Хирургическое вмешательство - тонзиллэктомия или аденотомия - могут улучшить состояние больного, однако имеется большой риск ухудшения течения заболевания (геморрагия, вялое заживление), поэтому операцию применяют по строгим показаниям.
Агранулоцитарная ангина - язвенно-некротическое поражение нёбных миндалин и глотки, сопровождающееся исчезновением гранулоцитов (базофилов, эозинофилов и нейтрофилов) в периферической крови с сохранением моноцитов и лимфоцитов и одновременным резким уменьшением количества лейкоцитов, иногда до 0,2-0,5х109/л.
Отсутствие лейкоцитарной защиты является предрасполагающим фактором, на фоне которого условно патогенная флора верхних дыхательных путей активизируется и вызывает воспалительную реакцию. Агранулоцитоз не считают отдельным нозологическим заболеванием, а рассматривают его как агранулоцитарную реакцию гемопоэза на различного рода раздражения - инфекционные, токсические, а также на лучевую терапию. Наиболее частой причиной агранулоцитоза является нерациональное или длительное применение лекарственных препаратов, обладающих токсическим воздействием на костный мозг (анальгин, ацетилсалициловая кислота, сульфаниламиды, антибиотики, противоопухолевые препараты и др.). Соответственно этому выделяют четыре типа агранулоцитоза: инфекционный, токсический (медикаментозный), лучевой и агранулоцитоз при системных поражениях крови.
Клиника. Различают молниеносные, острые и подострые формы агранулоцитоза. При острой форме агранулоцитоза заболевание может развиться в течение суток. На первый план выступают общие симптомы: общее тяжелое состояние, высокая температура с ознобом. Одновременно развиваются некротические и язвенные изменения нёбных миндалин, но может вовлекаться в процесс и слизистая оболочка полости рта, глотки, гортани. Некротический процесс может распространяться в глубь мягких тканей на кость. Некротизированные ткани распадаются и отторгаются, оставляя глубокие дефекты ткани. Это сопровождается сильными болями в горле, нарушением глотания, обильным слюнотечением, гнилостным запахом изо рта.
В крови отмечается выраженная лейкопения и нейтропения. В течение нескольких дней число нейтрофильных гранулоцитов нередко падает до нуля; в этом случае лейкоциты периферической крови представлены только лимфоцитами и моноцитами. Красная кровь меняется мало, количество тромбоцитов почти не меняется.
Диагноз устанавливается по наличию высокой температуры, тяжелого общего состояния, наличия изъязвлений на слизистой оболочке глотки, сопровождающихся характерными изменениями в крови - лейкопенией с отсутствием нейтрофильных лейкоцитов и нормальным числом эритроцитов и тромбоцитов. Необходима дифференциация с другими атипичными формами ангин. Нередко первым диагноз агранулоцитоза предполагает оториноларинголог в связи с болями в горле и обширным некрозом в области миндалины и глотки.
Лечение включает применение средств, стимулирующих кроветворение и борьбу с вторичной инфекцией. Прекращают прием всех медикаментов, которые способствуют развитию агранулоцитоз. Производят дробные переливания крови по 200-300 мл, переливание лейкоцитарной массы. Назначают препараты, стимулирующие лейкопоэз: нуклеинат натрия, тезан, пентоксил, лейкоген. Положительный эффект дает применение кортикостероидов, витаминотерапия, препараты кальция. Необходим ежедневный тщательный туалет полости рта и глотки, осторожное удаление некротических масс, обработка этих участков дезинфицирующими растворами, полоскание полости рта антисептическими средствами.
Ангина при лейкозе. Лейкоз - прогрессирующее системное заболевание крови, при котором образуются очаги патологического гемопоэза в различных органах и периферической крови, появляются незрелые формы лейкоцитов. Заболевание может носить острый или хронический характер.
Клиника. Лейкоз проявляется некротическими и септическими осложнениями вследствие нарушения фагоцитарной функции лейкоцитов, резко выраженным геморрагическим диатезом, тяжелой прогрессирующей анемией. Изменения со стороны нёбных миндалин могут возникать как в начале заболевания, так и на более поздних стадиях. На фоне септического течения на нёбных миндалинах и слизистой глотки и гортани появляются катаральные, а в последующем фибринозные и язвенно-некротические изменения, увеличение регионарных лимфатических узлов. Эти изменения сопровождаются
резкой дисфагией, зловонным запахом изо рта. Переход процесса на окружающие ткани сопровождается некрозом костной ткани, расшатыванием зубов. Характерны кровотечения из носа, десен. В последующем отмечаются явления геморрагического диатеза и петехиальная сыпь на коже, кровотечения из желудка, кишечника, которые в ряде случаев могут быть причиной летального исхода.
Изменения со стороны крови характеризуются высоким содержанием лейкоцитов от 30,0 до 200,0х109/л. Возможна лейкопеническая форма лейкоза, когда количество лейкоцитов снижается до 1,0-3,0х109/л. Характерно преобладание в периферической крови недифференцированных клеток - различного рода «бластов» (гематобластов, миелобластов, лимфобластов), составляющих до 95% всех клеток.
Лечение. Существующие методы фармакотерапии при лейкозах малоэффективны и носят паллиативный характер. С их помощью удается добиться ремиссий и удлинить жизнь больного. Основными методами лечения считают повторные переливания эритроцитарной массы крови (по 150-200 мл) в сочетании с антибиотикотерапией, которая уменьшает интоксикацию и способствует ликвидации некротических изменений. Местно используется смазывание некротизированных участков различными антисептиками. Используют также химиотерапевтические средства - тиофосфамид, новэмбихин, миелосан.
3.4.2.4. Отдельные (атипичные) формы ангин
К атипичным формам ангин отнесены заболевания, которые встречаются сравнительно редко и не являются проявлением инфекционного заболевания или заболеваний крови.
Отличительные признаки атипичных форм от банальных (вульгарных) ангин, такие как длительность заболевания, наличие интоксикации, распространенность поражения, этиологический фактор и др., были рассмотрены в разделе банальных ангин.
Грибковая ангина - воспаление слизистой оболочки нёбных миндалин, вызванное дрожжеподобными грибами рода Candida, чаще Candida albicans (рис. 3.14). В полости рта у здорового человека эти грибы встречаются как сапрофитирующая флора, однако при инфекционных заболеваниях, снижении общей резистентности организма, нарушении питания, нерациональной антибиотикотерапии могут приводить к угнетению жизнеспособности кишечной палочки и стафилококков - антогонистов дрожжеподобных грибов, что ведет к бурному развитию последних.
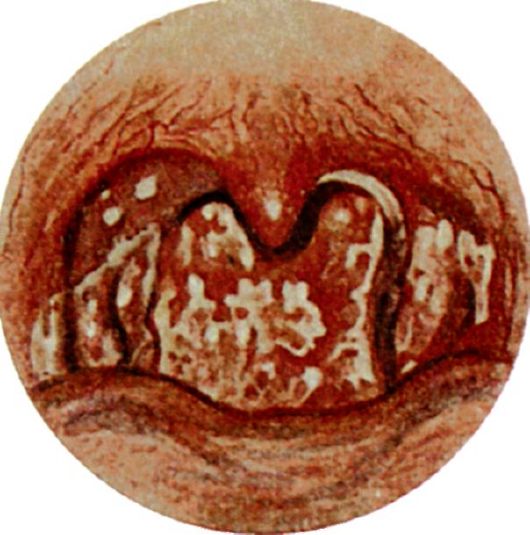 Рис. 3.14. Грибковая ангина
Рис. 3.14. Грибковая ангина
Клиника и диагностика.
Грибковые ангины характеризуются острым началом с умеренным повышением температуры тела, однако признаки общей интоксикации организма выражены слабо. Больного беспокоят болезненность в горле, першение, сухость.
При фарингоскопии на фоне разлитой гиперемии слизистой оболочки нёбных миндалин появляются белые пятнышки в виде островков творожистых масс. Последние распространяются на дужки, язычок, корень языка.
В мазках со слизистой оболочки глотки обнаруживаются скопления дрожжевых клеток.
Лечение. Необходимо отменить антибиотики, назначить антимикотические средства: дифлюкан, орунгал, низорал, витамины группы В, С, К. Пораженные участки смазывают растворами пимафуцина, ламизила, батрофена.
Язвенно-некротическая ангина (Симановского-ПлаутаВенсана) характеризуется поверхностными язвами одной нёбной миндалины, покрытыми грязно-зеленым налетом, имеющими гнилостный запах. Впервые была описана отечественным клиницистом Н.П. Симановским (1890) и зарубежными учеными Плаутом (Plaut) и Венсаном (Vincent) в 1897 г. Встречается редко.
Этиология. Возбудителем заболевания является симбиоз бактерий - веретенообразной палочки (B. fusiformis) и спирохеты полости рта (Spirochaeta buccalis), которые обычно являются сапрофитами на слизистой оболочке полости рта у здоровых людей.
Предрасполагающими к развитию ангины Симановского-Венсана могут явиться различные факторы, снижающие общую и местную резистентность организма - перенесенные острые и хронические инфекционные заболевания, заболевания крови, авитаминоз. Из местных предрасполагающих факторов можно назвать кариозные зубы, болезни десен, ротовое дыхание и др.
Патоморфология. Характеризуется некрозом зевной поверхности одной миндалины с образованием язвы и формированием на дне ее рыхлой фибринозной мембраны (рис. 3.15), богатой неспецифической микробной флорой, однако преобладающими являются веретенообразные бациллы и спирохеты. Под фибринозной мембраной располагается зона некроза лимфаденоидной ткани, а по ее периферии - демаркационная зона реактивного воспаления.
Клиника. Часто единственной жалобой является ощущение неловкости и инородного тела при глотании. Возможно наличие гнилостного запаха изо рта, повышенное слюноотделение. Общее состояние ухудшается немного, температура тела обычно нормальная, лишь в редких случаях заболевание начинается с высокой температуры и озноба. На стороне поражения могут быть увеличены регионарные лимфатические узлы, умеренно болезненные при пальпации. Продолжительность заболевания от 1 до 3 нед, иногда несколько месяцев. Язвы в области миндалины обычно заживают без больших рубцовых деформаций.
Диагностика. Клинический диагноз подтверждается характерными фарингоскопическими признаками - на зевной поверхности одной из миндалин обнаруживают серовато-желтые или серовато-зеленые массы, после снятия которых видна кратерообразная язва с неровными краями, дно которой покрыто грязноватым серожелтым налетом. В запущенных случаях язвенный процесс может распространяться за пределы миндалины с вовлечением в процесс окружающих тканей: десен, корня языка, нёбных дужек. Данные бактериологического исследования позволяют обнаружить в мазке (свежем) большое количество веретенообразных палочек и спирохет. Однако следует учесть, что только лабораторное обнаружение
фузоспирохетоза при отсутствии соответствующей клинической картины не доказывает наличие ангины Симановского-ПлаутаВенсана. Целесообразно гистологическое исследование биоптата из края язвы.
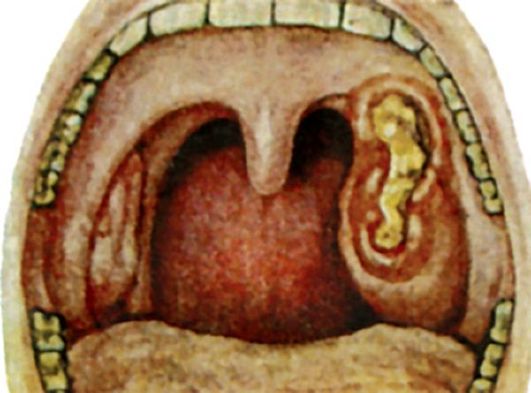 Рис. 3.15. Язвенно-некротическая ангина (Симановского-ПлаутаВенсана)
Рис. 3.15. Язвенно-некротическая ангина (Симановского-ПлаутаВенсана)
Дифференциальный диагноз необходимо проводить с дифтерией глотки, сифилисом, туберкулезной язвой, системными заболеваниями крови, опухолями миндалин. Данные бактериологического исследования, специфические пробы и характерный анамнез позволяют уточнить диагноз.
Лечение. Проводят общую и местную терапию: уход за полостью рта, санация кариозных зубов и околодесневых карманов, нередко являющихся очагами фузоспириллеза. Производят очищение язвы миндалин от некроза и обработку ее антисептиками.
Учитывая спирохетоцидное действие пенициллина, эффективна пенициллинотерапия в течение 6-8 дней.
Необходима общеукрепляющая терапия, борьба с авитаминозом.
При склонности к рецидивам и безуспешности средств профилактики может потребоваться тонзиллэктомия.
Флегмонозная ангина (интратонзиллярный абсцесс). Абсцессы внутри миндалин встречаются сравнительно редко. Их возникновение связано с гнойным расплавлением участка миндалины, как правило, одностороннего характера. Наряду с банальными формами ангин, приводящих к абсцессу внутри миндалин, причинными факторами могут быть и травмы твердой пищей.
При флегмонозной ангине миндалина гиперемированна, увеличена, ее поверхность напряжена, пальпация болезненна. Небольшие внутриминдаликовые абсцессы могут протекать бессимптомно или сопровождаться незначительными местными и общими явлениями, в отличие от паратонзиллярного абсцесса, который, как правило, протекает с бурной клинической симптоматикой. Созревший абсцесс может прорваться через лакуну в полость рта или в паратонзиллярную клетчатку.
Лечение хирургическое - широкое вскрытие абсцесса. При рецидивировании показана односторонняя тонзиллэктомия в остром периоде - абсцесстонзиллэктомия. Одновременно назначается противовоспалительная антибактериальная терапия, антигистаминные средства, анальгетики.
3.4.3. Ангина глоточной миндалины (аденоидит)
Аденоидит (ретроназальная ангина) - острое воспаление глоточной миндалины, встречается в основном у детей, что связано с разрастанием в этом возрасте аденоидной ткани. В относительно редких случаях ангина глоточной миндалины появляется и у взрос-
лых, когда эта миндалина не претерпела возрастной инволюции. Воспалительный процесс обычно распространяется с миндалины на слизистую оболочку верхнего и среднего отделов глотки.
Этиология. Причиной возникновения острого аденоидита является активизация сапрофитной флоры носоглотки под влиянием переохлаждения, вирусной инфекции, а также других общих инфекционных заболеваний.
Клиника. Острый аденоидит у детей раннего возраста начинается с повышения температуры тела до 40 °С и нередко с появления общих симптомов интоксикации - рвоты, жидкого стула. Носовое дыхание затруднено, появляются слизисто-гнойные выделения из носа, увеличиваются регионарные лимфатические узлы, голос с носовым оттенком. Появление кашля указывает на раздражение гортани и трахеи слизисто-гнойным отделяемым из носоглотки, что может стать причиной трахеобронхита. Нередко к острому аденоидиту присоединяется ангина тубарных миндалин, боковых валиков, лимфоидных гранул (фолликулов) глотки.
В ряде случаев могут присоединиться евстахиит, катаральный отит, ретрофарингеальный абсцесс.
При объективном исследовании на резко гиперемированной задней стенке ротоглотки видна характерная для этого заболевания полоска слизисто-гнойного секрета, стекающего из носоглотки. Нередко одновременно наблюдается гиперемия задних нёбных дужек. При передней риноскопии после анемизации слизистой оболочки носа можно увидеть гиперемированную и отечную аденоидную ткань, покрытую слизисто-гнойной пленкой. При задней риноскопии глоточная миндалина резко набухшая, гиперемирована, на ее поверхности могут быть точечные или сливные гнойные налеты. Общий вид соответствует картине при катаральной, фолликулярной или лакунарной ангине.
Лечение. Необходима общая и местная противовоспалительная терапия. Назначаются антибиотики (ампициллин, аугментин, эритромицин и др.), антигистаминные средства (гисманал, кларитин, кестин, зиртек и др.), анальгетики, препараты, содержащие парацетомол (парацетомол, солпадеин и др.). При местной терапии необходимо восстановить носовое дыхание, для чего назначают сосудосуживающие и антисептические средства в виде капель в нос на 6-7 дней (галазолин, нафтизин, 2% р-р протаргола, хлорофиллипт и др.), секретолитики в виде аэрозолей (ринофлуимуцил и др.). При
наличии аденоидов II-III степени через 3-4 нед после обострения рекомендована операция - удаление аденоидов (аденотомия).
3.5. ОСЛОЖНЕНИЯ АНГИН
Различают общие и местные осложнения ангин. Среди общих осложнений на первом месте по частоте стоит ревматизм и поражения сердца (тонзиллокардиальный синдром). Нередки осложнения ангин со стороны почек (тонзиллоренальный синдром), суставов, возможно поражение кроветворных органов, желудочно-кишечного тракта, развитие сепсиса. В основе возникновения и особенностей течения общих осложнений ангины и хронического тонзиллита лежит инфекционный агент - В-гемолитический стрептококк и сопутствующая микрофлора при их взаимодействии с макроорганизмом. (Рассмотрение этой проблемы будет продолжено в разделе 3.6.2.)
Наиболее частым местным осложнением ангины является паратонзиллит. Из других местных осложнений возможно развитие заглоточного (ретрофарингеального абсцесса), окологлоточного (парафарингеального) абсцесса, острого шейного лимфаденита, острого среднего отита (особенно при ангине глоточной и тубарной миндалин), отека и стеноза гортани (чаще при паратонзиллите).
3.5.1. Паратонзиллит
Паратонзиллит (paratonsillitis) - заболевание, характеризующееся развитием воспаления (отечного, инфильтративного или с абсцедированием) в паратонзиллярной клетчатке - между капсулой миндалины и глоточной фасцией, покрывающей констрикторы глотки. В паратонзиллярной клетчатке в результате проникновения вирулентной инфекции из нёбных миндалин возникает соответствующая клиническая картина. В большинстве случаев паратонзиллит развивается как осложнение ангины у больных хроническим тонзиллитом; последний диагностируется более чем у 80% больных с паратонзиллитом. Паратонзиллит относится к частым заболеваниям в молодом и зрелом возрасте (от 15 до 30 лет), встречается одинаково часто у мужчин и женщин.
Проникновению инфекции из миндалин в паратонзиллярную клетчатку способствуют глубоко пронизывающие миндалину крип-
ты, особенно в области верхнего полюса, где инфекционный очаг при хроническом тонзиллите всегда больше выражен. Патогенная микрофлора проникает по продолжению - percontinuitatem. В области верхнего полюса миндалины, где нет капсулы, располагаются слизистые железы Вебера, которые вовлекаются в воспалительный процесс при хроническом тонзиллите и могут передать инфекцию в паратонзиллярную клетчатку, наиболее выраженную в области верхнего полюса. Иногда в надминдаликовом пространстве в толще мягкого нёба имеется добавочная долька нёбных миндалин; сохранение ее при тонзиллэктомии также может создавать условия для развития абсцесса (рис. 3.16).
Причиной паратонзиллита может явиться распространение инфекции при воспалении кариозных зубов на околоминдаликовую клетчатку - одонтогенный паратонзиллярный абсцесс. Возможны травматическая природа возникновения паратонзиллярного абсцесса, гематогенный путь поражения паратонзиллярной клетчатки при острых инфекционных заболеваниях.
По клинико-морфологическим изменениям выделяют три формы паратонзиллита: отечную (5% случаев), инфильтративную (20% случаев) и абсцедирующую (75% случаев).
По сути, эти формы являются последовательными стадиями процесса воспаления паратонзиллярной клетчатки.
Клиника. Воспаление паратонзиллярной клетчатки чаще носит односторонний характер. Обычно возникает после перенесенной ангины или очередного обострения хронического тонзиллита в период выздоровления. Появление односторонней интенсивной боли позволяет предположить развитие осложнения.
Паратонзиллит может иметь различную локализацию:
• передневерхняя (супратонзиллярная) - около верхнего полюса миндалины, между капсулой миндалины и верхней частью нёбно-язычной дужки; •задняя паратонзиллярная локализация - между миндалиной и нёбно-глоточной дужкой;
 Рис. 3.16. Паратонзиллярный абсцесс
Рис. 3.16. Паратонзиллярный абсцесс
• нижняя паратонзиллярная локализация - между нижним полюсом миндалины и боковой стенкой глотки;
• боковая (латеральная) локализация - между средней частью миндалины и боковой стенкой глотки.
На первом месте по частоте встречаемости стоит супратонзиллярный абсцесс (более 70%), на втором - задний (16%), далее нижний
(7%) и боковой (4%).
Заболевание имеет общие и местные признаки. Общие признаки: относительно тяжелое состояние, слабость в связи с интоксикацией, повышением температуры тела до 39-40 °С. Общее состояние утяжеляется и в связи с мучительной болью в горле, резко возрастающей при глотании, нарушением сна, невозможностью приема пищи и проглатывания слюны. В результате воспаления мышц глотки и частично мышц шеи и шейного лимфаденита возникает болевая реакция при поворотах головы; больной держит голову набок и поворачивает ее при необходимости вместе с корпусом.
Местные признаки: выраженная односторонняя боль в горле с иррадиацией в ухо, зубы. Боль настолько усиливается при глотании, что больной отказывается от приема пищи и питья, а слюна стекает из угла рта. Характерен выраженный в разной степени тризм - тонический спазм жевательной мускулатуры, из-за чего рот открывается не полностью, а всего на 1-2 см, затруднена фарингоскопия. Появление тризма у больного паратонзиллитом является косвенным признаком перехода процесса в стадию абсцедирования. Паратонзиллярный абсцесс обычно формируется к 3-4-му дню заболевания, однако у некоторых больных абсцедирование отмечается уже в первые сутки. В результате открытой гнусавости, обусловленной парезом мышц нёбной занавески, речь становится невнятной, с носовым оттенком.
Регионарные лимфатические узлы увеличены, болезненны на стороне поражения, угол нижней челюсти часто не пальпируется из-за отека.
В крови лейкоцитоз 10-15х109/л, формула крови со сдвигом влево, повышается СОЭ.
Самопроизвольное вскрытие абсцесса может наступить на 4-6 день заболевания, после чего улучшается состояние и снижается температура. Однако в части случаев спонтанное вскрытие не происходит и процесс распространяется в парафарингеальное пространство. Такой исход возможен при боковой локализации и ведет к тяжелому осложнению - развитию парафарингита.
Фарингоскопическая картина зависит от локализации инфильтрата. При передневерхней локализации отмечается резкое шаровидное выбухание в области верхнего полюса миндалины, которая вместе с нёбными дужками и мягким небом оказывается смещена к средней линии, язычок при этом смещен в противоположную сторону. При задней локализации отмечается выраженная припухлость в области нёбно-глоточной дужки и боковой стенки глотки. Нёбная миндалина и язычок отечны, инфильтрированы и смещены кпереди. При нижней локализации паратонзиллита отек может распространяться на верхний отдел гортани, вызывая ее стенозирование. Эта форма паратонзиллита имеет менее выраженные фарингоскопические признаки. Отмечается отек и инфильтрация нижних отделов дужек, нижнего полюса миндалины и прилежащей части корня языка.
Диагностика вследствие резко выраженной и патогномичной симптоматики не вызывает затруднений.
Лечение зависит от стадии паратонзиллита.
При отечной и инфильтративной стадиях в первые 2-3 дня заболевания показана противовоспалительная терапия - в основном антибиотики пенициллинового (амоксиклав, феноксиметилпенициллин), цефалоспоринового ряда (цефазолин, клафоран), или макролиды (кларитромицин и др.), дезинтоксикационная терапия; антигистаминная терапия; жаропонижающие средства и анальгетики. В некоторых случаях целесообразно вскрытие паратонзиллита и в стадии инфильтрации, поскольку это снимает напряжение тканей, оказывает дренирующий эффект, прекращает нарастание воспалительного процесса и предупреждает переход его в гнойную форму.
Наличие паратонзиллита в стадии абсцедирования является показанием для экстренного оперативного вмешательства - вскрытия паратонзиллярного абсцесса, или абсцесстонзиллэктомия, с одновременным назначением противовоспалительной терапии.
Вскрытие абсцесса производится после местного обезболивания с использованием аппликационной или инфильтрационной анестезии. Разрез производят в участке наибольшего выбухания, а если такого ориентира нет, то в месте, где обычно происходит самопроизвольное вскрытие: в участке перекреста двух линий - горизонтальной, проходящей по нижнему краю мягкого нёба здоровой стороны через основание язычка, и вертикальной, которая проходит вверх от нижнего
конца передней дужки больной стороны (рис. 3.17). Инцизия в этом участке менее опасна с точки зрения ранения крупных кровеносных сосудов. Разрез скальпелем делают в сагиттальном направлении на глубину не более 1-1,5 см и длиной 2 см, затем в разрез вводят кровоостанавливающий зажим, или инструмент Гартмана, и тупо расширяют разрез до 4 см, одновременно разрушая возможные перемычки в полости абсцесса. Таким же образом вскрываются абсцессы при другой локализации. Через сутки края раны вновь разводятся для лучшего опорожнения гнойника.
В тех случаях, когда в анамнезе у больного выявляются частые ангины или при затяжном течении процесса, отсутствии эффекта от предыдущих вскрытий абсцессов, при появившихся признаках осложнений - сепсиса, парафарингита, флегмоны шеи, медиастинита и др., показана абсцесстонзиллэктомия.
При наличии хронического тонзиллита и частых ангинах в анамнезе удаляются обе миндалины, при этом первой удаляется пораженная миндалина.
Преимущества такой тактики состоят в том, что полностью элиминируется гнойный очаг при любой его локализации, обеспечивается быстрое выздоровление не только от паратонзиллита, но и от хронического тонзиллита и, как правило, исключаются рецидивы заболевания, предупреждаются его тяжелые осложнения. Технические трудности и тяжесть операции вполне преодолимы. После инфильтрационной анестезии 1% р-ром новокаина или тримекаина мягких тканей вокруг миндалины уменьшается тризм, что улучшает обзор. Тонзиллэктомия производится по известным правилам. После полной отсепаровки нёбно-язычной и нёбно-глоточной нёбных дужек выделяют верхний полюс миндалины, при этом обычно вскрывается абсцесс, который в значительной мере отслоил миндалину от ее ложа. Отсепаровывают оставшиеся участки миндалины и на нижний полюс накладывают петлю Бохона. После смены инструментов (в связи с гнойной первой операцией) производят тонзиллэктомию с другой стороны. Больные удовлетворительно переносят операцию и состояние их нормализуется гораздо быстрее, чем при простом вскрытии паратонзиллита.
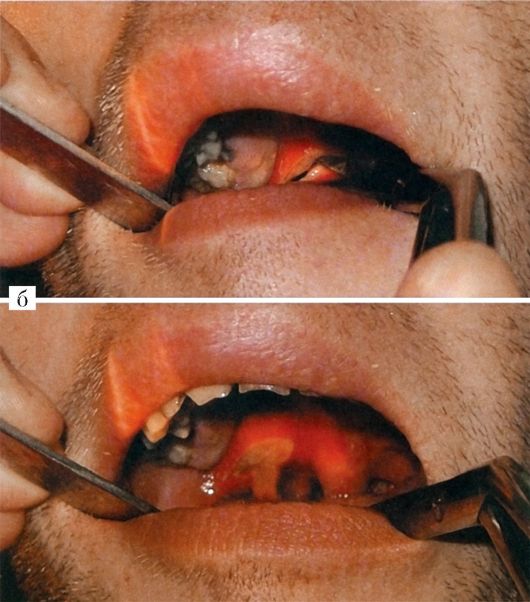 Рис. 3.17. Вскрытие паратонзиллярного абсцесса: а - схема разреза; б - эвакуация гнойного содержимого
Рис. 3.17. Вскрытие паратонзиллярного абсцесса: а - схема разреза; б - эвакуация гнойного содержимого
а
3.5.2. Парафарингеальный (окологлоточный) абсцесс
Парафарингеальный абсцесс - нагноение клетчатки парафарингеального пространства, относится к тяжелым и опасным заболеваниям. Наиболее частой причиной инфицирования является прогрессирующее течение паратонзиллита, вторичные осложнения после перенесенной ангины, обострение хронического тонзиллита, одонтогенные процессы, воспалительные заболевания полости носа и околоносовых пазух, травма слизистой оболочки глотки.
Клиника. Характерна резкая односторонняя боль в горле, усиливающаяся при глотании, тризм жевательной мускулатуры - больной с трудом раскрывает рот. Голова наклонена в «больную» сторону. Инфильтрация и резкая болезненность при пальпации боковой поверхности шеи, увеличенные болезненные лимфоузлы на стороне поражения. Общее состояние тяжелое, высокая температура - до 40 °С. Велика опасность распространения гнойного процесса по ходу сосудисто-нервного пучка в средостение, возможны сосудистые нарушения - флебит, тромбофлебит яремной вены, кровотечение из эрозированных крупных сосудов.
При фарингоскопии - отек и гиперемия боковой стенки глотки с распространением на мягкое небо, язычок; нёбная миндалина на стороне поражения выпирает кнаружи.
Лечение. При парафарингеальном абсцессе необходимо экстренное оперативное вмешательство, которое может осуществляться двумя подходами.
Наружный подход применяют при распространенном процессе. Производят разрез вдоль переднего края грудино-ключично-сосцевидной мышцы, затем углубляются послойно до парафарингеального пространства у угла нижней челюсти. Раскрытие гнойника должно быть широким, а при больших его размерах вскрытие производят с разных сторон для обеспечения полного дренирования. После вскрытия абсцесса и опорожнения полость промывают раствором антибиотиков и дренируют перчаточной резиной. Накладывают повязку. Перевязки делают дважды в сутки. В послеоперационном периоде назначают антибиотики, детоксикационную терапию, симптоматические средства.
Внутриротовой способ - вскрытие абсцесса через тонзиллярную нишу производят тупо в месте наибольшего выбухания щипцами Гартмана или мягким сосудистым зажимом. Следует иметь в виду возможность травмирования крупных сосудов, поэтому вмешатель-
ство требует большой осторожности. Необходимо также учитывать, что вскрытие через тонзиллярную нишу имеет ограниченные возможности дренирования и при большом гнойнике неприемлемо. В некоторых случаях наружный подход сочетают с наложением сквозной контрапертуры в области тонзиллярной ниши.
Одновременно назначают антибактериальную противовоспалительную терапию, симптоматические средства и др.
3.5.3. Ретрофарингеальный (заглоточный) абсцесс
Ретрофарингеальный абсцесс - гнойное воспаление рыхлой клетчатки между фасцией глоточной мускулатуры и предпозвоночной пластинкой шейной фасции. Заболевание встречается почти исключительно в детском возрасте в связи с тем, что лимфатические узлы и рыхлая клетчатка в этой области хорошо развиты до 4-летнего возраста, а затем претерпевают инволюцию. Чаще всего заглоточный абсцесс возникает, когда в процесс вовлекаются лимфоидные гранулы задней стенки глотки или в результате заноса инфекции в лимфатические узлы при мелкой травме, остром ринофарингите, острых инфекционных заболеваниях, ангине.
Клиника. Первым признаком заболевания обычно является боль в горле, усиливающаяся при глотании. Ребенок отказывается от пищи, становится плаксивым, беспокойным, нарушается сон. Температура повышается до 39-40 °С. При локализации абсцесса в носоглотке затрудняется носовое дыхание, появляется гнусавость. Расположение гнойника в средней и нижней части глотки может вызвать затруднение дыхания, голос становится хриплым, появляются приступы удушья.
При фарингоскопии определяется опухолевидный отек и инфильтрация тканей задней стенки глотки, болезненной при пальпации, иногда можно определить флюктуацию в области инфильтрата. Образование занимает центральную часть при локализации процесса в средней и нижней частях глотки и боковую при локализации в носоглотке.
Реакция регионарных лимфатических узлов значительна, их припухлость и боль заставляют ребенка держать голову в вынужденном положении, наклоненной в «больную» сторону.
В анализах крови обнаруживают воспалительную реакцию - лейкоцитоз до 10-20х109/л, СОЭ до 40 мм/ч. Болезнь продолжается 7-8 дней, а иногда и дольше.
Лечение. При выявлении абсцесса заглоточного пространства показано его немедленное вскрытие (рис. 3.18). Необходимо предупредить аспирацию гноя в нижележащие пути с помощью предварительного отсасывания гноя при пункции. Разрез делают в месте наибольшего выбухания, но не далее 2 см от средней линии. Для предупреждения слипания краев разреза их разводят щипцами Гартмана или корнцангом. После вскрытия следует продолжить полоскания горла антисептиками, назначают общую антибактериальную терапию.
 Рис. 3.18. Вскрытие заглоточного абсцесса
Рис. 3.18. Вскрытие заглоточного абсцесса
3.6. ХРОНИЧЕСКИЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ГЛОТКИ
Хронические неспецифические воспаления глотки относятся к распространенным заболеваниям. Различные неблагоприятные профессиональные и бытовые факторы, приводящие к возникновению острого воспаления глотки и верхних дыхательных путей, при повторном воздействии приводят к развитию хронического воспаления. В ряде случаев причиной заболевания могут быть болезни обмена веществ, заболевания желудочно-кишечного тракта, печени, болезни кроветворных органов и др.
3.6.1. Хронический фарингит
Хронический фарингит (pharyngitis chronica) - хроническое воспаление слизистой оболочки глотки, развивающееся как следствие острого воспаления при неадекватном лечении и неустраненных этиологических факторах. Различают хронический катаральный, гипертрофический (боковой и гранулезный) и атрофический фарингит.
Этиология. Возникновение хронического фарингита в большинстве случаев обусловлено местным длительным раздражением слизистой оболочки глотки. Способствуют возникновению хронического фарингита повторные острые воспаления глотки, воспаление нёбных миндалин, носа и околоносовых пазух, длительное нарушение носового дыхания, неблагоприятные климатические и экологические факторы, курение и т.д. В ряде случаев причиной заболевания могут быть болезни желудочно-кишечного тракта, эндокринные и гормональные нарушения, кариес зубов, употребление алкоголя, острой раздражающей и чрезмерно горячей или холодной пищи. Наконец, хронический фарингит может возникать и при ряде хронических инфекционных заболеваний, например при туберкулезе.
Патоморфология. Гипертрофическая форма фарингита характеризуются утолщением всех слоев слизистой оболочки, увеличением числа рядов эпителия. Слизистая оболочка становится толще и плотнее, кровеносные и лимфатические сосуды расширены, в периваскулярном пространстве определяются лимфоциты. Лимфоидные образования, рассеянные по слизистой оболочке в норме в виде едва заметных гранул, значительно утолщаются и расширяются, часто за счет слияния соседних гранул; отмечается гиперсекреция, слизистая оболочка гиперемирована. Гипертрофический процесс может преимущественно относиться к слизистой оболочке задней стенки глотки - гранулезный фарингит, или к боковым ее отделам - боковой гипертрофический фарингит.
При атрофическом хроническом фарингите характерно резкое истончение и сухость слизистой оболочки глотки; в выраженных случаях она блестящая, «лакированная». Величина слизистых желез и число их уменьшены. Наблюдается десквамация эпителиального покрова.
При катаральном фарингите выявляется стойкая диффузная венозная гиперемия, пастозность слизистой оболочки за счет расширения и стаза вен малого калибра, наблюдается периваскулярная клеточная инфильтрация.
Клиника. Катаральная и гипертрофическая формы воспаления характеризуются ощущением саднения, першения, щекотания, неловкости в горле при глотании, ощущением инородного тела, не мешающего приему пищи, но заставляющего часто производить глотательные движения. При гипертрофическом фарингите все эти явления выражены в большей степени, чем при катаральной форме заболевания. Иногда возникают жалобы на закладывание ушей, которое исчезает после нескольких глотательных движений.
Основными жалобами при атрофическом фарингите являются ощущение сухости в глотке, нередко затруднение глотания, особенно при так называемом пустом глотке, часто неприятный запах изо рта. У больных нередко возникает желание выпить глоток воды, особенно при продолжительном разговоре.
Необходимо отметить, что не всегда жалобы больного соответствуют тяжести процесса: у одних при незначительных патологических изменениях и даже при видимом отсутствии их возникает ряд неприятных побочных ощущений, которые заставляют больного длительно и упорно лечиться; у других, наоборот, тяжелые изменения проходят почти незаметно.
Фарингоскопически катаральный процесс характеризуется гиперемией, некоторой отечностью и утолщением слизистой оболочки глотки, местами поверхность задней стенки покрыта прозрачной или мутной слизью.
Для гранулезного фарингита характерно наличие на задней стенке глотки лимфоидных гранул - полукруглых возвышений величиной с просяное зерно темно-красного цвета, расположенных на фоне гиперемированной слизистой оболочки, поверхностных ветвящихся вен. Боковой фарингит представляется в виде гиперемированных, утолщенных боковых лимфоидных валиков, расположенных позади задних нёбных дужек.
Атрофический процесс характеризуется истонченностью, сухостью слизистой оболочки, которая имеет бледно-розовый цвет с блестящим оттенком, покрытой местами корками, вязкой слизью.
Лечение амбулаторное, направлено прежде всего на устранение местных и общих причин заболевания, таких как хронический гнойный процесс в полости носа и околоносовых пазух, миндалинах и т.д. Необходимо исключить воздействие возможных раздражающих факторов: курение, запыленность и загазованность воздуха, а также пищу, раздражающую полость носа, и т.д., провести соответс-
твующее лечение общих хронических заболеваний, способствующих развитию фарингита. Немаловажное значение имеет санация полости рта.
Наиболее эффективно местное лечебное воздействие на слизистую оболочку глотки с целью ее очищения от слизи и корок.
При гипертрофических формах применяют полоскание теплым изотоническим или 1% р-ром хлорида натрия. Этим же раствором можно производить ингаляции и пульверизацию глотки. Уменьшает отечность слизистой оболочки смазывание задней стенки глотки 3-5% р-ром ляписа, 3-5% р-ром протаргола или колларгола, можно рекомендовать полоскание настоем шалфея, ромашки, бикарминта, гексорала, мирамистина, октенисепта. Положительный эффект оказывает применение антисептиков в виде карамелей для рассасывания во рту, оказывающих бактериостатический эффект - фарингосепт, гексализ. Крупные гранулы эффективно удаляются с помощью криовоздействия, прижигания 30-40% р-ром нитрата серебра, ваготилом и др.
Лечение атрофического фарингита включает ежедневное смывание с поверхности глотки слизисто-гнойного отделяемого и корок. Лучше это делать изотоническим или 1% р-ром хлорида натрия с добавлением 4-5 капель 5% спиртового р-ра йода на 200 мл жидкости. Систематическое и длительное орошение глотки этими растворами снимает раздражение слизистой оболочки, смягчает симптомы фарингита.
Периодически проводятся курсы смазывания слизистой оболочки задней стенки глотки люголевским раствором. Возможны и другие составы лекарственных препаратов для нанесения на слизистую оболочку глотки, однако при атрофическом фарингите нужно избегать высушивающих, угнетающих секрецию желез средств, в частности нецелесообразно применение растворов гидрокарбоната натрия, поскольку он понижает активность секреции желез, эвкалиптового и облепихового масла, так как они обладают высушивающим эффектом.
Положительный эффект дает применение новокаиновых блокад в боковые отделы задней стенки глотки, часто в сочетании с добавлением биостимуляторов - алоэ, стекловидного тела, траумель. Смесь, содержащую 1% р-р новокаина и алоэ поровну в одном шприце, вводят по 1,0 мл подслизисто в боковую часть задней стенки ротоглотки, аналогично инъекцию производят и с другой стороны. Курс лечения состоит из 8-10 процедур с интервалом в 5-7 дней.
К гипертрофическим формам фарингита относится гиперкератоз (лептотрихоз), старое название - фарингомикоз миндалин, при котором на поверхности лимфаденоидной ткани глотки образуются пирамидоподобные остроконечные выросты ороговевшего эпителия размером около 2-3 мм. Чаще всего желтовато-белые плотные образования выступают на зевной поверхности нёбных миндалин, сосочках языка (рис. 3.19), отличаются от лакунарных пробок твердостью и прочной спаянностью с эпителием, с трудом отрываются пинцетом. Морфологически характеризуются пролиферацией эпителия с ороговением.
При микроскопическом исследовании в этих образованиях обнаруживаются нитчатые бактерии B. Leptotrix, что дает основание считать его этиологическим фактором в возникновении заболевания. Процесс протекает хронически и долгое время остается не обнаруженным из-за отсутствия воспаления тканей и клинических проявлений.
Диагноз устанавливается при осмотре и гистологическом исследовании эпителиальных выростов. Специфической терапии не существует. При сопутствующем хроническом тонзиллите показана тонзиллэктомия.
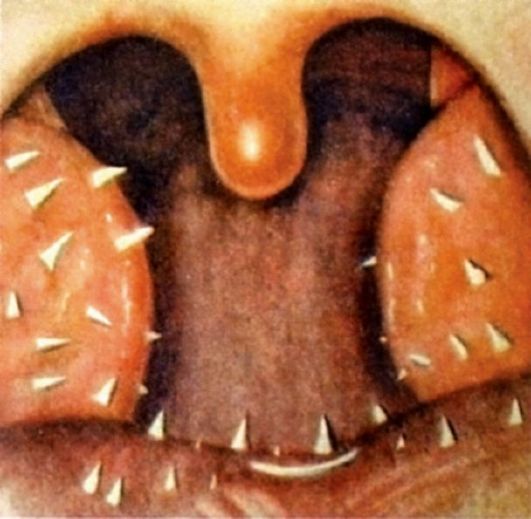 Рис. 3.19. Гиперкератоз глотки
Рис. 3.19. Гиперкератоз глотки
3.6.2. Хронический тонзиллит
Non progredì est regredì. Не идти вперед - значит идти назад.
Хронический тонзиллит - стойкое хроническое воспаление нёбных миндалин, характеризующееся у подавляющего большинства больных рецидивирующими обострениями в виде ангин и общей токсико-аллергической реакцией, которая является часто реализуемым этиологическим фактором многих местных и общих заболеваний и катализатором патологических процессов в организме.
Среди миндалин лимфаденоидного глоточного кольца хронический воспалительный процесс возникает, как правило, в нёбных миндалинах, поэтому под термином «хронический тонзиллит» подразумевают хроническое воспаление именно нёбных миндалин. Среди остальных миндалин хроническое воспаление встречается в глоточной миндалине у детей - хронический аденоидит. Весьма редким является воспаление язычной миндалины, а воспаление трубных (по величине маленьких) соотносят с боковым фарингитом.
Хронический тонзиллит относится к распространенным заболеваниям, по данным различных авторов, среди взрослого населения его частота составляет от 4-10% случаев, а в детском возрасте - 12-15%.
Этиология. Изучение флоры в лакунах и на поверхности нёбных миндалин выявило более 30 сочетаний различных форм микробов. В глубине крипт миндалин чаще встречается монофлора, а на зевной поверхности - полифлора. Наиболее часто высеваются гемолитический стрептококк, зеленящий стрептококк, энтерококк, стафилококк, аденовирусы. Следует отметить, что возникновение хронического тонзиллита может быть связано и с активизацией непатогенной сапрофитирующей флоры верхних дыхательных путей при нарушении защитно-приспособительных механизмов организма. С этой точки зрения хронический тонзиллит может быть отнесен к так называемой группе собственно аутоинфекционных заболеваний, обусловленных эндогенной инфекцией - аутоинфекцией.
В патогенезе хронического тонзиллита играют роль многие факторы. Наиболее часто заболевание возникает после повторных ангин. Процесс обратного развития острого воспаления (ангины) в силу общих или местных причин не всегда приводит к полному выздоровлению и болезнь переходит в хроническую форму.
Предпосылками к возникновению и развитию хронического тонзиллита могут служить анатомо-топографические и гистологические особенности нёбных миндалин, наличие условий вегетирования в криптах микрофлоры. В частности, в отличие от других миндалин лимфаденоидного глоточного кольца в нёбных имеются глубокие щели - крипты, которые пронизывают толщу миндалины, ветвятся в ней; просветы их всегда содержат отторгнувшиеся эпителиальные клетки, лимфоциты и разнообразную микрофлору, что может приводить к их воспалению.
Часть отверстий лакун прикрыта треугольной складкой Гиса, а часть сужена рубцовой тканью после острых воспалительных процессов в глотке, поэтому ухудшается дренаж крипт, что способствует хроническому воспалению.
Наличие хронических заболеваний в полостях рта, носа и околоносовых пазух (кариес зубов, синусит и др.) приводят к инфицированию нёбных миндалин. Все это способствует возникновению и течению хронического тонзиллита.
Миндалины участвуют в общих и местных иммунных реакциях посредством выработки антител при контакте с бактериальным агентом.
Патоморфология. Лимфоциты составляют основную массу паренхимы миндалин, являются клетками воспаления, поэтому морфологически бывает трудно отличить здоровую ткань от воспаленной. С этим связано то обстоятельство, что для диагностики хронического тонзиллита биопсия и последующее гистологическое исследование не используются. Различают изменения со стороны эпителиального покрова, стенок крипт миндалин, паренхимы миндалин, а также паратонзиллярной клетчатки.
Поражение эпителия стенок крипт проявляется в отторжении его островками на отдельных участках и массивной инфильтрацией лимфоцитами и плазматическими клетками. В просвете лакун обнаруживается жидкое гнойное содержимое, состоящее из слущенного эпителия, полиморфноядерных лейкоцитов, плазматических клеток, друз гриба, частиц пищи и др.
Изменения паренхимы миндалины выражаются процессами как гиперплазии, так и инволюции фолликулов, образованием в них инфильтратов с последующим возникновением микроабсцессов. В заключительных стадиях активного воспалительного процесса происходит разрастание соединительной ткани, замещающей лимфаденоидную ткань.
В паратонзиллярной клетчатке и капсуле миндалины также наблюдаются процессы разрастания соединительной ткани, которые сопровождаются образованием гнездных инфильтратов вокруг мелких сосудов, наиболее выраженных у верхнего полюса миндалины.
Многочисленные классификации хронического тонзиллита основаны на клинических, патоморфологических, симптоматических признаках (Луковского Л.А., 1941; Ундрица В.Ф., 1954; Солдатова И.Б., 1976 и др.). Однако в наибольшей мере современным представлениям о хронической очаговой инфекции, токсических и аллергических процессах при хроническом тонзиллите соответствует классификация Б.С. Преображенского (1970), которая несколько изменена и дополнена В.Т. Пальчуном (1974) (табл. 3.2).
Хронический тонзиллит имеет две клинические формы - простую и токсико-аллергическую двух степеней выраженности.
Диагностика. Необходимо отметить, что объективные и субъективные признаки хронического тонзиллита не всегда бывают одновременно, однако здесь важна клиническая значимость каждого из них и совокупная оценка всех симптомов.
Нельзя диагностировать хронический тонзиллит в момент обострения (ангины), поскольку все жалобы и фарингоскопические признаки будут отражать остроту процесса, а не хроническое его течение.
Наиболее достоверными признаками хронического тонзиллита являются гнойное содержимое в криптах и данные анамнеза, указывающие на частые перенесенные ангины. Обычно обострения хронического тонзиллита бывают 2-3 раза в год, реже ангины возникают 5-6 раз, однако даже однократные ежегодные ангины следует считать частыми. Нередко больные любое побаливание в горле без других признаков склонны трактовать как ангину, поэтому в каждом конкретном случае необходимо уточнять характер перенесенного воспаления, особенности лечения и др.
Встречаются и так называемые безангинные формы, когда на фоне выраженных фарингоскопических признаков хронического процесса ангин у больного не бывает. В таких случаях допустимо считать, что хронический процесс в миндалинах течет на фоне измененной реактивности организма. Другими словами, отсутствие в анамнезе ангин не говорит об отсутствии хронического тонзиллита, считают,
Таблица 3.2. Классификация хронического тонзиллита (по Преображенскому-Пальчуну)
Формы хронического тонзиллита | Характеристика |
Простая форма Лечение консервативное. Наличие гнойного содержимого в лакунах после 2-3 курсов лечения является показанием для тонзиллэктомии | Характеризуется только местными признаками и у 96% больных - ангинами в анамнезе |
Местные признаки: 1. Жидкий гной или казеозно-гнойные пробки в лакунах миндалин (могут быть с запахом), у взрослых миндалины чаще небольшие, могут быть гладкими или с разрыхленной поверхностью. 2. Признак Гизе - стойкая гиперемия краев нёбных дужек. 3. Признак Зака - отечность краев верхних отделов нёбных дужек. 4. Признак Преображенского - валикообразное утолщение краев передних нёбных дужек. 5. Сращение и спайки миндалин с дужками и треугольной складкой. 6. Увеличение отдельных регионарных лимфатических узлов, иногда болезненных при пальпации (при отсутствии других очагов инфекции в этом регионе) | |
К сопутствующим заболеваниям относятся те, которые не имеют единой инфекционной основы с ХТ, патогенетическая связь осуществляется через общую и местную реактивность | |
Токсико-аллергическая форма (ТАФ) (двух степеней) I степень (ТАФ I) Неэффективность консервативного лечения (гной в лакунах, токсико-аллергические реакции) после 1-2 курсов лечения является показанием к тонзиллэктомии | Характеризуется местными признаками простой формы и общими токсико-аллергическими реакциями |
Токсико-аллергические признаки ТАФ I: 1. Периодическая субфебрильная температура. 2. Периодические слабость, разбитость, недомогание, быстрая утомляемость, пониженная трудоспособность, плохое самочувствие. 3. Периодические боли в суставах. 4. Регионарные лимфоузлы увеличены и болезненны при пальпации (при отсутствии других очагов инфекции). |
Продолжение табл. 3.1
5. Функциональные нарушения сердечной деятельности непостоянные, могут выявляться при нагрузках и в покое, в период обострения ХТ. 6. Отклонения в лабораторных данных: показатели крови и иммунологические могут быть неустойчивы и непостоянны. Сопутствующие заболевания такие же, как при простой форме - не имеют единой инфекционной основы с ХТ | |
II степень (ТАФ II). Лечение - тонзиллэктомия | Характеризуется местными и общими признаками I степени с более выраженными токсико-аллергическими реакциями; при наличии заболевания, сопряженного с ХТ единым инфекционным фактором, всегда диагностируется II степень |
Токсико-аллергические признаки ТАФ II: 1. Функциональные нарушения сердечной деятельности периодически беспокоят больного, регистрируются на ЭКГ. 2. Боли в области сердца или суставах бывают как во время ангины, так и вне обострения ХТ. 3. Сердцебиение, нарушение сердечного ритма. 4. Субфебрильная температура (может быть длительной). 5. Функциональные нарушения инфекционного характера почек, сердца, сосудистой системы, суставов, печени и других органов и систем, регистрируемые клинически и с помощью лабораторных исследований. Могут быть сопутствующие заболевания такие же, как при простой форме. Сопряженные заболевания имеют единые с ХТ этиологические и патогенетические факторы: а) местные: - паратонзиллярный абсцесс; - парафарингит; - фарингит; б) общие: острый и хронический (нередко с завуалированной симптоматикой) тонзиллогенный сепсис, ревматизм, инфектартрит, приобретенные заболевания сердца, мочевыделительной системы, суставов и других органов и систем инфекционноаллергической природы |
что «безангинная форма» хронического тонзиллита бывает у 4% больных.
Фарингоскопическая картина позволяет выявить местные признаки длительного воспаления в миндалинах.
Изменения со стороны дужек возникают в результате их длительного раздражения гнойным содержимым из лакун и возникновением местного воспаления. К этим признакам относят:
• Сращения и спаянность передних и задних дужек с самой миндалиной. Зонд или элеватор, введенный между дужками и тканью миндалины, наталкивается на спаянность между краями дужек и миндалиной или облитерацию верхнего полюса миндалины (надминдаликовая ямка).
• Признак Зака - отечность в области верхнего угла, образованного передними и задними дужками (рис. 3.20 а).
• Признак Б.С.Преображенского - гиперплазия и инфильтрация краев верхних отделов передних и задних дужек (рис. 3.20 б).
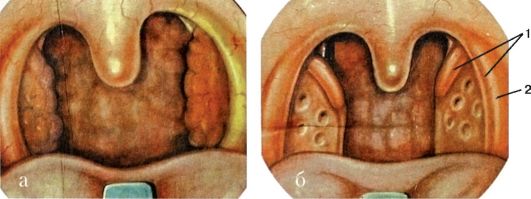
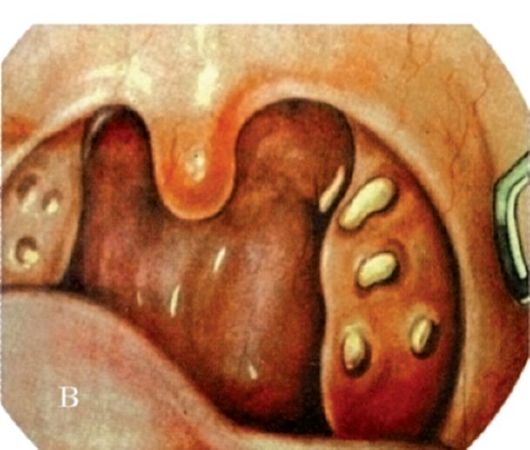 Рис. 3.20. Местные
признаки хронического тонзиллита: а - признак Зака; б - признак
Преображенского (1) и Гизе (2); в - казеозные пробки в лакунах
Рис. 3.20. Местные
признаки хронического тонзиллита: а - признак Зака; б - признак
Преображенского (1) и Гизе (2); в - казеозные пробки в лакунах
• Признак Гизе - гиперемия передних дужек (рис. 3.20 б).
Эти признаки не всегда выражены, их появление в той или иной мере может сопровождать хронический фарингит.
• Величина миндалин не играет существенную роль в диагностике хронического тонзиллита и может варьировать в зависимости от индивидуальных и конституциональных особенностей. У детей и реже у взрослых гипертрофия нёбных миндалин может являться вариантом развития, выражением лимфатической конституции или аллергического состояния. Однако гиперплазия миндалин может способствовать развитию хронического тонзиллита.
• Важным признаком хронического тонзиллита является наличие в криптах миндалин жидкого, густого казеозного или в виде пробок гнойного содержимого иногда с неприятным запахом
(рис. 3.20 в).
Обнаружить содержимое лакун удается с помощью метода выдавливания. Для этого одним шпателем врач отдавливает язык книзу, как при фарингоскопии, а другим шпателем мягко надавливает на переднюю дужку так, что сдавливает миндалину. Этим методом необходимо пользоваться осторожно, так как при излишне грубом давлении можно ранить слизистую оболочку нёбной дужки. Наличие гноя в лакунах является существенным признаком хронического тонзиллита. Методы зондирования, диагностического вымывания или отсасывания содержимого лакун используются реже.
Одним из важных симптомов хронического тонзиллита является увеличение (особенно с болезненностью) регионарных лимфоузлов вдоль переднего края грудино-ключично-сосцевидной мышцы и у угла нижней челюсти. Этот признак имеет решающее значение лишь в том случае, если нет других воспалительных процессов в области головы.
Лабораторные методы диагностики, такие как анализы крови, бактериологические, цитологические исследования и др., не играют существенной роли для диагностики заболевания.
Таким образом, при диагностике хронического тонзиллита необходимо основываться не на одном каком-либо симптоме, хотя и ярко выраженном, а на сумме местных и общих признаков: данных анамнеза, объективных симптомов и др., которые позволяют поставить точный диагноз.
Однако есть два признака хронического тонзиллита, каждый из которых сам по себе с большой достоверностью свидетельствует о хроническом тонзиллите - это гнойное содержимое в криптах и повторяемость ангин.
Клиника. Клинические проявления и жалобы больного хроническим тонзиллитом зависят от его формы (см. табл. 3.2).
*При простой форме могут быть частые ангины - 1-2 раза в год, в промежуточные периоды общее состояние больного остается хорошим. Ангины могут быть чаще или реже, это не уменьшает их диагностическую достоверность, поскольку другие (помимо хронического тонзиллита) причины вульгарных ангин (спорадические и эпидемические) не характеризуются повторяемостью. Местные фарингоскопические признаки хронического тонзиллита рассмотрены выше. Со стороны других органов при простой форме нет связанных с хроническим тонзиллитом выраженных нарушений, отсутствует интоксикация организма. При простой форме хронического тонзиллита возможно наличие сопутствующих заболеваний. К ним относятся те, которые не имеют единой этиологической основы с хроническим тонзиллитом и протекают как отдельные самостоятельные заболевания. Однако хронический тонзиллит через общую реактивность организма отягощает сопутствующие заболевания. И, наоборот, эти заболевания неблагоприятно отражаются на течении хронического тонзиллита. К сопутствующим заболеваниям относятся, например, гипертоническая болезнь, гипертиреоз, сахарный диабет, туберкулез, эпилепсия, болезни желудочно-кишечного тракта и др.
При токсико-аллергической форме хронического тонзиллита наступают те или иные связанные с ним гематологические, биохимические, иммунологические и другие общие патологические реакции. Выраженность этих изменений может быть разная, поэтому различают I и IIстепени токсико-аллергических нарушений.
• Токсико-аллергическая форма I (ТАФI) - отражает клинически регистрируемые нарушения защитно-приспособительных механизмов организма больного. Критериями этой формы, наряду с теми, что имеются при простой форме, являются симптомы интоксикации и аллергизации, обусловленные образованием в
организме токсинов, аутоаллергенов и т.д. У больных с ТАФ I могут появляться субфебрильная температура тела, повышенная утомляемость, в том числе и умственная, общая слабость, болевые ощущения со стороны сердца, тахикардия, аритмии, боли в суставах. Иногда больных беспокоят боли и ломота в области поясницы. У больных с ТАФ I хронического тонзиллита периодически возможны и некоторые гематологические сдвиги: ускорение СОЭ, небольшой лейкоцитоз, изменение биохимических показателей крови, (диспротеинемия) и др.
При объективном исследовании могут быть выявлены тахикардия, нарушение ритма сердечной деятельности, чаще типа экстрасистолии. На ЭКГ встречаются нарушения в проводниковой системе сердца, изменения ритма сердца, формы и величины зубцов, однако при отсутствии выраженных органических изменений сердца. Эти изменения чаще бывают в период обострения, носят, как правило, функциональный характер и проходят в период ремиссии заболевания.
• Токсико-аллергическая форма II (ТАФ II) - при этой форме общая реакция организма, болевая симптоматика со стороны сердца, суставов, почек и др., а также нарушения со стороны сердечно-сосудистой, выделительной систем, опорно-двигательного аппарата встречаются в разных вариантах и являются признаком частых и интенсивных токсико-аллергических влияний, систематически исходящих из пораженных миндалин. Сдвиги лабораторных показателей, наблюдаемые в момент обострения тонзиллита, носят в той или иной мере постоянный характер и вне обострения. Нарушения со стороны сердечно-сосудистой, почечной системы и др. могут регистрироваться и при отсутствии обострения хронического тонзиллита.
Наличие сопряженных заболеваний является определяющим фактором ТАФ II хронического тонзиллита. К числу сопряженных, т.е. взаимосвязанных причинно-следственными, этиологическими отношениями с хроническим тонзиллитом, относятся многие заболевания: ревматизм, нефрит, неспецифический полиартрит, эндокардит и др. Для всех этих заболеваний характерен общий возбудитель - β-гемолитический стрептококк. Инфекционно-аллергический процесс, лежащий в основе этих заболеваний, тесно связан с очаговой, торпидно протекающей стрептококковой инфекцией, локализую-
щейся чаще всего именно в нёбных миндалинах. Кроме того, частые обострения хронического тонзиллита (ангины) обусловливают тот инфекционно-аллергический фон, который является пусковым фактором в развитии сопряженных заболеваний.
Лечение. При хроническом тонзиллите используются консервативные и хирургические методы лечения. Эффективность лечения хронического тонзиллита оценивается следующими факторами:
• ликвидацией или уменьшением числа обострений (ангин);
• исчезновением или уменьшением фарингоскопических признаков;
• исчезновением или уменьшением токсико-аллергических симптомов хронического тонзиллита.
Тактика лечения зависит от формы хронического тонзиллита.
При простой форме необходимо консервативное лечение (медикаментозное и физиотерапевтическое), которое проводится 10- дневными курсами 2-3 раза в течение 1 года. При отсутствии эффекта после 2-3 курсов показано хирургическое лечение - тонзиллэктомия.
При токсико-аллергической форме I целесообразно также начать с курса консервативной терапии, которая проводится 1-2 курсами. При отсутствии достаточно выраженного положительного эффекта назначают тонзиллэктомию.
И, наконец, при хроническом тонзиллите токсико-аллергической форме II следует сразу применить радикальное хирургическое лечение - удаление миндалин.
Консервативная терапия включает методы местного воздействия на миндалины и общеукрепляющую терапию.
Наиболее распространенным и эффективным местным методом лечения является промывание лакун миндалин (разработан Белоголововым Н.В. и Ермолаевым В.Г.). Под контролем зрения поочередно через каждую лакуну в крипту вводится тонкая специальная канюля, соединенная со шприцем, и под давлением антисептическим раствором вымывают содержимое лакун (рис. 3.21). Промывают, как правило, 2-3 крипты верхнего полюса миндалины. Эти крипты своими ответвлениями обычно связаны с другими, поэтому происходит промывание и дренирование многих крипт. Курс лечения состоит из 10-15 промываний, которые проводятся через день. Промывание растворами антибиотиков не имеет преимуществ, а отрицательного их влияния нельзя избежать, поэтому нецелесообразно вводить
 Рис. 3.21. Промывание лакун миндалин
Рис. 3.21. Промывание лакун миндалин
в крипты антибиотики. После промывания смазывают поверхность миндалины раствором Люголя, йодиноля, 5% колларголом. Необходимо указать, что фармакологические свойства лекарственного вещества, в том числе и антибиотика, решающего значения в механизме действия лекарственных процедур не имеют. Основной эффект оказывается чисто механическим вымыванием содержимого лакун и восстановлением их дренирующей функции.
Методы полоскания слизистой оболочки глотки антисептиками, отсасывания, выдавливания содержимого лакун специальным крючком в лечебной практике мало применяются, поскольку они малоэффективны и травматичны.
Некоторые авторы предлагают вводить лекарственные вещества в ткань самой миндалины и околоминдаликовую клетчатку, для чего используются различные антибиотики, ферменты, гормоны, анестетики и др. Эффективность этих методик не подтверждена, и всегда сохраняется опасность внесения инфекции при прохождении иглы через инфицированные ткани миндалины и абсцедирования, что встречалось в практике, поэтому данный метод не рекомендуется к применению.
• Среди различных методов консервативного лечения нёбных миндалин важное место занимают физиотерапевтические процедуры: Ультрафиолетовое облучение может применяться наружным (на область региональных лимфатических узлов) и внутриротовым методом непосредственно на миндалины через специальный тубус. Курс лечения состоит из 10-15 сеансов. УФ-облучение повышает резистентность миндалин, улучшает барьерную функцию, стимулирует местные и общие иммунологические процессы, оказывает антимикробный эффект.
• УВЧ (СВЧ), лазер - на подчелюстную область производится ежедневно, курс 10-12 сеансов; воздействуя на миндалины и лимфатические узлы, вызывает расширение мелких кровеносных сосудов и прилив крови к очагу воспаления.
• Использование ультразвуковых аэрозолей, с помощью которых производится направленное осаждение лекарственных препаратов на слизистую оболочку миндалин. В качестве лекарственных веществ могут быть использованы 1% р-р диоксидина, суспензия гидрокортизона, гумизоль, лизоцим, сок коланхоэ и др. Проводится 8-12 процедур через день, по 10-15 мин каждая.
• Лечебная грязь и озокерит в виде аппликаций (температура 42- 45 °С) продолжительностью 15 мин, 10-12 воздействий на курс. По данным многих исследователей, эти природные факторы обладают гипосенсибилизирующим, противовоспалительным эффектом.
• Рентгенотерапия при хроническом тонзиллите не получила широкого распространения и в настоящее время представляет лишь исторический интерес.
Противопоказаниями к физиотерапевтическим процедурам являются декомпенсация сердечно-сосудистой системы, стенокардия, беременность, онкологические заболевания.
Важным компонентом консервативного лечения при хроническом тонзиллите являются средства, повышающие резистентность организма: витамины С, В, Е, К, биостимуляторы (апилак, алоэ и др.), иммунокорректоры (полиоксидоний, деринат и др.), вакцины (ИРС- 19, иммудон, рибомунил и др.).
Полухирургические методы лечения хронического тонзиллита в настоящее время применяются редко и также представляют только исторический интерес. К ним относятся методы выжигания всей миндалины с помощью накаливающегося наконечника - так называемая гальванокаустика, при этом производят выжигание лакун миндалин с целью превращения их в широкие каналы, открытые в просвет глотки. Отрицательными сторонами подобных вмешательств являются длительность и болезненность процедур (сеансы проводятся многократно в течение 6-7 дней, выраженный спаечнорубцовый процесс, последующие рецидивы и др.).
Ограниченно применяется криохирургический метод. Криотонзиллотомия - метод вымораживания миндалин с помощью криоаппликатора, в замкнутой системе которого циркулирует жидкий азот при температуре -195 °С. Учитывая отсутствие крово-
течения и малую болезненность, этот метод может использоваться у больных с системными заболеваниями крови, при повышенной кровоточивости, а также у ослабленных больных, когда имеются противопоказания к тонзиллэктомии по общесоматическому статусу. Следует учитывать, что криохирургический метод предполагает несколько этапов в течение 1,5 мес, при этом не всегда удается произвести полное удаление миндалин.
Хирургические методы. Наиболее распространенным методом лечения хронического тонзиллита является тонзиллэктомия - полное удаление нёбных миндалин вместе с прилежащей капсулой (рис. 3.22). Показаниями к тонзиллэктомии являются следующие формы хронического тонзиллита.
• Хронический тонзиллит простой или токсико-аллергический формы I степени при отсутствии эффекта от консервативного лечения.
• Хронический тонзиллит токсико-аллергический II степени.
• Хронический тонзиллит, осложненный паратонзиллитом, или наличие в анамнезе паратонзиллярных абсцессов.
• Тонзилогенный сепсис.
Противопоказанием к тонзиллэктомии является:
• наличие порока сердца с явлениями выраженной сердечной недостаточности II-III степени;
• тяжелая степень сахарного диабета, при наличии кетонурии;
• хронические заболевания почек с выраженной почечной недостаточностью;
• гемофилия и другие заболевания кроветворной системы, сопровождающиеся геморрагическим диатезом;
• активная форма легочного туберкулеза.
Временно противопоказана операция при наличии кариозных зубов, острых воспалительных заболеваний (в том числе при ангине), во время менструаций, в последние недели беременности.
Подготовка к операции, как и при других плановых оперативных вмешательствах, включает: осмотр терапевта, рентгенографию органов грудной клетки и при наличии патологии - осмотр соответствующих специалистов и лабораторные исследования (клинический анализ крови, мочи, анализ крови на ВИЧ-инфекцию, кровь на RW, HBS-антиген). Среди гематологических исследований стоит обратить внимание на длительность кровотечения и показатели свертываемости крови. Кроме того, необходима ЭКГ, санация зубов. За 2-3
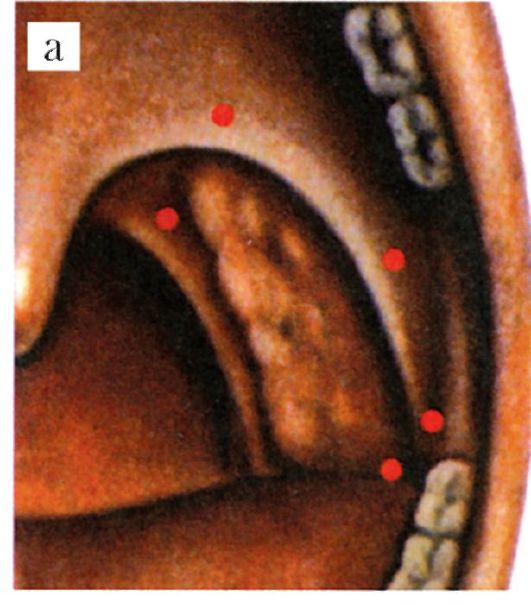
 Рис. 3.22. Тонзиллэктомия: а - места введения анестетика; б, в, г, д - этапы оперативного вмешательства
Рис. 3.22. Тонзиллэктомия: а - места введения анестетика; б, в, г, д - этапы оперативного вмешательства
дня до операции у больного берут мазок слизи с миндалин и исследуют на наличие дифтерийной палочки (бацилл Леффлера).
Больным с соматическими заболеваниями нужна соответствующая предоперационная подготовка. При гипертонической болезни необходимо назначение гипотензивных средств, у больных с сахарным диабетом для повышения окислительных процессов и профилактики гипергликемии в результате операционного стресса рекомендуется повысить прием углеводов и, соответственно, количество вводимого инсулина; у больных с ревматизмом и нефритом операцию желательно проводить на фоне противорецидивного лечения антибиотиками (пенициллинового ряда).
Для профилактики кровотечения больному желательно за 3-5 дней до операции назначить препараты кальция, аскорбиновую кислоту, викасол.
Накануне операции назначают седативные средства, за 30-40 мин до операции производят премедикацию с наркотическим анальгетиком, атропином и антигистаминным препаратом.
В большинстве случаев тонзиллэктомия производится под местной анестезией в сидячем положении больного. При необходимости используется интубационный наркоз.
При местной анестезии производится пульверизация слизистой ротоглотки 10% лидокаином или смазывание 1-2% р-ром кокаина нёбных дужек, миндалин и корня языка для снятия рвотного рефлекса. Затем производится инфильтрационная анестезия (1% новокаином, тримекаином, 2% лидокаином и др.). Некоторые авторы предлагают добавлять к анестетику 0,1% адреналин, однако, учитывая побочные сосудистые эффекты, мы не рекомендуем этого. Инъекции анестетика производятся тонкой длиной иглой, чаще всего из 4-5 точек (см. рис. 3.22):
• над верхним полюсом миндалины, где сходятся вместе передняя и задняя дужки;
• в область среднего отдела миндалины;
• в область нижнего отдела миндалины (у основания передней дужки);
• в область задней дужки миндалины.
Во всех случаях игла вводится рядом с миндалиной на глубину около 1 см, при каждом вколе инъецируется 2-3 мл р-ра. Начинать операцию можно через 3-5 мин после окончания инъекций. Основной задачей операции является полное удаление миндалин вместе с кап-
сулой. Необходимым условием этого является проникновение конца элеватора за капсулу миндалины, после чего отсепаровка легко удается.
Узким загнутым распатором или элеватором между нёбно-язычной дужкой и миндалиной проникают за капсулу миндалины. Вылущивание миндалины можно осуществлять доступом с верхнего или среднего отдела - большого различия в этом нет. Иногда в области входа инструмента делают надрез слизистой оболочки скальпелем. После выделения верхнего полюса миндалины берут его на зажим, отводят несколько медиально и острым распатором (элеватором) отсепаровывают миндалину, начиная с верхнего полюса, от нёбно-язычной и нёбно-глоточной дужек; далее отсепаровывают средние отделы и доводят до нижнего полюса. При отсепаровке ткань миндалины следует перехватывать щипцами вместе с капсулой, иначе миндаликовая ткань рвется и ее трудно удержать.
Нижний полюс миндалины капсулы не имеет и отсекается петлей (чаще всего петлей Бохона), при этом миндалина максимально отводится медиально, а петля прижимается к боковой стенке, чтобы вся миндалина и ее нижний полюс прошли через петлю и были отсечены одним блоком.
После операции необходимо тщательно осмотреть нищи миндалин для выяснения, во-первых, нет ли кровотечения, во-вторых, нет ли остатков миндалины. Необходимо доудалить остатки миндалин, которые могут быть в области верхнего и нижнего полюсов. На кровоточащие сосуды накладывают зажимы, а затем кетгутовые лигатуры. Необходимо следовать старому правилу, что больной после тонзиллэктомии может быть перевезен из операционной в палату лишь при наличии сухих ниш.
При тонзиллэктомии необходимо учитывать расстояние от нёб- ной миндалины до сосудистого пучка шеи, расположенного в парафарингеальном пространстве.
По окончании операции больного доставляют в палату на сидячей каталке и укладывают в постель обычно на правый бок. На шею кладут пузырь со льдом, который через 1-2 мин попеременно смещается на левую и правую стороны. Как правило, после операции в первые сутки наблюдается обильная саливация, но больной не должен проглатывать слюну, поэтому ему рекомендуют дышать открытым ртом; под щеку подкладывают пеленку для сбора стекающей слюны с примесью крови. Сплевывание, отхаркивание запрещают. В первые
сутки после операции у больного беспокоит боль при глотании и кашель, для уменьшения которых назначают наркотические анальгетики.
В первый день после операции больному не рекомендуется есть, пить и разговаривать. В последующие 4-5 дней питание должно быть не горячим, в жидком или кашеобразном виде. Постельный режим 1-2 дня.
В первые два дня после операции полоскание горла не применяется, так как в этот период раневая поверхность еще не покрыта фибрином. Затем разрешается легкое, не форсированное полоскание горла различными антисептиками (шалфей, ромашка, мать-и-мачеха и др.). Время нахождения в стационаре 4-5 дней, освобождение от работы на 10 дней. В последующем не рекомендуются физические нагрузки в течение 3 нед.
У больных хроническим тонзиллитом и сопряженными заболеваниями (ревматизм, полиартрит, нефрит, эндокардит и др.) с целью профилактики обострения этих процессов рекомендуется в послеоперационном периоде провести курс пенициллинотерапии и противоревматическое лечение. Операция должна проводиться в стадии стойкой ремиссии сопряженного заболевания.
ОСЛОЖНЕНИЯ ПОСЛЕ ТОНЗИЛЭКТОМИИ
Одним из наиболее частых и опасных осложнений тонзиллэктомии является кровотечение. Значительное кровотечение может возникнуть как во время операции, так и в разные сроки, чаще в первые сутки после нее. Сосудистое кровотечение может быть локальным или паренхиматозным, артериальным или венозным, явного или скрытого характера.
Во время оперативного вмешательства возникает незначительное кровотечение. При этом прекращать операцию не следует, необходимо быстро вылущить миндалину, снять ее петлей и затем дифференцировать источник кровотечения и проводить гемостаз. При умеренном или сильном кровотечении необходимо останавливать его уже во время операции. Для этого нужно вложить уже в частично отсепарованную часть ниши марлевый шарик для промокания крови и после удаления его наложить зажим Кохера и продолжить операцию, затем лигировать сосуд.
При кровотечении в послеоперационном периоде необходимо произвести тщательную фарингоскопию, тонзиллярную нишу осво-
бодить от кровяных сгустков и произвести осмотр наиболее опасных участков геморрагии:
• в верхнем углу ниши миндалины, в углу передней и задней дужки (верхняя тонзиллярная артерия - ветвь нисходящей нёб- ной артерии);
• в среднем полюсе тонзиллярной ниши, отведя в сторону переднюю дужку (передняя тонзиллярная артерия - ветвь восходящей нёбной артерии);
• в самом нижнем отделе ниши (ветви язычной артерии).
При идентификации источника кровотечения необходимо наложить кровоостанавливающий зажим Кохера или Пеана. Иногда бывает достаточно подержать зажим несколько минут, затем можно убрать. Если этого недостаточно, производят лигирование сосуда кетгутом.
Нередко инфильтрация («обкалывание») области кровотечения анестетиком (2-3 мл 1% р-ра новокаина, 1% р-ра лидокаина) оказывается достаточной для остановки незначительного кровотечения.
Иногда целесообразно тампон или марлевую салфетку, пропитанную кровоостанавливающим препаратом, оставить на несколько часов в тонзиллярной нише. Во избежание аспирации тампона накладывают стягивающие швы на дужки поверх введенного в нишу марлевого тампона. Одновременно проводится медикаментозная гемостатическая терапия - дицинон (этамзилат натрия) внутримышечно 2,0; 10% р-р хлорида или глюконата кальция внутривенно, переливание гемостатических доз крови (до 100 мл), 5% р-р аминокапроновой кислоты внутривенно.
При тяжелом и массивном кровотечении невозможно даже сразу установить, в каком месте находится кровоточащий сосуд. В таких экстремальных случаях необходимо немедленно, не теряя хладнокровия, указательным и средним пальцами ввести в тонзиллярную нишу достаточно крупный марлевый тампон и плотно прижать его к боковой стенке глотки. Через 3-5 мин можно на секунду удалить тампон, что дает возможность определить кровоточащий участок и наложить на нее зажим. Можно прижать тампон к кровоточащей нище специальным щечным зажимом, одна бранша которого прижимает тампон, а другая лежит снаружи на щеке (зажим Микулича). В очень редких случаях приходится перевязывать наружную сонную артерию, что не вызывает каких-либо осложнений.
3.7. ГИПЕРТРОФИЯ НЁБНЫХ МИНДАЛИН
Увеличение нёбных миндалин, как и увеличение остальной лимфаденоидной ткани глоточного кольца, чаще встречается в детском возрасте. Причинами гипертрофии могут служить частые повторные острые воспаления или же она является отражением врожденной общей гиперплазии лимфаденоидной ткани.
Клиника. Увеличенные нёбные миндалины могут являться причиной нарушения дыхания и дикции, а иногда и приема пищи. В тех случаях, когда наряду с нёбными миндалинами увеличены и аденоиды, дыхательная функция резко нарушена, ребенок плохо спит, возникает кашель по ночам, храп, частое пробуждение, в связи с гипоксией мозга могут развиваться нервно-психические расстройства.
Диагностика не представляет особых затруднений и основывается на характерной фарингоскопической картине. Условными ориентирами для определения степени гипертрофии миндалин (по Преображенскому Б.С.) являются горизонтальная линия, мысленно проведенная от нёбно-язычной дужки по краю язычка, и вертикальная - через середину язычка, расстояние между ними делится на три части (рис. 3.23):
• гипертрофия I степени - увеличение миндалины на 1/3 этого расстояния;
• II степени гипертрофии - миндалина занимает 2/3 промежутка;
• III степень гипертрофии - доходит до язычка, и миндалины соприкасаются друг с другом.
Гипертрофия нёбных миндалин не является признаком воспалительного процесса, однако ее необходимо дифференцировать с хроническим гипертрофическим тонзиллитом, который характеризуется частыми анги-
 Рис. 3.23. Оценка степени гипертрофии нёбных миндалин
Рис. 3.23. Оценка степени гипертрофии нёбных миндалин
нами в анамнезе и фарингоскопическими признаками хронического воспаления. Кроме того, простую гипертрофию нёбных миндалин необходимо дифференцировать с опухолевыми процессами - лимфосаркомой (как правило, поражение одной миндалины), лимфогранулематозом, при котором наблюдается гиперплазия периферических лимфоузлов. Для опухолевых процессов характерна асимметрия, повышенная плотность ткани, изъязвления и регионарные метастазы. Исследование крови и биопсия с гистологическим исследованием проясняют диагноз. В редких случаях под видом гипертрофии может скрываться внутриминдаликовый «холодный» абсцесс или киста, распознаванию которых могут помочь флюктуация при пальпации и получение гноя при пункции с отсасыванием.
Лечение зависит от клинической симптоматики. Если увеличенные нёбные миндалины приводят к нарушению дыхания, расстройству речи и др., что наблюдается при II-III степени гипертрофии, - производят частичное их удаление - тонзиллотомию: отсекаются части миндалин, выступающие за пределы нёбных дужек. В большинстве случаев тонзиллотомия производится детям в возрасте 5-7 лет. Она может быть выполнена в амбулаторных условиях, при условии постоянного наблюдения за больным до заживления раны.
Операция производится в сидячем положении, с применением аппликационной анестезии (10% лидокаина). Обычно используют тонзиллотом Матье гильотинного типа с вилочкой для удержания срезанной миндаликовой ткани. Иногда можно использовать и петлю Бахона, в этом случае удаляемая часть миндалины фиксируется зажимом Кохера.
Часто у детей с гипертрофией нёбных миндалин имеются показания к аденотомии. В таких случаях тонзиллотомия производится одномоментно с удалением аденоидов - аденотонзиллотомия (подготовка к операции и послеоперационный уход см. в разделе «Аденотомия»).
3.8. ГИПЕРТРОФИЯ НОСОГЛОТОЧНОЙ МИНДАЛИНЫ (АДЕНОИДЫ)
Аденоидные вегетации - патологическая гипертрофия глоточной (носоглоточной) миндалины (vegetatio adenoids), встречается обычно в возрасте от 3 до 14 лет. В период полового созревания, после 14 лет, глоточная миндалина уменьшается; у взрослых гипертрофия
глоточной миндалины встречается редко. По данным литературы, аденоиды наблюдаются одинаково часто от (3 до 45%) как у девочек, так и у мальчиков.
Аденоидные вегетации локализуются в области заднего отдела свода носоглотки, могут заполнять весь купол, распространяться по боковым стенкам книзу, на глоточные отверстия слуховых труб. Прикрепляясь широким основанием к своду носоглотки, они имеют неправильную форму, напоминающую петушиный гребень, и разделены глубокими расщелинами на несколько долек; имеют мягкую консистенцию и бледно-розовую окраску.
Морфологически аденоиды представлены соединительнотканными перегородками, между которыми располагаются лимфоциты, местами организованные в фолликулы (шаровидные скопления лимфоцитов разной степени зрелости).
Различают три степени гипертрофии носоглоточной миндалины:
• I степень - аденоиды прикрывают */з сошника;
• II степень - гипертрофированные миндалины закрывают 2/з сошника;
• III степень - хоаны закрыты полностью (рис. 3.24 а). Клиническая картина обычно хорошо выражена и зависит от
степени разрастания аденоидов. Основными признаками аденоидов являются нарушение носового дыхания, серозные выделения из носа, нарушение функции слуховых труб, что приводит к частым отитам. Дети, страдающие аденоидами, обычно плохо спят, часто храпят, рот полуоткрыт, фонация нарушена и сопровождается носовым оттенком. При длительном течении заболевания у детей возникают нарушения в развитии лицевого скелета; полуоткрытый рот, сглаженность носогубных складок, постоянно отвисшая нижняя челюсть становится узкой и удлиненной, неправильно развивается твердое нёбо - оно формируется высоким и узким, нарушается прикус. Эти изменения придают лицу характерный аденоидный вид лица (habitus adenoideus).
Значительным может быть влияние аденоидов на дыхательную функцию и мозговое кровообращение. В силу рефлекторных влияний дыхание через рот имеет несколько меньшую глубину, чем через нос. У ребенка эта хроническая недостача вентиляции легко не компенсируется. Уменьшенная оксигенация крови может проявиться постоянным чувством вялости, понижением трудоспособности, дети отстают в учебе, их часто беспокоит головная боль. У детей, страда-
 Рис. 3.24. а
- аденоидные вегетации III степени при эндоскопическом осмотре; б -
аденотомия, положение ребенка и медсестры при проведении аденотомии, в -
положение аденотома (вид сбоку); г - носоглотка через 2 мес после
операции
Рис. 3.24. а
- аденоидные вегетации III степени при эндоскопическом осмотре; б -
аденотомия, положение ребенка и медсестры при проведении аденотомии, в -
положение аденотома (вид сбоку); г - носоглотка через 2 мес после
операции
ющих гипертрофией глоточной миндалины, нарушается формирование грудной клетки («куриная грудь»), развивается малокровие.
Постоянное ротовое дыхание приводит к высыханию слизистой оболочки полости рта, развитию атрофического фарингита, ангин, неблагополучно отражается на состоянии нижних дыхательных путей. Нарушение аэрации полости носа и околоносовых пазух приводит к воспалительным заболеваниям этих органов и слуховой
трубы с последующим инфицированием среднего уха и понижением слуха.
Диагностика обычно не представляет больших затруднений. Характерны жалобы на затрудненное носовое дыхание, заложенность носа, полуоткрытый рот, особенно во время сна, нарушение слуха на одно или оба уха, склонность к отитам и заболеваниям верхних дыхательных путей - все это позволяет предположить наличие у ребенка аденоидов.
При задней риноскопии можно определить величину и расположение аденоидов. Достаточно информативно пальцевое исследование носоглотки, при этом определяется ее консистенция, величина, особенности строения свода и задней стенки носоглотки, что важно и для дифференциальной диагностики.
Обзорная боковая рентгенография в боковой проекции также позволяет определить степень гипертрофии носоглоточной миндалины.
В последние годы широко используются эндоскопические методы диагностики. Эндоскопами прямого и бокового видения можно тщательно осмотреть свод носоглотки, область слуховых труб, характер роста и расположение аденоидной ткани.
Дифференциальная диагностика. Аденоидные вегетации необходимо дифференцировать с ангиофибромой носоглотки, мозговой грыжей, антрохоанальным полипом. Ангиофиброма, в основном у мальчиков, отличается рецидивирующими кровотечениями в анамнезе, плотной консистенцией и выраженным сосудистым рисунком при задней риноскопии. Антрохоанальный полип исходит из верхнечелюстной или клиновидной пазух, имеет ножку, гладкую поверхность и бледно-розовый цвет, может баллотировать при форсированном дыхании или пальпации. Мозговая грыжа исходит из свода носоглотки, имеет гладкую овальную поверхность, серовато-голубой цвет.
Лечение зависит не только от степени гипертрофии миндалины, но и от клинических проявлений. Гипертрофия аденоидов II-III степени является показанием к операции - аденотомии; при разрастаниях I степени показана консервативная терапия. В некоторых случаях, даже при незначительном увеличении аденоидов, когда нет выраженного нарушения носового дыхания, но имеется нарушение проходимости слуховой трубы, частые отиты, понижение слуха, ребенку показано оперативное вмешательство - аденотомия.
Консервативные методы включают антигистаминную терапию, гомеопатические средства местно: препараты, содержащие раствор серебра (колларгол, протаргол в нос), эуфорбиум - спрей в нос, лимфомиозот - по схеме, поливитамины, физиопроцедуры.
Хирургическое лечение - аденотомия, часто проводится как в стационаре, так и в амбулаторных условиях, с предварительным обследованием, включающим клинический анализ крови, время кровотечения и время свертываемости, анализ мочи, при показаниях - и другие анализы, осмотр педиатра (терапевта), санация полости рта.
Операция производится кольцевидным ножом - аденотомом Бекмана под аппликационной анестезией, а в некоторых случаях и под кратковременным наркозом.
Существует пять размеров аденотомов, по величине носоглотки подбирается соответствующий размер. Ребенка фиксируют простыней и усаживают на колени помощника, ноги ребенка зажимают между колен, а руками фиксируют его голову (рис. 3.24 б). Шпателем прижимают язык ко дну рта, аденотом вводят в носоглотку по средней линии и продвигают вверх к куполу носоглотки по заднему краю сошника. При прижимании аденотома к куполу носоглотки и сошника аденоидная ткань входит в кольцо инструмента. После этого коротким и быстрым движением нож аденотома смешают книзу по задней стенке носоглотки (рис. 3.24 в), при этом аденоиды срезаются у основания и выбрасываются в полость рта или остаются висеть на тонкой полоске ткани, откуда их удаляют щипцами. Затем ребенок поочередно высмаркивается через обе половины носа.
В некоторых случаях срезанные аденоиды попадают в нижний отдел глотки и проглатываются. Попадание аденоидной ткани в дыхательные пути опасно ввиду возможной асфиксии. В связи с возможностью таких осложнений предложены аденотомы, снабженные корзинкой или зубчиками, которые удерживают срезанные аденоиды.
После операции небольшое кровотечение быстро останавливается и ребенка отпускают домой через 2-3 ч после контрольного осмотра глотки. Рекомендуется постельный режим в течение первых суток, полужидкая негорячая диета; следует избегать физических нагрузок, резких движений.
Противопоказаниями к хирургическому вмешательству являются болезни крови (геморрагический диатез, гемофилия, лейкоз), тяжелые заболевания сердечно-сосудистой системы, увеличение
вилочковой железы. После острых воспалительных заболеваний дыхательных путей и перенесенных ангин операцию можно производить спустя 1-1,5 мес.
В некоторых случаях остатки аденоидной ткани могут гипертрофироваться, особенно у детей младшего возраста, при этом возникает необходимость повторного хирургического вмешательства.
В последние годы в практику внедряется эндоскопическая аденотомия под наркозом с визуальным контролем операционного поля эндоскопами под различным углом зрения. Такая тактика позволяет безболезненно и с хорошим визуальным контролем удалить аденоидные вегетации (рис. 3.24 г).
Осложнения при аденотомии. Иногда встречается кровотечение в ближайшем послеоперационном периоде, связанное с массивным остатком миндалины. Производится повторная аденотомия для удаления остатков аденоидной ткани, назначается гемостатическая терапия. Возможно инфицирование послеоперационной раны с развитием бокового или заглоточного абсцессов, повреждение устья слуховой трубы, попадание аденоидной ткани в дыхательные пути. При правильной подготовке к операции, ее проведении и послеоперационном режиме осложнения аденотомии редки и излечимы.
3.9. ИНОРОДНЫЕ ТЕЛА ГЛОТКИ
Инородные тела верхних дыхательных путей, в частности глотки, встречаются часто. Причинами их попадания в глотку могут быть невнимательность и поспешность при приеме пищи, разговор или смех во время еды, кашель, чихание во время еды. Дети, оставленные без присмотра, берут в рот и пытаются проглотить различные предметы. У пожилых людей инородными телами могут быть зубные протезы. Наконец, в условиях жаркого климата инородными телами становятся попадающие вместе с выпиваемой жидкостью пиявки или другие мелкие насекомые.
Инородные тела могут быть различной природы и формы: рыбьи и куриные кости, мелкие металлические предметы, кусочки фруктов, стекло и др.
В зависимости от формы и величины инородные тела могут застревать в ткани нёбных миндалин, боковых валиках глотки, язычной миндалине, валекулах, грушевидном синусе и т.д.
Клиническая картина складывается из жалоб больного на ощущение комка в горле, наличия болей в горле, усиливающихся при глотании. При крупных инородных телах, застревающих в ротоглотке, возможна обтурация дыхательных путей с последующей асфиксией и летальным исходом.
Особые трудности возникают при подозрении на попадание инородного тела в нижний отдел глотки, например в грушевидный карман или вблизи перехода глотки в пищевод. Одним из признаков инородного тела, скрытого в грушевидном синусе, служит задержка в нем слюны (слюное озерце). В таких случаях, кроме обычной ларингоскопии, используются прямые методы с применением жестких эзофагоскопов.
В некоторых случаях инородное тело глотки может вызвать флегмону или абсцесс боковой стенки глотки, а также подкожную эмфизему и медиастинит, что требует соответствующего хирургического вмешательства.
Диагностика основывается на жалобах больного, данных анамнеза и инструментального осмотра (мезофарингоскопия, эпифарингоскопия, непрямая ларингоскопия). Для уточнения локализации инородного тела большую помощь оказывает рентгенографическое исследование, ощупывание пальцем подозрительных мест. Нередко субъективные жалобы больного вызываются не инородным телом, а травмой слизистой оболочки, нанесенной инородным телом. В таких случаях необходим динамический контроль за состоянием больного и изменением фарингоскопической картины в течение нескольких дней.
Лечение. Необходимо удаление инородного тела глотки, как правило, после предварительной аппликационной анестезии слизистой оболочки 10% р-ром лидокаина. Инородное тело можно захватить гортанными или носоглоточными щипцам, иногда пинцетом. При необходимости раневая поверхность смазывается анестетиками, назначается полоскание растворами антисептиков, местная противовоспалительная терапия.
3.10. РАНЕНИЯ И ТРАВМЫ ГЛОТКИ
Различают ранения глотки наружные и внутренние, проникающие и непроникающие, изолированные и комбинированные (сочетанные), при наличии только входного отверстия - слепые, а если имеется и выходное - сквозные.
Внутренние ранения чаще встречаются в мирное время, а наружные - в военное. Наружные ранения глотки делятся на резаные, колотые, ушибленные, огнестрельные; они являются комбинированными, так как ранящий предмет, прежде чем достигнуть глотки, травмирует ткани лица и шеи. При инфицировании мягких тканей в глубоких межмышечных и фасциальных пространствах могут возникнуть воспалительные, гнойные процессы, которые распространяются в средостение, вызывая грудной медиастинит.
Внутренние ранения глотки, как правило, бывают изолированными, протекают легче и возникают при повреждении органа через естественные пути, например осколком кости, инородным телом. Внутренние ранения обычно не представляют большой опасности, поскольку повреждения неглубокие в пределах слизистой оболочки.
Ранения носоглотки. Повреждение верхнего отдела глотки встречаются редко и обычно сочетаются с ранением окружающих тканей и органов. Обычно это колотые или огнестрельные травмы, которые могут повреждать шейные позвонки, глазницу, продолговатый и спинной мозг, сонные артерии, яремные вены, что часто несовместимо с жизнью.
Клиническая картина зависит от вида ранения, локализации повреждения. При комбинированных наружных ранениях в первый момент после травмы наиболее тяжелыми являются такие симптомы, как кровотечение, контузия, нарушения дыхания, речевой функции, болевая симптоматика. Кровь, попадая в дыхательные пути, может служить причиной асфиксии, аспирационной пневмонии. Внутритканевое кровотечение может привести к сдавлению дыхательных путей, инфицированию с последующим абсцедированием.
Иррадиация боли в ухо указывает на повреждение боковых стенок носоглотки и устьев слуховых труб, при котором возможно затекание крови в барабанную полость (гематотимпанум), при этом при отоскопии характерно выпячивание и синюшность барабанной перепонки.
Появление эмфиземы мягких тканей вследствие попадания воздуха в межтканевое пространство - один из частых и характерных признаков проникающего ранения дыхательных путей. Появление эмфиземы определяется по припуханию и крепитации мягких тканей, которое также может способствовать распространению инфекции, так как расслаивает ткани. Межтканевая эмфизема может быстро нарастать, особенно при кашле.
При ранении глотки могут быть повреждены глоточное нервное сплетение и верхний отдел блуждающего нерва, что сопровождается парезом или параличом мягкого нёба на стороне травмы. Поражение подъязычного нерва проявляется отклонением языка при его высовывании в сторону ранения. Повреждение возвратного (нижнего гортанного) либо блуждающего нервов, как правило, сопровождается параличом гортани на одноименной стороне и появлением охриплости. В редких случаях возможно ранение шейного симпатического ствола, что характеризуется триадой симптомов - энофтальм, сужение глазной щели и зрачка на стороне поражения (синдром Горнера-Бернара).
При ранениях носоглотки наиболее важными симптомами являются кровотечение (из внутренней челюстной, внутренней сонной артерий) и затруднение носового дыхания. Возможен травматический остеомиелит верхних шейных позвонков или тела клиновидной кости.
Диагностика основывается на данных анамнеза, наружного осмотра, пальпации, фарингоскопического и рентгенологического обследования. При инструментальном обследовании можно увидеть участок нарушения целостности слизистой, следы геморрагии, сужение различных отделов глотки за счет отека, инфильтрации слизистой оболочки, инородного тела и др. Рентгенологическое исследование позволяет уточнить границы поврежденной зоны, установить положение костных отломков, выявить и определить положение инородных тел. При глубоких ранениях в области гортаноглотки показано рентгеноконтрастное исследование.
Лечебные мероприятия необходимо начинать с первичной хирургической обработки раны, куда входят меры по остановке кровотечения, туалету и ревизии раны, удалению инородных тел и обрывков тканей, противошоковые мероприятия и введение противостолбнячной сыворотки. Инородные тела из различных отделов глотки удаляют с использованием инструментальных методов осмотра. При повреждении носоглотки производят заднюю тампонаду носа. В некоторых случаях, при недостаточности задней тампонады, как и при сильном кровотечении из других отделов глотки, приходится прибегать к перевязке наружной сонной артерии. Перевязка последней даже с обеих сторон не вызывает каких-либо значимых нарушений кровоснабжения головного мозга и лица.
При нарушении дыхания для предотвращения попадания крови и пищи в дыхательные пути и для профилактики аспирационной пневмонии производят трахеостомию.
Учитывая частое нарушение глотательной функции, а также с целью профилактики аспирационной пневмонии, застоя пищи и слюны, необходимо с первых дней наладить кормление через мягкий желудочный зонд, вводимый через нос на 1-2 нед.
Наконец, в зависимости от выраженности раневого процесса и реакции организма необходима комбинированная противовоспалительная, дезинтоксикационная, трансфузионная, противоотечная терапия и анальгетики.
3.11. ОЖОГИ ГЛОТКИ И ПИЩЕВОДА
Ожоги глотки возникают при термических и химических поражениях, чаще в сочетании с ожогами верхних дыхательных путей, пищевода и желудка.
Термические ожоги возникают обычно при случайном проглатывании горячей пищи, кипятка, реже при попадании в дыхательные пути горячего воздуха, пара. При термических ожогах, например на производстве, обычно одновременно страдают лицо, глаза, конечности и другие участки тела, вследствие чего ухудшается и общее состояние больного.
Более тяжело протекают ожоги, вызванные химическими веществами: концентрированными растворами кислот, щелочей, принятых случайно или с суицидной целью. Наиболее тяжелые химические ожоги вызываются воздействием концентрированной серной, соляной, уксусной и азотной кислот, а также едким натрием и калием.
Ожоги органическими кислотами, как и нашатырным спиртом, менее глубоки, чем щелочами, поскольку щелочи, омыляя жиры, не образуют плотный струп и глубже проникают в ткань, повреждая ее. В тех случаях, когда некротические повреждения ограничиваются слизистой оболочкой, возникает поверхностный спаечно-рубцовый процесс, который не нарушает эластичности всей стенки. При глубоком проникновении химического вещества, некрозе мышечного слоя глотки и пищевода образуются глубокие рубцовые изменения всех слоев стенки органа, в результате чего в участке повреждения резко ограничивается эластичность и растяжимость стенок пищевода и
глотки. Рубцовые изменения при этом могут распространяться и на медиастинальную клетчатку.
Формирование рубцовой стриктуры заканчивается обычно через 1-2 мес после ожога, однако в некоторых случаях этот срок может быть удлинен. Чаще всего рубцовые процессы наиболее выражены в области физиологических сужений, где рефлекторный спазм в той или иной мере задерживает ядовитую жидкость - позади перстневидного хряща, на уровне дуги аорты и в наддиафрагмальном участке пищевода.
Характерно, что в большинстве случаев послеожоговые рубцовые сужения поражают один отдел пищевода, однако нередко встречаются множественные стриктуры, между которыми располагаются неповрежденные участки пищевода. В последнем случае просвет его представляет не прямую, а ломаную линию, что важно иметь в виду при эзофагоскопии. Над суженным участком пищевода, как правило, образуется расширение, мышечные стенки которого вначале гипертрофируются, а затем растягиваются, после чего пищевод в этом месте становится мешкообразным. В таком мешкообразном расширении пищевода скапливается и застаивается пища, ее брожение вызывает воспаление и изъязвление слизистой оболочки, что может привести к прободению пищевода.
При термических и химических ожогах клинически различают три степени патологических изменений в тканях, обычно охватывающих в первую очередь вышестоящие места глотки: дужки, язычок, язычную миндалину, черпалонадгортанные складки, надгортанник:
• I степень - эритема - выраженная гиперемия слизистой оболочки;
• II степень - образование пузырей - неравномерное побеление слизистой оболочки, с образованием пузырей;
• III степень - некроз - серовато-белые участки деструктированных тканей возвышаются над гиперемированной слизистой.
Клиника. Зависит от степени ожога, распространенности процесса и природы вещества, вызвавшего ожог. Ожоги, ограничивающиеся только полостью рта и глотки, менее опасны, чем ожоги, распространяющиеся на гортань, трахею и пищевод. Особой тяжестью отличаются ожоги глотки у маленьких детей вследствие затруднения дыхания из-за отека черпалонадгортанных складок и надгортанника и последующего стеноза дыхательных путей, возникающего даже при отсутствии поражения самой гортани.
Непосредственно после ожога возникают сильные боли в глотке, усиливающиеся при глотании, что заставляет больного воздерживаться даже от проглатывания слюны, которая скапливается во рту. Усиленная саливация часто сопровождается тошнотой, приступами рвоты. Если боли в горле сочетаются с загрудинными и подложечными - это указывает на распространение ожога до пищевода и желудка. На слизистой оболочке губ, полости рта, глотки образуются обширные струпы: белые - при термическом ожоге и ожоге уксусной кислотой и щелочью, желтые - при ожоге азотной кислотой, а при ожоге серной и хлористо-водородной кислотой - черные, темнобурые.
При ожогах I степени повреждается лишь поверхностный эпителиальный слой, который отторгается на 3-4 день, обнажая гиперемированную слизистую оболочку. Общее состояние больного при этом страдает мало.
При ожогах II степени имеются ожоговые пузыри с некрозом поверхностных слоев слизистой оболочки и последующими эрозиями, которые заживают с незначительными поверхностными рубцами, не нарушающими функцию органа.
При III степени ожога повреждается слизистая оболочка и подлежащая ткань на различную глубину с тяжелой интоксикацией организма. Последующий некроз тканей и образование язв приводит к гранулированию и выраженному рубцеванию гортаноглотки и пищевода с нарушением ее функции.
Ожоги пищевода нередко сопровождаются такими осложнениями, как перфорация его стенки, медиастинит, пищеводно-трахеальный свищ, пневмония, сепсис, истощение, нарушение дыхания в связи со стенозом в области гортаноглотки, особенно в детском возрасте. Очень часто больной погибает от общей интоксикации. Прежде всего страдают почки, поэтому показаны незамедлительные повторные исследования мочи и соответствующие реабилитационные мероприятия, вплоть до диализа крови.
Диагностика основывается на подробных сведениях из анамнеза заболевания, данных фарингоскопической картины. Эзофагоскопию в ранних стадиях производить опасно. После формирования рубцовых деформаций гортани и пищевода, на 14-15 день, можно производить рентгенологическое исследование с контрастным веществом, эзофагоскопию, которая позволяет судить о степени деформации, ее распространенности.
Для судебно-медицинской экспертизы важно, что вещество, вызвавшее ожог, может быть определено в слюне и рвотных массах больного в течение первых 2 сут после происшествия, после чего отделяемое теряет свои специфические черты.
Лечение преследует две цели: непосредственное спасение жизни больного и предупреждение последующего стенозирования пищевода. Больным с ожогами глотки показана экстренная госпитализация. Терапия включает нейтрализацию ядовитого вещества, противошоковые и дезинтоксикационные мероприятия, борьба с нарушением дыхания, гемостатические препараты, антибиотикотерапия.
Оказание помощи должно начинаться как можно раньше, сразу же на месте происшествия. При попадании термического или химического вещества на слизистую оболочку необходимо тщательно прополоскать полость рта теплой водой, ввести желудочный зонд и промыть пищевод и желудок большим количеством воды (примерно 10 л). Если ввести желудочный зонд невозможно, дают выпить 10- 12 стаканов воды, затем вызывают рвоту надавливанием на корень языка шпателем или пальцами. Более эффективна нейтрализация ядовитого вещества в течение первых 6 ч: если ожог вызван едкой щелочью, то ребенку или взрослому необходимо дать выпить слабый раствор уксусной или лимонной кислоты; если произошло отравление кислотой, то необходимо прополоскать или выпить 2% р-р гидрокарбоната натрия или окись магния. При ожоге нашатырным спиртом необходимо промыть желудок 0,1% р-ром хлористо-водородной кислоты. Полезно выпить стакан молока или разбавленные в воде белки сырых яиц.
Для обезболивания и борьбы с шоком больному вводят наркотические и ненаркотические анальгетики (морфин, промедол и др.), седативные средства. Для дезинтоксикации проводится трансфузионная терапия - глюкозоновокаиновая смесь, гемодез, реополиглюкин и др. не менее 4-5 л. Для ограничения распространения воспалительного процесса, отека дыхательных путей и профилактики развития вторичной инфекции назначается кортикостероидная и антигистаминная терапия (преднизолон, гидрокортизон, тавегил), мочегонные препараты (маннитол, лазикс), антибиотикотерапия.
При угрозе дыхательной недостаточности и для последующего дренажа дыхательных путей необходимо наложение трахеостомы.
Учитывая нарушение глотания, болевую симптоматику, питание таким больным, как правило, в течение первых 3-6 сут производится парентеральным путем; затем кормление жидкой, кашицеобразной пищей. Ранний прием пищи способствует уменьшению развития рубцовых сужений пищевода.
В период реабилитации наиболее распространенным способом восстановления просвета гортани и пищевода является бужирование возрастающими по толщине бужами. Длительность дилятационных мероприятий должна индивидуализироваться в пределах 1-2 мес в зависимости от тяжести ожога и наклонности к рубцеванию. В ряде случаев удается восстановить проходимость пищевода, не прибегая к сложным и многоэтапным пластическим операциям.