Лучевая диагностика: учебное пособие. - Илясова Е. Б. 2009. - 280 с. : ил.
|
|
|
|
ГЛАВА 2 РАЗНОВИДНОСТИ МЕТОДОВ ЛУЧЕВОЙ ДИАГНОСТИКИ (УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ, КОМПЬЮТЕРНАЯ И МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ)
ОБОСНОВАНИЕ НЕОБХОДИМОСТИ ИЗУЧЕНИЯ ТЕМЫ
Бурное развитие технологий, в том числе медицинской техники, приводит не только к появлению новых методов лучевой диагностики, но также способствует их постоянному совершенствованию. Так, с 70-80-х годов XX в. стали применять ультразвуковое исследование (УЗИ), компьютерную (КТ) и магнитно-резонансную (МРТ) томографию, а в последние годы разработаны их усовершенствованные разновидности. Применение этих методов должно быть дифференцированным, показанным, действительно необходимым для правильной постановки диагноза и последующего оптимального лечения. В настоящее время в 20-50% случаев новые технологии используются необоснованно. В этом разделе приведены сведения об информа-
тивности новых методов лучевой диагностики, показаниях к их применению и алгоритме комплексной лучевой диагностики различных заболеваний организма.
ВСПОМОГАТЕЛЬНЫЙ МАТЕРИАЛ
Теоретический материал дан в виде вопросов и ответов, что позволит получить основные сведения о сущности и диагностической ценности УЗИ, КТ и МРТ, включая их разновидности.
Основополагающие вопросы и ответы на них
Вопрос 1. В чём состоит метод УЗИ, на чём он основан и с помощью какого аппарата его проводят? Что такое пьезоэлектрический эффект? Каково назначение датчика?
Ответ. УЗИ - метод оценки морфологического и функционального состояния органов и тканей с помощью ультразвукового излучения.
Метод УЗИ основан на том, что ультразвуковые волны, проходя через организм человека, в котором органы и ткани имеют различную плотность, испытывают отражение, преломление, рассеяние и поглощение, что и вызывает изображение на принимающих устройствах, т.е. УЗИ - это регистрация отражённых от объекта эхосигналов.
УЗИ проводят с помощью ультразвукового аппарата, портативного, хотя и сложного устройства, которое может быть как стационарным, так и переносным. Основа аппарата - датчик, являющийся и излучателем, и приёмником ультразвука. В датчик входит преобразователь с пьезокерамическим кристаллом, создающим так называемый пьезоэлектрический эффект, в результате которого электрические сигналы, возникающие в том случае, если к кристаллу приложить переменный ток, преобразуются в ультразвуковые колебания. В то же время датчик принимает отражённые от организма человека эхосигналы и преобразует их в электрические. Датчик также формирует пучок ультразвуковых колебаний необходимой формы и обеспечивает его перемещение в исследуемой области.
Вопрос 2. Какие существуют разновидности датчиков для УЗИ, по какому принципу они подразделяются?
Ответ. Существуют следующие разновидности датчиков для УЗИ.
• Механические датчики служат для медленного сканирования, содержат 1-2 элемента и изображение на экране визуализируется в виде сектора (секторные датчики).
• Электронные датчики осуществляют быстрое сканирование в реальном времени (т.е. при прямом наблюдении на дисплее), являются многоэлементными и могут быть секторными, линейными и конвексными (выпуклыми).
Классификация датчиков по назначению:
- датчики для сканирования с поверхности тела;
- датчики, соединённые с эндоскопическим зондом (эндоэзофагеальные, эндоректальные, трансвагинальные и др.) для внутриполостного исследования, которое может комбинироваться с эндоскопией, эти датчики можно стерилизовать;
- биопсийные датчики для точного наведения пункционных игл;
- датчики для ультразвуковой локации на операционном столе (интраоперационные), их можно стерилизовать.
Классификация датчиков по принципу действия:
- эхоимпульсионные датчики для визуализации органов;
- допплеровские датчики для оценки функционального состояния органов (кровотока в сосудах, сокращений сердца);
- датчики, которые могут быть одновременно и эхоимпульсионными, и допплеровскими.
Вопрос 3. В зависимости от чего подбирают частоту ультразвука при УЗИ? Где фиксируется полученное изображение?
Ответ. На ультразвуковом аппарате частоту ультразвуковых волн подбирают в зависимости от глубины расположения исследуемых органов и тканей:
- для изучения глубоко расположенных структур, например сердца, применяют более низкие частоты (2,2-5,0 МГц);
- для поверхностных, например глаза, - более высокие частоты (10-15 МГц).
- Фиксация идущих от объекта эхосигналов происходит на современных ультразвуковых установках после компьютерного анализа:
- на экране монитора;
- на бумаге в виде кривых или теневых изображений исследуемой области.
Вопрос 4. Сколько существует основных методов УЗИ и в чём они состоят?
Ответ. Существует три основных метода УЗИ:
1. Одномерное УЗИ, когда неподвижный датчик фиксирует амплитуду отражённого сигнала в зависимости от времени (эхография). Изображение визуализируется в виде кривых.
- А-метод визуализируется на экране в виде пиков прямой линии. Амплитуда пика характеризует плотность ткани, а расстояние между пиками - глубину залегания тех или иных структур. Смещение или исчезновение пика свидетельствует о патологических изменениях. Этот метод нашёл применение в основном в двух областях:
• неврологии - эхоэнцефалография, которая позволяет выявлять кровоизлияния, гематомы и опухоли головного мозга;
• офтальмологии - эхоофтальмография - для определения состояния глазного яблока, отслойки сетчатки или сосудистой оболочки, определения опухоли или инородного тела в глазнице.
- М-метод предназначен для исследования движущегося объекта, в частности сердца - эхокардиография. Отражённые от движущихся стенок сердца эхосигналы в виде кривых видны на дисплее и записываются на диаграммную бумагу.
2. Двухмерное УЗИ (сонография) известно под названием В-метод. Сущность метода заключается в перемещении датчика, а значит, и ультразвукового пучка, по поверхности тела во время исследования. При этом воспринимается серия сигналов от многих точек объекта и формируется изображение органов и тканей на дисплее, которое также может быть зафиксировано на бумаге в виде сканограмм. В последние годы стали применять и трёхмерное УЗИ, но пока только при исследовании плода у беременных.
3. Допплерография служит для изучения кровотока. При этом совершает движение и датчик, и объект, в результате можно судить о направлении и скорости кровотока по сканограммам. Допплерографию можно проводить как в непрерывном, так и в импульсивном режимах. Развитие допплерографии привело к появлению некоторых её разновидностей.
- Ультразвуковая ангиография или цветное допплеровское картирование (ЦДК) с использованием энергетического допплера позволяет изучать не только скорость кровотока, но также получить представление о форме, контурах и просвете сосудов, выявить
сужение и тромбоз сосудов, увидеть атеросклеротические бляшки. При анализе допплерограммы следует иметь в виду, что кровь, движущаяся к датчику, при визуализации окрашивается в красный цвет, а от датчика - в синий. Интенсивность цвета возрастает с увеличением скорости кровотока.
- Тканевой допплер позволяет видеть изолированное изображение сердечной мышцы без крови, находящейся в полостях сердца. Этот метод необходим для определения сократительной функции миокарда, так как сердечная мышца визуализируется и в систолу, и диастолу.
- Дуплексная сонография даёт как изображение сосудов (в виде сканограмм), так и определяет скорость кровотока (в виде кривой), метод основан на сочетании сонографии и допплерографии. Применяют не только в кардиологии, но также при исследовании беременных (для изучения кровенаполнения плаценты, сокращений сердца у плода), системы воротной вены и др.
- Эндоскопическая сонография - одновременное использование УЗИ и эндоскопии преимущественно для исследования желудка и кишечника. Ультразвуковой датчик расположен на конце эндоскопа. Этот метод позволяет уточнить состояние стенки органа.
Вопрос 5. В чём заключается и в каких ситуациях необходима подготовка пациентов к УЗИ?
Ответ. Подготовка пациентов к УЗИ необходима не во всех случаях, а только в следующих.
• Для визуализации органов брюшной полости.
- Исследование проводят натощак.
- Необходимо избавиться от газов в кишечнике, так как воздух почти полностью отражает ультразвуковые волны, что делает невозможным изучения органов и прежде всего поджелудочной железы. Для этого пациент в течение нескольких дней до исследования исключает из рациона питания газообразующие продукты (диета должна быть низкошлаковой), а также принимает 1 раз в сутки утром натощак активированный уголь из расчёта 1 таблетка на 10 кг массы тела или настой ромашки и др.
• Для выявления патологических изменений полостных органов производят вначале наполнение их жидкостью. Например, для наполнения мочевого пузыря за 1 ч до исследования пациент при-
нимает 1,5 л жидкости, при этом изучают стенки пузыря, а также на его фоне визуализируются матка и яичники. Искусственное наполнение жидкостью с помощью специальных баллонов осуществляют при исследовании прямой кишки (трансректальный метод), пищевода и желудка (эндоорганное УЗИ). Предварительное наполнение жидкостью полостных органов проводят для того, чтобы отстранить датчик, помещённый на конце эндоскопа, от стенки органа для лучшей её визуализации и определения в ней патологических изменений.
• Для полноценного исследования любого органа необходим тесный контакт датчика с кожей больного в зоне исследования, для этого кожу смазывают специальным гелем, пропускающим ультразвук.
Вопрос 6. Каким мы видим изображение на сонограммах, с какой точки зрения оценивают полученные симптомы и как они называются? В чём особенность УЗ-картины конкрементов?
Ответ. На сонограммах видно теневое изображение органов и тканей, как и при всех других методах лучевой диагностики. Оценка симптомов, отражающих как нормальное состояние объектов исследования, так и патологические изменения в них, идёт с точки зрения эхогенности, т.е. способности среды отражать звук.
• Плотные ткани (опухоли, воспалительный инфильтрат и др.), в том числе известковой плотности (конкременты), дают светлые участки, их называют гиперэхогенными. Особенность ультразвуковой картины конкрементов состоит в том, что за ними идет так называемая акустическая тень в виде дорожки («симптом кометы»).
• Ткани, которые слабо отражают ультразвук (например, жидкость в полости кисты), видны в виде тёмных гипоэхогенных участков.
• Среднюю эхогенность имеет, например, паренхима печени или селезёнки.
• Изоэхогенные очаги имеют ту же плотность, что и орган, в котором они находятся, поэтому они не выявляются.
Вопрос 7. При исследовании каких органов УЗИ находит широкое применение?
Ответ. УЗИ находит широкое применение при исследовании следующих органов и структур.
• Органы пищеварения: - печень;
- желчный пузырь;
- поджелудочная железа.
• Мочевые органы:
- почки;
- мочевой пузырь.
• Половые органы у женщин:
- матка;
- яичники;
- маточная и внематочная беременность.
• Железы:
- молочная;
- щитовидная и паращитовидные;
- предстательная;
- надпочечники.
• Сердце и сосуды.
• Мозговой кровоток.
• Глазное яблоко и его структуры.
Вопрос 8. В чём преимущества УЗИ по сравнению с другими диагностическими методами?
Ответ. УЗИ имеет следующие преимущества.
• Простота и дешевизна.
• Портативность аппарата.
• Нет лучевой нагрузки, что особенно важно при исследовании детей и беременных.
• Возможность обследования амбулаторных больных.
• Возможность исследования больных в палате, перевязочной, в операционной за счёт передвижных аппаратов.
• Непродолжительность исследования.
• Возможность многократного повторения.
• Безболезненность исследования.
• Возможность исследования при разном положении тела пациента и датчика (многоплоскостное и многопроекционное исследование).
• Возможность получения информации о морфологическом состоянии как самих органов и тканей, так и патологических очагов:
- расположение;
- размеры;
- форма;
- контуры;
- структура.
• Возможности при исследовании полостных органов.
- Изучение толщины и плотности стенки:
• утолщение с небольшой плотностью - при остром воспалении;
• утолщение с большей плотностью - при хроническом воспалении;
• неравномерное утолщение с неоднородной структурой и ещё большей плотностью - при раке.
- Изучение отдельных слоёв стенки, что позволяет, например, локализовать опухоль в подслизистом, мышечном или во всех слоях стенки;
• Возможность изучения функции органов (сокращений сердца, скорости кровотока) благодаря получению изображения, как и при рентгеноскопии, в режиме реального времени, т.е. в то время, когда они происходят.
• Способность улавливать даже небольшую разницу в плотности тканей, что, например, позволяет проводить дифференциальную диагностику между кистами (жидкостными образованиями) и опухолями (солидными образованиями).
• Возможность установления беременности с 5-6 нед, а также возможность изучения состояния плода и установления внематочной беременности.
• Визуализация органов и патологических ситуаций, которые малодоступны рентгенологическому исследованию или связаны с техническими трудностями за счёт обеспечения высокого мягкотканого контраста:
- печень;
- поджелудочная железа;
- селезёнка;
- паренхима почек;
- предстательная железа;
- надпочечники;
- сосуды;
- яичники;
- щитовидная и паращитовидные железы;
- глазное яблоко;
- мягкие ткани;
- выпот в брюшной полости, жидкость в перикарде.
• Возможность осуществления под контролем УЗИ некоторых хирургических вмешательств (пункции органов и патологических
образований, катетеризации и др.), а также проведения контроля эффективности консервативного и оперативного лечения без лучевой нагрузки.
Вопрос 9. Что относится к недостаткам УЗИ? Ответ. Недостатки УЗИ.
• Это исследование не все учёные считают диагностическим, многие называют его методом отбора для дальнейших исследований.
• При больших размерах объёмных образований (кист и опухолей) существуют трудности определения их органной принадлежности.
• Наличие воздуха в кишечнике, от которого не всегда можно полностью избавиться, затрудняет визуализацию органов брюшной полости и прежде всего поджелудочной железы.
• Не визуализируются внепечёночные жёлчные протоки, мочеточники, маточные трубы. Для их исследования необходимы другие методы (прежде всего рентгенологический).
• Воздушная лёгочная ткань и кости служат препятствием для исследования лёгких, так как УЗ-волны полностью отражаются от их поверхности.
• Жировая ткань препятствует выявлению патологических образований, что касается, например, исследования молочной железы при инволютивных изменениях (после 35 лет).
• Возможности УЗИ тем хуже, чем глубже расположен патологический процесс, т.е. чем дальше он от датчика.
• При УЗИ нет лучевой нагрузки, но повреждение тканей может быть вызвано тепловым действием. Особенно этому подвержены быстро делящиеся клетки, что вызывает необходимость строгих показаний к УЗИ, особенно к допплерографии плода в I и III триместрах беременности.
• Результаты УЗИ зависят от опыта исследующего врача гораздо больше, чем при других методах.
• Информативность УЗИ зависит от класса используемой аппаратуры.
• Ограниченное документирование результатов: например, невыявленные изменения не регистрируют, а также трудности оценки динамики процесса.
Вопрос 10. Что представляет собой метод КТ, как его проводят? Какова краткая история появления КТ?
Ответ. КТ - метод получения различных срезов тела человека на любом уровне, основанный на круговом или спиральном сканировании
объекта узким пучком рентгеновских лучей и компьютерной реконструкции полученного изображения.
История появления КТ в медицине началась с конструирования первого аппарата (компьютерного томографа) Хаунсфилдом в 1972 г. Это стало возможным благодаря тому, что в 1963 г физик А. Кормак разработал математический метод реконструкции рентгеновского изображения головного мозга. Сначала аппарат был предназначен только для исследования головного мозга, а затем уже через 2 года появился томограф для исследования всего тела. За изобретение КТ учёные А. Кормак и Г. Хаунсфилд получили Нобелевскую премию в 1979 г.
Вопрос 11. Из каких составных частей состоит компьютерный томограф, где можно фиксировать полученное изображение?
Ответ. Компьютерный томограф состоит из следующих составных частей.
• Стол, на котором помещается больной и который может автоматически перемещаться в направлении его длины. Расстояние между двумя срезами 5-10 мм. Один срез получают за 1-2 с.
• Штатив «Гентри» с отверстием диаметром 50 см, внутри которого расположен стол с пациентом. В штативе установлена круговая система детекторов (в количестве до нескольких тысяч). Рентгеновская трубка движется по окружности (продолжительность вращения 1-3 с) или по спирали, испуская лучи, которые, проходя через тело человека, попадают на детекторы, они преобразуют энергию излучения в электрические сигналы.
• Компьютер служит для сбора и обработки информации, поступающей от детекторов, а также для реконструкции изображения, его хранения и передачи необходимой информации на дисплей, пульт управления, штатив и стол.
• Пульт управления, с помощью которого устанавливают режим работы аппарата. К пульту подключен монитор и другие устройства для записи, хранения и преобразования информации.
Фиксировать изображение при КТ можно:
- на мониторе в реальном времени или поместить в долговременную память компьютера;
- рентгеновской плёнке;
- фотоплёнке.
Вопрос 12. Какие существуют разновидности КТ? Ответ. В настоящее время существуют нижеперечисленные разновидности КТ.
• Электронно-лучевая КТ использует в качестве источника излучения не рентгеновские лучи, а вакуумные электронные пушки, испускающие быстрые электроны; применяют пока только в кардиологии.
• Поперечная КТ использует рентгеновские лучи, при этом осуществляется движение рентгеновской трубки по окружности, в центре которой находится объект, получаются поперечные срезы тела человека на любом уровне.
• Спиральная КТ отличается тем, что рентгеновская трубка движется по спирали по отношению к объекту и за несколько секунд его «просматривает». Спиральная КТ позволяет получать не только поперечные, но также фронтальные и сагиттальные срезы, что расширяет её диагностические возможности. На основании спиральной КТ разрабатывают новые методики.
- КТ-ангиография позволяет в трёхмерном изображении видеть сосуды, в первую очередь брюшную аорту на большом протяжении.
- Трёхмерная КТ способствует объёмному изучению органов.
- Виртуальная эндоскопия способна дать цветное изображение как наружных контуров органов с соседними образованиями, так и визуализировать внутреннюю поверхность некоторых органов (например, трахеи и главных бронхов, толстой кишки, сосудов), создавая иллюзию продвижения по ним, как при эндоскопии.
- Компьютерные томографы с кардиосинхронизаторами создают возможность получения поперечных срезов сердца только в заданное время - во время систолы или во время диастолы. Это позволяет судить о размерах камер сердца и оценить сократительную способность сердечной стенки.
Вопрос 13. Для чего существует при КТ методика усиления, как проводится и каковы показания к её применению?
Ответ. Методика усиления при КТ существует для повышения контрастности изображения. Этого достигают путём внутривенного введения больному 20-40 мл водорастворимого контрастного вещества (натрия амидотризоат), которое способствует увеличению поглощения рентгеновского излучения.
Показания к применению методики усиления при КТ
• Обнаружение объёмных образований, так, например, на фоне усиленной тени паренхимы печени лучше выявляются:
- малососудистые или бессосудистые образования (кисты, опухоли);
- выделяются сильно васкуляризированные опухоли - гемангиомы.
• Дифференциальная диагностика:
- доброкачественных и злокачественных опухолей;
- первичного рака и метастазов в печень.
• Уточнённая диагностика патологических изменений головного мозга, средостения, малого таза.
Вопрос 14. В каких случаях нужна подготовка пациентов к КТ? Ответ. Подготовка пациентов к КТ нужна при исследовании органов брюшной полости, она заключается в следующем.
• Пациент должен быть натощак.
• Принимают меры для уменьшения газов в кишечнике (за 2-3 дня до исследования - низкошлаковая диета и приём натощак активированного угля из расчёта 1 таблетка на 10 кг массы тела 1 раз в сутки утром).
• Контрастирование желудка и кишечника, чтобы они не затрудняли интерпретацию мягкотканных образований брюшной полости. Для этого 20 мл (1 ампулу) 76% водорастворимого контрастного вещества (натрия амидотризоат) растворяют в 1/2 л кипяченой воды, затем 1/2 этого раствора принимают перорально за 12 ч до исследования, 1/2 из оставшейся половины - за 3 ч и остальной контраст непосредственно перед исследованием. Время приёма препарата рассчитано с учётом сроков эвакуации по ЖКТ.
• Контрастирование желудка и кишечника для изучения этих органов проводят путём приёма 250-500 мл 2,5% водорастворимого контраста непосредственно перед исследованием.
• Необходимо добиться отсутствия в желудке и кишечнике бариевой взвеси, оставшейся после предварительно проведённого рентгенологического исследования, поэтому КТ назначают не раньше, чем через 2-3 сут после рентгеноскопии.
Вопрос 15. В чём состоят преимущества КТ? Ответ. Преимущества КТ состоят в следующем.
• Благодаря КТ впервые за всю историю развития медицины появилась возможность изучать анатомию органов и тканей на живом человеке, включая структуры диаметром в несколько миллиметров.
• При выведении изображения на дисплей можно с помощью компьютера увеличивать или уменьшать исследуемые объекты, менять теневую картину для лучшей визуализации.
• С помощью КТ можно дифференцировать друг от друга рядом расположенные объекты даже с небольшой разницей в плотности - 0,4-0,5% (при рентгенографии не менее 15-20%).
• КТ применяют при исследовании органов мало доступных для рентгенологического исследования, таких как головной и спинной мозг, печень, поджелудочная железа, надпочечники, предстательная железа, лимфатические узлы, сердце. При этом КТ уточняет данные сонографии.
• При КТ существует возможность детального изучения патологических изменений, их локализации, формы, размеров, контуров, структуры, плотности, что позволяет не только установить их характер, но и провести дифференциальную диагностику заболеваний. Так, например, благодаря установлению плотности объём- ного образования можно отдифференцировать кисту от опухоли.
• Под контролем КТ производят пункцию различных объектов.
• КТ используют для динамического контроля после проведения консервативного и хирургического лечения.
• КТ нашла широкое применение в лучевой терапии для установления формы, размеров и границ полей облучения, особое значение это имеет благодаря получению поперечных срезов тела человека на любом уровне, так как раньше приходилось изготавливать разметку опухолей на поперечных срезах вручную.
Вопрос 16. Как формируется изображение при КТ? Для чего существует шкала Хаунсфилда? Какое изображение дают различные органы?
Ответ. Формирование изображения при КТ, как и при рентгенологическом исследовании, происходит благодаря тому что различные органы и ткани по-разному поглощают рентгеновские лучи, что зависит в первую очередь от плотности объекта. Для определения плотности объектов при КТ существует так называемая шкала Хаунсфилда, согласно которой для каждого органа и ткани подсчитан коэффициент абсорбции (КА).
• КА воды принят за 0.
• КА костей, обладающих наибольшей плотностью, составляет +1000 единиц Хаунсфилда (Hounsfield Unifs [HU]);
• КА воздуха, имеющего наименьшую плотность, равен -1000 HU. В этом интервале и располагаются все органы и ткани:
- в отрицательной части шкалы менее плотные: жировая клетчатка, лёгочная ткань (они дают гиподенсивное изображение);
- в положительной части - более плотные: печень, почки, селе- зёнка, мышцы, кровь и т.д. (выглядят гиперденсивными).
Разница КА многих органов и очагов может составлять всего 10-15 HU, но тем не менее они визуализируются из-за большой чувствительности метода (в 20-40 раз больше, чем рентгенографии).
Вопрос 17. При исследовании каких органов используют КТ?
Ответ. КТ используют обычно для исследования тех органов, которые невозможно или технически трудно изучить рентгенологически, а также при трудностях дифференциальной рентгенодиагностики и для уточнения данных УЗИ:
- органы пищеварения (поджелудочная железа, печень, желчный пузырь, желудок, кишечник);
- почки и надпочечники;
- селезёнка;
- органы грудной полости (лёгкие и средостение);
- щитовидная железа;
- орбита и глазное яблоко;
- носоглотка, гортань, придаточные пазухи носа;
- органы малого таза (матка, яичники, предстательная железа, мочевой пузырь, прямая кишка);
- молочная железа;
- головной мозг;
- спинной мозг.
Вопрос 18. На чём основана МРТ, когда и как появился этот метод? В чём состоит ядерно-магнитный резонанс и что позволило использовать его в медицине?
Ответ. МРТ основана на физическом явлении ядерно-магнитного резонанса (ЯМР), открытого в 1946 г. американскими физиками Ф. Блохом и Р. Перселлом, за что в 1952 г. они получили Нобелевскую премию. В 1973 г. Пауль Лаутербург впервые использовал ЯМР для получения изображения, а в 1982 г. впервые был представлен магнитнорезонансный томограф на Международном конгрессе радиологов в Париже, с этого времени метод и стали применять в медицине.
ЯМР состоит в том, что если ядра некоторых атомов (водорода, фтора, фосфора и др.) поместить в постоянное магнитное поле и воздействовать на них внешним переменным магнитным полем определён- ной частоты (радиочастоты), то происходит избирательное (резонансное) поглощение ядрами энергии электромагнитного поля, а затем возникнет резонансное выделение энергии в виде радиосигнала. Именно то, что тело человека состоит преимущественно из ядер водорода, и позволило использовать МРТ в медицине.
Вопрос 19. Из чего состоит магнитно-резонансный томограф? В каких срезах и какие органы позволяет исследовать МРТ?
Ответ. Магнитно-резонансный томограф состоит из мощного магнита с туннелем, в котором находится способный к перемещению стол с пациентом. Магнит окружён экраном от радиопомех. На тело пациента, помимо того что оно находится в постоянном поле магнита, действует также более слабое радиочастотное магнитное поле, градиенты которого «вращаются» вокруг больного - происходит своеобразное сканирование. Специальная катушка, окружающая пациента, служит приёмником ЯМР-сигнала, который преобразуется в цифровой код и поступает на компьютер, который в свою очередь и строит изображение в виде срезов в различных плоскостях (фронтальной, сагиттальной, поперечной и косых).
Первые модели томографов, а также те, которые изготавливают в России, серии «Образ», имеют магниты с небольшой напряжённос- тью магнитного поля - 0,15 Тл (тесла) и ниже, что влияет на качество изображения и позволяет в основном исследовать головной и спинной мозг, суставы и мягкие ткани. В последние годы в мире используют МР-томографы с магнитом, который создает напряжённость 2-5 Тл и более, на них можно получать детальное трёхмерное изображение внутренних структур любой части тела. Стоимость МР-томографов очень высока, особенно последних моделей.
Вопрос 20. Какие факторы влияют на контрастность изображения при МРТ (яркость МР-сигнала)? В чём заключается и для чего проводят дополнительное контрастирование?
Ответ. На контрастность изображения при МРТ влияет множество факторов, которые подразделяют на внутренние и внешние.
• Внутренние факторы зависят от характера ткани, прежде всего от её протонной плотности и времени релаксации. - Протонная плотность:
• наиболее высокая у жировой ткани, она выглядит всегда более яркой;
• костная ткань практически не содержит атомов водорода (протонов) и представляется всегда тёмной;
• воздух вообще не даёт МР-сигнала.
Если ткани имеют близкую протонную плотность, то различить их трудно, поэтому используют дополнительное контрастирование (см. ниже). Опухоли, например после введения контраста, дают более интенсивный сигнал.
- Время релаксации - промежуток времени, в течение которого протоны, поглотив энергию, возвращают её. Чем короче время релаксации, тем ярче ЯМР-сигналы. Время релаксации зависит:
• от количества в тканях воды (чем её больше, тем больше удлиняется время релаксации);
• от белковых молекул (сокращают время релаксации);
• от ионов и свободных радикалов (сокращают время релаксации).
• Любой патологический процесс (опухоль, воспаление и т.д.) приводит к увеличению внутриили внеклеточной воды, что удлиняет время релаксации, а значит, приводит к ослаблению МР-сигнала.
• Внешние факторы.
- Магнитная индукция, она неизменна для каждого аппарата.
- Характеристики аппарата и программного обеспечения.
- Радиочастотная последовательность и её параметры.
- Использование специальных контрастных парамагнитных веществ (гадопентетовая кислота, гадодиамид и др.), т.е. дополнительное контрастирование. Необходимость его применения связана с напряжённостью магнитного поля:
• если она низкая (0,15 Тл и ниже), то создаётся достаточно высокая естественная контрастность,
• если высокая (свыше 1,0 Тл), то в большинстве случаев необходимо использование дополнительного контрастирования.
В качестве контрастного вещества чаще всего используют гадопентетовую кислоту, которую вводят в/в из расчёта 0,2 мл контраста на 1 кг массы тела больного. МР-томограммы производят через 10-15 мин после введения контраста. Проводят дополнительное контрастирование при МРТ для повышения интенсивности сигналов, а значит, и увеличение контрастности, например опухолей и метастазов, что способствует улучшению их визуализации, т.е. диагностики.
- Толщина среза, которую считают оптимальной при 5-10 мм. С уменьшением её качество изображения ухудшается. В то же время увеличение толщины среза может привести к тому, что патологический очаг в срез не попадёт.
Другие факторы контрастности переменные, поэтому их выбор в значительной мере зависит от исследователя.
Вопрос 21. В чем преимущества МРТ? Ответ. Преимущества МРТ.
• МРТ не связана с лучевой нагрузкой.
• МРТ позволяет получить несколько проекций (фронтальную, сагиттальную, поперечную) в отличие, например, от поперечной КТ.
• Получению МР-изображения не мешают кости и скопления газа, как при УЗИ.
• При МРТ лучше, чем при КТ и УЗИ, визуализируются мягкие ткани за счёт высокого тканевого контраста:
- мышцы;
- жировые прослойки;
- хрящи;
- сосуды (даже без введения в них контрастных веществ).
• При исследовании головного мозга удаётся:
- разграничить серое и белое вещество;
- можно видеть мозговые оболочки;
- видны сосуды основания головного мозга.
• Спинной мозг виден на МР-томограммах на всём протяжении, чему не мешают кости, при этом хорошо визуализируются:
- оболочки и межоболочечные пространства;
- корешки спинного мозга и ткани, окружающие их;
- структура межпозвонковых дисков.
• При МРТ чётко различимы:
- стенки сердечных камер;
- стенки сосудов;
- кровь в сосудах;
- атеросклеротические бляшки, тромбы, аневризмы в стенках сосудов.
• МРТ печени позволяет более чётко, чем при КТ, получать изображение цирротических полей и участки регенерирующей ткани;
• При исследовании почек с помощью МРТ выявляется граница между корковым и мозговым слоями, а в образованиях, имеющих капсулу, последняя чётко дифференцируется.
• Хорошо визуализируются надпочечники, в них выявляются патологические изменения.
• МРТ используют также при изучении молочной железы, особенно для уточнения распространённости опухоли, в том числе степени прорастания грудной стенки и т.д.
• При изучении органов малого таза (с тазовой катушкой) в получении диагностических сведений помогает разность в контрастности этих органов по отношению к внутритазовой жировой клетчатке. Сканирование производят при полном мочевом пузыре, что улучшает качество изображения за счёт вытеснения кишечника из полости малого таза. Визуализируемые на МРТ органы:
- матка;
- прямая кишка (с 1993 г. используют эндоректальную катушку);
- мочевой пузырь;
- предстательная железа;
- яичники.
• МРТ применяют для исследования лимфатической системы у онкологических больных, при проведении дифференциальной диагностики между метастазами в лимфатические узлы и лимфаденитом, для контроля биопсии лимфатических узлов.
• МРТ благодаря возможности визуализации костей и хрящей позволяет диагностировать:
- изменения внутрисуставных дисков и определять характер заболевания суставов (травмы диска, артроз, артрит и др.);
- изменения межпозвонковых дисков, в результате чего устанавливают различные заболевания позвоночника (грыжи дисков, остеохондроз, спондилит и др.);
- некоторые заболевания костей.
• В последние годы благодаря специальной программе появилась магнитно-резонансная ангиография (МРА) головного мозга, которая позволяет визуализировать сосуды без введения в них контрастного вещества (неинвазивный метод). При этом выявляют изменения сосудов:
- аномалии развития;
- аневризмы;
- смещения;
- непроходимость;
- коллатеральные;
- дополнительные;
- патологические и т.д.
Вопрос 22. Каковы недостатки МРТ? Ответ. Недостатки МРТ.
• Дорогостоящий метод (в 2 раза дороже КТ).
• Мало аппаратов - в России чуть больше 100.
• Из-за недостатка аппаратов и катушек к ним ограничение исследования различных органов. В Саратове пока проводят МРТ головного (включая МР-ангиографию) и спинного мозга, позвоночника, суставов, костей, мягких тканей.
• МРА головного мозга не позволяет визуализировать фазы кровотока (артериальную, паренхиматозную и венозную), это возможно только при рентгеновской ангиографии.
• Плохо отображаются обызвествления в отличие от рентгенографии, УЗИ и КТ.
• Возможны артефакты («искусственно сделанные»), как и при других диагностических изображениях. Артефакты отражают не реальный морфологический статус, а внесены в изображение самой техникой.
• Продолжительность исследования и получение изображения вместе с артефактами от дыхательных и других движений ограничивает применение МРТ в диагностике заболеваний грудной и брюшной полости.
• МРТ уступает КТ в визуализации костей черепа, внутричерепных обызвествлений и свежеизменившейся крови.
• Возможно смещение металлических инородных тел в тканях (протезов каналов сердца, водителей сердечного ритма, металлических приспособлений для остеосинтеза и др.) под воздействием магнитного поля.
Вопрос 23. Как плотность ткани влияет на теневую картину и как называются полученные симптомы при рентгенологическом исследовании, УЗИ, КТ и МРТ?
Ответ. Плотность ткани влияет на теневую картину и обусловливает следующие симптомы при различных лучевых методах:
• Если плотность ткани выше плотности окружающих тканей, то:
- при рентгенологическом исследовании это будет симптом затемнения;
- при УЗИ - гиперэхогенность (светлый);
- при КТ - гиперденсивность (светлый);
- при МРТ - гиперинтенсивный сигнал (на фиксированных изображениях этот симптом будет выглядеть светлым).
• Если плотность ткани одинаковая с окружающими тканями, то:
- при рентгенологическом исследовании она не будет выделяться, как и при других методах;
- при УЗИ - изоэхогенность;
- при КТ - изоденсивность;
- при МРТ - изоинтенсивный сигнал.
• Если плотность ткани ниже плотности окружающих тканей, то:
- при рентгенологическом исследовании будет симптом просветления;
- при УЗИ - гипоэхогенный (тёмный);
- при КТ - гиподенсивный симптом (тёмный);
- при МРТ - гипоинтенсивный сигнал (на фиксированных изображениях этот симптом будет выглядеть тёмным участком).
Вопрос 24. После чего возникает эффект контрастного усиления при КТ и МРТ, от какого фактора зависит и чем он проявляется при различных заболеваниях?
Ответ. Эффект контрастного усиления возникает после внутривенного введения контрастных веществ при КТ и МРТ, зависит от степени васкуляризации патологических образований. Проявляется этот эффект при различных заболеваниях следующим образом:
- кисты и другие жидкостные образования не усиливаются;
- доброкачественные опухоли слабо усиливаются;
- злокачественные опухоли значительно и неравномерно усиливаются;
- инфаркты почки, селезёнки, головного мозга проявляются симптомом «краевого ободка».
Вопрос 25. Каков алгоритм, сущность и обоснование использования методов лучевой диагностики при заболеваниях черепа и головного мозга?
Ответ. Алгоритм, сущность и обоснование использования методов лучевой диагностики при заболеваниях черепа и головного мозга следующий.
• Рентгенологическое исследование.
- Рентгенограммы черепа в прямой и боковой проекциях для выявления переломов, неопухолевых поражений и опухолей костей черепа, орбит, придаточных пазух носа, турецкого седла, пирамид височных костей.
- Томограммы черепа в двух проекциях после рентгенографии для уточнения характера и распространённости деструктивных изменений в вышеперечисленных костях.
• КТ:
- дополняет данные рентгенологического исследования о характере костных изменений и вовлечении в патологический процесс костей основания черепа;
- выявляет опухоли, кисты и другие заболевания головного мозга.
• МРТ - более информативный метод, чем КТ, при выявлении заболеваний головного мозга, особенно опухолей, но МРТ в 2 раза дороже КТ, поэтому является методом выбора.
Преимущества МРТ по сравнению с КТ:
- лучше видны опухоли, особенно маленькие, прилежащие к основанию черепа;
- лучше определяется глубина распространения опухоли и её распространённость в краниокаудальном направлении;
- лучше определяется прорастание опухолью соседних анатомических полостей и пространств;
- выявляется отношение опухоли к крупным сосудам и нервам;
- оценивается распространение воспалительных процессов и их осложнений (тромбоза синусов, эпи- и субдуральных эмпием, энцефалитов, абсцессов).
• Ангиография сосудов головного мозга.
- МРА в отличие от рентгеновской ангиографии неинвазивный метод, определяет взаимоотношения патологического образования и сосудов, но не позволяет видеть отдельные фазы контрастирования сосудов.
- КТ-ангиография в Саратове не проводится, так как нет соответствующей аппаратуры;
- УЗИ - неинвазивный метод (транскраниальное дуплексное сканирование и допплерография);
- Рентгеновская ангиография - инвазивный метод, проводимый после неинвазивных. Обеспечивает предоперационную эмболизацию, уменьшающую кровотечение, позволяет получить все фазы заполнения сосудов (артериальную, капиллярную, венозную).
• УЗИ.
- Транскраниальное УЗИ проводят чаще через верхнюю глазничную щель (трансорбитальное), при этом можно определить смещение срединных структур головного мозга.
- Транскраниальное дуплексное сканирование - чёрно-белое двухмерное изображение (в режиме серой шкалы), дополненное цветным изображением кровотока. Возможности метода:
• облегчает анатомическую ориентацию;
• обеспечивает оценку кровоснабжения головного мозга;
• позволяет дифференцировать аневризму от кисты и опухоли;
• выявляет источники кровоизлияния;
• выявляет гематому, ишемические очаги, артериальные спазмы, стенозы сосудов.
- Интраоперационное УЗИ позволяет оценить наличие и степень ангиоспазма, локализовать и отграничить глубоко расположенные части опухоли перед её резекцией.
- УЗИ с допплерографией визуализирует экстракраниальные сосуды головного мозга.
Вопрос 26. При заболеваниях щитовидной железы и шеи каким должен быть порядок использования методов визуализации, что они позволяют определить?
Ответ. Порядок использования методов визуализации при заболеваниях щитовидной железы и шеи должен быть следующим.
• УЗИ - основной метод диагностики; его возможности:
- позволяет определить наличие или отсутствие щитовидной железы;
- выявляет лимфатические узлы шеи, даже непальпируемые, определяет их состояние;
- устанавливает размеры, форму, контуры, структуру щитовидной железы;
- подтверждает отношение пальпируемого образования к щитовидной железе или лимфатическим узлам;
- выявляет или исключает одиночные и множественные узлы в железе;
- дифференцирует узловые и диффузные изменения в железе;
- определяет характер узловых образований (кисты, доброкачественные и злокачественные опухоли);
- позволяет визуализировать паращитовидные железы при их увеличении.
- допплерография даёт возможность определения патологических изменений в сосудах, отличительных признаков от лимфатических узлов.
• Рентгенография шеи способствует диагностике косвенных признаков заболеваний:
- боковая проекция для выявления ретрофарингеальных и превертебральных абсцессов (флегмон);
- прямая и боковая проекции с контрастированным пищеводом для установления смещения и сдавления пищевода увеличенной щитовидной железой, в том числе при её загрудинном расположении.
• КТ и МРТ - методы выбора, они менее информативны, чем УЗИ; но их можно применять в следующих случаях:
- для оценки распространённости рака, особенно в регионарные лимфатические узлы;
- при загрудинном распространении или внутригрудном расположении зоба;
- при эктопических внутригрудных аденомах паращитовидных желёз.
Вопрос 27. В случаях заболеваний позвоночника и спинного мозга в какой последовательности и с какой целью назначают лучевые методы диагностики?
Ответ. В случаях заболеваний позвоночника и спинного мозга назначают лучевые методы диагностики со следующими целями и в следующей последовательности.
• Рентгенограммы позвоночника в прямой и боковой проекциях позволяют оценить:
- состояние позвонков с отростками;
- состояние межпозвонковых щелей;
- состояние паравертебральных мягких тканей.
На рентгенограмме выявляются следующие заболевания:
- травмы;
- аномалии развития;
- все неопухолевые заболевания;
- опухоли позвоночника;
- динамические изменения при контроле в ходе лечения.
Виды рентгенографии в диагностике заболеваний позвоночника и спинного мозга:
- функциональная рентгенография (снимки при сгибании и разгибании), используют в шейном и поясничном отделах позвоночника для уточнения патологической подвижности или их фиксации;
- томограммы в прямой и боковой проекциях, уточняют наличие, характер и распространённость патологических изменений позвоночника и паравертебральных мягких тканей;
- миелография - инвазивный метод, заключается во введении контраста путём спинномозговой пункции, используют при недоступности МР. Показания:
• некоторые аномалии развития (менинго- и радикулоцеле);
• сирингомиелические кисты;
• поражения спинномозговых корешков;
• компрессия спинного мозга;
• опухоли спинного мозга.
• КТ дополняет рентгенологическое исследование при уточнении мелких изменений в костях, но КТ-обзор ограничен 2-3 позвонками из-за большой лучевой нагрузки. КТ уступает рентгенологическому исследованию при оценке:
- подхрящевых замыкающих пластинок;
- высоты межпозвонковых дисков. Показания к использованию КТ:
- уточнение переломов дуг и отростков позвонков, особенно шейных;
- выявление костных осколков в позвоночном канале;
- обнаружение грыж межпозвонковых дисков;
- опухоли спинного мозга (их обнаружение, определение характера и распространённости);
- диагностика гиперостозов, костных секвестров, остеофитов, обызвествлений мягких тканей, при этом точность КТ выше, чем при МРТ.
• МРТ имеет преимущества перед поперечной КТ за счёт возможности широкого обзора позвоночника в трёх проекциях (фронтальной, сагиттальной, аксиальной). МРТ более информативна, чем КТ (поперечная и спиральная) за счёт большей чувствительности и следующих факторов.
- Отсутствие лучевой нагрузки.
- Хорошо виден костный мозг в телах позвонков и все патологические изменения в позвонках.
- Отображается не только высота межпозвонковых дисков, но и их структурные изменения.
- Визуализируются паравертебральные мягкие ткани и все структуры позвоночного канала:
• спинной мозг;
• конский хвост;
• субарахноидальное пространство.
- Без контрастирования определяется цереброспинальная жидкость.
- Возможна диагностика повреждения дисков и связок, посттравматические и другие заболевания спинного мозга.
- В случае грыж межпозвонкового диска, их выявление не меняет тактику консервативного лечения, но МРТ использует при клинических показаниях к операции для точного определения уровня и типа грыжи.
- Позволяет выявлять сосудистые изменения:
• интрамедуллярные, суб- и эпидуральные кровоизлияния;
• кавернозные гемангиомы;
• артериовенозные мальформации;
• дуральные фистулы.
- Уточняет распространённость по ликворным пространствам:
• воспалительного;
• туберкулёзного;
• опухолевого процесса;
• метастатического поражения оболочек.
- Устанавливает характер роста неврином и менингеом:
• эпидуральный;
• интрадуральный;
• экстрамедуллярный.
Вопрос 28. Какой из методов лучевой диагностики основной при заболеваниях молочной железы (его достоинства и недостатки)?
Ответ. Основной метод лучевой диагностики заболеваний молочной железы - рентгенологический, в частности маммография.
Маммография - наиболее информативный и простой метод исследования молочных желёз. Осуществляют в следующих проекциях:
- прямой;
- косой;
- боковой (дополнительная проекция).
Обязательна двухсторонняя маммография, так как преимущественно бывают двухсторонние изменения. Так, если в одной железе пальпируется образование, то в другой железе может быть непальпируемый рак. Следует отметить, что при маммографии ранние признаки рака и некоторые другие патологические состояния обнаруживают до пальпаторного их выявления, поэтому основная цель маммографии - выявление непальпируемых образований.
Маммографию производят на специальном рентгеновском аппарате - маммографе, обязательно в середине менструального цикла пациентки, иначе могут быть ошибки.
Достоинства маммографии:
- относительная дешевизна;
- наиболее высокая информативность при всех заболеваниях;
- обнаружение образований диаметром 1-3 мм;
- выявление микрокальцинатов, которые обычно бывают патогномоничным признаком рака;
- возможность получения многопроекционного изображения органа;
- дифференциальная диагностика различных заболеваний;
- выявление рака за 4 года до пальпаторного обнаружения, т.е. диагностика непальпируемых форм;
- контролируемая пункция различных образований;
- предоперационная внутритканевая маркировка непальпируемых образований;
- рентгенография удаленного сектора с целью определения полноты хирургического вмешательства;
- оценка степени распространения патологического процесса, в том числе рентгенография мягких тканей подмышечной области для выявления увеличенных лимфатических узлов.
Недостаток маммографии - лучевая нагрузка, поэтому у беременных, лактирующих и молодых женщин (до 30 лет) этот метод используют только при подозрении на рак.
Вопрос 29. В чём состоят контрастные методы маммографии, что они позволяют выявить?
• Ответ. Контрастные методы маммографии состоят в следующем. Пневмокистография - введение воздуха в полость кисты во время пункции. Пункцию патологического образования проводят после обычной маммографии для взятия материала с последующим морфологическим исследованием, и если при этом получается жидкость, то её откачивают и через эту же иглу вводят воздух, затем направляют пациентку в рентгеновский кабинет, где делают рентгенограммы в двух проекциях. Пневмокистография позволяет выявить:
- все кисты, которые обычно заполняются воздухом, даже если пунктируют только одну из них;
- толщину стенки кисты;
- внутрикистозные папилломы.
При пневмокистографии происходит закрытие кисты, чему способствует введение воздуха, т.е. осуществляется не только диагностика, но и лечение.
• Дуктография - искусственное контрастирование млечных протоков через иглу, введённую через сосок в основной выводной проток после удаления секрета. Обычно вводят водорастворимый контраст (0,3-0,5 мл) и выполняют маммографию в двух проекциях.
Показание - выделения из соска вне периода лактации, противопоказания - острый воспалительный процесс и явный рак.
Дуктография - единственный метод, который позволяет выявлять изменения в млечных протоках:
- смещения протоков;
- расширения (дуктоэктазы);
- внутрипротоковые папилломы и рак в виде округлых просветлений;
- при обтурации определяется культя протока.
Вопрос 30. В каких случаях при заболеваниях молочных желёз дополнительно используют другие методы лучевой диагностики, в чем их достоинства и недостатки?
Ответ. При заболеваниях молочных желёз дополнительно проводят
УЗИ, КТ и МРТ.
• УЗИ не может заменить маммографию, обычно используется как дополнительный метод, он имеет следующие достоинства:
- высокая пропускная способность;
- радиационная безопасность;
- сравнительно недорогое оборудование;
- проводят измерение толщины железистой ткани в каждом секторе вдоль воображаемых радиарных линий в месте, где толщина наибольшая (в норме - не менее 14 мм);
- в 25% случаев помогает в дифференциальной диагностике;
- уточняет наличие отдельных форм мастопатии, дифференцирует их;
- может дать дополнительные сведения о патологических образованиях на фоне плотной ткани железы;
- можно проводить беременным и лактирующим женщинам, а также молодым (до 30 лет);
- помогает провести дифференциальную диагностику между кистой и опухолью по плотности;
- используют для диагностики характера увеличения аксиллярных лимфатических узлов;
- даёт возможность контролируемой пункции, в том числе при введении в кисту склерозирующих средств, без лучевой нагрузки;
- допплерография способствует получению дополнительных данных при раке, трудностях рентгенологического исследования и УЗИ.
Недостатки УЗИ:
- зависимость получаемого изображения от положения датчика;
- субъективность оценки;
- малая информативность при жировой инволюции железы, которая начинается с 35 лет;
- редко выявляет непальпируемый рак (только в 50% случаев).
• КТ используют в отдельных случаях для визуализации ретромаммарного пространства и метастазов в аксиллярные лимфатические узлы, но главное применение - распознавание отдалённых метастазов в лёгкие, печень, головной мозг и т.д.
• МРТ имеет те же возможности, что и КТ, но преимущества возникают при динамической МРТ с контрастированием, особенно при выявлении образований на фоне плотной железы. Недостатки, которые делают МРТ при заболеваниях молочной железы в настоящее время мало оправданной:
- высокая стоимость;
- малая информативность при непальпируемом раке и начальном раке.
Вопрос 31. Что делает УЗИ методом первичной диагностики при заболеваниях мочевых путей, в чём состоят его преимущества?
Ответ. УЗИ - метод первичной диагностики при заболеваниях мочевых путей благодаря следующим преимуществам.
• Позволяет оценить состояние почек:
- положение;
- смещаемость при дыхании;
- размеры;
- форму;
- контуры;
- выделяет кору и медуллярный слой паренхимы;
- почечный синус с элементами чашечно-лоханочной системы;
- периренальные ткани.
• Ориентирует относительно характера заболевания, определяет необходимость дальнейшей визуализации и выбор её метода.
• У больных с почечной недостаточностью позволяет установить её причину.
• Позволяет отличить острую задержку мочеиспускания от анурии.
• Визуализирует большинство камней в чашечно-лоханочной системе (чувствительность метода 65-95%).
• Отображает многие патологические изменения:
- расширение чашечно-лоханочной системы;
- аномалии развития почек;
- абсцессы не менее 2,5 см;
- паранефрит;
- динамику воспалительного процесса;
- хронический пиелонефрит;
- деструктивный туберкулёз почек (изолированный и в сочетании с поражением половых органов);
- гематомы (подкапсульные, периренальные);
- кисты и опухоли почек (одиночные и множественные, их рас- пространённость);
- состояние почечного трансплантата.
• Позволяет дифференцировать:
- пиелонефритически сморщенную почку от её гипоплазии;
- подкапсульную и периренальную гематому;
- кисту от опухоли;
- врождённые кисты от приобретённой кистозной болезни при хронической почечной недостаточности;
- инфицированные кисты от простых.
• При обструкции мочевых путей оценивает степень атрофии паренхимы почек;
• Осуществляет динамический контроль камневыведения, течения воспалительных процессов и т.д.
• Контроль проведения чрескожных пункций почек.
• Допплерография способствует:
- установлению гипоплазии почечной артерии и её ветвей;
- распознаванию обструкции мочевых путей по увеличенному сопротивлению кровотоку;
- уточнению наличия аберрантного сосуда, как причины гидронефроза;
- выявлению сосудистых заболеваний почек (инфаркт, тромбоз почечных вен, стеноз почечных артерий);
- распознаванию опухолевой инвазии почечной и нижней полой вен;
- отличию обструктивного расширения чашечно-лоханочной системы от функционального;
- установлению смещения опухолью почечных сосудов;
- выявлению неопластической васкуляризации с патологическим кровотоком при раке.
• Трансуретральное УЗИ относят к эндоскопической сонографии, осуществляют с помощью нитевидного высокочастотного УЗ-зонда, введённого в мочеточник ретроградным путём, способствует выявлению камней и опухолей мочеточника.
Вопрос 32. В чём состоят недостатки УЗИ при исследовании мочевых путей?
Ответ. Недостатки УЗИ при исследовании мочевых путей состоят в следующем:
• Нет информации о функции почек.
• Не определяется состав камней (кальций или ураты).
• За камни могут быть приняты отторгшиеся сосочки при некрозе.
• Не выявляются камни размерами меньше 4-5 мм.
• Ложноположительная диагностика:
- расширения чашечно-лоханочной системы (при дивертикулах чашек, экстраренальной лоханке, врождённом мегакаликсе);
- камней при пузырно-мочеточниковом рефлюксе, беременности, переполнении мочевого пузыря.
• Ложноотрицательный диагноз камней:
- при острой обструкции (в первые 4-6 часов), когда ещё нет расширения чашечно-лоханочной системы;
- при состоянии дегидратации.
• Трудности дифференциальной диагностики:
- кист, осложнённых кровоизлиянием или нагноением от распадающейся опухоли;
- кист с толстыми стенками от кистозных опухолей;
- инфицированных кист от абсцесса.
• Ложноположительный диагноз опухоли при анатомическом варианте строения паренхимы почки с фокусной гипертрофией и гиперплазией.
• Отсутствие патогномоничных симптомов:
- доброкачественной опухоли;
- опухолей до 3 см.
• Трудности определения периренального прорастания или сдавления за счёт опухоли.
• Трудности оценки лимфатических узлов до 15 мм.
• Практически не визуализируется мочеточник, в результате не выявляются изменения в нём, уровень обструкции, которые нередко бывают первичной причиной изменений почек.
• При допплерографии почечные артерии видны не на всём протяжении, часты попуски стеноза дополнительных артерий, что может быть связано с неправильной интерпретацией допплеровских сигналов.
Вопрос 33. Какой из лучевых методов обязательно следует за УЗИ при диагностике заболеваний мочевых путей, его сущность, достоинства и недостатки.
Ответ. При диагностике заболеваний мочевых путей за УЗИ обязательно следует экскреторная урография, которой предшествует обзорная урография.
Обзорная рентгенография (урография) - бесконтрастное исследование проекции мочевых путей. При этом выявляют:
- рентгеноконтрастные конкременты;
- обызвествление опухолей, эхинококковых кист, лимфатических узлов, венные камни (флеболиты);
- металлические инородные тела.
Если без обзорного исследования ввести контраст, то многие эти патологические затемнения могут «потеряться».
Экскреторная урография - искусственное контрастирование мочевых путей, состоит во внутривенном введении (в вену локтевого сгиба) 20-40 мл водорастворимого контрастного вещества (натрия амидотризоат), которое выделяется почками и выводится вместе с мочой.
Необходимо использовать обзорную и экскреторную урографию во всех случаях клинического подозрения на заболевания мочевых путей, так как эти методы имеют следующие достоинства.
• Обзор всех мочевых путей, включая мочеточники и мочевой пузырь.
• Оценка концентрационной и выделительной функций почек.
• Распознавание до 90% мочевых камней, в том числе не выявляющихся при УЗИ, особенно в мочеточниках:
- оксалатные;
- фосфатные;
- смешанные, размером не менее 2 мм;
- цистиновые - больше 1 см;
- неконтрастные ураты, которые лечат консервативно.
• Подтверждение принадлежности подозрительных теней к мочевым путям и уточнение локализации камней.
• Подтверждение или исключение обструкции, в том числе в случае обнаруженного при УЗИ расширения чашек и лоханок почек; определение уровня и характера обструкции.
• Полученные данные о давлении извне могут направить дальнейшие методы визуализации на установление объёмного образования другой локализации.
• Установление аномалии развития почек.
• Распознавание небольших размеров уротелиального (папиллярного) рака (лучше, чем при УЗИ).
• Выявление характерной для туберкулёза множественности поражения (почки, мочеточник, мочевой пузырь), установление каверн в поздней стадии, сообщение их с чашками.
Недостатки экскреторной урографии
• Лучевая нагрузка.
• Не визуализируются чашки и лоханки:
- в случаях резкого снижения функции почек;
- при «немой почке»;
- при почечной недостаточности.
• Нормальная картина не исключает функциональных нарушений.
• Трудности выявления и дифференциальной диагностики кист и опухолей паренхимы почек размерами до 3 см.
• Аллергия на введение йодсодержащих препаратов.
Вопрос 34. Каковы дополнительные методы рентгенологического исследования мочевых путей, в чём они заключаются и для чего их проводят?
Ответ. Дополнительные методы рентгенологического исследования мочевых путей следующие:
• Томография - послойное исследование мочевых путей в прямой и боковых проекциях. Разновидности томографии:
- бесконтрастная;
- в сочетании с экскреторной урографией;
- в сочетании с ретропневмоперитонеумом.
Преимущества томографии:
- визуализация малоконтрастных камней;
- визуализация почки (размеров, состояния паренхимы, контуров) при объёмных образованиях;
- визуализация обызвествлений объёмных образований почек.
• Прямая пиелография - непосредственное контрастирование мочевых путей.
- Ретроградная пиелография - контрастирование мочевых путей с помощью катетера, введённого через уретру в устье мочеточника при цистоскопии, позволяет получить тугое наполнение мочеточника, лоханки и чашек.
Показания к назначению:
• риск возникновения аллергической реакции на внутривенное введение йодсодержащих контрастных веществ;
• неинформативность экскреторной урографии;
• отсутствие визуализации полостей почек и мочеточника вследствие снижения выделительной функции почек («немая почка»).
Преимущества метода:
• достаточная визуализация мочевых путей за счёт более высокого контраста и тугого заполнения всех отделов мочеточника, чашек, лоханки;
• выявление причины и уровня обструкции в случаях «немой почки».
- Антеградная пиелография - введение контраста двумя путями:
• в почечную лоханку через нефростому, наложенную для декомпрессии мочевых путей;
• посредством прямой пункции, выполняемой также с целью получения материала для бактериологических и цитологических исследований.
• Ангиография почек - инвазивное вмешательство, которое заключается в контрастировании сосудов почки, проводится в условиях специального ангиографического кабинета (см. вопросы 20-21 в главе 1). Показания к применению и достоинства этого метода.
- Картирование анатомии сосудов при планируемой резекции почки.
- Как этап, предваряющий эмболизацию в случае угрожающей жизни гематурии.
- Перед нефрэктомией.
- Выявление острого тромбоза почечных вен, при этом используют кавографию, и если тромб не визуализируется, а кровь из почечной вены не поступает в нижнюю полую вену, то применяют селективную ангиографию.
- Стеноз почечных артерий:
• позволяет установить вид, степень и протяженность обструкции;
• оценить постстенотические изменения сосудов;
• уточнить вовлечение контрлатеральной почки;
• выработать метод и прогноз реконструктивных операций на сосудах.
- Обнаружение специфических изменений сосудов при узелковом периартериите.
Вопрос 35. В чём состоят преимущества КТ при заболеваниях мочевых путей?
Ответ. Преимущества КТ при заболеваниях мочевых путей.
• Обнаруживаются конкременты почти в 100% случаев, начиная с размеров 2 мм, независимо от их химического состава, даже при отсутствии в них извести.
• Дифференцируются рентгенонегативные камни от опухоли.
• Уточняется принадлежность камней к мочевым путям.
• Используется при непереносимости йодсодержащих препаратов и при «немой почке».
• Хорошо отображаются ретроперитонеальные поражения (причина обструкции мочеточников), воспалительный и опухолевый инфильтраты.
• Методика с внутривенным усилением позволяет дифференцировать:
- расширенную лоханку от парапельвикальных кист;
- кисту от опухоли и абсцесса;
- некоторые разновидности опухоли (папиллярный рак от почечно-клеточного и т.д.).
• Оценивается степень атрофии паренхимы почки при обструкции мочевых путей.
• Устанавливается очаговое воспаление почки и дифференцируется от опухолевого.
• Под контролем КТ проводят:
- пункционную биопсию почки;
- чрескожное дренирование абсцессов или кист;
- чрескожную пиелонефростомию;
• Определяется распространённость и стадия патологического процесса (туберкулёза, воспаления, опухоли).
Вопрос 36. Что относится к преимуществам МРТ при исследовании мочевых путей?
Ответ. Преимущества МРТ при исследовании мочевых путей.
• Возможность применения у больных с почечной недостаточностью.
• Визуализация расширения мочевых путей.
• Распознавание уровня и причины обструкции мочевых путей.
• Отображение с помощью методики с парамагнитным контрастированием анатомии мочевых путей и их функции.
• Распознавание аномалий развития мочевых путей.
• Установление экстраренального распространения и стадии развития патологического процесса.
• Диагностика и дифференциальная диагностика осложнённых кист, не определённых при УЗИ и КТ.
• Возможность распознавания некоторых разновидностей опухолей:
- онкоцистомы (за счёт визуализации капсулы);
- ангиомиолипомы (за счёт наличия жира).
• Выявление ранних стадий почечно-клеточного рака в 93-98% (точнее, чем при КТ).
• Использование при риске применения йодсодержащих препаратов.
• Возможность дифференцирования отторжения трансплантированной почки от нефротоксического эффекта антибиотиков.
• Выявление сосудистых изменений почек с помощью МРА. Вопрос 37. Каковы информативность, преимущества и недостатки
УЗИ мочевого пузыря?
Ответ. УЗИ мочевого пузыря имеет следующие информативность и преимущества.
• Выявляет утолщение стенок пузыря за счёт отёка при остром цистите и сморщивание - при хроническом.
• Обнаруживаются мочевые камни, включая рентгенонегативные:
- от 2-3 мм и более в мочевом пузыре;
- не менее 5 мм в уретре.
• При травмах выявляется:
- тазовая гематома (при внебрюшинных разрывах);
- свободная жидкость в брюшной полости (при внутрибрюшных разрывах);
- урогематомы промежности и мошонки;
• Визуализация 90% опухолей.
• Определение объёма остаточной мочи в пузыре.
• Подтверждение опухоли и прорастания стенки пузыря при дополнительном назначении трансуретрального УЗИ.
Недостатки УЗИ.
• Нельзя дифференцировать этиологические формы циститов.
• Трудно дифференцировать дивертикул (при неотчётливой шейке) пузыря от других жидкостных образований.
• Не диагностируются опухоли меньше 10 мм и особенно меньше 5 мм.
• Трудно дифференцировать опухоли от трабекулярности слизистой оболочки.
• Плохо визуализируются: верхушка мочевого пузыря (скрыта кишкой), основание и латеральные стенки.
• Нормальная картина пузыря не исключает рак.
Не видны фистулы и кисты незаросшего мочевого протока.
• Трансуретральное УЗИ - инвазивный метод, требующий анестезии и цистоскопии.
Вопрос 38. До или после УЗИ проводят рентгеноконтрастное исследование мочевого пузыря, какие методы оно включает?
Ответ. Рентгеноконтрастное исследование мочевого пузыря проводят после УЗИ, оно включает следующие методы.
• Нисходящая цистография - контрастирование пузыря при экскреторной (внутривенной) урографии.
• Микционная цистография - визуализация пассажа контрастированной мочи через нижние мочевые пути в процессе мочеиспускания.
• Восходящая цистография и уретрография - введение 300 мл контраста в мочеиспускательный канал через катетер, при этом обеспечивается оптимальное контрастирование нижних мочевых путей.
• Видеоэвакуационная цистография - функциональный метод визуализации уродинамики с использованием рентгенотелевизионного просвечивания.
Преимущества рентгеноконтрастных методов:
- выявление свищей;
- диагностика дивертикулов;
- установление пузырно-мочеточникового рефлюкса;
- определение причины и уровня обструкции уретры;
- выявление нарушения опорожнения пузыря;
- улучшение контрастирования при сниженной функции почек;
- ведущая роль при травме мочевого пузыря с нарушением целости стенки пузыря и выходом контраста за его пределы;
- установление толщины стенки пузыря, что способствует выявлению опухолей, при цистографии в сочетании с томографией;
- возможность взятия материала для лабораторного исследования;
- контроль после цистэктомии заново сформированного из тонкой кишки мочевого пузыря, при этом определяют утечку мочи, ёмкость пузыря, стеноз выхода из пузыря, пузырно-мочеточниковый рефлюкс.
Недостатки рентгеноконтрастных методов:
- инвазивность;
- лучевая нагрузка;
- йодоаллергия;
- хуже, чем при УЗИ, КТ и МРТ, дифференцируются отдельные стадии опухоли и метастазирование в лимфатические узлы.
Вопрос 39. Какие показания, преимущества и недостатки имеют КТ и МРТ при исследовании мочевого пузыря?
Ответ. КТ и МРТ имеют следующие показания и преимущества при исследовании мочевого пузыря:
• Используют при сочетанных травмах:
- показывают состояние окружающих органов и костей таза;
- уточняют наличие урогематомы.
• Определяют распространённость опухоли:
- инвазия за пределы стенки пузыря;
- метастазы в подвздошные лимфатические узлы и др.
• Дифференцируют стадии рака, распространяющегося за пределы пузыря - Т3 (прорастание окружающей клетчатки) и Т4 (инфильтрация соседних органов).
• При МРТ лучше, чем при КТ:
- визуализируются отдельные слои стенки пузыря;
- глубина инвазии опухоли;
- проводится дифференциальная диагностика стадий опухоли;
- оценка динамики воспалительных процессов;
- лучше видны опухоли в основании и куполе пузыря;
- точнее оцениваются тазовые лимфатические узлы.
• Трансректальная МРТ с внутривенным контрастированием позволяет:
- точнее оценить глубину прорастания опухолью стенки пузыря;
- дифференцировать стадии Т2 от Т3;
• С помощью МРТ диагностируют опухоли уретры. Недостатки КТ и МРТ:
• Дорогостоящие методы.
• Не выявляются разрывы и уровень обструкции уретры.
• При определении прорастания опухоли получают 25% ложноположительных результатов в результате неточного критерия (исчезновения жировых прослоек между соседними органами и пузырём).
Не выявляются функциональные признаки:
- пузырно-мочеточниковый рефлюкс;
- нарушения опорожнения пузыря, свищи.
Вопрос 40. В чём заключается необходимость использования различных видов УЗИ при заболеваниях предстательной железы, в какой мере его дополняют результаты КТ и МРТ?
Ответ. Необходимость использования различных видов УЗИ при заболеваниях предстательной железы состоит в следующем.
• Трансабдоминальное УЗИ способствует определению:
- размеров железы;
- количества остаточной мочи;
- взаимоотношения с соседними органами;
- обызвествления в железе при хронических простатитах.
• Трансректальное УЗИ применяют:
- для диагностики абсцессов железы и их дренирования;
- при доброкачественной гиперплазии железы, показывает увеличение преимущественно внутренней зоны, позволяя уточнить её размеры и преобладающее направление роста;
- для выявления рака железы, проведения биопсии подозрительных участков;
- при оценке местного распространения опухоли в стадиях Т3-Т4 (сочетание трансабдоминального и трансректального УЗИ).
• Допплерография обнаруживает:
- специфические для опухоли особенности микроваскуляризации;
- хаотический рисунок опухолевых сосудов;
- низкое сопротивление кровотоку;
- артериовенозные шунты;
- участки патологической васкуляции, которые служат мишенью для биопсии;
- увеличение интенсивности кровотока по периферии, что отличает рак.
КТ и МРТ дополняют данные УЗИ:
- при диагностике абсцессов и предсказании ответа на медикаментозную терапию (точность до 94%);
- при дифференциальной диагностике узелков доброкачественной гиперплазии от инвазии периферических отделов железы при раке прямой кишки;
- при нормальной УЗ-картине, когда в половине случаев бывает инфильтративнный рак периферической зоны, однако большинство этих опухолей не выявляют и при МРТ и КТ, так как опухоль по плотности не отличается от окружающих тканей;
- в случаях выявления метастазов в тазовые лимфатические узлы;
- при определении стадии рака предстательной железы;
- при обнаружении пенетрации капсулы железы, что заставляет отказаться от простатэктомии в пользу лучевой и гормональной терапии;
- у 50% больных в случаях установления экстрагландулярного распространения рака (точность МРТ больше, чем КТ);
- при оценке эффективности консервативного лечения рака. Вопрос 41. Каковы диагностические возможности, преимущества и
недостатки трансабдоминального УЗИ при заболеваниях женских половых органов?
Ответ. Диагностические возможности и преимущества трансабдоминального УЗИ при заболеваниях женских половых органов.
• Можно выполнять:
- в любую фазу менструального цикла;
- в период беременности;
- у девственниц.
• Позволяет визуализировать:
- влагалище;
- наружные контуры матки с шейкой;
- полость матки;
- в 50% случаев яичники (при условии наполненного мочевого пузыря).
• Уточняет состояние эндометрия, позволяет измерить его толщину.
• Контролирует циклические процессы в эндометрии.
• Позволяет наблюдать процесс фолликулогенеза, что способствует прогнозированию овуляции и планированию искусственного оплодотворения.
• Дифференцирует:
- солидные образования (опухоли) от жидкостных кист;
- миомы от полипов, рака и гиперплазии.
• Выявляет даже небольшое количество жидкости в дугласовом кармане брюшины (в фазе овуляции как физиологическое явление, а также при патологии).
• Распознаёт многие аномалии развития.
• Позволяет обнаружить миомы в разных слоях стенки матки:
- интрамуральные (от 1,5 см);
- субсерозные;
- субмукозные (от 1 см).
• Дифференцирует субсерозные миомы от патологических образований придатков.
• Выявляет утолщение эндометрия у женщин в постменопаузе:
- менее 5 мм - исключается рак и не нужна биопсия;
- от 5 мм и более - служит признаком рака, гиперплазии или полипов, а также бывает у женщин с гормональной заместительной терапией.
• Визуализирует скопление жидкости в полости матки, что бывает подозрительным в постменопаузе на злокачественную обструкцию цервикального канала, а в детородном периоде часто связано с беременностью и её осложнениями или с аномалиями развития матки и влагалища.
• Устанавливает глубину инвазии эндометриального рака.
• Оценивает эффективность лечения.
• Дифференцирует ретенционные кисты яичника:
- от гидросальпинкса;
- от перитонеальной кисты;
- от дермоидных кист.
• Эффективно диагностирует внематочную беременность и патологию беременности.
• Диагностирует перекрут яичника.
• Выявляет опухоли яичников, в том числе при бессимптомном течении, критерии злокачественности опухоли:
- размеры более 4 см;
- солидный компонент;
- толщина стенки и септ более 3 мм;
- узелки в стенке и выросты;
- некроз.
• Диагностирует послеоперационные осложнения:
- гематомы;
- лимфоцеле;
- абсцессы;
- свищи.
Недостатки трансабдоминального УЗИ:
- используется как скриннинговый метод, требующий уточнения другими методами;
- в менопаузе яичники чаще не видны;
- не полностью отображается свод матки, ограничения визуализации при ретропозиции матки;
- затруднена оценка: некоторых аномалий развития, патологических образований сложной конфигурации, топографических отношений;
- не устанавливается состояние труб;
- недостаточная изученность отдалённых результатов УЗИ предполагает строгие показания, особенно при исследовании плода;
- миомы с быстрым ростом неотличимы от миосарком;
- распознаются только большие опухоли шейки матки, поэтому роль УЗИ второстепенная;
- плохо распознаются атипичные геморрагические и осложнён- ные нагноившиеся кисты яичников;
- ограничения визуализации у полных пациентов.
Вопрос 42. В чём состоят преимущества и недостатки трансвагинального УЗИ?
Ответ. Преимущества трансвагинального УЗИ:
- УЗ-датчик подводят близко к тазовым органам, что позволяет использовать более высокое пространственное разрешение;
- нет ограничений визуализации у полных пациенток и при ретропозиции матки;
- визуализируются яичники, которые плохо видны при трансабдоминальном УЗИ;
- лучше, чем при трансабдоминальном УЗИ, видны некоторые аномалии развития;
- превосходит другие методы в распознавании субмукозных миом матки при минимальных размерах 8 мм (точность 97%, в 2 раза точнее трансабдоминального УЗИ);
- выявляется инвазия миометрия при раке эндометрия;
- играет ведущую роль в выявлении ретенционных кист яичников небольших размеров;
- при внематочной беременности раньше визуализируется плод и лучше - утолщённый эндометрий.
Недостатки трансвагинального УЗИ:
- инвазивность, поэтому является методом второй очереди после трансабдоминального УЗИ;
- из-за ограниченного поля обзора не визуализируются полностью крупные патологические образования.
Вопрос 43. Что относится к преимуществам и недостаткам допплерографии - ЦДК и трёхмерного УЗИ при исследовании женских половых органов?
Ответ. Преимущества ЦДК при исследовании женских половых органов:
- возможность отличия кисты от кистозных опухолей яичников;
- выявление воспалительной гиперемии;
- обнаружение отсутствия диастолического кровотока в увеличенном яичнике при его перекруте;
- выявление признаков злокачественности опухоли по особенностям кровотока.
Недостатки ЦДК:
- неспецифичность выявления воспалительной гиперемии, так как оно может быть вызвано как тубоовариальным абсцессом, так и перидевиртикулярным абсцессом и др.
- по нарушению кровотока не всегда можно выявить перекрут яичников;
- не дифференцируются миомы от полипов, так как в обоих случаях характерен низкий кровоток;
- неспецифичность низкого сопротивления и высокого диастолического кровотока, которые могут быть как при злокачественных опухолях, так и при других заболеваниях: кистах жёлтого тела, эндометриомах, воспалительных образованиях;
- тепловое действие ультразвука ограничивает его применение при исследовании плода в I и III триместрах беременности.
Преимущества трёхмерного УЗИ:
- изображение в плоскостях, недоступных обычному УЗИ;
- точность измерений;
- экономическая выгода по сравнению с МРТ;
- когда в стране появится достаточное количество аппаратуры, этот метод заменит МРТ в диагностике аномалий развития матки и придатков, миом матки, злокачественных опухолей матки и яичников, при патологии беременности.
Вопрос 44. Каковы сущность, преимущества и недостатки метросальпингографии?
Ответ. Сущность метросальпингографии состоит во введении водорастворимого контрастного вещества в полость матки.
Преимущества метросальпингографии:
- визуализируется полость матки;
- лучше, чем при всех других методах диагностики, визуализируются трубы, что позволяет выявить их изменения;
- устанавливает проходимость труб с помощью пробы Котта (на снимках через 20 мин после введения контраста определяется выход его в свободную брюшную полость при проходимости труб и отсутствие контраста при непроходимости, что бывает наиболее частой причиной бесплодия);
- выявляет аномалии развития матки, неопределимые при УЗИ;
- устанавливает признаки эндометриоза;
- дополняет данные МРТ о внутриполостных образованиях и сращениях матки;
- выявляет признаки маточно-тубарного туберкулёза;
- проводит дифференциальную диагностику субмукозных миом от полипов и от рака матки;
- выявляет обызвествление миом. Недостатки метросальпингографии:
- лучевая нагрузка;
- инвазивность;
- не отображаются внешние контуры матки;
- не визуализируются яичники;
- неприменима при облитерации влагалища, при воспалительных заболеваниях;
- ограничение использования метода для динамического контроля (из-за лучевой нагрузки и инвазивности).
Вопрос 45. В каких случаях при заболеваниях женских половых органов используют КТ, имеет ли недостатки её применение?
Ответ. КТ назначают при заболеваниях женских половых органов в следующих случаях:
• При миомах матки, которые распознают:
- по характерному обызвествлению;
- узловатому увеличению матки;
- эксцентрическому расположению полости;
- деформации полости.
• При необходимости дифференциальной диагностики миом и рака эндометрия (методика внутривенного контрастирования отмечает меньшую степень его усиления).
• При раке эндометрия, который выявляют:
- по увеличению матки;
- деформации матки;
- заполнению жидкостью полости матки в результате обструкции цервикального канала;
- утолщению и неоднородности шейки матки.
• В случаях рака, когда уточняют:
- выход опухоли за пределы матки (инфильтрация параметрия, параректального жира);
- прорастание мочевого пузыря и прямой кишки.
• Для установления I стадии рака шейки матки после внутривенного контрастирования.
• При метастазах:
- в тазовые лимфатические узлы (точность определения 65-80%);
- в парааортальные лимфатические узлы (90% точности).
• В случаях тубоовариального абсцесса, который КТ диагностирует лучше, чем другие методы:
- по наличию газа в этом образовании;
- утолщению крестцово-маточных связок;
- отёку тазовой клетчатки, сальника и кишечных стенок.
• При тромбофлебите овариальных вен, осложняющих воспалительные процессы в области таза, его распознают:
- по расширению вен;
- воспалительному инфильтрату по их ходу.
• При разграничении кистозных образований яичников от опухолевых (сведения точнее, чем при УЗИ), в этих случаях визуализируются локальные утолщения стенки.
• Для оценки лимфатических узлов, однако, дополнительно необходима методика с контрастированием.
Недостатки КТ:
- не полностью отображается свод матки;
- затруднена оценка некоторых аномалий развития матки;
- не всегда устанавливаются топографические отношения;
- трубы не визуализируются;
- КТ мало добавляет сведений к УЗИ в диагностике миом матки;
- КТ малоэффективна в диагностике ранних стадий рака эндометрия;
- ненадёжны признаки обнаружения инфильтрации жировой клетчатки и перехода опухоли на параметрий (лишь в 30-60%);
- трудно отличить прорастание опухолью мочевого пузыря и прямой кишки от их сдавления;
- оценивает лишь поздние стадии рака;
- небольшая точность в оценке тазовых лимфатических узлов;
- не используется при беременности из-за лучевой нагрузки. Вопрос 46. Каковы диагностические возможности МРТ при заболеваниях женских половых органов, есть ли недостатки метода?
Ответ. Диагностические возможности МРТ при заболеваниях женских половых органов.
• Метод второго выбора после УЗИ.
• Выявляются:
- аномалии развития;
- утолщение стенки труб и мешочка гидросальпинкса при пиосальпинксе;
- гемосальпинкс по МР-сигналу, характерному для крови.
• Визуализируются маточные трубы; определяются признаки сальпингита.
• Определяются количество и размеры миом матки (точнее, чем при
УЗИ);
• Дифференцируются миомы от полипов матки.
• Миомы на ножке отличаются от патологических образований придатков:
- по низкому МР-сигналу;
- по сочетанию очагов гиперинтенсивности и гетерогенности.
• Рак эндометрия в I-II стадии распознается лучше, чем при клиническом осмотре.
• Точнее оценивается глубина инвазии миометрия (75-80%) при раке, особенно после внутривенного контрастирования за счёт меньшей степени её усиления.
• В поздних стадиях рака лучше, чем при КТ, визуализируются:
- опухоль с характерной гетерогенностью МР-сигнала;
- прорастание шейки матки (точность 85-95%);
- прорастание параметрия;
- прорастание в соседние органы;
- метастазы в лимфатические узлы.
• Рак шейки матки распознают в I стадии на фоне низкого сигнала шейки, точность определения стадии 75-85%;
• С большой точностью диагностируется тубоовариальный абсцесс.
• Дифференцируются между собой кисты и опухоли яичников.
• Стадия рака яичников определяется в 90%, контрастирование даёт ещё более точные сведения.
• Выявляются послеоперационные осложнения:
- гематомы;
- свищи;
- абсцессы;
- тромбофлебит овариальных вен;
• Используется при патологии беременности в сомнительных случаях.
МРТ имеет и недостатки:
- малая доступность метода из-за небольшого количества аппаратов и высокой стоимости, которая увеличивается при использовании контраста;
- плохо визуализируются полипы и опухоли менее 5 мм, образования, расположенные на переднеили заднебоковых поверхностях полости матки;
- невозможно оценить внутреннюю структуру образований;
- миомы неотличимы от миосаркомы, пока процесс не распространяется за пределы матки;
- трудно отличить прорастание опухолью мочевого пузыря и прямой кишки от сдавления;
- недостаточно точная оценка метастазирования в тазовые лимфатические узлы;
- метод малочувствительный при эндометриозе;
- тубоовариальный абсцесс не отличается от перидивертикулярного;
- МРТ при беременности ограничена в применении из-за недоказанной безопасности для плода, особенно в первом триместре.
СИТУАЦИОННЫЕ ЗАДАЧИ
Задача 1. Пациенту К., 48 лет, проводили один из методов лучевой диагностики, при котором оценивали направление и скорость кровотока.
Как называется этот метод исследования?
Задача 2. У пациентки Т., 24 лет, задержка менструаций на 3 нед.
Чтобы подтвердить или исключить беременность, каков должен быть лучевой диагностический метод первой очереди?
Задача 3. Пациентке Ф., 26 лет, ставят клинический диагноз «бесплодие», причиной которого подозревается непроходимость маточных труб.
Какие методы и методики лучевой диагностики помогут подтвердить или исключить это подозрение?
Задача 4. Ребёнок В., 7 лет, жалуется на боли в пояснице. В общем анализе мочи обнаружено увеличенное количество лейкоцитов. Клинические данные свидетельствуют о заболевании почек.
Выберите оптимальный алгоритм лучевых диагностических методов для установления характера заболевания пациента.
Задача 5. Пациент Д., 52 лет, поступил с клиническим диагнозом почечная колика. При УЗИ отмечено расширение полостей правой почки.
Каков должен быть дальнейший алгоритм использования методов лучевой диагностики для определения характера и причины заболевания?
Задача 6. У пациента Л., 78 лет, нарушение мочеиспускания, что клинически связывают с увеличением предстательной железы.
Каков должен быть алгоритм методов лучевой диагностики для установления наличия и характера изменений предстательной железы?
Задача 7. На рентгенограммах и томограммах придаточных пазух носа в подбородочно-носовой, аксиальной и боковой проекциях, у пациента С., 68 лет, обнаружена злокачественная опухоль левой гайморовой пазухи. Решено провести лучевую терапию, для этого необходимо наметить поля облучения, составить карту изодоз.
Какой из методов лучевой диагностики поможет наиболее эффективно решить поставленную задачу?
Задача 8. Пациенту Б., 56 лет, поставлен предварительный клинический диагноз: опухоль спинного мозга на уровне нижнегрудных или верхнепоясничных позвонков.
Предложите наиболее информативный метод или методы лучевой диагностики, которые позволят уточнить уровень поражения, характер и распространённость патологического процесса.
Задача 9. Клинически у пациентки З., 63 лет, отмечают картину инсульта, но необходимо решить вопрос о его характере: ишемический или геморрагический, а также уточнить его локализацию и распро- странённость.
Какие из методов лучевой диагностики, в какой последовательности следует назначить и почему?
Задача 10. У пациента А., 48 лет, на обзорной рентгенограмме органов брюшной полости на уровне V поясничного позвонка видна известковой плотности тень, подозрительная на камень.
Для установления органной принадлежности выявленного конкремента вы должны назначить метод или методы лучевой диагностики. Какой или какие?
Задача 11. Пациентка М., 35 лет, которая курит в течение 18 лет, обнаружила у себя в левой молочной железе уплотнение округлой формы, диаметром до 2 см. Она обратилась к маммологу, который подтвердил наличие объёмного образования.
На какие лучевые исследования должна быть направлена пациентка для получения диагностической информации?
Задача 12. У пациентки Ж., 34 лет, появились выделения из соска кровянистого характера в период отсутствия беременности и лактации. Ранее исследование молочных желёз не проводили. Курит несколько лет.
Сделайте назначение методов лучевой диагностики, которые помогут разобраться в данной патологической ситуации.
ТЕМЫ РЕФЕРАТОВ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ,
НИРС И УИРС
1. Диагностические возможности УЗИ.
2. Допплерография - новое направление УЗИ.
3. Почему за изобретение КТ авторы получили Нобелевскую премию? Преимущества КТ.
4. МРТ - новая ступень технического прогресса в медицине.
5. Диагностические возможности МРА головного мозга.
6. Сравнительная информативность различных методов лучевой диагностики (рентгенологическое исследование, УЗИ, КТ, МРТ) при исследовании органов брюшной полости и забрюшинного пространства.
7. Искусственное контрастирование при КТ и МРТ.
8. Комплексная лучевая диагностика заболеваний печени.
9. Новые методы лучевой диагностики при заболеваниях поджелудочной железы.
10. Алгоритм использования различных диагностических методов при заболеваниях почек и мочевых путей, их суть и информативность.
11. Лучевая диагностика объёмных образований матки и её придатков.
12. Маммография и сонография в диагностике заболеваний молочной железы.
13. Информативность КТ и МРТ при поражениях спинного мозга.
СХЕМА ОПИСАНИЯ ТЕНЕВОГО ИЗОБРАЖЕНИЯ ПРИ УЛЬТРАЗВУКОВОМ ИССЛЕДОВАНИИ,
КОМПЬЮТЕРНОЙ ТОМОГРАФИИ И МАГНИТНО-РЕЗОНАНСНОЙ ТОМОГРАФИИ
I. ФИО и возраст больного.
II. Общая оценка теневого изображения.
• Метод исследования (УЗИ, КТ, МРТ) и методика (разновидность датчика при УЗИ, методика усиления с введением контраста при
КТ и МРТ и т.д.).
• Исследуемые орган или область:
- головной мозг;
- спинной мозг;
- органы грудной или брюшной полости, малого таза;
- щитовидная или молочная железы и т.д.
• Проекция исследования:
- при КТ - уровень поперечных срезов, например, ThI - II-позвонки и т.д.;
- при МРТ - фронтальная, сагиттальная, поперечная или косая.
III. Изучение исследуемого органа.
• Расположение (относительно анатомических ориентиров - рёбер, позвонков, костей таза и др.).
• Размеры (в сантиметрах):
- в вертикальном;
- горизонтальном;
- переднезаднем направлении.
• Форма:
- округлая;
- овальная;
- треугольная и т.д.
• Контуры (наружные и внутренние при полостных образованиях):
- чёткие или нечёткие;
- ровные или неровные.
• Структура:
- однородная;
- неоднородная (за счёт полости или обызвествления).
• Интенсивность тени:
- слабая;
- средняя;
- высокая;
- костная;
- известковая и т.д.
• Толщина стенки полых органов (в сантиметрах):
- равномерная;
- неравномерная.
• Плотность паренхиматозного органа или стенок полостного органа.
• Состояние окружающих органов и тканей, взаимоотношение с ними.
IV. Выявление и описание патологических изменений в исследуемом органе:
• Определение характера патологического симптома (гипо-, изоили гиперэхогенные патологические образования и т.д. при УЗИ, гипо-, изоили гиперденсивные очаги при КТ и т.д., яркость МРТ-сигнала от патологических структур и т.д.) каждого в отдельности (при множественных патологических фокусах).
• Локализация патологических изменений.
• Размеры и распространённость.
• Плотность.
• Форма.
• Контуры наружные или наружные и внутренние при полостных образованиях.
• Реакция патологического образования на введение контраста
(при КТ и МРТ).
• Толщина, плотность, равномерность и ровность стенки при полостных патологических образованиях.
V. Заключение о характере патологических изменений.
VI. Рекомендации о проведении дополнительных методик лучевой диагностики (например, после проведения УЗИ - назначение КТ или МРТ, или методика усиления при КТ и МРТ).
VII. Описание дополнительно проведённых методов и методик.
VIII. Окончательное заключение на основании всех методов и методик лучевой диагностики.
Образцы протоколов описания теневой картины при ультразвуковом исследовании, компьютерной томографии и магнитно-резонансной томографии
Протокол ? 9
Пациент К., 49 лет. Трансабдоминальное УЗИ брюшной полости (рис. 2.1).
Печень имеет размеры: правая доля - 150 мм, левая - 50 мм. В VI-VII сегментах по задней подмышечной линии у нижней поверхности печени - многокамерное образование, диаметром до 6,5 см, неправильной формы, состоящее из кист, диаметром до 1,0 см. В других отделах печень имеет однородную структуру и плотность. Внутрипечёночные жёлчные протоки и воротная вена не расширены.
Желчный пузырь имеет грушевидную форму, размеры 6,8x1,6 см, толщина стенки до 4,0 см, жёлчь эхогенная.
Поджелудочная железа не визуализируется.
Селезёнка не увеличена (7,8x3,5 см), структура однородная, плотность обычная, контуры чёткие и ровные. Селезёночная вена не расширена, имеет диаметр до 0,6 см.
Корень брыжейки не изменён. Лимфатические узлы брюшной полости и забрюшинного пространства не увеличены, свободная жидкость отсутствует.
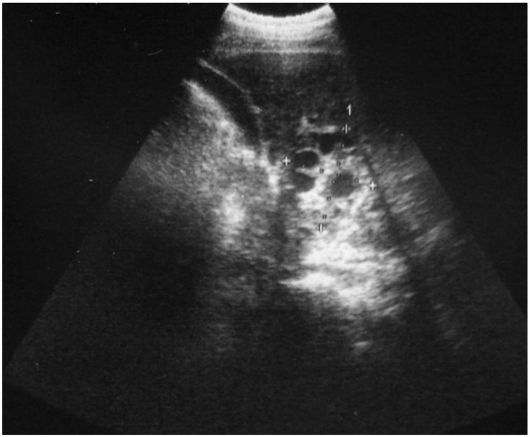 Рис. 2.1. Пациент К., 49 лет. Трансабдоминальное УЗИ брюшной полости.
Рис. 2.1. Пациент К., 49 лет. Трансабдоминальное УЗИ брюшной полости.
Паразитарная (эхинококковая) киста VI-VII сегментов печени с дочерними пузырями, гипоплазия правой почки
Почки обычного расположения и формы, конкременты не выявлены. Размеры правой почки 79-50 мм, толщина паренхимы 12 мм, чашки расширены до 13 мм. Размеры левой почки 106-50 мм, толщина паренхимы 15 мм, чашки не расширены.
Заключение: паразитарная (эхинококковая) киста VI-VII сегментов печени с дочерними пузырями, гипоплазия правой почки.
Протокол ? 10
Пациентка С., 46 лет. Рентгеновская спиральная КТ брюшной полости и забрюшинного пространства с предварительным контрастным усилением per os. (рис. 2.2).
Исследование выполнено спирально с контрастным усилением желудка и кишечника предварительным введением per os натрия амидотризоата (3% - 500 мл), 2,5 мм.
В брюшной полости обнаруживается объёмное образование, исходящее из левой доли печени. Оно имеет размеры 13,8x16,9x14,4 см,
 Рис. 2.2. Пациентка
С., 46 лет. Рентгеновская спиральная КТ брюшной полости и забрюшинного
пространства с предварительным контрастным усилением per os. Большая киста левой доли печени с перегородками, возможно простая, камень лоханки левой почки
Рис. 2.2. Пациентка
С., 46 лет. Рентгеновская спиральная КТ брюшной полости и забрюшинного
пространства с предварительным контрастным усилением per os. Большая киста левой доли печени с перегородками, возможно простая, камень лоханки левой почки
кистозный характер, тонкие (до 0,3 см) перегородки, определяющие многокамерное строение, однородное жидкостное содержимое (средняя плотность 6 HU). Это образование оттесняет и частично компремирует желчный пузырь, двенадцатиперстную кишку, поджелудочную железу, структуры ворот печени, правую почку. Правая доля печени имеет косовертикальный размер 19,2 см, толщину 11,2 см, структура её однородная, плотность паренхимы не изменена. Контуры печени чёт- кие и ровные. Внутрипечёночные жёлчные протоки не расширены. Воротная вена компремирована до 0,8 см.
Желчный пузырь имеет размеры 7,1x1,8x2,7 см, толщина стенки до 2,7 см.
Поджелудочная железа не увеличена: головка - 1,6 см, тело - 2,3 см, хвост - 1,9 см, структура однородная, Вирсунгов проток не расширен.
Селезёнка не увеличена (12,0x10,9x5,5 см), структура однородная, плотность обычная, контуры чёткие и ровные. Селезёночная вена рас-
ширена до 1,1 см, возможно, за счёт компрессии её в дистальных отделах описанным объёмным образованием.
Корень брыжейки не изменён. Лимфатические узлы брюшной полости и забрюшинного пространства не увеличены, свободная жидкость отсутствует.
Почки обычного расположения и размеров (правая - 6,2x4,2x11,1 см, левая - 5,4x4,6x11,3 см), паренхима не утолщена, их средняя плотность 30 HU, чашечно-лоханочная система не расширена. В лоханке левой почки определяется конкремент, диаметром 4,0 мм. Мочеточники визуализируются в проксимальных отделах, не расширены.
Надпочечники обычных расположения, размеров, формы и плотности, ножки их хорошо видны. Ложе надпочечников без особенностей.
Заключение: большая киста левой доли печени с перегородками, возможно простая, камень лоханки левой почки.
Протокол ? 11
Пациент Н., 32 года. Трансабдоминальное УЗИ почек (рис. 2.3).
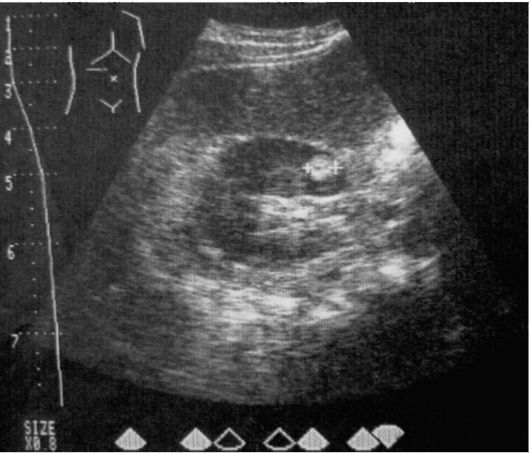 Рис. 2.3. Пациент Н., 32 года Трансабдоминальное УЗИ почек. Солитарная киста верхнего полюса правой почки
Рис. 2.3. Пациент Н., 32 года Трансабдоминальное УЗИ почек. Солитарная киста верхнего полюса правой почки
Почки имеют бобовидную форму, размеры почек: длина 11 см, ширина - 6,5 см. Контуры ровные. Эхогенность средняя. В верхнем полюсе паренхимы правой почки центрально, не выходя за контуры органа, определяется однородное анэхогенное образование округлой формы с чёткими ровными контурами, диаметром до 1,5 см. Чашки и лоханки не расширены с обеих сторон, соотношение паренхимы и синуса составляет 2:1. Мочеточники не видны.
Заключение: солитарная киста верхнего полюса правой почки, необходимо динамическое наблюдение 1 раз в полгода.
Протокол ? 12
Пациент Б., 65 лет. КТ почек (рис. 2.4).
Исследование проведено срезами толщиной 8 мм, на уровне
thii-liii-iv.
Правая почка значительно диффузно увеличена в размерах (10,0x25 см), плотность неотличима от плотности левой почки (+40 HU), структура неоднородна за счёт множественных разбросанных участков просветления различных размеров неправильной формы и с нечёткими контурами, контуры почки неровные, бугристые, местами чёткие, местами нечёткие. Чашечно-лоханочная система деформирована, сосудистая ножка не структурна. Отмечается увеличение регионарных лимфатических узлов.
 Рис. 2.4. Пациент Б., 65 лет. КТ почек.
Рис. 2.4. Пациент Б., 65 лет. КТ почек.
Тотальный диффузный рак правой почки, возможно с распадом, прорастающий параренальную клетчатку, с метастазами в регионарные лимфатические узлы
Левая почка не изменена. Мочеточники с обеих сторон не визуализируются. Диаметр сосудов обычный. Оба надпочечника не изменены.
Заключение: тотальный диффузный рак правой почки, возможно с распадом, прорастающий параренальную клетчатку, с метастазами в регионарные лимфатические узлы.
Е = 3,5 мЗв.
Протокол ? 13
Пациентка Ч., 40 лет. Трансабдоминальное УЗИ матки и яичников (рис. 2.5).
Структура матки неоднородна, в ней определяется два узловых образования. Один узел пониженной эхогенности располагается по передней стенке ближе к перешейку, имеет округлую форму, диаметр до 15 мм, деформирует стенку матки. Второй узел также пониженной эхогенности и округлой формы, диаметром до 36 мм, имеет тенденцию к центрипетальному росту и деформирует полость матки. Оба яичника не изменены.
Заключение: интрамурально-субсерозная перешеечная фибромиома матки и вторая фибромиома матки с центрипетальным ростом.
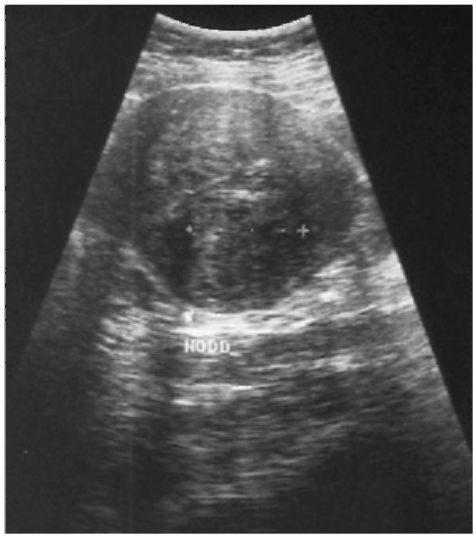 Рис. 2.5. Пациентка Ч., 40 лет. Трансабдоминальное УЗИ матки и яичников.
Рис. 2.5. Пациентка Ч., 40 лет. Трансабдоминальное УЗИ матки и яичников.
Интрамурально-субсерозная перешеечная фибромиома матки и вторая фибромиома матки с центрипетальным ростом
Протокол ? 14
Пациентка Я., 32 года (рис. 2.6).
Маммография в прямой (слева - рис. 2.6 а) и боковой проекциях (слева - рис. 2.6 б).
Молочные железы с обеих сторон обычных размеров и формы, контуры ровные, кожа не утолщена, подкожно-жировая клетчатка не инфильтрирована, сосуды видны, не расширены, имеются инволютивные изменения, железистая ткань фрагментирована, но ещё определяется. В левой и правой молочных железах симметрично в верхнем, центральном и наружном квадрантах на фоне уплотнения и тяжистости железистой
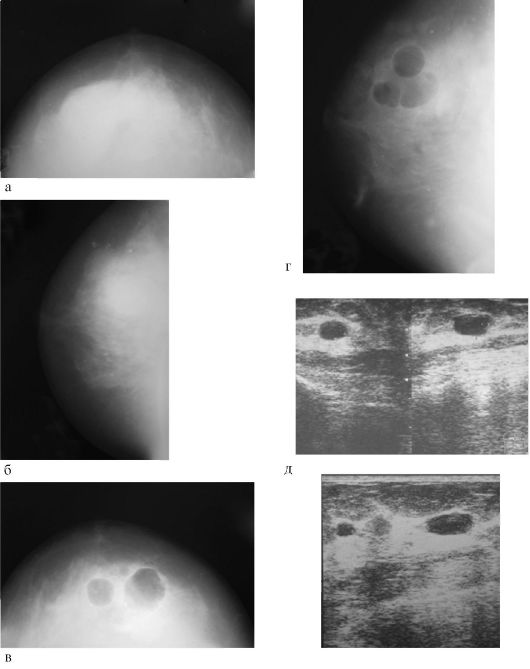 Рис. 2.6. Пациентка Я., 32 года. Двухсторонняя фиброзно-кистозная мастопатия на фоне инволютивных изменений:
Рис. 2.6. Пациентка Я., 32 года. Двухсторонняя фиброзно-кистозная мастопатия на фоне инволютивных изменений:
а - маммография (МГ) в прямой проекции слева; б - маммография (МГ) в боковой проекции слева; в - пневмомаммография слева в прямой проекции; г - пневмомаммография слева в боковой проекции; д - УЗИ молочных желёз
ткани определяются множественные затемнения округлой формы, диаметром до 2 см, однородной структуры, выбухающие в подкожно-жировой слой и вызывающие его неравномерное сужение.
Заключение: двухсторонняя фиброзно-кистозная мастопатия на фоне инволютивных изменений. Чтобы установить, все ли выявленные тени - кисты, или среди них есть фиброаденома, необходимы сонография и пневмокистография (двухсторонняя), последняя будет способствовать склерозированию кист.
Пневмомаммография в прямой (слева - рис. 2.6 в) и боковой (слева - рис. 2.6 г) проекциях.
Воздухом заполнены полости множественных кист, локализующихся в верхнем, центральном и наружном квадрантах, соответствующих затемнениям на маммографии. Размеры кист от 0,5 до 2,0 см, стенки тонкие, равномерные, интракистозных образований не визуализируется.
Заключение: двухсторонняя фиброзно-кистозная мастопатия на фоне инволютивных изменений.
УЗИ молочных желёз (рис. 2.6 д).
С обеих сторон на фоне гиперэхогенной тяжистости железистой ткани определяются множественные анэхогенные (жидкостные) образования размерами от 0,5 до 2,0 см с чёткими ровными контурами, гомогенной структуры, дающие дистальное усиление сигнала и боковые акустические тени. Стенки их тонкие, равномерные, интракистозных образований не выявляется.
Заключение: двухсторонняя фиброзно-кистозная мастопатия.
Протокол ? 15
Пациентка К., 57 лет. УЗИ щитовидной железы (рис. 2.7).
Левая доля имеет размеры 14x15x48 мм, объём её - 4,8 см3, эхогенная, структура однородная, очаговых образований не выявляется.
Правая доля имеет размеры 24x27x x55 мм, объём её - 17,1 см3, эхогенная, структура неоднородная, выявляется очаговое образование повышенной эхогенности с гипоэхогенным ободком, размерами 29x18x22 мм и объёмом 6,0 см3.
 Рис. 2.7. Пациентка
К., 57 лет. УЗИ щитовидной железы. Диффузное увеличение щитовидной
железы, узловое образование правой доли (узловая гиперплазия? аденома?)
Рис. 2.7. Пациентка
К., 57 лет. УЗИ щитовидной железы. Диффузное увеличение щитовидной
железы, узловое образование правой доли (узловая гиперплазия? аденома?)
Перешеек имеет размеры 2 мм, эхогенный, однородный. Общий объём железы составляет 21,9 см3.
Заключение: диффузное увеличение щитовидной железы, узловое образование правой доли (узловая гиперплазия? аденома?).
Протокол ? 16
Пациентка З., 63 года. МРТ поясничного отдела позвоночника и спинного мозга (напряжённость магнитного поля 0,5 Тл, толщина срезов 8 мм) (рис. 2.8).
На серии МР-томограмм в Т1 и Т2 W (рис. 2.8) без усиления на уровне LI-LII, обнаруживается участок изменённого МР-сигнала плюсткань, занимающий весь просвет позвоночного канала, овальной формы, протяжённостью 33,2 мм, с чёткими ровными контурами. Компрессии ликворного пространства и спинного мозга, а также патологических изменений в позвонках и межпозвонковых дисках не выявлено.
Заключение: невринома на уровне LI-LII без компрессии спинного мозга и повреждения позвонков.
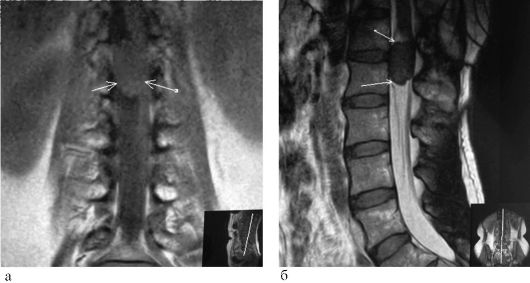 Рис. 2.8. Пациентка З., 63 года. МРТ поясничного отдела позвоночника и спинного мозга.
Рис. 2.8. Пациентка З., 63 года. МРТ поясничного отдела позвоночника и спинного мозга.
Невринома на уровне LI-LII без компрессии спинного мозга и повреждения позвонков: а - фронтальная проекция; б - сагиттальная проекция
Протокол ? 17
Пациент Д., 51 год. МРТ головного мозга (напряжённость магнитного поля 0,5 Тл, толщина срезов 8 мм) (рис. 2.9).
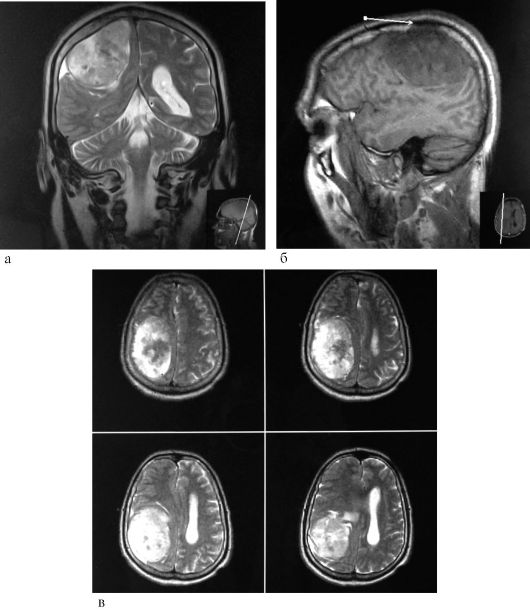 Рис. 2.9. Пациент Д., 51 год. МРТ головного мозга. Гигантская менингеома правой теменной доли. Дислокационный синдром:
Рис. 2.9. Пациент Д., 51 год. МРТ головного мозга. Гигантская менингеома правой теменной доли. Дислокационный синдром:
а - фронтальная проекция; б - сагиттальная проекция; в - аксиальная проекция
На серии МР-томограммы во фронтальной (см. рис. 2.9 а), сагиттальной (см. рис. 2.9 б) и аксиальной (см. рис. 2.9 в) проекциях в режимах Т1 и Т2-взвешенных изображений без усиления определяется участок изменённого МР-сигнала, занимающий всю правую теменную долю, неоднородной структуры с чёткими ровными контурами, окружённый зоной слабо выраженного перифокального отёка. Описанное образование вызывает полную компрессию тела правого бокового желудочка, гидроцефалию левого желудочка и смещение срединных структур справа налево. На уровне образования определяется неоднородность структуры теменной кости. Ствол мозга, мозжечок, кранио-вертебральный переход без особенностей.
Заключение: гигантская менингеома правой теменной доли. Дислокационный синдром.
Протокол ? 18
Пациентка А., 58 лет.
МРТ головного мозга (напряжённость магнитного поля 0,5 Тл, толщина срезов 8 мм). Срединные структуры не смещены, боковые желудочки гидроцефаличны. В селлярной области, умеренно компремируя гипофиз и
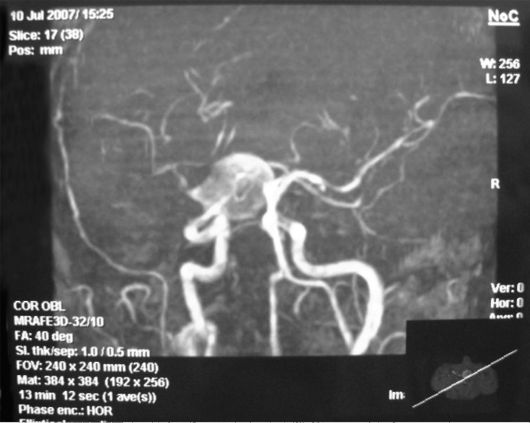 Рис. 2.10. Пациентка А., 58 лет. МРА головного мозга.
Рис. 2.10. Пациентка А., 58 лет. МРА головного мозга.
Гигантская мешотчатая аневризма супраклиноидного отдела внутренней сонной артерии слева
оттесняя кверху хиазму, определяется образование овоидной формы с чёт- кими ровными контурами 16,9x15,6x15,0 мм. Субарахноидальные пространства не расширены, конверситальные борозды умеренно углублены.
Заключение: подозрение на мешотчатую аневризму кавернозного участка сонной артерии.
МРА головного мозга (фронтальный срез, рис. 2.10). Гигантская мешотчатая аневризма внутренней сонной артерии слева, внутри которой МР-сигнал неоднородный, имеется сужение просвета СМАЛ на видимом участке.
Заключение: гигантская мешотчатая аневризма супраклиноидного отдела внутренней сонной артерии слева.
Протокол ? 19
Пациент С., 51 год. МРТ придаточных полостей носа (напряжённость магнитного поля 0,5 Тл, толщина срезов 8 мм) (рис. 2.11).
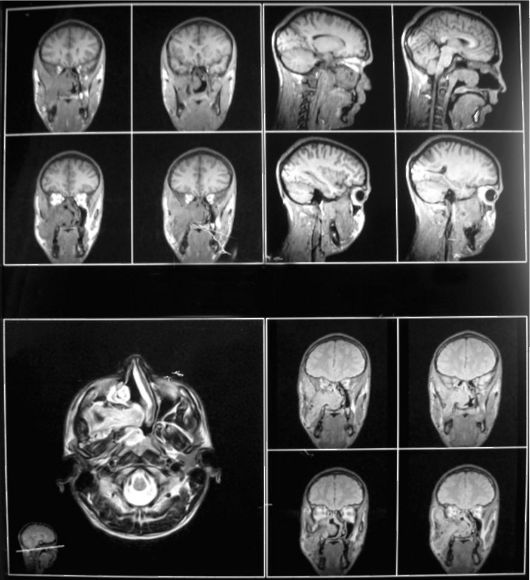 Рис. 2.11. Пациент С., 51 год. МРТ придаточных полостей носа.
Рис. 2.11. Пациент С., 51 год. МРТ придаточных полостей носа.
Рак правой гайморовой пазухи с распространением на полость носа, крылонёб-
ную и подвисочную ямки
МР-томограммы в 3-х проекциях (аксиальной, сагиттальной, фронтальной), в режимах Т1 и Т2-взвешенных изображений без усиления обнаруживается объёмное образование солидного характера в правой гайморовой пазухе, которое распространяется на правую половину носовой полости, сдвигая носовую перегородку в противоположную сторону, а также на орбиту, подвисочную и крылонёбную ямки с разрушением костных стенок пазухи.
Заключение: рак правой гайморовой пазухи с распространением на полость носа, крылонёбную и подвисочную ямки.
Протокол ? 20
Пациентка У., 36 лет. МРТ правого коленного сустава (напряжённость магнитного поля от 0,5 Тл, толщина срезов 3 мм) в трёх взаимно перпендикулярных проекциях (фронтальной, сагиттальной, аксиальной) после частичной резекции медиального мениска (рис. 2.12).
В режиме T1-взвешенного изображения в сагиттальной проекции выявляется пролиферация синовиальной оболочки по контуру переднего верхнего заворота и в межмыщелковой ямке, участок дегенерации в заднем роге медиального мениска, субарахноидальные участки фиб-
 аб
аб
Рис. 2.12. Пациентка У., 36 лет. МРТ правого коленного сустава. Ревматоидный артрит правого коленного сустава. Состояние после частичной резекции медиального мениска:
а - фронтальная проекция; б - аксиальная проекция
роза в эпифизе бедренной кости и истончение суставного хряща на поверхности бедренной кости.
В режиме Т2-взвешенного изображения в сагиттальной проекции определяется скопление жидкости в переднем верхнем завороте сустава, краевые костные разрастания, участок отёка костного мозга в эпифизе бедренной кости.
Заключение: ревматоидный артрит правого коленного сустава, состояние после частичной резекции медиального мениска.
СПИСОК РЕКОМЕНДУЕМОЙ ЛИТЕРАТУРЫ
Основная
Глыбочко П.В., Кочанов С.В., Приезжева В.Н. Лучевая диагностика и лучевая терапия: Учебник. - М.: Эксмо, 2005. - Т. 1. - 240 с.
Линденбратен Л.Д., Наумов Л.Б. Медицинская рентгенология: 2-е изд., перераб. и доп. - М.: Медицина, 1984. - 384 с.
Линденбратен Л.Д., Королюк И.П. Медицинская радиология и рентгенология (основы лучевой диагностики и лучевой терапии): Учебник. - М.: Медицина, 1993. - 560 с.
Линденбратен Л.Д., Королюк И.П. Медицинская радиология (основы лучевой диагностики и лучевой терапии): Учебник. - М.: Медицина,
2000. - 568 с.
Приезжева В.Н., Юдина Т.В., Кочанов С.В. и др. Практические занятия по медицинской рентгенологии: Учебно-методическое пособие. - Саратов: Изд-во СГМУ, 1990. - 48 с.
Приезжева В.Н., Кочанов С.В. Тестовая программа курса лучевой диагностики. - Саратов: Изд-во СГМУ, 1996. - 33 с.
Приезжева В.Н., Глыбочко П.В., Кочанов С.В., Илясова Е.Б. Основы рентгенологии: Учебно-методическое пособие для преподавателей. - Саратов: Изд-во СГМУ, 2003. - 77 с.
Дополнительная
Клиническая рентгенорадиология / Под ред. Г.А. Зезгенидзе. - М.: Медицина, 1985. - Т. 4. - 368 с.
Клиническое руководство по ультразвуковой диагностике / Под ред. В.В. Митькова. - М.: Видар, 1996. - Т. I. - 335 с.
Клиническое руководство по ультразвуковой диагностике / Под ред. В.В. Митькова. - М.: Видар, 1996. - Т. II. - 407 с.
Клиническое руководство по ультразвуковой диагностике / Под ред. В.В. Митькова, М.В. Медведева. - М.: Видар, 1997. - Т. III. - 319 с.
Лучевая анатомия человека / Под ред. Т.Н. Трофимовой. - СПб.: СПбМАПО, 2005. - 494 с.
Приезжева В.Н., Кочанов С.В., Никитин Д.В., Лабзин Ю.А. Компьютерная томография и ультразвуковое исследование: Учебно-методическое пособие. - Саратов: Изд-во СГМУ, 1998. - 30 с.
Пытель Ю.А., Золотарёв И.И. Ошибки и осложнения при рентгенологическом исследовании почек и мочевых путей. - М.: Медицина, 1987. - 254 с.
Тюрин И.Е. Компьютерная томография органов грудной полости. - СПб.: Элби-СП, 2003. - 372 с.
ЦыбА.Ф., Гришин Т.Н., Нестайко Г.В. Ультразвуковая томография и прицельная биопсия в диагностике опухолей малого таза. - М.: Кабур, 1994. - 216 с.
Шотемор Ш.Ш. Путеводитель по диагностическим изображениям: Справочник практического врача. - М.: Советский спорт, 2001. -
400 с.
Юбилейная книга Nicer 1995 года. Общее руководство по радиологии. - Швеция-М.: СПАС, 1996. - Т. 1. - 668 с.
Юбилейная книга Nicer 1995 года. Общее руководство по радиологии. - Швеция-М.: СПАС, 1996. - Т. 2. - 1300 с.