Гигиена с основами экологии человека : учебник - Архангельский В.И. и др.; под ред. П.И. Мельниченко. 2010. - 752 с.: ил.
|
|
|
|
ГЛАВА 9 ГИГИЕНА ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЙ
9.1. ОСНОВНЫЕ ЗАДАЧИ БОЛЬНИЧНОЙ ГИГИЕНЫ. ГИГИЕНИЧЕСКИЕ ТРЕБОВАНИЯ К РАЗМЕЩЕНИЮ, ПЛАНИРОВКЕ И САНИТАРНО-ТЕХНИЧЕСКОМУ БЛАГОУСТРОЙСТВУ БОЛЬНИЦ
Больничная гигиена разрабатывает нормативы и требования к размещению, планировке и санитарно-техническому обеспечению лечебно-профилактических учреждений с целью создания оптимальных условий пребывания больных, эффективного проведения лечебного процесса и благоприятных условий труда медицинского персонала.
В Российской Федерации существуют разнообразные лечебно-профилактические учреждения (ЛПУ), имеющие определенные задачи и выполняющие строго определенные функции. К ним относятся:
• больничные учреждения (больницы различной мощности);
• диспансеры (противотуберкулезный, кожно-венерологический, онкологический, психоневрологический и т.д.);
• амбулаторно-поликлинические учреждения (городские, районные, стоматологические поликлиники, медико-санитарные части, врачебные здравпункты на предприятиях и т.д.);
• учреждения охраны материнства и детства (родильные дома, детские консультации, ясли, дома ребенка);
• санаторно-курортные учреждения;
• учреждения скорой медицинской помощи;
• санитарно-противоэпидемические учреждения (центры гигиены и эпидемиологии, противомалярийные станции, дезинфекционные станции и т.д.).
В системе лечебно-профилактической помощи населению важное место занимает стационарная помощь.
Дальнейшее улучшение медицинской помощи населению связано с организацией многопрофильных и специализированных боль-
ниц, оснащенных высококачественным современным медицинским и инженерным оборудованием, имеющих централизованные лечебно-диагностические и вспомогательные службы, отвечающие всем медико-технологическим и санитарно-гигиеническим требованиям. Современные больницы должны иметь высокомеханизированные центры материально-технического обеспечения по питанию больных, снабжению бельем, стерильным материалом, медикаментами, инженерно-техническому обслуживанию.
Больницы не только оказывают населению стационарную лечебную помощь, но и осуществляют специализированную консультативную деятельность и проводят профилактические мероприятия. Крупные больницы (областные, краевые, республиканские) ведут также организационно-методическую работу.
Следовательно, наряду с высококвалифицированной и специализированной лечебной деятельностью больницы осуществляют мероприятия по предупреждению рецидивов болезней, организуют профилактический контроль за больными с учетом отдаленных результатов лечения, проводят большую работу по экспертизе трудоспособности, восстановительному лечению, возвращению больных в привычную для них жизнь.
Больницы подразделяются на областные (краевые, республиканские), городские, центральные, районные, сельские, участковые. Больницы могут быть многопрофильными с различным числом специализированных отделений и специализированные (однопрофильные - инфекционные, туберкулезные, психиатрические и др.). В 1968 г. выделены больницы скорой медицинской помощи.
В настоящее время в Российской Федерации есть тенденция к созданию крупных специализированных центров.
При разработке гигиенических требований к размещению, планировке и санитарно-техническому благоустройству больниц следует исходить из 2 основных положений:
• для больного должны быть созданы благоприятные условия пребывания в стационаре, обеспечен лечебно-охранительный режим, условия для предотвращения распространения внутрибольничных инфекций и исключена возможность действия неблагоприятных факторов окружающей среды (городской шум, токсичные вещества атмосферного воздуха и т.д.);
• больничные учреждения есть производственная среда для медицинского персонала, где используют радиоактивное, рентгеновс-
кое, лазерное излучение, ультразвук, СВЧ-излучение, различные лекарственные средства, анестетики и т.д.
Работа медицинского персонала имеет специфику - большое нервноэмоциональное напряжение, ночные дежурства, экстремальные ситуации и т.д. Эти особенности определяют требования к созданию благоприятных условий работы, исключению возникновения профпатологии.
Современная больница - это сложный комплекс зданий, обеспечивающий самые различные функции. В последние годы четко прослеживается тенденция к усложнению структуры и функции больниц.
Планомерное развитие больничное строительство получило лишь во времена Петра I, когда были открыты богадельни во всех губерниях «для призрения за счет церковно-свечных сумм раненых и увечных офицеров и нижних чинов». Это были больницы казарменного типа, состоящие из анфилады проходных залов на 30-40 коек, без коридора. Затем был выделен центральный коридор. Однако подобные больницы коридорно-казарменного типа становились очагами внутрибольничной инфекции, так как санитарно-техническое благоустройство было примитивным.
В 1707 г. был построен «госшпиталь» в Москве, в Лефортово (ныне это Главный военный клинический госпиталь им. Н.Н. Бурденко). К этому же времени относится и развитие первых курортов, где больных лечили минеральными водами и грязями (Кавказские Минеральные Воды и др.).
Однако росту числа больничных учреждений не соответствовало их санитарное благоустройство. Часто в таких больницах отсутствовали канализация и водопровод, палаты были полутемными, с плохой вентиляцией, отопление было печное. Больные помещались в палаты без учета характера их заболевания, результатом чего становились массовые внутрибольничные заражения. Об этом в свое время говорил Н.И. Пирогов. Он указывал, что в Крымскую войну Россия потеряла больше солдат от заражений, чем от ран и увечий.
Прогресс медицинской науки и гигиены нашел отражение и в больничном строительстве. В начале XIX в. возникли больничные учреждения нового типа, построенные по так называемой павильонной системе. Больницы стали строить в виде комплекса небольших зданий (павильонов), состоящих из больших залов-палат с двусторонним освещением, обилием солнца и воздуха. В этих больницах, кроме палат, были и некоторые санитарные и хозяйственные подсобные помещения. Этот тип больниц имел огромные преимущества
перед казарменными больницами и надолго утвердился в практике больничного строительства. В дальнейшем павильонная система была трансформирована и стала представлять собой отдельные здания, внутри которых были палаты с коридором.
Павильонная застройка обеспечивала предупреждение внутрибольничных инфекций, малоэтажные корпуса позволяли активно использовать больничный сад для прогулок больных, стало проще создавать благоприятный лечебно-охранительный режим.
С конца прошлого века в больничном строительстве принимают участие выдающиеся деятели медицинской науки - Н.И. Пирогов, Н.В. Склифосовский, С.П. Боткин, Ф.Ф. Эрисман. На этом этапе были сформированы основные гигиенические требования к строительству и планировке больниц.
Дальнейшее развитие медицинской науки, применение рентгенодиагностики, функциональной диагностики, физиотерапии, водо- и грязелечения и других методов привели к тому, что павильонная застройка стала тормозить лечебно-диагностический процесс. Оказание специализированной медицинской помощи больным при территориальном разобщении отделений стало затруднительным. Оказалось экономически невыгодно иметь в каждом больничном корпусе дорогостоящую лечебно-диагностическую аппаратуру, коэффициент использования которой был невелик.
Следующим этапом больничного строительства стала централизованная система застройки. При такой застройке все функциональные подразделения больницы - лечебные отделения, поликлиника, административные помещения размещались в одном многоэтажном здании. Стало возможно более рационально использовать все лечебно-диагностические кабинеты, облегчались условия эксплуатации санитарно-технических устройств и оборудования, укорачивался путь движения больных, персонала, ускорялась доставка пищи из пищеблока в палаты, сокращались строительно-эксплуатационные расходы. Существенным преимуществом было также уменьшение площади больничного участка по сравнению с павильонной застройкой. Компактная планировка территории больницы позволяла увеличить норму зеленых насаждений на 1 койку на 20-30%.
Однако множество отделений (поликлиника, административные помещения) в одном корпусе создавало определенные трудности в организации лечебно-охранительного режима и профилактики внутрибольничных инфекций, затрудняло использование больничного сада
для прогулок больных. Недостатки централизованной системы застройки привели к поиску новых композиционных решений больничных комплексов. Так появилась смешанная система застройки, при которой приемное отделение и все основные соматические и клинико-диагностические отделения (рентгеновское, физиотерапевтическое, клиникодиагностическая лаборатория), аптека размещаются в главном корпусе, а поликлиника, родильное, детское, инфекционное отделения - в отдельных зданиях. Отдельные здания имеют административно-хозяйственные службы и патологоанатомическое отделение.
Смешанная система застройки сочетает в себе многие преимущества децентрализованной (павильонной) и централизованной систем, и до 1960-х гг. такие больницы на 120-400 коек вполне соответствовали развитию медицинской науки и техники и с гигиенической точки зрения создавали благоприятные условия для больных. Основные архитектурно-планировочные решения больницы позволяли осуществлять профилактику внутрибольничной инфекции и создавать лечебно-охранительный режим.
В дальнейшем стало возможным строительство крупных многопрофильных больниц. Смешанная застройка была модернизирована и стала называться блочной системой. При блочной системе все отделения, занимающие самостоятельные здания, объединяются в один общий блок и соединяются переходами. В отдельные здания выносятся инфекционные и радиологические отделения, а также вспомогательные службы. Опыт показывает, что структура и функции больницы должны находиться в единстве и тесной взаимосвязи. Принципиальное изменение функций больницы неизбежно ведет к изменению ее структуры.
В начале 1970-х гг. появились новые виды лечебной медицины, например реаниматология, трансплантация органов, применение лазеров. В арсенале врачей появились аппараты искусственного кровообращения, дыхания, барокамеры и другое современное оборудование.
Развитие специализированных видов медицинской помощи, улучшение технической оснащенности привели к изменениям структуры и функции больниц. За последние годы сформировались новые структурные подразделения: отделения анестезиологии и реанимации, функциональной диагностики, интенсивной терапии, реабилитации (вспомогательного лечения), ожоговые, нейрохирургические отделения и др.
С развитием новых методов лечения и диагностики увеличились рабочие площади этих отделений. Например, только за последние
10 лет площадь на 1 койку в отделении функциональной диагностики увеличилась в 8 раз, в рентгеновском и операционном блоках - в 2 раза, в отделении восстановительного лечения - в 1,5 раза. С 1965 г. выделены самостоятельные отделения радионуклидной диагностики, а с 1971 г. - отделения реанимации.
Это привело к созданию специализированных многокоечных отделений, имеющих современное оборудование, штат высококвалифицированных сотрудников и специальную инженерно-техническую службу по обслуживанию дорогостоящего оборудования.
Наряду с многопрофильными больницами появились специализированные больницы: детские, психиатрические, инфекционные, туберкулезные, глазные, онкологические, радиологические, акушерско-гинекологические и т.д. Часто крупные больницы становятся базой медицинского учебного заведения и в таком случае называются клиническими.
В большинстве зарубежных стран и в Российской Федерации наблюдается тенденция к строительству крупных больниц (более чем 600-1000 коек), что позволяет более рационально использовать коечный фонд, дорогостоящую медицинскую технику и уменьшать затраты на строительство. Основным направлением больничного строительства в перспективе будут специализация и централизация функционально однородных отделений и служб как внутри больницы, так и за ее пределами.
В основном осуществлена централизация межбольничных вспомогательных служб - пищеблоков, аптек, стерилизационных и патологоанатомических служб, прачечных и пр. Такие службы, выделенные из структуры больниц, по сути преобразованы в централизованные высокомеханизированные предприятия. Созданы, например, клинико-диагностические центры, оснащенные высокоэффективной электронно-аналитической и телеметрической техникой с широким применением кибернетики. Организуются биохимические и лабораторные центры. Современная многопрофильная больница - это сложный комплекс различных подразделений, выполняющих различные функции, где работают не только медицинские работники, но и инженерно-технический и обслуживающий персонал.
В настоящее время в структуре современной больницы выделены 10 основных подразделений:
• приемные отделения и помещения выписки больных;
• палатные отделения;
• лечебно-диагностические отделения;
• лаборатории;
• центральное стерилизационное отделение;
• аптека;
• служба обеспечения питанием;
• патологоанатомическое отделение;
• административно-хозяйственная служба;
• прачечная.
Многие подразделения имеют свои планировочные особенности. Например, палатные отделения делятся на неинфекционные отделения для взрослых, для детей, инфекционное отделение, радиологическое отделение и т.д. Лечебно-диагностические отделения включают операционный блок, отделения анестезиологии-реанимации, отделение функциональной диагностики, рентгеновское отделение, отделение восстановительного лечения и т.д. Часто это сложные по планировочному решению отделения с большим набором помещений различного назначения. Приемные отделения для инфекционных и неинфекционных больных имеют особенности структуры и планировки. Административно-хозяйственная служба включает в себя большое число помещений различного назначения. Это не только административные (канцелярия, бухгалтерия, медицинский архив, библиотека), но и хозяйственные помещения (бельевые, кладовые мебели и приборов, гардеробные и т.д.).
Таким образом, существуют большое разнообразие структурных подразделений, различных по назначению, со своими планировочными решениями, санитарно-техническим оборудованием и архитектурной композицией.
В крупных больницах (от 600 до 2000 коек и более) палатный блок выделяется как самостоятельный элемент, в силу этого увеличивается этажность зданий. Санитарными нормативами рекомендуется строить больницы не более 9 этажей, но для очень крупных больниц этажность может быть увеличена. В последнее время наиболее распространена застройка по системе моноблоков, когда в одном блоке размещены палатные отделения, в другом - лечебно-диагностические. Часто палатный блок - многоэтажный, а лечебно-диагностический блок - низкий и вытянутый. Эти блоки соединяются в различные композиции, например Т-, У-, Н-образные.
В последние годы в России появился новый тип больницы, не имеющий аналогов за рубежом, - это больница скорой медицинской
помощи. Такая больница строится в городах с населением более 500 тыс. и служит для оказания экстренной медицинской помощи пострадавшим при несчастных случаях и больным в особо опасных состояниях (отравления, ожоги, шок и т.д.).
Больница восстановительного лечения для детей предназначена для лечения и восстановления нарушенных функций опорно-двигательного аппарата у детей в возрасте от 1 года до 15 лет и развития трудовых навыков у детей старшего возраста.
Новым этапом в проектировании лечебно-профилактических учреждений является создание крупных больничных комплексов (городков) для обслуживания населения промышленных центров. Они рассчитаны на медицинское обслуживание жителей не только городов, но и небольших пригородных городов и поселков, тяготеющих к этим промышленным центрам.
Вершиной развития современного больничного строительства является организация медицинских центров: онкологических, кардиологических; центров охраны здоровья матери и ребенка; педиатрической помощи и др.
Развитие больничного строительства продолжается. Появляются новые идеи организации лечебного процесса, соответственно появляются новые типы больниц. В последние годы за рубежом (США, Англия, Дания) стали использовать иной принцип организации лечебного процесса - создание больничных отделений не по профилю заболеваний, а по тяжести болезни, т.е. для больных, нуждающихся в интенсивной терапии и реанимации, для больных-хроников, нуждающихся в восстановительном лечении. Создание таких специализированных отделений позволяет организовать высококвалифицированный лечебный процесс поточным методом в относительно короткие сроки. В такие отделения поступают больные с различными заболеваниями, но в состоянии одинаковой тяжести.
В последние годы появился новый тип больницы для больных хроническими и длительно текущими заболеваниями, где больные лечатся и находятся под контролем врачей несколько месяцев. В Москве создан артрологический центр по лечению больных с заболеваниями суставов и опорно-двигательного аппарата. Больной проходит полное клиническое обследование в поликлинике, в стационаре находится всего 7-10 дней, где купируются обострения заболевания и определяется схема лечения. После выписки из стационара больной продолжает медикаментозное лечение дома и проходит курс
восстановительного лечения амбулаторно в центре. На протяжении всего периода лечения больной находится под наблюдением своего врача. Такая система лечения позволяет пройти через стационар большему числу больных, экономически выгодна и дает хороший лечебно-профилактический эффект.
В настоящее время за рубежом развивается идея «индустриализации» лечебного процесса, когда больной проходит лечение по определенным этапам: 1-й этап - обследование и диагностика заболевания; 2-й этап - лечение; 3-й этап - восстановление, экспертиза трудоспособности, контроль отдаленных последствий и оценка эффективности лечения. Каждый этап осуществляет своя бригада специалистов, т.е. больной в процессе лечения наблюдается несколькими врачами. Сущность такой системы - поточный метод обследования и лечения больных, высокоэкономичный и эффективный. Однако такой метод выхолащивает индивидуальность лечения, лишает больного психологического контакта со «своим» врачом, исключает влияние на больного личности врача. Таким образом, с развитием медицинской науки и техники, с изменением структуры заболеваний населения и задач здравоохранения на конкретном историческом этапе появляются новые идеи и принципы больничного строительства, новые архитектурно-планировочные решения больниц, их оборудования и оснащения.
С 1950-х гг. больничное строительство стало типовым. Типовой проект лечебного учреждения увязывают с конкретной местностью и ситуацией (окружением) на данной территории. При строительстве больницы прежде всего рассматривают ситуационный план, т.е. размещение больницы на территории города, и выбирают участок для нее.
Больницы могут размешаться на окраине города и на участках, расположенных в окружении городской застройки. Общесоматические больницы располагаются, как правило, в пределах населенных пунктов, специализированные больницы (психиатрические, туберкулезные и др.) с длительными сроками лечения больных целесообразно размещать в природной зоне, среди зеленых массивов.
Амбулаторно-поликлинические учреждения должны находиться в пределах пешеходной доступности для населения. При размещении больницы в пределах городской застройки необходимо уменьшить плотность застройки участка, высвобождая площадь для больничного парка. Это, в свою очередь, диктует застройку участка больничными зданиями преимущественно высотной композиции.
Больницы, находящиеся на окраине города, имеют более разобщенную композицию и относительно небольшую этажность зданий, что создает возможность максимального использования природных факторов.
Участок для больницы следует выбирать с учетом линий общественного пассажирского транспорта и общегородских инженерных сооружений (водопровод, канализация). Участок больницы должен располагаться на возвышенной, сухой и хорошо проветриваемой местности, вблизи зеленых массивов.
Лечебные учреждения следует располагать вдали от источников шума и загрязнения атмосферного воздуха, промышленных предприятий, железнодорожных путей, городских магистралей с интенсивным движением транспорта, аэродромов, больших спортивных сооружений, коммунальных объектов по очистке и обезвреживанию сточных вод и твердых отбросов, производственных зон и др. Между больничным участком и промышленными предприятиями должны быть организованы санитарно-защитные зоны. Больницы располагают с наветренной стороны по отношению к объектам, загрязняющим воздух.
Наиболее благоприятны пологие склоны, обращенные в южную сторону, что обеспечивает естественный сток атмосферных вод и лучшие условия инсоляции. Пути сообщения с больницей должны быть удобными, проезжая часть дорог должна быть асфальтирована в целях снижения шума и вибрации от транспорта. Наиболее рациональна прямоугольная конфигурация больничного участка с соотношением сторон 1 : 2 или 2 : 3, что позволяет удобно разместить корпуса больницы с подъездными путями к ним. Лечебные корпуса должны располагаться не ближе 50 м от красной линии улицы для ослабления городского шума. Размеры участка больницы определяются системой застройки и числом коек (табл. 9.1).
Таблица 9.1. Размеры площади участка больницы (в га) в зависимости от системы застройки
Число коек в больнице | Система застройки | ||
децентрализованная | смешанная | централизованная | |
100 | 3,0 | 2,5 | 2,0 |
300 | 4,5 | 4,0 | 3,5 |
600 | 6,5 | 6,0 | 5,5 |
1000 | 11,0 | 10,5 | 10,0 |
При гигиенической оценке больничного строительства большое значение имеет рациональное расположение больничных зданий на территории участка. Размещение зданий на территории больничного участка принято называть генеральным планом, который в значительной мере определяется системой застройки.
С гигиенической точки зрения важен процент застройки участка. Наиболее приемлема застройка не более 15% всей площади, что дает возможность в случае необходимости расширить строительство больницы.
Под зеленые насаждения должно отводиться не менее 60% площади участка. Остальная площадь отводится под подъездные пути и пешеходные дорожки. В целях создания оптимального санитарно-противоэпидемического, лечебно-охранительного режима и психологического комфорта на территории больницы выделяют несколько функциональных зон: лечебных неинфекционных корпусов, поликлиники, патологоанатомического корпуса, хозяйственных построек (хоздвор).
На территории больницы предусматривают несколько подъездных путей: в зоны лечебных корпусов, к патологоанатомическому корпусу и в хозяйственную зону.
Между инфекционными и хозяйственными корпусами и корпусами соматическими должны быть разрывы не менее 50 м. Наибольшее значение имеет размещение лечебных корпусов с точки зрения аэрации и инсоляции, поэтому палатный фронт лечебных корпусов в средней климатической полосе должен быть ориентирован на юговосток. В южной полосе для защиты палат от перегревания рекомендуется южная или северная ориентация. Наиболее неблагоприятна в этих широтах западная ориентация.
Зона озеленения позволяет больным отдыхать на свежем воздухе и помогает созданию лечебно-охранительного режима. Значение зеленых насаждений велико и определяется их влиянием на микроклиматические условия окружающей среды. На озелененных участках создается благоприятный микроклимат как летом, так и зимой. В зоне озеленения интенсивность шума снижается на 30-40% первоначальной величины. Ветрозащитное действие деревьев распространяется на расстояние, равное их десятикратной высоте.
Зелень оказывает также противопылевое действие как летом, так и зимой. Особенно велико пылезащитное значение кустарниковых бордюров и газонов, которые, фильтруя воздух, очищают его.
Многие виды растений и деревьев выделяют фитонциды, которые губительно действуют не только на сапрофитные, но и патогенные микроорганизмы.
Рекомендуется максимальное озеленение больничной территории с устройством площадок для климатотерапии и лечебной физкультуры.
В генеральном плане больниц необходимо предусмотреть устройство отдельных площадок с зелеными насаждениями для неинфекционных, инфекционных и детских отделений. Планировка участков детских больниц должна предусматривать прогулки детей с соблюдением принципа групповой изоляции.
К внутренней планировке больниц также предъявляются определенные санитарно-гигиенические требования. Основное звено больничного отделения - палатная секция. Наиболее традиционна линейная форма палатной секции, что объясняется простотой планировки, удобством размещения вспомогательных помещений и коммуникаций, хорошей обзорностью палат с поста дежурной медсестры, достаточной инсоляцией, удобством обслуживания больных.
Различают однокоридорные и двухкоридорные палатные отделения.
Однокоридорные отделения могут быть с односторонней и двусторонней застройкой коридора.
Односторонняя застройка коридора - наиболее ранняя система; она использовалась в больницах павильонного типа с небольшим числом коек. При такой застройке палатный фронт ориентирован на южные румбы, боковой коридор - на северные, он служит также резервуаром чистого воздуха, используется для дневного пребывания больных. В палатах хорошая инсоляция и активное естественное проветривание.
Однако такая планировка экономически невыгодна, поэтому возник другой вид внутренней планировки - однокоридорный с двусторонней застройкой. Она стала типичной для больниц централизованной системы. Такое отделение имеет центральный коридор, по обе стороны которого располагаются палаты и подсобные помещения. Сквозное естественное проветривание палат стало невозможным, потребовалась искусственная вентиляция. Не все палаты имеют благоприятную ориентацию по странам света: в палатах, обращенных на северные румбы, формируются менее благоприятные условия микроклимата и инсоляции (табл. 9.2).
Таблица 9.2. Требования к ориентации помещений больниц
Помещения | Южнее 45° с. ш. | 45-55° с. ш. | Севернее 55° с. ш. |
Палаты | Ю, ЮВ, В, С*, СВ*, СЗ* | Ю, ЮВ, В, СВ*, СЗ* | Ю, ЮВ, ЮЗ, СЗ*, СВ* |
Операционные, реанимационные, секционные | С, СВ, СЗ | С, СВ, СЗ | С, СВ, СЗ, В |
Примечание. * Допускается ориентация окон палат, общее число коек в которых составляет не более 10% общего числа коек отделения.
В дальнейшем как переходный вариант однокоридорной застройки появилась пунктирная застройка коридора, т.е. предусматривались свободные участки коридора, что создавало световые разрывы (холлы), которые использовались для дневного пребывания больных.
В связи с развитием строительства многокоечных больниц блочной системы, увеличением этажности зданий возникла необходимость максимальной компактности больничного комплекса в условиях города. В 1970-х гг. появились двухкоридорные палатные отделения, которые располагались в высотном моноблоке по всему периметру здания. Отделение имеет 2 параллельных коридора, по наружным сторонам которого и в торце здания располагаются палаты. Территория между 2 коридорами занята вспомогательными помещениями, кабинетами врачей, шахтами для санитарно-технического оборудования и транспортными узлами.
Палаты ориентированы на 3 стороны горизонта, но помещения центральной части отделения плохо вентилируются, отсутствует естественное освещение. Для создания благоприятного микроклимата и воздушного режима в помещениях такого отделения необходимо кондиционирование воздуха, эффективное искусственное освещение лампами дневного света. Увеличение ширины моноблоков корпусов позволило создать компактную двухкоридорную застройку отделения, когда палаты ориентированы на все стороны горизонта. Появились разнообразные варианты такой застройки: Т-образные, угловые, многоугольные, квадратные, криволинейные, круглые.
Такие отделения компактны, имеют хорошую обзорность, экономически выгодны, но с гигиенической точки зрения все они имеют те или иные недостатки. Это неудовлетворительная инсоляция в ряде палат, отсутствие естественного освещения в помещениях, расположенных в центре отделения, трудность создания благоприятного воз-
душного режима. Расположение лифтов в центре отделения создает дополнительный шум.
Основные структурные подразделения больницы
Важнейшим подразделением больницы является приемное отделение. В приемном отделении осуществляются осмотр и обследование вновь поступивших больных, их распределение по характеру и тяжести заболевания, проводится санитарная обработка больных и оформление первичной медицинской документации. В случае необходимости в приемном отделении оказывают первую медицинскую помощь, а также проводят наблюдение за больными до уточнения диагноза (осадочные палаты). В крупных больницах в состав приемного отделения входит реанимационная палата для оказания экстренной медицинской помощи при нарушении жизненно важных функций. В больницах на 500 коек и более организуется диагностическое отделение из расчета 2-3 койки на 100 больничных коек.
Планировка приемного отделения должна исключать возможность перекрестного заражения больных. Обычно выделяются ожидальная, смотровая комнаты и помещение для санитарной обработки больных (в крупных больницах - по типу шлюза). Кроме того, в состав приемного отделения входят вестибюль-ожидальная, регистратура со справочной, кабинет дежурного врача, туалеты для персонала и больных, помещения для хранения одежды больных, каталок и предметов уборки. Помещения для выписки больных располагаются обычно смежно с вестибюлем. Важно, чтобы выписавшийся из больницы человек уходил через отдельную дверь, разобщенную с входом для поступающих больных.
С целью предотвращения распространения внутрибольничных инфекций приемные отделения для детского, акушерского, туберкулезного, инфекционного, кожно-венерологического отделений должны быть самостоятельными и располагаться при каждом из этих отделений. Помещения для приема и выписки психически больных должны быть самостоятельными и располагаться в самом отделении.
При централизованной и смешанной системе застройки больниц приемное отделение размещается в главном корпусе, при децентрализованной системе - в корпусе с наибольшим числом коек. Во всех случаях приемное отделение должно располагаться вблизи въезда на территорию больницы. Путь санитарной машины с улицы к приемному отделению должен быть кратким, не пересекаться с
внутренними дорогами больницы, участка. Сейчас в новых больницах предусмотрен пандус для санитарной машины со специальным тамбуром у входа в приемное отделение.
Основной структурной и функциональной единицей больничного здания является больничная секция, представляющая собой изолированный комплекс из палат, лечебно-вспомогательных и хозяйственных помещений, коридора и санитарного узла. Больничная секция предусматривается для больных с однородными заболеваниями. Палатная секция на 25-30 коек считается наиболее целесообразной для обеспечения благоприятных условий пребывания, успешной организации лечебного процесса и ухода за больными, поддержания чистоты и порядка в помещениях. Две палатные секции составляют отделение, которое имеет общий штат медицинского персонала.
Палатное отделение - основной функциональный элемент стационара. Вместимость отделения, как правило, 60 коек, в отдельных случаях она может быть увеличена или несколько уменьшена. В каждой палатной секции для взрослых проектируется 60% палат на 4 койки и по 20% однокоечных и двухкоечных палат. На обе секции палатного отделения предусматривается нейтральная зона, где находятся помещения для дневного пребывания больных, кабинеты врачей, сестры-хозяйки, старшей медсестры, буфетная и столовая, а также специальные помещения (процедурная, кабинеты врачей-специалистов), санузлы.
В больничном корпусе палатные секции занимают около 60% площади. Сейчас отношение площади палат к вспомогательным помещениям составляет 1 : 1 и увеличивается в пользу последних. Отделение снабжено лифтами и лестницами. Пищу доставляют в отделение специальным лифтом, находящимся в буфетной. Палаты должны группироваться компактно, обслуживающие помещения (процедурная, клизменная и др.) обосабливаются. Посты медсестер должны располагаться так, чтобы медсестра со своего рабочего места могла просматривать коридор и входы во все палаты и вспомогательные помещения. Важным элементом палатной секции являются коридоры и лестницы.
Коридоры не только связывают помещения, но и представляют собой удобную вспомогательную площадь. Достаточно широкие коридоры (не менее 2,5 м) можно использовать в качестве столовых, постов для медсестер, помещений для дневного пребывания больных. Кроме того, коридоры (особенно боковые) являются допол-
нительными резервуарами чистого воздуха, что допускает сквозное проветривание палат. Ширина коридора должна составлять не менее 2,4-2,5 м, она должна допускать свободное передвижение и повороты носилок и каталок.
Лестницы должны также обеспечивать свободное передвижение санитаров с носилками, в том числе и на междумаршевых площадках. Ширина маршей должна быть не менее 1,6-1,8 м.
Санитарные узлы выносят на периферию секции. В современных больницах санитарные узлы находятся при палатах («приближенные» санузлы), что очень удобно для больных.
С гигиенической точки зрения наиболее целесообразны палаты на 1-2 койки. Палаты на 4 человека удобны для обслуживания больных и экономически оправданны. Санитарными нормами проектирования палатные отделения разделены на 4 группы:
• неинфекционные отделения для взрослых, в том числе психиатрические;
• детские неинфекционные отделения;
• инфекционные отделения;
• радиологические отделения.
Такое деление проведено с учетом специфики лечебного процесса (использование радиоактивных веществ), особенностей заболеваний (опасность внутрибольничного заражения) и возраста больных.
Палаты - место круглосуточного пребывания больных, поэтому они должны иметь достаточную площадь и кубатуру на одного больного с благоприятным тепловым, воздушным и световым режимом. В связи с этим в неинфекционных отделениях предусматриваются следующие оптимальные величины площади и кубатуры палаты: однокоечная палата без шлюза - 9 м2; однокоечная палата со шлюзом - 12 м2; в палатах на 2 койки и более - 7 м2 на 1 койку; высота палат - не менее 3 м; кубатура на 1 койку - не менее 20 м3.
Гигиенические нормативы к размещению, оборудованию больниц, состоянию инсоляции, освещенности представлены в соответствующих санитарных правилах и нормативах, утвержденных Минздравом России. Это СанПиН 2.2.1/2.1.1.1076-01 «Гигиенические требования к инсоляции и солнцезащите помещений жилых и общественных зданий и территорий».
СанПиН 2.1.3.1375-03 «Гигиенические требования к размещению, устройству, оборудованию и эксплуатации больниц, родильных домов и других лечебных стационаров».
СанПиН 2.1.1/2 1.1.1278-03 «гигиенические требования к естественному, искусственному и совмещенному освещению жилых и общественных зданий.
Третьим структурным подразделением современной больницы является лечебно-диагностическое отделение. Как указывалось выше, это подразделение больницы наиболее мобильно и обширно, подвергается наибольшей модернизации. Увеличение площадей больничного комплекса определяется в основном расширением этого подразделения, появлением новых структурных единиц в его составе.
Операционный блок - основная структурная единица лечебно-диагностического отделения. Планировка и режим работы операционного блока должны обеспечить максимальную асептику. Основным условием размещения операционного блока является его надежная изоляция от других подразделений и служб больницы при сохранении удобных связей с отделением анестезиологии, палатными отделениями хирургического профиля, центральным стерилизационным отделением. С этой точки зрения для операционного блока лучше выделять отдельную пристройку или крыло корпуса больницы. Можно также размещать операционный блок на верхнем этаже больницы и обязательно в тупиковой зоне (по горизонтали, по вертикали).
Для соблюдения асептики в операционном блоке выделяют чистую и гнойную зоны. Набор и планировка помещений для чистых и гнойных операций идентичен. В планировочном отношении помещения операционного блока условно делят на 4 группы в зависимости от степени соблюдения асептики и защиты от внутрибольничных инфекций. Самые строгие требования в отношении асептики предъявляются к операционным, затем следуют предоперационные и наркозные, далее помещения для хранения крови, аппаратуры и, наконец, помещения для персонала (протокольные, сестринская, лаборатория срочных анализов) и «чистая зона» санпропускника для персонала.
Операционные желательно проектировать на один стол, площадью 36-48 м2 при высоте помещения не менее 3,5 м. Операционные, предназначенные для демонстрации, должны иметь смотровые галереи, купола и телевизионные установки. За последние годы в практике зарубежного строительства больниц появилась тенденция проектировать операционные залы без окон с целью защиты от шума и пыли. Однако персонал, работающий в таких помещениях с искусственным освещением, предъявляет жалобы на повышенную утомляемость и плохое самочувствие.
Отделение анестезиологии и реанимации предусматривается в многопрофильных больницах вместимостью 500 коек и более. Как правило, в крупных больницах создаются 2 подразделения - для вновь поступающих больных и для больных из операционного блока и других отделений больницы. Одно подразделение анестезиологииреанимации располагается на первом этаже при приемном отделении больницы, второе - в блоке лечебно-диагностических отделений, ближе к операционному блоку.
Основные структурные единицы отделения: реанимационная, предреанимационная (18 м2), палаты интенсивной терапии, лаборатория срочных анализов (36-48 м2), помещения для диагностической и лечебной аппаратуры и другие вспомогательные помещения.
При планировке отделения должно быть все предусмотрено для обеспечения лечебного и диагностического процесса: подводка кислорода и других лечебных газов, вакуума, электрического тока, воды к каждой койке, связь с центром наблюдения за больными; создана возможность размещения у койки того или иного оборудования.
Мощность отделений функциональной диагностики зависит от числа коек в лечебном учреждении. В больницах на 400 коек и более устраиваются 2 отделения: одно - для обслуживания больных стационара, другое - для поликлинического отделения. В состав отделения функциональной диагностики входят различные кабинеты для проведения специальных методов исследования. Это кабинеты электрокардиографии, векторокардиографии, оксигемотерапии и капилляроскопии, электрокинографии, тахоосциллографии, пульсотахометрии, осциллографии и плетизмографии, баллистокардиографии, реовазографии, кабинет для исследования основного обмена, обследования органов дыхания и эндокринной системы, кабинеты электроэнцефалографии, миографии, кабинеты для эндоскопических исследований желудка, кишечника, бронхов, мочевого пузыря. Лечебно-диагностический процесс в современных больницах предусматривает также разнообразные рентгеновские исследования.
Рентгенодиагностическая служба больницы организуется на базе центрального рентгенодиагностического отделения с самостоятельными рентгеновскими кабинетами в некоторых отделениях (инфекционных, туберкулезных, приемных отделениях и т.д.). Целесообразно размещать центральное рентгеновское отделение на границе стационара и поликлиники, на одном из этажей лечебно-диагностического корпуса больницы.
В отделении восстановительного лечения проводят все виды терапевтического лечения (электро-, свето-, водо-, грязелечение), лечебную физкультуру, массаж, механо- и трудотерапию. В современных больницах эти отделения часто занимают отдельный корпус, так как помещения этого отделения весьма объемны. В корпусе имеется отделение физиотерапии с кабинетом электро- и светолечения, микроволновой и ультравысокочастотной терапии, а также ингаляторий; кабинет теплолечения с кабинетами для тепловых процедур, аппликаций парафина и озокерита. Отделение водолечения имеет душевой зал, помещения для ванн (общих, местных, субаквальных), подводного душ-массажа. Обязательным элементом такого отделения является плавательный бассейн площадью 180 м2.
В арсенале лечебно-восстановительного лечения используется грязелечение. Для грязелечебных процедур устраивают кабины для раздевания, залы для грязелечения из расчета 8-12 м2 на 1 кушетку в душевой кабине.
Для занятий лечебной физкультурой предусматриваются как отдельные кабинеты, так и залы для групповых занятий общей площадью не менее 100 м2. Имеются также отдельные кабинеты для массажа и механотерапии. Кроме специальных кабинетов, в этом отделении предусматриваются комнаты отдыха для больных после лечебных процедур. Они должны быть оборудованы кушетками и креслами для отдыха.
К служебным помещениям, кроме кабинета врача, относятся кладовые для белья, баллонов с кислородом и углекислотой, помещения для ремонта и хранения аппаратуры, душевые комнаты для персонала.
За последние годы появилась новая форма медицинского обслуживания - это дневные стационары, которые используют помещения обычных больничных стационаров. В некоторых случаях дневные стационары могут размещаться в жилых и общественных зданиях. Однако они должны быть отделены от основного здания капитальной стеной с оборудованием самостоятельной системы вентиляции, канализации и отдельным входом для пациентов. Не допускается размещать в жилых и общественных зданиях дневные стационары дерматовенерологического, психиатрического, инфекционного и туберкулезного профилей.
Архитектурно-планировочные решения дневного стационара, его помещений должны обеспечивать оптимальные санитарно-гигиенические и противоэпидемические режимы и условия пребывания больных и обслуживающего персонала.
Структура дневных стационаров и планировка их помещений должны исключать возможность пересечения «чистых» и «грязных» потоков. Вместимость палат дневного пребывания должна быть не более 4 коек. Состав помещений дневного стационара определяется с учетом профиля коек, мощности дневного стационара и местных условий.
Важным подразделением лечебно-диагностического отделения являются клинико-диагностические лаборатории. Благодаря использованию современных физико-химических методов исследования, применению электроники и автоматики клинико-диагностические лаборатории способны проводить самые сложные и тонкие исследования.
В многокоечной больнице имеется мощное клинико-диагностическое подразделение, куда входят специализированные отделения: клиническое (для исследования мочи, кала, мокроты, желудочного сока), гистологическое, биохимическое, микробиологическое, серологическое, цитологическое. Клинико-диагностические лаборатории имеют отдельные помещения для приема и регистрации анализов от больных стационара и поликлиники, помещения для фотометрии, центрифугирования, окраски проб и препаратов.
В микробиологических лабораториях обязательны боксы для бактериологических исследований, средоварня, моечные, служебные помещения, кладовые для инструментария и белья, душевые для персонала. Помещения микробиологического отделения должны быть изолированы от остальных помещений лаборатории, для посетителей имеется отдельный вход.
В многокоечных больницах предусматривается самостоятельное патологоанатомическое отделение. Патологоанатомическое отделение размещается, как правило, в отдельном здании, имеет свои подъездные пути и располагается на отдельном участке больничного парка. Секционная площадью не менее 20 м2 рассчитана на 1 стол. В больницах на 600 коек и более допускаются секционные на 2 стола, соответственно, большей площади. В набор помещений этого отделения, кроме секционных, входят предсекционная, лаборатория для гистологических исследований, фотолаборатория, препараторская, помещения для хранения трупов, траурный зал, а также служебные и другие помещения для персонала, канцелярия, вестибюль-ожидальная.
Помещения для вскрытия трупов инфекционных больных должны быть изолированы и иметь отдельный вход снаружи.
Особенности планировочных решений специализированных отделений больниц
Планировка детских отделений должна исключать внутрибольничные заражения. Детские отделения изолированы от отделений взрослых и имеют самостоятельные подразделения (приемное, лечебно-диагностическое отделения). Детское отделение на 60 коек и более размещается в отдельном корпусе с самостоятельными подъездными путями и озелененным участком. В детских отделениях набор помещений в каждой секции необходимо предусматривать возможность самостоятельного функционирования на случай установления карантина в одном из блоков. Все палаты в отделениях для детей до 3 лет должны быть боксированными, не менее 40-50% боксированных палат выделяют для детей до 7 лет и не менее 10-20% - в отделениях для детей старше 7 лет. В детских отделениях устраивают открытые веранды со съемным остеклением из расчета 2,5 м2 на 1 ребенка. Общая площадь веранд должна обеспечить одномоментное размещение на них 50% больных отделения.
Для приема детей в неинфекционные отделения должны быть предусмотрены боксы в количестве 5% от числа коек в отделении и приемно-смотровые боксы - 3% числа коек. Для детей старше 1 года вместимость палат должна составлять не более 4 коек, для детей до 1 года планируют палаты на 2 кроватки. Площадь на одну кроватку - не менее 6 м2. Помещения (спальня, комната отдыха - столовая, санузел) для матерей должны находиться вне отделения, количество мест в этих помещениях следует принимать равным 50% от числа коек для детей в возрасте до 3 лет (табл. 9.3).
Таблица 9.3. Площади помещений палатного отделения детской больницы
Помещения | Площадь, м2 |
Полубокс на 1 койку | 9 |
Палата на 1 койку без шлюза | 12 |
Палата на 2 и 4 койки | 10 |
Процедурная | 18 |
Столовая (для детей старше 3 лет) | 25 |
Комната для игр (для детей в возрасте от 1 года до 6 лет) | 25 |
Помещение дневного пребывания (для детей от 7 лет и старше) | 2,5 на койку |
Веранда отапливаемая (из расчета 50% детских коек в палатной секции) для больниц восстановительного лечения | 3,5 на койку |
Планировочные решения акушерского отделения должны обеспечить строгую изоляцию здоровых рожениц от больных, обеспечить поточность поступления рожениц в отделение, способствовать исключению внутрибольничного заражения. В акушерском отделении имеются физиологический и обсервационный блоки (так называемое второе, или сомнительное, отделение) для рожениц с повышенной температурой, гнойничковыми и другими заболеваниями.
В приемно-смотровых помещениях акушерского отделения устраивается фильтр, через который роженица проходит из вестибюля-ожидальной. Предусмотрены 2 смотровые: одна - для поступающих в родовое физиологическое отделение и в отделение патологии беременности и вторая - для поступающих в обсервационное отделение. После осмотра в комнате-фильтре, где проводят термометрию, сбор анамнеза и уточнение эпидемиологических данных, выявляют гнойничковые заболевания кожи, грипп, ангину и т.д., роженица направляется в смотровую. Из смотровой роженица попадает в помещение для санитарной обработки и затем в отделение.
Как физиологическое, так и обсервационное отделения имеют общую планировочную схему: предродовые палаты, родовой блок, палаты интенсивной терапии, послеродовые палаты, палаты для новорожденных. В каждом отделении предусмотрен самостоятельный набор лечебно-диагностических и вспомогательных помещений. Медицинский персонал строго закреплен за каждым отделением. В последнее время появилась новая тенденция в планировочном решении акушерских отделений - палаты на 1-2 родильницы с новорожденными совместно. Первые результаты работы таких отделений говорят о благоприятных условиях для родильниц и детей. С гигиенической точки зрения указанная планировка не вызывает возражения.
Помещения для выписки родильниц из послеродового физиологического и обсервационного отделения должны быть раздельными. Комната для одевания родильниц и новорожденных должна располагаться рядом с помещениями для посетителей.
Допустимые уровни бактериальной обсеменности воздуха помещений ЛПУ приведены в нормативном документе СанПиН 2.1.3.1375-03 «Гигиенические требования к размещению, устройству, оборудованию и эксплуатации больниц, родильных домов и лечебных стационаров» (табл. 9.4).
Таблица 9.4. Допустимые уровни микробной обсемененности воздуха в родильных домах
Санитарно-микробиологические показатели
Помещения | общее число микроорганизмов МЗ воздуха (КОЕ) | Количество колоний Staphylococcus aureus в 1 м3 воздуха (КОЕ) | Количество плесневых и дрожжевых грибов в 1 дм3 воздуха | |||
до начала работы | во время работы | до начала работы | во время работы | до начала работы | во время работы | |
1. Оперативные родильные залы, палаты для недоношенных детей | Не более 200 | Не более 500 | Не должно быть | Не должно быть | Не должно быть | Не должно быть |
2. Процедурные перевязочные, детские палаты, комнаты сбора и пастеризации грудного молока | Не более 500 | Не более 750 | Не должно быть | Не должно быть | Не должно быть | Не должно быть |
3. Палаты хирургических отделений, корридоры, примыкающие к операционным и родильным залам | Не более 750 | Не более 1000 | Не должно быть | Не должно быть | Не должно быть | Не должно быть |
Особенности планировки инфекционных отделений. До XVIII в. специализированных инфекционных больниц не существовало, только больных чумой изолировали в особые дома, принадлежавшие монашескому ордену Святого Лазаря, впоследствии названные лазаретами. При Петре I началось строительство госпиталей для лечения «болящих людей». В 1752 г. в России был издан указ Сената о строительстве специальных инфекционных больниц для больных с «при-
липчивыми болезнями». Это были больницы павильонного типа, где разделение больных по характеру инфекций не предусматривалось. Эффективной системы изоляции инфекционных больных в специальных помещениях не существовало до середины XIX в.
В 1880 г. «Общество по сохранению народного здоровья» постановило иметь в Петербурге «особые больницы для заразных». При консультации профессора С.П. Боткина была построена инфекционная больница, в которой больных размещали по принципу групповой изоляции, т.е. больных разными инфекциями помещали в разные здания. В больнице были созданы отделение для больных с неясным диагнозом и специальное отделение для особо опасных инфекций. Позже при таких больницах строили дезинфекционные камеры для обеззараживания больничного белья и вещей больных.
В 1877 г. в Москве была построена детская больница павильонного типа с отдельными корпусами для каждой инфекции (ныне больница им. И.В. Русакова). Однако отсутствие изоляторов и условий для разобщения больных в павильонах не позволило полностью предотвратить распространение внутрибольничных инфекций. Позже стали прибегать к индивидуальной изоляции больных.
В 1909-1910 гг. была разработана система индивидуальных боксов для инфекционных больных. Первая такая больница состояла из 4 боксов. За 3 года через эти боксы прошли 106 больных, был отмечен лишь 1 случай внутрибольничного заражения. С тех пор боксы стали широко использовать в больничном строительстве.
В основе планировочных решений инфекционных отделений лежат система изоляции больных, условно разделенных на «грязные» и «чистые» потоки, санитарная обработка и дезинфекция помещений, белья, оборудования, выделений больных.
Для предотвращения внутрибольничных заражений наиболее надежен бокс (рис. 9.1), т.е. комплекс помещений (входной тамбур, санитарный узел с ванной, палата, шлюз) с отдельным наружным входом. Больной поступает в бокс через входной тамбур непосредственно с улицы. Шлюз связывает бокс с центральным коридором, через него персонал проходит к больному. В шлюзе размещаются умывальник, вешалка для халатов и шкаф для передачи пищи в бокс.
Полубокс состоит из тех же помещений, что и бокс, но не имеет входа с улицы. Больные поступают в полубоксы из коридора отделения. В секции, состоящей из полубоксов, могут находиться больные только с одинаковыми заболеваниями.
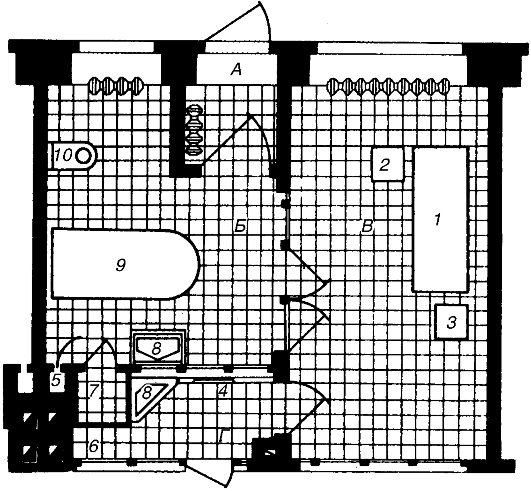 Рис. 9.1. Бокс на одну койку
Рис. 9.1. Бокс на одну койку
А - тамбур с выходом на улицу; Б - санузел; В - палата; Г - шлюз у выхода в коридор. 1 - кровать; 2 - столик; 3 - табурет; 4 - вешалка для халата врача; 5 - вытяжной вентиляционный канал; 6 - шкаф для передачи пищи в бокс; 7 - шкаф для предметов уборки; 8 - умывальник; 9 - ванна; 10 - унитаз.
Инфекционная больница должна иметь приемное отделение, стационар, лечебно-диагностические кабинеты (рентгеновский кабинет, операционная, реанимация, кабинет функциональной диагностики, физиотерапии, кабинет ректороманоскопии, родовой бокс), лаборатории, стерилизационную, аптеку, пищеблок, патологоанатомическое отделение, административно-хозяйственную службу, дезинфекционное отделение, очистные сооружения для обеззараживания сточных вод, службу санитарной обработки транспорта. Состав подразделений определяется коечной мощностью и назначением больницы.
Каждое отделение может состоять из 1 или 2 секций, полностью изолированных друг от друга.
Инфекционное отделение должно состоять из боксов, полубоксов и палат. В каждом инфекционном отделении следует выделять нейтральную зону, где размещаются кабинеты врачей и сестры-хозяйки.
Боксы могут быть предназначены для индивидуальной госпитализации инфекционных больных. После выписки пациент уходит из бокса через наружную дверь, а в боксе проводят заключительную дезинфекцию.
Боксированное отделение позволяет исключить приемное отделение как функциональное подразделение больницы. Наиболее рациональна павильонная система застройки инфекционной больницы, когда каждое инфекционное отделение располагается в самостоятельном корпусе и обслуживает больных с однотипными заболеваниями. В многоэтажных корпусах отделения для однородных инфекций рекомендуется размещать поэтажно. Больных с воздушно-капельной инфекцией следует размещать на верхних этажах во избежание распространения инфекционного аэрозоля из палат в помещения, расположенные над этим отделением.
Одним из важных условий предупреждения заноса инфекции в больницу является строго индивидуальная транспортировка больного. После доставки больного санитарная машина подвергается дезинфекции на территории инфекционной больницы, где для этого предусмотрена специальная служба.
Здания и отделения, входы и выходы отдельных зданий и групп помещений (лечебные кабинеты, санпропускники, отделения камерной дезинфекции и т.д.) должны быть расположены с учетом строгого разобщения «чистых» процессов и процессов, связанных с приемом и содержанием инфекционных больных, инфицированными вещами и материалами.
При планировке инфекционных отделений следует предусматривать наиболее короткие и прямые пути движения больных, вещей и транспорта. Входы, лестничные клетки, лифты должны быть отдельными для вновь поступивших и выписанных больных. Наиболее благоприятна однокоридорная односторонняя застройка отделения. Двусторонняя застройка даже в боксовых корпусах способствует перегреванию боксов в летнее время. Кроме того, такая застройка представляет известную опасность внутрибольничного переноса «летучих» инфекций. Описаны, например, случаи внутрибольничных заражений корью и ветряной оспой в тех частях больничного корпуса, где боксы были расположены с 2 сторон коридора.
Участок инфекционной больницы должен быть изолирован от других корпусов, доступ людей на территорию ограничен. Обязательна проходная и справочная для посетителей. На участке выделяют зоны лечебных инфекционных корпусов, патологоанатомического корпуса, садово-парковую и хозяйственную зоны. Между зонами должны быть полосы зеленых насаждений не менее 15 м. Для различных инфекционных отделений предусматриваются отдельные садовопарковые зоны. Площадь садово-парковой зоны следует определять из расчета не менее 25 м2 на 1 койку.
В многоэтажных инфекционных больницах каждый этаж предназначен только для одной инфекции, он имеет отдельный лифт, лестничную клетку, лабораторию срочных анализов, кухню-доготовочную, стерилизационную, операционную, кладовые, шлюзы для персонала.
Общими для всех инфекционных отделений являются центральное стерилизационное и дезинфекционное отделения, пищеблок, лаборатория, аптека, рентгеновский кабинет и отделение функциональной диагностики.
Наилучшим вариантом планировки является полностью боксированное отделение. Больных острыми кишечными инфекциями и инфекционным гепатитом можно размещать в палатах без соблюдения, т.е. без шлюзов для каждой палаты. Для больных воздушнокапельными инфекциями необходимо иметь одно- и двухместные палаты со шлюзами и отдельными санузлами.
Устройство палат более чем на 3 койки считается нецелесообразным. Палаты для больных, находящихся на карантине, должны быть однокоечными. При инфекционном отделении более чем на 10 коек устраивается операционная, которая используется не только для операций, но и для других манипуляций (эндоскопия, переливание крови и т.д.).
Для предупреждения распространения внутрибольничных инфекций выделяют транспортные узлы для «грязных» и «чистых» потоков. Для больных каждого корпуса (боксированного, полубоксированного и палатного) имеются специальные лифты с продуваемой лифтовой шахтой и лестничные марши, которые разделяют открытым балконом корпус на 2 части, создавая как бы воздушные разрывы, препятствующие распространению воздушно-капельных инфекций.
Обслуживающий персонал попадает в каждую секцию через свой транспортный узел, расположенный в торцах здания. Этими же лифтами пользуются выписанные больные. Такая структура инфекционной
больницы обеспечивает изоляцию заразных больных и сводит к минимуму возможность распространения внутрибольничных инфекций.
В инфекционном отделении площадь на 1 койку для взрослых должна быть не менее 7,5 м2, для детей - 6,5 м2. В палатах предусматривается туалет и шлюз.
В детских отделениях число мест для матерей составляет 20% числа коек в детском отделении.
Площадь помещений в инфекционном отделении должна составлять:
• приемно-смотровой бокс - 16 м2;
• помещение для выписки больных - 8 м2 (обязательно наличие душевой кабины);
• бокс на 1 койку - 22 м2, на 2 койки - 27 м2 (наружный тамбур, санузел с ванной, палата, шлюз между палатой и коридором);
• полубокс на 1 койку - 22 м2, на 2 койки - 27 м2 (санузел с ванной, палата, шлюз между палатой и коридором);
• санитарный пропускник для больных - 25 м2;
• раздевальная - 6 м2;
• ванная с душем - 10 м2;
• одевальная - 6 м2;
• уборная - 3 м2.
Поликлиническое отделение является частью больницы. Это самостоятельный корпус, примыкающий к лечебно-диагностическому отделению. Вход в поликлинику обособлен от входа в стационар и располагается близко к улице. Основные помещения поликлиники для взрослых: врачебные и лечебно-диагностические кабинеты, ожидальные для больных, регистратура, вестибюли с гардеробом. Врачебные и вспомогательные кабинеты размещаются по отделениям - терапевтическое, хирургическое, гинекологическое и т.д.
Планировка поликлиники должна обеспечить прямые и короткие маршруты движения больных, удобство сообщения с врачебными кабинетами. В период массовых эпидемий гриппа целесообразно предусмотреть разделение потоков больных на входящих и выходящих из поликлиники, для чего должны быть предусмотрены запасные выходы. Площадь врачебных кабинетов общего профиля (терапевт, невропатолог, психиатр) должна быть не менее 12 м2, специализированных, требующих размещения оборудования (урологический, хирургический, гинекологический, глазной), - не менее 15-18 м2. Отделение неотложной помощи должно располагаться на
первом этаже, иметь отдельный вход, через который должны свободно проходить носилки.
В поликлиниках для детей необходимо максимальное разъединение поступающих больных. Для этой цели предусматривается 2 входа: для здоровых и больных детей. При входе дети поступают в фильтр-бокс, где им проводят наружный осмотр зева, кожи и измеряют температуру. В случае подозрения на инфекционное заболевание ребенка направляют в отдельный бокс, где его осматривает врач. Бокс имеет самостоятельный выход на улицу. Для матерей с грудными детьми предусматривается отдельная комната для кормления и пеленания детей.
Площадь врачебных кабинетов составляет 12-15 м2, их число, размещение и состав вспомогательных помещений устанавливают в зависимости от категории больницы и задания на проектирование.
Водоснабжение больниц
Организация хозяйственно-питьевого водоснабжения больниц сводится к следующему:
1. Оптимальное водоснабжение обеспечивает подключение больницы к системе централизованного хозяйственно-питьевого водоснабжения населенного пункта.
2. В качестве источника водоснабжения необходимо использовать подземные воды. Они, как правило, отвечают требованиям стандарта на выбор водоисточника, а в ряде случае - и стандарта на качество питьевой воды.
3. Использование открытых водоисточников для водоснабжения больниц возможно лишь в случае правильной организации зон санитарной охраны и при создании очистных водопроводных сооружений. Бесперебойное обеспечение больницы хорошей доброкачественной
водой в достаточном количестве предотвращает инфекционные желудочно-кишечные заболевания. Больницу лучше присоединить к городскому водопроводу, где качество воды по всем показателям отвечает требованиям СанПиН 2.1.4.1074-01 «Питьевая вода. Гигиенические требования к качеству воды централизованных систем питьевого водоснабжения». В таких случаях расход воды на 1 койку может быть доведен до 400 л/сут. В подобных условиях легко организовать снабжение больницы горячей водой, что особенно важно для операционных и моечных.
Совершенно по-иному решается вопрос водоснабжения в сельских условиях или в небольших городах, где отсутствует централизованное водоснабжение. В этих случаях больница должна иметь местный источ-
ник водоснабжения. При выборе такого водоисточника следует ориентироваться на подземные воды как наиболее надежные с санитарной точки зрения. В первую очередь рекомендуется использовать артезианские скважины с водой относительно постоянного состава; глубокое залегание предохраняет воду от бактериального и химического загрязнения. Вода, отвечающая требованиям санитарных норм, может поступать в больницу без дополнительной очистки. Водопотребление на 1 койку может составить около 100 л/сут. Если невозможно организовать артезианское водоснабжение, то приходится выбирать другие водоисточники (ключи достаточной мощности, открытые водоемы, колодцы).
Наименее желательно использование колодцев для водоснабжения больницы. Дебит колодца, как правило, незначителен и не допускает водоснабжение более 50 л/сут на 1 койку. Это, безусловно, создает неудобства в санитарном обслуживании больных. При сооружении шахтных (копаных) колодцев следует соблюдать все соответствующие санитарные требования.
Размещение колодцев на территории больничного участка должно быть правильным с санитарной точки зрения. Необходимо учитывать возможность загрязнения грунтовых вод со стороны объектов, расположенных в хозяйственной зоне и зоне инфекционного отделения. Весьма желательно создание около колодца зоны санитарной охраны радиусом до 20 м.
9.2. СИСТЕМА СБОРА, УДАЛЕНИЯ И ОБЕЗВРЕЖИВАНИЯ МЕДИЦИНСКИХ ОТХОДОВ
В процессе функционирования больницы образуется значительное количество сточных вод, которые должны рассматриваться как инфицированные даже в больницах общего назначения. На удаление и обеззараживание сточных вод больниц обращают особое внимание. Лучше подключить больницу к общегородской канализации с обезвреживанием и обеззараживанием вод на общегородских очистных станциях.
Если общегородской канализации нет, больница должна решать вопросы обеззараживания нечистот самостоятельно. Для этих целей предназначена так называемая малая канализация - где используются почвенные методы обеззараживания сточных вод, так как почва обладает способностью к самоочищению.
В травматологических больницах используется большое количество гипса, поэтому в помещениях для приготовления гипса следует предусмотреть установку гипсоотстойников.
Отвод сточных вод из помещений грязевых процедур грязелечебниц должен осуществляться через специальные трапы в сборный грязеотстойник.
Для очистки сточных вод из пищеблока в больницах на 1000 коек и более следует предусмотреть установку (вне здания) жироуловителей.
Кроме жидких сточных вод в больнице образуется большое количество других медицинских отходов, особенностью которых является их разнообразие, представляющих эпидемиологическую, химическую, радиационную и экологическую опасность.
Так, больница терапевтического профиля на 400 коек производит в день отходов класса Б от 0,5 до 1 кг, в отделениях хирургического профиля их количество увеличиваются до 2 кг в день, а в операционном блоке - до 15 кг в день на 1 койку. Структура отходов класса Б в хирургических стационарах представлена следующим образом: шприцы - 30%, катетеры сосудистые - 7%, инъекционные иглы - 6%, катетеры различного назначения (уретральные, эндотрахеальные, зонды и др.) - до 4%, перевязочный материал - 50% и более.
Морфологический состав отходов ЛПУ существенно отличается от структуры твердых бытовых отходов. В отходах больниц на первое место выходят неинфицированные отходы (бумага, смет - около 50%), затем пищевые отходы (30%), инфицированные отходы составляют 10-15% (перевязочные материалы, операционные отходы) и стекло - 5%.
Максимальная скорость накопления неинфицированных отходов составляет 10 кг/койку в день, пищевых отходов - 6 кг/койку в день.
Проблема утилизации медицинских отходов имеет особое значение. Еще в 1973 г. ВОЗ отнесла отходы этой категории к опасным и указала на необходимость создания специальной службы по их уничтожению и переработке. По обобщенным данным, к 2005 г. в мире накопилось около 1,8 млрд т отходов, что составляет 300 кг на 1 жителя планеты.
В 1999 г. в РФ были приняты СанПиН 1.2.7.728-99 «Правила сбора, хранения и удаления отходов лечебно-профилактических учреждений». На сегодняшний день термический метод уничтожения медицинских отходов не может быть признан безусловно оптимальным, так как при их сжигании образуются диоксины и вредные газы. Образующаяся после сжигания зола по своему химическому составу является токсичной, поэтому ее захоронение на свалках бытовых
отходов небезопасно. Не нашли широкого практического применения микроволновой, термохимический, паровой и т.д. методы обработки медицинских отходов. В настоящее время применяются химические методы обеззараживания отходов лечебно-профилактических учреждений с использованием дезинфекционных средств.
Особую опасность представляют инъекционные иглы и одноразовые шприцы, так как неконтролируемость их накопления может привести к их повторному использованию. На сегодняшний день эти отходы централизованным образом передаются для дальнейшей переработки в ООО «Медтехника».
Биологические отходы больниц, патологоанатомических отделений и ветлечебниц захораниваются в специально отведенных местах.
Особое значение имеет сжигание отходов из хирургических отделений, которые ни в коем случае не следует вывозить на свалку по эстетическим и эпидемиологическим соображениям.
В лечебных учреждениях используются изделия и приборы многократного применения, которые подлежат дезинфекции, предстерилизационной очистке и стерилизации. Для этой цели существуют центральные стерилизационные отделения (ЦСО). Особенностью больниц является накопление грязного белья и многократный оборот постельных принадлежностей. Для обеспечения сбора и хранения этих предметов учреждение должно быть обеспечено необходимым количеством технологического оборудования (стоек-тележек, транспортных внутрикорпусных тележек, герметизаторов и др.), одноразовой упаковочной тары и транспортных контейнеров.
В операционных, акушерских стационарах (родильных блоках и других помещениях с асептическим режимом, а также в палатах для новорожденных) должно применяться стерильное белье.
Доставка чистого белья из прачечной и грязного белья в прачечную должна осуществляться в упакованном виде (в контейнерах) специально выделенным автотранспортом.
После выписки (смерти) больного, а также по мере загрязнения матрацы, подушки, одеяла должны подвергаться дезинфекционной камерной обработке. Для этого в учреждении должен быть обменный фонд постельных принадлежностей.
Сбор, временное хранение и удаление отходов различных классов опасности в лечебных учреждениях осуществляются в соответствии с правилами сбора, хранения и удаления отходов лечебно-профилактических учреждений.
9.3. ОСОБЕННОСТИ ПРОФЕССИОНАЛЬНОЙ ДЕЯТЕЛЬНОСТИ ВРАЧЕЙ РАЗЛИЧНЫХ
СПЕЦИАЛЬНОСТЕЙ
Лечебно-профилактические учреждения являются местом профессиональной деятельности врачей. Врачебная деятельность весьма разнообразна и часто существенно различается по профессиональным действиям, режиму труда, плотности рабочего дня, степени контакта с больными и т.д. Даже труд одного и того же специалиста в значительной степени зависит от узкой специализации и вида лечебного учреждения, в котором он работает. Например, терапевт в поликлинике, стационаре, санатории выполняет различные профессиональные действия, несет различную нервно-эмоциональную и физическую нагрузку. Работа врачей хирургического профиля также существенно различается по условиям, объему и характеру выполняемых операций и т.д. Литература о состоянии здоровья медицинского персонала и особенностях профессиональной деятельности стала появляться лишь в последние 20-25 лет. Это поколебало устоявшееся представление о том, что работа врача «невредная» и «спокойная».
За последние годы произошли существенные изменения лечебного процесса, появились новые врачебные специальности (анестезиолог, радиолог, врач-реаниматолог, эндокринолог и т.д.), произошло расчленение специальностей на узкие направления (терапевт-кардиолог, гастроэнтеролог, нефролог, пульмонолог и т.д.), стала использоваться сложнейшая лечебно-диагностическая аппаратура (электроника, волновая эндоскопия), усложнились методы контроля за состоянием здоровья пациента. Это привело к усложнению профессиональных действий, потребовало постоянного повышения интеллектуального уровня и профессионального мастерства. Усложнилась и интенсифицировалась технология лечебного процесса, связанного с лечением тяжелобольных, которые ранее, как правило, умирали.
Труд медицинских работников относится к числу сложных и ответственных видов деятельности человека. Он характеризуется значительным интеллектуальным напряжением, высоким уровнем внимания, в ряде случаев физическими усилиями, значительной трудоспособностью в экстремальных условиях при дефиците времени выполнения врачебной манипуляции. Общим фактором производственной среды является загрязнение воздуха рабочей зоны аэрозо-
лями лекарственных, дезинфицирующих и наркотических средств, концентрации которых могут значительно превышать допустимые уровни. Известно, что такие лекарства, как йод, бром, мышьяк, камфора, нитроглицерин, при определенных условиях могут вызвать хронические отравления медицинского персонала.
Медперсонал в последние годы стал подвергаться влиянию новых факторов производственной среды - это ионизирующее и лазерное излучение, ультразвук и поля СВЧ, измененное атмосферное давление (работа в барокамерах).
Неблагоприятным фактором является перенапряжение отдельных органов и систем. Например, работа с микроскопом, оптическими приборами, мелкими деталями в бактериологии относится к категории зрительных работ наивысшей точности.
Ненормированный рабочий день, отсутствие регламентированного перерыва, ночные и суточные дежурства, повышенные нервноэмоциональные нагрузки, ответственность за жизнь больного - все это делает профессиональную деятельность врачей достаточно напряженной.
Среди многочисленных врачебных специальностей анестезиология занимает особое место. Анестезиолог часто оказывается в разнообразных рабочих ситуациях, обычно непредсказуемых, связанных с управлением жизненно важными процессами организма больного. Анестезиолог работает с точной аппаратурой, требующей не только практических навыков, но и технических знаний. Профессиональные действия анестезиологов требуют целеустремленности, длительного напряжения, внимания, быстрой оценки разнообразной информации.
В обязанности анестезиолога входят подготовка больного к операции, проведение наркоза, поддержание и нормализация функций организма оперируемого во время операции и в послеоперационном периоде. Анестезиолог получает информацию о состоянии больного по показаниям приборов, словесному контакту с хирургами, реакции больного. Большинство сигналов поступают одновременно или с небольшими временными интервалами, что требует постоянного внимания и стартовой готовности. Получив тот или иной сигнал, анестезиолог должен проводить соответствующие манипуляции сообразно ситуации, состоянию больного, этапу операции. При этом врачу необходимо быть собранным, хладнокровным. Эти моменты трудовой деятельности предъявляют высокие требования к интеллекту и нервно-эмоциональной сфере.
В большинстве больниц нет специальных наркозных комнат, помещений для настройки аппаратов искусственного кровообращения (АИК), отдельных ординаторских для анестезиологов, душевых для персонала.
Содержание анестетиков (эфир, фторэтан) в воздухе операционной может быть повышено, особенно при открытом или полузакрытом наркозном контуре. Эти концентрации в зоне дыхания анестезиолога держатся в течение всей операции. В крови анестезиологов концентрации анестетиков составляют от 3,5 до 8,5 мг%, что ниже соответствующего показателя в воздухе операционной лишь в 1,5-2 раза.
Жалобы врачей на головные боли, повышенную утомляемость, нарушение сна нарастают с увеличением стажа. Анестезиологам свойственна повышенная заболеваемость конъюнктивитами, ангинами, острыми респираторными инфекциями, что в значительной мере связано с профессиональной деятельностью. Эфир и другие анестетики особенно неблагоприятно действуют на беременных. Это проявляется в большей частоте поздних и ранних токсикозов, преждевременных родов и выкидышей. Отмечена связь характера течения беременности с продолжительностью работы с анестетиками в течение рабочей недели. Больше случаев патологии беременности отмечено у анестезиологов, которые работают в операционной 25 ч и более в неделю, меньшие изменения отмечены у врачей, имеющих контакт с анестетиками не более 15 ч в неделю.
Отсюда возникает необходимость регламентации условий труда анестезиологов и снижения концентраций анестетиков в воздухе.
Работа хирургов очень разнообразна, она предъявляет высокие требования к профессиональным качествам и нервно-эмоциональной сфере врачей, предполагает большую физическую и психическую выносливость. Операционные действия включают в себя диапазон от тончайших манипуляций под микроскопом до операций, требующих значительных физических усилий (травматологические операции). Хирург должен уметь быстро принимать решения, быть последовательным в своих действиях, иметь чувство личной ответственности за жизнь и здоровье пациента. Часто работа хирурга укладывается в сжатые сроки, становится высокоинтенсивной.
Утомление после операционного дня отмечают почти все хирурги независимо от стажа и вида лечебного учреждения. Исключение составляют молодые врачи со стажем менее 3 лет, работающие в научно-исследовательских институтах и клинических больницах.
Наибольшее утомление развивается после суточных дежурств. Среди заболеваний хирургов, развивающихся на протяжении их профессиональной деятельности, следует отметить гипертоническую болезнь, гипотензию, варикозное расширение вен нижних конечностей, плоскостопие. Так, гипертоническая болезнь регистрируется уже после первых 5 лет работы, к 10-12-му году профессиональной деятельности ее доля нарастает и составляет 24% остальных заболеваний. Гипотензия в начале работы отмечается достаточно часто, а к 10-12-му году количество случаев заболевания снижается до 2,7-6% в результате перехода гипотензии в гипертензию.
Варикозное расширение вен нижних конечностей развивается к 4-6 годам работы. В структуре заболеваемости хирургов старшей возрастной группы (50 лет и старше) на первое место выходят хроническая ишемическая болезнь сердца и атеросклеротическое поражение сосудов мозга, что свидетельствует о доминирующей роли профессиональной деятельности в заболеваемости хирургов.
Высокая нервно-эмоциональная и физическая нагрузка, сопутствующее рентгеновское излучение, повышенные концентрации анестетиков в воздухе операционной неблагоприятно влияют на овариально-менструальную функцию у женщин. У 21% женщин-хирургов отмечается нарушение менструального цикла и у 37% были нарушения течения беременности (ранние и поздние токсикозы, самопроизвольные выкидыши, преждевременные роды и др.). Во время отпуска у всех женщин менструации нормализовались.
Среди врачей хирургического профиля следует выделить акушеровгинекологов. Их профессиональная деятельность связана с проведением как плановых, так и экстренных операций, ведением родов, нередко осложненных, выполнением диагностических и лечебных процедур. Акушер-гинеколог пребывает в постоянной готовности к сложным ситуациям с высоким нервно-эмоциональным напряжением, обусловленным ответственностью за жизнь матери и ребенка. Работа акушера-гинеколога требует напряжения внимания, точной и тонкой координации сенсорных и моторных функций. 93% акушеров-гинекологов - женщины, из них до 80% - акушеры-гинекологи широкого профиля, а «узкие» гинекологи и акушеры составляют не более 20%.
93,8% врачей этой специальности отмечают большое эмоциональное напряжение, длительную статическую нагрузку, присутствие наркотических паров и газов в зоне дыхания. Часто наблюдаются боли в области сердца, раздражительность, головная боль. Частота
жалоб возрастает с увеличением возраста и стажа работы в операционной и числа принятых родов.
Труд акушера-гинеколога вызывает субъективное ощущение утомления, которое врачи отмечают как к концу рабочего дня, так и после суточного дежурства. С увеличением стажа возрастает и устойчивость утомления. На данное обстоятельство влияют недельная операционная нагрузка, число суточных и ночных дежурств, а также характер профессиональной деятельности (выполнение полостных операций, абортов, прием родов, проведение сложных диагностических процедур и т.д.).
Утомление приводит к изменению некоторых функциональных показатели, а именно увеличивается латентный период простой сенсомоторной реакции, снижается скорость переработки информации, ухудшаются запоминание и отсроченная память.
У 20% врачей ночной сон не снимал утомления после рабочего дня, у 67% - после суточных дежурств. Ведущее место в общей структуре заболеваемости акушеров-гинекологов занимают болезни сердца и сосудов, особенно гипертензия, гипотензия, стенокардия. Эти данные согласуются с результатами анализа общей заболеваемости хирургов и анестезиологов.
Особенности профессиональной деятельности врачей ультразвуковых исследований
Достижения науки и техники позволили внедрить в практическую медицину новую высокоэффективную диагностическую и лечебную аппаратуру, основанную на использовании УЗ-колебаний. Большие перспективы в диагностике заболеваний внутренних органов имеет применение ультразвуковых сканирующих установок.
Ультразвуком называют механические колебания упругой среды с частотой, превышающей верхний предел слышимости - 20 кГц. Единицей измерения интенсивности ультразвука является ватт на квадратный сантиметр (Вт/см2).
Ультразвуковую диагностику осуществляют с помощью УЗ-установки, состоящей из датчика и преобразователя - пьезокерамической пластины, размещенной в звуковом зонде (антенне). В датчике происходит преобразование ультразвуковых колебаний в электрические сигналы, которые после соответствующей обработки выдаются в виде одномерного и двухмерного изображения на экране дисплея. В настоящее время в больницах используются разнообразные уль-
тразвуковые медицинские приборы. Например, для изучения сердца используют волны с частотой 2,25-5 МГц, в гинекологии - 3,5 МГц, для эхографии глаза - 10-15 МГц.
Наиболее распространенный способ исследований - контактный, когда преобразователь прикладывается непосредственно к коже с использованием контактных веществ (минеральное или парафиновое масла).
В основе патогенеза ультразвуковых поражений лежит вибрационный микротравматизм (см. гл. 11). Врачи предъявляют жалобы на головную боль, головокружение, общую слабость, быструю утомляемость, расстройство сна, сонливость днем, раздражительность, ухудшение памяти, увеличение чувствительности к звукам, боязнь яркого света, похолодание конечностей, приступы бледности или покраснения лица, диспепсические расстройства.
На начальных стадиях поражения развиваются вегетососудистая дистония и астенический синдром. Общецеребральные нарушения часто сочетаются с явлениями вегетативного полиневрита рук.
Ультразвук может распространяться контактным путем. Поэтому при наблюдении изменений в зоне контакта - чаще это руки - отмечаются увеличение чувствительности рук к холоду, нарастающее чувство слабости в руках, потливость ладоней, снижение тактильной чувствительности.
На рентгенограммах кистей у врачей кабинетов ультразвуковой диагностики в 2 раза чаще выявлялись очаги эностоза в фалангах и метаэпифизе лучевой кости и мелких костях запястья. Термография показала очажковые снижения температурной чувствительности, более выраженные в области лучезапястных составов и предплечий.
Кроме специфического профессионального воздействия высокочастотного ультразвука отмечается формирование других неблагоприятных факторов, связанных с особенностями трудового процесса у врачей ультразвуковой диагностики. Это, в частности, напряжение зрения, обусловленное необходимостью постоянного наблюдения за изображением сканируемого органа на экране, и перенапряжение опорно-двигательного аппарата из-за вынужденной позы врача и стереотипных движений правой рукой, удерживающей излучатель. Немаловажное значение имеет и нервно-эмоциональное напряжение врача, связанное с расшифровкой изображения сканируемого органа, выявлением патологического процесса и определением показаний к оперативному лечению.
Проведенные исследования клинического и гигиенического характера свидетельствуют о возможности формирования у врачей кабинетов ультразвуковой диагностики однотипных периферических нарушений по типу вегетативного полиневрита рук в сочетании с ангиодистоническим синдромом, что позволяет высказаться за этиологическую связь этих нарушений с условиями труда, прежде всего с воздействием высокочастотного ультразвука.
Профилактические мероприятия при работе с ультразвуковыми установками должны быть направлены на предупреждение контакта с излучением через твердые и жидкие среды, на борьбу с распространением ультразвука в воздухе рабочей зоны и соблюдение гигиенических нормативов.
Разработаны гигиенические рекомендации по оптимизации и оздоровлению условий труда медработников, проводящих ультразвуковую диагностику. Так, площадь диагностического кабинета должна быть не менее 20 м2, санитарное благоустройство включает подводку горячей и холодной воды, приточно-вытяжную вентиляцию, определенные параметры микроклимата.
Расчетная норма нагрузки врача при 6,5 ч работы составляет 33 условные единицы. При работе необходимо использовать средства индивидуальной защиты, через каждые 1,5-2 ч работы с установками делать 15-минутный перерыв.
Важное значение в системе медико-профилактических мероприятий для работающих с ультразвуком имеют физико-профилактические процедуры: массаж, лечебная гимнастика, водные процедуры, ультрафиолетовое облучение эритемно-загарного спектра, витаминопрофилактика (особенно витамины С и группы В).
Необходим систематический контроль за состоянием здоровья работающих путем проведения периодических медицинских осмотров. При приеме на работу проводят предварительный медицинский осмотр.
Особое место в гигиенической оценке условий труда медицинских работников занимает сравнительно новый раздел медицины - гипербарическая оксигенация (ГЕО). Число заболеваний, успешно пролеченных с помощью ГБО, увеличивается, а значит, расширяется число специалистов, использующих этот метод.
Условия труда в барокамерах специфичны: замкнутое пространство, повышенное атмосферное давление, сравнительно длительное (2 и более часа) пребывание в узком кругу специалистов совместно с больным, монотония и гипокинезия в период «вышлюзования» из барокамеры.
Работа в условиях повышенного барометрического давления относится к той области профессиональной деятельности, в которой в силу необычности условий и потенциальной опасности для здоровья к медицинскому персоналу предъявляются повышенные требования - не только к его уровню профессиональной подготовки и здоровью, но и к психофизиологическим особенностям организма.
Абсолютным противопоказанием является наличие заболеваний, при которых имеется потенциальная опасность развития декомпрессионных расстройств (эмфизема легких, обтурация бронхиального дерева, перенесенный туберкулез легких, хронические бронхолегочные заболевания, патологические состояния полости носа, среднего уха).
Важное значение должно быть уделено состоянию сердечно-сосудистой системы, где происходит образование и транспорт газовых пузырьков и осуществляются процессы сатурации и десатурации организма. Лица с выраженной вегетодистонией, гипертонической болезнью, гипотонией со склонностью к сосудистым спазмам не могут быть допущены к работе в барокамерах.
Ограничения при приеме на работу должны вводиться для лиц со сниженной остротой зрения, так как существует мнение, что повышенное барометрическое давление может явиться причиной отслоения сетчатки. Для женщин противопоказаниями являются выраженное нарушение овариально-менструального цикла, наличие хронических гинекологических заболеваний с опасностью возникновения маточных кровотечений.
Работа в условиях повышенного атмосферного давления предполагает высокую личную ответственность и дисциплину, соблюдение правил техники безопасности в барокамерах.
Не допускаются к работе лица с функциональными нарушениями нервной системы, такими как психоэмоциональная возбудимость, неврастения, эпилепсия, а также лица, имеющие явную или скрытую форму клаустрофобии.
Важное значение имеет возрастной ценз медицинского персонала. По действующим правилам в нашей стране к работам в условиях повышенного атмосферного давления не более 1,9 атм допускаются лица мужского пола в возрасте от 18 до 50 лет, а при давлении более 1,9 атм - от 18 до 45 лет. Однако, учитывая необходимость высокого уровня профессионализма при выполнении медицинских действий, на практике возраст персонала, особенно оперирующих хирургов, может быть увеличен до 55 лет.
За период с 1993 по 2006 гг. число зарегистрированных случаев профзаболеваний в лечебно-профилактических учреждениях РФ возросло в 1,7 раза (с 208 случаев в 1993 г. до 357 в 2007 г.).
В структуре профзаболеваний среди медицинских работников преобладали: туберкулез органов дыхания, сывороточный гепатит, астма бронхиальная, гепатит инфекционный, аллергия лекарственно-медикаментозная, дерматиты. Эти диагнозы составляли 80-93% от всех регистрируемых случаев профессиональных заболеваний в системе здравоохранения, были представлены хроническими формами заболеваний во всех профессиях. Профзаболевания регистрировались в группах медицинских работников: среди медицинских сестер (43%), лаборантов и фельдшеров (23%), санитаров (9%), врачей (25%), акушеров и работников судмедэкспертизы (по 2%).
Основными причинами возникновения профзаболеваний являлись: нарушение правил техники безопасности, отсутствие или неиспользование средств индивидуальной защиты, профессиональный контакт с инфекционным фактором (до 50%). Профессиональная заболеваемость выявлялась, как правило, у малостажированных групп работников. Более 60% регистрируемых случаев профзаболеваний выявляется при обращении больных за медицинской помощью, а не при проведении периодических медицинских осмотров. Это указывает на необходимость осуществления постоянного медицинского контроля за здоровьем персонала в системе здравоохранения.
9.4. ВНУТРИБОЛЬНИЧНЫЕ ИНФЕКЦИИ
Одна из важнейших задач современной медицины - профилактика внутрибольничных инфекций.
Термином «внутрибольничная инфекция» (ВБИ) обозначают различные инфекционные заболевания, которые возникают у больных в связи с лечением в стационарах или в поликлиниках, а также персонала, работающего в ЛПУ. Синоним этого понятия - «нозокомиальная инфекция», т.е. инфекция, приобретенная больным или медработником в лечебном учреждении. Тесно связан с этим понятием термин «госпитализм» - длительное существование в стационарах штаммов патогенных микроорганизмов (в том числе стафилококков, устойчивых к антибиотикам), нередко приводящих к крупным вспышкам ВБИ.
Принципиально важным явилось включение в число ВБИ всех заболеваний, связанных с заражением в стационарах, независимо
от того, где появились признаки болезни и где диагностирована ВБИ - в стационаре или после выписки.
Европейское региональное бюро ВОЗ в 1979 г. дало определение ВБИ: это любое клинически распознаваемое инфекционное заболевание, которое поражает больного в результате его поступления в больницу или обращения в нее за лечебной помощью, или инфекционное заболевание сотрудника больницы вследствие его работы в данном учреждении вне зависимости от появления симптомов заболевания до или во время пребывания в больнице.
Таким образом, условно можно выделить 3 вида ВБИ:
• у пациентов, инфицированных в стационарах;
• у пациентов, инфицированных при получении поликлинической помощи;
• у медицинских работников, заразившихся при оказании медицинской помощи больным в стационарах и поликлиниках.
Объединяет все 3 вида инфекций место инфицирования - лечебное учреждение.
ВБИ - распространенный вид патологии, утяжеляющий общее состояние больных, удлиняющий сроки лечения, увеличивающий смертность и требующий дополнительных экономических затрат по лечению осложнений.
К ВБИ относятся инфекционные заболевания детей, возникшие после посещения поликлиники, абсцессы, образовавшиеся после инъекций, циститы и уретриты после катетеризаций и цистоскопий, инфекционный гепатит, конъюнктивиты и кератиты, гнойничковые и грибковые заболевания. К инфекциям, возникшим в результате несоблюдения правил асептики при профилактических осмотрах, относятся трихомонадный кольпит, трахома, постинъекционные абсцессы при массовой вакцинации.
К собственно госпитальной инфекции относятся так называемые сопутствующие инфекции (мастит у родильниц, сепсис у новорожденных, пневмония при коревой инфекции), суперинфекции (например, больной скарлатиной заболевает сальмонеллезом, больной гепатитом - дизентерией и т.д.), перекрестные инфекции, когда происходит заражение больных друг от друга. Часто приходится встречаться с инфекцией, возникающей при активизации собственной флоры (например, у больного вирусным заболеванием верхних дыхательных путей может развиться пневмония, после оперативного вмешательства - столбняк, газовая гангрена и др.).
В последние годы в стационарах отмечается рост числа случаев сывороточного гепатита. Это характерно для стационаров с длительным пребыванием больных (месяцы и годы), так как при большом инкубационном периоде гепатит фиксируется как внутрибольничное заражение еще в период нахождения больного в стационаре.
Значение многопрофильных больниц как источника внутрибольничного заражения туберкулезом медицинского персонала и пациентов велико. Это связано с тем, что в этих учреждениях работает около 60% всех медицинских работников страны. Ежегодно в многопрофильные стационары общей лечебной сети госпитализируется от 10 до 20% населения страны, среди которых все чаще выявляются больные с тяжелыми деструктивными формами туберкулеза.
Уровень зараженности микобактериями туберкулеза внутрибольничной среды в многопрофильных стационарах зависит от интенсивности эпидемиологического процесса этой инфекции на территории больницы. Чем активнее реализуется этот процесс, тем выше угроза заноса инфекции пациентами, которым диагноз «туберкулез» ставится впервые в момент их госпитализации.
За последнее время возникла угроза заражения медицинских работников особо опасными инфекционными заболеваниями (ВИЧ, вирусные гепатиты). Существующие на сегодняшний день СИЗ не гарантируют полной защиты медицинского персонала от заражения. Например, вероятность передачи вируса гепатита В при проведении медицинских манипуляций достигает 30%.
Согласно определению ВОЗ, заболеваемость медицинских работников инфекционными болезнями, связанная с их профессиональной деятельности, относится к ВБИ. Основными причинами возникновения этих заболеваний являются формирование антибиотоксикоустойчивых госпитальных штаммов, нарушение противоэпидемического режима, несоблюдение персоналом мер индивидуальной защиты, неэффективные дезинфектанты и стерилизационное оборудование. По данным эпидемиологических исследований, уровень заболеваемости острыми и хроническими инфекционными заболеваниями медицинского персонала превышает аналогичную заболеваемость взрослого населения более чем в 7 раз, по отдельным нозологическим формам различия достигают десятки и сотни раз (острый ринит, обострение хронического тонзиллита, бронхит, гнойничковые поражения кожи).
Широкое применение антибиотиков явилось одной из причин, обусловивших рост заболеваемости ВБИ благодаря формированию
антибиотикоустойчивых внутригоспитальных штаммов микроорганизмов. В 1950-1960-е гг. остроту проблемы борьбы с ВБИ первыми ощутили экономически развитие страны, где на фоне успехов, достигнутых в борьбе со многими инфекционными и соматическими болезнями, отмечался рост заболеваемости ВБИ.
Описано более 200 видов микроорганизмов, включая грибы и вирусы, для которых доказана этиологическая роль в возникновении госпитальных инфекций. Наиболее значимы из них следующие:
• грамположительные кокки - золотистый стафилококк, другие стафилококки; стрептококки группы А, В, С и энтерококки; другие негемолитические стрептококки;
• анаэробные бактерии - гистологические и столбнячные клостридии; неспорообразующие грамотрицательные бактерии;
• грамотрицательные аэробные бактерии - кишечные палочки (кроме энтеропатогенных); синегнойная палочка, другие псевдомонады;
• вирусы - возбудители герпеса; цитомегаловирусы; аденовирусы;
• грибы - кандида; актиномицеты.
Структура госпитальных инфекций имеет определенные различия в зависимости от профиля стационара. В отделениях интенсивной терапии преобладает золотистый стафилококк, далее в порядке убывания значимости идут синегнойная палочка, кишечная палочка, энтерококки. В хирургических отделениях преобладают синегнойная палочка, клебсиелла, протей; в ожоговых - синегнойная палочка и стафилококки; в офтальмологических - синегнойная палочка, аденовирусы.
Особое значение имеет нарушение медицинским персоналом правил личной гигиены и ослабление контроля за выполнением инструкций по асептике.
К факторам риска развития госпитальной инфекции относят длительность операции, загрязненность раны, применение дренажей, пожилой возраст больных, наличие у больных сахарного диабета, злокачественных новообразований.
Источники ВБИ разнообразны. Это инфекционные больные, поступившие в стационар со смешанной инфекцией, соматические больные, носители патогенных стафилококков, стрептококков, кишечных инфекций, медицинский персонал, посетители и студенты.
Отмечено, что наибольшее число носителей приходится на долю обслуживающего персонала, особенно младшего медицинского
персонала, что связано с выполнением профессиональных обязанностей по уборке, мытью помещений, контактам с зараженным материалом.
Известно, что руки медперсонала в процессе работы многократно контактируют с микроорганизмами, поэтому частота обнаружения условно-патогенных и патогенных микроорганизмов на коже рук медперсонала может быть высокой. В условиях стационара представители условно-патогенной микрофлоры обладают способностью к сапрофитному способу питания, обитают и накапливаются на объектах внутрибольничной среды, там происходит их размножение и повышение вирулентности. Результаты бактериологических анализов смывов с объектов внутрибольничной среды показали значимость возбудителей таких госпитальных инфекций, как сепсис, гнойные осложнения операционных ран.
Инфицирование происходит в палатах, перевязочных, отделениях реанимации, через руки медперсонала, хирургические инструменты, перевязочный материал, предметы ухода. У стафилококков формируется устойчивость к антибиотикам и дезинфектантам. Больные чаще являются источником многочисленных видов грамотрицательных условно-патогенных бактерий рода эшерихия коли и энтеробактер. Эти микробы сохраняются на коже рук медперсонала, обеспечивая при этом дополнительную передачу возбудителя. Поэтому тщательное мытье рук медперсонала является важным фактором профилактики ВБИ.
Борьба с ВБИ трудна, так как возбудители, как правило, широко циркулируют во внутрибольничной среде, обладают высокой устойчивостью к внешнему воздействию, а механизмы передачи весьма разнообразны. Поскольку надежные методы специфической профилактики ВБИ отсутствуют, требуется проведение неспецифических мероприятий.
К неспецифическим методам профилактики относят архитектурно-планировочные, санитарно-технические, санитарно-противоэпидемические, дезинфекционно-стерилизационные. Архитектурнопланировочные мероприятия направлены на предупреждение распространения возбудителей путем изоляции палатных секций от операционных блоков. Эффективность санитарно-гигиенических мероприятий обеспечивается выполнением всех требований, повышением санитарной культуры больных и персонала, правильной
постановкой бактериологического контроля, выявлением среди персонала и больных носителей патогенных бактерий и санацией этих лиц. Вторым необходимым звеном профилактики ВБИ являются специфические мероприятия, направленные на повышение устойчивости организма пациентов к микробам и вирусам.
Эффективная специфическая профилактика предусматривает мероприятия, направленные на предотвращение развития заболевания у людей в случае их заражения. Ее целью является создание невосприимчивости в пределах инкубационного периода. Например, в целях специфической профилактики гнойно-воспалительных заболеваний у родильниц и новорожденных проводится активная иммунизация беременных очищенным стафилококковым анатоксином.
В зависимости от характера применяемых средств экстренную профилактику можно подразделять на специфическую и общую.
Для специфической применяется вакцинация препаратами направленного действия, для общей - антибиотики широкого спектра действия.
Дезинфекционно-стерилизационные мероприятия направлены на уничтожение возбудителей на предметах, материалах, инструментах.
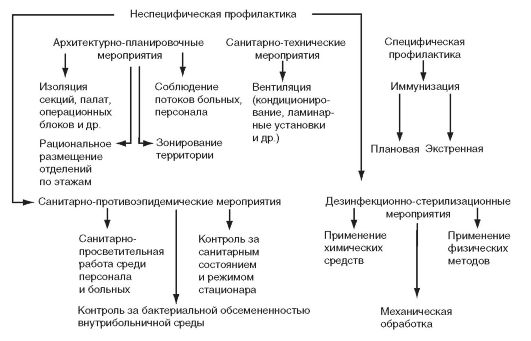 Схема 9.1. Профилактика ВБИ (по Боровику Э.Б.)
Схема 9.1. Профилактика ВБИ (по Боровику Э.Б.)
Отмечаются успехи в применении методах дезинфекции и стерилизации медицинского инструментария. В частности, внедрена новая технология обеззараживания эндоскопов, разработаны новые моющие и дезинфицирующие средства, используются портативные стерилизаторы с применением импульсного инфракрасного излучения.
Известно, что основным путем распространения возбудителей ВБИ является воздушная среда. Застройка больниц в виде высотных моноблоков способствует концентрации больных, персонала и посетителей вокруг вертикальных узлов связи, увеличению количества лифтовых шахт, различных каналов для прокладки кабелей, труб. Приближение палатных отделений друг к другу как по вертикали, так и по горизонтали нередко приводит к размещению на одном этаже двух палатных отделений с проходными секциями. Все это в конечном счете может привести к быстрому распространению ВБИ.
При организации вентиляции зданий лечебно-профилактических учреждений необходимо обеспечить рациональный воздухообмен и исключить возможность перетекания воздушных потоков из «грязных» помещений в «чистые».
Здания лечебных учреждений должны быть оборудованы системами приточно-вытяжной вентиляции с механическим побуждением и естественной вытяжной вентиляцией без механического побуждения. Количество приточного воздуха в палату должно составлять 80 м3/ч на 1 больного.
Воздух, подаваемый в операционные, наркозные, родовые, реанимационные, послеоперационные палаты, палаты интенсивной терапии, а также в палаты для больных с ожогами кожи, больных СПИДом и другие аналогичные лечебные помещения, должен обрабатываться устройствами его обеззараживания, обеспечивающими эффективность инактивации микроорганизмов и вирусов не менее чем на 95%.
В инфекционных, в том числе туберкулезных отделениях, вытяжная вентиляция с механическим побуждением устраивается посредством индивидуальных каналов в каждом боксе и полубоксе, которые должны быть оборудованы устройствами обеззараживания воздуха.
Воздухообмен палат инфекционных отделений рассчитывается по кратности и должен составлять не менее 2,5 объема палаты в час; для послеоперационных палат реанимационных залов, операционных и родовых залов - не менее 10-кратного воздухообмена.
Важно, чтобы в операционных блоках было обеспечено движение воздушных потоков из операционных в прилегающие к ним помеще-
ния, а из этих помещений - в коридор; в родовом блоке - из родовых залов в коридор.
В асептических операционных, в которых проводятся особо сложные и длительные по времени операции (черепно-мозговые, трансплантация органов и тканей и др.), проектируются системы кондиционирования с подачей в операционные до 500-700 объемов очищенного от микроорганизмов воздуха.
В оптимизации воздухообмена в палатных отделениях существенную роль играет организация вентиляции в коридорах, шлюзах, лестнично-лифтовых холлах. Установлено, что с увеличением этажности палатных корпусов до 12 этажей и выше бактериальное загрязнение воздушной среды лестнично-лифтовых холлов повышается в 3-5 и более раз, коридоров палатных отделений - в 2,5-3 раза.
В коридорах палатных секций рекомендуется устройство приточной вентиляции с кратностью воздухообмена 0,5 объема помещения, а в коридорах операционных и родовых блоков - устройство вытяжной вентиляции.
Для исключения возможности поступления воздушных масс из лестнично-лифтовых холлов в палатные отделения целесообразно устройство между ними переходной зоны с обеспечением в ней подпора воздуха, а перед операционным блоком - шлюза с подпором воздуха.
Оптимизация планировочных решений и воздухообмена стационаров сокращает заболеваемость ВБИ и повышает эффективность использования коечного фонда.
Натурно-экспериментальными исследованиями установлена прямая зависимость заболеваемости ВБИ и рационального использования коечного фонда стационаров от архитектурно-планировочных решений лечебных комплексов, их санитарного состояния и уровня микробного загрязнения воздушной среды.
В инфекционных стационарах, состоящих из мельцеровских боксов и полубоксов с индивидуальной вентиляцией, при правильной эксплуатации и соблюдении соответствующих санитарно-гигиенических и противоэпидемических норм и правил практически отсутствует возможность внутрибольничного инфицирования больных. Однако значительная часть вспышек ВБИ в детских, хирургических и акушерских стационарах связана с планировкой и организацией воздухообмена.
Так, 42% расследованных крупных вспышек эпидемического паротита, кори и ветряной оспы были связаны с отсутствием в детских отделениях боксов, полубоксов и палат со шлюзом и неудовлетвори-
тельной эксплуатацией систем приточно-вытяжной вентиляции, что способствовало распространению инфекции в отделениях, функционально не связанных между собой. Аналогичная картина отмечена и при анализе вспышек ВБИ гнойно-воспалительной и вирусной этиологии в родильных домах.
Выявлена высокая коррелятивная связь между кратностью воздухообмена операционных блоков и частотой гнойно-воспалительных осложнений.
При увеличении кратности воздухообмена с 5 до 30 в час общее бактериальное обсеменение воздуха снижается более чем в 13 раз, количество гнойно-воспалительных осложнений - с 12,6 до 3,2%.
С увеличением воздухообмена в операционных залах до 500- 700 объемов в час число послеоперационных гнойно-септических осложнений снижается при чистых операциях до 0,3-0,5%, а в отсутствие вентиляции - увеличивается до 23-25% и более.
В результате ВБИ увеличивается время пребывания больных в стационарах, снижается эффективность использования коечного фонда, увеличиваются материальные затраты на лечение больных.
Так, в детских стационарах, не имеющих боксированных отделений, в связи с карантинами не используется от 10 до 20% коечного фонда, родильные дома закрываются на санитарную обработку и не эксплуатируются по несколько недель в течение года. При этом время пребывания детей в стационаре увеличивается в среднем на 15 дней, в хирургических и родовспомогательных стационарах - более чем на 10 дней. Стоимость лечения больных, у которых возникли ВБИ, увеличивается примерно в 2,5-3 раза, что в масштабах страны составляет сотни миллионов рублей. Расчеты свидетельствуют о том, что экономически выгоднее строить стационары с учетом научно обоснованных санитарно-гигиенических требований, чем заниматься лечением больных с ВБИ.
За последние 5 лет в нашей стране наблюдается некоторая стабилизация заболеваемости ВБИ на уровне 0,8-0,9 случаев на 10 пациентов. Тем не менее отмечается недоучет таких нозологических форм, как инфекции мочевыводящих путей, послеоперационные осложнения, пневмонии, гнойно-септические инфекции родильниц. Это указывает на актуальность проблемы профилактики внутрибольничных инфекций и необходимость ее решения.