Топографическая анатомия и оперативная хирургия : учебник : в 2 т. / А.В. Николаев. - 2-е изд., испр. и доп. 2009. - Т. 1. - 384 с. : ил
|
|
|
|
ГЛАВА 3 ВЕРХНЯЯ КОНЕЧНОСТЬ, MEMBRUM SUPERIUS
ПОДКЛЮЧИЧНАЯ ОБЛАСТЬ, REGIO INFRACLAVICULARIS
Подключичная область относится как к груди, так и к верхней конечности. Однако слои подключичной области принимают участие в образовании подмышечной ямки, а непосредственно к ним прилежит главный сосудисто-нервный пучок верхней конечности - подмышечный. В связи с этим в топографической анатомии подключичная область рассматривается как часть надплечья, или плечевого пояса.
Внешние ориентиры. Ключица, грудина, большая грудная мышца, передний край дельтовидной мышцы. Ниже ключицы, между ключичной порцией большой грудной мышцы и передним краем дельтовидной мышцы, на границе между наружной и средней третью ключицы часто выявляется подключичная ямка, fossa infraclavicular, или ямка Моренгейма [Mohrenheim], дистально переходящая в дельтовидно-грудную борозду, sulcus deltopectoralis, доходящую по переднему краю дельтовидной мышцы до латеральной борозды плеча (рис. 3.1).
В глубине борозды на 1,5-2 см ниже ключицы можно пропальпировать клювовидный отросток лопатки, processus coracoideus.
Границы. Верхняя - ключица; медиальная - наружный край грудины; нижняя - горизонтальная линия, соответствующая третьему межреберью; латеральная - передний край дельтовидной мышцы.
Проекции. С помощью внешних ориентиров можно провести проекции следующих образований.
От передних концов III-V ребер до клювовидного отростка небольшим треугольником проецируется малая грудная мышца, m. pectoralis minor (рис. 3.2). С помощью этой мышцы на кожу подключичной области можно нанести проекции трех треугольников: ключично-грудного, грудного и подгрудного (trigonum clavipectorale, trigonum pectorale и trigonum subpectorale).
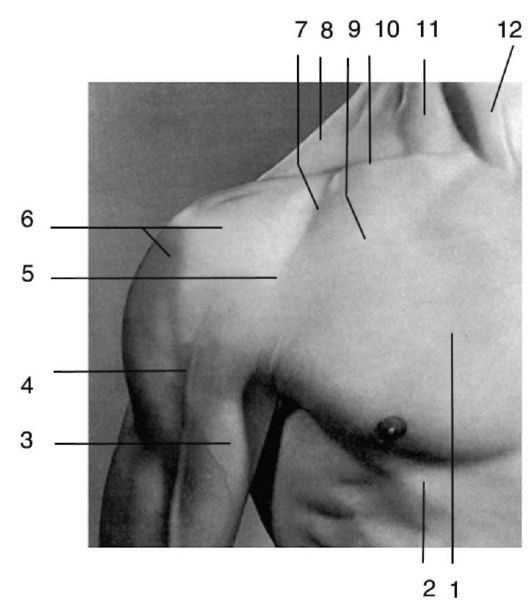 Рис. 3.1. Внешние ориентиры подключичной области: 1 - m. pectoralis major (pars sternocostal); 2
- m. pectoralis major (pars abdominalis); 3 - m. biceps brachii; 4 - v.
cephalica; 5 - sulcus deltopectoralis; 6 - m. deltoideus; 7 - fossa
infraclavicularis (Mohrenheim's); 8 - m. trapezius; 9 - m. pectoralis
major (pars clavicularis); 10 - clavicula; 11, 12 m.
sternocleidomastoideus
Рис. 3.1. Внешние ориентиры подключичной области: 1 - m. pectoralis major (pars sternocostal); 2
- m. pectoralis major (pars abdominalis); 3 - m. biceps brachii; 4 - v.
cephalica; 5 - sulcus deltopectoralis; 6 - m. deltoideus; 7 - fossa
infraclavicularis (Mohrenheim's); 8 - m. trapezius; 9 - m. pectoralis
major (pars clavicularis); 10 - clavicula; 11, 12 m.
sternocleidomastoideus
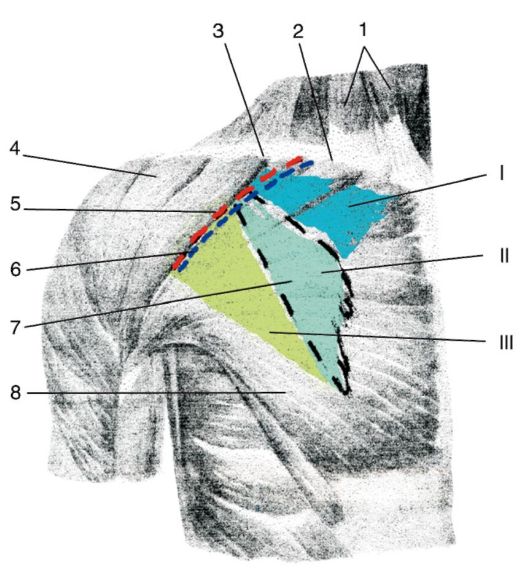 Рис. 3.2. Треугольники подключичной области и проекция a. et v. axillares:
Рис. 3.2. Треугольники подключичной области и проекция a. et v. axillares:
I - trigonum clavipectorale;
II - tr. pectorale; III - tr. subpectorale. 1 - m. sternocleidomastoideus; 2 - clavicula; 3 - sulcus deltopectoralis; 4 - m. deltoideus;
5 - проекция a. axillaris;
6 - проекция v. axillaris;
7 - контур m. pectoralis minor; 8 - m. pectoralis major
В пределах этих треугольников обычно рассматривается топография подмышечного сосудисто-нервного пучка: a., v. axillaris, plexus brachialis и его ветвей (подробно см. в разделе о подмышечной области).
Проекция подмышечного сосудисто-нервного пучка в этой области проводится от медиальной половины средней трети ключицы книзу и кнаружи до границы между нижней и средней третью дельтовидногрудной борозды. Проекция v. axillaris занимает самую медиальную часть пучка. По sulcus deltopectoralis проецируется v. cephalica.
Слои
Кожа тонкая, умеренно подвижная.
Подкожная жировая клетчатка без особенностей, развита индивидуально. В ней проходят надключичные нервы из шейного сплетения.
Поверхностная фасция в верхней трети области образует футляр для platysma (подкожной мышцы шеи), начинающейся от собственной фасции груди. На уровне II-III ребра фасция уплотняется, образуя подвешивающие связки молочной железы, или связки Купера. По всем границам подключичной области фасция переходит в соседние области.
Собственная фасция области, fascia pectoralis, окружает большую грудную мышцу спереди и сзади поверхностным и глубоким листками. Между ними, разделяя волокна большой грудной мышцы, располагаются многочисленные фасциальные перемычки.
В результате этого распространение гнойных процессов в мышце происходит с поверхности в глубину. Вдоль перемычек проходят также лимфатические сосуды, что объясняет распространение метастазов при раке молочной железы на глубокую поверхность большой грудной мышцы.
Поверхностный и глубокий листки fascia pectoralis вверху прикрепляются к фасции подключичной мышцы, а также к поверхностному листку собственной фасции шеи (второй фасции по Шевкуненко). Внизу они срастаются по наружному краю большой грудной мышцы, образуя таким образом замкнутый футляр для нее. Позади ключицы к I ребру прикрепляется часть пятой фасции шеи (предпозвоночной), покрывающая переднюю лестничную мышцу.
Следующим слоем (рис. 3.3) является клетчатка субпекторального пространства, spatium subpectorale (подробно его стенки будут описаны ниже).
Еще глубже располагается ключично-грудная фасция, fascia davipectoralis. Вверху она начинается от ключицы и клювовидного отростка лопатки, с медиальной стороны - у начала малой грудной
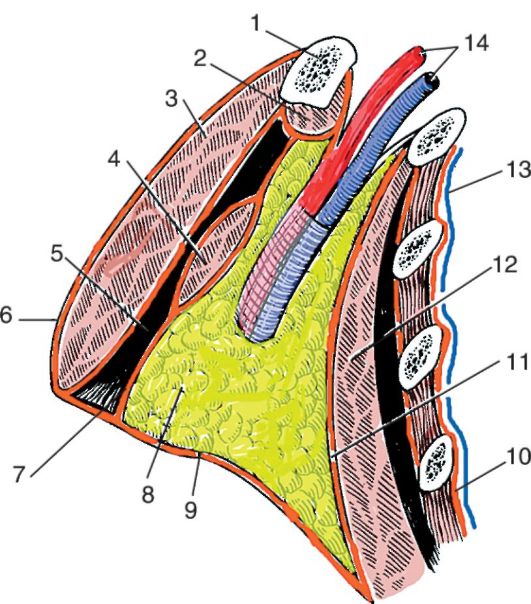 Рис. 3.3. Слои подключичной области:
Рис. 3.3. Слои подключичной области:
1 - clavicula; 2 - m. subclavius; 3 - m. pectoralis major; 4 - m. pectoralis minor; 5 - spatium subpectorale; 6 - fascia thoracica; 7 - fascia clavipectoralis; 8 - клетчатка подмышечной ямки; 9 - fascia axillaries; 10 - fascia endothoracica; 11 - fascia thoracica; 12 - m. serratus anterior; 13 - pleura parietalis; 14 - a. et v. axillares
мышцы (III-V ребра), снизу и снаружи она прикрепляется к глубокому листку фасции m. pectoralis major у ее наружного края. Утолщенные пучки ключично-грудной фасции в этом месте образуют связку, прикрепляющуюся к подмышечной фасции, fascia axillaris (см. рис. 3.4).
Эти пучки называют подвешивающей связкой, lig. suspensorium axillae, или связкой Жерди [Gerdy].
Около ключицы фасция также уплотнена. Здесь к ней прилегает подключичная вена, которая при резком отведении руки может быть сдавлена между фасцией, ключицей и ребром с возможным острым тромбозом вены.
F. clavipectoralis образует футляр для малой грудной мышцы и для подключичной мышцы, m. subclavius.
Таким образом, субпекторальное клетчаточное пространство располагается между большой и малой грудной мышцами с их фасциальными покровами.
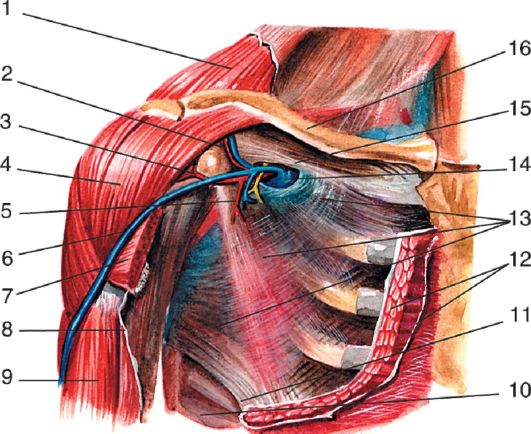 Рис. 3.4. Ключично-грудная фасция:
Рис. 3.4. Ключично-грудная фасция:
1 - m. trapezius; 2 - ramus acromialis a. thoracoacromialis; 3 - ramus deltoideus a. thoracoacromialis; 4 - m. deltoideus; 5 - ramus pectoralis a. thoracoacromialis; 6 - v. cephalica; 7 - m. pectoralis major; 8 - fascia brachii; 9 - m. biceps brachii (caput longum); 10 - fascia thoracica; 11 - fascia axillaris et lig. suspensorium axillae; 12 - m. pectoralis major, fascia pectoralis; 13 - fascia clavipectoralis; 14 - v. axillaris; 15 - lig. сostocoracoideum; 16 - clavicula
Передняя стенка пространства - глубокий листок фасции большой грудной мышцы.
Задняя - ключично-грудная фасция, покрывающая малую грудную мышцу.
Вверху оно замкнуто у ключицы, где обе фасции срастаются.
Медиально оно замыкается у места начала обеих мышц от рёбер.
Латерально и снизу пространство замкнуто сращением фасции большой грудной мышцы и ключично-грудной фасции по наружному краю большой грудной мышцы.
Следующий слой - клетчатка верхнего отдела подмышечной ямки, в которой проходит основной сосудисто-нервный пучок - подмышечные сосуды и сначала пучки, а затем ветви плечевого спле-
тения (иногда этот слой называют глубоким субпекторальным пространством).
Позади этой клетчатки располагается собственная грудная фасция, fascia thoracica, покрывающая переднюю зубчатую мышцу и межреберья (см. рис. 3.3).
Верхнюю границу области представляет ключица. Она располагается под кожей и подкожной клетчаткой и легко пальпируется. К нижнему краю ключицы фиксируются собственная фасция груди и ключично-грудная фасция.
Ключица чаще всего ломается при падении с упором на плечо или предплечье. Самая слабая часть ключицы - на границе между латеральной и средней третью. После перелома ключицы её средняя часть поднимается за счёт тяги m. sternocleidomastoideus, а латеральная опускается из-за тяжести верхней конечности (рис 3.5).
У новорождённых нередки переломы ключицы во время прохождения через родовой канал. Такие переломы обычно быстро заживают самостоятельно. У детей дошкольного и школьного возраста переломы ключицы бывают чаще, чем у взрослых. Переломы ключицы в этом возрасте часто бывают неполными, когда одна сторона кости сломана, а другая лишь согнута. Подобным образом ломаются зелёные ветви дерева, поэтому существует термин «перелом по типу зелё- ной ветки».
Расходящиеся вверх и вниз отломки ключицы могут повредить расположенный за ключицей сосудисто-нервный пучок, поэтому первой помощью при переломах является иммобилизация надплечья путем наложения 8-образной повязки, иногда из подсобного материала (одежды).
Топография сосудисто-нервного пучка
В подключичной области рассматривается топография той части подмышечного пучка, которая проходит в пределах ключично-грудного треугольника (между ключицей и верхним краем малой грудной мышцы).
 Рис. 3.5. Расхождение отломков ключицы
Рис. 3.5. Расхождение отломков ключицы
В этом треугольнике сразу под ключично-грудной фасцией располагается подмышечная вена, v. axillaris, выходящая из-под верхнего края малой грудной мышцы и в косом направлении идущая снизу вверх к точке, расположенной на 2,5 см кнутри от середины ключицы. На участке между I ребром и ключицей вена уже называется подключичной. Фасциальное влагалище вены тесно связано с фасцией подключичной мышцы и надкостницей I ребра, что служит препятствием к спадению ее стенок.
В связи с этим при повреждении вены существует опасность воздушной эмболии. Вместе с тем хорошая фиксация вены позволяет производить на этом участке ее пункцию.
Подмышечная артерия, а. axillaris, лежит латерально и глубже вены. В ключично-грудном треугольнике от подмышечной артерии отходит верхняя грудная артерия, a. thoracica superior, разветвляющаяся в первом и втором межреберьях, и грудоакромиальная артерия, a. thoracoacromialis, почти сразу же распадающаяся на три ветви: дельтовидную, грудную и акромиальную. Все они прободают ключично-грудную фасцию и направляются к соответствующим мышцам. В этом же месте через фасцию из дельтовидно-грудной борозды в подмышечную ямку проходит латеральная подкожная вена руки, v. сephalica, и впадает в подмышечную вену (см. рис. 3.4).
Пучки плечевого сплетения располагаются латеральнее и глубже артерии.
Таким образом, и в направлении спереди назад, и с медиальной стороны в латеральную элементы сосудисто-нервного пучка расположены одинаково: сначала вена, потом артерия, потом плечевое сплетение (прием для запоминания - ВАПлекс).
При резком отведении головы в сторону (например, при падении) возможно повреждение верхнего ствола плечевого сплетения с развитием так называемого паралича Дюшенна [DushenneJ-Эрба [Erb]. Поскольку в верхнем стволе проходят нервные волокна, принимающие участие в формировании n. axillaris, n. musculocutaneus и, частично, n. radialis, пострадает функция мышц, иннервируемых этими нервами. Поэтому невозможно отвести плечо (m. deltoideus - инн. n. axillaris), нарушено сгибание предплечья (m. biceps brachii, m. brachialis - инн. n. musculocutaneus), рука висит, как плеть.
У медиального края подмышечной вены располагается апикальная группа лимфатических узлов подмышечной ямки.
Связь клетчатки подключичной области с соседними областями
1. С клетчаткой подмышечной ямки через дефект в задней стенке ( f. clavipectoralis) субпекторального пространства, по ходу ветвей a. thoracoacromialis.
2. По ходу клетчатки, сопровождающей основной сосудисто-нервный пучок, гнойный процесс может распространиться в латеральный треугольник шеи.
3. Вдоль этого же пучка клетчатка связана с нижерасположенными участками подмышечной ямки.
ЛОПАТОЧНАЯ ОБЛАСТЬ, REGIO SCAPULARIS
Внешние ориентиры. Верхний край лопатки располагается на уровне II ребра (медиальный угол достигает уровня I ребра), нижний угол - на уровне VIII ребра. Ость лопатки соответствует примерно III ребру.
Наиболее доступными для пальпации и, следовательно, наиболее надежными внешними ориентирами области являются медиальный край лопатки, ее нижний угол, ость лопатки и акромион. Линия, соединяющая латеральную часть акромиона и нижний угол лопатки, соответствует латеральному краю лопатки, который часто не удается пальпировать из-за прикрывающих его мышц.
Границы. Верхняя - линия, проведенная от акромиально-ключичного сочленения перпендикулярно позвоночнику; нижняя - горизонтальная линия, идущая через нижний угол лопатки; медиальная - по внутреннему краю лопатки до пересечения с верхней и нижней границами; латеральная - от латерального конца акромиона вертикально вниз до нижней границы.
Проекции основных сосудисто-нервных образований области. A. et n. suprascapularis проецируются по линии, идущей от середины ключицы к точке, соответствующей основанию акромиона, то есть границе наружной и средней трети ости лопатки. Проекционная линия r. profundus a. transversae соШ (a. scapularis dorsalis, PNA) идет вдоль внутреннего края лопатки на 0,5-1 см кнутри от нее. Место входа a. circumflexa scapulae в подостное ложе проецируется на середину проекции латерального края лопатки.
Слои
Кожа толстая, малоподвижная, ее с трудом можно собрать в складку. Иногда у мужчин кожа покрыта волосами. При загрязнении кожи, в местах трения одеждой, у престарелых и истощенных людей, у больных сахарным диабетом в этой области могут возни кать фурункулы (фурункулёз). В коже множество сальных желез; при их закупорке в этой области часто возникают кисты сальных желез - атеромы, требующие хирургического удаления.
Подкожная жировая клетчатка однослойная, плотная, ячеистая из-за соединительнотканных перегородок, идущих от кожи в глубину, к собственной фасции.
Поверхностная фасция может быть представлена несколькими листками различной плотности. Надфасциальных образований практически нет, тонкие подкожные нервы являются ветвями подмышечного и надключичных нервов (рис. 3.6).
Собственная фасция поверхностных мышц области (m. trapezius, m. deltoideus, m. latissimus dorsi) образует для них футляры.
Fascia supraspinata et fascia infraspinata - собственные фасции глубоких мышц лопатки, начинающихся от ее задней поверхности. Эти фасции плотны, имеют апоневротическое строение. В результате их прикрепления к краям лопатки и ости образованы два костно-фиброзных пространства - надостное и подостное.
Топография над- и подостного пространств лопатки (см. рис. 3.7)
Надостное пространство соответствует fossa supraspinata лопатки. Сверху оно замкнуто в результате прикрепления f. supraspinata к верхнему краю лопатки, к фасциальному футляру подключичной мышцы и к lig. coracoclaviculare. Снизу оно замкнуто лопаточной остью. Снаружи, у основания акромиона и под акромиально-ключичным сочленением, надостное пространство открыто в подостное и в поддельтовидное клетчаточное пространство. Содержимым надостного пространства (ложа) является m. supraspinatus, a., v. et n. suprascapular.
Подостное костно-фиброзное пространство образовано собственной фасцией и лопаточной костью ниже лопаточной ости. Fascia infraspinata сращена с медиальным краем лопатки, лопаточной
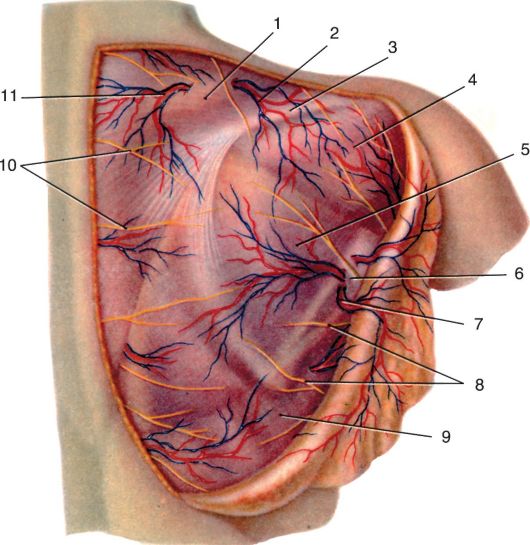 Рис. 3.6. Поверхностные слои лопаточной области:
Рис. 3.6. Поверхностные слои лопаточной области:
1-m. trapezius; 2 - кожная ветвь a. suprascapularis; 3 - spina scapulae; 4 - m. deltoideus; 5 - m. infraspinatus et fascia infraspinata; 6 - m. teres major; 7 - кожная ветвь a. circumflexae scapulae; 8 - rami cutanei lat. (nn. intercostales); 9 - m. latissimus dorsi; 10 - rami cutanei (от rami post. nn. cervicalium); 11 - кожная ветвь a. transversae соШ
остью и латеральным краем лопатки. Содержимым ложа являются m. infraspinatus, m.teres minor, небольшой слой клетчатки, расположенный между мышцами и костью, а также сосуды и нервы: a. et v. suprascapularis, a. circumflexa scapulae, n. suprascapularis. Сюда же входят ветви r. profundus a. transversae colli, прободая собственную фасцию у медиального края лопатки. Артерия, огибающая лопатку,
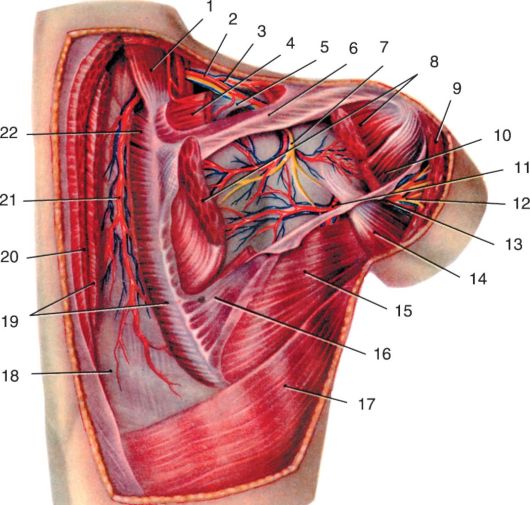 Рис. 3.7. Лопаточная область (глубокий слой):
Рис. 3.7. Лопаточная область (глубокий слой):
1 - m. levator scapulae; 2 - a. suprascapularis; 3 - v. suprascapularis; 4 - m. supraspinatus; 5 - lig. transversum scapulae sup.; 6 - spina scapulae; 7 - n. suprascapularis; 8 - m. infraspinatus (средняя часть удалена); 9 - m. deltoideus; 10 - m. teres minor; 11 - a. etv. circumflexae scapulae; 12 - ветви n. axillaris; 13 - a. circumflexa humeri post.; 14 - caput longum musculi tricipitis brachii; 15 - m. teres major; 16 - fascia infraspinata (частично удалена); 17 - m. latissimus dorsi; 18 - fascia lumbodorsalis (lamina post.); 19 - m. rhomboideus major (частично удалена); 20 - m. trapezius (отрезан); 21 - ramus profundus a. transversae colli; 22 - m. rhomboideus minor (частично удалена)
на пути из подмышечной ямки также прободает эту фасцию, но у латерального края лопатки.
Ветви перечисленных трех артерий анастомозируют между собой в подостной клетчатке и в толще подостной мышцы. В резуль-
тате образуется так называемый лопаточный артериальный коллатеральный круг. При затруднении или прекращении кровотока по магистральной - подмышечной - артерии выше (проксимальнее) места отхождения от нее подлопаточной артерии (a. subscapularis) за счет анастомозов лопаточного круга может сохраниться кровообращение всей верхней конечности. Подробнее об этом сказано в разделе «Коллатеральное кровообращение в областях надплечья».
От угла лопатки и нижней половины ее латерального края, а также от наружной поверхности подостной фасции начинается большая круглая мышца. Ее верхний край прилежит к нижнему краю прикрытой подостной фасцией малой круглой мышцы; между ними образуется щель. На середине протяжения большой круглой мышцы ее пересекает сзади сухожилие длинной головки трехглавой мышцы, которое уходит кпереди, под малую круглую мышцу. Щель между круглыми мышцами делится таким образом на два отдела: медиальный (трехстороннее отверстие) и латеральный (четырехстороннее отверстие) (см. рис. 3.8).
Краями трехстороннего отверстия со стороны лопатки являются снизу - большая круглая мышца, сверху - малая круглая, а с латеральной стороны - сухожилие длинной головки трехглавой мышцы. Через это отверстие в лопаточную область из подмышечной проходит a. circumflexa scapulae. Далее она прободает фасциальный футляр малой круглой мышцы и разветвляется в мышцах подостной ямки.
Четырехстороннее отверстие располагается вне пределов лопаточной области и рассматривается в разделе «Подмышечная область».
Следующий слой - лопатка (scapula).
Подлопаточное пространство. M. subscapularis располагается на передней стороне лопатки в костно-фасциальном ложе, образованном сращением подлопаточной фасции с краями лопатки. Подлопаточная мышца, переходя в довольно мощное сухожилие, направляется в поддельтовидное пространство, в котором сухожилие прикрепляется к малому бугорку плечевой кости. До места прикрепления сухожилие тесно прилежит к переднему отделу капсулы плечевого сустава. Под сухожилием подлопаточной мышцы располагается довольно крупная синовиальная сумка, bursa synovialis subscapularis, постоянно связанная с полостью капсулы плечевого сустава. Передняя поверхность подлопаточной мышцы вместе со своей фасцией принимает участие в образовании задней стенки подмышечной ямки и задней стенки предлопаточного клетчаточного пространства, являющегося про-
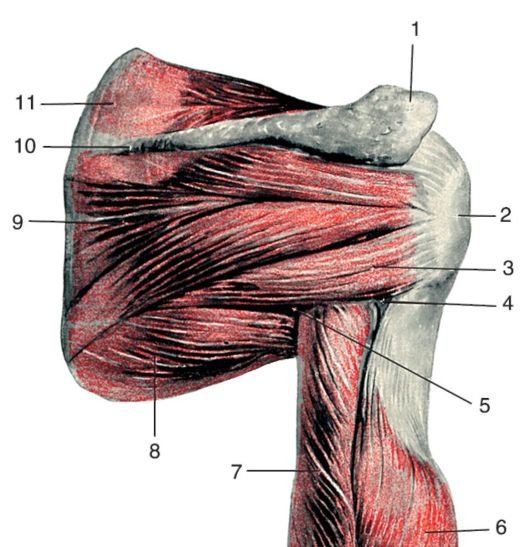 Рис. 3.8. Трехстороннее
и четырехстороннее отверстия со стороны лопатки: 1 - acromion; 2 -
tuberculum majus humeri; 3 - m. teres minor; 4 - foramen quadrilaterum; 5
- foramen trilaterum; 6 - caput laterale m. tricipitis brachii; 7 -
caput longum m. tricipitis brachii; 8 - m. teres major; 9 - m.
infraspinatus; 10 - spina scapulae; 11 - m. supraspinatus
Рис. 3.8. Трехстороннее
и четырехстороннее отверстия со стороны лопатки: 1 - acromion; 2 -
tuberculum majus humeri; 3 - m. teres minor; 4 - foramen quadrilaterum; 5
- foramen trilaterum; 6 - caput laterale m. tricipitis brachii; 7 -
caput longum m. tricipitis brachii; 8 - m. teres major; 9 - m.
infraspinatus; 10 - spina scapulae; 11 - m. supraspinatus
должением подмышечного пространства в дорсальном направлении. Передней стенкой этого пространства является передняя зубчатая мышца, покрытая собственной фасцией, fascia thoracica.
Связь клетчатки лопаточной области с соседними областями
1. По ходу надлопаточного пучка - с клетчаткой латерального треугольника шеи.
2. По ходу a. et v. circumflexaе scapulae через трехстороннее отверстие - с клетчаткой подмышечной ямки.
3. По ходу сухожилий над- и подостной мышц - с клетчаткой поддельтовидного пространства.
ПОДМЫШЕЧНАЯ ОБЛАСТЬ, REGIO AXILLARIS, И ПОДМЫШЕЧНАЯ ЯМКА, FOSSA AXILLARIS
Внешние ориентиры. Контуры mm. pectoralis major, latissimus dorsi et coracobrachialis. При отведенной конечности область имеет форму ямки, fossa axillaris.
Границы области (не путать со стенками подмышечной ямки, о них будет сказано ниже).
Передняя - нижний край m. pectoralis major; задняя - нижний край m. latissimus dorsi; медиальная - линия, соединяющая края этих мышц на грудной стенке по III ребру; латеральная - линия, соединяющая края этих же мышц на внутренней по верхности плеча.
Проекция подмышечного сосудистонервного пучка (a. et v. axilla^s, пучки plexus brachialis и отходящие от них нервы) - линия, проведенная от точки между передней и средней третью латеральной границы области (внутренняя поверхность плеча) до точки на 1 см кнутри от середины ключицы (рис. 3.9).
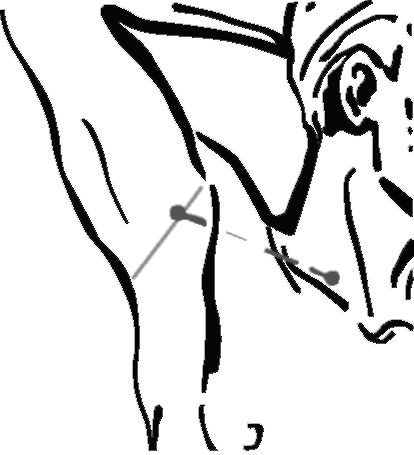 Рис. 3.9. Проекция подмышечной артерии
Рис. 3.9. Проекция подмышечной артерии
Слои
Кожа тонкая, имеет волосяной покров, ограниченный пределами области, содержит множество потовых, сальных и апокринных желез, при воспалении которых могут развиться фурункулы и гидраденит. Подкожная жировая клетчатка выражена слабо и располагается слоями между тонкими пластинками поверхностной фасции. В подкожной клетчатке располагаются кожные ветви нервов плеча и поверхностные лимфатические узлы. Отток от них осуществляется в глубокие лимфатические узлы по отводящим лимфатическим сосудам, прободающим собственную фасцию.
Поверхностная фасция развита слабо.
Собственная фасция, fascia axillaris, в центре области тонкая, в ней заметны узкие щели, через которые проходят мелкие кровеносные и лимфатические сосуды и нервы к коже. У границ области подмышечная фасция более плотна и свободно переходит спереди
в грудную фасцию, fascia pectoralis, сзади - в пояснично-грудную фасцию, fascia thoracolumbalis, латерально - в фасцию плеча, fas cia brachii, и медиально - в собственную грудную фасцию, fascia thoracica, покрывающую переднюю зубчатую мышцу. К внутренней поверхности подмышечной фасции вдоль края m. pectoralis major прикрепляется связка, подвешивающая подмышечную фасцию, lig. suspensorium axillae, связка Жерди [Gerdy], - производное fascia clavipectoralis, рассмотренной в разделе о подключичной области. Связка подтягивает собственную фасцию кверху, благодаря чему подмышечная область имеет форму ямки.
Подфасциальные образования
Клетчаточное пространство подмышечной ямки расположено под fascia axillaris. В нем располагаются хорошо выраженная жировая клетчатка, подмышечный сосудисто-нервный пучок, а также несколько групп лимфатических узлов.
Как и всякое клетчаточное пространство, подмышечное ограничено рядом фасций и лежащих под ними мышц. По форме это четырехгранная пирамида, основанием которой является fascia axillaris, а верхушка лежит у середины ключицы, между ней и I ребром. Четыре грани пирамиды (стенки подмышечной ямки, не путать с границами!) образованы:
- передняя - f. clavipectoralis с заключенной в ней малой грудной мышцей;
- медиальная - f. thoracica, покрывающей грудную стенку и переднюю зубчатую мышцу;
- латеральная - f. brachii, покрывающей m. coracobrachialis и короткую головку m. biceps brachii до места их прикрепления к клювовидному отростку;
- задняя - f. m. subscapularis и широким плоским сухожилием m. latissimus dorsi.
В состав передней стенки в целом входит также большая грудная мышца. Как уже отмечалось, в ключично-грудной фасции есть отверстие, пропускающее ветви a. thoracoacromialis и v. cephalica.
Вдоль медиальной стенки по зубцам передней зубчатой мышцы, m. serratus anterior, или мышцы Боксера [Boxer], сверху вниз идут a. thoracica lateralis (из a. axillaris) и несколько кзади от нее - n. thoracicus longus, или нерв Белла [Bell] (из надключичной части плечевого сплетения).
В нижней трети латеральной стенки вдоль m. coracobrachial проходит подмышечный сосудисто-нервный пучок. Его фасциальный футляр связан здесь с фасциальным футляром мышцы. Считается, что у внутреннего края клювовидно-плечевой мышцы (внешний ориентир) можно прижать к плечевой кости подмышечную артерию. Однако мышцу можно достаточно легко обнаружить только у худощавых и физически хорошо развитых людей, поэтому временную остановку кровотечения путем пальцевого прижатия чаще осуществляют, пользуясь проекционной линией.
Задняя стенка подмышечной ямки представлена сухожилием широчайшей мышцы спины и тесно примыкающей к нему сверху подлопаточной мышцей. На передней поверхности m. subscapularis в косом направлении проходят nn. subscapularis et thoracodorsalis.
Сухожилие широчайшей мышцы спины всегда хорошо определяется и является важным внутренним ориентиром. С его помощью легко найти два отверстия в задней стенке подмышечной ямки: четырехстороннее и трехстороннее. Эти отверстия связывают подмышечную ямку с дельтовидной и лопаточной областями. Со стороны лопаточной области они рассмотрены выше. Со стороны подмышечной ямки края у них другие (рис. 3.10).
Края четырехстороннего отверстия: нижний - верхний край сухожилия m. latissimus dorsi, верхний - нижний край m. subscapularis, латеральный - хирургическая шейка плечевой кости, медиальный - лежащее глубже сухожилие длинной головки m. triceps brachii.
Края трехстороннего отверстия: нижний - верхний край сухожилия m. latissimus dorsi, верхний - нижний край m. subscapularis, латеральный - сухожилие m. triceps brachii.
Как видно на рис. 3.10, верхний и нижний края обоих отверстий представлены одними и теми же образованиями: m. subscapularis и m. latissimus dorsi. Четырехстороннее отверстие лежит латеральнее, ближе к плечевой кости, а трехстороннее - медиальнее. Для их поиска достаточно найти угол между плечевой костью и верхним краем сухожилия m. latissimus dorsi - это уже часть четырехстороннего отверстия. Движением инструмента кверху сразу определяется подлопаточная мышца, а двигаясь кнутри и в глубине этого отверстия, легко выйти на сухожилие длинной головки трехглавой мышцы. Продолжая движение над этим сухожилием в медиальную сторону, в промежутке между сухожилием широчайшей мышцы и подлопаточной мышцей можно легко найти трехстороннее отверстие.
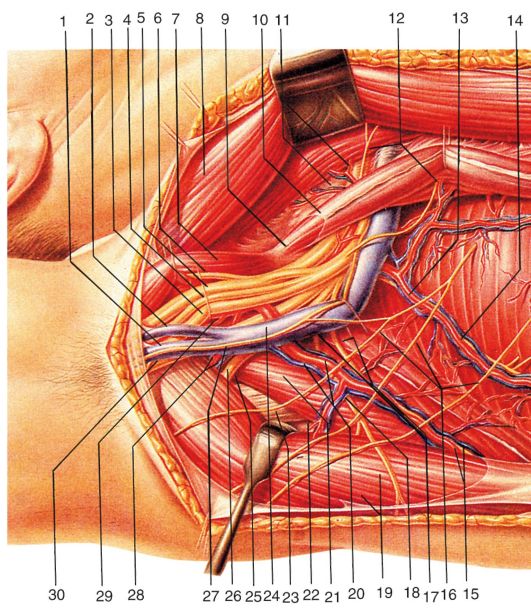 Рис. 3.10. Топография
сосудов и нервов подмышечной области. Трехстороннее и четырехстороннее
отверстия. Конечность отведена: 1 - v. basilica; 2 - v. brachialis; 3 -
n. ulnaris; 4 - n. cutaneus antebrachii medialis; 5 - n. medianus; 6 -
n. musculocutaneus; 7 - m. coracobrachialis; 8 - processus coracoideus; 9
- m. pectoralis major; 10 - m. pectoralis minor; 11 - rami pectorales
a. thoracoacromialis; 12 - nn. thoracales anteriores; 13 - а. и v.
thoracica lateralis; 14 - n. thoracicus longus; 15 - а. и v.
thoracodorsalis; 16 - nn. intercostobrachiales; 17 - n. thoracodorsalis;
18 - а. и v. circumflexa scapulae; 19 - m. latissimus dorsi и m. teres
major; 20 - а. и v. subscapularis; 21 - m. subscapularis; 22 - foramen
trilaterum; 23 - caput longum m. tricipitis brachii; 24 - v. axillaris;
25 - foramen quadrilaterum; 26 - n. axillaris; 27 - n. cutaneus brachii
medialis; 28 - а. и v. circumflexa humeri posterior; 29 - a. circumflexa
humeri anterior; 30 - n. radialis
Рис. 3.10. Топография
сосудов и нервов подмышечной области. Трехстороннее и четырехстороннее
отверстия. Конечность отведена: 1 - v. basilica; 2 - v. brachialis; 3 -
n. ulnaris; 4 - n. cutaneus antebrachii medialis; 5 - n. medianus; 6 -
n. musculocutaneus; 7 - m. coracobrachialis; 8 - processus coracoideus; 9
- m. pectoralis major; 10 - m. pectoralis minor; 11 - rami pectorales
a. thoracoacromialis; 12 - nn. thoracales anteriores; 13 - а. и v.
thoracica lateralis; 14 - n. thoracicus longus; 15 - а. и v.
thoracodorsalis; 16 - nn. intercostobrachiales; 17 - n. thoracodorsalis;
18 - а. и v. circumflexa scapulae; 19 - m. latissimus dorsi и m. teres
major; 20 - а. и v. subscapularis; 21 - m. subscapularis; 22 - foramen
trilaterum; 23 - caput longum m. tricipitis brachii; 24 - v. axillaris;
25 - foramen quadrilaterum; 26 - n. axillaris; 27 - n. cutaneus brachii
medialis; 28 - а. и v. circumflexa humeri posterior; 29 - a. circumflexa
humeri anterior; 30 - n. radialis
Через четырехстороннее отверстие из подмышечной ямки в дельтовидную область уходят подмышечный нерв, n. axillaris, и задняя артерия, огибающая плечевую кость, а. circumflexa humeri posterior. Через трехстороннее отверстие в лопаточную область уходит артерия, огибающая лопатку, а. circumflexa scapulae.
Вблизи задней стенки располагается и ряд других важных сосудисто-нервных образований, о топографии которых сказано ниже.
Топография сосудисто-нервных образований
А. axillaris, продолжение a. subclavia, является магистральным сосудом верхней конечности.
Ее топографию рассматривают обычно по треугольникам, образованным относительно малой грудной мышцы: tr. clavipectorale, tr. pectorale и tr. subpectorale (о них говорилось в разделе о топографии подключичной области). В первом из них подмышечная артерия отдает ветви: a. thoracica superior и a. thoracoacromialis, во втором - a. thoracica lateralis, в третьем, подгрудном треугольнике от нее отходят a. subscapularis, aa. circumflexae humeri anterior et posterior.
Топография элементов сосудисто-нервного пучка в trigonum clavipectorale рассмотрена в разделе о подключичной области.
В грудном треугольнике медиально (поверхностнее) от артерии располагаются подмышечная вена и идущие вдоль нее лимфатические узлы. Три пучка плечевого сплетения - медиальный, латеральный и задний - лежат рядом с a. axillaris в соответствии со своими названиями: медиальный - медиально от артерии, латеральный - латерально, задний - позади артерии. A. thoracica lateralis направляется на медиальную стенку подмышечной ямки, где отдает ветви к мышцам и к молочной железе.
В подгрудном треугольнике топография сосудов и нервов наиболее сложна. Здесь пучки плечевого сплетения распадаются на несколько крупных нервов, каждый из которых занимает определенное положение относительно подмышечной артерии. Уместно вспомнить, что медиальный пучок плечевого сплетения дает медиальный кожный нерв плеча, n. cutaneus brachii medialis, предплечья, n. cutaneus antebrachii medialis, локтевой нерв, n. ulnaris, и медиальный корешок срединного нерва, n. medianus. От латерального пучка отходят латеральный корешок срединного нерва и мышечно-кожный нерв, n. musculocutaneus, или нерв Кассерио
[Casserio], от заднего - лучевой, n. radialis, и подмышечный, n. axillaris, нервы.
Самым поверхностным образованием является v. axillaris, которая по отношению к артерии и нервам располагается на всем протяжении спереди и медиально (рис. 3.11).
N. medianus располагается кпереди от артерии. Его легко найти по месту соединения двух его корешков - медиального и латерального (внутренний ориентир), в форме буквы Y. В промежутке между корешками хорошо виден ствол подмышечной артерии.
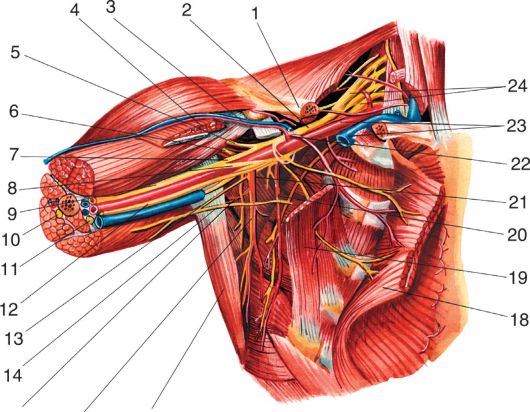 15 16 17 Рис. 3.11. Сосуды и нервы подмышечной ямки:
15 16 17 Рис. 3.11. Сосуды и нервы подмышечной ямки:
1 - clavicula et m. subclavius; 2 - fasciculus lateralis; 3 - v. cephalica; 4 - m. pectoralis major; 5 - n. musculocutaneus; 6 - n. axillaris et a. circumflexa humeri posterior; 7 - radix lateralis n. mediani; 8 - radix medialis n. mediani; 9 - n. medianus; 10 - n. radialis; 11 - n. ulnaris; 12 - n. cutaneus antebrachii medialis; 13 - n. cutaneus brachii medialis; 14 - n. intercostobrachialis; 15 - a. circumflexa scapulae; 16 - a., n. thoracodorsalis; 17 - m. latissimus dorsi; 18 - m. pectoralis major; 19 - m. pectoralis minor; 20 - a. thoracica lateralis; 21 - a. subscapularis; 22 - a. thoracoacromialis; 23 - a., v. axillaris; 24 - plexus brachialis
Нервы из медиального пучка плечевого сплетения располагаются кнутри от артерии. Самый крупный среди них - n. ulnaris. Кроме него, медиально от артерии располагаются n. cutaneus antebrachii medialis и n. cutaneus brachii medialis.
Латерально от артерии располагаются латеральный корешок срединного нерва и мышечно-кожный нерв, направляющийся к m. coracobrachial и прободающий ее.
Позади артерии располагаются лучевой и подмышечный нервы (оба из заднего пучка). N. radialis. самый крупный из ветвей плечевого сплетения, лежит позади артерии на всем протяжении подгрудного треугольника и вместе с артерией прилежит к сухожилию широчайшей мышцы спины, переходя в переднюю область плеча. В эту же область переходят и n. medianus, nn. cutanei brachii et antebrachii mediales, n. ulnaris.
N. axillaris сначала располагается позади и несколько латеральнее артерии на задней стенке подмышечной ямки, затем идет косо и латерально по направлению к четырехстороннему отверстию у верхнего края m. latissimus dorsi. В это же отверстие направляется и задняя артерия, огибающая плечевую кость, a. circumflexa humeri posterior, и сопровождающие ее вены, которые вместе с n. axillaris образуют сосудисто-нервный пучок, прилежащий к хирургической шейке плеча сзади и далее направляющийся в поддельтовидное пространство. Здесь, глубже нерва, под небольшим слоем рыхлой клетчатки обнажается нижний участок капсулы плечевого сустава, recessus axillaris.
Если оттянуть подмышечную артерию и лежащие рядом с ней нервы кзади, то можно увидеть отходящие от ее задней стенки a. subscapularis и aa. circumflexae humeri anterior et posterior. Место их отхождения находится на расстоянии около 1 см от верхнего края сухожилия m. latissimus dorsi. A. subscapularis, самая крупная из ветвей подмышечной артерии, направляется книзу и почти сразу делится на артерию, огибающую лопатку, a. circumflexa scapulae, и грудоспинную артерию, a. thoracodorsalis. Первая из них уходит в трехстороннее отверстие и далее к латеральному краю лопатки, а вторая является продолжением подлопаточной артерии, спускается вниз в сопровождении подлопаточного нерва и у угла лопатки распадается на конечные ветви.
Aa. circumflexae humeri anterior et posterior начинаются на 0,5- 1 см дистальнее a. subscapularis. A. circumflexa humeri anterior направляется латерально под m. coracobrachialis и caput breve m. bicipitis
brachii и прилежит к хирургической шейке плеча спереди. Обе окружающие плечо артерии снабжают кровью плечевой сустав и дельтовидную мышцу, где они анастомозируют с дельтовидной ветвью a. thoracoacromialis.
A. axillaris является основным магистральным сосудом верхней конечности. Ее ветви в области надплечья образуют анастомозы с артериями из систем подключичной и плечевой артерий, служащие коллатеральными путями кровоснабжения верхней конечности при повреждении и перевязке a. axillaris. Более надежное коллатеральное кровоснабжение развивается при перевязке или окклюзии подмышечной артерии выше отхождения a. subscapularis и обеих артерий, огибающих плечевую кость (более подробно см. ниже, в разделе о коллатеральном кровообращении в областях надплечья).
Лимфатические узлы подмышечной ямки образуют 5 групп, которые легче запомнить по отношению к стенкам. Одна из них - центральная - располагается в основании пирамиды, которую образуют стенки. Три следующие располагаются вдоль граней пирамиды, кроме медиальной. Соответственно это задние, латеральные и передние узлы. Пятая группа находится у вершины пирамиды (верхушка - apex) и поэтому называется апикальной.
1. Nodi lymphoidei centrales являются самыми крупными узлами. Они располагаются в центре основания подмышечной ямки подсобственной фасцией вдоль подмышечной вены.
2. Nodi lymphoidei subscapulares (posteriores) лежат по ходу подлопаточных сосудов и принимают лимфу от верхней части спины и задней поверхности шеи.
3. Nodi lymphoidei humerales (laterales) располагаются у латеральной стенки подмышечной полости, медиальнее сосудисто-нервного пучка, и принимают лимфу от верхней конечности.
4. Nodi lymphoidei pectorales (anteriores) находятся на передней зубчатой мышце по ходу a. thoracica lateralis. Они принимают лимфу от переднебоковой поверхности груди и живота (выше пупка), а также от молочной железы. Один (или несколько) из узлов этой группы лежит на уровне III ребра под краем m. pectoralis major и выделяется особо (узел Зоргиуса). Эти узлы часто первыми поражают метастазы рака молочной железы.
5. Nodi lymphoidei apicales лежат в trigonum clavipectorale вдоль v. axillaris и принимают лимфу из нижележащих лимфатических узлов, а также от верхнего полюса молочной железы.
Далее лимфатические сосуды переходят в латеральный треугольник шеи по ходу подмышечного сосудисто-нервного пучка и принимают участие в формировании truncus subclavius, подключичного лимфатического ствола.
Основные группы лимфатических узлов подмышечной ямки пальпируются в положении приведения плеча; положение приведения требуется для того, чтобы расслабить подмышечную фасцию, под которой они расположены. Только лимфатический узел Зоргиуса пальпируется иначе. Рука больной лежит на плече врача, а он пальпирует лимфатический узел в месте прикрепления нижнего края большой грудной мышцы к грудной клетке.
Связь клетчатки подмышечной ямки с соседними областями
1. По ходу сосудисто-нервного пучка в проксимальном направлении клетчатка подмышечной ямки связана с клетчаткой шеи, а оттуда - с клетчаткой переднего средостения.
2. В дистальном направлении по ходу сосудисто-нервного пучка - с клетчаткой плеча.
3. Через трехстороннее отверстие - с задней поверхностью лопаточной области.
4. Через четырехстороннее отверстие - с поддельтовидным пространством.
5. Через ключично-грудную фасцию по ходу a. thoracoacromialis - с субпекторальным пространством.
6. Между глубокой (передней) поверхностью лопатки и стенкой грудной клетки - с подлопаточным пространством.
ДЕЛЬТОВИДНАЯ ОБЛАСТЬ, REGIO DELTOIDEA
Область расположена кнаружи от лопаточной, соответствует контуру дельтовидной мышцы, покрывающей плечевой сустав и верхнюю треть плечевой кости.
Внешние ориентиры. Ключица, акромион и ость лопатки, выпуклость дельтовидной мышцы, ее передний и задний края, дельтовидно-грудная борозда. При вывихах в плечевом суставе эта выпуклость дельтовидной мышцы сглаживается, заменяется ямкой.
Границы. Верхняя - наружная треть ключицы, акромион и наружная треть лопаточной ости. Нижняя - линия на наружной поверхности плеча, соединяющая нижние края большой грудной мышцы и широчайшей мышцы спины. Передняя и задняя границы соответствуют краям дельтовидной мышцы.
Проекции. По ходу дельтовидно-грудной борозды проецируется латеральная подкожная вена руки, v. cephalica. По вертикальной линии, опущенной вниз от задненаружного угла акромиона до пересечения с задним краем m. deltoideus (в среднем 6 см; при отведении верхней конечности от туловища до прямого угла это расстояние будет равно 2,5-3 см), проецируется сосудисто-нервный пучок области - n. axillaris et aa. circumflexaе humeri anterior et posterior. На этом же уровне находится хирургическая шейка плеча. Проекция recessus axillaris - нижнего выпячивания суставной сумки плечевого сустава, определяется точкой, расположенной на той же вертикальной линии на 4 см ниже заднего угла акромиона, то есть на 2 см выше проекции подмышечного нерва. Здесь при воспалении (артрите) плечевого сустава определяется болезненность при давлении. Эта точка расположена под задним краем дельтовидной мышцы.
Слои
Кожа относительно толстая, малоподвижная.
Подкожная жировая клетчатка хорошо выражена, особенно вблизи задневерхней границы области, имеет ячеистое строение. Примерно у середины заднего края дельтовидной мышцы в подкожную клетчатку из-под собственной фасции выходит ветвь подмышечного нерва, n. cutaneus brachii lateralis superior.
Поверхностная фасция развита слабо.
Собственная фасция, fascia deltoidea, по верхней границе области прочно сращена с ключицей, акромионом и остью лопатки. У передней и нижней границ она свободно переходит в fascia pectoralis и fascia brachii. По передней границе области, в sulcus deltopectoralis, в расщеплении собственной фасции располагается v. cephalica, которая направляется дальше в подключичную область.
Собственная фасция имеет поверхностный и глубокий листки, которые образуют футляр для дельтовидной мышцы. Оба листка связывают многочисленные отроги, разделяющие отдельные волокна мышцы. В двух местах отроги особенно развиты: они разделяют
три порции дельтовидной мышцы по местам их прикрепления - ключичную, pars clavicularis, акромиальную, pars acromialis, и остистую, pars spinalis.
Поддельтовидное клетчаточное пространство располагается между глубоким листком fascia deltoidea (на глубокой поверхности дельтовидной мышцы) и проксимальным концом плечевой кости с плечевым суставом и его капсулой. В клетчатке пространства лежит сосудисто-нервный пучок, а также поддельтовидная синовиальная сумка, bursa subdeltoidea, окружающая большой бугорок плечевой кости. К этому бугорку прикрепляются сухожилия надостной, подостной и малой круглой мышц. Как правило, поддельтовидная сумка сообщается с другой слизистой сумкой, расположенной под акромионом (bursa subacromialis).
Поддельтовидное клетчаточное пространство продолжается кверху под акромион и дальше кзади в подтрапециевидное пространство.
Топография сосудов и нервов. Главный элемент сосудисто-нервного пучка - n. axillaris, ветвь заднего пучка плечевого сплетения. Он иннервирует дельтовидную мышцу. Фасциальный футляр пучка связан с глубоким листком фасции дельтовидной мышцы. Проходя из подмышечной ямки через foramen quadrilaterum, он прилежит к подмышечному завороту, recessus axillaris, капсулы плечевого сустава, а затем огибает хирургическую шейку плеча сзади наперед.
N. axillaris лежит проксимальнее задней артерии, огибающей плечевую кость.
На глубокой поверхности дельтовидной мышцы a. circumflexa humeri posterior анастомозирует с a. circumflexa humeri anterior, приходящей также из подмышечной ямки, но по передней поверхности хирургической шейки плеча. Обе артерии анастомозируют также с дельтовидной ветвью a. thoracoacromialis. Эти анастомозы обеспечивают коллатеральное кровообращение при затруднении кровотока по подмышечной артерии на участке между грудоакромиальной артерией и обеими артериями, огибающими плечевую кость. Важным анастомозом является также анастомоз между дельтовидной ветвью грудоакромиальной артерии и одноименной ветвью глубокой артерии плеча. Этот анастомоз играет важную роль при затруднении кровотока в подмышечной - плечевой артерии на участке между подлопаточной артерией и глубокой артерией плеча.
При переломе плечевой кости на уровне хирургической шейки возможно ущемление подмышечного нерва. Иногда нерв оказывается вовлеченным в развивающуюся костную мозоль и сдавлен ею. Возможно также вовлечение нерва в воспалительный процесс при гнойном заболевании плечевого сустава и прорыве гноя из капсулы через recessus axillaris. Во всех таких ситуациях происходит нарушение кожной чувствительности в зоне его ветвей, и самое главное - развивается парез или паралич дельтовидной мышцы. Это будет проявляться невозможностью отведения плеча до горизонтального уровня (потеря функции дельтовидной мышцы).
Связь клетчатки поддельтовидного пространства с соседними областями
1. По ходу сосудисто-нервного пучка и далее через четырехстороннее отверстие поддельтовидное пространство связано с подмышечным.
2. По ходу сухожилий надостной и подостной мышц связано с надостным и подостным пространствами лопатки.
3. Вверху клетчатка продолжается под акромион и дальше кзади в подтрапециевидное пространство.
ПЛЕЧЕВОЙ СУСТАВ, ARTICULATIO HUMERI
Плечевой сустав располагается под выпуклостью дельтовидной мышцы. Он связывает плечевую кость, а через ее посредство - всю свободную верхнюю конечность с плечевым поясом, в частности с лопаткой.
Внешние ориентиры. Прежде всего это дельтовидная мышца. Практически всегда можно определить sulcus deltopectoralis и пальпировать задний край мышцы. У всех людей независимо от развития подкожной жировой клетчатки можно пальпировать acromion, особенно его задний угол.
Ниже наружной части ключицы, в глубине sulcus deltopectoralis, пальпируется processus coracoideus.
Суставная щель проецируется спереди на верхушку клювовидного отростка, снаружи - по линии, соединяющей акромиальный конец ключицы с клювовидным отростком, сзади - под акромионом, в промежутке между акромиальной и остистой частями дельтовидной мышцы.
Сочленяющимися участками являются суставная впадина лопатки, cavitas glenoidalis, и головка плечевой кости, caput humeri.
На утолщенном латеральном углу лопатки располагается слабоуглубленная суставная впадина (рис. 3.12).
Над верхним краем впадины находится надсуставной бугорок, tuberculum supraglenoidale, место прикрепления сухожилия длинной головки m. biceps brachii. У нижнего края суставной впадины имеется подсуставной бугорок, tuberculum infraglenoidale, от которого берет начало длинная головка m. triceps brachii.
От верхнего края лопатки поблизости от суставной впадины отходит клювовидный отросток, processus coracoideus. Этот отросток служит местом начала двух мышц: m. coracobrachial и caput breve m. bicipitis brachii. Кроме мышц, от отростка отходит связка, lig. coracoacromiale, натянутая между наружным концом клювовидного отростка и средней частью внутренней поверхности
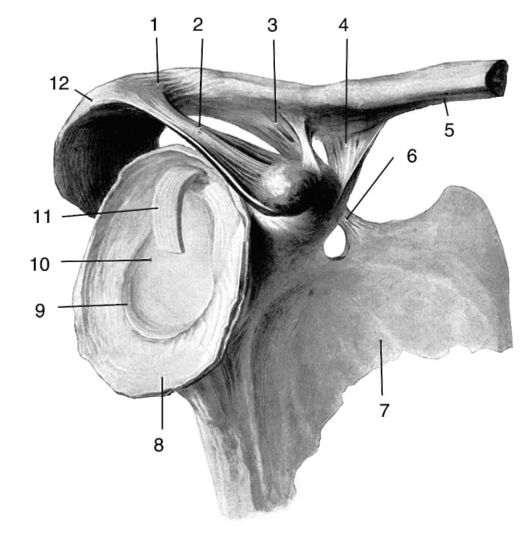 Рис. 3.12. Суставная поверхность лопатки:
Рис. 3.12. Суставная поверхность лопатки:
1 - lig. асготюс1ауюи1аге; 2 - lig. согасоасго-miale; 3 - lig. trapezoideum; 4 - lig. conoideum; 5 - clavicula; 6 - lig. transversum scapulae; 7 - scapula; 8 - capsula articularis; 9 - labrum glenoidale; 10 - cavitas glenoidalis; 11 - tendo m. bicipitis brachii (caput longum); 12 - acromion
акромиального отростка лопатки. Связка плотная, шириной 0,8- 1 см, имеет белесоватый цвет. Находясь над суставом, эта связка вместе с акромиальным и клювовидным отростками образует свод плеча. Свод ограничивает отведение плеча вверх в плечевом суставе до горизонтального уровня. Выше конечность поднимается уже вместе с лопаткой.
Плечевая кость вверху имеет шаровидную суставную головку, которая отделяется от остальной кости узкой канавкой, называемой анатомической шейкой. Тотчас за ней находятся два мышечных бугорка, из которых больший, tuberculum majus, лежит латерально, а другой, меньший, tuberculum minus, - немного кпереди от него. Между бугорками располагается бороздка, sulcus intertubercularis, в которой проходит сухожилие длинной головки двуглавой мышцы плеча. Непосредственно ниже обоих бугорков, на границе с диафизом, находится хирургическая шейка плечевой кости.
В плечевом суставе имеется большое несоответствие между почти плоским суставным концом лопатки и шаровидной головкой плечевой кости. Это несоответствие в некоторой степени сглаживается хрящевой суставной губой, labrum glenoidale, которая увеличивает объем впадины без ограничения подвижности, а также смягчает толчки и сотрясения при движении головки. Тем не менее, остающаяся неконгруэнтность является причиной вывихов плечевой кости, которые происходят чаще, чем в любом другом суставе.
Суставная капсула плечевого сустава свободна и относительно тонка. Она прикрепляется на лопатке к костному краю суставной впадины и, охватив головку плеча, оканчивается на анатомической шейке. При этом оба бугорка остаются вне полости сустава. Изнутри и снизу суставная капсула прикрепляется значительно ниже, на уровне хирургической шейки плеча, образуя так называемый подмышечный заворот, recessus axillaris (рис. 3.13).
Фиброзный слой суставной капсулы имеет утолщенные и слабые участки. Утолщенные образуются за счет связок, наиболее выраженная из них - lig. coracohumerale, начинающаяся от наружного края клювовидного отростка и направляющаяся к большому и малому бугоркам плечевой кости. Мало развиты так называемые суставно-плечевые связки, lig. glenohumerale, или связки Флуда [Flood], верхняя, средняя и нижняя. Между связками остаются «слабые места». Особенно тонка капсула между средней и нижней связками - это место является передним «слабым местом» капсулы (см. рис. 3.14).
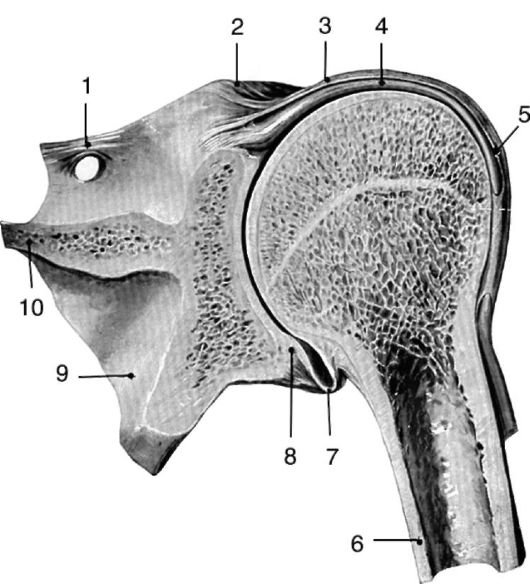 Рис. 3.13. Плечевой сустав на продольном срезе:
Рис. 3.13. Плечевой сустав на продольном срезе:
1 - lig. transversum scapulae; 2 - processus coracoideus; 3 - capsula articularis; 4 - tendo m. bicipitis brachii (caput longum); 5 - vagina mucosum intertubercularis; 6 - humerus; 7 - recessus axillaris; 8 - labrum glenoidale; 9 - scapula; 10 - spina scapulae
Большое значение в укреплении капсулы плечевого сустава имеют сухожилия мышц, окружающих сустав.
Укрепляющее влияние мышц реализуется разными путями. Так, двуглавая мышца плеча, клювовидно-плечевая и дельтовидная мышцы не имеют непосредственной связи с капсулой сустава, но способствуют удержанию суставных концов лопатки и плечевой кости.
Другие мышцы связаны непосредственно с капсулой сустава. Сверху и снаружи сустав прикрывает сухожилие m. supraspinatus, которое, направляясь из одноименной впадины, проходит под lig. coracoacromiale и прикрепляется к верхней части большого бугорка плечевой кости.
Сзади плечевой сустав прикрыт сухожилиями m. infraspinatus, прикрепляющимися к большому бугорку ниже места прикрепления m. supraspinatus, и m. teres minor, сухожилие которого прикрепляется к большому бугорку ниже сухожилия m. infraspinatus.
Впереди плечевого сустава располагается широкое и плоское сухожилие m. subscapularis, прикрепляющееся к малому бугорку плечевой кости.
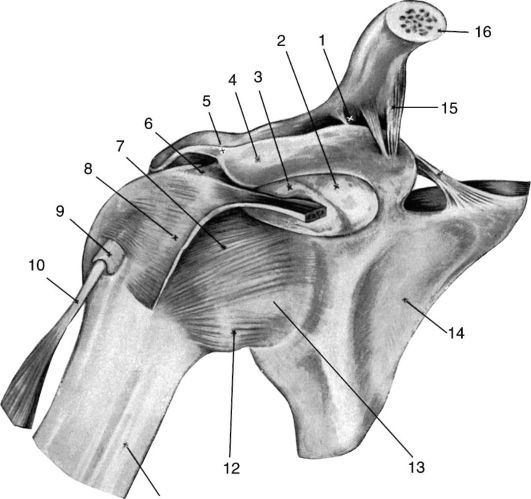 Рис. 3.14. Плечевой сустав спереди:
Рис. 3.14. Плечевой сустав спереди:
1 - lig. trapezoideum; 2 - bursa subcoracoidea; 3 - bursa tendinis m. subscapularis; 4 - processus coracoideus; 5 - lig. сoracoacromia1e; 6 - lig. сoracohumera1e; 7 - lig. glenohumerale medium; 8 - tendo m. subscapularis; 9 - vagina mucosa intertubercularis; 10 - m. biceps (caput longum); 11 - humerus; 12 - lig. glenohumerale inferius; 13 - переднее «слабое место» капсулы сустава; 14 - scapula; 15 - lig. transversum scapulae superius; 16 - clavicula
Таким образом, можно отметить, что сверху и сзади капсула сустава укреплена связками и сухожилиями мышц, а снизу и изнутри такого укрепления нет. Это в значительной степени обусловливает то, что в большинстве случаев головка плечевой кости вывихивается вперед и внутрь.
Вокруг сустава расположено значительное количество синовиальных сумок, составляющих скользящий аппарат мышечно-сухожильных образований.
Наиболее постоянными и имеющими связь с полостью сустава являются подлопаточная сумка, bursa subtendinea m. subscapularis, и
лежащая более поверхностно, над ней, подклювовидная сумка, bursa m. coracobrachialis. Нередко обе эти сумки сливаются. В сущности, подлопаточную сумку можно рассматривать как внесуставное выпячивание синовиальной оболочки плечевого сустава. Существует еще одно выпячивание синовиальной оболочки - межбугорковое. Синовиальный выворот плотно охватывает сухожилие длинной головки двуглавой мышцы плеча, проходящее от лопатки через всю полость плечевого сустава, и может доходить до хирургической шейки плечевой кости. На уровне большого и малого бугорков плечевой кости сухожилие проходит в борозде между ними, покрытое спереди поверх синовиального влагалища сухожильными волокнами m. subscapularis, m. infraspinatus и m. teres minor.
Спереди, снаружи и сзади плечевой сустав прикрывает, не срастаясь с капсулой, m. deltoideus. Под ней, в поддельтовидном клетчаточном пространстве, также находятся синовиальные сумки. В частности, над большим бугорком плечевой кости, поверх сухожилия m. supraspinatus, находится поддельтовидная синовиальная сумка, а под акромиальным отростком - подакромиальная. Иногда они сливаются, образуя общую поддельтовидную сумку.
Подмышечный сосудисто-нервный пучок, a. et v. axillares с окружающими их нервами, располагается кнутри от processus coracoideus и m. coracobrachialis. Его расположение учитывают при доступе к суставу спереди.
Пути распространения гнойных процессов
Поддельтовидная клетчатка, окружающая плечевой сустав, носит название периартикулярной и служит местом хронических воспалений сустава и распространения гнойных периартритов.
При гнойном артрите плечевого сустава подлопаточная сумка также вовлекается в процесс и часто прорывается, давая затёк гноя в фасциально-костный футляр подлопаточной мышцы.
Вовлечение в процесс bursa m. coracobrachialis и последующий ее прорыв ведут к затёкам гноя в подмышечную ямку и в подтрапециевидное клетчаточное пространство.
Из-за плотного прикрытия межбугоркового выпячивания сухожилиями гной редко прорывается через него. Если это происходит, то гной затекает в переднее клетчаточное пространство плеча с вторичными затёками по ходу сосудисто-нервных пучков.
Коллатеральное кровообращение в областях надплечья
В областях надплечья, вокруг плечевого сустава, существуют две сети коллатералей - лопаточная и акромиально-дельтовидная.
К первой относится так называемый лопаточный артериальный коллатеральный круг. В него входят a. suprascapularis (от truncus thyrocervicalis из a. subclavia), r. profundus a. transversae соШ (из подключичной артерии) и a. circumflexa scapulae из a. subscapularis (из a. axillaris). Ветви перечисленных трех артерий анастомозируют между собой в подостной клетчатке и в толще подостной мышцы (рис. 3.15).
При затруднении или прекращении кровотока по магистральной - подмышечной - артерии выше (проксимальнее) места отхождения от нее подлопаточной артерии (a. subscapularis) за счет анастомозов лопаточного круга может сохраниться кровообращение всей верхней конечности. Это происходит следующим образом: из системы подключичной артерии по ее ветвям - надлопаточной и поперечной артерии шеи - кровь поступает в подостную ямку, затем
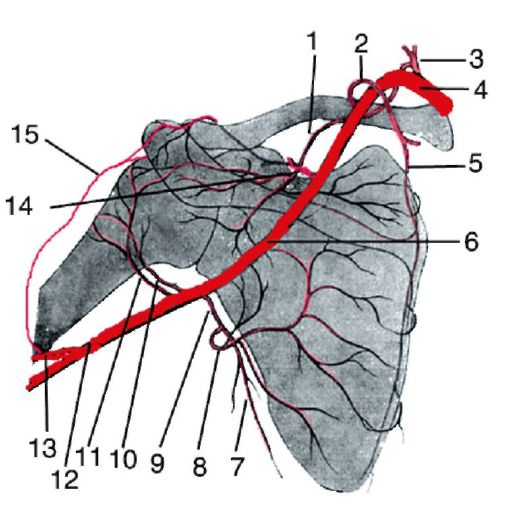 Рис. 3.15. Коллатерали надплечья при нормальном кровотоке по магистральной артерии:
Рис. 3.15. Коллатерали надплечья при нормальном кровотоке по магистральной артерии:
1 - a. suprascapularis; 2 - a. transversa colli; 3 - truncus thyrocervicalis; 4 - a. subclavia; 5 - ramus profundus a. transversae colli; 6 - a. axillaris; 7 - a. thoracodorsalis; 8 - a. circumflexa scapulae; 9 - a. subscapularis; 10 - a. circumflexa humeri anterior; 11 - a. circumflexa humeri posterior; 12 - a. brachialis; 13 - a. profunda brachii; 14 - a. thoracoacromialis; 15 - ramus deltoideus a. profundae brachii
через анастомозы с a. circumflexa scapulae уже ретроградно проходит в подлопаточную артерию и затем - в подмышечную артерию, а далее естественным путем по всем артериям верхней конечности (рис. 3.16, А).
Во вторую - акромиально-дельтовидную сеть - входят акромиальная и дельтовидная ветви a. thoracoacromialis и обе артерии, огибающие плечевую кость, а также дельтовидная ветвь глубокой артерии
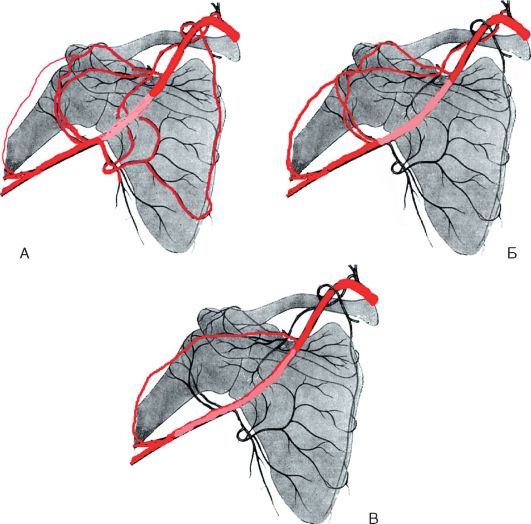 Рис. 3.16. Коллатеральный кровоток:
Рис. 3.16. Коллатеральный кровоток:
А - при окклюзии подмышечной артерии (розовый цвет) между подлопаточной и грудоакромиальной артерией; Б - при окклюзии между огибающими артериями и грудоакромиальной; В - при окклюзии между грудоакромиальной артерией и глубокой артерией плеча
плеча. Указанные ветви анастомозируют между собой в основном в толще дельтовидной мышцы и связывают между собой систему подмышечной артерии и глубокой артерии плеча (см. рис. 3.16 Б).
При медленно нарастающем стенозе (сужении) подмышечной артерии на участке между артериями, огибающими плечевую кость, и местом отхождения от плечевой артерии глубокой артерии плеча единственно возможным путем развития коллатерального кровообращения в верхней конечности остается r. deltoideus a. profundaе brachii (см. рис. 3.16 В). Малый диаметр перечисленных сосудов объясняет то, что эта сеть может компенсировать нарушение кровотока по магистральной артерии только в случае медленного и постепенного развития процесса, ведущего к этому нарушению (рост атеросклеротической бляшки).
ПЕРЕДНЯЯ ОБЛАСТЬ ПЛЕЧА, REGIO BRACHII ANTERIOR
Внешние ориентиры. Места прикрепления к плечу большой грудной и широчайшей мышцы спины, двуглавая мышца плеча, внутренний и наружный надмыщелки плеча, медиальная и латеральная борозды у соответствующих краев двуглавой мышцы плеча. Латеральная борозда проксимально переходит в дельтовидно-грудную борозду. Дистально обе борозды переходят в переднюю локтевую область. По ходу медиальной борозды можно пальпировать плечевую кость и здесь же прижать к ней плечевую артерию при кровотечении. По этой же причине наложение жгута наиболее эффективно именно в области плеча.
Границы. Верхняя граница области проходит по линии, соединяющей точки прикрепления к плечу большой грудной и широчайшей мышцы спины; нижняя граница проводится через точки, расположенные на 4 см выше надмыщелков плеча; две боковые границы соответствуют вертикальным линиям, проведенным вверх от надмыщелков.
Проекции на кожу главных сосудисто-нервных образований
Проекция a. brachialis и n. medianus проводится от точки на границе передней и средней трети линии, определяющей верхнюю границу области, до середины локтевого сгиба или, точнее, на 1 см
медиальнее сухожилия двуглавой мышцы плеча. Если sulcus bicipitalis medialis хорошо выражена, то проекционная линия плечевого сосудисто-нервного пучка с ней совпадает. По этой же линии проецируется v. basilica.
Проекция n. ulnaris в верхней трети плеча соответствует проекции основного сосудисто-нервного пучка, а от точки между верхней и средней третью уклоняется в медиальную сторону до точки, расположенной на 1 см латеральнее верхушки медиального надмыщелка (у основания надмыщелка).
N. radialis проецируется на кожу передней поверхности в нижней трети плеча по ходу латеральной борозды. (Часто латеральная борозда плеча при осмотре выявляется плохо из-за чрезмерного развития подкожной жировой клетчатки. В таких случаях в качестве проекционной линии используют латеральную боковую границу передней области плеча.)
Слои
Кожа в передней области плеча относительно тонкая, особенно в медиальной части области, довольно подвижная. В коже медиальной поверхности верхней половины плеча разветвляется медиальный кожный нерв плеча, n. cutaneus brachii medialis, из медиального пучка плечевого сплетения.
Подкожная жировая клетчатка рыхлая. Поверхностная фасция достаточно хорошо выражена в нижней трети области, где она образует футляр для поверхностных сосудисто-нервных образований, в остальных местах выражена слабо.
Поверхностные образования области: с медиальной стороны (вдоль sulcus bicipitalis medialis) в нижней трети плеча располагается медиальная подкожная вена руки, v. basilica, а рядом с ней ветви n. cutaneus antebrachii medialis. С латеральной стороны, вдоль sulcus bicipitalis lateralis, на всем ее протяжении проходит латеральная подкожная вена руки, v. cephalica, которая у верхней границы области переходит в sulcus deltopectoralis.
Собственная фасция, fascia brachii, окружает плечо целиком. На границе средней и нижней трети плеча в медиальной борозде плеча в собственной фасции имеется отверстие, через которое в расщепление фасции (канал Пирогова) входит v. basilica, а из него выходит n. cutaneus antebrachii medialis.
От внутренней поверхности собственной фасции с медиальной и латеральной стороны к плечевой кости отходят межмышечные перегородки (septa intermusculare laterale et mediale), в результате чего на плече образуются два фасциальных ложа: переднее и заднее.
Стенками переднего фасциального ложа плеча, compartimentum brachii anterius, являются: спереди - собственная фасция, сзади - плечевая кость с прикрепляющимися к ней межмышечными перегородками (рис. 3.17).
Содержимым переднего ложа являются мышцы: лежащие глубже клювовидно-плечевая (верхняя треть плеча), короткая головка двуглавой мышцы плеча и плечевая (две нижние трети плеча), а поверхностно - длинная головка двуглавой мышцы плеча. Плечевую мышцу, или мышцу Кассерио [Casserio], покрывает глубокая фасция.
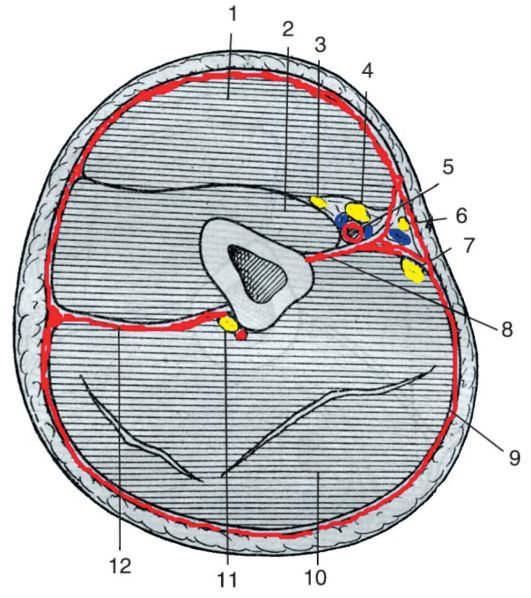 Рис. 3.17. Фасциальные
ложа плеча на поперечном срезе средней трети: 1 - m. biceps brachii; 2 -
m. brachialis; 3 - n. musculocutaneus; 4 - n. medianus; 5 - a.
brachialis; 6 - v. basilica et n. cutaneus antebrachii medialis в канале
Пирогова; 7 - n. ulnaris; 8 - septum intermusculare mediale; 9 - fascia
brachii; 10 - m. triceps brachii; 11 - n. radialis et a. collateralis
radialis; 12 - septum intermusculare laterale
Рис. 3.17. Фасциальные
ложа плеча на поперечном срезе средней трети: 1 - m. biceps brachii; 2 -
m. brachialis; 3 - n. musculocutaneus; 4 - n. medianus; 5 - a.
brachialis; 6 - v. basilica et n. cutaneus antebrachii medialis в канале
Пирогова; 7 - n. ulnaris; 8 - septum intermusculare mediale; 9 - fascia
brachii; 10 - m. triceps brachii; 11 - n. radialis et a. collateralis
radialis; 12 - septum intermusculare laterale
С внутренней стороны сначала клювовидно-плечевой, а затем двуглавой мышцы плеча на всем ее протяжении в фасциальном футляре, образованном за счет медиальной межмышечной перегородки, располагается основной сосудисто-нервный пучок области - плечевая артерия, сопровождающие ее вены и срединный нерв.
Заднее фасциальное ложе плеча, compartimentum brachii posterius, ограничено спереди плечевой костью с перегородками, сзади - собственной фасцией. В заднем ложе располагается m. triceps brachii.
Топография сосудов и нервов переднего фасциального ложа
В верхней трети плеча n. medianus располагается рядом с артерией латерально от нее. Медиально от артерии лежит n. ulnaris и еще медиальнее - n. cutaneus antebrachii medialis. Кнутри от основного пучка наиболее медиально и поверхностно лежит v. basilica, которая присоединяется к пучку на границе верхней и средней трети, сразу по выходе из канала Пирогова. В верхней трети плеча эта вена впадает либо в одну из плечевых вен, либо переходит в подмышечную область и впадает в подмышечную вену (см. рис. 3.18).
N. musculocutaneus выходит с латеральной стороны клювовидно-плечевой мышцы, которую он прободает на пути из подмышечной ямки на переднюю поверхность плеча, и уходит под длинную головку двуглавой мышцы плеча, а на границе со средней третью ложится на глубокую фасцию, покрывающую плечевую мышцу. На своем пути он отдает ветви ко всем мышцам переднего фасциального ложа.
На границе передней области плеча и подмышечной области сразу ниже нижнего края сухожилия широчайшей мышцы спины позади артерии определяется крупный ствол n. radialis. Почти сразу он направляется в заднее фасциальное ложе между длинной и латеральной головками трехглавой мышцы плеча.
Плечевая артерия в верхней трети плеча отдает крупную ветвь - глубокую артерию плеча, a. profunda brachii, которая почти сразу уходит вместе с лучевым нервом в заднее фасциальное ложе. На границе верхней и средней трети плеча от плечевой артерии отходит еще одна ветвь: верхняя локтевая коллатеральная артерия,
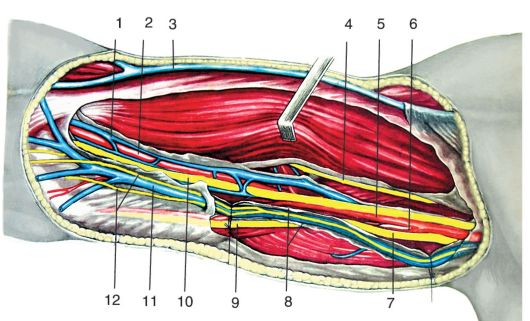 Рис. 3.18. Передневнутренняя поверхность плеча:
Рис. 3.18. Передневнутренняя поверхность плеча:
I - v. brachialis; 2, 5 - a. brachialis; 3 - v. cephalica; 4 - n. musculocutaneus; 6 - a. profunda brachii; 7 - n. radialis; 8 - канал Пирогова; 9 - n. ulnaris; 10 - n. medianus;
II - v. basilica; 12 - n. cutaneus antebrachii medialis
a. collateralis ulnaris superior, которая далее сопровождает локтевой нерв.
В средней трети плеча n. medianus располагается спереди от плечевой артерии (перекрещивая ее).
N. ulnaris смещается еще более медиально от артерии и на границе с верхней третью прободает медиальную межмышечную перегородку, переходя в заднее ложе плеча. Вместе с ним идет и a. collateralis ulnaris superior.
N. cutaneus antebrachii medialis также покидает переднее фасциальное ложе, входя в расщепление собственной фасции (канал Пирогова), откуда в подфасциальное пространство выходит v. basilica.
N. musculocutaneus направляется косо сверху вниз и изнутри кнаружи между двуглавой и плечевой мышцами.
В нижней трети плеча n. medianus располагается уже медиальнее артерии, но рядом с ней. От артерии здесь отходит еще одна ветвь: a. collateralis ulnaris inferior. Она идет косо вниз по поверхности плечевой мышцы в локтевую область (название артерии не связано с лок-
тевым нервом, которого в переднем ложе уже нет, а обозначает лишь локтевую сторону конечности), где принимает участие в образовании локтевой коллатеральной сети.
С латеральной стороны нижней трети плеча в переднем ложе вновь появляется n. radialis, который прободает латеральную межмышечную перегородку и переходит из заднего ложа в переднее. Он располагается глубоко между мышцами: плечевой и латеральной головкой трехглавой. На границе с локтевой областью он лежит столь же глубоко, но уже между плечевой и плечелучевой мышцами. В этих межмышечных щелях нерв идет в сопровождении лучевой коллатеральной артерии, a. collateralis radialis, - конечной ветви a. profunda brachii.
Здесь же, на границе нижней трети плеча с передней локтевой областью, из-под двуглавой мышцы плеча выходит конечная ветвь мышечно-кожного нерва, которая здесь имеет название «латеральный кожный нерв предплечья», n. cutaneus antebrachii lateralis. Из-под собственной фасции в подкожную клетчатку он выходит дистальнее, в пределах передней локтевой области.
Таким образом, в пределах переднего фасциального ложа плеча на всем протяжении проходят лишь плечевая артерия с венами (артерия лежит ближе всего к кости, в результате чего здесь возможно её пальцевое прижатие в случае кровотечения; по этой же причине на этом участке эффективна остановка кровотечения с помощью жгута), срединный нерв и мышечно-кожный нерв. Срединный нерв на плече ветвей не дает. Остальные сосудисто-нервные образования переходят либо в заднее ложе (лучевой нерв с глубокой артерией плеча в верхней трети, локтевой нерв с верхней локтевой коллатеральной артерией в нижней трети), либо в подкожную клетчатку плеча.
Связь клетчатки передней области плеча с соседними областями
1. По ходу клетчатки, окружающей главный сосудисто-нервный пучок, клетчатка переднего фасциального ложа плеча проксимально связана с клетчаткой подмышечной ямки.
2. В дистальном направлении она связана с клетчаткой передней локтевой области.
3. По ходу лучевого нерва - с задним фасциальным ложем плеча.
4. Через канал Пирогова - с подкожной жировой клетчаткой.
ЗАДНЯЯ ОБЛАСТЬ ПЛЕЧА, REGIO BRACHII POSTERIOR
Внешние ориентиры. Широчайшая мышца спины, где она прикрепляется к плечу, дельтовидная мышца, выпуклость трехглавой мышцы плеча, медиальный и латеральный надмыщелки плечевой кости.
Границы. Верхняя граница проходит косо по заднему краю дельтовидной мышцы до широчайшей мышцы спины. Нижняя расположена на 4 см выше надмыщелков плечевой кости. Боковыми границами являются вертикальные линии, идущие вверх от надмыщелков.
Проекция n. radialis соответствует спиральной линии, проведенной от нижнего края m. latissimus dorsi до точки, расположенной на границе средней и нижней трети латеральной границы области.
Слои
Кожа толще, чем на передней области плеча, малоподвижна.
Подкожная жировая клетчатка часто развита значительно. Через подкожную клетчатку к коже области проходят кожные нервы: n. cutaneus brachii lateralis superior (от n. axillaris), n. cutaneus brachii lateralis inferior и задний кожный нерв плеча, n. cutaneus brachii posterior (от n. radialis), иннервирующие заднелатеральную поверхность плеча. На границе задней области плеча и задней локтевой области через собственную фасцию выходит задний кожный нерв предплечья, n. cutaneus antebrachii posterior (от n. radialis). Обилие кожных нервов в этой области объясняет частую болезненность внутримышечных инъекций в трехглавую мышцу плеча.
Собственная фасция покрывает m. triceps brachii. Вместе с уже упоминавшимися медиальной и латеральной межмышечными перегородками собственная фасция образует заднее фасциальное ложе плеча, compartimentum brachii posterior. Содержимым заднего фасциального ложа являются m. triceps brachii и лучевой нерв с сопровождающей его глубокой артерией плеча. В нижней трети плеча в заднем ложе проходят n. ulnaris и а. collateralis ulnaris superior. Сразу под собственной фасцией определяются с медиальной стороны длинная головка m. triceps brachii, а с латеральной - латеральная. Медиальная головка располагается глубже.
Топография сосудисто-нервного пучка
Лучевой нерв приходит на заднюю поверхность плеча из переднего фасциального ложа через промежуток между длинной и латеральной головками трехглавой мышцы. Далее он располагается в плечемышечном канале, canalis humeromuscularis, спиралевидно огибающем плечевую кость в ее средней трети. Одна стенка канала образована костью, другая - латеральной головкой трехглавой мышцы (рис. 3.19).
В средней трети плеча в canalis humeromuscularis лучевой нерв прилежит непосредственно к кости, чем объясняется возникновение парезов
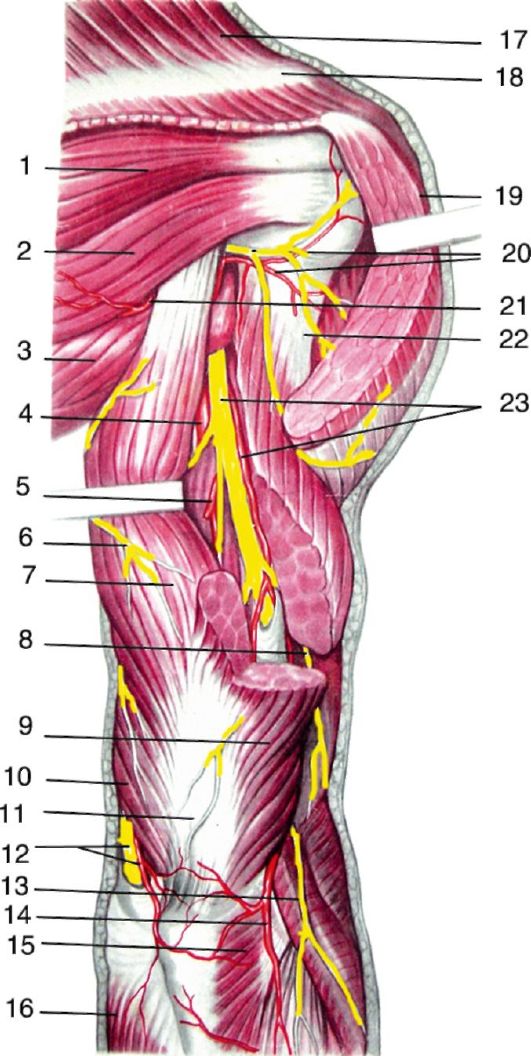 Рис. 3.19. Задняя поверхность плеча:
Рис. 3.19. Задняя поверхность плеча:
1 - m. infraspinatus; 2 - m. teres minor; 3 - m. teres major; 4 - a. brachialis; 5 - r. muscularis a. profundae brachii; 6 - n. cutaneus brachii medialis; 7 - m. triceps brachii (caput longum); 8 - r. muscularis n. radialis; 9 - m. triceps brachii (caput laterale); 10 - m. triceps brachii (caput mediale); 11 - tendo m. tricipitis brachii; 12 - n. ulnaris et a. collateralis ulnaris superior; 13 - n. cutaneus antebrachii posterior; 14 - a. collateralis media; 15 - m. anconeus; 16 - m. flexor carpi ulnaris; 17 - m. trapezius; 18 - spina scapulae; 19 - m. deltoideus; 20 - n. axillaris et a. circumflexa humeri posterior; 21 - a. circumflexa scapulae; 22 - humerus; 23 - n. radialis et a. profunda brachii
или параличей после наложения кровоостанавливающего жгута на середину плеча на длительное время или в случаях его повреждения при переломах диафиза плечевой кости.
Подробнее о проявлениях повреждения лучевого нерва см. в разделе «Кисть».
Вместе с нервом идет глубокая артерия плеча, a. profunda brachii, которая вскоре после начала отдает важную для коллатерального кровообращения между областями надплечья и плеча ramus deltoideus, анастомозирующую с дельтовидной ветвью грудоакромиальной артерии и с артериями, огибающими плечевую кость. В средней трети плеча a. profunda brachii делится на две конечные ветви: a. collateralis radialis и а. collateralis media. Лучевой нерв вместе с а. collateralis radialis на границе средней и нижней трети области прободает латеральную межмышечную перегородку и возвращается в переднее ложе плеча, а затем в переднюю локтевую область. Там артерия анастомозирует с a. recurrens radialis. А. collateralis media анастомозирует с a. interossea recurrens.
В нижней трети плеча в заднем фасциальном ложе проходит локтевой нерв с a. collateralis ulnaris superior. Далее они направляются в заднюю локтевую область.
Связь клетчатки задней области плеча с соседними областями
1. По ходу лучевого нерва проксимально клетчатка связана с клетчаткой переднего фасциального ложа плеча.
2. Дистально - с клетчаткой локтевой ямки.
3. По ходу длинной головки трехглавой мышцы плеча она связана с клетчаткой подмышечной ямки.
ПЕРЕДНЯЯ ЛОКТЕВАЯ ОБЛАСТЬ, REGIO CUBITI ANTERIOR
Внешние ориентиры. Epicondyli medialis et lateralis, сухожилие m. biceps brachii, m. brachioradialis, поперечная складка локтевого сгиба. Три возвышения - латеральное (за счет m. brachioradialis), среднее (m. biceps brachii) и медиальное (за счет мышц-сгибателей, начинающихся от медиального надмыщелка) - ограничивают углубление,
называемое локтевой ямкой, fossa cubiti. Между ними видны передние латеральная и медиальная локтевые борозды, sulci cubitales anteriores lateralis et medialis, являющиеся продолжением соответствующих борозд плеча. У нижней границы fossa cubiti продолжается в лучевую борозду, sulcus radialis.
Границы. Горизонтальные линии, проведенные на 4 см выше и ниже линии, соединяющей надмыщелки плеча (линии локтевого сгиба), отделяют переднюю локтевую область от передней области плеча вверху и от передней области предплечья внизу. Двумя вертикальными линиями, проведенными через оба надмыщелка, передняя локтевая область отделяется от задней локтевой области. Линия локтевого сгиба (поперечная кожная складка) делит область на две части - верхнюю и нижнюю.
Проекции. A. brachialis проецируется у медиального края m. biceps brachii, a n. medianus на 0,5-1 см медиальнее артерии. (Здесь уместно напомнить, что термины «медиальный» и «латеральный» обозначают положение анатомического образования относительно средней оси всего тела, а не конечности. Таким образом, артерия лежит ближе к сухожилию, а срединный нерв - ближе к медиальному надмыщелку.) На уровне медиального надмыщелка у внутреннего края m. biceps brachii прощупывается пульс на a. brachialis. Это место служит также и для аускультации ее тонов при измерении артериального давления.
Место деления плечевой артерии на лучевую, a. radialis, и локтевую, a. ulnaris, артерии проецируется на 1-2 см ниже локтевого сгиба.
N. radialis проецируется в верхней половине области вдоль медиального края m. brachioradialis.
Слои
Кожа тонкая, через нее часто просвечивают подкожные вены, которые становятся напряженными при наложении жгута на плечо. Следует иметь в виду подвижность кожи при выполнении внутривенных инъекций (хорошо фиксировать кожу пальцем).
Подкожная жировая клетчатка развита индивидуально, от очень тонкого слоя до толщины в несколько сантиметров. Она рыхлая, слоистая. Это объясняет то, что гематомы, в частности после внутривенных инъекций, распространяются в ширину, иногда принимая вид обширных синяков в локтевой ямке.
В глубоком слое подкожной клетчатки располагаются поверхностные вены и нервы (рис. 3.20).
С медиальной стороны это v. basilica, рядом с которой располагаются ветви n. cutaneus antebrachii medialis. На уровне медиального надмыщелка кнутри от v. basilica находятся поверхностные локтевые лимфатические узлы, nodi lymphoidei cubitales superficiales. С латеральной стороны располагается v. cephalica. Эти вены соединяет идущая косо срединная локтевая вена, v. mediana cubiti. Анастомоз
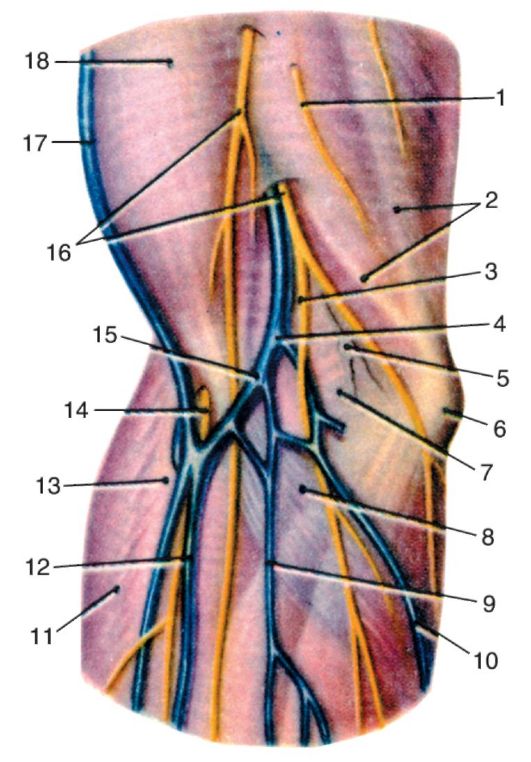 Рис. 3.20. Топография поверхностных (подкожных) образований передней локтевой области:
Рис. 3.20. Топография поверхностных (подкожных) образований передней локтевой области:
1 - n. cutaneus brachii medialis; 2 - septum intermusculare brachii mediale; 3 - ветви n. cutaneus antebrachii medialis; 4 - v. basilica; 5 - nodi cubitales (поверхностная группа); 6 - epicondylus medialis; 7 - m. pronator teres; 8 - aponeurosis m. bicipitis brachii; 9 - v. mediana antebrachii; 10 - v. basilica; 11 - m. extensor carpi radialis longus; 12 - v. cephalica; 13 - m. brachioradialis; 14 - n. cutaneus antebrachii lateralis; 15 - v. mediana cubiti; 16 - n. cutaneus antebrachii medialis, ramus ant. et ramus ulnaris; 17 - v. cephalica; 18 - m. biceps brachii
при этом имеет форму буквы И или N. Иногда вместо v. mediana cubiti здесь проходят v. mediana cephalica и v. mediana basilica, образующиеся из v. mediana antebrachii. Анастомоз в этом случае имеет форму буквы М. В любом случае поверхностные вены связаны ветвью, прободающей собственную фасцию, с глубокими венами.
Внутривенные инъекции производят в v. mediana cubiti или v. mediana cephalica и v. mediana basilica по двум причинам. Первая - анастомоз с глубокой веной, в результате чего эти вены фиксируются к собственной фасции и становятся малоподвижными. Вторая - рядом с этими поверхностными венами нет подкожных нервов в отличие от v. cephalica и v. basilica.
На уровне локтевого сгиба из-под собственной фасции в подкожную клетчатку выходят ветви n. cutaneus antebrachii lateralis (продолжение n. musculocutaneus), которые идут в дистальном направлении рядом с v. cephalica.
Собственная фасция над медиальной группой мышц имеет вид апоневроза, так как здесь фасция укреплена отходящими поверхностно от сухожилия двуглавой мышцы волокнами сухожильного растяжения (aponeurosis bicipitalis, или апоневроз двуглавой мышцы плеча Пирогова). У медиального края локтевой области фасция срастается с локтевой костью.
От собственной фасции по линии борозд отходят вглубь медиальная и латеральная межмышечные перегородки. Медиальная прикрепляется к плечевой кости и медиальному надмыщелку, латеральная - к капсуле локтевого сустава и фасции m. supinator. У нижней границы области эти перегородки соединяются, образуя переднюю лучевую межмышечную перегородку предплечья.
Собственная фасция и перегородки образуют три фасциальных ложа: медиальное, среднее и латеральное.
В медиальном ложе располагаются мышцы, начинающиеся от медиального надмыщелка: в первом слое наиболее медиально (ближе к локтевому краю области) располагается локтевой сгибатель запястья, m. flexor carpi ulnaris, латеральнее от нее - длинная ладонная мышца, m. palmaris longus, затем лучевой сгибатель запястья, m. flexor carpi radialis, и наиболее латерально, ближе к центру области, - круглый пронатор, m. pronator teres, прикрепляющийся к лучевой кости. Глубже лежит поверхностный сгибатель пальцев, m. flexor digitorum superficialis. Надо заметить, что в локтевой области разделить эти
мышцы бывает трудно; проследить их ход можно уже дистальнее, в передней области предплечья.
В среднем ложе поверхностно располагается m. biceps brachii, прикрепляющийся к лучевой кости, и глубже - m. brachialis, прикрепляющийся к локтевой кости. Плечевая мышца прикрывает самый глубокий слой области - локтевой сустав с его капсулой.
В латеральном ложе располагается плечелучевая мышца, m. brachioradialis, a под ней супинатор, m. supinator.
Топография сосудисто-нервных образований
A. brachialis с сопровождающими венами располагается у внутреннего края сухожилия двуглавой мышцы в расщеплении медиальной перегородки на m. brachialis, a n. medianus лежит на 0,5-1 см медиальнее (рис. 3.21).
Под aponeurosis m. bicipitis brachii на 1-2 см ниже линии, соединяющей надмыщелки плечевой кости, плечевая артерия делится на a. radialis и a. ulnaris. A. radialis. пересекая сухожилие двуглавой мышцы плеча спереди, направляется латерально в щель между m. pronator teres и m. brachioradialis. A. ulnaris уходит под m. pronator teres, а затем располагается между поверхностным и глубоким сгибателями пальцев. N. medianus сначала на небольшом протяжении прилежит к локтевой артерии, а затем переходит на предплечье, проходя между двумя головками m. pronator teres.
На этом участке возможно сдавление срединного нерва с развитием так называемой туннельной невропатии, сопровождающейся появлением ряда характерных симптомов (подробнее - в разделе «Кисть»).
В пределах локтевой ямки от лучевой артерии отходит возвратная лучевая артерия, a. recurrens radialis, а от локтевой артерии - общая межкостная артерия, a. interossea communis, а затем возвратная локтевая артерия, a. recurrens ulnaris. Последняя делится на две ветви: переднюю и заднюю; r. anterior в щели между медиальной и средней группами мышц анастомозирует с a. collateralis ulnaris inferior, а r. posterior в задней медиальной локтевой борозде - с a. collateralis ulnaris superior. Возвратные и коллатеральные артерии, анастомозируя между собой, образуют в передней и задней локтевых областях артериальные сети, rete articulare cubiti, обеспечивающие кровоснабжение локтевого сустава. Эти же ана-
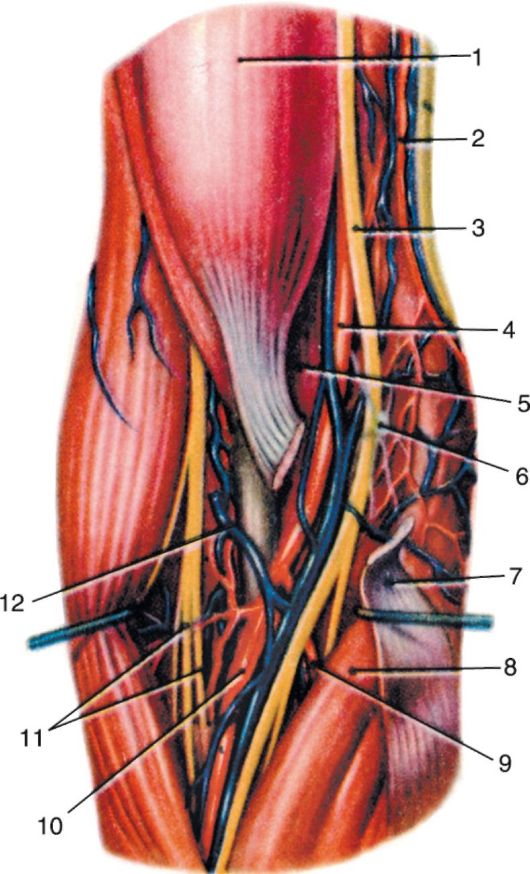 Рис. 3.21. Топография глубоких (подфасциальных) образований передней локтевой области:
Рис. 3.21. Топография глубоких (подфасциальных) образований передней локтевой области:
1 - m. biceps brachii; 2 - n. ulnaris et a. collateralis ulnaris superior; 3 - n. medianus; 4 - a. brachialis; 5 - m. brachialis; 6 - nodus cubitalis (глубокий); 7 - aponeurosis m. bicipitis brachii; 8 - m. pronator teres; 9 - a. ulnaris; 10 - a. radialis; 11 - n. radialis (ramus superficialis et ramus profundus); 12 - соединительная ветвь v. mediana cubiti с глубокими венами
стомозы являются коллатеральными путями кровоснабжения конечности при различных уровнях повреждения и перевязки плечевой артерии.
A. interossea communis на границе с передней областью предплечья делится на переднюю и заднюю межкостные артерии.
У места бифуркации a. brachialis находятся nodi lymphoidei cubitales, принимающие глубокие лимфатические сосуды дистального отдела конечности.
N. cutaneus antebrachii lateralis выходит из щели между m. biceps brachii и m. brachialis у латерального края конечного отдела двуглавой мышцы и вскоре прободает собственную фасцию, выходя в подкожную жировую клетчатку, где располагается рядом с v. cephalica.
N. radialis и a. collateralis radialis в расщеплении латеральной межмышечной перегородки в верхней половине области лежат глубоко между m. brachioradialis и m. brachialis, а на уровне латерального надмыщелка непосредственно на капсуле сустава. Здесь лучевой нерв делится на две ветви: поверхностную и глубокую. R. superficialis n. radialis продолжает ход нерва и переходит в межмышечную щель, образованную m. brachioradialis и m. pronator teres. R. profundus n. radialis направляется латерально и уходит в canalis supinatorius между поверхностной и глубокой частями m. supinator, огибая вместе с мышцей шейку лучевой кости. Из канала глубокая ветвь выходит между мышцами задней области предплечья, которые иннервирует.
При переломах шейки лучевой кости может пострадать и глубокая ветвь лучевого нерва. При этом выпадает функция мышц-разгибателей запястья и пальцев, но сохраняется кожная чувствительность в зонах, иннервируемых поверхностной ветвью. Более проксимальное повреждение лучевого нерва - до места деления на ветви - ведет как к параличу мышц, так и к выпадению кожной чувствительности.
ЗАДНЯЯ ЛОКТЕВАЯ ОБЛАСТЬ, REGIO CUBITI POSTERIOR
Внешние ориентиры. Медиальный и латеральный надмыщелки плечевой кости, локтевой отросток локтевой кости и расположенные по обеим сторонам от него задние медиальная и латеральная локтевые борозды, sulcus cubitalis posterior medialis et lateralis.
Границы. Круговые линии, проведенные на 4 см выше и ниже межнадмыщелковой линии, по бокам - вертикальные линии, проведенные через надмыщелки.
Проекции. N. ulnaris проецируется по sulcus cubitalis posterior medialis. В середине sulcus cubitalis posterior lateralis пальпируется, осо-
бенно при супинации и пронации предплечья, головка лучевой кости, а несколько выше - суставная щель плечелучевого сустава.
Слои
Кожа толстая, подвижная.
В подкожной жировой клетчатке, над верхушкой локтевого отростка, находится синовиальная сумка, bursa subcutanea olecrani (рис. 3.22).
Сумка может воспаляться (бурсит) при длительном давлении на нее (у граверов, часовщиков и т. д.) и при травме.
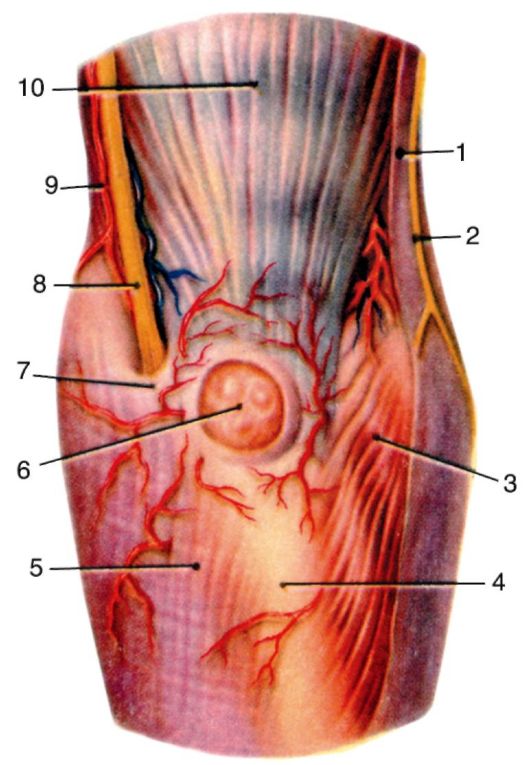 Рис. 3.22. Топография задней локтевой области:
Рис. 3.22. Топография задней локтевой области:
1 - fascia brachii; 2 - n. cutaneus antebrachii posterior; 3 - m. anconeus; 4 - margo posterior ulnae; 5 - сгибатели предплечья; 6 - bursa subcutanea olecrani; 7 - сухожильное кольцо m. flexor carpi ulnaris; 8 - n. ulnaris; 9 - a. collateralis ulnaris superior; 10 - m. triceps brachii
Видна задняя артериальная сеть локтевого сустава.
Собственная фасция плотная, укреплена пучками фиброзных волокон от сухожилия m. triceps brachii. Фасция прочно сращена с надмыщелками плеча и задним краем локтевой кости.
Под фасцией в верхней половине области медиально располагается медиальная головка трехглавой мышцы плеча, переходящей в мощное сухожилие.
С латеральной стороны это сухожилие формирует латеральная головка мышцы. Сухожилие прикрепляется к olecranon, локтевому отростку. Под сухожилием, у места его прикрепления к olecranon, располагается bursa subtendinea m. tricipitis brachii.
От латерального надмыщелка начинаются мышцы-разгибатели кисти и пальцев.
N. ulnaris в сопровождении a. collateralis ulnaris superior выходит из толщи медиальной головки трехглавой мышцы. На уровне надмыщелков он располагается под фасцией в sulcus cubitalis posterior medialis, в костно-фиброзном канале, образованном медиальным надмыщелком, локтевым отростком и собственной фасцией. Здесь он вплотную прилегает к капсуле локтевого сустава. У нижней границы области n. ulnaris уходит под m. flexor carpi ulnaris и m. flexor digitorum superficialis, направляясь в переднее ложе предплечья.
Находясь поверхностно и рядом с костными образованиями, локтевой нерв часто травмируется, что может проявиться хорошо всем известной кратковременной жгучей болью, а в более тяжелых случаях - выпадением его функции.
Подробнее - в разделе «Кисть».
ЛОКТЕВОЙ СУСТАВ, ARTICULATIO CUBITI
Главными внешними ориентирами являются локтевой отросток, olecranon, и надмыщелки плечевой кости. Следует учитывать, что латеральный надмыщелок расположен на 1 см ниже медиального.
Проекция суставной щели соответствует поперечной линии, проходящей на 1 см ниже латерального и на 2 см ниже медиального надмыщелка.
Articulatio cubiti образован плечевой, локтевой и лучевой костями, составляющими сложный сустав, имеющий общую капсулу. Блок нижнего эпифиза плечевой кости сочленен с полулунной вырезкой
локтевой кости, образуя блоковидный плечелоктевой сустав, articulatio humeroulnaris (рис. 3.23).
Головка мыщелка плечевой кости, capitulum humeri, сочленяется с ямкой на головке лучевой кости, образуя шаровидный плечелучевой сустав, articulatio humeroradial. Incisura radialis сочленяется с боковой поверхностью головки лучевой кости, образуя цилиндрический проксимальный лучелоктевой сустав, articulatio radioulnaris proximalis. Форма суставов допускает движения по двум осям: сгибание и разгибание, а также вращение (пронациюсупинацию).
Фиброзные волокна капсулы локтевого сустава прикрепляются к надкостнице плеча спереди над лучевой и венечной ямками, сзади - над локтевой ямкой, а в боковых отделах - к основанию обоих надмыщелков. Оба надмыщелка плечевой кости остаются вне полости сустава.
На лучевой и локтевой костях капсула прикрепляется по краям суставных хрящей, а также к шейке лучевой кости.
Синовиальная оболочка спереди, у венечной ямки плечевой кости, и сзади, у ямки локтевого отростка, fossa olecrani, не доходит до места прикрепления фиброзной капсулы и заворачивается на кость. Промежут-
ки между фиброзной и синовиальной
оболочкой в этих местах заняты рыхлой жировой клетчаткой.
По лучевой и локтевой стороне передний и задний отделы полости сустава связаны лишь узкими щелями, которые при воспалении синовиальной оболочки сустава могут совсем закрыться и полностью изолировать передний отдел полости сустава от заднего.
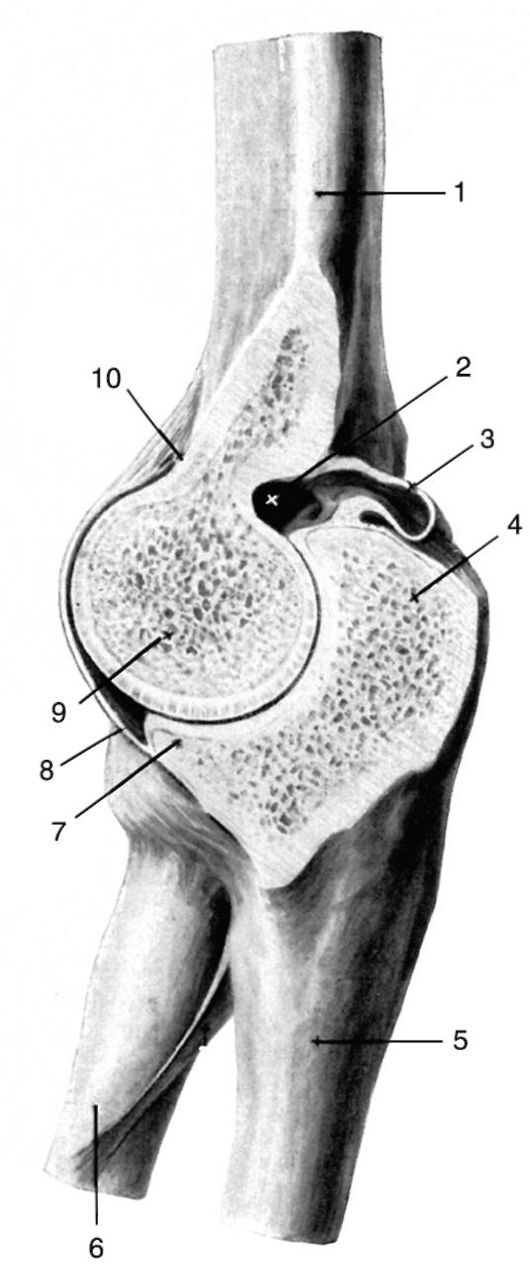 Рис. 3.23. Сагиттальный
срез через локтевой сустав: 1 - humerus; 2 - fossa olecrani; 3 -
capsula articularis; 4 - olecranon; 5 - ulna; 6 - radius; 7 - processus
coronoideus ulnae; 8 - recessus sacciformis; 9 - trochlea humeri; 10 -
fossa coronoidea
Рис. 3.23. Сагиттальный
срез через локтевой сустав: 1 - humerus; 2 - fossa olecrani; 3 -
capsula articularis; 4 - olecranon; 5 - ulna; 6 - radius; 7 - processus
coronoideus ulnae; 8 - recessus sacciformis; 9 - trochlea humeri; 10 -
fossa coronoidea
У места прикрепления фиброзной капсулы к шейке лучевой кости синовиальная оболочка образует направленный книзу заворот, называемый мешкообразным заворотом, recessus sacciformis. Фиброзная капсула здесь истончена, поэтому этот участок называют «слабым местом» капсулы локтевого сустава. При воспалении сустава в нем происходит скопление гнойного выпота, а при его разрыве гнойный процесс может распространяться в глубокую клетчатку предплечья.
Снаружи капсула укреплена локтевой и лучевой коллатеральными связками, lig. collateralia ulnare et radiale, a также кольцевой связкой лучевой кости, lig. anulare radii.
Спереди сумку сустава почти полностью прикрывает m. brachialis, за исключением латерального участка. Здесь у латерального края m. brachialis непосредственно на капсуле находится n. radialis. Наружный отдел капсулы прикрыт m. supinator (рис. 3.24-3.25).
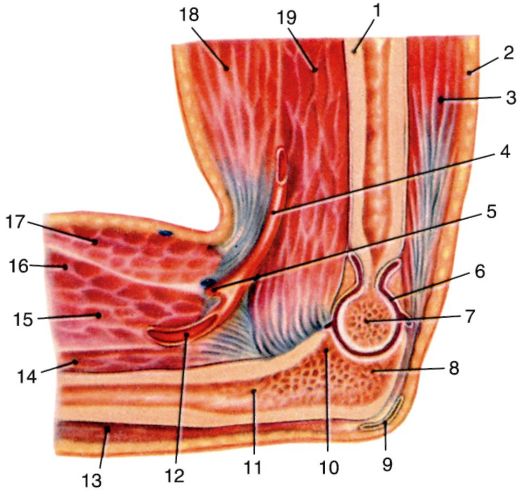 Рис. 3.24. Локтевой сустав, сагиттальный срез:
Рис. 3.24. Локтевой сустав, сагиттальный срез:
1 - humerus; 2 - cutis; 3 - m. triceps brachii; 4 - a. brachialis; 5 - a. radialis; 6 - cavum articulare; 7 - trochlea humeri; 8 - olecranon; 9 - bursa subcutanea olecrani; 10 - processus coronoideus; 11 - ulna; 12 - a. ulnaris; 13 - m. extensor carpi ulnaris; 14 - m. flexor digitorum profundus; 15 - m. flexor digitorum superficialis; 16 - m. flexor carpi radialis; 17 - m. pronator teres; 18 - m. biceps brachii; 19 - m. brachialis
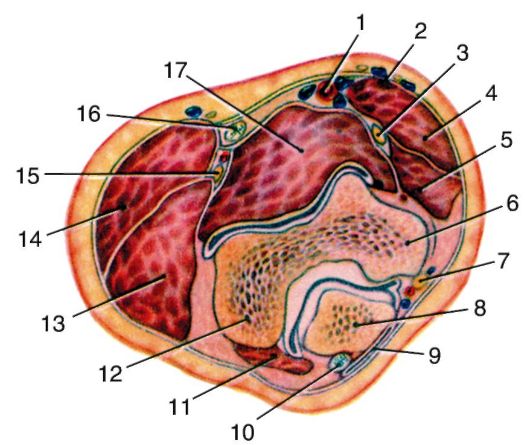 Рис. 3.25. Локтевой сустав, поперечный срез:
Рис. 3.25. Локтевой сустав, поперечный срез:
1 - a. et vv. brachiales; 2 - fascia brachii; 3 - n. medianus; 4 - m. pronator teres; 5 - m. flexor carpi ulnaris; 6 - epicondylus medialis; 7 - n. ulnaris et a. collateralis ulnaris superior; 8 - olecranon; 9 - bursa subcutanea olecrani; 10 - tendo m. tricipitis brachii; 11 - m. anconeus; 12 - epicondylus lateralis; 13 - m. extensor carpi radialis longus; 14 - m. brachioradialis; 15 - n. radialis; 16 - tendo m. bicipitis brachii; 17 - m. brachialis
Сзади в верхнем отделе сустав прикрыт сухожилием m. triceps brachii, а в нижнелатеральном - m. anconeus. С медиальной стороны капсула не защищена мышцами и прикрыта только собственной фасцией. Здесь в задней медиальной борозде к сумке сустава прилежит n. ulnaris.
Задневерхний отдел капсулы по бокам от olecranon, где капсула не укреплена никакими мышцами, является вторым «слабым местом».
Непосредственно под дистальным концом сухожилия m. triceps brachii находится просторный участок суставной полости, соответствующий fossa olecrani humeri. Этот отдел полости сустава над верхушкой локтевого отростка является самым удобным местом для пункции.
Синовиальные сумки задней области локтя с полостью сустава не сообщаются.
Кровоснабжение сустава осуществляется через rete articulare cubiti, образованную ветвями a. brachialis, a. radialis и a. ulnaris. Венозный отток идет по одноименным венам.
Иннервация осуществляется ветвями nn. radialis, medianus и n. ulnaris.
Отток лимфы происходит по глубоким лимфатическим сосудам в локтевые и подмышечные лимфатические узлы.
АРТЕРИАЛЬНЫЕ КОЛЛАТЕРАЛИ ЛОКТЕВОЙ ОБЛАСТИ
В области локтевого сустава, так же как и у плечевого, существует артериальная коллатеральная сеть, компенсирующая выпадение функции магистрального сосуда (a. brachialis) в результате стеноза, окклюзии или ранения с последующей перевязкой. Как видно из рис. 3.26, наибольшее количество коллатералей начинает функционировать при нарушении кровотока на участке между отхождением от плечевой артерии a. collateralis ulnaris inferior и местом деления артерии на лучевую и локтевую.
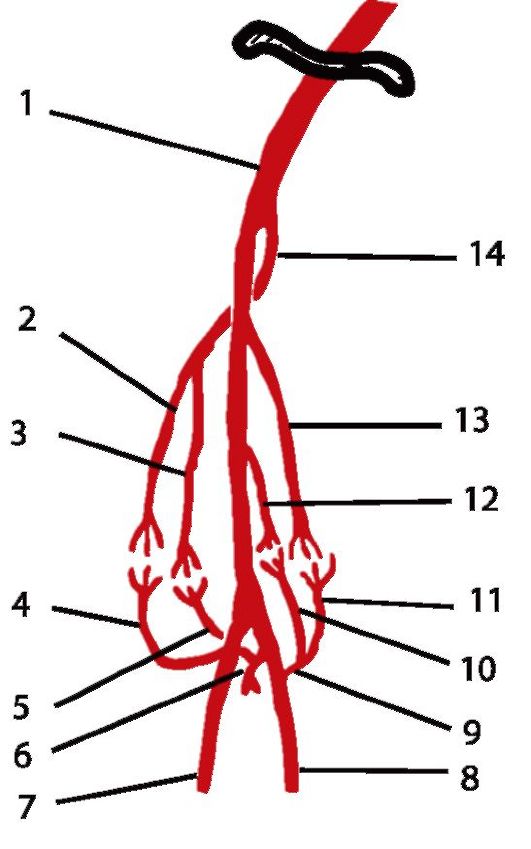 Рис. 3.26. Артериальные коллатерали локтевой области:
Рис. 3.26. Артериальные коллатерали локтевой области:
1 - a. brachialis; 2 - a. collareralis radialis; 3 - a. collateralis media; 4 - a. recurrens radialis; 5 - a. interossea recurrens; 6 - a. interossea communis; 7 - a. radialis; 8 - a. ulnaris; 9 - a. recurrens ulnaris; 10 - ramus anterior a. recurrens ulnaris 11 - ramus posterior a. recurrens ulnaris; 12 - a. collateralis ulnaris inferior; 13 - a. collateralis ulnaris superior; 14 - a. profunda brachii
Непосредственно анастомозирующие друг с другом ветви представлены ниже.
Сверху: Снизу:
• a. collateralis radialis ■*-*~ • a. recurrens radialis
• a. collateralis media -► ? a. interossea recurrens
• a. collateralis ulnaris superior -<-► ? ramus posterior a. recurrens ulnaris
• a. collateralis ulnaris inferior -<-► ? ramus anterior a. recurrens ulnaris
Наиболее неблагоприятно прекращение магистрального кровотока на участке выше глубокой артерии плеча.
ПЕРЕДНЯЯ ОБЛАСТЬ ПРЕДПЛЕЧЬЯ, REGIO ANTEBRACHII ANTERIOR
Внешние ориентиры. M. brachioradialis, лучевая борозда, sulcus radialis, локтевая борозда, sulcus ulnaris сухожилия m. flexor carpi radialis и m. palmaris longus, шиловидные отростки лучевой и локтевой костей, гороховидная кость.
Границы. Верхняя - горизонтальная линия, проведенная на 4 см дистальнее уровня локтевого сгиба, нижняя - поперечная линия, проведенная на 2 см проксимальнее верхушки шиловидного отростка лучевой кости. Вертикальные линии, соединяющие надмыщелки плеча с шиловидными отростками, разделяют предплечье на переднюю и заднюю области.
Проекции. N. medianus проецируется по линии, идущей от середины расстояния между медиальным надмыщелком и сухожилием m. biceps brachii к середине расстояния между шиловидными отростками. В нижней трети ориентиром для n. medianus является борозда, образованная сухожилиями m. flexor carpi radialis и m. palmaris longus.
N. ulnaris проецируется по линии, соединяющей основание медиального надмыщелка плеча с латеральным краем гороховидной кости.
Ramus superficialis n. radialis проецируется по линии, идущей от середины расстояния между медиальным и латеральным надмыщелками до границы между средней и нижней третью лучевого края предплечья.
Проекционная линия a. radialis идет по направлению от середины локтевого сгиба к внутреннему краю шиловидного отростка лучевой кости и соответствует лучевой борозде.
A. ulnaris в верхней трети предплечья проецируется по линии, соединяющей середину локтевого сгиба, до соединения с линией, проведенной от внутреннего надмыщелка плеча к латеральному краю гороховидной кости на границе верхней и средней трети предплечья, а далее идет по этой линии.
Слои
Кожа тонкая, часто через нее просвечивают у латерального края v. cephalica и у медиального - v. basilica. Лучше они видны при наложении жгута на плечо (рис. 3.27).
Подкожная жировая клетчатка развита индивидуально. Она рыхлая, слоистая.
Поверхностная фасция развита слабо. При травмах кожный лоскут вместе с подкожной клетчаткой легко и на значительном протяжении может отслаиваться от собственной фасции, как при скальпированных ранах на своде черепа.
В подкожной клетчатке у внутреннего края m. brachioradialis располагается v. cephalica в сопровождении ветвей n. cutaneus antebrachii lateralis, а у медиального края области - v. basilica с ветвями n. cutaneus antebrachii medialis.
Собственная фасция, fascia antebrachii, в проксимальном отделе толстая и блестящая, а дистально истончается. С локтевой стороны она на всем протяжении срастается с локтевой костью. От собственной фасции отходят две межмышечные перегородки, прикрепляющиеся к лучевой кости: передняя лучевая межмышечная перегородка проходит вдоль медиального края m. brachioradialis, а задняя - вдоль латерального. Кости предплечья, собственная фасция и межмышечные перегородки разделяют предплечье на три фасциальных ложа: переднее, наружное и заднее, compartimenti antebrachii anterius, posterius et lateralis.
Латеральное фасциальное ложе ограничено спереди и латерально - собственной фасцией, медиально - передней лучевой межмышечной перегородкой и лучевой костью, сзади - задней лучевой межмышечной перегородкой.
В латеральном ложе располагается m. brachioradialis, который на середине предплечья переходит в длинное сухожилие, а в нижней трети прикрепляется к лучевой кости. В верхней трети под мышечным брюшком m. brachioradialis располагается m. supinator, покрытая глубокой фасцией. В толще мышцы проходит глубокая ветвь лучевого нерва.
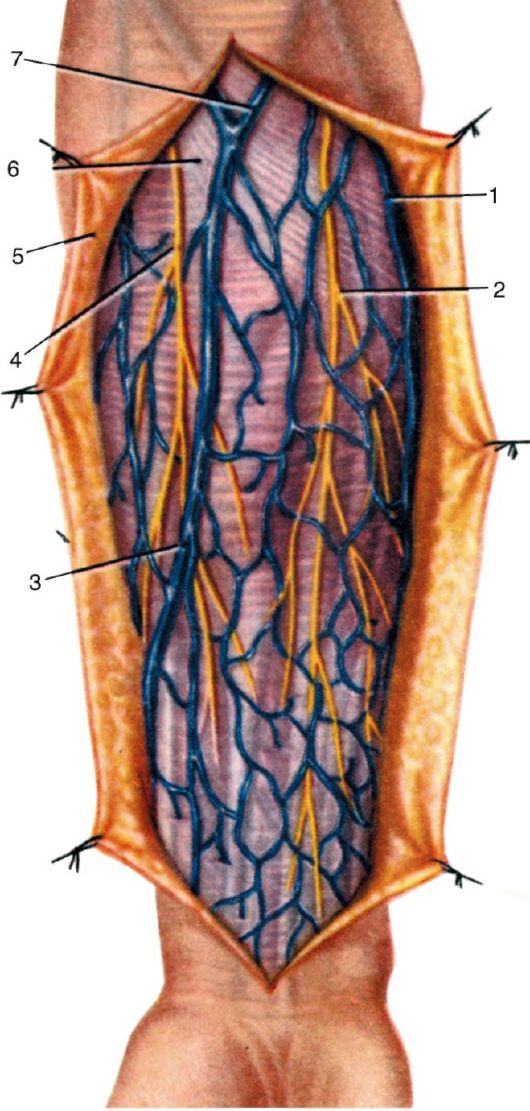 Рис. 3.27. Сосуды и нервы передней поверхности предплечья. Поверхностные вены и кожные нервы:
Рис. 3.27. Сосуды и нервы передней поверхности предплечья. Поверхностные вены и кожные нервы:
1 - v. basilica; 2 - ramus anterior n. cutanei antebrachii medialis; 3 - v. cephalica; 4 - n. cutaneus antebrachii lateralis; 5 - кожа с подкожной жировой клетчаткой; 6 - fascia antebrachii; 7 - v. mediana cubiti
Переднее фасциальное ложе ограничено: спереди - собственной фасцией; сзади - костями предплечья и межкостной перепонкой; латерально - передней лучевой межмышечной перегородкой и медиально - собственной фасцией, сросшейся с задним краем локтевой кости.
В переднем ложе под собственной фасцией располагаются мышцы и сосудисто-нервные образования. Мышцы располагаются в 4 слоя.
В первом слое (рис. 3.28) лежат 4 мышцы: наиболее медиально - m. flexor carpi ulnaris, затем - m. palmaris longus, m. flexor carpi radialis и наиболее латерально, ближе к середине предплечья, m. pronator teres.
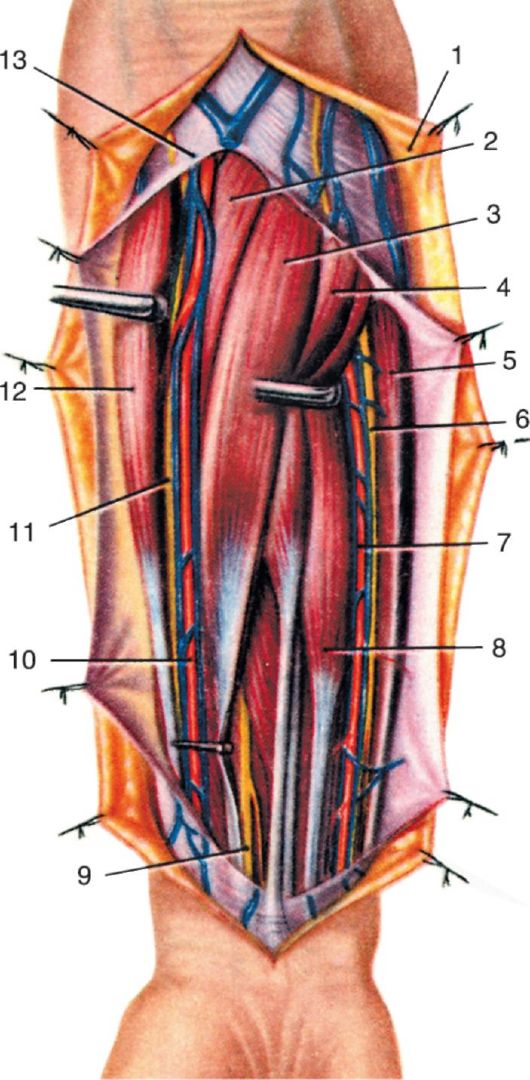 Рис.
3.28. Поверхностные слои передней области предплечья. Фасция предплечья
частично удалена и отвернута. Видны поверхностно расположенные мышцы,
сосуды и нервы:
Рис.
3.28. Поверхностные слои передней области предплечья. Фасция предплечья
частично удалена и отвернута. Видны поверхностно расположенные мышцы,
сосуды и нервы:
1 - кожа с подкожной жировой клетчаткой; 2 - m. pronator teres; 3 - m. flexor carpi radialis; 4 - m. palmaris longus; 5 - m. flexor carpi ulnaris; 6 - n. ulnaris; 7 - a. et vv. ulnares; 8 - m. flexor digitorum superficialis; 9 - n. medianus; 10 - a. et vv. radiales; 11 - ramus superficialis n. radialis; 12 - m. brachioradialis; 13 - fascia antebrachii
Все они начинаются от медиального надмыщелка плечевой кости и сначала выглядят как единая мышечная головка; лишь более дистально, на границе между верхней и средней третью, они становятся видны как самостоятельные образования. M. flexor carpi radialis прикрывает уходящий в глубину к лучевой кости дистальный отдел m. pronator teres, а затем под углом приближается к m. brachioradialis и далее идет параллельно ему. М. palmaris longus довольно часто отсутствует.
Во втором слое лежит m. flexor digitorum superficialis. Она тоже начинается от медиального надмыщелка. Это более широкая мышца, поэтому в средней и нижней трети предплечья она бывает видна в «просветах» между мышцами и сухожилиями первого слоя. Сзади, со стороны глубокой поверхности мышцы, к ней прилежит глубокий листок фасции, который отделяет два первых слоя от третьего ^м. рис. 3.29).
В третьем слое латерально лежит m. flexor pollicis longus, а медиально - m. flexor digitorum profundus. Обе мышцы начинаются от костей предплечья и межкостной перепонки на границе между верхней и средней третью.
В четвертом слое в нижней трети предплечья располагается m. pronator quadratus (см. рис. 3.30).
Между мышцами третьего и четвертого слоя располагается глубокая часть переднего фасциального ложа предплечья, или клетчаточное пространство Пароны [Paronaj-Пирогова. Его стенками являются:
- спереди - задняя (глубокая) поверхность m. flexor pollicis longus и m. flexor digitorum profundus;
- сзади - membrana interossea и m. pronator quadratus со своей фасцией;
- латерально - передняя лучевая межмышечная перегородка, отделяющая пространство от m. brachioradialis;
- медиально - собственная фасция предплечья, сросшаяся с локтевой костью;
- вверху - место прикрепления к межкостной перепонке m. flexor pollicis longus и m. flexor digitorum profundus.
Нижней стенки у пространства Пароны-Пирогова нет: оно переходит в канал запястья, canalis carpi, куда идут сухожилия поверхностного и глубокого сгибателей пальцев, а также длинного сгибателя большого пальца кисти. Это обстоятельство придает пространству большое практическое значение, так как именно сюда
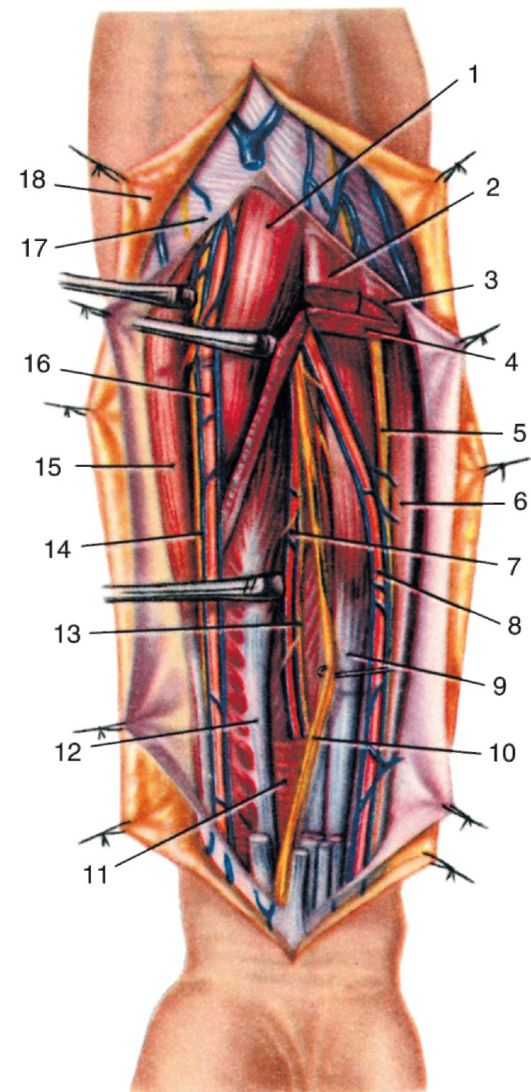 Рис.
3.29. Глубокие слои передней области предплечья. Поверхностные мышцы
частично удалены. Видны глубокие мышцы, сосуды и нервы: 1 - m. pronator
teres; 2 - m. flexor carpi radialis; 3 - m. palmaris longus; 4 - m.
flexor digitorum superficialis; 5 - n. ulnaris; 6 - m. flexor carpi
ulnaris; 7 - a. et vv. interosseae anterior; 8 - a. et vv. ulnares; 9 -
m. flexor digitorum profundus; 10 - n. medianus; 11 - m. pronator
quadratus; 12 - m. flexor pollicis longus; 13 - n. interosseus anterior;
14 - ramus superficialis n. radialis; 15 - m. brachioradialis; 16 - a.
et vv. radiales; 17 - fascia antebrachii; 18 - кожа с подкожной жировой
клетчаткой
Рис.
3.29. Глубокие слои передней области предплечья. Поверхностные мышцы
частично удалены. Видны глубокие мышцы, сосуды и нервы: 1 - m. pronator
teres; 2 - m. flexor carpi radialis; 3 - m. palmaris longus; 4 - m.
flexor digitorum superficialis; 5 - n. ulnaris; 6 - m. flexor carpi
ulnaris; 7 - a. et vv. interosseae anterior; 8 - a. et vv. ulnares; 9 -
m. flexor digitorum profundus; 10 - n. medianus; 11 - m. pronator
quadratus; 12 - m. flexor pollicis longus; 13 - n. interosseus anterior;
14 - ramus superficialis n. radialis; 15 - m. brachioradialis; 16 - a.
et vv. radiales; 17 - fascia antebrachii; 18 - кожа с подкожной жировой
клетчаткой
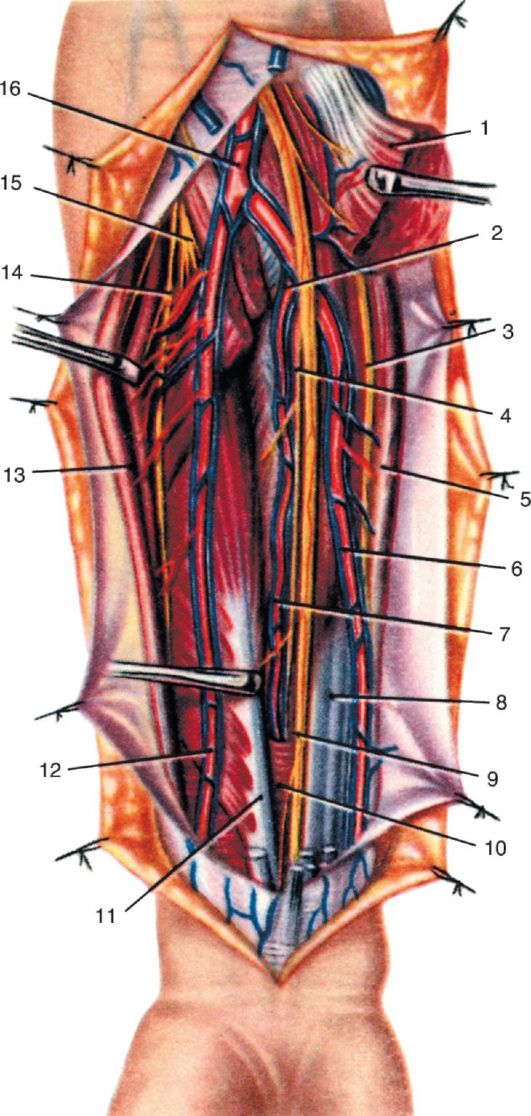 Рис. 3.30. Глубокая
часть переднего фасциального ложа предплечья. Поверхностные мышцы
удалены. Круглый пронатор рассечен и отвернут. Видны деление плечевой
артерии, отхождение общей межкостной артерии, срединный нерв на всем его
протяжении, глубокие мышцы, сосуды и нервы: 1 - m. pronator teres; 2 -
a. interossea communis; 3 - n. ulnaris; 4 - n. interosseus anterior; 5 -
m. flexor carpi ulnaris; 6 - a. et vv. ulnares; 7 - a. et vv.
interosseae anterior; 8 - m. flexor digitorum profundus; 9 - n.
medianus; 10 - m. pronator quadratus; 11 - m. flexor pollicis longus; 12
- a. et vv. radiales; 13 - m. brachioradialis; 14 - ramus superficialis
n. radialis; 15 - ramus profundus n. radialis; 16 - a. brachialis
Рис. 3.30. Глубокая
часть переднего фасциального ложа предплечья. Поверхностные мышцы
удалены. Круглый пронатор рассечен и отвернут. Видны деление плечевой
артерии, отхождение общей межкостной артерии, срединный нерв на всем его
протяжении, глубокие мышцы, сосуды и нервы: 1 - m. pronator teres; 2 -
a. interossea communis; 3 - n. ulnaris; 4 - n. interosseus anterior; 5 -
m. flexor carpi ulnaris; 6 - a. et vv. ulnares; 7 - a. et vv.
interosseae anterior; 8 - m. flexor digitorum profundus; 9 - n.
medianus; 10 - m. pronator quadratus; 11 - m. flexor pollicis longus; 12
- a. et vv. radiales; 13 - m. brachioradialis; 14 - ramus superficialis
n. radialis; 15 - ramus profundus n. radialis; 16 - a. brachialis
распространяются гнойные процессы из латерального и среднего ложа кисти. Объем пространства Пароны-Пирогова достаточно велик: оно может вместить от 100 до 300 мл жидкости (экссудата).
Топография сосудисто-нервных образований
Под собственной фасцией переднего ложа предплечья располагаются 4 сосудисто-нервных пучка.
Лучевой пучок, a. radialis с сопровождающими венами и r. superficialis n. radialis, лежит наиболее поверхностно и латерально. В верхней трети сосуды и нерв располагаются между m. brachioradialis латерально и m. pronator teres медиально, а в средней и нижней третях - соответственно между m. brachioradialis и m. flexor carpi radialis. От a. radialis в нижней трети предплечья отходит ramus carpalis palmaris, которая идет навстречу подобной ветви от a. ulnaris. На границе с передней областью запястья лучевая артерия проходит кнаружи под сухожилиями mm. abductor pollicis longus et extensor pollicis brevis и попадает в так называемую анатомическую табакерку в области запястья.
R. superficialis n. radialis лежит латерально от артерии и сопровождает ее до границы между средней и нижней третью предплечья. На этом уровне нерв отклоняется кнаружи, проходит под сухожилием m. brachioradialis, прободает собственную фасцию и выходит в подкожный слой запястья и тыла кисти.
Локтевой сосудисто-нервный пучок образуется на границе верхней и средней трети области. В верхней трети локтевой нерв и локтевая артерия идут по отдельности. A. ulnaris переходит из середины локтевой ямки косо к медиальной стороне передней поверхности предплечья, располагаясь под m. pronator teres и m. flexor digitorum superficialis. На границе между верхней и средней третью предплечья она уже вместе с локтевым нервом лежит между m. flexor carpi ulnaris медиально и m. flexor digitorum superficialis латерально. Далее локтевой сосудисто-нервный пучок идет в глубине между этими мышцами кпереди от глубокого сгибателя пальцев, а на границе с запястьем - кпереди от m. pronator quadratus.
У верхней границы предплечья от a. ulnaris начинается общая межкостная артерия, a. interossea communis, которая вскоре делится на аа. interosseae anterior et posterior. Последняя через отверстие в межкостной перепонке уходит в заднее ложе предплечья.
На границе средней и нижней трети предплечья от a. ulnaris отходит ramus carpalis dorsalis, которая, пройдя под сухожилием m. flexor carpi ulnaris медиально, прободает собственную фасцию и выходит в подкожную клетчатку тыла запястья навстречу одноименной ветви лучевой артерии. Вместе они образуют rete carpale dorsale.
N. ulnaris в верхней трети располагается между головками m. flexor carpi ulnaris и лишь на границе со средней третью объединяется с артерией в пучок и на всем остальном протяжении находится медиально от нее.
Между головками m. flexor carpi ulnaris может произойти сдавление локтевого нерва, что ведет к туннельной невропатии: ослаблению функции мышц и парестезии зон кожной чувствительности, обеспечиваемой локтевым нервом (подробнее - в разделе «Кисть»).
N. medianus в сопровождении небольшой одноименной артерии, отходящей от a. interossea anterior, располагается в верхней трети предплечья между головками m. pronator teres, a no выходе из этого промежутка проходит спереди от локтевой артерии, выходящей из-под круглого пронатора. В средней трети нерв лежит между поверхностным и глубоким сгибателями пальцев, плотно фиксируясь к задней стенке фасциального футляра m. flexor digitorum superficialis. Часто его бывает трудно найти, так как нерв смещается вместе с оттягиваемым поверхностным сгибателем пальцев. В нижней трети предплечья срединный нерв выходит из-под мышцы и лежит непосредственно под собственной фасцией в срединной борозде, sulcus medianus, образованной m. flexor carpi radialis и m. palmaris longus. Из-за поверхностного расположения этот участок нерва особенно подвержен травмам. Дистальнее срединный нерв уходит вместе с сухожилиями сгибателей в canalis carpi.
Четвертый пучок - самый глубокий, это передний межкостный сосудисто-нервный пучок, a. et v. interossea anterior, с одноименным нервом (из n. medianus) на передней поверхности межкостной перепонки.
Артерия, достигнув m. pronator quadratus, через отверстие в membrana interossea переходит в заднее ложе, где участвует в образовании тыльной артериальной сети запястья, rete carpale dorsale.
Связь клетчаточного пространства с соседними областями
Клетчаточное пространство Пароны-Пирогова, в котором может скапливаться значительное количество гноя, относительно замкнуто. Существует одно естественное отверстие, через которое гной может
распространиться в заднее фасциальное ложе предплечья. Это отверстие в межкостной перепонке, через которое из пространства Пароны-Пирогова на заднюю область предплечья переходит передняя межкостная артерия. Распространение гноя вдоль хода этой же артерии, но в проксимальном направлении бывает очень редко, так как артерия сращена своей адвентицией с мышцами, начинающимися от межкостной перепонки.
Дистально, как уже говорилось, пространство напрямую связано с каналом запястья и ладонной поверхностью кисти.
Коллатеральный кровоток
На передней поверхности предплечья проходят три достаточно крупные артерии: лучевая, локтевая и передняя межкостная. Они идут параллельно, имеют множество мышечных ветвей, анастомозирующих между собой, которые вполне могут компенсировать затруднение или даже полное прекращение кровотока по одной из них.
Такая ситуация возникает в современной клинической практике, когда для аортокоронарного шунтирования в качестве материала для шунта используют лучевую артерию.
ЗАДНЯЯ ОБЛАСТЬ ПРЕДПЛЕЧЬЯ, REGIO ANTEBRACHII POSTERIOR
Внешние ориентиры. Латеральный и медиальный надмыщелки плеча, край локтевой кости, шиловидные отростки лучевой и локтевой костей.
Границы. Верхняя граница проходит по линии, отстоящей на 4 см от линии, соединяющей надмыщелки плеча. Нижняя граница - по поперечной линии, проведенной на 2 см выше верхушки шиловидного отростка лучевой кости. Задняя область отделена от передней области вертикальными линиями от надмыщелков плеча до шиловидных отростков костей предплечья.
Проекции. Ramus profundus n. radialis проецируется по линии, проходящей от точки у латерального края сухожилия m. biceps brachii в передней локтевой области до точки, расположенной на границе верхней и средней трети срединной линии задней поверхности предплечья. Далее по этой линии проецируется весь сосудисто-нервный пучок: задняя межкостная артерия и глубокая ветвь лучевого нерва.
Слои
Кожа толще, чем на передней поверхности предплечья, имеет волосяной покров, достаточно подвижна.
Подкожная жировая клетчатка развита относительно слабо, как и поверхностная фасция. В подкожной клетчатке располагается сеть вен, которые выносят кровь на переднюю поверхность, в основные подкожные вены - v. cephalica и v. basilica.
N. cutaneus antebrachii posterior берет начало от n. radialis в canalis humeromuscularis, а в подкожную клетчатку выходит на уровне начала m. brachioradialis. Кроме него, в иннервации тыльной поверхности предплечья принимают участие веточки от n. cutaneus antebrachii medialis et lateralis.
Собственная фасция в верхней половине имеет вид апоневроза. С локтевой стороны собственная фасция плотно сращена с задним краем локтевой кости. С лучевой стороны от собственной фасции к лучевой кости отходит задняя лучевая межмышечная перегородка, отделяющая от мышц задней поверхности предплечья m. brachioradialis. В результате образуется заднее фасциальное ложе предплечья, compartimentum antebrachii posterius, имеющее следующие стенки.
Передняя - кости предплечья и межкостная перепонка.
Задняя - собственная фасция.
Латеральная - задняя лучевая межмышечная перегородка. Медиальная - сращение собственной фасции с задним краем локтевой кости.
Под собственной фасцией в два слоя располагаются мышцы-разгибатели запястья и пальцев.
Все мышцы поверхностного слоя начинаются от латерального надмыщелка плеча. Начиная с медиальной стороны, у локтевой кости, они располагаются в следующем порядке (см. рис. 3.31):
1) локтевой разгибатель запястья, m. extensor carpi ulnaris, прикрепляющийся к основанию V пястной кости;
2) разгибатель мизинца, m. extensor digiti minimi, идущий к мизинцу и присоединяющийся к сухожилию разгибателя пальцев;
3) разгибатель пальцев, m. extensor digitorum, сухожилия которого идут ко всем пальцам, кроме большого;
4) короткий разгибатель запястья, m. extensor carpi radialis brevis, прикрепляющийся к тыльной поверхности основания III пястной кости;
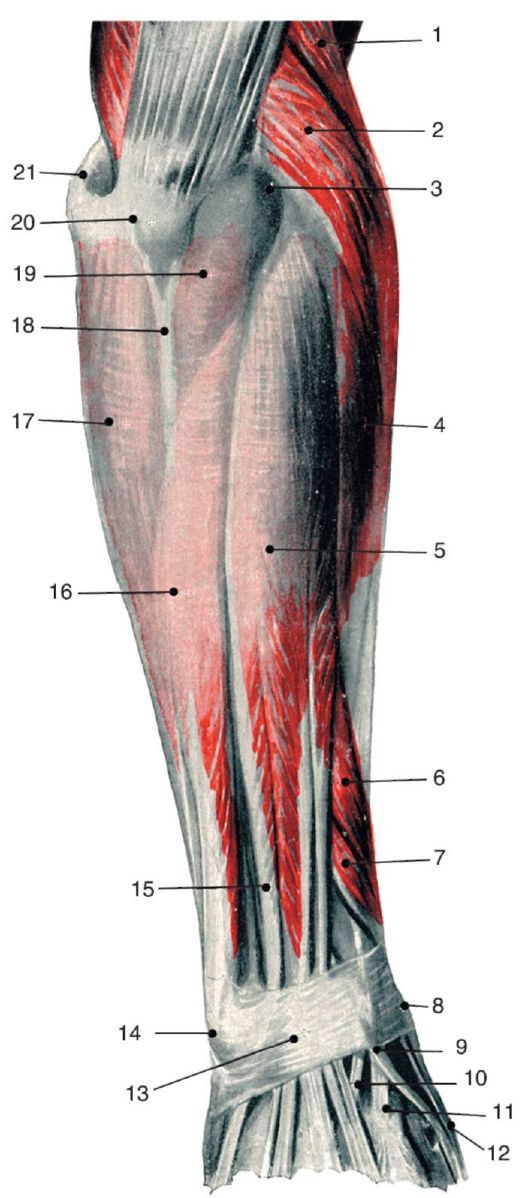 Рис.
3.31. Мышцы поверхностного слоя задней области предплечья: 1 - m.
brachioradialis; 2 - m. extensor carpi radialis longus; 3 - epicondylus
lateralis; 4 - m. extensor carpi radialis brevis; 5 - m. extensor
digitorum; 6 - m. abductor pollicis longus; 7 - m. extensor pollicis
brevis; 8 - processus styloideus radii; 9 - m. extensor pollicis longus;
10 - m. extensor carpi radialis brevis; 11 - m. extensor carpi radialis
longus; 12 - m. extensor pollicis brevis; 13 - retinaculum musculorum
extensorum; 14 - processus styloideus ulnae; 15 - m. extensor digiti
minimi; 16 - m. extensor carpi ulnaris; 17 - m. flexor carpi ulnaris; 18
- ulna; 19 - m. anconeus; 20 - olecranon; 21 - epicondylus medialis
Рис.
3.31. Мышцы поверхностного слоя задней области предплечья: 1 - m.
brachioradialis; 2 - m. extensor carpi radialis longus; 3 - epicondylus
lateralis; 4 - m. extensor carpi radialis brevis; 5 - m. extensor
digitorum; 6 - m. abductor pollicis longus; 7 - m. extensor pollicis
brevis; 8 - processus styloideus radii; 9 - m. extensor pollicis longus;
10 - m. extensor carpi radialis brevis; 11 - m. extensor carpi radialis
longus; 12 - m. extensor pollicis brevis; 13 - retinaculum musculorum
extensorum; 14 - processus styloideus ulnae; 15 - m. extensor digiti
minimi; 16 - m. extensor carpi ulnaris; 17 - m. flexor carpi ulnaris; 18
- ulna; 19 - m. anconeus; 20 - olecranon; 21 - epicondylus medialis
5) длинный разгибатель запястья, m. extensor carpi radialis longus, лежит наиболее латерально и прикрепляется к тыльной поверхности основания II пястной кости. В глубоком слое (рис. 3.32) почти все мышцы начинаются от костей предплечья и межкостной перепонки. Наиболее медиально (ближе к локтевой кости) располагаются:
6) разгибатель указательного пальца, m. extensor indicis, начинающийся от нижней трети локтевой кости;
7) длинный разгибатель большого пальца кисти, m. extensor pollicis longus, который начинается от средней трети локтевой кости и межкостной перепонки, выходит своим сухожилием из-под разгибателя пальцев, косо пересекает сухожилия длинного и короткого разгибателей запястья, находясь более поверхностно. Прикрепляется к основанию второй (дистальной) фаланги большого пальца.
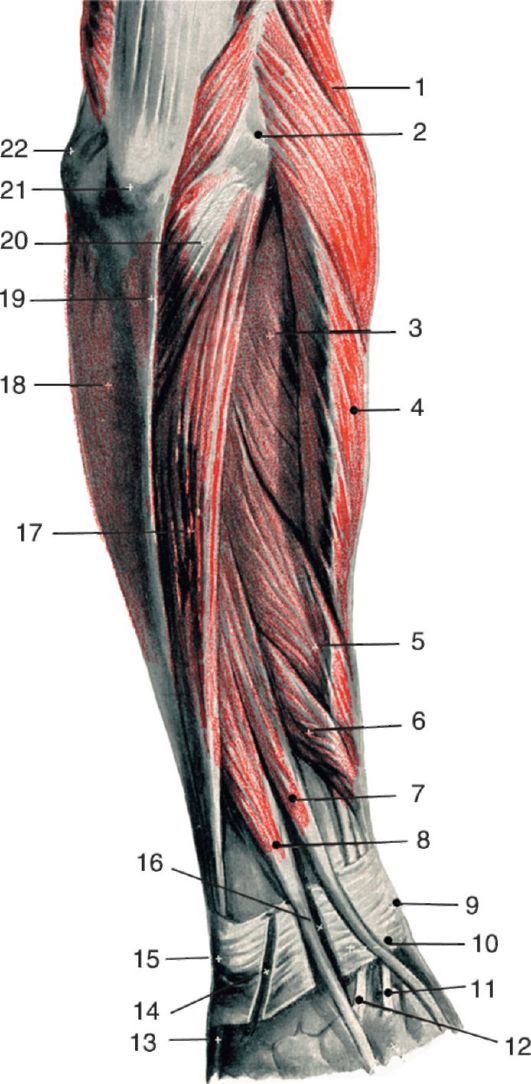 Рис. 3.32. Мышцы глубокого слоя задней области предплечья:
Рис. 3.32. Мышцы глубокого слоя задней области предплечья:
1 - m. extensor carpi radialis longus;
2 - epicondylus lateralis; 3 - m. supinator; 4 - m. extensor carpi radialis brevis; 5 - m. abductor pollicis longus; 6 - m. extensor pollicis brevis; 7 - m. extensor pollicis longus; 8 - m. extensor indicis; 9 - processus styloideus radii; 10 - retinaculum musculorum extensorum; 11 - m. extensor carpi radialis longus; 12 - m. extensor carpi radialis brevis; 13 - tendo m. extensoris carpi ulnaris; 14 - канал для m. extensor digiti minimi; 15 - processus styloideus ulnae; 16 - канал для m. extensor digitorum et m. extensor indicis; 17 - m. extensor carpi ulnaris; 18 - m. flexor carpi ulnaris; 19 - ulna; 20 - m. anconeus; 21 - olecranon; 22 - epicondylus medialis
Еще более латерально, начинаясь от лучевой кости, рядом идут две мышцы:
8) короткий разгибатель большого пальца кисти, m. extensor pollicis brevis, прикрепляющийся к основанию проксимальной фаланги большого пальца;
9) длинная мышца, отводящая большой палец кисти, m. abductor pollicis longus. Она прикрепляется частично к основанию I пястной кости, частично к сухожильному началу короткой отводящей мышцы большого пальца. Сухожилия обеих этих мышц также перекрещивают сухожилия длинного и короткого разгибателей запястья, проходя более поверхностно, но проксимальнее сухожилия длинного разгибателя большого пальца;
10) m. supinator, расположенный в верхненаружном отделе предплечья, частично относится к мышцам латерального фасциального ложа, частично - к мышцам заднего. Мышцы обоих слоев разделены фасциями, выстилающими глубокую (переднюю) поверхность мышц первого слоя и поверхностную (заднюю) поверхность мышц второго слоя. Между этими фасциями располагается клетчаточное пространство, в котором проходит сосудисто-нервный пучок.
Топография сосудисто-нервных образований
Сосудисто-нервным пучком задней области предплечья являются глубокая ветвь лучевого нерва, r. profundus n. radialis, и задние межкостные артерия и нерв, a. interossea posterior с сопровождающими венами и n. interosseus posterior, продолжение глубокой ветви лучевого нерва. R. profundus n. radialis приходит в заднее ложе из сanalis supinatorius, огибающего лучевую кость, а задние межкостные сосуды - из верхнего отверстия межкостной перепонки. A. interossea posterior располагается медиальнее нерва. В нижней трети в это же ложе приходит a. interossea anterior, проходя через межкостную перепонку. Эта артерия по калибру нередко не уступает a. radialis и участвует в коллатеральном кровообращении при повреждении и перевязке основных артерий предплечья, в том числе задней межкостной артерии (см. рис. 3.33, 3.34).
Глубокая ветвь лучевого нерва иннервирует все мышцы заднего ложа предплечья, а также мышцы латерального ложа. поэтому при повреждении этой ветви наступает паралич всех разгибателей, и кисть «свисает».
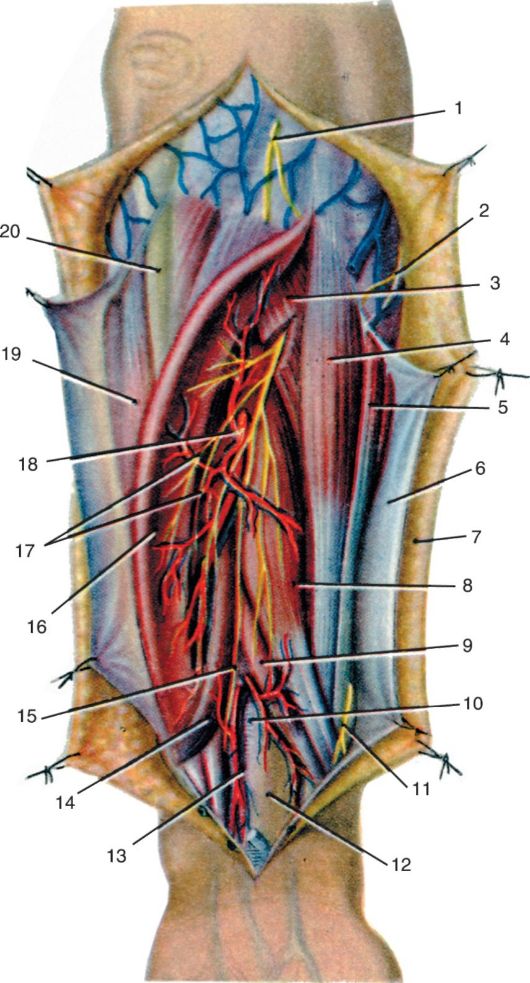 Рис. 3.33. Глубокие
сосуды и нервы задней области правого предплечья: 1 - n. cutaneus
antebrachii posterior; 2 - n. cutaneus antebrachii lateralis; 3 - m.
supinator; 4 - m. extensor carpi radialis brevis; 5 - m. extensor carpi
radialis longus; 6 - fascia antebrachii; 7 - кожа с подкожной жировой
клетчаткой; 8 - m. abductor pollicis longus; 9 - m. extensor pollicis
brevis; 10 - membrana interossea; 11 - ramus superficialis n. radialis;
12 - radius; 13 - a. interossea anterior; 14 - m. extensor pollicis
longus (обрезан); 15 - n. interosseus posterior; 16 - m. extensor
digitorum; 17 - rami musculares; 18 - a. interossea posterior; 19 - m.
extensor carpi ulnaris; 20 - ulna
Рис. 3.33. Глубокие
сосуды и нервы задней области правого предплечья: 1 - n. cutaneus
antebrachii posterior; 2 - n. cutaneus antebrachii lateralis; 3 - m.
supinator; 4 - m. extensor carpi radialis brevis; 5 - m. extensor carpi
radialis longus; 6 - fascia antebrachii; 7 - кожа с подкожной жировой
клетчаткой; 8 - m. abductor pollicis longus; 9 - m. extensor pollicis
brevis; 10 - membrana interossea; 11 - ramus superficialis n. radialis;
12 - radius; 13 - a. interossea anterior; 14 - m. extensor pollicis
longus (обрезан); 15 - n. interosseus posterior; 16 - m. extensor
digitorum; 17 - rami musculares; 18 - a. interossea posterior; 19 - m.
extensor carpi ulnaris; 20 - ulna
 Рис. 3.34. Поперечные срезы правого предплечья на уровне верхней, средней и нижней трети:
Рис. 3.34. Поперечные срезы правого предплечья на уровне верхней, средней и нижней трети:
1 - m. palmaris longus; 2 - n. medianus; 3 - a. ulnaris et vv. ulnares; 4 - m. flexor carpi ulnaris; 5 - n. ulnaris; 6 - m. flexor digitorum profundus; 7 - ulna; 8 - a. interossea communis; 9 - ramus dorsalis manus n. ulnaris; 10 - m. flexor digitorum superficialis; 11 - m. pronator quadratus; 12 - m. extensor carpi ulnaris; 13 - a. et v. interossea posteror; 14 - m. extensor pollicis longus; 15 - membrana interossea; 16 - radius; 17 - m. flexor pollicis longus; 18 - m. abductor pollicis longus; 19 - m. extensor carpi radialis brevis; 20 - ramus superficialis n. radialis; 21 - a. et vv. radiales; 22 - m. flexor carpi radialis; 23 - m. supinator; 24 - m. extensor carpi radialis longus; 25 - m. brachioradialis; 26 - m. pronator teres; 27 - пространство Пароны-Пи- рогова
Переломы лучевой кости в типичном месте
Падение с упором на кисть часто сопровождается переломом лучевой кости, так как ее шиловидный отросток располагается дистальнее, чем у локтевой кости. Такой перелом получил название перелом луча в типичном месте.
Если при этом кисть находилась в положении разгибания, дистальный отломок смещается в тыльную сторону - такой перелом называется переломом Коллиса [Collis]. Он встречается чаще, чем перелом при согнутой ладони (перелом Смита [Smith]), при котором дистальный отломок смещается в ладонную сторону (рис. 3.35).
 Рис. 3.35. Перелом лучевой кости в типичном месте:
Рис. 3.35. Перелом лучевой кости в типичном месте:
А - направление действующей силы при падении на разогнутую кисть (перелом Коллиса); Б - перелом дистального конца лучевой кости со смещением периферического отломка в тыльную сторону (перелом Коллиса); В - направление действующей силы при падении на согнутую кисть (перелом Смита); Г - перелом дистального конца лучевой кости со смещением периферического отломка в ладонную сторону (перелом Смита)
У взрослых линия перелома проходит на 2-3 см выше суставной щели лучезапястного сустава. У женщин этот вид травмы встречается в 2-3 раза чаще, чем у мужчин.
При переломах Коллиса одним из симптомов является симптом вилкообразной кисти. При этом лежащая плашмя кисть напоминает в профиль лежащую вилку с характерным изгибом.
Дистальный лучелоктевой сустав, articulatio radioulnaris distalis
Дистальный лучелоктевой сустав (см. рис. 3.36) проецируется тотчас над проксимальной ладонной кожной складкой запястья. Высота сочленяющихся поверхностей сустава (incisura ulnaris radii и
 Рис. 3.36. Дистальный лучелоктевой сустав:
Рис. 3.36. Дистальный лучелоктевой сустав:
1 - ulna; 2 - recessus sacciformis; 3 - discus articularis; 4 - articulatio mediocarpalis; 5 - articulatio intermetacarpalis; 6 - articulatio carpometacarpalis pollicis; 7 - articulatio carpometacarpalis; 8 - articulatio radiocarpalis; 9 - radius
circumferentia articularis ulnae) составляет 1-1,2 см. Капсула прикрепляется по краям суставных поверхностей. Внизу она связана с треугольным суставным диском, discus articularis, а с медиальной стороны - с lig. collaterale carpi ulnare.
Полость этого сустава может быть связана с полостью лучезапястного сустава за счет синовиального мешкообразного углубления (recessus sacciformis).
Спереди и кнутри от сумки дистального лучелоктевого сустава проходит локтевой сосудисто-нервный пучок, а сзади - сухожилие разгибателя мизинца.
ПЕРЕДНЯЯ ОБЛАСТЬ ЗАПЯСТЬЯ, REGIO CARPALIS ANTERIOR
Внешние ориентиры. Шиловидные отростки лучевой и локтевой костей (шиловидный отросток лучевой кости на 1 см ниже локтевого).
У локтевого края пальпируется гороховидная кость, на 1 см латеральнее срединной борозды предплечья, продолжающейся в область запястья, пальпируется крючок крючковидной кости. На передней поверхности часто хорошо видны сухожилия m. palmaris longus (ориентир для n. medianus на границе с предплечьем) и m. flexor carpi radialis. У лучевого края запястья при отведении I пальца видна ямка, называемая анатомической табакеркой. На коже определяются три поперечные складки запястья.
Границы. Передняя область запястья отграничена от предплечья поперечной линией, проведенной на 2 см выше шиловидного отростка лучевой кости. Лучевым и локтевым краями она отделена от задней области запястья. От ладони отделяется поперечной линией, отстоящей на 2 см ниже шиловидного отростка лучевой кости.
Проекции. У латерального края гороховидной кости проецируется локтевой сосудисто-нервный пучок. Здесь возможно выполнить проводниковую анестезию локтевого нерва. У латерального (лучевого) края запястья на 0,5-1 см латеральнее сухожилия m. flexor carpi radialis проецируется лучевая артерия. Поскольку на этом участке она лежит непосредственно на лучевой кости, здесь пальпируется ее пульсация.
Средняя поперечная складка запястья служит проекционной линией лучезапястного сустава.
Слои
Собственная фасция в передней области запястья представлена утолщенным дистальным отделом фасции предплечья. Расщепление собственной фасции у латерального края гороховидной кости образует сanalis ulnaris, или канал Гюйона [Guyon], в котором располагается локтевой сосудисто-нервный пучок: артерия - поверхностно и латерально, нерв - глубже и медиальнее.
В остеофиброзном канале (туннеле) Гюйона локтевой нерв может быть сдавлен, что проявляется гипестезией медиальных полутора пальцев, слабостью мышц гипотенара, а также межкостных мышц и приводящей мышцы большого пальца. Эти изменения называются туннельной невропатией локтевого нерва или синдромом канала Гюйона.
Под фасцией с локтевой стороны проходит сухожилие m. flexor carpi ulnaris, прикрепляющееся к гороховидной кости (сесамовидная косточка) и далее к V пястной кости. С лучевой стороны к основанию
II пястной кости проходит сухожилие m. flexor carpi radialis, окруженное синовиальным влагалищем. Верхний конец влагалища находится на 1-2 см выше верхнего края retinaculum musculorum flexorum. По средней линии области проходит сухожилие m. palmaris longus, переходящее на ладонной поверхности кисти в ладонный апоневроз (рис. 3.37).
Следующим слоем является самая толстая и крепкая связка кисти - удерживатель сухожилий сгибателей, retinaculum musculorum flexorum. Эта связка состоит из прочных поперечных волокон, с лучевой стороны прикрепляющихся к ладьевидной кости, os scaphoideum,
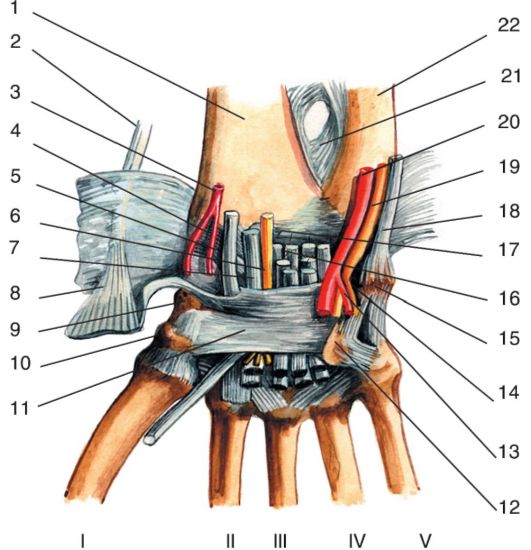 Рис. 3.37. Канал запястья:
Рис. 3.37. Канал запястья:
1 - radius; 2 - tendo m. palmaris longus; 3 - a. radialis; 4 - ramus palmaris superficialis a. radialis; 5 - tendo m. flexor carpi radialis; 6 - n. medianus; 7 - tendo m. flexor pollicis longus; 8 - aponeurosis palmaris; 9 - tuberculum ossis scaphoidei; 10 - tuberculum ossis trapezii; 11 - retinaculum musculorum flexorum; 12 - hamulus ossis hamati; 13 - ramus palmaris profundus a. ulnaris; 14 - ramus profundus n. ulnaris; 15 - os pisiforme; 16 - tendines m. flexor digitirum superficialis; 17 - tendines m. flexor digitirum profundus; 18 - tendo m. flexor carpi ulnaris; 19 - n. ulnaris; 20 - a. ulnaris; 21 - membrana interossea; 22 - ulna
и к кости-трапеции, os trapezium, а с локтевой - к гороховидной кости, os pisiforme, и к крючковидой кости, os hamatum. Связка имеет поверхностный и глубокий листки.
Retinaculum musculorum flexorum с костями запястья образует канал запястья, сanalis carpi, через который сухожилия сгибателей и n. medianus переходят с предплечья на ладонь и пальцы. Передней стенкой запястного канала является поверхностная, самая мощная часть retinaculum musculorum flexorum, а задней - глубокий листок и кости запястья. Медиальную часть пространства канала занимают сухожилия поверхностного и глубокого сгибателей II-V пальцев. Латерально от них располагается сухожилие m. flexor pollicis longus, а более поверхностно и между ними в клетчатке находится n. medianus (рис. 3.37).
Синдром запястного канала (туннельная невропатия срединного нерва) возникает либо при лигаментите (воспалении) удерживателя сгибателей, либо при гнойном тендовагините. В обоих случаях из-за уменьшения объёма запястного канала происходят сдавление срединного нерва и нарушение его функции вплоть до полного исчезновения. Симптомы описаны ниже.
ЗАДНЯЯ ОБЛАСТЬ ЗАПЯСТЬЯ, REGIO CARPALIS POSTERIOR
Внешние ориентиры. Шиловидные отростки лучевой и локтевой костей, сухожилия длинных мышц I пальца.
Границы. Поперечные линии, отстоящие на 2 см кверху и книзу от линии, проходящей через верхушку шиловидного отростка лу чевой кости.
Проекции. У верхушки шиловидного отростка локтевой кости проецируется r. dorsalis n. ulnaris. Верхушке шиловидного отростка лучевой кости соответствует положение r. superficialis n. radialis. Проекция лучезапястного сустава идет по дуге, вершина которой находится на 1 см выше линии, соединяющей верхушки шиловидных отростков.
Слои
Кожа тонкая, подвижная.
Подкожная жировая клетчатка рыхлая, развита умеренно. В ней легко скапливается отечная жидкость.
Собственная фасция тыльной поверхности запястья утолщена и образует удерживатель разгибателей, retinaculum musculorum extensorum.
Под ним располагаются 6 костно-фиброзных каналов, образующихся в результате отхождения от retinaculum mm. extensorum фасциальных перегородок, прикрепляющихся к костям и связкам запястья. В каналах располагаются сухожилия мышц-разгибателей запястья и пальцев, окруженные синовиальными влагалищами (рис. 3.38).
Начиная с медиальной (локтевой) стороны, это следующие каналы.
1. Канал локтевого разгибателя запястья, m. extensor carpi ulnaris. Его синовиальное влагалище простирается от головки локтевой кости до прикрепления сухожилия к основанию V пястной кости.
2. Канал разгибателя мизинца, m. extensor digiti minimi. Синовиальное влагалище разгибателя мизинца проксимально находится на уровне дистального лучелоктевого сустава, а дистально - ниже середины V пястной кости.
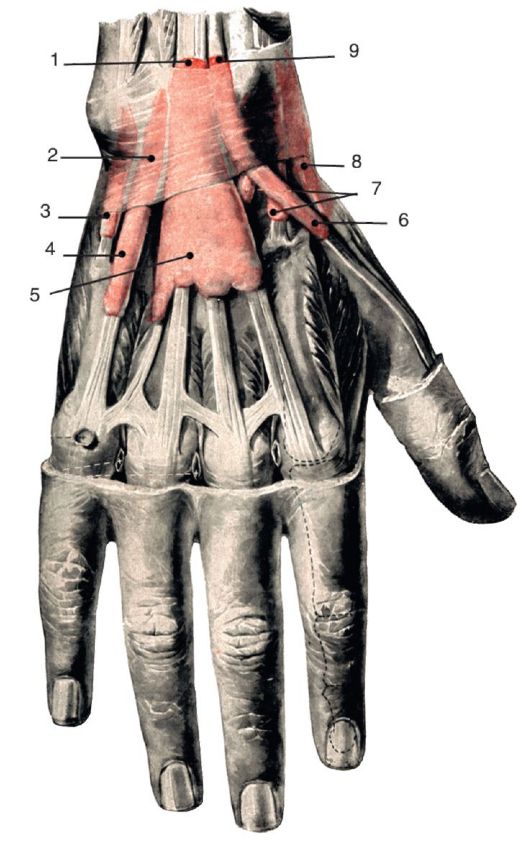 Рис. 3.38. Синовиальные влагалища сухожилий мышц-разгибателей запястья и пальцев:
Рис. 3.38. Синовиальные влагалища сухожилий мышц-разгибателей запястья и пальцев:
1, 5- vag. tendinum mm. extensoris digitorum et extensoris indicis; 2 - retinaculum mm. extensorum; 3 - vag. tendinis m. extensoris carpi ulnaris; 4 - vag. tendinis m. extensoris digiti minimi; 6 - vag. tendinis m. extensoris pollicis longi; 7 - vag. tendinum mm. extensorum carpi radialium; 8 - vag. tendinum mm. abductoris longi et extensoris pollicis brevis; 9 - vag. tendinis m. extensoris pollicis longi
3. Канал сухожилий m. extensor digitorum и m. extensor indicis, заключенных в треугольное синовиальное влагалище с основанием, обращенным в сторону пальцев, vagina tendinum mm. extensoris digitorum et extensoris indicis. Оно слепо заканчивается на середине пястных костей, а проксимально простирается на 10 мм выше retinaculum mm. extensorum.
4. Канал m. extensor pollicis longus. Сухожилие этой мышцы, находящееся в собственном синовиальном влагалище, vagina tendinis m. extensoris pollicis longi, поворачивает под острым углом в латеральную сторону и пересекает спереди сухожилия лучевых разгибателей запястья, mm. extensores carpi radiales longus et brevis.
5. Костно-фиброзный канал лучевых разгибателей запястья, mm. extensores carpi radiales longus et brevis, находится латеральнее и глубже предыдущего. Их общее синовиальное влагалище, vagina tendinum mm. extensorum carpi radialium, начинается на 20-30 мм выше retinaculum extensorum, а ниже удерживателя разгибателей они располагаются в отдельных влагалищах, продолжающихся до мест прикрепления сухожилий. Синовиальные влагалища сухожилий этих мышц могут сообщаться с полостью лучезапястного сустава.
6. Канал m. abductor pollicis longus и m. extensor pollicis brevis находится на латеральной поверхности шиловидного отростка лучевой кости. Их общее синовиальное влагалище, vagina tendinum mm. abductoris longi et extensoris pollicis brevis, начинается на 20-30 мм выше retinaculum mm. extensorum и продолжается до ладьевидной кости.
При воспалении общего синовиального влагалища эти сухожилия могут быть сдавлены, в результате при движении большого пальца возникает сильная боль, иррадиирующая по ходу ветвей n. radialis в предплечье. По проекции канала пальпируется болезненное уплотнение. Такой стенозирующий тендовагинит длинной отводящей мышцы и короткого разгибателя большого пальца носит название синдром де Кервена [Quervain].
Под сухожилиями разгибателей расположена rete carpale (carpi) dorsale. Она образуется из соединения тыльных запястных ветвей лучевой и локтевой артерий и веточек от межкостных артерий. От сети идут ветви к ближайшим суставам, а также во второй, третий и четвертый межкостные промежутки - aa. metacarpales (metacarpeae) dorsales.
ЛУЧЕВАЯ СТОРОНА ЗАПЯСТЬЯ
При сильном отведении I пальца на лучевой стороне запястья между сухожилиями mm. abductor pollicis longus et extensor pollicis brevis с лучевой стороны и m. extensor pollicis longus с локтевой образуется треугольное углубление, «анатомическая табакерка» (рис. 3.39).
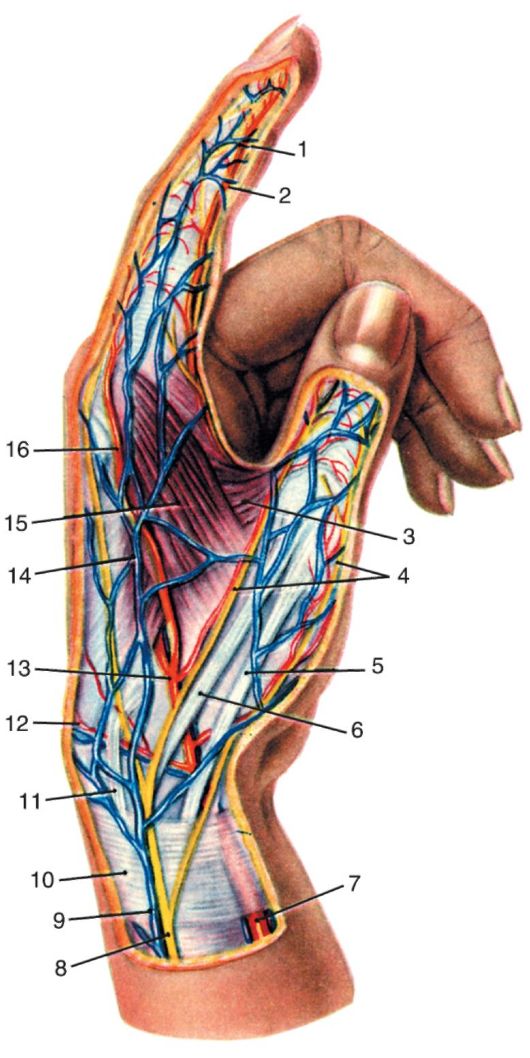 Рис. 3.39. Нервы, артерии и вены левой кисти (лучевая поверхность):
Рис. 3.39. Нервы, артерии и вены левой кисти (лучевая поверхность):
1 - a. digitalis palmaris propria; 2 - n. digitalis proprius; 3 - m. adductor pollicis; 4 - nn. digitales dorsales; 5 - tendo m. extensoris pollicis brevis; 6 - tendo m. extensoris pollicis longi; 7 - a. radialis; 8 - ramus superficialis n. radialis; 9 - v. cephalica; 10 - retinaculum mm. extensorum; 11 - tendo m. extensoris carpi radialis longi; 12 - ramus carpalis dorsalis a. radialis; 13 - a. radialis; 14 - rete venosum dorsale; 15 - m. interosseus dorsalis I; 16 - a. metacarpalis dorsalis I
В подкожной клетчатке здесь располагаются v. cephalica и ramus superficialis n. radialis. Под собственной фасцией лежит a. radialis, тесно прилежащая к ладьевидной кости. Здесь можно пальпировать ее пульсацию и прижать ее при кровотечении.
СУСТАВЫ КИСТИ, ARTICULATIONES MANUS
Лучезапястный сустав, articulatio radiocarpalis (см. рис. 3.40) со стороны предплечья образован лучевой костью и хрящевым суставным диском, discus articularis, а со стороны запястья - тремя костями проксимального ряда запястья: ладьевидной, полулунной и трехгранной. Суставной диск отделяет от лучезапястного сустава локтевую кость, которая принимает участие только в образовании дистального лучелоктевого сустава. Однако почти в половине случаев оба сустава соединяются из-за наличия щели в хряще суставного диска.
Суставная капсула прикрепляется по краям суставных поверхностей вышеназванных костей и укреплена спереди ладонной лучезапястной связкой (lig. radiocarpale palmare), а сзади - тыльной лучезапястной связкой (lig. radiocarpale dorsale). Снаружи капсула сустава укреплена lig. collaterale carpi radiale, а снутри - discus articularis.
С полостью сустава могут быть связаны синовиальные влагалища лучевых разгибателей запястья.
Cреднезапястный сустав (articulatio mediocarpalis) располагается между первым и вторым рядом костей запястья (кроме гороховидной кости) и имеет собственную суставную капсулу.
Запястно-пястные суставы (articulationes carpometacarpals) располагаются между костями второго ряда запястья и основаниями пястных костей.
Запястно-пястный сустав большого пальца кисти (articulatio carpometacarpalis pollicis) совершенно обособлен от остальных запястнопястных суставов. Это типичное седловидное сочленение, обладающее большой подвижностью. В нем возможны сгибание, разгибание, противопоставление, а также круговое движение.
Сустав гороховидной кости (articulatio ossis pisiformis) образован суставными поверхностями os pisiforme и os triquetrum и располагается над крючковидной костью. Сумка сустава прикрепляется по краям сочленяющихся поверхностей, между которыми определяется щелевидная полость. Верхняя поверхность сумки сустава тесно
 Рис. 3.40. Правый
лучезапястный сустав в состоянии лёгкой супинации: 1 - ulna; 2 -
recessus sacciformis articulationis radioulnaris distalis; 3 - discus
articularis; 4 - processus styloideus ulnae; 5 - os triquetrum; 6 -
articulatio ossis pisiformis; 7 - os pisiforme; 8 - os capitatum; 9 -
lig. intercarpale interosseum; 10 - os hamatum; 11 - articulatio
intermetacarpalis; 12 - lig. metacarpale interosseum; 13 - articulatio
carpometacarpalis; 14 - articulatio carpometacarpalis pollicis; 15 - os
trapezium; 16 - os trapezoideum; 17 - articulatio mediocarpalis; 18 - os
naviculare; 19 - os lunatum; 20 - articulatio radiocarpalis; 21 - lig.
intercarpale interosseum; 22 - radius
Рис. 3.40. Правый
лучезапястный сустав в состоянии лёгкой супинации: 1 - ulna; 2 -
recessus sacciformis articulationis radioulnaris distalis; 3 - discus
articularis; 4 - processus styloideus ulnae; 5 - os triquetrum; 6 -
articulatio ossis pisiformis; 7 - os pisiforme; 8 - os capitatum; 9 -
lig. intercarpale interosseum; 10 - os hamatum; 11 - articulatio
intermetacarpalis; 12 - lig. metacarpale interosseum; 13 - articulatio
carpometacarpalis; 14 - articulatio carpometacarpalis pollicis; 15 - os
trapezium; 16 - os trapezoideum; 17 - articulatio mediocarpalis; 18 - os
naviculare; 19 - os lunatum; 20 - articulatio radiocarpalis; 21 - lig.
intercarpale interosseum; 22 - radius
связана с капсулой дистального лучелоктевого сустава. Их полости могут сообщаться между собой, а также с полостью лучезапястного сустава. Os pisiforme является сесамовидной косточкой; она включена в сухожилие локтевого сгибателя запястья.
К задней поверхности суставов кисти прилежат сухожилия разгибателей запястья и пальцев.
Наружная поверхность лучезапястного сустава укреплена сухожилиями длинной отводящей большой палец мышцы и длинного разгибателя большого пальца.
К передней поверхности капсулы лучезапястного сустава и суставов запястья прилежат лучевая и локтевая синовиальные сумки сухожилий мышц-сгибателей пальцев.
У наружного края передней поверхности и на наружной поверхности сумки лучезапястного сустава проходит лучевая артерия. По передненаружной поверхности дистального конца локтевой кости и гороховидной косточки проходит локтевой сосудисто-нервный пучок.
ЛАДОНЬ, PALMA
Внешние ориентиры. На ладони имеются два возвышения - thenar с лучевой стороны и hypothenar - с локтевой. Они образованы мышцами I и V пальцев. Между ними находится треугольная ладонная впадина, обращенная вершиной проксимально. Ладонную впадину отделяет от thenar продольная кожная складка. Имеются также две поперечные кожные складки - проксимальная и дистальная. Примерно на 1 см проксимальнее межпальцевых складок видны 3 межпальцевые подушечки (рис. 3.41).
Границы. Проксимальная - поперечная линия на 2 см ниже верхушки шиловидного отростка лучевой кости, дистальная - межпальцевые складки.
Проекции
В проксимальной трети складки thenar проецируется двигательная ветвь срединного нерва, идущая к коротким мышцам I пальца. Здесь нельзя делать разрезов, поэтому эту зону называют запретной (запретная зона Канавела [Kanavel]).
Ладонный апоневроз проецируется в виде треугольника, вершиной обращенного к середине запястья, а осно-
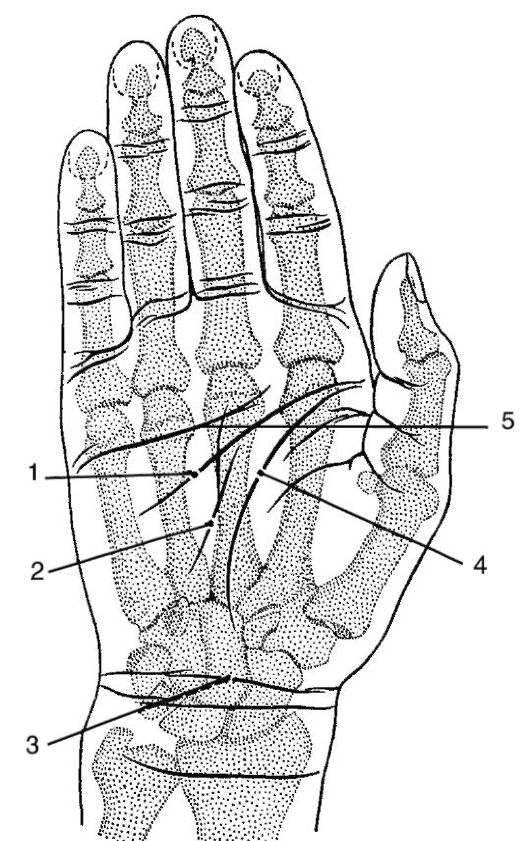 Рис. 3.41. Кожные
складки ладони - внешние ориентиры: 1 - проксимальная поперечная
складка; 2 - осевая линия; 3 - дистальная поперечная складка запястья; 4
- линия тенара; 5 - дистальная поперечная складка
Рис. 3.41. Кожные
складки ладони - внешние ориентиры: 1 - проксимальная поперечная
складка; 2 - осевая линия; 3 - дистальная поперечная складка запястья; 4
- линия тенара; 5 - дистальная поперечная складка
ванием - к межпальцевым промежуткам. Его латеральную сторону составляет складка тенара, а медиальную - гипотенара.
Вершина поверхностной ладонной артериальной дуги проецируется на проксимальную поперечную складку ладони. Сюда же проецируется дистальный конец общего синовиального влагалища сухожилий мышц-сгибателей II-V пальцев.
Сухожилие длинного сгибателя I пальца проецируется по линии, проксимальной точкой которой является начало складки тенара, а дистальной - основание I (основной) фаланги большого пальца.
На дистальную поперечную складку ладони проецируются проксимальные концы синовиальных влагалищ сухожилий мышц-сгибателей II-IV пальцев и пястно-фаланговые суставы.
Межпальцевые подушечки соответствуют комиссуральным отверстиям ладонного апоневроза. В борозды между подушечками проецируются сухожилия мышц-сгибателей II-IV пальцев.
Слои
Кожа толстая, в ней особенно развит роговой слой. От кожи в глубину до ладонного апоневроза отходит множество соединительнотканных перемычек, из-за чего кожа ладони малоподвижна.
Подкожная жировая клетчатка имеет ячеистое строение из-за перемычек, между которыми располагается жировая ткань. Ячеистое строение клетчатки обусловливает распространение гнойных процессов с поверхности в глубину.
Поверхностной фасции на ладони нет (за ее счет образованы вертикальные соединительнотканные перемычки). В подкожной клетчатке ладони располагаются многочисленные венозные сосуды небольшого калибра и поверхностные нервы.
Собственная фасция тонкой пластинкой покрывает мышцы тенара и гипотенара, а на участке ладонной впадины сращена с ладонным апоневрозом.
Ладонный апоневроз, aponeurosis palmaris, имеет треугольную форму. Он начинается от нижнего края retinaculum mm. flexorum. В него вплетаются сухожильные пучки длинной ладонной мышцы
(рис. 3.42).
Продольные сухожильные волокна апоневроза объединяются в 4 пучка, направляющиеся к основаниям II-V пальцев. В дистальном отделе апоневроза (основание треугольника) между продольными и
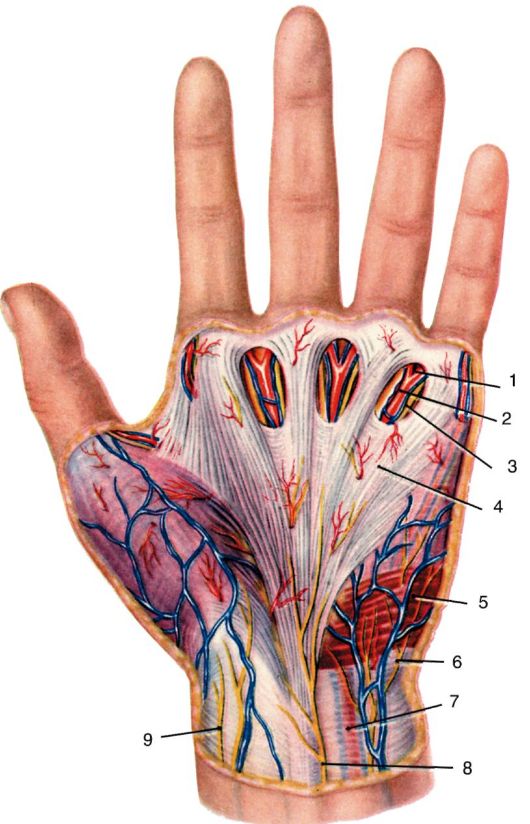 Рис. 3.42. Поверхностные слои ладони:
Рис. 3.42. Поверхностные слои ладони:
1 - a. digitalis propria; 2 - a. digitalis communis; 3 - n. digitalis palmaris proprius; 4 - aponeurosis palmaris; 5 - m. palmaris brevis; 6 - ramus cutaneus palmaris n. ulnaris; 7 - a. ulnaris; 8 - ramus cutaneus palmaris n. mediani; 9 - ramus n. cutanei antebrachii lateralis
поперечными пучками, fasciculi transversi, имеются три промежутка, которые называются комиссуральными отверстиями. Они заполнены жировой клетчаткой, которая и выбухает на коже в виде подушечек. Через комиссуральные отверстия в подкожную клетчатку боковых поверхностей пальцев выходят из-под апоневроза собственные пальцевые артерии.
Контрактура ладонного апоневроза Дюпюитрена [Dupuytren] -
прогрессирующее фиброзное уплотнение и укорочение ладонного апо-
невроза на медиальной стороне кисти. В результате V и IV пальцы частично сгибаются в пястно-фаланговых и проксимальных межфаланговых суставах. Контрактура часто бывает двусторонней и обычно у людей старше 50 лет; считается, что она имеет наследственный характер. Лечение контрактуры Дюпюитрена обычно предусматривает хирургическое удаление всех фиброзированных участков ладонного апоневроза, чтобы освободить пальцы.
От краев ладонного апоневроза вглубь отходят две фасциальные межмышечные перегородки - латеральная и медиальная. Латеральная межмышечная перегородка сначала идет вертикально вглубь, в направлении II пястной кости, а затем изменяет свой ход на горизонтальное направление, так как попадает на переднюю поверхность приводящей мышцы I пальца и вместе с ней прикрепляется к III пястной кости. Медиальная межмышечная перегородка прикрепляется к V пястной кости. Таким образом, в области ладони образуются три фасциальных ложа: латеральное, среднее и медиальное (рис. 3.43).
Среднее ложе ладони, compartimentum palmaris medius, имеет четыре стенки: передняя образована ладонным апоневрозом, латеральная - вертикальной частью латеральной межмышечной перегородки, медиальная - медиальной межмышечной перегородкой, задняя - глубокой фасцией, покрывающей ладонные межкостные мышцы, и горизонтальной частью латеральной межмышечной перегородки.
Проксимальный отдел среднего ложа непосредственно связан с запястным каналом, откуда выходят срединный нерв, сухожилия мышц-сгибателей пальцев (поверхностного и глубокого) и сухожилие длинного сгибателя большого пальца.
Сухожилие длинного сгибателя большого пальца кисти в среднем ложе располагается латерально и только в его верхней трети, а затем прободает латеральную межмышечную перегородку и уходит в латеральное ложе. Сухожилие заключено в лучевое синовиальное влагалище, vagina tendinis m. flexoris pollicis longi, проксимальный слепой конец которого находится в пространстве Пароны-Пирогова на 2 см выше retinaculum mm. flexorum. Дистально оно продолжается до основания дистальной фаланги.
Сухожилия мышц-сгибателей II-V пальцев находятся в общем (локтевом) синовиальном влагалище сгибателей, vagina communis tendinum musculorum flexorum. Его проксимальный конец располагается в пространстве Пароны-Пирогова, на 3-4 см выше retinaculum mm. flexorum, а дистальный по ходу сухожилий II-IV пальцев достигает
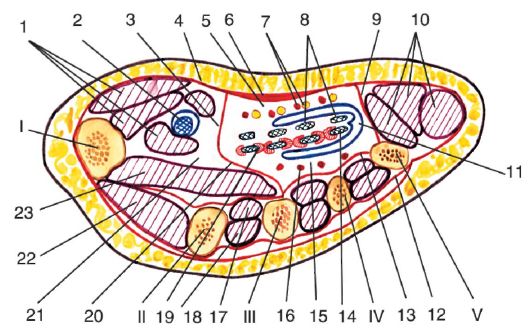 Рис. 3.43. Поперечный
срез кисти (схема). Фасциальные ложа ладони: 1 - короткие мышцы тенара;
2 - tendo m. flexor pollicis longus; 3 - вертикальная часть латеральной
межмышечной перегородки; 4 - fascia propria; 5 - подапоневротическое
клетчаточное пространство; 6 - aponeurosis palmaris; 7 - a. et n.
digitalis palmaris communis; 8 - tendines mm. flexoris digitorum
superficialis; 9 - медиальная межмышечная перегородка; 10 - короткие
мышцы гипотенара; 11 - общее синовиальное влагалище сгибателей пальцев;
12 - тыльная межкостная фасция; 13 - ладонная межкостная фасция; 14 -
tendines mm. flexoris digitorumprofundus; 15 - подсухожильное
клетчаточное пространство; 16 - a. metacarpalis palmaris; 17 - ладонная
межкостная мышца; 18 - тыльная межкостная мышца; 19 - m. lumbricalis; 20
- горизонтальная часть латеральной межмышечной перегородки; 21 -
клетчаточное пространство тенара; 22 - I тыльная межкостная мышца; 23
-m. adductor pollicis
Рис. 3.43. Поперечный
срез кисти (схема). Фасциальные ложа ладони: 1 - короткие мышцы тенара;
2 - tendo m. flexor pollicis longus; 3 - вертикальная часть латеральной
межмышечной перегородки; 4 - fascia propria; 5 - подапоневротическое
клетчаточное пространство; 6 - aponeurosis palmaris; 7 - a. et n.
digitalis palmaris communis; 8 - tendines mm. flexoris digitorum
superficialis; 9 - медиальная межмышечная перегородка; 10 - короткие
мышцы гипотенара; 11 - общее синовиальное влагалище сгибателей пальцев;
12 - тыльная межкостная фасция; 13 - ладонная межкостная фасция; 14 -
tendines mm. flexoris digitorumprofundus; 15 - подсухожильное
клетчаточное пространство; 16 - a. metacarpalis palmaris; 17 - ладонная
межкостная мышца; 18 - тыльная межкостная мышца; 19 - m. lumbricalis; 20
- горизонтальная часть латеральной межмышечной перегородки; 21 -
клетчаточное пространство тенара; 22 - I тыльная межкостная мышца; 23
-m. adductor pollicis
середины пястных костей. Медиальная сторона общего влагалища продолжается вдоль сухожилия V пальца и заканчивается у основания его дистальной фаланги (см. рис. 3.44).
В 10% случаев проксимальные отделы локтевого (общего) и лучевого синовиальных влагалищ сообщаются между собой, что может быть причиной развития так называемой перекрестной, или V-образной, флегмоны.
На пальцах синовиальные влагалища сухожилий II-IV пальцев, vaginae synoviales digitorum manus, проксимально начинаются на уровне головок пястных костей под продольными пучками ладонного апоневроза, в промежутках между комиссуральными отверстиями, а заканчиваются на уровне оснований дистальных фаланг.
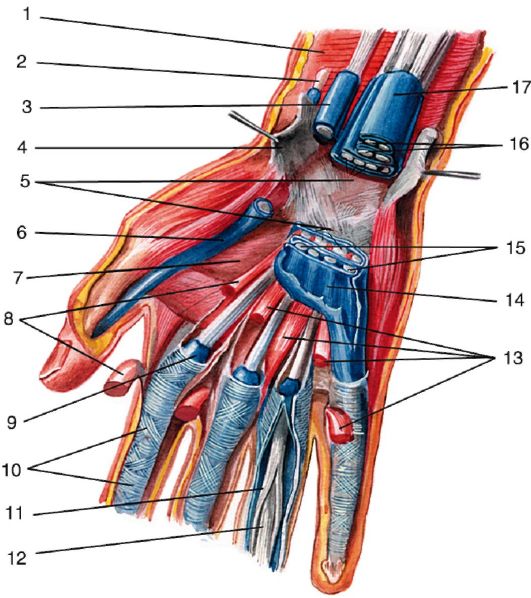 Рис. 3.44. Синовиальные
влагалища сухожилий мышц-сгибателей: 1 - m. pronator quadratus; 2 - m.
flexor carpi radialis, tendo; 3 - m. flexor pollicis longus, tendo et
vagina synovialis; 4 - retinaculum mm. flexorum; 5-m. flexor digitorum
profundus, tendines; 6 - m. flexor pollicis longus, tendo et vagina
synovialis; 7 - m. adductor pollicis; 8 - m. lumbricalis; 9 - vagina
synovialis II; 10 - vagina fibrosa, pars anularis, pars cruciformis; 11 -
m. flexor digitorum superficialis, tendo; 12 - m. flexor digitorum
profundus; 13 - mm. lumbricales; 14 -vagina communis musculorum
flexorum; 15, 16 - m. flexor digitorum superficialis, tendines; 17 -
vagina communis musculorum flexorum
Рис. 3.44. Синовиальные
влагалища сухожилий мышц-сгибателей: 1 - m. pronator quadratus; 2 - m.
flexor carpi radialis, tendo; 3 - m. flexor pollicis longus, tendo et
vagina synovialis; 4 - retinaculum mm. flexorum; 5-m. flexor digitorum
profundus, tendines; 6 - m. flexor pollicis longus, tendo et vagina
synovialis; 7 - m. adductor pollicis; 8 - m. lumbricalis; 9 - vagina
synovialis II; 10 - vagina fibrosa, pars anularis, pars cruciformis; 11 -
m. flexor digitorum superficialis, tendo; 12 - m. flexor digitorum
profundus; 13 - mm. lumbricales; 14 -vagina communis musculorum
flexorum; 15, 16 - m. flexor digitorum superficialis, tendines; 17 -
vagina communis musculorum flexorum
Таким образом, участки сухожилий мышц-сгибателей этих пальцев, расположенные в клетчатке среднего ложа, между общим влагалищем и пальцевыми влагалищами не покрыты синовиальной оболочкой.
Сухожилия мышц-сгибателей пальцев делят среднее ложе на два пространства: подапоневротическое и подсухожильное.
Верхняя конечность, membrum superius
143
Подапоневротическое пространство спереди ограничено ладонным апоневрозом, по бокам - латеральной и медиальной межмышечными перегородками, а сзади - сухожилиями сгибателей пальцев.
В подапоневротическом клетчаточном пространстве наиболее поверхностно располагается поверхностная ладонная дуга, arcus palmaris superficialis, образованная стволом a. ulnaris и поверхностной ветвью a. radialis (см. рис. 3.45).
От нее начинаются общие ладонные пальцевые артерии, аа. digitales palmares communes, которые делятся на собственные ладонные пальцевые артерии, аа. digitales palmares propriae. На уровне комиссуральных отверстий они выходят через них в подкожный слой на пальцы.
Под поверхностной артериальной дугой находятся 4 общих пальцевых нерва (nn. digitales palmares communes). Три из них отделяются от n. medianus сразу по выходе его из запястного канала. Первая ветвь почти сразу прободает латеральную межмышечную перегородку и иннервирует мышцы тенара и кожу I пальца. Уровень ее отхождения соответствует границе верхней и средней трети plica thenaris (запретная зона). Вторая и третья идут вдоль второго и третьего межпястных промежутков и делятся на собственные ладонные пальцевые нервы, nn. digitales palmares proprii, которые выходят через комиссуральные отверстия вместе с артериями и иннервируют кожу I-III и лучевой поверхности IV пальцев. IV общий пальцевый нерв отходит от ramus superficialis n. ulnaris в медиальном отделе подапоневротического пространства и, разделившись на три nn. digitales palmares propriae, иннервирует кожу V и локтевой поверхности IV пальцев (см. рис. 3.46). Если читать первые буквы названий нервов, начиная с медиальной поверхности ладони, то их легко запомнить (UMRU).
Подапоневротическое пространство связано с подкожной жировой клетчаткой через комиссуральные отверстия; по ходу ладонных пястных артерий - с клетчаткой под сухожильного пространства.
В проксимальном отделе среднего ложа и в запястном канале сухожилия мышц-сгибателей пальцев очень плотно прилежат к ладонному апоневрозу и retinaculum mm. flexorum, поэтому прямой связи с пространством Пароны-Пирогова у подапоневротического пространства, как правило, нет.
Подсухожильное клетчаточное пространство спереди ограничено сухожилиями глубокого сгибателя пальцев, по бокам - латеральной и медиальной межмышечными перегородками, сзади -
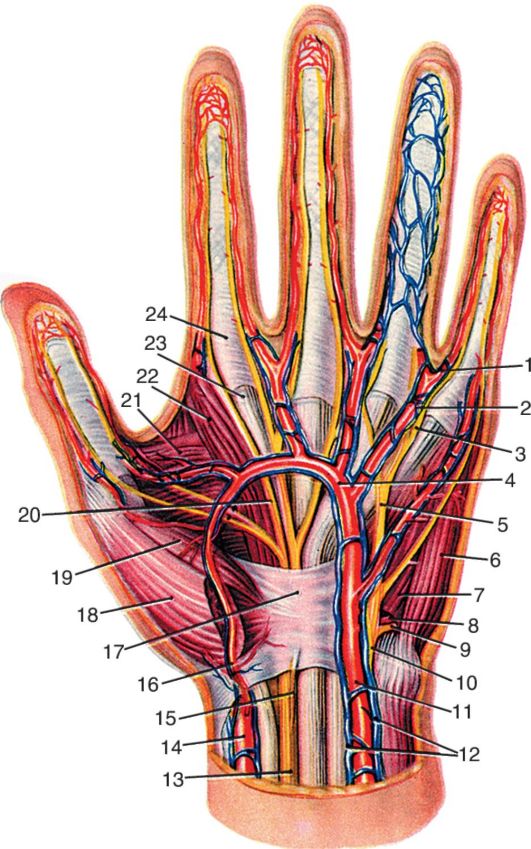 Рис. 3.45. Сосуды и нервы левой кисти:
Рис. 3.45. Сосуды и нервы левой кисти:
1 - а. digitalis propria; 2 - a. digitalis communis; 3 - n. digitalis palmaris proprius n. ulnaris; 4 - arcus palmaris superficialis; 5 - n. digitalis palmaris communis n. ulnaris; 6 - m. abductor digiti minimi; 7 - m. flexor digiti minimi brevis; 8 - ramus palmaris profundus a. ulnaris; 9 - ramus palmaris profundus n. ulnaris; 10 - ramus palmaris n. ulnaris; 11 - a. ulnaris; 12 - vv. ulnares; 13 - n. medianus; 14 - a. radialis; 15 - ramus cutaneus palmaris n. mediani; 16 - ramus palmaris superficialis a. radialis; 17 - retinaculum mm. flexorum; 18 - m. abductor pollicis brevis; 19 - m. flexor pollicis brevis; 20 - n. digitalis palmaris communis n. mediani; 21 - m. adductor pollicis; 22 - m. lumbricalis I; 23 - tendo m. flexoris digitorum superficialis; 24 - vagina tendinis
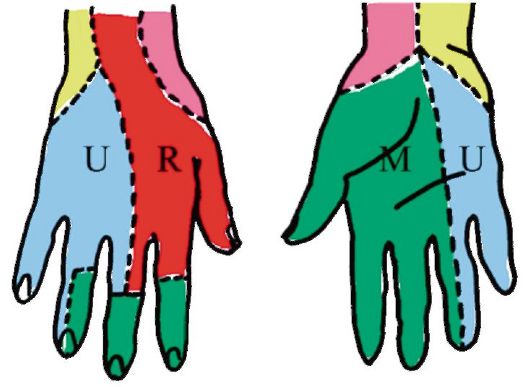 Рис. 3.46. Иннервация кожи кисти (схема): красный цвет - n. radialis; зеленый - n. medianus; голубой - n. ulnaris; желтый - n. cutaneus antebrachii medialis; розовый - n. cutaneus antebrachii lateralis
Рис. 3.46. Иннервация кожи кисти (схема): красный цвет - n. radialis; зеленый - n. medianus; голубой - n. ulnaris; желтый - n. cutaneus antebrachii medialis; розовый - n. cutaneus antebrachii lateralis
горизонтальной частью латеральной межмышечной перегородки и фасцией ладонных межкостных мышц.
Сразу ниже дистального конца общей (локтевой) синовиальной сумки (на уровне проксимальной поперечной складки ладони) от сухожилий глубокого сгибателя пальцев начинаются 4 червеобразные мышцы, mm. lumbricales. Направляясь к пальцам, червеобразные мышцы огибают головки пястных костей с лучевой стороны и прикрепляются на тыле проксимальной фаланги к сухожильному растяжению общего разгибателя пальцев. Червеобразные мышцы сгибают проксимальную и выпрямляют среднюю и дистальную фаланги II-V пальцев. Две мышцы с лучевой стороны иннервируются срединным нервом, а с локтевой - локтевым нервом.
Именно из-за прикрепления червеобразных мышц участки сухожилий мышц-сгибателей II-IV пальцев, расположенные в клетчатке среднего ложа, не покрыты синовиальным влагалищем. Сухожилия в общем синовиальном влагалище и расположенные между ними червеобразные мышцы хорошо изолируют подсухожильное пространство от подапоневротического.
В клетчатке подсухожильного пространства находится глубокая ладонная артериальная дуга, arcus palmaris profundus, образованная a. radialis, приходящей сюда через первый межпястный промежуток из «анатомической табакерки», и r. palmaris profundus a. ulnaris (см. рис. 3.47). От глубокой дуги отходят ладонные пястные артерии,
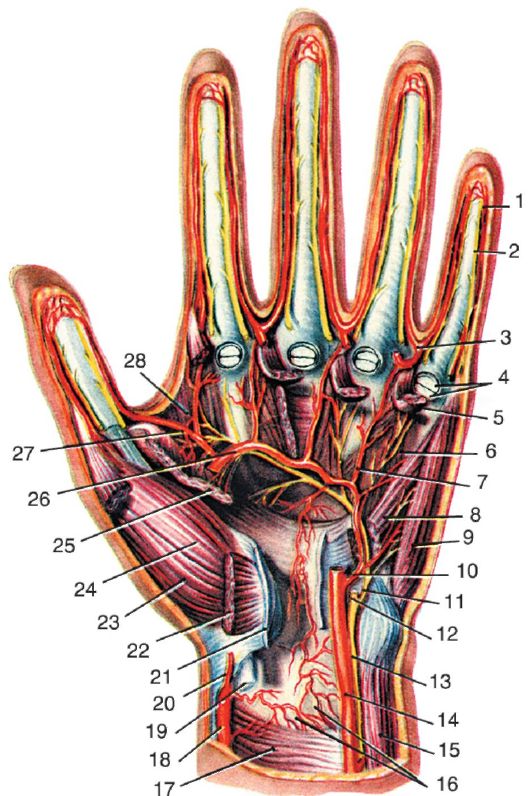 Рис. 3.47. Глубокие артерии и нервы левой кисти:
Рис. 3.47. Глубокие артерии и нервы левой кисти:
1 - a. digitalis palmaris propria; 2 - n. digitalis palmaris proprius; 3 - a. digitalis palmaris communis; 4 - tendines flexorum; 5 - m. lumbricalis; 6 - m. interosseus palmaris; 7 - a. metacarpalis palmaris; 8 - m. opponens digiti minimi; 9 - m. abductor digiti minimi; 10 - ramus palmaris profundus a. ulnaris; 11 - ramus palmaris profundus n. ulnaris; 12 - ramus palmaris superficialis n. ulnaris; 13 - n. ulnaris (ramus palmaris); 14 - a. ulnaris; 15 - m. flexor carpi ulnaris; 16 - rete carpi palmare; 17 - m. pronator quadratus; 18 - a. radialis; 19 - tendo m. flexoris carpi radialis; 20 - ramus palmaris superficialis a. radialis; 21 - retinaculum mm. flexorum; 22 - m. abductor pollicis brevis; 23 - m. opponens pollicis; 24 - m. flexor pollicis brevis; 25 - m. adductor pollicis; 26 - arcus palmaris profundus; 27 - a. princeps pollicis; 28 - m. interosseus dorsalis I
аа. mеtacarpales (metacarpeae) palmares, которые соединяются с общими ладонными пальцевыми артериями в комиссуральных отверстиях.
Глубокая ветвь n. ulnaris, приходящая в подсухожильное пространство среднего ложа из медиального, иннервирует все межкостные мышцы (и ладонные, и тыльные), mm. interossei palmares et dorsales, третью и четвертую червеобразные мышцы, m. adductor pollicis и глубокую головку m. flexor pollicis brevis.
Подсухожильное клетчаточное пространство сообщается проксимально с запястным каналом и далее с пространством Пароны- Пирогова; дистально - по ходу червеобразных мышц с подкожной клетчаткой тыла пальцев; вдоль аа. metacarpales palmares - с подапоневротическим пространством.
Эти связи клетчатки могут служить путями распространения гнойных процессов.
Следующим слоем является глубокая фасция, покрывающая три ладонные межкостные мышцы второго, третьего и четвертого межпястных промежутков. Ладонные межкостные мышцы начинаются от пястных костей и приводят V, IV и II пальцы к III пальцу. Они прикрепляются, как и червеобразные мышцы, к тыльному сухожильному растяжению разгибателя пальцев на II, IV и V пальцах, поэтому они также сгибают проксимальную фалангу и разгибают среднюю и дистальную.
Латеральное ложе, compartimentum palmaris lateralis, или ложе thenar, ограничено спереди собственной фасцией, сзади - глубокой фасцией на первой тыльной межкостной мышце и I пястной костью, медиально - латеральной межмышечной перегородкой и латераль- но замыкается в результате прикрепления собственной фасции к I пястной кости (см. рис. 3.43).
В нем располагаются мышцы I пальца кисти: поверхностно и латерально - короткая мышца, отводящая I палец кисти, m. abductor pollicis brevis, глубже - мышца, противопоставляющая I палец кисти, m. opponens pollicis, медиально от них - короткий сгибатель I пальца кисти, m. flexor pollicis brevis, между поверхностной и глубокой головками которой находится сухожилие длинного сгибателя I пальца кисти. Эти мышцы иннервируются двигательной ветвью n. medianus, проходящей в ложе тенара через латеральную межмышечную перегородку. Кнутри от сгибателей, под горизонтальной частью латеральной межмышечной перегородки, расположена мышца, приводящая I палец кисти, m. adductor pollicis, состоящая из косой и поперечной головок. Как уже было отмечено выше, она начинается от III пястной кости и иннервируется глубокой ветвью локтевого нерва.
Сухожилие m. flexor pollicis longus заключено в синовиальное влагалище, проксимальный слепой конец которого находится в пространстве Пароны-Пирогова на 2 см выше retinaculum mm. flexorum. Пройдя в запястном канале, дистально оно выходит в проксимальный отдел среднего ложа ладони, затем прободает латеральную межмышечную перегородку, проходит в области пясти в клетчатке thenar между головками короткого сгибателя I пальца и далее продолжается до основания дистальной фаланги.
A. princeps pollicis отделяется от лучевой артерии в первом межпястном промежутке. Она направляется вниз и кнаружи между m. adductor pollicis и m. flexor pollicis brevis вдоль сухожилия m. flexor pollicis longus. На уровне пястно-фалангового сустава I пальца кисти она делится на 3 ветви, идущие по обеим сторонам I пальца и по лучевой стороне II пальца.
Медиальный отдел thenar (ближе к латеральной межмышечной перегородке) занимает щелевидное клетчаточное пространство, ограниченное спереди горизонтальной частью латеральной межмышечной перегородки, а сзади - m. adductor pollicis (см. рис. 3.43). В латеральном направлении оно продолжается до синовиального влагалища сухожилия m. flexor pollicis longus, а в дистальном - до первой межпальцевой складки, где сообщается с глубоким клетчаточным пространством, расположенным между задней поверхностью приводящей мышцы I пальца и передней поверхностью первой тыльной межкостной мышцы.
Медиальное ложе, compartimentum palmaris medialis, или ложе hypothenar, ограничено спереди и медиально собственной фасцией, прикрепляющейся к V пястной кости, сзади - V пястной костью, латерально - медиальной межмышечной перегородкой (см. рис. 3.43). В нем располагаются мышцы V пальца: мышца, отводящая мизинец, m. abductor digiti minimi, мышца, противопоставляющая мизинец, m. opponens digiti minimi, и короткий сгибатель мизинца, m. flexor digiti minimi brevis.
ТЫЛ КИСТИ, REGIO DORSALS MANUS
Внешние ориентиры. На тыльной поверхности кисти хорошо пальпируются все пястные кости. При максимальном разгибании пальцев под кожей видны напряженные сухожилия разгибателей пальцев.
I пястная кость расположена под углом к остальным пястным костям, в результате чего образуются наиболее широкий межпястный промежуток и межпальцевая складка. В первом межпястном промежутке хорошо видна выпуклость первой тыльной межкостной мышцы.
Проекции. Суставная щель пястно-фаланговых сочленений соответствует линии, расположенной на 8-10 мм ниже головок пястных костей.
Кожа тонкая, подвижная, содержит волосяные мешочки и сальные железы, которые могут быть местом развития фурункулов.
Подкожная клетчатка рыхлая, в ней может скапливаться отёчная жидкость, в том числе и при воспалительных процессах на ладони. В подкожном слое располагается венозная сеть тыла кисти в виде многочисленных анастомозов. С лучевой стороны из них формируется v. cephalica, а с локтевой - v. basilica. На границе с тыльной областью запястья v. сеphalica сопровождает r. superficialis n. radialis, v. basilica - r. dorsalis n. ulnaris (см. рис. 3.48).
У верхушки шиловидного отростка локтевой кости от r. dorsalis n. ulnaris отходят 5 тыльных пальцевых нервов, nn. digitales dorsales, направляющихся для иннервации кожи V, IV и локтевой стороны III пальца. У верхушки шиловидного отростка лучевой кости от r. superficialis n. radialis отходят 5 тыльных пальцевых нервов, иннервирующих кожные покровы I, II пальцев и лучевой стороны III пальца.
Собственная фасция, fascia dorsalis manus, хорошо выражена. С локтевой стороны она срастается с V пястной костью, а с лучевой - со II. Глубокая фасция покрывает вторую, третью и четвертую тыльные межкостные мышцы. Все межкостные мышцы, как тыльные, так и ладонные, иннервируются глубокой ветвью локтевого нерва.
Между собственной и глубокой фасциями располагается подапоневротическое пространство тыла кисти, ограниченное по бокам местом прикрепления собственной фасции к II и V пястным костям.
В подапоневротическом пространстве проходят сухожилия разгибателей пальцев, между которыми на уровне головок пястных костей имеются межсухожильные соединения, connexi intertendinei, вследствие чего разгибание двух средних пальцев (III и IV) возможно только совместно. Указательный палец и отчасти мизинец сохраняют самостоятельность благодаря существованию их собственных разгибателей (см. рис. 3.49).
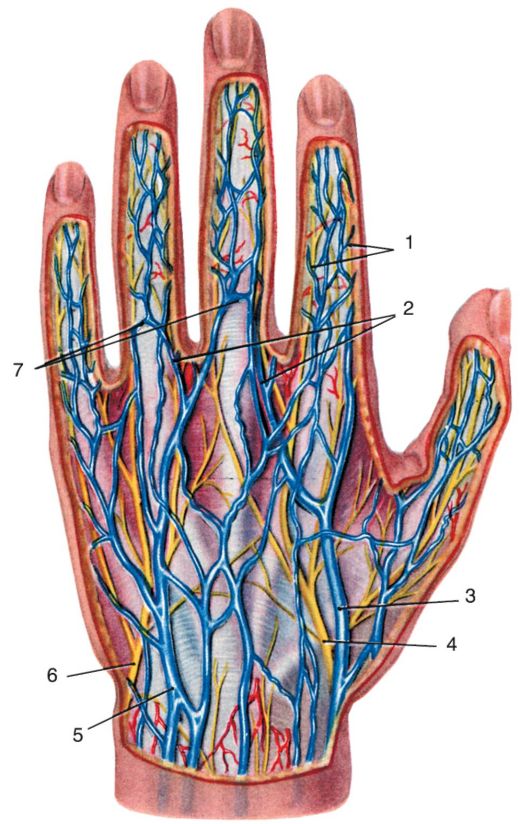 Рис.
3.48. Поверхностные вены и нервы тыльной поверхности левой кисти: 1 -
nn. digitales dorsales; 2 - vv. intercapitulares; 3 - v. cephalica; 4 -
ramus superficialis n. radialis; 5 - v. basilica; 6 - ramus dorsalis n.
ulnaris; 7 - arcus venosi digitales
Рис.
3.48. Поверхностные вены и нервы тыльной поверхности левой кисти: 1 -
nn. digitales dorsales; 2 - vv. intercapitulares; 3 - v. cephalica; 4 -
ramus superficialis n. radialis; 5 - v. basilica; 6 - ramus dorsalis n.
ulnaris; 7 - arcus venosi digitales
Подфасциальные сосудисто-нервные образования представлены ветвями a. radialis, которая по выходе из «анатомической табакерки» находится в первом межпястном промежутке на первой тыльной межкостной мышце. От этого участка a. radialis отходит a. meta-
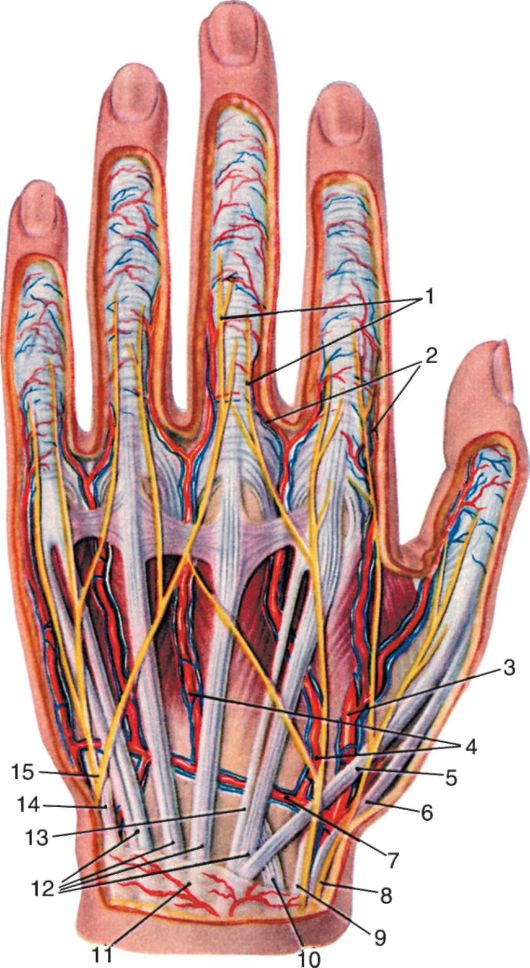 Рис. 3.49. Сосуды и нервы тыла левой кисти:
Рис. 3.49. Сосуды и нервы тыла левой кисти:
1 - nn. digitales dorsales; 2 - аа. digitales dorsales; 3 - a. radialis; 4 - aa. metacarpales dorsales; 5 - tendo m. extensoris pollicis longi; 6 - tendo m. extensoris pollicis brevis; 7 - ramus carpeus dorsalis a. radialis; 8 - ramus superficialis n. radialis; 9 - tendo m. extensoris carpi radialis longi; 10 - tendo m. extensoris carpi radialis brevis; 11 - retinaculum mm. extensorum; 12 - tendines m. extensoris digitorum communis; 13 - tendo m. extensoris indicis proprii; 14 - tendo m. extensoris carpi ulnaris; 15 - ramus dorsalis manus n. ulnaris
carpalis dorsalis prima, которая дает 3 ветви к I и II пальцам. Это независимый источник кровоснабжения I пальца, не получающего ветвей от поверхностной артериальной дуги. A. radialis после этого уходит через мышцу на ладонь, где участвует в формировании глубокой ладонной артериальной дуги.
От rete carpale dorsale идут во второй, третий и четвертый межпястные промежутки aa. metacarpales dorsales, каждая из которых у основания пальца делится на aa. digitales dorsales.
Первый межпястный промежуток занимает хорошо выраженная первая тыльная межкостная мышца. Ее передняя (ладонная) поверхность прилежит к приводящей мышце I пальца кисти, расположенной в ложе thenar. Их разделяет фасциальная пластинка.
Клетчатка тыльного подапоневротического пространства проксимально сообщается с запястными каналами и через них - с задним ложем предплечья.
ЛАДОННАЯ ПОВЕРХНОСТЬ ПАЛЬЦЕВ,
FACIES PALMARES DIGITORUM
Внешние ориентиры. На коже ладонной поверхности пальцев хорошо видны пястно-фаланговые и межфаланговые складки. Они находятся ниже соответствующих суставов.
Проекции. Суставная щель пястно-фаланговых сочленений соответствует линии, расположенной на 8-10 мм ниже головок пястных костей. Проекция щелей межфаланговых суставов определяется в положении полного сгибания пальцев на 2-3 мм ниже выпуклостей головок фаланг.
Слои
Кожа плотная, малоподвижная.
Подкожная клетчатка ячеистая из-за множества соединительнотканных перегородок, идущих от кожи в глубину. На концевых (ногтевых) фалангах эти перегородки соединяют кожу и кость (надкостницу), на остальных - кожу и фиброзные влагалища сухожилий мышц-сгибателей. В связи с этим при панарициях (гнойном воспалении того или иного слоя пальца) гнойный процесс распространяется с поверхности в глубину. На ногтевой фаланге это
может приводить к быстрому возникновению костного панариция (рис. 3.50).
В подкожной клетчатке по боковым поверхностям пальцев, чуть ниже середины, проходят сосудисто-нервные пучки, состоящие из ладонных собственных пальцевых сосудов и нервов. Кожу I, II, III и лучевой стороны IV пальца иннервируют нервы, отходящие от срединного нерва. Локтевую сторону IV и обе стороны V пальцев иннервируют ветви локтевого нерва.
Следующим слоем на основной (проксимальной) и средней фалангах пальцев являются костно-фиброзные каналы, которые образованы фалангами пальцев и сухожильными пучками: кольцевыми на уровне диафизов фаланг и крестовидными в области межфаланговых суставов. На участках кольцевых связок фиброзные каналы сужены, а в области крестовидных - расширены. Между связками и костью расположено только синовиальное влагалище, через которое просвечивает сухожилие. Самая проксимальная кольцевая связка находится на уровне пястно-фалангового сочленения.
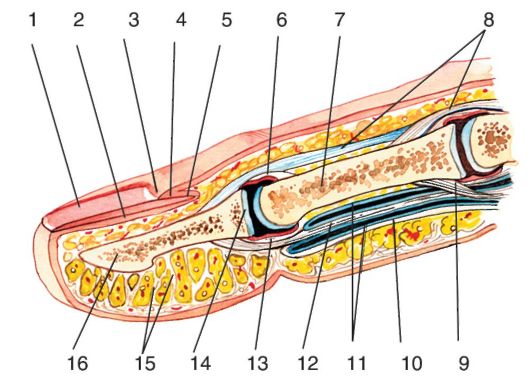 Рис. 3.50. Продольный срез пальца:
Рис. 3.50. Продольный срез пальца:
I - тело ногтя; 2 - ногтевое ложе; 3 - eponychium; 4 - корень ногтя; 5 - ногтевой матрикс; 6 - membrana synovialis; 7 - phalanx media; 8 - tendo m. extensor digitorum; 9 - tendo m. flexor digitorum superficialis; 10 - vagina fibrosa tendinis flexoris;
II - vagina synovialis tendinis flexoris; 12 - tendo m. flexor digitorum profundus; 13 - lig. palmare; 14 - cartilago articularis; 15 - retinacula cutis; 16 - phalanx distalis
На уровне головки основной фаланги сухожилие поверхностного сгибателя расходится на две ножки, прикрепляющиеся к боковым поверхностям средней фаланги, и пропускает в это расщепление сухожилие глубокого сгибателя, прикрепляющееся к основанию концевой (дистальной) фаланги.
Синовиальные влагалища сухожилий II, III и IV пальцев изолированные.
Синовиальное влагалище состоит из париетального листка, прилежащего к внутренней поверхности фиброзного влагалища, и внутреннего, покрывающего само сухожилие (рис. 3.51). В месте перехода одного листка в другой образуется сухожильная брыжейка,
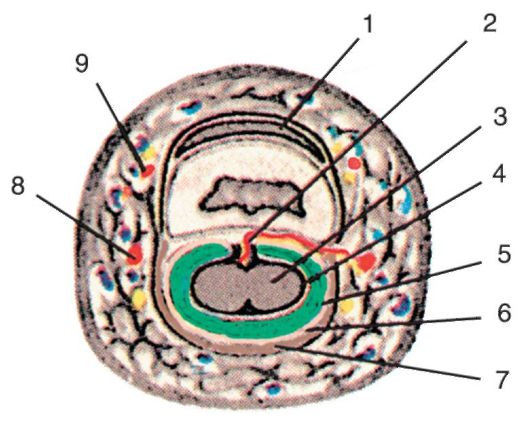 Рис. 3.51. Поперечный срез пальца на уровне II фаланги:
Рис. 3.51. Поперечный срез пальца на уровне II фаланги:
1 - tendo m. extensoris digitorum;
2 - mesotendineum; 3 - tendo m. flexoris digitorum profundi; 4 - epitenon; 5 - vagina synovialis tendinum digitorum; 6 - vagina fibrosa digiti manus; 7 - peritendineum; 8 - a. digitalis palmaris propria; 9 - a. digit alis dorsalis
mesotendineum. В ее толще располагаются сосуды и нервы, идущие от надкостницы фаланги к сухожилию. В области межфаланговых суставов ее нет. Повреждение брыжейки, в том числе во время операции, может привести к некрозу соответствующей части сухожилия.
ТЫЛЬНАЯ ПОВЕРХНОСТЬ ПАЛЬЦЕВ,
FACIES DORSALES DIGITORUM
Слои
Кожа тоньше, чем на ладонной поверхности. На проксимальных фалангах имеется волосяной покров, выраженный в различной степени.
Подкожная клетчатка выражена слабо, она рыхлая. В подкожной клетчатке на боковой поверхности ближе к тыльной проходят тыль-
ные сосудисто-нервные пучки: a., v. et n. digitales dorsales proprii, являющиеся ветвями тыльных пястных.
Сухожилие разгибателя на тыле пальца средней частью прикрепляется к основанию средней фаланги, а двумя боковыми - к основанию дистальной фаланги. К апоневротическому растяжению над проксимальной фалангой прикрепляются сухожилия червеобразных и межкостных мышц. Эти мышцы сгибают основные фаланги и разгибают дистальную и среднюю фаланги.
Симптомы повреждения крупных нервов верхних конечностей
Как уже отмечалось выше, повреждение или сдавление локтевого нерва наиболее часто происходит в четырёх местах: 1) в задней области локтя при переломе медиального надмыщелка плечевой кости или локтевого отростка (olecranon), 2) в мышечном туннеле, сформированном в месте соединения плечевой и локтевой головок m. flexor carpi ulnaris в передней локтевой области, 3) в канале Гюйона в передней области запястья и 4) в области гипотенара, где нерв лежит относительно поверхностно и может быть подвержен травме.
Полное поражение локтевого нерва вызывает ослабление ладонного сгибания кисти из-за потери функции m. flexor carpi ulnaris (сгибание сохраняется частично за счет m. flexor carpi radialis и m. palmaris longus, иннервируемых n. medianus), отсутствие сгибания основных фаланг IV и V, отчасти и III пальцев из-за паралича червеобразных и межкостных мышц, невозможность сведения и разведения пальцев, особенно V и IV (паралич межкостных мышц), невозможность приведения большого пальца (паралич m. adductor pollicis).
В результате атрофии mm. interossei и lumbricales, а также мышц hypothenar и при гиперэкстензии основных фаланг наблюдается сгибание средних и концевых, в результате чего кисть принимает вид «когтистой, птичьей лапы». Одновременно пальцы несколько разведены, особенно отведены IV и, главным образом, Vпальцы (рис. 3.52).
Поверхностная чувствительность нарушена обычно в коже V и медиальной половине IV пальца и соответствующей им медиальной части кисти.
Повреждения лучевого нерва чаще происходят при переломе плечевой кости в средней трети (здесь нерв непосредственно прилежит к кости) и при переломе шейки лучевой кости. В этом случае может
 Рис. 3.52. «Птичья, или когтистая лапа» при поражении локтевого нерва
Рис. 3.52. «Птичья, или когтистая лапа» при поражении локтевого нерва
 Рис. 3.53. «Свисающая кисть» при поражении лучевого нерва
Рис. 3.53. «Свисающая кисть» при поражении лучевого нерва
 Рис. 3.54. «Рука проповедника» при поражении срединного нерва
Рис. 3.54. «Рука проповедника» при поражении срединного нерва
быть повреждена глубокая ветвь лучевого нерва. Однако ведущие симптомы будут одинаковы: из-за нарушения иннервации мышц-разгибателей запястья и пальцев кисть приобретает типичную свисающую форму «тюленья лапа» (рис. 3.53), невозможно также отведение большого пальца (паралич m. abductor pollicis longus). Чувствительность кожи кисти нарушается только при повреждении лучевого нерва проксимальнее локтевого сустава, так как при этом выпадает функция чувствительной поверхностной ветви лучевого нерва.
При поражении срединного нерва в локтевой области и передней области предплечья страдают пронация и ладонное сгибание кисти, теряется сгибание в дистальных межфаланговых суставах II и III пальцев из-за нарушения иннервации m. flexor digitorum superficialis и m. flexor digitorum profundus с лучевой стороны. Невозможно противопоставление I пальца и сгибание концевой фаланги I пальца (паралич m. flexor pollicis longus et brevis). Потеряно также сгибание пальцев в проксимальных межфаланговых суставах II и III пальцев из-за паралича первой и второй червеобразных мышц. Таким образом, при попытке сжать пальцы в кулак 2 и 3 палец остаются выпрямленными: симптом «рука проповедника»
(рис. 3.54).
Атрофия мышц thenar, потеря функции противопоставления I пальца, нарушения сгибания пальцев, приведение большого пальца вплотную и в одну плоскость к указательному придают кисти плос-
 Рис. 3.55. «Обезьянья кисть» при поражении срединного нерва
Рис. 3.55. «Обезьянья кисть» при поражении срединного нерва
кий вид, который обозначается как симптом «обезьяньей кисти» (рис. 3.55).
Чувствительность выпадает на ладонной поверхности I, II и III пальцев и прилегающей половине IV пальца. На тыльной поверхности пальцев выпадает кожная чувствительность концевых фаланг II, III и IV пальцев. Появляются трофические расстройства - сухость и похолодание кожи, шелушение, синюшность.
При еще более низких поражениях нерва (синдром запястного канала) может сохраниться функция сгибания концевых фаланг I, II и III пальцев (m. flexor pollicis longus и m. flexor digitorum profundus), и тогда все симптомы поражения ограничиваются поражением мышц thenar, mm. lumbricales и нарушениями чувствительности в типичной зоне.
- ОПЕРАЦИИ НА ВЕРХНИХ КОНЕЧНОСТЯХ -
Пункции суставов применяются с целью выяснения характера содержимого полости сустава, для эвакуации патологической жидкости, введения лекарственных веществ, а также для введения инструментов при артроскопии. Как и при всех других пункциях, иглу вводят через смещённую пальцем кожу над местом пункции, чтобы при возвращении кожи на своё место не осталось прямого раневого канала, через который инфекция могла бы попасть в полость сустава. В большинстве случаев иглу вкалывают через предварительно анестезированный участок кожи на разгибательной поверхности сустава, где нет крупных сосудов и нервов.
Пункция плечевого сустава. Пункцию производят в положении больного лежа на здоровом боку или сидя, ее можно выполнить спереди, снаружи и сзади.
Спереди плечевой сустав пунктируют, ориентируясь на клювовидный отросток лопатки, который пальпируется в подключичной ямке на 3 см книзу от акромиального конца ключицы. Иглу вводят под клювовидный отросток и продвигают кзади между ним и головкой плечевой кости на глубину 3-4 см.
 Рис. 3.56. Пункция плечевого сустава. Объяснение - в тексте
Рис. 3.56. Пункция плечевого сустава. Объяснение - в тексте
 Рис. 3.57. Пункция локтевого сустава. Объяснение - в тексте
Рис. 3.57. Пункция локтевого сустава. Объяснение - в тексте
При пункции сустава снаружи иглу вкалывают книзу от наиболее выпуклой части акромиона во фронтальной плоскости через толщу дельтовидной мышцы.
При пункции плечевого сустава сзади иглу вводят книзу от акромиона, в углубление, образованное им и задним краем дельтовидной мышцы, перпендикулярно на глубину 4-5 см (рис. 3.56).
Пункция локтевого сустава. Руку сгибают в локтевом суставе под прямым углом. Сзади пункцию производят над верхушкой локтевого отростка и направляют иглу вперед. Сзади снаружи иглу вкалывают между латеральным надмыщелком плечевой кости и локтевым отростком локтевой кости и проникают в сустав над головкой лучевой кости (рис. 3.57).
Операции при гнойных заболеваниях кисти и пальцев
Панариции. Панариций - острое гнойное воспаление тканей пальца. Виды панарициев называются по тому слою пальца, в котором развилось воспаление. По В.К. Гостищеву выделяется 12 видов панарициев (рис. 3.58).
Лечение панарициев, как и других гнойных заболеваний, хирургическое. Задачей хирурга является создание оттока гнойного отделяемого, в результате чего снимаются напряжение, боли и отёчность воспалённых тканей, улучшается поступление антибактериальных препаратов к гнойному очагу.
При подкожном панариции ногтевой фаланги хорошего оттока гнойного экссудата достигают с помощью клюшкообразного разреза (рис. 3.59). Скальпель вкалывают с боковой стороны фаланги (крючок клюшки) и ведут по направлению к межфаланговому суставу во фронтальной плоскости, рассекая таким образом соединительнотканные тяжи, идущие от кожи к кости. В результате все ячейки, заполненные гноем, разрушаются и гной легко оттекает.
 Рис. 3.58. Виды панарициев по В.К. Гостищеву:
Рис. 3.58. Виды панарициев по В.К. Гостищеву:
1 - подногтевой панариций; 2 - паронихия; 3, 4 - паронихии с прорывом гноя под ноготь; 5 - кожный панариций; 6 - подкожный панариций; 7 - подкожный панариций в виде «запонки»; 8 - сухожильный панариций; 9 - суставной панариций; 10 - костный панариций (секвестрация диафиза средней фаланги пальца); 11 - секвестрация концевой фаланги; 12 - пандактилит
На боковой поверхности фаланги остаётся разрез (ручка клюшки), который после ликвидации гнойного процесса заживает с образованием тонкого эластичного рубца. Из рис. 3.59 понятно, что проведение срединного разреза не может быть эффективным, так как вскроется только ограниченное число гнойных ячеек. Кроме того, разрез на ладонной поверхности ограничивает функцию пальца.
 Рис. 3.59. Вскрытие подкожного Рис. 3.60. Разрезы при подкожном панариция концевой фаланги клюш- панариции средней и основной
Рис. 3.59. Вскрытие подкожного Рис. 3.60. Разрезы при подкожном панариция концевой фаланги клюш- панариции средней и основной
Подкожные панариции II и III фаланг вскрывают по Клаппу [Klapp] переднебоковыми разрезами, также рассекая скальпелем подкожную клетчатку (рис. 3.60).
Операции на тыльной поверхности дистальной (ногтевой) фаланги
При паронихии рассекают поперечным разрезом кожную ногтевую складку (эпонихий) и от концов этого разреза в проксимальном направлении ведут два параллельных разреза на протяжении гнойного инфильтрата, развившегося у околоногтевого ложа. Образовавшийся П-образный лоскут отворачивают проксимально и резецируют отслоенный гноем край ногтя (рис. 3.61).
Рис. 3.61. Операция Канавела [Kanavel] при тотальном поражении ногтевого валика:
1 - разрезы кожи; 2, 3 - иссечение основания ногтя и валика; 4 - вид после операции
 Подногтевой
панариций, развившийся в результате нагноения подногтевой гематомы,
дренируют с помощью отверстия, созданного в ногтевой пластинке, либо
скальпелем, удаляя слои ногтя до гнойного очага, либо трепанационной
фрезой.
Подногтевой
панариций, развившийся в результате нагноения подногтевой гематомы,
дренируют с помощью отверстия, созданного в ногтевой пластинке, либо
скальпелем, удаляя слои ногтя до гнойного очага, либо трепанационной
фрезой.
При подногтевом панариции, развившемся вокруг занозы, проникшей под свободный край ногтя, производят клиновидное иссечение участка ногтевой пластинки, прикрывающей занозу и окружающий ее гнойник (рис. 3.62).
 Рис. 3.62. Операции при подногтевом панариции:
Рис. 3.62. Операции при подногтевом панариции:
1, 2 - трепанация ногтевой пластинки; 3, 4 - клиновидное иссечение дистальной части ногтевой пластинки с одномоментным удалением инородного тела
Операции при гнойных тендовагинитах
Тендовагинит - острое гнойное воспаление синовиального влагалища сухожилия. Это заболевание опасно тем, что из-за сдавления питающих сосудов может произойти некроз сухожилия. Оперативное лечение заключается во вскрытии синовиального влагалища и эвакуации гнойного содержимого. При тендовагинитах II, III и IV пальцев небольшие разрезы кожи, подкожной клетчатки производят на боковых поверхностях средней и основной фаланг кпереди от пальпируемых костных фаланг (см. рис. 3.63).
Затем вскрывают костно-фиброзные каналы и синовиальные влагалища, ориентируясь на блестящие сухожилия. Эти разрезы не должны заходить на кожные ладонные межфаланговые складки и соответствующие им круговые связки костно-фиброзных каналов, при повреждении которых из раны вывихиваются сухожилия сгибателей пальцев с последующим их высыханием и утратой функции. Дополнительно к этим разрезам выполняют разрезы в месте проекции слепых проксимальных концов синовиальных влагалищ на
 Рис. 3.63. Разрезы при тендовагинитах:
Рис. 3.63. Разрезы при тендовагинитах:
1 - на II пальце кисти по Клаппу; на III пальце по Рыжих-Фишману; на IV пальце по Канавелу; на V пальце по Гартлю; 2 - вскрытие синовиального влагалища; 3 - дренирование синовиального влагалища
ладони. Через боковые разрезы на фалангах пальцев проводят дренажи кпереди от сухожилия. Попытка провести дренаж позади сухожилия приведёт к повреждению брыжеечки сухожилия и его некрозу.
Тендовагиниты I и V пальцев называют также тендобурситами, лучевым и локтевым. Их лечение отличается от предыдущих проведением дополнительных разрезов на ладони по проекции соответствующих сухожилий. Почти всегда дополнительно проводятся разрезы по соответствующей стороне нижней трети предплечья для вскрытия пространства Пароны-Пирогова, где находятся проксимальные слепые мешки лучевой и локтевой синовиальных сумок.
Операции при флегмонах кисти
На кисти встречаются следующие гнойно-воспалительные заболевания: кожный абсцесс (намин, мозольный абсцесс); подкожная (надапоневротическая) флегмона ладони; подапоневротическая флегмона ладони; флегмона тенара; флегмона гипотенара; подкожная флегмона тыла кисти; подапоневротическая флегмона тыла кисти.
Вскрытие подапоневротической флегмоны среднего фасциального ложа ладони по Войно-Ясенецкому-Пику осуществляется продольными разрезами по возвышению I пальца кнутри от проекции сухожилия длинного сгибателя этого пальца и над возвышением мышц V пальца (рис. 3.64).
 Рис. 3.64. Разрезы для вскрытия подапоневротической флегмоны:
Рис. 3.64. Разрезы для вскрытия подапоневротической флегмоны:
1 - проекция среднего фасциального ложа ладони;
2 - разрезы по Войно-Ясе- нецкому-Пику
В среднее ложе проникают через наружную и внутреннюю межмышечные перегородки, разрушая их тупым путем.
Дренажные трубки в зависимости от расположения флегмоны вводят в подапоневротическую или подсухожильную щель среднего ложа через оба разреза. Кисть и пальцы фиксируют на шине в полусогнутом положении.
Вскрытие подфасциальной флегмоны ложа тенара. Разрез всех слоев длиной 4-5 см производят параллельно и кнаружи от проекции сухожилия длинного сгибателя I пальца. Дренирование глубокой клетчаточной щели между мышцей, приводящей большой палец, и первой тыльной межкостной мышцей осуществляют разрезом от I ко II пальцу по первой межпальцевой складке.
Вскрытие флегмон тыла кисти. Подкожную флегмону тыла кисти вскрывают разрезом через центр флюктуации.
Вскрытие подапоневротической флегмоны тыла кисти. Разрезы производят над II и V пястными костями, к которым прикрепляется собственная фасция. В оба разреза заводят дренажные трубки.